удаление желчного пузыря – Всё о малоинвазивной хирургии
Browse: Home > Видео операций: удаление желчного пузыряВидео операций: удаление желчного пузыря
Авторские права и ограничения
Видео может содержать материалы, не рекомендуемые для просмотра лицам, не достигшим 18 лет. Содержит фрагменты хирургических операций. Права на все представленные видеофрагменты охраняются законами об авторском праве и принадлежат авторам фильмов. Все видеофрагменты не содержат информации, нарушающей федеральный закон о персональных данных. Все видеофрагменты могут использоваться для самообучения врачей.
Мы предлагаем вам просмотреть видео лапароскопического удаления желчного пузыря по поводу острого калькулёзного холецистита, удаление желчного пузыря через пупок, выполнение лапароскопической холецистэктомии одним хирургом без ассистента, лапароскопическая холецистэктомия после ранее перенесёных операций на желудке, а так же другие редкие видеозаписи хирургических операций, например – субтотальная лапароскопическая холеистэктомия при синдроме Мириззи.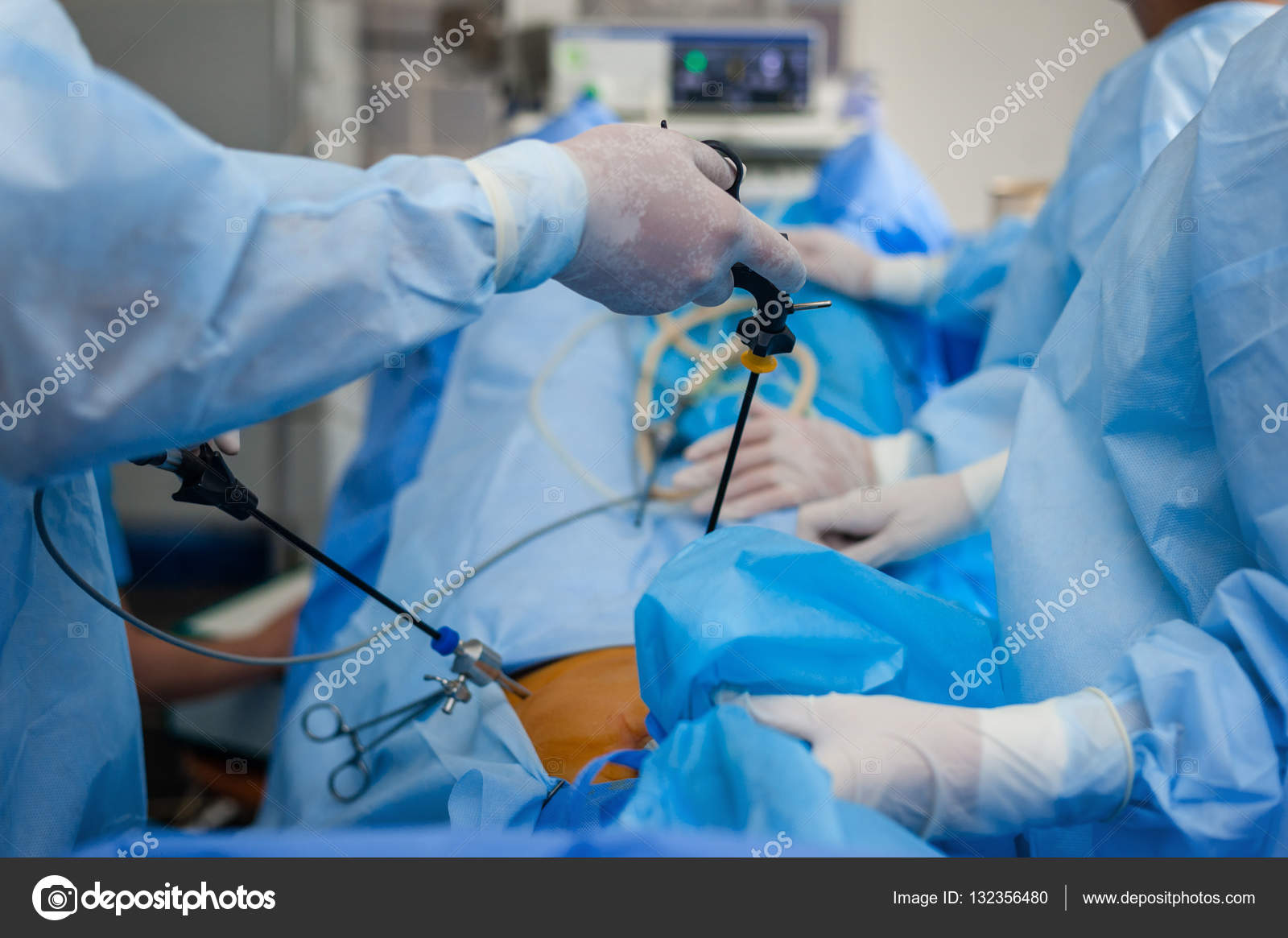
Подробнее о лечении желчекаменной болезни и калькулёного холецистита можно посмотреть
на этой странице
Лапароскопическая холецистэктомия при остром калькулёзном холецистите, которая имеет некоторые важные особенности по сравнению с операцией, выполняемой при хроническом холецистите.
Операции через пупок. Однопрокольная лапароскопическая холецистэктомия, выполняется по поводу хронического калькулёзного холецистита (лапароскопический этап операции).
Представлен ход выполнения и особенности лапароскопического удаления желчного пузыря после перенесённых ранее операций на желудке: ушивания перфоративной язвы и резекции желудка. Операции проходят в условиях спаечного процесса./GettyImages-185269888-dd36bcd759b44e1e8b34e1abae77aab1.jpg)
Лапароскопическая холецистэктомия при хроническом калькулёзном холецистите. Применяется держатель для лапароскопа, что позволяет выполнить операцию хирургу без ассистента.
Субтотальная лапароскопическая холецистэктомия при синдроме Мириззи IА типа. Синдром Мириззи был выявлен при выполнении стандартной операции. Несмотря на значительные технические сложности, удалось визуализировать и клипировать культю пузырного протока, и выполнена субтотальная лапароскопическая холецистэктомия.
Пункция желчного пузыря и дренирование (микрохолецистостомия) под ультразвуковым наведением. Операция выполняется у пациента с высоким операционно – анестезиологическим риском как альтернатива холецистэктомии. Применяется катетер Pigtail.
Операция выполняется у пациента с высоким операционно – анестезиологическим риском как альтернатива холецистэктомии. Применяется катетер Pigtail.
Об операции по удалению желчного пузыря
Это руководство поможет вам подготовиться к операции по удалению желчного пузыря в центре Memorial Sloan Kettering (MSK). Они также помогут вам понять, чего ожидать в процессе выздоровления.
Прочтите это руководство хотя бы один раз до операции и используйте его для справки во время подготовки к дню операции.
Берите это руководство с собой на все визиты в центр MSK, включая день операции. Вы и ваша лечащая команда будете руководствоваться им в процессе лечения.
Вернуться к началуИнформация об операции
Желчный пузырь
Желчный пузырь — это небольшой орган в форме капли, расположенный под печенью (см. рисунок 1). Его основная функция состоит в хранении желчи. Желчь — это вещество, которое вырабатывается в печени и помогает организму переваривать жиры. Желчный пузырь выделяет желчь, когда пища, особенно жирная, поступает в пищеварительный тракт. После удаления желчного пузыря эту функцию начнет выполнять печень.
рисунок 1). Его основная функция состоит в хранении желчи. Желчь — это вещество, которое вырабатывается в печени и помогает организму переваривать жиры. Желчный пузырь выделяет желчь, когда пища, особенно жирная, поступает в пищеварительный тракт. После удаления желчного пузыря эту функцию начнет выполнять печень.
Рисунок 1. Желчный пузырь
Операция по удалению желчного пузыря
Операция лапароскопии
При удалении желчного пузыря методом лапароскопии ваш хирург сделает 4 очень маленьких разреза (см. рисунок 2). Каждый из них будет примерно длиной ½ дюйма (1,27 см).
Рисунок 2. Разрезы при лапароскопической холецистэктомии
Один из разрезов выполняется в пупке или возле него. Ваш хирург введет через этот разрез инструмент, который называется лапароскоп. Лапароскоп — это тонкая трубка с видеокамерой на конце. В брюшную полость (живот) нагнетается углекислый газ, чтобы она расширилась. В результате создается пространство, позволяющее хирургу свободно видеть ваши органы и ткани. Через остальные отверстия вводятся другие инструменты для удаления желчного пузыря. Затем желчный пузырь извлекается через разрез в пупке.
Ваш хирург введет через этот разрез инструмент, который называется лапароскоп. Лапароскоп — это тонкая трубка с видеокамерой на конце. В брюшную полость (живот) нагнетается углекислый газ, чтобы она расширилась. В результате создается пространство, позволяющее хирургу свободно видеть ваши органы и ткани. Через остальные отверстия вводятся другие инструменты для удаления желчного пузыря. Затем желчный пузырь извлекается через разрез в пупке.
Лапароскопическая операция по удалению желчного пузыря занимает около 1–2 часов. В некоторых случаях пациенты в состоянии вернуться домой в день проведения операции.
Открытая операция
Примерно в 10 % случаев желчный пузырь требуется удалить через больший разрез, который выполняется сверху вниз по центру брюшной полости. Такая операция занимает около 2 часов.
Вернуться к началуДо операции
Информация в этом разделе поможет вам подготовиться к операции. Прочтите этот раздел после назначения вам операции и обращайтесь к нему по мере приближения даты операции. В нем содержатся важные сведения о том, что вам потребуется сделать до операции.
В нем содержатся важные сведения о том, что вам потребуется сделать до операции.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Подготовка к операции
Вы и ваша медицинская бригада будете готовиться к операции вместе. Помогите нам сделать вашу операцию максимально безопасной: скажите нам, соответствует ли какое-либо из приведенных ниже утверждений вашей ситуации, даже если вы не совсем в этом уверены.
- Я принимаю лекарство, разжижающее кровь. К таким лекарствам относятся aspirin, heparin, warfarin (Jantoven®, Coumadin®), clopidogrel (Plavix®), enoxaparin (Lovenox®), dabigatran (Pradaxa®), apixaban (Eliquis®) и rivaroxaban (Xarelto®). Существуют и другие подобные лекарства, поэтому обязательно сообщите своему медицинскому сотруднику обо всех принимаемых вами лекарствах.
- Я принимаю лекарства, выдаваемые по рецепту (прописанные медицинским сотрудником), включая пластыри и мази.

- Я принимаю безрецептурные лекарства (которые покупаю без рецепта), включая пластыри и мази.
- Я принимаю пищевые добавки, например травы, витамины, минералы, а также натуральные или домашние лечебные средства.
- У меня есть кардиостимулятор, автоматический имплантируемый кардиовертер-дефибриллятор (AICD) или другой прибор для стимуляции работы сердца.
- У меня случаются приступы апноэ во сне.
- Раньше у меня возникали проблемы при анестезии (при введении лекарства, под действием которого пациент засыпает во время операции).
- У меня аллергия на некоторые лекарства или материалы, например латекс.
- Я не хочу, чтобы мне делали переливание крови.
- Я употребляю алкоголь.
- Я курю.
- Я принимаю легкие наркотики.
Об употреблении алкоголя
Количество употребляемого алкоголя может повлиять на ваше состояние во время и после операции. Очень важно сообщить медицинским сотрудникам, сколько алкоголя вы употребляете.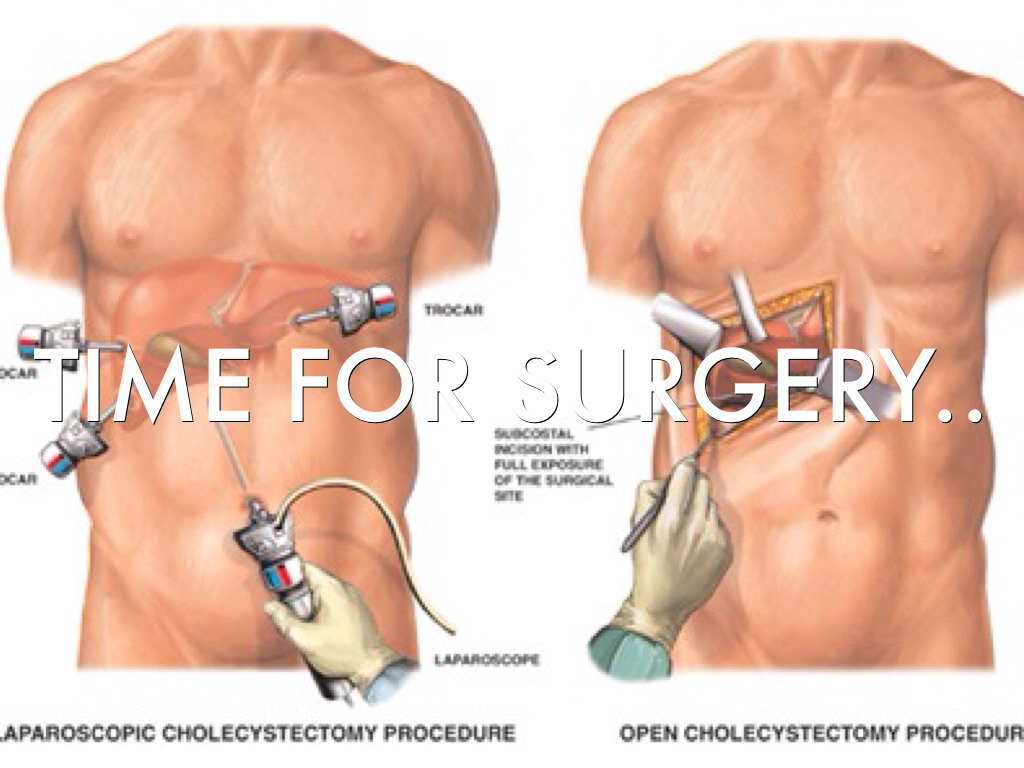
- Если вы резко прекратите употреблять алкоголь, это может спровоцировать судорожные припадки, алкогольный делирий и привести к смерти. Если мы будем знать, что вы подвержены риску таких осложнений, мы сможем назначить вам лекарства, позволяющие их избежать.
- Если вы употребляете алкоголь регулярно, существует риск возникновения других осложнений во время и после проведения операции. Они включают кровотечение, инфекции, проблемы с сердцем и более длительное стационарное лечение.
Чтобы предотвратить возможные проблемы, до операции вы можете:
- Честно сообщите медицинским сотрудникам, в каком количестве вы употребляете алкоголь.
- После назначения операции попытаться прекратить употребление алкогольных напитков. Если после прекращения употребления алкогольных напитков вы испытываете головные боли, тошноту (ощущение подступающей рвоты), повышенное беспокойство, или у вас появились проблемы со сном, немедленно сообщите об этом своему медицинскому сотруднику.
 Это ранние признаки, связанные с отказом от алкоголя, которые можно вылечить.
Это ранние признаки, связанные с отказом от алкоголя, которые можно вылечить. - Сообщите медицинскому сотруднику, если вы не в силах прекратить употребление алкоголя.
- Задайте медицинскому сотруднику вопросы о том, как может повлиять употребление алкоголя на ваш организм в связи с операцией. Как всегда, мы обеспечим конфиденциальность всех ваших медицинских данных.
О курении
Во время проведения операции у курящих могут возникнуть проблемы, связанные с дыханием. Отказ от курения даже за несколько дней до операции поможет предотвратить такие проблемы. Если вы курите, ваш медицинский сотрудник направит вас к специалистам нашей программы лечения табакозависимости (Tobacco Treatment Program). Вы также можете обратиться в эту программу по телефону 212-610-0507.
Информация о приступах апноэ во сне
 Самый распространенный вид — синдром обструктивного апноэ во сне (obstructive sleep apnea, OSA). При OSA дыхательные пути полностью блокируются во время сна. OSA может вызвать серьезные осложнения во время и после операции.
Самый распространенный вид — синдром обструктивного апноэ во сне (obstructive sleep apnea, OSA). При OSA дыхательные пути полностью блокируются во время сна. OSA может вызвать серьезные осложнения во время и после операции.Сообщите нам, если у вас случаются приступы апноэ во сне, или если вы предполагаете, что у вас могут случаться такие приступы. Если вы используете дыхательный аппарат (например, аппарат СИПАП [CPAP]) для профилактики приступов апноэ во сне, возьмите его с собой в день проведения операции.
В течение 30 дней до операции
Дооперационное исследование
Перед операцией вам назначат дооперационное исследование (presurgical testing, PST). Дата, время и место проведения дооперационного исследования будут указаны в напоминании, которое вы получите в офисе хирурга.
В день назначенного дооперационного исследования вы можете принимать пищу и лекарства как обычно.
В ходе визита вы познакомитесь с медсестрой/медбратом высшей квалификации, работающей(-им) с анестезиологами (медицинскими сотрудниками, прошедшими специальную подготовку, которые будут делать анестезию во время операции). Медсестра/медбрат высшей квалификации вместе с вами просмотрит медицинскую карту и вашу историю хирургических операций. Вам нужно будет пройти ряд исследований, в том числе электрокардиограмму (ЭКГ) для проверки ритма сердца, рентген грудной клетки, анализы крови и другие исследования, необходимые для планирования лечения. Помимо этого, медсестра/медбрат высшей квалификации может направить вас к другим специалистам.
Медсестра/медбрат высшей квалификации вместе с вами просмотрит медицинскую карту и вашу историю хирургических операций. Вам нужно будет пройти ряд исследований, в том числе электрокардиограмму (ЭКГ) для проверки ритма сердца, рентген грудной клетки, анализы крови и другие исследования, необходимые для планирования лечения. Помимо этого, медсестра/медбрат высшей квалификации может направить вас к другим специалистам.
Медсестра/медбрат высшей квалификации также сообщит, какие лекарства вам необходимо будет принять утром в день операции.
Вы очень поможете нам, если на дооперационное исследование возьмете с собой:
- список всех лекарств, которые вы принимаете, включая рецептурные и безрецептурные лекарства, пластыри и кремы;
- результаты всех исследований, которые вы проходили вне центра MSK, например кардиограммы с нагрузкой, эхокардиограммы или допплерографии сонной артерии;
- имена и телефоны лечащих вас медицинских сотрудников.
Определите, кто будет ухаживать за вами
Важная роль в процессе вашего лечения отводится лицу, осуществляющему уход. Перед операцией медицинские сотрудники расскажут вам и лицу, ухаживающему за вами, об операции. Кроме того, после операции и выписки из больницы данному лицу будет необходимо доставить вас домой. Также этот человек будет помогать вам дома.
Перед операцией медицинские сотрудники расскажут вам и лицу, ухаживающему за вами, об операции. Кроме того, после операции и выписки из больницы данному лицу будет необходимо доставить вас домой. Также этот человек будет помогать вам дома.
Информация для ухаживающих за пациентами лиц
Существующие материалы и оказываемая поддержка помогают справиться с многочисленными обязанностями, возникающими в связи с уходом за человеком, который проходит лечение рака. Чтобы узнать о ресурсах поддержки и получить информацию, посетите веб-сайт www.mskcc.org/caregivers или ознакомьтесь с материалом Руководство для лиц, ухаживающих за больными .
Заполните бланк доверенности на принятие решений о медицинской помощи
Если вы еще не заполнили бланк доверенности на принятие решений о медицинской помощи (Health Care Proxy), мы рекомендуем сделать это прямо сейчас. Если вы уже заполнили эту форму, или у вас есть иные предварительные распоряжения, возьмите их с собой на следующий визит.
Доверенность на принятие решений о медицинской помощи — это правовой документ, где указывается человек, который будет представлять ваши интересы в случае, если вы не сможете делать это самостоятельно. Указанный там человек будет вашим представителем по вопросам медицинской помощи.
Поговорите с медицинским сотрудником, если вы заинтересованы в заполнении доверенности на принятие решений о медицинской помощи. Вы также можете прочитать материалы Заблаговременное планирование ухода и Как быть представителем по медицинской помощи, чтобы получить информацию о доверенностях на принятие решений о медицинской помощи, других предварительных распоряжениях и исполнении обязанностей представителя по медицинской помощи.
Выполняйте дыхательную гимнастику и упражнения, стимулирующие откашливание
До операции выполняйте глубокие вдохи и прокашливайтесь. Ваш медицинский сотрудник выдаст вам стимулирующий спирометр, который поможет расширить легкие. Дополнительную информацию вы можете узнать в материале Как пользоваться стимулирующим спирометром. Если у вас возникли вопросы, обратитесь к своему медицинскому сотруднику.
Если у вас возникли вопросы, обратитесь к своему медицинскому сотруднику.
Придерживайтесь принципов здорового питания
До операции старайтесь получать хорошо сбалансированное здоровое питание. Если вам необходима помощь в составлении диеты, попросите своего медицинского сотрудника направить вас к врачу-диетологу — специалисту по питанию.
Купите антисептическое средство для очищения кожи на основе 4 % раствора chlorhexidine gluconate (CHG) (например Hibiclens®).
4 % раствор CHG — это средство для очищения кожи, которое убивает различные микроорганизмы и предотвращает их появление в течение суток после использования. Приняв душ с этим раствором перед операцией, вы снизите риск инфицирования после операции. Вы можете приобрести антисептическое средство для очищения кожи на основе 4 % раствора CHG в ближайшей аптеке без рецепта.
За 7 дней до операции
Соблюдайте указания медицинского сотрудника при приеме аспирина
Если вы принимаете aspirin и любые лекарства, содержащие aspirin, возможно, вам придется изменить дозу или не принимать их в течение 7 дней до операции. Аспирин может вызвать кровотечение.
Аспирин может вызвать кровотечение.
Выполняйте инструкции своего медицинского сотрудника. Не прекращайте прием аспирина без соответствующих указаний. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin и другие нестероидные противовоспалительные препараты (НПВП) .
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки
Прекратите принимать витамин Е, мультивитамины, лечебные средства из трав и другие диетические добавки за 7 дней до операции. Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Лечебные средства из трав и лечение рака.
За 2 дня до операции
Прекратите принимать нестероидные противовоспалительные препараты (nonsteroidal anti-inflammatory drugs [NSAIDs]).
Прекратите принимать NSAIDs, такие как ibuprofen (Advil®, Motrin®) и naproxen (Aleve®), за 2 дня до операции. Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin и другие нестероидные противовоспалительные препараты (НПВП)
.
Эти лекарства могут вызвать кровотечение. Для получения дополнительной информации прочтите материал Распространенные лекарства, содержащие aspirin и другие нестероидные противовоспалительные препараты (НПВП)
.
За 1 день до операции
Запишите время, на которое назначена операция
Сотрудник приемного отделения позвонит вам после 14:00 накануне дня операции. Если проведение операции запланировано на понедельник, вам позвонят в предыдущую пятницу. Если до 19:00 с вами никто не свяжется, позвоните по номеру 212-639-5014.
Сотрудник сообщит, когда вам следует приехать в больницу на операцию. Вам также напомнят, как пройти в отделение.
Операция будет проводиться по одному из следующих адресов:
Центр дооперационной подготовки (Presurgical Center),
который находится по адресу: 1275 York Avenue (между East 67th Street и East 68th Street),
New York, NY 10065
2-й этаж, лифт М
Центр дооперационной подготовки (Presurgical Center),
который находится по адресу: 1275 York Avenue (между East 67th Street и East 68th Street)
New York, NY 10065
6-й этаж, лифт B
Примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG (например Hibiclens®)
Вечером накануне дня операции примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG.
- Вымойте волосы обычным шампунем. Тщательно ополосните волосы.
- Вымойте лицо и область половых органов своим обычным мылом. Тщательно ополосните тело теплой водой.
- Откройте флакон с 4% раствором CHG. Налейте небольшое количество средства в руку или на чистую махровую салфетку.
- Отойдите от струи воды. Легкими движениями вотрите 4% раствор CHG в тело от шеи до ступней. Не наносите его на лицо и на область половых органов.
- Вернитесь под струю воды и смойте 4 % раствор CHG. Используйте теплую воду.
- После душа вытритесь чистым полотенцем.
- Не наносите после душа какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
Сон
Ложитесь спать пораньше и постарайтесь хорошо выспаться.
Инструкции по употреблению пищи перед операцией
Не принимайте пищу после полуночи перед вашей операцией. Это также касается леденцов и жевательной резинки.
Утро перед операцией
Инструкции по употреблению напитков перед операцией
Выпейте напиток ClearFast preop®, который вам назначил медицинский сотрудник, за два часа до запланированного времени прибытия в больницу. Не пейте больше ничего, даже воду.
Не пейте какие-либо жидкости за два часа до запланированного времени прибытия в больницу. Это также касается воды.
Примите лекарства в соответствии с инструкциями
Если ваш медицинский сотрудник сказал вам принять некоторые лекарства утром перед операцией, примите только эти лекарства, запив их маленьким глотком воды. В зависимости от лекарств это могут быть все или некоторые из лекарств, которые вы обычно принимаете по утрам, либо их вообще не нужно будет принимать.
Примите душ с антисептическим средством для очищения кожи на основе 4 % раствора CHG (например Hibiclens®)
Примите душ с антисептическим очищающим средством для кожи на основе 4 % раствора CHG перед выпиской из больницы. Используйте то же средство, что и накануне вечером.
Не наносите после душа какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
Что необходимо запомнить
- Наденьте удобную свободную одежду.
- Если вы носите контактные линзы, снимите их и наденьте очки. Во время операции контактные линзы могут травмировать глаза.
- Не надевайте металлические предметы. Снимите все ювелирные украшения, включая пирсинг на теле. Используемое во время операции оборудование при соприкосновении с металлом может вызвать ожоги.
- Не наносите какой-либо лосьон, крем, дезодорант, макияж, пудру, духи или одеколон.
- Оставьте дома ценные вещи (например кредитные карты, ювелирные украшения и чековую книжку).
- Если у вас началась менструация (месячные), воспользуйтесь гигиенической прокладкой, а не тампоном. Вам выдадут одноразовое белье, а также прокладку, если это необходимо.
Что взять с собой
- Свободные брюки, например тренировочные.
- Кроссовки со шнуровкой. Возможно, ваши ноги отекут. Кроссовки со шнуровкой можно надеть даже на отекшие ноги.
- Свой дыхательный аппарат для профилактики приступов апноэ во сне (например, аппарат СИПАП [CPAP]) при наличии.
- Стимулирующий спирометр, если он у вас есть.
- Бланк доверенности на принятие решений о медицинской помощи, если вы его заполнили.
- Мобильный телефон и зарядное устройство.
- Небольшую сумму денег, которая может вам понадобиться для небольших покупок (например для приобретения газеты).
- Сумку для хранения личных вещей (например очков, слухового аппарата, зубных и других протезов, парика и религиозных атрибутов), если они у вас есть.
- Эти рекомендации. С помощью этих рекомендаций представители лечащей команды объяснят вам, как ухаживать за собой после операции.
Где припарковаться
Гараж MSK находится на East 66th Street между York Avenue и First Avenue. О ценах на парковку можно узнать по номеру телефона 212-639-2338.
Для въезда в гараж необходимо повернуть на East 66th Street с York Avenue. Гараж расположен приблизительно в четверти квартала от York Avenue, по правой (северной) стороне улицы. Из гаража в больницу ведет пешеходный туннель.
Есть и другие гаражи, расположенные на East 69th Street между First Avenue и Second Avenue, East 67th Street между York Avenue и First Avenue, а также на East 65th Street между First Avenue и Second Avenue.
По прибытии в больницу
Вас попросят несколько раз назвать и продиктовать по буквам свои имя и фамилию, а также указать дату рождения. Это необходимо для вашей безопасности. В один день могут оперировать людей с одинаковыми или похожими именами.
Переоденьтесь для операции
Когда наступит время переодеться перед операцией, вам выдадут больничную рубашку, халат и нескользящие носки.
Встреча с медсестрой/медбратом
Вы встретитесь с медсестрой/медбратом перед операцией. Сообщите ей/ему дозы всех лекарств, которые вы принимали после полуночи, а также время их приема (в том числе не забудьте упомянуть все рецептурные и безрецептурные лекарства, пластыри, кремы и мази).
Медсестра/медбрат может поставить внутривенную (ВВ) капельницу в одну из вен, обычно на руке или кисти. Если медсестра/медбрат не поставит капельницу, ваш анестезиолог сделает это, когда вы будете в операционной.
Встреча с анестезиологом
Перед операцией вы также встретитесь со своим анестезиологом. Этот специалист:
- просмотрит медицинскую карту вместе с вами;
- спросит, были ли у вас проблемы при анестезии в прошлом, включая тошноту или боль;
- расскажет о вашем комфорте и безопасности во время операции;
- расскажет о типе анестезии, которую вы получите;
- ответит на ваши вопросы, касающиеся анестезии.
Подготовка к операции
Перед операцией вам потребуется снять слуховой аппарат, зубные и другие протезы, парик и религиозные атрибуты (если у вас есть что-либо из перечисленного).
Вы пройдете в операционную самостоятельно, или вас отвезут туда на каталке. Представитель операционной бригады поможет вам лечь на операционный стол. На нижнюю часть ваших ног будут надеты специальные компрессионные ботинки. Они будут плавно надуваться и сдуваться для улучшения тока крови в ногах.
Когда вы удобно расположитесь на столе, анестезиолог введет анестезию через внутривенную капельницу, и вы заснете. Через ВВ-капельницу вам также будут вводить жидкости во время и после операции.
Во время операции
Когда вы уснете, вам через рот в трахею введут дыхательную трубку, чтобы помочь дышать. Вам также установят мочевой катетер (Foley) для отведения мочи из мочевого пузыря.
После завершения операции на ваш разрез будут наложены хирургические скобки или швы. Кроме того, на разрезы вам наложат Steri-Strips™ (тонкие полоски хирургического пластыря) или Dermabond® (хирургический клей). Место разрезов может покрываться повязкой. Дыхательная трубка обычно извлекается, пока вы еще находитесь в операционной.
Вернуться к началуПосле операции
Информация в этом разделе позволит вам узнать, что стоит ожидать после операции, пока вы будете находиться в больнице и когда уедете домой. Вы узнаете, как безопасно восстанавливаться после операции.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Чего стоит ожидать
После операции вы проснетесь в послеоперационной палате (Post Anesthesia Care Unit, PACU).
Вы будете получать кислород через тонкую трубочку, которая располагается под носом и называется носовой канюлей. Медсестра/медбрат будет следить за температурой вашего тела, а также за пульсом, артериальным давлением и уровнем кислорода.
Вам могут ввести катетер в мочевой пузырь для отслеживания количества вырабатываемой мочи. Кроме того, вам наденут компрессионные ботинки для улучшения кровообращения.
Вам могут установить обезболивающую помпу, которую называют аппаратом для аналгезии, управляемой пациентом (patient-controlled analgesia, PCA). Для получения дополнительной информации ознакомьтесь с материалом Управляемая пациентом аналгезия (УПА) (Patient-Controlled Analgesia (PCA)). Обезболивающее лекарство будет вводиться через IV-капельницу.
Как правило, приблизительно через 90 минут после того, как вы будете переведены в послеоперационную палату, к вам смогут приходить посетители. Кто-то из медсестер/медбратьев объяснит им правила поведения.
После пребывания в послеоперационной палате вас переведут в больничную палату. Вскоре после того, как вас привезут в палату, вам помогут встать с кровати и пересесть в кресло.
Медсестра/медбрат расскажет вам, как восстановиться после операции. Ниже описаны некоторые рекомендации, которые помогут сделать этот процесс более безопасным.
- Вам рекомендуется ходить при поддержке медсестры/медбрата или физиотерапевта. Мы дадим вам лекарство, чтобы снять боль. Ходьба помогает снизить риск образования сгустков крови и развития пневмонии. Она также помогает стимулировать кишечник и возобновить его работу.
- Используйте стимулирующий спирометр. Это поможет расширить легкие, что предотвратит развитие пневмонии. Во время бодрствования каждые 1–2 часа выполняйте дыхательную гимнастику и упражнения, стимулирующие откашливание. Медсестра/медбрат научит вас фиксировать разрез. Это нужно, чтобы мышцы желудка меньше двигались и уменьшилась боль при выполнении упражнений, стимулирующих откашливание. Для получения дополнительной информации ознакомьтесь с материалом Как пользоваться стимулирующим спирометром.
Часто задаваемые вопросы: пребывание в больнице
Буду ли я испытывать боль после операции?
Врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать лекарство по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Перед отъездом из больницы домой вам назначат обезболивающее лекарство.
Обезболивающие лекарства могут вызывать запоры (опорожнение кишечника происходит реже, чем обычно).
Почему так важно ходить?
Ходьба поможет предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например пневмонии.
Смогу ли я принимать пищу?
Ваш врач сообщит вам, когда вы сможете начать принимать пищу и пить. Это будет зависеть от времени вашей операции и вашего самочувствия после нее. Некоторые пациенты могут понемногу пить уже вечером после проведения операции. Большинство людей могут начать есть на следующий день после операции. Когда вы будете в состоянии принимать пищу, следует делать это, постепенно возвращаясь к обычному рациону питания с учетом переносимости тех или иных продуктов.
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки. Чтобы ознакомиться с дополнительными советами по увеличению количества калорий и белка в вашем рационе питания, попросите у медсестры/медбрата материал Правильное питание во время лечения рака. Если у вас есть вопросы по рациону питания, попросите направить вас к диетологу.
Как долго я буду находиться в больнице?
Если вы перенесли лапароскопическую операцию по удалению желчного пузыря, вас скорее всего выпишут через 24 часа. Если вы перенесли открытую операцию по удалению желчного пузыря, ваше пребывание в больнице продлится 2–3 дня.
Часто задаваемые вопросы: после выписки
Буду ли я чувствовать боль, когда вернусь домой?
Длительность присутствия боли и дискомфорта у каждого человека разная. Болевые ощущения могут остаться у вас и в момент возвращения домой, и, возможно, вы будете принимать обезболивающее лекарство. Следуйте приведенным ниже рекомендациям.
- Принимайте лекарства в соответствии с полученными указаниями и по мере необходимости.
- Позвоните вашему врачу, если назначенное лекарство не снимает боль.
- Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство.
- По мере заживления разреза боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, такие как acetaminophen (Tylenol®) или ibuprofen (Advil®). Однако прием acetaminophen в больших количествах может нанести вред печени. Не принимайте acetaminophen в количестве, превышающем указанное на флаконе, или же принимайте его в соответствии с указаниями вашего врача или медсестры/медбрата.
- Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема.
- Следите за временем приема обезболивающих лекарств. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Могу ли я принимать душ?
Да. Теплый душ расслабляет и помогает уменьшить мышечную боль. Принимая душ, используйте мыло и осторожно вымойте разрез. После душа насухо промокните эти зоны полотенцем и не накладывайте повязку на разрез (при отсутствии выделений). Позвоните своему врачу, если вы заметили покраснение или выделения из разреза.
Не принимайте ванну, пока не обсудите это со своим врачом во время первого визита после операции.
Нормально ли не чувствовать голода после операции?
Да, отсутствие чувства голода после операции — обычное явление, также известное как пониженный аппетит. Старайтесь есть по нескольку раз меньшими порциями, употребляя в пищу продукты каждой группы (фрукты/овощи, мясо/птица/рыба, хлеб/злаки, молочные продукты). Это ускорит процесс заживления.
Как я могу предотвратить запоры?
- Ходите в туалет в одно и то же время каждый день. Ваш организм привыкнет опорожнять кишечник в это время.
- Если вам захотелось в туалет, не откладывайте это на потом. Попробуйте ходить в туалет через 5–15 минут после приемов пищи.
- Рекомендуем опорожнять кишечник после завтрака. В это время рефлексы в толстом кишечнике наиболее сильны.
- Если можете, выполняйте физические упражнения. Пешие прогулки — отличная физическая нагрузка.
- Если можете, пейте по 8 стаканов (емкостью 8 унций (240 мл) каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и газированная вода, выводят жидкость из организма.
- Постепенно увеличивайте содержание клетчатки в пище до 25-35 граммов в день. Клетчатка содержится во фруктах, овощах, цельных злаках и хлопьях из злаков. Если у вас установлена стома или в недавнее время был прооперирован кишечник, проконсультируйтесь с вашим врачом или медсестрой/медбратом перед внесением изменений в рацион питания.
- Для лечения от запоров применяются лекарства, которые продаются по рецепту и без него. Начните с одного из следующих безрецептурных лекарств:
- Docusate sodium (Colace®) 100 мг. Принимайте по _____ капсулы _____ раза в день. Это средство размягчает стул и вызывает мало побочных эффектов. Не принимайте его с минеральным маслом.
- Polyethylene glycol (MiraLAX®) 17 граммов ежедневно.
- Senna (Senokot®), 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
- Если вы не опорожняли кишечник в течение 2 дней, позвоните врачу или медсестре/медбрату.
Могу ли я употреблять алкоголь после операции?
Не пейте спиртные напитки, если вы принимаете обезболивающие лекарства.
Как мне ухаживать за разрезом?
Расположение разреза будет зависеть от типа перенесенной операции. Если кожа под разрезом онемела, это нормально, ведь часть нервных окончаний была отсечена при операции. Через некоторое время онемение пройдет.
- Ко времени выписки из больницы ваш разрез, сделанный при проведении операции, начнет заживать.
- Вы и ухаживающее за вами лицо должны вместе с медсестрой/медбратом осмотреть ваш разрез перед выпиской, чтобы знать, как он выглядит.
- При наличии выделений из разреза следует записать их количество и цвет. Позвоните в офис своего врача и поговорите с медсестрой/медбратом по поводу выделений из разреза.
Меняйте повязку не менее одного раза в сутки и чаще, если она намокает от выделений. Если выделения из разреза прекратились, можно оставить его открытым.
Если при выписке на разрез наложены полоски пластыря Steri-Strips, они отойдут и отпадут сами. Если они не отпадут через 10 дней, вы можете снять их.
Если вы поедете домой с клеем на шве, он также отойдет и слезет самостоятельно, подобно пластырю Steri-Strips.
Нормально ли чувствовать усталость после операции?
Да, чувство усталости (слабость) — это ожидаемый побочный эффект. Обычно на полное восстановление сил уходит 3 недели.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Вы можете выполнять легкую работу по дому. По мере сил старайтесь мыть посуду, готовить легкие блюда и выполнять другие дела.
Вы можете вернуться к привычной сексуальной жизни, как только заживут разрезы, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Когда для меня будет безопасно водить машину?
Вы можете снова водить машину через 3 недели после операции, если вы не принимаете обезболивающие лекарства — они могут вызвать сонливость.
Когда я могу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. В большинстве случаев пациенты могут вернуться на работу через 1–2 недели после лапароскопической операции и через 3–4 недели — после открытой.
Какие упражнения я могу выполнять?
Физические упражнения помогут вам набраться сил и улучшить свое самочувствие. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Прежде чем переходить к более интенсивным физическим упражнениям, проконсультируйтесь со своим врачом или медсестрой/медбратом.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. В большинстве случаев вам не следует поднимать ничего тяжелее 5 фунтов (2,3 кг) в течение как минимум 6 недель. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей.
Как я могу справиться со своими чувствами?
После операции в связи с тяжелым заболеванием, вы можете испытать новое для вас чувство подавленности. Многие люди говорят, что в некоторые моменты им хотелось плакать, приходилось испытывать печаль, обеспокоенность, нервозность, раздражение и злость. Вы можете обнаружить, что не в состоянии сдерживать некоторые из этих чувств. Если это случится, постарайтесь найти эмоциональную поддержку.
Первый шаг на этом пути — рассказать о своих чувствах. Друзья и близкие могут помочь вам. Медсестра/медбрат, врач и социальный работник могут успокоить и поддержать вас и дать совет. Всегда рассказывайте этим специалистам о вашем собственном эмоциональном состоянии и об эмоциональном состоянии ваших друзей и близких. Для пациентов и членов их семьи доступны многочисленные материалы. Где бы вы ни находились — в больнице или дома, медсестры/медбратья, врачи и социальные работники готовы помочь вам, вашим друзьям и близким справиться с эмоциональными аспектами вашей болезни.
Когда состоится мой первый визит к врачу после операции?
Ваш первый визит после операции состоится через 1–3 недели после выписки из больницы. Медсестра/медбрат дадут вам указания, как записаться на прием, в том числе сообщат номер телефона, по которому следует позвонить. В ходе этого визита ваш врач подробно обсудит с вами результаты лабораторных исследований.
Что если у меня возникнут другие вопросы?
Если у вас возникли вопросы или опасения, обратитесь к своему врачу или медсестре/медбрату. Вы можете связаться с ними с понедельника по пятницу, с 9:00 до 17:00.
После 17:00, а также в выходные и праздничные дни позвоните по телефону 212-639-2000 и спросите врача, который дежурит вместо вашего.
Когда следует обращаться к своему медицинскому сотруднику
Сообщите своему медицинскому сотруднику, если у вас появились:
- температура 101 °F (38,3 °C) или выше;
- боль, которая не проходит после приема обезболивающего лекарства;
наблюдаются выделения из разреза, которые имеют неприятный запах или похожи на гной;
усилилось покраснение вокруг разреза;
появился или усилился отек вокруг разреза.
появились новые симптомы или физические изменения.
возникли какие-либо вопросы или опасения.
Вспомогательные службы
В этом разделе приводится перечень вспомогательных служб, которые могут помочь вам подготовиться к операции и восстановиться после нее.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Вспомогательные службы MSK
Приемное отделение (Admitting Office)
212-639-7606
Позвоните, если у вас есть вопросы по госпитализации, включая подачу запроса на одноместную палату.
Отделение анестезии (Anesthesia)
212-639-6840
Позвоните, если у вас есть вопросы об анестезии.
Кабинет доноров крови (Blood Donor Room)
212-639-7643
Позвоните для получения дополнительной информации, если вы хотите стать донором крови или тромбоцитов.
Международный центр Бобст (Bobst International Center)
888-675-7722
MSK принимает пациентов из всех стран мира. Если вы приехали из другой страны, позвоните для получения помощи в организации вашего лечения.
Услуги капеллана (Chaplaincy Service)
212-639-5982
В центре MSK капелланы готовы выслушать, поддержать членов семьи, помолиться, обратиться к местному духовенству или религиозным группам, просто утешить и протянуть руку духовной помощи. За духовной поддержкой может обратиться любой человек вне зависимости от его формальной религиозной принадлежности. Межконфессиональная часовня расположена рядом с основным вестибюлем Memorial Hospital и открыта круглосуточно. Если у вас произошла экстренная ситуация, позвоните оператору больницы и попросите соединить вас с дежурным капелланом.
Центр по предоставлению консультаций (Counseling Center)
646-888-0200
Многим людям помогают психологические консультации. Мы предоставляем консультации отдельным лицам, парам, семьям и группам лиц, а также даем лекарства, чтобы помочь вам справиться с беспокойством или депрессией. Чтобы записаться на прием, попросите направление у своего медицинского сотрудника или позвоните по указанному выше номеру телефона.
Программа «Кладовая продуктов» (Food Pantry Program)
646-888-8055
Программа «Кладовая продуктов» предоставляет продукты питания малообеспеченным пациентам во время лечения рака. Для получения дополнительной информации обратитесь к своему медицинскому сотруднику или позвоните по указанному выше номеру телефона.
Служба интегративной медицины (Integrative Medicine Service)
646-888-0800
Служба интегративной медицины (Integrative Medicine Service) предлагает различные услуги в дополнение к традиционному медицинскому уходу. В эти услуги входят музыкальная терапия, терапия души/тела, танцевальная и двигательная терапия, йога и тактильная терапия.
Библиотека MSK
library.mskcc.org
212-639-7439
Вы можете зайти на веб-сайт нашей библиотеки или обратиться к персоналу библиотеки, чтобы получить дополнительную информацию о конкретном виде рака. Кроме того, вы можете ознакомиться с разделом LibGuides на веб-сайте библиотеки MSK по адресу libguides.mskcc.org.
Обучение пациентов и ухаживающих за ними лиц
www.mskcc.org/pe
Посетите веб-сайт, посвященный обучению пациентов и ухаживающих за ними лиц, где вы сможете поискать обучающие материалы в нашей виртуальной библиотеке. Вы можете найти обучающие ресурсы, видеозаписи и онлайн-программы.
Программа взаимной поддержки пациентов и ухаживающих за ними лиц (Patient and Caregiver Peer Support Program)
212-639-5007
Вас может поддержать беседа с человеком, который проходил лечение, подобное вашему. Благодаря нашей программе взаимной поддержки пациентов и ухаживающих за ними лиц (Patient and Caregiver Peer Support Program) вы можете поговорить с бывшим пациентом MSK или с лицом, ухаживавшим за таким пациентом. Такие беседы являются конфиденциальными. Вы можете общаться при личной встрече или по телефону.
Служба выставления счетов пациентам (Patient Billing)
646-227-3378
Позвоните, если у вас есть вопросы по предварительному согласованию (preauthorization) с вашей страховой компанией. Это также называют предварительным разрешением (preapproval).
Представительская служба для пациентов (Patient Representative Office)
212-639-7202
Позвоните, если у вас есть вопросы в связи с бланком доверенности на принятие решений о медицинской помощи или сомнения по поводу ухода за вами.
Периоперационная поддержка близких медсестрами/медбратьями (Perioperative Nurse Liaison)
212-639-5935
Позвоните, если у вас есть вопросы о том, кому MSK будет давать информацию о вас во время операции.
Офис персональных медсестер/медбратьев (Private Duty Nursing Office)
212-639-6892
Вы можете запросить помощь персональной(-ого) медсестры/медбрата или сопровождающих. Позвоните для получения дополнительной информации.
Программа «Ресурсы для жизни после рака» (Resources for Life After Cancer [RLAC] Program)
646-888-8106
В MSK уход за пациентами не заканчивается после завершения активной стадии лечения. Программа «Ресурсы для жизни после рака» (RLAC) создана для пациентов, которые уже завершили свое лечение, а также для членов их семей. Эта программа предлагает разнообразные услуги, например семинары, мастер-классы, группы поддержки, консультации, касающиеся жизни после лечения. Она также помогает решать проблемы, связанные с медицинской страховкой и трудоустройством.
Программы сексуального здоровья (Sexual Health Programs)
Рак и лечение рака могут повлиять на ваше сексуальное здоровье. Программа сексуального здоровья при MSK может помочь вам начать действовать и решить проблемы сексуального здоровья до, во время и после лечения.
- Наша программа сексуальной и репродуктивной медицины для женщин помогает женщинам, которых беспокоят связанные с раком проблемы сексуального здоровья, включая преждевременную менопаузу и снижение фертильности. Для получения более подробной информации и для записи на прием позвоните по номеру телефона 646-888-5076.
- Наша программа сексуальной и репродуктивной медицины для мужчин помогает мужчинам, которых беспокоят связанные с раком проблемы сексуального здоровья, включая эректильную дисфункцию. Для получения более подробной информации и для записи на прием позвоните по номеру телефона 646-888-6024.
Социальные службы (Social Work)
212-639-7020
Социальные работники помогают пациентам, членам их семей и друзьям справляться с проблемами, характерными для онкологических заболеваний. Они предоставляют индивидуальные консультации и группы поддержки во время курса лечения и могут помочь вам в общении с детьми и другими членами вашей семьи. Наши социальные работники также могут направить вас в местные агентства и на различные программы, а также предоставить информацию о дополнительных финансовых ресурсах, если вы имеете на это право.
Программа лечения табакозависимости (Tobacco Treatment Program)
212-610-0507
Если вы хотите бросить курить, в центре MSK есть специалисты, которые могут помочь. Позвоните для получения дополнительной информации.
Виртуальные программы
www.mskcc.org/vp
Виртуальные программы MSK предлагают онлайн-обучение и поддержку для пациентов и лиц, ухаживающих за ними, даже если вы не можете прийти в MSK лично. С помощью интерактивных занятий вы можете больше узнать о своем диагнозе и о том, что ожидать во время лечения и как подготовиться к различным этапам лечения рака. Занятия проводятся конфиденциально, бесплатно и с привлечением высококвалифицированных медицинских работников. Если вы хотите присоединиться к виртуальной программе обучения, посетите наш веб-сайт www.mskcc.org/vp для получения более подробной информации.
Для получения дополнительной информации онлайн, ознакомьтесь с разделом «Виды рака» (Cancer Types) на веб-сайте www.mskcc.org.
Внешние вспомогательные службы
Организация Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
Центр MTA в Нью-Йорке предлагает совместные поездки и услуги сопровождения для людей с ограниченными возможностями, которые не могут воспользоваться автобусом или метро.
Организация Air Charity Network
www.aircharitynetwork.org
877-621-7177
Предоставляет поездки в лечебные центры.
Американское общество по борьбе с раком (American Cancer Society, ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Предлагает разнообразную информацию и услуги, в том числе «Приют надежды» (Hope Lodge) — место для бесплатного проживания пациентов и ухаживающих за ними лиц на время лечения рака.
Веб-сайт «Карьера и рак» (Cancer and Careers)
www.cancerandcareers.org
Ресурс, на котором собраны образовательные материалы, инструменты и информация о различных мероприятиях для работающих людей, заболевших раком.
Организация CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (между West 25th Street и 26th Street)
New York, NY 10001
Предоставляет консультации, группы поддержки, образовательные мастер-классы, публикации и финансовую помощь.
Общество Cancer Support Community
www.cancersupportcommunity.org
Предоставляет поддержку и образовательные материалы людям, столкнувшимся с раком.
Организация Caregiver Action Network
www.caregiveraction.org
800-896-3650
Предоставляет образовательные материалы и поддержку для людей, которые заботятся о близких с хроническими заболеваниями или ограниченными возможностями.
Организация Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Предлагает бесплатные поездки для лечения по стране за счет свободных мест на корпоративных авиарейсах.
Организация Gilda’s Club
www.gildasclubnyc.org
212-647-9700
Место, где мужчины, женщины и дети, больные раком, получают социальную и эмоциональную поддержку благодаря общению, участию в мастер-классах, лекциях и общественных мероприятиях.
Организация Good Days
www.mygooddays.org
877-968-7233
Предлагает финансовую помощь для покрытия доплат во время лечения. У пациентов должна быть медицинская страховка, они должны соответствовать ряду критериев, и им должны быть назначены лекарства, которые входят в формуляр Good Days.
Организация Healthwell Foundation
www.healthwellfoundation.org
800-675-8416
Предоставляет финансовую помощь для покрытия доплат, взносов медицинского страхования и нестрахуемых минимумов на определенные лекарства и виды лечения.
Организация Joe’s House
www.joeshouse.org
877-563-7468
Предоставляет больным раком и членам их семей список мест для проживания рядом с лечебными центрами.
Ресурс LGBT Cancer Project
http://lgbtcancer.com/
Предоставляет поддержку и защиту интересов для представителей ЛГБТ-сообщества, включая группы поддержки онлайн и базу данных клинических испытаний, толерантных к представителям ЛГБТ-сообщества.
Организация LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Предоставляет информацию о репродуктивной функции и поддержку больных раком, лечение которых включает риски, связанные с фертильностью, а также излечившихся от рака.
Программа «Выгляди хорошо и чувствуй себя лучше» (Look Good Feel Better Program)
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Эта программа предлагает мастер-классы, которые помогут научиться позитивнее воспринимать свой внешний вид. Для получения дополнительной информации или для записи на мастер-класс позвоните по указанному выше номеру телефона или посетите веб-сайт программы.
Национальный институт рака (National Cancer Institute)
www.cancer.gov
800-4-CANCER (800-422-6237)
Национальная сеть правовых служб по вопросам рака (National Cancer Legal Services Network)
www.nclsn.org
Бесплатная программа по защите правовых интересов больных раком.
Национальная сеть больных раком из ЛГБТ-сообщества (National LGBT Cancer Network)
www.cancer-network.org
Предоставляет образовательные материалы, обучающие курсы и защиту интересов пациентов — представителей ЛГБТ-сообщества, перенесших рак и входящих в группу риска.
Ресурс Needy Meds
www.needymeds.org
Предоставляет список программ, поддерживающих пациентов в получении непатентованных лекарств и лекарств с зарегистрированной торговой маркой.
Организация NYRx
www.nyrxplan.com
Предоставляет льготы при приобретении рецептурных лекарств настоящим и бывшим сотрудникам бюджетного сектора штата Нью-Йорк, которые соответствуют определенным требованиям.
Товарищество по оказанию помощи при приобретении рецептурных лекарств (Partnership for Prescription Assistance)
www.pparx.org
888-477-2669
Помогает соответствующим определенным требованиям пациентам, у которых нет страхового покрытия рецептурных лекарственных препаратов, получать лекарства бесплатно или приобретать их по низкой цене.
Фонд обеспечения доступа для пациентов (Patient Access Network Foundation)
www.panfoundation.org
866-316-7263
Предоставляет помощь в покрытии доплат для пациентов со страховкой.
Фонд защиты интересов пациентов (Patient Advocate Foundation)
www.patientadvocate.org
800-532-5274
Предоставляет доступ к медицинскому уходу, финансовой помощи, помощи в вопросах страхования, помощи в сохранении рабочего места и доступ к национальному справочнику ресурсов для людей с недостаточным медицинским страхованием.
Организация RxHope
www.rxhope.com
877-267-0517
Предоставляет помощь в получении лекарств, на которые у людей может не хватать денег.
Образовательные ресурсы
В этом разделе приводится перечень обучающих материалов, которые упоминались в настоящем руководстве. Эти ресурсы помогут вам подготовиться к операции и безопасно восстановиться после нее.
Запишите имеющиеся у вас вопросы и не забудьте задать их своему медицинскому сотруднику.
Вернуться к началупоказания, анализы и ход операции, цена – ЦКБ РАН, Москва
Здоровый желчный пузырь – важный и необходимый орган, участвующий в пищеварении, но при патологических изменениях нормальная его работа невозможна. Наоборот, измененный желчный пузырь становится источником проблем – это потенциальный очаг боли и развития инфекций. Поэтому его удаление не оказывает серьезного влияния на физиологические процессы, облегчая состояние человека.
Виды холецистэктомии
Если терапевтическое лечение желчного не приносит результатов или есть явные показания к оперативному вмешательству, врачи клиники ЦКБ РАН в Москве дадут рекомендации по выбору метода операции. Это может быть классическая открытая холецистэктомия, операция на желчном пузыре эндоскопическим способом или хирургическое вмешательство из минидоступа.
- Лапароскопическая холецистэктомия – вмешательство, которое отличается малой операционной травмой, быстрым и достаточно легким восстановлением. Через проколы в брюшной стенке вводятся инструменты и видеокамера. В результате нагнетания воздуха обеспечивается обзор для проведения необходимых операций. В некоторых случаях по завершении операции врач обеспечивает дренирование жидкости из подпеченочного пространства. Через 2-3 дня пациент самостоятельно покидает отделение и восстанавливается в домашних условиях.
- Операция из мини доступа (разрез 3-7 см) – объективным желанием большинства пациентов является проведения лапароскопической операции холецистэктомии желчного пузыря. Однако не для всех клинических случаев такой вид хирургического лечения подходит. С целью снижения степени травматизма в ходе удаления желчного пузыря может быть принято решение о проведении операции из минидоступа под правой реберной дугой – это компромиссный вариант между традиционной полостной операцией и лапароскопической.
Если вам показана плановая операция (лапароскопическая холецистэктомия), обращайтесь к специалистам ЦКБ РАН. В условиях современного стационара мы проводим на высоком уровне любые операции по удалению желчного – однопортовые, ретроградные (от шейки), антеградные (от дна). Уточнить стоимость операции можно в прайсе на сайте клиники. Однако лучше получить всю информацию оцене и рекомендации по виду непосредственно на консультации специалистов ЦКБ.
Лапароскопическая холецистэктомия – это малоинвазивная операция удаления желчного пузыря с использованием лапароскопической технологии – через сантиметровый разрез. Сегодня это единственный способ планового лечения хронического холецистита.
Операция считается наиболее часто выполняемой из всех проводимых на внутренних органах.
Преимущества использования методики
- Уменьшение болезненности после операции.
- Короткий период пребывания в стационаре (менее суток).
- Быстрое возвращение пациента к привычной организации быта.
- Хороший косметический эффект.
- Улучшение качества жизни.
- Практически исключена вероятность развития вентральной грыжи.
- Минимальное травмирование брюшной стенки.
Показания к проведению лапароскопической операции
Сначала принимается решение о необходимости проведения операции, а затем уже выбирается методика. В настоящее время использование лапароскопической методики считается оправданным при любом возрасте пациентов, даже при наличии избыточного веса.
Лапароскопическая холецистэктомия показана при следующих заболеваниях:
- Холецистит, не поддающийся лечению консервативными методами;
- Холестероз желчного пузыря;
- Холецистит в острой стадии;
- Холецистолитиаз, проходящий бессимптомно;
- Опухоли желчного пузыря (в том числе папилломы).
Если заболевание сопровождается болями, пациенты не удивляются назначенной операции.
Когда заболевание проходит бессимптомно, и выявляется случайно, также рекомендовано оперативное лечение. В этом случае операция переносится легче.
При данном диагнозе возможно развитие папиллом – доброкачественных опухолей, поэтому операция начинается с подробного осмотра полости на предмет разрастания опухолевого образования. Если имеют сомнения в доброкачественности образования, выполняется переход от лапаротомии к открытому типу хирургического вмешательства – полостной операции.
Когда лапаротомная холецистэктомия недопустима?
Абсолютные противопоказания:
- Плохая свертываемость крови;
- Патология жизненно важных функций в стадии декомпенсации;
- Критическое состояние пациента.
Относительные противопоказания определяются, как правило, укомплектованностью клиники современным оборудованием, индивидуальными особенностями больного и опытом хирурга. Вопрос применения методики – совместное решение хирурга и анестезиолога.
Существуют ситуации, когда выполнить операцию не представляется возможным из-за анатомических отклонений или воспалительного процесса. В этих случаях производится открытая операция.
Подготовительный период
Проводится обследование для оценки состояния организма и выявления сопутствующих заболеваний:
- Физикальное обследование:
- Анализы крови и мочи;
- УЗИ внутренних органов;
- ЭКГ;
- Рентген или флюорография грудной клетки;
- Осмотр врачей;
- Эзофагогастродуоденоскопия.
Этот список может быть расширен за счет колоноскопии, МРТ и эндоскопической ретроградной холангиопанкреатографии.
Кроме этого необходимо:
- Заблаговременно ввести в меню только легкую пищу;
- Поставить очистительную клизму дважды перед операцией – вечером и утром;
- При необходимости может быть назначенэспумизан;
- Принять душ.
Все лекарства принимаются только по согласованию с врачом.
Ход операции
Лапаротомная холецистэктомия проводится под общим наркозом и длится примерно 40 минут. Этапы процедуры следующие:
- В брюшную полость вводят углекислый газ.
- Вводятся трубки с клапанами, чтобы можно было вставить инструменты, не выпуская газ, и трубка с видеокамерой – лапароскоп. На мониторах отражается ход операции с многократным увеличением.
- Устанавливают троакары.
- Специальными инструментами удерживают желчный пузырь, пережимают клипсами проток и артерию.
- Желчный пузырь отделяют и удаляют.
- Проводят дренирование брюшной полости.
Реабилитация
Первые послеоперационные часы пациент проводит в реанимации, затем его переводят в палату. Через несколько часов можно вставать. Дренаж удаляется на следующий день. Восстановление поводится в течение месяца после операции:
- Нужно соблюдать режим дня;
- Принимать назначенные лекарства.
- Постепенно вводить физической нагрузки.
Необходимость в соблюдении диеты существует только в первые месяцы после операции, пока проходит адаптация организма к новым условиям. Уже через полгода ограничения снимаются.
Говоря о результатах лапаротомной холецистэктомии, стоит отметить, что операция считается стандартным методом лечения. Главное преимущество – быстрое выздоровление. Методика безопасна, частота конверсий в открытую операцию – минимальна.
Осложнения
Возможны следующие негативные последствия:
- Истекание желчи в брюшную полость, если плохо ушит пузырный проток;
- Перитонит;
- Воспалительный процесс;
- Грыжа.
Отзывы
Практически все отзывы наших пациентов положительные – операцию считают эффективной, быстрой и малотравматичной. Неприятные моменты, на которые обращают внимание пациенты:
- Боль в животе из-за вздутия;
- Трудности с дыханием, так как легкие были сдавлены;
- Приходится голодать в первое время.
Все эти ощущения быстро проходят. Прооперированные пациенты сходятся во мнении, что эти симптомы можно перетерпеть, они несравнимы с пользой от операции.
Где лучше сделать лапаратомию?
Цена лапороскопической операции несколько выше, чем операции открытого типа, когда пересекаются мышцы брюшной стенки. Однако учитывая сокращение времени нахождения в стационаре, суммарные затраты на лечение получаются ниже, чем при полостной операции.
Узнать стоимость оперативного лечения можно на консультации специалиста ЦКБ РАН в Москве или по телефону клиники.
Желчнокаменная болезнь
Желчнокаменная болезнь (холелитиаз, ЖКБ) — многофакторное заболевание, характеризующееся образованием камней в желчевыводящих путях: желчном пузыре (холецистолитиаз), в протоках (холедохолитиаз).
Среди болезней органов пищеварения желчнокаменная болезнь встречается очень часто; в последние годы число больных желчнокаменной болезнью увеличивается в драматических пределах.
Нужно ли делать операцию? Что опаснее болеть ЖКБ или сделать операцию?
ЖКБ опасна для жизни своими осложнениями, которые могут развиться очень быстро — в считанные часы. Эти осложнения могут оказаться крайне тяжелыми и неизличимыми. Надежных медикаментозных методов лечения ЖКБ и предотвращения ее осложнений нет. Поэтому, в большинстве случаев при ЖКБ операция необходима. Необходима она даже если боли никогда не беспокоили пациента. Особенно она показана при наличии конкрементов небольшого диаметра 3-5 мм, которые наиболее опасны. Первый же приступ холецистита, панкреатита может закончиться летальным исходом.
В настоящее время чаще всего используют два способа удаления желчного пузыря — традиционная холецистэктомия («старый» метод) и новая, менее травматичная методика — лапароскопическая холецистэктомия. В обоих случаях операция проходит под общим наркозом, по одной и той же принципиальной схеме удаляется весь желчный пузырь с камнями. При первом методе удаление желчного пузыря хирург осуществляет непосредственно вручную через разрез на брюшной стенке 15-20 см. При втором — специальными манипуляторами, лапароскопом и другими аппаратами через небольщие сантиметровые разрезы на брюшной стенке. В ходе операции осуществляется доступ в брюшную полость и целиком удаляется желчный пузырь вместе с находящимися в нем конкрементами. Эта операция называется — холецистэктомия. При этом желчный пузырь отделяется от печени и от общего печеночного протока. Пузырный проток и кровоснабжающие желчный пузырь кровеносные сосуды перевязывают и отсекают. Иногда к месту бывшего расположения желчного пузыря подводят дренажную трубочку которую выводят наружу через прокол на брюшной стенке в правом подреберье. По ней в первые сутки после операции из брюшной полости оттекает жидкость.
В нашей клинике операция выполняется лапароскопическим методом.
Метод лапароскопического удаления желчного пузыря основан на использовании уникальной современной медицинской техники, которая позволяет значительно уменьшить травматизацию тканей пациента, облегчает его состояние в послеоперационном периоде по сравнению с традиционной методикой. Суть этого метода заключается в следующем. Под общим наркозом брюшную полость надувают через прокол брюшной стенки специальной газовой смесью для создания полости с хорошим обзором и возможностью последующего введения аппаратов. На брюшной стенке, в правом подреберье и над пупком, делаются 4 сантиметровых разреза. Через них в брюшную полость вводят специальный аппарат в виде трубки (лапароскоп) оснащенный микровидеокамерой, которая передает изображение из брюшной полости на телевизор. Через другие проколы в брюшную полость вводят разные длинные микрохирургические инструменты-манипуляторы (ножницы, зажимы и т.д.), которыми и выполняется само оперативное вмешательство. Хирург манипулирует этими инструментами вне брюшной полости пациента, а ориентируется при этом на изображение в телевизоре. Удаление желчного пузыря протекает по обычной схеме. Он вместе с камнями извлекается из брюшной полости через один из разрезов (обычно у пупка). Маленькие разрезы позволяют свести к минимуму кровотечение и боль в послеоперационном периоде. Пациенты самостоятельно встают уже на первый день и могут быть отпущены домой на вторые сутки после операции. Быстрее восстанавливается функция кишечника. На вторые сутки разрешается питание. По сравнению с традиционным вмешательством через широкий доступ, уменьшается риск образования рубцовых сращений внутри брюшной полости после операции (т.н.спаек), послеоперационных грыж, нагноений и других осложнений. Послеоперационные рубцы практически не заметны через год после оперативного лечения.
врач-гастроэнтеролог, доктор медицинских наук, профессор Мухутдинова Фарида Ибрагимовна.
19 ноября 2019
Журнал «Здоровье семьи»Вам удалили желчный пузырь. Как Вы должны себя вести? Должны ли продолжать соблюдать диету? А если – да, то – какую? Прошло много или мало времени после операции удаления желчного пузыря, и вновь Вам пришлось посетить поликлинику или лечь в больницу по поводу возобновления болевых приступов, какого-то дискомфорта в животе или других расстройств. Ваше заболевание теперь называется постхолецистэктомический синдром (ПХЭС) – синдром отсутствия желчного пузыря.
Холецистэктомия (удаление желчного пузыря) – самая частая из всех операций, которые проводятся на органах брюшной полости. Большая часть пациентов после оперативного лечения отмечают хорошие результаты, но у 2-5 процентов больных после операции развивается ПХЭС. Замечено, что чем длительнее было заболевание до операции и чем больше было до нее приступов, тем чаще после оперативного вмешательства возобновляются боли и другие неприятные ощущения. Ближайшие и отдаленные исходы операции оказываются более благоприятными, если холецистэктомия проводится в раннем неосложненном периоде болезни, в состоянии ремиссии воспалительного процесса и в плановом порядке. Именно экстренная операция по поводу холецистита у людей с запущенными формами этого заболевания и дает наибольшее количество ПХЭС.
Итак, постхолецистэктомический синдром – это синдром функциональной перестройки работы желчевыделительной системы после оперативного вмешательства. Это – состояние, при котором рецидивирующая боль, беспокоившая больного до холецистэктомии и диспепсические нарушения (непереносимость жирной пищи, диарея, вздутие живота и др.) остаются и после операции. Причин возникновения этой патологии много. Прежде всего, следует помнить, что удаление желчного пузыря по поводу калькулезного холецистита не избавляет больных от обменных нарушений, в том числе от печеночно-клеточной дисхолии. Определяется литогенная желчь с низким холатохолестериновым коэффициентом. Нарушается пассаж желчи, что сопровождается расстройством пищеварения, всасывания жира и других веществ липидной природы. Изменение химического состава желчи приводит к микробному обсеменению двенадцатиперстной кишки, ослаблению роста и функционирования нормальной кишечной микрофлоры, расстройству печеночно-кишечной регуляции желчных кислот и других компонентов желчи. Под влиянием патологической микрофлоры желчные кислоты подвергаются деконъюгации, что сопровождается повреждением слизистой оболочки двенадцатиперстной, тонкой и толстой кишки, обусловливая, наряду с бактериальным обсеменением, развитие дуоденита, рефлюкс-гастрита, энтерита, колита. Общий пул желчных кислот в организм при этом снижается. Дуоденит сопровождается дуоденальной дискинезией, функциональной дуоденальной недостаточностью и забросом содержимого в общий желчный проток и проток поджелудочной железы. Присоединяются реактивный панкреатит и гепатит. Причиной постхолецистэктомического синдрома могут стать заболевания желудочно-кишечного тракта, которые развились вследствие длительного существования желчнокаменной болезни и протекают дальше после оперативного лечения. Это хронический панкреатит, холангит, дуоденит и гастрит. Таким образом, синдром отсутствия желчного пузыря является истинным ПХЭС и развивается в связи с выпадением функции регуляции давления в билиарной системе и депонирования желчи, а также рефлекторного и, возможно, гуморального влияния на сфинктеры. Однако, возможен и обструктивный вариант формирования ПХЭС, обусловленный образованием камней в желчных протоках. Больные с ПХЭС предъявляют жалобы на тяжесть и тупые боли в правом подреберье, непереносимость жирной пищи, отрыжку горечью. Иногда боли приступообразно усиливаются, сопровождаются общей слабостью, сердцебиением, потливостью. Признаки ПХЭС появляются в различные сроки после операции, носят непостоянный характер, периоды ухудшения чередуются ремиссией.
Прежде всего, пациентам рекомендуется диета – ограничение животных жиров, продуктов с высоким содержанием холестерина, легкоусвояемых углеводов, острых, кислых, жареных блюд. Диетические ограничения начинаются сразу же после операции. Употребляются протертые супы, кисели, нежирные бульоны. Затем к меню присоединяют овощные пюре, каши на воде, паровые котлеты, мясо нежирной рыбы. В дальнейшем, в питании пациента должно содержаться нормальное количество белка, сниженное количество жиров и углеводов.
Главное при ПХЭС – обеспечить дробное питание. Частые приемы пищи (4-5 раз в день) в небольшом количестве в одни и те же часы способствуют лучшему оттоку желчи, тем самым препятствуя ее задержке. Прием большого количества пищи, особенно при нерегулярном питании, может привести к появлению боли и других расстройств. В период резкого ухудшения состояния следует обеспечить максимальное щадение пищеварительной системы: в первые 2 дня болезни можно принимать только жидкость в теплом виде. Это могут быть сладкий чай, соки из фруктов и ягод, разведенные пополам водой, отвар шиповника. В течение целого дня можно выпить всего 2 стакана, пить надо небольшими глотками. Через 2 дня разрешается принимать протертую пищу в небольшом количестве. Это слизистые и протертые крупяные супы – овсяный, рисовый, манный, протертая каша из этих же круп, желе, муссы, кисели. Затем можно включить в диету нежирный некислый творог, нежирное мясо, нежирную рыбу.
Блюда готовят в протертом виде на пару или отваривая в воде. Принимайте пищу 5-6 раз в день небольшими порциями. Через 5-6 дней Вы можете перейти на диету № 5 а, придерживаться которой необходимо в течение 3-4 недель. Диета содержит белков 100 г., жиров 80 г., углеводов 350 г., поваренной соли 4-6 г. Свободной жидкости 1,5-2 л. Масса суточного рациона 3 кг. Суточная калорийность около 2800 ккал. Ограничиваются в диете механические и химические раздражители. Исключаются продукты, усиливающие процессы брожения и гниения в кишечнике, резко стимулирующие секреторную функцию желудка, поджелудочной железы, усиливающие желчеотделение и раздражающие печень. Пищу готовят в воде или на пару, протирают. Температура холодных блюд не ниже 15 градусов, горячих – не выше 62 градусов С.
- РЕКОМЕНДУЕТСЯ: хлеб пшеничный вчерашний, супы готовят на слизистом отваре с протертыми крупами, овощами или на овощных отварах с мелко шинкованными овощами – картофелем, морковью, кабачками, тыквой, разваренными крупами – рисом, манной, овсяной крупами, вермишелью (в супы можно добавлять яично-молочную смесь, которая готовится соединением сырого яйца с равным объемом молока, и заправляется сливочным маслом, сметаной), нежирные сорта мяса в виде паровых котлет, суфле или пюре, нежирные сорта рыбы и птицы, в основном в рубленом виде, но мягкие сорта и части разрешают периодически куском, варят в воде или готовят на пару. Вареные и протертые овощи: картофель, кабачки, тыква, морковь, свекла, цветная капуста в виде пюре, суфле, запеканок, каши готовят на воде с добавлением молока в протертом виде, разрешают пудинги, яйца добавляют в блюда и дают в виде паровых белковых омлетов, молоко в натуральном виде или в блюдах по индивидуальной переносимости, свежий некислый творог в натуральном виде или в блюдах – запеканки, суфле, пудинги, сыр неострый: российский, ярославский, сметана в небольшом количестве в блюдо, кисель, протертый компот, желе, печеные яблоки, груши, варенье и джемы из сладких ягод и фруктов, сахар, мед, фруктовая карамель, мармелад, при хорошей переносимости разрешается в день около 100 г. спелой клубники, земляники, малины, соки яблочный, вишневый, клубничный пополам с горячей водой, небольшое количество зелени петрушки и укропа, соус бешамель с небольшим количеством сметаны (муку не жарить), фруктовые и ягодные подливы, чай, суррогаты кофе с молоком, отвары шиповника. Масло сливочное добавляют в готовое блюдо не более 30 г. в день, растительное при хорошей переносимости.
- ИСКЛЮЧАЕТСЯ: свежий белый и ржаной хлеб, сдобное слоеное тесто, жирные сорта мяса (баранина, свинина), птицы (утка, гусь) и рыбы, жареное, тушеное мясо, колбасы, копчености, консервы, печень, почки, мозги, жареная и соленая рыба, рыбные консервы, жирный творог с повышенной кислотностью, острый сыр, тугоплавкие жиры – бараний, говяжий, свиной, бобовые, макароны, пшено, перловая крупа, рассыпчатые каши, грибы, квашеная капуста, редька, редис, лук, чеснок, щавель, мясные и рыбные бульоны, холодные закуски, кислые фрукты, богатые клетчаткой, шоколад, мороженое, халва, кремы, пряности, какао, крепкий кофе, холодные газированные напитки, алкоголь.
ПРИМЕРНОЕ МЕНЮ ДИЕТЫ № 5 А.
- Завтрак: белковый паровой омлет из двух яиц, каша манная молочная, чай с молоком.
- 2-й завтрак: яблочное пюре.
- Обед: суп слизистый овсяный, котлета мясная паровая, гречневая каша, компот процеженный. Полдник: творог домашний протертый.
- Ужин: котлеты рыбные паровые, картофельное пюре, чай.
- На ночь: кефир, хлеб белый 200 г., сахар 30 г., масло сливочное 20 г.
При непереносимости растительного масла Вам следует отказаться от него. При выраженном ожирении ограничивайте калорийность продуктов. Делайте поправки на те блюда и продукты, которых Вы не переносите. Их надо исключать из питания. Это могут быть молоко, жиры, яйца. Ваше самочувствие и состояние после операции на желчных путях во многом будут зависеть от того, насколько настойчиво Вы будете выполнять диетологические рекомендации.
Для профилактики ПХЭС через 1,5-2 месяца после операции рекомендуется диета, обогащенная клетчаткой (пшеничные отруби, морковь, капуста, кукуруза, овсянка и т.д.). Такая диета нормализует химический состав желчи и, в первую очередь, содержание холестерина.
Медикаментозное лечение ПХЭС зависит от жалоб и клинических проявлений заболевания и назначается только врачом. Применяются спазмолитические препараты, средства, нормализующие моторику желудочно-кишечного тракта и функцию сфинктеров желчных протоков и двенадцатиперстной кишки, адсорбирующие деконъюгированные желчные кислоты, уменьшающие воспаление слизистой оболочки 12-перстной кишки, подавляющие активность патологической микробной флоры, гепатозащитные средства, ферментные препараты. Повышенную возбудимость сфинктеров желчных путей можно снизить психотерапией, приемом седативных и спазмолитических препаратов, физиотерапевтическими процедурами — тепловыми аппликациями, электрофорезом с новокаином и сульфатом магния, диатермией, индуктотермией и УВЧ-терапией на область печени. Курортное лечение с курсами приема минеральных вод улучшает самочувствие больных.
Поделиться в соц.сетях
Операция по удалению желчного пузыря (холецистэктомия)
Холецистэктомия — хирургическая операция по удалению желчного пузыря, который представляет собой грушеобразный орган, расположенный непосредственно под печенью в правой части брюшной полости. В желчном пузыре накапливается желчь — образующаяся в печени жидкость, которая принимает участие в процессе пищеварения.
Различают экстренную холецистэктомию и холецистэктомию выполняемую в плановом порядке (в период ремиссии, при отсутствии симптомов).
Показания к удалению желчного пузыря
Холецистэктомия проводится при холецистите и желчнокаменной болезни для удаления желчных камней и борьбы с осложнениями, которые они вызывают. Лечащий врач может рекомендовать операцию в следующих случаях:
— Хронический калькулезный холецистит (камни в желчном пузыре, желчнокаменная болезнь)
— Полипы и холестероз желчного пузыря;
— Камни в желчном протоке (холедохолитиаз)
— Воспаление желчного пузыря (бескаменный холецистит)
— Бессимптомный холецистолитиаз (отсутствие симптомов при наличии камней в желчном пузыре)
Холецистэктомия выполняемая в плановом порядке — достаточно простая операция, которая редко влечет за собой осложнения. В большинстве случаев, пациент может отправиться домой через 1-2 дня после проведения операции.
Удаление желного пузыря в экстренном порядке проводится при непосредственной угрозе жизни пациента, когда возникшие осложнения холецистита делают попытки добиться стойкой стабилизации общего состояния пациента бесперспективными:
— при перитоните;
— гангренозном холецистите;
— перфорации стенки желчного пузыря
Методы удаления желчного пузыря
В настоящее время существует 3 основных технологии выполнения холецистэктомии:
1. Лапароскопическая холецистэктомия
2. Открытая холецистэктомия из минидоступа
3. Традиционная открытая холецистэктомия
Принципиальным отличием во всех указанных методах является только доступ к желчному пузырю.
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия выполняется наиболее часто, проводится под общим наркозом с интубацией трахеи (введение тонкой эластичной трубки в трахею во время наркоза, которую пациент не чувствует), что позволяет минимизировать риск регургитации (заброса желудочного содержимого в ротоглотку) и аспирации (попадания желудочного содержимого в легкие) во время операции.
После наступления анестезии, хирург, через специальную тонкую иглу в брюшную полость нагнетат углекислый газ. Цель нагнетания углекислого газа — приподнять брюшную стенку и одновременно поджать внутренние органы, образно говоря «надуть живот». Углекислый газ абсолютно безвреден для организма и его нагнетание позволяет создать в брюшной полости пространство для работы хирурга. После этого производиться прокол в области пупка, через который вводится лапароскоп, оснащенный видеокамерой, для осмотра органов брюшной полости, а также с целью визуального контроля дальнейшего хода операции. Изображение с видеокамеры лапароскопа передается на монитор в операционной и позволяет хирургам контролировать свои действия.
На следующем этапе проводятся проколы брюшной стенки (от 1 до 3) для введения инструментов — манипуляторов необходимых для удаления желчного пузыря. После диагностических манипуляций, если требуется, приступают к выделению пузырной артерии и пузырного протока. После наложения на них специальных металлических скобок, их пересекают. Желчный пузырь, отделенный от печени извлекают из брюшной полости (через один из проколов).
После извлечения желчного пузыря проводится холангиография — специальное рентгеновское исследование желчного протока на наличие отклонений. Если хирург обнаруживает камни или другие патологии в желчном протоке, также может быть проведено медицинское вмешательство, направленное на их устранение.
По окончании операции, углекислый газ удаляется из брюшной полости, накладываются швы и стерильная повязка. После полного пробуждения пациент переводится в послеоперационное отделение. Лапароскопическая холецистэктомия длится от 30 минут до 2 часов, в среднем — 40 минут.
Лапароскопическая холецистэктомия назначается не всем пациентам. В некоторых случаях хирург может начать проведение лапароскопической холецистэктомии и решить сделать более широкий разрез из-за наличия рубцовой ткани от предыдущих операций или осложнений.
Как правило, уже через 2-3 часа после лапароскопии пациент может вставать. Выписка из стационара происходит обычно на следующий день после проведения операции, однако некоторым требуется остаться в больнице дольше. Пациент сможет отправиться домой после того как сможет есть, пить и самостоятельно передвигаться без болезненных ощущений. Для полного восстановления требуется примерно неделя.
Преимущества лапароскопической холецистэктомии
— Отсутствие разрезов передней брюшной стенки и, как следствие меньше боли, меньшая вероятность инфицирования, меньшие риски возникновения послеоперационной грыжи, быстрый восстановительный период;
— Уже через 2-3 часа после лапароскопии пациент может вставать. Обычно к вечеру или утру следующего дня состояние уже позволяет вернуться к обычной физической активности, а через несколько дней вернуться на работу. Следы на коже от проколов заживают достаточно быстро, через несколько месяцев их с трудом можно обнаружить;
— Большая информативность. Технология проведения лапароскопии, при которой изображение из брюшной полости выводится на экран монитора, позволяет выявлять мельчайшую патологию, которая не видна при классической операции. Это возможно из-за того, что на мониторе можно увеличивать изображение органов до 10 раз.
— Щадящее оперативное воздействие. Учитывая многократное увеличение и специальные хирругические инструменты, очаги патологии удаляют, не затрагивая здоровые ткани
Открытая холецистэктомия из минидоступа
Не всем пациентам возможно выполнить лапароскопическое удаление желчного пузыря. Анатомические аномалии, выраженный воспалительный или спаечный процесс в брюшной полости, сопутствующие заболевания, препятствующие наложению пневмоперитонеума (нагнетания брюшной полости углекислым газом) являются поводом для проведения открытой малоинвазивной холецистэктомии.
При этом методе доступ к желчному пузырю осуществляется через разрез (от 3 до 7 см) в области правого подреберья. Мышцы и ткани приподнимаются для освобождения печени и желчного пузыря. Далее приступают к выделению пузырной артерии и пузырного протока. После наложения на них специальных металлических скобок, их пересекают. Желчный пузырь, отделенный от печени извлекают из брюшной полости.
Затем проводится контрольная холангиография. Накладываются швы и стерильная повязка. После полного пробуждения пациент переводится в послеоперационное отделение. Открытая холецистэктомия из минидоступа длится 30 минут до 2 часов, в среднем — 40 минут.
Сроки пребывания больных в стационаре немного длиннее, чем при лапароскопии, и составляют 1 — 3 дней. Срок послеоперационной реабилитации тоже более длительный.
Традиционная открытая холецистэктомия
В настоящее время этот метод холецистэктомии применяется либо в экстренных случаях, например, при остром холецистите осложненном разлитым перитонитом, либо при сложных формах патологии желчных протоков.
Традиционная открытая холецистэктомия выполняется через большие разрезы брюшной стенки, что сопровождается её значительной травмой и как следствие, развитием нередких послеоперационных осложнений, например, послеоперационных вентральных грыж или инфекционных осложнений. Кроме того, в раннем послеоперационном периоде может развиться парез кишечника, нарушения функции внешнего дыхания.
Безусловно, ранняя послеоперационная активность пациента ограничена, период реабилитации и нетрудоспособности более длительный. Для восстановления потребуется провести в больнице 3 — 7 дней. После этого требуется от четырех до шести недель для полного восстановления.
Осложнения холецистэктомии
Существует очень малая вероятность возникновения следующих осложнений:
— Подтекание желчи
— Кровотечение
— Образование тромбов
— Смерть
— Воздушная эмболия
— Возникновение проблем с сердцем
— Инфицирование послеоперационной раны
— Повреждение ближайших органов: желчного протока, печени и тонкого кишечника
— Панкреатит
— Пневмония
Риск возникновения осложнений зависит от общего состояния здоровья и причин возникновения холецистита. Риск возникновения осложнений при срочном проведении холецистэктомии выше, чем когда операция выполняется в плановом порядке.
После холецистэктомии
Следует заранее подготовиться к послеоперационному восстановлению. Большинство людей отправляется домой на следующий день после проведения холецистэктомии, но возникновение осложнений может увеличить срок пребывания в больнице. В некоторых случаях для удаления желчного пузыря хирургу приходится сделать разрез брюшной стенки. Больному в таком случае придется остаться в больнице на более длительный срок. Не всегда можно точно сказать, как будет проходить операция. В случае если придется остаться в больнице дольше, стоит сразу взять с собой личные вещи, например, зубную щетку, удобную одежду, книги или журналы, чтобы не было скучно.
Договоритесь с кем-нибудь, кто бы мог отвезти Вас домой после выписки и присмотреть за Вами. Попросите друга или члена семьи отвезти Вас домой и остаться с Вами в первую ночь после операции.
Благодаря проведению холецистэктомии боль и дискомфорт, которые доставляют желчные камни, пройдут. Консервативное лечение как, например, изменение режима питания не предотвращает появление желчных камней. Холецистэктомия — единственный способ предотвратить образование желчных камней.
После проведения холецистэктомии у некоторых пациентов возникает диарея в легкой степени, которая затем проходит. Большинство пациентов не сталкиваются с проблемами пищеварения после холецистэктомии. Желчный пузырь не является органом необходимым для здорового пищеварения.
То, насколько быстро пациент сможет вернуться к своей обычной деятельности после холецистэктомии, зависит от метода оперативного вмешательства и общего состояния здоровья. Пациенты, перенесшие лапароскопическую холецистэктомию, могут вернуться к работе через несколько дней. Пациентам, перенесшим открытую холецистэктомию, требуется несколько недель, чтобы восстановиться и вернуться к работе.
Подготовка к холецистэктомии
Перед плановой операцией проводится ряд исследований для оценки состояния внутренних органов и выявления сопутствующих заболеваний:
Общий анализ крови и мочи
Биохимический анализ крови (АЛТ, АСТ, альбумин, амилаза, глюкоза, билирубин, креатинин, электролиты и др.)
Коагулограмма (протромбин, МНО, фибриноген, АЧТВ, ВСК)
Определение группы крови, резус фактора
Реакция микропреципитации с кардиолипиновым антигеном
Определение антител к вирусу иммунодефицита ВИЧ 1 / 2 (anti-HIV)
Определение антител к вирусу гепатита С (Anti-HCV-total)
Определение антигена вируса гепатита В (HBsAg)
Электрокардиограмма
Рентгенография грудной клетки
Видеоэзофагогастродуоденоскопия (ФГС)
МР — холангиография
Осмотр терапевта
Осмотр анестезиолога
Этот список может быть расширен, при необходимости
Перед проведением плановой холецистэктомии хирург может рекомендовать:
— Выпить специальный медицинский препарат (по назначению врача, например, фортранс) для того чтобы промыть кишечник. За несколько часов до операции больному могут назначить раствор, который выведет кал из кишечника.
— Воздержаться от еды за ночь до операции. Можно запить лекарства небольшим количеством воды, однако за четыре часа до операции следует воздержаться от еды и питья.
— Прекратить приём некоторых лекарств и добавок. Необходимо сообщить врачу названия всех принимаемых лекарств и добавок и продолжить принимать лишь те, которые скажет врач. Врач может запретить приём некоторых лекарств и добавок, так как они могут повысить вероятность возникновения кровотечения.
— Принять душ или ванну используя специальное мыло. Врач может рекомендовать специальное антибактериальное мыло.
Более подробную информацию о холецистэктомии Вы можете получить у хирурга клиники «Здоровье 365» г. Екатеринбурга.
Связанные статьи:
Боль в животе
Боль внизу живота
Аппендицит
УЗИ брюшной полости
Видеоэзофагогастродуоденоскопия (ФГС)
МР — холангиография (см. МРТ брюшной полости)
Желчный пузырь
Язва желудка
Гастрит
Панкреатит
Поджелудочная железа
Синдром раздраженного кишечника (СРК)
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Неспецифический язвенный колит
Болезнь Крона.
Гастроэнтерит
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия – это удаление желчного пузыря с использованием специальной лапароскопической техники и инструментов. Лапароскопическая операция удаления желчного пузыря относится к малоинвазивным и малотравматичным методам оперативного лечения. Преимущества этой операции заключаются в значительно меньших проявлениях болевого синдрома, отсутствии значимых послеоперационных рубцов, быстром восстановлении после операции, малой длительности (1-2 дня) госпитализации и быстрому (5-7 дней) возврату к привычному ритму жизни. Операция проводится через маленькие проколы размером 0.5 – 1.0 см. Как правило, делается 4 прокола, хотя количество и размер проколов может варьировать у разных пациентов.
Через прокол в околопупочной области в брюшную полость вводится видеокамера. Для поддержания внутрибрюшного давления на уровне 8-12 мм.рт.ст. в брюшную полость подается углекислый газ. При помощи инструментов особой конструкции производится наложение клипс на проток, соединяющий желчный пузырь и печеночный проток. Артерии, питающие желчный пузырь, также клипируются. После удаления желчного пузыря углекислый газ удаляется из брюшной полости. В животе оставляется дренаж, все раны зашиваются.
Почему операция необходима
Операция предотвращает развитие серьезных осложнений, которые могут потребовать экстренного оперативного вмешательства. Плановое оперативное лечение намного безопаснее и переносится пациентами легче, чем операции, проводимые по неотложным показаниям. Большинство пациентов после удаления желчного пузыря отмечают значительное улучшение самочувствия и избавляются от таких симптомов, как боли и тошнота.
Если не делать операцию
Камни в желчном пузыре являются наиболее частой причиной развития таких осложнений как гнойное воспаление желчного пузыря, воспаление поджелудочной железы и механическая желтуха. Сложность операций при этих заболеваниях возрастает во много раз и часто требует длительного стационарного лечения. Риск летального исхода при осложнениях желчнокаменной болезни превосходит в несколько раз риск развития любых послеоперационных осложнений при плановой операции.
Анестезия
Операция выполняется под общей анестезией. При возникновении каких-либо вопросов или сомнений в отношении анестезии необходимо проконсультироваться с анестезиологом.
Послеоперационный период
После операции пациент некоторое время остается под наблюдением анестезиолога, до окончания действия анестезии. После этого пациент переводится в палату. Большинство пациентов остается под наблюдением в стационаре в течение 48-72 часов после операции.
Болевые ощущения после операции
В первые несколько дней пациент может ощущать некоторые болевые ощущения в области послеоперационных ран, что может потребовать применения обезболивающих препаратов. Через 1-2 дня после операции боль должна значительно уменьшиться. Если этого не происходит, пациент должен сразу сообщить об этом своему врачу.
Диета и режим после операции
-
Через 2-3 часа после операции пациенту разрешается пить. На следующий день или через день после операции можно принимать легкую пищу. В течение нескольких месяцев после операции необходимо будет придерживаться специальной диеты
-
Чем раньше пациент начнет вставать, тем меньше вероятность развития осложнений со стороны сердечно-сосудистой и дыхательной систем. При этом риск возникновения тромбофлебита также значительно уменьшается
-
Для предупреждения развития пневмонии будет необходимо проводить упражнения глубокого дыхания. 10 глубоких вдохов каждый час препятствует застою секрета бронхов в легких и улучшает циркуляцию воздуха
-
Курение в раннем послеоперационном периоде увеличивает риск развития воспалительных заболеваний в легких
-
Рекомендуется измерять температуру 2 раза в день в течение 5-7 дней
-
В течение недели после операции крайне не рекомендуется садиться за руль автомобиля
-
Восстановительный период обычно занимает 2-3 недели. Однако в течение 3 месяцев после операции нельзя поднимать тяжести весом больше 5 кг
Необходимые процедуры
Смена операционных повязок проводится на следующий день после операции. В дальнейшем перевязки производятся по мере необходимости. Швы обычно снимаются на 6-7 день после операции.
Необходимо немедленно сообщить своему врачу:
- если возникло кровотечение из операционной раны;
- появилась лихорадка и озноб;
- боль не уменьшается на фоне приема обезболивающих средств;
- появилось вздутие живота;
- есть покраснение, отек, усиление болей в области послеоперационных ран.
Преимущества лапароскопической холецистэктомии в ММЦ «СОГАЗ»:
- в клинике применяются современные методы диагностики, лечения и реабилитации;
- ориентация на малоинвазивное вмешательство;
- применение передового эндовидеохирургического оборудования;
- высочайшие требования к качеству работы;
- опытные и внимательные специалисты.
Записаться на консультацию хирурга можно, позвонив по телефону 8(812)406-88-88 или заполнив форму:
Лапароскопическая операция на желчном пузыре при желчных камнях
Обзор операции
Лапароскопическая операция на желчном пузыре (холецистэктомия) позволяет удалить желчный пузырь и желчные камни через несколько небольших разрезов (разрезов) в брюшной полости. Хирург надувает ваш живот воздухом или углекислым газом, чтобы видеть лучше.
Хирург вставляет световой прицел, прикрепленный к видеокамере (лапароскопу), в один разрез около пупка. Затем хирург использует видеомонитор в качестве ориентира, вставляя хирургические инструменты в другие разрезы, чтобы удалить желчный пузырь.
Перед тем, как хирург удалит желчный пузырь, вам может быть назначена специальная рентгеновская процедура, называемая интраоперационной холангиографией, которая показывает анатомию желчных протоков.
Для этой операции вам понадобится общая анестезия, которая обычно длится 2 часа или меньше.
После операции желчь выходит из печени (где она образуется) через общий желчный проток в тонкий кишечник. Поскольку желчный пузырь был удален, организм больше не может накапливать желчь между приемами пищи.У большинства людей это практически не влияет на пищеварение.
В 5–10 из 100 лапароскопических операций на желчном пузыре хирургу необходимо перейти на открытый хирургический метод, который требует большего разреза. сноска 1 Примеры проблем, при которых может потребоваться открытая, а не лапароскопическая операция, включают неожиданное воспаление, рубцовую ткань, травму и кровотечение.
Чего ожидать после операции
Возможно, вам сделают операцию на желчном пузыре амбулаторно или вы можете остаться в больнице на 1 или 2 дня.
Большинство людей могут вернуться к своей обычной деятельности через 7–10 дней. Люди, перенесшие лапароскопическую операцию на желчном пузыре, болят около недели. Но через 2–3 недели у них гораздо меньше дискомфорта, чем у людей, перенесших открытую операцию. После операции не требуется никаких специальных диет или других мер предосторожности.
Зачем это делают
Лапароскопическая операция на желчном пузыре — лучший метод лечения желчных камней, вызывающих симптомы, если только нет причин, по которым операция не должна проводиться.
Лапароскопическая хирургия используется чаще всего при отсутствии факторов, которые могут осложнить операцию.
Как это работает
Лапароскопическая операция на желчном пузыре безопасна и эффективна. Хирургия избавляет от камней в желчном пузыре. Не удаляет камни из общего желчного протока. Камни в желчном пузыре могут образовываться в общем желчном протоке через несколько лет после удаления желчного пузыря, хотя это бывает редко.
Риски
Общий риск лапароскопической хирургии желчного пузыря очень низкий.К наиболее серьезным возможным осложнениям относятся:
Другие необычные осложнения могут включать:
- Желчные камни, которые остаются в брюшной полости.
- Желчь, просачивающаяся в брюшную полость.
- Травма кровеносных сосудов брюшной полости, например, главного кровеносного сосуда, по которому кровь идет от сердца к печени (печеночной артерии). Это редко.
- Камень в желчном пузыре попадает в общий желчный проток.
- Печень разрезается.
Для устранения этих осложнений может потребоваться дополнительная операция.
После операции на желчном пузыре у некоторых людей сохраняются абдоминальные симптомы, такие как боль, вздутие живота, газы и диарея (постхолецистэктомический синдром).
Что думать
После лапароскопической операции выздоровление проходит намного быстрее и менее болезненно, чем после открытой операции.
- Пребывание в больнице после лапароскопической операции короче, чем после открытой операции. Обычно люди идут домой в тот же день или на следующий день, тогда как открытая операция занимает от 2 до 4 дней или дольше.
- Восстановление проходит быстрее после лапароскопической операции.
- После лапароскопической операции вы будете меньше времени проводить вдали от работы и других занятий (примерно 7–10 дней по сравнению с 4–6 неделями).
Ссылки
Ссылки
- Glasgow RE, Mulvihill SJ (2010). Лечение желчнокаменной болезни. В M Feldman et al., Eds., Sleisenger and Fordtran’s Gastrointestinal and Liver Disease , 9th ed., Vol. 1. С. 1121–1138. Филадельфия: Сондерс.
Кредиты
По состоянию на 12 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: Э. Грегори Томпсон, доктор внутренних болезней
Брайан О’Брайен, доктор медицины, FRCPC — внутренняя медицина
Адам Хусни, MD — Семейная медицина
Арвидас Д. Ванагунас, MD, FACP, FACG — Гастроэнтерология
По состоянию на 12 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: E. Грегори Томпсон, доктор медицины — внутренние болезни и Брайан О’Брайен, доктор медицины, FRCPC — внутренняя медицина и Адам Хусни, доктор медицины — семейная медицина и Арвидас Д.Vanagunas, MD, FACP, FACG — Гастроэнтерология
Glasgow RE, Mulvihill SJ (2010). Лечение желчнокаменной болезни. В M Feldman et al., Eds., Sleisenger and Fordtran’s Gastrointestinal and Liver Disease , 9th ed., Vol. 1. С. 1121-1138. Филадельфия: Сондерс.
Хирургия желчного пузыря и удаление камней в желчном пузыре: чего ожидать
Желчный пузырь — это орган грушевидной формы, в котором хранится желчь — жидкость, которая помогает переваривать пищу. Если он не работает должным образом (или ваша желчь выходит из равновесия), начинают формироваться твердые фрагменты.Они могут быть такими маленькими, как рисовое зерно, или большими, как мяч для гольфа.
Желчные камни не проходят сами по себе. Если они начинают болеть или вызывать другие симптомы, врач может принять решение удалить желчный пузырь. Этот вид операции называется холецистэктомией. Это одна из самых распространенных операций, которую проводят врачи.
Около 80% людей с камнями в желчном пузыре нуждаются в операции.
Типы операций на желчном пузыре
Врачи могут удалить желчный пузырь одним из двух способов:
Открытая операция: Во время этой процедуры ваш хирург сделает 5-7-дюймовый разрез (разрез) на вашем животе. из желчного пузыря.Если у вас нарушение свертываемости крови, вам понадобится открытая операция. Он также может понадобиться, если у вас тяжелое заболевание желчного пузыря, у вас очень избыточный вес или вы находитесь в последнем триместре беременности.
Продолжение
Лапароскопическая холецистэктомия: Врачи также называют эту операцию «замочной скважиной». Ваш хирург не делает большого отверстия в вашем животе. Вместо этого они делают четыре небольших разреза. Они вставляют вам в живот очень тонкую гибкую трубку со светом и крошечной видеокамерой. Это поможет вашему хирургу лучше увидеть ваш желчный пузырь.Затем вставят специальные инструменты, чтобы удалить больной орган.
При обоих типах операций вам будет назначена общая анестезия. Это означает, что вы проспите процедуру и не почувствуете боли во время ее выполнения.
Нужна ли операция?
Если камни в желчном пузыре не вызывают симптомов, обычно нет необходимости в хирургическом вмешательстве. Он понадобится вам только в том случае, если камень попадет в один из желчных протоков или заблокирует их. Это вызывает то, что врачи называют «приступом желчного пузыря».«Это сильная, похожая на нож боль в животе, которая может длиться несколько часов.
Если у вас серповидно-клеточная анемия или другое заболевание крови, ваш врач может рассмотреть возможность проведения холецистэктомии в качестве меры предосторожности, даже если у вас нет симптомов.
Продолжение
Если не лечить, камни в желчном пузыре могут также привести к более серьезным проблемам, например:
- Холецистит — воспаление желчного пузыря
- Панкреатит — воспаление поджелудочной железы
- Холангит — воспаление желчных протоков
Если врач выберет операцию, он проведет несколько анализов, чтобы увидеть, как камни в желчном пузыре влияют на ваше здоровье.Тесты могут включать:
- Анализ крови
- Ультразвук
- МРТ HIDA (гепатобилиарная иминодиуксусная кислота) сканирование — в ваше тело вводится радиоактивный химикат для создания изображений любых закупоренных протоков
- Эндоскопическое ультразвуковое исследование — устанавливается устройство для визуализации в рот и вниз по пищеварительному тракту, чтобы звуковые волны могли создать подробную картину вашего тонкого кишечника
Могу ли я сначала попробовать другие методы лечения?
Возможно, вы сможете справиться со своими симптомами на короткое время, изменив свой рацион.Это включает сокращение употребления жирной пищи. Но изменения в диете не всегда помогают предотвратить приступы желчного пузыря.
Если операция вам не подходит, ваш врач может назначить лекарство для растворения камней в желчном пузыре. Но на это могут уйти месяцы или даже годы. И даже если камни в желчном пузыре исчезнут, есть шанс, что они вернутся.
Риски хирургии желчного пузыря
Вы можете жить без желчного пузыря. Ваша печень может вырабатывать достаточно желчи сама по себе. Он естественным образом попадет в тонкий кишечник, даже если желчный пузырь удален.
Врачи считают, что операция на желчном пузыре безопасна, но некоторые проблемы все же могут возникнуть. К ним могут относиться:
- Проблемы с анестезией
- Инфекция
- Кровотечение
- Отек
- Вытекание желчи
- Повреждение желчного протока
- Повреждение кишечника, кишечника или кровеносных сосудов
- Тромбоз глубоких вен (сгустки крови )
- Проблемы с сердцем
- Пневмония
Вы также рискуете столкнуться с проблемой, которую врачи называют «постхолецистэктомическим синдромом» (PCS).Это может произойти, если в желчных протоках остались камни или желчь попала в желудок. Симптомы PCS аналогичны симптомам желчных камней. К ним относятся боли в животе, изжога и диарея.
Восстановление
Продолжительность выздоровления зависит от типа перенесенной операции.
Если вам удалили желчный пузырь во время открытой операции, вам нужно будет остаться в больнице на несколько дней после этого. Для полного заживления вашего тела может потребоваться от 6 до 8 недель.
Лапароскопия требует меньше усилий, поэтому вы почувствуете меньше боли и вылечитесь быстрее, чем при открытой операции. Большинство людей, у которых он есть, могут вернуться домой из больницы в тот же день. Скорее всего, вы вернетесь к своему обычному распорядку в течение 2 недель.
Удаление желчного пузыря: лапароскопический метод — familydoctor.org
Желчный пузырь — это небольшой орган грушевидной формы прямо под печенью. Он накапливает желчь — пищеварительную жидкость, которую печень производит для переваривания жиров. Иногда воспаляется желчный пузырь.Это происходит, когда поток желчи перекрывается. Это может быть вызвано желчными камнями (твердые отложения, которые образуются внутри желчного пузыря), травмой или другими состояниями. Когда это происходит, вы можете испытывать боль и другие симптомы. Ваш врач может захотеть удалить желчный пузырь. К счастью, для жизни нам не нужен желчный пузырь. И удаление обычно не вызывает осложнений.
Важно отметить, что не всем людям с камнями в желчном пузыре требуется операция по удалению желчного пузыря. Ваш врач поможет решить, какой курс действий лучше всего подходит для вас и ваших симптомов.
Путь к улучшению здоровья
Если у вас есть боль в желчном пузыре и другие симптомы, вам может потребоваться операция по удалению желчного пузыря. Операция называется холецистэктомией. Вам сделают анестезию, чтобы вы заснули и не почувствовали боли во время операции.
Во время традиционной операции желчный пузырь удаляется через разрез (разрез) длиной от 5 до 8 дюймов в брюшной полости. Это называется открытой холецистэктомией.
Более распространенный способ удаления желчного пузыря — лапароскопическая холецистэктомия.Во время этой операции в брюшной полости делают от 3 до 4 небольших разрезов. Затем через разрезы вставляются инструменты. Хирург использует инструменты, чтобы осмотреть желчный пузырь и удалить его.
Один из используемых инструментов называется лапароскопом. Это небольшая тонкая трубка с камерой и лампочкой на кончике. Камера используется, чтобы увидеть ваше тело изнутри. Камера показывает ваш желчный пузырь на экране телевизора. Это позволяет врачу видеть желчный пузырь во время его удаления. Ваш врач сделает это с помощью инструментов, вставленных в другие разрезы.Затем желчный пузырь удаляется через один из разрезов.
После удаления желчного пузыря врач перережет все желчные протоки. Он или она закроет разрезы швами, скобами или клеем. Процедура занимает от 1 до 2 часов. Большинство людей идут домой в тот же день или на следующий день после операции.
Каковы преимущества этого типа операции?
Лапароскопическое удаление желчного пузыря имеет много преимуществ. В отличие от традиционной хирургии, лапароскопическая операция может выполняться без сокращения мышц живота.Это может позволить вам:
- После операции уменьшилась боль.
- Имейте более короткое пребывание в больнице.
- Уменьшите время восстановления.
- Вернитесь к работе быстрее.
- Имеют гораздо менее заметные рубцы, чем при традиционной холецистэктомии.
Кому нельзя делать эту операцию?
Лапароскопическая хирургия — не лучший выбор для всех. Открытая операция может быть лучше, если вы:
- Раньше перенес операцию вокруг желчного пузыря.
- Имеют тенденцию к сильному кровотечению.
- У вас есть проблемы, из-за которых вашему врачу будет сложно осмотреть желчный пузырь.
Ваш врач решит, какой тип операции вам подходит.
Что нужно учитывать
Как и при любой операции, возможны осложнения. Они редки, но могут включать:
- кровотечение
- инфекция
- травма (трубки, по которой желчь из желчного пузыря попадает в желудок)
- Подтекание желчи
Кроме того, при введении инструментов в брюшную полость могут быть повреждены кишечник, печень или основные кровеносные сосуды.Помните, что эти осложнения случаются редко. Но если вы испытываете необычную боль после операции на желчном пузыре, немедленно обратитесь к врачу.
Вопросы, которые следует задать врачу
- Нужно ли мне удалять желчный пузырь?
- Какой тип операции мне подходит?
- Каковы риски лапароскопической хирургии?
- Как долго я буду в больнице?
- Сколько времени мне понадобится на восстановление?
- Каковы признаки осложнений?
Ресурсы
Национальные институты здравоохранения, MedlinePlus: лапароскопическое удаление желчного пузыря
Авторские права © Американская академия семейных врачей
Эта информация представляет собой общий обзор и может не относиться ко всем.Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Лапароскопическая холецистэктомия (удаление желчного пузыря)
Краткое описание процедуры
Лапароскопическая холецистэктомия (произносится как kō’lĭ-sĭ-stěk’tə-mē ) — это хирургическое удаление желчного пузыря с помощью лапароскопии. Желчный пузырь — это орган грушевидной формы, расположенный под печенью в правом верхнем углу живота. Его функция — хранить желчь.Он прикрепляется к желчным протокам, выходящим из печени. Эти протоки переносят желчь из печени в желчный пузырь и кишечник, где желчь помогает переваривать пищу. Желчный пузырь не нужен для поддержания хорошего здоровья.
Оборудование
Многие женщины слышали о лапароскопии, известной также как «пупок» или «пластырь» . Гинекологи давно используют эту технику для перевязки маточных труб и осмотра женских репродуктивных органов.Теперь использование лапароскопии расширилось и теперь включает удаление больного желчного пузыря. Благодаря новой видеотехнологии лапароскоп превратился в миниатюрную телекамеру. Теперь возможно мощное увеличение, позволяющее детально рассмотреть органы кишечника.
Причины сдачи экзамена
Желчные камни обычно образуются в желчном пузыре из-за чрезмерного содержания холестерина в желчи. Это очень распространенная медицинская проблема. Когда они вызывают боль или другие проблемы, обычно требуется лечение.Удаление желчного пузыря — один из самых распространенных видов хирургических вмешательств в этой стране. В прошлом стандартным лечением была открытая абдоминальная хирургия. Для этой процедуры потребовалось пребывание в больнице от 3 до 7 дней, разрез и шрам на животе от 3 до 7 дюймов.
Препарат
Подготовка пациента к этой процедуре такая же, как и к общей абдоминальной хирургии, особенно в отношении приема пищи и жидкости перед операцией. Врач проинформирует пациента соответствующим образом.
Процедура
Используя передовую лапароскопическую технологию, теперь можно удалить желчный пузырь через крошечный разрез в области пупка. Техника выполняется следующим образом: Пациенту проводят общую анестезию. Затем делается небольшой разрез в области пупка и вводится тонкая трубка с видеокамерой. Хирург надувает брюшную полость двуокисью углерода, безвредным газом, для облегчения обзора и для обеспечения пространства для проведения операции. Затем два иглоподобных инструмента вставляются в верхнюю правую часть живота рядом с желчным пузырем.Эти инструменты служат крошечными руками внутри живота. Они могут поднимать желчный пузырь, перемещать кишечник и обычно помогать хирургу. Наконец, вставляются несколько различных инструментов, чтобы перерезать артерию желчного пузыря и желчный проток, а также безопасно рассечь и удалить желчный пузырь и камни. Затем желчный пузырь освобождается, а затем вынимается из крошечного разреза пупка. Вся процедура обычно занимает от 30 до 60 минут. Три колотые раны не требуют наложения швов и могут оставлять очень незначительные дефекты.Разрез пупка практически незаметен.
Льготы
Главное преимущество этой процедуры — легкость выздоровления пациента. Боль в разрезе отсутствует, как при стандартной абдоминальной хирургии. Больной встал примерно в тот же день. Фактически, до 90% пациентов уходят домой в тот же день. Остальных пациентов обычно выписывают на следующий день. И уже через несколько дней можно будет возобновить нормальную деятельность. Таким образом, время восстановления намного быстрее. Также на животе не осталось шрамов.
Альтернативы
В зависимости от размера, количества и химического состава желчных камней существует другой способ лечения. Если камни небольшие, их можно растворить с помощью длительной лекарственной терапии, продолжающейся от 12 до 18 месяцев. Проблема с этим вариантом состоит в том, что камни в желчном пузыре повторяются часто, поэтому проблема не может быть решена окончательно. Когда симптомы плохие, обычно неразумно ждать, потому что может возникнуть серьезное осложнение.
Побочные эффекты и риски
Хотя процедура кажется пациенту очень простой, это все же абдоминальная хирургия.И хотя это нечасто, оно все же сопряжено с теми же рисками, что и общая хирургия. Текущие медицинские отчеты показывают, что низкий уровень осложнений для этой процедуры примерно такой же, как и для стандартной операции на желчном пузыре. Эти осложнения могут включать:
- Примерно в 5-10% случаев желчный пузырь невозможно безопасно удалить лапароскопией. В этом случае немедленно требуется стандартная открытая абдоминальная хирургия.
- После операции могут возникнуть тошнота и рвота.
- Возможно повреждение желчных протоков, кровеносных сосудов или кишечника, требующее корректирующей хирургии.
- Довольно редко может произойти диагностическая ошибка или недосмотр.
Хирурги обнаруживают, что случаи, ранее считавшиеся непригодными для лапароскопии, теперь могут быть безопасно выполнены с помощью этой техники. Тем не менее, есть случаи, когда хирург не рекомендует эту процедуру. Иногда беременность или предыдущая операция в верхней части живота (которая может вызвать спайки) может потребовать перехода на стандартную операцию, требующую разреза кожи.В каждом случае хирург будет взвешивать пользу для пациента и риски, всегда учитывая другие медицинские проблемы и всегда давая рекомендации, которые отвечают наилучшим интересам пациента.
Сводка
Удаление желчного пузыря с помощью лапароскопической хирургии — захватывающее событие, потому что оно так много дает пациенту. Хирург внимательно оценивает каждый случай и обсуждает его с пациентом. Хотя с процедурой могут возникнуть проблемы, они необычны.В большинстве случаев пациенты получают отличные результаты и очень быстро возвращаются к своей обычной деятельности.
Чего ожидать после удаления желчного пузыря
У вас есть боль или болезнь при желчнокаменной болезни? Холецистэктомия или хирургическое удаление желчного пузыря может облегчить дискомфорт без длительного пребывания в больнице. Минимально инвазивные лапароскопические (видео-ассистированные) техники значительно сократили сроки хирургического вмешательства и заживления. Если вы подумываете о лапароскопическом удалении желчного пузыря, обратите внимание на то, что вам нужно знать о восстановлении после этой амбулаторной операции.
Послеоперационный хирургический пост
Традиционная процедура открытой холецистэктомии обычно требует двух-трех дней послеоперационного пребывания в больнице. Эта инвазивная процедура требует, чтобы хирург сделал шестидюймовый разрез в брюшной полости, перемещая окружающие мышцы и ткани для удаления желчного пузыря.
Для сравнения, лапароскопическая процедура гораздо менее инвазивна. Хирург делает четыре небольших разреза на животе вместо одного длинного. Во время процедуры хирург использует небольшую видеокамеру для визуализации желчного пузыря.Этот менее инвазивный подход для большинства пациентов часто означает отказ от госпитализации — это означает, что вы можете выздороветь дома.
Ожидаемая боль
Послеоперационная боль является серьезной проблемой для многих пациентов с холецистэктомией. Несмотря на то, что каждая хирургическая процедура сопровождается некоторой степенью боли, дискомфорт при удалении желчного пузыря (особенно при лапароскопическом вмешательстве) обычно минимален. Врач может назначить обезболивающее или порекомендовать вам безрецептурные препараты, такие как ацетаминофен или ибупрофен.
Некоторые пациенты также испытывают боль в плече после лапароскопической операции по удалению желчного пузыря. Этот временный дискомфорт возникает из-за газа, оставшегося в брюшной полости во время хирургической процедуры.
Наряду с болью в области разреза и плеча вы можете почувствовать некоторый дискомфорт в горле. Для общей анестезии, применяемой во время операции, требуется дыхательная трубка. Установка и удаление трубки может вызвать раздражение горла через день или несколько дней после процедуры.
Сильная боль и спазмы после лапароскопической холецистэктомии не являются нормальным явлением.Если вы испытываете эти симптомы, немедленно обратитесь к врачу.
Возврат к деятельности
Как скоро вы сможете вернуться к нормальной повседневной деятельности после операции? Ответ на этот вопрос зависит от того, что входит в ваш обычный распорядок дня, от вашего общего состояния здоровья и реакции вашего организма на операцию. Не ждите, что вы вернетесь к напряженным занятиям в тренажерном зале или вернетесь к ручному труду сразу после операции.
Несмотря на то, что лапароскопическая операция обеспечивает пациентам более короткое время заживления, вам все равно нужно будет расслабляться в течение нескольких дней после процедуры.Избегайте подъема тяжестей и физических нагрузок в течение первых недель или двух после хирургической выписки.
В некоторых случаях возможно вернуться к работе или учебе в течение первых нескольких недель периода восстановления, особенно если вы сидите за столом или занимаетесь сидячей работой. Ваш врач посоветует вам, когда вы можете вернуться к другим занятиям, например, к занятиям спортом или выполнению физически сложных задач.
Опять же, это зависит от вашего физического состояния и того, как ваше тело реагирует на процедуру.Врач может попросить вас отдохнуть до контрольного визита после операции. По данным Национальной медицинской библиотеки США, для полного восстановления после операции может потребоваться до шести недель.
GI выпуски
Наряду с дискомфортом от дыхательной трубки использование общей анестезии может вызвать послеоперационную тошноту. Некоторые пациенты также испытывают рвоту. Если рвота сильная, сопровождается другими симптомами (например, болью в животе или лихорадкой) или вызывает дискомфорт, немедленно обратитесь к своему хирургу.Врачу может потребоваться осмотреть вас на предмет послеоперационных осложнений или может потребоваться прописать лекарство от тошноты.
Жидкий стул — еще один ожидаемый послеоперационный симптом. Они могут длиться от четырех до восьми недель и обычно проходят без дополнительного лечения.
Есть ли у вас камни в желчном пузыре? Вы рассматриваете возможность хирургического удаления желчного пузыря? Свяжитесь с Хирургической клиникой для получения дополнительной информации об этой общей процедуре. Посетите нашу страницу с адресами, чтобы узнать о ближайшей к вам клинике, которая пользуется услугами сертифицированных поставщиков с многолетним опытом.
Познакомьтесь с нашими хирургами желчного пузыря
Марк Э. Купер, доктор медицины, FACS
Центральная клиника
Марк Э. Розен, доктор медицины, FACOS
Центральная клиника
Вилли В. Мелвин III, доктор медицины, FACS
TSC Rutherford
— Санта-Моника, Калифорния и Энсино, Калифорния
Удаление желчного пузыря — одна из наиболее часто выполняемых хирургических процедур в США. Операция на желчном пузыре почти всегда выполняется лапароскопически. Медицинское название этой процедуры — лапароскопическая холецистэктомия.
Как выполняется лапароскопическое удаление желчного пузыря?
На видео ниже демонстрируется техника лапаросокпической холецистэктомии (удаления желчного пузыря). Желчный пузырь — это белая круглая структура в центре экрана. Чтобы удалить желчный пузырь, необходимо идентифицировать пузырную артерию, которая снабжает кровью желчный пузырь, и пузырный проток, по которому желчь выводится из желчного пузыря, обрезать их титановыми скобами и затем разделять.После этого желчный пузырь удаляется из печени и удаляется из брюшной полости (живота).
Это видео представляет собой реальную операцию по удалению грыжи — графическое содержание
- Под общей анестезией, поэтому пациент спит на протяжении всей процедуры.
- Операция проводится через 4 небольших разреза хирург
- Лапароскоп (крошечный телескоп), подключенный к специальной камере, вводится через один разрез, так что операцию можно проводить на видеоэкране
- Через три других разреза инструменты вводятся для того, чтобы удалить желчный пузырь из печени и удалить его из брюшной полости через одно из отверстий.
- Иногда выполняется холангиограмма (рентген, выполняемый во время операции) для выявления камней, которые могут быть расположены в желчных каналах, или для подтверждения того, что структуры были идентифицированы.
Чего мне следует ожидать после операции на желчном пузыре?
- Удаление желчного пузыря — это серьезная абдоминальная операция, при которой возникает определенная послеоперационная боль. Часто наблюдаются тошнота и рвота.
- Большинство пациентов покидают больницу в тот же день.
- Активность зависит от того, как пациент себя чувствует.Приветствуется ходьба.
- Пациенты, вероятно, смогут вернуться к нормальной деятельности в течение недели, включая вождение, ходьбу по лестнице, легкий подъем и работу.
- Как правило, выздоровление должно быть постепенным, когда пациент находится дома.
- Большинство пациентов могут вернуться к работе в течение семи дней после лапароскопической процедуры в зависимости от характера вашей работы. Пациенты с административной или офисной работой обычно возвращаются через несколько дней, в то время как тем, кто занимается ручным трудом или поднимает тяжести, может потребоваться немного больше времени.
Что будет после удаления?
- После операции нет особых диетических требований. Вы сможете есть все виды пищи. Некоторые люди действительно набирают вес после операции, потому что теперь они могут есть продукты, которых избегали до операции.
Что произойдет, если операция не может быть проведена или завершена лапароскопическим методом?
У небольшого числа пациентов лапароскопический метод невозможен. Факторы, которые могут увеличить вероятность выбора или перехода на «открытую» процедуру, могут включать ожирение, предшествующие операции на брюшной полости, вызвавшие плотную рубцовую ткань, неспособность визуализировать органы или проблемы с кровотечением во время операции.
Решение о выполнении открытой процедуры — это суждение, принимаемое до или во время фактической операции. Когда безопаснее всего преобразовать лапароскопическую операцию в открытую, это не осложнение, а скорее здравое хирургическое решение. Решение перейти на открытую процедуру строго основано на безопасности пациента.
Какие могут возникнуть осложнения?
Несмотря на то, что существуют риски, связанные с любым типом операции, у подавляющего большинства пациентов с лапароскопическим желчным пузырем осложнений практически нет и они быстро возвращаются к нормальной деятельности.
Осложнения лапароскопической холецистэктомии встречаются нечасто, но включают
- Кровотечение
- Инфекция.
- Может произойти непреднамеренное повреждение соседних структур, таких как общий желчный проток или тонкий кишечник, и для их восстановления может потребоваться другая хирургическая процедура
- Утечка желчи в брюшную полость из трубчатых каналов, ведущих из печени в кишечник, может происходить редко
| Лечение желчнокаменной болезни Техас
Как это выполняется?
Перед операцией
Холецистэктомия выполняется под общим наркозом, и во время операции вы не заметите этого.Препараты для анестезии вводятся в вену на руке. Ваш медицинский персонал вставит вам трубку в горло, чтобы помочь вам дышать, пока лекарства не подействуют. Затем хирург выполняет холецистэктомию с использованием лапароскопической или открытой процедуры.
Во время операции
Ваш хирург назначит одну из двух хирургических стратегий в зависимости от вашей ситуации:
- Лапароскопическая холецистэктомия или хирургия замочной скважины
Хирург делает четыре крошечных разреза в брюшной полости во время лапароскопической холецистэктомии.Через один из разрезов в брюшную полость вводится трубка с крохотной видеокамерой. Хирург использует видеомонитор в операционной, используя хирургические инструменты, вставленные через брюшную полость через другие разрезы для удаления желчного пузыря.
Лапароскопическая холецистэктомия подходит не всем. В некоторых случаях ваш хирург может начать с лапароскопического доступа и сочтет необходимым сделать разрез большего размера из-за рубцовой ткани от предыдущих процедур или осложнений.
Во время открытой холецистэктомии хирург делает 6-дюймовый (15 сантиметровый) разрез в брюшной полости ниже правых ребер. Он оттягивает мышцы и ткани, обнажая печень и желчный пузырь. После этого хирург удаляет желчный пузырь.
После операции (выздоровления)
Восстановление после операции зависит от выбранной процедуры:
Лапароскопическая холецистэктомия
Иногда люди могут пойти домой в день операции, но часто требуется госпитализация на одну ночь.В общем, вы можете планировать идти домой до тех пор, пока не сможете есть и пить без дискомфорта и ходить без посторонней помощи. Для полного заживления требуется около недели.
Открытая холецистэктомия
Обычно после открытой операции вам необходимо оставаться в больнице от 3 до 5 дней, и время вашего восстановления будет дольше. Чтобы вернуться к обычному распорядку дня, может потребоваться от 6 до 8 недель.


 Это ранние признаки, связанные с отказом от алкоголя, которые можно вылечить.
Это ранние признаки, связанные с отказом от алкоголя, которые можно вылечить.