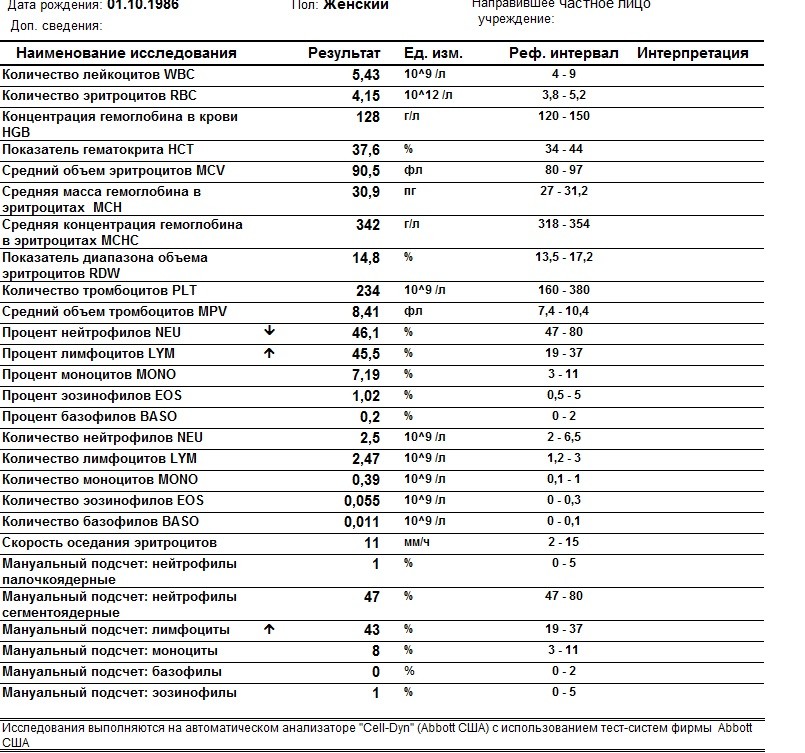
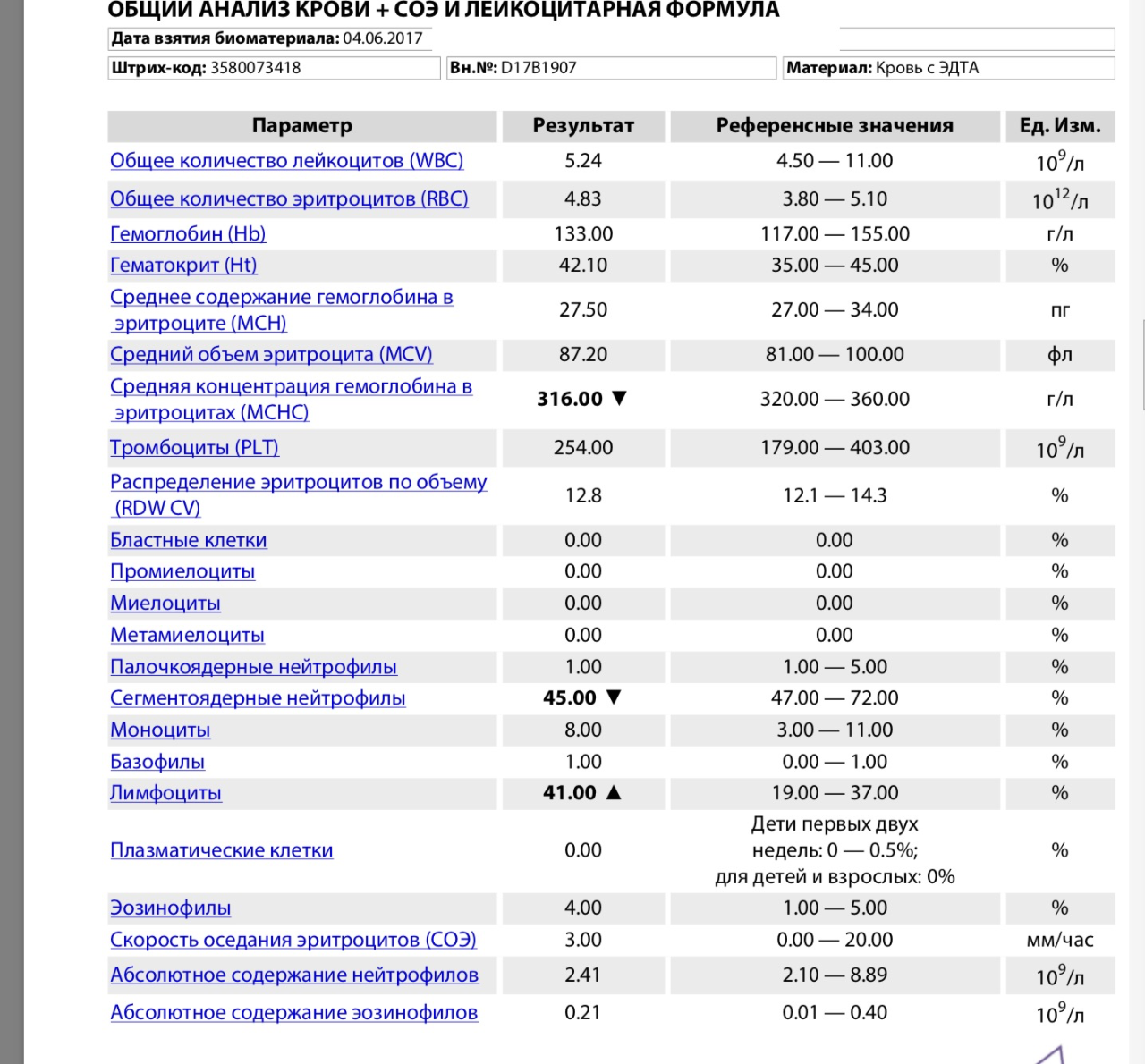
Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови
https://ria.ru/20210209/eozinofily-1596716695.html
Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови
Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови — РИА Новости, 09.02.2021
Эозинофилы: о чем говорит повышение уровня клеток-«чистильщиков» в крови
Эозинофилы — это разновидность лейкоцитов, рост или снижение количества которых может сигнализировать о различных заболеваниях. Как и когда проверять их число — РИА Новости, 09.02.2021
2021-02-09T18:03
2021-02-09T18:03
2021-02-09T18:03
здоровье — общество
кровь
медицина
общество
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn24.img.ria.ru/images/07e5/02/09/1596715479_0:192:1024:768_1920x0_80_0_0_cf04966cc8d618b83733978c9945d529.jpg
МОСКВА, 9 фев — РИА Новости. Эозинофилы — это разновидность лейкоцитов, рост или снижение количества которых может сигнализировать о различных заболеваниях. Как и когда проверять их число — в материале РИА Новости.В медицине эозинофилы — это один из видов белых клеток крови — лейкоцитов. Они формируются в костном мозге и попадают откуда в кровоток. Рост их числа наблюдается при паразитарных и аллергических заболеваниях, и ряде других состояний, которые требуют полноценного обследования и лечения. Эозинофилы нередко называют клетками-чистильщиками. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям. Эозинофилия не является самостоятельным заболеванием, но может быть признаком ряда патологий. Чтобы ее диагностировать, нужно обратиться к терапевту, а в случае с ребенком — к педиатру, который после опроса и осмотра сможет направить на прием к узкопрофильному специалисту. Тот, в свою очередь, назначит сдачу биоматериалов (крови, слизи из носа, мокроты) на анализ.Только лабораторное исследование может выявить эозинофилию, то есть абсолютное или относительное повышение числа эозинофилов.Анализ крови на эозинофилы: показания, расшифровкаВ аллергологии подсчет эозинофилов не всегда нужен и информативен, так как их количество повышается при различных состояниях.
Как и когда проверять их число — в материале РИА Новости.В медицине эозинофилы — это один из видов белых клеток крови — лейкоцитов. Они формируются в костном мозге и попадают откуда в кровоток. Рост их числа наблюдается при паразитарных и аллергических заболеваниях, и ряде других состояний, которые требуют полноценного обследования и лечения. Эозинофилы нередко называют клетками-чистильщиками. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям. Эозинофилия не является самостоятельным заболеванием, но может быть признаком ряда патологий. Чтобы ее диагностировать, нужно обратиться к терапевту, а в случае с ребенком — к педиатру, который после опроса и осмотра сможет направить на прием к узкопрофильному специалисту. Тот, в свою очередь, назначит сдачу биоматериалов (крови, слизи из носа, мокроты) на анализ.Только лабораторное исследование может выявить эозинофилию, то есть абсолютное или относительное повышение числа эозинофилов.Анализ крови на эозинофилы: показания, расшифровкаВ аллергологии подсчет эозинофилов не всегда нужен и информативен, так как их количество повышается при различных состояниях. Например, при наличии в организме паразитов (лямблиозе, аскаридозе, описторхозе), опухолях, коллагенозах, туберкулезах.Самый простой способ определения количества эозинофилов — общий анализ крови. Расшифровку анализа крови на эозинофилы должен проводить лечащий врач, и согласно выводам назначать лечение.Нормальный уровень клеток в анализеУ взрослых норма эозинофилов в крови составляет 0,4х109/л. Норма у детей несколько выше — до 0,7х109/л. Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1-5%.В норме содержание в мазке из носа — менее 10%. В мокроте здорового человека эозинофилы единичны. При патологиях они могут достигать большого количества — до 50-90% от всех лейкоцитов.Причины повышенного показателяСпециалисты выделяют три степени тяжести эозинофилии:Если у пациента повышены эозинофилы — это говорит о наличии какой-либо патологии, из-за которой организм мобилизовал свои защитные ресурсы для борьбы с чужеродными элементами.
Например, при наличии в организме паразитов (лямблиозе, аскаридозе, описторхозе), опухолях, коллагенозах, туберкулезах.Самый простой способ определения количества эозинофилов — общий анализ крови. Расшифровку анализа крови на эозинофилы должен проводить лечащий врач, и согласно выводам назначать лечение.Нормальный уровень клеток в анализеУ взрослых норма эозинофилов в крови составляет 0,4х109/л. Норма у детей несколько выше — до 0,7х109/л. Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1-5%.В норме содержание в мазке из носа — менее 10%. В мокроте здорового человека эозинофилы единичны. При патологиях они могут достигать большого количества — до 50-90% от всех лейкоцитов.Причины повышенного показателяСпециалисты выделяют три степени тяжести эозинофилии:Если у пациента повышены эозинофилы — это говорит о наличии какой-либо патологии, из-за которой организм мобилизовал свои защитные ресурсы для борьбы с чужеродными элементами.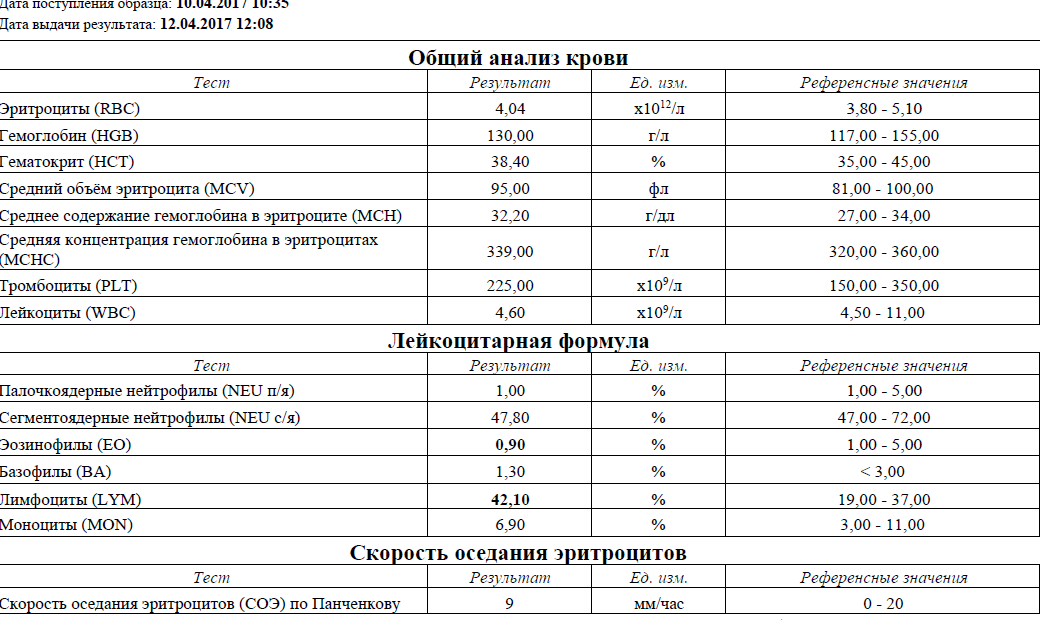 Причиной могут стать аутоиммунные, аллергическим или инфекционным заболевания (астма, аскаридоз, различные виды онкологии и другие). Причины пониженного показателяКогда эозинофилы у взрослого человека понижены до 0,02*109/л и менее, это значит, что у него развивается абсолютная эозинопения, то есть состояние, при котором в крови количество клеток эозинофилов ниже нормы.Если же число самих эозинофилов у взрослого не изменилось, но уменьшилась их доля в лейкоцитарной формуле до 0-0,5%, то это признак развития относительной эозинопении.Причины, почему количество эозинофилов понизилось или равно 0, могут быть следующие:Подготовка к анализуДля того, чтобы определить достоверное количества эозинофилов в крови, следует знать, что общий анализ крови требует определенной подготовки.Во-первых, забор биоматериала должен проводиться утром: после пробуждения число эозинофилов у здорового человека находится в норме, тогда как вечером и ночью оно обычно возрастает, а течение дня может меняться.Во-вторых, кровь должна быть забрана натощак, поскольку еда провоцирует у человека физиологический лейкоцитоз, то есть повышение уровня лейкоцитов в крови, что также повлияет на результаты исследования.
Причиной могут стать аутоиммунные, аллергическим или инфекционным заболевания (астма, аскаридоз, различные виды онкологии и другие). Причины пониженного показателяКогда эозинофилы у взрослого человека понижены до 0,02*109/л и менее, это значит, что у него развивается абсолютная эозинопения, то есть состояние, при котором в крови количество клеток эозинофилов ниже нормы.Если же число самих эозинофилов у взрослого не изменилось, но уменьшилась их доля в лейкоцитарной формуле до 0-0,5%, то это признак развития относительной эозинопении.Причины, почему количество эозинофилов понизилось или равно 0, могут быть следующие:Подготовка к анализуДля того, чтобы определить достоверное количества эозинофилов в крови, следует знать, что общий анализ крови требует определенной подготовки.Во-первых, забор биоматериала должен проводиться утром: после пробуждения число эозинофилов у здорового человека находится в норме, тогда как вечером и ночью оно обычно возрастает, а течение дня может меняться.Во-вторых, кровь должна быть забрана натощак, поскольку еда провоцирует у человека физиологический лейкоцитоз, то есть повышение уровня лейкоцитов в крови, что также повлияет на результаты исследования. В-третьих, за пару дней до сдачи анализа следует отказаться от сладкой пищи и алкоголя.Если у пациента подозревается аллергия, то исследование должно производиться сразу после возникновения симптоматики и до того, как человек начнет принимать антигистамины. Также при часто возникающем, вероятно аллергическом, насморке назначают исследование мазка на эозинофилы из носа. Перед процессом забора слизи нельзя тщательно и долго высмаркиваться (но и копить слизь в носу тоже не рекомендуется). Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.Кроме того, часто проводится общий анализ мокроты. К нему тоже нужно подготавливаться.Забор биоматериала проводят с утра, так как за ночь в дыхательных путях накапливается наибольшее количество мокроты. Идти на сдачу анализа нужно сразу после возникновения первых симптомов, натощак, и не принимая какие-либо препараты.
В-третьих, за пару дней до сдачи анализа следует отказаться от сладкой пищи и алкоголя.Если у пациента подозревается аллергия, то исследование должно производиться сразу после возникновения симптоматики и до того, как человек начнет принимать антигистамины. Также при часто возникающем, вероятно аллергическом, насморке назначают исследование мазка на эозинофилы из носа. Перед процессом забора слизи нельзя тщательно и долго высмаркиваться (но и копить слизь в носу тоже не рекомендуется). Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.Кроме того, часто проводится общий анализ мокроты. К нему тоже нужно подготавливаться.Забор биоматериала проводят с утра, так как за ночь в дыхательных путях накапливается наибольшее количество мокроты. Идти на сдачу анализа нужно сразу после возникновения первых симптомов, натощак, и не принимая какие-либо препараты.
https://ria.ru/20210204/pnevmoniya-1595855006.html
https://ria.ru/20210203/vaktsina-1595782801. html
html
https://ria.ru/20210204/zerno-1595910268.html
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn21.img.ria.ru/images/07e5/02/09/1596715479_0:0:1024:768_1920x0_80_0_0_381ed6bcc734faed18b7c04ac8f7c74d.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
internet-group@rian. ru
ru
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
здоровье — общество, кровь, медицина, общество
МОСКВА, 9 фев — РИА Новости. Эозинофилы — это разновидность лейкоцитов, рост или снижение количества которых может сигнализировать о различных заболеваниях. Как и когда проверять их число — в материале РИА Новости.
В медицине эозинофилы — это один из видов белых клеток крови — лейкоцитов. Они формируются в костном мозге и попадают откуда в кровоток. Рост их числа наблюдается при паразитарных и аллергических заболеваниях, и ряде других состояний, которые требуют полноценного обследования и лечения. Эозинофилы нередко называют клетками-чистильщиками. Они считаются наиболее чувствительными к паразитарным инфекциям и патологическим бактериям.
Эозинофилия не является самостоятельным заболеванием, но может быть признаком ряда патологий. Чтобы ее диагностировать, нужно обратиться к терапевту, а в случае с ребенком — к педиатру, который после опроса и осмотра сможет направить на прием к узкопрофильному специалисту. Тот, в свою очередь, назначит сдачу биоматериалов (крови, слизи из носа, мокроты) на анализ.
Тот, в свою очередь, назначит сдачу биоматериалов (крови, слизи из носа, мокроты) на анализ.
Только лабораторное исследование может выявить эозинофилию, то есть абсолютное или относительное повышение числа эозинофилов.
Анализ крови на эозинофилы: показания, расшифровка
В аллергологии подсчет эозинофилов не всегда нужен и информативен, так как их количество повышается при различных состояниях. Например, при наличии в организме паразитов (лямблиозе, аскаридозе, описторхозе), опухолях, коллагенозах, туберкулезах.
— В настоящее время исходный уровень эозинофилов в крови чаще всего используется в качестве биомаркера для прогнозирования клинической эффективности биологических препаратов для лечения тяжелой бронхиальной астмы. Подсчет абсолютного числа эозинофилов в периферической крови, может указать на эозинофильный фенотип тяжелой бронхиальной астмы, что помогает нам подобрать правильное лечение этой патологии, — рассказала врач аллерголог-иммунолог, член Европейской академии аллергологов и клинических иммунологов и Российской ассоциации аллергологов и клинических иммунологов Анжела Мирзаева.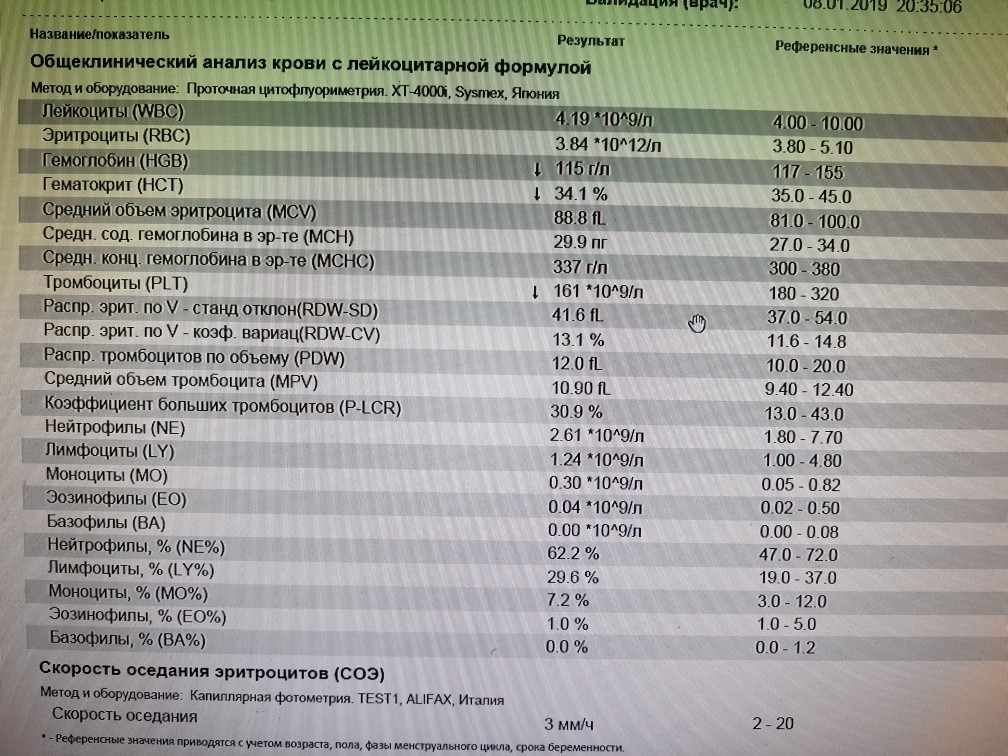
Самый простой способ определения количества эозинофилов — общий анализ крови.
— В результатах общего анализа крови важно смотреть не процентное содержание эозинофилов, а абсолютное. Бывает, что из-за сгущения крови в процентах эозинофилы повышены. Но при пересчете на абсолютные единицы мы видим норму. Формула для подсчета абсолютного числа эозинофилов в периферической крови: (количество лейкоцитов * 10 в 9 степени) *количество эозинофилов в % * 10, — отметила эксперт.
Расшифровку анализа крови на эозинофилы должен проводить лечащий врач, и согласно выводам назначать лечение.
4 февраля, 08:00НаукаНазваны пять способов укрепить легкие до и после ковидаНормальный уровень клеток в анализе
У взрослых норма эозинофилов в крови составляет 0,4х109/л. Норма у детей несколько выше — до 0,7х109/л. Впрочем, относительно содержания других иммунных клеток нормальное количество эозинофилов у взрослых и детей колеблется в пределах 1-5%.
В норме содержание в мазке из носа — менее 10%.
В мокроте здорового человека эозинофилы единичны. При патологиях они могут достигать большого количества — до 50-90% от всех лейкоцитов.
Причины повышенного показателя
Специалисты выделяют три степени тяжести эозинофилии:
—
легкую — концентрация в крови выросла до 10%;—
умеренную — до 15%;—
выраженную или тяжелую — более 15%.
Если у пациента повышены эозинофилы — это говорит о наличии какой-либо патологии, из-за которой организм мобилизовал свои защитные ресурсы для борьбы с чужеродными элементами.
Причиной могут стать аутоиммунные, аллергическим или инфекционным заболевания (астма, аскаридоз, различные виды онкологии и другие).
3 февраля, 07:33Распространение коронавирусаИммунолог развеял вредные мифы о вакцинацииПричины пониженного показателя
Когда эозинофилы у взрослого человека понижены до 0,02*109/л и менее, это значит, что у него развивается абсолютная эозинопения, то есть состояние, при котором в крови количество клеток эозинофилов ниже нормы.
Если же число самих эозинофилов у взрослого не изменилось, но уменьшилась их доля в лейкоцитарной формуле до 0-0,5%, то это признак развития относительной эозинопении.
Причины, почему количество эозинофилов понизилось или равно 0, могут быть следующие:
—
тяжелые инфекционные болезни с гнойными процессами;—
панкреатит;—
интоксикация организма тяжелыми металлами;—
желчнокаменная болезнь;—
начальная стадия развития инфаркта миокарда;—
болезни со стороны щитовидной железы;—
лейкоз и другие.
— Аллергологи, в свою очередь, на снижение цифр не обращают внимание. Иногда эозинофилы мигрируют в ткани при аллергической острой реакции, потому в крови их может быть мало. Таким образом, для аллерголога большого клинического значения данный показатель не имеет, — подчеркнула Анжела Мирзаева.
Подготовка к анализу
Для того, чтобы определить достоверное количества эозинофилов в крови, следует знать, что общий анализ крови требует определенной подготовки.
Во-первых, забор биоматериала должен проводиться утром: после пробуждения число эозинофилов у здорового человека находится в норме, тогда как вечером и ночью оно обычно возрастает, а течение дня может меняться.
4 февраля, 02:30НаукаУченые выяснили, какие зерновые продукты повышают риск смертиВо-вторых, кровь должна быть забрана натощак, поскольку еда провоцирует у человека физиологический лейкоцитоз, то есть повышение уровня лейкоцитов в крови, что также повлияет на результаты исследования.В-третьих, за пару дней до сдачи анализа следует отказаться от сладкой пищи и алкоголя.
Если у пациента подозревается аллергия, то исследование должно производиться сразу после возникновения симптоматики и до того, как человек начнет принимать антигистамины.
Также при часто возникающем, вероятно аллергическом, насморке назначают исследование мазка на эозинофилы из носа. Перед процессом забора слизи нельзя тщательно и долго высмаркиваться (но и копить слизь в носу тоже не рекомендуется). Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.
Не стоит и закапывать в нос назальные капли. Они сделают взятый мазок неинформативным.
Кроме того, часто проводится общий анализ мокроты. К нему тоже нужно подготавливаться.
Забор биоматериала проводят с утра, так как за ночь в дыхательных путях накапливается наибольшее количество мокроты. Идти на сдачу анализа нужно сразу после возникновения первых симптомов, натощак, и не принимая какие-либо препараты.
Клинический случай вирусного иммунодефицита кошки
1. Hartmann K. Clinical Aspects of Feline Retroviruses: AReview. Viruses. 2012; 4: 2684–2710.
2. Barr A.C. Fiv and fiv-related diseases. In Textbook of veterinary internal medicine, 5th ed.; Ettinger S.J., Feldman E.C. Eds. WB Saunders: Philadelphia, 2000: 433–438.
3. Levy J.K., Scott H.M., Lachtara J.L., Crawford P.C. Seroprevalence of feline leukemia virus and feline immunodeficiency virus infection among cats in north america and risk factors for seropositivity. J AmVetMedAssoc. 2006; 228: 371–376.
4. Torres A.N., Mathiason C.K., Hoover E.A. Re-examination of feline leukemia virus: Host relationships using realtime pcr. Virology. 2005; 332: 272–283.
5. Pepin A.C., Tandon R., Cattori V., Niederer E., Riond B., Willi B., Lutz H., Hofmann-Lehmann R. Cellular segregation of feline leukemia provirus and viral rna in leukocyte subsets of long-term experimentally infected cats. VirusRes. 2007; 127: 9–16.
6. Hofmann-Lehmann R., Huder J.B., Gruber S., Boretti F., Sigrist B., Lutz H. Feline leukaemia provirus load during the course of experimental infection and in naturally infected cats. J GenVirol. 2001; 82: 1589– 1596.
7. Gleich S., Hartmann K. Hematology and serum biochemistry of feline immunodeficiency virusinfected and feline leukemia virus-infected cats. J VetInternMed. 2009; 23: 552–558.
8. Shelton G.H., Linenberger M.L. Hematologic abnormalities associated with retroviral infections in the cat. SeminVetMedSurg (SmallAnim). 1995; 10: 220–233.
9. Brown M.R., Rogers K.S. Neutropenia in dogs and cats: A retrospective study of 261 cases. J AmAnimHospAssoc. 2001; 37: 131–139.
10. Dietrich I. Feline Tetherin Efficiently Restricts Release of Feline Immunodeficiency Virus but Not Spreading of Infection / I. Dietrich, E.L. McMonagle et al. Journal of virology. 2011: 5840–5852.
11. Zhang Z. Determinants of FIV and HIV Vif sensitivity of feline APOBEC3 restriction factors / Zeli Zhang, GuQinyong et al. Retrovirology. 2016; 13: 46.
Клинический анализ крови (норма и отклонения) у детей и взрослых
Клинический анализ крови (норма и отклонения) у детей и взрослых
Клинический анализ крови (гематологический анализ крови, общий анализ крови) — врачебный анализ, позволяющий оценить содержание гемоглобина в системе красной крови, количество эритроцитов, цветовой показатель, количество лейкоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ).
Клинический анализ крови (гематологический анализ крови, общий анализ крови) — врачебный анализ, позволяющий оценить содержание гемоглобина в системе красной крови, количество эритроцитов, цветовой показатель, количество лейкоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ).
С помощью этого анализа можно выявить анемии, воспалительные процессы, состояние сосудистой стенки, подозрение на глистные инвазии, злокачественные процессы в организме.
Клинический анализ крови широко используют в радиобиологии при диагностике и лечении лучевой болезни.
Начнем с того: «Как и когда сдавать анализ крови?»
Вот некоторые правила сдачи крови:
- Для данного обследования используют капиллярную кровь, которую берут из пальца. Реже, по указаниям доктора,могут использовать кровь из вены.
- Анализ осуществляют утром. Пациенту запрещено употреблять пищу, воду за 4 ч. до взятия образца крови.
- Основные медицинские принадлежности, которые применяют для взятия крови – скарификатор, вата, спирт.
Правила сбора крови в мед. учреждениях:
- Палец, из которого планируют взятие крови, обрабатывают спиртом. Для лучшего забора крови полезно предварительно растереть палец, чтобы обеспечить к нему лучший приток крови.

- Скарификатором производят прокалывание кожного покрова на пальце.
- Сбор крови осуществляется посредством мелкой пипетки. Образец помещают в стерильный сосуд-трубочку.
Расшифровка основных показателей общего (клинического) анализа крови
Каждый в своей жизни проходил через такую безболезненную процедуру, как сдача крови из пальца. Но для большинства полученный результат остается лишь набором цифр, записанном на бумаге. Разъяснения указанного анализа даст возможность каждому пациенту сориентироваться в отклонениях, что выявлены в крови, причинах что их обусловили.
ГемоглобинДанный компонент крови представляет собою белок, при помощи которого кислород поступает во все внутренние органы/системы. Количество указаного компонента исчисляется в граммах, что в 1 литре крови.
Норма гемоглобина в крови у детей и взрослых.
Этот показатель будет зависеть от возраста пациента, его пола:
- В 1-й день после рождения: от 180 до 240.

- На первом месяце жизни: 115-175.
- В первые полгода: не выше 140, не ниже 110.
- До 1 года: от 110 до135.
- От 1 до 6 лет: не выше 140, не ниже 110.
- В возрастном промежутке 7-12 лет: не выше 145.
- В интервале 13-15 лет: 115-150.
- С 16 лет (мужчины): от 130 до 160.
- После 16 лет (женщины): от 120 до 140.
Повышение гемоглобина:
- Диагностировании порока сердца.
- Болезнях почек.
- Сердечной/легочной недостаточности.
- Наличии у пациента патологий, связанных с кроветворением.
Понижение гемоглобина:
- Дефицита витаминов/железа.
- Значительной потери крови.
- Рака крови.
- Анемии.
- Жесткой диеты, что привела к истощению.
Внутри рассматриваемых компонентов содержится гемоглобин. Основное назначение эритроцитов — перенос кислорода к внутренним органам. Зачастую в таблице вместо единицы измерения эритроцитов можно видеть аббревиатуру RBC.
Норма содержания эритроцитов в крови у детей и взрослых.
Приведенный показатель необходимо множить на 1012. Полученный результат будет равен числу эритроцитов, что присутствуют в 1 л. крови:
- У новорожденных в 1-й день жизни: не менее 4,3, не более 7,6.
- У грудничков до месяца этот показатель снижается: 3,8-5,6.
- 1-6 месяцев: от 3,5 до 4,8.
- До 1 года: не выше 4,9, не ниже 3,6.
- От 1 до 6 лет: от 3,5 до 4,5.
- В возрастном интервале 7-12 лет нижняя граница допустимой нормы увеличивается до 4,7.
- В подростковом периоде (до 15-летнего рубежа): 3,6-5,1.
- С16-летнего возраста (мужчины): не выше 5,1, не ниже 4.
- С 16 лет (женщины): от 3,7 до 4,7.
Причины повышенного и пониженного уровня эритроцитов у детей и взрослых.
Факторы, что провоцируют повышение/понижение численности эритроцитов в крови аналогичны тем, что вызывают повышение/понижение гемоглобина.
Ширина распределения эритроцитов в общем анализе крови.
Указанный параметр напрямую зависит от размеров эритроцитов: при выявлении большого количества различных по размеру эритроцитов во взятом образце крови можно говорить о высокой ширине распределения эритроцитов.
Норма ширины распределения эритроцитов в крови у детей и взрослых.
Данный показатель является идентичным для детей, взрослых, и может варьироваться от 11,5 до 14,5%.
Причины повышенного и пониженного уровня ширины распределения эритроцитов у детей и взрослых.
Отклонение от нормы рассматриваемого показателя может возникнуть на фоне неправильного питания, анемии, обезвоживания организма.
Средний объем эритроцитов в общем анализе крови.
Этот параметр крови способствует получению информации о размерах эритроцитов. Измеряется в фемтолитрах/микрометрах в кубе. Рассчитывают данный объем по несложной формуле, для которой нужно знать процент гематокрита, количество эритроцитов.
Ширина распределения эритроцитов – норма у детей и взрослых.
Независимо от возраста, пола пациента,в норме рассматриваемый параметр крови (MCV) должен быть не выше 95 фл, не ниже 80 фл.
Причины повышенных и пониженных показателей ширины распределения эритроцитов.
Понижение — зачастуют возникает вследствие недостатка железа.
Увеличение показателя MCV свидетельствует о дефиците некоторых микроэлементов.
Среднее содержание гемоглобина в эритроците
Полученный показатель (MCH) отображает количество гемоглобина, что содержится внутри 1-го эритроцита. Рассчитывается по определенной формуле, для которой нужно знать количество гемоглобина+эритроцитов. Измеряют указаный параметр в пикограммах. Норма MCH одинакова для мужчин, женщин, детей: 24-33 пг.
Понижение — зачастую возникает вследствие железодефицитной анемии.
Увеличение показателя MCH является результатом дефицита фолиевой кислоты/витамина В12.
Средняя концентрация гемоглобина в эритроците
Рассматриваемый параметр (MCHC) получают путем математических исчислений, в которых используют гемоглобин+гематокрит. Единицей измерения являются %. Норма содержания гемоглобина в эритроците варьируется в пределах 30-38%.
Снижение, причины:
- Болезни крови.
- Дефицит железа.
Вероятность повышения рассматриваемого показателя небольшая.
Скорость оседания эритроцитов в общем анализе крови (СОЭ)
Этот показатель (СОЭ) получают путем отстаивания взятого образца крови. Определяется количеством, формой эритроцитов, измеряется в мм/ч. На рассматриваемый процесс также оказывает влияние количество белков в плазме.
Норма скорости оседания эритроцитов в крови у детей и взрослых.
Этот параметр не претерпевает особых изменений с возрастом, однако различия присутствуют:
- 1-й день жизни: 2-4.
- У малышей до месяца: от 4 до 8.

- В период до 6 мес. норма СОЭ составляет 4-10.
- От 1 до 12 лет: не выше 12, не ниже 4.
- От 13 до 15 лет нижняя граница нормы увеличивается до 15.
- С 16 лет (мужчины): 1-10.
- С 16 лет (женщины): 2-15.
Причины повышенной и пониженной скорости оседания эритроцитов (CОЭ) у детей и взрослых.
Повышение, причины:
- Инфицирование организма.
- Беременность.
- Рак.
- Анемия.
Снижение СОЭ — результат заболеваний крови.
ЛейкоцитыЭто живые клетки организма, что продуцируются в лимфоузлах, костном мозге, выполняют контролирующую функцию. Разновидностей рассматриваемых компонентов крови несколько: нейтрофилы, моноциты, эозинофилы, лимфоциты, базофилы.
Норма лейкоцитов дети (взрослые):
Полученный результат будет соответствовать процентному соотношению лейкоцитов, что в норме присутствуют в 1 л крови:
- В 1-й день жизни: от 8,5 до 24,5.

- У малышей до 1 мес.: от 6,6 до 13,8.
- В первые полгода норма не должна превышать 12,5, не может быть меньшей 5,5.
- В возрастном интервале от 1 мес. до 1 года: от 6 до 12% на литр крови.
- От 1 до 6 лет: не выше 12, не ниже 5.
- В возрасте 7-12 лет: от 4,4 до 10.
- В подростковом периоде (после 15-летнего рубежа): не выше 9,5, не ниже 4,4.
- С 16 лет (мужчины/женщины): от 4 до 9.
Повышение от нормы:
- Воспалительные явления в организме. Сюда относят послеоперационный период, ЛОР-заболевания, болезни нижних дыхательных путей, повреждение кожных покровов врезультате травмирования/ожога. При онкозаболеваниях общее тестирование крови также будет показывать завышенный уровень лейкоцитов.
- Беременность.
- Менструация.
- Вакцинация.
Снижение лейкоцитов:
- Дефицит витамина В12.
- Болезни крови.
- Определенная группа инфекционных болезней: малярия, вирусный гепатит, брюшной тиф.

- Влияние радиации.
- Системная красная волчанка.
- Прием некоторых препаратов.
- Состояния, при которых возникает иммунодефицит.
Это мелкие безъядерные клетки, внутри которых содержатся микроэлементы, что обеспечивают свертываемость крови.
Норма тромбоцитов в крови дети (взрослые):
Приведенный показатель необходимо множить на 109.. Полученный результат будет соответствовать количеству клеток, что в норме присутствуют в 1 л крови:
- 1-й день после рождения: 180-490.
- У детишек от 1 мес. до 1 года: не выше 400, не ниже 180.
- От 1 до 6 лет: 160-390.
- В возрастном интервале 7-12 лет: не выше 380, не ниже 160.
- В подростковом периоде (до 15 лет включительно): от 160 до 360.
- С 16 лет (мужчины/женщины): от 180 до 320.
- Причины повышенного и пониженного уровня тромбоцитов у детей и взрослых.
Повышение тромбоцитов, причины:
- Воспалительные реакции (в т.
 ч. послеоперационный период).
ч. послеоперационный период). - Онкозаболевания.
- Значительные кровопотери.
- Болезни крови.
Снижение тромбоцитов, причины:
- Дефекты в работе костного мозга.
- Цирроз печени.
- Переливание крови.
- Нарушения, связанные с функционированием иммунной системы.
- Болезни крови.
Посредством данного параметра сопоставляют объем эритроцитов с объемом крови. Единицей измерения гематокрита являются проценты.
Гематокрит, норма, дети (взрослые)
С возрастом указанный параметр претерпевает определенных изменений:
- В 1-й день после рождения:40-66 %.
- У детишек до месяца: от 34 до 55%.
- У грудничков в возрастном интервале 1-6 мес: 32-43%.
- От1 до 9 лет: 34-41%.
- С 9 до 15 лет: 34-45 %.
- С 16 лет (женщины): не выше 45%, не ниже 35%.
- С 16 лет (мужчины): 39-49%.
Гематокрит, повышение:
- Сердечной/легочной недостаточности.

- Обезвоживании.
- Некоторых болезнях крови.
Гематокрит, снижение:
- III-IV тримеестр беременности.
- Анемия.
- Почечная недостаточность.
Указанный параметр крови представлен несколькими группами клеток: базофилами, нейтрофилами, эозинофилами. Эти тельца-гранулы – незаменимые учасники в борьбе с инфекциями, микробами.
Норма гранулоцитов:
Абсолютный показатель. В таблицах результатов анализов крови будет обозначаться как GRA#. В этом контексте норма гранулоцитов может варьироваться от 1,2 до 6,8 *109 клеток на 1 литр.
Процентное соотношение гранулоцитов к лейкоцитам. Имеет обозначение GRA %. Норма не должна быть больше 72%, меньше 47%.
Причины повышения гранулоцитов:
При воспалительных явлениях в организме происходит повышение гранулоцитов в крови.
Причины снижения гранулоцитов:
- Сбои в работе костного мозга, что связаны с продуцированием клеток крови.

- У пациента диагностируется системная красная волчанка.
- Прием некоторых медицинских препаратов.
Моноциты
Важные составляющие иммуной системы. В их обязанности входит распознание опасных для организма микроорганизмов, борьба с воспалительными очагами. Их количество ограничено.
Норма моноцитов в крови у детей и взрослых.
Приведенный показатель (MON%) отображает процент содержания моноцитов в общем количестве лейкоцитов:
- Малыши до 1 года включительно:2-12%.
- От 1 до 15 лет: не выше 10%, не ниже 2%.
- С 16 лет (женщины/мужчины): от 2 до 9%.
- Причины повышения и понижения моноцитов в крови у детей и взрослых.
Повышение:
- Заболевания крови.
- Недуги системного характера.
- Инфицирование организма вследствие воздействия грибков, вирусов, паразитов.
- Отравление химикатами.
Понижение:
- Роды.

- Послеоперационная реабилитация.
- Прием противоопухолевых препаратов.
- Воспалительно-гнойные явления.
Нейтрофилы
Указанные клетки помогают организму справиться с инфекциями, ликвидировать собственные вымершие микрочастицы. По своему строению подразделяют на две группы: зрелые, незрелые.
Норма нейтрофилов в крови у детей и взрослых.
Рассматриваемый показатель отображает процент содержания палочкоядерных, сегментноядерных нейтровилов в общем количестве лейкоцитов. Рассмотрим норму палочкоядерных в крови у детей, взрослых:
- В 1-й день после рождения:1-17 %.
- У детишек от1 мес. до 1 года: от 0,5 до 4%.
- Возрастная группа 1-12 лет: 0,5-5%.
- С 13 до 15 лет: не выше 6%, не ниже 0,5.
- С 16 лет (женщины/мужчины): 1-6%.
Показатели нормы сегментоядерных в крови:
- У новорожденных в 1-3 день жизни: не выше 75-80%, не ниже 45%.
- Умалышей от1 мес. до 1 года: от 15 до 45%.

- Возрастная группа 1-6 лет: 25-60%.
- С 7 до 12 лет: не выше 66%, не ниже 34%.
- В подростковом периоде (до 15 лет включительно.): 40-65%.
- 16 лет (женщины/мужчины): 47-72%.
Увеличение численности нейтрофилов:
- Инфицирование организма.
- Онкозаболевания.
- Вакцинация.
- Воспалительные явления.
Снижение нейтрофилов:
- Лечения, направленого на ликвидацию онкозаболеваний: химиотерапия, прием медикаментов. Прием иных препаратов, что угнетают защитные возможности организма.
- Погрешностей в работе костного мозга.
- Облучения.
- «Детских» инфекционных заболеваний (краснуха, корь и т.д.).
- Переизбытка гормонов, что продуцируются щитовидной железой.
Эозинофилы
Очередные представители лейкоцитов. Именно эти клетки активно борются с раковыми клетками, благоприятствуют очищению организма от токсинов, паразитов.
Норма эозинофилов в крови у детей и взрослых.
Приведенный показатель отображает процент содержания эозинофилов в общем количестве лейкоцитов:
- В 1-й день жизни малыша: 0,5-6%.
- В возрастном промежутке 1 мес.-12 лет: не выше 7%, не ниже 0,5%.
- Возрастная группа13-15 лет: не выше 6%, не ниже 0,5%.
- С 16 лет (женщины/мужчины): от 0 до 5%.
- Причины повышения и понижения эозинофилов у детей и взрослых.
Увеличение эозинофилов:
- Патологий кроветворной системы.
- Онкозаболеваний.
- Аллергических состояний.
- Паразитарных инвазий.
Снижение эозинофилов:
- Родами.
- Инфицированием организма (в т.ч. послеоперационный период).
- Отравлением химикатами.
Базофилы
При тестировании кровиуказанные клетки могут быть не выявлены: самые немногочисленные элементы имунной системы. Состоят из микрочастиц, что провоцируют возникновение воспалительных явлений в тканях.
Норма базофилов в крови у детей и взрослых.
Отображает процент содержания эозинофилов в общем количестве лейкоцитов. Для детей любого возраста, пациентов мужского/женского пола количество эозинофилов должно составлять 0-1%.
Повышение базофилов:
- Аллергических состояниях.
- Недостатке гормонов: погрешности в работе щитовидной железы, прием гормональных средств.
- Ветрянной оспе.
- Патологиях лимфосистемы.
Снижение базофилов:
- Беременностью/овуляцией.
- Увеличением численности гормонов.
- Стрессом.
Все нормы общего анализа крови детей и взрослых в таблицах
Таблица 1: Нормы клинического анализа крови детей разных возрастов
Таблица 2: Нормы общего анализа крови взрослых (мужчин и женщин)
Таблица 3: Нормальные показатели крови в сравнении у небеременных и беременных женщин в 1 триместре
Таблица 4: Нормы общего анализа крови беременных женщин в 3 триместре беременности
Общий анализ крови.
 Что означают результаты?
Что означают результаты?Итак, вы сдали общий анализ крови (он же клинический анализ, он же развернутый анализ). Неважно, сдавали ли вы его из вены или из пальца, в результате вы получите некий набор букв и цифр, совершенно непонятный непосвященному. Что же он означает?
Разберем основные буквенные сочетания, которые встречаются на современных бланках общего анализа крови. Конечно, встречаются на современных бланках общего анализа крови же развернутый анализ. Неважно, сдавали ли вы его писано на листочке важно и интересно.
RBC (red blood cells – красные кровяные тельца) – эритроциты.
Это первое, на что мы обращаем внимание. Эритроциты – красные кровяные клетки, которые обеспечивают основную жизнедеятельность всех тканей организма, перенося кислород.
Норма: мужчины: 4,0-5,0·1012/л; женщины: 3,5-4,7·1012/л.
Повышение: или «эритроцитоз» можно наблюдать либо из-за повышения синтеза их в красном костном мозге, например, при опухолевом росте (эритрэмия), из-за заболеваний сердечно-сосудистой и легочной систем, которые приводят к сердечной или легочной недостаточности (как попытка организма компенсировать нехватку кислорода), вследствие сужения просвета почечной артерии, из-за обезвоживания организма (рвота, диарея, активное потоотделение).
Снижение: или «эритропения», причины которой, во-первых, – бедная питательными веществами и витаминами пища, во-вторых, – повышенное разрушение из-за кровотечения (как внешнего, так и внутреннего, которое может и не проявиться сразу), в-третьих, из-за наследственных ферментопатий или нарушения в ферментной системе, отвечающей за синтез эритроцитов, в-четвертых, вследствие гемолиза (разрушение клеток в результате интоксикации или аутоиммунные процессов, когда организм воспринимает собственные элементы как чужеродные), в-пятых, вследствие опухолевых заболеваний кроветворной системы.
WBC (white blood cells – белые кровяные тельца) – лейкоциты.
Это белые клетки крови, «защитные псы» организма, осуществляющие иммунный контроль, обезвреживание чужеродных элементов и избавление от вирусов и бактерий.
Норма: для мужчин и женщин 4,0*109/л–9,0*10/л.
Повышение: называется «лейкоцитоз» и говорит о том, что в организме протекает какая-либо воспалительная реакция. Также характерно для злокачественных опухолей, травм, инфаркта миокарда острой и подстрой фазы, периода обострения ревматизма, беременности (последний триместр) и после родового периода. Может выявляться после тяжелых физических нагрузок и во время менструаций
Также характерно для злокачественных опухолей, травм, инфаркта миокарда острой и подстрой фазы, периода обострения ревматизма, беременности (последний триместр) и после родового периода. Может выявляться после тяжелых физических нагрузок и во время менструаций
Снижение: или «лейкопения» может говорить о заболеваниях красного костного мозга опухолевой природы (лейкозы), о лучевой болезни после воздействия ионизирующего излучения, о вирусно-инфекционных заболеваниях (грипп, брюшной тиф, малярия, краснуха, корь, эпидемический паротит (свинка), вирусный гепатит), наблюдается при приеме противоопухолевых препаратов, как неотвратимый эффект. Всего есть 5 видов лейкоцитов: гранулоциты, содержащие в цитоплазме гранулы, которые окрашиваются специальными красителями (нейтрофилы, эозинофилы, базофилы) и агранулоциты, не имеющие специфических гранул (моноциты и лимфоциты).
GR% – относительное (%) содержание гранулоцитов и GR# – абсолютное содержание гранулоцитов. Рассмотрим отдельные из них:
NEUT% (NE%) (neutrophils) – относительное содержание нейтрофилов. Нейтрофилы – клетки, которые «обитают» в кровеносном русле и при необходимости переходят в ткань, становясь макрофагами, которые поглощают и переваривают чужеродные вирусы и бактерии.
Нейтрофилы – клетки, которые «обитают» в кровеносном русле и при необходимости переходят в ткань, становясь макрофагами, которые поглощают и переваривают чужеродные вирусы и бактерии.
Норма: сегментоядерные (зрелые) 47-72%, палочкоядерные (молодые) 1-6%.
Повышение: инфекционно-воспалительные процессы, инфаркт миокарда, хронические нарушения обмена веществ (сахарный диабет), прием иммуностимуляторов.
Снижение: инфекционные заболевания (брюшной тиф, бруцеллез, грипп, корь, ветряная оспа (ветрянка), краснуха, вирусный гепатит), заболевания крови, высокий уровень гормонов щитовидной железы (тиреотоксикоз), последствия химио- и радиотерапии.
Сдвиг лейкоцитарной формулы влево означает, что в крови появляются молодые, «незрелые» нейтрофилы, которые в норме присутствуют только в костном мозге. Такое бывает при легком и тяжелом течении инфекционных и воспалительных процессов, а также при острой кровопотере, дифтерии, пневмонии, скарлатине, сепсисе, интоксикации.
Сдвиг лейкоцитарной формулы вправо означает, что в крови увеличивается количество «старых» нейтрофилов (сегментоядерных), а также количество сегментов ядер становится больше пяти.
EO% – относительное содержание эозинофилов. Это клетки, которые очищают организма от токсических веществ, паразитов и помогают избавляться от раковых клеток.
Норма: 0-5%.
Повышение: в основном, при аллергиях, паразитарных и ревматических заболеваниях. Частый показатель наличия бронхиальной астмы.
Снижение: при интоксикации тяжелыми металлами, тяжелых гнойных процессах, говорит о начале воспалительного процесса.
BA% – относительное содержание базофилов. Это клетки, которые значительно крупнее остальных лейкоцитов, они принимают участие в формировании иммунологических воспалительных реакций замедленного типа. Да, это главные клетки, которые формируют аллергическую реакцию, вырабатывая вещества, вызывающие отек, гиперемию, воспаление.
Норма: 0-1%.
Повышение: при понижении гормонов щитовидной железы (гипотиреоз), онкологических заболеваниях крови (хронический милолейкоз), аллергиях, ветряной оспе, нефрозе.
LYM% (LY%) (lymphocyte) – относительное содержание лимфоцитов.
Норма: 19-37%.
Повышение (лимфоцитоз): вирусные инфекции, отравление, применение некоторых препаратов.
Снижение (лимфопения): туберкулез, волчанка, почечная недостаточность, иммунодефицит, последствия химио- и лучевой терапии.
MON% (MO%) (monocyte) – относительное содержание моноцитов. Это самые крупные клетки иммунной системы. Они распознают чужеродные вещества и обучают другие лейкоциты их распознавать.
Норма: 3-11%.
Повышение: вирусные инфекции, аутоиммунные заболевания, болезни кроветворной системы.
Снижение: апластическая анемия, последствия родов или хирургической операции, гнойные поражения.
HGB (Hb, hemoglobin) – гемоглобин, концентрация в цельной крови. Это вещество, которое содержится в эритроцитах, именно оно способно присоединять кислород (до 8 молекул за раз).
Норма: женщины: 120–140 г/л, мужчины: 130–160 г/л.
Повышение: обезвоживание, диабет, нарушение работы почек, пороки сердца и легкого, заболевание органов кроветворения.
Снижение: анемия, недостаток железа, недостаток витаминов, кровопотеря, истощение организма.
HCT (hematocrit) – гематокрит. Это процентное соотношение объема взятой крови к объему, который в ней занимают эритроциты. Определяется для того, чтобы можно было отличить изменение объема жидкости от относительного изменения объема эритроцитов в ней.
Норма: 38,0-49,0%.
Повышение: «сгущение» крови, увеличение содержания эритроцитов и уменьшение объема плазмы (см. эритроцитоз).
Снижение: «разжижение» крови, понижение содержания в ней эритроцитов (анемия, почечная недостаточность, 2-ая половина беременности), повышение объема плазмы вследствие усиленного потребления жидкости.
MCH – среднее содержание гемоглобина в отдельном эритроците. Индекс отражает то, насколько эритроциты наполнены гемоглобином. Важно для определения и отличия друг от друга разных типов анемии (например, гемолитической и железодефицитной).
Норма: 24–33 пикограмма.
Раньше использовался так называемый цветовой показатель (соотношение). Его норма составляет 0,85-1,05.
PLT (platelets – кровяные пластинки) – тромбоциты в абсолютных числах. Это кровяные тельца, представляющие собой куски от мегакариоцитов (гигантских клеток, располагающихся в красном костном мозге), которые отвечают за свертываемость крови.
Норма: 180-320*109/л.
Повышение: свертываемость крови усиливается при удалении селезенки, различных видах анемий, эритремии, состоянии после операций, физическом переутомлении.
Снижение: свертываемость крови падает при врожденных заболеваниях крови, аутоиммунных патологиях, тромбозе почечных вен, переливании крови, закупорке тромбами почечных вен и других состояниях.
СОЭ – скорость оседания эритроцитов. Наблюдается то, с какой скоростью происходит оседание эритроцитов и разделение прозрачной части (плазмы и белых кровяных телец) и эритроцитарной массы в столбике. Этот анализ говорит о состоянии мембраны эритроцитов (в норме мембраны имеют отрицательный заряд и отталкиваются, снижая скорость оседания), либо о количественном изменении белков крови, которые способны склеивать красные кровяные клетки в столбики, увеличивая скорость оседания. Показатель очень неспецифический, достаточно вариабельный и имеет множество проявлений при многих состояниях.
Норма: 2–12 мм/час.
Повышение: инфекционно-воспалительные заболевания, злокачественные опухоли, травмы, болезни почек, прием лекарственных препаратов.
Снижение: восстановление после болезни, истощение организма, тяжелые черепно-мозговые травмы, некоторые медикаменты (диклофенак, аспирин, иммунодепрессанты, гормоны).
Повышены лейкоциты в моче – причины лейкоцитурии и лечение
Лейкоциты или белые кровяные тельца играют важную роль в нашем организме. Именно они принимают на себя первый удар при столкновении с патогенной флорой и вирусами. Именно поэтому при изучении результатов анализов мочи в первую очередь обращают внимание на их показатели. При повышении числа лейкоцитов в моче сверх нормы возникает состояние, которое называется лейкоцитурией.
Нефрологи и педиатры рекомендуют сдавать мочу не только в период болезни, но и в качестве профилактики. Такой подход позволяет заметить многие патологии на начальной стадии. Показатели мочи могут многое сказать о здоровье человека в целом. Опытный врач только по ним может многое сказать о здоровье человека и поставить предварительный диагноз.
Откуда в моче лейкоциты?
Лейкоциты – это клетки крови. Поэтому многие не понимают, откуда они берутся в моче и зачем нужны там?
Термин «лейкоциты» включает целую группу различных клеток. Сюда входят:
- моноциты;
- эозинофилы;
- базофилы;
- нейтрофилы;
- лимфоциты.
Все они относятся к одной и той же группе и отвечают за защиту нашего организма от патогенных агентов. Эти клетки всегда присутствуют в нашем организме, однако при столкновении с болезнью их количество значительно возрастает.
При этом каждый из видов лейкоцитов отвечает за защиту от определенных инфекций. Например, повышение эозинофилов свидетельствует о наличии в организме аллергенов или паразитов. Если иммунная система сталкивается с вирусами, то наблюдается повышение моноцитов. При иммунных дисфункциях в несколько раз подскакивают показатели лимфоцитов. Таким образом, глядя на результаты анализов, врач может поставить предварительный диагноз пациенту.
Давайте разберемся, откуда в мочу попадают клетки крови? Лейкоциты всегда находятся в нашем организме. Они циркулируют по кровеносным сосудам и моментально реагируют на столкновение с патогенными агентами. В очаг заболевания сразу же направляются миллионы лейкоцитов. Чем дольше прогрессирует болезнь, тем больше белых кровяных телец накапливается в месте болезни.
Вся кровь, имеющаяся в нашем организме, регулярно фильтруется. Она проходит через почки и очищается от ненужных веществ, выводя их с мочей. Лейкоциты, содержащиеся в очаге воспаления в повышенном количестве тоже проходят через почечный «фильтр» и таким образом попадают в мочу. Также сама моча, омывая мочевыводящие органы может собирать на своем пути лейкоциты и патогенную флору. У здорового человека лейкоциты в моче содержатся в минимальных количествах или не содержатся вовсе.
После того как врач получит результаты анализов с повышенными лейкоцитами, ему остается определить, где находится очаг болезни и что именно спровоцировало выброс белых кровяных телец. Для этого внимательно изучаются жалобы пациента, а при необходимости назначаются дополнительные обследования.
Нормальное количество лейкоцитов в моче
Как было отмечено выше, у здорового человека лейкоциты в моче должны полностью отсутствовать. Тем не менее, нормальными считаются результаты с показателями лейкоцитов в пределах 1-5.
Как же они проникают в мочу, если в организме нет очагов заболевания? Дело в том, что моча, покидая стерильную среду мочевого пузыря, сразу же сталкивается с тканями промежности и наружными мочеполовыми органами. В результате она «собирает» в себя всевозможные микроорганизмы, в том числе и лейкоциты.
Иногда у детей может наблюдаться изолированная лейкоцитурия. Это патологическое состояние, при котором количество лейкоцитов в моче превышает норму. Однако сам ребенок не имеет никаких признаков заболевания, например, недомогания или повышенной температуры. В этом случае для выяснения причины может потребоваться комплексное обследование.
Что такое изолированная лейкоцитурия?
Прежде всего врач должен убедиться в том, что анализ был собран правильно. Нарушение технологии сбора мочи может привести к искажению результатов. Для исключения подобной ошибки может потребоваться повторное исследование.
Также очень важно исключить заболевания наружных половых органов. У девочек вызвать повышение лейкоцитов могут такие патологии, как вагинит, вульвит и т. п. У мальчиков чаще всего диагностируются фимоз и сужение крайней плоти. Кроме того, необходимо обратить внимание на наличие врожденных патологий.
Помимо перечисленного, спровоцировать изолированную лейкоцитурию могут:
- микроорганизмы, обитающие в мочеполовых органах;
- глисты;
- патологии мочевыводящей системы;
- поликистоз почек;
- пузырно-мочеточниковый рефлюкс;
- мегауретер и т. п.
Несмотря на хорошее самочувствие ребенка и полное отсутствие жалоб, игнорировать подобное состояние нельзя. Важно как можно быстрее обнаружить причину, чтобы избежать серьезных проблем в дальнейшем.
Какие виды исследований мочи используют для диагностики заболеваний?
Если ребенок попал к врачу с конкретными жалобами, например, болями во время мочеиспускания, повышенной температурой и общим недомоганием, в этом случае причиной повышения лейкоцитов могут стать патологии почек или мочевыделительной системы. Если диагноз заранее понятен врачу, он может назначить лечение, не дожидаясь результатов смежных обследований.
Однако в некоторых случаях поставить диагноз с первого раза бывает непросто. Существует несколько методик исследования мочи, позволяющих получить более точные сведения о нужных показателях. Наиболее распространенными способами являются:
Для получения более развернутого результата помимо мочи назначаются исследования крови:
Если анализов для постановки диагноза и назначения терапевтического курса недостаточно, пациенту назначают инструментальное обследование. Сюда относят:
- УЗИ;
- внутривенную урографию;
- цистографию.
Если результаты анализов не удовлетворяют нормальным значениям, пациента могут направить для дополнительной консультации к нефрологу, педиатру, терапевту, гинекологу или урологу.
Как правильно собирать мочу?
Чтобы получить максимально точные результаты, необходимо соблюдать следующие правила:
- Сдавать мочу только в чистой таре. Лучше всего купить стерильную баночку в аптеке.
- Подмываться не только перед анализом, но и накануне вечером.
- Стараться мочиться сразу в тару.
Помните о том, что сдавать мочу важно не только для постановки диагноза, но и для профилактики. Такой подход позволит вовремя обнаружить проблему и остановить болезнь.
Что можно узнать из обычного анализа крови
Общий объем крови составляет в среднем у взрослого человека 4-6 литров. На плазму из них приходится около 55 %, на долю эритроцитов 44%. В одном кубическом миллиметре крови содержится около 3,7-5 000 000 эритроцитов (в пересчете на литр 3,7-5х1012), количество эритроцитов — один из первых показателей крови.
Второй определяемый показатель — гемоглобин (Hb), он находится в эритроците и осуществляет перенос кислорода в ткани и углекислого газа в обратном направлении. Средние нормы Hb – 115-160 г/л. Снижение количества эритроцитов и гемоглобина – это, как раз, то состояние, которое именуется анемией. Значительное снижение количества эритроцитов в 4-5 раз может возникать при лейкозе и метастазах злокачественных опухолей. Повышение числа эритроцитов (эритроцитоз) может быть связано с заболеванием системы крови, а может быть следствием кислородного голодания тканей, например, при врожденных пороках сердца, при легочных заболеваниях, при курении.
Гематокрит (Ht) определяет соотношение объема плазмы и форменных элементов крови, составляет в среднем 36-54%.
Цветовой показатель (ЦП) показывает относительное содержание гемоглобина в эритроците. Нормальные его значения 0,86- 1,05.
Ретикулоциты (Rt) – это новообразованные эритроциты. Их норма 0,5-0,15% общего числа эритроцитов. Повышение их количества может наблюдаться при кровопотере, при лечении анемии (как критерий правильного лечения). Снижение числа ретикулоцитов может наблюдаться при анемиях, при приеме цитостатических препаратов, лучевой болезни.
СОЭ (скорость оседания эритроцитов)
Норма 1-15 мм/час. Повышение СОЭ может указывать на различные острые и хронические воспалительные процессы, а может также встречаться при инфаркте миокарда, опухолях, после кровопотерь, оперативных вмешательств, при пониженном количестве эритроцитов в крови. Особенно активно она возрастает при заболеваниях крови, злокачественных новообразованиях, хроническом гепатите, циррозе печени, туберкулезе и других заболеваниях. Понижение может быть при вирусных гепатитах, желтухах, приеме салицилатов, хлорида кальция.
Тромбоциты (Tr)
Основная функция этих элементов крови – участие в свертывании крови. Нормальное их количество 200-400х109/л. Повышение количества Tr может быть при различных заболеваниях, связанных с нарушением образования тромбоцитов, при хронических заболеваниях, таких как: ревматоидный артрит, туберкулез, саркоидоз, колит, энтерит. А также при острых заболеваниях: кровотечении, анемии, при ожоге, кровопотере, травме мышц и др. В норме повышение количества Tr может встречаться у спортсменов и людей, занятых тяжелым физическим трудом. Снижение числа Tr наблюдается при заболеваниях крови, алкоголизме, как возможная реакция на лекарства.
Лейкоциты
Их нормальное количество – 4-9 х 109/л. Повышение числа лейкоцитов может быть физиологическим, т.е. характерным для здорового человека, например, после приема пищи (до 10-12х109), после физической работы, приема горячих и холодных ванн, в период беременности, родов, в предменструальный период. Патологическое повышение числа L может быть при различных воспалительных процессах, при инфарктах различных органов (миокарда, легких, селезенки, почек), при обширных ожогах, злокачественных заболеваниях, при заболеваниях системы крови, обширных кровопотерях и других процессах. Понижение числа L может быть при заболеваниях селезенки, воздействии облучения, приеме некоторых лекарственных препаратов, при заболеваниях щитовидной железы, при ряде инфекционных заболеваний в т.ч. при краснухе, кори, гриппе, вирусном гепатите и др.
Лейкоциты в процентном соотношении подразделяются на: базофилы (0,5-1%), эозинофилы (0,5-5%), нейтрофилы (палочкоядерные 1-6%, сегментоядерные -47-72%), лимфоциты (19-37%), моноциты (3-11%).
Основная функция нейтрофильных гранулоцитов — обнаружить, захватить и переварить чужеродный материал. Повышение их числа может быть при острых воспалительных заболеваниях, интоксикации, инфаркте миокарда и др. Снижение их количества отмечается при анемиях, вирусных инфекциях.
Эозинофилы
Повышение числа эозинофилов может быть при аллергических реакциях, бронхиальной астме, гельминтозах, опухолях, скарлатине, приеме некоторых лекарств и др.
Базофилы
Основная их функция – участие в иммунологических реакциях. Повышение их количества встречается редко.
Моноциты
Циркулируют в крови, а затем переходят в ткани, превращаясь в макрофаги. Повышенное количество моноцитов характерно для туберкулеза, сифилиса, бруцеллеза, протозойных и вирусных заболеваний (краснуха, скарлатина, паротит, мононуклеоз).
Лимфоциты
Повышение количества лимфоцитов наблюдается при коклюше, инфекционном мононуклеозе, ветрянке, краснухе при заболеваниях системы крови, бронхиальной астме, тиреотоксикозе, туберкулезе, при приеме наркотиков, диабете и др.
Лимфоцитоз: симптомы, причины, лечение
Обзор
Что такое лимфоцитоз?
Лимфоцитоз — это повышенное по сравнению с нормальным количество лимфоцитов, подтипа белых кровяных телец, в организме. Лимфоциты являются частью вашей иммунной системы и борются с инфекциями.
Кто наиболее подвержен риску лимфоцитоза?
Лимфоцитоз может быть у любого.
Насколько распространен лимфоцитоз?
Лимфоцитоз очень распространен. Это особенно часто встречается у людей, у которых:
Симптомы и причины
Что вызывает лимфоцитоз?
Лимфоцитоз возникает в результате увеличения количества лимфоцитов в крови.Лимфоциты — это белые кровяные тельца. Они играют важную роль в вашей иммунной системе, помогая вашему организму бороться с инфекцией. Многие заболевания могут вызывать лимфоцитоз.
Высокий уровень лимфоцитов в крови указывает на то, что ваш организм имеет дело с инфекцией или другим воспалительным заболеванием. Чаще всего временно повышенное количество лимфоцитов является нормальным результатом работы иммунной системы вашего организма. Иногда уровень лимфоцитов повышается из-за серьезного заболевания, например лейкемии.
Ваш врач может назначить специальные диагностические тесты, которые помогут точно определить причину вашего лимфоцитоза. Эти тесты могут включать в себя другие лабораторные тесты, чтобы исключить инфекции, или тесты, исследующие другие ткани тела, такие как биопсия костного мозга и изучение вашей крови под микроскопом.
Каковы симптомы лимфоцитоза?
Лимфоцитоз сам по себе не вызывает симптомов. Однако у вас могут возникнуть симптомы, лежащие в основе первопричины лимфоцитоза. В зависимости от причины симптомы могут варьироваться от бессимптомных до тяжелых.
Диагностика и тесты
Как диагностируется лимфоцитоз?
Ваш врач диагностирует лимфоцитоз с помощью анализа крови, называемого полным анализом крови (CBC) с дифференциалом. Этот тест показывает увеличение количества лейкоцитов, при этом количество лимфоцитов выше нормы.Ваш врач может использовать другие диагностические анализы крови, такие как тест, называемый проточной цитометрией, чтобы определить, являются ли лимфоциты клональными (что наблюдается при заболевании, называемом хроническим лимфолейкозом). Обследование может также включать биопсию костного мозга, чтобы помочь определить первопричину лимфоцитоза. Врачи полагаются на вашу историю болезни, текущие симптомы, список лекарств и физический осмотр, чтобы определить основную причину лимфоцитоза.
Ведение и лечение
Как лечится лимфоцитоз?
Врачи лечат лимфоцитоз, пытаясь устранить его первопричину.У большинства людей лимфоцитоз проходит по мере улучшения основного состояния.
Какие осложнения связаны с лимфоцитозом?
Лимфоцитоз говорит вашему врачу, что у вас есть или были инфекция или болезнь. Во многих случаях лимфоцитоз просто означает, что ваше тело борется с вирусной инфекцией.
В некоторых случаях лимфоцитоз является одним из первых признаков некоторых видов рака крови, включая хронический лимфолейкоз (ХЛЛ), который является наиболее распространенным типом лейкемии у взрослых.Обычно необходимы дополнительные тесты, чтобы исключить другие заболевания и поставить точный диагноз причины лимфоцитоза.
Профилактика
Можно ли предотвратить лимфоцитоз?
Невозможно предотвратить лимфоцитоз. Вы можете снизить риск вирусной инфекции:
- Часто и тщательно мыть руки водой с мылом
- Избегать контакта с больными
- Не делиться личными вещами с больными людьми
- Дезинфекция поверхностей и часто используемых предметов
Перспективы / Прогноз
Каков исход лечения лимфоцитоза?
Лимфоцитоз обычно проходит после лечения состояния или заболевания, из-за которого в организме вырабатывались дополнительные лейкоциты.
Жить с
Когда мне следует позвонить своему врачу?
Если у вас хроническая инфекция или вы испытываете хронические (продолжающиеся) симптомы или симптомы, которые со временем ухудшаются, обратитесь к врачу. Ваш врач может определить, есть ли у вас лимфоцитоз, во время полного медицинского обследования.
Полный анализ крови в первичной медико-санитарной помощи
В этой статье Посмотреть / Скачать pdf версия этой статьиКлючевые моменты
Предоставить обзор использования общего анализа крови в первичной медико-санитарной помощи и дать рекомендации по надлежащему последующему наблюдению. для ненормальных результатов.
Введение
Общий анализ крови (ОАК) — это наиболее часто запрашиваемый анализ крови в Новой Зеландии.Основные достопримечательности в общем анализе крови часто определяют, есть ли у пациента анемия, показывает ли количество белых доказательств инфекции и уровень тромбоцитов может повлиять на гемостаз.
терапевтов сказали нам, что они достаточно комфортно интерпретируют результаты клинического анализа крови с выраженными отклонениями, но хотели бы руководство, когда результаты показывают только незначительные отклонения или когда клиническая картина не ясна.
Это согласованный документ
Это не исчерпывающий документ, охватывающий все причины отклонений от нормы; это согласованный документ, подготовленный в совместно со специалистами-гематологами, предоставляя обзор некоторых сценариев, встречающихся в первичной медико-санитарной помощи.
Фон
Кроветворение — Развитие клеток
Все клетки крови производятся в костном мозге из небольшой популяции стволовых клеток. Менее одного из 5000 клетки костного мозга — это стволовые клетки. Эти клетки представляют собой самообновляющуюся популяцию.
Термин гематопоэз относится к образованию и развитию клеток крови (рис. 1). У человека костный мозг является основным местом кроветворения в жизни человека.
Первоначальная дифференцировка гемопоэтических стволовых клеток происходит по одному из двух путей: лимфоидному или миелоидному. Стволовые клетки тогда становятся клетками-предшественниками для каждого типа зрелых клеток крови и присоединяются к данному клеточному клону.
Миелоидные стволовые клетки в конечном итоге дают начало эритроцитам, мегакариоцитам (тромбоцитам), нейтрофилам, моноцитам, эозинофилам и базофилы.
Лимфоидные стволовые клетки дают начало Т- и В-лимфоцитам и плазматическим клеткам.
Рисунок 1: Пути развития клеток гемопоэза.
Ограничения эталонных диапазонов для CBC
Для большинства людей обычных референсных диапазонов будет достаточно для диагностических целей, но может возникнуть ряд ошибок. в некоторых случаях затрудняет интерпретацию.
Получение контрольных диапазонов анализа крови затруднено из-за ряда факторов, которые могут повлиять на параметры анализа крови и их частота в сообществе. К ним относятся дефицит железа, талассемия, прием лекарств, алкоголь и незначительные инфекции.Кроме того, существуют этнические различия по некоторым параметрам, различия между мужчинами и женщинами и различия в беременность. Некоторые из этих факторов учитываются в опубликованных диапазонах (пол, беременность), другие нет. Ну наконец то, между разными гематологическими анализаторами существуют различия, которые могут влиять на некоторые параметры анализа крови.
Ввиду вышеизложенного подход к референсным интервалам при подсчете крови отличался от подхода многих биохимические параметры, референсные интервалы которых обычно включают 2.От 5-го до 97,5-го процентилей. Справка по анализу крови интервалы были получены с использованием смеси местных и опубликованных данных вместе с определенной степенью прагматизма. Это означает что многие из референтных интервалов охватывают более 95% «нормальных» людей и предельные результаты следует рассматривать в контексте. Точно так же нормальный анализ крови не исключает возможности ранних болезненных состояний. (например, дефицит железа).
Пограничные отклонения должны интерпретироваться в клиническом контексте
Все гематологические результаты необходимо интерпретировать в контексте тщательного анамнеза и физического обследования, а также как предыдущие результаты.Последующий подсчет часто бывает полезен для оценки предельных результатов как многих значимых клинических состояний. покажет прогрессирующие отклонения.
CBC часто включается как часть проверки «хорошего человека» или как часть серии скрининговых тестов для заявители на страхование жизни или здоровья. В то время как ряд организаций пропагандируют проверки с помощью «квалифицированных специалистов», другие утверждают, что здоровым людям не показаны анализы крови. У бессимптомных людей вероятность дотестирования тестов низкий, что приводит к высокому уровню ложных срабатываний.Кроме того, проведение расследований среди людей, которые не имеют четкую клиническую потребность, будут использовать ресурсы (время и деньги), которые можно было бы лучше использовать для людей с неудовлетворенным здоровьем потребности в уходе.
Анамнез и диспансеризация
Есть ряд особенностей, которые могут быть выявлены при анамнезе и клиническом осмотре. Они могут дать ключ к разгадке диагноз и позволяют интерпретировать результаты общего анализа крови в контексте.
Признаки и симптомы, относящиеся к CBC:
- Бледность, желтуха
- Лихорадка, лимфаденопатия
- Кровотечение / синяк
- Гепатомегалия, спленомегалия
- Частота и тяжесть инфекций, язв во рту, недавнее вирусное заболевание
- Воздействие лекарств и токсинов, включая лечебные травы
- Усталость / потеря веса
Белые клетки
Нейтрофилы | Лимфоциты | Моноциты | Базофилы | Эозинофилы | Тромбоциты
Общее количество лейкоцитов может вводить в заблуждение
Хотя общее количество белых может дать полезную сводку, абсолютное количество клеток каждого типа более полезно. чем общая.
Общий подсчет белого может вводить в заблуждение; например аномально низкие нейтрофилы с повышенным количеством лимфоцитов могут продуцировать общее количество белого, попадающее в эталонный диапазон. В результате не следует учитывать общее количество белого. в изоляции.
Нейтрофилы
Для большинства взрослых нейтрофилы составляют примерно 70% всех лейкоцитов. Нормальный диапазон концентрации нейтрофилов 2,0 — 8,0 x 10 9 / л (диапазон может быть разным для разных лабораторий).
Средний период полувыведения неактивированного нейтрофила в кровотоке составляет около 4-10 часов. После миграции за пределы циркуляции нейтрофилы сохранятся в течение 1-2 дней.
Нейтрофилы — низкий
Значимые уровни
Наиболее частые причины
- Вирусный (явный или оккультный)
- Аутоиммунный / идиопатический
- Наркотики
Красные флаги
- Особо нездоровое лицо
- Степень нейтропении ,00
- Скорость изменения нейтропении
- Лимфаденопатия, гепатоспленомегалия
НЕЙТРОПЕНИЯ (НИЗКОЕ КОЛИЧЕСТВО НЕЙТРОФИЛОВ)
Нейтропения потенциально связана с опасной для жизни инфекцией.Это наиболее важно, когда общее количество нейтрофилов количество меньше 0,5 x 10 9 / л, особенно когда нейтропения вызвана нарушением производства (например, после химиотерапия). Когда нейтропения вызвана усилением периферической деструкции или окраин (например, вирусной инфекцией), менее определенно, что составляет значительный уровень. Эти пациенты редко имеют проблемы со значительными бактериальными инфекциями. инфекция, несмотря на довольно низкое количество нейтрофилов.
Причины
В повседневной клинической практике наиболее частой причиной низкого числа нейтрофилов является явная или скрытая вирусная инфекция, в том числе вирусный гепатит.Острые изменения часто отмечаются в течение одного-двух дней после заражения и могут сохраняться в течение нескольких недель. Количество нейтрофилов редко снижается настолько, чтобы представлять риск заражения.
Низкое количество нейтрофилов часто обнаруживается у некоторых людей как случайная находка в результате общего анализа крови. Пациент обычно протекает бессимптомно, и клиническое обследование без особенностей. Подсчет обычно стабилен при последующем наблюдении. Это вероятно, будет идиопатическим, хотя в некоторых случаях нейтропения может быть связана со спленомегалией или аутоиммунным заболеванием такие как волчанка.
Гематологическое злокачественное новообразование с изолированной нейтропенией — редкая находка.
Нейтропению можно классифицировать как:
| Классификация | Количество нейтрофилов |
|---|---|
| Мягкая | 1,0 — 2,0 × 10 9 / л |
| Умеренная | 0,5 — 1,0 × 10 9 / л |
| Тяжелая | <0.5 × 10 9 / д |
Лекарства, вызывающие нейтропению
Медикаментозная терапия, хотя и относительно редко, у некоторых людей может вызывать приобретенную нейтропению. Наркотики, которые, скорее всего, будут с умеренной нейтропенией связаны химиотерапия и иммунодепрессанты, антитиреоидные препараты, антибиотики, антиревматические, антипсихотические и противосудорожные средства. Для более полного списка см. Нейтропения, лекарственные препараты. индуцированный.
Многие лекарства могут вызывать хроническую нейтропению легкой степени e.грамм. нестероидные противовоспалительные препараты, вальпроевая кислота.
Расследования
Анамнез и клинические особенности важны для того, чтобы дать ключ к постановке диагноза и позволить получить результаты. интерпретируется в контексте.
- Анамнез: частота и тяжесть инфекций, язвы во рту, недавнее вирусное заболевание, воздействие лекарств и токсинов, симптомы мальабсорбции, симптомы, указывающие на снижение иммунитета
- Лекарственные средства (см. Нейтропения, индуцированная лекарственными средствами).
- Обследование: язвы во рту, лихорадка, признаки инфекции, желтуха, лимфаденопатия, гепатомегалия, спленомегалия, признаки аутоиммунных заболеваний соединительной ткани
- CBC: нормальный ли общий анализ крови (особенно гемоглобин и тромбоциты)
- При стойкой нейтропении средней степени тяжести, не связанной с инфекцией или лекарственными препаратами, тестирование может включать ANA (антиядерный антитела), B12, фолиевая кислота, SPE (электрофорез сывороточного белка), ВИЧ, ферменты печени, гепатит B и ревматоидный фактор.Обратите внимание на изменения при физикальном осмотре.
Обращение к пациентам с нейтропенией
Нейтрофилы
<1,0 x 10 9 / лРиск серьезной бактериальной инфекции повышается, когда количество нейтрофилов падает ниже 1,0 x 10 9 / л, но наиболее заметна, когда количество падает ниже 0,5 x 10 9 / л. Тщательная оценка состояния пациента критические и пациенты с плохим самочувствием и / или лихорадкой с показателем ниже 1.0 x 10 9 / л вообще нужно срочно направления. Пациентов с лихорадкой, но в остальном хорошо, следует, по крайней мере, обсудить с гематологом. Если пациент хорошо и без лихорадки, им необходимо посоветовать немедленно обратиться за медицинской помощью, если их состояние ухудшится или они становятся фебрильными. Пациенты должны пройти контрольный анализ крови в течение 48 часов, и если нейтропения сохраняется на на этом уровне или прогрессировании их следует обсудить с гематологом.
Нейтрофилы 1,0 — 2,0 x 10
9 / лЕсли показано изолированное отклонение от нормы, контрольный анализ крови с частотой, зависящей от тяжести нейтропении. но обычно в течение 1-2 недель. Если нейтропения сохраняется более 6 недель, показано дальнейшее обследование. Если это прогрессирующее заболевание или при других аномалиях показано направление к гематологу или обсуждение с гематологом.
Нейтропения, вызванная лекарственными средствами
Существуют специальные протоколы лечения нейтропении, вызванной клозапином.В противном случае, если есть подозрение на лекарственную причину и нейтропения средней или тяжелой степени, показано направление к гематологу или обсуждение с гематологом.
Нейтрофилы — высокие
Наиболее вероятная причина
- Инфекция / воспаление
- Некроз
- Любой стрессор / тяжелые упражнения
- Наркотики
- Беременность
- Курение
- CML
Красные флаги
- Особо нездоровое лицо
- Степень тяжести нейтрофилии ,00
- Скорость изменения нейтрофилии
- Наличие левой смещения
НЕЙТРОФИЛИЯ (ВЫСОКОЕ КОЛИЧЕСТВО НЕЙТРОФИЛЕЙ)
Нейтрофилы — это основные белые кровяные тельца, которые реагируют на бактериальную инфекцию.Наиболее частая причина отмеченных нейтрофилия — это бактериальная инфекция.
Нейтрофилы реагируют в течение часа после повреждения ткани и являются признаком острого воспаления. Чрезмерное увеличение в нейтрофилах (> 50 x 10 9 / л) как реактивный феномен, известный как лейкемоидная реакция.
Нейтрофилы обычно проявляют характерные изменения в ответ на инфекцию. Нейтрофилы, как правило, более незрелые, поскольку они выпускаются ранее.Это называется сдвигом влево (рисунок 2). При тяжелой инфекции нейтрофилы могут проявляют токсическую грануляцию и другие токсические изменения, такие как вакуолизация и наличие телец Дёле.
Нейтрофилы часто повышаются при любом остром воспалении, поэтому часто повышаются после сердечного приступа, или другой инфаркт и некроз. Любой фактор, вызывающий стресс, от тяжелых упражнений до курения сигарет, может повысить количество нейтрофилов.
Рисунок 2: Схема сдвига влево
Было продемонстрировано, что ряд препаратов увеличивает количество нейтрофилов, включая стероиды, литий, клозапин и адреналин.Даже нервозность может незначительно повысить количество нейтрофилов из-за эффекта высвобождения стероидов.
Беременность связана с небольшим увеличением общего количества нейтрофилов, демонстрирующим сдвиг влево. Большинство лабораторий укажите диапазоны нормальных значений для беременных.
Стойкое повышение нейтрофилов может быть признаком хронического миелоидного лейкоза (ХМЛ). Характерные изменения умеренные. увеличение числа нейтрофилов (обычно> 50 x 10 9 / л) со сдвигом влево и выступлением миелоцитов.Базофилия и / или эозинофилия также может присутствовать. Хроническая нейтрофилия легкой степени без сдвига влево вряд ли может быть вызвана ХМЛ.
ХМЛ встречается во всех возрастных группах, но чаще всего у людей среднего и пожилого возраста. Годовая заболеваемость оценивается в 1-2 случая на 100000.
Последующее наблюдение при высоком уровне нейтрофилов
Для существенно здоровых людей:
- Повторить 1-2 месяца, затем
- Продолжить наблюдение (3 раза в месяц в течение 12 месяцев, а затем изредка)
- прекратить мониторинг при нормальном
Лимфоциты
Лимфоциты обычно составляют 20-40% циркулирующих лейкоцитов.Нормальная концентрация лимфоцитов составляет от 1,0 до 4,0 x 10 9 / л.
Есть две широкие морфологические категории лимфоцитов, которые можно различить под световым микроскопом: большие гранулярные лимфоциты и мелкие лимфоциты.
Функционально отдельные подмножества лимфоцитов не коррелируют с их внешним видом.
Лимфоцит — низкий
- Обычно клинически не значимо
Лимфоцит — высокий
Причины
- Острая инфекция (вирусная, бактериальная)
- Курение
- Гипоспленизм
- Острая реакция на стресс
- Аутоиммунный тиреоидит
- CLL
ЛИМФОЦИТОПЕНИЯ (НИЗКОЕ количество лимфоцитов)
Низкое количество лимфоцитов обычно не имеет значения.
Характерное снижение количества лимфоцитов обычно наблюдается на поздних стадиях ВИЧ-инфекции, так как Т-лимфоциты (CD4 + Т-клетки) уничтожены.
Введение стероидов может снизить количество лимфоцитов. Реже лимфоцитопения может быть вызвана некоторыми видами химиотерапии. или злокачественные новообразования. Люди, подвергшиеся воздействию больших доз радиации, например, те, кто попал в такие ситуации, как Чернобыль, могут имеют тяжелую лимфоцитопению.
ЛИМФОЦИТОЗ (ВЫСОКОЕ КОЛИЧЕСТВО ЛИМФОЦИТОВ)
Увеличение абсолютного количества лимфоцитов обычно связано с острыми инфекциями, такими как инфекция, вызванная вирусом Эпштейна-Барра. и вирусный гепатит.Реже увеличение лимфоцитов может быть результатом коклюша и токсоплазмоза или (редко) хронические внутриклеточные бактериальные инфекции, такие как туберкулез или бруцеллез.
Количество лимфоцитов также может быть повышено на:
- Курение (реактивное)
- Гипоспленизм (обычно после спленэктомии)
- Острая реакция на стресс — обычно наблюдается в условиях больницы, нечасто в сообществе, обычно проходит в течение 24 часов
- Острое сердечное событие
- Травма
- Аутоиммунный тиреоидит
Хронический лимфолейкоз (ХЛЛ) и другие лимфопролиферативные расстройства следует рассматривать у пациентов с стойкий лимфоцитоз.
- ХЛЛ редко встречается у людей в возрасте до 40 лет, но с возрастом заболеваемость увеличивается. Часто обнаруживается как случайная находка при анализе крови, но может быть связана с лимфаденопатией, гепатомегалией и спленомегалией.
В некоторых случаях поверхностные маркеры лимфоцитов могут быть рекомендованы для дифференциации реактивного лимфоцитоза и лимфопролиферативного расстройства. Поскольку они не влияют на ведение бессимптомных пациентов с ранней стадией заболевания, они обычно только показан, когда количество лимфоцитов постоянно> 6-7 x 10 9 / л; лимфоциты демонстрируют аномальные свойства; другие параметры анализа крови отклоняются от нормы; или есть признаки или симптомы, указывающие на лимфому (лихорадка, пот, вес выпадение, лимфаденопатия, гепатоспленомегалия).
Следует избегать ненадлежащего использования, потому что тест стоит особенно дорого — около 500 долларов.
Последующая деятельность
Наблюдение за клинически необъяснимым лимфоцитозом:
- Пациенту, который выглядит в основном здоровым и не имеет тревожных особенностей, обследуется через один-два месяца.
- У пациента с легкими симптомами переходного состояния целесообразно повторное обследование, когда пациент выздоравливает.
- Пациенты с постоянно повышенным количеством лимфоцитов, сопровождающимся лимфаденопатией, гепатомегалией и спленомегалией следует направить на гематологическое обследование.
Моноциты
Моноциты составляют от 3 до 8% всех лейкоцитов в крови. Они циркулируют в кровотоке около одного до трех дней, а затем обычно переходят в ткани (примерно 8–12 часов) к участкам инфекции. Нормальная концентрация моноцитов составляет от 0 до 1,0 x 10 9 / л.
Моноциты, которые мигрируют из кровотока в другие ткани, называются макрофагами. Макрофаги играют определенную роль в иммунитет и фагоцитоз.
Моноциты — низкий
- Клинически не значимо, если количество других клеток в норме
Моноциты — высокие
- Обычно не имеет значения
- Более внимательно следить за уровнями> 1,5 x 10 9 / л, учитывая хроническую инфекцию или воспаление.
МОНОЦИТОПЕНИЯ (НИЗКОЕ КОЛИЧЕСТВО МОНОЦИТОВ)
Чаще всего повышенное количество моноцитов связано с инфекцией и воспалительными процессами и проявляется в сочетании с другими изменениями анализа крови.
Изолированное увеличение количества моноцитов, не сопровождающееся другими изменениями в анализе крови, встречается редко, но может быть ассоциированным с:
- Хроническая инфекция, включая туберкулез
- Хронические воспалительные состояния (например, болезнь Крона, язвенный колит, ревматоидный артрит, СКВ)
- Диализ
- Ранний признак хронического миеломоноцитарного лейкоза (редко)
Если уровни постоянно повышаются (т.е. > 1,5 x 10 9 / л), особенно в сочетании с подозрительными симптомами, направление к гематологу может быть разумным.
Небольшое повышение моноцитов встречается относительно часто и обычно не требует последующего наблюдения.
Базофилы
Базофилы — наименее распространенные белые клетки, составляющие примерно 0,01–0,3% всех лейкоцитов. Нормальный концентрация базофилов 0 — 0,2 х 10 9 / л
Функция базофилов до конца не изучена, но известно, что они способны к фагоцитозу и продуцированию гистамин.
Базофилы — Низкие
Базофилы — высокие
Связан с:
- Миелопролиферативные заболевания
- Другие редкие причины
БАСОФИЛИЯ (НИЗКОЕ БАЗОФИЛЬСКОЕ СОЧЕТАНИЕ)
Базопению сложно продемонстрировать, поскольку нормальное количество базофилов очень низкое.
БАСОФИЛИЯ (ВЫСОКОЕ БАСОФИЛЬСКОЕ СЧЕТСТВО)
Количество базофилов может значительно повыситься очень редко. Если он присутствует, это может указывать на миелопролиферативный расстройство или другие более неясные причины.Может помочь повторный клинический анализ крови через неделю или две.
Эозинофилы
Эозинофилы — низкий
- Нет причин для беспокойства
Эозинофилы — высокие
Наиболее частые причины:
- Аллергия / атопия: астма / сенная лихорадка
- Паразиты (реже в развитых странах)
Более редкие причины:
- Болезнь Ходжкина
- Миелопролиферативные заболевания
- Синдром Черга-Стросса
У большинства людей эозинофилы составляют около 1-6% лейкоцитов.Нормальная концентрация эозинофилов составляет 0-0,5. х 10 9 / л. Эозинофилы сохраняются в кровотоке в течение 8-12 часов и могут выжить в тканях в течение дополнительного времени. 8 — 12 дней при отсутствии стимуляции.
ЭОЗИНОФИЛИЯ (НИЗКОЕ КОЛИЧЕСТВО ЭОЗИНОФИЛОВ)
Эозинопению сложно продемонстрировать на практике из-за низкой частоты эозинофилов у большинства здоровых людей. В результате низкий уровень эозинофилов не должен вызывать беспокойства.
ЭОЗИНОФИЛИЯ (ВЫСОКОЕ КОЛИЧЕСТВО ЭОЗИНОФИЛОВ)
В развитых странах наиболее частыми причинами являются аллергические заболевания, такие как астма и сенная лихорадка, но во всем мире Основная причина повышения эозинофилов — паразитарная инфекция.
Продолжение
| Общее количество эозинофилов | Последующая деятельность |
|---|---|
| <1,0 × 10 9 / л | Тривиально, игнорировать |
| До 1,5 × 10 9 / L | Наверное, проигнорирую |
| > 1,5 × 10 9 / L | Рассмотрим возможные причины |
Гематологическое обследование подходит пациентам со стойкой (более шести месяцев) умеренной эозинофилией или выраженная или нарастающая эозинофилия.
Тромбоциты
Тромбоциты производятся путем отпочкования мегакариоцитов в костном мозге. Каждый мегакариоцит производит от 5000 до 10000 тромбоцитов. Тромбоциты циркулируют примерно от одной до двух недель и разрушаются селезенкой и печенью.
Нормальное количество тромбоцитов колеблется от 150 до 450 x 10 9 / л.
Тромбоциты — низкие
Значимые уровни
Наиболее частые причины
- Вирусная инфекция
- Идиопатическая тромбоцитопеническая пурпура
- Заболевание печени
- Лекарства
- Гиперспленизм
- Аутоиммунное заболевание
- Беременность
Красные флаги
- Ушиб
- Петехии
- Признаки кровотечения
ТРОМБОЦИТОПЕНИЯ (НИЗКОЕ КОЛИЧЕСТВО ПЛАСТИНОВ)
Интерпретация низкого количества тромбоцитов требует учета клинического контекста.Тяжелая тромбоцитопения связана с с повышенным риском кровотечения и требует срочного обследования. Это особенно важно, если в сопровождении других изменения в CBC или количество тромбоцитов падает. Кровотечение необычно при количестве тромбоцитов> 50 x 10 9 / л если нет связанного с этим дефекта функции тромбоцитов (что редко).
Причины
Тромбоцитопения может быть артефактной из-за множества причин, которые стоит исключить, прежде чем искать клиническое причин, в том числе:
- Образец с частичным свертыванием.
- Сгустки тромбоцитов в пробирке для забора крови.
Лаборатория обычно ищет доказательства этого, но если количество тромбоцитов не соответствует клиническим данным. изображения, может потребоваться повторный образец.
Причины изолированной тромбоцитопении включают:
- Вирусная инфекция
- Идиопатическая тромбоцитопеническая пурпура (ИТП)
- Лекарства
- Заболевание печени
- Аутоиммунное заболевание
- Гиперспленизм
- ВИЧ-инфекция
- Беременность
- Костный мозг Причины
Тромбоцитопения также может возникать в сочетании с микроангиопатическим гемолизом (обычно проявляется при исследовании мазка крови) при гемолитико-уремическом синдроме (ГУС), тромботической тромбоцитопенической пурпуре (ТТП) и хронической или острой диссеминированной внутрисосудистой коагуляция (ДВС).ТТП следует рассмотреть, если у пациента наблюдается лихорадка, недомогание или неврологические симптомы.
Последующая деятельность
Низкий уровень тромбоцитов встречается довольно часто, но важно интерпретировать результаты в контексте, чтобы найти ключи к разгадке. помощь. Дальнейшие исследования, которые следует рассмотреть у пациентов со стойко низким уровнем тромбоцитов, включают мазок крови, ANA. (антиядерные антитела), ВИЧ, гепатиты B и C и ферменты печени. В некоторых случаях хронической тромбоцитопении Helicobacter pylori могут быть показаны серологические и антикардиолипиновые антитела.При осмотре следует проверить спленомегалию и лимфатические узлы.
Рекомендуемое наблюдение при тромбоцитопении:
| Количество тромбоцитов | Реферал |
|---|---|
| <30 × 10 9 / L | Требуется срочное направление |
| 30-100 × 10 9 / L | Суждение в зависимости от контекста. Срочное направление при кровотечении. Требует дальнейшего исследования, если оно стойкое / прогрессирующее.Обратитесь, если причина не найдена. |
| 100 — 145 × 10 9 / L | Отсчет повторных обращений. Проведите расследование, если настойчиво. Обратитесь, если прогрессирует без очевидной причины. |
Тромбоциты — высокий
Значимые уровни
Наиболее вероятные причины
- Условия реакции напр. Инфекция, воспаление
- Беременность
- Недостаток железа
- После спленэктомии
- Эссенциальная тромбоцитемия
ТРОМБОЦИТОЗ (ВЫСОКОЕ ЧИСЛО ПЛАСТИНОК)
Повышенный уровень тромбоцитов может быть реактивным изменением и не обязательно указывать на какие-либо клинические проблемы.Как правило, реактивный тромбоцитоз не связан с повышенным тромботическим риском. Редко тромбоцитоз отражает миелопролиферативный расстройство, такое как эссенциальная тромбоцитемия или миелофиброз. Это следует особенно учитывать при хроническом стойкое повышение количества тромбоцитов (более шести месяцев) или очень высокое количество тромбоцитов без очевидной реактивной причина. Они также могут быть связаны со спленомегалией, и количество тромбоцитов обычно составляет> 600 x 10 9 / л (и часто намного выше).
Показатели гемоглобина и эритроцитов
Низкий гемоглобин | Микроцитарная анемия | Нормоцитарный анемия | Макроцитарная анемия | Высокий гемоглобин | Другой индексы эритроцитов
Низкий гемоглобин
Низкий уровень гемоглобина обычно указывает на анемию. Большинство лабораторий сообщают об уровне гемоглобина ниже 130 г / л для мужчин так же низко. Нижний предел референсного диапазона для женщин обычно составляет 115 г / л, но в некоторых лабораториях используйте значение 120 г / л.
Анемия требует внимательного рассмотрения. Широкий дифференциальный диагноз можно значительно сузить, проверив средний объем клеток (MCV) и количество ретикулоцитов и первоначальная классификация анемии как:
- Микроцитарная, MCV <80 fl
- Нормоцитарный, MCV 80 — 100 fl
- Макроцитарная, MCV> 100 fl
Микроцитарная анемия
Три наиболее распространенных причины микроцитарной анемии:
- Недостаток железа
- Талассемия
- Анемия хронической болезни
Предлагаемый подход к лабораторным испытаниям показан на рисунке 3.
Рисунок 3: Предлагаемый подход к лабораторному тестированию на микроцитарную анемию.
Дефицит железа является наиболее частой причиной микроцитарной анемии, поэтому измерение сывороточного ферритина является подходящим. первый шаг. Низкий уровень ферритина при микроцитарной анемии указывает на дефицит железа. Пациенты с низким нормальный уровень ферритина (<30 мкг / л) вполне может иметь латентное состояние дефицита железа. Нельзя исключать дефицит железа у человека с сопутствующим воспалением, несмотря на нормальный уровень ферритина, и запрос CRP может быть полезным для исключения воспаления.
Микроцитарная анемия, не связанная с дефицитом железа
Когда микроцитарная анемия не связана с дефицитом железа, она, скорее всего, связана с талассемией или лежащей в основе
хроническое заболевание.
Талассемия связана с хроническим микроцитозом без анемии или с легкой анемией. Их видят с высокая частота в ряде этнических групп, включая маори и народы Тихого океана, азиаты и выходцы из Средиземноморья или ближневосточного происхождения.Соответствующее обследование включает ферритин и гемоглобинопатический скрининг. Для некоторых пациентов при более легких формах альфа-талассемии скрининг на гемоглобинопатию может быть отрицательным.
Микроцитарная анемия хронического заболевания чаще всего ассоциируется с:
- Хроническое воспаление
- Хроническая инфекция
Микроцитоз обычно бывает легким, и многие пациенты с анемией хронического заболевания являются нормоцитами.
Нормоцитарная анемия
Причины нормоцитарной анемии включают:
- кровотечение
- Ранняя алиментарная анемия (дефицит железа, B12, фолиевой кислоты)
- Анемия при почечной недостаточности
- Анемия хронического заболевания / хронического воспаления
- Гемолиз
- Первичное заболевание костного мозга
Первоначальное обследование в первичной медико-санитарной помощи обычно сосредоточено на тестах, перечисленных ниже.Это будет зависеть от истории и обследование, потенциальные источники кровотечения, диета и общее состояние здоровья.
Тестирование может включать:
- Ферритин, B12, фолиевая кислота
- креатинин
- Количество ретикулоцитов
- CRP
- Ферменты печени
- Электрофорез сывороточного белка
Если количество ретикулоцитов повышено, разница невелика и включает кровопотерю, гемолиз и гиперспленизм.
Если клинические признаки и результаты этих тестов неубедительны, может потребоваться заключение гематолога.
Макроцитарная анемия
Общие причины макроцитоза включают алкоголь, заболевания печени, дефицит B12 или фолиевой кислоты, заболевания щитовидной железы и некоторые лекарственные препараты. (особенно гидроксимочевина). Макроцитоз может присутствовать без анемии. Ретикулоцитоз также может повышать MCV и необходимо проверить количество ретикулоцитов. Тяжелый гипотиреоз может вызвать макроцитоз, но обычно проявляется клинически.
Расследование в первичной медико-санитарной помощи включает сбор анамнеза, обследование и лабораторные исследования. Предлагаемый диагностический подход на макроцитоз показано на рисунке 4. Часто запрашиваемые тесты включают:
- B12 и фолиевая кислота
- Мазок крови
- Количество ретикулоцитов
- Ферменты печени
- ТШ
Может быть полезен скрининговый тест на алкоголь RAPS4 для выявления зависимости от употребления алкоголя (см. Ниже).
Когда эти исследования в норме и анемия значительна, может потребоваться исключить нарушения костного мозга.
Рис. 4: Предлагаемый подход к лабораторному тестированию на макроцитарную анемию.
Высокий гемоглобин
Повышенный уровень гемоглобина и PCV (объем упакованных клеток или «гемокрит») может отражать уменьшение объема плазмы. (из-за обезвоживания, алкоголя, курения сигарет, диуретиков) или увеличения массы эритроцитов (полицитемия).Полицитемия может быть вторичным (обычно к хронической гипоксии, но иногда к эритропоэтин-секретирующим опухолям, особенно опухолям почек, миома) или первичная (истинная полицитемия). Если гемоглобин / PCV не очень высок, обычно рекомендуется повторить анализ крови, обеспечивающий адекватную гидратацию.
Необходимо подтвердить PCV> 0,52 у мужчин и> 0,47 у женщин в образце, взятом без венозной окклюзии. Подтвержденный PCV выше этих уровней при отсутствии очевидной вторичной причины является показанием для гематологического заключения, поскольку о высоком риске инсульта и других нежелательных явлений у людей с истинной полицитемией.
Скрининговый тест на алкоголь RAPS4 для выявления зависимости от алкоголя
Задайте пациенту следующие четыре вопроса:
- Испытывали ли вы в течение последнего года чувство вины или раскаяния после употребления алкоголя?
- В течение последнего года друг или член семьи когда-либо рассказывал вам о том, что вы сказали или сделали, пока пил что вы не могли вспомнить?
- За последний год из-за выпивки вы не смогли сделать то, что от вас обычно ожидали?
- Вы когда-нибудь выпиваете, когда впервые встаете утром?
Положительный ответ на любой из этих вопросов требует дальнейшего расследования.
От: Cherpitel, C.J. (2000) Краткий инструмент для выявления проблем с употреблением алкоголя в отделении неотложной помощи: RAPS4. Журнал исследований алкоголя 61, 447-449
Другие показатели эритроцитов
Эти показатели эритроцитов полезны для построения «картины» многих паттернов, предлагаемых гемоглобином. Существуют ограниченные ситуации, в которых отдельные отклонения от нормы этих индексов полезны, и не все индексы являются полезными. сообщается всеми лабораториями.
Сводная таблица
| Ячейка | Высокая | Низкий |
|---|---|---|
| Нейтрофилы | Наиболее частые причины:
| Значимые уровни:
|
| Лимфоцит | Причины:
| Обычно клинически не значимо |
| Эозинофилы | Наиболее частые причины:
| Нет причин для беспокойства |
| Моноциты |
| Клинически значимо |
| Базофилы | Связано с:
| Сложно продемонстрировать |
| Тромбоциты | Значимые уровни: Наиболее вероятные причины:
| Значимые уровни: Наиболее частые причины:
|
Глоссарий
КЛЕТОЧНЫЕ АНОМАЛИИ, ВЫЯВЛЯЕМЫЕ НА ПЛЕНКЕ ПЕРИФЕРИЧЕСКОЙ КРОВИ
Акантоциты представляют собой нерегулярно спикулированные (игольчатые) эритроциты.Встречается при заболеваниях печени, гипоспленизме, анорексии, миелодисплазия и абеталипопротеинемия (очень редко).
Анизоцитоз — это изменение размера эритроцитов. Может произойти во многих различных ситуациях и не является специфическим находка.
Вариант лимфоцитов (реактивные лимфоциты) — это лимфоциты, которые в результате стимуляции антигеном стали больше обычного. Обычно результат заражения, особенно вирусного.
Базофильная штриховка наличие небольших зернистых телец в цитоплазме эритроцитов.Это происходит когда происходит ускоренное производство эритроцитов и клетки с незрелой цитоплазмой попадают в кровообращение или иначе с дизеритропоэзом (аномальное производство эритроцитов). Может быть обнаружен при отравлении свинцом, талассемии или других причинах. значительной анемии.
Бластные клетки — очень незрелые клетки-предшественники, которые обычно не видны за пределами костного мозга. Их наличие в периферической крови чаще всего указывает на острый лейкоз, миелодисплазию или миелофиброз.
Клетки Burr (эхиноциты или зубчатые клетки) представляют собой эритроциты неправильной формы, которые могут быть обнаружены у пациентов с уремией или как артефакт в более старых образцах.
Диморфное изображение / внешний вид описывает неоднородность размеров эритроцитов, обычно с двумя отдельные популяции. Его можно найти при частично вылеченном дефиците железа, смешанных анемиях дефицита железа (например, фолиевой кислоты / B12 и железо вместе) после переливания или в случаях сидеробластной анемии.
Тельца Дёле выглядят как небольшая, светло-сине-серая область окраски в цитоплазме нейтрофила. Чаще всего они обнаруживаются при тяжелых инфекциях, но также могут наблюдаться при отравлениях, ожогах и после химиотерапии.
Эллиптоциты — эритроциты овальной или сигарообразной формы. Их можно найти при различных анемиях, но в большом количестве обнаруживаются при наследственном эллиптоцитозе. Это довольно частая, но обычно клинически незначимая нарушение мембраны эритроцитов.
Тельца Хауэл-Джолли — это ядерные остатки, обнаруженные в эритроцитах после спленэктомии, в случаях мегалобластов. анемия и иногда миелодисплазия.
Гиперсегментированные нейтрофилы . См. «Сдвиг вправо»
Гипохромия — пониженное окрашивание эритроцитов, обычно наблюдаемое при железодефицитной анемии, а также при талассемии. и сидеробластные анемии. Обычно связано с микроцитозом.
Сдвиг влево описывает незрелые лейкоциты, которые выделяются из костного мозга, когда есть причина излияния костного мозга, как правило, из-за инфекции.
Лейкоэритробластная анемия / изображение описывает комбинацию ядерных эритроцитов и сдвига влево гранулоцитов. Это может наблюдаться при тяжелой инфекции, кровопотере, гипоксии, гемолизе или инфильтрации костного мозга. фиброз или дисплазия.
Лейкемоидная реакция — чрезмерно выраженный реактивный лейкоцитоз, обычно состоящий из гранулоцитов. Наблюдается после ожогов, в случаях тяжелой инфекции, после острого гемолиза или длительной гипоксии.
Макроцитоз — наличие аномально больших эритроцитов, обнаруживаемых при нарушении эритропоэза. или когда эритроциты преждевременно выходят из костного мозга. См. Здесь причины.
Микроцитоз — это наличие аномально маленьких эритроцитов, часто обнаруживаемых в сочетании с гипохромией. См. Здесь причины.
Метамиелоциты, миелоциты и промиелоциты — это все более незрелые белые клетки с «левым». сдвиг».
Нейтропения, индуцированная лекарственными средствами . Были замешаны многие наркотики, в том числе:
Анальгетики и противовоспалительные средства включают фенилбутазон, индометацин, ибупрофен, ацетилсалициловый кислота, барбитураты, месалазин и хинин.
Противомикробные препараты включают пенициллин, цефалоспорины, ванкомицин, хлорамфеникол, гентамицин, клиндамицин, доксициклин, флуцитозин, нитрофурантоин, миноциклин, метронидазол, рифампицин, изониазид, стрептомицин, мебендазол, пириметамин, левамизол, сульфонамиды, хлорохин, гидроксихлорохин, дапсон, ципрофлоксацин, триметоприм, имипенем / циластатин, зидовудин, ацикловир и тербинафин.
Антипсихотики, антидепрессанты и нейрофармакологические препараты включают фенотиазины (хлорпромазин, тиоридазин, прохлорперазин, трифлуоперазин, тримепразин), клозапин, рисперидон, имипрамин, дезипрамин, диазепам, хлордиазепоксид, тиотиксен и галоперидол.
Противосудорожные средства включают вальпроевую кислоту, фенитоин и карбамазепин.
Антитиреоидные препараты включают тиоурацил, пропилтиоурацил, метимазол и карбимазол.
Препараты для сердечно-сосудистой системы включают прокаинамид, каптоприл, пропранолол, метилдопа, хинидин, нифедипин. и тиклопидин.
Другие препараты включают циметидин, ранитидин, аллопуринол, колхицин, фамотидин, безафибрат, флутамид, тамоксифен, пеницилламин, ретиноевая кислота, метоклопрамид, этанол, хлорпропамид, толбутамид, тиазиды, спиронолактон, ацетазоламид, ВВИГ и леводопа. Некоторые лечебные травы.
Ядерные эритроциты — незрелые эритроциты.Обычно они наблюдаются у новорожденных и у пациентов с тяжелым стрессом костного мозга. Другие причины аналогичны причинам лейкоэритробластической картины крови. (см. выше).
Тельца Паппенгеймера — это гранулы, наблюдаемые в сидероцитах, обнаруженных после спленэктомии и в ассоциации при перегрузке железом и дизеритропоэзе.
Пойкилоцитоз — это изменение формы клеток, обычно наблюдаемое при железодефицитной анемии.
Полихромазия — это гетерогенное окрашивание эритроцитов разного возраста, отражающее увеличение более молодые клетки (ретикулоциты), которые выглядят синими.Это может произойти после кровотечения, гемолиза, дизеритропоэза и лечения. с гематическими препаратами, такими как железо и витамин B12.
Ретикулоцитоз — это наличие> 0,8–2% общего количества эритроцитов в форме ретикулоцитов. Они это молодые эритроциты большого размера, которые присутствуют, когда костный мозг активно вырабатывает эритроциты. Они увеличиваются после кровотечение, гемолиз или после лечения пациентов с недостаточностью крови и кровоточивостью.
Сдвиг вправо характеризуется наличием гиперсегментированных нейтрофилов (пять или более долей к их ядро), что чаще всего наблюдается при дефиците B12 и фолиевой кислоты.Другие более редкие причины включают инфекцию, уремию и миелодиспластическую болезнь. синдром. Сдвиг вправо также может сбивать с толку при дефиците железа.
Rouleaux — это группы эритроцитов, сгруппированные друг с другом, вызванные наличием большого количества циркулирующих эритроцитов. белки острой фазы, которые увеличивают «липкость» эритроцитов. Они часто являются показателем того, что у пациента высокая СОЭ и наблюдается при инфекциях, аутоиммунных заболеваниях и миеломе.
Шистоциты — эритроциты, фрагментированные при прохождении через внутрисосудистые нити фибрина, обнаружено при микроангиопатическом гемолизе.
Сфероциты — это слишком круглые или сфероидальные эритроциты, которые обычно указывают на активный гемолиз. Они есть реже встречается при наследственном сфероцитозе.
Стоматоциты — эритроциты с овальной или прямоугольной областью центральной бледности, иногда называемой как «рот». Эти клетки потеряли углубление с одной стороны и могут быть обнаружены при заболеваниях печени, электролитах. нарушение равновесия и наследственный стоматоцитоз.
Клетки-мишени представляют собой эритроциты с центральной областью повышенного окрашивания, окруженные кольцом более светлого цвета. окрашивание, а затем еще одно кольцо плотного окрашивания на краю ячейки, что дает вид, похожий на стрельбу из лука цель.Они могут быть обнаружены при заболеваниях печени, талассемии и других гемоглобинопатиях. Иногда они возникают в небольших числа при железодефицитной анемии.
Каплевидные клетки (дакроциты) представляют собой красные кровяные тельца в форме капли, обнаруженные в: дефиците железа, мегалобластах. анемия, талассемия, некоторые гемолитические анемии, инфильтрация костного мозга и миелофиброз и другие миелопролиферативные заболевания.
лимфоцитов: что такое нормальное количество?
Цвет вашей крови определяется вашими эритроцитами.Они переносят кислород через ваше тело. У вас меньше лейкоцитов, чем эритроцитов. Но они играют важную роль. Они защищают ваш организм от инфекции.
Лимфоциты — это белые кровяные тельца. Они важная часть вашей иммунной системы. Около 20-40% лейкоцитов составляют лимфоциты.
Функция лимфоцитов
На каждые 600–700 эритроцитов приходится один лейкоцит. Их может быть меньше, но они мощные. Они действуют как армия вашего тела.Они рассредоточены по всему вашему телу, но как только организм или вирус вторгаются, они немедленно собираются, чтобы бороться с ними.
Лимфоциты образуются в костном мозге. Существует два типа лимфоцитов:
- В-клеток (В-лимфоциты). Они создают антитела. Антитела могут разрушать чужеродные вещества или помечать их для атаки.
- Т-клетки (Т-лимфоциты). Эти лимфоциты разрушают все ваши клетки, захваченные вирусами или раком.
Существует еще один тип лимфоцитов, называемый естественными клетками-киллерами.Эти естественные клетки-киллеры способны разрушать опухолевые клетки без какой-либо предварительной активации. Это не похоже на Т-клетки, которые должны быть активированы другой иммунной клеткой.
Лимфоциты способны запоминать антигены, то есть чужеродные вещества, которые вызывают иммунную реакцию вашего организма. К ним относятся бактерии, вирусы и токсины. После встречи с антигеном некоторые лимфоциты превращаются в клетки памяти. Когда эти лимфоциты памяти встречаются с антигеном во второй раз, они быстро и специфично реагируют на этот антиген.Вот почему вакцины могут предотвратить некоторые заболевания.
Как тестировать на лимфоциты
Есть несколько анализов крови, которые проверяют на лейкоциты.
Общий анализ крови. Полный анализ крови — это анализ крови, в котором измеряются различные компоненты вашей крови. Он измеряет:
- эритроцитов
- лейкоцитов
- тромбоцитов, клеток, которые способствуют свертыванию крови
- гемоглобина, белка в вашей крови, который переносит кислород
- гематокрита, который представляет собой отношение красных кровяных телец к плазма, жидкий компонент вашей крови
Если ваша кровь используется только для общего анализа крови, вам не нужно голодать, и вы можете есть и пить нормально.Медицинский работник возьмет образец вашей крови и отправит его в лабораторию для анализа.
Проточная цитометрия. Это широко используемый тест, который исследует многие типы клеток крови. Он более подробный, чем общий анализ крови, и может измерять уровни различных лимфоцитов.
Ваш лечащий врач возьмет образец вашей крови и отправит его в лабораторию. Техник приостановит ваш образец крови в жидкости и отправит его через инструмент, называемый проточным цитометром.
Этот прибор содержит лазеры и детекторы. Когда ваши кровяные клетки проходят через лазеры, они рассеивают свет по определенным схемам, которые обнаруживаются проточным цитометром. Это позволяет подсчитать количество и типы клеток в вашем образце. Тысячи клеток можно проанализировать за несколько минут.
Количество лимфоцитов
Нормальные диапазоны количества лимфоцитов могут отличаться в разных лабораториях. В лабораториях могут быть разные способы измерения результатов анализов крови или они могут тестировать разные образцы.Поговорите со своим врачом о результатах анализа крови и о том, что означают цифры.
Нормальный уровень лимфоцитов зависит от вашего возраста. У взрослых нормальное количество лимфоцитов составляет от 1000 до 4800 лимфоцитов на микролитр крови. У детей это от 3000 до 9500 лимфоцитов на микролитр крови.
Причины высокого количества лимфоцитов
Лимфоцитоз — это когда у вас количество лимфоцитов выше нормы. Большое количество лимфоцитов означает, что ваш организм борется с инфекцией.Обычно это временно и безвредно. Это часто проходит, когда улучшается ваше основное состояние.
Но иногда высокое количество лимфоцитов может быть связано с серьезным заболеванием. Некоторые причины лимфоцитоза включают:
Наличие значительно более 3000 лимфоцитов в 1 микролитре крови считается высоким количеством лимфоцитов у взрослых. У детей он может достигать 9000 лимфоцитов на микролитр. Диапазоны лимфоцитоза могут незначительно отличаться в зависимости от типа теста.
Диагностика лимфоцитоза. Ваш врач поговорит с вами о вашей истории болезни и симптомах, а затем проведет медицинский осмотр. Помимо анализов крови, таких как общий анализ крови и проточная цитометрия, ваш врач может также назначить биопсию костного мозга.
Причины низкого количества лимфоцитов
Лимфоцитопения или лимфопения — это недостаточное количество лимфоцитов.
Если количество лимфоцитов меньше 1000 лимфоцитов на микролитр крови, это обычно считается лимфоцитопенией у взрослых.У детей низкое количество лимфоцитов — это менее 3000 лимфоцитов на микролитр крови. Нормальный диапазон лимфоцитов может варьироваться в зависимости от теста.
Некоторые основные состояния могут вызывать низкое количество Т-лимфоцитов, в то время как другие могут вызывать низкое количество В-лимфоцитов.
Ряд состояний может вызвать низкое количество лимфоцитов:
Есть также некоторые очень редкие наследственные состояния, вызывающие лимфоцитопению. Это:
Диагностика лимфоцитопении. Для проверки основных состояний, вызывающих низкое количество лимфоцитов, ваш врач может назначить анализы крови, лимфатических узлов и костного мозга. Чтобы проверить лимфатический узел, может потребоваться его хирургическое удаление.
Бесплатное обновление до WBC
введение
Отношение нейтрофилов / лимфоцитов (NLR) привлекает все большее внимание во многих областях медицины в течение последних пяти лет. В настоящее время в PubMed опубликовано 2230 публикаций по этому поводу, в основном за последние несколько лет.В этом посте мы попытаемся создать основу для понимания этого соотношения.
обзоропределение и физиология
NLR — это просто количество нейтрофилов, деленное на количество лимфоцитов. При физиологическом стрессе количество нейтрофилов увеличивается, а количество лимфоцитов уменьшается. NLR сочетает в себе оба этих изменения, что делает его более чувствительным, чем любое другое:
Эндогенный кортизол и катехоламины могут быть основными движущими силами NLR.Известно, что повышенный уровень кортизола увеличивает количество нейтрофилов, одновременно уменьшая количество лимфоцитов. 1 Аналогичным образом эндогенные катехоламины (например, адреналин) могут вызывать лейкоцитоз и лимфопению. 2 Также вероятно участие цитокинов и других гормонов.
Таким образом, NLR — это , а не исключительно как указание на инфекцию или воспаление. Любая причина физиологического стресса может увеличить NLR (например, гиповолемический шок).
NLR быстро увеличивается после острого физиологического стресса (<6 часов). 3 Такое быстрое время отклика может сделать NLR лучшим отражением острого стресса, чем лаборатории, которые реагируют медленнее (например, количество лейкоцитов или бандемия). 4
Расчети приблизительный эталонный диапазон
NLR может быть вычислено с использованием либо абсолютных ячеек, либо процентов , как показано здесь:
Интерпретация NLR зависит от клинического контекста.Однако, чтобы дать некоторое представление о том, как это интерпретировать:
- нормальный NLR примерно 1-3.
- NLR от 6 до 9 предполагает легкий стресс (например, пациент с неосложненным аппендицитом).
- У тяжелобольных пациентов NLR часто составляет ~ 9 или выше (иногда достигает значений, близких к 100).
Это только очень общая интерпретация NLR. Клинический контекст должен значительно влиять на интерпретацию NLR. Например, воспалительные расстройства могут иметь тенденцию к повышению NLR больше, чем невоспалительные расстройства.Таким образом, пациент с сепсисом и NLR 15 может не сильно болеть, тогда как пациент с тромбоэмболией легочной артерии и NLR 15 вызывает большее беспокойство.
NLR против сдвига влево (т. Е. Бандемия)
NLR имеет некоторое сходство с бандемией — оба могут использоваться для распознавания физиологического стресса при отсутствии сильно аномального количества лейкоцитов.
Основным преимуществом NLR перед бандемией может быть то, что его можно более воспроизводимо измерить. В литературе существует по крайней мере три различных определения палочкоядерных нейтрофилов. 4 Это приводит к значительным различиям между больницами в отношении нормального диапазона и чувствительности бандемии.
подводных камня NLR
Следует отметить следующие подводные камни: 5
- Экзогенный стероид : Может напрямую увеличивать NLR.
- Активное гематологическое заболевание : Лейкоз, цитотоксическая химиотерапия или фактор, стимулирующий колонии гранулоцитов (G-CSF), могут влиять на количество клеток.
- ВИЧ : Некоторые исследования исключили пациентов с ВИЧ. В целом польза NLR для этой популяции пациентов остается неясной. Можно ожидать, что пациенты с запущенным СПИДом и хронической лимфопенией будут иметь более высокий исходный NLR.
Литература переполнена исследованиями с использованием NLR для всего, от сепсиса до рака и синдрома беспокойных ног. 6 Однако, если NLR является показателем на каждое заболевание, то на самом деле это показатель без болезни .Очевидно, что NLR не может быть волшебным тестом для каждого состояния.
Чтобы использовать NLR с умом, нам нужно задавать правильный вопрос в нужное время. Например, давайте рассмотрим два возможных использования NLR:
.- (a) Отличие септического шока от кардиогенного шока среди популяции пациентов с шоком в отделении интенсивной терапии.
- (b) Выявление токсического шока от аденовируса среди популяции пациентов с вирусными симптомами.
В первом сценарии все пациентов находятся в состоянии сильного физиологического стресса (от септического шока или кардиогенного шока).Во втором сценарии пациенты с токсическим шоком будут испытывать больший физиологический стресс, чем пациенты с гриппом. Таким образом, в сценарии (а) NLR не удастся, но в сценарии (b) может быть успешным.
Ключом к использованию NLR является обнаружение клинического сценария, в котором уровень физиологического стресса выявляется. Таким образом, критически важны контекст и клинический вопрос. Есть примерно три разумных способа использования NLR:
, использование №1: диагностика, основанная на обнаружении
скрытого физиологического стресса среди пациентов с аналогичными проявлениямиЭто иллюстрируют два примера:
- Среди пациентов, поступающих в отделение неотложной помощи с вирусными симптомами, большинство из них страдают незначительными вирусными заболеваниями, но у некоторых будет менингит или бактериемия (сценарий (b) выше).
- Среди пациентов, поступивших в неотложную помощь с болью в правом нижнем квадранте, у большинства будет гастроэнтерит, но у некоторых будет аппендицит.
Ключевым моментом здесь является то, что в узком клиническом контексте конкретных диагнозов часто связаны с более высокими уровнями физиологического стресса (например, аппендицит вызывает больше физиологического стресса, чем гастроэнтерит). Напротив, NLR не обязательно сможет определять диагнозы, связанные с аналогичными уровнями физиологического стресса (например, ).грамм. менингит против токсического шока).
использование # 2: прогноз для пациентов с известным диагнозом
Среди группы пациентов с известным диагнозом NLR может выявить самые больные пациенты. Как и в примере №1 выше, ключевым моментом здесь является то, что мы начинаем с довольно однородной группы пациентов. Затем NLR позволяет нам определить, какие пациенты испытывают наибольший физиологический стресс (что подразумевает худший прогноз).
использование # 3: индивидуальная траектория во времени
Анализ динамики NLR у отдельного пациента может дать некоторую информацию о степени физиологического стресса, которому он подвергается.Снижение NLR может быть благоприятным признаком, тогда как увеличение NLR может указывать на неэффективность лечения. Прогнозируемые траектории NLR будут варьироваться в зависимости от диагноза и ожидаемого клинического течения.
примеры: диагностикадиагноз аппендицит
Недавний мета-анализ NLR для диагностики аппендицита объединил 17 исследований, чтобы сделать следующие выводы: 7
- NLR> 4.7 на 89% чувствительна и на 90% специфична для диагностики аппендицита.
- NLR> 8,8 является 77% чувствительным и 100% специфичным для диагноза осложненного аппендицита .
Роль NLR в диагностике аппендицита все еще остается дискуссионной. Однако кажется очевидным, что NLR является значительным улучшением количества лейкоцитов (и, возможно, должен заменить количество лейкоцитов при любом диагностическом рассмотрении).
диагноз бактериемии
Несколько исследований оценили способность NLR обнаруживать бактериемию, в основном в гетерогенных популяциях пациентов, обращающихся в отделение неотложной помощи.Его производительность оставляет желать лучшего. Мета-анализ показывает, что с порогом ~ 10, NLR имеет чувствительность 72% и специфичность 60%. 8
Тем не менее, NLR легко превосходит количество лейкоцитов (что здесь ужасно). 9,10
Эффективность NLR для бактериемии среди недифференцированных пациентов ограничена из-за гетерогенной природы этой популяции (рисунок ниже). Многие пациенты испытывают тяжелый физиологический стресс (с повышенным NLR) без бактериемии .С другой стороны, некоторые пациенты с бактериемией переносят это на удивление хорошо и не очень больны. Короче говоря, — нереально — ожидать, что NLR будет хорошо работать в этом контексте. Это не отказ самого теста, а скорее нарушение его правильного применения.
диагностика септического шока
Ljungstrom et al. Оценили эффективность нескольких маркеров среди 1572 пациентов, поступивших в отделение неотложной помощи с клиническим подозрением на сепсис. 11 Как показано ниже, ни один тест не был выдающимся. В целом, NLR продемонстрировал схожую эффективность по сравнению с лактатом или прокальцитонином:
Здесь показаны характеристики различных тестовых пороговых значений:
При пороговом значении 3 (верхний предел нормы) NLR имеет более высокую чувствительность к сепсису, чем любой другой тест (95%). Таким образом, нормальный NLR (<3) свидетельствует против сепсиса. В качестве альтернативы, если NLR значительно больше 10, это подтверждает диагноз сепсиса. Промежуточные значения попадают в серую зону.
Ограничения NLR здесь аналогичны ограничениям, с которыми мы сталкивались при бактериемии, описанной выше: в гетерогенной популяции пациентов трудно интерпретировать NLR. Тем не менее, экстремальные значения NLR могут быть информативными.
примеры: прогнозпрогноз тромбоэмболии легочной артерии
В нескольких исследованиях оценивалось использование NLR для прогнозирования смертности при тромбоэмболии легочной артерии. Мета-анализ показывает, что NLR может более точно предсказывать смертность, чем тропонин. 12,13
Одним из ограничений вышеупомянутого метаанализа является то, что в различных исследованиях использовались различные значения отсечки для NLR (в большинстве исследований использовались пороговые значения между 5,5–5,9, но в одном исследовании использовалось пороговое значение 9,2). Данные двух наиболее противоречивых исследований показаны ниже: 14,15
Несмотря на разногласия между исследованиями, следующая интерпретация NLR в контексте PE может быть разумной:
Проблема в PE всегда интегрировать бесчисленное множество прогностических индикаторов (например, ).грамм. если КТ показывает напряжение правого желудочка, то эхокардиограмма, показывающая то же самое, может показаться пугающей, но она не добавляет новой информации). Таким образом, неясно, насколько NLR может добавить к прогнозу пациента, у которого уже были выполнены многочисленные прогностические тесты (например, тропонин, натрийуретический пептид мозга, эхокардиограмма, лактат). Одной из потенциальных ролей NLR может быть ранний сигнал о том, что пациент относится к группе высокого риска, потому что NLR, как правило, будет получен с помощью первоначальной лабораторной панели (таким образом, он будет немедленно доступен для всех пациентов).
прогноз острого панкреатита
NLR довольно хорошо предсказывает тяжелый панкреатит (площадь под кривой ROC ~ 0,75) и смертность (площадь под кривой ROC ~ 0,8). 16–20 NLR превосходит С-реактивный белок, тест, который иногда рекомендуется для прогнозирования при панкреатите. 20,21 В таблице ниже показано приблизительное руководство по интерпретации NLR в контексте острого панкреатита.
При стратификации риска при панкреатите не следует уделять много внимания NLR (другие факторы, такие как функция органов, гораздо более важны).Однако, если есть желание использовать прогностический лабораторный тест в качестве решающего аргумента, который поможет направить решение, NLR может предоставить некоторую информацию.
прогноз септического шока
Это немного сложно. Прежде чем мы перейдем к NLR, найдите время, чтобы рассмотреть взаимосвязь между кортизолом и смертностью при септическом шоке. Как показано выше, это соотношение немного напоминает J-образную кривую: 22
- Низкий уровень кортизола может коррелировать с несколько повышенной смертностью — это может отражать либо истощение надпочечников, либо лежащую в основе надпочечников недостаточность.Отсутствие любого ответа кортизола составляет патологический , что делает пациента уязвимым для стресса.
- Промежуточные уровни кортизола , кажется, коррелируют с лучшей выживаемостью.
- Самый высокий уровень кортизола () коррелирует с худшей выживаемостью — эти пациенты подвергаются чрезвычайно интенсивному физиологическому стрессу.
Данные, касающиеся NLR, отражают эту J-образную кривую: 23
Это подчеркивает важность использования NLR на основе фактических данных. A priori можно было ожидать, что низкий NLR будет иметь благоприятный прогноз. Тем не менее, в контексте септического шока нормальный NLR дезадаптивный — и это фактически означает неблагоприятный прогноз . Интересно предположить, что пациенты с сепсисом с NLR <2 имеют вялую эндогенную реакцию на стресс, и поэтому им может быть полезна поддержка экзогенными стероидами и катехоламинами. Другой причиной плохих результатов в группе с низким NLR является нейтропения, связанная с раком.
Это означает, что в целом прогноз должен сочетать и NLR и степень гемодинамической нестабильности пациента. Как предлагается ниже, низкий NLR может быть обнадеживающим только у гемодинамически стабильного пациента :
примеры: траекториятраектория бактериемии
Terradas 2012 оценил тенденции NLR среди пациентов с бактериемией (рисунок ниже). 24 Среди выживших NLR снизился за несколько дней.С другой стороны, у не выживших постоянно были повышенные значения NLR. Это говорит о том, что стойкое повышение NLR в течение нескольких дней является плохим прогностическим признаком, поднимающим вопрос о неэффективности лечения:
траектория внутричерепного кровоизлияния
Wang 2018 сообщил о тенденциях NLR среди пациентов со спонтанным внутричерепным кровоизлиянием (рисунок ниже). 25 Не выжившие испытали увеличение NLR на за 24–48 часов, тогда как у выживших было стабильное NLR.Исходно у всех пациентов был довольно низкий NLR, что позволяет предположить, что внутричерепное кровоизлияние не обязательно вызывает сильную системную стрессовую реакцию.
в целом: использование NLR для определения траектории
В этом разделе снова подчеркивается важность интерпретации NLR в надлежащем контексте . Для пациента с бактериемией тогда NLR будет изначально высоким, но должен снизиться с проведением терапии. В качестве альтернативы, в контексте внутричерепного кровоизлияния, NLR начинается с низкого уровня, и обычно остается низким у выживших.Невозможно сделать универсального утверждения относительно NLR при различных болезненных состояниях; кинетика будет варьироваться в зависимости от естественного течения любого конкретного заболевания.
выводыNLR — далеко не идеальный тест. Однако недостаток точности компенсируется скоростью и стоимостью. Почти все пациенты получат дифференциальный подсчет клеток при поступлении, поэтому NLR является бесплатным и доступен сразу после госпитализации (данные находятся прямо в таблице).Большинству пациентов также будут сделаны серийные анализы крови во время госпитализации, что позволит отслеживать NLR в течение долгого времени.
Имеет смысл использовать NLR вместо подсчета лейкоцитов. В каждом исследовании, напрямую сравнивающем NLR с количеством лейкоцитов, NLR оказался гораздо более точным. Наше использование количества лейкоцитов в качестве клинического маркера основано на инерции — мы к этому привыкли, и он доступен немедленно. Автоматическое определение количества лейкоцитов делает практически невозможным отказ от использования этого теста.Учитывая доступность NLR, использование NLR для замены количества лейкоцитов на кажется естественной эволюцией.
Цель этого поста — не , чтобы побудить всех немедленно начать принимать важные клинические решения на основе NLR. Скорее, он предназначен как стимул для того, чтобы обратить внимание на NLR. Начните изучать NLR ваших пациентов и подумать, как это согласуется с их диагнозами и прогнозами. Со временем это позволит откалибровать ваше клиническое суждение о том, как NLR может вписаться в вашу популяцию пациентов и клинический контекст.
- Отношение нейтрофилов к лимфоцитам (NLR) легко рассчитывается на основе дифференциального подсчета клеток. Таким образом, он доступен сразу (бесплатно) для всех ваших пациентов.
- NLR — это отражение физиологического стресса, возможно, наиболее непосредственно связанного с уровнями кортизола и катехоламинов.
- NLR может быть полезным инструментом для сортировки пациентов, которые более больны, по сравнению с менее больными (это , а не , специфичный для инфекции).
- NLR оказался более полезным, чем количество лейкоцитов (WBC), когда их сравнивают напрямую.В конечном счете, NLR может быть логической заменой WBC. В некоторых ситуациях NLR может конкурировать с более дорогими биомаркерами (например, прокальцитонином, лактатом).
- В определенных клинических условиях (например, панкреатит, тромбоэмболия легочной артерии) NLR может иметь удивительно хорошее прогностическое значение.
Список литературы
1.
Онсруд М., Торсби Э. Влияние гидрокортизона in vivo на некоторые субпопуляции лимфоцитов крови человека. I. Влияние на активность естественных клеток-киллеров. Сканд Дж. Иммунол . 1981; 13 (6): 573-579. https://www.ncbi.nlm.nih.gov/pubmed/7313552.2.
Беншоп Р., Родригес-Фейерхан М., Щедловски М. Катехоламин-индуцированный лейкоцитоз: ранние наблюдения, текущие исследования и будущие направления. Brain Behav Immun . 1996; 10 (2): 77-91. https://www.ncbi.nlm.nih.gov/pubmed/8811932.6.
Варим С., Акар Б., Уяник М. и др.Связь между соотношением нейтрофилов и лимфоцитов, новым маркером системного воспаления, и синдромом беспокойных ног. Singapore Med J . 2016; 57 (9): 514-516. https://www.ncbi.nlm.nih.gov/pubmed/27662970.7.
Хаджибанде С., Хаджибандех С., Хоббс Н., Мансур М. Соотношение нейтрофилов и лимфоцитов позволяет прогнозировать острый аппендицит и различает осложненный и неосложненный аппендицит: систематический обзор и метаанализ. Am J Surg .Апрель 2019 г. https://www.ncbi.nlm.nih.gov/pubmed/31056211.8.
Jiang J, Liu R, Yu X и др. Соотношение нейтрофилов и лимфоцитов как диагностический маркер бактериемии: систематический обзор и метаанализ. Am J Emerg Med . Октябрь 2018 г. https://www.ncbi.nlm.nih.gov/pubmed/30413366.9.
de J, van W, Mathoera R, de J-L, van der, Wever P. Лимфоцитопения и соотношение нейтрофилов и лимфоцитов предсказывают бактериемию лучше, чем обычные маркеры инфекции в отделении неотложной помощи. Crit Care . 2010; 14 (5): R192. https://www.ncbi.nlm.nih.gov/pubmed/21034463.10.
Лоусби Р., Гомес С., Джарман И. и др. Соотношение нейтрофилов и лимфоцитов как ранний индикатор инфекции кровотока в отделении неотложной помощи. Emerg Med J . 2015; 32 (7): 531-534. https://www.ncbi.nlm.nih.gov/pubmed/25183249.11.
Ljungström L, Pernestig A, Jacobsson G, Andersson R, Usener B, Tilevik D. Диагностическая точность прокальцитонина, соотношения нейтрофилов и лимфоцитов, C-реактивного белка и лактата у пациентов с подозрением на бактериальный сепсис. PLoS One . 2017; 12 (7): e0181704. https://www.ncbi.nlm.nih.gov/pubmed/28727802.12.
Ван К., Ма Дж., Цзян З., Мин Л. Прогностическое значение соотношения нейтрофилов и лимфоцитов и соотношения тромбоцитов и лимфоцитов при острой тромбоэмболии легочной артерии: систематический обзор и метаанализ. Инт Ангиол . 2018; 37 (1): 4-11. https://www.ncbi.nlm.nih.gov/pubmed/28541022.13.
Bajaj A, Saleeb M, Rathor P, Sehgal V, Kabak B, Hosur S.Прогностическое значение тропонинов при острой немассивной тромбоэмболии легочной артерии: метаанализ. Сердце легкое . 2015; 44 (4): 327-334. https://www.ncbi.nlm.nih.gov/pubmed/25976228.14.
Караташ М., Ипек Г., Онук Т. и др. Оценка прогностической ценности отношения нейтрофилов к лимфоцитам и отношения тромбоцитов к лимфоцитам у пациентов с тромбоэмболией легочной артерии. Acta Cardiol Sin . 2016; 32 (3): 313-320. https://www.ncbi.nlm.nih.gov/pubmed/27274172.15.
Кайрак М., Эрдоган Х., Солак Ю. и др. Прогностическое значение отношения нейтрофилов к лимфоцитам у пациентов с острой тромбоэмболией легочной артерии: рестроспективное исследование. Сердце легкого Circ . 2014; 23 (1): 56-62. https://www.ncbi.nlm.nih.gov/pubmed/23856365.16.
Jeon T, Park J. Клиническое значение соотношения нейтрофилов и лимфоцитов как раннего прогностического маркера неблагоприятных исходов у пациентов с острым панкреатитом. Мир Дж. Гастроэнтерол . 2017; 23 (21): 3883-3889.https://www.ncbi.nlm.nih.gov/pubmed/28638228.17.
Хан Ц., Цзэн Дж., Лин Р. и др. Полезность соотношения нейтрофилов к лимфоцитам и секвестрации жидкости в качестве раннего предиктора тяжелого острого панкреатита. Научный сотрудник . 2017; 7 (1): 10704. https://www.ncbi.nlm.nih.gov/pubmed/28878366.18.
Zhang Y, Wu W, Dong L, Yang C, Fan P, Wu H. Отношение нейтрофилов к лимфоцитам предсказывает стойкую органную недостаточность и внутрибольничную смертность в азиатско-китайской популяции острого панкреатита. Медицина (Балтимор) . 2016; 95 (37): e4746. https://www.ncbi.nlm.nih.gov/pubmed/27631223.19.
Ван И, Фуэнтес Х, Аттар Б., Джайсвал П., Деметрия М. Оценка прогностической ценности отношения нейтрофилов к лимфоцитам у пациентов с острым панкреатитом, вызванным гипертриглицеридемией. Панкреатология . 2017; 17 (6): 893-897. https://www.ncbi.nlm.nih.gov/pubmed/2 78.20.
Ли Ю., Чжао Ю., Фэн Л., Го Р. Сравнение прогностических значений маркеров воспаления у пациентов с острым панкреатитом: ретроспективное когортное исследование. BMJ Открыть . 2017; 7 (3): e013206. https://www.ncbi.nlm.nih.gov/pubmed/28348184.21.
Чо С., Юнг С., Ли К., Ким Дж. Отношение нейтрофилов к лимфоцитам и соотношение тромбоцитов к лимфоцитам может предсказать тяжесть желчнокаменного панкреатита. БМК Гастроэнтерол . 2018; 18 (1): 18. https://www.ncbi.nlm.nih.gov/pubmed/29370777.24.
Террадас Р., Грау С., Бланч Дж. И др. Число эозинофилов и соотношение нейтрофилов и лимфоцитов как прогностические маркеры у пациентов с бактериемией: ретроспективное когортное исследование. PLoS One . 2012; 7 (8): e42860. https://www.ncbi.nlm.nih.gov/pubmed/223.25.
Ван Ф., Сюй Ф., Цюань Й. и др. Раннее увеличение отношения нейтрофилов к лимфоцитам предсказывает 30-дневную смертность у пациентов со спонтанным внутримозговым кровоизлиянием. CNS Neurosci Ther . 2019; 25 (1): 30-35. https://www.ncbi.nlm.nih.gov/pubmed/29767470.
Джош — создатель PulmCrit.org. Он доцент кафедры легочной медицины и реанимации Университета Вермонта.
Последние сообщения Джоша Фаркаса (посмотреть все)| Дифференциальный подсчет лейкоцитов определяет количество каждого типа лейкоцитов, присутствующих в крови. Это может быть выражено в процентах (относительное количество каждого типа лейкоцитов по отношению к общему количеству лейкоцитов) или в абсолютном значении (процент х общее количество лейкоцитов). Из них абсолютное значение гораздо важнее относительного. Существует пять основных типов лейкоцитов:
Каждый тип клеток WBC имеет свои уникальные особенности. Нейтрофилы (сегментированные нейтрофилы, сегменты, полиморфонуклеоциты, полиморфноядерные нейтрофилы, Polys, PMN) Это самые распространенные лейкоциты, которые служат основной защитой от инфекции.Типичный ответ на инфекцию или серьезную травму — повышенная выработка нейтрофилов. Повязки / уколы На ранней стадии реакции на инфекцию будут видны незрелые формы нейтрофилов. Это ячейки Stab или Band . Присутствие этих незрелых клеток называется «сдвигом влево» и может быть самым ранним признаком ответа лейкоцитов, даже до того, как лейкоциты станут повышенными. Эозинофилы (Eos) Эти клетки играют роль в аллергических расстройствах и в борьбе с паразитарными инфекциями. Повышение количества эозинофилов связано с:
Снижение количества эозинофилов связано с:
Базофилы (Baso’s) Эти клетки могут переваривать бактерии и другие инородные тела (фагоцитоз), а также играть определенную роль в аллергических реакциях. Повышение количества базофилов связано с:
Уменьшение количества базофилов связано с:
Моноциты (моноциты) Эти клетки реагируют на воспаление, инфекцию и инородные тела, проглатывая и переваривая инородный материал. Повышенное количество моноцитов связано с:
Снижение количества моноцитов связано с:
Лимфоциты (лимфы) Эти клетки играют как немедленную, так и отсроченную роль в ответ на инфекцию или воспаление. Повышенное количество лимфоцитов наблюдается в:
Уменьшение количества лимфоцитов наблюдается в:
| Нормальные значения *
|


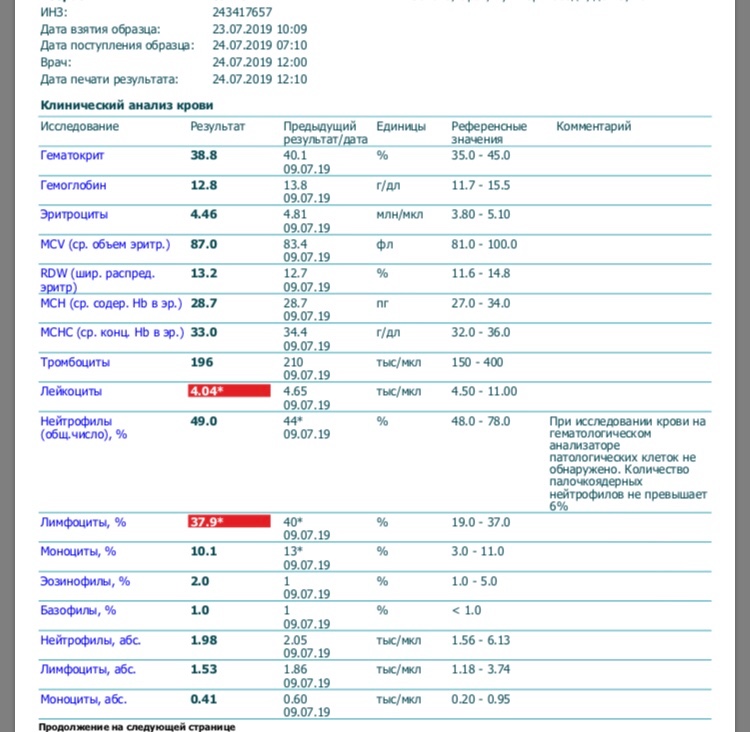
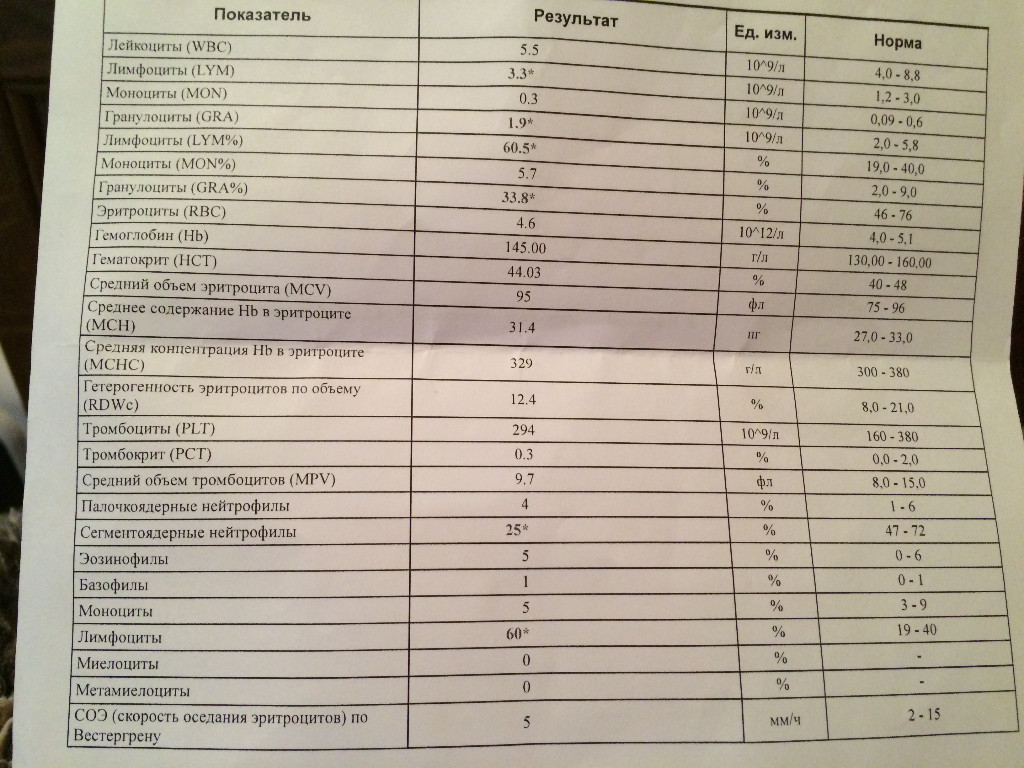


 ч. послеоперационный период).
ч. послеоперационный период).