Камни в желчном к какому врачу обращаться
Болезни желудочно-кишечного тракта сегодня являются одними из самых распространенных, и проявляются они у людей абсолютно разных возрастов. Раньше такие осложнения вызывались определенными патологиями или наследственностью, сейчас причиной их возникновения является малоподвижный образ жизни, неправильное питание и постоянные стрессы. Билиарный тракт — очень сложная система, ее дисфункция может привести к возникновению разных симптомов, которые прямым образом скажутся на ежедневной жизни. В случае появления какого-либо дискомфорта в этой области, настоятельно рекомендуется обратиться к профессионалу, а не заниматься самолечением. Выявить патологию и поставить правильный диагноз сможет только опытный специалист узкого профиля, поэтому каждый человек должен знать, какой врач лечит желчный пузырь.
К кому обращаться за помощью
Очень многие люди, которые столкнулись с дисфункцией желчного пузыря или печени задаются вопросом, какая специализация у врача, занимающегося подобными проблемами. Желчный пузырь и печень – важнейшие органы, от которых во многом зависит функционирование пищеварительной системы и всего билиарного тракта. В случае возникновения болезней этих органов и отсутствия своевременного грамотного лечения, существует высокая вероятность того, что дальнейшее лечение не будет успешным без хирургического вмешательства. Если болезнь желчного пузыря или печени перейдет в хроническую стадию, нельзя также исключать возможность гибели пациента, поскольку дисфункция любого из этих органов спровоцирует осложнения на весь организм, и последствия могут быть необратимыми.
Патологии желчевыводящих путей, в том числе желчнокаменная болезнь, стали достаточно распространёнными в современное время. Такие патологии обуславливают воспалительные процессы в органе, требующие специализированного подхода к терапии. Многие люди, при возникновении симптомов, не знают к какому доктору обратиться, чтобы решить свою проблему. Данная статья поможет решить вопрос о том, какой врач лечит желчный пузырь и при каких признаках нужно обратиться в больницу.
Симптомы при заболевании желчного пузыря
Патологии ЖВП достаточно сложно определить на ранних этапах. Симптомы, при которых болит желчный пузырь, обычно начинают проявлять себя уже в прогрессирующей стадии, когда болезнь остро проявляет себя. Но даже в этом случае, клиническая картина патологического процесса может не отличаться от симптомов недомогания, принимаемого человеком за обычное расстройство.
Основными симптомами, при которых можно заподозрить проблемы с желчным пузырем, являются:
- Болезненные ощущения в правом боку, в области расположения печени или под ребрами.
- Возникновение горького привкуса в ротовой полости по утрам.
- Отрыжка кислым.
- Повышение температуры тела.
- Нарушение дефекации.
- Возникновение неприятных ощущений после приема пищи.
- Изменение цвета кожных покровов.
- Тошнота и рвота, не приносящая облегчения – обычно возникает при холециститах, болезни желчного пузыря и печени воспалительного или инфекционного характера.
Кроме того, такие патологии, как желчнокаменная болезнь, может проявлять себя острой резкой болью в правом подреберье, особенно в период, когда камень начинает продвигаться по протокам или преградил отток желчи. Если возникли нарушения в работе органов, необходимо срочно обратиться в больницу, где будет принято решение о назначении дополнительных методов обследования и терапии.
Диагностика и анализы
Диагностика является основным критерием для правильной постановки диагноза и назначения методов лечения. Распознавание ЖКБ заболеваний имеют схожие диагностические процедуры, которые заключаются в лабораторных и клинических исследованиях. Кроме того, важную составляющую обследования имеют дополнительные методы.
Для выявления причин болезни специалисту необходимо собрать анамнез, узнать основные жалобы и что предшествовало возникновению симптомов.
Основными лабораторными данными, необходимыми при недугах желчного пузыря являются:
- биохимический анализ крови — анализ позволяет обнаружить повышение билирубина и холестерина в крови больного,
- клинический анализ крови – для недугов ЖВП характерно наличие патологии и признаков воспалительных процессов – лейкоцитоз, повышенное СОЭ,
- анализ кала – для точной формулировки диагноза и подтверждения того или иного протекающего процесса в организме,
- анализ мочи – в данном случае часто обнаруживаются желчные пигменты, указывающие на развитие патологического процесса,
- печёночные пробы – позволяют сделать биохимический анализ крови для оценки работы органов ЖВП,
- копрограмма – обследование на предмет присутствия в кале непереваренных жировых отложений.
Данные лабораторные исследования дают понять, в каком именно отделе идет патологический процесс, а для подтверждения диагноза назначаются инструментальные методы, такие как:
- УЗИ органов брюшины – метод, позволяющий рассмотреть состояние работы тканей и органов с помощью ультразвуковой системы. Данный метод наиболее эффективен, потому как он позволяет обнаружить нарушения функции органов и точно определить локализацию воспалительного процесса.
- Холеграфия – рентгенологическое исследование ЖВП.
- Томография и МРТ брюшной полости – достаточно редкое, но очень продуктивное диагностическое мероприятие, назначаемое для полноценного исследования ЖВП.
После проведения этих мероприятий, специалист определяет метод и способ терапии, исходя из поставленного диагноза.
Помощь терапевта
Прежде всего, при обнаружении симптомов патологического процесса, люди обращаются за помощью к терапевту. Это «универсальный доктор», который определяет степень заболевания и, исходя из этого, дает направление для консультации других врачей, более узкой специальности. Он поможет разобраться, в каких еще докторах нуждается больной – хирурге, инфекционисте или гастроэнтерологе.
Также, терапевт является основным врачом, который будет наблюдать состояние пациента в случае хронического течения патологии или в случае отсутствия явных клинических признаков (так называемой стадии активного наблюдения за болезнью).
Помощь терапевта заключается в своевременной диагностике и контроле состояния больного. Кроме того, терапевт сам вправе назначить терапевтические методы лечения, в случае отсутствия врачей узких специальностей, либо в случае не осложнённого процесса.
Терапевт поможет определить профилактические методы, будет проводить регулярное диспансерное наблюдение человека в течение отведённого времени для той или иной патологии.
Лечение у гастроэнтеролога
Гастроэнтеролог — это специалист более узкого профиля, чем терапевт, занимающийся лечением недугов желудочно-кишечного тракта, в том числе органов ЖВП. Болезни желчного пузыря относятся к специфике работы этого врача, при наличии хронического течения патологии, либо не осложнённого протекания недуга. В случае, когда у пациента обнаружены камни в желчном пузыре, можно обратиться также и к этому специалисту, поскольку его специальность и область работы позволяет заняться терапией этой патологии.
Консервативным лечением желчнокаменной болезни, последствиями недуга, гастроэнтеролог может заняться как самостоятельно, так и при помощи более широких специалистов, а в случае осложнений, гастроэнтеролог вправе передать больного специалисту хирургического профиля или инфекциониста, выдав направление и указав человеку, к какому врачу обращаться и куда идти.
Лечение у гепатолога
В случае, если терапевт обнаружил или заподозрил у человека проблемы с печенью, он может дать ему направление на обследование у врача-гепатолога, занимающегося данными недугами. Гепатолог – это специалист, занимающийся только в области патологии печени и желчного пузыря. Также, он выполняет и диагностику, если возникает подозрение на патологии органов желче-образования и желче-выведения. Доктор, лечащий печень и желчный пузырь исследует пациента и, в случае подтверждения диагноза, назначает ему консервативное или оперативное вмешательство.
Гепатолог вправе проводить профилактические мероприятия для предотвращения повторения недуга. Чаще всего, к данному доктору идут пациенты с такими жалобами, как желтушность кожи, изменения стула, боли в печени. Гепатолог может помочь решить такие проблемы человека, как гепатиты, камни в желчевыводящих путях, циррозы, воспаления в ЖВП и многие другие патологии.
Подводя итоги, можно прийти к выводу о том, что сегодня существует достаточно большое количество врачей, помогающих предотвратить и вовремя обнаружить, а главное вылечить недуги желчного пузыря, исходя из причины заболевания.
Видео
Камни в желчном пузыре, симптомы, лечение. Удален желчный — последствия операции, и что делать.
Болезни органов пищеварительной системы взаимосвязаны, поэтому если работа хотя бы одного нарушена, это ведёт к проблемам с функционированием остальных вплоть до развития патологий. Переваривание пищи происходит с участием нескольких органов, но жёлчный пузырь и поджелудочная железа стоят на особом месте. Ферменты, которые вырабатывает поджелудочная, и жёлчь обеспечивают расщепление жиров и поддерживают в норме моторную функцию кишечника.
Болезни, связанные с жёлчным, обнаруживаются у людей всех возрастов до печального часто. Их распространённость среди населения разных стран варьируется в пределах приблизительно от десяти до тридцати процентов. Возникновению и развитию заболеваний способствуют неправильный образ жизни и питания, особенно при сочетании малоподвижности и нарушениях рациона, длительное нервное напряжение. Ввиду этого важно знать, к какому врачу следует обратиться прежде всего, если человек столкнулся с болезнью жёлчного пузыря.
Наиболее частые заболевания жёлчного пузыря
Когда человек начинает чувствовать, что его билиарная система даёт сбой — заболевание уже минуло начальную стадию. Особенностью жёлчного пузыря является его «молчание» на старте болезни: лишь со временем, иногда случайно, неожиданно для пациента, определяется тот или иной диагноз.
Так что результатом первого обращения к врачу с жалобами на боль под правым ребром и другие неприятные проявления после еды, как правило, бывает назначение лечения по поводу следующих недугов:
- Дискинезия желчевыводящих путей. Неправильные сокращения жёлчного и его протоков, нарушенное функционирование сфинктера Одди приводят к проблемам с выведением жёлчи. У болезни есть два варианта течения: гипокинетический и гиперкинетический. Главные симптомы – боль в правой части тела и неприятные ощущения в желудке при употреблении жирных блюд. Врачи полагают, что из-за данного заболевания развиваются другие, связанные с билиарной системой. Дискинезией чаще болеют женщины. Её возникновению способствуют нарушения гормонального фона, климакс, глисты, гастрит, язва, панкреатит и пищевая аллергия.
- Жёлчнокаменная болезнь. Неполадки в работе пузыря приводят к застою жёлчи, она густеет – и внутри органа или его протоков образуются камни, иначе конкременты, из жёлчи, билирубина и ряда микроэлементов. Если возникает подозрение на нарушение здоровья жёлчного, ему непременно назначают обследование при помощи УЗИ (ультразвуковую диагностику). Узнать жёлчнокаменную болезнь легко по болезненности в подреберье справа, пожелтевшим белкам глаз и коже, тёмному цвету мочи, бесцветному калу.
- Холецистит — воспаление жёлчного пузыря. Он бывает хроническим и острым, последний тоже встречается в нескольких формах. Основные симптомы холецистита – частая рвота, сильная боль в правом подреберье, привкус горечи во рту и другие показатели, присущие только тому или иному виду холецистита. Подобное воспаление – разновидность жёлчнокаменной болезни, что развивается из-за неправильного оттока жёлчи.
- Опухоли жёлчного пузыря и протоков. Бывают доброкачественными и злокачественными. Доброкачественные опухоли называют полипами, своего присутствия в организме они никак не проявляют. Лечат их несколькими способами. Благодаря использованию УЗИ полипы стали выявлять чаще. Опасны они тем, что могут увеличиваться и переходить в злокачественную форму. Тогда человека оперируют. Площадкой для возникновения злокачественной опухоли, или рака, кроме первого виды опухолей, часто служат жёлчнокаменная болезнь и преклонный возраст. Вначале опухоль никак не проявляется или признаки её присутствия можно списать на калькулёзный холецистит. Её обнаруживают с помощью ультразвуковой диагностики или когда на поздних стадиях больной худеет, чувствует боли в подреберье, страдает желтухой. Самый радикальный способ избавиться от злокачественной опухоли – удалить весь жёлчный пузырь.
Какой доктор поможет?
Жёлчнокаменная болезнь – дело сложное. Один специалист за один день вылечить её не сможет. Лечить надо комплексно и постепенно. С какого врача начать свой поход в больницу? Первым на пути к выздоровлению стоит терапевт. Он начнёт с простого – пальпации, когда участок тела больного ощупывают, и перкуссии, когда анализируют звуки, появляющиеся при простукивании определённых зон тела. Так определяют размер печени и её расположение.
Однако для полноты картины необходимы лабораторные анализы:
- Результаты такого биохимического исследования крови, как печёночные пробы, дают возможность оценить ряд важных показателей для определения состояния печени.
- Анализ мочи покажет, есть ли в наличии жёлчные пигменты.
- Копрограмму используют для нахождения в кале непереваренных жиров.
- Ультразвуковая диагностика покажет, нет ли камней в гепатобилиарной системе, обнаружит воспаление, определит, нет ли загиба.
- С помощью фиброгастродуоденоскопии (ФГДС) определяют здоровье желудка и двенадцатиперстной кишки.
Кстати, УЗИ применяют для обследования всего желудочно-кишечного тракта. Посредством УЗИ доктор определит диаметр сосудов, протоков жёлчи, плотность паренхимы органа, присутствие новообразований. После расшифровки результатов пациент переходит к другому врачу.
Гастроэнтерелог. Именно он способен подробно разобраться в проблемах системы пищеварения. В компетенции гастроэнтеролога лечение гастритов, язв, панкреатита, холецистита, дискинезии жёлчных путей, жёлчнокаменной и других болезней, которые рассматривают именно как патологии пищеварительной системы.
Его помощь необходима при:
- гепатитах различной этиологии;
- циррозе;
- камнях в жёлчном;
- гемохроматозе;
- мононуклеозе;
- гельминтная инвазиях;
- холангите;
- астеновегетативном синдроме.
Более скрупулёзного подхода требует лечение такой патологии билиарной системы, как жёлчнокаменная.
Лечение
Лечение недугов жёлчного осуществляется двумя путями:
- Консервативный метод. Если есть воспалительный процесс, то пациенту прописывают антибиотики и назначают обезболивающие и противовоспалительные препараты. Лечение печени, как и жёлчного пузыря, должно сопровождаться строгой диетой. Противопоказано спиртное, жирные, жареные и острые блюда.
- Хирургический метод. Он нужен, если болезни жёлчного идут «рука об руку» с осложнениями.
Обычно у пациента, у которого обнаружили болезнь, не остаётся вариантов, выбор за него делает его недуг: всё зависит от особенностей воспалительного процесса. Если можно избежать удаления жёлчного пузыря, конечно, лучше оставить его. Но к лечению нужно приступать незамедлительно. Если же медлить – существует риск, что консервативный метод не даст положительного эффекта, тогда остаётся только оперативное вмешательство.
Жёлчный пузырь служит ёмкостью для жёлчи, производимой печенью. Жёлчный расположен прямо под ней и напоминает маленький мешочек от десяти до четырнадцати сантиметров в длину и четыре-пять сантиметров в ширину. При отсутствии нарушений туда помещается от сорока до семидесяти миллилитров жёлчи. Жёлчь нужна организму, чтобы расщеплять жиры в еде на простые составляющие. Жир важен, потому как обеспечивает человека энергией. Вот и выходит, что печень, жёлчный пузырь и желчевыводящие протоки – составляющие одной из трёх главных систем организма, снабжающие его теплом и отвечающие за его уровень.
Печень вырабатывает жёлчь постоянно, поступает вещество в двенадцатиперстную кишку вместе с пищей. Когда пищи нет, жёлчь хранится в пузыре. Когда пузыря нет, кишка наполняется жёлчью непрерывно, даже если человек на данный момент не ест. Тогда жёлчь раздражает слизистую. Поэтому, чтобы избежать дуоденита после хирургического вмешательства, придётся всю жизнь сидеть на диете.
Кроме прочего, постоянно поступающая жёлчь находится в низкой концентрации и некачественно расщепляет жиры.
Другое последствие операции с удалением – неспособность низко концентрированной жёлчи бороться с болезнетворными микроорганизмами должным образом. Поэтому у людей после операций нарушена микрофлора, и они часто страдают дисбактериозом.
Но основным негативным последствием является даже не это. Если жёлчный удалён, это не значит, что камнеобразование прекратится. Только теперь конкременты будут находиться не в пузыре, а в жёлчных протоках печени. Главная их составляющая в восьми из десяти случаев – холестерин, и чтобы остановить появление новых камней и предотвратить атеросклероз сосудов, надлежит придерживаться низкохолестериновой диеты и контролировать активность печени на протяжении жизни.
К счастью, достаточно часто врачи советуют консервативный метод лечения. Если ситуация позволяет, специалисты склоняются именно к нему как щадящему организм.
Случается, пациент страдает синдромом отключённого жёлчного пузыря. Значит, орган забит камнями в такой степени, что неспособен функционировать. Тогда нельзя обойтись без хирурга. Правда, операции противопоказаны пожилым людям – они могут не пережить вмешательство. Тогда возможно применение практики восточной медицины. Специальные медикаменты помогают уменьшить камни и позволяют жёлчному пузырю выполнять свою функцию.
Есть несколько методов удаления камней:
- Лекарственный. Пациенту прописывают специальные препараты, основанные на жёлчных кислотах, нормализующих состав жёлчи, вследствие этого камни понемногу растворяются. Применяют методу, если конкременты мелкие, а также после ультразвукового удаления.
- Ультразвуковой. Возможно с применением специального оборудования: воздействуя волнами, оно разбивает камень на маленькие части. Недостаток метода – риск образования остроконечных частиц, способных травмировать при выходе живые ткани. Именно во избежание таких последствий применяют первый способ.
- Лазерный. Через прокол в теле на конкременты воздействует лазер. По тем же причинам, что и в предыдущем пункте, после лазера приписывают медикаментозный курс.
- Дистанционная ударно-волновая литотрипсия (ДУВЛТ). Структуру камня при контакте с ним разрушают электрические разряды высокой и низкой плотности, и камень распадается. К сожалению, этот медицинский приём чреват осложнениями –жёлчными коликами, воспалениями и др.
- Хирургический метод. Делится на два вида. Первый, наиболее распространённый и дешёвый, – открытая холецистэктомия. Используют при слишком больших камнях в протоках и если пациент испытывает сильную боль. Недостаток этого метода – возможность травмировать разрезами ткани на большой площади и развитие осложнений вследствие внутренних кровотечений вплоть до смерти больного из-за инфекций.
- Второй вид оперативного вмешательства – лапароскопическая холецистэктомия. Более щадящий метод удаления конкрементов. Через несколько сантиметровых отверстий с помощью лапароскопа (трубка с вмонтированной камерой для наблюдения за точностью действий) достают жёлчный пузырь и удаляют камни. К сожалению, несмотря на незначительное травмирование тканей, осложнения случаются, как и при любых других методах. Поэтому решение о способе удаления камней принимает исключительно врач на основе комплексных и подробных результатов анализов.
Питание при жёлчнокаменной болезни
После удаления камней обычно нужна диета, поскольку после операции камни могут возникать в жёлчных путях, и специальное питание призвано не допустить повторения болезни. Применяют диету (стол) №5. Суть диеты в ограничении жиров в еде и питании частом, но маленькими порциями, что способствует равномерному отделению жёлчи, лучшему усвоению полезных веществ, хорошей работе кишечника. Особенно хорошо приучит себя кушать в строго определённое время. Чтобы уменьшить нагрузку на жёлчный, пищу лучше измельчать. Продукты рекомендуют отваривать, запекать (но без корочки) или готовить на пару. Для того чтобы жёлчь не загустевала, нужно пить достаточно жидкости — не мене двух литров в день — и ограничить употребление соли. А вот от алкоголя необходимо отказаться совсем, поскольку он вызывает спазмы жёлчных путей.
Несмотря на некоторые общие принципы, лечебные рационы при болезни жёлчного пузыря прописывают индивидуально, исходя из особенностей организма, нервной системы, обменных процессов. Иногда в подобные диеты включают рекомендации по избавлению от лишнего веса.
В любом случае, эффективнее любой диеты забота о себе поможет избежать заболевания. Ведение здорового образа жизни, профилактические осмотры у врачей и борьба со стрессами – такие незатейливые действия существенно повышают шансы предотвратить жёлчнокаменную болезнь и жить спокойно.
Какой врач лечит желчнокаменную болезнь?
Заболевания желудочно-кишечного тракта являются очень распространенными среди людей трудоспособного возраста. Некачественное и нерегулярное питание, хронические стрессы и малоподвижный образ жизни существенно увеличивают риск развития патологий гепатобилиарной системы.
Нарушение функции желчного пузыря обычно сопровождается появлением множества неприятных симптомов и ухудшает качество повседневной жизни пациента. При появлении болезненности в абдоминальной области и проблем с пищеварением, необходимо обратиться за квалифицированной медицинской помощью к врачу. В первую очередь следует узнать, какой именно врач лечит желчный пузырь и как проходит диагностический процесс. За помощью следует обращаться к гастроэнтерологу или гепатологу, врача нужно посетить в ближайшее время после возникновения симптомов заболевания.
Основные заболевания желчного пузыря
Заболевания органов пищеварения очень тесно связаны между собой и нарушение функции одного из них может спровоцировать патологический процесс в другом. Желчный пузырь и поджелудочная железа играют очень важную роль в процессе переваривания пищи. Секретируемые поджелудочной железой ферменты, вместе с желчью отвечают за процесс пищеварения в верхних отделах желудочно-кишечного тракта. С помощью желчи происходит нормальное расщепление жиров и поддерживается моторная функция кишечника.
Вследствие погрешностей в диете или при наличии наследственной предрасположенности могут развиваться следующие патологии печени и желчного пузыря:
- Дискинезия желчевыводящих путей: это состояние характеризуется нарушением нормального тонуса желчного пузыря и его протоков. Заболевание может протекать по гипокинетическому или гиперкинетическому типу. Основными симптомами являются периодические боли в области правого подреберья и дискомфорт после приема жирной пищи. Врачи считают такое патологическое состояние предрасполагающим для развития других заболеваний желчного пузыря;
- Желчнокаменная болезнь: характеризуется образованием в желчном пузыре или его протоках конкрементов, состоящих из желчи, билирубина и других микроэлементов. При подозрении на это заболевание, желчный пузырь врач обязательно обследует при помощи ультразвукового исследования. Одним из признаков желчнокаменной болезни является механическая желтуха. Она возникает вследствие закупорки желчного протока конкрементами и проявляется в виде пожелтения кожных покровов, видимых слизистых оболочек и склер;
- Воспалительные процессы в желчном пузыре: холецистит может протекать в острой или хронической форме. Основными признаками этого патологического состояния являются болезненность под правой реберной дугой, повторная рвота, появление горечи в ротовой полости. Чаще всего заболевание возникает на фоне желчнокаменной болезни из-за нарушения оттока желчи из желчного пузыря;
При появлении одного из вышеперечисленных симптомов следует обращаться к гастроэнтерологу. Также можно проконсультироваться у гепатолога. Этот врач занимается желчным пузырем и заболеваниями печени.
Диагностический процесс
Для эффективного лечения патологии в первую очередь следует пройти комплексное обследование организма у квалифицированного врача. Чтобы определить точный диагноз, врачи назначают определенные лабораторные и инструментальные исследования. К ним относятся:
- Общий клинический анализ крови: необходим для исключения анемии и подтверждения воспалительного процесса в организме;
- Печеночные пробы: очень важное биохимическое исследование крови. Врачи анализируют ряд важнейших показателей для оценки функции печени;
- Клинический анализ мочи: позволяет выявить желчные пигменты;
- Копрограмма: в кале обнаруживают большое количество непереваренных жиров;
- УЗИ: этот метод позволяет обнаружить камни в гепатобилиарной системе, а также определить наличие воспаления;
- ФГДС: врач оценивает состояние желудка и двенадцатиперстной кишки.
После проведения всех необходимых исследований, врач по желчному пузырю (гастроэнтеролог или гепатолог) подберет наиболее эффективную тактику лечения пациента.
Лечение
Терапия заболеваний гепатобилиарной системы может проводиться консервативным и хирургическим путем. При наличии воспалительного процесса врачи назначают антибактериальную терапию, противовоспалительные и обезболивающие средства. Лечить печень и желчный пузырь следует комплексно, обязательно придерживаясь строгой диеты. Исключается употребление спиртных напитков, в рационе должны отсутствовать жирные, жареные и острые блюда.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
- Pavel от 3-08-2016, 18:59
Самолечение может быть опасным для вашего здоровья. При первых признаках заболевания обратитесь к врачу.
Материалы: http://ktovrach.ru/37-zhelchnyy-puzyr.html
Желчекаменная болезнь. Симптомы и лечение. Диета

Содержание статьи:
Причины заболевания
Классификация
Симптомы и признаки
Диагностика ЖКБ
К какому врачу обратиться
Как снять приступ желчной колики дома
Лечение желчекаменной болезни
Народные методы лечения
Желчнокаменная болезнь у детей
Диета и питание
Осложнения
Профилактика ЖКБ
Образование камней в желчном пузыре или желчных протоках ведет к развитию желчекаменной болезни. Патология пищеварительного тракта достаточно распространенная среди взрослого населения, до определенного периода может не беспокоить человека или же провялятся выраженной симптоматикой, которая требует незамедлительного лечения под присмотром врача гастроэнтеролога. Существует несколько методов лечения желчекаменной болезни, которое зависит от стадии болезни, размеров образования, особенностей организма.
Причины заболевания
Основной причиной болезни считается присутствие камней (конкрементов) в желчном пузыре или желчных протоках. Они появляются в результате застоя желчи и повышенного содержания холестерина. Сам процесс развития желчекаменной болезни достаточно длительный, состоит из появления в желчи осадка, затем песка, кристаллы которого превращаются в камешки с острыми краями разного размера.
Конкременты могут долгие годы находиться в желчном пузыре, но особо опасным считается состояние, когда камни попадают в желчные протоки, травмируют слизистую, чем могут вызывать острый приступ. Если на данном этапе не провести лечение, это может привести к смерти. В гастроэнтерологии данное заболевание часто можно встретить под термином «калькулезный холецистит» или «холелитиаз».
Спровоцировать образование камней в желчном пузыре могут самые разные факторы, которые в основном связанные с неправильным питанием и образом жизни. Спусковым механизмом чаще выступает:
- малоподвижный образ жизни;
- загиб желчного пузыря;
- гормональные нарушения;
- ожирение;
- неправильное питание: злоупотребление жирной и острой пищей;
- прием лекарств, нарушающие обменные процессы;
- наследственность;
- постоянные стрессы, психоэмоциональные нарушения;
- сопутствующие болезни органов ЖКТ.
Риски для развития болезни присутствуют в период беременности, когда увеличивается количество прогестерона, усиливается давление растущей матки на другие органы. Желчекаменная болезнь способна проявляться на фоне заболеваний печени, поджелудочной железы или кишечника.
Чтобы выявить истинную причину, нужно обратиться к врачу, пройти комплексное обследование. Результаты диагностики станут основой в постановке диагноза и выбора лечебной терапии.
Классификация желчекаменной болезни
Желчнокаменная болезнь имеет несколько стадий, форм и классификаций, каждая из которых характеризуется определенными изменениями в органе, имеет свою клиническую картину.
ЖКБ подразделяется на три стадии:
- Начальная (докаменная). Присутствуют изменения в химическом составе желчи, симптоматика отсутствует, процесс камнеобразования только начинается. Выявить болезнь можно только при помощи анализа крови.
- Формирования камней. Латентное камнеобразование, протекает бессимптомно, но обнаружить конкременты можно при инструментальных методах обследования.
- Стадия клинических проявлений. Камни полностью сформированные, болезнь характеризуется развитием острого или хронического калькулезного холецистита.
По клиническим проявлениям различают:
- Неосложненное течение.
- Осложнённое течение.
По локализации:
- Камни находятся на дне тела желчного пузыря.
- Конкременты поражают шейку желчного пузыря.
По химическому составу различают:
- Холестериновые (чистые и смешанные):
- Некальцифицированые.
- Кальцифицированные.
- Билирубиновые (пигментные) черные:
- Некальцифицированые.
По количеству:
- Единичные конкременты (1-2).
- Множественные конкременты (3 и более).
По размеру:
- Мелкие (менее 3 см).
- Крупные (более 3 см).
Учитывая, что болезнь имеет свои разновидности и особенности, лечение может проводиться только после результатов комплексного обследования.
Симптомы и признаки желчекаменной болезни
Клинические признаки ЖКБ зависят от ее стадии. Вначале человека может беспокоить изжога, дискомфорт в области живота после употребления алкоголя или жирной пищи. Кода камни достигают больших размеров или произошел их сдвиг и конкременты попали в желчные протоки, симптомы выраженные, сопровождаются развитием печеночной колики.

Основные симптомы
Ее основным симптомом считается острая колющая или режущая боль, которая отдает в спину, лопатку, грудину и другие участки тела. Спровоцировать приступ желчной колики может:
- жирная, острая, жареная еда;
- сильный стресс;
- спиртное;
- тяжелый физический труд.
Выраженная симптоматика происходит в результате резкого сокращения желчного пузыря. Кода камни движутся по протокам или произошла обтурация (перекрытие) желчного протока. Помимо болевого синдрома, отмечаются и другие симптомы.
Дополнительные симптомы
Дополнительные симптомы желчнокаменной болезни:
- тошнота, многократная рвота желчью;
- повышение температуры тела до высоких показателей;
- пожелтение кожи и белков глаз;
- увеличение печени;
- горечь во рту;
- моча приобретает тесный цвет;
- светлый кал.
На фоне всех патологических процессов, происходит сильнейшая интоксикация организма, что приводит к повышенной усталости, снижении аппетита и другим неприятным симптомам.
Диагностика ЖКБ
При подозрении на желчекаменную болезнь или при проявлении приступа желчной колики нужно обратиться к врачу гастроэнтерологу. Специфика болезни определяется и подтверждается после собранного анамнеза, осмотра и результатов обследования.
В период осмотра при пальпации живота болевые ощущения усиливаются, отмечается выраженное вздутие живота и напряжение мышц. При надавливании области правого верхнего квадрата живота в момент глубокого вдоха боли усиливаются, прощупывается увеличенный желчный пузырь и печень.
Для подтверждения диагноза, определения стадии и локализации конкрементов, врач назначает ряд лабораторных и инструментальных методов диагностики:
- УЗИ желчного пузыря и печени;
- анализ крови;
- анализ мочи;
- рентгенографическое обследование брюшной полости;
- холецистография;
- МРТ и КТ желчных протоков;
- эндоскопическая холангиопанкреатография.
Окончательный диагноз желчнокаменная болезнь выставляется после получения расшифровки всех результатов обследования, а также анализа крови и мочи.
Более подробно о видах диагностики можно прочитать в статьях:
УЗИ желчного пузыря и печени
КТ печени: показания, противопоказания, подготовка к исследованию
МРТ желчного пузыря и протоков
К какому врачу обратиться при желчекаменной болезни
При подозрении на заболевания желчного пузыря нужно обратиться к терапевту, который после осмотра и первичной диагностики даст направление к гастроэнтерологу. При конкрементах небольших размеров врач назначает консервативную терапию, но если стоит вопрос об удалении камней, консультацию проводит хирург. Если в анамнезе больного присутствуют болезни сердечно – сосудистой системы или больному больше 50-ти лет, нужно консультация кардиолога.
Как снять приступ желчной колики дома
Под приступом желчной колики подразумевают, появление внезапных острых болей, которые усиливаются при любом движении, кашле или дыхании. Появляется в результате спазма гладких мышц в стенках желчного пузыря на фоне смещения камней. Конкременты чаще застревают в области шейки пузыря, блокируют отток желчи, которая начинает скапливаться, стекает прямо в кишечник.
При сильной и острой боли, рвоте желчью, высокой температуре тела, рекомендуется как можно быстрее вызвать бригаду Скорой помощи.

До приезда скорой помощи
До приезда специалистов, больному можно оказать первую помощь, которая поможет снять или уменьшить приступ:
- принять горизонтальное положение, лечь на спину;
- соблюдать постельный режим ;
- положить пузырь со льдом на область живота, ни в коем случае не грелку;
- обильное питье теплой водынебольшими порциями;
- никакую пищу принимать нельзя, полное голодание;
- если повышается температура, укрыть больного одеялом;
- смазмолитики принимать нежелательно.
После выполнения всех действий, больного нужно доставить в стационар, даже в тех случаях, когда наступило облегчение. Прием спазмолитиков может только смазать клиническую картину, на время улучшить самочувствие. Опасность желчной колики заключается в том, что есть риск разрыва желчного, что может привести к смерти больного.
Помощь в стационаре
Снимают болевой синдром инъекциями Папаверина или Дибазола. Внутримышечно вводят Но-Шпу или Эуфиллин. Анальгетики применяют в качестве вспомогательных болеутоляющих средств.
Если эти лекарства не помогают, вводят сильнодействующий препарат, например, Трамал, Атропин и т.д. Если рвота не прекращается, используют Церукал. Для восполнения потерь жидкости назначают питье на основе раствора Регидрона или Цитроглюкосолана.
Лечение желчекаменной болезни
Терапия желчекаменной болезни напрямую зависит от размеров конкрементов. Если образования не больше 5 мм, назначается консервативная терапия, которая состоит из приема лекарственных препаратов, соблюдения диеты. На практике часто используют малоинвазивные методики, которые воздействуют на камни лазером, ультразвуком или ударно – волновыми импульсами. В случае, когда камни большого размера или перекрывают желчные протоки, единственным методом лечения станет хирургическое вмешательство.
Основной целью лечения камней в желчном пузыре или протоках считается нормализация состава и физических свойств желчи, удаление камней из просвета желчного пузыря и его протоков.
Лекарственный метод удаления камней
Медикаментозное лечение камней в желчном пузыре состоит из применения нескольких групп лекарств симптоматического и системного действия. Их применение позволяет устранить симптоматику, разрушать мелкие камни, выводить их естественным путем, а также нормализовать работу органов системы пищеварения. Среди основных групп лекарств, на практике чаще используют:
- Спазмолитики – снимают спазмы в желчном пузыре и протоках, купируют болевой синдром: Но-шпа, Дротаверин, Папаварин. Назначаются в остром периоде при выраженной боли.
- Лекарств на основе урсодезоксихолевой кислоты: Урсофальк, Урсосан и Урсолив. Их применение позволяет усиливать процессы желчеобразования, снижать количество холестерина в печени, разрушать небольшие образования.
- Желчегонные — ускоряют выделение желчи, стимулируют работу кишечника, снимают воспаления, исключают образование новых камней: Аллохол, Фламин, Холосас.
- Нестероидные противовоспалительные – назначаются при рецидивах болезни, когда присутствует выраженная болевая симптоматика: Ибупрофен, Анальгин, Нурофен, Нимид и другие.
Длительность терапии, дозы и частота приема лекарств назначается врачом индивидуально для каждого больного. При необходимости врачом могут назначаться и другие препараты, которые снимут острые симптомы, улучшат общее самочувствие больного.
Ультразвуковой метод удаления камней
Если камни в желчном и протоках не превышают 2см, современная медицина предлагает их удаление при помощи ультразвуковых волн. Состоит из воздействия соответствующей аппаратуры на конкременты. В процессе используют ударную волну, которая позволяет разрушать образования, выводить их естественным путем.
Ультразвуковое дробление камней проводится через брюшную стенку. После процедуры назначаются желчегонные препараты, которые помогут ускорить выход осколков. Недостатком процедуры считается риск повреждения стенок желчных протоков осколками камней.
Лазерный метод удаления камней
Эффективным способом при ЖКБ считается лазерное расщепление камней или процедура «литотрипсии». Имеет схожесть с ультразвуковым методом. Врач делает небольшой прокол над органом, вводит специальный инструмент, через который проникает луч и удаляет холелиты. Данная методика особо эффективна при холестериновых образованиях. Лечение состоит из 3 – 6 процедур, которые не требуют стационарного наблюдения.
Процедура не проводится лицам пожилого возраста, при ожирении или камнях, размер которых превышает 3 см. Дробление камней лазером проходит безболезненно, обладает хорошим терапевтическим действием.
Дистанционная ударно-волновая литотрипсия (ДУВЛТ)
Дистанционная ударно-волновая литотрипсия или ДУВЛ – разрушение камней ультразвуковых волн. Под их воздействием камни распадается на мелкие частицы, которые легко выводятся естественным путем. В отличие от лазерного дробления, при дистанционной литотрипсии, ненужно вводить эндоскопический инструмент.
Процедура проводится под контролем электромагнитных импульсов или ультразвука, которые оказывают влияние только на камни, без повреждения мягких тканей. Проводить процедуру можно только при камнях, которые имеют размер не больше 2.5 см. По завершению процедуры, раздробленные камни выводятся естественным путем через почки.
Хирургический метод удаления камней
Если камни в желчном имеют размер больше 3 см, единственным методом их удаления считается проведение операции (холецистэктомия). Выделяют 3 основных метода хирургического лечения:
- Полостное с открытым доступом – удаление желчного пузыря вместе с конкрементами через большой разрез на передней брюшной стенки.
- Лапароскопическая холецистэктомия – проводится при помощи специального оборудования через 3 – 4 небольших разреза.
- Холецистолитотомия – состоит из удаления камней с сохранением органа.
Показанием к проведению операции выступает состояния, когда камни в органе занимают более 70 % полости пузыря, присутствует дисфункция органа или камни находятся в протоках. После проведения операции можно полностью избавиться от болезни, но для этого нужно соблюдать строгую диету, принимать назначенные врачом лекарственные препараты, выполнять все предписания.
Более подробно обо всем можно прочитать здесь:
Лапароскопия желчного пузыря
Лапароскопия желчного пузыря. Отзывы об операции
Народные методы лечения ЖКБ
В качестве вспомогательной терапии многие используют народные методы лечения, которые уменьшат симптомы болезни, улучшат работу системы пищеварения. В качестве лечебного сырья чаще используют травы, из которых готовят отвары, настои.
Рецепт №1. Для приготовления нужно взять в равных частях цветки бессмертника песчаного, листья мяты перечной и плоды кориандра. Все смешать, залить кипятком, настоять 2 часа, процедить, принимать по 50 мл 2 раза в день.
Рецепт №2. Чтобы приготовить следующий рецепт, понадобится трава полыни, цветки бессмертника песчаного, корень одуванчика, корень марены. Травы берут в равных частях, по 10 г заливают кипятком, настаивают 1 час, процеживают и принимают по 50 мл дважды в день.
Рецепт №3. Для приготовления берут цветки ромашки, цветки бессмертника песчаного, листья мяты перечной, корень одуванчика и кору крушины. Все травы заливают 0.5 л. кипятка, ставят на 10 минут на маленький огонь. Затем настаивают, процеживают и принимают по одному стакану каждый день утром и перед сном.
Пользу при желчекаменной болезни принесут различные аптечные сборы, но принимать их, как и любой рецепт народной медицины нужно после предварительной консультации с врачом.
Желчнокаменная болезнь у детей
В педиатрии желчекаменная болезнь встречается намного реже, чем у взрослых, составляет всего 1% от всех болезней системы пищеварения, при этом девочки в 2 раза чаще болеют данным заболеванием, чем мальчики. Причины патологии чаще связанны с врожденными патологиями желчевыделительной системы, неправильным питанием.
Клинические признаки болезни менее выраженные. Ребенок часто жалуется на боль в области правого подреберья, которая усиливается после приема пищи, также тошноту, снижение аппетита. Все эти симптомы не должны оставаться без врачебного внимания.
Тактика лечения зависит от нескольких факторов: размера, возраста, сопутствующих заболеваний. При небольших образованиях, врач назначает лекарственные препараты, диетотерапию и только когда камни большого размера или они закрывают желчные протоки, врачом назначается операция. Более подробно обо всем можно прочитать здесь.
Диета и питание при желчекаменной болезни
Важное место в лечении желчекаменной болезни отводится питанию. Врачом назначается лечебный стол №5, который позволяет улучшить работу печени и желчных путей, стимулировать желчеотделение, улучшать работу системы пищеварения.
Рекомендации по питанию
Диетотерапия состоит из употребления следующих продуктов питания:
- овощные супы;
- каши на воде;
- овощи и фрукты с некислой мякотью;
- нежирные сорта мяса, рыбы;
- сухари, хлеб вчерашней выпечки;
- кисломолочные продукты с низким содержанием жира.
Из рациона нужно исключить растительные и животные жиры, щавельную кислоту, соль и грубую клетчатку. Рекомендуется употреблять в достаточном количестве белки и углеводы. Придерживаться строгой диеты нужно до полного выздоровления. Питание больных должно быть дробным от 5 до 6 раз в день, порции небольшие. Готовить еду нужно на пару или подавать в отварном виде.
Что запрещено
Категорически запрещено употреблять:
- жирные сорта мяса;
- приправы;
- копчености;
- молочные продукты;
- сладости;
- маринованные продукты;
- соленья;
- колбасы;
- сдобную выпечку;
- алкогольные напитки.
Любые погрешности в питании, употребление запрещенных продуктов может вызвать приступ желчной колики. Если человек принимает лекарственные препараты, но при этом употребляет продукты, которые ему запрещены, эффект от лечения будет отсутствовать. Только комплексный подход поможет уменьшить проявления болезни, снизить риск возможных осложнений.
Осложнения
При отсутствии грамотной терапии, ЖКБ может привести к тяжелым осложнениям, которые могут быть опасны для здоровья и жизни больного:
К тяжелым последствиям болезни часто приводит самолечение, бесконтрольный прием лекарственных препаратов или же народное лечение без предварительной консультации с врачом.
Профилактика ЖКБ
Снизить риск развития камней в желчном пузыре поможет соблюдение некоторых правил:
- правильное и здоровое питание;
- активный образ жизни;
- контроль над массой тела;
- побольше положительных эмоций;
- вовремя лечить все сопутствующие заболевания.
Учитывая, что данное заболевание на начальных стадиях не имеет выраженных симптомов, врачи рекомендуют 1 раз в год проходить комплексное обследование. Благодаря результатам диагностики можно вовремя выявить не только камни в желчном пузыре, но и другие болезни внутренних органов и систем.
Предлагаем посмотреть видео «Желчнокаменная болезнь — факторы риска, симптомы, лечение».
Вам могут быть интересны статьи:
Камни в желчном пузыре. Какие бывают и как их удалить
Билирубиновые камни в желчном пузыре
Холестериновые камни в желчном пузыре
Способы растворения камней в желчном пузыре без операции
Как правильно почистить желчный пузырь
Диета при камнях в желчном пузыре
Лучшие желчегонные травы и особенности их применения
Насколько опасны камни при беременности
Здоровья вам и вашим близким!
Какой врач лечит желчнокаменную болезнь
Одним из самых серьезных заболеваний желчного пузыря считается калькулезный холецистит. Он встречается у 10-15 % взрослого населения планеты. Больше известен как желчнокаменная болезнь. Недуг представляет собой патологический процесс, при котором происходит воспаление стенок желчного пузыря, сопровождающееся образованием камней. Установлено, что распространенность недуга во многом зависит от половой принадлежности и возраста. Так, например, признаки желчнокаменной болезни у женщин диагностируют в два раза чаще, чем у мужчин. Вероятность развития недуга возрастает после 40 лет. Заболевание требует своевременного профессионального вмешательства. В противном случае, оно грозит серьезными осложнениями.
Симптомы желчнокаменной болезни (признаки)
Эта патология характеризуется неявной клинической картиной. В 70-80 % случаев при развитии желчнокаменной болезни ее симптомы очень трудно заметить неподготовленному человеку. Воспалительный процесс может длиться годами. Явные признаки патологии появляются в случае перемещения камней по пузырному каналу. К наиболее распространенным относятся:
- Приступы острой боли в правом боку.
- Слабость и повышенное потоотделение.
- Головная боль.
- Повышенная температура тела.
- Скачки артериального давления.
- Пожелтение кожных покровов и потемнение мочи.
- Горечь и сухость во рту.
По характеру боли могут быть давящими, колющими и отдавать в плечо или лопатку. Человек старается выбрать такое положение тела, при котором они будут наименее интенсивными. В среднем приступ длится от 15 минут до нескольких часов. Довольно часто болевой синдром сопровождается тошнотой и рвотой, которая не приносит облегчения. Также имеет место частая отрыжка. В рвотных массах наблюдается примесь желчи. Больной теряет аппетит и жалуется на расстройство желудочно-кишечного тракта, которые проявляются в виде запоров.
Патологии желчевыводящих путей, в том числе желчнокаменная болезнь, стали достаточно распространёнными в современное время. Такие патологии обуславливают воспалительные процессы в органе, требующие специализированного подхода к терапии. Многие люди, при возникновении симптомов, не знают к какому доктору обратиться, чтобы решить свою проблему. Данная статья поможет решить вопрос о том, какой врач лечит желчный пузырь и при каких признаках нужно обратиться в больницу.
Симптомы при заболевании желчного пузыря
Патологии ЖВП достаточно сложно определить на ранних этапах. Симптомы, при которых болит желчный пузырь, обычно начинают проявлять себя уже в прогрессирующей стадии, когда болезнь остро проявляет себя. Но даже в этом случае, клиническая картина патологического процесса может не отличаться от симптомов недомогания, принимаемого человеком за обычное расстройство.
Основными симптомами, при которых можно заподозрить проблемы с желчным пузырем, являются:
- Болезненные ощущения в правом боку, в области расположения печени или под ребрами.
- Возникновение горького привкуса в ротовой полости по утрам.
- Отрыжка кислым.
- Повышение температуры тела.
- Нарушение дефекации.
- Возникновение неприятных ощущений после приема пищи.
- Изменение цвета кожных покровов.
- Тошнота и рвота, не приносящая облегчения – обычно возникает при холециститах, болезни желчного пузыря и печени воспалительного или инфекционного характера.
Кроме того, такие патологии, как желчнокаменная болезнь, может проявлять себя острой резкой болью в правом подреберье, особенно в период, когда камень начинает продвигаться по протокам или преградил отток желчи. Если возникли нарушения в работе органов, необходимо срочно обратиться в больницу, где будет принято решение о назначении дополнительных методов обследования и терапии.
Диагностика и анализы
Диагностика является основным критерием для правильной постановки диагноза и назначения методов лечения. Распознавание ЖКБ заболеваний имеют схожие диагностические процедуры, которые заключаются в лабораторных и клинических исследованиях. Кроме того, важную составляющую обследования имеют дополнительные методы.
Для выявления причин болезни специалисту необходимо собрать анамнез, узнать основные жалобы и что предшествовало возникновению симптомов.
Основными лабораторными данными, необходимыми при недугах желчного пузыря являются:
- биохимический анализ крови — анализ позволяет обнаружить повышение билирубина и холестерина в крови больного,
- клинический анализ крови – для недугов ЖВП характерно наличие патологии и признаков воспалительных процессов – лейкоцитоз, повышенное СОЭ,
- анализ кала – для точной формулировки диагноза и подтверждения того или иного протекающего процесса в организме,
- анализ мочи – в данном случае часто обнаруживаются желчные пигменты, указывающие на развитие патологического процесса,
- печёночные пробы – позволяют сделать биохимический анализ крови для оценки работы органов ЖВП,
- копрограмма – обследование на предмет присутствия в кале непереваренных жировых отложений.
Данные лабораторные исследования дают понять, в каком именно отделе идет патологический процесс, а для подтверждения диагноза назначаются инструментальные методы, такие как:
- УЗИ органов брюшины – метод, позволяющий рассмотреть состояние работы тканей и органов с помощью ультразвуковой системы. Данный метод наиболее эффективен, потому как он позволяет обнаружить нарушения функции органов и точно определить локализацию воспалительного процесса.
- Холеграфия – рентгенологическое исследование ЖВП.
- Томография и МРТ брюшной полости – достаточно редкое, но очень продуктивное диагностическое мероприятие, назначаемое для полноценного исследования ЖВП.
После проведения этих мероприятий, специалист определяет метод и способ терапии, исходя из поставленного диагноза.
Помощь терапевта
Прежде всего, при обнаружении симптомов патологического процесса, люди обращаются за помощью к терапевту. Это «универсальный доктор», который определяет степень заболевания и, исходя из этого, дает направление для консультации других врачей, более узкой специальности. Он поможет разобраться, в каких еще докторах нуждается больной – хирурге, инфекционисте или гастроэнтерологе.
Также, терапевт является основным врачом, который будет наблюдать состояние пациента в случае хронического течения патологии или в случае отсутствия явных клинических признаков (так называемой стадии активного наблюдения за болезнью).
Помощь терапевта заключается в своевременной диагностике и контроле состояния больного. Кроме того, терапевт сам вправе назначить терапевтические методы лечения, в случае отсутствия врачей узких специальностей, либо в случае не осложнённого процесса.
Терапевт поможет определить профилактические методы, будет проводить регулярное диспансерное наблюдение человека в течение отведённого времени для той или иной патологии.
Лечение у гастроэнтеролога
Гастроэнтеролог — это специалист более узкого профиля, чем терапевт, занимающийся лечением недугов желудочно-кишечного тракта, в том числе органов ЖВП. Болезни желчного пузыря относятся к специфике работы этого врача, при наличии хронического течения патологии, либо не осложнённого протекания недуга. В случае, когда у пациента обнаружены камни в желчном пузыре, можно обратиться также и к этому специалисту, поскольку его специальность и область работы позволяет заняться терапией этой патологии.
Консервативным лечением желчнокаменной болезни, последствиями недуга, гастроэнтеролог может заняться как самостоятельно, так и при помощи более широких специалистов, а в случае осложнений, гастроэнтеролог вправе передать больного специалисту хирургического профиля или инфекциониста, выдав направление и указав человеку, к какому врачу обращаться и куда идти.
Лечение у гепатолога
В случае, если терапевт обнаружил или заподозрил у человека проблемы с печенью, он может дать ему направление на обследование у врача-гепатолога, занимающегося данными недугами. Гепатолог – это специалист, занимающийся только в области патологии печени и желчного пузыря. Также, он выполняет и диагностику, если возникает подозрение на патологии органов желче-образования и желче-выведения. Доктор, лечащий печень и желчный пузырь исследует пациента и, в случае подтверждения диагноза, назначает ему консервативное или оперативное вмешательство.
Гепатолог вправе проводить профилактические мероприятия для предотвращения повторения недуга. Чаще всего, к данному доктору идут пациенты с такими жалобами, как желтушность кожи, изменения стула, боли в печени. Гепатолог может помочь решить такие проблемы человека, как гепатиты, камни в желчевыводящих путях, циррозы, воспаления в ЖВП и многие другие патологии.
Подводя итоги, можно прийти к выводу о том, что сегодня существует достаточно большое количество врачей, помогающих предотвратить и вовремя обнаружить, а главное вылечить недуги желчного пузыря, исходя из причины заболевания.
Видео
Камни в желчном пузыре, симптомы, лечение. Удален желчный — последствия операции, и что делать.
Желчный пузырь – небольшой, но очень важный элемент пищеварительной системы, в нем происходит накопление желчи, которую вырабатывает печень. Существует много патологий, при которых нарушаются функции органа, что может стать причиной образования камней, развития серьезных болезней ЖКТ. Поэтому необходимо знать, какой врач лечит желчный пузырь, в каких случаях нужно к нему обращаться?
Статьи по теме:
Как делать тюбаж желчного пузыря при помощи минеральной воды Что такое взвесь в желчном пузыре — симптомы и лечение Что такое эмпиема желчного пузыря Симптомы и признаки деформации желчного пузыря у взрослых и детей Лечение водянки желчного пузыря
Признаки болезней желчного пузыря
Любые нарушения в работе желчного пузыря проявляются в виде дискомфорта в области правого подреберья разной степени интенсивности, кал приобретает светлый оттенок. Боль может отдавать в спину, грудь, правую ключицу. Неприятные симптомы усиливаются после употребления жирной, жареной пищи, во время глубокого вдоха.
Основные проблемы желчного пузыря:
Начальным этапом развития холецистита и ЖКБ часто является появление билиарного сладжа – осадок, который образуется в желчном пузыре при длительном застое желчи. Заболевание сопровождается приступообразной или ноющей болью в правом боку, субфебрильной температурой, слабостью, головной болью, тошнотой, рвотой, диареей, изжогой. При спазме протоков возникает желтуха, при распространении воспалительного процесса на поджелудочную железу развивается метеоризм.
Важно! Спровоцировать развитие проблем с желчным пузырем может беременность, постоянные диеты, прием некоторых лекарственных средств, которые делают желчь более вязкой.
Какой специалист занимается лечением
Обращаться с проблемами желчного пузыря следует к терапевту, после осмотра и первичной диагностики он может дать направление к гастроэнтерологу. При наличии камней вопрос о целесообразности их удаления решает хирург, пациентам преклонного возраста дополнительно потребуется консультация кардиолога.
Для выявления причин, которые спровоцировали развитие проблем с желчным пузырем, следует сделать клинический и биохимический анализ крови, УЗИ, КТ органов пищеварительного тракта, эндоскопию, уреазный тест, который покажет наличие патогенных бактерий хеликобактер пилори.
Важно! Записаться на прием к гастроэнтерологу необходимо при частых приступах изжоги, отрыжки, появлении горького, кислого, тухлого привкуса, нарушении стула, резком изменении веса в большую или меньшую сторону.
Поводом обратиться к специалисту являются и кожные высыпания неясного происхождения, ухудшение состояния волос и ногтевых пластин, нехарактерный цвет каловых масс, появление в них посторонних примесей, дискомфорт в любой части живота.
Кто такой гастроэнтеролог
Главный врач по желчному пузырю – гастроэнтеролог. Этот специалист занимается диагностикой, подбором препаратов и составлением схемы лечения.
Врач, лечащий желчный пузырь и протоки, занимается устранением патологий и других органов ЖКТ:
- желудок и пищевод;
- все отделы кишечника;
- двенадцатиперстная, прямая кишка;
- поджелудочная железа и печень.
Существуют и узкие специализации – онколог-гастроэнтеролог занимается выявлением и терапией новообразований в ЖКТ, хирург-гастроэнтеролог лечит проблемы оперативными методами.
Как стать гастроэнтерологом
Чтобы стать специалистом в области лечения болезней желудочно-кишечного тракта, необходимо пройти обучение в медицинском ВУЗе, получить диплом по специальности «гастроэнтерология» или «лечебное дело». После чего выпускнику предстоит двухгодичное обучение в ординатуре для получения углубленных знаний.
Чему учат в ординатуре:
- клинические проявления, этапы развития проблем органов ЖКТ;
- диагностика болезней всех органов пищеварительного тракта, правильно оценивать результаты УЗИ, КТ, расшифровать анализы крови, копрограмму, фракционные исследования;
- лечение и предотвращение развития патологий пищеварительной системы;
- правила и тонкости осмотра, пальпации, перкуссии брюшины при различных болезнях;
- показания и противопоказания для оперативных вмешательств;
- основы массажа, лечебной физкультуры, физиотерапии.
Хороший специалист должен уметь не только профессионально выявлять и лечить заболевания органов пищеварительной системы, но и регулярно проводить профилактические мероприятия, разъяснительные беседы среди населения. Первое, что советует гастроэнтеролог практически всем пациентам, правильно и сбалансировано питаться – от того, что поступает в желудок человека, зависит работа пищеварительной системы и организма в целом.
Важно! Ожирение и истощение в равной степени негативно влияют на работу органов пищеварительного тракта.
Проблемы с желчным пузырем могут долгое время протекать без особых симптомов, своевременно выявить их, начать лечение можно только при регулярном посещении гастроэнтеролога с целью профилактического осмотра. Лучший способ избежать заболеваний ЖКТ – правильно питаться, отказаться от вредных привычек, принимать все лекарственные препараты только по назначению врача, избегать стрессов, больше двигаться.
Какой врач лечит желчный пузырь и печень
Болезни органов пищеварительной системы взаимосвязаны, поэтому если работа хотя бы одного нарушена, это ведёт к проблемам с функционированием остальных вплоть до развития патологий. Переваривание пищи происходит с участием нескольких органов, но жёлчный пузырь и поджелудочная железа стоят на особом месте. Ферменты, которые вырабатывает поджелудочная, и жёлчь обеспечивают расщепление жиров и поддерживают в норме моторную функцию кишечника.
Болезни, связанные с жёлчным, обнаруживаются у людей всех возрастов до печального часто. Их распространённость среди населения разных стран варьируется в пределах приблизительно от десяти до тридцати процентов. Возникновению и развитию заболеваний способствуют неправильный образ жизни и питания, особенно при сочетании малоподвижности и нарушениях рациона, длительное нервное напряжение. Ввиду этого важно знать, к какому врачу следует обратиться прежде всего, если человек столкнулся с болезнью жёлчного пузыря.
Наиболее частые заболевания жёлчного пузыря


Когда человек начинает чувствовать, что его билиарная система даёт сбой — заболевание уже минуло начальную стадию. Особенностью жёлчного пузыря является его «молчание» на старте болезни: лишь со временем, иногда случайно, неожиданно для пациента, определяется тот или иной диагноз.
Так что результатом первого обращения к врачу с жалобами на боль под правым ребром и другие неприятные проявления после еды, как правило, бывает назначение лечения по поводу следующих недугов:
- Дискинезия желчевыводящих путей. Неправильные сокращения жёлчного и его протоков, нарушенное функционирование сфинктера Одди приводят к проблемам с выведением жёлчи. У болезни есть два варианта течения: гипокинетический и гиперкинетический. Главные симптомы – боль в правой части тела и неприятные ощущения в желудке при употреблении жирных блюд. Врачи полагают, что из-за данного заболевания развиваются другие, связанные с билиарной системой. Дискинезией чаще болеют женщины. Её возникновению способствуют нарушения гормонального фона, климакс, глисты, гастрит, язва, панкреатит и пищевая аллергия.
- Жёлчнокаменная болезнь. Неполадки в работе пузыря приводят к застою жёлчи, она густеет – и внутри органа или его протоков образуются камни, иначе конкременты, из жёлчи, билирубина и ряда микроэлементов. Если возникает подозрение на нарушение здоровья жёлчного, ему непременно назначают обследование при помощи УЗИ (ультразвуковую диагностику). Узнать жёлчнокаменную болезнь легко по болезненности в подреберье справа, пожелтевшим белкам глаз и коже, тёмному цвету мочи, бесцветному калу.
- Холецистит — воспаление жёлчного пузыря. Он бывает хроническим и острым, последний тоже встречается в нескольких формах. Основные симптомы холецистита – частая рвота, сильная боль в правом подреберье, привкус горечи во рту и другие показатели, присущие только тому или иному виду холецистита. Подобное воспаление – разновидность жёлчнокаменной болезни, что развивается из-за неправильного оттока жёлчи.
- Опухоли жёлчного пузыря и протоков. Бывают доброкачественными и злокачественными. Доброкачественные опухоли называют полипами, своего присутствия в организме они никак не проявляют. Лечат их несколькими способами. Благодаря использованию УЗИ полипы стали выявлять чаще. Опасны они тем, что могут увеличиваться и переходить в злокачественную форму. Тогда человека оперируют. Площадкой для возникновения злокачественной опухоли, или рака, кроме первого виды опухолей, часто служат жёлчнокаменная болезнь и преклонный возраст. Вначале опухоль никак не проявляется или признаки её присутствия можно списать на калькулёзный холецистит. Её обнаруживают с помощью ультразвуковой диагностики или когда на поздних стадиях больной худеет, чувствует боли в подреберье, страдает желтухой. Самый радикальный способ избавиться от злокачественной опухоли – удалить весь жёлчный пузырь.
При наличии у человека любых из перечисленных клинических симптомов необходимо обращаться за помощью к врачу.
Какой доктор поможет?
Жёлчнокаменная болезнь – дело сложное. Один специалист за один день вылечить её не сможет. Лечить надо комплексно и постепенно. С какого врача начать свой поход в больницу? Первым на пути к выздоровлению стоит терапевт. Он начнёт с простого – пальпации, когда участок тела больного ощупывают, и перкуссии, когда анализируют звуки, появляющиеся при простукивании определённых зон тела. Так определяют размер печени и её расположение.
Однако для полноты картины необходимы лабораторные анализы:
- Результаты такого биохимического исследования крови, как печёночные пробы, дают возможность оценить ряд важных показателей для определения состояния печени.
- Анализ мочи покажет, есть ли в наличии жёлчные пигменты.
- Копрограмму используют для нахождения в кале непереваренных жиров.
- Ультразвуковая диагностика покажет, нет ли камней в гепатобилиарной системе, обнаружит воспаление, определит, нет ли загиба.
- С помощью фиброгастродуоденоскопии (ФГДС) определяют здоровье желудка и двенадцатиперстной кишки.

 Кстати, УЗИ применяют для обследования всего желудочно-кишечного тракта. Посредством УЗИ доктор определит диаметр сосудов, протоков жёлчи, плотность паренхимы органа, присутствие новообразований. После расшифровки результатов пациент переходит к другому врачу.
Кстати, УЗИ применяют для обследования всего желудочно-кишечного тракта. Посредством УЗИ доктор определит диаметр сосудов, протоков жёлчи, плотность паренхимы органа, присутствие новообразований. После расшифровки результатов пациент переходит к другому врачу.Гастроэнтерелог. Именно он способен подробно разобраться в проблемах системы пищеварения. В компетенции гастроэнтеролога лечение гастритов, язв, панкреатита, холецистита, дискинезии жёлчных путей, жёлчнокаменной и других болезней, которые рассматривают именно как патологии пищеварительной системы.
Печень принимает участие в усвоении пищи, а кроме того – в выведении токсинов, очищении крови, синтезе некоторых веществ. Конкретнее проблемы печени и жёлчного пузыря диагностирует и лечит гепатолог.
Его помощь необходима при:
- гепатитах различной этиологии;
- циррозе;
- камнях в жёлчном;
- гемохроматозе;
- мононуклеозе;
- гельминтная инвазиях;
- холангите;
- астеновегетативном синдроме.
Более скрупулёзного подхода требует лечение такой патологии билиарной системы, как жёлчнокаменная.
Лечение

 Лечение недугов жёлчного осуществляется двумя путями:
Лечение недугов жёлчного осуществляется двумя путями:- Консервативный метод. Если есть воспалительный процесс, то пациенту прописывают антибиотики и назначают обезболивающие и противовоспалительные препараты. Лечение печени, как и жёлчного пузыря, должно сопровождаться строгой диетой. Противопоказано спиртное, жирные, жареные и острые блюда.
- Хирургический метод. Он нужен, если болезни жёлчного идут «рука об руку» с осложнениями.
Обычно у пациента, у которого обнаружили болезнь, не остаётся вариантов, выбор за него делает его недуг: всё зависит от особенностей воспалительного процесса. Если можно избежать удаления жёлчного пузыря, конечно, лучше оставить его. Но к лечению нужно приступать незамедлительно. Если же медлить – существует риск, что консервативный метод не даст положительного эффекта, тогда остаётся только оперативное вмешательство.
Существует популярное мнение, что при жёлчнокаменной патологии жёлчный пузырь надо обязательно удалять. Чтобы понять, так ли это, нужно разобраться в строении органа, функциях его и последствиях для организма его удаления.
Жёлчный пузырь служит ёмкостью для жёлчи, производимой печенью. Жёлчный расположен прямо под ней и напоминает маленький мешочек от десяти до четырнадцати сантиметров в длину и четыре-пять сантиметров в ширину. При отсутствии нарушений туда помещается от сорока до семидесяти миллилитров жёлчи. Жёлчь нужна организму, чтобы расщеплять жиры в еде на простые составляющие. Жир важен, потому как обеспечивает человека энергией. Вот и выходит, что печень, жёлчный пузырь и желчевыводящие протоки – составляющие одной из трёх главных систем организма, снабжающие его теплом и отвечающие за его уровень.
Печень вырабатывает жёлчь постоянно, поступает вещество в двенадцатиперстную кишку вместе с пищей. Когда пищи нет, жёлчь хранится в пузыре. Когда пузыря нет, кишка наполняется жёлчью непрерывно, даже если человек на данный момент не ест. Тогда жёлчь раздражает слизистую. Поэтому, чтобы избежать дуоденита после хирургического вмешательства, придётся всю жизнь сидеть на диете.

 Кроме прочего, постоянно поступающая жёлчь находится в низкой концентрации и некачественно расщепляет жиры.
Кроме прочего, постоянно поступающая жёлчь находится в низкой концентрации и некачественно расщепляет жиры.Другое последствие операции с удалением – неспособность низко концентрированной жёлчи бороться с болезнетворными микроорганизмами должным образом. Поэтому у людей после операций нарушена микрофлора, и они часто страдают дисбактериозом.
Но основным негативным последствием является даже не это. Если жёлчный удалён, это не значит, что камнеобразование прекратится. Только теперь конкременты будут находиться не в пузыре, а в жёлчных протоках печени. Главная их составляющая в восьми из десяти случаев – холестерин, и чтобы остановить появление новых камней и предотвратить атеросклероз сосудов, надлежит придерживаться низкохолестериновой диеты и контролировать активность печени на протяжении жизни.
К счастью, достаточно часто врачи советуют консервативный метод лечения. Если ситуация позволяет, специалисты склоняются именно к нему как щадящему организм.
Случается, пациент страдает синдромом отключённого жёлчного пузыря. Значит, орган забит камнями в такой степени, что неспособен функционировать. Тогда нельзя обойтись без хирурга. Правда, операции противопоказаны пожилым людям – они могут не пережить вмешательство. Тогда возможно применение практики восточной медицины. Специальные медикаменты помогают уменьшить камни и позволяют жёлчному пузырю выполнять свою функцию.
Сделать признаки заболевания менее яркими, снять воспаление и уменьшить риск обострений часто помогают фитотерапия и иглоукалывание. Но результат от использования консервативного метода зависит от характера конкрементов. Если они состоят из холестерина, их возможно относительно легко разрушить и вывести.
Есть несколько методов удаления камней:


- Лекарственный. Пациенту прописывают специальные препараты, основанные на жёлчных кислотах, нормализующих состав жёлчи, вследствие этого камни понемногу растворяются. Применяют методу, если конкременты мелкие, а также после ультразвукового удаления.
- Ультразвуковой. Возможно с применением специального оборудования: воздействуя волнами, оно разбивает камень на маленькие части. Недостаток метода – риск образования остроконечных частиц, способных травмировать при выходе живые ткани. Именно во избежание таких последствий применяют первый способ.
- Лазерный. Через прокол в теле на конкременты воздействует лазер. По тем же причинам, что и в предыдущем пункте, после лазера приписывают медикаментозный курс.
- Дистанционная ударно-волновая литотрипсия (ДУВЛТ). Структуру камня при контакте с ним разрушают электрические разряды высокой и низкой плотности, и камень распадается. К сожалению, этот медицинский приём чреват осложнениями –жёлчными коликами, воспалениями и др.
- Хирургический метод. Делится на два вида. Первый, наиболее распространённый и дешёвый, – открытая холецистэктомия. Используют при слишком больших камнях в протоках и если пациент испытывает сильную боль. Недостаток этого метода – возможность травмировать разрезами ткани на большой площади и развитие осложнений вследствие внутренних кровотечений вплоть до смерти больного из-за инфекций.
- Второй вид оперативного вмешательства – лапароскопическая холецистэктомия. Более щадящий метод удаления конкрементов. Через несколько сантиметровых отверстий с помощью лапароскопа (трубка с вмонтированной камерой для наблюдения за точностью действий) достают жёлчный пузырь и удаляют камни. К сожалению, несмотря на незначительное травмирование тканей, осложнения случаются, как и при любых других методах. Поэтому решение о способе удаления камней принимает исключительно врач на основе комплексных и подробных результатов анализов.
Ситуации, когда в лечении можно обойтись исключительно консервативным методом, случаются нередко, но такое лечение занимает время и требует усилий от больного. Прежде всего, это касается соблюдения достаточно строгого режима питания.
Питание при жёлчнокаменной болезни
После удаления камней обычно нужна диета, поскольку после операции камни могут возникать в жёлчных путях, и специальное питание призвано не допустить повторения болезни. Применяют диету (стол) №5. Суть диеты в ограничении жиров в еде и питании частом, но маленькими порциями, что способствует равномерному отделению жёлчи, лучшему усвоению полезных веществ, хорошей работе кишечника. Особенно хорошо приучит себя кушать в строго определённое время. Чтобы уменьшить нагрузку на жёлчный, пищу лучше измельчать. Продукты рекомендуют отваривать, запекать (но без корочки) или готовить на пару. Для того чтобы жёлчь не загустевала, нужно пить достаточно жидкости — не мене двух литров в день — и ограничить употребление соли. А вот от алкоголя необходимо отказаться совсем, поскольку он вызывает спазмы жёлчных путей.
Несмотря на некоторые общие принципы, лечебные рационы при болезни жёлчного пузыря прописывают индивидуально, исходя из особенностей организма, нервной системы, обменных процессов. Иногда в подобные диеты включают рекомендации по избавлению от лишнего веса.
В любом случае, эффективнее любой диеты забота о себе поможет избежать заболевания. Ведение здорового образа жизни, профилактические осмотры у врачей и борьба со стрессами – такие незатейливые действия существенно повышают шансы предотвратить жёлчнокаменную болезнь и жить спокойно.
Какой врач лечит желчный пузырь
Патологии желчевыводящих путей, в том числе желчнокаменная болезнь, стали достаточно распространёнными в современное время. Такие патологии обуславливают воспалительные процессы в органе, требующие специализированного подхода к терапии. Многие люди, при возникновении симптомов, не знают к какому доктору обратиться, чтобы решить свою проблему. Данная статья поможет решить вопрос о том, какой врач лечит желчный пузырь и при каких признаках нужно обратиться в больницу.

Симптомы при заболевании желчного пузыря
Патологии ЖВП достаточно сложно определить на ранних этапах. Симптомы, при которых болит желчный пузырь, обычно начинают проявлять себя уже в прогрессирующей стадии, когда болезнь остро проявляет себя. Но даже в этом случае, клиническая картина патологического процесса может не отличаться от симптомов недомогания, принимаемого человеком за обычное расстройство.
Основными симптомами, при которых можно заподозрить проблемы с желчным пузырем, являются:
- Болезненные ощущения в правом боку, в области расположения печени или под ребрами.
- Возникновение горького привкуса в ротовой полости по утрам.
- Отрыжка кислым.
- Повышение температуры тела.
- Нарушение дефекации.
- Возникновение неприятных ощущений после приема пищи.
- Изменение цвета кожных покровов.
- Тошнота и рвота, не приносящая облегчения – обычно возникает при холециститах, болезни желчного пузыря и печени воспалительного или инфекционного характера.
Кроме того, такие патологии, как желчнокаменная болезнь, может проявлять себя острой резкой болью в правом подреберье, особенно в период, когда камень начинает продвигаться по протокам или преградил отток желчи. Если возникли нарушения в работе органов, необходимо срочно обратиться в больницу, где будет принято решение о назначении дополнительных методов обследования и терапии.
Диагностика и анализы
Диагностика является основным критерием для правильной постановки диагноза и назначения методов лечения. Распознавание ЖКБ заболеваний имеют схожие диагностические процедуры, которые заключаются в лабораторных и клинических исследованиях. Кроме того, важную составляющую обследования имеют дополнительные методы.
Для выявления причин болезни специалисту необходимо собрать анамнез, узнать основные жалобы и что предшествовало возникновению симптомов.
Основными лабораторными данными, необходимыми при недугах желчного пузыря являются:

- биохимический анализ крови — анализ позволяет обнаружить повышение билирубина и холестерина в крови больного,
- клинический анализ крови – для недугов ЖВП характерно наличие патологии и признаков воспалительных процессов – лейкоцитоз, повышенное СОЭ,
- анализ кала – для точной формулировки диагноза и подтверждения того или иного протекающего процесса в организме,
- анализ мочи – в данном случае часто обнаруживаются желчные пигменты, указывающие на развитие патологического процесса,
- печёночные пробы – позволяют сделать биохимический анализ крови для оценки работы органов ЖВП,
- копрограмма – обследование на предмет присутствия в кале непереваренных жировых отложений.
Данные лабораторные исследования дают понять, в каком именно отделе идет патологический процесс, а для подтверждения диагноза назначаются инструментальные методы, такие как:
- УЗИ органов брюшины – метод, позволяющий рассмотреть состояние работы тканей и органов с помощью ультразвуковой системы. Данный метод наиболее эффективен, потому как он позволяет обнаружить нарушения функции органов и точно определить локализацию воспалительного процесса.
- Холеграфия – рентгенологическое исследование ЖВП.
- Томография и МРТ брюшной полости – достаточно редкое, но очень продуктивное диагностическое мероприятие, назначаемое для полноценного исследования ЖВП.
После проведения этих мероприятий, специалист определяет метод и способ терапии, исходя из поставленного диагноза.
Помощь терапевта

Прежде всего, при обнаружении симптомов патологического процесса, люди обращаются за помощью к терапевту. Это «универсальный доктор», который определяет степень заболевания и, исходя из этого, дает направление для консультации других врачей, более узкой специальности. Он поможет разобраться, в каких еще докторах нуждается больной – хирурге, инфекционисте или гастроэнтерологе.
Также, терапевт является основным врачом, который будет наблюдать состояние пациента в случае хронического течения патологии или в случае отсутствия явных клинических признаков (так называемой стадии активного наблюдения за болезнью).
Помощь терапевта заключается в своевременной диагностике и контроле состояния больного. Кроме того, терапевт сам вправе назначить терапевтические методы лечения, в случае отсутствия врачей узких специальностей, либо в случае не осложнённого процесса.
Терапевт поможет определить профилактические методы, будет проводить регулярное диспансерное наблюдение человека в течение отведённого времени для той или иной патологии.
Лечение у гастроэнтеролога
Гастроэнтеролог — это специалист более узкого профиля, чем терапевт, занимающийся лечением недугов желудочно-кишечного тракта, в том числе органов ЖВП. Болезни желчного пузыря относятся к специфике работы этого врача, при наличии хронического течения патологии, либо не осложнённого протекания недуга. В случае, когда у пациента обнаружены камни в желчном пузыре, можно обратиться также и к этому специалисту, поскольку его специальность и область работы позволяет заняться терапией этой патологии.
Консервативным лечением желчнокаменной болезни, последствиями недуга, гастроэнтеролог может заняться как самостоятельно, так и при помощи более широких специалистов, а в случае осложнений, гастроэнтеролог вправе передать больного специалисту хирургического профиля или инфекциониста, выдав направление и указав человеку, к какому врачу обращаться и куда идти.
Лечение у гепатолога

В случае, если терапевт обнаружил или заподозрил у человека проблемы с печенью, он может дать ему направление на обследование у врача-гепатолога, занимающегося данными недугами. Гепатолог – это специалист, занимающийся только в области патологии печени и желчного пузыря. Также, он выполняет и диагностику, если возникает подозрение на патологии органов желче-образования и желче-выведения. Доктор, лечащий печень и желчный пузырь исследует пациента и, в случае подтверждения диагноза, назначает ему консервативное или оперативное вмешательство.
Гепатолог вправе проводить профилактические мероприятия для предотвращения повторения недуга. Чаще всего, к данному доктору идут пациенты с такими жалобами, как желтушность кожи, изменения стула, боли в печени. Гепатолог может помочь решить такие проблемы человека, как гепатиты, камни в желчевыводящих путях, циррозы, воспаления в ЖВП и многие другие патологии.
Подводя итоги, можно прийти к выводу о том, что сегодня существует достаточно большое количество врачей, помогающих предотвратить и вовремя обнаружить, а главное вылечить недуги желчного пузыря, исходя из причины заболевания.
Видео
Камни в желчном пузыре, симптомы, лечение. Удален желчный — последствия операции, и что делать.
 Загрузка…
Загрузка…к какому специалисту обращаться за помощью?
Заболевания органов системы пищеварения занимают лидирующие позиции. При нарушении функциональности одного страдают другие, что приводит к цепочке сбоев в организме, серьезным осложнениям.
В процессе переваривания пищи участвует много органов, в том числе и печень, поджелудочная железа, желчный пузырь. Ферментные вещества, продуцируемые поджелудочной железой, в совокупности с желчью способствуют расщеплению липидов, поддерживают нормальную работу ЖКТ.
Патологии желчного пузыря и печени обнаруживают у детей, взрослых и пожилых людей. Развитию недугов способствует неправильный образ жизни, злоупотребление алкоголем, сопутствующие заболевания.
Итак, какой врач лечит печень и желчный пузырь? В каких случаях требуется обращаться к гепатологу, а когда проблемой занимается иммунолог – рассмотрим подробно.
Лечение желчного пузыря и печени
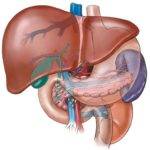
 Выделяют множество заболеваний желчного пузыря и печени, которые характеризуются схожей симптоматикой. Для правильного диагноза нужно учесть множество факторов – возраст пациента, сопутствующие заболевания, образ жизни.
Выделяют множество заболеваний желчного пузыря и печени, которые характеризуются схожей симптоматикой. Для правильного диагноза нужно учесть множество факторов – возраст пациента, сопутствующие заболевания, образ жизни.
Доктор общей специализации может назначить лечение, например, при циррозе печени, однако это не его профиль, и гарантировать благоприятный прогноз сложно.
Какой врач лечит цирроз печени? Рекомендуется обращаться к гепатологу. Если такой врач отсутствует в медицинском учреждении, то терапией занимается гастроэнтеролог.
Распространенные болезни
Многие заболевания желчного пузыря и печени длительное время протекают бессимптомно, вследствие чего недуг диагностируют на поздней стадии, когда у пациента имеются серьезные осложнения.
Органы чувствительны к атаке вирусами и бактериями. Опасность для человека представляют острые и хронические формы гепатитов. Бактериальная инфекция чаще является следствием активности кишечной палочки, стафилококков.
Общая клиника на фоне гепатита:
- Постоянная слабость, усталость.
- Ухудшение аппетита.
- Боль в правом боку.
- Увеличение температуры.
- Диспепсические нарушения.
Кто лечит гепатит? Когда заболевание имеет вирусную природу, терапией занимается инфекционист, при аутоиммунном характере дополнительно требуется помощь иммунолога.
Распространенные патологии печени и желчного пузыря:
- Воспалительные процессы – холангит, холецистит. Острый воспалительный процесс провоцируют инфекции. На фоне холецистита у больного сильно болит бок, присутствует горечь в ротовой полости, дискомфорт в животе, нарушается процесс пищеварения.
- Жировое перерождение клеток – болезнь печени. Развивается вследствие продолжительного и частого потребления алкогольной продукции. На фоне жировой инфильтрации повышается риск возникновения фиброза печени, гепатоза, циррозного поражения. Кто лечит холецистит? Терапией занимается гастроэнтеролог.
- Злокачественные и доброкачественные новообразования. К первой группе относят саркому, карциному, ко второй – гемангиому, полипы, аденому, доброкачественные кисты.
- Закупорка желчных каналов в желчевыводящих путях способствует развитию механической желтухи.
- Желчекаменная болезнь, калькулезный холецистит. Заболевания сопровождаются формированием конкрементов, которые локализуются в желчных каналах и пузыре.
- Токсическое поражение печени. Причиной выступает потребление спиртного, медикаментозных препаратов гепатотоксического эффекта. Все это приводит к токсическому циррозу, гепатозу, гепатиту.
- Спровоцировать болезни печени способны нарушения ССС. Возможным ответом гепатобилиарной системы может стать застой венозной крови, ишемическая форма гепатита, портальная гипертензия, фиброзное поражение.
Паразитарное поражение печени провоцируют простейшие – аскариды, альвеококки и эхинококки, лептоспиры, лямблии, описторхи. При гельминтах в печени требуется консультация инфекциониста.
К какому врачу обращаться?
К характерным признакам поражения печени относят болезненные ощущения в правом боку, горечь во рту, нарушение работы пищеварительного тракта. На поздних стадиях наблюдается пожелтение кожного покрова, слизистых оболочек. Если пациент не знает, к какому врачу идти, в первую очередь рекомендуется посетить терапевта.
Терапевт
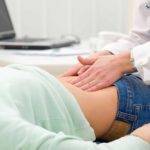
 Этот медицинский специалист выслушает пациента, соберет анамнез, проведет физикальный осмотр.
Этот медицинский специалист выслушает пациента, соберет анамнез, проведет физикальный осмотр.
Далее проводится пальпация органов на предмет патологических изменений.
Когда пациент жалуется на болевой синдром в области правого подреберья, то врач использует метод перкуссии – простукивание проекции печени.
Также больному назначат общие анализы:
- ОАК. Определяют концентрацию лейкоцитов, СОЭ и др. показатели крови.
- Исследование урины, фекалий.
- Печеночные пробы (определяют значение щелочной фосфатазы, билирубина, АСТ, АЛТ и других показателей, свидетельствующих о функциональности органа).
Дополнительно рекомендуется проведение УЗИ. Это простой и информативный метод диагностики, благодаря которому можно оценить структуру, форму печени, размеры органа. При обнаружении заболевания рекомендуют консультацию специалиста узкого профиля.
Гастроэнтеролог

 Это доктор, который занимается лечением органов пищеварения.
Это доктор, который занимается лечением органов пищеварения.
В пищеварительную систему входит не только ЖКТ, но и печень, желчные пути, поджелудочная железы.
Есть врачи, которые занимаются терапией конкретных органов, например, только панкреатологи – лечат болезни поджелудочной железы.
Гастроэнтеролог занимается лечением таких заболеваний:
- Болезни печени – хроническая форма гепатита, цирроза, гепатозы, кисты в железе, опухолевые новообразования доброкачественной и злокачественной природы.
- Патологии желчевыводящих каналов и желчного пузыря – хронический вид холецистита, холангит, дискинезия, новообразования.
Какой врач лечит желчнокаменную болезнь? Ответ – гастроэнтеролог. Если болеет ребенок, то необходимо обращаться к детскому гастроэнтерологу. При беременности лечением занимаются гастроэнтеролог и гинеколог совместно.
Гепатолог
Медицинский специалист занимается заболеваниями печени, желчных каналов и желчного пузыря.
Среди гепатологов также есть узкие специалисты:
- Детский гепатолог. К этому доктору обращаются при проблемах у ребенка. Он знаком с особенностями течения болезней печени именно в детском возрасте.
- Инфекционист-гепатолог. Занимается лечением болезней, причиной которых выступает инфекция, спровоцировавшая поражение печени.
- Хирург-гепатолог проводит хирургическое лечение железы.
- Гепатолог-онколог специализируется на раковых поражениях.
Какой врач лечит гепатит C? За назначениями можно обратиться к гепатологу или гепатологу-инфекционисту, гепатологу-вирусологу.
Перечень заболеваний, которые лечит гепатолог:
- Гепатиты вирусной природы.
- Алкогольное поражение печени.
- Жировая дистрофия.
- Аутоиммунная форма гепатита.
- Циррозное поражение.
- Биллиарный цирроз.
- Печеночная недостаточность.
- Паразитарные болезни печени (эхинококкоз, лямблиоз).
- Синдром Жильбера и пр.
После обращения пациента врач собирает анамнез, назначает соответствующие анализы и исследования.
Инфекционист и хирург
Пациент получает направление к инфекционисту, когда причиной развития патологического процесса выступает инфекция. Заподозрить ее развитие можно по изменению цвета кала, мочи, кожного покрова, слизистых оболочек. Посещение хирурга необходимо, когда лечение возможно только оперативным путем. Врач проводит резекцию печени, занимается трансплантацией и др. вмешательствами.
Онколог
Когда диагностические мероприятия выявили наличие опухолевого новообразования, требуется консультация онколога. Он вновь обследует пациента, назначит специфические исследования, чтобы определить вид рака, стадию, степень злокачественности. Терапия назначается индивидуально в зависимости от результатов диагностики.
Бывают онкологи со специализацией хирургия и химиотерапия. В первом случае доктор не только занимается назначением лечения, но и проводит операции по удалению опухоли. Во втором случае врач подбирает химиотерапевтические препараты.
Методы общей диагностики

 Для выявления патологий печени и желчного пузыря назначают исследование крови, урины и кала, инструментальное обследование.
Для выявления патологий печени и желчного пузыря назначают исследование крови, урины и кала, инструментальное обследование.
Анализы позволяют выявить, насколько печень справляется со своими функциями.
Лабораторные исследования представлены в таблице:
| Показатель | Нормальное значение | Вероятные болезни при повышении |
| Общий билирубин | От 3,4 до 20,5 мкмоль/л (у детей до 2-х недель значения могут быть выше, что также является нормой) | Механическая желтуха, инфекционные патологии, интоксикация, онкология, отравление, цирроз печени |
| Прямой билирубин | У взрослых людей старше 19 лет до 8,6 мкмоль/л | Острый или хронический гепатит, интоксикация, новообразования в печени, наследственные патологии |
| Непрямой билирубин | До 19 мкмоль/л | Гемолитическая форма анемии, болезни, спровоцированные инфекционными возбудителями |
| Билирубин в моче | Отсутствует | Вирусный гепатит, механическая желтуха, циррозное поражение железы |
| Протромбиновый индекс | 78-142% (по Квику) | Гепатоз, цирроз |
| АЛТ | У женщины до 31 единиц на литр, у мужчины до 41 ед/л | Некрозное поражение печеночных тканей, цирроз, желтуха, рак печени |
| АСТ | У взрослой женщины до 31 ед/л, у мужчины до 37 ед/л | Новообразования в печени, гепатит |
Лабораторные исследования оцениваются в совокупности с результатами инструментальной диагностики. Обследование печени и желчного пузыря подразумевает такие методики:
- УЗИ – недорогой и информативный метод исследования, позволяющий проверять состояние печени, желчного пузыря и др. внутренних органов.
- КТ предоставляет послойное 3-мерное изображение, что позволяет доктору изучить каждый срез органа, обнаружить маленькие новообразования до 10 миллиметров.
- МРТ рекомендуется, когда КТ и УЗИ не предоставили полную картину. С помощью методики определяют наличие/отсутствие опухолей, их характер, жировую инфильтрацию, проходимость желчных протоков.
- Биопсия печени проводится с целью забора небольшой частички биологического материала, для дальнейшего исследования в лабораторных условиях. С помощью метода можно диагностировать гемохроматоз, латентный гепатит B, рак.
На основании результатов ставят диагноз и назначают лечение. В тяжелых случаях терапия проводится в стационарных условиях. Схема расписывается индивидуально, может включать в себя лекарственные препараты разных фармакологических групп.
Написано статей
633
