симптомы у взрослых, что это такое, лечение
Лейкемия (хронический лейкоз) — это злокачественное поражение лейкоцитов. Такое заболевание начинает развиваться в тканях костного мозга, после чего поражает лимфоузлы, кровь, печень, селезенку и прочие органы.

От чего развивается
Специалисты выделяют несколько факторов, повышающих риск развития хронической лейкемии. Среди них выделяются следующие:
- длительное пребывание на территориях с повышенным радиационным фоном и плохой экологической обстановкой;
- систематическое отрицательное влияние токсинов и химикатов, включая сигаретный дым;
- употребление некоторые фармацевтических продуктов в течение длительного времени;
- вирусные поражения.
Кроме того, причины злокачественного поражения клеток могут иметь отношение к хромосомным и генетическим нарушениям. Результаты исследований, которые направлены на выявление основных причин развития патологии, указывают на зависимость развития лейкоза от повреждения 22 пары хромосом.
Симптомы
Заболевание может долгое время протекать без каких-либо симптомов. Нарушения чаще всего выявляются уже на поздней стадии развития патологии. Основные симптомы хронического лейкоза, присущие всем клиническим формам заболевания:
- боли в суставах и костях;
- кровоизлияния в кожных покровах или слизистых оболочках;
- высокая общая температура тела;
- увеличение размеров селезенки и печени;
- недомогание и чувство слабости;
- анемия;
- синяки непонятной этиологии;
- уязвимость организма перед инфекционными заболеваниями.

Только по назначению лечащего врача 30%, 1139 голосов
1139 голосов 30%
1139 голосов — 30% из всех голосов
Один раз в год и считаю этого достаточно 17%, 656 голосов
656 голосов 17%
656 голосов — 17% из всех голосов
Только когда болею 16%, 585 голосов
585 голосов 16%
585 голосов — 16% из всех голосов
Как минимум два раза в год 15%, 563 голоса
563 голоса 15%
563 голоса — 15% из всех голосов
Чаще чем два раза в год но меньше шести раз 11%, 418 голосов
418 голосов 11%
418 голосов — 11% из всех голосов
Я слежу за своим здоровьем и сдаю раз в месяц 6%, 239 голосов
239 голосов 6%
239 голосов — 6% из всех голосов
Боюсь эту процедуру и стараюсь не сдавать 4%, 161 голос
161 голос 4%
161 голос — 4% из всех голосов
Всего голосов: 3761
21.10.2019
×
Вы или с вашего IP уже голосовали.Симптомы хронического лейкоза могут длительное время не проявляться. При появлении любых отклонений следует обратиться к врачу. Лишь своевременная диагностика позволяет подобрать адекватную и эффективную терапевтическую схему.
Миелоидная форма
Эта разновидность лейкоза встречается реже, чем лимфоидная форма. Миелоидный лейкоз (миелолейкоз) наблюдается у 15% больных злокачественными патологиями органов системы кроветворения. Признаки у взрослых и детей различаются несущественно. Но у пожилых пациентов и маленьких детей диагностика заболевания затрудняется недостаточным вниманием к собственному здоровью.
Лимфоидный тип
У этой формы хронического лейкоза симптомы мутация затрагивает зрелые лимфоциты. В результате этого процесса они попадают в лимфатические узлы, печень и селезенку. При лимфолейкозе в первую очередь страдает иммунная система.
Диагностика
Для постановки правильного диагноза нужно провести несколько специальных исследований, позволяющих выявить форму патологии. Диагностика хронического лейкоза должна начинаться с визуального осмотра. Чаще всего при лейкозе у пациента наблюдается бледность или желтушность кожи и подкожные кровоизлияния. В редких случаях могут отмечаться сопутствующие опухоли под кожей. Если эти признаки присутствуют, то врач отправляет больного на лабораторную диагностику. При этом назначаются такие процедуры:
- пункция (забор) спинномозговой жидкости — дает возможность идентифицировать наличие недоброкачественных клеток;
- биохимическое исследование — позволяет дать оценку характеру течения патологии и выявить сопутствующие нарушения в организме;
- анализ крови (общая гемограмма) — позволяет рассчитать уровень тромбоцитов, лейкоцитов и кровяных телец в сыворотке крови.

Дополнительно может назначаться МРТ, компьютерная томография и рентген грудной клетки. Эти диагностические методики позволяют выявить увеличение лимфатических узлов, которые находится в брюшине и грудине.
Эффективные способы лечения
Заболевание отличается медленным и бессимптомным развитием. При хроническом лейкозе лечение начинается с физиотерапевтических процедур, коррекции рациона и нормирования режима отдыха и нагрузок. При отсутствии положительного эффекта доктор подбирает более радикальные методы борьбы с патологией.
Выбор схемы и способа лечения хронического лейкоза зависит от особенностей организма пациента, его возраста и анамнеза.
Необходимо учитывать, что не существует способов для самостоятельной терапии этой патологии, поэтому запрещается пользоваться медикаментами, народными средствами и услугами специалистов без предварительного одобрения этого лечащим врачом.
Медикаменты
При острой форме лейкоза иногда назначаются противоопухолевые медикаменты: Циклофосфан, Лейкеран, Меркаптопурин, Фторурацил и др. Терапия противоопухолевыми средствами может длиться до 2-5 лет.

Для трансфузионной терапии используются изотонические растворы, тромбоцитарная и эритроцитарная массы. Задача этого этапа — дезинтоксикация и коррекция геморрагического или анемического синдрома.
Укрепление иммунной системы может производиться препаратом Дуовит. Кроме того, в медикаментозном лечении хронического лейкоза могут использоваться гормональные препараты и антибиотики.
Лучевая терапия
Эта процедура предназначена для оперативного уменьшения размеров злокачественного новообразования. Назначается лучевая терапия при отсутствии положительного эффекта от медикаментозного лечения.
Трансплантация
Этот тип хирургического вмешательства предполагает пересадку донорского костного мозга. Пациента перед операцией подготавливают с помощью химиопрепаратов, тотального облучения и иммунодепрессивных средств.

Трансплантация дает 100% гарантию на выздоровление пациента. Самое опасное осложнение — отторжение организмом донорского трансплантата. Поэтому специалисты рекомендуют в качестве донора воспользоваться помощью ближайших родственников, так как они имеют идентичные характеристики крови.
Нетрадиционные методы
В сфере народной медицины также есть эффективные методики для лечения лейкоза. Но они должны использоваться как дополнение к основному лечению.
Можно использовать повязки, пропитанные солевым раствором (из 1 л воды и 100 г соли). Для этого в солевой смеси нужно промочить льняную ткань, слегка выжать ее, сложить и приложить к проблемному месту.
Некоторые пациенты пользуются настойкой из измельченных сосновых иголок, шиповника и кожицы лука. Для ее приготовления нужно смешать все ингредиенты и прокипятить полученную смесь на медленном огне. Затем состав нужно настоять в течение 24 часов в темном месте. Употреблять настойку можно вместо питьевой воды.
Осложнения и прогнозы жизни
Хронические лейкозы отличаются более утешительными прогнозами, чем иные онкологические поражения кровеносной системы. Продолжительность жизни при этой патологии чаще всего превышает 10 лет. Однако эта статистика характера для взрослых пациентов.
У детей лейкоз чаще обладает более тяжелым течением, поэтому за короткое время достигает неизлечимого этапа.
Лейкоз — неизлечимая болезнь. Продолжительность жизни и состояние здоровья пациента зависит от доброкачественности или злокачественности новообразования. Если в течение доброкачественного периода принять все необходимые лечебные меры, придерживаться здорового образа жизни, регулярно проходить обследование у онкогематолога и следовать его рекомендациям, то шансы продлить жизнь существенно увеличиваются.
Хронический лейкоз крови: основные симптомы и лечение
 Хронический лейкоз – онкологическое заболевание, которое характеризуется медленным развитием. Главным характерным признаком является локализация лейкоцитов преимущественно в костном мозге и крови.
Хронический лейкоз – онкологическое заболевание, которое характеризуется медленным развитием. Главным характерным признаком является локализация лейкоцитов преимущественно в костном мозге и крови.
В статье мы подробно расскажем, что это такое – лимфолейкоз, анализ крови, показатели, а также затронем еще ряд важных моментов.
Что представляет собой заболевание?
Хронический лейкоз представляет собой одну из разновидностей рака крови. Ход болезни может продолжаться в течение пятнадцати-двадцати лет. Обычно хронические лейкозы затрагивают пожилых людей, реже – среднего возраста. Еще реже хронический лейкоз наблюдается у детей.
При болезни поражаются следующие белые клетки крови:
- Лимфоциты,
- Гранулоциты.
Главная задача белых клеток – противодействие вирусам, вызывающим заболевания, грибковым и бактериальным инфекциям.
Сейчас различают два типа хронических лейкозов:
- Хронический лимфоцитарный лейкоз,
- Хронический миелоидный лейкоз.
При лейкозах лимфоцитарного типа происходит поражение лимфоцитов. Если ставится диагноз «миелоидный лейкоз», поражение настигло гранулоциты. Задача последних – очищение организма человека не только от болезнетворных микроорганизмов, но и от любых инородных фрагментов и элементов.
Гранулоциты поглощают микробы и чужеродные элементы. Лимфоциты вырабатывают специальные антитела для подавления деятельности заражающего фактора.
Лимфоцитарный лейкоз хронического типа характеризуется выработкой незрелых лейкоцитов с пониженным уровнем функциональности. Продуцирование белых клеток нарушается, и организм не может полноценно бороться с инфекцией. Лимфолейкоз и миелолейкоз, картина которых касается и других кровяных клеток – эритроцитов и тромбоцитов.
Первые отвечают за передачу кислорода из легких в органы. Тромбоциты – за фактор свертываемости.

Лейкоз
Этиология хронического лейкоза
Существует несколько вариантов картины развития хронических лейкозов. Наибольшее развитие у исследователей получила вирусно-генетическая теория.
В ней значительная роль уделяется мутации ряда вирусов, которые, проникая в кровь, способны нарушить функцию кроветворения:
- Герпетические вирусы,
- Вирус Эпштейна-Барра,
- Цитомегаловирус,
- Вирусы гриппа.
Результаты опытов, тестов и исследования показали, что моноцитарный и лимфоцитарный лейкозы в своем развитии имеют зависимость от определенной аномалии, затрагивающей 22-ю пару хромосом.
22-я пара человеческих хромосом получила название «филадельфийская»
Хроническая лейкемия обладает зависимостью от воздействия на организм радиации и ионизирующего излучения (излучение Рентгена). Исследования подтвердили, Что онкологические образования в белых кровяных клетках могут быть вызваны влиянием промышленных отходов и даже от бытовых ядохимикатов.
Настороженность вызывает фактор развития хронических лейкозов из-за приема тех или иных лекарственных препаратов. Некоторые лекарственные средства могут содержать соли золота. К другим группам относятся цитостатики и антибиотики.
Кроме вирусно-генетической существует также иммунная теория.
Она доподлинно подтверждает связь лимфолейкоза со следующими заболеваниями и патологиями иммунитета:
- Гемолитическая анемия аутоиммунного типа,
- Коллагенозы,
- Тромбоцитопения.
При хроническом и при остром лейкозе функциональность утрачивается лейкоцитами. Это грозит организму отсутствием защиты от заражающих факторов, как внешних, так и внутренних.
Как классифицируются хронические лейкозы?
Классификация хронических лейкозов начинается с разделения патологии по принципу преобладающего состава пораженных клеток. Ранее мы выделяли лимфоцитарный и миелоидный хронические лейкозы.
Согласно данным, лимфоцитарный лейкоз возникает в два раза чаще, чем миелоидный. Хронический лимфолейкоз чаще проявляется у мужчин, чем у женщин.
Хронический миелоидный лейкоз – это 15% от общего числа заболевших. В процессе повышается число гранулоцитов.
К этой группе белых кровяных клеток относятся:
- Базофилы,
- Нейтрофилы,
- Эозинофилы.
| Вид хронического лейкоза | Формы хронического лейкоза |
| Хронический лимфоцитарный лейкоз | 1.Пролимфоцитарный |
| 3.Т-клеточный | |
| Хронический миеломоноцитарный лейкоз | 1.Начальная форма |
| 2.Форма развернутой клиники | |
| 3. Терминальная стадия заболевания. |
Разновидность того или иного хронического лейкоза выявляется на основании признаков и выраженной симптоматики. В обязательно порядке исследуется картина крови.
Клиническая картина хронического лимфолейкоза
Поскольку симптомы никак не проявляются на начальной стадии, установить ее практически невозможно. Несколько лет больного может ничего не беспокоить.
Обычно исследования назначаются после жалоб на следующие виды недомогания:
- Слабость без каких-либо причин,
- Высокая степень утомляемости,
- Снижение массы тела,
- Излишнюю потливость.
Каждый из этих признаков характерен для начальной стадии развития при хроническом лимфолейкозе. Вторая стадия заболевания развивается на фоне аденопатии и увеличения лимфатических узлов. Редко оба признака проявляются одновременно. Чаще всего встречается именно увеличение лимфоузлов в размерах до десяти сантиметров.
Когда лимфоузлы увеличиваются, человек не испытывает боли или же специфических неприятных ощущений. Язвы и нагноения также не проявляются. Исследование с применением рентгеновского излучения дает возможность выявить увеличения лимфатических узлов на различных участках тела.
Чаще всего воспаляются лимфоузлы, расположенные в подмышках, в паховой и шейных областях.
Когда лимфатические узлы увеличиваются, они могут сдавливать внутренние органы.

Это вызывает такие проявления, как:
- Одышка,
- Кашель,
- Болевые ощущения в области живота,
- Венозные отеки.
У некоторых больных происходит увеличение селезенки. Но увеличение носит умеренный характер. Может наблюдаться увеличение размеров и плотности печени.
Во время заболевания в ткани легких, на слизистой желудка, в почках и в сердце появляются специфические лейкемические инфильтраты. Их возникновение сопровождается воспалением и язвами.
Этот фактор становится причиной следующих заболеваний и симптомов:
- Воспаление легких,
- Воспаление кишечника, сопровождающееся диареей и кровотечением,
- Кровь в моче,
- Миокардит.
Подобные разрастания нередко принимаются за новообразования в желудке и ряде других органов.
Для лейколиза характерны проявления на покрове кожи.
Они различаются между собой по составу клеток. Выделяют:
- Лейкемоидные образования,
- Неспецифические разновидности.
Первые – это или лимфомы, или проявления эритродермии. Под лимфомами в данном случае понимаются специфические инфильтраты. По виду лимфомные кожные поражения напоминают проказу. Из-за эритродермии кожа краснеет, чешется и шелушится. К неспецифическим разновидностям кожного поражения следует отнести пузырчатку, лишай опоясывающего типа и ряд других.
Хронический лимфолейкоз в значительной степени снижает показатели иммунитета. Больной страдает от частых инфекционных заражений, которые сопровождаются осложнениями. Если инфекция носит острый характер, она легко меняет спецификацию на хроническую.
На терминальной стадии селезенка значительно увеличивается в размерах. Процесс может сопровождаться инфарктами. Анемия нарастает из-за повторяющихся кровотечений. Этому способствует и угнетение процесса кроветворения. Характер анемии – гемолитический аутоиммунный. Организм начинает активно вырабатывать антитела на свои же тромбоциты и эритроциты. Клетки крови саморазрушаются. Основная причина летального исхода – заражение крови.

Хронический лейкоз
Клинические формы
В зависимости от симптоматики различается несколько форм хронического лимфоцитарного лейкоза. Все формы встречаются достаточно часто.
Среди них:
- Доброкачественная форма,
- Костномозговая форма,
- Злокачественная форма,
- Кожная форма,
- Аденопатии локального типа,
- Спленомегалическая форма.
При доброкачественном течении увеличение лимфоузлов и селезенки носит умеренный характер. Число тромбоцитов и эритроцитов не меняется. Инфекционные осложнения проявляются достаточно редко.
У молодых пациентов чаще всего наблюдается злокачественная форма лимфолейкоза. Течение заболевания происходит стремительно и тяжело.
Размер воспалений лимфатических узлов – значительный. Воспаления могут объединяться между собой. Заражение носителями инфекций приводит к сепсису.

Расположение лимфоузлов у человека
Костномозговая форма характеризуется резким нарушением функции кроветворения в костных тканях мозга. Селезенка и лимфатические узлы не воспаляются. Одновременно с нарушением кроветворения появляется анемия, а вслед за ней – тромбоцитопения.
При кожной форме на теле появляются многочисленные лимфомы. Увеличивается объем Т-лимфоцитов. Лейкоцитарная формула – 35%. Для локальных аденопатий характерны увеличения шейных, брюшных и загрудинных лимфоузлов, а симптоматика будет зависеть от того, где именно сосредоточено поражение.
Картина крови
Число лейкоцитов может достичь показателя 100х109/л. Бласты при тяжелом течении могут достигать 60%. Причина этого заключается в процентном соотношении лимфоцитарных клеток и нейтрофилов, когда 10% лимфобластов приходится на зрелые лимфоциты.
Существуют формы лимфолейкоза, когда гемограмма не меняется
При рассмотрении крови через микроскоп возможно обнаружить массу специфических клеток. Это тени, или клетки Боткина-Гумпрехта. Тени отмечаются при протекании аутоиммунных процессов. Для костного мозга характерно полное замещение процесса кроветворения клетками крови лимфоцитарного типа. Гамма-глобулиновая часть белков снижается.
Клиническая картина хронического миелолейкоза
Хронический миелолейкоз, в отличие от лимфолейкоза, возникает в раннем возрасте. Обычно возраст пациентов находится в промежутке от тридцати до пятидесяти лет. Возраст одного из десяти заболевших не достигает двадцати лет.
В отличие от лимфолейкоза, миелолейкоз в начальной стадии обнаруживается с большей вероятностью.
Первые признаки болезни на первых этапах развития патологии более заметны:
- Постоянный рост утомляемости,
 Даже незначительные движения вызывают потливость,
Даже незначительные движения вызывают потливость,- Болит левое подреберье,
- Возникают боли радикулитного характера,
- Температура тела повышается.
Боли в подреберье возникают из-за растяжения селезеночной капсулы вследствие увеличения органа.
Радикулитные болезненные ощущения в большинстве случаев сопровождаются неврологическими признаками. Реже – нарушениями периферической нервной системы. Высокая температура может наблюдаться в течение продолжительного времени.
Когда хронический миелолейкоз начинает прогрессировать, вместе с ним обостряются симптомы. Боли в подреберье из тупых могут превратиться в острые. Часто больной чувствует отдачу в низ живота, левое плечо.
Повышается АД. Причина этого заключается в том, что вокруг увеличенной селезенки воспаляются ткани разного типа, а также в том, что развивается инфаркт. При такой симптоматике слышен звук трения в месте, где находится селезенка.
Лимфоузлы растут в подмышках, в паху и на шее. Отличие этого процесса при миелолейкозе от аналогичного при лимфолейкозе – в плотности увеличений.
Инфильтраты лейкемического типа могут образовываться:
- В ЖКТ,
- В мочеполовых органах,
- В области гортани и небных миндалин,
- В ткани легких.
При локализации инфильтратов в ЖКТ больной теряет аппетит. Диарея сопровождается кровяными выделениями. Часто возникает отрыжка.
Если инфильтраты поражают мочеполовую систему, то мочеиспускание будет проходить с кровяными выделениями. У женщин образуются кровотечения в матке. Заметна дисфункция гормонального баланса и полового цикла.
Инфильтраты редко проникают в легкие. Если это случается, тогда симптомы будут напоминать по своим характеристикам очаговую пневмонию.
При всех перечисленных признаках температура тела находится в субфебрильном диапазоне. Когда она быстро повышается, это означает, что в процесс включилась инфекция. Инфильтраты в этот момент испытывают некротические и язвенные изменения. Развивается заражение крови.
Объективным для дифференциальной диагностики симптомом следует назвать боль в костях, наблюдаемая у половины из общего числа больных. Причина боли заключается в поражении инфильтратами суставных сумок. Одновременно с этим воспаляются ткани вокруг суставов.
Возникает сильная боль в зубах, и после удаления больного зуба или нескольких образуется обильное и продолжительное кровотечение.
Это называется лейкемический периодонтит, который позволяет диагностировать острый и хронический миелолейкоз. Далее мы немного затронем отличия острого протекания от ремиссии.
Картина крови
 Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.
Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.
Пятипроцентная базофилия наблюдается у четверти больных хроническим лейкозом данной формы.
Надежным симптомом для дифференциального диагноза становится возрастание объема эозинофилов и базофилов, что позволяет выявить наличие миелоцитов.
Выраженная стадия заболевания характеризуется достижением лейкоцитозом количества от восьмидесяти до ста пятидесяти тысяч клеток. Миелобласты в периферической крови занимают около 5%, тогда как число миелоцитов может достигнуть 30-40%,
Число бластов будет расти и в течение терминального течения миелолейкоза. Это же касается и тромбоцитов.
Особенности
Хронический миелолейкоз характеризуется особым течением при миеломоноцитарной форме. Здесь увеличивается количество моноцитов в периферической крови и в костном мозге.
Одновременно с этим объем лейкоцитов будет находиться в пределах нормы, но может наблюдаться незначительный лейкоцитоз. Чуть менее трети будут составлять миелоциты.
Главное клиническое проявление болезни – это малокровие. Необходима тщательная дифференциальная диагностика, поскольку моноцитоз может быть симптомом ряда других заболеваний и патологий, в том числе и онкологических.
Наиболее объективная симптоматика для диагностики миеломоноцитарной формы – это болезненная мегалоспления и ощущения слабости, причиной которой является анемия.
При такой форме хронического миелолейкоза не наблюдается увеличения ни печени, ни лимфатических узлов.
Диагностика хронических лейкозов
Диагностика начинается с подробного изучения гемограммы пациента. Если имеются подозрения на хронический лейкоз любого типа, тогда больной направляется на прием к гематологу. В предыдущих разделах мы упоминали о наиболее объективных признаках каждого из них.
Анемия, наличие миелобластов и гранулоцитов, увеличение объема бластов на одну пятую часть – признаки миелоидного хронического лейкоза.
Тени Боткина-Гупрехта, лимфобласты, лимфо- и лейкоцитоз – как гематологические симптомы для лимфоидного хронического лейкоза. Какая именно форма хронического лейкоза имеет место, можно сказать только после окончательной диагностики.
Если анализ крови – это первичная диагностическая процедура, то применяются и более информативные способы диагностики:
 Пункция костного мозга,
Пункция костного мозга,- Ультразвуковое исследование,
- Рентгенография,
- Магниторезонансная томография.
Пункция необходима, если требуется изучение состава костного мозга. Обычно такая необходимость возникает, если формула меняется слишком резко.
УЗИ, чтобы понять, увеличены ли печень, лимфатические узлы и селезенка. Лимфоузлы, расположенные за грудиной, наиболее отчетливо видны на рентгеновских снимках. Магниторезонансная томография дает возможность увидеть, насколько велики узлы в районах внутренних органов. Также может быть назначена биохимия для некоторых уточнений.
Лечение
Назначать определенную терапию на стадии до проявления клинических симптомов не имеет смысла, поскольку нельзя точно сказать, болезнь проходит или нет. Но в этом случае назначается общий режим, который подразумевает исключение вредных привычек, чрезмерной физической нагрузки.
Важная терапевтическая мера при хроническом лейкозе – специальное питание с содержанием белков, отсутствием жиров. В рационе в большом количестве присутствуют фрукты и овощи.
Химиотерапия обязательно потребуется, когда клиническая картина становится явной.
Интенсивность бластного формообразования снижается после применения следующих препаратов:
- Гидроксимочевина,
- Миелосан,
- Циклофосфан,
- Хлорбутил.
Терапия включает в себя процедуру облучения лимфатических узлов, селезенки и кожного покрова. Облучение служит ингибитором развития болезни.
В ряде случаев осуществляется пересадка костного мозга, что приводит в норму процессы кроветворения. Если имеет место анемия, потребуется переливание эритроцитарной массы.
Высокие дозы гормональных препаратов и лечение симптомов назначаются только в терминальной стадии.
Прогноз
Определенный прогноз жизни имеет право на существование только после выявления реакции пациента на терапию. Хронические лейкозы могут обостряться и находиться в стадии ремиссии. Если течение болезни благоприятное, то можно рассчитывать на жизнь в течение еще четверти века.
Если выявлены осложнения инфекционного характера, в этом случае продолжительность жизни не будет превышать трехлетний порог. Средние сроки составляют от трех до пяти лет. Реже – до пятнадцати лет.
Прогноз заведомо не будет благоприятным, если значительно увеличивается или снижается число тромбоцитов. Другой вариант – высокие показатели общего лейкоцитоза, а также существенное увеличение объема печени и селезенки.
Несмотря на то, что хронический лейкоз любого типа и любой формы не излечим, современные средства дают возможность продлить жизнь пациентов и сохранить трудоспособность.
Видео: Острый лейкоз. Рак крови.
 Загрузка…
Загрузка…Хронический лимфолейкоз — Википедия
| Хронический лимфолейкоз | |
|---|---|
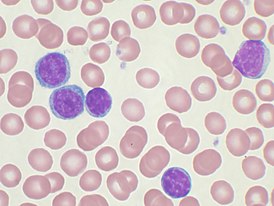 Злокачественные клетки в мазке периферической крови | |
| МКБ-10 | C91.191.1 |
| МКБ-10-КМ | C91.1 и C91.10 |
| МКБ-9 | 204.9204.9 |
| МКБ-9-КМ | 204.1[1][2] |
| МКБ-О | 9823/3 |
| OMIM | 109543, 151400, 609630, 612557, 612558, 612559, 151400, 609630, 109543, 612557, 612559 и 612558 |
| DiseasesDB | 2641 |
| MedlinePlus | 000532 |
| eMedicine | med/370 |
| MeSH | D015462 |
 Медиафайлы на Викискладе Медиафайлы на Викискладе | |
Хронический лимфолейкоз, или хронический лимфоцитарный лейкоз (ХЛЛ), — злокачественное клональное лимфопролиферативное заболевание, характеризующееся накоплением атипичных зрелых CD5/CD19/CD23-положительных В-лимфоцитов преимущественно в крови, костном мозге, лимфатических узлах, печени и селезёнке[3].
Хронический лимфолейкоз — одно из наиболее распространённых онкогематологических заболеваний[4]. Также это наиболее частый вариант лейкоза среди представителей европеоидной расы. По непонятным причинам редко встречается среди населения стран Восточной Азии. Дебют заболевания, как правило, происходит в пожилом возрасте — медианный возраст на момент постановки диагноза составляет 70—72 года. Мужчины болеют в 1,5—2 раза чаще, чем женщины. Ежегодная заболеваемость составляет 6,8 случаев на 100 тыс. мужчин и 3,5 случая на 100 тыс. женщин[5].
Предрасположенность к заболеванию передаётся по наследству — риск развития хронического лимфоцитарного лейкоза у непосредственных родственников в 8,5 раз превышает популяционный, однако даже при этом остается ниже 1%[6]. Описаны семейные случаи с относительно высокой пенетрантностью. Большей части случаев ХЛЛ, если не всем, предшествует предлейкозное состояние (моноклональный В-клеточный лимфоцитоз), которое наблюдается у 5—10 % людей в возрасте старше 40 лет и прогрессирует в ХЛЛ с частотой около 1 % в год[7].
Наследственные факторы[править | править код]
Анализ генома людей с наследственным ХЛЛ позволил идентифицировать однонуклеотидные полиморфизмы, ассоциированные с этим состоянием. Полиморфизмы были обнаружены примерно в 30 локусах, например, в генах IRF4, LEF1[en] и BCL2[5].
Факторы окружающей среды[править | править код]
Контакт с агентом «оранж»[8] и инсектицидами[9] повышает риск развития ХЛЛ.
Этиологическая связь ХЛЛ с ионизирующим излучением, вирусными инфекциями, питанием и образом жизни не доказана[5].
Первоначально хронический лимфоцитарный лейкоз рассматривали как онкологическое заболевание, характеризующееся накоплением долгоживущих, но очень редко делящихся иммунологически некомпетентных B-лимфоцитов[10]. Однако исследования с использованием тяжёлой воды показали, что злокачественные клетки пролиферируют, и достаточно быстро — количество новых клеток, образующихся за день, составляет от 0,1 до более чем 1 % от общего числа клеток клона[11]. Причём при высокой скорости пролиферации более вероятно агрессивное течение болезни.
Клеточное микроокружение (ниша) играет большую роль в патогенезе хронического лимфолейкоза. Пролиферация злокачественных клеток происходит в микроанатомических структурах, которые называются пролиферативными центрами, или псевдофолликулами. Псевдофолликулы представляют собой скопления лейкозных клеток, находящихся в контакте со вспомогательными клетками (например, стромальными клетками), которые стимулируют их пролиферацию и выживание[12]. Пролиферативные центры в основном находятся в лимфатических узлах и в меньшей степени в костном мозге[13].
Происхождение злокачественного клона[править | править код]
Злокачественные клетки имеют CD19/CD5/CD23-положительный иммунофенотип и низкий уровень мембранных иммуноглобулинов. Нормальные популяции В-клеток с таким набором поверхностных маркеров неизвестны, что мешает установить, какой тип клеток может давать начало злокачественному клону при ХЛЛ. Анализ транскриптома показал, что опухолевые клетки по набору синтезируемых мРНК похожи на зрелые В-клетки, которые прошли активацию антигеном. В норме таким профилем экспрессии генов обладают В-клетки памяти и В-клетки краевой зоны лимфатических фолликулов, поэтому предполагают, что именно они могут быть предшественниками лейкозных клеток[7].
В отличие от других B-клеточных лейкозов, для ХЛЛ не удалось выявить типичных хромосомных транслокаций, затрагивающих онкогены. Кроме того, крупные хромосомные перестройки редко наблюдаются на ранних стадиях заболевания, так что маловероятно, что они являются первичной причиной ХЛЛ. Однако по мере прогрессирования заболевания такие перестройки происходят: чаще всего это делеции участков хромосом 11, 13 и 17[3].
Характерен абсолютный лимфоцитоз в периферической крови (по данным гемограммы) и костном мозге (по данным миелограммы). На ранних стадиях лимфоцитоз является единственным проявлением заболевания. Пациенты могут предъявлять жалобы на так называемые «конституциональные симптомы» — астению, повышенную потливость, спонтанное снижение массы тела.
Характерна генерализованная лимфаденопатия. Увеличение внутригрудных и внутрибрюшных лимфатических узлов выявляется при ультразвуковом или рентгенологическом обследовании, периферические лимфоузлы доступны пальпации. Лимфатические узлы могут достигать значительных размеров, образовывать мягкие или плотноватые конгломераты. Сдавление внутренних органов не характерно.
На более поздних стадиях заболевания присоединяется гепатомегалия и спленомегалия. Увеличение селезёнки может проявляться ощущением тяжести или дискомфорта в левом подреберье, феноменом раннего насыщения.
За счёт накопления опухолевых клеток в костном мозге и вытеснения нормального гемопоэза на поздних стадиях могут развиваться анемия, тромбоцитопения, редко нейтропения. Поэтому пациенты могут жаловаться на общую слабость, головокружения, петехии, экхимозы, спонтанную кровоточивость.
Анемия и тромбоцитопения также могут иметь аутоиммунный генез.
Для заболевания характерна выраженная иммуносупрессия, затрагивающая преимущественно гуморальный иммунитет (гипогаммаглобулинемия). Из-за этого имеется предрасположенность к инфекциям, например, рецидивирующим простудным заболеваниям и пневмонии.
Необычным клиническим проявлением заболевания может быть гиперреактивность на укусы насекомых.
Для дифференциальной диагностики хронического лимфоцитарного лейкоза с другими лимфопролиферативными заболеваниями необходимо проанализировать количество В-клеток в периферической крови, мазок крови и провести иммунофенотипирование циркулирующих в крови лимфоцитов. Дополнительно для определения прогноза (но не схемы лечения) иногда проводят цитогенетическое исследование, определяют мутационный статус локуса IgVH, количество ZAP-70 или CD38 в клетках ХЛЛ, количество CD23, тимидинкиназы и β2-микроглобулина в сыворотке крови, а также анализируют биоптат или аспират костного мозга[14].
Анализ крови[править | править код]
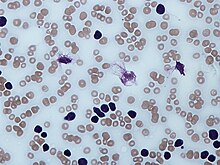 Тени Гумпрехта в мазке крови
Тени Гумпрехта в мазке кровиНеобходимым критерием диагноза хронического лимфоцитарного лейкоза является повышение абсолютного числа В-лимфоцитов в крови до или более 5×109/л. Кроме того, эти лимфоциты должны иметь характерный иммунофенотип: на их поверхности должны обнаруживаться CD19, CD5, CD23, небольшие количества CD20 и CD79b, а также лёгкие цепи иммуноглобулинов[15].
В мазке крови обнаруживаются опухолевые клетки, которые имеют морфологию зрелых (малых) лимфоцитов: «штампованное» ядро с конденсированным хроматином без ядрышка, узкий ободок цитоплазмы. Характерно наличие так называемых теней Гумпрехта, которые представляют собой лейкозные клетки, разрушившиеся в процессе приготовления мазка. Помимо малых лимфоцитов в мазке могут присутствовать более крупные или атипичные клетки, иногда отмечается существенная (более 10 %) примесь омоложенных клеток (пролимфоцитов и параиммунобластов), требующая проведения дифференциального диагноза с пролимфоцитарным лейкозом[14].
Иммунофенотипирование[править | править код]
Иммунофенотипирование лимфоцитов методом проточной цитометрии обязательно для подтверждения диагноза. Высокочувствительная проточная цитометрия позволяет обнаруживать одну злокачественную клетку на 10 000 нормальных лейкоцитов[15]. В качестве диагностического материала обычно используется периферическая кровь. Для клеток ХЛЛ характерен аберрантный иммунофенотип: одновременная экспрессия (коэкспрессия) Т-клеточного маркера CD5 и В-клеточных маркеров CD19 и CD23[14]. Количество В-клеточных маркеров CD20, CD79b и мембраносвязанных иммуноглобулинов IgM и IgD понижено по сравнению с нормальными В-клетками[3]. В дополнение к этому выявляется клональность. Диагноз ХЛЛ также может быть установлен на основании данных иммуногистохимического исследования биоптата лимфатического узла или селезёнки.
Подозрение на хронический лимфоцитарный лейкоз также возникает в случае обнаружения у в остальном здоровых людей увеличения абсолютного числа клональных B-лимфоцитов соответствующего иммунофенотипа, даже если общее их количество в периферической крови меньше 5000/микролитр. Если этому признаку не сопутствует лимфаденопатия или органомегалия, цитопении или другие признаки заболевания, такое состояние диагностируется как моноклональный B-лимфоцитоз[14]. Согласно исследованию, проведённому на 1520 участниках в возрасте от 62 до 80 лет с нормальными показателями крови, моноклональный B-лимфоцитоз с иммунофенотипом ХЛЛ обнаруживается у 5 % людей в этой возрастной группе. Такой лимфоцитоз может прогрессировать в ХЛЛ со скоростью около 1 % в год[15].
Цитогенетическое исследование[править | править код]
Цитогенетическое исследование проводится методом стандартного кариотипирования или FISH. Задача исследования — выявление хромосомных мутаций, часть из которых имеет прогностическую значимость. Из-за возможности клональной эволюции исследование должно повторяться перед каждой линией терапии и в случае возникновения рефрактерности.
Стандартное кариотипирование возможно только для клеток в метафазе клеточного цикла. Так как злокачественные клетки при ХЛЛ обладают низкой митотической активностью, для получения необходимого для анализа количества метафаз требуется применение митогенов. Но даже в таком случае хромосомные мутации удаётся обнаружить только в 40—50 % случаев[16].
Интерфазная FISH при хроническом лимфоцитарном лейкозе не требует применения митогенов и отличается большей чувствительностью. При анализе используют локус-специфичные зонды, позволяющие выявлять наиболее распространённые хромосомные перестройки (как правило делеции). Этот метод позволяет детектировать хромосомные мутации в более чем 80 % случаев хронического лимфоцитарного лейкоза[16].
У каждого отдельного пациента может быть обнаружена одна, две и более стандартных мутации. Исследование, проведённое на 325 пациентах с хроническим лимфоцитарным лейкозом, позволило установить иерархию кариопитов по их прогностической способности: del17p, del11q, трисомия 12, нормальный кариотип и del13q. Если у пациента обнаружено больше одной мутации, то прогноз делают по той из них, которая находится выше в этом списке[16].
Результат FISH-исследования. Определяется только один аллель гена ATM (зеленая метка). У пациента имеется del11q22.3.Хромосомные перестройки ассоциированы с определёнными клиническими характеристиками заболевания[16]:
- del13q14 выявляется в ~55 % случаев, делеция может быть моно- и биаллельной, заболевание, как правило, диагностируется на ранней стадии и развивается медленно, прогноз благоприятный;
- трисомия по хромосоме 12 выявляется в ~15 % случаев, прогноз обычный;
- del11q выявляется в ~15 % случаев, болезнь диагностируют на более поздних стадиях, выше вероятность проявления конституциональных симптомов, болезнь быстро прогрессирует, прогноз неблагоприятный, данная мутация может ассоциироваться с резистентностью к алкилирующим химиопрепаратам;
- del17p13 выявляется в ~7 % случаев, болезнь диагностируют на более поздних стадиях, выше вероятность проявления конституциональных симптомов, болезнь быстро прогрессирует, прогноз наиболее неблагоприятный, клоны часто бывают устойчивы к стандартным схемам химиотерапии с использованием алкилирующих препаратов и/или аналогов пурина[14];
- del6q21 характеризуется неблагоприятным прогнозом[3].
Другие методы[править | править код]
Рутинный физикальный осмотр позволяет получить достаточное представление о клинической динамике, поскольку заболевание носит системный характер. Выполнение УЗИ и компьютерной томографии для оценки объёма внутренних лимфоузлов не является обязательным вне клинических исследований.
Тест на гемолитическую анемию из-за высокой частоты аутоиммунных осложнений при ХЛЛ необходим даже при отсутствии её явных клинических проявлений. Рекомендуется проводить прямую пробу Кумбса, подсчёт числа ретикулоцитов и определение уровня фракций билирубина.
Как правило проведение биопсии костного мозга не требуется для поставки диагноза. Анализ биоптата может помочь сделать прогноз относительно скорости развития болезни, но последние наблюдения показывают, что использование других прогностических маркеров может давать лучшие результаты. Однако анализ аспирата или пунктата костного мозга может понадобиться для выяснения причин цитопении (специфическое поражение костного мозга или аутоиммунное осложнение) путём исследования миелограммы[14].
Некоторые дополнительные тесты используются для предсказания скорости прогрессирования заболевания, но не влияют на выбор схемы лечения. К таким тестам относится определение наличия соматических мутаций в вариабельной области генов тяжёлых цепей иммуноглобулинов (IgVH) и определение количества CD38 и ZAP-70 в клетках, поражённых хроническим лимфоцитарным лейкозом. IgVH без мутаций указывают для более агрессивную болезнь и менее благоприятный прогноз[17][18][19]. Экспрессия CD38 и ZAP-70 коррелирует с отсутствием мутаций в IgVH и плохим прогнозом. Однако пока не до конца ясно, являются ли эти молекулы независимыми прогностическими факторами[14]. Также на агрессивность болезни указывают повышенное количество тимидинкиназы[20], CD23[21] и β2-микроглобулина[22] в сыворотке крови.
Используются системы стадирования, предложенные K. Rai[23] и J. Binet[24]. Оригинальная система Rai была модифицирована с целью снизить количество определяемых групп риска с 5 до 3[14]. Обе системы опираются на данные физического осмотра и стандартные лабораторные анализы и легки в применении. В них отражено естественное течение заболевания — постепенное накопление опухолевой массы. Стадирование позволяет делать прогнозы о выживаемости: прогноз пациентов на поздних стадиях может быть хуже, чем на более ранних. Однако эти системы не дают возможности прогнозировать индивидуальный риск прогрессирования заболевания и выживания на ранних стадиях (стадии 0-II по Rai, A по Binet)[16]. По этой причине стали широко использовать другие прогностические маркеры, такие как цитогенетические характеристики злокачественных клонов, мутационный статус локуса IgVH и количество ZAP-70 или CD38.
|
| |||||||||||||||||||||||
Хронический лимфолейкоз является практически неизлечимым медленнопрогрессирующим (индолентным) заболеванием.
Лечение не начинается сразу после подтверждения диагноза. Заболевание может сохранять стабильность годами, иногда в течение всей жизни больного. Часто наблюдается волнообразное течение с периодами увеличения и уменьшения опухолевого объема. Решение о необходимости начала терапии принимается обычно после периода более или менее длительного наблюдения.
Показания для начала лечения сформулированы в современных рекомендациях. Они отражают картину активной прогрессии заболевания, приводящей к ухудшению медицинского состояния больного и/или качества его жизни.
Из-за системного характера заболевания радиотерапия при хроническом лимфоцитарном лейкозе не применяется. Стандартом терапии являются химиотерапевтические режимы с включением нуклеотидных аналогов, алкилирующих препаратов и моноклональных антител.
Один из наиболее эффективных режимов — «FCR» (англ. fludarabine, cyclophosphamide, rituximab). Он позволяет получить полную ремиссию примерно у 85 % больных низкой группы риска. Однако этот режим имеет побочные эффекты, которые не позволяют использовать его для пациентов пожилого возраста. Кроме того, режим малоэффективен для больных группы высокого риска (например, имеющих делецию 17p)[25].
Активно исследуется возможность применения в терапии алкилирующего препарата бендамустин.
Резистентость к цитостатикам, как правило, обусловлена нарушением механизмов инициации апоптоза в ответ на повреждения ДНК в клетках опухоли. Наиболее типичны мутации гена TP53, приводящие к его инактивации. Клетки с инактивированным p53 не погибают при накоплении повреждений генома. Более того, мутации, индуцированные цитостатиками, могут давать таким клеткам дополнительное преимущество за счет активации онкогенов или инактивации антионкогенов. Таким образом, мутагенез, индуцированный цитостатиками, может являться двигателем клональной эволюции.
У пациентов с резистентным течением в настоящее время используются высокие дозы глюкокортикостероидов, алемтузумаб (моноклональное антитело к CD52[26]), режимы, его содержащие, а также аллогенная трансплантация костного мозга.
Проведение интенсивной химиотерапии и трансплантации костного мозга у пожилых может быть затруднено плохим соматическим статусом и наличием серьезных сопутствующих заболеваний. В этой группе больных часто используется хлорамбуцил или комбинации на его основе.
Новые препараты (леналидомид, BGB-3111, акалабрутиниб, дувелисиб, умбралисиб) и комбинированные режимы на их основе в настоящее время проходят заключительные этапы клинических испытаний.
Существует также значительное количество новых экспериментальных подходов к терапии хронического лимфоцитарного лейкоза, эффективность и безопасность которых окончательно не установлена.
В последние годы показана высокая эффективность ингибиторов тирозинкиназ Btk[27][28] (ибрутиниб, акалабрутиниб и др.) и PI3Kdelta (иделалисиб и др.), а также высокоселективного ингибитора Bcl-2 (венетоклакс). В 2014 году FDA (Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США) выдало разрешение на применение ибрутиниба у больных ХЛЛ, предварительно прошедших как минимум один курс лечения[29]. Данные таргетные препараты обладают высокой активностью даже у пациентов с неблагоприятным прогнозом (del17p) и относительно малотоксичны. В то же время, недостатком является их крайне высокая стоимость.
По клиническим проявлениям хронический лимфоцитарный лейкоз является довольно гетерогенным заболеванием: болезнь может протекать длительно без прогрессии или, наоборот, очень агрессивно[7]. Примерно в 30 % случаев болезнь прогрессирует медленно, так что смерть наступает по причине, не связанной с болезнью. В 15 % случаев смерть от болезни и/или побочных эффектов лечения наступает в течение 2—3 лет с момента постановки диагноза. В остальных случаях болезнь медленно прогрессирует в течение 5—10 лет, после чего наступает терминальная стадия заболевания, за которой следует смерть[30]. В случае пациентов из группы низкого риска медиана выживаемости от момента постановки диагноза достигает 8—10 лет. Известен ряд факторов, которые позволяют прогнозировать результаты лечения и продолжительность жизни, в том числе:
- Наличие или отсутствие признаков соматической гипермутации в генах вариабельных фрагментов иммуноглобулинов В-клеточного рецептора,
- Использование определенных V-генов в структуре В-клеточного рецептора (например, VH3—21),
- Уровень экспрессии тирозинкиназы Zap-70,
- Уровень экспрессии поверхностного маркера CD38,
- Хромосомные мутации del17p, del11q, затрагивающие гены TP53 и ATM,
- Уровень бета-2-микроглобулина в сыворотке крови,
- Стадия заболевания по Rai и Binet,
- Время удвоения числа лимфоцитов периферической крови и т. д.
Опухолевая трансформация, при которой клетки клона приобретают новые характеристики, делающие их похожими на диффузную крупноклеточную лимфому, носит название синдром Рихтера. Прогноз при наличии трансформации крайне неблагоприятный.
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ 1 2 3 4 Chiorazzi N., Rai K. R., Ferrarini M. Chronic lymphocytic leukemia // N Engl J Med. — 2005. — Т. 352, вып. 8. — С. 804—815. — PMID 15728813.
- ↑ Jemal A., Siegel R., Xu J., Ward E. Cancer statistics, 2010 // CA Cancer J Clin. — 2010. — Т. 60, вып. 5. — С. 277—300. — DOI:10.3322/caac.20073. — PMID 20610543.
- ↑ 1 2 3 Kipps T. J., Stevenson F. K., Wu C. J., Croce C. M., Packham G., Wierda W. G., O’Brien S., Gribben J., Rai K. Chronic lymphocytic leukaemia. (англ.) // Nature reviews. Disease primers. — 2017. — Vol. 3. — P. 16096. — DOI:10.1038/nrdp.2016.96. — PMID 28102226. [исправить]
- ↑ Cerhan J. R., Slager S. L. Familial predisposition and genetic risk factors for lymphoma. (англ.) // Blood. — 2015. — Vol. 126, no. 20. — P. 2265—2273. — DOI:10.1182/blood-2015-04-537498. — PMID 26405224. [исправить]
- ↑ 1 2 3 Gaidano G., Foà R., Dalla-Favera R. Molecular pathogenesis of chronic lymphocytic leukemia // J Clin Invest. — 2012. — Т. 122, вып. 10. — С. 3432-3438. — DOI:10.1172/JCI64101. — PMID 23023714.
- ↑ Baumann Kreuziger L. M., Tarchand G., Morrison V. A. The impact of Agent Orange exposure on presentation and prognosis of patients with chronic lymphocytic leukemia. (англ.) // Leukemia & lymphoma. — 2014. — Vol. 55, no. 1. — P. 63—66. — DOI:10.3109/10428194.2013.794267. — PMID 23573826. [исправить]
- ↑ Schinasi L. H., De Roos A. J., Ray R. M., Edlefsen K. L., Parks C. G., Howard B. V., Meliker J. R., Bonner M. R., Wallace R. B., LaCroix A. Z. Insecticide exposure and farm history in relation to risk of lymphomas and leukemias in the Women’s Health Initiative observational study cohort. (англ.) // Annals of epidemiology. — 2015. — Vol. 25, no. 11. — P. 803—810. — DOI:10.1016/j.annepidem.2015.08.002. — PMID 26365305. [исправить]
- ↑ Dameshek W. Chronic lymphocytic leukemia — an accumulative disease of immunologically incompetent lymphocytes // Blood. — 1967. — Т. 29, вып. 4:Suppl. — С. 566—584. — PMID 6022294.
- ↑ Messmer B. T., Messmer D., Allen S. L., Kolitz J. E., Kudalkar P., Cesar D., Murphy E. J., Koduru P., Ferrarini M., Zupo S., Cutrona G., Damle R. N., Wasil T., Rai K. R., Hellerstein M. K., Chiorazzi N. In vivo measurements document the dynamic cellular kinetics of chronic lymphocytic leukemia B cells // J Clin Invest. — 2005. — Т. 115, вып. 3. — С. 755—764. — DOI:10.1172/jci23409.
- ↑ D’Cruz O. J., Uckun F. M. Novel Bruton’s tyrosine kinase inhibitors currently in development // Onco Targets Ther. — 2013. — Т. 6. — С. 161—176. — DOI:10.2147/OTT.S33732. — PMID 23493945.
- ↑ Krysov S., Dias S., Paterson A., Mockridge C. I., Potter K. N., Smith K. A., Ashton-Key M., Stevenson F. K., Packham G. Surface IgM stimulation induces MEK1/2-dependent MYC expression in chronic lymphocytic leukemia cells. (англ.) // Blood. — 2012. — Vol. 119, no. 1. — P. 170—179. — DOI:10.1182/blood-2011-07-370403. — PMID 22086413. [исправить]
- ↑ 1 2 3 4 5 6 7 8 Hallek M., Cheson B. D., Catovsky D. et al. Guidelines for the diagnosis and treatment of chronic lymphocytic leukemia: a report from the International Workshop on Chronic Lymphocytic Leukemia updating the National Cancer Institute-Working Group 1996 guidelines // Blood. — 2008. — Т. 111, вып. 12. — С. 5446-5456. — DOI:10.1182/blood-2007-06-093906. — PMID 18216293.
- ↑ 1 2 3 Rawstron A. C., Bennett F. L., O’Connor S. J., Kwok M., Fenton J. A., Plummer M., de Tute R., Owen R. G., Richards S. J., Jack A. S., Hillmen P. Monoclonal B-cell lymphocytosis and chronic lymphocytic leukemia // N Engl J Med. — 2008. — Вып. 359. — № 6. — С. 575-83. — DOI:10.1056/NEJMoa075290. — PMID 18687638.
- ↑ 1 2 3 4 5 Döhner H., Stilgenbauer S., Benner A., Leupolt E., Kröber A., Bullinger L., Döhner K., Bentz M., Lichter P. Genomic aberrations and survival in chronic lymphocytic leukemia // N Engl J Med. — 2000. — Т. 343, № 26. — С. 1910-6. — PMID 11136261.
- ↑ Damle R. N., Wasil T., Fais F., Ghiotto F., Valetto A., Allen S. L., Buchbinder A., Budman D., Dittmar K., Kolitz J., Lichtman S. M., Schulman P., Vinciguerra V. P., Rai K. R., Ferrarini M., Chiorazzi N. Ig V gene mutation status and CD38 expression as novel prognostic indicators in chronic lymphocytic leukemia. (англ.) // Blood. — 1999. — Vol. 94, no. 6. — P. 1840—1847. — PMID 10477712. [исправить]
- ↑ Hamblin T. J., Davis Z., Gardiner A., Oscier D. G., Stevenson F. K. Unmutated Ig V(H) genes are associated with a more aggressive form of chronic lymphocytic leukemia. (англ.) // Blood. — 1999. — Vol. 94, no. 6. — P. 1848—1854. — PMID 10477713. [исправить]
- ↑ Hamblin T. J., Orchard J. A., Ibbotson R. E., Davis Z., Thomas P. W., Stevenson F. K., Oscier D. G. CD38 expression and immunoglobulin variable region mutations are independent prognostic variables in chronic lymphocytic leukemia, but CD38 expression may vary during the course of the disease. (англ.) // Blood. — 2002. — Vol. 99, no. 3. — P. 1023—1029. — PMID 11807008. [исправить]
- ↑ Hallek M., Langenmayer I., Nerl C., Knauf W., Dietzfelbinger H., Adorf D., Ostwald M., Busch R., Kuhn-Hallek I., Thiel E., Emmerich B. Elevated serum thymidine kinase levels identify a subgroup at high risk of disease progression in early, nonsmoldering chronic lymphocytic leukemia. (англ.) // Blood. — 1999. — Vol. 93, no. 5. — P. 1732—1737. — PMID 10029603. [исправить]
- ↑ Knauf W. U., Langenmayer I., Ehlers B., Mohr B., Adorf D., Nerl C. H., Hallek M., Zwingers T. H., Emmerich B., Thiel E. Serum levels of soluble CD23, but not soluble CD25, predict disease progression in early stage B-cell chronic lymphocytic leukemia. (англ.) // Leukemia & lymphoma. — 1997. — Vol. 27, no. 5-6. — P. 523—532. — DOI:10.3109/10428199709058320. — PMID 9477135. [исправить]
- ↑ Gentile M., Cutrona G., Neri A., Molica S., Ferrarini M., Morabito F. Predictive value of beta2-microglobulin (beta2-m) levels in chronic lymphocytic leukemia since Binet A stages. (англ.) // Haematologica. — 2009. — Vol. 94, no. 6. — P. 887—888. — DOI:10.3324/haematol.2009.005561. — PMID 19483161. [исправить]
- ↑ Rai K. R., Sawitsky A., Cronkite E. P., Chanana A. D., Levy R. N., Pasternack B. S. Clinical staging of chronic lymphocytic leukemia // Blood. — 1975. — Т. 46, вып. 2. — С. 219—234. — PMID 1139039.
- ↑ Binet J. L., Auquier A., Dighiero G., Chastang C., Piguet H., Goasguen J., Vaugier G., Potron G., Colona P., Oberling F., Thomas M., Tchernia G., Jacquillat C., Boivin P., Lesty C., Duault M. T., Monconduit M., Belabbes S., Gremy F. A new prognostic classification of chronic lymphocytic leukemia derived from a multivariate survival analysis // Cancer. — 1981. — Т. 48, вып. 1. — С. 198-206. — PMID 7237385.
- ↑ Riches J. C., Ramsay A. G., Gribben J. G. Chronic lymphocytic leukemia: an update on biology and treatment // Curr Oncol Rep. — 2011. — Т. 13, вып. 5. — С. 379-385. — DOI:10.1007/s11912-011-0188-6. — PMID 21773694.
- ↑ Лекарство, применяемое при лейкемии, может стать мощным оружием в борьбе против рассеянного склероза
- ↑ O’Brien S., Furman R. R., Coutre S. E., Sharman J. P., Burger J. A., Blum K. A., Grant B., Richards D. A., Coleman M., Wierda W. G., Jones J. A., Zhao W., Heerema N. A., Johnson A. J., Izumi R., Hamdy A., Chang B. Y., Graef T., Clow F., Buggy J. J., James D. F., Byrd J. C. Ibrutinib as initial therapy for elderly patients with chronic lymphocytic leukaemia or small lymphocytic lymphoma: an open-label, multicentre, phase 1b/2 trial. (англ.) // The lancet oncology. — 2014. — Vol. 15, no. 1. — P. 48—58. — DOI:10.1016/S1470-2045(13)70513-8. — PMID 24332241. [исправить]
- ↑ Byrd J. C., Furman R. R., Coutre S. E., Flinn I. W., Burger J. A., Blum K. A., Grant B., Sharman J. P., Coleman M., Wierda W. G., Jones J. A., Zhao W., Heerema N. A., Johnson A. J., Sukbuntherng J., Chang B. Y., Clow F., Hedrick E., Buggy J. J., James D. F., O’Brien S. Targeting BTK with ibrutinib in relapsed chronic lymphocytic leukemia. (англ.) // The New England journal of medicine. — 2013. — Vol. 369, no. 1. — P. 32—42. — DOI:10.1056/NEJMoa1215637. — PMID 23782158. [исправить]
- ↑ FDA NEWS RELEASE (неопр.). Дата обращения 24 июля 2014.
- ↑ Spaargaren M., de Rooij M. F., Kater A. P., Eldering E. BTK inhibitors in chronic lymphocytic leukemia: a glimpse to the future. (англ.) // Oncogene. — 2015. — Vol. 34, no. 19. — P. 2426—2436. — DOI:10.1038/onc.2014.181. — PMID 24954503. [исправить]
- Патологическая анатомия. Курс лекций. Под ред. В. В. Серова, М. А. Пальцева. — М.: Медицина, 1998
Хронический миелолейкоз — причины, симптомы, диагностика и лечение, прогноз

Хронический миелолейкоз – злокачественное миелопролиферативное заболевание, характеризующееся преимущественным поражением гранулоцитарного ростка. Может долгое время протекать бессимптомно. Проявляется склонностью к субфебрилитету, ощущением полноты в животе, частыми инфекциями и увеличением селезенки. Наблюдаются анемия и изменение уровня тромбоцитов, сопровождающиеся слабостью, бледностью и повышенной кровоточивостью. На заключительной стадии развиваются лихорадка, лимфоаденопатия и кожная сыпь. Диагноз устанавливается с учетом анамнеза, клинической картины и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
Общие сведения
Хронический миелолейкоз – онкологическое заболевание, возникающее в результате хромосомной мутации с поражением полипотентных стволовых клеток и последующей неконтролируемой пролиферацией зрелых гранулоцитов. Составляет 15% от общего количества гемобластозов у взрослых и 9% от общего числа лейкозов во всех возрастных группах. Обычно развивается после 30 лет, пик заболеваемости хроническим миелолейкозом приходится на возраст 45-55 лет. Дети до 10 лет страдают исключительно редко.
Хронический миелолейкоз одинаково распространен у женщин и у мужчин. Из-за бессимптомного или малосимптомного течения может становиться случайной находкой при исследовании анализа крови, взятого в связи с другим заболеванием или во время профилактического осмотра. У части больных хронический миелолейкоз выявляется на заключительных стадиях, что ограничивает возможности терапии и ухудшает показатели выживаемости. Лечение проводят специалисты в области онкологии и гематологии.

Хронический миелолейкоз
Этиология и патогенез хронического миелолейкоза
Хронический миелолейкоз считается первым заболеванием, при котором достоверно установлена связь между развитием патологии и определенным генетическим нарушением. В 95% случаев подтвержденной причиной хронического миелолейкоза является хромосомная транслокация, известная как «филадельфийская хромосома». Суть транслокации заключается во взаимной замене участков 9 и 22 хромосом. В результате такой замены формируется устойчивая открытая рамка считывания. Образование рамки вызывает ускорение деления клеток и подавляет механизм восстановления ДНК, что увеличивает вероятность возникновения других генетических аномалий.
В числе возможных факторов, способствующих появлению филадельфийской хромосомы у больных хроническим миелолейкозом, называют ионизирующее облучение и контакт с некоторыми химическими соединениями. Итогом мутации становится усиленная пролиферация полипотентных стволовых клеток. При хроническом миелолейкозе пролиферируют преимущественно зрелые гранулоциты, но аномальный клон включает в себя и другие клетки крови: эритроциты, моноциты, мегакариоциты, реже – В- и Т-лифоциты. Обычные гемопоэтические клетки при этом не исчезают и после подавления аномального клона могут служить основой для нормальной пролиферации кровяных клеток.
Для хронического миелолейкоза характерно стадийное течение. При первой, хронической (неактивной) фазе отмечается постепенное усугубление патологических изменений при сохранении удовлетворительного общего состояния. Во второй фазе хронического миелолейкоза – фазе акселерации изменения становятся явными, развиваются прогрессирующие анемия и тромбоцитопения. Заключительной стадией хронического миелолейкоза является бластный криз, сопровождающийся быстрой экстрамедуллярной пролиферацией бластных клеток. Источником бластов становятся лимфатические узлы, кости, кожа, ЦНС и т. д. В фазе бластного криза состояние больного хроническим миелолейкозом резко ухудшается, развиваются тяжелые осложнения, завершающиеся гибелью больного. У некоторых пациентов фаза акселерации отсутствует, хроническая фаза сразу сменяется бластным кризом.
Симптомы хронического миелолейкоза
Клиническая картина определяется стадией заболевания. Хроническая фаза в среднем продолжается 2-3 года, в некоторых случаях – до 10 лет. Для этой фазы хронического миелолейкоза характерно бессимптомное течение или постепенное появление «легких» симптомов: слабости, некоторого недомогания, снижения трудоспособности и чувства переполнения живота. При объективном осмотре больного хроническим миелолейкозом может обнаруживаться увеличение селезенки. По анализам крови выявляется повышение количества гранулоцитов до 50-200 тыс./мкл при бессимптомном течении заболевания и до 200-1000 тыс./мкл при «легких» признаках.
На начальных стадиях хронического миелолейкоза возможно некоторое снижение уровня гемоглобина. В последующем развивается нормохромная нормоцитарная анемия. При исследовании мазка крови пациентов с хроническим миелолейкозом отмечается преобладание молодых форм гранулоцитов: миелоцитов, промиелоцитов, миелобластов. Наблюдаются отклонения от нормального уровня зернистости в ту или иную сторону (обильная или очень скудная). Цитоплазма клеток незрелая, базофильная. Определяется анизоцитоз. При отсутствии лечения хроническая фаза переходит в фазу акселерации.
О начале фазы акселерации хронического миелолейкоза может свидетельствовать как изменение лабораторных показателей, так и ухудшение состояния пациентов. Возможно нарастание слабости, увеличение печени и прогрессирующее увеличение селезенки. У больных хроническим миелолейкозом выявляются клинические признаки анемии и тромбоцитопении или тробоцитоза: бледность, быстрая утомляемость, головокружения, петехии, кровоизлияния, повышенная кровоточивость. Несмотря на проводимое лечение, в крови пациентов с хроническим миелолейкозом постепенно увеличивается количество лейкоцитов. При этом отмечается возрастание уровня метамиелоцитов и миелоцитов, возможно появление единичных бластных клеток.
Бластный криз сопровождается резким ухудшением состояния больного хроническим миелолейкозом. Возникают новые хромосомные аномалии, моноклоновое новообразование трансформируется в поликлоновое. Отмечается нарастание клеточного атипизма при угнетении нормальных ростков кроветворения. Наблюдаются ярко выраженные анемия и тромбоцитопения. Суммарное количество бластов и промиелоцитов в периферической крови составляет более 30%, в костном мозге – более 50%. Пациенты с хроническим миелолейкозом теряют вес и аппетит. Возникают экстрамедуллярные очаги незрелых клеток (хлоромы). Развиваются кровотечения и тяжелые инфекционные осложнения.
Диагностика хронического миелолейкоза
Диагноз устанавливается на основании клинической картины и результатов лабораторных исследований. Первое подозрение на хронический миелолейкоз часто возникает при повышении уровня гранулоцитов в общем анализе крови, назначенном в порядке профилактического осмотра или обследования в связи с другим заболеванием. Для уточнения диагноза могут использоваться данные гистологического исследования материала, полученного при стернальной пункции костного мозга, однако окончательный диагноз «хронический миелолейкоз» выставляется при выявлении филадельфийской хромосомы при помощи ПЦР, флюоресцентной гибридизации или цитогенетического исследования.
Вопрос о возможности постановки диагноза хронический миелолейкоз при отсутствии филадельфийской хромосомы остается дискутабельным. Многие исследователи считают, что подобные случаи могут объясняться комплексными хромосомными нарушениями, из-за которых выявление данной транслокации становится затруднительным. В ряде случаев филадельфийскую хромосому можно обнаружить при использовании ПЦР с обратной транскрипцией. При отрицательных результатах исследования и нетипичном течении заболевания обычно говорят не о хроническом миелолейкозе, а о недифференцированном миелопролиферативном/миелодиспластическом расстройстве.
Лечение хронического миелолейкоза
Тактику лечения определяют в зависимости от фазы заболевания и выраженности клинических проявлений. В хронической фазе при бессимптомном течении и слабо выраженных лабораторных изменениях ограничиваются общеукрепляющими мероприятиями. Больным хроническим миелолейкозом рекомендуют соблюдать режим труда и отдыха, принимать пищу, богатую витаминами и т. д. При повышении уровня лейкоцитов используют бусульфан. После нормализации лабораторных показателей и уменьшения селезенки пациентам с хроническим миелолейкозом назначают поддерживающую терапию или курсовое лечение бусульфаном. Радиотерапию обычно используют при лейкоцитозе в сочетании со спленомегалией. При снижении уровня лейкоцитов делают паузу продолжительностью не менее месяца, а затем переходят на поддерживающую терапию бусульфаном.
В прогрессирующей фазе хронического миелолейкоза возможно использование одного химиопрепарата или полихимиотерапии. Применяют митобронитол, гексафосфамид или хлорэтиламиноурацил. Как и в хронической фазе, проводят интенсивную терапию до стабилизации лабораторных показателей, в последующем переходят на поддерживающие дозы. Курсы полиохимиотерапии при хроническом миелолейкозе повторяют 3-4 раза в год. При бластных кризах осуществляют лечение гидроксикарбамидом. При неэффективности терапии используют лейкоцитаферез. При выраженной тромбоцитопении, анемии выполняют переливания тромбоконцентрата и эритроцитарной массы. При хлоромах назначают радиотерапию.
Пересадку костного мозга проводят в первой фазе хронического миелолейкоза. Продолжительной ремиссии удается достичь у 70% пациентов. При наличии показаний осуществляют спленэктомию. Экстренная спленэктомия показана при разрыве или угрозе разрыва селезенки, плановая – при гемолитических кризах, «блуждающей» селезенке, рецидивирующих периспленитах и резко выраженной спленомегалии, сопровождающейся нарушением функций органов брюшной полости.
Прогноз хронического миелолейкоза
Прогноз при хроническом миелолейкозе зависит от множества факторов, определяющим из которых является момент начала лечения (в хронической фазе, фазе активации или в период бластного криза). В качестве неблагоприятных прогностических признаков хронического миелолейкоза рассматривают значительное увеличение печени и селезенки (печень выступает из-под края реберной дуги на 6 и более см, селезенка – на 15 и более см), лейкоцитоз свыше 100×109/л, тромбоцитопению менее 150×109/л, тромбоцитоз более 500х109/л, повышение уровня бластных клеток в периферической крови до 1% и более, повышение суммарного уровня промиелоцитов и бластных клеток в периферической крови до 30% и более.
Вероятность неблагоприятного исхода при хроническом миелолейкозе возрастает по мере увеличения количества признаков. Причиной гибели становятся инфекционные осложнения или тяжелые геморрагии. Средняя продолжительность жизни пациентов с хроническим миелолейкозом составляет 2,5 года, однако при своевременном начале терапии и благоприятном течении заболевания этот показатель может увеличиваться до нескольких десятков лет.
Хронический лейкоз крови: симптомы и лечение

 Хронический лейкоз – онкологическое заболевание, которое характеризуется медленным развитием. Главным характерным признаком является локализация лейкоцитов преимущественно в костном мозге и крови.
Хронический лейкоз – онкологическое заболевание, которое характеризуется медленным развитием. Главным характерным признаком является локализация лейкоцитов преимущественно в костном мозге и крови.В статье мы подробно расскажем, что это такое – лимфолейкоз, анализ крови, показатели, а также затронем еще ряд важных моментов.
Что представляет собой заболевание?
Хронический лейкоз представляет собой одну из разновидностей рака крови. Ход болезни может продолжаться в течение пятнадцати-двадцати лет. Обычно хронические лейкозы затрагивают пожилых людей, реже – среднего возраста. Еще реже хронический лейкоз наблюдается у детей.
При болезни поражаются следующие белые клетки крови:
- Лимфоциты;
- Гранулоциты.
Главная задача белых клеток – противодействие вирусам, вызывающим заболевания, грибковым и бактериальным инфекциям.
Сейчас различают два типа хронических лейкозов:
- Хронический лимфоцитарный лейкоз;
- Хронический миелоидный лейкоз.
При лейкозах лимфоцитарного типа происходит поражение лимфоцитов. Если ставится диагноз «миелоидный лейкоз», поражение настигло гранулоциты. Задача последних – очищение организма человека не только от болезнетворных микроорганизмов, но и от любых инородных фрагментов и элементов. Гранулоциты поглощают микробы и чужеродные элементы. Лимфоциты вырабатывают специальные антитела для подавления деятельности заражающего фактора.
Лимфоцитарный лейкоз хронического типа характеризуется выработкой незрелых лейкоцитов с пониженным уровнем функциональности. Продуцирование белых клеток нарушается, и организм не может полноценно бороться с инфекцией. Лимфолейкоз и миелолейкоз, картина которых касается и других кровяных клеток – эритроцитов и тромбоцитов.
Первые отвечают за передачу кислорода из легких в органы. Тромбоциты – за фактор свертываемости.

 Лейкоз
ЛейкозЭтиология хронического лейкоза
Существует несколько вариантов картины развития хронических лейкозов. Наибольшее развитие у исследователей получила вирусно-генетическая теория.
В ней значительная роль уделяется мутации ряда вирусов, которые, проникая в кровь, способны нарушить функцию кроветворения:
- Герпетические вирусы;
- Вирус Эпштейна-Барра;
- Цитомегаловирус;
- Вирусы гриппа.
Результаты опытов, тестов и исследования показали, что моноцитарный и лимфоцитарный лейкозы в своем развитии имеют зависимость от определенной аномалии, затрагивающей 22-ю пару хромосом.
22-я пара человеческих хромосом получила название «филадельфийская»
Хроническая лейкемия обладает зависимостью от воздействия на организм радиации и ионизирующего излучения (излучение Рентгена). Исследования подтвердили, Что онкологические образования в белых кровяных клетках могут быть вызваны влиянием промышленных отходов и даже от бытовых ядохимикатов.
Настороженность вызывает фактор развития хронических лейкозов из-за приема тех или иных лекарственных препаратов. Некоторые лекарственные средства могут содержать соли золота. К другим группам относятся цитостатики и антибиотики.
Кроме вирусно-генетической существует также иммунная теория.
Она доподлинно подтверждает связь лимфолейкоза со следующими заболеваниями и патологиями иммунитета:
- Гемолитическая анемия аутоиммунного типа;
- Коллагенозы;
- Тромбоцитопения.
При хроническом и при остром лейкозе функциональность утрачивается лейкоцитами. Это грозит организму отсутствием защиты от заражающих факторов, как внешних, так и внутренних.
Как классифицируются хронические лейкозы?
Классификация хронических лейкозов начинается с разделения патологии по принципу преобладающего состава пораженных клеток. Ранее мы выделяли лимфоцитарный и миелоидный хронические лейкозы. Согласно данным, лимфоцитарный лейкоз возникает в два раза чаще, чем миелоидный. Хронический лимфолейкоз чаще проявляется у мужчин, чем у женщин.
Хронический миелоидный лейкоз – это 15% от общего числа заболевших. В процессе повышается число гранулоцитов.
К этой группе белых кровяных клеток относятся:
- Базофилы;
- Нейтрофилы;
- Эозинофилы.
| Вид хронического лейкоза | Формы хронического лейкоза |
|---|---|
| Хронический лимфоцитарный лейкоз | 1.Пролимфоцитарный |
| 2.Волосатоклеточный | |
| 3.Т-клеточный | |
| Хронический миеломоноцитарный лейкоз | 1.Начальная форма |
| 2.Форма развернутой клиники | |
| 3. Терминальная стадия заболевания. |
Разновидность того или иного хронического лейкоза выявляется на основании признаков и выраженной симптоматики. В обязательно порядке исследуется картина крови.
Клиническая картина хронического лимфолейкоза
Поскольку симптомы никак не проявляются на начальной стадии, установить ее практически невозможно. Несколько лет больного может ничего не беспокоить.
Обычно исследования назначаются после жалоб на следующие виды недомогания:
- Слабость без каких-либо причин;
- Высокая степень утомляемости;
- Снижение массы тела;
- Излишнюю потливость.
Каждый из этих признаков характерен для начальной стадии развития при хроническом лимфолейкозе. Вторая стадия заболевания развивается на фоне аденопатии и увеличения лимфатических узлов. Редко оба признака проявляются одновременно. Чаще всего встречается именно увеличение лимфоузлов в размерах до десяти сантиметров.
Когда лимфоузлы увеличиваются, человек не испытывает боли или же специфических неприятных ощущений. Язвы и нагноения также не проявляются. Исследование с применением рентгеновского излучения дает возможность выявить увеличения лимфатических узлов на различных участках тела.
Чаще всего воспаляются лимфоузлы, расположенные в подмышках, в паховой и шейных областях.
Когда лимфатические узлы увеличиваются, они могут сдавливать внутренние органы.


Это вызывает такие проявления, как:
- Одышка;
- Кашель;
- Болевые ощущения в области живота;
- Венозные отеки.
У некоторых больных происходит увеличение селезенки. Но увеличение носит умеренный характер. Может наблюдаться увеличение размеров и плотности печени.
Во время заболевания в ткани легких, на слизистой желудка, в почках и в сердце появляются специфические лейкемические инфильтраты. Их возникновение сопровождается воспалением и язвами.
Этот фактор становится причиной следующих заболеваний и симптомов:
- Воспаление легких;
- Воспаление кишечника, сопровождающееся диареей и кровотечением;
- Кровь в моче;
- Миокардит.
Подобные разрастания нередко принимаются за новообразования в желудке и ряде других органов.
Для лейколиза характерны проявления на покрове кожи.
Они различаются между собой по составу клеток. Выделяют:
- Лейкемоидные образования;
- Неспецифические разновидности.
Первые – это или лимфомы, или проявления эритродермии. Под лимфомами в данном случае понимаются специфические инфильтраты. По виду лимфомные кожные поражения напоминают проказу. Из-за эритродермии кожа краснеет, чешется и шелушится. К неспецифическим разновидностям кожного поражения следует отнести пузырчатку, лишай опоясывающего типа и ряд других.
Хронический лимфолейкоз в значительной степени снижает показатели иммунитета. Больной страдает от частых инфекционных заражений, которые сопровождаются осложнениями. Если инфекция носит острый характер, она легко меняет спецификацию на хроническую.
На терминальной стадии селезенка значительно увеличивается в размерах. Процесс может сопровождаться инфарктами. Анемия нарастает из-за повторяющихся кровотечений. Этому способствует и угнетение процесса кроветворения. Характер анемии – гемолитический аутоиммунный. Организм начинает активно вырабатывать антитела на свои же тромбоциты и эритроциты. Клетки крови саморазрушаются. Основная причина летального исхода – заражение крови.

 Хронический лейкоз
Хронический лейкозКлинические формы
В зависимости от симптоматики различается несколько форм хронического лимфоцитарного лейкоза. Все формы встречаются достаточно часто.
Среди них:
- Доброкачественная форма;
- Костномозговая форма;
- Злокачественная форма;
- Кожная форма;
- Аденопатии локального типа;
- Спленомегалическая форма.
При доброкачественном течении увеличение лимфоузлов и селезенки носит умеренный характер. Число тромбоцитов и эритроцитов не меняется. Инфекционные осложнения проявляются достаточно редко.
У молодых пациентов чаще всего наблюдается злокачественная форма лимфолейкоза. Течение заболевания происходит стремительно и тяжело.
Размер воспалений лимфатических узлов – значительный. Воспаления могут объединяться между собой. Заражение носителями инфекций приводит к сепсису.

 Расположение лимфоузлов у человека
Расположение лимфоузлов у человекаКостномозговая форма характеризуется резким нарушением функции кроветворения в костных тканях мозга. Селезенка и лимфатические узлы не воспаляются. Одновременно с нарушением кроветворения появляется анемия, а вслед за ней – тромбоцитопения.
При кожной форме на теле появляются многочисленные лимфомы. Увеличивается объем Т-лимфоцитов. Лейкоцитарная формула – 35%. Для локальных аденопатий характерны увеличения шейных, брюшных и загрудинных лимфоузлов, а симптоматика будет зависеть от того, где именно сосредоточено поражение.
Картина крови
Число лейкоцитов может достичь показателя 100х109/л. Бласты при тяжелом течении могут достигать 60%. Причина этого заключается в процентном соотношении лимфоцитарных клеток и нейтрофилов, когда 10% лимфобластов приходится на зрелые лимфоциты.
Существуют формы лимфолейкоза, когда гемограмма не меняется
При рассмотрении крови через микроскоп возможно обнаружить массу специфических клеток. Это тени, или клетки Боткина-Гумпрехта. Тени отмечаются при протекании аутоиммунных процессов. Для костного мозга характерно полное замещение процесса кроветворения клетками крови лимфоцитарного типа. Гамма-глобулиновая часть белков снижается.
Клиническая картина хронического миелолейкоза
Хронический миелолейкоз, в отличие от лимфолейкоза, возникает в раннем возрасте. Обычно возраст пациентов находится в промежутке от тридцати до пятидесяти лет. Возраст одного из десяти заболевших не достигает двадцати лет.
В отличие от лимфолейкоза, миелолейкоз в начальной стадии обнаруживается с большей вероятностью.
Первые признаки болезни на первых этапах развития патологии более заметны:
- Постоянный рост утомляемости;

 Даже незначительные движения вызывают потливость;
Даже незначительные движения вызывают потливость;- Болит левое подреберье;
- Возникают боли радикулитного характера;
- Температура тела повышается.
Боли в подреберье возникают из-за растяжения селезеночной капсулы вследствие увеличения органа.
Радикулитные болезненные ощущения в большинстве случаев сопровождаются неврологическими признаками. Реже – нарушениями периферической нервной системы. Высокая температура может наблюдаться в течение продолжительного времени.
Когда хронический миелолейкоз начинает прогрессировать, вместе с ним обостряются симптомы. Боли в подреберье из тупых могут превратиться в острые. Часто больной чувствует отдачу в низ живота, левое плечо.
Повышается АД. Причина этого заключается в том, что вокруг увеличенной селезенки воспаляются ткани разного типа, а также в том, что развивается инфаркт. При такой симптоматике слышен звук трения в месте, где находится селезенка.
Лимфоузлы растут в подмышках, в паху и на шее. Отличие этого процесса при миелолейкозе от аналогичного при лимфолейкозе – в плотности увеличений.
Инфильтраты лейкемического типа могут образовываться:
- В ЖКТ;
- В мочеполовых органах;
- В области гортани и небных миндалин;
- В ткани легких.
При локализации инфильтратов в ЖКТ больной теряет аппетит. Диарея сопровождается кровяными выделениями. Часто возникает отрыжка.
Если инфильтраты поражают мочеполовую систему, то мочеиспускание будет проходить с кровяными выделениями. У женщин образуются кровотечения в матке. Заметна дисфункция гормонального баланса и полового цикла.
Инфильтраты редко проникают в легкие. Если это случается, тогда симптомы будут напоминать по своим характеристикам очаговую пневмонию.
При всех перечисленных признаках температура тела находится в субфебрильном диапазоне. Когда она быстро повышается, это означает, что в процесс включилась инфекция. Инфильтраты в этот момент испытывают некротические и язвенные изменения. Развивается заражение крови.
Объективным для дифференциальной диагностики симптомом следует назвать боль в костях, наблюдаемая у половины из общего числа больных. Причина боли заключается в поражении инфильтратами суставных сумок. Одновременно с этим воспаляются ткани вокруг суставов.
Возникает сильная боль в зубах, и после удаления больного зуба или нескольких образуется обильное и продолжительное кровотечение.
Это называется лейкемический периодонтит, который позволяет диагностировать острый и хронический миелолейкоз. Далее мы немного затронем отличия острого протекания от ремиссии.
Картина крови

 Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.
Гемограмма при миелолейкозе на первых стадиях может продемонстрировать лейкоцитоз. Обнаружение становится возможным за счет того, что в крови начинают преобладать нейтрофилы.Пятипроцентная базофилия наблюдается у четверти больных хроническим лейкозом данной формы.
Надежным симптомом для дифференциального диагноза становится возрастание объема эозинофилов и базофилов, что позволяет выявить наличие миелоцитов.
Выраженная стадия заболевания характеризуется достижением лейкоцитозом количества от восьмидесяти до ста пятидесяти тысяч клеток. Миелобласты в периферической крови занимают около 5%, тогда как число миелоцитов может достигнуть 30-40%,
Число бластов будет расти и в течение терминального течения миелолейкоза. Это же касается и тромбоцитов.
Особенности
Хронический миелолейкоз характеризуется особым течением при миеломоноцитарной форме. Здесь увеличивается количество моноцитов в периферической крови и в костном мозге.
Одновременно с этим объем лейкоцитов будет находиться в пределах нормы, но может наблюдаться незначительный лейкоцитоз. Чуть менее трети будут составлять миелоциты.
Главное клиническое проявление болезни – это малокровие. Необходима тщательная дифференциальная диагностика, поскольку моноцитоз может быть симптомом ряда других заболеваний и патологий, в том числе и онкологических.
Наиболее объективная симптоматика для диагностики миеломоноцитарной формы – это болезненная мегалоспления и ощущения слабости, причиной которой является анемия.
При такой форме хронического миелолейкоза не наблюдается увеличения ни печени, ни лимфатических узлов.
Диагностика хронических лейкозов
Диагностика начинается с подробного изучения гемограммы пациента. Если имеются подозрения на хронический лейкоз любого типа, тогда больной направляется на прием к гематологу. В предыдущих разделах мы упоминали о наиболее объективных признаках каждого из них.
Анемия, наличие миелобластов и гранулоцитов, увеличение объема бластов на одну пятую часть – признаки миелоидного хронического лейкоза.
Тени Боткина-Гупрехта, лимфобласты, лимфо- и лейкоцитоз – как гематологические симптомы для лимфоидного хронического лейкоза. Какая именно форма хронического лейкоза имеет место, можно сказать только после окончательной диагностики.
Если анализ крови – это первичная диагностическая процедура, то применяются и более информативные способы диагностики:

 Пункция костного мозга;
Пункция костного мозга;- Ультразвуковое исследование;
- Рентгенография;
- Магниторезонансная томография.
Пункция необходима, если требуется изучение состава костного мозга. Обычно такая необходимость возникает, если формула меняется слишком резко.
УЗИ, чтобы понять, увеличены ли печень, лимфатические узлы и селезенка. Лимфоузлы, расположенные за грудиной, наиболее отчетливо видны на рентгеновских снимках. Магниторезонансная томография дает возможность увидеть, насколько велики узлы в районах внутренних органов. Также может быть назначена биохимия для некоторых уточнений.
Лечение
Назначать определенную терапию на стадии до проявления клинических симптомов не имеет смысла, поскольку нельзя точно сказать, болезнь проходит или нет. Но в этом случае назначается общий режим, который подразумевает исключение вредных привычек, чрезмерной физической нагрузки. Важная терапевтическая мера при хроническом лейкозе – специальное питание с содержанием белков, отсутствием жиров. В рационе в большом количестве присутствуют фрукты и овощи.
Химиотерапия обязательно потребуется, когда клиническая картина становится явной.
Интенсивность бластного формообразования снижается после применения следующих препаратов:
- Гидроксимочевина;
- Миелосан;
- Циклофосфан;
- Хлорбутил.
Терапия включает в себя процедуру облучения лимфатических узлов, селезенки и кожного покрова. Облучение служит ингибитором развития болезни.
В ряде случаев осуществляется пересадка костного мозга, что приводит в норму процессы кроветворения. Если имеет место анемия, потребуется переливание эритроцитарной массы.
Высокие дозы гормональных препаратов и лечение симптомов назначаются только в терминальной стадии.
Прогноз
Определенный прогноз жизни имеет право на существование только после выявления реакции пациента на терапию. Хронические лейкозы могут обостряться и находиться в стадии ремиссии. Если течение болезни благоприятное, то можно рассчитывать на жизнь в течение еще четверти века.
Если выявлены осложнения инфекционного характера, в этом случае продолжительность жизни не будет превышать трехлетний порог. Средние сроки составляют от трех до пяти лет. Реже – до пятнадцати лет.
Прогноз заведомо не будет благоприятным, если значительно увеличивается или снижается число тромбоцитов. Другой вариант – высокие показатели общего лейкоцитоза, а также существенное увеличение объема печени и селезенки.
Несмотря на то, что хронический лейкоз любого типа и любой формы не излечим, современные средства дают возможность продлить жизнь пациентов и сохранить трудоспособность.
Видео: Острый лейкоз. Рак крови.
Хронический лейкоз — симптомы, лечение, профилактика, причины, первые признаки
Общие сведения
Заболевание характеризуется накоплением лейкоцитов в крови и в костном мозге.
Лейкоз затрагивает лимфоциты и гранулоциты, которые являются белыми кровяными клетками и определяют способность организма противостоять болезнетворным бактериям, вирусам и грибам. Если при лейкозе поражаются лимфоциты, то заболевание называется хронический лимфоцитарный лейкоз (ХЛЛ), если гранулоциты – хронический миелоидный лейкоз.
Гранулоциты освобождают организм от опасных бактерий и других инородных частиц, поглощая и разрушая их, в то время как лимфоциты продуцируют антитела, когда организм подвергается вторжению микроорганизмов и воздействию инородных веществ. Антитела взаимодействуют с инфицирующими веществами таким образом, что они полностью их разрушают и выводят из организма.
При хроническом лейкозе продуцируются патологические незрелые лейкоциты, нарушается продукция лимфоцитов и гранулоцитов, что затрудняет их борьбу с инфекциями. Заболевание затрагивает и другие клетки крови – эритроциты, которые осуществляют транспорт кислорода, и тромбоциты, которые являются инструментом свертывания крови.
Диагноз ставят на основании анализов крови и костного мозга. Дальнейшее обследование проводят для определения типа хронического лейкоза.
В некоторых случаях хронический лейкоз поддается консервативной терапии в течение многих лет.
Пациенту чаще требуется медицинская помощь, из-за повышенной слабости или потери массы тела, или заболевание может быть обнаружено неожиданно, при проведении обычного медицинского обследования.
Если симптомы отсутствуют и признаков заболевания при медицинском обследовании недостаточно, то лечение хронического лейкоза не проводится. Хотя многие люди с этим заболеванием живут нормальной жизнью в течение ряда лет, регулярные обследования необходимы, чтобы быть уверенными, что заболевание не прогрессирует.
В большинстве случаев течение хронического лейкоза в конце концов переходит в активную фазу и напоминает течение острого лейкоза. В таких случаях проводят лечение противоопухолевыми препаратами.
Противоопухолевая химиотерапия направлена на уничтожение раковых клеток, не затрагивая, по возможности, здоровые клетки. Эффективна также лучевая терапия. Через несколько недель заболевание может перейти в фазу ремиссии, в течение которой симптомы исчезают, и пациент может вести обычный образ жизни.
Для пациентов с хроническим миелоидным лейкозом может быть эффективна трансплантация костного мозга. При проведении этой процедуры все костномозговые клетки уничтожаются при лучевой терапии, а затем восстанавливаются путем пересадки от специально отобранного донора.
Поскольку причины заболевания неизвестны, специальных мер профилактики не существует.
Причины
Причины возникновения лейкоза неизвестны, но риск его развития, по-видимому, повышается при воздействии определенных химических веществ, радиации, определенных лекарственных препаратов, некоторых вирусов.
Хромосомные и генетические нарушения также могут быть ответственны за клеточные нарушения, приводящие к лейкозу.
Симптомы
Хронический лейкоз может протекать несколько лет без явных симптомов. В некоторых случаях возможны общие ощущения болезненности, слабости, иногда наблюдается увеличение лимфатических узлов на шее или в области средостения, увеличение селезенки.
При развитии проявлений заболевания наблюдаются повышенная слабость; потеря аппетита и уменьшение массы тела; ощущение наполненности и тяжесть в левом подреберье; патологическое потоотделение или ночная потливость; анемия; постоянное повышение температуры тела; кровоточивость.
Осложнения
При переходе в активную фазу при отсутствии лечения заболевание быстро прогрессирует и часто заканчивается летально.
Что можете сделать вы
Не существует методов самостоятельного лечения лейкоза. Однако при отсутствии клинических симптомов вы можете продолжать жить обычной жизнью. Следует принимать общеукрепляющие меры для поддержания защитных сил организма, обеспечить хорошее питание. Немаловажное значение имеют оптимистический взгляд на жизнь и положительные эмоции. Многие больные хроническим лейкозом при отсутствии симптомов заболевания ведут нормальный образ жизни в течение многих лет, не теряя трудоспособности.
При появлении симптомов, которые напоминают лейкоз, следует немедленно обратиться к врачу. Если диагноз поставлен, то необходимо регулярно обследоваться для определения начала прогрессирования заболевания и начала лечения на как можно более ранней стадии.
Что может сделать врач
Для установления диагноза врач проводит различные исследования, биопсию костного мозга. Проводится общемедицинское обследование для выявления как-либо симптомов заболевания, например, увеличение селезенки.
Когда диагноз поставлен, врач принимает решение о назначении лечения, учитывая возраст пациента, анамнез, общее состояние организма, стадию заболевания. В настоящее время противоопухолевые препараты, применяющиеся для лечения хронического миелоидного лейкоза, позволяют достичь ремиссии у значительного числа пациентов.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Хронический лимфолейкоз — причины, симптомы, диагностика и лечение, прогноз

Хронический лимфолейкоз – онкологическое заболевание, сопровождающееся накоплением атипичных зрелых В-лимфоцитов в периферической крови, печени, селезенке, лимфоузлах и костном мозге. На начальных стадиях проявляется лимфоцитозом и генерализованной лимфоаденопатией. При прогрессировании хронического лимфолейкоза наблюдаются гепатомегалия и спленомегалия, а также анемия и тромбоцитопения, проявляющиеся слабостью, утомляемостью, петехиальными кровоизлияниями и повышенной кровоточивостью. Отмечаются частые инфекции, обусловленные снижением иммунитета. Диагноз устанавливается на основании лабораторных исследований. Лечение – химиотерапия, пересадка костного мозга.
Общие сведения
Хронический лимфолейкоз – заболевание из группы неходжкинских лимфом. Сопровождается увеличением количества морфологически зрелых, но неполноценных В-лимфоцитов. Хронический лимфолейкоз является самой распространенной формой гемобластозов, составляет треть всех лейкозов, диагностируемых в США и странах Европы. Мужчины страдают чаще женщин. Пик заболеваемости приходится на возраст 50-70 лет, в этом периоде выявляется около 70% от общего количества хронических лимфолейкозов.
Пациенты молодого возраста страдают редко, до 40 лет первые симптом болезни возникают всего у 10% больных. В последние годы специалисты отмечают некоторое «омоложение» патологии. Клиническое течение хронического лимфолейкоза очень вариативно, возможно как продолжительное отсутствие прогрессирования, так и крайне агрессивный вариант с летальным исходом в течение 2-3 лет после постановки диагноза. Существует ряд факторов, позволяющих прогнозировать течение заболевания. Лечение осуществляют специалисты в области онкологии и гематологии.

Хронический лимфолейкоз
Этиология и патогенез хронического лимфолейкоза
Причины возникновения окончательно не выяснены. Хронический лимфолейкоз считается единственным лейкозом с неподтвержденной связью между развитием заболевания и неблагоприятными факторами внешней среды (ионизирующим излучением, контактом с канцерогенными веществами). Специалисты считают, что основным фактором, способствующим развитию хронического лимфолейкоза, является наследственная предрасположенность. Типичные хромосомные мутации, вызывающие повреждения онкогенов на начальной стадии болезни, пока не выявлены, однако исследования подтверждают мутагенную природу заболевания.
Клиническая картина хронического лимфолейкоза обусловлена лимфоцитозом. Причиной лимфоцитоза становится появление большого количества морфологически зрелых, но иммунологически дефектных В-лимфоцитов, неспособных к обеспечению гуморального иммунитета. Ранее считали, что аномальные В-лимфоциты при хроническом лимфолейкозе являются долго живущими клетками и редко подвергаются делению. В последующем эта теория была опровергнута. Исследования показали, что В-лимфоциты быстро размножаются. Ежедневно в организме больного образуется 0,1-1% от общего количества атипичных клеток. У разных больных поражаются различные клоны клеток, поэтому хронический лимфолейкоз можно рассматривать как группу близкородственных заболеваний с общим этиопатогенезом и сходной клинической симптоматикой.
При изучении клеток выявляется большое разнообразие. В материале могут преобладать широкоплазменные либо узкоплазменные клетки с молодыми либо сморщенными ядрами, почти бесцветной либо ярко окрашенной зернистой цитоплазмой. Пролиферация аномальных клеток происходит в псевдофолликулах – скоплениях лейкозных клеток, располагающихся в лимфоузлах и костном мозге. Причинами цитопении при хроническом лимфолейкозе являются аутоиммунное разрушение форменных элементов крови и подавление пролиферации стволовых клеток, обусловленное повышением уровня Т-лимфоцитов в селезенке и периферической крови. Кроме того, при наличии киллерных свойств разрушение кровяных клеток могут вызывать атипичные В-лимфоциты.
Классификация хронического лимфолейкоза
С учетом симптомов, морфологических признаков, скорости прогрессирования и реакции на терапию различают следующие формы болезни:
- Хронический лимфолейкоз с доброкачественным течением. Состояние больного долго остается удовлетворительным. Отмечается медленное увеличение количества лейкоцитов в крови. С момента постановки диагноза до стабильного увеличения лимфоузлов может пройти несколько лет или даже десятилетий. Больные сохраняют трудоспособность и привычный образ жизни.
- Классическая (прогрессирующая) форма хронического лимфолейкоза. Лейкоцитоз нарастает в течение месяцев, а не лет. Отмечается параллельное увеличение лимфоузлов.
- Опухолевая форма хронического лимфолейкоза. Отличительной особенностью этой формы является нерезко выраженный лейкоцитоз при выраженном увеличении лимфоузлов.
- Костномозговая форма хронического лимфолейкоза. Выявляется прогрессирующая цитопения при отсутствии увеличения лимфатических узлов, печени и селезенки.
- Хронический лимфолейкоз с увеличением селезенки.
- Хронический лимфолейкоз с парапротеинемией. Отмечаются симптомы одной из вышеперечисленных форм заболевания в сочетании с моноклональной G- или M-гаммапатией.
- Прелимфоцитарная форма хронического лимфолейкоза. Отличительной особенностью этой формы является наличие лимфоцитов, содержащих нуклеолы, в мазках крови и костного мозга, образцах ткани селезенки и лимфоузлов.
- Волосатоклеточный лейкоз. Выявляются цитопения и спленомегалия при отсутствии увеличения лимфоузлов. При микроскопическом исследовании обнаруживаются лимфоциты с характерным «моложавым» ядром и «неровной» цитоплазмой с обрывами, фестончатыми краями и ростками в виде волосков либо ворсинок.
- Т-клеточная форма хронического лимфолейкоза. Наблюдается в 5% случаев. Сопровождается лейкемической инфильтрацией дермы. Обычно быстро прогрессирует.
Выделяют три стадии клинических стадии хронического лимфолейкоза: начальную, развернутых клинических проявлений и терминальную.
Симптомы хронического лимфолейкоза
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
В числе других возможных осложнений хронического лимфолейкоза – инфильтрация преддверно-улиткового нерва, сопровождающаяся расстройствами слуха и шумом в ушах. В терминальной стадии хронического лимфолейкоза может наблюдаться инфильтрация мозговых оболочек, мозгового вещества и нервных корешков. По анализам крови выявляются тромбоцитопения, гемолитическая анемия и гранулоцитопения. Возможна трансформация хронического лимфолейкоза в синдром Рихтера – диффузную лимфому, проявляющуюся быстрым ростом лимфоузлов и формированием очагов за пределами лимфатической системы. До развития лимфомы доживает около 5% пациентов. В остальных случаях смерть наступает от инфекционных осложнений, кровотечений, анемии и кахексии. У некоторых больных хроническим лимфолейкозом развивается тяжелая почечная недостаточность, обусловленная инфильтрацией почечной паренхимы.
Диагностика хронического лимфолейкоза
В половине случаев патологию обнаруживают случайно, при обследовании по поводу других заболеваний или при проведении планового осмотра. При постановке диагноза учитывают жалобы, анамнез, данные объективного осмотра, результаты анализов крови и иммунофенотипирования. Диагностическим критерием хронического лимфолейкоза является увеличение количества лейкоцитов в анализе крови до 5×109/л в сочетании с характерными изменениями иммунофенотипа лимфоцитов. При микроскопическом исследовании мазка крови выявляются малые В-лимфоциты и тени Гумпрехта, возможно – в сочетании с атипичными или крупными лимфоцитами. При иммунофенотипировании подтверждается наличие клеток с абберантным иммунофенотипом и клональность.
Определение стадии хронического лимфолейкоза осуществляют на основании клинических проявлений заболевания и результатов объективного осмотра периферических лимфоузлов. Для составления плана лечения и оценки прогноза при хроническом лимфолейкозе проводят цитогенетические исследования. При подозрении на синдром Рихтера назначают биопсию. Для определения причин цитопении выполняют стернальную пункцию костного мозга с последующим микроскопическим исследованием пунктата.
Лечение и прогноз при хроническом лимфолейкозе
На начальных стадиях хронического лимфолейкоза применяют выжидательную тактику. Пациентам назначают обследование каждые 3-6 месяцев. При отсутствии признаков прогрессирования ограничиваются наблюдением. Показанием к проведению активного лечения является увеличение количества лейкоцитов вдвое и более в течение полугода. Основным методом лечения хронического лимфолейкоза является химиотерапия. Наиболее эффективной комбинацией лекарственных препаратов обычно становится сочетание ритуксимаба, циклофосфамида и флударабина.
При упорном течении хронического лимфолейкоза назначают большие дозы кортикостероидов, осуществляют пересадку костного мозга. У больных пожилого возраста с тяжелой соматической патологией использование интенсивной химиотерапии и пересадка костного мозга могут быть затруднены. В подобных случаях проводят монохимиотерапию хлорамбуцилом или применяют данный препарат в сочетании с ритуксимабом. При хроническом лимфолейкозе с аутоиммунной цитопенией назначают преднизолон. Лечение осуществляют до улучшения состояния больного, при этом продолжительность курса терапии составляет не менее 8-12 месяцев. После стабильного улучшения состояния пациента лечение прекращают. Показанием для возобновления терапии является клиническая и лабораторная симптоматика, свидетельствующая о прогрессировании болезни.
Хронический лимфолейкоз рассматривается как практически неизлечимое длительно текущее заболевание с относительно удовлетворительным прогнозом. В 15% случаев наблюдается агрессивное течение с быстрым нарастанием лейкоцитоза и прогрессированием клинической симптоматики. Летальный исход при этой форме хронического лимфолейкоза наступает в течение 2-3 лет. В остальных случаях отмечается медленное прогрессирование, средняя продолжительность жизни с момента постановки диагноза колеблется от 5 до 10 лет. При доброкачественном течении срок жизни может составлять несколько десятилетий. После прохождения курса лечения улучшение наблюдается у 40-70% больных хроническим лимфолейкозом, однако полные ремиссии выявляются редко.

 Даже незначительные движения вызывают потливость,
Даже незначительные движения вызывают потливость, Пункция костного мозга,
Пункция костного мозга,
