Дефект межжелудочковой перегородки у новорожденного: операция на сердце при ВПС
Врожденный порок сердца – для родителей эта фраза звучит как приговор, но так ли страшен данный дефект? Безусловно, это очень опасно для малыша, особенно, если отверстие в перегородке больше 2-х мм. Однако отчаиваться не стоит. Сейчас мы рассмотрим, что это за патология, почему возникает, как лечить и есть ли надежда на благоприятный прогноз.


Что такое дефект межжелудочковой перегородки?
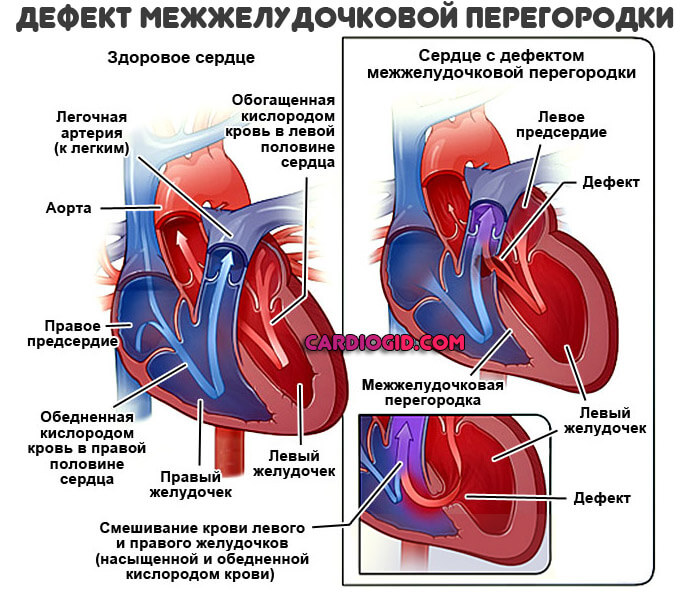
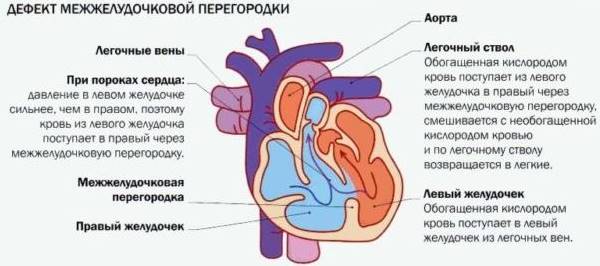
Дефект межжелудочковой перегородки, или, как его еще называют, врожденный порок сердца, представляет собой недоразвитость стенки, разделяющей правый и левый желудочки сердца, посредством чего появляется сообщение между ними, то есть дыра. Вследствие патологии кровь, кроме аорты, попадает в правый желудочек, удваивая ему работу. Увеличенная нагрузка негативно сказывается на его состоянии. К тому же, по малому кругу в легкие повторно идет кровь, уже обогащенная кислородом, а в большой круг кровообращения ее поступает меньше требуемого количества.
Причины возникновения и факторы риска
Сердце, как остальные органы человека, формируется с третьей по десятую недели после зачатия, поэтому возникновение врожденного порока спровоцировано в стадии планирования или в начале беременности.


Нет прямых факторов, которые являются первопричиной патологии, но существует ряд причин, негативно сказывающихся на здоровье будущего ребенка и становящихся поводом для развития ДМЖП.
Главные из них:
- Наследственный фактор. Если в роду уже были врожденные патологии сердца, возможность возникновения порока у новорожденного значительно повышается. Таким беременным могут назначать препараты, способствующие развитию сердечной деятельности плода, что служит профилактикой ВПС ДМЖП.
- Вирусные инфекции. Инфекционные заболевания, такие как грипп, корь, краснуха и т. д., которыми переболела будущая мама в течение 2-х первых месяцев после зачатия. Краснуха, перенесенная беременной в первом триместре, настолько влияет на плод, что является показанием для прерывания беременности.
- Вредные привычки. Курение и алкоголь негативно сказываются на формирование органов ребенка, в том числе сердца.
- Наркотические вещества. Наркомания либо токсикомания — один из главных факторов, вызывающих отклонения. Наркотики могут приниматься матерью осознанно, но возможно их попадание в организм с лекарственными препаратами. Например, кодеин добавляется в таблетки от кашля, анальгетики (Пенталгин-Н, Солпадеин, Нурофен Плюс, Коделак).


Прием лекарств. Есть медикаменты, применение которых категорически запрещено, так как они провоцируют пороки сердца и другие патологии. Это сильные антидепрессанты, гормональные контрацептивы, лекарства от гипертонии, кодеиносодержащие препараты, некоторые анальгетики (Ацетилсалициловая кислота и медикаменты с ней в составе, Анальгин).
- Окружение. Загрязненный воздух промышленных городов, тяжелые условия труда, перенапряжение, стрессовые ситуации – эти факторы сказываются на здоровье и мамы, и малыша.
- Болезни. Общие хронические и острые заболевания (сахарный диабет, неврологические болезни, проблемы сердечно-сосудистой системы и т. д.) провоцируют различные патологии внутренних органов.
- Недостаток полезных веществ. Авитаминоз, недостаток минералов компенсируются за счет внутренних органов как у мамы, так и у ребенка.
Типы и симптомы
В зависимости от размера, дефекты разделяют на:
- Малые. В сравнении с аортой их размер небольшой, всего 1-3 мм. Преимущественно находятся в мышечной области внизу перегородки. Сопровождаются сильным шумом, но не несут особой угрозы. Такие патологии называют болезнью Толочинова-Роже. Они зарастают со временем и не вызывают никаких неприятностей. Исключение, когда малый дефект является множественным, то есть межжелудочковая перегородка становится похожа на дуршлаг или сыр. Это состояние довольно тяжелое. Патология малых размеров не опасна, особого наблюдения за ней не требуется. На протяженность жизни малый дефект не влияет, но есть риск эндокардита вследствие попадания инфекции.


Средние. От 4-х мм до 1 см. При средних размерах развивается сердечная недостаточность. Впоследствии дыра может затянуться или уменьшиться, тогда наступит улучшение.
- Большие. Если вовремя не провести операцию, дети с ДМЖП больших размеров (от 1 см) не доживают до подросткового возраста, а если выживают, то имеют симптомы правой и левой желудочковой недостаточности.
Различают такие типы ДМЖП:
- Мышечный. Расположен вдали от аорты и клапанов сердца. Если дефект малый, даже множественный, то в большинстве случаев зарастает сам по себе. Встречается в 10% случаев.
- Перимембранозный. Делится на приточный, трабекулярный, инфундибулярный. Обычно имеет небольшой размер и находится в верхней части перегородки, под выходом в аорту. В основном закрывается самостоятельно. Распространен у 75% больных.
- Надгребневый. Самый опасный из ДМЖП, так как располагается рядом с выносящим трактом правого желудочка и кровь постоянно курсирует через данное отверстие, не давая ему закрыться. Возникает в 5% случаев.


Дефект АВ-канала. Дефект межжелудочковой перепонки приносящего тракта правого желудочка. Находится на месте крепления клапанов и колец в задней части перегородки. Диагностируется у 10% пострадавших от ДМЖП. Часто встречается при даунизме. Может сочетаться с другими пороками сердца.
Главным симптомом дефекта перегородки является шум в сердце. Он возникает у новорожденного не сразу после рождения, а через несколько дней, при этом небольшие дефекты могут протекать без симптомов. Большие прорехи могут вызывать отставание в развитии, частые ОРВИ.
Существует ряд симптомов, указывающих на ДМЖП у детей:
- кахексия;
- слабость;
- борозды Харрисона;
- цианоз;
- набухание вен в области шеи;
- дрожание или шумы внизу грудной клетки с левой стороны.
Опасность и осложнения патологии
Если вовремя не провести лечение ДМЖ, возникают различные последствия:
- легочная гипертензия;
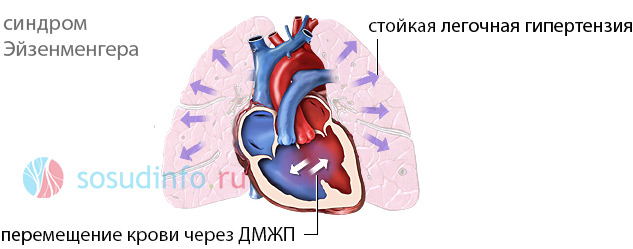
- синдром Эйзенменгера – необратимая легочная гипертензия вследствие сброса крови слева направо;
- сердечная недостаточность, в том числе острая;
- эндокардит – воспаление внутренней оболочки сердца;
- тромбоз;
- инсульт;
- развитие дополнительных клапанных пороков сердца;
- летальный исход.
Когда нужно обращаться к врачу?


Показать врачу новорожденного необходимо, если в роду имеются врожденные патологии сердца, для исключения возможного ДМЖП. Также нужна помощь специалиста при наличии сердечных шумов, если начала деформироваться грудная клетка ребенка, при изменении цветового оттенка кожи, появлении синюшности.
При любых симптомах, напоминающих симптоматику ДМЖП, доктор Комаровский советует незамедлительно обратиться к педиатру, а тот при необходимости даст направление к узкому специалисту.
Диагностические методы
Методы диагностики ДМЖП:
- Сбор анамнеза. Опрос родителей насчет наследственных заболеваний, наличие сердечных патологий у родственников, течение беременности, принимаемые в первом триместре препараты и перенесенные болезни и т. д.
- Врачебный осмотр. Состоит из измерения пульса, аускультации сердца (прослушивания шумов), осмотра цвета кожных покровов и изменения формы грудной клетки, пальпации в области сердца. При ДМЖП этот метод в большинстве случаев уже позволяет поставить диагноз.
- Эхокардиография. Дефект отображается в виде разрыва эхосигнала в межжелудочковой перегородке со сбросом, выявленным в режиме непрерывно-волнового и цветного допплера.
- МРТ. Проводится при недостаточности сведений ЭхоКГ или смазанности результата.
- Катетеризация сердечных полостей. Позволяет проверить гемодинамику малого круга кровообращения, количество, размер и размещение дефектов, наличие сопутствующих аномалий.


Рентгенография. Применяется для диагностики больших ДМЖП и легочной гипертензии. Малые дефекты не отображаются.
- ЭКГ. Диагностируются как малые, так и крупные дефекты по отклонению оси.
- Лабораторная диагностика. Общий анализ крови берется для определения уровня гемоглобина. Делается при необходимости хирургического вмешательства.
Способы лечения
Существуют следующие способы лечения:
- Консервативный. Медикаментозная терапия диуретиками и сердечными гликозидами, применение ингибиторов синтеза АПФ, уменьшающих сброс крови через ДМЖП. Лечение сопутствующих заболеваний (анемии, инфекционных процессов).
- Хирургический. Рекомендуется больным с ДМЖП, если имеются клинические признаки перегрузки ЛЖ. Операция проводится путем зашивания дефекта или установки заплатки из биоматериала.
- Эндоваскулярные вмешательства. Закрытие дефекта с помощью катетера.
- Реабилитация. Восстановительное лечение с ограничением физической нагрузки в течение года. Особенно необходимо после операции.
Прогнозы и профилактические меры
Прогнозы в большинстве случает благоприятные. После самопроизвольного затягивания просветов в перегородке, проведения хирургических вмешательств и прочих процедур, закончившихся устранением дефекта, рекомендуется:
- обеспечение надлежащего ухода за ребенком с ДМЖП;
- соблюдение рекомендаций врача по питанию и приему необходимых препаратов;
- ограничение посещения многолюдным мест во избежание инфекционных заболеваний;
- обследование в региональных центрах лечения врожденных пороков сердца при самозатягивании раз в три года, при хирургическом и других вмешательствах – 1 раз в год.

 Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »Поделитесь с друьями!
Дефект межжелудочковой перегородки у новорожденного
Содержание статьи
Что это такое
В норме сердечные желудочки разделены мышечной преградой уже к моменту рождения младенца. Она не только составляет треть их общей площади, но и принимает активное участие в каждом сокращении и расслаблении сердца. Органы плода получают лишь смешанную кровь. Оба желудочка новорожденного «заняты работой» примерно одинаково, этим объясняется отсутствие разницы в толщине их мышечных стенок.
Патогенез нарушения кровообращения при ДМЖП
Межжелудочковая перегородка возникает из трех различных структур, формирование её завершается к 4-5 недели беременности. Если срастания не происходит – между желудочками остается отверстие (дефект). Он может оказаться единственной аномалией развития сердца (изолированным пороком) либо сочетаться с другими врожденными изменениями анатомии, входить в структуру комбинированного порока. Сегодня мы говорим лишь о первом варианте.
В первые часы жизни вашего ребенка, после того, как малыш задышал, изменяется вся система его кровотока. Включение большого и малого кругов кровообращения «заставляет» сердце младенца перестроить свою работу:
- Значительно повышается давление в левом желудочке.
- При ДМЖП часть крови попадает не только в аорту, но и в правый желудочек, создавая для последнего дополнительную нагрузку. Специалисты называют этот процесс сбросом крови «слева — направо» (из левой половины сердца – в правую).
- Правый желудочек «вынужден» функционировать интенсивнее, чтобы перекачать «лишнюю» кровь.
Изменения гемодинамики напрямую зависят от величины и локализации дефекта. Отверстие малых размеров может закрыться у ребенка к 4-5 годам жизни самостоятельно (спонтанно). Обычно в 65-75% случаев так и происходит. При обширных дефектах «страдает» не только правый желудочек. Возрастает давление в малом круге кровообращения, возникает легочная гипертензия.
Организм малыша попытается компенсировать нагрузку:
- Увеличивается масса желудочков.
- Утолщаются стенки крупных и мелких артерий.
- Благодаря этим механизмам давление в обоих желудочках сравнивается. Несмотря на имеющееся отверстие, сброса крови какое-то время не происходит.
- Постепенно защитные силы организма истощаются, и давление в правом желудочке становится больше, чем в левом.
- Венозная кровь через дефект начнет поступать в большой круг кровообращения – синдром Эйзенменгера. Возникает декомпенсация порока. Клинически данный процесс проявляется тем, что ребенок начинает «синеть».
К счастью, при ранней диагностике и своевременном оперативном лечении этого не происходит, даже если ДМЖП имеет большие размеры. Поэтому постарайтесь прислушаться к советам своего врача. Конечно, самой лучшей операцией хирурги считают ту, которую больному делать не нужно. Но дефект межжелудочковой перегородки у новорожденного требует тщательного обследования, консультаций специалистов, дифференцированного подхода к ведению пациентов.
Классификация дефектов межжелудочковой перегородки
Согласно Международной классификации болезней 10 пересмотра (МКБ-10), любой ДМЖП кодируется шифром – Q 21.0. Однако в практической педиатрии врачи выделяют четыре анатомических типа данной аномалии, согласно «Клиническим рекомендациям по ведению детей с врожденными пороками сердца», утвержденным Ассоциацией сердечно-сосудистых хирургов в 2013 году:
- Субартериальный дефект межжелудочковой перегородки. Располагается непосредственно под клапаном легочной артерии. Листок аорты может «прогибаться», «вклиниваться» в существующее отверстие, что вызывает аортальную регургитацию (обратный сброс крови).
- Перимембранозный дефект межжелудочковой перегородки – отверстие располагается в мембранной части, прилегающей к трехстворчатому клапану. Мембранозная перегородка может срастаться с дефектом, отчасти прикрывая его.

- Приточный дефект межжелудочковой перегородки – локализуется в приточной части правого желудочка.
- Мышечный дефект межжелудочковой перегородки — может располагаться по центру мышцы, в верхней части, а также — на границе между стенкой правого желудочка и самой перегородкой. Иногда определяются сразу несколько мелких отверстий (множественный тип мышечного ДМЖП – болезнь Толочинова-Роже).
Чтобы вас не пугали медицинские термины, и стало понятно, где именно отверстие в межжелудочковой перегородке у вашего ребенка, попробую объяснить ещё. Анатомы разделяют эту структуру на три части – верхнюю (мембранозную), среднюю (мышечную), нижнюю (трабекулярную). Следовательно, трабекулярный изъян располагается в нижней, мышечный – в средней, мембранозный дефект межжелудочковой перегородки – в верхней её части.
Причины возникновения дефекта
Точную причину возникновения аномалии установить трудно. В этиологии врожденных пороков сердца доказана роль наследственности, загрязненной окружающей среды, вредных привычек родителей, приема будущей мамой некоторых лекарственных препаратов, перенесенных вирусных инфекций во время беременности.
Совет врача
Неоднократно родители терзали себя и меня, пытаясь выяснить точную этиологию врожденного порока у ребенка. Когда такой диагноз обнаруживают у родного малыша, хочется непременно найти виновного. Бабушка с папиной стороны иногда обвиняет невестку в «плохой генетике», мамина родня — зятя в курении и употреблении алкоголя.
Категорически не советую вам этого делать. Конечно же, причину узнать важно для того, чтобы прогнозировать рождение здоровых или больных детей у родителей и самого ребенка. Малыш с ДМЖП когда-нибудь сам станет отцом или матерью. Но болезнь маленького человека – не повод для выяснения отношений. Забудьте семейные ссоры. Сосредоточьтесь на заботе о малютке.
Как заподозрить порок: симптомы и признаки у ребенка
При незначительном размере отверстия ваш малыш ничем не будет отличаться от сверстников. Вероятно, ещё в родильном отделении неонатолог сообщит, что у вашего младенца обнаружен систолический сердечный шум. Родители обычно с тревогой спрашивают при каждой аускультации: «Шум – уменьшился или стал сильнее?» Парадокс ДМЖП в том, что интенсивность шума обратно пропорциональна размерам отверстия. Чем слабее шум – тем больше величина дефекта.
Серьезнее ситуация, если малыш родился «без шума», но:
- с трех-четырехнедельного возраста вдруг перестал набирать вес при достаточном количестве молока у матери;
- у него появилась одышка во время кормления;
- респираторные инфекции «преследуют» его чаще, чем других детей;
- иногда ребенок начинает «синеть»;
- при осмотре врач вдруг обнаруживает расширение границ сердца, увеличение печени.
В дальнейшем клиническая картина характеризуется разлитым усиленным верхушечным толчком, появлением систолического дрожания слева в третьем-четвертом межреберьях, расширением границ сердца, особенно влево, образованием сердечного горба (грудь Девиса).
Методы диагностики
Аускультативные данные и другие симптомы позволят педиатру заподозрить врожденный порок развития у ребенка. Скорее всего, детский кардиолог для уточнения диагноза выпишет направление на:
- Рентгенографию органов грудной клетки – при малом дефекте изменений не обнаружится. Если отверстие значительных размеров, могут выявиться гипертрофия левого предсердия и желудочка, усиление рисунка легких. В случае осложнения ДМЖП легочной гипертензией -выбухание дуги легочной артерии при ослаблении рисунка легких и негипертрофированном левом желудочке.
- Электрокардиографию – в дифференциации порока сердца не имеет особого значения, но позволит выявить отклонение электрической оси, а также признаки перегрузки обоих либо лишь левого желудочка.
- Эхокардиографию – считается главным диагностической технологией при сердечных пороках. Ультразвуковой метод обследования позволяет уточнить точную локализацию отверстия, его размеры, количество дефектов, а также оценить изменения гемодинамики. Основная задача проведения УЗИ – непосредственная визуализация порока, исключение других аномалий сердца. Допплеровское картирование поможет установить величину сброса, наличие регургитации крови, оценить систолическое давление в правом желудочке.
Если на ЭхоКГ дефекты видны недостаточно хорошо, или врач заподозрил комбинированный порок сердца, возможно, понадобится пройти магнитно-резонансную либо компьютерную томографию.
Катетеризация сердца и ангиография
Обычно детям эти диагностические методики назначаются редко, но, если неинвазивные методы не дают полной информации о состоянии, выполняются для оценки гемодинамики в малом круге кровообращения и легочной гипертензии. При данной процедуре измеряется давление в аорте, легочной артерии, определяется газовый состав крови внутри сердечных камер и крупных сосудов. Проводится опытными специалистами в регионарных центрах.
Лечение дефекта межжелудочковой перегородки
Подход к ведению пациентов с ДМЖП строго индивидуальный, зависит от размеров и локализации дефекта, клиники (возникновение легочной гипертензии, развитие недостаточности кровообращения), наличия сопутствующей патологии.
Если отверстие небольшое, нет нарушений гемодинамики, ребенок нуждается лишь в регулярных осмотрах кардиолога и периодическом проведении ЭхоКГ. При малейших сомнениях в благоприятном течении заболевания показано оперативное лечение.
Различают следующие виды хирургической коррекции ДМЖП:
- Операция в условиях искусственного кровообращения, во время которой кардиохирург ушивает отверстие или закрывает его клапаном.
- «Вспомогательное» сужение легочной артерии – предварительная хирургическая подготовительная операция для предотвращения декомпенсации порока. Позволяет «выиграть время» до радикальной коррекции.
- Малоинвазивное эндоваскулярное вмешательство. Проводится под контролем УЗИ и рентгеноскопии. Через бедренную артерию сосудистый хирург вводит специальное устройство (спираль либо окклюдер), проведя его в полость сердца, закрывает дефект.
- Гибридная операция. После вскрытия грудной клетки вводится окклюдер непосредственно через прокол миокарда. Протокол вмешательства не предусматривает остановки сердца и подключения его к системе искусственного кровообращения.
Какой метод наиболее подойдет вашему ребенку – решает специалист. Без письменного согласия родителей на оперативное вмешательство ни один врач малыша оперировать не будет. Важно обсудить с врачом ход операции, выбрав наиболее оптимальную тактику.
Следует помнить, что, если упустить драгоценное время, не закрыть отверстие до развития легочной гипертензии, существует риск смерти от недостаточности кровообращения. Медикаментозную терапию назначают как подготовку к хирургическому вмешательству, в период реабилитации, а также при развитии декомпенсации порока с целью поддержать работу сердца.
Каков прогноз и будет ли здоров ребенок
Прогноз заболевания во многом зависит не только от вида дефекта, но и от своевременного оперативного вмешательства. Никогда не забуду одну семью. Вера родителей не позволяла им предохраняться от беременности. Чудесная девочка родилась восьмым ребенком по счету. Все старшие дети – абсолютно здоровы. Никаких факторов риска. Прекрасная наследственность. Отличный вес и показатели по Апгар. Малышка брала грудь, была активна и являлась всеобщей любимицей.
Случай из практики
В родильном отделении неонатолог заподозрила врожденную патологию сердца. Ультразвуковое обследование выявило мышечный дефект межжелудочковой перегородки у новорожденной. Специалисты кардиоцентра рекомендовали провести оперативную коррекцию до 6-месячного возраста, так как размер отверстия оказался слишком велик.
Родители настроились на хирургическое лечение, но, согласно их вере, требовалось благословение пастора. А тот, увидев вполне с виду здоровую девочку, посоветовал немного повременить с операцией. Мол, она ещё совсем маленькая, порок её не беспокоит, «разрезать» всегда успеете.
На седьмом месяце жизни у малышки появились первые признаки легочной гипертензии, с которой мы пытались безуспешно бороться назначением медикаментов. На девятом — родители умоляли кардиохирургов спасти ребенка, но оперировать было поздно — развилась клиника сердечной недостаточности. В годик девочка умерла.
А вчера на прием пришел юноша. Восемнадцать лет. Возмущался, что врачи призывной комиссии его отправили на дополнительное обследование в больницу. Занимается легкой атлетикой. Мечтает поступить в военное училище. Открываю амбулаторную карту, а там – оперативное лечение по поводу ДМЖП. На груди – тонюсенькая полоска послеоперационного шрама, практически незаметная. Парень операции не помнит. Искренне не понимает, чем он болен. Просто родители в свое время не побоялись его «разрезать».
Можно ли диагностировать дефект до рождения ребенка
Да, можно. Для этого необходимо своевременно пройти ультразвуковое обследование во время беременности у опытного специалиста на современном оборудовании. Если у будущего малыша подозрение на ДМЖП — постарайтесь выбрать роддом поближе к кардиоцентру.
Нередко приходится слышать упреки родителей, что они выполняли все рекомендации врачей, но порок сердца был выявлен лишь после рождения ребенка. К сожалению, отверстие межжелудочковой перегородки диаметром до 4мм очень трудно обнаружить без цветового допплеровского картирования. Поэтому, если у вас отягощенная наследственность, вы курили до наступления беременности, переболели гриппом или ОРВИ, когда ожидали малыша, – обязательно сообщите об этом вашему гинекологу. Возможно, понадобится пройти дополнительное УЗИ на более чувствительном оборудовании.
ДМЖП (дефект межжелудочковой перегородки сердца)
Автор: Солдатенков Илья Витальевич, врач-терапевт
Дефект межжелудочковой перегородки сердца (ДМЖП) – довольно распространенная патология, представляющая собой внутрисердечную аномалию с отверстием в стенке, разделяющей желудочки сердца.
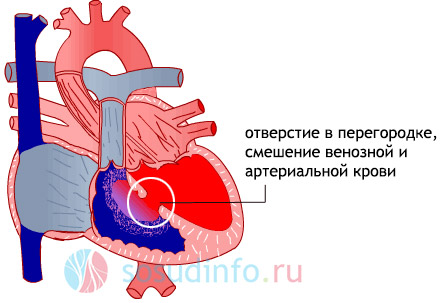
рисунок: дефект межжелудочковой перегородки сердца (ДМЖП)
Небольшие дефекты практически не вызывают жалоб у больных и с возрастом зарастают самостоятельно. При наличии в миокарде отверстия большого размера проводят хирургическую коррекцию. Пациенты жалуются на частые пневмонии, простуды, выраженную одышку.
Классификация
ДМЖП можно рассматривать как:
По локализации отверстия выделяют 3 типа патологии:
- Перимембранозный дефект,
- Мышечный дефект,
- Подартериальный дефект.
По размеру отверстия:
- Большой ДМЖП – больше просвета аорты,
- Средний ДМЖП — половина просвета аорты,
- Малый ДМЖП — менее трети просвета аорты.
Причины
На этапе раннего внутриутробного развития плода в мышечной перегородке, разделяющей левую и правую камеры сердца, появляется отверстие. В первом триместре беременности ее основные части развиваются, сопоставляются и правильно соединяются друг с другом. Если этот процесс нарушается под воздействием эндогенных и экзогенных факторов, в перегородке останется дефект.
Основные причины ДМЖП:
- Наследственность — риск рождения больного ребенка повышен в тех семьях, где имеются лица с врожденными аномалиями сердца.
- Инфекционные заболевания беременной — ОРВИ, паротит, ветряная оспа, краснуха.
- Прием беременной женщиной антибиотиков или других медикаментов с эмбриотоксическим действием — противоэпилептические препараты, гормоны.
- Неблагоприятная экологическая обстановка.
- Алкогольная и наркотическая интоксикация.
- Ионизирующее излучение.
- Ранние токсикозы беременной.
- Недостаток витаминов и микроэлементов в рационе беременной, голодные диеты.
- Возрастные изменения в организме беременной женщины после 40 лет.
- Эндокринные заболевания у беременной — гипергликемия, тиреотоксикоз.
- Частые стрессы и переутомления.
Симптоматика

цианоз – симптом, свойственный всем “синим” порокам сердца
ДМЖП не причиняет проблем плоду и не мешает ему развиваться. Первые симптомы патологии появляются после рождения ребенка: акроцианоз, отсутствие аппетита, одышка, слабость, отеки живота и конечностей, тахикардия, замедленное психофизическое развитие.
У детей с признаками ДМЖП часто возникают тяжелые формы воспаления легких, которые плохо поддаются терапии. Врач, осматривая и обследуя больного ребенка, обнаруживает увеличенные размеры сердца, систолический шум, гепатоспленомегалию.
- Если имеется небольшой ДМЖП, развитие детей существенно не изменяется. Жалобы отсутствуют, одышка и небольшая утомляемость возникают только после физической нагрузки. Основными симптомами патологии являются систолический шум, который обнаруживается у новорожденных детей, распространяется в обе стороны и хорошо слышен на спине. Он в течение длительного времени остается единственных симптомом патологии. В более редких случаях при наложении ладони на грудь можно почувствовать небольшую вибрацию или дрожание. При этом симптомы сердечной недостаточности отсутствуют.
- Выраженный дефект проявляется у детей остро с первых дней жизни. Дети рождаются с гипотрофией. Они плохо едят, становятся беспокойными, бледными, у них появляется гипергидроз, цианоз, одышка сначала во время еды, а затем и в покое. Со временем дыхание становится учащенным и затрудненным, появляется приступообразный кашель, формируется сердечный горб. Появляются влажные хрипы в легких, увеличивается печень. Дети постарше жалуются на сердцебиение и кардиалгию, одышку, частые носовые кровотечения и обмороки. Они существенно отстают в развитии от своих сверстников.
Если ребенок быстро устает, часто плачет, плохо ест, отказывается от груди, у него отсутствует прибавка в весе, появляется одышка и цианоз, следует как можно скорее обратиться к врачу. Если одышка и отеки конечностей возникают внезапно, сердцебиение становится быстрым и нерегулярным, следует вызвать бригаду скорой помощи.
Стадии развития заболевания:
- Первая стадия патологии проявляется увеличением размеров сердца и застоем крови в легочных сосудах. При отсутствии адекватной и своевременной терапии может развиться отек легких или пневмония.
- Вторая стадия заболевания характеризуется спазмом легочных и коронарных сосудов в ответ на их перерастяжение.
- При отсутствии своевременного лечения ВПС развивается необратимый склероз в легочных сосудах. На этой стадии заболевания появляются основные патологические признаки, а кардиохирурги отказываются от проведения операции.
нарушения при ДМЖП
По течению выделяют 2 вида ДМЖП:
- Бессимптомное течение выявляют по шуму. Оно характеризуется увеличением размеров сердца и усилением легочного компонента 2 тона. Данные признаки указывают на наличие ДМЖП небольшого размера. Требуется медицинское наблюдение в течение 1 года. Если шум исчезает, а другие симптомы отсутствуют, происходит спонтанное закрытие дефекта. Если шум остается, требуется длительное наблюдение и консультация кардиолога, возможно операция. Небольшие дефекты встречаются у 5% новорожденных и закрываются самостоятельно к 12 месяцам.
- Большой ДМЖП имеет симптоматическое течение и проявляется признаками сердечной недостаточности. Данные эхокардиографии указывают на наличие или отсутствие сопутствующих пороков. Консервативное лечение в ряде случаев дает удовлетворительные результаты. Если медикаментозная терапия неэффективна, показано оперативное вмешательство.
Осложнения
Значительный размер отверстия в межжелудочковой перегородке или отсутствие адекватной терапии — основные причины развития тяжелых осложнений.
- Гипотрофия — патология, обусловленная нарушением трофики тканей и приводящая к потере массы тела. При этом у ребенка нарушается правильное развитие и функционирование органов и систем. Пороки внутренних органов, в том числе и сердца, — одна из основных причин гипотрофии. В тяжелых случаях при наличии большого дефекта гипотрофия переходит в дистрофию, что связано с тканевой гипоксией и недоеданием. Ее лечение направлено на восстановление водно-солевого баланса и поступление питательных веществ в организм в соответствии с возрастом и массой тела ребенка. Больным назначают ферменты, средства, стимулирующие пищеварение и повышающие аппетит, гормоны, препараты для парентерального питания.
- Синдром Эйзенменгера — следствие стойкой и необратимой легочной гипертензии, которая в сочетании с ДМЖП приводит к развитию тяжелой кардиологической патологии. Кроме симптомов астении заболевание проявляется давящей болью в сердце, потерей сознания, кашлем. Лечение синдрома — хирургическое.

- Бактериальный эндокардит — воспаление внутренней оболочки сердца стафилококковой этиологии. Заболевание проявляется симптомами интоксикации, высыпаниями на коже, лихорадкой, нарушением дыхания, миалгией и артралгией, астенией. Лечение патологии — антибактериальное, дезинтоксикационное, тромболитическое, кардиопротекторное, иммуностимулирующее.
- Легочная гипертензия – повышение кровяного давления в сосудах малого круга кровообращения. Симптоматика заболевания неспецифична: одышка, утомляемость, кашель, боль в сердце, обмороки.
- Аортальная недостаточность — врожденная или приобретенная патология, вызванная неполным смыканием створок клапана. Больным показано хирургическое лечение — пластика или протезирование аортального клапана.
- Псевдоаневризма аорты.
- Рецидивирующие пневмонии.
- Аритмия.
- Сердечная недостаточность.
- Эмболия коронарных и легочных сосудов, приводящая к инфаркту и абсцессу легкого.
- Инсульт.
- Внезапная смерть.
- Блокада сердца.
Диагностика
Диагностика заболевания включает общий осмотр и обследование больного. Во время аускультации специалисты обнаруживают сердечные шумы, что позволяет заподозрить наличие у пациента ДМЖП. Чтобы поставить окончательный диагноз и назначить адекватное лечение, проводят специальные диагностические процедуры.
- Эхокардиография проводится с целью обнаружения дефекта, определения его размера и локализации, направления тока крови. Этот метод дает исчерпывающие данные о пороке и состоянии сердца. Это безопасное высокоинформативное исследование полостей сердца и параметров гемодинамики.
- Только при наличии большого дефекта на ЭКГ появляются патологические изменения. Электрическая ось сердца обычно отклоняется вправо, появляются признаки гипертрофии левого желудочка. У взрослых регистрируется аритмия, нарушения проводимости. Это незаменимый метод исследования, позволяющий выявить опасные нарушения ритма сердца.
- Фонокардиография позволяет обнаружить патологические шумы и измененные тоны сердца, которые не всегда определяются при аускультации. Это объективный качественный и количественный анализ, не зависящий от особенностей слуха врача. Фонокардиограф состоит из микрофона, который преобразует звуковые волны в электрические импульсы, и регистрирующего устройства, которое их записывает.
- Допплерография — первостепенная методика для постановки диагноза и выявления последствий клапанных нарушений. Она оценивает параметры патологического кровотока, обусловленного ВПС.
- На рентгенограмме сердце при ДМЖП значительно увеличено, отсутствует сужение посередине, выявляется спазм и переполнение сосудов легких, уплощение и низкое стояние диафрагмы, горизонтальное расположение ребер, жидкость в легких в виде затемнения по всей поверхности. Это классическое исследование, позволяющее обнаружить увеличение тени сердца и изменение ее контуров.
- Ангиокардиография проводится путем введения контрастного вещества в полости сердца. Она позволяет судить о локализации врожденного дефекта, его объемах и исключить сопутствующие заболевания.
- Пульсоксиметрия — методика определения количества оксигемоглобина в крови.
- Магнитно-резонансная томография — дорогостоящая диагностическая процедура, которая является реальной альтернативой эхокардиографии и допплерографии и позволяет визуализировать имеющийся дефект.
- Катетеризация сердца — визуальный осмотр полостей сердца, позволяющий установить точный характер поражения и особенности морфологического строения сердца.
Лечение
Если отверстие не закрылось до года, но оно значительно уменьшилось в размерах, проводят консервативное лечение и наблюдение за состоянием ребенка в течение 3 лет. Мелкие дефекты в мышечной части обычно зарастают самостоятельно и не требуют врачебного вмешательства.
Больным рекомендуют ограничить физическую нагрузку и регулярно посещать лечащего врача.
Консервативное лечение
Медикаментозная терапия не приводит к сращению дефекта, а лишь уменьшает проявления заболевания и риск развития тяжелых осложнений.
 Сердечные гликозиды оказывают кардиотоническое и антиаритмическое действие, повышают работоспособность миокарда и обеспечивают эффективную деятельность сердца. К данной группе препаратов относятся: «Дигитоксин», «Строфантин», «Коргликон».
Сердечные гликозиды оказывают кардиотоническое и антиаритмическое действие, повышают работоспособность миокарда и обеспечивают эффективную деятельность сердца. К данной группе препаратов относятся: «Дигитоксин», «Строфантин», «Коргликон».- Мочегонные препараты понижают кровяное давление, выводят лишнюю жидкость и соли из организма, снижая нагрузку на сердце и улучшая состояние пациента. Диуретики — одни из главных средств для лечения заболеваний сердца. Наиболее эффективные среди них: «Фуросемид», «Торасемид», «Индапамид», «Спиронолактон».
- Кардиопротекторы нормализуют метаболизм сердца, улучшают его питание, обладают выраженным защитным эффектом – «Триметазидин», «Рибоксин», «Милдронат», «Панангин».
- Антикоагулянты уменьшают свертываемость крови и препятствуют образованию тромбов – «Варфарин», «Фенилин».
- Бета-блокаторы нормализуют пульс, улучшают общее самочувствие, уменьшают боли в сердце – «Метопролол», «Бисопролол».
- Ингибиторы ангиотензин-превращающего фермента – «Каптоприл», «Эналаприл».
Хирургическое лечение
Показания к проведению операции:
- Наличие сопутствующих врожденных пороков сердца,
- Отсутствие положительных результатов от консервативного лечения,
- Рецидивирующая сердечная недостаточность,
- Частые пневмонии,
- Синдром Дауна,
- Социальные показания,
- Медленное увеличение окружности головы,
- Легочная гипертензия,
- Большой ДМЖП.
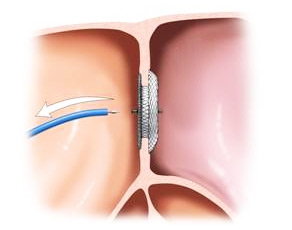 эндоваскулярная установка “заплатки” – современный метод лечения дефекта
эндоваскулярная установка “заплатки” – современный метод лечения дефектаРадикальная операция — пластика врожденного дефекта. Проводится она с использованием аппарата искусственного кровообращения. Небольшие дефекты ушивают П-образными швами, а отверстия большого размера закрывают заплатой. Разрезают стенку правого предсердия и через трехстворчатый клапан обнаруживают ДМЖП. Если такой доступ невозможен, вскрывают правый желудочек. Радикальная операция обычно дает хорошие результаты.
Эндоваскулярная коррекция дефекта проводится путем прокалывания бедренной вены и введения через тонкий катетер в сердце сетки, которой закрывают отверстие. Это малотравматичная операция, которая не требует длительной реабилитации и пребывания больного в реанимации.
Паллиативная операция — сужение просвета легочной артерии манжеткой, позволяющее уменьшить проникновение крови через дефект и нормализовать давление в легочной артерии. Это промежуточная операция, снимающая симптомы патологии и дающая ребенку шанс на нормальное развитие. Проводят операцию детям первых дней жизни, для которых консервативное лечение оказалось неэффективным, а также тем, кто имеет множественные дефекты или сопутствующие внутрисердечные аномалии.
Прогноз заболевания в большинстве случаев благоприятный. Правильное ведение беременности и родов, адекватное лечение в послеродовом периоде дают шанс выжить 80% больных детей.
Видео: репортаж об операции при ДМЖП
Видео: лекция о ДМЖП
Вывести все публикации с меткой:Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Дефект межжелудочковой перегородки (ДМЖП) у детей и взрослых: симптомы и лечение
Пороки развития сердца могут быть врожденными или приобретенными.
И те, и другие опасны, некоторые не дают знать о себе на протяжении долгих лет, потому как организм самостоятельно компенсирует возникающие недостатки в работе и гемодинамике (кровотоке).
В некоторых случаях диагностика подобных состояний проводится после смерти, в ходе аутопсии (вскрытия), настолько «немыми» бывают заболевания.
Дефект межжелудочковой перегородки или ДМЖП — это порок сердца, суть которого заключается в нарушении целостности особой плотной мембраны между нижними камерами (желудочками) мышечного органа. Этот анатомический дефект не бывает приобретенным, он всегда врожденный.
В течение жизни возможно усугубление, декомпенсация состояния. Тогда возникнут симптомы, но сути это не меняет. Нарушение закладывается еще в период внутриутробного развития.
Лечение нужно не всегда. При незначительных размерах окна возможно динамическое наблюдение.
Терапия требуется в крайних ситуациях. В основном же назначают оперативную коррекцию. Успех достигается в подавляющем большинстве случаев, что делает прогноз благоприятным.
Суть и механизм
ДМЖП у плода формируется на первых же неделях внутриутробного развития. Порок не бывает приобретенным. Он всегда врожденный.
Почему так происходит точно не известно. Предполагается, что виной всему негативные влияния на мать в период беременности. Факторов масса: от повышенного фона радиации и неправильного питания до стрессов, потребления спиртного, курения.
В некоторых случаях основу дефекта составляют генетические моменты.
Известно, что дети с синдромом Дауна и прочими хромосомными нарушениями практически все без исключения появляются на свет с пороком межжелудочковой перегородки.
Однако если верить статистике, 96-98% пациентов с диагностированными нарушениями анатомического плана не имеют проблем с генетикой.
Поскольку точный механизм не установлен, невозможно разработать четких превентивных мер, предотвратить развитие патологии. Но она хорошо лечится.
Причины возникновения
Как уже было сказано, в основе порока лежит нарушение внутриутробного периода формирования органов и систем. На первых неделях развития.
И причина не в толщине межжелудочковой перегородки, а в исходно неправильном генезе кардиальных тканей. Часто ДМЖП встречается в качестве изолированного порока, что говорит о его спонтанном характере.
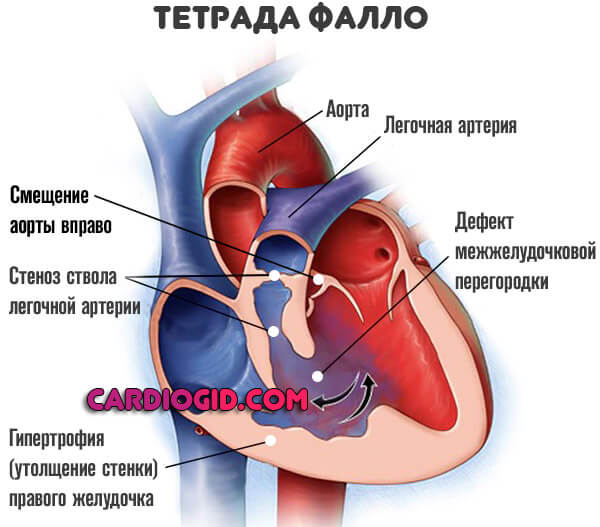
В некоторых случаях сопровождается прочими отклонениями, вроде тетрады Фалло, но это скорее результат генетического дефекта. Нужно смотреть подробнее.
Как предполагают исследователи, большую роль играет воздействие негативных факторов на организм матери во время беременности:
- Никотин, смолы. В процессе курения.
- Спиртное, этанол.
- Некачественная, жесткая вода с большим содержанием солей.
- Высокий уровень радиации в месте проживания.
- Рацион, несбалансированный.
- Стрессовые ситуации.
- Заболевания гинекологического профиля, воспалительные и прочие.
- Также текущие состояния, сопряженные с нарушением гормонального фона.
- Физические нагрузки.
- Перенесенные травмы.
- Бесконтрольный прием препаратов. Не обязательно на основе прогестерона или эстрогена. Это могут быть противовоспалительные, антибиотики и другие.
Факторы причудливо сплетаются, создают различную вероятность.
Классификация дефектов
Типизация проводится в зависимости от локализации и тяжести патологического процесса. По первому критерию выделяют три разновидности нарушения:
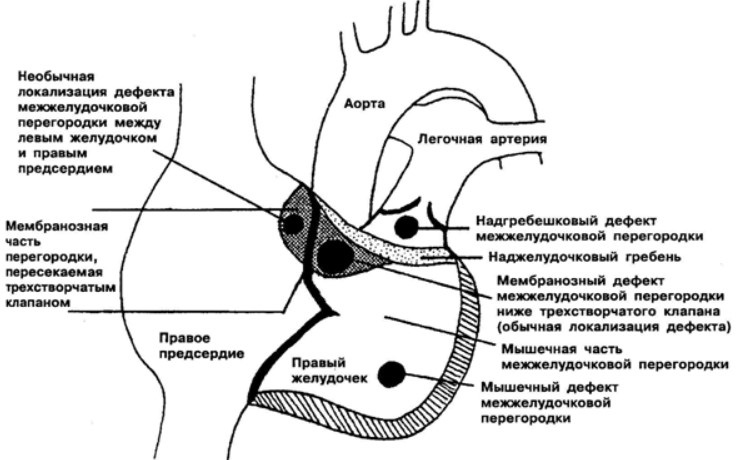
- Перимембранозный ДМЖП. Встречается наиболее часто. В плане распространенности на него приходится до 85% всех ситуаций. Образуется в верхней части перегородки, под аортальным клапаном.
- Мышечный. Затрагивает мышечную часть межжелудочковой перегородки, удален от клапанов.
- Инфундибулярный. Образуется под клапаном легочной артерии или аорты.
Принципиальной разницы в тактике терапии нет. Единственное, нужно точно знать, где находится нарушение, чтобы проработать щадящий, экономичный доступ.

Размеры дефекта оценивают по отношению к диаметру аортального отверстия:
| Малый | Умеренный | Большой |
|---|---|---|
| Менее 1/3 диаметра (1-3 мм) | 1/2–1/3 диаметра | Равен диаметру или превышает его |
Способ типизации — эхокардиография (ЭХОкг). Степень отклонения выставляется не по размерам окна, а по силе признаков.
Классификации используются специалистами для раннего выявления нарушений, определения характера процесса и выработки эффективной тактики лечения.
Симптомы
Проявления зависят от обширности поражения, размеров окна в межпредсердной перегородке. Выделяют три формы патологического процесса. Малую, среднюю и тяжелую.
Незначительная
Малый дефект межжелудочковой перегородки у детей (болезнь Толочинова—Роже) не дает какой-либо симптоматики.
Ребенок внешне здоров, активен. Ведет себя адекватно, физическое и психическое развитие в пределах возрастной нормы, потому заподозрить неладное практически невозможно, разве что провести электрокардиографию. обнаружение порока в такой форме — случайная находка.
В более сложных случаях, которые также относятся по разумению кардиологов к незначительной степени нарушения, возможен недостаточный набор веса, снижение аппетита ребенка.
Не стоит рассматривать патологический процесс как нечто статичное, замершее в развитии. Вполне возможно усугубление с течением лет, по мере взросления.
Известно множество случаев, когда манифестация клинической картины порока происходила после пубертата, во взрослый период.
Единственная надежная методика исключить нарушение — пройти эхокардиографию.
Средняя степень
Дает более выраженные симптомы, диаметр отверстия, как правило более 10 мм.
- Малая прибавка веса при нормальном или даже усиленном питании ребенка. Настораживающий признак. Обуславливается нарушением пищеварительного процесса, депонирования жиров, слабым ростом мышечной массы из-за недостаточного обмена веществ.
- Бледность кожных покровов. При прогрессирующей декомпенсации порока усиливается, становится выраженной, постоянной.
- Рост числа дыхательных движений в минуту. ДМЖП у новорожденных дает тахипноэ более 40 вдохов, а у взрослых — свыше 20. По той же причине ребенок быстро устает при кормлении.
- Требуется делать перерывы в процессе приема пищи.
- Повышенная потливость или гипергидроз. Обуславливается расширением, а затем сужением периферических сосудов, капилляров.
- В дыхательной деятельности участвуют вспомогательные мышцы: спины, плечевого пояса, брюшного пресса.
Возможны нарушение сердечного ритма по типу брадикардии или тахикардии. Это не обязательный признак.
Выраженная или тяжелая степень нарушения
- Бледность кожных покровов, также слизистых оболочек, десен.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Признак недостаточного кровообращения, снижения гемодинамики.
- Нарушенное физическое и ментальное развитие, отставание без проявлений прочих патологий.
- Слабость, вялость. Ребенок практически не плачет, не капризный, плохо реагирует на внешние раздражители, много спит даже по мере взросления и предполагаемого увеличение времени бодрствования.
Поскольку ребенок не предъявляет жалоб, выявить нарушение и тем более определить его причину — сложная задача, целое искусство.
Необходимо показать новорожденного или чуть подросшего пациента грамотному педиатру, а затем и кардиологу для решения вопроса о тактике терапии.
Симптомы у взрослых
ДМЖП у взрослого пациента всегда выраженный, что объясняется длительным течением нарушения.
Среди проявлений:
- Боли в грудной клетке. Средней или малой интенсивности, практически не дают о себе знать большую часть времени. По продолжительности — около нескольких секунд, максимум минут.
Стойкий болевой синдром говорит о развитии сторонних процессов или неотложных состояний (коронарная недостаточность в форме стенокардии или инфаркта).
- Слабость, сонливость, падение работоспособности. Невозможность выполнять бытовые обязанности.
- Апатичность, неделание что-либо делать.
- Одышка. На фоне покоя. Физическая нагрузка становится непосильной, даже незначительная. Вроде прогулки или подъема по лестнице на второй этаж.
- Нарушения сознания. Обмороки. Также головная боль, тошнота, обычно без рвоты, вертиго (невозможность ориентироваться в пространстве, земля уходит из-под ног, мир кружится).
- Аритмии по типу синусовой тахикардии. Прочие формы встречаются редко.
- Нарушение аппетита, по этой причине возможно снижение массы тела, довольно значительное за короткий промежуток времени.
- Рост артериального давления. Нарастание явлений дыхательной недостаточности, постоянная синюшность кожи. Это результат стабильной гипертензии в малом круге кровообращения. Без терапии приведет к осложнениям: легочному сердцу, смерти.
ДМЖП у новорожденного можно выявить по объективным признакам. У взрослого — в том числе по симптомам, ощущениям пациента.
Диагностика, способы отграничения состояний
Обнаружить проблему не трудно. Сложнее вовремя среагировать, поскольку проявлений нет, а если и присутствуют отклонения, они неспецифичны. Когда речь идет о ребенке вопрос дополняется невозможностью пациента рассказать о самочувствии.
Порядок обследования такой:
- Устный опрос родителей ребенка. Как питается, сколько раз в день, поведение, эмоциональные реакции на раздражители, присутствуют ли проблемы с перевариванием еды, характер стула и прочие. Сбор анамнеза. Были ли в роду заболевания сердца, воздействовали ли на плод негативные факторы в период вынашивания.
- Оценка частоты сердечных сокращений. В некоторых случаях показатель отклоняется в сторону увеличения.
- Измерение количества дыхательных движений в минуту. Тахипноэ (рост числа) в полном покое однозначно говорит в пользу текущего порока. Какого — предстоит выяснить докторам.
- Оценка внешних физических данных ребенка. Вес, рост, цвет кожи, наличие или отсутствие потливости. Сравнение с эталонными значениями, установленной нормой. Отклонения не обязательно результат сердечных патологий.
- Эхокардиография. Наиболее точный метод исследования. Заключается в визуализации тканей сердца. Показывает не только размеры дефекта межжелудочковой перегородки, но и степень обратного заброса крови, скорость гемодинамики, ее характер. Поскольку единственная известная причина порока — нарушение внутриутробного развития, вариантов не так много, можно сразу приступать к разработке тактики терапии.

Обследование взрослого пациента проводится по идентичной схеме. Но люди редко обращаются к врачам даже при выраженном дискомфорте, ищут неправдоподобные объяснения, чтобы отложить визит.
Когда медлить не стоит
- Нарушения ритма. На фоне указанного порока — стойкие, не проходят вообще.
- Нестабильность артериального давления. Преимущественно падение. Сопровождается головокружением, тошнотой, рвотой, слабостью, болью в затылке и грудной клетке.
- Невозможность выполнять повседневные и трудовые обязанности.
- Резкое необъяснимое снижение переносимости физической нагрузки.
- Потеря сознания, обморок. Особенно, если они повторяются.
Основу диагностики составляет все та же эхокардиография. Для уточнения локализации в сложных случаях может применяться МРТ.
Лечение
Включает в себя три задачи. Купирование симптомов, устранение самого дефекта, а также предотвращение осложнений, потенциально смертельных. Все решают в один и тот же момент.
При небольшом дефекте МЖП, независимо от возраста пациента, если отсутствуют выраженные нарушения, аритмии, прочие симптомы, к тому же состояние не прогрессирует, выбирают выжидательную тактику.
Каждые несколько месяцев оценивают объективные показатели, при наличии негативного течения показана операция.
Проводят ее планово. До хирургического вмешательства важно подготовить пациента, стабилизировать его состояние медикаментозными методами.
Конкретные наименования препаратов зависят от возраста больного и уровня функциональных нарушений.
Как правило, показаны такие средства:
- Противогипертензивные. Ограничиваются бета-блокаторами для купирования повышенного артериального давления и устранения тахикардии.
- Кардиопротекторы. Восстанавливают обмен веществ в сердце.
- Медикаменты на основе калия и магния. Питают миокард, нормализуют сократительную способность.
Продолжительность подготовительного периода — около 2-3 месяцев, больше крайне редко.
Само оперативное вмешательство заключается в ушивании дефекта (с рассечением грудной клетки), или восстановлении анатомической целостности тканей с помощью окклюдера (без рассечения грудины).

Реабилитационный период продолжается примерно полгода. Значительных ограничений в дальнейшей жизни нет. Если патология устранена, все возвращается в норму.
Прогноз
В отсутствии выраженных нарушений прочего плана — благоприятный на любой стадии при условии возможности радикального лечения.
Шансы провести операцию зависят от множества моментов: возраста, состояния здоровья, размеров порока, запущенности и локализации, общего анамнеза.
В 95% случаев и более достигается полное излечение. Поздние стадии в этом отношении несколько менее благоприятны.
Потому как дефект перегородки приводит к падению интенсивности сокращений сердца, недостаточному кровообращению в большом и малом кругах, развитию легочной гипертензии и анатомических дефектов другого рода.
Сами по себе эти состояния уже не так хорошо лечатся, повышают риски. Но при должной компенсации все возвращается в норму.
На продолжительность и качество жизни не влияют. Возраст также не имеет значения. Успешно вылечиваются как дети, так и взрослые.
Это одной из немногих нарушений, которое хорошо устраняется. В отсутствии необходимости терапии, при динамическом наблюдении прогноз благоприятен. Можно считать незначительное отклонение вариантом индивидуальной нормы, на усмотрение специалиста.
Вероятные осложнения
Среди последствий:
- Легочная гипертензия. Стабильный рост давления в сосудах малого круга кровообращения. Сказывается на состоянии здоровья несколькими путями. Недостаточное насыщение жидкой ткани O2, слабая отдача CO2, нарушения клеточного дыхания. По мере прогрессирования развивается так называемое легочное сердце. Это необратимый дефект, который создает риск для жизни.
- Инфаркт. В результате катастрофической ишемии (недостаточного питания) миокарда. Встречается в основном на поздних стадиях течения состояния.
- Инсульт. Острый некроз тканей головного мозга, церебральных структур. Вероятность смерти значительна, но еще выше шансы заполучить неврологический дефицит: от немоты до слепоты и параличей.
- У детей — недостаточное физическое и психическое развитие, отставание. Заметно практически сразу и не представляет трудностей в диагностике.
Несмотря на все сказанное, вероятность таких нарушений относительно мала. Обычно врачи выявляют порок до того, как он успевает «натворить бед» в организме человека. Обследование требует только визуализации тканей. Далее есть возможность определиться лечением.
Дефект межжелудочковой перегородки у новорожденного и взрослого имеет идентичные черты как в плане клинических проявлений, так и с точки зрения диагностики и лечения.
Нарушение всегда врожденное, коррекция дает хорошие шансы на полный успех. Можно рассчитывать на восстановление и качественную жизнь после лечения. Если таковое потребуется.
ДМЖП — Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки сердца — это второй из часто встречающихся врожденных пороков сердца у детей старше 3 лет.
При этом пороке имеется отверстие в перегородке, разделяющей правый и левый желудочки. Наличие отверстия в межжелудочковой перегородке является причиной патологического поступления крови из левого желудочка в правый и, как следствие, переполнение малого круга кровообращения (легких) избыточным объемом крови.
В зависимости от размера дефекта состояние больных может кардинально различаться. Пациенты с небольшими дефектами 2-5 мм в диаметре могут практически не предъявлять жалоб, чувствовать себя вполне здоровыми. Пациентам с большими дефектами (10-15 мм в диаметре) требуется срочная операция, т.к. обычно эти пациенты жалуются на частые пневмонии, простудные заболевания, отставание в развитии, выраженную одышку.
Дефект межжелудочковой перегородки является «агрессивным» в отношении развития такого грозного осложнения как легочная гипертензия, т.е. значительное повышение давления в сосудах легких. Из-за этого осложнения некоторые больные с большими дефектами достаточно быстро становятся неоперабельными и выполнение операции у них невозможно. Главная задача врача – это во время направить больного на операцию.
Диагностика и лечение дефекта межжелудочковой перегородки
Дефект межжелудочковой перегородки у детей старше 3 лет, обычно, самостоятельно не закрываются. Основной метод исследования — эхокардиография, который дает исчерпывающие данные о пороке, состоянии сердца. Единственный метод лечения хирургический.
Операцию можно выполнять на открытом сердце в условиях искусственного кровообращения. Разрезается стенка правого предсердия и через просвет трикуспидального клапана выявляется дефект межжелудочковой перегородки. Оценивается положение дефекта, его размер, соотношение с окружающими структурами. Если дефект небольшой до 7-8 мм, то он ушивается, если дефект больше, то выполняется пластика заплатой. В некоторых случаях дефект невозможно закрыть доступом через правого предсердие. В таких случаях для лучшей видимости краев дефекта необходимо выполнять вскрытие правого желудка. Это несколько более травматично для больного, но во всех случаях дает возможность успешно закрыть «трудный» дефект. Операция выполняется уже более 50 лет, результаты вмешательства хорошие. После операции дети становятся практически здоровыми, мало отличаются от сверстников и могут заниматься спортом.
Второй, более современный метод лечения дефекта межжелудочковой перегородки – эндоваскулярный. Через прокол в бедренной вене и бедренной артерии, через тонкие катетеры в полость сердца вводится специальное устройство – окклюдер, которым закрывается дефект. Операция короткая по продолжительности, малотравматичная, выполняется без разреза грудной клетки, пребывания в отделении реанимации не требуется. Однако, при выполнении этой операции необходим очень строгий отбор больных. Не всем возможно выполнение данного вмешательства.
В настоящее время результаты коррекции дефекта межжелудочковой перегородки любым методом хорошие, количество осложнений минимально. Однако, один раз в год необходимо проходить обследование у кардиолога.
Субаортальный дмжп у плода. Дефект межжелудочковой перегородки: симптомы, диагностика, лечение
На здоровье будущего малыша влияет много факторов. Неправильное внутриутробное развитие может вызвать врожденный порок внутренних органов. Одним из расстройств является дефект межжелудочковой перегородки сердца (дмжп), который встречается в трети случаев.
Особенности
Дмжп является к врожденным порокам сердца (впс). В результате патологии образуется отверстие, соединяющее нижние камеры сердца: его желудочки. Уровень давления в них разный, из-за чего при сокращениях сердечной мышцы немного крови из более мощной левой части попадает в правую. В результате ее стенка растягивается и увеличивается, нарушается кровоток малого круга, за который отвечает правый желудочек. Из-за повышения давления венозные сосуды перегружаются, возникают спазмы, уплотнения.
Левый желудочек отвечает за кровоток в большом круге, поэтому он мощнее и имеет более высокое давление. При патологическом протекании артериальной крови в правый желудочек необходимый уровень давления снижается. Для поддержания нормальных показателей желудочек начинает работать с большей силой, что еще прибавляет нагрузку на правую часть сердца и приводит к его увеличению.
Количество крови в малом круге возрастает и правому желудочку приходится повышать давление, чтобы обеспечить нормальную скорость прохождения по сосудам. Так возникает обратный процесс – давление в малом круге теперь становится выше и кровь из правого желудочка протекает в левый. Обогащенная кислородом кровь разбавляется венозной (обедненной), в органах и тканях возникает недостаток кислорода.
Такое состояние наблюдается при больших отверстиях и сопровождается нарушением дыхания и сердечного ритма. Зачастую диагноз ставится в первые несколько дней жизни малыша, и врачи начинают незамедлительное лечение, готовят к операции, при возможности избежать операции проводят регулярное наблюдение.
Дмжп маленьких размеров может сразу не проявиться, или не диагностируется по причине слабо выраженной симптоматики. Поэтому важно знать о возможных признаках наличия этого вида впс, чтобы своевременно принять меры и провести лечение ребенка.
Кровоток у новорожденных
Сообщение между желудочками не всегда является патологическим отклонением. У плода при внутриутробном развитии легкие не участвуют в обогащении крови кислородом, поэтому в сердце есть открытое овальное окно (ооо), через него выполняется перетекание крови из правой части сердца в левую.
У новорожденных легкие начинают работать и ооо постепенно зарастает. Полностью окно закрывается в возрасте около 3 месяцев, у некоторых не считается патологией зарастание к 2 годам. При некоторых
Дырочка в перегородке сердца у новорожденных. Врожденный дефект межжелудочковой перегородки
Сердце человека состоит из 4 камер, формирование которых, а затем объединение в одно целое, начинается практически сразу после зачатия. В неблагоприятных условиях процесс идет с нарушениями, в структуре главного органа появляются мелкие и более внушительные изъяны. Довольно распространен один из них – дефект межжелудочковой перегородки (ДМЖП). Предлагается детально ознакомиться с его происхождением, симптоматикой, диагностированием и способами коррекции.
Нарушение целостности перегородки между левым и правым желудочками — врожденная аномалия сердца, формируется она в первые 2-3 месяца внутриутробного развития плода. На 1000 новорожденных в мире приходится 8-9 детей с аналогичной патологией. В процентном отношении количество ДЖМП соответствует 18-24% от всех ВПС (врожденных пороков сердца). Дефект проявляется в виде отверстия размером от 1 до 30 мм, размещенного в любом месте перегородки. Обычно для него характерны небольшой размер и круглый контур, однако при локализации в перепончатой зоне он напоминает довольно крупное овальное окно.
В момент сокращения желудочков сквозь прореху в перегородке между ними кровь сбрасывается слева направо, это создает перегрузку правого желудочка и малого (легочного) круга кровообращения. При систематическом неправильном сбросе патология усугубляется, полностью изменяя функционирование сердечно-сосудистой системы.
- Сердце испытывает повышенные нагрузки, качая кровь – в итоге формируется его недостаточность.
- Происходит увеличение емкостей правого желудочка, а позднее разрастаются (гипертрофируются) его стенки. Конечный итог — расширение легочной аорты, из-за которого венозная кровь по ее руслу устремляется в легкие.
- В кровеносной системе легких возрастает давление, вызывая хроническую гипертензию в этом органе, а затем и спазмастические явления в артериях – так дыхательный орган защищается от избытка крови.
При расслаблении левого желудочка в него попадает часть венозной крови из правого, что приводит к левожелудочковой гипертрофии и гипоксии внутренних органов.
Справка: Врожденному пороку сердца, характеризующемуся дефектом межжелудочковой перегородки, присвоен код Q21.0 по МКБ-10 (международный классификатор болезней).
Классификация ДЖМП
Патологическую перфорацию в перегородке, разделяющей желудочки, классифицируют по нескольким признакам.
С учетом происхождения и нюансов протекания дефекты делятся на 3 группы:
- врожденный порок сердца — ВПС ДМЖП;
- один из элементов комбинированного порока сердца – корригированной транспозиции магистральных сосудов или тетрады Фалло;
- осложнение после инфаркта миокарда.
 Оценивая размерные параметры окна, его обычно сравнивают с диаметром наибольшей артерии пациента:
Оценивая размерные параметры окна, его обычно сравнивают с диаметром наибольшей артерии пациента:
- Малый (МДЖП) – меньше одной трети аортального диаметра. Такой зазор пропускает из левого желудочка в правый на 25% крови больше, чем по норме.
- Средний (СДЖП) – составляет половину просвета аорты. Когда через такое повреждение движется кровь, показатели давления в двух желудочках отличаются на 50%.
- Большой (БДЖП) – совпадает по диаметру с аортой или превосходит его. Давление в желудочках выравнивается.
По месту локализации различают такие типы дефектов перегородки сердца.
Чаще регистрируются одиночные дефекты, но бывают и групповые (особенно мышечные).
Причины аномального строения перегородки
Патология межжелудочной перегородки закладывается во внутриутробном периоде из-за неправильного формирования сердца у плода. Это происходит по причине болезней, несоблюдения режима питания и гигиены во время беременности. Факторами риска врожденных пороков сердца являются:
Симптомы дефектов МЖП
Дефекты межжелудочковой перегородки как у детей, так и у взрослых проявляют себя в зависимости от площади повреждения. Если оно минимальное, больной не замечает отклонений. Большое межжелудочковое окно провоцирует множество неприятных и опасных для жизни симптомов. Группируются они по возрастным категориям.
Признаки ДМЖП у новорожденных
У плода при неблагоприятных условиях появляется один из двух типов дефектов: незначительного размера в мышечном секторе (болезнь Толчинова-Роже) или более объемный и выраженный – в области мембраны. Каждый вариант имеет характерные проявления.
Болезнь Толчинова-Роже
При мелком дефекте ребенок появляется на свет в ожидаемый срок, без отклонений в интеллектуальном и телесном развитии. Иногда мышечный ДМЖП у новорожденного проявляется лишь в виде систолического шума, улавливаемого в области сердца. Максимально он звучит слева от грудины, в ІІІ-ІV межреберье, отдает в участок между лопатками. При аускультации (выслушивании стетоскопом) звук ощущается даже на небольшом расстоянии от тела. У некоторых малышей систолический шум невыразительный, слышимый лишь в положении лежа, исчезающий при физической нагрузке. Для болезни Толчинова-Роже несвойственна сердечная недостаточность.
Выраженный дефект МЖП у новорожденных
В основном плод развивается нормально, хотя примерно в 40% случаев отмечается гипотрофия: в педиатрии этот термин обозначает отставание во внутриутробном развитии. Острые проявления ДМЖП возникают с первых дней жизни ребенка:

У многих деток с большим окном в МЖП уже в младенческом возрасте вырастает сердечный гор





 Сердечные гликозиды оказывают кардиотоническое и антиаритмическое действие, повышают работоспособность миокарда и обеспечивают эффективную деятельность сердца. К данной группе препаратов относятся: «Дигитоксин», «Строфантин», «Коргликон».
Сердечные гликозиды оказывают кардиотоническое и антиаритмическое действие, повышают работоспособность миокарда и обеспечивают эффективную деятельность сердца. К данной группе препаратов относятся: «Дигитоксин», «Строфантин», «Коргликон».