Симптом поколачивания положительный с обеих сторон. Исследование почек и других органов с помощью симптома пастернацкого. Какие патологии позволяет выявить
Заболевания почек протекают со многими дополнительными факторами. При наличии острых форм и степеней проявляется симптом Пастернацкого. Что это такое? Является более точным методом диагностирования нарушений функциональности почек.
Положительный симптом Пастернацкого определяется болезненными ощущениями и наличием эритроцитов в моче. На приеме у врача при обследовании пациентов с заболеваниями почек выявление синдрома является необходимым.
Что такое
Синдром Пастернацкого что это такое? Характеризуется фактором нефрологических отклонений, представляющим отклонения в показателях урины и болезненные ощущения в области почек и ребер при легком поколачивании. Назван в честь российского доктора, инициирующего технику пальпации, позволяющей определить ряд заболеваний.
Симптом Пастернацкого отрицательный с обеих сторон характеризует наличие скрытого течения заболевания, поэтому необходима более точная диагностика. Положительный определяется при наличии неприятных ощущений в области ребер и увеличенных коэффициентах лейкоцитов и эритроцитов в биоматериале.
Причины
Синдром определяется при наличии нарушений функциональности мочевыделительной системы. Основными являются:
- затяжной и острый пиелонефрит характеризуются воспалительными процессами в области лоханок, чашечек, паренхимы;
- опухолевые новообразования в почках проявляются в виде кисты, аденомы, карциномы, фибромы, ангиолипомы;
- апостематозный нефрит является гнойным поражением выделительных органов, при инфекционных течениях в организме;
- гломерулонефрит характеризуется воспалительными процессами, затрагивающих почечные клубочки;
- паранефрит является гнойным поражением околопочечной клетчатки;
- травмирования и повреждения выделительных органов;
- почечные колики;
- нефролитиаз – формирование конкрементов в мочевыделительной системе.
Техника диагностирования
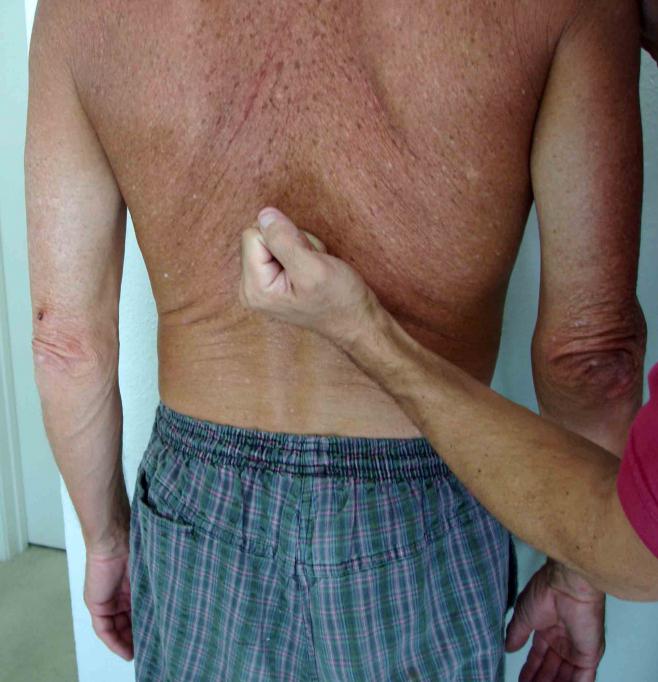
Симптом Пастернацкого выявляется методом легкого постукивания и определенным алгоритмом действий и тремя видами механизмов:
- Пациент находится сидя или стоя. Доктор прикладывает ладонь в область нижней части спины. Кулаком или ребром другой конечности делает легкую перкуссию.
- Проводится в сидячем положении. Врач совершает постукивания в области между ребрами и нижней частью спины.
- Проходит только в положении лежа, при этом уролог кладет руку под поясничную область и совершает несколько толчков вперед.
После манипуляций пациент должен опорожнить мочевой пузырь. При обнаружении в биоматериале эритроцитов ставится диагноз положительного синдрома. Для уточнения и подтверждения диагноза процедуру проводят с двух сторон.
Детям выполнение манипуляций должно осуществляться легкими постукиваниями подушечками пальцев. В период менструации женщинам не проводят процедуру.
Основным отличием от синдрома постукивания является обязательная сдача биоматериала. Наличие кровяных телец сигнализирует о присутствии симптома.
Эффект поколачивания проявляется при исследовании области спины и почек, можно определять, как болезнь и нарушения других органов. Основными расстройствами являются:
- травмирование, повреждения, ушибы селезенки;
- нарушения функциональности и поражения органов пищеварения, холецистит, острый и хронический панкреатит;
- язвенные состояния желудочно-кишечного тракта, гастрит;
- аномальные развития костно-мышечных тканей, остеохондроз, радикулит, миозит;
- сосудистая ишемия с формированием некротических районов поражения;
- хронические затяжные болезни репродуктивной системы, эндометриоз, миома, киста, метроэндометрит, воспаления предстательной железы;
- воспалительные процессы в мочеполовой системе, цистит.
Расшифровка результатов
Результат считается положительным при болезненности справа, слева или с обеих сторон. Интерпретация симптома зависит от интенсивности и области болевых ощущений:
- слабоположительный проявляется при обследовании пациента, когда испытывает незначительные ощущения в области почек;
- положительный характеризуется умеренной болью;
- резко положительный проявляется резкими, сильными неприятными ощущениями, при этом пациент морщится и может вскрикивать;
- положительный с обеих сторон характеризуется сильными болезненными ощущениями справа и слева, что сигнализирует о серьезном воспалительном процессе в органах;
- отрицательный с двух сторон сигнализирует о наличии опущения почек или нарушении функциональности других внутренних органов.
Расширенная диагностика
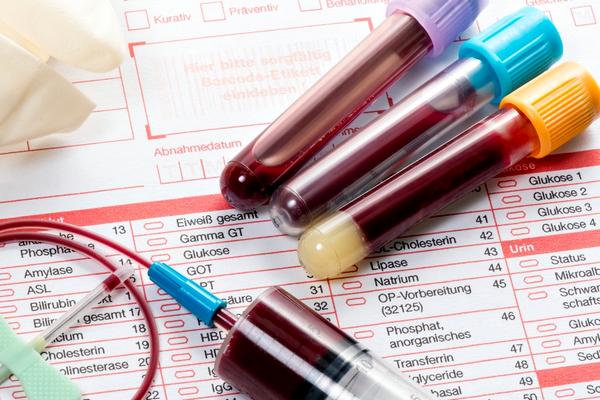
При определении положительного синдрома требуется дополнительное обследование организма для установления и определения источника заболевания. Основными способами являются:
- Общий и биохимический анализ крови. Позволяет определить показатели глюкозы, гемоглобина, белок, насыщенность электролитов, альфа-амилазу, креатинин.
- Общий анализ биоматериала. Позволяет определить коэффициенты белка, лейкоцитов, эритроцитов, сахара, билирубина, кетоновых тел, микроскопический осадок, слизь, бактерии.
- Анализ мочи по Нечипоренко и проба Зимницкого. Позволяют определить количественные коэффициенты лейкоцитов, эритроцитов, белка, оценить концентрационную дееспособность почек.
- Ультразвуковое исследование мочевыделительной системы. Характеризуется возможностью установить патологии на ранней стадии формирования, повреждения, наличие конкрементов.
- Рентг
Отрицательный симптом поколачивания. Положительный симптом пастернацкого Симптом поколачивания пастернацкого
Все чаще пациенты приходят к доктору с жалобами на поясничные боли, которые рефлекторно распространяются на область ног и малого таза. Многие люди по незнанию и неопытности списывают свое состояние на остеохондроз или радикулит и пытаются избавиться от самостоятельно поставленного диагноза, усугубляя ситуацию.
В большинстве случаев неприятные ощущения указывают на заболевания почек. Чтобы правильно поставить диагноз, грамотный доктор обязан провести ряд процедур, в том числе пробу (симптом) Пастернацкого. Болевой синдром в пояснице может быть признаком различных патологий, в частности, близлежащих органов.
Определение СП
Это метод исследования, позволяющий выявить определенные патологии почек разной стадии (хронической, острой). Информативность этого способа основана не только на постукивании и похлопывании в области ребер, но еще на пробе мочи. При имеющихся заболеваниях в анализе будет повышенное количество эритроцитов и лейкоцитов, также может присутствовать белок (указывает на пиелонефрит).
Симптом Пастернацкого положительный не всегда свидетельствует о наличии мочекаменной патологии. Он возникает при заболевании костно-мышечной системы. Локализация боли возникает в позвоночном столбе, усиливается при физической активности, поднятии тяжести и движении. Потребуется расширенная диагностика: консультация ортопеда, невропатолога, проведение КТ и МРТ.
Техника определения
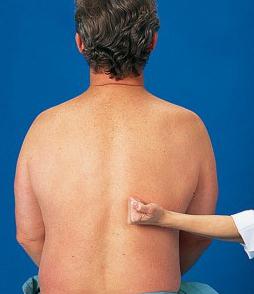
Самостоятельно оценить симптом Пастернацкого невозможно, это должен проводить только специалист. Осуществляется метод в состоянии покоя в сидячем либо стоячем положении. Пальцами правой руки врач слегка постукивает область ребер, таким образом расценивается интенсивность и локализация болевого синдрома. Если ощущения слишком выраженные, то ставится положительный симптом. Кроме того, берется забор мочи для микроскопического исследования.
Симптом Пастернацкого: признак патологий
Зачастую положительный результат говорит о наличии воспалитель
Симптом пастернацкого выявляется методом. Симптом поколачивания: правила и нюансы проверки
Симптом Пастернацкого (ошибочно называемый симптом поколачивания) – один из важнейших признаков, указывающих на патологию и аномалии почек, характеризующийся болезненными ощущениями и появлением крови в анализах мочи при легком постукивании поясницы.
В 1876 году известный русский терапевт Федор Игнатьевич Пастернацкий обратил внимание на общие проявления различных заболеваний, выявляемых путем перкуторного исследования области почек, что стало объектом его тщательного исследования и в дальнейшем привело к созданию именного симптома.
5 основных причин, вызывающие симптом, характеризуются своим многообразием и специфичностью. К наиболее значительным следует отнести:
- Травматическое повреждение почек.
- Воспалительные заболевания почек (гломерулонефрит, пиелонефрит).
- Гнойные заболевания почек (нефрит, паранефрит).
- Опухоли и опухолевидные образования.
- Ушибы ретропочечной клетчатки.
Симптом поколачивания — не симптом Пастернацкого, и отличается от него тем, что после перкуссии пациент не должен сдавать анализ мочи, и диагностика ограничивается исключительно описанием того, как быстро возникает боль.
Единственно правильная методика проведения
Существует великое множество методов исследования почек, однако именно симптом Пастернацкого остается первым и самым важным способом определения заболеваний. При неправильном проведении симптома можно получить ложный положительный или отрицательный результат, что негативно скажется на лечении, которое принимает пациент. В стационарах в настоящее время симптом поколачивания проверяют в двух положениях: сидя и лежа, что гарантирует максимально достоверный результат. Доктор или медицинская сестра устанавливают ладонь на области поясницы в проекции почек с одной стороны, а второй рукой, сжатой в кулак, производит удары умеренной силы по своей ладони. При появлении сомнений в местоположении боли пациент должен сдать анализ мочи.
Трактовка полученных результатов
Если пациент испытывает боль после удара, следует говорить о том, что симптом поколачивания положительный, и это может быть связано как с нарушениями мочеполовой системы, так и с патологией опорно-двигательного аппарата и мышечной системы. При появлении в анализах мочи крови следует считать, что симптом Пастернацкого положительный.
Отрицательный результат с обеих сторон характеризует отсутствие боли и появления эритроцитов в моче пациента. Иногда встречается ложноотрицательный результат, когда боль и неприятные ощущения в поясничной и почечной области практически незаметны, что свидетельствует о начальной или финальной стадии острого или хронического заболевания.
Ложный положительный результат встречается в 3% случаях при наличии у пациента сочетанной патологии органов опорно-двигательного или мышечного аппарата и мочеполовой системы, при смещении или аномалиях развития почечной лоханки, мочевого пузыря или мочеточника, травмах мочеиспускательного канала.
Дополнительные методы исследования
В сомнительных случаях стоит полагаться на лабораторные и инстр
Симптом поколачивания пастернацкого. Положительный симптом пастернацкого. Что такое симптом Пастернацкого
Пиелонефрит является инфекционным воспалительным заболеванием, при котором поражаются почечная лоханка, паренхима почки и чашечки.
Пиелонефрит провоцируют любые микроорганизмы, в частности, кишечная палочка, энтерококки и стафилококки. Возбудитель попадает в почку из очага хронической инфекции в организме либо по мочеточнику, когда нарушается отток мочи.
Пиелонефрит: признаки
Острый пиелонефрит проявляется общими симптомами, такими как слабость, боли во всем теле, озноб с высокой температурой (до 40 °С), тошнота, снижение аппетита. Наряду с этим, наблюдаются местные симптомы — боль в области поясницы, дизурия. Моча становится мутной, в ней могут появиться хлопья. Пальпация в области почки становится болезненной, напрягаются мышцы передней стенки брюшины, возникает положительный симптом Пастернацкого (поколачивания) и ухудшаются показатели крови.
Болезненность, возникающая при поколачивании области поясницы, является одним из наиболее частых Определяется нанесением несильных ударов по поясничной области поочередно с двух сторон в реберно-мышечном углу. Обычно определяется симптом Пастернацкого, когда больной стоит или сидит. Боль свидетельствует о том, что симптом положительный, что объясняется сотрясением паранефрия и пораженной почки. Однако положительный симптом Пастернацкого может появиться и при заболеваниях соседних органов.
При ультразвуковом исследовании можно обнаружить увеличение размера почки, уплотнение и утолщение ее паренхимы, при этом лоханки и чашечки расширяются.
Осложнения острого пиелонефрита
Острое течение заболевания нередко сопровождается бактериальным шоком, обусловленным массивным воздействием токсинов на организм, некрозом почечных сосочков, паранефритом, уросепсисом.
Больного следует срочно госпитализировать в урологическое или хирургическое отделение и назначить постельный режим. Лечение направлено на восстановление нарушения оттока мочи и снятие воспаления.
При своевременной диагностике и лечении острого течения пиелонефрита наступает выздоровление.
Хронический пиелонефрит
Патология переходит в хроническую форму после перенесенного острого течения. Болезнь выявляется при исследовании мочи случайно или при детальном обследовании из-за подозрения на мочекаменную болезнь. При опросе у пациентов выявляют перенесенные в прошлом цистит и другие острые болезни мочевых путей. Периодические обострения проявляются субфебрильной температурой тела, слабостью, быстрой утомляемостью, отсутствием аппетита, тошнотой, рвотой, анемией, землистым цветом лица, сухостью кожи, артериальной гипертензией, болями в поясничной области, нарушением мочеотделения и мочеиспускания. Показательны изменения мочи: лейкоцитурия, пиурия, бактериурия, протеинурия, гематурия, цилиндрурия.
При лечении хронического пиелонефрита устраняют очаги хронической инфекции, восстанавливают полноценный отток мочи из почки. Проводится продолжительное антибактериальное лечение, назначают мочегонные препараты и иммуностимулирующие средства. Своевременная диагностика и длительная терапия часто приводят к полному выздоровлению.
Детский пиелонефрит
Считается самым распространенным заболеванием после болезней органов дыхания.
Пиелонефрит у ребенка может быть односторонним и двусторонним, вторичным и первичным, острым и хроническим.
Острый пиелонефрит у ребенка бывает серозным и гнойным, который протекает в виде карбункула, или абсцесса. Его исходом может быть выздоровление или хроническая форма. Патология часто усложняется пионефрозом или сморщиванием почки.
При пиелонефрите больной ребенок жалуется на боль в почке, которая проявляется на стороне поражения. Боль чаще всего тупая, иногда возникают острые приступы, что свидетельствует о развитии калькулезного пиелонефрита. У ребенка наблюдается положительный симптом Пастернацкого и общая интоксикация. Для диагностики пиелонефрита исследуют кровь и мочу, проводят УЗИ почек и делают рентгенографию. Лечат пиелонефрит у детей антибиотиками, проведением дезинтоксикационной и Показаны физиотерапевтические процедуры.
что это такое, каким методом выявляется, причины
Симптом Пастернацкого применяется в диагностике заболеваний мочевыводящих органов и служит для определения воспалительного процесса и его локализации. Большинство медицинских работников путают его с симптомом поколачивания из-за схожести обоих методов, которые основаны на анатомических особенностях связочного аппарата почки. Благодаря своей подвижности воспаленный орган реагирует на малейшие колебания выраженной болью и изменением анализа мочи.
1
Техника проведения симптома Пастернацкого
Симптом Пастернацкого — стандартный метод исследования, который используется врачами, занимающимися обследованием и лечением больных с заболеваниями органов мочевыделения (урологами и нефрологами). Техника его проведения проста и занимает буквально несколько секунд.

Больной находится в вертикальном положении (стоя или сидя). Врач кладет раскрытую ладонь руки на поясничную область в проекции почки и совершает по ней короткие удары второй рукой, сжатой в кулак. Если манипуляция сопровождается резкой болезненностью на стороне воспаления, а в анализе мочи определяется появление или увеличение количества эритроцитов и лейкоцитов, проба Пастернацкого является положительной с указанием локализации больной почки (справа, слева или с обеих сторон). Отсутствие каких-либо изменений после процедуры означает отрицательный результат.
2
Отличия от пробы поколачивания
Отличие симптома Пастернацкого от пробы поколачивания заключается в том, что при последнем не проводится лабораторное исследование мочи и учитываются только болевые ощущения пациента. Проба поколачивания более распространена, так как этот способ выполняется намного проще, не занимает много времени и не требует специального оборудования, что особенно актуально для работников скорой помощи, участковых терапевтов и амбулаторной службы.
Заболевания, которые выявляются обоими методами:
- острый и хронический пиелонефрит;
- мочекаменная болезнь в стадии обострения;
- гломерулонефрит;
- нефроптоз;
- новообразования почек.
Положительный симптом поколачивания может означать заболевания других внутренних органов, расположенных по соседству с почкой. И наоборот: вялотекущее воспаление почки не всегда сопровождается выраженной болезненностью.
Чтобы подтвердить или опровергнуть заболевание мочевыделительной системы, требуется проведение как минимум общего анализа мочи, биохимических тестов и УЗИ почек с последующей консультацией уролога, нефролога или терапевта.
Отрицательный симптом поколачивания — Все про почки
Содержание статьи
Вторичный пиелонефрит: обструктивные и необструктивные формы
Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день…
Читать далее »
Вторичный пиелонефрит (сопутствующий) – воспалительное заболевание почек с поражением системы чашечек и лоханок, которое развивается на фоне уже имеющихся ренальных патологий. Такая форма заболевания встречается у большинства пациентов нефрологического отделения. Некоторые врачи считают, что такой нозологии, как первичный пиелонефрит, не существует. Связанно это с тем, что не всегда удается установить причину патологии с помощью доступных диагностических методов.
Факторы риска
Заболевание пиелонефрит подразделяется на обструктивный и необструктивный. Такая классификация основана на состоянии проходимости мочевыводящих путей.
Обструктивный пиелонефрит возникает на основе врожденной или приобретенной патологии мочевыводящей системы, при которой наблюдается затруднение оттока мочи. К врожденным порокам развития относятся пиелоэктазия, гидронефроз, всевозможные аномалии мочевого протока, пузырно-мочеточниковый рефлюкс, дивертикул мочевого пузыря.
У взрослых людей причиной затруднения мочеиспускания чаще всего становятся мочекаменная болезнь, стриктуры мочеточника, всевозможные злокачественные новообразования. Довольно большую группу риска составляют мужчины старшего и пожилого возраста, которые страдают от аденомы предстательной железы.
У беременных женщин, особенно на больших сроках, рост и увеличение плода способствует сдавлению внутренних органов и, в частности, мочеточников. В свою очередь, это приводит к нарушению эвакуаторной функции.
Необструктивные пиелонефрит возникает на фоне метаболических сбоев и различных системных болезнях. При этой форме патологии препятствия для мочи нет, но обменные
определяем патологию. Положительный и отрицательный симптом пастернацкого Симптом поколачивания и пастернацкого отличия
Перкуссия над областью почек, прикрытых спереди петлями кишечника, даёт в норме тимпанический звук. Однако при значительном увеличении почки она отодвигает петли кишечника, в результате чего над ней при перкуссии может появляться тупой звук.
В диагностике многих заболеваний почек применяют метод поколачивания – определение симптома Пастернацкого. Оценивая этот симптом, врач кладёт свою левую руку на область XII ребра справа и слева от позвоночника и ребром ладони (или кончиками согнутых пальцев) правой руки наносит по ней короткие несильные удары. Симптом Пастернацкого определяют обычно в положении больного стоя или сидя, донако при необходимости проверить его можно и в положении пациента лёжа, подкладывая руки под поясничную область и нанося ими толчки.
В зависимости от того, появляются ли у пациента в момент нанесения ударов болевые ощущения и насколько они оказываются интенсивными, симптом Пастернацкого расценивается как отрицательный, слабоположительный, положительный и резкоположительный. Положительный симптом Пастернацкого отмечается при мочекаменной болезни (особенно в момент почечночной колики), остром пиелонефрите, паранефрите и т.д. Следует, однако, иметь в виду, что положительный симптом Пастернацкого может наблюдаться при остеохондрозе позвоночника с выраженным корешковым синдромом, заболеваниях рёбер, поясничных мышц, а иногда и при заболеваниях органов брюшной полости (желчного пузыря, поджелудочной железы и др.).
Метод перкуссии применяют и для определения положения верхней границы мочевого пузыря. При этом, расположив палец-плессиметр горизонтально, перкуссию ведут по средней линии в направлении сверху вниз, начиная приблизительно от уровня пупка. В тех случаях, когда мочевой пузырь пуст, тимпанический звук сохраняется вплоть до лонного сочленения. При переполнении мочевого пузыря перкуторно в области его верхней границы обнаруживается переход тимпанического звука в тупой. Выстояние верхней границы мочевого пузыря над лобком отмечают в см.
Описание результатов исследования системы мочевыделения в истории болезни при отсутствии каких-либо патологических изменений бывает обычно достаточно кратким: симптом Пастернацкого отрицательный с обеих сторон. Мочевой пузырь перкуторно не выступает над лонным сочленением.
Раздел 3. Аускультация Аускультация. История вопроса.
Аускультация (от латинського auscultatio – выслушивание) есть выслушивание явлений в организме, воспринимаемых нашим ухом или непосредственно прилагаемым к телу, или же с помощью инструментов: стетоскопа, фонендоскопа и т.п. Таким образом, аускультация занимается звуками, которые образуются в организме самостоятельно, в отличие от перкуссии, где врач изучает звуки, им специально вызванные.
Аускультация была известна в глубокой древности. Так, уже Гиппократ слышал шум плеска при сотрясении грудной клетки – succussio Hippocratis. В дальнейшем об аускультации упоминается в сочинениях греческого врача Аретея; в XVII в. ею занимался Гук; однако, впервые детально и научно разработал этот метод Рене Лаеннек. Вот почему история аускультации, как научно обоснованного клинического метода исследования человека, ведет свое начало с 1818 г., когда появилась работа Лаеннека, озаглавленная “Traite de l’auscultation mediate et des poumons et du coeur”.
Различают два вида аускультации: непосредственную, путем приложения уха к телу, и посредственную – при помощи приборов различного вида и типа, носящих общее название стетоскопов.
Впервые стетоскопом стал пользоваться Лаеннек, причем первой его моделью была трубка из свернутой бумаги. Сам Лаеннек полагал, что стетоскоп не только проводит звук, но и усиливает его. Когда стало известным, что обыкновенный стетоскоп является только проводником звука, стали изготовлять стетоскопы, усиливающие звук путем резонанса. Такие стетоскопы с резонаторами в виде полой капсулы с усиливающей мембраной, которая прикладывается к телу испытуемого, получили название фонендоскопы.
Неоднократно обсуждался вопрос, какой аускультации отдать предпочтение – посредственной или непосредственной. Очевидно, необходимо отдать предпочтение первой, ибо она, во-первых, гигиеничнее, в частности у больных заразных и неопрятных; во-вторых, она дает возможность точно локализовать аускультативные феномены; наконец, не все места можно выслушать непосредственно ухом, как, например, легочные верхушки.
