причины, лечение, что делать, диагноз и краткая характеристика
Сбой ритма сердца носит соответствующее название в медицине – аритмия. Патология представляет собой сбой в частоте, регулярности работы органа, нарушении электрической проводимости. Иногда болезнь протекает на фоне обмороков, головокружений, вызванных дефицитом воздуха и болевыми ощущениями в области сердца. Поставить диагноз можно с помощью инструментального и физикального исследования. В процессе терапии задействуются кардиохирургические методики, лекарственные препараты.
Содержание статьи:
Особенности аритмии
 Многих волнует вопрос о том, что делать при сбое сердечного ритма? Разобраться поможет краткий обзор этой болезни сердца. Аритмия, либо сбой сердечного ритма – это обобщающий термин, указывающий на расстройство возникновения и транспортировки электрического импульса. Патология очень опасна, имеет негативные последствия.
Многих волнует вопрос о том, что делать при сбое сердечного ритма? Разобраться поможет краткий обзор этой болезни сердца. Аритмия, либо сбой сердечного ритма – это обобщающий термин, указывающий на расстройство возникновения и транспортировки электрического импульса. Патология очень опасна, имеет негативные последствия.
Нарушение ритма проявляется на фоне сбоя в проводимости сердечно-сосудистой системы, которая регенерирует регулярные и согласованные сокращения. В качестве причины сбоя ритма сердца следует рассматривать функциональные, органические факторы. Аритмия способна спровоцировать опасные изменения. Не исключен даже сердечный приступ. Характеристика заболевания указывает на появление сильного пульса, замирания органа и перебой в его работе. Иногда наблюдаются обмороки, болевые ощущения в грудной клетке, затрудняется дыхание, слабость и головокружение.
Если не поставить вовремя диагноз и не начать своевременное, грамотное лечение, то могут проявиться симптомы стенокардии. При этом заболевании есть риск остановки сердца или отечности легких.
Нарушенная сердечная проводимость и ритм вызывают летальный исход как у ребенка, так и у взрослого человека в 15% всех случаев. Причины патологии и лечение сбоя ритма сердца определяет кардиолог.
Формы аритмии:
- брадикардия;
- мерцательная аритмия;
- тахикардия;
- экстрасистолия.
Конкретный ритм, частота, последовательность сокращений контролируются проводящей системой. В случае ее поражения развиваются признаки аритмии. Если же под удар попадают пучки Гиса, то появляется блокада, а именно – сбой в проводимости. Следствие этого – неправильная координация функционирования желудочков, предсердия.

Причины развития
Прежде чем узнать, как лечить патологию, следует рассмотреть ее описание и происхождение. Причины возникновения сбоя сердечного ритма могут крыться в других заболеваниях. Определяет их лечащий врач, для чего и проводится детальная диагностика.
В соответствии с этиологическими факторами и механизмом развития недуга, различают две формы аритмии – функциональную и органическую. Что касается последней, то это частый спутник миокардита, ИБС, травм, пороков, недостаточности, ВСД, осложнений после оперативного вмешательства.
Если появляется сбой ритма сердца, причины этого могут быть такими:
- переутомление;
- стрессовые ситуации, дефицит сна, полноценного отдыха;
- вредные привычки;
- неправильное питание, лишний вес;
- травма мозга, которая негативно воздействует на нервную систему человека;
- патологии в отделе позвоночника;
- нарушения работы разных органов, систем;
- гинекологические болезни;
 повышенное кровяное давление, болезни сердечно-сосудистой системы, ИБС, инфаркт, инсульт;
повышенное кровяное давление, болезни сердечно-сосудистой системы, ИБС, инфаркт, инсульт;- влияние токсинов, вредных веществ на организм;
- самолечение;
- патологии щитовидной железы, сахарный диабет.
Чтобы вовремя была оказана первая помощь при аримтии, желательно знать, как выглядят симптомы сбоя сердечного ритма. Интересно то, что изменение электролитного баланса в данном органе провоцирует развитие аритмии. Процесс существенно осложняет сократительные возможности мышцы.
Клиническая картина
Во время приступа может понадобиться неотложная медицинская помощь. Именно поэтому важно знать о симптомах сбоев ритма сердца и опасных показателях.
Признаки аритмии:
- головокружение;
- сильная слабость, озноб;
- учащенное сердцебиение, наличие замирания и перебоев;
- стенокардия;
- удушье;
- кардиогенный шок;
- обморочное состояние;
- тошнота.
Во время приступа следует делать все возможное, чтобы облегчить состояние больного. Нужно знать, какое именно лекарство либо народное средство поможет справиться с обострившимся недугом.
Аритмия может привести к смертельному исходу. С первых же секунд появляются слабость, головокружение, судороги. Невозможно определить пульс и давление, ухудшается дыхание. Наблюдаются расширение зрачков, может наступить клиническая смерть. Если у больного асистолия, есть риск развития синкопального состояния. При мерцательном типе заболевания, тромбоэмболическое осложнение завершается инсультом.
Методы диагностики и терапии
Первичный этап постановки диагноза осуществляется терапевтом, кардиологом. После этого используются инструментальные исследования.
Диагностика сердечной аритмии:
- ЭКГ;
- УЗИ сердца;
- осмотр врача;
- измерение частоты пульса, артериального давления;
- мониторинг ЭКГ, АД;
- ОАМ, ОАК, электролиты.
Чаще всего причиной патологии выступает хроническая форма ИБС, гипертония, сердечная недостаточность. В таком случае назначаются препараты и таблетки, которые показывают высокую эффективность в терапии.
Основные медикаментозные препараты при аритмии:
- статины;
- АПФ;
- блокаторы для бета-адренорецепторов;
- диуретики;
- ангиотензинпрепращающие ингибиторы;
- сердечно-сосудистые препараты.
Хороший эффект наблюдается при их стабильном применении. Препараты может назначать только лечащий врач. Хорошо помогают антиаритмические средства: «Соталекс», «Пропанорм», «Кордарон». Они способствуют отдыху сердечной мышцы. Большое значение имеет профилактика, подразумевающая здоровый образ жизни, умеренную физическую активность, прием некоторых препаратов.
Народные способы лечения аритмии:

- Можно сделать настой из полевого хвоща, потребуются высушенные листья. Приготовление: 2 ч. л. сырья заварить в стакане крутого кипятка. Процедить через двадцать минут. Принимать каждые 2 часа по столовой ложке.
- Мята перечная. В 200 мл кипятка заварить чайную ложку травы. Настаивать полчаса, пить раз в день в течение года.
- Борьба с тахикардией: нарезать побеги спаржи – 1 ст. ложку, залить 250 мл кипятка, укутать. Настаивать час, пить ежедневно по 2 ст. л. около месяца.
- В равных количествах смешать сок черной редьки с жидким медом. Принимать по 3 ч. л. после еды.
- Календула. На 0.5 л горячей воды 1 ст. л. цветков растения. Охладить. Принимать по 100 мл 4-5 раз в день.
Курс лечения согласовывать с врачом, чтобы избежать побочных эффектов, осложнений.
Большинство случаев не грозит здоровью и жизни. Особого внимания заслуживает мерцательная форма патологии, способствующая развитию инсульта, недостаточности сердца. Особая угроза и негативные последствия наблюдаются при фибрилляции, трепетании желудочков.
Таким образом, сбой сердечного ритма является опасным заболеванием, что чревато развитием многих осложнений, а также негативными последствиями. При возникновении подозрительной симптоматики нужно обратиться к доктору, пройти профилактическое обследование. Строго запрещается заниматься самолечением.
Нарушение сердечного ритма: причины и лечение сбоев
Отклонения частоты сокращений мышечного органа от нормы представлены значительной группой патологических процессов. Одни опаснее, другие до определенного момента не несут угрозы жизни и здоровью пациента.
Выявление характера, происхождения нарушения играет основную роль в деле раннего лечения, без которого нет хорошего прогноза на выживание и сохранение трудоспособности.
Нарушение сердечного ритма — обобщенное наименование группы отклонений от нормы. Представлены изменениями собственно ЧСС (тахикардия — ускорение, брадикардия — замедление), интервалов между каждым последующим ударом (экстрасистолия, фибрилляция, пароксизмы, иногда выделяют и атриовентрикулярные блокады).
Лечение аритмий направлено на устранение первопричины состояния, а также купирование симптомов. Все меры предпринимаются одновременно.
Классификация
Виды нарушения работы сердца такие:
- Синусовая тахикардия. Избыточная стимуляция естественного водителя ритма, Рост ЧСС от 100 ударов в минуту.
- Пароксизмальная форма. Увеличение ЧСС до 250 и более.
- Фибрилляция предсердий, желудочков. Развитие аномальной электрической активности в камерах органа.
- Экстрасистолия. Появление лишних сокращений между ударами, когда должны быть моменты отдыха. Единичные, это вариант нормы, парные, групповые — несут опасность для жизни.
- Блокада атриовентрикулярного узла, ножек пучка Гиса. Одним словом — проводящей системы сердца. Заканчивается летально в отсутствии лечения.
Классификация используется врачами для назначения грамотной терапии.
Проявления синусовой тахикардии
Конкретные черты зависят от формы отклонения. Нарушение ритма сердца по типу синусовой тахикардии дает такие признаки:
- Увеличение частоты сокращений до 100 ударов и более. Субъективно ощущается как ускорение деятельности мышечного органа, биение в груди. При длительном течении патологии, хронизации, пациент перестает ощущать что-либо и живет нормально. При этом инструментальные методы, в том числе ЭКГ фиксируют процесс.
- Одышка. После физической активности, иногда и в состоянии покоя, зависит от организма человека, тренированности. На фоне частично нарушенного газообмена. Это результат падения сократительной способности сердца и недостаточной насыщенности крови кислородом. Значительной тяжести симптом обычно не достигает, ограничивается минимальным дискомфортом.
- Слабые боли в грудной клетке. Ощущение давления. Продолжается несколько секунд, иногда минут. Возникает эпизодически.
- Повышенная потливость. Гипергидроз.
Обычно этим все и ограничивается. Синусовая тахикардия — результат интенсификации работы естественного водителя ритма, особого скопления кардиомиоцитов (клеток) в предсердии. Потому такой процесс ниименее опасен.
Сокращения правильные. Хотя частота и нарушена. Намного реже проявляется непереносимость физической нагрузки, удушье.

Симптомы брадикардии (урежения ЧСС)
Нарушение ритма по типу брадикардии дает знать о себе другими признаками:
- Урежение ЧСС до 60 ударов в минуту и менее. Обычно не ощущается пациентом прямым образом. Человек обращает внимание на прочие проявления.
- Слабость, сонливость, астения. Из-за малой сократительной способности сердца и недостаточного кровообращения в головном мозге возникают астенические признаки. Нарушения со стороны нервной системы.
- Непереносимость физической нагрузки.
- Бледность кожных покровов и слизистых оболочек (хорошо видно на примере десен).
- Цианоз или посинение носогубного треугольника. Визитная карточка всех кардиальных патологий.
Брадикардия имеет болезнетворные черты не всегда. Во время сна, у тренированных людей (спортсменов), после переохлаждения замедление сердечного ритма характеризуется естественным происхождением и считается нормальным.
В тяжелых случаях нарушение ЧСС такого плана сопровождается головной болью, вертиго (неспособностью ориентироваться в пространстве), обмороками. Это негативный признак, он говорит об остром нарушении питания мозга.
Может входить в так называемый синдром Морганьи-Адамса-Стокса (резкое падение артериального давления, частоты сердечных сокращений и обеспечения нервных тканей).

Фибрилляция предсердий или желудочков
Проявляется примерно одинаково, отграничить состояния можно только по результатам электрокардиографии:
- Интенсивное сердцебиение. Увеличение ЧСС до 120-180 ударов в минуту, но на деле, в ходе инструментальной диагностики, оказывается, что их не 180, а 250 и более. Это хаотичные движения, полностью они не ощущаются.
- Замирание в груди, пропускания ударов, переворачивания, связывания узлом, остановки. Такие жалобы — типичные черты фибрилляции.
- Нарушения сознания, обмороки, головная боль, неспособность ориентироваться в пространстве.
- Бледность кожных покровов и цианоз области вокруг рта.
- Тошнота, редко рвота, которая не приносит облегчения.
- Слабость, сонливость, снижение работоспособности и общая астения.
- Нарушения психического статуса, когнитивной, мнестической деятельности, скорости мышления, ухудшение памяти.

Фибрилляция желудочков намного опаснее нарушения работы предсердий. Но обе формы потенциально летальны, чреваты остановкой органа.
Суть патологии принципиально иная, если сравнивать с бради- или тахикардией. Задействован не синусовый узел. Напротив, сигнал генерируется во всех камерах. Они сокращаются в собственном ритме. Такая раскоординация и нерегулярность заканчивается остановкой сердца и смертью больного.
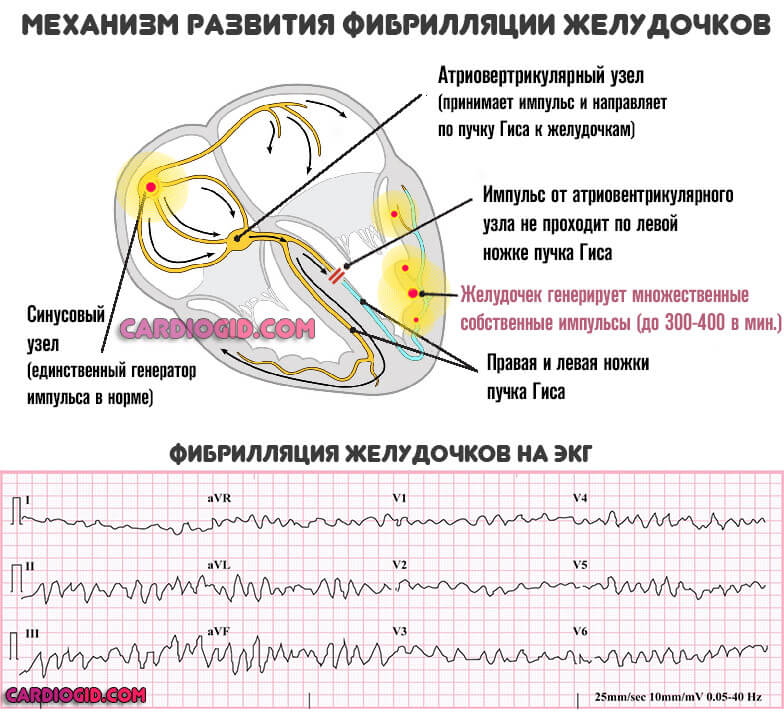
Экстрасистолия
Может быть единичной. Тогда симптомов нет вообще, считается вариантом нормы и встречается у всех без исключения людей. Или же групповой, парной (бигеминии). Много опаснее для жизни.

Среди симптомов последней:
- Ощущение внеочередных ударов. В норме систолы идут в правильном порядке. Между пиками на графике ЭКГ наблюдается прямая изолиния, которая указывает на моменты расслабления сердца. Что же касается экстрасистолии, между пиками вклиниваются внеочередные сокращения, правильный ритм сердца сбивается. Они и ощущаются как лишние удары, возникающие не в свое время.
- Одышка. На фоне полного покоя. При физической активности усиливается. Однако интенсивность симптома не велика. А при продолжительном течении болезни пациент и вовсе перестает обращать внимание на отклонение. Наблюдается компенсация состояния.
- Боли в грудной клетке. Эпизодические, по несколько секунд, максимум минут.
Проблема экстрасистолии — в слабой выраженности симптомов. Сбой ритма сердца потенциально смертельный, может в любой момент привести к смерти от остановки, но не ощущается в достаточной мере.
Потому пациент не успевает среагировать, а диагностика оказывается делом счастливого случая.
Признаки АВ-блокады
Что же касается атриовентрикулярной блокады, проявления ее всегда катастрофические.
- На 1 степени признаки похожи на таковые при легкой брадикардии.
- На второй возникает урежение ЧСС до 50 ударов и менее. Слабость, сонливость, бледность, цианоз, головная боль, вертиго, тошнота, рвота, повышенная потливость прилагаются.
- На третьей стадии, при полной блокаде возникает остановка.
Суть патологии в нарушении проводимости сигнала от синусового узла к предсердиям и желудочкам.

Пароксизмальная тахикардия
Это форма фибрилляции, отличается она более выраженным компонентом со стороны ЧСС. Количество сокращений растет до 300 и свыше, это не предел. Приступ начинается внезапно, с сильного толчка в груди.
Далее проявления типичны:
- Одышка.
- Головокружение, дискомфорт в затылке.
- Боли в грудной клетке.
- Слабость, сонливость.
- Повышенная потливость.
- Тошнота, рвота.
- Задержка мочеиспускания, олигурия (уменьшение количества урины).
- Потеря сознания.
- Бледность, цианоз.
- Нестабильность артериального давления. Преимущественно понижение, которое временно сменяется ростом.
Пароксизм или приступ продолжается около пары часов. В запущенных случаях возможно стойкое непрерывное течение. Но это в отсутствии качественного лечения.

Заканчивается эпизод всегда полиурией — обильным отхождением мочи, что говорит о восстановлении нормальной работы сердца. Подробнее о пароксизмальной форме тахикардии читайте здесь.
Как отграничить состояния своими силами?
Обследование и дифференцирование проводится под контролем кардиолога. Сказать что-либо конкретное можно только после инструментальных мероприятий.
Врач предполагает заболевание задолго до основной деятельности по оценке положения пациента. В этом помогают специальные «метки», которые могут указать на характер нарушения.
- Синусовая тахикардия отличается от пароксизмальной несколькими моментами. ЧСС при первой едва ли достигает 200 ударов в минуту, это редкий случай. А на фоне второй и 300 не предел. Начинается приступ резко, внезапно, с сильного толчка в груди. Синусовая форма стартует вяло, пациент даже не может сказать, когда развилось нарушение. Ко всему прочему, пароксизм сопровождается задержкой мочеиспускания.
- Классические тахикардии, брадикардии не дают выраженных пропускания ударов. Интервалы между сокращениями правильные. Нет ощущения замирания, остановки и прочих подобных.
- Церебральные проявления (головная боль, головокружение, потеря сознания) типичны для опасных форм аритмии: фибрилляции, экстрасистолии, сердечных блокад и пароксизма.
В остальном же стоит довериться инструментальным методам.
Инструментальные методы диагностики
Все начинается с устного опроса пациента на предмет жалоб, сбора анамнеза. По представленным признакам специалист выдвигает гипотезы. Они опровергаются или подтверждаются в ходе дальнейшей диагностики.
- Измерение частоты сердечных сокращений позволяет констатировать факт нарушения.
- Суточное мониторирование по Холтеру требуется для регистрации показателя на протяжении 24 часов, в динамике.
- Электрокардиография. Основная методика. Разграничить аритмии сравнительно просто. Но для этого требуется достаточная квалификация врача-кардиолога.
- Эхокардиография. Ультразвуковое исследование сердца. Позволяет выявить пороки, анатомические дефекты, которые могут стать причиной нарушения ритма.
- ЭФИ. Та же ЭКГ, но инвазивная. Позволяет определить отклонения проводимости кардиальных структур.
- По необходимости назначают МРТ-диагностику.
В зависимости от предполагаемой причины состояния, возможны консультации прочих специалистов (в том числе эндокринолога), оценка статуса центральной нервной системы, психики пациента, анализы крови общий, на гормоны щитовидной железы, гипофиза, биохимический, электроэнцефалография, рентген грудной клетки обзорный.
Продолжительность обследования — около 5-7 дней. В стационаре еще быстрее. Но, как правило, основания для госпитализации человека возникают нечасто.
Причины
Перечислить все вероятные причины невозможно. Следует привести только самые распространенные.
Замедление ЧСС
- Чрезмерная тренированность организма (у спортсменов).
- Сон, период ночного отдыха.
- Переохлаждение.
- Перенесенный в недавнем прошлом инфаркт, кардиосклероз (рубцевание сердечной мышцы после некроза, отмирания).
- Беременность.
- Пубертатный период, половое созревание.
- Опухоли головного мозга.
- Пороки сердца.
- Слабое питание церебральных структур.
- Недостаток гормонов щитовидной железы (гипотиреоз), коры надпочечников (болезнь Аддисона).
- Нарушение проводимости сердца. Блокада ножек пучка Гиса, атриовентрикулярного узла.
Ускорение пульса
- Артериальная гипертензия, нестабильность давления.
- Анатомические дефекты клапанов (трикусипдального, аортального, митрального).
- Атеросклероз.
- Выбухание структур сердца или сосудов (аневризма).
- Стенокардия, текущий инфаркт.
- Инфекционные заболевания. Возможны простые простудные патологии.
- Рост температуры тела.
- Интоксикация отравляющими веществами (солями металла, парами ртути, сердечными гликозидами и прочими, вплоть до психотропных средств и противовоспалительных).
- Гипертиреоз (избыток гормонов щитовидной железы), феохромоцитома (новообразование в надпочечниках).
Нерегулярные сокращения
- Пороки, врожденные и приобретенные — основная причина нарушения ритма сердца.
- Блокада проводящей системы сердца.
- Травмы грудной клетки.
- Опухоли различной локализации.
- Отравления.
- Высокая температура тела.
- Кровотечения, анемия.
- Болезни желудка, двенадцатиперстной кишки.
Лечение
Терапия проходит под контролем кардиолога. При наличии сторонних патологий привлекаются и другие доктора. Нужно решить три задачи: устранить первопричину, снять симптомы и предотвратить осложнения.
Этиотропное воздействие. Направлено на купирование основного фактора развития. Здесь присутствуют варианты. Далеко не всегда нарушения сердцебиения возникают по собственно кардиальным причинам.
Возможно применение гормональных препаратов, операции по резекции щитовидной железы, удалению опухолей головного мозга, надпочечников, пороков сердца и сосудов, прочих дефектов.
В более легких случаях применяются медикаменты. Какие:
- Противогипертензивные. Нормализуют артериальное давление. Ингибиторы АПФ, средства центрального действия, антагонисты кальция, диуретики.
- Бета-блокаторы. Снимают приступы тахикардии, нормализуют уровень АД.
- Антиаритмические. По показаниям краткими курсами.
Симптоматическое лечение заключается в назначении тех же средств, но в других дозировках.
Для устранения очагов избыточной активности на фоне пароксизмальной тахикардии и восстановления сердечного ритма возможно проведение радиочастотной абляции. Прижигания областей сердца волнами.
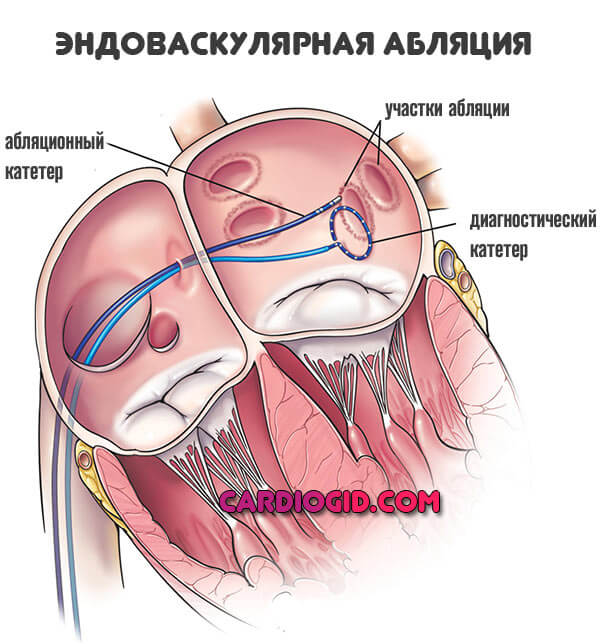
Для купирования острого приступа нарушения ритма проводится электрокардиоверсия. Пропускание тока через миокард. Несмотря пугающее описание, ничего опасного или страшного в процедуре нет. Пациент не чувствует дискомфорта.

Лечение народными средствами недопустимо. Большинство рецептов неэффективны, а другие, вроде настоек бузины, ландыша, черноплодной рябины действуют слишком резко. Могут привести к остановке сердца.
Важно изменить образ жизни, скорректировать его в соответствии с рекомендациями. Спать минимум 7 часов за ночь, гулять на свежем воздухе хотя бы час в день, отказаться от жирной пищи, избытка соли.
Не перетруждаться, избегать физических перегрузок. Никакого курения, спиртного, самостоятельного приема препаратов.
Прогноз
Зависит от первопричины. Возможность радикального устранения дает изначально хорошие шансы на сохранение не только самой жизни, но и ее высокого качества.
Чем труднее излечим основной процесс, тем сложнее бороться с нарушением ритма.
- Синусовая тахикардия и единичные экстрасистолы не несут опасности, хорошо устраняются, потому прогноз благоприятный во всех отношениях, полное восстановление более, чем вероятно.
- Пароксизмы, фибрилляция и прочие виды куда тяжелее протекают, вероятность смерти варьируется в пределах 15-30% и более, зависит от стадии. При этом остановка сердца может возникнуть в любой момент.
- Острый сбой сердечного ритма, приступ, приводит к гибели намного чаще. Сиюминутный прогноз ухудшается. Частые повторения эпизодов также не сулят пациенту ничего хорошего.
Вопрос перспектив лучше уточнить у врача. Учитывается масса факторов: от возраста, пола и анамнеза до формы нарушения, длительности, ответа на применение препаратов, возможности радикальной терапии.
Осложнения
Последствий несколько:
- Остановка сердца.
- Отек легких.
- Инфаркт. Острый некроз в результате недостаточного кровообращения в миокарде.
- Инсульт. Отмирание церебральных структур, нервных тканей головного мозга как итог все той же ишемии.
- Сосудистая деменция. Слабоумие, снижение эффективности мышления, падение памяти, когнитивных и мнестических способностей вообще.
Проявляется при малом питании головного мозга. При возможности тотального устранения причины сходит на нет без особых последствий. По симптомам напоминает болезнь Альцгеймера, требует дифференциальной диагностики с ней.
Во всех случаях итогом неотложных состояний (кроме деменции) выступает смерть, или тяжелая инвалидность как минимум.
В заключение
Нарушения ритма сердца — результат множества патологических факторов. Такое обилие возможных причин усложняет работу врача, диагностику.
Но определить происхождение не трудно, если знать с чего начинать. Даже сам пациент может предположить то или иное состояние, оценивая собственные симптомы.
Терапия в основном консервативная, оперативное лечение требуется в крайних случаях. Восстановить ритм сердца можно бета-блокаторами, специальными антиаритмитическими препаратами, но самостоятельный прием недопустим. Прогноз в основном благоприятный.
Сбой ритма сердца: причины, симптомы и лечение
Нарушения сердечного ритма встречаются часто. Причинами сбоев ритма сердца могут быть не только заболевания сердца, ЖКТ, нервной и эндокринной систем, но и некоторые физиологические состояния организма.
Сердце – центральный орган в теле человека, его двигатель. Сердечная мышца качает кровь постоянно, и днем, и ночью во время сна, подобно насосу. На это человек совершенно не обращает внимания. Именно оно направляет кровь по всему организму. Иногда случаются сбои в работе сердца. Ритм, по которому оно бесперебойно работает, сбивается. Если этот сбой случается в физиологичных границах, нет повода для беспокойства. Но иногда приступы аритмии являются показателем серьезных нарушений в организме, сопутствуют многим другим сердечно-сосудистым нарушениям.
Происхождение сердечного ритма
Сердце состоит из четырех камер, представленных двумя желудочками и двумя предсердиями, и имеет уникальную способность внутри себя порождать спонтанный электрический импульс. Такая особенность называется автоматизмом сердечной мышцы. Как же рождается этот импульс? Между правыми желудочком и предсердием существует скопление специальных мышечных клеток, способных самопроизвольно сокращаться, вызывая возбуждение тканей. Затем данный импульс распространяется по остальным участкам сердца, благодаря определенным посредникам. Этот пусковой элемент мышечных клеток называют синусовым узлом. От него электрический импульс следует через атриовентрикулярный узел, распространяется на пучок Гиса и волокна Пуркинье. Так происходит сокращение всего сердца. В минуту происходит от 60 до 90 проведений. Следует заметить, что у детей число сердечных сокращений в минуту около 120, для них это норма. При правильном ритме сердце сокращается равномерно и периодично. Если на любом из этих участков случаются нарушения, возникает приступ аритмии. Подобные расстройства могут проявляться в виде увеличения или снижения числа сокращений.
Характеристика разных видов аритмий сердца
Существует несколько видов сбоев сердечного ритма:
Патология формирования импульса
- Импульсы возбуждения, возникающие в синусовом узле, называются синусовым ритмом. При этом увеличенное продуцирование числа таких ритмов называют синусовой тахикардией. Снижение числа импульсов – синусовой брадикардией. При тахикардии частота сердечных сокращений составляет более 90 в минуту. При брадикардии частота сердечных сокращений ниже 60 в минуту. Это нарушения числа производимых сердцем импульсов.
- При некоторых патологиях нервное возбуждение возникает не в синусовом узле, как это должно происходить в норме, а в любом другом элементе проведения нервного возбуждения в сердце. Такое нетипичное место возникновения электрического импульса имеет название эктопического очага возбуждения. Спонтанное сокращение мышечных клеток может произойти в атриовентрикулярном узле, пучке Гиса, предсердиях или желудочках. Импульс из них может распространяться не только по нижележащим участкам сердца, но идти восходящим путем. К таким нарушениям относятся экстрасистолия, пароксизмальная аритмия. Нетипичные очаги возбуждения также могут спровоцировать возникновение мерцания желудочков или предсердий. Это нарушения места возникновения очага нервного импульса.
Блокады сердца
При таком состоянии возникают нарушения проводимости нервного возбуждения внутри сердца, в любом из его участков:
- блокада ножек пучка Гиса;
- синоатриальная блокада;
- атриовентрикулярная блокада.
Смешанные аритмические патологии
Наряду с синусовым ритмом, в сердце возникает эктопический очаг возбуждения. Оба нервных импульса распространяются разрозненно по причине возникновения блокады между ними. Предсердия сокращаются по одному ритму, а желудочки – по второму.
Причины возникновения аритмий
Причины возникновения сбоя ритма сердца разделяют на две группы:
- Физиологические нарушения ритма сердца могут за сутки происходить несколько раз. Это не должно являться поводом для беспокойства.
- Патологические нарушения ритма выходят за физиологические границы, что может быть вызвано несколькими причинами.
Возрастные особенности организма таковы, что со временем сердечная мышца утрачивает эластичность и упругость, качать кровь в должном объеме становится тяжело, что приводит к нарушению работы органа.

Генетическая предрасположенность является не последним фактором риска возникновения патологических ритмических сокращений. Наличие в анамнезе данного заболевания увеличивает шансы возникновения сбоев сердечного ритма у потомства.
Аномалии развития и строения сердца также могут вызвать неоднократный приступ аритмии.
Естественные причины нарушения ритма
Возникновение сбоев сердечного ритма не всегда сигнализирует о наличии заболевания. Существует ряд нормальных физиологических состояний, когда наблюдается изменения ритма. Среди них выделяются следующие причины:
- Во время сна частота сердечных сокращений незначительно снижается, вызывая брадикардию.
- Естественна брадикардия у людей, профессионально занимающийся спортом. Для лучшей адаптации к постоянным сильным физическим нагрузкам сердце начинает работать иначе.
- В стрессовых ситуациях или при непривычных чрезмерных физических нагрузках происходит повышенная выработка адреналина, что приводит к возникновению тахикардии.
- Употребление алкоголя, курение вызывают физиологическую тахикардию. Долгое потребление алкоголя в больших количествах может привести к патологии сердечного ритма, проявляющейся пароксизмальной мерцательной аритмией.
Ко временным изменениям в работе сердца приводят:
- пищевые отравления,
- перегрев на солнце и при высокой температуре,
- воспалительные процессы,
- лихорадочные состояния,
- шоковые состояния,
- переохлаждения.
Заболевания, являющиеся причинами аритмии
1. Заболевания эндокринной системы: недостаток гормона инсулина (сахарный диабет), патологии щитовидной железы, климактерический период у женщин, некоторые опухолевые процессы в надпочечниках (феохромоцитома).
2. Заболевания нервной системы:
- опухоли и травмы головного мозга,
- неврозы,
- неврастении,
- нарушения мозгового кровообращения, инсульты,
- вегетососудистая дистония.
- Заболевания сердца и сосудов:
- инфаркт миокарда,
- гипертоническая болезнь любой степени тяжести,
- эндокардиты,
- миокардиты,
- пороки развития сердца, приобретенные пороки,
- все виды сердечной недостаточности.
3. Заболевания желудка и кишечника:
- холециститы,
- некоторые виды грыж,
- панкреатит.
Как снять приступ аритмии?
Симптомы аритмий достаточно многообразны, иногда их можно спутать с проявлениями других патологий. При возникновении таких симптомов, как спонтанная беспричинная одышка, обморочное и предобморочное состояния, чувство дискомфорта в груди, головокружение, внезапная усталость, появление неосознанного страха, затемнение в глазах, нужно незамедлительно вызвать бригаду скорой помощи и оказать срочные меры для улучшения состояния больного. Если человек говорит, что стал чувствовать, как бьется сердце, и перепады в его работе, можно заподозрить аритмию, что требует определенной помощи больному. Многие при возникновении подобного состояния теряются, впадают в панику, потому что не знают, что делать при приступе сбоя сердечного ритма.
Как снять приступ аритмии? До приезда медицинского персонала необходимо уложить человека на ровную поверхность, расслабить все стягивающие элементы одежды (галстук, ремень), обеспечить подачу свежего воздуха, открыв окна в помещении, дать выпить успокоительные препараты (несколько капель «Корвалола» или настойки валерианы). При обмороке больного следует уложить на пол, закинуть голову вбок и назад для освобождения проходимости дыхательных путей. Если человеку при всем этом тяжело дышать и есть подозрения на развитие отека легких и мерцательной аритмии, нужно помочь принять больному полусидячее положение.
Прибывшая медицинская помощь сделает ЭКГ, проведет лечебные манипуляции, чтобы снять острый приступ аритмии и заберет больного в стационар для дальнейшего наблюдения за его состоянием.
Диагностика и лечение
Для того, чтобы подтвердить диагноз, пациента внимательно осматривает врач, уточняет все симптомы, их продолжительность и частоту возникновения и назначает дополнительные методы обследования. К ним относятся:
- Анализы крови, мочи, кала — обязательные процедуры при обследовании любой патологии.
- Электрокардиограмма.
- Ультразвуковое обследование сердца.
- Магнитно-резонансное исследование при необходимости.
- Холтеровский контроль электрокардиограммы. Мониторинг проводится в течение суток. Для этого пациент носит с собой в сумочке специальный регистратор, который ведет запись электрокардиограммы весь день. Затем врач кардиолог проводит расшифровку полученных данных и дает характеристику результатов исследования для пациента.
Если у человека случился приступ аритмии, самостоятельно проводить лечение не следует. Нужно обращаться за квалифицированной помощью, которая будет включать несколько этапов. Первоначально необходимо устранять причину возникновения сбоя в сердце путем приема противовоспалительных, гормональных и других препаратов (при внесердечной этиологии). Затем назначают различные антиаритмические лекарства, которые при необходимости стимулируют или, наоборот, подавляют проводимость нервного импульса. Некоторые из таких препаратов придется принимать длительно. Для лучшего эффекта от лечения применяют витамины. Положительные результаты при нарушениях сердечного ритма дает использование физиотерапевтических методов лечения. Среди них — низкочастотное магнитное поле.
По показаниям назначают хирургическое лечение. Внедрение в организм кардиостимулятора или специального дефибриллятора решает проблемы нарушенного сердечного ритма.
На данный момент нарушения сердечного ритма успешно поддаются лечению и не становятся серьезной проблемой для человека. Своевременная установка причин и диагноза заболевания предоставляет большие шансы на успех в лечении патологии.
Что делать, если возникает сбой сердечного ритма
Незначительные сбои в ритме биения сердца могут проявляться у здорового человека и даже у ребенка. Часто они не влекут угрозы для состояния здоровья человека. Но также такие сбои могут являться признаком серьезного заболевания. Каждому человеку полезно знать, по какой причине может возникать сбой сердечного ритма и что при этом нужно делать.
Что вызывает приступ

Часто сбой сердечного ритма не несет угрозы для здоровья
Изменения в сердечном биении могут произойти по многим причинам. Чаще всего такой сбой может произойти после физической активности или из-за серьезных патологий сердца.
Все влияющие факторы можно разделить на три вида:
- Органическое повреждение сердца (заболевание сердца)
- Смещение водно-солевого баланса и дисбаланс минеральных веществ
- Внешнее влияние на организм (переутомление, стресс, истощение)
Все они могут способствовать развитию перебоям в ритме сокращений сердца. Результатом этого являются осложнения и угроза жизни.
Как он проходит
У каждого человека приступ может проходить по-разному. Самыми распространенными симптомами можно назвать:
Подобные признаки могут служить и проявлениями многих других заболеваний. Для установления точного диагноза следует обратиться к врачу для диагностики.
Экстрасистолия — что это такое
Экстрасистолия является довольно распространенной патологий среди людей пожилого возраста. Этот вид аритмии работы сердца характеризуется несвоевременным сокращением его разных отделов. Проявляется такая патология в сильных сердечных ударах, которые возникают внезапно и сбивают основной ритм.
Такое явление возникает по причине образования эктопических очагов или участков с повышенной активностью. Именно они создают импульсы, запускающие механизм сокращения сердца в период его покоя.
Редко проявляющиеся подобные толчки могут быть неопасными, но следует внимательнее отнестись к здоровью. При часто повторяющихся толках может быть нанесен вред всему организму. Результатом множества внеплановых сокращений происходит уменьшение выбрасываемого объема крови и сокращение поступления крови в головной мозг и сосуды сердца.
Экстрасистолия может происходить в таких отделах сердца — желудочек, предсердие или антриовентрикулярный узел. Такая патология работы сердца требует обязательного лечения.
Нарушение ритма сердца: причины

Пороки сердца могут быть причиной нарушения ритма сердца
Для того чтобы подобрать действенную терапию, следует сначала выяснить причину развития таких перебоев в ритме биения сердца.
Выделяют большое количество различных факторов, вызывающие сбои в биении сердца. Они разделены на четыре типа.
Болезни сердечно-сосудистой системы:
Болезни нервной системы:
Патологии внутренних органов:
- Сахарный диабет
- Гормональный дисбаланс
- Нарушения работы надпочечников
- Язвы желудка
Патологии органов дыхательной системы
Физиологические факторы:
- Гормональные нарушения у женщин (менструация, климакс)
- Сильные стрессы и эмоциональные переживания
- Период беременности
- Вредные привычки (курение, алкоголизм)
- Неправильное питание, ожирение
- Чрезмерное употребление кофе
- Недосыпы, физическое переутомление
- Переохлаждение или перегрев организма
- Прием некоторых видов лекарственных средств
- Отравление организма
Классификация нарушений

Пароксизмальная тахикардия требует немедленной врачебной помощи
Перебои в биении сердца могут проявляться разными симптомами. Исходя из этого, выделяют несколько видов сердечной аритмии:
- Синусовая тахикардия развивается с увеличением частоты биения сердца до 150 ударов в минуту и выше. Может быть следствием физической работы или стрессовой ситуации.
- Синусовая брадикардия развивается при замедлении числа ударов сердца меньше 60 ударов в минуту. Подобное состояние может отмечаться во время сна.
- Пароксизмальная тахикардия требует незамедлительной скорой врачебной помощи. Она проявляется в частоте биения от 140 до 200 ударов в минуту при покое.
- Экстрасистолия развивается при внеритмовых сокращениях сердца. Такая патология может появляться в результате заболеваний сердца, после передозировки лекарственными средствами или наркотиками.
- Мерцательная аритмия возникает при хаотичном сокращении разных мышц сердца. При этом желудочки могут сокращаться с частотой до 150 ударов в минуту, а предсердия быть в покое.
- Блокада сердца характеризуется полным прекращением или искажением ритма, исчезновением пульса. Человек теряет сознание, возможны судороги. Возможен летальный исход.
Каждый вид нарушения имеет свои симптомы и требует подходящего лечения.
Как проявляется экстрасистолия

Увеличенное потоотделение может быть симптомом экстрасистолии
Сбои в биение сердца не всегда явно ощущаются человеком. Нередки случаи, когда патология выявляется только при проведении планового обследования. К тому же общее состояние здоровья влияет на силу выраженности симптомов сердечной аритмии.
Наиболее часто экстрасистолия ощущается в качестве сильного толчка или удара сердца изнутри. Больные могут даже почувствовать, что сердце как будто переворачивается. Такие симптомы являются следствием сильного сокращения сердца.
Экстрасистолия может проявляться и другими симптомами:
- Увеличенным потоотделением
- Чувством нехватки кислорода
- Сильной слабостью
- Чувством тревоги
- Головокружением
- Обмороком
Такие признаки возникают вследствие недостаточного снабжения кровью головного мозга. При проявлении указанных симптомов необходимо срочно обратиться к врачу. Экстрасистолия может повлечь серьезные последствия.
Экстрасистолия в детском возрасте
Такие сбои в сердечной работе как экстрасистолия нередко выявляются у ребенка. Она диагностируется у детей в любом возрасте, даже во время внутриутробного развития. Статистические исследования говорят о том, что более 70% всех детей имеют сердечную аритмию.
Причин для развития у детей экстрасистолии также выделяют немало:
- Врожденные пороки сердца
- Кардиомиопатия
- Инфекционные поражения мышц сердца
- Патологии эндокринной системы
- Патологии нервной системы
- Авитаминоз, плохое питание
- Чрезмерная физическая нагрузка
- Эмоциональное переживание
- Хронические воспалительные очаги в организме
Независимо от фактора возникновения патология требует соответствующего лечения. Часто достаточно нормализовать питание и режим дня. В крайних случаях требуется хирургическое вмешательство и установка кардиостимулятора.
Смотрите видео о нарушении ритма сердца у ребенка:
Как нужно действовать

При приступе экстрасистолии следует измерить артериальное давление и пульс
Приступ аритмии может возникать внезапно. В первую очередь следует вызвать бригаду скорой помощи. Это важно сделать в случае первого приступа. До приезда бригады медиков необходимо, чтобы присутствующие дома люди оказали первую помощь больному.
Первая помощь:
- Успокоить больного
- Положить больного или удобнее усадить
- Открыть окно для притока воздуха
- Измерить уровень артериального давления и пульса
- Попросить задержать дыхание на 10-15 секунд, а затем хорошо прокашляться
- Вызвать рвоту надавливанием на корень языка
- Дать съесть корочку хлеба
- Умыть лицо или опустить его на некоторое время в таз с холодной водой
- Искусственное дыхание при обмороке должен выполнять человек с соответствующей подготовкой
Подобные меры помогут облегчить состояние больного и побороть приступ.
Бригада медиков нормализует состояние пациента при помощи лекарственных препаратов. Для постановки диагноза и назначения лечения необходима госпитализация.
Современные методы диагностики

При сбоях сердечного ритма обязательно нужно сделать ЭКГ
В настоящее время существует множество современных методов диагностики различных заболеваний человека. Обследование пациентов с нарушениями работы сердца происходит в следующем порядке:
- Изначально врач проводит полный осмотр пациента и собирает информацию. Для постановки диагноза очень важны данные о признаках патологии, о количестве и интенсивности приступов, о наличии других патологий и приеме медикаментозных препаратов. Затем врач прослушивает ритм сердца и фиксирует пульс.
- Вторым этапом обследования обязательно назначается кардиограмма сердца. Такое исследование позволяет более точно оценить ритм биения сердца. В отдельных случаях проводят ЭКГ по Холтеру. Метод основан на прикреплении к телу человека портативного датчика, фиксирующего биение сердца в течение 1-2 суток. В дополнение к этому больной должен вести дневник, где записывает список всех своих действий и самочувствие в ходе их выполнения.
- Следующий этап обследования требуется в том случае, когда обычными методами не удается выявить сердечные сбои. Для этих целей применяют велоэргометрию и тредмил-тест. Подобные тесты позволяют измерить уровень артериального давления и частоту пульса в движении.
- Дополнительными методами обследования служат УЗИ, допплерография и МРТ сердца. Они проводятся для выявления органических повреждений.
- При частых обмороках назначают тест с наклонным столом. В ходе исследования пациента размещают на специальном столе, которых из горизонтального положения перемещается в вертикальное. При этом ведется постоянный контроль за состояние больного.
- Достоверным методом исследования служит и метод картирования. Этот способ основан на вживлении в сердце больного специальных тонких электродов, которые отслеживают все импульсы. Благодаря этому можно выявить вид аритмии, его место возникновения и ее механизм.
Только после проведения всех необходимых обследований врач может точно выявить причину сбоев ритма биения сердца и назначить правильное лечение.
Как лечат экстрасистолию

Если сбои ритма сердца сопровождаются одышкой, необходимо принимать лекарственные препараты
Методы терапии экстрасистолии подбираются в зависимости от причин ее появления. Редкие проявления патологии не влекут серьезных последствий и не нуждаются в медикаментозном лечении. Достаточно устранить внешнюю причину и ритм биения сердца нормализуется.
Например, если причиной послужил прием лекарств, то следует их отменить. Если причиной экстрасистолии является эмоциональное перенапряжение или стресс, то следует принимать успокоительные средства.
При сопровождении частых приступов такими признаками, как сильные удары сердца, слабость, одышка, врач назначает прием медикаментозных средств. Дозировку подбирает врач. Самостоятельное лечение недопустимо.
Самые распространенные антиаритмические препараты:
- Соталолом
- Новокаинамид
- Хинидин
- Кордарон
- Мексилен
Курс лечения длится до полного прекращения приступов. Постепенно дозировку уменьшают и затем совсем отменяют. В тяжелых случаях прием лекарств может быть пожизненным.
В случаях неэффективности лекарственных средств может быть применена радиочастотная абляция. Такая процедура заключается во введении эндоваскулярного катетера, проводящего токи. В результате этого электрод действует на те участки, где нарушена проводимость и блокирует неправильные импульсы.
При брадикардии
При редких приступах брадикардии терапия лекарствами также не требуется. Нормализация режима дня помогает улучшить самочувствие. Лекарственные средства необходимо применять при сильном снижении работоспособности и частых головокружениях.
Основные препараты:
При тахикардии

При тахикардии используют настойку боярышника
При тахикардии основу терапии составляют успокоительные средства, которые благотворно действуют на нервную систему и нормализуют ритм сердца. Подобные препараты могут иметь натуральное или синтетическое происхождение.
Лекарства при тахикардии:
При мерцательной аритмии
Мерцательная аритмия предполагает обязательную медикаментозную терапию для восстановления ритма сердца. Лечение назначается врачом исходя из состояния больного, его возраста и сопутствующих заболеваний.
Основные группы препаратов при мерцательной аритмии:
- Антиаритмические (Атенолол, Небилет, Карведилол)
- Препараты, снижающие возбудимость волокон (Кордарон, Хинидин, Аллапинин)
- Гликозиды (Коргликон, Дигоксин)
- Препараты против образования тромбов (Аспирин Кардио, КардиоМагнил)
Последствия нарушений сердечного ритма и прогнозы для больных

Возможным осложнением при сбоях сердечного ритма может стать ишемический инсульт
Прогноз для больного при данной патологии зависит от причины возникновения и тяжести симптомов. При своевременном лечении можно добиться хороших результатов и восстановить здоровье.
При отсутствии надлежащего лечения сбои в ритме биения сердца могут повлечь за собой серьезные осложнения.
Самым явным осложнением является нарушение процесса снабжения кровью и питания всех органов и систем организма. Возникает кислородное голодание.
К возможным осложнениям также относятся:
- Коллапс проявляется при резком падении уровня артериального давления и обморочном состоянии
- Аритмогенный шок проявляется в резком снижении кровотока ко всем органам и потерей сознания
- Ишемический инсульт возникает в результате повышенного тромбообразования и закупоривания сосудов
- Тромбоэмболия легочной артерии аналогично ишемии возникает при закупоривании артерии и может привести к смерти
- Инфаркт миокарда возникает из-за того, что при учащенном сердцебиении кровь быстро перетекает по нему и не успевает питать сами сердечные мышцы, в результате чего они начинают отмирать
- Фибрилляция желудочков влечет остановку сердца и смерть
Чтобы избежать подобных серьезных осложнений требуется незамедлительно обратиться к врачу при первых приступах аритмии.
Методы профилактики

Занятия физкультурой являются профилактикой проблем с сердечным ритмом
Профилактика помогает сохранить здоровье и естественный ритм биения сердца.
Основные меры профилактики:
- Исключить вредные привычки
- Заниматься физическими упражнениями
- Питаться здоровой и полноценной пищей
- Принимать лекарственные средства только по предписанию врача и строго соблюдать дозировку
- Следить за своей массой тела
- Избегать стрессовых ситуаций
- Избегать переохлаждения и перегрева
- Регулярно проходить медицинские обследования
Аритмия биения сердца может происходить по многим причинам. Во многих случаях они не несут опасности для здоровья и для нормализации сердечного ритма достаточно устранить внешние факторы воздействия на организм.
Аритмия сердца может служить симптомом серьезных сердечных патологий или отдельных внутренних органов. В этом случае требуется лечение основной причины и прием медикаментозных препаратов для устранения аритмии.
При своевременной и правильной терапии нарушения в ритме биения сердца можно вылечить. Осложнения развиваются при отсутствии необходимого лечения и повреждения внутренних органов в результате нарушения кровообращения и кислородного голодания.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
виды, причины, симптомы и лечение
Нарушение сердечного ритма – это клиническое проявление, которое в большинстве случаев указывает на протекание в организме того или иного недуга. Столкнуться с подобным проявлением могут как взрослые, так и дети. Половая принадлежность также не играет роли. Привести к возникновению подобного признака может большое количество факторов, которые не всегда связаны с патологиями со стороны сердца. Помимо этого, есть группа вполне безобидных причин.
Клиническая картина будет обуславливаться тем состоянием, которое привело к изменению ритмичности, учащению или замедлению сердечных сокращений. Главными симптомами принято считать одышку, головокружения, колебания АД, слабость и болевой синдром в области сердца.
Выявить причины нарушения ритма сердца можно при помощи лабораторно-инструментальных методов обследования. Терапия будет носить индивидуальный характер, но основу составляет приём лекарств и лечение народными средствами.
Нарушение ритма сердца в Международной классификации болезней кодируется несколькими значениями. Код по МКБ-10 – І49.0-І49.8.
Этиология
Клиницисты выделяют огромное количество причин нарушения сердечной деятельности как патологических, так и физиологических.
Патологии со стороны сердечно-сосудистой, которые влекут за собой появление основного симптома:
Вторая категория причин патологического характера включает в себя заболевания, влияющие на нервную систему. Среди таких недугов стоит выделить:
- ВСД;
- неврозы и неврастению;
- инсульт и другие состояния, которые характеризуются нарушением мозгового кровообращения;
- новообразования любого генеза в головном мозге;
- черепно-мозговые травмы.
Причины нарушения сердечного ритма, связанные с другими внутренними органами:
Физиологические источники возникновения подобного симптома:
- предменструальный синдром – наиболее частая причина развития аритмии у девушек-подростков;
- климакс;
- продолжительное влияние стрессовых ситуаций или нервных перенапряжений;
- период вынашивания ребёнка – при беременности очень часто наблюдается учащение ЧСС;
- злоупотребление вредными привычками;
- нерациональное питание, в частности, употребление большого количества кофе;
- недостаточное количество сна;
- длительное переохлаждение или перегрев организма.

Причины развития аритмии
Помимо этого, вызвать нарушение сердечного ритма может бесконтрольный приём некоторых групп лекарственных препаратов, например:
- диуретиков;
- гормональных веществ;
- антидепрессантов;
- антибиотиков;
- кофеиносодержащих лекарств.
Нарушение сердечного ритма у детей, а в некоторых случаях и у подростков, может быть обусловлено:
- врождёнными пороками сердца;
- генетической предрасположенностью;
- тяжёлыми отравлениями пищевыми продуктами;
- передозировка медикаментами;
- нарушение функционирования ЦНС;
- протеканием недугов инфекционного характера;
- патологии других внутренних органов, указанные выше.
Стоит отметить, что в основную группу риска входят люди, подверженные ожирению и лица возрастной категории старше сорока пяти лет.
В некоторых случаях причины появления такого симптома выяснить не удаётся.
Классификация
В медицине принято выделять следующие виды нарушения сердечного ритма:
- синусовая тахикардия – это состояние, при котором частота сердцебиения достигает ста пятидесяти ударов и выше в минуту. У здорового человека оно может возникнуть на фоне стресса или сильной физической нагрузки;
- синусовая брадикардия – в таких случаях наблюдается совершенно противоположная ситуация по сравнению с предыдущей. Скорость сердечных сокращений снижается ниже шестидесяти ударов в минуту. Подобное нарушение у здоровых взрослых людей наблюдается во время сна;
- пароксизмальная тахикардия – ЧСС варьирует от ста сорока до двухсот ударов в минуту, при условии, что человек находится в состоянии покоя. Это состояние требует оказания срочной первой помощи;
- экстрасистолия – нарушение характеризуется тем, что некоторые отделы сердца сокращаются несвоевременно. Оно формируется при любых проблемах с сердцем, в случаях передозировки лекарствами, наркотиками или спиртным. Необходимо отметить, что у детей экстрасистолия может привести к летальному исходу;
- мерцательная аритмия – отличается от экстрасистолии тем, что сокращение некоторых групп сердечных мышц происходит в хаотичном порядке. Частота сокращений желудочков может достигать ста пятидесяти ударов в минуту, а предсердия в это время могут, вообще, не сокращаться;
- идиовентрикулярный сердечный ритм, имеющий обратное направление импульса – от желудочков к предсердиям;
- узловая форма ритма – представляет собой довольно редкий вид нарушения сердечного ритма, но в большинстве случаев отмечается у детей.

Виды аритмии
Симптоматика
Опасность аритмии заключается в том, что она может, вообще, никак не проявляться, отчего человек может даже не подозревать о наличии у себя такого нарушения. Именно по этой причине нарушение сердечного ритма очень часто обнаруживается во время профилактических осмотров.
Однако в некоторых случаях сбои в ритмичности сердечных сокращений сопровождаются такими симптомами:
- одышка, которая появляется либо при незначительных физических нагрузках, либо в состоянии покоя;
- ощущение «ударов» в грудной клетке;
- интенсивное головокружение;
- снижение остроты зрения или потемнение в глазах;
- беспричинная слабость и повышенная утомляемость;
- ребёнок не проявляет привычную активность и интерес к окружающим вещам или людям;
- болевой синдром в области сердца. Такое проявление может иметь различный характер, например, колющий или давящий;
- иррадиация болезненности в левую руку и область лопатки;
- изменение поведения больного;
- ощущение нехватки воздуха;
- предобморочное состояние.
Необходимо отметить, что это далеко не все признаки нарушения сердечного ритма, их наличие и интенсивность проявления будет отличаться от пациента к пациенту.
В случаях появления одного или нескольких симптомов, пострадавшему необходимо оказать доврачебную помощь. Прежде всего, стоит вызвать бригаду скорой помощи, а во время их ожидания выполнить правила первой помощи:
- успокоить пациента и положить его так, чтобы верхняя часть тела была выше нижних конечностей – при учащённом сердечном ритме, при редком пульсе положение человека должно быть противоположным;
- обеспечить приток свежего воздуха в помещении;
- освободить больного от узкой и тесной одежды;
- каждые пятнадцать минут измерять показатели АД и ЧСС, записывать их для последующего предоставления приехавшим врачам;
- дать выпить пациенту успокоительное лекарство. Если приступ развивается не в первый раз, то дать те медикаменты, которые предназначаются для нормализации состояния, но при условии, что их назначит лечащий врач.
Диагностика
Для выявления причин возникновения и вида нарушения сердечного ритма врачу необходимо:
- изучить историю болезни и анамнез жизни больного – иногда сможет указать на факторы, приводящие к нарушению сердечного ритма;
- провести объективный осмотр – для определения учащения или замедления ЧСС, а также с целью измерения АД;
- тщательно опросить пациента, если он находится в сознании, на предмет периодичности появления приступов аритмии, наличие и степень интенсивности проявления симптоматики.
Среди инструментальных методов обследования при нарушении ритма сердца стоит выделить:
- ЭКГ, в том числе и суточное мониторирование;
- тредмил-тест и велоэргометрию;
- чреспищеводное ЭКГ;
- допплерографию;
- УЗИ.

Чреспищеводная эхокардиография
Среди лабораторных исследований диагностической ценностью обладают специфические анализы крови, благодаря которым можно определить воспалительное поражение сердца.
Лечение
Что делать и как лечить пациентов с нарушением ЧСС знает врач-кардиолог. Прежде всего, необходимо избавиться от причины появления основного симптома, для этого назначается индивидуальная схема терапии. Особенно тщательно подбирается лечение для детей и женщинам при беременности.
Предписывают коррекцию нарушений частоты сердечного ритма, что осуществляется при помощи:
- антиаритмических препаратов;
- витаминных комплексов;
- установки кардиостимуляторов;
- физиотерапевтических процедур, среди которых – влияние низкочастотного магнитного поля, углекислые и радоновые ванны.
В некоторых случаях пациенты могут выявить желание осуществления лечения народными средствами, но делать это можно только после консультирования с лечащим врачом. Наиболее эффективными из них являются:
- цветки календулы;
- кора рябины;
- цветки синего василька;
- тысячелистник и фенхель;
- корень валерианы;
- листья лесной земляники;
- мята и мелисса;
- яблоки и мёд;
- репчатый лук и сельдерей;
- полевой хвощ и боярышник;
- шиповник и редька;
- цикорий и орехи.
Осложнения
Многие пациенты не подозревают, чем опасно нарушение сердечного ритма. Игнорирование симптоматики и нежелание обращаться за квалифицированной помощью может привести к таким осложнениям:
Профилактика
Во избежание проблем с появлением нарушения сердечного ритма необходимо:
- полностью отказаться от пагубных пристрастий;
- вести активный образ жизни;
- правильно и сбалансировано питаться;
- принимать только те лекарства, какие назначит клиницист и со строгим соблюдением дозировки;
- удерживать в норме массу тела;
- по возможности избегать стресса;
- снизить влияние на организм слишком высоких или низких температур;
- регулярно проходить полное медицинское обследование.
Прогноз нарушения сердечного ритма напрямую зависит от вида нарушения, причины, которая привела к такому расстройству, своевременного обращения к кардиологу, проведения комплексной терапии и возрастной категории пациента.
формы, причины развития, симптомы и диагностика, лечение
Автор: Сазыкина Оксана Юрьевна, кардиолог
Сердце человека в нормальных условиях бьется ровно и регулярно. Частота сердцебиения в минуту при этом составляет от 60 до 80 сокращений. Данный ритм задается синусовым узлом, который называется также водитель ритма. В нем имеются пейсмекерные клетки, от которых возбуждение передается далее на другие отделы сердца, а именно на атрио-вентрикулярный узел, и на пучок Гиса непосредственно в ткани желудочков.
Данное анатомо-функциональное разделение важно с позиции типа того или иного нарушения, потому что блок для проведения импульсов или ускорение проведения импульсов могут возникнуть на любом из этих участков.
Нарушения ритма сердца и его проводимости носят название аритмий и представляют собой состояния, когда сердечный ритм становится меньше нормы (менее 60 в минуту) или больше нормы (более 80 в минуту). Также аритмией является состояние, когда ритм является нерегулярным (неправильным, или несинусовым), то есть исходит из любого участка проводящей системы, но только не из синусового узла.
Разные виды нарушений ритма встречаются в разном процентном соотношении:
- Так, согласно статистике, львиную долю среди нарушений ритма с наличием основной сердечной патологии составляют предсердная и желудочковая экстрасистолия, которые встречаются в 85% случаев у пациентов с ИБС.
- На втором месте по частоте пароксизмальная и постоянная форма мерцания предсердий, которая встречается в 5% случаев у лиц старше 60 лет и в 10% случаев у лиц старше 80 лет.
Тем не менее, еще чаще встречаются нарушения работы синусового узла, в частности, тахикардия и брадикардия, возникшие без патологии сердца. Наверное, каждый житель планеты испытывал учащенное сердцебиение, вызванное нагрузкой или эмоциями. Поэтому эти виды физиологических отклонений статистической значимости не имеют.
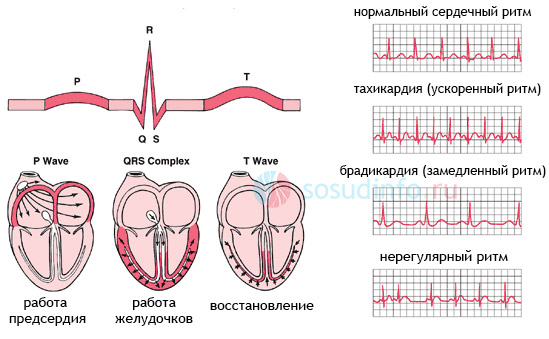
Классификация
Все нарушения ритма и проводимости классифицируются следующим образом:
- Нарушения ритма сердца.
- Нарушения проводимости по сердцу.
В первом случае, как правило, происходит ускорение сердечного ритма и/или нерегулярное сокращение сердечной мышцы. Во втором же отмечается наличие блокад различной степени с урежением ритма или без него.
В целом к первой группе относятся нарушение образования и проведения импульсов:
Ко второй группе нарушений проводимости относятся блоки (блокады) на пути проведения импульсов, проявляющиеся синоатриальной блокадой, внутрипредсердной блокадой, атриовентрикулярной блокадой 1, 2 и 3 степеней и блокадой ножек пучка Гиса.
Причины нарушений сердечного ритма
Нарушения ритма могут быть обусловлены не только серьезной патологией сердца, но и физиологическими особенностями организма. Так, например, синусовая тахикардия может развиться при быстрой ходьбе или беге, а также после занятий спортом или после сильных эмоций. Дыхательная брадиаритмия является вариантом нормы и заключается в учащении сокращений при вдохе и урежении сердцебиения при выдохе.
Однако, такие нарушения ритма, которые сопровождаются мерцательной аритмией (мерцанием и трепетанием предсердий), экстрасистолией и пароксизмальными видами тахикардий, в подавляющем большинстве случаев развиваются на фоне болезней сердца или других органов.
Заболевания,при которых возникают нарушения ритма

Патология сердечно-сосудистой системы, протекающая на фоне:
Внесердечные заболевания:
- Желудка и кишечника, например, язва желудка, хронический холецистит и др,
- Острые отравления,
- Активная патология щитовидной железы, в частности гипертиреоз (повышенная секреция гормонов щитовидной железы в кровь),
- Обезвоживание и нарушения электролитного состава крови,
- Лихорадка, сильное переохлаждение,
- Отравление алкоголем,
- Феохромоцитома – опухоль надпочечников.
Кроме этого, выделяют факторы риска, способствующие появлению нарушений ритма:
- Ожирение,
- Вредные привычки,
- Возраст более 45 лет,
- Сопутствующая эндокринная патология.
Одинаково ли проявляются нарушения ритма сердца?
Все нарушения ритма и проводимости клинически проявляют себя по разному у разных пациентов. Часть больных никаких симптомов не ощущает и узнает о патологии только после планового проведения ЭКГ. Эта часть больных незначительна, так как в большинстве случаев пациенты отмечают явную симптоматику.
Так, для нарушений ритма, сопровождающихся учащенным сердцебиением (от 100 до 200 в мин), особенно для пароксизмальных форм, характерно резкое внезапное начало и перебои в сердце, нехватка воздуха, болевой синдром в области грудины.
Некоторые нарушения проводимости, например пучковые блокады, ничем не проявляются и распознаются только на ЭКГ. Синоатриальная и атрио-вентрикулярная блокады первой степени протекают с незначительным урежением пульса (50-55 в мин), из-за чего клинически могут проявляться лишь незначительной слабостью и повышенной утомляемостью.

Блокады 2 и 3 степени проявляются выраженной брадикардией (меньше 30-40 в мин) и характеризуются кратковременными приступами потери сознания, называемыми приступами МЭС.
Кроме этого, любое из перечисленных состояний может сопровождаться общим тяжелым состоянием с холодным потом, с интенсивными болями в левой половине грудной клетки, снижением артериального давления, общей слабостью и с потерей сознания. Эти симптомы обусловлены нарушением сердечной гемодинамики и требуют пристального внимания со стороны врача скорой помощи или поликлиники.
Как диагностировать патологию?
Установление диагноза нарушения ритма не представляет труда, если пациент предъявляет типичные жалобы. До первичного осмотра врача пациент может самостоятельно подсчитать у себя пульс и оценить те или иные симптомы.
Однако непосредственно вид нарушений ритма устанавливается только врачом после проведения ЭКГ, так как у каждого вида свои признаки на электрокардиограмме.
Например, экстрасистолы проявляются измененными желудочковыми комплексами, пароксизм тахикардии – короткими интервалами между комплексами, мерцание предсердий – нерегулярным ритмом и частотой сердечных сокращений более 100 в минуту, синоатриальная блокада – удлинением зубца Р, отражающего проведение импульса по предсердиям, атриовентрикулярная блокада – удлинением интервала между предсердными и желудочковыми комплексами и т. д.
В любом случае, правильно интерпретировать изменения на ЭКГ сможет только врач-кардиолог или терапевт. Поэтому при появлении первых симптомов нарушения ритма пациенту необходимо как можно скорее обратиться за медицинской помощью.
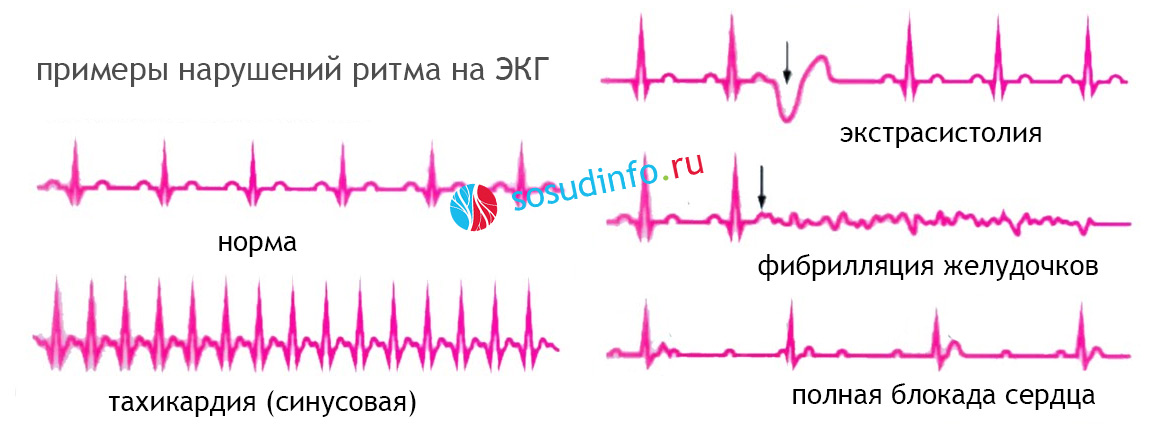
Кроме ЭКГ, которое может быть выполнено уже по приезду бригады медицинской скорой помощи на дому у пациента, могут понадобиться дополнительные методы обследования. Они назначаются в поликлинике, если пациент не был госпитализирован стационар, или в кардиологическом (аритмологическом) отделении стационара, если у пациента были показания для госпитализации. В большинстве случаев пациенты госпитализируются, потому что даже легкое нарушение сердечного ритма может стать предвестником более серьезного, жизнеугрожающего нарушения ритма. Исключение составляет синусовая тахикардия, так как она часто купируется с помощью таблетированных препаратов еще на догоспитальном этапе, и угрозы для жизни в целом не несет.
Из дополнительных методов диагностики обычно показаны следующие:
- Мониторирование артериального давления и ЭКГ в течение суток (по Холтеру),
- Пробы с физической нагрузкой (ходьба по лестнице, ходьба на беговой дорожке – тредмил-тест, езда на велосипеде – велоэргометрия),
- Чрезпищеводная ЭКГ для уточнения локализации нарушения ритма,
- Чрезпищеводное электрофизиологическое исследование (ЧПЭФИ) в случае, когда нарушение ритма не удается зарегистрировать с помощью стандартной кардиограммы, и приходится простимулировать сердечные сокращения и спровоцировать нарушение ритма, чтобы выяснить его точный тип.
В некоторых случаях может потребоваться проведение МРТ сердца, например, если у пациента подозреваются опухоль сердца, миокардит или рубец после инфаркта миокарда, не отражающийся на кардиограмме. Такой метод, как УЗИ сердца, или эхокардиоскопия, является обязательным стандартом исследования для пациентов с нарушением ритма любого происхождения.
Лечение нарушений ритма
Терапия нарушений ритма и проводимости различается в зависимости от вида и от причины, вызвавшей его.
Так, например, в случае ишемической болезни сердца пациент получает нитроглицерин, препараты, разжижающие кровь (тромбоАсс, аспирин кардио) и средства для нормализации повышенного уровня холестерина в крови (аторвастатин, розувастатин). При гипертонии оправдано назначение гипотензивных препаратов (эналаприл, лозартан и др). При наличии хронической сердечной недостаточности назначаются мочегонные препараты (лазикс, диакарб, диувер, верошпирон) и сердечные гликозиды (дигоксин). Если у пациента имеется порок сердца, ему может быть показана хирургическая коррекция порока.
Вне зависимости от причины, неотложная помощь при наличии нарушений ритма в виде мерцания предсердий или пароксизмальной тахикардии, заключается во введении пациенту ритмовосстанавливающих (антиаритмиков) и ритмоурежающих препаратов. К первой группе относятся такие препараты, как панангин, аспаркам, новокаинамид, кордарон, строфантин для внутривенного введения.
При желудочковой тахикардии внутривенно вводится лидокаин, а при экстрасистолии – беталок в виде раствора.
Синусовая тахикардия может быть купирована приемом анаприлина под язык или эгилока (конкора, коронала и др) внутрь в таблетированной форме.
Брадикардия и блокады требуют совершенно иного лечения. В частности, внутривенно пациенту вводятся преднизолон, эуфиллин, атропин, а при низком уровне артериального давления – мезатон и допамин вкупе с адреналином. Эти препараты “разгоняют” сердечный ритм и заставляют сердце сокращаться чаще и сильнее.
Возможны ли осложнения нарушений сердечного ритма?
Нарушения ритма сердца опасны не только тем, что нарушается циркуляция крови по организму вследствие неправильной работы сердца и снижения сердечного выброса, но еще и развитием порой грозных осложнений.
Чаще всего у пациентов на фоне того или иного нарушения ритма развиваются:
- Коллапс. Проявляется резким падением уровня артериального давления (ниже 100 мм рт ст), общей резкой слабостью и бледностью, предобморочным состоянием или обмороком. Может развиться как вследствие непосредственно нарушения ритма (например, при приступе МЭС), так и в результате введения антиаритмических препаратов, например, новокаинамида при мерцании предсердий. В последнем случае такое состояние трактуется как медикаментозная гипотония.
- Аритмогенный шок – возникает в результате резкого снижения кровотока во внутренних органах, в головном мозге и в артериолах кожного покрова. Характеризуется общим тяжелым состоянием пациента, отсутствием сознания, бледностью или цианозом кожи, давлением ниже 60 мм рт ст, редким сердцебиением. Без своевременного оказания помощи больной может погибнуть.
- Ишемический инсульт возникает вследствие повышенного тромбообразования в полости сердца, так как при пароксизмальных тахикардиях кровь в сердце “взбивается”, как в миксере. Образующиеся кровяные сгустки могут осесть на внутренней поверхности сердца (пристеночные тромбы) или разнестись по кровеносным сосудам в головной мозг, закупоривая их просвет и приводя к тяжелой ишемии вещества головного мозга. Проявляется резко возникшими нарушениями речи, шаткостью походки, полной или частичной парализацией конечностей.
- ТЭЛА (тромбоэмболия легочной артерии) возникает по той же причине, что и инсульт, только в результате закупорки тромбами легочной артерии. Клинически проявляется резкой одышкой и удушьем, а также посинением кожи лица, шеи и кожи грудной клетки выше уровня сосков. При полной обструкции легочного сосуда у пациента возникает внезапная смерть.
- Острый инфаркт миокарда обусловлен тем, что во время приступа тахиаритмии сердце бьется с очень большой частотой, и коронарные артерии просто не способны обеспечить нужный приток крови к самой сердечной мышце. Возникает дефицит кислорода в сердечных тканях, и формируется участок некроза, или гибели клеток миокарда. Проявляется резкими болями за грудиной или в грудной клетке слева.
- Фибрилляция желудочков, асистолия (остановка сердца) и клиническая смерть. Чаще развиваются при пароксизме желудочковой тахикардии, которая переходит в мерцание желудочков. При этом полностью утрачивается сократительная способность миокарда, а в сосуды не поступает адекватного количества крови. Через несколько минут после фибрилляции сердце останавливается, и развивается клиническая смерть, которая без своевременной помощи перетекает в биологическую смерть.
В небольшом количестве случаев у пациента молниеносно возникают нарушение ритма, какое-либо из осложнений и летальный исход. Такое состояние входит в понятие внезапной сердечной смерти.
Прогноз
Прогноз нарушений ритма при отсутствии осложнений и при отсутствии органической патологии сердца благоприятный. В противном же случае прогноз определяется степенью и тяжестью основной патологии и видом осложнений.
Видео: нарушения ритма сердца в программе “О самом главном”
Видео: известный аритмолог о нарушениях ритма сердца
Вывести все публикации с меткой:Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
причины и как лечить нарушения пульса
Нарушение частоты сокращений сердца называется аритмией. Это гетерогенная группа патологических процессов, сходятся они в одном: изменение характера активности кардиальных структур.
Существует несколько вариантов дисфункции: тахикардия — ускорение ритма, брадикардия — урежение пульса, и неравномерные интервалы и задержки между каждым дальнейшим ударом сердца (фибрилляция, трепетание, мерцание). В последнем случае четкий рисунок вовсе отсутствует.
Нормальной активностью считается частота сокращений в 60-90 ударов или чуть более, в зависимости от возраста и физической подготовки, равные промежутки времени между систолами и диастолами. Все отклонения рассматриваются как вероятная патология, пока не будет доказано обратного.
Естественные факторы становления проблемы учитываются после, если нет данных за органическую патологию.
Существуют угрожающие и неопасные виды перебоев в работе сердца. Первые встречаются в несколько раз чаще, однако отграничить одни от других можно только посредством объективной диагностики (электрокардиография, ультразвуковая методика, суточное мониторирование).
Типы перебоев
Аритмический процесс имеет множество разновидностей. Одни опаснее, другие несут меньшую угрозу жизни и здоровью.
Не фатальные формы
- Единичные экстрасистолы. Ощущаются как лишний удар сердца и представляют собой функциональные нарушения кратковременного характера. Развиваются в результате внеочередных сокращений сердечной мышцы по причине генерации дополнительных электрических импульсов атриовентрикулярным узлом, предсердиями или желудочками. Важной отличительной чертой таких перебоев в сердце оказывается единичность изменений. Более того, это не регулярная проблема. Экстрасистолией страдает до 6-70% всех сердечников, что делает эту форму наиболее распространенной. Симптомов нет вообще, потому определить наличие у себя проблемы почти невозможно. Это вариант инцидентальной находки в процессе ЭКГ.

- Мягкая форма мерцательной аритмии (с частотой сердечных сокращений до 110 ударов в минуту). Представляет собой нарушение работы всего мышечного органа, когда электрический импульс генерируется не только синусовым узлом, но и иными кардиальными структурами. Процесс заметен, но опасности не несет ввиду хорошей подконтрольности. Также называется фибрилляцией предсердий.

- Нарушение проводимости пучков Гиса. Аналогично не характеризуется проявлениями. Поскольку симптомов нет, обнаружить процесс своими силами невозможно, требуется диагностика. Справиться с патологическим изменением получается медикаментозными методами в короткие сроки.

- Атриовентрикулярная блокада 1 степени. Характеризуется нарушением прохождения электрического импульса от синоатриального узла к антриовентрикулярному и далее к желудочкам. На ранней стадии изменения минимальны, потому возможна быстрая коррекция. Опасность почти отсутствует. В дальнейшем возникает угроза жизни (в перспективе нескольких недель-месяцев).

- Синусовая тахикардия. Ускорение сердечной активности по причине чрезмерной стимуляции водителя ритма. Развивается как ответ на внутренние или внешние контролируемые факторы. На ранних этапах не требует коррекции вообще. Проявляется ярко, но не несет опасности для здоровья или жизни.
- Брадикардия. Обратный процесс. Развивается тоже по причине дисфункции синусового узла. В 40-50% случаев имеет физиологическое происхождение, не связанное с болезнетворными процессами.
Опасные разновидности
Требуют срочной медицинской помощи. Заранее предугадать, когда случится фатальное осложнение невозможно. Сразу после выявления проблемы следует назначать лечение, желательно в стационарных условиях или под постоянным контролем кардиолога в рамках амбулаторной диагностики.
- Множественные экстрасистолы. В отличие от единичных, повторяются много раз, неоднократно. В результате сердечные структуры работают хаотично, не могут скоординироваться. Возможна остановка сердца. Происходит это внезапно. Поскольку подобный вариант патологического процесса не дает знать о себе почти никогда, выявить проблему трудно.

- Трепетание желудочков.
- Запущенные атриовентрикулярные блокады, полные или 2 степени. Нарушается проводимость кардиальных структур. В данном случае из работы «выключаются» желудочки, что чревато внезапной остановкой сердца. Восстановить функциональную активность невозможно даже в рамках экстренной реанимационной помощи.
- Пароксизмальная тахикардия. Характеризуется ускорением частоты сокращений мышечного органа, число «движений» может доходить до 150-180 и более, это полноценные удары, которые пациент ощущает, как будто сердце переворачивается, выскакивает из груди.
Нарушение ритма сердца — итог процесса кардиального, эндокринного или неврологического происхождения. Реже имеет место естественное явление, не имеющее отношения к органическим изменениям.
Механизм развития
Существует 4 пути формирования перебоев в работе сердца.
Среди возможных вариантов:
- Нарушение генерации электрического импульса в синусовом узле. Естественный водитель ритма создают избыточный или чаще недостаточно сильный сигнал. В итоге кардиальные структуры сокращаются равномерно, но слабо, что приводит к необходимости ускорения ритма для более быстрого «перекачивания» крови и обеспечения тканей кислородом.
- Опережающее сокращение отдельных участков сердца. В результате повышенной возбудимости пучков клеток органа.
- Блокады атриовентрикулярного узла. Нарушение проводимости тканей. Формируется после перенесенных поражений функционального рода.
- Распространение электрического импульса в отдельных участках, нарушение дальнейшего движения сигнала. Заканчивается неравномерным сокращением.
Перебои в сердце — итог органических отклонений четырех типов: изменяется проводимость тканей либо создание электрического импульса. Часто наблюдается смешанный механизм.
Сердечные причины развития патологического процесса
- Ишемическая болезнь. Дефицит питания (трофики) миокарда. Невозможность обеспечить сам орган кровью приводит к изменений в кардиальным структурам. Классическое окончание течения процесса — инфаркт. Проявляется проблема одышкой, нарушениями ритма разного типа. Зачастую обнаружить состояние невозможно.

- Артериальная гипертензия. Стойкое повышение давления. Как правило, перебоями в работе сердца страдают пациенты с большим стажем болезни, чем дольше течет процесс, тем хуже прогноз. Необходимо комплексная оценка всей сердечнососудистой системы.
- Инфаркт миокарда. Острое нарушение питания мышечного слоя и невроз кардиомиоцитов (клеток). Заканчивается летальным исходом в 35-50% случаев, при наличии сопутствующих болезней или осложнений чаще.
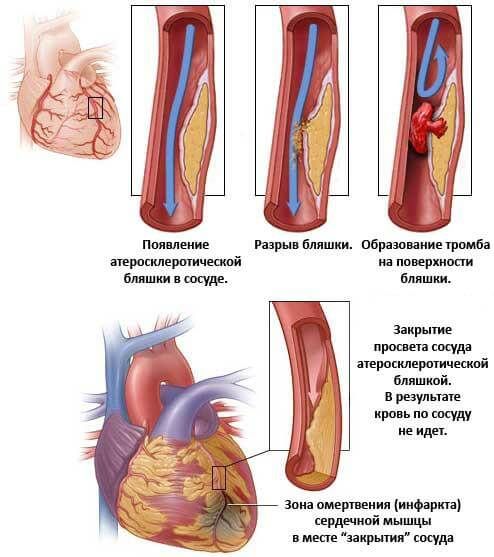
- Кардиосклероз. Замещение функциональной ткани рубцовыми структурами. Становится итогом воспалительных явлений или инфаркта.
- Эндокардит. Инфекционные или аутоиммунные (реже) патологии активных структур и тканей. В отсутствии своевременного лечения или при агрессивном течении процесса происходит деструкция предсердий. Потребуется протезирование.
Неравномерный пульс — итог нарушения гемодинамики, стимуляции работы органа в результате функциональных отклонения.
Внесердечные причины
- Интенсивные физические нагрузки. В итоге перенапряжения происходит ускорение деятельности мышечных структур. Наступает это из-за необходимости обеспечения органов и тканей кровью и питательными веществами соответственно. Тренированные люди в меньшей степени подвержены перепадам функциональной активности сердца. Обычно речь идет о неадекватной физической нагрузке.
- Язва желудка, проблемы с 12-ти перстной кишкой. Патологии желудочно-кишечного тракта. Для развития перебоев в работе сердца необходимо соблюдение одного условия: появление постоянных слабых кровотечений и, соответственно, анемии. Как только состояние стабилизируется, кардиальные структуры восстанавливают нормальную активность.
- Нарушение температурного режима тела. Как гипотермия, так и обратное явление. Обычно встречается при перемене климатических условий или нахождении в агрессивной окружающей среде.
- Эндокринные патологии. В том числе гипертиреоз (избыток гормонов щитовидной железы), гиперкортицизм (чрезмерное количество кортизола и веществ коры надпочечников), сахарный диабет. Сопровождаются выраженными симптомами, спутать заболевание с чем-либо другим сложно. Грамотный эндокринолог сразу определит наличие проблемы.

- Интоксикация организма, отравление. Никотином, наркотическими веществами, кофеином, препаратами для снижения артериального давления, сердечными гликозидами, солями тяжелых металлов, иными ядами.
- Неврогенные нарушения, проявляющиеся вегето-сосудистой дистонией (ВСД это не самостоятельный диагноз, а симптом).
- Вирусные и бактериальные инфекции. Любого типа. Чаще возникает синусовая тахикардия, реже иные явления.
- Травматические поражения церебральных структур и центральной нервной системы (сотрясение мозга как классический вариант). Причина перебоев — повреждение коры или ствола, где расположен центр, ответственный за нормальную деятельность мышечного органа. Это очень опасно.
- Иные повреждения: электрические, переломы и ушибы грудной клетки.
Если сердце бьется неровно — причина кроется в эндокринных, сердечнососудистых, желудочно-кишечных, неврогенных патологиях.
Диагноз ставится методом исключения. В отсутствии данных за органические нарушения, также если не удалось выявить естественные факторы, говорят об идиопатическом процессе.
Симптомы
Клиническая картина напрямую зависит от типа нарушения функциональной активности органа.
Усредненные комплексы может быть таким:
- Замирание сердца. Удары пропускаются в результате неравномерного распределения сигнала.
- Слишком частые сокращения и обратный процесс.
- Одышка. Без видимых причин. Возникает как следствие гипоксии тканевых структур.
- Боли за грудиной. Регулярные.
- Цефалгия. Тюкает, стреляет в области затылка или темени.
- Вертиго. Вплоть до полной утраты возможности ориентироваться в пространстве.
- Обмороки, потери сознания.
Процесс может протекать на регулярной основе. При пароксизмальных явлениях имеет место приступообразное течение. Проявления отсутствуют при мягких или слабо выраженных формах патологических процессов.
Наиболее грозный симптом — если сердце пропускает удары (прерывистый пульс). Это указание на нарушение распределения электрического импульса и возможную блокаду узлов.

Первая помощь в домашних условиях
Для купирования сбоя ритма сердца применяются такие препараты:
- Анаприлин (1 таб.) + Карведилол (1 таб.) + пустырник (2 таб.). При тахикардии.
- Кофеин (1 таб.) + настойка элеутерококка (2 ч. л.) + спиртовой женьшень (20 капель). На фоне брадикардии.
- Амиодарон (1 таб.) + Верапамил (1-2 таб.). Если имеет место аритмия иного типа.
Нельзя перенапрягаться физически. Следует лежать. Как только начинается нарушение работы органа, рекомендуется вызывать скорую помощь. Первичные мероприятия направлены на стабилизацию состояния, но неизвестно, когда произойдет рецидив и чем все закончится.
Диагностика
Проходит под контролем кардиолога и смежных специалистов по эндокринной системе, центральным нервным структурам и др. Поскольку форма патологического процесса еще не ясна, лучше проводить обследование в стационарных условиях. Это упростит сортировку информации, анализ и ускорит процесс.
Примерная схема такова:
- Сбор жалоб пациента, анамнестических данных. Учитываются вредные привычки, образ жизни и иные важные моменты. Функция самого больного — максимально подробно рассказать о своих ощущениях.
- Измерение артериального давления. Также частоты сердечных сокращений с помощью автоматических или механических методов.
- Суточная тонометрия. Позволяет оценить динамику ЧСС в привычных для пациент условиях. Проводить ее лучше в рамках амбулаторной диагностики. В стационаре информация может быть неточной.
- Электрокардиография с введением датчика (для проверки проводимости кардиальных структур) или без такового. Наиболее информативная методика, к ней прибегают в первую же очередь.
- Эхокардиография. Ультразвуковой способ. Позволяет визуализировать ткани и определить органические изменения со стороны структур.
- Нагрузочные тесты. С большой осторожностью. Возможна остановка работы в результате неравномерной или неадекватной активности.
Диагностика требуется во всех случаях. Перебои в работе сердца в состоянии покоя — это указание на органические нарушения со стороны эндокринной, нервной или сердечнососудистой системы. Часто в комплексе. Понадобится помощь нескольких специалистов.
Терапевтическая тактика
Проводится хирургическое или медикаментозное лечение. Примерный перечень препаратов:
- Антагонисты кальция. Дилтиазем и Верапамил. Восстанавливают нормальный сосудистый тонус.
- Бета-блокаторы. Карведилол, Анаприлин, Метопролол.
- Препараты для восстановления функциональной активности миокарда: Кордарон и аналоги. Они нормализуют процесс сокращения.
- Хиндин, Новокаинамид и иные противоаритмические средства. Селективно воздействуют на источник проблемы, приводя в порядок ритм.
- Гликозиды: Дигоксин, настойка ландыша.
Лекарственных средств существует множество. Поскольку перебои в работе сердца разнообразны, тактика будет отличаться всегда. Конкретные наименования подбираются врачом после тщательной диагностики. Самостоятельно принимать нельзя ничего.
Хирургическая и малоинвазивная помощь включает в себя электрокардиоверсию, радиочастотную абляцию, установку искусственного водителя ритма. Это крайние меры.
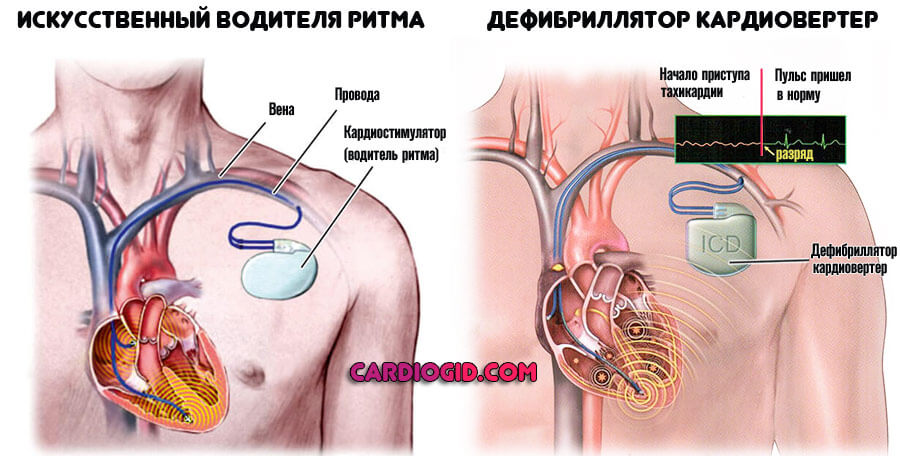
Применение народных рецептов не имеет смысла. Это пустая трата времени. Но образ жизни сменить необходимо:
- Отказаться от курения и алкоголя.
- Сон 8 часов.
- Прогулки по 2-3 часа в день.
- Прием витаминно-минеральных комплексов.
- Избегание стрессов.
- Коррекция рациона (меньше жирного, жареного, копченого, соль до 7 граммов в сутки, никаких полуфабрикатов и консервов, все остальное в умеренных количествах).
Те же рекомендации применяются в рамках профилактики.
Возможные осложнения
Среди вероятных последствий не леченых или недостаточно компенсированных перебоев можно назвать:
- Фибрилляция желудочков. В 100% случаев заканчивается остановкой сердца. Как только процесс начался, нужно готовиться к проведению реанимационных мероприятий.

- Сердечная астма в результате недостаточной трофики легочных структур.
- Кардиогенный шок. Летальность близится к 100%.
- Инсульт головного мозга или хроническая ишемия центральной нервной системы.
- Тромбоэмболия.
- Нарушение питания тканей, гипоксия с постепенной атрофией мышц, дисфункцией органов.
- Коллапс как итог критического снижения артериального давления.
Все состояния требуют срочной госпитализации и лечения в условиях кардиологического стационара.
Прогноз
Прогнозы определяются типом нарушений и запущенностью процесса.
- Неопасные формы лечения не требуют. Нужно устранить первопричину явления и все придет в норму.
- Иные разновидности подразумевают этиотропное лечение (устранение первопричины) и симптоматическую коррекцию.
- Тяжелые органические патологии требуют пожизненного воздействия.
Вероятность становления описанных осложнений в перспективе 3-5 лет без лечения — 35-40%. При грамотном и комплексном лечении — 10-15%.
Если сердце бьется с перебоями ― причины патологические в 60% случаев, реже естественные, не требующие медикаментозной или хирургической коррекции. Важно вовремя обратиться к кардиологу. Заранее сказать о какой форме процесса идет речь невозможно. Все вскрывается в ходе диагностики.

 повышенное кровяное давление, болезни сердечно-сосудистой системы, ИБС, инфаркт, инсульт;
повышенное кровяное давление, болезни сердечно-сосудистой системы, ИБС, инфаркт, инсульт;
