Портальное кровообращение — это… Что такое Портальное кровообращение?
[анатомическое (vena) portae воротная вена] — условная зона системы кровообращения, ограниченная местом отхождения от аорты чревного ствола и верхней брыжеечной артерии и местом впадения печеночных вен в нижнюю полую вену. Представляет собой область кровообращения печени, желудка, кишечника, поджелудочной железы и селезенки (рис. 1). В клинической практике термин «портальное кровообращение» используется в более узком смысле — для обозначения кровообращения в системе воротной вены. Кровь в системе П. к. проходит через две сети капилляров. К первой из них относят капилляры, расположенные в стенках органов пищеварения, и капилляры селезенки. Вторая сеть капилляров находится в паренхиме печени и обеспечивает обменную и экскреторную функции непосредственно печени. Из воротной вены кровь попадает в нижнюю полую вену и возвращается к сердцу, пройдя через печень, где осуществляется обезвреживание токсических продуктов, образующихся в желудочно-кишечном тракте в процессе пищеварения. В печень поступает кровь из двух систем сосудов (артериальная — из собственной печеночной артерии, венозная — из воротной вены) с единым дренированием через печеночные вены.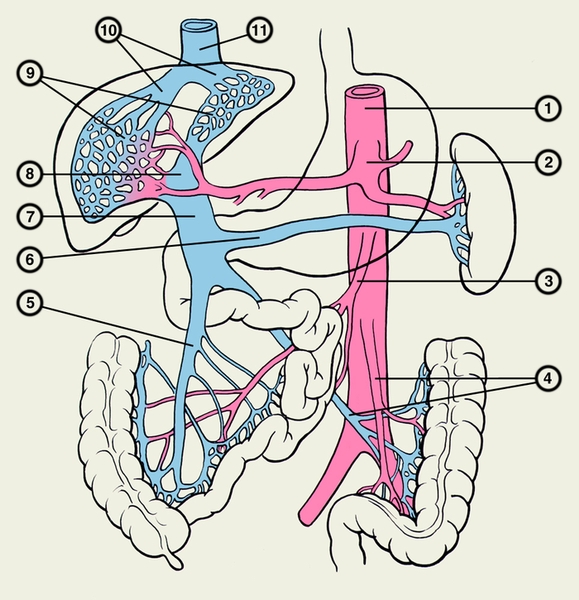
Рис. 1. Схематическое изображение артерий и вен, входящих в систему портального кровообращения: 1 — брюшная аорта; 2 — чревный ствол; 3 — верхняя брыжеечная артерия; 4 — нижние брыжеечные артерия и вена; 5 — верхняя брыжеечная вена; 6 — селезеночная вена; 7 — воротная вена; 8 — печеночная вена; 9 — ветвление воротной вены в печени; 10 — печеночные вены; 11 — нижняя полая вена.
 капилляр; 4 — воротная вена; 5 — печеночная артерия; 6 — входной венозный сфинктер; 7 — входные артериальные сфинктеры; 8 — выходной сфинктер в месте впадения синусоидного капилляра в центральную вену; 9 — выходной сфинктер в области соединения центральной и междольковой вен»>
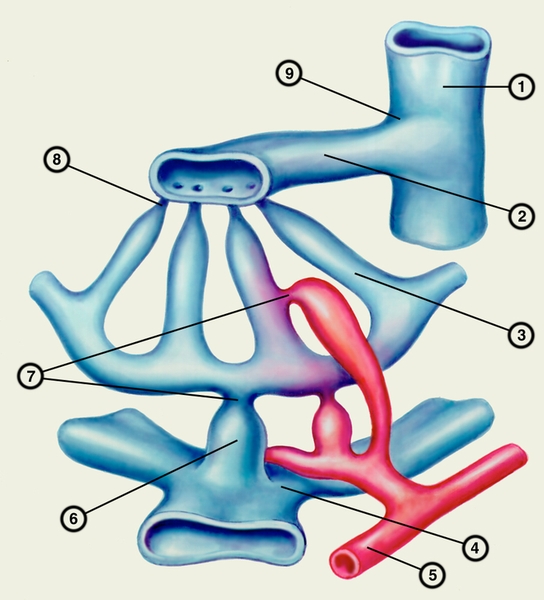
капилляр; 4 — воротная вена; 5 — печеночная артерия; 6 — входной венозный сфинктер; 7 — входные артериальные сфинктеры; 8 — выходной сфинктер в месте впадения синусоидного капилляра в центральную вену; 9 — выходной сфинктер в области соединения центральной и междольковой вен»>Рис. 2. Схематическое изображение системы сфинктеров на уровне внутрипеченочного кровообращения: 1 — междольковая вена; 2 — центральная вена; 3 — синусоидный капилляр; 4 — воротная вена; 5 — печеночная артерия; 6 — входной венозный сфинктер; 7 — входные артериальные сфинктеры; 8 — выходной сфинктер в месте впадения синусоидного капилляра в центральную вену; 9 — выходной сфинктер в области соединения центральной и междольковой вен.
Портальное сердце — Cardio
| Портальная гипертензия | |
|---|---|
| МКБ-10 | K76.676.6 |
| МКБ-9 | 572.3572.3 |
| DiseasesDB | 10388 |
| eMedicine | radio/570 med/1889med/1889 |
| MeSH | D006975 |
Порта́льная гиперте́нзия — синдром повышенного давления в системе воротной вены, вызванного нарушением кровотока в портальных сосудах, печёночных венах и нижней полой вене. Портальная гипертензия сопровождается спленомегалией, варикозным расширением вен пищевода и желудка, асцитом, печеночной энцефалопатией.
Этиология[править | править код]
Среди этиологических факторов портальной гипертензии могут быть:
- Гепатиты, жировой гепатоз, цирроз печени различного происхождения (алкогольный, вирусный, билиарный), составляющие около 70-80 % всех этиологических причин.
- Портальный фиброз печени (воспалительный либо ипосттравматический), болезнь Кароли, миелофиброз, опухолевые заболевания органов панкреатобилиарной области, паразитарные заболевания (шистосомоз, эхинококкоз, альвеококкоз).
- Аномалии сосудов печени
- Кардиальный цирроз Пика
- Врожденные и приобретенные патологии печеночных вен и нижней полой вены: болезнь Киари (облитерирующий эндофлебит печеночных вен), синдром Бадда-Киари.
- Пилефлебиты, флебосклероз, облитерация либо тромбоз воротной вены, врожденный стеноз и атрезия воротной вены и ее ветвей.
Общее[править | править код]
Портальная гипертензия сопровождается спленомегалией (увеличением селезенки), варикозным расширением вен пищевода и желудка, асцитом, печеночной энцефалопатией (печеночной недостаточностью).
В норме давление в системе портальных вен составляет 5-10 мм рт. ст. Повышение давления в системе портальных вен выше 12 мм рт. ст. свидетельствует о развитии портальной гипертензии. Варико
Портальное кровообращение — Медицинская энциклопедия
Порта́льное кровообращение
[анатомическое (vena) portae воротная вена] — условная зона системы кровообращения, ограниченная местом отхождения от аорты чревного ствола и верхней брыжеечной артерии и местом впадения печеночных вен в нижнюю полую вену. Представляет собой область кровообращения печени, желудка, кишечника, поджелудочной железы и селезенки (рис. 1). В клинической практике термин «портальное кровообращение» используется в более узком смысле — для обозначения кровообращения в системе воротной вены.
Кровь в системе П. к. проходит через две сети капилляров. К первой из них относят капилляры, расположенные в стенках органов пищеварения, и капилляры селезенки. Вторая сеть капилляров находится в паренхиме печени и обеспечивает обменную и экскреторную функции непосредственно печени. Из воротной вены кровь попадает в нижнюю полую вену и возвращается к сердцу, пройдя через печень, где осуществляется обезвреживание токсических продуктов, образующихся в желудочно-кишечном тракте в процессе пищеварения. В печень поступает кровь из двух систем сосудов (артериальная — из собственной печеночной артерии, венозная — из воротной вены) с единым дренированием через печеночные вены.
Существенной особенностью кровообращения в печени является широкая сеть разветвлений воротной вены и собственной печеночной артерии, образующей в дольках печени синусоидных капилляров, мембраны которых непосредственно контактируют печеночные клетки (гепатоциты). Из синусоидных капилляров кровь оттекает в центральные вены, затем в печеночные и нижнюю полую вену.
Нейрогуморальная и гемодинамическая регуляция П. к. осуществляется через систему сфинктеров, расположенных по ходу портального русла (рис. 2). Эта система в норме обеспечивает приспособление кровотока к деятельности органов брюшной полости, а также выполняет функцию депонирования крови в портальном русле и печени. Входные сфинктеры расположены в местах перехода мелких разветвлений воротной вены и артериол в синусоидные капилляры, а выходные сфинктеры — в области впадения синусоидных капилляров в центральную вену и центральной вены в междольковую. Роль дополнительного сфинктера портального русла играет мышечный слой средней оболочки стенок артерий и артериол, входящих в систему П. к. Тонус этого слоя и определяет величину притока крови в портальное русло.
Одним из основных условий нормального кровообращения (Кровообращение) в любой сосудистой системе является разность давления между различными ее точками. В системе П. к. артериальная кровь под давлением 110—120 мм рт. ст. поступает в первую сеть капилляров, где оно понижается до 10—15 мм рт. ст. В воротной вене давление составляет 5—10 мм рт. ст., а в печеночных венах — 0—5 мм рт. ст. Таким образом, разность давления в начальном и конечном отделах портального русла, обеспечивающая поступательное движение крови, составляет свыше 100 мм рт. ст. Внеорганные сосуды печени также имеют мышечный слой, что способствует пропульсивному движению крови. Возможно, что ток портальной крови происходит также за счет ритмичных сокращений селезенки.
Иннервацию и нервную регуляцию П. к. осуществляет чревное сплетение, содержащее как симпатические, так и парасимпатические волокна. Важную роль в регуляции П. к. играет эндокринная система. Введение адреналина или норадреналина в общий кровоток вызывает сужение афферентных сосудов печени и синусоидных капилляров, спазм входных сфинктеров и расслабление выходных сфинктеров. Одновременно повышается давление в воротной вене. Серотонин заметно суживает сосуды системы воротной вены, АКТГ значительно увеличивает печеночный кровоток. Ацидоз, гипоксия, гипотермия и другие факторы ухудшают микроциркуляцию в печени.
К наиболее информативным и распространенным методам исследования П. к. относятся спленопортография, интраоперационная портография и спленопортоманометрия, позволяющие судить о гемодинамике портального русла и локализации патологического процесса, блокирующего портальный кровоток. Особенности артериального кровообращения отражают целиакография (см. Ангиография) и реогепатография. Зондирование печеночных вен (измерение давления, контрастирование) дает информацию о состоянии выводящей системы портального русла.
Нарушение кровотока в системе П. к. обусловлено изменением количества притекающей крови, сопротивления ее оттоку, бокового давления на стенки сосудов и реологических свойств крови.
Поступление крови в воротную вену может увеличиваться в процессе пищеварения, однако в этом случае оно превышает кровоток в покое не более чем на 50%. Существенно возрастает кровенаполнение венозных сосудов органов брюшной полости при воспалительных процессах, например перитоните. Уменьшение поступления крови в воротную вену возможно при резких изменениях положения тела (ортостатический коллапс), при ишемии кишечника в результате кровопотери, тяжелой механической травмы и др.
Нарушения оттока крови из системы сосудов воротной вены, приводящие обычно к повышению давления в ней (см. Портальная гипертензия), могут быть вызваны сердечной недостаточностью, сужением или тромбозом печеночных вен, а также возрастанием сопротивления кровотоку в сосудах печени в результате изменений их тонуса под влиянием нервных и особенно гуморальных факторов или сужения их просвета, например при развитии цирроза печени (Цирроз печени). Повышение внутрибрюшного давления при асците, метеоризме, атонии кишечника и др. также сопровождается нарушениями портального кровотока. Изменения реологических свойств крови, например увеличение ее динамической вязкости, способствует замедлению кровотока в воротной вене.
При затруднении оттока крови через печеночные вены или возрастании ее притока в печени может депонироваться до 20% общего объема крови. Сосуды печени, выполняя функцию шлюзов, играют большую роль в регуляции системной гемодинамики (Гемодинамика). Задержка крови в синусоидных капиллярах печени увеличивает экстравазацию жидкости в перисинусоидальные пространства, что имеет значение для регуляции водно-солевого обмена (Водно-солевой обмен). В депонировании крови в портальном русле принимают участие селезенка и сосуды кишечника.
Расстройства П. к. сопровождаются нарушениями обменных процессов в печени и ее функций. Так, при наложении экковского соустья (анастомоз между нижней полой и воротной веной с одновременной перевязкой выше него воротной вены) кровоток через печень и потребление кислорода уменьшаются на 50%; это заметно влияет на белковый обмен, прежде всего на синтез мочевины.
При выраженных расстройствах кровоснабжения печени, в первую очередь артериального, и развитии глубокой гипоксии значительно нарушаются энергетический обмен и сопряженные с ним процессы переаминирования и синтеза белков, особенно плазмы крови.
Библиогр.: Заболевания органов пищеварения, под ред. А.С. Логинова, с. 28, М., 1977; Селезнев С.А. Печень в динамике травматического шока, Л., 1971, библиогр.; Фолков Б. и Нил Э. Кровообращение, пер. с англ., М., 1976.

Рис. 1. Схематическое изображение артерий и вен, входящих в систему портального кровообращения: 1 — брюшная аорта; 2 — чревный ствол; 3 — верхняя брыжеечная артерия; 4 — нижние брыжеечные артерия и вена; 5 — верхняя брыжеечная вена; 6 — селезеночная вена; 7 — воротная вена; 8 — печеночная вена; 9 — ветвление воротной вены в печени; 10 — печеночные вены; 11 — нижняя полая вена.

Рис. 2. Схематическое изображение системы сфинктеров на уровне внутрипеченочного кровообращения: 1 — междольковая вена; 2 — центральная вена; 3 — синусоидный капилляр; 4 — воротная вена; 5 — печеночная артерия; 6 — входной венозный сфинктер; 7 — входные артериальные сфинктеры; 8 — выходной сфинктер в месте впадения синусоидного капилляра в центральную вену; 9 — выходной сфинктер в области соединения центральной и междольковой вен.
Источник: Медицинская энциклопедия на Gufo.me

ПОРТАЛЬНОЕ КРОВООБРАЩЕНИЕ — Большая Медицинская Энциклопедия
Портальное кровообращение [позднелат. (vena) portae воротная вена] — условная зона системы кровообращения, ограниченная уровнем отхождения от аорты чревного ствола и верхней брыжеечной артерии и местом впадения печеночных вен в нижнюю полую вену. Портальное кровообращение представляет собой область кровообращения печени, желудка, кишечника, поджелудочной железы и селезенки (рис. 1).
 Рис. 1. Схематическое изображение артерий и вен, входящих в систему портального кровообращения: 1 — брюшная аорта; 2 — чревный ствол; 3 — верхняя брыжеечная артерия; 4 — нижние брыжеечные артерия и вена; 5 — верхняя брыжеечная вена; 6 — селезеночная вена; 7 — воротная вена; 8 — печеночная вена; 9 — ветвление воротной вены в печени; 10 — печеночные вены; 11 —нижняя полая вена.
Рис. 1. Схематическое изображение артерий и вен, входящих в систему портального кровообращения: 1 — брюшная аорта; 2 — чревный ствол; 3 — верхняя брыжеечная артерия; 4 — нижние брыжеечные артерия и вена; 5 — верхняя брыжеечная вена; 6 — селезеночная вена; 7 — воротная вена; 8 — печеночная вена; 9 — ветвление воротной вены в печени; 10 — печеночные вены; 11 —нижняя полая вена.В клинической практике термин «портальное кровообращение» широко используется в более узком смысле — для обозначения кровообращения в системе воротной вены.
Значительный вклад в изучение Портального кровообращения внесли Н. В. Экк, И. П. Павлов, H. Н. Бурденко, Б. А. Долго-Сабуров, Элиас (H. Elias) и др. В работах В. В. Ларина, Ф. 3. Меерсона (1965), А. А. Кривчика (1979), Фишера (A. Fischer, 1961) и др. были описаны особенности Портального кровообращения в норме и при различных патологических состояниях.
Кровь в системе П. к. проходит через две сети капилляров. Первая сеть, расположенная в стенках органов пищеварения, обеспечивает их абсорбционную, секреторную и моторную функции. К этой сети относятся и капилляры селезенки. Вторая сеть капилляров расположена непосредственно в паренхиме печени и обеспечивает обменную и экскреторную ее функции. Из воротной вены (см.) кровь попадает в нижнюю полую вену (см. Полые вены) и возвращается к сердцу только пройдя через печень, что предотвращает интоксикацию организма токсическими продуктами, образующимися в жел.-киш. тракте. Основной орган П. к.— печень (см.), в к-рую поступает кровь из двух систем сосудов (артериальная — из собственной печеночной артерии, венозная — из воротной вены) с единой системой дренирования через печеночные вены. Через воротную вену проходит 70— 80% всей поступающей в печень крови, через собственную печеночную артерию — 20—30% .
Существенной особенностью кровообращения в печени является широкая связь между разветвлениями воротной вены и собственной печеночной артерии с образованием в дольках печени синусоидных капилляров, к мембранам к-рых непосредственно прилежат печеночные клетки (гепатоциты). Т. о., к гепатоцитам поступает смешанная кровь. Большая поверхность (общая площадь поверхности синусоидных капилляров печени составляет ок. 200 м2) соприкосновения крови с гепатоцитами и замедленный кровоток в синусоидных капиллярах обеспечивают оптимальные условия для обменных и синтетических процессов. Из синусоидных капилляров кровь оттекает в центральные вены, затем в печеночные вены и нижнюю полую вену.
 Рис. 2. Схематическое изображение системы сфинктеров на уровне внутрипеченочного кровообращения: 1 — междольковая вена, 2 — центральная вена, 3 — синусоидный капилляр, 4 — воротная вена, 5 — печеночная артерия, 6 — входной венозный сфинктер, 7 — входные артериальные сфинктеры, 8 — выходной сфинктер в месте впадения синусоидного капилляра в центральную вену, 9 — выходной сфинктер в области соединения центральной и междольковой вен.
Рис. 2. Схематическое изображение системы сфинктеров на уровне внутрипеченочного кровообращения: 1 — междольковая вена, 2 — центральная вена, 3 — синусоидный капилляр, 4 — воротная вена, 5 — печеночная артерия, 6 — входной венозный сфинктер, 7 — входные артериальные сфинктеры, 8 — выходной сфинктер в месте впадения синусоидного капилляра в центральную вену, 9 — выходной сфинктер в области соединения центральной и междольковой вен.Нейрогуморальная и гемодинамическая регуляция П. к. осуществляется через систему сфинктеров, расположенных по ходу портального русла (рис. 2) и регулирующих приток и отток крови. Эта система в норме обеспечивает приспособление кровотока к деятельности органов брюшной полости, а также выполняет функцию депонирования крови в портальном русле и печени. Различают входные и выходные сфинктеры. Входные сфинктеры расположены в местах перехода мелких разветвлений воротной вены и артериол в синусоидные капилляры, а выходные сфинктеры — в области впадения синусоидных капилляров в центральную вену и центральной вены в меж-дольковую. Сокращение сфинктеров происходит периодически. При сокращении выходных сфинктеров синусоидные капилляры наполняются кровью, при повышении тонуса входных сфинктеров кровь из синусоидных капилляров оттекает. Роль дополнительного сфинктера портального русла играет мышечный слой средней оболочки стенки артерий и артериол, входящих в систему П. к. Тонус этого слоя и определяет величину притока крови в портальное русло.
Одним из самых важных условий нормального кровообращения (см.) в любой сосудистой системе является наличие разности давления между различными точками этой системы. В системе П. к. артериальная кровь под давлением 110—120 мм рт. ст. поступает в первую сеть капилляров, где оно понижается до 10— 15 мм рт. ст. В воротной вене давление составляет 5 — 10 мм рт. ст., а в печеночных венах 0—5 мм рт. ст. Т. о., разность давления в начальном и конечном отделах портального русла, обеспечивающая поступательное движение крови, составляет св. 100 мм рт. ст. Внеорганные сосуды печени также имеют мышечный слой, что способствует пропульсивному движению крови. Возможно, что току портальной крови способствуют ритмичные сокращения селезенки.
Средняя линейная скорость в системе воротной вены составляет 15 см/сек. Скорость движения крови в синусоидных капиллярах печени замедляется, благодаря чему увеличивается время контакта крови с гепатоцитами. Всего через портальное русло протекает в среднем 1500 мл крови в 1 мин., что составляет У4—уз минутного объема сердца.
Иннервацию и нервную регуляцию П. к. осуществляет чревное сплетение, имеющее в своем составе как симпатические, так и парасимпатические волокна. Раздражение симпатических волокон и вокругартериального сплетения ведет к резкому сужению синусоидных капилляров, мелких разветвлений воротной вены и входных сфинктеров и, соответственно, к увеличению давления в системе воротной вены. Раздражение блуждающего нерва вызывает противоположный эффект. Важную роль в регуляции П. к. играет эндокринная система. Введение адреналина или норадреналина в общий кровоток вызывает сужение афферентных сосудов печени и синусоидных капилляров, спазм входных сфинктеров и расслабление выходных сфинктеров. Одновременно повышается давление в воротной вене. Серотонин заметно суживает сосуды системы воротной вены, АКТГ значительно увеличивает печеночный кровоток. Ацидоз, гипоксия, гипотермия и другие факторы ухудшают микроциркуляцию в печени.
С возрастом, по данным Дермотта (М. Dermott, 1974) и Альтманна (H. W. Altmann, 1975), наблюдается нек-рое снижение П. к. В 1974 г. Ю. А. Ершов с помощью метода корреляционного анализа установил, что объем П. к. существенно зависит от величины сердечного выброса. В пожилом возрасте величина сердечного выброса уменьшается, что приводит к снижению портального кровообращения.
Нарушение кровотока в системе Портального кровообращения обусловлено изменениями количества притекающей крови, сопротивления ее оттоку бокового давления на стенки сосудов и реологических свойств крови.
Поступление крови в воротную вену может увеличиваться в процессе пищеварения, однако в этом случае оно превышает кровоток в покое не более чем на 50%. Существенно возрастает кровенаполнение венозных сосудов органов брюшной полости при воспалительных процессах, напр, перитоните. Уменьшение поступления крови в воротную вену возможно при резких изменениях положения тела (ортостатический коллапс), при ишемии кишечника в результате кровопотери, тяжелой механической травмы и др.
Нарушения оттока крови из системы сосудов воротной вены, приводящие обычно к повышению давления в ней (см. Портальная гипертензия), могут быть вызваны сердечной недостаточностью, сужением или тромбозом печеночных вен, а также возрастанием сопротивления кровотоку в сосудах печени в результате изменений их тонуса под влиянием нервных и особенно гуморальных факторов или сужения их просвета, напр, при развитии цирроза (см. Циррозы печени).
Большую роль в нарушении кровотока в системе П. к. играет изменение внутрибрюшного давления. Во время вдоха увеличивается приток крови в воротную вену и уменьшается отток в систему печеночной вены; при выдохе имеет место обратная зависимость. Увеличение частоты и глубины дыхания может заметно влиять на портальный кровоток. Повышение внутрибрюшного давления при асците (см.), метеоризме, атонии кишечника и др. также сопровождается нарушениями портального кровотока.
Изменения реологических свойств крови, напр, увеличение ее динамической вязкости, способствуют замедлению кровотока в воротной вене.
Печень (см.) снабжается кислородом через систему воротной вены и печеночной артерии. Регуляция кислородного режима печени осуществляется за счет изменения притока крови через систему печеночной артерии. Ограничение портального кровотока и гипоксия печени, напр, при экстремальных состояниях, приводят к увеличению доли артериального кровоснабжения до 80% и более. Активизации артериального кровотока способствует также действие на сосуды метаболитов и физиологически активных веществ, в частности ферритина. С другой стороны, активизация артериального кровотока и увеличение давления в синусоидных капиллярах печени ведут к ограничению поступления в них крови из воротной вены и повышению давления в ней.
При затруднении оттока крови через печеночные вены или возрастании ее притока в печени может депонироваться до 20% общего объема крови (см. Кровяное депо). Сосуды печени, выполняя функцию шлюзов, играют большую роль в регуляции системной гемодинамики (см.). Задержка крови в синусоидных капиллярах печени увеличивает экстравазацию жидкости в перисинусоидальные пространства, что имеет значение в регуляции водно-солевого обмена (см.). В депонировании крови в портальном русле принимает участие селезенка и сосуды кишечника.
Расстройства портального кровотока сопровождаются нарушениями обменных процессов в печени, существенными нарушениями ее функций. Так, при наложении экковского соустья кровоток через печень и потребление кислорода уменьшаются на 50%; это не приводит к угрожающим нарушениям углеводного и липидного обмена, но заметно влияет на белковый обмен и, прежде всего, на синтез мочевины.
При выраженных расстройствах кровоснабжения печени, прежде всего артериального, и развитии глубокой гипоксии значительно страдает энергетический обмен и сопряженные с ним процессы переаминирования и синтеза белков, особенно плазмы крови.
К наиболее информативным и распространенным методам исследования Портального кровообращения относятся спленопортография (см.), интраоперационная портография (см.) и спленопортоманометрия (см. Портальная гипертензия), позволяющие судить о гемодинамике портального русла и локализации патол, процесса, блокирующего портальный кровоток. Особенности артериального кровообращения отражают целиакография (см.) и реогепатография (см.). Зондирование печеночных вен (измерение давления, контрастирование) дает информацию о состоянии выводящей системы портального русла. Пробы с бромсульфалеином и радиоактивным бенгальским розовым позволяют судить об объемном кровотоке в печени.
Библиография: Долго-Сабуров Б. А. Анастомозы и пути окольного кровообращения у человека, с. 97, Д., 1956; Логинов А. С. и Фомичев В. И. Гемодинамические и функциональные изменения при хроническом гепатите и циррозе печени, в кн.: Заболевания органов пищеварения, под ред. А. С. Логинова, с. 28, М., 1977; Парин В. В. и Меерсон Ф. 3. Очерки клинической физиологии кровообращения, с. 191, М., 1965; Селезнев С. А. Печень в динамике травматического шока, Л., 1971, библиогр.; Фишер А. Физиология и экспериментальная патология печени, пер. с нем., Будапешт, 1961; Фолков Б. и Нил Э. Кровообращение, пер. с англ., М., 1976; Экк Н. К вопросу о перевязке воротной вены, Воен.-мед. журн., ч. 130, кн. 11, отд. 2, с. 1, 1877; Elias H. a. Selkurt E. E. Microscopic and. submicroscopic anatomy, в кн.: Blood vessels and lymphatics, ed. by D. I. Abramson, p. 360, N. Y.—L., 1962; Handbook of physiology, Sect. 2 — Circulation, ed. by W. F. Hamilton, v. 2, p. 1387, Washington, 1963; Me Dermott W. Surgery of the liver and portal circulation, Philadelphia, 1974.
М. Д. Пациора; С. А. Селезнев (пат. физ.).
Порошок зомби Эффект портального сердца
Берем высушенную, истолченную рыбу фугу, слизь галлюценогенной жабы: порошок зомби готов к употреблению. Плюс несколько корешков ядовитых растений. При приеме этого порошка возникает великолепное чувство эйфории, затем – покалывание конечностей, потом, довольно быстро, — паралич. Дыхание не определяется, кровоток почти останавливается. Даже опытный врач констатирует смерть. Но колдуны четко выверяют порцию порошка, человек не умирает, а замирает в глубочайшей прострации. Остается только извлечь его из могилы, путем гипнотехник ввести на выжженное ядом сознание необходимые установки
Российские академики А. Маленков. Н. Сорбаш разгадали секрет того, как тело человека принявшего порошок зомби, с практически прекращенной сердечной деятельностью, остановленным дыханием, продолжает жить. Оказывается при отравлении порошком зомби, роль сердца переходит к печени ( как известно она, помимо прочего, является мощным кровеносным насосом – это так называемый, эффект портального сердца). Причем, печень может работать как сердце долгое время, без притока кислорода.
Итак, спустя некоторое время, (жрецы утверждают, что могут оживить человека к жизни, даже через девять дней) колдуны похищают человека, употребившего порошок зомби, из могилы, возвращают жизненные силы. Только они уже зомби – существа без памяти, без собственного «я». Особому риску стать зомби стали подвергаться физически развитые мужчины, которых хорошо использовать на плантациях рабом. Жители Гаити боятся стать зомби сами и хоронят мертвецов вниз головой и с ножом в руке.
Несколько лет назад средства массовой информации буквально бурлили сообщениями, что людей с потерянной памятью находили на территории России и других странах. Найденные были здоровы, в потрепанной, но чистой одежде и абсолютно ничего не помнили, ни о своей прошлой жизни, ни о том времени, которое они отсутствовали. Семьи некоторых из них удавалось найти и выяснялось, что пропали они ни день, ни неделю, а много лет назад. Где они находились все время – неизвестно. Высказывались, что этих людей обрабатывали новейшими средствами гипнотехники и они становились, как ходячие мертвецы зомби, выполняя любое приказание хозяев. Но кто знает, может они были отравлены порошком зомби от рыбки фугу?
Сайт ГОРОД МОЗГА рад видеть вас на своей страничке. Всем удачи!
Надеюсь, что статья Порошок зомби. Эффект портального сердца вам понравилась.
Понравилась статья? Расскажи друзьям!
Я в социальных сетях:
Портальная гипертензия
Под термином «портальная гипертензия» подразумевается повышение давления в воротной вене из-за обструкции кровотока на любом ее участке. Этот синдром встречается при целом ряде различных заболеваний. В связи с развитием осложнений он становится объектом деятельности хирургов.Анатомо-функциональный очерк портальной системы.
В систему воротной вены включают все вены, по которым осуществляется отток венозной крови от желудка, кишечника, селезенки, поджелудочной железы и желчного пузыря. Воротная вена образуется из слияния верхней брыжеечной и селезеночной вен позади головки поджелудочной железы приблизительно на уровне II поясничного позвонка. Далее вена располагается несколько правее срединной линии, ее протяженность до ворот печени составляет 5,5—8 см.В воротах печени воротная вена разделяется на две основные долевые ветви для каждой доли. Она не содержит клапанов в основных ветвях. В печени воротная вена делится на сегментарные ветви, сопровождающие ветви печеночной артерии.
Верхняя брыжеечная вена образуется при слиянии вен, отходящих от тонкой и толстой кишки, от головки поджелудочной железы и иногда от желудка (правая желудочно-сальниковая вена). Селезеночные вены (от 5 до 15) начинаются от ворот селезенки и вблизи от хвоста поджелудочной железы сливаются с короткими желудочными венами, образуя основную селезеночную вену. Она проходит горизонтально вдоль хвоста и тела поджелудочной железы, располагаясь сзади и книзу от селезеночной артерии.
В нее впадает множество мелких ветвей от головки поджелудочной железы. Вблизи селезенки впадает левая желудочно-сальниковая вена, а в медиальной ее трети — нижняя брыжеечная вена, несущая кровь от левой половины толстой кишки и от прямой кишки. Иногда нижняя брыжеечная вена впадает в место слияния верхней брыжеечной и селезеночной вен.
Кровоток через воротную вену в среднем составляет около 1000—1200 мл/мин. Содержание кислорода в артериальной и портальной крови натощак различается только на 0,4—3,3 об.% (в среднем 1,9 об.%), через воротную вену в печень ежеминутно попадает 40 мл кислорода, что составляет 72% от его поступления в печень. После приема пищи поглощение кислорода кишечником усиливается и разница между артериальной и портальной кровью по содержанию кислорода увеличивается.
Портальный кровоток в печени непостоянный, может преобладать кровоток в левую либо в правую долю печени. У человека возможен переток крови из системы одной долевой ветви в систему другой. Портальный кровоток, по-видимому, является скорее ламинарным, чем турбулентным.
Давление в воротной вене у человека в норме составляет около 7 мм рт. ст. или 50—100 мм вод. ст. При нарушении оттока по воротной вене независимо оттого, вызвано оно внутри- или внепеченочной обструкцией, портальная кровь оттекает в центральные вены через венозные коллатерали, которые при этом значительно расширяются.
В норме вся портальная кровь оттекает по печеночным венам.
При циррозе печени ее количество уменьшается до 13%, а остальная кровь проходит по 4 основным группам коллатералей:
I группа: в кардиальном отделе желудка имеются анастомозы между левой, задней и короткими венами желудка, которые относятся к системе воротной вены, и межреберными, диафрагмально-пищеводными и полунепарной венами, относящимися к системе нижней полой вены. Перераспределение оттекающей крови в эти вены приводит к варикозному расширению вен подслизистого слоя нижнего отдела пищевода и дна желудка.
В области анального отверстия имеются анастомозы между верхней геморроидальной веной, относящейся к системе воротной вены, и средней и нижней геморроидальными венами, относящимися к системе нижней полой вены. Перераспределение венозной крови в эти вены приводит к варикозному расширению вен прямой кишки.
II группа: вены, проходящие в серповидной связке и связанные с околопупочными венами, которые являются рудиментом системы пупочного кровообращения плода.
III группа: коллатерали, проходящие в связках или складках брюшины, образующихся при переходе ее с органов брюшной полости на брюшную стенку или забрюшинные ткани. Эти коллатерали проходят от печени к диафрагме, в селезеночно-почечной связке и в сальнике. К ним относятся также поясничные вены, вены, развившиеся в рубцах, которые образовались после ранее перенесенных операций, а также коллатерали, образующиеся вокруг энтеро- или колостомы.
IV группа: вены, перераспределяющие портальную венозную кровь в левую почечную вену. Кровоток по этим коллатералям осуществляется как непосредственно из селезеночной вены в почечную, так и через диафрагмальные, панкреатические, желудочные вены или вену левого надпочечника.
В итоге кровь из желудочно-пищеводных и других коллатералей через непарную или полунепарную вену попадает в верхнюю полую вену. Небольшое количество крови попадает в нижнюю полую вену, в нее может оттекать кровь из правой долевой ветви воротной вены после формирования внутрипеченочного шунта.
При внепеченочной обструкции воротной вены образуются дополнительные коллатерали, по которым кровь обходит участок обструкции с тем, чтобы попасть в печень. Они впадают в воротную вену в воротах печени дистальнее места обструкции. К этим коллатералям относятся вены ворот печени, вены, сопровождающие воротную вену и печеночные артерии, вены, проходящие в связках, поддерживающих печень, диафрагмальные и сальниковые вены.
Коллатерали, связанные с поясничными венами, могут достигать больших размеров.
Когда количество портальной крови, притекающей к печени, уменьшается в связи с развитием коллатерального кровообращения, возрастает роль печеночной артерии. Печень уменьшается в объеме, снижается способность ее к регенерации. Вероятно, это происходит вследствие недостаточного поступления гепатотропных факторов, в том числе инсулина и глюкагона, вырабатываемых поджелудочной железой. При значительном портосистемном шунтировании могут развиться печеночная энцефалопатия, сепсис, вызванный кишечными бактериями и другие нарушения кровообращения и обмена веществ.
Формы портальной гипертензии.
В отечественной литературе, исходя из градиента между давлением заклинивания печеночных вен и портальным венозным давлением, принято различать три типа портальной гипертензии: подпеченочную, внутрипеченочную и надпеченочную.Внепеченочная обструкция воротной вены вызывает внепеченочную пресинусоидальную портальную гипертензию. Возможна обструкция любого участка воротной вены. Соединительные вены увеличиваются, чтобы доставить кровь из воротной вены в печень, и приобретают вид кавернозных сосудистых образований. Воротная вена, превратившаяся в фиброзный тяж, распознается с трудом среди множества мелких сосудов. Такая кавернозная трансформация развивается при любом нарушении кровотока в основном стволе вены.
Причиной служат инфекции (омфалит после катетеризации пупочной вены у детей, острый аппендицит, перитонит), хирургические вмешательства (спленэктомия, операции на печени, портосистемное шунтирование), травмы, миелопролиферативные заболевания, сдавление или прорастание опухолью воротной вены, врожденные аномалии развития, прием пероральных контрацептивов.
Наиболее часто первым проявлением обструкции воротной вены оказывается кровотечение из варикозно-расширенных вен пищевода или желудка. Если причина обструкции — неонатальная патология, то первые проявления портальной гипертензии отмечаются примерно к 4 годам. Частота их увеличивается в возрасте 10—15 лет и снижается после полового созревания.
В некоторых случаях окклюзии воротной вены кровотечение никогда не развивается, а в других оно бывает отсрочено и может возникнуть даже через 10—12 лет. Помимо профузного кровотечения, по-видимому, нередко имеют место эпизоды небольших кровотечений. Их можно выявить при многократном исследовании кала на скрытую кровь или на основании развития железодефицитной анемии.
Селезенка бывает увеличена во всех случаях, первым проявлением заболевания, особенно у детей, может быть бессимптомная спленомегалия. Околопупочные вены не видны, но на левой боковой стенке живота можно выявить расширенные вены. Печень имеет нормальные размеры и консистенцию. Признаки гепатоцеллюлярного поражения, например желтуха или сосудистые звездочки, отсутствуют.
При остром тромбозе воротной вены асцит появляется рано и исчезает по мере развития коллатерального кровообращения. Причиной асцита обычно является какой-либо дополнительный фактор, подавляющий функцию гепатоцитов, например кровотечение или хирургическое вмешательство. Асцит может наблюдаться у пожилых людей, в этом случае он связан с возрастным ухудшением функции печени.
Изолированная обструкция селезеночной вены вызывает левостороннюю портальную гипертензию. Ее причиной может оказаться любой из факторов, вызывающих обструкцию воротной вены. Особенно большое значение имеют заболевания поджелудочной железы, например рак (18%), хронический панкреатит (65%), псевдокисты и панкреатэктомия.
Если обструкция развивается дистальнее места впадения левой желудочной вены, кровь по коллатералям, минуя селезеночную вену, попадает в короткие желудочные вены и затем в дно желудка и нижнюю часть пищевода, оттекая оттуда в левую желудочную и воротную вену. Это приводит к весьма значительному варикозному расширению вен дна желудка, вены нижней части пищевода при этом расширяются незначительно.
Увеличение кровотока по воротной вене, вызванное артериовенозной фистулой, приводит к портальной гипертензии. Большую роль в повышении портального давления играет вызванное возросшим кровотоком по воротной вене увеличение внутрипеченочного сопротивления. В портальных зонах печени происходит утолщение мелких ветвей воротной вены, сопровождающееся нерезко выраженным фиброзом и лимфоцитарной инфильтрацией. После облитерации фистулы повышение внутрипеченочного сопротивления может сохраняться.
Артериовенозные фистулы могут быть врожденными или образуются в результате травм или злокачественных опухолей. Острый ишемический колит может быть причиной артериовенозных фистул нижних брыжеечных сосудов. При значительном размере фистул в правом верхнем квадранте живота выслушивается низкий артериальный шум. Возможны сильные боли. В других случаях фистула проявляется портальной гипертензией.
Внутрипеченочная портальная гипертензия может быть вызвана врожденным фиброзом печени, первичным билиарным циррозом, саркоидозом, синдромом Банти, врожденными нарушениями метаболизма (болезнь Вильсона—Коновалова, альфа-1-антитрипсиновая недостаточность, галактоземия, болезнь Гоше, идиопатический гемохроматоз, протопорфирии), циррозом печени, узловой регенеративной гиперплазией, раком печени.
Все формы цирроза печени приводят к портальной гипертензии. Кровь из воротной вены перераспределяется в коллатеральные сосуды, некоторая ее часть направляется в обход гепатоцитов и попадает непосредственно в мелкие печеночные вены в фиброзных септах. Эти анастомозы между воротной и печеночными венами развиваются из синусоидов, находящихся внутри септ.
Печеночные вены внутри фиброзной септы смещаются все дальше кнаружи, пока не возникает сообщения с ветвями воротной вены через синусоид.
Кровоснабжение узлов регенерации из воротной вены нарушается, кровь в них поступает из печеночной артерии. В печени при циррозе выявляют также более крупные межвенозные анастомозы. При этом около трети всей поступающей в печень крови проходит по этим шунтам в обход синусоидов, т.е. в обход функционирующей печеночной ткани.
Частично нарушение портального кровотока обусловлено узлами регенерации, сдавливающими ветви воротной вены. Это должно было бы приводить к постсинусоидальной портальной гипертензии. Однако при циррозе давление заклинивания печеночных вен (синусоидальное) и давление в основном стволе воротной вены практически одинаковы, а стаз распространяется на ветви воротной вены.
Синусоиды, по-видимому, обусловливают основное сопротивление кровотоку. Вследствие изменений пространства Диссе, вызванных его коллагенизацией, синусоиды сужаются; особенно это может быть выражено при алкогольном поражении печени, при котором кровоток в синусоидах может уменьшаться также из-за набухания гепатоцитов. Следовательно, обструкция развивается на всем протяжении от портальных зон через синусоиды до печеночных вен.
По печеночной артерии в печень поступает небольшое количество крови, находящейся под высоким давлением, по воротной вене — большое количество, но под низким давлением. Давление в этих двух системах выравнивается в синусоидах. В норме печеночная артерия, вероятно, имеет небольшое значение для поддержания давления в воротной вене. При циррозе связь между этими системами сосудов становится более тесной вследствие открытия артериовенозных шунтов. Компенсаторное расширение печеночной артерии и увеличение кровотока по ней способствуют поддержанию перфузии синусоидов.
Узловая регенеративная гиперплазия. По всей печени диффузно определяются моноацинарные узелки из клеток, похожих на нормальные гепатоциты. Появление этих узелков не сопровождается разрастанием соединительной ткани. Причиной их развития является облитерация мелких (менее 0,5 мм) ветвей воротной вены на уровне ацинусов.
Облитерация приводит к атрофии пораженных ацинусов, в то время как соседние ацинусы, кровоснабжение которых не нарушено, подвергаются компенсаторной гиперплазии, вызывающей узелковое перерождение печени. Портальная гипертензия выражена в значительной степени, иногда отмечаются кровоизлияния в узелки.
Наиболее часто узловая регенеративная гиперплазия развивается при ревматоидном артрите и синдроме Фелти. Кроме того, узлы образуются при миелопролиферативных синдромах, синдромах повышенной вязкости крови и как реакция на лекарства, особенно анаболические стероиды и цитостатики.
Частичная узловая трансформация — очень редкое заболевание. В области ворот печени образуются узлы. По периферии ткань печени имеет нормальное строение или атрофична. Узлы препятствуют нормальному кровотоку в печени, в результате чего развивается портальная гипертензия. Функция гепатоцитов не нарушается. Фиброз обычно отсутствует. Диагностика заболевания трудна, подтвердить диагноз часто удается только при аутопсии.
Причина заболевания неизвестна.Надпеченочная портальная гипертензия обусловлена обструкцией печеночных вен (синдром Бадда— Киари). Печеночные вены, чаще всего их три, обеспечивают отток крови от левой (одна вена) и правой доли (две вены) печени. Кроме того, обнаруживают разное количество добавочных вен, в частности от хвостатой доли печени. В основе синдрома Бадда—Киари лежит обструкция печеночных вен от выносящей дольковой вены до места впадения нижней полой вены в правое предсердие.
Клинические проявления зависят от быстроты раз-вития обструкции и распространенности процесса в печеночных венах. Возможна быстрая гибель больного в течение 2—3 недель при остром течении синдрома. Как правило, первым проявлением синдрома служат боли в животе, рвота, увеличение печени, асцит, умеренная гипербилирубинемия. У больных с массивным тромбозом печеночных вен развивается печеночная кома и в течение нескольких дней наступает смерть.
При хроническом течении отмечаются боли в правом подреберье, печень при этом увеличена и болезненна. Затем развивается асцит, а желтуха выражена слабо. По мере развития портальной гипертензии увеличивается селезенка, можно обнаружить увеличенную хвостатую долю печени, которую иногда принимают за опухоль.
Бессимптомное течение заболевания наблюдается при проходимости одной из печеночных вен или хорошо развитыми венозными коллатералями, а нарушение портального кровотока определяется случайно только при обследовании больного. При обструкции нижней полой вены появляются выраженные отеки ног, расширение вен боковых и передней поверхности живота и спины, гипопротеинемия.
И.И. Кательницкий, Н.Г. Сапронова
Опубликовал Константин Моканов
АОРТАЛЬНОЕ СЕРДЦЕ — это… Что такое АОРТАЛЬНОЕ СЕРДЦЕ?
- АОРТАЛЬНОЕ СЕРДЦЕ
- АОРТАЛЬНОЕ СЕРДЦЕ, понятие созданное рентгенологией, определяет конфигурацию сердечно-сосудистой тени [при дорсо-вентральном просвечивании, ортографии (см.) или снимке], характерную для тех изменений сердца, к-рые получаются в результате заболеваний аорты и гипертонических состояний — атеросклероза, аортита, недостаточности аортальных клапанов, эс-сенциальной и нефрогенной гипертонии. А. с. характеризуют следующие особенности: длинник сердца увеличен и расположен более поперечно; верхушка сердца закруглена; верхняя правая дуга, т. е. дуга восходящей аорты, и левая верхняя дуга, т. е. дуга аортальной дуги, выступают сильнее; угол между большими сосудами слева и дугой левого желудочка уменьшен. Способствует поперечному положению длинника сердца в этих случаях обычно еще высокое расположение диафрагмы. Аортальное сердце сравнивают с фигурой плавающей утки («Entenherz»).
Большая медицинская энциклопедия. 1970.
- АОЛАН
- АОРТАЛЬНЫЙ СТЕНОЗ
Смотреть что такое «АОРТАЛЬНОЕ СЕРДЦЕ» в других словарях:
СЕРДЦЕ — СЕРДЦЕ. Содержание: I. Сравнительная анатомия……….. 162 II. Анатомия и гистология……….. 167 III. Сравнительная физиология………. 183 IV. Физиология………………. 188 V. Патофизиология……………. 207 VІ. Физиология, пат.… … Большая медицинская энциклопедия
Сердце — I Сердце Сердце (лат. соr, греч. cardia) полый фиброзно мышечный орган, который, функционируя как насос, обеспечивает движение крови а системе кровообращения. Анатомия Сердце находится в переднем средостении (Средостение) в Перикарде между… … Медицинская энциклопедия
ПОРОКИ СЕРДЦА — ПОРОКИ СЕРДЦА. Содержание: I. Статистика ……………….430 II. Отдельные формы П. с. Недостаточность двустворчатого клапана . . . 431 Сужение левого атглю вентрикулярного отверстия ……»…………….436 Сужение устья аорты … Большая медицинская энциклопедия
Диафрагма — (diaphragma) (рис. 107, 108), которую также называют грудобрюшной преградой, представляет собой мышечную перегородку между полостью груди и брюшной полостью. Это тонкая, широкая, непарная, изогнутая выпуклой стороной вверх пластинка, замыкающая… … Атлас анатомии человека
Вегетати́вная не́рвная систе́ма — (systema nervosum autonomicum; синоним: автономная нервная система, непроизвольная нервная система, висцеральная нервная система) часть нервной системы, обеспечивающая деятельность внутренних органов, регуляцию сосудистого тонуса, иннервацию… … Медицинская энциклопедия
ВВГБТАТНВЦ-АЯ — HEt BHiH С И С ГОД 4 U ВЕГЕТАТИВНАЯ НЕГПНАН CIH TFMA III й*гл*. 4411^1. Jinn РИ»И рягцхш^чпт* dj ^LbH [ljii vmrlu+W 0*1 WII» *П* ЬмК Риг, П. С«ема хала волокон симпатической системы (вариант no Toldt y н MQltcr y), 1 нс, 12,… … Большая медицинская энциклопедия
Кровообращение — Эту страницу предлагается переименовать. Пояснение причин и обсуждение на странице Википедия:К переименованию/16 апреля 2012. Возможно, её текущее название не соответствует нормам современного русского языка и/или правилам именования статей … Википедия
Приобретённые пороки сердца — МКБ 10 I34.34. I37.37., I05.05. I … Википедия
АРТЕРИОСКЛЕРОЗ — АРТЕРИОСКЛЕРОЗ. Содержание: Патологическая анатомия артериосклероза . . .261 Этиология и патогенез…………..266 Симптоматология и клинич. формы…….271 Диагноз………………….283 Прогноз………………….284 Профилактика и терапия … Большая медицинская энциклопедия
Аорта — на схеме Аорта (лат..arteria ortha, a.ortha прямая артерия[источник не указан 356 дней]) самый большой непарный артериальный сосуд большого круга … Википедия
