Трансплантация почки — Википедия
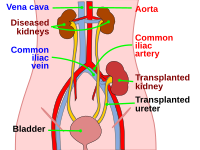 Трансплантированная почка при типичном расположении
Трансплантированная почка при типичном расположенииТрансплантация почки — хирургическая операция, заключающаяся в пересадке человеку или животному почки, полученной от другого человека или животного (донора). Применяется как метод заместительной почечной терапии при терминальной стадии хронической почечной недостаточности у людей и некоторых животных (собак и кошек).
Трансплантация почки — наиболее частая операция в трансплантологии. В 2011 году по всему миру было пересажено 76 тысяч почек при общем числе трансплантаций органов — 110 тыс.[1] Самый частый вариант современной трансплантации почки у человека — гетеротопическая, аллогенная (от другого человека). На 1 сентября 2009 года в США в списке ожидания трансплантации почки находилось 80888 человек. За 2008 год в США выполнено 16517 трансплантаций почки и 837 трансплантаций печени и поджелудочной железы
Впервые в истории трансплантация почки у животного была выполнена венгерским хирургом Эммерихом Ульманом в 1902 году. Независимо от него эксперименты по трансплантации почки, её консервации и технике наложения сосудистых анастомозов проводил Алексис Каррель в 1902—1914 гг. Он разработал основные принципы консервации донорского органа, его перфузии. За работы по трансплантации органов Алексис Каррель был награждён Нобелевской премией в 1912 году. Первую попытку трансплантации органа от животного человеку предпринял, по-видимому, Матье Жабулей, пересадивший свиную почку пациенту с нефротическим синдромом, закончившуюся фатально. В первых годах XX века предпринимались и другие попытки трансплантации органов от животных (свиней, обезьян) людям, также безуспешные. В 1931 году в Харькове[2][3]Ю. Ю. Вороной впервые в мире предпринял попытку трансплантации почки от человека человеку [4]. Он пересадил почку от трупа 60-летнего мужчины, умершего 6 часами ранее, молодой женщине 26 лет, с суицидальными целями принявшей хлорид ртути. Почка была трансплантирована как временная мера на период анурической фазы острой почечной недостаточности, в область бедра пациентки. К сожалению, у Вороного не было данных о нежизнеспособности почки после долгой тепловой ишемии, что привело к закономерно неудачному результату операции, больная погибла.
Только появление в 1943 году работ Питера Медавара в области тканевой иммунологии и тканевой совместимости позволило совершить первые попытки истинно обоснованных научно трансплантаций. В 1950 году Р. Лоулер в Чикаго выполняет ортотопическую трансплантацию почки. Вместо удалённой поликистозной почки он пересаживает 44-летней женщине на то же место почку от трупа той же группы крови. Трансплантат работал 53 дня. В 1951 Шарль Дюбост в Париже пытается трансплантировать почку обезглавленного преступника пациенту с острой почечной недостаточностью в подвздошную ямку. Уверенно шёл к выполнению трансплантации почки коллектив клиники Питера Бента Брайхема в Бостоне. В 1947 году Девид Хьюм, Чарльз Хафнагель и Эрнест Ландштейнер (сын Карла Ландштейнера, открывателя групп крови) выполняют временную трансплантацию почки молодой девушке с острой почечной недостаточности на фоне инфицированного аборта. Почка пришивается к сосудам предплечья. Несмотря на то, что трансплантат начал функционировать, на фоне чего восстановилась функция своих почек, пациентка погибла от острого гепатита, осложнившего переливания крови. Первой успешной трансплантацией почки оказалась выполненная Джозефом Мюрреем и теми же хирургами под руководством терапевта Джона Мерилла родственная пересадка почки. 26 октября 1954 года молодой мужчина Ричард Херрик был госпитализирован с почечной недостаточностью. У него был брат-близнец Рональд. После стабилизации состояния Ричарда бригада хирургов выполнила пробную пересадку кожи между братьями с целью подтвердить идентичность их тканевых фенотипов. Отторжения не было. 23 декабря того же года была выполнена трансплантация почки с немедленной функцией трансплантата. Ричард прожил 9 лет после операции и погиб от рецидива основного заболевания. Рональд умер 29 декабря 2010 года. Последующие трансплантации почки между братьями-близнецами также оказывались успешными. В 1959 году выполнена первая трансплантация почки от посмертного неродственного донора. Для подавления иммунитета использовали тотальное облучение тела. Реципиент прожил после операции 27 лет.
В 1960 году Шварц и Дамешек описывают в эксперименте иммуносупрессивное действие 6-меркаптопурина. На его основе разрабатывается лекарственный препарат азатиоприн, который позволяет выполнять трансплантации от неродственных доноров. 31 декабря 1972 года Хартманн Стехелин открывает новый иммуносупрессивный препарат циклоспорин, впервые успешно применённый в клинике Томасом Старзлом в 1980 году. Это открыло новую эру в трансплантации. В 1990 году в университете Питтсбурга под руководством Старзла разрабатывается другой иммуносупрессивный препарат — такролимус.
Показанием к трансплантации почки является терминальная хроническая почечная недостаточность (ТХПН, код МКБ N 18.0) — финальный этап течения хронического гломерулонефрита, хронического пиелонефрита, диабетической нефропатии, поликистоза почек, травм и урологических заболеваний, врожденных болезней почек. Пациенты с ТХПН для сохранения жизни находятся на заместительной почечной терапии (ЗПТ), к которой относятся хронический гемодиализ, перитонеальный диализ и трансплантация почки. Трансплантация почки по сравнению с двумя другими вариантами имеет наилучшие результаты в плане продолжительности жизни (увеличивая её в 1,5-2 раза по сравнению с другими вариантами заместительной почечной терапии), её качества. Трансплантация почки является способом выбора у детей, так как развитие ребенка на гемодиализе значительно страдает.
В современных условиях единого взгляда на противопоказания при трансплантации почки нет и перечень противопоказаний к трансплантации может отличаться в разных центрах. Наиболее часто к противопоказаниям к трансплантации почки относятся следующие.
- Наличие перекрестной иммунологической реакции с лимфоцитами донора (cross match). Абсолютное противопоказание к трансплантации, наличие реакции сопряжено с крайне высоким риском сверхострого отторжения трансплантата и потери его.
- Злокачественные новообразования, имеющиеся в настоящее время или с небольшим сроком после радикального лечения. В случае радикального излечения, при большинстве опухолей от завершения такого лечения должно пройти не менее 2 лет. Не выжидают никакого времени после успешного лечения бессимптомных опухолей почки, рака мочевого пузыря in situ, рака шейки матки in situ, базалиомы. Увеличивают период наблюдения до 5 лет после лечения инвазивного рака шейки матки, меланомы, рака молочной железы.
- Экстраренальные заболевания, находящиеся в стадии декомпенсации, которые могут угрожать в послеоперационном периоде, например, активная язва желудка или декомпенсированная сердечная недостаточность.
- Несоблюдение пациентом медицинских рекомендаций и недисциплинированность (incompliance). В мире около 5-10 % потерь трансплантатов связано с тем, что пациенты не выполняют предписанных врачом назначений, касающихся иммуносупрессивной терапии, режима.
- Изменения личности при хронических психозах, наркомании и алкоголизме, которые не позволяют пациенту соблюдать предписанный режим.
В настоящее время сахарный диабет (приведший к диабетической нефропатии и терминальному поражению почек) как противопоказание к трансплантации больше не рассматривается. Пациенты с диабетом имеют несколько более низкий процент выживаемости трансплантата, однако при современном лечении удаётся всё более улучшать этот результат.
Почечный трансплантат может быть получен у живых родственных доноров или доноров-трупов. Основными критериями для подбора трансплантата является соответствие групп крови AB0 (некоторые центры выполняют трансплантацию без учёта групповой принадлежности), аллелей HLA (как правило, А, В, Dr), примерное соответствие веса, возраста и пола донора и реципиента. Доноры не должны быть инфицированы трансмиссивными инфекциями (сифилис, ВИЧ, гепатит B,С). В настоящее время на фоне отмечающегося во всём мире дефицита донорских органов требования к донорам пересматриваются. Так, чаще стали рассматриваться как доноры погибающие пациенты пожилого возраста, страдавшие сахарным диабетом, имевшие артериальную гипертензию в анамнезе, эпизоды гипотонии в агональный и предагональный период. Таких доноров называют маргинальными или донорами расширенных критериев. Наиболее хорошие результаты достигаются при трансплантации почки от живых доноров, однако большинство пациентов с хронической почечной недостаточностью, особенно взрослых, не обладает достаточно молодыми и здоровыми родственниками, способными отдать свой орган без ущерба для здоровья. Посмертное донорство органов — единственная возможность обеспечить трансплантационной помощью основное количество пациентов, нуждающейся в ней. Живым донорам почки выполняются операции лапароскопической донорской нефрэктомии и открытой донорской нефрэктомии. Посмертным донорам (на трупе) выполняются операции эксплантации почечного трансплантата изолированно или в составе операции мультиорганного изъятия органов для трансплантации.
После или в процессе изъятия почечного трансплантата производится его холодовая фармакоконсервация. Для сохранения жизнеспособности донорского органа он должен быть отмыт от крови и перфузирован консервирующим раствором. Наиболее распространенными в настоящее время являются растворы Бреттшнайдера (Custodiol), Коллинза (EuroCollins), Висконсинского университета (UW, Viaspan). Чаще всего хранение трансплантата осуществляют по бесперфузионной методике в системе «тройных пакетов» — отмытый консервирующим раствором орган помещается в стерильный полиэтиленовый пакет с консервантом, этот пакет в другой, заполненный стерильной снежной кашей (шугой), второй пакет в третий с ледяным физиологическим раствором. Орган в тройных пакетах хранится и транспортируется в термоконтейнере или холодильнике при температуре 4-6° С. Большинство центров определяет максимум периода холодовой ишемии (от начала консервации трансплантата до пуска в нём кровотока) в 72 часа, однако наилучшие результаты достигаются при трансплантации почки в первые сутки после её изъятия. Иногда применяется перфузионная методика хранения донорской почки, разработанная в 1906 г. Алексисом Каррелем и Чарльзом Линдбергом. При этом орган подключается к машине, осуществляющей постоянное пульсационное промывание органа консервирующим раствором. Такое хранение повышает расходы, но позволяет улучшить исход трансплантации, особенно при использовании почек от маргинальных доноров.
В современных условиях всегда выполняется гетеротопическая трансплантация. Трансплантат размещается в подвздошной ямке. По поводу выбора стороны для трансплантации существует несколько подходов. Правая сторона из-за более поверхностного расположения подвздошной вены более предпочтительна для трансплантации, поэтому в некоторых центрах всегда используют правую сторону, кроме больных с ультралатерально расположенным перитонеальным катетером, с планируемой в последующем трансплантацией поджелудочной железы, с повторной трансплантацией. Однако чаще всего правую почку трансплантируют налево, левую направо, что удобнее в формировании сосудистых анастомозов. Как правило, почка размещается в забрюшинной клетчатке, однако в ряде случаев применяется интраперитонеальное расположение трансплантата — у маленьких детей, после многочисленных ранее выполненных трансплантаций. Обычное расположение почки — в подвздошной ямке. При этом артериальный анастомоз накладывается с подвздошными артериями (внутренней, наружной или общей), венозный с подвздошными венами, мочевой — пузырём. Однако при наличии рубцовых изменений, урологической патологии, иногда орган размещают в забрюшинном пространстве выше. В этом случае артериальный анастомоз накладывается с аортой, венозный с нижней полой веной. Мочевой анастомоз накладывают путём соединения мочеточника пациента с лоханкой трансплантата. Обычно собственные почки больного не удаляют, кроме следующих случаев:
- размер или положение собственных почек мешают размещению трансплантата
- у больных с поликистозом почек имеются крупные кисты, которые были причиной нагноений или кровотечений
- высокая нефрогенная гипертензия, резистентная к консервативному лечению
Доступ. Параректальный дугообразный или клюшкообразный разрез. Начинается почти со средней линии на 2 пальца выше лобка и направляется вверх и кнаружи, следуя чуть снаружи от прямых мышц живота. Мышцы пересекаются электроножом. Нижняя надчревная артерия в нижнем отделе брюшной стенки пересекается между двумя лигатурами. Круглая связка матки пересекается, а семенной канатик берётся на держалку и отводится медиально. Брюшинный мешок отодвигается медиально. Обнажается m.psoas. Сосудистый пучок мобилизуется. При выделении сосудов необходимо тщательно перевязывать и пересекать лимфатические сосуды, опутывающие подвздошный пучок. В противном случае в послеоперационном периоде развивается лимфоррея. Выделяется и ревизуется подвздошный пучок. Чаще всего с целью трансплантации используется внутренняя подвздошная артерия. Её выделяют до развилки (трифуркации), ветви перевязывают и прошивают. Артерию под зажимом ДеБейки-Блелока пересекают. Мобилизуют наружную подвздошную вену. Для удобства в рану хорошо устанавливать кольцевые ранорасширители.
Back table. Донорский орган извлекают из пакетов в лоток со стерильным снегом. Выделяют и обрабатывают артерию и вену трансплантата, перевязывают боковые ветви. Избыток тканей удаляют, сохраняя жир в области лоханки, аккуратно обрабатывают мочеточник, сохраняя его клетчатку.
Этап наложения сосудистых анастомозов. Предпочтительнее накладывать венозный анастомоз первым, так как он располагается в глубине раны. Для его формирования используются различные технические приёмы, например, наложение анастомоза в 2 нити или в 4 нити. После наложения анастомоза вена в воротах пережимается, производится пуск кровотока. Далее формируют артериальный анастомоз на площадке Карреля. Анастомоз формируется парашютным способом или обычным непрерывным швом в 2 нити. Для включения добавочных артерий используется микрохирургическая техника. Их можно вшивать как в основной ствол, так и васкуляризировать их при помощи надчревных артерий. После завершения сосудистых анастомозов производится включение кровотока. При небольшой холодовой ишемии после пуска кровотока из мочеточника начинает поступать моча.
Этап наложения мочевого анастомоза. Чаще всего накладывается анастомоз мочеточника трансплантата с мочевым пузырём реципиента по Литч или Ледбеттеру-Политано. Пузырь раздувается воздухом или стерильным раствором. В области дна рассекаются мышцы, накладывается непрерывный анастомоз со слизистой полидиоксаноном. После этого мышечный слой пузыря ушивается с целью формирования антирефлюксного клапана. Хорошие результаты достигаются при установке в место анастомоза S или J-образных мочеточниковых стентов (urecath).
Укладка трансплантата. Трансплантат размещается так, чтобы вена почки не была перекручена, артерия делала дугу, а мочеточник лежал свободно и не перегибался.
Выход из операции. Ложе трансплантата дренируется одной толстой трубкой, к которой подключается активный дренаж по Редону. Послойные швы на рану. Так как в послеоперационном периоде пациент будет получать стероиды в больших дозировках, предпочтительно наложение косметического шва на кожу.
- Кровотечение
- Тромбоз артерии трансплантата
- Разрыв трансплантата
- Стеноз артерии трансплантата
- Тромбоз подвздошной артерии реципиента
- Венозный тромбоз
- Венозная тромбоэмболия
- Аневризмы и свищи
- Урологические осложнения — несостоятельность мочевого анастомоза, обструкция мочевыводящих путей, гематурия
- Лимфоцеле
- Несостоятельность раны
- Раневая инфекция
операция, где и как делают

Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах. Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Почки – парный орган нашего тела, выполняющий функцию выведения шлаков. Если функция почек нарушается, происходит отравление организма и человек погибает. Еще немногим более 15-20 лет назад пациенты с конечной стадией почечной недостаточности были обречены.
Почка – очень сложно функционирующая структура, и заменить его функции можно или очень сложной аппаратурой (которую невозможно просто положить в карман и носить с собой), или заменой на здоровый орган.
Сейчас такие больные живут многие годы благодаря развитой сети диализных центров, а также увеличению количества пересадок почки.
Гемодиализ (искусственная почка) – хорошее изобретение, позволяет продлить жизнь пациента с терминальной стадией ХПН. Но такой больной «привязан» к диализному центру. Он не может никуда отлучиться больше, чем на один день. Пропуск даже одной процедуры диализа может привести к смерти.
А пациентов с хронической почечной недостаточностью с каждым годом становится все больше.
Поэтому так актуален вопрос трансплантации почки.
История
 Почка стала первым органом, который стали пробовать трансплантировать сначала в эксперименте, а затем и на практике. Первые эксперименты по приживлению чужой почки проводились на животных в начале XX века.
Почка стала первым органом, который стали пробовать трансплантировать сначала в эксперименте, а затем и на практике. Первые эксперименты по приживлению чужой почки проводились на животных в начале XX века.
Впервые удалось успешно пересадить почку от человека человеку в 1954 году. Хирург из США Джозеф Мюррей пересадил неизлечимому пациенту почку его родного брата. Пациент прожил с пересаженной почкой девять лет. Этот период считается началом эры трансплантологии. К этому же времени накопились необходимые исследования по тканевой совместимости и необходимости подавления иммунного ответа пациентам с пересаженным органом. Без этого трансплантология была бы обречена.
Важные вехи в развитии трансплантологии:
- Открытие новых цитостатических препаратов.
- Широкое внедрение гемодиализа и перитонеального диализа.
- Открытие новых консервирующих растворов.
- Открытие роли HLA-DR совместимости.
Пересадка почки в современном мире
В настоящее время пересадка почки – довольно распространенная операция, она составляет половину объема всей трансплантологии. В мире ежегодно выполняется около 30 тыс. таких операций. Пятилетняя выживаемость составляет 80%.
Доказано, что пересадка почки не только значительно улучшает качество жизни пациента с ХПН, но и увеличивает ее продолжительность (по сравнению с хроническим гемодиализом).
Однако количество нуждающихся в пересадке почки в разы превышает количество проводимых операций. Конечно, это связано с нехваткой донорских органов.
Сама операция пересадки – это только один из этапов лечения. После нее начинается не менее сложный и ответственный этап – жизнь с пересаженной почкой, который требует постоянного пожизненного приема препаратов с целью предотвратить отторжение пересаженного органа.
Кому нужна пересадка почки
Показание для пересадки почки одно – конечная стадия почечной недостаточности, то есть та стадия, когда обе почки (или по какой-то причине единственная почка) не справляются с функцией очищения крови.
В организме нарастает количество азотистых шлаков, которые токсичны для всех органов. Это состояние без вмешательства неизбежно приводит к гибели. Никакими лекарствами затормозить прогрессирование почечной недостаточности нельзя.
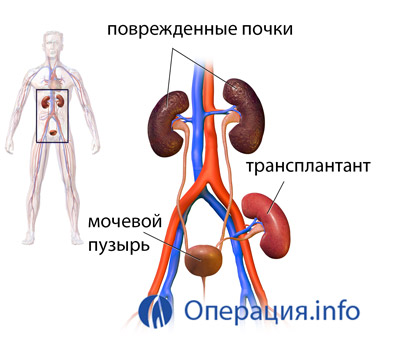 Какие заболевания чаще всего приводят к почечной недостаточности?
Какие заболевания чаще всего приводят к почечной недостаточности?
- Хронический гломерулонефрит.
- Хронический пиелонефрит.
- Нефропатия при сахарном диабете.
- Врожденная патология.
- Поликистоз.
- Мочекаменная болезнь.
- Травмы.
- Опухоли.
Трансплантация почки показана в первую очередь детям, так как проведение гемодиализа у них достаточно затруднительно.
Подготовительный этап
Если выставлен неутешительный диагноз и вынесено решение о необходимости пересадки, пациенту назначается целый комплекс обследований для того, чтобы только поставить его на очередь в лист ожидания.
Необходимо исключить в первую очередь абсолютные противопоказания к трансплантации почки:
- Злокачественные новообразования.
- Активный туберкулез.
- Активный гепатит или СПИД.
- Тяжелые заболевания сердца и сосудов.
- Хронические заболевания легких с дыхательной недостаточностью.
- Наркомания.
- Психические заболевания.
- Все заболевания с прогнозом жизни не более двух лет.
Для исключения этих заболеваний проводятся соответствующие обследования:
- Анализы крови и мочи.
- Биохимический развернутый анализ.
- Кровь на маркеры инфекционных заболеваний.
- Рентгенологическое обследование легких.
- Исследование функции легких.
- УЗИ органов брюшной полости.
- Фиброгастроскопия.
- Функциональное исследование сердца, при выявлении отклонений может быть назначена коронароангиография.
Проводится процедура типирования гистосовместимости по системе HLA.
Если предполагается пересадка органа от умершего донора, пациент заносится в лист ожидания и ждет своей очереди до появления подходящего именно ему по результатам типирования донорского органа. Почка должна также подходить по возрасту и по размерам. Ожидание довольно длительное, в среднем нуждающиеся пациенты ждут почку 1,5-2 года. Пересадка почки ребенку при наличии подходящего органа осуществляется в первую очередь.
Что нужно сделать за то время, пока ожидается операция:
- Больному должен быть налажен адекватный гемодиализ.
- Необходимо обследование на скрытые инфекции (бакпосев кала, мочи, мокроты) и их лечение.
- Санация полости рта.
- Осмотр отоларинголога.
- Осмотр гинеколога.
- Сделать все необходимые прививки от инфекционных заболеваний.
- Максимальная коррекция лечения хронических заболеваний, подбор инсулинотерапии для обеспечения адекватной компенсации сахарного диабета.
- При необходимости возможно хирургическое лечение ИБС (операции реваскуляризации миокарда).
- Если воспалительный бактериальный процесс в больных почках никак не поддается консервативному лечению, возможно проведение двусторонней нефрэктомии.
- Необходимо подать документы на получение квоты для проведения бесплатной операции в региональный Минздрав.
Вызов на пересадку почки из центра трансплантологии может поступить в любое время (для этого в центре оставляется как можно больше контактных номеров телефонов). Поэтому к вызову на операцию нужно всегда быть готовым, и при получении звонка постараться как можно быстрее прибыть в центр вместе с сопровождающим. После получения сообщения о предстоящей операции необходимо воздерживаться от пищи и еды.
Пересадка почки от живого донора
Ожидание подходящего донора – процесс длительный. Почка забирается главным образом у лиц, погибших в катастрофах, у которых зафиксирована смерть мозга.
В настоящее время все большее распространение во всем мире получает пересадка почки от живого донора. Эта пересадка имеет ряд доказанных преимуществ:
- Пересадка от живого донора (даже неродственная) дает больший процент приживаемости и более длительную продолжительность жизни.
- Исключается длительное ожидание.
- Плановый характер вмешательства.
- Возможность более тщательного предварительного обследования донора.
- Снижается период холодовой ишемии.
- Возможность пересадки почки до начала гемодиализа, что также дает меньшее количество осложнений.
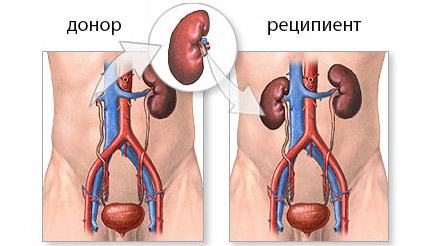
В России разрешена пересадка почки только от близкого родственника. Донором может стать лицо, находящееся в генетической связи с пациентом, в возрасте от 18 до 65 лет, давшее добровольное согласие на изъятие почки.
Донор проходит тщательное обследование. Он не должен иметь каких-либо серьезных соматических и психических заболеваний, артериальной гипертензии. Особое внимание уделяется исследованию состояния почек, для исключения скрыто протекающей патологии. Так как остаток жизни донору придется прожить с одной почкой, врачи должны быть уверены в ее нормальном функционировании.
Описание самой операции
Существует две методики этой операции:
- Ортотопическая.
- Гетеротопическая.
Ортотопическая трансплантация – это пересадка почки на место, в котором она обычно находится. То есть больная почка удаляется, а на ее место помещается донорская, почечные сосуды сшиваются с почечными сосудами реципиента. Ортотопическая трансплантация применяется редко, так как имеет много отрицательных моментов.
 Гетеротопическая пересадка – это подшивание почки в нетипичное для нее место в подвздошной области малого таза. При этом сосуды донорской почки сшиваются с подвздошными сосудами пациента: почечная артерия – с подвздошной артерией, почечная вена – с подвздошной веной. Только после восстановления кровотока в почке, создают путь для оттока мочи. Мочеточник вшивается в мочевой пузырь.
Гетеротопическая пересадка – это подшивание почки в нетипичное для нее место в подвздошной области малого таза. При этом сосуды донорской почки сшиваются с подвздошными сосудами пациента: почечная артерия – с подвздошной артерией, почечная вена – с подвздошной веной. Только после восстановления кровотока в почке, создают путь для оттока мочи. Мочеточник вшивается в мочевой пузырь.
Такая операция технически более легкая, доступ к сосудам подвздошной области проще, они крупнее почечных.
Операция проводится под общей анестезией, длительность операции – 3-4 часа. При пересадке трупного органа время – решающий фактор, поэтому предоперационная подготовка проводится в экстренном порядке.
При пересадке от живого донора операции нефрэктомии и трансплантации проводятся почти одновременно, планируются заранее, что позволяет более тщательнее подготовиться и донору и реципиенту.
После завершения всех этапов в операционном поле оставляются дренажные трубки и рана ушивается.
Ранний послеоперационный период
После операции больной несколько дней будет находиться в отделении реанимации под тщательным мониторинговым контролем.
В полном объеме функционировать пересаженная почка начинает на 5-7 день, до этого времени проводятся сеансы гемодиализа.
Питание первые дни осуществляется парентерально, то есть путем вливания внутривенно различных питательных растворов. Назначаются антибиотики широкого спектра действия, а также с первых дней назначаются препараты, подавляющие иммунный ответ организма (базовый иммунодепрессант – Циклоспорин А).
Вставать и ходить врачи разрешают на 2-3 сутки.
Выписка из стационара при благополучном исходе возможна через 3-4 недели. Все это время медики следят за функционированием пересаженной почки: ежедневные анализы крови и мочи, уровня креатинина, мочевины, электролитов. Назначается радиоизотопное обследование, а также доплерография сосудов для оценки кровотока. Иногда необходима процедура биопсии почки.
Возможные ранние послеоперационные осложнения:
- Несостоятельность сосудистых анастомозов с развитием кровотечения или формированием забрюшинных гематом.
- Инфекционные осложнения в виде нагноения операционной раны или генерализацией скрытой инфекции на фоне иммуносупрессивной терапии.
- Реакция острейшего отторжения.
- Тромбоз или тромбофлебит подвздошных сосудов или глубоких вен голени.
Жизнь с пересаженной почкой
 Если операция прошла благополучно, почка стала функционировать и минула угроза послеоперационных осложнений, пациента выписывают домой.
Если операция прошла благополучно, почка стала функционировать и минула угроза послеоперационных осложнений, пациента выписывают домой.
Качество жизни таких пациентов улучшается, многие возвращаются на работу, женщины способны рожать детей. Пациенты с пересаженной почкой живут по 15-20 лет, далее возможно встанет вопрос о новой пересадке.
Основная проблема в трансплантологии – это риск отторжения трансплантата, которое может наступить в любое время после операции. Донорская почка, даже взятая от близкого родственника, воспринимается организмом как чужеродное тело. Наша иммунная система, призванная избавляться от чужеродных тел, вырабатывает антитела к чужим белкам. В результате взаимодействия антител с антигенами происходит некроз органа.
Основные признаки отторжения донорской почки:
- Повышение температуры.
- Боли в области пересаженной почки
- Уменьшение диуреза или полное прекращение мочеотделения.
- Изменения в анализах, характерные для острой почечной недостаточности.
Для подавления иммунного ответа после операции трансплантации любого органа (не только почки) назначаются специальные препараты – иммунодепрессанты.
Основные иммунодепрессанты, применяемые на сегодняшний день:
- Кортикостероиды.
- Циклоспорин (сандимун).
- Такролимус.
- Сиролимус.
- Эверолимус.
- Симулект.
- Зенопакс.
- Атгам.
Обычно назначается комбинация нескольких иммунодепрессантов, действующих на различные звенья иммунного ответа. Выделяют два режима иммуносупрессии:
- Индукционная (в течение 8-12 недель после пересадки), предполагающая максимальные дозы препаратов.
- Поддерживающая (всю оставшуюся жизнь).
Иммуносупрессивная терапия имеет свои побочные эффекты, о которых пациент предупреждается заранее: возможно развитие лекарственного гепатита, лейкопении, сахарного диабета, ожирения, остеопороза, пептичеких язв, артериальной гипертензии. Повышается также восприимчивость к инфекциям.
От каких факторов зависит приживаемость трансплантата и продолжительность жизни
- Иммунологическая совместимость донора и реципиента. Чем больше позиций совпадает в тканевом типировании, тем меньше вероятность отторжения. Наиболее благоприятными донорами являются однояйцевые близнецы, далее следуют родные братья, сестры, далее-родители, затем-более дальние родственники, затем – живой неродственный донор. И на последнем месте – трупный орган.
- «Эффект центра». Означает совокупность опыта и существующих в каждом конкретном центре условий. Разница в результатах приживаемости органов в разных центрах достигает 20%.
- Длительность холодовой ишемии донорского органа. Появились данные, что этот фактор более важен, чем гистосовместимость.
- Возраст (риск повышается).
- Качество подготовки и реабилитации к моменту операции.
- Сопутствующие экстраренальные заболевания.
По отзывам пациентов, перенесших трансплантацию почки: несмотря на все тяготы подготовки, ожидания, тяжесть самой операции и последующее за ней постоянное лечение тяжелыми препаратами, все эти мучения окупаются чувством свободы. Человек ощущает себя полноценным, не привязанным к аппарату гемодиализа.
Где делают пересадку почки и сколько это стоит
 Операция трансплантации почки относится к высокотехнологичной медпомощи, на каждый регион выделяются квоты из федерального бюджета для проведения ее бесплатно нуждающимся пациентам.
Операция трансплантации почки относится к высокотехнологичной медпомощи, на каждый регион выделяются квоты из федерального бюджета для проведения ее бесплатно нуждающимся пациентам.
Однако квот на всех нуждающихся не хватает. Многие решаются на платную операцию. Средняя стоимость трансплантации почки составляет 20000 долларов. Необходимо отметить, что торговля органами в нашей стране запрещена. Это цена самой операции, вне зависимости от того, какой орган будет пересажен – от родственника или от трупа.
Мест, где пересаживают почку, в России больше, чем центров по пересадке других органов.
В Москве пересадкой почки занимаются:
- НИИ трансплантологии и ИО Росмедтехнологии.
- РНЦ хирургии РАМН.
- Научный центр ССХ им. Бакулева РАМН.
- Национальный медико-хирургический центр им. Пирогова.
- Российская детская клиническая больница Росздрава.
- Онкологический НЦ РАМН.
- Главный военно-клинический госпиталь им. Бурденко.
- Российская ВМА им. Кирова.
Есть несколько федеральных центров по пересадке почки в Санкт-Петербурге:
- ГМУ им. Академика Павлова.
- ФГУ « Центральный научно-исследовательский рентгенорадиологический институт».
Также существуют отделения по пересадке почки почти во всех крупных городах: Новосибирск, Нижний Новгород, Самара, Красноярск, Хабаровск, Екатеринбург, Иркутск и другие. Адрес ближайшего центра по пересадке почки можно получить в региональном Минздраве, там же можно попытаться получить квоту на проведение бесплатной трансплантации.
Видео: трансплантация почки – медицинская анимация
Видео: родственная пересадка почек
стоимость, ход операции, отзывы и прогноз
 Почки выполняют определенные функции.
Почки выполняют определенные функции.
Они отвечают за фильтрацию жидкости, а также за вывод ее излишков.
Иногда возникают случаи дисфункции почек.
Они перестают работать правильно, что приводит к возникновению различных патологий.
Содержание статьи
Основная информация
 Почки являются важными органами в теле человека. Они выполняют несколько задач, основной из которых считается фильтрация жидкости, попадающей в организм. В ней содержаться макро- и микроэлементы.
Почки являются важными органами в теле человека. Они выполняют несколько задач, основной из которых считается фильтрация жидкости, попадающей в организм. В ней содержаться макро- и микроэлементы.
Благодаря почкам после фильтрации они поступают в кровь и разносятся по всему телу.
Также бобовидные органы отвечают за вывод ненужной жидкости. К сожалению, возникают случаи, когда возникает дисфункция почек.
Иногда проблема решается с помощью пересадки поврежденного органа. Зачастую оперативное вмешательство проводится при почечной недостаточности на запущенной стадии.
При этом органы перестают выполнять свою функцию, что приводит к возникновению различных патологий.
Трансплантация является довольно распространенным оперативным вмешательством. При проведении операции стоит учесть множество факторов. Особенно это касается показаний и противопоказаний к таким манипуляциям.
Показания к применению процедуры
 Трансплантация почек назначается после того, как врач диагностирует почечную недостаточность последней стадии. В этом случае органы перестают нормально функционировать.
Трансплантация почек назначается после того, как врач диагностирует почечную недостаточность последней стадии. В этом случае органы перестают нормально функционировать.
К сожалению, такая патология является довольно распространенной проблемой. В результате очередь на трансплантацию очень велика. Пока пациент ждет, он должен периодически проходить гемодиализ. Это позволит искусственным методом снизить количество вредных веществ в организме.
Появление крови в моче, и увеличение ее количества свидетельствует о наличии проблем с бобовидными органами. В данном случае нужно незамедлительно обратиться к урологу или нефрологу. Если своевременно диагностировать патологию и начать лечение, то можно избежать оперативного вмешательства.
Спровоцировать почечную недостаточность могут такие патологии:
В любом случае трансплантация проводиться тогда, когда орган перестает выполнять свою функцию и не подлежит лечению консервативными методами.
Противопоказания к операции
Конечно, существуют случаи, когда трансплантация почек невозможна. Это касается пациентов, которые имеют определенные патологии. В их случае единственным выходом является пожизненный гемодиализ. Итак, что же это за патологии:
 Онкология. Единственный вариант провести оперативное лечение онкологического заболевания. Что касается трансплантации, то она возможна только через несколько лет.
Онкология. Единственный вариант провести оперативное лечение онкологического заболевания. Что касается трансплантации, то она возможна только через несколько лет.- ВИЧ. Трансплантация возможна при гепатите С и В.
- Наличие активных инфекций. В данном случае операция откладывается до лучших времен. При этом пациент находиться под пристальным присмотром лечащего врача.
- Проблемы психологического характера, вызванные алкоголем или другими факторами.
- Сердечная недостаточность, а также патологии пищеварительного тракта.
Также стоит отметить, что перед операцией проводится исследование, цель которого, проверить совместимость донорской почки с организмом человека.
Если возможна перекрестная иммунологическая реакция, то оперативное вмешательство не проводится. В таком случае риск отторжения почки очень велик.
Где берут орган для пересадки?
При трансплантации используют донорскую почку, которую получают несколькими путями:
 Донором может стать живой родственник, который дал официальное согласие на это. Чем ближе родственность, тем лучше.
Донором может стать живой родственник, который дал официальное согласие на это. Чем ближе родственность, тем лучше.- От человека, который не является родственником пациенту. Данный вариант используется очень редко.
- Донорская почка может быть взята от мертвого донора. Конечно, в таком случае орган должен быть извлечен своевременно.
Конечно, к выбору донора подходят очень тщательно. При этом он должен отвечать следующим требованиям:
- возраст – 18-65 лет;
- пол и вес пациента и донора должны быть примерно одинаковы;
- у донора и пациента группы крови должны быть идентичны.
При этом стоит учитывать, что желание стать донором должно быть добровольным и осознанным. В данном случае ему объясняют все риски и последствия удаления одной почки. После этого оформляются соответствующие документы.
Цена операции в Москве
 Стоимость трансплантации почки зависит от многих факторов:
Стоимость трансплантации почки зависит от многих факторов:
- тип клиники;
- срочность трансплантации;
- где берется донорский орган.
В государственных учреждениях пересадка проводиться бесплатно. Единственный недостаток – ждать трансплантацию придется довольно долго.
Если говорить о частных клиниках, то стоимость операции может достигать более 100 тыс. долларов. Также на стоимость операции во многом влияет то, кто именно будет ее проводить.
Процедура трансплантации
Трансплантация почки является довольно распространенной операцией. Она проводится несколькими способами:
 Ортотопический метод. На первоначальном этапе выполняется устранение больного органа. На его место пересаживают здоровую почку. Соединение с организмом проводиться с помощью сосудов. Такой способ используется крайне редко, так как часто возникают осложнения.
Ортотопический метод. На первоначальном этапе выполняется устранение больного органа. На его место пересаживают здоровую почку. Соединение с организмом проводиться с помощью сосудов. Такой способ используется крайне редко, так как часто возникают осложнения.- Гетеротопический способ. В данном случае донорский орган крепят в нехарактерном для него месте. Зачастую здесь речь идет о малом тазе. Донорские сосуды подшивают к сосудистой системе пациента. При этом к мочевому пузырю присоединяют мочеточник. Донорский орган начинает функционировать, когда кровообращение налаживается.
Оперативное вмешательство проводиться под общим наркозом, действие которого продолжается на протяжении нескольких часов. Длительность операции напрямую зависит от сложности ситуации и индивидуальных особенностей организма.
Как проходит данное вмешательство
 Пересадка почки является довольно сложной операцией, для проведения которой понадобиться определенное оборудование. Поэтому трансплантация проводиться зачастую в крупных городах Российской Федерации.
Пересадка почки является довольно сложной операцией, для проведения которой понадобиться определенное оборудование. Поэтому трансплантация проводиться зачастую в крупных городах Российской Федерации.
Пациентов, которые нуждаются в пересадке, направляют в соответствующие медицинские учреждения. Именно там есть нужное оборудование и высококвалифицированные специалисты.
Стоит отметить, что основным учреждением является РНЦХ им. Академика Петровского. Именно здесь проводят трансплантацию, как взрослым, так и детям.
Период реабилитации
 После операции пациент должен в точности соблюдать все рекомендации и наставления врача. В ином случае могут возникнуть осложнения, а главное – произойти отторжение донорского органа.
После операции пациент должен в точности соблюдать все рекомендации и наставления врача. В ином случае могут возникнуть осложнения, а главное – произойти отторжение донорского органа.
Послеоперационная реабилитация длится от нескольких месяцев до одного года.
В этот период пациенту могут быть назначены препараты, которые несколько подавляют иммунную систему. Это нужно для того, чтобы обеспечить успешное приживление донорского органа. Длительность приема препарата составляет до 3 месяцев.
После операции, на следующий день, пациент может ставать и ходить. Главное постоянно контролировать давление и диурез. Швы снимают через 14 дней после проведения операции.
Также нужно постоянно проходить диспансерный осмотр до конца жизни (раз в год). Непосредственно после оперативного вмешательства пациент направляется в реанимацию, где пробудет столько, сколько посчитает лечащий врач.
Также после операции нужно будет придерживаться определенной диеты и напрочь отказаться от некоторых продуктов.
Диетические предписания
 После трансплантации пациенту категорически запрещается употреблять алкогольные напитки, острые блюда, колбасы, консервацию и пряности. Также врач настоятельно рекомендует ограничить количество потребляемых белков и соли.
После трансплантации пациенту категорически запрещается употреблять алкогольные напитки, острые блюда, колбасы, консервацию и пряности. Также врач настоятельно рекомендует ограничить количество потребляемых белков и соли.
Стоит отметить, что соль значительно задерживает жидкость, что приводит к интенсивной работе бобовидных органов.
Что касается мяса, то здесь желательно отказаться от баранины, свинины и жирной рыбы. Лучше отдать предпочтение птице, морепродуктам, кролику и речной рыбе.
Вместо молока рекомендовано употреблять другие молочные продукты, такие как творог, кефир и другие. Также рекомендовано напрочь отказаться от фастфуда и продуктов быстрого питания.
Пищу можно принимать часто, но понемногу. Так, дневной рацион питания может выглядеть примерно так:
- Завтрак. Творог и овсяная каша. Чтобы придать каше вкуса, ее приправляют ложечкой меда. Все запивают зеленным чаем.
- Обед. Неплохим решением станет крем-суп из тыквы, а также картофельное пюре, отваренная говядина и компот из сухофруктов.
- Полдник. Оптимальным вариантом станет овощной салат из помидор, морковки, репы и свеклы. Запить все можно настоем из шиповника.
- Ужин. Котлеты из филе курицы на пару. Макароны. Компот из сухофруктов.
Также на протяжении дня можно делать небольшие перекусы. Оптимальным вариантом станет диетическое печенье, отрубы, йогурт, кефир или фрукты.
Отзывы пациетов
Вот несколько слов от людей которые были вынуждены провести трансплантацию органа:
На протяжении 13 лет болел хроническим гломерулонефритом. В последнее время часто ездил на диализ. Но, когда прошел трансплантацию почки, все изменилось. Теперь только периодически прохожу обследование у врача.
Миша, 42 года
Раньше не имел проблем со здоровьем, пока не простудил почки на зимней рыбалке. Уже два года мучаюсь с пиелонефритом. Все было нормально, пока боль стала невыносимой. Записался на трансплантацию. Теперь чувствую себя очень хорошо и общее здоровье значительно улучшилось.
Валера, 45 лет
С рождения имею проблемы с почками. Когда ситуация ухудшилась, решала обратиться к врачам. Была назначена трансплантация. После нее самочувствие значительно улучшилось. Спасибо нашим специалистам.
Маша, 38 лет
Прогноз к выздоровлению
Даже если трансплантация прошла удачно, никто не может гарантировать стопроцентного приживления донорского органа.
Чтобы повысить шансы, пациенту назначают специальные препараты, которые угнетают иммунную систему и тормозят образование антител, реагирующих на чужеродное тело. И это касается донорского органа.
В послеоперационный период пациент находится под пристальным присмотром лечащего врача. Если у человека наблюдаются боли в пояснице, высокая температура и наличие крови в мочи, то это свидетельствует об отторжении донорской почки. В таком случае операционное вмешательство может быть повторено, но с другим органом.
Конечно, такой риск отторжения очень мал и составляет всего 2%. В остальных случаях пациенты возвращаются к нормальной жизни уже через несколько месяцев.
Почки являются важными органами и отвечают за фильтрацию и отвода жидкости. Поэтому нужно внимательно следить за их функционированием. Чтобы предотвратить возникновение проблем, необходимо отказаться от вредных привычек и вести здоровый образ жизни.
Также стоит периодически проходить обследование у врача, особенно если ранее были проблемы, связанные с функционированием данных органов.
Что дает операция по трансплантации почки сегодня?
Трансплантация почек представляет собой сложную хирургическую операцию, во время которой больному пересаживается орган, взятый от другого человека. Здоровая почка может быть получена как от живого, так и от умершего донора. Данный радикальный способ излечения хронической почечной недостаточности является на сегодняшний день самым надежным и эффективным.
Когда требуется пересадка почки – показания и противопоказания к трансплантации почек
Все выполняемые в мире операции по пересадке почки составляют половину всех хирургических вмешательств, связанных с трансплантацией каких-либо органов. В начале прошлого столетия учёные впервые стали искать оперативный метод лечения хронической почечной недостаточности в конечной стадии.
Первые эксперименты хирургами Венгрии и Франции проводились на животных. В сороковых годах 20 века уже предпринимались попытки пересадки больному человеку почки от животных или от умерших людей.
В 1954 году американскими хирургами смертельно больному пациенту Рональду Херрику была сделана успешная операция трансплантации почки его родного брата. Получивший новую почку Рональд прожил после этого девять лет. Его брат-близнец Ричард, выступивший донором органа – 56 лет. Эта операция, признанная хирургами во всем мире первой удачной трансплантацией органа, положила начало новой эре в истории хирургии.
Сегодня во многих странах мира из нуждающихся в трансплантации больных составлены длинные листы ожидания. В частности, по данным на 2009 год, в США было более 80 тысяч пациентов, ожидающих пересадки почки. При этом за предыдущий, 2008 год, врачам Америки удалось сделать чуть меньше 20 000 подобных операций.
Далеко не всем почечным больным можно делать пересадку донорской почки. Определяющим фактором в этом процессе является совместимость тканей донора и реципиента. Также важно, чтобы пациент, нуждающийся в пересадке данного органа, был достаточно молодого возраста и чтобы у него не было в анамнезе системных заболеваний.
Для трансплантации почки существует одно-единственное показание – хроническая почечная недостаточность (ХПН) в терминальной стадии!
Развивается этот необратимый процесс на фоне:
 Хронического пиело- или гломерулонефрита.
Хронического пиело- или гломерулонефрита.- Стеноза почечных артерий.
- Камнеобразования в мочевыделительной системе.
- Ряда урологических заболеваний.
- Диабетической нефропатии.
- Врожденных аномалий развития почек.
- Пролеченных более двух лет назад злокачественных новообразований.
- Травм или поликистозов почек.
В сравнении с такими методами заместительной почечной терапии как перитонеальный диализ и хронический гемодиализ пересадка органа продлевает жизнь пациента в два раза дольше. Больные, получившие новую почку, живут с ней по 10-15 лет. Перекрёстная иммунологическая реакция с донорскими лимфоцитами является абсолютным запретом для проведения трансплантации!
Основными противопоказаниями для операции являются:
- Протекающий в организме пациента инфекционный процесс, в частности, ВИЧ-инфекция. Вылеченный туберкулёз требует 12-ти месячного наблюдения. При гепатитах С и В пересадка проводится.
- Сердечная недостаточность, язва желудка или другое системное заболевание в стадии декомпенсации. У больных сахарным диабетом повышен риск выживаемости пересаженного органа. Тем не менее, им сегодня делается почечная трансплантация.
- Болезни, связанные с возможным изменением личности человека (наркомания, алкоголизм, расстройства психики).
- Пожилой возраст реципиента.
- Гипертоническая болезнь.
- Раковое заболевание любого органа, которое либо вовсе не лечилось, либо с момента окончания лечения еще не прошло двух лет. Если проводилось лечение меланомы, рака груди или шейки матки, пересадка почки откладывается не на два года, а на пять.
Почечная онкология, которая была эффективно пролечена и не дала рецидива, не считается противопоказанием!
Для предотвращения осложнений после пересадки почек требуется неукоснительной соблюдение больными всех указаний и назначений врача.
По статистике примерно в десяти процентах случаев трансплантация не достигает успеха именно из-за непослушания реципиентов!
Некоммуникабельное взаимодействие реципиента с врачом во время подготовки к операции рассматривается как относительное противопоказание.
Как подготовится к пересадке почки – какие необходимо сдать анализы и провести исследования?
Перед трансплантацией почки необходимо провести полное клиническое обследование реципиента, которое включает:
 Точное установление первичной болезни почек.
Точное установление первичной болезни почек.- Выявление системных заболеваний.
- Радиоизотопное исследование здоровой почки.
- Анализы крови на ВИЧ, гепатит и другие вирусы.
- Оценку резерва лёгких.
- Оценку состояния сердечно-сосудистой системы.
- Обнаружение потенциальных источников инфекции, вплоть до кариеса.
- Определение состояние гинекологических органов у женщин.
- Проведение теста на беременность (для пациенток детородного возраста).
- Тестирование функций печени.
- Проведение клинических анализов крови и мочи.
- Серологическое исследование.
- Забор материала для посева из мочи и из зева пациента.
- Обязательную цистоуретрографию.
- Оценивающую пальпацию подвздошных артерий.
- Аускультацию шумов в подвздошной области.
- Артериография аорто-подвздошного сегмента (по необходимости).
- Неинвазивное доплер-обследование нижних конечностей (по показаниям).
- Двустороннюю нефрэктомию (при наличии особых показаний).
Важным подготовительным мероприятием перед трансплантацией является проведение гемодиализа, то есть подключение пациента к аппарату искусственной почки. Обеспечение больного гемодиализом позволяет максимально подготовить его к операции и подобрать подходящую именно для него донорскую почку.
Детям и подросткам, у которых из-за гемодиализа тормозится психическое и физическое развитие организма, почка пересаживается в срочном порядке!
В процессе предоперационной подготовки докторами делается всё необходимое, чтобы максимально улучшить общее состояние пациента.
Любую обнаруженную у пациента острую инфекцию предварительно вылечивают!
Больному, страдающему гипертензией, назначают пить гипотензивные лекарственные препараты до, во время и после операции. Пациентам, имеющим в анамнезе ишемическую болезнь сердца, делается ангиопластика или реваскуляризация.
Большинство пациентов с ХПН имеют хроническую анемию, при которой уровень гемоглобина не превышает 80 г/л. Поскольку такая анемия не является препятствием для проведения анестезии, переливание крови перед пересадкой почки, как правило, не назначается.
В ходе подготовки реципиента к операции в обязательном порядке делаются иммунологические тесты на проверку совместимости донорской почки с организмом больного!
Способы получения донорской почки для трансплантации – особенности пересадки почки от родственников
По виду донорского органа различают три основных типа почечной трансплантации:
- От живого родственника больного, который согласен выступить донором. При этом родство допускается до четвертого колена.
- От живого человека, который не является пациенту родственником (данный вид донорства используется редко).
- От умершего донора. В этом случае почка у трупа должна быть изъята своевременно.
Поскольку в норме у человека две почки, около трети всех нуждающихся в новой почке пациентов могут получить её от живого донора. Подбор такого человека осуществляется по следующим критериям:
- Возраст донора должен быть от 18 до 65 лет.
- Его пол, вес и возраст должны быть примерно такими же, как у больного.
- У потенциального донора должно быть хорошее здоровье (отсутствие системных заболеваний и почечных патологий).
- Группа крови донора должна совпадать с группой крови реципиента.
Желание пожертвовать почку неизлечимо больному должно быть у донора добровольным и осознанным. Важно, чтобы у него присутствовало понимание, в чем состоит риск донорства для его здоровья. Человек должен быть осведомлен о возможных последствиях жизни с одной оставшейся почкой.
Категорически запрещается принуждать человека выступать донором против его воли!
Противопоказаниями к донорству являются:
- Любые злокачественные заболевания (кроме опухоли мозга).
- Длительная гипертония или ишемия после перенесенной остановки сердца.
- Патология лёгких или сердечная аномалия.
- Гипертензия.
- Диабет субклинической формы.
- Любая невылеченная инфекция — вирусная, бактериальная или грибковая. (Если заболевание было вылечено, человек может быть донором).
Трупные органы берут для пересадки от людей, погибших в катастрофе, поскольку для умершего донора допускается смерть его мозга, но не сердца. При этом важно, чтобы до гибели человек был здоров. Если при жизни почки человека были больными или травмированными, то они не могут быть использованы.
В случае трупного донорства делается экстренная операция, поскольку изъятый орган не должен пострадать от ишемии!
Живая пересадка от родственника имеет ряд преимуществ перед «трупной» трансплантацией. К ним относятся:
- Возможность провести плановую операцию, поскольку и донора, и больного человека можно тщательно и качественно к ней подготовить. Плановая операция дает меньше всего осложнений.
- Получение от донора работоспособного и здорового органа.
- Использование «живых» органов частично решает проблему постоянно растущего числа нуждающихся в пересадке, поскольку почек, взятых от трупов, катастрофически не хватает.
Читайте также: Признаки, симптомы гидронефроза у взрослых, основные причины гидронефроза
Как проходит операция по трансплантации почки – этапы пересадки почки
Пересадка почки осуществляется по одной из двух методик:
- Гетеротопической.
- Ортотопической.
При использовании первого способа почка пересаживается в подвздошную область на место, не свойственное данной ткани. Ортотопическая трансплантация используется значительно реже. Она заключается в пересадке почки в околопочечную клетчатку реципиента. Поскольку данная область восприимчива к разного рода инфекции, внедрение органа на место собственных почек пациента сопряжено с опасностью внутриоперационных и послеоперационных осложнений.
В операции по пересадке почки от живого донора участвуют две хирургические бригады. Одна группа медиков работает с реципиентом, другая – с донором. Обе операции происходят параллельно и делаются под наркозом.
- Донорский тип хирургического вмешательства представляет собой уретеронефрэктомию, во вермя которой переплетенная с сосудами ножка почки осторожно отсекается. Хирург стремится сделать отсечение максимально близко к центральным сосудам.
- Прилегающий к почке мочеточник также отделяют на протяжении пятнадцати или двадцати сантиметров.
- Затем его вместе с удалённой почкой погружают на некоторое время в готовый физиологический раствор, охлажденный до 4 градусов Цельсия. Это необходимо для того, чтобы провести перфузию помещенной в раствор почки. Для перфузии используется гепарин, новокаин и полиглюкин. Длительность манипуляции составляет от трёх до четырёх минут.
Одновременно с этим происходит подготовка места для имплантации у нуждающегося в пересадке больного.
- Для этого выделяется подчревная артерия, один конец которой перевязывается. Другой конец соединяют с почечной артерией.
- Столь же тщательно подготавливают нужную часть мочевого пузыря для пересадки мочеточника.
- Следующий этап операции состоит в том, что почечный и подчревный артериальные сосуды сшиваются между собой анастомозом по типу «конец в конец».
- Затем вена почки соединяется с подвздошной веной. В этом случае используется техника сопоставления сосудов «конец в бок».
- После тщательно выполненных подготовительных манипуляций почка извлекается из фиброзной капсулы.
- Далее мочеточник пересаживаемого органа соединяется с мочевым пузырем пациента.
- В конце операции к местам сосудистых соединений и к мочевому пузырю подводятся дренажные резиновые трубки, и операционная рана зашивается.
Нормальное функционирование почки и мочеточников достигается примерно спустя семь-десять дней после трансплантации.
При пересадке почки врачи стараются придерживаться перекрестного принципа – левую почку имплантируют в правую подвздошную ямку, правую почку, наоборот, пересаживают в левую подвздошную область. Это обусловлено особенностями анатомического строения. По необходимости данный порядок может быть нарушен.
Особенностями трансплантации почки женщинам является обязательность пересечения круглой маточной связки. Что касается мужчин, сберечь в неприкосновенности их семенной канатик удается далеко не всегда.
Если материал для пересадки получают от трупа, почечная артерия отделяется вместе с частью аорты.
Жизнь после пересадки почки – восстановление и возможные последствия, лечение и диета после трансплантации почки
Жизнь людей с удачно пересаженной почкой изменяется, безусловно, в лучшую сторону. Большинство пациентов возвращаются к нормальной деятельности. Для женщины детородного возраста становится возможным выносить и родить ребенка.
Наряду с этим существует реальная опасность осложнений, которые проявляются в отторжении организмом пациента донорского органа. Чтобы этого избежать, человек, получивший новую почку, должен сразу после операции принимать иммуноподавляющие стероиды и цитостатики на постоянной основе. Из-за приёма таких лекарств иммунитет пациента оказывается значительно снижен, поэтому он может легко заразиться любой инфекцией. В этом причина запрета на посещение почечных больных после операции даже для его родных и близких.
Отторжение бывает трёх типов:
 Сверхострое.
Сверхострое.- Острое.
- Хроническое.
Сверхострое отторжение возникает крайне редко. Оно имеет внезапный характер и наступает либо прямо во время операции, либо сразу после неё.
Наиболее распространенным является отторжение острого вида. Оно может наступить в течение первых двух месяцев после операции, а может проявиться и через год.
Хроническое отторжение характеризуется постепенным появлением и пролонгированным течением, растянутым на годы. Этот вид осложнения с трудом поддается лечению, так как причина его остается неизвестной.
Чтобы избежать послеоперационных осложнений и сохранить работоспособным новый орган, пациентам следует придерживаться простых правил:
- Принимать лекарственные препараты строго в соответствии с врачебными предписаниями.
- Регулярно и своевременно сдавать все необходимые анализы и проходить нужные обследования.
- Ежедневно наблюдать за основными показателями состояния организма – весом, артериальными давлением, температурой тела.
- Соблюдать диету, выполнять рекомендованные медиками физические упражнения.
В первое время после операции из рациона питания должны быть исключены жирные, острые и соленые блюда, а также мучное и сладкое.
Основой послеоперационной диеты является снабжение организма кальцием и фосфатами. Пациенту нужно следить за тем, чтобы не набрать избыточный вес.
Диета, рекомендованная людям с пересаженной почкой, основана на сбалансированности белков, жиров и углеводов, на достаточном потреблении микро- и макроэлементов, витаминов и жидкости.
Продолжительность жизни людей с пересаженной почкой может достигать 15-20 лет!
Правильное питание помогает снизить риск осложнений и наладить оптимальный водно-электролитный баланс в организме.
Читайте также: Современные методы диагностики и лечения гидронефроза почки
Где делают пересадку почки — обзор лучших центров и клиник по трансплантации почек и примерных цен на услуги в России
В нашей стране подобные операции делают:
 В онкологическом и гематологическом научных центрах при Российской Академии Медицинских наук.
В онкологическом и гематологическом научных центрах при Российской Академии Медицинских наук.- В Московской МА им. Сеченова.
- В НИИ урологии и в хирургическом центре Пирогова в Москве.
- В Российском научном центре хирургии при РАМН.
- В университете имени академика Павлова в Санкт-Петербурге.
- В российской детской клинической больнице Москвы.
- В ряде других клиник разных городов страны.
Средняя стоимость трансплантации почки составляет около 20 тысяч долларов США. В целом стоимость пересадки колеблется от десяти до ста тысяч $.
Отзывы пациентов о трансплантации почки
Виталий: Всем привет! Я сам лично перенес операцию по трансплантации почки. Был на диализе 7,5 месяцев. Очень тяжело его переносил. Но это время было необходимо, пока подбирали для меня совместимую почку. Родных у меня никого нет, я сам детдомовский. Спасибо врачам, всё равно нашли для меня орган! Почку пересадили мне от только что погибшего в автомобильной аварии. После операции очень тяжело было поначалу. Чтобы отторжения не было, кучу лекарств получал. Всё соблюдал, что доктора говорили, очень страшно было, что всё вернется. Теперь могу жить, и надеюсь прожить лет десять хотя бы, пока дети подрастают. Люся: У моего двоюродного брата была очень тяжелая болезнь почек. Ему сказали, что помочь сможет только пересадка. До этого он много месяцев был подключен к аппарату искусственной почки. Еще один наш брат сказал, что отдаст ему свою почку, но он сам болел, не почками, а другим чем-то. И пришлось ждать, пока его как будущего донора лечили. Потом сделали пересадку. После этого мой братишка с новой почкой жил еще восемь лет. Он успел за это время жениться и родить троих детишек. Всё время, все эти годы он был на таблетках и на диете.
Люся: У моего двоюродного брата была очень тяжелая болезнь почек. Ему сказали, что помочь сможет только пересадка. До этого он много месяцев был подключен к аппарату искусственной почки. Еще один наш брат сказал, что отдаст ему свою почку, но он сам болел, не почками, а другим чем-то. И пришлось ждать, пока его как будущего донора лечили. Потом сделали пересадку. После этого мой братишка с новой почкой жил еще восемь лет. Он успел за это время жениться и родить троих детишек. Всё время, все эти годы он был на таблетках и на диете. Наташа: Мой дядя страдал почечной недостаточностью и сделал пересадку почки в Германии. Знаю из общения с ним, что он остался очень доволен, как там оперируют. С тех пор прошло всего полгода, а он уже чувствует себя почти здоровым человеком.
Наташа: Мой дядя страдал почечной недостаточностью и сделал пересадку почки в Германии. Знаю из общения с ним, что он остался очень доволен, как там оперируют. С тех пор прошло всего полгода, а он уже чувствует себя почти здоровым человеком. Ирина: Я с детства болею почками, чем только меня не лечили. Как выросла, стала обивать пороги, просить докторов сделать мне пересадку. В нашем городе врачи мне отказали. Они боятся делать такие операции. Направили меня в столицу, а там очередь – просто нереальная!.. Пришлось через друзей пробиваться буквально, за деньги, конечно. Но, когда речь идёт о твоей жизни, о деньгах не думаешь. Сейчас я в клинике в ожидании подходящего органа. И у меня появилась надежда! Пожелайте мне здоровья, люди добрые!
Ирина: Я с детства болею почками, чем только меня не лечили. Как выросла, стала обивать пороги, просить докторов сделать мне пересадку. В нашем городе врачи мне отказали. Они боятся делать такие операции. Направили меня в столицу, а там очередь – просто нереальная!.. Пришлось через друзей пробиваться буквально, за деньги, конечно. Но, когда речь идёт о твоей жизни, о деньгах не думаешь. Сейчас я в клинике в ожидании подходящего органа. И у меня появилась надежда! Пожелайте мне здоровья, люди добрые!
Пересадка почки: длительность операции
Урология
16.08.2017
 Трансплантация почки — сложная хирургическая операция по пересадке данного органа. Для пересадки почки используют почку, взятую у другого человека.
Трансплантация почки — сложная хирургическая операция по пересадке данного органа. Для пересадки почки используют почку, взятую у другого человека.
Выступить донором для пересадки может как живой человек, так и умерший. На сегодняшний день, трансплантация почки самый надежный и и эффективный способ избавить пациента от почечной недостаточности.
В основном новая почка пересаживается в передний боковой отдел, который находится в области нижних ребер и костей таза. Реже ее могут пересадить в область родных почек пациента. Если в операции нуждается маленький ребенок с массой тела менее 22 кг, то донорскую почку размещают в области брюшины. Таким образом донорский орган хорошо приживается и нормально функционирует.
Как правило, больной орган не удаляется, а остается в теле пациента. Но, есть определенные исключения, при которых больная почка удаляется. Например, если у пациента развивается поликистоз или больная почка достаточно большого размера и мешает трансплантации новой.
Трансплантация почки — не новшество. Врачи прибегают к такому виду оперативного вмешательства довольно часто.
Особенности по пересадке почек
Операция по пересадке почек, как и другие серьезные операции имеет целый ряд определенных особенностей. Они являются самыми серьезными, и каждый пациент должен быть об этом проинформирован.
- Идеальными донорами для пересадки почки служат близкие родственники. Донора должны предупредить о возможных последствиях и осложнениях. Только после этого, он может подписать согласие.
- Пациент и донор должны быть одного возраста (допустимая разница в возрасте составляет 1- 2 года). Такая ситуация и с весом.
- У донора и пациента должна быть одна группа крови.
- У донора не должны быть диагностированы серьезные патологические процессы. Перед операцией донор обязательно проходит лабораторное и инструментальное исследование на наличие серьезных заболеваний и психологических расстройств.
К сожалению, на сегодняшний день, много людей нуждаются в операции по пересадке почки. Поэтому, часто врачи используют почку умершего человека. Взять материал для трансплантации можно только в том случае, когда:
- потенциальный донор умер в результате мозговой смерти;
- у врачей есть разрешение на использование органа. разрешение может написать человек при жизни, или родственники после его смерти.
Бывают ситуации, когда у донора были определенные проблемы или отклонения с почками. В безвыходной ситуации врачи все же ее используют.
Стоит отметить, что трансплантация почки не назначается новорожденному, очень маленьким детям и пожилым.
В каких случаях разрешена или запрещена трансплантация почек
К сожалению, не всем пациентам с почечными патологиями разрешена трансплантация почки. Главную роль в трансплантологии играет совместимость тканей трансплантированного органа донора и пациента. Также, у пациента, нуждающегося в пересадке почки, не должны сопутствующие серьезные заболевания.
Для трансплантации почки существует единственное показание — почечная недостаточность хронического характера, протекающая в терминальной стадии. Развитие данного патологического процесса начинается в результате:
- хронического воспалительного процесса в чашечно лоханочной системе и поражение почечных клубочков;
- стойкого сужения просвета в почечной артерии;
- образование камней в мочевыделительной системе;
- различных урологических заболеваний;
- нефропатии диабетического типа;
- аномального почечного развития при рождении;
- не вылеченных опухолевых новообразований;
- травмирование почечных стенок и слизистой оболочки.
По сравнению с перитонеальным диализом и хроническим гемодиализом трансплантация органа может продлить жизнь больному в три раза дольше.
Сколько живут пациенты после подобной операции? Пациенты с новой почкой проживают более 13 лет. Категорически запрещено проводить пересадку почки если у пациента имеется перекрестная иммунологическая реакция с лимфоцитами донора.
Также, операция не назначается пациентам с:
- инфекционными процессами в организме. Например, вирус иммунодефицита человека. Если у пациента был диагностирован туберкулез, то операцию можно будет провести через год, при условии, что организм пациента готов к операции. При гепатите В и С проводится трансплантация;
- сердечной недостаточностью, язвой желудка или другими системными заболеваниями в стадии недостаточного функционирования. У пациентов с сахарным диабетом существует риск, что трансплантированный орган не приживется. Но, это не является противопоказанием к операции;
- наркотической или алкогольной зависимостью, а также, пациентам с психическими расстройствами;
- стойким повышенным артериальным давлением;
- раковыми заболеваниями других органов. Врачи могут пересадить почку только в том случае, когда раковое заболевание лечилось и после этого прошло не менее двух лет. После рака груди, шейки матки и кожи должно пройти не менее пяти лет;
- операция не назначается пациентам после 70 лет.
Опухолевый процесс в почках, который был эффективно вылечен и не дал рецидива, не является противопоказанием. Чтобы операция прошла успешно и не было серьезных осложнений, то пациент должен строго придерживаться всех врачебных указаний.
На сегодняшний день, 10% операций были не успешными, но это только из-за несоблюдения всех правил и указаний.
Если пациент до операции не соблюдает всех врачебных правил, то это является противопоказанием к проведению трансплантации почки.
Предоперационная подготовка
В случае, если материал для пересадки берется у живого донора, то предоперационное обследование длиться на протяжении долгого времени. Если орган был получен в результате смерти донора, то пациент, стоящий в очереди на операцию, в срочном порядке вызывается медицинский центр.
Операция проводится специалистами разного профиля — хирургом, неврологом-трансплантологом, анестезиологом, психологом и медсестрами. В редких случаях подготовка пациента проводится и диетологом.
Непосредственно перед самой операцией специалисты проводят специальный тест, который позволит определить приживется почка или нет. Если по результатам теста врачи выяснили, что риск неприживления очень высок, то операция откладывается до следующего случая.
Перед самой операцией пациент проходит несколько обязательных анализов:
- анализ крови, определяющий уровень гемоглобина, креатинина, мочевины, кальция и калия;
- электрокардиографию;
- гемодиализ;
- ультразвуковое исследование и рентген грудной клетки.
Если операция предстоит маленькому ребенку, то гемодиализ не проводится, так как негативному влиянию поддается физическое развитие маленького пациента.
Операция по пересадке почки от родственника
 Иногда пациентам приходится очень долго ждать нужного донора. Ведь, для трансплантации подходит только та почка, которая была взята у человека с мозговой смертью.
Иногда пациентам приходится очень долго ждать нужного донора. Ведь, для трансплантации подходит только та почка, которая была взята у человека с мозговой смертью.
Поэтому, в последнее время, чаще проводится операция от живого донора.
Такая операция обладает многими преимуществами:
- Если взять орган у живого донора, то вырастает шанс прожить дольше, чем с трупной почкой.
- Пациенту не нужно ждать много времени.
- Хирургическая операция проводится запланировано.
- У враче есть возможность тщательно предварительно обследовать донора.
- Холодовая ишемия длится меньше времени.
- Можно пересадить почку до гемодиализа. Это исключает развитие серьезных осложнений.
В России можно трансплантировать почку только от кровного родственника. В качестве донора может выступить человек с генетической связью с больным возрастом от 19 до 60 лет. Для этого нужно только дать согласие донору, на удаление у него одной почки.
Перед самой операцией донора тщательно обследуют. Противопоказаниями к операции выступают серьезные соматические и психические заболевания, стойкое повышенное артериальное давление. Также, врачи должны полностью изучить трансплантированный орган на наличие скрытых протекающих патологий.
Донор, в дальнейшем будет жить только с одной почкой, поэтому врачи должны быть на 100% уверены в том, что она будет нормально функционировать.
Как проходит операция
Врачи могут воспользоваться одной из двух методик хирургического вмешательства:
- ортотопической. Орган пересаживается в привычное его место для функционирования. То есть, вначале врачи удаляют больную почку, а затем на ее место помещают донорскую. При этом оставшиеся сосуды пришиваются к сосудам нового органа. Такой вид операции проводят достаточно редко, так как после нее могут наблюдаться много негативных последствий.
- гетеротопической. Во время такой операции почку подшивают в то место, где она в принципе не должна находиться. Как правило, это подвздошная область в малом тазу. Сосуды донорского органа пришивают к подвздошным сосудам больного (почечную артерию с подвздошной артерией и почечную вену с подвздошной веной). Восстановить отток урины можно только после того, как восстановиться кровоток в почке. В мочевой пузырь вшивается мочеточник.
Для враче легче проводить гетеротопическую операцию, так как она гораздо легче. При этом врачам легче добраться до сосудов подвздошной области.
Операцию проводят под общим наркозом. В среднем она длиться не более четырех часов. Когда врачи проводят пересадку почку от умершего донора, то нужно строго следить за временем. Поэтому предоперационную подготовку проводят в экстренном порядке.
Когда у врачей есть почка от живого донора, то пересадка почки и нефрэктомия проводятся одновременно. Их планируют заранее, что дает возможность донорам и пациентам тщательно подготовиться.
После того, как врачи пересадили почку и проделали все этапы операции, то выводится дренажная трубка и рану зашивают.
Послеоперационный период
Операция по пересадке почек очень тяжелая, и даже после проведения операции опытными специалистам, почка не всегда быстро и легко приживается в новом организме. Поэтому, врачи не могут дать точный ответ, за какой период времени приживется донорская почка. На приживление уходит много времени, и не редки случаи, когда начинаются осложнения. 24 часа после операции пересаженная почка занимается всеми основными функциями.
Не всегда человеческий организм сразу принимает новый орган. Поэтому для пациента назначается дополнительное медикаментозное лечение специальными лекарственными препаратами. Основной задачей препаратов является угнетение образования определенных иммунитетных клеток. В результате такого лечения, иммунитет пациента не определяет чужеродный орган.
Бывают ситуации, когда, как казалось бы, орган прижился и все хорошо, но всегда присутствует определенный процент риска к процессу отторжения. Это можно определить по:
- сильному болевому синдрому в поясничной области;
- повышенной температуре;
- кровяным частицам в выделяемой урине.
Если после проведенной терапевтической терапии у пациента не стихает симптоматика, то в срочном порядке нужно найти нового донора и почку пересаживают повторно. В таких ситуация пациента не выписывают с больницы и он находится под строгим контролем пациента.
Жизнь после трансплантации почки протекает как и прежде. Несколько месяцев пациент должен регулярно сдавать общий анализ крови и мочи, чтобы врачи контролировали все реакции в организме.
По статистике, отторжение наступает через три — четыре месяца после операции. Если за это время у пациента не наблюдалось никаких негативных реакций, то 97% , что он вернется к полноценной жизни.
Для каждого пациента индивидуально разрабатывается специальная диета. на протяжении всей жизни пациент должен проходить терапию иммунодепрессантами.
Пациентам всю жизнь после пересадки почки следует ответственно относиться к своему здоровью и соблюдать всех врачебных указаний. Это позволит избавить себя от серьезных последствий.
Раз в один — два месяца нужно проходить ультразвуковое исследование почки. Таким образом, врачи смогут следить за качеством работы донорского органа.
Осложнения после трансплантации почки
Главным осложнением после операции по пересадке почки является не приживание органа в теле
Отторжение может быть трех видов:
- сверх острым отторжением — почка отторгается через 1,5 часа после операции;
- острым отторжением — почка отторгается в течении одной — трех недель;
- хроническим отторжением — отторжение может начаться в любой период, даже через несколько лет.
На сегодняшний день, зафиксированы единичные случаи, когда почка отторгалась сразу же после операции. Как правило отторжение происходит медленно и постепенно. Иногда, лекарственные препараты позволяют устранить этот процесс.
Если же новый орган не хочет работать в новом теле, то возможно развитие синдрома отторжения на хроническом уровне. В таких случаях, врачи проводят повторную пересадку (ретрансплантацию).
Также, осложнения могут быть сосудистыми и урологическими. Сосудистые осложнения — стойкое повышение артериального давления, кровотечения, тромбообразование и закупоривание просвета артерий донорского органа. Урологические осложнения — кровяные выделения в моче, непроходимость мочеточника и другие.
Бывают случаи, когда инфицируется послеоперационный шов.
Стоимость пересадки почки
 Пересадка почек сколько стоит?
Пересадка почек сколько стоит?
Это один из самых важных вопросов среди пациентов, нуждающихся в такой операции.
Врачи не могут ответить на этот вопрос однозначно.
Ведь стоимость операции зависит от многих факторов.
Цена зависит от:
- выбранной клиники. В частной клинике операция обойдется дороже, чем в государственной;
- срочности операции;
- выбранного донора.
Если вы решили пройти операцию в государственном медицинском учреждении, то операция будет проведена бесплатно. Единственное, если у вас нет родственников, которые выступят донором, то вам придется ждать очень долго.
Сколько стоит пересадка почки в частных клиниках? Цена на подобные операции колеблется от 30 до 115 тыс долларов.
Как происходит пересадка почки
Отторжение пересаженной почки – почему возникает и как проявляется
При живом доноре, процедура пересадки почки проводится в два этапа. Первым делом у донора, который проходит подготовительный этап, изымается почка, которая промывается и помещается в систему. Трансплантация почки осуществляется после ее изъятия, хотя при наличии трудностей, пересадка может осуществиться в течение 3-х суток с момента изъятия органа.
• Гипертоническая болезнь.
• Припухлость или отечность, как правило, в руках, ногах, или лице.
• Снижение диуреза.
• Повышение температуры тела.
• Боли в животе.
Пациент должен немедленно обратиться в службу трансплантации, если любой из этих симптомов развиваются. Специальные лекарства, принимаемые после операции, помогут предотвратить отторжение. Это называется иммуносупрессивная терапия. Предназначение таких лекарственных средств – ослабление иммунной системы, что позволяет телу принять пересаженный орган.
Если пациент принимает препараты, снижающие сопротивляемость организмов, то должен регулярно обследоваться на инфекции, измерять кровяное давление, сдавать анализы на глюкозу и онкомаркеры, чтобы иметь возможность избежать развития сахарного диабета и раковых опухолей.
Почка входит в список самых пересаживаемых органов. Поэтому трансплантологи всех стран внимательно отслеживают новейшие разработки в этой сфере.
Объект их внимания – не только альтернативное оборудование, способное обеспечивать жизненные процессы пациента на время его операции. Хирурги ориентируются на поиски эффективных методов, направленных на то, чтобы пересаженная почка не отторгалась.
Научные изобретения в этой области подтолкнули не только к созданию аппаратов для гемодиализа, но также подтвердили возможность создания почки из собственных клеток организма. Такая технология разрабатывается в научных центрах России и за рубежом.
Виды трансплантологических операций
Первый метод не нашел широкого применения в медицинских кругах, так как сложен для осуществления на практике. Он предполагает трансплантацию почек донора на место, где располагается орган оперируемого пациента.
Сшивают почечные сосуды человека, предоставившего орган, и реципиента, что приводит к уменьшению и сморщиванию почечных тканей. Здоровый орган помещается в жировую клетчатку околопочечной зоны, которая является сверхчувствительной к различным инфекциям и может привести к нагноению пересаженного органа.
Такой способ может повлечь тяжелые или фатальные последствия.
Второй вариант – самый популярный. Он безопаснее и легче в исполнении – здоровый орган помещается в подвздошную область, донорскую почечную артерию подшивают к подвздошной артерии больного, так же поступают и с почечной веной, которую соединяют с подвздошной наружной веной оперируемого. Он проводится чаще, чем вышеизложенный способ.
Большинство специалистов по трансплантации пользуется вторым вариантом, но есть узкий круг врачей-консерваторов, практикующих первый способ пересадки.
Послеоперационный этап
Реабилитация после пересадки – не менее ответственный период. Этот этап определяет, приживется ли трансплантированный орган.
Новая почка пока не может функционировать, поэтому пациент, перенесший операцию, находится под тщательным присмотром врачей и проходит сеансы диализа. Пять-семь дней – период функционального восстановления пересаженной почки. В это время организм не может полноценно осуществлять процессы обмена и многие другие, поэтому пациенту показано парентальное питание.
Тщательно подбирают медикаменты, подавляющие иммунитет, чтобы новоприобретенный орган не отторгался иммунной системой.
Двигаться больному позволяют уже через несколько суток после хирургического вмешательства. В период, длящийся около месяца, специалисты наблюдают за пациентом. Если его состояние улучшается и пересаженный орган не отторгается, функционирует в нормальном режиме, уже здорового пациента выписывают из стационара.
Прежде всего, пациенту определяют группу крови и резус-фактор. Затем назначают ряд лабораторных анализов (маркеры гепатитов, клинический анализ мочи, боихимический анализ крови). Чтобы убедиться в отсутствии противопоказаний, используют такие исследования, как ЭКГ, рентгеногрфия, гастроскопия, УЗИ и мониторинг артериального давления.
Обязательно назначается осмотр узкопрофильными специалистами. Наличие в анамнезе пациента других заболеваний может вызвать осложнение во время операции или в послеоперационный период. Например, при диагностировании язвы желудка следует провести пилоропластику, чтобы исключить всевозможные отягчающие обстоятельства.
Жизнь после трансплантации не исключает постоянную заботу о здоровье. Чтобы снизить риск отторжения донорского органа, реципиенту назначают курс иммуносупрессивной терапии. Самыми распространенными препаратами являются глюкокортикоидные средства, азатиоприн, преднизолон. На протяжении месяца доза стероидов постепенно снижается.
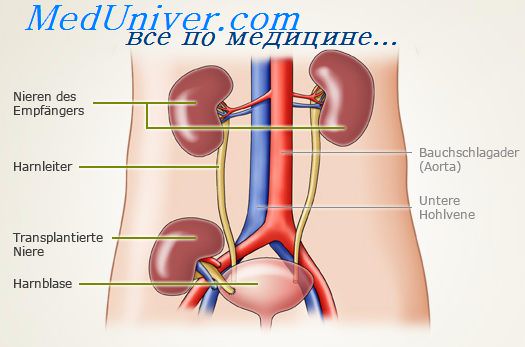
В больнице после пересадки почки Вы будете находиться в палате ИТИР (интенсивной терапии и реанимации). Операция по пересадке почки требует пребывания в больнице в течение от нескольких дней до месяца.
Почка от живого, родственного донора может начать выделять мочу немедленно, но при пересадке трупной почки моча может появиться не сразу. Пока объем мочи не будет достаточным, может потребоваться диализ.
В мочевой пузырь установят катетер, чтобы контролировать количество выделяемой мочи. Это необходимо для оценки функции пересаженной почки. Пока Вы будете не в состоянии самостоятельно питаться и пить, Вам будут вводить жидкости внутривенно.
Дозы лекарств, подавляющих иммунную систему (иммунодепрессантов) будут тщательно контролироваться.
Для того чтобы контролировать состояние и работу новой почки, а также функцию других органов, таких как печень, легкие и систему крови, ежедневно будут брать анализы крови.
Ваша диета будет постепенно меняться от жидкостей до более плотной пищи. Потребление жидкости ограничивают до тех пор, пока пересаженная почка не будет адекватно функционировать.
Вы можете начать ходить на следующий день после операции по пересадке почки. В течение дня Вы должны несколько раз вставать с кровати и двигаться.
Для уменьшения болей после операции по пересадке почки принимайте только те обезболивающие препараты, которые рекомендовал вам врач. Аспирин и некоторые другие обезболивающие лекарства могут увеличить риск кровотечения. Убедитесь, что вы принимаете только лекарства, рекомендованные врачом.
Медсестры, фармацевты, врачи — диетологи, физиотерапевты, и врачи других специальностей дадут рекомендации и научат Вас, как вести себя дома после выписки из больницы.
Необсуждаемое достоинство вмешательства – то, сколько живут после пересадки почки. Но кроме преимуществ, операция имеет и несколько отрицательных сторон.
Поскольку процесс приживления почки занимает не один день, а вопрос нормализации гормонального фона – до полугода, существует риск развития таких осложнений, как снижение интенсивности эритропоэза и вымывание кальция из костей.
Если своевременно не принять меры, не откорректировать состояние, крупные артерии начинают напоминать по внешнему виду старые ржавые трубы. Как это влияет на общее самочувствие – догадываться не приходится.
Жизнь после пересадки почки предполагает изменение режима двигательной активности, питания.
1. В первые несколько недель после выписки из больницы, хирург оценивает состояние пациента, назначает выполнение анализов крови и корректирует дозировки лекарств.
2. Пациента учат измерять артериальное давление, температуру и диурез дома.
3. Проводят УЗИ пересаженной почки (для исключения структурных нарушений, указывающих на начало отторжения органа).
4. Для определения качества кровообращения в пересаженной почке понадобится прохождение артериограммы.
5. Пациенту нельзя поднимать больше 1,5 кг, делать резкие движения.
Также важно приходить на прием в назначенный день, чтобы хирург произвел осмотр и, если есть признаки отторжения, сразу же их купировал. В период проводить регулярные анализы крови и мочи для выявления каких-либо признаков полиорганной недостаточности.
Показания у взрослых и детей
Возраст пациента, подверженного хронической почечной недостаточности, играет не маловажную роль в показаниях на трансплантацию. Когда операцию по пересадке почки только начали внедрять и активно использовать, реципиенту, на момент хирургического вмешательства, должно было быть не менее 15, но не более 45 лет.
На современном этапе использования этого метода возрастные рамки значительно раздвинулись: от 5 летних детей до людей преклонного возраста 70 лет.
— почечная недостаточность, вызванная сахарным диабетом (диабетическая нефропатия) или высоким артериальным давлением (гипертонический — нефросклероз)- поликистоз почек или другие врожденные аномалии почек- гломерулонефрит – воспаление нефронов почек- гемолитико-уремический синдром – редкое заболевание, которое вызывает почечную недостаточность.
Врожденные аномалии развития почек также могут привести к развитию почечной недостаточности и необходимости пересадки почки.
— инфекция или рецидив инфекции, которая не поддается лечению
— метастатический рак – это рак, который распространился от его первичного очага и дал метастазы в один или несколько отдаленных органов
— тяжелая сердечно — сосудистая недостаточность или другие медицинские состояния, которые могут стать противопоказанием для хирургической операции
— серьезные состояния кроме заболевания почек, которые не улучшатся после пересадки почки
— несоблюдение режима лечения
Возможны другие осложнения, которые зависят от состояния Вашего здоровья. Обсудите все возможные проблемы со своим врачом до операции по пересадке почки.
Перед пересадкой почки
Чтобы получить почку от умершего донора, реципиент (получатель органа) должен находиться в листе ожидания. Чтобы попасть в лист ожидания на пересадку трупной почки пациенту проводят обширное обследование.
Даже современные возможности медицины позволяют провести пересадку здорового органа не при всех особенностях организма. Хотя список ограничивающих факторов сокращается с каждым годом, некоторые противопоказания остаются неизменными, поскольку не вызывают сомнения в создании угрозы для жизни пациента в процессе выполнения операции.
1. Сердечная или легочная недостаточность, что исключает возможность обеспечения наркоза и вентиляции легких.
2. Болезни печени.
3. Туберкулез легких и/или органов мочевыделительной системы.
4. Некоторые формы злокачественных новообразований.
5. Злокачественная гипертония, поскольку это состояние характеризуется кратковременным повышением уровня артериального давления до критических показателей.
Во время наркоза, у пациента есть риск развития инсульта или инфаркта.
6.
Аутоиммунные заболевания.
7.
Психические расстройства и запущенные стадии наркомании.
.
До недавнего времени ВИЧ считался одним из противопоказаний к операции. Было опасение, что прием некоторых препаратов с иммунодепрессивными свойствами может привести к прогрессированию болезни из-за слабой иммунной системы.
Однако после проведения ряда исследований выяснилось, что иммуносупрессивные лекарственные средства и антиретровирусные препараты возможно подобрать таким образом, чтобы они действовали синергетически. Тогда удастся поддерживать необходимое количество иммунных клеток, предотвратив отторжение органа.
Готье: ждать пересадки почки в России можно от суток до нескольких лет
— Если говорить о том, что должен сделать человек, чтобы сохранить сердце здоровым, тут все просто. Не курить, не есть жирного, не пить, не нервничать. С точки зрения сохранить здоровье почки, здесь более сложно, потому что почки — это такой орган, который страдает от разных других заболеваний организма, в частности, инфекционных. Например, можно иметь незалеченный зуб и получить нефрит с поражением почки с дальнейшим переходом в хроническую почечную недостаточность. Поэтому здесь общая культура должна быть, за здоровьем в целом следить нужно.
— Нужно ли как-то менять «донорское» законодательство?
— Закон в достаточной степени цивилизован и основан на зарубежных аналогах и не противоречит ничему. Законодательство менять не нужно, нужно менять отношение населения и медицинской общественности к необходимости развития посмертного донорства органов. Для этого человек при жизни должен знать и понимать, что в случае смерти он может принести какое-то облегчение или выздоровление как минимум пяти людям, продлить их жизнь, продлить нормальную жизнь их семьям. Но это нужно нести у себя в подсознании, не быть настроенным так, что «я умер — и гори все огнем!». Такого не должно быть.
За рубежом существует традиция: если у кого-то умер близкий, то этот человек после смерти стал для кого-то донором. Люди знают, что его сердце пересажено другому человеку, соседу или иногороднему жителю. И между этими семьями завязываются дружеские отношения. Потому что сердце любимого человека продолжает жить в этом человеке. Это очень тонкое понимание, но оно должно быть. К этому надо прийти, это должно быть на уровне национального самосознания.
— Может ли иностранец в России записаться в «лист ожидания» и пересадить себе какой-нибудь орган?
— В Мадриде скоро пройдет конференция, на которой будет обсуждаться вопрос донорства в плане самодостаточности населения страны для обеспечения себя донорскими органами.
Ведь можно поехать в США, заплатить большие деньги, и тебе пересадят орган, а значит, этот орган не достанется кому-то в США. Вопрос: а какой смысл США пересаживать органы людям из других стран? Чисто коммерческий. В нашей стране это исключено, потому что в России дефицит органов, и приезд к нам иностранца, чтобы ему пересадили орган, логически невозможен. Потому что у нас огромные очереди на трансплантацию, которые должны быть удовлетворены. И, соответственно, мы не имеем права делать такие операции иностранцам, даже если они будут платить большие деньги. Потому что мы лишаем своего же члена общества возможности получить этот орган. Это называется трансплантационный туризм, против которого в мире борются все нормальные цивилизованные трансплантологические общества.
И Россия подписала Стамбульскую декларацию, которая говорит о том, что такого рода туризм является вредным явлением и недопустимым для цивилизованных стран.
— Человеку можно пересадить любой орган или есть какие-то ограничения?
— Нет, не любой, потому что нужно знать, для чего пересаживать и что будет потом. Трансплантация – это мероприятие, которое связано с последующим искусственным подавлением иммунитета. То есть мы в какой-то степени создаем иммунодефицит для того, чтобы орган в организме удержался, прижился, функционировал. Создание иммунодефицита – это определенный риск для человека, поэтому для того, чтобы дать показание трансплантации, нужно понимать, что без трансплантации человек обязательно умрет или у него разовьются такие осложнения, от которых он умрет несколько позже. Мы идем на риск именно ради сохранения жизни с помощью трансплантации. Для этого существуют комиссии по отбору на трансплантацию. Это же не просто так: человек пришел и хочет, чтобы ему пересадили почку. Ее пересаживают не потому, что человек завтра умрет, если ему почку не пересадить, а потому, что он становится очень зависим от обстоятельств. Он находится на диализе. А получит он диализ или нет, тоже зависит от обстоятельств: как он будет переносить этот диализ, насколько он будет социально ограничен в этом плане. Получив донорскую почку, человек становится нормальным членом общества.

 Онкология. Единственный вариант провести оперативное лечение онкологического заболевания. Что касается трансплантации, то она возможна только через несколько лет.
Онкология. Единственный вариант провести оперативное лечение онкологического заболевания. Что касается трансплантации, то она возможна только через несколько лет. Донором может стать живой родственник, который дал официальное согласие на это. Чем ближе родственность, тем лучше.
Донором может стать живой родственник, который дал официальное согласие на это. Чем ближе родственность, тем лучше. Ортотопический метод. На первоначальном этапе выполняется устранение больного органа. На его место пересаживают здоровую почку. Соединение с организмом проводиться с помощью сосудов. Такой способ используется крайне редко, так как часто возникают осложнения.
Ортотопический метод. На первоначальном этапе выполняется устранение больного органа. На его место пересаживают здоровую почку. Соединение с организмом проводиться с помощью сосудов. Такой способ используется крайне редко, так как часто возникают осложнения. Хронического пиело- или гломерулонефрита.
Хронического пиело- или гломерулонефрита. Точное установление первичной болезни почек.
Точное установление первичной болезни почек. Сверхострое.
Сверхострое. В онкологическом и гематологическом научных центрах при Российской Академии Медицинских наук.
В онкологическом и гематологическом научных центрах при Российской Академии Медицинских наук.