причины, симптомы, диагностика и лечение
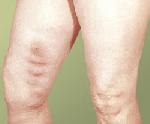
Тромбофлебит — это воспалительный процесс во внутренней венозной стенке с формированием тромба. Характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. При распространении тромбофлебита на глубокие вены возможно возникновение такого грозного осложнения как ТЭЛА. Диагностировать тромбофлебит помогают характерные клинические симптомы, данные ультразвукового ангиосканирования, УЗДГ вен, реовазографии. Консервативное лечение тромбофлебита направлено на предупреждение его распространения и рассасывание образовавшегося тромба. Современное хирургическое лечение позволяет удалить пораженную вену вместе с тромботическими массами.
Общие сведения
Тромбофлебит характеризуется уплотнением и покраснением по ходу расширенной вены, резкой болезненностью, отеком, повышением местной и общей температуры тела. В большинстве случаев требует оперативного лечения ввиду высокой вероятности развития грозных последствий: септических осложнений, отрыва тромба, ведущего к тромбозу глубоких вен или тромбоэмболии ветвей легочной артерии. Тромбофлебит может протекать остро или хронически. Если в период манифестации острого тромбофлебита пациент не получал адекватного лечения, велика вероятность того, что болезнь примет хронический рецидивирующий характер. Нередко острый тромбофлебит переходит в хронический даже при своевременной адекватной терапии. По характеру патологического процесса выделяют негнойный тромбофлебит.
Тромбофлебит
Причины
При определенных условиях тромбофлебит может развиться в венах любой локализации, однако, чаще всего патологический процесс возникает в сосудах нижних конечностей. Как правило, тромбофлебит поражает варикозно расширенные поверхностные вены. Примерно в 10% случаев в процесс, наряду с поверхностными, вовлекаются глубокие вены. В развитии тромбофлебитов различной локализации имеет значение целый ряд факторов: изменение состава крови и повышение ее свертываемости, замедление кровотока, повреждение венозной стенки любого генеза (травмы, заболевания, эндокринные и нейротрофические расстройства).
Существует опасность развития тромбофлебита при следующих заболеваниях и состояниях:
Симптомы тромбофлебита
Острый тромбофлебит поверхностных вен чаще всего локализуется в варикозно расширенных венах верхней трети голеней и нижней трети бедер. Примерно в 95% случаев поражается ствол большой подкожной вены и ее притоки. Пациент жалуется на острую тянущую боль по ходу пораженной вены, усиливающуюся при ходьбе. Возможно повышение температуры до 37,5-38°С. Отмечается гиперемия в виде полос. При пальпации тромбированной вены определяется местное повышение температуры, уплотненный болезненный тяж.
Острый тромбофлебит поверхностных вен может развиваться в двух направлениях. При благоприятном течении явления тромбофлебита постепенно исчезают (выздоровление наступает в срок от 10 дней до 3 и более месяцев). У большинства больных просвет вены в последующем восстанавливается, у некоторых пациентов исходом становится полная облитерация поврежденного сосуда.
Возможен неблагоприятный вариант развития заболевания. В этом случае процесс захватывает глубокие вены или распространяется проксимально (восходящий тромбофлебит). Опасность тромбоза глубоких вен увеличивается при варикозной болезни, сопровождающейся клапанной недостаточностью перфорантных вен (сосудов, соединяющих глубокие и поверхностные вены).
При распространении процесса на глубокие вены развивается тромбофлебит глубоких вен (флеботромбоз), клиническая симптоматика которого зависит от локализации тромба. В ряде случаев флеботромбоз протекает бессимптомно. Следует учитывать, что тромбофлебит глубоких вен – серьезное заболевание, представляющее опасность для жизни больного. Самым грозным осложнением флеботромбоза является тромбоэмболия легочной артерии. Исходом заболевания может стать хроническая венозная недостаточность.
Острый поверхностный и глубокий тромбофлебит нижних конечностей, как правило, возникает у больных с варикозным расширением вен. Варикозная болезнь обычно поражает обе конечности. При любом варианте развития тромбофлебита возможно образование тромбов в глубоких и поверхностных венах второй нижней конечности. Поэтому при выборе тактики лечения необходимо иметь полные данные о состоянии венозной системы обеих нижних конечностей. Хронический тромбофлебит является исходом острого процесса (переход острой формы в хроническую отмечается у 60% больных), склонен к длительному рецидивирующему течению.
Диагностика
Клинические проявления тромбофлебита определяются локализацией тромба, распространенностью патологического процесса, длительностью заболевания и выраженностью воспаления окружающих мягких тканей. При определении протяженности тромба во время внешнего осмотра за его конечную точку следует принимать границу болезненности вены, а не окончание плотного тяжа по ходу пораженного сосуда.
Проводятся инструментальные исследования (реовазография, ультразвуковое ангиосканирование, УЗДГ вен нижних конечностей), при помощи которых устанавливают характер, локализацию и протяженность тромба, определяют состояние венозной стенки и степень сохранности просвета тромбированной вены.
Лечение тромбофлебита
Консервативная терапия проводится врачом-флебологом при возникновении процесса в ранее здоровых венах, при ограниченном поражении поверхностных сосудов стопы и голени. Местно применяют УВЧ и повязки с гепариновой мазью. Пациентам назначают противовоспалительные препараты и средства, способствующие уменьшению застоя в венах (троксерутин, дигидроэргокристин, гидроксиэтилрутозид). При выраженном местном воспалении рекомендована антибиотикотерапия. Показано эластичное бинтование пораженной конечности.
Поверхностный восходящий тромбофлебит, поражающий большую и малую подкожные вены, является показанием к госпитализации в связи с угрозой дальнейшего распространения и вовлечения в процесс глубоких вен. Больного переводят на постельный режим (4-5 сут.), конечности придают возвышенное положение. В ранние сроки для растворения тромба применяют препараты фибринолитического действия (химотрипсин, трипсин, урокиназу, стрептокиназу, фибринолизин). Назначают противовоспалительные препараты, антикоагулянты, флеботоники, местно – гепаринсодержащие гели и мази.
При наличии противопоказаний к антикоагулянтам (язвы, свежие раны, геморрагические диатезы, болезни печени и почек, открытые формы туберкулеза) рекомендуется гирудотерапия (лечение пиявками). Для улучшения коллатерального кровообращения и уменьшения болевого синдрома применяется новокаиновая поясничная блокада по Вишневскому. Выраженная гипертермия и подозрение на гнойный тромбофлебит являются показанием к антибиотикотерапии.
Вопреки распространенному мнению, больным тромбофлебитом поверхностных вен не следует долго соблюдать постельный режим. Мышечные сокращения способствуют усилению кровотока в глубоких венах, уменьшая тем самым вероятность образования тромбов. На время двигательной активности пациенту рекомендуют пользоваться эластичным бинтом для фиксации тромба в поверхностной вене.
Современная флебология успешно применяет новые малотравматичные техники хирургического лечения. Благодаря этому в последнее время большинство клиницистов отдает предпочтение оперативным методикам лечения острого поверхностного тромбофлебита бедра и голени. Раннее хирургическое вмешательство исключает дальнейшее распространение процесса через коммуникантные вены на систему глубоких вен, сокращает сроки лечения и предупреждает переход заболевания в хроническую форму.
Экстренное оперативное лечение показано при остром восходящем тромбофлебите вен голени и при первичной локализации тромба в области поверхностных вен бедра, поскольку в этих случаях увеличивается опасность развития тромбофлебита глубоких вен. При септическом тромбофлебите проводится операция Троянова-Тренделенбурга.
В отдаленном периоде больным, перенесшим острый тромбофлебит, рекомендовано курортное лечение с применением сероводородных и радоновых ванн. Лечение обострения хронического поверхностного тромбофлебита проводится аналогично терапии острого процесса. На санаторно-курортное лечение пациентов с хроническим тромбофлебитом следует направлять только при отсутствии трофических расстройств и признаков обострения.
Профилактика
Необходимо своевременно лечить хронические заболевания вен. Больным, которые в прошлом перенесли тромбофлебит, следует постоянно пользоваться средствами эластической компрессии, ограничить количество животных жиров в рационе, употреблять в пищу продукты с высоким содержанием рутина и аскорбиновой кислоты (ягоды, фрукты, овощи). Для профилактики рецидивов 2-3 раза в год назначается курсовое лечение, включающее в себя прием флебопротекторов и физиотерапевтические процедуры (лечение токами и переменными магнитными полями).
Острый тромбофлебит нижних конечностей: симптомы, фото, лечение
Острый тромбофлебит – самое частое осложнение при тромбозе вен нижних конечностей. Патология характеризуется воспалением стенок сосудов и образованием тромбов. Остро возникшее состояние чаще всего сопровождается тромбоэмболией – отрывом сгустка и его попаданием в кровоток с последующим закрытием просвета вены. Рассмотрим, что такое острый тромбоз, обозначим причины его возникновения, особенности развития, диагностике и методы лечения.
Интересно!
Согласно МКБ 10 данной болезни присвоены шифры I 80.0-3 в зависимости от локализации поражения.
Этиология
Острый тромбоз вен нижних конечностей поражает поверхностные сосуды, поскольку вероятность их повреждения выше, чем глубоких. Нередко тромбы возникают и во внутренних венах – опасность данного состояния заключается в развитии угрожающего жизни осложнения – тромбоэмболии лёгочной артерии.


Острый тромбофлебит – внешние проявления
Болезнь развивается при склонности крови к свёртыванию или застою, а также при повреждении стенки сосуда. Данные изменения могут быть вызваны следующими причинами:
- Варикозная болезнь – согласно статистическим данным чаще всего является пусковым механизмом острого тромбофлебита подкожных вен, поскольку способствует застою крови в поверхностных сосудах конечностей;
- Повторяющиеся травмы – при переломах, сильных ушибах, частых внутривенных инъекциях может нарушаться гладкость стенки сосуда, что приводит к тромбофлебиту;
- Отсутствие движений в ногах – к замедлению кровотока или застойным явлениям могу приводить состояния, при которых пациент ведёт малоподвижный образ жизни или соблюдает постельный режим после проведённого хирургического вмешательства;
- Период беременности – при вынашивании ребёнка матка частично сдавливает нижнюю полую вену, что может привести к застойным явлениям в венах нижней конечности;
- Послеродовый период – при системных перестройках организма может изменяться гормональный фон, который влияет на состояние вен и функциональность белых кровяных телец, повышая вероятность тромбоза;
- Инфекции – микробные агенты оказывают негативное воздействие на иммунитет, переключая тромбоциты в режим повышенной активации, при которой увеличивается риск образования тромбов;
- Наличие подколенной кисты – это особо опасное состояние для внутренних вен, поскольку сдавливаются сосуды ниже колена, приводя к повышенному давлению в области голени и застою в сосудах бедра;
- Гормональные сбои – от приёма некоторых препаратов кровь становится более густая и может развиваться острый венозный тромбоз;
- Опухоль – онкология оказывает негативное влияние на общее состояние организма, изменяя качественный состав крови и её вязкость. Некоторые опухоли приводят сдавливанию сосудов и развитие недостаточности кровообращения.


Причины развития тромбофлебита
Тромбофлебит может поражать любые вены, но чаще всего развивается в нижних конечностях. Это объясняется тем, что кровь в этих отделах больше застаивается, чем в руках или области головы – сердцу приходится качать её «наверх», преодолевая силу гравитации. Для облегчения работы присутствуют клапаны, форма которых обеспечивает движение крови только в одном направлении, но при некоторых патологиях (варикоз) они выходят из строя и приводят к застойным явлениям.
Как развивается острая форма болезни
Механизм возникновения острого тромбофлебита не отличается от хронического, но в первом случае все патогенетические изменения протекают быстрее. Пусковым механизмом обычно является травма стенки сосуда, что приводит к активации защитных клеток – тромбоцитов. Последние оседают в области повреждения и закупоривают рану, подобно цементу.
Но если присутствует застой крови по причине её повышенной вязкости или замедления кровотока – образовавшийся тромб растёт, закрывая просвет сосуда. Со временем пропускная способность уменьшается, магистраль закупоривается полностью, присоединяется воспаление и развивается тромбофлебит.
Внимание!
Когда острая патология развивается в течение нескольких часов – можно заподозрить тромбоэмболию, при которой тромб отрывается и закупоривает просвет сосуда более мелкого калибра.
Клиническая картина
Если пациент состоит в группе риска – причинный фактор в любой момент может запустить патогенез, что спровоцирует образование тромба на стенке вены и развитие тромбофлебита. Тромбоз приводит к ишемии – недостаточному притоку крови к тканям выше области повреждения. Ниже препятствия происходит повышение давления в сосудистом русле, что проявляется рядом признаков.
Основные симптомы острого тромбоза:
- Боль – резкая, распирающего характера, говорящая о закупорке и возникновение препятствия по ходу кровотока. Сердце продолжает работать, нагнетая кровь, которая давит на сгусток и «растягивает» вену. Локализуется болезненность по ходу сосуда;
- Отёк – развивается компенсаторно, говорит о реакции организма на повреждение. Позднее присоединяется воспаление. Чем выше находится тромбоз – тем сильнее отёчна конечность. При нахождении тромба в глубоких венах бедра – обычно отекает вся нога, изменится цвет кожи;
- Повышение температуры – при остро возникшей патологии развивается лихорадка, которая продолжается несколько дней, сопровождая воспаление. Если тромб рассасывается – состояние больного нормализуется.


Первые симптомы острого тромбофлебита
Если симптомы возникают постепенно, говорят об подостром тромбофлебите. В данном случае клинические проявления развиваются в течение нескольких недель – боль возникает сначала при ходьбе, затем усиливается от небольших физических нагрузок. Позднее симптом проявляется в покое, сопровождаясь умеренной отёчностью, повышением местной, а иногда и общей температуры.
Поражение подкожных вен
Острый тромбофлебит поверхностных вен отличается более лёгким течением, чем при повреждении глубоких магистралей. Пациента беспокоит распирающая боль в области расположения сосуда, которая ощущается под кожей. Отмечается отёчность вокруг зоны поражения, если она выражена слабо – можно разглядеть синий окрас по ходу вены. В последнем случае изменения объясняются увеличением давления и застойными явлениями, которые формируются из-за закупорки тромбами просвета магистрали.
Поражение глубоких вен
Острый тромбофлебит глубоких вен протекает наиболее тяжело, а симптомы и осложнения во многом зависят от места возникновения тромбоза:
- При локализации тромба в нижних отделах развивается отёк и воспаление в области голени, колена и стопы. Над поражённой зоной отмечается местное повышение температуры и синюшный окрас кожных покровов;
- Тромбоз глубоких вен бедра и таза – наиболее опасное состояние, поскольку оторвавшийся тромб может спровоцировать летальный исход из-за тромбоэмболии лёгочной артерии. Симптомы характеризуются болью в области бедра распирающего характера, отёком всей ноги. Наиболее часто кожа приобретает синюшный окрас.
Внимание!
При тромбофлебите бедренной или подвздошной артерий требуется срочная госпитализация и проведение неотложных мероприятий по растворению или устранению тромба.


Поражение болезнью глубоких вен
Прогноз и осложнения
Если у пациента присутствует риск возникновения тромбоза – необходимо проводить основную профилактику заболевания. При соблюдении рекомендаций врача – острое состояние не развивается, а больные всю жизнь могут прожить на поддерживающей терапии.
Если не соблюдается режим и проводится лечение острого тромбофлебита нижних конечностей – формируются стойкие нарушения кровообращения в ногах, которые могут привести к следующим нежелательным последствиям:
- Гангрене – отмиранию тканей стопы и нижней части голени. Данное состояние требует ампутации;
- Посттромботической болезни – стойкому нарушению венозного кровообращения и склонности к повторным тромбозам;
- Летальному исходу вследствие отрыва тромба и попадание в ветви лёгочной артерии.
Как распознать тромбофлебит
Если провести внешний осмотр или посмотреть на фото больной ноги – патологию можно легко диагностировать. Обычно отмечается отёк конечности, изменение цвета кожи – она становится синей или бледной окраски. Когда поражена поверхностная вена – можно увидеть её контуры по характерному синеватому рисунку. При тромбозе глубоких магистралей обычно отекает вся нога, кожные покровы синего или багрового цвета.
Лечение
Лечение острого тромбоза глубоких вен нижних конечностей направлено в первую очередь на улучшение кровообращения и устранение тромбов. С этой целью проводятся срочные мероприятия с применением специальных медикаментов.
Мнение специалиста!
Пациенты часто задают вопрос – что делать при обострении тромбофлебита нижних конечностей и можно ли купировать симптом в домашних условиях. При первых признаков тромбоза вен ног необходимо принять анальгетики и срочно обратиться за медицинской помощью. В стационаре проведётся комплексное обследование, врач подберёт оптимальную методику лечения.
Медикаментозная терапия
При острой форме тромбоза пациент подлежит срочной госпитализации. Целью лечения является восстановление оттока крови и устранение тромбоза. Для этого применяются фибринолитики:
- Трипсин;
- Химотрипсин;
- Урокиназа;
- Стрептокиназа;
- Фибринолизин.


Медикаменты при остром тромбофлебите
Данные препараты применяются с осторожностью и только под наблюдением врача, поскольку могут спровоцировать отрыв сгустка и его попадание в общий кровоток. Рекомендуется установка кава-фильтра и вливание физраствора для снижения вязкости крови.
В лечении тромбофлебита также применяются следующие группы препаратов:
- Антикоагулянты (Гепарин, Гирудин, Варфарин) – препятствуют образованию тромбов;
- Антиагреганты (Аспирин, Тирофибан, Дипиридамол) – влияют на белые кровяные тельца, препятствуют их склеиванию;
- Венотоники (Гинкгор Форте, Детралекс) – улучшают тонус вен и улучшают местную циркуляцию.
Описанные лекарства применяются в качестве внутривенных инъекций, некоторые – в форме мазей. Если состояние пациента нестабильное или симптомы острого тромбофлебита устранить не удаётся – показана операция.
Оперативное вмешательство
Хирургическое лечение тромбофлебита подразумевает удаление тромба, восстановление прохождение крови по искусственно созданным путям или удаление сосуда из общего русла. С этой целью выполняются следующие операции:
- Полное ушивание поражённой вены – показана при тромбозе небольших подкожных вен;
- Классическое удаление тромба с резекцией сосуда;
- Установка кава-фильтра или частичное сшивание вены – является профилактикой попадания тромбов в крупные магистрали. Делается совместно с терапией фибринолитикамии;
- Шунтирование – создание «обходного» сосуда.
Хирургия является самым эффективным методом лечения, но после проведения могут возникнуть осложнения в виде появления постоперационных тромбов или рецидива заболевания.


Операция при тромбофлебите
Реабилитация
После снятия основных симптомов острого тромбофлебита приступают к периоду восстановления. Во время его проведения необходимо укрепить стенку вен, улучшить циркуляцию крови и предотвратить повторное развитие симптомов. С этой целью широко применяются физиотерапевтические методы и ряд укрепляющих процедур.
Физиотерапия
Начальная реабилитация начинается с прохождения физиотерапевтических сеансов. Для полноценного эффекта от пациента требуется систематическое посещение кабинета врача и выполнение всех его рекомендаций. Наиболее распространены следующие методы:
- УВЧ;
- Лазеролечение;
- Прогревающие процедуры;
- Фототерапия;
- Ионофорез;
- Хвойные и радоновые ванны.
От применения наблюдается выраженный терапевтический эффект – улучшается кровообращение, уменьшается вязкость крови, снижается риск образования тромбов. Ряд процедур способствует восстановлению стенок вен и клапанного аппарата.
ЛФК
Немаловажную роль играет и лечебная физкультура – но её внедрение в программу актуально после полной стабилизации состояния больного. Умеренные упражнения способствуют восстановлению тканей конечностей и улучшению кровообращения.
Компрессионная терапия
Этот вид реабилитации острого тромбофлебита направлен на улучшение венозного оттока. Он включает:
- Использование эластичных бинтов;
- Ношение компрессионных чулков;
- Применение специальных приборов.
Во время применения происходит небольшое сдавливание поверхностных вен и повышение давления в глубоких магистралях, благодаря чему улучшается венозный отток и предотвращается образование тромбов.
При отсутствии терапии острый тромбофлебит может привести к ампутации части ноги или тромбоэмболии. При первых признаках заболевания рекомендуется обратиться к врачу и не пробовать лечить болезнь в домашних условиях.
Тромбофлебиты поверхностных вен: диагностика и лечение | Кияшко В.А.
Данный вид патологии является весьма распространенным заболеванием венозной системы, с которым сталкивается врач любой специальности.
В настоящее время в медицинской практике также часто пользуются такими терминами, как флеботромбоз и варикотромбофлебит. Все они правомерны для использования, но при этом следует учитывать следующие моменты. Флеботромбоз рассматривается, как остро возникшая непроходимость вены в результате гиперкоагуляции, которая является ведущим механизмом. Но при этом через 5–10 дней возникший тромб вызывает реактивное воспаление окружающих вену тканей с развитием флебита, то есть происходит трансформация флеботромброза в тромбофлебит.
Термин «варикотромбофлебит» четко указывает фактически на исходную причину тромбоза, возникающего на фоне уже имевшегося у больного варикозного расширения вен.
Перечисленная выше патология венозной системы в подавляющем числе клинических случаев встречается в системе большой и значительно реже – в системе малой подкожной вены.
Тромбофлебиты вен на верхних конечностях встречаются крайне редко, и в основном провоцирующими факторами их возникновения являются многократные пункции для введения лекарственных средств или длительное нахождение катетера в поверхностной вене.
Особо следует обратить внимание на пациентов со спонтанно возникающими тромбами на верхних и нижних конечностях, не связанных с ятрогенным воздействием. В подобных случаях явления тромбофлебита можно заподозрить, как проявление паранеопластической реакции, обусловленной наличием у пациента онкологической патологии, требующей проведения углубленного многопланового обследования.
Тромбообразование в системе поверхностных вен провоцируют те же факторы, которые вызывают тромбоз глубокой венозной системы нижних конечностей. К ним относятся: возраст старше 40 лет, наличие варикознорасширенных вен, онкозаболевания, тяжелые расстройства сердечно–сосудистой системы (сердечная декомпенсация, окклюзии магистральных артерий), гиподинамия после тяжелых операций, явления гемипареза, гемиплегия, ожирение, обезвоживание, банальные инфекции и сепсис, беременность и роды, прием пероральных противозачаточных препаратов, травма конечностей и оперативные вмешательства в зоне прохождения венозных стволов.
Тромбофлебит может развиться в любом отделе поверхностной венозной системы, с наиболее частой локализацией на голени в верхней или средней трети, а также нижней трети бедра. Подавляющее число случаев тромбофлебита (до 95–97%) отмечено в бассейне большой подкожной вены (Кабиров А.В. с соавт., Клецкин А.Э. с соавт., 2003 г.).
Дальнейшее развитие тромбофлебита фактически может идти в двух вариантах:
1. Относительно благоприятное течение заболевания, на фоне проводимого лечения происходит стабилизация процесса, тромбообразование прекращается, явления воспаления стихают и начинается процесс организации тромба с последующей реканализацией соответствующего отдела венозной системы. Но это нельзя считать излечением, т.к. всегда происходит повреждение исходно измененного клапанного аппарата, что в дальнейшем усугубляет клиническую картину хронической венозной недостаточности.
Также возможны клинические случаи, когда фиброзноизмененный тромб плотно облитерирует вену и ее реканализация становится невозможной.
2. Наиболее неблагоприятный и опасный вариант в плане развития осложнений местного характера – восходящий тромбоз по ходу большой подкожной вены до овальной ямки или переход тромботического процесса через вены–коммуниканты на глубокую венозную систему голени и бедра.
Главной опасностью течения заболевания по второму варианту является угроза развития такого осложнения, как эмболия легочной артерии (ТЭЛА), источником которой может быть флотирующий тромб из системы малой или большой подкожной вены, а также вторично возникший тромбоз глубоких вен нижних конечностей.
Судить о частоте тромбофлебита среди населения достаточно сложно, но если принять за основу положение, что среди госпитализированных в хирургические отделения больных с данной патологией более 50% имели варикозное расширение вен, то с учетом миллионов больных с данной патологией в стране эта цифра выглядит весьма впечатляюще и проблема приобретает большое медико–социальное значение.
Возраст пациентов колеблется от 17 до 86 лет и даже старше, а средний возраст составляет 40–46 лет, то есть трудоспособный контингент населения.
Учитывая тот факт, что при тромбофлебите поверхностных вен общее состояние пациента и самочувствие, как правило, не страдают и остаются вполне удовлетворительными, то это создает у больного и его родственников иллюзию относительного благополучия и возможности разнообразных методов самолечения.
В результате такое поведение больного приводит к поздней обращаемости для оказания квалифицированной медицинской помощи, и часто хирург сталкивается уже с осложненными формами этой «простой» патологии, когда имеет место высокий восходящий тромбофлебит или тромбоз глубоких вен конечности.
Клиническая картина
Клиническая картина заболевания носит достаточно типичный характер в виде локальной болезненности в проекции подкожных вен на уровне голени и бедра с вовлечением в процесс тканей, окружающих вену, вплоть до развития резкой гиперемии этой зоны, наличия уплотнений не только вены, но и подкожной клетчатки. Чем протяженнее зона тромбоза, тем более выражены болевые ощущения в конечности, что вынуждает пациента ограничить ее движение. Возможны гипертермические реакции в виде озноба и повышение температуры до 38–39°С.
Довольно часто провоцирующим моментом для возникновения тромбофлебита становится даже банальное острое респираторное заболевание, особенно у пациентов, имеющих варикозное расширение вен нижних конечностей.
Осмотр производится всегда с двух сторон – от стопы до паховой зоны. Обращается внимание на наличие или отсутствие патологии венозной системы, характер изменения окраски кожных покровов, локальную гиперемию и гипертермию, отечность конечности. Выраженная гиперемия типична для первых дней заболевания, она постепенно уменьшается к концу первой недели.
При локализации тромбофлебита в малой подкожной вене, местные проявления выражены в меньшей степени, чем при поражении ствола большой подкожной вены, что обусловлено особенностями анатомии. Поверхностный листок собственной фасции голени, покрывающий вену, препятствует переходу воспалительного процесса на окружающие ткани. Самым важным моментом является выяснение срока появления первых симптомов заболевания, быстроты их нарастания и предпринимались ли пациентом попытки медикаментозного воздействия на процесс.
Так, по данным А.С. Котельникова с соавт. (2003 г.), нарастание тромба в системе большой подкожной вены идет до 15 см в сутки. Важно помнить о том, что почти у трети больных с восходящим тромбозом большой подкожной вены истинная верхняя граница его расположена на 15–20 см выше уровня, определяемого по клиническим признакам (В.С. Савельев, 2001 г.), то есть этот факт должен учитывать каждый хирург, консультируя больного с тромбофлебитом вены на уровне бедра, чтобы не произошла неоправданная задержка операции, направленной на предотвращение ТЭЛА.
Также следует признать нецелесообразным локальное введение анестетиков и антивоспалительных средств в зону тромбированной вены на бедре, так как, купируя боль, это не предотвращает нарастание тромба в проксимальном направлении. Клинически эту ситуацию контролировать становится трудно, а дуплексное сканирование реально пока может использоваться только в очень крупных лечебных учреждениях.
Дифференциальный диагноз следует проводить с рожистым воспалением, лимфангиитом, дерматитами различной этиологии, узловой эритемой.
Инструментальная и лабораторная диагностика
Очень длительное время диагноз тромбофлебит поверхностных вен ставился врачом на основании только клинических симптомов заболевания, так как фактически отсутствовали неинвазивные методы характеристики венозного кровотока. Внедрение в практику ультразвуковых методов диагностики открыло новый этап изучения данной распространенной патологии. Но клиницист обязан знать, что среди ультразвуковых методов диагностики венозного тромбоза определяющая роль отводится дуплексному сканированию, так как только с его помощью можно определить четкую границу тромбоза, степень организации тромба, проходимость глубоких вен, состояние коммуникантов и клапанного аппарата венозной системы. К сожалению, высокая стоимость этой аппаратуры пока резко ограничивает ее практическое использование в поликлинических и стационарных условиях.
Данное исследование показано в первую очередь больным с подозрением на эмбологенный тромбоз, то есть когда имеется переход тромба из поверхностной венозной системы в глубокую через сафено–феморальное или сафено–поплитеальное соустье.
Исследование может проводиться в нескольких проекциях, что значительно повышает его диагностическую ценность.
Флебографическое исследование
Показание к нему резко сужено. Необходимость его выполнения возникает лишь в случае распространения тромба из большой подкожной вены на общую бедренную и подвздошную вену. Причем данное исследование производится только в тех случаях, когда результаты дуплексного сканирования сомнительны и затруднена их трактовка.
Лабораторные методы диагностики
В обычном клиническом анализе крови обращается внимание на уровень лейкоцитоза и уровень СОЭ.
Желательно исследование С–реактивного белка, коагулограммы, тромбэластограммы, уровня протромбинового индекса и других показателей, характеризующих состояние свертывающей системы. Но объем этих исследований порой ограничивается возможностями лабораторной службы медицинского учреждения.
Лечение
Одним из важных моментов, определяющих исход заболевания и даже судьбу больного, является выбор тактики оптимального варианта лечения больного.
При локализации тромбофлебита на уровне голени больной может проходить лечение амбулаторно, находясь под постоянным контролем хирурга. В этих условиях необходимо объяснить больному и его родственникам, что в случае появления признаков распространения тромбоза на уровень бедра может потребоваться госпитализация больного в хирургический стационар. Задержка госпитализации чревата развитием осложнений, вплоть до возникновения ТЭЛА.
В тех случаях, когда тромбофлебит на уровне голени, леченный в течение 10–14 дней, не поддается регрессу, также должен стоять вопрос о госпитализации и более интенсивной терапии заболевания.
Одним из главных вопросов в лечении больных тромбофлебитом поверхностных вен является обсуждение необходимости соблюдения пациентом строгого постельного режима.
В настоящее время признанным фактом является то, что строгий постельный режим показан только больным, у которых уже были клинические признаки ТЭЛА или есть четкие клинические данные и результаты инструментального исследования указывают на эмбологенный характер тромбоза.
Двигательная активность больного должна быть ограничена только выраженной физической нагрузкой (бег, подъем тяжестей, выполнение какой–либо работы, требующей значительного мышечного напряжения конечностей и брюшного пресса).
Общие принципы лечения тромбофлебита поверхностных вен
Эти принципы являются действительно общими как для консервативного, так и оперативного лечения данной патологии. Главными задачами лечения этих пациентов являются:
- Максимально быстро воздействовать на очаг тромбоза и воспаления для предотвращения дальнейшего его распространения.
- Попытаться предупредить переход тромботического процесса на глубокую венозную систему, что значительно повышает риск развития ТЭЛА.
- Лечение должно являться надежным методом профилактики повторных тромбозов венозной системы.
- Методика лечения не должна быть строго фиксированной, так как она определяется в первую очередь характером происходящих изменений на конечности в ту или иную сторону. То есть вполне логичным является переход или дополнение одного метода лечения другим.
Безусловно, консервативное лечение показано абсолютному большинству больных с «низкими» поверхностными тромбофлебитами подкожных вен.
Еще раз следует подчеркнуть, что разумная двигательная активность больного улучшает функцию мышечной помпы, главной определяющей в обеспечении венозного оттока в системе нижней полой вены.
Применение наружной компрессии (эластический бинт, гольфы, колготки) в острой фазе воспаления могут вызвать определенный дискомфорт, поэтому этот вопрос должен решаться строго индивидуально.
Достаточно спорным является вопрос о применении антибиотиков у данной категории больных. Врач должен помнить о возможных осложнениях данной терапии (аллергические реакции, непереносимость, провокация гиперкоагуляции крови). Также далеко не однозначно решается вопрос о целесообразности использования антикоагулянтов (особенно прямого действия) у этого контингента больных.
Врач обязан помнить, что применение гепарина уже через 3–5 дней может вызвать у пациента тромбоцитопению, а уменьшение количества тромбоцитов более чем на 30% требует прекращения терапии гепарином. То есть возникают трудности контроля за гемостазом, особенно в амбулаторных условиях. Поэтому более целесообразным является использование низкомолекулярных гепаринов (далтепарин, надропарин, эноксапарин), так как они крайне редко вызывают развитие тромбоцитопении и не требуют такого тщательного контроля за свертывающей системой. Положительным является тот факт, что эти препараты можно вводить больному 1 раз в сутки. На курс лечения достаточно 10 инъекций, а затем больной переводится на антикоагулянты непрямого действия.
В последние годы для лечения этих больных появились мазевые формы гепарина (лиотон–гель, Гепатромбин). Главным их достоинством являются достаточно высокие дозы гепарина, которые подводятся непосредственно к очагу тромбоза и воспаления.
Особо следует отметить целенаправленное действие на зону тромбофлебитических изменений препарата Гепатромбин («Хемофарм»–Югославия), выпускаемого в виде мази и геля.
В отличие от лиотона он содержит в 2 раза меньше гепарина, но дополнительные компоненты – аллантоин и декспантенол, входящие в состав мази и геля «Гепатромбин», а также эфирные масла сосны, входящие в состав геля, оказывают выраженное противовоспалительное действие, уменьшают явления кожного зуда и локальной боли в зоне тромбофлебита. То есть способствуют купированию основных симптомов тромбофлебита. Препарат Гепатромбин обладает сильным антитромботическим действием.
Местно его применяют, нанося слой мази на пораженные участки 1–3 раза в день. При наличии язвенной поверхности мазь наносится в виде кольца шириной до 4 см по периметру язвы. Хорошая переносимость препарата и многоплановость воздействия его на патологический очаг ставит данное лекарство на первый план в лечении больных тромбофлебитом как в амбулаторных условиях, так и при лечении в стационарах. Гепатромбин может применяться в комплексе консервативного лечения или как средство, направленное на купирование воспаления венозных узлов, после выполненной операции Троянова–Тренделенбурга, как метод подготовки ко второму этапу операции.
В комплекс консервативного лечения больных должны входить нестероидные противовоспалительные препараты, также обладающие обезболивающим действием. Но клиницист должен помнить о соблюдении крайней осторожности при назначении этих средств пациентам, имеющим заболевания желудочно–кишечного тракта (гастриты, язвенная болезнь) и почек.
Хорошо зарекомендовали себя в лечении данной патологии уже хорошо известные врачам и пациентам флеботоники (рутозид, троксерутин, диосмин, гингко–билоба и другие) и дезагреганты (ацетилсалициловая кислота, пентоксифиллин). В тяжелых случаях при обширных флебитах показаны внутривенные трансфузии реополиглюкина по 400–800 мл в/в от 3 до 7 дней с учетом кардиального статуса больного из–за опасности гиперволемии и угрозы развития отека легких.
Системная энзимотерапия на практике имеет ограниченное применение ввиду высокой стоимости препарата и очень длительного курса лечения (от 3 до 6 месяцев).
Хирургическое лечение
Основным показанием к оперативному лечению тромбофлебита, как уже ранее указывалось, является нарастание тромба по ходу большой подкожной вены выше средней трети бедра или наличие тромба в просвете общей бедренной или наружной повздошной вены, что подтверждено флебографически или дуплексным сканированием. К счастью, последнее осложнение встречается не так часто, всего лишь у 5% больных с восходящим тромбофлебитом (И.И. Затевахин с соавт., 2003 г.). Хотя отдельные сообщения свидетельствуют о значительной частоте данного осложнения, достигающего даже 17% у этого контингента больных (Н.Г. Хорев с соавт., 2003 г.).
Методы анестезии – возможны разные варианты: местная, проводниковая, перидуральная анестезия, внутривенный, интубационный наркоз.
Определенное значение имеет положение больного на операционном столе – ножной конец стола должен быть опущен.
Общепризнанной операцией при восходящем тромбофлебите большой подкожной вены является операция Троянова–Тренделенбурга.
Хирургический доступ, применяемый большинством хирургов, является довольно типичным – косой разрез ниже паховой складки по Червякову или самой паховой складке. Но при этом важно учитывать главный клинический момент: если есть инструментальные данные или клинические признаки перехода тромба в просвет общей бедренной вены, то более целесообразно применить вертикальный разрез, обеспечивающий контроль за тромбированной большой подкожной веной и стволом общей бедренной вены, когда требуется порой ее пережатие на момент тромбэктомии.
Некоторые технические особенности операции:
1. Обязательное выделение, пересечение и перевязка ствола большой подкожной вены в области ее устья.
2. При вскрытии просвета большой подкожной вены и обнаружении в ней тромба, выходящего за уровень остиального клапана, больной должен сделать задержку дыхания на высоте вдоха при операции под местной анестезией (или это делает анестезиолог при других видах наркоза).
3. Если тромб «не рождается самостоятельно», то через сафено–феморальное соустье осторожно вводят балонный катетер на высоте вдоха и выполняется тромбэктомия. Проверяется ретроградный кровоток из подвздошной вены и антеградный из поверхностной бедренной вены.
4. Культя большой подкожной вены обязательно прошивается и перевязывается, она должна быть короткой, так как слишком длинная культя – «инкубатор» для возникновения тромбоза, что создает угрозу развития ТЭЛА.
В порядке обсуждения вариантов этой рутинной операции следует обратить внимание на то, что некоторые хирурги предлагают при операции Троянова–Тренделенбурга выполнять тромбэктомию из большой подкожной вены, а затем вводить в нее склерозант. Целесообразность такой манипуляции вызывает сомнение.
Второй этап операции – удаление тромбированных варикозных узлов и стволов производится по индивидуальным показаниям в сроки от 5–6 дней до 2–3 месяцев по мере купирования локального воспаления, во избежание нагноения ран в послеоперационном периоде, особенно при трофических расстройствах кожи.
При выполнении второго этапа операции хирург обязательно должен выполнить перевязку перфорантных вен после предварительной тромбэктомии, что улучшает процессы заживления.
Все конгломераты варикозных узлов подлежат удалению во избежание развития в дальнейшем грубых трофических расстройств.
Оперативным лечением данного контингента больных занимается очень широкий круг хирургов общего профиля и ангиохиругов. Кажущаяся простота лечения порой приводит к тактическим и техническим ошибкам. Поэтому данная тематика практически постоянно присутствует на научных конференциях.
Литература:
1. Затевахин И.И. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 111–113.
2. Кабиров А.В. с соавторами. «Ангиология и сосудистая хирургия» №3 приложение 2003, стр. 127–128.
3. Клецкин А.Е. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 161–162.
4. Котельников А.С. с соавторами. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 168–169.
5. Ревской А.К. «Острый тромбофлебит нижних конечностей» М.Медицина 1976 г.
6. Савельев В.С. «Флебология» 2001 г.
7. Хорев Н.Г. «Ангиология и сосудистая хирургия» №3 (приложение) 2003 г, стр. 332–334.
Тактика лечения острого восходящего тромбофлебита — Флебология — 2011-03
Острый восходящий тромбофлебит (ОВТФ) — самая распространенная экстренная хирургическая патология сосудистой системы, по поводу которой пациенты обращаются в поликлиники и госпитализируются в стационар [1-11]. По некоторым данным, ОВТФ развивается в течение жизни у 20-40% населения [12]. В США ОВТФ регистрируют приблизительно у 125 000 человек в год [8, 13]. F. Anderson и соавт. [14] считают, что это число выше и составляет от 56 до 160 человек на 100 000 жителей в год.
Наиболее частым фактором риска развития тромбофлебита является варикозная болезнь нижних конечностей, встречающаяся у 68-95% пациентов [4, 7, 10, 15-17]. Значение в качестве факторов риска имеют длительная иммобилизация, травма, интра- и послеоперационный период, возраст старше 60 лет, ожирение, курение табака, тромбоз глубоких вен или ОВТФ в анамнезе, беременность, послеродовый период, аутоиммунные заболевания, использование оральных контрацептивов, заместительная гормональная терапия, гиперкоагуляция [16-25], злокачественные новообразования (острый тромбофлебит развивается у 13-18% онкологических пациентов) [26-28], неопухолевые системные заболевания (9,5%) или тромбофилии (48%) [29].
В 60-80% случаев тромбофлебит развивается в бассейне большой подкожной вены (БПВ), в 10-20% наблюдений — в бассейне малой подкожной вены (МПВ). По частоте поражения правой или левой нижней конечности различий не найдено. В 5-10% случаев выявляют билатеральное поражение поверхностных вен. Чаще тромботический процесс поражает притоки БПВ или ИПВ, чем их стволы [21, 30-34].
Длительное время ОВТФ рассматривали как заболевание, имеющее доброкачественное течение и редко приводящее к осложнениям, а основную задачу видели в купировании симптоматики, развивающейся при этом осложнении и существенно ухудшающей самочувствие больного и его качество жизни [35-37]. В действительности это не так, поскольку серьезную угрозу жизни и здоровью пациентов представляет не сам тромбофлебит, а связанное с ним распространение тромбоза из подкожных вен в глубокие. Наиболее часто (от 1 до 44% случаев) тромб из БПВ переходит на общую бедренную вену через сафенофеморальное соустье, реже (от 0,2 до 1% наблюдений) — из МПВ распространяется на подколенную вену через сафенопоплитеальное соустье. Самый редкий путь распространения тромбоза на глубокие вены — через несостоятельные перфорантные вены [10, 38, 39].
Частота выявления тромбоза глубоких вен при ОВТФ, по разным данным, колеблется от 6,8 до 40% [40-43]. Как правило, тромбоз глубоких вен развивается на той же нижней конечности, что и ОВТФ [44-46], но в некоторых случаях (до 2%) поражение глубоких вен возникает в контралатеральной конечности [41].
Наибольшую опасность представляют так называемые восходящие формы ОВТФ (40-60% случаев), именно с ними связывают, и обоснованно, возникновение угрозы тромбоза глубоких вен и тромбоэмболии легочной артерии (ТЭЛА). Вследствие разницы диаметров БПВ и общей бедренной вен верхушка тромба при сафенофеморальном тромбозе в большинстве случаев имеет неокклюзивный, флотирующий характер, что является предпосылкой возникновения ТЭЛА [6, 8, 31, 32, 38, 47, 48].
В реальной клинической практике ситуация усугубляется еще и тем, что распространение тромботического процесса из дистальных отделов конечности в проксимальном направлении зачастую протекает бессимптомно, и нередко первым признаком перехода тромбоза в глубокую венозную систему служит именно манифестация легочной эмболии [1, 4, 8, 49]. У 5,6-28% пациентов с ОВТФ можно выявить симптомы ТЭЛА [10, 34, 39, 50]. Некоторые исследователи [45, 48, 51], утверждают, что частота развития ТЭЛА при ОВТФ выше и достигает 33,3%. Более того, с помощью перфузионной сцинтиграфии легких нарушения легочного кровотока обнаруживают в 50% наблюдений ОВТФ, т.е. значительная часть случаев ТЭЛА имеет субклинический характер и не диагностируется при обращении пациентов к врачам [52-54]. В частности, F. Verlato и соавт. [48] при обследовании 21 больного с восходящим тромбофлебитом без поражения глубоких вен обнаружили ТЭЛА у 7 больных, хотя клинические симптомы, указывающие на это осложнение, были только у 1 пациента [48]. Летальность от ТЭЛА, источником которой явился варикотромбофлебит, по данным М.Ф. Муравьева [50], достигает 10%. R. Zollinger и соавт. [55] сообщили о 1,5% случаев фатальной тромбоэмболии легочных артерий у больных с поверхностным тромбофлебитом.
Не так уж редко тромботический процесс в подкожных венах имеет рецидивирующей характер, что приводит к длительной, а порой и стойкой, утрате трудоспособности [17, 56, 57]. Средняя частота рецидивов ОВТФ составляет 18% за 15 мес наблюдения. Рефлюкс из глубокой венозной системы увеличивает риск рецидива до 33%, перманентное состояние гиперкоагуляции — до 42% [58].
Таким образом, перед врачом, решающим задачи адекватного ведения пациента с ОВТФ, встает не только, и даже не столько, задача устранения воспалительно-тромботических изменений в подкожных венах и связанных с этим клинических симптомов. Более важной следует считать задачу предотвращения перехода тромбоза в глубокую венозную систему. Существуют два принципиально различающихся подхода к решению данной проблемы: консервативный и хирургический. Первый подразумевает использование противовоспалительных и флеботропных средств с целью купирования флебита, а также антикоагулянтов для подавления тромбообразования. Второй подход, хирургический, имеет своей задачей ликвидацию опасности перехода тромбоза в глубокую венозную систему устранением самой возможности такого перехода, т.е. путем ликвидации соустий поверхностных и глубоких вен.
Несмотря на то что проблема ОВТФ вот уже более 100 лет привлекает к себе внимание хирургов, до настоящего времени так и не сформировано единого мнения относительно выбора тактики с целью предотвращения тромбоза глубоких вен и ТЭЛА у пациентов с ОВТФ [46, 59, 60]. Ряд авторов считают, что таких больных надо вести консервативно. Они допускают возможность операции только при угрозе распространения тромбоза непосредственно на сафенофеморальное соустье [14, 21, 31, 35, 38, 47, 50, 56, 61-66, 92, 144]. Другие выбирают активную тактику лечения варикотромбофлебита и отдают предпочтение оперативному лечению в объеме операции Троянова-Тренделенбурга (кроссэктомии). Обсуждается и третий вариант лечения — радикальная флебэктомия [39, 57, 67, 68]. Именно хирургическое вмешательство на протяжении десятков лет, и до сих пор, большинством хирургов воспринимается синонимом эффективного лечения ОВТФ. Но, так ли оправданна вера хирургов в возможности хирургии при остром тромбофлебите?
Хирургические вмешательства. Самой известной и распространенной операцией служит приустьевое лигирование БПВ со всеми притоками (кроссэктомия, или операция Троянова-Тренделенбурга), задачей которого является предотвращение распространения тромбоза в глубокую венозную систему с последующим развитием тромбоэмболии легочных артерий.
Хотя это вмешательство вполне может претендовать на статус «золотого стандарта», даже показания к нему неоднозначны. Некоторые авторы считают, что она необходима, когда клинические проявления достигают уровня коленного сустава [69]. Ряд специалистов предлагают проводить кроссэктомию, когда уровень тромбофлебита распространяется до верхней трети бедра [41, 50, 70-74]. Другие показанием к экстренному лигированию БПВ считают признаки тромботического процесса в области паховой складки [8, 57, 75]. Э.Л. Маргалис и соавт. [76] определяя показания к операции, вообще не учитывали уровень тромбофлебита — фактически поводом к вмешательству был сам факт развития этого осложнения. Эта позиция может быть подкреплена, в частности, сообщениями о случаях ТЭЛА, когда клинически определяемый уровень тромбофлебита не достигал верхней трети бедра [32, 70].
Несмотря на то что кроссэктомия направлена на предотвращение тромбоза глубоких вен и ТЭЛА у больных с ОВТФ, эта операция часто сопровождается развитием именно этих осложнений. Так, по данным H. Kock и соавт. [57], обследовавших 44 больных, перенесших проксимальное лигирование БПВ, у 2 из них развился тромбоз культи этого сосуда, что у 1 пациента привело к ТЭЛА, у 1 возник тромбоз бедренной вены. F. Lozano и соавт. [77] в группе из 30 пациентов, перенесших кроссэктомию, зафиксировали 1 (3,3%) рецидив острого тромбофлебита и у 2 (6,7%) — субмассивную ТЭЛА. Ряд авторов [20, 33, 40, 41, 55, 56, 71, 75, 78-86] сообщают, что легочная эмболия после приустьевого лигирования БПВ встречается с частотой до 8%, а рецидив варикотромбофлебита развивается в 2-4,3% случаев. Частота ТЭЛА, вероятно, в реальной практике больше, чем указывается, так как в большинстве работ речь идет только о клинически манифестировавшей ТЭЛА [87]. Что касается частоты рецидива тромбофлебита, то в литературе [2, 4, 17, 34, 88] можно найти указания и на существенно более высокие цифры — 50-75,4%.
У пациентов, перенесших кроссэктомию, фиксируют и обычные послеоперационные осложнения — нагноения ран (12,8-16,5%), серомы, гематомы [31, 57, 74, 77, 88-90]. Несмотря на отсутствие в доступной нам литературе сообщений о случаях пересечения или повреждения бедренной вены, клинический опыт позволяет предположить, что такие интраоперационные осложнения все же встречаются, хотя и не становятся предметом широкого обсуждения.
Наряду с паллиативным оперативным вмешательством, имеющим целью профилактику перехода тромботического процесса через сафенофеморальное соустье и предупреждение ТЭЛА, в настоящее время выполняют стволовую и даже радикальную флебэктомию при варикотромбофлебите. Последняя предполагает удаление всех варикозных вен (тромбированных и нетромбированных), а также диссекцию (перевязку, коагуляцию) недостаточных перфорантов [3, 10]. Некоторые хирурги [4, 6, 17, 34] рекомендуют двухэтапное оперативное лечение. Вначале выполняют приустьевое лигирование БПВ, затем после стихания воспалительного процесса, радикальную флебэктомию.
Радикальное вмешательство проводят при длительности заболевания не более 14 сут. Вначале при необходимости удаляют эмболоопасный тромб из бедренно-подвздошного сегмента или перфорантной вены. Затем выполняют кроссэктомию и все остальные этапы вмешательства [3].
По данным Д. Сон [91], у больных, которым была выполнена радикальная флебэктомия, рецидив тромбофлебита на оперированной нижней конечности произошел в 9,8% случаев через 3-12 мес после операции. В ближайшем послеоперационном периоде у 2,3% больных развился тромбоз глубоких вен голени, у 1,2% — некроз кожных краев раны на голени, у 0,6% — лимфорея из послеоперационной раны в паховой области. В отдаленном послеоперационном периоде в 0,6% случаев была диагностирована ТЭЛА.
После радикальной флебэктомии в 4-50% случаев возникает повреждение кожных нервов, проявляющееся гипостезией, гиперстезией, парастезией в области нижней трети голени по медиальной поверхности [92-96].
Несмотря на то что радикальная флебэктомия устраняет саму причину варикотромбофлебита — варикозную болезнь, она же имеет достаточное количество противопоказаний и не исключает возникновение послеоперационных осложнений, ввиду чего возможности выполнения данной операции ограничены. Экстренное оперативное лечение приводит к 3-кратному увеличению расходов и связано с более высокой вероятностью ТЭЛА [60].
Таким образом, объективный анализ данных литературы позволяет говорить о недостаточно обоснованном отношении к хирургической профилактике тромбоза глубоких вен и ТЭЛА при ОВТФ как к надежному и безопасному подходу к ведению данных больных. Частота легочной эмболии после кроссэктомии вполне сопоставима с частотой этого осложнения у неоперированных больных с ОВТФ, а радикальная флебэктомия далеко не во всех случаях может быть признана средством выбора, поскольку вмешательство на тромбированных венах травматично, требует общей или регионарной анестезии.
Может ли более сдержанный, консервативный подход стать альтернативой традиционной хирургической тактике?
Консервативное лечение. Его целями служит прекращение процесса тромбообразования и распространения тромбоза, а также купирование воспалительных изменений венозной стенки и окружающих тканей, что позволяет устранить болевой синдром [6, 25, 41, 48, 59, 65, 66, 82, 84, 97, 98]. Режим пациентов с ОВТФ должен быть активным, грубой ошибкой считают назначение постельного режима [99], который является основным фактором риска развития тромбоза глубоких вен. При постельном режиме ограничена деятельность мышечно-венозной помпы голени, обеспечивающей интенсивный кровоток в глубоких венах. Неудивительно, что в исследовании S. Hill и соавт. [99], применивших постельный режим и иммобилизацию пораженной конечности у больных с ОВТФ, обнаружено такое большое количество случаев нарастания уровня тромбофлебита БПВ (56,6%) и перехода тромботического процесса в общую бедренную вену (26,6%). Активизация пациентов с ОВТФ способствует улучшению фибринолитической активности крови, что способствует редукциии тромба [3, 20, 68, 100-102].
Эластическая компрессия нижних конечностей — один из наиболее важных компонентов лечения острого тромбофлебита. Как правило, первоначально используют эластичное бинтование. Для этих целей применяют бинты средней растяжимости [3, 6, 101]. По мере стихания тромботического и воспалительного процессов, примерно через 7-10 дней, лучшей альтернативой бинтованию становится медицинский трикотаж [3, 65, 66] 2-го класса компрессии. Использование эластической компрессии и после выздоровления помогает больным избежать рецидива заболевания [3, 25, 34, 48, 102].
Одно из центральных мест в комплексном лечении острого тромбофлебита занимает системная фармакотерапия. По мнению ряда специалистов [3, 51, 65, 66, 82, 84, 85, 103-105], больным с острым тромбофлебитом необходимо назначение нестероидных противовоспалительных препаратов. Они быстро купируют воспалительные явления, оказывают необходимое обезболивание, косвенно влияют на гемостаз, обладая дезагрегантным действием. Их назначают в среднем 2-3 раза в день и обычно используют не более 7-10 дней.
По мнению ряда исследователей [3, 7, 17, 39, 50, 106], эффективными средствами лечения ОВТФ являются гидроксиэтилрутозиды (венорутон, троксерутин, троксевазин). Доза препарата должна быть не менее 1200 мг/сут, а средняя продолжительность лечения составлять 2-3 нед [3]. Хороший эффект дает микронизированная очищенная флавоноидная фракция (детралекс) в дозировке по 3000 мг в день в течение 4 дней, затем по 2000 мг в день в течение последующих 3 дней [3]. Используют полиферментные препараты (вобэнзим, флогэнзим). Вместе с тем прием большого числа таблеток в строго определенное время и высокая стоимость этих препаратов ограничивают их широкое применение [3, 6, 65, 66, 82, 103-105, 107].
До сих пор в литературе [99] можно встретить указания на назначение антибактериальной терапии для лечения острого тромбофлебита. В то же время бактериологическое исследование тромбов, извлеченных из пораженных вен во время операции, показало низкий уровень контаминации. В подавляющем большинстве случаев тромбофлебит носит асептический характер (за исключением редких случаев септического течения) и не требует антибиотикотерапии, к тому же многие антибиотики вызывают гиперкоагуляцию и тем самым могут вести к прогрессированию тромбообразования [3, 4, 34, 65, 71, 108, 109].
В первые 2-3 сут заболевания рекомендуют использовать локальную гипотермию. Она обеспечивает хороший обезболивающий эффект, поскольку охлаждение тканей тормозит процессы воспаления в них [3, 49, 50, 110]. Для местного лечения применяют различные гели, чаще содержащие только гепарин. Сочетанием гепаринсодержащих и нестероидных противовоспалительных местных средств удается добиться хорошего противовоспалительного эффекта [3, 85].
Все перечисленные методы и средства лечения, безусловно, эффективны, но позволяют добиться в большей степени купирования воспалительных явлений в тромбированных подкожных венах. Вряд ли можно рассчитывать на то, что местные средства, флебопротекторы, противовоспалительные препараты способны сколь-нибудь значительно воздействовать на коагуляционный потенциал крови и предотвратить процесс нарастания тромбоза. Единственным эффективным средством для этого может быть признана антикоагулянтная терапия. Целесообразность применения антикоагулянтов в комплексе лечения пациентов с ОВТФ служит предметом активных дискуссий.
По мнению многих авторов [8, 38, 59, 60, 84, 82, 101, 106, 111-114], предотвратить распространение тромботического процесса при остром тромбофлебите невозможно без их использования. D. Chengelis и соавт. [122] у пациентов с тромбофлебитом БПВ бедра, не получавших антикоагулянтную терапию, в 24% случаев обнаружили тромбоз глубоких вен в результате перехода процесса через сафенофеморальное соустье. В другом исследовании [51], в первые 2 нед лечения у пациентов, получавших плацебо, частота тромбоза глубоких вен составила 30,6%.
Недавно завершившееся международное многоцентровое исследование CALISTO [124] продемонстрировало, что антикоагулянтная терапия у пациентов с варикотромбофлебитом эффективна и позволяет предотвратить распространение тромбоза и развитие легочной эмболии. В качестве антикоагулянта использовали ингибитор фактора Ха фондапаринукс, сравнение проводили с плацебо. Частота клинически значимой ТЭЛА составила 0,2% в сравнении с 1,3% у пациентов, не получавших антикоагулянты.
Единой точки зрения на то, какие препараты использовать и в какой дозировке, нет. В исследовании эффективности низкомолекулярного гепарина (эноксапарин) в профилактической (40 мг 1 раз в сутки) и в лечебной (1,5 мг/кг 1 раз в сутки) дозировках частота тромбоза в поверхностной и глубокой венозной системе нижних конечностей в первые 2 нед лечения составила 8,3% в 1-й группе и 6,9% — во 2-й [51].
С другой стороны, A. Marchiori и соавт. [82] в 20% случаев при использовании нефракционированного гепарина в профилактической дозировке (5000 ЕД подкожно 2 раза в день) в течение 4 нед наблюдали прогрессирование острого тромбофлебита или тромбоз глубоких вен, в то время как такие осложнения развились только у 3,3% пациентов, получавших нефракционированный гепарин в лечебной дозировке 2 раза в день в течение 2 нед. Авторы считают, что использование терапевтических доз низкомолекулярных гепаринов также позволит получить хорошие результаты.
В исследовании G. Belcaro и соавт. [41] после 6 мес наблюдения частота тромбоза глубоких вен составила 7,7% в контрольной группе (использование только компрессионного трикотажа), в то время как в трех других группах (трикотаж и профилактические дозы низкомолекулярных гепаринов; трикотаж и профилактические дозы нефракционированного гепарина; трикотаж и антогонисты витамина К) отсутствовал тромбоз.
E. Kalodiki и соавт. [72] также выступают сторонниками назначения низкомолекулярных гепаринов при лечении ОВТФ, объясняя это тем, что частота рецидива заболевания и его осложнений ниже у пациентов, получавших антикоагулянты, чем у больных, лечение которых проходило без их применения.
J. Titon и соавт. [84] считают, что нет разницы в эффективности между фиксированной дозой низкомолекулярных гепаринов и дозой с расчетом на массу.
Лечение ОВТФ низкомолекулярными гепаринами в профилактической дозе должно длиться, по мнению H. Bűller и соавт. [59] и M. Di Nisio и соавт. [111] не менее 4 нед. Схожей точки зрения придерживаются С. Kearon и соавт. [60], которые назначают профилактические или промежуточные дозы антикоагулянтов в течение 4 нед.
В качестве альтернативы они же предлагают возможность назначать антагонисты витамина К с 5-го дня лечения нефракционированным или низкомолекулярными гепаринами. Продолжительность приема непрямых антикоагулянтов должна, по их мнению, составлять 4 нед. В литературе [66, 116] можно встретить предложения продолжать терапию непрямыми антикоагулянтами в течение 3 мес после короткого начального курса введения низкомолекулярных гепаринов.
Частота рецидива ОВТФ после лечения антикоагулянтами колеблется от 7,5 до 15-20% [36, 40, 74, 81].
Несмотря на неоднозначность мнений о том, какие антикоагулянты и в каких дозировках следует использовать для лечения острого тромбофлебита, использование антикоагулянтной терапии с целью предупреждения тромбоза глубоких вен и ТЭЛА представляется патогенетически обоснованным и оправданным. Имеющиеся в мировой литературе данные позволяют говорить, как минимум, о равной эффективности консервативного и хирургического подхода к ведению пациентов с ОВТФ. Более того, если в публикациях, посвященных хирургической профилактике тромбоза глубоких вен с помощью кроссэктомии, регулярно сообщают о развитии ТЭЛА как осложнения уже операции, а не в результате ОВТФ, то в работах по антикоагулянтной терапии случаи легочной эмболии практически не упоминаются. Вместе с тем, говорить о доказанных преимуществах того или иного подхода на сегодняшний день нельзя. Поиск в базах MEDLINE, EMBASE, Cochrane данных литературы о тактике лечения пациентов с восходящим тромбофлебитом привел нас к удивительному выводу: несмотря на номинально значительное количество работ, посвященных этой проблеме, число качественных, удовлетворяющих требованиям доказательной медицины сравнительных исследований крайне мало [41, 77, 82, 84, 102]. Несмотря на бурное развитие доказательной базы для лечения хронических заболеваний вен, такая патология, как ОВТФ, оказалась на обочине научного интереса мировой флебологической и хирургической общественности. Фактически, подход к тактике ведения этих больных по сей день носит эмпирический характер и в значительной степени зависит от индивидуальных предпочтений или установок хирургических школ, что, безусловно, не может способствовать поиску правильного решения проблемы. На наш взгляд, назрела необходимость углубленного изучения вопросов, затронутых в данном литературном обзоре.
Конфликт интересов отсутствует.
Восходящий тромбофлебит: причины, признаки, лечение
Восходящий тромбофлебит – образование тромбов в венах нижних конечностей, которое сопровождается воспалением сосудистой стенки и распространением тромбообразования внутри сосудистого русла.

В начале болезни формирование сгустков наблюдается в мелких поверхностных сосудах, а затем, по мере развития недуга, тело тромба закупоривает большую подкожную вену и иные крупные сосуды.
В большинстве случаев восходящий тромбофлебит является следствием несвоевременного лечения варикоза, наблюдается чаще слева, чем справа. Это обусловлено строением сосудистой системы организма.
Разновидности недуга
По локализации места закупорки различают:
- Восходящий тромбофлебит поверхностных вен нижних конечностей, при котором кровяные сгустки образовываются в мелких подкожных сосудах ног.
- Восходящий тромбофлебит большой подкожной вены, когда закупоренным оказывается крупный венозный сосуд конечности.
Существует еще одна форма недуга – острый восходящий тромбофлебит, при которой в малых подкожных сосудах образуется блуждающий тромб. Стремительно перемещаясь по сосудистому руслу, сгусток достигает глубокой вены бедра, создавая угрозу эмболии легочной и сердечной артерий, и как следствие – гибели пациента.
Острый восходящий тромбофлебит считается одним из самых серьезных осложнений варикозной болезни ног.
Причины развития
В медицине существует термин «Триада Вирхова» – так называют три базовых фактора возникновения тромбоза сосудов.
- Ускоренная свертываемость крови, чрезмерная ее вязкость.
- Нарушенная целостность эндотелия, выстилающего стенки сосудов.
- Сбои кровяного тока внутри сосудистого русла.
Социальные факторы развития таковы:
- Малая подвижность, постельный режим.
- Возраст свыше 45 лет.
- Ожирение, постоянный излишек веса.
- Беременность.
- Применение гормоносодержащих препаратов, в том числе контрацептивного назначения.
- Варикоз нижних конечностей.
- Болезни сердца.
- Неблагоприятная наследственность.
- Наличие в анамнезе тяжелых инфекций.
- Последствия инъекционного вмешательства.

Если вы нашли себя в этом списке, необходимо постоянно контролировать состояние сосудов ног, наблюдаться у флеболога, придерживаться диеты для разжижения крови и иных необходимых рекомендаций.
Симптоматические проявления
Признаки восходящего тромбофлебита зависят от места локализации внутривенного воспаления, его длительности, протяженности развития.
Тромбофлебит малых подкожных вен проявляется следующими симптомами:
- Отечность слабо выражена или отсутствует совсем.
- Цвет кожного покрова изменяется в сторону покраснения, а структура становится грубее и плотнее.
- При пальпации ощущается шнурообразное уплотнение по ходу воспаленной вены.
- Наблюдаются умеренные боли при ходьбе и пальпации.
- Больной жалуется на чувство распирания и тяжести в области пораженной конечности, которое усиливается к вечеру.
- Температура тела повышается до 37,5-38 градусов.
- Пациента беспокоят чувство слабости и недомогания.
По мере развития недуга происходит закупорка венозного русла в сторону бедер и паха, в том числе таких сосудов, как БПВ, общая бедренная вена, сафено-феморальное соустье.
Признаки восходящего тромбофлебита большой подкожной вены бедра:
- Выраженная отечность ноги от стоп до паховой области.
- Сильные боли.
- Повышение температуры тела до 39 градусов.
Тромбофлебит БПВ – недуг, который в большинстве случаев влечет негативные последствия в виде хронической сосудистой недостаточности.
Способы диагностики
- ОАК – помогает выявить степень развития воспалительного процесса в организме.
- Коагулограмма крови – определяет скорость ее свертывания.
- Допплерографическое сканирование – определяет место и размер кровяного сгустка, его возможную флотацию, степень нарушения кровообращения и разрушения стенок вен.
- УЗДГ – сочетает классическое УЗИ – исследование и метод Допплера.

Терапия
Учитывая опасность заболевания, его трагические последствия в виде серьезных нарушений обменных процессов тканей ног и тромбоэмболии важных артерий, пациенту необходима оперативная госпитализация в стационар.
Лечить восходящий в тромбофлебит самим в домашних условиях может быть смертельно опасным!
По мнению медиков, лечение восходящего тромбофлебита в большинстве случаев должно быть оперативным. Радикальный способ терапии позволяет остановить прогрессирование недуга, предотвратить распространение тромба по сосудистому руслу.
При тромбозе малых подкожных вен возможно обойтись консервативным лечением, а если сгусток распространился вглубь БПВ, рекомендуется оперативное вмешательство.
Задачей хирургов в этом случае является купирование роста и движения тромба в крупные бедренные вены.

Консервативный способ
Предполагает следующие меры:
- Соблюдение постельного режима, конечность при этом необходимо приподнять под углом 50-60 градусов.
- Фиксация тромбированной конечности эластичным бинтом.
- Прием антикоагулянтов, антиагрегантов для разжижения крови: Варфарин, Синкумар, Тромбо Асс, Аспирин.
- Курсы венотонизирующих препаратов для восстановления сосудистой стенки: Флебодиа 600, Вазокет, Детралекс, Веносмин, Аэсцин.
- Антивоспалительные препараты: Ибупрофен, Диклофенак.
- Применение наружных кроворазжижающих и антивоспалительных средств: Гепариновая мазь, Гепатромбин, Флебодиа крем, Лиотон.
- Некоторым пациентам рекомендуют пройти курсы лечения УВЧ.
Методы лечения острого восходящего тромбофлебита определяются исходя из области локализации тромбов, степени разрушения сосудистых стенок и развития воспалительного процесса.
Для снятия острой формы недуга назначаются:
- Наружные средства на гепариновой основе.
- Охлаждающие компрессы на спирту.
- Кроворазжижающие медикаменты.
- Компрессионная терапия.
- Прием анальгетиков и антивоспалительных средств.
После того как период обострения будет снят, пациента направляют на курс физиотерапевтических процедур:
- Лечение УВЧ.
- Терапия при помощи лампы Соллюкс.
- Электрофорезы с применением Гепарина.
- Диаметральный ток.
Оперативное лечение
Назначается при высокой угрозе тромбоэмболии артерий сердца и легкого, а также при закупорке БПВ, МПВ или если тромб образовался в верхней части бедренной области.
Для лечения восходящего тромбофлебита применяются следующие виды вмешательств:
- Лазерная абляция (прогревание) области сосуда, которая находится выше места крепления тромба.
- Метод кроссэктомии, предполагающий перевязывание поверхностного сосуда в области его сочленения с крупными венами. Применяется только при тромбировании мелких сосудов.
- При некоторых показаниях пациентам назначают полную флебэктомию пораженного тромбозом сосуда. Этот метод самый травматичный, проводится под общей анестезией, предполагает долгий постельный режим и восстановительный послеоперационный период.
Заключение
Если пациент склонен к тромбообразованию, необходимо соблюдать эти меры предосторожности:
- Регулярно совершать пешие прогулки продолжительностью 20-30 минут.
- Выполнять курс физических упражнений, рекомендованных при тромбофлебите.
- Следить за рационом, не кушать продукты, повышающие вязкость крови.
- Пить каждый день не меньше 2 литров жидкости.
- Носить удобную одежду и обувь, исключив слишком обтягивающие вещи и высокий каблук.
- Забыть о сигаретах и спиртных напитках.
- Постоянно носить компрессионный трикотаж.
- Регулярно проходить обследования касательно состояния сосудов и скорости свертывания крови.
Восходящий тромбофлебит: лечение, признаки, профилактика
В медицине под термином восходящий тромбофлебит подразумевается патология, при которой поражаются венозные стенки и образуются тромбы, препятствующие нормальной циркуляции кровяного потока. Это очень опасное сосудистое заболевание, так как закупоривание вен может привести к тяжелым последствиям.
Почему возникает заболевание?
Осложнением варикозной болезни является тромбоз — образование сгустков крови (тромбов), блокирующих кровяное русло. Воспаление венозных стенок в месте образования тромба — тромбофлебит. Воспалительный процесс может быть спровоцирован одним или совокупностью следующих факторов:
- застой крови в сосудах;
- венозная недостаточность;
- повышенное давление;
- слабость или деформация сосудистых стенок.
Все эти факторы благоприятствуют проникновению инфекции, которая может попасть на стенки сосудов по следующим причинам:
- внутривенные вливания, катетеризация, операции на сосудах;
- инфекционные болезни, в том числе пневмония, острая респираторная вирусная инфекция, грипп, туберкулез;
- травмирование венозной стенки;
- больные зубы;
- злокачественная опухоль с инфекцией.
Состояние, при котором патология большой подкожной вены распространяется от расположенных на голени сосудистых пучков вверх до паховой области — восходящий тромбофлебит.
Врачи выделяют варианты развития болезни:
 Заболевание может усугубляться переходом на глубокие вены .
Заболевание может усугубляться переходом на глубокие вены .- При благоприятном исходе наступает выздоровление.
- После обострения заболевание переходит в хроническую фазу (у 60% больных), с характерным длительным течением.
- Воспаление перемещается на глубокие вены (флеботромбоз), опасным осложнением которого может быть тромбоэмболия, когда сгусток крови отрывается и начинает передвигаться по телу.
Признаки заболевания
Воспаление начинается в мышечных венозных разветвлениях нижних конечностей, где сконцентрированы поверхностные варикозно расширенные сосуды. Чаще поражаются большая подкожная вена и ее притоки. Поэтому в первую очередь больной испытывает тянущие боли по ходу ствола пораженного сосуда. Неприятные ощущения усиливаются при движении. Реже тромбофлебит затрагивает глубокие сосуды. Общие признаки патологии следующие:
- боли в икроножных мышцах;
- болезненность в области пораженных сосудов;
- отеки;
- синюшность кожи;
- ощущение переполненности подкожных сосудов;
- боль при сгибании ноги;
- общие симптомы инфекционного воспаления — адинамия, лихорадка, лейкоцитоз.
Методы диагностики
 Обследовать больного можно при помощи ультразвуковой допплерографией.
Обследовать больного можно при помощи ультразвуковой допплерографией.Больные узловатые вены хорошо видны, поэтому диагностирование не является сложной задачей. Восходящий тромбофлебит поверхностных вен нижних конечностей чаще развивается при варикозном заболевании, поражающим обе ноги. Поэтому при выборе способа лечения нужны результаты о состоянии сосудистой системы конечностей. Для определения сосредоточения тромбов, степени поражения венозных стенок и закупоренности сосудов применяются следующие методы:
Вернуться к оглавлениюЛечение восходящего тромбофлебита
Больным с тромбозом поверхностных или глубоких вен обязательна эластическая компрессия всей нижней конечности. Лечение подразумевает выполнение следующих задач:
- Снять воспаление.
- Возобновить нормальную циркуляцию крови.
- Снизить свертываемость и вязкость крови.
- Спровоцировать рассасывание имеющихся тромбов.
- Предотвратить новые тромбообразования.
- Повысить тонус венозных стенок.
- Устранить спазмы и гипертонус мышц.
- Избавить пациента от отеков конечностей.
Препараты
Лечение восходящего тромбофлебита начинается с антикоагулянтной терапии. Пациентам назначаются следующие лекарства:
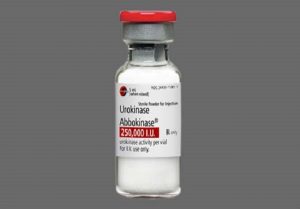 Урокиназа может быть назначена пациенту для ликвидации тромбов в просвете вен.
Урокиназа может быть назначена пациенту для ликвидации тромбов в просвете вен.- «Гепарин» — препарат для внутривенных инъекций, блокирующий биосинтез тромбина, понижающий агрегацию тромбоцитов.
- Непрямые антикоагулянты для замедления биосинтеза протромбина и факторов свертывания крови.
- Ингибиторы агрегации тромбоцитов «Дипиридамол», «Ацетилсалициловая кислота».
- Антиагреганты «Декстран», «Папаверин», «Но-Шпа» — для понижения адгезивно-агрегационной функции тромбоцитов.
- «Фибринолизин», «Стрептокиназа», «Урокиназа», «Тромболитин» назначаются для ликвидации тромбообразований и восстановления проходимости магистральных вен.
- Противовоспалительные средства «Бутадион», «Пирабутол».
Хирургическое вмешательство
Оперативное лечение показано в следующих случаях:
- Острый восходящий тромбофлебит большой подкожной вены становится опасным для глубоких сосудов.
- Возникла угроза возникновения тромбоэмболии.
- Появились симптомы венозной гангрены.
 При таком диагнозе чаще всего прибегают к кроссэктомии.
При таком диагнозе чаще всего прибегают к кроссэктомии.Кроссэктомия — основной хирургический метод для лечения восходящего тромбофлебита. Это операция, при которой перевязывается, а затем пересекается большая подкожная вена и ее крупные ответвления в месте ее соединения с глубоким бедренным сосудом. Перед началом кроссэктомии выполняется небольшой надрез в области паховой складки.
Вернуться к оглавлениюПрофилактика
Предупреждение сосудистых болезней — это активный образ жизни, здоровое питание и отказ от вредных привычек.
Больные с варикозными заболеваниями должны выполнять следующие правила:
- Спать ночью с приподнятыми ногами.
- По утрам, не вставая с кровати, сделать гимнастику для ускорения циркуляции крови, выполнить несколько махов.
- Не опуская ног, наложить из эластичных бинтов бандаж или воспользоваться медицинским трикотажем.
Чтобы избежать появление тромбофлебита при хроническом варикозе, необходимо соблюдать рекомендации врача, для предупреждения обострения. При первых признаках венозного воспаления надо немедленно обращаться в больницу, чтобы выявить и устранить инфекционные очаги. Внутривенные вливания или инъекции нужно делать в разные сосуды, чтобы хорошо заживали повреждения от иглы.
Острый тромбофлебит поверхностных и глубоких вен нижних конечностей
Острый тромбофлебит относится к распространенным заболеваниям венозной системы. Локальное воспаление с одновременным тромбозом может возникнуть в любом участке. Но наиболее подвержены этой патологии поверхностные и глубокие вены на нижних конечностях. Это связано с осложнением варикозной болезни сосудов ног.
Хорошая доступность локтевых вен на руках для проведения инъекций угрожает образованием постинъекционного тромбофлебита кубитальной подкожной вены.
Причины
Для возникновения заболевания необходимо сочетание четырех обязательных факторов:
- нарушенная структура венозной стенки — это происходит при травматическом повреждении, механическом сдавлении;
- инфекционное заражение — к нему приводят эндокардит, сепсис, туберкулез, тифозные бактерии, перенос возбудителя с током крови из хронических очагов, возможен неинфекционный (аутоиммунный) процесс воспаления при повышенной чувствительности организма и аллергических реакциях;
- замедление скорости кровотока — сопровождает варикозное расширение венозной сети, хроническую сердечную недостаточность при этом появляются оптимальные условия для построения тромба;
- изменение вязкости и биохимического состава крови — сопутствует обезвоживанию организма на фоне рвоты, приема больших доз мочегонных препаратов, поноса.
Эти причины объясняют наиболее вероятное появление острого тромбофлебита у пациентов при тяжелой сердечной недостаточности на фоне длительного постельного режима, инфекционных заболеваний.
Поражение области вен нижних конечностей возникает при беременности, переломах, одно- или двухстороннем параличе ног.
Кто более подвержен острому тромбофлебиту?
До 30% взрослого населения страдает разными формами тромбофлебита. К группам риска относятся:
- люди пожилого возраста;
- перенесшие травмы костей и мягких тканей конечностей;
- пациенты хирургических отделений в послеоперационном периоде;
- беременные женщины;
- больные, принимающие гормональные средства;
- работники тяжелого физического труда;
- страдающие от излишнего веса.
Виды и локализация патологии
Острый тромбофлебит поражает чаще вены на одной конечности. Только в 7% случаев диагностируется двухстороннее заболевание. Тромбы находят в русле большой и малой поверхностных вен, как в отводящих ветках, так и в главном стволе.
Различают тромбофлебит нижних конечностей:
- одиночный локальный поверхностный участок;
- мигрирующий вид — несколько тромбов на разных уровнях вен, постоянно изменяющих место воспаления;
- острый восходящий тромбофлебит — отличается постепенным распространением тромбоза от периферии к центру.
В зависимости от глубины расположения пораженных венозных сосудов различают тромбофлебит:
- поверхностных вен,
- глубоких.
Восходящая и мигрирующая формы представляют опасность своим возможным распространением вглубь. Практический опыт показывает подобную вероятность в 13% случаев. Играет роль прямое сообщение с нижней полой веной, а через нее с правыми отделами сердца. Самое страшное осложнение тромбофлебита нижних конечностей — отрыв части рыхлого тромба, превращение его в плавающий эмбол и обтурация главного ствола легочной артерии. Это грозит неминуемой смертью пациента.
По характеру воспаления острый тромбофлебит может быть:
- простым,
- гнойным.
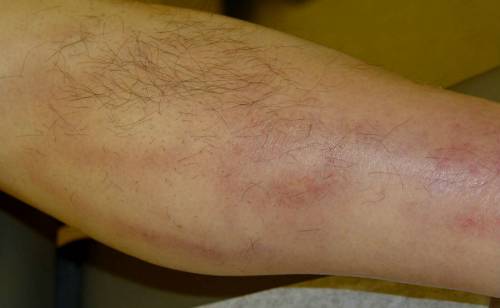
Признаки поверхностного тромбофлебита носят больше локальный характер
Клинические проявления повреждения поверхностных вен
Симптомы при остром тромбофлебите поверхностных вен ног возникают внезапно. Беспокоят:
- сильные боли в области стопы, голени, бедра по ходу большой поверхностной вены, уменьшаются при поднятии конечности в возвышенное положение;
- умеренная отечность пораженной нижней конечности;
- слабость.
У пациента наблюдаются:
- повышение температуры с ознобом до 39 градусов;
- на коже с пораженной стороны полоса покраснения вдоль вены, переходящая в синюшность;
- при пальпации чувствуется плотный болезненный тяж, кожа горячая;
- при измерении окружности ноги определяется увеличение до 2-х см по сравнению со здоровой.
Симптомы поражения глубоких вен ноги
Клиника отличается в зависимости от уровня поражения.
При поражении глубоких вен голени:
- боли носят более интенсивный распирающий характер;
- судороги в икроножных мышцах;
- температура тела растет до 40 градусов;
- отек кожи значительный;
- поверхность ноги блестящая, напряженная, бледная или с синюшным оттенком;
- на второй-третий день на голени появляются расширенные венозные мелкие сосуды за счет развития коллатерального кровообращения;
- пораженная конечность холоднее здоровой;
- пациенты жалуются на нарастающую слабость, озноб, головные боли;
- любые движения ноги сопровождаются усилением боли, особенно болезненны сгибание и разгибание в коленном и голеностопном суставах.
Если процесс переходит на подколенную вену, реагируют ткани коленного сустава: из-за отечности контуры сглажены, движения очень болезненны.
При локализации тромбофлебита в глубоких венах бедра и таза:
- боли располагаются в низу живота, промежности, верхней части бедра, в пояснице;
- кожа отечная, синюшная;
- отек переходит на промежность и живот;
- высокая температура тела (до 40 градусов) с ознобом и сильной потливостью;
- нога значительно увеличена в объеме;
- ниже участка поражения подкожные венозные сосуды расширены;
- в связи с болями движения в суставах невозможны;
- значительно страдает общее состояние пациента.
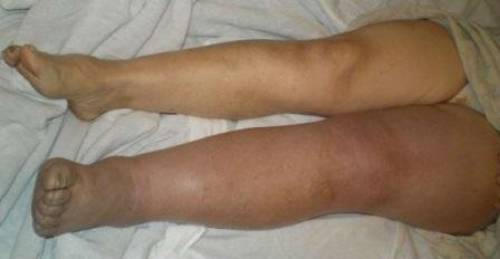
Левосторонний тромбофлебит глубоких вен бедра с отеком всей ноги и расширением коллатеральной сети
От каких заболеваний нужно отличать острый тромбофлебит?
Похожая симптоматика вынуждает проводить дифференциальную диагностику с такими заболеваниями:
- рожистое воспаление;
- лимфангиит;
- флегмона мягких тканей конечности;
- тромбоз артерий.
Рожистое воспаление выглядит как большое красное пятно на коже с четкими краями, склонное к распространению.
Лимфангиит — воспаление лимфатических протоков и лимфаденит (узлов). Имеет типичные «дорожки» красного цвета, ведущие к региональным узлам. Пальпируются болезненные лимфатические узлы.
Флегмона характеризуется тяжелым общим состоянием пациента, местным покраснением и припухлостью с одновременным увеличением ближайших лимфоузлов.
Артериальный тромбоз или эмболия отличаются очень интенсивной болью, которая не снимается даже наркотическими аналгетиками. Кожа холодная и бледная. Отека нет, нарушена чувствительность.
Иногда болевой синдром очень напоминает неврит седалищного или бедренного нервов. Но для этих заболеваний характерна иррадиация по передней или задней поверхности бедра, отсутствие кожных изменений.

Для подтверждения проявлений острого тромбофлебита хирурги проводят ряд проб, усиливающих болезненность
Наиболее популярны:
- надавливание пальцем на внутреннюю лодыжку или поверхность пятки;
- тыльное натягивание стопы приводит к резким болям в икроножной мышце;
- надувание манжетки аппарата для измерения давления в области над коленным суставом до 50 мм рт. ст., при сдувании боль проходит.
Течение острого тромбофлебита при достаточном лечении приводит к полному выздоровлению или через 5 дней переходит в подострую форму. При этом общие симптомы отсутствуют, кожные проявления и отечность исчезают и проявляются только при очередном обострении, боли непостоянны. Хроническая форма склонна к трофическим изменениям кожи по ходу вен.
Диагностика
В диагностике врач ориентируется на клинические проявления, выяснение анамнестических данных (связи с факторами риска), собственный осмотр и оценку симптомов.
Основным аппаратным исследованием является дуплексное сканирование. При этом существует возможность измерить размеры вен, проверить проходимость, визуально рассмотреть наличие тромба.
Флебография с введением контрастирующего вещества применяется редко.
Какие осложнения дает острый тромбофлебит?
Тяжелое осложнение острого тромбофлебита — синяя или белая флегмазия, переход в гангрену. Это состояние вызывается тромбированием всех венозных веток. Боли в ноге очень интенсивные. Отек нарастает быстро и увеличивает объем ноги в 2 раза. Кожа бледная, с синюшным оттенком. Появляются кровоизлияния с пузырьками гноя и зловонным запахом. Температура кожных покровов снижена.
Картина общей интоксикации дополняется поражением сосудов и сердца: падение артериального давления, тахикардия, аритмии, одышка.
Справиться с сепсисом чрезвычайно трудно даже при ампутации конечности.
Лечение
Лечение острого тромбофлебита в основном проходит консервативным путем. Задачи терапии:
- снятие воспаления;
- восстановление венозного кровотока;
- предотвращение тромбоэмболических осложнений.
Стандартная терапия включает ряд мероприятий.
Постельный режим на весь срок острого периода. Хотя некоторые хирурги оспаривают необходимость снижения двигательной активности, указывая на усиление тромбообразования при длительном постельном режиме.
Укладку пораженной ноги на шину Белера в приподнятом положении и создание максимального покоя.
Прикладывание первые дни пузыря со льдом для местной гипотермии позволяет добиться обезболивания и ограничения очага воспаления.
Использование компрессов с мазью Вишневского.
Применение бинтования эластичным материалом от стопы кверху после снятия компресса.
В противовоспалительное лечение входит Бутадион, Реопирин, нестероидные противовоспалительные средства или глюкокортикоиды в тяжелых случаях, при подтверждении гнойного тромбофлебита, обязательны антибиотики в инъекциях.
При поверхностном тромбофлебите эффективны повязки с гепариновой и бутадионовой мазями.
Для растворения тромба используется назначение тромболитиков (Фибринолизина, Стрептокиназы, Урокиназы), препараты гепаринового ряда, ферменты поджелудочной железы (Трипсин, Химотрипсин).
Улучшения реологических свойств крови добиваются с помощью капельного введения растворов Реополиглюкина, Гемодеза.
Сосудистые спазмолитики снимают отечность, улучшают питание тканей (Но-шпа, Папаверин, Никотиновая кислота, Эуфиллин).
Для ликвидации аллергического компонента воспалительной реакции необходим Димедрол, Супрастин.
Для избирательного воздействия на тонус вен назначают Эскузан, Гливенол, Детралекс, Троксевазин.
Витамины группы В, С восстанавливают питание тканей.
При сильном отеке используют мочегонные препараты (Фуросемид, Гипотиазид).
Применение физиотерапевтических методов
Физиотерапия показана после окончания острого периода и затихания воспаления. Рекомендуются:
- УВЧ в чередовании с парафиновыми или грязевыми аппликациями;
- электрофорез с Гепарином — метод подводит лекарственное вещество непосредственно в очаг.
На стадии выздоровления возможно использование гирудотерапии (лечения пиявками).
Природные источники лекарственной грязи содержат биоактивные вещества, смолы, оказывающие лечебный эффект
Операции при тромбофлебите показаны при безуспешном консервативном лечении, частых обострениях. Проводится:
- перевязка и иссечение пораженной вены;
- удаление тромба.
После оперативного лечения необходимо ношение эластичных чулок или бинтование не менее полугода.
Что делать для профилактики?
Профилактика острого тромбофлебита сводится к предупреждению и раннему лечению варикозного расширения вен, ликвидации хронических очагов инфекции (гайморит, кариес).
При необходимости длительного соблюдения постельного режима пациентам необходимо надевать компрессионные чулки, делать гимнастику в постели для снятия венозного застоя.
Не следует самостоятельно без назначений врача принимать мочегонные препараты. Обезвоживание сгущает кровь и способствует тромбообразованию.
Показано ношение удобной обуви на низком каблуке.
Обязательная ежедневная гигиена ног, промывание с мылом межпальцевых складок, смена носков позволяют предотвратить натирания, трофические нарушения.
Подобрать правильное лечение при поражении поверхностных вен поможет своевременное обращение к врачу. Пациенту нужно помнить, что последующий тромбоз и флебит глубоких вен вылечить гораздо труднее.
