Пониженные лимфоциты в крови: причины низких показателей
Лимфоциты – важные клетки крови, которые выполняют важные функции в человеческом организме, заключающиеся, в первую очередь, в борьбе с заболеваниями и повышении иммунитета. Определить их количество в крови может общий анализ крови.
Важно знать, что низкое содержание лимфоцитов в крови может свидетельствовать о различных патологических изменениях и состояниях, которые протекают в организме. Пониженный уровень этих клеток в крови может быть спровоцирован различными причинами. Какие симптомы указывают на такой показатель и что делать в таком случае?
Что такое лимфоциты, их функции
Лимфоциты – это небольшие клетки крови, которые входят в группу лейкоцитов и выполняют очень важные функции в организме человека
Лимфоцитами называются кровяные клетки, которые относятся к лейкоцитам. Их содержание в этой группе составляет около 20-40 процентов. Ядро этих клеток занимает большую часть, а цитоплазма не имеет зернистости. Лимфоциты вырабатываются селезенкой, миндалинами, костным мозгом, вилочковой железой, лимфоузлами.
Основной функцией лимфоцитов считается стимуляция иммунной системы. Эти клетки крови имеют свойство продуцировать против антигенов антитела.
В зависимости от функций лимфоциты относятся к таким разновидностям:
- Т-лимфоциты. Их роль регуляция иммунного ответа. Эти клетки активизируют продуцирование антител, способствуют уничтожению клеток, которые поражены патогенными микроорганизмами.
- В-лимфоциты. Они активизируют гуморальный иммунитет, противодействуют различного рода бактериям и вирусам. Также обладают способностью направлять базофилы и нейтрофилы к клеткам, которые необходимо нейтрализовать.
- NK-лимфоциты. Являются настоящими киллерами, поскольку их функция – уничтожение клеток, которые имеют отклонения от нормы в своей структуре, например, при опухолевом процессе.
Таким образом, лимфоциты помогают организму справиться с различными воспалительно-инфекционными заболеваниями.
Диагностика и норма
Для диагностики уровня лимфоцитов в крови нужно сдать кровь из пальца утром натощак
Поскольку лимфоциты обладают важной функцией в организме, их показатель для установления диагноза играет большую роль. Определяют их уровень с помощью общего анализа крови.
Для диагностики не требуется специальной подготовки. Но желательно:
- Сдавать кровь утром натощак, чтобы интервал между анализом и приемом пищи составлял не менее двух часов.
- Также рекомендуется пациенту сообщить специалисту об употреблении лекарственных средств, которые он принимал за несколько суток до исследования.
- Для большей достоверности результатов перед диагностиками лучше не совершать усиленные физические нагрузки, а также принимать алкоголь или курить.
Норма лимфоцитов в крови имеет различия в зависимости от возраста. К вниманию берутся два значения показателя – относительное и абсолютное.
Относительное значение измеряется в процентах, а абсолютное – в количестве клеток в поле зрения, умноженных на десять в девятой степени единиц на литр крови.
Поэтому нормальными показателями считаются следующие:
- Норма у взрослых при абсолютном значении – от 1 до 4,5, отношение – от 20 до 34%
- До двадцати одного года – от 1 до 4,8 (абсолютное), от 30 до 45 %
- До десяти лет – от 1,5 до 6,5; от 30 до 50%
- До шестилетнего возраста – от 1,5 до 7; от 35 до 55%
- До четырехлетнего возраста – от 2 до 84; от 45 до 65%
- С рождения до года – от 4 до 10,5; от 55 до 75%
Важно сказать, что у беременных уровень лимфоцитов обычно понижен, однако такое состояние не нуждается в специфическом лечении. Однако беременной необходимо в обязательном порядке соблюдать все предписания ведущего специалиста.
Внимательно изучив эти нормы, можно прийти к выводу, что наибольшее содержание в крови лимфоцитов наблюдается у детей до одного года. По мере взросления нормальный уровень клеток сводится к более низкому содержанию.
Причины пониженного уровня лимфоцитов
Низкий уровень лимфоцитов в крови указывает на наличие инфекции или опасного заболевания в организме
Содержание лимфоцитов ниже нормы называется лимфопенией. Причины этого состояния делятся на две группы. При одной нарушаются функции клеток, но сохраняется их выработка, при другой происходит сбой в формировании и развитии лимфоцитов, которые со временем восстанавливаются.
- К первой группе причин относятся инфекционные и респираторные болезни, а также заболевания, протекающие длительное время, с воспалительными процессами.
- Также следует определить, что патологические состояния, которые воздействуют на снижение лимфоцитов в крови, делятся на приобретенные, а также болезни врожденного характера.
- Приобретенная лимфопения бывает при следующих заболеваниях:
- СПИД
- Грипп
- Гепатит
- Туберкулез органов дыхания
- Воспаление легких
- Остеомиелит
- Сепсис
- Склеродермия
- Красная волчанка
- Миеломная болезнь
- Ревматоидный артрит
- Лимфома Ходжкина
- Лимфогранулематоз
- Синдром Иценко-Кушинга
- Почечная недостаточность
- Абсцессы
- Рак крови
- Инфекционный мононуклеоз
Также способностью разрушать лимфоциты обладает лучевая терапия и химиотерапия, применение некоторых медикаментозных препаратов.
Больше информации о лимфоцитах можно узнать из видео:
Читайте: Что можно и нельзя есть перед сдачей крови на анализ
Среди врожденных патологий можно отметить такие:
- Аплазия
- Синдром Луи-Бара
- Иммунодефицит первичный
- Опухолевый процесс вилочковой железы
- Высокий процент разрушения Т-лимфоцитов
- Снижаются клетки в крови вследствие патологических состояний селезенки
Кроме того, снижаться лимфоциты могут в результате таких факторов:
- Гиповитаминоз
- Длительная менструация
- Чрезмерные физические нагрузки
- Умственное переутомление
- Стрессовые ситуации
- Работа на вредных производствах
Важно отметить, что беременность – еще одна причина низкого содержания клеток в крови. Однако при всех соблюдениях рекомендаций специалиста, оно не составляет опасности и считается нормальным показателем.
Однако при всех соблюдениях рекомендаций специалиста, оно не составляет опасности и считается нормальным показателем.
Симптомы патологии
Обычно лимфопения протекает бессимптомно, то есть без ярко выраженных признаков. Однако среди возможных симптомов низкого уровня лимфоцитов следует выделить такие признаки:
- Бледность кожных покровов или их желтушность.
- Уменьшение лимфатических узлов и миндалин.
- Выпадение волос.
- Возникновение экземы и высыпаний на коже.
- Увеличение селезенки.
- Общая слабость.
- Гнойное поражении кожных покровов.
- Частая усталость.
- Часто симптомом пониженного показателя лимфоцитов является повышение температуры тела.
При возникновении этих признаков желательно сдать анализ, чтобы проверить не сопровождают ли они лимфопению, которая может свидетельствовать о различных инфекционно-воспалительных процессах в человеческом организме.
Осложнения и прогноз низкого уровня лимфоцитов зависят в основном от поставленного диагноза и особенностей протекания заболевания.
Среди частых осложнений следует выделить:
- Лимфогранулематоз.
- Почечная и печеночная недостаточность.
- Обострения заболеваний.
- Снижение иммунной системы.
- В случае развития опухолевых процессов возможно перерастание в раковые клетки, а также развитие метастазов.
Чтобы предотвратить эти тяжелые последствия, важно при обнаружении низкого содержания этих кровяных клеток, вовремя начать лечение основной болезни. Своевременное лечение сократит риск развития возможных осложнений в несколько раз.
Методы лечения
Назначать препараты может только врач, учитывая диагноз и индивидуальные особенности организма
- Важно знать, что лечение низкого содержания лимфоцитов направлено на устранение основной причины, которая спровоцировала снижение клеток в крови.
- Поэтому после расшифровки анализа, специалист может назначить дополнительные методы диагностики, чтобы выявить заболевание (рентгенография, УЗИ, компьютерная или магнитно-резонансная томография).

- Обычно в терапии применяются следующие группы медикаментозных средств:
- Противовирусные
- Антибиотики
- Антигистамины
- Жаропонижающие
- Глюкокортикостероиды
- Противовоспалительные
- Витаминно-минеральные комплексы
При некоторых болезнях, сопровождающихся низким показателем лимфоцитов, методы более радикальные:
- Оперативное вмешательство
- Трансплантация клеток
- Лучевая терапия
- Химиотерапия
Чтобы быстро нормализировать уровень клеток, часто назначают иммуноглобулины для инъекций в вену. Кроме того, при низких показателях рекомендуется принимать в пищу продукты, имеющие красный цвет, например, гранаты, свекла, яблока. Увеличить немного лимфоциты могут сухофрукты и орехи. Также рекомендуется пить каждый день по рюмочке натурального красного вина.
Среди средств альтернативной медицины – употребление отваров ячменя и цикория. Желательно также помочь иммунной системе, употребляя настойки из розовой радиолы и элеутерококка. При лечении рекомендуется занятия спортом и ежедневная гимнастика, прогулки на свежем воздухе, отдых и избегание стрессовых ситуаций.
Что значат понижены лимфоциты в крови у взрослого (причины снижений)
Количество лимфоцитов в общем анализе крови — важный показатель в оценке текущего состояния иммунитета человека. Если лимфоциты понижены — это может свидетельствовать о развитии патологического процесса в организме.
Разобраться, что такое лимфопения, каковы причины ее возникновения, и понять, что делать в ситуации, когда лимфоциты снижены, поможет врач.
Симптомы и признаки
Чаще всего наблюдается бессимптомное протекание лимфопении. Но в некоторых случаях пониженный уровень лимфоцитов может проявляться следующими признаками:
- Повышенная утомляемость, вялость, апатия.
- Визуальное уменьшение размеров лимфатических узлов, расположенных по всему телу, и миндалин.

- Кожные заболевания: экзема, высыпания, гнойные поражения.
- Ухудшение состояния кожного покрова, ногтей, волос.
- Появление бледности кожи в случае развития анемии. Незначительное пожелтение при проблемах с печенью.
- Выпадение волос.
- Увеличение проекции селезенки.
Косвенным признаком низкого уровня лимфоцитов может стать чрезмерная подверженность болезням инфекционного или бактерицидного характера.
При появлении хотя бы одного негативного признака необходимо сдать кровь на анализ. Если обнаружится пониженный уровень лимфоцитов в крови, следует немедленно приступить к лечению основного заболевания.
Правила сдачи анализа
Определить количество лимфоцитов позволяет клинический (общий) анализ крови. Чтобы получить достоверные результаты, необходимо подготовиться к анализу:
- Не менее чем за 48 часов до назначенного дня ограничить употребление соленого, острого, жирного. Исключить прием алкоголя.
- За сутки до анализа избегать физических и эмоциональных перегрузок.
- В назначенный день не принимать никаких медикаментозных препаратов.
- Не менее чем за 1 час до процедуры отказаться от курения.
- Непосредственно перед проведением манипуляции нужно спокойно посидеть не менее 10 минут.
Кровь на анализ сдается утром на голодный желудок. Женщинам можно сдавать кровь не ранее, чем через 4-5 дней после окончания менструации.
Расшифровка результатов
Лимфоциты абс — основной компонент в лейкоцитарной группе. Их назначение — проникать в центр поражения и бороться с малейшей инфекцией. Нормативные показатели могут отличаться в зависимости от пола и возраста человека.
Выделяется три группы лимфоцитов:
- Группа B. Образуется в лимфоузлах. Отвечает за выявление чужих белков, вырабатывает антитела для защиты.
- Группа T. Самая многочисленная группа клеток, подразделяющаяся на три подгруппы. Вырабатывается лимфатическими узлами и вилочковой железой.
 Действие этой группы направлено на уничтожение клеток, пораженных патогенными организмами. Они регулируют деятельность иммунной реакции, ускоряя ее или приостанавливая.
Действие этой группы направлено на уничтожение клеток, пораженных патогенными организмами. Они регулируют деятельность иммунной реакции, ускоряя ее или приостанавливая. - Группа NK. Уничтожает клетки, изменившие свою структуру вследствие поражения инфекционными агентами.
Анализ крови на лимфоциты позволяет определить относительное и абсолютное их количество в крови. Численность лимфоцитов у взрослого составляет 18-40 процентов от общего числа лейкоцитов.
У детей этот показатель зависит от возраста, к 17 годам он достигает уровня взрослого человека. Всего 2% от общего количества лимфоцитов перемещается вместе с кровотоком по организму.
Остальные находятся в костной ткани.
Если лимфоциты ниже нормы, и показатели достигают критически низкой точки 13% и меньше, нужно немедленно сдавать кровь на анализ, чтобы выяснить, почему показатели занижены. Сниженные значения LYM могут свидетельствовать о развитии острых инфекций или гнойных процессов.
На уровень лимфоцитов оказывает влияние прием некоторых видов медицинских препаратов. Особой токсичностью обладают препараты, используемые в лечении онкологических заболеваний при проведении химиотерапии.
Быстрое изменение уровня белых кровяных телец наблюдается у человека, находящегося в состоянии шока.
О чем говорит и что значит низкий уровень
Уменьшение в крови у взрослых количества лимфоцитов может произойти на фоне следующих состояний:
- Большое количество белых клеток погибло в результате атаки чужеродных веществ. В этм случае новые еще не успели сформироваться.
- Поражены органы, отвечающие за синтез лимфоцитов.
После 35-40 лет наблюдается снижение выработки лимфоцитов, поскольку вилочковая железа, отвечающая за их синтез, прекращает свою деятельность. Если выявлено понижение лимфоцитов в крови, это значит, что в организме может развиваться патологический процесс. Спровоцировать это могут следующие состояния:
- анемия;
- заболевания инфекционного характера;
- онкология;
- туберкулез;
- ВИЧ или СПИД;
- лучевая болезнь;
- инфаркт миокарда.

Лимфоциты чаще всего понижены у взрослого, злоупотребляющего жирными блюдами и алкогольными напитками.
Хроническая лимфопения может развиваться на фоне следующих патологий:
- ангины;
- фурункулеза;
- воспаления слизистой рта.
Пониженные лимфоциты — это не всегда свидетельство тяжелого заболевания. Это состояние часто является следствием активной работы иммунной системы. Но это всегда повод провести дополнительные исследования, поскольку причину появления лимфопении можно установить только в результате общего анализа.
У женщин
кроме общих причин, характерных для обоих полов, обнаружение низкого количества лимфоцитов в крови у женщин может свидетельствовать об изменении гормонального баланса на фоне беременности. лимфоциты в крови понижены и во время менструального цикла.
у мужчин
если обнаружено изменение показателей лимфоцитов в крови у взрослого мужчины, это говорит, прежде всего, о развитии болезней. если наблюдаются пониженные лимфоциты в крови у мужчины, это значит, что он много курит в течение длительного времени. подобное состояние может наблюдаться и после чрезмерных физических нагрузок или стрессовых ситуаций.
у детей
количество лимфоцитов в детской крови больше, поскольку организм впервые сталкивается со многими заболеваниями, и на борьбу с ними нужно большее количество защитных клеток. на их уровень влияют генетические и приобретенные факторы.
возникновение лимфопении у детей может быть спровоцировано следующими ситуациями:
- острыми и хроническими инфекциями;
- аутоиммунными заболеваниями;
- радиотерапией;
- недостатком цинка, селена, белка;
- приемом гормональных препаратов;
- порезами, ожогами, травмами.
при снижении лимфоцитов в крови у ребенка могут часто наблюдаться рецидивы инфекционных патологий.
лимфопения у детей не сопровождается специфическими симптомами. следует обратиться к врачу при появлении следующих признаков:
- общая слабость;
- выпадение волос;
- частые простудные заболевания;
- гнойно-воспалительные процессы.

остеомиелит, флегмоны, абсцессы, пневмония — состояния, при которых повышено число нейтрофилов. это вызывает появление относительной лимпофении. профилактические меры не помогут избежать этого состояния. не менее чем 1 раз в год необходимо сдавать кровь ребенка на анализ, чтобы своевременно выявить любые изменения в ее составе.
у беременных
пониженное содержание лимфоцитов объясняется природными механизмами, дающими возможность клетке оплодотвориться. при сохранении нормального уровня лимфоцитов мужские гены воспринимались бы иммунной системой как чужеродные и получали бы агрессивный ответ. все попытки проникновения блокировались бы, исключая возможность забеременеть.
особое внимание показателям крови уделяется на первом и втором триместре беременности. снижение количества защитных клеток увеличивает риск прерывания беременности или преждевременных родов.
лечение
Лимфоцитопения — это не самостоятельное заболевание, поэтому специального лечения нет. Чтобы максимально скорректировать ее проявления, нужно выявить истинную причину этого состояния и бороться с ним.
Чтобы облегчить состояние больного, если понижены лимфоциты, могут быть назначены препараты, стимулирующие работу иммунитета. Может быть рекомендовано лечение противовирусными или противовоспалительными лекарственными препаратами, поскольку снижение лимфоцитов может быть вызвано развитием воспалительного процесса.
Список необходимых лекарств и других методов лечения зависит от того, какие нарушения были зафиксированы в работе организма. Самостоятельное лечение может спровоцировать осложнения.
В большинстве случаев назначается полное обследование, чтобы поставить точный диагноз и назначить лечение основного заболевания.
В некоторых случаях низкое количество клеток крови — врожденное состояние, указывающее на иммунодефицит, который проявляется в первые дни жизни ребенка. Медицина знает методы борьбы с этой проблемой. Больной оперативным путем получает стволовые клетки здорового донора. В большинстве случаев операции заканчиваются благоприятно.
В большинстве случаев операции заканчиваются благоприятно.
К какому врачу обратиться
если анализ крови выявил низкие лимфоциты, взрослым пациентам необходимо обратиться за консультацией к терапевту. детям — посетить педиатра.
народная медицина
если незначительно понижены лимфоциты в крови, чаще всего такая ситуация возникает в период простудных заболеваний. в этом случае нужно заняться повышением иммунитета.
укрепить иммунитет помогут рецепты народной медицины:
- цветочную пыльцу и мед следует смешать в пропорции 2:1. ежедневно съедать на голодный желудок 1 ч.л. смеси, запивая 150 мл молока.
- не менее 3 раз в день пить по ½ стакана любого свежего сока: граната, свеклы, ежевики, клюквы, яблока, моркови.
- свежую хвою мелко порубить. 5 ст.л. залить 1 л горячей воды. варить на медленном огне 15 минут. настоять в течение 2 часов, процедить. добавить 2 ст.л. меда. принимать средство по стакану 2 раза в день.
активизировать защитные функции организма поможет регулярное употребление овощей и фруктов, богатых витаминами, в т.ч. цитрусовых. полезно пить травяные чаи, употреблять натуральный мед. отвар шиповника помогает не только повысить иммунитет, но и понизить риск развития анемии.
рацион пациента должен быть дополнен:
- зеленью, ягодами;
- говядиной, мясом птицы, жирными сортами рыбы;
- сыром, молоком;
- бобовыми культурами;
- орехами.
нужно увеличить употребление чистой воды до 2 л в день.
прием настоек и отваров лекарственных растений поможет скорректировать состав крови, но этого мало. рецепты народной медицины можно рассматривать только как дополнение к основной терапии. кроме того, перед приемом народных средств нужно проконсультироваться с врачом.
осложнения
Когда в организме пониженные лимфоциты, это приводит к ослаблению защитных функций организма. При отсутствии лечения возрастает риск появления осложнений: онкологических заболеваний, СПИДа, ВИЧ, появления гнойничковых поражений на коже, сепсиса, туберкулеза.
Пониженные лимфоциты в крови
Лимфоциты являются одной из групп, входящих в состав лейкоцитарной формулы, и, как и все остальные ее представители, отвечают за слаженное функционирование иммунной системы организма.
Большинству людей известно, что при внедрении в тело человека болезнетворных микроорганизмов или токсичных веществ содержание клеток данного вида, как правило, возрастает, и это считается явным симптомом присутствия патологии. Но состояние, когда понижены лимфоциты в крови, относится к не менее, а может даже и более опасным признакам, поскольку его причиной чаще всего становится угнетение защитной функции.
Поэтому, если в результате проведения общего анализа крови, выясняется сдвиг их количества в сторону уменьшения показателя, это нельзя проигнорировать. В данном случае потребуется полное обследование пациента с учетом всех присутствующих симптомов на текущий момент.
Функции и виды лимфоцитов
Изначально следует отметить, что лимфоциты – единственная группа лейкоцитов или белых кровяных телец, которая способна обеспечивать длительный иммунитет, тогда как все остальные – только лишь кратковременный.
Это возможно благодаря тому, что последние погибают после столкновения и взаимодействия с чужеродными агентами, а лимфоциты могут выполнять возложенные обязанности многократно. На сегодняшний день учеными выявлено и описано три разновидности данных клеток, которые имеют определенные отличия как по внешнему виду, так и по осуществляемой защитной деятельности.
Справка! Лимфоциты так же, как и моноциты, входят в группу агранулоцитов – лейкоцитов, которые не содержат в своей структуре зернистых включений. Их жизненный цикл в несколько раз дольше, чем у других клеток данного вида.
Лимфоциты имеют различную специализацию, что напрямую связано с осуществляемыми ими функциями. Исходя из разделения рода деятельности, они представлены в организме человека тремя видами – T, B и NK.
T-клетки
Эта разновидность составляет приблизительно 75 % от всех лимфоцитов. Зачатки их формируются в костном мозге, а затем перемещаются в тимус (вилочковую железу), где и превращаются в зрелые клетки. В вилочковой железе Т-клетки приобретают определенные качества, вследствие чего получают специфические возможности, разделяясь на лимфоциты нескольких типов:
- Т-клеточные рецепторы;
- Т-супрессоры;
- Т-киллеры;
- Т-хелперы.
B-клетки
Доля этой разновидности лимфоцитов составляет в общем количестве 15 %. Они зарождаются в красном костном мозге и селезенке, а затем перемещаются в лимфатические узлы и накапливаются в них. Их главная роль заключается в поддержании гуморального иммунитета.
В лимфоузлах клетки данного типа распознают антигены, которые попадают в организм, и указывают на чужеродный объект нейтрофилам. После этого они формируют антитела, которые проявляют агрессивную реакцию по отношению к внедрившимся микроорганизмам либо токсинам.
Некоторые В-клетки имеют длительную память к болезнетворным агентам и способны сохранять эту информацию много лет. Благодаря такому свойству, они обеспечивают готовность организма дать быстрый «отпор» при повторном заражении конкретным возбудителем.
NK-клетки
Доля данных клеток по отношению к другим лимфоцитам составляет приблизительно 10 %. Их функции во многом схожи с деятельностью Т-киллеров, но при этом возможности гораздо шире, чем у последних. Название вида произошло от словосочетания Natural Killers, что в переводе с английского означает «природные убийцы». Это мощная защитная сила организма.
Основное назначение NK-лимфоцитов – ликвидация переродившихся клеток, прежде всего раковых, а также пораженных вирусами. Кроме того, они способны расправляться с клетками, которые не в состоянии уничтожить Т-киллеры. Каждая такая клетка содержит специальные токсические вещества, приводящие к гибели клеток-мишеней.
Все вышеописанное подтверждает, что низкие лимфоциты в крови говорят об ослаблении иммунных сил организма, которое может произойти вследствие самых разнообразных причин. Однако следует отметить, что нормальные показатели данных клеток могут колебаться в зависимости от возраста человека и его физического состояния (к примеру, у женщин при беременности).
Однако следует отметить, что нормальные показатели данных клеток могут колебаться в зависимости от возраста человека и его физического состояния (к примеру, у женщин при беременности).
Справка! Пониженный уровень лимфоцитов называется лимфопения и является весомым аргументом для комплексного обследования с целью поиска причины, обуславливающей изменение их количества.
В ходе общего анализа крови определяется два коэффициента, характеризующие содержание лимфоцитов в крови, – абсолютное, то есть число клеток в мазке, и относительное или процентное соотношение между другими составляющими лейкоцитарной формулы.
Средними абсолютными показателями данных клеток в организме здорового человека принято считать следующие:
За что отвечают лимфоциты в крови?
- дети до 1 года – 2–11*109;
- от 1 до 2 лет – 3–9*109;
- 2–4 года – 2–8*109;
- 4–10 лет – 1,5–6,8*109;
- 10–18 лет – 1,2–5,2*109;
- взрослые (независимо от пола) – 1–4,8*109.
Опасным уровнем концентрации лимфоцитов для здоровья человека считается показатель ниже 1*109. Такое снижение рассматривается как патология и нуждается в немедленной медицинской помощи. Если у пациента мало лимфоцитов, то чем раньше будет выяснена причина их уменьшения, тем проще будет вылечить его от развивающегося заболевания.
Относительное содержание лимфоцитов в лейкоцитарной формуле также является важным показателем, помогающим установить причину изменения их количества. Так, нормальные значения не должны выходить за пределы нижеуказанных границ:
- дети до 1 года – 45–70%;
- от 1 до 2 лет – 39–60%;
- 2–4 года – 33–50%;
- 4–10 лет – 30–50%;
- 10–18 лет – 30–44%;
- взрослые (независимо от пола) – 19–37%.
Как видно из таблиц, норма лимфоцитов меняется на протяжении жизни ребенка, тогда как во взрослом возрасте она остается на одном и том же уровне. У маленьких детей показатели намного выше, чем у подростков или взрослых людей. Постепенно данные параметры становятся меньше, что рассматривается как норма.
Постепенно данные параметры становятся меньше, что рассматривается как норма.
Показатели нормы лимфоцитов в зависимости от возраста ребенка
Диагностика лимфопении
Для определения количества лимфоцитов в крови проводится общий или клинический анализ крови, в ходе которого оценивается их абсолютное и относительное содержание. Если у пациента обнаруживается снижение показателей, то назначаются более детальные исследования, которые позволяют выяснить, численность каких именно видов лимфоцитов отклоняется от нормы.
Кроме того, параллельно изучаются все составляющие лейкоцитарной формулы, которые чаще всего также претерпевают выраженные в той или иной степени изменения, и прочие коэффициенты, входящие в перечень данного общего анализа. Сочетание лимфопении с определенным рядом отклонений других показателей помогает врачу разработать план дальнейших обследований.
В случае присутствия у человека определенной симптоматики проводится полный комплекс диагностических мероприятий с целью выяснения причин лимфопении. Это могут быть как дополнительные лабораторные методы, так и инструментальные (к примеру, УЗИ, МРТ и др.).
Причины лимфопении
Причин низкого уровня описываемых клеток существует очень много. Исходя из этого, при обнаружении данного отклонения для установления точного диагноза пациенту зачастую приходится пройти комплекс определенных исследований.
У взрослых
в отдельных случаях определить, почему могут быть понижены лимфоциты в крови у взрослого или ребенка, не всегда получается легко и быстро. но тем не менее от поиска причины отказываться ни в коем случае нельзя, потому что чаще всего снижение лимфоцитов у взрослых обусловлено серьезными патологиями, такими как:
- спид;
- анемия;
- туберкулез;
- лимфосаркома;
- гнойные процессы;
- красная волчанка;
- поражения лимфоузлов;
- хронические болезни печени и почек;
- патологии костного мозга;
- тяжелая форма сердечной недостаточности;
- врожденные иммунные патологии;
- инфекционные заболевания, протекающие в тяжелой форме и т.
 д.
д.
кроме того, у взрослых людей лимфоциты могут быть снижены вследствие прохождения химиотерапии, попадания под радиационное воздействие, приема нейролептиков, цитостатиков и кортикостероидных препаратов. также наблюдается спад содержания иммунных клеток у беременных женщин.
следует отметить, что пониженный показатель иногда бывает временным явлением. поэтому, если при протекании инфекционного заболевания сначала выявляется недостаток лимфоцитов, а потом значения становятся повышенные, то это зачастую означает наступление выздоровления больного.
внимание! если у пациента отмечается понижение лимфоцитов на протяжении длительного времени, то это, скорее всего, значит, что в организме идет развитие опасного заболевания.
к сожалению, такое опасное состояние, как лимфопения, может наблюдаться и у детей. в таком случае маленький организм остается практически без защиты и становится уязвимым для многих инфекций. в результате ребенок будет часто подвергаться различным заболеваниям и тяжело их переносить.
именно поэтому содержание лимфоцитов у маленьких пациентов следует регулярно проверять и держать на строгом контроле, особенно это касается малышей с ослабленным иммунитетом. наиболее распространенными причинами лимфопении у детей считаются:
- лейкоз;
- лейкоцитоз;
- нейтрофилез;
- химиотерапия и радиационное облучение;
- острые и хронические инфекционные болезни.
нередко у детей, особенно маленьких, в клиническом анализе крови отмечается не только снижение лимфоцитов, но и изменение содержания других клеток крови. такие сочетания помогают врачу быстрее установить диагноз, поскольку они характерны для определенных патологий. так, к примеру, при цитомегаловирусной инфекции будут одновременно снижены лимфоциты и повышены сегментоядерные нейтрофилы.
при беременности
для женщин в период вынашивания ребенка чаще всего характерна умеренная лимфопения. это обусловлено подстройкой организма под беременность. дело в том, что плод состоит наполовину из генетического материала отца, что автоматически его делает чужеродным объектом для организма матери. если бы лимфоциты распознавали зародыш как вредоносный, то они бы сразу обнаружили и уничтожили его.
это обусловлено подстройкой организма под беременность. дело в том, что плод состоит наполовину из генетического материала отца, что автоматически его делает чужеродным объектом для организма матери. если бы лимфоциты распознавали зародыш как вредоносный, то они бы сразу обнаружили и уничтожили его.
однако в механизме действия одной из групп лимфоцитов заложено подавление активности защитной функции у беременной женщины, что и позволяет эмбриону развиться, а затем появиться на свет. в противном случае на ранних сроках бы просто произошел самопроизвольный аборт (выкидыш).
следует отметить, что показатель не снижается до критических отметок, а лишь падает незначительно, тем самым обеспечивая общий иммунитет. в связи с этим беременным женщинам необходимо регулярно сдавать анализы, чтобы держать под контролем уровень лимфоцитов. это поможет избежать возможных проблем с вынашиванием и родить здорового малыша.
во время беременности очень важно заботиться о своем здоровье и регулярно проходить все необходимые анализы
лечебный подход
Лимфопения не является самостоятельным заболеванием. Это одно из проявлений, чаще всего свидетельствующее о нарушениях функциональной способности иммунной системы организма. Поэтому лечение не назначается конкретно на увеличение показателя, а изначально выясняется, что привело к его снижению.
Причины лимфопении могут носить как врожденный, так и приобретенный в процессе жизни характер, поэтому и терапевтический подход в каждом из случаев будет сугубо индивидуальным.
Если же, к примеру, в ходе диагностики выяснилось, что уменьшение лимфоцитов вызвано злоупотреблением алкоголем и продуктами питания, содержащими много жиров, то лечение будет состоять в отказе от вышеуказанного либо сведение к минимуму.
Безусловно, параллельно будет отмечаться и нарушение работоспособности печени, что потребует назначения гепатопротекторных средств. Снижение общего уровня защитной функции потребует коррекции образа жизни и приема иммуностимуляторов.
Зачастую такое состояние нуждается в сбалансированном питании, содержащем все необходимые витамины и минералы, достаточное количество белков, жиров и углеводов. Положительно влияют на иммунитет и регулярные прогулки на свежем воздухе, посильные занятия спортом, поездки к морю и т.д.
Заключение
Вся вышеуказанная информация подтверждает важность нормального содержания лимфоцитов для обеспечения адекватной функции иммунной системы. Поэтому необходимо тщательно следить за своим состоянием здоровья и близких, регулярно проходить обследования, обязательно включающие анализ крови. Но на этом останавливаться не стоит.
Специалисты не устают постоянно напоминать о важности повышения иммунитета всевозможными методами, и особенно это касается часто болеющих людей. Чтобы повысить защитные силы организма, необходимо воздерживаться от вредных привычек, правильно питаться и достаточно отдыхать. Если врачи разрешают, то можно заниматься спортом, закаливанием или просто гулять на свежем воздухе.
Пониженные лимфоциты в крови
Пониженные лимфоциты в крови — отклонение от нормы в меньшую сторону, что может свидетельствовать о развитии определенного патологического процесса в организме. Низкий процент содержания иммунных клеток в крови далеко не всегда указывает на развитие заболевания. Вполне возможно, что отклонение количества защитных клеток в крови от нормы обусловлено стрессом, неправильным питанием, злоупотреблением алкоголем, приемом некоторых медикаментозных средств.
Специфической клинической картины того, что лимфоциты ниже нормы, нет. Характер симптоматики будет зависеть от первопричинного фактора, поэтому при плохом самочувствии рационально обращаться за медицинской помощью.
Чтобы определить количество лимфоцитов, проводят развернутый биохимический анализ крови. Дополнительные методы диагностики будут зависеть от собранного анамнеза.
Специфических препаратов, которые бы стабилизировали количество защитных клеток в крови, не существует. Тактика терапии будет зависеть от первопричинного фактора, вызвавшего значительное уменьшение содержания иммунных клеток в крови.
Тактика терапии будет зависеть от первопричинного фактора, вызвавшего значительное уменьшение содержания иммунных клеток в крови.
Лимфоциты понижены, если количество клеток в крови ниже допустимой нормы по возрасту. Оптимальны следующие показатели:
- с рождения и до годовалого возраста — 45–65 %;
- от годовалого возраста и до двух лет — 37–60 %;
- от двух до трех лет жизни — 33–35 %;
- от четырех до 7 лет — 35–55 %
- в подростковом возрасте — не более 38 %.
- у взрослого человека — 20–34 %.
Незначительное отклонение от нормы вполне допустимо и далеко не всегда считается следствием патологического процесса. Точно определить причину отклонения от нормы может только врач путем проведения необходимых диагностических мероприятий. Если у человека снижены лимфоциты в крови, говорят о таком патологическом процессе, как лимфопения.
Низкие лимфоциты могут быть следствием как определенных заболеваний, так и негативного воздействия внешних факторов. Лимфопения бывает врожденной (когда понижение лимфоцитов в крови — следствие врожденных заболеваний или особенностей развития организма) и приобретенной.
К приобретенным патологическим причинам того, что лимфоциты снижены, следует отнести:
- грипп, ОРВИ;
- гепатит;
- туберкулез;
- воспаление легких;
- инфекционные и воспалительные заболевания;
- системные, аутоиммунные заболевания;
- абсцессы;
- доброкачественные или злокачественные образования в организме;
- синдром Иценко-Кушинга;
- почечная недостаточность;
- удаление селезенки.
Выделяют такие причины развития патологического процесса:
- последствия оперативного вмешательства;
- обширные ожоги;
- массивная кровопотеря;
- злоупотребление алкоголем;
- чрезмерное количество медикаментов;
- неправильное питание, недостаточное количество употребляемой жидкости;
- последствия лучевой и химиотерапии;
- ослабленная иммунная система вследствие длительного инфекционного или воспалительного заболевания.

Если лимфоциты понижены у взрослого или ребенка в период выздоровления, это не будет патологией, поскольку происходит восстановление иммунной системы.
Низкие лимфоциты в крови не имеют специфической клинической картины — симптоматика будет зависеть от первопричинного фактора. Собирательный симптоматический комплекс может включать такие признаки:
- слабость, повышенная утомляемость;
- постоянное ощущение усталости, нарастающее недомогание;
- симптоматика интоксикации — тошнота и рвота, головные боли, головокружение;
- обострение хронических заболеваний;
- мышечная слабость;
- отеки — наиболее отчетливо видны по утрам;
- ухудшение аппетита;
- нарушение работы желудочно-кишечного тракта;
- бледность кожных покровов.
Клиническая картина может свидетельствовать о развитии любого патологического процесса, поэтому самостоятельно проводить лечение настоятельно не рекомендуется — нужно обращаться к врачу.
Определить, пониженные лимфоциты или нет, можно только путем проведения лабораторного анализа крови. Чтобы результат был достоверным, следует придерживаться некоторых правил прохождения процедуры забора биоматериала:
- сдавать кровь нужно в утреннее время, натощак — между процедурой и последним приемом пищи должно пройти не менее 8 часов;
- за сутки до прохождения процедуры следует отказаться от приема алкоголя, тяжелой пищи, медикаментов — последнее обязательно должно согласовываться с лечащим врачом;
- сдавать анализ нужно в спокойном эмоциональном состоянии.
Если результаты исследований покажут, что количество иммунных клеток в крови существенно ниже, чем должно быть по возрасту, врач назначает повторный анализ, дабы исключить вероятность ошибки. При подтверждении предварительного диагноза назначается комплексное обследование.
Не может быть специфического лечения, поскольку низкое количество лимфоцитов — следствие определенного патологического процесса. Следовательно, все терапевтические мероприятия будут направлены на устранение первопричинного фактора.
Следовательно, все терапевтические мероприятия будут направлены на устранение первопричинного фактора.
Консервативное лечение может основываться на следующем:
- прием медикаментов соответствующего спектра действия;
- соблюдение диеты;
- нормализация режима дня;
- умеренные физические нагрузки.
Не исключается и радикальное лечение — при опухолях, некоторых хронических или острых воспалительных заболеваниях.
Специфической профилактики не существует — нужно систематически проходить медицинское обследование, соблюдать правила здорового образа жизни, правильно питаться. Особенно важно помнить, что плохое самочувствие — повод для обращения к врачу, а не для начала самолечения путем приема различных медикаментов и средств народной медицины.
Бесплатные консультации врачей онлайн
Вопрос создается. Пожалуйста, подождите…
Только зарегистрированные пользователи могу задавать вопрос.
Зарегистрируйтесь на портале, задавайте вопросы и получайте ответы от квалифицированных специалистов!
Напоминаем, что стоимость публикации вопроса — 10 бонусов.
Зарегистрироваться Как получить бонусы
К сожалению, у вас недостаточно бонусов для оплаты вопроса.
Напоминаем, что стоимость публикации вопроса — 10 бонусов.
Как получить бонусы
Раздел медицины*: — Не указано —КоронавирусАкушерствоАллергология, иммунологияАнестезиологияВенерологияВертебрологияВетеринарияГастроэнтерологияГематологияГепатологияГериатрияГинекологияГирудотерапияГомеопатияДерматологияДиетологияИглотерапия и РефлексотерапияИнфекционные и паразитарные болезниКардиологияКардиохирургияКосметологияЛабораторная и функциональная диагностикаЛечение травмЛогопедияМаммологияМануальная терапияМРТ, КТ диагностикаНаркологияНеврологияНейрохирургияНетрадиционные методы леченияНефрологияОбщая хирургияОнкологияОстеопатияОториноларингологияОфтальмологияПедиатрияПлазмаферезПластическая хирургияПодологияПроктологияПсихиатрияПсихологияПсихотерапияПульмонология, фтизиатрияРадиология и лучевая терапияРеабилитологияРеаниматология и интенсивная терапияРевматологияРепродукция и генетикаСексологияСомнологияСпортивная медицинаСтоматологияСурдологияТерапияТравматология и ортопедияТрансфузиологияТрихологияУЗИУльтразвуковая диагностикаУрология и андрологияФармакологияФизиотерапияФлебологияЧелюстно-лицевая хирургияЭндокринологияЗатрудняюсь выбрать (будет выбрана терапия)
Кому адресован вопросВопрос адресован: ВсемКонсультантам
Консультант, которому задается вопрос:
Всем. ..Агабекян Нонна Вачагановна (Акушер, Гинеколог)Айзикович Борис Леонидович (Педиатр)Акмалов Эдуард Альбертович (Аллерголог, Врач спортивной медицины)Александров Павел Андреевич (Венеролог, Гепатолог, Инфекционист, Паразитолог, Эпидемиолог)Аристова Анастасия Михайловна (Андролог, Уролог, Хирург)Армашов Вадим Петрович (Хирург)Афанасьева Дарья Львовна (Кардиолог, Терапевт)Беляева Елена Александровна (Гинеколог, Невролог, Рефлексотерапевт)Бушаева Ольга Владимировна (Пульмонолог, Терапевт)Врублевская Елена (Педиатр)Гензе Ольга Владимировна (Генетик, Педиатр)Горохова Юлия Игоревна (Венеролог, Врач общей практики, Дерматолог)Григорьева Алла Сергеевна (Врач общей практики, Терапевт)Демидова Елена Леонидовна (Психолог, Психотерапевт)Денищук Иван Сергеевич (Андролог, Уролог)Димина Тамара Олеговна (Акушер, Аллерголог, Ангиохирург)Довгаль Анастасия Юрьевна (Маммолог, Онколог, Радиолог)Долгова Юлия Владимировна (Педиатр)Дьяконова Мария Алексеевна (Гериатр, Терапевт)Загумённая Анна Юрьевна (Врач спортивной медицины, Гирудотерапевт, Диетолог, Косметолог, Терапевт)Зверев Валентин Сергеевич (Ортопед, Травматолог)Згоба Марьяна Игоревна (Окулист (Офтальмолог))Зинченко Вадим Васильевич (Рентгенолог, Хирург)Зорий Евген Владимирович (Невролог, Психолог, Терапевт, Хирург)Извозчикова Нина Владиславовна (Гастроэнтеролог, Дерматолог, Иммунолог, Инфекционист, Пульмонолог)Илона Игоревна (Врач общей практики, Гастроэнтеролог, Терапевт, Эндокринолог)Калявина Светлана Николаевна (Акушер, Гинеколог)Калягина Екатерина (Другая специальность)Карпенко Алик Викторович (Ортопед, Травматолог)Касимов Анар Физули оглы (Онколог, Хирург)Киреев Сергей Александрович (Психиатр, Психолог, Психотерапевт)Кирнос Марина Станиславовна (Стоматолог, Стоматолог детский, Стоматолог-терапевт)Копежанова Гульсум (Акушер, Гинеколог)Кравцов Александр Васильевич (Нарколог, Психиатр)Красильников Андрей Викторович (Врач ультразвуковой диагностики, Медицинский директор, Флеболог, Хирург)Кряжевских Инна Петровна (Терапевт, Гастроэнтеролог)Кудряшова Светлана Петровна (Эндокринолог)Куртанидзе Ираклий Малхазович (Окулист (Офтальмолог))Кущ Елена Владимировна (Диетолог, Терапевт)Лазарева Татьяна Сергеевна (ЛОР (Оториноларинголог))Лаптева Лариса Ивановна (Невролог)Лебединская Татьяна Александровна (Психолог, Психотерапевт)Ледник Максим Леонидович (Венеролог, Дерматолог)Леонова Наталья Николаевна (Детский хирург)Литвиненко Станислав Григорьевич (Ортопед, Травматолог)Лямина Ирина Алексеевна (Акушер)Максименко Татьяна Константиновна (Инфекционист)МАЛЬКОВ РОМАН ЕВГЕНЬЕВИЧ (Диетолог, Остеопат, Реабилитолог)Мамедов Рамис (ЛОР (Оториноларинголог))Мартиросян Яков Ашотович (Детский хирург, Проктолог, Травматолог, Уролог, Хирург)Маряшина Юлия Александровна (Акушер, Венеролог, Врач ультразвуковой диагностики, Гинеколог, Педиатр)Матвеева Ярослава Дмитриевна (Педиатр)Мершед Хасан Имадович (Вертебролог, Нейрохирург)Миллер Ирина Васильевна (Невролог)Мильдзихова АЛЬБИНА Бексолтановна (Врач общей практики, Гинеколог, ЛОР (Оториноларинголог), Педиатр, Терапевт)Муратова Наталья Сергеевна (Врач общей практики, Диетолог)Мухорин Виктор Павлович (Нефролог)Наумов Алексей Алексеевич (Мануальный терапевт)Никитина Анна Алексеевна (Окулист (Офтальмолог))Ольга Викторовна (Невролог, Неонатолог, Педиатр, Реабилитолог, Терапевт)Павлова Мария Игоревна (Стоматолог, Стоматолог-хирург, Челюстно-лицевой хирург)Панигрибко Сергей Леонидович (Венеролог, Дерматолог, Косметолог, Массажист, Миколог)Пантелеева Кристина Алексеевна (Невролог)Пастель Владимир Борисович (Ортопед, Ревматолог, Травматолог, Хирург)Паунок Анатолий Анатольевич (Андролог, Уролог)Першина Наталия Сергеевна (Невролог)Прокофьева Анастасия Михайловна (ЛОР (Оториноларинголог))Прохоров Иван Алексеевич (Нейрохирург, Хирург)Пушкарев Александр Вольдемарович (Гинеколог, Психотерапевт, Реабилитолог, Репродуктолог (ЭКО), Эндокринолог)Пьянцева Екатерина Вячеславна (Педиатр)Радевич Игорь Тадеушевич (Андролог, Венеролог, Сексолог, Уролог)Сапрыкина Ольга Александровна (Невролог)Свечникова Анастасия Евгеньевна (Стоматолог, Стоматолог детский, Стоматолог-ортопед, Стоматолог-терапевт, Стоматолог-хирург)Семений Александр Тимофеевич (Врач общей практики, Реабилитолог, Терапевт)Сергейчик Никита Сергеевич (Анестезиолог, Гомеопат)Силуянова Валерия Викторовна (Акушер, Врач ультразвуковой диагностики, Гинеколог)Соболь Андрей Аркадьевич (Кардиолог, Нарколог, Невролог, Психиатр, Психотерапевт)Сошникова Наталия Владимировна (Эндокринолог)Степанова Татьяна Владимировна (ЛОР (Оториноларинголог))Степашкина Анастасия Сергеевна (Гематолог, Пульмонолог, Терапевт)Сурова Лидия (Гирудотерапевт, Невролог, Терапевт)Суханова Оксана Александровна (Клинический фармаколог, Психолог)Сухих Данил Витальевич (Психиатр)Тумарец Кирилл Михайлович (Врач лечебной физкультуры, Врач спортивной медицины, Кинезитерапевт, Реабилитолог, Физиотерапевт)Турлыбекова Венера Равильевна (Врач общей практики, Педиатр)Устимова Вера Николаевна (Гематолог, Терапевт, Трансфузиолог)Фатеева Анастасия Александровна (Гастроэнтеролог, Диетолог, Психотерапевт, Эндокринолог)Федотова Татьяна Владимировна (Врач ультразвуковой диагностики, Гематолог, Терапевт)Фоминов Олег Эдуардович (Сексолог)Фоминов Олег Эдуардович (Сексолог)Фурманова Елена Александровна (Аллерголог, Иммунолог, Инфекционист, Педиатр)Хасанов Эльзар Халитович (Андролог, Врач ультразвуковой диагностики, Онколог, Уролог, Хирург)Хасанова Гульнара Сунагатулловна (Акушер, Врач ультразвуковой диагностики)Чупанова Аида (Акушер, Гинеколог)Чупанова Аида Идаятовна (Акушер, Гинеколог, Репродуктолог (ЭКО))Швайликова Инна Евненьевна (Окулист (Офтальмолог))Шибанова Мария Александровна (Нефролог, Терапевт)Штемберг Любовь Валерьевна (Невролог)Щепетова Ольга Александровна (Терапевт)Ягудин Денар Лукманович (ЛОР (Оториноларинголог))Ярвела Марианна Юрьевна (Психолог)
..Агабекян Нонна Вачагановна (Акушер, Гинеколог)Айзикович Борис Леонидович (Педиатр)Акмалов Эдуард Альбертович (Аллерголог, Врач спортивной медицины)Александров Павел Андреевич (Венеролог, Гепатолог, Инфекционист, Паразитолог, Эпидемиолог)Аристова Анастасия Михайловна (Андролог, Уролог, Хирург)Армашов Вадим Петрович (Хирург)Афанасьева Дарья Львовна (Кардиолог, Терапевт)Беляева Елена Александровна (Гинеколог, Невролог, Рефлексотерапевт)Бушаева Ольга Владимировна (Пульмонолог, Терапевт)Врублевская Елена (Педиатр)Гензе Ольга Владимировна (Генетик, Педиатр)Горохова Юлия Игоревна (Венеролог, Врач общей практики, Дерматолог)Григорьева Алла Сергеевна (Врач общей практики, Терапевт)Демидова Елена Леонидовна (Психолог, Психотерапевт)Денищук Иван Сергеевич (Андролог, Уролог)Димина Тамара Олеговна (Акушер, Аллерголог, Ангиохирург)Довгаль Анастасия Юрьевна (Маммолог, Онколог, Радиолог)Долгова Юлия Владимировна (Педиатр)Дьяконова Мария Алексеевна (Гериатр, Терапевт)Загумённая Анна Юрьевна (Врач спортивной медицины, Гирудотерапевт, Диетолог, Косметолог, Терапевт)Зверев Валентин Сергеевич (Ортопед, Травматолог)Згоба Марьяна Игоревна (Окулист (Офтальмолог))Зинченко Вадим Васильевич (Рентгенолог, Хирург)Зорий Евген Владимирович (Невролог, Психолог, Терапевт, Хирург)Извозчикова Нина Владиславовна (Гастроэнтеролог, Дерматолог, Иммунолог, Инфекционист, Пульмонолог)Илона Игоревна (Врач общей практики, Гастроэнтеролог, Терапевт, Эндокринолог)Калявина Светлана Николаевна (Акушер, Гинеколог)Калягина Екатерина (Другая специальность)Карпенко Алик Викторович (Ортопед, Травматолог)Касимов Анар Физули оглы (Онколог, Хирург)Киреев Сергей Александрович (Психиатр, Психолог, Психотерапевт)Кирнос Марина Станиславовна (Стоматолог, Стоматолог детский, Стоматолог-терапевт)Копежанова Гульсум (Акушер, Гинеколог)Кравцов Александр Васильевич (Нарколог, Психиатр)Красильников Андрей Викторович (Врач ультразвуковой диагностики, Медицинский директор, Флеболог, Хирург)Кряжевских Инна Петровна (Терапевт, Гастроэнтеролог)Кудряшова Светлана Петровна (Эндокринолог)Куртанидзе Ираклий Малхазович (Окулист (Офтальмолог))Кущ Елена Владимировна (Диетолог, Терапевт)Лазарева Татьяна Сергеевна (ЛОР (Оториноларинголог))Лаптева Лариса Ивановна (Невролог)Лебединская Татьяна Александровна (Психолог, Психотерапевт)Ледник Максим Леонидович (Венеролог, Дерматолог)Леонова Наталья Николаевна (Детский хирург)Литвиненко Станислав Григорьевич (Ортопед, Травматолог)Лямина Ирина Алексеевна (Акушер)Максименко Татьяна Константиновна (Инфекционист)МАЛЬКОВ РОМАН ЕВГЕНЬЕВИЧ (Диетолог, Остеопат, Реабилитолог)Мамедов Рамис (ЛОР (Оториноларинголог))Мартиросян Яков Ашотович (Детский хирург, Проктолог, Травматолог, Уролог, Хирург)Маряшина Юлия Александровна (Акушер, Венеролог, Врач ультразвуковой диагностики, Гинеколог, Педиатр)Матвеева Ярослава Дмитриевна (Педиатр)Мершед Хасан Имадович (Вертебролог, Нейрохирург)Миллер Ирина Васильевна (Невролог)Мильдзихова АЛЬБИНА Бексолтановна (Врач общей практики, Гинеколог, ЛОР (Оториноларинголог), Педиатр, Терапевт)Муратова Наталья Сергеевна (Врач общей практики, Диетолог)Мухорин Виктор Павлович (Нефролог)Наумов Алексей Алексеевич (Мануальный терапевт)Никитина Анна Алексеевна (Окулист (Офтальмолог))Ольга Викторовна (Невролог, Неонатолог, Педиатр, Реабилитолог, Терапевт)Павлова Мария Игоревна (Стоматолог, Стоматолог-хирург, Челюстно-лицевой хирург)Панигрибко Сергей Леонидович (Венеролог, Дерматолог, Косметолог, Массажист, Миколог)Пантелеева Кристина Алексеевна (Невролог)Пастель Владимир Борисович (Ортопед, Ревматолог, Травматолог, Хирург)Паунок Анатолий Анатольевич (Андролог, Уролог)Першина Наталия Сергеевна (Невролог)Прокофьева Анастасия Михайловна (ЛОР (Оториноларинголог))Прохоров Иван Алексеевич (Нейрохирург, Хирург)Пушкарев Александр Вольдемарович (Гинеколог, Психотерапевт, Реабилитолог, Репродуктолог (ЭКО), Эндокринолог)Пьянцева Екатерина Вячеславна (Педиатр)Радевич Игорь Тадеушевич (Андролог, Венеролог, Сексолог, Уролог)Сапрыкина Ольга Александровна (Невролог)Свечникова Анастасия Евгеньевна (Стоматолог, Стоматолог детский, Стоматолог-ортопед, Стоматолог-терапевт, Стоматолог-хирург)Семений Александр Тимофеевич (Врач общей практики, Реабилитолог, Терапевт)Сергейчик Никита Сергеевич (Анестезиолог, Гомеопат)Силуянова Валерия Викторовна (Акушер, Врач ультразвуковой диагностики, Гинеколог)Соболь Андрей Аркадьевич (Кардиолог, Нарколог, Невролог, Психиатр, Психотерапевт)Сошникова Наталия Владимировна (Эндокринолог)Степанова Татьяна Владимировна (ЛОР (Оториноларинголог))Степашкина Анастасия Сергеевна (Гематолог, Пульмонолог, Терапевт)Сурова Лидия (Гирудотерапевт, Невролог, Терапевт)Суханова Оксана Александровна (Клинический фармаколог, Психолог)Сухих Данил Витальевич (Психиатр)Тумарец Кирилл Михайлович (Врач лечебной физкультуры, Врач спортивной медицины, Кинезитерапевт, Реабилитолог, Физиотерапевт)Турлыбекова Венера Равильевна (Врач общей практики, Педиатр)Устимова Вера Николаевна (Гематолог, Терапевт, Трансфузиолог)Фатеева Анастасия Александровна (Гастроэнтеролог, Диетолог, Психотерапевт, Эндокринолог)Федотова Татьяна Владимировна (Врач ультразвуковой диагностики, Гематолог, Терапевт)Фоминов Олег Эдуардович (Сексолог)Фоминов Олег Эдуардович (Сексолог)Фурманова Елена Александровна (Аллерголог, Иммунолог, Инфекционист, Педиатр)Хасанов Эльзар Халитович (Андролог, Врач ультразвуковой диагностики, Онколог, Уролог, Хирург)Хасанова Гульнара Сунагатулловна (Акушер, Врач ультразвуковой диагностики)Чупанова Аида (Акушер, Гинеколог)Чупанова Аида Идаятовна (Акушер, Гинеколог, Репродуктолог (ЭКО))Швайликова Инна Евненьевна (Окулист (Офтальмолог))Шибанова Мария Александровна (Нефролог, Терапевт)Штемберг Любовь Валерьевна (Невролог)Щепетова Ольга Александровна (Терапевт)Ягудин Денар Лукманович (ЛОР (Оториноларинголог))Ярвела Марианна Юрьевна (Психолог)
Описание проблемы:
Герпес-вирусные инфекции «под маской» других заболеваний
В основе 45-50% случаев гастродоуденитов и язвенной болезни желудка лежит инфекция, вызванная вирусом Эпштейн Барра (герпес 4 типа), в основе рассеянного склероза – вирус простого герпеса 6 типа и цитомегаловирус (герпес 5 типа). В основе воспалительных заболеваний женской половой системы (цервициты и т.д) – вирус простого герпеса 1, 2 типа, вирус Эпштейн-Барра, цитомегаловирус. Но, к сожалению, нередко получается так, что мы лечим следствие деятельности вируса, не борясь с самим вирусом. И болезнь возвращается вновь.
В основе воспалительных заболеваний женской половой системы (цервициты и т.д) – вирус простого герпеса 1, 2 типа, вирус Эпштейн-Барра, цитомегаловирус. Но, к сожалению, нередко получается так, что мы лечим следствие деятельности вируса, не борясь с самим вирусом. И болезнь возвращается вновь.
— Лечат сопутствующую патологию, при этом снижается местный иммунитет, и на этом фоне начинает развиваться патогенная флора (бактериальная, грибковая), лечить ее бесполезно – все снова возвращается, поскольку в основе длительно текущая вирусная инфекция, — объясняет врач-инфекционист Юлий Бунов. — К сожалению, о лечении этих инфекций информации мало. Принято считать, что иммуноглобулин М — это показатель острой инфекции или обострения этой инфекции, а наличие иммуноглобулина G показывает на то, что инфекция перенесена давно и остались антитела к ней. При этом нужно учитывать, что антитела к этим вирусам не защищают организм, как при некоторых других заболеваниях.
Кроме того, зарубежные исследования доказали, что иммуноглобулины М бывают только при первичном заражении, потом мы их уже не увидим, но это не говорит об отсутствии инфекции. За три года работы с герпес-вирусными инфекциями я у взрослых людей видел в анализах иммуноглобулины М всего два раза, хотя разных больных много. Поэтому смотреть нужно на все комплексно, начиная с общего анализа крови с лейкоформулой. По нему видно, как ведут себя лимфоциты – при вирусных инфекциях они повышаются. Могут понизиться тромбоциты, немного повыситься моноциты, но главное — повышение лимфоцитов.
Многие полагаются на метод ПЦР (метод выявления самого ДНК вируса). Но тест ПЦР на ДНК зависит от того, какие закуплены тест-системы. Если они не высоко чувствительные, то он ее не обнаружит, и человек остается без лечения.
Недавно у меня на приеме была женщина, которая обследовалась уже в течение трех лет, все это время ее беспокоили постоянная субфебрильная температура и слабость. За это время она побывала на консультациях у многих врачей, прошла немало обследований. Я рекомендовал ей сдать анализ крови на герпес-вирусные инфекции четырех типов, и в результатах обнаружился высокий титр антител к цитомегаловирусу. После назначенного лечения температура нормализовалась, пациентка чувствует себя значительно лучше.
Я рекомендовал ей сдать анализ крови на герпес-вирусные инфекции четырех типов, и в результатах обнаружился высокий титр антител к цитомегаловирусу. После назначенного лечения температура нормализовалась, пациентка чувствует себя значительно лучше.
Какие симптомы могут указывать на герпес-вирусные инфекции «под маской» других заболеваний?
• признаки синдрома хронической усталости,
• беспричинная субфебрильная температура (выше 37 и ниже 38).
В этих случаях нужно обязательно сдать общий анализ крови с лейкоформулой и обратить внимание на уровень лимфоцитов и моноцитов. Если они повышены, то стоит сдать анализ крови ИФА и ПЦР на 4 вирусные инфекции и понять, какая из них вызывает данную патологию: вирус Эпштейн-Барра, цитомегаловирус, вирус простого герпеса 6 и 7 типа.
Помните, что эти вирусы могут стать причиной и гепатита, и полиартрита. Если болят и опухают мелкие суставы и при этом все ревмопробы отрицательны, то стоит также сдать анализы на выявление герпес-вирусных инфекций.
Опасность этих вирусов и в том, что все они онкогенные — в перспективе могут вызвать рак чего угодно. Кроме того, они способствуют развитию атеросклероза, так как имеют тропность (это способность клеток обеспечить размножение определенных вирусов) к слизистым оболочкам. Повреждая внутреннюю оболочку сосудов, вирусы способствуют образованию атеросклеротических бляшек.
Попадая однажды в организм, эти вирусы остаются в нем навсегда, могут находиться в «спящем режиме» и активизируются, если слабеет иммунитет.
Оценка показателей клеточного иммунитета. Гематологическое исследование, цены в CMD
Первым исследованием всегда является подсчет лейкоцитарной формулы (см. главу «Гематологические исследования»). Оцениваются как относительные, так и абсолютные значения количества клеток периферической крови.
Определение основных популяций (Т-клетки, В-клетки, натуральные киллеры) и субпопуляций Т-лимфоцитов (Т-хелперы, Т-ЦТЛ). Для первичного исследования иммунного статуса и выявления выраженных нарушений иммунной системы ВОЗ рекомендовано определение CD3, CD4, CD8, CD19, CD16+56, соотношение CD4/CD8. Исследование позволяет определить относительное и абсолютное количество основных популяций лимфоцитов: Т-клетки – CD3, В-клетки – CD19, натуральные киллеры (NK) – CD3- CD16++56+, субпопуляции Т лимфоцитов (Т-хелперы CD3+ CD4+, Т-цитотоксические CD3+ CD8+ и их соотношение).
Для первичного исследования иммунного статуса и выявления выраженных нарушений иммунной системы ВОЗ рекомендовано определение CD3, CD4, CD8, CD19, CD16+56, соотношение CD4/CD8. Исследование позволяет определить относительное и абсолютное количество основных популяций лимфоцитов: Т-клетки – CD3, В-клетки – CD19, натуральные киллеры (NK) – CD3- CD16++56+, субпопуляции Т лимфоцитов (Т-хелперы CD3+ CD4+, Т-цитотоксические CD3+ CD8+ и их соотношение).
Метод исследования
Иммунофенотипирование лимфоцитов проводится c использованием моноклональных антител к поверхностным дифференцировочным ангинам на клетках иммунной системы, методом проточной лазерной цитофлуорометрии на проточных цитофлуориметрах.
Выбор зоны анализа лимфоцитов производится по дополнительному маркеру CD45, который представлен на поверхности всех лейкоцитов.
Условия взятия и хранения образцов
Венозная кровь, взятая из локтевой вены, утром, строго натощак, в вакуумную систему до указанной на пробирке метки. В качестве антикоагулянта используется К2ЭДТА. После взятия пробирку с образцом медленно переворачивают 8-10 раз для перемешивония крови с антикоагулянтом. Хранение и транспортировка строго при 18–23°С в вертикальном положении не более 24 ч.
Невыполнение этих условий приводит к некорректным результатам.
Интерпретация результатов
Т-лимфоциты (CD3+ клетки). Повышенное количество свидетельствует о гиперактивности иммунитета, наблюдается при острых и хронических лимфолейкозах. Увеличение относительного показателя встречается при некоторых вырусных и бактериальных инфекциях в начале заболевания, обострениях хронических заболеваний.
Снижение абсолютного количества Т-лимфоцитов свидетельствует о недостаточности клеточного иммунитета, а именно о недостаточности клеточно-эффекторного звена иммунитета. Выявляется при воспалениях разнообразной этиологии, злокачественных новообразованиях, после травмы, операций, инфаркта, при курении, приеме цитостатиков. Повышение их числа в динамике заболевания – клинически благоприятный признак.
Выявляется при воспалениях разнообразной этиологии, злокачественных новообразованиях, после травмы, операций, инфаркта, при курении, приеме цитостатиков. Повышение их числа в динамике заболевания – клинически благоприятный признак.
В-лимфоциты (CD19+ клетки) Снижение наблюдается при физиологических и врожденных гипогаммаглобулинемиях и агаммаглобулинемиях, при новообразованиях иммунной системы, лечении иммунодепрессантами, острой вирусной и хронической бактериальной инфекциях, состоянии после удаления селезенки.
Увеличение отмечается при аутоиммунных заболеваниях, хронических заболеваниях печени, циррозе, муковисцедозе, бронхиальной астме, паразитарных и грибковых инфекциях. Характерно в период реконвалесценции после перенесенных острых и хронических вирусных и бактериальных инфекций. Выраженное увеличение наблюдается при хроническом В-лимфолейкозе.
NK-лимфоциты с фенотипом CD3-CD16++56+ Натуральные киллеры (NK-клетки) – популяция больших гранулярных лимфоцитов. Они способны лизировать клетки-мишени, инфицированные вирусами и другими внутриклеточными антигенами, опухолевые клетки, а также другие клетки аллогенного и ксеногенного происхождения.
Увеличение количества NK-клеток связано с активацией антитрансплантационного иммунитета, в некоторых случаях отмечается при бронхиальной астме, встречается при вирусных заболеваниях, повышается при злокачественных новообразованиях и лейкозах, в периоде реконвалесценции.
Снижение наблюдается при врожденных иммунодефицитах, паразитарных инфекциях, аутоиммунных заболеваниях, облучении, лечении цитостатиками и кортикостероидами, стрессе, дефиците цинка.
Т-лимфоциты хелперы с фенотипом CD3+CD4+ Увеличение абсолютного и относительного количества наблюдается при аутоиммунных заболеваниях, может быть при аллергических реакциях, некоторых инфекционных заболеваниях. Это увеличение свидетельствует о стимуляции иммунной системы на антиген и служит подтверждением гиперреактивных синдромов.
Снижение абсолютного и относительного количества Т-клеток свидетельствует о гипореактивном синдроме с нарушением регуляторного звена иммунитета, является патогномичным признаком для ВИЧ-инфекции; встречается при хронических заболеваниях (бронхитах, пневмониях и т.д.), солидных опухолях.
Т-цитотоксические лимфоциты с фенотипом CD3+ CD8+ Повышение выявляется практически при всех хронических инфекциях, вирусных, бактериальных, протозойных инфекциях. Является характерным для ВИЧ-инфекции. Снижение наблюдается при вирусных гепатитах, герпесе, аутоиммунных заболеваниях.
Соотношение CD4+/CD8+ Исследование соотношения CD4+/CD8+ (CD3, CD4, CD8, CD4/CD8) рекомендовано только для мониторинга ВИЧ-инфекции и контроля эффективности АРВ терапии. Позволяет определить абсолютное и относительное количество Т-лимфоцитов, субпопуляций Т-хелперов, ЦТЛ и их соотношение.
Диапазон значений – 1,2–2,6. Снижение наблюдается при врожденных иммунодефицитах (синдром Ди-Джоржи, Незелофа, Вискотта-Олдрича), при вирусных и бактериальных инфекциях, хронических процессах, воздействии радиации и токсических химических веществ, множественной миеломе, стрессе, снижается с возрастом, при эндокринных заболеваниях, солидных опухолях. Является патогномичным признаком для ВИЧ-инфекции (менее 0,7).
Увеличение значения более 3 – при аутоиммунных заболеваниях, остром Т-лимфобластном лейкозе, тимоме, хроническом Т-лейкозе.
Изменение соотношения может быть связано с количеством хелперов и ЦТЛ у данного пациента. Например, снижение количества CD4+ Т-клеток при острой пневмонии в начале заболевания ведет к снижению индекса, а ЦТЛ при этом могут не измениться.
Для дополнительного исследования и выявления изменений иммунной системы при патологиях требующих оценки наличия острого или хронического воспалительного процесса и степени его активности, рекомендуется включать подсчет количества активированных Т-лимфоцитов с фенотипом CD3+HLA-DR+ и ТNK–клеток с фенотипом CD3+CD16++56+.
Т-активированные лимфоциты с фенотипом CD3+HLA-DR+ Маркер поздней активации, показатель гиперреактивности иммунитета. По экспрессии данного маркера можно судить о выраженности и силе иммунного ответа. Появляется на Т-лимфоцитах после 3-го дня острого заболевания. При благоприятном течении заболевания снижается до нормы. Увеличение экспрессии на Т-лимфоцитах может быть при многих заболеваниях, связанных с хроническим воспалением. Отмечено его повышение у пациентов с гепатитом С, пневмониями, ВИЧ-инфекцией, солидными опухолями, аутоиммунными заболеваниями.
ТNK-лимфоциты с фенотипом CD3+CD16++CD56+ Т-лимфоциты, несущие на своей поверхности маркеры CD16++ CD 56+. Эти клетки имеют свойства как Т-, так и NK-клеток. Исследование рекомендовано как дополнительный маркер при острых и хронических заболеваниях.
Снижение их в периферической крови может наблюдаться при различных органоспецифических заболеваниях и системных аутоиммунных процессах. Увеличение отмечено при воспалительных заболеваниях разной этиологии, опухолевых процессах.
Исследование ранних и поздних маркеров активации Т-лимфоцитов (CD3+CD25+, CD3-CD56+, CD95, CD8+CD38+) дополнительно назначают для оценки изменений ИС при острых и хронических заболеваниях, для диагностики, прогноза, мониторинга течения заболевания и проводимой терапии.
Т-активированные лимфоциты с фенотипом CD3+CD25+, рецeптор к ИЛ2 CD25+ – маркер ранней активации. О функциональном состоянии Т-лимфоцитов (CD3+) свидетельствует количество экспрессирующих рецепторов к ИЛ2 (CD25+). При гиперактивных синдромах количество этих клеток возрастает (острые и хронические лимфолейкозы, тимома, отторжение трансплантата), кроме того, повышение их может свидетельствовать о ранней стадии воспалительного процесса. В периферической крови их можно выявить в первые три дня болезни. Снижение числа этих клеток может наблюдаться при врожденных иммунодефицитах, аутоиммунных процессах, ВИЧ-инфекции, грибковых и бактериальных инфекциях, ионизирующей радиации, старении, отравлении тяжелыми металлами.
Т-цитотоксические лимфоциты с фенотипом CD8+CD38+ Присутствие CD38+ на ЦТЛ лимфоцитах отмечено у пациентов с разными заболеваниями. Информативный показатель при ВИЧ-инфекции, ожоговой болезни. Увеличение числа ЦТЛ с фенотипом CD8+CD38+ наблюдается при хронических воспалительных процессах, онкологических и некоторых эндокринных заболеваниях. При проведении терапии показатель снижается.
Субпопуляция натуральных киллеров с фенотипом CD3- CD56+ Молекула CD56 – адгезивная молекула, широко представленная в нервной ткани. Кроме натуральных киллеров, экспрессируется на многих типах клеток, в том число на Т-лимфоцитах.
Увеличение данного показателя свидетельствуют о расширении активности специфического клона клеток киллеров, которые имеют меньшую цитолитическую активность, чем NK-клетки с фенотипом CD3- CD16+. Количество этой популяции возрастает при гематологических опухолях (ЕК-клеточная или Т-клеточная лимфома, плазмоклеточная миелома, апластическая крупноклеточная лимфома), хронических заболеваниях, некоторых вырусных инфекциях.
Снижение отмечается при первичных иммунодефицитах, вирусных инфекциях, системных хронических заболеваниях, стрессе, лечении цитостатиками и кортикостероидами.
Рецептор CD95+ – один из рецепторов апоптоза. Апоптоз – сложный биологический процесс, необходимый для удаления из организма поврежденных, старых и инфицированных клеток. Рецептор CD95 экспрессируется на всех клетках иммунной системы. Он играет важную роль в контроле функционирования иммунной системы, так как является одним из рецепторов апоптоза. Его экспрессия на клетках определяет готовность клеток к апоптозу.
Снижение доли CD95+-лимфоцитов в крови пациентов свидетельствует о нарушении эффективности последнего этапа выбраковки дефектных и инфицированных собственных клеток, что может привести к рецидиву заболевания, хронизации патологического процесса, развитию аутоиммунных заболеваний и повышению вероятности опухолевой трансформации (к примеру, рака шейки матки при папилломотозной инфекции). Определение экспрессии CD95 имеет прогностическое значение при миело- и лимфопролифератиных заболеваниях.
Определение экспрессии CD95 имеет прогностическое значение при миело- и лимфопролифератиных заболеваниях.
Повышение интенсивности апоптоза наблюдается при вирусных заболеваниях, септических состояниях, при употреблении наркотических средств.
Активированные лимфоциты CD3+CDHLA-DR+, CD8+CD38+, CD3+CD25+, CD95. Тест отражает функциональное состояние Т-лимфоцитов и рекомендован для контроля за течением заболевания и контроля иммунотерапии при воспалительных заболеваниях разной этиологии.
Клинические тайны крови / Здоровье / Независимая газета
Как не заблудиться среди эритроцитов, лейкоцитов и тромбоцитов
При клиническом анализе крови врача прежде всего интересуют показатели различных клеток крови. Фото агентства «Москва»
Кровь образно называют рекой жизни. Подгоняемая сердечным насосом, она бежит по разветвленной сети артерий и вен, доставляя в клетки кислород и питательные вещества. Выполняя транспортную функцию, кровь также переносит к органам выделения продукты жизнедеятельности. Кроме того, она участвует в регулировании водно-солевого обмена и кислотно-щелочного равновесия, играет важную роль в поддержании постоянной температуры тела, обезвреживает попавшие в организм болезнетворные микробы. Невозможно представить себе успешное лечение любого заболевания без точного диагноза. А распознать болезнь врачу помогают результаты различных исследований и в первую очередь – общий (клинический) анализ крови. Как расшифровать его результаты?
Если взять свежую кровь, поместить ее в пробирку и дать отстояться, то она разделится на два слоя. Сверху – желтоватая жидкость, плазма. А внизу – осадок из клеток крови, или форменных элементов: эритроцитов, лейкоцитов, тромбоцитов. Их показатели главным образом и интересуют врача в клиническом анализе. Каковы же нормальные значения форменных элементов?
Начнем с эритроцитов, которые называют также красными кровяными тельцами.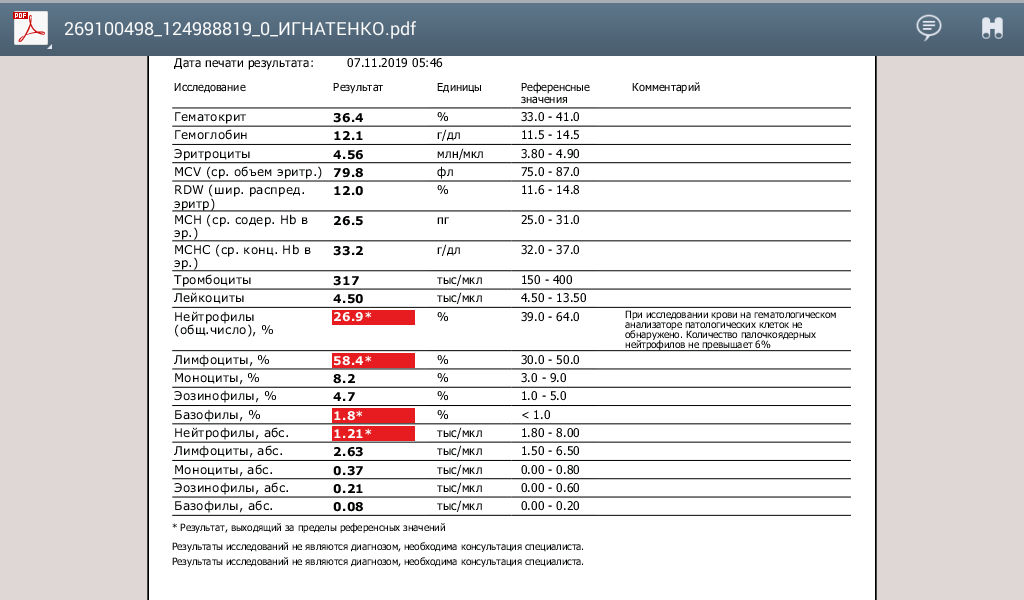 Они составляют основную массу крови и определяют ее красный цвет. Эти клетки содержат пигмент гемоглобин, осуществляющий перенос кислорода из легких к органам и тканям, а углекислого газа обратно к легким. В норме у мужчин уровень эритроцитов равен 4,1–5,2 х 1012 в литре. У женщин он ниже и составляет 3,7–4,7 х 1012 в литре.
Они составляют основную массу крови и определяют ее красный цвет. Эти клетки содержат пигмент гемоглобин, осуществляющий перенос кислорода из легких к органам и тканям, а углекислого газа обратно к легким. В норме у мужчин уровень эритроцитов равен 4,1–5,2 х 1012 в литре. У женщин он ниже и составляет 3,7–4,7 х 1012 в литре.
Снижение этого показателя может быть следствием кровопотери или анемии (малокровия), а повышение наблюдается, в частности, при заболевании костного мозга и острых отравлениях. Что касается гемоглобина, то нормальное значение его показателя у мужчин равно 130–160 г/л (граммов в литре). У женщин эти цифры ниже: 120–140 г/л. Уменьшение уровня гемоглобина бывает, например, при нехватке железа, необходимого для строительства этого пигмента. Это, в частности, наблюдается у женщин в период беременности, когда материнский организм снабжает железом плод, порой не оставляя его для своих нужд. Кроме того, показатель гемоглобина снижается при кровотечении и анемии. Повышение уровня гемоглобина наблюдается при заболеваниях костного мозга, обезвоживании организма, во время пребывания на больших высотах, например у альпинистов.
Лейкоциты, которые называют белыми кровяными тельцами, защищают организм от чужеродных белков и микробов. У мужчин и у женщин их норма одинакова и составляет 4,0–9,0 х 109 в литре. Этот показатель уменьшается при эндокринных заболеваниях, лучевой болезни, в результате приема некоторых лекарств. А повышение числа лейкоцитов происходит при инфекционных и аллергических заболеваниях.
Лейкоциты различаются по структуре и назначению. Среди них выделяют гранулоциты, лимфоциты, моноциты. Гранулоциты содержат гранулы (зернистые лейкоциты) и составляют около 60% всех лейкоцитов. Содержание их повышается при различных воспалениях, а снижение уровня наблюдается при поражении костного мозга, системной красной волчанке (заболевании соединительной ткани) и ряде других недугов.
Лимфоциты – это вид лейкоцитов, которые отвечают за выработку иммунитета и борьбу с микробами и вирусами. В норме содержание их в крови взрослого человека составляет 25–30% всех лейкоцитов. Увеличение их числа встречается при некоторых инфекционных заболеваниях (краснухе, гриппе, вирусном гепатите и др.), а также при заболеваниях крови. Серьезное уменьшение числа лимфоцитов наблюдается при тяжелых хронических заболеваниях, СПИДе, почечной недостаточности.
Моноциты – это недостаточно зрелые клетки, которые составляют в норме 3–11% всех лейкоцитов. Число их увеличивается при некоторых инфекционных заболеваниях, например бруцеллезе, а уменьшается при поражении костного мозга, оперативных вмешательствах, шоковых состояниях.
Следующая группа форменных элементов – тромбоциты. Это так называемые кровяные пластинки, ответственные за свертывание крови. Как известно, при повреждении кровеносного сосуда из него начинает вытекать кровь. Чтобы избежать кровопотери, организм включает защитный механизм – образование кровеносного сгустка, останавливающего кровотечение. Тромбоциты устремляются к разрыву сосуда и приклеиваются к его стенкам и друг к другу. При этом они активизируют белок плазмы фибриноген. Он образует нерастворимые в воде нити из белка фибрина, которые опутывают клетки крови в месте повреждения сосуда, и получается сгусток.
В норме число тромбоцитов у мужчин и женщин одинаково и составляет 180–320 х 109 в литре. Недостаток кровяных пластинок может быть вызван нарушением свертываемости крови при гемофилии и наблюдается также при некоторых онкологических и вирусных заболеваниях. Повышается уровень тромбоцитов при заболеваниях крови, а также после хирургических операций.
Как диагностируют неходжкинские лимфомы
- Симптомы
- Методы исследования
Симптомы
Очень часто у пациентов страдающих лимфомой неХоджкина нет никаких симптомов. Лимфому нередко обнаруживают, проводя обследования, связанные с другими заболеваниями, например, анализы крови или рентгенограмму лёгких. Это особенно характерно для пациентов с медленно прогрессирующей лимфомой неХоджкина.
Лимфому нередко обнаруживают, проводя обследования, связанные с другими заболеваниями, например, анализы крови или рентгенограмму лёгких. Это особенно характерно для пациентов с медленно прогрессирующей лимфомой неХоджкина.
Любой симптом, который наблюдается при лимфоме неХоджкина, могут вызывать и другие заболевания. Другими словами, у лимфомы неХоджкина нет специфических симптомов. Это является одной из причин, почему, устанавливая диагноз лимфомы неХоджкина, так важно проводить диагностические тесты.
Симптомы можно разделить на четыре большие группы:
- Увеличение одного и более лимфоузлов
- Общие симптомы (симптомы общего плохого самочуствия)
- Симптомы, которые связаны с увеличением органов, поражённых лимфомой
- Симптомы, связанные с уменьшением количества клеток крови
Самый частый симптом в момент диагностирования лимфомы неХоджкина — безболезненный, увеличенный лимфоузел, диаметр которого обычно больше 1 см. Лимфоузлы чаще замечают на шее, в подмышечных впадинах и в паховых областях. Эти лимфоузлы обычно не вызывают боли или другие нарушения, только постепенно увеличиваются. У многих пациентов с агрессивной лимфомой неХоджкина (иногда – в случае медленно прогрессирующей лимфомы неХоджкина) в момент постановки диагноза обнаруживают увеличенные лимфоузлы.
Конечно, необходимо помнить, что у людей лимфоузлы увеличиваются очень часто и самая частая причина этого — инфекция. Однако увеличение лимфоузла, вызванное инфекцией, обычно кратковременно и исчезает после вылечивания инфекции.
Хотя самый частый симптом лимфомы неХоджкина в момент постановки диагноза — увеличенный лимфоузел, существуют также и другие симптомы:
- Общие симптомы (симптомы общего плохого самочуствия)
- Симптомы, которые связаны с увеличением органов, поражённых лимфомой
Общие симптомы являются неспецифическими и указывают на то, что челевек – нездоров. Общие симптомы, которые часто наблюдают в случае лимфомы неХоджкина:
Общие симптомы, которые часто наблюдают в случае лимфомы неХоджкина:
- Периодическая лихорадка неясного происхождения (температура тела выше 38oC)
- Потливость ночью (вплоть до промокания ночной рубашки и простыней)
- Непланируемая потеря массы тела (более, чем 10% от массы тела за последние 6 месяцев)
- Длительная и выраженная усталость и слабость
- Сниженный аппетит
Первые три симптома – лихорадку, потливость ночью и потерю массы тела используют для классификации стадий лимфомы неХоджкина. Человеку, у которого наблюдают один и более из этих симптомов, к классификации стадии лимфомы присоединяют букву ‘’B. Например, стадия лимфомы неХоджкина IIB указывает, что у пациента наблюдается один или более из этих трёх симптомов, а стадия IIA указывает, что у пациента нет ни одного из этих симптомов. По этой причине эти три симптома нередко называются ‘B симптомы’.
Другие общие симптомы, которые можно наблюдать у пациентов с лимфомой неХоджкина:
- Одышка и кашель
- Постоянный зуд всего тела
Другие симптомы можно наблюдать, если лимфома затрагивает не только лимфоузлы, но и какой-то орган. Тогда наблюдают, главным образом, признаки нарушения работы этого органа. Например, лимфома желудка или кишечника может вызывать боли в животе, нарушения пищеварения, понос и др.
Методы исследования
Для постановки диагноза лимфомы применяют несколько методов диагностики: рентгенологическое исследование, компьютерную томографию, биопсию костного мозга и анализы крови.
У многих людей страдающих лимфомой снижено количество клеток крови (эритроцитов, лейкоцитов, тромбоцитов). Это можно определить в обычном анализе крови. Наиболее частая причина недостатка клеток – воздействие лимфомы на костный мозг (место, где образуются клетки крови). Однако, количество клеток может быть снижено и в случае, когда нет данных, указывающих на нарушение кроветворной функции костного мозга.
У людей с пониженным количеством эритроцитов или с анемией, может быть выраженная усталость и одышка. В свою очередь, сниженное количество лейкоцитов, делает людей восприимчивее к инфекциям; низкое число тромбоцитов может стать причиной кровотечения.
Медленно прогрессирующую и агрессивную лимфому неХоджкина можно отличить по тому, как клетки выглядят под микроскопом. Для проведения этого обследования, нужно взять образцы тканей лимфомы. Большей части пациентов проводят биопсию лимфатических узлов – хирургически удаляют затронутый лимфоузел (или его часть) и осматривают под микроскопом. Иногда диагноз ставят ‘случайно’ – во время обследования в связи с другими жалобами и заболеваниями, например, во время гастроскопии.
Может показаться, что во время проведения всех этих исследований без необходимости откладывается лечение. Однако, правильное лечение существенно зависит от того, насколько точно поставлен диагноз.
Городская клиническая больница №31 — Пациентам в помощь. Гематологические заболевания. Введение. Часть I. Лимфомы (страница 11)
Страница 11 из 33
Хронический лимфоцитарный лейкоз\лимфома из малых лимфоцитов
Хронический лимфоцитарный лейкоз\лимфома из малых лимфоцитов относится к классу индолентных, или вялотекущих, медленных лимфом. При этом заболевании изменяется состав крови, а также иногда увеличиваются лимфатические узлы и селезенка. У больного могут появляться и такие признаки болезни, которые называются «В-симптомы»: поднимается температура, он быстро худеет и может сильно потеть вечером и ночью. В связи с тем, что болезнетворные клетки поселяются в костном мозге и вытесняют нормальные, то в крови снижается количество гемоглобина и тромбоцитов и одновременно повышается количество лейкоцитов.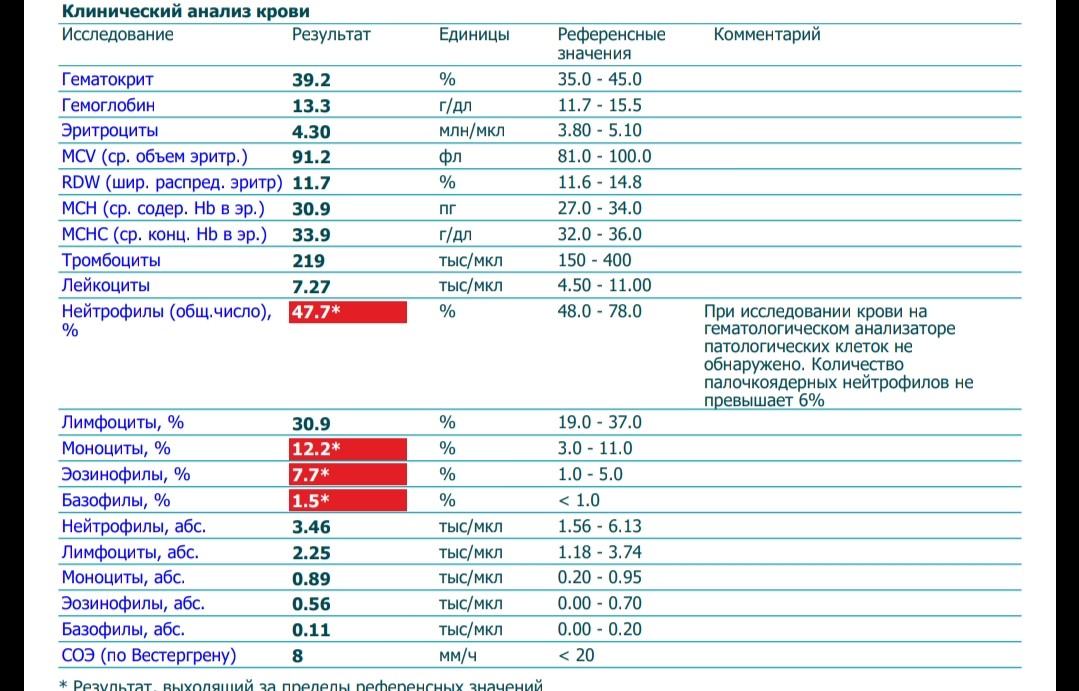 Когда гемоглобина меньше нормы, больной быстро слабеет. Когда мало тромбоцитов, начинается кровоточивость, то есть без причины возникают мелкие и крупные «синяки» на коже и во рту, появляется кровь при чистке зубов, менструальные кровотечения у женщин длятся дольше.
Когда гемоглобина меньше нормы, больной быстро слабеет. Когда мало тромбоцитов, начинается кровоточивость, то есть без причины возникают мелкие и крупные «синяки» на коже и во рту, появляется кровь при чистке зубов, менструальные кровотечения у женщин длятся дольше.
Болезнь часто проявляется своими осложнениями, поскольку даже на самой ранней стадии она может вызвать другие нарушения иммунитета: аутоиммунные осложнения, холодовой агглютинационный синдром, криоглобулинемию, артриты и так далее.
Диагноз
Хронический лимфоцитарный лейкоз всегда сопровождается повышением количества лимфоцитов крови, поэтому часто для установления диагноза достаточно провести проточную цитометрию крови. Эта болезнь способна перерождаться в более агрессивную диффузную В-клеточную крупноклеточную лимфому, и значит, если увеличены лимфатические узлы, необходимо сделать биопсию увеличенного узла для морфологического и иммуногистохимического исследования. Только после такого комплексного исследования можно быть уверенным в диагнозе и провести эффективное лечение.
Чтобы точно узнать, есть ли увеличенные лимфатические узлы или одиночные образования (опухоли) и каково их количество в тех частях тела, которые нельзя увидеть простым глазом или прощупать руками, необходимо сделать компьютерную томографию грудной клетки, брюшной полости, малого таза. Стадию болезни устанавливают по системе предложенной Rai и Binet, которая показывает, увеличены ли селезенка и лимфоузлы, изменен ли состав крови.
Если заболевание проявляется только увеличением лимфатических узлов, то врачи называют данное состояние «лимфомой из малых лимфоцитов». Если же у пациента в крови повышены лейкоциты, снижены гемоглобин и тромбоциты, то ставят диагноз «хронический лимфоцитарный лейкоз». Когда врач-морфолог выдает заключение по результатам исследования лимфатического узла, то диагноз иногда пишет через косую черту, тем более что прогноз и лечение у этих заболеваний одинаковые.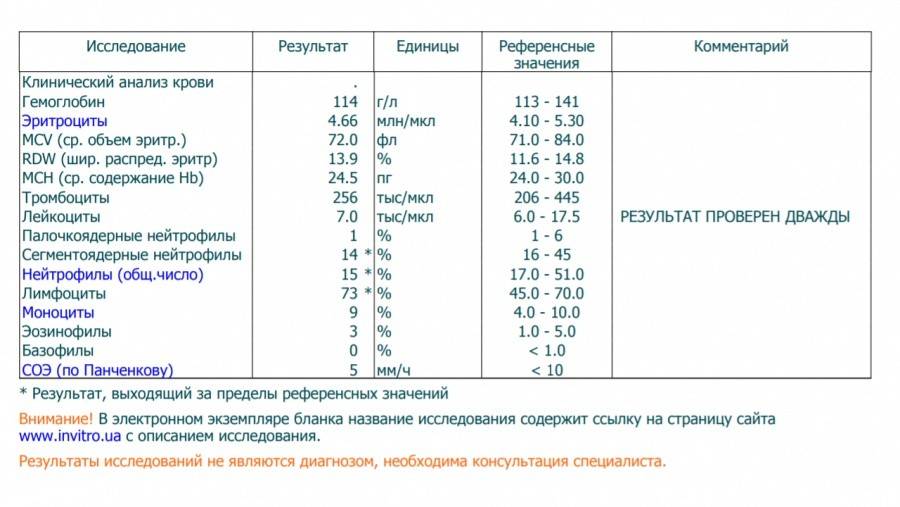 Более точный диагноз ставит лечащий врач на основании всей полноты анализов пациента.
Более точный диагноз ставит лечащий врач на основании всей полноты анализов пациента.
Лечение
В тех случаях, когда болезнь протекает медленно и бессимптомно, то есть не имеет выраженных и беспокоящих признаков, лечение можно отложить. Пациенты сдают время от времени контрольные анализы крови и наблюдаются амбулаторно. Только тогда, когда появляются тревожные признаки болезни, врач-гематолог решает начать лечение.
Показания к началу лечения:
- Уменьшение количества клеток крови (тромбоцитов, эритроцитов).
- Аутоиммунные осложнения.
- Увеличение лимфатических узлов, селезенки, печени, которое сопровождается болью или другими жалобами.
- Появление В-симптомов или сильной слабости.
- Быстрое увеличение количества опухолевых клеток крови
Лечение хронического лимфоцитарного лейкоза небольшим, но достаточным введением в организм больного лекарств, включая ритуксимаб, имеет хороший, стойкий эффект. Применение современных схем лечения позволяют успешно лечить более 95% пациентов.
Что это такое, почему он используется и др.
Некоторые формы лечения, такие как химиотерапия, требуют от людей частого внутривенного (IV) приема в течение длительного периода. Портакат — это небольшое медицинское оборудование, которое может упростить эту процедуру для медицинских работников и сделать ее более удобной для пациентов.
Как следует из названия, портал — это комбинация портала и катетера. Некоторые люди называют портакаты «портами».
В этой статье мы расскажем больше о порталах и о том, почему медицинские работники их используют.Мы также объясняем, что происходит во время процедуры вставки портала и как за ним ухаживать после этого.
Медицинские работники используют портокаты для регулярного лечения пациентов.
Портакат сидит под кожей на груди. Вход в портакат или его порт пропускает лекарство, а затем закрывается. Изготовлен из силикона.
Изготовлен из силикона.
Пластиковая часть катетера тонкая, что позволяет медицинскому персоналу вводить его в крупные вены, такие как верхняя полая вена.Катетер позволяет людям быстро получить лечение.
Чтобы получить доступ к портакату, медицинский персонал вводит узкую иглу в кожу в месте порта.
Портакаты практически незаметны. Обычно они появляются в виде небольшой шишки под кожей груди.
Портакаты обычно безболезненны. На самом деле люди часто предпочитают их, потому что они вызывают меньше дискомфорта, чем частые проколы иглой.
Во время процедуры медицинские работники иногда устанавливают ортопедические приспособления под общим наркозом, чтобы сделать ее безболезненной.
Точка вставки или место, где находится портал, может болеть в течение нескольких дней после этого. Безрецептурные болеутоляющие, такие как парацетамол или ацетаминофен, могут помочь людям справиться с этой болью.
Порты могут быть полезны, когда людям требуется частое внутривенное лечение в течение длительного периода, например, при химиотерапии.
При повторном внутривенном лечении используется много игл, что многим кажется неудобным. Это также может быть проблемой для медицинского персонала, которому иногда приходится тратить время на поиск вен.
Установка портала устраняет эти проблемы, поскольку устанавливает прямой путь в вены человека. Медицинские работники также могут использовать портативный компьютер для взятия крови для лабораторных анализов.
Исследования показали, что портакаты — безопасный вариант для детей с хроническими заболеваниями.
Портакат очень полезен по следующим причинам:
- Альтернатива иглам: Портакат позволяет избежать боли и потенциальных рисков, связанных с использованием игл для каждого лечения или взятия крови.
- Более низкий риск заражения: Портакаты несут более низкий риск заражения, чем другие методы внутривенного введения.

- Простота ухода: Обычно люди считают, что за ними просто ухаживать дома.
- Длительная продолжительность: Портакаты остаются пригодными для использования в течение длительного времени.
- Скрытый внешний вид: Портакаты не заметны, так как сидят под кожей.
Следующая информация может помочь кому-то сравнить разные типы капельниц:
Плюсы
Периферийные капельницы могут быть трудными для использования людям с маленькими или слабыми венами.В этих случаях портакаты предлагают решение.
PICC и CVC необходимо менять каждую неделю, и врачи рекомендуют промывать их ежедневно. Портакаты требуют меньшего обслуживания.
Против
Portacaths иногда требуют, чтобы человек перенес операцию под общим наркозом. Люди, желающие избежать общей анестезии, могут выбрать линию PICC, для которой требуется только местная анестезия.
Портакаты лучше подходят для людей, проходящих длительное лечение. Для лечения, которое длится от нескольких дней до нескольких недель, врачи могут порекомендовать линию PICC.
Портальная часть портала обычно рассчитана примерно на 2 000 проколов, что может быть достаточно, чтобы покрыть весь курс лечения пациента.
Портакат может длиться от 2 до 6 лет.
К различным типам портов относятся:
- Однопросветный: Самый распространенный тип порта, он помогает людям получать только одну форму внутривенной терапии за раз.
- Двойной просвет: Этот тип полезен для людей, которые получают две формы внутривенной терапии одновременно или нуждаются в инфузиях или питании во время лечения.
- Порт питания: Этот тип достаточно силен, чтобы работать с инъекциями под высоким давлением, например, для компьютерной томографии с контрастным красителем.
Установка переносного пути — это небольшая процедура, которая занимает около 1 часа.
Хирурги делают один или два разреза на коже грудной клетки и продевают катетер через разрезы. Затем они прикрепляют порт к катетеру.
После этого медицинский персонал может проверить расположение портала с помощью рентгеновского снимка.
Человек может обнаружить, что эта область болезненна в течение 4–7 дней после процедуры.
Людям с портативным транспортным средством не нужно регулярно их одевать или переодевать.
Большинство людей могут вести полноценную и активную жизнь с портативным компьютером. Например, они могут поплавать с переносным катком.
Промывка — это термин, описывающий процедуру обслуживания, позволяющую убедиться, что портокат остается свободным от сгустков или засоров. Это также помогает предотвратить осложнения.
После того, как портакат вставлен, человек может промыть его в физиологическом растворе и разбавителях крови.
Рекомендации по частоте промывки различаются. Исследование, проведенное в 2014 году с участием 293 больных раком, показало, что промывание каждые 90 дней безопасно.
Портативный человек может сделать процесс внутривенного лечения менее дискомфортным. Тем не менее, это не может сделать процесс доступа к этим процедурам и обратно более комфортным, и именно здесь подушка-портал или подушка-порт могут быть полезны.
Ремни безопасности могут ударить и вызвать раздражение в точке установки переносного спортсмена. Подушка-портакат прикрепляется к ремню безопасности и защищает эту область тела.
Подушки Portacath часто изготавливаются вручную. Люди могут использовать эти инструкции для его изготовления.
Врачи обычно удаляют портальные катушки после того, как люди завершили полный курс внутривенного лечения.
Удаление портала также является короткой амбулаторной процедурой.
Хирург может использовать местный анестетик для обезболивания кожи перед тем, как сделать разрез рядом с местом порока. Затем они вытащат портативный компьютер.
Portacaths могут быть очень полезными, и риски встречаются редко.
Однако они небезопасны. Потенциальные опасности портакатов включают:
Местные инфекции
Кожа вокруг места введения может инфицироваться и потребовать антибиотиков.
Сгустки
Если сгусток образуется внутри или вокруг порока, врачи используют разжижители крови для его удаления.
Портакаты — это небольшие механические устройства, которые делают внутривенное лечение менее болезненным для тех, кто его получает, и более легким в управлении для медицинских работников.
Вместо поиска вены и использования иглы каждый раз, когда человек получает внутривенное лекарство, медицинские работники проводят лечение через портакат.Они также могут использовать портакаты для сбора крови.
Портакаты могут оставаться в организме в течение 2–6 лет, и они предлагают много преимуществ по сравнению с некоторыми другими альтернативами внутривенной линии. Они несут в себе очень небольшой риск и могут сделать лечение менее болезненным.
Как использовать помпу для полового члена: эффекты и безопасность
Помпа для полового члена — это один из немногих вариантов немедикаментозного лечения эректильной дисфункции (ЭД). ЭД затрудняет поддержание эрекции достаточно долго, чтобы начать половую жизнь.
ED является обычным явлением, и риск развития этого состояния увеличивается с возрастом.
Согласно обзорной статье в International Journal of Endocrinology , ЭД поражает около 5% мужчин старше 40 лет и около 15% мужчин старше 70 лет.
Однако ЭД может возникнуть в любом возрасте. , а иногда и в результате другого состояния.
Насос для полового члена состоит из пластиковой трубки, помпы с ручным или батарейным питанием и сужающего кольца для основания полового члена.Устройство — безопасная и эффективная альтернатива лекарствам и более инвазивным процедурам.
Продолжайте читать, чтобы узнать больше о насосах для пениса, включая меры безопасности и способы их использования.
Использование помпы для полового члена может помочь мужчине получить и сохранить эрекцию.
Устройство достигает этого за счет создания вакуума вокруг полового члена, который стимулирует приток крови к нему.
После эрекции мужчина может наложить сужающее кольцо на основание своего пениса. Это помогает удерживать кровь внутри.
Большинство людей считают помпы для пениса простыми в использовании. Следующие шаги описывают, как его использовать:
- Шаг 1: Хотя это не обязательно, некоторые мужчины могут захотеть сбрить лобковые волосы у основания полового члена. Это поможет предотвратить попадание кольца в волосы.
- Шаг 2: Вставьте половой член в пластиковую трубку.
- Шаг 3: Используйте насос для создания вакуума внутри трубки. В зависимости от устройства насос может быть ручным или моторизованным.Вакуум приносит кровь в пенис.
- Шаг 4: После эрекции поместите сужающее кольцо вокруг основания полового члена. Это помогает поддерживать эрекцию, удерживая кровь в половом члене.
- Шаг 5: Извлеките половой член из трубки.
Это должно привести к эрекции, которая длится достаточно долго, чтобы мужчина мог заняться сексом. Они и их партнер могут решить, хотят ли они использовать насос перед прелюдией или непосредственно перед проникновением.
Вопреки распространенному мнению, нет никаких доказательств того, что использование помпы для полового члена может увеличить размер полового члена.Любые подобные утверждения носят чисто анекдотический характер.
Фактически, те, кто пытается использовать для этой цели помпу для пениса, могут повредить свой пенис.
Большинство медицинских работников считают помпы для пениса безопасным и эффективным средством лечения ЭД. Мужчины могут использовать помпу для полового члена так часто, как они могут ее переносить в течение дня.
Для некоторых это может быть один раз в день, тогда как для других это может быть несколько раз в день.
Однако следует учитывать некоторые риски и недостатки. К ним относятся:
- Боль или синяк: Неправильное использование помпы для полового члена может привести к синякам и другим болезненным травмам полового члена.
- Разрыв кровеносных сосудов: Маленькие красные точки или петехии могут появляться под кожей полового члена.
- Онемение, покалывание или изменение цвета кожи: Эти симптомы могут указывать на то, что сужающее кольцо слишком туго. Использование кольца большего размера должно помочь снизить давление.
- Неестественное ощущение эрекции: Некоторые пользователи сообщают, что их эрекция не кажется естественной или спонтанной при использовании помпы для пениса.
- Отсутствие упругости: Это часто наиболее заметно у основания полового члена.
- Ощущение захвата семенной жидкости или болезненной эякуляции: Небольшой вырез в сужающем кольце может помочь уменьшить эти симптомы.
- Психологические эффекты: Прекращение использования помпы для пениса перед сексуальной активностью может испортить настроение некоторым парам. Некоторым людям может быть неловко или неловко пользоваться помпой для пениса перед половым актом.
Мужчинам с нарушениями свертываемости крови и тем, кто принимает антикоагулянты, следует поговорить со своим врачом перед использованием помпы для полового члена, поскольку эти состояния и лекарства могут увеличить риск внутреннего кровотечения при использовании устройства.
Насосы для пениса можно приобрести без рецепта, в Интернете и во многих специализированных магазинах. Однако важно отметить, что многие из этих насосов не имеют одобрения Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA). По этой причине риск травмы или неэффективности из-за неправильного использования может быть выше.
Одна из мер безопасности, которую следует искать в помпе для пениса, — это ограничитель вакуума. Благодаря этому вакуумное давление не станет слишком сильным и не повредит половой член.
Благодаря этому вакуумное давление не станет слишком сильным и не повредит половой член.
Стяжное кольцо — еще одно соображение.Использование слишком тугого кольца может быть неудобным, а использование слишком свободного кольца будет неэффективным. Важно определить, какой размер лучше всего подходит.
Один из лучших способов получить помпу для полового члена — это получить рецепт от врача. Наличие рецепта гарантирует, что мужчина получит одобренное FDA лечение ЭД.
Кроме того, большинство страховых компаний оплачивают прописанную помпу для полового члена. Сумма, которую кто-то платит за устройство, будет зависеть от его страхового покрытия.
Хотя насосы для полового члена в целом безопасны и эффективны, существуют и другие методы лечения ЭД, которые мужчина может пожелать рассмотреть.
Фактически, одно из преимуществ насосов для пениса состоит в том, что мужчины могут использовать их в сочетании с лекарствами.
Другие варианты лечения ЭД включают:
- Имплантаты полового члена: Хирург вставляет трубки в половой член. Эти трубки вводят небольшое количество физиологического раствора в половой член перед половым актом. Кнопка за мошонкой позволяет мужчине при необходимости вводить физиологический раствор.
- Лекарства для перорального приема: Лекарства, такие как силденафил (Виагра) и тадалафил (Сиалис), могут помочь стимулировать эрекцию.
- Суппозитории или инъекции для полового члена: Мужчины могут вставлять их в основание полового члена, чтобы стимулировать эрекцию.
Насосы для полового члена — это один из немногих немедикаментозных вариантов лечения ЭД. Многие считают их безопасными в использовании. Однако определенные условия и лекарства могут предрасполагать мужчину к внутреннему кровотечению при использовании помпы для полового члена.
Мужчинам следует поговорить со своим врачом о своей ситуации, чтобы определить, подходит ли им помпа для полового члена.
При выборе помпы для полового члена важно искать насосы, одобренные FDA, и те, которые предназначены для лечения ЭД.
Никогда не используйте помпы для увеличения размера полового члена. Это будет неэффективно и может привести к травме полового члена.
Низкое количество лимфоцитов указывает на повышенный риск смертности
15 января 2020
2 мин чтения
ДОБАВИТЬ ТЕМУ В ОПОВЕЩЕНИЯ ПО ЭЛЕКТРОННОЙ ПОЧТЕ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписаться Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
Согласно исследованию, опубликованному в CMAJ , низкий уровень лимфоцитов в крови может указывать на повышенный риск смерти.
Это состояние, известное как лимфопения, часто выявляется во время обычных анализов крови, согласно Stig E . Bojesen , MD, клинический профессор кафедры клинической медицины Копенгагенского университета, Дания, и его коллеги. Пациенты с лимфопенией обычно не направляются на дальнейшее обследование, поскольку клинические последствия этого состояния ранее были неизвестны.
«Мы не знаем, является ли лимфопения причиной повышенной смертности или только маркером общего ухудшения здоровья, но в обоих случаях пациенту с лимфопенией может быть полезно повышенное внимание со стороны своего врача», — сказал Бойесен Healio Primary Care. .
.
Bojesen и его коллеги провели проспективное когортное исследование взрослых в возрасте от 20 до 100 лет, включенных в Копенгагенское исследование населения в период с ноября 2003 года по апрель 2015 года. Они собрали данные обо всех случаях смерти участников до 19 апреля 2018 года с информацией о причинах. смерти доступны до 31 декабря 2015 г.
Warny M, et al. CMAJ. 2020; DOI: 10.1503 / cmaj.1.
У участников взяли кровь и измерили количество лейкоцитов в рамках медицинского обследования.
Исследователи определили лимфопению как количество лимфоцитов ниже 2,5 перцентиля (менее 1,1 × 10 9 / л). Высокое количество лимфоцитов выше 97,5-го процентиля (более 3,7 × 10 903 · 10 9 / л) было классифицировано как лимфоцитоз. Количество лимфоцитов в этом диапазоне (1,1–3,7 × 10 903 · 10 9 / л) попало в контрольную категорию.
Чтобы учесть уменьшение количества лимфоцитов с возрастом, исследователи рассчитали 2,5-й процентиль с поправкой на возраст для каждой 10-летней возрастной группы.
В исследовании приняли участие 108 136 человек со средним возрастом 68 лет. Из них 10 372 человека умерли в течение среднего периода наблюдения 9 лет.
После корректировки на несколько факторов у лиц с лимфопенией был более высокий риск общей смертности по сравнению с таковыми в контрольной группе (ОР = 1,63; 95% ДИ 1,51–1,76).
Пациенты с лимфопенией также имели более высокий риск смерти от негематологического рака (HR = 1,67; 95% ДИ, 1,42-1,97), гематологического рака (HR = 2.79; 95% ДИ, 1,82-4,28), сердечно-сосудистые заболевания (HR = 1,88; 95% ДИ, 1,61-2,2), респираторные заболевания (HR = 1,88; 95% ДИ, 1,55-2,29) и инфекционные заболевания (HR = 1,86; 95% ДИ 1,53–2,25) по сравнению с контрольной группой. Риск смерти был также повышен у пациентов с лимфопенией по другим причинам (ОР = 1,5; 95% ДИ 1,19–1,88).
Участники с лимфоцитозом также испытали повышенный риск смертности по сравнению с контрольной группой (HR = 1,17; 95% CI, 1,04–1,31).
ПЕРЕРЫВ
Риск общей смертности от лимфопении был более выражен у участников в возрасте 70 лет и младше, чем у участников старше 70 лет.
Абсолютный двухлетний риск смерти от всех причин был самым высоким у курящих мужчин и женщин в возрасте не менее 80 лет и с количеством лимфоцитов ниже 0,5 × 10 9 / л.
Авторы исследования предположили, что лимфопения может быть индикатором слабости или вести к снижению иммунного надзора.
Бойесен сказал Healio Primary Care, что если врачи выявляют пациента с лимфопенией, они должны «серьезно отнестись к этому маркеру повышенной смертности и, в зависимости от других факторов риска человека, усилить клиническое наблюдение и помочь улучшить общее состояние здоровья». — Эрин Майкл
Раскрытие информации: Авторы не сообщают о раскрытии соответствующей финансовой информации.
ДОБАВИТЬ ТЕМУ В ОПОВЕЩЕНИЯ ПО ЭЛЕКТРОННОЙ ПОЧТЕ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписаться Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
Признаки и симптомы хронического лимфолейкоза
Многие люди с хроническим лимфолейкозом (ХЛЛ) на момент постановки диагноза не имеют никаких симптомов. Лейкоз часто обнаруживают, когда врач назначает анализы крови для решения какой-либо несвязанной проблемы со здоровьем или во время обычного осмотра, и обнаруживается, что у них большое количество лимфоцитов.
Даже когда у людей с ХЛЛ есть симптомы, они часто расплывчаты и могут быть симптомами других вещей. Симптомы могут включать следующее:
Симптомы могут включать следующее:
- Слабость
- Чувство усталости
- Похудание
- Озноб
- Лихорадка
- Ночные поты
- Увеличение лимфатических узлов (часто ощущается как уплотнение под кожей)
- Боль или ощущение «переполнения» в животе (может вызвать чувство сытости после небольшого приема пищи), вызванные увеличением селезенки и / или печени
Многие признаки и симптомы прогрессирующего ХЛЛ возникают из-за того, что лейкозные клетки заменяют нормальные кроветворные клетки костного мозга.В результате у людей не хватает эритроцитов, правильно функционирующих лейкоцитов и тромбоцитов.
- Анемия — это нехватка эритроцитов. Это может вызвать усталость, слабость и одышку.
- Нехватка нормальных лейкоцитов (лейкопения , ) увеличивает риск инфекций. Вы могли слышать термин нейтропения , который относится к низкому уровню нейтрофилов (тип гранулоцитов, необходимых для борьбы с бактериальными инфекциями).У людей с ХЛЛ может быть очень высокое количество лейкоцитов из-за избыточного количества лимфоцитов ( лимфоцитоз ), но лейкозные клетки не борются с инфекцией, как это делают нормальные лейкоциты.
- Нехватка тромбоцитов крови ( тромбоцитопения ) может привести к чрезмерному синяку, кровотечению, частым или сильным кровотечениям из носа и кровоточивости десен.
Люди с ХЛЛ имеют более высокий риск инфекций. Это в основном потому, что их иммунная система не работает так, как должна.ХЛЛ — это рак В-лимфоцитов, которые обычно вырабатывают антитела, помогающие бороться с инфекцией. Из-за ХЛЛ эти клетки, вырабатывающие антитела, не работают должным образом, поэтому они не могут бороться с инфекциями. Инфекции могут варьироваться от простых вещей, таких как частые простуды или герпес, до пневмонии и других серьезных инфекций.
CLL также может влиять на иммунную систему и другими способами. У некоторых людей с ХЛЛ клетки иммунной системы вырабатывают аномальные антитела, которые атакуют нормальные клетки крови. Это известно как аутоиммунитет .Это может привести к снижению показателей крови. Если антитела атакуют эритроциты, это называется аутоиммунной гемолитической анемией . Реже антитела атакуют тромбоциты и клетки, которые их производят, что приводит к снижению количества тромбоцитов. В редких случаях антитела атакуют лейкоциты, что приводит к лейкопении (низкому количеству лейкоцитов).
Эти симптомы и признаки могут быть вызваны ХЛЛ, но они также могут быть вызваны другими состояниями. Тем не менее, если у вас есть какие-либо из этих проблем, важно сразу же обратиться к врачу, чтобы можно было найти причину и при необходимости лечить.
Хронический лимфолейкоз — NORD (Национальная организация по редким заболеваниям)
Лечение
Лечение ХЛЛ зависит от стадии заболевания, симптомов и прогноза. Пациенты с ХЛЛ могут не проявлять никаких симптомов в течение многих лет и не требуют особого ухода. Однако на более поздних стадиях заболевания химиотерапия является обычным методом лечения. Другой вариант лечения — терапия моноклональными антителами, которые связывают белки с раковыми клетками, активируя механизм, который их разрушает.Совместное использование обоих этих методов лечения обычно дает наивысший терапевтический эффект.
В особо агрессивных или рецидивирующих случаях ХЛЛ многообещающей является трансплантация стволовых клеток крови и костного мозга.
Вся помощь пациентам с ХЛЛ, независимо от того, получают ли они специфическую терапию или нет, включает то, что мы называем поддерживающей терапией, и включает переливания тромбоцитов, которые используются при кровотечениях, связанных со стойким снижением количества тромбоцитов в крови (тромбоцитопения). При анемии обычно назначают переливание эритроцитов.Антибиотики используются для борьбы с бактериальными инфекциями, обычно связанными с уменьшением количества лейкоцитов (лимфопения) и низким уровнем гаммаглобулина в крови. Прививки важны и должны включать ежегодные вакцины против гриппа, а также пневмококковые вакцины, превнар и пневмовакс. Однако такие живые вирусные вакцины против опоясывающего лишая могут быть опасны.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) одобрило противораковый препарат Ритуксан (ритуксимаб) в 2010 году для лечения некоторых пациентов с хроническим лимфолейкозом.Ритуксан предназначен вместе с химиотерапией для пациентов с ХЛЛ, которые начинают терапию первой линии. Ритуксан назначают с двумя другими химиотерапевтическими препаратами: Флудара (флударабин) и Цитоксан (циклофосфамид).
Другие антитела с той же мишенью, что и ритуксимаб, были одобрены Управлением по контролю за продуктами и лекарствами США для лечения ХЛЛ на переднем крае в комбинации с пероральными химиотерапевтическими таблетками лейкеран (хлорамбуцил): Газива (обинутузумаб) и Арзерра (офатумумаб) были одобрены для борьбы с ХЛЛ. Изначально Arzerra был одобрен для лечения рефрактерных пациентов, но совсем недавно был одобрен для ранее нелеченных пациентов в комбинации с лейкераном, а также для пациентов, которые ранее прошли химиоиммунотерапию и находятся в стадии ремиссии.
Treanda (бендамустина гидрохлорид) был одобрен FDA для лечения ХЛЛ. Было показано, что Treanda может быть эффективной при применении один раз в четыре недели, как и другие химиотерапевтические препараты.
В последние несколько лет произошел взрыв очень эффективных низкомолекулярных ингибиторов ХЛЛ. Это таскен в форме таблеток, которые обычно хорошо переносятся. Зиделиг (иделалисиб) был одобрен для лечения пациентов с рецидивом ХЛЛ с сопутствующими заболеваниями в 2014 году. Также в 2014 году имбрувика (ибрутиниб) был одобрен для лечения пациентов с хроническим лимфолейкозом, которые получали хотя бы одну предыдущую терапию, а также пациентов с высоким риском del17p.В 2016 году лейбл Imbruvica был расширен и теперь включает всех пациентов с ХЛЛ, в том числе тех, кто ранее не лечился. Venclexta (венетоклакс) был одобрен только для пациентов с рецидивирующим 17p удаленным CLL в 2016 году.
В 2017 году комбинированный препарат Rituxan Hyecela (ритуксимаб и гиалуронидаза человека) был одобрен для взрослых с CLL. Пациенты могут получать Ритуксан Хецела только после того, как они получили хотя бы одно внутривенное введение Ритуксана.
В 2019 году Calquence (акалабрутиниб), препарат, ранее одобренный для лечения пациентов с лимфомой из клеток мантии, был одобрен FDA для лечения ХЛЛ у взрослых пациентов.
Общий анализ крови в первичной медико-санитарной помощи
В этой статье Посмотреть / Скачать pdf версия этой статьиКлючевые моменты
Предоставить обзор использования общего анализа крови в первичной медико-санитарной помощи и дать рекомендации по надлежащему последующему наблюдению. для ненормальных результатов.
Введение
Общий анализ крови (ОАК) — это наиболее часто запрашиваемый анализ крови в Новой Зеландии. Основные достопримечательности в общем анализе крови часто определяют, есть ли у пациента анемия, показывает ли количество белых доказательств инфекции и уровень тромбоцитов может повлиять на гемостаз.
терапевтов сказали нам, что они достаточно комфортно интерпретируют результаты клинического анализа крови с заметными отклонениями, но хотели бы руководство, когда результаты показывают только незначительные отклонения или когда клиническая картина не ясна.
Это согласованный документ
Это не исчерпывающий документ, охватывающий все причины отклонений от нормы; это согласованный документ, подготовленный в совместно со специалистами-гематологами, предоставляя обзор некоторых сценариев, встречающихся в первичной медико-санитарной помощи.
Фон
Кроветворение — Развитие клеток
Все клетки крови производятся в костном мозге из небольшой популяции стволовых клеток. Менее одного из 5000 клетки костного мозга — это стволовые клетки. Эти клетки представляют собой самообновляющуюся популяцию.
Термин гематопоэз относится к образованию и развитию клеток крови (рис. 1). У человека костный мозг является основным участком кроветворения в жизни человека.
Первоначальная дифференцировка гемопоэтических стволовых клеток происходит по одному из двух путей: лимфоидному или миелоидному. Стволовые клетки тогда становятся клетками-предшественниками для каждого типа зрелых клеток крови и присоединяются к данному клеточному клону.
Миелоидные стволовые клетки в конечном итоге дают начало эритроцитам, мегакариоцитам (тромбоцитам), нейтрофилам, моноцитам, эозинофилам и базофилы.
Лимфоидные стволовые клетки дают начало Т- и В-лимфоцитам и плазматическим клеткам.
Рисунок 1: Пути развития клеток гемопоэза.
Ограничения эталонных диапазонов для CBC
Для большинства людей обычных референсных диапазонов будет достаточно для диагностических целей, но может возникнуть ряд подводных камней. в некоторых случаях затрудняет интерпретацию.
Получение контрольных диапазонов анализа крови затруднено из-за ряда факторов, которые могут повлиять на параметры анализа крови и их частота в сообществе. К ним относятся дефицит железа, талассемия, прием лекарств, алкоголь и незначительные инфекции.Кроме того, существуют этнические различия по некоторым параметрам, различия между мужчинами и женщинами и различия в беременность. Некоторые из этих факторов учитываются в опубликованных диапазонах (пол, беременность), другие нет. Ну наконец то, между разными гематологическими анализаторами существуют различия, которые могут влиять на некоторые параметры анализа крови.
Ввиду вышеизложенного подход к референтным интервалам при подсчете крови отличался от подхода, применяемого во многих биохимические параметры, где референсные интервалы обычно включают 2.От 5-го до 97,5-го процентилей. Справка по анализу крови интервалы были получены с использованием смеси местных и опубликованных данных вместе с определенной степенью прагматизма. Это означает что многие из референтных интервалов охватывают более 95% «нормальных» людей и предельные результаты следует рассматривать в контексте. Точно так же нормальный анализ крови не исключает возможности ранних болезненных состояний. (например, дефицит железа).
Пограничные отклонения должны интерпретироваться в клиническом контексте
Все гематологические результаты необходимо интерпретировать в контексте тщательного анамнеза и физического обследования, а также как предыдущие результаты.Последующий подсчет часто бывает полезен для оценки предельных результатов как многих значимых клинических состояний. покажет прогрессирующие аномалии.
CBC часто включается как часть проверки «хорошего человека» или как часть серии скрининговых тестов на заявители на страхование жизни или здоровья. В то время как ряд организаций пропагандируют проверки с помощью «квалифицированных специалистов», другие утверждают, что здоровым людям не показаны анализы крови. У бессимптомных людей вероятность дотестирования тестов низкий, что приводит к высокому уровню ложных срабатываний.Кроме того, проведение расследований среди людей, которые не имеют четкую клиническую потребность, будут использовать ресурсы (время и деньги), которые можно было бы лучше использовать для людей с неудовлетворенным здоровьем потребности в уходе.
Анамнез и диспансеризация
Есть ряд особенностей, которые могут быть выявлены при анамнезе и клиническом осмотре. Это может дать ключ к разгадке диагноз и позволяют интерпретировать результаты общего анализа крови в контексте.
Признаки и симптомы, относящиеся к CBC:
- Бледность, желтуха
- Лихорадка, лимфаденопатия
- Кровотечение / синяк
- Гепатомегалия, спленомегалия
- Частота и тяжесть инфекций, язв во рту, недавнее вирусное заболевание
- Воздействие лекарств и токсинов, включая лечебные травы
- Усталость / потеря веса
Белые клетки
Нейтрофилы | Лимфоциты | Моноциты | Базофилы | Эозинофилы | Тромбоциты
Общее количество лейкоцитов может вводить в заблуждение
Хотя общее количество белых может дать полезную сводку, абсолютное количество клеток каждого типа более полезно. чем общая.
Общий подсчет белого может вводить в заблуждение; например аномально низкие нейтрофилы с повышенным количеством лимфоцитов могут продуцировать общее количество белого, попадающее в эталонный диапазон. В результате не следует учитывать общее количество белого. в изоляции.
нейтрофилов
Для большинства взрослых нейтрофилы составляют примерно 70% всех лейкоцитов. Нормальный диапазон концентрации нейтрофилов 2,0 — 8,0 x 10 903 · 10 9 / л (диапазон может быть разным для разных лабораторий).
Средний период полувыведения неактивированного нейтрофила в кровотоке составляет около 4-10 часов. После миграции за пределы циркуляции нейтрофилы сохранятся в течение 1-2 дней.
Нейтрофилы — низкий
Значимые уровни
Наиболее частые причины
- Вирусный (явный или оккультный)
- Аутоиммунный / идиопатический
- Наркотики
Красные флаги
- Особо нездоровое лицо
- Степень нейтропении ,00
- Скорость изменения нейтропении
- Лимфаденопатия, гепатоспленомегалия
НЕЙТРОПЕНИЯ (НИЗКОЕ КОЛИЧЕСТВО НЕЙТРОФИЛОВ)
Нейтропения потенциально связана с опасной для жизни инфекцией.Это наиболее важно, когда общее количество нейтрофилов количество меньше 0,5 x 10 9 / л, особенно когда нейтропения вызвана нарушением производства (например, после химиотерапия). Когда нейтропения вызвана усилением периферической деструкции или окраин (например, вирусной инфекцией), менее определенно, что составляет значительный уровень. Эти пациенты редко имеют проблемы со значительными бактериальными инфекциями. инфекция, несмотря на довольно низкое количество нейтрофилов.
Причины
В повседневной клинической практике наиболее частой причиной низкого числа нейтрофилов является явная или скрытая вирусная инфекция, в том числе вирусный гепатит.Острые изменения часто отмечаются в течение одного-двух дней после заражения и могут сохраняться в течение нескольких недель. Количество нейтрофилов редко снижается настолько, чтобы представлять риск заражения.
Низкое количество нейтрофилов часто обнаруживается у некоторых людей как случайная находка в результате общего анализа крови. Пациент обычно протекает бессимптомно, клиническое обследование без особенностей. Подсчет обычно стабилен при последующем наблюдении. Это вероятно, будет идиопатическим, хотя в некоторых случаях нейтропения может быть связана со спленомегалией или аутоиммунным заболеванием такие как волчанка.
Гематологическое злокачественное новообразование с изолированной нейтропенией — редкая находка.
Нейтропению можно классифицировать как:
| Классификация | Количество нейтрофилов |
|---|---|
| Легкая | 1,0 — 2,0 × 10 9 / л |
| Умеренная | 0,5 — 1,0 × 10 9 / л |
| Тяжелая | <0.5 × 10 9 / L |
Лекарства, вызывающие нейтропению
Лекарственная терапия, хотя и относительно редко, у некоторых людей может вызвать приобретенную нейтропению. Наркотики, которые, скорее всего, будут с умеренной нейтропенией связаны химиотерапия и иммунодепрессанты, антитиреоидные препараты, антибиотики, антиревматические, антипсихотические и противосудорожные средства. Для более полного списка см. Нейтропения, лекарственные препараты. индуцированный.
Многие лекарства могут вызывать хроническую нейтропению легкой степени e.грамм. нестероидные противовоспалительные средства, вальпроевая кислота.
Расследования
Анамнез и клинические особенности важны для того, чтобы дать ключ к постановке диагноза и позволить получить результаты. интерпретируется в контексте.
- Анамнез: частота и тяжесть инфекций, язвы во рту, недавнее вирусное заболевание, воздействие лекарств и токсинов, симптомы мальабсорбции, симптомы, указывающие на снижение иммунитета
- Лекарственные средства (см. Нейтропения, индуцированная лекарственными средствами).
- Обследование: язвы во рту, лихорадка, признаки инфекции, желтуха, лимфаденопатия, гепатомегалия, спленомегалия, признаки аутоиммунных заболеваний соединительной ткани
- CBC: нормальный ли общий анализ крови (особенно гемоглобин и тромбоциты)
- При стойкой нейтропении средней степени тяжести, не связанной с инфекцией или лекарственными препаратами, тестирование может включать ANA (антиядерный антитела), B12, фолиевая кислота, SPE (электрофорез сывороточного белка), ВИЧ, ферменты печени, гепатит B и ревматоидный фактор.Обратите внимание на изменения при физикальном осмотре.
Обращение к пациентам с нейтропенией
Нейтрофилы
<1,0 x 10 9 / лРиск серьезной бактериальной инфекции повышается, если количество нейтрофилов падает ниже 1,0 x 10 9 / л, но наиболее заметна, когда количество падает ниже 0,5 x 10 9 / л. Тщательная оценка состояния пациента критические и пациенты с плохим самочувствием и / или лихорадкой с показателем ниже 1.0 x 10 9 / л вообще нужно срочно направления. Пациентов с лихорадкой, но в остальном хорошо, следует, по крайней мере, обсудить с гематологом. Если пациент хорошо и без лихорадки, им необходимо посоветовать немедленно обратиться за медицинской помощью, если их состояние ухудшится или они становятся фебрильными. Пациенты должны пройти контрольный анализ крови в течение 48 часов, и если нейтропения сохраняется на на этом уровне или прогрессировании их следует обсудить с гематологом.
Нейтрофилы 1,0 — 2,0 x 10
9 / лЕсли показано изолированное отклонение от нормы, контрольный анализ крови с частотой, зависящей от тяжести нейтропении. но обычно в течение 1-2 недель. Если нейтропения сохраняется более 6 недель, показано дальнейшее обследование. Если это прогрессирующее заболевание или при других аномалиях показано направление к гематологу или обсуждение с гематологом.
Нейтропения, вызванная лекарственными средствами
Существуют специальные протоколы лечения нейтропении, вызванной клозапином.В противном случае, если есть подозрение на лекарственную причину и нейтропения средней или тяжелой степени, показано направление к гематологу или обсуждение с гематологом.
Нейтрофилы — высокие
Наиболее вероятная причина
- Инфекция / воспаление
- Некроз
- Любой стрессор / тяжелые упражнения
- Наркотики
- Беременность
- Курение
- CML
Красные флаги
- Особо нездоровое лицо
- Степень тяжести нейтрофилии
- Скорость изменения нейтрофилии
- Наличие левой смещения
НЕЙТРОФИЛИЯ (ВЫСОКОЕ КОЛИЧЕСТВО НЕЙТРОФИЛЕЙ)
Нейтрофилы — это основные лейкоциты, которые реагируют на бактериальную инфекцию.Наиболее частая причина отмеченных нейтрофилия — это бактериальная инфекция.
Нейтрофилы реагируют в течение часа после повреждения ткани и являются признаком острого воспаления. Чрезмерное увеличение в нейтрофилах (> 50 x 10 903 · 10 9 / л) как реактивный феномен, известный как лейкемоидная реакция.
Нейтрофилы обычно проявляют характерные изменения в ответ на инфекцию. Нейтрофилы, как правило, более незрелые, так как они выпускаются раньше.Это называется сдвигом влево (рисунок 2). При тяжелой инфекции нейтрофилы могут проявляют токсическую грануляцию и другие токсические изменения, такие как вакуолизация и наличие телец Дёле.
Нейтрофилы часто повышаются при любом остром воспалении, поэтому часто повышаются после сердечного приступа, или другой инфаркт и некроз. Любой фактор стресса, от тяжелых упражнений до курения сигарет, может повысить количество нейтрофилов.
Рисунок 2: Схема левой смены
Было продемонстрировано, что ряд препаратов увеличивает количество нейтрофилов, включая стероиды, литий, клозапин и адреналин.Даже нервозность может незначительно повысить количество нейтрофилов из-за эффекта высвобождения стероидов.
Беременность связана с небольшим увеличением общего количества нейтрофилов, демонстрирующим сдвиг влево. Большинство лабораторий укажите диапазоны нормальных значений для беременных.
Стойкое повышение нейтрофилов может быть признаком хронического миелоидного лейкоза (ХМЛ). Характерные изменения умеренные. увеличение количества нейтрофилов (обычно> 50 x 10 903 · 10 9 / л) со сдвигом влево и выступлением миелоцитов.Базофилия и / или эозинофилия также может присутствовать. Хроническая нейтрофилия легкой степени без сдвига влево вряд ли может быть вызвана ХМЛ.
ХМЛ встречается во всех возрастных группах, но чаще всего у людей среднего и пожилого возраста. Годовая заболеваемость оценивается в 1-2 случая на 100000.
Наблюдение при повышенном количестве нейтрофилов
Для существенно здоровых людей:
- Повторить 1-2 месяца, затем
- Продолжить наблюдение (3 раза в месяц в течение 12 месяцев, а затем изредка)
- остановить мониторинг при нормальном
Лимфоциты
Лимфоциты обычно составляют 20-40% циркулирующих лейкоцитов.Нормальная концентрация лимфоцитов составляет от 1,0 до 4,0 x 10 9 / л.
Есть две широкие морфологические категории лимфоцитов, которые можно различить под световым микроскопом: большие гранулярные лимфоциты и мелкие лимфоциты.
Функционально отдельные подмножества лимфоцитов не коррелируют с их внешним видом.
Лимфоцит — низкий
- Обычно клинически не значимо
Лимфоцит — высокий
Причины
- Острая инфекция (вирусная, бактериальная)
- Курение
- Гипоспленизм
- Острая реакция на стресс
- Аутоиммунный тиреоидит
- CLL
ЛИМФОЦИТОПЕНИЯ (НИЗКОЕ количество ЛИМФОЦИТОВ)
Низкое количество лимфоцитов обычно не имеет значения.
Характерное снижение количества лимфоцитов обычно наблюдается на поздних стадиях ВИЧ-инфекции, так как Т-лимфоциты (CD4 + Т-клетки) уничтожены.
Введение стероидов может снизить количество лимфоцитов. Реже лимфоцитопения может быть вызвана некоторыми видами химиотерапии. или злокачественные новообразования. Люди, подвергшиеся воздействию больших доз радиации, например, те, кто попал в такие ситуации, как Чернобыль, могут имеют тяжелую лимфоцитопению.
ЛИМФОЦИТОЗ (ВЫСОКОЕ КОЛИЧЕСТВО ЛИМФОЦИТОВ)
Увеличение абсолютного количества лимфоцитов обычно происходит из-за острых инфекций, таких как инфекция, вызванная вирусом Эпштейна-Барра. и вирусный гепатит.Реже увеличение лимфоцитов может быть результатом коклюша и токсоплазмоза или (редко) хронические внутриклеточные бактериальные инфекции, такие как туберкулез или бруцеллез.
Количество лимфоцитов также может быть повышено на:
- Курение (реактивное)
- Гипоспленизм (обычно после спленэктомии)
- Острая реакция на стресс — обычно наблюдается в условиях больницы, нечасто в сообществе, обычно проходит в течение 24 часов
- Острое сердечное событие
- Травма
- Аутоиммунный тиреоидит
Хронический лимфолейкоз (ХЛЛ) и другие лимфопролиферативные расстройства следует рассматривать у пациентов с стойкий лимфоцитоз.
- ХЛЛ редко встречается у людей в возрасте до 40 лет, но с возрастом заболеваемость увеличивается. Часто обнаруживается как случайная находка при анализе крови, но может быть связана с лимфаденопатией, гепатомегалией и спленомегалией.
В некоторых случаях поверхностные маркеры лимфоцитов могут быть рекомендованы для дифференциации реактивного лимфоцитоза и лимфопролиферативного расстройства. Поскольку они не влияют на ведение бессимптомных пациентов с ранней стадией заболевания, они обычно только показан, когда количество лимфоцитов постоянно> 6-7 x 10 9 / л; лимфоциты демонстрируют аномальные свойства; другие параметры анализа крови отклоняются от нормы; или есть признаки или симптомы, указывающие на лимфому (лихорадка, пот, вес выпадение, лимфаденопатия, гепатоспленомегалия).
Следует избегать ненадлежащего использования, потому что тест стоит особенно дорого — около 500 долларов.
Продолжение
Наблюдение за клинически необъяснимым лимфоцитозом:
- Пациенту, который выглядит в основном здоровым и не имеет тревожных черт, обследуется через один-два месяца.
- У пациента с легкими симптомами переходного состояния уместно повторное обследование, когда пациент выздоравливает.
- Пациенты со стойким повышением количества лимфоцитов, сопровождающимся лимфаденопатией, гепатомегалией и спленомегалией следует направить на гематологическое обследование.
Моноциты
Моноциты составляют от 3 до 8% всех лейкоцитов в крови. Они циркулируют в кровотоке около одного до трех дней, а затем обычно проникают в ткани (примерно 8–12 часов) к участкам инфекции. Нормальная концентрация моноцитов составляет от 0 до 1,0 x 10 903 · 10 9 / л.
Моноциты, которые мигрируют из кровотока в другие ткани, называются макрофагами. Макрофаги играют определенную роль в иммунитет и фагоцитоз.
Моноциты — низкий
- Клинически не значимо, если количество других клеток в норме
Моноциты — высокие
- Обычно не имеет значения
- Более внимательно следить за уровнями> 1,5 x 10 9 / л, учитывая хроническую инфекцию или воспаление.
МОНОЦИТОПЕНИЯ (НИЗКОЕ КОЛИЧЕСТВО МОНОЦИТОВ)
Чаще всего повышенное количество моноцитов связано с инфекцией и воспалительными процессами и проявляется в сочетании с другими изменениями анализа крови.
Изолированное увеличение количества моноцитов, не сопровождающееся другими изменениями в анализе крови, встречается редко, но может быть связанным с:
- Хроническая инфекция, включая туберкулез
- Хронические воспалительные состояния (например, болезнь Крона, язвенный колит, ревматоидный артрит, СКВ)
- Диализ
- Ранний признак хронического миеломоноцитарного лейкоза (редко)
Если уровни постоянно повышаются (т.е. > 1,5 x 10 9 / л), особенно в сочетании с подозрительными симптомами, направление к гематологу может быть разумным.
Небольшое повышение моноцитов является относительно частым явлением и обычно не требует последующего наблюдения.
Базофилы
Базофилы — наименее распространенные лейкоциты, составляющие примерно 0,01–0,3% всех лейкоцитов. Нормальный концентрация базофилов 0 — 0,2 х 10 9 / л
Функция базофилов до конца не изучена, но известно, что они способны к фагоцитозу и продуцированию гистамин.
Базофилы — Низкие
Базофилы — высокие
Связан с:
- Миелопролиферативные заболевания
- Другие редкие причины
БАСОФИЛИЯ (НИЗКИЙ БАСОФИЛЬСКИЙ СЧЕТ)
Базопению трудно продемонстрировать, поскольку нормальное количество базофилов очень низкое.
БАСОФИЛИЯ (ВЫСОКОЕ БАСОФИЛЬСКОЕ УРОВЕНЬ)
Количество базофилов может значительно повыситься очень редко. Если он присутствует, это может указывать на миелопролиферативный расстройство или другие более неясные причины.Может помочь повторный клинический анализ крови через неделю или две.
Эозинофилы
Эозинофилы — низкий
- Нет причин для беспокойства
Эозинофилы — высокие
Наиболее частые причины:
- Аллергия / атопия: астма / сенная лихорадка
- Паразиты (реже в развитых странах)
Более редкие причины:
- Болезнь Ходжкина
- Миелопролиферативные заболевания
- Синдром Черга-Стросса
У большинства людей эозинофилы составляют около 1-6% лейкоцитов.Нормальная концентрация эозинофилов составляет 0-0,5. х 10 9 / л. Эозинофилы сохраняются в кровотоке в течение 8-12 часов и могут выжить в тканях в течение дополнительного времени. 8 — 12 дней при отсутствии стимуляции.
ЭОЗИНОФИЛИЯ (НИЗКОЕ КОЛИЧЕСТВО ЭОЗИНОФИЛОВ)
Эозинопению сложно продемонстрировать на практике из-за низкой частоты эозинофилов у большинства здоровых людей. В результате низкий уровень эозинофилов не должен вызывать беспокойства.
ЭОЗИНОФИЛИЯ (ВЫСОКОЕ КОЛИЧЕСТВО ЭОЗИНОФИЛОВ)
В развитых странах наиболее частыми причинами являются аллергические заболевания, такие как астма и сенная лихорадка, но во всем мире Основная причина повышения эозинофилов — паразитарная инфекция.
Продолжение
| Общее количество эозинофилов | Продолжение |
|---|---|
| <1,0 × 10 9 / л | Тривиально, игнорировать |
| До 1,5 × 10 9 / L | Наверное, проигнорирую |
| > 1,5 × 10 9 / L | Рассмотрим возможные причины |
Гематологическое обследование подходит для пациентов со стойкой (более шести месяцев) умеренной эозинофилией или выраженная или нарастающая эозинофилия.
Тромбоциты
Тромбоциты производятся путем отпочкования мегакариоцитов в костном мозге. Каждый мегакариоцит производит от 5000 до 10000 тромбоцитов. Тромбоциты циркулируют примерно от одной до двух недель и разрушаются селезенкой и печенью.
Нормальное количество тромбоцитов колеблется в пределах 150-450 x 10 9 / л.
Тромбоциты — низкий
Значимые уровни
Наиболее частые причины
- Вирусная инфекция
- Идиопатическая тромбоцитопеническая пурпура
- Болезнь печени
- Лекарства
- Гиперспленизм
- Аутоиммунное заболевание
- Беременность
Красные флаги
- Ушиб
- Петехии
- Признаки кровотечения
ТРОМБОЦИТОПЕНИЯ (НИЗКОЕ КОЛИЧЕСТВО ПЛАСТИНОВ)
Интерпретация низкого количества тромбоцитов требует учета клинического контекста.Тяжелая тромбоцитопения связана с с повышенным риском кровотечения и требует срочного обследования. Это особенно важно, если в сопровождении других изменения в CBC или количество тромбоцитов падает. Кровотечение необычно при количестве тромбоцитов> 50 x 10 9 / л если нет связанного с этим дефекта функции тромбоцитов (что редко).
Причины
Тромбоцитопения может быть артефактной из-за множества причин, которые следует исключить, прежде чем искать клиническую картину. причин, в том числе:
- Образец с частичным свертыванием.
- Сгустки тромбоцитов в пробирке для забора крови.
Лаборатория обычно ищет доказательства этого, но если количество тромбоцитов не соответствует клиническим данным. изображения, может потребоваться повторный образец.
Причины изолированной тромбоцитопении включают:
- Вирусная инфекция
- Идиопатическая тромбоцитопеническая пурпура (ИТП)
- Лекарства
- Болезнь печени
- Аутоиммунное заболевание
- Гиперспленизм
- ВИЧ-инфекция
- Беременность
- Костный мозг Причины
Тромбоцитопения может также возникать в сочетании с микроангиопатическим гемолизом (обычно проявляется при исследовании мазка крови) при гемолитико-уремическом синдроме (ГУС), тромботической тромбоцитопенической пурпуре (ТТП) и хронической или острой диссеминированной внутрисосудистой коагуляция (ДВС).ТТП следует рассмотреть, если у пациента наблюдается лихорадка, недомогание или неврологические симптомы.
Продолжение
Низкий уровень тромбоцитов достаточно распространен, но важно интерпретировать результаты в контексте, чтобы найти ключи к разгадке. помощь. Дальнейшее тестирование, которое следует рассмотреть у пациентов со стойко низким уровнем тромбоцитов, включает мазок крови, ANA. (антиядерные антитела), ВИЧ, гепатиты B и C и ферменты печени. В некоторых случаях хронической тромбоцитопении Helicobacter pylori могут быть показаны серологические и антикардиолипиновые антитела.При осмотре следует проверить спленомегалию и лимфатические узлы.
Рекомендуемое наблюдение при тромбоцитопении:
| Количество тромбоцитов | Реферал |
|---|---|
| <30 × 10 9 / L | Требуется срочное направление |
| 30-100 × 10 9 / L | Суждение в зависимости от контекста. Срочное направление при кровотечении. Требует дальнейшего исследования, если оно стойкое / прогрессирующее.Обратитесь, если причина не найдена. |
| 100 — 145 × 10 9 / л | Количество повторных обращений. Проведите расследование, если настойчиво. Обратитесь, если прогрессирует без очевидной причины. |
Тромбоциты — высокий
Значимые уровни
Наиболее вероятные причины
- Условия реакции напр. инфекция, воспаление
- Беременность
- Недостаток железа
- После спленэктомии
- Эссенциальная тромбоцитемия
ТРОМБОЦИТОЗ (ВЫСОКОЕ ЧИСЛО ПЛАСТИНОВ)
Повышенный уровень тромбоцитов может быть реактивным изменением и не обязательно указывать на какие-либо клинические проблемы.Как правило, реактивный тромбоцитоз не связан с повышенным тромботическим риском. Редко тромбоцитоз отражает миелопролиферативный расстройство, такое как эссенциальная тромбоцитемия или миелофиброз. Это следует особенно учитывать при хроническом стойкое повышение количества тромбоцитов (более шести месяцев) или очень высокое количество тромбоцитов без очевидной реактивной причина. Они также могут быть связаны со спленомегалией, и количество тромбоцитов обычно составляет> 600 x 10 903 · 10 9 / л (и часто намного выше).
Показатели гемоглобина и эритроцитов
Низкий гемоглобин | Микроцитарная анемия | Нормоцитарный анемия | Макроцитарная анемия | Высокий гемоглобин | Другой индексы эритроцитов
Низкий гемоглобин
Низкий уровень гемоглобина обычно указывает на анемию. Большинство лабораторий сообщают об уровне гемоглобина ниже 130 г / л для мужчин так же низко. Нижний предел референсного диапазона для женщин обычно составляет 115 г / л, но в некоторых лабораториях используйте значение 120 г / л.
Анемия требует внимательного рассмотрения. Широкий дифференциальный диагноз можно значительно сузить, проверив средний объем клеток (MCV) и количество ретикулоцитов и первоначальная классификация анемии как:
- Микроцитарная, MCV <80 fl
- Нормоцитик, MCV 80 — 100 эт
- Макроцитарная, MCV> 100 эт.
Микроцитарная анемия
Три наиболее распространенных причины микроцитарной анемии:
- Недостаток железа
- Талассемия
- Анемия хронической болезни
Предлагаемый подход к лабораторным испытаниям показан на Рисунке 3.
Рисунок 3: Предлагаемый подход к лабораторному тестированию на микроцитарную анемию.
Дефицит железа является наиболее частой причиной микроцитарной анемии, поэтому измерение сывороточного ферритина является подходящим. первый шаг. Низкий уровень ферритина при микроцитарной анемии указывает на дефицит железа. Пациенты с низким нормальный уровень ферритина (<30 мкг / л) вполне может иметь латентное состояние дефицита железа. Нельзя исключать дефицит железа у человека с сопутствующим воспалением, несмотря на нормальный уровень ферритина, и запрос CRP может быть полезным для исключения воспаления.
Микроцитарная анемия, не связанная с дефицитом железа
Когда микроцитарная анемия не связана с дефицитом железа, она, скорее всего, связана с талассемией или лежащей в основе
хроническое заболевание.
Талассемии связаны с хроническим микроцитозом без анемии или с легкой анемией. Их видят с высокая частота в ряде этнических групп, включая маори и народы Тихого океана, азиаты и выходцы из Средиземноморья или ближневосточного происхождения.Соответствующее обследование включает ферритин и скрининг на гемоглобинопатию. Для некоторых пациентов при более легких формах альфа-талассемии скрининг на гемоглобинопатию может быть отрицательным.
Микроцитарная анемия хронического заболевания чаще всего ассоциируется с:
- Хроническое воспаление
- Хроническая инфекция
Микроцитоз обычно умеренный, и многие пациенты с анемией хронического заболевания являются нормоцитами.
Нормоцитарная анемия
Причины нормоцитарной анемии включают:
- кровотечение
- Ранняя алиментарная анемия (дефицит железа, B12, фолиевой кислоты)
- Анемия при почечной недостаточности
- Анемия хронического заболевания / хронического воспаления
- Гемолиз
- Первичное поражение костного мозга
Первоначальное обследование в первичной медико-санитарной помощи обычно сосредоточено на тестах, перечисленных ниже.Это будет зависеть от истории и обследование, потенциальные источники кровотечения, диета и общее состояние здоровья.
Тестирование может включать:
- Ферритин, B12, фолиевая кислота
- креатинин
- Количество ретикулоцитов
- CRP
- Ферменты печени
- Электрофорез сывороточного белка
Если количество ретикулоцитов повышено, разница невелика и включает кровопотерю, гемолиз и гиперспленизм.
Если клинические признаки и результаты этих тестов неубедительны, может потребоваться заключение гематологического врача.
Макроцитарная анемия
Общие причины макроцитоза включают алкоголь, заболевания печени, дефицит B12 или фолиевой кислоты, заболевания щитовидной железы и некоторые лекарственные препараты. (особенно гидроксимочевина). Макроцитоз может присутствовать без анемии. Ретикулоцитоз также может повышать MCV и необходимо проверить количество ретикулоцитов. Тяжелый гипотиреоз может вызвать макроцитоз, но обычно проявляется клинически.
Расследование в первичной медико-санитарной помощи включает сбор анамнеза, осмотр и лабораторные исследования. Предлагаемый диагностический подход на макроцитоз показано на рисунке 4. Часто запрашиваемые тесты включают:
- B12 и фолиевая кислота
- Мазок крови
- Количество ретикулоцитов
- Ферменты печени
- ТШ
Может оказаться полезным скрининговый тест на алкоголь RAPS4 для выявления зависимости от алкоголя (см. Ниже).
Когда эти исследования в норме и анемия значительна, может потребоваться исключить заболевания костного мозга.
Рисунок 4: Предлагаемый подход к лабораторному тестированию на макроцитарную анемию.
Высокий гемоглобин
Повышенный уровень гемоглобина и PCV (объем упакованных клеток или «гемокрит») может отражать уменьшение объема плазмы. (из-за обезвоживания, алкоголя, курения сигарет, диуретиков) или увеличения массы эритроцитов (полицитемия).Полицитемия может быть вторичным (обычно к хронической гипоксии, но иногда к эритропоэтин-секретирующим опухолям, особенно опухолям почек, миома) или первичная (истинная полицитемия). Если гемоглобин / PCV не очень высок, обычно рекомендуется повторить анализ крови, обеспечивающий адекватную гидратацию.
Необходимо подтвердить PCV> 0,52 у мужчин и> 0,47 у женщин в образце, взятом без венозной окклюзии. Подтвержденный PCV выше этих уровней при отсутствии очевидной вторичной причины является показанием для гематологического заключения, поскольку о высоком риске инсульта и других нежелательных явлений у людей с истинной полицитемией.
Скрининговый тест на алкоголь RAPS4 для выявления зависимости от алкоголя
Задайте пациенту следующие четыре вопроса:
- Испытывали ли вы в течение последнего года чувство вины или раскаяния после употребления алкоголя?
- В течение последнего года друг или член семьи когда-либо рассказывал вам о том, что вы сказали или сделали, пока пил что вы не могли вспомнить?
- За последний год из-за выпивки вы не смогли сделать то, что от вас обычно ожидали?
- Вы когда-нибудь выпиваете, когда впервые встаете утром?
Положительный ответ на любой из этих вопросов требует дальнейшего расследования.
Источник: Cherpitel, C.J. (2000) Краткий инструмент для выявления проблем с употреблением алкоголя в отделении неотложной помощи: RAPS4. Журнал исследований алкоголя 61, 447-449
Другие показатели эритроцитов
Эти показатели эритроцитов полезны для построения «картины» многих паттернов, предлагаемых гемоглобином. Существуют ограниченные ситуации, в которых отдельные отклонения от нормы этих индексов полезны, и не все индексы являются полезными. сообщается всеми лабораториями.
Сводная таблица
| Ячейка | Высокая | Низкий |
|---|---|---|
| Нейтрофил | Наиболее частые причины:
| Значимые уровни:
|
| Лимфоцит | Причины:
| Обычно клинически не значимо |
| Эозинофилы | Наиболее частые причины:
| Нет причин для беспокойства |
| Моноциты |
| Клинически не значимо |
| Базофилы | Связан с:
| Сложно продемонстрировать |
| Тромбоциты | Значимые уровни: Наиболее вероятные причины:
| Значимые уровни: Наиболее частые причины:
|
Глоссарий
НАРУШЕНИЯ КЛЕТОК, ОБНАРУЖЕННЫЕ НА ПЛЕНКЕ ПЕРИФЕРИЧЕСКОЙ КРОВИ
Акантоциты представляют собой эритроциты неправильной формы с шипами.Встречается при заболеваниях печени, гипоспленизме, анорексии, миелодисплазия и абеталипопротеинемия (очень редко).
Анизоцитоз — это изменение размера эритроцитов. Может возникать во многих различных ситуациях и не является специфическим находка.
Вариант лимфоцитов (реактивные лимфоциты) — это лимфоциты, которые в результате стимуляции антигеном стали больше, чем обычно. Обычно результат заражения, особенно вирусного.
Базофильная штриховка. Наличие небольших зернистых телец в цитоплазме эритроцитов.Это происходит когда происходит ускоренное производство эритроцитов и клетки с незрелой цитоплазмой попадают в кровоток или иначе с дизеритропоэзом (аномальное производство эритроцитов). Может быть обнаружен при отравлении свинцом, талассемии или других причинах. значительной анемии.
Бластные клетки — очень незрелые клетки-предшественники, которые обычно не видны за пределами костного мозга. Их наличие в периферической крови чаще всего указывает на острый лейкоз, миелодисплазию или миелофиброз.
Клетки Burr (эхиноциты или зубчатые клетки) представляют собой эритроциты неправильной формы, которые могут быть обнаружены у пациентов с уремией или как артефакт в более старых образцах.
Диморфное изображение / внешний вид описывает неоднородность размеров эритроцитов, обычно с двумя отдельные популяции. Его можно обнаружить при частично вылеченном дефиците железа, при смешанных дефицитных анемиях (например, фолиевой кислоты / B12 и железо вместе) после переливания крови или в случаях сидеробластной анемии.
Тельца Дёле выглядят как небольшая, светло-сине-серая область окрашивания в цитоплазме нейтрофила. Чаще всего они обнаруживаются при тяжелых инфекциях, но также могут наблюдаться при отравлениях, ожогах и после химиотерапии.
Эллиптоциты — эритроциты овальной или сигарообразной формы. Их можно найти при различных анемиях, но в большом количестве обнаруживаются при наследственном эллиптоцитозе. Это довольно распространенное, но обычно клинически незначимое нарушение мембраны эритроцитов.
Тельца Хауэлла-Джолли — это ядерные остатки, обнаруженные в эритроцитах после спленэктомии в случаях мегалобластов. анемия и иногда миелодисплазия.
Гиперсегментированные нейтрофилы . См. «Сдвиг вправо»
Гипохромия — пониженное окрашивание эритроцитов, обычно наблюдаемое при железодефицитной анемии, а также при талассемии. и сидеробластные анемии. Обычно связано с микроцитозом.
Сдвиг влево описывает незрелые лейкоциты, которые выделяются из костного мозга, когда есть причина излияния костного мозга, как правило, из-за инфекции.
Лейкоэритробластная анемия / изображение описывает комбинацию ядерных эритроцитов и сдвига влево. гранулоцитов. Это может наблюдаться при тяжелой инфекции, кровопотере, гипоксии, гемолизе или инфильтрации костного мозга. фиброз или дисплазия.
Лейкемоидная реакция — чрезмерно выраженный реактивный лейкоцитоз, обычно состоящий из гранулоцитов. Наблюдается после ожогов, в случаях тяжелой инфекции, после острого гемолиза или длительной гипоксии.
Макроцитоз — наличие аномально больших эритроцитов, обнаруживаемых при нарушении эритропоэза. или когда эритроциты преждевременно выходят из костного мозга. Причины см. Здесь.
Микроцитоз — это наличие аномально маленьких эритроцитов, часто обнаруживаемых в сочетании с гипохромией. Причины см. Здесь.
Метамиелоциты, миелоциты и промиелоциты — это все более незрелые белые клетки с «левым». сдвиг».
Нейтропения, индуцированная лекарственными средствами . Были замешаны многие лекарства, в том числе:
Анальгетики и противовоспалительные средства включают фенилбутазон, индометацин, ибупрофен, ацетилсалициловый кислота, барбитураты, месалазин и хинин.
Противомикробные препараты включают пенициллин, цефалоспорины, ванкомицин, хлорамфеникол, гентамицин, клиндамицин, доксициклин, флуцитозин, нитрофурантоин, миноциклин, метронидазол, рифампицин, изониазид, стрептомицин, мебендазол, пириметамин, левамизол, сульфонамиды, хлорохин, гидроксихлорохин, дапсон, ципрофлоксацин, триметоприм, имипенем / циластатин, зидовудин, ацикловир и тербинафин.
Нейролептики, антидепрессанты и нейрофармакологические препараты включают фенотиазины (хлорпромазин, тиоридазин, прохлорперазин, трифлуоперазин, тримепразин), клозапин, рисперидон, имипрамин, дезипрамин, диазепам, хлордиазепоксид, тиотиксен и галоперидол.
Противосудорожные препараты включают вальпроевую кислоту, фенитоин и карбамазепин.
Антитиреоидные препараты включают тиоурацил, пропилтиоурацил, метимазол и карбимазол.
Препараты для сердечно-сосудистой системы включают прокаинамид, каптоприл, пропранолол, метилдопа, хинидин, нифедипин. и тиклопидин.
Другие препараты включают циметидин, ранитидин, аллопуринол, колхицин, фамотидин, безафибрат, флутамид, тамоксифен, пеницилламин, ретиноевая кислота, метоклопрамид, этанол, хлорпропамид, толбутамид, тиазиды, спиронолактон, ацетазоламид, ВВИГ и леводопа. Некоторые лечебные травы.
Ядерные эритроциты — незрелые эритроциты.Обычно они наблюдаются у новорожденных и у пациентов с тяжелым стрессом костного мозга. Другие причины аналогичны причинам лейкоэритробластической картины крови. (см. выше).
Тельца Паппенгеймера — это гранулы, обнаруженные в сидероцитах после спленэктомии и в ассоциации при перегрузке железом и дизеритропоэзе.
Пойкилоцитоз — это изменение формы клеток, обычно наблюдаемое при железодефицитной анемии.
Полихромазия — это гетерогенное окрашивание эритроцитов разного возраста, отражающее увеличение более молодые клетки (ретикулоциты), которые выглядят синими.Это может произойти после кровотечения, гемолиза, дизеритропоэза и лечения. с гематическими препаратами, такими как железо и витамин B12.
Ретикулоцитоз — это наличие> 0,8-2% общего количества эритроцитов в форме ретикулоцитов. Они это молодые эритроциты большого размера, которые присутствуют, когда костный мозг активно вырабатывает эритроциты. Они увеличиваются после кровотечение, гемолиз или после лечения пациентов с недостаточностью крови и кровоточивостью.
Сдвиг вправо характеризуется наличием гиперсегментированных нейтрофилов (пять и более долей к их ядро), что чаще всего наблюдается при дефиците B12 и фолиевой кислоты.Другие более редкие причины включают инфекцию, уремию и миелодиспластический синдром. Сдвиг вправо также может сбивать с толку при дефиците железа.
Rouleaux — это группы эритроцитов, сгруппированные друг с другом, вызванные наличием большого количества циркулирующих эритроцитов. белки острой фазы, которые увеличивают «липкость» эритроцитов. Они часто являются индикатором того, что у пациента высокая СОЭ и наблюдается при инфекциях, аутоиммунных заболеваниях и миеломе.
Шистоциты — эритроциты, фрагментированные при прохождении через внутрисосудистые нити фибрина, обнаружены при микроангиопатическом гемолизе.
Сфероциты представляют собой слишком круглые или сфероидальные эритроциты, которые обычно указывают на активный гемолиз. Они есть реже встречается при наследственном сфероцитозе.
Стоматоциты — эритроциты с овальной или прямоугольной областью центральной бледности, иногда называемой как «рот». Эти клетки утратили выемку с одной стороны и могут быть обнаружены при заболеваниях печени, электролитах. нарушение равновесия и наследственный стоматоцитоз.
Клетки-мишени представляют собой эритроциты с центральной областью повышенного окрашивания, окруженные кольцом более светлого цвета. окрашивание, а затем еще одно кольцо плотного окрашивания на краю ячейки, что дает вид, похожий на стрельбу из лука цель.Они могут быть обнаружены при заболеваниях печени, талассемии и других гемоглобинопатиях. Иногда они возникают в небольших числа при железодефицитной анемии.
Каплевидные клетки (дакроциты) представляют собой красные кровяные тельца в форме капли, обнаруженные в: дефиците железа, мегалобластах. анемия, талассемия, некоторые гемолитические анемии, инфильтрация костного мозга и миелофиброз и другие миелопролиферативные заболевания.
Хронический лимфоцитарный лейкоз | Типы лейкемии
Хронический лимфолейкоз (ХЛЛ) — это обычно медленно растущий рак, который начинается в лимфоцитах костного мозга и распространяется в кровь.Он также может распространяться на лимфатические узлы и органы, такие как печень и селезенка. ХЛЛ развивается, когда растет слишком много аномальных лимфоцитов, вытесняя нормальные клетки крови и затрудняя организму борьбу с инфекцией.
Термин «хронический» означает, что болезнь развивается медленно. Аномальным лимфоцитам требуется больше времени для развития и размножения. Следовательно, такое заболевание, как ХЛЛ, может занять несколько лет, прежде чем оно станет серьезным. Для сравнения, острый лимфолейкоз (ОЛЛ) прогрессирует очень быстро.ВСЕ может продвигаться вперед за гораздо более короткий период.
Симптомы хронического лимфолейкоза
ХЛЛ — это медленно развивающееся заболевание, и многие признаки ХЛЛ расплывчаты. Симптомы ХЛЛ имеют тенденцию к развитию со временем. Для многих людей симптомы ХЛЛ на первый взгляд могут показаться неким неспецифическим изменением общего состояния здоровья. Может появиться повышенное чувство усталости или слабости. Некоторые люди могут испытывать симптомы гриппа, такие как ночная потливость или увеличение лимфатических узлов. Многим людям ставят диагноз ХЛЛ из-за анализа крови на другое заболевание.
Некоторые из условий, которые могут возникнуть по мере медленного развития и распространения ХЛЛ, могут включать:
- Анемия : Красная кровь переносит кислород по всему телу. Низкий уровень эритроцитов может снизить общую способность крови переносить кислород. Это состояние можно оценить с помощью анализа крови (CBC). Симптомы анемии могут включать слабость, утомляемость, упадок сил и одышку.
- Лейкопения : Лимфолейкоз влияет на лейкоциты, ответственные за выработку антител и предотвращение болезней.Уменьшение количества функциональных лимфоцитов может ослабить иммунную систему организма. Симптомы лейкопении могут включать снижение иммунитета, более частые инфекции и лихорадку.
- Тромбоцитопения : Тромбоциты — это частицы в крови, которые способствуют свертыванию. Общий анализ крови может выявить низкое количество тромбоцитов у пациентов с ХЛЛ. Симптомы тромбоцитопении могут включать легкие синяки, кровотечение или кровотечение из носа, а также кровоточивость десен.
- Увеличение лимфатических узлов : В некоторых случаях лейкоз может распространяться на лимфатические узлы.Скопления лимфатических узлов на шее, подмышках или паху могут заметно опухнуть из-за накопления чрезмерного количества злокачественных лимфоцитов.
- Увеличенная печень или селезенка : Избыток лимфоцитов может накапливаться в печени или селезенке. Увеличение печени или селезенки может вызвать чувство сытости после небольшого приема пищи, потерю аппетита или вздутие живота.
Варианты лечения хронического лимфолейкоза
Лечение ХЛЛ может включать лучевую терапию, химиотерапию, трансплантацию стволовых клеток и / или иммунотерапию.Ваша интегрированная команда экспертов по лейкемии ответит на ваши вопросы и порекомендует варианты лечения, основанные на вашем уникальном диагнозе и потребностях.
Обычным химиотерапевтическим лечением хронических лейкозов является пероральная химиотерапия. Пациенты с ХЛЛ могут получать FCR (флударабин, циклофосфамид и ритуксимаб) и бендамустин. ДЛТ является распространенным вариантом лучевой терапии при ХЛЛ и может помочь уменьшить отек лимфатических узлов, печени или селезенки.



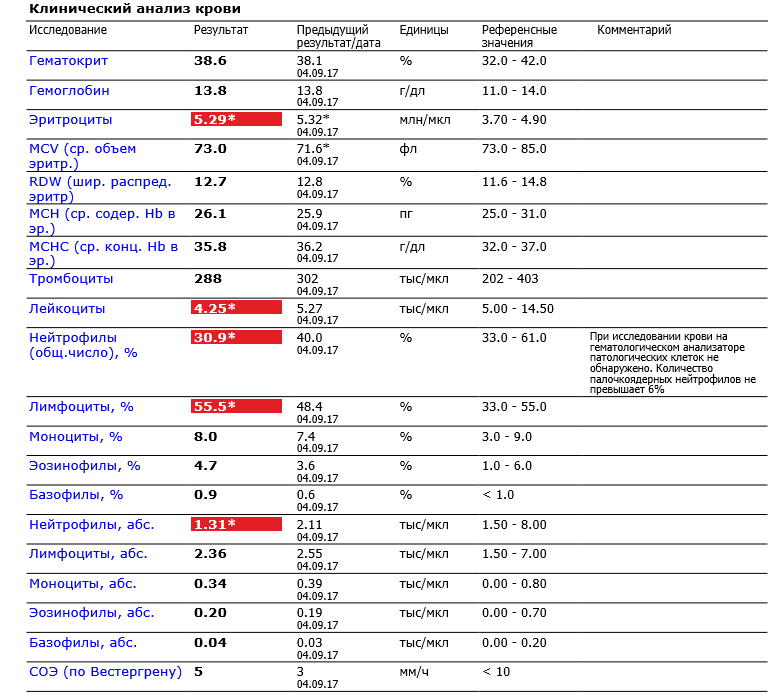 Действие этой группы направлено на уничтожение клеток, пораженных патогенными организмами. Они регулируют деятельность иммунной реакции, ускоряя ее или приостанавливая.
Действие этой группы направлено на уничтожение клеток, пораженных патогенными организмами. Они регулируют деятельность иммунной реакции, ускоряя ее или приостанавливая.

 д.
д.

