Неотложная помощь при нестабильной стенокардии и остром инфаркте миокарда Введение
К острым проявлениям ишемической болезни сердца относят инфаркт миокарда, нестабильную стенокардию и «внезапную» коронарную смерть. Болевой синдром, возникающий при инфаркте миокарда и стенокардии, с изменениями на ЭКГ и без таковых, объединяют в острый коронарный синдром. Каждый пациент с данной патологией, после оказания неотложной медицинской помощи, подлежит госпитализации как можно в более ранние сроки от начала приступа, так как дальнейшее развитие заболевания непредсказуемо.
Нестабильная стенокардия
Нестабильная стенокардия— это синдром, по своим клиническим проявлениям занимающий промежуточное транзиторное положение между основными патоморфологическими формами ИБС — острым инфарктом миокарда и хронической стабильной стенокардией. Нестабильная стенокардия характеризуется тяжелой, но преходящей ишемией миокарда, длительность которой составляет до 8 недель.
В таблице 1 приведены основные клинические формы нестабильной стенокардии.
Таблица 1. Классификация нестабильной стенокардии | |
Вид стенокардии | Клиническая характеристика |
Впервые возникшая стенокардия (“denovo”) | До 1 месяца после возникновения первого приступа |
Прогрессирующая стенокардия | Возникает на фоне ранее стабильного течения ИБС, проявляется внезапным учащение приступов, увеличением их длительности, тяжести, снижением эффективности нитратов при обычной для данного пациента физической нагрузке |
| Ранняя постинфарктная стенокардия | Развивается в сроки от 2 суток до 3-4 недель после возникновения острого инфаркта миокарда; приступы возникают в покое или при минимальной физической нагрузке |
Нередко приступ нестабильной стенокардии сопровождается изменениями на ЭКГ, которая может быстро нормализоваться на фоне лечения. Наиболее часто наблюдается транзиторное горизонтальное снижение сегмента “ST” или формирование отрицательных зубцов “T” в двух и более смежных отведениях. Иногда регистрируется подъем сегмента “ST”, что свидетельствует о трансмуральной ишемии миокарда.
Относительно высокая вероятность исхода НС в острый инфаркт миокарда определяет лечебную тактику и показания к госпитализации при данной патологии.
Терапевтические мероприятия проводятся у больных с НС при наличии болевого приступа на момент оказания помощи и соответствуют мероприятиям при остром “Q”-не образующем инфаркте миокарда (см. «Протокол лечебных мероприятий при остром инфаркте миокарда»).
Все больные с нестабильной стенокардией подлежат обязательной госпитализации в БКР, минуя приемное отделение.
Острый инфаркт миокарда
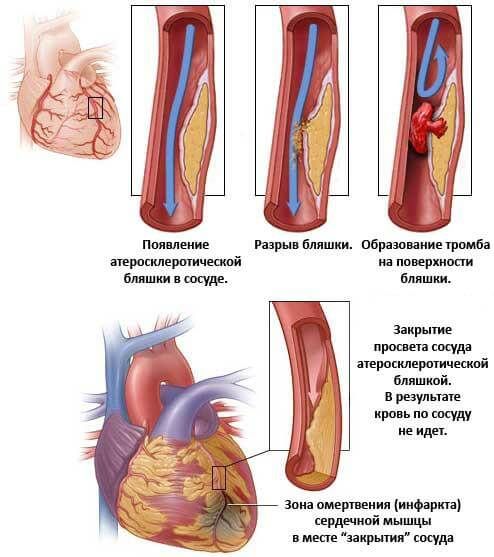
Острый инфаркт миокарда— это остро возникший дисбаланс между потребностью миокарда в кислороде и его доставкой к сердечной мышце в результате полного или почти полного прекращения кровотока в венечной артерии. Это проявляется некрозом определенного участка сердечной мышцы вследствии прекращения кровотока по инфаркт-связанной коронарной артерии. Причиной инфаркта миокарда в подавляющем большинстве случаев является тромбирование коронарного сосуда в зоне имеющейся атеросклеротической бляшки.
Диагноз острого инфаркта миокардав условиях бригады скорой медицинской помощи ставится, прежде всего, на основании жалоб и осмотра больного. Сочетание признаков, представленных на рис. 5, позволяет установить заболевание с высокой степенью достоверности. При постановке диагноза нужно помнить о возможной атипичной локализации болей, вероятного начала инфаркта миокарда по типу астматического статуса или абдоминального варианта.
ЭКГ-исследование при подозрении на острый инфаркт миокарда обязательно, т.к. анализ электрокардиограммы дает возможность не только подтвердить диагноз, но и определить патогенетически обоснованную терапию.
Необходимо различать “Q”-образующий (по старой классификации — крупноочаговый и трансмуральный) инфаркт миокарда и “Q”-не образующий (мелкоочаговый и интрамуральный) инфаркт миокарда.
Рис.5. Алгоритм диагностики острого коронарного синдрома и инфаркта миокарда без ЭКГ- исследования | ||||||||||||||||||
Локализация Боли За грудиной (иррадиация не существенна) | Характер боли Жгучие Давящие Распирающие Сжимающие | Длительность Приступа 20 минут и более | Действие нитратов Не купируют или купируют частично | Зависимость интенсивности боли от движений, глубины дыхания Не зависит | ||||||||||||||
|
|
|
|
| ||||||||||||||
Высокая вероятность острого инфаркта миокарда или острого коронарного синдрома | ||||||||||||||||||
| ||||||||||||||||||
Действовать по «Протоколу лечебных мероприятий при остром инфаркте миокарда на догоспитальном этапе» | ||||||||||||||||||
При “Q”-образующем инфаркте миокарда в острейшей фазе заболевания выявляется подъем сегмента “ST” и образование в дальнейшем патологического зубца “Q”. Патоморфологически, “Q”-образующий инфаркт миокарда подразумевает наличие окклюзирующего тромбоза проксимального отдела какой-либо коронарной артерии, что определяет показания к проведению срочной тромболитической терапии.
“Q”-не образующий инфаркт миокарда на ЭКГ проявляется снижением сегмента “ST” или отрицательными «коронарными» зубцами “T”; зубец “Q” в последующем не образуется. “Q”-не образующий инфаркт миокарда как правило, возникает при неокклюзирующем поражении какой-либо венечной артерии. Очевидно, что проведение тромболитической терапии при этом не эффективно и нецелесообразно.
Неотложная помощь при нестабильной стенокардии и остром инфаркте миокарда Введение
К острым проявлениям ишемической болезни сердца относят инфаркт миокарда, нестабильную стенокардию и «внезапную» коронарную смерть. Болевой синдром, возникающий при инфаркте миокарда и стенокардии, с изменениями на ЭКГ и без таковых, объединяют в острый коронарный синдром. Каждый пациент с данной патологией, после оказания неотложной медицинской помощи, подлежит госпитализации как можно в более ранние сроки от начала приступа, так как дальнейшее развитие заболевания непредсказуемо.
Нестабильная стенокардия
Нестабильная стенокардия
В таблице 1 приведены основные клинические формы нестабильной стенокардии.
Таблица 1. Классификация нестабильной стенокардии | |
Вид стенокардии | Клиническая характеристика |
Впервые возникшая стенокардия (“denovo”) | До 1 месяца после возникновения первого приступа |
Прогрессирующая стенокардия | Возникает на фоне ранее стабильного течения ИБС, проявляется внезапным учащение приступов, увеличением их длительности, тяжести, снижением эффективности нитратов при обычной для данного пациента физической нагрузке |
Ранняя постинфарктная стенокардия | Развивается в сроки от 2 суток до 3-4 недель после возникновения острого инфаркта миокарда; приступы возникают в покое или при минимальной физической нагрузке |
Нередко приступ нестабильной стенокардии сопровождается изменениями на ЭКГ, которая может быстро нормализоваться на фоне лечения. Наиболее часто наблюдается транзиторное горизонтальное снижение сегмента “ST” или формирование отрицательных зубцов “T” в двух и более смежных отведениях. Иногда регистрируется подъем сегмента “ST”, что свидетельствует о трансмуральной ишемии миокарда.
Относительно высокая вероятность исхода НС в острый инфаркт миокарда определяет лечебную тактику и показания к госпитализации при данной патологии.
Терапевтические мероприятия проводятся у больных с НС при наличии болевого приступа на момент оказания помощи и соответствуют мероприятиям при остром “Q”-не образующем инфаркте миокарда (см. «Протокол лечебных мероприятий при остром инфаркте миокарда»).
Все больные с нестабильной стенокардией подлежат обязательной госпитализации в БКР, минуя приемное отделение.
Острый инфаркт миокарда
Острый инфаркт миокарда— это остро возникший дисбаланс между потребностью миокарда в кислороде и его доставкой к сердечной мышце в результате полного или почти полного прекращения кровотока в венечной артерии. Это проявляется некрозом определенного участка сердечной мышцы вследствии прекращения кровотока по инфаркт-связанной коронарной артерии. Причиной инфаркта миокарда в подавляющем большинстве случаев является тромбирование коронарного сосуда в зоне имеющейся атеросклеротической бляшки.
Диагноз острого инфаркта миокардав условиях бригады скорой медицинской помощи ставится, прежде всего, на основании жалоб и осмотра больного. Сочетание признаков, представленных на рис. 5, позволяет установить заболевание с высокой степенью достоверности. При постановке диагноза нужно помнить о возможной атипичной локализации болей, вероятного начала инфаркта миокарда по типу астматического статуса или абдоминального варианта.
ЭКГ-исследование при подозрении на острый инфаркт миокарда обязательно, т.к. анализ электрокардиограммы дает возможность не только подтвердить диагноз, но и определить патогенетически обоснованную терапию.
Необходимо различать “Q”-образующий (по старой классификации — крупноочаговый и трансмуральный) инфаркт миокарда и “Q”-не образующий (мелкоочаговый и интрамуральный) инфаркт миокарда.
Рис.5. Алгоритм диагностики острого коронарного синдрома и инфаркта миокарда без ЭКГ- исследования | ||||||||||||||||||
Локализация Боли За грудиной (иррадиация не существенна) | Характер боли Жгучие Давящие Распирающие Сжимающие | Длительность Приступа 20 минут и более | Действие нитратов Не купируют или купируют частично | Зависимость интенсивности боли от движений, глубины дыхания Не зависит | ||||||||||||||
|
|
|
|
| ||||||||||||||
Высокая вероятность острого инфаркта миокарда или острого коронарного синдрома | ||||||||||||||||||
| ||||||||||||||||||
Действовать по «Протоколу лечебных мероприятий при остром инфаркте миокарда на догоспитальном этапе» | ||||||||||||||||||
При “Q”-образующем инфаркте миокарда в острейшей фазе заболевания выявляется подъем сегмента “ST” и образование в дальнейшем патологического зубца “Q”. Патоморфологически, “Q”-образующий инфаркт миокарда подразумевает наличие окклюзирующего тромбоза проксимального отдела какой-либо коронарной артерии, что определяет показания к проведению срочной тромболитической терапии.
“Q”-не образующий инфаркт миокарда на ЭКГ проявляется снижением сегмента “ST” или отрицательными «коронарными» зубцами “T”; зубец “Q” в последующем не образуется. “Q”-не образующий инфаркт миокарда как правило, возникает при неокклюзирующем поражении какой-либо венечной артерии. Очевидно, что проведение тромболитической терапии при этом не эффективно и нецелесообразно.
Нестабильная стенокардия — причины, симптомы, диагностика и лечение
Нестабильная стенокардия — это период обострения ишемической болезни сердца, сопровождающийся высоким риском развития некротических изменений миокарда и внезапной кардиальной смерти. Пациенты отмечают сильные загрудинные боли, нарушения ритма, одышку и генерализованные отеки. План диагностических мероприятий включает кардиографию, Эхо-КГ, лабораторные методы и ангиографию. Лечение базируется на комплексной медикаментозной терапии. При неэффективности консервативных мероприятий или обширном характере повреждения кардиальной мышцы применяются инвазивные методы (реваскуляризация).
Общие сведения
Нестабильная стенокардия является актуальной проблемой современной кардиологии из-за наличия плохо контролируемых клинических проявлений. Согласно последним рекомендациям, данная патология вместе с мелкоочаговым и крупноочаговым инфарктом миокарда входит в понятие острого коронарного синдрома, соответственно, представляет серьезную угрозу для жизни и здоровья пациента. В 25% наблюдений заболевание завершается некротическим процессом в миокарде, 80% из них — в первые семь дней с начала обострения. Летальность составляет около 15%, наиболее высокий уровень смертности наблюдается у лиц с массивной гибелью кардиомиоцитов, поражающей все кардиальные стенки.
Нестабильная стенокардия
Причины
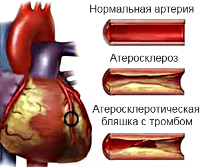
К настоящему времени установлено, что основным этиологическим фактором прогрессирующего течения ишемической болезни в целом и нестабильной стенокардии в частности является постепенное сужение просвета коронарных артерий. Это создает предпосылки для некроза кардиомиоцитов, ухудшает прогноз для пациента. Основной причиной патологического процесса считается атеросклероз. Отложение липидов на эндотелии коронарных сосудов ведет к формированию бляшки, способной значительно снизить объем кровотока по артерии.
Размер образования имеет второстепенное значение, на первый план выходит наличие большого липидного ядра и тонкой покрышки, при разрыве которых начинают формироваться тромбы. Одновременно с этим поврежденные сосуды становятся чрезмерно восприимчивыми к сосудосуживающим веществам, выделяемым тромбоцитами, что влечет за собой дополнительное сужение просвета артерий.
Патогенез
Основные патогенетические механизмы дестабилизации стенокардии связаны с формированием тромбоцитарного агрегата. Развитию тромбоза коронарной артерии предшествует поражение сосудистой стенки атеросклеротическими бляшками с их последующим разрывом. Чаще ему подвергаются липидные образования, которые обладают обширным подвижным растущим ядром, занимающим более половины их объема, и тонкой соединительнотканной оболочкой. В такой бляшке обычно присутствует значительное количество лимфоцитов и макрофагов, способных быстро инициировать воспалительную реакцию.
Надрыву способствует критическая масса бляшки, окисление ее содержимого, высокое артериальное давление и физические нагрузки. Затем начинается процесс тромбообразования с активацией факторов свертывания крови. Сформированный агрегат состоит из фибрина, эритроцитов и лейкоцитов, обычно имеет протяженность около 1 см. Нестабильная стенокардия также может развиваться на фоне коронароспазма, обусловленного нарушением функции эндотелия и повышением его чувствительности к вазоконстриктивным веществам.
Классификация
В практической медицине часто используют классификацию, согласно которой патология делится на три класса в зависимости от скорости формирования болевого синдрома: дебютная (1 класс), развившаяся в течение месяца (2 класс) и за последние 48 часов (3 класс). Однако эта номенклатура не учитывает этиологические и клинические особенности заболевания. Поэтому общепризнанным среди практикующих кардиологов считается выделение следующих форм нестабильной стенокардии:
- Впервые возникшая. Приступы загрудинных болей появились впервые либо после длительного (до нескольких лет) бессимптомного периода. Обычно пациенты ощущают боли на фоне активной физической нагрузки, выявляется тенденция к увеличению частоты и интенсивности пароксизмов.
- Прогрессирующая. За последние 30 дней больной отмечает значительное увеличение частоты приступов (в том числе появление боли в покое), их продолжительности, потребности в нитратах. Обычно он может указать точную дату начала негативных изменений. Патология нередко сочетается с аритмиями и снижением функции левого желудочка.
- Спонтанная. Стенокардия с возникающими единичными приступами, не зависящими от физической активности, продолжительностью более 15 минут. Нитроглицерин недостаточно эффективен, наблюдаются признаки ишемии на ЭКГ, однако некроз не развивается.
- Вариантная (стенокардия Принцметала). Болевой синдром возникает в покое, имеет высокую интенсивность, длится более 10 минут. Особенность данной формы — появление кардиалгии в одно и то же время суток, наличие выраженного подъема сегмента ST на кардиограмме. В межприступный период заболевание себя никак не проявляет, пациент может выполнять любую физическую работу без последствий.
- Постинфарктная. Появление, учащение и усиление приступов через 1-10 дней после перенесенного инфаркта миокарда. Этот вариант болезни представляет опасность из-за возможного расширения зоны некроза, значительного ухудшения работы левого желудочка.
Симптомы нестабильной стенокардии
Клиническая картина включает несколько обязательных признаков. Основной симптом – боль средней или высокой интенсивности сжимающего либо давящего характера длительностью от 10-15 минут, которая локализуется за грудиной, по левому ее краю, отдает в левую руку, плечо, лопатку, левую часть шеи или нижнюю челюсть. Кардиалгия слабо купируется нитроглицерином, часто требует неоднократного приема, имеет тенденцию к прогрессированию — увеличению частоты приступов.
Выделяются провоцирующие боль факторы: физическая активность, эмоциональные потрясения, неблагоприятный тип погоды, обильный прием пищи. Особенностью нестабильной формы патологии является невозможность установления четкой закономерности между интенсивностью воздействий и развитием симптома. Кардиалгия часто наблюдается в покое или при минимальной нагрузке (наклоны тела, ходьба по дому). К другим признакам относят нарушения ритма и проводимости — увеличение частоты кардиальных сокращений, ощущение перебоев в работе сердца. На этом фоне возможно развитие одышки, чувства нехватки воздуха.
Осложнения
Диагностика
Нестабильная стенокардия имеет достаточно неспецифические признаки, поэтому физикальное обследование дает крайне скудные данные. Помимо боли могут отмечаться симптомы сердечной недостаточности и нарушений гемодинамики: генерализованные отеки, одышка, быстрая утомляемость. Уточняются предрасполагающие факторы риска, семейный анамнез. На первом этапе диагностики основной задачей является исключение инфаркта, затем – внесердечных причин кардиалгий и неишемических патологий сердца. В клинической практике используются следующие методы:
- Электрокардиография. Типичными признаками на ЭКГ являются ишемические изменения – элевация сегмента ST и инверсия зубца Т в двух последовательных отведениях. Важно отслеживание признаков в динамике, сравнение текущей картины с предшествующими записями. Полностью нормальная ЭКГ при наличии симптомов не исключает ОКС и стенокардию, однако вынуждает расширить диагностический поиск.
- Лабораторные методы. В общем анализе крови обнаруживаются признаки воспаления — лейкоцитоз, повышение СОЭ. В биохимическом анализе определяется количество холестерина, липидных фракций, глюкозы. Это необходимо для оценки риска атеросклеротического поражения коронарных сосудов. Важнейшее значение имеет уровень тропонинов, позволяющий с точностью установить наличие инфаркта, глубокого ишемического повреждения кардиомиоцитов.
- Эхокардиография. УЗИ сердца выполняется для уточнения размеров камер, миокардиальной структуры, внутрикардиальной гемодинамики и состояния клапанной системы. Возможно выявление нарушений сократимости. Процедура может проводиться в стресс-режиме с физической нагрузкой для установления функционального класса патологии. Нормальная картина Эхо-КГ не исключает наличия нестабильной стенокардии.
- Коронарография. Это инвазивное рентгенологическое исследование коронарных сосудов дает возможность определить степень сужения артерий и причину данного явления — спазм, наличие атеросклеротических бляшек с оценкой их состояния, тромбы в просвете. На основе полученной информации можно решить вопрос о необходимости оперативного лечения.
Дифференциальная диагностика проводится с некоронарными причинами болезненных ощущений в области сердца, способными имитировать инфаркт миокарда. Чаще всего заболевание дифференцируют с гипертрофической кардиомиопатией, пороками, миокардитом, перикардитом и кардиальной аневризмой. Необходимо исключить сосудистые патологии: тромбоэмболию легочной артерии, расслоение стенки аорты. В последнюю очередь рассматривают внесердечные причины кардиалгии: межреберную невралгию, плеврит и пневмонию.
Лечение нестабильной стенокардии
Диагностированная патология требует скорейшей госпитализации для наблюдения и лечения. Назначается строгий постельный режим, бессолевая диета, проводится весь спектр необходимых клинических исследований. Обязательной является запись ЭКГ в динамике. Основные цели включают предотвращение развития инфаркта, уменьшение симптоматики, улучшение качества жизни и прогноза пациента. При адекватной терапии, благоприятном течении заболевания стабилизация наступает через одну-две недели. Основным методом остается медикаментозное воздействие, которое предполагает использование средств нескольких основных фармакологических групп:
- Антиангинальные препараты. Необходимы для купирования непосредственно стенокардии. Назначаются нитраты, способствующие расширению просвета сосудов и улучшению кровоснабжения сердечной мышцы, уменьшающие преднагрузку. Также используются кардиоселективные бета-блокаторы, антагонисты кальциевых каналов, уменьшающие частоту сердечных сокращений и потребность миокарда в кислороде. В экстренных случаях может применяться нейролептаналгезия путем внутривенного введения сильных обезболивающих средств.
- Тромболитические препараты. Обязательными составляющими лечебной программы являются дезагреганты (аспирин, клопидогрель, тиклопидин) и прямые антикоагулянты (гепарин), которые препятствуют тромбообразованию. При отсутствии явных противопоказаний требуется длительный прием препаратов данных групп.
- Гиполипидемические препараты. В долгосрочной перспективе применяются статины, способствующие нормализации уровня холестерина и назначаемые независимо от его исходного уровня. Постоянный прием достоверно снижает общую смертность, вероятность повторных приступов и осложнений. Обычно используется аторвастатин или симвастатин. Возможна комбинация с никотиновой кислотой.
Сохранение кардиалгии, несмотря на проводимую терапию, наличие обширной зоны ишемии с прогрессирующим характером процесса и поражение крупных коронарных артерий являются показаниями для назначения инвазивных методов воздействия. Выбор способа реваскуляризации зависит от данных коронароангиографии. Осуществляют транслюминарную коронарную ангиопластику, коронарное шунтирование. Эти оперативные вмешательства лишь в незначительной степени улучшают отдаленный прогноз пациента, однако значительно повышают качество его жизни и практически полностью устраняют симптоматику.
Прогноз и профилактика
При своевременной госпитализации, адекватно проведенном лечении и соблюдении врачебных рекомендаций прогноз относительно благоприятный. Эффективной профилактикой является предотвращение ожирения, отказ от вредных привычек (прежде всего – курения), минимизация стрессовых воздействий. Существенную роль играет регулярная физическая активность, степень которой зависит от возможностей больного. Это может быть ходьба, бег, катание на велосипеде или лыжах, плавание. Необходимо контролировать артериальное давление, рационально и сбалансировано питаться.
Неотложная помощь при нестабильной стенокардии и остром инфаркте миокарда Введение
К острым проявлениям ишемической болезни сердца относят инфаркт миокарда, нестабильную стенокардию и «внезапную» коронарную смерть. Болевой синдром, возникающий при инфаркте миокарда и стенокардии, с изменениями на ЭКГ и без таковых, объединяют в острый коронарный синдром. Каждый пациент с данной патологией, после оказания неотложной медицинской помощи, подлежит госпитализации как можно в более ранние сроки от начала приступа, так как дальнейшее развитие заболевания непредсказуемо.
Нестабильная стенокардия
Нестабильная стенокардия— это синдром, по своим клиническим проявлениям занимающий промежуточное транзиторное положение между основными патоморфологическими формами ИБС — острым инфарктом миокарда и хронической стабильной стенокардией. Нестабильная стенокардия характеризуется тяжелой, но преходящей ишемией миокарда, длительность которой составляет до 8 недель.
В таблице 1 приведены основные клинические формы нестабильной стенокардии.
Таблица 1. Классификация нестабильной стенокардии | |
Вид стенокардии | Клиническая характеристика |
Впервые возникшая стенокардия (“denovo”) | До 1 месяца после возникновения первого приступа |
Прогрессирующая стенокардия | Возникает на фоне ранее стабильного течения ИБС, проявляется внезапным учащение приступов, увеличением их длительности, тяжести, снижением эффективности нитратов при обычной для данного пациента физической нагрузке |
Ранняя постинфарктная стенокардия | Развивается в сроки от 2 суток до 3-4 недель после возникновения острого инфаркта миокарда; приступы возникают в покое или при минимальной физической нагрузке |
Нередко приступ нестабильной стенокардии сопровождается изменениями на ЭКГ, которая может быстро нормализоваться на фоне лечения. Наиболее часто наблюдается транзиторное горизонтальное снижение сегмента “ST” или формирование отрицательных зубцов “T” в двух и более смежных отведениях. Иногда регистрируется подъем сегмента “ST”, что свидетельствует о трансмуральной ишемии миокарда.
Относительно высокая вероятность исхода НС в острый инфаркт миокарда определяет лечебную тактику и показания к госпитализации при данной патологии.
Терапевтические мероприятия проводятся у больных с НС при наличии болевого приступа на момент оказания помощи и соответствуют мероприятиям при остром “Q”-не образующем инфаркте миокарда (см. «Протокол лечебных мероприятий при остром инфаркте миокарда»).
Все больные с нестабильной стенокардией подлежат обязательной госпитализации в БКР, минуя приемное отделение.
Острый инфаркт миокарда
Острый инфаркт миокарда— это остро возникший дисбаланс между потребностью миокарда в кислороде и его доставкой к сердечной мышце в результате полного или почти полного прекращения кровотока в венечной артерии. Это проявляется некрозом определенного участка сердечной мышцы вследствии прекращения кровотока по инфаркт-связанной коронарной артерии. Причиной инфаркта миокарда в подавляющем большинстве случаев является тромбирование коронарного сосуда в зоне имеющейся атеросклеротической бляшки.
Диагноз острого инфаркта миокардав условиях бригады скорой медицинской помощи ставится, прежде всего, на основании жалоб и осмотра больного. Сочетание признаков, представленных на рис. 5, позволяет установить заболевание с высокой степенью достоверности. При постановке диагноза нужно помнить о возможной атипичной локализации болей, вероятного начала инфаркта миокарда по типу астматического статуса или абдоминального варианта.
ЭКГ-исследование при подозрении на острый инфаркт миокарда обязательно, т.к. анализ электрокардиограммы дает возможность не только подтвердить диагноз, но и определить патогенетически обоснованную терапию.
Необходимо различать “Q”-образующий (по старой классификации — крупноочаговый и трансмуральный) инфаркт миокарда и “Q”-не образующий (мелкоочаговый и интрамуральный) инфаркт миокарда.
Рис.5. Алгоритм диагностики острого коронарного синдрома и инфаркта миокарда без ЭКГ- исследования | ||||||||||||||||||
Локализация Боли За грудиной (иррадиация не существенна) | Характер боли Жгучие Давящие Распирающие Сжимающие | Длительность Приступа 20 минут и более | Действие нитратов Не купируют или купируют частично | Зависимость интенсивности боли от движений, глубины дыхания Не зависит | ||||||||||||||
|
|
|
|
| ||||||||||||||
Высокая вероятность острого инфаркта миокарда или острого коронарного синдрома | ||||||||||||||||||
| ||||||||||||||||||
Действовать по «Протоколу лечебных мероприятий при остром инфаркте миокарда на догоспитальном этапе» | ||||||||||||||||||
При “Q”-образующем инфаркте миокарда в острейшей фазе заболевания выявляется подъем сегмента “ST” и образование в дальнейшем патологического зубца “Q”. Патоморфологически, “Q”-образующий инфаркт миокарда подразумевает наличие окклюзирующего тромбоза проксимального отдела какой-либо коронарной артерии, что определяет показания к проведению срочной тромболитической терапии.
“Q”-не образующий инфаркт миокарда на ЭКГ проявляется снижением сегмента “ST” или отрицательными «коронарными» зубцами “T”; зубец “Q” в последующем не образуется. “Q”-не образующий инфаркт миокарда как правило, возникает при неокклюзирующем поражении какой-либо венечной артерии. Очевидно, что проведение тромболитической терапии при этом не эффективно и нецелесообразно.
Стенокардия: причины, симптомы, первая помощь, профилактика


- Рубрики:
- сердечно-сосудистая
Слово «стенокардия» имеет греческое происхождение: «steno» означает сужение, стеснение, а «cardia» — сердце. Дословно – «стеснение сердца». Понятие стенокардии связано с понятием ишемической болезни сердца (ИБС) – заболевания сердца, при котором доставка крови к сердечной мышце прекращается или уменьшается из-за патологических процессов в коронарных (венечных) артериях, питающих сердце. Снижение кровотока приводит к нарушению работы сердца, которое требует для выполнения своих функций достаточное количество кислорода, переносимого с кровью. В условиях недостатка кислорода периодически возникают приступы загрудинной боли – стенокардия.
Как заболевание, стенокардия известна очень давно. Знаменитый древнегреческий врач, «отец медицины» Гиппократ (460 г. до н.э. – 357-356 г. до н.э.) указывал на опасность, порою смертельную, частых приступов внезапной боли в груди. Римский философ-стоик, поэт и государственный деятель Луций Анней Сенека (4 г. до н.э. – 65 г. н.э.) писал о приступе стенокардии: «При любой другой болезни чувствуешь себя больным, а при «грудной жабе» — умирающим, потому что боли хоть и короткие, но сильные, как шторм». «Грудная жаба» — устаревшее название стенокардии. Оно было предложено английским врачом Уильямом Геберденом (1710 – 1801 гг.). В 1768 г
Острый коронарный синдром без подъема сегмента ST (Нестабильная стенокардия, Инфаркт миокарда без подъема сегмента ST) > Клинические протоколы МЗ РК
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИЖалобы и анамнез. Клинические проявления ОКСбпST:
· Продолжительная (>20 мин) ангинозная боль в грудной клетке в покое: типичная боль в области сердца характеризуется дискомфортом или тяжестью за грудиной (стенокардия), иррадиирущей в левую руку, шею или челюсть, которая может быть преходящей (обычно продолжается несколько минут) или более длительной. Боль может сопровождаться потливостью, тошнотой, болью в животе, одышкой и обмороком. Нередко отмечаются атипичные проявления, такие как боль в эпигастральной области, диспепсия или изолированная одышка. Атипичные симптомы чаще отмечаются у пациентов пожилого возраста, у женщин, больных сахарным диабетом, хронической почечной недостаточностью или деменцией.
· Впервые возникшая стенокардия напряжения (II или III ФК) (CCS) с анамнезом заболевания 1-2 месяца с тенденцией к прогрессированию клинической симптоматики. Приступы могут возникать при физической нагрузке и оставаться первое время относительно стереотипными, в других случаях приступы стенокардии быстро нарастают по частоте и интенсивности, вплоть до спонтанных приступов с длительностью от 5 до 15 минут и более.
· Прогрессирующая стенокардия напряжения, по крайней мере, до III ФК: нарастание тяжести приступов стенокардии с прогрессирующим снижением толерантности к физической нагрузке, расширение зоны болей и их иррадиации, удлинение продолжительности приступов, снижение эффективности нитроглицерина, появление новых сопутствующих симптомов (одышки, перебоев в сердце, слабости, страха и т.д.).
· Ранняя постинфарктная стенокардия развившаяся пределах 2-х недель после ИМ.
Пациент с прогрессирующей или с впервые возникшей стенокардией давностью в несколько часов или суток потенциально намного более угрожаем в отношении развития ИМ или ВСС, чем пациент с аналогичными жалобами у которого нарастание симптомов произошло в последние 2-4 недели или менее 8 недель.
Пожилой возраст, мужской пол, семейный анамнез ИБС, диабет, гиперлипидемия, гипертензия, почечная недостаточность, предшествующее проявление ИБС, так же как поражения периферических и сонных артерий, повышают вероятность наличия ОКСбпST. Состояния, которые могут усугубить или ускорить развитие ОКСбпST, включают анемию, инфекции, воспалительный процесс, лихорадку, метаболические или эндокринные (в особенности щитовидной железы) нарушения.
Физикальное обследование больных с подозрением на ОКСбпST малоинформативно. Признаки сердечной недостаточности, гемодинамической или электрической нестабильности требуют быстрой диагностики и лечения. Аускультация сердца может выявить систолический шум вследствие ишемической митральной регургитации, которое ассоциировано с плохим прогнозом. Редко систолический шум может указывать на механическое осложнение (например, отрыв папиллярных мышц или дефект межжелудочковой перегородки) подострого и, возможно, недиагностированного ИМ.
Физикальное обследование может выявить признаки некоронарных причин болей в грудной клетке (например, ТЭЛА, острый аортальный синдром, миоперикардит, аортальный стеноз) или экстракардиальной патологии (например, пневмоторакс, пневмония или заболевания опорно-двигательного аппарата). В данном случае, наличие боли в грудной клетке, которая может быть воспроизведена пальпацией грудной клетки, имеет относительно высокую отрицательную предсказательную ценность для ОКСбпST. Согласно проявлениям, абдоминальные расстройства (например, спазм пищевода, эзофагит, язва желудка, холецистит, панкреатит) также могут рассматриваться в плане дифференциальной диагностики. Разница АД между верхней и нижней конечностями или между руками, нерегулярный пульс, расширение яремных вен, шумы в сердце, шум трения плевры, боль, воспроизводимая пальпацией грудной клетки или живота, предполагают постановку альтернативного диагноза. Бледность, потливость или тремор могут указывать на такие состояния, как анемия и тиреотоксикоз.
Лабораторные исследования: (в т.ч. определение уровня тропонинов) на этапе скорой медицинской помощи нецелесообразны.
Инструментальные исследования:
1. ЭКГ покоя в 12 отведениях — это первый метод диагностики, который используют при подозрении на ОКСбпST (рис. 1). ЭКГ следует зарегистрировать в течение первых 10 минут после первого медицинского контакта с персоналом скорой медицинской помощи на догоспитальном этапе. ЭКГ должна быть немедленно интерпретирована опытным специалистом. Для ОКСбпST характерны депрессия или преходящий подъем сегмента ST и/или изменения зубца Т, в более чем трети случаев ЭКГ может быть нормальной. Если стандартные отведения не являются информативными, а пациент имеет симптомы, указывающие на продолжающуюся ишемию миокарда, должны быть записаны дополнительные отведения. Окклюзия левой огибающей артерии или ИМ правого желудочка могут быть обнаружены только в отведениях V7-V9 и V3R и V4R, соответственно. У пациентов с соответствующими признаками и симптомами выявление стойкого подъема сегмента ST указывает на наличие ИМспST, требующее немедленной реваскуляризации. Важное значение имеет сравнение данной ЭКГ с предыдущими, особенно у пациентов с изменениями на ЭКГ. Рекомендовано регистрировать ЭКГ в 12 отведениях в случае сохранения или появления повторных симптомов, а также в диагностически неясных случаях. У пациентов с блокадой ножек пучка Гиса или ритмом электрокардиостимулятора ЭКГ не помогает в диагностике ОКСбпST.
2. Необходимо обеспечить мониторинг ЭКГ, а также возможность дистанционной передачи и расшифровки ЭКГ особенно для фельдшерских бригад скорой медицинской помощи.
3. Может быть необходимым проведение ЭхоКГ на догоспитальном этапе для дифференциальной диагностики или после проведения реанимационных мероприятий.
Диагностический алгоритм: (схема)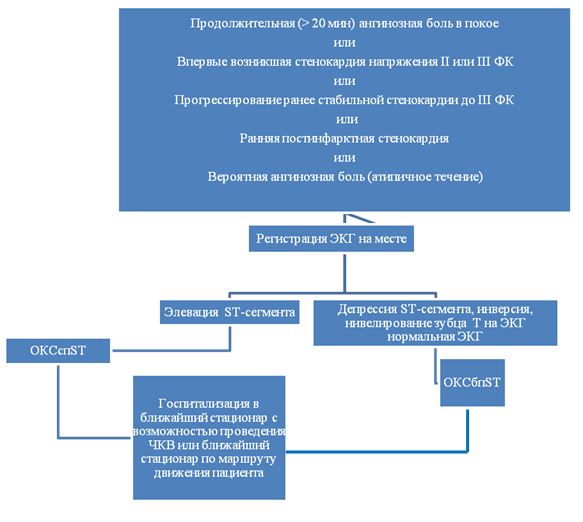
Ранняя стратификация риска при коротком периоде наблюдения при ОКСбпST.
1. Пациенты с подозрением на ОКС и признаками высокого риска (длительная загрудинная боль, выраженная одышка, синкопе/предобморочные состояния, тахикардия, гипотензия) должны быть немедленно госпитализированы в отделение интенсивной терапии/кардиореанимации.
2. При наличии менее опасных симптомов пациент может быть направлен в отделение неотложной помощи или другое (специализированное для этой клинической ситуации) отделение с возможностью постоянного мониторинга ритма сердца.
симптомы и лечение, что это такое и догоспитальная помощь
Нестабильная стенокардия — это разновидность коронарного синдрома, при котором происходит сужение просвета одноименной артерии, питающей мышечные волокна. Итогом оказывается так называемый сердечный приступ, который может закончиться инфарктом.
Согласно наименованию, данная разновидность патологического процесса характеризуется быстрым или медленным, но неуклонным прогрессированием в течение нескольких лет или даже их десятков. Кому повезет.
Перспективы излечения различны. Нестабильная форма стенокардии рано или поздно заканчивается отмиранием мышечных тканей, собственно инфарктом и летальным исходом.
Механизм развития симптома
Суть становления болезнетворного явления кроется в нарушении обеспечения кардиальных структур, в частности миокарда кровью, а значит кислородом и питательными веществами.
Длительность развития проблемы — от нескольких месяцев до пары лет, затем стенокардия выходит на постоянно прогрессирующую прямую с отложенной перспективой инфаркта. Возможность сохраняется даже на фоне терапии.
Один или два фактора вызывают начало нестабильной стенокардии:
- Коронарная артерия сужается (стенозируется).
- Реже происходит закупорка просвета сосуда холестериновой бляшкой или тромбом.
В первом случае более вероятна нарастающая клиническая картина, с хроническим или латентным течением. Во втором — острая разновидность.

Как только кровоснабжающая структура сужается до 70%, возникают типичные симптомы. Среди которых боли в груди и прочие.
В отсутствии срочной помощи возможна острая ишемия миокарда, инфаркт и смерть от недостаточности работы мышечного органа.
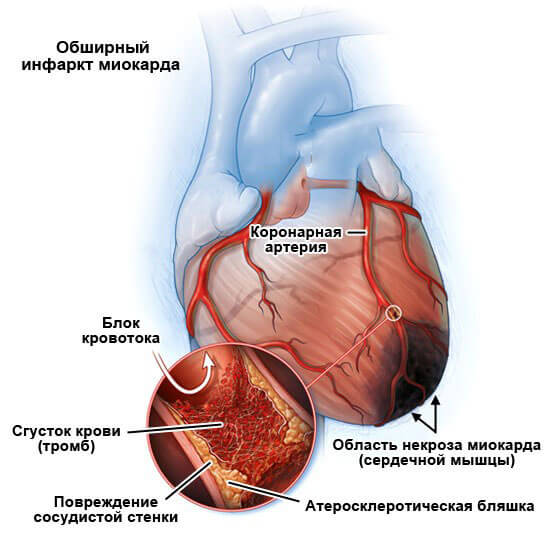
Перспектива восстановления напрямую зависит от скорости первой помощи, ее характера и грамотности, адекватности основной терапии в стационаре.
Отличия от стабильной формы
Типичные черты классической, стабильной разновидности патологического процесса:
- Медленное развитие. Продолжительность становления — несколько лет.
- Относительная предсказуемость. Как только болезненные признаки и сами анатомические изменения достигают некоторой критической массы, явление останавливается, прогрессирования больше нет, что дает надежды на полное восстановление при грамотном лечении.
- Хороший прогноз. Эффективность терапии варьируется в пределах 80-90%, что делает курацию необходимым элементом выведения пациента из патологического состояния.
- Слабость симптомов. Проявления по сравнению с иной формой характеризуются мягкостью, сердечные приступы редкие, это скорее исключение. Возникает на фоне длительного течения процесса, при запущенной разновидности.
Нестабильная стенокардия — полная противоположность: прогрессирует быстро, отличается яркой клинической картиной, объективные признаки тяжелы и снижают качество жизни в разы, риск инфаркта зависит от длительности и характера процесса, в целом находится в пределах 60%, даже лечение не избавляет от такой вероятности.
Зачастую и этиология болезнетворного процесса отличается:
- стабильная разновидность определяется холестеринемией и формированием бляшек;
- нестабильный тип — тромбоэмболией, кардиальными органическими проблемами, запущенным атеросклерозом при кальцификации липидных отложений.
Лечение дифференцированное, требует тщательной диагностики кардиологического плана. Как правило, хирургическое.

Классификация нестабильной стенокардии
Типизация проводится по двум основаниям: характерный момент выявления, течение, также степень выраженности и анатомических отклонений. В соответствии с основным критерием выделяют:
- Первичная или недавно возникшая форма. Характеризуется развившимися только что симптомами нестабильной стенокардии, при этом проявления должны начаться менее 2-х месяцев назад. Симптомокомплекс нарастает постепенно или резко, скачкообразно, восстановление все еще возможно, потенциально обратимое явление. На фоне сердечного приступа прогноз существенно ухудшается.
- Постинфарктный тип. Как и определяется из названия, возникает как итог некроза кардиомиоцитов. Чем больше площадь, тем серьезнее последствия. Приступы стенокардии могут возникать до нескольких раз в неделю, каждый тяжелее предыдущего. Вне медицинской помощи срочного рода вероятно развития рецидива, на сей раз летального.
- Стенокардия покоя. В основном связана с неврогенными или гормональными факторами, реже с сугубо кардиальными. Процесс сопровождается стенозом коронарных артерий. Приступы частые. До нескольких раз в краткосрочной перспективе, длительность каждого эпизода около 10-20 минут. Выявить подобное явление трудно, поскольку в моменты ремиссии объективных признаков нет. Состояние опасно инфарктом. Риск почти 80%, перспективы развития — 3-6 месяцев, бывает и быстрее.
- Прогрессирующая разновидность. Соответствует любой представленной выше форме. Характеризует течение патологического процесса. В данном случае наблюдается учащение приступов, до 6-10 раз в неделю. Восстановление проблематично, поскольку имеют место органические патологии. Инфаркт почти неминуем, лечение радикальное, эффективность его предсказать сложно.
Стадии патологического процесса
Второй критерий определяется следующими стадиями болезнетворного явления:
- Первая или легкая. Приступов нет, симптомов соответственно тоже. Характеризуется объективными отклонениями, и то не всегда. Поскольку типичные признаки возникают только по ходу спазма коронарных артерий. Органических нарушений еще нет, процесс полностью обратимый. На этом этапе нестабильная стенокардия долго не задерживается, продолжительность благоприятного периода — около 1 года или чуть более того.
- Вторая. Умеренная. Определяется легкими приступами, длятся они не свыше 30 минут, при этом дефектов со стороны кардиальных структур не остается. Восстановление все еще вероятно, но помощь зачастую хирургическая. Происхождение процесса кардиальное, реже неврогенное или гормональное.
- Третья. Выраженная. Тяжелые органические изменения со стороны сердца и коронарных сосудов, недостаточность прогрессирующего типа, гемодинамические нарушения и дисфункции органов. Восстановление маловероятно, однако есть шансы продлить жизнь пациенту и насколько можно отсрочить инфаркт. В этот момент излечение вероятно только путем трансплантации донорского сердца.
- Четвертая фаза. Терминальная. Риск некроза кардиомиоцитов максимальный, при этом после первого эпизода неминуем и второй. Терапия, даже радикальная имеет мало смысла. Единственный шанс на спасение — срочная трансплантация сердца.
Классификации требуются для стадирования клинической формы патологического процесса с одной стороны, с другой же для определения путей курации и перспектив действенности лечения.
Причины
Факторы, как уже понятно, гормональные, кардиальные или же неврогенные.
- Сахарный диабет. Системное, хорошо изученное заболевание. Влечет генерализованные нарушения со стороны органов. Восстановление невозможно, лечение пожизненное, поддерживающее и экстренное на фоне приступов. Стенокардия возникает как позднее следствие, предсказать, когда этот момент даст знать о себе сложно.
- Гипертиреоз. Избыточная выработка гормонов щитовидной железы. Т3, Т4, также ТТГ (гипофизарного вещества). Суть лечения заключается в нормализации фона специфических соединений, что требует комплексной помощи со стороны эндокринолога. Необходима диета и применение препаратов йода для нормализации состояния. Изменение не носят терминального характера, если не запускать явление. Учитывая, что симптомы достаточно развиты, не заметить их трудно.
- Ожирение. Основная причина — нарушение липидного обмена и метаболизма в целом. Как итог — развитие сахарного диабета и отложение холестериновых бляшек на стенках сосудов. Собственно повышение массы тела — это не фактор становления. Все куда сложнее.
- Злоупотребление алкоголем. Как ни странно, лица, постоянно выпивающие в больших количествах, менее подвержены развитию патологий кардиального рода, до тех пор, пока поддерживают тело спиртным. Абстинентный синдром заканчивается стенокардией в 100% случаев, если речь о давней, тяжелой форме алкоголизма.
- Использование наркотиков. В особенности сажают сердце классические вещества — кокаин и героин. Не говоря об уличных разновидностях непонятного строения — дезоморфине и прочих. Лица, потребляющие такие соединения, долго не живут. Стенокардия провоцирует инфаркт почти сразу, восстановление смысла не имеет, слишком тяжелы органические отклонения.
- Курение. Обладает отсроченным действием. Сначала пациент вряд ли что-то почувствует. Не возникнет симптомов и после первого года потребления табака. Все проблемы появятся позднее. К тому моменту встать на ноги будет очень непросто. Возникает комплекс проблем. Классическое сочетание — ХОБЛ + коронарная недостаточность. Смерть наступает в результате инфаркта, инсульта или же тромбоэмболии. Бонусом идет закупорка артерий нижних конечностей или стойкий стеноз структур. Результат — гангрена, необходимость ампутации.
- Недавно перенесенный инфаркт. Сказывается генерализованное нарушение гемодинамики. Когда возникло острое отмирание тканей, рецидив почти неминуем. Если повезет — можно отсрочить его на многие годы, порой смерть наступает вообще от другого фактора, пациент не успевает дожить до второго инфаркта.
- Спазм коронарных артерий. Возникает под воздействием ангиотензина-II, и альдостерона. Также в результате нарушения процессов торможения в нервной системе. Лечение срочное, с применением медикаментов снижающих давление.
- Гипертоническая болезнь 2-3 стадий, без профильной терапии или по причине недостаточных мер восстановления.
- Атеросклероз. Самый вероятный патологический процесс со стороны кровоснабжающих структур организма, приводящий к ИБС (ишемической болезни сердца), которая является причиной приступов нестабильной стенокардии. Характеризуется стенозом коронарных артерий или, чаще, отложением холестериновых бляшек в сосудах.

Чтобы начался приступ нестабильной стенокардии, необходим триггерный фактор:
- Интенсивная физическая нагрузка.
- Потребление напитка с кофеином.
- Курение.
- Стресс.
- Усталость и недосыпание.
- Длительное применение лекарственных средств кардиального свойства.
Симптомы
Проявления возникают при перекрывании просвета артерии на 70% и более. Кровоснабжение существенно падает, гемодинамика нарушается. Приступ сложно спутать с прочими процессами.
Симптомы нестабильной стенокардии определяются со стороны нервной и сердечнососудистой систем:
- Интенсивная боль в грудной клетке с левой стороны. Отдает в руку, лопатку, спину или поясницу. Длительность соответствует продолжительности эпизода. Купирование проводится препаратами анальгетического свойства.
- Одышка. На фоне физической нагрузке. А если патологический процесс течет давно, то даже в состоянии полного покоя.
- Диспепсические явления. Изжога, тошнота, рвота, боли в животе. Возникают как следствие.
Нестабильная стенокардия в редких случаях может быть ошибочно принята за язву или прочие процессы гастроэнтерологического плана.
Продолжительность эпизода — около 10-30 минут или чуть более. Проходит самостоятельно, если не возникло инфаркта.
Первая доврачебная помощь
Начальные методы догоспитальной помощи требуют обязательного соблюдения четкого алгоритма:
- Вызвать бригаду докторов.
- Измерить артериального давления, скорости сокращений сердца (ЧСС).
- Усадить пациента. Под спину положить валик. Можно использовать одеяло или же одежду. Подобная поза позволит обеспечить адекватное кровообращение в кардиальных структурах, предотвратит развитие инфаркта.
- Дать прописанные препараты. Если пациент посещал кардиолога ранее, наверняка есть рекомендации по мерам доврачебной помощи.
При впервые возникшей стенокардии самостоятельно использовать препараты нельзя, неизвестна реакция организма и можно сделать только хуже. Смерть — наиболее вероятный исход самолечения в период приступа.
- Открыть окно или форточку для обеспечения притока свежего воздуха в помещение. Кислород необходим для купирования наиболее грозных последствия нестабильной стенокардии: гипоксии и отклонений гемодинамики.
- Снова измерить уровень артериального давления, высчитать ПД (систолический показатель минут нижний), оценить частоту сердечных сокращений.
При потере сознания развернуть голову в сторону, освободить язык, попытаться привести больного в чувства с помощью нашатырного спирта (раствора аммиака).
Действовать нужно быстро, но первичные мероприятия не заменяют квалифицированного восстановления в стационаре.

Диагностика
Ведение больных с коронарной недостаточностью (частная разновидность — нестабильная стенокардия) — задача профильного врача.
При подозрениях есть смысл госпитализировать человека на короткое время, это наиболее верное решение, потому как на кону жизнь больного. Очередной эпизод может стать последний.
Схема мероприятий:
- Устный опрос пациента. Жалобы типичны, что позволяет сделать выводы почти сразу.
- Сбор анамнеза. Данные за органические патологии также на поверхности. Это путь к выявлению происхождения процесса.
- Измерение артериального давления, ЧСС.
- Выслушивание сердечного звука. Тоны глухие, неритмичные. Нарушения усугубляют прогноз.
- Суточное мониторирование с помощью автоматического аппарата холтера.
- Электрокардиография. Специфические функциональные признаки на ЭКГ включают в себя уширение комплекса QRS, преждевременное появление зубца P, куполообразный подъем сегмента ST и многие иные. Расшифровка проводится кардиологом и специалистом по диагностике. Возможны ошибки.
- Эхокардиография. Для определения органических изменений, пороков.
- МРТ или КТ.
- Ангиография коронарных артерий.
В системе этого хватит. Возможно привлечение сторонних специалистов, в рамках расширенной диагностики, если данных за сердечные источники проблемы нет.
Лечение
Терапия смешанная, превалирующая методика зависит от стадии и характера явления.
Медикаментозные способы включают в себя применение таких средств:
- Противогипертонические. Антагонисты кальция, бета-блокаторы и ингибиторы АПФ. Все они направлены на решение одной задачи — снижение АД, расширение сосудов.
- Статины. На фоне атеросклероза ранних степеней. Устраняет холестериновые отложения. Наименования многочисленные, подбор проводится врачом. Побочных эффектов масса, самостоятельный прием исключен.
- Противотромбические. Восстанавливают реологические свойства крови. Текучесть в основном. Аспирин предпочтителен.
Медикаментозное лечение нестабильной стенокардии действенно на 1-2 стадиях патологического процесса. Позже — это уже поддерживающая терапия на фоне основной методики оперативного плана. Также препараты могут применяться в рамках подготовительного периода, для снижения рисков.
Хирургическая помощь требуется в большинстве запущенных случаев. Проводится коронарное шунтирование (создание обходного пути кровообращения), также пластика сосудов, если еще есть шансы восстановить нормальную работу артерии.

Эффективность того или иного способа зависит от конкретной ситуации, универсальных рецептов нет. Потому велика роль квалификации лечащего кардиохирурга.
Все описанные способы действенны, если нет существенных нарушений со стороны самого сердца. Органические трансформации ухудшают исход.
Также имеет смысл изменить образ жизни. Особенно важно это на ранних этапах есть шансы полного устранения процесса нерадикальными методами.
Среди мер:
- Отказ от пагубных привычек. Нельзя ни капли алкоголя, сигареты полностью исключаются.
- Коррекция рациона. Лечебные столы №3 и №10, далее по собственному усмотрению.
- Здоровый сон 8 часов за ночь.
- Физическая активность на минимальном уровне (прогулки, плавание, велоспорт, ЛФК).
Лечебные меры сложны, восстановление требует усилий со стороны врачей и самого пациента. Шансы неочевидны даже при комплексном подходе.
Прогноз и вероятные осложнения
Возможные последствия таковы:
- Инфаркт миокарда. Самый частый вариант и основная причина смерти больных с коронарной недостаточностью.
- Остановка сердца.
- Кардиогенный шок. Падение АД и кровяного выброса.
- Инсульт. Острое нарушение питания церебральных структур с развитием дефицитарных явлений по части головного мозга. Несет большую опасность для жизни, а с другой стороны даже полное восстановление функций не гарантирует отсутствия дефектов высшей нервной деятельности.


Прогностические оценки определяются степенью тяжести процесса и его характером. Также запущенностью.
Благоприятные моменты:
- Раннее начало лечения.
- Хороший отклик на терапию.
- Молодые годы.
- Отсутствие вредных привычек, отягощенного семейного анамнеза, также ожирения.
- Минимум соматических патологий.
Вероятность инфаркта и смерти в перспективе 1-3 лет без лечения составляет 60-80%, при условии курации — 20%. Радикальное устранение процесса ассоциировано с лучшим исходом, возможно полное восстановление.
В заключение
Нестабильная стенокардия — разновидность гемодинамического нарушения, возникает дистрофия сердца, как итог — растет риск некроза мышечных волокон.
Избежать летальных осложнений можно, при условии начала раннего лечения. Меры превенции заключаются в коррекции образа жизни и регулярном посещении врача (однократно за год как минимум).


















