Что такое неспецифический генез. Что такое энцефалопатия сложного генеза и чем опасно это состояние
- Главная
- Выберите раздел
- Гипотония
- Дистония
- Варикоз
- Ишемия
- Операции
- Кровь
- Аритмия
- Сосуды
- Тромбоз и тромбофлебит
- Инфаркт
- Диагностика
- Тахикардия
- Атеросклероз
- Стенокардия
- Гипертония
- Сердце
- Препараты
классификация, симптомы, причины возникновения и лечение
Хронические неспецифические заболевания легких (ХНЗЛ) – одна из самых важных проблем современной пульмонологии, представляющая этиологические и патоморфологические процессы в дыхательной системе, сопровождаемая затяжным продуктивным кашлем из-за поражения бронхов и паренхимы. В группу этих хронических заболеваний входят патологические нарушения в органах дыхания, появляющиеся вследствие различных причин и механизмов развития, но обладающие сходными признаками течения и похожими морфофункциональными дисфункциями.
Что такое ХНЗЛ
Традиционно к хроническим неспецифическим заболеваниям легких относят такие группы легочных болезней:
- Хронические бронхиты.
- Бронхиальные астмы.
- Эмфиземы легких.
- Бронхоэктатическую болезнь.
- Хроническую пневмонию.
- Пневмосклероз.
Однако некоторые авторы относят к самостоятельным типам НХЗЛ интерстициальные патологии дыхательной системы. Другие возражают, считая, что самостоятельными проявлениями неспецифических патологий дыхательной системы являются лишь хронический бронхит, эмфизема и бронхиальная астма. Поэтому до сих пор классификация хронических неспецифических заболеваний легких вызывает некоторые вопросы и даже споры у специалистов.
Причины появления
Основными факторами, обуславливающими проявление неспецифических патологий легочной системы у населения, являются:
- загрязнение воздуха городской среды;
- производственная вредность;
- частые острые инфекционные процессы;
- вредные привычки.
ХНЗЛ значительно чаще диагностируется у людей, проживающих в индустриальных городах, где в воздухе обнаруживается большое количество (в разы превышающее допустимую норму) опасных веществ: оксида азота, диоксидов серы и углерода, частиц пыли и других компонентов. В таких регионах частота диагностируемых хронических заболеваний легких (как медико-социальная проблема) зачастую выходит на федеральный уровень.
Профессиональные хронические патологии легких чаще всего возникают у людей, подвергающихся постоянным воздействиям сквозняков, загазованности и запыленности. Кроме того, согласно многочисленным исследованиям, рискам возникновения неспецифических заболеваний дыхательной системы наиболее подвержены курящие люди.
К другим факторам, приводящим к хроническим неспецифическим заболеваниям легких, относятся: частые и длительно протекающие ОРВИ, повторные бронхиты и пневмонии. Затяжные и инфекционные патологии дыхательной системы, разного рода аллергические проявления и иммунные нарушения также могут выступать первопричинами развития ХНЗЛ.
Вероятность проявления неспецифических нарушений в легких, протекающих в хронической форме, увеличивается у людей, достигших 40 лет. При этом подобные патологии по большей части встречаются у мужчин. Список хронических заболеваний легких, согласно медицинской статистике, в этом случае выглядит так:
- Хронический бронхит – около 59 %.
- Бронхиальная астма – около 36 %.
- Бронхоэктазы – около 3,5 %.
- Остальные заболевания легких – менее 1,5 %.

В основе патанатомии хронических неспецифических заболеваний легких может лежать один из трех сценариев развития заболевания: бронхитогенная, пневмониогенная и пневмонитогенная причины.
Патогенез бронхитиогенного развития обусловлен возникновением нарушений бронхиальной проходимости и дренажной способности бронхов. Обычно по такой схеме развиваются патологии, относящиеся к классификации обструктивных заболеваний легких: хронические бронхиты, астмы, эмфиземы и БЭБ (бронхоэктатическая болезнь).
Пневмониогенный и пневмонитогенный механизмы связаны с формированием хронических форм пневмонии и абсцесса легкого, которые, в свою очередь, являются осложнениями бронхо- или крупозной пневмонии.
Исходом названных механизмов чаще всего становятся такие патологии, как пневмосклероз (пневмофиброз, пневмоцирроз), сердечно-легочная недостаточность и другие нежелательные последствия. В последние годы ХНЗЛ все чаще рассматриваются как основная причина развития туберкулеза и рака легкого.
Основные неспецифические легочные болезни
Классификация хронических неспецифических заболеваний легких включает патологии, являющиеся следствием затянувшихся болезней острого характера, развившихся на фоне вирусной инфекции или бактериального генеза. Они могут проявляться на фоне продолжительного воздействия негативных химических и физических факторов.
Хронический бронхит
По распространенности бронхит бывает локальным или диффузным, по типу воспалительного процесса – катаральным или слизисто-гнойным. Он может быть обструктивным и необструктивным, по характеру – атрофическим, полипозным, деформирующим.
Клинические проявления хронического неспецифического заболевания легких данного типа выражаются в ежегодных, периодически повторяющихся, длительно протекающих воспалениях в бронхах. Зачастую обострения хронического бронхита происходят до 4 раз в год, при этом ежегодная продолжительность этой патологии может достигать 3-6 месяцев.

Симптоматическим признаком бронхита в хронической форме является постоянный кашель, сопровождающийся мокротой. В период обострений кашель обычно становится более жестким, мокрота становится гнойной, добавляется потливость и повышение температуры. Исходом данной патологии могут стать развитие хронической пневмонии, ателектаза легкого, эмфиземы, пневмофиброза.
Бронхиальная астма
Разновидностей бронхиальной астмы несколько: это может быть неатопическое, атопическое, смешанное, аспирин-индуцированное или профессиональное заболевание. Данная патология является второй по частоте диагностики из всех неспецифических заболеваний легких. Их симптомы у взрослых и детей характеризуются гиперреактивностью бронхиального дерева, которая приводит к гиперсекреции бронхиальной слизи, отекам и пароксизмальным спазмам воздухоносных путей.
При любом генезе клинические проявления бронхиальной астмы – приступы экспираторной одышки. Развитие подобных явлений происходит в три этапа:
- Предвестники. Сигнализируют о начале приступа астмы в виде покашливания, слизистых выделений из носа, появления отека и покраснений конъюнктивы глаз.
- Удушье. Характеризуется появлением свистящего дыхания, резкой одышкой с удлиненным выдохом, диффузным цианозом, непродуктивным кашлем. В период удушья больному необходимо лечь так, чтобы голова и плечевой пояс оказались на возвышенности. При тяжелом течении удушья больной может умереть вследствие дыхательной недостаточности.
- Этап обратного развития приступа. Характеризуется отделением мокроты, снижением количества хрипов и более свободным дыханием. Постепенно одышка полностью исчезает.
Между проявлениями приступов астмы состояние пациентов остается вполне удовлетворительным при условии соблюдения клинических рекомендаций: хроническое неспецифическое заболевание легких при затяжном его течении приводит к развитию обструктивной эмфиземы, легочного сердца, легочно-сердечной недостаточности.
Проявления хронической обструктивной эмфиземы легких
Морфологическая основа данного заболевания проявляется в стойком расширении просвета бронхиол и альвеол вследствие хронического обструктивного процесса в дыхательных путях на фоне развития хронического бронхита и бронхиолита. Легкое приобретает повышенную воздушность и увеличивается в размерах.
Клиническая картина этого ХНЗЛ обусловлена стремительным сокращением площади газообмена и снижением вентиляции легких. Симптомы данного патологического процесса проявляются постепенно, при этом пациент испытывает прогрессирующую одышку, кашель с небольшим количеством мокроты, потерю веса.
При осмотре обнаруживаются бочкообразные изменения в анатомическом строении грудной клетки, синюшность кожных покровов, изменения ногтевых пластин пальцев рук. Патология, относящаяся к общей классификации хронических заболеваний легких, зачастую сопровождается инфекционными осложнениями, легочными кровотечениями, пневмотораксом. Дыхательная недостаточность может стать причиной летального исхода для пациента.
Бронхоэктатическая болезнь
Патологическая анатомия хронических неспецифических заболеваний легких включает изменения в строении дыхательных путей. Бронхоэктатическая болезнь характеризуется мешковидными, цилиндрическими или веретенообразными расширениями бронхов. Подобные явления называются бронхоэктазами. Они могут быть локальными или диффузными, врожденными или приобретенными.
Появление врожденных хронических неспецифических заболеваний легких у детей обычно обусловлено нарушениями развития структуры бронхолегочной системы на этапах пренатального и постнатального периодов. Чаще всего подобные патологии связаны с развитием внутриутробных инфекций, синдрома Зиверта-Картагенера, муковисцидоза и др.
Признаки приобретенной формы бронхоэктатической болезни возникают на фоне рецидивирующих бронхопневмоний, хронического бронхита или длительного присутствия инородного тела в бронхах. Бронхоэктатическая болезнь, как и многие другие заболевания легких и их симптомы у взрослых, проявляется в виде кашля с отделением мокроты. Отличительной чертой в данном случае является выделение желто-зеленого гноя с запахом, а в редких случаях проявляется кровохарканье. При обострениях данной патологии клинические признаки сходны с течением обострений хронического гнойного бронхита.
Осложнения заболевания приводят к легочному кровотечению, абсцессу легкого, дыхательной недостаточности, амилоидозу, гнойному менингиту, сепсису. Любое из этих состояний опасно для жизни пациента, в анамнезе которого присутствует хроническое неспецифическое заболевание легких. У детей и взрослых, кстати сказать, подобная патология встречается крайне редко: процентное соотношение врожденных бронхоэктазов по отношению к другим неспецифическим заболеваниям легочной системы составляет около двух процентов.
Хроническая пневмония
Не меньшую угрозу для жизни пациента представляет хроническая пневмония, которая может сочетать в себе воспалительный компонент, карнификацию, хронические формы бронхита и абсцессов легких, бронхоэктазы, пневмофиброз. Именно поэтому не все авторы согласны с включением данной патологии в классификацию болезней легких как самостоятельную нозологию. При каждом обострении пневмонии появляется новый очаг воспаления в ткани легких и увеличивается площадь склеротических изменений.

Симптоматика хронической пневмонии: постоянный кашель с отделением слизисто-гнойной мокроты в период ремиссии, гнойной – в период обострения, а также устойчивые хрипы в легких. В острый период течения болезни обычно происходит повышение температуры тела, возникают боли в грудной клетке, появляется дыхательная недостаточность. Зачастую заболевание осложняется легочно-сердечной недостаточностью, абсцессами и гангреной легких.
Пневмосклероз
К хроническим неспецифическим заболеваниям легких с диффузным пневмосклерозом, протекающим с постепенным замещением тканей паренхимы соединительной тканью, относят патологию под названием «пневмосклероз». Данное явление возникает вследствие воспалительно-дистрофических состояний в легких и приводит к усыханию, безвоздушности и уплотнению легких. Зачастую эта патология является следствием хронических бронхитов, БЭБ (бронхоэктазии), ХОБЛ, хронических пневмоний, фиброзирующего альвеолита, туберкулеза и многих других воспалительных процессов.
Основной симптом появления пневмосклероза – одышка, появляющаяся даже при небольших физических усилиях. Вскоре она начинает беспокоить постоянно, даже в состоянии покоя. Еще одним признаком данной патологии является кашель. В зависимости от степени поражения легкого пневмосклероз может проявляться в виде несильного покашливания или надсадного буханья. Иногда клиническая картина дополняется синюшностью кожных покровов и болью в грудной клетке. По мере увеличения соединительной ткани в легких симптомы становятся заметнее.
ХНЗЛ в педиатрии
Повышенному риску возникновения хронических заболеваний легких у новорожденных подвергаются дети, появившиеся на свет раньше положенного срока, ведь органы бронхолегочной системы формируются на последних этапах внутриутробного развития. Поэтому у недоношенных детей остается вероятность частично недоразвитых легких. Достаточно частыми заболеваниями бронхолегочной системы у младенцев являются бронхопульмональная дисплазия (БПД) и врожденные пороки развития легких, однако зачастую у них диагностируются и другие воспалительные патологии.
Пневмония – распространенное явление у детей младшего возраста, которое чаще всего является следствием простуды, ангины или может легко передаваться воздушно-капельным путем. У большинства детей, в первые 3 года жизни перенесших данное заболевание в острой форме, формируется хроническая пневмония. Затяжной, а затем и хронический характер данной патологии обусловлен нарушением дренажных функций бронхов, которое провоцирует развитие гиповентиляции, ателектаза, локального гнойного бронхита, заражение бронхопульмональных лимфатических узлов и разрушение легочной ткани.
При всех таких дисфункциях и заболеваниях легких их симптомы указывают на присутствие деформаций и расширений в структуре бронхов, а также признаки хронического бронхита. Так происходит вследствие раннего развития хронической пневмонии, при этом в измененных мелких разветвлениях бронхов происходит скопление слизи.
Предрасполагающими факторами для развития хронической формы заболевания чаще всего становятся:
- нарушения в формировании и пороки развития бронхолегочных и сосудистых систем легких;
- врожденные и приобретенные дисфункции мукоцилиарного аппарата;
- хронические патологии лор-органов;
- иммунодефицитные нарушения;
- неблагоприятное экопатогенное воздействие окружающей среды;
- пассивное курение;
- неблагоприятный преморбидный фон: искусственное вскармливание, диатезы, врожденные патологии иммуногенеза и пр.
При микробиологических исследованиях мокроты и смывов с бронхов часто обнаруживаются пневмококковые и стафилококковые инфекции. У большинства детей в период обострения этого хронического неспецифического заболевания легких подтверждается участие вирусных инфекций. Для хронической пневмонии характерно наличие склеротических изменений в пораженных участках легких. При этом часто развиваются клеточные лимфоидные инфильтраты, приводящие к сдавливанию мелких воздухоносных путей.
Воспалительный процесс, протекающий сначала при затяжной, а затем хронической пневмонии, постепенно затихает, сменяясь локальным пневмосклерозом. При отсутствии адекватного лечения с возрастом пациента в клинической картине заболевания начинают преобладать симптомы бронхоэктатической болезни. Зачастую взрослый больной даже не догадывается о взаимосвязи присутствующих у него бронхоэктазий с перенесенной в детстве неблагоприятно текущей острой формой пневмонии.
Диагностика и лечение детских ХНЗЛ
Хроническая пневмония у детей может быть диагностирована только в условиях стационара с помощью комплексных клинико-рентгенологических исследований с применением бронхоскопии, бронхографии и лабораторных исследований. На рентгенологических снимках легкого при хронической пневмонии присутствует усиленный легочный рисунок, который имеет четко выраженную деформацию с сокращением в объеме отдельных сегментов и утолщением стенок бронхов.
Этапы обострения и ремиссии определяются с учетом динамики клинической картины, микробиологического и цитологического исследования мокроты и лабораторных показателей активности воспаления (количественное соотношение СОЭ в крови, сдвиг лейкоцитарной формулы, положительный СРБ).

В терапии хронической формы пневмонии у детей используются те же способы, что и в лечении острой. Главные задачи проводимого лечения – восстановление дренажной функции бронхов и нормализация иммунологической реактивности организма. После эффективного лечения рекомендован санаторный этап восстановления и регулярная диспансеризация в поликлинике. При неэффективности консервативного лечения возможно использование хирургических вмешательств.
При проведении правильной организации диспансерного наблюдения в поликлинике и адекватного лечения хронической пневмонии у детей прогноз данной патологии относительно благоприятный. Однако остается риск развития других форм ХНЗЛ в старшем возрасте.
Профилактика хронической пневмонии у детей
Профилактические меры предупреждения развития болезней легких у новорожденных детей – это, прежде всего:
- Антенатальная охрана плода.
- Обеспечение грудного вскармливания.
- Оберегание малыша от ОРЗ.
- Активное лечение затяжных и осложненных форм респираторных заболеваний.
- Систематическое закаливание.
Диагностика хронических неспецифических заболеваний легких у взрослых
Выявление различных форм ХНЗЛ проводит пульмонолог. В данном случае учитываются особенности клинических проявлений патологии, а также результаты лабораторно-инструментальных обследований:
- Для диагностики патологического процесса необходимо провести обзорную рентгенографию, которая при необходимости может быть дополнена линейной или компьютерной томографией грудной клетки. Традиционная рентгенография грудной клетки и по сей день остается основным вариантом первичного обследования дыхательной системы у детей и взрослых. Эта методика обладает наименьшей лучевой нагрузкой, достаточно информативна и доступна. Именно по показаниям обзорной рентгенограммы определяется необходимость использования дополнительных или специальных методов исследования. При помощи рентгена легких имеется возможность динамического наблюдения за процессом развития патологического процесса. Это позволяет при необходимости корректировать терапию.
- Для выявления структурных изменений в бронхиальном дереве выполняется бронхоскопия, ангиопульмонография и бронхография (при необходимости могут быть назначены исследования мокроты или биопсия).
- Определить активность патологического процесса и природу его появления можно с помощью исследования мокроты или микроскопического и микробиологического смывов с бронхов.
- Оценить функциональные резервы бронхолегочной системы можно с помощью исследования ФВД (функций внешнего дыхания).
- Признаки гипертрофических изменений правого желудочка сердца можно узнать при помощи ЭхоКГ и ЭКГ.

На основании полученных результатов исследования морфологических изменений в дыхательной системе врач сможет дать соответствующие клинические рекомендации. Хронические неспецифические заболевания легких требуют постоянного контроля и лечения.
Лечение ХНЗЛ у взрослых
Терапия неспецифических заболеваний легких зачастую определяется этиологическими факторами, патогенетическими механизмами, степенью морфофункциональных изменений и остротой процесса. Тем не менее можно определить некоторые общепринятые методики лечения самостоятельных проявлений ХНЗЛ.
В целях купирования инфекционно-воспалительных патологий в бронхолегочной системе подбираются антибактериальные средства в зависимости от чувствительности микрофлоры. Обязательно назначаются бронхолитические, отхаркивающие и секретолитические препараты.
Для санации бронхов применяется бронхоальвеолярный лаваж. На этом этапе обычно назначаются физиопроцедуры, постуральный дренаж и вибромассаж грудной клетки. При появлении дыхательной недостаточности рекомендуется применение бронходилататоров и оксигенотерапии.
На этапе ремиссий рекомендуется диспансерное наблюдение пульмонолога, санаторно-курортное лечение, занятия лечебно-оздоровительной физкультурой, использование методик спелеотерапии и аэрофитотерапии, а также прием растительных адаптогенов и иммуномодуляторов. В ряде случаев целесообразно назначение глюкокортикостероидов. Чтобы успешно контролировать проявления хронических неспецифических заболеваний легких и сопутствующих патологий, необходимо подобрать базисную терапию.
Вопрос о хирургическом вмешательстве при ХНЗЛ ставится только в случаях клинических проявлений стойких локальных морфологических изменений в дыхательной системе пациента. При этом обычно прибегают к резекции пораженных участков. При развитии двухстороннего диффузного пневмосклероза может быть рекомендована трансплантация легких.
причины, симптомы, диагностика и лечение, прогноз
Основными факторами, определяющими частоту заболеваемости населения хроническими неспецифическими заболеваниями легких, являются высокий уровень загрязненности воздушной среды, профессионально-производственные вредности, острые инфекционные заболевания дыхательных путей, негативные привычки. Более высокие эпидемиологические показатели по ХНЗЛ отмечаются в индустриальных городах, где в атмосферном воздухе регистрируется содержание поллютантов (оксидов азота, диоксида серы, диоксида углерода, пыли, взвешенных частиц и др.), превышающее ПДК в 3-5 раз. Основной профессиональный контингент среди пациентов с ХНЗЛ составляют лица, подвергающиеся сквознякам, воздействию загазованности, запыленности, раздражающих запахов на рабочем месте.
Многочисленные исследования подтверждают связь между частотой развития ХНЗЛ и длительным курением (свыше 10 лет). Преморбидными состояниями для клинически выраженных форм ХНЗЛ выступают частые и затяжные ОРВИ, повторные острые бронхиты и пневмонии, хронические заболевания верхних дыхательных путей, аллергические заболевания, иммунные нарушения. Показатель ХНЗЛ увеличивается с возрастом и достигает своего пика в возрастной группе 40-60 лет. Среди пациентов большинство составляют мужчины. В структуре ХНЗЛ преобладает хронический бронхит (около 60%), бронхиальная астма (~35%), бронхоэктазы (около 4%), на остальные болезни приходится менее 1%.
Хронический бронхит
Как и другие хронические неспецифические заболевания легких, часто является следствием затяжного течения острого бронхита вирусной этиологии (развившегося на фоне гриппа, кори, аденовирусной или РС-инфекции) или бактериального генеза (вызванного длительной персистенцией в бронхах гемофильной палочки, пневмококка и др.). Может развиваться в результате продолжительного воздействия на воздухоносные пути химических и физических факторов (курения, запыленности воздуха, загрязнения промышленными отходами).
По распространенности может быть локальным или диффузным; по типу воспаления – катаральным или слизисто-гнойным; по наличию/отсутствию бронхиальной обструкции – обструктивным и необструктивным; по характеру морфологических изменений в бронхах – атрофическим, полипозным, деформирующим. Клиническими критериями хронического бронхита служат 2-3 обострения воспалительного процесса в год на протяжении 2-х лет с ежегодной продолжительностью не менее 3-х месяцев. Больных беспокоит постоянный кашель с мокротой. Во время обострений кашель усиливается, мокрота становится гнойной, присоединяется субфебрильная температура, потливость. Исходами и осложнениями хронического бронхита могут становиться хроническая пневмония, ателектаз легкого, эмфизема, пневмофиброз.
Бронхиальная астма
Является второй по частоте формой хронических неспецифических заболеваний легких. Характеризуется гиперреактивностью бронхиального дерева, приводящей к гиперсекреции бронхиальной слизи, отеку и пароксизмальному спазму воздухоносных путей. К основным клиническим типам относятся неатопическая, атопическая, смешанная, аспирин-индуцированная, профессиональная БА.
Клинически БА любого генеза проявляется повторяющимися приступами экспираторной одышки. В их развитии выделяют 3 периода: предвестников, удушья и обратного развития. Предвестниками, сигнализирующими о приближающемся приступе БА, могут служить покашливание, слизистые выделения из носа, явления конъюнктивита, двигательное беспокойство. Во время приступа удушья появляется свистящее дыхание, резкая одышка с удлиненным выдохом, диффузный цианоз, непродуктивный кашель. Больные принимают вынужденное вертикальное положение с приподнятым плечевым поясом. При тяжелом приступе смерть больного может наступить от дыхательной недостаточности. В период обратного развития приступа при кашле начинает отделяться мокрота, уменьшается количество хрипов, дыхание становится свободным, исчезает одышка.
Между приступами состояние больных БА вполне удовлетворительное. При длительном анамнезе хронического неспецифического заболевания легких развивается обструктивная эмфизема, легочное сердце, легочно-сердечная недостаточность.
Хроническая обструктивная эмфизема легких
Представляет собой хроническое неспецифическое заболевание легких, морфологической основой которого выступает стойкое расширение просвета респираторных бронхиол и альвеол в результате хронической обструкции воздухоносных путей на фоне хронического бронхита и облитерирующего бронхиолита. Легкие приобретают повышенную воздушность, становятся перераздутыми, увеличенными в размерах.
Клинические проявления эмфиземы обусловлены резким сокращением площади газообмена и нарушением легочной вентиляции. Симптоматика нарастает постепенно, по мере распространения патологических изменений на большую площадь легочной ткани. Беспокоит прогрессирующая одышка, кашель со скудной слизистой мокротой, похудание. Обращает внимание бочкообразное расширение грудной клетки, синюшность кожи, утолщение ногтевых фаланг пальцев рук по типу барабанных палочек. При эмфиземе часты инфекционные осложнения, легочные кровотечения, пневмоторакс. Причиной смерти становится тяжелая дыхательная недостаточность.
Бронхоэктатическая болезнь
Морфологическим субстратом настоящей формы хронических неспецифических заболеваний легких служат мешковидные, цилиндрические или веретенообразные расширения бронхов. Бронхоэктазы могут носить локальный или диффузный характер, врожденное или приобретенное происхождение. Врожденные бронхоэктазы обусловлены нарушениями развития бронхиального дерева в пренатальном и постнатальном периодах (в результате внутриутробных инфекций, при синдроме Зиверта-Картагенера, муковисцидозе и др.). Приобретенные бронхоэктазы могут формироваться на фоне рецидивирующих бронхопневмоний, хр.бронхита, длительного нахождения инородного тела в бронхах.
Основные респираторные симптомы включают постоянный кашель, выделение желто-зеленой мокроты с запахом, иногда кровохарканье. Обострения протекают по типу обострений хронического гнойного бронхита. Внелегочный симптомокомплекс при бронхоэктатической болезни представлен деформацией пальцев в виде барабанных палочек и ногтей в форме часовых стекол, «теплым» цианозом. Осложнениями хронического неспецифического заболевания легких может стать легочное кровотечение, абсцесс легкого, сердечно-легочная недостаточность, амилоидоз, гнойный менингит, сепсис. Каждое из этих состояний представляет потенциальную опасность для жизни пациента с ХНЗЛ.
Хроническая пневмония
Патоморфологические изменения при хронической пневмонии сочетают воспалительный компонент, карнификацию, хр.бронхит, бронхоэктазы, хронические абсцессы, пневмофиброз, поэтому в настоящее время данное хроническое неспецифическое заболевание легких как самостоятельная нозология признается не всеми авторами. Каждое обострение хр.пневмонии приводит к появлению новых очагов воспаления в легочной ткани и увеличению площади склеротических изменений.
К постоянным симптомам, сопровождающим течение хронической пневмонии, следует отнести кашель с отделением мокроты (слизисто-гнойной в фазе ремиссии и гнойной в фазе обострения) и стойкие хрипы в легких. В остром периоде повышается температура тела, возникают боли в груди в проекции инфильтрата, дыхательная недостаточность. Заболевание может осложняться легочно-сердечной недостаточностью, абсцедированием, эмпиемой плевры, гангреной легких и др.
Пневмосклероз
Хроническое неспецифическое заболевание легких, протекающее с замещением функционирующей паренхимы соединительной тканью, носит название пневмосклероза. Является следствием воспалительно-дистрофических процессов, приводит к сморщиванию, безвоздушности и уплотнению легочной ткани. Часто развивается в исходе хр.бронхита, БЭБ, хр.пневмонии, ХОБЛ, пневмоконикозов, плевритов, фиброзирующего альвеолита, туберкулеза и мн. др. По распространенности изменений различают локальный (очаговый) и диффузный пневмосклероз. По степени выраженности разрастания соединительной ткани выделяют три стадии патологического процесса — пневмофиброз, пневмосклероз, пневмоцирроз.
Проявляется как признаками причинно значимого заболевания, так и признаками дыхательной недостаточности (одышкой, кашлем, синюшным оттенком кожи, «пальцами Гиппократа»). В стадии цирроза легкого резко выражена деформация грудной клетки, отмечается атрофия грудных мышц. Больной ослаблен, быстро устает, теряет в массе. Течение основного заболевания ведет к прогрессированию пневмосклероза, а пневмосклероз утяжеляет основную патологию.
Лечение хронических неспецифических заболеваний легких зависит от этиологических факторов, патогенетических механизмов, степени морфофункциональных изменений, остроты процесса. Однако можно выделить некоторые общие подходы к лечению различных самостоятельных форм ХНЗЛ.
С целью купирования инфекционно-воспалительных процессов в бронхах и легких подбираются противомикробные препараты с учетом чувствительности микрофлоры. Назначаются бронхолитические, отхаркивающие и секретолитические средства. С целью санации бронхиального дерева осуществляется бронхоальвеолярный лаваж. В этом периоде широко используются постуральный дренаж, вибромассаж, СВЧ и УФО на грудную клетку. Во время приступов затруднения дыхания рекомендуются бронходилататоры, оксигенотерапия.
Вне обострения показано диспансерное наблюдение пульмонолога, лечение в санатории, ЛФК, спелеотерапия, аэрофитотерапия, прием растительных адаптогенов и иммуномодуляторов. С десенсибилизирующей и противовоспалительной целью могут назначаться глюкокортикостеродиды. Для адекватного контроля над течением БА подбирается базисная терапия.
Вопрос о хирургической тактике при хронических неспецифических заболеваниях легких ставится в случае развития стойких локальных морфологических изменений легких или бронхов. Чаще всего прибегают к резекции пораженного участка легкого либо пневмонэктомии. При двухстороннем диффузном пневмосклерозе может быть показана трансплантация легких.
Как проявляется неспецифическая пневмония
Неспецифическая пневмония – заболевание неинфекционного генеза, поражающее воздухоносные пути и вызывающее накопление воспалительного инфильтрата в альвеолах.
Под термином «неспецифическая пневмония» подразумевают все случаи воспаления легких, при которых основной причиной заболевания была не бактерия или вирус, а воздействие химических или физических факторов, например, пыли, песка, жидкости, паров кислоты или щелочи.

В отдельную группу выделяют масляную (липоидную) пневмонию, которая возникает при ингаляции масляных растворов. Микроскопические масляные частицы, попадая в легкие (например, при использовании небулайзера или отравлении парами нефти), обтурируют бронхиолы и вызывают спадание альвеол.
Данное заболевание бывает острым и хроническим. Острое неспецифическое воспаление легких развивается при аспирации большого количества токсических веществ, особенно у детей. Хронический воспалительный процесс возникает при длительном контакте с агентом, например, при работе в шахте или постоянном контакте с химическими реагентами.
Клиническая картина патологии сходна с таковой при инфекционном генезе. Основными симптомами является кашель со скудным выделением мокроты, выраженная одышкаа и отсутствие лихорадки и других общесистемных проявлений.
Постановка диагноза основывается на рентгенологических признаках (несимметричные участки в легких в виде «матового стекла», «сотового легкого», мелкие узелки), изучении промывных вод при бронхоскопии, цитологическом исследовании биоптата легочной ткани.
Этиологического лечения для этого заболевания не разработано. При остром процессе прекращение воздействия патогенного фактора может привести к самостоятельному разрешению патологии. При хронической форме лечение довольно трудоемкое, рекомендуется постоянно проводить лаваж трахеобронхиального дерева и назначить препараты, улучшающие отток мокроты (муколитики, антикоагулянты).
неспецифический — это… Что такое неспецифический?
- неспецифический
- неспецифический
неособенный
Словарь русских синонимов.
- неспецифический
прил., кол-во синонимов: 1
Словарь синонимов ASIS. В.Н. Тришин. 2013.
.
- неспециальный
- неспецифический язвенный колит
Смотреть что такое «неспецифический» в других словарях:
неспецифический — неспецифический … Орфографический словарь-справочник
неспецифический — *неспецифи/ческий … Слитно. Раздельно. Через дефис.
Неспецифический язвенный колит — МКБ 10 K51.51. МКБ 9 … Википедия
Неспецифический иммунитет — см. Иммунитет естественный. (Источник: «Словарь терминов микробиологии») … Словарь микробиологии
неспецифический язвенный колит — сущ., кол во синонимов: 1 • болезнь (995) Словарь синонимов ASIS. В.Н. Тришин. 2013 … Словарь синонимов
неспецифический симптом — — [http://www.dunwoodypress.com/148/PDF/Biotech Eng Rus.pdf] Тематики биотехнологии EN nonspecific symptom … Справочник технического переводчика
Неспецифический аортоартериит — Синдром Такаясу МКБ 10 M31.4 OMIM 207600 001250 med/2232 ped/1956 … Википедия
неспецифический тест — nespecifinis testas statusas T sritis Kūno kultūra ir sportas apibrėžtis Standartinis pratimas, kurio koordinacinė struktūra ir testuojamojo organizmo energinių sistemų veikla skiriasi nuo varžybinės veiklos pobūdžio. atitikmenys: angl. non… … Sporto terminų žodynas
Неспецифический (общий) стресс-психологический адаптационный синдром — Представляет собой проявления психологического стресса (см. Стресс психологический) в виде системно организованных признаков неспецифической активности психики, обнаруживающихся при любых новых требованиях в новой ситуации. К ним относятся: общее … Энциклопедия современной юридической психологии
ИММУНОГЛОБУЛИН НЕСПЕЦИФИЧЕСКИЙ ПЭГ — Свойства. Иммуноглобулин неспецифический ПЭГ представляет собой водный раствор глобулиновых фракций белка сыворотки крови животных и содержит комплекс бета и гамма глобулинов. Препарат по внешнему виду является жидкостью светло коричневого цвета … Отечественные ветеринарные препараты
Очаговые изменения белого вещества головного мозга. МРТ диагностика
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПОРАЖЕНИЙ БЕЛОГО ВЕЩЕСТВА
Дифференциально-диагностический ряд заболеваний белого вещества является очень длинным. Выявленные с помощью МРТ очаги могут отражать нормальные возрастные изменения, но большинство очагов в белом веществе возникают в течение жизни и в результате гипоксии и ишемии.
Рассеянный склероз считается самым распространенным воспалительным заболеванием, которое характеризуется поражением белого вещества головного мозга. Наиболее частыми вирусными заболеваниями, приводящими к возникновению похожих очагов, являются прогрессирующая мультифокальная лейкоэнцефалопатия и герпесвирусная инфекция. Они характеризуются симметричными патологическими участками, которые нужно дифференцировать с интоксикациями.
Сложность дифференциальной диагностики обусловливает в ряде случаев необходимость дополнительной консультации с нейрорадиологом с целью получения второго мнения.
ПРИ КАКИХ БОЛЕЗНЯХ ВОЗНИКАЮТ ОЧАГИ В БЕЛОМ ВЕЩЕСТВЕ?
Очаговые изменения сосудистого генеза
- Атеросклероз
- Гипергомоцистеинемия
- Амилоидная ангиопатия
- Диабетическая микроангиопатия
- Гипертония
- Мигрень
Воспалительные заболевания
- Рассеянный склероз
- Васкулиты: системная красная волчанка, болезнь Бехчета, болезнь Шегрена
- Саркоидоз
- Воспалительные заболевания кишечника (болезнь Крона, язвенный колит, целиакия)
Заболевания инфекционной природы
- ВИЧ, сифилис, боррелиоз (болезнь Лайма)
- Прогрессирующая мультифокальная лейконцефалопатия
- Острый рассеянный (диссеминированный) энцефаломиелит (ОДЭМ)
Интоксикации и метаболические расстройства
- Отравление угарным газом, дефицит витамина B12
- Центральный понтинный миелинолиз
Травматические процессы
- Связанные с лучевой терапией
- Постконтузионные очаги
Врожденные заболевания
- Обусловленные нарушением метаболизма (имеют симметричный характер, требуют дифференциальной диагностики с токсическими энцефалопатиями)
Могут наблюдаться в норме
- Перивентрикулярный лейкоареоз, 1 степень по шкале Fazekas
МРТ ГОЛОВНОГО МОЗГА: МНОЖЕСТВЕННЫЕ ОЧАГОВЫЕ ИЗМЕНЕНИЯ
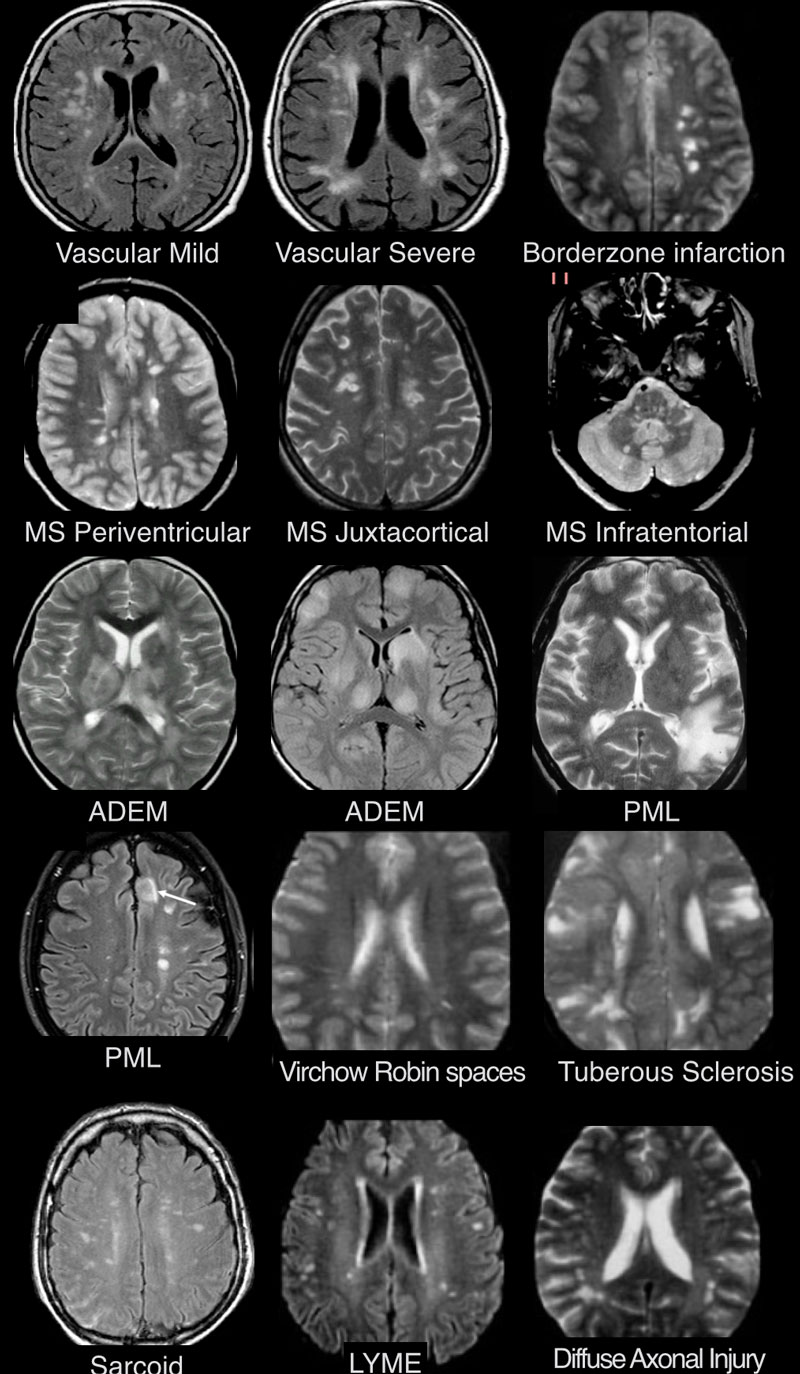
На изображениях определяются множественные точечные и «пятнистые» очаги. Некоторые из них будут рассмотрены более детально.
Инфаркты по типу водораздела
- Главное отличие инфарктов (инсультов) этого типа — это предрасположенность к локализации очагов только в одном полушарии на границе крупных бассейнов кровоснабжения. На МР-томограмме представлен инфаркт в бассейне глубоких ветвей.
Острий диссеминированный энцефаломиелит (ОДЭМ)
- Основное отличие: появление мультифокальных участков в белом веществе и в области базальных ганглиев через 10-14 дней после перенесенной инфекции или вакцинации. Как при рассеянном склерозе, при ОДЭМ может поражаться спинной мозг, дугообразные волокна и мозолистое тело; в некоторых случаях очаги могут накапливать контраст. Отличием от РС считается тот момент, что они имеют большой размер и возникают преимущественно у молодых пациентов. Заболевание отличается монофазным течением
Болезнь Лайма
- Характеризуется наличием мелких очажков размером 2-3 мм, имитирующих таковые при РС, у пациента с кожной сыпью и гриппоподобным синдромом. Другими особенностями являются гиперинтенсивный сигнал от спинного мозга и контрастное усиление в области корневой зоны седьмой пары черепно-мозговых нервов.
Саркоидоз головного мозга
- Распределение очаговых изменений при саркоидозе крайне напоминает таковое при рассеянном склерозе.
Прогрессирующая мультфокальная лейкоэнцефалопатия (ПМЛ)
- Демиелинизирующее заболевание, обусловленное вирусом Джона Каннигема у пациентов с иммунодефицитом. Ключевым признаком являются поражения белого вещества в области дугообразных волокон, не усиливающиеся при контрастировании, оказывающие объемное воздействие (в отличие от поражений, обусловленных ВИЧ или цитомегаловирусом). Патологические участки при ПМЛ могут быть односторонними, но чаще они возникают с обеих сторон и являются асимметричными.
Пространства Вирхова-Робина
- Ключевой признак: гиперинтенсивный сигнал на Т2 ВИ и гипоинтенсивный на FLAIR
Сосудистые очаги
- Для зон сосудистого характера типична глубокая локализация в белом веществе, отсутствие вовлечения мозолистого тела, а также юкставентрикулярных и юкстакортикальных участков.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА МНОЖЕСТВЕННЫХ ОЧАГОВ, УСИЛИВАЮЩИХСЯ ПРИ КОНТРАСТИРОВАНИИ
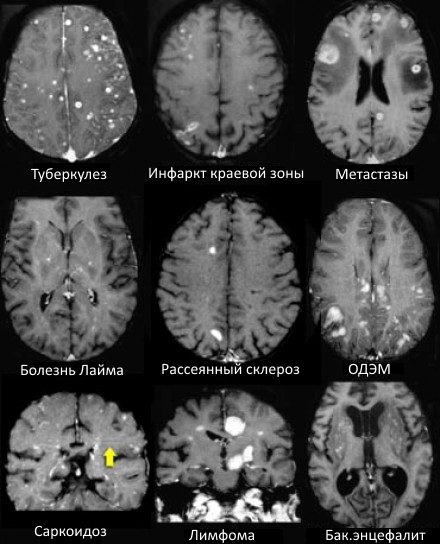
На МР-томограммах продемонстрированы множественные патологические зоны, накапливающие контрастное вещество. Некоторые из них описаны далее подробнее.
Васкулиты
- Большинство васкулитов характеризуются возникновением точечных очаговых изменений, усиливающихся при контрастировании. Поражение сосудов головного мозга наблюдается при системной красной волчанке, паранеопластическом лимбическом энцефалите, б. Бехчета, сифилисе, гранулематозе Вегенера, б. Шегрена, а также при первичных ангиитах ЦНС.
Болезнь Бехчета
- Чаще возникает у пациентов турецкого происхождения. Типичным проявлением этого заболевания признано вовлечение мозгового ствола с появлением патологических участков, усиливающихся при контрастировании в острой фазе.
Метастазы
- Характеризуются выраженным перифокальным отеком.
Инфаркт по типу водораздела
- Периферические инфаркты краевой зоны могут усиливаться при контрастировании на ранней стадии.
ПЕРИВАСКУЛЯРНЫЕ ПРОСТРАНСТВА ВИРХОВА-РОБИНА
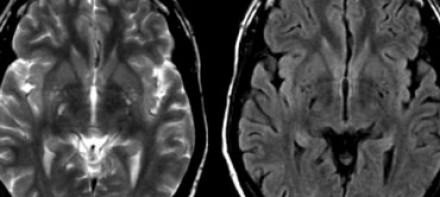
Слева на Т2-взвешенной томограмме видны множественные очаги высокой интенсивности в области базальных ганглиев. Справа в режиме FLAIR сигнал от них подавляется, и они выглядят темными. На всех остальных последовательностях они характеризуются такими же характеристиками сигнала, как ликвор (в частности, гипоинтенсивным сигналом на Т1 ВИ). Такая интенсивность сигнала в сочетании с локализацией описанного процесса являются типичными признаками пространств Вирхова-Робина (они же криблюры).
Пространства Вирхова-Робина окружают пенетрирующие лептоменингеальные сосуды, содержат ликвор. Их типичной локализацией считается область базальных ганглиев, характерно также расположение вблизи передней комиссуры и в центре мозгового ствола. На МРТ сигнал от пространств Вирхова-Робина на всех последовательностях аналогичен сигналу от ликвора. В режиме FLAIR и на томограммах, взвешенных по протонной плотности, они дают гипоинтенсивный сигнал в отличие от очагов иного характера. Пространства Вирхова-Робина имеют небольшие размеры, за исключением передней комиссуры, где периваскулярные пространства могут быть больше.
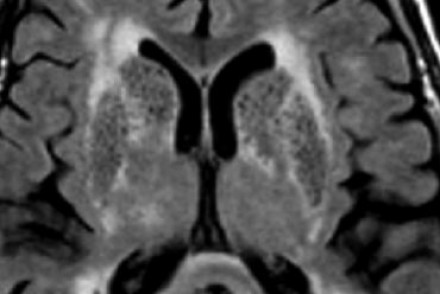
На МР-томограмме можно обнаружить как расширенные периваскулярные пространства Вирхова-Робина, так и диффузные гиперинтенсивные участки в белом веществе. Данная МР-томограмма превосходно иллюстрирует различия между пространствами Вирхова-Робина и поражениями белого вещества. В данном случае изменения выражены в значительной степени; для их описания иногда используется термин «ситовидное состояние» (etat crible). Пространства Вирхова-Робина увеличиваются с возрастом, а также при гипертонической болезни в результате атрофического процесса в окружающей ткани мозга.
НОРМАЛЬНЫЕ ВОЗРАСТНЫЕ ИЗМЕНЕНИЯ БЕЛОГО ВЕЩЕСТВА НА МРТ
К ожидаемым возрастным изменениям относятся:
- Перивентрикулярные «шапочки» и «полосы»
- Умеренно выраженная атрофия с расширением борозд и желудочков мозга
- Точечные (и иногда даже диффузные) нарушения нормального сигнала от мозговой ткани в глубоких отделах белого вещества (1-й и 2-й степени по шкале Fazekas)
Перивентрикулярные «шапочки» представляют собой области, дающие гиперинтенсивный сигнал, расположенные вокруг передних и задних рогов боковых желудочков, обусловленные побледнением миелина и расширением периваскулярных пространств. Перивентрикулярные «полосы» или «ободки» это тонкие участки линейной формы, расположенные параллельно телам боковых желудочков, обусловленные субэпендимальным глиозом.
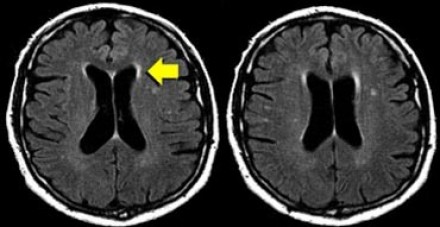
На магнитно-резонансных томограммах продемонстрирована нормальная возрастная картина: расширение борозд, перивентрикулярные «шапочки» (желтая стрелка), «полосы» и точечные очажки в глубоком белом веществе.
Клиническое значение возрастных изменений мозга недостаточно хорошо освещено. Тем не менее, имеется связь между очагами и некоторыми факторами риска возникновения цереброваскулярных расстройств. Одним из самых значительных факторов риска является гипертония, особенно, у пожилых людей.
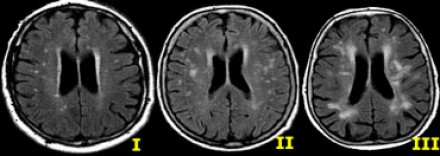
Степень вовлечения белого вещества в соответствии со шкалой Fazekas:
- Легкая степень – точечные участки, Fazekas 1
- Средняя степень – сливные участки, Fazekas 2 (изменения со стороны глубокого белого вещества могут расцениваться как возрастная норма)
- Тяжелая степень – выраженные сливные участки, Fazekas 3 (всегда являются патологическими)
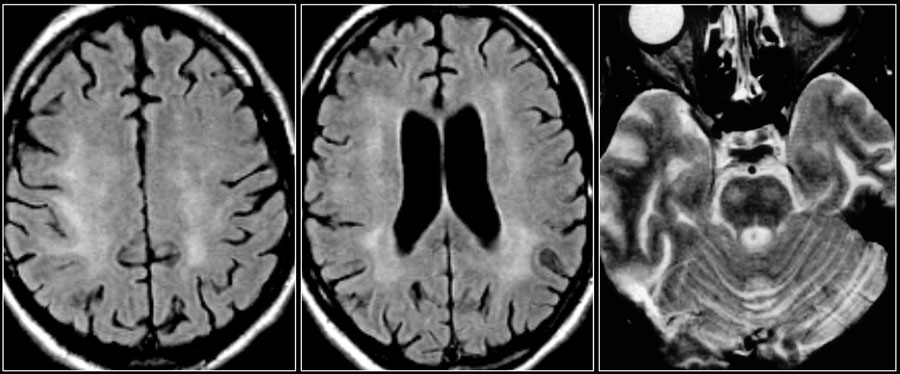
ДИСЦИРКУЛЯТОРНАЯ ЭНЦЕФАЛОПАТИЯ НА МРТ
Очаговые изменения белого вещества сосудистого генеза — самая частая МРТ-находка у пациентов пожилого возраста. Они возникают в связи с нарушениями циркуляции крови по мелким сосудам, что является причиной хронических гипоксических/дистрофических процессов в мозговой ткани.
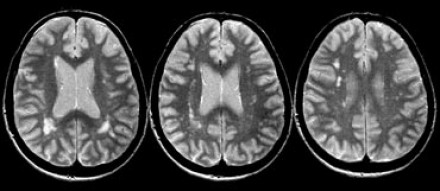
На серии МР-томограмм: множественные гиперинтенсивные участки в белом веществе головного мозга у пациента, страдающего гипертонической болезнью.
На МР-томограммах, представленных выше, визуализируются нарушения МР-сигнала в глубоких отделах больших полушарий. Важно отметить, что они не являются юкставентрикулярными, юкстакортикальными и не локализуются в области мозолистого тела. В отличие от рассеянного склероза, они не затрагивают желудочки мозга или кору. Учитывая, что вероятность развития гипоксически-ишемических поражений априори выше, можно сделать заключение о том, что представленные очаги, вероятнее, имеют сосудистое происхождение.
Только при наличии клинической симптоматики, непосредственно указывающей на воспалительное, инфекционное или иное заболевание, а также токсическую энцефалопатию, становится возможным рассматривать очаговые изменения белого вещества в связи с этими состояниями. Подозрение на рассеянный склероз у пациента с подобными нарушениями на МРТ, но без клинических признаков, признается необоснованным.
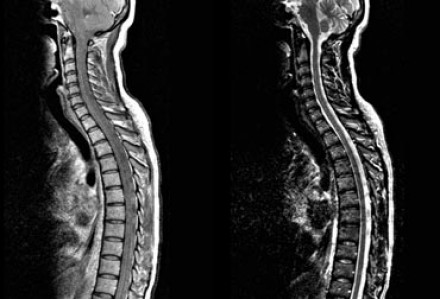
На представленных МР-томограммах патологических участков в спинном мозге не выявлено. У пациентов, страдающих васкулитами или ишемическими заболеваниями, спинной мозг обычно не изменен, в то время как у пациентов с рассеянным склерозом в более чем 90% случаев обнаруживаются патологические нарушения в спинном мозге. Если дифференциальная диагностика очагов сосудистого характера и рассеянного склероза затруднительна, например, у пожилых пациентов с подозрением на РС, может быть полезна МРТ спинного мозга.
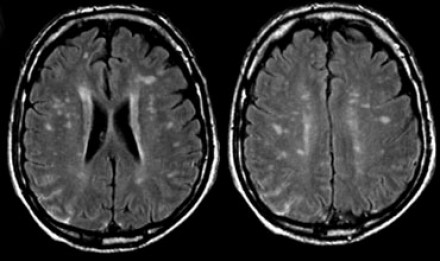
Вернемся снова к первому случаю: на МР-томограммах выявлены очаговые изменения, и сейчас они гораздо более очевидны. Имеет место распространенное вовлечение глубоких отделов полушарий, однако дугообразные волокна и мозолистое тело остаются интактными. Нарушения ишемического характера в белом веществе могут проявляться как лакунарные инфаркты, инфаркты пограничной зоны или диффузные гиперинтенсивные зоны в глубоком белом веществе.
Лакунарные инфаркты возникают в результате склероза артериол или мелких пенетерирующих медуллярных артерий. Инфаркты пограничной зоны возникают в результате атеросклероза более крупных сосудов, например, при каротидной обструкции или вследствие гипоперфузии.
Структурные нарушения артерий головного мозга по типу атеросклероза наблюдаются у 50% пациентов старше 50 лет. Они также могут обнаруживаться и у пациентов с нормальным артериальным давлением, однако более характерны для гипертоников.
САРКОИДОЗ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
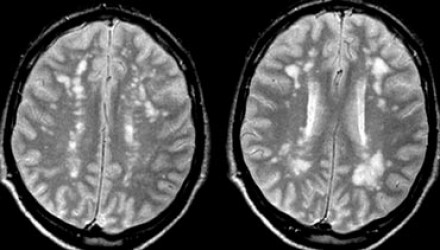
Распределение патологических участков на представленных МР-томограммах крайне напоминает рассеянный склероз. Помимо вовлечения глубокого белого вещества визуализируются юкстакортикальные очаги и даже «пальцы Доусона». В итоге было сделано заключение о саркоидозе. Саркоидоз не зря называют «великим имитатором», т. к. он превосходит даже нейросифилис по способности симулировать проявления других заболеваний.
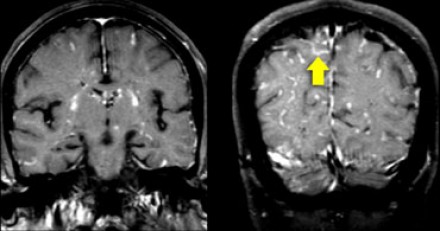
На Т1 взвешенных томограммах с контрастным усилением препаратами гадолиния, выполненных этому же пациенту, что и в предыдущем случае, визуализируются точечные участки накопления контраста в базальных ядрах. Подобные участки наблюдаются при саркоидозе, а также могут быть обнаружены при системной красной волчанке и других васкулитах. Типичным для саркоидоза в этом случае считается лептоменингеальное контрастное усиление (желтая стрелка), которое происходит в результате гранулематозного воспаления мягкой и паутинной оболочки.
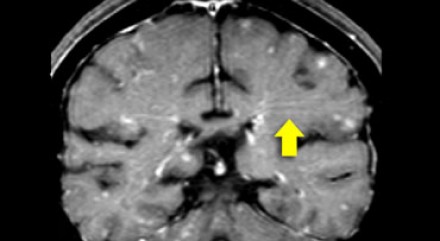
Еще одним типичным проявлением в этом же случае является линейное контрастное усиление (желтая стрелка). Оно возникает в результате воспаления вокруг пространств Вирхова-Робина, а также считается одной из форм лептоменингеального контрастного усиления. Таким образом объясняется, почему при саркоидозе патологические зоны имеют схожее распределение с рассеянным склерозом: в пространствах Вирхова-Робина проходят мелкие пенетрирующие вены, которые поражаются при РС.
БОЛЕЗНЬ ЛАЙМА (БОРРЕЛИОЗ)
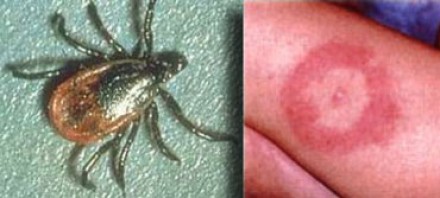
На фотографии справа: типичный вид сыпи на коже, возникающей при укусе клеща (слева) — переносчика спирохет.
Болезнь Лайма, или боррелиоз, вызывают спирохеты (Borrelia Burgdorferi), переносчиком инфекции являются клещи, заражение происходит трансмиссивным путем (при присасывании клеща). В первую очередь при боррелиозе на возникает кожная сыпь. Через несколько месяцев спирохеты могут инфицировать ЦНС, в результате чего появляются патологические участки в белом веществе, напоминающие таковые при рассеянном склерозе. Клинически болезнь Лайма проявляется острой симптоматикой со стороны ЦНС (в том числе, парезами и параличами), а в некоторых случаях может возникать поперечный миелит.
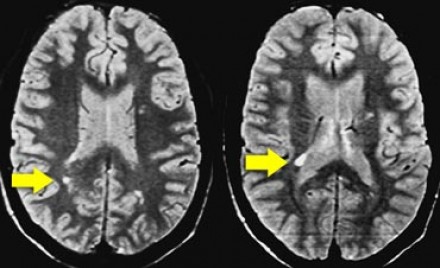
Ключевой признак болезни Лайма — это наличие мелких очажков размером 2-3 мм, симулирующих картину рассеянного склероза, у пациента с кожной сыпью и гриппоподобным синдромом. К другим признакам относится гиперинтенсивный сигнал от спинного мозга и контрастное усиление седьмой пары черепно-мозговых нервов (корневая входная зона).
ПРОГРЕССИРУЮЩАЯ МУЛЬТИФОКАЛЬНАЯ ЛЕЙКОЭНЦЕФАЛОПАТИЯ, ОБУСЛОВЛЕННАЯ ПРИЕМОМ НАТАЛИЗУМАБА
Прогрессирующая мультифокальная лейкоэнцефалопатия (ПМЛ) является демиелинизирующим заболеванием, обусловленным вирусом Джона Каннингема у пациентов с иммунодефицитом. Натализумаб представляет собой препарат моноклоанальных антител к интегрину альфа-4, одобренный для лечения рассеянного склероза, т. к. он оказывает положительный эффект клинически и при МРТ исследованиях.
Относительно редкий, но в то же время серьезный побочный эффект приема этого препарата — повышение риска развития ПМЛ. Диагноз ПМЛ основывается на клинических проявлениях, обнаружении ДНК вируса в ЦНС (в частности, в цереброспинальной жидкости), и на данных методов визуализации, в частности, МРТ.
По сравнению с пациентами, у которых ПМЛ обусловлен другими причинами, например, ВИЧ, изменения на МРТ при ПМЛ, связанной с приемом натализумаба, могут быть описаны как однородные и с наличием флюктуации.
Ключевые диагностические признаки при этой форме ПМЛ:
- Фокальные либо мультифокальные зоны в подкорковом белом веществе, расположенные супратенториально с вовлечением дугообразных волокон и серого вещества коры; менее часто поражается задняя черепная ямка и глубокое серое вещество
- Характеризуются гиперинтенсивным сигналом на Т2
- На Т1 участки могут быть гипо- или изоинтенсивными в зависимости от степени выраженности демиелинизации
- Примерно у 30% пациентов с ПМЛ очаговые изменения усиливаются при контрастировании. Высокая интенсивность сигнала на DWI, особенно по краю очагов, отражает активный инфекционный процесс и отек клеток
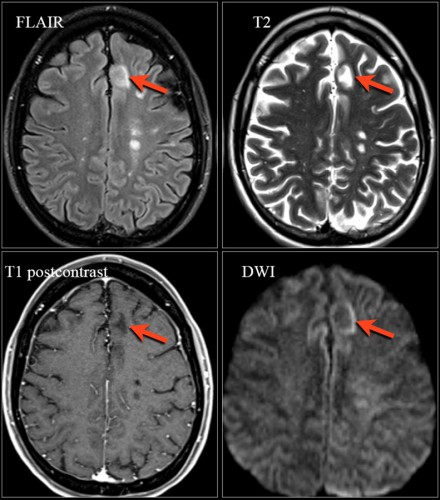
На МРТ видны признаки ПМЛ, обусловленной приемом натализумаба. Изображения любезно предоставлены Bénédicte Quivron, Ла-Лувьер, Бельгия.
Дифференциальная диагностика между прогрессирующим РС и ПМЛ, обусловленной приемом натализумаба, может быть достаточно сложной. Для натализумаб-ассоциированной ПМЛ характерны следующие нарушения:
- В выявлении изменений при ПМЛ наибольшей чувствительностью обладает FLAIR
- Т2-взвешенные последовательности позволяют визуализировать отдельные аспекты поражений при ПМЛ, например, микрокисты
- Т1 ВИ с контрастом и без него полезны для определения степени демиелинизации и обнаружения признаков воспаления
- DWI: для определения активной инфекции
Дифференциальная диагностика РС и ПМЛ
| Рассеянный склероз | ПМЛ | |
| Форма | Овоидная | Диффузные участки |
| Края | Четко очерченные | Расплывчатые, нечеткие |
| Размер | 3-5 мм | Больше 5 мм |
| Локализация | Перивентрикулярно («пальцы Доусона») | Субкортикальные отделы |
| Объемное воздействие | Присутствует при зонах большого размера | Отсутствует |
| Динамика в течение 1 месяца | Разрешение | Прогрессивное увеличение в размерах |
БЕЛОЕ ВЕЩЕСТВО ПРИ ВИЧ-ИНФЕКЦИИ
Ключевыми изменениями при ВИЧ-инфекции являются атрофия и симметричные перивентрикулярные или более диффузные зоны у пациентов со СПИДом.
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
Данное сосудистое заболевание считается врожденным и характеризуется следующими ключевыми клиническими признаками: мигренью, деменцией; а также отягощенной семейной историей. Характерными диагностическими находками являются субкортикальные лакунарные инфаркты с наличием мелких кистозных очажков и лейкоэнцефалопатии у подростков. Локализация поражения белого вещества в переднем полюсе лобной доли и в наружной капсуле признана высокоспецифичным признаком.
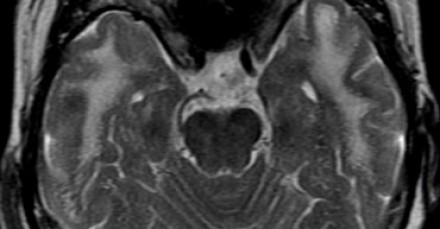
МРТ головного мозга при синдроме CADASIL. Характерное вовлечение височных долей.
Текст составлен на основе материалов сайта http://www.radiologyassistant.nl
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Как лечить сосудистый генез 🚩 глиоз головного мозга сосудистого генеза это 🚩 Заболевания
Причины и симптомы развития болезней сосудистого генеза
К существующим факторам риска развития болезней сосудистого генеза относят эмоциональные стрессы, артериальную гипертензию, повышение уровня глюкозы в крови, ожирение, алкоголизм, наркоманию, нарушение липидного обмена, метеофакторы, гиподинамию, курение, травмы головы. К ним также относятся заболевания крови, васкулиты (специфические и неспецифические), аневризмы мозговых сосудов, пороки сердца, заболевания сердца с нарушением ритма, сахарный диабет, артериальная гипотензия, остеохондроз шейного отдела позвоночника, синдром вегетативной дистонии.
Болезни сосудистого генеза могут проявлять себя в различных формах. Это может быть группа транзиторных нарушений кровообращения мозга, закупоривание артерий, разрыв сосудов и кровоизлияние в мозг (инсульт).

Основные симптомы подобных заболеваний:
— эпизодическое или постоянное повышение артериального давления (давление от 140 мм рт. ст.),
— аритмия (повышение частоты пульса до 90 или снижение до 60 ударов в минуту в состоянии покоя говорит о проблемах со здоровьем),
— головная боль, головокружение,
— повышенная утомляемость,
— трудности, связанные с выполнением профессиональных обязанностей,
— резкое снижение чувствительности, слабость в конечностях.
Лечение заболеваний сосудистого генеза
Терапия заболеваний сосудистого генеза направлена на устранение симптомов гипертонии и атеросклероза. Показатели жирового обмена приводят в норму при помощи специальных препаратов. Принимают лекарственные средства, нормализующие кровяное давление. При головных болях, мигрени назначают «Дигидроэрготамин», «Эрготамин», «Суматриптан», при вегетососудистой дистонии могут назначить препараты ксантинового ряда. Для купирования приступа головной боли, вызванного спазмом артерий, принимают спазмолитики («Папаверин, «Но-шпа»), a-адренергические блокаторы («Дигидроэрготоксин», «Пирроксан», «Ницерголин»), антагонисты кальция («Нимодипин», «Нифедипин»).
При головной боли, вызванной венозной недостаточностью, будут эффективны препараты ксантинового ряда.
Для лечения болезней сосудистого генеза проводится удаление атеросклеротических бляшек, перегораживающих сосуд. Хирургическое вмешательство позволяет заменить пораженную часть сосуда. Для восстановления пациента назначают физиотерапию и лечебные упражнения, которые выполняются под наблюдением доктора.
