Нефрэктомия что это — Почки
Виды нефрэктомии
В соответствии с объемом удаления почки нефрэктомия бывает радикальной (тотальной) и частичной. Радикальная нефрэктомия подразумевает удаление не только самого органа, но и жировой ткани вокруг нее.
Проводится, преимущественно, при онкологии. Резекция почки (частичное удаление) позволяет сохранить часть органа.
Показана такая операция при повреждениях почки, вызванных разными заболеваниями. Это может быть туберкулез, первая стадия рака с небольшой опухолью (до 5 см), частичный некроз, спровоцированный травмой, и т.д..
Есть и еще одна классификация, связанная с доступом к оперируемому органу. Так, различают открытую и лапароскопическую нефрэктомию.
В первом случае (полостная операция) делается большой разрез, через который проводятся все манипуляции. Это травматично, вызывает сильную кровопотерю и удлиняет период реабилитации.
Лапароскопия проводится через небольшие отверстия, в которые вводятся необходимые инструменты и зонд с камерой. Это более современный метод, который повышает шансы больного на скорейшее восстановление.
Удаление почки проводят двумя возможными способами – открытая нефрэктомия (полостная операция) и лапароскопия. В первом случае хирург делает разрез, достаточный для визуализации всех проводимых манипуляций. При лапароскопии в тканях формируется отверстие небольшого размера, в которое могут войти только инструменты, а также зонд с камерой для наблюдения.
При нефрэктомии, выполненной классическим способом разрез составляет до 12 см, при лапароскопии – всего 2 см. Малоинвазивный вариант проведения операции значительно снижает риск осложнений и облегчает восстановительный период.
Серьезное двухстороннее поражение является показанием для трансплантации органа. В этом случае производят удаление двух почек в качестве промежуточной операции (нефрэктомия). Обычно оно осуществляется последовательно с промежутком в несколько месяцев. После последней операции пациент в ожидании донорского органа должен раз в два дня проходить процедуру гемодиализа – подключения к искусственной почке.
Нет серьезных различий между операциями на правой или левой стороне. При двухстороннем поражении сначала производят нефрэктомию наиболее поврежденного органа, при оставлении которого существует опасность для всего организма. Тем не менее, необходимо проследить, чтобы в карте было верно указано, проводилось удаление правой почки или левой.
Нефрэктомия имеет несколько классификаций. В соответствии с объемом производимого удаления нефрэктомия бывает:
- Радикальная или тотальная – когда целиком удаляется почка и ткани, расположенные вокруг нее. Показана при крупных раковых опухолях;
- Простая – когда производится удаление почки донора для дальнейшей трансплантации;
- Частичная (резекция) – это органосохраняющий вариант удаления, предполагающий отсечение части почки. Проводится частичная нефрэктомия при локальных поражениях частей органа.
Различается нефрэктомия и в соответствии с доступом. Операция бывает лапароскопической или открытой. Лапароскопическое вмешательство осуществляется через небольшие отверстия, в которые вводят зонд с камерой и инструменты. При открытой (полостной) операции все манипуляции проводятся через разрез длиной 12 см. В зависимости от локализации разделяют нефрэктомию слева и справа.
Частичная нефрэктомия
Прогноз операции

Пациента, которому показана нефрэктомия, обычно помещают в стационар. Так будет проще подготовить его к операции, потому что она требует множество исследований: ОАМ (общий анализ мочи), биохимия крови, УЗИ почек и брюшной полости, рентген грудной клетки, ЭКГ и др. Также пребывание в больнице позволяет врачу контролировать питание и режим дня пациента, чтобы минимизировать все риски во время хирургического вмешательства.
Больного в стационаре посещают разные специалисты, в том числе терапевт, хирург, уролог, анестезиолог. Последний определяется с видом анестезии на основании рекомендаций своих коллег и индивидуальных особенностей здоровья пациента. Накануне нефрэктомии больному делают очистительную клизму. В день операции нельзя ничего есть и пить.
Поскольку операция проводится чаще всего под общим наркозом, больной тщательно обследуется перед вмешательством. Необходимы следующие виды исследования:
 Изучение дыхательной функции. Легкие должны хорошо работать, поскольку общий наркоз угнетает их деятельность.
Изучение дыхательной функции. Легкие должны хорошо работать, поскольку общий наркоз угнетает их деятельность.- Урография – получение точных рентгеновских снимков всех органов мочеполовой системы. Они позволяют грамотно оценить ее состояние и спланировать операцию.
- Определение уровня кретинина в сыворотке крови. Он является конечным звеном белкового обмена, выделяется в кровь, после фильтрации поступает в мочу. Его повышенное содержание говорит о почечной недостаточности. Пониженное содержание может свидетельствовать о низком количестве белков в пище.
- Проведение КТ (компьютерной томографии) и/или МРТ (магнитно-резонансной томографии) почки, которую предстоит удалить.
- УЗИ, КТ или МРТ сосудов брюшной полости. Это делается по показаниям для выявления наличия тромба в венах, связанных с пораженной почкой.
Дополнительно могут быть назначены общие анализы крови и мочи, флюорографии, исследование на определенные инфекции (обычно, ВИЧ, сифилис, гепатит). Может также потребоваться ЭЭГ и заключение специалистов о состоянии здоровья при наличии хронических заболеваний.
В день перед операцией в условиях стационара пациенту ставится очистительная клизма, сбриваются волосы на месте предполагаемого вмешательства.
Важно! Накануне нужно отказаться от приема пищи и, по возможности, воды или снизить ее потребление.
Смертность здоровых доноров почки – редкое явление, которое происходит в 0.3% случаев. Однако чаще всего операция производится из-за наличия определенного заболевания. Если его причину удалось полностью устранить, то жизнь после удаления почки не будет сильно отличаться от жизни до нефрэктомии. Правильный режим питания позволит снизить нагрузку на оставшийся орган и увеличить его работоспособность.
Продолжительность жизни после операции в этом случае может составить 20-30 лет. В некоторых случаях после 10 и более лет после нефрэктомии может развиться почечная недостаточность. Важно во время диагностировать процесс, чтобы принять соответствующие меры. Для этого пациентам необходимо не реже 1 раза в год сдавать анализы мочи и крови.

Наихудшие прогнозы имеют пациенты с раком, не ограниченным только почкой, с двухсторонним поражением. Выживаемость после операции пациента с IV стадией злокачественного перерождения составляетвсего 10%.
На поздних сроках развития заболевания обычно применяют так называемую паллиативную нефрэктомию, при которой удалению подвергается только сам орган, а метастазы не затрагиваются. При совместном действии лучевой или химической терапии и операции возможно и на третьей стадии опухолевого процесса добиться продолжительности жизни до 5 лет.
Течение операции зависит от ее вида. При открытой нефрэктомии пациента фиксируют эластичными бинтами, чтобы предотвратить нежелательное смещение тела в ходе операции.
Первые сутки после операции пациенту запрещено лежать на спине и резко двигаться. Подобный запрет необходим для сохранения целостности швов. Вставать и поворачиваться пациентам обычно разрешают на второй-третий день после операции. Если в месте разреза ощущается боль, то показаны обезболивающие инъекции. Через несколько часов после нефрэктомии можно сделать несколько глотков воды.
Последствия после операции зависят от сопутствующих заболеваний пациента, предоперационной подготовки и опытности специалистов. В послеоперационном периоде встречаются в основном неспецифические осложнения, которые обусловлены долгим пребыванием в неподвижном состоянии и общим наркозом.
К ним относятся:
- тромбоэмболия легочной артерии;
- застойная пневмония;
- тромбофлебиты;
- инсульт;
- инфаркт миокарда.
Однако такие осложнения встречаются довольно редко.
Показания
Еще раз повторим, что каждый случай рассматривается индивидуально и досконально. Врачи должны убедиться, что только удаление почки сможет сохранить человеку жизнь или другие, более важные жизненные функции.
Нефрэктомия обязательно показана при злокачественной опухоли, причем проводить операцию нужно как можно скорее, пока метастазы не распространились на здоровые органы. Причиной операции по удалению почки может стать и поликистоз (множество маленьких кист, рассредоточенных по всей поверхности органа), и одна крупная доброкачественная опухоль.
Почка удаляется также при хронической почечной недостаточности, когда орган перестает функционировать в принципе, и при осложнениях после почечнокаменной болезни. Известны случаи экстренной нефрэктомии при ножевом и пулевом ранении или при травме, сопровождающейся разрывом почки.
Операция по удалению почки проводят в следующих случаях:
- Злокачественные опухоли, поражающие одну почку при сохранности или частичной сохранности второй.
- Травмы почки, при которых ее восстановление и последующее функционирование не представляется возможным.
- Мочекаменная болезнь с развившимся некрозом как результатом обширного гнойного процесса.
- Поликистоз почек, сопровождающейся почечной недостаточностью. Операцию назначают при неэффективности консервативной терапии. Оптимальным выбором является все же не удаление, а трансплантация почки.
- Аномалии в развитии органа в детском возрасте, которые в будущем чреваты серьезными последствиями.
- Гидронефроз. Это заболевание, связанное с нарушением оттока мочи из почки. В результате она увеличивается в размере, происходит атрофия ее тканей. Операцию назначают при росте почки более чем на 20% и неэффективности консервативных способов стимулирования оттока мочи.
Существует ряд факторов, при которых проведение нефрэктомии противопоказано. К таковым относят:
- Проблемы с кровесвертываемостью;
- Единственная почка;
- Наличие поражений второй почки;
- Декомпенсация сахарного диабета;
- Прием кроверазжижающих препаратов;
- Декомпенсация патологий сердца и пр.
Нефрэктомия рекомендуется при следующих заболеваниях данного органа:
- мочекаменная болезнь с гнойными осложнениями и крупными камнями;
- опухоль , размером более 7 см;
- травма;
- почечная недостаточность;
- огнестрельное ранение;
- неработающая почка;
- поликистоз;
- аномалия развития;
- серьёзные инфекции.
Нефрэктомию используют также для удаления у донора здоровой почки в целях ее трансплантации.
Нефрэктомия противопоказана при:
- нарушении свертываемости крови;
- поражении второй почки;
- наличии единственной;
- декомпенсации сердечных заболеваний;
- приеме препаратов, которые разжижают кровь;
- декомпенсации сахарного диабета.
Некоторые люди страдают врожденным пороком почек, то есть при рождении одна из почек деформирована и не функционирует.
При тяжелых травмах почек — например, в результате несчастного случая — может потребоваться срочное удаление пораженного органа во избежание большой кровопотери.
Плановая Н Тяжелое общее состояние и значительная анемия у больных злокачественными новообразованиями почек диктуют необходимость проведения соответствующей предоперационной подготовки в максимально короткие сроки.
.
Экстренная НЕФРЭКТОМИЯ показана при раз-мозжении почки и угрожающем жизни кровотечении, отрыве почки от сосудистой ножки, остром гнойном пиелонефрите с множественными карбункулами, угрожающей жизни упорной массивной гематурии, обусловленной патол, процессом в почке.
Стоимость нефрэктомии, проведение по ОМС
Важно! Открытая операция по удалению почки проводится по показаниям в государственных больницах бесплатно.
Лапароскопия осуществляется по квоте. Это означает, что ежегодно выделяется определенное количество средств на проведение операций, которых обычно меньше, чем нуждающихся в помощи.
Лапароскопическая нефрэктомия производится в порядке очереди, первыми в списке идут больные определенных групп. Это могут социально не обеспеченные слои общества (инвалиды, пенсионеры) и те, проведение данной операции которым будет особенно эффективным.
Предоставление квоты осуществляется после выдачи заключения медицинской комиссией.
Нефрэктомия почки (радикальная) — Что Это Такое, Ход Операции, Восстановление
Оперативное вмешательство по удалению почки, при наличии опухолевых образований – это нефрэктомия. Операция проводится в крайнем случае, но и без одной почки возможно привычное существование с незначительными коррективами.
Показание по удалению
Почки – очень важные органы, выполняющие многие функции в организме, такие как продуцирование гормонов, поддержание давления, контроль водно-солевого баланса. Если органы здоровы, процессы фильтрации происходят постоянно, при отказе одной из почек, вторая полностью берет нагрузку на себя.
Основные показания к нефрэктомии:
- Камни больших размеров в почках.
- Злокачественное новообразование более 7 см или поражающее почечную артерию.
- Хроническая почечная недостаточность на последних стадиях.
- Начало инфекционного процесса внутри почки с поражением тканей.
- Огнестрельное ранение.
- Многокистозная почка.
- Метастазы.
- Увеличение почки более чем на 20%.

Виды оперативного вмешательства
Нефрэктомия подразделяется на несколько видов, в зависимости от степени поражения органа и причины, требующей такого вида вмешательства:
- Радикальная (тотальная). Помимо самого органа, убирают ткани, находящиеся рядом, и пораженные области.
- Простая. Оперативное вмешательство проводится для изъятия донорского органа.
- Частичная (резекция). Удаление только пораженной части почки, с сохранением основного органа.
Операции по способу доступа к органу делятся на лапароскопическую нефрэктомию и открытую, также возможен комбинированный вариант.
Лапароскопия. Ход операции
При лапароскопической нефрэктомии вся операция проводится через небольшой надрез при помощи камеры и зонда. Выполняется с доступом из четырех положений: торакоабдоминальный, парамедиальный, подреберный и лапаротомный. Самый часто встречающийся, удобный и быстрый доступ к почкам – лапаротомный, характеризуется меньшим числом осложнений и не требует длительного наркоза. При этом врач может ассистировать рукой (современная технология, помогающая ощупать почку и достать ее после удаления) или проводить операцию только при помощи механизма.
В завершение операции в отверстия вставляют дренаж для исключения застойных процессов и воспаления.
Если жидкость перестает выделяться, значит, процесс заживления подходит к концу. Дренаж удаляют, оставляя лишь стерильную накладку.
Открытая. Ход операции
Для открытой операции требуется надрез свыше 12 см. Нефрэктомия проводится под общим наркозом. Преимуществом такого вмешательства является широкий доступ ко внутренним органам. Но при этом требуется значительно больше времени для проведения операции и нахождения под наркозом. Главным недостатком такого вмешательства является длительный восстановительный послеоперационный период.
Радикальная нефрэктомия проводится двумя способами доступа: поясничный и подреберный (боковой и передний). Специалисты чаще всего выбирают доступ через брюшину. Разрез приходится делать очень большим вследствие нахождения мочевыводящей системы в трех сегментах брюшной полости: почка находится в подреберном пространстве, а мочеточники – почти в тазовой области.
Противопоказания к операции

Существует немало случаев, даже если есть риск развития осложнений, когда нефрэктомия противопоказана. Тогда экстренно делается открытая операция, без наркоза. Осмотр органа происходит через небольшой надрез. Главным недостатком такой операции является сильнейший болевой синдром и очень долгий восстановительный период.
Противопоказания к оперативному вмешательству:
- Недавно перенесенная операция.
- Диагностированное ожирение.
- Аномалия свертываемости крови.
- Проблемы с дыхательной системой.
- Единственная почка.
- Нарушение функции второй почки.
- Сахарный диабет.
- Нарушения в работе сердечно-сосудистой системы.
- Употребление медицинских препаратов, разжижающих кровь.
Такие противопоказания имеют поправку, при каждом из них возможна срочная операция по назначению лечащего врача.
Подготовительный период
Назначению нефрэктомии предшествует долгий подготовительный период, с выяснением всех нюансов. Пациент получает консультации хирурга и анестезиолога. Периоды подготовки, операции и послеоперационный больной проводит в урологическом отделении больницы.

Для подготовки к оперативному вмешательству назначают:
- Лабораторные анализы крови и мочи.
- Исследования на свертываемость крови.
- УЗИ, КТ и рентген.
- ЭКГ для выявления патологий в работе сердечно-сосудистой системы.
- Осмотр пациента урологом, анестезиологом и терапевтом (в случае необходимости – онкологом, хирургом и др.).
- Проведение дыхательных тестов.
- Предоперационную очистительную клизму и гигиенические процедуры.
- В день операции запрещается употребление любой пищи и воды.
- Перед операцией надевают компрессионные чулки.
Послеоперационный период

Проходит около 3-4 часов, в зависимости от сложности и метода проведения нефрэктомии. Пациента отправляют в отделение реанимации. В палате больной приходит в себя, его обслуживает специальная медицинская сестра. При появлении сильной боли дают обезболивающее, пить и есть по-прежнему нельзя, можно только прополоскать рот спустя пару часов после операции. Прием пищи разрешен спустя сутки после вмешательства.
Послеоперационный период включает ряд действий, которые помогут восстановить силы и свести к минимуму осложнения:
- Запрет на положение лежа на спине и резкие движения.
- Соблюдение гигиены.
- Нахождение в теплом сухом помещении.
- На 3-й день (в зависимости от метода операции) рекомендуется движение во избежание застойных процессов. Комплекс упражнений для ног от тромбоза и дыхательная гимнастика.
- Исключение физических нагрузок на определенный период.
- Антибактериальное лечение медицинскими препаратами.
- Контроль креатинина в крови.
- Диетический стол.
- Ношение специального бандажа, как минимум, месяц.
Период восстановления после нефрэктомии зависит от многих факторов, таких как возраст, сопутствующие заболевания, индивидуальные особенности организма. Реабилитация может занимать до 1,5 года – это время полного привыкания почки к новому функционированию.
Послеоперационные осложнения
Любая операция – это риск осложнений, при этом имеют значение как индивидуальные особенности организма, так и квалификация специалистов, проводящих нефрэктомию. В некоторых случаях могут возникнуть:
- Инфицирование разреза или прокола.
- Тромбы.
- Неспецифические осложнения: отек легких, инфаркт, ухудшение мозгового кровообращения, закупорка легочных артерий.
- Воспаление легких.
- Воспаление поджелудочной железы.
- Проблемы с ЖКТ.
Прогноз и профилактика
Продолжительность жизни пациентов после перенесенной нефрэктомии зависит от многих факторов. Если это простая операция по изъятию органов, смертность составляет менее 1% из-за осложнений после самой нефрэктомии.
При диагностируемом раке, после операции удаления почки все зависит от стадии протекания заболевания и наличия метастазирования в другие области.
Профилактические меры включают:
- Занятия умеренными физическими упражнениями.
- Контролируемый прием жидкости.
- Регулярные анализы и посещения врача.
- Диетическое питание.
После удаления почки или ее части пациенту стоит сменить рацион питания. Ограничить или вовсе прекратить употребление жареного, маринованного, соленого и острого. Внимательно следить за количеством соли в пище. Кисломолочные продукты разрешены, но с минимальным количеством жира, лучше обезжиренные. В рацион надо добавить как можно больше фруктов и овощей, желательно выращенных без добавления удобрений.
Людям, которым удалили почку, следует избегать переохлаждения и поднятия тяжелых вещей. Строго запрещено заниматься самолечением и употреблять различные медицинские препараты без назначения врача. Это касается также лекарственных сборов из трав и биологически активных добавок.
3)Топографическая анатомия почек и надпочечников. Декапсуляция. Нефрэктомия.
Правая почка располагается несколько ниже левой и своим нижним полюсом достигает боковой области живота и пупочной. По отношению к задней брюшной стенке ночка находится в поясничной области. С к е л е т о т о п и ч е с к и почки лежат с боков от позвоночника на уровне XII грудного позвонка и I—II поясничных, причем левая достигает XI позвонка (рис. 525). Продольные оси почек образуют острый угол, открытый книзу, т. е. верхними полюсами почки расположены ближе к срединной линии, чем нижними. XII ребро пересекает почку следующим образом: левая почка делится ребром на две примерно равные части (верхнюю и нижнюю), в то время как правая делится на две неравные части, одна треть лежит выше ребра, другие две трети— ниже.“Передняя почечная точка”, т. е. проекция почечных ворот на переднюю брюшную стенку, определяется в углу между наружным краем прямой мышпы живота и реберной дугой, возле переднего конца IX реберного хряща. “Задняя почечная точка”, т. е. проекция почечных ворот на заднюю брюшную стенку, определяется в углу между наружным краем разгибателя туловища и XII ребром. Давление в этих почках при некоторых заболеваниях почек вызывает резкую боль.
По ч к и с о п р и к а с а ю т с я со многими органами брюшной полости и забрюшинного пространства, но не прямо, а посредством своих оболочек, фасциально-клетчаточных прослоек, а спереди — еще и брюшины. Со стороны поясничной области, т. е. сзади, почка примыкает к поясничной части диафрагмы, квадратной мышце поясницы, апоневрозу поперечной мышцы живота и снутри — к поясничной мышце. Наружный край почки выступает за край квадратной мышцы на несколько сантиметров. Позади той части почки, которая лежит выше XII ребра, находится плевральный мешок (в частности, recessus costodiaphragmaticus). Со стороны брюшной полости правая почка примыкает своей передней поверхностью к правой доле печени, нисходящей части двенадцатиперстной кишки, восходящей ободочной кишке. Передняя поверхность левой почки прикрыта желудком с полостью малогосальника, хвостом поджелудочной железы, селезеночной кривизной ободочной кишки и петлями тонкой кишки, а перрдне-наружный край ее покрыт селезенкой и начальным отделом нисходящей ободочной кишки. К верхнему полюсу той и другой почки примыкает надпочечник. Вблизи ворот правой почки лежит нижняя полая вена, вблизи ворот левой почки — аорта (рис. 527). В воротах почек лежат окруженные жировой клетчаткой почечные сосуды и нервы, лимфатические узлы и лоханка, переходящая книзу в мочеточник. Взаимоотношение этих элементов почечной ножки таково: лоханка и начало мочеточника располагаются кзади, кпереди проходит почечная артерия с ее ветвями и оплетающими их нервами и еще более кпереди — почечная вена с образующими ее ветвями. Начало мочеточника чаще лежит ниже остальных элементов почечной ножки. Примерно в 1/ 3 случаев лоханка не выходит за пределы синуса почки (интраренальная форма положения лоханки). Почки целиком располагаются забрюшинно. К ним примыкают органы, либо со всех сторон покрытые брюшиной, либо частично лишенные брюшинного покрова. Первые отделены от почек париетальной брюшиной и фасциально-клетчаточными слоями, вторые — лишь фасциально-клетчаточными слоями.
Париетальная брюшина, переходя на почки с соседних органов, образует складки или связки (ligg. hepato- и duodenorenale, lig. pancreaticolienale, lig.licnorenale), до известной степени играющие роль фиксирующего аппарата. Гораздо большее значение, однако, в удержании органа на месте имеют жировая капсула почки, ее наружная капсула, образованная забрюшинной фасцией, а также сосуды почечной ножки. Важным фактором является внутрибрюшное давление.
К р о в о с н а б ж е н и е п о ч к и осуществляется почечной артерией. Правая почечная артерия проходит позади нижней полой вены и нисходящей части duodenum, — левая — позади хвоста pancreas. Вблизи ворот почки артерия в большинстве случаев делится на две ветви. Дальнейшее ветвление происходит таким образом, что передние ветви снабжают большую часть паренхимы почки, задние ветви — меньшую. Принято называть “линией естественной делимости” почки линию, проводимую на 1 см кзади от наружного края органа: рассечение почки в этом месте (во фронтальной плоскости) сопровождается относительно небольшим кровотечением. Примерно в ‘/ 3 случаев почки получают добавочные артерии, которые отходят от аорты или ее ветвей и проникают в орган чаще в области полюсов (особенно нижнего). Это надо иметь в вицу при операциях на почках, когда наложение лигатур на сосуды почечной ножки может оказаться недостаточным для остановки кровотечения. Почечные вены впадают в нижнюю полую, причем левая почечная вена на своем пути пересекает спереди брюшную аорту вблизи места отхождения верхней брыжеечной артерии.
И н н е р в а ц и я почек осуществляется посредством plexus renalis, располагающегося вокруг ствола почечной артерии, причем главными источниками нервов почечного сплетения являются верхний и нижний почечно-аортальные симпатические узлы.
Л и м ф а т и ч е с к и е с о с у д ы почек впадают в узлы, расположенные вокруг нижней полой вены и брюшной аорты.
Надпочечники (glandulae suprarenales) примыкают к верхним полюсам ночек и заключены в дупликатуре, образованной передним листком фасциальной почечной капсулы. П р о е к ц и я надпочечников на переднюю брюшную стенку отвечает собственно надчревной области, частично — правому и левому подреберью. Они располагаются на уровне XI и XII грудных позвонков. Правый надпочечник основанием примыкает к верхнему полюсу правой ночки, задней поверхностью — к поясничной части диафрагмы, передней — к задне-нижней поверхности печени, медиальным краем к нижней полой вене.
Левый надпочечник располагается обычно ниже правою, причем нижний край его достигает хвоста поджелудочной железы и селезеночных сосудов, передняя поверхность левого надпочечника обращена к желудку. К обоим надпочечникам медиально примыкают полулунные ганглии солнечного сплетения.
НЕФРЭКТОМИЯ (NEPHRECTOMIA) — УДАЛЕНИЕ ПОЧКИ
Впервые операция была удачно произведена в 1869 г. немецким хирургом Симоном. Показания. Огнестрельные ранения с размозжением почки, закрытые повреждения (разрывы) почки с большими разрушениями, почечнокаменная болезнь, сопровождающаяся гнойным поражением почки (калькулезный пионефроз, злокачественные опухоли, гидронефроз). При операциях на почках необходимо предварительно исследовать состояние второй почки и, что особенно важно, убедиться в ее наличии, так как удаление по каким бы то ни было показаниям единственной почки неминуемо ведет к смерти. Положение больного на здоровом боку с подложенным под него валиком. Нога на здоровой стороне согнута в тазобедренном и коленном суставах, на больной стороне — выпрямлена. В таком положении па больной стороне увеличивается пространство между реберной дугой и гребнем подвздошной кости и облегчается доступ к почке. К передней стенке живота для удерживания в положении на боку прикладывают валик или специальный упор операционного стола. Техника операции. Для обнажения почки применяют косой поясничный внебрюшной доступ по Бергману-Израэлю или но Федорову. Еще до операции хирург должен проверить, каким является нижнее пальпируемое ребро: XII или, как это иногда бывает, XI. При доступе по Бергмаиу-Израэлю разрез начинают несколько выше и медиальнее угла, образованного наружным краем выпрямителя спины и XII ребром. Разрез идет по биссектрисе этого угла косо вниз и вперед и достигает передней аксиллярной линии на 3—4 см выше передней верхней ости подвздошной ости. При необходимости обнажить нижний участок мочеточника разрез продолжают кпереди параллельно паховой складке.
Вдоль линии разреза послойно рассекают (см рис. 520): 1) кожу с подкожной клетчаткой и собственной фасцией; 2) широкую мышцу спины и наружную косую мышцу живота; 3) задне-нижнюю зубчатую мышцу и внутреннюю косую мышцу; 4) глубокий листок fascia lumbodorsalis и поперечную мышцу живота. Перед рассечением четвертого слоя должно быть обращено внимание на положение двух нервов: подреберного и подвздошно-поясничного, которые расположены здесь на поперечной мышце ниже XII ребра и не должны быть повреждены во избежание последующей атрофии иннервируемых ими мышц живота. Тупфером отодвигают вперед и кверху пристеночную брюшину во избежание вскрытия брюшной полости и ранения оболочной кишки. В верхне-медиальном углу раны при низком стоянии плеврального мешка, а также в случае отсутствия XII ребра возможно случайное вскрытие плеврального синуса.
При повреждении брюшины или плевры отверстия немедленно зашивают непрерывным тонким кетгутовым швом. Иногда почка бывает расположена высоко над ребрами; в этих случаях рану расширяют в медиальную сторону или резецируют XII ребро. После рассечения брюшной стенки разрезают задний листок почечной фасции, под которым обнажается жировая капсула почки. Края раны сильно растягивают пластинчатыми крючками и приступают к выделению почки из жировой капсулы; для этого капсулу раздвигают на одном участке задней поверхности почки и тупым путем (пальцами) последовательно выделяют заднюю поверхность, нижний полюс, переднюю поверхность и верхний полюс почки.
Выделение почки из жировой капсулы может быть затруднено наличием рубцов и спаек и представляет наиболее сложный и ответственный момент. При выделении полюсов надо иметь в виду возможность подхода к ним добавочных сосудов, которые во избежание трудно останавливаемого кровотечения должны быть изолированы и перевязаны.
Выделив почку со всех сторон, охватывают ее правой рукой и выводят в рану (при этом, чтобы не оторвать ножку, не следует делать резкие, грубые движения). Затем осторожно удаляют тупфером жировую ткань с передней и задней поверхности почечной ножки, обнажая при этом спереди последовательно почечную вену, артерию, а сзади стенку лоханки и мочеточник Выделив мочеточник возможно дальше вниз, накладывают на него две крепкие кетгутовые лигатуры; после операции обкладывают изолирующими салфетками и пересекают мочеточник между двумя наложенными лигатурами. Культи мочеточника обрабатывают йодом и приступают к пересечению кровеносных сосудов. Иглой Дешана подводят под каждый из сосудов по две шелковые лигатуры на расстоянии 1 см одна от другой и крепко завязывают сначала артерию, а затем вену хирургическим узлом; не отрезая концов лигатур, накладывают на оба перевязочных сосуда ближе к почечным воротам почечный зажим Федорова и сосудистый зажим. Каждый из сосудов пересекают между зажимами; если сосуды оказались завязанными надежно, зажим удаляют. Лигатуры отрезают и почку удаляют. Можно также на артерию и вену наложить общую лигатуру.
Почечное ложе осматривают, тщательно останавливают кровотечение из окружающих тканей и подводят резиновый дренаж. Вынимают валик и толстыми узловыми кетгутовыми швами производят послойное ушивание всех пересеченных мышц, на кожу накладывают редкие швы. Дренаж выводят через задний угол раны; удаляют его через 5 дней.
Порядок обработки элементов шйкки в некоторых случаях (в зависимости от условий) может быть изменен: сначала выделяют и пересекают сосуды, а затем мочеточники при опухолях почки, обширных травмах ночки, особенно при комбинированных повреждениях почки и органов брюшной полости, наилучшим доступом является разрез по Федорову, который сочетает возможности внебрюшинного и внутрибрюшинного доступа к ночке. Разрез начинают у края выпрямителя спины па уровне XII ребра или тотчас над ним и ведут сначала наискось несколько вниз, а затем в поперечном направлении на переднюю стенку живота до наружного края прямой мышцы на уровне пупка или выше пего.
Билет17
1)Передняя локтевая область. Кожа, особенно в локтевом сгибе, очень тонка. В подкожной клетчатке и под поверхностной фасцией лежат поверхностные вены и нервы; снаружи — ѵ. cephalica и n cutaneus antebrachii lateralis (продолжение мышечнокожного нерва), изнутри — v. basilica и n. cutaneus antebrachii medialis. Обе вены связаны между усобой анастомозами, строение которых чаще напоминает букву М или И. В первом случае наружный анастомоз называется v. Mediana cephalica, а внутренний — v. mediana basilica. Во втором случае косо идущий анастомоз носит название v. mediana cubiti. Обычно эти анастомозы являются продолжением идущей на предплечье вены — ѵ. mediana antebrachii, которая в свою очередь связана с глубокими венами локтевой области посредством ѵ. mediana profunda.
К поверхностным образованиям относят также лимфатические узелки (2—3), располагающиеся на 1— 2 поперечных пальца выше внутреннего надмыщелка (nodi lymphatici cubitales superficiales). Собственная фасция локтевой области имеет ту особенность, что утолщается за счет добавочного сухожилия двуглавой мышцы — ее апоневроза (aponeurosis m. bicipitis), прежде называвшегося lacertus fibrosus. Волокна последнего тянутся в медиальном направлении, в то время как основное сухожилие двуглавой мышцы расположено латерально Под собственной фасцией лежат м ы ш ц ы, причем латеральную группу образуют mm. Brachioraclialis и supinator (иннервируются лучевым нервом), медиальную, идя снаружи внугрь, mm. pronator teres, Пехог carpi 5 radialis, palmaris lognus (иннервируются срединным нервом), flexor carpi ulnaris 4 (иннервируется локтевым нервом) и лежащий глубже них m flexor digitorum superficialis (иннервируется срединным нервом). Из всех этих мышц две непосредственно ограничивают локтевую ямку: снаружи — m. brachioradialis, изнутри — ш. pronator teres.
Дно локтевой ямки выполнено сухожилием двуглавой мышцы и широким нижним концом плечевой мышцы. Двуглавая мышца заканчивается на tuberositas radii, плечевая — коротким сухожилием на tuberositas ulnae. Между сухожилием двуглавой мышцы и tuberositas radii находится постоянная синовиальная сумка (bursa bicipitoradialis).
Между мышцами проходят два сосудисто-нервных пучка: латеральный и медиальный. Латеральный пучок составляют n. radialis и vasa collateralia radialia. Лучевой нерв появляется вблизи верхней границы области в промежутке между m. brachialis и m. brachioradialis. На уровне латерального надмыщелка или несколько ниже n. radialis делится на две ветви: поверхностную и глубокую.
Поверхностная ветвь направляется далее в sulcus radialis, а оттуда на тыл кисти. Глубокая ветвь впереди головки плечевой кости лежит непосредственно на капсуле локтевого сустава, а затем проникает в канал, образованный поверхностной и глубокой частями m. supinator (canalis supinatorius), по выходе из которого разветвляется в мышцах задней области предплечья. Кнутри от сухожилия двуглавой мышцы, на плечевой мышце, располагается медиальный сосудисто-нервный пучок; у самого сухожилия лежит a. brachialis (с двумя венами^ а на расстоянии 0 3 — 1 см кнутри от артерии — n. medianus. Позади апоневроза двуглавой мышцы или ниже его плечевая артерия делится на лучевую и локтевую. Лучевая артерия проходит затем в борозде между круглым пронатором и плече-лучевой мышцей, локтевая — между поверхностными и глубокими сгибателями.
В пределах локтевой ямки от обеих артерий, помимо сосудов к мышцам, отходят следующие ветви: из лучевой артерии возникает a. recurrens radialis (анастомозирует с a. collateralis radialis), из локтевой — a. interossea communis (вскоре делящаяся на a. interossea posterior и a. interossea interior) и a. recurrens ulnaris, анастомозирующая с аа. collatcrales ulnares. Окольные (collaterales) и возвратные (recurrentes) артерии участвуют в образовании rete articulare cubiti. У места бифуркации плечевой артерии обычно располагается несколько лимфатических узелков (nodi lymphatici cubitales profundi), в которые вступают глубокие лимфатические сосуды дистального отдела конечности. Срединный нерв выходит из пределов локтевой области, располагаясь между двумя головками in. pronator teres.
Венепункция, венесекция.
Эта манипуляция имеет широкое распространение в практической медицине. Её применяют для взятия крови с диагностической или лечебной целью и для введения лекарственных веществ. Местом для пункции обычно служат поверхностные вены локтевого сгиба. При недостаточно выраженных венах локтевого сгиба можно произвести пункцию вены на тыле стопы или в области внутренней лодыжки. Прежде чем приступить к пункции вены, на среднюю греть плеча накладывают жгут, не сдавливая артерию (сдавление артерии определяют по исчезновению или ослаблению пульса) Больной несколько раз сжимает и разжимает пальцы, вследствие чего вены более интенсивно наполняются кровью. Место вкола иглы обрабатывают йодной настойкой, а затем протирают спиртом, чтобы не затемнить проекцию вены на поверхность кожи. Пункция может быть произведена только иглой либо иглой, соединенной со шприцем. Иглу вкалывают правой рукой, опираясь ею же на руку больного. Левой рукой слегка натягивают кожу и постепенно проводят иглу через кожу и стенку вены. Как только получено ощущение, что игла в вене, и показалась каты я крови, иглу слегка опускают книзу и продвигают по ходу сосуда. Если прокол производится для внутривенной инъекции, то после появления капли крови в игле жгут немедленно снимают; при взятии крови из вены жгут оставляют до конца манипуляции. В процессе взятия крови из вены иглу удерживают все время правой рукой, избегая каких-либо движений. Если пункцию вены производят с целью вливания каких-либо медикаментозных ж и д к о с т е й (глюкоза, раствор хлористого кальция и др.), правильность попадания иглы в сосуд проверяют потягиванием поршня шприца к себе. При правильном попадании иглы струя крови свободно потечет в шприц. Когда пункция окончена, иглу быстро извлекают, место укола придавливают стерильной марлевой салфеткой и смазывают йодом. Больной сгибает руку в локте, сдавливая таким образом оставленную марлевую салфетку, — отверстие в вене сразу закрывается.
Вскрытие вены (венесекцию) производят для внутривенного вливания жидкостей при помощи канюли (переливание крови, вливание физиологического раствора и др.), а также в тех случаях, когда пункция вен иглой затруднена. Так, в детском возрасте в связи с небольшим калибром вен и у взрослых со слабо выраженными венами чаще прибегают к венесекции. Для венесекции на конечностях также накладывают жгут, как и для пункции вены. Дезинфицируют кожу обычным способом, место разреза анестезируют 3—5 мл 0,5% раствора новокаина. Производят неглубокий разрез длиной 2—3 см в поперечном направлении к длинной оси вены (можно и вдоль вены). Найдя вену, снимают жгут и под нее подводят две лигатуры, затем рассекают вену тонкими ножницами на половину диаметра ее. В отверстие вены вставляют канюлю (или иглу Дюфо) и закрепляют ее лигатурой. Затем рану суживают двумя узловыми швами; под иглу или канюлю подкладывают стерильную марлевую салфетку. Иглу вместе с резиновой трубкой системы для переливания закрепляют двумя полосками липкого пластыря. После удаления канюли вену перевязывают.
Обнажение плечевой артерии и срединного нерва. П р о е к ц и о н н а я л и н и я п л е ч е в о й а р т е р и и проходит от вершины подкрыльцовой впадины по внутреннему желобку плеча на середину расстояния между внутренним надмыщелком плечевой кости и сухожилием двуглавой мышцы плеча. Этой линией руководствуются при доступах к артерии на различных уровнях. Положение больного: рука отведена в сторону и уложена на приставочной столик так же, как и при перевязке подкрыльцовой артерии. Пальпацией определяют медиальный край двуглавой мышцы плеча, после чего производят разрез кожи длиной 6— 8 см по выпуклости брюшка этой мышцы, на 2 см кнаружи от проекционной линии. Растягивают края кожной раны крючками и по медиальному краю двуглавой мышцы рассекают переднюю стенку фасциального влагалища этой мышцы Затем мышцу оттягивают крючком в латеральную сторону, после чего по желобоватому зонду рассекают заднюю стенку фасциального влагалища мышцы, являющуюся одновременно передней стенкой сосудистого влагалища. Элементы сосудисто-нервного пучка в ране располагаются следующим образом; наиболее поверхностно, непосредственно у края двуглавой мышцы, расположен n. medianus, под ним проходит плечевая артерия. В некоторых случаях плечевая артерия находится впереди срединного нерва. Отыскивая артерию, не следует идти слишком кнаружи или кзади. К о л л а т е р а л ь н о е к р о в о о б р а щ е н и е развивается через анастомозы между a. profunda brachii и a. collateralis ulnaris superior с возвратными ветвями лучевой и локтевой артерий (аа. recurrens radialis et ulnaris). При перевязке плечевой артерии выше места отхождения a. profunda brachii гангрена конечности наблюдается в 3—5% случаев. Поэтому надо стремиться по возможности к перевязке сосуда ниже этого уровня.
Обнажение плечевой артерии в локтевой ямке
Конечность отведена под прямым углом и фиксирована в положении супинации. Разрез кожи длиной 6 — 8 см производят в средней трети линии, проведенной от точки, расположенной на 2 см выше внутреннего мыщелка плечевой кости, через середину локтевою сгиба к наружному краю предплечья. Середина разреза должна соответствовать середине локтевого сгиба. Пересекают между двумя лигатурами v. mediana basilica. При этом следят, чтобы в медиальном углу раны не повредить внутренний кожный нерв предплечья. Дно раны образуют тонкая фасция и блестящие волокна трапециевидной связки Пирогова (aponeurosis m. bicipitis brachii), идущей от сухожилия двуглавой мышцы косо вниз и медиально. Фасцию и сухожильное растяжение надсекают скальпелем и разрезают затем по желобоватому зонду (по линии кожного разреза). Рану растягивают тупыми крючками и у внутреннего края сухожилия двуглавой мышцы находят плечевую артерию, а несколько кнутри от нее — срединный нерв. Отыскивая артерию, следует помнить, что сосуд расположен на небольшой глубине, поэтому надо идти строго послойно. Перевязка плечевой артерии в локтевой ямке редко приводит к расстройствам кровообращения предплечья, так как здесь хорошо развить анастомозы между ветвями плечевой артерии и возвратными сосудами лучевой и локтевой артерий, образующие rete cubiti.
Срединный нерв на плече имеет такую же проекционную линию, как и a brachialis. Поэтому хирургические доступы к серединному нерву на плече аналогичны описанным выше доступам к плечевой артерии. При операциях в области верхней трети плеча обращают внимание на уровень образования “вилки” срединного нерва, т. е. соединение его наружной и внутренней “ножек” (корешков), а также на толщину этих ножек. При низком положении “вилки” мышечно-кожный нерв начинается от наружной ножки срединного нерва. Сравнительно тонкая наружная ножка срединного нерва обычно является указанием на то, что мышечно-кожный нерв имеет значительную толщину и в дистальных отделах плеча соединяется со срединным нервом (К. А. Григорович) В частности, следует помнить о том, что соединение ножек может располагаться иногда очень низко, вплоть до уровня локтевой ямки.
Обнажение срединного нерва в средней трети плеча
Разрез кожи длиной 8—10 см проводят по медиальному краю выпуклости брюшка двуглавой мышцы. Рассекают фасцию плеча и переднюю стенку влагалища двуглавой мышцы. Затем рассекают заднюю пластинку влагалища двуглавой мышцы, являющуюся передней стенкой сосудисто-нервного влагалища, и обнажают n. medianus, который располагается спереди или несколько латеральнее плечевой артерии. Из-за близкого расположения плечевой артерии и срединного нерва необходимо весьма осторожно разъединить рубцовую ткань, в которую нередко вовлекаются одновременно кровеносные сосуды и нерв.
Обнажение срединного нерва в верхней трети предплечья
Проекционная линия нерва проходит от середины локтевой ямки до центральной части углубления между thenar и hypothenar. Разрез кожи длиной 8 — 10 см начинают от середины локтевой ямки и проводят вниз на предплечье по проекционной линии. Края раны растягивают крючками и рассекают фасцию предплечья между лучевым сгибателем кисти и круглым пронатором. Тупым путем проникают в межмышечный промежуток и отыскивают нерв, проходящий между головками круглого пронатора.
Обнажение срединного нерва в нижней трети предплечья
Разрез кожи проводят по срединной линии предплечья, что соответствует медиальному краю сухожилия лучевого сгибателя кисти. Рассекают фасцию предплечья и разводят крючками: сухожилие лучевого сгибателя кисти —латерально, а сухожилия т . palmaris longus и поверхностного сгибателя пальцев— медиально; между ними на небольшой глубине обнаруживают ствол срединного нерва. При необходимости обнажать ствол срединного нерва при переходе его на кисть указанный выше разрез удлиняют, рассекают retinaculum flexorum. После окончания операции связку обязательно сшивают.
Нефрэктомия.
Стандартная нефрэктомия
Одним из внебрюшинных доступов обнажают почку и рассекают задний листок её наружной капсулы. Затем выделяют почку из жировой капсулы и выводят её в рану. Затем обнажают элементы почечной ножки: вену, артерию, заднюю стенку лоханки и мочеточник. После этого накладывают две лигатуры на мочеточник и пересекают его между ними на границе верхней и средней его трети. Затем, используя иглу Дешана, подводят под каждый из сосудов по две шёлковые лигатуры на расстоянии 1 см одна от другой и завязывают их узлом. Не отрезая концы лигатур, оба перевязанных сосуда захватывают ближе к почечным воротам бран-шами зажима Фёдорова и каждый из сосудов пересекают между зажимом и воротами. После этого на ножку выше лигатуры накладывают зажим Фёдорова и почку отсекают. Под зажим подводят вторую прошивную лигатуру.
Проводят контроль почечного ложа на гемостаз. К почечному ложу и культе мочеточника подводят дренажные резиновые трубки, вынимают валик и приступают к закрытию раны.
Другие варианты это
• Субкапсулярная, она отличается тем, что почку удаляют без фиброзной капсулы, которую предварительно тупо отделяют от паренхимы на всём протяжении и полуциркулярным разрезом рассекают в области ворот почки.
• Также При нефрэктомии по поводу опухоли сначала производят перевязку сосудистой ножки, а затем только выделяют и пересекают мочеточник. Кроме того, должны быть удалены вся жировая ткань, париетальная брюшина, соприкасавшаяся с опухолью, и увеличенные парааортальные лимфатические узлы.
• Также При выраженных деформациях позвоночника, рёбер и тазовых костей, огромных опухолях почек производят чрезбрюшинное удаление почки.
•Также При больших гидронефрозах или пионефрозах для облегчения нефрэктомии предварительно производят пункцию и эвакуируют содержимое.
Пункция прямокишечно-маточного и прямокишечно-пузырного углублений. Показания, техника выполнения.
Пункция прямокишечно-маточного углубления проводят у женщин через задний свод влагалища при подозрении на прервавшуюся внематочную беременность, апоплексию яичника, внутрибрюшное кровотечение, абсцесс прямокишечно-маточного углубления.
Положение: на спине с притянутыми к животу и согнутыми в коленных суставах ногами.
кратковременный наркоз или местная инфильтрационная анестезия.
Зеркалами раскрывают влагалище, пулевыми щипцами захватывают заднюю губу шейки матки и отводят к лонному сращению. Задний свод влагалища обрабатывают спиртом и йодной настойкой. Длинным зажимом Кохера захватывают слизистую оболочку заднего свода влагалища на 1-1,5 см ниже шейки матки и слегка подтягиваются вперед. Производят пункцию свода длинной иглой с широким просветом, иглу направляют параллельно проводной оси таза во избежание повреждения стенки прямой кишки на глубину 2-3 см.
Пункция прямокишечно-пузырного углубления проводят у мужчин через переднюю стенку прямой кишки при скоплении воспалительного экссудата в прямокишечно-пузырном углублении при остром аппендиците, прободных язвах, кровь при
травмах паренхиматозных органов.
Положение: на спине с разведенными и согнутыми в тазобедренных суставах ногами, фиксированными на специальных подставках-опорах. Таз пациента приподнять на плоской клеенчатой подушке и слегка сместить за край стола. Головной конец операционного стола приподнят.
Пальцами обеих кистей растягивают наружный заднепроходной жом. В прямую кишку вводят ректальное зеркало. Ампулу очищают влажными марлевыми салфетками. При поступлении жидкого кала из вышерасположенного отдела толстой кишки временно тампонируют марлевым тампоном верхнюю часть ампулы. Место пункции малого таза обрабатывают раствором антисептика. Под контролем глаза в центре выбухания передней стенки ампулы, в зоне флюктуации, выполняют прокол толстой длинной иглой на глубину 3—5 см и аспирируют гной. После получения гноя слизистую прямой кишки рассекают в поперечном направлении остроконечным скальпелем на протяжении 1,5—2 см через точку выполненной пункции. Затем корнцангом или тупоконечным зажимом проникают в полость абсцесса, раскрывают бранши и расширяют рану в стенке кишки. После опорожнения гнойника в его полость вводят дренажную трубку с широким просветом, а в прямую кишку — газоотводную трубку, обернутую мазевым тампоном. Дренажную трубку из полости абсцесса удаляют через 3 суток.
Нефрэктомия | Мой уролог

Определение нефрэктомии
Нефрэктомия – это хирургическая операция по удалению почки или части почки.
Нефрэктомия или удаление почки выполняют пациентам с тяжелым поражением почки вследствие заболевания почки, травмы почки или врожденных аномалий почки. Поражения почек, при которых требуется нефрэктомия, включают: рак почки (почечно-клеточный рак), поликистоз почки (заболевание, при котором кисты замещают ткань почки) и серьёзные инфекции почки. Нефрэктомию используют для удаления здоровой почки у донора в целях трансплантации почки.
Как проводится нефрэктомия?
Нефрэктомия предполагает удаление небольшой части почки или всей почки с окружающими тканями. Во время частичной нефрэктомии удаляют только ту часть почки, которая поражена болезнью или инфицирована. Радикальная нефрэктомия включает полное удаление почки, части мочеточника, надпочечника (железа, расположенная на верхнем полюсе почки) и жировой ткани, окружающей почку. Простую нефрэктомию выполняют у родственных доноров в целях трансплантации почки, удаляя почку с частью мочеточника.
Открытая нефрэктомия

Традиционную открытую нефрэктомию проводят под общим наркозом. Выполняют разрез через несколько мышечных слоев в боковом или переднем отделе живота. Кровеносные сосуды, соединяющие почку с организмом пациента, пересекают и перевязывают, затем между мочевым пузырем и почкой пересекают и перевязывают мочеточник. В зависимости от типа нефрэктомии могут быть удалены мочеточник, надпочечник и / или окружающая ткань. Почку удаляют, сосуды и мочеточник перевязывают и ушивают кожный разрез. Открытая нефрэктомия длится около 3 часов, в зависимости от типа нефрэктомии.
Лапароскопическая нефрэктомия
Лапароскопическая нефрэктомия – это метод минимально-инвазивной хирургии, при которой используют специальные лапароскопические инструменты, чтобы увидеть, вырезать и удалить почку. Хирург получает изображение почки и окружающих ее тканей при помощи гибкого лапароскопа. Лапароскоп и хирургические инструменты вводят через четыре маленьких разреза в брюшную полость. Чтобы улучшить визуализацию почки в брюшную полость нагнетают углекислый газ. Как только почка удалена, ее помещают в специальную сумку и извлекают из брюшной полости через пятый разрез внизу живота, длиной приблизительно 7,6 сантиметра, чуть ниже пупка. Выполнение лапароскопической нефрэктомии требует больше времени по сравнению с открытой нефрэктомией, однако предварительные исследования показали, что после лапароскопической нефрэктомии уменьшается срок пребывания в стационаре, ускоряются процессы выздоровления и снижается послеоперационный болевой синдром.

Усовершенствованная методика лапароскопической нефрэктомии называется лапароскопическая нефрэктомия hand-assisted. Для лапароскопической операции hand-assisted в брюшной полости дополнительно выполняют разрез длиной около 8 сантиметров. Разрез позволяет хирургу, через специальный порт, который препятствует утечке углекислого газа, вводить в брюшную полость руку. Методика hand-assisted дает возможность хирургу ощупать почку и окружающие структуры. Удаленную почку извлекают вручную через разрез для ручного порта.
Подготовка к нефрэктомии
Перед нефрэктомией проводят анализ крови пациента, чтобы определить группу крови и провести перекрестный анализ, если во время нефрэктомии потребуется переливание крови. В мочевой пузырь пациента вводят катетер. Пациенту описывают основные этапы нефрэктомии, а также ее осложнения.
Уход за пациентом после нефрэктомии
Пациенты испытывают значительный дискомфорт в области разреза после нефрэктомии. Также пациентов, перенесших нефрэктомию, беспокоят нарушения чувствительности, которые связаны с пересечением нервов около операционной раны. Обезболивающие препараты назначают в послеоперационном периоде и во время периода восстановления, по мере необходимости. Хотя глубокое дыхание и кашель могут причинять боль вследствие близости разреза к диафрагме, необходимы дыхательные упражнения для профилактики пневмонии. Пациенты не должны садиться за руль автомобиля в течение не менее двух недель.
Осложнения нефрэктомии

Возможные осложнения нефрэктомии включают инфекцию, кровотечение, послеоперационную пневмонию. Также существует риск развития почечной недостаточности у пациентов с ослаблением функции или заболеванием оставшейся почки.
Результаты нефрэктомии
Результаты нефрэктомии зависят от цели и типа выполненной операции. Сразу после нефрэктомии пациенты испытывают боль в области операционного разреза, особенно при глубоком дыхании и кашле. Функцию почки пациента после нефрэктомии тщательно контролируют. Если оставшаяся почка здорова, то она усиливает свою функцию, чтобы компенсировать отсутствие одной почки.
Длительность госпитализации зависит от типа нефрэктомии. Пациентов после лапароскопической нефрэктомии могут выписать через два – пять дней после операции. После традиционной, открытой нефрэктомии пациенты находятся в стационаре в течение недели. Время восстановления также варьирует, в среднем составляя от трех до шести недель.
Заболеваемость и смертность
Выживаемость родственных доноров, перенесших нефрэктомию, превосходна; смертность составляет всего 0,03% — или 3 смертельных исхода на 10000 доноров. Большинство осложнений нефрэктомии в данном случае включают: риск инфекционных осложнений, кровотечение, тромбоэмболию, аллергические реакции на анестезию.
Для пациентов, перенесших нефрэктомию по поводу почечно-клеточного рака, выживаемость зависит от нескольких факторов: стадии рака почки и состояния здоровья пациента. По данным Американского Онкологического Общества уровень пятилетней выживаемости пациентов с I стадией почечно-клеточного рака составил 90 – 100%, а пациентов со II стадией рака почки – 65 – 75%. При III стадии и IV стадии с наличием отдаленных метастазов рака почки уровень пятилетней выживаемости уменьшается до 40 – 70% для III стадии, и менее 10% для IV стадии рака почки. Также для этих пациентов могут потребоваться химиотерапия, лучевая терапия и /или иммунотерапия.

Кто выполняет нефрэктомию и где ее проводят?
Если нефрэктомия требуется с целью пожертвования почки для ее дальнейшей трансплантации, то нефрэктомию выполняет хирург-трансплантолог в Центре трансплантации. Пациентам с почечно-клеточным раком нефрэктомию выполняет хирург-онкоуролог урологического отделения больницы.
Вопросы, которые вы можете задать врачу
- Сколько Вы выполнили операций по удалению почки? Какова частота осложнений операции?
- Вы планируете провести мне открытую или лапароскопическую нефрэктомию?
- Будет ли нефрэктомия частичной или радикальной?
- Сколько времени потребуется на мое выздоровление после нефрэктомии?
- Каковы шансы, что пересадка почки будет удачна? (для пациентов, которым планируется нефрэктомия для последующей трансплантации почки)
- Какова вероятность успешной нефрэктомии? Потребуется ли мне вспомогательное лечение, такое как химиотерапия или иммунотерапия? (для тех пациентов, которым планируется нефрэктомия по поводу рака почки).
Статья носит информационный характер. При любых проблемах со здоровьем – не занимайтесь самодиагностикой и обратитесь к врачу!
Автор:
В.А. Шадеркина — врач уролог, онколог, научный редактор Uroweb.ru. Председатель Ассоциации медицинских журналистов.
5.8 Оперативные доступы к почкам и их хирургическая оценка
Оперативные доступы к органам забрюшинного пространства (почки, мочеточники) подразделяют на чрезбрюшинные и внебрюшинные. К чрез-брюшинным доступам относятся срединная и параректальная лапаротомия.
Все внебрюшинные доступы делятся на вертикальные, горизонталь-ные и косые. Вертикальные и горизонтальные разрезы применяют редко, так как они не дают широкого доступа.
Разрез Бергмана. Производят по биссектрисе угла, образованного XII реб-ром и наружным краем мышцы, выпрямляющей позвоночник, и заканчивают его у передневерхней ости подвздошной кости на два поперечных пальца выше ее.
Разрез Бергмана-Израэля начинают в углу, образованном наружным краем мышцы, выпрямляющей позвоночник, и XII ребром, и ведут по бис-сектрисе этого угла косо вниз и вперед, проходя на 3–4 см выше передне-верхней ости подвздошной кости, достигая средней или даже медиальной трети паховой связки. Доступ позволяет подойти к мочеточнику на всём его протяжении и к общей подвздошной артерии.
Доступ Фёдорова начинается под XII ребром, в той же точке, что и разрез Бергмана, и проходит косо вниз, а затем изменяет линию разреза в поперечном направлении к пупку. Это лучший доступ к ножке почки и надпочечникам.
Доступ Пирогова начинают от уровня передней верхней ости под-вздошной кости и ведут на 4 см выше паховой складки параллельно ей че-рез косые и поперечную мышцы до наружного края прямой мышцы живота. После этого рассекают поперечную фасцию живота, брюшину отодвигают кверху и кнутри, обнажают мочеточник. При этом доступе мочеточники уда-ется мобилизовать до самого места его впадения в мочевой пузырь.
5.9 Понятие об операциях нефрэктомии, нефротомии, пиелотомии
Пиелотомия — вскрытие почечной лоханки. Вскрытие лоханки с це-лью удаления из нее камней называют пиелолитотомией. Операция впервые была произведена Черни в 1880 г. и до настоящего времени в различных вариантах и сочетаниях является основной в хирургии мочекаменной болезни.
В урологической практике применяют переднюю, заднюю и нижнюю пиелотомию.
Передняя пиелотомия
Операция показана только при аномалиях почки, когда лоханка распо-ложена спереди (при подковообразной и дистопированной почке). Операцию производят путем рассечения передней стенки лоханки. Учитывая топогра-фию элементов почечной ножки, доступ к лоханке затруднен и чреват воз-можным их ранением. Дренирование раны после данной операции затрудне-но, что создает благоприятные условия для мочевой инфильтрации.
Задняя пиелотомия
Операцией выбора для удаления камней лоханки является задняя пие-лотомия, т. к. задняя поверхность лоханки наиболее доступна, нет опасно-сти ранения сосудов почечной ножки и брюшины, обеспечивается хорошее дренирование раны. Задняя пиелолитотомия невыполнима при внутрипо-чечной лоханке. Доступом Фёдорова обнажают забрюшинное пространство. Почку выделяют из жировой капсулы, вывихивают в рану и поворачивают передней поверхностью к внутреннему краю раны, тупо обнажая заднюю стенку лоханки от жировой капсулы. На заднюю стенку лоханки, не проши-вая ее насквозь, накладывают две шелковые лигатуры, между которыми рассекают стенку лоханки в продольном направлении от края почки в сто-рону мочеточника. В просвет лоханки вводят корнцанг или специальные щипчики и извлекают камень. После извлечения камня производят ревизию лоханки и чашечек, проверяют состояние прилоханочного отдела мочеточ-ника. Введением мочеточникового катетера проверяют проходимость моче-точника и только после этого ушивают лоханку субмукозно кетгутовыми узловыми швами. Дополнительно линию шва укрепляют жировой капсулой либо полоской фиброзной капсулы почки. После этого почку укладывают на место и подводят резиновый дренаж, чтобы предупредить последствия неизбежного в первые дни просачивания мочи через шов.
Нижняя пиелотомия
Суть этого метода заключается в том, что почку от окружающих тканей не освобождают и в рану не вывихивают. Освобождают только нижний полюс почки, верхний отдел мочеточника и заднюю стенку лоханки. Используют продольный разрез по нижнему краю лоханки, где нет крупных сосудов. Даль-нейший ход операции ничем не отличается от методики, описанной выше.
Нефротомия — рассечение паренхимы почки для дренирования или извлечения конкрементов. Показания: абсцессы, острый гнойный нефрит (с целью снижения внутрипочечного давления и вскрытия полостей с гно-ем), пиелонефрит, туберкулез почек с нагноившимися очагами, инородные тела, камни в почках при невозможности их извлечения через лоханку.
Существуют большие (полные) и малые (частичные) нефротомии. К боль-шим нефротомиям относят секционный, продольный и поперечный разре-зы. Для удаления крупных множественных и коралловидных камней могут быть использованы все 3 типа разрезов. Секционный разрез выполняют по выпуклому краю почки. Продольный разрез (Цондека) проводят продольно на 0,5–1 см кзади от выпуклого края почки. Поперечный разрез (Хассель-бахера) обеспечивает хороший доступ и сопровождается меньшим крово-течением по сравнению с продольным разрезом. Ни один из указанных способов полной нефротомии не избавляет от сильного кровотечения. Большие нефротомии безопасны лишь при гидронефрозе и пионефрозе, т. к. почечная паренхима в этих случаях атрофирована, истончена и кровотече-ние из нее вследствие этого незначительно.
Почку обнажают одним из внебрюшинных доступов. После тщатель-ного выделения ее из окружающих тканей, выведения и мобилизации по-чечной ножки на сосудистую ножку накладывают мягкий зажим. Рентге-нологически или другим способом уточняют положение камня, инородного тела или абсцесса. Вдоль латерального края почки на протяжении 1,5–2 см рассекают капсулу и далее проникают тупым путем зажимом к камню, за-хватывают и извлекают его (или дренируют полость абсцесса). С почечной ножки снимают зажим и, если кровотечение значительное, кровоточащие сосуды лигируют. Края раны прижимают друг к другу и через всю толщу паренхимы выше разреза лоханки накладывают ряд матрацных швов. Если рана небольших размеров, ее зашивают узловыми швами. Швы не должны проникать в ткань паренхимы глубже 1 см, чтобы не проколоть почечные чашечки, т. к. это может повлечь за собой образование мочевых свищей. По-мимо лигирования и наложения швов, для остановки кровотечения можно использовать тампонаду почечной раны кусочком мышцы. Мышцу в ране укрепляют теми же швами, которыми ушивают рану. Почку укладывают на место, в лоханку вводят дренажную трубку, операционную рану ушивают послойно. Безопаснее малая (частичная) и субкапсулярная нефротомия, по-скольку почечную ткань рассекают над камнем на небольшом протяжении и кровотечение из раны почки бывает незначительным. Над камнем паренхима почки нередко истончена, атрофирована и размягчена, поэтому в обнаженной почке камень можно легко прощупать. Если он не определяется, локализа-цию его устанавливают проколом иглы. Над камнем рассекают фиброзную капсулу и по ходу иглы к нему тупо проводят зажим, которым захватывают его и извлекают. Рану зашивают узловыми кетгутовыми швами.
Нефрэктомия произведена впервые Симоном в 1870 г. При планирова-нии нефрэктомии необходимо предварительно убедиться в наличии 2-й поч-ки и, что особенно важно, исследовать ее функциональное состояние.
Показания: огнестрельные ранения с размозжением почки, закрытые повреждения почки (разрывы), почечнокаменная болезнь (особенно при наличии коралловидных камней), пионефроз, опухоли почек, гидронефроз.
Одним из внебрюшинных доступов обнажают почку и рассекают зад-ний листок ее наружной капсулы. После этого приступают к выделению почки из жировой капсулы. Выделив почку со всех сторон, выводят ее в рану. Затем последовательно обнажают элементы почечной ножки: вену, артерию, заднюю стенку лоханки и мочеточник. После этого накладывают 2 лигатуры на мочеточник и пересекают его между ними на границе верх-ней и средней его третей. Затем, используя иглу Дешана, подводят под ка-ждый из сосудов по 2 шелковые лигатуры на расстоянии 1 см одна от дру-гой и крепко завязывают их хирургическим узлом. Не отрезая концы лига-тур, оба перевязанных сосуда захватывают ближе к почечным воротам браншами зажима Фёдорова и каждый из сосудов пересекают между за-жимом и воротами. Раздвигают бранши зажима и, если кровотечения нет, его снимают, отсекают концы лигатур.
Проводят контроль почечного ложа на гемостаз. К почечному ложу и культе мочеточника подводят дренажные резиновые трубки, вынимают ва-лик и приступают к закрытию операционной раны.
Техники резекции почки
Резекция почки — органосохраняющая операция, которую выполняют при некоторых опухолях почки, а также при нефролитиазе. Опухоли почки. Резекция почки показана при опухоли обеих или единственной почки, а также при двусторонней хронической почечной недостаточности. Операция позволяет сохранить функционирующую почечную паренхиму, но сопряжена со значительными техническими трудностями, возможным травмированием опухоли и повышенным риском местного ее рецидива, При опухоли больших размеров или расположенной в среднем сегменте почки необходима селективная почечная венография для выявления возможных внутриорганных опухолевых тромбов. Доброкачественные заболевания. Наличие камня в расширенной нижней чашечке, окруженной истонченной почечной паренхимой, является показанием к резекции нижнего сегмента почки. Альтернативный способ лечения в этом случае — каликопиелостомия (анастомозирование вскрытой нижней чашечки с лоханкой). Можно использовать такие экспериментальные методики, как лазерная экстирпация и УЗ-аспирация.
Резекция почки по поводу опухоли В сложных случаях производят селективную почечную артериографию, которая позволяет не только установить линию рассечения почечной паренхимы, но и выявить поражение магистральной почечной артерии. Устраняют инфекцию мочевых путей. Перед операцией больному следует ввести достаточный объем жидкостей; особенно важно устранить дефицит жидкости перед пережатием почечной артерии. При значительном риске осложнений нужно подготовить лед для интраоперационного охлаждения почки. При опасности ишемического повреждения единственной почки следует перед операцией наложить сосудистый шунт для проведения в послеоперационном периоде гемодиализа.
Экстракорпоральная резекции — альтернативный способ удаления большой опухоли среднего сегмента почки, позволяющий избежать массивного кровотечения и обеспечивающий полное удаление опухоли. Такие операции производятся редко, так как они сопряжены с высоким риском осложнений. После удаления почку охлаждают и промывают магистральную почечную артерию холодным раствором электролитов до тех пор, пока промывные воды не станут прозрачными. Осторожно удаляют опухоль, стараясь не повредить крупные сосуды и мочеточник, особенно сосуды мочеточника и почечной лоханки. Вводя перфузионный раствор через магистральную почечную артерию или вену, можно определить расположение мелких внутриорганных сосудов. После ушивания чашечно-лоханочной системы и почечной паренхимы почку имплантируют в подвздошную ямку. При опухоли обеих почек требуется предварительная лимфаденэктомия со срочным гистологическим исследованием замороженных срезов. Радикальную нефрэктомию производят со стороны большего поражения почки, а менее пораженную почку резецируют. Следует сохранить по меньшей мере один надпочечник. Возможен другой способ при двустороннем поражении — 1-м этапом производят резекцию менее пораженной почки, а 2-м — оперируют с другой стороны, выполняя резекцию почки или нефрэктомию. Следует помнить, что в случае двустороннего поражения почек опухоль в одной из них может представлять собой метастаз. Следует подготовить все необходимое для охлаждения почки, хотя время ее тепловой ишемии редко превышает 30 мин. Внутривенно вводят маннитол. А. Положение больного — на здоровом боку. Под больного подкладывают валик или разгибают операционный стол. Достаточный доступ обычно достигается боковым разрезом в одиннадцатом межреберье. Если предполагается аутотрансплантация почки, используют передний доступ. У детей следует применять передний доступ. Б. Боковым доступом обнажают фасцию Героты, вскрывают ее по боковой поверхности и в рану вводят кольцевой ранорасширитель Бухвальтера. Обнажают всю почку для обнаружения множественных опухолевых узлов. Проверяют баллотирование опухоли, надавливая одним пальцем на область ворот почки, другими — на почечную паренхиму над опухолью; такой прием позволяет оценить размеры большой опухоли и определить техническую возможность резекции почки (рис.2). Не следует удалять околопочечную жировую клетчатку, прилегающую к опухоли, так как опухоль может прорастать через почечную капсулу. Обнажают сосуды почечной ножки, чтобы наложить сосудистые зажимы. Мобилизуют сосуды, входящие в ворота почки, особенно те, которые снабжают кровью пораженную часть почки. Магистральную почечную артерию и ее ветвь, питающую пораженную часть почки, берут на резиновые держалки. При операции по поводу почечно-клеточного рака пальпаторно определяют поражение лимфатических узлов в воротах почки (при опухоли левой почки — левых парааортальных, при опухоли правой — правых паракавальных), подозрительные лимфатические узлы отправляют на срочное гистологическое исследование замороженных срезов.

Рис.2
РЕЗЕКЦИЯ ПОЛЮСА ПОЧКИ Почку следует осмотреть и определить выполнимость и объем резекции. Для этой цели можно использовать интраоперационное УЗИ. Чтобы установить демаркационную линию для резекции, на артерию, питающую пораженный сегмент почки, временно накладывают зажим и устанавливают границы побледневшего участка паренхимы. Линию резекции можно определить после внутривенного введения индигокармина или его разведенного раствора (0,4%) в почечную артерию или ее ветвь. Все добавочные сосуды берут на резиновые держалки. Перевязывают и пересекают сосуды, снабжающие кровью полюс почки, подлежащий удалению. Плоскость резекции должна соответствовать радиальному направлению почечных пирамид. Во время резекции ассистент сдавливает полюс почки между большим и указательным пальцами, пережимая внутриорганные сосуды. Перед отсечением участка почечной паренхимы на почку можно наложить турникет или зажим. Выделяют артерии в воротах почки и определяют ветвь, снабжающую кровью пораженную часть почки. На эту ветвь накладывают зажим с надетыми на бранши резиновыми трубками и оставляют его до тех пор, пока дефект почечной паренхимы после резекции почки не будет ушит (рис.3). Зажим сначала ослабляют для проверки гемостаза и при отсутствии кровотечения снимают. В некоторых случаях вместо пережатия сосуда можно сдавить почечную паренхиму пальцами. Почечную вену при резекции почки обычно не пережимают. Если время ишемии почечной паренхимы превышает 30 мин, просят анестезиолога ввести внутривенно фуросемид или 20% раствор маннитола. Почку изолируют от других анатомических структур и брюшной стенки с помощью резиновых прокладок или пластикового пакета с отверстием и обкладывают полостным тампоном. Затем на почечную артерию накладывают сосудистый зажим и заливают почку ледяным «салом» на 15 мин.
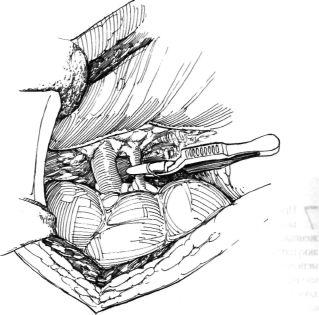
Рис.3
Рассекают почечную капсулу на 1-2 см дистальнее предполагаемой границы резекции. Если разрез почечной капсулы приходится на опухоль, его проводят проксимальнее. Отсепаровывают капсулу от неизмененной паренхимы тупым путем(рис.4).

Рис.4
Лезвием скальпеля или его рукояткой разделяют почечную паренхиму в пределах здоровой ткани, отступя 1 см от края опухоли. Плоскость резекции должна проходить между почечными дольками, причем не следует выполнять ни гильотинный, ни клиновидный разрез. Если опухоль распространяется проксимальнее, чем предполагалось, можно дополнительно резецировать паренхиму почки. Однако при почечно-клеточном раке проксимальная резекция недопустима, в этом случае выполняют нефрэктомию. Края разреза почечной паренхимы разводят нейрохирургическими крючками. Удалять пораженную часть почки можно тупым путем, раздавливая паренхиму почки ногтевой фалангой большого пальца (рис.5).
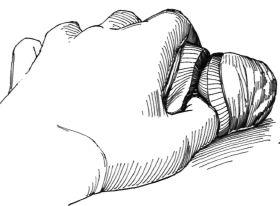
Рис.5
Рассекают дугообразные сосуды с помощью ножниц Лахея, культи сосудов прошивают и перевязывают 8-образными швами нитью 4-0 или 5-0 из хромированного кетгута (рис.6). Шейку каждой удаляемой чашечки пересекают скальпелем или ножницами. Если в чашечке находится камень, его удаляют, рассекая чашечку по возможности в дистальном отделе. При операции по поводу опухоли производят биопсию прилежащих к опухоли участков паренхимы и отправляют материал на срочное гистологическое исследование.
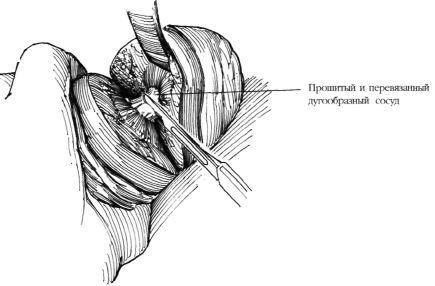
Рис.6
При прошивании и перевязывании дугообразных сосудов особое внимание обращают на большие венозные коллекторы, расположенные вблизи ворот почки. Хирург должен оперировать быстро, но аккуратно. Не следует пользоваться электрокоагуляцией, однако применение аргонового коагулятора, если он имеется в распоряжении, вполне оправданно. Междолевые сосуды прошивают и перевязывают, захватывая в шов прилежащую шейку чашечки. Удаленную часть почки кладут на специальный столик, чтобы патоморфолог мог выполнить срочное гистологическое исследование замороженных срезов ткани вблизи границы резекции. Кратковременно ослабляют зажим, наложенный на почечную ножку, чтобы выявить и перевязать оставшиеся кровоточащие сосуды. При необходимости в мочеточник устанавливают стент с закрученным концом. Шейку чашечки для обеспечения герметичности ушивают непрерывным швом синтетической рассасывающейся нитью 4-0 или 5-0. Для проверки герметичности шва мочеточник пережимают и лоханку почки наполняют жидкостью. С целью гемостаза поверхность почечной паренхимы можно покрыть рассасывающимся коллагеном. Ослабляют зажим, наложенный на почечную ножку, продолжая в течение нескольких минут сдавливать почку в области линии швов. Продолжающееся кровотечение свидетельствует о том, что одна из артериальных ветвей не перевязана, поэтому почечную ножку снова пережимают, почку охлаждают, после чего, сняв зажим, прошивают кровоточащий сосуд. Если после снятия зажима количество мочи, выделяемой почкой, уменьшается, необходимо внутривенно ввести фуросемид. Ушивают почечную капсулу в вертикальном направлении матрацными швами нитью 3-0 или 4-0 из хромированного кетгута, захватывая в шов края почечной паренхимы (рис.7). Швы почечной паренхимы завязывают на жировых прокладках. При недостаточной прочности почечной капсулы ее можно заменить свободным лоскутом брюшины или синтетическим материалом. Линию швов капсулы и паренхимы почки можно укрыть прядью сальника, подведенной в забрюшинное пространство.
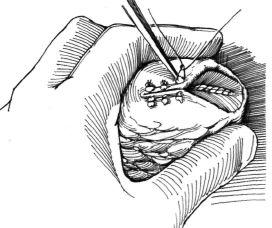
Рис. 7
Производят нефропексию, чтобы удержать нижний сегмент почки от соприкосновения с лоханочно-мочеточниковым сегментом и мочеточником. Мочеточниковый стент устанавливают лишь в том случае, если произведена обширная реконструктивная операция. К зоне операции подводят резиновый дренаж и фиксируют его с помощью «длинного шва» или, что менее желательно, через контрапертуру проводят хлорвиниловый дренаж, соединенный с системой для активной аспирации. Ушивают фасцию Героты так, чтобы линия швов была прикрыта околопочечной жировой клетчаткой. Рану послойно ушивают. Дренаж удаляют не ранее чем через 7 дней после операции. Если продолжается подтекание мочи по дренажу, следует произвести ретроградную уретеропиелографию и установить мочеточниковый стент с J-образным концом. В течение 1-го месяца после операции производят КГ оперированной почки. С этой томограммой сравнивают все последующие, которые делают каждые 6 месяцев в течение первых 2 лет после операции. При единственной почке возможна гиперфильтрационная нефропатия, поэтому необходимо исследовать суточную экскрецию белка с мочой.
КЛИНОВИДНАЯ РЕЗЕКЦИЯ ПРИ ОПУХОЛИ СРЕДНЕГО СЕГМЕНТА ПОЧКИ
С помощью интраоперационного цветного допплеровского картирования определяют распространенность опухолевого процесса и выясняют техническую возможность выполнения органосохраняющей операции. Надсекают почечную капсулу на 2 см от краев опухоли. При значительном объеме резекции почки следует накладывать зажим на почечную артерию. Клиновидно иссекают пораженный опухолью сегмент в пределах неизмененной здоровой паренхимы, придерживаясь направления нефронов (рис. 8). Обеспечивают гемостаз, прошивая ткань почки с кровоточащими сосудами 8-образными швами.
Рис.8
Перед ушиванием чашечно-лоханочной системы устанавливают мочеточниковый стент.
A. Дефект паренхимы и капсулы почки ушивают матрацными швами на жировых прокладках.
Б. При большом дефекте паренхимы и капсулы почки его укрывают рассасывающимся коллагеном или прядью сальника.
B. Для закрытия дефекта можно использовать свободный лоскут брюшины (рис.9)
 Рис.9
Рис.9
ПОСЛЕОПЕРАЦИОННЫЕ ОСЛОЖНЕНИЯ
Непрекращающееся отделяемое по дренажам свидетельствует об обструкции мочевых путей дистальнее места стояния дренажа. Свищи возникают редко, обычно при опухолях больших размеров или расположенных в центре почки, а также после реконструкции чашечно-лоханочной системы. Свищи образуются после клиновидной резекции почки, когда дефект ушивают широкими матрацными швами. Мочевые свищи обычно закрываются самопроизвольно или после установки (или удаления) мочеточникового стента. Уринома обусловлена недостаточным дренированием почки. Необходимость в установке мочеточникового катетера или стента возникает редко. Раневая инфекция часто возникает после операций по поводу камней почки в сочетании с инфекцией мочевых путей. Редкое осложнение — тромбоз почечной артерии в результате повреждения ее интимы. Нефрэктомию после резекции почки приходится выполнять менее чем у 3% больных. Острая почечная недостаточность может возникнуть после резекции единственной почки в связи с большими размерами опухоли, удаления значительного объема паренхимы и длительным периодом ишемии почечной ткани. После резекции почки у детей возможно постепенное снижение ее функции в результате избыточной перфузии оставшейся почечной паренхимы.

 Изучение дыхательной функции. Легкие должны хорошо работать, поскольку общий наркоз угнетает их деятельность.
Изучение дыхательной функции. Легкие должны хорошо работать, поскольку общий наркоз угнетает их деятельность.