Надпочечники — Медицинская энциклопедия
Надпо́чечники
(glandulae suprarenales; синоним: надпочечные железы, супраренальные железы, адреналовые железы)
парные железы внутренней секреции, расположенные в забрюшинном пространстве над верхними полюсами почек на уровне XI—XII грудных позвонков. Каждый надпочечник состоит из внутреннего мозгового вещества и наружного коркового вещества, которые являются двумя различными по происхождению, строению и функциям железами, объединенными в процессе филогенеза в единый орган. Вместе с почками Н. заключены в жировую капсулу и покрыты почечной фасцией.
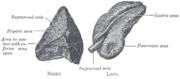
Правый Н. у взрослого человека имеет треугольную форму, левый — полулунную (рис. 1). Нижнюю поверхность правого Н. и верхнепереднюю поверхность левого Н. покрывает брюшина. Надпочечники покрыты тонкой фиброзной почечной капсулой (фасцией Героты). Собственная соединительнотканная капсула Н. рыхловатая снаружи и плотная у их поверхности. От капсулы Н. внутрь железы отходят трабекулы — пучки соединительнотканных волокон с кровеносными сосудами и нервами. Длина Н. взрослого человека составляет от 30 до 70
Кровоснабжение Н. осуществляют три группы надпочечниковых артерий: верхняя, средняя и нижняя, проникающие в железу в виде многочисленных капилляров, которые широко анастомозируют между собой и образуют в мозговом веществе расширения — синусоиды. Отток крови от Н. происходит через центральную и многочисленные поверхностные вены, впадающие в венозную сеть окружающих органов и тканей. Параллельно кровеносным расположены лимфатические капилляры, отводящие лимфу. Иннервируются Н. симпатическими (преимущественно) и парасимпатическими волокнами чревного, блуждающего и диафрагмального нервов.
Корковое вещество Н. состоит из секреторных клеток, расположенных таким образом, чтобы их секрет поступал в капилляры. В корковом веществе различают три зоны ( рис. 2). Сразу под капсулой находится клубочковая зона, клетки которой напоминают цилиндрические, они сгруппированы в небольшие гроздья неправильной формы, разделенные капиллярами. Под клубочковой зоной располагается широкая пучковая зона, ее полигональные клетки образуют тяжи, или колонки, направленные радиально. Между этими колонками находятся капилляры. В пучковой зоне различают наружную часть, образованную наиболее крупными переполненными липидами клетками, и внутреннюю часть, сформированную более мелкими темными клетками. Третья зона коркового вещества — сетчатая — сравнительно тонка, клетки ее образуют тяжи, идущие в различных направлениях и анастомозирующие между собой. В их цитоплазме нередко содержатся гранулы липофусцина.
Корковое вещество Н. — жизненно важный орган. Вырабатываемые им стероидные гормоны, синтезирующиеся преимущественно из Холестерина
Мозговое вещество находится в центре Н. (рис. 3) и окружено корковым веществом, от которого оно нерезко отграничено. Железистые клетки мозгового вещества (рис. 4) получили название хромаффинных, или феохромных, т.к. избирательно окрашиваются солями хрома в желто-бурый цвет. Помимо железистых клеток в мозговом веществе Н. много нервных волокон и нервных клеток. Скопления хромаффинных клеток, так называемых параганглиев (см. Апуд-система), обнаруживаются также по ходу легочного ствола, восходящей и брюшной аорты, в средостении, существует поясничный аортальный параганглий и др. Хромаффинные клетки секретируют три гормона (адреналин, норадреналин и дофамин), по своей химической природе являющихся катехоламинами (Катехоламины)
Методы исследования. Информативными методами определения функционального состояния Н. являются определение концентрации надпочечниковых гормонов и их метаболитов в крови и моче, а также ряд функциональных проб. Глюкокортикоидную функцию Н. оценивают по содержанию 11-оксикортикостероидов в крови и свободного кортизола в моче. Андрогенную и частично глюкокортикоидную функции Н. определяют по суточному выведению свободного дегидроэпиандростерона и его сульфата с мочой. Все большее значение приобретает радиоиммунологический метод определения кортизола в крови и свободного кортизола в моче. Исследования проводят утром натощак, когда концентрация кортизола в крови максимальна, и в 23 ч, когда она снижается примерно в 2 раза. Нарушение ритма выброса кортизола в кровоток свидетельствует о патологии Н. Радиоиммунологический метод используется также для определения концентрации альдостерона и активности ренина (основного регулятора синтеза альдостерона) в плазме крови. В качестве функциональных проб наиболее распространены пробы с дексаметазоном, позволяющие в зависимости от дозы дексаметазона дифференцировать либо опухоль, исходящую из коркового вещества надпочечника и гиперплазию коркового вещества надпочечников, связанной с избыточной продукцией АКТГ (болезнь Иценко — Кушинга), от других, клинически сходных состояний (гапоталамический синдром и др.), либо дифференцировать опухоль коры надпочечника от их двусторонней гиперплазии. При подозрении на функциональную недостаточность Н. проводят стимулирующие пробы с АКТГ1—24. В случае значительной надпочечниковой недостаточности стимулирующие пробы могут ухудшить самочувствие больных, поэтому такие пробы проводят в стационаре. Для оценки состояния минералокортикоидной функции Н. определяют концентрацию в крови калия и натрия. При тяжелой надпочечниковой недостаточности содержание натрия в крови снижается, а калия — возрастает; Гиперальдостеронизм, наоборот, характеризуется гипокалиемией. О функциональном состоянии мозгового вещества Н. судят по концентрации катехоламинов в крови или в моче.
В диагностике заболеваний Н. используют рентгенологические методы: Пневморетроперитонеум, томографию (Томография), ангиографию (Ангиография), аортографию с катетеризацией надпочечниковых вен и определением концентрации гормонов в пробах крови. Наиболее современными методами исследования Н. являются Ультразвуковая диагностика, радионуклидное Сканирование, компьютерная томография и магнитно-резонансная томография. С их помощью определяют величину и форму Н. (рис. 5), устанавливают наличие опухоли.
Патология Н., как правило, ведет к нарушению их стероидогенных функций (общему снижению или повышению, выпадению или увеличению синтеза одного или нескольких стероидных гормонов и т.д.). Снижение или полное прекращение функций коры Н. может быть результатом удаления одного или обоих Н., повреждения Н. при каком-либо патологическом процессе (туберкулезе, амилоидозе, саркоидозе, аутоиммунном процессе, кровоизлиянии и др.) или выпадения АКТГ-функции гипофиза. Гиперкортицизм с избыточным синтезом глюкокортикоидов может быть обусловлен гипертрофией и (или) гиперплазией (диффузной или диффузно-узелковой) коркового вещества Н., возникающей в результате гиперстимуляции коры Н. гипофизарным АКТГ, например, при Иценко — Кушинга болезни (Иценко — Кушинга болезнь) или опухолевым, т.е. АКТГ эктопического происхождения (при мелкоклеточном раке легкого и др.). Клетки коркового вещества Н. во всех этих случаях обнаруживают высокую функциональную активность. Причиной гиперкортицизма при Иценко — Кушинга синдроме является односторонняя опухоль коры Н. Изолированная гиперплазия клубочковой зоны или всего коркового вещества, а также аденоматоз коры обоих Н. может стать причиной гиперальдостеронизма неопухолевого генеза.
Генетически обусловленные дефекты ферментов, участвующих в биосинтезе кортикостероидов, в большинстве случаев приводят к нарушению биосинтеза кортизола, что вызывает усиленную секрецию АКТГ и развитие вторичной гиперплазии и гипертрофии коры Н., степень выраженности которых зависят от пола, врожденного дефицита ферментов и возраста больного, в котором проявился генетический дефект. У детей с вирилизирующим вариантом врожденной дисфункции коры надпочечников (Врождённая дисфункция коры надпочечников) масса коры надпочечников от рождения до пубертатного периода может в 5—10 раз превышать массу коры надпочечников здоровых детей.
Клинические проявления патологии Н. обусловлены снижением (гипокортицизм) или повышением (гиперкортицизм) синтеза надпочечниковых гормонов по сравнению с нормой. Первичный хронический гипокортицизм в наиболее выраженном виде наблюдается при аддисоновой болезни (Аддисонова болезнь)
Хромаффиномы (Хромаффинома), секретирующие большие количества катехоламинов, исходят из хромаффинной ткани мозгового вещества Н., а также парааортального параганглия, клеток параганглиев мочевого пузыря или средостения. Помимо гормонально-активных опухолей в Н. могут отмечаться гормонально-неактивные доброкачественные опухоли (липома, фиброма и др.) и злокачественные опухоли (гормонально-активные, гормонально-неактивные и так называемый пирогенный рак коры надпочечников). Доброкачественные опухоли Н. невелики по размеру, протекают бессимптомно, обнаруживаются обычно случайно. Злокачественные гормонально-неактивные опухоли Н. и особенно пирогенный рак коры надпочечников клинически проявляются симптомами интоксикации (прежде всего повышением температуры тела), возможно увеличение объема живота, иногда опухоль можно обнаружить пальпаторно. Клиническая картина гормонально-активных злокачественных опухолей может напоминать клиническую картину соответствующих гормонально-неактивных опухолей.
Лечение опухолей, как правило, оперативное, при злокачественных опухолях оно сочетается с химиотерапией. После двусторонней адреналэктомии больные нуждаются в пожизненной заместительной терапии препаратами гормонов коры Н. После удаления опухоли, исходящей из коркового вещества Н., функция другого надпочечника может быть снижена, поэтому больные временно, а иногда и постоянно получают препараты гормонов коры Н. Медикаментозная терапия гормонально-активных опухолей заключается в широком использовании хлодитана и маммомита.
Лечение заболеваний надпочечников — см. Адреногенитальный синдром, Вирильный синдром, Гиперальдостеронизм, Иценко — Кушинга болезнь, Иценко — Кушинга синдром и др.
При своевременной диагностике заболеваний Н. и соответствующей терапии прогноз для жизни у большинства больных благоприятный, однако трудоспособность всегда снижена.
Патология надпочечников у детей имеет свои особенности. У новорожденных наблюдается физиологическая недостаточность коры надпочечников, которая обусловлена морфологической перестройкой, обратным развитием фетальной (зародышевой) зоны коркового вещества и становлением постоянного строения коркового вещества, неразвитостью гуморальной связи между передней долей гипофиза (выработка АКТГ) и корковым веществом.
К патологии Н. у детей относят врожденную дисфункцию коры Н., гипоальдостеронизм, хромаффиному, аддисонову болезнь, гиперальдостеронизм, болезнь Иценко — Кушинга и др. У детей с внутричерепной родовой травмой, при тяжело протекающих заболеваниях, в т.ч. инфекционных (например, менингококковой инфекции), нередко возникают кровоизлияния в Н. На фоне общего тяжелого состояния отмечают слабость, отсутствие активных движений вплоть до адинамии, бледность кожи, цианоз, поверхностное аритмичное дыхание, глухие тоны сердца, слабый пульс, падение АД, срыгивания, рвоту, клиническую картину кишечной непроходимости, резкое снижение рефлексов. Показана заместительная терапия гидрокортизоном из расчета 5 мг/кг массы тела ребенка, затем преднизолоном (1 мг/кг), который дают в утренние часы. С целью предупреждения возможного кровоизлияния в Н. при тяжелых состояниях также назначают глюкокортикоиды (0,4 мг/кг по преднизолону) в утренние часы.
Для наследственной патологии Н. чаще всего характерна клиническая картина так называемого сольтеряющего синдрома: рвота, потеря в весе, обезвоживание организма, учащенный стул, жидкие испражнения, иногда запоры. Дифференциальный диагноз проводится после исследования спектра гормонов Н. в крови и моче. Для коррекции перечисленных нарушений назначают заместительную терапию гормонами и растворами хлорида натрия. Без лечения дети с сольтеряющим синдромом погибают в первые годы жизни.
При инфекционно-аллергических заболеваниях (например, гломерулонефритах) отмечаются патологические реакции со стороны коркового вещества Н., поддерживающие воспалительные и иммунологические процессы в организме больного ребенка. Для их коррекции назначают глюко-кортикоидные препараты — преднизолон в дозе 1,5—2 мг/кг массы тела ребенка.
Библиогр.: Ефимов А.С., Боднар П.Н. и Зелинский Б.А. Эндокринология, с. 245, Киев, 1983; Нарушение функции надпочечников при эндокринных заболеваниях, под ред. И.В. Комиссаренко, Киев, 1984; Хэм А. и Кормак Д. Гистология, пер. с англ., т. 5, с. 96, М., 1983; Шрейбер В. Патофизиология желез внутренней секреции, пер. с чеш., с. 253, 309, Прага, 1987.

Рис. 2. Гистологическое строение коркового вещества надпочечника: 1 — собственная соединительнотканная капсула надпочечника; 2 — клубочковая зона; 3 — пучковая зона; 4 — сетчатая зона; 5 — соединительнотканные прослойки; 6 — кровеносный сосуд.

Рис. 3. Гистологическое строение надпочечника: 1 — собственная соединительнотканная капсула надпочечника; 2 — корковое вещество; 3 — мозговое вещество.

Рис. 4. Гистологическое строение мозгового вещества надпочечника: 1 — клетки мозгового вещества; 2 — прослойки соединительной ткани; 3 — венозный синус.

Рис. 5б). Сцинтиграмма почек и надпочечников при гиперплазии надпочечников.

Рис. 5а). Сцинтиграмма почек и надпочечников в норме.

Рис. 1. Макропрепарат удаленных и выделенных из клетчатки почек и надпочечников.
Источник: Медицинская энциклопедия на Gufo.me
Значения в других словарях
- надпочечники — надпочечники мн. Парные железы внутренней секреции человека и позвоночных животных, лежащие на верхней стороне почек. Толковый словарь Ефремовой
- надпочечники — НАДПОЧЕЧНИКИ, надпочечные железы (Glandulae suprarenales), парные эндокринные железы высших позвоночных, расположенные вблизи почек и объединяющие самостоятельно возникшие интерреналовую и супрареналовую железы. Первая развивается из целомич. Ветеринарный энциклопедический словарь
- НАДПОЧЕЧНИКИ — НАДПОЧЕЧНИКИ, пара маленьких эндокринных желез, расположенных над ПОЧКАМИ. Они вырабатывают многие стероиды, которые регулируют баланс воды и солей в крови и связаны с МЕТАБОЛИЗМОМ углеводов, белков и жиров, а также ГОРМОНЫ АДРЕНАЛИН и норадреналин… Научно-технический словарь
- НАДПОЧЕЧНИКИ — НАДПОЧЕЧНИКИ — парные железы внутренней секреции позвоночных животных и человека. Корковый слой надпочечников секретирует кортикостероиды, а также частично мужские и женские половые гормоны, мозговой слой — адреналин и норадреналин. Большой энциклопедический словарь
- Надпочечники — Надпочечные железы (glandulae suprarenales), парный эндокринный орган у высших позвоночных животных и человека. В каждом Н. различают поверхностную часть (кору, или корковый слой), построенную из стероидогенной ткани и продуцирующую стероидные гормоны… Большая советская энциклопедия
- надпочечники — Железы внутренней секреции, вырабатывающие гормоны. Располагаются (в виде шапочек) над верхними полюсами почек. Масса обоих надпочечников у человека составляет 10—14 г. Ткань надпочечников делится на корковое и мозговое вещество. Биология. Современная энциклопедия
- надпочечники — (glandulae suprarenales), парный эндокринный орган высших позвоночных, расположенный вблизи верх, полюса почки. Каждый Н. состоит из коркового слоя, или коры, и мозгового вещества. Биологический энциклопедический словарь
- надпочечники — НАДПОЧЕЧНИКИ -ов; мн. (ед. надпочечник, -а; м.). Анат. Парные железы внутренней секреции позвоночных животных и человека, лежащие на верхней стороне почек. Толковый словарь Кузнецова
- Надпочечники — Парная железа внутренней секреции. Состоит из двух разных по происхождению и функции частей: коркового (наружного) слоя, вырабатывающего кортикостероиды, минералокортикоиды и половые гормоны, и мозгового (внутреннего) слоя… Сексологическая энциклопедия
- надпочечники — -ов, мн. (ед. надпочечник, -а, м.). анат. Один из органов внутренней секреции позвоночных животных и человека в виде двух желез, лежащих на верхней стороне почек. Малый академический словарь
- надпочечники — НАДПОЧЕЧНИКИ (glandulae suprarenalis) , парные железы внутр. секреции позвоночных ж-ных. Состоят из коркового и мозгового в-ва. Корковое в-во (совокупность эпителиальных клеток) синтезирует кортикостероидные гормоны (альдостерон… Сельскохозяйственный словарь

Эндокринная система — Википедия

Эндокри́нная систе́ма — система регуляции деятельности внутренних органов посредством гормонов, выделяемых эндокринными клетками непосредственно в кровь либо диффундирующих через межклеточное пространство в соседние клетки.
Не́йроэндокри́нная (эндокринная) система координирует и регулирует деятельность практически всех органов и систем организма, обеспечивает его адаптацию к постоянно изменяющимся условиям внешней и внутренней среды, сохраняя постоянство внутренней среды, необходимое для поддержания нормальной жизнедеятельности данного индивидуума. Имеются чёткие указания на то, что осуществление перечисленных функций нейроэндокринной системы возможно только в тесном взаимодействии с иммунной системой[1].
Эндокринная система делится на гландулярную эндокринную систему (или гландулярный аппарат), в которой эндокринные клетки собраны вместе и формируют железу внутренней секреции, и диффузную эндокринную систему. Железа внутренней секреции производит гландулярные гормоны, к которым относятся все стероидные гормоны, гормоны щитовидной железы и многие пептидные гормоны. Диффузная эндокринная система представлена рассеянными по всему организму эндокринными клетками, продуцирующими гормоны, называемые агландулярными — (за исключением кальцитриола) пептиды. Практически в любой ткани организма имеются эндокринные клетки.
- Принимает участие в гуморальной (химической) регуляции функций организма и координирует деятельность всех органов и систем.
- Обеспечивает сохранение гомеостаза организма при меняющихся условиях внешней среды.
- Совместно с нервной и иммунной системами регулирует:
- рост;
- развитие организма;
- его половую дифференцировку и репродуктивную функцию;
- принимает участие в процессах образования, использования и сохранения энергии.
- В совокупности с нервной системой гормоны принимают участие в обеспечении:
Представлена железами внутренней секреции, осуществляющими синтез, накопление и высвобождение в кровоток различных биологически активных веществ (гормонов, нейромедиаторов и других). Классические железы внутренней секреции: эпифиз, гипофиз, щитовидная, паращитовидная железы, островковый аппарат поджелудочной железы, корковое и мозговое вещество надпочечников, яички, яичники относят к гландулярной эндокринной системе. В гландулярной системе эндокринные клетки сконцентрированы в пределах одной железы. Центральная нервная система принимает участие в регуляции процесса секреции гормонов всех эндокринных желез, а гормоны по механизму обратной связи влияют на функцию ЦНС, модулируя её активность и состояние. Нервная регуляция деятельности периферических эндокринных функций организма осуществляется не только посредством тропных гормонов гипофиза (гипофизарные и гипоталамические гормоны), но и через влияние автономной (или вегетативной) нервной системы. Кроме того, в самой центральной нервной системе секретируется определённое количество биологически активных веществ (моноаминов и пептидных гормонов), многие из которых также секретируются эндокринными клетками желудочно-кишечного тракта[1]. Железы внутренней секреции (эндокринные железы) — органы, которые вырабатывают специфические вещества и выделяют их непосредственно в кровь или лимфу. Этими веществами являются гормоны — химические регуляторы, необходимые для жизни. Эндокринные железы могут быть как самостоятельными органами, так и производными эпителиальных (пограничных) тканей.
Гипоталамо-гипофизарная система[править | править код]
Гипоталамус и гипофиз имеют секреторные клетки, при этом гипоталамус считается элементом важной «гипоталамо-гипофизарной системы».
В гипоталамусе секретируются собственно гипоталамические (вазопрессин или антидиуретический гормон, окситоцин, нейротензин) и биологически активные вещества, угнетающие или усиливающие секреторную функцию гипофиза (соматостатин, тиролиберин или тиреотропин-высвобождающий гормон, люлиберин или гонадолиберин или гонадотропин-высвобождающий гормон, кортиколиберин или кортикотропин-высвобождающий гормон и соматолиберин или соматотропин-высвобождающий гормон)[1]. Одной из важнейших желез организма является гипофиз, который осуществляет контроль над работой большинства желез внутренней секреции. Гипофиз — небольшая, весом менее одного грамма, но очень важная для жизни железа. Она расположена в углублении в основании черепа, связана с гипоталамической областью головного мозга ножкой и состоит из трёх долей — передней (железистая, или аденогипофиз), средней или промежуточной (она развита меньше других) и задней (нейрогипофиз). По важности выполняемых в организме функций гипофиз можно сравнить с ролью дирижёра оркестра, который показывает, когда тот или иной инструмент должен вступать в игру. Гипоталамические гормоны (вазопрессин, окситоцин, нейротензин) по гипофизарной ножке стекают в заднюю долю гипофиза, где депонируются и откуда при необходимости выбрасываются в кровоток. Гипофизотропные гормоны гипоталамуса, высвобождаясь в портальную систему гипофиза, достигают клеток передней доли гипофиза, непосредственно влияя на их секреторную активность, угнетая или стимулируя секрецию тропных гормонов гипофиза, которые, в свою очередь, стимулируют работу периферических желёз внутренней секреции[1].
Передняя доля гипофиза — важнейший орган регулирования основных функций организма: именно здесь вырабатываются шесть важнейших тропных гормонов, регулирующих секреторную активность периферических эндокринных желез — тиреотропный гормон (ТТГ), адренокортикотропный гормон (АКТГ), соматотропный гормон (СТГ или гормон роста), лактотропный гормон (пролактин) и два гонадотропных гормона, регулирующих функции периферических половых желёз: фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ). Тиреотропин ускоряет или замедляет работу щитовидной железы, АКТГ регулирует работу коркового вещества надпочечников, соматотропин (гормон роста) опосредованно (через соматомедины или инсулиноподобные факторы роста) контролирует процессы роста и развития костной системы, хрящей и мышц. Избыточная выработка гормона роста у взрослого человека ведёт к развитию акромегалии, которая проявляется увеличением толщины костей, разрастанием хрящевой ткани (носа, ушных раковин) и костей лицевого черепа. Гипофиз тесно связан с гипоталамусом, вместе с которым является связующим звеном между мозгом, периферической нервной системой и системой кровообращения. Связь между гипофизом и гипоталамусом осуществляется с помощью разных химических веществ, которые вырабатываются в так называемых нейросекреторных клетках.
Задняя доля гипофиза не вырабатывает собственных гормонов, её роль в организме заключается в накоплении и секреции двух важных гормонов, вырабатываемых нейросекреторными клетками ядер гипоталамуса: антидиуретического гормона (АДГ), участвующий в процессах регуляции водного баланса организма, повышая степень обратного всасывания жидкости в почках и окситоцина, который отвечает за сокращение гладких мышц и, в частности, матки во время родов.
Щитовидная железа[править | править код]
Щитови́дная железа́ (лат. glandula thyr(e)oidea) — эндокринная железа у позвоночных, хранящая йод и вырабатывающая йодсодержащие гормоны (йодтиронины), участвующие в регуляции обмена веществ и росте отдельных клеток, а также организма в целом — тироксин (тетрайодтиронин, T4) и трийодтиронин (T3). Щитовидная железа, вес которой колеблется от 20 до 30 г, расположена в передней части шеи и состоит из двух долей и перешейка, расположенного на уровне ΙΙ—ΙV хряща трахеи (дыхательного горла) и соединяет между собой обе доли. На задней поверхности двух долей парами расположены четыре околощитовидные железы. Снаружи щитовидная железа покрыта мышцами шеи, расположенными ниже подъязычной кости; своим фасциальным мешком железа прочно соединена с трахеей и гортанью, поэтому она перемещается вслед за движениями этих органов. Железа состоит из фолликулов — пузырьков овальной или округлой формы, которые заполнены белковым йодсодержащим веществом типа коллоида; между пузырьками располагается рыхлая соединительная ткань. Коллоид пузырьков вырабатывается эпителием и содержит гормоны, производимые щитовидной железой — тироксин (Т4) и трийодтиронин (Т3).
Ещё один гормон, выделяемый парафолликулярными или C-клетками щитовидной железы — кальцитонин (по химической природе полипептид), регулирует в организме содержание кальция и фосфатов, а также предотвращает образование остеокластов, которые в активированном состоянии могут привести к разрушению костной ткани, и стимулирует функциональную активность и размножение остеобластов. Тем самым участвует в регуляции деятельности этих двух видов образований, именно благодаря гормону новая костная ткань образуется быстрее. Действие этого гормона прямо противоположно паратиреоидину, который вырабатывается околощитовидной железой и повышает уровень кальция в крови, усиливает его приток из костей и кишечника. С этой точки зрения действие паратиреоидина напоминает витамин D.
Паращитовидные железы[править | править код]
Паращитовидная железа регулирует уровень кальция в организме в узких рамках так, чтобы нервная и двигательная системы функционировали нормально. Когда уровень кальция в крови падает ниже определённого уровня, рецепторы паращитовидной железы, чувствительные к кальцию, активируются и секретируют гормон в кровь. Паратгормон стимулирует остеокласты, чтобы те выделяли в кровь кальций из костной ткани.
Поджелудочная железа[править | править код]
Поджелудочная железа — крупный (длиной 12—30 см) секреторный о́рган двойного действия (секретирует панкреатический сок в просвет двенадцатиперстной кишки и гормоны непосредственно в кровоток), расположен в верхней части брюшной полости, между селезёнкой и двенадцатиперстной кишкой.
Инкреторный отдел поджелудочной железы представлен островками Лангерганса, расположенными в хвосте поджелудочной железы. У человека островки представлены различными типами клеток, вырабатывающими несколько полипептидных гормонов:
Надпочечники[править | править код]
На верхних полюсах обеих почек находятся небольшие железы пирамидальной формы — надпочечники. Они состоят из внешнего коркового слоя (80—90 % массы всей железы) и внутреннего мозгового вещества, клетки которого лежат группами и оплетены широкими венозными синусами. Гормональная активность обеих частей надпочечников разная. Кора надпочечников вырабатывает минералокортикоиды и гликокортикоиды, имеющие стероидную структуру. Минералокортикоиды (важнейший из них — альдостерон) регулируют ионный обмен в клетках и поддерживают их электролитическое равновесие; гликокортикоиды (например, кортизол) стимулируют распад белков и синтез углеводов. Мозговое вещество вырабатывает адреналин — гормон из группы катехоламина, который поддерживает тонус симпатической нервной системы. Адреналин часто называют гормоном борьбы или бегства, так как его выделение резко возрастает лишь в минуты опасности. Повышение уровня адреналина в крови влечёт за собой соответствующие физиологические изменения — учащается сердцебиение, сужаются кровеносные сосуды, напрягаются мышцы, расширяются зрачки. Ещё корковое вещество в небольших количествах вырабатывает мужские половые гормоны (андрогены). Если в организме возникают нарушения и андрогены начинают поступать в чрезвычайном количестве, у девочек усиливаются признаки противоположного пола. Кора и мозговое вещество надпочечников отличаются не только выработкой разных гормонов. Работа коры надпочечников активизируется центральной, а мозговое вещество — периферической нервной системой.
Гонады[править | править код]
Созревание и половая активность человека были бы невозможными без работы гонад, или половых желёз, к которым относятся мужские яички и женские яичники. У маленьких детей половые гормоны вырабатываются в небольших количествах, но по мере взросления организма в определённый момент наступает быстрое увеличение уровня половых гормонов, и тогда мужские гормоны (андрогены) и женские гормоны (эстрогены) вызывают у человека появление вторичных половых признаков.
Эпифиз[править | править код]
Функция эпифиза до конца не выяснена. Эпифиз выделяет вещества гормональной природы, серотонин, который в них же превращается в мелатонин, антигонадотропин, ослабляющий секрецию лютропина передней доли гипофиза. Наряду с антигонадотропином пинеалоциты образуют другой белковый гормон, повышающий уровень калия в крови. Из числа регуляторных пептидов наиболее важны аргинин-вазотоцин, тиролиберин, люлиберин.
Тимус[править | править код]
Иммунная система, в том числе и вилочковая железа (тимус) производит большое количество гормонов, которые можно подразделить на цитокины или лимфокины и тимические (или тимусные) гормоны — тимопоэтины, регулирующие процессы роста, созревания и дифференцировки Т-клеток и функциональную активность зрелых клеток иммунной системы. К цитокинам, секретируемым иммунокомпетентными клетками, относятся: гамма-интерферон, интерлейкины (1—7 и 9—12), фактор некроза опухолей, гранулоцитарный колониестимулирующий фактор, гранулоцитомакрофагальный колониестимулирующий фактор, макрофагальный колониестимулирующий фактор, лейкемический ингибиторный фактор, онкостатин М, фактор стволовых клеток и другие[1]. С возрастом тимус деградирует, заменяясь соединительнотканным образованием.
В диффузной эндокринной системе эндокринные клетки не сконцентрированы, а рассеяны.
Некоторые эндокринные функции выполняют печень (секреция соматомедина, инсулиноподобных факторов роста и др.), почки (секреция эритропоэтина, медуллинов и др.), желудок (секреция гастрина), кишечник (секреция вазоактивного интестинального пептида и др.), селезёнка (секреция спленинов) и др. Эндокринные клетки содержатся во всём организме человека.
Выделено и описано более 30 гормонов, которые секретируются в кровяное русло клетками или скоплениями клеток, расположенными в тканях желудочно-кишечного тракта. Эндокринные клетки желудочно-кишечного тракта синтезируют гастрин, гастринсвязывающий пептид, секретин, холецистокинин, соматостатин, вазоактивный интестинальный полипептид (ВИП), вещество P, мотилин, галанин, пептиды гена глюкагона (глицентин, оксинтомодулин, глюкагоноподобный пептид 1 и 2), нейротензин, нейромедин N, пептид YY, панкреатический полипептид, нейропептид Y, хромогранины (хромогранин A и относящиеся к нему пептид GAWK и секретогранин II).
- Эндокринный контроль можно рассматривать как цепь регуляторных эффектов, в которой результат действия гормона прямо или косвенно влияет на элемент, определяющий содержание доступного гормона.
- Взаимодействие происходит, как правило, по принципу отрицательной обратной связи: при воздействии гормона на клетки-мишени их ответ, влияя на источник секреции гормона, вызывает подавление секреции.
- Положительная обратная связь, при которой секреция усиливается, встречается крайне редко.
- Эндокринная система также регулируется посредством нервной и иммунной систем.
Эндокринные заболевания — это класс заболеваний, которые возникают в результате расстройства одной или нескольких эндокринных желёз. В основе эндокринных заболеваний лежат гиперфункция, гипофункция или дисфункция желёз внутренней секреции.
Апудомы[править | править код]
Апудо́мы — опухоли, исходящие из клеточных элементов, расположенных в различных органах и тканях (преимущественно островковые (инкреторные) клетки поджелудочной железы, клетки других отделов ЖКТ, С-клетки щитовидной железы), продуцирующих полипептидные гормоны. В настоящее время описаны следующие виды апудом[2]:
Синдром Випома[править | править код]
ВИПо́ма (синдром Вернера-Моррисона, панкреатическая холера, синдром водной диареи-гипокалиемии-ахлоргидрии) — характеризуется наличием водной диареи и гипокалиемии в результате гиперплазии островковых клеток или опухоли, часто злокачественной, исходящей из островковых клеток поджелудочной железы (чаще тела и хвоста), которые секретируют вазоактивный интестинальный полипептид (ВИП). В редких случаях ВИПома может приходиться на ганглионейробластомы, которые локализуются в ретроперитонеальном пространстве, лёгких, печени, тонкой кишке и надпочечниках, встречаются в детском возрасте и, как правило, доброкачественные. Размер панкреатических ВИПом 1…6 см. В 60 % случаев злокачественных новообразований на момент диагностики имеются метастазы[3]. Заболеваемость ВИПомой очень мала (1 случай в год на 10 млн человек) или 2 % от всех эндокринных опухолей желудочно-кишечного тракта. В половине случаев опухоль злокачественная. Прогноз чаще неблагоприятный.
Гастринома[править | править код]
При гиперплазии G-клеток образуется гастрино́ма — доброкачественная или злокачественная опухоль, локализующаяся в поджелудочной железе, двенадцатиперстной или тощей кишке, или даже в перипанкреатических лимфатических узлах, в воротах селезёнки или стенке желудка. Эта опухоль вырабатывает большее количество гастрина, возникает гипергастринимия, которая, через механизм стимуляции париетальных клеток, является причиной чрезмерной продукции соляной кислоты и пепсина. В нормальной ситуации G-клетки под воздействием соляной кислоты тормозят выработку гастрина, но на G-клетки гастрино́м фактор кислотности не влияет. В результате развиваются множественные пептические язвы желудка, двенадцатиперстной или тощей кишки. Секреция гастрина гастриномами особенно резко усиливается после приёма пищи.
Клиническое проявление гипергастринимии — синдром Золлингера — Эллисона (1-го типа)[4].
Глюкагонома[править | править код]
Глюкагоно́ма — опухоль, чаще злокачественная, исходящая из альфа-клеток панкреатических островков. Характеризуется мигрирующим эрозивным дерматозом, ангулярным апапахейлитом, стоматитом, глосситом, гипергликемией, нормохромной анемией. Растёт медленно, метастазирует в печень. Встречается 1 случай на 20 млн в возрасте от 48 до 70 лет, чаще у женщин[2].
Карциноид — злокачественная опухоль, обычно возникающая в желудочно-кишечном тракте, которая вырабатывает несколько веществ, обладающих гормоноподобным действием
Не́йротензино́ма[править | править код]
ППома[править | править код]
ППо́ма — опухоль поджелудочной железы, секретирующая панкреатический полипептид (ПП). Клинические проявления практически отсутствуют. Чаще диагностируется после метастазирования в печень[2]. Лечение: оперативное, химиотерапия и симптоматическое. Прогноз зависит от срока начала лечения.
Соматостатинома[править | править код]
Сома́тостатино́ма — злокачественная медленно растущая опухоль, характеризуется повышением уровня соматостатина. Это редкое заболевание, встречается у лиц старше 45 лет — 1 случай на 40 млн[2].
Различают:
Диагноз на основании клиники и повышения уровня соматостатина в крови. Лечение оперативное, химиотерапия и симптоматическое. Прогноз зависит от своевременности лечения.
| Нозологии |
| ||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Гормоны и медиаторы | Белковые гормоны: Пептидные гормоны: АКТГ, СТГ, Меланоцитостимулирующий гормон, Пролактин, Паратгормон, Кальцитонин, Инсулин, Глюкагон;
| ||||||||||||||||||
Надпочечник — это… Что такое Надпочечник?
Внешнее строение надпочечников

Надпочечники человека
Надпо́чечники — парные эндокринные железы позвоночных животных и человека.
У человека расположенны в непосредственной близости к верхнему полюсу каждой почки. Играют важную роль в регуляции обмена веществ и в адаптации организма к неблагоприятным условиям (реакция на стрессовые условия).
Надпочечники состоят из двух структур — коркового вещества и мозгового вещества, которые регулируются нервной системой.
Мозговое вещество служит основным источником катехоламиновых гормонов в организме — адреналина и норадреналина. Некоторые же из клеток коркового вещества принадлежат к системе «гипоталамус — гипофиз — кора надпочечников» и служат источником кортикостероидов.
Корковое вещество надпочечников
Гормоны, продуцируемые в корковом веществе, относятся к кортикостероидам. Сама кора надпочечников морфо-функционально состоит из трёх слоёв:
Корковое вещество надпочечников имеет парасимпатическую иннервацию. Тела первых нейронов находятся в заднем ядре блуждающего нерва. Преганглионарные волокна локализуются в блуждающем нерве, в переднем и заднем стволе блуждающего нерва, печеночных ветвях, чревных ветвях. Они следуют в парасимпатические узлы и во внутренностное сплетение. Постганглионарные волокна: печеночное, селезеночное, поджелудочное железы, подсерозное, подслизистое и подмышечное сплетения желудка, тонкой и толстой кишок и других внутренностных органов трубчатого строения.
Клубочковая зона
В клубочковой зоне образуются гормоны, называемые минералкортикоидами. К ним относятся:
Минералкортикоиды повышают реабсорбцию Na+ и выделение K+ в почках.
Пучковая зона
В пучковой зоне образуются глюкокортикоиды, к которым относятся:
Глюкокортикоиды оказывают важное действие почти на все процессы обмена веществ. Они стимулируют образование глюкозы из жиров и аминокислот (глюконеогенез), угнетают воспалительные, иммунные и аллергические реакции, уменьшают разрастание соединительной ткани, а также повышают чувствительность органов чувств и возбудимость нервной системы.
Сетчатая зона
В сетчатой зоне производятся половые гормоны (андрогены, являющиеся веществами — предшественниками эстрогенов). Данные половые гормоны играют роль несколько иную, чем гормоны, выделяемые половыми железами. Они активны до полового созревания и после созревания половых желёз; в том числе они влияют на развитие вторичных половых признаков.
Недостаток этих половых гормонов вызывает выпадение волос; избыток ведёт к вирилизации — появлению у женщин черт, характерных для противоположного пола.
Мозговое вещество надпочечников
Клетки мозгового вещества надпочечников вырабатывает катехоламины — адреналин и норадреналин. В состоянии покоя они постоянно выделяют небольшие количества катехоламинов. Под влиянием стрессовой ситуации секреция адреналина и норадреналина клетками мозгового слоя надпочечников резко повышается.
Помимо адреналина и норадреналина клетки мозгового слоя вырабатывают пептиды, выполняющие регуляторную функцию в центральной нервной системе и желудочно-кишечном тракте. Среди эти веществ:
Расстройства, связанные с надпочечниками
Корковое вещество:
Мозговое вещество:
См. также
Ссылки
Wikimedia Foundation. 2010.
Надпочечники — это… Что такое Надпочечники?
парные железы внутренней секреции, расположенные в забрюшинном пространстве над верхними полюсами почек на уровне XI—XII грудных позвонков. Каждый надпочечник состоит из внутреннего мозгового вещества и наружного коркового вещества, которые являются двумя различными по происхождению, строению и функциям железами, объединенными в процессе филогенеза в единый орган. Вместе с почками Н. заключены в жировую капсулу и покрыты почечной фасцией. Правый Н. у взрослого человека имеет треугольную форму, левый — полулунную (рис. 1). Нижнюю поверхность правого Н. и верхнепереднюю поверхность левого Н. покрывает брюшина. Надпочечники покрыты тонкой фиброзной почечной капсулой (фасцией Героты). Собственная соединительнотканная капсула Н. рыхловатая снаружи и плотная у их поверхности. От капсулы Н. внутрь железы отходят трабекулы — пучки соединительнотканных волокон с кровеносными сосудами и нервами. Длина Н. взрослого человека составляет от 30 до 70 мм, ширина — от 20 до 35 мм, толщина —от 3 до 8 мм. Общая масса обоих надпочечников равна в среднем 13—14 г, корковое вещество составляет 9/10 всей массы надпочечников. Кровоснабжение Н. осуществляют три группы надпочечниковых артерий: верхняя, средняя и нижняя, проникающие в железу в виде многочисленных капилляров, которые широко анастомозируют между собой и образуют в мозговом веществе расширения — синусоиды. Отток крови от Н. происходит через центральную и многочисленные поверхностные вены, впадающие в венозную сеть окружающих органов и тканей. Параллельно кровеносным расположены лимфатические капилляры, отводящие лимфу. Иннервируются Н. симпатическими (преимущественно) и парасимпатическими волокнами чревного, блуждающего и диафрагмального нервов. Корковое вещество Н. состоит из секреторных клеток, расположенных таким образом, чтобы их секрет поступал в капилляры. В корковом веществе различают три зоны (рис. 2). Сразу под капсулой находится клубочковая зона, клетки которой напоминают цилиндрические, они сгруппированы в небольшие гроздья неправильной формы, разделенные капиллярами. Под клубочковой зоной располагается широкая пучковая зона, ее полигональные клетки образуют тяжи, или колонки, направленные радиально. Между этими колонками находятся капилляры. В пучковой зоне различают наружную часть, образованную наиболее крупными переполненными липидами клетками, и внутреннюю часть, сформированную более мелкими темными клетками. Третья зона коркового вещества — сетчатая — сравнительно тонка, клетки ее образуют тяжи, идущие в различных направлениях и анастомозирующие между собой. В их цитоплазме нередко содержатся гранулы липофусцина. Корковое вещество Н. — жизненно важный орган. Вырабатываемые им стероидные гормоны, синтезирующиеся преимущественно из Холестерина — Кортикостероидные гормоны и в небольшом количестве Половые гормоны — участвуют в регуляции обмена веществ и энергии (Обмен веществ и энергии). В экстрактах из коры Н. идентифицировано около 50 стероидов, но в кровь выделяется только часть. Остальные являются биосинтетическими предшественниками, метаболитами или интермедиатами (промежуточными продуктами биосинтеза) выделяющихся в кровь стероидных гормонов. Многообразное влияние кортикосгероидов на все виды обмена веществ, сосудистый тонус, иммунитет и др. делает корковое вещество Н. важнейшим участком жизнеобеспечения организма в обычных условиях и в условиях адаптации к различным стрессам (см. Стресс). В клубочковой зоне коркового вещества синтезируется альдостерон — основной минералокортикоид, участвующий в регуляции водно-солевого обмена (Водно-солевой обмен). В пучковой зоне синтезируются преимущественно кортизол и кортикостерон — глюкокортикоиды, влияющие на белковый, жировой и углеводный обмен (см. Азотистый обмен, Жировой обмен, Углеводный обмен) и на обмен нуклеиновых кислот (Нуклеиновые кислоты). Половые гормоны, главным образом андрогены, образуются в сетчатой зоне. Синтез кортикостероидов, прежде всего глюкокортикоидов, и половых гормонов, регулируется АКТГ (см. Гипофизарные гормоны). Мозговое вещество находится в центре Н. (рис. 3) и окружено корковым веществом, от которого оно нерезко отграничено. Железистые клетки мозгового вещества (рис. 4) получили название хромаффинных, или феохромных, т.к. избирательно окрашиваются солями хрома в желто-бурый цвет. Помимо железистых клеток в мозговом веществе Н. много нервных волокон и нервных клеток. Скопления хромаффинных клеток, так называемых параганглиев (см. Апуд-система), обнаруживаются также по ходу легочного ствола, восходящей и брюшной аорты, в средостении, существует поясничный аортальный параганглий и др. Хромаффинные клетки секретируют три гормона (адреналин, норадреналин и дофамин), по своей химической природе являющихся катехоламинами (Катехоламины). Биосинтетическим предшественником этих гормонов является аминокислота тирозин (см. Аминокислоты). Адреналин синтезируется только в Н.; норадреналин и дофамин образуются также в параганглиях и многочисленных нейронах симпатической нервной системы. Все ткани, продуцирующие катехоламины, составляют адрена-ловую систему. Биологическое действие катехоламинов многообразно. Они вызывают повышение концентрации глюкозы в крови и стимулируют гидролиз жира (липолиз). Адреналин повышает систолическое давление, усиливает сокращения сердца, расширяет сосуды скелетных мышц, расслабляет гладкую мускулатуру бронхов; вместе с кортикостероидами он способствует теплообразованию в организме. Норадреналин повышает диастолическое АД, расширяет венечные артерии сердца, уменьшает частоту сердечных сокращений. Выброс в кровоток биологически активных веществ из хромаффинных клеток вызывают различные стимулы, исходящие из окружающей и внутренней среды (охлаждение, физическая нагрузка, эмоции, артериальная плютензия, гипогликемия и др.). Методы исследования. Информативными методами определения функционального состояния Н. являются определение концентрации надпочечниковых гормонов и их метаболитов в крови и моче, а также ряд функциональных проб. Глюкокортикоидную функцию Н. оценивают по содержанию 11-оксикортикостероидов в крови и свободного кортизола в моче. Андрогенную и частично глюкокортикоидную функции Н. определяют по суточному выведению свободного дегидроэпиандростерона и его сульфата с мочой. Все большее значение приобретает радиоиммунологический метод определения кортизола в крови и свободного кортизола в моче. Исследования проводят утром натощак, когда концентрация кортизола в крови максимальна, и в 23 ч, когда она снижается примерно в 2 раза. Нарушение ритма выброса кортизола в кровоток свидетельствует о патологии Н. Радиоиммунологический метод используется также для определения концентрации альдостерона и активности ренина (основного регулятора синтеза альдостерона) в плазме крови. В качестве функциональных проб наиболее распространены пробы с дексаметазоном, позволяющие в зависимости от дозы дексаметазона дифференцировать либо опухоль, исходящую из коркового вещества надпочечника и гиперплазию коркового вещества надпочечников, связанной с избыточной продукцией АКТГ (болезнь Иценко — Кушинга), от других, клинически сходных состояний (гапоталамический синдром и др.), либо дифференцировать опухоль коры надпочечника от их двусторонней гиперплазии. При подозрении на функциональную недостаточность Н. проводят стимулирующие пробы с АКТГ1—24. В случае значительной надпочечниковой недостаточности стимулирующие пробы могут ухудшить самочувствие больных, поэтому такие пробы проводят в стационаре. Для оценки состояния минералокортикоидной функции Н. определяют концентрацию в крови калия и натрия. При тяжелой надпочечниковой недостаточности содержание натрия в крови снижается, а калия — возрастает; Гиперальдостеронизм, наоборот, характеризуется гипокалиемией. О функциональном состоянии мозгового вещества Н. судят по концентрации катехоламинов в крови или в моче. Патология Н., как правило, ведет к нарушению их стероидогенных функций (общему снижению или повышению, выпадению или увеличению синтеза одного или нескольких стероидных гормонов и т.д.). Снижение или полное прекращение функций коры Н. может быть результатом удаления одного или обоих Н., повреждения Н. при каком-либо патологическом процессе (туберкулезе, амилоидозе, саркоидозе, аутоиммунном процессе, кровоизлиянии и др.) или выпадения АКТГ-функции гипофиза. Гиперкортицизм с избыточным синтезом глюкокортикоидов может быть обусловлен гипертрофией и (или) гиперплазией (диффузной или диффузно-узелковой) коркового вещества Н., возникающей в результате гиперстимуляции коры Н. гипофизарным АКТГ, например, при Иценко — Кушинга болезни (Иценко — Кушинга болезнь) или опухолевым, т.е. АКТГ эктопического происхождения (при мелкоклеточном раке легкого и др.). Клетки коркового вещества Н. во всех этих случаях обнаруживают высокую функциональную активность. Причиной гиперкортицизма при Иценко — Кушинга синдроме является односторонняя опухоль коры Н. Изолированная гиперплазия клубочковой зоны или всего коркового вещества, а также аденоматоз коры обоих Н. может стать причиной гиперальдостеронизма неопухолевого генеза. Генетически обусловленные дефекты ферментов, участвующих в биосинтезе кортикостероидов, в большинстве случаев приводят к нарушению биосинтеза кортизола, что вызывает усиленную секрецию АКТГ и развитие вторичной гиперплазии и гипертрофии коры Н., степень выраженности которых зависят от пола, врожденного дефицита ферментов и возраста больного, в котором проявился генетический дефект. У детей с вирилизирующим вариантом врожденной дисфункции коры надпочечников (Врождённая дисфункция коры надпочечников) масса коры надпочечников от рождения до пубертатного периода может в 5—10 раз превышать массу коры надпочечников здоровых детей. Клинические проявления патологии Н. обусловлены снижением (гипокортицизм) или повышением (гиперкортицизм) синтеза надпочечниковых гормонов по сравнению с нормой. Первичный хронический гипокортицизм в наиболее выраженном виде наблюдается при аддисоновой болезни (Аддисонова болезнь). Аналогичный клинический синдром развивается также после двустороннего удаления надпочечников — тотальной адреналэктомии. Нарушение регулирующей функции Гипоталамуса и (или) Гипофиза со снижением выброса в кровь АКТГ (см. Гипоталамо-гипофизарная недостаточность) приводит к развитию вторичного гипокортицизма. При уменьшении синтеза альдостерона может возникнуть так называемый изолированный гипоальдостеронизм — заболевание, характеризующееся общей слабостью, артериальной плютензией, брадикардией, склонностью к обморокам и коллапсам, гиперкалиемией. Клиническая картина при кровоизлияниях в Н., острых воспалительных процессах и разрушении Н. в результате туберкулеза, сифилиса, повреждениях надпочечников характеризуется острым развитием надпочечниковой недостаточности. Основными ее симптомами являются боль в животе, высокая температура тела, расстройства функции желудочно-кишечного тракта, цианоз кожи, нервное возбуждение, коллапс, в тяжелых случаях — кома. Гиперкортицизм связан с повышенным синтезом надпочечниковых гормонов гормонально-активной опухолью коркового вещества Н. или с его гиперплазией. Опухоли, исходящие из коркового вещества Н., в основном смешанные, вырабатывающие разные гормоны. Опухоли, секретирующие преимущественно глюкокортикоиды, являются солитарными, почти всегда односторонними. Размеры опухолей коры Н. варьируют от 2 до 30 см в диаметре, масса — от нескольких до 2000—3000 граммов. Гиперплазия Н., вызванная избытком АКТГ, служит причиной болезни Иценко — Кушинга, а опухоль, исходящая из коркового вещества Н. (кортикостерома), — синдрома Иценко — Кушинга. Своеобразной патологией коркового вещества Н. является врожденная дисфункция коры надпочечников, при которой недостаточный синтез кортизола стимулирует повышение продукции АКТГ и андрогенов. Преобладание продукции андрогенов и развитие вирильного синдрома (Вирильный синдром) наблюдаются при андростеромах-опухолях, синтезирующих мужские половые гормоны. Для опухоли, исходящей из клубочковой зоны коркового вещества, — альдостеромы (синдром Конна, или первичный гиперальдостеронизм), характерны повышение концентрации альдостерона в крови и снижение активности ренина в плазме крови. Альдостеромы составляют около 25% всех опухолей, исходящих из коры Н. Обычно это солитарные опухоли диаметром от 0,5 до 3 см, редко двусторонние или даже множественные. Гистологически различают альдостеромы, исходящие преимущественно из клубочковой или пучковой зоны, и альдостеромы смешанного строения, исходящие из элементов всех зон коры, в т.ч. сетчатой зоны. Основная масса опухолевых клеток переполнена липидами, главным образом этерифицированным Холестерином. Злокачественные альдостеромы составляют 2—5% всех альдостером. В редких случаях может возникнуть кортикоэстрома — опухоль, исходящая из коркового вещества Н. и продуцирующая женские половые гормоны эстрогены. При этом у мужчин появляются женские черты: увеличиваются молочные железы, происходит перераспределение жировой клетчатки, исчезают половое влечение и потенция. В редчайших случаях кортикоэстром у женщин в репродуктивном возрасте основным симптомом являются метроррагии. Нередко гормональная продукция опухолей носит смешанный характер, т.е. ими синтезируются как глюко- и минералокортикоиды, так и половые гормоны. Среди таких опухолей более половины составляют злокачественные. Опухоли коры надпочечников, продуцирующие андрогены, приводят к развитию вирильного синдрома (Вирильный синдром) у женщин. Хромаффиномы (Хромаффинома), секретирующие большие количества катехоламинов, исходят из хромаффинной ткани мозгового вещества Н., а также парааортального параганглия, клеток параганглиев мочевого пузыря или средостения. Помимо гормонально-активных опухолей в Н. могут отмечаться гормонально-неактивные доброкачественные опухоли (липома, фиброма и др.) и злокачественные опухоли (гормонально-активные, гормонально-неактивные и так называемый пирогенный рак коры надпочечников). Доброкачественные опухоли Н. невелики по размеру, протекают бессимптомно, обнаруживаются обычно случайно. Злокачественные гормонально-неактивные опухоли Н. и особенно пирогенный рак коры надпочечников клинически проявляются симптомами интоксикации (прежде всего повышением температуры тела), возможно увеличение объема живота, иногда опухоль можно обнаружить пальпаторно. Клиническая картина гормонально-активных злокачественных опухолей может напоминать клиническую картину соответствующих гормонально-неактивных опухолей. Лечение опухолей, как правило, оперативное, при злокачественных опухолях оно сочетается с химиотерапией. После двусторонней адреналэктомии больные нуждаются в пожизненной заместительной терапии препаратами гормонов коры Н. После удаления опухоли, исходящей из коркового вещества Н., функция другого надпочечника может быть снижена, поэтому больные временно, а иногда и постоянно получают препараты гормонов коры Н. Медикаментозная терапия гормонально-активных опухолей заключается в широком использовании хлодитана и маммомита. Лечение заболеваний надпочечников — см. Адреногенитальный синдром, Вирильный синдром, Гиперальдостеронизм, Иценко — Кушинга болезнь, Иценко — Кушинга синдром и др. При своевременной диагностике заболеваний Н. и соответствующей терапии прогноз для жизни у большинства больных благоприятный, однако трудоспособность всегда снижена.Патология надпочечников у детей имеет свои особенности. У новорожденных наблюдается физиологическая недостаточность коры надпочечников, которая обусловлена морфологической перестройкой, обратным развитием фетальной (зародышевой) зоны коркового вещества и становлением постоянного строения коркового вещества, неразвитостью гуморальной связи между передней долей гипофиза (выработка АКТГ) и корковым веществом.
К патологии Н. у детей относят врожденную дисфункцию коры Н., гипоальдостеронизм, хромаффиному, аддисонову болезнь, гиперальдостеронизм, болезнь Иценко — Кушинга и др. У детей с внутричерепной родовой травмой, при тяжело протекающих заболеваниях, в т.ч. инфекционных (например, менингококковой инфекции), нередко возникают кровоизлияния в Н. На фоне общего тяжелого состояния отмечают слабость, отсутствие активных движений вплоть до адинамии, бледность кожи, цианоз, поверхностное аритмичное дыхание, глухие тоны сердца, слабый пульс, падение АД, срыгивания, рвоту, клиническую картину кишечной непроходимости, резкое снижение рефлексов. Показана заместительная терапия гидрокортизоном из расчета 5 мг/кг массы тела ребенка, затем преднизолоном (1 мг/кг), который дают в утренние часы. С целью предупреждения возможного кровоизлияния в Н. при тяжелых состояниях также назначают глюкокортикоиды (0,4 мг/кг по преднизолону) в утренние часы. Для наследственной патологии Н. чаще всего характерна клиническая картина так называемого сольтеряющего синдрома: рвота, потеря в весе, обезвоживание организма, учащенный стул, жидкие испражнения, иногда запоры. Дифференциальный диагноз проводится после исследования спектра гормонов Н. в крови и моче. Для коррекции перечисленных нарушений назначают заместительную терапию гормонами и растворами хлорида натрия. Без лечения дети с сольтеряющим синдромом погибают в первые годы жизни.При инфекционно-аллергических заболеваниях (например, гломерулонефритах) отмечаются патологические реакции со стороны коркового вещества Н., поддерживающие воспалительные и иммунологические процессы в организме больного ребенка. Для их коррекции назначают глюко-кортикоидные препараты — преднизолон в дозе 1,5—2 мг/кг массы тела ребенка.
Библиогр.: Ефимов А.С., Боднар П.Н. и Зелинский Б.А. Эндокринология, с. 245, Киев, 1983; Нарушение функции надпочечников при эндокринных заболеваниях, под ред. И.В. Комиссаренко, Киев, 1984; Хэм А. и Кормак Д. Гистология, пер. с англ., т. 5, с. 96, М., 1983; Шрейбер В. Патофизиология желез внутренней секреции, пер. с чеш., с. 253, 309, Прага, 1987.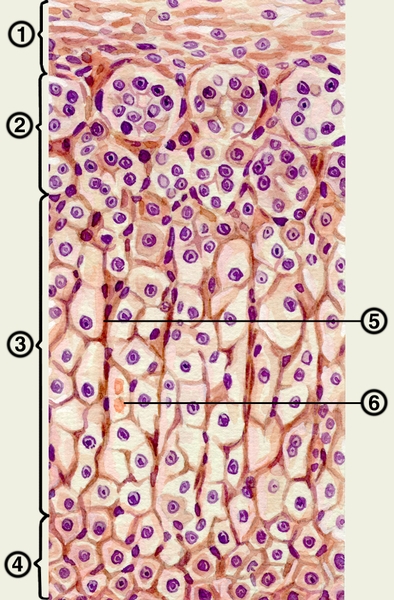 сосуд»>
сосуд»>Рис. 2. Гистологическое строение коркового вещества надпочечника: 1 — собственная соединительнотканная капсула надпочечника; 2 — клубочковая зона; 3 — пучковая зона; 4 — сетчатая зона; 5 — соединительнотканные прослойки; 6 — кровеносный сосуд.
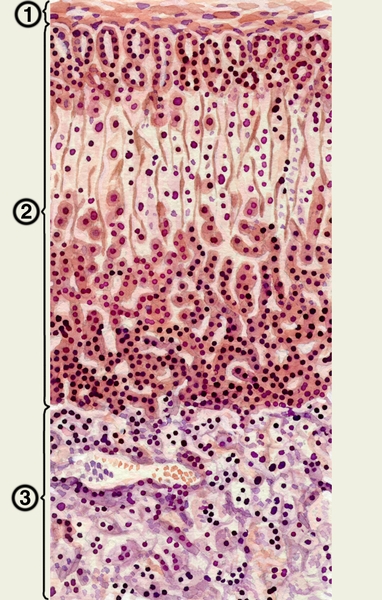
Рис. 3. Гистологическое строение надпочечника: 1 — собственная соединительнотканная капсула надпочечника; 2 — корковое вещество; 3 — мозговое вещество.
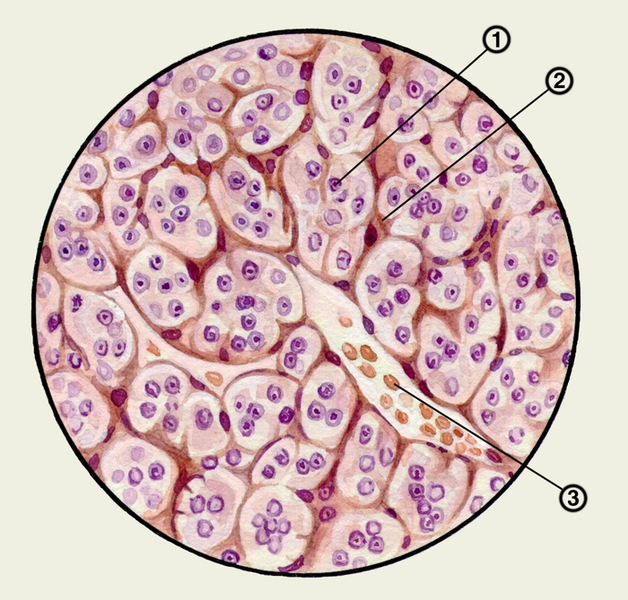
Рис. 4. Гистологическое строение мозгового вещества надпочечника: 1 — клетки мозгового вещества; 2 — прослойки соединительной ткани; 3 — венозный синус.

Рис. 5б). Сцинтиграмма почек и надпочечников при гиперплазии надпочечников.
Рис. 5а). Сцинтиграмма почек и надпочечников в норме.
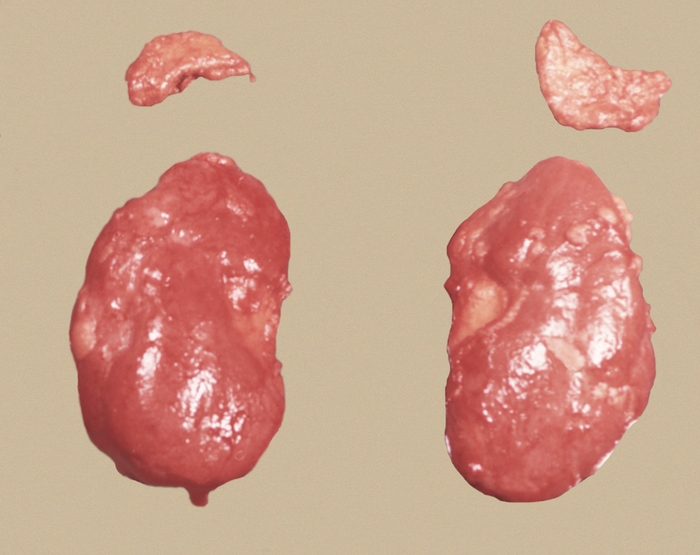
Рис. 1. Макропрепарат удаленных и выделенных из клетчатки почек и надпочечников.
Гормоны надпочечников и их роль в человеческом организме
Гормоны надпочечников очень важны для нормального функционирования человеческого организма, так как именно с их помощью регулируются процессы обмена углеводов и белков, а также работа центральной нервной и сердечно-сосудистой систем. Но прежде, чем выяснять, какие гормоны вырабатывают надпочечники, нужно ознакомиться с их строением.
Краткие сведения о надпочечниках
Надпочечники — это небольшие, парные железы желтоватого цвета, которые расположены непосредственно над почками. Каждая такая железа состоит из двух частей, которые различаются своими функциями, морфологическими и физиологическими особенностями.
Сверху расположено так называемое корковое вещество, которое, в свою очередь, состоит из трех разных шаров: снаружи расположена клубочковая зона, далее идет пучковая, а сетчатый участок прилегает непосредственно ко внутренней части надпочечников — мозговому шару.
Роль надпочечников очень важна для организма. Этот факт экспериментально доказан. Например, при удалении обоих желез животное сразу же гибло.
Гормоны коркового слоя надпочечников
Корковый слой этих желез вырабатывает целый ряд стероидных гормонов, которые носят название кортикостероиды. Основным веществом для синтеза таких гормонов является холестерин, который попадает в организм вместе с пищей. Синтез этих гормональных веществ осуществляется в митохондриях клеток.
В сетчатой и пучковой зоне надпочечников вырабатываются так называемые глюкокортикоиды, в то время как клубочковый шар отвечает за образование минералокортикоидов. Кроме того, в сетчатой зоне образуется незначительное количество андрогенов — половых гормонов человеческого организма.
Глюкокортикоиды — это очень важные гормональные вещества, значение которых для организма переоценить трудно. Например, именно эти гормоны регулируют активность ферментов, контролирующих обмен глюкозы. Искусственное введение в организм глюкокортикоидов повышает количество гликогена в печени и повышает содержание глюкозы в крови. Наряду с этим под действием этих гормонов наблюдается остановка белкового синтеза. При сильных нарушениях и снижении этих гормонов наблюдается атрофия мышц.
Кроме того, глюкокортикоиды важны и для работы головного мозга, так как при их недостатке человек теряет способности различать запахи и вкусы. При нарушении гормонального фона ухудшаются процессы обрабатывания информации.
Доказано и влияние глюкокортикоидов на иммунную систему, так как при снижении их количества наблюдается увеличение лимфатических узлов и вилочковой железы.
Минералокортикоиды — гормоны надпочечников, которые отвечают за водный и солевой баланс в человеческом организме. Они контролируют процессы обмена ионов, в частности калия и натрия. Именно таким образом регулируются объемы крови и жидкости, выводимой почками. Кроме того, эти гормоны надпочечников регулируют работу сердечной мышцы.
Андрогены — половые гормон надпочечников, которые только усиливают влияние веществ, выделяемых половыми железами. Кроме того, именно благодаря андрогенам мышцы растут и увеличиваются в объеме. Стоит отметить, что у мужчин уровень таких гормональных веществ намного выше. Повышение же их уровня в крови женщины вызывает развитие вторичных мужских половых признаков.
Гормоны мозгового слоя надпочечников
Эта часть железы вырабатывает так называемые «стрессовые гормоны», объединенные под названием катехоламинов. Эти гормоны надпочечников — это адреналин, дофамин и норадреналин. Именно эти вещества начинаю интенсивно выделяться в кровь при сильных переживаниях, нервном напряжении, радости, удовольствии, страхе и т.д. Под их воздействием убыстряется сердцебиение, дыхание, повышается артериальное давление, значительно ускоряется обмен веществ, а в частности — распад гликогена до мономеров. Кстати, все катехоламины, вырабатываемые человеческим организмом, ученые научились синтезировать во внешней среде.
виды, влияние на организм, функции
ВАЖНО ЗНАТЬ!Александр Мясников в программе «О самом главном» рассказывает о том, как лечить ЗАБОЛЕВАНИЯ ПОЧЕК и что принимать…
Читать далее
Надпочечники – составляющая эндокринной системы человека, то есть органы, отвечающие за выработку гормонов. Это парная железа, без которой невозможна жизнь. Более 40 гормонов, синтезируемых здесь, регулируют огромное количество важнейших процессов в организме. Гормоны надпочечников могут вырабатываться неправильно, и тогда у человека развивается ряд серьезных заболеваний.
Надпочечники и их строение
Надпочечники находятся в забрюшинном пространстве, располагаясь чуть выше почек. Они маленькие по размеру (до 5 см в длину, 1 см в толщину), и весят всего 7-10 г. Форма желез неодинаковая – левая в виде полумесяца, правая напоминает пирамиду. Сверху надпочечники окружены фиброзной капсулой, на которой расположена жировая прослойка. Капсула желез соединена с оболочкой почек.

В строении органов выделяют наружное корковое вещество (примерно 80% объема надпочечников) и внутреннее мозговое вещество. Корковое вещество делится на 3 зоны:
- Клубочковая, или тонкая поверхностная.
- Пучковая, или промежуточный слой.
- Сетчатая, или внутренний слой, примыкающий к мозговому веществу.
И корковая, и мозговая ткань отвечают за выработку разных гормонов. На каждом надпочечнике есть глубокая бороздка (ворота), через нее проходят кровеносные и лимфатические сосуды и распространяются на все слои желез.
Гормоны коркового слоя
Гормоны коры надпочечников – это огромная группа особых веществ, которые продуцируются внешним слоем этих желез. Все они именуются кортикостероидами, но в разных зонах коркового вещества производятся неодинаковые по функциям и влиянию на организм гормоны. Для выработки кортикостероидов необходимо жировое вещество – холестерин, который человек получает с едой.

Мнение эксперта:
Можно ли вылечить почки без последствий? Да! В это сложно поверить, но именно ЭТОТ метод помог уже многим людям…
Читать далее »
Гормональные вещества клубочковой зоны
Здесь создаются минералокортикостероиды. Они отвечают за следующие функции в организме:
- регуляция водно-солевого обмена;
- повышение тонуса гладкой мускулатуры;
- контроль обмена калия, натрия и осмотического давления;
- регулирование количества крови в организме;
- обеспечение работы миокарда;
- повышение выносливости мышц.

Основными гормонами этой группы считаются кортикостерон, альдостерон, дезоксикортикостерон. Поскольку они отвечают за состояние сосудов и нормализацию кровяного давления, то при повышении уровня гормонов возникает гипертензия, при снижении – гипотония. Самым активным является альдостерон, остальные считаются второстепенными.
Пучковая зона надпочечников
В этом слое желез производятся глюкокортикостероиды, самые важные из которых – кортизол, кортизон. Их функции весьма разнообразны. Одна из основных функций – контроль уровня глюкозы. После выброса гормонов в кровь растет объем гликогена в печени, а это повышает количество глюкозы. Она перерабатывается инсулином, выделяемым поджелудочной железой. Если количество глюкокортикостероидов возрастает, то это приводит к гипергликемии, когда оно снижается, появляется гиперчувствительность к инсулину.
Прочие важные функции этой группы веществ:
- повышение тонуса мышц;
- поддержание работы мозга в части способности чувствовать вкусы, ароматы, возможности осмысливать информацию;
- контролирование работы иммунной системы, лимфатической системы, вилочковой железы;
- участие в расщеплении жиров.
Если у человека в организме наблюдается избыток глюкокортикостероидов, это приводит к ухудшению защитных сил организма, накоплению жиров под кожей, на внутренних органах и даже к усилению воспаления. Из-за них, например, у больных диабетом плохо регенерирует кожа. Но при нехватке гормонов последствия тоже неприятные. В организме скапливается вода, нарушаются многие виды обмена веществ.
Вещества сетчатого слоя
Тут производятся половые гормоны, или андрогены. Они очень важны для человека, при этом особенно большое влияние имеют на женский организм. У женщин андрогены преобразуются в тестостерон, который женскому организму тоже нужен, хоть и в малом объеме. У мужчин же их рост, напротив, способствует переработке в эстрогены, что вызывает появление ожирения по женскому типу.
В менопаузе, когда функция яичников сильно замедляется, работа сетчатого слоя надпочечников позволяет получать основную долю половых гормонов. Также андрогены помогают мышечной ткани расти, крепнуть. Они способствуют поддержанию либидо, активируют рост волос в определенных зонах тела, участвуют в формировании вторичных половых признаков. Наибольшая концентрация андрогенов отмечается у человека в возрасте 9-15 лет.
Мозговой слой надпочечников
Гормоны мозгового слоя надпочечников – это катехоламины. Поскольку этот слой желез буквально пронизан мелкими кровеносными сосудами, при выбросе гормонов в кровь они быстро распространяются по всему организму. Вот основные виды производимых здесь веществ:
- Адреналин – отвечает за деятельность сердца, адаптирование организма к критическим ситуациям. При долгом повышении вещества наблюдается разрастание миокарда, а мышцы, напротив, атрофируются. Нехватка адреналина приводит к падению глюкозы, нарушениям памяти и внимания, гипотонии, усталости.
- Норадреналин – сужает сосуды, регулирует давление. Избыток приводит к тревоге, нарушениям сна, панике, нехватка – к депрессиям.

Симптомы при сбоях гормонального равновесия
При нарушениях выработки гормональных веществ надпочечников в организме развиваются разнообразные нарушения. У человека может повышаться артериальное давление, возникает ожирение, кожа истончается, мышцы становятся слабыми. Очень характерен для такого состояния остеопороз – повышенная хрупкость костей, ведь излишки кортикостероидов вымывают кальций из костной ткани.
Прочие возможные признаки гормональных сбоев:
- нарушения менструального цикла;
- тяжелый ПМС у женщин;
- невозможность зачать;
- болезни желудка – гастриты, язвы;
- нервозность, раздражительность;
- бессонница;
- нарушение эрекции у мужчин;
- облысение;
- отеки;
- колебания веса;
- воспаления на коже, прыщи.

Диагностика гормонального баланса в организме
Анализ крови из вены для исследования гормонального уровня рекомендуется производить при наличии указанных выше симптомов. Чаще всего проводится анализ для изучения половых гормонов по таким показаниям, как задержка полового развития, бесплодие, привычное невынашивание ребенка. Основной гормон — дегидроэпиандростерон (норма у женщин – 810-8991 нмоль/л, у мужчин – 3591-11907 нмоль/л). Столь обширный разброс в цифрах обусловлен разной концентрацией гормона в зависимости от возраста.
Анализ на концентрацию глюкокортикостероидов назначается при нарушениях месячных, остеопорозе, атрофии мышц, гиперпигментации кожи, ожирении. Обязательно перед сдачей крови отказываются от приема всех препаратов, в противном случае анализ может дать неверный результат. Исследования уровня альдостерона и прочих минералокортикостероидов показаны при сбоях артериального давления, гиперплазии коры надпочечников, опухолях этих желез.

Истории наших читателей
«Вылечить ПОЧКИ я смогла с помощью простого средства, о котором узнала из статьи ВРАЧА-УРОЛОГА с 24 летним стажем Пушкарь Д.Ю…»
Михайлова Елена г. Крым
Читать подробнее »
Как повлиять на показатели гормонов?
Установлено, что голод, стрессовые состояния и переедания приводят к нарушению работы надпочечников. Поскольку выработка кортикостероидов производится с определенным ритмом, нужно кушать в соответствии с таким ритмом. Утром надо есть плотно, ведь это помогает усилить продукцию веществ. Вечером питание должно быть легким – это уменьшит производство гормональных веществ, которые в ночное время в большом объеме не требуются.
Физические нагрузки тоже способствуют нормализации уровня кортикостероидов. Полезно заниматься спортом до 15 часов дня, а вечером могут применяться только легкие нагрузки. Чтобы надпочечники оставались здоровыми, нужно кушать больше ягод, овощей, фруктов, принимать витамины и препараты магния, кальция, цинка, йода.
При нарушениях уровня этих веществ назначается лечение препаратами, в том числе – инсулином, витамином Д и кальцием, заместительными гормонами надпочечников и их антагонистами, витаминами С, группы В, диуретиками, антигипертензивными средствами. Часто требуется пожизненная терапия гормональными препаратами, без которых развиваются тяжелые нарушения.
Устали бороться с почечными заболеваниями?

ОТЕКИ лица и ног, БОЛИ в пояснице, ПОСТОЯННАЯ слабость и быстрая утомляемость, болезненное мочеиспускание? Если у вас есть эти симптомы, то вероятность заболевания почек составляет 95%.
Если вам не наплевать на свое здоровье, то прочитайте мнение врача-уролога с 24 летним стажем работы. В своей статье он рассказывает о капсулах РЕНОН ДУО.
Это быстродействующее немецкое средство для восстановления почек, которое много лет применяется во всем мире. Уникальность препарата заключается:
- Ликвидирует причину возникновения болей и приводит почки к первоначальному состоянию.
- Немецкие капсулы устраняют боли уже при первом курсе применения, и помогают полностью вылечить заболевание.
- Отсутствуют побочные эффекты и нет аллергических реакций.
