13 причин кашля с кровью: от безобидных до смертельно опасных
Этот симптом — из тех, которые не стоит игнорировать.
Если, прикрыв рот рукой при кашле, вы обнаружили на ладони кровь, и тем более если такие эпизоды повторяются, консультация с врачом обязательна!
А в некоторых случаях медицинская помощь потребуется срочно.
Когда надо немедленно обратиться за помощью
Набирайте 103, 112 или обращайтесь в ближайшее отделение неотложной помощи, если :
- кашель с кровью начался после падения или травмы грудной клетки;
- крови при кашле много — 2 и более чайных ложек;
- кроме мокроты, кровь появилась в стуле или моче;
- кровохарканье (так называется процесс выделения крови с мокротой) сопровождается другими симптомами — болью в груди, сильным головокружением, лихорадкой, одышкой.
Такие признаки говорят о серьёзных нарушениях в верхних дыхательных путях, лёгких или сердечно‑сосудистой системе. Если немедленно не обратиться за помощью, можно умереть.
К счастью, кровохарканье сигнализирует об опасных состояниях далеко не всегда.
Сейчас читают 🔥
Откуда берётся кровь в мокроте
Вот несколько наиболее распространённых причин , из‑за которых могут возникнуть сгустки крови при откашливании.
- Бронхит. Это самая популярная причина кашля с кровью. И она же — одна из наиболее безопасных. Кровохарканье, вызванное бронхитом, не угрожает здоровью и быстро проходит по мере лечения основного заболевания.
- Слишком сильный и затянувшийся кашель, который раздражает горло. Напряжённые попытки прокашляться могут привести к разрыву мелких кровеносных сосудов в слизистой гортани. Это неприятно, но не опасно.
- Воспаления придаточных пазух носа. Гайморит, фронтит способны спровоцировать небольшое кровотечение. Кровь стекает в носоглотку и может стать заметна при откашливании.
- Приём лекарств, разжижающих кровь. К ним относится в том числе популярный аспирин.
- Инородный предмет, попавший в дыхательные пути.
- Пневмония или другие лёгочные инфекции.
- Туберкулёз.
- Хроническая обструктивная болезнь лёгких. Это не одно конкретное заболевание, а обобщающий термин . Его используют в ситуациях, когда по каким‑то причинам ограничивается поступление воздуха в лёгкие и из них.
- Рак лёгких. Он, а также другие опухоли бронхолёгочной системы становятся причиной кровохаркания в 20% случаев.
- Травмы лёгкого или бронхов.
- Тромбоэмболия лёгочных артерий. Так называют повреждение лёгочной ткани, которое происходит из‑за закупорки одной из артерий тромбом.
- Васкулит (воспаление стенок кровеносных сосудов) в лёгких.
- Тяжёлые болезни сердечно‑сосудистой системы. К ним относятся инфаркт миокарда, кардиомиопатии, пороки сердца. При проблемах с сердцем в лёгочных кровеносных сосудах резко повышается давление, что может вызвать разрыв сосудистых стенок.
Что делать, если у вас мокрота с кровью
Если кровь впервые появилась после приступа сильного кашля на фоне простуды, не переживайте. Скорее всего, речь идёт максимум о бронхите или гайморите. Однако навестить терапевта или лора всё-таки стоит: специалист поставит точный диагноз и пропишет необходимые лекарства. Заодно он предложит вам сделать рентген органов грудной клетки, чтобы наверняка убедиться в отсутствии причин для беспокойства.
Если же с простудой вы справились или её не было вовсе, а кровь в мокроте продолжает появляться, придётся пройти дополнительные исследования. Их назначит всё тот же терапевт или отоларинголог — после того, как расспросит вас о самочувствии, образе жизни, вредных привычках (например, курении).
Постарайтесь рассказывать о симптомах максимально подробно. Это важно для постановки предварительного диагноза. Например, если у вас, кроме кровохарканья, появилась одышка, специалист заподозрит сердечно‑сосудистые проблемы — ту же сердечную недостаточность или стеноз митрального клапана. Если вы отметили, что у вас в последнее время снизился вес, речь может идти о туберкулёзе или опухолях бронхолёгочной системы.
Чтобы подтвердить или опровергнуть тот или иной предварительный диагноз, врач даст вам направление на одно из исследований :
- Компьютерную томографию (КТ) грудной клетки. В рамках этого анализа медик увидит, в каком состоянии находятся органы дыхательной системы и сердце.
- Бронхоскопию. Врач пропустит бронхоскоп (тонкую гибкую трубку с камерой на конце) через нос или рот в дыхательные пути, чтобы обнаружить кровоточащие участки.
- Клинический анализ крови. Прежде всего он нужен для определения количества белых и красных кровяных телец в вашей крови — они являются маркерами всевозможных воспалений. Кроме того, врача заинтересует уровень тромбоцитов — частиц, которые говорят о том, как быстро кровь сворачивается при повреждениях сосудов, то есть с какой скоростью образуются тромбы.
- Общий анализ мочи.
- Посев мокроты. Этот анализ позволяет обнаружить в мокроте инфекционные микроорганизмы.
- Лёгочную ангиографию. Это тест для оценки кровотока в лёгких.
- Пульсоксиметрию. Вам наденут на палец зонд, который измерит уровень кислорода в крови.
Как только медик определит наиболее вероятную причину кровохарканья, вам назначат лечение. Каким оно будет, зависит от основного заболевания. Например, при пневмонии или туберкулёзе помогут антибиотики. Если кровотечение вызвано воспалением, вам пропишут препараты‑стероиды. Если речь об опухоли, могут потребоваться химиотерапия или хирургическое вмешательство.
Читайте также 😷💉🦠
Кровь в мокроте при кашле | Причины и лечение крови в мокроте при кашле
Лечение крови в мокроте при кашле
Прежде чем приступать к лечению, необходимо определиться с диагнозом. В противном случае неправильная терапия способна не только не помочь, а усугубить ситуацию, при этом драгоценное время буде утеряно безвозвратно. Лечение крови в мокроте при кашле обуславливается заболеванием, которое его вызывает, лечить симптоматику в этом случае не имеет смысла.
Если диагностирован туберкулез, то расписывается противотуберкулезная терапия. Преимущественно применяются комбинированные формы, включающие в себя несколько совместно работающих препаратов. Стартует лечебный процесс с назначения четырех различных препаратов первого эшелона. Это может быть изониазид, стрептомицин, пиразинамид, рифампицин или этамбутол.
Стрептомицин вводится в организм больного внутримышечно. Взрослым пациента в один прием назначается разовая доза от 0,5 до 1 г. В течение суток больной может получить не более 2 г препарата. Если организм пациента плохо переносить лекарственное средство, или масса его тела меньше 50 кг, или возраст больного более 60 лет, количество водимого лекарства в сутки составляет 0,75 г, разделенных на два приема.
Маленьким пациентам, возраст которых не достиг трех месяцев – суточное количество препарата рассчитывается как 10 мг на килограмм веса новорожденного. Малышам от трех до шести месяцев суточное количество лекарства рассчитывается как 15 мг на килограмм веса карапуза. Деткам от полугода до двух лет суточная доза составляет 20 мг на килограмм веса ребенка. Если ребенку не исполнилось еще 13 лет и для подростков, суточная доза составляет от 15 до 20 мг на килограмм веса маленького пациента, но она не должна превышать цифру в 0,5 г в сутки (детям до 13) и 1 г (подросткам).
При туберкулезе лекарственное средство вводится в организм больного один раз в сутки, при плохой переносимости разбивается на два приема. Продолжительность лекарственного курса от трех месяцев и далее. Длительность терапии устанавливает лечащий врач, ориентируясь на состояние здоровья пациента.
Противопоказан стрептомицин при индивидуальной непереносимости препарата и его составляющих, тяжелой форме хронической дисфункции почек, отягощенной уремией и азотемией, при поражении нервов черепно-мозговой локализации, а так же в случае беременности. С особой осторожностью следует назначать, если в анамнезе больного присутствует миастения, болезнь Паркинсона, склонность к кровотечениям, сердечная дисфункция, ботулизм, нарушение мозгового кровообращения и некоторые другие патологии.
Если терапия препаратов первого ряда неэффективна или у больного наблюдается высокая непереносимость лекарственных средств первого эшелона, тогда лечение корректируется отменой первых противотуберкулезных средств и назначением препаратов второго ряда. К ним относят рифабутин, этионамид, парааминосалициловая кислота, протионамид, офлоксацин, канамицин, циклосерин, тиоацетазон, капреомицин и ципрофлоксацин.
Действующее вещество этионамид (aethionamidum) назначается для ввода внутрь. Для взрослого пациента средняя суточная дозировка составляет от 500 до 1000 мг, разделенных на два — три приема, количество вводимого лекарства для маленьких пациентов рассчитывается как 20 или 40 мг на килограмм веса пациента, разбитых на два приема (вводится утром и перед сном).
Не рекомендуется этионамид к приему, если в анамнезе пациента присутствует тяжелая форма нарушений работы печени и в случае беременности.
Леченая терапия при пневмонии и бронхите не обходится без подключения антибиотиков. К первой линии лекарственных препаратов медики относят амоксициллин, цефтазидим, пенициллин, цефоперазон и цефепим.
Амоксициллин (Amoxycillinum) предназначен для ввода внутрь. Количественная составляющая подбирается сугубо индивидуально в зависимости от возбудителя, тяжести протекания патологии, состоятельности функционирования почек, возраста пациента и его массы тела.
Пациентам старше десяти лет и взрослым назначается по 0,5 г три раза в день, при тяжелой степени протекания заболевания дозу вводимого лекарства можно довести, при необходимости, до 1,0 г трижды в сутки. Деткам, которым еще не исполнилось двух лет, препарат назначается в форме суспензии из расчета 20 мг на килограмм массы тела малыша, разбитые на три ввода (это соответствует четверти чайной ложки). В возрасте от двух до пяти – 0,125 г (что равноценно половине чайной ложки), разнесенных на три приема. С пяти до десяти – 0,25 г (по одной чайной ложке), разбитых на три ввода.
Суспензия готовится самостоятельно, в сухой препарат вводят чистую предварительно закипевшую и остуженную до комнатной температуры воду в количестве 100 мл. Перед употреблением хорошенько взболтать.
Препарат противопоказан к использованию в случае инфекционного мононуклеоза, при повышенной непереносимости организмом больного составляющих компонентов амоксициллина, а так же в период беременности.
Если организм больного показывает высокую непереносимость лекарственных средств первой линии, возникла аллергическая реакция на препарат или данная терапия неэффективна, лечащий доктор меняет тактику, заменяя первые лекарства препаратами второй линии. К ним относят: тикарциллин, цефтриаксон, цефотаксим, ципрофлоксацин и пиперациллин.
Ципрофлоксацин (Ciprofloxacinum) необходимо принимать натощак. Для более легкого ввода стоит запить необходимым объемом жидкости. Больным, в анамнезе которого присутствует сбой в функционировании почек, доза рекомендованного препарата уменьшается вдвое.
Количество лекарства, необходимого для получения терапевтического эффекта, подбираются индивидуально каждому пациенту, опираясь на тяжесть заболевания, возраст пациента и его общее состояние здоровья, тип инвазивного микроорганизма, массу тела и почечную функцию.
Лекарственное средство в случае заболевания нижних отделов дыхательных путей средней тяжести вводится больному в размере по 0,25 г, разнесенных на два ввода. В случае тяжелого течения патологии дозировка может возрасти вдвое и соответствовать по 0,5 г, дважды на протяжении суток.
Длительность курса терапии контролируется лечащим доктором. После исчезновения дискомфортной, опасной симптоматики, для закрепления достигнутого результата, препарат необходимо принимать еще двое суток. Обычно лечебный курс составляет в среднем от семи до десяти суток.
К противопоказаниям ципрофлоксацина относят дефицит глюкозо-6-фосфатдегидрогеназы, вирусный кератит, индивидуальную непереносимость одного или нескольких составляющих препарата или возраст пациента до 18 лет.
Если лечащий врач диагностирует бронхоэктатическую болезнь или абсцесс легкого – в этом случае не обойтись без хирургического вмешательства. При раковой патологии проводится противораковая терапия, с использованием необходимых лекарственных средств, может быть показана и операция.
Существует и ряд других рекомендаций, которые желательно выполнять в тот период, когда человека беспокоит кашель.
- Необходимо обильное питье.
- Убрать вредные привычки, особенно это касается курения.
- Стабилизировать питание, удалив из рациона продукты – раздражители (например, острые специи).
- Продуктивный сон.
- Регулярное проветривание, влажная уборка жилого и рабочего помещения.
Параллельно со специфическими медикаментами в протокол лечения могут быть введены отхаркивающее препараты, лекарственные средства бронхолитического, обволакивающего, противовоспалительного действия.
В данной ситуации подойдут как лекарственные формы, производимые на базе растительного сырья, а так же синтетические и полусинтетические препараты.
Стоит лишь учитывать, что больным, в анамнезе которых имеется поражение центральной нервной системы, например, нельзя вводить термопсис или ипекакуан. Это может только усугубить ситуацию, спровоцировав приступы сильного кашля и рвоту. У маленьких пациентов данные препараты могут вызвать остановку дыхания, что приводит к асфиксии, аспирации.
Мукорегулирующие препараты способствуют лучшему выводу выделений, при этом многие из них, в паре с антибиотиками, дают возможность вторым легче проникать в секрет бронхиального дерева. Особенно активно на сегодняшний день используют такие лекарственные средства как карбоцистеин, амброксол, бромгексин или ацетилцистеин. Не следует их использовать в случае бронхиальной астмы у больного.
Карбоцистеин назначается для ввода в организм больного перорально. Стартовая дозировка для взрослого пациента – 0,375 г, что соответствует двум капсулам препарата или полторы столовые ложки лекарства в форме сиропа – это идентично трем чайным ложкам (0,25 г/ 5 мл). Лекарство принимается трижды на протяжении дня.
Малышам, которым еще нет пяти лет – по половине чайной ложки сиропа (дозировка 0,125 г/ 5 мг), вводимых в организм четыре раза в сутки. Деткам, возраст которых попадает в интервал от пяти до двенадцати – одна чайная ложка (0,25 г/ 5 мл) или одна столовая ложка сиропа (0,125 г/ 5 мг), принимаемых три раза на протяжении дня. Если ожидаемый эффект наблюдается, дозировку вводимого лекарственного средства желательно уменьшить вдвое.
Противопоказанием к назначению карбоцистеина может служить индивидуальная непереносимость организма больного к составляющим препарата, а так же при активной пептической язве в его анамнезе, в случае острой фазы таких заболеваний как цистит и гломерулонефрит.
Отхаркивающие лекарства назначаются, чтобы уменьшить вязкость мокрот, ее объемы при этом увеличиваются, выводить ее становится легче. К таковым препаратам относят аммония хлорид, гидрокарбонат натрия, калия йодид и натрия йодид.
Гидрокарбонат натрия назначается лечащим врачом внутрь. Дозировка лекарственного средства соответствует цифрам от 0,5 до 1,5 г. Количество принимаемого лекарственного средства зависит от уровня рН кислотности желудочного сока.
Как отхаркивающее средство гидрокарбонат натрия применяют и для промывания носовых ходов, в роли раствора для полосканий ротовой полости и глотки. Эффективен он и в роли средства для ингаляций (применяются растворы концентрацией от 0,5 до 2%) Противопоказаний к использованию данное химическое соединение практически не имеет, единым ограничением к использованию может служить отравление сильными кислотами. В этом случае гидрокарбонат натрия нельзя принимать внутрь.
Муколитические препараты стабилизируют процесс утилизации секрета бронхов, делая эффективнее его выход. Преимущественно применяется в детской терапии. Например, лекарственное средство АЦЦ. Терапия заболеваний, таких как трахеиты, бронхиты, пневмония.
В случае крови в мокроте при кашле не следует особо рассчитывать на методы народной медицины. Не лишним будет лишь прием природных иммуностимуляторов. Они выступят поддержкой организма в «борьбе» с заболеванием и не позволят развиться вторичной инфекции, что может только усугубить и так непростую ситуацию.
разбор причин появления при отхаркивании, клиника, диагностика, как лечить

Мокрота с кровью – опасный пульмонологический признак, указывающий на наличие в организме патологического процесса. Характер выделений позволяет предположить этиологию недуга, его стадию и форму. Кровь появляется в бронхолегочном секрете при повреждении сосудов, питающих органы дыхания. Этот процесс обычно сопровождается резким ухудшением состояния больного. В большинстве случаев данное явление вызывает у пациентов панику и страх. На самом деле проникновение форменных элементов в мокроту не всегда требует срочного лечения. Только специалист может оценить опасность ситуации для здоровья человека с учетом общего состояния и сопутствующих обстоятельств.
Причины появления мокроты с кровью весьма разнообразны. К ним относятся механические факторы — травмы или операции, сопровождающиеся разрывом сосудов; опухолевые и дегенеративные процессы, повреждающие сосудистую стенку и нарушающие ее целостность; расширение пор внешней оболочки артерий и выход эритроцитов в ткани. Данный респираторный симптом характеризуется откашливанием прожилок и сгустков крови. Он возникает при инфекционных заболеваниях, новообразованиях органов дыхания, травматическом повреждении груди, сосудистой патологии, аутоиммунных и гематологических расстройствах. Спровоцировать кровохарканье может упорный кашель, чрезмерная физическая активность, посещение сауны или бани, гидротерапия и парафинотерапия, повышение атмосферного давления.
Мокрота с кровью требует тщательной диагностики и незамедлительной медицинской помощи. Появление кровавых прожилок в бронхолегочном секрете сочетается с першением в горле, болью в груди, затрудненным дыханием, солоноватым привкусом во рту и специфическим запахом крови. Опасность данного состояния обусловлена высоким риском фатального легочного кровотечения. Его основным признаком является систематическое выделение алой крови при кашле, сопровождающееся бледностью кожи, слабостью, головокружением. Чтобы определить точную локализацию очага поражения, необходимо провести бронхоскопию, рентгенографию и томографию органов грудной клетки.
Если кашель с кровавой мокротой возникает регулярно и сопровождается ухудшением общего самочувствия, необходимо обратиться к врачу. Этот тревожный признак нельзя оставлять без внимания. Он указывает на серьезные проблемы со здоровьем и требует оказания медицинской помощи.
Этиология
Мокрота с кровью является проявлением различных заболеваний и особых состояний, спровоцированных негативными эндогенными и экзогенными факторами.

- Инфекционные заболевания органов дыхания – бронхит, пневмония, абсцесс легкого, туберкулез, аспергиллез. При воспалении легочной ткани и повышенной активности болезнетворных микробов к органу приливает дополнительный объем крови, которая на фоне высокого давления пропотевает в альвеолы. Особого внимания заслуживает туберкулезная инфекция, специфическим образом поражающая паренхиму легких и проявляющаяся кашлем с кровавой мокротой.
- Бронхоэктатическая болезнь — расширение дыхательных путей с образованием «мешков», в которых скапливаются гнойные массы. Их истонченные стенки легко повреждаются, и кровь попадает в мокроту.
- Злокачественные новообразования. Рак легких — заболевание, угрожающее жизни человека, характеризующееся скрытым течением и ранним появлением метастазов. Опухоль развивается из желез и слизистой оболочки бронхов. Кровь появляется в мокроте в результате прорастания опухолью бронхиальных сосудов, сдавливания крупных артериальных стволов, распада опухолевой массы.
- Кардиоваскулярные расстройства. При левожелудочковой недостаточности кровь с трудом выталкивается в аорту. Жидкость задерживается в легких, что приводит к альвеолярному отеку и выходу эритроцитов в дыхательные пути. При снижении насосной функции сердца возникает сильная одышка, появляются пенистые выделения с кровью. ТЭЛА сопровождается закупоркой легочного ствола или его ветвей. Это одна из самых частых причин внезапной смерти человека.
- Травмы груди. Стенки респираторного тракта повреждаются при ушибах грудной клетки, заглатывании острых предметов, оперативных вмешательствах. Больные отхаркивают ярко-алую кровь, эритроциты которой не изменены ферментами.
- Системные патологии неизвестной этиологии. В основе коллагенозов лежит аутоиммунное поражение соединительнотканных волокон, приводящее к истончению сосудистой стенки.
- Врожденные аномалии – муковисцидоз, геморрагическая болезнь, бронхиальная киста и гипоплазия сосудов легкого.
- Заболевания крови – тромбоцитопения, недостаток кровоостанавливающих веществ. Геморрагические диатезы сопровождаются снижением тонуса кровеносных сосудов и ухудшением реологических свойств крови. В результате возникают локальные кровотечения, усиливающиеся при кашле.
- Обменные нарушения — амилоидоз. При нарушении белкового метаболизма в организме образуется специфический белково-полисахаридный комплекс — амилоид, который откладывается во внутренних органах и поражает их. Он полностью замещает функциональную ткань, что приводит к развитию дистрофии.
Перечисленные заболевания требуют своевременной диагностики и адекватного лечения. В противном случае больных ожидает неблагоприятный прогноз со смертельным исходом.
Существуют этиологические факторы мокроты с кровью, не угрожающие жизни человека:
 Приступ надсадного кашля, при котором происходит разрыв кровеносного сосуда в органах дыхания. Чаще всего это происходит при бронхиальной астме, бронхите, ОРВИ. Заболевания с хроническим течением или ярко выраженными воспалительными явлениями сопровождаются истончением эпителия. При его повреждении на высоте кашля порция крови попадает в слизистый секрет.
Приступ надсадного кашля, при котором происходит разрыв кровеносного сосуда в органах дыхания. Чаще всего это происходит при бронхиальной астме, бронхите, ОРВИ. Заболевания с хроническим течением или ярко выраженными воспалительными явлениями сопровождаются истончением эпителия. При его повреждении на высоте кашля порция крови попадает в слизистый секрет.- Инвазивные манипуляции с введением бронхоскопа травмируют слизистую оболочку, что приводит к появлению крови в мокроте. Это временный симптом, исчезающий самостоятельно после восстановления раздраженных тканей.
- Курильщики со стажем часто отхаркивают и сплевывают слюну. Истонченный мерцательный эпителий быстро повреждается — разрушаются его поверхностные сосуды. В мокроте образуются кровавые прожилки.
- Длительное лечение антикоагулянтами или антиагрегантами приводит к гипокоагуляции. При незначительном, спонтанном воздействии провоцирующих факторов капилляры разрываются.
- Профессиональные вредности — систематическое вдыхание токсичных газов, дыма, химикатов.
Описанные последними ситуации не являются опасными. Количество излившейся крови ничтожно мало. Чтобы нормализовать самочувствие, необходимо подкорректировать образ жизни и внимательнее относиться к собственному здоровью.
Симптоматика

Мокрота с кровью — основной, но не единственный симптом патологических процессов, отличающихся тяжелым течением и опасностью для больного. Чаще всего данный признак является проявлением бронхолегочной патологии. При воспалении бронхов мокрота содержит красные прожилки, при пневмонии она ржавая и вязкая, при гангрене легкого- темная, при альвеолярном отеке — пенистая и розовая.
Инфекционно-воспалительные патологии органов дыхания проявляются выраженной интоксикацией, катаральными явлениями, брохообструктивным синдромом.
- Симптомами бронхита являются: кровохарканье, сильный кашель, высокая температура, недомогание, затрудненное дыхание, хрипы, боль в груди. Мокрота имеет слизисто-гнойный или гнойный характер и содержит вкрапления крови. Кашель беспокоит преимущественно по утрам. !При отсутствии своевременного лечения воспаление бронхов переходит в пневмонию.
 Туберкулез легких проявляется кашлем с кровавой мокротой, ночным потоотделением, субфебрилитетом, недомоганием, потерей аппетита, снижением веса, выпадением волос. Больной откашливает слизисто-гнойную мокроту с ярко-красными кровяными включениями или отдельные плевки чистой крови. При этом он ощущает жжение в груди и может точно указать локализацию очага поражения.
Туберкулез легких проявляется кашлем с кровавой мокротой, ночным потоотделением, субфебрилитетом, недомоганием, потерей аппетита, снижением веса, выпадением волос. Больной откашливает слизисто-гнойную мокроту с ярко-красными кровяными включениями или отдельные плевки чистой крови. При этом он ощущает жжение в груди и может точно указать локализацию очага поражения.- Легочный абсцесс — гнойное расплавление ткани органа с формированием ограниченной полости, заполненной некротическими массами. Кровохарканье обусловлено повреждением сосудов при прорыве гноя из патологического очага в дренирующий бронх. В бронхиальном секрете появляются кровяные включения. Гнилостная мокрота выделяется полным ртом. Заболевание сопровождается лихорадкой и интоксикацией, болезненностью в груди, астенизацией организма.
- Кандидозное поражение легких начинается с симптомов банальной простуды — кашля, вялости, бессилия. Мокрота обильная, слизистая, трудноотделяемая. По мере развития болезни в ней появляется кровь, а у больных возникает лихорадка, нарушение дыхания, болевой синдром.
- Паразиты, внедряясь в структуры бронхолегочной системы, разрушают их, что приводит к отхаркиванию крови. При незначительном поражении органов выделяется небольшое количество кровавой мокроты. Серьезные деструктивные процессы сопровождаются массивными кровотечениями. Кроме приступов кашля больных беспокоит одышка, сыпь на коже, субфебрилитет, цефалгия, головокружение. При микроскопии в слизисто-гнойном секрете с включениями крови обнаруживаются личинки гельминтов.
Кровохарканье при кардиоваскулярных нарушениях обусловлено разрывом артериовенозных бронхолегочных анастомозов и мелких склерозированных альвеолярных сосудов, застойными явлениями в системе малого круга кровообращения, выходом транссудата и эритроцитов в альвеолы.

- Тромбоэмболия легочного ствола приводит к ишемии легочной ткани. Клинически данный недуг проявляется болью за грудиной, усиливающейся при движении, подъеме с постели, наклонах, физическом напряжении. У большинства больных появляется кровавая мокрота. Может начаться легочное кровотечение.
- Дисфункция кардиоваскулярных структур нередко проявляется мокротой с кровью без кашля и температуры. При митральном стенозе основными жалобами являются: одышка при напряжении и в покое, упадок сил, слабость. Более тяжелым состоянием является аневризма аорты. Это частая причина кровотечения из легких, которое может закончиться летальным исходом. При легочном кровотечении возникает тахикардия, акроцианоз, учащенное и поверхностное дыхание, боль в груди, влажные хрипы, одышка.
- Кардиогенный отек легких — следствие инфаркта миокарда, миокардита, аритмии. Он проявляется выделением пенистой мокроты розоватого цвета, выраженным удушьем, приступами кашля, стремительным нарастанием цианоза, одутловатостью лица, страхом смерти, клокочущим дыханием, слышным на расстоянии.
В основе генетически детерминированных заболеваний лежит первичная неполноценность стенок легочных сосудов. Геморрагические проявления возникают на фоне морфологических и функциональных изменений в легких.
- Муковисцидоз является врожденной аномалией, при которой активизируется функционирование внешнесекреторных желез. Слизь накапливается в структурах ЖКТ, выводных протоках слюнных желез, бронхиолах. При нарушении бронхиальной проходимости секрет сгущается, образуются бронхоэктазы, выделяется гнойный секрет с кровавыми прожилками.
- Телеангиоэктазия — патология неизвестной этиологии, при которой повреждается капиллярная сеть. Сосуды расширяются и становятся причиной кровотечений. На коже пациентов появляются петехии и гематомы. У них возникают признаки анемии, кашель с кровью и слизью.
Травматическое повреждение органов дыхания:
- Механическое травмирование с нарушением целостности бронхолегочных артерий и пропитыванием легочной паренхимы кровью сопровождается кровохарканьем. Оно возникает сразу после травмы или спустя некоторое время, бывает однократным или продолжительным.
- При введении в бронхи эндоскопа, щипцов для биопсии или иглы для забора тканевых образцов травмируется слизистая оболочка респираторного тракта, что проявляется выделением свежей крови сразу после инвазивной процедуры. Подобное кровохарканье незначительное или умеренное. Оно купируется самостоятельно или с помощью гемостатиков.
- Легочная ткань повреждается при нарушении целостности одного или нескольких ребер, ножевых и огнестрельных ранениях. Такие травмы сопровождаются разрывом бронха и размозжением легкого. У пострадавших возникает боль в груди, одышка, признаки шока и кровохарканье.
Прочие недуги:
- Онкопатология проявляется гипергидрозом по ночам, потерей аппетита, похуданием, одышкой, слабостью, утратой работоспособности, сильным кашлем с отхаркиванием большого количества слизисто-гнойного секрета с кровью. При аденоме бронха возникает упорный кашель со свистящим дыханием и кровавой мокротой.
- Попадание инородных тел в органы респираторного тракта – причина кровавых выделений. Обычно данное явление наблюдается у детей. Особую опасность представляют мелкие предметы с острыми краями, которые легко фиксируются в бронхах. Слизистая органов постоянно травмируется, образуются пролежни, развивается реактивное воспаление. У больных возникают сильные приступы кашля с кровохарканьем, стридор, одышка.
- Аутоиммунные заболевания – васкулиты, протекающие с поражением легочных сосудов и сопровождающиеся полиорганной дисфункцией, склонностью к геморрагиям. Постоянный сухой кашель с отхаркиванием плевков крови приводит к анемии, при которой возникает головокружение, слабость, мушки перед глазами.
Диагностические мероприятия
Мокрота с кровью — проявление опасных заболеваний, которые необходимо вовремя выявлять и устранять. Для этого проводят комплексное диагностическое обследование больных, по результатам которого назначают адекватную терапию.
Предположительно определить ведущие этиологические факторы помогает внимательное изучение анамнеза и оценка данных внешнего осмотра. Специалисты проводят первичное физикальное обследование, позволяющее выявить нарушения в работе органов дыхания. Чтобы точно диагностировать заболевание, проявляющееся кровохарканьем, необходимы дополнительные лабораторные и инструментальные методики:
- Рентгенография органов грудной клетки — обнаружение признаков воспаления легочной ткани, тромбоэмболии легочного ствола, туберкулезных инфильтратов и каверн, опухолевого процесса, кист.
- Рентгеноконтрастная бронхография, ангиопульмонография и бронхиальная артериография позволяют выявить особенности сосудистого и бронхолегочного рисунка.
- Бронхоскопия — осмотр внутренней оболочки бронхов, в ходе которого диагностируют бронхоэктазы, рак, бронхит. С помощью эндоскопа можно извлечь инородные тела, ввести лекарства, провести биопсию.
- КТ — оценка общего состояния легких и выявление диссеминированных процессов, которые с трудом обнаруживаются другими методами.
- Микробиологическое исследование мокроты на микрофлору — выделение возбудителя инфекционного воспаления и определение его чувствительности к антибиотикам.
- При подозрении на муковисцидоз исследуют пот и прочие выделения больного.
- В гемограмме — признаки воспаления: лейкоцитоз, подъем СОЭ.
- Коагулограмма — выявление нарушений в системе гемостаза.
- ЭКГ и ЭхоКГ — определение структурных особенностей и функциональной активности сердца.
В тяжелых случаях проводят диагностические операции — торакоскопию и торакотомию. В ходе оперативного вмешательства определяют источник кровотечения и ликвидируют его.
Лечение
Терапевтические мероприятия заключаются в устранении кровохарканья и предотвращении легочного кровотечения. Лечебная тактика зависит от причины заболевания, вызывающего соответствующий симптом.

Больным назначают следующие группы медикаментов:
- Антибактериальные средства широкого спектра, уничтожающие патогенных биологических агентов,
- Наркотические и ненаркотические анальгетики – «Морфин», «Промедол», «Парацетамол»,
- Противоопухолевые препараты – «Фторурацил», «Винкристин», «Метотрексат»,
- Гемостатики – «Этамзилат», «Викасол», «Дицинон»,
- Противотуберкулезные средства – «Изониазид», «Рифампицин»,
- Муколитики и отхаркивающие препараты – «Бромгексин», «Амбробене», «Флуимуцил»,
- Бронхолитики при бронхообструкции – «Сальбутамол», «Пульмикорт».
Опухоли, абсцессы и кисты требуют проведения хирургического вмешательства. При злокачественных новообразованиях проводят лучевую и химиотерапию. Интенсивное кровохарканье — неотложное состояние, при котором необходимо вызвать скорую помощь. До приезда медиков следует больного усадить, ограничить физическую и психологическую нагрузку и ждать врача.
Специалисты рекомендуют больным с кровавой мокротой отказаться от вредных привычек, правильно питаться, соблюдать ЗОЖ, регулярно посещать лечащего врача и строго выполнять все его предписания. Существуют народные средства, повышающие тонус кровеносных сосудов и предупреждающие разрывы их стенок. К ним относятся: сок тысячелистника, настой цикория, отвар листьев герани.
Мокрота с кровью — опасный сигнал, свидетельствующий о серьезной патологии и несущий угрозу для жизни больного. Обнаружив этот признак, следует немедленно обратиться к врачу.
Видео: мокрота с кровью в телепрограмме о здоровье
Мнения, советы и обсуждение:
причины, опасность и методика лечения
Мокрота представляет собой слизистые выделения, которые формируются в бронхах и легких. Иногда в этих выделениях могут находиться кровяные вкрапления. Однозначно установить диагноз нельзя, так как такое явление происходит по многим причинам, поэтому нужно обратиться к специалисту, сдать ряд анализов, а потом приниматься за лечение. Далее рассмотрим, о чем говорит мокрота с кровью при кашле, на какие болезни может указывать данный симптом.
О чем свидетельствует мокрота с кровью при кашле?

Кровь в мокроте может указывать на серьезное заболевание дыхательных путей
Мокрота с кровью при кашле может указывать на многие заболевания. Точный диагноз «наугад» сказать нельзя, нужно только сдавать анализы, а потом уже делать выводы.
Рассмотрим самые частые причины, по которым может откашливаться и отхаркиваться кровь:
- самой частой и безобидной причиной является повреждение кровеносных сосудов в бронхах. Все дело в том, что при сильном кашле все ткани напрягаются, и в некоторых случаях капилляры и мелкие венки повреждаются, в результате чего отхаркивание бывает с кровяными вкраплениями. В таком случае данная патология не несет никакой угрозы
- бронхит, при котором длительное время в бронхах и легких собирается мокрота, при этом патогенная микрофлора вызывает воспалительный процесс. Стенки слизистой подвергаются воздействию болезнетворных микроорганизмов
- образования доброкачественных и злокачественных образований в дыхательной системе
- рак горла на третьей и четвертой стадиях
- туберкулез – инфекционное заболевание, возникающее из-за возбудителя палочки Коха, поражающий мягкие ткани бронхов и легких
- аденома в бронхе – это новообразование, которое провоцирует одышку, кашель и кровохарканье
- рак легких, при котором в тканях начинают развиваться злокачественные клетки
- митральный стеноз – это патология, при которой сужается клапан, отделяющий желудочек от предсердия. В результате этого лопаются капилляры, кровь из которых поступает в легкие, и, как результат, отхаркивается с кровью
- муковисцидоз – это болезнь которая передается по наследству. Она характеризуется недостатком особых белков, в результате чего скапливается жидкость в легких и поджелудочной. Кровь может быть не только в мокроте при кашле, но и в фекалиях
- абсцесс легких отличается гниением мягких тканей в легких и бронхах
- синусит, ларингит, фарингит – это воспалительные процессы органов дыхания, которые могут вызывать кровь при сильном кашле или насморке
Кроме описанных, бывают еще причины, но они встречаются реже. К примеру, нельзя оставлять без внимания последствия травм и механического повреждения грудины. Кровь в мокроте может возникать после сильных ударов. При этом квалифицированная помощь требуется немедленно, так как при травме могут быть негативные последствия, вплоть до летального исхода.
Насколько опасен данный симптом?

Если в мокроте появились большие сгустки крови – это может быть опасно для жизни!
Перед тем, как говорить об опасности данного симптома, необходимо определить, что кровотечения при отхаркивании могут классифицироваться по своей интенсивности:
- истинное кровохарканье является незначительным количествам, когда в слизи присутствуют вкрапления крови в небольших дозах
- мелкое кровотечение представляет собой небольшой объем крови, который не превышает 100 мл в сутки
- среднее кровотечение характеризуется кровопотерей в пределах 100-500 мл в сутки.
- профузное кровотечение, при котором в сутки через кашель отходит более 500 мл крови. Это не хороший признак, поэтому нужно срочно обращаться в больницу
Если обратить внимание на возможные причины, то однозначно нельзя определить уровень опасности данного симптома. В некоторых случаях патология возникает просто из-за сильного кашля, при котором не выдерживают стенки сосудов и лопаются. Иногда это может быть признаком серьезной болезни – туберкулеза или рака. Также не стоит забывать о механических повреждениях и кровотечениях.
Какие нужно пройти обследования?
Перед назначением лечения диагностика просто необходима, так как терапию нужно проводить против основной причины, вызвавшей кровотечение в органах дыхания. Сначала пульмонолог или терапевт проводят осмотр, пальпацию, опрос пациента, и знакомятся с его историей болезни.

При появлении данного симптома следует срочно обратиться к пульмонологу!
После этого специалист выписывает направление на различные виды диагностики:
- анализы крови и мочи позволят оценить общее состояние организма, и по параметрам и нормативам понять, если в организме инфекция
- анализ кала позволит исключить патологии желудочно-кишечного тракта, из-за которого так же может быть кровотечение внутри
- в случае кров отхаркивания у ребенка, обязательно проводится проба Манту (пуговка), при которой вводится небольшое количество возбудителя туберкулеза
- исследование иммунной системы
- рентген грудной клетки
- магнитно- резонансная томография
- ЭКГ
- исследование мокроты на предмет микрофлоры
Все исследования одновременно делать не нужно. Врач сам решает. Какие диагностики ему необходимы для установки точного диагноза. Это зависит от многих факторов, например, наличие или отсутствие хронических заболеваний, возраст пациента, образ жизни, текущее состояние здоровья и так далее.
Методика лечения симптома
Самолечением заниматься строго запрещено, это может нанести вред здоровью. Медикаментозную терапию назначает исключительно врач. Она будет зависеть, в большей степени, от причины возникновения.

Лечение зависит от причины и тяжести заболевания!
Кроме этого врач назначает следующие методы лечения:
- прием противовирусных или антибактериальных препаратов, если в организме найдутся болезнетворные бактерии
- муколитические средства, которые помогают разжижать мокроту и выводить ее (актуально при бронхите, ангине, синусите, рините)
- препараты для повышения иммунной системы и защитных функций организма
- комплекс витаминов и минералов
- препараты для устранения основной причины кровотечения
Кроме этого, для скорейшего выздоровления, пациенту рекомендуется соблюдать постельный режим, чтоб организм набрался сил.
Одно из главных правил во время любого заболевания – это обильное питье.
Народная медицина актуально исключительно в качестве вспомогательного средства, но никак не основного. На первом месте должны быть медпрепараты. Дополнительно можно принимать отвары лекарственных трав, которые снимут воспаление помогут обеззаразить организм и снять боль и лающий кашель. Мед и лимон можно употреблять для смягчения горла и повышения защитных функций организма.
Ингаляции считаются эффективным способом лечения, только их можно делать, когда нет температуры. Это очень важно. Для процедуры используются антисептики, например, Мирамистин. Также можно применять эфирные масла, которые помогут не только успокоить горло и уменьшить кровяные выделения при кашле, но и наладить работу нервной системы. Ромашка, череда, шалфей, хмель, хвоя, календула способствуют снятию отечности и воспаления в органах дыхания. Использовать травы эффективно при простуде, гриппе, ОРВИ, ангине и прочих инфекционных патологиях.
Подробнее о причинах кашля с кровью можно узнать из видео:
Прогнозы во многом зависят о стадии и типа заболевания. Самое главное – это своевременно обратиться к врачу, при появлении первых симптомов. Дело в том, что даже сложные заболевания лечить быстрее, проще, дешевле и эффективнее, пока они не перешли в запущенную стадию. Даже онкологические причины на начальных этапах можно ликвидировать, в то время, как третья и четвертая стадии рака имеют невысокий процент выживаемости.
Особой профилактики никакой нет, главное придерживаться общепринятых правил для здоровья:
- соблюдение гигиены
- употребление большого количества витаминов
- регулярные прогулки на улице или спорт
- здоровое питание
- отказ от спиртного
- отказ от самолечения
Таким образом, можно в итоге сказать, что мокрота в горле имеет множество причин, которые никак не установить без помощи врачей. Добросовестное отношение к себе и соблюдение рекомендаций специалиста позволит в кратчайшие сроки избавиться от заболевания.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Поделись с друзьями! Будьте здоровы!
Мокрота с кровью при кашле
Есть симптомы, которые просто вызывают беспокойство, а есть по-настоящему пугающие симптомы. Мокрота с кровью при кашле относится ко второй категории. Когда этот симптом проявляется, сложно избежать паники. Но нужно не паниковать, а быстро разобраться, что же именно происходит в организме в такие моменты. Рассмотрим наиболее распространённые проблемы, которые при этом могут иметься.
Мокрота с кровью при кашле – определение симптома
Мокрота с кровью, выделяемая при кашле, может иметь различные формы и разновидности – и от этого зависит, какое данный симптом конкретно называется:
- Истинное кровохаркание. При данной разновидности проблемы кровь выделяется в виде примесей, прожилок и ржавых пятен со слизистым секретом бронхов в суточном объёме, что не превышает 50 мл.
- Малое лёгочное кровотечение. Выделяется кровь с мокротой, реже чистая кровь, иногда в пенистой форме, объёмом до 100 мл за сутки.
- Среднее лёгочное кровотечение. За сутки выделяется до 500 мл крови.
- Большое/профузное легочное кровотечение. Выделяется более 500 мл крови за одни сутки.
Основные причины
Есть несколько причин, почему может возникать подобная симптоматика. В подавляющем своём большинстве они являются опасными и требуют максимально оперативного лечения.
Есть только одна действительно безопасная причина появления крови в мокроте. Она заключается в разрыве мелкого сосуда бронха при сильном кашле или при очень большой нагрузке на организм, а также при психической травме или при активном лечении других заболеваний с применением антикоагулянтов. Узнать данную причину можно по коричневатому оттенку крови. Проблема в таком случае совершенно спонтанно появляется и ничуть не менее спонтанно исчезает.
К частым причинам возникновения проблемы относятся следующие:
- Бронхит, как острый, так и хронический. Характеризуется сухим кашлем, за которым следует кашель с выделением мокроты, сначала обычной, потом с гноем и ярко-алыми элементами. Кровь, хотя и присутствует при таком бронхите, никогда не бывает главным симптомом.
- Туберкулез. При данном заболевании проявляется гнойная мокрота, которая содержит в себе прожилки крови. Она выделяется как при кашле, так и вне кашлевого рефлекса. Человек обычно худеет, у него проявляются слабость, плохой аппетит, температура повышается.
- Новообразования в области лёгкого. Чаще всего речь идёт об онкологии. В таком случае человек также резко худеет, ощущает удушье, болезненные ощущения в груди, потоотделение по ночам, кашель продолжительный, а прожилки крови в нём выражено алые.
- Острая пневмония. Обычно это происходит, когда заболевание вызывается стафилококком или чем-то аналогичным. В таком случае мокрота будет ржавого цвета, но иногда отделения могут быть и алыми. Сопровождается данное заболевание сильно повышенной температурой.
- Абсцесс лёгкого. Можно распознать по мокроте гнойного характера, которая отдаёт запахом гниения. Помимо выделений крови, проявляется характерная боль в области лёгких.
- Инфаркт лёгкого. Кровохаркание в большинстве случаев достаточно кратковременное и скудное. С ним часто идут параллельно боль в груди, тахикардия, цианоз и другие негативные симптомы.
- Бронхоэктазы. Мокрота выделяется с гнойными примесями, всё это сопровождается хроническим кашлем. Кровь присутствует в виде небольших примесей. Наблюдаются также гипертермия, слабость и одышка.
- Паразитарная инфекция в лёгких. Паразиты повреждают лёгочную ткань, в результате чего возникает кашель с кровью, а также одышка, аллергические кожные явления.
- Травма лёгкого. Если человек ушиб лёгкое, проткнул его или воздействовал на него при помощи химических веществ, это также может стать характерной причиной откашливания крови. При этом может развиться пневмоторакс, частое осложнение травмы лёгкого. При нём заметно падает артериальное давление, возникает одышка, на той стороне, где было повреждение, возникает серьёзное затруднение дыхания.
- Аденома в бронхе. При ней происходит кашель с сильным выходом мокроты, с кровью и гноем. Также возникает одышка, а дыхание становится похоже на икоту.
- Грибковая инфекция лёгкого (грибковая пневмония). В таком случае можно заметить, помимо кашля с кровью, слабость. Также проявляются другие симптомы, например, субфебрилитет и обструкция бронхов.
Сироп от кашля Аскорил – все о дозировках и применении препарата
Виды бронхиальной астмы описаны тут.
Классификация ангин //drlor.online/zabolevaniya/gortani-glotki-bronxov/angina/raznovidnosti-osobennosti-simptomatiki-i-lecheniya.html
Редкие причины
Также есть более редкие заболевания, которые, впрочем, тоже могут проявиться. Их очень много, потому рассмотрим лишь ряд возможных ситуаций:
- Буллезная эмфизема. Проявляется в форме цианоза, ослабления дыхания, одышки, а грудная клетка становится бочкообразной.
- Сердечный отёк легкого. В таком случае мокрота выделяется в пенистом виде, она слегка окрашена кровью. Проявляется заметная одышка, наблюдается так называемый сердечный кашель.
- Аневризма аорты. В таком случае возникают кровотечения, которые достаточно часто повторяются – или идёт профузное кровотечение. При данной причине особенно высок риск летального исхода.
- Бронхиальные кисты. Возникает слабость, боль в груди. Мокрота содержит не только лишь кровь, но ещё и гной и слизь.
- Волчаночный пневмонит. Проявляются лёгочные геморрагии, которые характеризуются кровохарканием.
- Болезни крови. Если в лёгочную ткань происходят кровоизлияния, например, при лейкозе, то тогда вместе с мокротой выделяется и кровь. Кроме этого падает иммунитет, а селезёнка, печень и лимфоузлы увеличиваются.
Это далеко не все возможные заболевания и патологии, которые могут провоцировать появление крови в мокроте. Проблемы могут быть и многими другими, от болезней и побочных действий инфекций до некорректных действий медицинских специалистов во время хирургического вмешательства. Можно предположить, что именно происходит в конкретном случае, но более точно поставить диагноз может только лишь врач.
Лечение
Как мы видим, причин, которые могут спровоцировать данный симптом, очень много, их просто огромное количество. Потому нельзя сказать точно, каким именно образом следует осуществлять лечение. Необходимо обязательно обратиться к врачу и осуществить детальное обследование. В зависимости от того, что именно происходит с организмом, тот может назначить медикаментозное лечение, хирургическое вмешательство или, если проблема не является особенно серьёзной, просто подождать восстановления организма.
Помните, что никакое самолечение при данном симптоме недопустимо. Также не стоит даже пробовать осуществлять лечение при помощи народных средств. Только лишь оперативное обращение к врачу может дать какой-то действительно заметный результат.
Видео
Выводы
Когда во время кашля помимо крови выделяется ещё и мокрота, это достаточно плохой признак. В лучшем случае в организме имеется достаточно серьёзная проблема, в худшем – имеется настоящая опасность для здоровья, а иногда и для жизни. Потому, если вы заметили первые же признаки подобного, обязательно обратитесь к врачу. Это не тот случай, когда необходимо заниматься самолечением, напротив, очень важно провести качественное обследование, чтобы оперативно выявить, какие же причины провоцируют данную проблему и что нужно делать, чтобы избавить себя от потенциальной опасности.
Также читайте про особенности протекания пневмоцистной пневмонии и абсцедирующего воспаления лекгих.
«Какие причины отхаркивания с кровью?» – Яндекс.Кью
Слизь, которая скапливается у Вас в горле — это слизь, стекающая по носоглотке не наружу, а внутрь. Это как насморк, только наоборот. Такое состояние называется постназальным синдромом.
Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, и провести грамотное лечение заболевания. ать мокроту.
Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, и провести грамотное лечение заболевания.
Причины постназального синдрома:
- Воспалительные заболевания носоглотки и гортани (синуситы, фарингит, ларингит).
- Хронические заболевания верхних дыхательных путей.
- Заболевания нижних дыхательных путей (бронхит, воспаление лёгких, туберкулёз).
- Аллергические реакции.
- Нарушения в работе ЖКТ, при которых содержимое желудка забрасывается обратно в пищевод и далее в глотку (гастроэзофагеальная рефлюксная болезнь, гастрит, язва).
- Искривлённая носовая перегородка
- Увеличенные носовые раковины.
- Аденоиды.
- Неправильное питание — употребление слишком жирной или острой пищи раздражает органы ЖКТ и может спровоцировать усиленную выработку секрета.
- Вредные привычки.
- Попадание в носовую полость посторонних предметов
- Плохая экологическая обстановка в месте проживания — загрязнённый воздух и пыль.
Чтобы понять, как лечить горло, нужно обратиться к лор-врачу для определения причины постназального синдрома. После чего доктор назначит эффективную схему лечения.
Если мокрота образуется из-за инфекционного заболевания, врач назначает антибактериальную либо противовирусную терапию (препарат, его дозировку и курс приёма также определяет оториноларинголог).
Если причина в аллергии, назначаются антигистаминные препараты. Дальнейшим лечением занимается врач — аллерголог.
При диагностировании проблем с ЖКТ необходимо пройти курс лечения у гастроэнтеролога.
Местная терапия также включает использование антисептических спреев (например, «Мирамистин»), приём иммуностимуляторов («Имудон», «Лизобакт»). Отлично дополнят основное лечение и ускорят процесс выздоровления физиотерапевтические процедуры в лор-клинике.
Если у Вас остались вопросы по лор-тематике, буду рад на них ответить.
Я на связи!
Всегда Ваш, доктор Зайцев.
Мокрота с кровью при отхаркивании. Что это может быть, чем лечить
Симптом в виде мокроты с кровью во время кашля указывает на серьезное заболевание у человека. По количеству и внешним характеристикам выделяемой слизи врач может предварительно поставить диагноз.
Патологическое состояние при отхаркивании требует комплексной диагностики и правильно составленного лечения. В противном случае у человека возникнут серьезные осложнения. Обследованием и лечением занимается врач пульмонолог.
Содержание записи:
Механизм появления крови в мокроте
Многие люди, заметив кровь в экссудате при отхаркивании, боятся этого состояния. Но иногда такая ситуация является физиологической для человека. Несмотря на существующую статистику в медицине необходимо пройти комплексное обследование, особенно если присутствуют сопутствующие клинические симптомы.
В большинстве случаев слизь и кровь смешиваются по причине разрыва кровеносного сосуда при поражении органов дыхательной системы. Это происходит под воздействием многочисленных причин – физическое воздействие или патологические процессы в организме человека.
Виды кровохарканья
В медицине существует определенная классификация кровохарканья, учитывая механизм возникновения патологического состояния:
| Название | Описание |
| Механическое | Кровь в мокроте появляется после механического воздействия, по причине чего разорвался кровеносный сосуд. То же самое касается оперативного вмешательства. |
| Аррозивное | Причиной патологического состояния являются дегенеративно-дистрофические процессы (прорастание опухоли через кровеносный сосуд и нарушение его структуры). |
| Диапедезное | Расширяются поры внешней оболочки вены или артерии, в результате чего определенное количество эритроцитов выходит за пределы кровеносного сосуда. |
Существует также классификация кровохарканья, учитывая объем и консистенцию выделений:
| Название | Описание |
| Кровохарканье истинного характера | Объем выделяемой мокроты составляет не больше 60 мл за сутки. Слизистая и вязкая субстанция содержит хорошо видимые прожилки крови и светло оранжевые пятна. |
| Легочное кровохарканье малого уровня | Максимальный объем выделяемой мокроты составляет 100 мл. Слизь жидкая и чистая, иногда пенной консистенции. |
| Легочное кровохарканье среднего уровня | Количество мокроты в сутки превышает 450 мл. Происходит выделение чистой крови, без примесей. |
| Легочное кровохарканье большого уровня | Объем выделяемой крови составляет более 500 мл. Опасное состояние для человека, которое может привести к смерти. |

В любой ситуации появляются сопутствующие признаки, которые требуют проведения тщательного обследования, чтобы установить точный диагноз.
Когда появляются кровавые выделения в мокроте
Мокрота с кровью при отхаркивании не всегда является следствием патологического состояния.
В некоторых ситуациях провоцирующими факторами выступают обстоятельства, не угрожающие жизни пациента:
| Название | Описание |
| Диагностические мероприятия | В ходе медицинских манипуляций, например, во время бронхоскопии, повреждается слизистая оболочка. Появляется кровь во время кашля. Этот временный признак исчезает сам, когда слизистая восстанавливается. |
| Длительное курение | В результате длительного злоупотребления табачными изделиями истончается мерцательный эпителий. Постепенно разрушаются его поверхностные кровеносные сосуды. Поэтому в мокроте появляются прожилки крови. |
| Прием определенных препаратов | Длительное лечение антикоагулянтами или антиагрегантами приводит к нарушению целостности мелких капилляров, они разрываются. Это побочный эффект медицинских препаратов. |
| Физические нагрузки | В ходе спортивных занятий или при выполнении тяжелой работы могут повредиться мелкие сосуды и капилляры, в результате чего также появляется кров в мокроте. |
| Вредное производство | Систематический контакт с химикатами, вредным дымом или токсическими газами негативно влияет на состояние бронхов, в результате чего появляется кровь во время кашля. |
Кровавые выделения с мокротой также могут появиться в результате сильного обезвоживания организма, попадания инородного тела в легкие. То же самое касается перелома ребер, беспорядочного приема лекарственных препаратов. В этих ситуациях мокрота содержит небольшое количество крови. Характерные прожилки окрашивают слизь в темно-коричневый цвет.
Основные проявления
Выделение мокроты во время кашля – это природное явление, при помощи которого организм очищает органы дыхательной системы. В нормальном состоянии слизь содержит выделяемый секрет железами, частички пыли, различные микроорганизмы. Патологическое состояние приводит к тому, что в мокроту попадает кровь.
Кровохарканье является признаком развития серьезного заболевания в организме человека и может сопровождаться многочисленными сопутствующими симптомами:
- кровотечение из носа;
- уменьшение массы тела;
- нарушение дыхательного процесса;
- сильная отдышка;
- повышение температуры тела;
- болевой синдром в области грудной клетки;
- быстрая утомляемость и общая слабость в теле;
- повышенное потоотделение, особенно в ночное время;
- ухудшение аппетита или полное его отсутствие.
Многие патологические состояния сопровождаются такими признаками, поэтому важно дифференцировать заболевание и начать лечение.
Кашель с кровью без температуры
Мокрота с кровью при отхаркивании без повышения температуры тела часто является следствием поражения верхних отделов пищеварительной системы (пищевод, желудок, двенадцатиперстная кишка).
Большая часть патологий протекает в хронической форме и без жара. Кровоточат поврежденные кровеносные сосуды пораженных внутренних органов. Мокрота с кровью при отхаркивании без температуры появляется при хроническом эзофагите, дивертикулезе, онкологических опухолях.
 Причины мокроты с кровью при отхаркивании
Причины мокроты с кровью при отхаркиванииУ детей кровохарканье без повышения температуры может стать причиной попадания инородного тела в дыхательные пути. Кровь появляется в результате повреждения слизистой оболочки.
Причины кровохарканья при ангине, кашле
Ангина – это заболевание, которое сопровождается образованием гнойного налета на поверхности слизистой миндалин. При обработке горла на пораженных участках остаются открытые раны, из которых выделяется кровь. Поэтому во время кашля вместе с мокротой выходит кровь, иногда даже гной. Сопутствующим признаком является высокая температура.
При кашле кровохарканье часто является следствием поражения пищеварительных органов.
Существуют определенные проявления, которые помогут заподозрить проблемы с кишечником и желудком при выделении мокроты с кровью:
- перед началом бронхоспазма появляется покалывание в горле;
- кровь во время кашля имеет пенистую консистенцию, цвет – ярко-алый;
- во время кашля человека также беспокоит дискомфорт в области желудка и тошнота.
Необходимо обратить внимание на консистенцию выделяемой мокроты с кровью, она напоминает густую краску. В случае бактериального поражения органов пищеварительной системы слизь содержит гнойные вкрапления.
Распространенные болезни легких
Мокрота с кровью при отхаркивании в большинстве случаев является следствием развития серьезного заболевания, которое важно своевременно диагностировать и начать лечение:
| Название | Описание |
| Рак легких | Опасное заболевание для человека, которое сопровождается выделением крови во время кашля. При поражении легких злокачественными процессами остается высокий риск вторичного инфицирования, о чем свидетельствует отхождение гноя. Важно точно дифференцировать заболевание, чтобы предупредить осложнения правильно подобранной терапией. |
| Травмат-ическое повре-ждение | Опасное состояние для человека, при котором повышается артериальное давление. Появляются сильные болезненные ощущения в области грудины, и нарушается дыхание. |
| Пневмония | Заболевание инфекционного характера сопровождается воспалительным процессом, который провоцируют размножающиеся патогенные микроорганизмы. Прилив дополнительной крови приводит к тому, что эритроциты проникают в дыхательные пути. |
| Туберкулез | Кровохарканье в таком состоянии человека может тревожить с утра и на протяжении всего дня. Болезнь сопровождается усиленным потоотделением, особенно в ночное время, общим недомоганием и субфебрильной температурой тела. |
| Бронхит | Заболевание сопровождается затяжным кашлем и обильным выделением мокроты с красными пятнами и гнойными примесями. Больной также жалуется на частую отдышку, высокую температуру тела и общую слабость. |
| Легочный абсцесс | Патологическое состояние характеризуется гнойным процессом в области паренхимы легких. Мокрота с кровью обладает неприятным запахом. Сопровождающими симптомами патологического состояния является выраженная тахикардия, цианоз, отдышка и лихорадка. |
Хронические заболевания также сопровождаются кровохарканьем, поскольку длительные воспалительные процессы провоцируют истончение слизистого эпителия бронхов. Его повреждение во время кашля приводит к выделению слизи с кровяными примесями.
Патологии сердечно-сосудистой системы
Мокрота с кровью при сердечно-сосудистых заболеваниях появляется в результате застойных явлений. Больного также беспокоит продолжительная отдышка после физических нагрузок. Появляется болевой синдром в области грудной клетки и сильный кашель. Мокроту с кровью при откашливании провоцирует митральный стеноз, инфаркт, нарушение целостности аорты, кардиомиопатия, сердечные пороки.
Когда требуется обследование у специалиста?
Посетить врача терапевта необходимо при появлении первых тревожных признаков патологического состояния. Учитывая сопутствующие симптомы и состояние пациента, специалист направит человека на комплексное обследование.
Мокрота с кровью также требует консультации пульмонолога. Учитывая провоцирующий фактор и причину патологического состояния, больному может понадобиться консультация других профильных врачей (онколога, фтизиатра, кардиолога).
Диагностика
Комплексная диагностика поможет специалисту выявить заболевание на ранней стадии развития и правильно составить схему лечения.
Пациентам с кровохарканьем рекомендуется пройти следующие тесты:
| Название | Описание |
| Рентген грудной клетки | Обследование поможет выявить патологические изменения в органах дыхательной системы. |
| Электрокардиограмма (ЭКГ) | Специалист оценивает функционирование сердечно-сосудистой системы. |
| Компьютерная томография (КТ) | Обследование позволяет оценить состояние легких и выявить патологические изменения, которые не помогли установить другие тесты. |
| Бронхография | Определяется сосудистый и бронхолегочный рисунок. |
| Бронхоскопия | Диагностический метод, который позволяет оценить состояние внутренней оболочки бронхов. |
| Общий и биохимический анализ крови | Результаты показывают развитие воспалительного процесса. |
| Микробиологические исследования | В лабораторных условиях исследуется мокрота на предмет возбудителя и его чувствительности к антибактериальным препаратам. |
Важно провести дифференциальную диагностику, поскольку многие заболевания органов дыхательной системы сопровождаются схожими клиническими симптомами.
Первая помощь при легочном кровотечении
При появлении мокроты с кровью во время кашля рекомендуется сразу вызвать скорую помощь.
Пока будет ехать врач, следует выполнить следующие действия:
- Посадить человека или помочь принять ему полулежащее положение.
- Обеспечить максимальный физический покой.
- Расстегнуть одежду.
- Открыть окна в помещении, чтобы свежий воздух помог облегчить дыхание.
- При необходимости, на пораженную часть тела рекомендуется приложить холодный компресс (лед или воду).

Пострадавшему запрещено давать медицинские препараты, которые могут повлиять на состояние человека и интенсивность кровотечения. То же самое касается горячей воды, горчичников, применение тепла полностью исключается. Нельзя давать без назначений врача противокашлевые препараты. Действующие компоненты способствуют расширению кровеносных сосудов, что может усилить кровотечение.
Как и чем проводится лечение
Мокрота с кровью при отхаркивании требует правильно подобранной терапии. Врач пульмонолог составляет схему лечения, опираясь на результаты обследования и состояние больного.
В первую очередь при кровохарканье проводится медикаментозная терапия:
| Группа лекарств | Название | Применение |
| Антибактериальные препараты | Азитромицин, Цефтриаксон | Лекарство рекомендуется принимать перед едой или после трапезы 1 раз в сутки. Взрослая дозировка составляет 0,5-1 г. Курс лечения продолжается 3 дня. |
| Противовирусные лекарства | Виферон, Амиксин | Лекарство следует принимать внутрь после еды. Первые 2 дня по 125 мг в сутки. Дальше по 125 мг каждые 48 часов. |
| Обезболивающие средства | Кетанов, Парацетамол | Таблетки рекомендуется принимать внутрь по 10 мг каждые 4-6 часов. При необходимости дозировку можно увеличить до 20 мг 3-4 раза в день. |
| Кровоостанавливающие лекарства | Аминокапроновая кислота, Этамзилат | Лекарство вводят внутримышечно или внутривенно. Рекомендуемая дозировка составляет 125-250 мг 3-4 раза в день. |
| Противоопухолевые препараты | Метотрексат, Винкристин | Схему лечения врач подбирает, учитывая состояние пациента. Лекарства вводятся внутримышечно или внутривенно по 15-50 мг 1 раз в сутки на протяжении 5 дней. Интервал между курсами составляет 1-4 недели. |
| Противотуберкулезные средства | Изониазид, Рифампицин | Лекарство применяют внутривенно или внутримышечно. Дозировка подбирается с учетом состояния человека – 200-300 мг в сутки. Курс лечения предусматривает 30-150 инъекций. |
| Муколитики | Бромгексин, Амбробене | Лекарства принимают внутрь 3 раза в сутки, запивая достаточным количеством воды. Взрослая дозировка составляет 8-16 мг. |
| Бронхолитики | Пульмикорт, Сальбутамол | Препараты используются в виде ингаляции. Рекомендуемая дозировка составляет 1-2 мг в сутки. |

В комплексе с традиционным лечением пациенту необходимо соблюдать некоторые рекомендации для получения максимального терапевтического эффекта:
- Отказаться от вредных привычек (курение, спиртные напитки).
- Важно полноценно питаться.
- Строго придерживаться схемы лечения.
В случае отсутствия серьезных противопоказаний для лечения кровохарканья можно использовать народные средства, но строго после консультации с лечащим врачом:
| Название | Рецепт приготовления | Применение |
| Целебный напиток | Смешать одинаковыми частями имбирь, натуральный мед и лимон. Все компоненты измельчить и залить водой, поставить на огонь. Полученную смесь довести до кипения и остудить. | Лекарство рекомендуется употреблять перед сном. |
| Молоко с медом | Молоко (1 ст.) подогреть и добавить 1 ч. л. натурального меда. | Готовый напиток следует пить перед сном. Он хорошо снимает раздражение слизистой оболочки. |
| Цикорий | Траву (1 ст. л.) залить крутым кипятком (1 л), оставить на 30 минут и процедить. | Полученный отвар необходимо принимать внутрь по 100 мл каждые полчаса. |
| Герань | Листья растения (30 г) залить горячей водой (1 л), выдержать 30-40 мин и процедить. | Лекарство необходимо принимать внутрь по 100 мл каждые 30 минут. |
Во время сильного приступа кашля рекомендуется употреблять сок алоэ с добавлением натурального меда. Сок тысячелистника также позволяет стабилизировать состояние человека, необходимо употреблять его по 10 мл каждые 30 мин.
Существуют неотложные состояния, когда требуется оперативное лечение (опухоль, абсцесс, киста). Злокачественные процессы лечат химиотерапией и лучевым облучением.
При таком опасном состоянии, как мокрота с кровью, пациенту требуется медицинская помощь. Важно установить точный диагноз и начать лечение. Серьезные патологии при отхаркивании также сопровождаются сопутствующими симптомами. Без терапии человека ждут осложнения, вплоть до летального исхода.
Видео о кровохарканье
Малышева о 3 причинах кровохарканья:
Мокрота с оттенком крови: причины, лечение и диагностика
Мокрота или мокрота — это смесь слюны и слизи, которую вы откашляете. Мокрота с оттенком крови возникает, когда в мокроте есть видимые полосы крови. Кровь поступает откуда-то через дыхательные пути внутри вашего тела. Дыхательные пути включают:
- рот
- горло
- нос
- легкие
- проходов, ведущих в легкие
Иногда окрашенная кровью мокрота является симптомом серьезного заболевания.Однако мокрота с оттенком крови — относительно обычное явление и обычно не вызывает немедленного беспокойства.
Если вы кашляете с кровью без мокроты или с небольшим количеством мокроты, вам следует немедленно обратиться за медицинской помощью.
Общие причины окрашенной крови мокроты включают:
Более серьезные причины окрашенной кровью мокроты могут включать:
Инфекции нижних дыхательных путей и вдыхание постороннего предмета являются вероятными причинами окрашивания кровью мокроты у детей.
Вы должны немедленно позвонить своему врачу, если у вас возникнут какие-либо из этих симптомов:
- кашель в основном с кровью, с очень небольшим количеством мокроты
- одышка или затрудненное дыхание
- слабость
- головокружение
- потливость
- быстрое частота пульса
- необъяснимая потеря веса
- усталость
- боль в груди
- кровь также в моче или стуле
Эти симптомы связаны с серьезными заболеваниями.
Когда вы обратитесь к врачу, чтобы диагностировать причину появления кровянистой мокроты, он сначала спросит вас, была ли какая-либо заметная причина, например:
Они также захотят узнать:
- , сколько времени вы мокрота с оттенком крови
- как выглядит мокрота
- сколько раз вы кашляете в день
- количество крови в мокроте
Ваш врач будет слушать ваши легкие, пока вы дышите, и может искать другие симптомы, вызывающие беспокойство, такие как учащенное сердцебиение, хрипы или хрипы.Они также спросят вас о вашей истории болезни.
Ваш врач может также провести одно или несколько из этих исследований или процедур визуализации, чтобы помочь ему поставить диагноз:
- Он может использовать рентген грудной клетки для диагностики множества различных состояний. Часто это одно из первых исследований по визуализации, которые они заказывают.
- Они могут заказать компьютерную томографию грудной клетки, чтобы получить более четкое изображение мягких тканей для оценки.
- Во время бронхоскопии врач проверяет дыхательные пути на предмет обструкции или аномалий, опуская бронхоскоп вниз по задней стенке глотки и в бронхи.
- Они могут заказать анализы крови для диагностики различных заболеваний, а также определить, насколько разжижена ваша кровь, и проверить, не потеряли ли вы столько крови, что у вас анемия.
- Если ваш врач заметит структурную аномалию в ваших легких, он может назначить биопсию. Это включает в себя удаление образца ткани из легких и отправку его в лабораторию для оценки.
Лечение мокроты с оттенком крови зависит от лечения основного состояния, его вызвавшего. В некоторых случаях лечение может также включать уменьшение воспаления или других сопутствующих симптомов, которые вы испытываете.
Лечение мокроты с оттенком крови может включать:
- пероральные антибиотики при инфекциях, таких как бактериальная пневмония
- противовирусные препараты, такие как осельтамивир (Тамифлю), для уменьшения продолжительности или тяжести вирусной инфекции
- [партнерская ссылка:] кашель подавители длительного кашля
- пить больше воды, что может помочь вымыть оставшуюся мокроту
- операция по лечению опухоли или сгустка крови
Для людей, которые кашляют с большим количеством крови, лечение в первую очередь направлено на остановку кровотечения, предотвращение аспирации, которое происходит при попадании инородного материала в легкие, а затем устранение основной причины.
Позвоните своему врачу, прежде чем использовать какие-либо средства от кашля, даже если вы знаете первопричину ваших симптомов. Средства от кашля могут привести к обструкции дыхательных путей или удерживать мокроту в легких, продлевая или усугубляя инфекцию.
Мокрота с оттенком крови иногда может быть симптомом основного заболевания, которого нельзя избежать, но существуют методы, помогающие предотвратить его в некоторых случаях. Первая линия профилактики — принять меры, чтобы избежать респираторных инфекций, которые могут вызвать этот симптом.
Чтобы предотвратить образование мокроты с кровянистым оттенком, вы можете сделать следующее:
- Бросьте курить, если вы курите. Курение вызывает раздражение и воспаление, а также увеличивает вероятность серьезных заболеваний.
- Если вы чувствуете приближение респираторной инфекции, пейте больше воды. Питьевая вода может разжижать мокроту и вымывать ее.
- Держите свой дом в чистоте, потому что пыль легко вдыхается, она может раздражать легкие и усугублять симптомы, если у вас ХОБЛ, астма или легочная инфекция.Плесень и грибок также могут вызывать респираторные инфекции и раздражение, что может привести к выделению мокроты с оттенком крови.
- Кашель желтой и зеленой мокроты может быть признаком респираторной инфекции. Обратитесь к врачу за лечением на ранней стадии, чтобы предотвратить осложнения или ухудшение симптомов в будущем.
Кашель с кровью (кровь в мокроте)
Кашель с кровью может вызывать тревогу, но обычно не является признаком серьезной проблемы, если вы молоды и здоровы. Это больше беспокоит пожилых людей, особенно курящих.
Медицинский термин для обозначения кашля с кровью — кровохарканье.
Вы можете откашливать небольшое количество ярко-красной крови или пенистой мокроты с прожилками крови (мокроты).Кровь обычно поступает из легких и часто возникает в результате длительного кашля или инфекции грудной клетки.
Если кровь темная и содержит кусочки пищи или что-то похожее на кофейную гущу, это может быть из вашей пищеварительной системы. Это более серьезная проблема, и вам следует немедленно лечь в больницу. Подробнее о рвоте с кровью.
Что делать, если вы кашляете кровью
Как можно скорее позвоните своему терапевту, если вы кашляете кровью, даже если это всего лишь несколько пятен или пятнышек.
Ваш терапевт проверит, есть ли у вас серьезное заболевание, требующее обследования и лечения.
Позвоните в NHS 111 или в местную службу в нерабочее время, если вы не можете поговорить со своим терапевтом.
Позвоните 999, чтобы вызвать скорую помощь, или немедленно обратитесь в в ближайшее отделение неотложной и неотложной помощи (A&E) , если вы кашляете с большим количеством крови или изо всех сил пытаетесь дышать.
Тесты, которые могут потребоваться
Ваш терапевт может решить направить вас к специалисту в вашей местной больнице для рентгена грудной клетки или более подробного сканирования, такого как компьютерная томография (КТ).
Вас могут попросить взять образец мокроты для проверки на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
В некоторых случаях могут потребоваться дополнительные анализы, чтобы выяснить, откуда берется кровь. Например, вас могут направить к специалисту, который может решить организовать тест, который называется бронхоскопией (при котором основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце).
Эта страница поможет вам лучше понять, в чем может быть причина, но не используйте ее для самостоятельной диагностики.Всегда оставляйте это врачу.
Распространенные причины кашля с кровью
Наиболее частыми причинами кровохарканья являются:
- длительный сильный кашель
- инфекция грудной клетки — это более вероятно, если ваша мокрота обесцвечена или содержит гной, у вас жар , или у вас ощущение стеснения в груди
- бронхоэктазия — это более вероятно, если у вас также хрипы или одышка
Иногда сильное носовое кровотечение или кровотечение изо рта или горла может вызвать кровотечение из вашего слюна при кашле.
Менее распространенные причины кашля с кровью
Реже кашель с кровью может быть результатом:
- тромбоэмболии легочной артерии (сгусток крови в легких) — обычно это вызывает внезапную одышку и боль в груди
- отек легких (жидкость в легких) — ваша мокрота будет розовой и пенистой, и это обычно происходит у людей с уже существующими проблемами с сердцем
- рак легких — это более вероятно, если вам больше 40 лет и вы курите
- туберкулез (ТБ) — тяжелая легочная инфекция, связанная с жаром и потоотделением; это становится все более распространенным в Великобритании, но его можно лечить с помощью длительных антибиотиков
- Рак горла или дыхательного горла
- прием антикоагулянтов — лекарств, которые помогают остановить свертывание крови, таких как варфарин, ривароксабан или дабигатран
Иногда, не может быть найдено никакой причины, и это никогда не повторится.
Помогите нам улучшить наш веб-сайт
Если вы закончили то, что делаете, можете ли вы ответить на несколько вопросов о вашем сегодняшнем визите?
Примите участие в нашем опросе
Последняя проверка страницы: 6 августа 2018 г.
Срок следующего рассмотрения: 6 августа 2021 г.
Определение, цвета, причины и время обращения к врачу
Мокрота выделяется при заболевании или повреждении легких. Мокрота — это не слюна, а густая слизь, иногда называемая мокротой, которая откашливается из легких.
В организме выделяется слизь, которая поддерживает влажность тонких и нежных тканей дыхательных путей, чтобы мелкие частицы инородных тел, которые могут представлять опасность, могли быть захвачены и вытеснены наружу.
Иногда, например, при инфекции легких, выделяется избыток слизи.Организм пытается избавиться от этого избытка путем откашливания мокроты.
Есть много разных причин, по которым организм вырабатывает избыточную мокроту. Ниже приведен список некоторых из этих причин, а также то, как может появиться мокрота.
Курение
У курильщиков слизь накапливается в легких, вызывая «кашель курильщика». Образующаяся мокрота может быть зеленой, желтой или кровянистой.
Астма
У людей, страдающих астмой, дыхательные пути чувствительны к аллергенам, загрязнению окружающей среды и респираторным инфекциям.Эта чувствительность может привести к воспалению дыхательных путей, а также к увеличению выработки слизи.
Муковисцидоз
Муковисцидоз — наследственное заболевание, вызываемое дефектным геном. Это приводит к закупорке более мелких дыхательных путей густой слизью, что вызывает затруднения дыхания.
Густая слизь при муковисцидозе становится идеальной средой для роста бактерий. У многих людей с муковисцидозом развиваются хронические бактериальные инфекции легких.
Инфекции дыхательных путей (ИРО)
Мокрота, цвет которой отличается от слюны, может быть признаком более низкого ИРО. При бактериальных ИРО мокрота также может иметь густую консистенцию и неприятный запах.
Как правило, мокрота темно-зеленого цвета на ранних стадиях инфекции и постепенно светлеет по мере улучшения инфекции. Именно присутствие фермента миелопероксидазы придает мокроте зеленый цвет во время инфекции.
При некоторых инфекциях мокрота может иметь желтый, серый или ржавый цвет.
Общие ИРО
Грипп
Грипп или грипп может вызвать образование зеленой мокроты. Основными симптомами являются:
Другие общие симптомы включают общие боли, грудной кашель и симптомы простуды, такие как заложенность носа или насморк, чихание и боль в горле.
Люди должны отдыхать дома, пить много воды и согреваться. Обезболивающие, отпускаемые без рецепта, помогут при гриппе, и большинство людей почувствуют себя лучше в течение недели.
Если начать лечение в течение 2 дней после заболевания, противовирусные препараты, такие как осельтамивир, могут сократить продолжительность болезни на 1-2 дня. Прием противовирусных препаратов на более поздних стадиях инфекции также может быть полезным, особенно если кто-то очень болен или имеет высокий риск развития осложнений.
Бронхит
Бронхит — это инфекция основных дыхательных путей легких, бронхов, которые воспаляются и выделяют излишки слизи. Люди с этим заболеванием могут откашливать желто-серую или зеленоватую мокроту.
Бронхит — это заболевание легких, которое может быть острым или хроническим.
Острый бронхит длится около 3 недель. Хронический бронхит определяется как ежедневный кашель с выделением мокроты, который длится не менее 3 месяцев и продолжается два года подряд. Это симптом других заболеваний легких, включая эмфизему и хроническую обструктивную болезнь легких (ХОБЛ).
В большинстве случаев острый бронхит можно лечить дома с помощью нестероидных противовоспалительных препаратов (НПВП) и обильного питья.
Пневмония
пневмонияДругие общие симптомы включают:
- затрудненное дыхание
- учащенное сердцебиение
- лихорадка
- общее плохое самочувствие
- потливость и дрожь
- потеря аппетита
Если кто-то думает, что у него пневмония , они должны обратиться к врачу.
Туберкулез (ТБ)
Если кто-то болен туберкулезом, он может откашляться зеленой или кровавой мокротой. У них также будут наблюдаться следующие симптомы:
- потеря веса
- ночная потливость
- лихорадка
- усталость
- потеря аппетита
- отек шеи
ТБ является серьезным заболеванием, но его можно лечить с помощью 6 -месячный курс антибиотиков.
Хотя туберкулез — это бактериальная инфекция, поражающая в основном легкие, она также может поражать верхнюю часть тела, железы, кости и нервную систему.
Поделиться на Pinterest: сперма может быть признаком ИРО, который в некоторых случаях требует медицинской помощи.Всем, кто подозревает, что у них туберкулез, следует обратиться за медицинской помощью и пройти курс лечения.
Если кто-то думает, что у него пневмония, ему также следует поговорить с врачом. Состояние может быть трудно диагностировать, поскольку оно имеет общие симптомы с другими распространенными ИРТ.Легкую пневмонию можно лечить дома с помощью антибиотиков, отдыха и большого количества жидкости.
Большинство других RTI разрешатся сами собой со временем. Врачи рекомендуют принимать безрецептурные обезболивающие, пить много жидкости и отдыхать.
Однако бывают случаи, когда лучше обратиться за медицинской помощью. К таким случаям относится сильный кашель, который длится более 3 недель.
Если у кого-то температура выше 100,4 ° F в течение более 3 дней, это может быть признаком пневмонии, поэтому важно обратиться к врачу.
Если человек кашляет слизью с пятнами крови, быстро дышит, у него появляются боли в груди, или он становится сонливым или спутанным, ему следует обратиться к врачу.
То же самое верно для любого, у кого есть основное заболевание сердца или легких или у кого были повторные эпизоды бронхита.
Если кто-то действительно посещает врача, его могут попросить пройти анализ мокроты. Этот тест используется для диагностики бактериальной пневмонии или бронхита. Его также можно использовать для отслеживания эффективности лечения определенного состояния.
Тест на посев мокроты обычно проводится с помощью красителя по Граму, который определяет бактерии, вызывающие инфекцию. Если окраска по Граму не позволяет обнаружить бактерии, вызывающие инфекцию, можно также провести специализированные тесты. К ним относятся мазок и посев на КУБ для выявления туберкулезных и нетуберкулезных микобактерий, грибковая культура или культура Legionella .
Образец мокроты обычно берется первым делом утром. В зависимости от рассматриваемой инфекции в следующие дни может быть взято до трех образцов.
При отправке на анализ мокроты людей могут попросить почистить зубы, прополоскать рот водой и заранее избегать еды в течение 1-2 часов.
Чтобы получить образец из легких, человека обычно просят глубоко кашлять. Если кто-то не может откашлять мокроту, его могут попросить вдохнуть стерильный физиологический раствор или раствор глицерина, чтобы разжижить мокроту в легких. Иногда можно использовать паровые ингаляции.
Помимо анализа на посев мокроты, врач может попросить кого-нибудь сделать общий анализ крови для выявления любых других признаков болезни.
.Хронический кашель: причины, симптомы и лечение
Кашель — это обычная функция организма, но когда он длится в течение длительного времени, он может мешать повседневной жизни и вызывать беспокойство. Хронический кашель может быть влажным с выделением мокроты или сухим и першение в горле.
Хронический кашель — это когда кашель продолжается более 8 недель у взрослых или 4 недель у детей. Общие причины включают астму, аллергию, гастроэзофагеальную рефлюксную болезнь (ГЭРБ) или бронхит. Реже это может быть признаком более тяжелого состояния, например сердечного кашля или заболевания легких.
В этой статье мы подробно рассмотрим причины и симптомы хронического кашля, способы его лечения и время обращения к врачу.
Хронический кашель может быть вызван множеством факторов. Иногда причиной может быть несколько факторов.
Распространенные причины
Поделиться на Pinterest Если у взрослого кашель сохраняется более 8 недель, это считается хроническим кашлем.Некоторые из наиболее частых причин хронического кашля включают:
- Астма .Астма возникает, когда верхние дыхательные пути человека особенно чувствительны к холодному воздуху, раздражителям в воздухе или физическим упражнениям. Один из видов астмы, известный как кашлевой вариант, вызывает кашель.
- Бронхит . Хронический бронхит вызывает длительное воспаление дыхательных путей, которое может вызвать кашель. Это может быть частью заболевания дыхательных путей, называемого хронической обструктивной болезнью легких (ХОБЛ), которое обычно возникает как побочный эффект курения.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) .ГЭРБ возникает, когда кислота возвращается из желудка человека в горло. Результатом может стать хроническое раздражение горла, которое приводит к кашлю.
- Затяжные последствия инфекции . Если у человека была тяжелая инфекция, такая как пневмония или грипп, он все равно может испытывать длительные эффекты, включая хронический кашель. Несмотря на то, что большинство их симптомов исчезло, дыхательные пути могут еще некоторое время оставаться воспаленными.
- Постназальный капельница .Постназальный синдром, также известный как синдром кашля верхних дыхательных путей, является результатом стекания слизи по задней стенке глотки. Это раздражает горло и вызывает кашлевой рефлекс.
- Лекарства для снижения артериального давления . Лекарства, известные как ингибиторы ангиотензинпревращающего фермента (АПФ), могут вызывать у некоторых людей хронический кашель. Эти лекарства заканчиваются в апреле и включают беназеприл, каптоприл и рамиприл.
Менее распространенные причины
К менее частым причинам хронического кашля относятся:
- Аспирация .Аспирация — это медицинский термин, обозначающий, когда пища или слюна попадают в дыхательные пути вместо пищевой трубки. Избыточная жидкость может собирать бактерии или вирусы и может вызвать раздражение дыхательных путей. Иногда аспирация может привести к пневмонии.
- Бронхоэктазы . Избыточное производство слизи может привести к тому, что дыхательные пути станут больше, чем обычно.
- Бронхиолит . Бронхиолит — распространенное заболевание, которым страдают дети. Это вызвано вирусом, вызывающим воспаление бронхиол, небольших дыхательных путей в легких.
- Муковисцидоз . Муковисцидоз вызывает избыток слизи в легких и дыхательных путях, что может вызвать хронический кашель.
- Болезнь сердца . Иногда кашель и одышка могут быть симптомами сердечного заболевания или сердечной недостаточности. Это называется сердечным кашлем. Человек с этим заболеванием может заметить, что его кашель усиливается, когда он полностью лежит.
- Рак легкого . В редких случаях постоянный кашель может быть признаком рака легких.Человек с этим заболеванием может также испытывать боль в груди, а также кровь в мокроте.
- Саркоидоз . Это воспалительное заболевание, при котором в легких, лимфатических узлах, глазах и коже появляются небольшие новообразования.
Кашель обычно возникает в результате раздражения дыхательных путей, вызывающего сокращение мышц груди и живота. Раздражение также вызывает быстрое открытие голосовой щели, закрывающей дыхательные пути, из-за чего воздух выбегает наружу.Результат — кашель.
Кашель бывает «сухим» или «влажным». Сухой кашель непродуктивный, то есть при кашле не выделяется слизь. Люди, которые курят сигареты, и те, кто принимает ингибиторы АПФ, склонны к сухому кашлю. Влажный кашель — это кашель, при котором выделяется слизь или мокрота. Это тот случай, когда, например, у человека наблюдается постназальный синдром или кистозный фиброз.
Поделиться на PinterestВрач послушает легкие человека, чтобы определить причину хронического кашля.Хронический кашель может потребовать неотложной медицинской помощи.Если человек испытывает следующие симптомы наряду с хроническим кашлем, ему следует обратиться за неотложной помощью:
- лихорадка выше 103 ° F
- кашель с кровью
- боль в груди
- одышка или затрудненное дыхание
Если хронический кашель мешает повседневной деятельности человека, он часто требует дальнейшего обследования у врача. Другие симптомы, которые могут означать, что человеку нужно обратиться к врачу, включают:
- потеря аппетита
- кашель с большим количеством слизи
- усталость
- ночная потливость
- необъяснимая потеря веса
Чтобы поставить диагноз, врач поставит диагноз. Начните с того, что спросите человека, когда впервые появился его симптом, что делает симптомы лучше, а что ухудшает.Они спросят об истории болезни и образе жизни человека, например о том, курят ли они. Врач, скорее всего, также послушает легкие человека с помощью стетоскопа.
Иногда врачу требуется дополнительное обследование для постановки диагноза. Тесты могут включать:
- взятие образца мокроты и оценку его на наличие крови или раковых клеток
- сканирование изображений, например рентгеновское сканирование или сканирование компьютерной томографии, чтобы определить, есть ли признаки заболевания легких или воспаления
- a бронхоскопия, при которой врач осматривает легкие на предмет признаков раздражения или заболевания
Каждый из этих тестов, а также ряд других тестов может помочь врачу определить основные причины хронического кашля.
Лечение хронического кашля зависит от основной причины. Если врач не может сразу определить точную причину, он может решить лечить наиболее распространенные факторы, способствующие хроническому кашлю.
Постназальное выделение жидкости — частая причина, поэтому врач может порекомендовать пациенту принимать противоотечные или антигистаминные препараты. Эти лекарства могут помочь высушить выделения и уменьшить воспаление, которое может привести к постназальному выделению. Также могут помочь противоотечные или назальные стероидные спреи.
Другие методы лечения могут быть более специфичными для конкретного основного заболевания. Например, человек может контролировать свой ГЭРБ, изменяя образ жизни и принимая лекарства, снижающие воздействие кислоты на желудок. Примеры этих изменений могут включать:
- есть несколько небольших порций в день
- избегать продуктов, которые, как известно, вызывают ГЭРБ, таких как кофеин, цитрусовые, продукты на основе томатов, продукты с высоким содержанием жиров, шоколад или мята перечная
- воздержание от лежа в течение двух часов после еды
- спать с приподнятым изголовьем кровати или с использованием дополнительных подушек для поднятия головы
- прием лекарств, таких как циметидин (тагамет) или фамотидин (пепцид)
Те, у кого есть кашель к ингибиторам АПФ, возможно, пожелает поговорить со своим врачом.Некоторые лекарства могут снизить высокое кровяное давление, не вызывая кашля.
Человек не должен прекращать прием лекарств, если только побочные эффекты не являются серьезными, без предварительной консультации со своим врачом.
Курение сигарет может увеличить риск развития хронического кашля. Воздействие вторичного табачного дыма также может увеличить риск для человека. Дым может раздражать дыхательные пути и вызывать хронический кашель, а также повреждение легких.
Воздействие химических веществ в воздухе, например, при работе на фабрике или в лаборатории, также может привести к длительному кашлю.
Прием ингибиторов АПФ является значительным фактором риска кашля. Согласно журналу New England Journal of Medicine , примерно у 20 процентов людей, принимающих ингибиторы АПФ, возникает кашель.
Кашель может вызвать проблемы, если он мешает повседневной жизни человека. Хронический кашель может иметь следующие дополнительные эффекты:
- влияет на способность человека хорошо спать, если кашель не дает ему спать по ночам
- дневная усталость
- трудности с концентрацией внимания на работе и в школе
- головные боли
- головокружение
Хотя редко , очень сильный кашель может вызвать следующие осложнения:
В большинстве случаев хронический кашель можно вылечить, обычно с помощью безрецептурных препаратов.Однако иногда хронический кашель может указывать на более серьезную причину, которую должен определить врач.
.
 Приступ надсадного кашля, при котором происходит разрыв кровеносного сосуда в органах дыхания. Чаще всего это происходит при бронхиальной астме, бронхите, ОРВИ. Заболевания с хроническим течением или ярко выраженными воспалительными явлениями сопровождаются истончением эпителия. При его повреждении на высоте кашля порция крови попадает в слизистый секрет.
Приступ надсадного кашля, при котором происходит разрыв кровеносного сосуда в органах дыхания. Чаще всего это происходит при бронхиальной астме, бронхите, ОРВИ. Заболевания с хроническим течением или ярко выраженными воспалительными явлениями сопровождаются истончением эпителия. При его повреждении на высоте кашля порция крови попадает в слизистый секрет.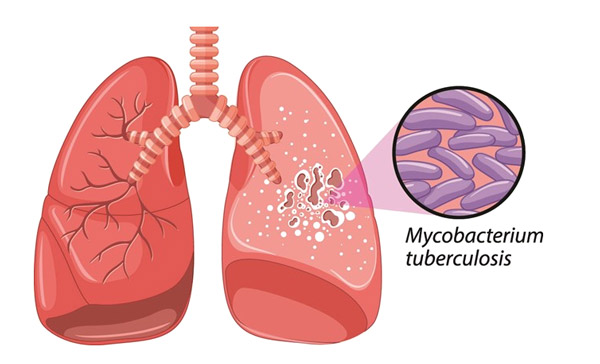 Туберкулез легких проявляется кашлем с кровавой мокротой, ночным потоотделением, субфебрилитетом, недомоганием, потерей аппетита, снижением веса, выпадением волос. Больной откашливает слизисто-гнойную мокроту с ярко-красными кровяными включениями или отдельные плевки чистой крови. При этом он ощущает жжение в груди и может точно указать локализацию очага поражения.
Туберкулез легких проявляется кашлем с кровавой мокротой, ночным потоотделением, субфебрилитетом, недомоганием, потерей аппетита, снижением веса, выпадением волос. Больной откашливает слизисто-гнойную мокроту с ярко-красными кровяными включениями или отдельные плевки чистой крови. При этом он ощущает жжение в груди и может точно указать локализацию очага поражения.