техника операции, преимущества и недостатки
Существует довольно много заболеваний, при которых, кроме иного лечения, приходится прибегать к оперативному вмешательству. Сегодня в хирургии разработано достаточно методов того, как улучшить состояние больного, если, например, это касается сердца.

Одним из распространенных видов операций является коронарное шунтирование, которое выполняется при коронарной болезни. Оно подразделяется на два вида, одним из которых является маммарокоронарное шунтирование.
Отличие состоит в том, в процессе хирургического вмешательства используется внутренняя грудная артерия, а сам процесс не изменен. Насколько необходима такая мера?
Цель операции
Понятно, что операцию назначают только при необходимости, Дело в том, что из-за атеросклеротических бляшек, образующихся в артериях, которые снабжают сердце кровью, сужается их просвет, что приводит к серьезным последствиям. Нарушение кровоснабжения способствует повреждению и ослаблению миокарда, потому что он перестает снабжаться необходимым для нормальной работы количеством крови.

В результате этого при физической нагрузке человек чувствует развитие стенокардии, то есть боли в грудной клетке. Однако это еще не самое худшее последствие.
Недостаток кровоснабжения может вызвать инфаркт миокарда, то есть его омертвение, что угрожает жизни больного.
Надо признать, что ИБС – самая распространенная и опасная патология, которая не щадит ни женщин, ни мужчин и при бездействии или слишком позднем обращении часто приводит к летальному исходу.
Однако для проведения маммарокоронорной операции есть специальные показания:
- пациенты, которые ранее столкнулись с флебэктомией;
- тромбоз коронарных шунтов, наложенных ранее;
- повторные операции реваскуляризации;
- пациенты, у которых выражено варикозное расширение вен.
Конечно, для того, чтобы определить, насколько обоснованы показания к данному оперативному вмешательству, необходимо провести ангиографию подключичной артерии.
к содержанию ↑Преимущества и недостатки
Шунтирование по маммарокоронарному типу имеет несколько важных преимуществ.
- Маммарная артерия является устойчивой к атеросклерозу.
- Грудная внутренняя артерия не имеет варикоза и клапаны, более того, она больше подходит для шунтирования, чем вена, так как обладает большим диаметром.
- Маммарные артерии имеют эндотелий, который выделяет оксид азота и простациклин, способствующие агрегации тромбоцитов.
- Маммарная артерия способна увеличиваться в диаметре, что является хорошим фактором при необходимости в увеличении кровотока.
- ЛЖ функционирует лучше.
- Пациенты, имеющие даже один маммарный шунт, обладают более высокой выживаемостью.
- Маммарная артерия, как коронарный шунт, по сравнению с веной, долговечна.
- Уменьшается риск возврата стенокардии, сердечной недостаточности, инфаркта миокарда и повторных оперативных вмешательств.
- Уменьшается риск материальной эмболии, если возникает кальциноз восходящей аорты.
Кроме того, в процессе операции накладывается только один анастомоз, поэтому отпадает необходимость в наложении проксимального анастомоза. В связи с этими преимуществами маммарокоронарной операции становится понятно, насколько важно ее проведение тем, кому она рекомендована.

Конечно, невозможно представить, что какое-либо хирургическое вмешательство не имеет осложнений, поэтому важно понимать, какие существуют сложности в проведении обсуждаемого нами типа шунтирования.
Такие сложности, прежде всего, касаются большой разницы в отношении диаметров правой коронарной артерии и внутренней грудной левой артерии, а также передней ветви коронарной правой артерии, находящейся между желудочками, и внутренней грудной левой артерии.
Кроме того, реваскуляризация нескольких артерий ограничена, так как есть лишь две грудные внутренние артерии. Выделить внутреннюю грудную артерию довольно сложно, что также делает процесс операции более затруднительным. Важно учитывать, что с технической стороны сложнее наложить анастомоз грудной внутренне артерии, так как у нее тонкая стенка и не такой большой диаметр.
к содержанию ↑Оперативная техника
Оперативная техника данного метода довольно сложна, но интересна. После того, как проведена серединная стернотомия, хирург выделяет грудную внутреннюю артерию, включая вены и подкожную клетчатку. При этом берется уровень пятого или шестого подреберья, то есть практически область возле места отхождения от подключичной артерии. В этом месте диаметр составляет около 2,5 мм. Затем делается перевязка боковых ветвей.

Внутреннюю грудную артерию пережимают в месте ее отхождения. Это делается для того, чтобы не развился ее спазм. Затем в дистальный пересеченный конец вводится несильный раствор папаверина гидрохлорида. После этого свободный кровоток должен быть не менее 100-120 мл/мин, а измеряют его путем кровопускания.
Каждый врач, проводящий данное оперативное вмешательство, должен понимать, что длина трансплантата должна соответствовать месту наложения анастомоза. Для реваскуляризации венечной левой артерии используется внутренняя грудная левая артерия. Для реваскуляризации венечной правой артерии или межжелудочковой передней артерии применяют внутреннюю грудную правую артерию.
Анастомозируемый конец освобождается от наружной оболочки и окружающих тканей. Затем производится вскрытие венечной артерии продольно на 4-8 мм по передней стенке. Врач накладывает анастомоз непрерывным швом или отдельными узловыми швами. Лучше всего, если используется метод конец в конец.
Важно предотвратить перегиб грудной внутренней артерии, поэтому она фиксируется к эпикарду за окружающие ткани.
Выделяется два метода наложения анастомоза:
- Ретроградный способ. Данный метод наложения маммарно-коронарного анастомоза применяется тогда, когда диаметр грудной внутренне артерии слишком маленький, при этом имеется в виду пятое или шестое межреберье. Артерия пересекается в том месте, где она отходит от подключичной артерии. Дистальный конец анастомозируется с коронарной артерией. Это делается конец в конец или конец в бок.
- Метод «прыгающего» шунта. Он характерен для шунтирования нескольких коронарных артерий. При этом межжелудочковая и диагональная ветки шунтируются одной грудной внутренней артерией, также как и две ветки артерии огибающего типа.
После операции
После проведения операции ведется тщательно наблюдение за пациентом. Выполняются рентгеновские и электрокардиографические исследования, а также берутся анализы крови. Все жизненно важные показатели регистрируются. Какое-то время пациент должен находиться в лежачем положении и продолжать принимать обезболивание, антибиотики и другие препараты.
Постепенно человек приближается к нормальному образу жизни, однако, он постоянно находится под наблюдением специалистов. За больным человеком следует хорошо заботиться и контролировать его состояние, тем более что первое время он не сможет самостоятельно выполнять какие-то действия.
Например, в первый день после операции продолжается выполнение дыхательной гимнастики. В этот период удаляются дренажные трубки, и прекращается кислородная поддержка. Врач назначает пациенты диетическое питание и определенный уровень физической активности. Это значит, что пациент пытается присаживаться на кровати и передвигаться по палате, однако, количество попыток увеличивается постепенно. Также в этот период рекомендуется носить ластичные бинты.
В дальнейшем физическая активность увеличивается, но, опять же, постепенно. Возможно, врач разрешить выполнять несложные упражнения для ног и рук. Также можно начинать совершать небольшие прогулки по коридору. Примерно на четвертый день после операции разрешается передвигаться без посторонней помощи и пользоваться ванной. Пациент продолжает питаться по диете, но меню становится более разнообразным, а сами порции увеличиваются.
Коронарное шунтирование – основной шаг на пути к нормальной жизни. Она направлена на то, чтобы восстановить нормальное кровообращение сердца, увеличить продолжительность жизни, уменьшить риск развития инфаркта и избавить пациента от боли. Впоследствии человек сможет продолжать работать и заботиться о своей семье.
Однако следует понимать, что это операция не избавляет человека от атеросклероза. Именно поэтому после операции необходимо делать все, чтобы предупредить его развитие. Это значит, что следует отказаться от вредных привычек и наладить здоровый режим питания и активности.
Также очень важно регулярно следить за уровнем артериального давления и при возникновении плохих симптомов сразу же идти к врачу. Такие простые меры позволят продлить жизнь и улучшить ее качество.
описание операции, техника проведения, преимущества и недостатки
Большинство патологий сердечно-сосудистой системы представляют опасность не только для здоровья, но и для жизни человека. При неэффективности консервативных методов лечения врач оценивает целесообразность проведения операции. С целью восстановления кровоснабжения пораженного участка миокарда назначается аортокоронарное или маммарокоронарное шунтирование. Отличие методов заключается в том, что в первом случае создается дополнительный сосуд (в обход пораженного) из собственной вены. Во время маммарокоронарного шунтирования используется маммарная артерия (внутренняя грудная). Как и любой другой метод лечения, данный способ имеет свои особенности, преимущества и недостатки.

Показания
Под воздействием различных неблагоприятных факторов сужается просвет сосуда, питающего тот или иной участок миокарда. В результате нарушается работа сердечной мышцы и запускается процесс формирования некротических зон. С целью восстановления кровообращения в пораженных участках назначается маммарокоронарное шунтирование.
Показания к проведению хирургического вмешательства:
- Ишемическая болезнь сердца. Чаще всего у пациентов выявляется стеноз передней межжелудочковой ветви (ПМЖВ). Маммарокоронарное шунтирование назначается лицам, которым противопоказано проведение стентирования или ангиопластики.
- Облитерирующий атеросклероз.
- Запущенная стенокардия, практически не поддающаяся медикаментозному лечению.
- Сужение просвета коронарных артерий на 70% и более.
- Инфаркт миокарда.
- Ишемический отек легких.
- Постинфарктная ишемия миокарда.
- Сужение просвета левой коронарной артерии на 50% и более.
- Неудачное проведение ангиопластики или стентирования в прошлом.
Это основной список показаний к проведению маммарокоронарного шунтирования. Он может быть расширен по итогам индивидуальной консультации с врачом. Важно понимать, что оценка целесообразности осуществления хирургического вмешательства проводится в каждом конкретном случае. Врач учитывает возраст пациента, общее состояние его здоровья, степень тяжести имеющейся патологии.

Противопоказания
Как и любой другой метод оперативного лечения, маммарокоронарное шунтирование имеет ряд ограничений. Основные противопоказания к проведению хирургического вмешательства:
- Сердечная недостаточность застойного характера.
- Диффузное поражение коронарных сосудов.
- Наличие новообразований злокачественного характера.
- Рубцовые поражения ткани, которые способствуют резкому снижению фракции выброса левого желудочка (примерно на треть).
- Почечная недостаточность.
- Наличие хронических патологий легких неспецифической этиологии.
Стоит отметить, что пожилой возраст не является противопоказанием к проведению операции. Но в этом случае врач должен учитывать все возможные риски.

Преимущества и недостатки
Использование маммарной артерии имеет ряд неоспоримых плюсов. Преимущества шунтирования в этом случае:
- Данный сосуд отличается повышенной степенью устойчивости к атеросклерозу.
- Маммарная артерия не имеет клапанов, она не поражается варикозом. Кроме того, у нее довольно большой диаметр, что делает ее идеальной для коронарного шунтирования.
- Стенки артерии имеют эндотелиальный слой. Он синтезирует простациклин и оксид азота — вещества, которые способствуют соединению тромбоцитов.
- Внутренняя грудная артерия способна увеличиваться в диаметре, что позволяет увеличить объемы поступающей крови.
- Значительно улучшается функционирование левого желудочка.
- Маммарная артерия в качестве шунта более долговечна.
- Высокий процент выживаемости среди пациентов.
- Значительно уменьшается риск развития рецидивов.
Недостатком метода является большое отличие в диаметре внутренних грудных и передней межжелудочковой артерий. Маммарокоронарное шунтирование осложняется и тем, что трудно выделить сосуд, который планируется использовать в качестве шунта.

Техника проведения
Если кратко, во время операции проводится реваскуляризация миокарда с созданием дополнительного сообщения между внутренними грудными и коронарными артериями. Левый маммарный сосуд используется для создания анастомоза с этой стороны. Правый же необходим для формирования соединения с передней нисходящей артерией.
Маммарокоронарное шунтирование проводится согласно следующему алгоритму:
- Врач выполняет срединную стернотомию, то есть обеспечивает доступ к миокарду посредством рассечения мягких тканей.
- После этого хирург выделяет вены, подкожную клетчатку и выбранную маммарную артерию. Следующим этапом является перевязывание боковых ветвей.
- В месте отхождения врач зажимает маммарную артерию. Это позволяет предотвратить развитие спазма.
- Хирург вводит в дистальный конец слабый раствор гидрохлорида папаверина. Затем измеряется показатель свободного кровотока.
- Конец анастомоза освобождается от окружающих тканей. Затем хирург вскрывает венечную артерию, делая надрез длиной от 4 до 8 мм. Следующим этапом является наложение анастомоза. Врач делает это отдельными швами или одним непрерывным.
Завершающим этапом является ушивание тканей.

Послеоперационный период
Несколько дней после проведения вмешательства пациент пребывает в стационаре, где за ним постоянно наблюдают и регулярно забирают биоматериал на исследование. Первое время показан строгий постельный режим. В этот период назначается прием антибиотиков и обезболивающих препаратов.
В первый же день после операции извлекается дренажная система. Кроме того, кислородная поддержка также прекращается. Обязательным условием является соблюдение диеты.
Через некоторое время пациенту разрешают сидеть, вставать и делать несколько шагов по палате. По мере восстановления физические нагрузки должны увеличиваться, а питание становиться более разнообразным.
В заключение
Маммарокоронарное шунтирование — это метод хирургического вмешательства, в процессе проведения которого создается дополнительный сосуд в обход пораженного. При этом восстанавливается нормальное кровоснабжение миокарда. Во время операции используются маммарные артерии, которые в качестве шунта служат весьма долго.
что это такое, как проводят операцию, реабилитация и сколько живут
Шунтирование сердца — это радикальная методика восстановления нормального кровотока в миокарде, в процессе операции врачи создают обходные пути, чтобы обеспечить трофику тканей и предотвратить смертельно опасные осложнения.
Процедура трудная, в среднем у команды врачей и персонала в 8-10 человек уходит около 3-4 часов.
Есть и другое название этой методики — коронарное шунтирование сосудов сердца. Это равнозначные наименования.
Выбор способа, определение тактики хирургического лечения, вообще целесообразность такой терапии. Все эти вопросы решает кардиохирург после полного обследования.
При правильной подготовке, нормальном состоянии здоровья и достаточной квалификации врачей-специалистов риски минимальные.
Суть и виды операции
Чтобы понять, что собой представляет коронарное шунтирование, нужно разобраться в анатомии.
Сердце, его мышечный слой или миокард требует огромного количества ресурсов. Это понятно, учитывая, какая нагрузка ложится на орган. Питание и клеточное дыхание обеспечивается через две крупных ветви, отходящие от аорты. Они называются коронарными артериями.
В свою очередь, правый и левый стволы разделяются на еще более мелкие структуры, а те в свою очередь на дополнительную сеть. Так происходит трофика всего сердца.

При некоторых заболеваниях, например, атеросклерозе, сосуды уже не могут выполнять свою работу и перегонять кровь к нужному месту. В описанном случае причина в том, что на стенках артерий откладываются холестериновые бляшки. Это механические препятствия.

Чем больше образование, наслоение жиров — тем меньшее количество полезных веществ и кислорода в единицу времени получит орган.
Конечный итог — ишемическая болезнь сердца. Также возможна стенокардия. Процессы разные, а суть примерно одна: недостаточный кровоток, нарушение питания и дыхания, постепенное отмирание функциональных тканей самого мышечного слоя, который как раз и обладает сократимостью, перекачивает кровь.

Возможны и другие виновники ишемии. Например, врожденные аномалии развития или тромбы. При условии, что нельзя устранить механические препятствия другими методами (стентированием, баллонированием, то есть расширить участок), прибегают к шунтированию сердца.
Суть можно описать несколькими пунктами:
- Определиться, какой путь может быть основным для обхода. Предстоит соединять коронарную артерию и здоровый сосуд.
- Выбрать вену или другую структуру, которая по размерам, калибру и свойствам могла бы стать шунтом.
- Найти область, которая перекрыта механически или иным образом изменена.
- Создать обходной путь от сосуда-донора до места, куда кровь из-за механического препятствия уже не поступает. Ключевых варианта, какая область может стать источником всего два (см. ниже).
Тем самым, врачи создают искусственную коллатераль. Обходной путь для нормального кровотока.
Существует 3 вида кардиошунтирования. Классификацию проводят по сосуду, который становится донором. Это довольно сильно влияет и на эффективность в разных случаях, и на технику самой операции.
Всего можно назвать три ключевых подхода:
- Аортокоронарное шунтирование (АКШ). Классическая методика. В этом случае кровоток к миокарду поступает напрямую из аорты. Чтобы создать такой обходной путь, нужен довольно крупный фрагмент сосуда. Например, участок вены ноги.
- Маммарокоронарное шунтирование (МКШ). Его используют реже. В основном к методики прибегают, если неэффективной оказалась предыдущая. Также такая операция возможна, когда есть противопоказания: тромбозы, аномалии сосудов.
Суть процедуры заключается в соединении внутренних грудных артерий и собственно миокарда, чтобы обеспечить обходной путь. Если поражены сразу обе коронарные структуры, можно создать двойной шунт.

- При незначительных объемах поражения сердца, врачи прибегают к микроинвазивному шунтированию. Это не самый лучший выбор, если имеются атеросклеротические изменения.

Классифицировать операцию можно и по другому основанию — состояние сердца в момент процедуры. Соответственно, выделяют еще два вида:
- Вмешательство на работающем сердце. Считается куда более трудной методикой терапии, поскольку во время процедуры орган бьется, сокращается. Однако снижаются риски послеоперационных осложнений, реабилитационный период становится куда короче.
- Вмешательство на неработающем сердце. В этом случае пациента приходится подключать к аппарату искусственного кровообращения. В целом, остановка кардиальной деятельности не нормальна и не сулит пациенту ничего хорошего.
После процедуры выше вероятность осложнений, в том числе вторичной ишемии, внезапной остановки сердца. Также возможен отек легких, острые тяжелые воспалительные процессы, которые разрушают миокард.
Тромбозы, в том числе отдаленные, локализованные в сосудах головного мозга — еще один неприятный сюрприз. Вариантов много и все они опасные.
Поэтому долгое время пациент находится в стационаре, а затем под присмотром кардиолога.
Внимание:Срок восстановления больше в 1.5-2 раза.
Аортокоронарное шунтирование (АКШ) считается золотым стандартом хирургического лечения. Отступать от него или нет, насколько, в какую сторону — зависит от случая. Решение остается за кардиохирургом.
Показания к операции
Оснований для такого лечения довольно мало. Они жесткие, поскольку и сама операция несет огромные риски. Просто так, без четкого понимания, никто не назначает шунтирование. Среди основных показаний:
Развитая стенокардия
Речь идет о процессе, при котором сосуды сужаются резко в ответ на напряжение. Изменение температуры среды, погодных условий. Также при физических нагрузках. Это патологическое состояние называется стенокардией напряжения.

Процесс нестабилен. Его справедливо считают предвестником инфаркта. Как быстро разовьется неотложное состояние, никто заранее не скажет. Поэтому врачи работают в превентивном порядке.
Ишемическая болезнь сердца
Обобщенное наименование для процесса, сопряженного с нарушением местного кровотока. Мышечный орган недополучает кислорода, также полезных соединений.
Поскольку трофика ослабевает, начинаются дистрофические процессы. Ткани сердца отмирают. Но не как при инфаркте — резко, а постепенно.

Результат примерно тот же. Снижение выносливости, сократительная способность миокарда падает, начинаются критически опасные осложнений со стороны внутренних органов, мозга.
В конечном итоге наступает инфаркт или инсульт. Чтобы этого не допустить назначают коронарное шунтирование.
Невозможность стентирования или баллонирования
Эти операции тоже направлены не то, чтобы восстановить кровоток в мышечном органе. В то же время, суть совсем иная. Заключается в механическом расширении просвета пораженной артерии. Например, при стентировании используется специальный металлический сетчатый каркас (подробнее об операции читайте в этой статье).

В некоторых случаях смысла в таких мерах нет. Например, если имеет место приобретенный или врожденный порок артерий. Аномальное развитие. В этих случаях необходимо только шунтирование.
Аневризма сосудов сердца
Представляет собой стеночное выпячивание. С одной (мешкоообразное) или сразу двух сторон. Как правило, пораженная артерия уже не способна работать как прежде.
Аневризму нужно удалить, но структура сосуда не позволяет выполнять функции. Потому создают вспомогательный путь. Коллатераль.

Показаний к шунтированию сосудов сердца не много. На свое усмотрение, врач может назначить операцию в других случаях. Например, при врожденных пороках и прочих состояниях.
Ожидаемые эффекты
Эффективность процедуры разнится, зависит от исходных данных. Как правило, после оперативного лечения пациент может рассчитывать на значительное улучшение состояния.
- Количество приступов стенокардии после шунтирования коронарных артерий падает до нуля. Нет не болевых ощущений, ни прочих симптомов. Это серьезно сказывается на уровне жизни. В положительном ключе.
- Вероятность инфаркта также становится существенно меньше. По разным оценкам, успешное шунтирование сосудов сердца снижает вероятность острого нарушения кровообращения в миокарде в 3-4 раза. Риски выравниваются и становятся примерно такими же, как у здоровых людей.
- Повышается физическая выносливость, переносимость нагрузок. Это результат адекватного питания самого миокарда, мышечной, нервной ткани. Пациент может самостоятельно ходить, в том числе без проблем поднимается по лестницам.
Однако, больным с шунтом все же не рекомендуется превышать допустимую, рекомендуемую норму. Как часто, с какой интенсивностью можно заниматься физической активностью, лучше уточнить у своего кардиохирурга.
- Количество препаратов постепенно уменьшается. Нет необходимости принимать лекарства в прежнем объеме. Хотя определенный минимум все-таки сохраняется. Это поддерживающая мера.
- Риск внезапной смерти также становится ниже.
- Пациент может работать. Выполнять обязанности по дому.
Операция устраняет все возможные риски. Позволяет вернуться к здоровой жизни.
Противопоказания
Оснований для отказа довольно много. Это связано с общей травматичностью и тяжестью операции. Среди них можно назвать:
- Декомпенсированный сахарный диабет. Вызывает генерализованные нарушения работы всех органов и систем. Сосуды страдают чуть ли не в первую очередь. Отсюда повышенная вероятность тромбозов и осложнений. В том числе встречаются и обратные явления. Коагулопатии. Когда свертываемость крови падает.
- Острые инфекционные процессы. Относительное противопоказание. Операцию нельзя делать до тех пор, пока состояние не минует. После лечения и полного восстановления можно прибегнуть к вмешательству. Контролируют динамику по результатам клинических, лабораторных тестов.
- Заболевания легких с декомпенсированой дыхательной недостаточностью. То же самое, пока процесс не отойдет на второй план. Делать операцию пациентам с пульмонологическими болезнями опасно, поскольку резко возрастает вероятность отека легких. Также возможна пневмония после проведенного вмешательства.
- Опухоли, рак. Злокачественные процессы в принципе исключают хирургическое лечение не по профилю. Это большие и совершенно напрасные риски. Поэтому ограничиваются менее радикальными методами. По крайней мере, до тех пор, пока онкологию не устранят или не переведут в стойкую полноценную ремиссию.
- Поражения почек и печени. Суб- и декомпенсированные формы дисфункций. Например, на фоне запущенного нефрита, цирроза.
- Сужение конечных участков коронарных артерий. В этом случае большого смысла от лечения не будет. Нужны другие пути. Хотя формально противопоказаний к шунтированию нет.
- Обширный инфаркт. Опасно вмешиваться, поскольку можно спровоцировать остановку сердца. Или как минимум рецидив неотложного состояния.

- Выраженный кардиосклероз. Замещение функциональной активной ткани, миоцитов, на рубцовую. Она не способна сокращаться. Операция в этом случае бесполезна, поскольку восстановить кровоток невозможно из-за органических изменений миокарда.

- Декомпенсированная сердечная недостаточность. На запущенных стадиях операция несет слишком большие риски. Потенциальная польза куда меньше вероятных осложнений.
Противопоказания к шунтированию коронарных артерий в основном связаны с общим тяжелым состоянием пациента. Риском, что он не выдержит вмешательство. Потому перед началом проводят полную всестороннюю диагностику.
Подготовка
Обследование — это основа. Правильные мероприятия снижают риск опасных осложнений после операции.
Какие процедуры назначают:
- ЭХО. УЗИ-методика, задача — оценить органическое состояние сердца, миокарда.
- ЭКГ. По результатам строит график, на основании которого можно сделать выводы о функциональных нарушениях со стороны мышечного органа. Назначается в паре с эхокардиографией.
- Коронарография. Обязательная методика. По своей сути — это рентген с контрастным усилением. Позволяет подробно рассмотреть сосуды сердца, исследовать участки сужения и прочие аномалии. Используется в первоочередном порядке.

- ФВД. Функция внешнего дыхания. Ее проводят, чтобы оценить качество работы легких. В том числе при повышенной нагрузке. Это важно, чтоб представлять в каком состоянии дыхательная система.
- Анализ крови общий, биохимия. Чтобы исключить воспалительные процессы.
Исследование мочи. С той же самой целью. - Специальные тесты на инфекционных возбудителей. Реакция Вассермана, анализы на ВИЧ и прочие.
- Консультация анестезиолога. Поскольку предстоит длительный наркоз, нужно ответить на вопросы специалиста. Желательно подробно, не упуская ничего. От этого зависит безопасность.
За сутки до операции пациент отказывается от пищи. Также за несколько дней до начала лечения или даже больше отменяют препараты. Антикоагулянты, прочие опасные. Но строго по усмотрению специалиста. Это нужно, чтобы свести к минимуму риски кровотечений, аритмий.
Выполнение коронарного шунтирования
Операцию по коронарному шунтированию сосудов сердца делают в кардиохирургическом стационаре. Алгоритм процедуры отработан и хорошо известен:
- Пациента вводят наркоз.
- Далее нужно взять участок неповрежденного сосуда, который и будет тем необходимым обходным путем (шунтом). Для этих целей годятся грудная, лучевая артерии или вена ноги. Вопрос решает врач еще до начала мероприятия.
- Следующий шаг — вскрытие грудной клетки, мобилизация тканей, сердца. Создают собственно сам шунт. Если участков сужения или прочего поражения несколько, то больше одной искусственной коллатерали. Как правило, в качестве нового «донора» используют аорту или грудные артерии.
- Шунт проверяют, рану ушивают. Процедуру можно считать оконченной.
Операция длится 3-4 часа. Редко больше. Далее начинается сложный восстановительный период.
Реабилитация
На раннем этапе восстановления пациент находится в реанимации от 2-х до 10 суток. Плюс-минус по потребности. Все это время врачи обрабатывают швы.
- На период до полугода пациенту запрещены тяжелые физические нагрузки. Максимум 3-4 кг без наклона, распределяя вес на обе руки. Поскольку кости грудины только срастаются. Не стоит создавать себе дополнительные проблемы. Чтобы облегчить состояние можно надевать специальные бандажи.
- Ходить нужно, но перетруждаться — запрещено. Медленный шаг. При этом, чтобы избежать венозно-лимфатического застоя рекомендуется надевать специальные компрессионные чулки.
- В течение пары месяцев нужна диета с высоким содержанием железа, витаминов и белка, но переедание исключено, это повышенная нагрузка на сердце.
Пока человек находится в больнице, не может нормально передвигаться, рекомендована дыхательная гимнастика. Так пациент предотвратит воспаление легких.
- После выписки физические нагрузки повышают постепенно. Как только кости грудины срастутся, можно заниматься ЛФК.
Реабилитация продолжается после выписки в специальном центре. Раз в год пациенту рекомендуется посещать санаторий.
Риски и возможные осложнения
Последствия операции, если она сделана правильно, встречаются довольно редко, в среднем, в 5-7% случаев. Зависит от конкретной проблемы.
- Инсульт или инфаркт. Расстройство питания головного мозга и самого сердца соответственно.
- Нарушение процесса сращения грудных костей. Потребует дополнительной медицинской помощи.
- Тромбозы.
- Кровотечения. Обычно на начальной стадии реабилитации. Сразу после операции.
- Болевые ощущения. От них никуда не деться.
- Проблемы с почками.
- Остановка сердца. В результате острого нарушения питания миокарда.
К счастью, действительно серьезные проблемы встречаются редко и польза операции значительно превышает вероятные риски.
Прогнозы и сроки службы шунтов
Перспективы в целом благоприятные. Вероятность инфаркта снижаются в 2-4 раза, то же касается внезапной смерти.
Если сердце не изменено, можно вернуться к полноценной жизни с небольшими ограничениями в физических нагрузках. Операция никак не влияет на ее продолжительность, а уменьшает риски неотложных состояний.
Шунт в идеальных условиях служит около 10-15 лет. Но существуют погрешности. Поэтому стоит рассчитывать на сроки в 7-8 лет или около того.
После ― вновь возникают показания к операции по шунтированию сосудов сердца и нужна вспомогательная терапия.
5.2.2. Техника маммарокоронарного шунтирования в условиях искусственного кровообращения
Наряду с использованием аутове-нозных трансплантатов при операциях АКШ широкое признание получил метод маммарокоронарного шунтирования (МКШ), имеющий как преимущества, так и недостатки. К преимуществам метода МКШ можно отнести использование артериального кондуита, однородного с КА, оптимальное соотношение диаметров ВГА и КА и высокую линейную скорость кровотока. Недостатками использования ВГА следует считать ее высокую склонность к спазмированию и тот факт, что в 25 % случаев отмечается ее малый диаметр и низкий объемный кровоток. В связи с этим перед тем как создать анастомоз между внутренней грудной и коронарной артериями, необходимо выполнить контрольное измерение объемной скорости кровотока по ВГА путем кровопускания в мерную емкость. Обыч-
534
но объемная скорость кровотока по ВГА варьирует от 40 до 180 мл/мин при средних значениях артериального давления в ней 50—60 мм рт.ст. [Rankir J.S. et al., 1986]. Кровоток, превышающий 40 мл/мин, считается вполне приемлемым для использования ее при шунтировании коронарных артерий малых размеров. Однако для шунтирования коронарных артерий больших размеров и при выполнении последовательных маммарокоронарных анастомозов для достижения хороших результатов необходим кровоток, приближающийся к 100 мл/мин и более. При введении папаверина в просвет артерии диаметр ВГА колеблется от 1,5 до 3,5 мм, составляя в среднем 2 мм.
Техника маммарокоронарного шунтирования (МКШ) состоит в следующем: после выполнения срединной стернотомии выделяют левую и правую ВГА на всем протяжении. Боковые ветви клипируют, лигируют или коагулируют. Предпочтительно анастомоз между ВГА и КА выполнять нитью 7/0 (рис. 5.3). Анализируя собственный опыт наложения дистальных анастомозов как с аутовеной, так и с внутренней грудной артерией, мы пришли к заключению, что предпочтительно накладывать первые швы не к «пятке» с последующим непрерывным швом с обеих сторон двумя иглами навстречу друг другу, а накладывать первый П-образный шов на боковую стенку ВГА или аутовены. Это позволяет раскрыть просвет шунтируемой коронарной артерии и под контролем зрения, с хорошей ее экспозицией выполнить непрерывный сосудистый шов. Такая техника почти в 100 % случаев гарантирует проходимость анастомоза (рис. 5.4).
При множественной реваскуля-ризации миокарда анастомоз между ВГА и КА выполняют в последнюю очередь, после наложения аутове-нозных аортокоронарных шунтов.
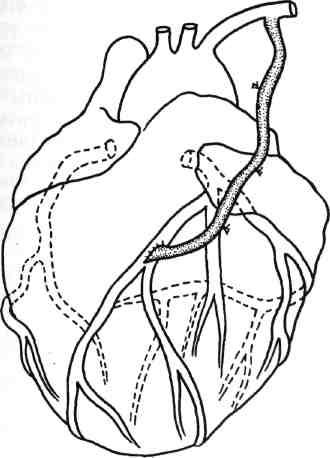
Рис. 5.3. Маммарокоронарное шунтирование.
Это позволяет избежать дополнительной травмы ВГА. Для увеличения объема прямой реваскуляризации миокарда (т.е. числа шунтированных сосудов) с использованием ВГА применяют последовательное, или секвенциальное, МКШ (рис. 5.5). МКШ чаще всего производят для шунтирования ПМЖВ и ДВ. При использовании ВГА для последовательного шунтирования коронарных артерий in situ ее диаметр должен быть не менее 2—2,5 мм, кровоток — 100 мл/мин и более, она должна быть достаточной по длине, чтобы без натяжения достигнуть места дистальных анастомозов.
При последовательном шунтировании ПМЖВ и ДВ используют параллельную технику, однако при шунтировании комбинации ОВ и краевых ветвей, когда угол между проксимальным (первым) и диста-льным (вторым) анастомозами составляет 90°, используют так называемый анастомоз диамонд. При
этом следует учитывать, что слишком большая артериотомия приводит к характерному стенозу в виде крыльев чайки, описанному C.M.Grondin и др. Во избежание этого зоны коронарных артерий с выраженным кальцинозом нельзя шунтировать при помощи анастомоза бок в бок; нельзя также выполнять их при интрамиокардиаль-ном расположении коронарных артерий, так как ВГА может перегибаться при выходе из глубокой миокардиальной борозды.
При ВГА для двух или трех анастомозов необходимо избегать ее
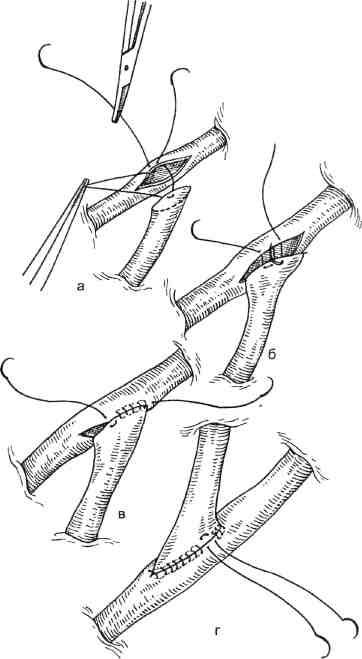
Рис. 5.4. Наложение анастомоза с коронарной артерией (методика автора).
а — начало наложения анастомоза; б, в — последующие этапы; г — окончательный вид анастомоза.
535
Рис. 5.5. Маммарокоронарный секвенциальный шунт к ПМЖВ и ДВ.сильных изгибов, которые значительно снижают кровоток в дис-тальные артериальные сегменты. Следует отметить, что увеличенные в объеме легкие во время операции могут сместить ВГА медиально и привести к ошибке при ориентировке ВГА.
Непосредственные результаты аортокоронарного шунтирования.
По данным разных авторов, в группе пациентов старше 65 лет без выраженных нарушений сократительной способности ЛЖ риск операции составляет не более 1 %, а для пациентов моложе 65 лет с ФВ
536
менее 35 % — не превышает 5 %. Частота периоперационного инфаркта миокарда колеблется от 2,2 до 5,0 %, кровотечения в послеоперационном периоде возможны у 2,2 % больных, нарушения ритма сердца, в том числе фибрилляция желудочков (ФЖ), встречаются с различной частотой — от 3 до 31 % случаев, а необходимость в ино-тропной поддержке в послеоперационном периоде возникла у 34 % больных [CartierR., 1966, 1998].
Неврологические расстройства — наиболее часто встречающееся осложнение после операций с ИК: их частота составляет от 0,4 до 80 % [Mora C.T., 1995]. Тяжесть неврологических осложнений варьирует от легкого нарушения тонких психических функций до очаговых неврологических расстройств, ступора и комы. При этом летальность при первом виде мозговых осложнений достигает 10 %, а во втором — 21 %. Наиболее вероятной причиной развития неврологической симптоматики после операций, выполненных в условиях ИК, является микроэм-болизация. Частота развития послеоперационных осложнений напрямую зависит от длительности проведения ИК. Так, при продолжительности ИК более 180 мин, отек мозга возникает у 14,3 % больных, при ИК в пределах 150—180 мин — у 4 %, а при ИК менее 150 мин мозговых осложнений не наблюдалось. Согласно последним данным Дьюкского университета, около 50 % пациентов, перенесших операцию КШ в условиях ИК, впоследствии страдают слабоумием.
Частым осложнением (1—4 %) после операций КШ является меди-астинит. В исследованиях, проведенных J.Braxton и соавт. (2000), были детально изучены причины и факторы риска медиастинита. По утверждению авторов, наибольшему риску развития этого осложнения подвержены пациенты, которым операция выполнялась в экст-
ренном порядке, а также пациенты с различными сопутствующими заболеваниями, с выраженной сердечной недостаточностью и ФВ менее 40 %. Особое значение в развитии этого осложнения отводится ожирению, в зависимости от степени выраженности которого вдвое повышается риск медиастинита. Риск раннего закрытия шунтов при медиастините значительно выше: через 12 мес после перенесенного медиастинита закрытыми оказались 38 % шунтов по сравнению с 9 % у пациентов с неосложненным послеоперационным течением.
Пережатие аорты, необходимое при выполнении операций в условиях ИК, приводит к ишемии миокарда во время наложения дисталь-ных анастомозов. Напряженный поиск методов защиты миокарда, проводимый на протяжении почти 30 лет, способствовал созданию достаточно эффективных кардиопле-гических растворов, однако ни один из них не является идеальным [Lichtenstein S. et al., 1991]. Исследования, начатые в этом направлении W.Bigelow и соавт. (1950) и N.Shumway и соавт. (1959), продолженные D.Cooley и соавт. (1972), S.Lichtenstein и соавт. (1991), позволили создать теорию реперфузи-онного повреждения и возникновения феномена «оглушенного миокарда». Он заключается в резком уменьшении уровня энергетических фосфатов, внутриклеточной перегрузке кальцием, образовании супероксидных радикалов и нарушении микроциркуляторного русла. Вследствие этого возникают обратимые и необратимые повреждения митохондрий, актинмиозиновых связей, собственно миофибрилл [Benetti F. et al., 1986], что вызывает нарушение сократительной способности миокарда. Тяжесть «оглушения» зависит от длительности пережатия аорты и исходного состояния миокарда [Akins C.W. et al., 1984]. Таким образом, пациенты с
исходно низкой фракцией выброса, с нестабильной стенокардией и острым ИМ, а также повторно оперируемые больные образуют группу повышенного риска при операциях с ИК и пережатием аорты.
Мкш операция на сердце — Cardio
Препараты при брадикардии и повышенном давлении: что делать при слабом пульсе?
Брадикардия – это патология, при которой нарушается работа сердечной мышцы, а именно ритм сокращений сердечной мышцы. Частота сокращений снижается до 60 ударов в минуту. В большинстве случаев брадикардия является признаком развивающейся патологии сердца, но может отмечаться и при совершенно нормальном состоянии человека.
Обычно нарушения происходят в проводящей системе сердца. Или снижается способность синусово-предсердного узла формировать более 50-60 импульсов в минуту, или же их некорректного перемещения по проводящей системе.
Разновидности и причины брадикардии
Выделяют пять различных видов брадикардии:
- Медикаментозная – это вид, как можно понять из названия, развивается на фоне длительного приема лекарственных средств определенных групп: сердечных гликозидов или бета-блокаторов, антиаритмических препаратов, антагонистов кальция.
- Нейрогенная – развивается при ваготонии, повышенном внутричерепном давлении, при гипертонии, язвенной болезни двенадцатиперстной кишки или желудка, депрессии и неврозах.
- Эндокринная – провоцирующими факторами в этом случае являются болезнь Грейвса, дефицит или избыток в организме йода, калия, кислорода.
- Эндогенная или токсическая – возникает после гриппа, брюшного тифа, вирусного гепатита или же как последствие сепсиса.
- Миогенная – причинами развития становятся патологии синусового узла, кардиосклероз, кардиомиопатия, инфаркт миокарда, коронарная болезнь сердца.
Брадикардия при гипертонии возникает достаточно редко. Основные причины развития такой патологии — негативные изменения в ПСС, электрические импульсы при этом распространяются неправильно, потому отмечается редкий пульс, и снижаются сокращения сердечной мышцы. Нарушения сердечной мышцы могут быть вызваны:
- Атеросклерозом коронарных сосудов;
- Кардиосклерозом;
- Миокардитом;
- Постинфарктными рубцами;
- Лекарственными препаратами.
Дисфункции нервной вег
Виды хирургического лечения при инфаркте миокарда
Чтобы узнать, поражены сосуды сердца или нет, «вычислить» какие именно сосуды поражены, нужно выполнить процедуру коронарографии. Непосредственно перед процедурой пациент 12 часов не ест, ему бреют паховую область. Это вмешательство может проводиться как по экстренным показаниям, в первые сутки инфаркта миокарда, так и в плановом порядке.
Процедура коронарографии подразумевает то, что пациент находится в рентгеноперационной, лежит на операционном столе. Процедура проходит в условиях седации пациента (полусон). Через бедренную вену (в проекции верхней части бедра) вводится длинный катетер, под контролем рентгеновского аппарата, до аортального клапана. Затем поочерёдно, врач-рентгенхирург находит устья двух коронарных артерий, и вводит контрастное вещество. И таким образом, получается картинка коронарных сосудов – есть возможность увидеть участки сужения или прекращения кровотока. Вся процедура записывается на компакт-диск, выдаётся заключение и затем просматривается оперирующим кардиохирургом для оценки возможного оперативного вмешательства.
После выполнения процедуры пациент переводится в обычную палату, на место пункции накладывается давящая повязка (на 24 часа), холод (на 1 час), затем груз (на 24 часа). Пациенту рекомендуется строгий постельный режим в течение суток и ограничение подвижности конечностью, через которую вводился проводник. Если сужений коронарных сосудов не выявлено, пациента обычно выписывают на вторые-третие сутки, если же имеется патология сосудов, то лечащий врач разъясняет ситуацию.
Так какие же вмешательства при поражении сосудов сердца можно произвести? Можно выделить два вида вмешательств: чрезкожные вмешательства и открытые вмешательства- аортокоронарное и маммокоронарное шунтирование.
Баллонная ангиопластика относится к чрезкожным вмешательствам.Процедура может быть выполнена во время выполнения коронарографии. Для этого вводят баллон, раздувают его в месте сужения, сдувают и извлекают с проводником через ногу (иногда через руку). В таком случае, пациент может быть выписан через 3 дня, и нет необходимости имплантации стентов. Но зачастую, подобные сужения возникают повторно.
Стент— специальная, изготовленная в форме цилиндрическогокаркасаупругая металлическая или пластиковая конструкция, которая помещается в просвет полых органов или сосудов и обеспечивает расширение участка, суженного патологическим процессом.
Иногда, ангиохирурги в момент проведения коронарографии при выявлении сужений рекомендуют имплантацию стентов в местах сужений, т.е. проведение одномоментной процедуры стентирования. Это оправдано в том случае, если изолировано поражено 1 или 2 сосуда (т.е. без патологии клапанов сердца). Если пациенту исходно выполнялась коронарография при наличии клапанной патологии, то в этом случае проводят операцию протезирования (пластики) клапанов сердца с аортокоронарным шунтированием в условиях искусственного кровообращения.
Процедура стентирования также относится к чрескожным вмешательствам — она похожа на баллонопластику, только на этот раз на баллон насажен стент (цилиндрическая сеточка). Баллон раздувается, стент раскрывается, затем сдувают баллон, стент остаётся (обратно стент не сжимается), а баллон извлекают. Положительной стороной стентирования является минимальная агрессивность метода, быстрое физическое и моральное удовлетворение пациента, минимальная госпитальная летальность и скорая выписка. Отрицательной стороной является — зависимость в приёме препаратов (антиагрегантов и антикоагулянтов). В основном пациенты принимают препараты, уменьшающие свертываемость крови. Данные препараты препятствует образованию тромбов в стенте. Тем не менее, высока вероятность тромбоза стента. На данном этапе используют также современные стенты, пропитанные веществами, препятствующими тромбированию.
Аортокоронарное и маммарокоронарное шунтирование (АКШ и МКШ)
Это операция, позволяющая восстановить кровоток в артериях сердца путём обхода места сужения коронарного сосуда с помощью шунтов. Проводится в основном с применением аппарата искусственного кровообращения(ИК) и искусственной вентиляции легких под наркозом. В некоторых случаях эта операция возможна на бьющемся сердце.Показания к проведению АКШ и МКШ
- Фракция выброса левого желудочка менее 30%.
- Поражение ствола левой венечной артерии.
- Единственная непоражённая венечная артерия.
- Дисфункция левого желудочка в сочетании с трёхсосудистым поражением, особенно при поражении передней межжелудочковой ветви левой венечной артерии в проксимальном отделе.
Как правило оно проводится, если поражение коронарных артерий сопутствует поражению клапанов сердца. В этом случае, протезируют сначала клапан, затем пришивают шунты. Шунтирование также выполняется в случае, если сосуд полностью не проходим и поставить стент нет возможности ; при сопутствующей аневризме сердца и др. патологиях сердца, требующих разрезы сердца, т.е. операция на открытом сердце. Часто шунтирование выполняют и при изолированном поражении коронарных артерий. Несмотря на большую травматичность операции (рассечение грудной клетки), и на возможную смерть во время операции, большую, чем при стентировании, некоторые пациенты прибегают к этому методу, т.к. по данным зарубежных авторов выживаемость в позднем периоде после шунтирования в разы выше, чем после стентирования. После шунтирования пациенты также принимают препараты «разжижающие» кровь (антиагреганты).
Многие слышали словосочетание — маммаро-коронарное шунтирование (МКШ). Так, если при аортокоронарном шунтировании (АКШ) в качестве шунта берётся вена с ноги или даже артерия руки, то при маммаро-коронарном шунтировании используют дистальный конец внутренней грудной артерии вшивается в коронарную артерию ниже окклюзии.
В данном случае выбор остаётся за хирургом, т.к. не всегда технически, при всём желании хирурга, удобно использовать внутреннюю артерию
- < Назад
- Вперёд >
Маммарокоронарное шунтирование — цены от 95000 руб. в Москве, 6 адресов

Маммарокоронарное шунтирование (МКШ) – метод реваскуляризации сердечной мышцы с созданием анастомоза между коронарными и внутренними грудными (маммарными) артериями. Левая маммарная артерия используется для анастомозирования с левой коронарной артерией, правая — с правой коронарной или межжелудочковой передней артерией. Преимущества МКШ заключаются в большем диаметре, долговечности и устойчивости маммарной артерии к атеросклерозированию, тромбированию, меньшей частоте рецидивов стенокардии. Специальными показаниями к маммокоронарному шунтированию служат варикоз вен и флебэктомия в анамнезе, необходимость повторного АКШ при дисфункции ранее наложенных аортокоронарных шунтов.
Стоимость маммарокоронарного шунтирования в Москве
- Маммарокоронарное шунтирование (без ИК) ~ 148 000р.6 цен
Цены: от 95000р. до 350000р.
6 адресов, 6 цен, средняя цена 148000р.
|
без ИК в условиях ИК |
Фильтр:
Сортировка
По рейтингу
По отзывам
Показать все фильтрыСбросить
По рейтингу
По отзывам
сбросить фильтр
Найдено 6 центров
Скрыть фильтр
|
ЦКБ Гражданской авиации
Иваньковское ш., д. 7 |
Иваньковское ш., д. 7 | ||||
|
|||||
|
НПЦ кардиоангиологии на Академика Анохина
ул. Академика Анохина, д. 22, корп. 1 |
ул. Академика Анохина, д. 22, корп. 1 | ||||
|
|||||
|
НПЦ кардиоангиологии в Сверчковом переулке
Сверчков пер., д. 5 |
Сверчков пер., д. 5 | ||||
|
|||||
|
Госпиталь Одинцово
г. Одинцово (Московская область), ул. Маршала Бирюзова, д. 1 |
г. Одинцово (Московская область), ул. Маршала Бирюзова, д. 1 | ||||
|
|||||
|
РНЦХ им. Б.В. Петровского в Абрикосовском переулке
Абрикосовский пер., д. 2 |
Абрикосовский пер., д. 2 | ||||
|
НМИЦ трансплантологии им. ак. В.И. Шумакова
ул. Щукинская, д. 1 |
ул. Щукинская, д. 1 | ||||
|
|||||
