какую мазь или крем лучше и как применять?
Нередко мамам новорожденных малышей приходится сталкиваться с проблемой опрелостей. При их появлении за кожей нужно правильно ухаживать, так как болезненные высыпания могут беспокоить малыша. Кроме того, если обеспечить правильный уход, опрелости вообще могут не появляться или появляться очень редко.
Что такое опрелости и почему они образуются?
У новорожденных детей кожа очень нежная и уязвимая, а ее барьерная и защитная функции еще не до конца сформированы. В связи с этим кожный покров малыша очень восприимчив к воздействию следующих факторов:
- Механический (трение о подгузник, одежду).
- Химический (контакт с мочой и фекалиями).
- Физический (повышенная влажность и перегревание).
Любая из этих причин может спровоцировать появление опрелостей (пеленочного дерматита) – покраснения и локальной отечности кожи. Если ребенку вовремя не помочь, то краснота усилится, на коже могут появиться трещины и эрозии.
Какое средство выбрать для лечения опрелостей? Что делать для того, чтобы избежать их появления?
Бепантен: применение для новорожденных
Эффективно стимулировать заживление поврежденной кожи малыша помогают средства на основе декспантенола – провитамина В5. В линейке продуктов Бепантен для грудничков представлены два препарата: крем и мазь. Несмотря на то, что оба средства содержат одно и то же действующее вещество, они имеют различные характеристики и свойства.
Какой Бепантен лучше для новорожденных и как определиться с выбором?Крем, благодаря своей легкой текстуре и мягкой консистенции, очень быстро впитывается с поверхности кожного покрова, увлажняет и смягчает его. Согласно инструкции, крем применяется с целью ухода за сухой и чувствительной кожей. Кроме того, Бепантен крем для новорожденных можно использовать каждый день для профилактики и лечения сухости кожи, увлажнения нежной детской кожи.
Для профилактики и лечения пеленочного дерматита обычно больше подходит более густая и жирная мазь. Провитамин В5 в ее составе стимулирует естественные процессы заживления, нормализует обмен веществ в области поражения, а также оказывает умеренный противовоспалительный эффект.
Кроме того, Бепантен мазь для новорожденных, благодаря наличию в составе повышенной концентрации натурального ланолина, оказывает защитную функцию. При нанесении средства образуется своеобразный дышащий барьер, который не дает раздражителям (моча, пот, фекалии) повреждать нежную кожу малыша. В то же время такая защита не препятствует кожному дыханию, что позволяет использовать мазь в любое время года.
Многих мам волнует вопрос: можно ли мазать новорожденного Бепантеном при повышенной чувствительности кожи? Аллергия на Бепантен мазь и крем наблюдается крайне редко. Оба средства прошли клинические исследования, имеют благоприятный профиль безопасности и подходят для ежедневного применения.
Как правильно использовать мазь Бепантен для младенцев при опрелостях?
При появлении признаков пеленочного дерматита мазь наносят тонким слоем на поврежденный участок кожи во время каждой смены подгузника. Обрабатываемая область должна быть чистой и сухой. Мазь Бепантен можно применять и в целях профилактики опрелостей. Для этого ее наносят в течение дня при каждой смене подгузника.
Обрабатываемая область должна быть чистой и сухой. Мазь Бепантен можно применять и в целях профилактики опрелостей. Для этого ее наносят в течение дня при каждой смене подгузника.
При появлении опрелостей у новорожденного, маме помимо использования наружных средств, необходимо руководствоваться и другими простыми правилами:
- Вовремя менять подгузник.
- Подмывать малыша каждый раз после стула.
- После контакта с водой сушить пораженную кожу мягким полотенцем.
Кроме того, следует почаще устраивать ребенку воздушные ванны, тогда пораженная кожа заживет гораздо быстрее.
Когда еще можно использовать крем и мазь Бепантен?
Кожа на щеках малыша часто бывает сухой и шелушится. Крем Бепантен для лица новорожденного также можно использовать как для профилактики этого симптома, так и для его лечения.
Бепантен при трещинах сосков
Помимо проблем с кожей у малыша, мамы новорожденных также часто сталкиваются еще с одним неприятным явлением – болезненными трещинами сосков.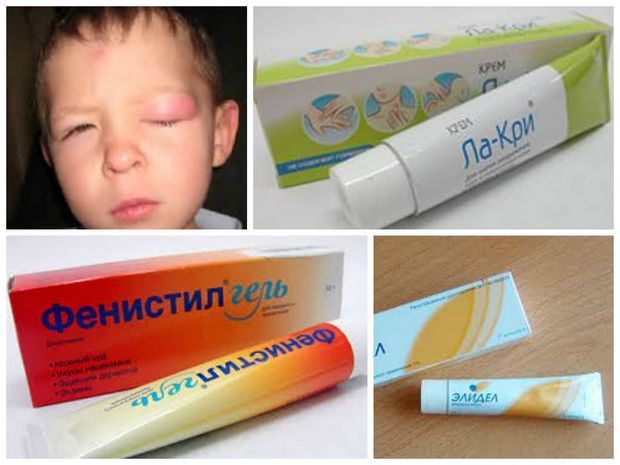 При их появлении кормить ребенка грудью становится мучительно трудно. Для профилактики и лечения трещин сосков мазь Бепантен наносят на соски после каждого кормления. Перед тем, как дать ребенку грудь снова, остатки средства необходимо смыть.
При их появлении кормить ребенка грудью становится мучительно трудно. Для профилактики и лечения трещин сосков мазь Бепантен наносят на соски после каждого кормления. Перед тем, как дать ребенку грудь снова, остатки средства необходимо смыть.
Правильный уход за новорожденным ребенком позволит предупредить появление опрелостей и других неприятных дерматологических проблем, которые будут доставлять беспокойство как малышу, так и его родителям. При выборе средств для ухода отдавайте предпочтение качественной и хорошо зарекомендовавшей себя продукции.
Как быстро избавиться от диатеза
Диатез является спорным понятием. В современной отечественной педиатрии и терапии данное понятие уже не используется в повседневной практике. Диатез – это по сути предрасположенность организма к развитию определенных патологических реакций. Диатезы еще называют аномалиями конституции. Ранее выделяли три вида диатезов: экссудативно–катаральный, лимфатико–гипопластический, нервно–артритический. Каждый из них включал в себя определенные критерии. Экссудативно–катаральный диатез характеризуется склонностью человека к аллергии и развитию инфекционных заболеваний. Лимфатико–гипопластический диатез характеризуется избыточным весом, увеличенными лимфоузлами, увеличенными миндалинами и аденоидами. Такие дети часто болеют респираторными заболеваниями, а также склонны к аллергии. Нервно–артритический диатез характеризуется изменениями со стороны обмена веществ, вызванные повышенной возбудимостью нервной системы. У таких людей часто отмечается болезненность в коленях и спине, недержание мочи, ночные страхи, сниженный аппетит, эмоциональная неустойчивость, заикание. Стоит подчеркнуть, что наиболее характерным симптомом данного заболевания является циклически возникающая рвота (так называемый ацетонемический синдром у детей). Описанные симптомы диатезов чаще возникают именно в детском возрасте, поэтому данные проявления менее выражены у взрослого человека.
Каждый из них включал в себя определенные критерии. Экссудативно–катаральный диатез характеризуется склонностью человека к аллергии и развитию инфекционных заболеваний. Лимфатико–гипопластический диатез характеризуется избыточным весом, увеличенными лимфоузлами, увеличенными миндалинами и аденоидами. Такие дети часто болеют респираторными заболеваниями, а также склонны к аллергии. Нервно–артритический диатез характеризуется изменениями со стороны обмена веществ, вызванные повышенной возбудимостью нервной системы. У таких людей часто отмечается болезненность в коленях и спине, недержание мочи, ночные страхи, сниженный аппетит, эмоциональная неустойчивость, заикание. Стоит подчеркнуть, что наиболее характерным симптомом данного заболевания является циклически возникающая рвота (так называемый ацетонемический синдром у детей). Описанные симптомы диатезов чаще возникают именно в детском возрасте, поэтому данные проявления менее выражены у взрослого человека.
Используя термин «диатез» в настоящее время, педиатры и терапевты зачастую имеют в виду экссудативно–катаральный диатез, который имеет более современное понятие – «атопический дерматит». Поэтому дальнейшее рассмотрение данной тематики будет уделено именно этому заболеванию.
Поэтому дальнейшее рассмотрение данной тематики будет уделено именно этому заболеванию.
Атопический дерматит (диатез) – это самое частое кожное аллергическое заболевание у ребенка и взрослого, которое характеризуется воспалением, зудом, а также хроническим рецидивирующим течением. Атопический дерматит, как правило, имеет различные кожные проявления в зависимости от возраста человека. Более подробно рассмотрим далее.
Атопический дерматит (диатез) – это самое частое кожное аллергическое заболевание.
Причины диатеза
Особую роль в развитии заболевания играет наследственно обусловленная способность к развитию аллергических заболеваний.
Также в основе заболевания лежат и другие причины, которые можно разделить на внутренние и внешние. К внутренним относятся особенности самого организма. К внешним относят причины, с которыми человек контактирует извне.
Внутренние причины
- Наследственно – обусловленная способность организма к повышенной выработке IgE (иммуноглобулин, ответственный в большинстве случаев за аллергию).

- Повышенная, чрезмерная реакция кожи на раздражители (аллергены).
- Увеличение сухости кожи.
- Нарушение эпидермального барьера.
Внешние причины
- У детей первых лет жизни – пищевая аллергия, а также дисбиоз кишечника, вакцинация (АКДС). Важно подчеркнуть, что вакцинация не у каждого ребенка приведет к развитию атопического дерматита. Имеется лишь более высокая вероятность развития данного заболевания у детей с отягощенным аллергическим фоном.
- У детей дошкольного возраста – бытовые и грибковые аллергены. Нередко причиной могут явиться гельминтозы.
- В подростковом возрасте – стрессы, эмоциональные переживания.
- Причинами диатеза у взрослых является комбинация вышеописанных факторов. Это может быть пищевая аллергия, аллергия на цветение растений, контактная аллергия (при контакте аллергенов с кожей), стрессы, эмоциональные переживания.
Диатез может проявиться в любом возрасте.
Диатез может проявиться в любом возрасте.
Первые признаки заболевания появляются еще в раннем возрасте. Им предшествует появление чешуек на волосистой части головы и бровей (гнейс). Одними из основных и главных проявлений дерматита у детей раннего возраста являются покраснение и сухость кожи щек. Характерной особенностью является то, что носогубной треугольник и нос остаются не тронутыми аллергическими высыпаниями. Если родители не предпринимают никаких мер, то процесс прогрессирует. Очаги поражения появляются и на других участках тела: волосистая часть головы, уши, туловище, разгибательные поверхности конечностей. Нередко сыпь может располагаться на ягодицах, вокруг ануса. Без лечения процесс прогрессирует, и на фоне красноты и отечности кожи появляются маленькие пузырьки, которые быстро разрушаются.
С возрастом у многих пациентов наблюдается клиническая трансформация кожных высыпаний. У взрослых они выглядят по-другому и располагаются в других местах. Очаги поражения имеют вид уплотнения и сухости кожи. Они располагаются на шее, локтевых и подколенных сгибах, на тыльной поверхности кистей, в подмышечных и паховых складках, иногда вокруг рта, глаз и в области половых органов. Характерен интенсивный зуд кожи, который больше усиливается ночью. Из-за этого нарушается сон, человек становится раздражительным, капризным. Постоянный зуд приводит к тому, что ребенок или взрослый расчесывает сухие участки кожи и появляется раневая поверхность, которая покрывается корочками.
Для того, чтобы поставить диагноз атопического дерматита, необходимо иметь:
- Отягощенность по аллергии.
- Типичную сыпь, которая располагается в типичных местах.
- В клиническом анализе крови – эозинофилию (повышение уровня клеток, ответственных за аллергию).
- Повышение в крови уровня аллергенспецифических IgE-антител, которые также повышаются при аллергии.
- Положительные кожные пробы с аллергенами (так называемые «прик-тесты»). Являются золотым стандартом в подтверждении аллергии. Суть метода состоит в том, что медработник наносит на кожу пациента небольшие проколы с аллергенами и оценивает реакцию. При появлении реакции тест можно считать положительным.
Диагноз атопического дерматита выставляется только на основании комплекса обследований и симптомов.
Лечение диатеза у взрослых и детейМногие пациенты при визите к врачу часто задают одни и те же вопросы: «Как быстро избавиться от диатеза? Как вылечить диатез?».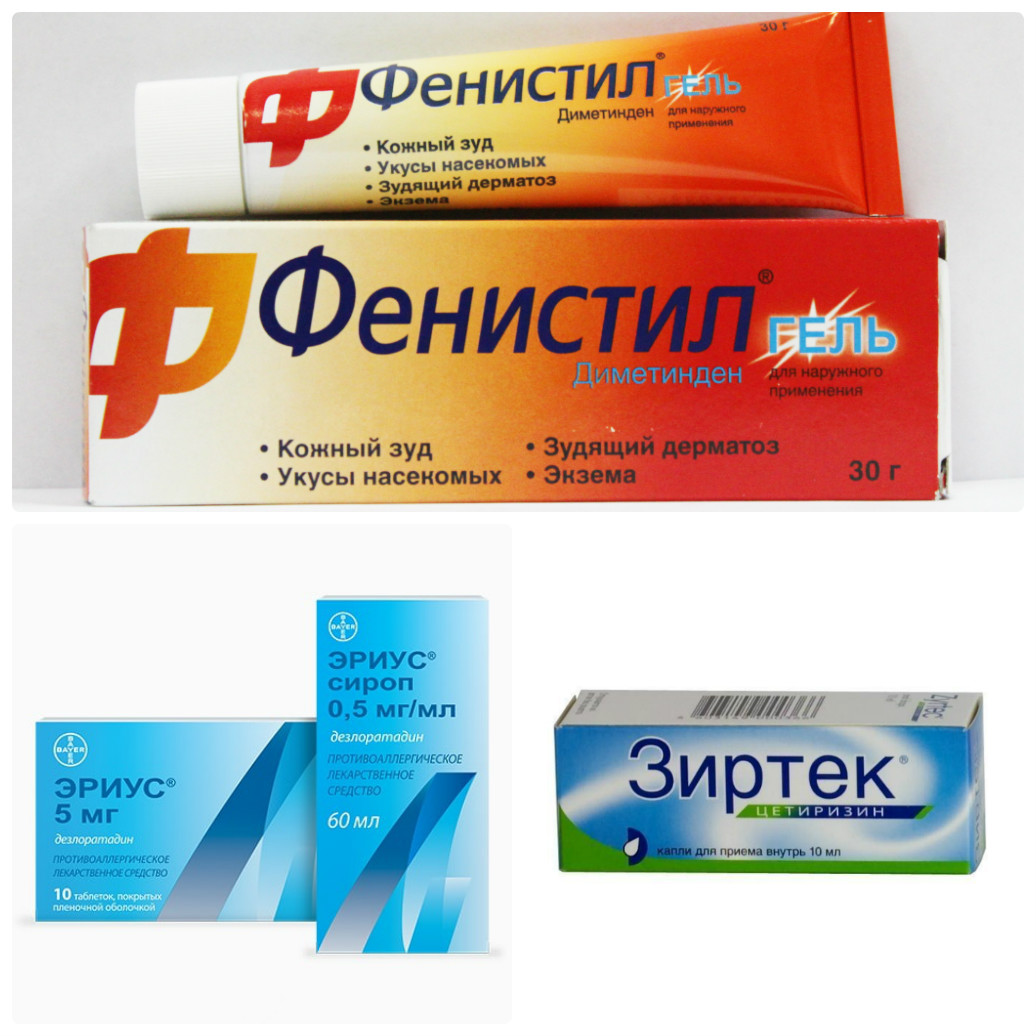 Мы не будем рассматривать лечение диатеза гомеопатическими или народными средствами. Подойдем к этому вопросу согласно протоколу по лечению атопического дерматита.
Мы не будем рассматривать лечение диатеза гомеопатическими или народными средствами. Подойдем к этому вопросу согласно протоколу по лечению атопического дерматита.
Лечение диатеза у взрослых и детей должно быть комплексным и включать в себя:
- Диету. Необходимо исключить из рациона подозреваемый продукт. После дополнительного аллергологического обследования необходимо полностью исключить все причинно-значимые аллергены (продукты). Что касается диеты грудного ребенка, то тут все зависит от вида вскармливания малыша. При грудном вскармливании – исключение из диеты матери таких продуктов, как коровье (козье) молоко и продукты на его основе, яйца, рыбы, орехов, глютена, морепродукты. Все эти продукты относятся к группе «облигатных» аллергенов. Иными словами, наиболее часто вызывающие аллергические реакции. При искусственном вскармливании ребенка – использование смесей на основе полного гидролизата молочного белка, казеина («Альфаре», «Нутрилон пепти аллергия», «Фрисопеп АС»).

- Уменьшение контакта с аллергеном. Полностью исключить контакт с аллергеном не получится, но возможно ограничить контакт с ним. Чаще всего, для этого будет достаточно выполнять ряд рекомендаций:
- Регулярная стирка постельного белья (1-2 раза в неделю). Температура воды должна быть высокой, около 50-60 градусов. Такая температура позволяет уничтожить клещей, которые являются основным бытовым аллергеном.
- Стирка подушек и одеял горячей водой более 50 градусов.
- Хорошая вентиляция жилища, что позволяет удерживать влажность комнаты на определенном уровне, и тем самым предотвращать рост количества грибков и клещей.
- При уборке помещения использовать вакуумные пылесосы.
- Заменить ковры на линолеум или паркет.
- Гардины заменить на жалюзи, которые можно протереть от пыли.
- Тканевую мебель заменить на кожаную или виниловую.
- Убрать мягкие игрушки из спальни.

- При уборке помещения использовать противоклещевые средства.
Местное лечение. Местные глюкокортикостероиды (МГК) – основные препараты в лечении атопического дерматита. Позволяют убрать местное аллергическое воспаление кожи. К препаратам данной группы относятся: элоком, целестодерм, локоид, кутивейт, дермовейт и др. Длительность применения МГК следует минимизировать настолько, насколько позволяет клиническая ситуация. Непрерывный курс терапии МГК у детей не должен превышать 2 недели.При присоединении бактериальной или грибковой инфекции, что часто бывает при диатезе, можно использовать МГК в комбинации с антибактериальными и противогрибковыми препаратами.
Второй группой препаратов, применяющихся при атопическом дерматите, являются топические ингибиторы кальциневрина. К ним относятся: пимекролимус, такролимус. Они разрешены для длительной терапии и имеют меньше побочных эффектов. Могут применяться в комбинации с МГК.
К ним относятся: пимекролимус, такролимус. Они разрешены для длительной терапии и имеют меньше побочных эффектов. Могут применяться в комбинации с МГК.
Выбор препаратов для лечения необходимо предоставить врачу.
Третьей, не менее важной, группой являются увлажняющие средства лечебной косметики. Их еще называют эмолентами. Они позволяют удерживать влагу кожи и предотвращают сухость кожи. Обычно выпускаются в виде линейки средств, включающих в себя шампуни, гели, крема, лосьоны и прочее. Наиболее популярными являются: Uriage, CeraVe, Bioderma, La Roshe-Posay, Weleda, Eucerin.
Системная терапия. Заключается в применении антигистаминных препаратов. К препаратам данной группы относят: лоратадин, супрастин, тавегил и др. В более редких и тяжелых случаях коротким курсом могут применяться системные глюкокортикостероиды (гормоны).
Атопический дерматит является заболеванием, которое хорошо поддается лечению. Для того, чтобы контролировать данное состояние, необходимо выполнять все рекомендации лечащего врача. Лишь совместное желание врача и пациента добиться желаемого результата в лечении позволит справиться с данным недугом. Не занимайтесь самолечением, а при появлении первых признаков болезни проконсультируйтесь с врачом.
Для того, чтобы контролировать данное состояние, необходимо выполнять все рекомендации лечащего врача. Лишь совместное желание врача и пациента добиться желаемого результата в лечении позволит справиться с данным недугом. Не занимайтесь самолечением, а при появлении первых признаков болезни проконсультируйтесь с врачом.
Пищевая аллергия у грудных детей. Основные симптомы, лечение и профилактика
Распространённость пищевой аллергии у грудных детей по данным ВОЗ составляет около 10%. Это достаточно большой процент и, последнее время наблюдается тенденция к его росту. Встретить в кабинете педиатра маму с жалобами на симптомы пищевой аллергии у малыша — не редкость. Чтобы эффективно лечить пищевую аллергию у грудничков врач должен, стараться не только назначить лекарственные препараты, но и объяснить правила ухода за малышом, растолковать тонкости диетотерапии.
В развитии аллергии большое значение имеет наследственная предрасположенность. Поэтому, если у мамы или папы есть аллергические реакции, то у малыша риск развития пищевой непереносимости становиться выше.
Поэтому, если у мамы или папы есть аллергические реакции, то у малыша риск развития пищевой непереносимости становиться выше.
Виды пищевой аллергии у грудных детей
Различают два основных вида пищевых аллергий — реакция, которая развивается непосредственно после попадания аллергена в организм, и накопительная аллергия. Когда аллерген должен неоднократно попасть в организм, что бы развилась аллергическая реакция. Кроме того аллергию разделяют на виды, в зависимости от той системы органов, которая наиболее повреждена – кожные проявления, пищевые, дыхательные.
Симптомы пищевой аллергии у грудничков
1. Проявления пищевой аллергии разнообразны. Самым частым проявлением является сыпь. Сразу после попадания аллергена в организм может развиться острая аллергическая реакция — крапивница. На коже малыша появляются ярко-красные отечные пятна разного размера и формы. В центре пятна может возникнуть пузырек с прозрачным содержимым. Размер его может быть разнообразным от нескольких миллиметров до нескольких сантиметров. Такая сыпь обычно проходит в течении 1-3 дней. Но показать малыша врачу, все равно, стоит. Так как иногда ребенку требуется назначения лекарств, а при обширной сыпи, или неудачном ее расположении, даже экстренная помощь. Нужно запомнить, какой продукт вызвал такую реакцию и больше его не давать.
Такая сыпь обычно проходит в течении 1-3 дней. Но показать малыша врачу, все равно, стоит. Так как иногда ребенку требуется назначения лекарств, а при обширной сыпи, или неудачном ее расположении, даже экстренная помощь. Нужно запомнить, какой продукт вызвал такую реакцию и больше его не давать.
2. Другие виды сыпи проявляются не так остро. Поэтому не всегда возможно определить четкую связь ее появления с продуктом. Такие сыпи обычно не яркие, мелкоточечные. Они склонны к волнообразному течению. Сыпь, обычно, становиться более яркой к вечеру и бледнеет утром. Кожа становиться сухой, шелушиться, иногда трескается. Чаще всего, такая сыпь располагается на щеках, ягодицах, наружных поверхностях бедер и предплечий. Такой вид сыпи требует особого внимания специалистов — обследования и специфического лечения.
3 Вторыми проявлениями по частоте являются симптомы со стороны ЖКТ. К ним относятся: отек слизистых оболочек ротовой полости, отек пищевода, одно-или многократная рвота. Чаще всего такие симптомы проявляются остро, непосредственно после употребления аллергена. Кроме того, малыша могут беспокоить боли в животе. Он может кряхтеть, капризничать, сучить ножками. Пищевые аллергии могут проявляться неустойчивым стулом. Это может быть, как диарея, так и запоры. Менее яркими признаками пищевой аллергии у малыша могут быть частые обильные срыгивания, малая прибавка массы тела, плохой аппетит, слабость. Проявления со стороны ЖКТ могут быть вместе с сыпью или без нее.
Чаще всего такие симптомы проявляются остро, непосредственно после употребления аллергена. Кроме того, малыша могут беспокоить боли в животе. Он может кряхтеть, капризничать, сучить ножками. Пищевые аллергии могут проявляться неустойчивым стулом. Это может быть, как диарея, так и запоры. Менее яркими признаками пищевой аллергии у малыша могут быть частые обильные срыгивания, малая прибавка массы тела, плохой аппетит, слабость. Проявления со стороны ЖКТ могут быть вместе с сыпью или без нее.
4 Гораздо реже в грудном возрасте возможны проявления со стороны дыхательной системы, при попадании пищи на слизистые может возникнуть отек верхних дыхательных путей. Это состояние острое, угрожающее жизни. Оно требует немедленного обращения к врачу. При длительном контакте с аллергеном может развиться аллергический ринит или астма. Чаще, такие реакции появляются не после попадания пищи внутрь, а после вдыхания ее частиц. Наиболее частой причиной респираторной аллергии является вдыхание паров при варки или жарки рыбы.
Кроме того существуют тяжелые острые аллергические реакции, такие как отек Квинке или анафилактический шок. Возникают такие реакции непосредственно после контакта с аллергеном, развиваются очень быстро. Они встречаются крайне редко и требуют неотложной медицинской помощи.
Причины пищевой аллергии у новорожденных
Пищевая аллергия у малышей, которые только что родились — большая редкость. Ребенок получает только материнское молоко. Это еда, которая создана природой для вашего малыша и ничего не может быть лучше нее. Поэтому, пиком возникновения пищевых аллергий у грудных детей на естественном вскармливании можно считать возраст около 4–5 месяцев, когда малыш начинает получать прикорм — продукты добавленные к грудному молоку: овощи, фрукты, каши, мясо, кисломолочные продукты и другие. Несколько по другому обстоит дело с малышами на искусственном вскармливании. Сама молочная смесь может стать причиной пищевой непереносимости. Поэтому в выборе смеси, лучше посоветоваться со специалистом.
Что чаще всего является аллергеном у грудных детей?
1. Первое место занимает непереносимость белка коровьего молока. Надо отметить, что большинство современных смесей для вскармливания грудных детей в своей основе имеют именно белки коровьего молока. Именно этой причиной обусловлена аллергия малыша на смесь. Кроме того реакция на белок коровьего молока может быть у ребенка и на естественном вскармливании, если у мамы в рационе избыток молочных продуктов. Речь не идет про конкретный компонент молока или смеси. В состав коровьего молока входит много разных белков: альбумины, глобулины, казеин. Некоторые из них чаще вызывают аллергическую реакцию, другие реже. Казеин составляет около 80% от всех белков молока. Состав его в коровьем молоке идентичен козьему. Этим объясняется перекрестная реакция у малышей на коровье и козье молоко. Поэтому, не рекомендуется при непереносимости коровьего молока заменять его козьим, или смесями на основе козьего молока, в рационе ребенка. Некоторые белки разрушаются при термической обработке. Этим обусловлена меньшая реактогенность (способность вызывать реакции) кипяченого молока. Есть белок сходный по составу с белком мяса говядины или телятины. При непереносимости этого вида белка у малыша будет перекрестная реакция на молоко и мясные продукты.
Некоторые белки разрушаются при термической обработке. Этим обусловлена меньшая реактогенность (способность вызывать реакции) кипяченого молока. Есть белок сходный по составу с белком мяса говядины или телятины. При непереносимости этого вида белка у малыша будет перекрестная реакция на молоко и мясные продукты.
2. Следующей по частоте причиной возникновения аллергии у грудного ребенка является куриное яйцо. В составе яйца аллергеном выступает так же белок —овальбумин. Поэтому начинать вводить яйца в рацион советуют с желтка и небольшими порциями. Внимательнее наблюдайте за реакцией малыша на этот продукт. При первом прикорме яйца вместе с белком стоит также внимательно наблюдать за реакцией. Не стоит забывать, что яйца содержатся в некоторых макаронных и хлебобулочных изделиях.
3. Частой причиной пищевой непереносимости является глютен. Это белок, который содержится в некоторых злаках. Для того, что бы предотвратить нежелательную реакцию, советуют начинать прикорм с каш, не содержащих глютен. К ним относятся: гречневая, кукурузная, рисовая. Крупы же, богатые глютеном, такие как манная, пшенная, овсяная — стоит вводить ближе к годику. На первом году реакция на глютен встречается реже, чем непереносимость белка коровьего молока или яичного белка.
К ним относятся: гречневая, кукурузная, рисовая. Крупы же, богатые глютеном, такие как манная, пшенная, овсяная — стоит вводить ближе к годику. На первом году реакция на глютен встречается реже, чем непереносимость белка коровьего молока или яичного белка.
4. Кроме того пищевые реакции могут вызвать ярко окрашенные фрукты и овощи. Такие, как морковь, свекла, тыква, персик. Их введение в рацион лучше отложить и отдать предпочтение зеленым и белым овощам – например кабачку, цветной капусте и брокколи. А знакомство малыша с фруктами лучше начинать с зеленых яблок и груш. С экзотическими фруктами, такими как манго или киви, также лучше не спешить.
Не стоит забывать, что аллергическая реакция возможна на любой продукт. Давая впервые лакомство малышу, мама должна помнить о риске непереносимости. Стараться не спешить, особенно с введением самых первых продуктов прикорма. Давать незнакомые ребенку продукты утром небольшими порциями, что бы была возможность контролировать реакцию на них в течение дня.
Как распознать пищевую аллергию и не перепутать ее с другими заболеваниями?
Чаще всего, что бы поставить диагноз пищевой аллергии врачу требуется только осмотр и подробный опрос мамы. Мама может указать на то, что она сама имеет пищевую аллергию или указать врачу на конкретный продукт. Иногда поставить такой диагноз сразу затруднительно. Тогда доктор может назначить обследование. Для начала, общий анализ крови. А затем, если потребуется, специфические аллергологические пробы: обследование на иммуноглобулины, а в более позднем возрасте, провокационные пробы. Именно эти пробы выбраны, как наиболее информативные, в последних клинических рекомендациях. Кроме того, малышу может понадобиться консультация аллерголога, дерматолога или гастроэнтеролога, в зависимости от беспокоящих его симптомов. А также, дополнительное обследование со стороны органов ЖКТ.
Лечение и профилактика аллергии
Согласно последним рекомендациям ВОЗ, основой профилактики пищевых аллергий у детей является грудное вскармливание. Дети получающее исключительно грудное молоко в первые месяцы жизни, гораздо реже страдают пищевой аллергией. При этом мамам здоровых детей, находящимся на грудном вскармливании, не требуется особенных диет. Их питание должно быть полноценным и разнообразным, включать белки, жиры, углеводы. А так же микроэлементы и витамины. Мамам деток, находящимся в группе риска по пищевой непереносимости, советуют так же сильно не ограничивать рацион. Нужно полностью исключить те продукты, на которые есть реакция у самой мамы и вести пищевой дневник.
Дети получающее исключительно грудное молоко в первые месяцы жизни, гораздо реже страдают пищевой аллергией. При этом мамам здоровых детей, находящимся на грудном вскармливании, не требуется особенных диет. Их питание должно быть полноценным и разнообразным, включать белки, жиры, углеводы. А так же микроэлементы и витамины. Мамам деток, находящимся в группе риска по пищевой непереносимости, советуют так же сильно не ограничивать рацион. Нужно полностью исключить те продукты, на которые есть реакция у самой мамы и вести пищевой дневник.
При необходимости искусственного вскармливания, детям, предрасположенным к аллергии, выбирают специальные гипоаллергенные смеси. Для лечения уже имеющихся проявлений, смесь должен подбирать специалист. Согласно последним клиническим рекомендациям, при непереносимости белка коровьего молока, выбирают смеси с полностью гидролизованным белком или аминокислотным составом. Назначать в этом случае гипоаллергенные смеси и смеси на основе белка козьего молока не верно. Смеси на основе сои, сами по себе, могут вызвать аллергическую реакцию.
Смеси на основе сои, сами по себе, могут вызвать аллергическую реакцию.
Другим важным шагом для профилактики и лечения пищевой аллергии является правильное введение прикорма. Прикорм должен вводиться своевременно – не ранее 4 месяцев и не позднее 6. Для начала выбираются гипоаллергенные продукты – белые и зеленые овощи, безглютеновые каши. В один день малышу дают только один продукт прикорма, в небольшом количестве и наблюдают за возможной реакцией. В начале новый продукт следует вводить не чаще 1-го раза в неделю. Мамам малышей предрасположенным к аллергии или уже имеющим аллергические проявления, рекомендуют ведение пищевого дневника. Там мама записывает все продукты, которыми она кормила ребенка в течение дня и возможные реакции на них.
Доктор, при необходимости, может назначить малышу лекарственные препараты. Они могут быть, как для приема внутрь, так и для обработки кожи. Детям с хроническими аллергическими сыпями показан особый уход за кожей. Необходимо использовать специальные детские моющие средства с нейтральным рН. А после мытья использовать специальные средства по уходу – эмоленты. Какой именно подобрать эмолент, лучше проконсультироваться с врачом. При проявлениях со стороны желудочно-кишечного тракта или дыхательной системы ребенку необходимо специфическое лечение, которое может назначить только врач при очном осмотре.
Необходимо использовать специальные детские моющие средства с нейтральным рН. А после мытья использовать специальные средства по уходу – эмоленты. Какой именно подобрать эмолент, лучше проконсультироваться с врачом. При проявлениях со стороны желудочно-кишечного тракта или дыхательной системы ребенку необходимо специфическое лечение, которое может назначить только врач при очном осмотре.
Онлайн консультация Врача-педиатра
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Сколько длится пищевая аллергия у грудничков?
У детей с пищевой аллергией повышен риск других аллергических реакций или заболеваний в будущем. А так же есть шанс, что непереносимость продукта останется с малышом на всю жизнь. Однако, до 50% аллергических реакций у малышей проходят ближе к году. И до 90% – к 5 годам. Большинство пациентов с которыми мне приходилось работать в 3 годика идут в садик уже без всяких проявлений болезни.
И до 90% – к 5 годам. Большинство пациентов с которыми мне приходилось работать в 3 годика идут в садик уже без всяких проявлений болезни.
Оградить ребенка от пищевой аллергии возможно с помощью внимательного отношения к его питанию и питанию мамы в период кормления грудью. А если аллергии не удалось избежать, обращайтесь к специалисту, и будьте здоровы.
Лечение и виды дерматита у ребенка
Дерматит — острое воспалительное поражение кожи. О том, какие есть виды детского дерматита, почему он возникает и как с ним бороться, рассказала педиатр Анна Александровна Царегородцева.
Причины дерматитов можно разделить на две большие группы: внутренние и внешние — в зависимости от того, попадает ли аллерген внутрь или контактирует с кожей снаружи.
Внешние причины в свою очередь бывают:
- химические (красители, порошки, ароматизаторы, добавки в косметических средствах и т.п.),
- физические (изменения температуры),
- биологические (вирусы, бактерии, грибы и т.
 п.).
п.).
К физиологическим изменениям кожи относятся:
- эритема (покраснение кожи) новорожденных,
- желтуха,
- акне.
После 1,5 мес. эти дерматиты проходят. Высыпания на коже, особенно вокруг рта и на подбородке, могут усиливаться во время прорезывания зубов. Также и после вакцинации.
Виды дерматитов:
- Часто у малышей встречается потница. Это мелкая сыпь красного цвета. Возникает в местах, где малыш вспотел. Появляется после 3 мес. жизни, когда начинают работать потовые железы малыша. Лечение: воздушные ванны, исключить на время памперсы (если потница в паховых складках).
- У детей, склонных к аллергии, возникает токсическая эритема новорожденных. На теле появляются красные прыщи, у некоторых есть желтые головки. Лечение: такую сыпь лучше подсушивать: купать малыша в отваре березового листа. Или в отваре череды (на втором месяце жизни).
 Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя).
Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя). - Контактный дерматит — аллергическая реакция кожи малыша на памперсы, отдушки, средства для купания. Как и при потнице, на коже появляются мелкие красные точки. Аллергия возникает быстро, четко видна граница контакта кожи с аллергеном. Если реакцию вызвал подгузник, раздражение будет на всей области, которую он закрывал. Лечение: прекратить доступ аллергена.
- Пеленочные дерматиты возникают при несоблюдении правил гигиены малыша. Например, если младенец находился больше 30-60 мин в грязном подгузнике. Лечение: нужно на время убрать подгузники, подмывать малыша проточной водой без мыла, подсушивать кожу с помощью воздушных ванн. Можно использовать крема на основе цинка (Деситин и Циндол) — для подсушивания, а также «Бепантен», как ранозаживляющее средство.
 Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача.
Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача. - Из-за гормональных изменений может развиваться себорейный дерматит (СД). На теле появляются красные папулы и желтые сальные плотные корочки — на лице, верхней части спины и груди, на волосистой части головы. Сыпь может быть на шее, за ушами, в области бровей, в подмышечных впадинах, в паху. Кожа шелушится. Как правило, СД проходит самостоятельно в течение 6-12 мес.
Основные правила ухода за малышом
1. купать ребенка не менее 1 раза в день;
2. перед мытьем головы обрабатывать кожу головы детским маслом, счесывать корочки детским гребнем и промывать детским шампунем;
3. иногда можно смазывать кожу эмолентами — жироподобными веществами, которые увлажняют и смягчают ткани.
- Атопический дерматит (АД) — хроническое заболевание. Он имеет генетический характер и проявляется после 3 мес. в виде диатеза — покраснение (розовые круглые пятна) и шелушение кожи, зуд. Возникает при контакте с аллергенами. Лечение: АД должен наблюдать врач. Чаще всего не удается выявить аллерген и вылечить заболевание сразу. При АД можно дважды в день смазывать кожу увлажняющим детским кремом хотя бы до года. Нужно очень аккуратно вводить прикорм, чтобы точно знать, на что мог среагировать организм малыша.
как проявляется, причины, рекомендации по лечению и профилактике
По данным ВОЗ, в анамнезе среди младенцев и детей раннего возраста симптомы пищевой аллергии отмечаются у 17,3%. Распространенность подтвержденного заболевания у детей этой возрастной группы составляет от 6 до 8%, у подростков — от 2 до 4%[1]. И эти цифры неуклонно растут. Многие мамы удивляются: ребенок не ест ничего вредного, а его организм отвечает на свежие и качественные продукты сыпью, покраснением кожи и прочими неприятными симптомами. Почему так происходит и как можно помочь, если у ребенка пищевая аллергия, рассказываем в статье.
Как проявляется пищевая аллергия у детей?
Так что же такое пищевая аллергия? И почему некоторые дети могут есть любые продукты без последствий, а у кого-то даже маленькая шоколадка способна вызвать целый «букет» нежелательных реакций?
На заметку
Несмотря на распространенность заболевания, официального диагноза «пищевая аллергия» не существует. Ожидается, что в 2019 году он будет внесен Всемирной организацией здравоохранения в Международную классификацию болезней[2] .
Союз педиатров России дает такое определение пищевой аллергии — это патологическая реакция организма на продукты питания, в основе которой находятся иммунные механизмы. Проще говоря, иммунная система ребенка по какой-то причине вдруг воспринимает тот или иной белок либо другое вещество, содержащееся в пище, не как полезный ее компонент, а как что-то чрезвычайно опасное для организма и незамедлительно начинает вырабатывать против него защитные антитела.
Проявляться пищевая аллергия может по-разному, при этом в каждом детском возрасте она имеет свои симптомы. Самое первое ее проявление — это атопический дерматит, то есть изменения кожного покрова. Он выражается в покраснении кожи вокруг рта или ануса малыша и сопровождается зудом. Даже при тщательном уходе за кожей ребенка на ней появляются стойкие опрелости. По мере действия аллергена на коже возникают мелкие пузырьки, которые затем сливаются и лопаются, а на их месте образуются корки. Такие кожные поражения могут возникать в разных местах, но чаще всего они проявляются на губах, во рту, на коже шеи или лица.
Но не только кожа реагирует на действие «вредного продукта». При дальнейшем влиянии аллергена на организм у ребенка нередко появляются нарушения работы желудочно-кишечного тракта, выражающиеся в частом срыгивании, вздутиях живота. Стул становится жидким и может содержать слизь, или, наоборот, возникают частые запоры. У малыша портится настроение, он капризничает, может отказываться от еды. Колики возникают относительно редко, но также встречаются и случаи ярко выраженных колик с сильными болями, на дающими ребенку вести обычный образ жизни. Рвота может возникать сразу же после еды или в течение ближайших двух-трех часов, при этом в рвотных массах обычно содержится большое количество непереваренной пищи.
По мере того как ребенок растет, проявления пищевой аллергии иногда переходят в хроническую фазу. Увеличивается площадь кожных поражений, возникают новые участки с высыпаниями, которые сильно чешутся, а повреждение кожи ногтями или посторонними предметами приводит к вторичному инфицированию.
Всем мамам очень важно знать, что пищевая аллергия может привести не только к упомянутым проявлениям, но и к развитию дисбиоза, а также других серьезных нарушений, включая отек Квинке и даже анафилактический шок, которые уже угрожают жизни ребенка. В группу особого риска входят мальчики от года до полутора лет, у которых, по данным исследователей, анафилаксия встречается примерно в 5% случаев[3].
Ищем причины аллергии
Как начинается пищевая аллергия? При самом первом попадании аллергена в организм ребенка происходит так называемая сенсибилизация — иммунная система запоминает аллерген как опасного «чужака». И при любом повторном употреблении содержащего данный аллерген продукта она начинает активно с ним бороться — появляется аллергическая реакция. У грудничков возникновение аллергии связано еще и с особенностями функционирования их пищеварительной системы. У совсем маленьких детей обычно понижена активность пищеварительных ферментов, а также отмечается низкий уровень антител IgA, защищающих ЖКТ от инфекций, — это приводит к быстрой транспортировке аллергена в кровь ребенка.
Любой маме, в том числе и будущей, очень важно знать, что пищевая аллергия нередко передается по наследству: если аллергией страдает один из родителей, то шанс ее развития у малыша составит примерно 37%, а если оба — риск возрастет до 60%.
Кроме генетической предрасположенности аллергия может быть вызвана курением матери во время вынашивания, гипоксией плода при родах или в течение беременности.
В период внутриутробного развития аллергия на те или иные виды пищи может формироваться еще и потому, что беременная женщина нарушает режим питания, употребляя в пищу, например, избыточное количество продуктов с высокой степенью аллергенности: орехи, цитрусовые, рыбу, шоколад, яйца и так далее. В этом случае сенсибилизация возникает у ребенка еще до рождения. Антитела могут передаваться и с молоком во время грудного вскармливания, если мама в это время не придерживалась правильного рациона.
В группе риска находятся недоношенные дети и дети на искусственном вскармливании смесями на основе коровьего молока. Белок молока входит в так называемую большую восьмерку наиболее аллергенных продуктов. По статистике, пик пищевой аллергии на белок коровьего молока приходится на первый год жизни — примерно 2–3%. К пятилетнему возрасту у больного аллергией ребенка может развиться толерантность, и заболеваемость снижается до 1%[4].
Кроме коровьего молока, в группу продуктов-провокаторов входят также хлебобулочные изделия, содержащие глютен (клейковину), яйца куриные, рыба и морепродукты, орехи, арахис и соя[5]. Конечно, никому не придет в голову кормить малыша вареными яйцами или рыбой, но соевая или пшеничная мука, яичный порошок вполне могут входить в состав других продуктов. Вот почему очень важно внимательно читать информацию на этикетках, особенно родителям детей-аллергиков!
Если мама кормит малыша грудью, риск возникновения аллергии довольно низок. Критичным является период введения прикорма — у некоторых малышей замена материнского молока на непривычную пищу или даже слишком большой ее объем в первом прикорме может вызывать резкую аллергическую реакцию. Так что вводить в рацион ребенка новые продукты следует буквально по одному, начиная с минимальных порций и внимательно наблюдая за реакцией организма. Кстати, появление у крохи пищевой аллергии на тот или иной продукт может сопровождаться и повышением чувствительности к другим веществам, например к косметическим средствам, используемым мамой, к цветочной пыльце и так далее.
Внимательные родители обычно достаточно быстро замечают прямую связь между введением в рацион малыша нового продукта и возникновением симптомов пищевой аллергии. Но нередко встречаются случаи, когда самостоятельно выявить аллерген очень сложно и помочь может только аллерголог-иммунолог.
Лечение и профилактика пищевой аллергии у детей
Терапия пищевой аллергии у ребенка должна начинаться с ограничения употребления продуктов-провокаторов. Если мама кормит малыша только грудным молоком, то ограничительную диету назначают именно ей. Очень важно продумать все способы того, как избежать случайного приема продукта-аллергена, и проинформировать родителей о вероятных перекрестных реакциях. Диета должны быть полноценной, способной обеспечивать и мать, и ребенка всеми необходимыми питательными веществами и витаминами.
Для ребенка-аллергика прикорм нежелателен до полугода и, как мы уже говорили, вводить новые продукты необходимо в маленьких дозах и постепенно, по одному. Коровье молоко, пшеницу, орехи, куриные яйца вводятся в рацион такого ребенка только после двух лет.
Для купирования симптомов аллергии педиатры рекомендуют антигистаминные препараты второго поколения. Однако длительный их прием в целях профилактики нежелателен. Для борьбы с воспалением и зудом кожи проводится терапия с учетом патологических изменений кожного покрова и особенностей общего самочувствия ребенка. Целью такого лечения должно быть не только купирование неприятных проявлений, но и восстановление барьерной функции кожи, ее водно-липидного слоя. Очень важен и правильный регулярный уход за кожей малыша — он должен стать для мамы такой же каждодневной обязанностью, как кормление или купание.
Очень важно помнить, что при лечении аллергии у детей самого младшего возраста большую роль играет состояние их желудочно-кишечного тракта. Если у малыша наблюдается нерегулярное опорожнение кишечника, запоры или диарея, сильные и частые колики, наличие в кале непереваренных частичек пищи, необходимо срочно поставить об этом в известность лечащего врача — возможно, он назначит курс пребиотиков и пробиотиков. В некоторых случаях подобная терапия назначается для профилактики, чтобы предотвратить нарушения в работе ЖКТ и снизить проявления аллергии.
При первых подозрениях на пищевую аллергию родители должны сразу же показать ребенка врачу-аллергологу. После уточнения диагноза врач выдаст «паспорт больного аллергическим заболеванием», в котором будет указан диагноз, перечень продуктов, вызывающих аллергию, необходимые меры первой помощи при возникновении приступа и телефоны медицинского учреждения, в котором наблюдается ребенок. Паспорт и медикаменты для снятия приступа родители должны всегда иметь при себе.
Как ухаживать за кожей ребенка аллергика?
К сожалению, у многих детей уже в раннем возрасте появляются первые проявления аллергии на коже.
Не всегда можно понять, почему. Вроде бы, родители все делают правильно: не дают есть «химию», ухаживают за кожей, купают малыша, правильно вводят продукты прикорма, а у ребенка зуд и высыпания.
Так что же это такое «атопический дерматит» или, как его часто называют у более старших детей, «нейродермит». Как его победить?
Что такое атопический дерматит?
Атопический дерматит — это хроническое воспалительное заболевание кожи, вызываемое различными факторами, при котором ребенка беспокоит зуд.
Обычно атопический дерматит начинается в раннем детском возрасте, может продолжаться или рецидивировать в зрелом возрасте, значительно нарушает качество жизни больного и членов его семьи.
Чаще всего, если у ребенка аллергия, то у кого-то в семье есть проявления аллергии. Если же оба родителя страдают аллергией, то, к сожалению, в 82% случаев и у ребенка будет атопический дерматит.
Что происходит в коже при атопическом дерматите:
При атопическом дерматите в коже ребенка идет иммунное воспаление, что сопровождается повышением ее чувствительности к внешним и внутренним факторам воздействия на кожу.
Также при этом заболевании нарушается защитный барьер кожи, что приводит к проникновения через кожу аллергенов.
В коже уменьшается количество жиров (липидов), что приводит к сухости кожи и зуду.
Как врачи ставят диагноз «Атопический дерматит»:
В первую очередь – при осмотре ребенка и подробном распросе родителей, а уже только потом – по результатам аллергологического обследования.
К сожалению, объективных диагностических тестов, позволяющих подтвердить диагноз на 100% в настоящее время не существует.
Признаки атопического дерматита:
- Зуд кожи
- Типичная высыпания и их расположение:
— дети первых двух лет жизни: красные пятна, пятнышки, мокнутие кожи, чаще всего — на лице и реже – на голенях и бедрах.
— дети по старше (2-12 лет): выраженная сухость кожи, утолщение кожных складок, расчесы на симметричных участках кожи, чаще — на сгибательных поверхностей конечностей, например, в локтевых сгибах или под коленками.
- Ранний возраст появления аллергической сыпи, чаще всего, еще до года
- Обычно, у кого-то в семье есть или были проявления аллергии
- Если аллергические высыпания появились, то они долго не уходят
Есть еще такой неочевидный симптом, как «белый дермографизм». Если провести пальцем по коже живота ребенка, то через некоторое время в том месте, где палец касался кожи ребенка появятся белые полосы, которые не сразу исчезают.
И все же, какие анализы можно сдать, чтобы разобраться в причинах аллергии у ребенка?
- Клинический анализ крови
- Кожные тесты со стандартизованными аллергенами (их еще называют, прик-тест, скарификационные кожные пробы). Кожное тестирование проводится врачом-аллергологом, когда нет обострения атопического дерматита у ребенка, то есть нет высыпаний на коже и ребенок не чешется. Если ребенок принимает антигистаминные препараты, то их надо отменить минимум за трое суток до исследования, иначе результат может быть недостоверен.
- Рекомендуется определение аллерген-специфических иммуноглобулин Е — антител (IgE-антител) в сыворотке крови. Их еще называют «аллергены». По ним можно понять, на какие продукты или бытовые факторы у ребенка аллергия, но, к сожалению, они не всегда на 100% точны.
На что похожи проявления атопического дерматита у детей:
Есть немало кожных заболеваний, на которые могут быть похожи высыпания при аллергии у ребенка.
Вот некоторые из них:
- чесотка
- себорейны дерматит
- аллергический контактный дерматит
- ихтиоз
- псориаз
Все заболевания разные, лечатся тоже по разному.
Поэтому, помимо аллерголога, детей с регулярными проявлениями аллергии на коже нужно проконсультировать у дерматолога.
Лечение
Существует мнение, что соблюдение низкоаллергенной диеты очистит кожу и зуд уйдет. Это не совсем так.
Лечение должно быть обязательно комплексным.
Есть несколько направлений в лечении и все они важны:
1. Элиминационная диета
2. Гипоаллергенный режим
3. Правильный уход за кожей
4. Прием антигистаминных препаратов и антибактериальных препаратов
5. Психотерапия
Элиминационная (гипоаллергенная) диета
Конечно, важно выявить на какие продукты у ребенка аллергия. И тогда, убрав эти продукты из диеты, можно уменьшить проявления атопического дерматита. Обратите внимание, именно уменьшить, а не купировать вообще проявления аллергии, так как низкоаллергенная диета важна не сама по себе, а обязательно в сочетании с правильным уходом за кожей, о чем расскажем ниже.
Но выявить на что аллергия, часто очень сложно. И по лабораторным анализам, и наблюдая за тем, какие блюда ест ребенок, бывает сложно понять, на что аллергия. В таких случах рекомендуют, так называемую, гипоаллергенную диету. Из питания исключают продукты, которые у большинства людей с проявлениями аллергии могут вызвать обострение аллергии.
Не рекомендуется к употреблению:
- Цитрусовые
- Морепродукты
- Наваристые бульоны
- Переработанные мясные изделия
- Майонез, уксус, горчицу
- Редис, хрен, редька
- Специи
- Цельное молоко
- Мед
- Клубника
- Ананас,
- Дыня,
- Сладкие газированные напитки,
- Орехи
Гипоаллергенный режим
Уменьшение контакта ребенка с аллергеном трудно переоценить, поэтому так важно соблюдать бытовые правила.
В большинстве случаев добиться полного исключения контакта с аллергеном невозможно, но в результате выполнения рекомендаций контакт с ним существенно ограничивается, а значит, облегчается течение болезни, снижается потребность в лекарствах.
Вот что нужно делать – информация ниже представлена Министерством здравоохранения Российской Федерации, то есть является официальной и правдивой:
1. регулярно стирать постельное белье (1–2 раза в неделю) при температуре более 56°C для уничтожения клещей (стирка холодной водой уменьшает содержание клещевых аллергенов на 90%, а стирка горячей водой уничтожает клещей)
2. стирать подушки и одеяла горячей водой более 56°C и наматрасники (чехлы) из непроницаемой для клещей ткани
3. помнить, что хорошая вентиляция жилища уменьшает влажность, снижение влажности в доме до 40% важно для контроля над количеством клещей и грибков
Дополнительно:
1. использовать для уборки жилища вакуумные пылесосы (желательно с HEPA-фильтром)
2. использовать специальные салфетки для уборки пыли
3. для обеспечения лучших условий для чистки желательно заменить ковры и ковровые покрытия на линолеум или паркет
4. гардины и занавеси в спальне лучше поменять на моющиеся жалюзи
5. заменить мебель с тканевым покрытием на кожаную или виниловую
6. мягкие игрушки убрать из спальни, при необходимости их можно стирать в горячей воде (более 56°C) или замораживать в морозильной камере домашнего холодильника для уничтожения клещей
7. учитывая, что клещи домашней пыли чувствительны к прямому действию солнечных лучей, можно высушивать на солнце не менее 3 часов матрасы, ковры, пледы (с учетом региональных особенностей)
8. Кроме того, могут использоваться специальные средства для уничтожения клещей домашней пыли — чистящие салфетки, аэрозоли, противоклещевое постельное белье, спреи, стиральные порошки, противоклещевые средства для чистки ковров (на основе бензил бензоата — акарициды), противоклещевые средства для чистки пылесосов и т.п.
9. Для достижения должного результата важен комплексный подход, так как большинство мероприятий по элиминации, применяющихся по отдельности, оказываются нерентабельными и неэффективными
10. Важно! Необходимо помнить, что безаллергенных животных не существует. Лучше принять радикальные меры — расстаться с домашними животными и не заводить новых. После удаления животного из квартиры необходимо провести неоднократную тщательную уборку помещения для полного удаления следов слюны, экскрементов, перхоти, шерсти животного. Аллергены кошки сохраняются в жилом помещении даже после удаления животного в течение длительного времени (около 6 месяцев)
Кроме того:
1. ковры, матрасы, покрытия подвергать регулярной вакуумной чистке; сменить одежду при выходе из дома, если был контакт с домашним животным
2. не посещать цирк, зоопарк и дома, где есть животные
3. не пользоваться одеждой из шерсти, меха животных
Необходимо также:
1. максимально ограничивать контакт с факторами внешней среды, вызывающими обострение заболевания
2. обеспечить оптимальную влажность помещения (40%)
3. сохранять комфортную температуру воздуха
4. в жаркую погоду пользоваться кондиционером для воздуха в помещении
5. не использовать синтетические ткани, одежду из шерсти, предпочтение — хлопчатобумажным тканям
6. обеспечить спокойную обстановку в школе и дома
7. коротко стричь ногти
8. в период обострения спать в хлопчатобумажных носках и перчатках
9. не запрещать купания! не использовать горячую воду для душа и/или ванны; водные процедуры должны быть кратковременными (5–10 мин) с использованием теплой воды (32–35°С)
10. использовать специальные средства для ухода за кожей при атопическом дерматите (так называемые эмольенты) постоянно, даже когда кожа «хорошая»
11. для стирки использовать жидкие, а не порошковые моющие средства
12. свести к минимуму контакт с аллергенами, вызывающими обострение заболевания, а также с раздражающими веществами
13. в солнечную погоду пользоваться солнцезащитными кремами, не вызывающими контактного раздражения кожи
14. после плавания в бассейне необходимо принять душ и нанести увлажняющий крем
15. полностью выполнять назначения лечащего врача
Не стоит:
1. использовать спиртсодержащие средства гигиены
2. использовать средства с антимикробными компонентами без рекомендации лечащего врача
3. участвовать в спортивных состязаниях, так как это вызывает интенсивное потоотделение и сопровождается тесным контактом кожи с одеждой
4. слишком часто принимать водные процедуры
5. во время мытья интенсивно тереть кожу и использовать для мытья приспособления более жесткие, чем мочалка из махровой ткани
Для достижения должного результата важен комплексный подход, так как большинство мероприятий по элиминации, применяющихся по отдельности, оказываются нерентабельными и неэффективными.
Правильный уход за кожей
Целью правильного ухода за кожей является снятие зуда за счет восстановление водно-липидного слоя и барьерной функции кожи.
1. Местные глюкокортикостероиды
При обострении атопического дерматита, для быстрого облегчения состояния ребенка, рекомендовано наносить на очаги аллергии так называемые местные глюкокортикостероды.
2. Ингибиторы кальциневрина
Эти препараты рекомендовано наносить на кожу ребенка, когда атопический дерматит часто обостряется, долго не стихает обострения, ребенка постоянно беспокоит зуд и раздражение кожи. Эти препараты назначает только врач.
3. Увлажняющие и смягчающие средства
Их называют «эмольенты». Они не содержат гормонов, парабенов. Эти средства питают и увлажняют кожу, уменьшают сухость и снижают зуд.
Важно их наносить на кожу ежедневно, не менее двух раз в день, даже когда кожа гладкая, без проявления аллергии и без зуда.
Эмольенты подбираются индивидуально родителями, по рекомендации врача, чтобы ребенку была приятна их текстура, некоторым детям, важно, чтобы эмольент не имел никакого запаха.
Для очищения кожи целесообразно использовать ежедневные непродолжительные прохладные ванны (10 мин) с мягкой моющей основой с рН 5,5, не содержащей щелочи. При очищении кожи не следует ее растирать. После купания рекомендуется только промокнуть поверхность кожи, не вытирая ее досуха.
И эффективнее использовать средства для купания той же марки, что и эмольент. Тогда они усиливают друг друга.
Прием антигистаминных препаратов и антибактериальных препаратов
1. Антигистаминные препараты, или как их еще называют, антиаллергические средства, уменьшают зуд. Их назначает врач.
2. Прием антибактериальных препаратов
На коже пациентов с атопическим дерматитом часто растет золотистый стафилококк (S. aureus), который усиливает проявления аллергии. Поэтому иногда приходится использовать и антибактериальные препараты в виде крем/мази или в виде сиропа, который ребенок принимает внутрь.
Психотерапия
Работа с психотерапевтом, с психологом тоже важна. Эти специалисты учат ребенка техникам релаксации, снятия стресса и изменения поведения. Но эти методы подходят только для детей по — старше.
А что дальше?
Атопический дерматит имеет волнообразное рецидивирующее течение: к сожалению, у 60% возвращаются в течение всей жизни.
Поэтому гипоаллергенный быт, правильный уход за кожей (постоянное использование эмольентов), гипоаллергенная диета важны на протяжении всей жизни ребенка с атопическим дерматитом.
Атопический дерматит – это хроническое заболевание кожи, которое существенно снижает качество жизни ребенка за счет постоянно зуда и сухости кожи, но с ним можно справиться, благодаря достижениям современной медицины.
Важно найти доктора, которому доверяете и выполнять его рекомендации.
Контактный дерматит у ребенка — симптомы, способы профилактики и лечения
Контактный дерматит – это специфическое заболевание кожи, которое развивается непосредственно на участке воздействия какого-либо раздражителя.
Причины
Воздействие на кожу раздражающего фактора (лекарственные антимикробные препараты, химические вещества, растения, насекомые, тепло или холод, новая одежда). Наличие на коже ожогов, потертостей и царапин.
Симптомы
- Краснота на коже в местах контакта с явным раздражителем
- Симметричные высыпания с ярко выраженной отечностью
- Сильный зуд
- Пузыри на поверхности кожи, которые в последствии вскрываются, оставляя после себя мокнущие эрозивные участки
- Плаксивость, ухудшение состояния нормального сна
Следует отметить, что контактный дерматит имеет два типа течения – это острое и хроническое. Острая фаза проявляется практически сразу же после контакта с возможным раздражителем и проходит после его прекращения. Хронический тип заболевания, как правило, развивается после нескольких повторных контактов с аллергеном, а его развитие характерно постоянными обострениями.
У детей данное заболевание имеет крайне благоприятный исход, если родители успеют вовремя его остановить. То есть, оно не требует особого или специального лечения, и, как правило, проходит самостоятельно при условии полного исключения из жизни ребенка исходного раздражителя.
Профилактика
- Исключение контакта кожи с веществами, вызывающими аллергическую реакцию.
- При случайном попадании на кожу известного раздражителя – тщательное мытье кожи под проточной водой с мылом.
- Использование специальных гипоаллергенных средств при аллергии на бытовую химию (стиральные порошки, средства для ухода за домом).
- Натуральные материалы при выборе одежды, особенно нижнего белья.
Аллергическая реакция у ребенка: лечение и фотографии
У ребенка может быть аллергическая реакция по разным причинам. Аллергическая реакция возникает, когда организм отрицательно реагирует на обычно безвредное вещество, такое как мыло или конкретная пища.
У младенцев чувствительная кожа, поэтому у них чаще, чем у взрослых, появляется сыпь. Даже легкого раздражения кожи ребенка может быть достаточно, чтобы вызвать сыпь.
Выявление причины аллергической реакции или повышенной чувствительности может помочь родителям и опекунам предотвратить и лечить любые реакции в будущем.
У младенцев может быть несколько различных типов кожной сыпи, которые имеют ряд причин. Некоторые аллергические реакции также могут вызывать дополнительные симптомы, такие как тошнота и рвота.
Общие типы аллергических реакций у младенцев включают следующие:
Экзема
Поделиться на Pinterest Раздражающие ткани, мыло и тепло могут привести к вспышкам экземы у младенцев.Экзема — одно из самых распространенных кожных заболеваний у младенцев. Существуют разные типы экземы, но атопическая экзема чаще всего поражает младенцев и маленьких детей.
Сыпь при экземе может состоять из крошечных красных бугорков или выглядеть как чешуйчатая сухая кожа.
Врачи не знают, почему у некоторых людей развивается экзема, а у других — нет, но это может быть связано с сочетанием генетических факторов и факторов окружающей среды.
Общие триггеры вспышек экземы у младенцев включают раздражающие ткани, мыло и тепло.
Экзема сыпь может немного отличаться у младенцев старшего возраста. По данным Национальной ассоциации экземы, у детей младше 6 месяцев обычно появляются высыпания типа экземы на коже головы, лице и лбу.
У детей в возрасте от 6 месяцев до 1 года сыпь часто появляется на коленях и локтях.
Папулезная крапивница
Папулезная крапивница — это локализованная аллергическая реакция на укус насекомого. Укусы различных насекомых, включая комаров, клещей и клопов, могут вызвать реакцию.
Папулезная крапивница, хотя обычно поражает детей в возрасте 2–6 лет, может возникать и у младенцев.
Папулезная крапивница напоминает небольшие скопления красных шишек или укусов насекомых.Некоторые неровности могут быть заполнены жидкостью. Папулезная крапивница может длиться несколько дней или даже недель.
Крапивница
Когда организм страдает аллергией на какое-либо вещество, он выделяет химическое вещество, называемое гистамином, которое может привести к развитию крапивницы и других симптомов аллергии.
Крапивница — это зудящие выпуклые пятна на коже. Они могут различаться по размеру и форме, но обычно бывают розовыми или красными с тонкой красной каймой.
Крапивница может развиваться на любом участке тела и часто возникает скоплениями.
По данным Американской академии аллергии, астмы и иммунологии, около 6 процентов детей в возрасте 2 лет и младше страдают пищевой аллергией.
Признаки пищевой аллергии могут включать кожные реакции, респираторные или кишечные симптомы, такие как:
- крапивница
- зуд
- кашель
- рвота
- диарея
- кровь в стуле
Иногда даже возможны аллергические реакции на продукты до того, как они начнут их есть.Это потому, что у них может развиться аллергия на продукты, которые ест человек, кормящий их грудью.
Продукты, на которые у детей чаще всего возникает аллергия:
- молоко и молочные продукты
- арахис
- моллюски
После того, как они начнут есть твердую пищу, у младенцев могут появиться дополнительные признаки аллергии.
Врачи часто рекомендуют родителям и опекунам поочередно вводить ребенку новую пищу. Таким образом, если аллергия все же разовьется, легче определить, какая пища вызывает реакцию.
Не все реакции у младенцев требуют лечения. Например, легкая сыпь может исчезнуть в течение нескольких часов и за это время не будет беспокоить ребенка.
Однако, если симптомы реакции вызывают видимый дискомфорт, может потребоваться лечение.
Лечение может варьироваться в зависимости от типа сыпи или реакции. Как правило, могут помочь следующие методы лечения:
- Как избежать триггеров: Мыло, моющие средства и ароматизированные лосьоны часто могут раздражать кожу ребенка, поэтому лучше избегать использования химических чистящих средств и выбирать вместо них гипоаллергенные продукты.
- Мытье очищающим средством без отдушек: После использования мягкого мыла без запаха промокните кожу ребенка насухо и не теряйте слишком сильно, так как это может вызвать раздражение кожи.
- Нанесение увлажняющего крема: Использование гипоаллергенного увлажняющего крема после детской ванны может помочь предотвратить сухость кожи. Увлажняющие средства также создают барьер, защищающий кожу от раздражителей.
- Использование 1-процентного крема с гидрокортизоном: Крем с гидрокортизоном может лечить кожную сыпь, связанную с экземой или другими аллергическими реакциями.Хотя обычно это безопасно для младенцев в течение коротких периодов времени, важно сначала поговорить с врачом.
- Что касается царапин: Варежки-царапины не позволяют ребенку почесать ногтями сыпь. Слишком сильное расчесывание может повредить кожу и привести к инфекции.
Невозможно предотвратить все аллергические реакции у младенцев, но есть шаги, которые родители и опекуны могут предпринять, чтобы снизить риск. К ним относятся:
- стирка детской одежды в гипоаллергенном моющем средстве
- с использованием шампуня, лосьонов и мыла без отдушек
- мытье постельного белья ребенка в горячей воде каждую неделю, чтобы уменьшить вероятность появления пылевых клещей
- часто пылесосить
- введение новые продукты по одному
Если у ребенка возникла аллергическая реакция после кормления грудью, может быть полезно вести дневник питания, чтобы попытаться определить основную причину.Молочные продукты — очень распространенная проблема, особенно до того, как ребенок достигнет возраста 1 года.
После определения аллергена можно избегать употребления этой пищи во время кормления грудью. Однако лучше всего посоветоваться с врачом, прежде чем вносить изменения в диету.
Часто аллергические реакции у младенцев можно лечить дома. Однако в некоторых случаях лучше обратиться к врачу.
Если сыпь со временем распространяется или усиливается, человеку следует обратиться к врачу. Также важно обратиться за медицинской помощью, если на коже видны признаки инфекции, такие как образование пузырей, кровотечение или просачивание жидкости.
В некоторых случаях сыпь может указывать на другое заболевание. Если рядом с перечисленными ниже симптомами появляется сыпь, следует проконсультироваться с врачом:
- лихорадка
- летаргия
- плохое питание
- кашель
- чрезмерный плач
младенцы, у которых развиваются аллергические реакции, в том числе хрипы, отек губ и т. Д. язык или затрудненное дыхание потребуют немедленной медицинской помощи. У них может быть анафилактическая реакция, которая может быть серьезной.
У младенцев часто встречаются аллергические реакции и повышенная чувствительность, отчасти потому, что у них такая чувствительная кожа.
В большинстве случаев эти реакции легкие, и родители или опекуны могут лечить их дома.
Определение аллергена может помочь предотвратить будущие реакции. Многие дети вырастут из своей аллергии, но у других разовьются новые аллергии по мере взросления.
Кремы и средства против зуда для младенцев и детей
Зуд — частый и неприятный симптом у детей.Независимо от того, вызван ли он укусами комаров или чиггеров, крапивницей или ядовитым плющом, зуд может сделать детей несчастными, царапающими весь день и бессонными всю ночь.
К счастью, даже если вы не знаете точную причину зуда у ребенка, есть несколько распространенных методов лечения, которые могут принести облегчение, в том числе многие безрецептурные «противозудные» лекарства.
Давайте посмотрим, что вы можете сделать дома, чтобы избавиться от зуда, доступные безрецептурные методы лечения, а также лекарства, которые может потребоваться выписать ваш педиатр.
Веривелл / Эмили РобертсДомашние средства и образ жизни
Описанные ниже безрецептурные и рецептурные лекарства от зуда могут помочь вашему зудящему ребенку, но есть много простых вещей, которые вы можете сделать, чтобы уменьшить зуд и уменьшить вред, который он может нанести своей коже, почесавшись. Это включает в себя:
- Подстригайте ногти ребенка
- Оденьте ребенка в свободную легкую хлопковую одежду
- Не позволять ей перегреваться, так как от потоотделения у нее будет еще больше зуд
- Принятие прохладного или теплого душа или ванны и отказ от горячей воды
- Ее отвлекают
- Не допускать пересыхания кожи
- Избегать вещей, которые вызывают приступы зуда, особенно если у нее экзема, чувствительная кожа или аллергия на никель
- Использование репеллентов от насекомых и обучение ребенка тому, как избегать ядовитого плюща, чтобы избежать обычных вещей, вызывающих зуд
- Если зуд сильный, попросите ребенка надеть на ночь мягкие хлопчатобумажные перчатки, чтобы уменьшить царапины.
Нестероидные лекарственные препараты для местного применения
Многие нестероидные препараты для местного применения можно использовать в сочетании со стероидным кремом для местного применения для максимального облегчения, как с пероральными антигистаминными препаратами, так и без них, такими как Бенадрил (дифенгидрамин).Однако будьте осторожны, не смешивайте местный и пероральный Бенадрил вместе, поскольку Бенадрил оказывает седативный эффект даже в обычных дозах.
Следите за реакцией детей на лекарства, содержащие анальгетики каинового типа. Аллергия на эти анальгетики (например, на популярный лосьон от загара) довольно распространена.
Держите под рукой любимые безрецептурные лекарства от зуда, чтобы быстро использовать их, когда у вашего ребенка появляется зудящая сыпь, поскольку расчесывание обычно усугубляет большинство зудящих высыпаний.
Лекарства для местного применения, не являющиеся стероидами, включают:
- Aveeno Крем против зуда с натуральной коллоидной овсянкой
- Band-Aid Anti-Itch Gel Пластырь против зуда
- Benadryl Itch Stop Cream Крем против зуда Benadryl
- Caladryl Clear Актуальный обезболивающий лосьон для кожи
- Лосьон с каламином
- Пакеты с порошком вяжущего раствора Domeboro
- Gold Bond Лечебный крем против зуда максимальной силы
- Гель против зуда Itch-X с успокаивающим алоэ вера
- Ланакан
- Крем Sarna Ultra против зуда и защитное средство для кожи
Влажные повязки, компрессы или замачивания с раствором Домоборо, смешанным с водой (модифицированный раствор Бурова), или овсяные ванны Aveeno могут быть особенно успокаивающими при зудящей сыпи.Они эффективны при большинстве зудящих высыпаний, включая ядовитый плющ, укусы насекомых и ветряную оспу.
Стероиды для местного применения
Актуальные стероиды обычно являются основой безрецептурных средств для снятия зуда. Местные стероиды особенно эффективны при воспалительных или аллергических зудящих высыпаниях, таких как укусы насекомых и ядовитый плющ.
В их число входят 0,5% и 1% кремы с гидрокортизоном различных марок, такие как:
- Aveeno 1% гидрокортизоновый крем против зуда
- Кортизон 10
- Cortaid
- Ланакорт Холодный крем
Есть также много торговых марок крема с гидрокортизоном, произведенного Walgreens, CVS, Walmart и другими.
Стероидов обычно следует избегать, если вы считаете, что у вашего ребенка какой-либо тип инфекции является причиной его зуда. При инфекции применение местного стероида может усилить сыпь и снизить способность организма бороться с бактериями.
Антигистаминные препараты для перорального применения
Бенадрил (дифенгидрамина гидрохлорид) — стандартный пероральный антигистаминный препарат, который большинство родителей используют, когда их дети чешутся. Единственным недостатком является то, что Бенадрил имеет короткое действие (около 4-6 часов) и может вызвать у детей сильную сонливость.
Он доступен без рецепта без рецепта и поставляется в различных формах, включая жидкие, жевательные и быстро растворяющиеся в таянии таблетки, поэтому даже маленькие дети, которые не могут глотать таблетки, могут легко его принимать.
Антигистаминные препараты, отпускаемые по рецепту, такие как Атаракс или Вистарил (гидроксизин), иногда можно использовать для детей с постоянным зудом, поскольку они обычно действуют немного дольше, чем Бенадрил (около 6-8 часов). К сожалению, ежедневные антигистаминные препараты, такие как Allegra, Claritin и Zyrtec, обычно не помогают избавиться от зуда.
Пероральные антигистаминные препараты хорошо действуют при большинстве зудящих высыпаний, включая ядовитый плющ, укусы насекомых, ветряную оспу и крапивницу.
Средства против зуда по рецепту
Если вы не можете контролировать зуд вашего ребенка с помощью безрецептурных лекарств, даже если причиной является простой укус насекомого или легкий случай ядовитого плюща, или если вы не знаете, почему ваш ребенок чешется, тогда поход к педиатру может быть хорошей идеей.
Затем врач вашего ребенка может провести обследование и при необходимости назначить лекарство от зуда по рецепту.Эти рецептурные противозудные препараты чаще всего включают более сильные местные стероидные кремы средней активности, такие как:
- Крем Cutivate 0,05%
- Крем Элокон 0,1%
- Локоид крем 0,1%
- Триамцинолона ацетонид 0,1%
- Весткорт крем 0,2%
Другие рецепты от зуда могут включать пероральные антигистаминные препараты, как обсуждалось выше, преднизон (пероральный кортикостероид) или другие лекарства в зависимости от основной причины зуда.
Например, ребенку, страдающему чесоткой, которая может быть очень зудящей (и заразной), потребуется лечение препаратом Элимит, противопаразитарным препаратом.
С другой стороны, детям с ядовитым плющом, вероятно, понадобятся многие из описанных выше противозудных препаратов, включая преднизон, в то время как ребенок с ветряной оспой хотел бы избегать стероидов любой ценой.
Слово Verywell
Зуд достаточно силен для взрослых, но когда ваш ребенок чешется, вы можете чувствовать себя беспомощным.Тем не менее, существует ряд простых мер, а также средства и кремы, отпускаемые без рецепта и по рецепту, которые могут помочь уменьшить зуд. Если у вас есть какие-либо вопросы относительно причины зуда, или если то, что вы пытаетесь, не работает, не стесняйтесь обращаться к своему педиатру.
Детские кожные аллергии: причины, признаки и лечение
Наша цель FirstCry Parenting — предоставить вам наиболее полную, точную и актуальную информацию.Каждая статья, которую мы публикуем, соответствует строгим правилам и включает несколько уровней рецензирования, как нашей редакционной командой, так и экспертами.Мы приветствуем ваши предложения по повышению полезности этой платформы для всех наших пользователей. Напишите нам по адресу [email protected]
Последнее обновление
У младенцев чувствительная кожа, и их иммунная система все еще развивается, что делает их восприимчивыми к различным аллергиям и инфекциям. Легкое раздражение кожи вашего ребенка может вызвать сыпь, сделать его капризным и раздраженным. Мы знаем, что вы хотите обезопасить своего ребенка, но кожные аллергии часто встречаются у младенцев и детей ясельного возраста, и лучшее, что вы можете сделать, — это знать о них.Некоторые кожные аллергии встречаются чаще, чем другие, и дополнительная информация о них может оказаться полезной. Читайте дальше, чтобы узнать о различных типах кожной аллергии и о том, как их лечить.
Что такое кожная аллергия?
Кожная аллергия — это реакция гиперчувствительности иммунной системы на аллерген, такой как пыльца, перхоть, пыль и т. Д. Это приводит к высвобождению медиаторов воспаления, таких как гистамин, серотонин, брадикинин, что приводит к воспалительной реакции. Затем аллергия проявляется в виде кожной сыпи.Кожная аллергия чаще встречается у младенцев с чувствительной кожей. Даже такие раздражители, как грязный подгузник, слюни, еда, мыло и моющие средства, могут вызывать аллергические реакции у детей.
Распространенная кожная аллергия у младенцев
Кожная аллергия и сыпь часто встречаются у младенцев и практически не требуют лекарств или лечения. Большинство кожных проблем со временем проходят, но если это не так, вам, возможно, придется отвести вашего малыша к педиатру. Ниже перечислены некоторые распространенные кожные аллергии, от которых страдают дети:
1.Атопическая экзема
Атопическая экзема — это воспалительное заболевание кожи, которое может развиться у ребенка в возрасте от 2 месяцев. Для экземы характерны красные зудящие высыпания, которые могут состоять из крошечных красных шишек.
Причины
Генетика — одна из причин экземы, но ее также может спровоцировать ношение определенных видов одежды и мыла. Иногда пищевая аллергия и загрязнители окружающей среды, такие как пыль и дым, также могут вызывать экзему. Накопление пота в теплую и очень холодную погоду также может быть причиной этого состояния.
Симптомы
Экзема может локализоваться или появляться по всему телу. Для него характерна красная зудящая сыпь на щеках, шее, складках тела. Хроническое расчесывание приводит к густой гиперпигментации.
Лечение
Если у вашего ребенка такое состояние кожи, хорошо его искупайте. Используйте мягкое очищающее средство без отдушек, назначенное педиатром или дерматологом. Не покупайте мазь, отпускаемую без рецепта. Если состояние тяжелое, проконсультируйтесь с дерматологом для правильного диагноза и лечения.
2. Папулезная крапивница или укусы насекомых
Эта сыпь обычно появляется на открытых участках, таких как руки, лицо и шея. Это довольно часто встречается у младенцев и может привести к появлению крапивницы по всему телу, создавая впечатление, что укусов насекомых много, хотя это может быть только одно. Хотя обычно он поражает детей в возрасте от 2 до 6 лет, он также может возникать у младенцев.
Причины
Папулезная крапивница — это аллергическая реакция на укусы насекомых.Блохи, обнаруженные у домашних кошек, являются основной причиной этой аллергии. Однако укусы различных насекомых, таких как птичьи клещи, клопы, комары, мошки, гусеницы и ковровые жуки, также могут вызвать появление этой сыпи.
Симптомы
Сначала появляется сыпь, которая представляет собой небольшую шишку на коже, которая затем приобретает красновато-коричневый оттенок. Эти шишки могут вызывать сильный зуд.
Лечение
Так как это обычная кожная аллергия, для облегчения зуда обычно рекомендуют применять топический стероидный крем.Антигистаминные препараты также могут принести облегчение, и их следует назначать на ночь. В случае инфицирования высыпаний врач может назначить ребенку крем с антибиотиком.
3. Потница или тепловая сыпь
Тепловая сыпь (потовая сыпь или потница) обычно наблюдается на лице, шее, спине, подмышках или попе ребенка. Это кожная сыпь, которая появляется, когда кожа становится слишком теплой. Особенно подвержены этому младенцы с чувствительной кожей, живущие в теплую погоду.
Причины
Основная причина тепловой сыпи — скопление пота под кожей.Поскольку у младенцев потовые железы меньше, их тела не способны регулировать температуру тела, что делает их склонными к тепловой сыпи. Если вы заставите ребенка носить тесную одежду или даже пристегнуть его к автокреслу во время долгой поездки во влажную погоду, это может привести к появлению сыпи.
Симптомы
Это выглядит как крошечные красные бугорки или волдыри, заполненные гноем в результате закупорки потовых протоков.
Лечение
Обычно она проходит сама по себе и специального лечения не требуется.Но если у вашего ребенка появилась тепловая сыпь, заставьте его носить удобную одежду — это поможет ускорить процесс заживления.
4. Ульи
Крапивница — это временный, быстро исчезающий отек кожи, который может исчезнуть в течение нескольких часов или длиться несколько недель. Они могут различаться по размеру и форме и могут развиваться на любом участке тела.
Причины
Крапивница развивается, когда иммунная система организма вырабатывает химический гистамин в ответ на вирусные инфекции, укусы насекомых, определенные виды пищи или резкие перепады температуры.Ваш ребенок может чувствовать зуд или жжение при появлении крапивницы.
Симптомы
Если у вашего ребенка появляются красноватые опухшие прыщи на любой части тела, особенно когда они сопровождаются простудой или гриппом, после укуса насекомого, после еды арахиса, яиц или морепродуктов или после значительных колебаний температуры, то это, скорее всего, быть крапивницей.
Лечение
Антигистаминные препараты могут быстро облегчить состояние вашего ребенка.Если это происходит часто, ваш врач может попросить вас записать каждую деталь дня вашего ребенка, чтобы узнать, что вызывает реакцию. Также могут быть предложены дополнительные анализы крови и мочи для определения причины.
5. Интертриго
Эта сыпь, часто наблюдаемая у пухлых детей, появляется в складках кожи, причем наиболее частым пятном является шея. По мере развития кожной аллергии трение между кожей может вызвать некоторую боль.
Причины
Эта сыпь появляется, когда в складках кожи ребенка скапливается чрезмерная влажность, например, от слюны или слюны.Поскольку эти части кожи не подвергаются воздействию воздуха, вероятность высыхания влаги невысока, что делает ребенка уязвимым для инфекции.
Симптомы
На вид красный или красновато-коричневый. Это может вызвать зуд и неприятный запах, а кожа может быть твердой или потрескавшейся.
Лечение
Вы должны вымыть и очистить складки кожи ребенка водой и хорошо ее высушить. Затем нанесите вазелин или защитный крем с оксидом цинка, чтобы ускорить процесс заживления.В тяжелых случаях могут быть назначены местные стероиды, а также пероральные препараты.
Советы по профилактике кожной аллергии у младенцев
Большинство распространенных кожных проблем новорожденных можно предотвратить, приняв некоторые простые меры предосторожности. В этом важную роль играет поддержание чистоты и увлажнения кожи ребенка. Вот несколько способов предотвратить кожную аллергию:
Не используйте мыло при ежедневном купании ребенка. Мыло обладает подсушивающим эффектом, и кожа вашего ребенка может стать шелушащейся, что лишает ее естественных масел при частом использовании.
После каждого купания увлажняйте кожу ребенка мягким кремом.
Держите ребенка подальше от насекомых и насекомых. Вы можете использовать сетки на окнах вашего дома, чтобы не допустить насекомых, и одевайте ребенка в брюки и с длинными рукавами, когда выходите на улицу, особенно если вы посещаете парки или открытые пространства.
Оденьте ребенка слоями, чтобы вы могли снять с ребенка одежду, если она станет теплой, и, таким образом, предотвратить потоотделение.
Обязательно проверяйте ингредиенты в еде, которую вы даете своему ребенку, чтобы защититься от пищевых аллергенов. Таким образом, вы сможете избежать многих, если не всех, обычных пищевых аллергенов.
Поддерживайте комфортную температуру в комнате вашего ребенка. Он не должен быть ни слишком горячим, ни слишком холодным.
Если у кого-либо из членов вашей семьи есть кожная аллергия любого типа, держите ребенка подальше от него, чтобы предотвратить прямой контакт.
Всегда одевайте ребенка в мягкую хлопковую ткань.Одежда из синтетических материалов не только является источником аллергенов, но и вызывает зуд и грубость.
Когда обращаться к врачу
Как упоминалось выше, большинство кожных проблем со временем разрешаются, и их также можно лечить в домашних условиях. Однако в некоторых случаях необходима консультация врача. Если у вашего ребенка развивается кожная аллергия и сыпь со временем усиливается, вам следует показать его педиатру. Иногда сыпь также может указывать на какое-то заболевание — в этом случае требуется немедленная медицинская помощь.Если у вашего ребенка высокая температура, он постоянно плачет или вялость, вам следует обратиться к врачу.
При кожной аллергии у младенцев требуется много терпения. Когда дело доходит до кожной аллергии, ключевым моментом является профилактика. Постарайтесь обезопасить своего ребенка от кожной аллергии, соблюдая правила гигиены и сохраняя кожу ребенка чистой и сухой, насколько это возможно.
Ссылки и ресурсы: 1. MedicalNewsToday 2. Линия здравоохранения
Также прочтите : Уход за кожей ребенка — простые советы по уходу за кожей ребенка
Экзема
Это симптом вашего ребенка?
- Зудящая сыпь, которая, по словам врача, была экземой
- Экзема — хроническое кожное заболевание
- Возникают повторяющиеся обострения сильного зуда
- Медицинское название экземы — атопический дерматит
Симптомы экземы
- Главный симптом — зуд.Если не чешется, значит, это не экзема.
- При обострениях (приступах зуда) сыпь становится красной или даже сыпью и мокнущей.
- Начало: Среднее начало в 3 месяца. Диапазон: 1-6 месяцев. Обычно начинается с 2 лет.
- Расположение: Классическая экзема начинается на щеках в возрасте от 1 до 6 месяцев. Он может распространиться на остальную часть лица. У младенцев также вовлекаются внешние поверхности рук и ног.
- У детей старшего возраста экзема обнаруживается в складках суставов. Локти, запястья и колени — самые распространенные места.
- Сыпь обычно одинаковая на обеих сторонах тела.
Причина экземы
- Тип сухой, чувствительной кожи, которую наследуют дети.
- Вспышки из-за контакта кожи с мылом, шампунем, пыльцой или другими раздражающими веществами.
- Около 30% детей с тяжелой формой экземы также страдают пищевой аллергией. Наиболее распространено коровье молоко.
- Более 10% детей страдают экземой. Это наиболее распространенное заболевание кожи первых 10 лет.
Триггеры обострения экземы
- Мыло .Никогда не используйте пенную ванну. Это может вызвать серьезную вспышку.
- Пыльца . Не позволяйте ребенку лежать на траве во время сезона сбора пыльцы травы.
- Животные . Избегайте животных, которые усугубляют сыпь.
- Продукты питания . Если определенные продукты вызывают сильный зуд (обострения), избегайте их.
- Шерсть. Избегайте использования шерстяных волокон и одежды из других грубых и колючих материалов.
- Сухой воздух . Используйте увлажнитель воздуха, если воздух в вашем доме сухой.
- Инфекция, вызванная вирусом герпеса (серьезная ). Держите вашего ребенка подальше от людей, у которых есть волдыри (герпес). Вирус герпеса может вызвать серьезную кожную инфекцию у детей с экземой.
- Экзема возникает не из-за хозяйственного мыла, которое вы используете для стирки одежды.
Шкала зуда
- Легкая : не мешает нормальной деятельности
- Умеренная : мешает уходу за ребенком или школе, сну или другой нормальной деятельности
- Сильная : постоянный зуд, который не может можно контролировать
Пищевая аллергия и вспышки экземы
- Пищевая аллергия является фактором у 30% маленьких детей с тяжелой экземой.Этот фактор в основном наблюдается у младенцев.
- Основными продуктами, вызывающими аллергию, являются коровье молоко и яйца.
- Основные симптомы — повышенное покраснение кожи и зуд. Некоторые родители сообщают, что эти симптомы появляются во время кормления или вскоре после него.
- Экзему легче контролировать, если избегать аллергической пищи.
Диагностика пищевой аллергии и обострений экземы
- Врач вашего ребенка может посоветовать следующие шаги:
- Исключите подозрительные продукты или продукты из рациона вашего ребенка на 2 недели.Экзема должна значительно улучшиться.
- Затем дайте ребенку эту еду, когда экзема под контролем. Это называется «вызов».
- Если еда вызывает обострения, экзема должна стать зудящей и красной. Обострение должно произойти быстро в течение 2 часов после приема пищи.
- В этом случае не давайте эту пищу ребенку. Обсудите с врачом вашего ребенка необходимость в каких-либо заменителях пищи.
- Если экзема не обостряется, у вашего ребенка нет аллергии на эту пищу.
Когда звонить при экземе
Позвоните 911 сейчас
- Вы считаете, что у вашего ребенка опасная для жизни ситуация
Позвоните врачу или обратитесь за медицинской помощью сейчас
- Повышенная температура у ребенка младше 12 недель. Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
- Выглядит зараженным (распространяющееся покраснение, гной, мягкие струпья) и лихорадка
- Возникает много маленьких волдырей или выбитых язв
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что вашего ребенка нужно осматривать, и в чем проблема срочно
Обратиться к врачу в течение 24 часов
- Экзема очень болезненна при прикосновении
- Выглядит инфицированным, но нет температуры
- Зуд сильный после использования стероидного крема более 48 часов
- Вы думаете, что ваш ребенок нуждается в осмотре , но проблема не срочна
Обратиться к врачу в рабочее время
- Часто возникают обострения зуда
- Диагноз экземы не подтвержден врачом
- У вас есть другие вопросы или опасения
Самостоятельный уход на дому
- Экзема без других проблем
- Вопросы по профилактике обострений экземы
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу
Лечение экземы
- Что следует знать об экземе:
- Экзема — хроническое кожное заболевание. Итак, вам нужно научиться управлять им.
- Приступы зуда (обострения) следует ожидать.
- Цель состоит в том, чтобы быстро лечить все обострения. Причина: Чтобы предотвратить повреждение кожи.
- Вот несколько советов по уходу, которые должны помочь.
- Лечение зависит от степени тяжести экземы:
- Легкая Экзема.Просто нужно использовать увлажняющий крем и не допускать появления триггеров обострения.
- Умеренная Экзема. Также нужно использовать стероидный крем и лекарство от аллергии перед сном.
- Тяжелая Экзема. Также могут потребоваться антибиотики при кожной инфекции, вызванной бактериями Staph. Эта инфекция начинается на открытой коже от сильного зуда.
- Увлажняющий крем или мазь для сухой кожи:
- У всех детей с экземой сухая чувствительная кожа.
- Кожа нуждается в увлажняющем креме (например, Eucerin). Применяйте один или два раза в день.
- Нанесите крем после 5 или 10-минутной ванны. Чтобы удержать влагу в коже, наносите крем на влажную кожу. Сделайте это в течение 3 минут после выхода из ванны или душа.
- Стероидный крем следует сначала нанести на зудящие пятна. Затем нанесите увлажняющий крем в качестве верхнего слоя.
- Хотя большинство родителей предпочитают кремы, зимой иногда необходимы увлажняющие мази. Пример — вазелин.
- Внимание: никогда не прекращайте нанесение увлажняющего крема. Причина: сыпь вернется.
- Стероидный крем или мазь от зуда:
- Зуд кожи является основным симптомом экземы.
- Кремы и мази со стероидами необходимы для борьбы с покраснением и зудом.
- Наносите стероидные кремы только на зудящие или красные пятна (не на нормальную кожу).
- У большинства детей есть 2 типа стероидных кремов. (1) Мягкий стероидный крем используется для лечения любых розовых пятен или легкого зуда. Часто это 1% крем с гидрокортизоном (например, Cortaid). Рецепт не требуется.(2) Еще один более сильный стероидный крем необходим для лечения любых пятен с сильным зудом. Это рецептурный стероидный крем, такой как Synalar. Никогда не наносите этот более сильный крем на лицо.
- Применяйте эти кремы как указано или 2 раза в день.
- После того, как сыпь утихнет, наносите один раз в день. Через 1 хорошую неделю просто используйте увлажняющий крем.
- Купание — избегайте мыла:
- Принимайте ванну в теплой воде один раз в день в течение 10 минут. Причина: на коже, пропитанной водой, зуд становится меньше.После ванны нанесите увлажняющий крем (например, Eucerin) на всю кожу.
- Избегайте использования любого мыла. Причина: экзема очень чувствительна к мылу, особенно к пенистой ванне. Безопасного мыла для маленьких детей с экземой не существует. Их можно мыть теплой водой.
- Лекарство от аллергии от зуда перед сном:
- Многим детям с экземой необходимо принимать лекарство от аллергии внутрь перед сном.
- Причина: Расчесывание в постели может вызвать серьезное повреждение кожи.Это также может мешать засыпанию.
- Дайте лекарство от зуда, которое назначил вам врач вашего ребенка.
- Если ничего не было предложено, вы можете попробовать Бенадрил перед сном. Рецепт не требуется.
- Осторожно: Не использовать лицам младше 1 года. Причина: Бенадрил — успокаивающее средство. Позвоните своему врачу за советом.
- Зудящая атака — душ для удаления раздражителей:
- Игра в траве, нахождение рядом с животными или плавание могут вызвать усиленный зуд.
- При зуде, вызванном этими причинами, быстро промойте ребенка шампунем и примите душ.
- Приступ зуда — Лечение:
- При первых признаках зуда используйте стероидный крем. Нанесите его на зудящие участки. Если вы не уверены, нанесите 1% крем с гидрокортизоном (например, Cortaid). Рецепт не требуется.
- Держите ногти вашего ребенка коротко и гладко.
- Попросите детей постарше постараться не чесаться, но никогда не наказывайте за зуд.
- При постоянном зуде у маленьких детей накройте руки носками или перчатками.Используйте в течение дня или пока зуд не будет взят под контроль. Постарайтесь в это время больше пообниматься.
- Вернуться в школу:
- Экзема не передается другим людям.
- Детям с экземой не нужно пропускать детский сад или школу.
- Чего ожидать:
- Экзема — хроническое заболевание. Примерно в подростковом возрасте около половины из них избавляются от экземы.
- У многих детей с тяжелой экземой в младенчестве развивается астма и аллергия на нос.
- Позвоните своему врачу, если:
- Зуд не контролируется после 2 дней применения стероидного крема
- Сыпь выглядит инфицированной (распространяющееся покраснение, желтые струпья или гной)
- Вы думаете, что вашего ребенка нужно осмотреть
- Вашему ребенку становится хуже
Профилактика обострений экземы
- Советы по предотвращению обострений:
- Некоторые обострения экземы невозможно объяснить.Но другие запускаются вещами, которых можно избежать.
- Не допускайте попадания хлора в бассейны и спа, агрессивных химикатов и мыла.
- Никогда не используйте пенную ванну. Это может вызвать серьезную вспышку.
- Не подпускайте ребенка к траве во время сезона сбора пыльцы травы.
- Избегайте животных, которые усугубляют сыпь.
- Если определенные продукты вызывают сильный зуд (обострение), избегайте их.
- По возможности носите одежду из хлопка или его смесей. Избегайте шерстяных волокон и одежды из других колючих грубых материалов.Они усугубляют экзему.
- Старайтесь избегать перегрева, холода и сухого воздуха (используйте увлажнитель воздуха). Избегайте переодевания. Тепло может усилить сыпь.
- Осторожно: держите вашего ребенка подальше от людей, у которых есть волдыри от лихорадки (герпес). Вирус герпеса может вызвать серьезную кожную инфекцию у детей с экземой.
- Позвоните своему врачу, если:
- У вас есть другие вопросы или проблемы
И помните, свяжитесь со своим врачом, если у вашего ребенка появятся какие-либо симптомы «Позвоните своему врачу».
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 30.05.2021
Последняя редакция: 11.03.2021
Авторские права 2000-2021. Schmitt Pediatric Guidelines LLC.
Экзема и пищевая аллергия у младенцев и детей раннего возраста
Что такое экзема?
Слово экзема используется для описания ряда хронических кожных заболеваний.Атопический дерматит — наиболее распространенный тип экземы, особенно у младенцев и детей младшего возраста. В Канаде около 10 процентов младенцев и детей страдают экземой в форме атопического дерматита.
Слово «экзема» часто используется вместо атопического дерматита. В этом ресурсе слово экзема означает атопический дерматит.
Каковы симптомы экземы?
Экзема — хроническое заболевание, вызывающее покраснение и зуд на коже. Иногда зуд бывает очень сильным.Когда кожа поцарапана, она может разорваться, сочиться, а затем покрыться коркой. Симптомы экземы могут появляться и исчезать. У детей с экземой она часто появляется на щеках, лбу и коже черепа. У детей старшего возраста он часто находится на руках, запястьях, лодыжках, ступнях, а также на внутренних сгибах локтей и колен.
Что вызывает экзему?
Некоторые дети более склонны к экземе из-за различий в их коже и иммунной системе:
- Здоровая кожа действует как барьер , препятствуя выходу влаги и проникновению раздражителей.Эта барьерная функция кожи не очень хорошо работает у детей, склонных к экземе. Их кожа плохо удерживает влагу. В результате их кожа быстро высыхает, и раздражители легче проникают внутрь.
- Иммунная система детей с экземой реагирует на раздражители сильнее, чем обычно. Когда иммунная система сильно реагирует на раздражители, кожа становится красной и зудящей.
Когда кожа красная и зудящая, коже еще труднее быть хорошим барьером, поэтому она пропускает еще больше раздражителей.Это приводит к циклу зуда, расчесов и еще большего раздражения, что усугубляет экзему.
Экзема относится к группе аллергических состояний, включая астму, сенную лихорадку и пищевую аллергию. Аллергические состояния, как правило, передаются по наследству. Генетика играет важную роль в определении того, кто заболеет экземой. Экзема вызывается не одним геном, скорее многие гены действуют вместе, увеличивая вероятность развития экземы.
Пример одного гена, который играет роль, называется филаггрин (произносится как PHIL-a-GRIN).Он отвечает за выработку в коже белка филаггрина. Когда этот ген не работает должным образом, барьерная функция кожи также не работает. Многие, но не все дети, страдающие экземой, страдают именно этим геном.
Экзема обычно начинается у младенцев, но может начаться в любом возрасте. Некоторые дети перерастают его, но он может вернуться и в более позднем возрасте.
Что такое пищевая аллергия?
Пищевая аллергия возникает в результате аномального иммунного ответа на пищевой белок.Пищевые белки, которые могут вызвать аллергическую реакцию, называются пищевыми аллергенами. У детей с пищевой аллергией аллергическая реакция возникает каждый раз, когда они едят пищу, на которую у них аллергия. Управление пищевой аллергией предполагает отказ от продуктов, вызывающих аллергическую реакцию. Для получения дополнительной информации о пищевой аллергии см. «Снижение риска пищевой аллергии у вашего ребенка» и «Тяжелая пищевая аллергия у детей». Если вы подозреваете, что ваш ребенок или ребенок реагирует на еду, прекратите давать эту еду и поговорите с лечащим врачом.Врач вашего ребенка может направить вашего ребенка к детскому аллергологу, если потребуется помощь с диагностикой и планом лечения. Если вас беспокоит питание вашего ребенка, проконсультируйтесь с диетологом.
Может ли пищевая аллергия вызвать экзему?
Хотя пищевая аллергия чаще встречается у детей с экземой, это отдельные состояния.
Пищевая аллергия обычно не вызывает экзему, но наличие экземы может увеличить вероятность развития пищевой аллергии.Описание того, как экзема может увеличить риск пищевой аллергии, можно найти в разделе на следующей странице под названием: Как хороший контроль экземы может помочь предотвратить пищевую аллергию?
Каковы различия между кожными симптомами пищевой аллергии и экземы?
Аллергическая реакция на пищу обычно возникает быстро. Затем симптомы аллергической реакции проходят, как правило, через несколько часов, если снова не есть пищу. Экзема — хроническое заболевание, которое не проходит быстро.Экзема имеет тенденцию проявляться в предсказуемых местах, например, на щеках маленьких детей или в локтевых складках у детей старшего возраста. Места на коже, где проявляются симптомы аллергической реакции на пищу, более непредсказуемы. Крапивница, покраснение и зуд в результате аллергической реакции могут появляться практически на любом участке тела и даже в разных местах каждый раз, когда едят пищу.
Почему так важно контролировать экзему у моего ребенка?
Когда экзема не контролируется должным образом, она может повлиять на качество жизни и здоровье ребенка.Это увеличивает вероятность кожных инфекций, а также может быть болезненным. Зуд и царапины могут беспокоить вашего ребенка и вас как родителя. Это может повлиять на физический комфорт, сон, социальное взаимодействие и самооценку. Хороший контроль позволяет вашему ребенку чувствовать себя хорошо и оставаться сосредоточенным на детских занятиях, таких как учеба и игры.
Некоторые новые исследования показывают, что хороший контроль над экземой может дать дополнительную пользу. Хороший контроль может помочь предотвратить пищевую аллергию.Это особенно хорошая новость для родителей, у которых есть младенцы и дети ясельного возраста, которые подвержены повышенному риску пищевой аллергии.
Как хороший контроль экземы может помочь предотвратить пищевую аллергию?
Поскольку здоровая кожа действует как барьер, она также помогает предотвратить попадание в организм веществ, таких как пищевые аллергены, через кожу. Здоровая кожа помогает защитить иммунную систему от воздействия пищевых аллергенов. Когда экзема у вашего ребенка находится под хорошим контролем, кожа вашего ребенка лучше предотвращает попадание пищевых аллергенов внутрь.
Новое исследование показывает, что, когда кожа вашего ребенка поцарапана, пищевые аллергены могут легче проникать в организм и вступать в контакт с иммунной системой. Прямой контакт открытой кожи с пищей, например арахисом, может увеличить вероятность развития аллергии на эту пищу. Иммунная система может быть более подвержена развитию пищевой аллергии, если первые контакты с пищей происходят через поцарапанную открытую кожу.
Обратное может быть правдой, если иммунная система сначала вводится в пищу, поедая ее.Если первое знакомство с пищей происходит через пищеварительный тракт, иммунная система с большей вероятностью перенесет эту пищу.
Для получения дополнительной информации о борьбе с экземой обратитесь к разделу на следующей странице под названием: Как я могу помочь справиться с экземой моего ребенка?
Какие еще способы предотвратить пищевую аллергию?
Многие специалисты в области здравоохранения теперь думают, что родители могут предпринять два шага, чтобы предотвратить пищевую аллергию.
- Избегайте ненужных задержек при введении новой твердой пищи вашему ребенку.
- Если ваш ребенок хорошо переносит новую пищу, продолжайте предлагать ее регулярно. «Регулярно» означает примерно раз в неделю или чаще, если хотите. Регулярное предложение еды может напоминать иммунной системе о необходимости переносить эти продукты, а не вызывать на них аллергию.
Министерство здравоохранения Канады рекомендует давать детям твердую пищу с шестимесячного возраста. Младенцам с экземой также следует предлагать твердую пищу с шести месяцев.
При желании вы можете вводить рыбу без костей, яйца, арахис, древесные орехи и семена кунжута в соответствующих возрастных формах, начиная с шестимесячного возраста.Целые орехи и большие шарики арахисового масла опасны для удушья. Вы можете начать с добавления масла арахиса, древесных орехов и семян кунжута в кашу для младенцев.
Когда ваш ребенок готов к еде из пальца, вы можете предложить эту пищу, намазанную тонкими полосками тоста. Для получения дополнительной информации о том, как давать детям твердую пищу, см. Разделы «Первые продукты питания ребенка» и «Снижение риска пищевой аллергии у вашего ребенка».
С 2008 года Американская академия педиатрии больше не рекомендует откладывать введение таких продуктов, как рыба, яйца и продукты, содержащие арахисовый белок, старше 4–6 месяцев младенцам с повышенным риском аллергии.
В 2000 году считалось, что отсрочка введения новых продуктов в рацион ребенка снижает вероятность пищевой аллергии. Однако задержка может увеличить вероятность того, что первые попадания пищи будут через поцарапанную кожу. Таким образом, откладывание введения новых продуктов может фактически увеличить вероятность развития пищевой аллергии.
Несколько недавних исследований показывают, что введение определенных продуктов питания даже в возрасте до 4-6 месяцев может помочь предотвратить пищевую аллергию, но необходимы дополнительные исследования, прежде чем это можно будет рекомендовать.Пример исследования, проводимого в настоящее время, называется исследованием LEAP. LEAP означает «Раннее изучение аллергии на арахис». Для получения дополнительной информации посетите: www.leapstudy.com
Как я могу помочь справиться с экземой у моего ребенка?
Хотя экзему нельзя вылечить, можно предпринять три основных шага, чтобы помочь справиться с ней:
- Соблюдайте ежедневный режим купания и наносите увлажняющий крем сразу после ванны, чтобы увлажнить кожу вашего ребенка.
- При необходимости используйте кожные лекарства, чтобы успокоить иммунный ответ.
- Избегать контакта с личными раздражителями.
1. Держите кожу увлажненной.
Всегда держите кожу ребенка хорошо увлажненной. Это помогает улучшить барьерную функцию кожи и помогает разорвать цикл раздражения, которое приводит к зуду и царапинам. Даже после того, как кожа зажила после обострения экземы, продолжайте ежедневные действия, которые сохраняют кожу хорошо увлажненной. Это поможет предотвратить новые обострения.
Разрешайте ребенку принимать ванну каждый день.Лучше всего замачивать около 10 минут. Используйте теплую воду, а не горячую.
Используйте мягкое мыло и только на поверхностях кожи, которые нуждаются в очистке, таких как подмышки и область подгузников. Не используйте сильнодействующее мыло, которое может слишком сушить. В конце ванны используйте мыло и шампунь, чтобы ребенок не впитался в продукты, вызывающие пересыхание кожи. Осторожно вымыть кожу. Скрабирование может вызвать раздражение кожи, склонной к экземе.
После ванны осторожно промокните ребенка насухо и нанесите любые лечебные кремы, прописанные врачом.Нанесите увлажняющий крем в течение 3 минут после ванны. Увлажняющий крем помогает удерживать воду, впитываемую кожей во время принятия ванны.
Нанесение увлажняющего крема сразу после ванны, вероятно, самое важное, что вы можете сделать, чтобы помочь коже вашего ребенка.
Всегда мойте руки перед нанесением увлажняющего крема. Обильно нанесите увлажняющий крем на все поверхности кожи. Избегайте трения. Используйте увлажняющий крем после каждой ванны, после мытья рук и после купания.
2. При необходимости используйте кожные препараты.
Для некоторых младенцев и детей с экземой ежедневного купания и увлажнения недостаточно для хорошего контроля. Этим детям также необходим медицинский план лечения, который часто включает лечебные кремы или мази, которые успокаивают иммунную систему кожи и контролируют раздражение. Планы лечения также включают инструкции о том, как часто и когда наносить крем или мазь.
Существует множество кожных лекарств от экземы, каждое с разной силой действия.Сила прописываемого лекарства должна соответствовать той области тела, которая нуждается в лекарстве. Например, ребенку может быть прописано одно лекарство для лица, а другое — для локтей и колен. Не используйте процент, указанный на этикетке, для оценки силы лекарства вашего ребенка. Если у вас есть вопросы о дозировке лекарств, обратитесь к лечащему врачу или фармацевту.
Следуйте плану лечения, предоставленному врачом вашего ребенка, чтобы ваш ребенок получил максимальную пользу от приема лекарств.Особенно важно следовать советам врача о том, сколько лекарства применять, чтобы не использовать слишком мало или слишком много. Некоторые врачи рекомендуют наносить слой лекарства на участки экземы каждый день в течение примерно двух-четырех недель. Лекарство будет более эффективным, если нанести его на кожу сразу после ванны, пока кожа еще влажная.
Время от времени может потребоваться корректировка плана лечения в зависимости от тяжести экземы и реакции на кожные препараты.Вы можете быть первым, кто заметит, что план нужно скорректировать. Сообщите врачу вашего ребенка, если вы считаете, что план требует корректировки.
3. Помогите своему ребенку избегать личных раздражителей.
Некоторые вещества могут раздражать кожу и запускать цикл зуда и царапин. Если вы заметили, что экзема у вашего ребенка ухудшается после контакта с чем-либо, помогите ребенку избежать этого. Раздражители не одинаковы для всех детей. Если обычный триггер не беспокоит вашего ребенка, нет причин избегать его.Вот несколько примеров возможных триггеров, которые могут вызвать обострения экземы у некоторых детей.
Духи и ароматизаторы, в том числе содержащие их средства для ухода за кожей и купания
Жесткое мыло
Соли для ванн или пены для ванн
Одежда грубая, включая шерстяные ткани
Крайние температуры, включая горячий и холодный, сухой воздух
Кожные инфекции
У детей с экземой на коже часто бывает больше бактерий.Даже если это не вызывает инфекции, бактерии могут вызвать раздражение кожи и усугубить экзему, поэтому очень важно поддерживать чистоту.
Младенцы и дети, больные экземой, также подвержены кожным инфекциям. Инфекции усугубляют экзему, поэтому требуется лечение у врача. Может быть назначен пероральный антибиотик, крем с антибиотиком или очень небольшое количество отбеливателя, добавляемого в воду для ванны. Отбеливатель нельзя добавлять в воду для ванны без консультации с врачом. Признаки возможной инфекции включают: усиление боли, болезненность или припухлость, горячую кожу, жар, гной или красные полосы, идущие от пораженной кожи.
Напряжение
Эмоциональное расстройство, разочарование и смущение вызывают стресс и могут вызвать зуд, который приводит к еще большему расчесыванию детей с экземой. Помогите своему ребенку научиться справляться со стрессовыми ситуациями.
Экологические аллергены
К аллергенам окружающей среды относятся перхоть животных (чешуйки кожи) и слюна, пылевые клещи, пыльца и плесень. Дети, больные экземой, также могут иметь аллергию на окружающую среду. У этих детей контакт с этими аллергенами может усугубить экзему.Если у вашего ребенка аллергия на определенные экологические аллергены, по возможности уменьшите их воздействие.
Продукты, не являющиеся аллергенами
Некоторые продукты, не являющиеся аллергенами, при контакте могут вызывать раздражение воспаленной кожи. Чтобы уменьшить раздражение, по возможности избегайте контакта с пищей с экземой. Вы можете нанести мазь на кожу ребенка перед тем, как предложить еду, чтобы уменьшить контакт с кожей. Если еда попала на воспаленную кожу ребенка, аккуратно смойте ее и повторно нанесите увлажняющий крем.
Продукты, вызывающие раздражение экземы при контакте, не вызывают никаких проблем при употреблении в пищу, если только у вашего ребенка нет пищевой аллергии на них.
Многие родители сообщают, что такие продукты, как помидоры, клубника и цитрусовые (например, апельсины), вызывают раздражение при экземе. Если эти продукты не беспокоят вашего ребенка, продолжайте предлагать их своему ребенку.
Что еще я могу сделать, чтобы помочь моему ребенку справиться с экземой?
- Следите, чтобы ногти вашего ребенка были короткими и чистыми.Это может помочь предотвратить инфекцию, если поцарапать кожу.
- Используйте средства для стирки без запаха и избегайте сушки белья.
- Стирайте новую одежду и снимайте бирки, прежде чем ваш ребенок наденет их.
- Одевайте ребенка в свободную, а не тесную одежду.
- Если экзему вашего ребенка трудно контролировать, обратитесь за помощью к поставщикам медицинских услуг, которые имеют опыт лечения экземы.
На что следует обращать внимание при выборе средств по уходу за кожей?
Выбирайте мыло и увлажняющие средства для чувствительной кожи.Хотя не существует единой группы продуктов, подходящих для каждого ребенка, как правило, лучше всего подходят продукты с меньшим количеством ингредиентов. Дорогие продукты не всегда лучше. Если вам нужна помощь в поиске продуктов для вашего ребенка, обратитесь к врачу или фармацевту.
Товары для купания
Вам не нужно ничего добавлять в воду для ванны вашего ребенка. Выберите нежное мыло для очистки кожи. Избегайте агрессивных продуктов, а также продуктов, содержащих духи или отдушки.
Увлажняющие средства
Выберите густой увлажняющий крем без отдушек и отдушек.Густые продукты более эффективны для увлажнения, чем более тонкие, которые легко переливаются. Густые увлажняющие средства включают кремы и мази, которые обычно доступны в баночках или тюбиках.
Увлажняющие средства можно разделить на три категории в зависимости от количества масла или жира по сравнению с количеством присутствующей воды. Эти три группы называются мазями, кремами и лосьонами. Мази — это просто жир и не содержат много воды. Обычно они очень густые, прозрачные и почти бесцветные.Кремы обычно представляют собой смесь масла (или жира) и воды, состоящую из двух частей. Они, как правило, слишком густые, чтобы их можно было налить, продаются в банках и часто имеют белый цвет. Лосьоны — это кремы, в которые добавлено гораздо больше воды. Они разливаются или поставляются с дозатором с помпой и обычно белого цвета.
Примеры ингредиентов продукта, которые помогают удерживать влагу в коже:
Вазелин и вазелин: Это жирные ингредиенты, очень хорошо удерживают влагу в коже.
Силикон и диметикон: Это нежирные ингредиенты, которые также хорошо удерживают влагу в коже. Они кажутся шелковистыми на ощупь и добавляются ко многим увлажняющим кремам.
Керамиды: Это вещества, удерживающие влагу, которые естественным образом присутствуют в коже. У людей с экземой отсутствует нормальное количество церамидов в коже. Нанесение керамидов на кожу помогает удерживать влагу в ней. В некоторые новые увлажняющие средства добавлены керамиды. Продукты, изготовленные с использованием керамидов, могут быть более дорогими, чем другие увлажняющие средства.
ресурсов
Программа EASE: www.eczemacanada.ca предоставляет информацию и ресурсы по экземе для канадцев.
Снижение риска пищевой аллергии у вашего ребенка: www.healthlinkbc.ca/healthy-eating/reeding-baby-food-allergy-risk
Детские первые продукты: www.healthlinkbc.ca/healthlinkbc-files/babys-first-foods
Последнее обновление: июль 2011 г.
Лечение экземы у детей младшего и младшего возраста
Понимание и лечение экземы у младенцев, детей младшего и старшего возрастаЭкзема (или атопический дерматит) у детей может начаться уже в двухмесячном возрасте.Это очень распространенное заболевание, которым страдают примерно 10% младенцев и детей. Вот советы о том, как понять и лечить экзему.
Распространенные сценарии
Ваш 13-месячный ребенок уже месяц не употребляет молочные смеси и любит пить молоко из чашки-поилки. Вы заметили красные выступающие высыпания, разбросанные в разных местах по ее телу. Иногда она чешет его, что, кажется, только усугубляет ситуацию.
У вашего 4-месячного ребенка в течение последних двух месяцев была красная раздраженная сыпь на лице.Все говорили вам, что это всего лишь детские прыщи. Теперь вы начинаете видеть, как на его руках, ногах и теле появляется сыпь. Кажется, становится хуже. Он находится на исключительно грудном вскармливании.
[rp4wp]
У вашего четырехлетнего ребенка всегда была сухая кожа, но, похоже, это его никогда не беспокоило. Однако в последнее время у него появились сухие чешуйчатые пятна на руках, ногах и лице.
Это все обычные сценарии, типичные для экземы.
Что такое экзема?
Экзема — это кожное заболевание, которое состоит из двух компонентов:
- Сухая, легко раздражаемая кожа — дети с этим типом экземы имеют генетическую склонность к сухой коже.Влажность очень важна для нашей кожи. Он помогает коже оставаться здоровой, предотвращает раздражение и ускоряет заживление. Влага существенно помогает нашей коже функционировать лучше. При экземе кожа плохо удерживает влагу, что придает ей сухую, слегка шероховатую текстуру и делает ее склонной к раздражению. Еще больше усложняет ситуацию то, что эта сухая раздраженная кожа вызывает зуд, и дети часто чешутся. Это еще больше раздражает и повреждает кожу, что приводит к усилению зуда, царапин и т. Д.
- Аллергия — у детей с этим заболеванием также есть некоторые основные аллергии, которые проявляются на коже. При воздействии этих аллергенов кожа чрезмерно реагирует и покрывается сыпью. И без того сухая и слегка раздраженная кожа менее способна справиться с этой аллергической сыпью и менее способна к быстрому заживлению.
Таким образом, дети с экземой ведут постоянную борьбу на двух фронтах — пытаются удержать влагу в коже и предотвратить раздражение и зуд, а также ограничить воздействие аллергенов и раздражителей кожи.Это битва, которую мы планируем, чтобы помочь вам и вашему ребенку победить экзему!
Теперь, когда мы знаем, что вызывает экзему у младенцев и детей ясельного возраста, давайте подробнее рассмотрим, какие симптомы следует искать.
Как выглядит экзема у детей?
- Сухая кожа — у вашего ребенка будет слегка сухая кожа с грубой текстурой. Вы можете увидеть и почувствовать крошечные белые бугорки, когда проведете пальцами по коже.
- Сухие пятна — вы можете увидеть рассеянные, чешуйчатые, сухие белые пятна на любом участке тела.
- Вспышки — время от времени некоторые участки кожи становятся более раздраженными и вспыхивают из-за экземы. Они будут выглядеть как выпуклые, красные, слегка сочащиеся пятна. Вспышки обычно возникают возле складок кожи — чаще всего на внутренней стороне локтей и под коленями, но также на шее, запястьях, кистях и стопах. На туловище также может появиться экзема. Уникальным аспектом экземы является то, что она обычно не влияет на область подгузника.
Что вызывает экзему младенцев и малышей?
Как указано выше, экзема представляет собой смесь сухой кожи и аллергии.Причина в основном генетическая — врожденная склонность к сухости кожи и аллергии. Невозможно изменить эту генетику. Важный вопрос не в том, что в первую очередь вызывает экзему, а в том, какие аллергены и раздражители кожи, которым подвергается ваш ребенок, вызывают обострения.
Лечение экземы
Существует 5 основных аспектов профилактики и лечения экземы у детей:Избегайте сухой кожи
Увлажняйте, увлажняйте, увлажняйте! Это самый важный шаг в лечении экземы и минимизации экземы у вашего ребенка.Не стоит недооценивать это — это жизненно важная часть лечения экземы у малышей и младенцев. Это должно быть частью вашего распорядка дня с вашим ребенком:
- Люк-теплые ванны — горячая вода может сушить кожу. Позвольте вашему ребенку поиграть и понежиться в ванне. Не позволяйте ему замачиваться в мыльной воде. Раньше считалось, что частое купание усугубляет экзему. Теперь мы знаем, что теплые ванны позволяют воде впитаться в кожу.
- Осторожно вытрите полотенце, похлопывая по коже. Не тереть насухо.
- Не используйте обычное мыло — мыло сушит кожу, даже жидкое детское мыло.
- Используйте увлажняющее мыло без отдушек — Dove без запаха работает очень хорошо. Цетафил — это очищающее средство, которое также не содержит мыла и хорошо помогает при экземе.
- Ежедневный увлажняющий лосьон — это очень важно. Два-четыре раза в день наносите увлажняющий лосьон или крем на все тело, особенно на пораженные участки. Некоторые хорошие бренды включают лосьон Aquaphor, Eucerin или Keri. Лучше всего наносить его сразу после ванны — он удерживает влагу.
Избегайте раздражения кожи
Это второй по важности аспект профилактики экземы.
- Лучше всего одежда из хлопка. Избегайте шерсти и синтетических материалов; они могут быть более абразивными и раздражать кожу.
- Используйте хлопковые простыни и мягкие хлопковые одеяла.
- Постирать новую одежду перед тем, как надеть ее — это позволит удалить химические вещества из производственного процесса.
- Не используйте парфюмированные или ароматизированные лосьоны.
- Не используйте пенную ванну.
- Моющие средства для стирки — используйте мягкое, не содержащее красителей моющее средство, такое как Dreft, Ivory Snow или All Clear.Жидкие моющие средства лучше смывают.
- Дважды прополоскайте белье, чтобы удалить все моющее средство.
- Примите душ или ванну после того, как ваш ребенок играет в траве или занимается спортом, от которого он потеет.
- Поддерживайте в доме влажность 25-40 процентов. Купите датчик влажности. В сухие зимние месяцы используйте в доме увлажнитель воздуха. Во влажные летние месяцы кондиционер может поддерживать стабильную влажность.
- Лосьон для загара — используйте тот, который не раздражает кожу вашего ребенка.Бесплатно ПАБА лучше.
Избегайте триггеров аллергии
- Пищевая аллергия — если у вашего ребенка пищевая аллергия, то они будут играть важную роль в возникновении экземы. Проблема в том, что вы можете не знать, есть ли у вашего ребенка пищевая аллергия, и если да, то на какие продукты у него аллергия? К счастью, существует шесть распространенных продуктов, которые составляют почти 90 процентов возможных аллергических продуктов. Это молоко, яйца, соя, арахис, рыба и пшеница. Исключите все шесть продуктов на 2–3 недели.Если вы заметили резкое сокращение обострений экземы, повторно вводите каждую пищу по одному, чтобы определить, какая из них вызывает аллергию.
- Экологические аллергии — к ним относятся пыль, плесень, домашние животные и сезонные аллергии на открытом воздухе, такие как пыльца. Эти экологические аллергии чаще вызывают аллергию на нос и астму, чем экзему. Однако они могут способствовать возникновению экземы. Выявление и предотвращение этих аллергий — очень сложный процесс.
Сдержать зуд
Это серьезная проблема для детей с экземой.Они постоянно чешутся и чешутся. Сухая раздраженная кожа чешется, поэтому ребенок чешется. Расчесывание еще больше раздражает кожу, что вызывает вспышку экземы. Это чешет еще больше, а ваш ребенок — еще больше. Если вы можете сохранить кожу увлажненной, уменьшить сыпь и предотвратить зуд и царапины, вы сможете избежать этого бесконечного цикла.
- Держите ногти коротко подстриженными и очень чистыми — когда ваш ребенок царапает, бактерии, живущие под его ногтями и на его коже, проникают глубже в сыпь.Это может привести к кожной инфекции. Более короткие ногти также уменьшат травму кожи.
- Носите длинные рукава и брюки, если позволяет погода — это будет держать его кожу прикрытой, так что ваш ребенок не сможет поцарапать так много.
- Лекарства для уменьшения зуда — пероральные антигистаминные препараты — очень эффективный способ контролировать зуд, вызванный экземой. Есть два типа:
- Без рецепта — Бенадрил (дифенгидрамин) является стандартом от зуда. Единственный его недостаток — у многих людей он вызывает сонливость.В ночное время это может быть преимуществом, поскольку поможет вашему ребенку уснуть и избавиться от зуда. Но в течение дня это может мешать его повседневной работе.
- Не седативные рецепты — Zyrtec, Claritin и Allegra и три наиболее часто используемых. Zyrtec в настоящее время одобрен для детей до 2 лет. Два других — нет, поэтому их нельзя использовать для лечения экземы младенцев и детей ясельного возраста. Они обладают двумя преимуществами: они обладают длительным действием, действуют 12 часов и у большинства людей не вызывают сонливости.Таким образом, они очень удобны для использования в течение дня.
- Вы можете переключаться между этими двумя. Используйте Бенадрил на ночь и по рецепту в течение дня.
- Когда использовать эти лекарства — не давайте их ребенку автоматически каждый день. Когда экзема находится под контролем, сыпь легкая, а зуд у ребенка незначительный или отсутствует, дайте ему перерыв в приеме лекарств. Но не бойтесь использовать его во время обострений и в периоды умеренного и сильного зуда.Вам нужно прервать цикл зуда и расчесывания, прежде чем сыпь усилится. Вы можете спокойно принимать эти лекарства ежедневно в течение нескольких недель.
Крем с кортизоном для местного применения
Хотя это лекарство, помогающее контролировать зуд, как в предыдущем разделе, оно заслуживает отдельного раздела. Эти кремы давно стали золотым стандартом. Это помогает в лечении экземы, уменьшая сыпь и зуд. Они различаются по силе от очень мягкого безрецептурного крема с гидрокортизоном до мягких, средних, сильных и очень сильных кремов по рецепту.Следуйте приведенным ниже инструкциям по лечению экземы с помощью кремов.
- Профилактическое лечение — если экзема у вашего ребенка обычно хорошо контролируется, с очень небольшим зудом и сыпью, тогда вам не нужно использовать крем с кортизоном для профилактики. Однако, если экзема средней или тяжелой степени, и у вашего ребенка постоянно появляются сыпь и зуд, несмотря на все возможные меры по ее минимизации, вы можете использовать этот крем ежедневно, чтобы попытаться улучшить состояние. Используйте самую мягкую форму крема от экземы для младенцев или детей ясельного возраста, которая, кажется, работает для вашего ребенка.
- Легкая сыпь — состоит из нескольких участков выпуклой красной сыпи, которая немного хуже, чем исходная сыпь у вашего ребенка. Обработайте это безрецептурным 1-процентным кремом с гидрокортизоном (не беспокойтесь о 0,5-процентном — вы также можете ничего не использовать, если будете использовать это). Он скажет «сверхсила», но на самом деле он очень мягкий. Используйте крем два раза в день, пока не исчезнет сыпь. Попросите врача дать рецепт на мягкий крем с кортизоном, если безрецептурный крем не работает.
- Умеренная сыпь — опять же, то, что считается умеренным, основано на исходной сыпи у вашего ребенка.Эти области часто более красные и воспаленные, могут немного сочиться из-за сыпи и могут слегка кровоточить из-за царапин. Зуд будет сильнее обычного. Лечение экземы в этих областях с помощью мягкого крема с кортизоном, отпускаемого по рецепту. Вы также можете попросить своего врача дать крем от экземы средней крепости, если мягкий крем не подействует.
- Сильная сыпь — эти области будут очень красными и раздраженными, будут сочиться и кровоточить. Эти области будут больше и шире, чем обычно. Зуд и жжение будут доставлять беспокойство.Лечите это с помощью рецептурного крема с кортизоном средней крепости. Ваш врач может прописать сильный крем, который нужно очень экономно использовать для тяжелых участков, которые не улучшаются с кремом средней крепости.
- Как долго использовать крем от экземы — используйте только рецептурный крем, пока сыпь не исчезнет. Необязательно использовать крем с той же силой, пока сыпь полностью не исчезнет. Если вы лечили экзему и видите, что сыпь немного улучшилась, перейдите к более слабому крему. Используйте его, пока сыпь не вернется к исходному уровню.Безопасно использовать мягкие кремы по рецепту в течение нескольких недель.
- Полезные советы — При лечении экземы после ванны нанесите крем на слегка влажную кожу. Перед нанесением увлажняющего крема нанесите стероидный крем.
- Побочные эффекты стероидных кремов. Есть два типа побочных эффектов:
- Местные побочные эффекты на коже — истончение кожи, растяжки и инфекции. Различные части тела более подвержены кожным побочным эффектам. Эти области включают лицо, подмышки и области гениталий.Как правило, безопасно использовать самые мягкие кремы на этих участках в течение нескольких недель и использовать кремы от мягких до умеренных в течение нескольких дней, но лучше вообще не использовать сильные кремы на этих участках.
- Внутренние побочные эффекты — очень небольшой процент стероида всасывается через кожу в кровоток. Если всасывается достаточно, это может повлиять на уровень определенных гормонов, что в очень редких случаях может вызвать снижение скорости роста. Имейте в виду, что это происходит только при чрезмерном использовании сильнодействующих стероидных кремов.Чем сильнее крем и чем дольше он используется, тем больше вероятность возникновения побочных эффектов. У безрецептурных кремов практически нулевой шанс побочных эффектов, как и у самых мягких кремов, отпускаемых по рецепту. Кремы умеренной силы имеют небольшую вероятность побочных эффектов. У сильных кремов есть вероятность побочных эффектов, особенно чем дольше они используются. Не следует использовать самые сильные кремы для лечения экземы у детей.
- Профилактическое лечение — если экзема у вашего ребенка обычно хорошо контролируется, с очень небольшим зудом и сыпью, тогда вам не нужно использовать крем с кортизоном для профилактики. Однако, если экзема средней или тяжелой степени, и у вашего ребенка постоянно появляются сыпь и зуд, несмотря на все возможные меры по ее минимизации, вы можете использовать этот крем ежедневно, чтобы попытаться улучшить состояние. Используйте самую мягкую форму крема от экземы для младенцев или детей ясельного возраста, которая, кажется, работает для вашего ребенка.
«Замочите и запечатайте»
Это метод, который мы используем в нашей медицинской практике: поскольку экзема — это в основном сухая кожа, нанесите легкий слой воды на экзему, затем нанесите лубрикант , который затем герметизирует область и позволяет воде впитаться.
Кожные инфекции
Имейте в виду, что дети с экземой более восприимчивы к бактериальным кожным инфекциям, особенно в тех областях, где сыпь наиболее выражена. Эта инфекция называется импетиго. Признаками этого являются повышенное покраснение кожи вокруг сыпи и жидкость медового цвета, сочащаяся из сыпи или образующая корку над сыпью. Это не экстренная ситуация и не повод вызывать врача в нерабочее время. Он может подождать до следующего дня, чтобы его осмотрел врач.
Новые разработки в лечении экземы у детей
Мазь с такролимусом — это экспериментальная мазь, которая в настоящее время проходит испытания в США для лечения экземы. Он подавляет часть иммунной системы, которая отвечает за сыпь и зуд при экземе. Эта мазь подает большие надежды и, надеюсь, скоро будет доступна. Похоже, что он так же эффективен, как стероидные кремы, но не имеет многих побочных эффектов, которые имеют стероиды.
Сможет ли мой ребенок когда-нибудь перерасти экзему?
Да.У большинства детей экзема проходит в детстве. У вашего ребенка всегда может быть очень небольшая проблема с сухой кожей и иногда легкой сыпью, но подавляющее большинство детей вырастают с очень небольшими неудобствами из-за этого состояния.
Лучшие продукты для здоровой кожи:
- Омега-3 жирные кислоты, такие как семена льна или льняное масло , лосось и тунец.
- Антиоксиданты витамин C и витамин E действуют как собственные средства защиты природы.
- Много жидкости, , предпочтительно воды, , чтобы кожа вашего ребенка оставалась хорошо увлажненной.
Доктор Сирс, или доктор Билл, как его называют его «маленькие пациенты», уже более 40 лет консультирует занятых родителей о том, как вырастить более здоровые семьи. Он получил медицинское образование в Детской больнице Гарвардской медицинской школы в Бостоне и Больнице для больных детей в Торонто, крупнейшей детской больнице в мире, где он был заместителем начальника отделения интенсивной терапии новорожденных, а затем стал руководителем педиатрии в Toronto Western. Госпиталь, учебный госпиталь Университета Торонто.Он работал профессором педиатрии в Университете Торонто, Университете Южной Каролины, Медицинской школе Университета Южной Калифорнии и Калифорнийском университете: Ирвин. Будучи отцом 8 детей, он 20 лет тренировал спортивные состязания Малой лиги и вместе со своей женой Мартой написал более 40 книг-бестселлеров и бесчисленное количество статей о питании, воспитании детей и здоровом старении. Он работает консультантом по вопросам здоровья для журналов, телевидения, радио и других средств массовой информации, а также его AskDrSears.com — один из самых популярных сайтов о здоровье и воспитании детей. Доктор Сирс появился в более чем 100 телевизионных программах, включая 20/20, «Доброе утро, Америка», «Опра», «Сегодня», «Вид» и «Доктор Фил», а также был показан на обложке журнала TIME в мае 2012 года. Он известен своим научный подход к здоровью семьи.
Доктор Билл СирсДети и экзема | Причины, симптомы и лечение
Заметили ли вы сыпь на руках, ногах, руках или лице вашего ребенка? Экзема, также известная как «атопический дерматит», представляет собой незаразное воспалительное заболевание кожи, которое характеризуется зудом, покраснением и шелушащимися высыпаниями.Эти симптомы могут быть болезненными и вызывать изменение цвета кожи и появление волдырей. Зуд, связанный с экземой, может быть сильным и часто нарушает сон. Когда дети чешут кожу, они могут заразиться. Младенцы, страдающие экземой, могут тереться о постельное белье или другие предметы, чтобы облегчить зуд.
Получить помощь
Экзема чаще всего проявляется в возрасте до 5 лет, но подростки и взрослые также могут заболеть этим заболеванием. Около 60 процентов пациентов будут испытывать симптомы экземы к 1 году, а еще 30 процентов будут испытывать симптомы к 5 годам.Дети, рожденные в семьях, страдающих аллергическими заболеваниями, такими как астма или сенная лихорадка, имеют повышенный риск развития экземы. Экзема не вызвана какой-либо аллергией, но связана с развитием пищевой и экологической аллергии. Экзема развивается из-за дефектного кожного барьера. Экзема часто передается по наследству, и младенцы, родители которых страдают аллергией или астмой, подвергаются наибольшему риску развития.
Экзема считается частью «атопического марша». Атопический марш включает в себя диагностику экземы в младенчестве, за которой следует пищевая аллергия, аллергический ринит (также известный как сенная лихорадка) и астма, как правило, именно в таком порядке.
Некоторым детям с тяжелой формой экземы полезно пройти тестирование на пищевую аллергию и потенциально исключить определенные продукты из своего рациона. Арахис, яйца и молоко — наиболее частые пищевые аллергии, выявляемые у этих детей. Не рекомендуется проверять всех детей с экземой на пищевую аллергию из-за большого количества ложноположительных результатов. Это приводит к неправильному диагнозу и ненужному отказу от еды. Ученые обнаружили, что люди с дефицитом белка, известным как дефицит филаггрина, подвержены риску развития экземы.
Дети и взрослые с диагнозом экзема могут управлять этим заболеванием под руководством аллерголога. В случае умеренной или тяжелой экземы аллерголог может порекомендовать лекарства, отпускаемые по рецепту, включая местные стероиды и / или антигистаминные препараты. В более легких случаях можно лечить мазями и увлажняющими средствами. Обострения экземы могут быть вызваны любым ароматизированным продуктом, включая косметику, мыло и моющие средства. Другие триггеры включают суровую одежду, например, сухой климат, холодный воздух, такие болезни, как простуда и стресс.
Ни один родитель не хочет, чтобы у их ребенка сыпь. Аллерголог может направить вашего ребенка на верный путь в долгосрочной перспективе, чтобы справиться с экземой. Обратитесь к аллергологу за квалифицированной помощью и облегчением.
.



 п.).
п.). Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя).
Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя). Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача.
Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача.