Лейкоцитарная формула крови. Показатели, норма и расшифровка результатов анализа
Дифференцированный подсчет лейкоцитов (лейкоцитарная формула) может назначаться при плановых обследованиях, диагностике заболеваний, а также для контроля проводимой терапии.
Стоимость услуги…
Фагоцитарная активность лейкоцитов напрямую влияет на уровень сопротивления организма чужеродной микрофлоре.
Узнать больше…
Изменение содержания лейкоцитов в крови может быть следствием целого ряда факторов, а также свидетельствовать о наличии заболевания.
Подробнее об обследовании…
Некоторые лаборатории могут предложить бесплатную консультацию специалиста по оказываемым услугам.
Записаться…
Для того чтобы результаты анализов были максимально достоверным, необходимо правильно подготовиться к их сдаче.
Как подготовиться?
Сэкономьте на медицинских услугах, став участником специальной дисконтной программы.

Узнать больше…
Контроль качества клинических лабораторных исследований, осуществляемый по международным стандартам, – весомый аргумент при выборе лаборатории.
Подробнее…
Лейкоциты играют важнейшую роль в организме — они обеспечивают защиту от различных вредных микроорганизмов, поглощая и обезвреживая чужеродные частицы. Поэтому, наблюдая за поведением этих клеток, можно обнаружить любой воспалительный процесс. Для комплексной диагностики состояния лейкоцитов в крови существует специальный анализ — лейкоцитарная формула (лейкоформула). Давайте разберемся, насколько полезным может быть это исследование.
Показатели лейкоформулы: норма содержания
Лейкоцитарная формула представляет собой соотношение нескольких видов лейкоцитов. Часто исследование назначают вместе с общим анализом крови. Нейтрофилы, базофилы, эозинофилы, моноциты, лимфоциты — эти белые кровяные тельца и являются объектом наблюдения. Рассмотрим подробнее каждую из составляющих анализа.
Нейтрофилы служат для обеспечения безопасности организма. Они способны распознавать вредоносные бактерии, захватывая и уничтожая их. Наличие базофилов в крови обусловливает появление различных аллергических реакций — эти клетки не позволяют вредным ядам и токсинам распространяться по всей кровеносной системе. Эозинофилы защищают нас от всевозможных паразитов, обеспечивая противопаразитарный иммунитет. Функции моноцитов совпадают с функциями нейтрофилов с тем лишь отличием, что фагоцитарная способность первых частиц выше, к тому же они не только устраняют вредные микроорганизмы, но и поглощают погибшие лейкоциты, очищая кровь, тем самым давая тканям возможность регенерировать. Лимфоциты способны распознавать и запоминать различные антигены, обеспечивая противовирусный и противоопухолевый иммунитет.
Общее количество лейкоцитов в крови у здорового человека приведено в таблице:
Возраст | Концентрация лейкоцитов |
1 день — 12 месяцев | 6,0 — 17,5 |
12 месяцев — 2 года | 6,0 — 17,0 |
2 — 4 года | 5,5 — 15,5 |
4 года — 6 лет | 5,0 — 14,5 |
6 — 10 лет | 4,50 — 13,5 |
10 — 16 лет | 4,50 — 13,0 |
16 и более лет | 4,50 — 11,0 |
Помимо общей лейкоцитарной формулы существуют так называемые лейкоцитарные индексы — исследование соотношений разных типов белых кровяных телец в крови. Одним из наиболее распространенных является лейкоцитарный индекс интоксикации, он служит для определения тяжести воспалительного процесса. Помимо него существуют индексы аллергизации, иммунореактивности и другие.
Помимо него существуют индексы аллергизации, иммунореактивности и другие.
Для того чтобы выяснить соотношение белых кровяных телец в крови, врач назначает специальный анализ, результатом которого и является лейкоформула.
Как проводится анализ крови на определение лейкоцитарной формулы
Использование лейкоцитарной формулы для однозначной диагностики заболеваний довольно затруднительно, ведь соотношение частиц при различных патологических процессах в организме часто схоже. Полученные данные обычно применяют для отслеживания динамики заболевания и уровня эффективности лечения.
Подготовка к забору крови на анализ не слишком сложная — пациенту достаточно отказаться от приема пищи не менее чем за 4 часа до процедуры, а накануне лучше избегать серьезных физических и эмоциональных нагрузок.
Материалом для определения лейкоцитарной формулы служит венозная кровь. Перед процедурой лаборант специальным ремешком пережимает предплечье пациента, а потом вводит в вену в локтевом сгибе тонкую иглу, по которой кровь попадет непосредственно в пробирку. Конечно, нельзя назвать этот процесс совершенно безболезненным, но обычно он вызывает лишь слабые или умеренные болевые ощущения. Каплю полученной крови переносят на стеклянную пластинку, чтобы с помощью микроскопа определить количество и соотношение лейкоцитов. Если клиника оснащена современным оборудованием, то подсчет частиц ведет специальный аппарат — анализатор, а необходимость человеческого вмешательства возникает лишь в том случае, если результат показал сильные отклонения от нормы или наличие аномальных частиц.
Конечно, нельзя назвать этот процесс совершенно безболезненным, но обычно он вызывает лишь слабые или умеренные болевые ощущения. Каплю полученной крови переносят на стеклянную пластинку, чтобы с помощью микроскопа определить количество и соотношение лейкоцитов. Если клиника оснащена современным оборудованием, то подсчет частиц ведет специальный аппарат — анализатор, а необходимость человеческого вмешательства возникает лишь в том случае, если результат показал сильные отклонения от нормы или наличие аномальных частиц.
Скорость получения результата анализа зависит от учреждения, в котором проводят исследование, но чаще всего это занимает не более нескольких дней. Оценку полученных значений проводит лечащий врач.
Расшифровка анализа с лейкоцитарной формулой
Существует несколько критериев, по которым специалист оценивает состояние крови и соотношение лейкоцитов.
Сдвиг лейкоцитарной формулы влево и вправоИсследование нейтрофилов в мазке крови имеет особое значение. Врач делает вывод о наличии или скорости развития патологии, исходя не только из их количества. Не последнюю роль играет «возраст» клеток, в частности, преобладание «молодых» форм нейтрофилов над «зрелыми» или наоборот. Сдвигом результат анализа называется потому, что запись формулы крови подчинена определенному порядку — сначала идет учет молодых форм нейтрофилов, а затем более зрелых клеток в порядке возрастания. Таким образом, при возникновении дисбаланса показатели «сдвигаются» в ту или иную сторону.
Врач делает вывод о наличии или скорости развития патологии, исходя не только из их количества. Не последнюю роль играет «возраст» клеток, в частности, преобладание «молодых» форм нейтрофилов над «зрелыми» или наоборот. Сдвигом результат анализа называется потому, что запись формулы крови подчинена определенному порядку — сначала идет учет молодых форм нейтрофилов, а затем более зрелых клеток в порядке возрастания. Таким образом, при возникновении дисбаланса показатели «сдвигаются» в ту или иную сторону.
Увеличение количества «молодых» нейтрофилов означает сдвиг лейкоцитарной формулы влево и может означать наличие различных патологических процессов в организме. Он указывает на воспаление, некротические процессы в тканях, инфекционные заболевания, отравление пищей или газом, а также проявляется при приеме различных медикаментов. Но сдвиг лейкоформулы влево не обязательно свидетельствует о патологии — временный дисбаланс клеток может возникать после тяжелых физических нагрузок и довольно быстро приходит в норму.
Обратная ситуация, то есть сдвиг лейкоцитарной формулы вправо, означает преобладание зрелых нейтрофилов над молодыми. Такое распределение белых кровяных телец свидетельствует о лучевой болезни, недостатке витамина B12, а также о болезнях печени и почек. Сдвиг вправо характерен для пациентов, в недавнем времени перенесших переливание крови.
Повышение показателейУвеличение числа нейтрофилов в крови может быть признаком множества заболеваний, а также различных специфических состояний пациента. Этот эффект можно наблюдать при возникновении инфекционных болезней, в том числе и грибковых (например, кандидоз), ревматизме, повышении уровня глюкозы в крови при диабете, наличии раковых опухолей любой локализации, отравлениях свинцом или ртутью. Также большое количество нейтрофилов в крови наблюдается после тяжелых эмоциональных, физических, болевых нагрузок, а также под влиянием экстремально низких или высоких температур.
Превышение нормы лимфоцитов служит свидетельством наличия инфекционного заболевания, патологий крови, отравления свинцом или мышьяком, а также может быть последствием приема некоторых лекарственных препаратов.
После перенесенного инфекционного заболевания в крови пациента повышен уровень моноцитов. Также такое состояние крови характерно для людей с аутоиммунными заболеваниями, злокачественными опухолями и при отравлении тетрахлорэтаном и фосфором.
Интересный факт
Перед тем как погибнуть, лейкоциты способны передавать специфический сигнал об опасности находящимся рядом клеткам. К такому выводу пришли ученые из Австралии, проанализировавшие поведение клеток с помощью специального устройства, способного делать несколько сотен снимков в секунду.
Повышенный уровень эозинофилов наблюдается при аллергии на антибиотики, лекарства от туберкулеза и судорожных состояний, паразитарной инвазии, некоторых патологиях кожи и легких, остром течении инфекционного заболевания.
Грипп, ветряная оспа, туберкулез — эти заболевания способны вызвать повышение в крови количества базофилов. Помимо этого концентрация белых кровяных телец данного типа возрастает при аллергических реакциях, язвенном колите, в результате гиперчувствительности к каким-либо пищевым продуктам, а также может указывать на наличие раковых опухолей в организме.
Если концентрация нейтрофилов в крови существенно снижена, то врач может диагностировать одно из инфекционных заболеваний (брюшной тиф, туберкулез), повышенную чувствительность к медикаментам (антибиотики, антигистаминные и противовоспалительные препараты), анемию и анафилактический шок.
Лимфоциты в лейкоцитарной формуле имеют сниженные показатели при иммунодефицитных состояниях, острых воспалительных процессах в организме, почечной недостаточности и системной красной волчанке. Кроме этого, увеличение количества частиц свойственно людям, подвергшимся влиянию рентгенологического излучения.
Не менее серьезными причинами бывает вызвано снижение количества моноцитов в анализе крови. К причинам относятся онкогематологические заболевания, пиогенные инфекции и апластическая анемия. К тому же эффект в виде уменьшения количества моноцитов вызывает прием некоторых лекарственных препаратов и состояние сильного шока.
Самое начало воспаления можно диагностировать, если уровень эозинофилов значительно понижен. Также это случается при тяжелом протекании гнойной инфекции и при отравлении тяжелыми металлами.
Беременность, сильный стресс и период овуляции могут быть естественными причинами уменьшения количества базофилов в крови. Среди патологических причин присутствуют инфекционные заболевания и синдром Кушинга.
Лейкоцитарная формула помогает врачу диагностировать и отслеживать уровень эффективности лечения при аллергических реакциях, воспалениях, различных болезнях крови и других патологиях. Имея такие преимущества, как высокая точность, объективность и воспроизводимость, анализ по праву может считаться одним из самых показательных методов исследования крови. Провести процедуру в домашних условиях невозможно, поэтому для определения соотношения разных видов лейкоцитов в крови, следует обратиться в медицинское учреждение.
Клинический анализ крови с лейкоцитарной формулой (5DIFF) (венозная кровь)
Общий (клинический) анализ крови с формулой – основной лабораторный тест, чаще всего назначаемый при любом патологическом процессе.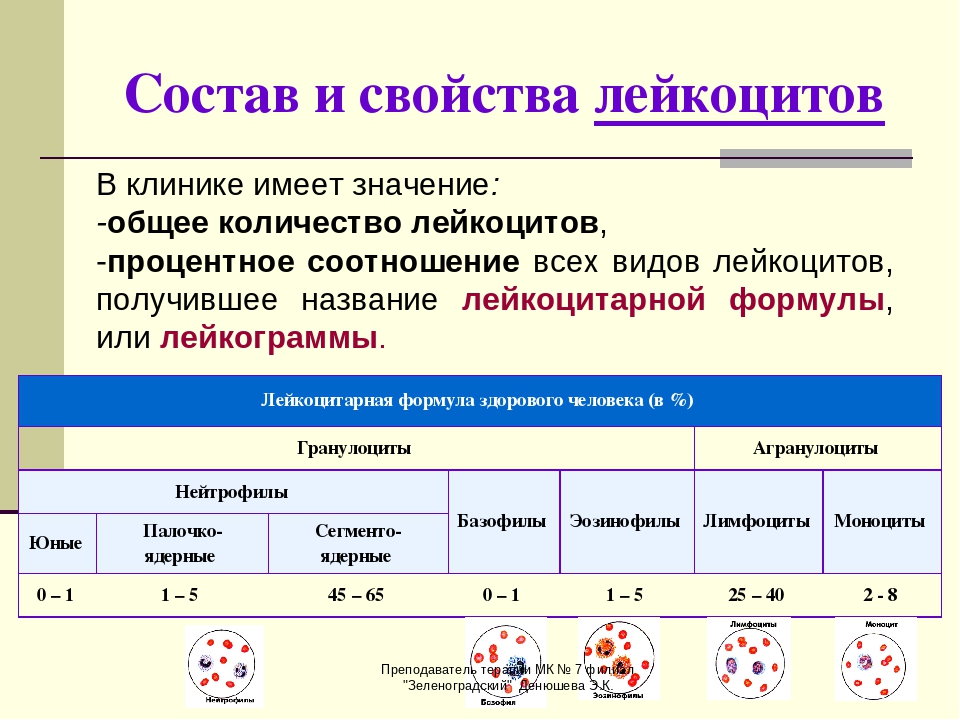 Анализ крови с формулой включает в себя определение количества всех клеток крови (эритроцитов, лейкоцитов, тромбоцитов), определение содержания гемоглобина, гематокрита, показателей эритроцитов (MCV, MCH, MCHC).
Анализ крови с формулой включает в себя определение количества всех клеток крови (эритроцитов, лейкоцитов, тромбоцитов), определение содержания гемоглобина, гематокрита, показателей эритроцитов (MCV, MCH, MCHC).
В каких случаях обычно назначают исследование клинического анализа крови с формулой?
Это исследование назначается, при подготовке к госпитализации и плановым оперативным вмешательствам, при ежегодной диспансеризации, неоднократно во время беременности, у детей перед любой прививкой.
При любом заболевании общий анализ крови с лейкоцитарной формулой – это исследование, которое дает необходимую информацию о текущем состоянии пациента. Наличие анемии и гематологических заболеваний, выраженность воспаления и ответ иммунной системы организма, показатели аллергического процесса и возможные признаки глистной инвазии – эту информацию можно получить из клинического анализа крови с формулой.
Что именно определяется в процессе анализа?
Эритроциты (RBC, red blood cells, «красные кровяные клетки»)- безъядерные клетки крови, содержащие гемоглобин. Форма эритроцитов в виде двояковогнутого диска обеспечивает увеличение площади их поверхности и возрастание возможностей газообмена; придает пластичность при прохождении по капиллярам. Основная функция эритроцитов — транспорт кислорода из лёгких в ткани и углекислого газа из тканей в легкие. Определение количества эритроцитов имеет наиболее важное диагностическое значение в диагностике анемий в комплексе с определением гемоглобина, гематокрита, эритроцитарных индексов.
Форма эритроцитов в виде двояковогнутого диска обеспечивает увеличение площади их поверхности и возрастание возможностей газообмена; придает пластичность при прохождении по капиллярам. Основная функция эритроцитов — транспорт кислорода из лёгких в ткани и углекислого газа из тканей в легкие. Определение количества эритроцитов имеет наиболее важное диагностическое значение в диагностике анемий в комплексе с определением гемоглобина, гематокрита, эритроцитарных индексов.
Гемоглобин (Нв, HGB, hemoglobin) — основной компонент эритроцитов, по структуре состоит из белка (глобина) и железа (гема), основная функция — транспорт кислорода и углекислого газа и их обмен между легкими и тканями организма. Уровень гемоглобина зависит от пола, возраста, высота проживания над уровнем моря (жители высокогорья имеют более высокий гемоглобин), курения. Гемоглобин измеряется в граммах на 1мл крови, поэтому, оценивая уровень гемоглобина, нужно обращать внимание на гематокрит. Повышение гематокрита (обычно связанное с обезвоживанием) может ложно завышать концентрацию гемоглобина.
Гематокрит (Ht, Hematocrit) — процентная доля эритроцитов от общего объёма крови, отражает гемоконцентрацию. Определение гематокрита используют для оценки степени анемии, расчёта эритроцитарных индексов. Изменения гематокрита не всегда коррелируют с изменениями общего количества эритроцитов, поэтому величину гематокрита сложно интерпретировать сразу после острой кровопотери или гемотрансфузии.
MCV (Mean Cell volume) — средний объём эритроцита, расчетный показатель. Средний объем эритроцита используется в дифференциальной диагностике анемий. По значению МСV различают нормоцитарные анемии (МСV 80-100 фл у взрослых и детей с 5 лет), микроцитарные (MCV менее 80 фл) и макроцитарные (более 100фл). При наличии эритроцитов разной формы (анизоцитоз) или большого количества эритроцитов с измененной формой МСV может быть недостаточно информативным.
MCH (Mean Cell Hemoglobin) — среднее содержание гемоглобина в эритроците (в 1 клетке). Расчетный показатель, по клиническому значению МСН подобен цветовому показателю, но является более достоверным, исчисляется в абсолютных единицах (пг). Используется в дифференциальной диагностике анемий. На основании индекса МСН различают нормохромные, гипохромные и гиперхромные анемии.
Используется в дифференциальной диагностике анемий. На основании индекса МСН различают нормохромные, гипохромные и гиперхромные анемии.
MCHC (Мean Cell Hemoglobin Concentration) — средняя концентрация гемоглобина в эритроцитах. Показатель степени насыщения эритроцита гемоглобином. Это концентрационный индекс, который не зависит от объема клетки. МСНС — чувствительный показатель, отражающий изменения гемоглобинообразования; актуален в диагностике железодефицитных анемий, талассемий, некоторых видов гемоглобинопатий.
Отн. ширина распределения эритроцитов по объёму (RDW, Red cell Distribution Width) — мера различия эритроцитов по объему. В крови здорового человека эритроциты незначительно различаются, и показатель RDW граничит в пределах 12-15%. RDW выше нормы отражает гетерогенность (неоднородность) эритроцитов (степень анизоцитоза). Используется в дифференциальной диагностике и мониторинге лечения анемий.
Тромбоциты (PLT, Platelets) — форменные элементы крови, участвующие в свертывании. Являются безъядерными цитоплазматическими фрагментами своих предшественников — мегакариоцитов, образующихся в костном мозге. Средняя продолжительность жизни в кровотоке – 10 суток. В спокойном состоянии тромбоциты имеют дисковидную форму, при активации становятся сферической формы и образуют специальные выросты — псевдоподии, благодаря которым соединяются друг с другом и прилипают к сосудистой стенке (способность к агрегации и адгезии), выделяя при этом биологически активные вещества, способствующие восстановлению сосудистой стенки при повреждении (ангиотрофическая функция). Тромбоциты обеспечивают остановку кровотечения в мелких сосудах (тромбоцитарно-сосудистый гемостаз).
Являются безъядерными цитоплазматическими фрагментами своих предшественников — мегакариоцитов, образующихся в костном мозге. Средняя продолжительность жизни в кровотоке – 10 суток. В спокойном состоянии тромбоциты имеют дисковидную форму, при активации становятся сферической формы и образуют специальные выросты — псевдоподии, благодаря которым соединяются друг с другом и прилипают к сосудистой стенке (способность к агрегации и адгезии), выделяя при этом биологически активные вещества, способствующие восстановлению сосудистой стенки при повреждении (ангиотрофическая функция). Тромбоциты обеспечивают остановку кровотечения в мелких сосудах (тромбоцитарно-сосудистый гемостаз).
Определение числа тромбоцитов используют для оценки риска развития тромботических и геморрагических осложнений, при геморрагическом синдроме, в комплексном обследовании свертывающей системы крови, для мониторинга в процессе химиотерапии. Возможны колебания уровня тромбоцитов в течение суток.
Возможны колебания уровня тромбоцитов в течение суток.
Лейкоциты (WBC, White Blood Cell) – клетки иммунитета, их соотношение и зрелость определяется в лейкоцитарной формуле.
В лейкоцитарной формуле в норме можно увидеть следующие популяции клеток и их процентное соотношение: нейтрофилы, моноциты, лимфоциты, базофилы, эозинофилы. В норме эти клетки присутствуют в крови в относительно стабильных количествах. Их соотношение зависит от возраста. У детей до 5-6 лет в формуле крови преобладают лимфоциты, у взрослых отмечается явное преобладание нейтрофилов.
Что означают результаты теста?
Лейкоциты: повышенное количество лейкоцитов (лейкоцитоз) может быть признаком инфекции (как бактериальной, так и вирусной, маркером текущего воспаления ( включая аутоиммуное или аллергическое), признаком гематологического заболевания.
Снижение уровня лейкоцитов (лейкопения) может быть ассоциировано с тяжелой инфекцией ( вплоть до сепсиса), с токсическим действием принимаемых лекарственных препаратов, с поражением костного мозга.
Нейтрофилы: повышение числа нейтрофилов может быть связано с бактериальной инфекцией, воспалением, травмой, тяжелым стрессом или ранним послеоперационным периодом.
Снижение числа нейтрофилов обычно ассоциировано с реакцией на лекарственные препараты, аутоиммунными заболеваниями, иммунодефицитными состояниями, поражением костного мозга.
Лимфоциты: повышение числа лимфоцитов (лимфоцитоз) может наблюдаться при острых вирусных инфекциях, инфекциях группы герпеса (ВЭБ- инфекция, ЦМВ- инфекция и др.), при некоторых бактериальных инфекциях (коклюш, туберкулезная интоксикация), хронических воспалительных заболеваниях (например, язвенный колит), лимфолейкозе.
Снижение числа лимфоцитов (лимфопения) нередко связано с аутоимунными заболеваниями, хроническими вирусными инфекциями (ВИЧ, вирусные гепатиты), воздействием на костный мозг, приемом кортикостероидов.
Моноциты: моноциты могут повышаться при длительно текущих хронических инфекциях (туберкулез, грибковые инфекции), заболеваниях соединительной ткани и васкулитах, моноцитарном или миеломоноцитарном лейкозе.
Непродолжительное снижение числа моноцитов не имеет диагностического значения. Длительное снижение числа моноцитов, сочетающееся с другой патологией в анализе крови может быть связано с апластической анемией или поражением костного мозга.
Эозинофилы: повышение числа эозинофилов может быть связано с паразитарными инвазиями, астмой, аллергией, воспалительными заболеваниями желудочно- кишечного тракта.
Отсутствие эозинофилов в формуле крови может быть в норме и не имеет клинического значения.
Базофилы: повышение числа базофилов может наблюдаться при редких аллергических реакциях, хронических воспалительных заболеваниях, почечной недостаточности (уремии).
Снижение или отсутствие базофилов не имеет клинического значения.
Обычный срок выполнения теста
Обычно результат клинического анализа крови с формулой можно получить в течение 1-2 дней
Нужна ли специальная подготовка к анализу?
Специальная подготовка не требуется. Можно сдавать анализ через 3 часа после еды или натощак. У грудных детей обычно берут кровь перед очередным кормлением.
(реф) Особенности лейкоцитарной формулы у детей
Министерство здравоохранения Республики Беларусь
Учреждение образования
«Гомельский государственный медицинский университет»
Кафедра «Кафедра клинической лабораторной диагностики, аллергологии и иммунологии»
РЕФЕРАТ
На тему: «Особенности лейкоцитарной формулы у детей»
Выполнила:
Гомель 20..
Лейкоцитарная формула – процентное соотношение различных видов лейкоцитов (подсчитывают в окрашенных мазках крови). Исследование лейкоцитарной формулы имеет большое значение в диагностике большинства гематологических, инфекционных, воспалительных заболеваний, а также для оценки тяжести состояния и эффективности проводимой терапии. Изменения лейкоцитарной формулы имеют место при целом ряде заболеваний, но порой они являются неспецифическими.
Система крови — саморегулирующаяся система клеток, основным принципом, с помощью которого происходит поддержание числа клеток на нужном уровне, является принцип отрицательной обратной связи. Снижение количества клеток какого-либо ряда приводит к выработке стимуляторов, активирующих деление и дифференцировку клеток этого типа, повышение количества клеток — к выработке ингибиторов. Например, после кровопотери или гемолиза эритроцитов увеличивается выработка эритропоэтина, в результате чего повышается продукция эритроцитов.
Лейкоцитарная формула у детей имеет существенные различия в зависимости от возраста. Для лейкоцитарной формулы новорожденного характерен стойкий лимфоцитоз как относительный, так и абсолютный. Через 2 часа после рождения почти она тождественна с лейкоцитарной формулой плацентарной крови и отличается значительным нейтрофилезом и ядерным сдвигом влево; нейтрофилез снижается к 4-му дню после рождения. Картина белой крови у детей со временем меняется, и даже в одном и том же возрасте количество различных видов лейкоцитов может колебаться в широких пределах. У новорожденных в первые дни жизни наблюдается лейкоцитоз (10,0—30,0 х 109/л) за счет нейтрофилеза. Число нейтрофилов
составляет 65-66%, лимфоцитов – 16 – 34%.
Количество нейтрофилов и лимфоцитов в различные периоды детского возраста (в процентах): а — первый перекрест; б — второй перекрест. |
К 5-6 дню процентное содержание нейтрофилов и лимфоцитов уравнивается и составляет примерно по 45%. Это расценивается как первый перекрест в лейкоцитарной формуле у детей.
Если изобразить изменения количества нейтрофилов и лимфоцитов в виде кривых, то приблизительно между 3—5-м днем отмечается пересечение кривых — так называемый первый перекрест. К концу первого месяца жизни у ребенка устанавливается лейкоцитарная формула, характерная для всего первого года жизни. Лейкоцитарная формула грудных детей отличается некоторой лабильностью; она сравнительно легко нарушается при сильном плаче и беспокойстве ребенка, резких переменах диеты, охлаждении и перегревании и особенно при различных заболеваниях.
К концу 1-го месяца жизни число нейтрофилов уменьшается до 25- 30 %, а лимфоцитов возрастает до 55-60 %. Так, средние цифры отдельных лейкоцитов в возрасте от 1 до 12 мес. таковы: эозинофилов—3,5%, нейтрофилов—37,4% (из них юных 6,6%, палочкоядерных 4,6%, сегментоядерных 26,2%), лимфоцитов — 56,4%, больших моноцитов — 2,7%.
В возрасте до 4-5 лет у детей в связи с формированием их иммунной системы значительно уменьшается количество лимфоцитов и нарастает количество нейтрофилов. Затем количество нейтрофилов начинает увеличиваться, а лимфоцитов – снижаться, и в возрасте 5-6 лет наблюдается второй перекрест, когда количества этих клеток вновь уравнивается.
К 12-14 годам лейкоцитарная формула детей почти полностью приближается формуле взрослых.
Лейкоцитарная формула у детей закономерно изменяется с возрастом. Относительное количество нейтрофилов при рождении колеблется от 51 до 72%, в течение первых часов жизни нарастает, затем довольно быстро снижается. Число лимфоцитов при рождении колеблется от 16 до 34%, к концу второй недели жизни достигает в среднем 55%. В возрасте около 5—6 дней кривые нейтрофилов и лимфоцитов пересекаются — это так называемый первый перекрест (рис. 2), который происходит в течение первой недели жизни от 2—3-го и до 6—7-го дня.
Базофильные лейкоциты у новорожденных часто совершенно отсутствуют. Число моноцитов при рождении колеблется от 6,5 до 11%, а в конце периода новорожденности — от 8,5 до 14%. Число плазматических клеток не превышает 0,26—0,5%.
У детей первых дней жизни отмечается отчетливый сдвиг нейтрофилов влево по Шиллингу, почти выравнивающийся к концу первой недели жизни. У новорожденных и в течение всего первого года жизни отмечается неодинаковая величина лимфоцитов: главную массу составляют средние лимфоциты, малых несколько меньше и всегда бывает 2—5% больших лимфоцитов.
К концу первого месяца жизни у ребенка устанавливается лейкоцитарная формула, характерная для первого года жизни. В ней преобладают лимфоциты; всегда имеются умеренный сдвиг нейтрофилов влево, умеренный моноцитоз и почти постоянное присутствие в периферической крови плазматических клеток. Процентные соотношения между отдельными формами белых кровяных телец у грудных детей могут колебаться в весьма широких пределах.
Лейкоцитарная формула грудных детей отличается некоторой лабильностью; она сравнительно легко нарушается при сильном плаче и беспокойстве ребенка, резких переменах диеты, охлаждении и перегревании и особенно при различных заболеваниях.
Иногда уже к концу первого года жизни, но чаще на втором году отмечается некоторая тенденция к относительному и абсолютному уменьшению числа лимфоцитов и нарастанию числа нейтрофилов; в следующие годы жизни это изменение в соотношении между лимфоцитами и нейтрофилами выявляется более резко, и, по данным А. Ф. Тура, в возрасте 5—7 лет число их становится одинаковым («второй перекрест» кривой нейтрофилов
и лимфоцитов).
В школьные годы число нейтрофилов продолжает нарастать, а число лимфоцитов уменьшаться, несколько уменьшается количество моноцитов и почти полностью исчезают плазматические клетки. В возрасте 14—15 лет лейкоцитарная формула у детей почти полностью сближается с таковой у взрослых.
Правильная оценка лейкоцитарной формулы при заболеваниях имеет большое значение и возможна при учете ее особенностей, обусловленных возрастом ребенка.
Повышенный уровень лейкоцитов у детей указывает на такие заболевания, как хронический лимфолейкоз, интоксикация, бактериальные инфекции, различные воспалительные процессы, травмы, шок, почечная колика, кома, выраженные аллергические реакции.
Лейкопения у детей наблюдается при снижении числа лейкоцитов (апластическая анемия, агранулоцитоз, вирусные заболевания (краснуха, гепатит, ветрянка, тиф, моноклеоз), тяжелый сепсис, цирроз печени, аутоиммунные болезни).
Список литературы
Камышников В.С. Справочник по клинико-биохимической лабораторной диагностике // Мн.: Беларусь. – 2000. – Т. 2. – 463 с.
Камышников, В.С. Справочник по клинико-биохимическим исследованиям и лабораторной диагностике / В.С. Камышников – Москва, 2009. – 889 с.
Кишкун, А.А. Руководство по лабораторным методам диагностики. – М: ГЭОТАР – Медиа, 2007. – 800с.
Клетки крови. Современные технологии их анализа / Г.И. Козинец [и др.]. – М.: Триада-Фарм, 2002. – 2000с.
Кузмина Л.А. Гематология детского возраста // М.: Медпресс-информ. – 2001. – 400 с.
Лейкоцитарная формула расчета крови: расшифровка анализа
Всем известно, что белые клетки крови — лейкоциты — обеспечивают иммунный ответ организма. Именно они главные нейтрализаторы токсинов, ядов и антигенов. Один из главных показателей крови – это лейкоцитарная формула, которую определяют при анализе крови. Но вот что это такое, и какие виды лейкоцитов при этом определяют, знают не все. В статье будет представлена общая характеристика лейкоцитов и их видов, способы подсчета и расшифровка лейкоцитарной формулы крови.
Общая информация
Лейкоциты – белые кровяные клетки амебоидной формы с различной формой ядер. Они имеют размеры от 7 до 20 мкм, а в 1 мл3 крови их содержится до 8 тысяч (для сравнения, эритроцитов в таком объеме крови содержится порядка 5 миллионов).
Лейкоциты живут от 3 до 5 дней, поэтому они постоянно обновляются. Они образуются из стволовых клеток (предшественников форменных элементов крови) в красном костном мозге, а также селезенке и лимфатических узлах. Заканчивают свой жизненный цикл лейкоциты в печени и селезенке, а при наличии воспалительного процесса в месте его очага.
Все эти клетки обладают способностью к фагоцитозу (поглощению чужеродных объектов), открытому ученым с мировым именем Ильей Мечниковым (1845-1916 гг.). Некоторые лейкоциты могут проникать сквозь стенки кровеносных сосудов в межклеточную тканевую жидкость и уже там осуществлять свои функции. Кроме того, благодаря цитокинам – органическим веществам, которые выделяют лейкоциты – они способны к обмену информацией и координации действий.
Количество лейкоцитов в крови зависит от множества факторов – от времени суток, состояния организма, эмоций, наличия инфекционных заболеваний.
Виды белых форменных элементов крови
В нашей крови лейкоциты представлены 5 видами:
- Наиболее многочисленные – нейтрофилы. Эти лейкоциты имеют сегментированное ядро (сегментоядерные или взрослые), которое у молодых нейтрофилов имеет вид палочки, еще не поделенной на сегменты (палочкоядерные). Именно они первыми появляются в очаге инфекции и начинают с ней бороться – фагоцитируют антигены и бактерии.
- Лимфоциты – важнейшее звено иммунного ответа. Бывают двух видов: Т-лимфоциты разрушают пораженные клетки и препятствуют распространению инфекции; В-лимфоциты производят антитела – биологически активные белки, которые связываются с белками чужеродных объектов (антигенами на поверхности бактерий, простейших, грибов и вирусов) и делают их узнаваемыми и доступными для главных их уничтожителей – моноцитов и нейтрофилов. При составлении лейкоцитарной формулы крови Т и В лимфоциты подсчитываются вместе.
Не такие многочисленные, но тоже важные:
- Моноциты – крупные лейкоциты, которые имеют несегментированное эксцентрично расположенное ядро и цитоплазму с большим количеством лизосом. В кровяном русле они живут максимум до 40 часов, после чего оседают в тканях и превращаются в макрофагов – клетки, которые активно поглощают антигены.
- Эозинофилы – лейкоциты с двудольчатым ядром. Их задача – борьба с паразитами. И именно они ответственны за развитие аллергической реакции.
- Последний вид лейкоцитов – базофилы или базофильные гранулоциты. Их в крови немного, они имеют S-образное ядро и самые большие размеры среди лейкоцитов. В их гранулах содержится гистамин, серотонин, простагландин – медиаторы воспаления и аллергии. Благодаря им яды и токсины блокируются в тканях, а еще они участвуют в механизме свертывания крови.
Норма и отклонения
Нормальные показатели лейкоцитарной формулы взрослого человека представлены выше в таблице. При этом отклонения от нормы могут быть как по одному параметру, так и по нескольким.
Отклонения от нормы в лейкоцитарной формуле обозначаются следующими терминами:
- При повышенном уровне определенного вида лимфоцитов, к их названию добавляется окончание «оз»/«ез» или же «ия». Например, моноцитоз, базоцитоз, эозинофилия.
- При пониженном уровне определенных лимфоцитов, добавляется окончание «пения». Например, монопения, эозинопения.
Сдвиг формулы
Кроме того, при анализе лейкоцитарной формулы используется понятие ее сдвига:
- Сдвиг влево обозначает, что увеличено количество незрелых нейтрофилов (палочкоядерных) и появление молодых (метамиелоцитов) и миелоцитов. Это может свидетельствовать о некротических процессах в тканях, воспалении, инфекции, отравлении. Но такие показатели могут появиться и после тяжелых физических нагрузок и со временем вернуться к норме.
- Сдвиг лейкоцитарной формулы вправо обозначает, что в крови уменьшено количество незрелых нейтрофилов, а количество сегментоядерных нейтрофилов увеличено. Такие показатели могут свидетельствовать о лучевой болезни, патологиях почек и печени. Такая формула не является патологией для пациентов, перенесших переливание крови.
Сдвигом этот результат называется из-за того, что подсчет формулы подчиняется определенному алгоритму – сначала учитываются молодые нейтрофилы, а затем зрелые в порядке возрастания. А дисбаланс их количества «сдвигает» лейкоцитарную формулу либо в одну сторону, либо в другую.
Как их считают?
Довольно долгое время количество лейкоцитов в крови считали вручную. При этом используется два метода:
- Четырехпольный метод Шиллинга – подсчет лейкоцитов в четырех участках мазка крови.
- Трехпольный метод Филиппченко – подсчет лейкоцитов в начальной, средней и конечной части мазка крови.
Современные приборы-анализаторы позволяют подсчитать лейкоцитарную формулу крови с более высокой точностью. Анализаторы охватывают порядка нескольких тысяч лейкоцитов, в то время как при ручном подсчете лейкограмма охватывает до 200 клеток.
Именно поэтому при выборе учреждения, где сдать кровь на лейкограмму, важно узнать каким инструментарием владеет лаборатория.
Зачем назначают и как проводят исследование?
Общий анализ с лейкоцитарной формулой может дать представление о:
- Способности организма бороться с инфекцией и оценке иммунного ответа.
- Степени выраженности аллергических реакций и наличии паразитов.
- Степени неблагоприятного влияния некоторых препаратов и химиотерапии.
- Патологических процессах в крови (лейкозах) и их диагностировании.
Для анализа крови с лейкоцитарной формулой подходит как венозная, так и капиллярная кровь. Для точности анализа к нему необходимо подготовиться, а именно:
- Исключить принятие алкоголя за сутки до сдачи крови и не курить как минимум полчаса до анализа.
- Сдавать кровь натощак, то есть не принимать пищу минимум за 3 часа до анализа. Можно пить только негазированную воду.
Вариабельность и клиническое значение
Как уже говорилось, лейкограмма – это довольно вариабельный анализ, который зависит от пола, возраста и других особенностей организма.
Тем не менее, увеличение одного вида лейкоцитов всегда идет за счет уменьшения другого их вида. И комплексная расшифровка лейкоцитарной формулы крови пациента дает общую картину патологического процесса, вероятности осложнений и прогнозирования развития болезни.
Анализ часто назначается совместно с общим анализом крови, обязателен при подготовке к хирургическим операциям и при плановых медицинских осмотрах.
Повышение показателей
Увеличенное количество нейтрофилов может свидетельствовать о множестве патологий. Такая лейкограмма характерна для инфекционных заболеваниях бактериальной, вирусной и грибковой этиологии, при повышенном уровне глюкозы в крови при диабете, онкологии, панкреатите, инфаркте миокарда, отравлении тяжелыми металлами. Повышение количества нейтрофилов наблюдается при эмоциональных, физических и болевых нагрузках, перегреве и обморожении.
Увеличение количества лейкоцитов характерно при инфекциях (мононуклеоз, токсоплазмоз, цитомегаловирус, ветряная оспа, туберкулез), патологиях крови, отравлениях.
Моноциты в крови увеличены у пациентов с аутоиммунными заболеваниями, злокачественными образованиями, при тяжелых отравлениях фосфором. Такая клиническая картина наблюдается при хроническом сифилисе и туберкулезе.
Повышение эозинофилов и базофилов свидетельствует о наличии аллергической реакции (бронхиальная астма, экзема, пищевая и лекарственная аллергии) и паразитах, патологиях кожи и легких. Повышается их уровень и при остром течении инфекционного заболевания.
Понижение показателей
Существенное понижение нейтрофилов в крови пациента говорит об инфекционном заболевании (грипп, гепатит, корь), В-12 дефицитной анемии и анафилактическом шоке. Это также может свидетельствовать о сепсисе, онкологии и метастазах в костном мозге.
Понижение лейкоцитов может говорить об иммунодефицитных состояниях (СПИД/ВИЧ), остром воспалительном процессе, почечной недостаточности, лучевой болезни.
Онкогематологические патологии, апластическая анемия и острое течение инфекционного заболевания существенно понижает количество моноцитов.
Значительное снижение эозинофилов – свидетельство начала воспалительного процесса, гнойной инфекции, отравлении тяжелыми металлами, онкологии костного мозга и лимфатических узлов.
Уровень базофилов естественно снижен при овуляции, беременности и сильных стрессах. О патологии при таких показателях говорят, когда есть инфекционное заболевание или синдром Кушинга (избыток гормонов коры надпочечников).
Итог
Современный анализ крови на лейкоцитарную формулу имеет высокую точность, объективность и воспроизводимость. Этот анализ сегодня считается одним из наиболее эффективных методов обследования крови.
Данные по количеству и видам лейкоцитов дает врачу возможность диагностики и отслеживания эффективности лечения при аллергиях, воспалительных процессах, болезнях крови и других патологических состояниях.
Анализ прост и быстр, но главное – выбор медицинского учреждения с необходимым оборудованием для точного и качественного составления лейкоргаммы.
Принципы трактовки клинического анализа крови. Сообщение 1. Лейкоциты (лекция) Текст научной статьи по специальности «Клиническая медицина»
УДК 612.1:615.074
ПРИНЦИПЫ ТРАКТОВКИ КЛИНИЧЕСКОГО АНАЛИЗА КРОВИ СООБЩЕНИЕ 1. ЛЕЙКОЦИТЫ (лекция)
АА.Крылов
Санкт-Петербургская медицинская академия последипломного образования Росздрава, Россия
THE PRINCIPLES OF CLINICAL BLOOD COUNT INTERPRETATION PART I. WHITE BLOOD CELLS
A.A.Krylov
Saint-Petersburg Medical Academy of Postgraduate Studies, Russia
Нейтрофильный лейкоцитоз. Это самый распространенный гематологический феномен, отражающий физиологические и патологические процессы в организме, с ним постоянно встречаются врачи различных специальностей.
В широком смысле слова — это универсальный гематологический синдром острых ситуаций, атрибут стресса различного происхождения, от психического и физического напряжения до тяжелых воспалительных и гнойно-септических процессов, разного рода болевых синдромов, травм и тканевых деструкций, как обобщенное проявление приспособительных защитных процессов в организме.
Нейтрофильный лейкоцитоз разной степени выраженности ежедневно регистрируется у 70-75% больных и пострадавших, поступающих по неотложным показаниям в отделение экстренной помощи Елизаветинской больницы и у 85-90% лиц, находящихся в отделении общей реанимации. Оценка гематологических сдвигов всегда индивидуальна и проводится с учетом клинической картины в целом.
Напомним, что в физиологических условиях продолжительность нейтрофилопоэза в костном мозге составляет 6-10 суток. Родоначальницей всех клеточных элементов костного мозга является стволовая клетка, которую «ориентируют» в сторону нейтрофи-лов регулирующие факторы, в частности гранулоци-тарный и грануломакрофагальный стимуляторы (Г-КСФ и ГМ-КСФ). Первая морфологически узнаваемая клетка в этом направлении — миелобласт; последующие стадии делящихся и развивающихся клеток — промиелоцит и миелоцит. Метамиелоцит и палочкоядерный нейтрофил более не делятся, а только созревают до сегментоядерных нейтрофилов, наиболее функционально активных.
В норме около 90% всех зрелых сегментоядерных нейтрофилов содержится в костном мозге, 2-3% в периферической крови и 5-8% в тканях. В циркуляции находится около половины нейтрофилов периферической крови, вторую половину составляет пристеночный пул клеток за счет их легко обратимой адгезии на эндотелиальной поверхности микр ос осуди стого русла (сосудистый гранулоцитарный резерв). В крови нейтрофилы находятся около 10 часов, после чего мигрируют в ткани.
© А.А.Крылов, 2009 г.
Важнейшая функция нейтрофилов — способность к фагоцитозу и деструкции микробов, инородных тел и клеточного детрита. Нейтрофильная зернистость, выявляемая при окраске этих клеток, отражает присутствие в их цитоплазме многочисленных ферментов и биологически активных веществ, осуществляющих эти функции.
Быстрота появления нейтрофильного лейкоцитоза возможна, прежде всего, за счет экстренной мобилизации клеточных резервов («депо» клеток) — сосудистого и костномозгового. Стимулом для формирования перераспределительного лейкоцитоза могут быть нервное и физическое напряжение, прием пищи (пищеварительный лейкоцитоз), болевые синдромы различной локализации. При воспалительных инфекционных заболеваниях резервы зрелых нейтрофилов истощаются, и постепенно формируется истинный костномозговой пролиферативный нейтрофильный лейкоцитоз, характеризующийся продолжительностью, ядерным сдвигом нейтрофилов влево, часто сопутствующим увеличением СОЭ.
Стимулируют стрессорный перераспределительный лейкоцитоз адреналин и кортикостероиды.
Сложившиеся представления о роли гормонов гипофиза и надпочечников в формировании нейтро-фильного лейкоцитоза подтверждены экспериментально и в клинике. У животных с резецированным надпочечником или передней доли гипофиза введение бактериальных полисахаридов не дает лейкоцитоза в отличие от контроля. В кардиологическом отделении Елизаветинской больницы отмечают нейтро-фильный лейкоцитоз почти при каждом гипертоническом кризе симпатоадреналового типа. Особенно высокий лейкоцитоз в сочетании с эфемерной гипергликемией наблюдается при адреналовых кризах у больных феохромоцитомой. Полагают, что адреналин мобилизует преимущественно пристеночный сосудистый пул депонированных зрелых нейтрофилов, а кортикостероиды — их костномозговые резервы.
Участие гипофиза и надпочечников в механизме лейкоцитоза следует учитывать при оценке картины крови в клинике. Пульмонологи часто наблюдают лейкоцитоз у больных хроническими неспецифическими заболеваниями легких и бронхиальной астмой
при лечебном использовании глюкокортикоидов. Такой медикаментозный лейкоцитоз бывает значительным и иногда дает повод к безрезультатному поиску воспалительного очага. Вспоминается молодая больная, поступившая в эндокринологическое отделение больницы в состоянии надпочечниковой комы. На фоне внутривенного введения мегадоз кортизона у нее развился гиперлейкоцитоз — 60х109/л (І). Постоянный или периодически возникающий нейтро-фильный лейкоцитоз, по нашим наблюдениям, наблюдается при болезни и синдроме Иценко — Кушинга. С другой стороны, у больных с хронической надпочечниковой недостаточностью логически ожидаемый лейкоцитоз может отсутствовать даже при активном туберкулезе, тяжелой пневмонии, уросепсисе.
О роли ЦНС в формировании нейтрофильного лейкоцитоза также свидетельствуют эксперимент и повседневные клинические наблюдения. У наркотизированных животных после внутримышечного введения лейкогенного агента (например, молока) лейкоцитоз не возникает или он менее выражен по сравнению с контролем. Психическое напряжение вызывает нейтрофильный лейкоцитоз перераспределительного типа. Известны вечерние лейкоцитозы (10-12х109/л) у лиц с эмоционально напряженной деятельностью в течение дня. Кстати, этому способствует и интенсивное курение. «Стрессорный» механизм лейкоцитоза присутствует при острых болевых синдромах (стенокардия, почечная, печеночная, кишечная колики и др.), острых кровопотерях (в содружестве с реактивным тромбоцитозом), в период первичной лучевой реакции после радиационного облучения. Нейтрофильный лейкоцитоз — почти постоянный симптом тяжелых механических повреждений, переломов, особенно черепно-мозговых травм. Травматологи иногда наблюдают у таких пострадавших затягивающийся или рецидивирующий лейкоцитоз на фоне трудно объяснимой лихорадки. В ряде случаев это удается купировать небольшими дозами пред-низолона, что дает основание предполагать резорбци-онно-аллергический характер того и другого.
Хорошо известны гематологические сдвиги у больных ИБС. Лейкоцитоз почти постоянно сопровождает острый коронарный синдром. Присоединяющееся к лейкоцитозу увеличение СОЭ обычно наблюдается при уже сформировавшемся инфаркте миокарда. Нередко при этом ускорение оседания наступает на 2-3-и сутки, когда лейкоцитоз уже исчезает («симптом перекреста» Фогельсона). Между тем, длительный нейтро-фильный лейкоцитоз и увеличение СОЭ приходится иногда наблюдать при тяжелом коронарном атеросклерозе и без признаков свежего инфарцирования. Возможно, это подтверждает современные представления о роли иммунного воспаления в патогенезе атеросклероза. Следует отметить, что отсутствие лейкоцитоза и, тем более, лейкопения при остром трансмуральном инфаркте миокарда прогностически неблагоприятны.
В практике неврологов нейтрофильный лейкоцитоз почти постоянен в начальный период острых нарушений мозгового кровообращения. Лейкоцитоз бо-
лее выражен и продолжителен у больных с геморрагическим инсультом по сравнению с ишемическим. Продолжительный и значительный лейкоцитоз при этом прогностически неблагоприятен.
Высокий лейкоцитоз при тяжелых воспалительных и гнойно-септических заболеваниях вызывается действием на костный мозг провоспалительных интерлейкинов (ИЛ-1, ИЛ-2, ИЛ-6, ИЛ-8; фактор некроза опухоли и др.), продуктов распада лейкоцитов и тканевой деструкции, эндотоксинов микроорганизмов. Выраженность такого лейкоцитоза и степень ядерного сдвига нейтрофилов зависит как от тяжести заболевания, так и от реактивности организма. По нашим наблюдениям, если тяжелая пневмония не сопровождается выраженным реактивным лейкоцитозом с регенеративным ядерным сдвигом влево, а сочетается с лейкопенией и большим количеством только палочкоядерных нейтрофилов (дегенеративный ядерный сдвиг) — это прогностически неблагоприятно. Такую ситуацию мы наблюдали у больных с пневмонией, страдающих хроническим алкоголизмом.
Динамика картины крови традиционно учитывается при наблюдении за больными с хирургическими заболеваниями органов брюшной полости (острые аппендицит, холецистит, панкреатит; прободная язва желудка и двенадцатиперстной кишки, перитонит различного происхождения и др.). Лейкоцитоз, как правило, сопровождает острые тромбоэмболии. Он особенно значителен (до 25-30х109/л) при тромбозе мезентериальных сосудов (симптом Блинова). Гиперлейкоцитоз при этом заболевании, по-видимому, связан с масштабами развивающегося некроза и с особенностями вовлекающихся рефлексогенных зон. Высокий лейкоцитоз наблюдается у хирургических больных после спленэктомии, например у лиц с травматическим повреждением (разрывом) селезенки. Такой «аспленический» лейкоцитоз является своего рода противоположностью лейкопении за счет «гиперс-пленизма» при циррозе печени.
На практике встречаются случаи необычайно выраженного реактивного нейтрофильного лейкоцитоза (40-50х109/л) с резчайшим ядерным сдвигом до ней-трофильных миелоцитов и промиелоцитов при достаточном количестве палочкоядерных и сегментоядерных нейтрофилов. Такая гематологическая «картина» вызывает подозрение на хронический миелолейкоз. Лейкемоидный нейтрофильный лейкоцитоз иногда наблюдается при сепсисе, крупных неопорожняющих-ся гнойниках, гиперергических синдромах, тяжелых гемолитических кризах и др. Правильному диагнозу в подобной ситуации способствует тщательный анализ клинической картины, но иногда ошибочно диагностируется хронический миелолейкоз. Для диагностики необходимо выполнить цитогенетическое и молекулярно-генетическое исследование. При лейкемо-идных реакциях выражена токсическая зернистость цитоплазмы нейтрофилов, отсутствует сопутствующее содружественное увеличение числа эозинофилов и базофилов («Э-Б ассоциация»), часто встречающееся при лейкозе. Вспоминается молодой больной
с абсцессом печени и лейкемоидной картиной крови, длительно трактовавшийся как страдающий хроническим миелолейкозом. После хирургического опорожнения гнойника, интенсивной антибиотической и де-зинтоксикационной терапии картина крови постепенно нормализовалась, «лейкоз» исчез.
Выраженный лейкоцитоз наблюдается в онкологической практике, особенно при запущенных метаста-зирующих злокачественных новообразованиях. Известен синдром Горяева при метастазах рака в кости (ос-салгии, гиперлейкоцитоз и нормоцитоз в периферической крови). В кости чаще метастазируют раки бронхов, молочной железы, почек, предстательной железы. Из онкогематологических заболеваний нейтрофиль-ный лейкоцитоз с моноцитозом и эозинофилией наблюдается при лимфогранулематозе.
Таким образом, нейтрофильный лейкоцитоз, повседневно встречающийся в практике врачей различных специальностей, весьма разнороден по происхождению и клиническому значению. Его правильная оценка, возможно, и дает ценную информацию при условии комплексного индивидуального подхода к больным и пострадавшим.
В организационном плане необходимо подчеркнуть, что полный клинический анализ крови с обязательным подсчетом лейкоцитарной формулы должен быть доступен в любое время суток в условиях ур-гентной терапии, в частности в отделениях экстренной помощи многопрофильных больниц.
Лейкопении (нейтропении). В отличие от нейтро-фильного лейкоцитоза — гематологического проявления физиологических и патологических приспособительных реакций организма — лейкопения чаще связана с патологией, указывает на ослабление по различным причинам продукции нейтрофилов в костном мозге с истощением их запасов в депо крови, повышенный некомпенсированный расход или перераспределение этих клеток на периферии.
О лейкопении говорят при снижении количества лейкоцитов в повторных анализах крови (не менее трех) ниже 4х109/л (по некоторым данным, ниже
3,5х109/л или 3,0х109/л). Как правило, лейкопения связана со снижением абсолютного количества ней-трофилов (менее 2,0х109/л, по другим источникам — менее 1,5х109/л), в связи с чем используется уточненный термин — нейтропения.
Клиническая оценка лейкопений неоднозначна. Чаще речь идет об осложнении того или иного заболевания, ослаблении реактивности организма, побочных эффектах медикаментозной терапии, токсических влияниях на кровь. В других случаях лейкопения является симптомом заболевания и связана с его этиологией и патогенезом, приобретая, таким образом, дифференциально-диагностическое значение. Как и лейкоцитоз, лейкопения встречается в практике врачей различных специальностей, составляя междисциплинарную проблему.
Общепринятой классификации лейкопений нет. В зависимости от длительности существования различают острые, хронические, рецидивирующие и ци-
клические лейкопении. Выделяют врожденные (генетически обусловленные) и приобретенные лейкопении. Среди последних — лейкопении токсического и медикаментозного происхождения, лейкопении вследствие действия физических факторов (ионизирующая радиация, СВЧ-поле), лейкопении вследствие гиперспленизма, лейкопении при некоторых инфекционных, ревматических, эндокринных и гематологических заболеваниях, при дефектах питания и др. Обсуждается вопрос о невротических и функциональных лейкопениях.
При делении лейкопений по степени тяжести учитывают не только количество лейкоцитов (нейтрофи-лов) в крови, но при необходимости и состояние костномозгового кроветворения. Большое значение имеют и клинические особенности течения заболеваний. Крайняя степень лейкопении (агранулоцитоз) ниже 1,0х109/л характеризуется критическим снижением количества нейтрофилов. Агранулоцитоз может стать причиной угрожающих жизни инфекций, входными воротами для которых чаще являются желудочно-кишечный тракт и места инвазивных воздействий. Выраженная лейкопения, особенно в случаях затянувшейся лихорадки, геморрагических явлений, увеличения размеров лимфоузлов и селезенки, является поводом к консультации гематолога.
Врожденные генетически обусловленные лейкопении встречаются редко, преимущественно, в практике педиатров и семейных врачей. Известен тяжело протекающий генетический агранулоцитоз (синдром Костмана), впервые описанный в 1956 г. Он характеризуется тяжелыми воспалительными процессами и инфекциями уже с первых дней жизни ребенка. Определяется выраженная нейтропения в крови и «обрыв созревания» нейтрофилов в костном мозге на уровне промиелоцитов. Многие пациенты умирают от сепсиса в детском возрасте. Использование в последние годы с лечебной целью препаратов ростовых факторов позволяет продлить жизнь таких больных.
В последние годы описаны наследственные ней-тропении, сочетающиеся с генетически обусловленной патологией поджелудочной железы (синдром Швахмана), кардиомиопатией (синдром Барта) и др. Известна также семейная лейкопения преимущественно среди арабов, африканских и американских негров (синдром Глассена), обычно протекающая доброкачественно.
Токсические лейкопении возникают вследствие контакта с бензолом, толуолом, мышьяком, ртутью, солями тяжелых металлов, компонентами специальных топлив, при вдыхании паров бензина, растворителей, лаков и красок. В патогенезе таких лейкопений нередко участвуют иммунные механизмы, в частности лизис клеток циркулирующими иммунными комплексами. Встречается аутоиммунная панлейкопения с нейтропе-нией, эозинопенией, лимфопенией, моноцитопенией.
Актуальна проблема токсических лейкопений при хроническом алкоголизме, особенно у лиц, употребляющих большие дозы алкоголя. Алкоголь тормозит костномозговой нейтрофилопоэз, замедляет подвижность
зрелых нейтрофилов, снижает эффективность фагоцитоза. По нашим наблюдениям, лейкопения вместо ожидаемого лейкоцитоза при тяжелой пневмонии у больного с алкоголизмом прогностически неблагоприятна. Летальность в таких случаях достигает 30-40%, несмотря на интенсивную противомикробную и дезинтокси-кационную терапию. Мы наблюдали мужчину 62 лет, у которого после употребления 2 л водки возник острейший агранулоцитоз с летальным исходом.
В лечебной практике все чаще наблюдаются медикаментозные лейкопении как вариант лекарственной болезни. Следует выделять лекарства, лишь иногда дающие лейкопению, и медикаменты почти постоянно ее вызывающие. Спектр первых очень широк: сульфаниламиды, бисептол, некоторые антибиотики (метициллин и др.), салицилаты, производные пира-золона, барбитураты, аминазин, пеницилламин, препараты золота, противосудорожные, противомалярийные и антитиреоидные средства и др. Лейкопению, к сожалению, вызывают и новые антиагреганты (тиклопидин).
Среди них, по нашим наблюдениям, в лучшую сторону выделяется клопидогрель (плавикс), не дающий лейкопении. При проведении медикаментозной терапии необходимо контролировать картину крови, особенно при использовании нового для больного препарата.
Опыт показывает, что клинические проявления гематологических вариантов лекарственной болезни разнообразны — от бессимптомных цитопений до острого агранулоцитоза с некротической ангиной и септической лихорадкой. Полагают, что это связано с ми-елотоксическим действием некоторых медикаментов у лиц с генетическими дефектами кроветворения. Возможен и аутоиммунный механизм лекарственного агранулоцитоза, когда медикаменты выступают в роли гаптенов, образующих при соединении с белками организма полные антитела.
Цитопении разной степени выраженности — почти постоянные осложнения использования большинства цитостатиков. При многих видах химиотерапии происходит дозозависимая супрессия образования лейкоцитов и тромбоцитов.
Выраженная лейкопения может быть предстадией или начальной стадией острого лейкоза. Лейкопения в таких случаях обычно сочетается с анемией и тром-боцитопенией, входя в программу так называемого миелодиспластического синдрома. Бластные клетки в подобных случаях появляются вначале в костном мозге и длительно отсутствуют в крови. Диагностика лейкоза при этом возможна лишь при специальных исследованиях костного мозга (трепанобиопсия).
Известны и так называемые вторичные лейкозы, развивающиеся на фоне глубокой панцитопении в результате длительной цитостатической или лучевой терапии.
Лейкопенией сопровождаются некоторые инфекционные заболевания (вирусный грипп, острые гепатиты, брюшной тиф, паратифы, малярия в межпри-ступный период, корь, краснуха и т.д.). Повторная во-
лна лихорадки при гриппе, сопровождаемая несвойственным гриппу лейкоцитозом, указывает на возникновение осложнений.
Развитием лейкопении, лимфопении, тромбоцито-пении сопровождается развернутая картина СПИДа.
Лейкопения нередко встречается в практике терапевтов. Хорошо известна лейкопения при синдроме гиперспленизма у больных с циррозом печени, когда она сочетается с тромбоцитопенией и анемией. Причина цитопений в подобных случаях, вероятно, связана с повышенным разрушением клеток в селезенке и с иммунными механизмами. По нашим наблюдениям, цитопении нередко сопровождают системную красную волчанку, а иногда и предшествуют ей. Выраженную лейкопению мы наблюдали при некоторых вариантах ревматоидного артрита, в частности, при синдроме Фелти. При этом заболевании кроме полиартрита выявляются спленомегалия, лимфаде-нопатия, полисерозит, васкулиты, поражения кожи. Нейтропения при синдроме Фелти чаще имеет иммунное происхождение.
В последние годы формируется представление о хронических иммунных лейкопениях (нейтропени-ях), встречающихся при различных заболеваниях (системные заболевания соединительной ткани, хронические гепатиты и циррозы печени, аллергические синдромы, опухоли, лекарственная болезнь и др.). Частое обнаружение антилейкоцитарных антител при перечисленных патологиях подтверждает это.
Изменения крови, в частности лейкопения, нередко сопровождают болезни нарушенного питания. Лейкопения отмечалась у многих больных алиментарной дистрофией во время ленинградской блокады. И в наше время врачи Елизаветинской больницы нередко наблюдают лейкопению у лиц с недостаточностью питания, особенно при дефиците белка и витаминов в рационе. Психиатры отмечают лейкопению у страдающих нервной анорексией. К анемии и лейкопении нередко приводит длительное упорное вегетарианство.
Для правильного развития клеток крови требуется достаточное количество витаминов, в частности витамина В12 и фолиевой кислоты. Об этом свидетельствует появление лейкопении у больных с анемией Аддисона — Бирмера.
В процессе лечения таких пациентов витамином B12 одновременно с нормализацией красной крови исчезает и лейкопения.
Из эндокринных заболеваний известна лейкопения при хронической недостаточности коры надпочечников, гипертиреозе, акромегалии. Избыток тирео-идных гормонов приводит к торможению созревания нейтрофилов в костном мозге. Выраженная лейкопения в подобных случаях вызывает опасение при назначении мерказолила, также иногда дающего лейкопению. Вспоминается возникновение агранулоцитоза после назначения мерказолила больному с тиреотоксикозом. Между тем, опыт показывает, что энергичное купирование тиреотоксикоза современными ти-реостатиками, как правило, в короткие сроки нормализует картину крови.
Лейкопения наблюдается и в клинике неврозов, чаще у пациентов с признаками парасимпатикотонии (гипергидроз, разлитой красный дермографизм, наклонность к брадикардии, артериальная гипотония). Картина костного мозга в подобных случаях остается нормальной. В происхождении невротических лейкопений допускают участие перераспределительных механизмов, когда зрелые нейтрофилы избыточно накапливаются в пристеночном пуле клеток в сосудах внутренних органов. Возможно, нечто подобное происходит и при так называемых функциональных лейкопениях. Однако следует подчеркнуть, что каждый пациент с выявленной и, тем более, стойкой лейкопенией нуждается в наблюдении.
При лечении пациентов с лейкопенией пристальное внимание уделяется ее причинам и терапии основного заболевания. Используются витамины Вб, В12 и фолиевая кислота, стандартные комплексы витаминов и микроэлементов. При иммунных цитопениях назначают кортикостероиды. В последние годы в случаях тяжелых гематологических осложнений лечения цитостатиками и для их профилактики применяют препараты ростовых факторов (граноцит, филграстим). При развитии агранулоцитоза и нейтропенической лихорадки после проведения посева крови на культуру срочно назначают эмпирическую антибиотическую терапию с использованием препаратов широкого спектра действия. После получения результатов микробиологического исследования антибиотики подбирают целенаправленно. Остается актуальной проблема профилактики вероятных и ожидаемых лейкопений.
Лейкоцитарная формула. Подсчет лейкоцитарной формулы — определение количественного соотношения между отдельными видами лейкоцитов — составляет важнейшую часть клинического исследования крови. Автоматический метод определения лейкоци-тограммы в основном удовлетворяет запросы повседневной практики. Однако полностью сохраняет значение и классический визуальный метод подсчета лейкоцитарной формулы в окрашенных мазках крови, непревзойденный по точности и возможности оценки качественных изменений клеток.
Структуру лейкоцитарной формулы еще в 1911 г. предложил немецкий гематолог Виктор Шиллинг (1883-1960). Различные формы лейкоцитов у взрослых распределяются в известных соотношениях (Н.С.Петров): базофилов 0-1%, эозинофилов 0,5-5%, палочкоядерных нейтрофилов 1-6% (по некоторых данным до 10%), сегментоядерных 47-72%, лимфоцитов 19-37% (по некоторым данным до 45%), моноцитов 3-11% (до 15%). В абсолютных величинах в 1 мкл крови содержится базофилов 0-65, эозинофилов 20-300, палочкоядерных нейтрофилов 40-300, сегментоядерных 2000-5500, лимфоцитов 1200-3000, моноцитов 90-1000. У ребенка первого года жизни в лейкоцитарной формуле преобладают лимфоциты. Количество лимфоцитов и сегментоядерных нейтро-филов выравнивается к 5-7 годам. У детей школьного возраста лейкоцитарная формула постепенно приближается к таковой у взрослых.
При оценке лейкоцитограммы всегда следует учитывать соотношение молодых и зрелых форм нейтро-филов. Различают регенеративный и дегенеративный вариант ядерного сдвига нейтрофилов влево. Первый характеризуется лейкоцитозом, значительным увеличением числа палочкоядерных форм, а иногда появлением более молодых клеток — метамиелоцитов и миелоцитов. Это свидетельствует не только о выраженности патологического процесса (воспаление, абсцедирование, септическое состояние и др.), но и о сохраненной реактивности организма. Дегенеративный сдвиг влево протекает без значительного лейкоцитоза или даже с лейкопенией, с большим числом палочкоядерных нейтрофилов, дистрофическими изменениями цитоплазмы нейтро-филов (токсическая зернистость, вакуолизация и т.д.), что указывает на тяжесть патологии и понижение реактивности организма. Смена регенеративного сдвига на дегенеративный прогностически неблагоприятна. По наблюдениям врачей Елизаветинской больницы, это бывает при тяжелой абсцедирую-щей пневмонии, деструктивном панкреатите, разлитом перитоните, ареактивном сепсисе.
Цитоплазма эозинофилов с ее характерной зернистостью содержит большой основной и катионный белки, многочисленные ферменты — гистаминазу, арил-сульфатазу, фосфолипазу, пероксидазу и др. Это определяет регулирующее участие эозинофилов во многих патологических процессах — аллергии, воспалении, ограничении активности паразитов и др. Вместе с тем, длительная гиперэозинофилия приводит к повреждению стенок сосудов и собственных тканей организма.
В норме в периферической крови находится около 1% всего пула эозинофилов в организме. Длительность их циркуляции в крови — 12-15 часов, после чего они поступают в ткани, где функционируют продолжительное время и нередко вновь поступают в кровяное русло. Замечено, что больше эозинофилов в крови в утренние часы, к вечеру их количество уменьшается.
Различают «малую» и «большую» эозинофилию. При первой повышена лишь доля эозинофилов в лей-коцитограмме (8-10% и более). «Большая» эозино-филия (гиперэозинофильный синдром) характеризуется повышением абсолютного числа эозинофилов до 1,5х109/л более при увеличении общего количества лейкоцитов. Предлагается также классифицировать эозинофилию на мягкую (количество эозинофилов 0,35-1,5х109/л), умеренную (1,5-5,0х109/л) и тяжелую (более 5,0х109/л).
Эозинофилия формируется за счет гиперпродукции этих клеток в костном мозге и интенсивного их выхода из тканей. Среди стимуляторов этого процесса выделяют интерлейкины 3 и 5.
Клиническая оценка эозинофилии не всегда проста. Среди наиболее частых ее причин — аллергические заболевания: риниты, бронхиальная астма, дерматозы, крапивница, отек Квинке, лекарственная болезнь. Особенно часто встречается эозинофилия при лечении антибиотиками. Если прежде при появлении эо-зинофилов в крови больного пневмонией говорили
о «розовой заре выздоровления», то сейчас иногда более уместен афоризм «зарево аллергического пожара».
У больных бронхиальной астмой степень эозино-филии не всегда соответствует тяжести заболевания. В ряде случаев более демонстративно обнаружение большого количества эозинофилов в мокроте и смыве бронхов. Известны случаи тяжелой бронхиальной астмы с гиперэозинофилией, осложненной васкулита-ми, сходными с узелковым полиартериитом (синдром Чарджа — Стросс, астматический вариант узелкового полиартериита). В патогенезе этого заболевания отводят место токсическим эффектам гиперэозинофи-лии на сосуды. Эозинофилией сопровождаются легочные микозы — кокцидиомикоз, аспергиллез и др. Большое количество эозинофилов в плевральной жидкости не всегда сопровождается эозинофилией. Эозинофильные плевриты имеют разную этиологию, включая туберкулез, системные заболевания соединительной ткани, опухоли и т.д.
Длительная эозинофилия весьма подозрительна в отношении глистной инвазии (аскаридоз, токсока-роз, описторхоз, фасциолёз, филяриоз, стронгилоидоз, парагонимоз, эхинококкоз и др.). В.Лёффлер в 1932 г. описал летучие инфильтраты легких у пациентов с высокой эозинофилией. Оказалось, что это бывает проявлением миграционной личиночной стадии аскаридоза и некоторых других гельминтов (синдром Лёффлера I). При кишечной стадии аскаридоза эозинофилия, как правило, невысока. Между тем, как показывает опыт хирургов Елизаветинской больницы, аскаридоз бывает причиной кишечной непроходимости, механической желтухи, абсцессов печени и др. Эозинофилия при анемии Аддисона — Бирмера, в чем мы неоднократно убеждались, служит поводом для исключения инвазии широким лентецом. В последние годы появились сообщения о групповых случаях трихинеллеза из-за употребления в пищу мяса диких животных. Гиперэозино-филия — постоянный признак трихинеллеза. Это может быть также реакцией на укусы некоторых паукообразных (тарантулы, скорпионы и др.). Так называемая тропическая эозинофилия (синдром Вейнгартена) часто имеет паразитарное происхождение.
Как уже указывалось, длительная гиперэозинофи-лия может приводить к формированию васкулитов и повреждению различных органов и тканей организма. В 1936 г. В.Лёффлер сообщил о развитии на фоне высокой эозинофилии пристеночного эндокардита с клинической картиной сердечной недостаточности по рестриктивному типу (синдром Лёффлера II). Известны также эозинофильные миокардиты, острые и хронические пневмонии, поражения желудочно-кишечного тракта, печени, почек, ЦНС, опорно-двигательного аппарата, кожных покровов и слизистых. В редких случаях системная патология при эозинофильной болезни захватывает и органы кроветворения, поражая костный мозг и селезенку. В подобной ситуации иногда говорят об эозинофильном лейкозе, хотя с этим согласны не все. Возможно, в таких случаях более оправдан термин «диссеминированный эозинофильный коллагеноз».
Увеличение количества эозинофилов в крови наблюдается при лимфогранулематозе, экзогенном и идиопатическом фиброзирующем альвеолите, системных заболеваниях соединительной ткани. «Большая» эозинофилия известна и в онкологической практике, в частности при раке легкого, печени, почек, щитовидной железы. Это может быть как ранним симптомом опухоли, так и сопровождать ее в стадии метастазирования и распада. Замечено, что опухолевая эозинофилия в отличие от аллергической не сопровождается повышением концентрации IgE крови.
Беспричинных эозинофилий не существует, но, к сожалению, установить и причину даже при длительном и тщательном обследовании пациента удается не всегда. Впрочем, описываются доброкачественная эозинофилия без каких-либо клинических проявлений, а также семейная эозинофилия с аутосом-но-доминантным типом наследования.
Внимание врача привлекают и случаи полного отсутствия эозинофилов в лейкоцитограмме. Если точность исследования не вызывает сомнений, анэозино-филия может указывать на выраженный стресс любого происхождения (шок, болевой синдром, большие дозы кортикостероидов и др.).
Увеличение количества базофилов в лейкоцитарной формуле — редкое явление. Незначительная ба-зофилия (2-3%) иногда наблюдается при аллергических синдромах, гипотиреозе, неспецифическом язвенном колите. Количество базофилов в содружестве с эозинофилами, увеличивается при хроническом ми-елолейкозе («эозинофильно-базофильная ассоциация»). Высокий уровень базофилии при этом заболевании — прогностически неблагоприятный признак, предвещающий бластный криз.
Лимфоциты периферической крови при их относительном морфологическом однообразии представляют собой разнообразную в функциональном отношении группу клеток (Т- и В-лимфоциты, лимфоциты-киллеры, клетки памяти и др.), участвующих в иммунной защите организма. Деление лимфоцитов по размеру на малые, средние и большие, вероятно, отражает их функциональную активность. Однако, при оценке картины крови основное внимание уделяется их количественным сдвигам.
Абсолютные лимфоцитозы у детей, как правило, имеют реактивный характер и часто встречаются при вирусных заболеваниях. Известны длительные «лим-фоцитозы выздоровления» при детских инфекциях. В детских коллективах встречаются случаи групповой, по-видимому, вирусной инфекции, сопровождающейся выраженным лейкоцитозом с преобладанием зрелых лимфоцитов (инфекционный лимфоцитоз). Увеличение числа лимфоцитов с появлением их атипичных форм отмечается при фелинозе («болезнь кошачьей царапины»).
Лейкоцитоз с нарастающим процентом зрелых лимфоцитов у взрослого или, тем более, пожилого человека, как правило, указывает на хронический лим-фолейкоз. В крови таких пациентов преобладают зрелые лимфоциты, иногда встречаются пролимфоциты
и, очень редко, единичные лимфобласты. Характерно появление в мазке крови разрушенных лимфоцитов (тельца Гумпрехта).
Нарастающее количество «бластов» в крови не дает сомнений в диагнозе острого лейкоза и необходимости срочной госпитализации в гематологическое отделение. Дифференциация «бластов» (миелобла-сты, лимфобласты и др.) производится визуально и с применением специальных методик. Напомним, что при выраженной картине острого лейкоза отмечается почти полное отсутствие переходных форм ней-трофилов от «бластов» до оставшихся сегментоядерных нейтрофилов («лейкемический провал», hiatus leucemicus).
Заслуживают внимание врача случаи абсолютной лимфопении (лимфоцитов менее 1,5х109/л), свидетельствующей об ослаблении иммунитета. Это наблюдается при септических состояниях, туберкулезе, системных заболеваниях соединительной ткани, лимфогранулематозе, цитостатической и лучевой болезни, длительном применении кортикостероидов и др.
И, наконец, о моноцитах. Они являются частью системы мононуклеарных фагоцитов, в которую входят также и тканевые макрофаги. Моноциты образуются в костном мозге из общего предшественника для моноцитов и гранулоцитов. После созревания в костном мозге моноциты 15-20 часов циркулируют в крови, а затем поступают в ткани, трансформируясь в макрофаги. Моноциты имеют ряд общих функций с нейтро-филами, фагоцитируют бактерии, грибки, различные макромолекулы, остатки разрушенных клеток.
О моноцитозе говорят, когда их количество в лей-коцитограмме превышает 10-15% (в абсолютных величинах — более 0,8х109/л). Реактивный моноцитоз иногда наблюдается при хронических инфекциях, туберкулезе, инфекционном эндокардите. По наблюде-
ниям врачей Елизаветинской больницы это отмечается при неспецифическом язвенном колите, болезни Крона, саркоидозе, лимфогранулематозе.
Стойкий абсолютный моноцитоз, не объяснимый какой-либо другой причиной, дает повод подозревать хронический миеломоноцитарный лейкоз. Появление в крови миелобластов и монобластов склоняет диагностику в сторону острого лейкоза. Исследование костного мозга, включая трепанобиопсию, подтверждает диагноз.
Характерная картина крови подтверждает, а нередко определяет диагноз инфекционного мононуклеоза (болезнь Филатова — Пфейффера), вызываемого вирусом Эпштейна — Барр. Заболевание чаще наблюдается в детском и подростковом возрасте, но встречается и у взрослых. В мазках крови у таких больных обнаруживают в большом количестве одноядерные клетки, похожие то больше на широкоплазменных лимфоцитов, то на моноцитов (так называемые лимфомоноци-ты, монолимфоциты, мононуклеары). Иногда увеличивается количество эозинофилов, встречаются плазматические клетки. Диагноз инфекционного мононук-леоза во многом зависит от правильной оценки гематологической картины. Опытный исследователь уверенно отличает мононуклеары от бластных клеток.
Таким образом, лейкоцитарная формула, как важнейшая часть полного клинического анализа крови, дает ценную диагностическую и прогностическую информацию врачам различного профиля. Удовлетворяясь во многих случаях скрининговыми данными, полученными при помощи гематологических автоматов, в части наблюдений невозможно обойтись без квалифицированного исследования окрашенных мазков крови.
определение, анализ, методы и правила проведения подсчета
В статье рассмотрим, как проводится подсчет лейкоцитарной формулы.
Лейкоцитарная формула (она же лейкограмма) – соотношение в процентах разных типов лейкоцитов, которое определяется при их подсчете под микроскопом в окрашенном мазке крови.
Исследование крови на уровень лейкоцитов можно сделать почти в каждом медицинском учреждении. Результатом его будет бланк, выданный пациенту, с указанием полученных показателей и границ нормы, свойственных его возрастной категории.
Что же такое подсчет лейкоцитарной формулы в мазке крови и для чего он нужен?
Определение, общие сведения
Лейкоциты, подобно другим кровяным клеткам, формируются в костном мозге. Их главная функция – борьба с инфекцией и ответ на тканевое повреждение.
В отличие от эритроцитов, чья популяция является однородной, у лейкоцитов выделяется пять типов, которые отличаются по своим функциям и внешнему виду: базофилы, нейтрофилы, эозинофилы, моноциты и лимфоциты.
Лейкоциты формируются из стволовых клеток мозга головы. Они недолго живут, поэтому постоянно обновляются. Производство лейкоцитов в костном мозге повышается в ответ на любое тканевое повреждение, это часть обычного воспалительного ответа. У различных типов лейкоцитов свои функции, но они могут координированно взаимодействовать, контактируя с применением определенных компонентов – цитокинов.
Долгое время проводился ручной подсчет лейкоцитарной формулы.
Высокая точность результатов
Современные анализаторы дают возможность с более высокой точностью исследовать кровь в автоматическом режиме (специалист смотрит сто-двести клеток, в то время как устройство – несколько тысяч). При определении аппаратом для подсчета лейкоцитарной формулы атипичных клеточных форм или определении значительных отклонений от референсных значений лейкоцитарную формулу можно дополнить микроскопическим анализом мазка крови, позволяющим диагностировать ряд патологий, таких как инфекционный мононуклеоз, установить степень тяжести процесса инфекции, определить вид диагностированных атипичных клеток при лейкозе. Человеческая помощь нужна только при выявлении ошибок, чтобы перепроверить результат подсчета лейкоцитарной формулы.
Подобный подход значительно упрощает процедуру, но, к сожалению, в настоящее время далеко не все лаборатории имеют нужное оборудование.
Методы подсчета лейкоцитарной формулы
В зависимости от плотности лейкоциты неравномерно распределяются в мазках: близко к краям, по периферии – эозинофилы, базофилы и нейтрофилы; ближе к центру – лимфоциты и моноциты.
При подсчете лейкоцитарной формулы пользуются методом Шиллинга или методом Филиппченко.
Методом Шиллинга устанавливается число лейкоцитов в четырех областях мазка. Это четырехпольный метод. В мазке всего подсчитывают сто-двести клеток.
Суть метода подсчета лейкоцитарной формулы Филиппченко заключается в том, что мысленно мазок делится на такие три части, как начальная, конечная и средняя (трехпольный метод). Ведут подсчет по прямой линии от одного края мазка поперек его к другому. Подсчитывают в каждой части одинаковое количество клеток. Учитывается всего сто-двести лейкоцитов. Найденные клетки заносят в сетку Егорова – специальную таблицу дифференциального подсчета. Для более удобного и быстрого определения лейкоцитарной формулы пользуются особым одиннадцатиклавишным счетчиком. Техники подсчета лейкоцитарной формулы постоянно совершенствуются.
Проведение анализа на определение лейкоцитарной формулы
Применение подсчета лейкоцитарной формулы в мазке крови для точной диагностики патологий является довольно сложным, поскольку при различных воспалительных процессах в организме соотношение частиц часто сходно. Обычно полученные сведения используют для отслеживания динамики болезни и степени эффективности терапии. Подготовка к забору крови для исследования не слишком сложная – человеку нужно лишь отказаться от еды не менее чем за четыре часа до анализа, а накануне желательно избегать сильных эмоциональных и физических нагрузок.
Для определения лейкоцитарной формулы материалом выступает венозная кровь. Лаборант перед процедурой пережимает специальным ремешком предплечье пациента, затем вводит в локтевом сгибе в вену тонкую иглу, кровь по которой поступает прямо в пробирку. Потом каплю полученного материала переносят на пластинку из стекла, чтобы посредством микроскопа подсчитать соотношение лейкоцитов и их количество. Если в клинике есть современное оборудование, частицы считаются специальным анализатором, а необходимость вмешательства человека возникает лишь тогда, когда результат отражает сильные отклонения от нормы или присутствие аномальных частиц. Полученные значения может оценить лечащий врач.
Клиническое значение
Лейкограмма в клинической практике имеет очень важное значение, поскольку при любых изменениях в организме человека процентная концентрация одних видов белых кровяных клеток уменьшается или увеличивается благодаря уменьшению или увеличению других в той или иной степени. По данным лейкоцитарной формулы можно делать выводы о протекании патологического процесса, возникновении осложнений и делать прогноз исхода заболевания. Сведения лейкограммы нужно сопоставлять также с клиническими симптомами патологии.
В чем состоит расшифровка анализа крови с лейкоцитарной формулой?
Есть несколько критериев, по которым состояние крови и пропорция лейкоцитов будет оцениваться специалистом.
Сдвиг лейкоцитарной формулы вправо или влево
Особое значение имеет исследование в кровяном мазке нейтрофилов. Врач делает вывод о скорости развития или наличии заболевания на основании не только их количества. Также не последнюю роль играет еще и возраст клеток, например, преобладание молодых нейтрофилов над более зрелыми, и наоборот. Результат анализа потому называется сдвигом, что запись кровяной формулы подчиняется определенному порядку – вначале учитываются молодые типы нейтрофилов, потом более зрелые клетки в возрастающем порядке. При появлении дисбаланса, таким образом, происходит сдвиг показателей в ту или другую сторону. Если количество молодых нейтрофилов увеличено, говорят о сдвиге влево лейкоцитарной формулы, что может обозначать присутствие в организме разных патологических процессов. Он говорит о тканевых некротических процессах, воспалении, инфекционных болезнях, отравлении газом или пищей, а также о последствии приема разного рода лекарственных средств. Однако сдвиг влево совсем не обязательно говорит о патологии – может быть временный клеточный дисбаланс после тяжелых физических нагрузок, который довольно быстро приходит в норму. Обратная ситуация – сдвиг вправо лейкоцитарной формулы – говорит о преобладании в крови зрелых нейтрофилов. Такое распределение кровяных белых телец может свидетельствовать о дефиците витамина В12, лучевой болезни, заболеваниях почек и печени. Сдвиг вправо отмечается у людей, которые перенесли совсем недавно переливание крови.
Что означают повышенные показатели?
Если при подсчете лейкоцитарной формулы в анализе крови увеличивается количество нейтрофилов, это может свидетельствовать о большом количестве болезней и разных специфических состояниях человека. Такой эффект может отмечаться при появлении инфекционных патологий, в том числе грибкового происхождения (к примеру, кандидоз), повышении в крови уровня глюкозы при диабете, ревматизме, наличии различных по локализации раковых опухолей, отравлениях ртутью или свинцом. Большое содержание нейтрофилов в составе крови также наблюдается после тяжелых болевых, физических и эмоциональных нагрузок, а также под воздействием экстремально высоких или низких температур.
Превышение нормы лимфоцитов
Если превышена норма лимфоцитов, можно говорить о наличии инфекционной болезни, кровяных патологиях, отравлении мышьяком или свинцом, а также о результате употребления ряда лекарственных средств. После перенесенного пациентом инфекционного заболевания в его крови повышается содержание моноцитов. Кроме того, такое состояние крови отмечается у людей со злокачественными опухолями, аутоиммунными болезнями и при отравлении фосфором и тетрахлорэтаном.
Интересно отметить, что лейкоциты, перед тем как погибнуть, могут передавать специфический сигнал расположенным рядом клеткам об опасности. Именно к такому выводу пришли австралийские ученые, которые проанализировали поведение клеток посредством специального устройства, делающего в секунду несколько сотен снимков. Повышенное содержание эозинофилов отмечается при аллергической реакции на антибиотики, препараты от судорожных состояний и туберкулеза, паразитарной инвазии, ряда заболеваний легких и кожи, остром протекании инфекционной патологии. Туберкулез, ветряная оспа, грипп – такие болезни могут стать причиной повышения количества базофилов в крови.
Кроме того, концентрация белых телец крови такого типа повышается при язвенном колите, аллергических реакциях, в результате высокой чувствительности к некоторым пищевым продуктам, также может свидетельствовать о наличии в организме раковых опухолей.
Пониженные показатели и их значение
Если при подсчете лейкоцитарной формулы в мазке значительно снижена концентрация нейтрофилов, специалист может диагностировать какое-либо инфекционное заболевание (туберкулез, брюшной тиф), чрезмерную чувствительность к лекарственным средствам (противовоспалительные и антигистаминные средства, антибиотики), анафилактический шок и анемию.
Лимфоциты обладают сниженными показателями в лейкоцитарной формуле при острых воспалительных процессах, иммунодефицитных состояниях организма, системной красной волчанке и недостаточности функционирования почек. Кроме того, повышение концентрации частиц характерно для людей, которые подвергаются воздействию рентгенологического излучения. Также не менее серьезные причины могут снизить количество моноцитов в исследовании крови. К ним относятся апластическая анемия, пиогенные инфекции и онкогематологические патологии. К тому же эффект в виде снижения содержания моноцитов может быть вызван употреблением некоторых лекарственных средств и состоянием сильного шока.
Понижение концентрации эозинофилов
Можно диагностировать самое начало воспалительного процесса при сильном понижении концентрации эозинофилов. Это также случается при отравлении организма тяжелыми металлами и серьезном характере гнойной инфекции. Сильный стресс, беременность и овуляционный период могут стать естественными причинами уменьшения содержания базофилов в составе крови. В числе патологических причин — синдром Кушинга и инфекционные болезни. Лейкоцитарная формула позволяет специалисту диагностировать и следить за степенью эффективности терапии при аллергических реакциях, разных заболеваниях крови, воспалениях и прочих патологиях.
Заключение
Обладая такими достоинствами, как высокая точность, воспроизводимость и объективность, исследование может по праву считаться одним из наиболее показательных методов анализа крови. Процедуру нельзя провести в домашних условиях, поэтому для подсчета лейкоцитарной формулы следует обратиться в лабораторию.
Мы рассмотрели, как происходит подсчет лейкоцитарной формулы крови.
Лейкоцитарная формула — Студопедия
| Диагноз | Общее кол-во лейкоцитов | Базофилы | Эозинофилы | Нейтрофилы (48-79%) | Лимфоциты | Моноциты | |||
| миелоциты | метамиелоциты | палочкоядерные | сегментоядерные | ||||||
| Норма в % | 0-1 | 1-5 | 0-1 | 1-6 | 47-72 | 19-37 | 3-11 | ||
| Норма в 1 мкл | 4000 – 9000 | 0 – 65 | 40 – 300 | 40 – 300 | 2000–5500 | 1200–3000 | 90– |
При подсчете ЛФ устанавливают наличие ядерного сдвига нейтрофильных гранулоцитов влево или вправо.
Эта терминология связана с особенностью расположения незрелых нейтрофильных гранулоцитов (миелоцитов, метамиелоцитов, палочкоядерных нейтрофилов) в левой части лейкоцитарной формулы (Шиллинга), тогда как зрелые (сегментоядерные) нейтрофильные гранулоциты условно помещены в крайнем правом положении.
Ядерный сдвиг – это изменение соотношения молодых (промиелоциты, миелоциты, метамиелоциты, палочкоядерные) и зрелых (сегментоядерные) форм нейтрофильных лейкоцитов.
В зависимости от направленности изменения различают ядерный сдвиг влево и вправо. Увеличение в крови молодых форм свидетельствует о ядерном сдвиге влево, а увеличение зрелых нейтрофилов с гиперсегментацией ядра (> 5 сегментов) на фоне исчезновения молодых клеток – ядерном сдвиге вправо.
Числовым выражением ядерного сдвига является индекс ядерного сдвига (ИЯС или индекс Н.Н. Боброва):
В норме ИЯС равен 0,05-0,1, при сдвиге лейкоцитарной формулы влево ИЯС > 0,1; вправо ИЯС < 0,05.
При характеристике изменений состава лейкоцитов необходимо оценивать как относительное, так и (обязательно!) абсолютное их содержание. Это определяется тем, что именно абсолютные величины отражают истинное содержание тех или иных видов лейкоцитов в крови, а относительные характеризуют только соотношение различных клеток между собой в единице объёма крови.
Появление незрелых форм лейкоцитов в крови обусловлено: нарушением их созревания в кроветворной ткани, повышением проницаемости костномозгового барьера. Эти изменения обычно протекают на фоне усиленной продукции лейкоцитов вследствие реактивной или опухолевой гиперплазии лейкопоэтической ткани.
Если в крови преобладают зрелые (сегментоядерные) клетки гранулоцитарного ряда и отсутствуют юные (палочкоядерные и метамиелоциты), то такая гематологическая картина свидетельствует об угнетении костномозгового кроветворения.
| Вид сдвига ЛФ | Проявления в крови | Активность миелопоэза; прогноз |
| I. Сдвиг ЛФ влево | ||
| 1. Гипо-регенеративный (нетяж. гнойные процессы) | лейкоцитоз умеренный (10-12 • 109/л), абсолютная нейтрофилия ↑ палочкоядерные нейтрофилы | В норме / незначитель-но повышена; благоприятный |
| 2. Регенеративный (о. гнойные процессы) | лейкоцитоз выраженный (12-25 • 109/л), абсолютная нейтрофилия > 1% метамиелоциты ↑ палочкоядерные нейтрофилы | Повышена; благоприятный |
| 3. Гиперрегенера-тивный (сепсис, ДВС-синдром и др.) | лейкоцитоз значительно выраженный (30-50 • 109/л), абсолютная нейтрофилия ↑↑ миелоциты ↑↑ метамиелоциты ↑↑ палочкоядерные нейтрофилы • дегенеративные формы лейкоцитов | Чрезмерная стимуляция; неблагоприятный |
| 4. Дегенеративный | лейкоциты в норме или лейкопения, абсолютная нейтропения или в норме ↑↑ палочкоядерные нейтрофилы • дегенеративные формы лейкоцитов | Угнетение; неблагоприятный |
| 5. Регенеративно-дегенеративный | лейкоцитоз умеренный (10-20 • 109/л), абсолютная нейтрофилия • возможно появление миелоцитов, метамиелоцитов ↑↑ палочкоядерные нейтрофилы • дегенеративные формы лейкоцитов | Угнетение; неблагоприятный |
| II. Сдвиг ЛФ вправо | ||
| 1. Дегенеративный (а. мегалобласти-ческая, агранулоцитоз и др.) | лейкопения (абс. нейтропения), анемия, тромбоцитопения ↓ палочкоядерные нейтрофилы или отсутствуют • гиперсегментированные (гигантские) дегенеративные формы лейкоцитов | Подавление миелопоэза; неблагоприятный |
ИЯС имеет диагностическое значение для определения ядерного сдвига нейтрофилов влево или вправо.
Отчетность о количестве
ОТЧЕТ О СЧЕТЕ. — Когда у вас вычислен дифференциальный счет, отчет выдается согласно Шиллингу классификация или нить и методы классификации nonfilament. ср будет охватывать классификацию Шиллинга, поскольку это самый простой и популярный метод.Классификация Шиллинга.-Шиллинг классификация была создана, когда Виктор Шиллинг, Немецкий гематолог заметил, что во многих болезней увеличивается процент незрелых нейтрофилов. В диаграмма крови, которую он разработал, сообщила о процентное содержание различных типов нейтрофильных клеток и (частично) был организован в следующих манера:
Обратите внимание, что незрелые клетки находятся на левой стороне график.Если процент незрелой клетки увеличился, Шиллинг назвал это «сдвиг влево». Когда переход на левый сопровождался низким уровнем лейкоцитов подсчитать, Шиллинг назвал это «дегенеративным сдвигом к слева «. Дегенеративный сдвиг влево — это наблюдается при таких заболеваниях, как брюшной тиф. Этот сдвиг вызван депрессией клеточные фабрики в костном мозге.
Когда сдвиг влево сопровождается высоким количество лейкоцитов, это называется «регенеративный сдвиг влево.»А регенеративный сдвиг влево наблюдается в таких такие заболевания, как пневмония. Этот сдвиг вызван стимул клеточных фабрик в кости костный мозг.
«Сдвиг вправо» подразумевает увеличение гиперсегментированные нейтрофилы. Это можно увидеть в злокачественная анемия, анемия, вызванная нарушение всасывания витамина B12. Классификация Шиллинга для взрослого Дифференциальное количество лейкоцитов представлено ниже в таблице 7-2.
ПРИМЕЧАНИЕ: Нормальные значения для дифференциала количество зависит от возраста пациента. Например, детская кровь в норме содержит от 0% до 2% базофилов, от 0% до 5% эозинофилы, от 25% до 75% нейтрофилов, От 30% до 70% лимфоцитов и от 0% до 8% моноциты. Нормальные значения также могут быть скорректировано больницами, которые оценили нормальное дифференциальное значение для их местное население.
Общая интерпретация лейкоцитов Изменения.-Вместе общее количество лейкоцитов и врачей помощи при дифференциальном подсчете в интерпретация серьезности инфекции. Некоторые общие интерпретации лейкоцитарные изменения следующие:
Лейкоцитоз с увеличением процента нейтрофилов свидетельствует о тяжелое заражение
Таблица 7-2.-Классификация по Шиллингу дифференциального белого
Подсчет клеток
хороший ответ костного мозга.Основной клетки, разрушающие бактерии (известные как фагоциты) нейтрофилы и костный мозг должны поставлять их в большом количестве бороться с инфекцией. Чем больше «сдвиг влево» (увеличение незрелые нейтрофилы), более тяжелые инфекция. Появление многочисленные ювенильные клетки (метамиелоциты) указывает на раздражение костного мозга регенерация. Если инфекция продолжается и сопротивление пациента снижается, сдвиг продвигается дальше влево.Если наступает улучшение, смена снижается и отступает в норму.
Падение количества лейкоцитов в зависимости от количества и зрелости нейтрофилов
прогрессирование к норме указывает
восстановление.
Продолжение «сдвига влево» с падением общего количества лейкоцитов.
указывает на поломку тела
защитный механизм и является плохим
прогноз.
Процентное содержание эозинофилов, лимфоцитов и моноцитов в целом
уменьшается при острых инфекциях.
При туберкулезе увеличение моноцитов (моноцитоз) указывает на активность в
зараженный участок. Увеличение
лимфоциты (лимфоцитоз) указывают на заживление.
Повышение эозинофилов при паразитарных инфекциях и аллергических состояниях.
| Дифференциальный подсчет лейкоцитов определяет количество каждого типа лейкоцитов, присутствующих в крови. Это может быть выражено в процентах (относительное количество каждого типа лейкоцитов по отношению к общему количеству лейкоцитов) или в абсолютном значении (процентное соотношение x общее количество лейкоцитов). Из них абсолютное значение гораздо важнее относительного. Существует пять основных типов лейкоцитов:
Каждый тип клеток WBC имеет свои уникальные особенности. Нейтрофилы (сегментированные нейтрофилы, сегменты, полиморфонуклеоциты, полиморфноядерные нейтрофилы, Polys, PMN) Это самые распространенные лейкоциты, которые служат основной защитой от инфекции. Типичный ответ на инфекцию или серьезную травму — повышенная выработка нейтрофилов. Повязки / уколы На ранних этапах реакции на инфекцию будут обнаруживаться незрелые формы нейтрофилов.Это ячейки Stab или Band . Присутствие этих незрелых клеток называется «сдвигом влево» и может быть самым ранним признаком ответа лейкоцитов, даже до того, как лейкоциты станут повышенными. Эозинофилы (Eos) Эти клетки играют роль в аллергических расстройствах и в борьбе с паразитарными инфекциями. Повышение количества эозинофилов связано с:
Снижение количества эозинофилов связано с:
Базофилы (Baso’s) Эти клетки могут переваривать бактерии и другие инородные тела (фагоцитоз), а также играть определенную роль в аллергических реакциях. Повышение количества базофилов связано с:
Уменьшение количества базофилов связано с:
Моноциты (моноциты) Эти клетки реагируют на воспаление, инфекцию и инородные тела, проглатывая и переваривая инородный материал. Повышенное количество моноцитов связано с:
Снижение количества моноцитов связано с:
Лимфоциты Эти клетки играют как немедленную, так и отсроченную роль в ответ на инфекцию или воспаление. Повышенное количество лимфоцитов наблюдается в:
Уменьшение количества лимфоцитов наблюдается в:
| Нормальные значения *
|

 /мкл (103 клеток/мкл)
/мкл (103 клеток/мкл)