Лечение нарушения ритма и проводимости сердца — ФГБУ «НМИЦ ТПМ» Минздрава России
Лечение нарушений ритма сердца должно начинаться с диагностики – для успешного устранения этой проблемы необходимо в первую очередь определить ее причину. Это могут быть как определенные заболевания сердечно-сосудистой системы, так и сильный стресс, значительный лишний вес, злоупотребление алкоголем, табакокурением и напитками, содержащими большое количество веществ, раздражающих нервную систему.
Диагностика аритмий и других нарушений работы сердца в нашем центре проводится на новейшем оборудовании, поэтому врач сможет обнаружить малейшие отклонения от нормы и, при необходимости, направить пациента на дополнительные исследования. Если обнаружена, например, мерцательная аритмия, диагностика на этом не заканчивается, врач постарается выяснить, чем вызваны перебои в работе сердца и приложит все усилия для их устранения.
Когда стоит обратиться к врачу?
Очень важно как можно скорее попасть на прием к врачу, если вы чувствуете, что:
- Сердце бьется слишком быстро или медленно, чувствуются перебои в его работе.

- Появилась боль и давление в груди.
- Вас постоянно преследует слабость, сонливость, организм необычно быстро устает.
- Появилась одышка при небольших физических нагрузках.
- Случился обморок или внезапная потеря сознания.
Не стоит терять время, нарушение ритма и проводимости сердца может иметь серьезные последствия, иногда необратимые, если сразу же не начать лечение.
Вам может быть поставлен диагноз:
- Аритмия – сердце бьется слишком неравномерно.
- Тахикардия – сердечный ритм слишком быстрый.
- Брадикардия – сокращения происходят реже, чем это необходимо.
- Экстрасистолия – преждевременное сокращение сердца или его отдельных частей.
Желудочковые нарушения ритма сердца могут быть следствием не только проблем сердечно-сосудистой или нервной системы, но и сигнализировать об эндокринном заболевании, патологии органов пищеварения и даже о недостаточном уровне калия в крови.
Обязательно необходимо исключить нарушения ритма и проводимости после лечения с использованием мочегонных препаратов, большинство из них вымывают калий из организма, приводя, таким образом, к проблемам с сердцем.
Лечение нарушений ритма сердца
Наши специалисты, поставив диагноз, стараются назначить максимально эффективное и в то же время щадящее лечение. Часто для того, чтобы нарушение проводимости сердца исчезло, необходимо большее внимание уделить коррекции питания и образа жизни, а медикаменты становятся лишь вспомогательным средством.
К тому же, если обнаружена аритмия, диагностика должна включать все возможные направления – иногда для устранения проблем необходимо откорректировать работу щитовидной железы. В том случае, когда же проблема в самом сердце, мы готовы предоставить любую помощь, в том числе и оперативную.
Также наши специалисты наблюдают пациентов после проведенного лечения – если им необходима профилактическая, консультативная помощь или проверка кардиостимулятора.
Почему мы?
В таком крупном городе, как Москва, лечение аритмии предлагают многие. Но только у нас в центре вы сможете получить консультацию не одного специалиста, а множества профессионалов, которые работают сообща, обеспечивая максимально точную диагностику и эффективное избавление и от симптомов, и от причин заболевания.
Страница носит информационный характер. Точный перечень оказываемых услуг и особенности проведения процедур узнавайте по телефонам.
Сердце бьётся медленно. Причины, последствия
Что замедляет работу сердца?
При обследовании пациента кардиолог может поставить диагноз брадикардия. Что же это такое? Брадикардия — это вид нарушений сердцебиения или аритмии, при котором количество ударов сердца составляет меньше 60-ти в минуту.
Данный термин используется в медицине при описании симптомов пациента во время обследования и в процессе постановки диагноза. Обнаружить это нарушение можно подсчитывая пульс. Оно приводит к недостатку кровоснабжения, а также кислородному голоданию тканей и органов, что нарушает их полноценную деятельность. Брадикардия бывает физиологического и патологического типов. Физиологическая появляется у людей, занимающихся спортом. У спортсменов в период сна биение сердца притормаживается, так как необходимость в кислороде у организма понижается в спокойном состоянии. Патологическая брадикардия наблюдается при заболеваниях сердца и врождённых пороках. Замедляться сердечный ритм может после приема определённых медицинских препаратов, при высоком ВЧД, при наличии некоторых заболеваний, а ещё в шоковом состоянии в результате сильного испуга.
Патологическая брадикардия наблюдается при заболеваниях сердца и врождённых пороках. Замедляться сердечный ритм может после приема определённых медицинских препаратов, при высоком ВЧД, при наличии некоторых заболеваний, а ещё в шоковом состоянии в результате сильного испуга.Симптоматика
В случае средней брадикардии (40 ударов в минуту), ощущается потливость, головокружение, головная боль, одышка, слабость.
Если частота ударов сердца ещё меньше, наблюдаются обмороки в результате гипоксии мозга, так как при медленной работе сердца в мозг поступает мало кислорода. У детей с врождённым нарушением сердечного ритма без сопутствующей медицинской поддержки нарушается развитие органов и замедляется процесс роста.
Кардиологу следует показаться при обнаружении у себя замедления пульса и сопутствующих болезненных ощущений. Даже если при обследовании никаких нарушений не обнаружится, то стоит проконсультироваться у невролога на предмет нарушений работы вегетативной системы.
Лечение, назначенное врачом, зависит от причины брадикардии и степени её проявления. В любом случае нужно будет провести множество диагностических процедур. В случае тяжёлой брадикардии с частыми обмороками, рассматривают вариант постановки кардиостимулятора.
Можно ли избежать развития заболевания?
Замедленность сердцебиения можно определить, подсчитывая пульс, а вот поставить правильный диагноз поможет электрокардиограмма. Также для более точного диагноза может понадобиться эхокардиограмма и ряд анализов.
Большую роль в предотвращении сердечных недугов играет профилактика и ведение здорового образа жизни. Этому способствуют:
- исключение из своей жизни вредных привычек, в особенности курения;
- ведение контроля за количеством глюкозы в крови;
- физическая активность;
- наблюдение за собственным весом;
- устойчивость к стрессам;
- полезное питание.
Также снизить риск развития брадикардии поможет назначенное врачом медикаментозное лечение и занятия лечебной физкультурой.
Инфекции и сердце
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наукГод здоровья. Прочитай и передай другому
Среди многообразной патологии сердца немалую долю занимают заболевания, возникающие вследствие негативного воздействия инфекционных агентов на сердце.
Инфекционные агенты — это огромное количество микроорганизмов, встречающихся в окружающем человека мире. К ним относятся бактерии, спирохеты, риккетсии, простейшие, патогенные грибы, вирусы. Если в прошлом веке виновниками поражения сердца были преимущественно бактерии, то в последние годы увеличивается значимость вирусных инфекций.
Инфекционные агенты могут оказывать прямое повреждающее действие на сердечную мышцу — миокард, или вызывать определенные негативные изменения со стороны иммунной системы, что приводит к нарушению ее функций.
Иммунная система
 Защита осуществляется путем распознавания чужеродных клеток или веществ, попавших в организм человека, их обезвреживании или удалении из организма.
Защита осуществляется путем распознавания чужеродных клеток или веществ, попавших в организм человека, их обезвреживании или удалении из организма.Функции иммунной системы регулируются нервной и эндокринной системами. Многообразие мощных стрессорных воздействий, сопровождающих жизнь современного человека, приводит к нарушению функций иммунной системы, а, следовательно, ослабляет его защиту от воздействия инфекционных агентов. Поэтому достаточно часто инфекционные поражения сердца возникают на фоне чрезмерных нагрузок, психических травм, негативных событий в жизни человека (конфликт на работе или в семье, болезнь близких людей, потеря работы, развод, смерть близкого человека и т.д.).
Выделяют естественный и искусственный иммунитет.
 Естественный иммунитет формируется вследствие передачи от матери к плоду через плаценту или с молоком готовых защитных факторов, а также в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без появлений симптомов болезни). Профилактика инфекционных поражений начинается с зачатия ребенка и продолжается после его рождения — здоровая мать и грудное вскармливание — лучшие методы профилактики на этом этапе жизни человека.
Естественный иммунитет формируется вследствие передачи от матери к плоду через плаценту или с молоком готовых защитных факторов, а также в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без появлений симптомов болезни). Профилактика инфекционных поражений начинается с зачатия ребенка и продолжается после его рождения — здоровая мать и грудное вскармливание — лучшие методы профилактики на этом этапе жизни человека.После рождения ребенка в защиту включается и искусственный иммунитет, формирующийся при проведении профилактических прививок. Соблюдение календаря прививок — основа профилактики на последующих этапах жизни человека. В настоящее время прививки осуществляются против наиболее распространенных и тяжелых инфекций, но существует огромное количество других микроорганизмов, оказывающих повреждающее действие на организм человека в целом и сердце, в частности.
Наступила зима, а с ее приходом увеличивается количество болезней простудного характера.
 К наиболее распространенным простудным заболеваниям относятся острый тонзиллит (ангина), обострения хронического тонзиллита, фарингиты.
К наиболее распространенным простудным заболеваниям относятся острый тонзиллит (ангина), обострения хронического тонзиллита, фарингиты. Тонзиллит — это воспаление глоточных миндалин, которые относятся к вторичным органам иммунной системы. Причиной возникновения как острого, так и хронического тонзиллита являются патогенные микроорганизмы
Острый и хронический процессы в миндалинах протекают по-разному. Проявлениями ангины бывают сильные боли в горле при глотании, увеличение подчелюстных и шейных лимфатических узлов, повышение температуры до 39-40 градусов, головные и мышечные боли, общая слабость, связанные с интоксикацией. Эти симптомы требуют обязательного, раннего обращения к врачу. Хронический тонзиллит и его обострения могут проявляться незначительным повышением температуры, особенно в вечерние часы, першением или небольшими болями в горле, сочетающимися с повышенной утомляемостью, утренней слабостью, беспокойным сном, нарушением аппетита, что в итоге снижает трудоспособность человека.
 Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов.
Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов. Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.
Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.При хроническом тонзиллите в миндалинах можно обнаружить до нескольких десятков (обычно около 30) видов микроорганизмов — грибов и бактерий, но основной причиной заболевания является стрептококк.
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец — лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) — постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета — гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет).![]() В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца — эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма — мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий — болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже.
При острой ревматической лихорадке могут поражаться все структуры сердца — эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма — мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий — болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь — хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
- Для больных, перенесших ОРЛ без кардита (артрит, хорея) — не менее 5 лет после атаки или до 18 лет (по принципу «что дольше»).
- Для больных, с излеченным кардитом без порока сердца — не менее 10 лет после атаки или до 25 лет (по принципу «что дольше»).
- Для больных, со сформированным пороком сердца (в том числе оперированным) — пожизненно.
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит — заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
|
Аортальный клапан Митральный клапан |
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 — 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 — 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).

Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
|
Вид манипуляции |
Частота бактериемии |
|
Экстракция зубов |
61-85%, |
|
Профилактическое лечение зубов |
0-28%, |
|
Чистка зубов |
0-26%, |
В зависимости от исходного состояния сердца и эндокарда заболевание может протекать в двух вариантах. Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Вторичный ИЭ (70% случаев) развивается на клапанах или эндокарде, измененных вследствие врожденных или приобретенных пороков сердца.
Диагностика инфекционного эндокардита затруднена в связи с тем, что на ранних этапах отсутствуют какие-либо специфические признаки заболевания. К неспецифическим можно отнести лихорадку, общее недомогание, потерю веса, снижение трудоспособности. Признаки поражения сердца формируются на 3-4 неделе болезни. До этого заболевание может маскироваться под болезни почек, легких, инсульты, тромбоэмболии в различные внутренние органы, утяжеление хронической сердечной недостаточности.
Профилактика инфекционного эндркардита может привести к снижению заболеваемости. По данным исследователей из Франции на 1500 пациентов, получивших антибиотикопрофилактику предотвращается от 60 до 120 случаев инфекционного эндокардита. Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
К манипуляциям, которые могут вызвать бактериемию и при которых следует проводить антибиотикопрофилактику отнесны:
- Бронхоскопия.
- Цистоскопия во время инфекции мочевых путей.
- Биопсия мочевыводящих органов или предстательной железы.
- Стоматологические процедуры с риском повреждения десны или слизистых.
- Тонзилэктомия, аденоидэктомия.
- Расширение пищевода или склеротерапия варикозных вен пищевода.
- Вмешательства при обструкции желчевыводящих путей.
- Трансуретральная резекция предстательной железы.
- Инструментальное расширение уретры.
- Литотрипсия (дробление камней).
- Гинекологические вмешательства в присутствии инфекции.
Активными участниками организации и проведения профилактики инфекционного эндокардита должны быть не только врачи, и сами пациенты. Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
«Если кто-то ищет здоровье, спроси его вначале,
готов ли он в дальнейшем расстаться со всеми причинами своей болезни, —
только тогда ты сможешь ему помочь». Сократ
В этом смысл профилактики как немедикаментозной, в основе которой лежит коррекция многих поведенческих факторов риска, так и медикаментозной.
Зная когда проводить профилактику, следует познать и как ее проводить. Выбор способа профилактики базируется на 3 принципах. Принцип первый — определить к какой группе Вы относитесь — высокого или промежуточного риска. Принцип второй — оценить переносимость антибактериальных препаратов — регистрировались когда-либо любые аллергические реакции на препараты пенициллинового ряда (пенициллин, бициллин, ампициллин, амоксициллин, оксациллин, и другие). Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
При проведении зубоврачебных процедур или диагностических и лечебных манипуляций на дыхательных путях, пищеводе рекомендуются следующие профилактические режимы:
Для пациентов всех групп без аллергии к препаратам пенициллинового ряда:
- Амоксициллин в дозе 2,0 грамма через рот внутрь за 1 час до процедуры.
- В случае проблем с приемом через рот ампициллин или амоксициллин в дозе 2 грамма внутривенно за 30-60 минут до процедуры.
Для пациентов с аллергией к препаратам пенициллинового ряда:
-
Клиндамицин 600 мг или
-
Азитромицин 500 мг или
-
Кларитромицин 500 мг внутрь за 1 час до процедуры
При проведении манипуляций на органах моче-полового и желудочно-кишечного тракта применяются следующие профилактические режимы:
- Для лиц, не имеющих аллергии к препаратам пенициллинового ряда: Группа высокого риска — ампициллин или амоксициллин в дозе 2 г внутривенно и гентамицин из расчета 1,5 мг/кг массы тела внутривенно за 30-60 минут до процедуры.
 Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Группа промежуточного риска — Ампициллин (амоксициллин) 2,0 г внутривенно за 30-60 минут до процедуры или амоксициллин 2,0 г внутрь через рот за 1 час до процедуры
Группа высокого риска — ванкомицин 1, 0 грамм внутривенно за 1 час до процедуры в сочетании с внутривенным или внутримышечным введением гентамицина из расчета 1,5 мг/кг массы тела.
Группа промежуточного риска — ванкомицин 1,0 грамм внутривенно за 1 час до процедуры
Представленные профилактические программы для пациентов с острой ревматической лихорадкой и инфекционным эндокардитом не являются рецептом для покупки и направлением для введения препарата. Все профилактические режимы должны быть обсуждены с лечащим врачом — терапевтом, кардиологом, ревматологом. Но без знаний самого пациента, его информированности о сути и значимости первичной и вторичной профилактики любого заболевания, в том числе и инфекционных поражений сердца для сохранения высокого качества его жизни осуществить профилактические мероприятия невозможно. А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
Значимость взаимодействия врача и пациента признавалась древними целителями. Гиппократ писал: «Жизнь коротка, путь искусства долог, удобный случай быстротечен, опыт ненадежен, суждение трудно. Поэтому не только сам врач должен быть готов совершить все, что от него требуется, но и больной, и окружающие, и все внешние обстоятельства должны способствовать врачу в его деятельности.
А китайский врачеватель Лао-Цзюнь пишет о профилактике:
«Если желаешь спастись от катастрофы или разрешить проблему, то лучше всего заранее предотвращать их появление в своей жизни. И тогда не будет трудностей.
Для того чтобы излечить недуг, избавиться от болезни, лучше всего быть готовым к ним загодя. Тогда будет счастливый исход. В настоящее время люди не обращают внимание на это и не стараются предотвращать, а направляют силы на то, чтобы спасаться. Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Таким образом, человек мудрости добивается счастья, когда нет еще и предзнаменований. Он избавляется от беды, когда она еще не появилась. Ведь катастрофа рождается из мелочей, а болезнь возникает из тончайших отклонений. Люди считают, что маленькое добро не приносит пользы, и потому не желают делать добро. Им кажется, что от маленького зла не будет ущерба, и потому они не стремятся исправиться. Если не накапливать добро мало-помалу, тогда не получится великой Потенции. Если не воздерживаться от зла в малом, тогда свершится большое преступление. Поэтому выберем самое важное, чтобы показать, как оно рождается.»
Аритмии сердца у детей — причины, симптомы, диагностика и лечение аритмии у ребенка в Москве в клинике «СМ-Доктор»
ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ Содержание:Описание заболевания
Симптомы
Причины
Диагностика
Лечение
Профилактика Аритмии — одно из самых распространенных заболеваний сердечно-сосудистой системы среди детей и подростков.
 Проявляются они в нарушении работы сердца. Для аритмии характерны изменения частоты, регулярности и последовательности сокращений сердца. В более широком понимании аритмия — это любое отклонение ритма сердца от нормы.
Проявляются они в нарушении работы сердца. Для аритмии характерны изменения частоты, регулярности и последовательности сокращений сердца. В более широком понимании аритмия — это любое отклонение ритма сердца от нормы.Часто аритмии у детей являются следствием врожденных или приобретенных заболеваний сердечно-сосудистой системы. Выявить аритмии в детском возрасте без инструментальной диагностики достаточно сложно, поскольку ребенок может не обращать внимание на дискомфорт, вызываемый заболеванием и не предъявлять жалоб. Именно поэтому крайне важно своевременно посещать врачей и проходить плановые обследования.
Аритмии у детей делятся на две основные группы – заболевания, характеризующиеся повышенной частотой сердечных сокращений (тахиаритмии), и заболевания, основным проявлением которых является редкий ритм сердца (брадиаритмии).
Симптомы аритмии
Проявления аритмии у ребенка могут иметь различную специфику. Для каждой возрастной группы характерны свои особенности.
У новорожденных и грудных детей аритмия может проявляться в следующих симптомах:
- Отказ от еды.
- Замедленный рост.
- Прерывистый сон.
- Бледность.
- Одышка.
Порядка половины всех случаев аритмии у детей школьного возраста и подростков проходят бессимптомно и выявляются при плановой диспансеризации. В остальных случаях признаком аритмии может быть повышенная утомляемость, непереносимость физических нагрузок, бледность, сниженный аппетит, апатичность или наоборот легкая возбудимость.
При редкой частоте сердечных сокращений могут наблюдаться головокружения, боли в области сердца, обмороки. Такие проявления требуют немедленного вмешательства специалистов и госпитализации ребенка.
Если вы обнаружили у своего ребенка подобные симптомы, запишитесь на прием к специалистам нашей клиники. Телефон для записи: +7 (495) 292-59-86.
Причины аритмии
Причины аритмии у ребенка объединяют в несколько групп:- Связанные с работой сердца (кардиальные причины).
 К ним относятся врожденные и приобретенные пороки сердца, кардиты и кардиомиопатии, артериальная гипертензия, миокардиты и др. Также в эту группу можно отнести последствия тяжело перенесенных инфекционных заболеваний, таких как ангина, пневмония, дифтерия.
К ним относятся врожденные и приобретенные пороки сердца, кардиты и кардиомиопатии, артериальная гипертензия, миокардиты и др. Также в эту группу можно отнести последствия тяжело перенесенных инфекционных заболеваний, таких как ангина, пневмония, дифтерия. - Экстракардиальные причины. К ним можно отнести заболевания центральной нервной системы, травмы и опухоли головного мозга, наследственные заболевания, недоношенность, осложненное течение родов и т.д. Условно к этой группе относится аритмия у подростков, которая является следствием быстрого роста организма в условиях, когда сердце и сосуды не успевают за ростом мышц и скелета.
Диагностика аритмии
Для постановки точного диагноза необходима консультация детского аритмолога или детского кардиолога. Первичный осмотр специалиста включает:- Изучение истории болезни.
- Проведение полного осмотра (пальпация, перкуссия, аускультация).
При подозрении на аритмию врач направит ребенка на инструментальную диагностику:
- Электрокардиография – универсальный метод позволяющий оценить работу сердца в конкретный временной период.

- Суточное холтеровское мониторирование. Более точный метод по сравнению с обычной электрокардиографией, так как фиксирует работу сердца в течении продолжительного времени (суток), включая сон, физические нагрузки, различные периоды активности и т.д.
- Нагрузочные тесты. Это анализ сердечной активности при физических нагрузках различной интенсивности.
Применение этого метода возможно только с детьми старшего возраста.
После постановки диагноза аритмолог или детский кардиолог может назначить обследования, нацеленные на выявление причин заболевания:
- ЭхоКГ (эхокардиография или УЗИ сердца). Позволяет выявить органические причины заболевания, например, пороки сердца, опухоли и т.д.
- Рентгенография. Данный метод нацелен на выявление экстракардиальных причин появлении аритмии, например, патологии позвоночника, крупных сосудов.
- ЭЭГ. Электроэнцефалография показана в случаях подозрения на связь аритмии с заболеваниями головного мозга.

Клиника для детей и подростков «СМ-Доктор» оснащена только современным диагностическим оборудованием, что позволяет нашим специалистам поставить точный диагноз и назначить своевременное лечение заболевания.
Лечение аритмии
Методы лечения аритмии у детей зависят от причин и варианта выявленных нарушений. Только врач аритмолог (кардиолог детский) принимает решение о необходимости лечения аритмии.Категорически запрещается самостоятельное лечение заболевания. Это грозит ребенку осложнениями и развитием опасных симптомов.
Однако, учитывая нередкий бессимптомный характер течения многих нарушений ритма, в том числе жизнеугрожающих, большое внимание к проблеме должны проявлять сами родители.
Чтобы записаться на прием к детскому аритмологу в «СМ-Доктор», заполните онлайн-форму или позвоните нам по телефону +7 (495) 292-59-86.
Врачи:
Записаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по
указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и
организации записи к специалисту клиники.
Ваши данные необходимы для обеспечения обратной связи и
организации записи к специалисту клиники.
Сердце ребёнка. Вселенная твоего счастья
Два сердца бьются вместе
Когда ты впервые слышишь сердцебиение своего малыша, это незабываемое чувство. Эмоции переполняют тебя, ты меняешься внутренне. Беременность — уникальное состояние, когда твоё тело и мысли, поведение и эмоции полностью перестраиваются, так как скоро появится малыш. Сейчас любые волнения и новые события вы переживаете вместе. Если твоё сердцебиение учащается, быстрее бьётся и сердце малыша. Он также радуется или грустит вместе с тобой. Поэтому сохраняй спокойствие, не волнуйся по пустякам, выбирай для себя самые приятные занятия: слушай музыку, бывай на природе, обустраивай комнату для ребёнка — эти занятия помогают сохранять стабильный психоэмоциональный фон.
Старайся оградить себя от переутомления и волнений, делегируй полномочия членам семьи. Обсуди с врачом нагрузки: что тебе разрешено, а от каких действий стоит воздержаться в каждом триместре. Полезно после работы пройтись пешком по парку или скверу, но если ты устала или врач не рекомендует много ходить, побудь дома, почитай книгу, журнал или посмотри любимый фильм.
Полезно после работы пройтись пешком по парку или скверу, но если ты устала или врач не рекомендует много ходить, побудь дома, почитай книгу, журнал или посмотри любимый фильм.
После 30 недель, когда ты выйдешь в декрет, появится больше времени на отдых, приятные дела и заботы. Но помни: ремонт, перестановка мебели, подъём тяжестей или генеральная уборка — не для тебя, попроси помощи у родных.
Забота о здоровье сердца малыша
Важно заботиться о том, чтобы сердечко малыша росло и развивалось правильно. Для этого разнообразь свой рацион максимально полезными продуктами. Клетки ребёнка активно делятся, им необходимо много питательных веществ, витаминов и минералов. Из этих «кирпичиков» создаются новые мышечные клетки в миокарде, которые перекачивают всё больший и больший объём крови. Обрати внимание на достаточное потребление белка: именно из него строятся новые клетки. Наиболее полезными будут такие продукты, как постное мясо, жирная морская рыба, морепродукты, курица или индейка. Не менее важно есть мясные блюда ещё и потому, что они содержат железо, необходимое для роста сердца и переноса кислорода клетками крови.
Не менее важно есть мясные блюда ещё и потому, что они содержат железо, необходимое для роста сердца и переноса кислорода клетками крови.
Однако не всегда железа, получаемого с пищей, достаточно для того, чтобы покрывать все ваши потребности — твои и растущего малыша. Оно активно расходуется на построение клеток сердца и образование эритроцитов (красных клеток крови, переносящих кислород), поэтому пополнить его запасы помогут витаминно-минеральные добавки с железом.
Сейчас тебе необходимы и жиры, особенно ненасыщенные. Помимо рыбы, в которой содержатся важные для сердечка малыша омега-кислоты, тебе нужны растительные масла: оливковое, подсолнечное, льняное.
Белки и железо лучше всего усвоятся, если ты будешь употреблять много свежей зелени, фруктов и овощей. В них содержатся витамин С, рутин и фолиевая кислота, которые жизненно необходимы для правильного развития сердца и сосудов малыша. Если у тебя нет аппетита или не хочется есть именно эти продукты, ты можешь ежедневно недополучать положенную норму овощей, фруктов и зелени. Кроме того, при хранении и транспортировке из других стран плоды постепенно теряют часть витаминов. Особенно это важно, если речь идёт о фолатах (метафолине, фолиевой кислоте), которые нужны для активного деления клеток сердца.
Кроме того, при хранении и транспортировке из других стран плоды постепенно теряют часть витаминов. Особенно это важно, если речь идёт о фолатах (метафолине, фолиевой кислоте), которые нужны для активного деления клеток сердца.
Для сердца также необходим калий, который помогает ему сокращаться. Поэтому обрати внимание на продукты, богатые этим минералом. Это бананы, брокколи, листовые овощи, отварной картофель, фасоль. Не менее важно достаточное поступление в организм кальция и магния. Они играют важную роль не только в процессе роста скелета, но и в развитии сердца малыша. Не забывай регулярно употреблять молочные продукты: творог, йогурт, сыр, кефир или молоко. Магния много в крупах, орехах и бобовых, включай эти продукты в свой рацион как можно чаще.
Не всегда у тебя будет возможность или желание соблюдать все рекомендации по питанию, некоторые продукты могут разонравиться, надоесть (например, творог или шпинат), других же нужно съесть слишком много, чтобы получить необходимую суточную дозу тех или иных витаминов. Ежедневно восполнять дефицит недостающих компонентов помогут витаминно-минеральные комплексы.
Ежедневно восполнять дефицит недостающих компонентов помогут витаминно-минеральные комплексы.
Не забывай, что нужно больше двигаться: когда ты активна, твоя кровь лучше насыщается кислородом, а значит, и твой малыш получает больше кислорода через плаценту. Ходи на прогулки, чаще посещай парки и скверы. Это не только позволяет насытить кровь дополнительной порцией кислорода. В это время ты можешь общаться с малышом, наслаждаться прекрасными минутами, проведёнными вместе, строить планы и мечтать о вашей скорой встрече.
Бесспорно, человеческое сердце уникально. Процесс формирования и совершенствования его структур происходит в течение всей беременности. Он очень сложный и трудоёмкий, поэтому тебе важно следить за своим здоровьем и тем самым заботиться о себе и ребёнке.
Материал подготовил Коваленко Евгений Александрович.
Источники:
- Sadler, T.W. (2012). Langman. Embriología Médica. Lippincott William s& Wilkins. P. 165.
- Patterson A.
 J., Zhang L.. Hypoxia and fetal heart development. Curr. Mol. Med. 2010 Oct;10(7):653-66. Review. PubMed PMID: 20712587; PubMed Central PMCID: PMC3075953.
J., Zhang L.. Hypoxia and fetal heart development. Curr. Mol. Med. 2010 Oct;10(7):653-66. Review. PubMed PMID: 20712587; PubMed Central PMCID: PMC3075953. - Taber, L.A., & Perucchio, R. (2000). Journal of Elasticity, 61(1/3), 165–197. doi: 10.1023/a:1011082712497
- Н.Н. Володин — Неонатология. Национальное руководство 2008 г.
- Pregnancy: Stages of pregnancy. U. S. Department of Health and Human Services. URL: https://www.womenshealth.gov/pregnancy/youre-pregnant-now-what/stages-pregnancy
- Fernández, Patricia Martha (2002). Manual de biología del desarrollo. ManualModerno. P. 243
Романтическая тахикардия / Новости общества Красноярска и Красноярского края / Newslab.Ru
Дышите. Дышите глубже. С каждым вдохом и выдохом, обогащаясь кислородом в легких, движется по сосудам кровь — от самых крупных артерий к тончайшим капиллярам. Бесконечная череда сокращений и расслаблений сердечной мышцы регулирует интенсивность процесса.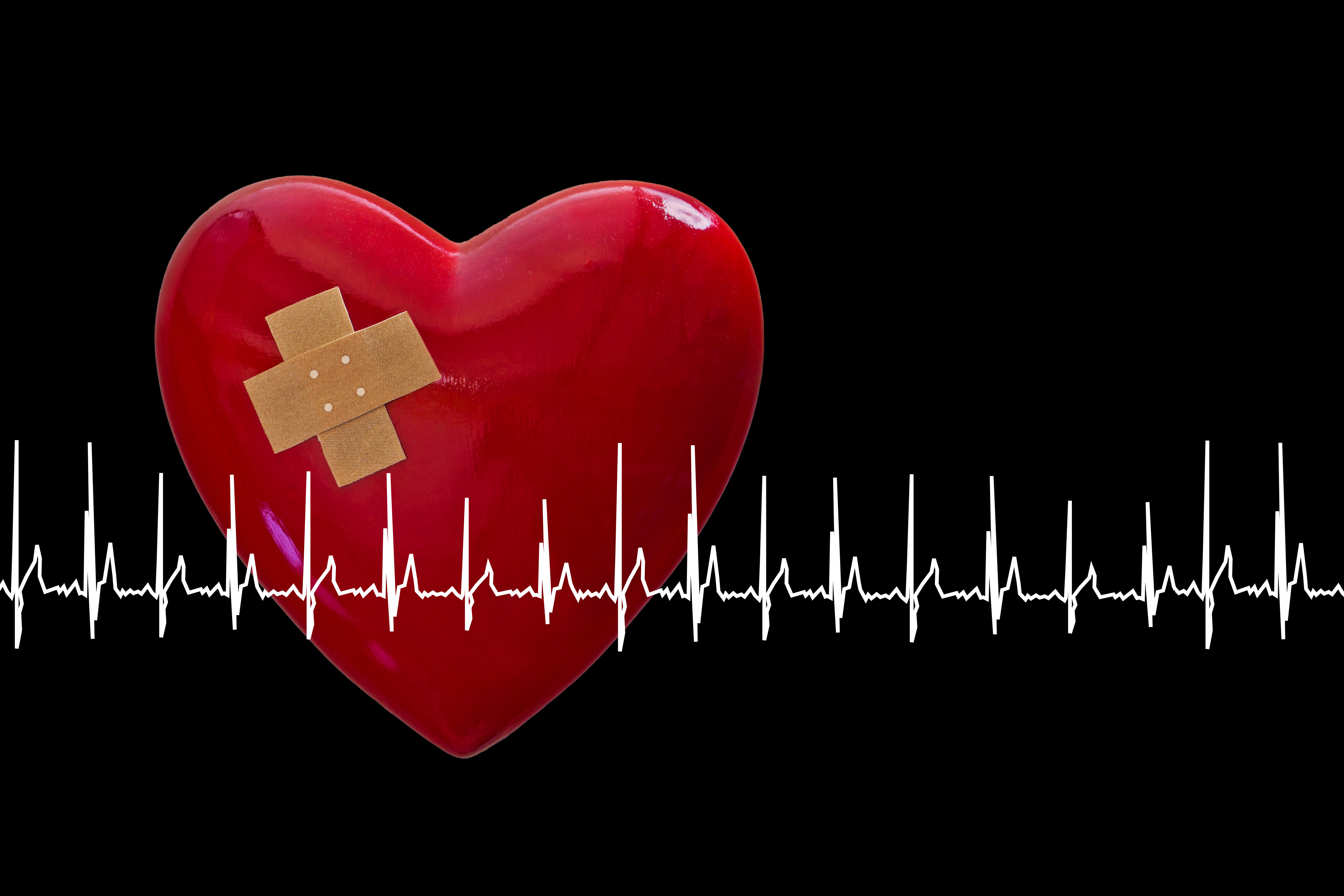 Двухступенчатый ритмичный стук, в котором мы узнаем «звуки сердца», на деле — отголоски работы клапанов, сокращения миокарда и ударов каждой порции крови о стенки аорты. Первый тон — протяжный и звонкий, второй — короткий и глухой (помнится, незабвенный лектор по кардиологии воспроизводил их последовательность голосом как «бу-тук»). Если врач, приложив фонендоскоп к вашей грудной клетке слева, больше ничего не услышит — это хороший знак.
Двухступенчатый ритмичный стук, в котором мы узнаем «звуки сердца», на деле — отголоски работы клапанов, сокращения миокарда и ударов каждой порции крови о стенки аорты. Первый тон — протяжный и звонкий, второй — короткий и глухой (помнится, незабвенный лектор по кардиологии воспроизводил их последовательность голосом как «бу-тук»). Если врач, приложив фонендоскоп к вашей грудной клетке слева, больше ничего не услышит — это хороший знак.
В отличие от большинства органов нашего тела, сердце обладает собственным автоматизмом — то есть ритм сокращений задается клетками-водителями ритма, расположенными внутри него. Эти клетки выстраиваются в узлы и пучки, обеспечивая последовательность работы предсердий и желудочков. Именно благодаря водителям ритма сердце лягушки способно сокращаться вне ее тела, лишенное связи с нервной системой.
Тем не менее, нервная система оказывает очень важное воздействие на сердечный ритм. К проводящей системе (те самые клетки-водители ритма) подходят волокна симпатических и парасимпатических нервов, способные ускорять и замедлять сокращения сердечной мышцы. Именно благодаря этому — под влиянием изменений условий окружающей среды — сердце может начать работать в усиленном или «расслабленном» режиме. Такое влияние заметно, к примеру, при физических нагрузках или во время сна.
К проводящей системе (те самые клетки-водители ритма) подходят волокна симпатических и парасимпатических нервов, способные ускорять и замедлять сокращения сердечной мышцы. Именно благодаря этому — под влиянием изменений условий окружающей среды — сердце может начать работать в усиленном или «расслабленном» режиме. Такое влияние заметно, к примеру, при физических нагрузках или во время сна.
Еще один механизм увеличения частоты сердечных сокращений — воздействие адреналина на клетки-кардиомиоциты. На их поверхности располагаются бета-1-адренорецепторы, чувствительные к «гормону страха». Волнуетесь перед экзаменом? Злитесь на собеседника? Влюбились по уши?.. Стук в висках и взрывной пульс — проделки адреналина. В определенных ситуациях такое воздействие позволяет мобилизоваться и совершить невозможное, в других — вызывает смертельное оцепенение.
Как бы то ни было — настораживает тот факт, что ЧСС (частота сердечных сокращений) обратно пропорциональна продолжительности жизни. Медленнее, чем у человека, сердце бьется разве что у черепах — но они, как известно, завидные долгожители. Та же картина наблюдается, если присмотреться к статистике внутри людской популяции. Как правило, именно хроническая тахикардия, то есть учащенное сердцебиение, предшествует каким-либо заболеваниям сердца, тогда как патологическая брадикардия (по аналогии, от греч. bradýs — медленный) — явление сравнительно более редкое. Но, признаться, и более опасное.
Медленнее, чем у человека, сердце бьется разве что у черепах — но они, как известно, завидные долгожители. Та же картина наблюдается, если присмотреться к статистике внутри людской популяции. Как правило, именно хроническая тахикардия, то есть учащенное сердцебиение, предшествует каким-либо заболеваниям сердца, тогда как патологическая брадикардия (по аналогии, от греч. bradýs — медленный) — явление сравнительно более редкое. Но, признаться, и более опасное.
В норме пульс человека в возрасте от 15 до 50 лет должен составлять 60-80 ударов в минуту. Эти значения могут несколько изменяться — в зависимости от физической подготовки организма или состояния здоровья (так, к примеру, заболевания щитовидной железы могут как ускорять, так и замедлять ЧСС). У спортсменов пульс, как правило, ниже 60 ударов в минуту — их сердце имеет больший размер и выбрасывает необходимый объем крови с меньшими усилиями.
Постоянная тахикардия должна настораживать — сама по себе она не опасна, но может со временем приводить к хроническому повышению артериального давления или нарушению сердечного ритма. Многие недооценивают значение повышенной ЧСС, ссылаясь на особенности темперамента, но это неверно: в покое даже у самого взрывного холерика не должно быть пульса выше 90 ударов в минуту.
Многие недооценивают значение повышенной ЧСС, ссылаясь на особенности темперамента, но это неверно: в покое даже у самого взрывного холерика не должно быть пульса выше 90 ударов в минуту.
Лучшее, что можно сделать для сердца в течение жизни — тренировать его всевозможными физическими нагрузками. Это называется физиологическая гипертрофия — вы превращаете примитивный насос в отличный агрегат, способный с легкостью увеличивать и уменьшать производительность. Тренированность сердца можно оценить по тому, как быстро пульс приходит в норму после физической нагрузки (подобные тесты вы найдете в спортивных журналах и на сайтах по фитнесу). И, кстати, любовь к спорту никак не сказывается на склонности влюбляться без памяти… А потому — вперед на пробежку, в спортзал или, на худой конец, хотя бы сделайте музыку погромче и потанцуйте!.. 🙂
Ольга Дарсавелидзе
Что такое экстрасистолы?
Что такое экстрасистолы?
Экстрасистолы – это сердцебиения, которые возникают за пределами физиологического ритма сердца и могут вызывать неприятные симптомы. Экстрасистолия также упоминается как пропущенные сердцебиения или «сердечные икоты», и с медицинской точки зрения рассматривается как форма сердечной аритмии.
Экстрасистолия также упоминается как пропущенные сердцебиения или «сердечные икоты», и с медицинской точки зрения рассматривается как форма сердечной аритмии.
В большинстве случаев дополнительные сердцебиения почти не ощущаются или ощущаются очень слабо. Регулярные и сильновыраженные симптомы причина обратиться к врачу и диагностировать или исключить возможную болезнь сердца.
Как возникают экстрасистолы?
Основной причиной является нарушение сердечного ритма, которое происходит за пределами синусового узла. Экстрасистолы могут возникать как у кардиологических пациентов, так и у здоровых людей, и часто остаются незамеченными.
Большинство экстрасистол безвредны. Тем не менее, они могут быть симптомами болезни сердца. Поэтому, если вы испытываете какие-либо описанные ниже симптомы, всегда следует проконсультироваться с врачом, чтобы исключить или диагностировать заболевание сердца.
В зависимости от точного места происхождения в сердце они классифицируются как суправентрикулярные экстрасистолы (SVES), которые генерируются выше уровня желудочка, или желудочковые экстрасистолы (VES), которые генерируются в желудочке.
Экстрасистолы могут встречаться изолированно, парами или в так называемых «коротких залпах».
Каковы симптомы экстрасистол?
Типичные симптомы экстрасистол, вызывающих нарушение сердечного ритма, включают:
- Сердцебиение ощущается нерегулярным и более сильным, чем обычно, или слишком сильным, с ощущением биения сердца в горле;
- Чувство тревоги или паники;
- Потливость;
- Грудная боль;
- Ощущение дыхательной недостаточности;
- Расстройство желудка или частые позывы к мочеиспусканию;
- Головная боль или тошнота.
Всегда консультируйтесь с кардиологом, если эти симптомы возникают в связи с уже существующим основным заболеванием сердца.
Что вызывает экстрасистолу?
Среди причин возникновения экстрасистол у здоровых людей:
- Переутомление;
- Недостаток сна;
- Стресс;
- Чрезмерные физические и умственные нагрузки;
- Дефицит калия или магния;
- Потребление алкоголя, никотина или кофе.

Экстрасистолы могут, однако, также быть симптомом болезни сердца, такой как:
Экстрасистолы: какие есть варианты лечения?
У здоровых людей обычно нет необходимости лечить экстрасистолу. Часто достаточно просто внести некоторые изменения в образ жизни: сократить потребления алкоголя и сигарет, корректировка занятий спортом и достаточное количество сна.
Если вы занимаетесь в тренажерном зале, то не игнорируйте разминку, в которую включают двадцатиминутный бег с ЧСС в диапазоне ~130-165 (в зависимости от возраста) в минуту. Сократите количество упражнений с максимальным весом спортивных снарядов.
Кроме того, учащенное сердцебиение иногда можно нейтрализовать, принимая минеральные добавки, хотя вы всегда должны проконсультироваться с врачом, прежде чем принимать какие-либо пищевые добавки.
Лечение необходимо, если симптомы очень выражены или экстрасистолы вызваны уже известным заболеванием сердца.
Экстрасистолы можно лечить с помощью лекарств стабилизирующих сердечный ритм с помощью бета-блокаторов.
Если назначенное лечение не помогает или эта форма лечения недоступна из-за возможных побочных эффектов применяется катетерная абляция.
Записаться к аритмологу
Учащенное сердцебиение — симптомы, причины, лечение
Учащенное сердцебиение или тахикардия — это состояние, при котором сердце бьется быстро, обычно более 100 ударов в минуту для взрослого. Учащенное сердцебиение может быть нормальным или возникать в результате болезни, расстройства или другого вредного состояния.
Сердце перекачивает кровь к легким и остальным частям тела, сокращая свои четыре камеры. Две верхние камеры — это предсердия, а две нижние камеры — желудочки.Синусовый узел, небольшая группа клеток в правом предсердии, передает электрический импульс через сердце, заставляя предсердия сокращаться. Импульс проходит через желудочки, позволяя им сокращаться и перекачивать кровь по всему телу. Количество ударов сердца в минуту называется частотой сердечных сокращений. Скорость этих сокращений определяется нервными импульсами и гормонами в крови.
Частота сердцебиения постоянно меняется, повышаясь и понижаясь в зависимости от многих условий и ситуаций.Например, частота сердечных сокращений будет повышаться во время напряженной деятельности, чтобы все клетки тела получали достаточное количество богатой кислородом крови. Сердцебиение также может учащаться в ответ на стрессовые ситуации или когда вы испытываете боль. Ваше сердцебиение обычно снижается в периоды расслабления или сна. Средняя частота пульса взрослого человека в состоянии покоя находится в диапазоне от 60 до 80 ударов в минуту.
На частоту сердечных сокращений влияют многие факторы, в том числе возраст, общее физическое состояние, аэробная подготовка и высота над уровнем моря.Младенцы и дети обычно имеют более учащенное сердцебиение, чем взрослые. Учащенное сердцебиение также может быть вызвано многими заболеваниями, расстройствами и состояниями, такими как болезни сердца, врожденные пороки сердца и гипертиреоз.
Лечение аномально учащенного сердцебиения зависит от конкретного типа основного сердечного ритма, его первопричины, вашего возраста, истории болезни и других факторов.
Является ли ваше учащенное сердцебиение признаком наджелудочковой тахикардии?
Как диагностируется СВТСВТ обычно диагностируется с помощью электрокардиограммы или ЭКГ, когда у пациента наблюдается учащенный сердечный ритм.
«В идеале, эпизод должен быть зафиксирован в отделении неотложной помощи на ЭКГ», — говорит Латчамсетти. «В противном случае пациенту могут дать датчик сердечного ритма, который он будет носить в амбулаторных условиях, пока эпизод не будет записан и не будет правильно диагностирован».
СМОТРИ ТАКЖЕ: Как отличить сердечный приступ от панической атаки
Чтобы прекратить острый эпизод СВТ, некоторые пациенты добиваются успеха с помощью одного из нескольких инициированных пациентом блуждающих маневров — простых упражнений для активации блуждающего нерва, которые могут помочь восстановить сердечный ритм.
«Блуждающие маневры, которые могут позволить вам снизить частоту сердечных сокращений, включают задержку дыхания и давление, кашель или погружение лица в холодную воду», — говорит Латчамсетти.
Пациентам, у которых в течение длительного времени наблюдается тяжелая или рецидивирующая СВТ, обычно рекомендуется катетерная аблация.
Во время минимально инвазивной процедуры серия тонких проводов или катетеров вводится в сердце через кровеносный сосуд в паху или шее.Затем радиочастотная энергия направляется в сердце, чтобы разрушить ткань, отвечающую за СВТ.
Процедура абляции при СВТ обычно занимает от одного до трех часов, и большинство пациентов могут отправиться домой в тот же день.
СМОТРИ ТАКЖЕ: Катетерная абляция помогает домоседу вернуться к поиску приключений
«Некоторые пациенты с СВТ могут подавить свои эпизоды с помощью лекарств, замедляющих частоту сердечных сокращений», — говорит Латчамсетти. Эти препараты, известные как бета-блокаторы или блокаторы кальциевых каналов, обычно принимаемые ежедневно, могут помочь уменьшить количество или тяжесть этих эпизодов.
Однако, отмечает он, «большинство пациентов с рецидивирующими эпизодами СВТ выбирают катетерную абляцию, чтобы избежать ежедневного приема лекарств».
Какой бы вариант лечения ни был выбран, важно постоянное наблюдение за вашим лечащим врачом, — говорит Латчамсетти. «Частота и тяжесть симптомов могут со временем меняться и могут потребовать изменения вашего плана лечения».
Аритмия | Фонд «Сердце и инсульт»
Виды аритмии
Аритмии определяются скоростью сердечных сокращений: медленными и быстрыми.Они включают брадикардию и тахикардию с множеством состояний, подпадающих под эти две категории.
1. Замедленное сердцебиение — брадикардия
Брадикардия возникает, когда ваше сердце бьется настолько медленно, что оно не может перекачивать достаточно крови для нужд вашего тела. Без лечения брадикардия может вызвать чрезмерную усталость, головокружение, бред или обморок. Электронный кардиостимулятор может помочь сердцу биться нормально.
Брадикардия может быть вызвана:
- Синдром слабости синусового узла
Это нарушение работы естественного кардиостимулятора сердца (синусового узла), из-за которого он срабатывает слишком медленно.Это состояние может быть вызвано возрастом или болезнью. Некоторые лекарства также могут вызывать или усугублять медленное сердцебиение. Возникающая в результате аритмия может быть временной или постоянной. Его можно лечить с помощью лекарств или с помощью электронного кардиостимулятора. - Блок сердца
Это замедление или прерывание электрического сигнала в нижних камерах сердца, что вызывает сокращение сердечной мышцы. Электрическая система сердца обычно посылает сигналы из верхних камер сердца (предсердий) в нижние камеры (желудочки) по схеме, которая вызывает сердцебиение, скоординированное сокращение сердечной мышцы.
2. Учащенное сердцебиение — тахикардия
Тахикардия возникает, когда ваше сердце бьется слишком быстро. Есть два основных типа: тахикардия над желудочком и тахикардия в желудочке.
- Тахикардия над желудочком (наджелудочковая)
Это учащенное сердцебиение в предсердиях (верхних камерах сердца) или в АВ (атриовентрикулярном) узле — электрическое соединение между предсердиями и желудочками (нижние камеры сердца). твое сердце). - Трепетание предсердий
При трепетании предсердий дополнительный или ранний электрический импульс проходит вокруг и вокруг предсердий по круговой траектории, а не вниз по нормальному пути. Этот электрический сигнал заставляет предсердия «трепетать», сокращаясь с гораздо большей скоростью, чем обычно. Трепетание предсердий обычно не опасно для жизни, но может вызвать боль в груди, обморок или другие более серьезные проблемы. - Фибрилляция предсердий (Afib)
Эта распространенная форма тахикардии возникает, когда электрическая активность в предсердиях дезорганизована и очень быстро.Схема электрической активности стимулирует предсердия случайным образом и с высокой скоростью, что вызывает серию очень быстрых сокращений верхних камер сердца, не позволяя им эффективно перекачивать кровь. Хотя обычно это не опасно для жизни, быстрое, нерегулярное и нескоординированное биение желудочков может вызвать головокружение или сердцебиение. Если это продолжается несколько дней или дольше, это может увеличить риск инсульта, потому что кровь, застрявшая в предсердиях, может свернуться и попасть из вашего сердца в мозг, вызывая инсульт. - Пароксизмальная наджелудочковая тахикардия (ПСВТ)
Этот тип тахикардии вызывает частоту сердечных сокращений от 140 до 250 ударов в минуту. PSVT обычно возникает у людей, рожденных с дополнительным электрическим контуром или проводящим путем между предсердиями и желудочками. PSVT часто начинается в молодом возрасте, но может начаться и в более позднем возрасте. Это может быть неприятно, но редко опасно для жизни. - Синдром Вольфа-Паркинсона-Уайта (WPW)
Если у вас синдром WPW, дополнительные аномальные электрические пути в вашем сердце приводят к тахикардии.Аномалия присутствует при рождении (врожденная), но WPW обычно диагностируется в подростковом или раннем взрослом возрасте. Большинство людей с синдромом WPW ведут нормальный образ жизни. У многих нет симптомов и эпизодов тахикардии. Некоторые люди испытывают учащенное сердцебиение (пароксизмальная наджелудочковая тахикардия) с увеличением частоты сердечных сокращений до 240 ударов в минуту. Другие симптомы включают учащенное сердцебиение, одышку, обморок и, возможно, стенокардию.
Тахикардия в желудочке
- Желудочковая тахикардия
Желудочковая тахикардия возникает, когда желудочки (нижние камеры сердца) сокращаются слишком быстро.Желудочки отвечают за перекачку крови к остальному телу. Если тахикардия становится настолько сильной, что желудочки не могут эффективно перекачивать кровь, это может быть опасно для жизни. Желудочковую тахикардию можно лечить лекарствами. Другие методы лечения включают имплантируемый дефибриллятор, катетерную абляцию, нехирургические процедуры по разрушению неисправных клеток или хирургическое вмешательство по удалению поврежденной ткани сердца.
- Фибрилляция желудочков
Неверно рассчитанные по времени электрические сигналы или сигналы, которые не следуют нормальным путям, могут вызвать фибрилляцию желудочков.Как и при фибрилляции предсердий, электрический сигнал, который обычно вызывает сердцебиение, разделяется и уходит по случайным путям вокруг желудочков вместо того, чтобы следовать своему обычному маршруту. Это вызывает серию быстрых, но неэффективных сокращений желудочков. Без лечения фибрилляция желудочков может быть фатальной. Лечение заключается в поражении сердца электрическим током с помощью дефибриллятора. Разряд перезагружает сердце и возвращает его к нормальному ритму.
- Синдром постуральной ортостатической тахикардии (POTS)
POTS затрудняет переход в положение стоя из положения лежа.Люди с POTS испытывают учащенное сердцебиение, которое может увеличиваться до 120 ударов в минуту в течение 10 минут после стояния. Другие общие симптомы включают головные боли, головокружение, неспособность выполнять упражнения, сильную усталость, потливость, тошноту, дискомфорт в груди, мозговой туман (помутнение сознания) и почти обморочное состояние (обморок).
POTS обычно появляется в возрасте от 12 до 50 лет и обычно поражает больше женщин, чем мужчин. Чтобы диагностировать POTS, ваш врач измерит ваше кровяное давление и частоту сердечных сокращений, когда вы ложитесь и стоите.Измерения проводятся сразу после смены положения, а также через 2, 5 и 10 минут после вставания. POTS часто ошибочно принимают за панические атаки или хроническое беспокойство. Иногда для подтверждения диагноза проводится тест, называемый проверкой стола с вертикальным наклоном головы.
Хотя POTS может быть серьезным изнурительным заболеванием, состояние многих пациентов со временем постепенно улучшается, и большинство из них поддаются лечению.
Причины, симптомы, диагностика и лечение
Тахикардия означает учащенное сердцебиение, обычно более 100 ударов в минуту.В зависимости от первопричины и того, насколько тяжело сердцу работать, это может быть опасно.
У некоторых людей с тахикардией симптомы отсутствуют, и осложнения никогда не развиваются. Однако это может увеличить риск инсульта, сердечной недостаточности, внезапной остановки сердца и смерти.
Существуют разные типы тахикардии, в зависимости от того, в какой части сердца возникла проблема.
Из этой статьи вы узнаете больше о симптомах, причинах и вариантах лечения, связанных с тахикардией.
Тахикардия означает высокую частоту сердечных сокращений в состоянии покоя. У взрослых сердце обычно бьется от 60 до 100 раз в минуту.
Врачи обычно считают частоту сердечных сокращений более 100 ударов в минуту слишком высокой, хотя это зависит от человека. На это могут повлиять такие факторы, как возраст и уровень физической подготовки.
Когда присутствует тахикардия, либо верхние, либо нижние камеры сердца сокращаются значительно быстрее.
Когда сердце бьется слишком быстро, оно работает менее эффективно.Приток крови к остальным частям тела, в том числе к сердцу, снижается.
Кроме того, когда сердце бьется быстрее, сердечным мышцам требуется больше кислорода. Со временем клетки, испытывающие кислородное голодание, могут погибнуть, что приведет к сердечному приступу.
Аритмия — это нерегулярное сердцебиение. Узнайте больше здесь.
Предсердия, желудочки и электрическая схема сердца
Сердце человека состоит из четырех камер: предсердий, которые являются двумя верхними камерами, и желудочков, которые являются двумя нижними камерами.(Есть левое и правое предсердия и желудочки.)
Сердце имеет естественный кардиостимулятор, называемый синоатриальным узлом, в правом предсердии. Это производит электрические импульсы. Каждый из них вызывает индивидуальное сердцебиение.
Когда электрические импульсы покидают синоатриальный узел, они пересекают предсердия, заставляя мышцы предсердий сокращаться. Это сокращение выталкивает кровь в желудочки.
Электрические импульсы продолжаются до атриовентрикулярного (АВ) узла, который представляет собой скопление клеток.Узел AV замедляет электрические сигналы, а затем отправляет их в желудочки.
При этом у желудочков остается время для наполнения кровью. Когда желудочковые мышцы получают электрические сигналы, они сокращаются, перекачивая кровь либо в легкие, либо в остальную часть тела.
Проблемы с электрическими сигналами могут привести к учащению сердцебиения. Это тахикардия.
Тахикардия обычно возникает из-за нарушения нормальных электрических импульсов, которые контролируют насосную активность сердца или скорость, с которой сердце качает кровь.
В зависимости от типа и причины тахикардии ее могут вызвать следующие факторы:
- реакция на определенные лекарства
- врожденные пороки сердца
- потребление чрезмерного количества алкоголя или кофеина
- употребление кокаина или других рекреационных наркотиков
- электролитный дисбаланс
- плохое кровоснабжение и повреждение сердечных тканей из-за болезни сердца, ишемической болезни сердца, сердечного клапана, сердечной недостаточности, сердечной мышцы, опухолей или инфекций
- гипертония или высокое кровяное давление
- курение
- определенные заболевания легких, проблемы с щитовидной железой, анемия и другие проблемы со здоровьем
- усталость
- сильное кровотечение
- физическое и психическое напряжение, включая болезнь и беспокойство
- предыдущая операция на сердце
Иногда, однако, точная причина может быть не в Чисто.
Блокада сердца влияет на сердечный ритм и замедляет сердцебиение. Узнай больше об этом здесь.
Варианты лечения тахикардии будут зависеть от различных факторов, в том числе:
- причины
- возраста человека
- его общего состояния здоровья
Лечение направлено на устранение причины, но врач также может попытаться:
- снизить частоту сердечных сокращений
- предотвратить дальнейшие приступы
- снизить риск осложнений
Если нет явной основной причины, может потребоваться некоторое время, чтобы найти подходящий вариант лечения.
Есть несколько способов замедлить учащенное сердцебиение во время эпизода. В следующих разделах они будут рассмотрены более подробно.
Блуждающие маневры
Блуждающий нерв помогает регулировать сердцебиение.
Некоторые техники или приемы могут повлиять на этот нерв и помочь замедлить сердцебиение. К таким методам относятся:
- стимуляция рвотного рефлекса
- приложение давления в животе
- нанесение холодной воды на лицо человека
- приложение легкого давления на область шеи, где находится сонная артерия,
- , удерживание ноздрей закрытыми, пока человек выдувает через нос
Они могут быть полезны в экстренных случаях.
Медицинский работник может также слегка надавливать на глазные яблоки, когда глаза человека закрыты.
Лекарства
Врач может назначать антиаритмические препараты перорально или внутривенно. Эти препараты призваны восстановить нормальный сердечный ритм и контролировать частоту сердечных сокращений.
Некоторые примеры антиаритмических препаратов включают амиодарон (кордарон), соталол (бетапас) и мексилетин (мекситил).
Кардиоверсия и дефибрилляторы
Поставщик медицинских услуг может прикрепить пластыри или электроды к телу человека и заставить устройство поразить его сердце электрическим током.Это влияет на электрические импульсы в сердце и может восстановить нормальный ритм.
Существуют разные способы кардиоверсии. Это следующие:
- В условиях чрезвычайной ситуации : в ожидании прибытия медицинской помощи лицо, оказывающее первую помощь, или случайный прохожий может использовать автоматический внешний дефибриллятор, если сердце человека переходит в ритм, который не позволяет ему биться должным образом.
- В больнице : кардиолог может использовать кардиоверсию как часть планового лечения.
- Текущее лечение : Имплантируемый кардиовертер-дефибриллятор может непрерывно контролировать сердцебиение человека. Кардиолог может имплантировать небольшое устройство в грудную клетку, где оно обнаруживает ненормальное сердцебиение и при необходимости производит разряд, чтобы восстановить нормальный ритм.
Некоторые меры могут помочь предотвратить тахикардию и справиться с ней. В следующих разделах эти меры рассматриваются более подробно.
Факторы образа жизни
Некоторые способы предотвратить тахикардию и другие проблемы с сердцем в домашних условиях включают:
- отказ от табака и рекреационных наркотиков
- ограничение потребления алкоголя и кофеина
- снижение стресса, если возможно
- получение достаточного количества сон
- соблюдение здоровой диеты и регулярные физические упражнения
Лекарства
Лекарства, которые могут помочь людям справиться с тахикардией, включают:
- антиаритмические препараты
- блокаторы кальциевых каналов, такие как дилтиазем (Cardizem) или верапамил (Calan)
- бета-блокаторы, такие как пропранолол (индерал) или метопролол (лопрессор)
- антикоагулянты, такие как варфарин (кумадин) или апиксабан (Eliquis)
Радиочастотная катетерная абляция
Электрофизиолог может ввести катетеры в сердце через кровь сосуды.
Электроды на концах катетера могут удалить или повредить небольшие участки сердца, ответственные за ненормальное сердцебиение.
Хирургия
Иногда врач порекомендует операцию, чтобы произвести ремонт или изменения, которые могут помочь снизить риск тахикардии.
Они будут делать это только в том случае, если другие методы лечения не помогли или если у человека есть другое сердечное заболевание.
В зависимости от типа и причины тахикардии могут возникать следующие симптомы:
Однако у многих людей симптомы отсутствуют и они обнаруживают тахикардию только во время обычного обследования.
Риск осложнений зависит от нескольких факторов, включая:
- тяжесть и продолжительность тахикардии
- тип
- общее состояние здоровья человека
- любые другие сердечные заболевания, которые могут быть у них
Наиболее распространенные К осложнениям относятся:
- Сгустки крови : Они могут значительно увеличить риск сердечного приступа или инсульта.
- Сердечная недостаточность: Без лечения сердце может стать слабее, что увеличивает риск сердечной недостаточности.
- Обморок: Человек с учащенным сердцебиением может потерять сознание, что увеличивает риск падения или другого несчастного случая.
- Внезапная смерть: Обычно это происходит только при желудочковой тахикардии или фибрилляции желудочков.
В следующих разделах описаны некоторые распространенные типы тахикардии.
Синусовая тахикардия
При этом типе сердце бьется быстрее обычного, но ритм регулярный, а импульс исходит от синусового узла.
Причины включают:
- психическое и физическое напряжение
- лихорадка
- употребление определенных лекарств
- некоторые проблемы со здоровьем
Узнайте больше о синусовой тахикардии здесь.
Предсердная или наджелудочковая тахикардия
Предсердная или наджелудочковая тахикардия — это учащенный сердечный ритм, который начинается в верхних камерах сердца.
Это наиболее частая проблема с сердечным ритмом у детей и молодежи.Многие люди впервые испытывают это в возрасте от 25 до 40 лет.
Эпизод может длиться от нескольких минут до нескольких часов. Обычно это не серьезно, но в крайних случаях может привести к потере сознания и остановке сердца.
Фибрилляция предсердий
Иногда электрическая активность в предсердиях может подавлять работу естественного водителя ритма сердца. Это заставляет камеры сокращаться быстро и нерегулярно. Это известно как фибрилляция предсердий (A-fib).
У большинства людей с А-фиброй есть еще одно сердечное заболевание.Это чаще встречается у людей старше 65 лет. Могут способствовать употребление алкоголя и курение табака, а также гипертония и апноэ во сне.
Как диета может помочь при A-fib? Узнай здесь.
Трепетание предсердий
Это похоже на A-fib, но ритмы более организованы. Многие люди страдают одновременно атриальной пневмонией и трепетанием предсердий.
Желудочковая тахикардия
Аномальные электрические сигналы в нижних камерах приводят к учащению пульса. Это может быть следствием сердечно-сосудистых заболеваний, например перенесенного сердечного приступа, и приема определенных лекарств.
Скорость сердцебиения не позволяет желудочкам правильно заполняться и сокращаться, что снижает кровоснабжение организма.
Причина и серьезность симптомов определяют, насколько они серьезны.
Фибрилляция желудочков
Фибрилляция желудочков (V-фибрилляция) — серьезное нарушение сердечной деятельности. Желудочки дрожат вместо того, чтобы биться, что приводит к плохому кровоснабжению организма.
V-fib — это неотложная медицинская помощь. Если нормальный сердечный ритм не возвращается быстро, кровообращение может прекратиться, что может привести к смерти.
Следующие факторы могут увеличить риск тахикардии:
- возраст, так как некоторые виды влияют на разные возрастные группы
- генетические факторы
- личный или семейный анамнез сердечных заболеваний
- тревога
- высокое потребление кофеина и алкоголя
- высокое кровяное давление
- психическое напряжение
- курение
- употребление рекреационных наркотиков
- заболевание щитовидной железы
Если человек обратится за медицинской помощью при подозрении на нарушение сердечного ритма, врач:
- спросит об их симптомах
- провести физический осмотр
- заказать несколько тестов
Эти тесты могут включать:
- Электрокардиограмма: Электроды, прикрепленные к коже, могут измерять электрические импульсы, которые производит сердце.
- Эхокардиограмма: Это тип ультразвукового исследования, при котором создается движущееся изображение сердца.
- Носимые устройства: Человек может носить с собой холтеровский монитор или регистратор событий. Эти устройства могут контролировать сердечный ритм или электрические импульсы.
- Анализы крови: Они помогают определить, способствуют ли тахикардия заболеваниям щитовидной железы или другим заболеваниям.
- Градуированный тест с физической нагрузкой: С его помощью можно определить, как физическая активность влияет на сердечный ритм.
Некоторые из осложнений тахикардии могут включать:
- обморок и головокружение
- усталость и утомляемость
- одышку
- боль и стеснение в груди или стенокардию
- низкое кровяное давление и шок
- сердечная недостаточность
- инсульт
Тахикардия относится к учащенным сердечным ритмам. Некоторые причины включают болезни сердца и различные факторы образа жизни.
Тахикардия может протекать бессимптомно, но это может привести к осложнениям, таким как сердечный приступ или инсульт.
Всем, кто обеспокоен состоянием своего сердца, следует обратиться за медицинской помощью, поскольку раннее лечение может помочь предотвратить долгосрочные и, возможно, опасные для жизни осложнения.
Прочтите статью на испанском языке.
Учащенное сердцебиение — устранение побочных эффектов
Chemocare.com
Уход во время химиотерапии и после нее
Что такое учащенное сердцебиение?
Учащенное или учащенное сердцебиение — это когда ваше сердце бьется быстрее, чем обычно.Нормальный
пульс от 60 до 100 ударов в минуту. Тахикардия считается частотой сердечных сокращений
более 100 ударов в минуту.
Если вы занимаетесь спортом или выполняете какой-либо вид деятельности, ваше сердце обычно
биться быстрее. Это позволяет вашему сердцу перекачивать кровь по всему телу, обеспечивая
кислород к тканям.
Если вы испытываете страх, беспокойство или стресс, ваш пульс увеличится.
Люди, которые чувствуют сердцебиение или трепетание, могут испытывать учащенное сердцебиение. Это может быть из-за стресса, беспокойства, приема лекарств или может быть признаком серьезного состояние сердца. Если вы испытываете учащенное сердцебиение, сообщите об этом ваш поставщик медицинских услуг.
Другие причины учащенного сердцебиения:
- Инфекция легких, например пневмония
- Инфекция в крови, которая может вызвать жар
- Анемия
- Низкое артериальное давление
- Обезвоживание
- Распитие алкоголя и кофеина
- Противоотечные средства и средства для подавления аппетита, отпускаемые без рецепта
- Заболевания щитовидной железы
- Нарушения сердца, включая нерегулярное сердцебиение (аритмии)
Симптомы учащенного сердцебиения:
- У вас может не быть симптомов учащенного сердцебиения или вы можете ощущать учащенное сердцебиение.
- Вы можете чувствовать тревогу или «нервничать».
- Вы можете почувствовать сердцебиение в груди или горле, что может вызвать боль или легкий дискомфорт. Вы также можете почувствовать, как «трепещет» ваше сердце, и вам может показаться, что он пропускает удар.
- Если у вас анемия, возможно, вы слишком устали или очень слабы. Это может быть тяжело для тебя заниматься любыми обычными делами.
- У некоторых людей помимо учащенного сердцебиения может возникнуть боль в груди, которая может варьироваться от мучительно, с легким дискомфортом. Сила боли не указывает на то, насколько сильна может быть повреждение сердечной мышцы. Если вы испытываете боль в груди при сердцебиении, немедленно обратитесь за неотложной помощью.
- Если ваше учащенное сердцебиение вызвано проблемами с легкими, вы можете испытывать одышку. дыхание в состоянии покоя или при выполнении любого вида деятельности.Это может включать ходьба к двери или подъем по лестнице.
- При учащенном сердцебиении, вызванном одышкой, у вас могут быть проблемы. лежа в постели, и вам, возможно, придется спать на 2 или более подушках. Ваша краткость из-за дыхания вы можете проснуться посреди ночи.
- Если у вас проблемы с сердцем, ваши ноги могут опухать, особенно в ступнях и лодыжки.Вы можете легко набрать «водный» вес или почувствовать вздутие живота.
Что можно сделать для учащенного сердцебиения:
- Обязательно сообщите своему врачу, а также всем поставщикам медицинских услуг о любых других лекарства, которые вы принимаете (включая безрецептурные, витамины или лечебные травы). Не принимайте аспирин или продукты, содержащие аспирин, если только ваш лечащий врач. позволяет это.
- Напомните своему врачу или поставщику медицинских услуг, если у вас в анамнезе диабет, печень, болезнь почек или сердца.
- Если в вашем семейном анамнезе есть сердечные заболевания, инсульт, высокий уровень холестерина в крови или высокое кровяное давление, у родственника первой или второй степени родства вы можете подвергнуться риску определенные проблемы. Сообщите своему врачу, если у вас есть какое-либо из этих заболеваний. в семье.
- Курение может вызвать учащенное сердцебиение и учащенное сердцебиение. Если вы курите, обязательно покидать. Курение также может увеличить вероятность повреждения сердечных сосудов.
- Кофеин и алкоголь могут вызвать учащенное сердцебиение и учащенное сердцебиение. Устранять кофеин и алкоголь из вашего рациона, и ваши симптомы могут исчезнуть.
- Ведите дневник учащенного сердцебиения, если это происходит регулярно.Записывать продукты, которые вы ели, упражнения или действия, которыми вы занимались, когда учащенное или нерегулярное сердцебиение и ваше самочувствие до того, как оно произошло. Этот дневник может оказаться полезным для определения причины ваших симптомов.
- Вопросы, которые стоит задать себе, могут включать:
- Учащение пульса происходило постепенно, или этот эпизод возник полностью неожиданность? Чувствовал ли я беспокойство? Выполнял ли я какие-либо действия или отдыхал?
- Обязательно выполняйте упражнения под наблюдением врача.Гулять пешком, плавание или легкая аэробная активность могут снизить частоту сердечных сокращений в состоянии покоя, помочь вам чтобы похудеть и улучшить приток кислорода в легкие и кровь.
- Используйте техники релаксации, чтобы уменьшить тревогу. Если ты чувствуешь встревоженный, поместите себя в тихую обстановку и закройте глаза. Не торопитесь, ровные, глубокие вдохи и постарайтесь сосредоточиться на вещах, которые вас расслабляют. прошлое.
- Если вам назначили лекарство для лечения этого расстройства, не прекращайте прием лекарств. если ваш лечащий врач не говорит вам об этом. Принимайте лекарство точно так, как указано. Ни с кем не делитесь своими таблетками.
- Если вы пропустите прием лекарства, обсудите со своим врачом, что ты должен сделать.
- Если вы испытываете симптомы или побочные эффекты, особенно тяжелые, обязательно обсудите их вместе с вашей медицинской бригадой.Они могут прописать лекарства и / или предложить другие предложения, которые эффективны при решении таких проблем.
- Соблюдайте все записи на приемы для лечения.
Лекарства, которые может выписать вам врач:
- Ингибиторы АПФ — Эти препараты действуют, открывая или расширяя ваши артерии. Они снизят ваше кровяное давление и улучшат приток крови к почкам, и по всему телу.Ваш лечащий врач также может прописать эти лекарства. если у вас диабет или белок в моче, для защиты почек. Несколько примеров этого лекарства может включать: эналаприл малеат (Vasotec ® ), Лизиноприл (Зестрил ® ) и фозиноприл натрия (Моноприл ® )
- Лекарства от тревожного расстройства : Если ваше учащение пульса вызвано беспокойство, ваш лечащий врач может прописать успокаивающее лекарство, называемое анксиолитик.Эти лекарства помогут вам расслабиться. Это важно Принимайте эти лекарства только тогда, когда вы чувствуете беспокойство. Не эксплуатируйте тяжелую технику, или водите автомобиль, взяв их. Если эти лекарства не контролируют ваш симптомы, обсудите это со своим врачом.
- Бета-адреноблокаторы — можно использовать для замедления сердечного ритма и улучшения кровоток по вашему телу.Вы можете принимать этот препарат, если вам поставили диагноз: при нерегулярном сердцебиении или повышенном артериальном давлении. Некоторые примеры этого лекарства может включать: метопролол (Lopressor ® ), пропанолол (Inderal ® ) и атенолол (Tenormin ® ).
- Блокаторы кальциевых каналов — Эти лекарства можно назначать для лечения боль в груди, высокое кровяное давление или нерегулярное сердцебиение.Это лекарство будет замедлите сердечный ритм. Несколько распространенных препаратов включают верапамил гидрохлорид (Calan ® ), и Дилтиазем (Дилакор XR ® ).
- Дигоксин — Это лекарство, также называемое дигиталисом, замедляет снизить частоту сердечных сокращений и сделать его более эффективным. Это будет перекачивать кровь через из тела лучше. Его также называют Lanoxin ® .
- Диуретики — могут быть известны как «водные пилюли», поскольку они предотвращают сердечная недостаточность из-за того, что вы мочитесь излишней жидкостью. Некоторые примеры этого лекарства может включать фуросемид (Lasix ® ) и гидрохлоротиазид. Вы можете принимать это лекарство отдельно или в сочетании с другими лекарствами.
- Не прекращайте прием любого из этих лекарств внезапно, поскольку могут возникнуть серьезные побочные эффекты.
Когда обращаться к врачу или поставщику медицинских услуг:
- Температура 100,5 ° F (38 ° C), озноб, боль в горле (возможные признаки инфекции, особенно если вы проходите химиотерапию)
- Одышка, боль в груди или дискомфорт; отек губ или горла должен немедленно оценить
- Чувство учащенного сердцебиения (сердцебиение)
- Любые новые высыпания на коже, особенно если вы недавно меняли лекарства.
- Любые необычные отеки на ступнях и ногах
- Увеличение веса от 3 до 5 фунтов за 1 неделю.
Примечание: Мы настоятельно рекомендуем вам поговорить со своим здоровьем. профессиональный уход за вашим конкретным заболеванием и лечением. Информация содержащиеся на этом веб-сайте предназначены для помощи и обучения, но не заменяют для консультации с врачом.
Chemocare.com предназначен для предоставления самой последней информации о химиотерапии пациентам и их семьям, лицам, осуществляющим уход, и друзьям.Для получения информации о программе наставничества «Четвертый ангел» посетите сайт www.4thangel.org
.Насколько серьезно нерегулярное сердцебиение?
Хотя мы можем сказать, что наше сердце замирает, когда дело доходит до влюбленности. Но когда ваше сердце буквально пропускает удар, это называется аритмией.
Изо дня в день вы, вероятно, вообще не замечаете своего сердцебиения, особенно если оно функционирует нормально.Однако, когда вы испытываете стресс или выполняете напряженные упражнения, вы можете заметить учащение пульса или даже ощущение трепетания в груди.
Однако у людей, живущих с аритмией, подобные чувства и ощущения могут возникать вообще без какого-либо напряжения или стресса.
«Проще говоря, аритмия — это медицинское название нерегулярного сердцебиения», — говорит Шалаб Чандра, доктор медицины, , электрофизиолог кардиологического центра NGMC. «Существует множество различных форм аритмий, из-за которых сердце бьется слишком быстро, слишком медленно или нерегулярно.”
Если вам поставили диагноз аритмия, является ли это серьезной проблемой для здоровья? Доктор Чандра отвечает на этот вопрос и дает ключевые идеи об этом распространенном сердечном заболевании ниже:
В: Что такое аритмия?
Д-р Чандра: Электрическая система сердца — это то, что координирует каждое сердцебиение и координирует сокращение и качание между его камерами. Однако, когда эта система нарушена или работает некорректно из-за повреждения, болезни или других факторов, это может вызвать нарушение сердечного ритма.
В некоторых случаях ненормальное сердцебиение может быть временным и будет приходить и уходить (эпизодически) или может присутствовать все время (постоянное).
В: Какие бывают типы аритмии?
Доктор Чандра: Когда ваше сердце бьется слишком быстро, это называется тахикардией. Когда ваше сердце бьется слишком медленно, это называется брадикардией. Когда ваше сердце бьется слишком рано, это называется преждевременным сокращением.А когда ваше сердце бьется хаотично, это называется фибрилляцией.
Возможно, вы слышали о фибрилляции предсердий, наиболее распространенном типе аритмии, когда ваше сердце бьется хаотично и быстро.
В: Что вызывает аритмию?
Д-р Чандра: Нерегулярное сердцебиение может иметь множество причин. Если ваше сердце когда-либо «екнуло», когда вы о чем-то беспокоитесь, вы знаете, что ваше психическое здоровье может повлиять на ваше сердце.
На самом деле аритмия может иметь физические, эмоциональные и генетические причины, и во многих случаях это комбинация нескольких различных факторов. Это может включать все, от других заболеваний, сердечных заболеваний или заболеваний щитовидной железы.
Существует также важное различие между триггерами и причинами. У людей, страдающих эпизодами аритмии, есть определенные факторы, которые могут вызвать нерегулярное сердцебиение, такие как обезвоживание, кофеин и стресс.
В: Есть ли у аритмии симптомы?
Д-р Чандра: Когда вы испытываете нерегулярное сердцебиение, вы, вероятно, заметите какое-то ощущение в груди и / или сердце. В зависимости от типа аритмии это может ощущаться как пропущенный удар, трепетание или стук в груди.
Стойкие аритмии могут вызывать развитие других симптомов, включая утомляемость или слабость, головокружение, головокружение, обмороки, одышку, потоотделение, боль или давление в груди.
Поскольку эти симптомы частично совпадают с симптомами сердечного приступа, важно пройти обследование у поставщика медицинских услуг. Если у вас диагностирована аритмия, ваш врач может порекомендовать, необходимо ли лечение и какой вид лечения лучше всего подходит для ваших уникальных потребностей.
В: Опасна ли аритмия?
Доктор Чандра : Это зависит. В какой-то момент каждый человек испытывает аритмию, которая, вероятно, ощущается так, как будто ваше сердце трепещет или бешено колотится.
Во многих случаях такое нерегулярное сердцебиение безвредно и проходит само по себе. Но когда они возникают постоянно, они могут быть серьезными.
Когда ваш сердечный ритм нарушен, он не перекачивает насыщенную кислородом кровь эффективно, что может нанести вред сердцу и остальному телу.
Если ваше сердце бьется слишком быстро, например, желудочки сердца могут «дрожать», что может вызвать резкую потерю функции сердца, известную как внезапная остановка сердца.Другие аритмии также могут привести к более серьезным нарушениям здоровья; фибрилляция предсердий связана со значительно повышенным риском инсульта.
В: Как лечат аритмию?
Д-р Чандра: Хотя аритмии могут быть сложными и серьезными, у нас есть надежный набор диагностических и лечебных средств, доступных для лечения всех типов нарушений сердечного ритма.
В кардиологическом центре NGMC у нас есть опытная команда электрофизиологов, прошедших стажировку — экспертов, специализирующихся в лечении аритмий, — наряду с передовыми специалистами, которые работают вместе, чтобы эффективно диагностировать и лечить вашу аритмию.
Узнайте больше об инновационных и комплексных услугах, которые мы предлагаем, и легко запишитесь на прием прямо сегодня!
Наджелудочковая тахикардия — Болезни и состояния
Наджелудочковая тахикардия (СВТ) — это сердечное заболевание, характеризующееся эпизодами аномально высокой частоты сердечных сокращений.
Сердце внезапно начинает биться чаще, затем перестает биться или резко замедляется.
Эпизоды могут длиться секунды, минуты, часы или (в редких случаях) дни.Они могут возникать регулярно, несколько раз в день или очень редко, один или два раза в год.
Частота сердечных сокращений может достигать 250 ударов в минуту, но обычно составляет от 140 до 180 (нормальное сердцебиение должно составлять 60-100 ударов в минуту в состоянии покоя).
Что это означает
- «Суправентрикулярный» означает, что проблема возникает в верхних камерах (предсердиях) сердца.
- «Тахикардия» означает ненормально учащенный сердечный ритм.
Что происходит
Когда сердце бьется нормально, его мышечные стенки сокращаются (сжимаются и сжимаются), вытесняя кровь по всему телу.Затем они расслабляются, и сердце снова может наполняться кровью. Этот процесс повторяется для каждого удара сердца.
При СВТ сердечная мышца сокращается так быстро, что не может расслабиться между сокращениями. Это уменьшает количество крови, циркулирующей по телу, что может вызвать головокружение и одышку.
Обычно вы чувствуете учащенное сердцебиение (заметное сердцебиение) и учащенный пульс.
Почему это происходит
SVT вызывается аномальными электрическими импульсами, которые внезапно возникают в верхних камерах вашего сердца (предсердиях).Эти импульсы перекрывают естественный ритм вашего сердца.
Эти спонтанные импульсы часто вызывает короткое замыкание в электрической системе вашего сердца. Короткое замыкание заставляет электрический сигнал непрерывно перемещаться по кругу. Каждый раз, когда сигнал замыкает цепь, импульс распространяется на остальную часть вашего сердца, заставляя его быстро биться.
SVT-атаки часто происходят без очевидной причины. Однако они могут быть вызваны изменением позы, напряжением, эмоциональным расстройством, кофе или алкоголем.
Кто пострадал
СВТ может возникнуть у любого человека в любом возрасте, но часто впервые возникает у детей или молодых людей.




 Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм. К ним относятся врожденные и приобретенные пороки сердца, кардиты и кардиомиопатии, артериальная гипертензия, миокардиты и др. Также в эту группу можно отнести последствия тяжело перенесенных инфекционных заболеваний, таких как ангина, пневмония, дифтерия.
К ним относятся врожденные и приобретенные пороки сердца, кардиты и кардиомиопатии, артериальная гипертензия, миокардиты и др. Также в эту группу можно отнести последствия тяжело перенесенных инфекционных заболеваний, таких как ангина, пневмония, дифтерия.

 J., Zhang L.. Hypoxia and fetal heart development. Curr. Mol. Med. 2010 Oct;10(7):653-66. Review. PubMed PMID: 20712587; PubMed Central PMCID: PMC3075953.
J., Zhang L.. Hypoxia and fetal heart development. Curr. Mol. Med. 2010 Oct;10(7):653-66. Review. PubMed PMID: 20712587; PubMed Central PMCID: PMC3075953.