«Ишемическая болезнь сердца — что это такое и чем ее лечить?» – Яндекс.Кью
Ишемическая болезнь сердца (ИБС) включает в себя целую группу заболеваний. Для них свойственно нарушение кровообращения в тех артериях, которые питают миокард (сердечную мышцу) — коронарных. В связи с последним ишемическая болезнь сердца часто называется коронаросклерозом, или же коронарной болезнью.
Выделяют хроническую (аритмия, сердечная недостаточность и др.) и острую (инфаркт миокарда) формы протекания этого заболевания. Основная причина ИБС — атеросклероз. Из-за высокого уровня холестерина в артериях накапливаются атеросклеротические бляшки. Последнее ведет к сужению просвета сосудов. Вследствие такого сужения кровь не может поступать в орган в прежнем — достаточном для нормальной работы сердца — количестве.
Самой распространенной формой ИБС является стенокардия. Ее основные проявления: сжимающие боли за грудиной, часто с распространением в левую руку, левую половину нижней челюсти, левое плечо, зубы. Может беспокоить также ощущение тяжести, жжения, давления за грудиной, чувство нехватки воздуха, иногда — боль в верхней части живота. Такие боли проявляются в виде коротких (5-10 минут) приступов. Приступы могут повторяться с различной частотой.
Чаще всего ИБС проявляется на фоне физической нагрузки или эмоционального стресса. В этот момент возникает боль или чувство сдавления, тяжести за грудиной — первый сигнал о возможном развитии заболевания сердца.
Ишемическая болезнь сердца (ИБС)
Ишемическая болезнь сердца-диагностика, методы лечения ИБС
 Ишемическая болезнь сердца (ИБС) – поражение сердечной мышцы, развивающееся вследствие острого или хронического снижения кровоснабжения миокарда из-за атеросклероза коронарных артерий и других этиологических факторов. При этом потребность сердечной мышцы в кислороде и питательных веществах не удовлетворяется за счет фактически имеющегося коронарного кровотока.
Ишемическая болезнь сердца (ИБС) – поражение сердечной мышцы, развивающееся вследствие острого или хронического снижения кровоснабжения миокарда из-за атеросклероза коронарных артерий и других этиологических факторов. При этом потребность сердечной мышцы в кислороде и питательных веществах не удовлетворяется за счет фактически имеющегося коронарного кровотока.
ИБС – ведущая причина смертности населения независимо от региона проживания. По данным статистики около 50% мужчин и женщин умирают от осложнений, обусловленных атеросклеротическим поражением сосудов и коронарной недостаточностью (внезапная коронарная смерть, инфаркт миокарда, ишемический и геморрагический инсульт).
Основные причины (факторы риска) развития ишемической болезни сердца
- Гиперлипидемия – нарушения обмена жиров (липидов) и липопротеидов (комплекс, состоящий из жирового и белкового компонента) в организме со значительным увеличением их уровня в крови человека. В результате происходит отложение холестерина на стенках кровеносных сосудов и развитие атеросклеротического процесса (атеросклероза). Как следствие – сужение коронарных сосудов и снижение объема поступающей к мышце сердца крови.
- Гипертоническая болезнь (артериальная гипертензия) – стойкое повышение артериального давления выше 140/90 мм рт. ст.
- Ожирение и избыточный вес.
- Малоподвижный образ жизни (гиподинамия). При этом основные проблемы с сердцем возникают при попытке выполнить чрезмерную для данного человека физическую нагрузку (быстро пробежать утром к остановке общественного транспорта, интенсивно поработать на даче и т.д.).
- Курение табака (возникает хронический спазм кровеносных сосудов, в том числе коронарных) и употребление спиртных напитков (двухфазное действие алкоголя – сначала кратковременное расширение сосудов, а через несколько часов – их стойкий спазм).
- Повторяющиеся стрессовые ситуации, невротические состояния приводят к появлению вегетососудистой дистонии, а затем и к вазоспастической стенокардии.
- Сахарный диабет (диабетическая ангиопатия)
- Пожилой возраст, мужской пол также относятся к факторам риска развития ишемической болезни сердца.
- ИБС может развиться и вследствие различных врожденных аномалий коронарных артерий, а также воспалительных процессов, поражающих стенки кровеносных сосудов, питающих сердечную мышцу.
Классификация ИБС
Наиболее известны такие клинические формы ИБС как стенокардия и инфаркт миокарда. Реже встречаются такие термины, как внезапная коронарная смерть (как правило, вследствие аритмии), безболевая форма ишемии миокарда, постинфарктный кардиосклероз, сердечная недостаточность. А теперь о каждой форме ишемической болезни сердца поподробнее.
- Внезапная коронарная смерть. Это первичная остановка сердечной деятельности, которую связывают с внезапным (пароксизмальным) нарушением ритма сердца. При этом смерть наступает от остановки сердца в присутствии свидетелей через несколько минут (до шести часов) с момента появления боли за грудиной. Возможен и благоприятный исход при проведении своевременных реанимационных мероприятий.
- Безболевая ишемия миокарда. При этой форме ИБС болей и неприятных ощущений в области грудной клетки, в том числе за грудиной, не ощущается. Единственным проявлением неблагополучия со стороны сердечно-сосудистой системы может быть сниженная переносимость обычных для данного человека физических нагрузок, появление одышки. Диагноз безболевой ишемии миокарда устанавливается при проведении электрокардиографии с нагрузочными пробами (тредмил, ВЭМ), холтеровском мониторировании (типичная депрессия сегмента ST) .
- Стенокардия (грудная жаба).
- Стабильная стенокардия напряжения. Хроническое состояние, характеризующееся появлением при физической нагрузке периодических болей за грудиной и в области сердца, которые могут распространяться в область лопаток (чаще слева) и левую руку. Боль продолжается в течение 2-15 минут и проходит при прекращении двигательной активности или после приема нитроглицерина. Такой вариант болезни получил название стенокардии напряжения и в зависимости от степени переносимости физической нагрузки он подразделяется на четыре функциональных класса (ФК). При ФК I приступ загрудинных болей появляется при значительном физическом напряжении, при ФК II – после быстрой ходьбы на расстояние 500 метров и более (или подъеме на 2-3 этаж). При ФК III боль в сердце может возникать после прохождения пешком по ровной поверхности 200-400 метров или после подъема на 2-й этаж. При ФК IV приступ стенокардии развивается при самой незначительной физической нагрузке (ходьба по комнате, умывание, прием пищи) и даже в покое.
- Нестабильная, прогрессирующая стенокардия. Отмечается быстрое нарастание частоты и продолжительности эпизодов загрудинных болей и их эквивалентов при обычной для данного пациента нагрузке. При этом снижается эффективность нитроглицерина, требуется увеличение дозировок и даже применение в части случаев наркотических препаратов для гарантированного снятия болевого синдрома.
- Спонтанная стенокардия (в том числе вариантная стенокардия Принцметала). Сильные и продолжительные боли за грудиной возникают из-за спазма коронарных артерий и не связаны с физическими нагрузками. При вариантной форме на электрокардиограмме фиксируются характерные изменения в виде подъема интервала ST.
- Инфаркт миокарда. Это острое нарушение коронарного кровообращения, при котором развивается ограниченный или обширный участок некроза в сердечной мышце. Как правило, эта форма ИБС проявляется появлением сильных болей за грудиной (продолжительностью 15-30 минут и более), которая может распространяться на эпигастральную область (в проекции желудка), ощущаться в районе лопаток, левой или правой руке. Иногда болевой синдром может отсутствовать (у больных сахарным диабетом, в пожилом и старческом возрасте), а заподозрить развивающийся инфаркт миокарда можно по появлению общей слабости, головокружения, чувства тяжести в грудной клетке, выраженной одышки, сердцебиения.
Диагноз устанавливается на основании характерных данных на ЭКГ (повышение сегмента ST в виде купола, появление отрицательного зубца Q и T, а также других изменениях электрокардиограммы), а также данных лабораторных исследований (повышение концентрации специфических белков-ферментов – креатинфосфокиназы (КФК), лактатдегидрогеназы, аминотрансфераз (АСТ)).
При подозрении на инфаркт миокарда требуется неотложная госпитализация больного в кардиологическое отделение (отделение интенсивной терапии и реанимации).
- Постинфарктный кардиосклероз. Поражение сердечной мышцы с частичным замещением соединительной тканью миокардиальных волокон вследствие перенесенного инфаркта миокарда. Это так называемые рубцовые изменения в тканях сердца. При этом нарушается нормальная работа сердечно-сосудистой системы по обеспечению организма кислородом и питательными веществами из-за снижения перекачивающей способности миокарда. Обычно постинфарктный кардиосклероз проявляется такими симптомами, как одышка, быстрая утомляемость и снижение толерантности к физическим нагрузкам, аритмия. Диагноз и выраженность нарушений уточняется при проведении клинического осмотра врачом-кардиологом, анализа данных ЭКГ, УЗИ сердца, сцинтиграфии, коронарографии, МРТ, КТ и ПЭТ-КТ.
- Сердечная недостаточность, аритмическая форма ИБС. При этих формах ишемической болезни сердца болей может не быть, а симптоматика обычно включает появление приступов одышки, сердцебиения и перебоев в работе сердца при незначительной физической нагрузке, остром и хроническом стрессе.
Диагностика ишемической болезни сердца
- Клинический осмотр пациента врачом-терапевтом (кардиологом), во время которого изучается анамнез, жалобы и объективные данные (ритмичность и частота пульса, артериальное давление, аускультативные данные и т.д.)
- Изучение электрокардиограммы (изменения зубца T и интервала ST, появление патологического зубца Q…)
- При отсутствии противопоказаний – функциональные нагрузочные пробы (ЭКГ под нагрузкой): тредмил, велоэргометрия (ВЭМ), позволяющие выявить горизонтальное снижение сегмента ST на 1мм и более при стенокардии напряжения.
- Холтеровское мониторирование. Позволяет выявить преходящие признаки ишемии миокарда в течение суток, а также сопутствующие нарушения сердечного ритма.
- УЗИ сердца (эхокардиография). Позволяет определить функциональное состояние левого желудочка, выявить очаги поражения сердечной мышцы, наличие тромбов в полостях сердца, аневризму, патологические изменения сердечных клапанов и аорты. Нагрузочная эхокардиография (ЭхоКГ) помогает определить начальные признаки ИБС (локальное нарушение сократимости стенки миокарда) при отсутствии ишемии на ЭКГ.
- При противопоказаниях к пробам с физической нагрузкой можно использовать чреспищеводную стимуляцию сердца, в том числе сочетая ее с эхокардиографией.
- Перфузионная сцинтиграфия миокарда. Радиоизотопное исследование, определяющее участки ишемии («холодные очаги»), в которых слабо накапливаются радиоактивные изотопы.
- Коронарная ангиография. Рентгенологический метод, выявляющий распространенность и степень тяжести поражения сосудов, питающих сердце. Основная процедура, объективно верифицирующая наличие атеросклеротического поражения коронарных артерий и ишемической болезни сердца. Коронарная ангиография необходима и для выбора метода оперативного вмешательства (ангиопластика, стентирование, аортокоронарное шунтирование).
- Биохимический анализ крови для диагностики инфаркта миокарда (КФК, ЛДГ, АСТ и др.)
- По показаниям – МРТ сердца.
Лечение ИБС
Основная цель лечения ишемической болезни сердца и, прежде всего, стенокардии – устранение симптомов болезни, улучшение качества жизни и переносимости физических нагрузок, предупреждение осложнений.
- Неотложная помощь при остром коронарном синдроме (то есть при нестабильной стенокардии, внезапной коронарной смерти, инфаркте миокарда) с госпитализацией в отделение интенсивной терапии кардиологического стационара и проведением комплексного лечения, разработанного в соответствии с тяжестью течения болезни, возрастом, наличием сопутствующих заболеваний.
- Система реабилитационных мероприятий после купирования острых проявлений ИБС для полного или частичного восстановления нарушенных функций сердечно-сосудистой системы
- Немедикаментозное лечение. Изменение образа жизни – здоровое правильное питание (средиземноморская и Dash диета), нормализация массы тела, отказ от вредных привычек, регулярная умеренная физическая активность (30-40 минут ходьбы в умеренном темпе ежедневно), психологический настрой на здоровый образ жизни, адекватное реагирование на стрессовые ситуации.
- Медикаментозное лечение – точное выполнение врачебных рекомендаций по приему индивидуально подобранного сочетания лекарственных препаратов. Это, прежде всего, ангиангинальные средства – бета-блокаторы (бисопролол, метопролол, карведилол), блокаторы кальциевых каналов (амлодипин и др.), нитраты (нитроглицерин, изосорбида динитрат и мононитрат). Кроме того, по назначению врача могут использоваться антиагреганты (аспирин, клопидогрел, тиклопидин), антикоагулянты, ингибиторы АПФ, статины (аторвастатин, розувастатин и др.), препараты метаболического действия.
- Хирургическое лечение (коронарное шунтирование, чрескожная баллонная коронарная ангиопластика и т.д).
Прогноз при ИБС зависит от своевременности выявления симптомов ишемии миокарда, выполнения врачебных рекомендаций по комплексному лечению и реабилитации, предупреждении осложнений.
ИБС (ишемическая болезнь сердца) — недостаточность кровоснабжения сердца.: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
Патологическое нарушение кровоснабжения сердечной мышцы, сопровождается приступами загрудинной боли, усиливающейся после стресса и физической нагрузки, одышкой, головокружением, слабостью.Ишемическая болезнь сердца (ИБС) — самая частая причина смерти людей в развитых странах. Россия не является здесь исключением. Причина ИБС — коронарный атеросклероз, то есть частичная или полная закупорка одной или нескольких коронарных артерий (артерий, обеспечивающих кровью само сердце) атеросклеротическими бляшками. Однако ИБС и коронарный атеросклероз — не синонимы. Для того, чтобы поставить диагноз ИБС необходимо доказать наличие ишемии миокарда с помощью методов функциональной диагностики.
Часто диагноз ИБС ставят необоснованно, особенно в пожилом возрасте. ИБС и пожилой возраст — это тоже не синонимы.
Существует несколько форм ИБС. Ниже будут рассмотрены самые частые из них — стенокардия напряжения, нестабильная стенокардия, инфаркт миокарда. К другим формам ИБС относятся ишемическая кардиомиопатия, безболевая ишемия миокарда, микроциркуляторная стенокардия (кардиальный синдром X).
Факторы риска ИБС
Факторы риска ИБС — те же, что и вообще для атеросклероза. К ним относят артериальную гипертонию (стойкое повышение уровня артериального давления выше 140/90), сахарный диабет, курение, наследственность (инфаркт миокарда или внезапная смерть одного или обоих родителей в возрасте до 55 лет), малоподвижный образ жизни, ожирение, избыточный уровень холестерина крови. Важнейшая часть профилактики и лечения ИБС — воздействие на факторы риска.
Симптомы
Основное проявление ишемии миокарда — боль в груди. Выраженность боли может быть разной — от легкого дискомфорта, чувства давления, жжения в груди до сильнейшей боли при инфаркте миокарда. Боль или дискомфорт чаще всего возникают за грудиной, посередине грудной клетки, внутри нее. Боль нередко отдает в левую руку, под лопатку или вниз, в область солнечного сплетения. Могут болеть нижняя челюсть, плечо. В типичном случае приступ стенокардии вызывается физической (реже эмоциональной) нагрузкой, холодом, обильной едой — всем, что вызывает увеличение работы сердца. Боль служит проявлением того, что сердечной мышце не хватает кислорода: того кровотока, который обеспечивает суженная коронарная артерия, при нагрузке становится недостаточно.
В типичных случаях приступ устраняется (купируется) в покое сам по себе либо после приема нитроглицерина (или иных быстродействующих нитратов — в виде таблеток под язык или спрея). Надо иметь в виду, что нитроглицерин может вызывать головную боль и снижение артериального давления — это непосредственные проявления его действия. Самостоятельно более двух таблеток нитроглицерина принимать не следует: это чревато осложнениями.
Жалобы могут и отсутствовать (это так называемая безболевая ишемия миокарда), иногда первым проявлением ИБС становится инфаркт миокарда или внезапная смерть. В этой связи всем, у кого есть факторы риска атеросклероза и кто собирается заниматься физкультурой, необходимо пройти нагрузочный тест (см. ниже) — убедиться в том, что при нагрузке не возникает ишемии миокарда.
Перебои в работе сердца (экстрасистолы) сами по себе не являются признаком ИБС. Причина экстрасистол чаще всего так и остается невыясненной, и лечения экстрасистолия сама по себе не требует. Тем не менее у больных ИБС нередко встречается экстрасистолия при физической нагрузке: если провести нагрузочный тест, и убедиться, что при нагрузке экстрасистолия исчезает, то это говорит о доброкачественном ее характере, о том, что она не опасна для жизни.
Жалобы при ишемической кардиомиопатии характерны для сердечной недостаточности любого иного происхождения. Прежде всего это одышка, то есть чувство нехватки воздуха при нагрузке, а в тяжелых случаях и в покое.
Стенокардия напряжения
Стенокардию напряжения иначе называют стабильной стенокардией. Стенокардия считается стабильной, если в течение нескольких недель ее тяжесть остается постоянной. Тяжесть стабильной стенокардии может несколько меняться в зависимости от уровня активности пациента, от температуры окружающей среды.
Впервые возникшей называют стенокардию, возникшую несколько недель назад. Это пограничное состояние между стабильной и нестабильной стенокардией.
Тяжесть стенокардии напряжения характеризует ее функциональный класс: от первого (самого легкого), когда приступы возникают лишь на фоне выполнения тяжелой физической работы, до четвертого, самого тяжелого (приступы при незначительной физической нагрузки и даже в покое).
Диагностика
Электрокардиограмма (или эхокардиография) в покое НЕ ЯВЛЯЮТСЯ методами диагностики ИБС. Иногда эти методы, однако, позволяют диагностировать или выявить ИБС, например если удается обнаружить признаки перенесенного инфаркта миокарда, или если выполнять их на фоне болей в грудной клетки.
Также не служит методом диагностики ИБС холтеровский мониторинг (мониторирование ЭКГ), хотя этот метод и применяется с этой целью неоправданно широко. Депрессии сегмента ST, которые выявляют при холтеровском мониторинге ЭКГ, часто неспецифичны (то есть носят ложный характер), особенно у женщин. Холтеровский мониторинг лишь позволяет выявить
Главным методом диагностики ИБС являются нагрузочные пробы. Основные виды нагрузочных проб: ЭКГ-пробы с физической нагрузкой и стресс-эхокардиография, то есть проведение эхокардиографии во время физической нагрузки (или сразу после ее окончания) либо на фоне введения препаратов, повышающих работу сердца (например, добутамина). Сцинтиграфия миокарда (изотопное исследование сердца с нагрузкой) в России выполняется всего в нескольких центрах и практически малодоступна.
По результатам нагрузочных проб принимается решение, направлять ли пациента на коронарную ангиографию. Почти никогда не надо начинать обследование с коронарной ангиографии. Это лучший метод визуализировать (рассмотреть) поражения коронарных артерий (атеросклеротические бляшки), но оценить их функциональную значимость (вызывают ли они ишемию миокарда или нет) коронарная ангиография зачастую не может.
Лечение
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Нестабильная стенокардия и инфаркт миокарда
Эти два угрожающих жизни состояния вызваны тем, что в какой-то момент атеросклеротическая бляшка в коронарной артерии становится нестабильной (нарушается ее оболочка, она изъязвляется). Нестабильная стенокардия и инфаркт миокарда составляют так называемый острый коронарный синдром, он требует немедленной госпитализации. Почти в половине случаев острому коронарному синдрому не предшествует стенокардия, то есть он развивается на фоне видимого здоровья.
Симптомы
Чаще всего острый коронарный синдром проявляется сильной нестерпимой болью в груди (за грудиной или ниже — в области солнечного сплетения, «под ложечкой»).
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Если вам поставили диагноз «ишемическая болезнь сердца»
Ваш лечащий врач поставил вам диагноз хроническая ишемическая (коронарная) болезнь сердца (ИБС). Это серьезное заболевание, которое будет сопровождать вас всю жизнь. Однако, лечение может улучшить состояние вашего здоровья и позволит вам жить полноценной жизнью.
Однако, вы всегда должны помнить, что ИБС может привести к тяжелым последствиям, например, инфаркту, нарушениям сердечного ритма, слабости сердечной мышцы, и поставить под угрозу вашу жизнь. Поэтому необходимо детально обсудить с лечащим врачом ваши действия в критической ситуации. Ваши близкие также должны быть проинформированы.
Как возникает ИБС?
ИБС возникает вследствие сужения венечных (коронарных) сосудов сердца. Эти сосуды получили такое название потому, что они обрамляют сердце в виде венка. Они снабжают сердце кровью, транспортирующей необходимый для жизни кислород. Сужения образуются в результате отложений липидов и кальция на внутренних стенках cосудов (бляшки). Из-за сужений сосудов сердце не получает необходимое количество кислорода. Оно не может перекачивать достаточный объем крови по организму, особенно при физических нагрузках. Пациенты жалуются на недомогание.
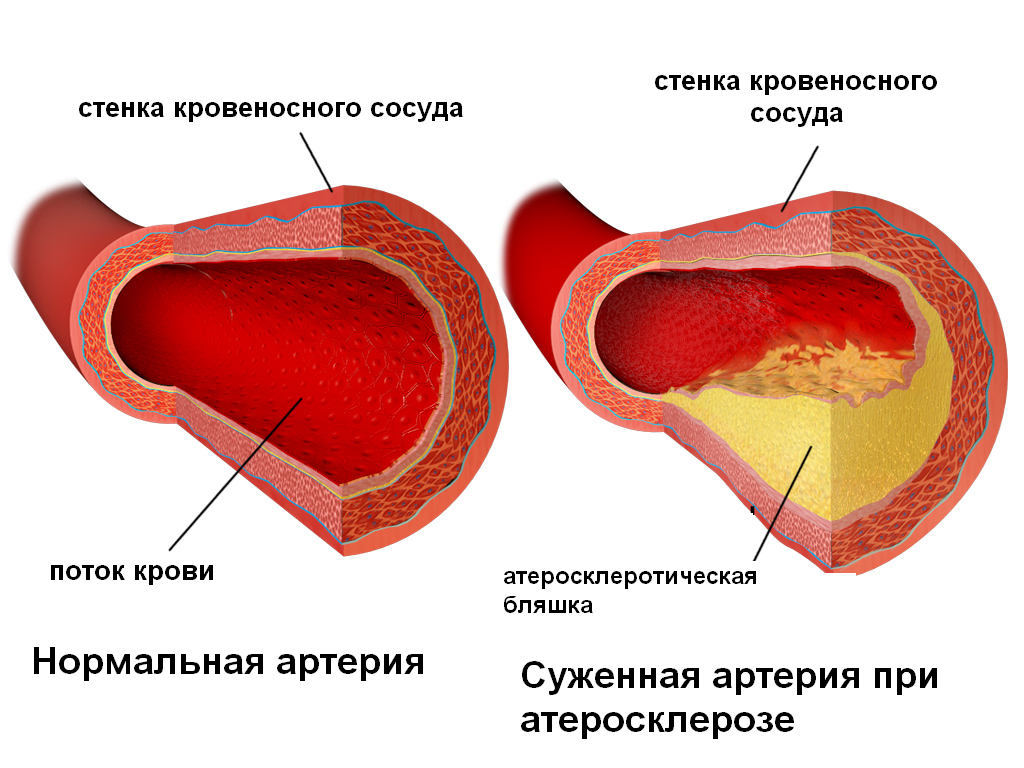 Рисунок 1. Отложения бляшки препятствуют кровотоку.
Рисунок 1. Отложения бляшки препятствуют кровотоку.Возникновению ИБС способствует ряд факторов. Венечные сосуды подвержены высокому риску:
- если вы курите;
- если вы мало двигаетесь;
- если вы неправильно питаетесь и страдаете излишним весом;
- если у вас повышен уровень липидов в крови;
- если вы больны сахарным диабетом;
- если у вас повышенное артериальное давление;
- при эмоциональном напряжении.
Симптомы
При ИБС больные не всегда жалуются на здоровье. Но в ходе течения заболевания периодически могут возникать разные по степени выраженности жалобы. Могут возникнуть:
- боли в груди, которые часто отдают в шею, челюсть, руки, верхнюю часть живота;
- нехватка воздуха, одышка;
- приступы потливости или тошнота;
- страх смерти.
Как лечат ИБС
Излечить ИБС невозможно. Однако подходящее лечение сохранит привычное качество жизни. Преследуются две цели: снятие симптомов и профилактика опасных осложнений, например, инфаркта. Самая важная составляющая любого лечения – здоровый образ жизни, то есть движение, полноценное питание и, по возможности, отказ от курения. ИБС лечится либо только медикаментозно, либо с использованием так называемых стентов, либо операционно. Ряд медикаментов нужно принимать всегда, независимо от наличия симптомов. Исследования подтверждают, что иногда они продлевают жизнь:
- Ингибиторы агрегации тромбоцитов блокируют отложения кровяных пластинок на стенках венечных сосудов.
- Статины позитивно влияют на уровень липидов в крови. На внутренних стенках сосудов образуется меньше бляшек.
В определенных случаях также используются бетаблокаторы, ингибиторы АПФ и другие препараты. Когда приёма медикаментов недостаточно, лечащий врач может установить стенты. Это тонкие трубочки из проволочной сетки, расширяющие суженные кровеносные сосуды. Часто они быстро снимают симптомы, но не влияют на продолжительность жизни. Необходимо и дальше принимать медикаменты. С помощью операции на сердце врач может восстановить кровоток в обход пораженного сосуда (шунтирование).
Шунтами служат собственные артерии или искусственные материалы. Таким образом в ряде случаев предотвращаются инфаркты и увеличивается продолжительность жизни пациентов, что доказано исследованиями.
Что вы можете сделать самостоятельно
- постарайтесь отказаться от курения;
- занимайтесь спортом, двигайтесь;
- следите за питанием;
- принимайте медикаменты регулярно, как назначено врачом;
- регулярно проверяйте кровяное давление, уровень сахара и, если нужно, липидов в крови;
- ежегодно делайте прививку против гриппа, о её преимуществах и недостатках сообщит врач;
- обменивайтесь информацией с другими, обязательно сообщите о вашем заболевании близким людям.
Специализация: невролог. Диплом по специальности «Лечебное дело (Лечебно-профилактическое дело)», Омский государственный медицинский институт
Ишемия сердца — симптомы, диагностика и лечение
Альтернативные названия: Ишемия миокарда, Тихая ишемия, Ишемия, Ишемия
Ишемия сердца возникает, когда кровоток через одну или несколько из трех коронарных артерий уменьшается на короткое время, что снижает приток богатой кислородом крови к сердцу. Самый частый симптом — боль в груди (стенокардия).
Диагностируйте свои симптомы прямо сейчас!
- проверьте ваше общее состояние здоровья
- пусть The Analyst ™ обнаружит, что не так
- Обратитесь к врачу для рассмотрения вашего случая (по желанию)
Сердцу, как и любой другой мышце тела, необходим постоянный приток кислорода и питательных веществ, поступающих с кровотоком.Как и в случае с другими мышцами, прерывание этого питания приводит к боли и снижению функции.
Ишемия сердца — частая причина боли в груди, одышки и аритмий сердца у взрослых. Стенокардия (стенокардия) — это термин для обозначения боли в груди, которая, как считается, вызвана ишемией сердца. В случаях «тихой ишемии» боль в груди отсутствует, но могут присутствовать другие симптомы (например, одышка при физической нагрузке, тошнота, потливость, утомляемость).
Заболеваемость; Причины и развитие; Факторы риска
По оценкам Американской кардиологической ассоциации в 2015 году, 3-4 миллиона американцев страдают ишемией.
Ишемия сердца — и, следовательно, стенокардия — возникает всякий раз, когда потребность сердечной мышцы в кислороде превышает ее снабжение из-за снижения притока крови к сердцу. Обычно это вызвано частичной или полной блокадой коронарных артерий и может происходить постепенно в течение длительного периода времени или внезапно. Причинные условия включают:
- Ишемическая болезнь сердца (атеросклероз): Это наиболее частая причина, при которой холестерин накапливается на стенках артерий и ограничивает кровоток.
- Сгусток крови
- Спазм коронарной артерии: Необычная причина, при которой временное сжатие мышц стенки артерии может на короткое время уменьшить или остановить приток крови к части сердечной мышцы.
Люди с диабетом или сердечными приступами в анамнезе особенно подвержены риску развития ишемии. Заболевание сердечной мышцы (кардиомиопатия), вызванное ишемией, является основной причиной сердечной недостаточности.
Следующие факторы могут увеличить риск развития ишемии:
- Заболевание коронарной артерии
- Аномалии коронарных артерий
- Кардиомиопатия
- Табачный дым увеличивает риск образования тромбов и повреждает стенки артерий, что может увеличить отложения холестерина.
- Диабет (типы 1 и 2) связан с различными проблемами с сердцем.
- Гипертония (высокое кровяное давление) может ускорить атеросклеротический процесс.
- Высокий уровень холестерина в крови способствует образованию бляшек, сужающих артерии.
- Высокий уровень триглицеридов в крови способствует развитию атеросклероза.
- Избыточный вес может привести к диабету, гипертонии и высокому уровню холестерина в крови.
- Спирт
- Употребление наркотиков
- Сидячий образ жизни может привести к ожирению и высокому уровню холестерина и триглицеридов.
Признаки и симптомы
В случаях Тихая ишемия может вообще не быть очевидных симптомов. У пациента с эпизодами заметной боли в груди также могут быть эпизоды тихой ишемии.
При наличии симптомов наиболее частой является боль в груди, обычно с левой стороны грудной клетки, также известная как стенокардия.Эта боль в груди может быть вызвана такими вещами, как физическая нагрузка, стресс, холодная погода или употребление кокаина.
Другие симптомы могут включать:
Диагностика и тесты
Быстрая диагностика желательна для снижения вероятности заболеваемости и смертности.
Тест с физической нагрузкой может показать недостаточный кровоток в коронарных артериях. Монитор Холтера записывает данные о сердце в течение 24 часов (или дольше) и может обнаруживать эпизоды ишемии.
Лечение и профилактика
Цель лечения — улучшить приток крови к сердцу с помощью лекарств или хирургического вмешательства.
Лекарства включают аспирин, антикоагулянты, другие разжижающие кровь агенты, а также те, которые замедляют частоту сердечных сокращений, расслабляют и расширяют кровеносные сосуды, а также уменьшают нагрузку на сердце.
Для увеличения содержания кислорода в крови можно дать кислород, а против боли можно использовать обезболивающие.
Хирургические процедуры включают баллонную ангиопластику и аортокоронарное шунтирование.
К профилактическим мерам относятся:
- Отказ от курения
- Улучшение диеты для контроля холестерина
- Борьба с диабетом, если он присутствует
- Контроль гипертонии, если она есть
- Регулярные упражнения, которые также помогают предотвратить гипертонию
- Ограничение употребления алкоголя
Осложнения; Обратитесь за медицинской помощью, если …
Ишемия сердца может привести к нерегулярному сердцебиению; нарушения сердечного ритма могут повредить сердечную мышцу и снизить ее насосную способность, что может привести к обмороку или даже внезапной смерти сердечной ткани.Если закупорка тяжелая или продолжительная, это может вызвать сердечный приступ (инфаркт миокарда).
Немедленно обратитесь за неотложной помощью, если у вас продолжительная или сильная боль в груди.
.Ишемия миокарда — Диагностика и лечение
Диагноз
Ваш врач начнет с вопросов о вашей истории болезни и с физического осмотра. После этого ваш врач может порекомендовать:
- Электрокардиограмма (ЭКГ). Электроды, прикрепленные к вашей коже, регистрируют электрическую активность вашего сердца. Определенные изменения в электрической активности вашего сердца могут быть признаком повреждения сердца.
- Стресс-тест. Ваш сердечный ритм, артериальное давление и дыхание контролируются, пока вы ходите на беговой дорожке или катаетесь на велотренажере. Физические упражнения заставляют ваше сердце работать сильнее и быстрее, чем обычно, поэтому стресс-тест может выявить проблемы с сердцем, которые в противном случае могли бы быть незаметны.
- Эхокардиограмма. Звуковые волны, направленные в ваше сердце от устройства, похожего на палочку, которое прижимают к груди, создают видеоизображения вашего сердца. Эхокардиограмма может помочь определить, была ли повреждена часть вашего сердца и не работает ли нормально.
- Стресс-эхокардиограмма. Стресс-эхокардиограмма похожа на обычную эхокардиограмму, за исключением того, что тест проводится после тренировки в кабинете врача на беговой дорожке или велотренажере.
- Ядерный стресс-тест. Небольшое количество радиоактивного материала попадает в ваш кровоток. Во время тренировки врач может наблюдать, как она проходит через ваше сердце и легкие, что позволяет выявить проблемы с кровотоком.
- Коронарная ангиография. Краситель вводится в кровеносные сосуды вашего сердца. Затем делается серия рентгеновских снимков (ангиограмм), показывающих путь красителя. Этот тест позволяет вашему врачу подробно изучить внутреннюю часть ваших кровеносных сосудов.
- КТ сердца. Этот тест может определить, есть ли у вас накопление кальция в коронарных артериях — признак коронарного атеросклероза. Сердечные артерии также можно увидеть с помощью компьютерной томографии (коронарная КТ-ангиограмма).
Дополнительная информация
Показать дополнительную информациюЛечение
Целью лечения ишемии миокарда является улучшение притока крови к сердечной мышце.В зависимости от тяжести вашего состояния врач может порекомендовать лекарства, операцию или и то, и другое.
Лекарства
Лекарства для лечения ишемии миокарда включают:
- Аспирин. Ежедневный прием аспирина или другого разбавителя крови может снизить риск образования тромбов, что может помочь предотвратить закупорку коронарных артерий. Спросите своего врача, прежде чем начинать принимать аспирин, потому что это может быть нецелесообразно, если у вас есть нарушение свертываемости крови или если вы уже принимаете другой разжижитель крови.
- Нитраты. Эти препараты расширяют артерии, улучшая приток крови к сердцу и от него. Улучшение кровотока означает, что вашему сердцу не нужно так много работать.
- Бета-блокаторы. Эти лекарства помогают расслабить сердечную мышцу, замедлить сердцебиение и снизить кровяное давление, чтобы кровь могла легче притекать к сердцу.
- Блокаторы кальциевых каналов. Эти лекарства расслабляют и расширяют кровеносные сосуды, увеличивая кровоток в сердце.Блокаторы кальциевых каналов также замедляют ваш пульс и уменьшают нагрузку на сердце.
- Лекарства, снижающие уровень холестерина. Эти препараты уменьшают количество первичного материала, который откладывается в коронарных артериях.
- Ингибиторы ангиотензинпревращающего фермента (АПФ). Эти лекарства помогают расслабить кровеносные сосуды и снизить кровяное давление. Ваш врач может порекомендовать ингибитор АПФ, если у вас высокое кровяное давление или диабет в дополнение к ишемии миокарда.Ингибиторы АПФ также можно использовать, если у вас сердечная недостаточность или если ваше сердце не перекачивает кровь эффективно.
- Ранолазин (Ранекса). Это лекарство помогает расслабить коронарные артерии и облегчить приступ стенокардии. Ранолазин может быть назначен вместе с другими лекарствами от стенокардии, такими как блокаторы кальциевых каналов, бета-блокаторы или нитраты.
Процедуры для улучшения кровотока
Иногда для улучшения кровотока требуется более агрессивное лечение.Процедуры, которые могут помочь, включают:
- Ангиопластика и стентирование. В суженную часть артерии вводится длинная тонкая трубка (катетер). Проволока с крошечным шариком продевается в суженную область и надувается, чтобы расширить артерию. Небольшая катушка из проволочной сетки (стент) обычно вставляется, чтобы артерия оставалась открытой.
- Операция по аортокоронарному шунтированию. Хирург использует сосуд из другой части вашего тела для создания трансплантата, который позволяет крови течь вокруг заблокированной или суженной коронарной артерии.Этот тип операции на открытом сердце обычно используется только для людей, у которых несколько суженных коронарных артерий.
- Усиленная внешняя контрпульсация. Это неинвазивное амбулаторное лечение может быть рекомендовано, если другие методы лечения не помогли. Манжеты, которые были обернуты вокруг ваших ног, осторожно надуваются воздухом, а затем сдуваются. Возникающее давление на кровеносные сосуды может улучшить приток крови к сердцу.
Образ жизни и домашние средства
Изменение образа жизни — важная часть лечения.Чтобы вести здоровый образ жизни:
- Бросить курить. Поговорите со своим врачом о стратегиях отказа от курения. Также старайтесь избегать пассивного курения.
- Управлять основными заболеваниями. Лечит заболевания или состояния, которые могут увеличить риск ишемии миокарда, такие как диабет, высокое кровяное давление и высокий уровень холестерина в крови.
- Соблюдайте здоровую диету. Ограничьте потребление насыщенных жиров и ешьте много цельнозерновых, фруктов и овощей.Узнайте свои показатели холестерина и спросите своего врача, снизили ли вы их до рекомендуемого уровня.
- Упражнение. Поговорите со своим врачом о том, чтобы начать безопасный план упражнений для улучшения притока крови к сердцу.
- Поддерживайте здоровый вес. Если у вас избыточный вес, поговорите со своим врачом о вариантах похудания.
- Уменьшить стресс. Практикуйте здоровые техники управления стрессом, такие как расслабление мышц и глубокое дыхание.
Важно регулярно проходить медицинские осмотры. Некоторые из основных факторов риска ишемии миокарда — высокий уровень холестерина, высокое кровяное давление и диабет — не имеют симптомов на ранних стадиях. Раннее выявление и лечение могут заложить основу для улучшения здоровья сердца на всю жизнь.
Подготовка к приему
Если вы испытываете боль в груди, вас, скорее всего, будут обследовать и лечить в отделении неотложной помощи.
Если у вас нет боли в груди, но есть другие симптомы или вы обеспокоены риском ишемии миокарда, вас могут направить к кардиологу (кардиологу).
Что вы можете сделать
- Помните о любых ограничениях перед назначением, , таких как голодание перед анализом крови.
- Запишите свои симптомы, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Составьте список всех ваших лекарств, витаминов и пищевых добавок.
- Запишите основную медицинскую информацию, включая другие состояния.
- Запишите ключевую личную информацию, включая любые недавние изменения или факторы стресса в вашей жизни.
- Запишите вопросы, которые можно задать своему врачу.
- Попросите родственника или друга сопровождать вас, поможет вам запомнить, что говорит врач.
Вопросы к врачу
- Какая наиболее вероятная причина моих симптомов?
- Какие тесты мне нужны? Есть ли к ним особая подготовка?
- Какие виды лечения мне нужны?
- Стоит ли менять образ жизни? Какая диета и какой уровень активности мне подходят?
- Как часто я должен проходить скрининг на сердечные заболевания?
- У меня другие проблемы со здоровьем.Как мне вместе лучше всего управлять этими условиями?
В дополнение к вопросам, которые вы подготовили задать своему врачу, не стесняйтесь задавать другие вопросы во время приема.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас останется время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Вас могут спросить:
- Каковы ваши симптомы и когда они появились?
- Насколько серьезны ваши симптомы? Они случайны или непрерывны?
- Что-нибудь улучшает или ухудшает ваши симптомы?
- У вас есть семейная история болезней сердца, высокого кровяного давления или высокого уровня холестерина?
- Вы курили или курили?
6 апреля 2019 г.
Показать ссылки- Mahler S, et al.Стенокардия: боль в груди, вызванная ишемией миокарда. https://www.uptodate.com/contents/search. Доступ 31 января 2019 г.
- Deedwania P, et al. Тихая ишемия миокарда: эпидемиология, диагностика, лечение и прогноз. https://www.uptodate.com/contents/search. Доступ 31 января 2019 г.
- Джеймсон Дж. Л. и др., Ред. Дискомфорт в груди. В: Принципы внутренней медицины Харрисона. 20-е изд. Нью-Йорк, штат Нью-Йорк: компании McGraw-Hill; 2018. https: //accessmedicine.mhmedical.com. Доступ 31 января 2019 г.
- Холл Дж. И др., Ред. Ишемия миокарда. В: Принципы интенсивной терапии. 4-е изд. Нью-Йорк, штат Нью-Йорк: образование Макгроу-Хилл; 2015. https://accessmedicine.mhmedical.com. Доступ 31 января 2019 г.
- McKean SC и др., Ред. Боль в груди. В кн .: Принципы и практика госпитальной медицины. 2-е изд. Нью-Йорк, штат Нью-Йорк: образование McGraw-Hill; 2017. https://accessmedicine.mhmedical.com. Доступ 31 января 2019 г.
Связанные
Связанные процедуры
Показать другие связанные процедуры .Справочное руководство по ишемической болезни миокарда
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 6 апреля 2019 г.
На этой странице

Обзор
Ишемия миокарда возникает, когда приток крови к сердцу снижается, что не позволяет сердечной мышце получать достаточно кислорода. Снижение кровотока обычно является результатом частичной или полной закупорки сердечных артерий (коронарных артерий).
Ишемия миокарда, также называемая ишемией сердца, снижает способность сердечной мышцы перекачивать кровь.Внезапная серьезная закупорка одной из сердечных артерий может привести к сердечному приступу. Ишемия миокарда также может вызывать серьезные нарушения сердечного ритма.
Лечение ишемии миокарда включает улучшение притока крови к сердечной мышце. Лечение может включать прием лекарств, операцию по открытию закупоренных артерий (ангиопластику) или операцию шунтирования.
Выбор образа жизни, полезного для сердца, важен для лечения и профилактики ишемии миокарда.
Симптомы
У некоторых людей с ишемией миокарда нет никаких признаков или симптомов (тихая ишемия).
Когда они возникают, наиболее распространенными являются давление или боль в груди, обычно в левой части тела (стенокардия). Другие признаки и симптомы, которые чаще встречаются у женщин, пожилых людей и людей с диабетом, включают:
- Боль в шее или челюсти
- Боль в плече или руке
- Учащенное сердцебиение
- Одышка при физической активности
- Тошнота и рвота
- Потение
- Усталость
Когда обращаться к врачу
Получите неотложную помощь, если у вас сильная боль в груди или боль в груди, которая не проходит.
Причины
Ишемия миокарда возникает, когда кровоток через одну или несколько коронарных артерий уменьшается. Низкий кровоток снижает количество кислорода, которое получает сердечная мышца.
Ишемия миокарда может развиваться медленно, поскольку со временем артерии блокируются. Или это может произойти быстро, когда артерия внезапно блокируется.
К состояниям, которые могут вызвать ишемию миокарда, относятся:
- Ишемическая болезнь сердца (атеросклероз). Бляшки, состоящие в основном из холестерина, накапливаются на стенках артерий и ограничивают кровоток. Атеросклероз — наиболее частая причина ишемии миокарда.
- Тромб. Бляшки, которые развиваются при атеросклерозе, могут разорваться, что приведет к образованию тромба. Сгусток может заблокировать артерию и привести к внезапной тяжелой ишемии миокарда, что приведет к сердечному приступу. В редких случаях сгусток крови может попасть в коронарную артерию из других частей тела.
- Спазм коронарной артерии. Это временное сжатие мышц стенки артерии может на короткое время уменьшить или даже предотвратить приток крови к части сердечной мышцы. Спазм коронарной артерии — редкая причина ишемии миокарда.
Боль в груди, связанная с ишемией миокарда, может быть вызвана:
- Физические нагрузки
- Эмоциональный стресс
- Низкие температуры
- Употребление кокаина
- Обильный или обильный прием пищи
- Половое сношение
Факторы риска
Факторы, которые могут увеличить риск развития ишемии миокарда, включают:
- Табак. Курение и длительное воздействие пассивного курения могут повредить внутренние стенки артерий. Повреждение может позволить отложениям холестерина и других веществ накапливаться и замедлять кровоток в коронарных артериях. Курение вызывает спазм коронарных артерий и может также повысить риск образования тромбов.
- Диабет. Диабет 1 и 2 типа связан с повышенным риском ишемии миокарда, сердечного приступа и других проблем с сердцем.
- Высокое кровяное давление. Со временем высокое кровяное давление может ускорить развитие атеросклероза, что приведет к повреждению коронарных артерий.
- Повышенный уровень холестерина в крови. Холестерин — это основная часть отложений, которые могут сужать коронарные артерии. Высокий уровень «плохого» (липопротеинов низкой плотности или ЛПНП) холестерина в крови может быть следствием наследственного состояния или диеты с высоким содержанием насыщенных жиров и холестерина.
- Высокий уровень триглицеридов в крови. Триглицериды, другой тип жира в крови, также могут способствовать развитию атеросклероза.
- Ожирение. Ожирение связано с диабетом, высоким кровяным давлением и высоким уровнем холестерина в крови.
- Окружность талии. Объем талии более 35 дюймов (89 см) у женщин и 40 дюймов (102 см) у мужчин увеличивает риск высокого кровяного давления, диабета и сердечных заболеваний.
- Недостаток физической активности. Недостаточное количество упражнений способствует ожирению и связано с повышением уровня холестерина и триглицеридов.Люди, которые регулярно занимаются аэробикой, имеют лучшее здоровье сердца, что связано с более низким риском ишемии миокарда и сердечного приступа. Физические упражнения также снижают артериальное давление.
Осложнения
Ишемия миокарда может привести к серьезным осложнениям, в том числе:
- Сердечный приступ. Если коронарная артерия полностью заблокирована, недостаток крови и кислорода может привести к сердечному приступу, который разрушает часть сердечной мышцы. Ущерб может быть серьезным, а иногда и смертельным.
- Нерегулярный сердечный ритм (аритмия). Аномальный сердечный ритм может ослабить ваше сердце и быть опасным для жизни.
- Сердечная недостаточность. Со временем повторяющиеся эпизоды ишемии могут привести к сердечной недостаточности.
Профилактика
Те же самые привычки образа жизни, которые могут помочь в лечении ишемии миокарда, также могут помочь предотвратить ее развитие. Ведение здорового образа жизни поможет сохранить ваши артерии сильными, эластичными и гладкими, а также обеспечит максимальный кровоток.
Диагностика
Ваш врач начнет с вопросов о вашей истории болезни и медицинского осмотра. После этого ваш врач может порекомендовать:
- Электрокардиограмма (ЭКГ). Электроды, прикрепленные к вашей коже, регистрируют электрическую активность вашего сердца. Определенные изменения в электрической активности вашего сердца могут быть признаком повреждения сердца.
- Стресс-тест. Ваш сердечный ритм, артериальное давление и дыхание контролируются во время ходьбы на беговой дорожке или велотренажера.Физические упражнения заставляют ваше сердце работать сильнее и быстрее, чем обычно, поэтому стресс-тест может выявить проблемы с сердцем, которые в противном случае могли бы быть незаметны.
- Эхокардиограмма. Звуковые волны, направленные в ваше сердце от устройства, похожего на палочку, которое прижимают к груди, создают видеоизображения вашего сердца. Эхокардиограмма может помочь определить, была ли повреждена часть вашего сердца и не работает ли нормально.
- Стресс-эхокардиограмма. Стресс-эхокардиограмма похожа на обычную эхокардиограмму, за исключением того, что тест проводится после тренировки в кабинете врача на беговой дорожке или велотренажере.
- Ядерный стресс-тест. Небольшие количества радиоактивного материала попали в ваш кровоток. Во время тренировки врач может наблюдать, как она проходит через ваше сердце и легкие, что позволяет выявить проблемы с кровотоком.
- Коронарная ангиография. Краситель вводится в кровеносные сосуды вашего сердца. Затем делается серия рентгеновских снимков (ангиограмм), показывающих путь красителя. Этот тест позволяет вашему врачу подробно изучить внутреннюю часть ваших кровеносных сосудов.
- Компьютерная томография сердца. Этот тест может определить, есть ли у вас накопление кальция в коронарных артериях — признак коронарного атеросклероза. Сердечные артерии также можно увидеть с помощью компьютерной томографии (коронарная КТ-ангиограмма).
Лечение
Целью лечения ишемии миокарда является улучшение притока крови к сердечной мышце. В зависимости от тяжести вашего состояния врач может порекомендовать лекарства, операцию или и то, и другое.
Лекарства
Лекарства для лечения ишемии миокарда включают:
- Аспирин. Ежедневный прием аспирина или другого разбавителя крови может снизить риск образования тромбов, что может помочь предотвратить закупорку коронарных артерий. Спросите своего врача, прежде чем начинать принимать аспирин, потому что это может быть нецелесообразно, если у вас есть нарушение свертываемости крови или если вы уже принимаете другой разжижитель крови.
- Нитраты. Эти лекарства расширяют артерии, улучшая приток крови к сердцу и от него. Улучшение кровотока означает, что вашему сердцу не нужно так много работать.
- Бета-блокаторы. Эти лекарства помогают расслабить сердечную мышцу, замедлить сердцебиение и снизить кровяное давление, чтобы кровь могла легче притекать к сердцу.
- Блокаторы кальциевых каналов. Эти лекарства расслабляют и расширяют кровеносные сосуды, увеличивая кровоток в сердце. Блокаторы кальциевых каналов также замедляют ваш пульс и уменьшают нагрузку на сердце.
- Лекарства, снижающие уровень холестерина. Эти лекарства уменьшают количество первичного материала, который откладывается на коронарных артериях.
- Ингибиторы ангиотензинпревращающего фермента (АПФ). Эти лекарства помогают расслабить кровеносные сосуды и снизить кровяное давление. Ваш врач может порекомендовать ингибитор АПФ, если у вас высокое кровяное давление или диабет в дополнение к ишемии миокарда. Ингибиторы АПФ также можно использовать, если у вас сердечная недостаточность или если ваше сердце не перекачивает кровь эффективно.
- Ранолазин (Ранекса). Это лекарство помогает расслабить коронарные артерии и облегчить приступ стенокардии.Ранолазин может быть назначен вместе с другими лекарствами от стенокардии, такими как блокаторы кальциевых каналов, бета-блокаторы или нитраты.
Процедуры для улучшения кровотока
Иногда для улучшения кровотока требуется более агрессивное лечение. Процедуры, которые могут помочь, включают:
- Ангиопластика и стентирование. Длинная тонкая трубка (катетер) вводится в суженную часть вашей артерии. Проволока с крошечным шариком продевается в суженную область и надувается, чтобы расширить артерию.Небольшая катушка из проволочной сетки (стент) обычно вставляется, чтобы артерия оставалась открытой.
- Операция по аортокоронарному шунтированию. Хирург использует сосуд из другой части вашего тела для создания трансплантата, который позволяет крови течь вокруг заблокированной или суженной коронарной артерии. Этот тип операции на открытом сердце обычно используется только для людей, у которых несколько суженных коронарных артерий.
- Усиленная внешняя контрпульсация. Это неинвазивное амбулаторное лечение может быть рекомендовано, если другие методы лечения не помогли.Манжеты, которые были обернуты вокруг ваших ног, осторожно надуваются воздухом, а затем сдуваются. Возникающее давление на кровеносные сосуды может улучшить приток крови к сердцу.
Образ жизни и домашние средства
Изменение образа жизни — важная часть лечения. Чтобы вести здоровый образ жизни:
- Бросить курить. Поговорите со своим врачом о стратегиях отказа от курения. Также старайтесь избегать пассивного курения.
- Управляйте основными заболеваниями. Лечить заболевания или состояния, которые могут повысить риск ишемии миокарда, такие как диабет, высокое кровяное давление и высокий уровень холестерина в крови.
- Соблюдайте здоровую диету. Ограничьте потребление насыщенных жиров и ешьте много цельнозерновых, фруктов и овощей. Узнайте свои показатели холестерина и спросите своего врача, снизили ли вы их до рекомендуемого уровня.
- Упражнение. Поговорите со своим врачом о том, чтобы начать безопасный план упражнений для улучшения притока крови к сердцу.
- Поддерживайте здоровый вес. Если у вас избыточный вес, поговорите со своим врачом о вариантах похудания.
- Уменьшить стресс. Практикуйте здоровые техники управления стрессом, такие как расслабление мышц и глубокое дыхание.
Важно регулярно проходить медицинские осмотры. Некоторые из основных факторов риска ишемии миокарда — высокий уровень холестерина, высокое кровяное давление и диабет — не имеют симптомов на ранних стадиях. Раннее выявление и лечение могут заложить основу для улучшения здоровья сердца на всю жизнь.
Запись на прием
Если вы испытываете боль в груди, скорее всего, вас осмотрят и окажут помощь в отделении неотложной помощи.
Если у вас нет боли в груди, но есть другие симптомы или вы обеспокоены риском ишемии миокарда, вас могут направить к кардиологу (кардиологу).
Что вы можете сделать
- Помните о любых ограничениях перед приемом на прием, например, голодание перед анализом крови.
- Запишите свои симптомы, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Составьте список всех ваших лекарств, витаминов и пищевых добавок.
- Запишите основную медицинскую информацию, включая другие состояния.
- Запишите ключевую личную информацию, включая любые недавние изменения или факторы стресса в вашей жизни.
- Напишите список вопросов , которые следует задать своему врачу.
- Попросите родственника или друга сопровождать вас, поможет вам вспомнить, что говорит врач.
Вопросы к врачу
- Какая наиболее вероятная причина моих симптомов?
- Какие тесты мне нужны? Есть ли к ним особая подготовка?
- Какие виды лечения мне нужны?
- Следует ли мне изменить образ жизни? Какая диета и какой уровень активности мне подходят?
- Как часто мне следует проходить скрининг на сердечные заболевания?
- У меня другие проблемы со здоровьем. Как мне вместе лучше всего управлять этими условиями?
Помимо вопросов, которые вы подготовили задать своему врачу, не стесняйтесь задавать другие вопросы во время приема.
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов. Если вы будете готовы ответить на них, у вас останется время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Вас могут спросить:
- Какие у вас симптомы и когда они появились?
- Насколько серьезны ваши симптомы? Они случайны или непрерывны?
- Что-нибудь улучшает или ухудшает ваши симптомы?
- Есть ли у вас в семейном анамнезе сердечные заболевания, высокое кровяное давление или высокий уровень холестерина?
- Вы курили или курили?
© 1998-2019 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации.
.Минутку …
Включите файлы cookie и перезагрузите страницу.
Этот процесс автоматический. Ваш браузер в ближайшее время перенаправит вас на запрошенный контент.
Подождите до 5 секунд…
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! []) + (+ !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [ ] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + ( ! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] +! ! [] + !! [] + []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! [ ]) + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [])) / + ((! + [] + (!! []) + !! [] + []) + (+ !! [] ) + (! + [] + (!! []) — []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+! ! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] +! ! []) + (! + [] — (!! [])))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [ ] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (+ !! [])) / + ((+ !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [ ]) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (! ! [])) + (! + [] + (!! []) + !! [] + !! []))
+ ((! + [] + (!! []) + !! [ ] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) — []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) +! ! [])) / + ((+ !! [] + []) + (! + [] + (!! []) — []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [ ]) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [ ]))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] +! ! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] ) + (! + [] + (!! []) — []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [ ] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []))
+ ( (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (! ! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] — (!! [])) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [])) / + ((! + [] + (!! []) + !! [] + []) + (! + [] + (!! []) + !! [ ]) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [ ] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [ ] + !! [] + !! [] + []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + ( !! []) + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] +! ! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) — []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + ( !! []) + !! [] + !! [] + !! []) + (! + [] — (!! [])))
+ ((! + [] + (!! [ ]) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] +! ! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [])) / +
.