Резус-конфликт и беременность: что делать
Для многих «разнорезусных» родителей риск резус-конфликта становится серьезным поводом для тревоги. Другие утверждают, что уже имеют резус-положительных детей, и каждый из них родился здоровым. Так почему же резус-конфликт возникает не во всех случаях? И как наверняка узнать его риск?
Что такое резус-несовместимость
Резус-фактор крови – это особый белок на поверхности красных кровяных клеток (эритроцитов).
При попадании такого белка в резус-отрицательный (Rh-) организм иммунные силы последнего вырабатывают защиту – антитела, атакующие «неприятеля» при повторной встрече с ним.
В случае беременности речь идет об антителах матери, «нападающих» на эритроциты плода. В результате чего беременность может закончиться гемолитической болезнью новорожденных (ГБН), невынашиванием или внутриутробной гибелью ребенка.
Почему «конфликт» не у всех
Для того, чтобы у матери появились резус-антитела, кровь плода должна попасть в ее кровоток в достаточном объеме.
Такая ситуация практически не возникает при здоровой беременности, и по данным статистики составляет всего около 10% случаев.
Угроза конфликта значительно возрастает, если беременности предшествовали аборты, выкидыши, угрозы прерывания с отслойкой плаценты или осложнения в предыдущих родах.
В этом случае в крови матери сначала появляются антитела класса М, которые, ввиду своих размеров, не представляют опасности для плода. IgM просто не способны проникнуть через плацентарный барьер, чего нельзя сказать о, приходящих им на смену, антителах класса G.
IgG значительно мельче своих предшественников, легко проникают к плоду и сохраняются в крови мамы на долгие годы.
Таким образом, высокий риск резус-конфликта уже при текущей беременности имеет место только у женщин с отягощенным акушерским и гинекологическим анамнезом. Тогда как в остальных случаях этот риск минимален.
Как проверить
Всем резус-отрицательным женщинам при постановке на учет показан анализ крови на резус-фактор и группу крови.
Тот же самый анализ рекомендован и отцу ребенка.
Если, резус-фактор обоих родителей отрицательный, волноваться попросту не о чем. Но, если папа оказался «положительным» — беременная должна будет ежемесячно сдавать кровь на антирезусные антитела до 28 недель.
Если к указанному сроку антитела в крови так и не появятся, женщину направят на профилактическое введение антирезусного иммуноглобулина, и на этом поиск антител прекратится.
Введение иммуноглобулина также допустимо в первые 72 часа после родов, при рождении резус-положительного малыша, если ранее иммунизация не проводилась.
Если же антитела все же появились до 28 недель, и нарастают, беременную направят на более углубленное обследование для выяснения степени резус-конфликта, лечения и, при необходимости, экстренного родоразрешения.
Как узнать свой риск
На сегодня единственной рекомендуемой и финансируемой Минздравом мерой прогнозирования конфликта является анализ крови на антирезусные антитела.
Однако есть и другой вариант решения «задачи».
Уже с 10 (при одноплодной) и 12 недель (при многоплодной) беременности можно определить резус плода по крови матери.
Для исследования не требуется особой подготовки и практически нет противопоказаний. А его достоверность составляет 99%.
Анализ активно применяется в США, Японии и большинстве стран Западной Европы. И за время своего существования зарекомендовал себя как абсолютно безопасный и высокоэффективный.
Поделиться статьей:
Остались вопросы?Резус-фактор и беременность
Резус-фактор и беременность
Одним из осложнений при беременности является так называемый резус-конфликт между матерью и плодом. Этот конфликт обусловлен тем, что организм резус отрицательной (Rh-) беременной женщины отторгает резус положительный (Rh+) эмбрион за счет недопонимания со стороны иммунной системы матери. Для того, чтобы оценить риск развития резус-конфликта и понять методы его профилактики, необходимо разобраться в том, как работает наша иммунная система, что такое группа крови и как устроен резус-фактор.
Этот конфликт обусловлен тем, что организм резус отрицательной (Rh-) беременной женщины отторгает резус положительный (Rh+) эмбрион за счет недопонимания со стороны иммунной системы матери. Для того, чтобы оценить риск развития резус-конфликта и понять методы его профилактики, необходимо разобраться в том, как работает наша иммунная система, что такое группа крови и как устроен резус-фактор.
Иммунная система – это главный защитник организма от проникших в него вирусов, микробов и даже паразитов. Основной механизм ее действия основан на умении распознавать клетки: чужие и те, что относятся к оберегаемому организму. Для этого клетки нашего организма приучены сигнализировать о своем состоянии с помощью специальных молекул, находящихся на поверхности клетки. Иммунные клетки проверяют, соответствует ли набор поверхностных молекул набору, свойственному этому конкретному организму. Если находятся какие-то несоответствия, клетка признается зараженной или поломанной и уничтожается специальными агентами иммунной системы.
Когда в поликлинике вы сдаете анализ на группу крови, в результате вы получаете информацию о вашей группе крови I, II, III, IV и статусе резус-фактора. Однако это характеристики только двух систем групп крови из более чем 30ти известных на сегодняшний день для человека, к тому же – неполные. Система группы крови основывается на ограниченном списке генов и их аллельных состояний и правилах взаимоисключения. Например, в систему AB0 входят гены A1, A2, B, 0. Гены типа A1, A2, B кодируют два разных фермента, которые способствуют формированию двух разных антигенов на поверхности эритроцитов. В плазме крови могут находится два типа антител к этим антигенам – α и β. Так как α вызывает иммунную реакцию по отношению к А-антигенам, то α и А не могут находиться одновременно в одном организме – это правило взаимоисключения. Аналогичное правило существует для антигена B и антител β. Таким образом, существует всего 4 возможных варианта группы крови системы AB0 у человека: 0 (на мембране эритроцитов нет ни антигена А, ни В, но в плазме есть антитела α, β), A, B, AB. Соответственно при переливании крови нужно следить, чтобы не смешивались соответствующие антигены с антителами: А с α, а B с β.
Например, в систему AB0 входят гены A1, A2, B, 0. Гены типа A1, A2, B кодируют два разных фермента, которые способствуют формированию двух разных антигенов на поверхности эритроцитов. В плазме крови могут находится два типа антител к этим антигенам – α и β. Так как α вызывает иммунную реакцию по отношению к А-антигенам, то α и А не могут находиться одновременно в одном организме – это правило взаимоисключения. Аналогичное правило существует для антигена B и антител β. Таким образом, существует всего 4 возможных варианта группы крови системы AB0 у человека: 0 (на мембране эритроцитов нет ни антигена А, ни В, но в плазме есть антитела α, β), A, B, AB. Соответственно при переливании крови нужно следить, чтобы не смешивались соответствующие антигены с антителами: А с α, а B с β.
Группа крови системы резус (Rh0) состоит из 54 антигенов, а резус-фактор – это лишь один из них. Его выделяют за высокое клиническое значение при пересадке органов, переливании крови и риске развития гемолитической болезни новорожденных при резус-конфликте во время беременности.

Оценка риска развития и превентивные способы предотвращения возникновения резус-конфликта, особенности диагностики гетерозиготного носительства делеции гена RHD и разбор сложных случаев будут представлены в следующей статье на нашем сайте.
Основные генетические термины и понятия
Автор: Жикривецкая Светлана
биолог-исследователь
Конфликт по группе крови | Дневник будущей мамы
Что такое конфликт по АВО? Бьюсь об заклад ты впервые об этом слышишь. Про резус фактор и резус конфликт ты что-то читала, и даже пожалела в мыслях тех женщин, которым не повезло родиться с отрицательной группой крови. Но не спеши. Хотя информации о конфликте по группе крови не так много, его последствия также могут быть очень опасны. И нужно быть начеку. К сожалению, даже многие врачи не обращают должного внимания на это до появления признаков развития гемолитической болезни ребенка. Иной раз выясняется это только после родов. Давай разберемся, что это такое? Как возникает, кто в зоне риска и что делать?
Что такое конфликт по группе крови?
Конфликт по АВО — это реакция иммунной системы беременной на попадание в ее кровь крови ребёнка. Подробнее о механизме возникновения иммунного ответа я писала в статье Что такое резус-конфликт простыми словами. Принцип тот же, наличие специфических белков на мембране эритроцитов у одной группы крови, и их отсутствие на другой. Что провоцирует выработку антител. То есть если у мамы отсутствует специфически белок, который есть у ребенка, ее организм воспринимает этот белок как «врага» и начинает уничтожать его вместе с эритроцитами, на которых он находится.
Принцип тот же, наличие специфических белков на мембране эритроцитов у одной группы крови, и их отсутствие на другой. Что провоцирует выработку антител. То есть если у мамы отсутствует специфически белок, который есть у ребенка, ее организм воспринимает этот белок как «врага» и начинает уничтожать его вместе с эритроцитами, на которых он находится.
Чем опасен конфликт по группе крови?
По сути опасность равносильна той, что имеет место при резус-конфликте, а именно, развитие гемолитической болезни плода. Она бывает разной степени тяжести, и, в случае конфликта по АВО, как правило, проявление менее выражены, чем при резус-конфликте. Подробности здесь писать не буду, моя задача не напугать тебя, а пробудить осознанность.
Кто в зоне риска?
Женщине с I группой крови нужно быть особенно осторожной, если ее супруг обладатель любой из групп крови, кроме первой и, в особенности, если у него IV группа крови. Дело в том, что в I группе крови вообще отсутствуют какие-либо специфические белки на мембране эритроцитов, и вероятность развития конфликта очень высока. Также к группе высокого риска относят супружеские пары, в которых один из партнеров имеет II группу крови, а другой III группу. В этом случае риск чуть меньше, но, тем не менее, достаточно высокий. Наконец, наименьшим риском развития конфликта обладает женщина с III группой крови, при условии если у супруга IV группа.
Также к группе высокого риска относят супружеские пары, в которых один из партнеров имеет II группу крови, а другой III группу. В этом случае риск чуть меньше, но, тем не менее, достаточно высокий. Наконец, наименьшим риском развития конфликта обладает женщина с III группой крови, при условии если у супруга IV группа.
Женщина с IV группой крови защищена от конфликта по АВО, поскольку, в ее случае, у неё в крови присутствуют оба специфических белка. Беспокоиться ей стоит лишь в том случае, если у неё отрицательный резус фактор, а у партнера положительный. Также счастливицами являются женщины с любой группой крови, при условии, если супруг обладатель I группы. Чтобы понять, почему в одном случае риск высокий, а в другом маленький или отсутствует вообще — подписывайся на мой канал и читай мою следующую статью, как определить группу крови у ребенка.
Что повышает вероятность иммунологического конфликта:
- Повторная беременность;
- Искусственное или естественное прерывание беременности в анамнезе;
- Переливание крови;
- Операции амниоцентеза и кордоцентеза (забор околоплодных вод и ворсинок хориона для анализа)
- Кровотечения во время беременности;
- Отслойка плаценты;
- Кесарево сечение.

Что делать?
Во-первых, успокоиться. Как правило, в первую беременность иммунологический конфликт по группе крови возникает редко, при условии хорошей работы плаценты, и если не имело место переливание крови и других операций указанных выше. А значит, на вынашивание ребёнка это не окажет сильного влияния. Тем не менее, конфликт может проявиться уже после первых родов. Если ты в зоне риска, необходимо регулярно сдавать кровь на определение титра антител к АВО конфликтам. Кровь сдается натощак, в течение двух-трёх дней до анализа запрещены:
- Острые и жареные блюда;
- Кофеинсодержащие и газированные напитки;
- Процедуры у физиотерапевта;
- Приём лекарственных препаратов.
Всё это может повлиять и исказить результаты анализа. Своевременное определение титра антител при беременности служит залогом благополучного вынашивания ребенка.
Кроме того, если ты в повышенной группе риска, требуется определение группы крови ребенка сразу же после рождения, используя для этого кровь из пуповины. Возможно тебе стоит обсудить это с врачом. Как я уже сказала ранее, нередко врачи не уделяет достаточно внимания возможности развития конфликта по АВО. В случае, если конфликт по группе крови подтвержден, требуется соответствующее лечение для ребенка. Как правило, гемолитическая болезнь, в этом случае, вызывает желтушку (повышенный уровень билирубина в крови), анемию и редко более серьёзные последствия. Чаще всего, ребенку требуется фототерапия, иногда капельницы и еще реже переливание крови.
Возможно тебе стоит обсудить это с врачом. Как я уже сказала ранее, нередко врачи не уделяет достаточно внимания возможности развития конфликта по АВО. В случае, если конфликт по группе крови подтвержден, требуется соответствующее лечение для ребенка. Как правило, гемолитическая болезнь, в этом случае, вызывает желтушку (повышенный уровень билирубина в крови), анемию и редко более серьёзные последствия. Чаще всего, ребенку требуется фототерапия, иногда капельницы и еще реже переливание крови.
Конфликт по группе крови и ГВ
Согласно всемирной организации здравоохранения конфликт по АВО не является абсолютным противопоказанием к грудному вскармливанию. Считается, что антитела, находящийся в молоке, разрушаются в желудке ребенка, и только в редких случаях, при очень высоком титре могут влиять на обострение течения гемолитической болезни.
Дорогая, здоровья тебе и твоему малышу! Подписывайся на мой канал! До скорых встреч!
Беременность и резус
- Консультативная помощь врача-специалиста.

- ПЦР-диагностика — определение резус-фактора плода в крови резус-отрицательной матери генетическим методом.
- Фенотипирование.
- Лимфоцитоиммунотерапия (ЛИТ).
- Введение резонатива.
Отрицательный резус-фактор и беременность
Все родители мечтают о рождении здорового малыша. Многие риски, связанные со здоровьем малыша, сегодня являются управляемыми. Это значит, что некоторые, даже очень тяжелые и опасные заболевания предотвратимы, главное – не упустить время. Например, ситуация, связанная с развитием гемолитической болезни у плода и новорожденного. Многие слышали, что при наличии резус-отрицательной принадлежности крови у матери, возможно развитие иммунологического конфликта между матерью и плодом по системе резус, что является в дальнейшем причиной тяжелой гемолитической болезни, от которой малыш может страдать уже внутриутробно, но немногие могут в деталях объяснить, что же это такое, и как быть, если это напрямую касается Вас.
Сначала разберемся, что же такое резус-фактор.
Резус-фактор – это особый комплекс белков (его называют также D-антигеном), который находится на поверхности эритроцитов. Его можно определить лабораторными методами (по анализу крови). Большинство людей в популяции имеет D-антиген. О таких людях говорят, что они резус-положительны. У меньшей части населения (около 15-18%) антигена D в клетках крови нет; таких людей называют резус-отрицательными.
Резус-фактор передается по наследству, причем унаследовать его ребенок может как от матери, так и от отца. Если мать резус-отрицательна, а отец резус-положителен, существует высокая вероятность того, что ребенок унаследует положительный резус-фактор отца. Тогда окажется, что в крови у матери нет D-антигена, а у плода он есть. Иммунная система матери может воспринять проникающие в ее кровь эритроциты плода, как чужеродные, и начать бороться с ними, синтезируя антитела. Эти антитела имеют очень низкую молекулярную массу, способны проникать через плаценту в кровоток плода и разрушать эритроциты плода, вызывая гемолитическую болезнь у плода. Такое патологическое состояние, при котором происходит синтез антител называется резус-иммунизацией.
Такое патологическое состояние, при котором происходит синтез антител называется резус-иммунизацией.
Чем же опасна резус-иммунизация?
Основная роль эритроцитов – перенос кислорода к органам и тканям организма. При массовом разрушении этих клеток органы плода начинают испытывать кислородное голодание. Но это еще не все. При распаде эритроцитов высвобождается особое вещество — билирубин, которое оказывает токсическое действие на сердце, печень, нервную систему плода. Билирубин окрашивает кожу ребенка в желтый цвет (”желтуха”). В тяжелых случаях билирубин, оказывая свое токсическое действие на клетки головного мозга, вызывает необратимые последствия вплоть до тяжелой инвалидизации и гибели малыша.
Уровень опасности возрастает с каждой последующей беременностью. Иммунная система матери обладает способностью «запоминать» чужеродные белки (резус-антиген плода) и при повторной беременности отвечает еще более быстрым и массивным выбросом антител, которые могут очень быстро проникнуть через плаценту в кровоток ребенка и привести к тяжелейшему внутриутробному страданию и даже к гибели малыша еще до рождения.
Поэтому факторами риска для резус-отрицательной женщины являются:
- Рождение Rh-положительного ребенка в прошлом (если после родов не был введен специальный препарат — анти-резус иммуноглобулин)
- Случаи внутриутробной гибели плода в прошлом
- Внематочная беременность
- Выкидыши и аборты
- Переливание Rh-несовместимой крови до беременности
Первая беременность у резус-отрицательной женщины, как правило, протекает без осложнений. Поэтому существует тенденция сохранять первую беременность, ни в коем случае не прерывая ее, если на это нет серьезных медицинских показаний.
Что же делать?
К счастью, следует отметить, что во всем мире заболеваемость новорожденных детей гемолитической болезнью плода вследствие резус-конфликта снижатется. И происходит это потому, что в практику широко внедрены методы резус-профилактики, которая проводится резус-отрицательным женщинам во время беременности и после рождения резус-положительного малыша. Да, как и в случае всех без исключения заболеваний, легче предотвратить проблему, чем лечить последствия уже развившегося тяжелого резус-конфликта.
Да, как и в случае всех без исключения заболеваний, легче предотвратить проблему, чем лечить последствия уже развившегося тяжелого резус-конфликта.
На сегодняшний день единственным (и эффективным) профилактическим методом для предотвращения этой патологии остается введение специального препарата – анти-D-иммуноглобулина.
Профилактическая вакцинация проводится дважды – во время беременности (дородовая профилактика) и сразу после родов (послеродовая профилактика).
Остановимся на этом подробнее.
Этап дородовой профилактики направлен на защиту существующей беременности.
Если беременность развивается без осложнений («все идет по плану»), женщине проводится профилактическое введение анти-D-иммуноглобулина на 28-32 неделе беременности. Вводится специально установленная доза, которая обеспечивает защиту малыша до конца беременности. Это плановая дородовая профилактика.
В случае возникновения опасных ситуаций, которые многократно повышают риск развития резус-конфликта, проводится экстренная дородовая профилактика. К таким ситуациям относятся:
К таким ситуациям относятся:
- Осложнения беременности: выкидыш; угроза выкидыша, сопровождающаяся кровянистыми выделениями
- Травмы живота во время беременности (например, после падения или в автомобильной аварии)
- Лечебные и диагностические вмешательства во время беременности: амниоцентез, хориальная биопсия, кордоцентез
В этих случаях для защиты плода может потребоваться дополнительное введение препарата.
Этап послеродовой профилактики направлен на защиту Вашей будущей беременности.
Если после родов выясняется, что ребенок резус-положителен, матери назначается еще одна инъекция анти-D-иммуноглобулина . Введение препарата необходимо произвести как можно быстрее, не позднее 72 часов после родов. Если вакцинация произведена позже, ее эффективность снижается и Вы не можете быть уверены в том, что сделали все, что было необходимо, для защиты Вашего следующего малыша.
Внимание! Такую же профилактику анти-D-иммуноглобулином женщины должны обязательно получить и в том случае, если:
— произошел выкидыш в сроке беременности 5-6 недель и более
— было произведено прерывание беременности в сроке беременности 5-6 недель и более
— была сделана операция по поводу внематочной беременности
В этом случае это тоже защита Вашей будущей беременности и Вашего будущего ребенка. Введение препарата также нужно произвести в первые 72 часа.
Введение препарата также нужно произвести в первые 72 часа.
Защитное действие анти-D-иммуноглобулина продолжается лишь до 12 недель, поэтому при каждой последующей беременности необходимо повторное профилактическое введение.
Не стоит расстраиваться, если у Вас отрицательный резус-фактор. Выполняйте все предписания врача и у вас родится здоровый малыш!
Козлякова Ольга Владимировна,
Зав.отделением акушерской иммуногематологии ГЦТ
кандидат медицинских наук
как проходит профилактика гемолитической болезни плода
Фото: Светлана МАКОВЕЕВА
Гемолитическая болезнь плода — одной из наиболее частых причин желтухи и анемии у новорожденных. Это заболевание характеризуется распадом эритроцитов или угнетением их формирования и роста под влиянием различных антител, образующихся в организме беременной женщины. Подробнее об этом рассказала акушер-гинеколог Клиники «Мать и дитя» Анастасия Лазарева.
Откуда берутся антитела?
В организме женщины антитела образуются на те белки (антигены), которые могут содержаться на оболочке эритроцитов ее плода.
— Данные антитела, формирующиеся в ответ на антигены, могут проникать через плаценту как к плоду, так и обратно к беременной. Это приводит к распаду уже существующих эритроцитов плода, формированию нефункциональных форм эритроцитов, анемии плода (а значит и гипоксии), повышению билирубина в крови плода или новорожденного, что проявляется желтухой, — отмечает врач.
Когда может появиться эта проблема?
Гемолитическая болезнь может развиться у плода при выработке различных антител (белков матери) на различные антигены (белки плода).
— Наиболее часто встречается так называемый резус-конфликт, когда в паре будущая мама имеет резус-отрицательную кровь, а отец – резус-положительную. Частота резус-конфликта зависит от этнической принадлежности пары. Так, наиболее часто она выявляется у испанских басков – 30-32%, а у европейцев наблюдается у 15-16% населения, — утверждает Анастасия Лазарева.
Также может возникнуть конфликт по системе АВО (групповой принадлежности). Это когда будущая мама — обладательница первой группы крови, а плод наследует группу крови отца — любую кроме первой. В этом случаи развивается групповая несовместимость (изосенсибилизация по системе АВО). Это происходит чаще, чем в случае с резус-фактором, такая проблема встречается у 10-20% беременных с первой группой крови. Но гемолитическая болезнь плода или новорожденного при этом протекает легче, чем в случае с резус-сенсибилизацией.
Это когда будущая мама — обладательница первой группы крови, а плод наследует группу крови отца — любую кроме первой. В этом случаи развивается групповая несовместимость (изосенсибилизация по системе АВО). Это происходит чаще, чем в случае с резус-фактором, такая проблема встречается у 10-20% беременных с первой группой крови. Но гемолитическая болезнь плода или новорожденного при этом протекает легче, чем в случае с резус-сенсибилизацией.
Меньше повезло тем будущим мамочкам, кто являются счастливыми обладательницами первой резус-отрицательной группы крови. В идеальной ситуации их супруги должны быть тоже с первой отрицательной группой крови. Тогда с гемолитической болезнью семья не столкнется.
Как акушер-гинеколог поможет справиться с гемолитической болезнью?
При встрече с беременной врач не может сказать точно, чью группу крови и резус-фактор унаследовал будущий малыш. Но акушер-гинеколог всегда помнит, что при раннем проявлении резус-конфликт может стать причиной самопроизвольного прерывания беременности или преждевременных родов. Наибольшее клиническое значение имеет изосерологическая несовместимость по системе Аг Резус, так как 95% всех выраженных форм ГБП обусловлены несовместимостью по Аг (белкам) D системы Резус (Rh) и только 5% — по другим системам эритроцитов.
Наибольшее клиническое значение имеет изосерологическая несовместимость по системе Аг Резус, так как 95% всех выраженных форм ГБП обусловлены несовместимостью по Аг (белкам) D системы Резус (Rh) и только 5% — по другим системам эритроцитов.
— Для профилактики резус-конфликта всем беременным с резус-отрицательной кровью до 32 недель беременности придется сдавать кровь 1 раз в 4 недели для определения наличия или отсутствия резус-антител. После 32-ой недели данный анализ проводится 1 раз в две недели. Если в крови беременной обнаружат резус-антитела, необходимо контролировать их концентрацию и состоянием плода, не реже 1 раза в 2-3 недели проводить УЗИ. Но есть и другие возможные способы профилактики резус-конфликта, которые доступны сегодня, — рассказывает Анастасия Лазарева.
Фото: Светлана МАКОВЕЕВА
Способы профилактики
Одним из современных способов профилактики является обнаружение гена RHD плода в крови беременной женщины с отрицательным резус-фактором. Для этого производят забор крови у матери не ранее 10 недель срока гестации. Выявление ДНК плода в крови матери обладает рядом преимуществ:
Для этого производят забор крови у матери не ранее 10 недель срока гестации. Выявление ДНК плода в крови матери обладает рядом преимуществ:
— относится к неинвазивным для плода процедурам, не несет угрозы течению беременности, не вызывает осложнений;
— исследование фет ДНК возможно, начиная со срока 10 акушерских недель беременности;
— точность результата 96-100%;
— это позволяет оценить целесообразность назначения терапии иммуноглобулином при отсутствии в крови беременной женщины анти-резусных антител на сроке 20 недель.
— На точность метода влияет состояние плаценты, особенность течения беременности, срок беременности. При многоплодной беременности метод чувствителен только при монозиготной двойне. Срок исполнения анализа — 7-10 дней, — предупреждает врач.
Существуют также инвазивные методы диагностики, их точность приближается к 100%, так как исследовать придется уже не кровь беременной, а кровь плода. Но к таким вариантам прибегают крайне редко, лишь когда необходима диагностика других, жизненно важных состояний плода. Инвазивные методы не используются с целью профилактики резус-конфликта, а начинается тогда, когда резус-конфликт уже развился.
Инвазивные методы не используются с целью профилактики резус-конфликта, а начинается тогда, когда резус-конфликт уже развился.
Еще один вариант профилактики у женщин с резус-отрицательной кровью без явлений сенсибилизации — введении иммуноглобулина человека антирезус (или антирезусного иммуноглобулина). Очень важно то, что данный иммуноглобулин должен вводиться на определенном сроке текущей беременности — от 28-32 недель и после любого прерывания беременности — родов, абортов, — прервавшейся внематочной беременности в течение 72 часов. Иммуноглобулин человека антирезус Rh0(D) «тормозит» иммунный ответ за счет связывания уже имеющихся в организме матери антигенов, поступивших от плода. Трансплацентарный переход эритроцитов плода в материнский кровоток происходит с 28 недели беременности и начало сенсибилизации (выработки антител у матери) может происходить до родоразрешения, поэтому введение иммуноглобулина антирезус проводится чаще всего на сроке 28 недель. Вводимый иммуноглобулин человека антирезус не проходит через плаценту к плоду и не может ему навредить. Он разработан для дородовой профилактики резус-конфликта. Если во время беременности проводились инвазивные процедуры — биопсия хориона, амниоцентез, кордоцентез — иммуноглобулин может быть введен на более раннем сроке.
Фото: Алексей БУЛАТОВ
Неспецифические методы профилактики
К неспецифическим методам профилактики резус-конфликта относятся:
— сохранение первой беременности у женщин с резус-отрицательной кровью;
строгое соблюдение резус-принадлежности крови в случае ее переливания;
— У женщин с отягощенным анамнезом (если была уже гибель детей от ГБН) — наступление беременности плодом с заранее известной резус-принадлежностью. С этой целью проводится ЭКО с пренатальной диагностикой эмбриона.
Конфликт по системе АВО
Напомним, конфликт по системе АВО наблюдается чаще, если у матери группа крови О (I), а ребенок от отца наследует содержащийся в эритроцитах антиген А или В. Конфликт может проявиться уже при первой беременности. В конфликте по системе АВО плод не болеет, а у новорожденного нет анемии. Однако проявления желтухи в первые дни жизни тяжелые, часто требуется лечение. В большинстве случаев гемолитическая болезнь новорожденных по системе АВО не повторяется у последующих детей, но и исключать ее нельзя.
— Хотя жизни плода угрозы нет, в клинике «Мать и Дитя» дважды проводится диагностика АВО-конфликта у всех беременных с первой группой крови, если у отца не первая. Анализ делают при постановке на учет по беременности и на сроке 30-32 недели. При сенсибилизации по системе АВО может потребоваться лечение ребенка после родов в зависимости от течения желтухи, подтвержденной исследованиями уровня билирубина, — отмечает Анастасия Лазарева.
АВО-конфликт важная проблема перинатологии, которая требует своего решения. В отличие от резус-изоиммунизации, АВО-конфликт при беременности имеет свои особенности и трудности в диагностике и ведении, приводя к ошибкам. В зависимости от анамнеза соотношения групп крови супругов, уровня и колебания титра агглютининов педиатры и акушеры-гинекологи выделено три группы риска:
— Супружеская пара с несовместимостью групп крови, при сочетании 0(I)-А(II) и 0(I)-B(III), в особенности при резус-отрицательной принадлежности крови беременной.
— Женщины с первой беременностью, перенесшие в прошлом детские инфекции, воспалительные заболевания половой сферы, имеющие экстрагенитальную патологию и отягощенный акушерский анамнез (ГБН в анамнезе и самопроизвольные ранние аборты).
— Женщины, у которых при установленном несовместимом соотношении групп крови определяется запредельный титр групповых агглютининов.
Что важно знать беременной в такой ситуации:
— Внутриутробно при групповом конфликте ребенок не страдает. Поэтому рожать можно когда угодно и каким угодно способом. Никакого сохранения, досрочного родоразрешения и других специальных мер не требуется.
— На групповой конфликт должны брать анализ всего 2 раза — в начале беременности и в конце. Не надо смотреть ничего в динамике.
— Рожать надо там, где есть реанимация новорожденных и кровь для переливания в случае, если разовьется сильная гемолитическая болезнь.
— Вероятность развития гемолитической болезни у ребенка и степень ее выраженности мало зависят от титра антител.
— В подавляющем большинстве случаев групповые антитела не влияют на внутриутробное развитие плода. Лечение лекарственными препаратами не проводится. Эффективных средств борьбы с групповыми антителами во время беременности не существует (в отличие от резус-сенсибилизации).
— Случаи внутриутробного развития гемолитической болезни плода крайне редки.
При наличии иммунных анти-В антител возможно с небольшой долей вероятности развитие гемолитической болезни у ребенка, в том случае, если у него будет В (III) группа крови. Гемолитическая болезнь чаще развивается уже после родов, но далеко не во всех случаях. Течение ее обычно не тяжелое и при правильном лечении на дальнейшем развитии ребенка не отражается. Методы лечения находятся в зависимости от уровня гемоглобина и билирубина у новорожденного. При АВО-конфликте нежелательно перенашивание, поскольку после 40 недель вероятность развития гемолитической болезни возрастает.
Акушер-гинеколог Анастасия Лазарева принимает в Клинике «Мать и дитя» в Тольятти по адресу ул. Ворошилова, 73.
Чем опасен резус конфликт при беременности
Чем опасен резус конфликт при беременности
В родильное отделение ГБУЗ Озерская ЦРБ поступил препарат атирезусный иммуноглобулин для проведения профилактики резус-конфликта у беременных и родильниц.
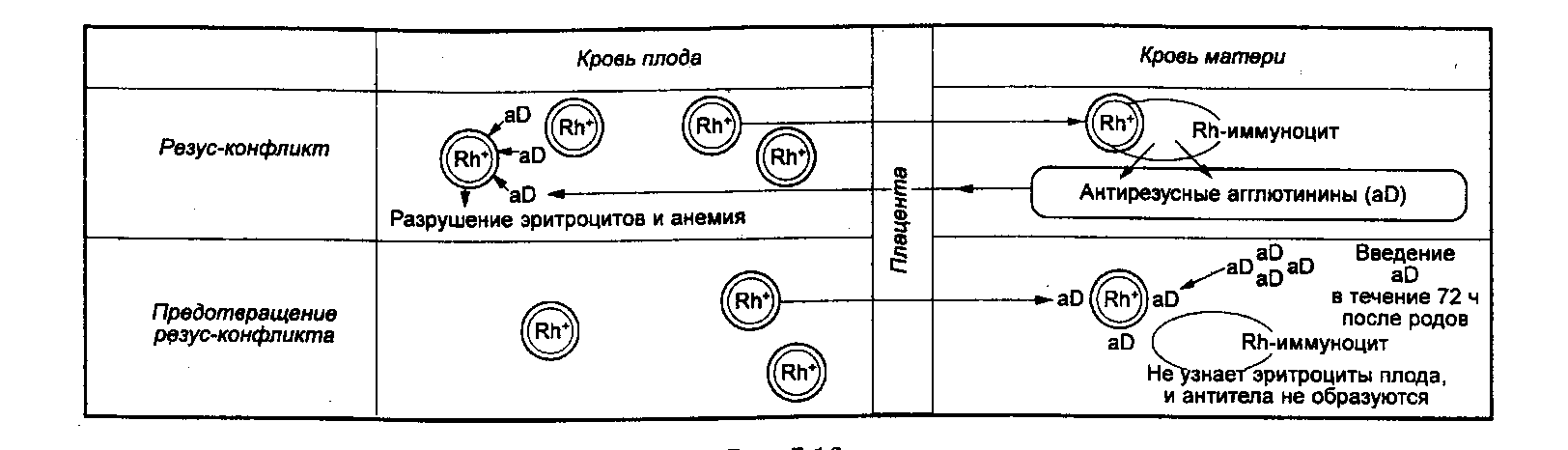
Резус-конфликт — иммунологическая несовместимость по резус-фактору крови резус-отрицательной матери и резус-положительного плода, характеризующаяся сенсибилизацией материнского организма. Причиной резус-конфликта является трансплацентарное проникновение эритроцитов плода, несущих положительный резус-фактор в кровоток резус-отрицательной матери. Резус-конфликт может вызывать внутриутробную гибель плода, невынашивание беременности, мертворождение и гемолитическую болезнь новорожденного.
Резус-конфликт может возникать у женщин с отрицательным резусом во время беременности или в процессе родов, если ребенок унаследовал положительный резус отца. Резус-фактор (Rh) крови человека — особый липопротеид (D-агглютиноген) в системе резус, находящийся на поверхности эритроцитов. Он присутствует в крови у 85% представителей человеческой популяции, являющихся резус-положительными Rh (+), а 15% не имеющих резус-фактора относятся к резус-отрицательной группе Rh (–).
Причины резус-конфликта:
Изоиммунизация и резус-конфликт обусловлены попаданием резус-несовместимой крови ребенка в кровоток матери и во многом зависят от исхода первой беременности у Rh (–) женщины. Резус-конфликт во время первой беременности возможен, если женщине ранее проводилось переливание крови без учета резус–совместимости. Возникновению резус-конфликта способствуют предшествующие прерывания беременности: искусственные (аборты) и самопроизвольные (выкидыши).
Поступление в кровоток матери пуповинной крови ребенка часто происходит в процессе родов, делая материнский организм восприимчивым к Rh-антигену и создавая риск резус-конфликта в следующей беременности. Вероятность изоиммунизации увеличивается при родоразрешении путем кесарева сечения. Кровотечения при беременности или в родах вследствие отслойки или повреждения плаценты, ручное отделение плаценты могут провоцировать развитие резус-конфликта.
После проведения инвазивных процедур пренатальной диагностики (биопсии хориона, кордоцентеза или амниоцентеза) также возможна Rh-сенсибилизация материнского организма. У беременной с Rh (-), страдающей гестозом, диабетом, перенесшей грипп и ОРЗ, может наблюдаться нарушение целостности ворсин хориона и, как следствие, активация синтеза антирезусных антител. Причиной резус – конфликта может быть давняя внутриутробная сенсибилизация Rh(-) женщины, произошедшая при ее рождении от Rh(+) матери (2% случаев).
Формирование кроветворения плода начинается с 8-ой недели внутриутробного развития, на этом сроке эритроциты плода в небольшом количестве могут обнаруживаться в кровотоке матери. При этом Rh-антиген плода чужероден для иммунной системы Rh (–) матери и вызывает сенсибилизацию (изоиммунизацию) материнского организма с выработкой антирезусных антител и риском резус-конфликта.
Сенсибилизация Rh (–) женщины при первой беременности происходит в единичных случаях и шансы ее вынашивания при резус-конфликте достаточно высоки, так как образовавшиеся при этом антитела (Ig M) имеют небольшую концентрацию, плохо проникают через плаценту и не представляют серьезной опасности для плода.
Вероятность изоиммунизации в процессе родоразрешения больше, что может привести к резус-конфликту при последующих беременностях. Это связано с формированием популяции долгоживущих клеток иммунной памяти, и в следующую беременность при повторном контакте даже с незначительным объемом Rh-антигена (не более 0,1 мл), происходит выброс большого количества специфических антител (Ig G).
За счет малого размера IgG способны проникнуть в кровоток плода через гематоплацентарный барьер, вызвать внутрисосудистый гемолиз Rh (+) эритроцитов ребенка и угнетение процесса кроветворения. В результате резус-конфликта развивается тяжелое, опасное для жизни будущего ребенка состояние — гемолитическая болезнь плода, характеризующаяся анемией, гипоксией и ацидозом. Она сопровождается поражением и чрезмерным увеличением органов: печени, селезенки, головного мозга, сердца и почек; токсическим поражением ЦНС ребенка — «билирубиновой энцефалопатией». Без своевременно предпринятых мер профилактики резус-конфликт может привести к внутриутробной гибели плода, самопроизвольному выкидышу, мертворождению, или рождению ребенка с различными формами гемолитической болезни.
Специфической профилактикой резус-конфликта является внутримышечная инъекция антирезусного иммуноглобулина (RhoGAM) донорской крови, которая назначается женщинам с Rh (-), не сенсибилизированным к Rh-антигену. Препарат разрушает Rh (+) эритроциты, которые возможно попали в кровоток женщины, тем самым, предотвращает ее изоиммунизацию и снижает вероятность резус-конфликта. Для высокой эффективности профилактического действия RhoGAM необходимо строго соблюдать сроки введения препарата.
Введение антирезусного иммуноглобулина Rh (-) женщинам для профилактики резус-конфликта проводят не позднее 72 часов после трансфузии Rh (+) крови или тромбоцитарной массы; искусственного прерывания беременности; самопроизвольного выкидыша, операции, связанной с внематочной беременностью. Антирезусный иммуноглобулин назначают беременным, принадлежащим к категории риска резус-конфликта, на 28 неделе гестации (иногда, повторно на 34 неделе) для профилактики гемолитической болезни плода. Если у беременной с Rh (-) наблюдались кровотечения (при отслойке плаценты, травме живота), проводились инвазивные манипуляции с риском развития резус-конфликта, антирезусный иммуноглобулин вводят на 7 месяце гестации.
В первые 48 – 72 ч после родов, в случае рождения Rh (+) ребенка и отсутствия антител к резусу в крови матери, инъекцию RhoGAM повторяют. Это позволяет избежать Rh-сенсибилизации и резус-конфликта в следующей беременности. Действие иммуноглобулина длится в течение нескольких недель и при каждой последующей беременности, если есть вероятность рождения Rh (+) ребенка и развития резус-конфликта препарат нужно вводить снова. Для Rh (-) женщин, уже сенсибилизированных к резус–антигену RhoGAM не эффективен.
Вконтакте
Одноклассники
Резус-конфликт
Термин «резус-фактор» происходит от названия обезьян макак-резус, у которых в крови был обнаружен особый антиген. Наличие или отсутствие резус-фактора в эритроцитах людей обуславливает их принадлежность к резус-положительной (Rh+) или резус-отрицательной (Rh-) группе крови.
Резус-конфликт. Что делать
Установлено, что 86% людей европеоидной расы относятся к резус-положительным (индейцев и азиатов – 99%), а 14% — к резус-отрицательным (у африканцев – 7%). Резус-принадлежность не меняется в течение жизни человека. Кровь резус-положительных и резус-отрицательных людей несовместима: при попадании в кровь резус-отрицательного человека крови с резус-фактором, последний вызывает образование антител (ответную иммунную реакцию), что обычно приводит к такому тяжелому состоянию как анафилактический шок. Поэтому резус-отрицательным пациентам можно переливать только резус-отрицательную кровь, а резус-положительным – любую.
При зачатии ребёнка очень важно, какой резус фактор у женщины. Если у неё положительный резус-фактор, а у мужчины также положительный или даже отрицательный, то это не приведёт ни к каким последствиям. Сложности возникнут только лишь в том случае, если у женщины отрицательный резус фактор, а у мужчины положительный и если ребёнок, что бывает примерно в половине случаев, унаследует резус-фактор отца, т.е. будет иметь резус-положительную кровь.
Именно в этой ситуации есть риск развития резус-конфликта. Его основой является то, что кровь ребёнка окажется несовместимой с кровью матери: резус-фактор, который присутствует в крови ребёнка, начинает попадать в организм матери и её организм начинает воспринимать ребёнка, как чужеродный объект и вырабатывает на него защитные антитела. Эти антитела, безвредные для матери, начинают проникать в кровь ребёнка и уничтожать его эритроциты.
Когда эритроциты разрушаются, из них выделяется билирубин. В больших количествах он вызывает повреждение печени, почек, головного мозга плода, называемое гемолитической болезнью, которая может стать причиной преждевременных родов или выкидышей и отрицательно сказаться на здоровье ребёнка – вплоть до рождения мёртвого плода. В этой связи при теоретической возможности такой непереносимости плода, женщину проверяют по этому направлению достаточно рано, уже на восьмой неделе беременности, причём особенно тщательно – если в прошлом у неё были аборты, выкидыши или ей проводилось переливание крови.
Как мы уже писали, вероятность того, что ребёнок унаследует положительный резус-фактор отца, составляет около 50%. Но даже если это случится, врачи нашей Клиники в состоянии предупредить резус-конфликт. Для этого беременной придётся чаще контролировать своё здоровье и здоровье своего ребёнка. В течение беременности женщина должна будет регулярно сдавать кровь на антитела, а врач будет анализировать, как изменяется их количество. Во время беременности, после родов или прерванной беременности женщине необходимо ввести антирезус-иммуноглобулин. Этот препарат связывает антитела в крови женщины и выводит их из её организма.
Как быть, если у беременной обнаружены антитела и количество их нарастает?
Это свидетельствует о начале резус-конфликта. В таком случае необходимо лечение в специализированном перинатальном центре, где и женщина, и ребенок будут под постоянным наблюдением. Если удастся довести беременность до 38 недель, выполняют плановое кесарево сечение. Если нет — прибегают к внутриутробному переливанию крови: через переднюю брюшную стенку матери проникают в вену пуповины и переливают плоду 20-50 мл эритроцитарной массы.
Сразу после родов определяют резус-фактор у младенца. Если он положительный, то не позднее 72 часов после родов матери вводят антирезус-D-глобулин, который предупредит развитие резус-конфликта в последующую беременность.
Такую же профилактику иммуноглобулином резус-отрицательные женщины должны проводить в течение 72 часов после:
внематочной беременности
аборта
выкидыша
переливания резус-положительной крови
переливания тромбоцитарной массы
отслойки плаценты
травмы у беременной
амниоцентеза, биопсии хориона.
При первой беременности, а иногда и при второй, концентрация антител в крови матери сравнительно невелика и ребёнок развивается, не испытывая вредного влияния этих антител. При резус-несовместимой беременности многое зависит от того, чем она закончилась. После выкидыша сенсибилизация возникает в 3-4% случаев, тогда как после медицинского аборта уже в 5-6%, а после нормальных родов — в 10-15%. Риск сенсибилизации ещё более увеличивается после кесарева сечения или при отслойке плаценты, т.е. все зависит от того, сколько эритроцитов плода проникнет в кровоток матери.
Если женщина с резус-отрицательной кровью избежала резус-иммунизации после первой беременности, то при последующей беременности резус-положительным плодом вероятность иммунизации составляет уже 20%. Поэтому после любого прерывания беременности у женщины с резус-отрицательной кровью, ей необходимо введение антирезус-иммуноглобулина с профилактической целью.
Современная медицина не стоит на месте. Врачи и учёные постоянно ищут новые пути решения такой проблемы. Не стоит расстраиваться, если у вас отрицательный резус-фактор. Выполняйте все предписания наших врачей, и у вас родится здоровый малыш.
Rh Несовместимость — familydoctor.org
Rh несовместимость — это несовместимая группа крови беременной матери и ребенка, которого она вынашивает. Когда-то это было серьезной медицинской проблемой для ребенка. Сегодня резус-несовместимость редко бывает серьезной или опасной для жизни благодаря ранней диагностике и лечению во время беременности. Резус-фактор — это белок, расположенный в красных кровяных тельцах. Люди, у которых есть этот белок, являются резус-положительными. Большинство людей резус-положительные. Люди без белка — резус-отрицательные.Вы унаследовали свою группу крови от матери и отца. Если кровь резус-положительного ребенка переходит к его матери с отрицательным резус-фактором во время беременности (или родов), организм матери атакует эритроциты ребенка. Обычно это не проблема живорождения при первой беременности. Это представляет больший риск при более поздних беременностях. Это потому, что у матери вырабатываются антитела для атаки резус-положительных групп крови у будущих детей. Несовместимость по резус-фактору не опасна для беременной матери. Однако это может вызвать у ребенка проблемы со здоровьем от легких до серьезных.Врачи лечат это заболевание, вводя матери лекарство от резус-несовместимости, которое защищает эритроциты ребенка.
Путь к улучшению здоровья
В большинстве случаев несовместимости резус-фактора можно избежать с помощью профилактических мер. Когда вы беременны, врач первым делом проверит вашу группу крови во время вашего первого визита. Если у вас резус-отрицательная кровь, вам сделают инъекцию лекарства, резус-иммуноглобулина, примерно на 28 неделе беременности, а затем еще раз в течение 72 часов после рождения ребенка.Вы получаете инъекцию также после выкидыша, аборта или амниоцентеза (генетический скрининговый тест, проводимый во время беременности). Это все случаи, когда кровь матери и ребенка может смешиваться. Согласно клиническим рекомендациям Американской академии семейных врачей (AAFP), все беременные женщины должны сдать анализ крови и определить резус-фактор при первом посещении врача для ухода за беременными. AAFP рекомендует повторное тестирование между 24 и 28 неделями беременности.
ИммуноглобулинRh не причинит вреда вашему ребенку.Укол может вызвать легкую болезненность вокруг места укола. Для некоторых беременных женщин частыми побочными эффектами лекарства являются головная боль, умеренная температура, легкая боль, отек или покраснение в месте инъекции. Более серьезные побочные эффекты включают тяжелую аллергическую реакцию, боль в спине, проблемы с мочеиспусканием, учащенное сердцебиение, тошноту, лихорадку, затрудненное дыхание, необъяснимое увеличение веса, отек, усталость и пожелтение глаз или кожи.
На что обратить внимание
Большинство резус-положительных детей, рожденных от первой беременности от резус-отрицательной матери, не подвержены резус-несовместимости.Это связано с тем, что кровь ребенка обычно не попадает в кровоток матери до момента родов (вагинальных родов или кесарева сечения). Есть исключения из этого, в том числе, если мать:
- Была ранее беременна, закончившаяся выкидышем, или делала аборт.
- Пройдены тесты на беременность, такие как амниоцентез или отбор проб ворсинок хориона (CVS), генетические тесты, требующие введения иглы в матку матери для отбора проб клеток ребенка.
- Во время беременности было кровотечение.
- Пришлось повернуть ребенка вручную из ягодичного предлежания до начала родов.
- Или если она получила тупую травму живота во время беременности.
Как только кровь резус-положительного ребенка попадает в кровоток матери с отрицательным резус-фактором, будущие резус-положительные дети матери подвергаются риску возникновения определенных медицинских проблем (если только мать не получила инъекцию резус-иммуноглобулина). Без этого профилактического лечения несовместимость резус-фактора разрушает эритроциты вашего ребенка (гемолитическая анемия) во время беременности.Красные кровяные тельца наполнены богатым железом белком (гемоглобином), который поставляет кислород вашему ребенку. Красные кровяные тельца вашего ребенка умирают быстрее, чем его или ее тело может производить новые. Без достаточного количества эритроцитов ваш новорожденный ребенок не будет получать достаточно кислорода, может страдать от легких заболеваний, таких как анемия (низкий показатель крови) и желтуха (пожелтение глаз и кожи, вызванное слишком большим количеством желтого пигмента в красных кровяных тельцах. ) или более серьезные состояния, такие как повреждение головного мозга и сердечная недостаточность. Ребенок может умереть во время беременности, если слишком много его или ее эритроцитов было разрушено.
Вопросы, которые следует задать врачу
- Нужно ли сдавать кровь моего будущего ребенка во время беременности или только мою?
- Имеет ли значение группа крови отца?
- Производится ли определение группы крови беременным женщинам любого возраста?
- Что произойдет, если я не получу последнюю инъекцию резус-иммуноглобулина до рождения ребенка?
Ресурсы
Национальные институты здравоохранения, MedlinePlus: резус-несовместимость
Национальные институты здоровья, Национальный институт сердца, легких и крови: несовместимость резус-фактора
Авторские права © Американская академия семейных врачей
Эта информация представляет собой общий обзор и может не относиться ко всем.Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Болезнь резус — Причины — NHS
Резус возникает из-за особого смешения групп крови беременной матери и ее будущего ребенка.
Резус может возникнуть только в следующих случаях:
- мать имеет резус-отрицательную (RhD-отрицательную) группу крови
- У ребенка резус-положительная (RhD-положительная) группа крови
- мать ранее подвергалась воздействию RhD-положительной крови и у нее развился иммунный ответ на него (известный как сенсибилизация)
Группы крови
Существует несколько различных типов человеческой крови, известных как группы крови, четыре основных из которых — A, B, AB и O.Каждая из этих групп крови может быть RhD-положительной или отрицательной.
Является ли кто-либо RhD-положительным или RhD-отрицательным, определяется наличием антигена резус-D (RhD). Это молекула, обнаруженная на поверхности красных кровяных телец.
Люди, у которых есть антиген RhD, являются RhD-положительными, а люди без него — RhD-отрицательными. В Великобритании около 85% населения являются RhD-положительными.
Как передаются группы крови
Ваша группа крови зависит от генов, унаследованных вами от родителей.Положительный у вас RhD или отрицательный, зависит от того, сколько копий антигена RhD вы унаследовали. Вы можете унаследовать одну копию антигена RhD от своей матери или отца, копию от них обоих или вообще ни одной.
У вас будет отрицательная кровь RhD, только если вы не унаследуете какие-либо копии антигена RhD от своих родителей.
Женщина с RhD-отрицательной кровью может родить RhD-положительного ребенка, если группа крови ее партнера RhD-положительная. Если у отца есть две копии антигена RhD, у каждого ребенка будет RhD-положительная кровь.Если у отца есть только одна копия антигена RhD, вероятность того, что ребенок будет RhD-положительным, составляет 50%.
Сенсибилизация
RhD-положительный ребенок будет иметь резус-инфекцию только в том случае, если его RhD-отрицательная мать была сенсибилизирована к RhD-положительной крови. Сенсибилизация возникает, когда мать впервые контактирует с RhD-положительной кровью и у нее развивается иммунный ответ.
Во время иммунного ответа организм женщины распознает, что RhD-положительные клетки крови являются чужеродными, и создает антитела для их уничтожения.
В большинстве случаев эти антитела не вырабатываются достаточно быстро, чтобы нанести вред ребенку во время первой беременности матери. Напротив, наибольшему риску подвержены любые дети с положительным результатом RhD, которые будут у матери в будущем.
Как происходит сенсибилизация?
Во время беременности сенсибилизация может произойти, если:
- небольшое количество клеток крови плода попадает в кровь матери
- Мать контактирует с кровью ребенка во время родов
- кровотечение при беременности
- Во время беременности была необходима инвазивная процедура, такая как амниоцентез или взятие проб ворсинок хориона (CVS)
- Мать повредила живот (живот)
Сенсибилизация может также возникнуть после предыдущего выкидыша или внематочной беременности, или если RhD-отрицательная женщина по ошибке получила переливание RhD-положительной крови (хотя это случается крайне редко).
Как сенсибилизация приводит к резус-болезни
Если происходит сенсибилизация, в следующий раз, когда женщина подвергнется воздействию RhD-положительной крови, ее организм немедленно вырабатывает антитела.
Если она беременна RhD-положительным ребенком, антитела могут привести к резус-болезни, когда они проникают через плаценту и начинают атаковать красные кровяные тельца ребенка.
Последняя проверка страницы: 11 июня 2018 г.
Срок следующей проверки: 11 июня 2021 г.
Может ли резус-отрицательный результат стать причиной выкидыша?
Наличие резус-отрицательной группы крови требует особого внимания во время каждой беременности.В прошлом резус-отрицательные женщины часто подвергались риску выкидыша во втором или третьем триместре. В настоящее время это случается редко, поскольку беременным женщинам с отрицательным резус-фактором обычно вводят инъекцию RhoGAM, чтобы снизить этот риск.
Узнайте, как резус-группа крови может повлиять на ваши шансы на прерывание беременности и на здоровье будущих беременностей.
Что такое резус-фактор?
Так же, как у людей есть основные группы крови (A, B, AB или O), у них также есть группа крови с резус-фактором, которая обычно отмечается как резус-положительная или резус-отрицательная.Резус означает резус и относится к белку, часто обнаруживаемому в эритроцитах.
Более 85% людей имеют положительный результат на белок Rh (D), который известен как положительный резус-фактор. Некоторым людям не хватает белка Rh (D), и их называют резус-отрицательными. Это никак не влияет на их общее состояние здоровья.
Генетика определяет, кто резус-положительный, а кто отрицательный. Если оба родителя резус-отрицательные, их потомство тоже. Но если мать резус-отрицательная, а отец резус-положительный, ребенок может быть либо резус-положительным, либо резус-отрицательным.
Резус-отрицательные группы крови чаще встречаются у людей североевропейского происхождения, особенно у жителей баскского региона Испании и Франции.
Предотвращение сенсибилизации к резус-фактору
Сенсибилизацию к резус-фактору можно рассматривать как развитие реакции на кровь вашего ребенка. Если вы резус-отрицательный и подвергаетесь воздействию резус-положительной крови, вы можете вырабатывать антитела к резус-фактору (D).
Клетки крови резус-положительного плода могут попасть в кровоток во время беременности и вызвать выработку этих антител.Это может произойти на поздних сроках беременности или во время родов, а также может произойти, если у вас выкидыш, аборт или внематочная беременность.
Если это ваша первая резус-положительная беременность, этот плод обычно не страдает, поскольку для выработки антител требуется время. Во время будущих беременностей эти антитела могут проходить через плаценту и атаковать резус-положительные эритроциты развивающегося плода. Это может привести к гемолитической болезни новорожденного или к потере беременности.
Чтобы предотвратить образование этих антител, вам могут сделать инъекцию RhoGAM (иммуноглобулин Rh или RhIg).Эта инъекция содержит антитела, которые будут прикрепляться к любым резус-положительным клеткам. Это предотвращает выработку собственных антител, которые могут вызвать проблемы при будущих беременностях или переливаниях крови.
Если у вас отрицательный резус-фактор, вам сделают эту инъекцию на 28-й неделе беременности и снова сразу после родов, если ваш ребенок резус-положительный. Если у вас случился выкидыш, травма или искусственный аборт, вам сделают эту прививку в течение трех дней после контакта. Вам также сделают эту инъекцию после инвазивных процедур, таких как амниоцентез, взятие проб ворсинок хориона или хирургия плода.
Хотя инъекция RhoGAM очень эффективна, всегда существует вероятность того, что вы станете сенсибилизированным к резус-фактору, несмотря на лечение.
Связь между резусом и выкидышем
Резус-отрицательный результат сам по себе не вызывает выкидыша или потери беременности. Вы подвергаетесь риску только в том случае, если были сенсибилизированы. Риск очень мал, если у вас есть рекомендованные инъекции RhoGAM во время беременности или после внематочной беременности, выкидыша или искусственного аборта.
Вас проверит, чтобы узнать, развились ли у вас антитела к Rh (D). Если у вас нет антител, беременность не должна иметь осложнений из-за резус-фактора. Вам будет вводить RhoGAM в подходящее время, чтобы предотвратить сенсибилизацию.
Если вы были сенсибилизированы, беременность с резус-положительным плодом может иметь осложнения и будет находиться под тщательным наблюдением. Существует повышенный риск мертворождения из-за состояния, называемого иммунной водянкой плода, которое может развиться во втором и третьем триместрах.Это состояние не является фактором выкидышей в первом триместре, которые обычно происходят из-за хромосомных аномалий у ребенка.
Беременность при повышенной чувствительности к резус-фактору
Даже если вы потеряли беременность из-за несовместимости по резус-фактору или у вас повышенная чувствительность к резус-фактору, у вас может быть успешная беременность в будущем. Если ваш партнер резус-отрицательный, ваш ребенок также не будет подвержен риску появления резус-антител. Если ваш партнер резус-положительный, есть большая вероятность, что ваш ребенок будет таким же, и беременность будет иметь риск выкидыша или гемолитической анемии новорожденного.Взаимодействие с другими людьми
Вы должны проявлять бдительность в отношении дородового ухода. Ваш врач будет проверять плод на протяжении всей беременности на предмет каких-либо признаков анемии. Если наблюдается тяжелая анемия, ваш врач может порекомендовать ранние роды или переливание крови плода, пока ребенок еще находится в вашей матке. После родов вашему ребенку могут сделать переливание крови.
Слово от Verywell
Выкидыш вызывает эмоциональную и физическую травму. Поговорите со своим врачом о своих опасениях по поводу своего резус-фактора, а также о любых других факторах, которые могли привести к потере беременности.Если вы решите снова забеременеть, будьте уверены, что у многих женщин с отрицательным резус-фактором родилась доношенная беременность и у них были здоровые дети.
Также прочтите о несовместимости группы крови по системе ABO между матерью и ее ребенком.
ABO Несовместимость группы крови матери и ребенка
После девяти долгих месяцев ожидания встречи со своим ребенком мало что могло быть более восхитительным для гордых молодых родителей, чем оценка их ушей, ямочки на подбородке, необычайно длинных и тонких пальцев ног.Но как насчет его группы крови? Хотя может быть и хорошо, что цвет волос младенца, скажем, отличается от цвета его мамы (даже если она втайне надеялась, что он унаследует ее клубнично-светлые кудри), иногда это совсем другая история, если группа крови ребенка не отличается. такой же, как у его матери. В этом случае он может подвергаться риску заболевания, известного как несовместимость по группе крови ABO, типа болезни, известной как гемолитическая болезнь новорожденных (ГБН). (Другой пример ГБН возникает, когда кровь матери имеет резус-фактор. -отрицательный результат, и ее ребенок резус-положительный.Несовместимость резус-фактора проверяется во время беременности; будущей маме можно дать шанс отвлечься от проблем.)
В прошлом HDN (клинически известный как эритробластоз плода) подвергал здоровье ребенка серьезному риску. Фактически, когда-то HDN были основной причиной смерти новорожденных. Теперь, когда медицинские исследователи лучше понимают механизмы, вызывающие ГБН, они не так опасны. Если вы молодая мама, у которой группа крови ребенка отличается от вашей, вот что вам нужно знать о несовместимости по системе ABO.
Азбука несовместимости ABO
Буквы A, B и O относятся к четырем группам крови — A, B, AB и O. Группа крови определяется на основе белков на поверхности эритроцитов. Эти белки являются потенциальными антигенами — веществами, которые иммунная система не распознает. Для защиты иммунная система будет создавать антитела для борьбы с незнакомым белком. Эти антитела могут проникать через плаценту, где они разрушают красные кровяные тельца ребенка после его рождения.Взаимодействие с другими людьми
Причина, по которой группа крови ребенка не всегда совпадает с группой крови его матери, заключается в том, что группа крови основана на генах каждого родителя. Так, например, мать с типом O и отец с типом A могут иметь ребенка с типом A. Причина, по которой у ребенка не будет крови типа O, как у его мамы, заключается в том, что ген О рецессивен.
Не все несовпадающие комбинации групп крови проблематичны. Несовместимость по системе ABO может возникнуть только в том случае, если у женщины с кровью типа O есть ребенок с кровью типа A, типа B или типа AB.Если у ребенка тип O, проблем с отрицательным иммунным ответом не возникнет, потому что клетки крови типа O не имеют антигенов, запускающих иммунный ответ.
Как лечить несовместимость ABO
Наиболее частая проблема, вызванная несовместимостью ABO, — это желтуха. Желтуха возникает, когда в крови накапливается оранжево-красное вещество, называемое билирубином, которое вырабатывается при естественном расщеплении красных кровяных телец. Если за один раз разрушается больше красных кровяных телец, чем обычно, образующийся билирубин откладывает жировые отложения. ткань под кожей, вызывая желтоватый оттенок кожи и белков глаз, которые являются контрольным признаком желтухи.
Не у каждого ребенка с несовместимостью ABO разовьется желтуха, и не каждому ребенку с желтухой потребуется обширное лечение. Это будет зависеть от того, сколько билирубина накапливается в крови ребенка. Некоторым младенцам с легкой желтухой выздоравливают сами по себе, просто если их чаще кормить. Временное увеличение количества кормлений приведет к учащению испражнений, благодаря чему из организма выводится избыток билирубина. Мамам, кормящим грудью, может потребоваться несколько дней дополнить рацион своего ребенка смесью, если только кормление грудью не поможет.
Для младенцев с более тяжелой желтухой эффективны фототерапия или светотерапия. Кожа ребенка подвергается воздействию световых волн, которые превращают билирубин в вещество, которое может проходить через систему ребенка. Ребенка буквально поместят под свет в подгузнике и мягких повязках на глаза. Вместо или в дополнение к фототерапии ребенка с желтухой можно лечить билибланкетом, который использует оптоволокно для расщепления билирубина.
В редких случаях ребенку с ГБН необходимо будет лечить вид переливания крови, называемый обменным переливанием.Это когда часть крови ребенка заменяется кровью группы О. А ребенку, у которого в результате ГБН развивается серьезная анемия, может потребоваться более традиционное переливание, при котором ему дают дополнительную кровь, чтобы восполнить потерю крови.
Беременность и ваша группа крови
Как группа крови влияет на беременность?
Женщинам важно знать свою группу крови в начале беременности. Чтобы это выяснить, будет взята кровь, и есть четыре разных типа: A, B, AB и O.
Помимо группы крови, у женщин может быть резус-фактор (в частности, антиген резус-D), когда на поверхности крови появляются белки. Женщины с резус-фактором классифицируются как резус-положительные (A +, B +, AB + и O +), а женщины, у которых нет резус-фактора (A-, B-, AB- и O).
Группа крови и резус-фактор беременной женщины и отца ее ребенка могут влиять на группу крови ребенка. Это также повлияет на выработку антител в организме матери в качестве иммунного ответа на инородные тела в ее организме, такие как бактерии, сперма и даже эмбрион.
Когда у женщины с отрицательным резус-фактором (5-10% женщин) рождается ребенок с положительным резус-фактором крови, это называется резус-несовместимостью. Организм матери будет рассматривать резус-белки, обнаруженные в крови ее ребенка, как чужеродные и вырабатывать антитела, чтобы атаковать их, как только эти две группы крови каким-либо образом смешиваются, что называется болезнью резуса.
Иногда могут возникать проблемы, если мать принадлежит к группе крови O, а ее ребенок — к группе крови A или B, когда организм матери вырабатывает антитела против красных кровяных телец ребенка при смешивании крови.Это называется несовместимостью по системе ABO.
Каковы факторы риска?
Когда женщина беременеет в первый раз, ребенок обычно защищен до рождения, потому что кровь матери не может проходить через плаценту (хотя небольшое количество крови ребенка может попасть в кровоток матери).
Однако в некоторых случаях кровь ребенка и кровь матери смешиваются раньше, чем это, например:
• выкидыш
• травма, вызывающая кровотечение (например, автомобильная авария)
• после амниоцентеза (когда берется кровь из пуповины для тестирования)
• после БВХ (при взятии образца плаценты для исследования)
• внематочной беременности.
В любой из этих ситуаций антитела разовьются в виде иммунного ответа, который может вызвать у ребенка анемию и тяжелую желтуху.
При несовместимости по резус-фактору это означает, что всякий раз, когда женщина в будущем беременна резус-положительным ребенком, антитела будут вырабатываться в больших количествах.
Несовместимость по системе ABO не становится серьезнее с каждой последующей беременностью. Однако несовместимость по системе ABO может повлиять на ребенка до тех пор, пока все антитела не выйдут из организма ребенка после его рождения.
Что за лечение?
Поскольку группа крови ребенка во время беременности обычно неизвестна, все женщины с отрицательным резус-фактором получают инъекции анти-D во время беременности, чтобы предотвратить возникновение резус-болезни на 28 и 34 неделе. Пуповинную кровь собирают при рождении, чтобы проверить группу крови ребенка, и если у ребенка резус-положительный результат, делают еще одну инъекцию. Эти инъекции очень эффективны для остановки выработки резус-антител и позволяют женщинам снова забеременеть без осложнений, связанных с несовместимостью резус-фактора.Если у малыша резус-отрицательный результат, уколы не требуются.
Если у женщины уже был диагностирован резус во время беременности, она будет тщательно контролироваться с помощью ультразвука, чтобы убедиться, что ребенок здоров. При необходимости врач может проверить ребенка на наличие каких-либо признаков анемии с помощью ультразвукового контроля и вмешательства специалиста.
Если в какой-либо момент анализ крови ребенка окажется слишком низким, ему могут быть сделаны специальные переливания крови (до или после рождения) через пуповину, чтобы остановить истощение эритроцитов, и иногда ребенку может потребоваться доставить рано.Однако в этих вещах обычно нет необходимости, поскольку инъекции анти-D очень эффективны.
При несовместимости по системе ABO нет никаких профилактических мер для защиты ребенка, но если у ребенка появляются какие-либо признаки внутриутробной анемии или у него сильно желтуха после рождения, ему будет назначена фототерапия, чтобы помочь расщепить химические вещества в его крови. которые вызывают у них желтуху, а также могут нуждаться в переливании крови, если они очень анемичны. Все это будет сделано сразу после рождения, чтобы предотвратить любые долгосрочные проблемы.
На мать влияет?
Несовместимость по группе крови не повлияет на здоровье матери, но о кровотечении любого рода во время беременности женщины всегда должны говорить со своим врачом, так как это может указывать на проблему, помимо несовместимости по резус-фактору или несовместимости по системе ABO.
Факты подтверждены доктором Эндрю Зушманном . Доктор Эндрю Зушманн — специалист по бесплодию, акушер и гинеколог из Миранды.
Почему важно знать свою группу крови до беременности
Если вы похожи на большинство людей, то, вероятно, видели эту статью и подумали: «Я даже не знаю свою группу крови!» Если вы не регулярно посещаете центр сдачи крови, не были беременны в недавнем прошлом или не нуждались в переливании крови, скорее всего, вы не знаете свою группу крови.Вы определенно не одиноки, но знание своей группы крови — важная часть того, чтобы быть лучшим защитником своего здоровья — давайте разберемся, почему.
Наиболее распространенными группами крови являются A, B, AB и O. Ваша конкретная группа крови определяется генами (от ваших родителей) и классифицируется как A, B, AB или O на основе антигена или типа белкового маркера, присутствующего в клетке. За буквой также стоит знак «+» или «-». Это также определяется антигенами клеток крови. Если у вас +, это означает, что ваши клетки крови несут антиген резус (резус).Если отрицательный, они этого не делают. Группа крови действительно определяет, какой тип крови вы можете давать и получать (информацию см. В таблице).
Зачем нужно знать свою группу крови?
Наиболее очевидная причина, по которой вам следует знать свою группу крови, — это чрезвычайная ситуация. В любом случае, когда может потребоваться переливание крови (если вы потеряли слишком много крови во время операции, родов или несчастного случая), очень важно указать правильную группу крови.Группа крови особенно важна для беременных или планирующих беременность (прочтите, чтобы узнать, почему). Кроме того, текущие исследования показали, что определенные группы крови могут быть подвержены более высокому риску развития определенных заболеваний и даже могут повлиять на фертильность.
Как группа крови влияет на беременность?
Тип крови всегда будет выполняться вашим врачом во время беременности. Чтобы узнать, как именно группа крови имеет значение во время беременности, я обратилась к медсестре акушера-гинеколога Джинни Харрингтон.
Во-первых, я хотела знать, что такое резус и как резус-фактор (знак + или -, указанный за группой крови) влияет на беременность. По словам Джинни, «положительный резус-фактор — это когда белки появляются на поверхности клеток крови. Пациенты с отрицательным резус-фактором — это пациенты, которые не переносят белок. Когда женщина с отрицательным резус-фактором рождает ребенка с положительным резус-фактором, это называется резус-несовместимостью. Это важно, потому что мама с отрицательным резус-фактором будет относиться к резус-положительным белкам, обнаруженным в крови ребенка, как к чужеродным и будет вырабатывать антитела, чтобы атаковать их (если эти группы крови каким-либо образом смешиваются во время беременности).Это называется резус-болезнью, которая может вызвать анемию, тяжелую желтуху и возможные смертельные исходы у новорожденного ».
Помимо болезни резус, существует еще состояние, называемое несовместимостью по системе АВО. Это может произойти, когда группа крови мамы отличается от группы крови ребенка (если у мамы группа крови O, а у ребенка — группа A, B или AB; если у мамы группа крови A, а у ребенка группа крови AB или B; если у мамы группа крови B и ребенок — это A или AB). Если две разные группы крови смешиваются, в крови матери могут иногда вырабатываться антитела, которые борются с кровью ребенка.Этот приступ может привести к желтухе у новорожденного. Введите инъекцию Рогама, которую можно вводить во время беременности, чтобы этого не произошло. «Эта инъекция дает« временные антитела », которые устраняют иммунный ответ со стороны матери», — говорит Джинни. Rhogam обычно вводят Rh-беременным женщинам на сроке 26-28 недель беременности и снова после родов.
Вообще говоря, кровь матери и кровь ребенка не смешиваются во время беременности. Однако в некоторых случаях это может произойти.Примеры того, когда может произойти смешивание, включают автомобильные аварии, которые вызывают плацентарное кровотечение, прохождение пробы ворсин хориона (CVS) или амниоцентеза (обе редко используемые процедуры, при которых из матки удаляется небольшое количество околоплодных вод или плацентарной ткани с помощью тонкой иглы), падения и внематочная беременность (редкий, но опасный тип беременности, который может произойти в маточной трубе).
Как группа крови влияет на общее состояние здоровья, включая фертильность?
Продолжаются исследования того, как наша группа крови может повлиять на наше общее состояние здоровья.Недавние исследования выявили возможные связи между группой крови и риском сердечно-сосудистых заболеваний, некоторых видов рака, диабета, инсульта и даже снижения фертильности.
Если вы подвержены большему риску любого из перечисленных ниже состояний, не паникуйте! Повышенный риск не означает, что у вас разовьется болезнь. Однако важно знать, что если у вас действительно повышенный риск, как управлять им. Хотя группа крови является фактором риска, который не находится под вашим контролем, существует множество факторов риска заболеваний, таких как диета, физические упражнения, курение и вес).Вот несколько примеров рисков, связанных с определенными группами крови.
- Сердечно-сосудистые заболевания: исследование, проведенное в 2012 году, показало, что у людей с группой крови AB риск развития сердечно-сосудистых заболеваний на 23% выше, чем у людей с группой крови O (которые имеют самый низкий риск из всех групп крови). Связь между группой крови и риском сердечно-сосудистых заболеваний не ясна; необходимы дополнительные исследования, чтобы лучше понять связь. Но важно сосредоточиться на факторах риска, которые находятся под вашим контролем, таких как поддержание здорового уровня холестерина и артериального давления.
- Рак: Американское онкологическое общество считает кровь группы А фактором риска рака желудка. Хотя связь остается плохо изученной, есть шаги, которые вы можете предпринять, чтобы предотвратить болезнь, включая здоровую диету, адекватные физические упражнения, поддержание здорового веса и отказ от табака.
- Диабет: исследование 2015 года показало, что у людей с кровью типа O снижен риск развития диабета 2 типа. Как и в случае со многими из этих рисков для здоровья, почему (пока) не так ясно.И если у вас есть кровь типа O, это не значит, что у вас не разовьется диабет 2 типа. Каждый человек, независимо от группы крови, должен вести здоровый образ жизни, чтобы предотвратить развитие диабета 2 типа.
- Инсульт: Согласно исследованию 2014 года, люди с кровью группы AB могут иметь более высокий риск инсульта, чем люди с другими группами крови. Считается, что это связано с более высоким уровнем белка свертывания (мы не уверены, почему этот белок свертывания связан с кровью типа AB). Волновался? Узнайте, как снизить риск инсульта.
- Фертильность: проведенное небольшое исследование (544 женщины) показало, что женщины с группой крови O могут подвергаться более высокому риску так называемого «пониженного резерва яичников». Чтобы лучше понять это, необходимы дополнительные исследования, поэтому, если у вас группа крови O, не паникуйте. Если вас беспокоит собственный резерв яичников и фертильность, для начала стоит проверить уровень АМГ (антимюллерова гормона). С помощью Modern Fertility вы можете узнать о статусе вашего AMH, а также других ваших гормонов, и начать планировать свое будущее, зная, что вам нужно.
Знать свою группу крови важно по множеству причин. Даже если вы не ожидаете, изучение того, что вы можете о своем теле, дает вам власть над собственным здоровьем, позволяя вам быть лучшим защитником. Хотя группа крови не является фактором здоровья, который вы можете контролировать, знание ваших рисков поможет вам сосредоточиться на тех факторах риска, которые вы можете контролировать. От чрезвычайных ситуаций до фертильности, беременности и не только — группа крови играет роль как в нашем нынешнем, так и в будущем здоровье. Кто знал, что ваша группа крови может носить столько шляп? Теперь ты!
Анализ крови на резус-фактор — Mayo Clinic
Обзор
Резус-фактор — это унаследованный белок, обнаруживаемый на поверхности эритроцитов.Если в вашей крови есть белок, вы резус-положительный. Если в вашей крови не хватает белка, у вас отрицательный резус-фактор.
Rh-положительный — наиболее распространенная группа крови. Группа крови с отрицательным резус-фактором не является заболеванием и обычно не влияет на ваше здоровье. Однако это может повлиять на вашу беременность. Ваша беременность требует особого ухода, если у вас отрицательный резус-фактор, а у ребенка положительный резус-фактор (резус-несовместимость). Ребенок может унаследовать резус-фактор от любого из родителей.
Ваш лечащий врач порекомендует вам пройти скрининг-тест на группу крови и резус-фактор во время вашего первого дородового визита.Это позволит определить, несут ли ваши клетки крови белок резус-фактора.
Продукты и услуги
Показать больше товаров от Mayo ClinicЗачем это нужно
Проблемы могут возникнуть во время беременности, если у вас отрицательный резус-фактор и у ребенка, которого вы вынашиваете, положительный резус-фактор. Обычно ваша кровь не смешивается с кровью ребенка во время беременности. Однако небольшое количество крови вашего ребенка может контактировать с вашей кровью во время родов, а также в случае кровотечения или травмы живота во время беременности.Если у вас отрицательный резус-фактор, а у вашего ребенка положительный резус-фактор, ваше тело может вырабатывать белки, называемые резус-антителами, после контакта с эритроцитами ребенка.
Вырабатываемые антитела не являются проблемой во время первой беременности. Беспокойство вызывает ваша следующая беременность. Если у вашего следующего ребенка резус-положительный результат, эти резус-антитела могут проникнуть через плаценту и повредить красные кровяные тельца ребенка. Это может привести к опасной для жизни анемии — состоянию, при котором красные кровяные тельца разрушаются быстрее, чем организм ребенка может их заменить.Красные кровяные тельца необходимы для переноса кислорода по всему телу.
Если у вас отрицательный резус-фактор, вам может потребоваться еще один анализ крови — тест на антитела — в течение первого триместра, на 28 неделе беременности и во время родов. Скрининг на антитела используется для выявления антител к резус-положительной крови. Если вы еще не начали вырабатывать резус-антитела, вам, вероятно, понадобится инъекция продукта крови, называемого резус-иммуноглобулином. Иммунный глобулин не дает вашему организму вырабатывать резус-антитела во время беременности.
Если ваш ребенок родился с отрицательным резус-фактором, дополнительное лечение не требуется. Если ваш ребенок родился с положительным резус-фактором, вам понадобится еще одна инъекция вскоре после родов.
Если у вас отрицательный резус-фактор, а ваш ребенок может быть резус-положительным, ваш лечащий врач может порекомендовать инъекцию резус-иммуноглобулина после ситуаций, в которых ваша кровь может вступить в контакт с кровью ребенка, в том числе:
- Выкидыш
- Аборт
- Внематочная беременность — когда оплодотворенная яйцеклетка имплантируется где-то вне матки, обычно в маточную трубу
- Удаление молярной беременности — доброкачественной (доброкачественной) опухоли, развивающейся в матке
- Амниоцентез — пренатальный тест, при котором образец жидкости, окружающей и защищающей ребенка в матке (околоплодные воды), отбирается для тестирования или лечения
- Взятие пробы ворсинок хориона — пренатальный тест, при котором образец тонких выступов, составляющих большую часть плаценты (ворсинки хориона), берутся для исследования
- Кордоцентез — пренатальный диагностический тест, при котором из пуповины берется образец крови ребенка для исследования
- Кровотечение при беременности
- Травма живота при беременности
- Наружное ручное вращение ребенка в тазовом предлежании — например, ягодицами вперед — перед родами
- Доставка
Если анализ на антитела показывает, что вы уже вырабатываете антитела, инъекция резус-иммуноглобулина не поможет.Ваш ребенок будет находиться под тщательным наблюдением. Ему или ей могут сделать переливание крови через пуповину во время беременности или сразу после родов, если это необходимо.
| резус-фактор матери | Отцовский резус-фактор | резус-фактор ребенка | Меры предосторожности |
|---|---|---|---|
| Rh положительный | Rh положительный | Rh положительный | Нет |
| Rh отрицательный | Rh отрицательный | Rh отрицательный | Нет |
| Rh положительный | Rh отрицательный | Может быть резус-положительным или отрицательным | Нет |
| Rh отрицательный | Rh положительный | Может быть резус-положительным или отрицательным | Инъекции резус-иммуноглобулина |
Что можно ожидать
Тест на резус-фактор — это базовый анализ крови.Образец крови обычно берут во время первого дородового визита и отправляют в лабораторию для анализа. Никакой специальной подготовки не требуется.
Результаты
Если у вас положительный резус-фактор, никаких действий не требуется.
Если у вас отрицательный резус-фактор, а у вашего ребенка положительный резус-фактор, ваш организм может вырабатывать антитела, которые могут быть вредными во время последующей беременности. Если во время беременности у вас возникло вагинальное кровотечение, немедленно обратитесь к врачу.Кроме того, поговорите со своим врачом о планировании инъекции резус-иммуноглобулина во время беременности и напомните своей медицинской бригаде о своем резус-статусе во время родов.
.