Цистный эхинококкоз (печени) у взрослых > Клинические протоколы МЗ РК
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения
[1,2,4,5,8,9]
Лечение пациентов с цистным эхинококкозом печени предполагает индивидуальный подход с рассмотрением в каждом конкретном случае возможную комбинацию различных вариантов терапии.
На амбулаторном уровне существует 2 основных подхода к лечению пациентов с цистным эхинококкозом печени:
-наблюдение;
-консервативное лечение (противопаразитарные препараты).
Стартовая терапия неосложненных форм цистного эхинококкоза печени противопаразитарными препаратами (химиотерапия) следует начинать всем пациентам в амбулаторных условиях. При отсутствии эффекта от лечения альбендазолом (нет уменьшения размеров кисты и переход стадий СЕ1 и СЕ2; СЕ3а и СЕ3b в С4-С5 при УЗИ-контроле), развитии осложнений дальнейшая лечебная тактика должна быть определена в пользу хирургического лечения после консультации хирурга.
NB
Рекомендуемые стадия-специфические подходы к терапии неосложненного цистного эхинококкоза печени [4]
| Классификация ВОЗ | Хирургическое лечение | Малоинвазивные вмешательства | Противопаразитарные препараты | Оптимальная рекомендуемая тактика |
| СЕ1 | – | ü | ü | <5 см ABZ >5 см PAIR + ABZ |
| СЕ2 | ü | ü | ü | Другие виды малоинвазивных вмешательств + ABZ |
| СЕ3а | – | ü | ü | <5 см ABZ >5 см PAIR + ABZ |
| СЕ3b | ü | ü | ü | не-PAIR малоинвазивные вмешательства + ABZ |
| СЕ4 | – | – | – | наблюдение |
| СЕ5 | – | – | – | наблюдение |
Немедикаментозное лечение:
Постельный режим
– до нормализации температуры, исчезновения симптомов интоксикации.
Диета: общий стол № 15, обильное питье, при изменении печеночных проб – стол №5. При наличии сопутствующей патологии назначают соответствующую диету.
Медикаментозное лечение:
Этиотропная терапия. Препарат выбора — альбендазол 10-15 мг/кг/сут в 2 приема, вместе с пищей, богатой жирами, непрерывно до 3-6 месяцев (при массе тела > 50 кг – 400 мг 2 раза в день) [4].
• Стадии СЕ1 и СЕ3а
• Стартовая терапия СЕ2 и СЕ3b, при отсутствии эффекта – хирургическое лечение
• при обнаружении эхинококковых (гидатидных) кист размером менее 5,0 см в диаметре (СЕ1 и СЕ3)
• множественные мелкие кисты, не подлежащие удалению оперативно из-за множественности и малых размеров очагов
• состояние после оперативного удаления кист (единичных и множественных) – противорецидивное лечение
Условия для проведения химиотерапии: см. инструкцию альбендазола
• показатели гемограммы в пределах нормы
• показатели функционального состояния печени (уровень билирубина, ферментов печени) в пределах нормы
В случае возникновения изменений в анализе крови (лейкопения менее 3х109/л, уменьшение числа гранулоцитов) или повышения уровня аминотрансфераз более чем в 3 раза от нормы лечение альбендазолом следует приостановить до нормализации этих показателей [1,3].
Перечень основных лекарственных средств:
| №п /п | название МНН | Доза | кратность (табл., суспензии и т.д.) | способ введения | продолжительность лечения | УД |
| 1. | Альбендазол — препарат выбора | 10мг/кг массы тела | 2 раза в сутки, таблетки | Внутрь | 3-6 месяцев | В |
| 2. | Мебендазол — альтернативый препарат | 40-50 мг/кг массы тела | 3 раза в сутки | Внутрь | 3-6 месяцев | В |
Перечень дополнительных лекарственных средств:
| №п/п | Название МНН | Доза | Кратность | Способ введения | Продолжитель ность лечения | УД |
| При нарушении функции и изменении биохимических проб печени | ||||||
| 1. | урсодезоксихолевая кислота (при холестазе) | 450 мг, 500 мг | однократно | внутрь | 1-3 мес | В |
| 2. | бифенилдиметилдикарбоксилат (БДД 7,5 мг) (при токсическом лекарственном поражении печени с повышением АЛаТ, АСаТ) | 7,5 -15 мг | 3 раза | внутрь | 1-2 мес | В |
| 3. | ЭФЛ (при токсическом лекарственном поражении печени в сочетании с стеатогепатозом) | По 2 капсулы | 3 раза | внутрь | 3-6 мес. | В |
| Антигистаминные препараты (по показаниям) | ||||||
| 1. | Цетиризин | 10 мг | Однократно | внутрь | 5-10 дней | С |
| 2. | Хлоропирамин | 1,0 | Однократно | в/м | 5 дней | С |
Лечение больных цистным эхинококкозом печени в период беременности и лактации (общие рекомендации) [11-15]
По данным экспериментальных исследований на животных тератогенный и эмбриотоксический эффект альбендазола и мебендазола проявляется в период между 13-ым и 56-ым днем гестации. На моделях животных отсутствуют доказательства токсичности препарата после 1-го триместра беременности.
Хотя подобные эффекты не наблюдались у человека, рекомендуется воздержаться от использования альбендазола и мебендазола у беременных женщин, отстрочив начало химиотерапии на послеродовый период, или использовать данные препараты только в особо тяжелых случаях во втором и третьем триместрах беременности после тщательного анализа всех возможных рисков. В любом случае, критическим периодом для назначения альбендазола, является период между 10-й и 12-й неделей гестации, после которого у пациенток с большими или множественными кистами терапия может быть возобновлена и продолжена до родов.
Дополнительной причиной в пользу выбора антигельминтного лечения является высокая вероятность ускоренного роста кисты при беременности в условиях сниженного клеточного иммунитета. Во время родов фармакотерапевтическая поддержка рекомендуется профилактически на случай разрыва кисты. Если эхинококковая киста является препятствием для естественного родоразрешения, роды должны быть проведены путем кесарева сечения с одновременным, если это возможно, удалением паразитарной кисты.
Исследования по назначению альбендазола и мебендазола в период лактации не проводились во избежание риска побочных эффектов у новорожденных.
Таким образом, терапия цистного эхинококкоза печени в период беременности должна проводиться на основе индивидуального подхода в зависимости от статуса матери, плода и паразитарной кисты. Решение о выборе схемы лечения принимается консилиумом специалистов (акушер-гинеколог, хирург, инфекционист/ВОП), обязательно наличие информированного согласия пациентки.
Класс | МНН | Преимущества | Недостатки | УД |
Противогельминтное средство | альбендазол | Препарат выбора. Альбендазол лучше, чем мебендазол абсорбируется из желудочно-кишечного тракта. Активен в отношении личиночной стадии цистного эхинококкоза. Его главный метаболит – албендазол сульфооксид обладает высокой эффективностью в отношении эхинококкоза. Препарат проникает в значимых количествах в печень и желчь, | Побочные реакции: прояляющаяся повышением активности трансаминаз, • умеренная лейкопения. Длительное лечение (в течение 3-6 месяцев). Противопоказан при беременнности. | В |
Противогельминтное средство | мебендазол | Резервный препарат. Активен в отношении личиночной стадии цистного эхинококкоза. | Мебендазол хуже абсорбируется из желудочно-кишечного тракта, чем албендазол. Более токсичен, чем албендазол. Побочные реакции: гепатотоксичность, повышение уровня трансаминаз, умеренная лейкопения. | В |
Гепатопротекторное средство | урсодезоксихолевая кислота | Эффективен при холестазе. | Побочные действия: | В |
Препарат для лечения заболеваний печени и желчевыводящих путей. | Бифенилдиметилдикарбоксилат (БДД 7,5 мг) | Эффективен при токсическом лекарственном поражении печени с повышением АЛаТ, АСаТ | Побочные действия | В |
Гепатопротекторное средство | Эссенциальные фосфолипиды (ЭФЛ) | Препараты, содержащие ЭФЛ восстанавливают структуру и функции клеточных мембран и обеспечивают торможение процесса деструкции клеток. | В ряде случаев может способствовать усилению холестаза и активности процесса гепатита | В |
Антигис | Цетиризин | Противогистаминное, противоаллергическое действие. Практически не оказывает антихолинергического и антисеротонинового действия. В терапевтических дозах практически не вызывает седативного эффекта. Быстро всасывается из желудочно-кишечного тракта, TCmax после приема внутрь — около 1 ч. | Побочные реакции: сонливость, сухость во рту, ксерофтальмия; редко — головная боль, головокружение, мигрень, дискомфорт в желудочно-кишечном тракте, аллергические реакции (ангионевротический отёк, сыпь, крапивница, зуд). | С |
Антигис | Хлоропирамин | Противогистаминное, противоаллергическое действие. Не оказывает выраженного угнетающего действия на центральную нервную систему. Малотоксичен. Хорошо переносится больными. | Побочные действия: ЦНС: сонливость, утомляемость, головокружение, нервное возбуждение, тремор, головная боль, эйфория. Пищеварительный тракт: дискомфорт в животе, сухость во рту, тошнота, рвота, диарея, запор, потеря или повышение аппетита, боль в эпигастрии. Сердечно-сосудистая система: снижение АД, тахикардия, аритмия. Система кроветворения: очень редко — лейкопения, агранулоцитоз. | С |
Показания для консультации специалистов:
• консультация хирурга – для определения тактики лечения и проведения дифференциальной диагностики с заболеваниями со сходной симптоматикой.
• консультация кардиолога – с целью выявления сердечно-сосудистой патологии (коррекции стойкой артериальной гипертензии, хронической сердечной недостаточности, нарушений ритма сердечной деятельности).
По показаниям:
• консультация невропатолога – при наличии неврологической симптоматики, при наличии объемного образования в головном мозге;
• консультация гастроэнтеролога – для исключения или выявления сопутствующих заболеваний печени и ЖКТ (аутоиммунные гепатиты, циррозы печени)
• консультация эндокринолога – для своевременной диагностики и лечения заболеваний эндокринной системы (сахарный диабет, заболевания щитовидной железы)
• консультация онколога – при подозрении на онкологический процесс;
• консультация фтизиатра – при подозрении на специфический процесс.
Профилактические мероприятия [1,4,10]:
• предупреждение заражения эхинококкозом человека, сельскохозяйственных животных, особенно – собак;
• четкая взаимная информация между органами здравоохранения и
Эхинококкоз печени
Определение. Эхинококкоз печени — гельминтоз, поражающий человека как промежуточного хозяина путем внедрения в печень личинок ленточных червей Echinococcus granulosus и Echinococcus multilocularis
МКБ10: В67 — Эхинококкоз.
В67.0 — Инвазия печени вызванная Echinococcus granulosus.
В67.5 — Инвазия печени вызванная Echinococcus multilocularis.
Этиология. Основой хозяин паразита – волк, промежуточные – грызуны и северные олени. Человек – факультативный переносчик. Заражение происходит при несоблюдении правил личной гигиены при контакте с зараженными животными.
Заболевание протекает в двух формах в зависимости от типа паразита, вызвавшего инвазию:
Однокамерный (пузырный, гидатидный) эхинококкоз печени, вызываемый инвазией Echinococcus granulosus .
Многокамерный (альвеолярный) эхинококкоз печени, вызванный инвазией Echinococcus multilocularis.
Однокамерный эхинококкоз более распространен, чем многокамерный. Печень поражается у 53-85% больных, зараженных личинками Echinococcus granulosus.
Патогенез. Заражение происходит при попадании в пищеварительный тракт с пищей яиц или члеников гельминта, содержащих шестикрючные зародыши. Последние, освобождаясь под действием пищеварительных ферментов от оболочки, внедряется в толщу слизистой оболочки желудка или кишки и поступает в венозные или лимфатические сосуды. Током крови по верхней брыжеечной вене паразиты заносятся в воротную вену и оседают в печени.
Небольшая часть зародышей проходит через лимфатические сосуды и портокавальные анастомозы в полые вены, в правое предсердие и желудочек, выбрасываются в артерии малого круга и оседают в легких (эхинококкоз легких).
Крайне редко зародыши проходят через легочный фильтр и обсеменяют другие внутренние органы.
Эхинококковые кисты чаще всего локализуются в правой доле печени. Они могут быть одиночными или множественными. Кисты покрыты двумя оболочками, фиброзной и герминативной, содержат прозрачную жидкость, в которой свободно плавают сколексы.
Патологическое влияние однокамерного эхинококка в печени обусловлено сдавлением растущей кистой прилежащих сосудов и желчных протоков. Кисты растут очень медленно, до 20-30 лет, часто достигая очень больших размеров. Вокруг кисты постепенно образуется зона дистрофических изменений паренхимы, разрастание соединительной ткани с формированием обширного периваскулярного фиброза.
Присутствие эхинококка сопровождается токсическим и сенсибилизирующим воздействиями на весь организм хозяина.
Особенности этиологии и патогенеза многокамерной (альвеолярной) формы эхинококкоза печени.
Альвеолярный эхинококк поражает главным образом печень. Заражение происходит при попадании в пищеварительный тракт яиц гельминта Echinococcus multilocularis. Обычно это происходит при обработке шкурок лисиц и песцов, при питье воды из водоемов, загрязненных экскрементами животных, содержащих яйца гельминтов. В отличие от однокамерного эхинококкоза, встречающегося повсеместно, альвеолярный имеет вполне определенное географическое распространение. Это заболевание встречается в Сибири, Казахстане, Киргизии, Татарстане. Альвеококкозу свойственны инфильтрирующий рост и экзогенное размножение пузырьков путем почкования. Сколексы в пузырьках обнаруживаются крайне редко.
Выделяют следующие формы эхинококкоза:
с поражением одной доли печени одиночным или множественными узлами паразитов,
с поражением обеих долей печени.
Клиническая картина.
Начальная, латентная стадия пузырной формы эхинококкоза печени с момента заражения до появления первых клинических признаков заболевания длится несколько лет.
Развернутая стадия начинается при появлении клинических симптомов болезни. В этот период характерны жалобы на боли, чувство тяжести, давления в правом подреберье, эпигастральной области. Формируется астеновегетативный синдром — общая слабость, снижение работоспособности, депрессивные состояния. Выявляются симптомы аллергии в виде рецидивирующей крапивницы, поносов, тошноты, рвоты, проходящие под влиянием антигистаминных препаратов.
При объективном исследовании обращает внимание увеличение печени. Эхинококковая киста, располагающаяся на диафрагмальной поверхности печени, оттесняет орган вниз и тогда передняя поверхность печени значительно выступает из-под правого реберного края. Может появляться правосторонний френикус-симптом.
Рост гидатидного эхинококка на передненижней поверхности печени вызывает выпячивание брюшной стенки, а при латеральной локализации — деформацию контуров реберной дуги и ребер. При пальпации киста имеет гладкую поверхность, безболезненная. Ее консистенция от эластичной до каменисто-плотной.
Терминальная стадия определяется возникновением осложнений. Вследствие сдавления воротной вены возникает подпеченочная форма портальной гипертензии. Сдавление нижней полой вены сопровождается синдромом нижней полой вены с венозным застоем, отеками нижних конечностей. Возможно нагноение эхинококковой кисты при ее сообщении с желчными ходами. При этом возникает выраженный болевой синдром, лихорадка с ознобами и проливными потами, типичные для септического состояния. Внезапный прорыв кисты в желчные ходы ведет к развитию обтурационного холестаза с желтухой, печеночной коликой, лихорадкой и, одновременно, уменьшением размеров кисты. Прорыв в брюшную полость сопровождается внезапно возникшей сильной болью, коллапсом, аллергическими реакциями. Возможен прорыв массивной кисты в плевральную полость, в бронхи.
Особенности клинической картины альвеолярной формы эхинококкоза печени.
Многокамерный эхинококкоз клинически проявляется обычно через 8-12 лет после заражения. У подавляющего большинства больных первым симптомом заболевания является гепатомегалия. Во многих случаях увеличение печени у себя обнаруживают сами больные. Гепатомегалия объясняется не только растущими паразитарными узлами, но и компенсаторной гипертрофией паренхимы. Увеличенная печень пальпаторно очень плотная («железная» печень).
Функциональные пробы печени на начальной стадии заболевания обычно остаются неизмененными.
В развернутой стадии болезни появляются ощущения тяжести, тупые боли в эпигастральной области и в правом подреберье. Развивающаяся желтуха преимущественно паренхиматозного типа. Но в ряде случаев, является механической, обусловленной сдавлением желчных ходов. Лабораторные исследования выявляют кроме гипербилирубинемии снижение концентрации альбуминов и увеличение концентрации гамма-глобулинов, патологические изменения параметров осадочных проб (сулемовой, тимоловой, Вельтмана), повышение активности трансаминаз, гамма-глутамилтранспептидазы, а при обтурационном холестазе увеличение активности щелочной фосфатазы и повышение концентрации холестерина.
В терминальной стадии выявляются осложнения, обусловленные прорастанием узлов в окружающие органы: желчный пузырь, печеночно-двенадцатиперстную и печеночно-желудочную связки, желудок, поджелудочную железу, нижнюю полую вену, диафрагму, правую почку. Прорастание в нижнюю полую вену и попадание паразита в ее просвет ведет к его метастазированию в легкие, головной мозг, другие органы. Такое осложнение заболевания проявляется асцитом, упорными головными болями, кашлем, кровохарканьем.
Диагностика. Общий анализ крови: эозинофилия, увеличенная СОЭ (иногда).
Биохимическое исследование крови: при сдавлении желчных протоков повышенный уровень билирубина, высокая активность АСТ, АЛТ, щелочной фосфатазы.
Иммунологическое исследование: положительные реакции непрямой гемагглютинации или латекс-агглютинации с эхинококковым антигеном.
Ультразвуковое исследование: позволяет обнаружить в печени кистоподобную структуру при однокамерном эхинококкозе или четко очерченное гиперэхогенное очаговое поражение печени при многокамерном эхинококкозе.
Рентгенологическое исследование: Возможно выявление ряда характерных признаков однокамерного эхинококкоза: контуры кисты при кальцификации ее стенки, увеличение печени, высокое стояние и ограничение подвижности диафрагмы. На рентгенограммах, выполненных в условиях пневмоперитонеума, можно наблюдать выбухание диафрагмальной поверхности печени
Лапароскопическое исследование: возможна диагностика поверхностно расположенных кист. При многокамерном эхинококкозе на поверхности печени видны белесоватые узлы чрезвычайно высокой плотности.
Дифференциальный диагноз. Проводится с опухолевым поражением печени. Решающим моментом в дифференциации является положительные иммунологические реакции с эхинококковым антигеном.
План обследования.
Общий анализ крови.
Биохимическое исследование крови: билирубин, холестерин, щелочная фосфатаза, АСТ, АЛТ.
Иммунологическое исследование: реакции непрямой гемагглютинации или латекс-агглютинации с эхинококковым антигеном.
УЗИ печени.
Обзорная рентгенограмма брюшной полости.
Лапароскопическое исследование.
Лечение. Радикальным методом лечения однокамерного и альвеолярного эхинококкоза печени является хирургический. При однокамерном эхинококке производится вскрытие кисты и эвакуация ее содержимого. При альвеолококкозе прибегают к резекции печени, резекции-вылущиванию или вылущиванию узлов на границе со здоровыми тканями. Перед операцией и после нее проводят медикаментозное лечение противопаразитарными препаратами.
У неоперабельных больных или у перенесших паллиативные операции (например, декомпрессия сдавленных кистой желчных ходов) производится общая или местная химиотерапия противопаразитарными средствами (трипафлавин, тэпаль), цитостатиками (сарколизин).
При невозможности хирургического вмешательства назначают мебендазол по 200 мг каждые 3 часа в течение 6 дней.
Прогноз. Прогноз относительно благоприятный при своевременной диагностике и адекватном лечении эхинококкоза. Возможно самоизлечение с формированием кальцифицированных очагов фиброза на месте погибших кист паразита. При распространенной инвазии с множественными поражениями внутренних органов прогноз неблагоприятный. Больные погибают от осложнений, вызванных сдавлением жизненно важных структур или от шока, вызванного внезапным прорывом кист в серозные полости (плевральную и др.).
Эхинококкоз печени мкб — Здоровье и печень
 Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.Определение. Эхинококкоз печени — гельминтоз, поражающий человека как промежуточного хозяина путем внедрения в печень личинок ленточных червей Echinococcus granulosus и Echinococcus multilocularis
МКБ10: В67 — Эхинококкоз.
В67.0 — Инвазия печени вызванная Echinococcus granulosus.
В67.5 — Инвазия печени вызванная Echinococcus multilocularis.
Этиология. Основой хозяин паразита – волк, промежуточные – грызуны и северные олени. Человек – факультативный переносчик. Заражение происходит при несоблюдении правил личной гигиены при контакте с зараженными животными.
Заболевание протекает в двух формах в зависимости от типа паразита, вызвавшего инвазию:
Однокамерный (пузырный, гидатидный) эхинококкоз печени, вызываемый инвазией Echinococcus granulosus .
Многокамерный (альвеолярный) эхинококкоз печени, вызванный инвазией Echinococcus multilocularis.
Однокамерный эхинококкоз более распространен, чем многокамерный. Печень поражается у 53-85% больных, зараженных личинками Echinococcus granulosus.
Патогенез. Заражение происходит при попадании в пищеварительный тракт с пищей яиц или члеников гельминта, содержащих шестикрючные зародыши. Последние, освобождаясь под действием пищеварительных ферментов от оболочки, внедряется в толщу слизистой оболочки желудка или кишки и поступает в венозные или лимфатические сосуды. Током крови по верхней брыжеечной вене паразиты заносятся в воротную вену и оседают в печени.
Небольшая часть зародышей проходит через лимфатические сосуды и портокавальные анастомозы в полые вены, в правое предсердие и желудочек, выбрасываются в артерии малого круга и оседают в легких (эхинококкоз легких).
Крайне редко зародыши проходят через легочный фильтр и обсеменяют другие внутренние органы.
Эхинококковые кисты чаще всего локализуются в правой доле печени. Они могут быть одиночными или множественными. Кисты покрыты двумя оболочками, фиброзной и герминативной, содержат прозрачную жидкость, в которой свободно плавают сколексы.
Патологическое влияние однокамерного эхинококка в печени обусловлено сдавлением растущей кистой прилежащих сосудов и желчных протоков. Кисты растут очень медленно, до 20-30 лет, часто достигая очень больших размеров. Вокруг кисты постепенно образуется зона дистрофических изменений паренхимы, разрастание соединительной ткани с формированием обширного периваскулярного фиброза.
Присутствие эхинококка сопровождается токсическим и сенсибилизирующим воздействиями на весь организм хозяина.
Особенности этиологии и патогенеза многокамерной (альвеолярной) формы эхинококкоза печени.
Альвеолярный эхинококк поражает главным образом печень. Заражение происходит при попадании в пищеварительный тракт яиц гельминта Echinococcus multilocularis. Обычно это происходит при обработке шкурок лисиц и песцов, при питье воды из водоемов, загрязненных экскрементами животных, содержащих яйца гельминтов. В отличие от однокамерного эхинококкоза, встречающегося повсеместно, альвеолярный имеет вполне определенное географическое распространение. Это заболевание встречается в Сибири, Казахстане, Киргизии, Татарстане. Альвеококкозу свойственны инфильтрирующий рост и экзогенное размножение пузырьков путем почкования. Сколексы в пузырьках обнаруживаются крайне редко.
Выделяют следующие формы эхинококкоза:
с поражением одной доли печени одиночным или множественными узлами паразитов,
с поражением обеих долей печени.
Клиническая картина.
Начальная, латентная стадия пузырной формы эхинококкоза печени с момента заражения до появления первых клинических признаков заболевания длится несколько лет.
Развернутая стадия начинается при появлении клинических симптомов болезни. В этот период характерны жалобы на боли, чувство тяжести, давления в правом подреберье, эпигастральной области. Формируется астеновегетативный синдром — общая слабость, снижение работоспособности, депрессивные состояния. Выявляются симптомы аллергии в виде рецидивирующей крапивницы, поносов, тошноты, рвоты, проходящие под влиянием антигистаминных препаратов.
При объективном исследовании обращает внимание увеличение печени. Эхинококковая киста, располагающаяся на диафрагмальной поверхности печени, оттесняет орган вниз и тогда передняя поверхность печени значительно выступает из-под правого реберного края. Может появляться правосторонний френикус-симптом.
Рост гидатидного эхинококка на передненижней поверхности печени вызывает выпячивание брюшной стенки, а при латеральной локализации — деформацию контуров реберной дуги и ребер. При пальпации киста имеет гладкую поверхность, безболезненная. Ее консистенция от эластичной до каменисто-плотной.
Терминальная стадия определяется возникновением осложнений. Вследствие сдавления воротной вены возникает подпеченочная форма портальной гипертензии.
авление нижней полой вены сопровождается синдромом нижней полой вены с венозным застоем, отеками нижних конечностей. Возможно нагноение эхинококковой кисты при ее сообщении с желчными ходами. При этом возникает выраженный болевой синдром, лихорадка с ознобами и проливными потами, типичные для септического состояния. Внезапный прорыв кисты в желчные ходы ведет к развитию обтурационного холестаза с желтухой, печеночной коликой, лихорадкой и, одновременно, уменьшением размеров кисты. Прорыв в брюшную полость сопровождается внезапно возникшей сильной болью, коллапсом, аллергическими реакциями. Возможен прорыв массивной кисты в плевральную полость, в бронхи.
Особенности клинической картины альвеолярной формы эхинококкоза печени.
Многокамерный эхинококкоз клинически проявляется обычно через 8-12 лет после заражения. У подавляющего большинства больных первым симптомом заболевания является гепатомегалия. Во многих случаях увеличение печени у себя обнаруживают сами больные. Гепатомегалия объясняется не только растущими паразитарными узлами, но и компенсаторной гипертрофией паренхимы. Увеличенная печень пальпаторно очень плотная («железная» печень).
Функциональные пробы печени на начальной стадии заболевания обычно остаются неизмененными.
В развернутой стадии болезни появляются ощущения тяжести, тупые боли в эпигастральной области и в правом подреберье. Развивающаяся желтуха преимущественно паренхиматозного типа.
в ряде случаев, является механической, обусловленной сдавлением желчных ходов. Лабораторные исследования выявляют кроме гипербилирубинемии снижение концентрации альбуминов и увеличение концентрации гамма-глобулинов, патологические изменения параметров осадочных проб (сулемовой, тимоловой, Вельтмана), повышение активности трансаминаз, гамма-глутамилтранспептидазы, а при обтурационном холестазе увеличение активности щелочной фосфатазы и повышение концентрации холестерина.
В терминальной стадии выявляются осложнения, обусловленные прорастанием узлов в окружающие органы: желчный пузырь, печеночно-двенадцатиперстную и печеночно-желудочную связки, желудок, поджелудочную железу, нижнюю полую вену, диафрагму, правую почку. Прорастание в нижнюю полую вену и попадание паразита в ее просвет ведет к его метастазированию в легкие, головной мозг, другие органы. Такое осложнение заболевания проявляется асцитом, упорными головными болями, кашлем, кровохарканьем.
Диагностика. Общий анализ крови: эозинофилия, увеличенная СОЭ (иногда).
Биохимическое исследование крови: при сдавлении желчных протоков повышенный уровень билирубина, высокая активность АСТ, АЛТ, щелочной фосфатазы.
Иммунологическое исследование: положительные реакции непрямой гемагглютинации или латекс-агглютинации с эхинококковым антигеном.
Ультразвуковое исследование: позволяет обнаружить в печени кистоподобную структуру при однокамерном эхинококкозе или четко очерченное гиперэхогенное очаговое поражение печени при многокамерном эхинококкозе.
Рентгенологическое исследование: Возможно выявление ряда характерных признаков однокамерного эхинококкоза: контуры кисты при кальцификации ее стенки, увеличение печени, высокое стояние и ограничение подвижности диафрагмы. На рентгенограммах, выполненных в условиях пневмоперитонеума, можно наблюдать выбухание диафрагмальной поверхности печени
Лапароскопическое исследование: возможна диагностика поверхностно расположенных кист. При многокамерном эхинококкозе на поверхности печени видны белесоватые узлы чрезвычайно высокой плотности.
Дифференциальный диагноз. Проводится с опухолевым поражением печени. Решающим моментом в дифференциации является положительные иммунологические реакции с эхинококковым антигеном.
План обследования.
Общий анализ крови.
Биохимическое исследование крови: билирубин, холестерин, щелочная фосфатаза, АСТ, АЛТ.
Иммунологическое исследование: реакции непрямой гемагглютинации или латекс-агглютинации с эхинококковым антигеном.
УЗИ печени.
Обзорная рентгенограмма брюшной полости.
Лапароскопическое исследование.
Лечение. Радикальным методом лечения однокамерного и альвеолярного эхинококкоза печени является хирургический. При однокамерном эхинококке производится вскрытие кисты и эвакуация ее содержимого. При альвеолококкозе прибегают к резекции печени, резекции-вылущиванию или вылущиванию узлов на границе со здоровыми тканями. Перед операцией и после нее проводят медикаментозное лечение противопаразитарными препаратами.
У неоперабельных больных или у перенесших паллиативные операции (например, декомпрессия сдавленных кистой желчных ходов) производится общая или местная химиотерапия противопаразитарными средствами (трипафлавин, тэпаль), цитостатиками (сарколизин).
При невозможности хирургического вмешательства назначают мебендазол по 200 мг каждые 3 часа в течение 6 дней.
Прогноз. Прогноз относительно благоприятный при своевременной диагностике и адекватном лечении эхинококкоза. Возможно самоизлечение с формированием кальцифицированных очагов фиброза на месте погибших кист паразита. При распространенной инвазии с множественными поражениями внутренних органов прогноз неблагоприятный. Больные погибают от осложнений, вызванных сдавлением жизненно важных структур или от шока, вызванного внезапным прорывом кист в серозные полости (плевральную и др.).
Содержание статьи:
Причинами эхинококкоза печени являются:
— несоблюдение мер личной гигиены: грязные руки после контакта с заражённой собакой;
— употребление в пищу фруктов, овощей, ягод без предварительной термической обработки;
— употребление воды из загрязнённых природных источников и водоёмов;
— охота на диких плотоядных животных и разделка их шкур при изготовлении меховой одежды;
— работа пастухами, стригалями овец в овцеводческих районах.
Симптомы
Различают две формы данного заболевания – альвеолярную и гидатидозную (кистозную).
Гидатидозная форма эхинококкоза печени характеризуется личиночной или кистозной формой развития, клинические признаки которой могут не проявляться на протяжении многих лет. Когда киста достигает определённых размеров, она начинает оказывать механическое воздействие на печень и соседние органы, вследствие чего появляются тупые или ноющие постоянные боли в области правого подреберья, эпигастральной области или в нижних отделах грудной клетки. Также у больного нередко проявляется диарея и крапивница, в связи с присутствием живого паразита в организме. При пальпации печени обнаруживается опухолевидное образование округлой формы, эластичной консистенции.
При альвеолярном (многокамерном) эхинококкозе происходит поражение печени, главным симптомом которого является значительное увеличение печени за счёт развития опухолевидного узла с «деревянной» плотностью. У большинства больных селезёнка увеличивается в размерах, а также наблюдается желтуха и нарушение функциональных проб печени.
Диагностика эхинококкоза печени
Решающую роль в диагностике гидатидозной формы эхинококкоза отводят анамнезу больного, а также дополнительным способам исследования: общему анализу крови, процедуре подкожной инъекции стерильной эхинококковой жидкости (реакция Касони), анализу агглютинации с латексом, ультразвуковой эхолокации и компьютерной томографии эхинококковой кисты.
Альвеолярный эхинококкоз диагностируется в случае наличия кисты в печени высокой плотности, а также с помощью сканирования печени, положительных аллергических проб и реакции Касони с альвеолярным антигеном.
Лечение
Лучший метод лечения эхинококкоза – хирургическое вмешательство (эхинококкэктомия). При однокамерном эхинококкозе его удаляют вместе с сумкой, обрабатывая фиброзную капсулу антипаразитарными препаратами. При альвеолярном эхинококкозе производят удаление наиболее поражённых участков печени (резекция) и назначают симптоматическое лечение.
Профилактика эхинококкоза печени
В качестве профилактики данного заболевания проводится комплекс медицинских и ветеринарных мероприятий, направленных на выявление и устранение источника заражения. Согласно официальным указаниям, данные меры заключаются в сокращении количества служебных сторожевых собак, уничтожении бродячих собак, их постановке на учёт, регулярных профилактических осмотрах и дегельминтизации. Для предупреждения заражения собак эхинококкозом следует максимально ограничить им доступ на территории боен, мясокомбинатов и сктомогильников.
Профилактические медицинские мероприятия данного заболевания направлены на выявление заражённых с помощью полного обследования пастухов, охотников и других лиц, занимающихся обработкой меха, изготовлением меховых изделий и имеющих контакты с собаками, сктом.
Личные профилактические меры заключаются в тщательном мытье рук после контакта с бродячими собаками, перед употреблением пищи, после контактов с землёй. Все овощи, ягоды и фрукты следует промывать и обрабатывать перед едой, а также не употреблять воды из природных водоёмов и источников.
Влияние эхинококкового пузыря на организм больного
На организм человека растущая эхинококковая киста оказывает многообразное влияние.
Механическое воздействие
Эхинококковая киста постоянно растет. Растет медленно и за многие годы (20 лет и более) достигает огромных размеров. Описаны находки пузырей весом более 12 кг. От размеров кисты и ее локализации зависит окраска и тяжесть симптомов эхинококкоза печени. Эхинококковые пузыри бывают малых размеров (до 5 см. в диаметре), средних размеров (6 — 10 см. в диаметре) и большие ( 11 — 20 см. в диаметре). Наружная стенка пузыря толстая и плотная (0,5 см. и более по толщине). Она несет на себе защитную функцию. Внутренняя стенка тонкая. В ней образуются множество выводковых капсул, в которых располагаются зародышевые сколексы до 100 в одной капсуле. Часть сколексов выходит из капсул и свободно плавают в жидкости кисты («эхинококковый песок»). Количество сколексов в 1 куб. миллилитре эхинококкового песка достигает 400 тысяч. Часто в пузыре образуются дочерние пузыри.
- По мере роста эхинококковая киста оказывает давление на соседние структуры печени. Кисты, которые локализуются в периферических отделах органа, долгое время ничем себя не проявляют.
- При сдавлении крупных желчных протоков нарушается отток желчи в кишечник, развивается механическая желтуха.
- Сдавление крупных магистральных сосудов приводит к нарушению кровообращения, при сжатии воротной вены развивается асцит.
Токсикоз
Продукты жизнедеятельности паразита, а также продукты гнойного распада при нагноении кисты — главные причины развития токсикоза у больного. Интоксикация нарастает по мере роста кисты и длится годами.
Аллергия
К аллергизации организма приводят чужеродные белки, постоянно поступающие в кровь больного. Симптомы аллергии нередко проявляются первыми при эхинококкозе. Наиболее часто развиваются аллергические реакции немедленного типа — крапивница и эозинофилия. При разрыве стенки пузыря и выходе его содержимого в брюшную или плевральную полости развивается анафилактический шок. Важную роль играют иммунопатологические реакции, которые развиваются на более поздних стадиях заболевания и при множественном эхинококкозе.
Клиническая картина и стадии эхинококкоза печени
Симптомы эхинококкоза печени многообразны и зависят от размера, локализации, численности кист и быстроты их роста. На разных этапах развития заболевания клиническая картина эхинококкоза печени имеет свои особенности. Немаловажное значение в развитии заболевания имеет реактивность организма больного, его возраст и сопутствующая патология.
Заболевание развивается медленно и постадийно:
- стадия латентная.
- стадия слабовыраженных субъективных проявлений.
- стадия выраженных клинических проявлений.
- стадия осложнений эхинококкоза печени.
При локализации кист в периферических отделах первые симптомы эхинококкоза печени появляются спустя многие месяцы после заражения. Часто заболевание в таких случаях выявляется случайно при проведении УЗИ печени. Локализация кист у ворот печени сопровождается сдавливанием желчевыводящих протоков и воротной вены. Нагноение эхинококковой кисты протекает под маской абсцесса с симптомами гнойной интоксикации. Разрыв стенки кисты и излитие ее содержимого в брюшную полость сопровождается болевым и анафилактическим шоком, развитием перитонита и часто кровотечением. Резкие боли в груди, одышка и кашель возникают при прорыве кисты в плевральную полость.
Эхинококк в печени на УЗИ
Симптомы эхинококкоза печени в латентную стадию
Начало заболевания, как и длительность латентной стадии эхинококкоза печени установить трудно. Заболевание долгие годы ничем себя не проявляет. Годами длится латентная стадия при локализации паразита в периферических отделах печени.
Симптомы эхинококкоза печени во 2-й стадии заболевания
Первыми при эхинококкозе появляются симптомы аллергии — крапивница и повышение эозинофилов в крови. У больного снижается работоспособность, появляются приступы беспричинной слабости. По мере роста кисты наступает период слабовыраженных субъективных проявлений. Боли и тяжесть в правом подреберье, тошнота и иногда рвота — основные симптомы эхинококкоза печени в этот период. Печень несколько увеличена, болезненна при пальпации.
Симптомы эхинококкоза печени в 3-й стадии заболевания
В 3-й стадии заболевания клинические симптомы эхинококкоза печени разнообразны и многочисленны. Они зависят от локализации кисты:
- При передней локализации и больших кистах отмечается сильное увеличение печени.
- При локализации в верхних отделах киста стимулирует выпотной плеврит. Определить ее можно рентгенологически по куполообразному выпячиванию и высокому стоянию купола диафрагмы.
- При локализации в нижних отделах печени кисту можно прощупать в брюшной полости.
- Краевое расположение кисты встречается редко.
При достаточно больших кистах у больных появляются боли и тяжесть в правом подреберье, чувство переполнения желудка, отрыжка и тошнота. Увеличение печени (гепатомегалия) — основной симптом эхинококкоза печени. Печень, как правило, увеличена неравномерно. Киста пальпируется как образование округлой формы плотно- эластической консистенции, как правило, безболезненное. При росте киста растягивает капсулу печени, что вызывает тупые ноющие боли, иногда приступообразные. Эхинококковые пузыри довольно больших размеров напряжены. Внутрипузырная жидкость находится под давлением 300 мм. водного столба, поэтому почти никогда не удается обнаружить симптом флюктуации.
Осложнения эхинококкоза печени
На определенном этапе развития заболевания наступают осложнения эхинококкоза печени:
- Сдавление структурных элементов в области ворот печени.
- Обызвествление кисты.
- Асептический некроз кисты.
- Нагноение эхинококкового пузыря
- Разрыв стенки кисты и прорыв ее содержимого в просвет полых органов.
Сдавление нижней полой вены
При сдавлении структурных элементов в области ворот печени развиваются механическая желтуха и портальная гипертензия. Асцит, увеличение селезенки и кровотечения из расширенных вен пищевода — основные симптомы портальной гипертензии. На брюшной стенке больных проявляются контуры расширенных вен («корона медузы»). Полное перекрытие нижней полой вены приводит к развитию сердечно-сосудистой недостаточности. Страдает кровоснабжение сердца, легких, почек и головного мозга.
Сдавление желчевыводящих путей
Сдавление желчных путей приводит к развитию механической желтухи. У больных появляется желтушность склер и кожных покровов, зуд кожных покровов, обесцвечивается кал, становится темной моча, в сыворотке крови повышается уровень билирубина, в моче появляется уробилин, исчезает стеркобилин в кале.
Асептический некроз кисты
Асептический некроз развивается при распаде дочерних пузырей. Клиническая картина часто бедна проявлениями. Считается, что вслед за асептическим некрозом развивается обызвествление стенки эхинококкового пузыря. При пальпации такой кисты отмечается ее каменистая плотность. Внутри киста наполнена детритом. Такое образование оказывает механическое воздействие на окружающие ткани. Больной жалуется на тяжесть и чувство давления в области правого подреберья, развиваются диспептические расстройства.
Нагноение эхинококковой кисты
Данное осложнение встречается в 15 — 35% случаев. Предшествует нагноению трещина в стенке пузыря, через которую бактерии из желчевыводящих путей беспрепятственно попадают внутрь. Нагноившиеся кисты часто принимают за абсцессы. Заболевание протекает с сильными болями и симптомами гнойной интоксикации. Слабость, недомогание, озноб, повышенная температура тела, боли в правом подреберье, неравномерное увеличение печени — основные симптомы эхинококкоза печени при нагноении кисты.
Разрыв стенки кисты и прорыв ее содержимого в просвет полых органов
Стенка эхинококковой кисты больших размеров разрывается в результате незначительной травмы. Содержимое пузыря изливается в просвет полых органов: брюшную или плевральную полости, желчевыводящие пути, просвет желудочно-кишечного тракта, бронх или мягкие ткани.
Прорыв эхинококкового пузыря в брюшную полость
Прорыв эхинококкового пузыря в брюшную полость является наиболее серьезным осложнением. Разрыв стенки кисты сопровождается анафилактическим шоком, кровотечением, перитонитом и диссеминацией процесса. В ряде случаев осложнение протекает спокойно, с неярко выраженными симптомами. У части больных разрыв кисты сопровождается бурной клинической картиной с развитием аллергического шока и прогрессирующим развитием перитонита или плеврита. Перфорация эхинококковой кисты сопровождается сильными болями в правом подреберье, распространяющимися по всему животу.
Прорыв эхинококкового пузыря в желчные пути
Прорыв эхинококкового пузыря в желчные пути регистрируется в 5 — 10% эхинококкоза печени. Из них более половины случаев приходится на прорыв кисты в общий желчный проток. Обрывки оболочки пузыря закупоривают желчные проходы, а инфекция является причиной развития гнойного холангита, приводящего к гибели больного.
Внезапное начало, резкие боли в правом подреберье, иррадиирующие в правую лопатку и плечо, высокая температура тела, ознобы, рвота, желтушность кожных покровов и склер, темная моча — основные признаки и симптомы прорыва эхинококковой кисты в общий желчный проток. Помогает провести диагностику заболевания УЗИ и КТ. На операции удается извлечь обрывки оболочки эхинококкового пузыря и дочерние пузыри из общего желчного протока.
Прорыв эхинококкового пузыря в плевральную полость
Прорыв эхинококковой кисты в плевральную полость сопровождается одышкой, болями в груди и сухим кашлем. Развитие анафилактического шока у сенсибилизированных больных приводит к гибели больного. У части больных развивается крапивница, появляется зуд кожных покровов, одышка и тахикардия.
Желчно-бронхиальный свищ
Данное осложнение встречается редко. Предперфоративный период протекает под маской пневмонии или гриппа. Момент прорыва эхинококковой кисты в бронх характеризуется появлением рвоты и выделением большого количества светлой прозрачной жидкости или желчи с обрывками оболочек пузыря и дочерними пузырями эхинококка. Развившаяся асфиксия может привести к гибели больного.
Диагностика эхинококкоза печени
- Поможет заподозрить заболевание анамнез больного (сведения о проживании в местности, эндемичной по эхинококкозу). В группу риска по эхинококкозу входят пастухи, чабаны и доярки, включая членов их семей, лица, контактирующие с собаками, позволяющие им облизывать лицо и соприкасаться (обнюхивать) продукты.
- Эозинофилия (20% и более) говорит о сенсибилизации организма.
- В 80 — 85% случаев у больных эхинококкозом отмечается положительная реакция Кацони.
- Более информативна и точна при эхинококкозе печени реакция агглютинации с латексом и реакция непрямой агглютинации.
- На эхинококкоз печени указывает высокое стояние купола диафрагмы или куполообразное выпячивание, определяемые при рентгенологическом исследовании, а также кальцинаты в зоне пузыря.
- На кисту укажут данные радиоизотопного гепатосканирования. В месте проекции эхинококкового пузыря отмечается дефект накопления изотопа.
- УЗИ и КТ являются наиболее достоверными методами исследования.
- Ангиография и лапароскопия являются самыми распространенными среди инвазивных методов исследования.
Лечение эхинококкоза печени
Самоизлечение эхинококкоза печени никогда не происходит. Редко отмечается гибель паразита с последующим обызвествлением его стенок. Лекарственные препараты на эхинококковую кисту не воздействуют. Удаление пузыря является оптимальным способом лечения.
В настоящее время существует много методик хирургического лечения эхинококковых кист, обеспечивающих успех вмешательства. Хирургия эхинококкоза печени предполагает удаление кисты с ее содержимым и предотвращение обсеменения внутренних органов. Лечение эхинококкоза печени комплексное. Оно включает в себя:
- Оперативное лечение (удаление кисты, вскрытие кисты с последующим удалением содержимого или удаление пораженного органа).
- Медикаментозное лечение.
Хирургия эхинококкоза печени
Объем оперативного вмешательства при эхинококкозе печени зависит от размера, локализации и количества кист, а также от наличия осложнений.
Радикальное удаление кисты (эхинококкэктомия)
Радикальное удаление предполагает полное удаление эхинококкового пузыря с его оболочками без вскрытия полости. Данный метод лечения применяется редко, в основном только при единичных кистах небольшого размера с краевой локализацией.
Пункция и вскрытие кисты
Пункция с целью отсасывания содержимого эхинококкового пузыря с последующим его удалением применяется чаще. Эта методика позволяет избежать разрыва кисты при выделении и диссеминации паразита. Пункция с последующим вскрытием кисты применяется при локализации крупных кист в глубоких областях печени. При вскрытии кисты часто фиброзная капсула не удаляется. Полость обрабатывается дезинфицирующими растворами: 2% раствором формалина, 96% этилового спирта, 5% раствором йода и др. и далее ушивается изнутри отдельными швами (капитонаж). В ряде случаев применяется криовоздействие или облучение лазерным лучом. В случае нагноения содержимого кисты прибегают к дренированию оставшейся полости.
Пункция кисты
Пункция эхинококкового пузыря с последующим введением в ее полость склерозантов применяется при одиночных кистах, отсутствии внутри дочерних кист и минимальном доступе. Манипуляцию следует проводить с большой осторожностью, во избежание попадания паразита в брюшную полость.
Резекции печени
Удаление печени (резекция) является самой радикальной операцией, обеспечивающей полное излечение больного. Операция довольно сложная и в ряде случаев недоступна для широкого круга хирургов. Применяется при краевом расположении кист, множественном эхинококкозе и гигантских кистах.
Оперативное вмешательство при прорывах кист
При прорыве кисты выполняется срочная операция — полузакрытая или закрытая эхинококкэктомия.
- При прорыве кисты в брюшную или плевральную полости производится вскрытие полостей, проведение тщательного туалета (промывание антисептиками), удаление эхинококкового песка и дочерних кист с последующим дренированием.
- При прорыве кисты в желчевыводящие пути выполняется холедохотомия или эхинококкэктомия. Удаляются оболочки пузыря и кисты из желчных ходов. Общий желчный проток дренируется.
Операции при желчных и бронхиальных свищах
- Образование желчных свищей является опасным осложнением. Они часто осложняются гнойным холангитом, желчным перитонитом и кровотечениями. Большие желчные свищи ушиваются.
- При желчно-бронхиальной локализации свищ разобщается, а отверстие в бронхе ушивается.
Оперативное лечение при нагноении кисты
При нагноении эхинококковый пузырь вскрывается, опорожняется и дренируется (открытая эхинококкотомия).
Медикаментозное лечение эхинококкоза печени
Противопаразитарное лечение проводится:
- при невозможности оперативного вмешательства;
- в послеоперационный период с целью предупреждения обсемененности;
- у лиц с из эндемичных очагов с наличием в крови антител к эхинококку, но при отсутствии кист, что доказано инструментальными методами обследования.
Препаратом выбора при лечении эхинококкоза печени является Альбендазол. Противопаразитарный препарат применяется в дозе 15 мг на 1 кг веса в сутки 28 дней с последующим 2-х недельным перерывом. Всего рекомендовано провести до 20 таких курсов. Альтернативным препаратом является Мебендазол, который применяется курсами в течение 15 — 24 мес. с расчета 40 — 50 мг на 1 кг веса.
С целью предупреждения обсемененности рекомендуется принимать противопаразитарные препараты за 6 дней до операции и на протяжении 3-х месяцев после операции.
С профилактической целью у лиц с наличием в крови антител к эхинококку Альбендазол применяется до 3-х циклов.
Источник: simptomi.online
Читайте также
что это такое, код по МКБ 10, анализ и диагностика, ИФА и другие методы, симптомы, лечение, операция
 Эхинококкоз печени относится к группе гельминтозов-цестодозов – заболеваниям, вызываемых плоскими червями. Проявляется патология в двух клинических формах: альвеолярный и однокамерный.
Эхинококкоз печени относится к группе гельминтозов-цестодозов – заболеваниям, вызываемых плоскими червями. Проявляется патология в двух клинических формах: альвеолярный и однокамерный.
Тяжелое течение отмечается у альвеококкоза, который затрагивает не только печень, но и легкие, головной мозг, кости и сердце. Заболевание распространено, окончательным хозяином являются плотоядные животные. Человек же в процессе распространения паразита относится к промежуточным хозяевам.
Что такое эхинококкоз?
Инфекционисты объясняют, что эхинококкоз печени – это такое патологическое состояние, когда в железу проникают и развиваются там ленточные черви Echinococcus granulosus и Echinococcus multilocularis.
Яйца паразитов в двенадцатиперстной кишке освобождаются от оболочки, проникают через слизистую оболочку кишечника в кровь и заносятся в печень. Большая часть яиц оседает в капиллярах печени, остальные разносятся по другим жизненно важным органам.
Тяжесть течения болезни зависит от защитных сил организма. Чем они выше, тем больше личинок паразитов погибает, не достигнув зрелости.
Возбудители-паразиты
Возбудителем альвеолярного эхинококкоза является E. Multilocularis, а однокамерного или гидативного – E. Granulosus. Каждая из разновидностей паразитов имеет характерные особенности строения и развития в организме.
Эхинококк Echinococcus granulosus
Длина паразита 5 мм, состоит из 4 члеников. В концевом членике может находиться до 800 яиц. Вместе с испражнениями яйца попадают в окружающую среду, где могут длительно сохраняться.
В организме хозяина из яйца выходит личинка. Попадая в печень, личинка формируется в пузырь (эхинококк), который может достигать в диаметре 20 см. В пузыре находится скопление зародышей.

Эхинококк Echinococcus granulosus
Альвеолярный эхинококк Echinococcus multilocularis
Этот вид является возбудителем альвеолярного эхинококкоза. Паразит достигает 2,2 мм. В печени личинки формируют паразитарный узел. Пузырь представляет собой конгломерат из более мелких пузырьков, которые способны прорастать в ткань по типу злокачественной опухоли.
Коды по МКБ 10
По МКБ-10 эхинококкоз печени имеет код В 67:
- В 67.0 – В 67.4 – заражение E. Granulosus;
- В 67.5 – В 67.7 – заражение E. Multilocularis.
По МКБ 10 код В 67.7 – В 67.8 – неуточненный эхинококкоз печени.
Какие анализы сдают для диагностики?
Чтобы выявить эхинококкоз, проводится диагностика, инструментальная и лабораторная. Методы визуализации применяют для дифференциальной диагностики и для более четкой визуализации нахождения кист.
Серологический ИФА
При подозрении на эхинококкоз назначают серологические анализы. Одним из самых результативных методов является ИФА на эхинококкоз. Стоит отметить, что отрицательный результат возможен, если инфицирование произошло менее 1,5 месяца, что соответствует инкубационному периоду.
При отрицательном ИФ-анализе проводят дополнительное исследование через месяц.
Другие исследования
Диагностика эхинококкоза печени включает:
- УЗИ;
- КТ с контрастом для дифференциальной диагностики;
- МРТ для выявления мягких кистозных образований.
В анализах крови выявляют эозинофилию.

УЗИ печени – один из методов диагностики эхинококкоза печени
Симптомы гельминтоза
Клиническая картина зависит от стадии заболевания. Признаки могут проявляться спустя несколько лет от момента инфицирования. К симптомам эхинококкоза печени относятся:
По мере роста кист врач при обследовании выявляет увеличение печени. В терминальной стадии есть риск нагноения или прорыва кисты. У больного поднимается температура, возникает выраженный болевой синдром.
Возможно ли консервативное лечение?
Без операции лечение эхинококкоза неэффективно. Только в период подготовки к оперативному вмешательству или после операции назначают препараты:
- Вермокс;
- Немозол;
- Альдазол.
Консервативное лечение показано неоперабельным пациентам. Лекарства прописывает только врач, так как таблетки или суспензию принимают по схеме. Средства имеют много противопоказаний и побочных эффектов.
Операция
Единственный эффективный метод лечения эхинококкоза печени – радикальная операция, в ходе которой удаляется часть органа или киста без повреждения здоровых тканей. Чаще методы комбинируют. Распространенный процесс требует пересадки органа.
Заключение
Эхинококкоз относится к опасным гельминтозам.
При возникновении первых признаков поражения печени необходима диагностика.
Чем раньше начать лечение, тем меньше рисков осложнения эхинококкоза.
Самостоятельно принимать антигельминтные средства недопустимо.
Эхинококк мкб 10 — Здоровье и печень
 Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии.
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-PHARMA поможет вам купить софосбувир и даклатасвир и при этом профессиональные консультанты будут отвечать на любые ваши вопросы на протяжении всей терапии. Содержание статьи:
01. Эхинококкозы
Код болезни B67 (МКБ-10)
Различают два вида инвазии:
- Альвеолярный эхинококкоз, вызываемый личинками Echinococcus multilocularis, отличающимися экзофитным ростом вновь образующихся пузырей, инфильтрирующих окружающие ткани. Эпидемиологические и клинико‑лабораторные черты инвазии сходны с таковыми при гидатиозном эхинококкозе.
Болезнь регистрируется спорадически в Восточной и Западной Сибири, Поволжье, некоторых южных регионах России.
Диагностическая и лечебная тактика аналогична таковой при гидатиозном эхинококкозе (Echinococcus granulosus).
- Гидатиозный эхинококкоз, вызываемый личинками Echinococcus granulosus,
02. Исторические сведения
03. Этиология
Гидатиозный эхинококкоз
Возбудитель – личиночная стадия (эхинококк) Echinococcus granulosus – мелкой цестоды, длиной 3,4–6,18 мм и шириной 0,47–0,98 мм, имеющей сколекс с 4 присосками и крючьями и 3–4 проглоттида, наполненных яйцами.
Личинка представляет однокамерный пузырь (Echinococcus unilocularis) диаметром 1–50 мм и более. Стенка пузыря состоит из 2 слоев: наружного (кутикулярный) и внутреннего (герминативный), из клеток которого образуются мелкие пристеночные выпячивания (выводковые камеры), содержащие сколексы – до сотни в одном пузыре. Полость пузыря заполнена жидкостью.
04. Эпидемиология
Эхинококкоз – пероральный биогельминтоз, зооноз.
Окончательными хозяевами гельминта и источниками инвазии являются плотоядные животные – домашние собаки, волк, шакал, рысь, куница, хорь и др., у которых в кишечнике паразитирует зрелый червь; его членики, содержащие яйца, выделяются с калом во внешнюю среду.
Промежуточные хозяева – травоядные животные, а также человек.
Заражение человека происходит в результате заглатывания инвазионных яиц эхинококка при тесном контакте с инвазированными собаками, овцами, на шерсти которых в изобилии находятся яйца гельминта, а также при употреблении в пищу продуктов, сырых овощей, ягод, обсемененных яйцами паразитов.
Восприимчивость к эхинококкозу всеобщая, иммунитет изучен недостаточно.
Встречается инвазия повсеместно, в нашей стране регистрируется преимущественно в южных регионах, в Поволжье и Сибири.
05. Патогенез и патологоанатомическая картина
Из заглоченных человеком яиц эхинококка в желудке и кишечнике высвобождаются онкосферы, которые через кишечную стенку проникают в кровь, затем в печень. Здесь большая часть онкосфер задерживается, а остальные заносятся кровью в различные органы (легкие, головной мозг, почки, сердце и др.), где медленно формируется личиночная стадия (эхинококк), достигающая через 5–6 мес диаметра 2–40 мм. В легких эхинококковые пузыри могут приобретать наибольшие размеры 20–25 см в диаметре. К 5–6 мес вокруг личинки образуется фиброзная капсула. Растущий пузырь вызывает сдавление окружающих тканей, что проявляется симптомами объемного процесса в различных органах.
Гибель паразита и присоединение бактериальной инфекции приводят к формированию абсцессов.
В патогенезе инвазии большое значение имеет сенсибилизация организма к паразитарным метаболитам, обладающим антигенными свойствами. При нарушении целостности эхинококкового пузыря может развиться анафилактический шок, наблюдается диссеминация паразита с образованием большого числа новых паразитарных кист.
06. Клиническая картина (Симптомы)
Эхинококкозу свойственно длительное течение с постепенным нарастанием симптомов. В большинстве случаев первые признаки болезни появляются через много лет после заражения. Лишь некоторые больные рано замечают слабость, снижение работоспособности, головные боли, появление крапивницы или других высыпаний, периодические повышения температуры тела.
Эхинококкоз печени — Инвазия, вызванная Echinicoccus granulosus
Код болезни B67.0 (МКБ-10)
Наиболее частый вариант инвазии – эхинококкоз печени (более 50 % всех случаев эхинококкоза). Различают 3 стадии болезни.
Первая стадия – от момента инвазии печени до первых клинических проявлений болезни, в подавляющем большинстве случаев протекает латентно.
Вторая стадия характеризуется появлением как общих признаков заболевания, так и различных симптомов поражения печени. Больные теряют аппетит и работоспособность, жалуются на слабость, головные боли, похудание, субфебрилитет; иногда возникают аллергические симптомы: высыпания, зуд, непереносимость лекарственных препаратов и др. Для этой стадии характерны боли в области живота различной интенсивности, ощущения давления и тяжести в правом подреберье или эпигастрии, тошнота, рвота, расстройство стула. Печень увеличена, на поздних сроках достигает огромных размеров, чаще за счет правой доли, плотна на ощупь, безболезненна. При локализации пузыря на передненижней поверхности печени его можно обнаружить в виде «опухоли» плотноэластической, а при начавшейся кальцификации стенки пузыря – деревянистой консистенции. Флюктуация встречается редко.
Третья стадия – стадия осложнений. Самыми частыми из них являются нагноение эхинококковых пузырей и развитие абсцесса печени с возможным вскрытием его в брюшную или плевральную полость, забрюшинное пространство, в желудок, кишку, бронх; разрыв неинфицированного пузыря с появлением комплекса аллергических реакций (вплоть до шока) и диссеминацией эхинококкоза; сдавление кистой воротной или нижней полой вены с соответствующей симптоматикой, а также сдавление внутри– и внепеченочных желчных протоков с развитием обтурационной желтухи.
В гемограмме часто обнаруживается эозинофилия от 4–6 до 60–70 %, увеличивается СОЭ. Выявляются нарушения функции печени, выраженность которых зависит от стадии патологического процесса.
Эхинококкоз легких — Инвазия, вызванная Echinicoccus granulosus
Код болезни B67.1 (МКБ-10)
Вторым по частоте вариантом эхинококкоза является эхинококкоз легких (более чем в 20 % случаев). Период клинической манифестации разделяют на 2 стадии.
Первая стадия — невскрывшейся эхинококковой кисты. Основная симптоматика этой стадии обусловлена ростом пузыря и сдавлением ткани легкого, бронхов и сосудов, вовлечением в патологический процесс плевры. Больные жалуются на боли в грудной клетке различного характера и разной степени интенсивности, кашель, сначала сухой, а затем со слизисто‑гнойной мокротой, кровохарканье, одышку. В случае нагноения эхинококкового пузыря развивается абсцесс легкого.
Вторая стадия – стадия вскрывшейся кисты характеризуется внезапным и резким изменением течения заболевания. При прорыве пузыря в бронх (20–40 % случаев) появляются сильный кашель, удушье, цианоз, в мокроте обнаруживается содержимое пузыря (в том числе и дочерние кисты), иногда примесь крови. Эти симптомы продолжаются несколько дней и даже недель и могут сопровождаться аспирационными пневмониями и тяжелыми аллергическими реакциями.
Прорыв эхинококкового пузыря в полость плевры или перикарда может проявляться шоком и немедленной смертью больного. В более благоприятном случае прорыва кисты в плевру наблюдается картина, сходная с таковой при острейшем экссудативном плеврите. В случае сообщения пузыря с бронхиальным деревом развивается пневмо– или пиопневмоторакс. При эхинококкозе легкого в гемограмме определяются такие же изменения, как при эхинококкозе печени.
Эхинококкоз другой локализации (головного мозга, селезенки, почек, костей, мышц и др.) встречается редко.
07. Прогноз
Всегда очень серьезный, а в запущенных случаях неблагоприятный.
08. Диагностика
Для диагностики эхинококкоза разработаны сероиммунологические тесты: РНГА, РСК, реакция латекс‑агглютинации с антигеном из жидкости эхинококковых пузырей, кожная аллергическая реакция Каццони, более информативная при эхинококкозе печени. Важное значение имеют инструментальные методы диагностики (рентгенологическое исследование печени на фоне пневмоперитонеума, ангиография, сканирование и УЗИ печени, лапароскопия) и диагностическая лапаротомия.
09. Дифференциальная диагностика
10. Лечение
Обычно проводят хирургическое лечение. Разрабатывают методы консервативной терапии с использованием мебендазола (вермокс) и альбендазола (зентель).
11. Профилактика
Очень важно соблюдение правил личной гигиены, периодическое гельминтологическое обследование собак и проведение своевременной дегельминтизации их, уничтожение бродячих животных.
Читайте также:
Источник: doctor-v.ru
Читайте также
Эхинококкоз печени: диагностика, симптомы и лечение кисты
Эхинококкоз – достаточно редкая болезнь. Как правило, она локализуется в печени ввиду поражения данного органа личинками ленточных червей. Имеет хроническое течение.

Коды по МКБ 10:
- В67.0 (инвазия печени, вызванная Echinococcus granulosus),
- В67.5 (инвазия печени, вызванная Echinococcus multilocularis).

Причины эхинококкоза печени
Эхинококкоз печени провоцируется ленточными гельминтами. Для них человек является только второстепенным переносчиком, основным выступают волки (промежуточными хозяевами могут стать некоторые грызуны и северные олени). Человеку реально заразиться во время контакта с данными животными, особенно если он не соблюл правила личной гигиены.
Эхинококкоз бывает двух видов:
- Однокамерный (гидатидный или пузырный) – провоцируется инвазией Echinococcus granulosus. Более распространен. Вероятность поражения печени при попадании личинок в организм составляет от 50% до 85%.
- Многокамерный (или альвеолярный) – провоцируется инвазией Echinococcus multilocularis.
Также заболевание классифицируют по степени поражения печени:
- Эхинококкоз с поражением одной печеночной доли (как одиночными, так и множественными кистами).
- Эхинококкоз с поражением обеих печеночных долей (также одиночными либо множественными кистами).
Течение заболевания
Как правило, яйца или членики червей попадают в организм человека с пищей. Зародыши освобождаются от оболочки при контакте с пищеварительными ферментами, проникают в слизистую желудка и кишечника, после чего попадают в сосуды. С помощью кровотока брыжеечной вены паразиты переносятся в печень. Иногда они могут оседать в полых венах, правом предсердии и правом желудочке, а также легких.
Эхинококковые кисты чаще всего собираются в правой доле печени. Они бывают как одиночными, так и множественными. Их защиту обеспечивают 2 слоя оболочки (герминативный и фиброзный), а наполнение жидкостью изнутри способствует свободному плаванию головок паразитов.
- Однокамерный печеночный эхинококкоз развивается ввиду роста кисты и передавливания ею сосудов и желчных протоков. Данный процесс может длиться от 20 лет до 30 лет. Зачастую кисты достигают больших размеров, вызывая дистрофию паренхимы и разрастание фиброзной ткани вплоть до периваскулярного фиброза. Помимо этого, паразит выпускает в организм хозяина токсины и провоцирует появление аллергии.
- Многокамерный печеночный эхинококкоз развивается в основном в печени. Он провоцируется яйцами Echinococcus multilocularis, которые могут попасть в организм человека во время обработки лисьих и песцовых шкур, а также при питье из загрязненных водоемов (личинки содержатся и в звериных фекалиях). Альвеолярный эхинококкоз встречается только в Сибири, Киргизии, Татарстане и Казахстане.

Многокамерный эхинококкоз опасен тем, что паразит, по мере роста, проникает в соседние ткани и органы, а также дает дальнейшие «метастазы». В кистах головки гельминта обнаруживаются редко.
Симптомы эхинококкоза печени
Латентная стадия эхинококкоза печени может длиться несколько десятилетий и не обнародовать никаких клинических признаков.
Развернутое течение болезни характеризуется определенной симптоматикой:
- болями, давлением и общим ощущением тяжести в зоне правого подреберья,
- слабостью, потерей работоспособности,
- депрессией,
- появлением аллергии,
- тошнотой, рвотой, поносом,
- увеличением печени в размерах (из-за эхинококковой кисты),
- болью во время прощупывания области между ножками грудино-ключично-сосцевидной мышцы справа (при этом сама киста не болит, имеет гладкую поверхность, может быть как эластичной, так и плотной),
- выпячиванием брюшной стенки либо деформацией реберной дуги.
На терминальной стадии начинаются осложнения:
- портальная гипертензия,
- синдром нижней полой вены с венозным застоем,
- отечность ног,
- нагноение эхинококковой кисты (если она сообщена с желчными протоками),
- боль,
- жар, озноб, проливной пот,
- обтурационный холестаз (ввиду разрыва кисты и попадания ее содержимого в желчные протоки), сопряженный с желтухой и печеночными коликами,
- коллапс и сильная аллергическая реакция (если прорыв кисты произошел в абдоминальную область).

Разрыв эхинококковой кисты может провоцировать иные состояния, которые характеризуются в зависимости от локализации паразита.
Диагностика
Эхинококкоз печени диагностирует посредством следующих методик:
- Общий забор крови (отклонение эозинофильной нормы, иногда повышение СОЭ).
- Биохимия крови (скачок уровня билирубина, завышенная активность АЛТ, АСТ и щелочной фосфатазы).
- Иммунологический анализ (положительная реакция с эхинококковым антигеном).
- УЗИ (видимая киста при однокамерном эхинококкозе либо четкий гиперэхогенный очаг при многокамерном эхинококкозе).
- Рентген (обнаруживает признаки однокамерного эхинококкоза в виде четких контуров кисты, если она не пластична, увеличения печени в объеме, выбухания диафрагмальной поверхности печени, а также завышенного расположения диафрагмы).
- Лапароскопия (реальна при расположении кист на поверхности – тогда можно обнаружить белесые плотные узлы на печени).
- Дифференциальный диагноз (необходим при поражении печени опухолью).

Лечение эхинококкоза печени
- Однокамерный эхинококкоз печени лечится оперативным путем. В этом случае хирург вскрывает кисту и выводит ее содержимое.
- Многокамерный эхинококкоз требует более сложной процедуры – резекции, то есть удаления и вылущивания каждой кисты, не затрагивая здоровых тканей.
В обоих случаях операция требует предварительной подготовки, а именно приема антипаразитных медикаментов.
В отдельных случаях оперативное вмешательство не представляется возможным. В эту категорию попадают люди, перенесшие хирургическое вмешательство, направленное на ослабление страданий при невозможности излечения болезни.
В этом случае назначается курс общей либо местной химиотерапии антипаразитарными средствами, а также «Мебендазол» в дозировке 200 мг через каждые 3 часа на протяжении недели.
Прогнозирование
Прогнозирование при эхинококкозе печени наиболее благоприятно, если имело место своевременное обращение к врачу, грамотная диагностика, а также адекватное лечение.
Множественный эхинококкоз чреват летальным исходом вследствие осложнений, спровоцированных давлением кист на жизненно важные структуры и органы либо разрывом кист и высвобождением их содержимого в серозные полости.
Редко возможно самоизлечение, когда паразит погибает и киста затвердевает под действием кальция.
 Загрузка…
Загрузка…Альвеококкоз печени > Клинические протоколы МЗ РК
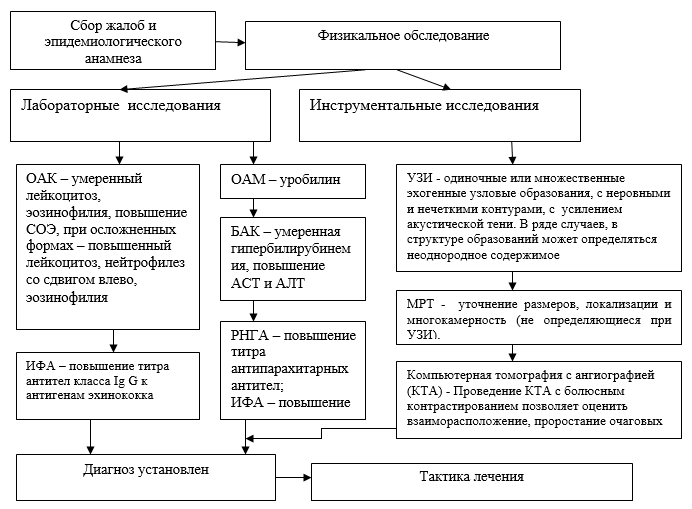
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии: В первые месяцы и даже годы альвеококкоз печени протекает почти бессимптомно. Первым признаком заболевания является увеличение печени, которое обнаруживают случайно. Больные чувствуют себя удовлетворительно и часто никаких жалоб не предъявляют.
При возникновении осложнении альвеококкоза печени сопровождается достаточно выраженными клиническими симптомами, в некоторых случаях даже напоминающих рост злокачественной опухоли печени и присоединяется желтушность кожных покровов и склер, явлении интоксикации.
Жалобы:
Больные предъявляют жалобы на постоянные боли в правом подреберье, эпигастральной области, желтушность кожных покровов, слабость, повышение температуры тела.
· при неосложненном течении — заболевание протекает бессимптомно, возможна дискомфорт и/или боль различной интенсивности в брюшной полости, в области грудной клетки, кашель, чувство тяжести в эпигастрии, правом подреберье, субфебрилитет, тошнота (периодически), вздутие и увеличение живота, наличие пальпируемого опухолевидного образования в правом подреберье и/или верхних отделах брюшной полости;
· при осложненном течении — боль различной интенсивности в области живота, в области грудной клетки, кашель с мокротой, одышка, тахикардия, гипертермия, иктеричность склер и желтушность кожных покровов, кожный зуд, аллергическая реакция, при разрыве многокамерной эхинококковой (альвеококкоз) кисты могут наблюдаться анафилактический шок, гидроторакс со смещением органов средостения в противоположную сторону.
Анамнез:
· Эпидемиологическое окружение: На территории Республики Казахстан альвеококкоз распространен преимущественно на территории Южно-Казахстанской, Жамбылской, Алматинской и Восточно-Казахстанкой области и соседних республиках, как Кыргызстан, Узбекистан, Россия и Китай (Республики Саха (Якутия), Красноярского, Алтайского и Хабаровского краев, в Томской, Омской областях. Спорадически заболевание также регистрируют в Татарстане и Башкортостане).
· Профессия: Наиболее часто человек заражается альвеококкозом при разделке туш, шкур инфицированных животных, при несоблюдении правил личной гигиены и содержания животных (особенно часто собак). Реже отмечают случаи заражения при употреблении в пищу дикорастущих ягод и трав, загрязненных фекалиями животных. Тесный контакт с сельскохозяйственными или дворовыми животными. Заражение человека происходит при контакте с животными, при поедании печени зараженных промежуточных хозяев.
Физикальное обследование:
· при неосложненном течении многокамерного эхинококкоза (альвеококкоз) печени возможно определение увеличение границы печени (гепатомегалия), пальпируемого опухолевидного образования в верхних отделах брюшной полости;
· при разрыве многокамерного эхинококкоза (альвеококкоз) печени в брюшную полость отмечаются симптомы раздражения брюшины на фоне выраженного болевого синдрома, аллергическая реакция, кожная сыпь;
· при нагноении многокамерной эхинококковой (альвеококкоз) кисты печени отмечается повышение температуры тела, изменения характерные для локального гнойного процесса, симптомы интоксикации;
· при сдавлении или прорастание многокамерного эхинококкоза (альвеококкоз) печени в желчные протоки могут быть иктеричность склер и желтушность кожных покровов, кожный зуд, повышение температуры тела, озноб, потемнение цвета мочи, осветление цвета кала и симптомы интоксикации.
Лабораторные исследования:
· ОАК – умеренный лейкоцитоз, эозинофилия, повышение СОЭ, при осложненных формах – повышенный лейкоцитоз, нейтрофилез со сдвигом влево, эозинофилия;
· БАК – умеренная гипербилирубинемия, повышение АСТ и АЛТ;
· ОАМ – уробилин;
· РНГА – повышение титра антипарахитарных антител;
· ИФА – повышение титра антител класса Ig G к антигенам эхинококка.
Инструментальные исследования
Инструментальные методы исследования являются основными при диагностике многокамерного эхинококкоза (альвеококкоз) печени и органов брюшной полости, их чувствительность составляет 85-99%;
· Ультразуковое исследование (УЗИ) органов брюшной полости — выявляются одиночные или множественные эхогенные узловые образования, с неровными и нечеткими контурами. Отмечается усиление акустической тени. В ряде случаев, в структуре образований может определяться неоднородное содержимое;
· Рентгенография органов грудной клетки — может отмечаться высокое стояние диафрагмы, ограничение ее подвижности, а также позволяет исключить или выявить сопутствующий многокамерный эхинококкоз (альвеококоз) легких;
· Компьютерная томография (КТ) органов брюшной полости — позволяет уточнить наличие многокамерной эхинококковой (альвеококкоз) кисты, их размеры и локализацию и распространенность кист, визуализировать кисты небольших размеров, не определяющиеся при УЗИ;
· Компьютерная томография с ангиографией (КТА) — Проведение КТА с болюсным контрастированием позволяет оценить взаиморасположение, проростание очаговых структур с кровеносными и инкреторными сосудами печени;
· Магнитно-резонансной холангиопанкреатикографии (МРХПГ) — позволяет уточнить сдавление или прорастание, а также взаиморасположение очаговых структур с билиарной системой;
· Магнитно-резонансная томография (МРТ) органов брюшной полости — позволяет уточнить размеры, локализацию и визуализировать многокамерные эхинококковые (альвеококоз) кисты небольших размеров, не определяющиеся при УЗИ;
· Компьютерная томография (КТ) головного мозга — позволяет исключить и/или выявить альвеококкоз головного мозга;
· Компьютерная томография (КТ) органов грудной клетки — позволяет исключить и/или выявить наличие многокамерной эхинококковой (альвеококкоз) кисты в легких;
· Диагностическая лапароскопия — при этом в печени обнаруживаются очаговое или кистозные образование, который позволяет оценить локализацию и распространение процесса, взять биопсию с пораженной ткани печени, а также выявить в брюшной полости наличие жидкости с частицами хитиновой оболочки и картина перитонита.
Диагностический алгоритм: (схема)
· Жалобы
· Анамнез (эпидемиологический анамнез, профессия)
· Физикальное обследование.
Лабораторное исследование.
· ОАК – умеренный лейкоцитоз, эозинофилия, повышение СОЭ;
· БАК – повышение билирубина, АСТ и АЛТ;
· ИФА – повышение титра антител класса Ig G к антигенам эхинококка.
Инструментальное обследование;
· УЗИ печени — выявляются одиночные или множественные эхогенные узловые образования, с неровными и нечеткими контурами. Отмечается усиление акустической тени;
· КТ — наличие альвеококкоза печени, их размеры и локализацию, визуализируют небольших размеров образовании не определяющиеся при УЗИ;
· МРХПГ — позволяет уточнить сдавление или прорастание, а также взаиморасположение очаговых структур с билиарной системой.
