Что такое диализ и как часто его нужно проводить

 Нефрология
НефрологияАвтор Александр Николаевич На чтение 8 мин. Просмотров 1.1k. Опубликовано
Диализ – это очищение организма от токсинов с помощью искусственных мембран, пропускающих только низкомолекулярные вещества. Метод используется при болезнях почек для удаления из крови примесей электролитов, продуктов метаболизма – белковых компонентов, азотистых веществ и т.д. Суть процедуры заключается в очищении организма от ядовитых веществ без участия почек. Назначается людям с почечной недостаточностью, гиперкалиемией, уремией, отравлением нефротоксическими веществами.
Сущность диализа
Диализ – аппаратная процедура, предназначенная для очищения крови от шлаков, ядов и токсинов без привлечения почек. Осуществляется при помощи полупроницаемых мембран, которые пропускают только определенные вещества.
Особенности диализа:
- в диализатор из полупроницаемого материала поступает кровь;
- мешок с диализируемой жидкостью омывают растворителем;
- за счет осмоса и диффузии из крови удаляются токсические вещества;
- очищенная кровь поступает обратно в системный кровоток.
Аппарат «искусственная почка» предназначен для удаления:
- азотистых веществ;
- ионов натрия и кальция;
- мочевины;
- креатинина;
- мышьяка;
- солей металлов;
- барбитуратов;
- сульфаниламидов;
- аллергенов и т.д.
Гемодиализ — это… Что такое Гемодиализ?
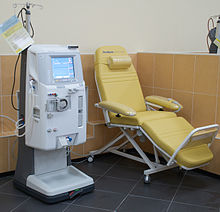 Аппарат для гемодиализа INNOVA
Аппарат для гемодиализа INNOVA  Аппарат для гемодиализа FMC 4008
Аппарат для гемодиализа FMC 4008Гемодиализ (от гемо- и др.-греч. διάλυσις — разложение, отделение) — метод внепочечного очищения крови при острой и хронической почечной недостаточности. Во время гемодиализа происходит удаление из организма токсических продуктов обмена веществ, нормализация нарушений водного и электролитного балансов.
Следует отличать гемодиализ (при котором очищение крови осуществляется через искусственную мембрану с применением аппарата «искусственная почка») от перитонеального диализа (при котором очищение крови производится за счёт смены специальных растворов в брюшной полости, а в качестве мембраны выступает брюшина пациента) и кишечного диализа (промывание слизистой оболочки кишечника умеренно гипертоническими растворами).
История возникновения
Проблема очищения крови занимала медицинскую науку ещё с античных времен. В древности считалось, что многие болезни происходят от смешения телесных жидкостей. Для их очистки применялись различные отвары и смеси растений и минералов. Данные действия были в массе своей неэффективны или даже вредны для больного. Интерес к очищению крови то вспыхивал, то угасал.
На качественно новый уровень проблема очищения крови вышла в начале XIX века, когда с развитием биохимии стали понятны многие процессы, протекающие в организме человека. Физические основы гемодиализа заложил в 1854 году шотландский ученый Томас Грэхэм, опубликовав свой труд «Осмотическая сила». В этой работе он впервые описал способ изготовления полупроницаемых мембран из специально обработанного пергамента. С помощью данного метода стало возможно осуществлять разделение коллоидных и кристаллоидных растворов. В своей работе он экспериментально доказал классические в настоящее время законы диффузии и осмоса. Процесс диффузии кристаллоидных растворов через пергаментную бумагу был назван им «диализом». В своей работе он также доказал связь размеров молекулы и скорости диффузии. Чем молекула больше, тем меньше скорость диффузии [1].
Спустя 50 лет Джон Джекоб Абель создал первый аппарат для удаления растворённых в крови веществ. Исследования проводились на собаках с удаленными почками. В ходе опытов была доказана возможность эффективного удаления из крови не связанных с белками азотистых соединений. Малая площадь фильтрующей мембраны у аппарата не позволяла эффективно применять его для очистки крови у людей. В качестве средства, предотвращающего свёртывание крови при прохождении через аппарат, использовался гирудин — антикоагулянт, получаемый из пиявок. В связи с низкой эффективностью препарата, серьёзную проблему представляли тромбоэмболические осложнения[1].
Первый гемодиализ человеку (пациенту, страдающему уремией) был проведен в Германии врачом Георгом Хаасом, в октябре 1924 года. В качестве антикоагулянта использовался очищенный гирудин, антигенные свойства которого не позволяли проводить диализ более 30—60 минут. В 1927 году впервые при гемодиализе в качестве антикоагулянта был применён гепарин. Таким образом Хаас был первым, кто свёл вместе все составляющие, необходимые для успешного гемодиализа. Он применил эффективный и безопасный антикоагулянт, создал аппарат с мембраной большой площади, обеспечил эффективную подачу крови на фильтрующую мембрану
Первый случай успешного выведения человека из уремической комы с помощью гемодиализа произошёл 3 сентября 1945 года. Голландский медик Виллем Кольф, внедряя в клиническую практику гемодиализ, усовершенствовал аппарат, разработанный Георгом Хаасом. Основной целью, с которой применялся гемодиализ, была борьба с уремией. В результате очистки крови с помощью гемодиализатора удалось снизить концентрацию мочевины в крови и вывести больную из комы. В результате проведённого лечения, 11 сентября 1945 года было достигнуто значительное улучшение состояния пациентки, устранена угроза смерти. Впервые на практике была однозначно доказана клиническая эффективность данного метода. В 1946 году Вильям Кольф издал первое в мире руководство по лечению больных уремией с помощью гемодиализа [1].
Началом эпохи хронического гемодиализа считается 1960 год, когда Белдингу Скрибнеру и Вейну Квинтону удалось решить проблему долгосрочного сосудистого доступа. 10 апреля 1960 в Чикаго было объявлено о новом устройстве. Долговременный сосудистый доступ обеспечивался путем имплантации в лучевую артерию и подкожную вену двух тонкостенных тефлоновых трубок. Наружные концы шунта соединялись изогнутой тефлоновой трубкой, которая на время проведения гемодиализа удалялась, а к шунтам подключался гемодиализатор[1].
Сущность метода
Во время гемодиализа происходит удаление находящихся в крови веществ путём диффузии и конвекции, которые зависят от свойств гемодиализной мембраны, а также удаление лишней воды из организма (ультрафильтрация).
Диффузия во время гемодиализа осуществляется через искусственную избирательно проницаемую мембрану, с одной стороны которой находится кровь пациента, а с другой — диализирующий раствор. В зависимости от размера пор и других характеристик мембраны из крови могут удаляться вещества с различной молекулярной массой — от натрия, калия, мочевины до белков (β2-микроглобулин). Из диализирующего раствора в кровь пациента также могут переходить электролиты (натрий, калий, кальций, хлорид и т. д.) и крупномолекулярные вещества. Поэтому диализирующий раствор содержит определенную концентрацию электролитов для поддержания их баланса в организме пациента и проходит специальную очистку, чтобы не допустить попадания бактериальных токсинов или токсичных веществ в кровоток пациента. Следует отметить, что при диффузии из крови практически не удаляются связанные с белками и гидрофобные токсические вещества.
Конвекция осуществляется через ту же гемодиализную мембрану за счёт разницы в давлении со стороны крови и диализирующего раствора. Она позволяет удалить гидрофобные токсические вещества.
Ультрафильтрация происходит за счёт трансмембрального давления (давления крови на полупроницаемую мембрану), создаваемого роликовым насосом. Современные аппараты для проведения гемодиализа оснащены электронными блоками автоматического расчёта необходимого трансмембрального давления для снятия необходимого количества жидкости.
Показания к применению
Применяется при необходимости очищения крови от находящихся в ней вредных для организма веществ при следующих патологических состояниях:
- Острая почечная недостаточность.
- Хроническая почечная недостаточность.
- Отравления ядами и лекарствами (способными пройти через гемодиализную мембрану).
- Тяжёлые нарушения электролитного состава крови.
- Отравление спиртами
- Гипергидратация, угрожающая жизни (отёк лёгких, отёк головного мозга и т. п.), не снижаемая консервативной терапией. Чаще применяется изолированная ультрафильтрация
Оборудование и материалы
Ниже представлено для проведения одной процедуры гемодиализа.
- Очистка воды (чаще используется обратный осмос)
- Насосная станция
- Аппарат искусственная почка (гемодиализатор)
- Кресло/кровать для расположения в них пациентов во время процедуры
- Весы медицинские
Расходные материалы
- Магистраль/контур крови для проведения крови пациента из кровеносного русла к диализатору и от диализатора в кровеносное русло.
- Диализатор (функциональная единица гемодиализа, содержащая в своей структуре полупроницаемую мембрану)
- 2-просветные перманентные и временные центральные венозные катетеры или иглы для пункции артериовенозной фистулы/артериовенозного сосудистого протеза.
- Ацетатный и бикарбонатный (при бикарбонатном диализе) концентрат в подходящей для забора таре.
- Стерильный набор (укладка) включающий в себя салфетки, тампоны, вспомогательный инструментарий.
- Физиологический раствор (простейший, 0,9 % натрия хлорид) 1500—2000 мл.
- Средства асептики и антисептики
- Шприцы одноразовые
- Гепарин или низкомолекулярные гепарины
- Препараты и средства неотложной помощи
См. также
Примечания
Литература
- Петров С. В. Общая хирургия: Учебник для вузов. — 2-е изд. — 2004. — 768 с. — ISBN 5-318-00564-0
Ссылки
Плазмозамещающие и перфузионные растворы — АТХ код: B05
| B05A |
| ||
|---|---|---|---|
| B05B |
| ||
| B05C |
| ||
| B05D |
| ||
| B05X |
| ||
| B05Z |
|
Гемодиализ — это… Что такое Гемодиализ?
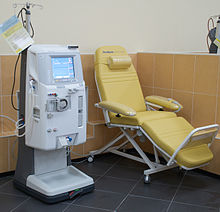 Аппарат для гемодиализа INNOVA
Аппарат для гемодиализа INNOVA  Аппарат для гемодиализа FMC 4008
Аппарат для гемодиализа FMC 4008Гемодиализ (от гемо- и др.-греч. διάλυσις — разложение, отделение) — метод внепочечного очищения крови при острой и хронической почечной недостаточности. Во время гемодиализа происходит удаление из организма токсических продуктов обмена веществ, нормализация нарушений водного и электролитного балансов.
Следует отличать гемодиализ (при котором очищение крови осуществляется через искусственную мембрану с применением аппарата «искусственная почка») от перитонеального диализа (при котором очищение крови производится за счёт смены специальных растворов в брюшной полости, а в качестве мембраны выступает брюшина пациента) и кишечного диализа (промывание слизистой оболочки кишечника умеренно гипертоническими растворами).
История возникновения
Проблема очищения крови занимала медицинскую науку ещё с античных времен. В древности считалось, что многие болезни происходят от смешения телесных жидкостей. Для их очистки применялись различные отвары и смеси растений и минералов. Данные действия были в массе своей неэффективны или даже вредны для больного. Интерес к очищению крови то вспыхивал, то угасал.
На качественно новый уровень проблема очищения крови вышла в начале XIX века, когда с развитием биохимии стали понятны многие процессы, протекающие в организме человека. Физические основы гемодиализа заложил в 1854 году шотландский ученый Томас Грэхэм, опубликовав свой труд «Осмотическая сила». В этой работе он впервые описал способ изготовления полупроницаемых мембран из специально обработанного пергамента. С помощью данного метода стало возможно осуществлять разделение коллоидных и кристаллоидных растворов. В своей работе он экспериментально доказал классические в настоящее время законы диффузии и осмоса. Процесс диффузии кристаллоидных растворов через пергаментную бумагу был назван им «диализом». В своей работе он также доказал связь размеров молекулы и скорости диффузии. Чем молекула больше, тем меньше скорость диффузии
Спустя 50 лет Джон Джекоб Абель создал первый аппарат для удаления растворённых в крови веществ. Исследования проводились на собаках с удаленными почками. В ходе опытов была доказана возможность эффективного удаления из крови не связанных с белками азотистых соединений. Малая площадь фильтрующей мембраны у аппарата не позволяла эффективно применять его для очистки крови у людей. В качестве средства, предотвращающего свёртывание крови при прохождении через аппарат, использовался гирудин — антикоагулянт, получаемый из пиявок. В связи с низкой эффективностью препарата, серьёзную проблему представляли тромбоэмболические осложнения[1].
Первый гемодиализ человеку (пациенту, страдающему уремией) был проведен в Германии врачом Георгом Хаасом, в октябре 1924 года. В качестве антикоагулянта использовался очищенный гирудин, антигенные свойства которого не позволяли проводить диализ более 30—60 минут. В 1927 году впервые при гемодиализе в качестве антикоагулянта был применён гепарин. Таким образом Хаас был первым, кто свёл вместе все составляющие, необходимые для успешного гемодиализа. Он применил эффективный и безопасный антикоагулянт, создал аппарат с мембраной большой площади, обеспечил эффективную подачу крови на фильтрующую мембрану[1].
Первый случай успешного выведения человека из уремической комы с помощью гемодиализа произошёл 3 сентября 1945 года. Голландский медик Виллем Кольф, внедряя в клиническую практику гемодиализ, усовершенствовал аппарат, разработанный Георгом Хаасом. Основной целью, с которой применялся гемодиализ, была борьба с уремией. В результате очистки крови с помощью гемодиализатора удалось снизить концентрацию мочевины в крови и вывести больную из комы. В результате проведённого лечения, 11 сентября 1945 года было достигнуто значительное улучшение состояния пациентки, устранена угроза смерти. Впервые на практике была однозначно доказана клиническая эффективность данного метода. В 1946 году Вильям Кольф издал первое в мире руководство по лечению больных уремией с помощью гемодиализа[1].
Началом эпохи хронического гемодиализа считается 1960 год, когда Белдингу Скрибнеру и Вейну Квинтону удалось решить проблему долгосрочного сосудистого доступа. 10 апреля 1960 в Чикаго было объявлено о новом устройстве. Долговременный сосудистый доступ обеспечивался путем имплантации в лучевую артерию и подкожную вену двух тонкостенных тефлоновых трубок. Наружные концы шунта соединялись изогнутой тефлоновой трубкой, которая на время проведения гемодиализа удалялась, а к шунтам подключался гемодиализатор[1].
Сущность метода
Во время гемодиализа происходит удаление находящихся в крови веществ путём диффузии и конвекции, которые зависят от свойств гемодиализной мембраны, а также удаление лишней воды из организма (ультрафильтрация).
Диффузия во время гемодиализа осуществляется через искусственную избирательно проницаемую мембрану, с одной стороны которой находится кровь пациента, а с другой — диализирующий раствор. В зависимости от размера пор и других характеристик мембраны из крови могут удаляться вещества с различной молекулярной массой — от натрия, калия, мочевины до белков (β2-микроглобулин). Из диализирующего раствора в кровь пациента также могут переходить электролиты (натрий, калий, кальций, хлорид и т. д.) и крупномолекулярные вещества. Поэтому диализирующий раствор содержит определенную концентрацию электролитов для поддержания их баланса в организме пациента и проходит специальную очистку, чтобы не допустить попадания бактериальных токсинов или токсичных веществ в кровоток пациента. Следует отметить, что при диффузии из крови практически не удаляются связанные с белками и гидрофобные токсические вещества.
Конвекция осуществляется через ту же гемодиализную мембрану за счёт разницы в давлении со стороны крови и диализирующего раствора. Она позволяет удалить гидрофобные токсические вещества.
Ультрафильтрация происходит за счёт трансмембрального давления (давления крови на полупроницаемую мембрану), создаваемого роликовым насосом. Современные аппараты для проведения гемодиализа оснащены электронными блоками автоматического расчёта необходимого трансмембрального давления для снятия необходимого количества жидкости.
Показания к применению
Применяется при необходимости очищения крови от находящихся в ней вредных для организма веществ при следующих патологических состояниях:
- Острая почечная недостаточность.
- Хроническая почечная недостаточность.
- Отравления ядами и лекарствами (способными пройти через гемодиализную мембрану).
- Тяжёлые нарушения электролитного состава крови.
- Отравление спиртами
- Гипергидратация, угрожающая жизни (отёк лёгких, отёк головного мозга и т. п.), не снижаемая консервативной терапией. Чаще применяется изолированная ультрафильтрация
Оборудование и материалы
Ниже представлено для проведения одной процедуры гемодиализа.
- Очистка воды (чаще используется обратный осмос)
- Насосная станция
- Аппарат искусственная почка (гемодиализатор)
- Кресло/кровать для расположения в них пациентов во время процедуры
- Весы медицинские
Расходные материалы
- Магистраль/контур крови для проведения крови пациента из кровеносного русла к диализатору и от диализатора в кровеносное русло.
- Диализатор (функциональная единица гемодиализа, содержащая в своей структуре полупроницаемую мембрану)
- 2-просветные перманентные и временные центральные венозные катетеры или иглы для пункции артериовенозной фистулы/артериовенозного сосудистого протеза.
- Ацетатный и бикарбонатный (при бикарбонатном диализе) концентрат в подходящей для забора таре.
- Стерильный набор (укладка) включающий в себя салфетки, тампоны, вспомогательный инструментарий.
- Физиологический раствор (простейший, 0,9 % натрия хлорид) 1500—2000 мл.
- Средства асептики и антисептики
- Шприцы одноразовые
- Гепарин или низкомолекулярные гепарины
- Препараты и средства неотложной помощи
См. также
Примечания
Литература
- Петров С. В. Общая хирургия: Учебник для вузов. — 2-е изд. — 2004. — 768 с. — ISBN 5-318-00564-0
Ссылки
Плазмозамещающие и перфузионные растворы — АТХ код: B05
| B05A |
| ||
|---|---|---|---|
| B05B |
| ||
| B05C |
| ||
| B05D |
| ||
| B05X |
| ||
| B05Z |
|
