Антибиотики при холецистите: как выбрать и нужны ли они вообще
Антибиотики при холецистите – это важная часть комплексной терапии воспаления жёлчного пузыря. Симптоматически холецистит проявляется болью в животе, тошнотой, рвотой, температурой. Для купирования инфекции назначают антибактериальные препараты.
Помимо лечения антибиотиками и симптоматической терапии (например, желчевыводящими препаратами), рекомендуется придерживаться жидкой обезжиренной диеты. В этой статье мы рассмотрим симптомы и лечение и антибиотиками во время холецистита.

Дифференциальная диагностика
Холецистит чаще всего является следствием запущенной желчекаменной болезни (ЖКБ) и требует антибиотикотерапии для предупреждения осложнений в желчных путях. Так, у 20% больных с желчной коликой, которые пренебрегают лечением, развивается острая форма воспалительного заболевания.
Если не лечить острую форму, холецистит постепенно становится хроническим и осложняется воспалением соседних органов: холангитом, панкреатитом, холангиогепатитом и другими.
Более 90% случаев холецистита являются следствием закупорки жёлчным камнем.
Для подтверждения диагноза используют ультразвуковое исследование (УЗИ) органов брюшной полости, дополнительно могут назначаться лабораторные исследования.
К факторам риска относят:
- оральная контрацепция,
- беременность,
- генетическая предрасположенность,
- ожирение,
- диабет и другие метаболические нарушения,
- заболевания печени.
Без отсутствия своевременного лечения холецистита он переходит в хроническую форму. Лечение холецистита всегда комплексное и зависит от тяжести состояния и наличия осложнений. Чаще всего лечение проводится амбулаторно в домашних условиях, но в некоторых случаях может потребоваться пребывание в стационаре и даже хирургическое лечение.
Для борьбы непосредственно с инфекцией используются антибиотики. Подобрать действенный препарат может только врач исходя из клинической картины и данных лабораторных исследований.
Можно ли обойтись без антибиотиков во время холецистита?

Холецистит наступает, когда происходит инфицирование стенки жёлчного пузыря. Именно поэтому для борьбы с инфекцией у взрослых и детей назначаются антибиотики. Несмотря на то, что антибиотики при воспалении жёлчного пузыря сами по себе не способны вылечить холецистит, совсем обойтись без их применения невозможно.
Никакими народными методами подавить очаг инфекции в жёлчном пузыре не получится, самый максимум – стимулировать отток жёлчи, но не лечение инфекции.
Более того, без антибиотиков существует риск того, что инфекция перейдёт на соседние органы – попадет в жёлчные протоки, печень, поджелудочную железу. Запустить воспаление можно вплоть до того, что врачам придётся удалить жёлчный пузырь.
Антибактериальная терапия назначается в период обострения желчекаменной болезни, лечения калькулезной, острой и хронической формы холецистита. Используются препараты широкого спектра действия, чтобы максимально задавить инфекцию и не допустить осложнений.
Противопоказания для проведения антибактериальной терапии
Все противопоказания для применения антибиотиков во время холецистита и при желчнокаменной болезни являются относительными, что значит, в случае наличия противопоказаний у пациента, врач должен подобрать наиболее подходящий альтернативный вариант лечения.
Пересмотр назначений требуется в следующих случаях:
- наличие в анамнезе аллергии на антибиотики любой группы,
- инфекционный мононуклеоз,
- беременность на всех сроках,
- период лактации,
- наличие в анамнезе аллергической реакции на любые лекарственные препараты,
- тяжёлое декомпенсированное состояние больного.
Лучший антибактериальный препарат при холецистите

Многих волнует вопрос, какие же антибиотики выбрать лучше всего. Не существует какой-то одной «волшебной» таблетки для лечения холецистита.
Каждый препарат обладает своим спектром действия, особенностями его применения, потому подбирать антибиотик для лечения должен врач исходя из симптомов и проведенного обследования.
Существуют стандартные протоколы лечения холецистита, которыми руководствуются в выборе препаратов. Подробнее об этом можно узнать ниже в статье.
Воспаление жёлчного пузыря – тяжёлое заболевание, а самолечение холецистита не только недопустимо, но даже опасно. Для уточнения диагноза, подбора схемы лечения могут назначаться дополнительные исследования: УЗИ, культуральное исследование образцов (его ещё называют посевом), общий, биохимический анализ крови. Лечение холецистита всегда комплексное, но без антибактериальной терапии выздоровление не наступит.
Мировой стандарт антибактериального лечения
Чаще всего холецистит вызывает кишечная палочка E.coli и патогенный бактероид B. fragilis, а также некоторые виды клебсиеллы, энтерококков, псевдомонады. Учитывая особенности протекания этих инфекций, назначаются те группы антибиотиков, что обладают максимальным противомикробным действием. Так были разработаны стандартные схемы лечения при остром холецистите и при обострении хронического холецистита.
Наиболее рекомендуемыми антибиотиками считаются:
- пиперациллин + тазобактам (Ауротаз, Зоперцин, Ревотаз, Тазар, Тазпен),
- ампициллин + сульбактам (Амписид, Сульбацин, Уназин),
- амоксциллин + клавулановая кислота (Амоксиклав, Аугментин, Флемоклав),
- меропенем (Алвопенем, Арис, Демопенем, Европенем, Мипенам, Мерограм, Меронем, Ронем, Экспенем),
- имепенем + циластин (Препенем).
Ещё одна эффективная схема лечения включает в себя комбинацию цефалоспоринов третьего поколения с метронидазолом (Трихопол), который способен усиливать эффект лечения. Из цефалоспоринов чаще всего используют:

- цефотаксим (Цефантрал, Лораксим),
- цефтриаксон (Ауроксон, Белцеф, Лораксон, Цефограм),
- цефтазидим (Ауроцеф, Орзид, Фортум, Цефтадим),
- цефоперазон + сульбактам (Макроцеф, Сульперазон, Сульцеф),
- цефиксим (Лопракс, Сорцеф, Супракс, Цефикс).
Перечисленные антибиотики и торговые названия, под которыми они выпускаются, не единственные. В ряде случаев врач может назначать другие схемы, руководствуясь результатами анализов.
Препаратами второго выбора являются гентамицин, левомицетин, тетрациклины, эритромицин, некоторые другие виды антибиотиков.
В ряде случаев, когда помимо холецистита воспаляются жёлчные протоки (холангит) или есть другие осложнения, могут применяться несколько антибактериальных препаратов одновременно. Например, комбинации пенициллинов с фторхинолонами – чаще всего ампициллина с ципрофлоксацином. Или ампициллина с оксациллина (Ампиокс).
Дозировки препаратов зависят от тяжести протекания инфекции, подбираются индивидуально. В тяжёлых случаях рекомендуются уколы антибактериальных препаратов, в более лёгких можно принимать пероральные формы.
Лечение холецистита во время беременности и лактации
Для лечения холецистита у беременных используются те группы антибиотиков, что разрешены к использованию во время беременности. К ним относятся некоторые пенициллины, цефалоспорины, а в ряде случаев используют макролиды. Наиболее часто используются ампициллин + сульбактам (Амписид, Сульбацин, Уназин), цефтриаксон (Ауроксон, Белцеф, Лораксон, Цефограм), азитромицин (Сумамед, Хемомицин).
Перечисленные антибиотики относительно безопасны для плода и разрешены для использования во время беременности, если ожидаемая польза перекрывает возможный вред от их приёма.
А вот кормление грудью на время лечения придётся прекратить, чтобы вместе с молоком ребенок не получал порцию антибиотика. Предугадать последствия очень тяжело, потому стоит приостановить грудное вскармливание, пока мама принимает антибактериальные препараты.
Ни в коем случае нельзя заниматься самолечением, принимая любые лекарства без консультации у врача. Некоторые антибиотики способны нанести непоправимый вред плоду, потому лечение во время беременности и лактации может назначить только доктор.
Особенности приёма и осложнения антибактериальной терапии
Во время лечения следует полностью отказаться от алкоголя, придерживаясь диеты при холецистите: исключение жирной пищи, избыточного потребления сахара, бобовых, кислых фруктов и ягод, консерв, копчёностей, острых блюд, крепкого кофе.
Важно полностью придерживаться схемы лечения, не изменять дозировку, не пропускать приём, не обрывать курс, даже если наступило полное выздоровление. Иначе может развиться резистентность инфекции к антибиотику, быстрый рецидив заболевания. Как и любые другие препараты, антибиотики имеют ряд побочных эффектов. Более детально о возможных побочных явлениях расписано в инструкции к препарату.
В отзывах пользователей можно найти самые разные побочные действия, но наиболее часто возникает:
- дисбактериоз, который приводит к нарушениям работы ЖКТ,
- дефицит витамина К, из-за чего могут возникнуть носовые кровотечения,
- кандидоз ротовой полости и других слизистых (например, молочница),
- аллергические реакции, если есть индивидуальная чувствительность к компонентам препарата (эти признаки нельзя игнорировать).
Для профилактики побочных эффектов нужно чётко придерживаться инструкции и рекомендаций своего лечащего врача. После длительного приёма рекомендуется пропить курс пробиотиков для восстановления здоровой микрофлоры кишечника.
Видео
Холецистит, причины появления, его формы, симптомы, методы диагностики и лечения.
 Загрузка…
Загрузка…Антибиотики при панкреатите и холецистите: эффективные препараты
Антибиотики при панкреатите и холецистите — это стандартное лечение, которое необходимо для того, чтобы устранить рост и распространение патогенных микроорганизмов.
Антибиотикотерапия осуществляется как при острой, так и при хронической форме заболевания. Использование медикаментов оправданно наличием показаний. Антибактериальные препараты помогают быстрее устранить недуг и восстановиться.
Но почему при лечении одних пациентов противобактериальные медикаменты применяются, а при лечении других больных нет, в чем причина? И какие антибиотики при панкреатите и холецистите взрослым пациентам назначают?
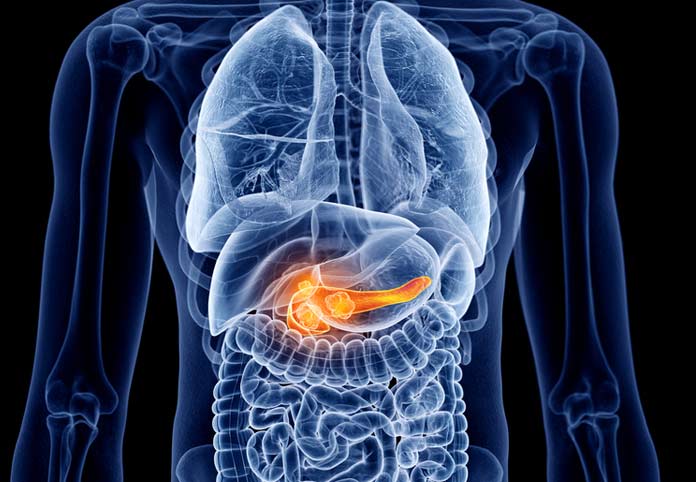
Симптомы холецистита
Во время обострения симптомы болезни носят нарастающий характер, они присутствуют на постоянной основе, оказывают огромное воздействие на состояние пациента.
Существуют две формы заболевания:
- Острая.
- Хроническая.
Если говорить об остром холецистите, то эту болезнь можно будет классифицировать как воспалительный процесс в желчном пузыре с ярко выраженными симптомами. К таким можно отнести:
- Боль, которая появляется спустя несколько часов после употребления пищи.
- Тошнота.
- Рвотные позывы.
- Отрыжка (выход газов или пищи из желудочно-кишечного тракта, главным образом, из пищевода и желудка).
- Постоянная диарея — патологическое состояние, при котором у больного наблюдается учащенная дефекация, при этом стул становится водянистым.
Основным признаком воспаления является болевой синдром, он беспокоит постоянно либо появляется время от времени. Устранить боль при помощи лекарственных средств на продолжительный срок не удается, и она мгновенно возвращается.
При хроническом холецистите могут наблюдаться такие же симптомы, только они беспокоят не всегда, а проявляются лишь иногда. Это может ввести в заблуждение человека. Но при рецидиве они усиливаются и причиняют массу неудобств.
Заболевание, затрагивающее желчевыводящие пути и желчный пузырь, наиболее опасно для человека, так как воспалительный процесс протекает в скрытой форме и слишком долго.
Признаки панкреатита
При панкреатите болевой синдром возникает в районе нижней области живота, впрочем, она может иметь размытый характер. При воспалении в тканях поджелудочной железы происходит дисбаланс в системе пищеварения, организм не производит достаточное количество веществ. Это может привести к возникновению:
- Сильных рвотных позывов.
- Тошноты, значительному понижению аппетита.
- Сильной боли ниже живота.
- Увеличения температуры тела.
При поражении поджелудочной железы может возникать сильная потеря веса, появляться слабость в теле, повышенная утомляемость. Пагубные симптомы усиливаются при неправильном рационе питания либо употреблении алкоголя.
Симптомы и терапия у взрослых пациентов напрямую зависят от вида заболевания. Но, как в той, так и в другой ситуации, для ликвидации патологии могут быть назначены антибактериальные средства.
Причины заболеваний
При хроническом холецистите либо в острой форме воспалительного процесса возникает инфицирование патогенными микроорганизмами.
Воспаление может развиться по нескольким причинам. Инфекция может проникнуть в желчный пузырь с током крови либо лимфы. Это ведет к поражению стенок или слизистой полости органа. Бактерии размножаются, и воспаление прогрессирует.
В большинстве случаев заражение происходит:
- Эшерихиями коли.
- Стрептококками.
- Стафилококками.
При панкреатите воспалительный процесс развивается по тем же причинам. В ткани поджелудочной железы проникают бактерии. Динамичное размножение патогенов приводит к возникновению патологии, чтобы устранить проблему назначают антибиотикотерапию.
Для ликвидации воспаления противомикробные средства используются только в определенных ситуациях, так как подобные медикаменты не оказывают противовоспалительного воздействия, зато они ведут к смерти вредоносных микроорганизмов.
Осложнения заболеваний
Если говорить о недугах в общих чертах, то осложнением панкреатита и холецистита считают переход этих заболеваний в хроническую стадию течения. Что провоцирует:
- Поражение тканей органов.
- Постоянное наличие инфекции в организме.
- Некротические изменениям в тканях.
Хронический панкреатит может перерасти в панкреонекроз – этот недуг обусловлен отмиранием клеток поджелудочной железы. При возникновении некротических изменений в тканях поджелудочной железы повышена вероятность смертельного исхода.
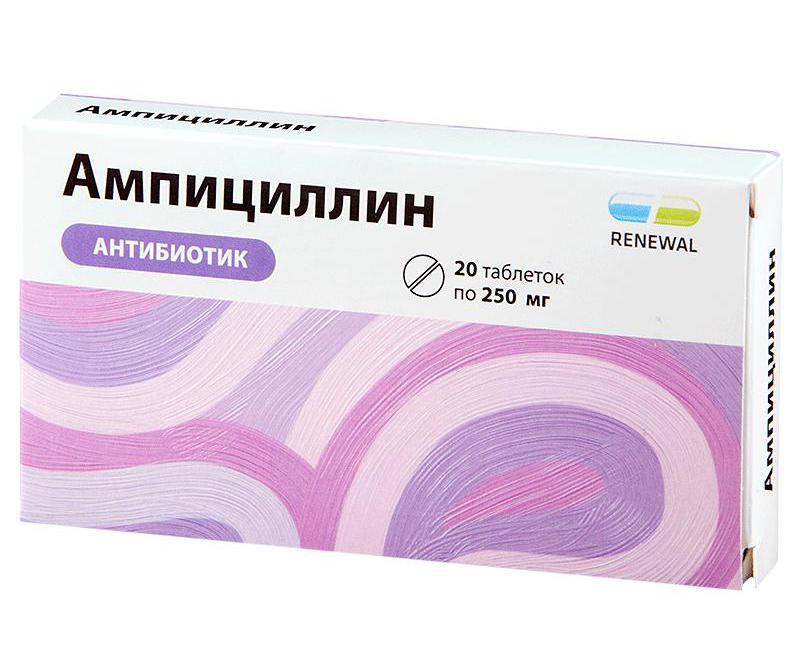
Препараты против холецистита и панкреатита
Поражение поджелудочной железы либо желчного пузыря – это болезнь, которая требует комплексной терапии. Какие антибиотики при холецистите и панкреатите принимать можно? Как правило, назначают следующие:
- Медикаменты, которые оказывают желчегонное воздействие.
- Спазмолитические средства, чтобы понизить выраженность неприятных признаков и устранить болевой синдром.
- Противомикробные препараты.
Если говорить об антибиотиках, то их назначают курсом до десяти дней. Лечение дополняют различными лекарствами, но его основой считают продолжительное употребление антибактериальных средств.
Это могут быть и препараты обширного спектра воздействия, которые отличаются повышенной токсичностью, их использование оправдано при наличии сопутствующих признаков и отсутствии результатов анализов.
Список антибиотиков при панкреатите и холецистите
Как правило, при заболеваниях назначают следующие медикаменты:
- «Ампициллин».
- «Пенициллин».
- «Синтомицин».
- «Цефтриаксон».
- «Левомицетин».
Выбор антибиотика, как и его дозирование – это задача медицинского специалиста.
Врач может назначить и другой медикамент, если он, по его мнению, наиболее эффективен. Какие антибиотики принимать при холецистите?
«Левомицетин»
Таблетки являются лекарством с противомикробной активностью. Они используются для устранения различных инфекционных патологических процессов, которые спровоцированы сенситивными к этому препарату патогенными микроорганизмами.
Медикамент применяется для терапии различных инфекционных патологий, вызванных некоторыми патогенными бактериями.
«Левомицетин» выпускается в форме таблеток для перорального употребления. Капсулы имеют небольшие размеры, округлую форму и желтый оттенок. Главным действующим компонентом лекарства считается хлорамфеникол. Его концентрация в одной таблетке составляет 0.25 и 0.5 грамм. Помимо этого, в структуру антибиотика при холецистите и панкреатите входят дополнительные вещества, к которым относят:
- Стеарат кальция.
- Октадекановая кислота.
- Крахмал.
Таблетки расфасованы в блистеры по десять штук. Всего в упаковке один блистер и инструкция по применению.
Основной микроэлемент «Левомицетина» хлорамфеникол может угнетать рост и развитие патогенных микроорганизмов за счет подавления процесса соединения некоторых белков внутри клеток. Наибольшей эффективностью действующее вещество обладает в отношении нескольких групп бактерий:
- Стафилококки.
- Стрептококки.
- Нейссерии.
- Сальмонеллы.
- Клебсиеллы.
- Протей.
Также активный микроэлемент подавляет рост и распространение рикетсий, спирохет и некоторых вирусов. Препарат обладает достаточной активностью в отношении патогенов, которые устойчивы к влиянию стрептомицина, а также полусинтетических пенициллинов и сульфаниламидов. Устойчивость к действующему веществу у бактерий развивается медленно.

Применение «Левомицетина»
После употребления таблетки перорально, активный микроэлемент быстро и полностью абсорбируется в общий кровоток. Он равномерно распространяется по всем тканям организма. Обменивается хлорамфеникол в клетках печени с формированием неактивных метаболитов, которые устраняются из организма почками с уриной.
Помимо этого, в малом количестве продукты распада ликвидируются с желчью. Время полувыведения для действующего вещества составляет три с половиной часа. Какие антибиотики принимают при панкреатите?
«Цефтриаксон»
Антибиотик относится к цефалоспориновой группе третьего поколения и рекомендуется больным для ликвидации воспалительно-инфекционных болезней, которые спровоцированы сенситивными к цефалоспоринам патогенами. Отпускается из аптек препарат в виде уколов.
Люди, у которых были ситуации непереносимости противомикробных средств пенициллинового ряда, могут плохо реагировать на уколы, поэтому перед началом лечения необходимо провести пробу на сенситивность.
Как применять «Цефтриаксон»?
Терапию «Цефтриаксоном» нужно осуществлять еще на протяжении трех дней после нормализации температуры тела, и устранения признаков болезни. Во время лечения препаратом пациентам необходимо избегать употребления спиртных напитков, поскольку это увеличивает риск появления токсического поражения печени. При малейшем усугублении самочувствия терапию антибиотиком при холецистите и панкреатите отменяют.
При введении препарата у людей могут появляться головокружения и сонливость, поэтому во время лечения нужно воздерживаться от вождения автомобиля и управления сложными механизмами, которые требуют повышенного внимания.
Особенности
Согласно отзывам, антибиотики при панкреатите и холецистите – это своевременная помощь больному. Но употребление таких лекарственных средств связано с определенными рисками. Существуют несколько моментов при приеме препарата, на которые нужно обратить внимание.
Особые указания при лечении антибиотиками панкреатита и холецистита:
- Нельзя самостоятельно увеличивать дозу либо сочетать несколько лекарств одновременно.
- Совместно с противомикробными препаратами принимать медикаменты, которые понижают их токсичность, нормализуют функционирование желудочно-кишечного тракта.
- Не рекомендуется одновременно употреблять антибиотик и спиртные напитки, на время терапии лучше отказаться от определенных продуктов и соблюдать диету.
- Нельзя принимать лекарства дольше десяти дней, не применять их для профилактики и не комбинировать.
Какие антибиотики при холецистите и панкреатите применять, как долго и в каком дозировании, определяет доктор. Он может в процессе осуществления лечения назначить два медикамента, которые оказывают противомикробное действие, назначить другие препараты. Все это поможет повысить эффективность курса терапии.
Наиболее результативным считается применение антибактериальных средств широкого спектра действия. Но эти медикаменты отличаются повышенной токсичностью.
какой лучше для лечения воспаления
Антибиотики при холецистите – это основа медикаментозной терапии подобного заболевания. Это обусловлено тем, что подобное расстройство может быть вызвано патологическим влиянием болезнетворных бактерий. Кроме этого, нередко воспалительный процесс может сопровождаться закупоркой желчевыводящий протоков, что приводит к скоплению и сгущению желчи. Именно такое состояние приводит к увеличению численности бактерий.
Зачастую терапия антибиотиками осуществляется на начальных этапах острого воспаления желчного пузыря, а также при обострении хронической формы. Наименование, продолжительность курса и дозировку определяет врач, но, в большинстве случаев, терапия продолжается не больше чем семь дней, в редких случаях – десять. В противном случае существует вероятность развития побочных эффектов.
Лечение холецистита антибиотиками выполняется веществами широкого спектра действия, которые способны уничтожить большое количество бактерий. Кроме этого, подобная терапия подразумевает приём витаминных комплексов, направленных на укрепление иммунитета и препаратов, которые предотвращают развитие дисбиоза кишечника.
В случаях присоединения вторичного инфекционного процесса, устранение подобного заболевания антибиотиками, осуществляется при помощи подбора сразу нескольких антибактериальных средств.
Ситуациями, когда необходимо применение антибиотиков при воспалении желчного пузыря, являются:
- повышение в крови содержания лейкоцитов;
- возрастание СОЭ, что подтверждает наличие воспалительного процесса;
- обнаружение, во время выполнения инструментальной диагностики, значительного увеличения объёмов поражённого органа или печени;
- обильная диарея;
- постоянная тошнота, которая может заканчиваться рвотой;
- повышение показателей температуры;
- периодическая, но довольно интенсивная болезненность в области правого подреберья;
- колики в животе.
Стоит отметить, что пациентам с подобным диагнозом не стоит самостоятельно принимать такие лекарственные вещества, поскольку это может стать толчком к развитию нежелательных последствий.
Перед тем как предписать пациенту подобные препараты, специалистам следует выяснить их восприимчивость к микрофлоре желчи пациента. Это объясняется тем, что довольно много антибактериальных средств могут не оказывать никакого влияния для уничтожения возбудителя болезни.
Лечение холецистита антибиотиками направлено не только на устранение патологических микроорганизмов, но ещё на облегчение течения заболевания и ликвидацию симптомов.
Антибактериальные вещества разделяются на несколько групп в зависимости от характера воздействия на ткани в желчном пузыре.
В первую из них входят:
- Пенициллин;
- Цефазолин;
- Цефалексин.

Препарат «Цефалексин»
Вторую группу составляют:
- Эритромицин – принимают по одной таблетке дважды в сутки;
- Ампиокс;
- Фуразолин;
- Гентамицин;
- Ампициллин – пьют одну таблетку раз в день;
- Тетрациклин;
- Амоксиклав;
- Левомицетин.
Основным отличием первой группы препаратов от второй является механизм воздействия на клетку. Одни – нарушают её целостность, вторые – выполняют белковый обмен внутри.
Очень важно, чтобы антибиотики при воспалении желчного пузыря назначал именно врач. Поскольку каждый из препаратов имеет разный спектр влияния, а также отличается в зависимости от места скопления действующего вещества в организме или способа его выведения.
В каждом из вышеуказанных антибактериальных препаратов есть индивидуальное соотношение активных компонентов. По этой причине они могут по-разному оседать и задерживаться не только в поражённом, но и близлежащих органах, например, в печени. Лечить подобную болезнь антибиотиками необходимо в условиях стационара, потому что врачи должны следить за реакцией организма на такие вещества и, в случаях индивидуальной непереносимости того или иного антибиотика, как можно быстрее заменить его аналогом.
Как было указано выше антибактериальные вещества необходимо принимать курсом в одно и то же время и не пропускать приём препарата.
В большинстве случаев, при помощи вышеуказанных антибиотиков удаётся достичь полного выздоровления пациента, но в некоторых случаях этого может быть недостаточно, тогда потребуется хирургическое вмешательство.
Лечение холецистита антибактериальными препаратами подразумевает соблюдение нескольких правил:
- в зависимости от возраста пациента предписываются антибиотики различных типов. Это обуславливается тем, что некоторые препараты являются токсичными для организма ребёнка. Но в любом случае препараты такой группы назначают детям при неэффективности других медикаментов;
- первый сигнал к применению антибиотиков – сильный болевой синдром;
- несколько способов введения антибактериальных средств – внутривенно и внутримышечно. Такая форма лекарства наиболее предпочтительна, поскольку именно так можно в короткие сроки достигнуть выздоровления;
- не стоит использовать такие вещества более семи дней. В случаях безрезультативного приёма подобных лекарств назначают другие антибиотики;
- длительное и частое применение одного и того же антибиотика может вызвать привыкание микробов, а не их уничтожение.
Кроме этого, пациентам стоит помнить, что неправильное питание и пристрастие к вредным привычкам может замедлить процесс лечения холецистита при помощи антибиотиков.
Как и любое другое лекарство, антибиотики при холецистите обладают некоторыми побочными действиями, которые возникают на фоне их длительного применения. К основным из них можно отнести:
- привыкание организма к препарату, отчего должный эффект от лечения не наступит;
- развитие аллергической реакции, что выражается в появлении кожного зуда, высыпаний и отёчности гортани;
- уничтожение полезных микроорганизмов кишечной флоры, поскольку антибиотики уничтожают не только болезнетворные бактерии;
- кровоточивость дёсен;
- кандидоз влагалища у представительниц женского пола, а также ротовой полости у лиц обоих полов. Это обуславливается чрезмерным размножением грибков;
- снижение уровня иммунной системы;
- развитие анафилактического шока;
- дисбактериоз с недостатком витамина К;
- кровоизлияния из полости носа;
- обильная диарея;
- спазмирование бронхов.
Вне зависимости от формы протекания холецистита, при своевременно начатой терапии при помощи антибиотиков, прогноз заболевания довольно благоприятный. Но только в тех случаях, когда назначено эффективное антибактериальное средство и его дозировка.
Лечение хронических холециститов | #06/06
Болезни желчного пузыря и желчевыводящих путей составляют одну из важнейших медицинских и социальных проблем, так как во всем мире отмечается постоянный рост заболеваемости. Из года в год растет количество операций на желчных путях, а также число послеоперационных осложнений, которые заставляют прибегать к повторным хирургическим вмешательствам и нередко приводят к стойкой потере трудоспособности больного.
Хронический бескаменный холецистит большинством авторов рассматривается как начальная стадия желчнокаменной болезни, так как при воспалительном процессе в желчном пузыре изменяется биохимическая структура желчи, и желчь приобретает литогенные свойства. Следовательно, раннее выявление и лечение хронического некалькулезного холецистита может служить профилактикой образования камней в желчном пузыре.
Основная роль в развитии хронических бескаменных холециститов отводится инфекции, которая попадает в желчный пузырь гематогенным путем по печеночной артерии и воротной вене, лимфогенным путем или восходящим путем из кишечника. Любой хронический очаг инфекции в организме (хронический тонзиллит, хронический сальпингоофорит, гайморит), также как и хронический воспалительный процесс в желудочно-кишечном тракте (ЖКТ), может быть источником поступления инфекции в желчь. При бактериологическом исследовании желчи чаще обнаруживают кишечную палочку, стафилококки, энтерококки, клебсиеллы, клостридии, тифозную и дизентерийные бактерии, протей. Однако только у 30–40% больных выявляется микрофлора в желчевыводящих путях, так как решающее значение в возникновении воспаления в желчных путях имеют сенсибилизация организма, снижение иммунологической реактивности макроорганизма.
Этиологическая роль вирусного гепатита в возникновении хронического холецистита в настоящее время не вызывает сомнения и, по литературным данным, такой вариант развития заболевания отмечается в 30% случаев. Описана роль паразитарной инвазии в двенадцатиперстной кишке и желчных путях (описторхоз, амебиаз, фасциолез, клонорхоз, лямблиоз), которая может способствовать активизации инфекции в желчном пузыре. Холецистит возникает и вследствие дисфункции желчных путей.
Билиарный тракт представляет собой сложную систему желчевыведения, включающую в себя общий печеночный проток, образующийся от слияния правого и левого печеночных протоков, желчный пузырь со сфинктером Люткенса, общий желчный проток, начинающийся от места соединения печеночного и пузырного протоков и ампулы большого сосочка двенадцатиперстной кишки.
При каждом приеме пищи желчный пузырь сокращается в 1–2 раза. Желчь при этом поступает в кишечник, где участвует в пищеварении. Желчный пузырь натощак содержит 30–80 мл желчи, однако при застое ее количество может увеличиваться.
У женщин желчный пузырь в состоянии функционального покоя имеет несколько больший объем, чем у мужчин, но сокращается быстрее. С возрастом сократительная функция желчного пузыря снижается.
Ведущая роль в возникновении дисфункциональных расстройств билиарного тракта принадлежит психоэмоциональным факторам — психоэмоциональным перегрузкам, стрессовым ситуациям. Дисфункции желчного пузыря и сфинктера Одди могут быть проявлениями невротических состояний.
Влияние психогенных факторов на функцию желчного пузыря и желчных путей реализуется с участием корковых и подкорковых образований, нервных центров продолговатого мозга, гипоталамуса, а также эндокринной системы.
Нарушения синхронности в работе желчного пузыря и сфинктерного аппарата лежат в основе дисфункциональных расстройств билиарного тракта и являются причиной формирования клинической симптоматики.
Нарушения двигательной функции билиарного тракта играют значительную роль в формировании не только болевого синдрома, но и диспепсических расстройств (чувство тяжести в эпигастрии и правом подреберье, рвота, изжога, отрыжка, горький привкус во рту, метеоризм, нарушения стула). Стенка желчного пузыря легко растяжима, что обусловлено наличием в средней ее оболочке как гладкомышечных, так и эластических волокон. Благодаря подобному строению стенки желчного пузыря происходит сокращение и всего органа, и его отдельных частей.
Сокращение гладкой мускулатуры ЖКТ возникает при стимуляции ацетилхолином мускариновых рецепторов на поверхности мышечной клетки, что сопровождается взаимодействием систем Са2+, Na+ и К+ каналов мембран клетки. Эти процессы определяют сокращение и расслабление гладкомышечных клеток и, следовательно, изменение тонуса мускулатуры.
Моторная активность желчных путей регулируется с участием центральных рефлексов, локальных (гастродуоденальных) рефлексов, вызываемых механическим растяжением и воздействием компонентов пищи, и гуморальных влияний. Под действием этих регуляторных звеньев желчный пузырь сокращается, а сфинктер Одди расслабляется.
Важное место в регуляции функций желчевыделительной системы занимают гастроинтестинальные гормоны. При этом ведущая роль принадлежит холецистокинину, гастрину, секретину, мотилину, глюкагону.
Наиболее важным гуморальным стимулятором, обеспечивающим синхронное сокращение желчного пузыря и расслабление сфинктерного аппарата желчевыводящих путей в ответ на прием пищи, является холецистокинин. В настоящее время известно, что существует прямая связь через нервные волокна между двенадцатиперстной кишкой, с одной стороны, и желчным пузырем и сфинктером Одди — с другой, проводящая холинергическое возбуждение к нервным ганглиям желчного пузыря и сфинктера Одди.
Секретин, продуцируемый в двенадцатиперстной кишке, стимулирует секрецию воды, электролитов и бикарбонатов эпителием билиарных и панкреатических протоков и потенцирует эффекты холецистокинина.
Мотилин является важным гормоном, регулирующим моторику ЖКТ. Введение мотилина вызывает уменьшение объема желчного пузыря и усиление сократимости антрального отдела желудка.
К нейромедиаторам, вызывающим расслабление гладкомышечных клеток желчевыводящих путей, относятся вазоактивный интестинальный пептид (ВИП) и оксид азота (NO), вырабатывающийся под действием фермента NO-синтетазы. ВИП внутри мышечных клеток стимулирует повышение уровня циклической аденозинмонофосфорной кислоты, a NO — повышает уровень циклической гуанидинмонофосфорной кислоты. ВИП и NO взаимно усиливают продукцию друг друга.
В регуляции сокращения гладкой мускулатуры желчного пузыря определенную роль играет норадреналин, который выделяется симпатическими постганглионарными волокнами и, действуя пресинаптически на вагусные нервные окончания в ганглиях желчного пузыря, уменьшает выделение ацетилхолина из вагусных нервных окончаний.
В настоящее время термин «дисфункциональные расстройства билиарного тракта», согласно классификации функциональных расстройств органов пищеварения, включает в себя все заболевания, связанные с нарушением моторики билиарного тракта независимо от их этиологии. Согласно классификации функциональных расстройств ЖКТ, выделяют дисфункцию желчного пузыря и дисфункцию сфинктера Одди.
Употребление большого количества жирной и жареной пищи может вызвать спазм сфинктера Одди и Люткенса, а также нарушение метаболизма холестерина и желчных кислот, что предрасполагает к развитию холецистита.
К дисфункции желчевыводящих путей, развитию гипотонии и атонии сфинктера Одди, способствующих рефлюксу содержимого двенадцатиперстной кишки в желчевыводящие пути, приводит длительный прием холинолитиков и спазмолитиков с образованием «фармакологических» холестазов, а также дуоденостаз. Поэтому при язвенной болезни с локализацией процесса в луковице двенадцатиперстной кишки часто наблюдаются изменения со стороны желчевыводящих путей. Помимо моторно-секреторных расстройств в системе желчного пузыря и желчных путей, инфекции и нарушений процессов метаболизма в организме, в генезе развития холециститов имеют значение и некоторые другие факторы: генетическая предрасположенность, профессиональные вредности (работа с вибрацией, сидячая работа) и повторные беременности.
Изменения в химическом составе желчи (дискриния) в виде увеличения концентрации солей желчных кислот могут вызвать асептическое воспаление желчного пузыря. Доказано значение рефлюкса сока поджелудочной железы, являющегося следствием нарушения физиологических механизмов фатерова сосочка при общей ампуле для выводных протоков печени и поджелудочной железы, в желчевыводящие пути в генезе холецистита. При свободном оттоке в двенадцатиперстную кишку панкреатического сока изменений в желчном пузыре не выявляется, но при нарушении оттока и нарастании гипертензии в желчевыводящей системе растяжение желчного пузыря приводит к изменению нормального капиллярного кровотока в стенке пузыря. Это вызывает нарушение тканевого обмена, повреждение клеточных элементов и выделение цитокиназы, которая переводит трипсиноген в трипсин, что приводит к развитию ферментативных холециститов.
Желчнокаменная болезнь — многофакторное и многостадийное заболевание, характеризующееся нарушением обмена холестерина, желчных кислот и/или билирубина с образованием камней в желчном пузыре и/или желчных протоках.
В приведенной классификации желчнокаменной болезни выделены четыре стадии заболевания (А. А. Ильченко, 2002).
I, стадия начальная или предкаменная:
а) густая неоднородная желчь;
б) формирование билиарного сладжа
– с наличием микролитов;
– с наличием замазкообразной желчи;
– сочетание замазкообразной желчи с микролитами.
II, стадия формирования желчных камней:
а) по локализации
– в желчном пузыре;
– в общем желчном протоке;
– в печеночных протоках;
б) по количеству конкрементов
– одиночные;
– множественные;
в) по составу
– холестериновые;
– пигментные;
– смешанные;
г) по клиническому течению
— латентное течение;
– с наличием клинических симптомов:
- болевая форма с типичными желчными коликами;
- диспепсическая форма;
- под маской других заболеваний.
III, стадия хронического рецидивирующего калькулезного холецистита.
IV, стадия осложнений.
Таким образом, механизм развития холециститов сложен, многообразен, зачастую действуют несколько факторов, приводящих к заболеванию желчевыводящих путей.
Патогенетическая терапия холециститов ставит перед собой задачу снять воспалительный процесс в стенке желчного пузыря, нормализовать процессы желчеобразования и желчевыделения, предупредить образование камней. Учитывая важную роль в этом процессе фактора питания, лечение предполагает прежде всего частое, дробное питание. Прием небольшого количества пищи в одни и те же часы нормализует холерез, способствует лучшему оттоку желчи в кишечник и препятствует развитию холестаза. Однократный прием пищи в больших количествах может привести к интенсивному сокращению желчного пузыря и развитию желчной колики. Следовательно, целесообразным следует признать питание небольшими порциями 4–5 раз в день.
В связи с тем, что при воспалительном процессе в желчном пузыре происходит сдвиг рН в кислую сторону (ацидоз желчи), что способствует выпадению холестерина в виде кристаллов и изменению соотношения желчных кислот в сторону холестерина (холато-холестериновый коэффициент), в питании следует резко ограничить или исключить продукты, содержащие кислые валентности. Это прежде всего мучные, пряные блюда, мясо, рыба, мозги и др.
Содержание белков в диете больных холециститом должно соответствовать физиологической норме 80– 90 г в день. Богатые белком продукты — творог, молоко и сыр — вызывают сдвиг реакции желчи в щелочную сторону. Следует учитывать, что пища, бедная белками, ведет к развитию жировой дистрофии печени, нарушению процесса репарации и регенерации, нарушению синтеза многих ферментов и гормонов. Все это свидетельствует о том, что длительное ограничение потребления белка у больных хроническим холециститом не обосновано.
Жиры стимулируют желчеотделение, и основная масса больных не нуждается в их ограничении. Однако животные жиры богаты холестерином, и их следует ограниченно потреблять больным хроническим холециститом. При недостаточном поступлении желчи в кишечник жиры плохо расщепляются, что приводит к раздражению слизистой оболочки кишки и появлению диареи. Показано, что диеты с увеличенным количеством жира за счет растительного масла оказывают положительное влияние на липидный комплекс желчи, желчеобразование и желчевыделение. Рекомендуется липотропно-жировая диета с соотношением животных и растительных жиров 1:1. Следует также помнить, что растительные масла (кукурузное, подсолнечное, оливковое) благодаря содержанию в них ненасыщенных жирных кислот — арахидоновой, линолевой, линоленовой — улучшают обмен холестерина, участвуют в синтезе простагландинов (арахидоновая кислота), влияют на моторику желчного пузыря. Жиры повышают обмен жирорастворимых витаминов, особенно витамина А.
Углеводы, особенно легкоусвояемые (сахар, глюкоза, мед, варенье), которые раньше рекомендовались с целью повышения гликогенизации печени, следует ограничить, особенно при избыточной массе тела. Было доказано, что запасы гликогена уменьшаются только при массивном некрозе печени. Включение большого количества легкоусвояемых углеводов может усилить липогенез и тем самым увеличить вероятность образования желчных камней. Поэтому употребление мучных и сладких блюд следует ограничить. Диета должна быть богата растительной клетчаткой, которая устраняет запоры, а это рефлекторно улучшает опорожнение желчного пузыря. В рацион следует включить морковь, тыкву, арбузы, дыни, виноград, пшеничные и ржаные отруби. При оксалатурии и фосфатурии следует ограничить помидоры, щавель, шпинат, редиску. Содержание углеводов в первую неделю обострения холецистита должно составлять 250–300 г, со второй недели повышаться до 350 г, но доля простых сахаров должна составлять не более 50– 100 г в день.
Таким образом, при обострении хронического холецистита в первую неделю калорийность пищи составляет 2000 калорий, в дальнейшем при стихании воспалительного процесса калорийность можно повысить до 2500 калорий.
Полноценный витаминный состав пищи является необходимым условием диетотерапии хронических холециститов. Следует включать в рацион продукты, содержащие липотропные факторы: овсяную и гречневую крупы, творог, сыр, треску, соевые продукты. Большое значение имеет кулинарная обработка пищи. В период обострения назначают щадящий вариант диеты — стол № 5а, предусматривающий ограничение механических и химических раздражителей. В период ремиссии основным диетическим режимом является диета № 5, в которой исключаются продукты, богатые холестерином и экстрактивными веществами, острые закуски, соленые, копченые и жареные продукты. Общая калорийность диеты соответствует физиологической норме — 2500 калорий (90 г белка, 85 г жира, 350 г углеводов).
Основой медикаментозного лечения хронических холециститов является противовоспалительная терапия. Для подавления инфекции в желчных путях широко используются антибиотики. Выбор антибактериального препарата зависит от индивидуальной переносимости и от чувствительности к антибиотику микрофлоры желчи. Наиболее эффективными являются антимикробные препараты группы фторхинолонов — норфлоксацин (нолицин, норбактин, гираблок) по 0,4 г 2 раза в сутки, офлоксацин (таривид, заноцин) по 0,2 г 2 раза в сутки, ципрофлоксацин (ципробай, ципролет, цифран) по 0,5 г 2 раза в сутки, левофлоксацин (таваник, лефокцин) по 0,5 г 2 раза в сутки; макролиды — эритромицин по 0,25 г 4 раза в сутки, азитромицин (сумамед, азитрокс, азитрал) по 0,5 г 1 раз в сутки, кларитромицин (клацид, клабакс, клеримед) по 0,5 г 2 раза в сутки, рокситромицин (рулид, роксид, роксолид) по 0,1 г 2 раза в сутки, мидекамицин (макропен) по 0,4 г 2 раза в сутки и полусинтетические тетрациклины — доксациклин (вибрамицин, юнидокс солютаб, медомицин) по 0,1 г 2 раза в сутки, метациклин по 0,15 г 4 раза в сутки. Можно применять полусинтетические пенициллины: ампициллин по 0,5 г 4 раза в сутки, оксациллин по 0,5 г 4 раза в сутки, ампиокс по 0,5 г 4 раза в сутки — хотя они менее активны. В тяжелых случаях — цефалоспорины (кетоцеф, цефобид, клафоран, цефепим, роцефин). Предпочтительнее пероральный путь приема антибиотика, дозы обычные терапевтические, курс лечения — 7–8 дней, возможно повторение курса с другими антибиотиками через 3–4 дня. Коррекция антибактериальной терапии проводится после получения посева желчи на микрофлору и определения ее чувствительности к антибиотику.
При отсутствии чувствительности микрофлоры желчи к антибиотикам или наличии аллергии к ним рекомендуется ко-тримаксозол (бисептол, бактрим) по 2 таблетки 2 раза в сутки, хотя его эффективность значительно ниже, чем у антибиотиков, а неблагоприятное влияние на печень — выше. Хороший эффект дает применение нитрофурановых препаратов — фуразолидона, фурадонина, а также метронидозола (по 0,5 г 3 раза в сутки в течение 7–10 дней).
При выраженном болевом синдроме с целью уменьшения спазма сфинктера Одди и сфинктера Люткенса, при дисфункциях желчного пузыря по гипермоторному типу показаны спазмолитические средства. Существует несколько групп спазмолитиков, различающихся по механизму действия.
В качестве спазмолитиков используют как селективные (метацин, гастроцепин), так и неселективные М-холиноблокаторы (бускопан, платифиллин). Однако при приеме данной группы препаратов может наблюдаться ряд побочных эффектов (сухость во рту, задержка мочеиспускания, нарушения зрения, тахикардия, запоры). Сочетание довольно низкой эффективности данной группы препаратов с широким спектром побочных эффектов ограничивает применение этой группы лекарственных средств.
Спазмолитики прямого действия, такие как папаверин, дротаверин (но-шпа), эффективны для купирования спазмов. Однако для них не характерна избирательность действия, так как они влияют на все ткани, где присутствуют гладкие мышцы, в том числе на сосудистую стенку, и вызывают вазодилатацию.
Значительно более выраженной антиспастической активностью обладает мебеверина гидрохлорид (дюспаталин), который также оказывает прямое миотропное действие, однако он имеет ряд преимуществ перед другими спазмолитическими средствами. Он почти селективно расслабляет гладкие мышцы пищеварительного тракта, не влияет на гладкомышечную стенку сосудов и не имеет системных эффектов, свойственных холинолитикам. По механизму действия дюспаталин является блокатором натриевых каналов. Препарат обладает пролонгированным действием, и принимать его следует не чаще 2 раз в сутки в виде капсул по 200 мг.
К миотропным спазмолитикам относится пинаверия бромид (дицетел). Основной механизм его действия заключается в селективной блокаде кальциевых каналов, расположенных в клетках гладкой мускулатуры кишечника, желчевыводящих путей и в периферических нервных окончаниях. Дицетел назначают по 100 мг 3 раза в сутки при болевом синдроме.
Препаратом, оказывающим избирательное спазмолитическое действие на сфинктер Одди и сфинктер желчного пузыря, является гимекромон (одестон). Данный препарат сочетает в себе спазмолитические и желчегонные свойства, обеспечивает гармоничное опорожнение внутри- и внепеченочных желчных путей. Одестон не обладает прямым желчегонным действием, но облегчает приток желчи в пищеварительный тракт, тем самым усиливает энтерогепатическую рециркуляцию желчных кислот. Преимущество одестона заключается в том, что он практически не оказывает влияния на другие гладкие мышцы, в частности кровеносной системы и кишечной мускулатуры. Применяется одестон по 200–400 мг 3 раза в день за 30 мин до еды.
Все спазмолитики назначаются курсом 2–3 нед.
В дальнейшем они могут использоваться при необходимости или повторными курсами. При остром болевом синдроме препараты могут применяться разово или короткими курсами.
В купировании болевого синдрома особая роль отводится препаратам, влияющим на висцеральную чувствительность и ноцицептивные механизмы. В настоящее время обсуждается возможность назначения при болях подобного генеза антидепрессантов, антагонистов 5-НТ3-рецепторов, агонистов k-опиоидных рецепторов, аналогов соматостатина.
Антидепрессанты (амитриптилин, миансерин и др.) применяются в средних дозах, продолжительность их приема должна составлять не менее 4–6 нед.
При дисфункции желчного пузыря, обусловленной гипомоторной дискинезией, для повышения сократительной функции применяют прокинетики в течение 10–14 дней: домперидон (мотилиум, мотониум, мотилак) или метоклопрамид (церукал) 10 мг 3 раза в день за 20 мин до еды.
Назначение желчегонных средств требует дифференцированного подхода в зависимости от наличия воспаления и типа дисфункции. Они показаны только после стихания воспалительного процесса. Все желчегонные препараты делят на две большие группы: холеретики — средства, стимулирующие желчеобразование, и холагога — средства, стимулирующие желчевыделение.
К холеретикам относятся препараты, увеличивающие секрецию желчи и стимулирующие образование желчных кислот (истинные холеретики), которые подразделяются:
- на препараты, содержащие желчные кислоты — дехолин, аллохол, холензим, хологон;
- препараты растительного происхождения — хофитол, танацехол, холагол, ливамин (лив.52), гепабене, гепатофальк, силимар;
- препараты, увеличивающие секрецию желчи за счет водного компонента (гидрохолеретики) — минеральные воды.
Ко второй группе препаратов, стимулирующих желчевыделение, относятся:
- холекинетики — средства, вызывающие повышение тонуса сфинктеров желчевыводящих путей и желчного пузыря — сульфат магния, карловарская соль, сорбит, ксилит, холагогум, олиметин, ровахоль, препараты, содержащие масляные растворы — тыквеол;
- препараты, вызывающие расслабление желчных путей (холеспазмолитики) — платифиллин, но-шпа, дюспаталин, одестон, дицетел.
Препараты указанных групп следует назначать дифференцированно, в зависимости от вида дискинезии, сопровождающей хронический холецистит.
В период обострения хронического бескаменного холецистита показаны физиотерапевтические процедуры: электрофорез со спазмолитиками при дисфункциях по гипермоторному типу и с сернокислой магнезией при гипомоторной дисфункции. Назначаются диатермия, индуктотермия, парафин, озокерит, УВЧ-терапия на область желчного пузыря. В последнее время появились работы, посвященные эффективности лазерной терапии хронического бескаменного холецистита. В период начала ремиссии можно использовать лечебную физкультуру, способствующую опорожнению желчного пузыря.
В терапии хронических бескаменных холециститов все большее значение приобретает лечение лекарственными травами — фитотерапия, которая позволяет пролонгировать лечебный эффект медикаментозных препаратов. Лекарственные растения также делят на две группы: холеретики и холекинетики, хотя многие из них обладают и тем и другим действием. К первой группе относятся: цветы бессмертника песчаного (фламин), кукурузные рыльца, мята перечная, пижма, плоды барбариса обыкновенного, корень девясила высокого, трава золототысячника, корень одуванчика, тысячелистник обыкновенный, сок черной редьки.
Во вторую группу входят: цветы боярышника, корень валерианы, корень одуванчика, плоды и кора барбариса обыкновенного, трава дымянки аптечной, цветы василька синего, календула, корень цикория дикого, плоды шиповника, семя тмина, семя укропа, пижма, бессмертник песчаный, лаванда, мелисса лекарственная. Лекарственные растения применяют в виде настоев и отваров. Широко применяются сборы из желчегонных трав, обладающих различным механизмом действия.
Настои и отвары из трав применяют по полстакана за 30 мин до еды 2–3 раза в день, длительно, в течение нескольких месяцев (2–3 мес). Целесообразно их готовить ежедневно или на 2 дня. Необходимо соблюдать принцип постепенного расширения спектра и добавления трав в сборы (но не более 5 трав), с учетом индивидуальной переносимости отдельных трав и сопутствующих заболеваний. Курсы фитотерапии необходимо повторять 3–4 раза в год.
Минеральные воды издавна широко применялись в лечении хронических холециститов, так как большинство из них обладают холеретическим и холекинетическим действием, влияют на химизм желчи, повышая холато-холестериновый коэффициент. Пероральное применение минеральных вод можно сочетать с интрадуоденальным промыванием, а также слепым зондированием (тюбаж без зонда). Тюбаж проводится утром натощак. Больной выпивает глотками в течение 40–50 мин 0,5 л дегазированной теплой минеральной воды (ессентуки, смирновская, славяновская) с добавлением 15– 20 г ксилита или 1/3 чайной ложки карловарской соли. При холецистите с гипомоторной дисфункцией желчного пузыря больному рекомендуется умеренная физическая активность за 1–1,5 ч до приема пищи. Широко используются бутилированные минеральные воды. Показано также пребывание на курортах: Ессентуки, Железноводск, Краинка, Монино, Дорохово, Карловы Вары и др. При назначении минеральных вод учитывается состояние секреторной функции желудка. Кроме того, бальнеологические факторы благоприятно влияют и на состояние нервной системы и нервно-гуморальные регуляторные механизмы желчеотделения.
Наличие билиарного сладжа в желчном пузыре как предкаменной стадии желчнокаменной болезни требует коррекции в лечении больных хроническим холециститом. Назначаются лекарственные средства, усиливающие холерез, холецистокинетики, а также препараты урсодезоксихолевой и хенодезоксихолевой кислот: урсофальк, урсосан — из расчета 10 мг/кг массы тела однократно на ночь или хенофальк, литофальк из расчета 15 мг/кг веса однократно на ночь. Длительность литолитической терапии составляет 3 мес, после чего проводят ультразвуковое исследование (УЗИ).
Лечение желчнокаменной болезни на стадии сформировавшихся камней требует различного подхода к ведению больных. Единственным неинвазивным методом лечения является пероральная литолитическая терапия препаратами желчных кислот.
Литолитическая терапия проводится при противопоказаниях к оперативному лечению и при отказе больного от операции. Однако имеются определенные противопоказания к назначению литолитической терапии: пигментные и смешанные камни, диаметр камней больше 10–15 мм, количество камней, занимающих более 1/3 желчного пузыря, нарушение сократительной функции желчного пузыря, наличие активного гепатита, билиарного цирроза и язвенной болезни в стадии обострения. Урсодезоксихолевую или хенодезоксихолевую кислоту назначают в дозе 15 мг/кг массы тела больного на два приема (утром и на ночь). Возможно сочетание этих препаратов в половинной дозе каждая (8 мг/кг веса). Терапия проводится длительно — в течение 1 года и дольше. УЗИ проводится каждые 3 мес. При отсутствии эффекта через 6 мес лечение прекращается, о чем заранее должен быть предупрежден больной. Возможны побочные эффекты терапии в виде диареи и транзиторного повышения аминотрансфераз, в связи с чем необходим контроль биохимического профиля крови каждые 3 мес.
При успешной терапии в дальнейшем назначаются препараты, усиливающие холерез и нормализующие моторно-эвакуаторную функцию желчного пузыря и желчевыводящих путей. С целью профилактики рецидивов холелитиаза через 1,5–2 года рекомендуются повторные курсы препаратов желчных кислот в половинных дозах в течение 2–3 мес.
К другим методам неоперативного лечения относится экстракорпоральная ударноволновая литотрипсия и контактная эндоскопическая литотрипсия.
Таким образом, исключив факторы, вызывающие развитие хронических холециститов, и взяв на вооружение принцип лечебного рационального питания, фармакологические средства, фитотерапию, санаторно-курортное лечение, можно воздействовать на сложные патогенетические механизмы развития хронического бескаменного холецистита и предотвратить развитие желчнокаменной болезни. Санация хронических очагов инфекции, лечение основных заболеваний являются обязательными компонентами терапии и позволяют предотвратить развитие хронического холецистита или его обострение. Однако, учитывая многообразие факторов и сложные механизмы развития патологии желчевыводящих путей, лечение, требующее терпения как от врача, так и от больного, должно быть длительным, пролонгированным (медикаментозная терапия, фитотерапия, минеральные воды) и проводиться последовательно.
Литература
- Белоусов А. С., Водолагин В. Д., Жаков В. П. Диагностика, дифференциальная диагностика и лечение болезней органов пищеварения. М.: Медицина, 2002. 424 с.
- Ильченко А. А. Желчнокаменная болезнь. М.: Анахарсис, 2004. 200 с.
- Калинин А. В. Функциональные расстройства билиарного тракта и их лечение//Клинические перспективы гастроэнтерологии, гепатологии. 2002. № 3. С. 25–34.
- Лейшнер У. Практическое руководство по заболеваниям желчных путей. М.: ГЭОТАР-МЕД, 2001. 264 с.
- Лоранская И. Д., Мошарова Е. В. Билиарные дисфункции: диагностика, лечение: учебное пособие. М., 2004. 20 с.
- Шульпекова Ю. О., Драпкина О. М., Ивашкин В. Т. Абдоминальный болевой синдром//Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2002. Т. 12. № 4. С. 8–15.
- Яковенко Э. П., Агафонова Н. А., Кальнов С. Б. Одестон в терапии заболеваний билиарного тракта//Практикующий врач. 2001. № 19. С. 33–35.
- Drossman D. A. The functional gastrointestinal disorders. Second edition. 2000. 764 c.
И. Д. Лоранская, доктор медицинских наук, профессор
Л. Г. Ракитская, кандидат медицинских наук, доцент
Е. В. Малахова, кандидат медицинских наук
Л. Д. Мамедова, кандидат медицинских наук, доцент
РМАПО, Москва
какие принимать, как правильно и чем лечить?
Желчный пузырь является органом пищеварительной системы. Его основная функция – накопление желчи, которая вырабатывается печенью, и ее своевременный выброс в кишечник.
Воспаление стенки желчного пузыря называется холециститом.
К сожалению, иногда процесс воспаления может поражать не только пузырь, но и желчные протоки и, как следствие, вовлекать в процесс печень с развитием гепатита.
Причины недуга и показания к применению антибактериальной терапии
Основной причиной холецистита и воспалительных заболеваний печени является инфекция, попавшая туда из кровеносного или лимфатического русла, а так же из желудочно-кишечного тракта.
Все источники инфекции можно разделить на:
Первичные (действующие непосредственно). К ним чаще всего относятся очаги острой и хронической инфекции, такие как воспаления почек, половых органов, слизистой пищевода и желудка, вирусные поражения печени и гельминты. Их лечение должно быть приоритетным;
Что такое холецистит
- Вторичные (действующие опосредованно). К таким источникам относятся нарушение двигательной активности желчных путей, пороки развития желчного пузыря, наследственность, ишемия пузыря, нарушение состава желчи и много другое.
Холецистит чаще всего бывает калькулезный, это значит, что в желчном пузыре присутствуют камни. Бескаменный встречается довольно редко, его лечение намного проще.
Стоит отметить, что при наличии конкрементов в пузыре значительно увеличивается риск травматизации стенки, а, следовательно, и присоединения инфекции.
Острый холецистит характеризуется довольно патогномоничными клиническими признаками. На первый план выходит острая боль, локализующаяся в правом подреберье. Эта боль может иррадиировать в лопатку, спину, иногда в желудок и низ живота.
Одновременно с болью появляются тошнота, рвота, повышение температуры тела до 39 градусов. Все эти симптомы зачастую не купируются приемом анальгетиков и спазмолитиков и заставляют больного обратиться в больницу.
При обследовании таким больным назначают ряд процедур, благодаря которым становится возможным поставить диагноз. Холецистит, особенно бескаменный, хорошо поддается консервативной терапии, но очень часто приходится прибегать и к операции.
к оглавлению ↑Без лечения недуг может закончиться гнойным воспалением не только пузыря, но и протоков, абсцедированием и смертью больного.
Когда назначают антибактериальные средства?
В лечении холецистита используется огромное количество различных препаратов. Широко применяется антибактериальная терапия, которая отлично помогает не только на этапе консервативного лечения, но и в предоперационном и послеоперационном периоде.
Показаниями для назначения антибактериального лечения при остром холецистите являются следующие состояния:
- Сильные, не купирующиеся боли в правом подреберье, которые с течением времени только усиливаются.
- Увеличение температуры тела до высоких отметок (38-39 градусов).
- Появление диспепсических расстройств (рвоты, тошноты).
- Сильный понос.
- Болезненные ощущения в других отделах живота.
- Наличие у больного очагов хронической инфекции.
- Изменения в анализах, такие как увеличение числа лейкоцитов,скорость оседания эритроцитов.
Основные принципы лечения
Существуют определенные принципы противомикробной терапии:
- Перед началом лечения нужно определить чувствительность организма к препаратам.
- Следует провести бактериальный посев, например желчи, чтобы точно знать с каким микроорганизмом предстоит бороться.
- На начальной стадии можно начать лечение с антибактериальных препаратов широкого спектра действия, а когда посев будет готов, то назначить антибиотик с учетом чувствительности организма и флоры.
- Необходимо помнить, что возраст очень сильно влияет на метаболизм препаратов.
- Большинство лекарств выводятся почками, поэтому дозировка назначается с учетом патологии этого органа.
- Препарат назначается в максимальной терапевтической дозе.
- Перед началом лечения нужно убедиться в отсутствии у больного аллергии.
- Не стоит забывать о противопоказаниях, в частности таких, как беременность.
Антибиотики при холецистите показаны даже при утихании процесса. Ведь зачастую симптомы исчезают под воздействием спазмолитиков и желчегонных препаратов, а инфекция остается. Нельзя допустить ее переход в хроническую форму.
к оглавлению ↑Выбор препарата и схемы лечения
Все противомикробные препараты, используемые в лечении холецистита и заболеваний печени можно разделить на две группы:
- К первой относятся Цефазолин, Пенициллин и Цефалексин, ко второй Эритромицин, Тетрациклин, Гентамицин, Левомицетин. Все эти средства обладают широким спектром действия;
- Некоторые лекарства могут накапливаться в желчи. Например, Тетрациклин, Ампициллин;
- Пенициллин. Эти препараты очень эффективны. Они быстро снимают симптомы заболевания;
- Стоит помнить, что лечение антибиотиками более десяти дней опасно развитием грибкового поражения.
Микроорганизмами, участвующими в развитии холецистита часто являются стрептококки, энтерококки, кишечная палочка.
Заболевание, вызванное именно этими микроорганизмами, хорошо поддается лечению Гентамицином, Левомицетином, Цефазолином, Эритромицином и так далее.
При остром холецистите часто используются препараты из группы эритромицинов. К сожалению, при их использовании высок риск развития побочных эффектов и осложнений, поэтому не стоит принимать их дольше 14 дней.
Эффективно сочетать антибактериальные препараты с Метронидазолом, ведь он обладает хорошим противогрибковым и противопротозойным действием.
Антибактериальное лечение проводится в стационаре под наблюдение врача. При неэффективности лечения, необходимо менять препарат.
Препараты могут быть использованы как в форме инъекций, так и в таблетированной форме. Параллельно проводить противогрибковую терапию, направленную на восстановление ресурсов и микрофлоры организма.
Ниже описаны несколько схем, которые используются в стандартной терапии холецистита:
- Аминогликозид + уреидопенициллины+ Метронидазол. Способвведения либо внутримышечный, либо внутривенный. Необходимо вводить до 160 миллиграмм Гентамицина 2 раза в сутки в сочетании с Метронидазолом по 500 миллиграмм 3 раза в сутки внутрь и с Азлоциллином 2 грамма 3 раза в день. Гентамицин используется все реже в связи с ростом устойчивости микрорганизмов к нему.
- Лечение может проводиться по схеме цефаллоспорин третьего поколения + пенициллин. Препараты вводятся опять внутримышечно и внутрь. Цефтазидим в дозировке 1 грамм 3 раза в сутки сочетают с Флуклоксациллином по 0,25 грамма 4 раза в сутки.
- Еще одна довольно эффективная схема состоит в сочетании цефалоспорина четвертого поколения с Метронидазолом. Например, Цефепим по 1 грамму 2 раза в сутки с Метронидазолом по 0.5 грамма 3 раза в сутки. Цефепим вводится парентерально, а Метронизазол внутрь.
- Четвертая схема подразумевает использование защищенных пенициллинов. Например, Тикарциллин + Клавулановая кислота по 3,1 г каждые 4-6 ч внутривенно до шести раз в день.
- При легкой инфекции без осложнений лечение можно проводить по схеме сочетания пенициллина и фторхинолонов. Например, Ампициллин по 0,5 грамма до 6 раз в сутки внутрь и Ципрофлоксацин до 500 миллиграмм 3 раза в сутки.
Что касается предоперационной подготовки, то перед операцией в обязательном порядке проводится антибиотикопрофилактика для предупреждения развития инфекции. Чаще всего она заключается в сочетании цефалоспоринового антибиотика и Метронидазола. В послеоперационном периоде используется одна из вышеприведенных схем.
Таким образом, антибактериальная терапия является неотъемлемой частью лечения острого и хронического холецистита, а так же воспалительных заболеваний печени. С целью профилактики холецистита необходимо соблюдать диету, не допускать гиподинамии, вовремя ликвидировать очаги острой и хронической инфекции, а так же не забывать про диспансеризацию.
виды, лечение и как правильно принимать?
При заболеваниях желудочно-кишечного тракта применяют разные лечебные способы, среди которых медикаментозные. Этот метод является консервативным, так как не требует хирургического вмешательства. Одним из заболеваний пищеварительной системы является холецистит. При заболевании появляется воспаление желчного пузыря, которое не сопровождается особыми симптомами. Болезнь может развиваться в острой или хронической форме, но в любом случае требуется проведение лечебных мероприятий. В начале холецистита врач прописывает лучшие антибиотики, чтобы бороться с инфекцией, облегчать симптомы. Но принимать антибиотик нужно строго по рекомендациям врача, потому что препараты убивают не только вредные, но и полезные микроорганизмы. Вместе с антибиотиками нужно принимать витамины, которые укрепляют иммунитет.
Препараты, без которых невозможно медикаментозное лечение.Необходимость применения антибиотиков при холецистите
Какая бы форма болезни ни была у пациента, в любом случае требуется лечебная терапия:
- При остром холецистите воспалительные процессы могут возникать из-за закупорки протоков камнями, вследствие чего образуются желчные застои, которые провоцируют появление инфекции.
- При хроническом калькулезном холецистите неправильный отток желчи считают самостоятельной болезнью, не возникающей вследствие других воспалительных процессов. Эта болезнь может быть сопутствующей желчнокаменному заболеванию.
Консервативные способы лечения во время холецистита нормализуют отток желчи. Для этого употребляют специальные желчегонные препараты, но это лишь часть от общей терапии.
Холецистит появляется вследствие попадания стрептококковой или стафилококковой инфекции, грибков. Если болезнь развивается из-за инфекции, то врач подбирает такое лечение, которое бы устранило саму причину. С неприятным недугом помогают справиться антибиотики, которые можно приобрести по доступной цене, при этом они будут эффективным средством.
В случае улучшения оттока желчи, применение антибиотиков не прекращается, потому что инфекция может оставаться в организме долго, даже если пациент начинает выздоравливать. Антибиотики нужно использовать в обязательном порядке, если у пациента имеются такие симптомы:
- сильные поносы;
- часто появляются колики;
- начинается тошнота, которая заканчивается рвотой;
- температура тела повышается до 39 градусов;
- иногда возникают болевые ощущения в области правого подреберья.
Виды антибактериальных препаратов для лечения холецистита
Прежде чем назначить пациенту медикаментозное лечебные мероприятия, ему следует обязательно пройти ряд обследований. Это поможет избежать появления осложнений, выявить сопутствующие заболевания. Антибактериальные препараты являются наиболее эффективными в процессе проведения лечебных мероприятий. Помимо вышеописанных симптомов, применение антибиотиков назначают при повышенном лейкоцитозе в крови или вследствие увеличения желчного пузыря.
Антибактериальные средства делят на две группы. В первую группу входят:
- «Цефалексин»;
- «Пенициллин»;
- «Цефазолин».
Во второй группе имеются:
- «Эритромицин», который имеет широкий спектр действия и в своей группе имеет такие препараты, как «Азитромицин» и «Спирамицин»;
- «Левомицетин», который способен бороться с различными видами инфекции;
- «Тетрациклин», под действием которого накапливается желчь;
- «Гентамицин», способный бороться с микробами.
Прием препарата следует начинать только после консультации с гастроэнтерологом, чтобы избежать возможных последствий. Нужно учитывать, что каждое лекарство имеет свой спектр действия, поэтому подбирать его нужно только после сдачи анализов. Учитываются индивидуальные особенности пациента, его способность перенести компоненты препарата. Необходимо помнить, что курс приема антибиотика не должен превышать 10 дней, потому что потом могут начаться осложнения.
В каждом препарате присутствует определенное соотношение компонентов, поэтому они будут по-разному оседать в пузыре и других органах. Прием антибиотиков при холецистите производится в стационарном режиме, чтобы проследить за организмом пациента. В случае если консервативные лечебные способы неэффективны, пациенту назначают хирургическое вмешательство.
Вернуться к оглавлениюКак правильно принимать антибиотики?
Дозировка препарата назначается в зависимости от возраста пациента.Применение антибиотиков при воспалении желчного пузыря имеет несколько общих правил:
- Для разных возрастных категорий назначают антибиотики разных видов. Это объясняется тем, что детский организм еще не способен выдержать некоторые компоненты препарата. Но в любом случае лекарства подобного вида назначают, если не помогли обычные средства.
- Антибиотики применяют, если у пациента начинаются сильные боли в период болезни.
- Препараты вводят внутривенным или внутримышечным путем, чтобы достичь наилучшего эффекта.
- Нельзя применять антибиотики больше, чем 10 дней.
Вернуться к оглавлениюНеобходимое количество препарата в день определяется только лечащим врачом, который учитывает индивидуальные особенности пациента.
Какие могут быть осложнения после приема антибиотиков?
Несмотря на то, что антибиотики хорошо помогают при лечении заболеваний, подобные препараты могут вызвать осложнения. Особенно это касается пациентов, больных холециститом в острой форме. Какие бывают осложнения? Появление побочных эффектов -результат аллергических реакций на некоторые компоненты лекарства. Кроме этого, в кишечной среде, помимо вредных, вымирают полезные микроорганизмы. У пациента могут начаться кровотечения десен, а у женщин развивается кандидоз влагалища, из-за того, что появляется много грибков. У больных наблюдаются:
- диарея;
- снижение защитных функций организма;
- появление анафилактического шока;
- спазмы сосудов бронхов.
Вывод
Холециститу приписывают множество неприятных симптомов, бороться с которыми помогают антибиотики. Заболевание может протекать в острой или хронической калькулезной форме, поэтому пациенту назначается обследование. Для пациента подбирается лучший препарат, когда учитываются индивидуальные особенности организма. Запрещается проводить антибактериальное лечение самостоятельно, так как могут возникнуть осложнения.
Несмотря на положительные характеристики, данные препараты имеют ряд негативных последствий. Антибиотики несут вред печени, способствуют появлению дисбактериоза. Поэтому нужно принимать лекарство в умеренных дозах, не более 10 дней и только по рекомендации врача.
ЭТО действительно ВАЖНО! Желудочно-кишечный тракт нельзя запускать — это грозит раком. Копеечный продукт №1 против болей в желудке… УЗНАТЬ >>
ВАЖНО ЗНАТЬ! Даже ‘запущенный’ желудочно-кишечный тракт можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Галина Савина читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с заболеваниями желудочно-кишечного тракта пока не на вашей стороне…
И вы уже думали о хирургическом вмешательстве? Оно и понятно, ведь все органы ЖКТ — жизненно важные, а их правильное функционирование — залог здоровья и хорошего самочувствия. Частые боли в животе, изжога, вздутие, отрыжка, тошнота, нарушение стула… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать историю Галины Савиной, как она вылечила проблембы ЖКТ… Читать статью >>
Антибиотики при холецистите: эффективные препараты
Холецистит — это неспецифическое воспалительное заболевание желчного пузыря. Принято выделять острую и хроническую стадию заболевания. Хронический холецистит часто развивается постепенно как самостоятельная патология. Основной причиной заболевания является патологический отток желчи в желчевыводящих путях, который развивается на фоне желчнокаменной болезни. При своевременном обращении к специалистам-гастроэнтерологам возможно консервативное лечение холецистита. Антибиотики при холецистите составляют базовую основу медикаментозной терапии. Почему?
Лечение холецистита антибиотиками: почему это важно?
Консервативное лечение при холецистите направлено прежде всего на нормализацию физиологического оттока желчи. С этой целью назначают желчегонные препараты. Этого бывает недостаточно для полного выздоровления пациента. В чем причина? Причина кроется в патогенезе заболевания и особенностях его течения. Развитие холецистита часто бывает лишь следствием наличия у пациента патогенной микрофлоры. Явления холецистита могут появиться на фоне стрептококковой или стафилококковой инфекции, грибковой или анаэробной инфекции. Если бактериальная этиология холецистита подтверждается результатами клинических исследований, то лечение должно быть направлено в первую очередь на устранение первопричины. Антибиотики — это наиболее доступный и эффективный способ избавиться от малоприятного заболевания.
Даже если симптоматическое лечение оказывается эффективным и врачам удается нормализовать физиологический отток желчи, это не отменяет лечения антибиотиками. Когда врачам удается деблокировать пузырный проток и наступает выздоровление, а явления воспаления стихают, инфекция в желчном пузыре все равно остается. Кроме того, бывают случаи, когда закупорка пузырного протока сохраняется и в просвете желчного пузыря присутствует гнойное отделяемое без примеси желчи. В обоих случаях больному показано лечение антибиотиками.
Какие антибиотики нужно принимать при холецистите
Для того чтобы ответить на этот вопрос, нужно сначала пройти полное обследование и выявить причину возникновения холецистита. В зависимости от того, какой возбудитель стал причиной заболевания, назначается адекватная терапия. Наиболее эффективными являются антибиотики цефалоспоринового ряда. Эти препараты обладают широким спектром действия и способны бороться с множеством различных возбудителей инфекции. Существует ряд антибиотиков, которые имеют свойство накапливаться в желчи. Это антибиотики пенициллинового ряда (тетрациклин, ампициллин и т.д.). При остром холецистите применяют антибиотики эритромициновой группы. Длительность антибиотикотерапии не должна превышать двух недель, так как возможно развитие сопутствующих патологий, вызванных побочными действиями от применения антибиотиков.
Целесообразным бывает назначение препаратов, в основу которых входит метронидазол. Это эффективные противогрибковые и противомикробные средства. Метронидазол назначают в том случае, если клинически доказано наличие лямблиоза или анаэробных грамположительных кокков (стафилококки, стрептококки и т.д.)
Фармакологический рынок предлагает пациентам достаточно широкий выбор лекарственных препаратов в свободной продаже. Не стоит забывать, что бесконтрольное лечение может не только не принести желаемых результатов, но и нанести непоправимый вред вашему здоровью. Категорически не рекомендуется принимать какие-либо лекарственные препараты без назначения лечащего врача. При любых симптомах заболевания следует немедленно обратиться за консультацией гастроэнтеролога.
Лечение антибиотиками принято назначать пациенту в условиях стационара. Все препараты должны быть назначены лечащим врачом. Лечение проводится под постоянным контролем за соматическим состоянием пациента и клинических показателей. В случае если консервативная терапия оказывается недейственной или малоэффективной или возникают осложнения, пациенту показано хирургическое удаление желчного пузыря.
Таким образом, эффективность лечения холецистита антибиотиками доказана и не вызывает сомнений.
Загрузка…