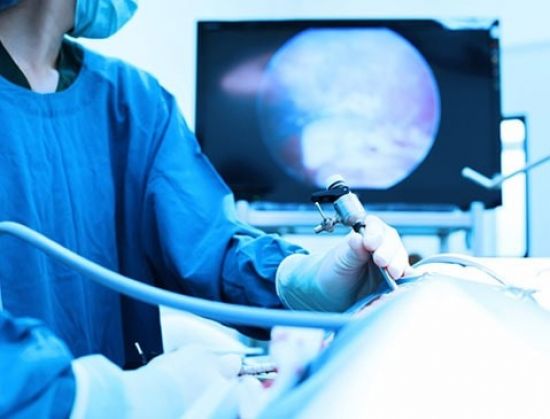
Видео удаления желчного пузыря лапароскопией
Лапароскопическая холецистэктомия
Лапароскопическая холецистэктомия – это медицинский термин, который обозначает удаление желчного пузыря.
Существует несколько видов холецистэктомии, в зависимости, от типа доступа к желчному пузырю. Лапароскопическая холецистэктомия – это удаление желчного пузыря с помощью специального прибора – троакара.
В отличие от обычной операции, лапароскопическая холецистэтомия не требует открытого доступа, то есть рассечения брюшной стенки. Вместо этого, на брюшной стенке делают несколько небольших разрезов (до 1- 2 см), в которые вводятся троакары. На концах троакаров установлены камеры и специальные хирургические насадки, благодаря которым и выполняется операция.
Такая операция считается малоинвазивной. Она имеет несколько основных преимуществ перед открытой лапароскопией:
- У людей с выраженной подкожно-жировой клетчаткой при лапароскопии уменьшается время на вскрытие брюшной полости, отделение всех ее слоев и, непосредственно доступа к желчному пузырю;
- Малоинвазивность – соприкосновение хирургических инструментов с необходимым органом, без сдавления окружающих органов и тканей;
- В постоперационном периоде уменьшается риск попадания инфекции в рану, в связи с уменьшением площади поверхности операционных ран;
- Косметический эффект – точечные рубцы от лапароскопии в сравнении со шрамом от операции открытым доступом.
Благодаря современным технологиям, можно схематически визуализировать лапароскопическую холецистэктомию и понять, что же будет происходить с человеком во время операции. Это возможно благодаря видео:
Видео удаления желчного пузыря лапароскопией
В околопупочной точке вводят первый троакар. Его диаметр составляет 10 мм. С его помощью измеряется внутрибрюшное давление – во время операции оно не должно превышать 14-16 мм.рт. ст. Повышение давления может свидетельствовать о перитоните, что уже требует операции открытым доступом и удалением свободной жидкости в брюшной полости.
Через первый троакар вводится лапароскоп. Второй троакар вводится на 2-3 см левее мечевидного отростка в правую половину брюшной полости. Место введения третьего троакара – на 2-3 см ниже реберной дуги справа по среднеключичной линии. Четвертый троакар вводится на 2-3 см ниже края реберной дуги справа по передней подмышечной линии. Посмотреть основные точки введения троакаров и принцип операции можно в нижеприведенном видео удаления желчного пузыря лапароскопией:
При холецистите желчный пузырь, перед его удалением, должен быть пропунктирован с обязательным удалением его содержимого. Оценить воспалительный процесс желчного пузыря можно перед операцией с помощью УЗИ-диагностики.
Треугольник Кало
Следующий этап – это тракция желчного пузыря. Тракция подразумевает поднятие и поворот желчного пузыря, что обеспечивает визуализацию ворот печени и треугольник Кало.
Для тракции, дно желчного пузыря захватывается зажимом. При наличие спаек, их убирают, обеспечивая подвижность желчному пузырю. Наличие воспалительного инфильтрата вокруг желчного пузыря и его шейки может существенно увеличить время операции. Чтобы выделить желчный пузырь, в данной ситуации используется L-образный хирургический крючок. От спаек или инфильтрата желчный пузырь отделяется поэтапно.
После выделения желчного пузыря, на область кармана Гартмана накладывается зажим и выполняется тракция латерально, за счет которой визуализируется треугольник Кало.
В области шейки желчного пузыря начинается рассечение тканей диссектором, которое позволяет обнажить пузырный проток до его впадения в общий желчный проток. На проксимальную и дистальную части протока накладывают специальные клипсы и проток пересекается.
После пересечения пузырного протока выделяется пузырная артерия и, с помощью электроножа, пересекается как можно ближе к стенке желчного пузыря.
Поэтапное отделение желчного пузыря от печени предполагает удаление брюшины и прилежащих тканей. Манипуляция выполняется при постоянных поворотах желчного пузыря влево и вправо, для лучшей визуализации удаляемых структур. Во время операции, при отсутствии осложнений, хирург не заходит в паренхиму печени, поверхностно отделяя желчный пузырь.
Полное выделение и удаление желчного пузыря можно увидеть в данном видео:
Операция завершается полным иссечением желчного пузыря и зашиванием рубцов на передней брюшной стенки, которые остаются от троакаров.
В хирургическом отделении пациент наблюдается три дня, после чего выписывается домой. Но во избежание последствий удаления желчного пузыря необходимо придерживаться диеты и стараться избегать потребления тяжелой для организма пищи.
Противопоказания при удалении желчного пузыря
Существуют некоторые противопоказания к операции, о которых обязательно нужно помнить. Это:
- Острый инфаркт миокарда;
- Острый инсульт;
- Некоррегируемая коагулопатия.
Конечно же эти все противопоказания известны вашему лечащему врачу и выдача направления на данную операцию, означает, что все проверено и подтверждена необходимость процедуры им и конечно же хирургом, который в дальнейшем займется вашим здоровьем.
видео, отзывы, как удаляют, противопоказания
Желчный пузырь – это орган пищеварительной системы, являющийся резервуаром для скопления желчи. Располагается он под печенью и соединяется с ней сложной системой желчных протоков. Под влиянием определенных патологических процессов орган может воспаляться и повреждать другие структуры желудочно-кишечного тракта.
Если своевременно не провести лечение острого холецистита, существуют высокие риски развития опасных осложнений, которые, в конечном итоге, могут закончиться летальным исходом. Ни один орган в человеческом организме не является лишним, и желчный пузырь в том числе. Но в некоторых случаях операция по удалению органа (холецистэктомия) помогает избежать развития нежелательных осложнений, представляющих угрозу для здоровья и жизни пациента.
Если в дальнейшем человек будет соблюдать рекомендации врача и диетическое питание, то на качество и длительность жизни хирургическое вмешательство никак не повлияет. Открытая холецистэктомия является старой методикой, к которой в настоящее время прибегают довольно редко. Процедура вызывает большие послеоперационные раны, которые оставляют после себя косметический дефект.
Кроме того, открытая холецистэктомия имеет длительный реабилитационный период и часто вызывает неприятные осложнения. К процедуре прибегают при остром холецистите, осложненном перитонитом, а также в тех случаях, когда требуется проведение ревизии внутренних органов брюшной полости. В последнее время все чаще проводится лапароскопия желчного пузыря. Это эндоскопический метод лечения.
С помощью специального прибора на монитор выводится изображение органов брюшной полости высокого качества. Хирург делает всего три–четыре прокола. Осложнения после лапароскопии минимальны. В отличие от традиционной операции, пациенты быстро возвращаются к привычному ритму жизни. В этой статье мы подробно поговорим про лапарокопическую операцию на желчном пузыре.
Преимущества
Во время лапароскопической операции желчный пузырь удаляют с помощью специального прибора – лапароскопа. Такой вид хирургического вмешательства имеет ряд безоговорочных преимуществ:
- низкая травматизация;
- несложные этапы подготовки;
- малая вероятность присоединения вторичной инфекции;
- низкая кровопотеря;
- быстрая реабилитация. Через несколько дней пациента отпускают домой. На работу можно вернуться примерно через неделю;
- остаются малозаметные рубцы;
- отсутствие выраженных болевых ощущений после операции. Обычно достаточно принять анальгетик, чтобы снять неприятные ощущения;
- мобильность оперативного вмешательства, а значит, пациент меньше находится под наркозом.
Важно! Лапароскопия бывает диагностической и лечебной. Под операцией может подразумеваться изъятие камней при желчнокаменной болезни (ЖКБ), при этом сам орган не будет подвергаться удалению.
Сколько длится операция? В зависимости от индивидуальных особенностей пациента и квалификации хирурга ее продолжительность составляет от тридцати минут до двух часов. Операция по удалению желчного пузыря в среднем длится один час.
Показания и противопоказания
В первую очередь операция назначается пациентам, у которых диагностированы такие патологии:
- полипы – это своеобразные выросты на слизистой оболочке желчного пузыря. Они имеют склонность к перерождению в атипичные опухоли;
- острый холецистит. В большинстве случаев острое воспаление желчного пузыря является прямым показанием к проведению операции. У пациентов появляется сильная боль в животе, приступ тошноты, обильная рвота, гипертермия. Прием спазмолитиков и анальгетиков не приносит облегчения;
- холестероз – отложение холестерина. Чаще диагностируется у лиц молодого возраста. Причины до сих пор не изучены. Все же специалисты говорят о роли нарушения обменных процессов и связывают холестероз с желчнокаменной болзенью (ЖКБ). Происходит нарушение пищеварения и появляются приступообразные боли в правом боку;
- желчнокаменная болезнь. Развивается в результате пристрастия к жирной пище и нарушения обмена веществ. Пациентов беспокоит тошнота, горечь во рту, боли в правом боку . Долгие годы камни могут спокойно лежать на дне органа и не беспокоить человека. Но под действием определенных обстоятельств они всплывают и перекрывают просвет биллиарных путей;
- дискинезия желчевыводящих путей. Происходит нарушение эвакуации желчи в двенадцатиперстную кишку. При гиперкинетическом типе наблюдается закрытие сфинктеров, из-за чего появляются интенсивные коликообразные боли. При гипокинетической форме не сокращается мышечная стенка желчного пузыря.
Диагностическая лапароскопия проводится при подозрении на злокачественную опухоль, которую невозможно диагностировать другим способом. Методика позволяет определить стадию процесса и диагностировать прорастание опухоли в соседние органы. Лапароскопия также проводится при асците неясной этиологии.
Лапароскопическое удаление желчного пузыря чаще всего назначается при остром холецистите
Имеются ли у операции противопоказания? Да, список ограничений значительно шире:
- период беременности;
- лишний вес. Имеется в виду крайняя степень ожирения;
- воспаление брюшной полости;
- острый инфаркт миокарда;
- злокачественное новообразование желчного пузыря. Существует риск возникновения метастаз;
- острый панкреатит;
- язвенная болезнь;
- цирроз печени.
В некоторых случаях хирург вынужден приостановить лапароскопию и перейти к открытой холецистэктомии:
- сильный отек желчного пузыря, из-за которого невозможно провести процедуру;
- спаечный процесс;
- свищ;
- подозрение на раковую опухоль;
- абсцесс;
- разрушение стенки органа;
- кровотечение;
- повреждение внутренних органов.
С помощью лапароскопии проводят несколько разновидностей операции. При холецистэктомии хирург проводит удаление желчного пузыря. Во время холедохотомии раскрывают общий желчный проток, но при этом сам пузырь продолжает функционировать. Ее назначают при закупорке протока паразитами или камнем.
Наложение анастомозов проводится при нарушении оттока желчи. Поэтому хирург создает альтернативные пути для отхождения секрета. Обычно это требуется при желчнокаменной болезни и врожденной патологии биллиарных протоков. Как подготовиться к операции?
Подготовка
Подготовка к лапароскопии заключается в прохождении диагностики. Пациент сдает общий анализ крови и мочи, а также гематологическую биохимию. Определяется группа крови и резус-фактор. Обязательно исследование крови на вирусный гепатит, ВИЧ и сифилис. Пациент должен пройти ЭКГ и сдать кровь на коагулограмму. Перед операцией обязательно исследование биллиарной системы с помощью УЗИ и рентгенографии.
После десяти вечера, накануне операции, больному запрещено есть и даже пить. Утром ему назначают клизму и слабительный препарат. Перед процедурой к пациенту подходят хирург и анестезиолог, которые рассказывают о ходе операции и про особенности наркоза. Он должен быть ознакомлен с возможными последствиями. Больной обязательно должен дать согласие на проведение хирургического вмешательства. Также пациенту может быть назначено успокоительное средство.
Важно! Если пациент принимает лекарственные препараты, то ему нужно спросить у врача, можно ли их принимать в день операции.
Читайте также:
В большинстве случаев операция проводится планово. За неделю отменяются препараты, которые влияют на свертывание крови. В течение трех дней до операции исключаются продукты, которые вызывают газообразование. Диета подразумевает отказ от бобовых, а также жирного и жареного.
Характеристика проведения операции
Операция проводится под общей анестезией. Используется масочный или внутривенный наркоз. Далее с помощью зонда из желудка устраняют газы и жидкости, а затем подключают аппарат искусственной вентиляции легких. Хирург наполняет брюшную полость углекислым газом. Затем специалисты делают три–четыре маленьких надреза, через которые вводится специальный инструментарий.
С помощью камеры передается информацию о состоянии внутренних органов на экран монитора. Хирург аккуратно отсекает желчный пузырь и изымает его из брюшной полости. В конце проводится осмотр внутренних органов и антисептическая обработка. Накладываются швы.
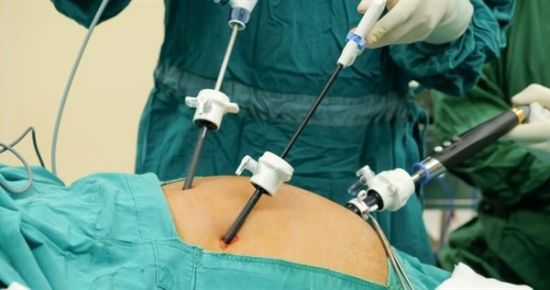
Хирурги делают три–четыре прокола на передней брюшной стенке
Возможные осложнения
Осложнения возможны при любой операции, и лапароскопия не является исключением. По сравнению с открытым хирургическим вмешательством эндоскопическая методика в меньшей степени вызывает неприятные последствия, но все же они возможны.
После лапароскопии могут возникнуть такие осложнения:
- кровотечение;
- повреждение биллиарных протоков;
- нагноение;
- повреждение печени или кишечника;
- подкожная эмфизема. Под кожей скапливается углекислый газ из-за того, что хирург попал троакаром не в брюшную полость, а под эпидермис;
- при наличии онкологических процессов может произойти распространение опухоли.
Очень часто после операции у пациентов повышается температура. Это естественно, так как хирургическое вмешательство является огромным стрессом для организма. После прокалывания иглой кожи нарушается целостность тканей, из-за чего образовываются продукты распада, которые в дальнейшем всасываются в кровеносную систему, отравляя организм. Гипертермия также может появиться из-за наличия дренажа. На инородное тело бурно реагирует иммунная система.
После снятия дренажа температура нормализуется. Если гипертермия возникла сразу же после операции и других симптомов нет, то сбивать ее нет смысла, через несколько дней она самостоятельно нормализуется. Если же, помимо температуры, у пациента появилась сильная боль, необходимо сообщить об этом врачу. Также стоит забеспокоиться и в случае появления других симптомов:
- гипертермия не снижается на протяжении нескольких недель;
- температура выше 38 градусов;
- операционная рана имеет красные края и из нее выделяется гнойный секрет;
- признаки инфекции: кашель, хрипы в легких;
- интенсивные боли в ране;
- сухость языка;
- тахикардия;
- потливость, озноб;
- тошнота, рвота.
Пациентам, перенесшим холецситэктомию, часто приходится сталкиваться с такими проблемами:
- воспалительные процессы в печени;
- нарушения в работе поджелудочной железе;
- кожная сыпь, зуд;
- нарушения со стороны пищеварительного тракта: запор или диарея, тошнота, вздутие живота, боли в правом боку, метеоризм.
Послеоперационный период
После операции организм человека должен перестроиться, так как исчез резервуар для скопления желчного секрета. Организм компенсирует эту потерю за счет увеличения в объеме желчевыводящих протоков. В норме диаметр биллиарных протоков составляет около одного миллиметра, а через год после операции он составляет 10–15 мм.
Этот процесс неизбежен. Протоки берут на себя роль желчного пузыря. После удаления органа происходят нарушения пищеварительных процессов, а также снижается количества выделяемой желчи. Если после холецистэктомии пациент будет злоупотреблять жирной и жареной пищей, его будет беспокоить тошнота, рвота и диарея.
Также утрачивается цикличность поступления секрета, поэтому он беспрерывно поступает в пищеварительную систему. Снижение концентрации желчных кислот приводит к утрате бактерицидных свойств желчи. Это влечет за собой развитие дисбактериоза кишечника.
Внимание! Большую роль в успешном восстановлении играет внимательное отношение к своему здоровью и выполнение всех врачебных рекомендаций. Даже если операция прошла успешно, избежать негативных осложнений не удастся, если пациент вернется к вредным привычкам и неправильному питанию.
В первый день после операции пациенту уже разрешают вставать с постели, ходить и кушать жидкую пищу. На послеоперационные раны накладывают повязки или специальные наклейки. После операции какое-то время пациента могут беспокоить боли. Справиться с ними смогут анальгетические средства.
Нужен ли специальный бандаж после операции? Лапароскопия – это безопасная форма процедуры по удалению желчного пузыря, поэтому ношение бандажа необязательно. Его все же могут назначить пациентам с лишним весом, которым присуща слабость мышц брюшного пресса. Общее время пребывания больного в стационаре не превышает десятидневного срока. Пациенту также требуется домашний отдых, поэтому ему выдается больничный лист.

После холецистэктомии пациенты могут вести полноценную жизнь
Обычно на больничном пациент находится около десяти дней, но при необходимости этот период может быть продлен. Максимальный срок нетрудоспособности составляет тридцать дней. Но существуют тяжелые случаи, когда и месяца недостаточно для восстановления. Лечебной комиссией может быть принято решение о продлении срока больничного срока.
После лапароскопии важно соблюдать три основных правила:
- Лекарственная терапия, которая поможет организму приспособиться к новым обстоятельствам. Пациентам назначаются гепатопротекторы.
- Диета и режим питания.
- Гимнастика для мышц брюшной стенки.
Для правильной работы пищеварительной системы просто необходимо вести активный образ жизни и заниматься спортом. Если операция прошла успешно и не возникло никаких осложнений, то через несколько месяцев можно постепенно увеличивать физические нагрузки. В первую неделю после операции разрешено заниматься ходьбой. К стандартным спортивным тренировкам можно приступать не ранее, чем через шесть недель.
Если хирург недостаточно сшил края раны или они разошлись, рана может начать сочиться. Если ничего не предпринять, после заживления на коже может остаться заметный дефект. Во избежание этого кожу вокруг раны следует обработать спиртовым раствором, а саму рану – перекисью водорода. В конце следует наложить стерильную повязку с синтомициновой мазью. До тех пор, пока рана не перестанет сочиться, мочить ее не разрешается.
Процесс заживления швов может сопровождаться следующей клинической картиной:
- ноющие боли в месте раны;
- влажность раневой поверхности;
- вздутие живота;
- зуд;
- уплотнение под швом.
Планировать беременность можно не ранее, чем через три–шесть месяцев после успешного оперативного вмешательства. Беременность и роды являются факторами риска в возникновении новых камней, поэтому до беременности важно уделить особое внимание своему питанию. В период вынашивания ребенка желательно находиться под наблюдением гастроэнтеролога и делать профилактическое УЗИ органов брюшной полости.
Отзывы
Татьяна, 46 лет:
У меня обнаружили желчнокаменную болезнь. Врач порекомендовал мне лапароскопическое удаление желчного пузыря. Как он мне объяснил, будут сделаны несколько проколов, после которых останутся едва заметные рубцы. Перед операцией я прошла обследование, никаких сопутствующих патологий у меня не было выявлено. Лапароскопия прошла успешно. На следующий день мне разрешили пить и есть жидкую пищу. Какое-то время у меня возникали боли в животе, от которых я спасалась анальгетиками. Врач сказал, что диета должна наблюдаться пожизненно. Я стараюсь следовать его советам и не злоупотреблять жирным и жареным.
Людмила, 50 лет:
Холециститом я страдаю давно. Во время очередного обострения врач посоветовал мне удалить желчный пузырь. Мне была предложена лапароскопия. Операция длилась около часа. Никаких осложнений у меня не возникло. Уже на следующий день я кушала, вставала с постели и ходила. Через две недели я вернулась к своему привычному ритму жизни и работе. Один раз на праздник я съела жирной и жареной пищи, после чего мне было очень плохо. Питание я в корне поменяла. Стараюсь употреблять пищу в одно и то же время небольшими порциями.
Татьяна, 58 лет:
Уже несколько лет страдают желчнокаменной болезнью. Когда я попала в хирургию с очередным приступом, врач предложил мне лапароскопию. Он объяснил, что это современный эндоскопический метод, который гораздо безопаснее открытой операции. После процедуры я была удивлена, что рубцы ели заметны. Период восстановления прошел очень быстро. Через несколько дней меня выписали домой, где я еще неделю была на больничном.
Итак, жизнь после удаления желчного пузыря возможна. Операция, конечно же, вносит свои коррективы в работу ЖКТ, но через какое-то время организм компенсирует потерю важного органа. Лапароскопия, по сравнению с традиционной полостной операцией, редко вызывает осложнения.
Уже через несколько дней пациенты могут быть дома. Вставать с кровати и передвигаться можно уже со следующего дня. Если вы хотите избежать осложнений, придерживайтесь рекомендаций врача. Диета после операции должна стать вашим образом жизни!
операция и подготовка к ней
Сегодня лапароскопические операции совершенно не новшество для нашего общества. При хирургическом лечении лапароскопия желчного пузыря занимает 50-90% от всех подобных случаев. В статье ближе познакомимся с самим понятием такой операции, как она проводится, чем полезна для здоровья человека.

Что это такое?
Лапароскопия – высокоэффективный, безопасный и мало травматический способ хирургического вмешательства на внутренних органах. По этой причине лечение желчнокаменного недуга этим способом давно уже стало обычной ежедневной операцией.
Что собой представляет такое лечение? В обиходе подразумевается проведение оперативной терапии, в ходе которой у человека извлекают отсеченный желчный пузырь вместе с конкрементами, образовавшимися в нем, с помощью важного прибора – лапароскопа.
Сегодня практически не ведутся операции, чтобы можно было бы сохранить орган и удалить лишь многочисленные желчные конкременты. Если камни единичные, то применяются иные способы их удаление, такие как:
- Растворение с помощью медикаментозных средств;
- Дробление с помощью лазерной аппаратуры;
- Ударная волновая литолрипсия.
В ходе таких способов лечения растворенные камни выходят из организма естественным путем.

Чтобы лучше понять, что такое лапароскопическое лечение желчного пузыря, следует вначале ознакомиться, чем эта терапия отличается от лапаротомии. Ознакомимся с основными принципами.
Лапароскопия
Этот вид хирургического лечения выполняют с помощью вспомогательных инструментов:
- Аппарат – лапароскоп;
- Манипуляторы в виде троакаров.
Что же собой представляет лапароскоп? Это своеобразный аппарат, куда встроен фонарик для освещения места работ и видеокамера. Камеру хирург вводит в брюшное пространство пациенту, сделав в ней предварительно небольшой надрез (1см).
В ходе операции все его манипуляции видны на экране, благодаря видеокамере. Это помогает доктору следить за своими действиями. Плюс здесь в том, что не производится прямое контактирование с удаляемым больным органом, а лишь визуальный контакт.

Хирург управляет необходимыми для операции инструментами посредством троакаров. Это не что иное, как полые трубочки, которые также вводятся через проколы в брюшное пространство. Они необходимы для доставки к удаляемому органу нужного инструмента. На трубочках имеются устройства-манипуляторы, с их помощью доктору удается перемещать инструмент внутри живота.
Одним словом, весь процесс лапароскопической операции доктор проводит, руководя всего лишь тремя трубками:
- В первую трубочку вводят видеокамеру для выдачи картинки на экран;
- Две другие трубки нужны для работы через них хирургическим инструментом.
Все этапы обоих оперативных вмешательств и их сути являются полностью идентичными.
Лапаротомия
Это самая обыкновенная полостная операция, которую хирург осуществляет, делая в брюшной полости (передней его части) большой и глубокий разрез с помощью скальпеля. Через надрез врач вводит инструменты и удаляет больной орган пациента.
Лапаротомия означает следующее: «лапар» — это живот, а «томия», значит, резать.
Показания и противопоказания к лапароскопии
В медицинской практике довольно часто можно встретить болезни желчного пузыря. Причин для этого множество, например:
- Неблагоприятные экологические данные;
- Частые стрессовые состояния;
- Человек в изобилии употребляет жирную пищу, да еще и плохого качества.
Все это, в свою очередь, приводит к развитию различных патологий, а вследствие этого и развивается желчнокаменное заболевание. Если наличие этого недуга никак не влияет на функциональность человеческого организма, то может быть назначено консервативное лечение.
Рассмотрим, какие могут быть показания к проведению лапароскопии, а в каких случаях такой вид лечение пациенту не показан.
| Показания | Противопоказания |
| В желчном пузыре наблюдается воспалительный процесс, при котором образуются конкременты. | Вмешательство не проводится, если обнаружено образование гноя в области отсекаемого пузыря. |
| Хронический холецистит без образования камней. | Тяжелые патологии дыхательной или сердечнососудистой системы. |
| В желчном пузыре был обнаружен полипозный нарост размером <10мм. | Третий триметр беременности. |
| На стенках пузырного пространства откладывается непомерно много холестерина. | Наличие на органах, расположенных в брюшном пространстве, ранее проводимых лапароскопических вмешательств. |
| Холецистит в обостренной стадии, где приступ длится более 1-3 суток. | Желчный пузырь имеет внутрипеченочное расположение. |
| Множественное наличие в желчном пузыре камней. | Наличие у больного панкреатита в обостренной стадии. |
| Наличие различных патологий, ведущих к развитию неблагожелательных побочных проявлений | Механическая желтуха, появившаяся в результате плохой проходимости желчных протоков. |
| Плохая способность сворачивания у крови. | |
| Наличие кардиостимулятора. | |
| Вблизи пузыря имеется изъян или отверстие непонятного происхождения. |

Подготовка к операции
Перед оперативным вмешательством, которое будет проводиться по плану, пациенту следует сдать в лабораторию необходимые анализы:
- Кровь – общий и биохимический анализ, на наличие желтухи различных типов, СПИД, группа крови, резус;
- Мочевая жидкость;
- Коагулограмма;
- Электрокардиограмма;
- Женщинам сдают влагалищный мазок.
Если результаты исследований вполне нормальные, то больного можно оперировать. Если были обнаружены недопустимые отклонения, то вначале придется пройти лечебную терапию для нормализации состояния.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
Накануне перед оперативным вмешательством следует прекратить приме любой пищи с 18:00, а жидкость прекращают пить с 22:00. Поздно вечером дежурный медицинский персонал больному ставит клизму для очищения кишечника. Сегодня практикуют принимать сильное слабительное, но не всем оно показано.
Как проходит операция
Перед началом лапароскопической процедуры по удалению желчного пузыря, ему вводят наркоз для купирования болезненных ощущений и чувствительности тканей. К тому же анестезия приводит в расслабленное состояние мышечную ткань брюшного пресса.
После введения наркоза, врач-анестезиолог пациенту через рот вставляет зонд, чтобы удалить из желудка газы и оставшуюся жидкость. Это поможет предотвратить случайный рвотный рефлекс, чтобы не сучилась асфиксия. Зонд вынимают уже после операции.

Как только будет установлен зонд, на нижнюю часть лица больного одевается маска для искусственного вентилирования легких. Через нее человек дышит во время оперативного вмешательства. При лапароскопии вентилирование просто необходимо, так как в брюшное пространство подает газовый дым. Он давит на диафрагму, прижимая легкие.
После всех этих подготовительных процедур, медсестра обрабатывает антисептиком нужную зону, а затем врач-хирург с ассистентами приступает к проведению хирургической процедуры. Делается 3 надреза – один вблизи пупка и два по бокам правого подреберья. Закачивается углекислый газ для расправления внутренних органов, чтобы они не мешали хирургическому процессу.
Через разрезы вводится лапароскоп, видеокамера с подсветкой и иные важные троакары. Внутри брюшного пространства врач-хирург ними манипулирует в нужные стороны, вследствие чего удаляет непригодный к нормальному функционированию желчный пузырь. Удаление происходит через косметический надрез, сделанный возле пупа.
По окончании хирургического процесса кровеносные сосуды коагулируют, а в брюшную полость вводится антисептический раствор. С его помощью проводится обеззараживание, после его отсасывают. Троакары удаляются, а надрезы врач зашивает.

С помощью метода лапароскопического доступа также могут проводить и холициститную эктомию. При этой процедуре пациенту вводится общий наркоз, а именно в обязательном порядке проводится искусственного вентилирования легких с помощью подключения к аппарату.
По-другому наркоз называется «газовое воздействие». Анестезия подается пациенту с помощью аппарата через специальную трубочку, которой он дышит во время оперативного вмешательства.
Исключение подачи такого наркоза составляет наличие у пациента бронхиальной астмы. В этом случае эндотрахеальную анестезию заменяют общим внутривенным наркозом.
Последствия
После лапароскопической операции, как и после любого оперативного вмешательства, могут возникать неприятные последствия, которые доставляют сильный дискомфорт. Основная неприятность – это выброс желчи, попадающий прямо в 12-перстную кишку. Этот процесс в медицине называется «последующий холецистэктомический синдром».
При этом диагнозе у пациента может наблюдаться такая симптоматика:
- Рвотный рефлекс и тошнотность;
- В некоторых случаях наблюдается повышение температуры;
- Болезненность и урчание в животе;
- Расстройство желудка и метеоризм;
- Горечь при отрыжке, изжога;
- Желтуха.

Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
К сожалению, у некоторых пациентов даже уже после проведенной лапароскопической операции, в течение последующей жизни могут проявляться эти симптомы. Полностью от них избавиться практически невозможно.
Возможные осложнения
Любые непредвиденные ситуации или осложнения могут возникать как при хирургическом вмешательстве, так и после проведения операции.
При лапароскопии желчного пузыря могут возникать следующие осложнения:
- На брюшной стенке врач может повредить кровеносные сосуды;
- Может случиться прокол или повреждение лапароскопом желудка, желчного пузыря и других близлежащих внутренних органов;
- Из ложа печени или артерии желчного пузыря может начаться кровотечение.
Более сложного характера осложнения устраняют уже при другой операции – лапаротомии.
Из-за удаления органа и близлежащих тканей у пациента также могут наблюдаться некоторые осложнения.
- Если после удаления желчного пузыря его культя была плохо сшита, в брюшную полость могла попасть желчь;
- Перитонит;
- Вокруг пупка могла воспалиться ткань.
В очень крайних случаях после лапароскопии у 5-7% пациентов может возникнуть грыжа. Чаще всего это случается у людей с большой массой тела. Или же это осложнение возникает у тех пациентов, кому была проведена операция в экстренном порядке, а не запланирована заранее.
Преимущества и недостатки
Рассмотрим, какими же преимуществами обладает лапароскопический метод удаления желчного пузыря.
- Лапароскопия – это закрытая методика, и благодаря этому, в ходе операции полностью исключается взаимодействие внутренних органов и тканей. Также не имеется рисков заражения инфекциями.
- Для проведения этой операции требуется сделать малого диаметра разрезы. Это в свою очередь снижает травматический процесс операции.
- После лапароскопии не образуются шрамы, поэтому косметически живот не пострадает.
- Короткий послеоперационный период, не более 3-х суток.
- Те, у кого нет возможности пропускать работу, могут к ней приступить уже через неделю.
При всех своих плюсах такое оперативное вмешательство обладает и рядом недостатков. Ознакомимся с ними.
- Если у пациента имеются хронические болезни сердечнососудистой или дыхательной системы, то ему лапароскопия не показана. Так как при операции в брюшную полость вводится углекислый газ, существует риск сдавливания легких или сердца. Это может привести к тому, что в венозной системе повысится давление, и могут быть осложнения в работе сердца. Или будет сильное давление на диафрагму, что затруднит дыхание.
- Несколько ограничены диагностические манипуляции и возможности во время проведения операции.
- Лапароскопию невозможно провести, если у пациента слишком запущена ситуация. В этих случаях в желчном пузыре могут возникать непредвиденные патологии, и потребуется дополнительная корректировка оперативного вмешательства.
При наличии хотя бы одного из этих пунктов, проводится традиционная лапаротомия.
Список разрешенных и запрещенных продуктов
| Можно кушать | Запрещено кушать |
| В рацион питания можно включить мясо нежирных сортов, такие как телятина, курятина, а также мясо индюка, кроля. | Исключить мясную и молочную продукцию, обладающую высокой жирностью. |
| Морская рыба или речные хищники, например, хек, минтай, окунь или щука. | Нельзя употреблять жареные блюда. |
| Из круп варят каши до полужидкого состояния. | Запрещены копчености. Любые субпродукты. |
| Отваривают нежирные отвары и варят с них супы, туда же можно добавлять овощи, макаронные изделия или крупы. | Острые блюда, соления и маринады. |
| Овощи либо тушить, либо отваривать, либо готовить на пару. | Ржаной хлеб или свежей выпечки, любая сдоба. |
| Разрешается употреблять белый хлеб, но вчерашний, не свежий. | Черный кофе, шоколад, какао. |
| Варить компоты, готовить желе только из нескислых сортов фруктов или ягод. | Спиртные напитки. |
| Мед. | Не рекомендуются грибы в любом виде. |
| Молочная продукция низкой калорийности. | Сырые овощи. |
Разрешенные продукты подвергают тепловой обработке – отваривают, пропаривают или запекают в духовом шкафу.
Пример диеты после операции на 7 дней
Наверное, самое сложное после извлечения больного желчного пузыря – это соблюдение строгого диетического питания, которого необходимо придерживаться хотя бы в первое время. Для адаптации человеческого организма нужно попробовать придерживаться диеты хотя бы в течение одной недели.
Рассмотрим меню:
1 день
После проведенной операции пациенту не разрешается ничего есть и пить. Это не страшно, так как весь день человек после наркоза спит.
2 день
Можно выпить отвар из шиповника для укрепления иммунитета, но без добавления сахара. Или выпить компот, сваренный из сухофруктов. Один прием – 150мл.
3 день
Весь день пить жидкости: сок из моркови, свеклы и тыквы, которые следует развести с кипяченой водой 1:1. Можно употреблять кефир 1% жирности, не крепко заваренный чай.
4 день
В рацион можно добавить овощное пюре жидкого состояния, вегетарианский суп, но протертый. Один прием пищи не должен превышать 100г, питаться следует дробно, до 8-10 раз в день.
5 день
К первому блюду добавляют галетное печенье, галеты, белый хлеб, но вчерашнего выпекания. На второе можно съесть нежирную рыбу, приготовленную на пару, отварные овощи, протертые через железное сито.
6 день
В меню вводят прием разваренных каш из гречки, овсянки или пшена.
7 день
Из куриного фарша на пару приготовленные котлеты или кнели, овощное или фруктовое детское питание, нежирная кисломолочная продукция. На один прием идет 200г пищи.
Оцените статью
 Загрузка…
Загрузка…показания и ограничение, подготовка, удаление, реабилитация
Долгое время основным методом лечения желчнокаменной болезни и ее осложнений была традиционная операция. Благодаря разработке эндоскопического оборудования ее заменила лапароскопия желчного пузыря. Процедура имеет меньшее количество последствий, не оставляет крупных шрамов. Уже через три дня пациент выписывается из больницы и может вести нормальный образ жизни.

Особенности метода
В отличие от традиционного хирургического вмешательства лапароскопическая операция по удалению желчного пузыря является малоинвазивным методом. Хирург получает доступ к органам через 3–4 прокола передней брюшной стенки. Это стало возможным благодаря применению лапароскопа – жесткой трубки, на конце которой есть видеокамера и фонарь. Лечащий врач внедряет инструмент через небольшой разрез и получает изображение внутренних органов на экране. Через остальные проколы вводятся необходимые инструменты: ножницы, электрический крючок, клипатор, зажимы.
Лапароскопическое удаление желчного является более дорогостоящим методом лечения, чем полостная операция. Однако из-за меньшего риска и более короткого периода реабилитации процедура стала методом выбора. В 95% случаев малоинвазивное хирургическое вмешательство проходит удачно. При возникновении осложнений делается лапаротомия, так называют традиционное хирургическое вмешательство.
Лапаротомия или полостная операция ранее проводилась повсюду пока не была вытеснена лапароскопией. Однако в определенных случаях желчный пузырь удаляют традиционным методом. При проведении лапаротомии происходит более полная визуализация. Хирург имеет лучший доступ к билиарной зоне. Лапаротомия длится в течение 6-8 часов.
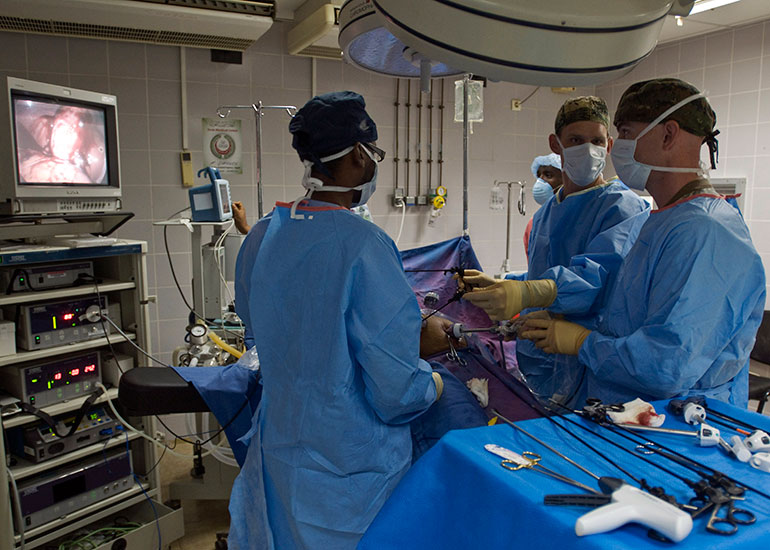
Показания и противопоказания
Холецистэктомия делается в случае клинического проявления желчнокаменной болезни: остром и хроническом холецистите, повторяющихся коликах, панкреатите, холангите. В экстренных случаях, при перфорации, водянке, эмпиеме, желчный пузырь также удаляют. Операция показана, когда он перестает функционировать или заполнен камнями более чем на две трети.
Противопоказания:
| Абсолютные | Относительные |
| ● инфаркт миокарда; ● рак; ● последние недели беременности. | ● перитонит; ● нарушения свертываемости крови; ● беременность; ● механическая желтуха, холангит; ● острый панкреатит; ● синдром Мириззи; ● цирроз; ● ожирение в 3-4 степени; ● приступ острого холецистита, который продолжается более 72 часов. |
При наличии относительных противопоказаний решение о проведении эктомии (удалении) принимается в каждом случае индивидуально и зависит о степени риска, наличия необходимого оборудования и квалификации хирурга.
Вызывает споры лапароскопия желчного пузыря, которая проходит в профилактических целях при бессимптомном течении желчнокаменной болезни. Ш.Шерлок и Дж. Дули в статье по гастроэнтерологии считают решение удалить желчный пузырь без серьезных показаний нецелесообразным. Возможность развития рака в далекой перспективе менее опасно, чем осложнения после эктомии.
Академик В.Т. Ивашкин в книге по практической гастроэнтерологии доказывает, что холецистэктомия может проводиться в качестве профилактики по строгим показаниям: кальцифицированном органе, при обнаружении крупных камней диаметром 3 см и более. Также операцию рекомендуют людям, которые проживают в местах, где нет скорой медицинской помощи. Лапароскопию желчного пузыря назначают пациентам с ЖКБ, которые готовятся к трансплантации.

Подготовка к эктомии
Перед плановой лапароскопической операцией проводят медикаментозное лечение сопутствующих патологий. При обострении осложнений, воспалительных процессах назначают курс антибиотиков. В рамках подготовки к удалению желчного при осложненной ЖКБ используют препараты с желчными кислотами для нормализации состава желчи. Лечение может предшествовать эктомии и затем продолжаться после нее, чтобы не допустить повторного появления камней в протоках.
Непосредственная подготовка к лапароскопии желчного пузыря включает полное диагностическое обследование:
- лабораторные анализы;
- УЗИ;
- ЭКГ.
Пациент принимает пищу вечером, перед операцией показан голод в течение 8-10 часов. Утром ему делают клизму. Если больной в состоянии обслуживать себя, он сам может подготовиться к хирургическому вмешательству и удалить волосы на животе.
Результаты исследований дают возможность хирургу подготовиться к работе. Перед холецистэктомией врачу необходимо иметь представление о расположении, количестве, размере камней, о сопутствующих патологических изменениях органов.
Ход операции
Проходит лапароскопия желчного пузыря в течение одного, реже двух часов. Обычно общий наркоз при лапароскопии желчного пузыря выполняется с помощью газа. Больного подключают к аппарату искусственной вентиляции легких, так как во время операции производится давление на диафрагму, что затрудняет естественное дыхание. Через несколько минут после начала действия наркоза готовится доступ к органу. Перед началом хирургического вмешательства проводят антибактериальную обработку кожи. Как проходит лапароскопическое удаление желчного пузыря, во многом зависит от технического оснащения клиники.

Организация доступа
Врач делает первый прокол в пупке, позволяющий ввести первый троакар (прибор с полой иглой, через которую вводят инструменты) с лапароскопом. Под визуальным контролем выполняется еще два или три прокола. Затем во внутрь закачивается стерильный углекислый газ. Это необходимо для создания обзора зоны операции.
Хирург осматривает внутренние органы. Тщательное исследование необходимо для уточнения диагноза, выявление последствий желчекаменной болезни и патологических изменений органов, исключения ошибки в определении болезни.
Подготовка органа
Хирургу необходимо приготовить желчный пузырь к удалению. Сначала врач отделяет дно органа от соседней ткани, освобождает от спаек. Также удаляют срастания печени и диафрагмы, которые мешают контролировать процесс операции. Дно аккуратно приподнимают с помощью анатомических зажимов. Это позволит перейти к следующему этапу – анализу состояния шейки органа.
Пересечение протока и артерии
Важным моментом операции является выделение шейки органа. Только после тщательного разбора анатомии строения этой зоны можно пересекать проток и артерию. Хирургу важно убедиться, что к органу подходят только два трубчатых полых образования. Это исключит повреждение печеночных протоков и артерий. Крупный сосуд и желчный путь рассекаются.
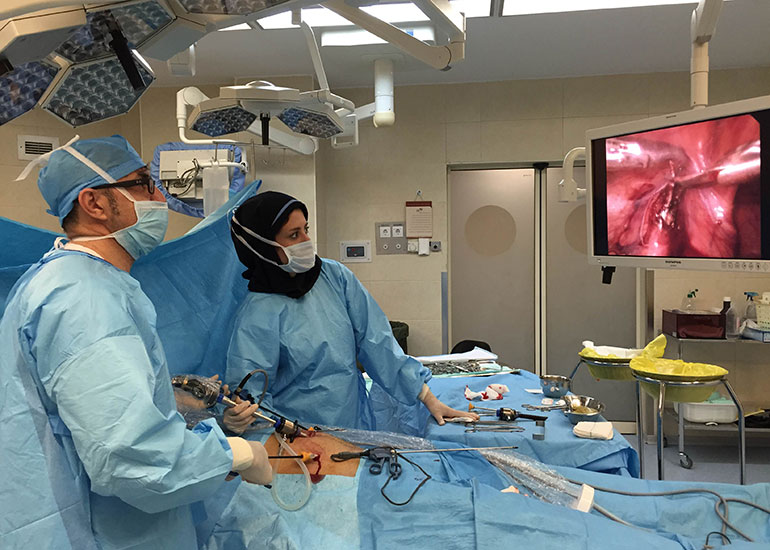
Отделение органа
Желчный пузырь извлекают из ложа. Для этого используют электрохирургический крючок, с помощью него можно тщательно разделить и осмотреть ткани. Быстрее проходит процедура с применением ножниц, но это более травматичный способ. Важно не повредить паренхиму печени.
В 25% случаев при извлечении органа происходит повреждение его стенки. Это не является осложнением, но затруднит дальнейшие манипуляции. Выпавшие конкременты помещают в специальный контейнер и вытаскивают, а желчь откачивают. Наряду с промыванием места, где располагался орган, все кровоточащие мелкие сосуды прижигают с помощью тока или лазера.
Обработка места операции
Брюшную полость промывают, очищая от крови, желчи. Затем эту жидкость тщательно убирают. Качественно сделанная работа обеспечит быстрое восстановление больного после проведенной холецистэктомии. Остатки жидкости вызывают болевые ощущения, симптомы раздражения и воспаления.
Извлечение органа
Лапароскопическое удаление выделенного желчного пузыря или препарата – один из самых ответственных моментов операции. Во время манипуляций могут быть повреждены стенки органа и его содержимое изольется в брюшную полость. При холецистите в жидкости желчного пузыря помимо желчи и конкрементов часто присутствует воспалительная жидкость. Ее изливание на оперированную область может привести к инфицированию раны и соседних тканей.
При высоком риске разрыва стенки пузыря используют контейнер, который вводят в брюшную полость. В него помещают орган и вытаскивают через прокол в области пупка.
Иногда препарат настолько переполнен камнями и жидкостью, что его нельзя вытащить через сделанное отверстие. В этом случае орган надо подготовить к извлечению. Вынимают только его шейку. Через нее откачивают жидкость и дробят большие камни, находящиеся в препарате, который затем легко удаляется без увеличения разрезов.
Заключительный этап
После удаления желчного методом лапароскопии хирург внимательно осматривает зону операции, откачивает жидкость и газ. Под визуальным контролем лапароскопа вынимают инструменты. Последний этап работы – накладывание швов.
Осложнения после операции
Успех процедуры во многом зависит от технического оснащения операционной и мастерства хирурга. Процент смертности во время проведения холецистэктомии составляет 0,2%, тогда как показатель традиционного полостного вмешательства – около 0,5% для людей старше 60 лет. Риск возрастает в экстренных случаях.
Во время операции могут произойти следующие осложнения:
- механическое и термическое повреждение печени, ее протоков, артерий и двенадцатиперстной кишки;
- истечение желчи или выпадение конкрементов в брюшную полость;
- оставление длинной культи пузырного протока;
- кровотечения.
В послеоперационный период возможны инфекционно-воспалительные осложнения, обнаружение незамеченных конкрементов, появление грыжи. Большое значение имеет процесс заживления остатка протока. Хирург не отсекает его полностью у основания, так как это приведет к сужению печеночных путей. Если культя осталась слишком длинной, в ней могут образоваться камни.
В 10-20% случаев у пациентов после холецистэктомии образуется послеоперационная грыжа в месте прокола. Причиной служат дефекты при ушивании, некачественные материалы, попадание инфекции и врожденные особенности строения брюшины. Грыжа может стать последствием чрезмерной физической нагрузки в ранний послеоперационный период.

Послеоперационный период
Одним из преимуществ малоинвазивного метода по сравнению с традиционным оперативным вмешательством является короткий срок реабилитации. В течение первых часов после выхода из наркоза пациенту показан полный покой. Не разрешается есть и пить. Если сильно мучает жажда, можно смачивать губы и полоскать рот. Через 6-8 часов разрешается употреблять питьевую воду небольшими порциями и выполнять простые действия в целях самообслуживания. В течение первых суток назначают медикаментозное обезболивание.
После анестезии человек может чувствовать слабость, головокружение, тошноту, поэтому вставать и ходить разрешается на следующий день. По сравнению с полостной операцией болевой синдром выражен слабо и проходит в течение двух дней.
Принимать пищу можно на следующий день после холецистэктомии. Разрешаются протертые вегетарианские супы и каши. В течение первых двух недель показана лечебная диета №5а, затем переход на стол №5.
Уже на третий день после операции пациент возвращается к нормальной жизни. Однако следует избегать изнуряющих физических нагрузок и поднятия тяжестей. Не рекомендованы упражнения, где требуется напряжение мышц пресса. Лучший вариант – это прогулка на свежем воздухе. В течение месяца после лапароскопии рекомендован половой покой. Важно отказаться от курения и приема алкоголя.
В период заживления мест прокола необходимо ежедневно обрабатывать ранки. Одежда должна быть комфортной, не давящей на травмированные места.

Постхолецистэктомический синдром
У 50% пациентов, переживших лапароскопию, повторно проявляются симптомы заболеваний билиарной системы. Это состояние называют постхолецистэктомическим синдромом. Симптомы этого состояния:
- боли с правой стороны живота;
- расстройства кишечника: диарея и запоры, вздутие, метеоризм;
- непереносимость жирной, молочной пищи;
- тошнота, плохое самочувствие.
К причинам относят адаптацию пищеварительной системы, проявление сопутствующих патологий, неправильно поставленный диагноз, послеоперационные осложнения. Симптомы могут проявиться из-за новых конкрементов, образовавшихся в протоках.
Диета после лапароскопии
В первые две недели после операции пациенту назначают диету №5а, которая предусматривает механическое, термическое и химическое щажение билиарной зоны. Питание основывается на следующих принципах:
- в день нужно есть не менее пяти раз через равные промежутки времени;
- размер порций отвечает физиологическим потребностям человека, не допускается переедание или недоедание;
- из способов приготовления блюд допустимы варка и готовка на пару, позже разрешается тушение и запекание.
Питание предполагает нормальное количество углеводов и белков и ограничивает объем жирной пищи. Температура еды и напитков должна быть комнатной или теплой. Холод может вызвать печеночную колику.
Механическое щажение печени означает, что пищу нужно перетирать, в том числе каши и супы. Через неделю достаточно измельчать только грубые овощи и мясо.
В состав лечебной диеты входят каши, супы на овощном бульоне, постное мясо и рыба, нежирные молочные и кисломолочные продукты. Важно употреблять достаточное количество овощей и фруктов. Для разжижения желчи надо пить не менее полулитра жидкости. При готовке блюд с яйцами используют только белок. После лапароскопии может возникнуть непереносимость молока. Если с его употреблением возникает боль в подреберье и нарушение работы кишечника, то продукт лучше разбавлять или добавлять в некрепкий чай.
Особую роль в лечебном питании играют растительное и сливочное масло в небольших количествах. Эти продукты являются источником витаминов А, Е и обеспечивают организм легкоусвояемыми жирами.
В течение первого года, пока идет адаптация пищеварительной системы, важно соблюдать ограничения лечебного питания. Из рациона исключается еда с высоким содержанием холестерина, кислот и эфирных масел:
| Вид продукта | |
| Мясо | Говяжий, свиной, бараний, жирные сорта рыбы, красное мясо и кожа кур, субпродукты |
| Молоко | Молочная и кисломолочная продукция с высоким показателем жирности |
| Морепродукты | Жирная рыба, креветки, икра, мидии |
| Хлеб | Ржаной и свежий хлеб, сдоба, десерты |
| Овощи и фрукты | Шпинат, щавель, редис, репа, лук, чеснок, белокочанная капуста, кислые фрукты и ягоды |
| Напитки | Кофе, крепкий чай, газированная вода, неразведенные соки, какао |
Запрет распространяется на жареные, копченые и консервированные блюда, грибы, сладости, орехи и любые снеки. В дальнейшем ограничения могут смягчены по решению доктора.

Новейшие методы холецистэктомии
Центральный научно-исследовательский институт гастроэнтерологии (ЦНИИГ) разрабатывает мини-инвазивные способы удаления желчного пузыря. На сайте ЦНИИГ описана методика однопортовой лапароскопии.
Операция делается через прокол в пупке, через который вставляется сложный троакар с возможностью введения нескольких инструментов. После операции у пациента остается незаметный шрам. А реабилитация сокращается до одних суток. Однопортовую лапароскопию делают в отделении Высокотехнологичной хирургии ЦНИИГ и частных клиниках.
Удаление камней без холецистэктомии
В редких случаях проводится лапароскопия камней желчного пузыря. Метод допускается при сохранении органом своих функций. В желчном пузыре может образоваться свищ, перфорация, велика вероятность рецидива желчнокаменной болезни. Удалить камни из желчного пузыря с помощью малоинвазивной операции, или лапароскопии, целесообразно в молодом возрасте.
Удаление камней методом лапароскопии происходит через один надрез. Хирург подтягивает орган к проколу и закрепляет. В органе делают небольшое отверстие, откачивают содержимое и промывают полость. Затем желчный пузырь ушивается и погружается обратно в брюшную полость. Лапароскопия камней не является панацеей. Хирургическое вмешательство может потребоваться снова из-за прогрессирования ЖКБ.
Заключение
Удаление желчного через проколы занимает первое место среди хирургических способов лечения желчекаменной болезни. Высокотехнологичная аппаратура и профессионализм врачей сделали эту процедуру операцией одного дня с минимальным косметическим дефектом.
При клинических проявлениях ЖКБ лучше готовиться к операции. Хронический калькулезный холецистит может развиваться годами со слабовыраженными симптомами и стать причиной злокачественной опухоли. Чтобы подготовиться к хирургическому вмешательству, пациенту необходимо пройти полное обследование. Лечащий врач подробно расскажет, что такое лапароскопия при обнаружении камней в желчном пузыре, как она проводится, какое оборудование используется в клинике.
Операция лапароскопии камней желчного пузыря: отзывы, подготовка к удалению
Желчекаменная болезнь – достаточно распространенная патология гепатобилиарной системы, связанная с нарушением обмена холестерина или билирубина и образованием камней в желчном пузыре. Заболевание широко распространено в промышленно развитых странах, где люди мало следят за своим рационом питания, отдавая предпочтения жаренной, жирной и острой пище.
Такое заболевание тяжело поддается консервативному лечению, поэтому при наличии конкрементов многие специалисты рекомендуют проведение хирургического вмешательства, «золотым» стандартом которого является лапароскопия камней желчного пузыря и холецистэктомия. Однако, прежде чем перейти к лечебным тактикам, необходимо изучить механизм возникновения конкрементов.
Откуда берутся желчные камни
Желчь печени – это особая жидкость, напоминающая по своему составу плазму. Она имеет такие важные составляющие, как вода, холестерин, билирубин и желчные кислоты. Пока эти компоненты находятся в равновесии между собой, данная жидкость способствует связыванию жиров с водой и их расщеплению, всасыванию в кишечнике жирных кислот и холестерина, предотвращает развитие гнилостных процессов в конечных отделах пищеварительного тракта, стимулирует его перистальтику (однонаправленные сокращения с целью продвижения пищевого комка).
Если же повышается секреция в желчь холестерина или снижается концентрация желчных кислот, а также сократительная способность желчного пузыря (ЖП), происходит застой и кристаллизация его содержимого с образованием больших и малых конкрементов.
Предрасполагающими факторами к камнеобразованию и развитию холециститов являются:
- Высокий индекс массы тела.
- Недостаточная двигательная активность.
- Употреблению в пищу продуктов, богатых холестеринов и обедненных растительной клетчаткой.
- Аномалии развития желчного пузыря, например, врожденный перегиб его шейки.
- Пожилой возраст.
- Женский пол.
- Беременность.
- Эндокринные нарушения.
- Хронические инфекционные заболевания желчных путей.
- Злоупотребление алкоголем.
- Оперативные вмешательства на желудке и кишечнике в анамнезе.

Правильное питание и активный образ жизни – отличная профилактика камнеобразования
Хирургический метод устранения камней
Существует несколько видов оперативных вмешательств, применяемых при желчекаменной болезни:
- Лапароскопическое удаление конкрементов из ЖП.
- Эндоскопическая холецистэктомия.
- Открытая полостная операция.
В настоящее время все большую популярность набирает лапароскопический способ удаления камней из желчного пузыря. Благодаря новейшим технологиям стало возможным минимизировать повреждения человеческого тела во время хирургического вмешательства и уменьшить его длительность.
Хирурги и сами пациенты отдают предпочтение лапароскопическому удалению желчного пузыря благодаря наличию следующих преимуществ:
- Низкий риск возникновения осложнений.
- Короткий реабилитационный период.
- Высокий косметический эффект (шрамы после операции практически незаметны).
- Малая травматичность.
- Болевые ощущения после операции сведены к минимуму.
- Возможность ходить и самостоятельно себя обслуживать уже в первые сутки после хирургического вмешательства.
Подготовка к операции
Перед любым хирургическим вмешательством необходимо пройти ряд обследований, которые помогут дать оценку готовности организма пациента к процедуре, а также выявить другие хронические болезни и предупредить возникновение связанных с ними осложнений. К ним относят общий анализ крови и мочи, биохимию, глюкозу крови, реакцию Вассермана, тест на гепатиты, коагулограмму, группу крови и резус-фактор, УЗИ органов брюшной полости, ЭКГ, рентген органов грудной клетки. Также необходима консультация терапевта и анестезиолога.
Ультразвуковая диагностика – важная часть предоперационной подготовки
Если операция разрешена, следующим этапом подготовки является отказ от приема пищи за 10–12 часов перед началом процедуры и назначение очистительной клизмы накануне вмешательства. Также медсестра с помощью бритвы удаляет волосы в области операционного поля. Анестезиолог проводит премедикацию – предварительную медикаментозную подготовку пациента к наркозу.
Как проходит оперативное вмешательство
Лапароскопическую операцию проводят под общей анестезией. Вначале в брюшную полость через специальную иглу вводят углекислый газ, который поднимает переднюю брюшную стенку и создает место для работы хирургов. Затем через небольшие разрезы вводят троакары, которые представлены полыми трубками с клапанами.
Через них в живот можно устанавливать и извлекать различный хирургический инструментарий, важной частью которого является лапароскоп (оптическая система). Далее происходит непосредственно отделение желчного пузыря от других анатомических структур и его выведение через небольшой разрез у мечевидного отростка или около пупка.
Лапароскоп позволяет вывести изображение на экран, а также увеличивать и уменьшать картинку для удобства работы хирургов
После извлечения ЖП хирурги зашивают сделанные оперативные отверстия и выводят специальный дренаж для удаления из брюшной полости жидкого содержимого, которое может там скопиться в результате неизбежного травмирования мягких тканей в ходе вмешательства. Длина операции составляет, в среднем, 45 мин, однако ее продолжительность может варьироваться в некоторых пределах в зависимости от распространенности патологического процесса и анатомических особенностей конкретного человека.
Период после операции
Дальнейшее лечение после холецистэктомии больные получают в хирургическом отделении. После выхода из наркоза в первые 5–6 часов больному запрещается вставать с кровати и пить воду. По прошествии этого времени можно потреблять жидкость небольшими порциями и пробовать вставать. Первый раз лучше это делать под присмотром медицинского персонала, чтобы не потерять сознание и не упасть вследствие резкого кратковременного снижения давления при перемене положения тела.
В течение следующих суток пациентам разрешается самостоятельно передвигаться по отделению и пить воду в обычных количествах.
Диетические рекомендации в послеоперационном периоде включают в себя отказ от кофе, крепкого чая, алкогольных напитков, сладких блюд, жирной и жареной пищи. Разрешается диетическая еда, кисломолочные продукты, бананы, запеченные яблоки и т.д. Если операция прошла без осложнений, из стационара пациентов выписывают на 3-й день.
Органосохраняющие операции
Желчный пузырь – такой же орган нашего тела, как и все остальные, так что его удаление влечет за собой определенные неудобства и ограничения. Рассмотрим цепочку биохимических изменений, вызванных нарушением тока желчи:
- Более жидкая консистенция желчи.
- Нарушение защиты двенадцатиперстной кишки от патогенных микроорганизмов.
- Активное размножение вредоносных бактерий.
- Постепенное угнетение роста «полезной» микрофлоры.
- Развитие воспалительных процессов различных отделов желудочно-кишечного тракта.
- Нарушение продвижения пищи и ее всасывания.
На сегодняшний день существует альтернатива традиционной холецистэктомии – лапароскопическая холецистолитотомия. В результате хирургического вмешательства удаляется конкремент из желчного пузыря, при этом сам орган сохраняется. Список показаний для такой операции довольно узок и включает ряд обязательных условий:
- Отсутствие каких-либо симптомов при камненосительстве.
- Единичные конкременты размером до 3-х сантиметров, находящиеся в свободном состоянии.
- Сохраненная сократительная способность органа.
- Отсутствие признаков воспаления желчного пузыря и двенадцатиперстной кишки.
- Отсутствие врожденных аномалий строения ЖП.
- Отсутствие спаечной болезни в анамнезе.

Холецистолитотомия разрешена только при наличии конкрементов небольших размеров
Как проходит хирургическое вмешательство и послеоперационный период
Начало операции совпадает с классической лапароскопической холецистэктомией. После введения инструментов, производится разрез желчного пузыря и удаление конкремента специальным зажимом. Далее разрез ушивается рассасывающейся нитью, инструменты выводятся, а операционные раны ушиваются косметическим швом.
После операции пациентам рекомендуется питаться небольшими порциями пищи 4 и больше раз в день для восстановления нормального желчеотделения. Таким больным также назначаются литолитические препараты для профилактики повторного желчеобразования. Проводят процедуры для восстановления сократительной способности ЖП. Контроль состояния органа с помощью ультразвуковой диагностики не менее 2-х раз в год.
Отзывы об операции лапароскопии камней в желчном пузыре
Василиса:
Камни из желчного пузыря удаляли около года назад. Камень обнаружили во время профилактического УЗИ, так как он о себе знать не давал. После лечения препаратами, которое не дало результатов, врач порекомендовал удалить камень лапароскопическим методом. Согласилась. Операция длилась около 30 минут, от наркоза отходила легко. Так вот, ходила я уже в первые сутки, не испытывая при этом почти никаких неудобств. Немного тянуло в области послеоперационных ран, но не критически. От обезболивания отказалась уже на второй день. Диету соблюдала первый месяц, наверное. Сейчас ем все подряд, кроме совсем уж жирной пищи. Делала уже 3 УЗИ. Вроде все в порядке. О своем решении лечь под нож не жалею.
Дмитрий:
Маме удалили желчный пузырь уже более 5 лет назад. Постоянно беспокоили боли в правом подреберье, тошнота и горечь во рту. На операцию никак не могла решиться, очень боялась. Ну потом мы с женой ее все-таки уговорили. Все прошло быстро и без осложнений. На третий день выписали, и она уже бегала в гости к подружкам. Болей сильных не было, рекомендациям врача следовала. Сейчас сидит на нестрогой диете и горя не знает.
Лена:
У меня такая история. УЗИ не первый год показывало камни в желчном пузыре. Периодически беспокоили боли, но я выпивала Спазмалгон, Парацетамол и все постепенно проходило. Пока один раз не поднялась температура до 37,3, а боль появилась такая, что трудно было сделать вдох. Вызвала скорую помощь, госпитализировали. Тогда уж на операцию я согласилась. Удаляли желчный пузырь лапароскопически. Выписали на третий день. Болей практически нет, сейчас кушаю все диетическое, раны потихоньку заживают. Сказали, что шрамов будет практически невидно. Сижу сейчас и думаю, чего тянула так долго?
Последствия удаления желчного пузыря — как жить после холецистэктомии
Содержание статьи
Удаление желчного пузыря – самая распространенная операция после аппендэктомии. Орган играет важную роль в пищеварении, поэтому пациентов интересует, как можно жить без него и какими последствиями грозит вмешательство.
Самыми сложными будут первые месяцы восстановления после операции. Придется всю жизнь придерживаться диетического питания и небольших физических нагрузок. В остальном жизнь останется прежней.


Роль и функции желчного пузыря в жизни человека
Желчный пузырь (ЖП) вместе с протоками образует единую систему – билиарную. Ее функция – накопление желчи и заброс ее в двенадцатиперстную кишку (12ПК).
Желчь беспрерывно выделяется печенью. Но она нужна только, когда в желудок попадает еда. До этого секрет накапливается и концентрируется в желчном пузыре. В 12ПК он выделяется при поступлении в нее частично переваренной пищи.
Таким образом, у желчного пузыря 2 основные функции: депонирующая (накопительная) и эвакуаторная. Своевременное поступление желчи в 12ПК важно, так как она способствует:
- дальнейшей обработке пищи, расщеплению жиров и усвоению витаминов;
- перистальтике кишечника и выработке слизи;
- обеззараживанию и предотвращению заражения гельминтами за счет создания щелочной среды;
- выработке кишечных ферментов и гормонов.
Если желчь не поступает вовремя в 12-перстную кишку, она застаивается. В дальнейшем развиваются желчнокаменная болезнь, холецистит, закупориваются протоки. Эти состояния – показания к удалению органа.
Желчный пузырь важен, но когда он поражен, рецидивы случаются постоянно, а консервативная терапия малоэффективна. Поэтому его предпочитают удалить. Как будет жить пациент без желчного пузыря, во многом зависит от соблюдения послеоперационных и профилактических мер.
Как работает организм после удаления
Желчный пузырь участвует в пищеварении, и пациенты не понимают, можно ли и как жить без него. Но у человека хорошо развиты компенсаторные функции. В организме после удаления происходят три существенных изменения:
- Желчь не скапливается, а непрерывно поступает в 12ПК.
- Увеличивается давление на печеночные протоки.
- Меняется баланс микрофлоры кишечника, так как секрет не очищается в желчном пузыре от излишков воды, хлора и натрия.
Удаление желчного пузыря приводит к ряду последствий, и жизнь после экстракции меняется. Больным грозит:
- нарушение стула – из-за недостаточной концентрации желчи обработка пищи ухудшается, развиваются диарея, запор, метеоризм, тошнота, несварение;
- нехватка полезных элементов – проблемы с пищеварением приводят к недостатку жирорастворимых витаминов, жирных кислот, антиоксидантов, кишечных белков и гормонов;
- раннее старение – уменьшается абсорбция антиоксидантов, содержащихся в овощах: каротиноида, ликопена, лютеина.


В целом продолжительность жизни без желчного пузыря не уменьшается. Больной вынужден правильно питаться, распрощаться с алкоголем и никотином, избегать умственного, физического и психологического переутомления. Все это положительно сказывается на здоровье.
Жизнь без желчного накладывает некоторые ограничения и сопровождается дискомфортом, однако существенных проблем не доставляет.
Что делать сразу после операции
Есть 2 основных метода проведения экстирпации желчного пузыря – открытая (полостная) операция и лапароскопическая холецистэктомия. После первого типа восстановление сложное и занимает 6-8 недель, при втором реабилитация проходит быстрее – за 10-14 дней.
Вне зависимости от способа, если удаляется желчный пузырь, возникают стандартные последствия:
- временные боли в месте вмешательства;
- тошнота от введения анестезии;
- диарея и повышенное газообразование из-за нехватки желчи;
- усталость, сонливость, слабость.
Если желчный пузырь вырезали посредством лапароскопии, появляются временные последствия в виде сдавливании диафрагмы и иррадиирующих болей в животе из-за введения газа.


Первые сутки реабилитации тяжелые. Пациентам с удаленным желчным пузырем запрещается есть и пить (можно смачивать губы или полоскать рот травяным отваром), вставать и переворачиваться 5-7 часов, мыться из-за риска намочить швы.
Через несколько часов можно встать и пройти по палате. Нельзя резко двигаться, наклоняться, поднимать тяжести. На вторые сутки разрешают пить чистую негазированную воду или несладкий отвар шиповника – объем жидкости до 1 л. Запрет на купание снимают на третий день, однако швы нужно закрыть водонепроницаемым материалом.
Первые сутки после удаления желчного пузыря пациент проводит в палате интенсивной терапии. На вторые его переводят в общую палату. Находиться в стационаре нужно 3-14 дней.
Негативные последствия удаления желчного
Умеренные боли в области живота после удаления желчного пузыря – нормальные последствия, которые снимаются анальгетиками. Насторожиться стоит, если ощущения интенсивные, не купируются обезболивающими, присоединились тошнота и температура.
Помимо первичных последствий, существует риск послеоперационных осложнений второй очереди. Это состояние получило название синдрома ПХЭС (постхолецистэктомический). Он проявляется:
- нарушением пищеварения. Характерны тошнота, рвота, изжога, метеоризм;
- болями в правом подреберье, которые усиливаются после употребления жирной пищи;
- пожелтением кожи и склер, зудом;
- закупоркой камнями желчных протоков или их воспалением – холангитом;
- панкреатитом или гепатитом. Они развиваются из-за нарушения оттока желчи.


Вторичные осложненные состояния после холецистэктомии развиваются у 5-40% пациентов.
Осложнения после удаления желчного у мужчин ограничиваются этим списком. Но последствия у женщин еще бывают связаны с беременностью после удаления пузыря.
Операция по удалению желчного пузыря не влияет на способность зачать и выносить ребенка, но накладывает ряд ограничений. Так, из последствий возможен зуд во время беременности, высокий риск образования камней из-за смещения плодом органов брюшины, желтуха у женщины и ребенка. Чтобы избежать негативных явлений, будущей матери нужно принимать поливитамины, противоаллергические препараты и антиоксиданты. Медикаменты и дозировку назначает врач.
Перечисленные осложнения возникают при любом методе проведения холецистэктомии. Но у каждого типа операции – лапароскопического и полостного – есть свои последствия.
Осложнения лапароскопической холецистэктомии
Это малоинвазивный метод, его предпочитают из-за высокой точности, малой площади повреждения и быстрого восстановления. Однако не исключен риск осложнений после удаления лапароскопическим методом. Возможны:
- механические повреждения тканей, органов и сосудов;
- термические травмы, которые возникают из-за чрезмерной электрокоагуляции, приводят к нарушению кровообращения билиарной системы;
- истечение желчи в результате повреждений протоков или желчного пузыря – провоцирует перитонит;
- выпадение камней из желчного пузыря – происходит во время резекции ложа или извлечении органа из брюшной полости.
Последствия при удалении путем лапароскопии связаны с недостаточным обзором. Врач видит только определенный участок и не может оценить состояние в целом.


Осложнения открытой холецистэктомии
Осложнения после удаления желчного пузыря классическим полостным способом такие же, как и при лапароскопическом методе. Дополнительно встречаются кровоизлияние внутрь брюшной полости, нагноение швов, тромбоэмболия, инфицирование.
К последствиям относят формирование спаек. После лапароскопии раны быстро затягиваются, рубцы заживают или малозаметны. А при открытой операции остаются шрамы.
Реабилитация после холецистэктомии
Средние сроки полного восстановления после удаления желчного пузыря – полгода. Но жесткие ограничения накладывают в первые дни, когда состояние пациента наиболее тяжелое.
Есть разрешают на третьи сутки. Помимо травяного отвара и некрепкого чая вводят нежирный кефир и йогурт. На 4-й день добавляют соки, морсы, жидкое пюре из картофеля, легкий бульон. Употреблять пищу начинают порциями по 30-50 мл с увеличением до 200 мл. На 5-й день можно съесть ржаные сухари, подсушенный хлеб, галетное печенье.
С 6-го дня в меню добавляют перетертые каши, измельченное нежирное мясо и рыбу, овощные пюре, супы. Такую диету соблюдают 2 недели.
В восстановительный период после экстирпации желчного пузыря придерживаются следующих советов:
- не поднимают тяжести свыше 5-7 кг в течение 1-2 месяцев;
- исключают занятия спортом и тяжелую работу по дому;
- не посещают солярий, баню, бассейн, не принимают ванну, избегают солнцепека и переохлаждения;
- 1-2 месяца под запретом интимная близость;
- носят мягкое белье, пока швы не затянутся.
К работе, не связанной с физическим трудом, возвращаются через 1 неделю после лапароскопии и через 2 – при полостной операции.
Как быстро восстанавливаются после удаления желчного пузыря, зависит от метода операции, наличии или отсутствии осложнений, системных патологий, индивидуальных особенностей больного.
Послеоперационная реабилитация включает прием медикаментов. В первые 3 дня принимают антибиотики для предотвращения инфекции. Врач назначает анальгетики и спазмолитики, чтобы снять боль. Для восстановления выработки желчи показаны желчегонные препараты – Холосас, Аллохол. Для нормальной работы печени и пищеварения рекомендуют принимать гепатопротекторы (Карсил, Урсофальк) и ферменты (Мезим, Фестал).
Питание без желчного – диета, меню и отдельные рецепты
Когда удален желчный пузырь, во избежание последствий придерживаются диетического стола №5. Едят 5-7 раз в день небольшими порциями через равные промежутки времени. Температура пищи – 20-60°С, консистенция – мягкая или пюреобразная.
Рацион питания жестко ограничен. Список разрешенных и запрещенных продуктов изложен ниже.
| Можно | Нельзя |
| Диетическое мясо – курица, говядина, телятина, индейка, крольчатина, рыба | Жирное мясо и рыба, субпродукты, яйца |
| Супы на легком мясном или овощном бульоне без зажарки | Наваристые бульоны |
| Отварные, запеченные блюда, приготовленные в мультиварке | Жареное, копченое, острое, маринованное |
| Сладкие фрукты, печеные овощи | Кислые фрукты и ягоды, сырые овощи, грибы |
| Кисломолочные продукты без сахара | Сырое молоко, сладкие йогурты и творожные смеси |
| Мармелад, мед, зефир, повидло | Выпечка, кондитерские изделия, шоколад |
| Сухари, галетное печенье, вчерашний или подсушенный хлеб | Свежие хлебобулочные изделия, черный хлеб |
| Травяные отвары, некрепкий черный или зеленый чай, соки, морсы, компоты | Крепкий чай, кофе, какао |
| Каши | Манная крупа |
Ограниченно употребляют сахар (25 г/сутки), растительное масло (50 г/день), сливочное масло (20 г/сутки).
Примеры готовых блюд:
- Паста из творога. 80 г творога растирают, перемешивают с двумя ч.л. сметаны и меда, добавляют четверть яблока.
- Ленивые вареники. В 200 г творога добавляют яйцо, 15 г сахара, щепотку соли и 30 г муки. Замешивают тесто и формируют вареники.
- Крем-суп из курицы и овощей. Куриное филе и любые овощи отваривают на воде до готовности. Сваренные ингредиенты измельчают блендером, разбавляют бульоном, добавляют соль и сметану, доводят до кипения.


Диета строгая, но на ней возможно жить после экстирпации желчного пузыря. Спустя несколько месяцев или пару лет ее можно разнообразить. При заболеваниях пищеварительной системы режим питания соблюдают постоянно.
Важные советы
После холецистэктомии образ жизни меняется. Это касается режима питания, физических нагрузок и ежедневных привычек. Пациентам необходимо:
- ежедневно обращать внимание на консистенцию стула и регулярность дефекации;
- женщинам не планировать детей в первый год после операции;
- принимать поливитаминные комплексы.
Ферменты и гепатопротекторы – верные спутники. Их пьют курсами под контролем лечащего врача. По совету гастроэнтеролога включают растительные добавки: рыльца кукурузы, отвары бессмертника, шиповника.
Можно ли пить алкоголь
Спиртные напитки – табу для пациентов с удаленным желчным пузырем. В норме этиловый спирт перерабатывается печенью. Она выделяет его вместе с желчью в желчный пузырь, где он нейтрализуется.
Когда желчный пузырь удален, этиловый спирт вместе с желчью попадает сразу в 12ПК и провоцирует расстройство пищеварения. К тому же употребление алкоголя приводит к осложнениям: образованию камней, циррозу, панкреатиту, воспалению желчных протоков.
Медики рекомендуют в первый год полностью отказаться от спиртных напитков после после операции, а лучше – навсегда. Человек может жить без алкоголя, тем более у пациентов с удаленным желчным пузырем развивается непереносимость этилового спирта.


Гимнастика и физическая активность
Сколько живут люди без желчного пузыря, во многом зависит от ЛФК. Первые 1-2 месяца нагрузки запрещены. Затем рекомендованы прогулки пешком, увеличивая дистанцию каждый день. Спустя пару недель добавляют дыхательные упражнения и занятия на разминку суставов.
Больным назначают лечебную гимнастику. Ее проводят дома либо в реабилитационном центре. Комплекс нормализует отток желчи и перистальтику.
Занятия длятся 10-15 минут. Их выполняют утром до завтрака и вечером за час до сна. Гимнастика состоит из разминки, дыхательных упражнений, комплекса для укрепления брюшных мышц. ЛФК делают плавно, в первые дни выполняют 2-5 подходов, с каждой неделей увеличивая количество повторов. Через несколько месяцев добавляют утяжелители, спортивную ходьбу, лыжи. Ходьба по лестнице – отличное дополнение к ежедневным занятиям.
Очень важно следить за самочувствием. Если во время занятий появились боль, дискомфорт, тошнота, поднялась температура, упражнения прекращают и обращаются к врачу.
Пациенты без желчного пузыря, которые делают гимнастику, качественно проживают много лет. Главное – заниматься каждый день.
У жизни без желчного пузыря есть плюсы и минусы. Придется ограничить питание, отказаться от приятных, но вредных привычек, снизить физические нагрузки. Но правильная диета и здоровый образ жизни помогут похудеть, улучшат самочувствие и внешность.
Главное преимущество операции – исключение рецидивов заболеваний билиарной системы. Желчный пузырь не жизненно важен, поэтому его удаление не убавит годы жизни. Сколько живут люди без органа, зависит от наличия других хронических патологий, присутствия/отсутствия пагубных пристрастий, избыточного веса.
