что это такое, лечение миокарда, причины
Субэндокардиальная ишемия — это патология, при которой нарушается кровоток в сердечной мышце. Недостаточное поступление крови и кислорода оказывает негативное воздействие на проводимость сердца. Во многих случаях заболевание развивается как следствие наличия атеросклероза, спазмирования сосудов.


Причины развития
Субэндокардиальные (внутренние) слои сердца удалены от коронарных артерий, поэтому в большей степени подвержены ишемии.
Основными факторами, способствующими развитию ишемической болезни, являются:
- Наличие атеросклеротических изменений в коронарных сосудах, склероз аорты сердца.
- Сбой в гормональной системе.
- Неправильное питание.
- Спазмы сосудов.
- Повышенная вязкость крови.
- Другие кардиологические заболевания.
В большинстве случаев атеросклеротические изменения регистрируются у пожилых людей, однако могут появляться и в более молодом возрасте по причине нездорового питания, курения, злоупотребления алкоголем, хронического стресса, недостатка физической нагрузки.
Атеросклероз может вызывать спазм сосудов. В некоторых случаях спазмирование возникает у здоровых людей. Например, это происходит при ощущении острой боли, переохлаждении организма, резких ударах в область грудной клетки.
Как часто Вы сдаете анализ крови?Poll Options are limited because JavaScript is disabled in your browser.Только по назначению лечащего врача 31%, 1882 голоса
1882 голоса 31%
1882 голоса — 31% из всех голосов
Один раз в год и считаю этого достаточно 17%, 1034 голоса
1034 голоса 17%
1034 голоса — 17% из всех голосов
Только когда болею 16%, 972 голоса
972 голоса 16%
972 голоса — 16% из всех голосов
Как минимум два раза в год 15%, 919 голосов
919 голосов 15%
919 голосов — 15% из всех голосов
Чаще чем два раза в год но меньше шести раз 11%, 695 голосов
695 голосов 11%
695 голосов — 11% из всех голосов
Я слежу за своим здоровьем и сдаю раз в месяц 6%, 368 голосов
368 голосов 6%
368 голосов — 6% из всех голосов
Боюсь эту процедуру и стараюсь не сдавать 4%, 246 голосов
246 голосов 4%
246 голосов — 4% из всех голосов
Всего голосов: 6116
21.10.2019
×
Вы или с вашего IP уже голосовали.Симптомы и диагностика
При прогрессировании патологии наблюдается снижение работоспособности сердечной мышцы, появляются такие симптомы:
- общая слабость, головокружение;
- тяжесть в области грудной клетки;
- одышка;
- выраженное потоотделение;
- давящая, жгучая боль в грудной области;
- тошнота.
Важно отметить, что болевые ощущения в груди отдают в левую руку, шею, левую часть нижней челюсти. Приступы при ишемии длятся в пределах 15 минут. У людей, страдающих сахарным диабетом, болезненные ощущения могут отсутствовать по причине нарушенной чувствительности из-за поражения периферических нервов.
Такая форма заболевания считается самой опасной.
Основным способом обследования при подозрении на субэндокардиальную ишемию миокарда является электрокардиография. При данной форме заболевания регистрируются такие признаки на ЭКГ:
- Сегмент ST изменяется, смещаясь ниже изоэлектрической линии, которая отчетливо просматривается.
- При нарушениях в переднем отделе мышцы высокий острый зубец T находится выше изоэлектрической линии.
- Если поражаются задние отделы, то наблюдается положительный сглаженный зубец T.
Изменения сегмента и зубца на электрокардиограмме отражают процессы реполяризации желудочков. Это означает, что миокард становится отрицательно заряженным.
Результаты ЭКГ при наличии субэндокардиальной формы патологии имеют аналогичные показатели с другими заболеваниями.


По этой причине в рамках диагностики также проводятся сбор анамнеза, клинические исследования, холтеровское ЭКГ, физикальное обследование.
Лечение и профилактика
При ишемии важно, чтобы функции поврежденных сосудов взяли на себя здоровые. Одним из основных способов лечения заболевания считается физиотерапия, которая позволяет активизировать компенсаторные процессы в организме, восстановить нормальное кровоснабжение сердца. Применяются такие процедуры:
- Низкоинтенсивное лазерное излучение, способствующее устранению болей.
- Минеральные лечебные ванны.
- Электрофорез с применением седативных, анальгезирующих препаратов.
Медикаментозное лечение назначается с целью устранения факторов, спровоцировавших возникновение ишемической патологии. К используемым препаратам относятся:
- Статины, помогающие устранить холестериновые бляшки — главную причину атеросклеротических изменений.
- Ингибиторы АПФ. Улучшают кровообращение в коронарных сосудах, предотвращают спазмы.
- Антиагреганты и антикоагулянты. Снижают вязкость кровяной жидкости, уменьшая вероятность формирования тромбов.
- Бета-блокаторы. Нормализуют артериальное давление, уменьшают число сердечных сокращений.
- Нитратосодержащие средства. Расширяют просвет сосудов.
- Гликозиды. Способствуют нормализации метаболизма, сердечного ритма.
- Диуретики. Выводят избыточную жидкость из организма, стабилизируют кровяное давление, снижая нагрузку на сердце.
- Блокаторы кальциевых каналов. Регулируют давление, уменьшая нагрузку на сердечную мышцу, коронарные сосуды.
Препараты имеют ряд противопоказаний и побочных эффектов, поэтому тип лекарства, дозировку должен назначать врач-кардиолог.
При острой форме заболевания, отсутствии необходимых результатов терапии медикаментами осуществляется хирургическое вмешательство. Применяется реваскуляризация миокарда, включающая прямые и непрямые виды операции. Аортокоронарное шунтирование, коронарное стентирование, баллонная ангиопластика относятся к прямым методикам.


Непрямая реваскуляризация предполагает использование лазерного аппарата.
В случае удачного проведения операция позволяет расширить суженные коронарные артерии, нормализовать кровообращение, улучшить сократительную способность сердечной мышцы.
Для предотвращения развития, прогрессирования патологии важно придерживаться следующих правил:
- Исключить из рациона или уменьшить количество слишком жирной, жареной пищи, мучных изделий.
- Ограничить употребление алкоголя, отказаться от курения.
- Осуществлять физическую нагрузку в умеренном режиме.
- Проводить время на свежем воздухе.
- Проходить регулярное обследование.
При атеросклерозе желательно включить в рацион такие продукты:
- постное мясо;
- овощи, фрукты;
- сухофрукты;
- зелень;
- нежирные молочные продукты;
- ягоды;
- отвар шиповника.
Здоровый образ жизни является важным элементом комплексного лечения. В некоторых случаях лишь корректирование питания позволяет избежать прогрессирования болезни.
Возможные осложнения и прогноз
Одним из самых опасных осложнений при ишемии является острая сердечная недостаточность. В группу риска входят люди, не прошедшие необходимое обследование, или не получающие нужную терапию пациенты с ишемической патологией. Другим осложнением болезни может стать инфаркт миокарда, которому в большинстве случаев предшествует продолжительный приступ стенокардии.
При прохождении соответствующего лечения, соблюдении профилактических мер заболевание не представляет опасности для жизни.
Субэндокардиальная ишемия на экг: что это?
Ишемия возникает при недостаточном кровоснабжении миокарда. Но это состояние является временным, оно не изменяет клеточной структуры. Как только исчезает провоцирующий фактор – проходит и его симптом. Так происходит на начальных стадиях недуга. Но со временем строение клетки может изменяться, в результате чего в кровеносных сосудах будут возникать существенные нарушения.
Содержание статьи:
Виды ишемии
 Проявление субэндокардиальной ишемии наблюдается в виде непродолжительных приступов. Причинами сердечных спазмов являются изменения в функционировании органа, затрагивая только пораженные его области. Все это может происходить без каких-либо видимых патологий, проявляясь лишь на результатах ЭКГ.
Проявление субэндокардиальной ишемии наблюдается в виде непродолжительных приступов. Причинами сердечных спазмов являются изменения в функционировании органа, затрагивая только пораженные его области. Все это может происходить без каких-либо видимых патологий, проявляясь лишь на результатах ЭКГ.
Чтобы понять, что такое субэндокардиальная ишемия, необходимо более подробно рассмотреть виды данного заболевания. В зависимости от глубины поражения сердечной мышцы, различают следующие типы недуга:
- Если речь идет о проблемах с кровообращением во внешнем слое миокарда, то у больного диагностируется субэпикардиальная ишемия.
- Когда недуг поражает внутренние слои сердечной мышцы, то это субэндокардиальная ишемия.
- Поражение всех слоев сердечной мышцы называется трансмуральной ишемией.
Развитие заболевания
Субэндокардиальная ишемия представляет собой недуг хронического характера, обострения которого проявляются время от времени. По мере сужения сосудов патология усиливается, изменяя полярность сердечных желудочков, в результате чего миокард приобретает отрицательный заряд.
Этот процесс наблюдается в одном из отделов сердца, называемым субэндокардиальной зоной. Данное место наиболее подвержено развитию заболевания по причине крайнего удаления от коронарной артерии, в связи с чем оно хуже других частей органа снабжается кровью.
Ишемическое поражение данного типа может возникать как у здоровых людей, так и у пациентов, ранее перенесших сердечные недуги. В первом случае приступы появляются лишь в результате переохлаждения или сильной боли, во втором спазмы имеют периодический характер.
Причины
Причиной развития недуга могут становиться артериальные спазмы или хронические формы атеросклероза. Возникновение данной патологии может быть внезапным, поражая совершенно здоровый организм, поэтому ежегодное прохождение ЭКГ является обязательным для каждого человека.
Существует несколько факторов, которые способны спровоцировать ишемию:
- сильное переохлаждение;
- поднятие тяжестей;
- преклонный возраст;
- сбои гормонального плана;
- ушиб сердечной области;
- неправильное питание;
- болевой синдром.
Если ранее недуг диагностировался преимущественно у людей преклонного возраста, то сегодня он молодеет. Нередки случаи выявления ишемии данного типа у лиц 30-40 лет.
Симптоматика
 В зависимости от степени развития патологии, ее симптоматика может несколько отличаться. Чаще всего при этом встречаются следующие признаки:
В зависимости от степени развития патологии, ее симптоматика может несколько отличаться. Чаще всего при этом встречаются следующие признаки:
- проблемы с дыханием, называемые ложной нехваткой воздуха, когда больной внезапно начинает задыхаться;
- тошнота;
- общая ослабленность, вялость;
- жжение и давящие ощущения в шее, руке.
Сложность постановки правильного диагноза упирается в практически полное отсутствие симптомов. На начальных стадиях недуг может проявляться общей тяжестью, которую большинство пациентов объясняют переутомлением.
Особенности диагностики
Для постановки точного диагноза в современной медицине применяется несколько методик обследования. Основной из них является электрокардиограмма. Она позволяет определить тоны сердца и провести анализ работы миокарда, учитывая частоту сердечных сокращений. Субэндокардиальная ишемия на ЭКГ проявляется следующими особенностями:
- существенное превышение нормы Т-зубцом;
- отрицательное значение Т-зубца или его понижение;
- в левом диапазоне T-S знижаються линии кардиограммы.
Самым важным показателем здесь выступает снижение зубца. При положительном результате его динамики, ишемия не диагностируется. Если же положение является отрицательным, то речь идет об остром приступе болезни.
Субэпикардиальная ишемия на ЭКГ проявляется отрицательным зубцом Т, имеющим расширенную форму. Это происходит вследствие замедленного процесса реполяризации. Электрокардиографический метод показывает смещение сегмента ST вверх.

Лечение
При постановке данного диагноза необходим комплексный терапевтический подход. Лечение должно быть направлено на восстановление функции сердца путем нормализации кровотока и создания альтернативных каналов для нормального притока крови в пораженную зону. Для этого применяются следующие методики:
- Физиотерапевтические процедуры, позволяющие нормализовать сердечную функцию.
- Прием медикаментов, снижающих вязкость крови и спазмолитиков.
- Хирургическое вмешательство (расширение сосудов, шунтирование, создание обходных путей для кровотока).
- При острых приступах ишемии возможно принятие обезболивающих препаратов.
Профилактика заболевания
Как не допустить прогрессирования недуга? Для этого существует несколько советов специалистов:
- Отказаться от вредных привычек. Лицам, имеющим предрасположенность к развитию ишемии, курить категорически запрещено.
- Снизить физические нагрузки. По данному вопросу следует проконсультироваться со специалистом.
- Соблюдение диеты – важный шаг в борьбе с недугом. Необходимо снизить калорийность пищи.
Ишемия не обостряется и не прогрессирует сама по себе. Данный недуг выступает в качестве реакции организма на неблагоприятные факторы или другие заболевания. Поэтому болезнь можно предупредить, ведя правильный образ жизни. Если же она уже диагностирована, то лечить недуг следует незамедлительно, поскольку возможны осложнения, влекущие за собой серьезные последствия в виде ИБС.
Субэпикардиальная ишемия миокарда. — Студопедия.Нет
Процессы реполяризации начинаются у эндокарда и распространяются в сторону ишемизированного миокарда, под эпикардом, что на ЭКГ даст глубокий отрицательный зубец Т (рис. 135).
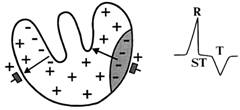
Рис. 135. Субэпикардиальная ишемия.
Трансмуральная и интрамуральная ишемия миокарда.
Эти виды ишемии встречаются чаще, чем чисто субэпикардиальная. Так же, как и при субэпикардиальной ишемии, процессы реполяризации в этих случаях в большей степени бывают замедлены в средних и субэпикардиальных отделах, и волна реполяризации распространяется от эндокарда к эпикарду. Изменения на ЭКГ аналогичны тем, которые наблюдаются при субэпикардиальной ишемии.
Изменения зубца Т зависят не только от вида ишемии, но и от локализации ишемии в тех или иных отделах левого желудочка (рис. 136, 137, 138).

Рис. 136. Изменения зубца Т в грудных отведениях при субэндокардиальной ишемии переднебоковой стенки левого желудочка.
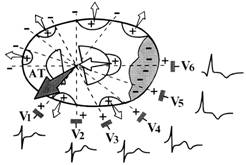
Рис. 137. Изменения зубца Т в грудных отведениях при субэпикардиальной ишемии переднебоковой стенки левого желудочка.
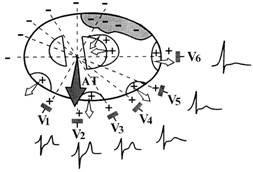
Рис. 138. Изменения зубца Т в грудных отведениях при субэпикардиальной ишемии задней стенки левого желудочка.
Электрокардиографические признаки ишемии миокарда:
1) изменение формы и полярности зубца Т;
2) высокий Т в грудных отведениях свидетельствует либо о субэпи-кардиальной, трансмуральной, интрамуральной ишемии задней стенки, либо о субэндокардиальной ишемии передней стенки;
3) отрицательный Т в грудных отведениях свидетельствует о субэпикардиальной, трансмуральной или интрамуральной ишемии передней стенки;
4) двухфазный (+/– или –/+) зубец Т обычно выявляется на границе ишемической зоны и интактного миокарда.
Ишемическое повреждение миокарда
Ишемическое повреждение миокарда развивается при более длительном нарушении кровоснабжения сердечной мышцы. Оно характеризуется более выраженными органическими изменениями в миокарде в виде дистрофии мышечных волокон. При повреждении нарушаются не только процессы реполяризации, но и возбуждение мышечных волокон. Во время возбуждения желудочков зона ишемического повреждения имеет меньший отрицательный потенциал, чем здоровый миокард, т. е. относительно положительная по отношению к окружающему полностью деполяризованному миокарду. Между здоровым миокардом и зоной ишемического повреждения возникает разность потенциалов, которая ответственна за появление вектора RST, направленного, как всегда, от — к +, т. е. от области здорового миокарда к зоне ишемического повреждения. Так же, как ишемия, ишемическое повреждение бывает субэндокардиальным (для него характерно смещение сегмента ST вниз от изолинии), субэпикардиальным или трансмуральным (сегмент ST смещается вверх от изолинии) (рис. 139).
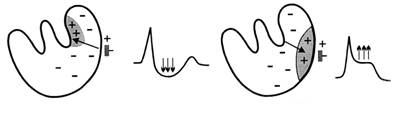
Рис. 139. Ишемическое повреждение.
Изменения сегмента ST зависят не только от вида ишемического повреждения, но и от локализации патологического процесса (рис. 140, 141, 142).

Рис. 140. Изменения сегмента ST в грудных отведениях при субэпикардиальном повреждении передней стенки левого желудочка.
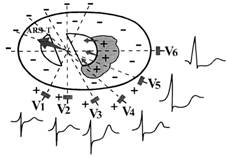
Рис. 141. Изменения сегмента ST в грудных отведениях при субэндокардиальном повреждении передней стенки левого желудочка.

Рис. 142. Изменения сегмента ST в грудных отведениях при субэпикардиальном повреждении задней стенки левого желудочка.
Электрокардиографические признаки ишемического повреждения:
1) изменение сегмента ST;
2) подъем сегмента ST в грудных отведениях свидетельствует о субэпикардиальном или трансмуральном повреждении передней стенки левого желудочка;
3) депрессия сегмента ST в грудных отведениях указывает на наличие ишемического повреждения в субэндокардиальных отделах передней стенки левого желудочка либо трансмурального или субэпикардиального повреждения задней стенки.
Изменения электрокардиограммы при стенокардии
Стенокардия напряжения.
При стенокардии напряжения в 50–70% случаев в состоянии покоя изменений на ЭКГ нет. Для выявления признаков ишемии или ишемического повреждения используются нагрузочные тесты (велоэргометрия, тредмил-тест и др.), тест чреспищеводной кардиостимуляции, а также фармакологическая проба с изопротеринолом. Наиболее типичными изменениями ЭКГ во время приступа стенокардии напряжения являются субэндокардиальное повреждение и трансмуральная ишемия (снижение сегмента ST на 1 мм и более в сочетании с изменениями зубца Т+/– или –).
Субэпикардиальная ишемия миокарда передней области
По каким признакам фиксируется ишемия на ЭКГ
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ишемия на ЭКГ фиксируется с помощью специального датчика — электрокардиографа, который наносит полученные данные на бумагу в виде зубцов. Затем врач интерпретирует результаты, сопоставляя их с показателями, соответствующими норме. Если выявлена патология, которая сопровождается характерными симптомами, то назначают курс лечения.
Как возникает ишемия?
Ишемическая болезнь сердца (ИБС) возникает в связи с нарушением кровотока в миокарде. Для определения всех признаков заболевания и постановки точного диагноза используют такой метод диагностики, как электрокардиограмма. Ишемия миокарда на ЭКГ хорошо просматривается, что позволяет своевременно поставить диагноз.
Опасность развития ишемии заключается во внезапности. Поэтому она может стать причиной летального исхода. Чаще всего от ишемической болезни страдают мужчины. Это связано с тем, что женский организм вырабатывает особые гормоны, которые способны предотвратить развитие атеросклероза. Но наступление менопаузы полностью меняет гормональную картину. Поэтому развитие ишемической болезни наиболее часто встречается у женщин и мужчин в возрасте.
Врачи называют пять форм ишемической болезни сердца, каждую из которых можно выявить с помощью электрокардиограммы:
- Отсутствие болевого синдрома. Часто такую форму называют «немой». Симптомы могут отсутствовать по причине высокого болевого порога.
- Остановка сердца. Смерть наступает в связи с внезапной остановкой сердца. Причиной сердечного приступа в этом случае часто становится фибрилляция его желудочков. Возможны два варианта развития событий: успешная реанимация пациента или летальный исход.
- Стенокардия. Сопровождается сильной давящей болью в области груди. Часто эту форму заболевания провоцируют сильные эмоциональные переживания или физическое напряжение.
- Инфаркт миокарда. Характеризуется остановкой подачи крови к отделам сердца. Клетки лишены кислорода и питательных веществ, в итоге начинают отмирать.
Кардиосклероз. Заболевание развивается длительное время, на сердце начинают формироваться рубцы из отмерших клеток. Проявления гипертрофии отдельных участков сердечной ткани ведут к нарушению нормального числа сокращений миокарда.
Симптомы заболевания
Выделяют следующие яркие симптомы и признаки ишемии миокарда:
- сильная боль в грудной клетке;
- тахикардия;
- одышка;
- стенокардия;
- общее недомогание, слабость.
Ишемические изменения в сердце всегда сопровождает боль. Она может принимать острый и режущий характер, а может становиться давящей и пекущей. Но все неприятные ощущения достаточно быстро проходят. Уже через 15 минут ее интенсивность уменьшается.
Боль может переместиться в другие части тела (руку, плечо, челюсть и т. д.). Одышка может появиться во время физической активности или движения. Причина ее возникновения – нехватка кислорода в организме. Учащается сердцебиение, причем удары сердца ощущаются очень сильно. Могут возникать перебои, во время которых сердце вообще не прослушивается. У больного кружится голова, возникает слабость. Появляется тошнота, переходящая в рвоту и повышенное потоотделение.
Все симптомы вызывают дискомфорт и неприятные ощущения, но это гораздо лучше их отсутствия.
Диагностика методом ЭКГ
Метод ЭКГ при ишемии является достоверным и безопасным способом установить ее наличие. Длительность процедуры – 10 минут. Она не имеет никаких противопоказаний к проведению.
В ходе процедуры снимаются показатели ритма сердца без каких-либо облучений или воздействий на организм человека.
Этапы проведения процедуры ЭКГ при ишемической болезни сердца:
- Пациент снимает верхнюю одежду, полностью освободив грудную клетку и голень.
- На определенные места крепятся электроды на присосках с помощью специального геля.
- С помощью электродов биологическая информация подается на прибор.
- Датчик интерпретирует ее с помощью электрокардиографических данных в виде зубцов и выводит на ленту бумаги.
- Расшифровывает полученный результат лечащий врач.
В данном случае сердце человека играет роль электрического генератора. Поскольку все ткани организма имеют высокую проводимость, то это позволяет фиксировать электрические импульсы сердца. Для этого достаточно разместить на теле человека электроды.
Изменения зубца Т при ишемии
Когда развивается ишемия миокарда, все биоэлектрические процессы значительно замедляются. Это связано с тем, что калий покидает клетки. Но в самом миокарде никаких изменений не фиксируется. Врачи утверждают, что ишемия чаще возникает в эндокарде, так как его клетки намного хуже снабжаются кровью. Процесс реполяризации замедляется, что фиксируется на ЭКГ в виде нормального, но несколько расширенного зубца Т.
Нормальная амплитуда зубца Т – от 1/10 до 1/8 высоты амплитуды зубца R. Но она будет меняться в зависимости от того, где локализована ишемия. Если повреждению подверглась передняя стенка левого желудочка, то зубец будет высоким и симметричным, острый конец положителен (направлен вверх от оси). При возникновении ишемии в эпикарде передней стенки левого желудочка зубец Т отрицательный. Он также симметричен и имеет острую вершину. Такой же вид он будет иметь при возникновении повреждений в зоне эпикарда, при трансмутальной ишемии передней стенки левого желудочка, инфаркте миокарда.
Если электрод расположить на периферической зоне от трансмутальной ишемии, то зубец Т будет отображаться двухфазным и сглаженным. Также проявится субэндокардиальная ишемия, если она локализована на стенке, противоположной закрепленному электроду.
Прежде всего, хочется отметить, что ишемическая болезнь сердца или ИБС (различного рода ишемии миокарда) – это невероятно широко распространенная патология современного мира.
Именно ишемические поражения сердца, заслуженно считаются одной из главных причин смертности, а также частичной или полной утраты трудоспособности людей, проживающих в разных странах.
По частоте развития летального исхода именно ишемии миокарда, (а также иные сердечно-сосудистые патологии) занимают первое место, при этом из общего числа таких недугов на долю ишемической болезни сердца приходится более сорока процентов!
Что представляет собой рассматриваемая патология, что такое субэпикардиальная, субэндокардиальная или безболевая ишемия миокарда, в чем отличие этих форм недуга?
Как проявляют себя различные виды ишемии миокарда, какие признаки или симптомы поражения сердца должны заставить пациента обратиться к врачу? Как болезнь проявляет себя на ЭКГ? Каким может быть адекватное лечение рассматриваемой патологии. Предлагаем разобраться вместе с нами.
- Виды недуга
- Причины и механизмы развития
- Признаки патологии
- Диагностика
- Лечение и профилактика
Виды недуга
Различного рода ишемии миокарда (поражения мышечной оболочки) в кругу медиков принято называть ишемической болезнью сердца.
ИБС – это острое или хроническое состояние, патологического характера, которому свойственно абсолютное или относительное нарушение процесса кровоснабжения мышечной оболочки сердца (миокарда), возникающее вследствие патологических поражений коронарного сосудистого русла.
Иными словами ишемический инфаркт (как один из видов ИБС) – это обусловленные расстройствами кровообращения в коронарных сосудах некротические поражения миокарда, которые образуются при отсутствии равновесия: имеющийся коронарный кровоток – метаболические потребности мышцы сердца.
Проще говоря, данная патология может возникать в том случае, когда мышечной оболочке сердца требуется большее количество кислорода, нежели его приходит с кровотоком.
Патология может иметь как острый, так и хронический характер, что вполне заметно визуально и на записях ЭКГ. Классификация рассматриваемой патологии достаточно обширна и сложна.
Так на сегодняшний день медики выделяют следующие формы ишемической болезни сердца:
Внезапно возникающая коронарная гибель (при первичной остановке сердца):
- коронарная гибель с успешным спасением (реанимацией) пациента;
- развитие летального исхода.
Состояние стенокардии:
- стабильная или первично возникающая стенокардия напряжения;
- нестабильное состояние стенокардии;
- вазоспастическое состояние стенокардии.
Состояние инфаркта миокарда. С последующими нарушениями ритма, развитием постинфарктного кардиосклероза, возникновением сердечной недостаточности.
Кроме того, согласно локализации сердечной ишемии медики могут выделять: поражения субэпикардиального (с поражением эпикарда), субэндокардиального (локализация в области эндокарда) типа либо поражения перегородочной области.
Ну и, конечно, нельзя не сказать, что ишемические поражения сердца могут быть классическими, сопровождающиеся типичными симптомами или пациент может столкнуться с таким понятием, как безболевая ишемия миокарда.
При этом именно безболевая ишемия миокарда заслуженно считается наиболее коварной и опасной формой недуга, как в плане диагностики, так и последующего лечения.
к оглавлению ↑
Причины и механизмы развития
В основе состояния ИБС лежат определённые поражения миокарда (той или иной его области), обусловленные первичной недостаточностью кровоснабжения тканей, что легко регистрируется на кардиограмме – ЭКГ. Коронарная недостаточность получает возможность развиться вследствие таких обстоятельств:
Причинные факторы внутрисосудистого характера:
- сужения просвета артерии, связанные с первичным атеросклерозом;
- тромбоз (перекрытие) либо тромбоэмболия (перекрытие эмболом) артерий;
- стеноз или спазм сосудов.
Причинные факторы вне сосудистого характера:
- длительно сохраняющаяся тахикардия;
- патологическая гипертрофия сердечной мышцы;
- артериальная гипертония в анамнезе.
Понятие ишемии считается собирательным, объединяющим в себе множество самых различных патологических состояний, поражающих сердечно-сосудистую систему человека.
Как правило, любые ишемические поражения миокарда обнаруживаются и четко классифицируются после проведения ЭКГ или Эхо диагностики.
При этом все, входящие в понятие ишемия, патологии (в том числе, безболевая ишемия миокарда) соответствуют единому механизму развития. Возникновению ишемии способствует сужение (последующее перекрытие) коронарного сосуда, нескольких сосудов.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
После такого сужения сосудистого русла происходит резкого ограничения поступления артериальной крови к тканям миокарда, что и приводит к гипоксии, ишемии, последующему отмиранию (некрозу) тканей.
На ранних этапах, когда ограничение кровотока умеренное, патология может никак себя не проявлять, а симптомы или признаки недуга практически полностью отсутствовать.
Обнаруживаются первичные ишемические проблемы только после проведения ЭКГ. Тем не менее, данные стадии заболевания также требуют определенного лечения.
к оглавлению ↑
Признаки патологии
Рассматриваемая патология в различных ее вариантах может проявлять себя кардинально по-разному. Одновременно с этим существует рад симптомов, которые присущи практически любым формам ИБС.
Итак, внешние признаки надвигающегося ишемического поражения сердечных тканей могут быть следующими:
- возникновение приступообразных жгучих болей, непосредственно, в загрудинной области;
- развитие ощущения чрезмерной слабости;
- может возникать периодическая необоснованная тошнота;
- иногда пациенты жалуются на нехватку воздуха или одышку в покое.
Первичные признаки патологии также могут быть отдаленными, когда дискомфортные ощущения возникают, а затем самостоятельно исчезают, позволяя пациенту думать что – это банальное недомогание или усталость.
Кроме того, некоторые формы ишемической патологии могут никак себя не проявлять – реальные внешние признаки недуга полностью отсутствовать. В таком случае расстройства здоровья могут обнаруживаться на ЭКГ или Эхокардиографии.
к оглавлению ↑
Диагностика
Как же диагностируют проблему, особенно, если реальные внешние признаки патологии полностью отсутствуют? Диагностирование рассматриваемой патологии подразумевает под собой:
- первичный осмотр пациента;
- сбор и анализ анамнеза;
- проведение лабораторных или инструментальных исследований.
Наиболее информативными в данном случае считаются следующие инструментальные методики обследования:
- ЭКГ – стандартная электрокардиография;
- эхокардиография;
- коронарография;
- доплерография артерий;
- УЗИ сердца;
- МРТ;
- ангиография;
- холтеровское мониторирование;
- внутрипищеводная электрокардиография.
Кроме того, для обнаружения данного недуга важна лабораторная диагностика, для ишемии сердечных тканей характерно изменение показателей:
- креатинфосфокиназы;
- тропонинов;
- аминотрансферазы;
- миоглобина.
При этом наиболее распространенной методикой обнаружения ишемических патологий считается ЭКГ.
ЭКГ или электрокардиография представляет собой непрямую методику исследования, позволяющую обнаружить изменения функционирования миокарда.
Признаками развития ишемического поражения тканей на ЭКГ могут служить:
- появления патологического зубца Q;
- обнаружение отрицательного зубца Т;
- изменения зубцов QS или QR, при отрицательном зубце T.
Рассматриваемые диагностические методики позволяют оценить характер патологии и помогают в подборе адекватного специфического ее лечения.
к оглавлению ↑
Лечение и профилактика
Лечение ишемического поражения миокарда напрямую зависит от конкретной клинической формы недуга, тактика лечения, выбор режима питания и активности, назначение конкретных медикаментозных препаратов строго индивидуальны!
При различных формах патологии может требоваться:
- Первичное ограничение физической активности, а иногда постельный режим.
- Специальная диета, с ограничением соли и жиров.
Фармакологическое лечение, включающее прием: антиагрегантов (ацетилсалициловой кислоты, клопидогрела), β-адреноблокаторов (метопромола, карведилола, бисопролола), статинов и фибратов (ловастатина, розувастина, фенофибрата), нитратов (нитроглицерина).
Натуральных гиполипидемических средств (поликозанола), антикоагулянтов (гепарина), диуретиков (мочегонных средств петлевых или тиазидных диуретиков).
Ингибиторов ангиотензинпревращающих ферментов (Эналаприла, каптоприла), антиаритмических препаратов (амиодарона), метаболических цитопротекторов, антиоксидантов, иногда даже антибиотиков.
- Проведение эндоваскулярной коронароангиопластики (балонной ангиопластики или стентирования), в качестве современного чрез-просветного лечения.
- Полноценное хирургическое лечение, позволяющее нормализовать коронарный кровоток. Прежде всего, мы говорим о процедуре аортокоронарного шунтирования.
Помимо этого, терапия при ишемических поражениях сердечной мышцы может включать: гирудотерапию, фито лечение, ударно-волновые или квантовые методики, методику использования стволовых клеток и пр.
Профилактика рассматриваемого недуга включает:
- полный отказ от никотина и больших доз алкоголя;
- нормализацию питания;
- умеренное увеличение физической активности;
- коррекцию психоэмоционального фона.
Кстати сказать, для профилактики описанных проблем невероятно важно контролировать режим сна и отдыха.
Нормализовать ночной сон, избавиться от храпения и просто получить удовольствие от сна можно при помощи медицинской подушки «Здоров». Ну и конечно, в возрасте старше сорока лет всем людям необходимы регулярные профилактические посещения кардиолога, позволяющие своевременно распознать недуг!
- У Вас часто возникают неприятные ощущения в области сердца (боль, покалывание, сжимание)?
- Внезапно можете почувствовать слабость и усталость…
- Постоянно ощущается повышенное давление…
- Об одышке после малейшего физического напряжения и нечего говорить…
- И Вы уже давно принимаете кучу лекарств, сидите на диете и следите за весом …
Но судя по тому, что вы читаете эти строки – победа не на Вашей стороне. Именно поэтому мы рекомендуем прочитать историю Ольги Маркович, которая нашла эффективное средство от сердечно-сосудистых заболеваний. Читать далее >>>
Синдром ранней реполяризации желудочков
Впервые такой электрокардиографический феномен, как синдром ранней реполяризации желудочков, был обнаружен в середине XX века. Долгие годы он рассматривался кардиологами только как ЭКГ-феномен, который не оказывает никакого влияния на работу сердца. Но в последние годы этот синдром начал все чаще обнаруживаться у молодых людей, подростков и детей.
По данным мировой статистики, он наблюдается у 1-8,2% населения, и в группу риска попадают пациенты с патологиями сердца, которая сопровождается расстройствами сердечной деятельности, больные с диспластическими коллагенозами и темнокожие мужчины до 35 лет. Выявлен и тот факт, что этот ЭКГ-феномен в большинстве случаев выявляется у лиц, которые активно занимаются спортом.
Рядом исследований был подтвержден факт, что синдром ранней реполяризации желудочков, особенно если он сопровождается эпизодами обмороков сердечного происхождения, увеличивает риск наступления внезапной коронарной смерти. Также этот феномен часто сочетается с развитием наджелудочковых аритмий, ухудшением гемодинамики и при прогрессировании приводит к сердечной недостаточности. Именно поэтому синдром ранней реполяризации желудочков привлек внимание кардиологов.
В нашей статье мы ознакомим вас с причинами, симптомами, методами диагностики и лечения синдрома ранней реполяризации желудочков. Эти знания помогут вам адекватно отнестись к его выявлению и принять необходимые меры по предупреждению осложнений.
Что такое синдром ранней реполяризации желудочков?
Этот ЭКГ-феномен сопровождается появлением таких нехарактерных изменений на ЭКГ кривой:
- псевдокоронарное поднятие (элевация) сегмента ST над изолинией в грудных отведениях;
- дополнительные волны J в конце комплекса QRS;
- смещение влево электрической оси.
По наличию сопутствующих патологий синдром ранней реполяризации может быть:
- с поражениями сердца, сосудов и других систем;
- без поражений сердца, сосудов и других систем.
По своей выраженности ЭКГ-феномен может быть:
- минимальным – 2-3 ЭКГ-отведения с признаками синдрома;
- умеренным – 4-5 ЭКГ-отведения с признаками синдрома;
- максимальным – 6 и более ЭКГ-отведений с признаками синдрома.
По своему постоянству синдром ранней реполяризации желудочков может быть:
- постоянным;
- преходящим.
Причины
Пока кардиологи не знают точной причины развития синдрома ранней реполяризации желудочков. Он выявляется и у абсолютно здоровых людей, и у лиц с различными патологиями. Но многие врачи выделяют некоторые неспецифические факторы, которые могут способствовать появлению этого ЭКГ-феномена:
- передозировка или длительный прием адреномиметиков;
- диспластические коллагенозы, сопровождающиеся появлением добавочных хорд в желудочках;
- врожденная (семейная) гиперлипидемия, приводящая к атеросклерозу сердца;
- гипертрофическая обструктивная кардиомиопатия;
- врожденные или приобретенные пороки сердца;
- переохлаждения.
Сейчас ведутся исследования о возможной наследственной природе этого ЭКГ-феномена, но пока данных о возможной генетической причине не выявлено.
Патогенез ранней реполяризации желудочков заключается в активации дополнительных аномальных путей, передающих электроимпульс, и нарушении проведения импульсов по проводящим путям, которые направляются от предсердий к желудочкам. Зазубрина в конце комплекса QRS является отсроченной дельта-волной, а сокращение интервала P-Q, наблюдающееся у большинства пациентов, указывает на активацию аномальных путей передачи нервного импульса.
Кроме этого, ранняя реполяризация желудочков развивается вследствие дисбаланса между деполяризацией и реполяризацией в миокардиальных структурах базальных отделов и верхушки сердца. При этом ЭКГ-феномене реполяризация становится значительно ускоренной.
Кардиологами была выявлена четкая взаимосвязь синдрома ранней реполяризации желудочков с дисфункциями нервной системы. При проведении дозированной физической нагрузки и лекарственной пробы с Изопротеренолом у пациента наблюдается нормализация кривой ЭКГ, а во время ночного сна ЭКГ-показатели ухудшаются.
Также во время испытаний было выявлено, что синдром ранней реполяризации прогрессирует при гиперкальциемии и гиперкалиемии. Этот факт указывает на то, что электролитный дисбаланс в организме может провоцировать данный ЭКГ-феномен.
Симптомы
Данный ЭКГ-феномен может существовать длительное время и не вызывать никаких симптомов. Однако нередко такой фон способствует возникновению угрожающих жизни аритмий.
Для выявления специфических симптомов ранней реполяризации желудочков проводилось множество масштабных исследований, но все они не принесли результатов. Характерные для феномена нарушения ЭКГ выявляются и у абсолютно здоровых людей, которые не предъявляют никаких жалоб, и среди больных с кардиальными и другими патологиями, предъявляющих жалобы только на основное заболевание.
У многих пациентов с ранней реполяризацией желудочков изменения в проводящей системе провоцируют различные аритмии:
- фибрилляцию желудочков;
- желудочковую экстрасистолию;
- наджелудочковую тахиаритмию;
- другие формы тахиаритмий.
Такие аритмогенные осложнения этого ЭКГ-феномена представляют весомую угрозу здоровью и жизни больного и часто провоцируют летальный исход. По данным мировой статистики большое количество смертей, вызванных асистолией при фибрилляции желудочков, возникало именно на фоне ранней реполяризации желудочков.
У половины пациентов с этим синдромом наблюдается систолическая и диастолическая дисфункция сердца, которая приводит к появлению центральных гемодинамических нарушений. У больного может развиваться одышка, отек легких, гипертонический криз или кардиогенный шок.
Синдром ранней реполяризации желудочков, особенно у детей и подростков с нейроциркуляторной дистонией, часто сочетается с синдромами (тахикардиальным, ваготоническим, дистрофическим или гиперамфотоническим), вызванными влиянием на гипоталамо-гипофизарную систему гуморальных факторов.
ЭКГ-феномен у детей и подростков
В последние годы количество детей и подростков с синдромом ранней реполяризации желудочков увеличивается. Несмотря на то, что сам синдром не вызывает выраженных нарушений со стороны сердца, таким детям обязательно необходимо пройти всестороннее обследование, которое позволит выявить причину ЭКГ-феномена и возможные сопутствующие заболевания. Для диагностики ребенку назначают:
- анализы мочи и крови;
- ЭКГ;
- ЭХО-КГ.
При отсутствии патологий сердца медикаментозная терапия не назначается. Родителям ребенка рекомендуют:
- диспансерное наблюдение у кардиолога с проведением ЭКГ и ЭХО-КГ один раз в полгода;
- исключить стрессовые ситуации;
- ограничить чрезмерную физическую активность;
- обогатить ежедневное меню продуктами, богатыми полезными для сердца витаминами и минералами.
При выявлении аритмий ребенку, помимо вышеперечисленных рекомендаций, назначаются антиаритмические, энерготропные и магнийсодержащие препараты.
Диагностика
Электрокардиография — это основной метод диагностики синдрома ранней реполяризации желудочков.
Диагноз «синдром ранней реполяризации желудочков» может быть поставлен на основании ЭКГ-исследования. Основными признаками этого феномена являются такие отклонения:
- смещение выше изолинии более, чем на 3 мм сегмента ST;
- удлинение комплекса QRS;
- в грудных отведениях одновременное нивелирование S и увеличение R зубца;
- асимметричные высокие волны T;
- смещение влево электрической оси.
Для более детального обследования пациентам назначают:
- ЭКГ с физической и медикаментозной нагрузкой;
- суточный мониторинг по Холтеру;
- ЭХО-КГ;
- анализы мочи и крови.
После выявления синдрома ранней реполяризации больным рекомендуется постоянно предоставлять врачу прошлые результаты ЭКГ, т. к. изменения ЭКГ могут ошибочно приниматься за эпизод коронарной недостаточности. Отличить этот феномен от инфаркта миокарда можно по постоянству характерных изменений на электрокардиограмме и по отсутствию типичной иррадиирущей боли за грудиной.
Лечение
При выявлении синдрома ранней реполяризации, который не сопровождается патологиями сердца, пациенту не назначается медикаментозная терапия. Таким людям рекомендуется:
- Исключение интенсивных физических нагрузок.
- Предупреждение стрессовых ситуаций.
- Введение в ежедневное меню продуктов, богатых калием, магнием и витаминами группы В (орехи, сырые овощи и фрукты, соя и морская рыба).
Если у больного с этим ЭКГ-феноменом выявляются сердечные патологии (коронарный синдром, аритмии), то назначаются такие лекарственные препараты:
- энерготропные средства: Карнитин, Кудесан, Нейровитан;
- антиаритмические средства: Этмозин, Хинидина сульфат, Новокаинамид.
При неэффективности медикаментозной терапии больному может рекомендоваться выполнение малоинвазивной операции при помощи катетерной радиочастотной аблации. Эта хирургическая методика позволяет устранить пучок аномальных проводящих путей, которые вызывают аритмию при синдроме ранней реполяризации желудочков. Такая операция должна назначаться с осторожностью и после исключения всех рисков, т. к. она может сопровождаться тяжелыми осложнениями (ТЭЛА, повреждение коронарных сосудов, тампонада сердца).
В некоторых случаях ранняя реполяризация желудочков сопровождается неоднократными эпизодами фибрилляции желудочков. Такие жизнеугрожающие осложнения становятся поводом для проведения операции по имплантации кардиовертера-дефибриллятора. Благодаря прогрессу в кардиохирургии, операция может выполняться по малоинвазивной методике, а имплантация кардиовертера-дефибриллятора III поколения не вызывает никаких побочных реакций и хорошо переносится всеми пациентами.
Выявление синдрома ранней реполяризации желудочков всегда нуждается в проведении комплексной диагностики и диспансерном наблюдении у врача-кардиолога. Соблюдение ряда ограничений в физической активности, коррекция ежедневного меню и исключение психоэмоциональных нагрузок показано всем пациентам с этим ЭКГ-феноменом. При выявлении сопутствующих патологий и жизнеугрожающих аритмий больным назначается медикаментозная терапия, позволяющая предотвратить развитие тяжелых осложнений. В ряде случаев больному может быть показано хирургическое лечение.
Гипертрофия левого предсердия: причины, симптомы, диагностика Левое предсердие получает кровь, обогащенную кислородом, из легочных вен. При сокращении предсердия кровь попадает в полость левого желудочка, откуда …
Гипертрофия левого желудочка на ЭКГ: рекомендации кардиолога Левый желудочек – отдел сердца, при сокращении которого кровь выбрасывается в аорту. Это главная камера сердца, обеспечивающая кровоток во всем органи…
Гипертрофия правого предсердия: причины, симптомы, диагностика Гипертрофия правого предсердия (ГПП) – термин, обозначающий увеличение этого отдела сердца. Напомним, что в правое предсердие попадает венозная кровь…
Как расшифровать кардиограмму сердца? Формирование заключения по электрокардиограмме (ЭКГ) проводит врач функциональной диагностики или кардиолог. Это непростой диагностический процесс, тр…
Субэпикардиальная ишемия миокарда нижней области что это
По каким признакам фиксируется ишемия на ЭКГ
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ишемия на ЭКГ фиксируется с помощью специального датчика — электрокардиографа, который наносит полученные данные на бумагу в виде зубцов. Затем врач интерпретирует результаты, сопоставляя их с показателями, соответствующими норме. Если выявлена патология, которая сопровождается характерными симптомами, то назначают курс лечения.
Как возникает ишемия?
Ишемическая болезнь сердца (ИБС) возникает в связи с нарушением кровотока в миокарде. Для определения всех признаков заболевания и постановки точного диагноза используют такой метод диагностики, как электрокардиограмма. Ишемия миокарда на ЭКГ хорошо просматривается, что позволяет своевременно поставить диагноз.
Опасность развития ишемии заключается во внезапности. Поэтому она может стать причиной летального исхода. Чаще всего от ишемической болезни страдают мужчины. Это связано с тем, что женский организм вырабатывает особые гормоны, которые способны предотвратить развитие атеросклероза. Но наступление менопаузы полностью меняет гормональную картину. Поэтому развитие ишемической болезни наиболее часто встречается у женщин и мужчин в возрасте.
Врачи называют пять форм ишемической болезни сердца, каждую из которых можно выявить с помощью электрокардиограммы:
- Отсутствие болевого синдрома. Часто такую форму называют «немой». Симптомы могут отсутствовать по причине высокого болевого порога.
- Остановка сердца. Смерть наступает в связи с внезапной остановкой сердца. Причиной сердечного приступа в этом случае часто становится фибрилляция его желудочков. Возможны два варианта развития событий: успешная реанимация пациента или летальный исход.
- Стенокардия. Сопровождается сильной давящей болью в области груди. Часто эту форму заболевания провоцируют сильные эмоциональные переживания или физическое напряжение.
- Инфаркт миокарда. Характеризуется остановкой подачи крови к отделам сердца. Клетки лишены кислорода и питательных веществ, в итоге начинают отмирать.
Кардиосклероз. Заболевание развивается длительное время, на сердце начинают формироваться рубцы из отмерших клеток. Проявления гипертрофии отдельных участков сердечной ткани ведут к нарушению нормального числа сокращений миокарда.
Симптомы заболевания
Выделяют следующие яркие симптомы и признаки ишемии миокарда:
- сильная боль в грудной клетке;
- тахикардия;
- одышка;
- стенокардия;
- общее недомогание, слабость.
Ишемические изменения в сердце всегда сопровождает боль. Она может принимать острый и режущий характер, а может становиться давящей и пекущей. Но все неприятные ощущения достаточно быстро проходят. Уже через 15 минут ее интенсивность уменьшается.
Боль может переместиться в другие части тела (руку, плечо, челюсть и т. д.). Одышка может появиться во время физической активности или движения. Причина ее возникновения – нехватка кислорода в организме. Учащается сердцебиение, причем удары сердца ощущаются очень сильно. Могут возникать перебои, во время которых сердце вообще не прослушивается. У больного кружится голова, возникает слабость. Появляется тошнота, переходящая в рвоту и повышенное потоотделение.
Все симптомы вызывают дискомфорт и неприятные ощущения, но это гораздо лучше их отсутствия.
Диагностика методом ЭКГ
Метод ЭКГ при ишемии является достоверным и безопасным способом установить ее наличие. Длительность процедуры – 10 минут. Она не имеет никаких противопоказаний к проведению.
В ходе процедуры снимаются показатели ритма сердца без каких-либо облучений или воздействий на организм человека.
Этапы проведения процедуры ЭКГ при ишемической болезни сердца:
- Пациент снимает верхнюю одежду, полностью освободив грудную клетку и голень.
- На определенные места крепятся электроды на присосках с помощью специального геля.
- С помощью электродов биологическая информация подается на прибор.
- Датчик интерпретирует ее с помощью электрокардиографических данных в виде зубцов и выводит на ленту бумаги.
- Расшифровывает полученный результат лечащий врач.
В данном случае сердце человека играет роль электрического генератора. Поскольку все ткани организма имеют высокую проводимость, то это позволяет фиксировать электрические импульсы сердца. Для этого достаточно разместить на теле человека электроды.
Изменения зубца Т при ишемии
Когда развивается ишемия миокарда, все биоэлектрические процессы значительно замедляются. Это связано с тем, что калий покидает клетки. Но в самом миокарде никаких изменений не фиксируется. Врачи утверждают, что ишемия чаще возникает в эндокарде, так как его клетки намного хуже снабжаются кровью. Процесс реполяризации замедляется, что фиксируется на ЭКГ в виде нормального, но несколько расширенного зубца Т.
Нормальная амплитуда зубца Т – от 1/10 до 1/8 высоты амплитуды зубца R. Но она будет меняться в зависимости от того, где локализована ишемия. Если повреждению подверглась передняя стенка левого желудочка, то зубец будет высоким и симметричным, острый конец положителен (направлен вверх от оси). При возникновении ишемии в эпикарде передней стенки левого желудочка зубец Т отрицательный. Он также симметричен и имеет острую вершину. Такой же вид он будет иметь при возникновении повреждений в зоне эпикарда, при трансмутальной ишемии передней стенки левого желудочка, инфаркте миокарда.
Если электрод расположить на периферической зоне от трансмутальной ишемии, то зубец Т будет отображаться двухфазным и сглаженным. Также проявится субэндокардиальная ишемия, если она локализована на стенке, противоположной закрепленному электроду.
Синдром ранней реполяризации желудочков
Впервые такой электрокардиографический феномен, как синдром ранней реполяризации желудочков, был обнаружен в середине XX века. Долгие годы он рассматривался кардиологами только как ЭКГ-феномен, который не оказывает никакого влияния на работу сердца. Но в последние годы этот синдром начал все чаще обнаруживаться у молодых людей, подростков и детей.
По данным мировой статистики, он наблюдается у 1-8,2% населения, и в группу риска попадают пациенты с патологиями сердца, которая сопровождается расстройствами сердечной деятельности, больные с диспластическими коллагенозами и темнокожие мужчины до 35 лет. Выявлен и тот факт, что этот ЭКГ-феномен в большинстве случаев выявляется у лиц, которые активно занимаются спортом.
Рядом исследований был подтвержден факт, что синдром ранней реполяризации желудочков, особенно если он сопровождается эпизодами обмороков сердечного происхождения, увеличивает риск наступления внезапной коронарной смерти. Также этот феномен часто сочетается с развитием наджелудочковых аритмий, ухудшением гемодинамики и при прогрессировании приводит к сердечной недостаточности. Именно поэтому синдром ранней реполяризации желудочков привлек внимание кардиологов.
В нашей статье мы ознакомим вас с причинами, симптомами, методами диагностики и лечения синдрома ранней реполяризации желудочков. Эти знания помогут вам адекватно отнестись к его выявлению и принять необходимые меры по предупреждению осложнений.
Что такое синдром ранней реполяризации желудочков?
Этот ЭКГ-феномен сопровождается появлением таких нехарактерных изменений на ЭКГ кривой:
- псевдокоронарное поднятие (элевация) сегмента ST над изолинией в грудных отведениях;
- дополнительные волны J в конце комплекса QRS;
- смещение влево электрической оси.
По наличию сопутствующих патологий синдром ранней реполяризации может быть:
- с поражениями сердца, сосудов и других систем;
- без поражений сердца, сосудов и других систем.
По своей выраженности ЭКГ-феномен может быть:
- минимальным – 2-3 ЭКГ-отведения с признаками синдрома;
- умеренным – 4-5 ЭКГ-отведения с признаками синдрома;
- максимальным – 6 и более ЭКГ-отведений с признаками синдрома.
По своему постоянству синдром ранней реполяризации желудочков может быть:
- постоянным;
- преходящим.
Причины
Пока кардиологи не знают точной причины развития синдрома ранней реполяризации желудочков. Он выявляется и у абсолютно здоровых людей, и у лиц с различными патологиями. Но многие врачи выделяют некоторые неспецифические факторы, которые могут способствовать появлению этого ЭКГ-феномена:
- передозировка или длительный прием адреномиметиков;
- диспластические коллагенозы, сопровождающиеся появлением добавочных хорд в желудочках;
- врожденная (семейная) гиперлипидемия, приводящая к атеросклерозу сердца;
- гипертрофическая обструктивная кардиомиопатия;
- врожденные или приобретенные пороки сердца;
- переохлаждения.
Сейчас ведутся исследования о возможной наследственной природе этого ЭКГ-феномена, но пока данных о возможной генетической причине не выявлено.
Патогенез ранней реполяризации желудочков заключается в активации дополнительных аномальных путей, передающих электроимпульс, и нарушении проведения импульсов по проводящим путям, которые направляются от предсердий к желудочкам. Зазубрина в конце комплекса QRS является отсроченной дельта-волной, а сокращение интервала P-Q, наблюдающееся у большинства пациентов, указывает на активацию аномальных путей передачи нервного импульса.
Кроме этого, ранняя реполяризация желудочков развивается вследствие дисбаланса между деполяризацией и реполяризацией в миокардиальных структурах базальных отделов и верхушки сердца. При этом ЭКГ-феномене реполяризация становится значительно ускоренной.
Кардиологами была выявлена четкая взаимосвязь синдрома ранней реполяризации желудочков с дисфункциями нервной системы. При проведении дозированной физической нагрузки и лекарственной пробы с Изопротеренолом у пациента наблюдается нормализация кривой ЭКГ, а во время ночного сна ЭКГ-показатели ухудшаются.
Также во время испытаний было выявлено, что синдром ранней реполяризации прогрессирует при гиперкальциемии и гиперкалиемии. Этот факт указывает на то, что электролитный дисбаланс в организме может провоцировать данный ЭКГ-феномен.
Симптомы
Данный ЭКГ-феномен может существовать длительное время и не вызывать никаких симптомов. Однако нередко такой фон способствует возникновению угрожающих жизни аритмий.
Для выявления специфических симптомов ранней реполяризации желудочков проводилось множество масштабных исследований, но все они не принесли результатов. Характерные для феномена нарушения ЭКГ выявляются и у абсолютно здоровых людей, которые не предъявляют никаких жалоб, и среди больных с кардиальными и другими патологиями, предъявляющих жалобы только на основное заболевание.
У многих пациентов с ранней реполяризацией желудочков изменения в проводящей системе провоцируют различные аритмии:
- фибрилляцию желудочков;
- желудочковую экстрасистолию;
- наджелудочковую тахиаритмию;
- другие формы тахиаритмий.
Такие аритмогенные осложнения этого ЭКГ-феномена представляют весомую угрозу здоровью и жизни больного и часто провоцируют летальный исход. По данным мировой статистики большое количество смертей, вызванных асистолией при фибрилляции желудочков, возникало именно на фоне ранней реполяризации желудочков.
У половины пациентов с этим синдромом наблюдается систолическая и диастолическая дисфункция сердца, которая приводит к появлению центральных гемодинамических нарушений. У больного может развиваться одышка, отек легких, гипертонический криз или кардиогенный шок.
Синдром ранней реполяризации желудочков, особенно у детей и подростков с нейроциркуляторной дистонией, часто сочетается с синдромами (тахикардиальным, ваготоническим, дистрофическим или гиперамфотоническим), вызванными влиянием на гипоталамо-гипофизарную систему гуморальных факторов.
ЭКГ-феномен у детей и подростков
В последние годы количество детей и подростков с синдромом ранней реполяризации желудочков увеличивается. Несмотря на то, что сам синдром не вызывает выраженных нарушений со стороны сердца, таким детям обязательно необходимо пройти всестороннее обследование, которое позволит выявить причину ЭКГ-феномена и возможные сопутствующие заболевания. Для диагностики ребенку назначают:
- анализы мочи и крови;
- ЭКГ;
- ЭХО-КГ.
При отсутствии патологий сердца медикаментозная терапия не назначается. Родителям ребенка рекомендуют:
- диспансерное наблюдение у кардиолога с проведением ЭКГ и ЭХО-КГ один раз в полгода;
- исключить стрессовые ситуации;
- ограничить чрезмерную физическую активность;
- обогатить ежедневное меню продуктами, богатыми полезными для сердца витаминами и минералами.
При выявлении аритмий ребенку, помимо вышеперечисленных рекомендаций, назначаются антиаритмические, энерготропные и магнийсодержащие препараты.
Диагностика
Электрокардиография — это основной метод диагностики синдрома ранней реполяризации желудочков.
Диагноз «синдром ранней реполяризации желудочков» может быть поставлен на основании ЭКГ-исследования. Основными признаками этого феномена являются такие отклонения:
- смещение выше изолинии более, чем на 3 мм сегмента ST;
- удлинение комплекса QRS;
- в грудных отведениях одновременное нивелирование S и увеличение R зубца;
- асимметричные высокие волны T;
- смещение влево электрической оси.
Для более детального обследования пациентам назначают:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- ЭКГ с физической и медикаментозной нагрузкой;
- суточный мониторинг по Холтеру;
- ЭХО-КГ;
- анализы мочи и крови.
После выявления синдрома ранней реполяризации больным рекомендуется постоянно предоставлять врачу прошлые результаты ЭКГ, т. к. изменения ЭКГ могут ошибочно приниматься за эпизод коронарной недостаточности. Отличить этот феномен от инфаркта миокарда можно по постоянству характерных изменений на электрокардиограмме и по отсутствию типичной иррадиирущей боли за грудиной.
Лечение
При выявлении синдрома ранней реполяризации, который не сопровождается патологиями сердца, пациенту не назначается медикаментозная терапия. Таким людям рекомендуется:
- Исключение интенсивных физических нагрузок.
- Предупреждение стрессовых ситуаций.
- Введение в ежедневное меню продуктов, богатых калием, магнием и витаминами группы В (орехи, сырые овощи и фрукты, соя и морская рыба).
Если у больного с этим ЭКГ-феноменом выявляются сердечные патологии (коронарный синдром, аритмии), то назначаются такие лекарственные препараты:
- энерготропные средства: Карнитин, Кудесан, Нейровитан;
- антиаритмические средства: Этмозин, Хинидина сульфат, Новокаинамид.
При неэффективности медикаментозной терапии больному может рекомендоваться выполнение малоинвазивной операции при помощи катетерной радиочастотной аблации. Эта хирургическая методика позволяет устранить пучок аномальных проводящих путей, которые вызывают аритмию при синдроме ранней реполяризации желудочков. Такая операция должна назначаться с осторожностью и после исключения всех рисков, т. к. она может сопровождаться тяжелыми осложнениями (ТЭЛА, повреждение коронарных сосудов, тампонада сердца).
В некоторых случаях ранняя реполяризация желудочков сопровождается неоднократными эпизодами фибрилляции желудочков. Такие жизнеугрожающие осложнения становятся поводом для проведения операции по имплантации кардиовертера-дефибриллятора. Благодаря прогрессу в кардиохирургии, операция может выполняться по малоинвазивной методике, а имплантация кардиовертера-дефибриллятора III поколения не вызывает никаких побочных реакций и хорошо переносится всеми пациентами.
Выявление синдрома ранней реполяризации желудочков всегда нуждается в проведении комплексной диагностики и диспансерном наблюдении у врача-кардиолога. Соблюдение ряда ограничений в физической активности, коррекция ежедневного меню и исключение психоэмоциональных нагрузок показано всем пациентам с этим ЭКГ-феноменом. При выявлении сопутствующих патологий и жизнеугрожающих аритмий больным назначается медикаментозная терапия, позволяющая предотвратить развитие тяжелых осложнений. В ряде случаев больному может быть показано хирургическое лечение.
Гипертрофия левого предсердия: причины, симптомы, диагностика Левое предсердие получает кровь, обогащенную кислородом, из легочных вен. При сокращении предсердия кровь попадает в полость левого желудочка, откуда …
Гипертрофия левого желудочка на ЭКГ: рекомендации кардиолога Левый желудочек – отдел сердца, при сокращении которого кровь выбрасывается в аорту. Это главная камера сердца, обеспечивающая кровоток во всем органи…
Гипертрофия правого предсердия: причины, симптомы, диагностика Гипертрофия правого предсердия (ГПП) – термин, обозначающий увеличение этого отдела сердца. Напомним, что в правое предсердие попадает венозная кровь…
Как расшифровать кардиограмму сердца? Формирование заключения по электрокардиограмме (ЭКГ) проводит врач функциональной диагностики или кардиолог. Это непростой диагностический процесс, тр…
