МЦ «Країна Здоров’я» — Причина болей в грудной клетке: невралгия или сердце?
До поры до времени перспектива сердечных заболеваний кажется большинству из нас отдаленной и туманной. Но рано или поздно практически каждый сталкивается с крайне неприятным ощущением – внезапной болью в груди. Утешиться мыслью о том, что для инфаркта еще не настал час, вряд ли получится: если человек впечатлительный, он, как правило, испытает чувство паники. А между тем с сердечными болями легко спутать боли невралгического характера.
Как отличить один тип боли от другого, почему возникают невралгия и боль в груди и как поддерживать свое здоровье.
Симптомы боли в груди: сходство и различия
Люди, не любящие обращаться к врачам (особенно это касается мужчин), зачастую предпочитают перетерпеть приступ, купируя его обезболивающим препаратом. Но цена ошибки в вопросе боли в груди непомерно высока: если вовремя не обратиться за помощью при инфаркте, исход может оказаться летальным
С другой стороны, многие первым делом и грешат на сердце – ведь в груди располагается именно оно, а межреберная невралгия, в теории, должна ощущаться сбоку, между ребер? На деле локализация болевых ощущений может быть различной, кроме того, боль иногда отдается и в руку, и в спину.
Главным отличием сердечного приступа от невралгии является продолжительность. Приступы межреберной невралгии бывают довольно длительными, до нескольких суток. Сердечные же боли короткие – например, приступ стенокардии длится 5-10 минут.
Невралгические боли носят острый характер, а стенокардическая боль – тупая, жгущая, с нехваткой воздуха. В старину стенокардию называли «грудной жабой» именно из-за ощущения, что на груди сидит тяжелая и холодная жаба. Боль при стенокардии распространяется на всю область грудной клетки, человек затрудняется указать, где конкретно у него болит. При невралгии же обычно удается точно локализовать основное место боли.
Другой очень характерный для невралгии признак – уменьшение или увеличение интенсивности болей в зависимости от положения тела, вдоха-выдоха. Сердечная же боль не зависит от положения тела, за одним исключением – при инфаркте миокарда во время движения она усиливается.
Таблетка нитроглицерина может купировать приступ сердечных болей, но не остановит развитие инфаркта. Поэтому если боль после приема нитроглицерина продолжается, необходимо немедленно вызвать скорую помощь.
Поэтому если боль после приема нитроглицерина продолжается, необходимо немедленно вызвать скорую помощь.
Почему возникают боли в груди?
Закономерный вопрос: если со здоровьем все было в относительном порядке, почему сразу возникают приступы с высокой интенсивностью? На самом деле редко кто регулярно обследуется у кардиолога. Большинство случаев стенокардии – это так называемая стенокардия напряжения, которая возникает после физических или эмоциональных нагрузок. Если же приступ произошел после сна, это стенокардия покоя.
Собственно, стенокардия – это нарушение кровоснабжения в сердечной мышце человека. Такое постоянное кислородное голодание приводит к развитию ишемической болезни сердца и к инфаркту. Основными факторами риска здесь являются:
— артериальная гипертензия;
— нарушение жирового обмена и атеросклероз;
— нарушение углеводного обмена и повышение уровня сахара в крови;
— врожденный или приобретенный порок сердца.
Межреберная невралгия – это боль, проходящая по стволу и ветвям какого-либо из межреберных нервов (их 11 пар, а 12-я пара – это подреберные нервы). Возникает она из-за сдавливания, раздражения или воспаления нерва. Причин появления невралгии очень много – и проблемы с позвоночником (остеохондроз, смещения и грыжи межпозвоночных дисков), и инфекции (включая грипп), и радикулит, неврит, и травмы, переохлаждения, и избыточный тонус мышц…
Возникает она из-за сдавливания, раздражения или воспаления нерва. Причин появления невралгии очень много – и проблемы с позвоночником (остеохондроз, смещения и грыжи межпозвоночных дисков), и инфекции (включая грипп), и радикулит, неврит, и травмы, переохлаждения, и избыточный тонус мышц…
К каким врачам обращаться за помощью?
Если вы обратились за неотложной помощью, врачи помогут сориентироваться в этом вопросе, исключив или подтвердив проблемы с сердцем. Если у вас был приступ стенокардии, то без обследования у кардиолога не обойтись. Впрочем, даже если приступ оказался невралгией, кардиолога посетить стоит.
С невралгией ситуация несколько сложнее – прежде всего нужно посетить невролога, сделать рентгенограмму или пройти томографию. После того, как причина будет выяснена, врач сможет дать дальнейшие рекомендации по лечению или направить на консультацию к другому специалисту, например остеопату.
Боли в груди: что делать
Сперва – минимизировать любую физическую нагрузку и сесть или лечь. Нередко лечь ровно не получается – в таком случае следует занять полулежачее положение, положив под спину подушки. Нужно обеспечить приток свежего воздуха в помещение, расстегнуть воротник одежды. Если причина боли непонятна, надо сразу принять 1-2 таблетки нитроглицерина. (Помните, что нитроглицерин может резко понизить давление.) Если его не оказалось – хотя бы валидол, валокордин или аналоги. Чтобы успокоиться, стоит дополнительно выпить валериану или корвалол.
Нередко лечь ровно не получается – в таком случае следует занять полулежачее положение, положив под спину подушки. Нужно обеспечить приток свежего воздуха в помещение, расстегнуть воротник одежды. Если причина боли непонятна, надо сразу принять 1-2 таблетки нитроглицерина. (Помните, что нитроглицерин может резко понизить давление.) Если его не оказалось – хотя бы валидол, валокордин или аналоги. Чтобы успокоиться, стоит дополнительно выпить валериану или корвалол.
Если боль не проходит в течение 10-15 минут, не ждите и вызывайте скорую помощь. Если же боль острая, не изменяющаяся при перемене положения тела, скорую нужно вызвать немедленно.
При приступе невралгии можно принять обезболивающие препараты, укутать грудь теплым шарфом, использовать мази, имеющие разогревающий и болеутоляющий эффект.
В дальнейшем врач может назначить сеансы физиотерапии, новокаиновые блокады нервов, иглоукалывание. Если причиной повторяющихся приступов невралгии является остеохондроз, то желательно обратиться за помощью к мануальному терапевту, посещать лечебный массаж и гимнастику.
Постарайтесь сохранять спокойствие при приступе боли в груди, но ни в коем случае не пренебрегайте потом обследованием у врачей, если даже вам кажется, что приступ прошел бесследно.
Где прячется хитрая межреберная невралгия / Здоровье / Независимая газета
В медицинской практике нередки случаи, когда истинный недуг маскируется под другие заболевания
Нередко предвестником недуга становится спазм. Фото Depositphotos/PhotoXPress.ru
Термин «невралгия» в переводе с греческого означает интенсивную боль, распространяющуюся по ходу ствола нерва или его ветвей. Допустим, человеку кажется, что его беспокоят боли в сердце, а в результате обследования выясняется, что у него – межреберная невралгия. В данном случае она обусловлена раздражением или сдавливанием нервов, расположенных между ребрами.
Причиной межреберной невралгии могут быть также травма в области груди и спины, резкая физическая нагрузка, длительное пребывание в неудобной позе или на сквозняке. К провоцирующим факторам относятся переохлаждение, стрессы, нарушение обмена веществ, дефицит витаминов группы В, простудные заболевания и грипп. Во всех этих случаях создается очаг воспаления в грудной клетке.
Основной признак болезни – боль. Но нередко предвестником недуга является спазм в области грудной клетки, которому многие люди не придают серьезного значения. А боль – жгучая или ноющая – приходит позже. Она распространяется по межреберным промежуткам и может быть приступообразной или постоянной. Важной диагностической особенностью ее считается спазматический характер. Кроме того, она бывает прицельной, например, дает о себе знать в области сердца, под лопаткой или в пояснице. Из сопутствующих симптомов следует отметить напряжение и подергивание мышц спины, онемение по ходу межреберных нервов, покраснение или, наоборот, бледность кожи.
Межреберную невралгию называют еще «хитрой» болезнью. Дело в том, что в зависимости от локализации боли она может, например, имитировать заболевание легких, опоясывающий лишай или даже почечную колику. Но особенно часто ее путают со стенокардией – одной из форм ишемической болезни сердца. Что в этой связи важно знать?
При невралгии боль в груди часто не отпускает человека ни днем, ни ночью. Она локализуется справа или слева между ребрами, имеет точечное или небольшое по площади проявление (человек может пальцем указать, где у него болит), усиливается при прощупывании межреберных промежутков, перемене положения тела, ходьбе, глубоком вдохе или выдохе, кашле, чихании.
Иное дело приступ стенокардии, который зачастую обусловлен физической нагрузкой, длится примерно 10–15 минут и проходит после приема назначенного врачом лекарства. Сердечная боль, как правило, локализуется в центре грудины, иногда отдает в левую руку, но в отличие от невралгической не носит точечного характера. Скажем, если спросить человека, где у него болит, он укажет на всю область груди. Кроме того, боль при стенокардии не изменяется при глубоком вдохе и выдохе, не зависит от перемены положения тела или движения.
Скажем, если спросить человека, где у него болит, он укажет на всю область груди. Кроме того, боль при стенокардии не изменяется при глубоком вдохе и выдохе, не зависит от перемены положения тела или движения.
К сказанному добавим, что распознать тот или иной недуг сможет только врач, обратиться к которому следует в любом случае.
Диагностика межреберной невралгии включает в себя анализ крови, ЭКГ, рентген, а при необходимости и компьютерную томографию. Основываясь на результатах этих исследований, врач поставит точный диагноз и назначит соответствующее лечение. Как правило, оно комплексное и направлено прежде всего на терапию основного заболевания, например, остеохондроза или грыжи межпозвоночного диска.
Если причина межреберной невралгии – простуда или опоясывающий лишай, проводится лечение именно этих заболеваний. Что касается режима, который должен соблюдать больной, то в остром периоде межреберной невралгии ему рекомендуется постельный режим в течение 1–3 дней. Лежать желательно на твердой и ровной поверхности, для чего можно подложить под матрас деревянный щит.
Лежать желательно на твердой и ровной поверхности, для чего можно подложить под матрас деревянный щит.
Медикаментозная терапия включает в себя, в частности, обезболивающие и противовоспалительные препараты, которые назначает врач. Хороший эффект дает применение сухого тепла. С этой целью можно перевязать грудную клетку шерстяным платком. В комплекс методов лечения входят также массаж, мануальная и иглорефлексотерапия, различные физиотерапевтические процедуры.
Применяются и рекомендации народной медицины, например, комнатная герань, которая хорошо снимает боль. Для этого листок этого растения нужно втирать в больное место, а потом обвязаться сверху шерстяным шарфом. Уменьшению боли способствует также втирание в кожу по ходу воспаленных нервных корешков свежего сока хрена или черной редьки.
Профилактика межреберной невралгии – физические упражнения, развивающие мышцы и укрепляющие позвоночник, а также занятия плаванием. Следует избегать переохлаждения, длительного пребывания в неудобной позе, чрезмерных физических нагрузок, особенно пожилым людям. И, конечно, рационально питаться, не забывая включать в рацион продукты, богатые витаминами группы В.
И, конечно, рационально питаться, не забывая включать в рацион продукты, богатые витаминами группы В.
Строение сердца — урок. Биология, Человек (8 класс).
Движение крови по сосудам называют кровообращением.
Систему органов кровообращения составляют сердце и кровеносные сосуды.
Сердце, сокращаясь, работает как насос и проталкивает кровь по сосудам, обеспечивая её непрерывное движение. При его остановке наступает смерть, так как прекращается доставка тканям кислорода и питательных веществ, а также освобождение их от продуктов распада.
Строение сердца человека
У взрослого человека сердце — это полый мышечный орган массой \(250\)–\(300\) г. Оно находится за грудной полости за грудиной, немного влево от неё.
Находится сердце в специальной околосердечной сумке из соединительной ткани (перикарде). Внутренняя поверхность перикарда (околосердечной сумки) выделяет жидкость, увлажняющую сердце и уменьшающую его трение при сокращениях.
Стенка сердца состоит из трёх слоёв, самым развитым из которых является средний мышечный слой — миокард. Волокна мышечной ткани соединены друг с другом. Поэтому возбуждение, которое возникает в одной части сердца, быстро передаётся по всей сердечной мышце, и оно сокращается, выталкивая кровь.
Сердце человека (как и всех млекопитающих) четырёхкамерное.
Оно разделено сплошной перегородкой на две части — правую и левую (в правой половине сердца течёт венозная кровь, в левой — артериальная).
Правая и левая половины сердца неполной перегородкой разделены на два сообщающихся отдела: верхний отдел — предсердия (правое и левое предсердия) и нижний отдел — желудочки (правый и левый желудочки).
Предсердия отделены от желудочков створчатыми клапанами. В левой половине сердца находится двустворчатый (митральный) клапан, в правой — трёхстворчатый.
Обрати внимание!
Сквозь клапаны кровь проходит из предсердия в желудочек, но не обратно!
Из левого желудочка выходит самая большая артерия — аорта, из правого желудочка — лёгочная артерия. На выходе из желудочков в этих крупных сосудах находятся полулунные клапаны.
Кровь выталкивается из сердца через полулунные клапаны из левого желудочка (по аорте) в большой круг, а из правого (по лёгочной артерии) — в малый круг кровообращения. Полулунные клапаны устроены так, что пропускают ток крови только в одном направлении (из сердца).
Коронарная система сердца
Для работы сердечной мышцы требуется много питательных веществ и кислорода. Поэтому оно хорошо снабжается кровью через коронарную систему. Система образована двумя коронарными артериями, которые отходят от аорты. Артерии разветвляются на более мелкие сосуды и доставляют к сердечной мышце все необходимые вещества
Источники:
http://biolicey2vrn. ru/index/rabota_serdca/0-346
ru/index/rabota_serdca/0-346
http://galactic.org.ua/clovo/f_c3.htm
Жизнь после операции на открытом сердце
Первичный восстановительный период продолжается примерно 30-45 дней. В течение этого времени необходимо постепенно возвращаться к привычной деятельности. Темп и особенности восстановительного периода индивидуальны для каждого человека. В процессе выздоровления могут быть периоды улучшения и ухудшения, которые ожидаемы и не должны вызывать тревогу. Вот несколько советов от наших специалистов, которые позволят пациенту, пережившему операцию на открытом сердце, чувствовать себя комфортнее и увереннее.
Послеоперационные швы
В большинстве случаев пациент выписывается после снятия швов. Возможно появление проходящих со временем ощущений потери чувствительности, зуда и боли в месте операции.
Эмоциональные ощущения
У некоторых пациентов в послеоперационном периоде происходят изменения в эмоциональной сфере, выражающиеся в следующем:
1)пониженный фон настроения,
2)повышенная эмоциональность,
3)отсутствие аппетита,
4)нежелание чем либо заниматься,
5) гнев на окружающих.
Эти проявления являются допустимыми, распространенными и проходят с течением времени.
Боли
Возможны боли в области хирургического вмешательства, в грудной клетке с иррадиацией в руки. Эти боли могут продолжаться после операции в течении нескольких месяцев. Это – распространенное явление и не должно вызвать тревоги. Желателен прием обезболивающих препаратов по назначению врача. Помогают также массаж и упражнения на расслабление.
Лекарства
После операции пациент нуждается в приеме различных лекарств. Некоторые из них принимаются в течении ограниченного времени (варфарин – после протезирования клапана биологическим протезом), а некоторые – постоянно (варфарин после протезирования механическим протезом, препараты ацетилсалициловой кислоты после операции аортокоронарного шунтирования). Указание о приеме лекарств или о его отмене дается только врачом! Если Вы, по какой – либо причине, не приняли вовремя лекарство, нельзя принимать двойную дозу во время очередного приема!
Питание
В восстановительном периоде важна сбалансированная диета. Желательно избегать употребления жареного, жирного, а также уменьшить употребление соленого, сладкого и субпродуктов. Вес тела должен соответствовать росту! (Избыточный вес является одним из факторов риска сердечных заболеваний ). Часы приема пищи должны быть постоянными. Следует избегать избыточного приема пищи. В пищевом рационе рекомендуется использование бобовых, свежих овощей и фруктов, куриного мяса и рыбы.
Желательно избегать употребления жареного, жирного, а также уменьшить употребление соленого, сладкого и субпродуктов. Вес тела должен соответствовать росту! (Избыточный вес является одним из факторов риска сердечных заболеваний ). Часы приема пищи должны быть постоянными. Следует избегать избыточного приема пищи. В пищевом рационе рекомендуется использование бобовых, свежих овощей и фруктов, куриного мяса и рыбы.
Поездки за границу
Прежде чем вы будете планировать полет или поездку за границу, стоит проконсультироваться с лечащим врачом.
Спорт
Любая спортивная нагрузка, за исключением ходьбы, может быть разрешена лишь после консультации с кардиологом или семейным врачом. Следует увеличивать физические нагрузки постепенно, переходя от легких упражнений к более сложным. Рекомендуется ходьба по утрам и вечером, в хорошую погоду, желательно по ровной местности, без значительных подъемов.
Подъем тяжестей
Необходимо избегать подъема тяжестей. В первый месяц допускается подъём тяжестей не более 2 кг./GettyImages-674413857-anatomy-heart-kidneys-58b996a23df78c353cf87f59.jpg) (по 1 кг в каждой руке), во второй месяц не более 4 кг в каждой руке (по 2 кг в каждой руке), в третий месяц – не более 6 кг (по 3 кг в каждой руке), в четвёртый месяц не более 10 кг ( по 5 кг а каждой руке). Обязательно груз должен распределятся симметрично, чтобы избегать нестабильности костных фрагментов грудины до её полного заживления (4 месяца).
(по 1 кг в каждой руке), во второй месяц не более 4 кг в каждой руке (по 2 кг в каждой руке), в третий месяц – не более 6 кг (по 3 кг в каждой руке), в четвёртый месяц не более 10 кг ( по 5 кг а каждой руке). Обязательно груз должен распределятся симметрично, чтобы избегать нестабильности костных фрагментов грудины до её полного заживления (4 месяца).
Дальнейшие наблюдения
Поле выписки следует записаться на прием к участковому врачу. Необходимо принести на прием выписной эпикриз. Участковый врач продолжит лечение и продлит больничный лист.
Курение
Если вы курите, то вам следует знать, что курение уменьшает количество кислорода в крови, увеличивает потребность организма в кислороде и, в связи с этим, повышает артериальное давление и наносит вред артериальным сосудам.
Работы по дому
На первом этапе вы сможете заниматься лишь легкими работами по дому, такими, как уборка пылесосом и помощь в приготовлении пищи. Постепенно можно будет увеличить объем домашних работ. Следует избегать выполнения работ, требующих физических усилий.
Следует избегать выполнения работ, требующих физических усилий.
Вождение автомобиля
Следует избегать вождение автомобиля в течение одного месяца после операции. После этого срока необходимо обратиться к кардиологу для получения разрешения на вождение автомобиля. После операции ваши реакции будут замедлены вследствие слабости и утомляемости, а также под воздействием лекарств. Вращательные движения остаются затрудненными до полного заживления грудной кости.
Лестницы и наклоненные поверхности
Подъем по лестнице требует более значительных усилий, чем ходьба по ровной местности. Следует подниматься и спускаться по лестнице с остановками для отдыха. Подъем по наклонной поверхности требует наибольших усилий. Следует подниматься постепенно с остановками для отдыха.
Осанка
После операции возможны изменения осанки: плечи наклонены вперед, спина сгорблена из – за слабости и боли. Следует постоянно стараться выпрямить спину и расправлять плечи.
Интимные отношения
После операции существует страх вступления в интимные отношения из – за болей и опасений травмировать послеоперационную рану. Энергия, требуемая для интимных отношений, соответствует энергии, необходимой для ходьбы и подъема по лестнице примерно на два этажа. Возможно, вы будете испытывать затруднения в определенных позах, — следует изменить их в соответствии с вашими ощущениями.
Энергия, требуемая для интимных отношений, соответствует энергии, необходимой для ходьбы и подъема по лестнице примерно на два этажа. Возможно, вы будете испытывать затруднения в определенных позах, — следует изменить их в соответствии с вашими ощущениями.
Мы уверены, что если Вы будете ответственно выполнять эти рекомендации, сердечно-сосудистая система прослужит Вам долго и верно. А о том, что Вы пережили открытую операцию на сердце, будут знать только те, кому вы захотите об этом сказать. Никто другой этого не заметит.
Может ли болеть сердце? | Блог о здоровье «Рэмси Диагностика»
Головная боль или тяжесть в спине редко пугают пациентов. А дискомфорт в грудной клетке обычно вызывает панику, и неспроста. Мало кто может быстро различить симптомы стенокардии и невралгии и верно оценить риски. Может ли болеть сердце у молодого и здорового человека? Может быть с сердцем у вас всё в порядке, а боль вызывает защемление нервов или приступ гастрита? Причин может быть много, и у них, на нашу удачу, различные симптомы.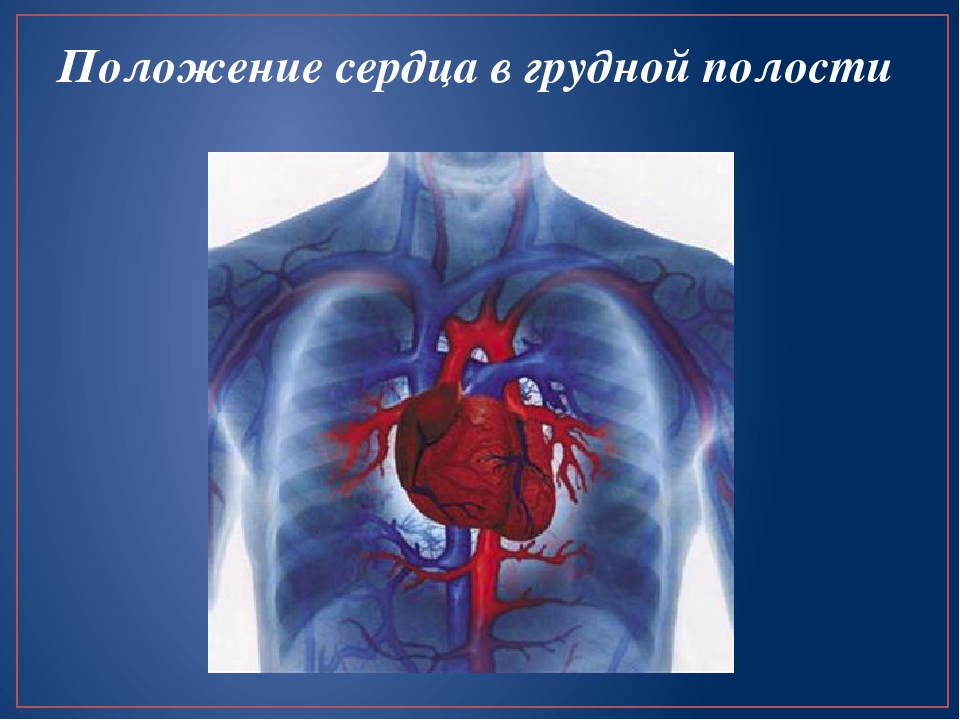
Вероятные причины боли
Заболеваний, которые могут вызвать болезненные ощущения в груди, множество. К сердцу относится малая часть, и состоит она почти полностью из острых состояний:
- сосудистые патологии: инфаркт, стенокардия, расслоение аорты;
- воспалительные процессы: миокардит, перикардит, эндокардит;
- врождённые патологии: пролапс клапанов, порок сердца, кардиомиопатия, аритмии.
В верхнюю часть грудной клетки может распространятся боль от практически всех органов брюшной полости, позвоночника, рёбер, лёгких. Даже растянутые мышцы груди могут вызвать тяжесть и боль, которую легко принять за проблемы с сердцем. К дискомфорту в груди могут привести:
- патологии позвоночника и опорно-двигательной системы: остеохондроз, сколиоз, невралгия;
- заболевания лёгких: плеврит, пневмония, абсцесс;
- болезни желудочно-кишечного тракта: язва желудка, грыжа пищевода, острый панкреатит, дискинезия желчного пузыря;
- психологические проблемы: невроз сердца, стресс.

Может ли сердце болеть, как желудок и позвоночник? Отличия симптомов
Симптомы у заболеваний похожи: тянущая боль, покалывания, острые приступы. Боль может отдавать в плечо, руку, спину и низ живота. Подозрение на проблемы с сердцем должно возникнуть, если имеет место:
- ощущение тяжести и сдавливания;
- жжение в области сердца;
- проявление приступами и постепенное усиление симптомов;
- резко изменившееся в любую сторону давление или пульс (главный признак болезней сердца).
Если говорить о болезнях внутренних органов, то давление и сердечный ритм при них не изменятся. Только при перфорации язвы желудка давление резко снизится из-за внутреннего кровотечения. Обычно же боль в груди вызывают куда менее опасные состояния. Их можно отличить по таким ощущениям:
- покалывание,
- простреливание,
- боль проявляется при резких движениях или кашле,
- болезненные ощущения не утихают и присутствуют постоянно.

Врачи советуют при любых подозрениях на боли в сердце принимать нитроглицерин. Если же он не помог, то это либо болезни органов, либо острый инфаркт, который от невралгии и пневмонии можно отличить по интенсивности симптомов.
Возможные болезни сердца
При боли в груди самым первым в голову приходит инфаркт — некроз сердечной мышцы. Это опасное состояние, которое требует безотлагательной медицинской помощи. В противном случае оно может привести даже к гибели. Основными симптомами являются:
- боль в груди, отдающая в левую руку, челюсть, спину и правый бок;
- слабость, ощущение панического страха;
- тошнота, бледность, боли в животе;
- в случае обширного участка некроза — потеря сознания, синий цвет губ и ногтей, нарушенное дыхание.
Ишемическая болезнь, или стенокардия — частичная или полная закупорка коронарных артерий. Она часто развивается на фоне повышенного давления, малоподвижного образа жизни, лишнего веса. Помимо боли, одышки и слабости, больной ощущает тяжесть, будто на грудь положили груз.
Помимо боли, одышки и слабости, больной ощущает тяжесть, будто на грудь положили груз.
Разрыв аорты вызывает такой острый приступ боли, что человек теряет сознание. Начинается массивное внутреннее кровотечение, для сохранения жизни требуется срочная медицинская помощь.
Перикардит, эндокардит, миокардит — воспаления разных участков сердца: оболочки, клапанов и непосредственно самой мышцы. Они вызваны инфекционными болезнями, такими, как туберкулёз, сифилис или грибковые поражения. Симптомы схожи со стенокардией — боли, тяжесть в груди, одышка. Больному удобнее находится в полусидячем положении, у него повышается температура и появляются заметные отёки.
Аритмия редко приносит существенный дискомфорт. При ней боль чувствуется только в сердце, не выходя за его пределами. Часто она настолько слаба, что вы можете даже не догадываться о её наличии, пока не пройдёте плановое ЭКГ.
Как распознать болезни, не связанные с сердцем?
Их можно поделить на три основные группы: это заболевания опорно-двигательной или нервной системы и желудочно-кишечного тракта.
- среди патологий опорно-двигательной системы могут вызвать боль в груди остеохондроз, грыжи, тендинит, артрит. В первом случае боль вызвана защемлением нервных окончаний искривлённым позвоночником. Ощущения будут неприятными, но слабыми. Они могут сопровождаться покалыванием и онемением на одной или обеих руках, плечах и груди. Грыжи на поздних стадиях вызывают острую боль, которая стихает, если больной примет удобное расслабленное положение. Несмотря на отражение боли в груди и животе, очаг ощущается в районе позвоночника. Заболевания суставов легко отличить по сниженной подвижности.
- хронические заболевания жкт (например, приступ гастрита) причиняют слабую ноющую боль. Острые состояния — язва желудка, панкреатит, закупорка желчных каналов — вызывают нестерпимую боль, локализующуюся в середине или сбоку брюшной полости, но которая отражается в сердце, спину и даже плечи. При проблемах с желудочно-кишечным трактом больной чувствует тошноту, слабость, потливость. При любой острой боли в брюшной полости следует незамедлительно вызвать скорую помощь!
- заболевания нервной системы — это не только невралгия с острой болью при резких движениях, но и невроз сердца.
 Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Неприятные ощущения могут вызвать заболевания дыхательной системы. Однако их легко отличить по кашлю, повышению температуры и шумам в бронхах.
Диагностика возможных заболеваний
При остром состоянии необходимо обратиться в скорую помощь — из-за некроза сердечной ткани или внутреннего кровотечения счёт идёт на минуты. Но заняться обследованием организма следует даже при слабой боли в груди — если вовремя обнаружить болезнь, то можно не дать ей развиться в тяжёлую форму.
Для диагностики сердца обычно применяются:
- ЭКГ — самое простое и известное обследование,
- Коронарография сердца — изучение состояния артерий и сердечных клапанов,
- УЗИ сердца — по его результатам видно состояние всей сердечной мышцы и её отдельных структур.
Если по симптомам или с помощью анализов болезни сердца были исключены, могут помочь другие обследования:
- Флюорография или КТ грудной клетки для оценки состояния дыхательной системы,
- КТ грудного отдела для детального обследования позвоночника,
- МРТ грудного отдела позвоночника позволит рассмотреть костные и нервные структуры более детально,
- УЗИ органов брюшной полости — на нём будут видны патологии желчного пузыря и поджелудочной железы,
- Гастроскопия для осмотра стенок пищевода и желудка.

Нельзя тянуть с исследованиями по поводу болей в груди, так как можно пропустить срок лечения. При попытке самостоятельно поставить диагноз можно ошибиться и усугубить проблему. Только специалист сможет направить вас на нужные обследования, сделает правильные выводы из осмотра и сможет подсказать лечение. И не забудьте, что при любых приступах сильной боли в груди следует обращаться в скорую помощь — можно недооценить симптомы и пропустить тяжёлую патологию.
Заболевания желчного пузыря — симптомы и лечение
Первое обращение больного к врачу по поводу желчных колик еще не означает, что у него имеется острый процесс. Почти всегда при тщательном обследовании выявляется наличие признаков хронического страдания этого органа. Другими словами, холецистит развивается постепенно и поэтому острый приступ холецистита представляет собой обострение хронического, латентно протекающего, заболевания желчного пузыря.
При хроническом холецистите наиболее частыми симптомами являются указания на болевые ощущения в правом подреберье, горечь во рту, плохой аппетит, тошноту, иногда по утрам рвоту желчью.
Обострение болезни сопровождается приступами невыносимой боли режущего характера в правом подреберье или в подложечной области. Боль имеет типичную иррадиацию (направление) — вверх, вправо и сзади — в область правой лопатки, в правое плечо, в правую половину шеи, иногда распространяется по всему животу, усиливается при глубоком вдохе, в положении на левом боку. Болевой синдром может сопровождаться тошнотой и повторной рвотой с примесью желчи, не приносящей облегчения. Отмечаются бледность и желтушность кожных покровов. Язык обложен желто-бурым налетом, суховат. Подвижность брюшной стенки в верхней части справа ограничена. Здесь же определяется зона повышенной кожной чувствительности, болезненность при пальпации (надавливании), иногда симптом мышечной защиты.
Необходимо подчеркнуть, что локализация болей в правой половине грудной клетки, правой лопатке в такой же степени характерна для заболеваний желчного пузыря, как для ишемической болезни сердца характерны боли за грудиной и в левой руке. Важно выяснить непосредственную, провоцирующую причину возникновения болевого синдрома. Приступ холецистита чаще всего связывают со злоупотреблением жирной пищей и другими погрешностями в еде. Рецидив приступа обусловлен чаще всего стрессовой ситуацией, нервным напряжением, психической травмой. У лиц же, страдающих желчнокаменной болезнью, перихолециститом, приступ чаще возникает в связи с физическим напряжением, верховой ездой, ездой на велосипеде, на машине по ухабистым дорогам.
Важно выяснить непосредственную, провоцирующую причину возникновения болевого синдрома. Приступ холецистита чаще всего связывают со злоупотреблением жирной пищей и другими погрешностями в еде. Рецидив приступа обусловлен чаще всего стрессовой ситуацией, нервным напряжением, психической травмой. У лиц же, страдающих желчнокаменной болезнью, перихолециститом, приступ чаще возникает в связи с физическим напряжением, верховой ездой, ездой на велосипеде, на машине по ухабистым дорогам.
Преходящая желтуха, развивающаяся после приступа, характерна для желчнокаменной болезни, но может быть и при гипермоторной дискинезии. В ряде случаев при нарушении оттока желчи больные отмечают появление обесцвеченного кала (бело-серого цвета) в течение 1-2 дней.
Спасибо за оставленную заявку.
Наш оператор свяжется с вами с 8:00 до 22:00
Заявки, поступившие после 22:00, будут обработаны на следующий день.
При неосложненной желчнокаменной болезни приступ боли начинается внезапно и так же внезапно прекращается, больной уже на следующий день чувствует себя вполне удовлетворительно.
Чаще хронические заболевания желчевыводящих путей протекают с так называемыми малыми симптомами — общим недомоганием, субфебрилитетом, невыраженными диспептическими явлениями, болями или неприятными ощущениями со стороны сердца. Такие больные длительно, но безуспешно посещают врачей различных специальностей, которые иногда ошибочно диагностируют ревматизм, тиреотоксикоз, нейроциркуляторную дистонию, язвенную болезнь, гастрит, невралгии и т.д., в то время как причина всех этих симптомов заключена в латентно протекающем холецистите, дискинезии или холелитиазе. Может быть и наоборот, больной лечится от разных заболеваний желчного пузыря, на самом деле истинной причиной является язвенная болезнь двенадцатиперстной кишки.
У лиц пожилого и старческого возраста встречается безболевое течение холецистита, которое связано с изменением порога болевой чувствительности, ареактивности организма в старческом возрасте.
У больных с хроническими заболеваниями желчевыводящих путей в процесс может вовлекаться желудок, при этом часто отмечается отрыжка, горький вкус во рту, изжога, тошнота, анацидность.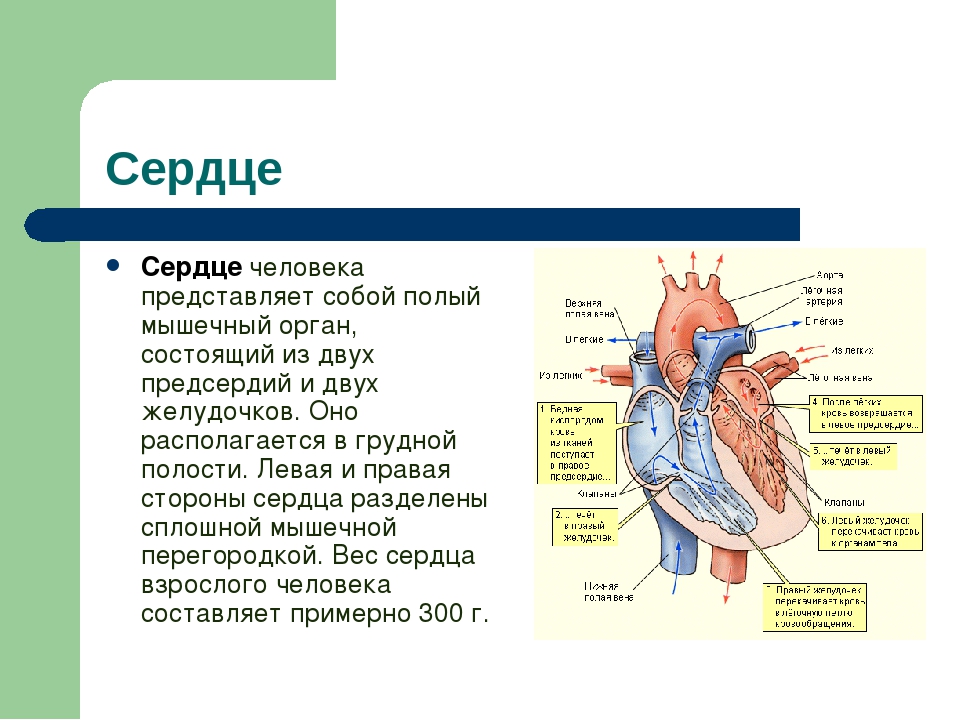 Возможны нарушения стула (поносы, запоры). Все эти нарушения отражаются на состоянии ЦНС, больные становятся нервными, раздражительными, страдают бессонницей. И, наоборот, у лиц, страдающих хроническими заболеваниями внутренних органов, могут развиваться дискинезии желчного пузыря.
Возможны нарушения стула (поносы, запоры). Все эти нарушения отражаются на состоянии ЦНС, больные становятся нервными, раздражительными, страдают бессонницей. И, наоборот, у лиц, страдающих хроническими заболеваниями внутренних органов, могут развиваться дискинезии желчного пузыря.
Гипотоническая (атоническая) дискинезия
обычно характеризуется слабыми, тупыми болями (чувство тяжести) в правом подреберье. Боли, как правило, сопровождаются тошнотой при приеме пищи, неприятным привкусом во рту, плохой переносимостью запахов пищи.
Лечение и уход за венозными трофическими язвами
Лечение венозной недостаточности и венозной трофической язвы – это командная работа, в которой важную роль играет и сам пациент. Если пациент понимает суть своего заболевания и его причины, если лечение проходит не- прерывно благодаря поддержке как семейного врача, так и семейной медсестры и врача-специалиста, то это помогает выздоровлению и в самых тяжелых случаях. Поскольку, к сожалению, от причины возникновения язвы нельзя полностью избавиться, то лечение венозной недостаточности должно длиться всю жизнь во избежание повторного возникновения язв.
Поскольку, к сожалению, от причины возникновения язвы нельзя полностью избавиться, то лечение венозной недостаточности должно длиться всю жизнь во избежание повторного возникновения язв.Настоящее руководство для пациента дает простые рекомендации о том, как можно предотвратить возникновение язв и как лечить уже имеющиеся язвы.
Венозная трофическая язва – это хроническая, часто плохо заживающая язва голени, причиной которой является заболевание вен. Обычно язва раз- вивается в нижней трети голени, около лодыжки, на внутренней стороне голени.
Причиной венозных трофических язв являются:
Расширения вен, которые могут быть обусловлены наследственной слабостью соединительной ткани и часто представлены у многих членов одной семьи. В расширенных венах нижних конечностей венозные клапаны не закрываются полностью, и часть крови, двигающейся по направлению к сердцу, перетекает через незакрывшиеся венозные клапаны обратно, и таким образом давление крови в венах нижних конечностей, и прежде всего в голени, поднимается.
Реже расширения вен возникают как следствие какого-либо другого состояния (беременность, опухоли в брюшной полости), из-за которого поток крови по направлению к сердцу затруднен.
Воспаление стенок вен, которое повреждает непосредственно клапаны вен и является причиной венозной недостаточности.
|
 Артерии несут кровь, насыщенную кислородом и питательными веществами во все ткани тела. Вены же представляют собой собирательную систему, которая транспортирует кровь назад по направлению к сердцу. В венах кровь протекает из вен нижних конечностей по направлению к сердцу. Такое движение обеспечивают венозные клапаны, направляющие кровь в одном направлении и мышечный насос (мышцы голени), которые работают при физической нагрузке.
Артерии несут кровь, насыщенную кислородом и питательными веществами во все ткани тела. Вены же представляют собой собирательную систему, которая транспортирует кровь назад по направлению к сердцу. В венах кровь протекает из вен нижних конечностей по направлению к сердцу. Такое движение обеспечивают венозные клапаны, направляющие кровь в одном направлении и мышечный насос (мышцы голени), которые работают при физической нагрузке.Если вены расширены и венозные клапаны повреждены вследствие перенесенного ранее воспаления, происходит обратный отток крови и застой крови в нижней части венозной системы. Стенка вен становится более тонкой и ее пропускаемая способность увеличивается. Это приводит к возникновению отеков в нижних конечностях, прежде всего в области лодыжек. Отек увеличивается к вечеру и уменьшается к утру, после того, как человек находится долгое время в горизонтальном положении. Если отек долгое время не проходит, через тонкую стенку вен кровоток начинают покидать красные кровяные тельца, которые окрашивают кожу в коричневато-фиолетовый оттенок. В коже нарушается обмен веществ, кожа и подкожные ткани истончаются, она становится сухой и развивается экзема. Если отек не лечить, может возникнуть плохо заживающая венозная трофическая язва (обычно после микротравмы).
В коже нарушается обмен веществ, кожа и подкожные ткани истончаются, она становится сухой и развивается экзема. Если отек не лечить, может возникнуть плохо заживающая венозная трофическая язва (обычно после микротравмы).
Рисунок 1. Нормальные и расширенные (варикозные) вены
- Наследственность: доказано, что наследственность играет важную роль в возникновении расширения вен. Часто проблемы с расширением вен встречаются в нескольких поколениях одной семьи. Первые расширения вен могут возникнуть уже в молодом возрасте.
- Лишний вес: лишний вес или ожирение создают увеличенную нагрузку на нижние конечности, и жир, находящийся в брюшной полости мешает обратному оттоку венозной крови по направлению к сердцу.
- Пол: Венозная недостаточность чаще всего появляется у женщин.
- Возраст: частота встречаемости венозных трофических язв обычно увеличивается с возрастом.
- Долгое пребывание на ногах и сидя: продвижение крови по направлению к сердцу обеспечивает кроме всего про-чего и мышцы.
 Физическая активность запускает работу мышечного насоса, который улучшает продвижение крови по венам по направлению к сердцу. Долговременное стояние и сидение на одном месте увеличивает застой в венах и является причиной возникновения отеков в голенях и ступнях. Поэтому расширения вен чаще всего появляются у работников, проводящих рабочий день на ногах или сидя (например, парикмахеры, продавцы, шоферы, офисные работники).
Физическая активность запускает работу мышечного насоса, который улучшает продвижение крови по венам по направлению к сердцу. Долговременное стояние и сидение на одном месте увеличивает застой в венах и является причиной возникновения отеков в голенях и ступнях. Поэтому расширения вен чаще всего появляются у работников, проводящих рабочий день на ногах или сидя (например, парикмахеры, продавцы, шоферы, офисные работники). - Курение ухудшает кровообращение.
- Беременность(сти): В случае беременности плод надавливает на находящиеся в брюшной области вены и является причиной повышенного давления в нижних конеч- ностях. Причиной появления расширения вен могут быть и гормональные изменения в организме во время беременности. Беременность сама по себе не является причиной заболеваний вен, но может ускорить появление венозной недостаточности. Каждая следующая беременность увеличивает риск появления венозной недостаточности.
- Расширенные вены на нижних конечностях становятся хорошо видны: может быть расширена как капиллярная сеть, принимающая при этом синюшный оттенок, так и вены, которые могут быть расширены до ширины толщины пальца.

- Боль и зуд во внутренней части голени, в нижней трети голени.
- К вечеру в ногах увеличивается чувство тяжести и усталости.
- На нижней конечности, прежде всего на лодыжке, появляется отек, который увеличивается к вечеру.
Фото 1. Расширенные вены на голени
Факт отека можно установить, нажав пальцем на переднюю поверхность нижней части голени. Под пальцем возникнет вмятина, которая исчезнет через несколько минут. Причиной отека является увеличение пропускной способности стенок венозных сосудов, из-за того, что давление в них увеличивается.
Изменение цвета кожи на голени является опасным сигналом того, что хроническая венозная недостаточность достигла фазы, во время которой имеется повышенный риск возникновения язвы.
Признаки, свидетельствующие об опасности возникновения язв:
- Покраснения в области лодыжки.
- Пигментация кожи (кожа стала коричневой): из-за хронической венозной недостаточности кроме плазмы (переход которой вызывает отеки) через стенки венозных сосудов в ткани начинают переходить и красные кровяные тельца, которые изменяют цвет кожи в коричневато-фиолетовый.

- Склероз или уплотнение кожи и подкожной клетчатки: из-за увеличения кровяного давления развивается уплотнение кожи и подкожной клетчатки в области лодыжки, из-за чего подкожная клетчатка и кожа становятся более тонкими, нижняя часть голени становится по сравнению с икроножной мышцей более худой и нога напоминает перевернутую бутылку от шампанского. Истончившаяся кожа становится очень легко травмируемой.
- Белесые пятна: характерны ярко-белые пятна, возникающие на фоне кожной пигментации.
- Воспаление кожи (экзема): нижняя часть голени может покрыться пурпурной, чешущейся и болезненной сыпью. Поверхность кожи может быть сухой или же, наоборот, влажной.
Фото 2. Отек и изменение кожи левой ноги. Голень напоминает перевернутую бутылку шампанского.
Фото 3. Варикозная (сухая) экзема
Фото 4. Гиперпигментация кожи, на фоне которой видны атрофические пятна
Фото 5. Типичные изменения кожи, сопровождающие хроническую венозную недостаточность, на их фоне видны язвы
Венозная трофическая язва развивается обычно в результате долговременного присутствия повышенного давления в венозной системе, и при помощи эффективных профилактических мер возникновения язвы можно избежать.

Для этого:
- Избегайте возникновения отеков конечностей: В венах кровь течет из конечностей в сторону сердца, снизувверх – т.е. в сторону, противоположную силе тяжести. Этим объясняется, почему отеки возникают тогда, когда человек с венозной недостаточностью долго сидит или стоит. К утру отеки уменьшаются, так как ноги были целую ночь в горизонтальном положении. Тот же принцип человек сможет направить себе на пользу, если в течение дня он найдет время немного полежать с поднятыми ногами. Состояние переполненных вен облегчается под действием силы тяжести. Если ноги подняты выше уровня грудной клетки, то отек тканей в них уменьшится.
- Двигайтесь. Говорят, что в икрах ног находится «другое сердце» человека, которое помогает накачивать кровь по направлению к сердцу. Икроножная мышца помогает циркуляции крови в венах. Прогулка в умеренном темпе или поездки на велосипеде помогают крови лучше циркулировать в венах. Если физическая активность по какойлибо причине невозможна, икроножные мышцы можно заставить работать и с помощью целенаправленного сгибания и разгибания пальцев ног.
 Долговременное нахождение в одной позе стоя или сидя является самым неподходящим при данном заболевании, такая поза может привести к увеличению отеков и усугублении венозной недостаточности.
Долговременное нахождение в одной позе стоя или сидя является самым неподходящим при данном заболевании, такая поза может привести к увеличению отеков и усугублении венозной недостаточности. - Избегайте лишнего перегрева: Известно, что состояние вен ухудшается обычно летом во время теплой погоды. При возможности избегайте горячей парилки в сауне, ванн, мытья в слишком теплой воде. Рекомендуется мыться умеренно теплой водой под душем.
- Увлажняйте поврежденную сухую кожи базовыми кремами. Продаваемые в аптеках кремы без запаха и красителей помогают восстановлению необходимого уровня влажности и эластичности в проблемных участках кожи и не вызывают аллергии.
- Бросьте курение и старайтесь уменьшить употребление алкоголя.
- Питание должно быть здоровым.
- Постарайтесь снизить излишний вес.
- Избегайте возникновения травм. Используйте компрессионное лечение (см. подробную информацию на стр. 15): хроническая венозная недостаточность требует компрессионного лечения – каждодневного и постоянного ношения специальных компрессионных чулков или бинтов.
 Такие медицинские лечебные чулки и эластические бинты изменяют при помощи внешнего давления обмен крови в венах и делают его более эффективным. Чулки нужно одевать на ноги (или фиксировать бинты) по утрам, чтобы предупредить возникновения отека в течение дня. Лечебные чулки или бинты нужно снимать вечером перед сном. Компрессионное лече- ние не применяется для лежачих больных. Не забывайте, что компрессионное лечение эффективно в профилактике возникновения язв только тогда, когда оно проводится постоянно!
Такие медицинские лечебные чулки и эластические бинты изменяют при помощи внешнего давления обмен крови в венах и делают его более эффективным. Чулки нужно одевать на ноги (или фиксировать бинты) по утрам, чтобы предупредить возникновения отека в течение дня. Лечебные чулки или бинты нужно снимать вечером перед сном. Компрессионное лече- ние не применяется для лежачих больных. Не забывайте, что компрессионное лечение эффективно в профилактике возникновения язв только тогда, когда оно проводится постоянно! - Другие возможности лечения расширения вен: обсудите со своим семейным врачом возможности хирургического лечения, которые на сегодняшний день означают не только проведение операции. При необходимости семейный врач выпишет направительный лист на прием к врачу-специалисту.
Венозная трофическая язва возникает на фоне предыдущего долговременного изменения кожи обычно после микротравмы (например, укус комара, царапина) в нижней области голени.
 Отек и нарушения обмена веществ в ткани приводят к тому, что язва начинает понемногу увеличиваться, поверхность ее может быть изначально покрыта коричневатой или черноватой коркой. Это признак умершей ткани или некроза. Из язвы выделяется собравшаяся в ткани отечная жидкость, которая является хорошей питательной средой для микробов, находящихся на здоровой коже и в окружении. В язве начинает развиваться хроническое воспаление, которое в свою очередь увеличивает отек и создает в тканях нарушение обмена веществ. Возникает так называемый «замкнутый круг», в котором возникшая язва ухудшает состояние вен и это в свою очередь является причиной нарушения обмена веществ в язве и окружающей ее ткани.
Отек и нарушения обмена веществ в ткани приводят к тому, что язва начинает понемногу увеличиваться, поверхность ее может быть изначально покрыта коричневатой или черноватой коркой. Это признак умершей ткани или некроза. Из язвы выделяется собравшаяся в ткани отечная жидкость, которая является хорошей питательной средой для микробов, находящихся на здоровой коже и в окружении. В язве начинает развиваться хроническое воспаление, которое в свою очередь увеличивает отек и создает в тканях нарушение обмена веществ. Возникает так называемый «замкнутый круг», в котором возникшая язва ухудшает состояние вен и это в свою очередь является причиной нарушения обмена веществ в язве и окружающей ее ткани.
Не смотря на то, что хроническая венозная недостаточность является наиболее частой причиной возникновения хронических язв нижних конечностей, существует группа других заболеваний, которые также приводят к возникновению язв нижних конечностей.
Часто пациенты с язвами беспокоятся, может ли из-за язвы возникнуть гангрена, которая может привести к ампутации конечности.
/human-cardiovascular-system--artwork-478188743-5a307f2ad92b09001a4fb88f.jpg) На самом деле венозная язва не вызывает гангрену. Гангрена возникает из-за нарушений артериального кровообращения, вследствие которой ткани не получают достаточно кислорода и питательных веществ. Такое нарушение кровообращения происходит вследствие сужения или закупорки артерий (артериальная или ишемическая язва). В таком случае на нижних конечностях и чаще всего на ступнях могут возникнуть болезненные язвы. На недостаточность кровообращения указывают обычно чувство холода в ногах, затрудненная ходьба (так называемая переменная хромота), а также боли в голени и ступнях.
На самом деле венозная язва не вызывает гангрену. Гангрена возникает из-за нарушений артериального кровообращения, вследствие которой ткани не получают достаточно кислорода и питательных веществ. Такое нарушение кровообращения происходит вследствие сужения или закупорки артерий (артериальная или ишемическая язва). В таком случае на нижних конечностях и чаще всего на ступнях могут возникнуть болезненные язвы. На недостаточность кровообращения указывают обычно чувство холода в ногах, затрудненная ходьба (так называемая переменная хромота), а также боли в голени и ступнях.Язвы на ногах могут быть и такими, при которых поврежденными могут быть как венозная, так и артериальная система кровообращения.
Кроме этого, есть и некоторые другие состояния организма, которые вызывают возникновение язв. В таких случаях перед началом компрессионной терапии нужно провести основательное обследование у семейного врача или у ангиохирурга.
Обязательно проинформируйте своего семейного врача, если у Вас есть диабет, гипертония, неврологические заболевания, заболевания суставов и желудочно-кишечного тракта, а также если у Вас есть злокачественная опухоль. Семейный врач сможет помочь Вам в выяснении истинной причины возникновения язв.
Медицинское компрессионное лечение проводится при помощи эластичного бинта или лечебного чулка, которые оказывают давление с внешней стороны и таким образом помогают работе венозных клапанов и улучшает кровоток в венах. Ночью компрессионные средства использовать не нужно. Компрессионная
терапия не применяется для лежачих больных.
Компрессионное лечение является главным методом лечения хронической венозной недостаточности и венозной трофической язвы, устраняющим основную причину данного заболевания. Самым важным в этом лечении является его непрерывность.
Действие компрессионного лечения на венозную систему:
- улучшает кровоток в венах, делая работу венозных клапанов более эффективной
- уменьшает объем лишней венозной крови в конечностях
- уменьшает обратный отток крови (рефлюкс) в поверхностных и/или глубоких венах
- уменьшает повышенное вследствие болезни давление крови в венах.
Компрессионное действие на ткани:
- уменьшает давление на ткани
- уменьшает воспаление
- способствует улучшению заживления тканей
Компрессионные чулки разделяют на компрессионные классы
Чулки I, II, III и IV компрессионного класса очень эффективны в лечении веноз- ной недостаточности. Решение о том, какого именно класса чулок нужно выбрать, принимает врач в зависимости от имеющегося уровня венозной недостаточности и состояния артерий нижних конечностей. В случае сопутствующей артериальной недостаточности слишком большая компрессия может привести к ухудшению кро- воснабжения ног.
Компрессионные чулки можно купить в магазинах, торгующих медицински- ми вспомогательными средствами. Лечебный чулок обязательно должен быть подобран индивидуально согласно размерам пациента. Поскольку первое одевание лечебного чулка может оказаться очень сложным, попросите продавца Вам помочь. При необходимости попросите вспомогательные средства для натягивания чулка.
Обязательно спросите о том, на какой срок и на каких условиях действует гарантия на купленные лечебные чулки.
Выбирая компрессионные чулки обязательно проследите, чтобы на упаковке чулок был знак EU. В таком случае можно быть уверенным, что чулок даст необходимую компрессию.
Фото 6 и 7. Правильное положение лечебного чулка и гольфа
Верхний край лечебного чулка не должен достигать паха, а только высоты складки ягодиц. Гольфы не должны быть выше уровня двух сантиметров от коленного сустава. Лечебные чулки имеют широкую, мягкую фиксируемую верхнюю часть (кант), которая не позволяет чулкам соскальзывать вниз.
Кроме лечебных гольфов и чулков можно использовать и лечебные колготки. Предпочтение нужно давать лечебным чулкам и колготкам, но и постоянное ношение лечебных гольф будет конечно лучше, чем отказ от компрессионного лечения.
В продаже имеются и профилактические чулки, предназначенные для профилактики тромбоза, которые носят во время операций и после них (обычно белые чулки). Они не подходят для лечения венозной недостаточности!
Одной из причин того, что компрессионное лечение не приносит результатов, является то, что лечебные чулки очень трудно надевать. Часто пациенты отказываются от компрессионных чулков именно из-за неудобства их использования.
Действительно, в начале чулки очень плотные. Поскольку нога в отеке, то часто натягивание чулка не удается. Все же есть несколько медицинских вспомогательных средств, которые облегчают надевание лечебного чулка на ногу. Например, есть специальная рама, на которую надевают лечебный чулок и затем в него скользящим движением помещают ногу.
В случае чулка без носка в качестве вспомогательного медицинского средства можно использовать мешочек со скользящей поверхностью или шелковый платок, который помещают на носок стопы и чулок натягивают скользящим способом на ногу. Позднее вспомогательное средство удаляют через открытый носок чулка.
В случае чулка с закрытым носком нужно вывернуть лечебный чулок, и, начиная с пальцев ног и ступни, постепенно натянуть чулок наверх. Можно использовать специальную скользящую пленку, фиксируемую под ступней и на голени, которая поможет при натягивании лечебного чулка.
Фото 8, 9, 10 и 11. Медицинские вспомогательные средства для натягивания чулков
Если одевание лечебного чулка все же не удается, то уменьшение отеков нужно начать с применения компрессионных бинтов.
Компрессионные бинты являются хорошей альтернативой компрессионным чулкам в случае, если у пациента есть проблемы с надеванием компрессионного чулка через язву. Следует предпочитать растягивающиеся эластичные бинты с шириной больше 10 см и длиной больше 7 метров, так как они дают лучший результат. Если бинт кажется жестким и раздражает кожу, то под бинт можно поместить хлопчатобумажную трубчатую повязку, которую обычно используют под гипсом. Бинт помещают на ногу утром сразу после того как Вы проснетесь, то есть в тот момент, когда отек еще не успел образоваться. Перевязку с сильным давлением начинают со ступни и двигаются перевязочными кругами вверх таким образом, чтобы следующий круг покрывал 2/3 предыдущего. Последний круг перевязки фиксируется при помощи пластыря. Для фиксирования бинта нельзя использовать имеющиеся в упаковке бинта булавки – они предназначены только для закрепления самого рулона бинта.
Компрессионные медицинские средства должны обеспечивать необходимое давление: самым большим давление должно быть в области нижней трети голени и оно должно уменьшаться по направлению к сердцу.
Фото 12. Под компрессионный бинт помещают хлопчатобумажный трубчатый чулок и смягчающую вату
Фото 13. Перевязку начинают со ступни, сразу же у пальцев, слегка натягивая бинт. Самое сильное давление должно быть в области лодыжки
Фото 14. Эластичный бинт закрепляется на голени при помощи пластыря. Для фиксирования бинта нельзя использовать булавки, прилагаемые к упаковке бинта
Фото 15. Перевязку области бедра начинают стоя с верхней части голени, по направлению вверх давление должно уменьшаться
Фото 16. Компрессионный бинт
Важно начинать лечение с утра, когда конечность еще не отекла или отек еще небольшой. Давление можно увеличивать постепенно. Самое большое давление должно быть в нижней части голени и уменьшаться по направлению вверх. Для того чтобы понять, достаточна ли величина давления, действующего в области лодыжки, нужно на нижнюю часть голени поместить манжету от аппарата для измерения давления и накачать его до давления 30 мм рт. ст. – это будет для Вас сравнительным показателем ощущения достаточного уровня давления и для лечебного чулка.
С точки зрения достижения конечной цели лечения очень важно его постоянство. Лечебные чулки или компрессионные средства перевязки нужно использовать каждый день и от этих процедур не освобождают ни визит к врачу, ни другие события. Достаточно однократного возникновения отека и усилия, направленные на проведенное до этого долговременное лечение, окажутся потраченными напрасно.
Одной из причин того, что компрессионное лечение не дает результатов, является то, что лечебные чулки очень трудно надевать. Часто пациенты отказываются от компрессионных чулков именно из-за неудобства их использования. Однако без постоянного лечения нельзя ожидать и улучшения состояния.
Физическая активность играет очень важную роль в лечении венозной недостаточ- ности. Прогулка в умеренном темпе помогает лучше закачивать кровь наверх благодаря работе мышц голени. Также действует и поездки на велосипеде. Если физическая активность по какой-либо причине невозможна, то помогут упражнения по сгибанию и разгибанию ступней (см. Приложение 1). Самым неподходящим для пациента является долговременное стояние или сидение в одной позе. В таких случаях пациент должен найти возможность иногда пройтись или полежать с поднятыми ногами – это для того, чтобы вены, находящиеся под большим давлением, могли бы освободиться от лишнего объема крови. Поместите под колени, голени и ступни подушки таким образом, чтобы ступни были на 20-30 см выше, чем ягодицы и чтобы лежать было удобно. Желательно полежать в такой позе по крайней мере 20-30 минут, при необходимости повторяя такие сеансы несколько раз в день. Хотя бы 30 минут в день нужно ходить пешком.
Эффективность использования пищевых добавок в лечении венозных трофических язв не доказана. В случае если пациент чувствует, что получает при употреблении пищевых добавок облегчение, то использование таких добавок, покупаемых в аптеках, не противопоказано.
Интенсивность боли в случае язвы очень индивидуальна. В некоторых случаях обезболивающие средства нужны только перед процедурой перевязки, в других случаях — боль может быть очень сильной и требует постоянного использования обезболивающих. Обсудите прием обезболивающих со своим семейным врачом, так как если необходимое количество принимаемых обезболивающих средств постоянно растет, то целесообразнее использовать более сильные обезболивающие или комбинировать их с другими лекарствами. При необходимости помощь можно получить в кабинетах консультации по боли, имеющихся при крупных больницах.
При заболеваниях вен частой проблемой бывает сухая и отшелушивающаяся кожа на голенях, которая требует ухода. В таких случаях помощь можно получить при применении продающихся в аптеках базовых кремов. Кремы, продающиеся в аптеках, не вызывают аллергии и восстанавливают естественный уровень влажности в зонах сухой кожи. В случае влажной экземы рекомендуется использование цинковой пасты. Если состояние кожи не улучшается, нужно обратиться за советом к семейному врачу.
В зависимости от своего характера и используемых средств лечения, язва нуждается в постоянной перевязке, которая может длиться месяцы и даже годы. Часто процедуру перевязки проводит обученная семейная медсестра или домашняя медсестра. В то же время и сам пациент и его близкие должны обладать основными знаниями о лечении язв и быть способными к самостоятельной смене бинтов. Самостоятельная смена бинтов позволяет пациентам быть более гибкими в планах каждодневной жизни, что для них более удобно. С вопросами, касающимися с лечением язвы, можно обратиться к семейной медсестре и домашней медсестре.
Старайтесь избегать выбора неправильных средств для лечения язв, поскольку лечение должно зависеть от состояния язвы и ее фазы развития. Не используйте для лечения язвы домашние средства (подорожник, листья капусты, печёный лук и др.).
- При необходимости примите за 15-20 минут до смены бинта назначенные Вам болеутоляющие.
- Вымойте руки.
- Прежде всего осторожно удалите с язвы бинт, при необходимости это можно делать, размочив бинт водой или физиологическим раствором. Поскольку перевязочный материал весь пропитан выделениями из язвы и бактериями, упакуйте данный опасный инфекционный материал в пластиковый пакет. Избегайте повторного использования перевязочного материала. При перевязке предпочитайте стерильные перевязочные материалы.
- Промойте язву слегка теплой водой с небольшим давлением под душем, стараясь при этом осторожно удалить тампоном корку язвы. При отсутствии душа прополосните язву слегка теплой водой, стараясь при этом осторожно удалить корку язвы чистым тампоном. На сегодняшний момент нет доказательного материала, говорящего о том, что использование антисептиков лучше, чем использование проточной теплой воды. Многие антисептики действительно эффективны в случае язвенных инфекций, но в то же время они тормозят процесс заживления. При очистке язв нельзя пользоваться перекисью водорода, поскольку у него имеется научно доказанное токсичное влияние на клетки тканей.
- Просушите окружающие язвы ткани и саму язву, слегка прикасаясь к ним тампоном (язву нельзя протирать жестко).
- По необходимости нужно смазать кремом окружающую язву сухую кожу.
- При плохом запахе из язвы, ее покраснении и при других признаках инфекции язву можно промыть антисептиком, не содержащим алкоголя.
- В случае выделений из язвы для защиты окружающей ее кожи можно использовать цинкосодержащие средства или другие защитные кремы (барьерные кремы).
- Поместите подходящее средство по уходу на язву и зафиксируйте повязкой (пластырь может в свою очередь повредить окружающую язву нежную кожу). Какое именно средство нужно использовать, Вам посоветует семейная медсестра, медсестра, специализирующаяся по язвам или домашняя медсестра и это будет зависеть от фазы развития язвы, выделений из нее, признаков воспаления и того, подходит ли данное средство именно Вам.
- Продолжайте компрессионное лечение.
Фото 17. Очищение язвы тампоном
Фото 18. Для удаления гнойного, плохо пахнущего покровного слоя язвы используйте антисептики для промывания язв
Фото 19. Просушите кожу, окружающую язву, слегка прикасаясь тампоном
Фото 20. Нанесите защитный крем на кожу, окружающую язву
Фото 21. Нанесите на язву средство для лечения язв
Фото 22. Зафиксируйте средство для ухода за язвой при помощи эластичного
бинта без сильного давления, но надежно
Язва проходит в своем заживлении несколько фаз, которые требуют при этом разных средств по уходу за язвами. Современные средства по уходу за язвами формируются из таких веществ, которые позволяют менять перевязку реже и при этом обеспечивают подходящую для заживления язвы среду. Консультантом по выбору конкретного средства выступают или семейная медсестра или домашняя медсестра.
Расходы на большую часть средств по уходу за язвами компенсирует Больничная касса на основании выписанного семейным врачом или врачом-специалистом дигирецепта.
Не держите язву открытой! Если язва будет сохнуть на открытом воздухе, то ее состояние ухудшится и при этом увеличивается риск возникновения инфекции.
Также на открытую язву нельзя наносить домашние средства лечения (как подорожник, листья капусты и др.), поскольку открытая язва является воротами внесения инфекций.
Обратитесь к врачу, если:
- Язва стала покрасневшей, болезненной и ее температура повысилась
- Несмотря на лечение, язва начала увеличиваться.
- На краях язвы возникли так называемые «карманы».
- Из язвы вытекают гнойные обильные выделения с плохим запахом.
- Появилось плохое самочувствие и повышенная температура.
Семейный врач может рекомендовать использование средств лечения язв с антибактериальным эффектом или при необходимости назначить противовос- палительное лечение.
Фото 23. Инфицированная хроническая язва
Заживление хронической язвы может несмотря на эффективное лечение продлиться несколько месяцев. Несмотря на то, что язва заживёт, по-прежнему никуда не денется причина, по которой возникла язва. Часто пациенты после заживления язвы больше не утруждают себя компрессионным лечением и отказываются от использования лечебных чулков и бинтов. Однако достаточно только одного эпизода отека — и может возникнуть новая язва. Для избегания возникновения новой язвы важны ключевые слова – пожизненное и постоянное компрессионное лечение.
Фото 24. Заживающая язва
Пластика кожи. Для кого? Почему? Когда? Если получившая лечение язва не зажила в течение периода от четырех до шести месяцев, то врач-специалист принимает решение о необходимости пластики кожи. Пластика кожи является довольно простой операцией, которая помогает заживлению язвы, но не исправляет причину ее возникновения. Поэтому операцию проводят только для тех пациентов, которые продолжают процедуры по компрессионному лечению и после заживления язвы. Новая язва (рецидив) возникает приблизительно у половины пациентов и причиной его является именно прерывание компрессионного лечения после заживления язвы. Достаточно только кратковременного скачка давления в венах – и пересаженная кожа отмирает и возникает новая язва.
Фото 25 и 26. Язва до пересадки кожи и язва, накрытая кожной пластикой
Часто венозная трофическая язва не является единственной проблемой пациента. У пациента могут быть и сформировавшаяся сердечная недостаточность, диабет и другие заболевания, которые могут мешать заживлению язвы. Обсудите свои проблемы со здоровьем со своим семейным врачом, который сможет по- мочь Вам держать сопутствующие заболевания под контролем.
Венозная трофическая язва является долговременной проблемой, осложняющей каждодневную жизнь пациента. Для того чтобы справиться с ней, необходима помощь разных специалистов. Ключ к решению проблемы заживления язвы на- ходится в руках самого пациента и для достижения успеха требуется постоянная работа по предписанному врачом лечебному плану.
- Необходимый для вас уровень компрессии лечебных чулков определяет врач в зависимости от степени тяжести венозной недостаточности и состояния артерий.
- Лечебные чулки можно купить в магазинах, торгующих товарами для здоровья. Продавцы таких магазинов смогут измерить Вашу ногу и помогут выбрать подходящий чулок.
- Выбирая компрессионные чулки, гольфы или колготки нужно следить за тем, чтобы на упаковке или на самих чулках был бы знак RAL-GZ 387:2000 и компрессионный класс (CCL 1-CCL 4). Так можно быть уверенным, что чулок даст постепенное.
знак RAL-GZ 387:2000
- В разных странах действуют разные стандарты. Проследите, чтобы у купленных чулков было именно то давление, которое Вам назначил врач.
- Поскольку первое одевание лечебного чулка может быть оказаться очень сложным, попросите продавца помочь Вам.
- Обязательно спросите о том, на какой срок и на каких условиях действует гарантия на лечебные чулки.
- Если Вам кажется, что самостоятельное натягивание чулка может оказаться слишком тяжелым для Вас, попросите у продавца вспомогательные средства.
Фото 1. Рама для натягивания на ноги компрессионного чулка
Фото 2. Карман для ступни, предназначенный для натягивания лечебного чулка с открытым носком
Фото 3. Вытаскиваемый карман для ступни, предназначенный для натягивания лечебного чулка с открытым и закрытым носком
Фото 4. Перчатки со специальным покрытием для натягивания лечебных чулков
- Newton, H. Assessment of a venouslegulcer. Wound Essentials, Vol5, 2010, 69–78.
- Newton, H. Eczema associated with venous leg ulcers. Wound Essentials, Vol9. 2014, 72–78
- Simplifying venous leg ulcer management. Consensus recommendation. Wounds International, 2015.
- Newton, H. Top tips for managing venous leg ulcers. Wounds International, Vol3, 2012.
- Sinha, S., Sreedharan, S. Management of venouslegulcer in generalpractice – a practicalguideline. http://www.racgp.org.au/afp/2014/september.
- Moffatt, C. Compression Therapy in Practice. Wounds UK, 2007.
- Anderson, I. What is venous leg ulcer. Wounds Essentials, Vol4, 2009.
- Collins, L., Seraj, S., Jefferson, T. Diagnosis and Treatment of VenousUlcers http://www.aafp.org/afp/2010/0415/p989.html.
- Leg Ulcrs. Patient information http//www. Circulationfoundation.org.uk.
- Griffin, J. Assessment and management of venouslegulcers.Wound Care Today, 2014,Vol 1, No 1.
- Carmel, J. E. Venous Ulcers. Acute and chronic wounds2012, chapter 12, 194–2013.
На какой стороне вашего тела находится ваше сердце?
На какой стороне ваше сердце? Возможно, это не тот ответ, которого вы ожидаете! Боль в груди — это проблема, которая, по понятным причинам, заставляет многих нервничать, но знание некоторых основных фактов о своем сердце и остальном теле может помочь вам почувствовать себя более комфортно и информированно.
Прочтите это руководство, чтобы узнать расположение вашего сердца, , где сердце расположено по отношению к другим органам, какая боль в груди может указывать на проблемы с сердцем и другие потенциальные причины боли в груди.
На какой стороне ваше сердце?
Где находится сердце? Хотя большинство людей думают, что их сердце расположено на левой стороне груди (в конце концов, разве не туда вы кладете руку, когда произносите Клятву верности?) грудь, только немного смещена в левую сторону. Около двух третей вашего сердца находится на левой стороне груди, а одна треть — на правой, так что оно почти центрировано.
Говоря техническим языком, ваше сердце расположено в средостении (перепончатое пространство, расположенное между легкими), которое, в свою очередь, находится в центре грудной клетки (часть тела между шеей и животом).
Обычно считается, что сердце находится на левой стороне вашего тела, поскольку именно эта сторона сердца выполняет большую часть работы. Левая сторона сильнее и является той частью сердца, которая перекачивает богатую кислородом кровь к другим частям тела, поэтому в первую очередь это сторона сердца (расположенная немного слева от груди), которую вы чувствуете при биении. вы кладете руку на грудь, заставляя людей думать, что все сердце находится на левой стороне груди.Ваше сердце размером с кулак, поэтому, если вы сожмете кулак и положите его на середину груди, вы получите хорошее представление о том, где находится ваше сердце.
Где находится сердце по отношению к другим органам?
Сердце расположено в центре груди и находится рядом со многими другими жизненно важными органами. Ваше сердце находится за грудиной и между двумя легкими. Сердце расположено ближе к передней части груди, перед пищеводом и позвоночником.Под сердцем находятся диафрагма, желудок и печень. На схеме ниже показано расположение сердца по отношению к другим органам.
Какие виды боли в груди указывают на проблемы с сердцем?
Часто, когда люди чувствуют боль в груди, они беспокоятся, что у них сердечный приступ или другая серьезная проблема с сердцем. Хотя часто боль в груди вызвана чем-то другим, кроме сердца (см. Следующий раздел), вы всегда должны звонить своему врачу, звонить по номеру 911 или обращаться в больницу, если вас беспокоит, что у вас проблемы с сердцем.
Классическим симптомом сердечного приступа является боль в левой части груди. Эта боль может варьироваться от легкой до сильной, и многие люди сообщают, что ощущают давление или ощущение сдавливания в груди. Боль может быть постоянной или приходить и уходить.
Общие симптомы боли в груди, вызванной проблемами с сердцем, включают:
- Боль, обычно усиливающаяся утром
- Боль, которая кажется глубокой или тяжелой, в отличие от острой и колющей
- Боль, усиливающаяся при напряжении
Однако боль в груди из-за проблемы с сердцем не ограничивается только болью в левой части груди.Боль может также возникать в других областях, например, по обе стороны верхней части груди, иррадиировать вниз по одной или обеим рукам и за ребрами. Боль также может распространяться на вашу спину, верхнюю часть живота, плечи, шею и челюсть.
Другие общие симптомы сердечного приступа включают:
- Одышка
- Тошнота и / или рвота
- Головокружение
- В поту
Если вы испытываете эти симптомы, немедленно звоните 911, даже если вы не уверены, что у вас сердечный приступ.
Каковы другие причины боли в груди?
От боли в груди не стоит отказываться, но, к счастью, существует множество причин боли в груди, помимо сердечного приступа. На самом деле, боль может вообще не иметь отношения к вашему сердцу. Ниже приведены некоторые несердечные причины боли в груди.
Боль в левой или правой части груди
- Разрыв или деформация грудной стенки: Тяга, растяжение или разрыв большой или малой грудной мышцы также могут вызвать боль в груди.Боль часто усиливается, когда вы касаетесь этой области или двигаетесь определенным образом.
- Пневмония: Пневмония — это легочная инфекция, при которой воспаляются воздушные мешочки одного или обоих легких. Если у вас пневмония только в одном легком, это может быть единственная сторона грудной клетки, где вы чувствуете боль. Пневмония часто сопровождается повышением температуры тела, кашлем и общим недомоганием.
- Легочная эмболия: Легочная эмболия — это когда сгусток крови застревает в артерии легкого.Если возникает ПЭ, вы часто будете ощущать острую колющую боль в той стороне груди, где расположено легкое, которая усиливается при глубоком вдохе.
- Воспаленная поджелудочная железа: Если ваша поджелудочная железа воспалена, вы часто испытываете сильную боль, которая начинается за грудной клеткой и распространяется на правую сторону груди. Боль часто усиливается, когда вы ложитесь.
Боль в верхней части живота
- Аппендицит: Аппендицит возникает, когда ваш аппендикс воспаляется.Аппендикс расположен в нижней правой части живота, но боль может распространяться на середину и верхнюю часть живота, особенно если инфекция становится серьезной.
- Инфекция желчного пузыря: Если у вас инфекция желчного пузыря или камни в желчном пузыре, вы можете почувствовать острую колющую боль в верхней части живота.
- Инфекция печени: Когда печень воспалена или инфицирована гепатитом, это может вызвать боль в верхней части живота, которая также распространяется на правую сторону груди.
- Нарушение пищеварения: Расстройство желудка, изжога или другие проблемы с пищеварением могут вызывать дискомфорт и боль, которые распространяются на верхнюю часть живота, а иногда и на грудь и пищевод.
: на какой стороне ваше сердце?
На какой стороне тела находится сердце? Ошибочно считается, что сердце расположено в левой части грудной клетки, но ваше сердце на самом деле находится почти в центре груди, за грудиной и между двумя легкими.
Боль в левой части груди часто связана с проблемами с сердцем, потому что обычно боль в левой части сердца возникает при проблемах со здоровьем. Проблемы с сердцем — серьезная, а иногда и смертельная проблема со здоровьем, и если вас когда-либо беспокоит боль в груди, которую вы испытываете, немедленно обратитесь к врачу или обратитесь в больницу. Однако боль в груди может быть вызвана многими проблемами, не связанными с сердцем, такими как проблемы с вашими легкими, печенью или пищеварением.
Не тратьте слишком много времени на самодиагностику. Если у вас есть проблема со здоровьем, которая вас беспокоит, запишитесь на прием к врачу, чтобы вы могли поставить точный диагноз.
Центр информации о сердце: анатомия сердца
Сердце расположено между легкими посередине груди, позади и немного левее грудины (грудины).Двухслойная мембрана, называемая перикардом, окружает ваше сердце как мешок. Внешний слой перикарда окружает корни основных кровеносных сосудов вашего сердца и прикрепляется связками к позвоночнику, диафрагме и другим частям вашего тела
Сердце весит от 7 до 15 унций (от 200 до 425 граммов) и немного больше размера вашего кулака.К концу долгой жизни сердце человека могло биться (расширяться и сжиматься) более 3,5 миллиардов раз. Фактически, каждый день сердце в среднем бьется 100 000 раз, перекачивая около 2 000 галлонов (7 571 литр) крови.
Сердце расположено между легкими посередине груди, позади и немного левее грудины (грудины). Двухслойная мембрана, называемая перикардом, окружает ваше сердце как мешок. Внешний слой перикарда окружает корни основных кровеносных сосудов вашего сердца и прикреплен связками к позвоночнику, диафрагме и другим частям вашего тела.Внутренний слой перикарда прикреплен к сердечной мышце. Покрытие из жидкости разделяет два слоя мембраны, позволяя сердцу двигаться во время биения.
В вашем сердце 4 камеры. Верхние камеры называются левым и правым предсердиями, а нижние камеры — левым и правым желудочками. Стенка мышцы, называемая перегородкой, разделяет левое и правое предсердия, а также левый и правый желудочки. Левый желудочек — самая большая и сильная камера вашего сердца. Стенки камеры левого желудочка имеют толщину всего полдюйма, но они обладают достаточной силой, чтобы протолкнуть кровь через аортальный клапан в ваше тело.
Клапаны сердца
Четыре клапана регулируют кровоток в сердце:
- Трикуспидальный клапан регулирует кровоток между правым предсердием и правым желудочком.
- Легочный клапан контролирует поток крови из правого желудочка в легочные артерии, которые переносят кровь в легкие для поглощения кислорода.
- Митральный клапан позволяет богатой кислородом крови из легких проходить из левого предсердия в левый желудочек.
- Аортальный клапан открывает путь богатой кислородом крови из левого желудочка в аорту, самую большую артерию вашего тела.
Проводящая система
Электрические импульсы от сердечной мышцы (миокарда) заставляют сердце сокращаться. Этот электрический сигнал начинается в синоатриальном (SA) узле, расположенном в верхней части правого предсердия. Узел SA иногда называют «естественным кардиостимулятором» сердца. Электрический импульс от этого естественного водителя ритма проходит через мышечные волокна предсердий и желудочков, заставляя их сокращаться. Хотя узел SA посылает электрические импульсы с определенной частотой, частота сердечных сокращений может изменяться в зависимости от физических нагрузок, стресса или гормональных факторов.
Система кровообращения
Сердце и система кровообращения составляют вашу сердечно-сосудистую систему. Ваше сердце работает как насос, который нагнетает кровь к органам, тканям и клеткам вашего тела. Кровь доставляет кислород и питательные вещества в каждую клетку и удаляет углекислый газ и продукты жизнедеятельности, производимые этими клетками. Кровь переносится от сердца к остальному телу через сложную сеть артерий, артериол и капилляров. Кровь возвращается в ваше сердце через венулы и вены.Если бы все сосуды этой сети в вашем теле были проложены встык, они простирались бы примерно на 60 000 миль (более 96 500 км), чего достаточно, чтобы обогнуть Землю более чем дважды!
Чреспищеводная эхокардиограмма | Johns Hopkins Medicine
Что такое чреспищеводная эхокардиограмма (ЧВЭ)?
Чреспищеводная эхокардиограмма (ЧЭЭ) использует эхокардиографию для оценки структуры и функции сердца.Во время процедуры датчик (например, микрофон) излучает ультразвуковые звуковые волны. Когда датчик размещается в определенных местах и под определенными углами, ультразвуковые звуковые волны перемещаются через кожу и другие ткани тела к тканям сердца, где волны отражаются или «эхом» отражаются от структур сердца. Преобразователь улавливает отраженные волны и отправляет их в компьютер. Компьютер отображает эхо в виде изображений стенок и клапанов сердца.
Традиционная эхокардиограмма выполняется путем размещения датчика на поверхности грудной клетки.Это называется трансторакальной эхокардиограммой. Чреспищеводная эхокардиограмма выполняется путем введения зонда с датчиком в пищевод. Это обеспечивает более четкое изображение сердца, поскольку звуковые волны не должны проходить через кожу, мышцы или костную ткань. Зонд TEE расположен намного ближе к сердцу, так как пищевод и сердце расположены рядом друг с другом.
Избыточный вес или определенные заболевания легких могут мешать изображению сердца, когда датчик помещен на грудную стенку.Определенные состояния сердца лучше видны при ЧВЭ, такие как нарушения митрального клапана, сгустки крови или образования внутри сердца, разрыв оболочки аорты, а также структура и функция искусственных сердечных клапанов.
TEE может использовать один или несколько из нескольких специальных типов эхокардиографии, перечисленных ниже:
Эхокардиография в М-режиме. Это простейший вид эхокардиографии. Он создает изображение, похожее на начертание, а не на реальное изображение структур сердца.Эхо-сигнал в M-режиме полезен для измерения структур сердца, таких как насосные камеры сердца, размер самого сердца и толщина стенок сердца.
Допплерэхокардиография. Этот метод Доплера используется для оценки кровотока через камеры и клапаны сердца. Количество крови, откачиваемой при каждом ударе, является показателем работы сердца. Кроме того, допплерография может обнаружить аномальный кровоток в сердце, что может означать, что есть проблема с одним или несколькими сердечными клапанами или со стенками сердца.
Цветной допплер. Цветной допплер — это усовершенствованная форма допплеровской эхокардиографии. В цветном допплеровском режиме для обозначения направления кровотока используются разные цвета. Это упрощает интерпретацию метода Доплера.
2-D (двумерная) эхокардиография. Этот метод используется для просмотра движения структур сердца в реальном времени. Двухмерный эхо-вид отображается на мониторе в форме конуса. Он показывает движение структур сердца в реальном времени.Это позволяет врачу увидеть различные структуры сердца в действии и оценить их с помощью одного среза или двухмерного изображения.
3-D (трехмерная) эхокардиография. Этот метод позволяет получать трехмерные изображения структур сердца с большей детализацией, чем двухмерное эхо. Изображения в реальном времени позволяют более точно оценить функцию сердца, используя измерения, сделанные во время биения сердца.
Зачем мне ТРОЙНИК?
Чреспищеводная эхокардиография может быть выполнена для оценки признаков и симптомов, которые могут указывать на:
Атеросклероз. Это постепенное закупоривание артерий жировыми веществами и другими веществами в крови.
Кардиомиопатия. Это увеличение сердца из-за утолщения или ослабления сердечной мышцы.
Врожденный порок сердца. Эти дефекты возникают при формировании сердца плода. TEE может помочь оценить и определить местонахождение аномалии, а также определить ее влияние на кровоток в сердце.
Сердечная недостаточность. Состояние, при котором сердечная мышца ослаблена до такой степени, что перекачивать кровь невозможно. Это может вызвать скопление жидкости (застой) в кровеносных сосудах и легких, а также в стопах, лодыжках и других частях тела.
Аневризма. Это ослабление и выпячивание части сердечной мышцы или аорты (большой артерии, по которой насыщенная кислородом кровь от сердца к остальному телу).
Порок клапана сердца. Неисправность одного или нескольких сердечных клапанов, которые могут блокировать кровоток в сердце или приводить к обратному току крови (срыгивание).
Опухоль сердца. Опухоль сердца может возникать на внешней поверхности сердца, в одной или нескольких камерах сердца или в мышечной ткани сердца.
Перикардит. Это воспаление или инфекция мешка, окружающего сердце.
Инфекционный эндокардит. Это сердечная инфекция, обычно поражающая сердечные клапаны.
Расслоение аорты. Это разрыв стенки аорты.
Тромб и инсульт. Сгустки крови могут образовываться внутри камер сердца, вырваться наружу, а затем перетекать в мозг или другие части тела. Это может вызвать инсульт или другие проблемы. Чаще всего эти сгустки образуются при нерегулярном сердечном ритме или застойном кровотоке в сердце.
Дополнительные причины, по которым может быть проведено TEE, включают:
Для оценки состояния сердца во время операции на открытом сердце после таких процедур, как коронарное шунтирование, замена или ремонт клапана
Для оценки состояния сердца во время внесердечных хирургических вмешательств
Перед кардиоверсией по поводу фибрилляции предсердий или трепетания предсердий, чтобы убедиться в отсутствии сгустков
Ваш врач может порекомендовать ЭТО по другим причинам.
Каковы риски TEE?
Возможные риски TEE включают:
Если у вас есть проблемы с пищеводом, такие как варикозное расширение вен пищевода, непроходимость или стриктура пищевода, или лучевая терапия в области пищевода, возможно, вам не удастся пройти ЧВЭ. Ваш врач внимательно осмотрит вас перед процедурой.
Могут быть и другие риски в зависимости от вашего конкретного состояния здоровья. Обязательно обсудите любые проблемы со своим врачом перед процедурой.
Как мне подготовиться к TEE?
Ваш лечащий врач объяснит вам процедуру, вы можете задать вопросы.
Вам будет предложено подписать форму согласия, дающую разрешение на проведение теста. Внимательно прочтите форму и задавайте вопросы, если что-то непонятно.
Перед процедурой вам необходимо поститься в течение определенного периода времени. Ваш лечащий врач скажет вам, как долго нужно голодать: несколько часов или всю ночь.
Если вы беременны или думаете, что беременны, сообщите об этом своему врачу.
Сообщите своему врачу, если у вас аллергия на лекарства, местная анестезия или латекс или вы чувствительны к ним.
Сообщите своему поставщику обо всех лекарствах (рецептурных и безрецептурных) и травяных добавках, которые вы принимаете.
Сообщите своему врачу, если у вас в анамнезе есть нарушения свертываемости крови или вы принимаете какие-либо антикоагулянты (разжижающие кровь) лекарства, аспирин или другие лекарства, влияющие на свертываемость крови.Вам могут потребовать прекратить прием некоторых из этих лекарств перед процедурой.
Ваш лечащий врач может запросить анализ крови перед процедурой, чтобы определить, сколько времени требуется вашей крови для свертывания. Также могут быть сделаны другие анализы крови.
Сообщите врачу, если у вас есть заболевание сердечного клапана, врожденное заболевание сердца или эндокардит (инфекция сердечных клапанов) в анамнезе.
В зависимости от вашего состояния здоровья ваш поставщик медицинских услуг может запросить другие специальные препараты.
Что происходит во время TEE?
ЧРВ может быть проведена амбулаторно или как часть вашего пребывания в больнице. Процедуры могут отличаться в зависимости от вашего состояния и практики вашего врача.
Обычно TEE следует этому процессу:
Вас попросят удалить все украшения или другие предметы, которые могут помешать процедуре. Если вы носите зубные протезы или какой-либо протез полости рта, они будут удалены перед введением зонда TEE.
Если вас попросят снять одежду, вам дадут халат.
Вам будет предложено опорожнить мочевой пузырь перед процедурой.
Внутривенная (IV) линия будет введена в вашу руку или руку для введения лекарства и, при необходимости, для введения жидкости внутривенно.
Вы будете лежать на столе или кровати слева от вас. Для поддержки за спиной можно положить подушку или клин.
Вы будете подключены к монитору электрокардиограммы (ЭКГ), который регистрирует электрическую активность сердца и контролирует сердце во время процедуры с помощью небольших клейких электродов.Во время процедуры будут отслеживаться ваши жизненно важные показатели (частота сердечных сокращений, артериальное давление, частота дыхания и уровень кислорода).
На заднюю стенку горла будет нанесен спрей для местной анестезии. Это приведет к онемению задней части горла, чтобы прохождение TEE-зонда было более комфортным.
Вам в рот поместят защитное приспособление от укуса.
Перед процедурой вы получите успокаивающее средство, которое поможет вам расслабиться.
Если указано, кислород будет подаваться через носовые трубки.
Помещение будет затемнено, чтобы врач мог видеть изображения на мониторе эхокардиограммы.
TEE-зонд будет пропущен через ваш рот в горло. Вас могут попросить проглотить, чтобы помочь пройти зонд.
Как только зонд окажется в нужном месте, будут сделаны снимки.
После того, как изображения будут сделаны, зонд будет удален из вашего горла.
Что происходит после TEE?
Вы будете переведены в зону восстановления, где медсестры будут контролировать вашу частоту сердечных сокращений, ЭКГ, артериальное давление и уровень кислорода.
Когда ваш рвотный рефлекс вернулся, ваши жизненно важные функции стабилизируются, и вы более внимательны, электроды ЭКГ, кислородный зонд и капельница будут удалены. Вы можете одеться.
Вы можете чувствовать слабость, усталость или сонливость до конца дня обследования. На следующий день после процедуры вы должны чувствовать себя нормально. Ваше горло может болеть в течение нескольких дней после процедуры из-за введения зонда TEE.
Если процедура была проведена в амбулаторных условиях, вас могут выписать домой, если только ваш лечащий врач не определит, что ваше состояние требует дальнейшего наблюдения или госпитализации.
Вам нужно будет, чтобы кто-нибудь отвез вас домой.
Вы можете вернуться к своему обычному питанию и занятиям, если ваш лечащий врач не посоветует вам иное.
Как правило, после TEE не требуется особого ухода. Однако ваш лечащий врач может дать вам другие инструкции после процедуры, в зависимости от вашей конкретной ситуации.
Измерение импульсов| Мичиган Медицина
Обзор теста
Ваш пульс — это частота ударов вашего сердца.Ваш пульс обычно называется частотой сердечных сокращений, то есть количеством ударов сердца в минуту (ударов в минуту). Но также можно отметить ритм и силу сердцебиения, а также то, насколько кровеносный сосуд становится твердым или мягким. Изменения частоты сердечных сокращений или ритма, слабый пульс или твердость кровеносного сосуда могут быть вызваны сердечным заболеванием или другой проблемой.
Когда сердце перекачивает кровь по телу, вы можете ощущать пульсацию в некоторых кровеносных сосудах, расположенных близко к поверхности кожи, например, в запястье, шее или плече.Подсчет пульса — простой способ узнать, насколько быстро бьется ваше сердце.
Ваш врач обычно проверяет ваш пульс во время медицинского осмотра или в экстренных случаях, но вы можете легко научиться проверять собственный пульс. Вы можете проверить свой пульс утром, сразу после пробуждения, но перед тем, как встать с постели. Это называется пульсом покоя. Некоторым людям нравится проверять пульс до и после тренировки.
Вы проверяете частоту пульса, подсчитывая удары за заданный период времени (не менее 15–20 секунд) и умножая это число, чтобы получить количество ударов в минуту.Ваш пульс меняется каждую минуту. Это будет быстрее, если вы тренируетесь, у вас жар или стресс. Когда вы отдыхаете, это будет медленнее.
Зачем это нужно
Проверяют пульс:
- Посмотрите, насколько хорошо работает сердце. В экстренной ситуации ваш пульс может помочь узнать, перекачивает ли сердце достаточно крови.
- Помогите найти причину таких симптомов, как нерегулярное или учащенное сердцебиение (учащенное сердцебиение), головокружение, обморок, боль в груди или одышка.
- Проверьте кровоток после травмы или при возможной закупорке кровеносного сосуда.
- Проверьте, есть ли лекарства или болезни, вызывающие замедление сердечного ритма. Ваш врач может попросить вас проверять пульс каждый день, если у вас болезнь сердца или вы принимаете определенные лекарства, которые могут замедлить частоту сердечных сокращений, например дигоксин или бета-адреноблокаторы (например, атенолол или пропранолол).
- Проверьте свое общее состояние здоровья и физическую форму. Проверка частоты пульса в состоянии покоя, во время тренировки или сразу после интенсивной тренировки может дать вам важную информацию об общем уровне физической подготовки.
Как подготовить
Все, что вам нужно для проверки пульса, — это часы с секундной стрелкой или цифровой секундомер. Найдите тихое место, где можно присесть и не отвлекаться, когда вы учитесь проверять пульс.
Как это делается
Вы можете измерить частоту пульса в любом месте, где артерия приближается к коже, например, на запястье или шее, в области виска, в паху, под коленом или на верхней части стопы.
Вы можете легко проверить свой пульс на внутренней стороне запястья, ниже большого пальца.
- Осторожно коснитесь этой артерии двумя пальцами другой руки.
- Не используйте большой палец, потому что у него есть собственный пульс, который вы можете почувствовать.
- Считайте удары за 30 секунд; затем удвойте результат, чтобы получить количество ударов в минуту.
Также можно проверить пульс на сонной артерии. Он расположен на шее по обе стороны от трахеи.Будьте осторожны при проверке пульса в этом месте, особенно если вам больше 65 лет. Если вы будете слишком сильно надавить, у вас может закружиться голова и вы упадете.
Вы можете купить электронный измеритель пульса для автоматического измерения пульса на пальце, запястье или груди. Эти устройства полезны, если у вас есть проблемы с измерением пульса или если вы хотите проверить свой пульс во время тренировки.
Как это чувствуется
Проверка пульса не должна вызывать боли.
Risks
Проверка пульса не должна вызывать проблем. Будьте осторожны, проверяя пульс на шее, особенно если вам больше 65 лет. Если вы будете слишком сильно надавить, у вас может закружиться голова и вы упадете.
Позвоните своему врачу, если у вас есть какие-либо из следующих симптомов:
- Нерегулярное или учащенное сердцебиение (учащенное сердцебиение). Сердцебиение может быть постоянным или приходить и уходить (эпизодически).
- Боль в груди
- Головокружение
- Обморок
- Легкомысленность
- Одышка
Поговорите со своим врачом, если у вас учащенный пульс, много пропущенных или лишних ударов, или если кровеносный сосуд, по которому вы проверяете пульс, кажется твердым.
Результаты
Ваш пульс — это частота ударов вашего сердца. Ваш пульс обычно называется частотой сердечных сокращений, то есть количеством ударов сердца в минуту (ударов в минуту).
Нормальная частота пульса в состоянии покоя
В приведенной ниже таблице показан нормальный диапазон частоты пульса в состоянии покоя (частота пульса после 10 минут отдыха) в ударах в минуту в зависимости от возраста. Многие факторы могут вызвать изменения вашей нормальной частоты пульса, в том числе ваш возраст, уровень активности и время суток.
Возраст или уровень физической подготовки | Ударов в минуту (уд / мин) |
|---|---|
Младенцы до 1 года: | 100–160 |
Дети в возрасте от 1 до 10 лет: | 70–120 |
Дети в возрасте от 11 до 17 лет: | 60–100 |
Взрослых: | 60–100 |
Спортсменов в хорошей физической форме: | 40–60 |
Ваш пульс обычно имеет сильный, устойчивый или регулярный ритм.Ваш кровеносный сосуд должен быть мягким. Случайные паузы или дополнительные доли — это нормально. Обычно ваш пульс немного ускоряется, когда вы глубоко дышите. Вы можете проверить это нормальное изменение частоты пульса, изменив характер дыхания и измерив пульс.
Многие условия могут повлиять на частоту вашего пульса. Ваш врач поговорит с вами о любых отклонениях от нормы, которые могут быть связаны с вашими симптомами и состоянием здоровья в прошлом.
Быстрый пульс
Быстрый пульс может быть вызван:
- Активностью или физическими упражнениями.
- Анемия.
- Некоторые лекарства, такие как противоотечные средства и лекарства, применяемые для лечения астмы.
- Лихорадка.
- Некоторые виды пороков сердца.
- Сверхактивная щитовидная железа (гипертиреоз).
- Стимуляторы, такие как кофеин, амфетамины, таблетки для похудания и сигареты.
- Распитие алкогольных напитков.
- Стресс.
Медленный пульс
Низкая частота пульса в состоянии покоя может быть вызвана следующими причинами:
- Некоторые виды сердечных заболеваний и лекарства для лечения сердечных заболеваний.
- Высокий уровень физической подготовки.
- Недостаточная активность щитовидной железы (гипотиреоз).
Слабый пульс
Слабый пульс может быть вызван следующими причинами:
Частота сердечных сокращений во время тренировки
Многие люди используют целевую частоту пульса, чтобы определить, насколько интенсивно они тренируются. Используйте этот интерактивный инструмент: какова ваша целевая частота пульса? Этот инструмент рассчитывает вашу целевую частоту пульса, используя максимальную частоту пульса (в зависимости от вашего возраста), частоту пульса в состоянии покоя и вашу активность.
Во время упражнений ваше сердце должно работать достаточно усердно для достижения здорового эффекта, но не настолько, чтобы ваше сердце было перегружено. Вы получаете наибольшую пользу, когда частота пульса во время тренировки находится в пределах диапазона целевой частоты пульса. Вы можете измерить свой пульс во время или после тренировки, чтобы увидеть, насколько вы тренируетесь с целевой частотой пульса.
Или вы можете носить датчик частоты пульса во время тренировки, чтобы вам не приходилось измерять пульс. Пульсометр постоянно показывает вашу частоту пульса, поэтому вы видите, как упражнения меняют частоту сердечных сокращений.
Чтобы проверить частоту пульса во время тренировки:
- После 10 минут тренировки остановитесь и измерьте пульс.
- Измерьте частоту сердечных сокращений, осторожно приложив два пальца к запястью (не используя большой палец). Если трудно почувствовать пульс на запястье, найдите артерию на шее, которая находится по обе стороны от трахеи. Осторожно нажмите.
- Считайте удары за 15 секунд. Умножьте количество ударов на 4. Это количество ударов в минуту.
- Внесите изменения в интенсивность тренировок, чтобы частота пульса оставалась в пределах заданной целевой частоты пульса.
Целевая частота пульса является ориентировочной. Все люди разные, поэтому обращайте внимание на то, как вы себя чувствуете, как тяжело дышите, как быстро бьется ваше сердце и как сильно вы чувствуете напряжение в мышцах.
Что влияет на тест
Возможно, вы не сможете почувствовать свой пульс или правильно подсчитать пульс, если вы:
- У вас уменьшилась чувствительность пальцев.
- Не используется нужное давление. Слишком большое давление может замедлить частоту сердечных сокращений, а слишком низкое давление может привести к пропуску некоторых ударов.
- Пытаетесь измерить пульс на участке, покрытом слишком большим количеством мышц или жира.
- Вы измеряете пульс большим пальцем. У вашего большого пальца есть собственный пульс, который мешает вам считать.
- Вы слишком много двигаетесь, пытаясь измерить пульс.
Что думать о
Многие люди измеряют пульс во время или сразу после тренировки, чтобы проверить свой пульс и выяснить, в здоровом ли они темпе.Ваша частота пульса (пульс) во время и после тренировки будет выше, чем частота пульса в состоянии покоя.
Позвоните своему врачу, если ваш пульс не снизится в течение нескольких минут после прекращения тренировки.
По мере того, как вы продолжаете регулярно заниматься спортом, ваш пульс не будет расти так высоко, как когда-то при том же количестве усилий. Это признак того, что вы становитесь более здоровыми. Чтобы узнать больше, смотрите тему Фитнес.
Список литературы
Консультации по другим работам
- Национальные институты здравоохранения, Медицинская энциклопедия Medline Plus (2011).Пульс. Доступно в Интернете: http://www.nlm.nih.gov/medlineplus/ency/article/003399.htm.
Кредиты
Текущий по состоянию на: 23 сентября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Э. Грегори Томпсон, врач внутренних болезней
Адам Хусни, доктор медицины, семейная медицина
Мартин Дж.Габица MD — Семейная медицина
По состоянию на: 23 сентября 2020 г.
Автор: Здоровый персонал
Медицинское обозрение: E. Грегори Томпсон, врач внутренних болезней и Адам Хусни, доктор медицины, семейная медицина и Мартин Дж. Габика, доктор медицины, семейная медицина
Воспаление сердца | NHLBI, NIH
Воспаление сердца может быть вызвано инфекциями, особенно вирусами или бактериями; лекарства; или повреждение ткани или мышцы сердца из-за аутоиммунных заболеваний, лекарств, факторов окружающей среды или других триггеров.Причины воспаления сердца могут различаться в зависимости от пораженной части сердца — эндокарда, миокарда или перикарда.
Инфекции
Вирусные, бактериальные и грибковые инфекции могут вызывать воспаление сердца.
- Вирусные инфекции являются наиболее частой причиной миокардита и перикардита. Они могут включать аденовирус, вирус Коксаки, вирус герпеса, вирус гриппа (гриппа) и парвовирус B19. Вирусы могут инфицировать ткань сердечной мышцы, вызывая острый или хронический иммунный ответ организма.Посмотрите наше видео о том, как SARS-CoV-2, вирус, вызывающий COVID-19, может повлиять на ваше сердце. Кроме того, мы предлагаем информацию и ресурсы о том, как мы прилагаем все усилия для поддержки необходимых исследований COVID-19.
- Бактерии являются наиболее частой причиной эндокардита, который возникает, когда бактерии и клетки крови образуют скопления, обычно на сердечных клапанах. В большинстве развитых стран золотистый стафилококк является наиболее распространенным типом бактерий, вызывающих эндокардит.Бактерии могут попадать в кровь во время инвазивных медицинских процедур или внутривенного употребления наркотиков. Streptococcus бактерии также могут вызывать эндокардит, но это чаще встречается в менее развитых странах. Перикардит, вызванный бактериями, редко встречается в США и других развитых странах. Однако в развивающихся странах 70 процентов случаев перикардита вызваны Mycobacterium tuberculosis , организмом, вызывающим туберкулез.
- Грибы — редкие причины миокардита и перикардита.Чаще всего грибковый эндокардит вызывается либо Candida , либо Aspergillus . Эти инфекции чаще встречаются у пациентов с ослабленным иммунитетом, в том числе у ВИЧ-инфицированных.
- Другие инфекции. Другой инфекционной причиной миокардита является паразит, вызывающий болезнь Шагаса, которая является серьезной проблемой для здоровья в Латинской Америке. Паразит может поражать сердце во время заражения и может потребовать установки кардиостимулятора.
Как вирусы вызывают миокардит?
Вирусы могут инфицировать клетки сердечной ткани. Как только вирус попадает в клетку, вирус размножается и активирует иммунную систему организма, что приводит к повреждению сердечной ткани. Эта начальная фаза инфекции может длиться от нескольких недель до месяцев.
Если вирусная инфекция длится долго, она может повредить структуру и функцию сердечной мышцы и привести к дилатационной кардиомиопатии.
Аутоиммунные болезни
Аутоиммунные заболевания, такие как ревматоидный артрит и красная волчанка, могут вызывать перикардит или миокардит.Они также могут повредить сердечные клапаны, что может привести к эндокардиту.
Лекарства
Лекарства могут вызывать побочные эффекты, которые могут привести к миокардиту, перикардиту или и тем, и другим. Эти лекарства включают:
- Антибиотики, такие как пенициллин
- Антидепрессанты, такие как трициклические антидепрессанты
- Бензодиазепины, известные как транквилизаторы, такие как лоразепам и диазепам
- Диуретики, — лекарства, такие как фуросемид и гидрохлоротиазид, которые помогают организму избавляться от жидкости
- Сердечные препараты, , такие как амиодарон, гидралазин, метилдопа и прокаинамид
- Психиатрические препараты, такие как клозапин и литий
- Изъятие лекарств, , таких как фенитоин
- Вакцины, , которые могут вызывать аллергические реакции, приводящие к миокардиту, хотя это бывает редко
- Лекарства для похудания, , такие как фентермин-фенфлурамин или фен-фен
Факторы окружающей среды
Факторы окружающей среды, которые могут вызвать миокардит, включают:
- Тяжелые металлы, такие как медь и свинец
- Излучение
Ищите
- В разделе «Лечение» будут обсуждаться лекарства или процедуры, которые могут порекомендовать врачи, если у вас диагностировано воспаление сердца — эндокардит, миокардит или перикардит.
Книга смерти: взвешивание вашего сердца
Классическое изложение суждения о смерти содержится в Книге грядущих дней к дню , в главе / заклинании 30 и в главе / заклинании 125, и так называемом взвешивании сердце. Для египтян сердце или ib, а не мозг, было источником человеческой мудрости и центром эмоций и памяти. Из-за его очевидной связи с интеллектом, личностью и памятью он считался самым важным из внутренних органов.Он мог раскрыть истинный характер человека даже после смерти, так вера пошла, и поэтому сердце было оставлено в теле умершего во время мумификации. При взвешивании сердечного обряда сердце умершего взвешивается на весах против пера богини Маат, олицетворяющей порядок, истину и то, что правильно. Заклинание 30 часто начертано на сердечных скарабеях, которые кладут вместе с умершим. Заклинание призывает сердце не утяжелять весы и не свидетельствовать против умершего хранителю весов.В части заклинания даются инструкции по изготовлению сердечного скарабея: «Сделайте скарабея из нефрита, украшенного золотом, и положите ему в грудь человека, и проведите для него церемонию открытия пасти, помазав скарабея миррой». 1
В египетской религии сердце было ключом к загробной жизни. Он был задуман как переживший смерть в Мире Преисподней, где он давал показания за или против своего владельца. Считалось, что сердце было исследовано Анубисом и божествами во время церемонии взвешивания сердца.Если сердце весило больше, чем перо Маат, оно немедленно поглощалось чудовищем Аммитом. 2
Что такое «Книга мертвых»?
Книга мертвых — это современный термин, обозначающий набор магических заклинаний, которые египтяне использовали, чтобы помочь им попасть в загробную жизнь. Они представляли загробную жизнь как своего рода путешествие, которое нужно совершить, чтобы попасть в рай, но это было довольно опасное путешествие, поэтому вам понадобится магическая помощь по пути.
Книга Мертвых — это не конечный текст — это не похоже на Библию , это не собрание учений, не заявление веры или что-то в этом роде — это практическое руководство в следующий мир, с заклинания, которые помогут вам в вашем путешествии. 3
«Книга» обычно представляет собой свиток папируса с множеством заклинаний, написанных на нем иероглифическим шрифтом. Свитки папируса также обычно имеют красивые цветные иллюстрации. Они были бы довольно дорогими, поэтому были бы только у богатых людей с высоким статусом. В зависимости от того, насколько вы богаты, вы можете пойти и купить готовый папирус, на котором будет написано ваше имя, или вы можете потратить немного больше и, вероятно, выбрать, какие заклинания вам нужны.
Некоторые заклинания предназначены для того, чтобы вы могли контролировать собственное тело после смерти. Древние египтяне считали, что человек состоит из разных элементов: тела, духа, имени, сердца, всех воплощений человека, и боялись, что эти элементы разойдутся, когда вы умрете. Таким образом, существует множество заклинаний, чтобы убедиться, что вы не потеряете голову или сердце, что ваше тело не разлагается, а также другие заклинания о поддержании жизни путем дыхания воздухом, воды для питья, еды, чтобы поесть.
Есть также заклинания о защите себя, потому что древние египтяне ожидали, что на пути в загробную жизнь на них нападут змеи, крокодилы и насекомые — идея, в значительной степени основанная на угрозах, которые они знали в реальной жизни, только гораздо более пугающими и намного опаснее.
Помимо животных, на вас могут напасть боги или демоны, служившие богам. В следующем мире есть множество богов, охраняющих врата, через которые вы должны пройти, и если вы не дадите правильные ответы на их вопросы у ворот, они могут атаковать вас, потому что в их руках есть ножи и змеи.
Без правильных заклинаний, защищающих вас, вас могут наказать разными способами: вас могут посадить на бойню, вас могут обезглавить или перевернуть вверх ногами (что означало, что процесс пищеварения работал в обратном порядке так что приходилось есть фекалии и пить мочу вечно!).
Худшее, что могло случиться, — это то, что назвали второй смертью. Это означало, что вы были убиты, и ваш дух не мог вернуться, и у вас вообще не было бы загробной жизни. Это был мир великого страха, в который они верили, и Книга Мертвых обеспечила руководство и защиту в этом путешествии.
Все это можно было впервые и в последний раз посетить в Британском музее в качестве крупной выставки.
Британский музей имеет одну из самых полных коллекций из рукописей из Книги мертвых, рукописей на папирусе в мире, и эта выставка стала первой возможностью увидеть так много примеров, представленных вместе. Из-за хрупкости папирусов и их чувствительности к свету любые из этих рукописей крайне редко когда-либо выставляются, поэтому это была поистине уникальная возможность их просмотреть.На выставке была представлена самая длинная Книга Мертвых в мире, Папирус Гринфилда, который имеет размеры 37 метров и никогда раньше не демонстрировался публично. Также были представлены знаменитые картины из папирусов Ани и Хунефера, а также избранные шедевры из крупных международных коллекций. Эти сокровища были выставлены вместе с ослепительным множеством раскрашенных гробов, позолоченных масок, амулетов, украшений, фигурок из гробниц и атрибутов мумий. Современная технология визуализации предоставила новые способы доступа и понимания этого ключевого источника в истории мировых религий. 4
Книга мертвых открывает окно в сложные системы верований древних египтян, в которых смерть и загробная жизнь были в центре внимания. Хотя это имя может быть знакомо сегодня, количество магических изображений и текстов на самом деле намного богаче, чем обычно известно. Красиво окрашенные иллюстрации графически показывают поля и реки Нижнего мира, богов и демонов, с которыми должен был встретиться умерший, и критический ритуал «взвешивания сердца», приговор, который определит, будет ли душа допущена в загробную жизнь или будет обречена на нее. разрушение от рук чудовищного «Пожирателя».Какая печаль.
Неврология для детей — полушария
Один мозг … или два?
Сколько у вас мозгов — один или два? На самом деле это довольно просто ответить … у вас только один мозг. Однако полушария головного мозга делятся прямо посередине на правую полушарие и левое полушарие. Кажется, что каждое полушарие специализируется на некоторых типах поведения. Полушария общаются с каждым другой — через толстую полосу из 200-250 миллионов нервных волокон, называемую мозолистое тело.(Небольшая полоса нервных волокон, называемая передним комиссура также соединяет части полушарий головного мозга.)
Ручка
Вы правша или левша? Как ты наверное знаете, большинство людей (около 90% населения) правши — они предпочитают писать, есть и бросать мяч правой рукой. Другой способ обратиться к людям, которые используют свою правую руку, — сказать, что они доминирующий . Отсюда следует, что большинство остальных 10% Население левша или «левша доминирует».»Есть несколько человек кто одинаково использует каждую руку; они «амбидекстры». (Большинство людей также иметь доминирующий глаз и доминирующее ухо … проверьте свои здесь «односторонность».)
Почему люди правши или левши — это своего рода тайна. Доктор Уильям Кальвин разработал увлекательную теорию происхождения руки и написал эссе под названием «Бросок» Мадонна объяснит это.
Правая сторона — Левая сторона
Правая часть мозга контролирует мышцы левой сторона тела и левая часть мозга контролируют мышцы на правая сторона тела.Кроме того, в целом сенсорная информация от левая часть тела переходит в правую часть мозга и информация с правой стороны тела переходит в левую мозга. Следовательно, повреждение одной стороны мозга повлияет на противоположная сторона тела.
У 95% правшей левое полушарие мозга является доминирующим для язык. Даже у 60-70% левшей задействуется левое полушарие мозга. для языка. Еще в 1860-х и 1870-х годах два невролога (Поль Брока) и Карл Вернике) заметил, что люди, у которых был поврежден конкретный участок на левая сторона мозга имела речь и язык проблемы.Люди с повреждением этих областей на правой стороне обычно делали нет никаких языковых проблем. Две языковые области мозга, которые важны для языка, теперь носят свои имена: площадь Брока и Площадь Вернике.
| Площадь Брока | Зона Вернике |
Изображения любезно предоставлены Slice of Life .
Церебральное доминирование
каждый полушарие мозга является доминирующим для других форм поведения. Для Например, кажется, что правое полушарие является доминирующим для пространственного способности, распознавание лиц, визуальные образы и музыка.Левое полушарие может быть более доминирующим в расчетах, математике и логических способностях. Конечно, это обобщения, и у нормальных людей работают два полушария вместе, связаны и обмениваются информацией через корпус мозолистое тело. Многое из того, что мы знаем о правом и левом полушарии, приходит из исследований на людях, у которых было расщепление мозолистого тела — это хирургическая операция изолирует большую часть правого полушария от левого полушарие. Этот вид операции проводится пациентам, страдающим: эпилепсия.В мозолистое тело перерезают, чтобы предотвратить распространение «эпилептического припадка». из одного полушария в другое.
Доминирующие функции
Левое полушарие
Правое полушарие
- Пространственные способности
- Распознавание лиц
- Визуальные образы
- Музыка
Эксперименты с разделенным мозгом
Роджер Сперри (выигравший Нобелевская премия 1981 г.) и Майкл Газзанига — два нейробиолога, которые изучали пациентов, перенесших операцию по рассечению мозолистого тела.Эти Исследования называются «Эксперименты с разделенным мозгом» . После операции, эти люди выглядели вполне «нормальными» — они могли ходить, читать, разговаривать, заниматься спортом и делать все повседневные дела, которые они делали до операции. Только после тщательных экспериментов, которые изолировали информацию от полушарие, можно было определить реальные последствия операции.
Доктор Сперри использовал тахистоскоп для визуализации информация для одного полушария или другого. Тахистоскоп требует люди должны сосредоточиться на точке в центре поля зрения.Так как каждая половина поля зрения проецируется на противоположный участок мозга (пересечение перекреста зрительных нервов), это можно проецировать изображение либо на правое полушарие, либо на левое полушарие.
Так, скажем, «типичный» (язык в ЛЕВОМ полушарии) Пациент с расщепленным мозгом сидит, смотрит прямо перед собой и фокусируется на точке в центре экрана. Затем справа от точки появляется изображение ложки. Визуальный информация о ложке пересекает перекрест зрительных нервов и попадает в ЛЕВОЕ ПОЛУШАРИЕ.Когда человека спрашивают, что это было за изображение, Человек без проблем идентифицирует ложку и говорит: «Ложка». Однако если ложка была указана слева от точки (см. рисунок), затем визуальная информация попала бы в ПРАВИЛЬНОЕ ПОЛУШАРИЕ. Сейчас если человека спрашивают, что было на картинке, человек ответит, что ничего был замечен!! Но когда того же человека просят выбрать объект используя только ЛЕВУЮ руку, этот человек правильно выберет ложку. Это связано с тем, что информация о касании от левой руки переходит к правое полушарие — та сторона, которая «пила» ложку.Однако если человек снова спрашивают, что это за предмет, даже когда он находится в руке человека, человек НЕ сможет сказать, что это, потому что правое полушарие не могу разговаривать.» Так что правое полушарие не глупое, просто у него мало способность к языку — это «невербальное».
Другой тип экспериментов, проводимых с пациентами с расщепленным мозгом, использует химерных фигур , как эта справа. В этом фигура, лицо слева — женщина, а лицо справа — лицо человек.Поэтому, если пациент фокусируется на точке в середине лоб, визуальная информация о лице женщины перейдет в правое полушарие головного мозга и информация о лице мужчины пойдет в левое полушарие. Когда пациента с расщепленным мозгом просят указать на цельное, нормальное изображение только что увиденного лица, пациент будет обычно выбирают фотографию женщины (помните, что информация о лицо женщины перешло в ПРАВОЕ полушарие головного мозга). Однако если Пациент должен сказать, был ли на снимке мужчина или женщина, Пациент СКАЖЕТ, что на фотографии был мужчина.Следовательно, в зависимости от что требуется от пациента, правое или левое полушарие будет доминировать. В этом случае, когда речь не требуется, право полушарие будет доминировать для распознавания лиц.
Перед разными видами операции на головном мозге, важно определить, какое полушарие головного мозга доминирующий для языка, чтобы нейрохирург мог избежать повреждения речи области. Один из способов проверить, какое полушарие является доминирующим для языка, — это процедура называется Wada Контрольная работа.Во время этого теста быстродействующий анестетик под названием амитал натрия (амобарбитал) вводится в правую или левую сонную артерию. В правая артерия кровоснабжает правое полушарие головного мозга и левую артерию снабжает левое полушарие головного мозга. Следовательно, либо правый, либо левый полушарие можно временно «усыпить». Если левое полушарие усыпить людей с речевыми способностями в левом полушарии, затем, когда их просят говорить, они не могут. Однако если правое полушарие усыпить, тогда эти люди смогут говорить и отвечать вопросов.(Помните также, что, поскольку правое полушарие управляет мышцы на левой стороне, люди не смогут двигать левой стороной их тела.)
Еще один способ проверить репрезентацию языка в мозгу — это электрически стимулировать кору головного мозга. Нейрохирург может поставить электрод на различных участках обнаженного мозга бодрствующего пациента во время операция.



 Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
Невралгию легко отличить по её точечной локализации. При стрессах, усталости и недосыпе боль слабая, ноющая и постоянная, усиливающаяся после нервного напряжения.
 Выберите для себя подходящий вид этого лечения, с которым Вы сможете справиться изо дня в день.
Выберите для себя подходящий вид этого лечения, с которым Вы сможете справиться изо дня в день. Физическая активность запускает работу мышечного насоса, который улучшает продвижение крови по венам по направлению к сердцу. Долговременное стояние и сидение на одном месте увеличивает застой в венах и является причиной возникновения отеков в голенях и ступнях. Поэтому расширения вен чаще всего появляются у работников, проводящих рабочий день на ногах или сидя (например, парикмахеры, продавцы, шоферы, офисные работники).
Физическая активность запускает работу мышечного насоса, который улучшает продвижение крови по венам по направлению к сердцу. Долговременное стояние и сидение на одном месте увеличивает застой в венах и является причиной возникновения отеков в голенях и ступнях. Поэтому расширения вен чаще всего появляются у работников, проводящих рабочий день на ногах или сидя (например, парикмахеры, продавцы, шоферы, офисные работники).:max_bytes(150000):strip_icc()/iStock-173018812-heart-594c104a5f9b58f0fc3d587c.jpg)

 Долговременное нахождение в одной позе стоя или сидя является самым неподходящим при данном заболевании, такая поза может привести к увеличению отеков и усугублении венозной недостаточности.
Долговременное нахождение в одной позе стоя или сидя является самым неподходящим при данном заболевании, такая поза может привести к увеличению отеков и усугублении венозной недостаточности. Такие медицинские лечебные чулки и эластические бинты изменяют при помощи внешнего давления обмен крови в венах и делают его более эффективным. Чулки нужно одевать на ноги (или фиксировать бинты) по утрам, чтобы предупредить возникновения отека в течение дня. Лечебные чулки или бинты нужно снимать вечером перед сном. Компрессионное лече- ние не применяется для лежачих больных. Не забывайте, что компрессионное лечение эффективно в профилактике возникновения язв только тогда, когда оно проводится постоянно!
Такие медицинские лечебные чулки и эластические бинты изменяют при помощи внешнего давления обмен крови в венах и делают его более эффективным. Чулки нужно одевать на ноги (или фиксировать бинты) по утрам, чтобы предупредить возникновения отека в течение дня. Лечебные чулки или бинты нужно снимать вечером перед сном. Компрессионное лече- ние не применяется для лежачих больных. Не забывайте, что компрессионное лечение эффективно в профилактике возникновения язв только тогда, когда оно проводится постоянно!