Резекция печени: виды, послеоперационный период, последствия
Частичная резекция печени применяется при значительном повреждении гепатоцитов и неэффективности консервативной терапии, когда полностью сохранить орган уже невозможно Есть разные виды операций, цель которых одна — удалить нежизнеспособную часть печени, чтобы освободить организм от продуктов обмена и других осложнений, вызванных интоксикацией.
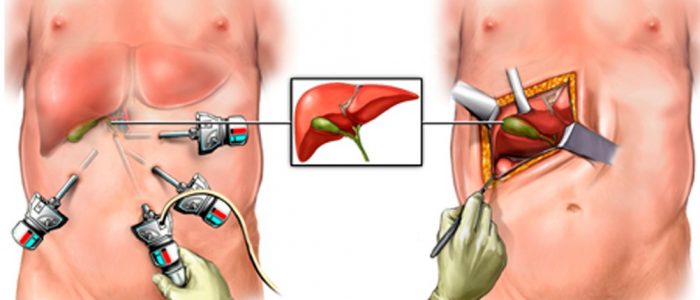
Виды резекции
| Разновидность | Подвид | Характеристика |
|---|---|---|
| Анатомическая резекция | Сегментэктомия | Удаление в границах сегмента |
| Гемигепатэктомия | Иссечение левой или правой доли печени | |
| Секциоэктомия | Резекция включает избавление от более чем 2 сегментов | |
| Мезогепатэктомия | Иссечение центральных секций | |
| Обширная гемигепатэктомия | Удаление направлено на одну долю печени и несколько сегментов | |
| Атипичная резекция печени | Поперечная | Назначается при поражениях боковых отделов |
| Краевая | Выполняется в случае повреждения краев печени | |
| Плоскостная | Подразумевает удаление тканей во фронтальной, вертикальной или сагиттальной плоскости | |
| Клиновидная | Иссечение пораженного участка в виде клина |
Вернуться к оглавлениюВыбор разновидности вмешательства определяется в каждом конкретном случае и зависит от стадии распространения патологического процесса и глубины поражения.
Показания
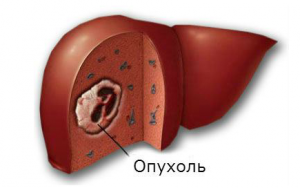 Операцию проводят при наличии новообразований в печени.
Операцию проводят при наличии новообразований в печени.Удалять участок органа в анатомических или атипических границах необходимо при таких состояниях:
- Травмы, вызывающие некроз тканей.
- Доброкачественное новообразование.
- Карциномы:
- гемангиома;
- фибросаркома;
- злокачественное образование желчного пузыря;
- лейомиосаркома;
- тератома;
- мезотелиома;
- гемангиоэндотелиома;
- ангиосаркома;
- холангиоцеллюлярная карцинома.
- Метастазы в печень.
- Эхинококовые и альвеококовые кисты.
- Врожденные аномалии.
- Гнойный абсцесс.
- Холангиолитиаз.
- Поликистоз.
Как подготовиться?
 Вмешательство проводят на пустой желудок.
Вмешательство проводят на пустой желудок.За 12 часов до вмешательства нельзя употреблять пищу. На протяжении недели нужно соблюдать диету. Обширные резекции печени требуют особенной внимательности и детальной диагностики. Для этого используют:
- Лабораторные методы:
- общий анализ крови;
- биохимическое исследование;
- печеночные пробы;
- мочевина;
- исследование крови на гепатит;
- реакция Вассермана;
- липидный спектр крови;
- холестерин и триглицериды;
- онкомаркеры.
- Инструментальные методики:
- УЗИ;
- рентген органов грудной клетки;
- МРТ и КТ;
- ангиография;
- биопсия печени.
Какая анестезия?
 В зависимости от вида вмешательства используют разные способы обезболивания.
В зависимости от вида вмешательства используют разные способы обезболивания.В случае выполнения химиоэмболизации и алкоголизации используют местное обезболивание непосредственно в участке выполнения прокола. При радиочастотной абляции выполняют спинномозговую анестезию — препараты вводят в 3 межпозвоночный промежуток. Эндотрахеальный наркоз и аппарат искусственного дыхания необходимы при назначении полостного вмешательства.
Вернуться к оглавлениюКак проводится процедура?
Радиочастотная абляция
Резекция участка печени этим методом подразумевает использование эндоскопа под контролем УЗИ. На коже делается 4 разреза по 1—2 см, в которые вводятся камера и инструменты для проведения операции. С помощью радиочастотного ножа выполняется иссечение пораженной области. Положительные возможности абляции состоят в том, что сразу происходит прижигание сосудов и мелких капилляров. Это способствует профилактике кровотечения. Небольшие разрезы уменьшают период реабилитации и восстановления функций органа.
Вернуться к оглавлениюАлкоголизация
Этот метод лечения относится к хирургическим, поскольку выполняется непосредственное внедрение в толщу структур пораженного органа. Специальным шприцем в поврежденный участок вводится 80—90% этанол, что негативно воздействует на патогенные структуры. Все это выполняется под контролем УЗИ. Алкоголизация не требует особого обезболивания, поэтому используется местный наркоз.
Вернуться к оглавлениюПолостная операция
 Минус операции — длительная реабилитация.
Минус операции — длительная реабилитация.Лапаротомический метод резекции относится к наиболее травматическим и сложным. Выполняется широкий разрез для осмотра органа и выполнения иссечения необходимых структур. Во время вмешательства можно проводить УЗИ-диагностику и брать биопсийный материал. После того как часть печени удалена, выполняется перевязка сосудов и протоков с последующим зашиванием тканей матрацными швами. Период после вмешательства длится долго, поскольку такая резекция значительно влияет на пораженный орган и гемодинамику.
Вернуться к оглавлениюХимиоэмболизация
Эта разновидность вмешательства используется только при злокачественных новообразованиях. Суть процедуры лежит в локальном введении химиопрепаратов непосредственно в артерии, питающие опухоль. Цитостатики попадают в образование через специальный катетер. Далее выполняют эмболизацию сосуда, чтобы препараты не распространились на здоровые ткани и с целью прекращения трофического питания опухоли.
Вернуться к оглавлениюМетодика хирургического лечения заболеваний печени, а именно резекция, представлена в учебном видео на www.youtube.com.
Негативные последствия
 Инфицирование крови опасно для жизни.
Инфицирование крови опасно для жизни.Возможно развитие таких осложнений:
- абсцесс;
- воспаление послеоперационной раны;
- сепсис;
- холецистит;
- диспепсические расстройства;
- желтуха;
- кровотечение.
Послеоперационный период
После того как удалили ткань печени, пациент должен быть в стационаре, чтобы предотвратить негативные последствия. При полосной операции этот период равен 12—15 дням, при эндоскопической — 3—4 суток. Печень восстанавливается быстро, поскольку процессы регенерации гепатоцитов относятся к наиболее реактивным в организме. Нужно соблюдать правила и принимать средства для нормализации состояния.
Вернуться к оглавлениюОсобенности питания
Послеоперационный период обязательно включает диету. Запрещается принимать пищу, нагружающую пищеварительный тракт — копченую, жирную, жареную, соленую и копченую, легкоусвояемые углеводы. Еда должна обеспечивать организм питательными веществами и включать свежие овощи, фрукты, крупы, нежирные сорта мяса, кисломолочные продукты. Важно полностью исключить алкоголь. Рацион дополняется в процессе выздоровления, но для длительного сохранения нормального функционирования пораженного органа рекомендуется придерживаться диеты.
Вернуться к оглавлениюФизическая активность
 Легкая физическая активность ускорит выздоровление.
Легкая физическая активность ускорит выздоровление.Бег, прыжки, резкие наклоны приводят к изменению показателей внутрибрюшного давления, что негативно сказывается на регенерации гепатоцитов. После резекции рекомендуется раннее вставание с постели для профилактики пролежней и нарушений пищеварения. Применяются упражнения ЛФК сначала под контролем врача, а потом самостоятельно, дыхательная гимнастика. После выписки из стационара рекомендуется проводить достаточное количество времени на свежем воздухе и заниматься дозированной ходьбой.
Вернуться к оглавлениюМедикаментозная поддержка
С целью ускорения восстановления гепатоцитов применяются препараты группы гепатопротекторов: «Гепабене», «Гептрал», «Эссенциале», фолиевая кислота, «Карсил». Они обеспечивают нормальную функцию органа после резекции и репарацию тканей. Общеукрепляющая терапия включает прием антиоксидантов, таких как аскорбиновая кислота, токоферол ацетат, ресвератрол, комплексы витаминов. При сильном болевом синдроме назначаются обезболивающие средства: «Анальгин», «Ибупрофен», «Баралгин».
Техника резекции печени
Объём и характер операции
Различают типичные (анатомические) и атипичные резекции печени.При анатомической резекции печени непременный момент техники операции — перевязка магистральных сосудов и протоков в портальных и кавальных воротах печени, а само разделение паренхимы печени производится по малососудистым зонам — портальным фиссурам.
Атипичные резекции выполняют без строгого учёта внутриорганной архитектоники сосудов и протоков и предварительной перевязки сосудисто-секреторной ножки. Основной момент такой операции — гемостатический шов или внутрипаренхиматозная перевязка сосудов и протоков.
При хирургическом лечении доброкачественных опухолей (прежде всего гемангиом) и небольших размерах образований применяются главным образом атипичные периопухолевые резекции печени, позволяющие максимально сохранить здоровую паренхиму органа. Техника операции заключается в разделении паренхимы практически по краю опухоли с лигированием и клипированием сосудисто- секреторных элементов по линии резекции (рис. 59-17, 59-18).

Рис. 59-17. Использование кавитационного ультразвукового хирургического аспиратора (CUSA) для разделения паренхимы в ходе резекции печени.

Рис. 59-18. Применение клипатора при разделении паренхимы во время резекции печени.
Для предупреждения операционной кровопотери при таких операциях обычно используется приём Pringle — блокада афферентных путей кровоснабжения печени (печёночной артерии и воротной вены) путём наложения турникета или сосудистого зажима на гепатодуоденальную связку.
В хирургии злокачественных опухолей печени стандартом признаны анатомические резекции печени, к которым относятся как обширные резекции, так и резекции ограниченного объёма (сегментэктомии и бисегментэктомии).
Рассмотрим более подробно технику и особенности выполнения обширных анатомических резекций печени, так как этот метод наиболее сложный, но и наиболее востребованный в хирургии опухолевого поражения печени.
К обширным резекциям печени относят резекции, предусматривающие удаление 3 и более сегментов печени, а именно гемигепатэктомию и расширенную гемигепатэктомию. При этом выполнение левосторонней гемигепатэктомии влечёт за собой удаление 35%, правосторонней — 65%, а право- или левосторонней расширенной гемигепатэктомии — до 70-80% объёма органа.
Для описания анатомических резекций печени за рубежом используют 2 классификации (табл. 59-5) — Голдсмита-Вудберна (1957) и Куино (1957). Следует отметить, что по классификации Голдсмита-Вудберна понятие «сегмент» соответствует 2 сегментам в классификации
Так, «правосторонняя трисегментэктомия» по номенклатуре Голдсмита-Вудберна означает удаление правого заднего, правого переднего и левого медиального сегментов, что соответствует удалению 6 сегментов по классификации Куино (IV, V, VI, VII,VIII±I). В практическом отношении удобной и широко используемой отечественными хирургами является классификация B.C. Шапкина (1967), представляющая собой модификацию классификации Куино.
Таблица 59-5. Классификация резекций печени (американская и европейская)
| Голдсмита-Вудберна (американская) | Куино (европейская) | Удаляемые сегменты |
| Правосторонняя лобэктомия | Правосторонняя гепатэктомия | V, VI, VII, VIII |
| Расширенная правая лобэктомия (трисегментэктомия) | Правосторонняя расширенная
гепатэктомия | IV, V, VI, VII, VIII±I |
| Левосторонняя лобэктомия | Левосторонняя гепатэктомия | II, III, IV±I |
| Расширенная левосторонняя лобэктомия
(трисегментэктомия) | Левосторонняя расширенная гепатэктомия | II, III, IV, V, VIII±I |
| Левосторонняя латеральная сегментэктомия | Левосторонняя кавальная лобэктомия | II, III |
Классификация обширных резекций печени (по B.C. Шапкину, 1967).
- Гемигепатэктомия правосторонняя (удаление сегментов 5, 6, 7, 8).
- Гемигепатэктомия левосторонняя (удаление сегментов 2, 3, 4±1).
- Расширенная правосторонняя гемигепатэктомия (удаление сегментов 5, 6, 7, 8, 4±1).
- Расширенная левосторонняя гемигепатэктомия (удаление сегментов 2, 3, 4, 5, 8±1).
Методика оперативных вмешательств
Техника выполнения обширных анатомических резекций печени включает несколько основных этапов:- рациональный доступ;
- мобилизацию удаляемой части печени;
- временную или постоянную окклюзию афферентных сосудов печени;
- рассечение печёночной паренхимы;
- лигирование внутрипечёночных сосудов и протоков;
- перевязку печёночной вены;
- гемостаз раневой поверхности печени.
Ревизия органов брюшной полости, выполняемая в начале операции, помимо визуальной и пальпаторной оценки должна включать применение интраоперационного УЗИ. Данный метод позволяет уточнить размеры новообразования печени, его взаимоотношения с магистральными сосудистыми структурами, а также выявить возможные дополнительные очаговые образования в печени, не обнаруженные при дооперационном обследовании. На завершающем этапе операции УЗИ позволяет проконтролировать состояние основных сосудистых структур и печёночных протоков для исключения их возможного повреждения в ходе резекции.
Первый этап резекции — широкая мобилизация удаляемой доли печени — осуществляется путём пересечения круглой связки, рассечения серповидной, треугольной и коронарной связок вплоть до выделения нижней полой вены (рис. 59-19, 59-20).

Рис. 59-19. Начало мобилизации правой доли печени во время правосторонней гемигепатэктомии.

Рис. 59-20. Этап мобилизации правой доли печени: выделена нижняя полая вена, пересечены короткие печёночные вены.
Применяются как воротный, так и фиссуральный методы выполнения обширных анатомических резекций печени. При воротном методе лигирование элементов портальной ножки удаляемой доли печени осуществляют первым этапом, а рассечение паренхимы производят по появляющейся чёткой линии демаркации.
Элементы глиссоновых футляров могут выделяться как внепечёночно, что технически выполняется легче при открытых воротах печени, так и внутрипечёночно единым блоком (рис. 59-21).

Рис. 59-21. Выделение правой печёночной ножки блоком при правосторонней гемигепатэктомии.
При первом методе выделяют, последовательно пересекают и перевязывают соответствующие удаляемой доле печени ветви печёночной артерии и воротной вены, печёночный проток (рис. 59-22).

Рис. 59-22. Раздельное лигирование элементов правой печёночной ножки при правосторонней гемигепатэктомии.
При выделении глиссоновых футляров единым блоком используют передний (чресфиссуральный) или задний (со стороны ворот печени) доступы. При фиссуральном методе резекции глиссоновы футляры выделяют после разделения паренхимы по линии фиссуры до уровня ворот печени. Недостаток такого метода резекции — необходимость выключения из кровообращения обеих долей печени (
Необходимый этап операции при первичном раке и метастатическом поражении — лимфодиссекция ворот печени.
Для разделения паренхимы печени применяют различные способы — от пальцевого разделения (дигитоклазии) или использования тупой части хирургических инструментов до современных технических средств — ультразвукового диссектора, струйного или гармонического скальпеля.
Контроль интраоперационного кровоточения — один из основных моментов техники обширных анатомических резекций, от него в значительной степени зависит непосредственный результат операции. Частота наиболее тяжёлых послеоперационных осложнений, таких как острая печёночно-почечная и полиорганная недостаточность, напрямую зависит от массивности интраоперационной кровопотери.
Наиболее распространённым способом уменьшения объёма кровопотери служит приём Прингла (рис. 59-23).

Рис. 59-23. Схема выполнения приёма Прингла при резекции печени.
Безопасно непрерывное пережатие связки в течение 1 ч, при прерывистом пережатии — до 2 ч. Однако эти временные рамки можно использовать, лишь оперируя пациентов с нормальной функцией печени. У больных с циррозом, хроническим гепатитом интраоперационная ишемия печени — один из основных факторов развития тяжёлой послеоперационной печёночной недостаточности. Именно поэтому была предложена методика дробного пережатия, чередующегося с периодами реперфузии, портальной ножки только той доли печени, на которой производится вмешательство. Данный метод при резекции правой доли печени безопасен, значительно снижает кровопотерю, не вызывает гемодинамических изменений и нарушений функционального состояния оперируемого органа.
Оптимальный способ сосудистой изоляции при стандартных обширных резекциях печени (в случаях очаговых образований небольших размеров, позволяющих свободно манипулировать в глиссоновых и кавальных воротах печени) — полная изоляция удаляемой половины печени: перевязка портальной ножки и печёночной вены до этапа разделения паренхимы печени (рис. 59-24). Объём кровопотери при этом варианте операции бывает минимальным и не превышает 1000 мл.

Рис. 59-24. Экстрапаренхиматозная перевязка правой печёночной вены при резекции печени.
Наиболее сложные ситуации возникают при опухолях печени больших размеров центральной или задней локализации, прорастающих магистральные печёночные вены, когда существует высокий риск повреждения печёночных вен или нижней полой вены, массивного кровотечения и воздушной эмболии. Объём кровопотери в таких ситуациях может превысить 5 000 — 20 000 мл. В подобных случаях для профилактики развития угрожающих жизни геморрагии используют методику полного выключения печени из кровообращения, которая заключается в пережатии гепатодуоденальной связки, а также нижней полой вены в под- и надпечёночных отделах (рис. 59-25).

Рис. 59-25. Схема полной сосудистой изоляции печени при резекции.
При больших опухолях печени, прорастающих диафрагму или нижнюю полую вену, достичь полной сосудистой изоляции органа трудно, а порой невозможно. В таких случаях рекомендуется выполнять обширную резекцию печени в условиях искусственного кровообращения, глубокой гипотермии и полной остановки перфузии. Данный метод позволяет выполнять резекции печени в бескровном поле у ряда больных, которые ранее считались неоперабельными.
С использованием современных технологий и накоплением опыта за последние годы удалось значительно снизить объём кровопотери при выполнении неосложнённых обширных резекций печени. В этих случаях потеря крови не превышает 1 000 — 1 500 мл.
Однако в некоторых ситуациях вопросы профилактики массивной кровопотери до настоящего времени окончательно не решены. Это относится к локализации патологического очага в портальных и особенно кавальных воротах печени, новообразованиям печени гигантских размеров, а также к пациентам с циррозом печени при наличии портальной гипертензии и дефицита факторов свертывания крови.
При гиперваскулярных опухолях гигантских размеров (особенно гемангиомах) показано проведение в предоперационном периоде рентгенэндоваскулярной окклюзии артерий, питающих опухоль, в целях уменьшения её размеров, кровенаполнения и развития гиперкоагуляционнои реакции системы гемостаза. Следует использовать максимально удобный доступ (вплоть до торакоабдоминального) и широкую мобилизацию печени. Целесообразно применение методики полного выключения печени из кровообращения. Абсолютно необходимо использование аппаратов возврата крови типа CellSaver. Выделение и лигирование печёночной вены и коротких печёночных вен в этих случаях следует выполнять не экстрапаренхиматозно, а в процессе разделения паренхимы (рис. 59-26).

Рис. 59-26. Этап резекции печени: интрапаренхиматозная перевязка правой печёночной вены.
При циррозе печени в целях профилактики операционной кровопотери показаны проведение дооперационной коррекции системы гемостаза, анестезии с пониженными цифрами ЦВД, использование CellSaver, прецизионной техники разделения паренхимы. У больных с механической желтухой необходимо выполнение билиарной декомпрессии и коррекции системы гемостаза в предоперационном периоде. Выполнение обширных резекций печени возможно при уровне билирубина не выше 150 мкмоль/л.
При невозможности подхода в воротах печени к сосудисто-секреторной ножке в целях её лигирования показан фиссуральный метод резекции с пережатием гепатодуоденальной связки и нижней полой вены под печенью.
Осложнения и летальность после резекций печени
Снижение объёмов интраоперационной кровопотери, возможность выполнения резекций без пережатия гепатодуоденальной связки и устранение, таким образом, фактора ишемического повреждения печени, использование прецизионной техники при разделении паренхимы привели к значительному улучшению непосредственных результатов обширной резекции печени. Летальность после таких операций в последние годы у больных без цирроза печени снизилась до 2-9%. В то же время послеоперационная летальность при выполнении подобных вмешательств на фоне цирроза остаётся высокой и варьирует от 14 до 32%.Острая послеоперационная печёночная недостаточность — одно из наиболее тяжёлых осложнений обширных резекций печени. Основные причины — низкий дооперационный функциональный резерв печени или недостаточный объём оставшейся после резекции паренхимы. Способствовать развитию печёночной недостаточности могут массивная интраоперационная кровопотеря, длительный период тепловой ишемии печени, а также продолжительный период артериальной гипотензии. При развитии прогрессирующей печёночной недостаточности должны быть исключены такие причины её возникновения, как тромбоз печёночной артерии или воротной вены, тромбоз печёночных вен или билиарная обструкция.
Послеоперационные внутрибрюшные кровотечения, желчеистечения и формирование наружных жёлчных свищей, правосторонних поддиафрагмальных абсцессов, реактивный правосторонний плеврит являются следствием неполного гемо- и холестаза.
Развитие острых стрессовых язв желудка и двенадцатиперстной кишки с массивными кровотечениями — одно из нередких осложнений, возникающих после обширных резекций печени. Развивается после тяжёлого течения операционного периода с массивной интраоперационной кровопотерей или длительной ишемией печени, нередко на фоне острой послеоперационной печёночной недостаточности, которая, в свою очередь, усугубляется кровопотерей.
В настоящее время в неосложнённых случаях (больные без цирроза печени недостаточным объёмом остающейся паренхимы) и при благоприятной анатомической ситуации (свободные глиссоновы и кавальные ворота печени) обширные резекции печени сопровождаются незначительным числом послеоперационных осложнений и низкой летальностью.
У больных с циррозом и выраженными дистрофическими изменениями паренхимы, при недостаточном объёме остающейся печёночной ткани, наличии серьёзных сопутствующих заболеваний сердечно-сосудистой системы и органов дыхания проблема профилактики развития острой пострезекционной печёночной недостаточности сохраняет свою актуальность.
Именно поэтому необходим строгий отбор больных для выполнения оперативного вмешательства на основе тщательной оценки степени риска развития печёночной недостаточности. Следует дифференцированно подходить к выбору объёма резекции печени, внедрять в клиническую практику и по показаниям применять метод портальной эмболизации. Эти подходы позволяют снизить частоту развития тяжёлых форм послеоперационной печёночно-почечной недостаточности и улучшить непосредственные результаты обширных резекций печени.
В.Д. Фёдоров, В.А. Вишневский, Н.А. Назаренко
показания, техника проведения операции и последствия
Печень – это важнейшая очистная лаборатория в организме, выполняющая около 500 функций одновременно. Она принимает участие в детоксикации организма (полая вена собирает всю кровь, содержащую продукты распада, от органов нижней половины тела и, проходя через паренхиму очищается). Далее очищенная кровь направляется к сердцу и легким, где обогащается О2.
А также орган участвует в липидном и углеводном обмене, переводя жиры и углеводы в энергию для работы организма, синтезе желчи и витаминов, ферментов и клеток иммунной системы, кроветворении.
Патологии печени требуют особого внимания, поскольку орган является жизненно важным. Некоторые ее заболевания можно вылечить только путем операций. Частичное удаление печени называется резекцией. Операция довольно распространена и применяется в 55 % случаев всех печеночных заболеваний. Резекция переносится хорошо, а период реабилитации составляет до полугода.
Немного анатомии для понимания сути резекции
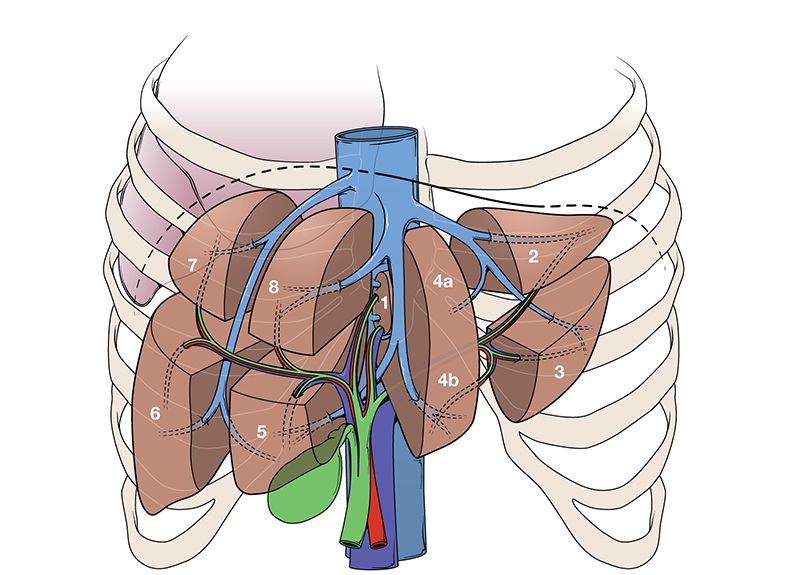
Печень покрыта капсулой и имеет 2 доли: большая правая и малая левая. Первая состоит еще из 2 долей – хвостатой и квадратной.
Доли печени образуют 8 сегментов (долек), которые разделены соединительно-тканными перегородками и имеют свое автономное кровоснабжение и желчевыводящие протоки. Это строение, как нельзя, кстати, при операции дает большие преимущества, т. к. предотвращает кровопотери и не нарушает образование желчи.
Печень имеет 2 поверхности: диафрагмальную и висцеральную. На первой находится ложе для желчного пузыря, и ворота печени, в последние входят печеночная артерия и портальная вена, выходят желчевыводящие сосуды и печеночные вены.
Показания для резекции
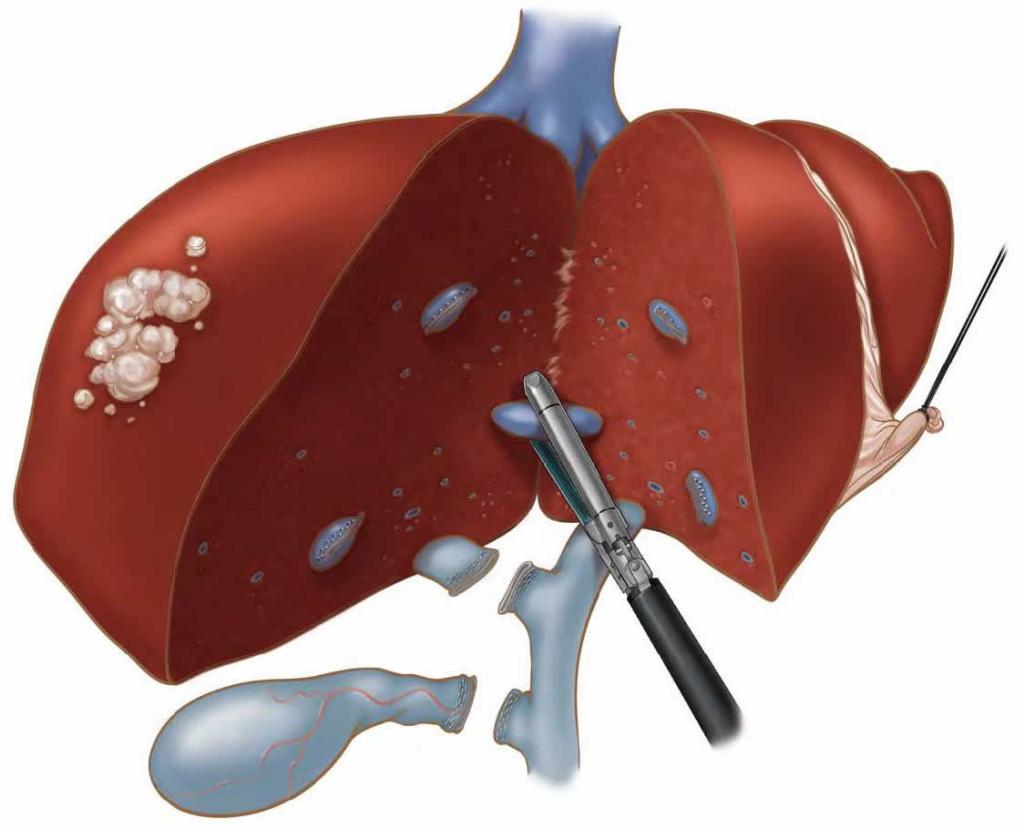
Операция по резекции печени назначается, если имеются:
- любые механические повреждения;
- доброкачественные образования – аденомы, гемагиомы и др.;
- аномалии развития органа;
- опухоли злокачественные любой степени, если паренхима затронута не полностью;
- для трансплантации печени;
- киста;
- лечение метастазов в печени из рака толстой кишки и других отдаленных органов;
- эхинококкоз;
- камни в печеночных желчевыводящих протоках;
- абсцессы печени;
- болезнь Кароли – врожденная патология, при которой кистообразно расширены желчные протоки.
Из перечисленных самым страшным является рак печени. О нем будет сказано ниже.
При других патологиях вылечивание после операции полное. Проблема только в том, что на ранних стадиях диагностика затруднена, поскольку печень не имеет нервных болевых рецепторов и симптомов не выдает. Клиника появляется уже при увеличении печени и давлении на капсулу.
Если врачом рекомендована резекция печени, долго раздумывать не нужно, это не в пользу пациента, потому что печеночные патологии имеют свойство прогрессировать.
Диагностика
При планировании вмешательства необходимо полное обследование пациента с применением анализов крови и мочи, биохимии крови, стандартный набор на гепатиты, ВИЧ и РВ.
Обязательно проводится УЗИ, КТ – они оценивают размер и состояние печени. При подозрении на онкологию сдается кровь на онкомаркеры.
Разновидности операции
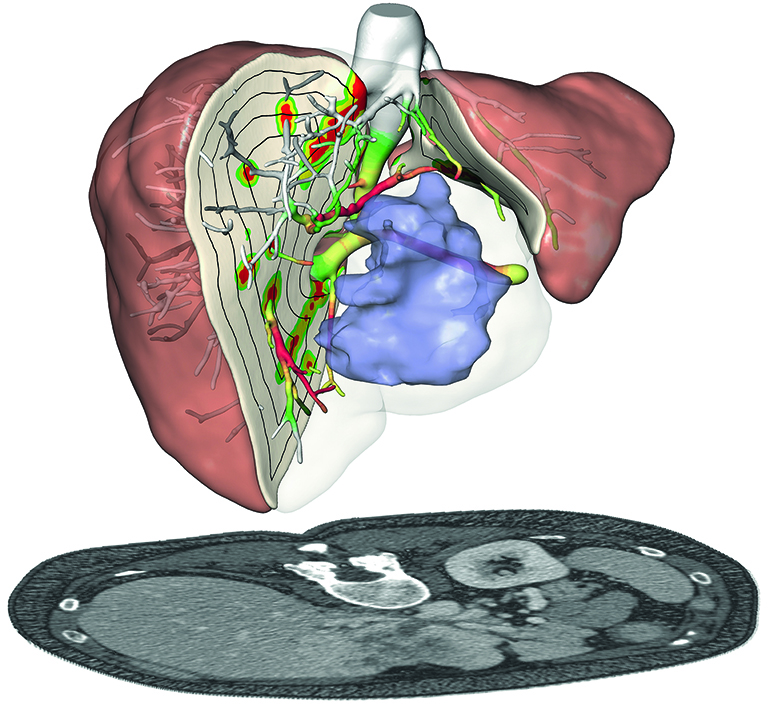
Существует два основных вида хирургического вмешательства: центральный и атипичный.
Центральная или типичная резекция печени – удаление ее части с учетом долевого строения органа, это более удобный вариант для больного и хирурга. Во время такой операции есть возможность удалить соседние сегменты, не трогая другие, поэтому функция печени не страдает.
По удалению участков выделяют:
- Сегментэктомия – иссекается 1 сегмент.
- Секциоэктомия – иссечение нескольких сегментов.
- Гемигепатэктомия – резекция доли печени.
- Мезогепатэктомия – иссечение центральных участков.
- Расширенная гемигепатэктомия – удаляется доля+сегмент.
Даже если остался один сегмент, печень будет работать дальше и образование желчи не нарушается.
Атипичная резекция
При атипичной резекции печени берется во внимание не строение органа, а локализация очага поражения.
Операция имеет подвиды:
- Краевая резекция – иссечение части органа с краю.
- Клиновидная – резекция выполняется в пирамиды.
- Плоскостная – иссечение участка органа с верхней поверхности.
- Поперечная – резекция боковых областей.
При атипичной резекции имеют место более обильные кровотечения и нарушение работы отдельных сегментов. Восстановление печени при этом происходит постепенно, если есть здоровые участки.
Другие виды операций
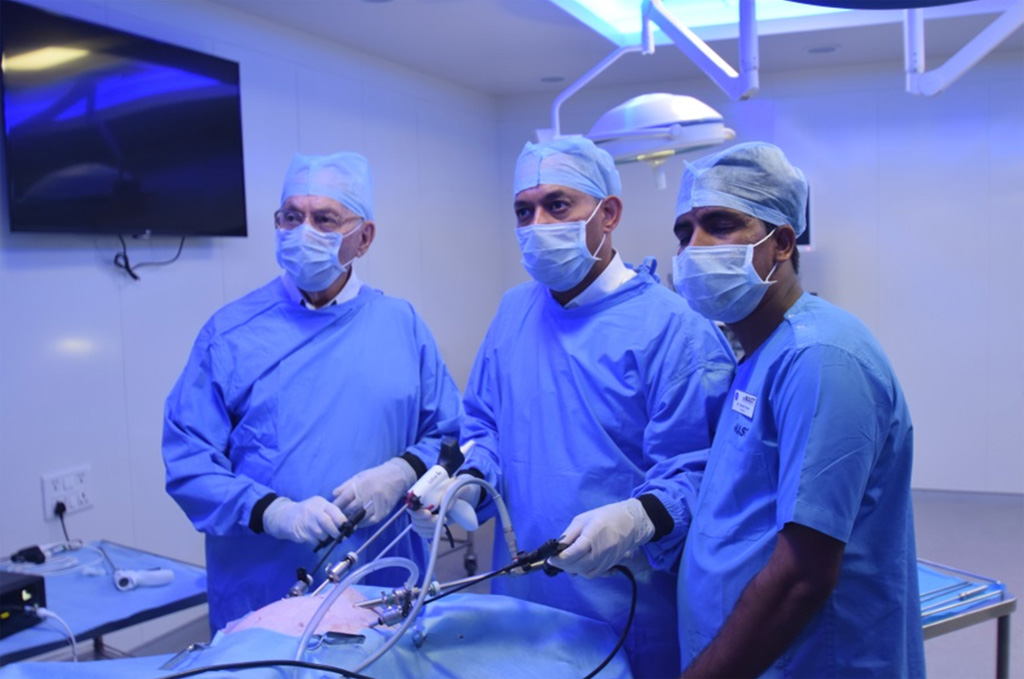
Существуют еще несколько видов хирургии печени:
- Полостное иссечение участка органа скальпелем.
- Радиочастотная абляция – лапароскопическое удаление, при котором вместо скальпеля используют радиочастотное излучение.
- Химиоэмболизация – применяют только при онкологических процессах в печени на ранних этапах развития заболевания. В сегментарный сосуд пораженного участка вводят цитостатики и химиопрепараты, которые не дают опухоли расти, и убивают ее клетки. Чтобы препараты не вышли из сосуда и действовали длительно, его закупоривают эмболизирующим средством.
- Алкоголизация – введение в сегмент органа чрескожно (перкутанно) 95 % спирта, который разрушает патологический очаг. Процесс контролируется посредством УЗИ.
Есть и комбинированная резекция, когда наряду с печенью удаляют какой-либо орган брюшной полости. Обычно это проводят при метастазах.
Сама операция проводится 2 видами доступа:
- Лапароскопическая резекция печени — хирургом производится предварительно 3–4 надреза на передней стенке живота по 2–3 см. Через них вводят датчики и инструменты. Чаще применяют при удалении камней печени.
- Лапаротомический метод — разрезается обширный участок живота.
Наркоз
При полостной операции наркоз эндотрахеальный с ИВЛ. В/венно дополнительно вводят седатики.
При использовании радиочастотного ножа анестезия спинномозговая, которая делает нечувствительной нижнюю часть тела и пациент не чувствует боль. Анестетик вводят в поясничный отдел позвоночника.
При химиоэмболизации и алкоголизации анестезия местная.
Подготовка к проведению операции
Перед операцией, помимо тщательного и всестороннего обследования, за неделю нужно отказаться от приема кроворазжижающих препаратов – «Аспирина», «Кардиомагнила» и др. – для исключения возникновения кровотечения.
Ход полостной операции скальпелем
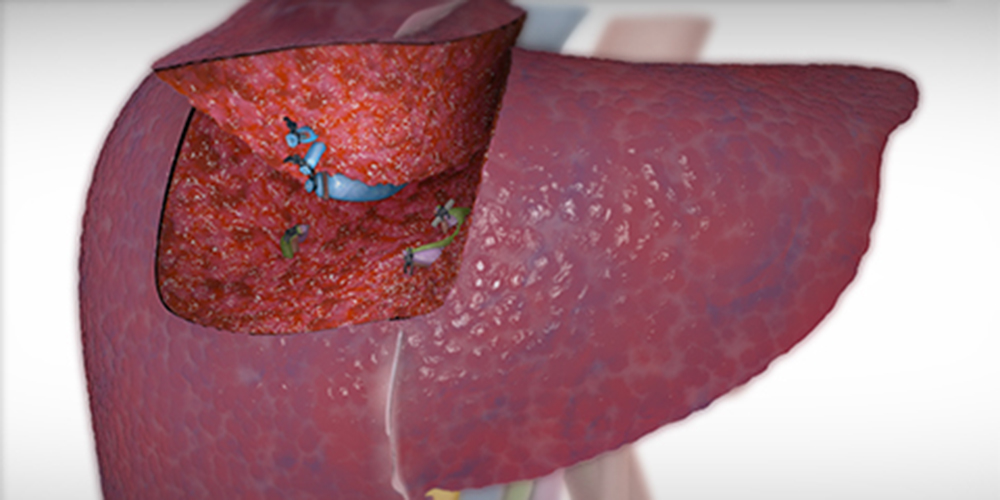
После послойного разреза кожи и мышц живота проводят ревизию печени и УЗИ для определения размеров очага поражения. Части, затронутые болезнью, иссекаются, протоки, выводящие желчь и сосуды, перевязываются.
Резекция печени в целом максимально длится около 3–7 часов, после чего больного отправляют в реанимацию на сутки. Для контроля проведенного удаления используется ультразвуковой датчик. Остатки крови удаляют из брюшной полости при помощи всасывания (аспирации). Печень заливают антисептиком, который также аспирируется и только тогда рана ушивается накладыванием скрепок.
В месте проведения резекции швы не ставят, здесь устанавливают дренажные трубки. Они помогают выводить лишнюю кровь и транссудат.
Постоперационный период
В реанимации к больному подключают датчики для контроля пульса и давления. Контролируется температура и общее состояние.
В мочевой пузырь обязательно вставляют катетер для сбора образующейся мочи. На другой день больной переводится в общую палату. В общей сложности выписка происходит через неделю при отсутствии осложнений.
Сразу же после резекции печени назначается лечение для поддержки состояния:
- Наркотические обезболивающие – «Омнопон» 2 % – 2 мл или «Морфин» 1 % – 1 мл. Анальгетики назначаются вплоть до того момента, когда в них отпадет необходимость.
- Антибиотики – чаще в виде капельниц, реже в/мышечно для предупреждения инфицирования.
- Инфузионная терапия для снятия интоксикации, пополнения минеральных солей, восполнения ОЦК – р-р Рингера, «Реосорбилакт», глюкоза.
- Если при операции была заметная кровопотеря – вливают тромбо- эритроцитарную массу и плазму с альбумином.
- Для профилактики тромбозов вводят антикоагулянты – «Гепарин», «Фраксипарин».
Поздний послеоперационный период
В это время больной уже пришел в себя и получил необходимые анальгетики, состояние улучшается постепенно и возникает тема диеты.
Отзывы о резекции печени говорят о сильных болях после операции и важности диеты. Пациент и его родственники должны быть готовы к тому, что любая пища и даже вода будут вызывать рвоту в течение недели. Поэтому упор делается на парентеральном питании в виде капельниц, которое заканчивают тогда, когда будет разрешен прием пищи.
Мало пациентов, которые могут принимать пищу на 2–3-й день после операции. Больной постепенно должен начать кушать с удовольствием, а не через силу, как пытаются навязать многие родственники.
Вреда от попадания, например, бульона, в желудок не будет, но закончится это рвотой, от которой могут разойтись швы.
Послеоперационный уход в больнице
Первое «золотое» правило такого ухода – соблюдение чистоты постельного и нательного белья. Их надо менять каждые 3 дня.
Второй непременный момент реабилитации – это уход за швами. До повязок нельзя прикасаться даже после мытья рук, микробы могут погибать только от обработки антисептиком, а не мылом.
Одежда больного не должна собираться в складку, а быть слегка натянутой – за этим надо следить. Комнату необходимо проветривать регулярно, независимо от погоды.
Некоторые родственники покупают в аптеках современные антисептики-спреи. Их применение в больнице значения не имеет. А вот самостоятельная дополнительная обработка антисептиком сушит кожу и она быстрее населяется микробами.
Возможные осложнения
В их роли могут выступать:
- возникновение внутреннего кровотечения;
- попадание воздуха в печеночные вены и их разрыв;
- реакция на анестезию в виде остановки сердца;
- инфицирование раны;
- рвота и тошнота;
- гипогликемия;
- печеночная недостаточность.
Все это быстрые осложнения, а долгосрочные бывают редко, поскольку печень регенерируется. Стоит отметить, что пожилой возраст замедляет процесс восстановления.
Факторы, увеличивающие процент осложнений
Последние могут быть спровоцированы курением, диабетом, имеющимися хроническими заболеваниями печени (холестаз, цирроз), употреблением алкоголя до или после операции.
Инновационные методы хирургии
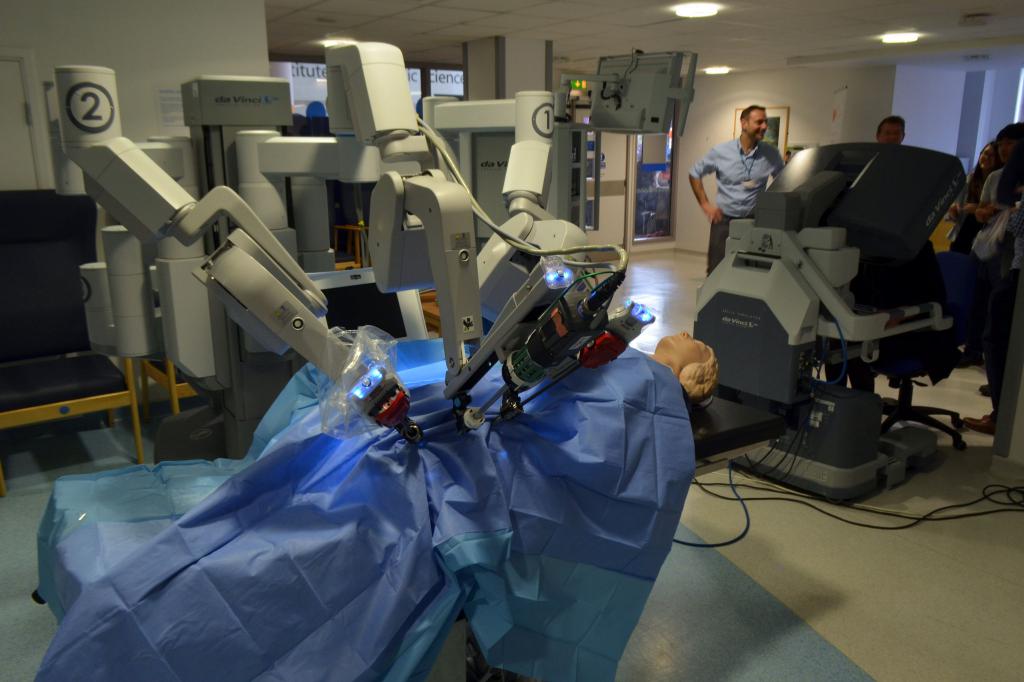
Сегодня, помимо классических методов применяют такие новейшие технологии, как ультразвуковая, лазерная и электрорезекция.
Популярна технология ФУЗ (фокусированного ультразвука высокой частоты). Это – аппарат Кавитрон, который аспирирует иссекаемые ткани и одновременно разрушает их. А также производит одновременно «сварку» перерезанных сосудов.
Высокоэнергетический зеленый лазер – удаляет новообразования и метастазы методом выпаривания.
Нанонож – удаляет пораженные ткани на клеточном уровне. Плюс в том, что не повреждаются сосуды.
Ноу-хау печеночной хирургии – операционный робот «Да Винчи». Операция нетравматична, проводится манипуляторами роботизированного хирурга, под контролем томографа. Специалисту выводится на экран в трехмерном виде весь ход операции, робот управляется дистанционно. Осложнения в такой операции минимальны.
Резекция при метастазах
По идее, больным с метастазами операцию не проводят. Почему? Резекция печени при метастазах бесперспективна по всем мировым стандартам.
Что она может дать? Сложность в том, что метастазы убрать невозможно, человек умирает именно от них, а опухоль еще продолжает долго расти в организме. Иначе говоря, жизнь не продлится.
Более того, организм слабеет после операции и онкопатология будет усугублена. А для резекции печени при метастазах уже имеются и другие противопоказания: кахексия, инфаркт миокарда и т. д.
Больной после операции с раком печени
Рак печени необратим независимо от стадии, поскольку все важнейшие функции организма снижены. Такие больные из наркоза выходят дольше и тяжелее.
Часто после операции пациент умоляет о помощи, жалуясь на сильные боли, хотя анальгетики при всех операциях вводятся заблаговременно. Но это не означает ухудшения состояния, это так называемые остаточные явления операции. Родственникам не следует впадать в панику и искать медсестру, требуя добавить анальгетиков. Это должный факт – через несколько часов человек забудет о нестерпимой боли.
Тем более не нужно покупать обезболивающие средства и самим давать больному. Это без комментариев.
Сегодня для снятия послеоперационных болей в спинной мозг вводится катетер (в области поясницы) с последующим дозированным введением анальгетиков.
Гораздо полезнее, если родственники будут следить за дыханием больного, которое может остановиться, в случае засыпания после операции. А также нужно контролировать цвет кожи: если она начала темнеть, необходимо срочно вызывать врача.
С началом заживления раны, врач назначает химио- или лучевую терапию.
Домашний уход
После выписки он остается специальным:
- по рекомендациям врача регулярно проводятся перевязки;
- мытье возможно только после заживления раны;
- анальгетики также дозированы врачом;
- плановый осмотр врача обязателен.
Улучшение после резекции печени человек начинает ощущать только через месяц.
Когда необходима госпитализация
После выписки срочное обращение к врачу необходимо, если появились:
- отек и гиперемия раны, выпячивание в области разреза, температура;
- рвота и тошнота более 2 дней;
- сильные абдоминальные боли;
- одышка и боли в груди;
- отеки на ногах;
- кровь в моче и учащенное болезненное мочеиспускание;
- слабость и головокружение.
Реабилитация
Реабилитация после резекции печени состоит из нескольких моментов:
- диета;
- умеренные спортивные занятия;
- пересмотр образа жизни и прием гепатопротекторов.
Диетическое питание
Диета и резекция печени во многом определяют свою взаимосвязь. Пища дробная, не менее 6 раз в день. Это не дает слишком нагружать ЖКТ. Запрещено употреблять жирную пищу, острое, сдобу и сладости, спиртное.
Питание должно быть сбалансировано в плане БЖУ, диета после резекции печени назначается и обговаривается с врачом.
Физическая активность
Тяжелые виды спорта, бег и прыжки противопоказаны, т. к. повышают внутрибрюшное давление. Показаны дыхательные упражнения и прогулки, которые насытят организм кислородом.
Главное – поднять и укрепить иммунитет. Для этого врачи рекомендуют принимать витаминно-минеральные комплексы. В них присутствуют антиоксиданты и ресвератрол. А также благотворны растительные иммуностимуляторы.
Любое лечение контролируется врачом, самостоятельные действия недопустимы.
Обычно таких мер бывает достаточно. Но иногда этого, оказывается, мало у пожилых больных после химиотерапии.
Тогда на помощь приходят растительные гепатопротекторы: «Гептрал», «ЛИВ-52», «Эссенциале», «Карсил», фолиевая кислота, «Галстена». Они помогут быстрее восстановить печень.
Резекция печени: виды, процесс операции и возможные осложнения
Резекция печени является серьезным видом хирургического вмешательства в организм человека. Она требует определенной подготовки. В дальнейшем немаловажным является правильное поведение пациента в постоперационный период, чтобы обеспечить быстрое восстановление.

Показания и противопоказания
Резекция печени – это такое вмешательство, которое требует специальных показаний. Удаление части печени делают при наличии следующих обстоятельств:
- Наличие новообразований любого генезиса (злокачественные или доброкачественные опухоли). Они могут локализироваться в непосредственной близости к органу, отрицательно влияя на его функции.
- Если имеется нарушение кровообращения в околопеченочных кровеносных сосудах. Кровоснабжение происходит плохо, это влияет негативно на функции органа.
- Аномальное развитие, при котором существует высокий риск развития заболеваний.
- Механическое повреждение печеночной вены либо тканей.
- Наличие растущих метастаз, которыми поражается правая доля органа либо полностью вся печень.
- Гепатэктомия или резекция показана в случае необходимости трансплантации.
После операции восстановление длительное. Поврежденный орган восстанавливается, в зависимости от объема вмешательства, от выполнения врачебных рекомендаций, от индивидуальных особенностей организма.
Существуют также и определенные противопоказания к проведению процедуры:
- воспалительный процесс в брюшных стенках,
- наличие ожирения,
- острый перитонит,
- серьезные формы нарушений работы сердечного аппарата,
- наличие острой непроходимости в тонком или толстом кишечнике.
Виды резекции

Резекция печени может быть типичной либо атипичной. Операция на печени предполагает удаление правой половины или левой доли либо же орган удаляется полностью.
Хирургом рассекается орган, проводятся необходимые манипуляции, при этом не нарушается кровообращение в соседних органах и тканях. Если же требуется трансплантация, удаление будет полным. При наличии метастаз удаляется только часть.
По характеру разделяют такие виды вмешательства, как лапароскопия или лапаротомия. Для проведения резекции с помощью лапароскопии, в брюшной полости выполняются небольшие надрезы. А лапаротомия – это полостное вмешательство.
Вид вмешательства определяется врачом, учитывая особенности заболевания, выраженность клинических проявлений. Если нужно делать операцию на небольшом участке, обычно выбирается метод лапароскопии. При необходимости удалить большой участок выбирают лапаротомию.
Суть процесса и его длительность

Удаление печени или ее части требует предварительной подготовки, тщательно проведенных диагностических процедур. Помимо врачебного осмотра, назначается ультразвуковое исследование, томография, магнитно-резонансная томография.
За семь дней до предполагаемой даты оперативного вмешательства нужно прекратить прием аспирина и любых разжижающих препаратов, поскольку они могут отрицательно повлиять на ход операции.
Резекция выполняется с использованием общего наркоза. Используемые лекарства блокируют боль и предупреждают развитие болевого шока. С помощью анестезии становится возможным выполнить хирургическое вмешательство. Спустя время человек выходит из сна, после чего ему вводятся обезболивающие средства.
Учитывая выбранный метод вмешательства, врачом выполняется один разрез или несколько. Когда доля печени удалена, в некоторых случаях требуется провести резекцию желчного пузыря. Хирург должен быть уверен в том, что пораженный участок полностью иссечен. Во время выполнения процедуры специалистом применяются датчики, специальные дренажные трубки, с помощью которых выводятся лишняя жидкость и кровь.
По окончанию процедуры накладывают швы. В течение первых двух суток после выполненного хирургического вмешательства пациент пребывает в реанимационном отделении. Ему регулярно измеряют артериальное давление, контролируется общее состояние, измеряется температура тела.
Общая длительность операции составляет от трех до семи часов, в зависимости от того, насколько сложной и запущенной является обнаруженная патология.
Послеоперационный уход в больнице и дома
После операции на печени два дня пациент находится в реанимации, там контролируют его состояние в послеоперационный период. Если осложнения после процедуры хирургии отсутствуют, пациента переводят из блока интенсивной терапии в общую палату. Обычно пребывание здесь не дольше недели в случае отсутствия осложнений.
Вначале питание осуществляется с помощью капельницы, после чего разрешается самостоятельный прием пищи, обязательно с соблюдением печеночной диеты. После процедуры вставляется катетер для выведения мочи, спустя несколько дней, когда пациенту разрешат вставать, катетер удаляется. Также врачом назначается обезболивающее при необходимости.
Когда пациента выпишут, в домашних условиях ему также понадобиться уход:
- понадобиться периодически менять повязку,
- разрешается принимать душ после того, как рана полностью заживет,
- любые медикаменты должны быть назначены доктором, прием из осуществляется строго по рекомендациям специалиста,
- состояние пациента улучшается примерно через три недели после проведения резекции,
- обязательно посещать специалиста для прохождения планового осмотра.
Реабилитация
Жизнь после резекции печени кардинально меняется. Чтобы реабилитация прошла успешно, понадобиться соблюдать определенные правила:
- диетическое питание,
- умеренные физические нагрузки,
- ведение правильного образа жизни,
- употребление назначенных медикаментов, с помощью которых можно убрать последствия в виде болевых ощущений.
Когда произошло удаление доли печени, в постоперационный период следует отказаться от занятий спортом в течение полного периода восстановления. Единственное, что можно делать – прогуливаться на свежем воздухе. Нельзя бегать, прыгать, в противном случае это вызывает осложнения в виде кровотечений и ухудшения кровотока.
Чтобы восстановление всех функций проходило как можно быстрее, врачами назначается витаминное лечение после операции, также назначаются седативные медикаментозные средства, с помощью которых улучшится сон и восстановится функция центральной нервной системы.
Дополнительно назначается прием препаратов для восстановления функций печени – гепатопротекторов. В составе своем они содержат компоненты растительного характера – карсил, гепабене, эссенциале. Все дозировки и длительность курса приема определяются лечащим доктором, учитывая тяжесть вмешательства и вид патологии.

Диета
Диета после удаления части органа является очень важным этапом восстановления. Питание должно быть дробным, принимать пищу маленькими порциями, не менее шести раз в день. С помощью такого режима можно снизить нагрузку на органы пищеварительной системы. Полностью отказаться от употребления острых и жирных продуктов, от спиртных напитков.
Нельзя курить и употреблять наркотические вещества. Также следует ограничиться от сладостей и хлебобулочных изделий. В рацион должны входить легкие блюда, насыщенные белками, углеводами и витаминными веществами. После того, как закончится восстановительный период, по усмотрению доктора рацион расширяется.
Осложнения
Резекция печени чревата определенными последствиями. Чаще всего бывают такие осложнения после операции на печени:
- внутреннее кровотечение,
- если в венозные сосуды проникнет много воздуха, они могут лопнуть,
- может также возникать реакция на анестезию, вследствие чего ухудшается работа сердца,
- лимфоцеле.
При правильном выполнении специалистом всех манипуляций, при соблюдении всех врачебных рекомендаций в постоперационный период риск возникновения осложнений существенно минимизируется. Полное восстановление происходит не ранее месяца.
Но при необходимости по рекомендации лечащего специалиста диетическое питание продолжается и дольше. Прием препаратов для восстановления может длится до полугода. В течение всего этого периода необходимо будет посещать врача для прохождения контрольного осмотра и диагностики.
Видео
Резекция печени.
 Загрузка…
Загрузка…Атипичные резекции печени
По убеждению автора, эти операции могут иметь любой объем, вплоть до расширенных гемигепатэктомий или одномоментных резекций из разных отделов печени. Они осуществляются при обязательном учете анатомической структуры сосудов и протоков внутри печени в пределах анатомических участков печеночной ткани (сегменты, доли, половины органа).
Автор считает, что при благоприятной анатомической ситуации (открытая форма ворот) и, особенно, при гемангиомах и других опухолях атипичная резекция вполне может включать элементы типичных операций в виде изолированной лигатуры одного или нескольких элементов глиссоновой триады в воротах органа. Ветви печеночных вен в нашей клинике никогда не лигируют изолированно, а всегда прошивают их через ткань печени по методике, описанной Н.П. Крыловой (1963).
Применение печеночных швов по линии резекции позволяет осуществлять операцию более бескровно, лучше визуализировать в сухом операционном поле сосуды и протоки для их перевязки в плоскости разреза. Мнение о более вероятном повреждении крупных сосудов при наложении гемостатических швов вслепую явно преувеличено. Во всяком случае, за 50 лет применения разработанной методики атипичных резекций подобное осложнение не встречалось ни разу.
С 1956 г. в клинике используется разработанная нами оригинальная методика атипичной резекции печени с применением блоковидных гемостатических швов в качестве предварительного метода остановки кровотечения и изолированной лигатуры сосудов и протоков в плоскости разреза. Основой окончательного гемостаза при резекции печени мы считаем изолированную лигатуру сосудов и протоков в плоскости разреза. Крупные сосуды и протоки во время операции обязательно лигируются.
Этот принцип стал основной частью разработанной методики резекции печени. Оперативные вмешательства производились по поводу различных патологических процессов. Кроме того, по той же методике осуществлено 84 паллиативных резекции печени, которые по своему объему, травматичности и хирургической технике почти не отличаются от радикальных резекций. Опыт клиники базируется на основании осуществления и изучения 490 резекций печени.
Техника операции
После вскрытия брюшной полости и мобилизации печени путем рассечения связок ее по А.В. Мельникову проводят тщательную ревизию всей печени, независимо от локализации патологического очага. Во время ревизии устанавливают характер процесса, величину, количество и форму патологических очагов, распространенность процесса и, главное, взаимоотношения очага с элементами глиссоновых и кавальных ворот.

Мобилизация печени путем рассечения связок
При этом следует учитывать возможность значительного смещения элементов глиссоновых ворот патологическим узлом в печени. Чаще смещение бывает в здоровую сторону и особенно выражено при альвеококкозе. Для объективной оценки операбельности целесообразно пользоваться данными ангиографического исследования и операционной холангиографии. Возможно также применение интраоперационного ультразвукового исследования.
При использовании этих методов в ряде случаев, кажущихся при пальпации неоперабельными, оказывалось, что элементы ворот не вовлечены в патологичекий процесс, и осуществить резекцию печени возможно. В.А. Журавлев (1992) сообщает, что из 22 больных, оперированных по поводу механической желтухи при альвеококкозе, у 12 — тщательная препаровка элементов ворот органа дала возможность радикально резецировать часть печени с узлом альвеококка без резекции элементов глиссоновой триады. Единственным противопоказанием к операции является тотальное поражение органа и вовлечение в патологический процесс элементов ворот (глиссоновых или кавальных).
При оценке операбельности некоторые врачи применяют холангиографию на операционном столе. Специалисты нашей клиники предпочитают контрастирование воротной системы, поскольку она чаще вовлекается в патологический процесс. Смещения нижней полой вены не наблюдается, поскольку она фиксирована в соответствующей вырезке печени.
Вовлечение ее в патологический процесс можно установить путем осмотра, пальпации и нижней каваграфии. Последняя может выявить при хронически протекающих процессах сброс крови по непарной вене, что дает возможность осуществить при радикальной операции резекцию участка нижней полой вены. Во время ревизии и последующей резекции нельзя смещать печень таким образом, чтобы значительно смещалась и перекручивалась по оси нижняя полая вена, так как эта манипуляция ведет к резким, порой кажущимся необъяснимыми нарушениям гемодинамики.Некоторые исследователи полагают причиной этих расстройств нарушения притока крови к сердцу и рефлекторные влияния.
При решении вопроса об операбельности процесса целесообразно заранее оценить возможности перевязки печеночных вен в соответствии с объемом предстоящей резекции, поскольку стенка их весьма тонка и перевязка вен может представлять значительные трудности. При решении этого вопроса в клинике оценивают возможности наложения прошивной лигатуры через ткань печени между стенкой нижней полой вены и узлом опухоли или альвеококка. Эта методика удобна и безопасна.

Резекция печени по Альперовичу. Прошивание печеночных вен через ткань печени
Перед началом резекции необходимо освободить доступ к глиссоновым и кавальным воротам. Некоторые хирурги берут до начала операции на провизорные лигатуры элементы печеночно-двенадцатиперстной связки и нижнюю полую вену ниже и выше печени. В нашей клинике не пользуются этим приемом, но хирург и его помощники в момент операции должны быть готовы к пережатию элементов печеночно-двенадцатиперстной связки для остановки начавшегося профузного кровотечения.
Резекция печени по нашей методике осуществляется, как уже не раз подчеркивалось, обязательно с учетом кровоснабжения и желчеоттока удаляемых и остающихся отделов. В противном случае появляется реальная возможность развития тех осложнений, о которых так образно пишут противники атипичных резекций (некрозы лишенных кровоснабжения и желчеоттока участков печени с развитием их секвестрации и печеночной недостаточности).
Хорошее знание анатомии внутриорганных структур печени и внимательная оценка объема предстоящей резекции надежно предотвращают это осложнение. По линии предстоящей резекции накладывают несколько кетгутовых блоковидных швов большой режущей иглой с захватом значительных участков печени или, если это возможно, на всю глубину органа. Швы накладывают с края отдела, подлежащего резекции, и с диафрагмальной поверхности органа. При такой методике наложения шва весьма маловероятно повреждение или лигатура вслепую магистральных сосудов долей или половин печени, так как эти сосуды проходят ближе к нижней поверхности органа и в зоне ворот.
Можно накладывать и второй ряд швов ближе к патологическому очагу, но это не обязательно. Второй ряд швов удобен при больших размерах удаляемых частей печени для использования в качестве держалок, за которые можно подтягивать удаляемую часть в рану. Блоковидные швы обеспечивают равномерность тяги внутри шва. При затягивании швов следует завязывать их тотчас после прорезывания нитью печеночной паренхимы. При этом трубчатые структуры печени (сосуды, желчные протоки) собираются в пучок, лежащий внутри шва.
После завязывания швов ножницами или ножом рассекают ткань печени на 1,5-2 см от наложенных швов в сторону удаляемой части печени. По мере порционного рассечения ткани попадающие в плоскость разреза кровеносные сосуды и протоки изолированно захватывают кровоостанавливающими зажимами и лигируют прочной нитью. Трубчатые структуры в плоскости разреза очень удобно захватывать зажимами Федорова, которые обеспечивают надежность крепкого захватывания сосуда и удобство его последующего лигирования.
Наиболее крупные магистральные сосуды и протоки проходят ближе к нижней поверхности печени, а резекция обычно начинается с диафрагмальной поверхности, поэтому большого кровотечения при этом не наблюдается. По мере рассечения печеночной ткани резецируемый участок становится мобильнее, что облегчает его последующее выведение в рану и работу на крупных сосудах. Поскольку при этом не удается прошить ткань печени через всю ее толщу, ограничиваются тем, что доступно прошиванию. Рассекать печень можно лишь в участках, обескровленных предварительно наложенными швами.
После наложения лигатур на все сосуды и протоки в плоскости разреза в глубине раны, можно вновь наложить блоковидные швы и вновь рассечь после этого ткань печени.

Резекция печени по Альперовичу. Наложение блоковидных швов в глубине раны
При осуществлении обширной резекции печени целесообразно стремиться по ходу операции к возможно более ранней перевязке печеночных вен, что дает ряд преимуществ:
— при потягивании удаляемой части в рану не деформируется нижняя полая вена;
— устраняется возможность разрыва тонкостенных печеночных вен во время манипуляций, если они заранее лигированы и пересечены;
— значительно увеличивается мобильность удаляемой части печени.
Поскольку с момента перевязки печеночных вен до момента удаления резецируемой части проходит достаточно мало времени, то опасность потери переполненного кровью удаляемого участка незначительна. В то же время онкологи считают, что предварительная лигатура печеночных вен во время резекции повышает абластичность операции.
Подобная методика более безопасна, так как не допускает разрыва вены в зоне впадения ее в нижнюю полую и исключает соскальзывание лигатуры, что предупреждает опасное кровотечение. После рассечения ткани печени и пересечения печеночных вен препарат вводится в рану. Через ткань печени по одному осторожно накладывают блоковидные швы, выходящие на нижнюю поверхность органа. После этого рассекают печеночную ткань. Крупные сосуды и протоки сразу захватывают крепкими зажимами и изолированно лигируют. Лучше этот этап осуществлять с помощью нитяных лигатур.
После этого препарат удаляют. Если хирургу по ходу вмешательства необходимо удалить желчный пузырь, то это легко осуществляется путем изолированной лигатуры пузырного протока и пузырной артерии с их последующим пересечением. Желчный пузырь удаляется единым блоком с препаратом печени.
После удаления резецированной части печени необходимо тщательно проверить гемостаз и убедиться в достаточности кровоснабжения оставшихся отделов печени. Если имеется темный участок, лишенный кровоснабжения, то его следует удалить, так как он может секвестрироваться в послеоперационном периоде. Для контроля полноты перевязки протоков В.А. Журавлев (2000) вводит через культю пузырного протока метиленовую синьку. Появление прокрашивания в каком-либо участке культи печени диктует необходимость дополнительной лигатуры неперевязанного протока.
Раневую поверхность после резекции целесообразно уменьшить путем гепатизации блоковидными швами, сближающими края раны печени. Удобно прикрывать дополнительно культю печени сальником на ножке с подшиванием последнего к краям культи печени. Иногда эту манипуляцию осуществляют путем подвязывания лоскута сальника к культе несрезанными нитями, оставшимися после гепатизации. В последнее время мы пользуемся введением конца лоскута сальника на ножке в петлю блоковидных швов во время гепатизации.
В этом случае сальник придавливается к культе печени швами и способствует еще более надежному гемостазу. После осуществления резекции обязательно следует дренировать брюшную полость. Это необходимо по двум причинам. Во-первых, в послеоперационном периоде может наблюдаться желчеистечение из культи печени и неперевязанных протоков, что в случае глухого шва брюшной стенки может привести к развитию желчного перитонита.
Во-вторых, анализ, проведенный А.Т. Резниковым и Н.И. Казанцевым, показал, что в основе развития гнойных осложнений после резекций печени, особенно обширных, лежит образование остаточной полости с ее последующим инфицированием и нагноением. А.Т. Резников при исследованиях на трупах установил, что после правой гемигепатэктомии в правом подреберье остается полость объемом в среднем 755 мл, а после левой гемигепатэктомии полость в левом подреберье в среднем составляет 260 мл.
В связи с этим положением обосновывается целесообразность дренирования поддиафрагмального пространства после резекций печени, особенно обширных. Через дренажи, введенные в поддиафрагмальное пространство через отдельные проколы брюшной стенки, в послеоперационном периоде осуществляют активную аспирацию крови, желчи и экссудата. Это мероприятие дает возможность добиться скорейшего заживления раны. Н.И. Казанцев разработал специальный спиралевидный дренаж, состоящий из нескольких трубок.
По гидродинамическим исследованиям этот дренаж оптимален для активного дренирования после резекции печени. После обширных и расширенных правых гемигепатэктомий целесообразно дренировать правое поддиафрагмальное пространство через ложе резецированного XII ребра. Это предложение А.П. Колесова заслуживает самого пристального внимания и положительно зарекомендовало себя в клинике.

Резекция печени по Альперовичу. Дренирование правого поддиафрагмального пространства через ложе XII ребра
Описанная оригинальная методика резекции печени применяется Б.И. Альперовичем с 1955 г. Она позволяет осуществлять резекции печени практически любого объема.
Преимущества операции: осуществляется с учетом архитектоники соответствующих отделов печени, то есть по смыслу операция не отличается от типичной анатомической резекции. Перевязка сосудов и протоков в плоскости разреза обеспечивает надежный окончательный гемостаз, а блоковидные швы дают возможность значительно уменьшить кровопотерю при операции и являются надежным средством предварительного гемостаза.
Методика проста, общедоступна и позволяет успешно осуществлять резекции печени любого объема, в том числе одно- и двухмоментные при двойных локализациях патологического процесса, радикальные повторные вмешательства после ранее сделанных паллиативных операций и резекции при рецидивах рака и альвеококкоза.
Радикальная операция — резекция печени — пока практически единственное вмешательство, которое может излечить больного с очаговым поражением во всех случаях опухолей и паразитарных заболеваний этого органа. Несмотря на сложности, определенную опасность и ряд возможных осложнений, она является операцией выбора в большинстве случаев. Благодаря усовершенствованию различных аспектов этого вмешательства результаты его улучшаются, а применение технических усовершенствований (криохирургия, электрокоагуляция, лазерная техника, различные биологические клеевые композиции типа тисуккола) дает возможность повысить его эффективность.
Особенности паллиативных операций на печени описаны подробно в главе, посвященной лечению альвеококкоза. Вопросов трансплантации печени автор намеренно не касается, поскольку клиника не имеет собственного опыта, а данное руководство построено именно на ее опыте. Трансплантация печени — отдельный раздел гепатологии, который за последние годы благодаря бурному развитию превращается в самостоятельную специальность.
Смертельные исходы резекций печени, по данным разных авторов, колеблются от 0 до 31,1% Летальность по данным сборных статистик и разных авторов представлена в табл. 4. Эти сведения весьма разноречивы по характеру представленных материалов. Особенно высока смертность после правых гемигепатэктомий.
В последние годы с развитием техники хирургических вмешательств из мини-доступов и видеолапароскопических операций эти операции стали применять для радикального лечения ряда заболеваний печени. Вмешательства из мини-доступов разработаны М.И. Прудковым. Цель вмешательства достигается путем осуществления малого разреза (3—5 см) соответственно расположению патологического очага в печени. Далее с помощью специальных инструментов проводят вмешательство на печеночной паренхиме.
Подобные операции осуществимы при эхинококкозе, непаразитарных кистах печени и доброкачественных опухолях небольшого размера (до 5-6 см), выходящих на поверхность печени. Преимущества описанной методики: малая травматичность вмешательства, возможность использования ранней активизации больного, кратковременность пребывания пациента в стационаре, несомненный экономический эффект.
Такие же вмешательства возможны при использовании видеолапароскопической техники. Последняя имеет ряд преимуществ перед операциями из мини-доступов, поскольку современная аппаратура дает возможность широкого обзора места операционного действия. С помощью видеолапароскопической техники осуществлялись операции резекции печени (преимущественно левой доли ее). Эти вмешательства также возможны только при ограниченных размерах патологических очагов.
Когда по предстоящему объему вмешательство предусматривает работу хирурга в зоне ворот печени и на крупных сосудах, следует пользоваться методами открытых операций, описанных ранее.
Альперович Б.И.
Опубликовал Константин Моканов
ее виды, как проводится операция, показания и противопоказания, осложнения и реабилитация
Резекция печени является серьезным видом хирургического вмешательства в организм человека. Она требует определенной подготовки. В дальнейшем немаловажным является правильное поведение пациента в постоперационный период, чтобы обеспечить быстрое восстановление.


Резекция печени является серьезным видом хирургического вмешательства в организм человека
Показания и противопоказания
Резекция печени – это такое вмешательство, которое требует специальных показаний. Удаление части печени делают при наличии следующих обстоятельств:
- Наличие новообразований любого генезиса (злокачественные или доброкачественные опухоли). Они могут локализироваться в непосредственной близости к органу, отрицательно влияя на его функции.
- Если имеется нарушение кровообращения в околопеченочных кровеносных сосудах. Кровоснабжение происходит плохо, это влияет негативно на функции органа.
- Аномальное развитие, при котором существует высокий риск развития заболеваний.
- Механическое повреждение печеночной вены либо тканей.
- Наличие растущих метастаз, которыми поражается правая доля органа либо полностью вся печень.
- Гепатэктомия или резекция показана в случае необходимости трансплантации.
После операции восстановление длительное. Поврежденный орган восстанавливается, в зависимости от объема вмешательства, от выполнения врачебных рекомендаций, от индивидуальных особенностей организма.
Существуют также и определенные противопоказания к проведению процедуры:
- воспалительный процесс в брюшных стенках;
- наличие ожирения;
- острый перитонит;
- серьезные формы нарушений работы сердечного аппарата;
- наличие острой непроходимости в тонком или толстом кишечнике.
Виды резекции


По характеру разделяют такие виды вмешательства, как лапароскопия или лапаротомия
Резекция печени может быть типичной либо атипичной. Операция на печени предполагает удаление правой половины или левой доли либо же орган удаляется полностью. Хирургом рассекается орган, проводятся необходимые манипуляции, при этом не нарушается кровообращение в соседних органах и тканях. Если же требуется трансплантация, удаление будет полным. При наличии метастаз удаляется только часть.
По характеру разделяют такие виды вмешательства, как лапароскопия или лапаротомия. Для проведения резекции с помощью лапароскопии, в брюшной полости выполняются небольшие надрезы. А лапаротомия – это полостное вмешательство. Вид вмешательства определяется врачом, учитывая особенности заболевания, выраженность клинических проявлений. Если нужно делать операцию на небольшом участке, обычно выбирается метод лапароскопии. При необходимости удалить большой участок выбирают лапаротомию.
Суть процесса и его длительность


Удаление печени или ее части требует предварительной подготовки, тщательно проведенных диагностических процедур
Удаление печени или ее части требует предварительной подготовки, тщательно проведенных диагностических процедур. Помимо врачебного осмотра, назначается ультразвуковое исследование, томография, магнитно-резонансная томография. За семь дней до предполагаемой даты оперативного вмешательства нужно прекратить прием аспирина и любых разжижающих препаратов, поскольку они могут отрицательно повлиять на ход операции.
Резекция выполняется с использованием общего наркоза. Используемые лекарства блокируют боль и предупреждают развитие болевого шока. С помощью анестезии становится возможным выполнить хирургическое вмешательство. Спустя время человек выходит из сна, после чего ему вводятся обезболивающие средства.
Учитывая выбранный метод вмешательства, врачом выполняется один разрез или несколько. Когда доля печени удалена, в некоторых случаях требуется провести резекцию желчного пузыря. Хирург должен быть уверен в том, что пораженный участок полностью иссечен. Во время выполнения процедуры специалистом применяются датчики, специальные дренажные трубки, с помощью которых выводятся лишняя жидкость и кровь. По окончанию процедуры накладывают швы. В течение первых двух суток после выполненного хирургического вмешательства пациент пребывает в реанимационном отделении. Ему регулярно измеряют артериальное давление, контролируется общее состояние, измеряется температура тела.
Общая длительность операции составляет от трех до семи часов, в зависимости от того, насколько сложной и запущенной является обнаруженная патология.
Послеоперационный уход в больнице и дома
После операции на печени два дня пациент находится в реанимации, там контролируют его состояние в послеоперационный период. Если осложнения после процедуры хирургии отсутствуют, пациента переводят из блока интенсивной терапии в общую палату. Обычно пребывание здесь не дольше недели в случае отсутствия осложнений.
Вначале питание осуществляется с помощью капельницы, после чего разрешается самостоятельный прием пищи, обязательно с соблюдением печеночной диеты. После процедуры вставляется катетер для выведения мочи, спустя несколько дней, когда пациенту разрешат вставать, катетер удаляется. Также врачом назначается обезболивающее при необходимости.
Когда пациента выпишут, в домашних условиях ему также понадобиться уход:
- понадобиться периодически менять повязку;
- разрешается принимать душ после того, как рана полностью заживет;
- любые медикаменты должны быть назначены доктором, прием из осуществляется строго по рекомендациям специалиста;
- состояние пациента улучшается примерно через три недели после проведения резекции;
- обязательно посещать специалиста для прохождения планового осмотра.
Реабилитация
Жизнь после резекции печени кардинально меняется. Чтобы реабилитация прошла успешно, понадобиться соблюдать определенные правила:
- диетическое питание;
- умеренные физические нагрузки;
- ведение правильного образа жизни;
- употребление назначенных медикаментов, с помощью которых можно убрать последствия в виде болевых ощущений.
Когда произошло удаление доли печени, в постоперационный период следует отказаться от занятий спортом в течение полного периода восстановления. Единственное, что можно делать – прогуливаться на свежем воздухе. Нельзя бегать, прыгать, в противном случае это вызывает осложнения в виде кровотечений и ухудшения кровотока.
Чтобы восстановление всех функций проходило как можно быстрее, врачами назначается витаминное лечение после операции, также назначаются седативные медикаментозные средства, с помощью которых улучшится сон и восстановится функция центральной нервной системы.
Дополнительно назначается прием препаратов для восстановления функций печени – гепатопротекторов. В составе своем они содержат компоненты растительного характера – карсил, гепабене, эссенциале. Все дозировки и длительность курса приема определяются лечащим доктором, учитывая тяжесть вмешательства и вид патологии.


Диета после удаления части органа является очень важным этапом восстановления
Диета
Диета после удаления части органа является очень важным этапом восстановления. Питание должно быть дробным, принимать пищу маленькими порциями, не менее шести раз в день. С помощью такого режима можно снизить нагрузку на органы пищеварительной системы. Полностью отказаться от употребления острых и жирных продуктов, от спиртных напитков.
Нельзя курить и употреблять наркотические вещества. Также следует ограничиться от сладостей и хлебобулочных изделий. В рацион должны входить легкие блюда, насыщенные белками, углеводами и витаминными веществами. После того, как закончится восстановительный период, по усмотрению доктора рацион расширяется.
Осложнения
Резекция печени чревата определенными последствиями. Чаще всего бывают такие осложнения после операции на печени:
- внутреннее кровотечение;
- если в венозные сосуды проникнет много воздуха, они могут лопнуть;
- может также возникать реакция на анестезию, вследствие чего ухудшается работа сердца;
- лимфоцеле.
При правильном выполнении специалистом всех манипуляций, при соблюдении всех врачебных рекомендаций в постоперационный период риск возникновения осложнений существенно минимизируется. Полное восстановление происходит не ранее месяца. Но при необходимости по рекомендации лечащего специалиста диетическое питание продолжается и дольше. Прием препаратов для восстановления может длится до полугода. В течение всего этого периода необходимо будет посещать врача для прохождения контрольного осмотра и диагностики.
Видео
Резекция печени.
Типичные резекции печени
Операции выполняют с предварительной лигатурой сосудов и протоков удаляемого отдела органа (доли, половины печени). При этом подход к элементам глиссоновых ворот осуществляется с нижней поверхности печени путем тщательной препаровки сосудов и протоков.

Схема доступов к элементам глиссоновых ворот при анатомической резекции печени по R. Bourgeon

Анатомия глиссоновых ворот печени по М. Reiffeischeid (1957)

Анатомия вен печени по М. Reiffeischeid (1957)
Печеночные вены перевязывают вне печени у впадения в нижнюю полую вену. Это же вмешательство может быть осуществлено путем рассечения ткани печени с передне-диафрагмальной поверхности по вероятному месту расположения малососудистого участка (фиссуры), разделяющего доли или половины органа.

Выделение элементов глиссоновых ворот при правосторонней гемигепатэктомии по R. Bourgeon
При этом (фиссуральном) методе резекции встречающиеся сосуды и протоки по ходу операции перевязывают в плоскости разреза.

Элементы глиссоновых ворот пересечены при Фиссуральном доступе
Печеночные вены удаляемых участков выделяют со стороны разреза ткани печени после рассечения воротной пластинки и лигируют изолированно.

Выделение правой печеночной вены при гемигепатэктомии по R. Bourgeon
Преимущества метода: четкое удаление автономных отделов печени (долей, половин органа), хорошее послеоперационное течение (из-за малой вероятности секвестрации участков печени, лишенных питания), малая опасность послеоперационных кровотечений, возможность удалять обширные участки печени (половины органа).
Недостатки: техническая трудность выделения ножки удаляемых отделов из-за анатомических вариантов или смещения патологическим процессом, опасность массивного интраоперационного кровотечения вследствие повреждения крупных сосудов, главным образом печеночных вен и нижней полой вены. При этом некоторые хирурги обоснованно утверждают, что даже после предварительной лигатуры сосудисто-секреторных образований удаляемых отделов печени кровотечение во время рассечения ткани печени все же имеет место из ветвей остающихся отделов органа, в частности средней печеночной вены.
В случае вариантов анатомии или патологического процесса возможна перевязка сосудов остающихся отделов с последующим их некрозом и гибелью больного.
Э.И. Гальперин предложил модификацию типичной резекции печени с предварительной лигатурой сосудисто-секреторньгх элементов удаляемых участков (долей, половин органа). В проекции сосудисто-секреторной ножки удаляемого отдела делают небольшой разрез с нижней поверхности печени.
Введенным в этот разрез пальцем тупым путем обходят сосудистую ножку доли (половины) печени и этот тяж вытягивают наружу, после чего перевязывают и пересекают его, а нужный участок печени, лишенный кровоснабжения, удаляют. Метод основан на точном знании проекции сосудистых ножек долей печени и их анатомических особенностях (ножки проходят вблизи от нижней поверхности органа).
Альперович Б.И.
Опубликовал Константин Моканов
