причины развития и клиника отдельных форм
Термин «регургитация» используется врачами особенно часто. Понятие применяется кардиологами, терапевтами и докторами многих других специальностей. При регургитации присутствует обратный кровоток биологической жидкости из одной камеры в другую. Патология не является самостоятельным отклонением и всегда сопровождается основным нарушением. Причин развития отклонения множество. Пациенту может быть установлена митральная регургитация 1-4 степени. Основной метод диагностики отклонения – ультразвуковое исследование сердца.

Регургитация клапана – достаточно распространенная патология, которая может быть вызвана множеством причин
Общая информация о регургитации
При регургитации некоторый объем биологической жидкости (крови) возвращается в исходную камеру. Обратное течение может быть обусловлено различными провоцирующими факторами. Происходит патологический возврат при сокращении сердечной мышцы.
Термин применим для нарушений во всех четырех камерах. Степень отклонения устанавливается исходя из объема биологической жидкости, которая возвращается обратно.
Сердце – мышечный орган полого типа. Имеет он четыре полноценные камеры. Состоит из 2 предсердий и такого же количества желудочков. В норме биологическая жидкость движется в одной направленности.
Митральный клапан располагается между левым предсердием и желудочком. Состоит из нескольких створок. Именно он чаще подвергается изменениям. Стоит отметить, что левая часть сердца выполняет большое количество функций, а патологии, затрагивающие клапан между предсердием и желудочком, возникают достаточно часто. Пациенту в таком случае может быть диагностирована митральная регургитация.

Сердце состоит из четырех камер, патология может затрагивать любую из них
Трикуспидальная регургитация 1-2 степени поражает клапан, располагающийся между предсердием и желудочком. Патология, как правило, вторичная. Аортальная регургитация поражает клапаны, имеющие 3 створки. Находятся они в месте соединения определенных сосудов с полым мышечным органом.
Важно понимать, что такое регургитация в кардиологии. При наличии поражения створки клапанов неспособны плотно смыкаться. Некоторое количество биологической жидкости возвращается обратно.
Незначительная аортальная регургитация или несущественное отклонение любого иного клапана называется физиологическим. Характеризуется малым изменением кровообращения через створки. Патология не считается опасной и не доставляет дискомфорта, а значит, нет необходимости в терапии.
Трикуспидальная регургитация 1 степени довольно часто диагностируется у чрезмерно худых людей. Подвержены отклонению и пациенты, имеющие высокий рост. Врачи утверждают, что диагноз устанавливается 70 обратившимся из 100.

Наиболее подвержены патологии люди худощавого телосложения и высокого роста
Трикуспидальная регургитация 0 или 1 степени у ребенка или взрослого считается физиологической. Соответственно, нет необходимости в медикаментозном лечении.
Типы отклонения
Патологическая и физиологическая регургитация на клапанах делится на несколько видов в зависимости от места поражения. Врачи выделяют патологию:
- митральную;
- аортальную;
- трикуспидальную;
- легочной артерии.
В зависимости от течения доктора различают 4 степени отклонения. Виды описаны в таблице.
| Степень поражения | Описание |
|---|---|
| 1 | Симптоматика отсутствует длительный период времени. Может повлечь за собой регулярное повышение артериального давления. Присутствует шум в сердце. Ток крови нарушен незначительно. |
| 2 | Обратный поток выражен. В малом кругу присутствует застойный процесс. |
| 3 | Объем обратного потока большой. Биологическая жидкость доходит до задней стенки предсердия. В большом круге возникает недостаточность. |
| 4 | Наиболее запущенная стадия. Характеризуется присутствием осложнений. Клиника выражена. |
Врачи определяют степень тяжести состояния по мощности обратной струи. Нередко патология выявляется случайно при прохождении медицинской комиссии. Трикуспидальная или митральная регургитация 1 степени не нуждается в лечении. Главное – периодически проходить диагностику для профилактики.

По степени тяжести выделяют четыре формы патологии
Патология митрального типа
Регургитация митрального клапана характеризуется прогибанием его стенок. Часть биологической жидкости попадает обратно в предсердие. Сердце и сосудистая система начинает транспортировать меньшее количество крови.
Регургитация митрального клапана 1 степени сопровождается незначительными нарушениями. Давление снижается. Внутренние органы получают меньшее количество кислорода.
Минимальная митральная регургитация возникает на фоне:
- инфекционных патологий;
- спонтанного расширения левого желудочка;
- ревматизма.
Лечение отклонения напрямую зависит от первопричины его возникновения. При этом патология может быть диагностирована в любом возрасте.
Приклапанная митральная регургитация трудна в диагностировании. Патология не сопровождается какими-либо симптомами. Пациенты часто даже не догадываются в наличии отклонения.

Митральная регургитация 1 степени связана с минимальными нарушениями, почти не имеет симптомов и диагностируется с трудом
Регургитация митрального клапана 2 степени может сопровождаться отечностью легких. Возможно присутствие желудочной недостаточности. Симптомы патологии возникают постепенно. При отсутствии лечения усиливается и их интенсивность. Пациент может жаловаться на:
- затруднение при дыхании;
- снижение работоспособности;
- усиленное сердцебиение;
- снижение массы тела.
Незначительная митральная регургитация может проявляться только после стресса или физических нагрузок. В остальное время пациент будет чувствовать себя хорошо.
Отклонение трикуспидального типа
Регургитация трикуспидального клапана 1-4 степени характеризуется возвратом биологической жидкости в правое предсердие. Створки неспособны закрыться полностью. Первичная форма отклонения может возникнуть на фоне:
- воспалительного процесса на внутренних стенках сердца;
- инфаркта миокарда;
- врожденного заболевания Эбштейна.

Патология трикуспидального клапана сопровождается обратным током крови в правое предсердие
Вторичное возникновение патологии возможно при перенагрузке правого желудочка. Состояние усугубляется при легочной гипертонии. Регургитация трикуспидального клапана 2-3 степени сопровождается наличием следующих симптомов:
- набуханием и явной пульсацией вен, расположенных на шее;
- отечностью в нижних конечностях;
- существенным снижением работоспособности;
- затруднением при дыхании;
- ощутимым сердцебиением;
- частыми позывами к мочеиспусканию;
- увеличением некоторых внутренних органов;
- болезненными ощущениями в желудке.
Трикуспидальная легочная регургитация 1 стадии протекает бессимптомно. Признаки проявляются при 2 степени. В дальнейшем их интенсивность усиливается.
Патология аортального клапана
Регургитация аортального клапана характеризуется возвращением биологической жидкости в левый желудочек. Патология может быть хронической или же острой. Чаще присутствует у мужчин. Нарушение возникает на фоне:
- эндокардита;
- расслоения аорты;
- артрита, обусловленного язвенным колитом.

Патология аортального клапана связана с оттоком крови в левый желудочек и более характерна для мужчин
Регургитация 1 степени аортального клапана не нуждается в лечении. Достаточно регулярно посещать врача и тщательно следить за своим самочувствием.
При отклонении в аортальном клапане симптоматика долгое время отсутствует. Обычно она дает о себе знать только спустя 3-5 лет после возникновения. Именно по этой причине врачи рекомендуют ежегодно проходить полную диагностику организма для профилактики.
Отклонение в легочной артерии
Регургитация легочной артерии 1-4 степени характеризуется возвратом части кровотока в правый желудочек. К причинам формирования относят:
- легочные патологии хронического типа;
- цирроз печени;
- сердечную недостаточность;
- эндокардит;
- сифилис.
Врачи утверждают, что регургитация на клапане легочной артерии 1-4 степени нередко встречается среди наркозависимых и людей, имеющих СПИД. К провоцирующим факторам также относят неправильный образ жизни и частые стрессы.

Хронические заболевания легких могут провоцировать развитие регургитации легочной артерии
При наличии патологии пациент жалуется на:
- затруднение при дыхании;
- явную отечность;
- нарушение сердечного ритма.
Регургитация клапана легочной артерии 1-4 степени характеризуется нарушением кровообращения тяжелого характера. У новорожденных патология сопровождается посинением кожного покрова.
Присутствие патологии у детей
Приклапанная регургитация у детей обычно имеет врожденный характер. Полый мышечный орган и сосудистая система формируются у плода на 5-8 неделе. При негативном воздействии на организм матери высок риск развития отклонения у малыша.
Любое отклонение клапанов проявляется сразу же после рождения. Патологию можно распознать по:
- посинению кожного покрова;
- затруднению при дыхании;
- чрезмерной плаксивости;
- медленному набору веса;
- отставанию в физическом развитии.

Врожденную патологию клапанов у малышей можно распознать по характерным признакам
Любая патология клапанов, в том числе и трикуспидальная регургитация у плода может быть выявлена только после рождения. Долгое время отклонение может абсолютно никак себя не проявлять.
При наличии патологий клапанов маленькому пациенту может быть показано хирургическое вмешательство. Операцию могут порекомендовать в особо запущенном случае.
Диагностика отклонения
Митрально-папилярная дисфункция и любое иное отклонение можно начать лечить только после установления основного диагноза. Диагностика включает:
- УЗИ;
- электрокардиограмму;
- лабораторные исследования.
Умеренная трикуспидальная или любая иная регургитация может долгое время не проявляться. Обнаружить патологию можно только при помощи ультразвукового исследования. Степень тяжести уточняется благодаря электрокардиограмме.
При первичном осмотре врач осматривает заболевшего. Он уточняет, какие жалобы на самочувствие присутствуют. Затем доктор предоставляет направление на лабораторные исследования. Только исходя из их результатов проводится УЗИ и ЭКГ.

ЭКГ позволяет достоверно определить степень тяжести заболевания
Самостоятельно установить диагноз невозможно. Симптоматика не позволяет выяснить, патология какого именно клапана присутствует.
Особенности лечения
Лечение митральной или любой иной регургитации 1 степени не проводится. Пациента ставят на учет к кардиологу. Он должен регулярно проходить диагностику для предотвращения развития осложнений. Помимо этого, требуется отказаться от всех вредных привычек.
При 3-4 степени патологии пациента могут направить на протезирование. Операция считается тяжелой и нередко провоцирует развитие осложнений.
Определенного набора лекарственных средств для лечения регургитации нет. Медикаменты подбираются исходя из основного диагноза.
При отсутствии жалоб у пациента достаточно соблюдать общие рекомендации доктора. Они заключаются в умеренных физических нагрузках и ведении правильного образа жизни.
Подробно узнать о причинах и механизмах развития митральной регургитации можно, посмотрев видео ниже:
что это такое, симптомы и лечение
Трикуспидальная регургитация — это реверсивный ток крови из правого желудочка обратно в предсердие, но не самостоятельный диагноз. Это даже не заболевание, а следствие нарушения работы трехстворчатого клапана, закрывающего проход из правого предсердия в соответствующий желудочек.
Состояние может быть первичным или вторичным, в зависимости от происхождения патологического процесса. Восстановление проводится хирургическими методами.
Перспективы полного излечения хорошие, но только на ранних стадиях, когда анатомических дефектов со стороны сердца и отдаленных систем еще нет.
К счастью, длительность начальной фазы достаточна для тщательной диагностики. Вмешательство плановое, не считая исключительных случаев.
Примерные сроки с момента возникновения отклонения до складывания четкой клиники — 3-6 лет.
Механизм развития
Суть патологического процесса заключается в нарушении гемодинамики на локальном уровне и образовании стойкого анатомического дефекта.
При нормальном положении вещей кровь в кардиальных структурах движется строго в одном направлении, заканчивая цикл в левом желудочке и транспортируясь в аорту, а оттуда в ее ветви по большому кругу.
Сердце представлено группой камер, каждая отделена от другой клапанами, что не позволяет двигаться жидкой соединительной ткани в обратном направлении.
Трикуспидальная структура закрывает просвет между правыми предсердием и желудочком. В случае слабости, недостаточности, пороков соединительной ткани возникает обратный ток крови или регургитация, которая называется соответственно наименованию клапана, который обуславливает состояние.

Итогом отклонения оказывается во-первых, нарушение транспортировки крови по малому кругу, во-вторых, недостаточное ее количество, которое выбрасывается в аорту.
Это приводит к генерализованным отклонениям гемодинамики, гипоксии тканей, полиорганной недостаточности в перспективе.
Формы нарушения
Типизация патологического процесса проводится по двум основаниям.
Исходя из происхождения анатомического дефекта, говорят о:
- Первичной форме. Развивается спонтанно, на фоне собственно кардиальных проблем. В том числе аортальной недостаточности, перенесенных воспалительных, инфекционных состояний и прочих.
Характеризуется большей сложностью с позиции излечения и перспектив восстановления, поскольку коррекции требует не только симптоматическая составляющая, но и приобретенный порок.
Также в данную группу входят врожденные факторы, обусловленные генетическими дефектами и спонтанными деформациями трикуспидального клапана.
- Вторичной разновидности. На фоне текущих патологий отдаленных органов и систем.
Степени регургитации
Другое основание классификации — это степени отклонения от нормы. Также из называют стадиями патологического процесса.
Соответственно выделяют:
- Слабо выраженный тип. 1 степень. Количество возвращающейся крови точно не известно. Объемы струи не превышают 1 см в диаметре. Интенсивность проявлений при минимальной трикуспидальной регургитаци незначительна, либо они полностью отсутствуют, что делает раннюю диагностику вопросом удачного случая. Это лучший момент для начала терапии под контролем кардиохирургов.
- Умеренный тип. 2 степень. Характеризуется нарушением нормального тока крови в объеме 2 см, не более. Восстановление проводится оперативным путем. Клиника минимальна, характеризуется болями в груди, одышкой при интенсивной физической нагрузке. Шансы на полное излечение есть, вероятность формирования стойких кардиальных и внесердечных дефектов присутствует, но он еще не велика. Даже в случае возникновения таковых, вероятность качественной, долгой жизни максимальна.
- Выраженный тип. 3 степень. Струя крови более 2 см в диаметре. Развивается хроническая сердечная недостаточность застойного типа. Перспективы восстановления есть, но они не полные, при этом требуется длительная, пожизненная терапия поддерживающего плана.
- Терминальная фаза. 4 степень. Хирургическая помощь не имеет большого смысла, так как сердце, почки, печень, головной мозг изменены существенно. Восстановление невозможно, требуется паллиативная помощь для обеспечения приемлемого качества оставшегося недолгого периода жизни. Смерть наступает от острой сердечной недостаточности.
Классификации используются для точной оценки состояния пациента, перспектив излечения, определения тактики диагностики и терапии.
Чем опасно заболевание?
Осложнения возникают, начиная с третьей, реже второй стадии патологического процесса. Регургитация трикуспидального клапана определяет такие последствия для здоровья и жизни:
- Острая сердечная недостаточность. Нарушение нормальной работы кардиальных структур. Характеризуется триадой признаков: снижением кровяного выброса, падением локальной и генерализованной гемодинамики, аритмическими процессами. Имеет короткий период развития в остром случае, при скрытом течении длительность формирования полноценной картины — 2-4 недели, смерть наступает в результате остановки работы мышечного органа.
- Кардиогенный шок. Летальное почти в 100% случаев состояние. Не имеет перспектив излечения. Даже при частичном восстановлении присутствует гарантия повторного эпизода.
- Инфаркт. Нарушение питания миокарда, острый некроз тканей и, как итог, снижение функциональной активности. Развивается сердечная недостаточность со всеми последствиями.
- Инсульт. Ишемия головного мозга.
- Опасные формы аритмии, влекущие остановку сердца.
Незначительная регургитация провоцирует фатальные осложнения в 0.3-2% случаев, зачастую это результат случайного стечения обстоятельств.
Гемодинамически значимые формы определяют риск летального исхода в широком диапазоне: от 10 до 70% и выше.
Основная причина смерти — не регургитация, а развивающиеся на ее фоне органические дефекты сердца и систем.
Причины
Факторы становления разделяются на первичные и вторичные, соответственно основным формам патологического процесса.
Первичные факторы
- Отягощенная наследственность. Приводит к становлению недостаточности трикуспидального клапана. Проблемы закладываются еще во внутриутробный период. В данном случае имеет место генетическая предрасположенность. Точный механизм, однако, не известен.
Доказано одно: при наличии больного родителя, дети рождаются с рассматриваемым пороком и регургитацией в 12-15% случаев. Возможны спонтанные дефекты перинатального периода, обусловленные внутренними и внешними факторами.
- Спайки в сердце. Это небольшие фибриновые тяжи, нарушающие нормальное анатомическое строение органа. Развиваются в результате воспалительных процессов любого типа, особенно инфекционного. Это своего рода защитный механизм, как и дальнейшее отложение солей кальция, чтобы изолировать пораженный участок.
- Перенесенный инфаркт. Заканчивается замещением функционально активных тканей на слабые, рубцовые, не способных к сокращению, проведению сигнала, спонтанному возбуждению.
Если процесс затрагивает трикуспидальный клапан, возможны такие варианты: его полное заращение, стеноз или же функциональная недостаточность, сразу ведущая к выраженной регургитации. Восстановление срочное, хирургическое.
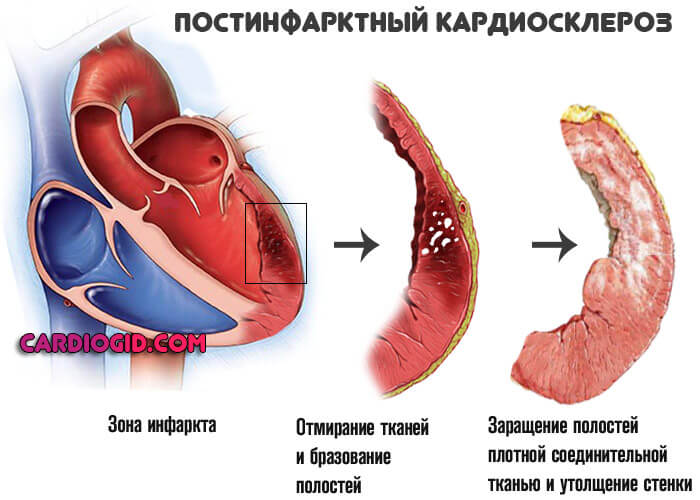
- Воспалительные патологии сердца (миокардит и прочие). Сопровождаются быстрой деструкцией тканей кардиальных структур. Лечение срочное, в стационаре, с применением антибиотиков и НПВП, также стероидных средств, диуретиков.
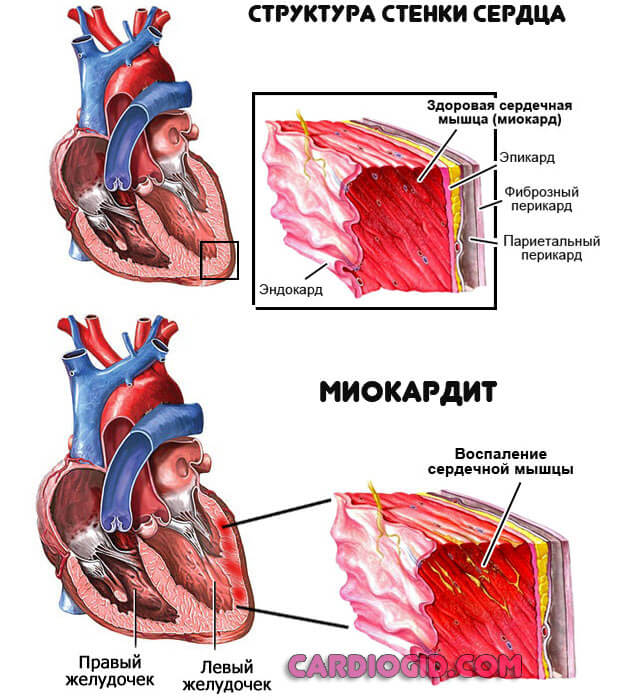
- Ревматизм. Воспалительная патология хронического характера, с частыми рецидивами и короткими периодами ремиссии. Терапия пожизненная, с применением поддерживающей тактики. При необходимости проводится хирургическая коррекция последствий.
Вторичные факторы
Вторичный патологический процесс обусловлен кардиальными проблемами и внесердечными моментами:
- Легочная гипертензия и становление специфических отклонений анатомического развития сердца. Требует срочного лечения на ранних стадиях, поскольку на поздних смысла уже нет. В основном рискуют курильщики, алкоголики, астматики и пациенты с длительным течением ХОБЛ.
- Кардиомиопатия.

- Эндокринные патологии: гипертиреоз, избыток гормонов коры надпочечников, их недостаток, сахарный диабет и прочие.
Факторы риска
Они непосредственно не обуславливают трикуспидальную регургитацию, но приводят к началу патологического процесса:
- Длительное курение.
- Потребление алкоголя в неумеренных количествах.
- Продолжительный период иммобилизации, без возможности активной деятельности. Для развития требуется много времени, от полугода и более.
- Наркозависимость.
- Неумеренное применение «опасных» препаратов: гликозидов, противоаритмических, гестагенных средств, также гормональных медикаментов, антибиотиков широкого спектра действия.
- Сказываются вредные условия труда на химических, горячих производствах, в шахтах.
Причины рассматриваются в комплексе, возможна система факторов развития.
Характерные симптомы
Проявления зависят от этапа патологического процесса. Гемодинамически незначимая разновидность не имеет признаков вообще.
Среди типичных признаков в остальных ситуациях:
- Поражения печени. Дают знать о себе на поздних стадиях. Определяются болями в правом подреберье, увеличением размеров органа, желтизной кожных покровов из-за избытка билирубина. Возможно постепенное формирование недостаточности.
- Боли в животе неясной локализации. Блуждающие, отдают в подвздошные области. Острый дискомфорт не характерен, потому спутать с клиникой аппендицита невозможно.
- Одышка без видимых причин. Развивается сначала на фоне интенсивных физических нагрузок, затем возникает в состоянии полного покоя. Существенно снижает качество жизни.
- Полиурия. Как итог развивающейся почечной недостаточности. На поздних стадияз (3-4) при преимущественном поражении выделительной системы сменяется обратным процессом. Суточный диурез составляет 500 мл и ниже.
- Тахикардия. Частота сердечных сокращений достигает 120-150 ударов. Они полноценные, регулярные. Тип — синусовый. Реже пароксизмальный.
- Слабость, отсутствие трудоспособности.
- Ощущение постоянного холода. Пациент мерзнет, поскольку падает интенсивность периферического кровообращения.
- Повышение давления в венах. Объективно симптом проявляется набуханием шейных сосудов, их интенсивной пульсацией, видимой напряженностью. Определить признак может не только врач, но и сам пациент или окружающие его люди.
Вместе с тем, АД падает в большинстве случаев. Несущественно, однако, клиническая значимость присутствует. - Отечность нижних конечностей. Как логическое продолжение нарастающей почечной недостаточности.
- Дыхательные проблемы.
В итоге пациент имеет целый комплекс симптомов со стороны как удаленных органов и систем, так и самих кардиальных структур. Причина всех ощущений кроется в нарушении циркуляции крови, как по большому, так и по малому кругу.
Диагностика
Обследование проходит под руководством кардиолога, при доказано процессе продолжает деятельность профильный хирург. Он же занимается назначением лечения.
Схема мероприятий в правильном порядке:
- Устный опрос больного на предмет жалоб, их давности, также сбор анамнеза. Таким образом врач понимает направление дальнейшего обследования.
- Измерение артериального давления. Обычно оно незначительно понижено. Частота сердечных сокращений выше нормы. Ритм правильный, по мере прогрессирования возникают спонтанные преждевременные удары (экстрасистолы).
- Выслушивание звука (аускультация). Определяется синусовый шум обратного тока крови. Тона могут быть как нормальными, так и глухими.
- Суточное мониторирование. Для регистрации показателей кардиальной работы на протяжении 24 часов в динамике. Используется наиболее часто в качестве первого метода, после рутинного обследования. Дает исчерпывающую информацию о движении АД и ЧСС в течение суток.
- Электрокардиография. Оценка функционального состояния сердца.
- Эхокардиография. Методика визуализации кардиальных структур. Проводится в первоочередном порядке, поскольку позволяет обнаружить органические отклонения со стороны трикуспидального клапана.
- МРТ или КР (много реже). Проводится для детализации изображения сердца и окружающих тканей.
- Измерение давления в легочной артерии.
- Нагрузочные тесты. На ранней стадии, позже не применяется из-за значительной опасности.
Методики направлены как на констатацию факта анатомического дефекта, так и на верификацию предполагаемого диагноза.
Методы лечения
Терапия проводится под полным контролем кардиохирурга. Способы воздействия зависят от этапа патологического процесса.
Трикуспидальная регургитация 1 степени — это лучший момент для начала терапии. Но симптомов еще нет, выявление инцидентальное (случайное), сложностей не представляет при целенаправленном поиске.
На данном этапе показано динамическое наблюдение в течение 3-5 лет. В отсутствии прогрессирования, при стагнации процесса, нет необходимости в лечении. Порой пациенты могут жить, не подозревая о своем состоянии, качественно, без больших ограничений.
Трикуспидальная регургитация 2 степени и выше корректируется строго хирургическими путями. Вариантов вмешательства несколько.
Но до этапа лечения требуется стабилизировать состояния больного, если на то есть время (плановые операции).
Применяются препараты:
- Антиаритмические в минимальной дозировке для восстановления приемлемой частоты сердечных сокращений (Амиодарон, Хиндин).
- Бета-блокаторы (Метопролол).
- Гликозиды. С целью нормализовать сократительную способность миокарда.
- Кардиопротекторы.
- Антикоагулянты. Для предотвращения образования тромбов, которые обуславливают частую преждевременную смерть больных.
- Диуретики в рамках терапии ранних проявлений почечных состояний.
Длительность подготовительного периода варьируется от 2 до 4 месяцев, возможно больше.
К моменту оперативного вмешательства ритм должен быть стабильным, правильным, артериальное давление в пределах эталонного значения или близко к тому.
В зависимости от стадии патологического процесса и характера изменений показаны пластика или протезирование трикуспидального клапана. Оба способа, в целом, равнозначны.

Коррекция патологий и дефектов отдаленных органов проводится под контролем профильных специалистов. Перечень методик широк, определяется исходя из тяжести процесса.
Внимание:Применение народных средств невозможно. Поскольку эффект от них при органическом отклонении со стороны кардиальных структур нулевой.
Изменение образа жизни также не сыграет ключевой роли. Имеет смысл отказаться от курения, алкоголя и наркотических веществ. При проведении тяжелой терапии сторонних патологий рекомендуется коррекция у лечащего специалиста.
Прогноз
Зависит от стадии и характера терапии.
- На первой стадии выживаемость 100%, особенно, если прогрессирования состояния нет.
- Вторая ассоциирована с вероятностью в 85%.
- Третья — 45%.
- Четвертая или терминальная ставит крест на больном, не давая шансов. Медиана составляет 1-2 года, часто еще меньше.
При проведении комплексной терапии есть вероятность стабилизировать состояния даже самых тяжелых пациентов, продлив жизнь на несколько лет.
Благоприятные прогностические факторы:
- Период молодости.
- Отсутствие соматических патологий, вредных привычек, осложнений после проведенной операции.
- Хороший семейный анамнез.
- Отклик на проводимое лечение.
- Редукция симптоматики.
Определение возможного исхода ложится на плечи кардиолога. Для того, чтобы сказать что-либо конкретное, нужно как минимум провести полную диагностику.
В заключение
Регургитация трикуспидальная — это обратный заброс крови: из правого желудочка обратно в предсердие в время сокращения сердца.
Характеризуется нарушением локальной гемодинамики, падением выброса, сократимости миокарда.
Восстановление эффективно только на первой стадии, затем возникают осложнения разно степени тяжести.
Лечение строго хирургическое, с применением искусственных протезов или восстановления анатомической целостности, структуры трехстворчатого клапана.
Регургитация клапанов: митральная, аортальная и трикуспидальная

 Регургитация – это движение жидкостей или газов в обратную сторону, то есть в сторону, обратную естественной. Наблюдается в полых органах при мышечных сокращениях.
Регургитация – это движение жидкостей или газов в обратную сторону, то есть в сторону, обратную естественной. Наблюдается в полых органах при мышечных сокращениях.Явление возникает из-за частичной утраты функциональности жомов или нарушения структуры перегородок.
В статье мы расскажем о регургитации 1 степени, что это такое и причинах их возникновения. Затронем и 2, и другие степени патологии.
Степень распространенности регургитации
Учет распространенности патологии проводится исключительно в среде профессиональных функциональных диагностических специалистов. О степени нельзя судить по отношению к общему числу населения. Учитывается лишь степень распространения по числу пациентов, которые прошли обследование допплеровским методом.
Признаки обратного потока крови через сердце, а именно – через аорту, были к настоящему моменту обнаружены чуть менее, чем у 9% женщин и у 13% пациентов мужского пола. Среди всех вариантов патологии наиболее частая – аортальная. Он встречается у одного из десяти обследуемых.
Речь идет о хронической патологии. Последствия наиболее заметны у пожилых мужчин. Последствия регургитации могут затрагивать большой (БКК) и малый круг кровообращения (МКК).
Краткие данные об анатомии
Внутри сердца расположены клапаны следующего типа:
- Митральный;
- Трикуспидальный;
- Аортальный;
- Клапан легочной артерии.

 Анатомически левая сторона сердца находится под большей нагрузкой, нежели правая, так как она работает под достаточно высоким давлением
Анатомически левая сторона сердца находится под большей нагрузкой, нежели правая, так как она работает под достаточно высоким давлениемМитральный клапан находится между левыми желудочком и предсердием. МК относится к двустворчатому типу клапанов. В левой стороне довольно часто наблюдаются различные сбои в работе. Левая сторона чаще подвержена развитию патологий.
Трикуспидальный клапан обладает тремя створками. Он находится между правыми желудочком и предсердием. Поражение развивается обычно уже при наличии патологии левой стороны.
Клапан легочной артерии аналогично имеет трехстворчатую конструкцию. Положение его там, где сердечные полости соединяются с аортой и артерией легких.
Позиция аортального клапана – путь кровотока в аорту из левого желудочка. Легочный клапан находится на пути кровотока, когда последний направляется из желудочка в легочный ствол.
В нормальном состоянии элементов сердечной структуры при сокращении створки происходит естественное замыкание. Ток крови в неверном направлении в таком состоянии невозможен.
В специальной литературе или во врачебных диагнозах встречается понятие «физиологическая регургитация». Под этим понимается, что патология минимальная. Следовательно, степень обратного кровяного тока незначительная.
Проявляется такая регургитация, как небольшое завихрение кровяного потока у одного из клапанов. Ни створки, ни миокард не подвержены патологии. Клинических проявлений либо нет, либо они минимальны. Кровообращение не нарушается.
Физиологическая регургитация значит, что патология характеризуется 0-1 степенью на трикуспидальном клапане. Согласно исследованиям, подобный диагноз наблюдается более, чем у двух третей здоровых людей. Такая регургитация – гемодинамически незначимая на клапанах.
Всего диагностируется четыре разновидности регургитации. Каждая из них соответствует клапану, поражение которого установлено. Каждому типу патологии мы посвятим собственный раздел, где подробно опишем характер нарушения.
Митральная разновидность регургитации
Митральная регургитация чаще всего наблюдается у пациентов с пороком сердца, выраженным пролапсом клапана. Еще одна причина – это недостаточность МК. Проявляется это следующим образом: МК, а точнее его створки не замыкаются до конца. Одновременно с этим предсердие продолжает наполняться кровью, которая поступает по венам из легких.
Следствием переполнения становится чрезмерное растяжение и усиление давления на желудочек. Происходит его расширение и утолщение. Этот процесс называется дилатацией.
Первое время нарушение функциональности не будет заметным для пациента. Сердечный механизм компенсирует кровоток. Сердечные полости гипертрофируются.
Если поставлен диагноз регургитации 1 степени, которая касается поражения митрального клапана, то ее клинические проявления и последствия не будут проявляться в течение многих лет. Если патология не устранена, то вероятным исходом станет легочная гипертензия.
Причины регургитации данного вида следующие:
- Пролапс МК;
- Ревматические отклонения;
- Отложение кальциевых солей на створках клапана;
- Атеросклеротические поражения;
- Ишемия сердца;
- Аутоиммунные процессы.
2 степень патологии выражается большей недостаточностью МК. Поток может доходить до середины предсердия. Возможен застой по МКК и ряд других симптомов.
3 степень поражения означает, что струя крови при обратном течении проникает до задней стенки левого предсердия. Может возникнуть легочная гипертензия, но только в случае, если миокард не может нормально функционировать. Она приводит к избыточной нагрузке на правую половину. Наблюдается недостаточность по БКК.
Если диагностирована 4 степень регургитации, то симптоматика будет иметь следующий характер:
- Изменения кровяного тока;
- Увеличение давления по МКК;
- Одышки;
- Аритмия мерцающего типа;
- Астма сердечного типа;
- Отечность легких.
Часто больные испытывают сердечные боли. Наблюдается слабость, заметная синюшность кожи. Симптомы регургитации митрального типа обусловлены заболеванием, которое стало причиной патологии.
При 1 или 2 степени лечение не потребуется. Достаточно периодически наблюдаться у кардиолога.

 Причины митральной недостаточности
Причины митральной недостаточностиАортальная разновидность регургитации
Приклапанная патология аорты может проявляться из-за недостаточности аортального клапана. Другой вариант – изменения функциональности начального аортального отдела, что происходит при наличии одного из возможных воспалительных процессов.
Возникает вследствие:
- Ревматических поражений;
- Перфорации аортальных створок;
- Пороков, относящихся к врожденным;
- Воспаления створок, как результата инфекции.
Еще причинами могут быть артериальная гипертензия или атеросклероз. При регургитации кровоток поступает обратно в желудочек слева. Последствием становятся излишки объема крови. Одновременно с этим кровь, которая течет по БКК, снижается.
Механизм будет совершать попытки компенсировать этот недостаток объема, и лишняя кровь неизбежно будет поступать в аорту. При поражении 1 степени нормальная гемодинамика будет поддерживаться достаточно длительное время. Симптоматика не проявляется годами.
У больных наблюдаются следующие симптомы, вызванные аортальной регургитацией:
- Слабость;
- Одышка;
- Бледность;
- Усиленное сердцебиение;
- Приступы стенокардии.
Если патология начинает прогрессировать, то будет наблюдаться нагрузка на левую половину сердца.
Происходит она в максимальной степени, что приводит к растяжению стенки миокарда, которая попросту не сможет гипертрофироваться постоянно и без последствий.
Возникает сердечная недостаточность, легочная гипертензия, застой крови в БКК и МКК

 Аортальная разновидность регургитации
Аортальная разновидность регургитацииТрикуспидальная разновидность регургитации
Патология трикуспидального клапана – редкое явление, если рассматривать изолированное поражение. Обычно подклапанная регургитации трехстворчатого клапана становится следствием ранних перемен в структуре левой части. Характеристика патологии говорит нам, что легкие начинают меньше обогащать кровь кислородом.
Из-за нарушения нормального течения по полым венам, возникает застой в венозной части БКК.
При поражении трехстворчатого клапана проявляется следующая симптоматика:
- Мерцательная аритмия;
- Синюшность на коже;
- Отеки;
- Набухания вен на шее;
- Увеличение печеночного объема.
Регургитация легочного клапана
Патология нередко проявляется еще в детстве, поскольку бывает врожденной.
Приобретенное поражение развивается обычно вследствие следующих факторов:
- Атеросклероз;
- Изменение вследствие септического эндокардита;
- Поражения сифилитического характера.
Патология возникает и как результат уже имеющихся:
- Митрального стеноза;
- Легочной гипертензии;
- Заболеваний легких.
Также причиной нарушения функциональности клапана могут стать поражения и других сердечных клапанов.
Минимальная, или физиологическая, регургитация не приведет к серьезным гемодинамическим отклонениям. Значительные последствия проявляются, только когда возврат тока крови осуществляется в большом объеме.
У больного возникает выраженная сердечная недостаточность, характерная для БКК, а также застой глубоких вен.
Пульмональная патология приводит к одышке, цианозу, застою жидкости в брюшной полости. Реже встречаются поражения печени. Однако, в ряде случаев следствием поражения печени может стать цирроз.
При врожденной регургитации легочного клапана симптоматика начинает проявляться еще в ранние годы. Если вовремя не диагностировать патологию, то последствия могут быть не просто тяжелы, а необратимы.

 Трикуспидальная разновидность регургитации
Трикуспидальная разновидность регургитацииВ чем заключаются особенности патологии у детей?
Регургитация у детей обычно врожденная. Нарушения в функционировании сердца встречаются довольно часто.
Врожденные пороки сердечных клапанов, следствием которых становится регургитация, обусловлены следующими аномалиями:
- Гипоплазия легочного клапана;
- Дефекты перегородок;
- Тетрада Фалло.
При неправильном строении сердца симптоматика регургитации видна уже вскоре после рождения. В основном наблюдаются дыхательные расстройства, синюшность кожи, недостаточность правого желудочка. Существенные нарушения нередко приводят к летальному исходу.
Специалисты рекомендуют будущим родителям, особенно, матерям, тщательно следить за собственным здоровьем еще до попыток зачатия. Во время беременности необходимо наблюдаться у лечащего врача. Обязательно регулярное прохождение ультразвукового исследования.
Диагностирование регургитации сердечных клапанов
Современная диагностика нарушений кровотока в сердце позволяет предельно точно установить характер патологии. Технологические методы выявляют не только ход, но и степень регургитации.
Применяемые диагностические методы:
- Рентгенограмма грудной клетки;
- Электрокардиограмма;
- Эхокардиография.
В таблице ниже каждая из методик описана более подробно.
| Вид диагностики | Как проводится | Что выявляет |
|---|---|---|
| 1.Ренгенография грудной клетки | Стандартная процедура рентгена. | Расширение тех или иных контуров сердца. Признаки увеличения предсердий. Обнаружение кальцинатов. |
| 2.Электрокардиограмма | Стандартная процедура ЭКГ | Степень перегрузки сердечных отделов |
| 3.Эхокардиография | Исследование с применением ультразвука | Причины, степень регургитации, достаточность компенсаторных запасов, нарушение кровообращения. |
Эхокардиография выявляет характер патологии даже в стадии, когда симптомы еще не имеют место. Специалист учитывает площадь тела пациента. Чаще всего используется вариант исследования, известный как исследование Допплера. В этом случае используется сканирование с использованием цвета.

 При эхокардиографии специальные датчики помещаются на тело так, чтобы они имели возможность установить площадь кровяного потока на исследуемом клапане.
При эхокардиографии специальные датчики помещаются на тело так, чтобы они имели возможность установить площадь кровяного потока на исследуемом клапане.Если исследуется АК (аортальный клапан), то датчики замеряют поток в начальном ее отделе, сопоставляя затем данные с шириной прохода.
В качестве примера можно привести превышение площадью потока крови более половины диаметра кольца аорты. Такие случаи называются тяжелыми.
Определение характера регургитации будет зависеть от:
- Ширины, или площади, кровяной струи;
- Положения струи;
- Уровня потери крови одним из желудочков;
- Объем крови на одно сокращение.
Совокупность перечисленных показателей позволяет выявить, насколько тяжел характер патологии. Если эхокардиограмма не проясняет ситуацию, потребуется дополнительная диагностика.
Обычно используются следующие методы:
- сердечная катетеризация;
- радионуклидная ангиография;
- МРТ (магниторезонансная томография).
Варианты лечения
В зависимости от того, какова причина появления и развития патологии, выбирается определенная терапевтическая тактика.
При назначении определенного лечения кардиолог учитывает также, какой признак отражает тяжесть аортальной, митральной, трикуспидальной регургитации, а также патологии легочного клапана. Большую роль играет наличие сердечной недостаточности.
Современная медицина практикует, как консервативное лечение медикаментами, так и хирургическое вмешательство. Цель терапии медикаментами заключается в нормализации кровотока в сердце, устранение аритмии и недостаточности в БКК и МКК.
Большинство людей, которым была диагностирована та или иная разновидность регургитации, нуждаются в регулярных обследованиях и посещениях кардиолога.
Специалисты назначают им бета-адреноблокаторы, гипотензивные, мочегонные и антиаритмические средства.
В каких случаях необходимо хирургическое вмешательство?

 Хирургическая инвазия заключается в протезировании, коррекции и пластике сердечных клапанов.
Хирургическая инвазия заключается в протезировании, коррекции и пластике сердечных клапанов.Чаще всего операция требуется при аортальных и митральных видах регургитации. В каждом случае единственный вариант вмешательства – это протезирование.
Если регургитация протекает тяжело, и одновременно с этим нарушается функция левого желудочка, тогда потребуется установка протеза аортального клапана. Аналогичная операция необходима, если расширение желудочка очень сильно выражено.
Прогноз
Прогнозирование зависит от того, какое заболевание стало следствием возникновения и развития регургитации. Другие факторы – возраст пациента, заболевания органов других систем, степень патологии. Ранняя смертность характерна для группы пациентов с острой регургитацией.
- Если патология в хронической форме, то три четверти пациентов живут в течение пяти следующих лет после диагностирования, а половина – более десяти.
- Если хирургическое вмешательство не было предпринято вовремя, сердечная недостаточность развивается в течение двух лет.
- Если наблюдается умеренная клиническая картина, то положительный эффект терапии наблюдается у подавляющего большинства пациентов.
Митральная, трикуспидальная, аортальная регургитация и регургитация клапана легочной артерии – это далеко не смертельный приговор.
Очень важно своевременное выявление проблемы, назначение соответствующей терапии, а также регулярное наблюдение у кардиолога.
Видео: Аортальная недостаточность
что это такое, симптомы и лечение, прогноз
Митральная регургитация – это обратный ток крови, возникающий в момент сокращения желудочка из-за пролапса (провисания) митрального клапана.

Общие положения
Митральная регургитация – это строго говоря, не болезнь, а синдром или симптомокомплекс объективного характера. На уровне самочувствия пациент не воспринимает ничего вплоть до поздних (3-4) стадий.
Диагностикой или оценкой процесса занимаются специалисты по кардиологии. В рамках выявления первопричины и устранения проблемы может потребоваться помощь профильного хирурга.
Причины
Митральная регургитация 1 степени имеет свойство проявляться как в хронической, так и в острой формах. Регургитация митрального клапана может развиться внезапно в результате инфекционного эндокардита, инфекции клапана, или из-за повреждения клапана и его опорных структур. Клапан или его опорные структуры могут быть повреждены вследствие инфаркта миокарда, ишемической болезни сердца или слабости тканей этих структур (миксоматозная дегенерация).
Чаще всего, однако, митральная регургитация развивается медленно в результате постепенного ухудшения состояния клапана (вызванного пролапсом митрального клапана или ревматической болезнью сердца) либо увеличения левого желудочка, что приводит к растяжению клапана и препятствует его надлежащему смыканию. Такое увеличение может быть вызвано инфарктом миокарда или другим заболеванием, ослабляющим сердечную мышцу (например, кардиомиопатия).
Ревматическая лихорадка — детское заболевание, которое иногда развивается после нелеченой острой стрептококковой инфекции верхних дыхательных путей или скарлатины — ранее считалась наиболее распространенной причиной митральной регургитации. Однако сегодня ревматическая лихорадка редко встречается в Северной Америке, Западной Европе и других регионах, где для лечения инфекций, таких как воспаление горла, широко используются антибиотики. В этих регионах ревматическая лихорадка является распространенной причиной митральной регургитации только среди пожилых людей, которые не могли воспользоваться всеми преимуществами антибиотикотерапии во времена своей молодости, а также среди лиц, которые переехали из регионов, где отсутствует практика широкого использования антибактериальных препаратов. В таких регионах ревматическая лихорадка все еще широко распространена и до сих пор часто вызывает митральный стеноз или регургитацию, иногда через 10 или более лет после первичного инфицирования. Повторные атаки ревматической лихорадки усугубляют поражение клапана.
Среди наиболее значимых факторов, которые могут спровоцировать заболевание, можно выделить следующие:
- эндокардит инфекционный;
- ревматизм;
- развитие физиологичеких патологий митрального клапана;
- врожденный порок сердца;
- острая форма инфаркта миокарда;
- травмирование грудной клетки;
- стенокардия;
- наличие у пациента хронических заболеваний сердца или легких.
Один или несколько провоцирующих факторов, приведенных выше, рано или поздно приводит к провисанию стенок митрального клапана.
Патогенез
Раннее определение факторов становления митральной регургитации необходимо с одной стороны для понимания характера изменений и разработки теоретической части вопроса, с другой — для поиска путей устранения явления.
Чтобы лучше понять, что происходит, нужно обратиться к анатомическим и физиологическим данным.
Митральный клапан представляет собой небольшое, от 4 до 7 кубических сантиметров отверстие между кардиальными структурами.
Благодаря нему кровь беспрепятственно поступает из предсердий в желудочки органа, затем подобное «окно» закрывается, давление растет, жидкая соединительная ткань выбрасывается в магистральные артерии и далее, благодаря заданному импульсу отправляется по всему телу.
Процесс движения крови строго односторонний, из предсердий в желудочки. Рефлюксов быть в норме не должно. Регургитация определяется обратным током, потому количество выбрасывающейся жидкости существенно снижается. Интенсивность обмена падает.
Исходя из тяжести явления, выделяют два варианта:
- Гемодинамически незначимую регургитацию. Объем кровь, возвращающейся обратно, незначителен. Потому на данном этапе проблема практически не заметна. Симптомов нет, но лечение уже требуется, чтобы предотвратить патологические изменения в дальнейшем.
- Дисфункциональную регургитацию. Встречается несколько чаще. Обуславливает нарушение кровообращения во всем организме.
Частота развития регургитации — примерно 2% на популяцию. Это второе по распространенности отклонение. Чаще имеет приобретенное происхождение, и в 12-15% ситуаций врожденное.
Классификация
В зависимости от объема возвращающейся крови, называют 4 стадии патологического процесса:
- Первый этап (незначительная). Наиболее легкий клинический вариант, незначительный для пациента, тем не менее, проблема уже существует. С течением времени она будет усугубляться и рано или поздно дойдет до терминальной фазы. Это предпочтительный момент для начала терапии. Объем рефлюкса минимальный, и не превышает 5 квадратных сантиметров.
- Митральная регургитация 2 степени (умеренная). Количество жидкой соединительной ткани составляет 6-8 см. сопровождается слабо выраженной симптоматикой, но еще не в той степени, чтобы больной обращался к врачу.
- 3 стадия (выраженная). Предсердия заполняются кровью, примерно наполовину. На самочувствии сказываются существенные гемодинамические нарушения. Возможны потери сознания, синкопальные состояния, явления сосудистой деменции и органических психозов преходящего характера.
- 4 этап (тяжелая). Терминальная фаза. Лечение затруднено. Кровь достигает вен, возможны инфаркты, инсульты. Вероятность летальных осложнений почти 70%, причем сказать, насколько скоро наступит неотложное состояние трудно. Через день, два, месяц, год.
Регургитация митрального клапана 1 степени не выявляется субъективно, в ходе диагностики же требуется эхокардиография. Это единственный путь раннего определения проблемы.
Симптомы и клинические проявления
На ранних стадиях их нет вообще. Даже объективные методики не дают точного ответа на вопрос. Рутинными способами выявить патологический процесс не получится. Необходима постоянная расширенная диагностика в рамках скрининга. В противном случае болезнь будет определена на позднем этапе, когда сделать консервативными методами нельзя ничего.
Примерная клиническая картина такова:
- Интенсивные боли за грудиной. Напоминают подобные при стенокардии, но ее нет. Длительность проявления варьируется от нескольких секунд до пары часов. Опасности явление не несет, как правило. Но пациент должен насторожиться. Тело дает сигнал.
- Сердцебиение. Тахикардия. Может сопровождаться аритмией, когда орган бьется неправильно, интервалы между ударами неравномерные. Экстрасистолия или фибрилляция предсердий. Эти состояния уже несут угрозу жизни. Ощущаются они как пропускание сокращений, толчки в грудной клетке, неприятная тяжесть.
- Одышка. Обуславливается вторичной гипоксией тканей. Газообмен не происходит в адекватном объеме. Это компенсаторный механизм, но он изначально не способен восстановить восстановление сатурации. В начальных этапах дыхательные нарушения наблюдаются при интенсивных физических нагрузках. По мере прогрессирования процесса, даже в состоянии полного покоя наступает отклонение.
Предыдущие явления объясняют снижение работоспособности, слабость и сонливость. Больные становятся апатичными, продуктивность мышления падает. Возможны когнитивные нарушения. Без должного лечения предсердие растягивается, что приводит к росту давления в легочной вене, а затем артерии. Наступает хроническая сердечная недостаточность, сопровождается она массой явлений. От асцита – скопления жидкости в брюшной полости, до увеличения печени, генерализованной дисфункции церебральных структур.
Отеки и кровохаркание венчают картину. Требуется дифференциальная диагностика. Обычно на этапе появления таких симптомов она не представляет сложностей. В случае возникновения хотя бы одного признака, нужно обращаться к врачу за помощью.
Если имеет место паралич, парез или онемение конечностей, одной стороны тела, проблемы со зрением, слухом, речь, перекосы лица, сильные головные боли, вертиго, нарушения ориентации в пространстве, обмороки, нужно вызывать скорую помощь. Вероятно неотложное состояние вроде инфаркта или инсульта.
Диагностика
Существует много диагностических тестов, которые позволяют определить наличие МР. Эти тесты предполагают диагностику патологии и могут указывать врачу, какое дальнейшее тестирование наиболее оправдано. В частности, используется исследования изображений, такие как эхокардиография или магнитно-резонансная ангиография сердца, а для оценки состояния проводимости сердца — электрокардиография.
Но несмотря на популярность всех этих методик, ультразвуковое обследование сердца считается наиболее информативным. Обусловлено это возможностью оценки полостей органа и состояния трехстворчатого клапана.
Диагноз подозревают на основании клинических данных, а подтверждают при помощи эхокардиографии. Допплер-эхокардиографию используют для обнаружения потока регургитации и оценки степени легочной гипертензии. Двух- или трехмерная эхокардиография применяется для уточнения причины и тяжести МН ( Степени митральной недостаточности), обнаружения и оценки степени кальциноза митрального кольца, размера и функции ЛЖ и ЛП и выявления легочной гипертензии.
В случае, когда острая, тяжелая МН не может быть выявлена цветной допплер-эхокардиографией, это заболевание следует подозревать, если острая сердечная недостаточность сопровождается гипердинамической систолической функцией ЛЖ.
При подозрении на эндокардит или тромбы на клапане чреспищеводная эхокардиография (ЧПЭ) может обеспечить более детальную визуализацию митрального клапана и ЛП. Также ЧПЭ назначают в тех случаях, когда планируется пластика митрального клапана, а не его замена, поскольку это исследование позволяет лучше оценить механизм развития МН.
Первоначально обычно выполняется ЭКГ и рентгенография грудной клетки. При ЭКГ можно выявить увеличение ЛП и гипертрофию ЛЖ с ишемией или без нее. При острой МН ритм обычно синусовый, поскольку времени для растяжения и ремоделирования предсердий не было.
Рентгенография грудной клетки при острой МН может показать наличие отека легких; при отсутствии фонового хронического заболевания аномалий сердечной тени не обнаруживается. При хронической МН на рентгенограмме можно увидеть расширение ЛП и ЛЖ. Кроме того, рентгенологическая картина может указать на признаки легочного застоя и отек легких при сердечной недостаточности.
Перед хирургическим вмешательством выполняют катетеризацию сердца, главным образом, чтобы выявить ишемическую болезнь сердца (ИБС). Выраженную систолическую c-v волну выявляют при определении давления окклюзии легочной артерии (давление заклинивания в легочных капиллярах), во время систолы желудочков. Вентрикулографию можно использовать для количественной оценки МН. МРТ сердца позволяет точно измерить фракцию регургитации и определить причину дилатации при МН.
Часто проводят периодический нагрузочный тест (стресс ЭКГ) для выявления любого уменьшения переносимости физических нагрузок, которое требует срочного рассмотрения необходимости хирургического вмешательства. Периодически проводят эхокардиографию для выявления прогрессирования МН.
Кроме того используют:
- Суточное мониторирование. Необходимо для исследования отклонений со стороны сердечнососудистой системы в целом. Показано в амбулаторных условиях, в больнице нет возможности создать естественную среду.
- Измерение артериального давления. Причина приобретенного порока в некоторых случаях — гипертензия.
- МРТ. Для большей детализации кардиальных структур.
Лабораторные методики не используются за неэффективностью. Потребуется консультация эндокринолога. Это редкое явление, обращение проводится на фоне подозрений на сахарный диабет.
Методы диагностики выявляют нарушение строения клапанного аппарата и регургитацию не только у взрослого человека, но и у еще не родившегося ребенка в период его внутриутробного развития.
Ультразвуковые исследования во время различных сроков беременности позволяют безошибочно диагностировать патологию строения сердечно-сосудистой системы и диагностировать регургитацию.
Особенности терапии
Выбор методов лечения патологии будет зависеть от ее формы, степени и от сопутствующих заболеваний.
Существуют 3 тактики лечения регургитации:
- Хирургическое изменение строения клапанного отверстия (различные виды пластики).
- Полная замена клапана (протезирование).
- Медикаментозное консервативное лечение.
Пластика клапана

Основное показание для проведения операции — это недостаточность клапана с симптомами сердечной недостаточности. Пластика сердечных клапанов проводится под общим наркозом с внутривенным введением обезболивающих средств.
После начала действия наркоза кардиохирург делает разрез передней поверхности груди и грудинной кости. Сердце на время операции подключают к аппарату искусственного кровообращения. Методика коррекции клапанного отверстия будет зависеть от вида деформации:
- Аннулопластика – восстановление отверстия с помощью специального опорного кольца.
- Шовная пластика – сшивание створок клапана вручную; применяется при клапанной недостаточности и неполном смыкании.
- Рассечение сросшихся створок клапана (закрытая или открытая комиссуротомия).
- Папиллотомия – операция по рассечению увеличенных сосочковых мышц, препятствующих полному смыканию створок.
- Резекция (удаление части) створок клапанного отверстия применяется при прогибании створок митрального клапана в полость левого предсердия. Оставшаяся часть клапана ушивается и фиксируется кольцом.
Противопоказания к операции:
- последние стадии хронической сердечной недостаточности;
- гипертрофическая кардиомиопатия;
- необратимые изменения почек и печени;
- острые инфекционные заболевания;
- инсульт, или инфаркт миокарда.
Протезирование
Показание к этой операции – тяжелое органическое поражение митрального клапана. Протезирование необходимо, когда нарушение функционирования клапанного отверстия оказывает негативное воздействие на гемодинамику и стало следствием приобретенного порока сердца. Протезы бывают двух видов – механические и биологические. Недостатком механических клапанов является высокая скорость образования тромбов на его створках. Минусом биологического клапана является высокий риск повторного бактериального воспаления.

Протезирование, как и пластика клапана, проводится под общим наркозом с применением аппарата искусственного кровообращения. После того как пациент крепко уснул от наркоза, врач рассекает кожу и грудину в продольном направлении.
Следующим этапом выполняется разрез левого предсердия и установка протеза, кольцо которого фиксируют швами. После протезирования выполняют электрокардиостимуляцию и зашивают операционную рану.
Операция, связанная с протезированием клапанов запрещена при следующих заболеваниях:
- Острый инфаркт миокарда и инсульт.
- Обострение имеющихся хронических заболеваний.
- Инфекционные заболевания.
- Крайне тяжелая степень сердечной недостаточности при митральном стенозе.
Консервативное лечение
Цель консервативной терапии – улучшение состояния пациента. Это даст возможность безопасно провести хирургическую операцию.
На основании клинических рекомендаций лечащего врача назначают следующие группы препаратов:
- Нитраты, они снижают нагрузку на сердце.
- Мочегонные препараты для снижения артериального давления и устранения отеков.
- Ингибиторы АПФ положительно влияют на стенки сосудов и тканей миокарда, нормализуют давление.
- Сердечные гликозиды улучшают деятельность сердца при тяжелых формах недостаточности и фибрилляции предсердий.
- Антикоагулянты подавляют активность свертывающей системы крови, препятствуют процессу образования тромбов.
Возможные осложнения
Вероятные последствия таковы:
- Остановка сердца. Считается лидером по частоте. Причина смерти пациентов с митральной регургитацией в 80% случаев именно острая приостановка работы мышечного органа.
- Инфаркт миокарда. В результате нарушения питания кардиальных структур. При длительно текущем процессе, но не достигающем критической массы вероятна недостаточность, дисфункциональное расстройство.
- Ишемическая болезнь сердца (ИБС).
- Инсульт. Острое отклонение кровоснабжения структур головного мозга.
- Аритмии различного рода. Фибрилляция, парные или групповые экстрасистолии.
Прогноз
Прогнозы разнятся от одного к другому случаю. Пятилетняя выживаемость составляет 45%, причем у мужчин почти в полтора раза ниже, чем это обусловлено — точно не известно.
Молодые справляются с патологическим процессом лучше. На фоне лечения восстановление наблюдается у каждого третьего, примерно половина пролеченных имеют достаточное качество жизни.
Только 3-8% остаются в тяжелом состоянии или становятся глубокими инвалидами. Ишемическая разновидность лечится проще ревматоидной.
Прогноз зависит от длительности, тяжести и причины МН. В некоторых случаях МН ухудшается, в конечном итоге переходя в тяжелую форму. В течение каждого года после того, как тяжесть МН нарастает, приблизительно у 10% пациентов развиваются клинические симптомы. Порядка 10% больных с хронической МН, вызванной пролапсом митрального клапана, нуждаются в хирургическом вмешательстве.
Источники: msdmanuals.com, vseoserdce.ru, cardiogid.com, infoserdce.com

Аделина Павлова
Что такое митральная регургитация 1 степени
Митральная регургитация 1 степени: причины и симптомы заболевания
 При сокращении предсердия митральный клапан открывается, пропуская кровь в желудочек. После впрыска крови его половинки плотно смыкаются.
При сокращении предсердия митральный клапан открывается, пропуская кровь в желудочек. После впрыска крови его половинки плотно смыкаются.
В результате пригибания створок клапана часть крови возвращается обратно в предсердие.
Такая патология митрального клапана называется регургитация митрального клапана.
Особенность заболевания
Митральная регургитация 1 степени, что это такое? Сердце человека состоит из двух предсердий и двух желудочков. Между ними находится митральный клапан из двух створок.
В результате развития патологии клапана сердца, между его створками просвет становится слишком большим или маленьким.
Это приводит к тому, что часть крови возвращается обратно в предсердие. При развитии такого состояния ставится диагноз митральная регургитация 1 степени.
 В этом случае все внутренние органы и ткани организма недополучают в необходимом количестве крови, обогащенной кислородом.Первая степень заболевания считается самой легкой. Это связано с тем, что недостаточность крови минимальная.
В этом случае все внутренние органы и ткани организма недополучают в необходимом количестве крови, обогащенной кислородом.Первая степень заболевания считается самой легкой. Это связано с тем, что недостаточность крови минимальная.
Результатом прогрессирования недуга является накапливание крови левом желудочке. Постепенное скапливание крови приводит к его существенному увеличению в размерах.
Кроме увеличения в размерах, увеличивается также и общая нагрузка на сердце. Одним из наиболее значимых признаков регургитация митрального клапана 1 степени считается левожелудочковая гипертрофия.
Причины
Митральная регургитация 1 степени имеет свойство проявляться как в хронической, так и в острой формах. Среди наиболее значимых факторов, которые могут спровоцировать заболевание, можно назвать следующие:
- эндокардит инфекционный;
- ревматизм;
- развитие физиологичеких патологий митрального клапана;
- врожденный порок сердца;
- острая форма инфаркта миокарда;
- травмирование грудной клетки;
- стенокардия;
- наличие у пациента хронических заболеваний сердца или легких.
Один или несколько провоцирующих факторов, приведенных выше, рано или поздно приводит к провисанию стенок митрального клапана.
 Диагностирование митральной регургитации нередко сопровождается и сопутствующими недугами:
Диагностирование митральной регургитации нередко сопровождается и сопутствующими недугами:
- нарушение функционирования и анатомии сосочковых мышц;
- процесс поражения эндодермиса сердца разного рода инфекциями;
- увеличение объема левого сердечного желудочка;
- ишемия сердца;
- развитие ревматоидных процессов.
 Не исключена возможность обнаружения митральной регургитации у маленьких детей или же новорожденных.
Не исключена возможность обнаружения митральной регургитации у маленьких детей или же новорожденных.
В этом случае могут попутно проявляться такие процессы:
- миокардит;
- образование достаточно толстого слоя белка на внутренней стенке оболочки сердца или его приклапанной области;
- трикуспидальные врожденные пороки сердца;
- тромбирование;
- мерцательная сердечная аритмия.
 Хотелось бы отметить, что диагностирование митральной регургитации 1 степени – процесс довольно сложный и кропотливый.
Хотелось бы отметить, что диагностирование митральной регургитации 1 степени – процесс довольно сложный и кропотливый.
При развитии острой формы болезни, у пациентов можно попутно обнаружить отек легких, а также недостаточность желудочков сердца.
Постановка диагноза митральной регургитации 1 степени сопровождается довольно большим количеством сопутствующих недугов.
При несвоевременной постановке диагноза или в случае неправильно назначенного курса лечения, эти заболевания значительно усугубляют состояние больного.
Диагностирование
 Несмотря на то, что регургитация митрального клапана довльно сложно диагностируется, опытный специалист может обнаружить недуг посредством простого метода – аускультация.
Несмотря на то, что регургитация митрального клапана довльно сложно диагностируется, опытный специалист может обнаружить недуг посредством простого метода – аускультация.
В этом случае наблюдаются следующие изменения:
- 1 тон прослушивается достаточно сложно или совсем не слышен;
- стадия расслабления сердца (11 тон) отличается увеличением периода;
- 111 тон слышен очень сильно. Чем сильнее тон, тем меньше вероятность умеренной митральной регургитации;
- Стадия наполнения сердечных желудочков (1V тон) специалист может хорошо и четко услышать в статоскоп только в том случае, если соединительная ткань желудочков сердца подверглась разрывам. В этом случае увеличение желудочка в объеме еще не происходит.
Если больной лежит на левом боку аускультативно отчетливо слышен шум немного выше места расположения сердца, также можно говорить и развитии недуга.  Кроме прослушивания специалистами также используются такие методы диагностирования:
Кроме прослушивания специалистами также используются такие методы диагностирования:
- Электрокардиограмма. При расшифровке результатов ЭКГ хорошо видно увеличение в объеме предсердий и желудочка сердца.
- Рентген. Этот метод является одним из самых простых. С его помощью можно определить лишь незначительную регургитацию.
- Эхокардиография. Использование этой методики дает возможность определить нарушение тока крови у пациента, установить точные факторы, которые спровоцировали заболевание сердца, а также измерить уровень давления артерий легких.
- Общий анализ крови и мочи.
- Ультразвуковое обследование. Его проводят посредством внедрения зонда через пищеварительную систему. Использование УЗИ сердца позволяет утверждать о том, что у больного развивается отек внутренней сердечной оболочки. Кроме этого, УЗИ точно покажет наличие или отсутствие у человека тромбов.
 Доказано, что такое комплексное обследование, при котором специалистами используется не один, а несколько метолов обследования, покажет максимально точную картину патологий сердца и митрального клапана, а также укажет на факторы, которые спровоцировали заболевание.
Доказано, что такое комплексное обследование, при котором специалистами используется не один, а несколько метолов обследования, покажет максимально точную картину патологий сердца и митрального клапана, а также укажет на факторы, которые спровоцировали заболевание.
Лечение
Недостаточно знать, что такое регургитация 1 степени. Необходимо владеть информацией о симптоматике и основных методах лечения недуга.
На сегодняшний день по данным статистики приблизительно у 75% жителей планеты диагностируются шумы в сердце или развитие разного рода патологий сердца и митрального клапана.
Если заболевание протекает в относительно легкой форме, специалистами не назначается интенсивное лечение. Рекомендуется следить за физическими нагрузками, соблюдать режим дня и диету. Такие люди в обязательном порядке должны проходить медицинское обследование каждые 1,5–2 года.
 Если же течение болезни проходит в более сложной форме, назначается курс лечения, который состоит из медицинских препаратов таких групп:
Если же течение болезни проходит в более сложной форме, назначается курс лечения, который состоит из медицинских препаратов таких групп:
- Пенициллин. Данные лекарственные средства ускоряют процесс уничтожения инфекций в организме пациента, которые являются причиной развития патологии митрального клапана.
- Антикоагулянты. Назначение препаратов этой группы незаменимо в случае развития у больного процесса тромбирования, а также при наличии такого сопутствующего заболевания, как мерцательная аритмия.
Оперативный метод лечения используется только в крайних случаях.
Регургитация митрального клапана 1 степени – довольно распространенное заболевание. Успех его лечения полностью зависит от раннего диагностирования недуга, а также от образа жизни пациента. Будьте здоровы !

Регургитация митрального клапана 1 степени

Через митральный клапан кровь из левого предсердия поступает в левый желудочек сердца, и только потом в аорту. В отдельных случаях возникает регургитация митрального клапана – состояние, при котором клапан недостаточно смыкается или створки клапана прогибаются в полость левого предсердия, и это приводит к изменению направления потока крови.
Причины регургитации клапана
Пролапс митрального клапана с регургитацией относится к наиболее распространенным нарушениям сердечнососудистой системы. Заболеваний, приводящих к повреждению или ослаблению сердечного клапана, много. Отметим самые частые причины регургитации:
- врожденные патологии, передающиеся по наследству;
- ишемия сердца и гипертензия;
- ревматизм сердца;
- инфекционный эндокардит;
- травмы грудной клетки.
Специалисты-кардиологи предупреждают, что неконтролируемый или длительный прием медицинских препаратов Фенфлурамин и Дексефенфлурамин, также может привести к развитию патологии митрального клапана.
Симптомы регургитации митрального клапана
Симптомы заболевания могут развиваться постепенно или проявиться внезапно. Наиболее характерными признаками регургитации являются:
- постоянная физическая усталость;
- учащенное дыхание и быстрое сердцебиение;
- одышка;
- частые позывы к мочеиспусканию;
- кашель.
При проведении осмотра врач замечает:
- шумы в сердце;
- характерное потрескивание в легких;
- вибрации над сердцем;
- признаки правосторонней сердечной недостаточности (вздутие шейных вен, увеличение печени, отеки лодыжек).
Различают четыре степени регургитации митрального клапана:
- При регургитации митрального клапана 1 степени прогиб створок не превышает 3 – 6 мм, обратный кровоток незначительный, и состояние пациента близко к физиологической норме.
- При 2 (умеренной) степени заболевания прогиб створок составляет 9 мм, и клинические проявления становятся более заметны.
- 3 степень – выраженная регургитация клапана, характеризуется прогибом створок свыше, чем на 9 мм, при этом полость предсердия расширяется, стенки желудочка утолщаются, наблюдаются заметные нарушения сердечного ритма.
- Тяжелая регургитация клапана сердца – 4 степень, может повлечь опасные для жизни аритмии, тромбоэмболию (образование подвижных сгустков крови), инфицирование сердечного клапана, легочную гипертензию.
Диагностика и терапия при регургитации митрального клапана
Хотя регургитация в створках митрального клапана 1 – 2 степени не представляет угрозы здоровью, но из-за того, что нарушения могут прогрессировать, современная кардиология придает большое значение своевременному диагностированию патологии. При подозрении на заболевание проводят:
- УЗИ сердца;
- ЭКГ;
- рентгенографию грудной клетки;
- магнитно-резонансную томографию.
При незначительной и умеренной степенях регургитации митрального клапана рекомендуется ограничить психологические и  физические нагрузки, вести здоровый образ жизни, а при необходимости использовать консервативные методы коррекции. Ревматическая митральная регургитация предполагает проведение антибиотикотерапии. При выраженной и тяжелой степенях требуется систематическая терапия, возможна хирургическая пластика клапана или его протезирование. С целью предотвращения тромбоэмболии при тяжелой регургитации кардиологи рекомендуют применять антикоагулянты – лекарственные препараты, препятствующие образованию тромбов.
физические нагрузки, вести здоровый образ жизни, а при необходимости использовать консервативные методы коррекции. Ревматическая митральная регургитация предполагает проведение антибиотикотерапии. При выраженной и тяжелой степенях требуется систематическая терапия, возможна хирургическая пластика клапана или его протезирование. С целью предотвращения тромбоэмболии при тяжелой регургитации кардиологи рекомендуют применять антикоагулянты – лекарственные препараты, препятствующие образованию тромбов.
Внимание! Если поставлен диагноз «регургитация митрального клапана» необходимо регулярно посещать врача и выполнять его рекомендации.
Митральная регургитация (митральная недостаточность). Информация для пациентов.
Об анатомии и норме
Митральный клапан располагается между левым предсердием и левым желудочком. При сокращении левого предсердия кровь из него поступает в левый желудочек. Затем сокращается левый желудочек, и кровь поступает в аорту. Ток крови из левого желудочка в левое предсердие блокируется митральным клапаном.
На картинке представлена нормальная анатомия сердца
Митральная регургитация (недостаточность митрального клапана)
В некоторых случаях, митральный клапан смыкается недостаточно или его створки прогибаются в полость левого предсердия, что приводит к поступлению крови из полости левого желудочка в левое предсердие.
Причины митральной регургитации
В норме, незначительная митральная регургитация встречается и у здоровых. По некоторым данным она встречается у 70% людей. Выраженная (от умеренной до тяжелой) недостаточность митрального клапана наблюдается в следующих случаях:
- Пролапс митрального клапана
- Перенесенный инфекционный эндокардит
- Врожденный порок сердца
- Приобретенный порок сердца (например, вследствие ревматизма)
- Перенесенный инфаркт миокарда
- Травма грудной клетки
- т.н. относительная митральная недостаточность, возникшая вследствие расширения левых отделов сердца.
Выраженность митральной недостаточности (классификация митральной регургитации по степеням)
- I степень – незначительная митральная регургитация
- II степень – умеренная митральная регургитация
- III степень – выраженная митральная регургитация
- IV степень – тяжелая митральная регургитация
Осложнения митральной недостаточности
- Гипертрофия (увеличение мышечной массы) и дилатация (расширение) полостей сердца
- Сердечная недостаточность
- Нарушения ритма сердца (фибрилляция предсердий)
- Легочная гипертензия
Симптомы митральной недостаточности
Непосредственно, митральная недостаточность не имеет симптомов, кроме шума в сердце, который может выслушать врач. Зависимости интенсивности шума от выраженности недостаточности нет. Появление симптоматики связано с осложнениями митральной ругргитации: сердечной недостаточностью и фибрилляцией предсердий.
Диагностика митральной регургитации
Ультразвуковое исследование сердца подтверждает или опровергает диагноз, а так же позволяет определить степень митральной недостаточности. Остальные исследования направлены на оценку состояния организма, выявление дополнительных факторов риска и возможных осложнений заболевания. Вероятнее всего врач предложит Вам провести следующие исследования:
- ЭКГ
- Холтеровский мониторинг
- Рентгенографию органов грудной клетки
- Нагрузочную пробу (например, велоэргометрия)
- Биохимическое исследование крови
- Общий анализ крови
Лечение митральной недостаточности
Обычно незначительная и умеренная митральная недостаточность не нуждаются в каком-либо лечении. При выраженной и тяжелой митральной недостаточности проводят оперативное лечение: протезирование или пластика митрального клапана. Медикаментозное лечение показано при осложнениях митральной недостаточности.
Митральная недостаточность и физические нагрузки
Незначительная и умеренная митральная недостаточность не накладывает каких-либо ограничений на выполнение физических нагрузок. Для оценки допустимых нагрузок при выраженной и тяжелой митральной недостаточности требуется провести дополнительные исследования, по результатам которых врач сообщит Вам о разумном подходе к нагрузкам
Митральная недостаточность и беременность
И в данном случае незначительная и умеренная недостаточность не является ограничением к беременности и родам. При более высоких градациях недостаточности – дополнительное обследование и оценка риска, и только затем принятие решения.
Митральная недостаточность и инфекционный эндокардит
Нет какой-либо необходимости в профилактическом приеме антибиотиков, за исключением случаев оперативной коррекции митральной регургитации и показаний к профилактике вследствие причин вызвавших митральную регургитацию (например, выраженная митральная недостаточность вследствие миксоматозной дегенерацией митрального клапана)
Что такое митральная регургитация первой степени, причины и лечение
Пролапс митрального клапана заболевание, при котором происходит декомпенсация створок. Во время сократительной функции предсердия левой камеры кровь идет в желудочек, после чего наступает систолическое состояние и кровоток направляется в аорту. При этом заболевании в полости происходят незначительные завихрения. Такое состояние называют митральная регургитация 1 степени.

В статье дана информация о симптомах пролапса, факторы, влияющие на развитие такого заболевания, а также методы лечения. Читатель в процессе ознакомления сможет понять: опасно ли такое заболевание и нужна ли его профилактика.
На дополнительные вопросы отвечают специалисты портала.
Консультации проводятся на бесплатной основе в круглосуточном режиме.
Причины и симптоматическая картина недуга
Регургитация митрального клапана развивается в независимости от пола. К основной группе риска относят молодое трудоспособное поколение. При этом недуге есть закономерность при увеличении обратного кровотока, симптоматическая картина становится более выраженной.
Факторами, влияющие на образование пролапса, являются:
- травмирование грудины;
- инфаркт миокарада;
- наличие ревматизма на фоне недостаточности сердца и других пороков этого органа;
- врожденные заболевания сердечного органа;
- эндокардит в инфекционной форме.
Необходимо подчеркнуть, что большинство заболеваний сердечно сосудистой системы и клапанного аппарата протекают бессимптомно на первичной стадии. Поэтому митральная регургитация 1 степени не имеет каких-то специфических признаков.
Но если проявляется следующая симптоматика, следует как можно быстрее посетить кардиолога:
- Болевой синдром в грудной полости. Основанная причина – физиологическая дисфункция створок.
- Одышка. Особенно в состоянии покоя и в положении лёжа.
- Сбой в работе ритма сердца.
- Учащенное сердцебиение или тахикардия.
- Мигрени.
Такие признаки проявляются при многих патологиях сердца, в т.ч. и при пролапсе клапана.
Если человек испытывает систематическую лихорадку, резкое снижение веса, то это говорит о воспалительных процессах в эндокардите.
Приклапанная дисфункция является главным симптомом и проявляется в виде шума в сердечном органе. Выявить его можно только при проведении инструментального обследования с использованием стетоскопа. Во время исследования больной принимает лежачее положение на левом боку, а специалист выслушивает верхнюю область органа. Интенсивный шум свидетельствует о недостаточности клапана.
Диагностические методы
Основной причиной обращения к доктору является одышка. В начальной стадии пролапса она беспокоит в минимальной степени и только после тяжелых физических нагрузок. При относительной и острой фазе недуга этот симптом будет прогрессировать. Сначала одышка проявляется и спокойном положение, затем наступает в ночное время суток. Единственным способом снять дискомфорт является принятие положения сидя.
Прежде чем назначать лечение доктор направляет пациента на диагностику. Могут применять одну методику или комплекс исследования:
- УЗИ сердечного органа. Высокоинформативный метод, позволяющий оценить состояние камер сердца и митральный клапан. По итогам устанавливается стадия развития болезни.
- ЭхоКГ. С помощью этого способа анализируется предсердие левой камеры и желудочек.
- Рентгенография способна выявить отечность легких дыхательных путей, и оценить состояние желудочка и предсердия.
- Биохимическое исследование крови.

Пролапс клапана в первой степени считается нормальным состояние. В пожилом возрасте диагностируется реже, чем в молодом.
Каково лечение пролапса?
Лечение недостаточности этого клапана в незначительной или относительной степени не проводится. В острой фазе пролапса проводится хирургическое вмешательство. Операции могут быть направлены на замену клапана или его пластики. Лечение медикаментами проводится при осложнениях.
Что касается физических нагрузок, то при незначительной стадии каких-либо ограничений нет. Если заболевание протекает в тяжелой стадии, то необходимо проводить дополнительные обследования. По результатам врач выдаст экспертное заключение.
Беременность и роды также допускаются при регургитации клапана в первой стадии. В остальных случаях необходимо провести диагностики и выявить факторы риска. Только на основании полного исследования можно принимать решение о прерывании или сохранении положения женщины.
Подводя итог обзора, следует отменить прогноз заболевания. В первую очередь его оценка зависит от степени поражения желудочка и как проявляются симптомы. В целом, при надлежащем лечение, правильном питании и образе жизни, прогноз – положительный. Лишь в крайних случаях может наступить летальный исход.
{SOURCE}
1, 2, 3 степени, у детей, диагностика и лечение
Существует много заболеваний связанных с сердечно-сосудистой системой, все они являются опасными для жизни, поскольку именно эта система доставляет питательные вещества и кислород во все части тела. Одним из патологических процессов, связанных с кровотоком является регургитация клапанов сердца. Это определение многие слышали, но плохо понимают, что это и на сколько влияет она на жизнедеятельность.
Регургитация клапанов сердца определяет процесс течения крови в обратную сторону. Такое бывает по разным причинам. В зависимости от объема проходящего потока выделяют степени регургитации, например, кровь может обратно вытечь из одного отдела сердца в другой, а может, задеть весь круг кровообращения.
Обнаружение такой патологии стало легче с использованием УЗИ (ультразвуковое исследование) сердца. Метод показывает, как смыкаются и смыкаются клапаны и куда течет при этом кровь.
Отделы сердца
Сердце состоит из четырех отделов: два предсердия и два желудочка. Соединяются они с помощью клапанов. И так же обеспечивают движение крови в правильном направлении.
 Строение сердца человека
Строение сердца человекаВыделяют следующие виды клапанов сердца:
- Митральный клапан сердца, который находится в левой части сердца меж предсердием и желудочком. Он состоит из двух створок. Именно этот участок подвергается различным перепадам давления самым первым, поэтому патологии развиваются чаще здесь.
- Трехстворчатый клапан сердца располагается в правой части, соединяя предсердие и желудочки. Состоит их трех створок. При осложнениях на третьей стадии страдает этот участок.
- Артериальные и аортные сердечные клапаны соединяют соответствующие сосуды с сердечной мышцей. Каждый имеет по 3 створки.
В норме, клапаны закрываются очень плотно при попадании внутрь отдела крови, но в ряде случаев их работа может нарушаться, и кровь просачивается сквозь них.
Бывает, заболевание ни как себя не выдает и отмечается случайно при плановом осмотре или при лечении других заболеваний. Не до конца закрывающиеся клапаны создают некоторое завихрение, следствием чего возникает обратный ток жидкой ткани по сосуду, но он на столько незначителен, что никак не влияет на организм в целом. По статистике, такое отмечают у семидесяти процентов здорового населения.
Первопричинами могут быть нарушения стенок отделов сердца, клапанов, папиллярных мышц.
Классификация
В соответствии с локализацией нарушения сердечных клапанов, их разделяют на классификации:
- Митральная регургитается заключается в том, что кровоток из левого желудочка сердца попадает обратно в предсердие. Это приводит к его растяжению и усиленной работе и износу. Первое время это никак не замечается человеком, поскольку сердце возмещает патологию изменением своей формы. К причинам ее относят болезни сердца и сосудов, суставов и мышц, нарушение функций клапанов, отложения холестерина и кальция на внутренних стенках сосудов и миокарда, некоторые патологии соединительной ткани, аутоимунные процессы, неправильная работа обменных процессов, уменьшение кровоснабжения некоторых участков тела;
- Аортальная регургитация образуется при неполном закрытии створок или патологиях, связанных со строением самого большого непарного сосуда, когда, расширяясь, кольцо клапана тоже увеличивается и клапан просто не может сомкнуться полностью. Здесь происходит обратный ток крови в желудочек, который начинает излишне заполняться, растягиваясь, он забирает больше крови, а в сосуд поступает ее гораздо меньше. При этом сердце начинает качать кровь все быстрее и сильнее. Как следствие, кислородное голодание, застой крови в крупных сосудах;
- Трикуспидальная регургитация встречается реже. Возникает при завышенном давлении в малом круге. Приводит к опустошению правого отдела сердца, после чего происходит застой в венах большого круга. Внешне это может проявиться в посинении кожных покровов, увеличение размеров печени, взбухание вен на шее, мерцательная аритмия;
- Регургитация легочной артерии может возникать при атеросклерозе, сифилисе, эндокардите, или же быть врожденной. Не редко такая патология возникает при болезнях легочной системы. Представляет собой неполное закрытие клапана в артерии малого круга обращения крови.
 Формы митральной недостаточности
Формы митральной недостаточностиСтепени
Существует четыре степени переливания крови в обратную сторону:
- При 1 степени регургитации клапанов симптомы отсутствуют на протяжении нескольких лет. Большое количество возвращающейся крови увеличивает отдел сердца, что может вызвать, если должного лечения не последовало при выявлении, стойкое повышение артериального давления. При обследовании пациента выявляют шум в сердце, УЗИ показывает небольшое расхождение в клапане и незначительное нарушение кровотока.
- 2 степень регургитации клапанов сердца характеризуется большей выраженностью возвращающегося потока. Происходит застой в малом кругу.
- 3 степень регургитации клапанов характеризуется большой обратной струей, поток которой доходит до задней стенки предсердия. Здесь развивается повышение АД в легочной артерии, из-за которого происходит перегрузка на правую сторону сердечной мышцы. В следствии такого нарушения происходит недостаточность в большом круге кровообращения.
При последней стадии появляется одышка, нарушение ритма сердца, астма, отёк легкого. Если не обратиться к врачу за помощью появляется отечность, посинение кожных покровов (акроцианоз кожи), слабость, быстрая утомляемость, болевые ощущения в области груди.
Оценка тяжести стадий определяется по мощности струи крови, которая возвращается в желудочек или предсердие:
- не выходит за переднюю створку клапана, соединяющего левый желудочек с предсердием;
- достигает или переходит створку;
- по величине потока подходит к половине длины желудочка;
- струя касается его верхушки.
Еще выделяют пролапс двухстворчатого сердечного клапана, из-за которого происходит обратное перетекание жидкой ткани организма различной степени. Раньше этот диагноз ставился не часто. Это связано с более новыми способами выявления заболевания. Использование метода допплерометрии помогло устанавливать точное количество возвращающейся струи.
Пролапс клапанов сердца обнаруживают у худых, высоких людей, подростков. В большем количестве случаев заболевание не вызывает никаких недомоганий у пациента и выявляется у молодых людей случайно, проходя разные медкомиссии, например, при поступлении в институт, или перед призывом в армию.
Если степень первая или даже нулевая, то в лечении нет необходимости. Главное не пропустить переход образование осложнения, для этого необходимо обследоваться у врача.
У детей
Регургитация сердечного клапана у детей в основном происходит по врожденным причинам. Такие случаи отмечаются довольно часто. Выраженное проявление заболевания отмечают почти сразу после рождения.
Признаки на лицо: синий цвет кожи, сложности дыхания, сердечная недостаточность в правом отделе сердца. Такие нарушения могут привести к смерти новорожденного, поэтому при беременности необходимо посещать плановые обследования у специалиста.
Диагностика
В настоящее время существует достаточно способов точно обозначить наличие заболевания.
Диагностика регургитации клапанов сердца включает:
- Ультразвуковое исследование позволяет оценить характер кровотока по сосудам и сердцу, движение створок и если выявляется заболевание, то возможно установить его степень уже после первого осмотра. Данный метод является наиболее доступным и не дорогим;
- Электрокардиограмма (ЭКГ сердца) обнаруживает косвенные признаки патологии, поэтому менее применима.
Очень важно выявление недуга не только у взрослого населения, но и у еще не родившихся детей. Выделенные способы диагностики способны выявить нарушения на разных сроках беременности матери, что помогает с решением вопроса о сохранении плода.
 Результаты диагностики регургитации клапанов сердца на доплер эхокардиографии
Результаты диагностики регургитации клапанов сердца на доплер эхокардиографииЛечение
Лечение регургитации клапанов сердца зависит от ее выраженности, первопричины возникновения, наличием невозможности плотного закрытия клапанов сердца.
Возможны два варианта — хирургическое вмешательство (пластика, протезирование) и традиционная медицинская терапия:
- Проводят пластику митрального и артериального клапанов с разрезом грудины или введением катетера через крупные сосуды. При отрывании клапанных створок есть возможность их пришить, с помощью нео – нитей.
- Во втором случае используют мочегонные средства, бета – адреноблокаторы, гипотензивные, антиаритмические средств.
При пролапсе не большой выраженности достаточно наблюдения со стороны специалиста. Главное не пропускать процедуры, чтобы, возникшие осложнения, не остались не замеченными.
При первой степени лечение не проводится. При второй и выше, хирургическое вмешательство может спасти человеку жизнь и продлить ее на несколько лет.
Прогноз
Прогноз при регургитации клапанов сердца первой степени благоприятный. При постоянном наблюдении у лечащего врача, осложнения выявляются сразу и при необходимости назначается лечение.
При второй степени дело обстоит иначе. После установления диагноза, только шестьдесят процентов продолжают оставаться на ногах и то, только в течение пятнадцати лет. Смерть приходит по причине инфаркта, недостаточность сердца, эмболии, легочной пневмонии.
Профилактические мероприятия направлены на снижение рисков возникновения обратного кровотока в сердце.
Таким образом, регургитация клапанов сердца является серьезным заболеванием. Которое может быть, как приобретенным, так и врожденным. Локализуется между разными отделами сердца (в правой его части или левой). Имеет различные степени развития, первая из которых самая простая, не имеет симптомов, поэтому заболевание сложно вычислить.
При выявлении патологии проводят лечение операционными методами или медикаментозным. Главное не опоздать, поэтому рекомендуют систематическое обследование организма у специалиста.
