что это такое, причины, симптомы и лечение
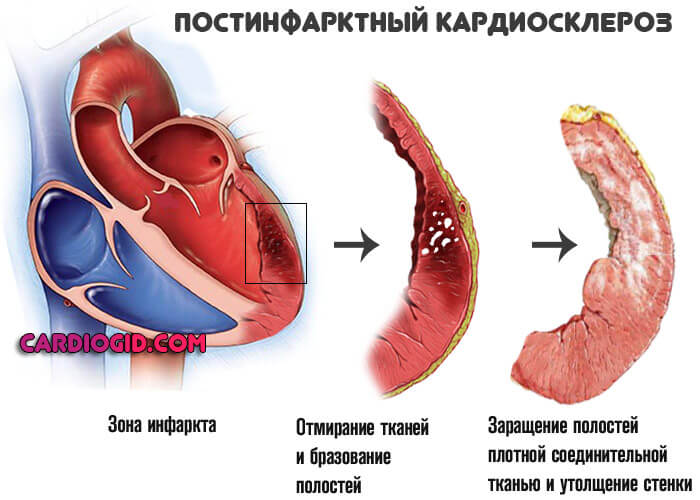
Постинфарктный кардиосклероз — это замещение функционально активных тканей сердца рубцовыми. Поскольку они не способны ни к сокращению, ни к адекватному проведению электрического импульса от синусового узла, работа сердца существенно нарушается.
В тяжелых случаях от мышечного слоя мало что остается. Сплошная соединительная ткань не дает органу нормально работать.
Риск смерти пропорционален площади эпителизации. Незначительные по объему трансформации характерны для коронарной недостаточности, существенные как раз для инфаркта.
Лечения как такового нет. В относительно легких клинических ситуациях имеет смысл применять на постоянной основе поддерживающие препараты, в тяжелых — показана трансплантация сердца.
Механизм развития
Суть патологического процесса заключается в рубцевании разрушенных, некротизированных участков тканей. Эпителий является своего рода заполнителем, соединительным элементом.
Восстановить кардиомиоциты организм не в состоянии. Становление кардиосклероза возможно не только по причине перенесенного инфаркта, хотя этот вариант считается особенно опасным и показательным в плане масштабов дисфункции.
Также возможно рубцевание после воспалительных заболеваний инфекционной или аутоиммунной природы, коронарной недостаточности.
На фоне инфаркта наступает деструкция активных мышечных структур. Они отмирают и утилизируются организмом. Места разрушения замещаются соединительной тканью.
Она не полноценна и не способна сокращаться, проводить импульс. Ее задача — наращивать объем, закрывать раны, не допустить проникновения в кардиальные структуры патогенной микрофлоры.
В результате перенесенного состояния и последующего постинфарктного кардиосклероза (сокращенно ПИКС), наблюдается снижение функции миокарда, общей гемодинамики, падает степень обеспечения органов и систем кислородом, питательными соединениями. Начинаются явления гипоксии по всему телу.
Закончиться процесс может инсультом, повторным инфарктом или прочими опасными для жизни явлениями. При условии, что лечение не назначено. На фоне терапии прогноз лучше.
Классификация
Типизация патологического процесса проводится по одному основанию. Степень или площадь замещения активных тканей рубцовыми.
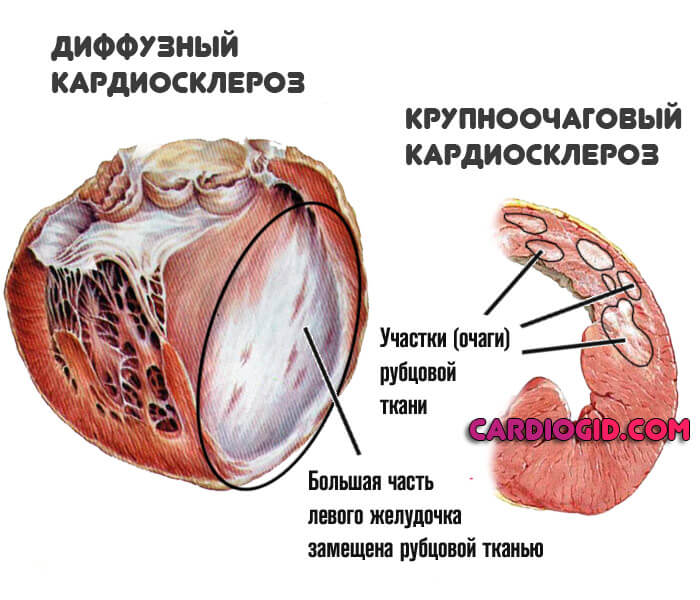
Мелкоочаговый тип
Встречается на фоне недавно перенесенного инфаркта. Только если объем пораженных тканей минимален. Количество рубцовых клеток незначительно. Область хорошо видна, имеет четкие контуры и может быть условно отграничена от функционально активных тканей.
В подавляющем большинстве случаев состояния вообще никак себя не проявляет. Дискомфорта нет, осложнения крайне редки.
Пациентов с подобным диагнозом нужно наблюдать в динамике. При обнаружении явлений ишемии, показана поддерживающая терапия. Курсами.
Крупноочаговый постинфарктный кардиосклероз
Определяется теми же чертами, что и прошлый тип: наличие четко отграниченной области замещения соединительными тканями. Одно исключение — сама по себе площадь поражения куда больше.
Перспективы восстановления в таком случае хуже, динамическое наблюдение продолжают, но теперь уже на фоне проводимого поддерживающего лечения.
Терапия постоянная, пожизненная. При неэффективности возможно изменение схемы курации.
Диффузный кардиосклероз
Определяется распространенностью очагов эпителизации по всему мышечному слою. Четких областей нет, клетки рубцового типа обнаруживаются по кардиальным структурам.
Обычно становится следствием обширного инфаркта или перенесенного воспалительного процесса. Вызывает выраженную симптоматику.
Однако клинической картины сам кардиосклероз не имеет. Он провоцирует ИБС, вот это состояние как раз и определяет дискомфортные ощущения во всем многообразии.
Именно ишемия становится причиной смерти пациентов, не сами склеротические изменения. Повторный инфаркт ставит точку в жизни больного.
Интересно:Постинфарктный кардиосклероз не считается самостоятельным диагнозом и кода в МКБ-10 у него нет. Тем не менее, процесс имеет большое клиническое значение.
С учетом результатов эхокардиографии врач определяет, какую терапию проводить и насколько интенсивно. Также как часто пациент должен проходить повторные осмотры. Оценке подлежат и перспективы восстановления.
Симптомы
Проявления зависят от обширности поражения, времени с момента рубцевания, также присутствия сторонних патологий, проводимого лечения и его эффективности, возраста, частично характера профессиональной деятельности, досуга и некоторых прочих факторов.
Усредненная клиническая картина выглядит таким образом:
- Боли в грудной клетке. Развиваются на фоне стенокардии, что уже плохо. Это значит, что сердце недополучает кислорода и питательных соединений.
Сам кардиосклероз, после перенесенного инфаркта, провоцирует ИБС в большинстве случаев, а коронарная недостаточность усугубляет нарушения, повышая риск внезапной смерти от повторного инфаркта или остановки работы мышечного органа.
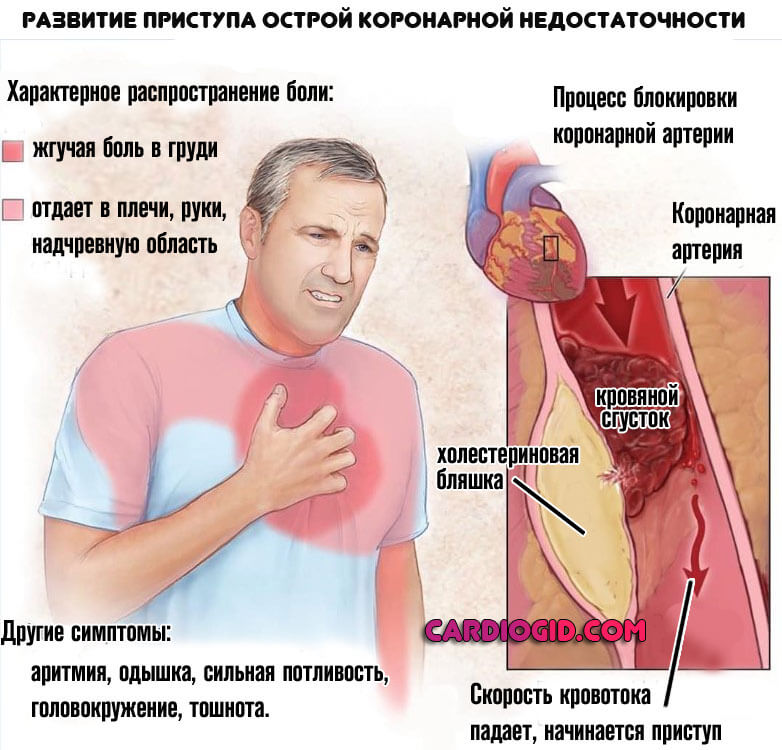
По своему типу болевой синдром давящий, жгучий. Отдает в левую руку, лопатку, спину. Длится не свыше 30 минут. Все что отклоняется в сторону увеличения — указание на вероятный некроз кардиальных структур.
Частота приступов зависит от характера патологического процесса. Чем обширнее область, тем существеннее отклонение от нормы.
- Паническая атака. Проявляется чувством тревоги, необъяснимого страха. Обнаруживается в момент приступа боли.
По мере прогрессирования и дальнейшего развития симптом сглаживается, становится менее заметным. В момент формирования пациент ведет себя неадекватно, что объясняет возможные травмы.
Чрезмерный аффект купируется транквилизаторами. Лучше, чтобы помощь оказывалась в стационаре. Перевод в ПНД не требуется, это расстройство невротического спектра.
- Одышка. Поскольку кардиосклероз сам по себе не склонен к прогрессированию, интенсивность признака примерно одинакова во все моменты времени. Сила нарушения зависит от площади деструкции и замещения.
При мелкоочаговых формах наблюдается учащение дыхательных движений при сильной физической нагрузке. Планка довольно высока: подъем на 7-10 этаж по лестнице, пробежка около километра и прочие.
Диффузный тип приводит к развитию одышки даже в состоянии покоя. Доходит до того, что больной не способен выполнять обязанности по дому, передвигаться по улице. Не говоря об активном отдыхе, спорте и прочих вещах.
Симптом чреват нарушением газообмена, отсюда повышенная вероятность летального результата.
- Аритмия. По типу тахикардии, то есть увеличения частоты сердечных сокращений.
При обширном поражении наблюдается обратное явление. При этом изменение ЧСС соседствует с фибрилляцией или экстрасистолией.
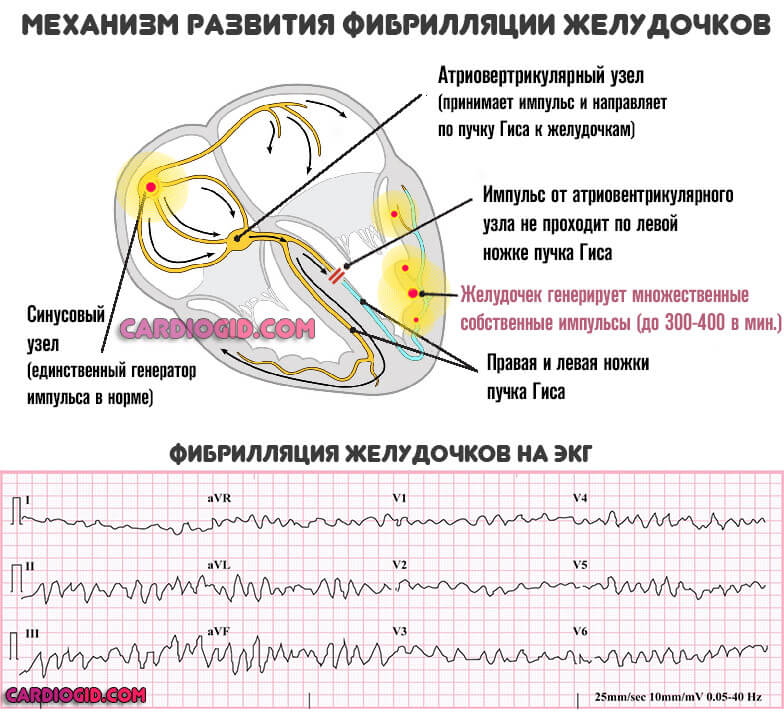
Оба варианта несут опасность, чреваты остановкой сердца. Аритмии продолжаются постоянно, через некоторое время пациент перестает обращать внимание на симптом, но объективно он регистрируется.
- Нарушения сознания. Крайне негативный прогностический признак. Указывает на вовлечение в патологический процесс церебральных структур: головного мозга.
Вероятность смерти от инсульта в таком случае максимальна. Как свидетельствует кардиологическая практика, летальный исход наступает в перспективе 1-3 лет, плюс-минус.
- Цефалгия, вертиго и прочие «прелести» ишемии нервных тканей. Возникают на фоне обширных поражений сердечной мышцы.
Удивляться не приходится: сократительная способность миокарда падает, кровь в достаточном количестве не поступает к головному мозгу. Чем больше площадь поражения, тем существеннее отклонения.
- Цианоз носогубного треугольника. Посинение области рта.
- Бледность дермальных покровов.
- Гипергидроз. Как только пациент пополняет ряды сердечников, потливость становится постоянным спутником.
Возможны и прочие симптомы. Кардиосклероз после инфаркта выступает следствием. Сам по себе он не дает проявлений. Провоцирует ишемическую болезнь, которая и является ключом к вероятным признакам.
Диагностика
Проводится в обратном порядке. Сначала констатируется факт органических и функциональных нарушений, затем выявляется первопричина состояния. Показано обследование под контролем кардиолога.
Примерный перечень мероприятий:
- Устный опрос больного на предмет жалоб на здоровье. Список стандартный. Определить исходный этиологический фактор невозможно по той причине, что при большинстве кардиальных состояний они идентичны.
- Сбор анамнеза. Роль играет факт перенесенного ранее инфаркта. Если такового не было, а склероз присутствует, исследуют вероятность миокардита или коронарной недостаточности.
- Измерение артериального давления. На фоне дефекта оно понижено или незначительно выше нормы. ЧСС также изменено. Частый вариант — тахикардия. Запущенные ситуации характеризуются обратным явлением.
- Аускультация. Выслушивание сердечного звука.
Рутинные мероприятия играют первостепенную роль. Они направляют дальнейшие действия в нужном русле.
- Электрокардиография. Исследование функциональной состоятельности кардиальных структур. Аритмии, их тип, обнаруживаются без проблем.
- Эхокардиография. Ультразвуковой способ визуализации тканей. Позволяет безошибочно определить объем склеротических трансформаций. Однако требует больного профессионализма от диагноста.
- МРТ. Считается более простым с точки зрения расшифровку путем. Дает детальные изображения сердца и окружающих тканей.
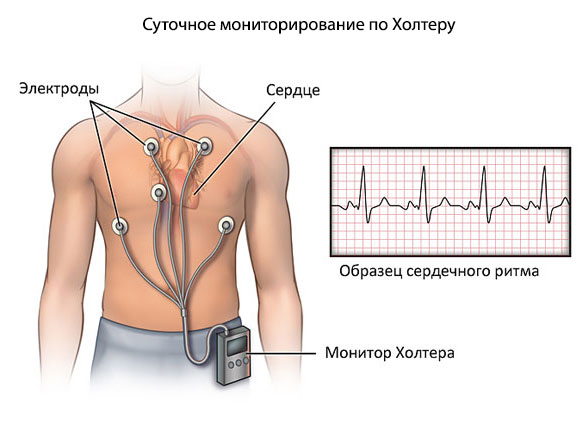
Этого достаточно. По мере необходимости назначается суточное мониторирование по Холтеру для регистрации артериального давления и частоты сердечных сокращений на протяжении 24 часов.
Лечение
Как таковое не требуется и перспектив не имеет. Если речь идет о радикальном восстановлении.
Задача терапии — максимально восстановить сократимость миокарда, предотвратить дальнейшую деструкцию и свести риск рецидива инфаркта к минимуму.
Показан пожизненный курсовый или непрерывный прием препаратов.
Каких именно:
- Средства для нормализации реологических свойств крови. Аспирин, лучше в модификации «Кардио».
- Бета-блокаторы. Анаприлин, Карведилол, Метопролол и прочие.
- Кардиопротекторы. Защищают сердце от разрушения, приводят в норму обмен веществ. Милдронат в качестве основного.
- Диуретики по мере необходимости.
- Противогипертензивные медикаменты различных групп в сочетаниях.
- Антиаритмические. Хиндин и прочие.
Ни в коем случае нельзя применять сердечные гликозиды.
В данной ситуации перечень показаний к назначению этой фармацевтической группы минимален. На усмотрение врача применение возможно, но в крайне редких ситуациях.
Хирургическое лечение не имеет большого смысла. Потому как кардиосклероз не устраняется оперативно.
К нему прибегают в случае, если подспудно течет какой-либо процесс, не поддающийся купированию медикаментами.
Например, стеноз митрального или аортального клапанов, деструкция сосудов и прочие. При этом зачастую состояния выступают результатом перенесенного инфаркта и его последствий.
Большая роль отводится изменения образа жизни. Показан отказ от курения, алкоголя полностью, посещения бань, длительного загара, вообще перегрева.
Нельзя потреблять жирную, жареную пищу, фаст-фуд, консервы и полуфабрикаты. Они богаты солью, углеводами, липидами, в том числе искусственного происхождения. Отсюда риск повторного инфаркта.
Рекомендуется витаминизировать рацион, больше овощей и фруктов, также белка. Нельзя кофе, чай, шоколад и ненатуральные сладости. Вопрос изменения меню решается с врачом.
Если есть желание взять разработку рациона в свои руки, стоит отталкиваться от лечебного стола №10.
Возможные последствия
Осложнения постинфарктного кардиосклероза инвалидизирующие как минимум. Вероятно наступление летального исхода при неграмотной терапии и тем более ее отсутствии.
- Кардиогенный шок в результате критического падения сократительной способности. Считается абсолютно фатальным явлением. Выживаемость почти нулевая.
- Остановка сердца. Реанимация в такой ситуации большого смысла не имеет.
- Рецидив инфаркта. На сей раз вероятность смерти максимальна.
Также возможен инсульт. Острое отмирание нервных тканей с развитием стойкого неврологического дефицита. Вариантом масса: от утраты речи до потери зрения, слуха, способности нормально мыслить и прочих явлений.
Прогноз
Определяется обширностью поражения. Мелкоочаговый тип характеризуется хорошей выживаемостью даже без лечения. На фоне проводимой терапии все весьма оптимистично.
Диффузная форма требует постоянной коррекции, результаты зависят от массы факторов: возраста, пола, наличия сопутствующих патологий, общего состояния здоровья и прочих. Сказать что-либо по существу может только ведущий специалист.
Присутствие обмороков, тем более частых серьезно усугубляет прогноз. Вероятность смерти при вовлечении церебральных структур максимальна. То же касается присоединения выраженной сердечной недостаточности.
Кардиосклероз постинфарктный становится причиной смерти косвенно. Основной фактор летального исхода — прогрессирующая ИБС с осложнениями.
Профилактика
Как таковых методов предотвращения не выработано. Достаточно придерживаться клинических рекомендаций, общих для всех групп риска развития сердечнососудистых патологий.
- Отказ от пагубных привычек и стереотипов поведения. Курение, алкоголь, наркотики рано или поздно сыграют злую шутку.
- Нормализация режима отдыха. Примерно 8-9 часов за ночь. Больше не стоит.
- Соль не более 7 граммов в сутки.
- Регулярные осмотры у кардиолога. Раз в год. Если пациент входит в группу риска — каждые 6 месяцев.
- Пешие прогулки. Никакого спорта и чрезмерной физической активности.
- Исключается стресс и перегрев.
- Правильное питание.
- Своевременное лечение состояний, способных привести к инфаркту. Например, атеросклероза, артериальной гипертензии и прочих.
В заключение
Кардиосклероз — результат перенесенного некроза мышечного слоя сердца в результате инфаркта миокарда. Лечить его как таковой бессмысленно.
Показана терапия сопутствующих патологий, также активизация еще присутствующих функций органа и предотвращения осложнений. Задачи решаются на очном приеме у врача-кардиолога.
Постинфарктный кардиосклероз — причина смерти или возможность выжить?
Каждый из нас знает о том, что инфаркт миокарда является одним из наиболее опасных состояний человека, которое часто приводит к летальному исходу.
Однако даже если пациенту была вовремя оказана медицинская помощь, инфаркт может в течение долгого времени давать о себе знать неприятными симптомами и заболеваниями, одно из которых носит название постинфарктный кардиосклероз.
Что это такое
Кардиосклероз представляет собой патологический процесс, который затрагивает миокард: ткань его мышечных волокон замещается соединительной тканью, что приводит к нарушению его функционирования.
Если рубец становится слишком большим, сердце не может работать в полной мере, что несет непосредственную угрозу для жизни.
По статистике, именно кардиосклероз становится наиболее частой причиной смертности и инвалидности
Причины, виды и формы
Самая распространенная причина кардиосклероза – инфаркт миокарда. Характерный рубец формируется через 2-4 недели после поражения тканей, поэтому данный диагноз ставят всем пациентам, перенесшим заболевание.
 Немного реже кардиосклероз развивается как осложнение других заболеваний: сердечных миокардитов, атеросклероза, ишемической болезни и миокардиодистрофии.
Немного реже кардиосклероз развивается как осложнение других заболеваний: сердечных миокардитов, атеросклероза, ишемической болезни и миокардиодистрофии.
Постинфарктный кардиосклероз принято классифицировать по распространению патологического процесса. По этому признаку заболевание разделяют на очаговую и диффузную форму.
- Очаговый постинфарктный кардиосклероз характеризуется появлением в миокарде отдельных рубцов, которые могут быть как крупными, так и мелкими (крупноочаговая и мелкоочаговая форма заболевания).
- При диффузном кардиосклерозе соединительная ткань развивается по всему миокарду равномерно.
Опасность и осложнения
Основная опасность кардиосклероза заключается в том, что новообразованная ткань не может выполнять сократительную функцию и проводить электрические импульсы, соответственно, органа не выполняет свою работу в полной мере.
Если патология прогрессирует, миокард начинает сильно расширяться, в процесс вовлекаются различные отделы сердца, вследствие чего развиваются пороки, мерцательная аритмия, нарушение кровотока внутренних органов, отек легких и другие осложнения.
Симптомы
Клинические проявления постинфарктного кардиосклероза зависят от распространенности патологического процесса и его локализации – чем больше рубец и чем меньше здоровой ткани, тем больше вероятность развития осложнений. Пациентов с этим заболеванием беспокоят следующие симптомы:

- одышка, возникающая как после физических нагрузок, так и в состоянии покоя, и усиливается в положении лежа;
- учащенное сердцебиение и давящие боли в области грудины;
- цианоз, или посинение губ и конечностей, которое происходит вследствие нарушения процессов газообмена;
- аритмии, возникающие из-за склеротических изменений проводящих путей;
- снижение работоспособности, постоянное чувство усталости.
Сопутствующими проявлениями заболевания могут быть анорексия, набухание шейных вен, патогенное увеличение печени, отеки конечностей и скопление жидкости в полостях организма.
Так как постинфарктный кардиосклероз может привести к серьезным последствиям и даже летальному исходу, при любых неприятных ощущениях в области сердца, сбоях сердечного ритма, одышке и других подобных проявлениях, необходимо как можно скорее проконсультироваться с врачом-кардиологом (особенно если они сопровождают пациента в постинфарктном состоянии).
Диагностика
После инфаркта миокарда диагноз кардиосклероз ставится автоматически, но иногда случается так, что пациент на протяжении долгого времени не подозревает о наличии заболевания. Для его диагностики используются следующие методики:
- Внешний осмотр. При прослушивании сердечных тонов можно выявить ослабление первого тона на верхушке, иногда – систолический шум в области митрального клапана и ритм галопа.
- Электрокардиограмма. Данные исследования показывают очаговые изменения, характерные для перенесенного инфаркта миокарда, а также диффузные изменения миокарда, блокаду ножек пучка Гиса, гипертрофию левого и правого желудочка, дефекты сердечной мышцы.
- УЗИ сердца. Оценивает сократительную функцию миокарда и позволяет выявить рубцовые образования, а также изменения формы и размеров сердца.
- Рентгенография. При рентгенографии грудной клетки диагностируется умеренное увеличение объемов сердца, преимущественно за счет левых его отделов.
- Эхокардиография. Одна из самых информативных методик диагностики постинфарктного кардиосклероза. Она позволяет определить локализацию и объем перерожденной ткани, хроническую аневризму сердца, а также нарушения сократительной функции.
- Позитронно-эмиссионная томография. Выполняется после введения изотопа и позволяет отличить очаги измененной ткани, не принимающей участие в сокращении, от здоровой.
- Ангиография. Исследование проводят в целях определения степени сужения коронарных артерий.
- Вентикулография. Определяет нарушения движения створок митрального клапана, которое свидетельствует о нарушении функциональности сосочковых мышц.
- Коронарография. Проводится для оценки коронарного кровообращения и других важных факторов.

Лечение
На сегодняшний день единой методики лечения постинфарктного кардиосклероза не существует, так как функцию пораженного участка восстановить невозможно.
Основной упор делается на лечение первопричины заболевания, устранение неприятных симптомов и замедление рубцевания миокарда. Пациентам очень важно избегать рецидивов инфаркта и принимать все меры для того, чтобы замедлить прогрессирование сердечной недостаточности.
В качестве консервативных средств для лечения кардиосклероза назначаются следующие препараты:
- ингибиторы АПФ, которые замедляют процесс рубцевания миокарда;
- антикоагулянты для профилактики образования тромбов;
- метаболические препараты для улучшения питания миоцитов;
- бета-блокаторы, предотвращающие развитие аритмии;
- мочегонные средства, уменьшающие скопление жидкости в полостях организма.
 В самых сложных случаях применяются хирургические методы лечения: удаление аневризмы вместе с аортокоронарным шунтированием, баллонную ангиопластику или стентирование (в целях улучшения работы жизнеспособных тканей миокарда).
В самых сложных случаях применяются хирургические методы лечения: удаление аневризмы вместе с аортокоронарным шунтированием, баллонную ангиопластику или стентирование (в целях улучшения работы жизнеспособных тканей миокарда).
При рецидиве желудочковой аритмии пациенту устанавливают кардиовертер-дефибриллятор, а при атриовентрикулярной блокаде – электрический кардиостимулятор.
Очень важна диета (отказ от поваренной соли, алкоголя, кофе, продуктов, содержащих холестерин), контроль выпиваемой жидкости, отказ от вредных привычек и лечебная физкультура. Частью комплексной терапии может также выступать санитарно-курортное лечение.
Прогноз выживания и профилактика
Прогноз при данном заболевании зависит от процента поражения тканей, степени изменения сердечной мышцы, а также состояния коронарных артерий. Если кардиосклероз протекает без ярко выраженных симптомов и нарушения сердечного ритма, то прогноз для пациента хороший.
При осложнениях в виде аритмии и сердечной недостаточности лечение займет значительно больше времени и принесет меньший эффект, а при диагностике аневризмы существует прямая опасность для жизни.
В качестве профилактических мер необходимо вести здоровый образ жизни и следить за состоянием своего сердца, регулярно проходя электрокардиографию и осмотры у специалиста. При каких-либо проявлениях ишемической болезни, которая может привести к развитию инфаркта, врач может назначить препараты, укрепляющие сердечно-сосудистую деятельность, антиаритмические препараты, витамины (калий, магний и т.д.).
Пациентам, перенесшим инфаркт миокарда, очень важно внимательно следить за своим состоянием и регулярно наблюдаться у кардиолога.
Постинфарктный кардиосклероз – опасное заболевание, которое зачастую приводит к тяжелым последствиям, вплоть до причины смерти. Но при правильном отношении к собственному здоровью можно не только свести к минимуму его неприятные проявления, но и продлить себе жизнь на несколько десятков лет.
Постинфарктный кардиосклероз
Инфаркт миокарда является одним из самых тяжелых сердечно-сосудистых заболеваний. Нередко осложняется различными патологиями, в том числе постинфарктным кардиосклерозом. Эта болезнь считается довольно тяжелой и требующей соответствующего лечения.
Постинфарктный кардиосклероз (ПИКС) — сердечно-сосудистое заболевание, при котором миокардиоциты замещаются соединительной тканью. Чаще всего этому способствует некроз клеток, возникающий при длительно протекающей ишемии сердечной мышцы. Вследствие этого деятельность сердца нарушается, могут развиваться различные формы аритмии.
Заболевание включено в Международную классификацию болезней (МКБ-10), где размещено под кодом I25.1 и названием “Атеросклеротическое сердечное заболевание. Коронарные артерии: атерома, атеросклероз, болезнь, склероз”.
Для обследования больных с подозрением на постинфарктный кардиосклероз используют различные методы обследования (электрокардиографию, УЗИ сердца, рентген ОГК). После установки точного диагноза обязательно назначается лечение, поскольку без этого грозит развитие сердечной недостаточности.
Видео Что такое кардиосклероз?
Причины
Постинфарктный кардиосклероз образуется по одной основной причине — отмирание клеток сердца, вызванное чаще всего коронарной болезнью. После этого некротизированные участки миокарда замещаются соединительнотканными элементами, вследствие чего сердце начинает хуже сокращаться.
Рубцевание миокарда после инфаркта начинается сразу после приступа и завершается примерно через два-четыре месяца.
В редких случаях ПИКС развивается из-за двух других причин:
- Миокардиальная дистрофия — вследствие нарушения метаболизма в сердечной мышце развиваются необратимые процессы, приводящие к тому же некрозу кардиомиоцитов. На их месте и образуется ПИКС.
- Травма органа — при физическом воздействии на миокард, что чаще всего случается при различных операциях и процедурах, на месте пораженного участка развивается ПИСК со всеми вытекающими последствиями.
Последние две причины ПИКС встречаются намного реже, чем основная.
Предрасполагающими факторами к развитию ПИКС являются:
- Курение
- Ожирение
- Частые стрессы
- Физическое перенапряжение
- Длительно протекающая гипертония
- Наследственная предрасположенность
На фоне воздействия подобных факторов риска болезнь развивается более медленно, но непрестанно, что в результате также может привести к сердечной недостаточности.
Клиника
Выраженность проявлений постинфарктного кардиосклероза в основном зависит от тяжести поражений миокарда. Чем глубже и больше рубцы, образованные после инфаркта миокарда и лежащие в основе постинфарктного кардиосклероза, тем тяжелее клиническая картина. Также немалое значение имеет локализация ПИСК.
Симптомы ПИКС нередко совпадают с признаками осложнений, развивающихся на фоне заболевания. В частности, могут определяться следующие заболевания с характерными для них проявлениями:
- Сердечная недостаточность — будут отмечаться отеки, тяжелое дыхание, снижение физической активности.
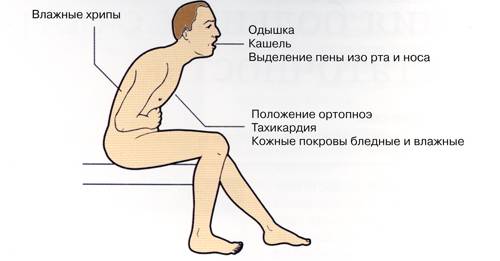

- Сердечная астма — проявляется ночной одышкой. Нередко такие больные занимают положение ортопноэ (полусидячее), поскольку во время лежания им становится хуже.
- Спонтанная стенокардия также может являться следствием ПИСК, и при этом сочетании у больного определяются боли в сердце, особенно при эмоциональном или физическом напряжении.
- Гидроторакс — проявляется ощущением тяжести на стороне поражении. Дополнительно усиливается одышка.
- Акроцианоз — характеризуется посинением отдаленных участков тела (носа, губ, пальцев) из-за нарушения кровообращения.
Развитие крупномасштабного постинфарктного кардиосклероза часто сопряжено с тяжелой клиникой. Это обусловлено замещением большого участка миокарда соединительной тканью, которая не способна проводить электрические импульсы и сокращаться. Поэтому в таком случае чаще определяются следующие признаки:
- Боль в области сердца
- Осложненное дыхание
- Нарушение ритма сердца
- Выраженная слабость и усталость
- Чувство тяжести в нижних конечностях из-за отека тканей
Осложнения
В результате развития постинфарктного кардиосклероза на его фоне могут проявляться другие болезни:
- Фибрилляция предсердий
- Аневризма левого желудочка
- Разнообразные блокады: атриовентрикулярная, пучка Гиса, ножек Пуркинье
- Различные тромбозы, тромбоэмболические проявления
- Пароксизмальная желудочковая тахикардия
- Экстрасистолия желудочков
- Тампонада перикарда
- Синдром слабости синусового узла.
В особенно тяжелых случаях аневризма может разорваться и, как результат, больной погибает. Дополнительно осложнения снижают качество жизни пациента за счет прогрессирования определенных состояний:
- Одышка увеличивается
- Снижается трудоспособность и физическая выносливость
- Часто беспокоят расстройства ритма сердца
- Может наблюдаться фибрилляция желудочков и предсердий
При формировании атеросклероза побочная симптоматика может влиять на внесердечные части тела. В частности, нередко определяется:
- Расстройство ощущений в конечностях, в основном страдают ноги и фаланги пальцев
- Синдром холодных конечностей
- Прогрессирующая атрофия мышц
Подобные патологические расстройства могут влиять на сосудистую систему мозга, глаз и других органов / систем организма.
Видео Гипертония,ИБС,кардиосклероз
Диагностика
При подозрении на постинфарктный кардиосклероз врач-кардиолог назначается ряд исследований:
- Анализ анамнеза пациента
- Физическое обследование больного врачом
- Проведение электрокардиографии
- Ультразвуковое исследование сердца
- Ритмокардиографию, которая является дополнительным неинвазивным электрофизиологическим исследованием сердца, благодаря которому врач получает сведения об изменяемости ритма и кровотока
- Позитронно-эмиссионная томография (ПЭТ) сердца представляет собой радионуклидное томографическое исследование, которое позволяет находить гипоперфузионные (склерозированные) участки миокарда
- Коронарография — рентгеноконтрастный метод изучения коронарных артерий сердца для диагностики ишемической болезни сердца с использованием рентгеновских лучей и контрастного вещества
- Эхокардиография — является одним из методов ультразвукового исследования, направленного на изучение морфологических и функциональных изменений в сердце и его клапанном аппарате
- Радиография может помочь определить изменение размеров сердца.
- Стресс-тесты — позволяют диагностировать или исключать транзиторную ишемию
- Холтеровский мониторинг — дает возможность ежедневно контролировать сердце пациента
- Вентрикулография — более целенаправленное исследование, представляющее собой рентгеновский метод оценки камер сердца, в которое вводится контрастное вещество. В этом случае изображение контрастированных отделов сердца фиксируется на специальной пленке или другом записывающем устройстве.
Постинфарктный кардиосклероз на ЭКГ
Этот метод обследования больных ПИКС направлен на анализ биоэлектрической активности миокардиальных волокон. Импульс, возникающий в синусовом узле, проходит по специальным волокнам. Параллельно с прохождением импульсного сигнала кардиомиоциты сокращаются.
Во время электрокардиографии с помощью специальных чувствительных электродов и записывающего устройства фиксируется направление движущегося импульса. В результате врач может получить клиническую картину работы отдельных структур сердца.
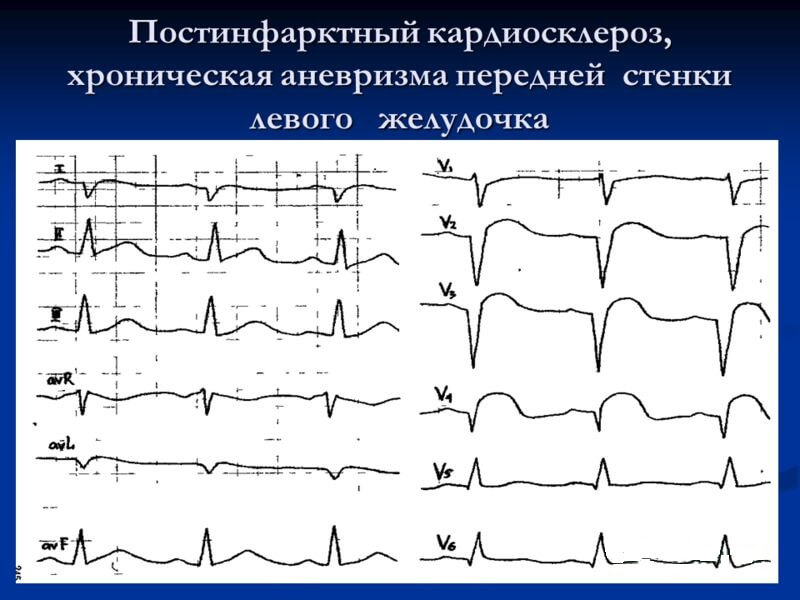

Сама процедура безболезненна и занимает немного времени. Принимая во внимание всю подготовку к этому исследованию, в общем требуется 10 — 15 минут.
При ПИКС на ЭКГ видны следующие нарушения:
- Высота напряжения зубцов QRS изменяется, что указывает на расстройство сократимости желудочков.
- Сегмент S -T может располагаться ниже изолинии.
- Зубцы T иногда снижаются ниже нормы, включая переход к отрицательным значениям.
- В тяжелых случаях определяется трепетание или фибрилляция предсердий.
- Наличие блокад указывает на плохую проводимость по отделам сердца.
Лечение
Сформировавшийся постинфарктный кардиосклероз может быть вылечен только оперативным путем. Медикаментозное лечение используется только на этапе поражения сосудов атеросклерозом. В таких случаях еще возможно с помощью специальных препаратов усилить метаболизм и кровоснабжение сердца, что улучшит состояние больного.
Медикаментозное воздействие основано на использовании следующих групп препаратов:
- Метаболические вещества (рибоксин, кардиомагнил, милдронат, глицин, биотредин и пр.)
- Фибраты (гевилон, нормолип, фенофибрат, гемфиброзил, регулеп и пр.)
- Статины (апексстатин, ловакор, питавастатин, аторвастатин, кардиостатин, симвастатин, холетар и пр.)
- Ингибиторы АПФ (миоприл, миниприл, каптоприл, эналакор, оливин и пр.)
- Кардиотоники (строфантин, ланоксин, диланацин и пр.)
- Диуретики (лазикс, фуросемид, индап и пр.)
Лечение медикаментами, как правило, проводится комплексно, с учетом индивидуальных особенностей каждого больного.
Хирургическое лечение
Используется в случае неэффективности медикаментозного воздействия. Из современных методов хирургии для улучшения состояния больных постинфарктным кардиосклерозом чаще всего используются следующие:
- Расширение сосудов, в частности коронарных. Для этого используется либо баллонная ангиопластика, либо стентирование, которые в некоторых случаях сочетаются в одной процедуре.
- Шунтирование — для обхода суженного участка артерии создается шунт, для которого чаще всего используется часть бедренной вены.
В дополнение к вышеперечисленным методам лечения используется такая физиотерапевтическая терапия как электрофорез. Его применяют локально, в области сердца, при этом обязательно используют какие-либо препараты, чаще всего статины, которые благодаря этому способу лечения попадают непосредственно в места поражения.
Для укрепления организма рекомендуется пройти лечение на курорте, который расположен в горном районе. При нормальном состоянии больного могут назначаться лечебные упражнения, способствующие повышению тонуса мышц и нормализации кровяного давления.
Прогноз
При постинфарктном кардиосклерозе прогностическое заключение основывается на тяжести течения и расположении патологического очага.
Значительное ухудшение качества жизни больных наблюдается при поражении левого желудочка, особенно если сердечный выброс снижен на 20%. Поддерживать состояние могут медикаменты, но кардинальное улучшение может наступить лишь после трансплантации органа. В противном случае прогнозируется пятилетняя выживаемость.
Клинически неблагоприятный прогноз выдается при большом количестве соединительнотканных очагов. Как известно, они не способны сокращаться или проводить импульсы, поэтому остальные участки миокарда стараются выдержать усиленную работу, но как правило через время подобной компенсации развивается сердечная недостаточность.

Развитие постинфарктного кардиосклероза — необратимый процесс, поэтому после его обнаружения должно быть выполнено адекватное лечение под наблюдением квалифицированного специалиста. Только в таком случае возможно не только улучшение состояние, но и спасение жизни больного.
Профилактика
Практика принципов здорового образа жизни — профилактика многих патологий, включая постинфарктный кардиосклероз. Это заболевание, как и любое другое сердечно-сосудистое нарушение, тесно связано с питанием и стилем жизни человека, поэтому для предупреждения развития ПИКС стоит выполнять некоторые простые правила:
- Важно придерживаться здорового и сбалансированного питания. В частности, кушать нужно дробно, но часто, примерно 5-6 раз в день. Продукты должны подбираться богатые на калий и магний.
- Физическая активность должна быть регулярной, но без перегрузок.
- Большое значение имеет полноценный отдых и достаточный сон.
- Нужно сохранять эмоциональную стабильность, для чего следует избегать стрессов.
- Полезны умеренные СПА-процедуры.
- Хорошее воздействие на организм имеет лечебный массаж.
- Стоит придерживаться положительного настроя несмотря ни на что.
Отдельно уделяя внимание питанию, следует отметить:
- Полезно отказаться от кофе и алкоголя.
- Необходимо свести к минимуму употребление тонизирующих напитков (какао, черного чая)
- Соль нужно употреблять в ограниченном количестве
- Не следует усиленно употреблять чеснок и лук
- Сорта рыбы должны быть нежирные.
Скопление газа в кишечнике также может плохо повлиять на состояние человека, поэтому важно ограничить в употреблении бобы, молоко, свежую капусту любых сортов. Также в профилактических целях развития атеросклероза, приводящего к ПИКС, нужно исключить из питания легкие, печень, мозг животных. Лучше вместо этого больше употреблять зелени и фруктов.
4.83 avg. rating (95% score) — 6 votes — оценок
Постинфарктный и атеросклеротический кардиосклероз, что это такое и как лечить
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [У] Урсоловая кислота
- [Ф] Фагоциты .. Фолиевая кислота
Постинфарктный кардиосклероз : причины, симптомы, диагностика, лечение
Лечение постинфарктного кардиосклероза
Учитывая то, что данная патология относится к достаточно сложным проявлениям и в силу той ответственной функции, которую данный орган выполняет для организма, терапия купирования данной проблемы должна обязательно носить комплексный характер.
Это немедикаментозные и медикаментозные методики, при необходимости, лечение хирургическим путем. Только своевременным и полномасштабным лечением можно добиться положительного разрешения проблемы с ишемической болезнью.
Если патология еще не сильно запущена, то путем медикаментозной коррекции можно устранить источник отклонения, восстановив нормальное функционирование. Воздействуя непосредственно на звенья патогенеза, например, источник атеросклеротического кардиосклероза (образующиеся холестериновые бляшки, закупорка сосудов, артериальная гипертензия и так далее), вполне возможно излечить заболевание (если оно находится в зачаточном состоянии) или существенно поддержат нормальный метаболизм и функционирование.
Следует так же отметить, что самолечение при данной клинической картине абсолютно недопустимо. Назначать медикаментозные средства можно только при подтвержденном диагнозе. В противном случае больному можно принести еще больше вреда, усугубив ситуацию. При этом можно получить уже необратимые процессы. Поэтому даже лечащий врач – кардиолог, прежде чем назначать терапию, должен абсолютно быть уверен в правильности поставленного диагноза.
При атеросклеротической форме рассматриваемого недуга используется группа медикаментов, позволяющих бороться с сердечной недостаточностью. Это такие фармакологические средства как:
- Метаболиты: рикавит, мидолат, милдронат, апилак, рибонозин, глицин, милайф, биотредин, антистен, рибоксин, кардионат, янтарная кислота, кардиомагнил и другие.
- Фибраты: нормолип, гемфиброзил, гевилон, ципрофибрат, фенофибрат, иполипид, безафибрат, регулип и другие.
- Статины: рекол, мевакор, кардиостатин, питавастатин, ловастерол, аторвастатин, ровакор, правастатин, апекстатин, симвастатин, ловакор, розувастатин, флувастатин, медостатин, ловастатин, холетар, церивастатин и другие.
Метаболическое средство глицин достаточно неплохо воспринимается организмом. Единственным противопоказанием к его применению является гиперчувствительность к одному или нескольким составляющим препарата.
Лекарственное средство вводится двумя способами – под язык (сублингвально) или располагается между верхней губой и десной (трансбуккально) до полного рассасывания.
Препарат назначается дозировкой в зависимости от возраста больного:
Малышам, которым еще не исполнилось трех лет – по половине таблетки (50 мл) два – три раза на протяжении дня. Такой режим приема практикуется в течение одной – двух недель. Далее, на протяжении семи – десяти суток по половине таблетки один раз в сутки.
Деткам, которым уже есть три года и взрослым пациентам назначается по целой таблетке два – три раза на протяжении суток. Такой режим приема практикуется в течение одной – двух недель. При терапевтической необходимости лечебный курс продляют до месяца, затем месячный перерыв и повторный курс лечения.
Гиполипидемическое средство гемфиброзил приписывается лечащим врачом внутрь за полчаса до приема пищи. Рекомендованная дозировка составляет по 0,6 г дважды в сутки (в утреннее и вечернее время) либо 0,9 г одноразово в сутки (в вечернее время). Таблетку раскусывать не следует. Максимально допустимая дозировка – 1,5 г. Продолжительность лечения – полтора месяца, а при необходимости и больше.
К противопоказаниям данного лекарства можно отнести: первичный билиарный цирроз печени, повышенную непереносимость организмам больного составляющих гемфиброзила, а так же период беременности и кормления грудью.
Гиполипидемическое средство флувастатин вводится независимо от приема пищи, целиком, не разжевывая, совместно с небольшим количеством воды. Рекомендуется применять в вечернее время, либо непосредственно перед сном.
Стартовая дозировка подбирается индивидуально – от 40 до 80 мг суточных и корректируется в зависимости от достигнутого эффекта. При легкой стадии нарушения допускается снижение до 20 мг в сутки.
К противопоказаниям данного лекарства можно отнести: острые недуги, затрагивающие печень, общее тяжелое состояние пациента, индивидуальную непереносимость составляющих препарата, период беременности, лактации (у женщин) и детский возраст, так как абсолютная безопасность препарата не доказана.
Используются так же ингибиторы ангиотензинпревращающего фермента (апф блокаторы): оливин, нормапресс, инворил, каптоприл, миниприл, лерин, эналаприл, рениприл, кальпирен, корандил, эналакор, миоприл и другие.
АПФ блокатор эналаприл принимают независимо от еды. При монотерапии стартовая доза составляет одноразово по 5 мг суточных. Если терапевтический эффект не наблюдается, спустя неделю – две ее можно увеличить до 10 мг. Прием препарата должен проводиться под постоянным мониторингом специалиста.
При нормальной переносимости, и при необходимости, дозировка может быть повышена до 40 мг суточных, разнесенных на один – два приема на протяжении суток.
Максимально допустимое суточное количество — 40 мг.
При совместном назначении с диуретиком, прием второго необходимо прекратить за пару суток до ввода эналаприла.
Противопоказан препарат при гиперчувствительности к его составляющим, при беременности и лактации.
В комплексную терапию вводят и диуретики: фуросемид, кинекс, индап, лазикс и другие.
Фуросемид в форме таблеток принимается натощак, не пережевывая. Максимально допустимое суточное количество для взрослых пациентов составляет 1,5 г. Стартовая дозировка определяется из расчета 1 – 2 мг на килограмм веса пациента (в отдельных случаях допускается до 6 мг на килограмм). Следующий прием препарата не допустим ранее, чем через шесть часов после первоначального ввода.
Отечные показатели при хронической сердечной недостаточности купируются дозировкой от 20 до 80 мг суточных, разбитых на два – три ввода (для взрослого пациента).
Противопоказанием к применению могут быть такие болезни: острая почечная и/или печеночная дисфункция, коматозное или предкоматозное состояние, нарушение водно — электролитного обмена, тяжелая форма гломерулонефрита, декомпенсированный митральный или аортальный стеноз, детский возраст (до 3 лет), беременность и лактация.
Чтобы активизировать и привести к норме сердечные сокращения, зачастую принимаются такие препараты как ланоксин, диланацин, строфантин, дилакор, ланикор или дигоксин.
Кардиотоническое средство, сердечный гликозид, дигоксин назначается стартовым количеством до 250 мкг суточных (пациентам, чей вес не превышает 85 кг) и до 375 мкг суточных (пациентам, чей вес превышает 85 кг).
Для пожилых больных данное количество снижается до 6,25 — 12,5 мг (четверть или половина таблетки).
Не рекомендуется ввод дигоксина при наличии в анамнезе человека таких заболеваний как гликозидная интоксикация, AV блокада второй степени или полной блокаде, в случае синдрома Вольфа-Паркинсона-Уайта, а так же при повышенной чувствительности к лекарству.
Если комплекс медикаментозной и немедикаментозной терапии не приносит ожидаемого эффекта, консилиумом назначается хирургическое лечение. Спектр проводимых операций достаточно широк:
- Расширение суженных коронарных сосудов, позволяющих нормализовать объемы проходящей крови.
- Шунтирование — создание дополнительного пути в обход пораженного участка какого-либо сосуда с помощью системы шунтов. Операция проводится на открытом сердце.
- Стентирование — малоинвазивное вмешательство, направленное на восстановление нормального просвета пораженных артерий путем вживления металлической конструкции в полость сосуда.
- Баллонная ангиопластика — внутрисосудистый бескровный метод оперативного вмешательства, использующийся для устранения стенозов (сужений).
Основные методы физиотерапии не нашли своего применения в протоколе лечения рассматриваемого заболевания. Может использоваться только электрофорез. Он применяется местно на сердечную область. При этом используются препараты из группы статинов, которые благодаря данной терапии доставляются непосредственно к больному месту.
Хорошо себя зарекомендовала санаторно-курортная терапия горным воздухом. Как дополнительный метод, применяется и специализированная лечебная физкультура, которая позволит поднять общий тонус организма и нормализовать артериальное давление.
Психотерапия с диагнозом постинфарктный кардиосклероз
Психотерапевтическая терапия — система лечебного воздействия на психику и через психику на организм человека. Она не помешает при купировании рассматриваемого в данной статье недуга. Ведь то насколько правильно настроен, в плане лечения, человек во многом зависит и его отношение в терапии, правильности выполнения всех предписаний доктора. И как результат – более высокая степень получаемого результата.
Следует лишь отметить, что данную терапию (психотерапевтическое лечение) должен проводить только опытный специалист. Ведь человеческая психика – это тонкий орган, повреждение которого способно привески к непредсказуемому финалу.
Сестринский уход при постинфарктном кардиосклерозе
К обязанностям среднего медицинского персонала по уходу за больными с диагнозом постинфарктный кардиосклероз относят:
- Общую заботу за таким пациентом:
- Замена постельных и нательных принадлежностей.
- Санация помещения ультрафиолетовыми лучами.
- Проветривание палаты.
- Выполнение предписаний лечащего доктора.
- Проведение подготовительных мероприятий перед диагностическими исследованиями или оперативным вмешательством.
- Обучение больного и его родни правильному вводу нитроглицерина в период болевого приступа.
- Обучение этой же категории людей ведению дневника наблюдений, который позволит впоследствии лечащему доктору проследить динамику заболевания.
- На плечи среднего медицинского персонала ложится обязанность проведения бесед на тему бережного отношения к своему здоровью и последствий игнорирования проблем. Необходимость своевременного приема медикаментозных препаратов, контроль режима дня и питания. Обязательный ежедневный мониторинг состояния больного.
- Помощь в нахождении мотивации к изменению образа жизни, который бы позволит снизить факторы риска по патологии, и ее прогрессированию.
- Проведение консультативного обучения, по вопросам профилактики болезни.
Диспансерное наблюдение при постинфарктном кардиосклерозе
Диспансеризация – это комплекс активных мероприятий, обеспечивающий систематический мониторинг за больным, которому был поставлен рассматриваемый в данной статье диагноз.
Показанием к диспансеризации становятся подобная симптоматика:
- Возникновение стенокардического напряжения.
- Прогрессирование стенокардического напряжения.
- При появлении сердечной боли и одышки в состоянии покоя.
- Вазоспастическая, то есть спонтанная болевая симптоматика и другие симптомы стенокардии.
Все пациенты с данными проявлениями подлежат обязательной госпитализации в специализированные кардиологические отделения. Диспансерное наблюдение при постинфарктном кардиосклерозе включает в себя:
- Круглосуточный мониторинг больного и выявление его анамнеза.
- Разноплановое исследование и консультация других специалистов.
- Уход за больным.
- Установление правильного диагноза, источника патологии и назначение протокола лечения.
- Мониторинг восприимчивости организма пациента к тому или иному фармакологическому препарату.
- Регулярный контроль состояния организма.
- Санитарно — гигиенические и хозяйственные мероприятия.
 [18], [19], [20], [21], [22], [23], [24], [25]
[18], [19], [20], [21], [22], [23], [24], [25]
симптомы, лечение и профилактика :: SYL.ru
Постинфарктный кардиосклероз — довольно опасное заболевание, которое при отсутствии лечения может привести к летальному исходу. Так почему же развивается подобный недуг? Каковы его основные симптомы? Существуют ли эффективные методы лечения? Ответы на эти вопросы интересуют многих.
Что представляет собой болезнь?
Постинфарктный кардиосклероз — одна из тяжелых форм ишемической болезни сердца. Подобная патология сопровождается постепенным замещением нормальной мышечной ткани соединительнотканными элементами.
Естественно, подобное изменение структуры ведет к нарушению нормальной работы сердечной мышцы — миокард больше не способен справляться со своими основными задачами. Поэтому на фоне кардиосклероза нередко развиваются и другие, не менее опасные осложнения, которые могут привести к смерти пациента.
Основные причины развития постинфарктного кардиосклероза
Ни для кого не секрет, что инфаркт миокарда является одним из последствий ишемической болезни сердца. Дело в том, что при подобном состоянии нарушается нормальное кровоснабжение сердечной мышцы, что, соответственно, сказывается на ее питании — сердце не получает достаточного количества питательных веществ. В связи с подобными патологическими изменениями наблюдается нарушение нормального метаболизма, и при дальнейшем развитии заболевания нормальный кислородный обмен веществ заменяется процессами гликолиза. В клетках начинают активно накапливаться токсические продукты обмена. Отсутствие терапии на данном этапе ведет к гибели клеток и некрозу мышечной ткани — именно так развивается инфаркт.
Участки некроза крайне чувствительны к механическому воздействию — высока вероятность появления перфораций. Поэтому на месте поврежденных тканей начинают появляться соединительнотканные элементы. Процесс рубцевания после перенесенного инфаркта длится, как правило, около месяца. Но соединительная ткань не способна к сокращению, и наличие рубцов ведет к нарушению нормальной работы органа. Именно так появляется кардиосклероз сердца. Кстати, в некоторых случаях процесс рубцевания затрагивает не только мышечные ткани, но и сердечные клапаны.
Иногда кардиосклероз сердца развивается на фоне других заболеваний. В частности, причиной может быть травма или миокардиодистрофия, но подобные случаи регистрируются в современной медицинской практике крайне редко.
Кардиосклероз: симптомы поражения правых отделов сердца
Сразу же стоит отметить, что основные признаки данной патологии напрямую зависят от того, какие именно отделы сердца были затронуты, и насколько масштабными являются зоны рубцевания. Естественно, данная патология имеется в списке МКБ.
Постинфарктный кардиосклероз, при котором затронуты правые части органа, сопровождается рядом характерных признаков. В частности, наблюдается нарушение нормальной микроциркуляции, что проявляется изменением цвета кожи на конечностях — на руках и ногах она приобретает характерный синюшный, а иногда и фиолетовый оттенок, что связано с дефицитом кислорода.
Кроме того, есть некоторые другие нарушения, к которым приводит кардиосклероз. Симптомы поражения правой части сердца — это появление периферических отеков, а также увеличение печени, характерное набухание и пульсация вен на шее. Иногда наблюдается скопление жидкости в плевральной, перикардиальной и брюшной полостях.
Кардиосклероз сердца: симптомы поражения левых отделов

Немного по-другому выглядит клиническая картина в том случае, если инфаркт затронул левые отделы сердца. Кстати, все эти изменения должна зафиксировать история болезни. Кардиосклероз приводит к развитию левожелудочковой недостаточности. Данная патология сопровождается отеком слизистой оболочки бронхов. Именно поэтому пациенты жалуются на сильную одышку, проблемы с дыханием.
К признакам болезни можно отнести и нарастающий кашель, во время которого выделяется пенистая мокрота, иногда с прожилками крови. Пациент не переносит физических нагрузок из-за проблем с дыханием, а одышка усиливается в горизонтальном положении.
Наиболее распространенные последствия недуга
Ни в коем случае не стоит игнорировать кардиосклероз сердца. Симптомы данного заболевания — серьезный повод немедленно обратиться к врачу. Наличие очагов склероза нарушает электрическую стабильность сердца, что ведет к появлению различных видов аритмий.
Сердечная астма — еще одно из осложнений. Пациенты часто не могут спать по ночам из-за постоянных приступов удушья. Крайне опасным осложнением после перенесенного инфаркта является аневризма — истончение стенок сосуда (преимущественно аорты). Из-за изменения структуры сосудистой стенки высока вероятность формирования тромбов, что может привести к закупорке сосудов нижних конечностей и мозга. Кроме того, всегда существует риск спонтанного разрыва аневризмы, что, как правило, приводит к летальному исходу.
Современные методы диагностики

Сразу же стоит отметить, что врач может поставить диагноз «кардиосклероз» только после тщательного обследования. Для начала специалист проведет общий осмотр, ознакомится с жалобами пациента. Крайне важной здесь является история болезни — постинфарктный кардиосклероз подразумевает ранее перенесенный инфаркт, что обязательно должно быть зафиксировано в медицинской карте пациента.
В дальнейшем назначаются некоторые исследования. Например, достаточно информативной считается электрокардиография. Она показывает наличие нарушений ритма и проводимости сердечной мышцы. Пациенты также проходят ультразвуковое исследование сердца, которое важно для правильной диагностики. В частности, у врача будет возможность увидеть наличие аневризмы, определить процент пораженных областей, измерить толщину сердечной стенки и размер камеры.
В некоторых случаях дополнительно проводится рентгенография органов грудной клетки, а также томография. Еще одной важной процедурой является ангиография коронарных артерий. Во время процедуры в пораженную область вводят контрастное вещество, а затем следят за его перемещением — это помогает определить степень атеросклеротического процесса.
Использование препаратов

Только врач может определить, какой именно терапии требует кардиосклероз. Лечение в данном случае направлено на устранение основных симптомов болезни, а также на предупреждение дальнейших осложнений — средств, помогающих восстановить пораженные участки миокарда, к сожалению, не существует.
Как правило, в первую очередь пациентам назначают бета-блокаторы, которые действуют как противоаритмические препараты и уменьшают частоту сердечных сокращений (это «Эгилок», «Конкор» и некоторые другие). Терапия включает прием ингибиторов АПФ, которые снижают артериальное давление и предупреждают растяжение сердечных камер. Довольно эффективными считаются «Лизиноприл», «Эналаприл» и «Каптоприл». Естественно, в схему лечения входят классические лекарства, используемые при ишемической болезни сердца, в частности, «Нитроглицерин».
При наличии отеков и скопления жидкости нужен прием мочегонных средств, таких, как «Верошпирон», «Лазикс», «Индапамид». Эти лекарства на только выводят жидкость, но и уменьшают проявления сердечной недостаточности.
Когда необходимо хирургическое вмешательство?
К сожалению, далеко не во всех случаях с помощью консервативных методов можно устранить проявления болезни под названием «кардиосклероз». Лечение может быть и хирургическим. Например, при тяжелых нарушениях сердечного ритма показана имплантация электрокардиостимулятора.
Если имеются нарушения в работе коронарных артерий, врач может порекомендовать пациенту проведение стенирования коронарных сосудов или же ангиопластику. Если заболевание обострилось развитием аневризмы аорты, то показано ее удаление с дальнейшим аортокоронарным шунтированием.
Устранение кардиосклероза с помощью стволовых клеток
На сегодняшний день активно ведутся исследования по использованию стволовых клеток в лечении кардиосклероза. Считается, что данная методика может не только ослабить симптомы, но и восстановить структуру пораженных рубцами отделов сердца.
Как проводится подобное лечение? Сначала врачи проводят забор жизнеспособных стволовых клеток из тканей пациента. Далее собранный материал культивируют в лабораторных условиях, что позволяет увеличить количество клеток. Данный процесс длится 1-2 месяца.
По прошествии этого срока пациенту назначают две операции по имплантации стволовых клеток. Во время процедуры эти структуры крепят к здоровым участкам миокарда. Ни для кого не секрет, что стволовые клетки могут превращаться в любую разновидность клеток — в данном случае это кардиомиоциты. Таким образом, в течение года происходит образование новых, здоровых мышечных структур, которые замещают соединительнотканные элементы. К сожалению, подобное лечение еще находится на стадии испытаний, оно проводится далеко не в каждой клинике. Кроме того, терапия с помощью стволовых клеток требует времени, которого у некоторых пациентов попросту нет.
Существуют ли эффективные методы альтернативного лечения?
Безусловно, народная медицина богата самыми различными рецептами. И некоторые лекарственные травы могут действительно помочь при кардиосклерозе. Например, специалисты рекомендуют прием отваров корней валерианы, лекарственной календулы, цветков песчаного бессмертника, а также листьев перечной мяты. Такие сборы обладают гипотензивными свойствами и снимают спазм коронарных сосудов.
Для профилактики тромбоза используются дары природы с антикоагулянтными свойствами, например, донник лекарственный. А вот трава тысячелистника, цветки кроваво-красного боярышника и листья белой березы нормализируют обмен липидов и предупреждают развитие атеросклероза.
Но стоит понимать, что самолечение в данном случае категорически противопоказано. Лекарственные травы могут использоваться только в качестве вспомогательной терапии.
Прогнозы для пациентов

К сожалению, процесс рубцевания в данном случае необратим. Прогнозы для пациентов напрямую зависят от площади поражения миокарда. В любом случае нарушение нормальной работы сердечной мышцы значительно ухудшает качество жизни пациента, а также сказывается на работе всего организма.
Медикаментозное лечение может слегка смягчить последствия кардиосклероза. Но при развитии выраженной сердечной недостаточности средняя длительность жизни пациента составляет пять лет — в дальнейшем единственным способом выжить является операция по пересадке сердца.
Существуют ли эффективные профилактические мероприятия?
Наиболее эффективной является профилактика первичной проблемы — инфаркта миокарда. Именно поэтому пациентам в группе риска стоит регулярно проходить медицинские осмотры для своевременного выявления тех или инных патологических процессов.
Кроме того, очень важной является диета. Из рациона стоит исключить кофеин, спиртные напитки, шоколад, какао, а также жареные и жирные блюда, содержащие повышенное количество холестерина. Естественно, нужно отказаться от вредных привычек, включая курение. Время от времени рекомендуется принимать мультивитаминные комплексы.
Специалисты также советуют проводить время на свежем воздухе. Положительно на состоянии организма скажется и умеренная физическая активность. Регулярно нужно проходить курсы санаторно-курортного лечения в специальных кардиологических санаториях.
Кардиосклероз что это такое и как лечить, симптомы и причины
Патологии сердечнососудистой системы считаются одними из основных среди состояний, влекущих за собой смерть пациентов по всему миру. С незначительными изменениями печальная статистика сохраняется на планете.
Вследствие многих состояний указанного профиля возникают необратимые органические трансформации мышечных волокон: собственно функциональных тканей.
Кардиосклероз — это процесс замещения нормальных клеток, миоцитов на рубцовые. Вторые не способны к сокращению или же спонтанному возбуждению. Отсюда падение функциональной активности сердца вообще. Снижается сократимость, кровяной выброс, возникает ишемия тканей.
Процесс необратим, но возможно поддержание состояния на стабильном уровне на протяжении длительного времени. Пациенты с кардиосклерозом проходят пожизненное медикаментозное лечение под контролем кардиолога.
Прогнозы относительно благоприятны. Существенно ухудшаются на фоне обширного поражения кардиальных структур. Восстановление проводится консервативными методами.
Механизм развития кардиосклероза
Чтобы понять, как болезнь формируется, нужно обратиться к анатомическим сведениям.
Нормальное положение вещей характеризуется функциональной активностью сердца. Орган состоит из клеток кардиомиоцитов. Они способны самостоятельно возбуждаться и проводить электрический импульс. Под воздействием фактора — сокращаться, перекачивая кровь в адекватном количестве.
Кардиосклерозу всегда предшествует то или иное состояние деструктивного плана. Это может быть инфаркт, воспалительно-инфекционная патология, прочие сердечнососудистые процессы, провоцирующие ишемию тканей.
Итогом оказывается разрушение здоровых мышечных тканей. Образуются полости, участки дегенерации. Организм стремится восстановить анатомическую целостность, но регенеративные возможности тела существенно ограничены.
Вместо новой функциональной ткани миокард заращивается рубцовой, соединительной. Она не может сокращаться, не обладает эластичностью, растяжимостью, сигнал по таким грубым структурам также не двигается. Это необратимое изменение, восстановлению не подлежит.
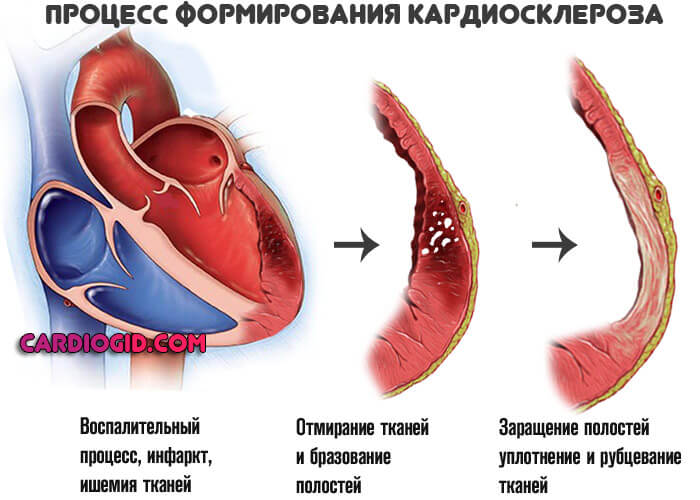
Классификация
Типизация процесса проводится по основанию обширности анатомических отклонений в кардиальных структурах.
Соответственно называют две формы (в некоторых источниках фигурируют три разновидности):
- Мелкоочаговый кардиосклероз. В толще миокарда образуется несколько незначительных участков замещения рубцовой тканью. Подобное состояния является следствием острого отмирания миоцитов, реже длительно текущей артериальной гипертензии. Симптоматика минимальна, лечение не требуется, не считая тяжелых случаев.
- Крупноочаговая форма. Развивается в итоге обширного инфаркта. Функциональная активность мышечного органа снижается значительно, требуется пожизненная медицинская помощь. На регулярной основе проводится плановая госпитализация. Это фактор развития инвалидности.
- Диффузный кардиосклероз. Образование рубцовых тканей по всей протяженности миокарда. Имеет неблагоприятный прогноз, требует интенсивного лечения под контролем врача. Вероятное следствие — ишемическая болезнь, которая без терапии скоро заканчивается рецидивом инфаркта.

Клиническая классификация используется для определения степени тяжести процесса, выработки диагностических и лечебных мероприятий.
Причины
Факторы развития всегда кардиальные, болезнетворные. Все пациенты с диагностированным изменением анатомии мышечных структур миокарда ранее переносили воспалительные или ишемические болезни.
Среди возможных моментов:
Гипертоническая болезнь
Постоянное или регулярное увеличение артериального давления. Рост показателя хотя бы на 10 мм ртутного столба ассоциирован с риском развития кардиосклероза в 30%.
Особенно страдают пациенты с постоянно измененным АД. Подобное наблюдается на 2-3 стадиях патологического процесса.
Кардиальные ткани испытывают постоянные перегрузки, возникает дистрофия. Здоровые структуры отмирают, но постепенно, не в один момент как при инфаркте. Они замещаются соединительными клетками. По длительности явление варьируется от нескольких месяцев до 3-5 лет и свыше.
Восстановление проводится под контролем кардиолога, при этом лечению подлежит основное состояние — гипертоническая болезнь. Остальные методы имеют поддерживающую суть, мероприятия пожизненные, постоянно проводится контроль эффективности.
Нарушение питания миокарда
В результате образования холестериновых бляшек в коронарных сосудах или же их стеноза. Формируется так называемый кардиосклероз атеросклеротический. Название указывает на этиологию процесса.
Возникают анатомические дефекты также не в один момент. По мере складывания нарушений в единую картину, формируется коронарная недостаточность. Она существует в двух клинических вариантах, наиболее опасный — инфаркт. острые приступы также вероятны.

Каждый такой эпизод приводит к отмиранию части активных тканей. Остановка процесса возможна при восстановлении нормального кровообращения.
Атеросклеротический кардиосклероз — это постепенный некроз мышечных волокон и замещение их соединительной тканью на фоне коронарной недостаточности. Распространенный вариант среди пациентов старшего возраста (после 50 лет).
Сахарный диабет
Системное эндокринное заболевание. Характеризуется снижением выработки инсулина или же невосприимчивостью тканей к нему.
Определяется генерализованными нарушениями в организме, в том числе страдает кровообращение, питание сердца.
Полное излечение невозможно, воздействие поддерживающее. Кардиосклероз возникает как итог атеросклероза, причем гормональная патология усугубляет течение основной сердечной болезни.
ИБС (ишемическая болезнь сердца)
По своей сути похожа на инфаркт, но протекает менее агрессивно. Нарушение гемодинамики нарастает постепенно, массивное отмирание миоцитов — последний этап прогрессирования патологического процесса.
Считается разновидностью коронарной недостаточности, но в отличие от атеросклероза поражает сразу несколько сосудов. Страдает вся кровоснабжающая система.
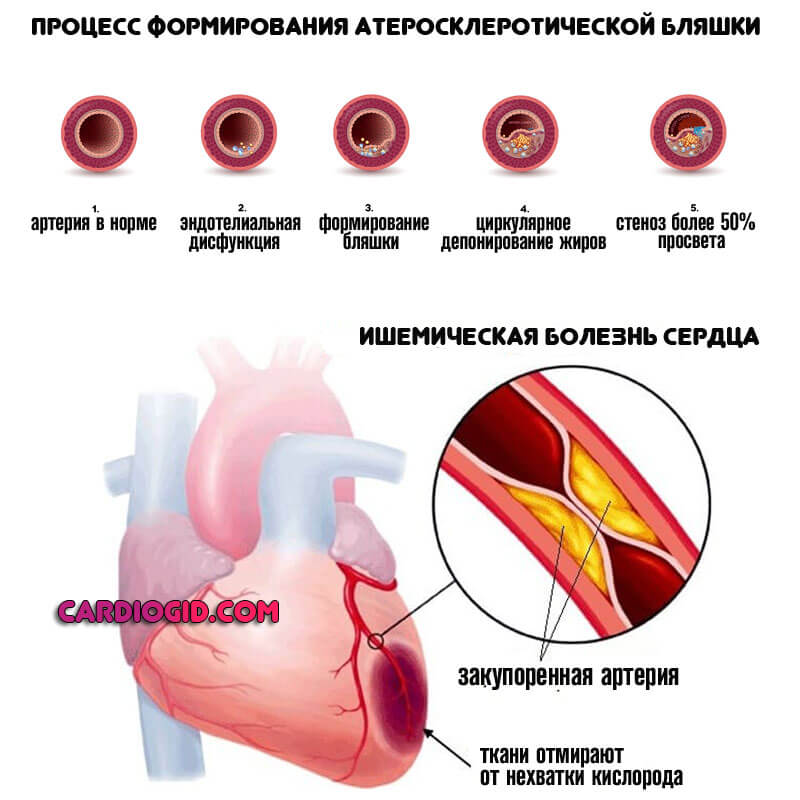
Восстановление проводится в профильном стационаре. Прогноз относительно благоприятный при ранней диагностике.
Кардиомиопатия
Также дистрофические процессы. Суть явления в нарушении анатомии мышечных волокон.
Это результат длительной гипертонической болезни, воспалений. Классический вариант — гипертрофия левого желудочка.
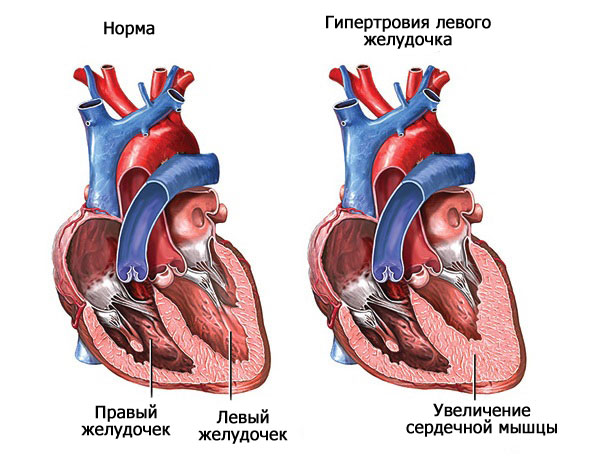
По мере прогрессирования компенсаторные механизмы не справляются. Возникает ишемия тканей с последующим отмиранием и образованием рубцов, собственно кардиосклероз.
Как быстро появляется подобное осложнение сказать невозможно. Зависит от возраста больного, характера основной патологии, качества лечения и его наличия.
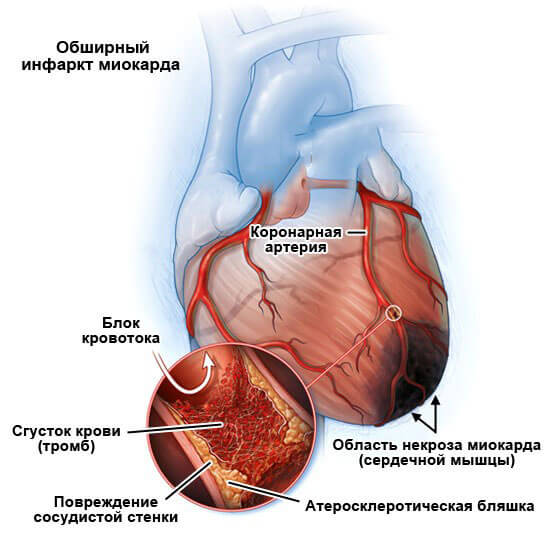
Инфаркт
Острый некроз мышечных структур. Отмирание приводит к замещению соединительными тканями — постинфарктный кардиосклероз. Площадь зависит от объемов поражения.
Воспалительные процессы
Миокардит и прочие. Имеют инфекционное происхождение, реже аутоиммунное.
Лечение проводится в условиях стационара, до стабилизации состояния. Используются антибиотики, протекторы, витаминно-минеральные комплексы. Прогнозы благоприятные при своевременной помощи.

Ревматизм
Хроническое аутоиммунное заболевание. Имеет спорную этиологию. Лечение поддерживающее, на протяжении всей жизни. Эффективность и перспективы зависят от частоты рецидивов.
Врожденные и приобретенные пороки сердца
Выявляются объективными методами. До последнего момента не проявляются симптомами, осложняя прогноз.
Причины развития кардиосклероза всегда сердечные. Состояние может быть многофакторным. В отсутствии выявленного фактор происхождения говорят об идиопатической форме.
В такой ситуации терапия направлена только на устранение последствий рубцевания и замедление дальнейшего прогрессирования.
Сужение или заращение просвета артерий, питающих сердце (коронаросклероз), считается одной из основных причин рассматриваемого состояния.
Симптомы
Собственно симптомов кардиосклероза сердца не существует равно до тех пор, пока не наступает сердечная недостаточность.

Клиническая картина возникает только на поздних стадиях когда объем замещенных тканей составляет не менее 30%.
Признаки совпадают с таковыми при иных органических патологиях сердца:
- Боли в груди средней интенсивности. Возникают внезапно, длятся на протяжении нескольких минут. Каждый такой эпизод заканчивается полным восстановлением состояния.
- Нарушение нормального ритма сердца. По типу ускорения или неравномерности сокращений. Пациент ощущает отклонения, с течением времени симптомы деактуализируются, больной перестает обращать на них внимание.
- Тяжесть в грудной клетке. Логическое продолжение болевого синдрома.
- Одышка. В момент, когда обнаруживается признак, возникает на фоне покоя.
- Непереносимость физических нагрузок, пациент не может нормально передвигаться, выполнять обязанности по дому, трудовые функции. Это фактор развития инвалидности.
- Клинический диагноз — вторичная дыхательная недостаточность, что может закончиться смертью человека.
- Слабость, сонливость, снижение работоспособности. В результате гемодинамических нарушений.
- Головная боль. Диффузного, разлитого характера, без четкой локализации. Возникает как итог дистрофических изменений в церебральных структурах. Может закончиться инсультом.
- Вертиго. Отмечается почти всегда, на фоне запущенного кардиосклероза. При поражении мозжечка возникает невозможность ориентации в пространстве.
- Нарушения сознания. Обмороки, синкопальные состояния. Могут повторяться неоднократно. Несут большую опасность для здоровья и жизни, поскольку возникают внезапно, порой в угрожающих условиях.
Возможно наступление ишемического инсульта, инфаркта. Тогда симптомы будут выражены в существенной мере:
- Интенсивная, невыносимая головная боль.
- Нарушение высшей нервной деятельности, возникают проблемы с речью, зрением, слухом, обонянием.
- Перекос лица.
- Слабость мышц, параличи, парезы, ощущение бегания мурашек по телу.
- Озноб, тремор.
Клиническая картина неспецифична и возникает в поздний период времени. Отсюда сложности определения заболевания. Часто оно оказывается случайной находкой на эхокардиографии.
Диагностика
Обследование пациентов проводится под контролем кардиолога. Поздние, развитые стадии требуют помощи профильного хирурга. Примерная схема оценки состояния кардиальных структур:
- Устный опрос человека, сбор анамнеза. Наибольшую роль играет наличие в прошлом или течение сердечнососудистых патологий и неотложных состояний. Причинно-следственная связь становится очевидна.
- Измерение артериального давления, частоты сердечных сокращений. Показывает как результате кардиосклероза, так и его происхождение. Однако этого не достаточно.
- Суточное мониторирование. Оценка АД и ЧСС проводится на протяжении 24 часов, по мере необходимости повторяется несколько раз.
- Электрокардиография. Основная методика исследования функциональной активности сердца. Этим же способом оценивается наличие органических нарушений.
- Эхокардиография. Позволяет визуализировать кардиальные ткани. Основной путь раннего выявления очаговых или диффузных изменений.
- МРТ или КТ, по мере надобности. Если УЗИ не дало достаточных сведений. Детальные изображения позволяют уточнить характер патологии, объемы изменения тканей.
- Коронография. Исследование кровотока в артериях, питающих сердце.
В рамках расширенной диагностики возможно использование дополнительных мер. Лабораторные способы также назначаются.
Методы лечения
Терапия комплексная, с применением радикальных и консервативных путей. Нужно понимать, полного восстановления добиться не удастся.
Курация имеет поддерживающий смысл, направлена на стабилизацию состояния, оптимизацию жизненных функций и продление биологического существования.
Препараты используются для устранения симптомов, также этиотропного воздействия (на первопричину):
- Антигипертензивные средства. Ингибиторы АПФ, антагонисты кальция, бета-блокаторы. Используются для нормализации артериального давления и поддержания тонуса сосудов. Классическое сочетания — Дилтиазем или Верапамил, Перинева, ее аналоги, также Моксонидин, Физиотенз.
- Кардиопротекторы. Поддерживают функциональную активность сердца, предотвращают дальнейшую деструкцию.
- Противоаритмические вроде Амиодарона. На фоне изменений частоты сокращений мышечного органа.
- Калиевые и магниевые комплексы. Нормализуют метаболические процессы.
В рамках терапии прочих состояний назначаются антибиотики (при миокардите,и инфекционно-воспалительных патологиях), кортикостероиды.
Подбор препаратов лучше проводить в стационаре для быстрой коррекции и отслеживания побочных явлений.
Хирургическое вмешательство требуется только при сопутствующих осложнениях. Смысла лечить кардиосклероз оперативным путем нет.
Большая роль в деле терапии отводится изменению образа жизни. На любой стадии.
- Отказ от курения, алкоголь также строго противопоказан.
- Нормальная физическая активность (минимум час ЛФК, пеших прогулок или прочих незначительных нагрузок).
- Полноценный сон. 8 ч. за ночь. Причем четверть или больше отдыха должна приходиться на период до 23.00, это наилучшее время.
- Водный режим — 2 литра в сутки, но не больше, чтобы не перегружать организм.
- Соль — не свыше 7 граммов. Полного исключения натриевого соединения быть не должно. Оно играет одну из ключевых ролей в обеспечении метаболизма.
Коррекция рациона. Строгих ограничений в питании нет, нужно минимизировать количество жирной пищи, жареного, копченого, полностью отказаться от полуфабрикатов и консервов, потому как контролировать количество соли в них невозможно.
Внимание:Способы терапии не приводят к полному излечению, но дают хорошие шансы на поддержание жизненных функций на приемлемом уровне.
Возможные осложнения
Примерный перечень последствий кардиосклероза:
- Инфаркт. Наиболее вероятный сценарий. В результате длительной перегрузки, сердце начинает работать на износ. Формируются анатомические дефекты, вплоть до разрастания органа до огромных размеров.
- ИБС. Начальная стадия, рано или поздно ведет к некрозу миоцитов.
- Сердечная недостаточность.
- Остановка работы органа (асистолия).
- Кардиогенный шок. Летальное состояние. Вероятность фатального результата — около 90% и даже выше.
- Гипертонический криз. Резкий скачок артериального давления. Течет злокачественно, может закончиться неотложным состоянием.
- Инсульт. По сути процесс похож на инфаркт, но затрагивает церебральные структуры.
- Сосудистая деменция. Тяжелое психическое расстройство, но потенциально обратимое на ранних стадиях.
Прогностические оценки
Прогнозы разнятся, зависят от обширности поражения. Также сказывается форма процесса.
Так, атеросклеротический кардиосклероз причиной смерти оказывается в 3-6% на ранней стадии, в 17-30% на поздней. Это относительно легкая разновидность.
Отклонения на фоне инфаркта, воспаления имеют худший исход. В цифрах — летальность 40-50% в перспективе нескольких лет, риск может быть больше. При условии лечения шансы на выживание увеличиваются.
Оценка прогноза проводится специалистом, но не сразу. Нужно наблюдение. Роль играет как течение процесса, так и отклик на проводимую терапию.
В заключение
Кардиосклероз сердца — это замещение мышечной ткани рубцовой, соединительной. Никогда он не бывает первичным, всегда вторичен по отношению к основному процессу. Какому — нужно выяснять.
Лечение направлено на стабилизацию состояния и обеспечение нормального уровня жизни.
Продолжительность биологического существования неопределенно долгая, легкие формы отличаются минимальными рисками с точки зрения летальности. При условии терапии даже осложненные разновидности успешно держатся под контролем.