Клиника портальной гипертензии
Главными симптомами портальной гипертензии являются:
Варикозное расширение вен пищевода, кардиального отдела желудка, осложненное (не осложненное) пищеводно-желудочным (прямокишечным) кровотечением.
Асцит
Спленомегалия
Гиперспленизм
Печеночная недостаточность.
Для уточнения этиологии портальной гипертензии необходимо выяснить:
Болел ли пациент гепатитом, циррозом печени (внутрипеченочный блок)
Не лечился ли по поводу альвеококкоза или эхинококкоза печени (внутрипеченочный или подпеченочный блок)
Наличие признаков опухолевого поражения органов брюшной полости
Болел ли в детстве гнойными заболеваниями пупка (омфолит)
Если оперировался по поводу аппендицита – были ли гнойные послеоперационные осложнения ( развитие пелифлебита)
Были ли травмы живота (тупые травмы живота)
С какого возраста начали проявляться симптомы портальной гипертензии.
Диагностика синдрома портальной гипертензии
Жалобы.
признаки печеночной недостаточности
болевой синдром
астенический синдром
диспептический синдром
холестатический синдром
желудочные (прямокишечные) кровотечения
появление венозного рисунка на передней брюшной стенке
асцит (увеличение в размерах живота).
Анамнез заболевания и жизни(см. причинные факторы) портальной гипертензии.
Данные объективного исследования: клинические признаки хронического гепатита (цирроза), расширение вен передней брюшной стенки, гепатомегалия, спленомегалия, кожный геморрагический синдром (проявление гиперспленизма — панцитопения), отеки (диспротеинемия). У каждого третьего больного с циррозом печени наблюдаются более или менее выраженные клинические симптомы энцефалопатии — синдрома, объединяющего неврологические и психоэмоциональные нарушения, обусловленные метаболическими нарушениями в центральной нервной системе. Последние связаны с печеночной недостаточностью и, в частности, с влиянием аммиака, фенолов, токсинов энтеробактерий.
Энцефалопатия проявляется сначала эйфорией, затем депрессивным синдромом, замедленной речью, тремором пальцев рук, изменением почерка. Затем появляются сонливость, неадекватность поведения, нарушение сна, изменения электроэнцефалограммы. Часто печеночная энцефалопатия провоцируется электролитными нарушениями (следствие применения больших доз диуретиков, поноса, рвоты), кровотечениями, инфекцией, злоупотреблением алкоголя.
Данные инструментальных методов диагностики:
УЗИ – увеличение в размерах печени и селезенки, увеличение в размерах вен портальной системы, визуализация варикозно расширенных вен в забрюшинном, подпеченочном пространстве, малом тазу.
При допплерографии проводится оценка обеих венозных систем печени путем визуализации долевых и сегментарных ветвей воротной вены, а также трех печеночных вен, впадающих в нижнюю полую вену. В норме поток крови в воротной вене направлен к печени и меняется в зависимости от фаз дыхания. Количество крови, протекающее в воротной вене за 1 минуту, называется объемным кровотоком воротной вены. В норме максимальная скорость потока крови в фазе неглубокого выдоха составляет 0,15 – 0,20 м/с (2,7). При развитии заболевания происходит снижение максимальной скорости потока крови в воротной вене до 0,09-0,12 м/с. Этот показатель значительно ниже при выраженном фиброзе, чем при умеренном фиброзе. При развитии фиброза существенные изменения претерпевает и селезенка. Умеренное увеличение селезенки, наличие добавочной доли, которая отражает гиперплазию органа, визуализация расширенной венозной сети в воротах селезенки – это косвенные признаки повышения давления в системе воротной вены. В норме объем кровотока в селезеночной вене составляет 28+/-10% от величины портального объема крови в минуту. Разрушение нормальной структуры дольки печени при циррозе в основной массе паренхимы печени приводит к формированию непреодолимого препятствия току крови в сосудах бассейна воротной вены. В большинстве случаев максимальная скорость потока крови в воротной вене при циррозе печени в начальный период значительно снижается (0,11+/-0,02) по сравнению со здоровыми людьми. Для исключения цирроза печени в стадии компенсации определяют наличие триады симптомов: 1 — снижение максимальной скорости потока крови в воротной вене; 2 — увеличение селезенки по длине больше возрастной нормы; 3 — снижение количества тромбоцитов, специфичною в 98% случаев для цирроза печени. Если все три предложенных симптома не выходят за пределы нормальных, то в таком случае цирроз печени с большой долей вероятности может быть исключен.
Безусловным признаком синдрома портальной гипертензии является обнаружение при ультразвуковом исследовании самопроизвольно образовавшихся коллатералей – анастомозов.
Резкое увеличение скорости потока в главном стволе воротной вены и замедление в долевых ветвях является признаком внутрипеченочного портосистемного шунтирования.
Снижение максимальной скорости потока в воротной вене ниже 0,10 м/с при циррозе печени является прогностически неблагоприятным признаком). При резком замедлении потока крови в воротной вене может наступить самопроизвольное аннулирование портального кровотока, а также полный или частичный тромбоз воротной, селезеночной и других вен портальной системы. Отсутствие пульсации воротной вены во время дыхания является поздним, но в 94% случаев чувствительным и в 90% специфичным признаком синдрома портальной гипертензии .
Рентгенологическое исследование – R-графия пищевода и желудка (наличие варикозно-расширенных вен пищевода, рефлюкс эзофагита ).
Э

Расширенная вена пищевода

С

Внутрипеченочный блок
 пленопортография
(инвазивная методика!)–
манометрия портальной системы (измерение
давления), визуализация хода селезеночной
вены для выбора типа анастомоза,
подтверждение наличия (отсутствия)
подпеченочного блока (кавернозная
трансформация, тромбоз воротной вены),
визуализация основных путей сброса
крови (коллатерали). При невозможности
выполнения (в анамнезе спленэктомия)
– транскутанная транспеченочная
портография.
пленопортография
(инвазивная методика!)–
манометрия портальной системы (измерение
давления), визуализация хода селезеночной
вены для выбора типа анастомоза,
подтверждение наличия (отсутствия)
подпеченочного блока (кавернозная
трансформация, тромбоз воротной вены),
визуализация основных путей сброса
крови (коллатерали). При невозможности
выполнения (в анамнезе спленэктомия)
– транскутанная транспеченочная
портография. Компьютераня томография(КТ) – подтверждение (исключение) диффузного (очагового) поражения печени.
Нижняя (верхняя) каваграфия – при подозрении на надпеченочный блок.
Лабораторная диагностика —гиперспленизм (анемия,. тромбоцитопения, лейкопения в разных сочетаниях или панцитопения), признаки холестаза (гипербилирубинемия, повышенный уровень щелочной фосфатазы), печеночно-клеточная нед-ть ( повышение АСТ,. АЛТ), диспротенемия, нарушение белковообразовательной функции печени и прежде всего – нарушение свертывающей системы ( коагуляционный гемостаз).
Диагностика портальной гипертензии
КЛИНИЧЕСКОЕ ОБСЛЕДОВАНИЕ
Клинические проявления портальной гипертензии довольно типичны, однако выраженность того или иного симптома во многом зависит от причины заболевания. Так, приВ стадии компенсации больные могут не предъявлять жалоб; в стадии суб- и особенно декомпенсации появляются нарастающая слабость, быстрая утомляемость, головная боль, сонливость. Иногда больные отмечают боли в области печени и селезёнки, расстройства пищеварения, метеоризм, отрыжку, потерю аппетита. При циррозе печени с асцитом наступает потеря массы тела, кожа становится сухой с землистым оттенком. Часто на ней обнаруживают сосудистые «паучки» и «звёздочки», что свидетельствует о тяжёлом поражении печени.
Основные жалобы: увеличение живота (за счёт асцита), периодически возникающие кровотечения в желудочно-кишечный такт, сопровождаемые рвотой алой кровью, сгустками крови и чёрным зловонным стулом, признаки геморроя.
У большинства больных с внутрипечёночной портальной гипертензией печень уменьшена в размерах, что чаще отмечают после перенесённого вирусного гепатита. Нередко наблюдают гипертрофию только левой доли печени, иногда занимающей всю эпигастральную область. При пальпации печень плотная, край её заострён. Гепатомегалию, как правило, отмечают при алкогольном и билиарном циррозе.
Спленомегалия — обязательный симптом портальной гипертензии, нижний край селезёнки, как правило, выступает из-под рёберной дуги на 4-5 см, сам орган тугоэластической консистенции, его обычная пальпация болей не вызывает. Иногда спленомегалия сопровождается острыми или тупыми болями в области левой половины грудной клетки и подреберье, что трактуют как следствие периспленита или возможного инфаркта селезёнки. Подтверждением последнего служит появление реактивного плеврита слева. Спленомегалия у больных циррозом печени нередко сопровождается выраженной тромбоцитопенией с геморрагическим синдромом в виде носовых, десневых, маточных кровотечений, кровоподтёков на коже, появляющихся после незначительных травм.
Асцит развивается на поздних стадиях заболевания и считается признаком декомпенсации патологического процесса в печени. Сначала он транзиторный, легко поддаётся медикаментозному лечению и не вызывает серьёзных страданий. В последующем асцит становится резистентным к консервативной терапии, что требует всё более частых лапароцентезов, приводящих к быстрому истощению больных, развитию асцит-перитонита и летальному исходу.
Следует заметить, что асцит может появиться и у больных циррозом печени в стадии компенсации или тотальной внепечёночной портальной гипертензии (первичной или вторичной) в результате массивного кровотечения из варикозных вен пищевода и желудка. Однако после адекватной терапии он исчезает полностью. Кровотегения из варикозных вен пищевода и желудка у больных циррозом печени бывают обильными, сопровождаются рвотой, алой кровью и сгустками крови, а также меленой. Они склонны к рецидивам и чаще считаются основной причиной смерти таких больных. Как правило, кровотечения приводят к значительному ухудшению функции печени. При этом больной из стадии компенсации может перейти в стадию суб- или декомпенсации, что может сопровождаться нарастающей желтухой, асцитом, прогрессирующей энцефалопатией. При соответствующем лечении возможен регресс симптомов и возврат в стадию компенсации. Присоединение к циррозу печени тромбоза воротной вены часто приводит к возникновению «упорного» асцита, без всякой провокации его кровотечением из варикозных вен пищевода и желудка.
Гепатопортальная энцефалопатия у больных циррозом печени, возникающая после кровотечения, связана с всасыванием большого количества токсических продуктов из кишечника, нарушением детоксикационной функции печени, что обусловлено печёночной недостаточностью, а также шунтированием части портальной крови, минуя гепатоциты.
По клиническим критериям выделяют четыре степени тяжести острой энцефалопатии:
• I степень — сонливость, умеренно выраженные эмоциональные нарушения и «флеппинг»-симптом (тремор пальцев и кистей) при сохранении ориентировки в месте и времени;
• II степень — дезориентировка в месте и времени при возможности вербального контакта с больным;
• III степень — вербальный контакт невозможен, но сохранена адекватная защитная реакция на болевое раздражение;
• IV степень — реакция на боль отсутствует или имеет неадекватный характер в виде судорог.
Иногда при циррозе печени отмечают выраженное расширение подкожных вен в области пупка, что свидетельствует о незаращении и функционировании пупочной вены (синдром Крювелье-Баумгартена).
Поскольку наиболее частой причиной портальной гипертензии служит цирроз печени, важно оценить компенсаторные возможности этого органа, что поможет выбрать приемлемый (с точки зрения состояния пациента) вариант лечебных мероприятий.
Общепризнанной и наиболее удобной с практической точки зрения считают классификацию цирроза печени по Чайлду-Пью, позволяющую разделить больных на три функциональных класса:
• класс «А» (цирроз печени в стадии функциональной компенсации) — подразумевает набор 5-7 баллов;
• класс «В» (субкомпенсированная стадия) — 8-10 баллов;
• класс «С» (декомпенсированная стадия) — более 10 баллов.
Подсчёт баллов осуществляют согласно табл. 63-1.
Таблица 63-1. Оценочные критерии функциональных классов цирроза печени (по Чайлду-Пью)
| Критерии оценки | Количество баллов | ||
| 1 | 2 | 3 | |
| Асцит | Отсутствует | Небольшой
| Большой
|
| Степень энцефалопатии | Нет | 1-2 | 3-4 |
| Билирубин (ммоль/л) | <34 | 34-51 | >51 |
| Альбумин (г/л) | >35 | 28-35 | <28 |
| Протромбиновое индекс (%) | >70 | 50-70 | <50 |
При функциональных классах цирроза печени «А» и «В» возможно проведение хирургического вмешательства, при декомпенсированном циррозе печени (класс «С») риск операции предельно высок, при возникновении кровотечений из варикозно расширенных вен пищевода и желудка преимущество следует отдавать консервативным или «малоинвазивным» методам лечения.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
Кроме определения степени функциональной компенсации у больных циррозом печени, необходимо оценить уровень активности воспалительного процесса в печени с помощью биохимических тестов и исследования морфологии печени. Среди них наибольшее значение в повседневной практике приобретает исследование аминотрансфераз (ACT и АЛТ), которые считают чувствительным индикатором повреждения клеток печени. Значительное их повышение (в 3-4 раза и выше) в сочетании с гипергаммаглобулинемией, повышением СОЭ и уровня билирубина свидетельствует о высокоактивном патологическом процессе в цирротической печени и крайне высоком риске хирургического вмешательства. Морфологическая оценка степени активности цирроза печени, как правило, совпадает с оценкой биохимических тестов.Другие (внепечёночные) формы портальной гипертензии также имеют свои характерные особенности. Первым клиническим проявлением первичной тотальной внепечёночной портальной гипертензии считают либо случайно обнаруженную спленомегалию, либо внезапно возникшее на фоне полного здоровья кровотечение из варикозных вен пищевода и желудка. По интенсивности оно может быть очень тяжёлым. При этом в анамнезе отсутствуют данные о заболеваниях печени, которая определяется в нормальных границах или бывает чуть уменьшенной, отсутствует желтуха и энцефалопатия. Асцит наблюдают крайне редко, как правило, он свидетельствует об отсутствии магистральных сосудов портальной системы — тотальном поражении сосудов бассейна воротной вены. Иногда транзиторный асцит возникает после профузного кровотечения.
Гиперспленизм при этой форме портальной гипертензии наблюдают значительно реже, чем при циррозе печени, не столь велика глубина панцитопении. В редких случаях порок развития портальной системы может сочетаться со стриктурой вне печёночных жёлчных протоков, генез которой также может быть связан с пороком развития жёлчных путей. Наличие желтухи у больных с первичной тотальной внепечёночной портальной гипертензией может сделать её ведущим симптомом заболевания и привести к ошибочному диагнозу цирроза печени.
При вторичной тотальной гипертензии на почве миелопролиферативных заболеваний и тромбофилии наблюдают большие размеры селезёнки, нижний полюс которой на 10-15 см ниже рёберной дуги и иногда достигает уровня крыла подвздошной кости, на фоне нормальных биохимических параметров крови. Повышается число тромбоцитов и лейкоцитов в периферической крови (в 1,5 раза и более). Этот симптом должен насторожить хирурга в направлении поиска заболеваний системы крови и гематолога для обследования такого больного.
Клиническая картина запечёночной портальной гипертензии типична. Патогномоничные признаки: значительная гепатомегалия и быстро прогрессирующий асцит. При этом данные симптомы возникают внезапно, больные, как правило, жалуются на боль и чувство тяжести в области печени и быстрое увеличение живота. Спленомегалия и варикозные вены пищевода и желудка появляются значительно позже, по мере хронизации патологического процесса. В острый период заболевания очень характерен полицитоз, высокий гемоглобин и гематокрит, развивающиеся вследствие быстрой гемоконцентрации из-за перемещения жидкой части крови в брюшную полость. Кроме того, при острой форме болезни Киари быстро прогрессирует печёночная недостаточность, и при отсутствии интенсивного тромболитического и антикоагулянтного лечения у большинства больных наступает летальный исход в течение нескольких недель.
Для синдрома Бадда-Киари характерно выраженное расширение подкожных вен, начинающихся от паховых складок и распространяющихся по переднебоковым стенкам живота и грудной клетки. Данный симптом возникает вследствие расширения и активного функционирования естественных кавакавальных связей, что свидетельствует о вовлечении в патологический процесс не только печёночных вен, но и нижней полой вены.
Тромбофилия как причина вторичной внепечёночной портальной гипертензии может быть определена по результатам коагулограммы, в которой диагностируют гиперкоагуляцию, что считают основанием следующего этапа диагностики — специального анализа генов системы свёртывания крови. Подтверждение тромбофилии вносит существенные коррективы как в пред-, так и в послеоперационное ведение больного.
Клиническая картина сегментарной внепечёночной портальной гипертензии, как правило, ограничивается увеличением селезёнки и указанием больного на перенесённый в прошлом панкреатит. Проявляется заболевание внезапно профузным кровотечением, которое нередко благополучно останавливают. Биохимические тесты и анализы периферической крови, как правило, находятся в пределах нормы.
А.К. Ерамишанцев, А.Г. Шерцингер, Е.А. Киценко
Портальная гипертензия — Диагностика | Компетентно о здоровье на iLive
Визуализация системы воротной вены
Неинвазивные методы
Неинвазивные методы исследования позволяют определить диаметр воротной вены, наличие и выраженность коллатерального кровообращения. Следует обращать внимание на наличие любых объёмных образований. Исследование начинают с наиболее простых методов — УЗИ и/или КТ. Затем при необходимости прибегают к более сложным методам визуализации сосудов.
- Ультразвуковое исследование
Необходимо исследовать печень в продольном направлении, по ходу рёберной дуги, и в поперечном, в эпигастральной области. В норме всегда удаётся увидеть воротную и верхнюю брыжеечную вены. Сложнее бывает увидеть селезёночную вену.
При увеличении размеров воротной вены можно предположить портальную гипертензию, но этот признак не является диагностическим. Обнаружение коллатералей подтверждает диагноз портальной гипертензии. УЗИ позволяет достоверно диагностировать тромбоз воротной вены, в её просвете иногда можно выявить участки повышенной эхогенности, обусловленные наличием тромбов.
Преимуществом УЗИ перед КТ является возможность получить любое сечение органа.
Допплеровское ультразвуковое исследование
Допплеровское УЗИ позволяет выявить строение воротной вены и печёночной артерии. Результаты исследования зависят от тщательного анализа деталей изображения, технических навыков и опыта. Трудности возникают при исследовании цирротически изменённой печени небольших размеров, а также у тучных лиц. Качество визуализации повышается при цветном допплеровском картировании. Правильно проведенное допплеровское УЗИ позволяет диагностировать обструкцию воротной вены так же достоверно, как ангиография.
Клиническое значение допплеровского УЗИ
Воротная вена
- Проходимость
- Гепатофугальный кровоток
- Анатомические аномалии
- Проходимость портосистемных шунтов
- Острые нарушения кровотока
Печёночная артерия
- Проходимость (после трансплантации)
- Анатомические аномалии
Печёночные вены
- Выявление синдрома Бадда-Киари
В 8,3% случаев цирроза печени при допплеровском УЗИ выявляют гепатофугальный кровоток по воротной, селезёночной и верхней брыжеечной венам. Он соответствует тяжести течения цирроза печени и наличию признаков энцефалопатии. Кровотечение из варикозно-расширенных вен чаще развивается при гепатопетальном кровотоке.
Допплеровское УЗИ может выявить аномалии внутрипеченочных ветвей воротной вены, что важно при планировании оперативного вмешательства.
С помощью цветного допплеровского картирования удобно выявлять портосистемные шунты, в том числе после трансъюгулярного внутрипеченочного портосистемного шунтирования с помощью стентов (ТВПШ), и направление кровотока по ним. Кроме того, удаётся выявить естественные внутрипечёночные портосистемные шунты|.
Цветное допплеровское картирование эффективно в диагностике синдрома Бадда-Киари.
Печёночную артерию выявить сложнее, чем печёночную вену, в связи с её меньшим диаметром и протяжённостью. Тем не менее дуплексное УЗИ — основной метод оценки проходимости печёночной артерии после трансплантации печени.
Дуплексное УЗИ применяют для определения портального кровотока. Среднюю линейную скорость кровотока по воротной вене умножают на площадь её поперечного сечения. Значения кровотока, получаемые разными операторами, могут различаться. Этот метод применим скорее для определения острых, значительных изменений кровотока, чем для наблюдения за хроническими изменениями портальной гемодинамики.
Скорость кровотока по воротной вене коррелирует с наличием варикозно-расширенных вен пищевода и их размерами. При циррозе скорость кровотока по воротной вене обычно снижается; при её значении ниже 16 см/с вероятность развития портальной гипертензии значительно возрастает. Диаметр воротной вены обычно увеличивается; при этом можно вычислить индекс застоя, т.е. отношение площади поперечного сечения воротной вены к средней скорости кровотока по ней. Этот индекс повышен при варикозном расширении вен и коррелирует с функцией печени.
УЗИ признаки портальной гипертензии:
- увеличение диаметра воротной, селезеночной вен и недостаточное расширение портальной вены во время вдоха. Диаметр воротной вены на выдохе в норме не превышает 10 мм, на вдохе — 12 мм. Если диаметр воротной вены больше 12 мм на выдохе и почти не реагирует увеличением диаметра на вдохе — это несомненный признак портальной гипертензии. Диаметр селезеночной вены на выдохе в норме до 5-8 мм, на вдохе — до 10 мм. Расширение диаметра селезеночной вены более 10 мм — достоверный признак портальной гипертензии;
- увеличение диаметра верхней брыжеечной вены; в норме диаметр ее на вдохе до 10 мм, на выдохе — до 2-6 мм. Увеличение диаметра верхней брыжеечной вены и отсутствие увеличения его на вдохе — более достоверный признак портальной гипертензии, чем увеличение диаметра воротной и селезеночной вен;
- реканализация пупочной вены;
- определяются порто-кавальные, гастро-ренальные анастомозы.
- Спленоманометрия — выполняется после пункции селезенки иглой диаметром 0,8 мм, которую затем соединяют с водным манометром.
В норме давление не превышает 120-150 мм. водн. ст. (8.5-10.7 мм. рт. ст.).
Давление 200-300 мм.водн.ст. свидетельствует об умеренной портальной гипертензии, 300-500 мм. водн. ст. и выше говорит о значительной гипертензии.
- Гепатоманометрия выполняется после пункции печени, независимо от положения иглы в печени давление около синусоидов отражает давление в портальной системе. Внутрипеченочное давление в норме составляет 80-130 мм водн. ст., при ЦП — возрастает в 3-4 раза.
- Портоманометрия — непосредственное измерение давления в воротной системе (воротной вене) можно произвести во время лапаротомии, а также при проведении трансумбиликальной портографии. При этом через бужированную пупочную вену вводится катетер до воротной вены. Условно выделяют портальную гипертензию умеренно выраженную (портальное давление 150-300 мм водн. ст.) и резко выраженную (портальное давление выше 300 мм водн. ст.).
- Портоманометрия заканчивается портогепатографией — через катетер в портальную вену вводится контрастное вещество, при этом можно сделать суждение о состоянии сосудистого русла в печени и наличии внутрипеченочного блока.
- Спленопортография выполняется после спленоманометрии, через катетер в селезенку вводится контрастное вещество. Спленопортография дает представление о состоянии сплено-портального русла: его проходимости, разветвлении сосудов системы воротной вены и печени, наличии анастомозов между венами селезенки и диафрагмы. При внутрипеченочном блоке на спленопортограмме видны лишь основные стволы ветвления воротной вены. При внепеченочном блоке спленопортография позволяет выяснить его расположение.
- Гепатовенография и кавография имеют решающее значение в распознавании синдрома Бадца-Киари.
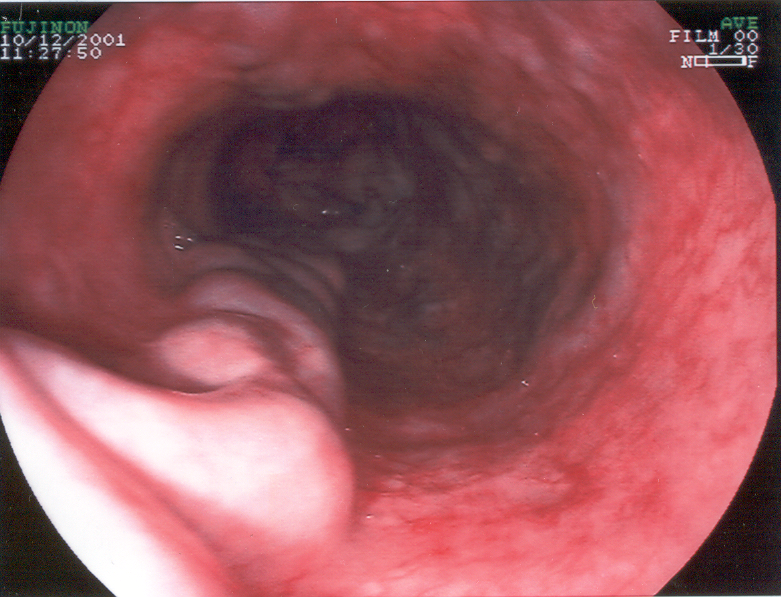
- Эзофагоскопия и гастроскопия — позволяют выявить варикозно расширенные вены пищевода и желудка (у 69% больных), что является достоверным признаком портальной гипертензии.
- Эзофагография — выявление варикозных венозных узлов пищевода с помощью рентгеноскопии и рентгенографии. При этом варикозно-расширенные вены пищевода определяются в виде округлых просветлений в форме цепочки или ветвящихся полосок. Одновременно можно видеть и расширение вен в кардиальном отделе желудка. Исследование надо проводить с густой бариевой взвесью в положении больного на спине.
- Ректороманоскопия выявляет варикозные расширения вен при развитии коллатералей по мезентерико-геморровдальному пути. Под слизистой оболочкой прямой и сигмовидной кишок видны варикозно расширенные вены диаметром до 6 мм.
- Селективная артериография (целиакография и др.) применяется редко, обычно перед хирургическим вмешательством. Метод позволяет сделать вывод о состоянии кровотока в печеночной артерии.
- Компьютерная томография
После введения контрастного вещества появляется возможность определить просвет воротной вены и выявить варикозно-расширенные вены, расположенные в забрюшинном пространстве, а также перивисцеральные и параэзофагеальные. Варикозно-расширенные вены пищевода выбухают в его просвет, и это выбухание после введения контрастного вещества становится более заметным. Можно выявить пупочную вену. Варикозно-расширенные вены желудка визуализируются в виде кольцевидных структур, неотличимых от стенки желудка.
КТ с артериальной портографией позволяет выявить пути коллатерального кровотока и артериовенозные шунты.
- Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) позволяет очень чётко визуализировать сосуды, так как они не участвуют в образовании сигнала, и изучить их. Её применяют для определения просвета шунтов, а также для оценки портального кровотока. Данные магнитно-резонансной ангиографии более надёжны, чем данные допплеровского УЗИ.
- Рентгенография брюшной полости способствует выявлению асцита, гепато- и спленомегалии, кальцификации печеночной и селезеночной артерий, кальцификатов в основном стволе или ветвях воротной вены.
Рентгенологическое исследование позволяет определить размеры печени и селезёнки. Изредка удаётся выявить обызвествленную воротную вену; компьютерная томография (КТ) при этом более чувствительна.
При инфарктах кишечника у взрослых или при энтероколитах у младенцев изредка удаётся выявить линейные тени, обусловленные скоплениями газа в ветвях воротной вены, особенно в периферических областях печени; газ образуется в результате жизнедеятельности патогенных микроорганизмов. Появление газа в воротной вене может быть связано с диссеминированным внутрисосудистым свертыванием крови. КТ и ультразвуковое исследование (УЗИ) выявляют газ в воротной вене чаще, например при гнойном холангите, при котором прогноз более благоприятен.
Томография непарной вены может выявить её увеличение, так как в неё впадает значительная часть коллатералей.
Возможно расширение тени левой паравертебральной области, обусловленное латеральным смещением расширенной полунепарной веной участка плевры между аортой и позвоночным столбом.
При значительном расширении околопищеводных коллатеральных вен они выявляются на обзорной рентгенограмме грудной клетки как объёмное образование в средостении, расположенное позади сердца.
Исследование с барием
Исследование с барием в значительной степени устарело после внедрения эндоскопических методов.
Для исследования пищевода необходимо небольшое количество бария.
В норме слизистая оболочка пищевода имеет вид длинных, тонких, равномерно расположенных линий. Варикозно-расширенные вены на фоне ровного контура пищевода выглядят как дефекты наполнения. Чаще они располагаются в нижней трети, но могут распространяться кверху и выявляться по всей длине пищевода. Их выявление облегчается тем, что они расширены и по мере прогрессирования заболевания это расширение может стать значительным.
Варикозное расширение вен пищевода почти всегда сопровождается расширением вен желудка, которые проходят через кардию и выстилают его дно; они имеют червеобразный вид, поэтому их бывает трудно отличить от складок слизистой оболочки. Иногда варикозно-расширенные вены желудка выглядят как дольчатое образование на дне желудка, напоминающее раковую опухоль. Дифференциальной диагностике может помочь контрастная портография.
- Венография
Если при циррозе печени каким-либо методом установлена проходимость воротной вены, подтверждение с помощью венографии не является обязательным; она показана при планировании трансплантации печени или операции на воротной вене. Если по данным сцинтиграфии предполагается тромбоз воротной вены, то для верификации диагноза необходима венография.
Проходимость воротной вены имеет большое значение в диагностике спленомегалии у детей и для исключения инвазии в воротную вену гепатоцеллюлярной карциномы, развившейся на фоне цирроза.
Анатомическое строение системы воротной вены должно быть изучено перед такими операциями, как портосистемное шунтирование, резекция или трансплантация печени. Применение венографии может потребоваться для подтверждения проходимости наложенного портосистемного шунта.
В диагностике хронической печёночной энцефалопатии важное значение имеет выраженность коллатерального кровообращения в системе воротной вены. Отсутствие коллатерального кровообращения исключает этот диагноз.
Флебография может выявлять также дефект наполнения воротной вены или её ветвей, свидетельствующий о сдавлении объёмным образованием.
Воротная вена на венограммах
Если кровоток по воротной вене не нарушен, то контрастируются только селезёночная и воротная вены. В месте слияния селезёночной и верхней брыжеечной вен может выявляться дефект наполнения, обусловленный смешиванием контрастированной и обычной крови. Размеры и ход селезёночной и воротной вен подвержены значительным колебаниям. Внутри печени воротная вена постепенно разветвляется и диаметр её ветвей уменьшается. Спустя некоторое время прозрачность ткани печени уменьшается вследствие заполнения синусоидов. На более поздних рентгенограммах печёночные вены обычно не видны.
При циррозе печени венографическая картина довольно изменчива. Она может сохраниться нормальной либо на ней могут быть видны многочисленные коллатеральные сосуды и значительное искажение рисунка внутрипеченочных сосудов (картина «дерева зимой».
При внепеченочной обструкции воротной или обструкции селезёночной вены кровь начинает оттекать по многочисленным сосудам, соединяющим селезёнку и селезёночную вену с диафрагмой, грудной клеткой и брюшной стенкой.
Внутрипеченочные ветви обычно не выявляются, хотя при непротяжённой блокаде воротной вены кровь может обтекать блокированный участок по обходным сосудам, впадающим в дистальные отделы воротной вены; в этом случае внутрипеченочные вены визуализируются отчётливо, хотя и с некоторым запаздыванием.
- Оценка печёночного кровотока
Метод непрерывного введения красителя
Печёночный кровоток можно измерять, вводя с постоянной скоростью индоцианин зелёный и установив катетер в печёночной вене. Кровоток рассчитывают по методу Фика.
Для определения кровотока необходим краситель, удаляемый только печенью и с постоянной скоростью (доказательством чего является стабильное артериальное давление) и не участвующий в энтерогепатической циркуляции. С помощью этого метода было показано снижение печёночного кровотока в положении обследуемого лёжа, при обмороке, сердечной недостаточности, при циррозе и при физической нагрузке. Печёночный кровоток увеличивается при лихорадке, но не изменяется при увеличении сердечного выброса, наблюдающемся, например, при тиреотоксикозе и беременности.
Метод, основанный на определении экстракции из плазмы
Печёночный кровоток можно измерять после внутривенного введения индоцианина зелёного, анализируя кривые концентрации красителя в периферической артерии и печёночной вене.
Если вещество экстрагируется печенью почти на 100%, что наблюдается, например, при использовании коллоидного комплекса денатурированного нагреванием альбумина с 131I, можно оценить печёночный кровоток по клиренсу вещества из периферических сосудов; в этом случае нет необходимости катетеризировать печёночную вену.
При циррозе до 20% крови, проходящей через печень, может направляться в обход нормального пути кровотока и выведение веществ печенью снижается. В этих случаях необходима катетеризация печёночной вены, чтобы измерить печёночную экстракцию и таким образом оценить печёночный кровоток.
Электромагнитные флоуметры
Электромагнитные флоуметры с прямоугольной формой импульса позволяют раздельно измерять кровоток по воротной вене и по печёночной артерии.
Кровоток по непарной вене
Основная часть крови, протекающей по варикозно-расширенным венам пищевода и желудка, попадает в непарную вену. Кровоток по непарной вене можно измерять методом термодилюции с помощью двойного катетера, устанавливаемого в непарную вену под флюороскопическим контролем. При алкогольном циррозе, осложнившемся кровотечением из варикозно-расширенных вен, кровоток составляет около 596 мл/мин. Кровоток по непарной вене значительно снижается после назначения пропранолола.
 [1], [2], [3], [4], [5], [6], [7], [8]
[1], [2], [3], [4], [5], [6], [7], [8]
Портальная гипертензия, причины, клиника, диагностика.
Портальная гипертензия — повышение давления в системе воротной вены (нормальное давление — 7 мм рт.ст.), развивающееся в результате затруднения кровотока на любом участке этой вены.Повышение свыше 12—20 мм рт.ст. приводит к расширению воротной вены. Варикозно расширенные вены легко разрываются, что приводит к кровотечению.
Причины
Внутрипеченочные причины портальной гипертензии
Цирроз печени
Узловое разрастание (при ревматоидном артрите, синдроме Фелти)
Острый алкогольный гепатит
Прием цитостатиков (метотрексат, азатиоприн, меркаптопурин)
Интоксикация витамином А
Шистосомоз
Саркоидоз
Альвеококкоз
Болезнь Кароли
Болезнь Уилсона
Врожденный фиброз печени (печеночно-портальный склероз)
Болезнь Гоше
Поликистоз печени
Опухоли печени
Гемохроматоз
Миелопролиферативные заболевания
Воздействие токсичных веществ (винилхлорид, мышьяк, медь)
Предпеченочные причины
Сдавление ствола воротной или селезеночной вены
Хирургические вмешательства на печени, желчных путях; удаление сеоезенки
Повреждение воротной вены в результате травмы или ранения
Увеличение селезнки при полицитемии, остеомиелофиброзе, геморрагической тромбоцитемии
Врожденные аномалии воротной вены
Постпеченочные причины портальной гипертензии
Синдром Бадда—Киари
Констриктивный перикардит (например, при кальцификации перикарда) вызывает повышение давления в нижней полой вене, усиливая сопротивление венозному кровотоку в печени
Тромбоз или сдавление нижней полой вены.
Основное значение имеет расширение вен нижней трети пищевода и дна желудка, т.к. варикозно расширенные вены легко разрываются, что приводит к кровотечению.
Проявления портальной гипертензии
Расширение подкожных вен передней брюшной стенки («голова Медузы»), вен нижних 2/3 пищевода, желудка, геморроидальных вен
Кровотечение из варикозно расширенных вен — пищеводно-желудочные кровотечения (рвота «кофейной гущей», черный кал), геморроидальные кровотечения
Боли в подложечной области, чувство тяжести в подреберье, тошнота, запоры и т.д.
Отеки
Может быть желтуха
Обследование
В общем анализе крови — снижение тромбоцитов, лейкоцитов, эритроцитов
В функциональных пробах печени — изменения, характерные для гепатита и цирроза печени
Определение маркеров вирусных гепатитов
Выявление аутоантител
Определение концентрации железа в сыворотке крови и в печени
Определение активности альфа-1-антитрипсина в сыворотке крови
Определение содержания церуллоплазмина и суточной экскреции меди с мочой и количественное определение содержания меди в ткани печени.
Эзофагография
Фиброгастродуоденоскопия позволяет выявить варикозно-расширенные вены пищевода и желудка
Ректороманоскопия: под слизистой оболочкой прямой и сигмовидной кишок отчетливо видны варикозно-расширенные вены
УЗИ позволяет оценить диаметр портальной и селезеночной вен, диагностировать тромбоз воротной вены.
Допплерография
Венография
Ангиография
Лечение портальной гипертензии
При лечении портальной гипертензии важно устранение причин основного заболевания. Также применяется:
Пропранолол 20—180 мг 2 раза в сутки в сочетании со склеротерапией или перевязкой варикозных сосудов
Остановка кровотечения: терлипрессин 1 мг в/в струйно, затем 1 мг каждые 4 часа в течение 24 часов — действует более стабильно и длительно, чем вазопрессин. Соматостатин при портальной гипертензии по 250 мг внутривенно болюсно, далее 250 мг внутривенно капельно в течение часа (инфузии можно продолжать до 5 дней) уменьшает частоту повторных кровотечений в 2 раза. Соматостатин ухудшает кровообращение в почках и водно-солевой обмен, поэтому при асците его следует назначать осторожно.
Эндоскопическая склеротерапия («золотой стандарт» лечения): предварительно проводят тампонаду и вводят соматостатин. Склерозирующий препарат, введенный в варикозно расширенные вены, приводит к их закупорке. Манипуляция эффективна в 80% случаев.
Тампонада пищевода с помощью зонда Сенгстейкена—Блэйкмора. После введения зонда в желудок в манжеты нагнетают воздух, прижимая вены желудка и нижней трети пищевода. Пищеводный баллон не следует держать в надутом состоянии более 24 часов.
Эндоскопическая перевязка варикозно-расширенных вен пищевода и желудка эластичными кольцами. Эффективность такая же, как при склеротерапии, но процедура сложна в условиях продолжающегося кровотечения. Предотвращает повторные кровотечения, но не влияет на выживаемость.
Плановое хирургическое лечение варикозно-расширенных вен пишевода и желудка выполняют для предупреждения повторных кровотечений в случае неэффективности профилактики кровотечений пропранололом или склеротерапией. Выживаемость определяется функциональным состоянием печени. После операции снижается вероятность асцита, перитонита, гепаторенального синдрома
Трансплантация печени показана больным с циррозом, перенесшим не менее 2 эпизодов кровотечений, потребовавших проведения переливания крови
Прогноз
Прогноз при портальной гипертензии зависит от основного заболевания. При циррозе он определяется выраженностью печеночной недостаточности. Смертность при каждом кровотечении составляет 40%.
Портальная гипертензия.
19
Потальная гипертензия – комплекс изменений, возникающих при нарушении оттока крови из системы воротной вены. Эти изменения сводятся к резкому повышению давления в системе воротной вены с замедлением тока крови в ней, к возникновению спленомегалии, варикозного расширения вен пищевода, желудка и кровотечению из них, расширению вен передней брюшной стенки, асциту и др.
Анатомо-физиологические данные. Система портального кровообращения представляет собой область кровообращения печени, желудка, кишечника, селезёнки, поджелудочной железы и отграничена уровнем отхождения от аорты чревного ствола и верхней брыжеечной артерии и местом впадения печёночных вен в нижнюю полую вену. Одним из основных условий нормального кровообращения в любой системе является наличие разности давления между различными точками этой системы. В системе портального кровообращения артериальная кровь под давлением 110 – 120 мм рт.ст. поступает в первую сеть капилляров (в стенках органов пищеварения), где оно понижается до 10 – 15 мм рт.ст. В воротной вене давление составляет 5 – 10 мм рт.ст., а в печёночных венах — 0–5 мм рт.ст. Таким образом, разность давления в начальном и конечном отделах портального русла, обеспечивающая поступательное движение крови, составляет свыше 100 мм рт.ст. Повышение давления в портальной вене свыше 12 – 20 мм рт.ст. приводит к расширению портокавальных анастомозов и активизации коллатерального кровообращения. Коллатерали, которые становятся функционирующими, представлены следующими видами:
1) гепатотропные коллатерали, которые шунтируют кровь из обструктированной портальной системы, расположенной вне печени, в нормальную сосудистую сеть, локализованную в печени (вены пузырные, чревные, печеночно-ободочные, гепаторенальные, диафрагмальные и вены поддерживающей связки),
2) наиболее распространенные коллатерали, в которых кровоток направлен от печени, включают коронарную и пищеводную вены, верхние геморроидальные вены, пупочную вену и вены Ретциуса. Эти сосуды шунтируют кровь из печени в общую венозную систему. Особенно большое количество крови оттекает по портокавальным анастомозам через вены кардиального отдела желудка, меньше – по венам передней брюшной стенки, прямой кишки и др.
Классификация.
(По М. Д. Пациора, 1974 с дополнениями.)
I. Надпечёночная блокада портального кровообращения – препятствие во внеорганных отделах печёночных вен или в нижней полой вене проксимальнее места впадения в неё печёночных вен. Сюда относятся:
Болезнь Киари (облитерирующий эндофлебит или тромбоз печёночных вен)
Синдром Бада-Киари (тромбофлебит печёночных вен с переходом на нижнюю полую вену, либо тромбоз или стеноз нижней полой вены на уровне печёночных вен)
Цирроз Пика сердечного происхождения.
II. Предпечёночная блокада портального кровообращения – препятствие локализуется в стволе воротной вены или её крупных ветвях:
Врожденный стеноз или атрезия воротной вены или её ветвей.
Каверноматозная трансформация воротной вены
Флебосклероз, облитерация, тромбоз воротной вены или её ветвей.
Сдавление воротной вены или её ветвей рубцами, опухолями, инфильтратами.
III. Внутрипечёночная блокада портального кровообращения
Циррозы печени различной формы (портальный, постнекротический, билиарный, смешанный)
Опухоли печени (паразитарные, сосудистые, железистые)
Фиброз печени (портальный, рубцовый, посттравматический, после локальных воспалительных процессов)
Заболевания, связанные с венозной окклюзией
а) отравление Senecio vulgaris (крестовником обыкновенным)
б) шистосомоз
Другие заболевания, сопровождающиеся циррозом печени
а) гемохроматоз
б) болезнь Уилсона (Wilson)
IV. Смешанная форма блокады портального кровообращения.
Цирроз печени в сочетании с тромбозом воротной вены (первично цирроз печени, тромбоз воротной вены как осложнение)
Тромбоз воротной вены с циррозом печени (портальный цирроз печени как следствие тромбоза воротной вены)
Клиническая картина. Синдром портальной гипертензии характеризуется следующими составляющими
Возникновение коллатерального кровообращения – расширение вен передней брюшной стенки, варикозное расширение вен пищевода и желудка, геморроидальных вен.
Спленомегалия.
Гиперспленизм.
Геморрагические проявления (кровотечение из вен пищевода и кардии желудка, слизистой оболочки носа, дёсен, маточные кровотечения, геморроидальные кровотечения).
Печёночная недостаточность (чаще при циррозе печени и болезни Киари).
Клиническая картина внутрипечёночной портальной гипертензии.
Клиника синдрома внутрипечёночной портальной гипертензии по существу есть клиника цирроза печени.
Заболевание чаще наблюдается у мужчин 30 -50 лет.
Из анамнеза в большинстве случаев удаётся установить перенесённый гепатит, чаще инфекционного характера, малярию, сифилис, лихорадочные состояния невыясненной этиологии, гепатохолецистит и другие заболевания.
Жалобы больных сводятся к нарастающей слабости, быстрой утомляемости во время работы, головной боли, сонливости. Иногда наблюдаются боли в области печени и селезёнки, расстройства со стороны пищеварительного тракта, чувство тяжести под ложечкой после еды, отрыжка, тошнота, потеря аппетита, явления метеоризма, запоры.
При циррозах печени с асцитом наступает резкое похудание, кожа становится сухой, с землистым оттенком. Нередко на ней обнаруживаются сосудистые «паучки» и «звёздочки», пальмарная эритема. Эти проявления сосудистых расстройств свидетельствуют о тяжёлом поражении печени. С развитием асцита появляется одышка, тахикардия, иногда цианоз. Печень может быть увеличена, уменьшена или нормальных размеров. При пальпации увеличенной печени отмечается плотный острый край, нередко — бугристость её поверхности. Увеличение селезёнки отмечают почти во всех случаях цирроза печени. В ранней стадии цирроза печени спленомегалия может быть единственным симптомом портальной гипертензии. В этом же периоде могут наблюдаться и изменения со стороны периферической крови (анемия, лейкопения, тромбоцитопения).
В поздних стадиях цирроза печени диагноз не представляет трудностей, отчётливо выступают симптомы нарушения печёночных функций. Наряду со спленомегалией могут выявиться варикозное расширение вен пищевода, передней брюшной стенки, желтуха, асцит. Заболевание, начинающееся в юношеском возрасте, отражается на общем развитии, больные выглядят инфантильными. У женщин часто прекращается менструальный цикл, у мужчин развивается импотенция. Значительно труднее установить диагноз в начальной стадии цирроза, когда, кроме спленомегалии и гиперспленизма, никаких других симптомов не выявляется.
Наличие варикозно расширенных вен пищевода и желудка свидетельствуют о субкомпенсации портального кровообращения. Возникшее кровотечение из них, как правило, активизирует процесс в печени и ухудшает дальнейшее течение его. В большинстве случаев первое проявление асцита наблюдается после перенесённого кровотечения из вен пищевода.
Обычное течение компенсированного цирроза печени может смениться нарастающим ухудшением. Больные без видимой активности цирротического процесса в печени начинает отмечать нарастающую слабость, похудание, желтуху, высокую температуру и появление асцита. Такое ухудшение может быть вызвано первичным раком печени на фоне цирроза её. При функционирующей пупочной вене на передней стенке живота обнаруживаются расширенные вены, иногда значительно выраженные с характерным шумом волчка над ними. Обычно у таких больных определяется значительно выраженная селезёнка.
Клиника внепечёночной (подпечёночной) портальной гипертензии.
Если клиника синдрома внутрипечёночной портальной гипертензии довольно разнообразна и в основном обусловлена состоянием печени, то клиника синдрома внепечёночной портальной гипертензии более однотипна. В большинстве случаев синдром портальной гипертензии является следствием закончившегося основного процесса, не играющего уже прежней роли в клинике портальной гипертензии.
В основном внепечёночная портальная гипертензия проявляется в двух вариантах: спленомегалия с гиперспленизмом или без него; спленомегалия с гиперспленизмом и варикозно расширенными венами пищевода. Крайне редко выявляется третий вариант – спленомегалия с гиперспленизмом, варикозно расширенные вены пищевода и развившийся после кровотечения асцит.
Заболевание чаще наблюдается в молодом возрасте. Большинство больных с внепечёночной портальной гипертензией наблюдаются в возрасте до 30 лет, тогда как цирроз печени наблюдался чаще в возрасте старше 30 лет. Такое положение, вероятно, объясняется тем, что в этиологии внепечёночной портальной гипертензии большое место занимают детские инфекции, пупочный сепсис, врождённые аномалии развития портальной системы и другие заболевания, обуславливающие формирование синдрома портальной гипертензии в молодом возрасте.
Очень часто первым синдромом, выявляющим заболевание, бывает случайно обнаруженная спленомегалия или внезапно возникшее кровотечение из варикозно расширенных вен пищевода. У данной группы больных имеет место наибольшее количество диагностических ошибок и нередко первоначальное кровотечение трактуется как язвенное.
Иногда пациенты обращаются с жалобами на общую слабость, чувство тяжести в левом подреберье, боли, кровоточивость слизистой оболочки носа, дёсен, маточные кровотечения. В этих случаях нередко ставится диагноз болезни Верльгофа.
Постоянным симптомом внепечёночной портальной гипертензии является спленомегалия. Селезёнка нередко достигает больших размеров, малоподвижна в результате массивных сращений с окружающими тканями.
Второй симптом – варикозное расширение вен пищевода и кровотечение из них. Особенность этих кровотечений заключается в их внезапности и массивности. Иногда больные отмечают, что кровотечение началось среди «полного здоровья» срыгиванием огромного количества жидкой кровью или сгустками крови без рвотных движений. Реже кровотечения выявляются только меленой. Незначительных кровотечений при данной форме заболевания обычно не наблюдается.
Расширение вен передней брюшной стенки при внепечёночной форме портальной гипертензии наблюдается крайне редко. Размеры печени в пределах нормы или слегка уменьшены, в некоторых случаях она несколько плотнее обычного, иногда бывает бугристой. Со стороны системы крови характерными являются лейкопения и тромбоцитопения от умеренной до значительно выраженной. Отсутствие тромбоцитов или очень малое их количество, как это имеет место при болезни Верльгофа, бывает редко.
Течение заболевания длительное, особенно когда нет кровотечений из расширенных вен пищевода или они редко рецидивируют. Обычно больные до кровотечений и в промежутках между ними чувствуют себя удовлетворительно и остаются трудоспособными. Течение заболевания может осложниться асцитом, возникающим после массивного кровотечения, который быстро проходит после устранения анемии и гипопротеинемии. Асцит может иметь место только при тромбозе или стенозе воротной вены и никогда не наблюдается при изолированном поражении селезёночной вены.
Летальный исход наступает чаще от кровотечения из вен пищевода, реже от осложнений, связанных с тромбозом портальной системы.
Клиника надпечёночной формы портальной гипертензии.
Синдром Бадда–Кари и болезнь Киари считаются редкими, трудно диагносцируемыми заболеваниями. В эту группу входят больные с тотальным тромбозом нижней полой вены, мембранозным заращением последней на уровне диафрагмы, эндофлебитом печеночных вен, сегментарной оккдюзией и стенозом нижней полой вены.
В клинической картине общим для всех больных является наличие гепатомегалии, портальной гипертензии, асцита и отёков на нижней конечности. У ряда больных находятся спленомегалия, расширение вен пищевода и передней брюшной стенки.
Окончательный диагноз устанавливается на основании показателей давления в системе верхней и нижней полых вен и кавографии.
Диагностика. Для диагностики синдрома портальной гипертензии помимо данных анамнеза большое значение имеют инструментальные исследования. К наиболее ценным из них следует отнести
— спленопортографию
— спленопортометрию
— пункционную биопсию селезёнки
— кавографию
— мезентерикопортографию
— портографию
— ЭГДС
— КТ и МРТ
— УЗИ
Спленопортография – высокоинформативный метод, позволяющий получить информацию об уровне блокады портального кровообращения и состоянии сосудов. При внутрипеченочной портальной гипертензии спленопортальное русло проходимо, расширено, с резким обеднением сосудистого рисунка печени, иногда выявляются расширенные вены пищевода и желудка, расширенная пупочная вена. При внепечёночной портальной гипертензии отмечается разнообразная картина в зависимости от уровня блокады, вплоть до полной непроходимости спленопортального русла. В этом случае для установления уровня блокады применяют возвратную мезентерикопортографию. При надпечёночной форме портальной гипертензии наибольшую информацию даёт кавография и пункционная биопсия печени.
Метод спленопортометрии позволяет после чрезкожной пункции селезенки и подключении аппарата Вальдмана напрямую измерить давление в портальной системе.
Пункционная биопсия селезёнки имеет большую ценность при проведении дифференциального диагноза с миелолейкозом, болезнью Гоше, туберкулёзом селезенки. Но при спленомегалиях портального происхождения пункция селезёнки самостоятельного диагностического значения не имеет.
ЭГДС является основным методом диагностики варикозного расширения вен пищевода и желудка.
УЗИ, КТ и МРТ позволяют верифицировать различные объёмные образования печени и околопеченочной области, способных дать явления портальной гипертензии.
Консервативное лечение.
Лечение отёчно-асцитического синдрома.
Больному с асцитом назначается постельный режим, что уменьшает явления вторичного гиперальдостеронизма. Количество белка в суточном рационе составляет до 1 г на 1 кг массы больного, в том числе 40 – 50 г белков растительного происхождения. Содержание соли снижается до 0,5 – 2,0 г в сутки. Диурез должен поддерживаться на уровне не менее 0,5 – 1 л в сутки.
• Мочегонная терапия.
В начале рекомендуется назначать антагонисты альдостерона: верошпирон 75 – 150 мг в сутки, альдактон 150 – 200 мг в сутки. При отсутствии эффекта от лечения альдоктоном его комбинируют с фуросемидом – однократно утром 40 – 80 мг на один прием 2- 3 раза в неделю. Рациональна комбинация верошпирона с триампуром, урегитом или гипотиазидом.
При лечении фуросемидом следует помнить, что он подвергается метаболизму приемущественно в печени и дозировки его зависят не только от выраженности асцита, но и от степени нарушения функционального состояния печени. При приеме больших доз фуросемида имеется угроза развития тяжелого гепаторенального синдрома с острой почечной недостаточностью.
• При лечении отёчно-асцитического синдрома следует учитывать уровень альбумина в крови, так как гипоальбуминемия способствует развитию асцита. При снижении уровне общего белка следует применять препараты, улучшающие обмен гепатацитов (рибоксин, липоевая кислота, эссенциале, витамины В1, В6, В12), в сочетании с внутривенным введением белковых препаратов (нативная и свежезамороженная плазма, 20% раствор альбумина). Лечение белковыми препаратами способствует повышению содержанию альбумина и коллоидно-осмотического давления плазмы. Разовая доза плазмы составляет 125-150 мл (4 – 5 вливаний), 20% раствора альбумина – 100 мл (5 – 6 вливаний).
симптомы, диагностика, особенности лечения :: SYL.ru
Портальная гипертензия характеризуется повышением в портальной венозной системе давления в результате нарушения в нижней полой и в печеночных венах, портальных сосудах кровотока. В большинстве случаев причина этому – цирроз, возникающий из-за фиброзных модификаций тканей печени вследствие гепатита, алкоголизма, чрезмерного курения. Также развивается портальная гипертензия вследствие образования в венах кровяных сгустков, паразитарных инфекций. Иногда выявить точную причину патологии не представляется возможным.
 Портальная гипертензия: симптомы
Портальная гипертензия: симптомы
Патология может приводить к развитию осложнений, угрожающих жизни, таких как расширение вен желудка, прямой кишки, пищевода. Когда вены в просвете растягиваются, их стенки истончаются, что может привести к разрыву и, как следствие, вызвать кровотечение (внутреннее или внешнее). Часто у пациентов с варикозом наблюдается кровавый смолисто-черный стул. Нередко портальная гипертензия приводит к энцефалопатии. Осложнение возникает по причине того, что поврежденная печень не может выводить из крови токсины. Они проникают в головной мозг, вызывают нарушения в его работе и повреждают клетки нервов. При наличии энцефалопатии у больных отмечаются забывчивость и заторможенность. Также портальная гипертензия может вызывать асцит, что характеризуется накоплением в брюшной полости жидкости из-за очень высокого давления в портальной вене. Пациенты, страдающие этим недугом, наблюдают такие симптомы, как увеличение в объеме живота и боль в нем. Также отмечаются потеря аппетита в результате давления жидкости на желудок и одышка как следствие ее воздействия на легкие. Иногда может наблюдаться отек лодыжек.
 Портальная гипертензия: диагностика
Портальная гипертензия: диагностика
При подозрении на портальную гипертензию врач для подтверждения диагноза наверняка проведет эндоскопию верхних отделов ЖКТ. В ходе процедуры в желудок и двенадцатиперстную кишку вставляют через пищевод тонкую трубку с камерой (эндоскоп). Таким образом врач может увидеть состояние органов, а также взять для биопсии образец ткани. Кроме эндоскопии, может осуществляться еще и ультразвуковая диагностика.
Портальная гипертензия: лечение
Патологию чаще всего лечат хирургически — путем трансъюгулярного внутрипеченочного портосистемного шунта – операции, в ходе которой врач делает в портальной вене небольшой разрез и вставляет туда маленькую трубку. Ее соединяют с одной из вен печени, тем самым создавая для тока крови дополнительный путь. Такая операция позволяет снизить во всех венах живота, в том числе пищевода, кишечника и желудка, давление. Однако перед тем как будет осуществляться данная процедура, больной должен пройти множество исследований, направленных на изучение работы сердца и давления в портальной системе печени. Такие исследования включают, помимо эндоскопии и ультразвуковой диагностики, о которых уже говорилось, еще эхографию сердца и анализы крови. Портальная гипертензия также лечится путем склеротерапии, когда врач вводит в вену специальную жидкость, вызывающую рубцевание. Использование такого способа не ведет к снижению давления, но упрочняет оболочку сосудов, что позволяет им не пропускать жидкость и не разрываться. Склеротерапия осуществляется только тогда, когда невозможно провести кольцевание – процедуру, заключающуюся в перевязке сосудов и позволяющую замедлить кровоток.
Портальная гипертензия — лечение в Инновационном сосудистом центре с использованием спленоренальных анастомозов
 Портальная гипертензия — повышение давления в венах брюшной полости вследствие нарушения венозного оттока через венозную систему печени. Следствием портальной гипертензии является варикозное расширение вен органов брюшной полости с истончением их стенок, что может привести к тяжелым кровотечениям, угрожающим жизни пациента.
Портальная гипертензия — повышение давления в венах брюшной полости вследствие нарушения венозного оттока через венозную систему печени. Следствием портальной гипертензии является варикозное расширение вен органов брюшной полости с истончением их стенок, что может привести к тяжелым кровотечениям, угрожающим жизни пациента.
Чаще всего портальная гипертензия развивается у больных с циррозом печени и является одним из факторов, приводящим к летальному исходу при данном заболевании. Для портальной гипертензии характерно расширение вен передней брюшной стенки, геморроидальных вен и вен пищевода. Печеночная недостаточность при циррозе печени приводит к недостаточной выработке белков свертывания крови, поэтому у этих пациентов повышенная кровоточивость. Этим обусловлена высокая летальность от кровотечений при портальной гипертензии. Даже при современном состоянии медицины летальность при кровотечении из варикозно расширенных вен составляет более 50%.
Лечение портальной гипертензии в Инновационном сосудистом центре
В Инновационном сосудистом центре для лечения портальной гипертензии применяются как классические операции по созданию сплено-ренальных анастомозов, так и экстренные эндоваскулярные операции трансъягулярного портокавального шунтирования (TIPS).
Эндоваскулярные операции выполняются на ангиографическом комплексе с дополнительным использованием визуализации воротной вены с помощью УЗИ навигации. Такие вмешательства проводятся под местной анестезией с внутривенной седацией.
Операции сплено-ренального анастомоза выполняются у сохранных пациентов, перенесших кровотечение из варикозно-расширенных вен пищевода. Такие вмешательства мы выполняем под наркозом через доступ в левой боковой стенке живота с переходом на грудную клетку. Подобные вмешательства позволяют избежать смертельно-опасных осложнений портальной гипертензии.
 Причины и факторы риска
Причины и факторы риска
Портальная гипертензия возникает, когда что-то препятствует кровотоку через печень, повышая давление внутри воротной вены. Эта обструкция (закупорка) может быть внутрипеченочной, подпеченочной (внепеченочной) или надпеченочной.
Внутрипеченочные причины портальной гипертензии
Основной причиной возникновения гипертензии является цирроз (в 70% случаев). Есть много причин возникновения цирроза, наиболее распространенной из них является злоупотребление алкоголем. Цирроз печени может вызвать обширный фиброз (рубцевание). Интенсивное рубцевание препятствует прохождению жидкостей через печень. Фиброз окружает сосуды в печени, что затрудняет кровообращение.
В качестве причины портальной гипертензии выступает большое количество болезней:
- Вирусный гепатит,
- Аутоиммунный гепатит,
- Фиброз печени,
- Опухолевый процесс в печени,
- Болезнь Вильсона, врожденное нарушение метаболизма меди,
- Гемохроматоз, избыточное накопление железа,
- Муковисцидоз, системное наследственное заболевание,
- Холангит, воспаление желчных протоков, связанное с инфекцией,
- Атрезия желчных путей, слабо образованные желчные протоки,
- Инфекции,
- Некоторые метаболические заболевания.
Подпеченочные причины портальной гипертензии
- Тромбоз воротной и селезёночной вены,
- Врожденные аномалии воротной вены, в частности атрезия,
- Сдавление воротной вены опухолью,
- Гематологические заболевания.
Надпеченочные причины портальной гипертензии
Эти причины вызваны обструкцией кровотока из печени в сердце и могут включать:
- Тромбоз печеночной вены, синдром Бадда-Киари,
- Травматический тромбоз нижней полой вены,
- Слипчивый перикардит, воспаление околосердечной сумки, характеризующееся увеличением проницаемости и расширением кровеносных сосудов.
Международные данные по распространенности портальной гипертензии неизвестны, хотя известно что 80% пациентов страдают от портальной гипертензии из-за внутрипеченочных причин, то есть цирроза печени.
Течение заболевания
Течение заболевания можно разбить на 4 стадии:
I стадия — начальная
Заболевание уже появилось, но ещё не может диагностироваться. Протекает бессимптомно, либо пациенты ощущают тяжесть в правом подреберье и легкое недомогание.
II стадия — умеренная
Появляются выраженные клинические симптомы заболевания. Боли в верхней половине живота, метеоризм, расстройства пищеварения (отрыжка, изжога, тяжесть в животе и т.д.), спленомегалия и гепатомегалия (увеличение печени).
III стадия — выраженная
Присутствуют все признаки и симптомы портальной гипертензии в резко выраженной форме.
IV стадия — стадия осложнений
Развивается напряженный асцит, плохо поддающийся терапии, повторяющиеся кровотечения, а также возможные осложнения.
Осложнения
Основные осложнения: желудочно-кишечные кровотечения, асцит и печеночная энцефалопатия (печеночная недостаточность, комплекс психических, нервных и мышечных нарушений).
Спленомегалия часто вызывает анемию, низкие показатели лейкоцитов и низкие показатели тромбоцитов.
Общими осложнениями, связанными с портальной гипертензией, являются аспирационная пневмония, сепсис, почечная недостаточность, кардиомиопатия, аритмии и гипотония.
Портальная гипертензия является опасным заболеванием, поскольку может вызвать кровотечение. Во многих случаях эпизоды кровотечения считаются неотложными медицинскими ситуациями, потому что смертность от варикозных кровотечений составляет около 50%. Варикоз пищевода очень распространен у людей с прогрессирующим циррозом, и считается, что у каждого из трех человек с варикозом развивается кровотечение.
Прогноз
Портальная гипертензия является осложнением основного заболевания печени. Это заболевание часто можно контролировать, а выживаемость зависит от сохранения функций печени. Чем хуже печень выполняет свои функции, тем хуже прогноз.
Более высокие показатели смертности и заболеваемости у пациентов с тяжелым и стойким желудочно-кишечным кровотечением. Смертность пациентов с диагнозом варикозного расширения вен пищевода составляет 30%.
Пациенты, которые имели хотя бы один эпизод кровотечения из-за варикоза пищевода, имеют 80% шансов повторного кровотечения в течение 1 года. У пациентов с варикозом пищевода осложнения иммунных, сердечно-сосудистых и легочных систем способствуют примерно 20-45% смертей.


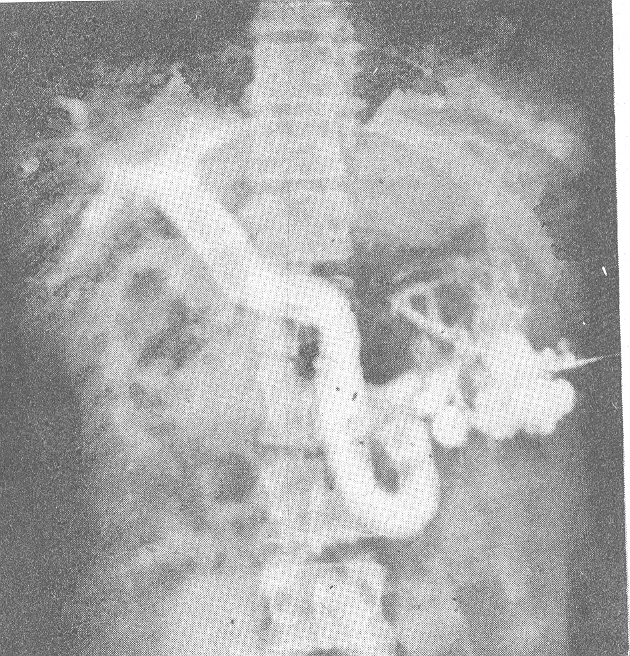
 пленопортография
(инвазивная методика!)–
манометрия портальной системы (измерение
давления), визуализация хода селезеночной
вены для выбора типа анастомоза,
подтверждение наличия (отсутствия)
подпеченочного блока (кавернозная
трансформация, тромбоз воротной вены),
визуализация основных путей сброса
крови (коллатерали). При невозможности
выполнения (в анамнезе спленэктомия)
– транскутанная транспеченочная
портография.
пленопортография
(инвазивная методика!)–
манометрия портальной системы (измерение
давления), визуализация хода селезеночной
вены для выбора типа анастомоза,
подтверждение наличия (отсутствия)
подпеченочного блока (кавернозная
трансформация, тромбоз воротной вены),
визуализация основных путей сброса
крови (коллатерали). При невозможности
выполнения (в анамнезе спленэктомия)
– транскутанная транспеченочная
портография.  Причины и факторы риска
Причины и факторы риска