Гепатит B
Передача инфекции от матери ребенку случается чаще при наличии у инфицированной HBV матери высокой вирусной нагрузки. При отсутствии профилактических мер у матерей с HBeAg-положительным вирусным гепатитом (то есть, как правило, с более высокой вирусной нагрузкой) риск передачи инфекции ребенку колеблется в пределах от 70% до 90%.
Гепатит B также передается в результате укола иглой, нанесения татуировок, пирсинга и контакта с инфицированной кровью и биологическими жидкостями, включая слюну, менструальные и вагинальные выделения и семенную жидкость. Заражение гепатитом В может происходить половым путем, в частности у непривитых мужчин, вступающих в половые контакты с мужчинами, и гетеросексуальных лиц, имеющих несколько половых партнеров или вступающих в половые контакты с работниками секс-индустрии.
Хронический гепатит В развивается у менее 5% заразившихся во взрослом возрасте и у порядка 95% инфицированных в младенчестве и раннем детстве. Заражение может также иметь место при повторном использовании игл и шприцев в медицинских учреждениях и среди лиц, употребляющих инъекционные наркотики.
Вирус гепатита В способен выживать вне организма человека по меньшей мере в течение семи дней. На протяжении этого периода времени вирус сохраняет способность вызывать инфекцию в случае попадания в организм непривитого человека. Продолжительность инкубационного периода гепатита В колеблется в пределах от 30 до 180 дней и в среднем составляет 75 дней. Вирус может обнаруживаться в крови в течение 30–60 дней после инфицирования и способен персистировать в организме, вызывая хронический гепатит В.
Симптомы
В большинстве случаев первичная инфекция имеет бессимптомное течение. Тем не менее у некоторых пациентов возникают острые состояния с выраженными симптомами, которые сохраняются несколько недель и включают в себя желтушное окрашивание кожи и склер, потемнение мочи, сильную слабость, тошноту, рвоту и боли в брюшной полости.![]() В редких случаях острый гепатит может привести к развитию острой печеночной недостаточности с риском летального исхода.
В редких случаях острый гепатит может привести к развитию острой печеночной недостаточности с риском летального исхода.
Вирус гепатита В также может вызывать хроническое инфекционное заболевание печени, которое со временем может развиться в цирроз (рубцевание печени) или рак печени.
Кто находится в группе риска развития хронической формы гепатита В?
Вероятность развития хронической инфекции зависит от возраста, в котором человек заразился вирусом гепатита. С наибольшей вероятностью хроническая инфекция развивается у инфицированных вирусом гепатита В детей в возрасте до шести лет.
Дети грудного и раннего возраста:
- у детей грудного возраста, инфицированных в первый год жизни, хроническая инфекция развивается в 80–90% случаев;
- у детей, инфицированных в возрасте до шести лет, хроническая инфекция развивается в 30–50% случаев.
Взрослые:
- у людей, инфицированных гепатитом В во взрослом возрасте, при отсутствии других сопутствующих заболеваний хроническая инфекция развивается менее чем в 5% случаев; и
- в случае развития хронической инфекции у 20–30% взрослых заболевание приводит к циррозу и/или раку печени.

Коинфекция ВИЧ-HBV
Около 1% людей, живущих с HBV-инфекцией (2,7 миллиона человек) также инфицированы ВИЧ. При этом средняя распространенность HBV-инфекции среди ВИЧ-инфицированных составляет 7,4%. С 2015 г. ВОЗ рекомендует назначать лечение всем пациентам, у которых диагностирована ВИЧ-инфекция, независимо от стадии заболевания. Тенофовир, который входит в состав комбинированных курсов лечения, рекомендованных в качестве терапии первой линии при ВИЧ‑инфекции, также активен против HBV.
Диагностика
На основе только клинической картины провести дифференциацию между гепатитом В и вирусными гепатитами других типов невозможно; поэтому крайне важным является лабораторное подтверждение диагноза. Для диагностики и мониторинга пациентов с гепатитом В существует несколько методов лабораторного исследования крови. Их можно использовать для дифференциальной диагностики острых и хронических инфекций.
Методы лабораторной диагностики инфекции заключаются в выявлении поверхностного антигена гепатита В (HbsAg). Для обеспечения безопасности крови и предотвращения случайной передачи вируса реципиентам продуктов крови ВОЗ рекомендует проводить систематическое тестирование донорской крови на гепатит В.
Для обеспечения безопасности крови и предотвращения случайной передачи вируса реципиентам продуктов крови ВОЗ рекомендует проводить систематическое тестирование донорской крови на гепатит В.
- Острая инфекция HBV характеризуется наличием поверхностного антигена вируса гепатита В (HBsAg) и иммуноглобулинов M (IgM) — антител к ядерному антигену (HBсAg). В течение начальной фазы инфекции у пациентов также обнаруживается е-антиген вируса гепатита B (HbeAg). HBeAg обычно является маркером высокого уровня репликации вируса. Наличие HBeAg указывает на высокую контагиозность крови и биологических жидкостей инфицированного.
- Хроническая инфекция характеризуется персистенцией HBsAg в течение не менее шести месяцев (при одновременном наличии HBeAg или без него). Постоянное наличие HBsAg является главным маркером риска развития хронического заболевания печени и рака печени (гепатоцеллюлярной карциномы) в течение жизни.
Лечение
Специфического лечения при остром гепатите В не существует. Поэтому медицинская помощь заключается в поддержании физического комфорта и надлежащего нутритивного баланса, включая восполнение потерь жидкости, вызванных рвотой и диареей. Очень важно избегать неоправданного медикаментозного лечения. Так, пациентам с острым гепатитом В не показаны ацетаминофен/парацетамол и противорвотные средства.
Поэтому медицинская помощь заключается в поддержании физического комфорта и надлежащего нутритивного баланса, включая восполнение потерь жидкости, вызванных рвотой и диареей. Очень важно избегать неоправданного медикаментозного лечения. Так, пациентам с острым гепатитом В не показаны ацетаминофен/парацетамол и противорвотные средства.
При хроническом гепатите В может назначаться медикаментозное лечение, в том числе пероральными противовирусными препаратами. Лечение позволяет замедлить процесс развития цирроза печени, снизить заболеваемость раком печени и повысить показатели долгосрочной выживаемости больных. При этом медикаментозное лечение требуется лишь части пациентов с хроническим гепатитом В (по оценкам, от 10% до 40% пациентов в зависимости от условий и критериев отбора).
ВОЗ рекомендует использование пероральных препаратов тенофовира и энтекавира, которые являются наиболее эффективными для супрессии вируса гепатита В. Их прием реже приводит к формированию лекарственной устойчивости, отличается простотой (принимается 1 таблетка в сутки) и не сопровождается значительными побочными эффектами, в связи с чем отсутствует необходимость в тщательном наблюдении за пациентами.
Энтекавир не является патентованным лекарственным средством. В 2017 г. все страны с низким и средним уровнем дохода имели возможность на законных основаниях закупать генерический энтекавир, однако его стоимость и доступность значительно разнились. Тенофовир больше не защищен патентом ни в одной стране мира. К 2016 г. на международном рынке медианная цена прошедшего преквалификацию ВОЗ генерического тенофовира снизилась с 208 долл. США до 32 долл. США за годовой курс лечения.
Вместе с тем в большинстве случаев медикаментозное лечение не позволяет добиться полного излечения гепатита В, но лишь подавляет репликацию вируса. Поэтому большинство пациентов, которые начинают лечение от гепатита В, должны продолжать его на протяжении всей жизни.
Во многих регионах с ограниченными ресурсами доступ к диагностике и лечению гепатита В по-прежнему затруднен. В 2016 г. из более 250 миллионов людей, живущих с HBV, о своем диагнозе знали 10,5% (27 миллионов человек). Средний мировой показатель охвата лечением диагностированных лиц составил 16,7% (4,5 миллиона человек). Многим пациентам диагноз ставится уже на поздних стадиях заболевания печени.
Многим пациентам диагноз ставится уже на поздних стадиях заболевания печени.
Среди хронических осложнений гепатита В большая доля бремя болезни приходится на цирроз и гепатоцеллюлярную карциному. Рак печени прогрессирует быстро, и, принимая во внимание ограниченные возможности его лечения, исход болезни, как правило, неблагоприятный. В странах с низким уровнем дохода большинство пациентов с раком печени умирает в течение нескольких месяцев после постановки диагноза. В странах с высоким уровнем дохода жизнь таких пациентов удается продлить на несколько лет за счет хирургии и химиотерапии. В странах с высоким уровнем дохода некоторым больным циррозом проводится трансплантация печени, однако такие операции выполняются с переменным успехом.
Профилактика
Главным методом профилактики гепатита В является вакцинация. ВОЗ рекомендует прививать от гепатита В всех новорожденных как можно скорее после рождения, по возможности в первые 24 часа жизни, с последующим введением двух или трех доз вакцины с промежутком не менее четырех недель. Своевременная вакцинация детей сразу после рождения – эффективный способ сокращения числа случаев передачи гепатита В от матери ребенку.
Своевременная вакцинация детей сразу после рождения – эффективный способ сокращения числа случаев передачи гепатита В от матери ребенку.
Согласно последним оценкам ВОЗ, доля детей в возрасте до пяти лет, страдающих хроническим гепатитом В, сократилась до чуть менее 1% в 2019 г., тогда как в десятилетия, предшествовавшие внедрению вакцинации (то есть с 1980-х до начала 2000-х гг.) этот показатель составлял порядка 5%.
Таким образом, достигнут один из контрольных показателей элиминации вирусного гепатита, поставленных в рамках Целей в области устойчивого развития, – к 2020 г. снизить распространенность инфекции HBV среди детей младше пяти лет до уровня менее 1%.
Расширение охвата вакцинацией против гепатита В во всем мире за последние два десятилетия стал одним из крупных достижений в области здравоохранения и способствовал снижению числа случаев заражения гепатитом В среди детей.
В 2019 г. показатель охвата населения тремя дозами вакцины достиг 85% во всем мире, тогда как в 2000 г. он составлял примерно 30%. Тем не менее показатели иммунизации новорожденных против гепатита В остаются неоднородными. Так, средний показатель охвата вакцинацией первой дозой вакцины против гепатита В сразу после рождения во всем мире составляет 43%, однако в Африканском регионе ВОЗ он равен лишь 6%.
он составлял примерно 30%. Тем не менее показатели иммунизации новорожденных против гепатита В остаются неоднородными. Так, средний показатель охвата вакцинацией первой дозой вакцины против гепатита В сразу после рождения во всем мире составляет 43%, однако в Африканском регионе ВОЗ он равен лишь 6%.
Полный курс вакцинации вызывает повышение уровня защитных антител у более чем 95% младенцев, детей и молодых людей. Защита сохраняется на протяжении как минимум 20 лет и, вероятно, в течение всей жизни. В связи с этим ВОЗ не рекомендует проводить повторные прививки лицам, прошедшим трехдозовую вакцинацию.
В странах с низкой или средней эндемичностью вакцинация показана всем непривитым детям и подросткам в возрасте до 18 лет. В этих странах вероятность заражения среди представителей групп повышенного риска является более высокой, и им также следует пройти вакцинацию. К этим группам риска относятся:
- лица, которым часто требуется кровь или продукты крови, пациенты, находящиеся на диализе, и реципиенты трансплантации солидных органов;
- заключенные в местах лишения свободы;
- потребители инъекционных наркотиков;
- лица, имеющие бытовые и половые контакты с людьми с хронической HBV‑инфекцией;
- лица, имеющие несколько половых партнеров;
- медицинские работники и другие лица, которые могут иметь контакты с кровью и продуктами крови при исполнении служебных обязанностей;
- лица, совершающие международные поездки, которые не прошли полный курс вакцинации против HBV и которым показана вакцинация перед отбытием в эндемичные по HBV районы.

Вакцина имеет превосходные показатели безопасности и эффективности, и благодаря ей доля детей младше пяти лет с хронической HBV-инфекцией в 2019 г. сократилась до уровня немногим менее 1%, тогда как в десятилетия, предшествовавшие внедрению вакцинации (то есть с 1980-х до начала 2000-х гг.) этот показатель составлял порядка 5%.
Помимо вакцинации грудных младенцев, включающей своевременное введение первой дозы вакцины сразу после рождения, ВОЗ рекомендует назначение профилактического курса противовирусной терапии для предупреждения передачи гепатита В от матери ребенку. Для беременных с высокой концентрацией ДНК HBV (высокой вирусной нагрузкой) и/или присутствием в крови HBeAG характерен высокий риск передачи вируса будущему ребенку, даже если ребенок сразу после рождения получит первую дозу вакцины и пройдет полный курс вакцинации против гепатита В. Поэтому беременным с высокой концентрацией ДНК HBV во время беременности может быть показан профилактический курс противовирусной терапии для профилактики перинатального инфицирования ВГВ и защиты будущего новорожденного от заболевания.
В дополнение к вакцинации детей грудного возраста и профилактике передачи инфекции от матери ребенку передачу HBV можно предотвратить посредством мер по обеспечению безопасности крови, включая качественный скрининг всей донорской крови и ее продуктов, используемых для переливания. Во всем мире в 2013 г. скрининг и контроль качества прошли 97% доз донорской крови, однако пробелы остаются. К числу эффективных мер профилактики передачи вирусного гепатита В относятся обеспечение безопасности инъекций, а также отказ от неоправданных инъекций и инъекций, выполняемых в небезопасных условиях. Во всем мире доля небезопасных инъекций снизилась с 39% в 2000 г. до 5% в 2010 г. Кроме того, одной из мер профилактики инфекции является повышение безопасности половых контактов, в том числе сведение к минимуму числа половых партнеров и использование барьерной контрацепции (презервативов).
Деятельность ВОЗ
В мае 2016 г. Всемирная ассамблея здравоохранения приняла первую «Глобальную стратегию сектора здравоохранения по вирусному гепатиту на 2016–2021 гг. » В ней подчеркивается важнейшая роль всеобщего охвата услугами здравоохранения и формулируются задачи, которые согласованы с Целями в области устойчивого развития. Стратегия преследует цель элиминации вирусного гепатита как проблемы общественного здравоохранения. Это нашло отражение в глобальных задачах по снижению к 2030 г. числа новых случаев инфицирования на 90% и смертности от вирусного гепатита на 65%. В стратегии изложены меры, которые должны быть приняты странами и Секретариатом ВОЗ для реализации этих задач.
» В ней подчеркивается важнейшая роль всеобщего охвата услугами здравоохранения и формулируются задачи, которые согласованы с Целями в области устойчивого развития. Стратегия преследует цель элиминации вирусного гепатита как проблемы общественного здравоохранения. Это нашло отражение в глобальных задачах по снижению к 2030 г. числа новых случаев инфицирования на 90% и смертности от вирусного гепатита на 65%. В стратегии изложены меры, которые должны быть приняты странами и Секретариатом ВОЗ для реализации этих задач.
Для оказания поддержки странам в достижении глобальных целей по ликвидации гепатита в рамках Повестки дня в области устойчивого развития на период до 2030 г. ВОЗ ведет работу в следующих областях:
- повышение осведомленности, содействие созданию партнерств и мобилизация ресурсов;
- разработка научно обоснованных мер политики, сбор и обработка данных для информационного обеспечения практических действий;
- повышение равенства в области здравоохранения в рамках мер по борьбе с гепатитом;
- профилактика распространения инфекции;
- расширение охвата услугами по скринингу, оказанию помощи и лечению.

В марте 2015 г. ВОЗ опубликовала свое первое «Руководство по профилактике, уходу и лечению в отношении лиц, живущих с хронической инфекцией гепатита В».
В частности, в руководстве содержатся следующие рекомендации:
- оказывать содействие применению простых неинвазивных диагностических тестов для оценки стадии заболевания печени и выявления показаний для назначения лечения;
- назначать лечение в первую очередь лицам с наиболее тяжелыми стадиями болезни печени и наибольшим риском летального исхода;
- рекомендовать в качестве терапии первой и второй линии использование аналогов нуклеозидов/нуклеотидов с высоким барьером формирования лекарственной устойчивости (тенофовир и энтекавир, и энтекавир для детей в возрасте 2-11 лет).
В руководстве также рекомендуется назначать пожизненное лечение лицам с циррозом и лицам с высоким уровнем ДНК HBV и признаками воспалительного процесса в печени и проводить регулярный мониторинг пациентов, проходящих лечение, а также тех, кому лечение еще не назначено, для оценки прогрессирования заболевания, определения показаний для лечения и раннего выявления рака печени.
В июле 2020 г. ВОЗ опубликовала дополнительные рекомендации “Prevention of mother-to-child transmission of hepatitis B virus: Guidelines on antiviral prophylaxis in pregnancy” (Профилактика передачи вируса гепатита В от матери ребенку: руководство по противовирусной профилактической терапии во время беременности).
Теперь в дополнение к курсу вакцинации грудных детей против гепатита В (включая введение ребенку первой дозы вакцины в течение 24 часов после рождения) ВОЗ рекомендует назначать беременным, у которых концентрация ДНК HBV равна или превышает 200 000 МЕ/мл, профилактический курс лечения тенофовиром; курс профилактической терапии следует проводить начиная с 28-й недели беременности и по меньшей мере до родов.
Возможности выполнения тестов, позволяющих количественно определять вирусную нагрузку вируса гепатита В и принимать решение о наличии у беременной показаний для профилактического лечения, в ряде стран или районов ограничены. Особенно остро эта проблема стоит в странах или районах с низким уровнем дохода или в сельских районах, где на учете состоит большое число беременных.
Тестирование беременных на гепатит В и лечение тех из них, у кого для этого имеются показания, может проводиться в комплексе с мерами по профилактике передачи ВИЧ от матери ребенку и врожденного сифилиса в рамках дородового ухода. Часто такой подход называют «тройной элиминацией», поскольку он способствует элиминации передачи от матери ребенку трех инфекций: ВИЧ, сифилиса и гепатит В.
ВОЗ также недавно опубликовала доклад “Progress report on HIV, viral hepatitis and sexually transmitted infections, 2019” (Доклад о ходе работы по борьбе с ВИЧ, вирусным гепатитом и инфекциями, передающимися половым путем, 2019 г.), в котором изложен ход работы по элиминации этих инфекционных болезней.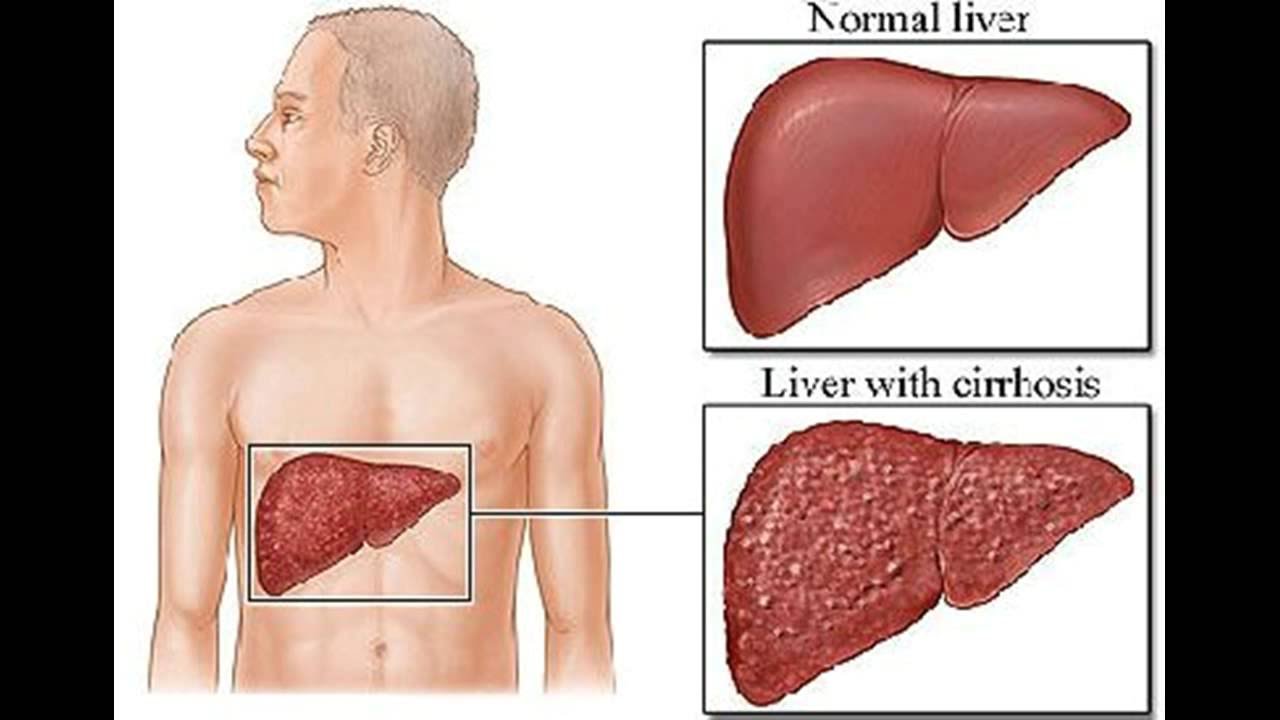
Кроме того, начиная с 2011 г. ВОЗ совместно со странами, гражданским обществом и партнерами проводит ежегодные мероприятия, приуроченные к проведению Всемирного дня борьбы с гепатитом (одной из девяти основных ежегодных кампаний в области здравоохранения) в целях повышения осведомленности и лучшего понимания проблемы вирусного гепатита. Дата 28 июля была выбрана в честь дня рождения ученого, лауреата Нобелевской премии, доктора Баруха Бламберга, который открыл вирус гепатита В и разработал диагностический тест и вакцину против этого вируса.
- Всемирный день борьбы с гепатитом 2020 г. пройдет под лозунгом «Будущее без гепатита» и будет главным образом посвящен вопросам профилактики передачи вируса гепатита В от матери ребенку; по случаю этого дня ВОЗ представит новое руководство по профилактике ВГВ у беременных и обратится с призывом к активизации национальных и международных программ по борьбе с передачей гепатита В от матери ребенку, повышению уровня их финансирования и расширению доступа к услугам по профилактике, диагностике и лечению гепатита в целях достижения цели по его элиминации к 2030 г.

«,»datePublished»:»2020-07-27T10:00:00.0000000+00:00″,»image»:»https://www.who.int/images/default-source/imported/hepatitis-pakistan-doctors-office.jpg?sfvrsn=398d7336_0″,»publisher»:{«@type»:»Organization»,»name»:»World Health Organization: WHO»,»logo»:{«@type»:»ImageObject»,»url»:»https://www.who.int/Images/SchemaOrg/schemaOrgLogo.jpg»,»width»:250,»height»:60}},»dateModified»:»2020-07-27T10:00:00.0000000+00:00″,»mainEntityOfPage»:»https://www.who.int/ru/news-room/fact-sheets/detail/hepatitis-b»,»@context»:»http://schema.org»,»@type»:»Article»};
Гепатит С: группы риска, симптомы, лечение
Острый гепатит это воспалительный процесс в печени, который возникает в течение первых 6 месяцев после инфицирования вирусом гепатита С. Для большинства людей, острый гепатит С приводит к хронической инфекции.
Для большинства людей, острый гепатит С приводит к хронической инфекции.
По разным оценкам, до 5 миллионов человек в России, являются носителями этой вирусной инфекции. Большинство людей не знают, что они инфицированы, поскольку они не чувствует себя больными.
Примерно у 75% -85% людей, которые инфицированы вирусом гепатита С, развивается хроническая инфекция
Хронический вирусный гепатит С (ХВГС) является серьезным заболеванием, которое может привести в долгосрочной перспективе, к проблемам со здоровьем, в том числе циррозу печени, печеночной недостаточности, раку печени, или смерти. ХВГС сегодня является одной из основных причиной цирроза и гепатоцеллюлярной карциномы (ГЦК) — рака печени.
Как гепатит передается?
Гепатит С развивается после попадания крови инфицированного человека в организм здорового человека.
Передача гепатита С (и других инфекционных болезней) возможна во время нанесения татуировки или пирсинга, если при этом не соблюдаются все правила и нормы гигиены. Часто это происходит в местах лишения свободы или в неспециализированных заведениях.
Риск передачи инфекции половым путем считается низким.
 Риск выше для тех, кто имеет нескольких партнеров, болеет сопутствующими болезнями, передающимися половым путем или инфицирован ВИЧ.
Риск выше для тех, кто имеет нескольких партнеров, болеет сопутствующими болезнями, передающимися половым путем или инфицирован ВИЧ.Гепатит C не распространился через столовые приборы, объятия, поцелуи, рукопожатия, воздушно-капельным путем, через пищу или воду. Вирус гепатита С от укусов комаров и домашних животных не передается.
Кто находится в группе риска?
Некоторые люди подвергаются повышенному риску инфицирования:
- потребители инъекционных наркотиков;
- пациенты, получавшие донорскую кровь, продукты крови или органы;
- лица, получавшие гемодиализ;
- люди, сделавшие пирсинг или татуировки нестерильными инструментами;
- медицинские работники, имеющие пациентов, позитивных к вирусу гепатита С;
- ВИЧ-инфицированные лица;
- дети, рожденные от матерей, инфицированных вирусом гепатита С.
Менее подвержены риску:
- лица, имевшие половой контакт с человеком, инфицированным вирусом гепатита С;
- люди, использующие предметы личной гигиены больного, такие как бритвы и зубные щетки, которые могут содержать частицы крови инфицированного человека.

Каков риск передачи вируса гепатита C от беременной женщины своему ребенку?
Гепатит С и беременность один из наиболее актуальных вопросов. Гепатит С редко передается от беременной женщины к ребенку. Около 4 из 100 младенцев, рожденных от матерей с гепатитом С, заражается вирусом. Тем не менее, риск становится больше, если у матери имеется ВИЧ-инфекция или высокое содержание вируса в крови.
Каковы симптомы острого гепатита C?
Примерно 70% -80% больных с острым гепатитом С не имеют каких-либо симптомов. Некоторые люди, однако, могут отмечать от легких до тяжелых проявлений болезни через некоторое время после заражения, в том числе:
лихорадку, усталость, потерю аппетита, тошноту, рвоту, боли в животе, потемнение мочи, осветление кала, боль в сустава, желтуху (желтый цвет кожи или склер глаз).
Если симптомы возникают, то в среднем, через 6–7 недель после заражения, хотя срок может варьироваться от 2 недель до 6 месяцев. Тем не менее, многие люди, инфицированные вирусом гепатита С, не отмечают каких-либо симптомов. Даже если носитель гепатита С не замечает никаких симптомов болезни, то он может являться распространением вируса другим людям. Многие люди, которые инфицированы вирусом гепатита С, не знают о том, что они инфицированы, поскольку они не чувствует себя больными.
Даже если носитель гепатита С не замечает никаких симптомов болезни, то он может являться распространением вируса другим людям. Многие люди, которые инфицированы вирусом гепатита С, не знают о том, что они инфицированы, поскольку они не чувствует себя больными.
Какие симптомы хронического гепатита C?
Большинство людей с хроническим гепатитом C, не имеют каких-либо симптомов. Однако если человек был инфицирован в течение многих лет, его печень может быть повреждена. Во многих случаях симптомы этой болезни не проявляются до тех пор, пока не возникает проблемы с печенью. Гепатит С часто выявляют у лиц, не имеющих симптомов, в ходе обычного анализа крови для оценки функции печени или уровня ферментов печени (участвующих в синтезе белка).
Как правило, для лиц с хроническим гепатитом C характерно волнообразное изменение уровня ферментов печени, причем они могут периодически приходить в норму или быть почти нормальными. Некоторые инфицированные имеют нормальные уровни ферментов печени в течение более одного года, даже при имеющемся поражении печени. Если печеночные ферменты нормальные, необходимо проверяются несколько раз в течение 6–12 месяцев. Если ферменты стабильно нормальные, то врач может рекомендовать проверять их менее часто, например, один раз в год.
Если печеночные ферменты нормальные, необходимо проверяются несколько раз в течение 6–12 месяцев. Если ферменты стабильно нормальные, то врач может рекомендовать проверять их менее часто, например, один раз в год.
Кто должен пройти тестирование на гепатит С?
Поговорите со своим врачом о тестировании на гепатит С, если:
- вы употребляли наркотики в прошлом;
- у вас были хирургические вмешательства до 1989 года;
- вам делали переливания крови или трансплантацию органов до 1989 года;
- вы получали гемодиализ;
- имеются отклонения в печеночных пробах;
- вы медработник и имели контакт с кровью пациентов;
- вы инфицированы ВИЧ;
- если вы беременны, вам необходимо пройти тестирование на гепатит С.
Диагностика гепатита С включает в себя несколько различных анализов крови. Врач может назначить один или несколько таких анализов. Как правило, в первую очередь делается скрининг-тест, который показывает наличие антител к вирусу гепатита С (антитела к гепатиту C, это белки, содержащиеся в крови, вырабатываемые организмом в ответ на вирус). Наличие положительного теста на определение антител означает, что организм имел контакт с вирусом. Если тест на антитела позитивный, то врач, скорее всего, назначит тест на наличие самого вируса.
Наличие положительного теста на определение антител означает, что организм имел контакт с вирусом. Если тест на антитела позитивный, то врач, скорее всего, назначит тест на наличие самого вируса.
ЛЕЧЕНИЕ ХВГС
Целью лечения ХВГС является устойчивый вирусологический ответ (УВО). Этот термин означает длительное отсутствие признаков воспаления печени при неопределяемом уровне вируса в крови. Часть пациентов с УВО полностью избавляется от вируса, другая достигает длительной ремиссии заболевания. К сожалению, доступных методов диагностики, гарантирующих полное удаление вируса из организма, на сегодняшний день не существует, поэтому все вылечившиеся пациенты должны ежегодно проходить тесты методом ПЦР и не могут стать донорами крови и органов. Каждый человек должен обсудить варианты лечения с инфекционистом. Люди с хроническим гепатитом С должны регулярно обследоваться для оценки состояния печени и рассматриваются как кандидаты на противовирусную терапию. В лечении гепатита C используется комбинация двух лекарственных средств интерферон и рибавирин. Однако не каждый человек с хроническим гепатитом C требует лечения. Кроме того, препараты могут вызвать серьезные побочные эффекты у некоторых больных.
Однако не каждый человек с хроническим гепатитом C требует лечения. Кроме того, препараты могут вызвать серьезные побочные эффекты у некоторых больных.
Людям с хроническим гепатитом C следует находиться под контролем опытного врача. Им следует избегать алкоголя, поскольку это может вызвать дополнительные повреждения печени. Обязательно нужно посоветоваться с медицинскими специалистами, прежде чем принимать любые препараты без рецепта, БАДы или другие лекарственные средства, так как они могут нанести вред печени. Узнайте у своего врача о прививках против гепатита, А и гепатита B.
Инфицированные гепатитом С не могут быть уволены с работы по этой причине, если их работа не связана с контактом с кровью или ее продуктами.
Есть ли вакцины, которые могут предотвратить гепатит C?
Пока существуют вакцины лишь от гепатита, А и гепатита В. Хотя научные исследования в этой области ведутся.
При обнаружении маркеров гепатита Вам необходимо обратиться к врачу-инфекционисту в поликлинику по месту жительства. При необходимости Вы можете получить направление в лечебно-диагностическое отделение ГБУЗ «СКИБ». Записаться на консультацию возможно по телефону (861) 255-11-12, или online. При себе иметь выписку из стационара (если была госпитализация), паспорт и страховой полис.
При необходимости Вы можете получить направление в лечебно-диагностическое отделение ГБУЗ «СКИБ». Записаться на консультацию возможно по телефону (861) 255-11-12, или online. При себе иметь выписку из стационара (если была госпитализация), паспорт и страховой полис.
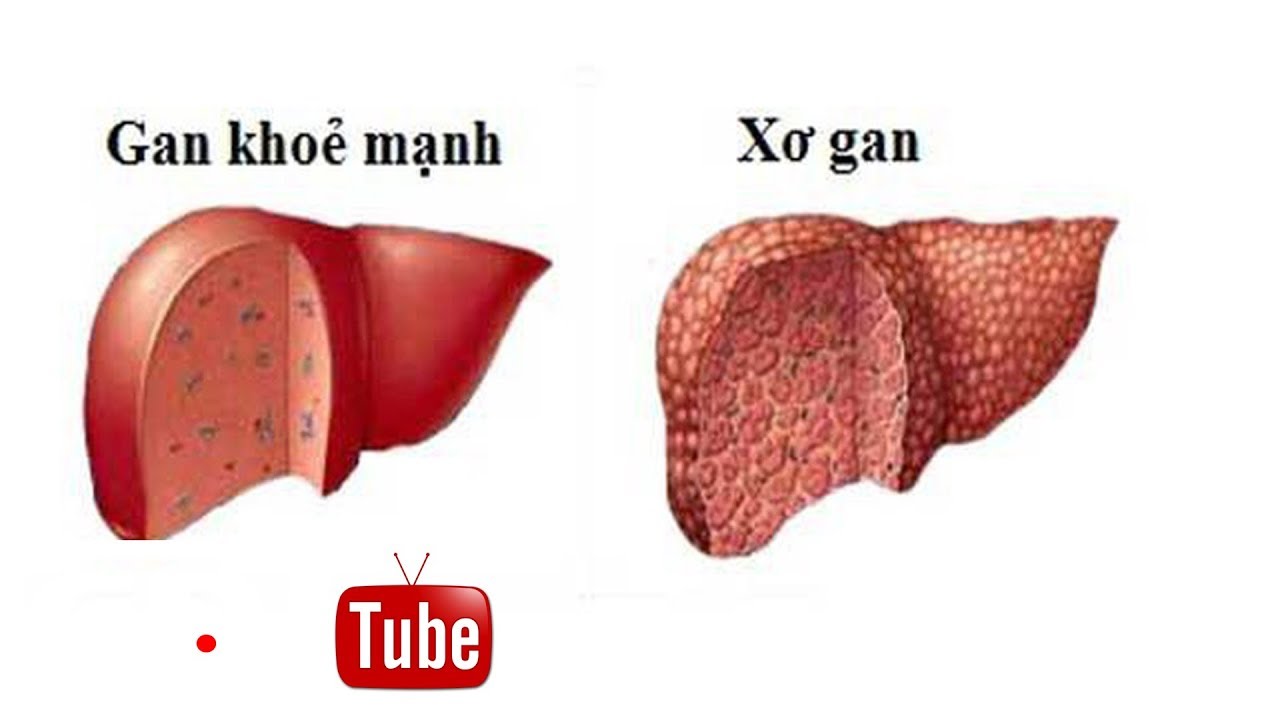
Цирроз печени — ЗдоровьеИнфо
Вряд ли можно найти человека, которому было бы незнакомо это словосочетание – «цирроз печени». Связывается оно обычно с портретом небритого мужчины с крепким запахом перегара. Однако цирроз бывает не только алкогольный.
Хотя большая часть циррозов развивается и в самом деле из-за длительной интоксикации алкоголем: по различным данным, это от 40 до 80 процентов всех случаев. Оставшиеся 20-60% делят между собой циррозы, развившиеся на фоне вирусных гепатитов, болезней желчевыводящих путей, а также циррозы вследствие застойной сердечной недостаточности, химической или лекарственной интоксикации и генетических нарушений.
Что такое цирроз печени?
Цирроз печени – тяжелое заболевание, сопровождающееся необратимым замещением нормальной ткани печени фиброзной (рубцовой) тканью, приобретающей форму узлов. Печень увеличивается или уменьшается в размерах, становится плотной, бугристой, шероховатой. Нарушается выработка и накопление печенью жизненно важных веществ, обезвреживание токсинов, борьба с инфекциями. Это орган во многом работает как фильтр. В результате повреждения он больше не может задерживать яды и токсины, и отравляющие организм вещества попадают в кровь.
Печень увеличивается или уменьшается в размерах, становится плотной, бугристой, шероховатой. Нарушается выработка и накопление печенью жизненно важных веществ, обезвреживание токсинов, борьба с инфекциями. Это орган во многом работает как фильтр. В результате повреждения он больше не может задерживать яды и токсины, и отравляющие организм вещества попадают в кровь.
Кому грозит опасность?
В группу риска попадают:
Люди с наследственными заболеваниями:
- Болезнь Вильсона: нарушение обмена меди. Когда медь накапливается в клетках печени, это приводит к циррозу.
- Гемохроматоз: аномальное содержание железа во всех клетках тела. Накопление железа в печени приводит к циррозу
- Муковисцидоз (кистозный фиброз): наличие патологического гена. Вследствие мутации гена нарушается структура и функция определенного вида белка, которое ведет к изменению функционирования желез внешней секреции, что и обуславливает заболевание
- Недостаточность альфа-1-антитрипсина.

Люди, длительно принимающие некоторые лекарства, например, метотрексат (противоопухолевое средство), изониазид (противотуберкулезное), а также подвергающиеся воздействию химических веществ.
Пациенты с длительным поражением желчных путей.
Больные вирусным гепатитом.
Больные алкогольным гепатитом.
Люди, хронически употребляющие алкоголь.
У женщин на фоне алкогольного гепатита чаще, чем у мужчин, развивается цирроз печени, даже если они перестают употреблять алкоголь.
Симптомы
Цирроз печени развивается в течение нескольких лет. В течение этого времени симптомы обычно отсутствуют, хотя может наблюдаться слабость, усталость и снижение аппетита. В более позднем периоде появляются:
- Отеки нижних конечностей и асцит (задержка жидкости в нижних конечностях и брюшной полости). Печень производит белок альбумин, который удерживает кровь в кровеносных сосудах. Когда уровень альбумина в крови падает, жидкость задерживается в тканях нижних конечностей и брюшной полости, вызывая отеки и набухание тканей.
- Желтуха. Печень производит желчь, которая в норме поступает в кишечник. С развитием цирроза желчь возвращается обратно в кровь, вызывая пожелтение кожи и белочной оболочки глаз, а также потемнение мочи.
- Интенсивный зуд. Некоторые типы цирроза, такие, как хроническая блокада желчевыводящих путей, могут вызывать труднопереносимый кожный зуд.
- Образование камней в желчном пузыре. Цирроз печени приводит к нарушению метаболизма желчных пигментов, поэтому камни желчного пузыря развиваются в два раза чаще у больных циррозом печени, чем у тех, кто им не страдает.
- Нарушения свертывания крови. Печень производит некоторые вещества, способствующие свертыванию крови. Когда происходит снижение продукции этих белков, время свертывания крови увеличивается.
- Изменения психики. Печень перерабатывает токсины, поступающие из кишечника. При тяжелом циррозе эти вещества поступают в кровь и вызывают изменения психики. Нарушается мышление, ухудшается память.
- Кровотечения из вен пищевода. При развитии цирроза кровь, оттекающая от кишечника, минует печень и оттекает через вены пищевода к сердцу. Вены пищевода расширяются и могут разрываться, что приводит к медленному или массивному кровотечению.
Диагноз
Диагноз цирроза печени ставится на результатах опроса и осмотра пациента. Для подтверждения проводят анализы крови и ультразвуковое исследование печени. Чтобы поставить окончательный диагноз, требуется биопсия печени. Она осуществляется под местной анестезией путем пункции печени иглой в правом подреберье, затем ткань печени исследуют под микроскопом.
Как распространяется?
Сам по себе цирроз печени не заразен. Однако вирусные гепатиты B, C и D которые приводят к циррозу печени, передаются от человека к человеку через кровь.
Протекание и результат
Когда диагноз цирроза печени установлен, врач совместно с пациентом разрабатывает план лечения. Основными целями являются сохранение оставшихся печеночных клеток и коррекция имеющихся осложнений. Следуя этому плану, большинство пациентов проживает долгую и продуктивную жизнь.
В значительной степени лечение цирроза состоит в устранении вызвавшей его причины:
- Злоупотребляющие алкоголем должны полностью прекратить употребление алкоголя.
- Когда происходит задержка железа в организме, производятся кровопускания, что помогает снизить содержание железа.
- Стероидные гормоны помогают лечить аутоиммунный гепатит и цирроз печени.
- Ограничение соли в пище и диуретики помогают уменьшить асцит и отеки.
- Отмена токсинов и лекарственных препаратов, вредных для печени.
- Уменьшение белка в пище и использование слабительных помогает избежать нарушений психики.
- Кровотечение из вен пищевода может быть остановлено путем инъекций склерозирущего вещества или закрытием резиновыми лентами, иногда необходимо хирургическое вмешательство для предотвращения повторного массивного кровотечения.
- Урсодиол и другие препараты помогают облегчить состояние при первичном билиарном циррозе и первичном склерозирующем холангите.
Трансплантация печени. Первая пересадка печени была осуществлена в 1963 году под руководством Томаса Старзла в Денвере (штат Колорадо, США). В последнее время достигнуты большие успехи в трансплантации печени, что позволяет рекомендовать этот метод как стандартный при наличии показаний.
Как предотвратить цирроз печени?
До 90% случаев эта болезнь вызвана избыточным употреблением алкоголя и вирусными гепатитами. Естественно, важнейшей целью является отказ от крепких напитков. Их потребление должно быть сведено к 30-60 граммам в день. Надежной мерой профилактики гепатита В является вакцинация. Особенно важным мероприятием является вакцинация групп риска, к которым относятся: медицинские работники; те, кто отправляется в путешествие или на работу в развивающиеся страны; гомосексуалисты, наркоманы и проститутки.
Вирусные гепатиты
Вирусные гепатиты
«Желтая» угроза
Согласно данным ВОЗ вирусными гепатитами инфицировано более одного миллиарда населения планеты, что значительно превышает распространенность ВИЧ-инфекции в мире. Вирусный гепатит инфекционное заболевание, вызываемое вирусами и сопровождающееся острым воспалением печени. Этот жизненно важный орган человека отвечает за вывод токсинов, а также синтез белков и компонентов, необходимых для пищеварения. Чем большее количество клеток печени поражено, тем больше в организме остается токсических веществ и хуже идет процесс усвоения пищи.
Вирусные гепатиты — одна из наиболее частых причин хронических болезней печени, особенно опасных для людей с ВИЧ. Большой процент ВИЧ — положительных одновременно являются носителями вируса гепатитов В или С, которые передаются тем же путем, что и ВИЧ.
Всем ВИЧ — положительным рекомендуется обследоваться на гепатиты и в случае отрицательного анализа избегать заражения, а в случае положительного — постараться снизить риск хронических заболеваний печени.
В отличие от гепатитов В, С и D, путь передачи которых сходен с ВИЧ, вирусные гепатиты А и Е передаются подобно кишечным инфекциям.
Гепатит А — вирусная инфекция, передаваемая фекально-оральным путем, чаще всего через загрязненную воду или пищу; переболев гепатитом А, человек получает пожизненный иммунитет к данному возбудителю. Профилактика — контроль за чистотой питьевой воды и соблюдение личной гигиены. Вирус гепатита Е передается фекально-оральным путем; профилактика его такая же, как гепатита А.
Гепатит В передается так же, как и ВИЧ, половым путем, через шприцы или другие колющие и режущие инструменты, при переливании крови, от матери ребенку.
Подобно ВИЧ, этот вирус не передается при бытовом контакте (через пищу, воду, воздушно-капельным путем). Важное отличие вируса гепатита В от ВИЧ состоит в том, что вероятность передачи гепатита в 100 — 300 раз выше, чем вероятность передачи ВИЧ при таком же контакте с инфекцией.
Из-за высокой устойчивости вируса гепатита В существует реальный риск заражения при пирсинге или нанесении татуировок нестерильными инструментами (при ВИЧ такой риск значительно ниже). Из всех вирусных гепатитов В с наибольшей вероятностью передается половым путем.
Около 30% всех заражений гепатитом В проходят бессимптомно; в таком случае диагноз можно поставить только по анализу крови. К симптомам гепатита относится желтуха (необычная желтизна кожи или глазных белков), потеря аппетита, тошнота, боль в желудке или суставах, повышенная утомляемость и некоторые другие. У части зараженных гепатит В переходит в хроническую форму; хронический гепатит в некоторых случаях ведет к тяжелым поражениям печени, включая цирроз.
Гепатит D (дельта) вызывается неполноценным РНК-содержащим вирусом, репликация которого возможна только в присутствии гепатита В. Заражение может произойти только в сочетании с заражением гепатитом В (одновременно или впоследствии, при присоединении одной инфекции к другой). При сочетании острых инфекций В и D повышается риск осложнений. Когда гепатит D присоединяется к хроническому гепатиту В, вероятность развития тяжелых поражений печени возрастает примерно вдвое.
Гепатит D передается главным образом при инъекциях; заражение половым путем и передача от матери младенцу менее вероятны, чем при гепатите В. Меры профилактики -защита от заражения гепатитом В; при наличии гепатита В — избегать рискованного поведения, чтобы не «присоединить» к нему гепатит D.
ГепатитС. Заражению наиболее подвержены потребители инъекционных наркотиков (50 — 90%), так как этот вирус передается главным образом через кровь. Риск передачи гепатита С половым путем гораздо ниже, чем гепатита В или ВИЧ-инфекции, но он тем не менее существует. Нет подтвержденных сведений о передаче гепатита С при татуировках и пирсинге.
Главный способ профилактики гепатита С — прекращение инъекционного употребления наркотиков либо использование стерильных инструментов. Зубные щетки, бритвы и другие предметы, которые могут иметь контакт с кровью, должны быть индивидуальными.
Примерно у 70% зараженных вирусом гепатита развивается хронический гепатит С. В свою очередь, хронический гепатит С в 70% случаев приводит к поражению печени. Сочетание ВИЧ-инфекции и гепатита С ассоциируется с более быстрым развитием заболеваний печени и с высоким риском смертельно опасного цирроза печени. Пока не установлено, как гепатит С влияет на прогрессирование ВИЧ-заболевания, хотя по некоторым данным гепатит может ускорить переход в стадию СПИДа.
У моего сексуального партнера гепатит B. Как быть?
Как снизить риск инфицирования гепатитом B, если ваш половой партнер является носителем этого заболевания. Гепатит B – одно из наиболее опасных и быстро распространяющихся заболеваний современности. Этой болезнью, по подсчету Всемирной организации здравоохранения, в мире болеет более 240 миллионов человек, из них ежегодно умирает около 780 тысяч. Вирусный гепатит, к которому как раз и относится один из его типов – гепатит B, очень опасное заболевание, в первую очередь потому, что заразиться им достаточно просто, если не заниматься профилактическими мероприятиями, а последствия от него могут быть крайне опасными – цирроз и рак печени. Вирус гепатита B очень живуч и легко может пережить даже самые неблагоприятные условия. Так, при комнатной температуре он может прожить до 3 месяцев, а в замороженном виде – до 20 лет. Даже при кипячении вирус гепатита B может выживать до 1 часа, при хлорировании он погибнет через 2 часа, и лишь 90% спирт сможет убить его за 2 минуты. А если вирус попал в организм, то он может проявлять себя по-разному: в острой форме и хронической. Хроническая форма может не проявляться на протяжении долгого времени. Однако зачастую симптомами гепатита становятся цирроз печени и рак. Но, как бы не были страшны все эти данные, с гепатитом B можно жить, если следить за течением болезни и лечиться. К тому же, современные технологии в ряде случаев позволяют излечиться от гепатита B. Однако, если вы живете или встречаетесь с человеком, который болен этим заболеванием, вы автоматически входите в зону риска. И все же, если соблюдать все профилактические меры, то риски инфицирования можно значительно уменьшить. Прежде чем говорить о мерах профилактики, нужно понимать какими путями вирус гепатита B передается. В первую очередь вирус гепатита B передается половым путем, причем не только вагинальным, но и анальным, и оральным. К тому же наиболее опасным видом секса, с точки зрения передачи вируса, является именно анальный, так как во время такого вида сексуального контакта могут появиться микротрещины, через которые вирус попадает в организм значительно быстрее. Еще одним видом передачи вируса гепатита B является, так называемый вертикальный, т.е. от матери к ребенку во время родов. А еще этот вирус передается через кровь: при переливании, через нестерильные приборы при инъекции, стоматологических манипуляциях, нанесении татуировок, пирсинге и так далее. Так как же себя вести, если ваш половой партнер болен гепатитом? Ответ лежит на поверхности – необходимо соблюдать меры профилактики: пользоваться презервативом и ни в коем случае не пренебрегать им, быть аккуратным, если ваш партнер повредил кожу, и появилась кровь. В таком случае желательно надеть латексные перчатки, чтобы прямого контакта с кровью не было. Также важно следить, чтобы кровь не попала на слизистые. Ни в коем случае нельзя пользоваться одними маникюрными принадлежностями, и предметами личной гигиены: зубной щеткой, бритвой и т.д. Обязательно регулярно проходить тестирование на наличие гепатита B. Но важно не переусердствовать и помнить – при бытовых контактах заразиться гепатитом B невозможно. Соблюдая все эти меры профилактики, вы значительно снижаете риск заражения. Однако все же стоит знать, что 100% гарантии, что инфицирования не произойдет, эти профилактические меры не дают. Источник:http://o-spide.ruГепатит С : ru
Гепатит C (hepatitis C) – это инфекционное заболевание печени, вызываемое вирусом. Инфекция, обусловленная вирусом гепатита C , может развиться у любого человека и наблюдается чаще у молодых людей. Заболеваемость гепатитом С растет.
Вирус гепатита С преимущественно передается через кровь. Большинство случаев гепатита С развивается незаметно и переходит в хроническую форму с многолетним течением без симптомов. Хронический гепатит С хорошо поддается лечению новыми препаратами. Действующей вакцины для профилактики гепатита С пока не существует, однако заражения можно избежать.
Вероятность переболеть гепатитом C в острой форме и выздороветь составляет, по разным данным, до 10-30%. Острый гепатит С практически не диагностируется и в большинстве случаев переходит в хронический.
Хронический гепатит С не проходит самостоятельно и требует лечения.
Заражение, как правило, приведет к развитию хронического гепатита С. В большинстве случаев течение хронического гепатита С доброкачественное: в виде носительства без симптомов, или слабо выраженного гепатита. Однако и в этом случае человек нуждается в наблюдении врача.
Это нужно потому, что риск активации заболевания (и развития опасных исходов) все это время сохраняется. Если хронический гепатит С протекает со значительными изменениями печеночных проб, то такие пациенты нуждаются в проведении противовирусной терапии, так как у них высок риск развития цирроза печени.
Переход острого гепатита С в хронический происходит постепенно и не зависит от степени проявлений острой фазы. В течение нескольких лет нарастает повреждение клеток печени, развивается фиброз. Функция печени при этом может долгое время сохраняться.
Болезнь прогрессирует медленно и это проблема неблагоприятных исходов гепатита С в дальнейшем.У пациентов с активным течением гепатита, т.е. с постоянно повышенной активностью трансаминаз, риск трансформации в цирроз в течение 20 лет достигает 20%. У 5% пациентов с циррозом возможно развитие первичного рака печени.
Вероятность развития рака печени выше при одновременном течении двух инфекций – гепатита В и гепатита С. Длительное употребление алкоголя также связано с более высоким риском развития рака печени.
При наступлении беременности инфицированные женщины, как правило, нормально вынашивают беременность. Дети в большинстве случаев рождаются здоровыми, хотя риск вертикальной передачи гепатита С им от матери имеется.
Гепатит С может быть острым и хроническим. Выделяют три сценария – варианта событий, происходящих после острого гепатита С:
- выздоровление в течение 6-12 месяцев с исчезновением маркеров гепатита С. Это около 20% подвергшихся заражению.
- переход инфекции в так называемое носительство вируса гепатита С, когда симптомы и лабораторные признаки заболевания печени уходят, а анализы показывают присутствие вируса в крови (персистенция). Такие случаи (до 20%) могут быть впервые обнаружены при «неспециальном», «случайном» обследовании. Частота неблагоприятных исходов при этом варианте течения гепатита С не установлена до конца. Даже при отсутствии лабораторных признаков поражения печени гепатит С может прогрессировать.
- развитие хронического гепатита с какими-либо клиническими и лабораторными проявлениями поражения печени. Это до 60-70% всех людей, переболевших острым гепатитом.
Общая статистика исходов гепатита С такова. Из каждых 100 человек, инфицированных вирусом гепатита С,
- у 55-85 человек будет хроническая инфекция (хронический гепатит или носительство без симптомов)
- у 5-20 человек в течение 20-30 лет разовьется цирроз печени
- 1-5 человек погибнут от последствий хронического гепатита С (цирроз или рак печени)
Чтобы не допустить этих последствий хронического гепатита С, нужно пройти лечение.
Есть риск погибнуть от HCV-ассоциированного цирроза. Чаще – это больные с гепатитом С, употребляющие алкоголь. Десятилетняя выживаемость больных с циррозом печени составляет около 50%. Это значит, что в течение 10 лет погибает половина больных.
Коварный «ласковый убийца». За что дали Нобелевскую премию по медицине?
- Николай Воронин
- Корреспондент по вопросам науки
Автор фото, Science Photo Library
Подпись к фото,Примерно так выглядит частица вируса, вызывающего гепатит С, от которого — в отличие от двух его «собратьев» А и В — пока нет вакцины
Нобелевскую премию 2020 года по физиологии и медицине американцы Харви Олтер и Чарльз Райс разделили с британским вирусологом Майклом Хьютоном.
В заявлении Нобелевского комитета говорится, что награда присуждена за открытие вируса гепатита С — хотя строго говоря идентифицировал вирус только один из трех новоиспеченных лауреатов.
Олтер, Райс и Хьютон вообще почти не работали вместе. Лишь одна из семи научных статей, легших в основу судьбоносного открытия, была написана двумя будущими лауреатами в соавторстве. При этом имя одного из них даже не упомянуто в публикации.
Более того, ведущий автор статьи, американский ученый тайваньского происхождения Джордж Куо, в число награжденных не попал — хотя именно его в научном мире многие считают первооткрывателем вируса.
Однако Нобелевский комитет решил иначе.
Ничего общего?
Само слово «гепатит» почти так же коварно, как и скрывающийся за ним набор болезней. У человека без специального образования оно легко может создать иллюзию, что различные виды гепатита — это разновидности одного и того же заболевания.
На самом деле это общее название примерно для полутора десятков воспалительных заболеваний печени совершенно разного происхождения.
У нарушения нормальной работы печени может быть масса причин — от повышенной радиации и злоупотребления алкоголем до бактериальных инфекций и агрессивного иммунного ответа.
Чаще всего гепатит имеет вирусное происхождение, и, чтобы победить болезнь, нужно первым делом определить возбудителя инфекции.
Другими словами — понять, что это за вирус: к какому семейству он относится, каким способом передается и так далее.
Автор фото, Science Photo Library
На сегодняшний день известно почти десять вирусов, приводящих к поражению печени. Гепатит С — близкий родственник желтой лихорадки — из них самый опасный. Именно поэтому его часто называют «ласковый убийца».
Инфекция может развиваться в организме годами, почти никак не проявляя себя: вызываемые вирусом немногочисленные симптомы легко принять за проявления других заболеваний. Это сильно затрудняет диагностику — пока болезнь не перерастет в рак или цирроз печени.
«Ни A, ни B»
Еще в 40-х годах прошлого века ученые установили, что нарушения в работе печени вызывают по меньшей мере два вида вирусов.
Один из них — гепатит А — передается с пищей или водой и обычно не вызывает у пациентов долговременных проблем со здоровьем. Вызываемый им недуг иногда называют болезнью Боткина, а в просторечии — желтухой.
Другой — гепатит B — передается через кровь или другие биологические жидкости. Он представляет собой куда большую угрозу, поскольку заболевание нередко перерастает в хроническую форму, постепенно ухудшая состояние больного.
За открытие этого вируса Нобелевскую премию по медицине получил в 1967 году американец Барух Бламберг. Однако «ласковому убийце» еще довольно долго удавалось скрываться от преследователей.
Автор фото, Reuters
Подпись к фото,Харви Олтер первым напал на след неуловимого вируса
Первым на след напал Харви Олтер, обнаруживший, что гепатит нередко передается при переливании крови — несмотря на то, что анализы доноров показывали отсутствие у них обоих известных на тот момент вирусов.
Олтер перелил ту же кровь шимпанзе — и у обезьян тоже развился гепатит.
Ученый пришел к выводу, что болезнь вызывает какой-то неизвестный, третий возбудитель — скорее всего также вирусной природы. Странный гепатит получил название «ни А, ни В».
В темноте наощупь
Ученые активно занялись поиском возбудителя загадочной болезни, однако все их усилия были напрасны. Лишь через 10 с лишним лет Майклу Хьютону удалось собрать из нуклеиновых кислот, обнаруженых в крови зараженных шимпанзе, коллекцию фрагментов ДНК.
Автор фото, EPA
Подпись к фото,Майкл Хьютон собрал коллекцию фрагментов ДНК из нуклеиновых кислот, обнаруженых в крови зараженных шимпанзе
Большая часть из них, конечно же, происходила из генома самих обезьян. Однако ученые выделили несколько подозрительных фрагментов, которые могли принадлежать неизвестному вирусу.
Биологи стали размышлять дальше. Ведь организм зараженных гепатитом людей почти наверняка пытается бороться с загадочной инфекцией — а значит, у пациентов должны быть к ней антитела.
Исследования продолжились, хотя кропотливая работа ученых немного напоминала поиски черной кошки в темной комнате. Сотни и тысячи белков из анализов инфицированных пациентов нужно было сравнить с каждым из клонированных фрагментов ДНК, выделенных из крови зараженных обезьян.
Так в крови инфицированных был обнаружен иммуноглобулин, который по форме подходил к одному из белков неизвестного доселе вируса — родственника желтой лихорадки.
Вирусный франкенштейн
Теперь оставалось доказать, что это тот самый искомый вирус — не определяющийся тестами, но при этом передающийся при переливании крови и вызывающий у человека заболевание печени.
С этой задачей справился исследователь Вашингтонского университета Чарльз Райс. Он разбил геном вируса на участки, некоторые из которых показались ему препятствующими процессу репликации.
Автор фото, Reuters
Подпись к фото,Усилиями Чарльза Райса природа загадочного заболевания была окончательно доказана
Тогда Райс создал в лаборатории этакого «вирусного франкенштейна» — сильно упрощенную версию той же цепочки РНК, включив в нее только фрагменты, которые по его мнению должны были размножаться в организме приматов.
Ученые ввел новый вирус в печень шимпанзе — и вскоре, как он и предполагал, вирус обнаружился у нее в крови, а у самого животного развились симптомы хронического гепатита.
Природа загадочного заболевания была окончательно доказана — а вскоре были разработаны и соответствующие антивирусные препараты.
За прошедшие с тех пор 20 лет вирус гепатита С перестал представлять смертельную угрозу. На сегодняшний день удается вылечить до 95% случаев инфекции.
Как заявили в Нобелевском комитете, недалек тот день, когда угроза гепатита С будет уничтожена окончательно.
И этим человечество обязано работе Харви Олтера, Майкла Хьютона и Чарльза Райса.
Во вторник Нобелевский комитет в Стокгольме объявит лауреатов по физике, в среду — по химии, в четверг — по литературе, в следующий понедельник 12 октября — по экономике. Лауреат премии мира станет известен в пятницу.
Лауреат премии мира будет по традиции объявлен в Осло (остальные премии вручаются в Стокгольме).
Симптомы, причины, стадии, диагностика и лечение
ИСТОЧНИКИ:
Американский фонд печени: «Прогрессирование заболевания печени», «Цирроз», «Как передается или распространяется гепатит С?» «Как я могу предотвратить заражение гепатитом С?» «Кто подвержен риску заражения гепатитом С?» «Гепатит В», «25 способов полюбить свою печень».
Athena Health: «Цирроз».
Британский фонд печени: «Алкоголь и наркотики», «Жизнь после трансплантации печени».
Клиника Кливленда: «Цирроз печени», «Что такое портальная гипертензия?»
Hepatitis C Online: «Оценка и прогноз пациентов с циррозом печени».«
Клиника Мэйо:« Цирроз »,« Цирроз: диагноз »,« Варикозное расширение вен пищевода: симптомы »,« Цирроз: причины »,« Гепатит В. »
Руководство Merck: «Алкогольная болезнь печени».
Национальный институт диабета, болезней органов пищеварения и почек: «Диагностика цирроза», «Что такое цирроз?» «Безалкогольная жирная болезнь печени (НАЖБП) и неалкогольный стеатогепатит (НАСГ)», «Питание, диета и питание при НАЖБП и НАСГ: как моя диета может помочь предотвратить или лечить НАЖБП и НАСГ?»
Медицинский центр Университета Питтсбурга: «Можете ли вы жить без печени?»
UpToDate: «Цирроз (за гранью).«
KidsHealth:« Ваша печень ».
CDC:« Алкоголь и общественное здравоохранение: часто задаваемые вопросы ».
Адвокат по гепатиту С:« Что такое цирроз? »
Liverfoundation.org:« Прогрессирование болезни печени: цирроз » , »« Неалкогольная жировая болезнь печени ».
Medlineplus.gov:« Цирроз ».
Департамент по делам ветеранов США:« Вирусный гепатит — цирроз: Руководство для пациентов ».
NIH.gov:« Варианты лечения при декомпенсированной цирроз ».
Britishlivertrust.org: «Цирроз и запущенная болезнь печени».
Hepatic Medicine: «Варианты ведения при декомпенсированном циррозе печени».
Ucsf.edu: «Когда показана трансплантация печени при циррозе?»
Национальная служба здравоохранения (Великобритания): «Цирроз — профилактика», «Цирроз — причины».
Американский семейный врач : «Цирроз: диагностика, лечение и профилактика».
Deutsches Arzteblatt International : «Этиология, диагностика и профилактика цирроза печени.»
Пищевая фармакология и терапия :« Систематический обзор с метаанализом: потребление кофе и риск цирроза ».
Американский гастроэнтерологический журнал : «Статины снижают риск цирроза и его декомпенсацию у пациентов с хроническим гепатитом В: общенациональное когортное исследование».
Гепатологический журнал : «Использование статинов и риск развития цирроза у пациентов с вирусной инфекцией гепатита С».
Хроническая болезнь печени / цирроз | Johns Hopkins Medicine
Что такое цирроз?
Цирроз — это когда рубцовая ткань заменяет здоровую ткань печени.Это мешает печени нормально работать.
Цирроз — хроническое заболевание печени. Повреждение вашей печени со временем нарастает.
Печень — самый большой внутренний орган вашего тела. Он лежит под ребрами с правой стороны живота.
Печень выполняет множество важных функций, в том числе:
- Удаляет отходы из организма, такие как токсины и лекарства
- Делает желчь, чтобы помочь переваривать пищу
- Накопляет сахар, который организм использует для энергии
- Создает новые белки
При циррозе рубцовая ткань замедляет кровоток через печень.Со временем печень перестает работать должным образом.
В тяжелых случаях печень повреждается настолько, что перестает работать. Это называется печеночной недостаточностью.
Что вызывает цирроз?
Наиболее частыми причинами цирроза являются:
- Гепатит и другие вирусы
- Злоупотребление алкоголем
- Неалкогольная жировая болезнь печени (это происходит из-за метаболического синдрома и вызывается такими состояниями, как ожирение, высокий уровень холестерина и триглицеридов, а также высокий уровень крови. давление)
Другие менее распространенные причины цирроза могут включать:
- Аутоиммунные нарушения, при которых система борьбы с инфекциями (иммунная система) атакует здоровые ткани
- Заблокированные или поврежденные трубы (желчные протоки), по которым желчь из печени переносится в кишечник
- Использование определенных лекарств
- Воздействие определенных токсичных химических веществ
- Повторяющиеся эпизоды сердечной недостаточности с накоплением крови в печени
- Паразитарные инфекции
Некоторые заболевания, передаваемые от родителей к ребенку (наследственные заболевания), также могут вызывать цирроз.К ним могут относиться:
- Дефицит альфа1-антитрипсина
- Высокий уровень галактозы в крови
- Болезни накопления гликогена
- Муковисцидоз
- Порфирия (заболевание, при котором определенные химические вещества накапливаются в крови)
- Наследственное накопление слишком большого количества меди (Болезнь Вильсона) или железа (гемохроматоз) в организме
Каковы симптомы цирроза печени?
Ваши симптомы могут отличаться в зависимости от степени тяжести цирроза печени.Легкий цирроз может вообще не вызывать никаких симптомов.
Симптомы могут включать:
- Накопление жидкости в животе (асцит)
- Рвота кровью, часто из-за кровотечения из кровеносных сосудов в пищеводе (пищевод)
- Камни в желчном пузыре
- Зуд
- Пожелтение кожи и глаз (желтуха)
- Почечная недостаточность
- Потеря мышечной массы
- Потеря аппетита
- Легкие синяки
- Паукообразные вены на коже
- Низкая энергия и слабость (усталость)
- Потеря веса
- Путаница из-за накопления токсинов кровь
Симптомы цирроза печени могут быть похожи на другие проблемы со здоровьем.Всегда обращайтесь к своему врачу, чтобы убедиться.
Как диагностируется цирроз?
Ваш лечащий врач будет следить за вашим прошлым здоровьем. Он или она проведут вам медицинский осмотр.
Вы также можете сдать анализы, в том числе:
- Анализы крови. Сюда входят функциональные тесты печени, чтобы узнать, работает ли печень должным образом. Вы также можете сдать анализы, чтобы узнать, может ли ваша кровь свертываться.
- Биопсия печени. Небольшие образцы ткани берутся из печени с помощью иглы или во время операции.Образцы проверяются под микроскопом, чтобы определить тип заболевания печени.
Ваш лечащий врач может попросить вас пройти визуализационные тесты, включая:
- КТ (компьютерная томография). Это тест на визуализацию, при котором используются рентгеновские лучи и компьютер для получения подробных изображений тела. КТ показывает детали костей, мышц, жира и органов.
- МРТ (магнитно-резонансная томография). Этот тест позволяет получить подробные изображения органов и структур внутри вашего тела.Он использует магнитное поле и импульсы энергии радиоволн. Краситель может быть введен в вашу вену. Краситель помогает более четко видеть печень и другие органы на снимке.
- УЗИ. Это показывает работу ваших внутренних органов. Он проверяет, как кровь течет по разным кровеносным сосудам. Он использует высокочастотные звуковые волны и компьютер для создания изображений кровеносных сосудов, тканей и органов.
Если у вас жидкость в животе (асцит), вам может потребоваться диета с низким содержанием натрия, водные таблетки (диуретики) и удаление жидкости с помощью иглы (парацентез).
Как лечится цирроз?
Цирроз — это прогрессирующее заболевание печени, которое развивается с течением времени. Повреждение вашей печени иногда может быть обращено вспять или улучшиться, если триггер исчезнет, например, если прекратить употреблять алкоголь или вылечить вирус.
Целью лечения является замедление образования рубцовой ткани и предотвращение или лечение других проблем со здоровьем.
Во многих случаях вы можете отсрочить или остановить дальнейшее повреждение печени. Если у вас гепатит, его можно лечить, чтобы отсрочить обострение заболевания печени.
Ваше лечение может включать:
- Соблюдение здоровой диеты с низким содержанием натрия
- Отсутствие алкоголя или запрещенных наркотиков
- Устранение любых проблем со здоровьем, вызванных циррозом печени
Перед приемом рецептурных лекарств поговорите со своим врачом, лекарства, отпускаемые без рецепта, или витамины.
Если у вас тяжелый цирроз печени, лечение не поможет справиться с другими проблемами. Может потребоваться пересадка печени.
Другие методы лечения могут быть специфичными для вашей причины цирроза, например, контроль чрезмерного уровня железа или меди или использование лекарств, подавляющих иммунитет.
Обязательно узнайте у своего лечащего врача о рекомендуемых вакцинах. К ним относятся вакцины от вирусов, которые могут вызывать заболевание печени.
Каковы осложнения цирроза печени?
Цирроз может вызвать другие проблемы со здоровьем, например:
- Портальная гипертензия. По воротной вене кровь из кишечника и селезенки переносится в печень. Цирроз замедляет нормальный кровоток. Это увеличивает давление в воротной вене. Это называется портальной гипертензией.
- Расширенные кровеносные сосуды. Портальная гипертензия может вызывать аномальные кровеносные сосуды в желудке (называемые портальной гастропатией и сосудистой эктазией) или расширенные вены в желудке и пищеводе или пищеводе (так называемое варикозное расширение вен). Эти кровеносные сосуды с большей вероятностью лопнут из-за тонких стенок и более высокого давления.Если они лопнут, может произойти сильное кровотечение. Немедленно обратитесь за медицинской помощью.
- Асцит. Жидкость собирается в животе. Это может заразиться.
- Заболевание или недостаточность почек
- Легкие синяки и сильное кровотечение. Это происходит, когда печень перестает вырабатывать белки, необходимые для свертывания крови.
- Сахарный диабет 2 типа. Когда у вас цирроз, ваш организм не использует инсулин должным образом (инсулинорезистентность).Поджелудочная железа пытается удовлетворить потребность в инсулине, производя больше, но уровень сахара (глюкозы) в крови увеличивается. Это вызывает диабет 2 типа.
- Рак печени
Ключевые моменты цирроза
- Цирроз — это когда рубцовая ткань заменяет здоровую ткань печени. Это мешает печени нормально работать.
- Цирроз — хроническое заболевание печени.
- Наиболее частыми причинами являются гепатит и другие вирусы, а также злоупотребление алкоголем.Это также могут быть другие проблемы со здоровьем.
- Повреждение печени обычно невозможно исправить.
- Целью лечения является замедление образования рубцовой ткани и предотвращение или лечение любых возникающих проблем.
- В тяжелых случаях может потребоваться пересадка печени.
Следующие шаги
Советы, которые помогут вам получить максимальную отдачу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, какие бывают побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться со своим провайдером, если у вас возникнут вопросы.
Гепатит
Ученые идентифицировали 5 уникальных вирусов гепатита, обозначенных буквами A, B, C, D и E. Хотя все они вызывают заболевание печени, они различаются по важным направлениям.
Вирус гепатита А (HAV) присутствует в фекалиях инфицированных людей и чаще всего передается через употребление зараженной воды или пищи. Некоторые сексуальные практики также могут распространять ВГА. Инфекции во многих случаях протекают в легкой форме, большинство людей полностью выздоравливают и остаются невосприимчивыми к дальнейшим инфекциям HAV. Однако инфекции HAV также могут быть тяжелыми и опасными для жизни. Большинство людей в районах мира с плохой санитарией инфицированы этим вирусом.Существуют безопасные и эффективные вакцины для предотвращения ВГА.
Вирус гепатита B (HBV) передается через зараженную кровь, сперму и другие жидкости организма. ВГВ может передаваться от инфицированной матери младенцу во время рождения или от члена семьи младенцу в раннем детстве. Передача может также происходить при переливании крови и продуктов крови, зараженных вирусом гепатита B, при инъекциях зараженных вирусов во время медицинских процедур и при употреблении инъекционных наркотиков.ВГВ также представляет опасность для медицинских работников, которые получают ранения от случайного укола иглой во время ухода за инфицированными ВГВ пациентами. Доступны безопасные и эффективные вакцины для предотвращения HBV.
Вирус гепатита С (HCV) в основном передается через зараженную кровь. Это может произойти при переливании крови и продуктов крови, зараженных вирусом гепатита С, инъекциях зараженных вирусов во время медицинских процедур и при употреблении инъекционных наркотиков. Половой путь передачи также возможен, но встречается гораздо реже.Вакцины от ВГС нет.
Вирус гепатита D (HDV) инфекции возникают только у тех, кто инфицирован HBV. Двойная инфекция HDV и HBV может привести к более серьезному заболеванию и худшему исходу. Вакцины против гепатита B обеспечивают защиту от инфекции HDV.
Вирус гепатита Е (HEV) в основном передается через употребление зараженной воды или пищи. HEV является частой причиной вспышек гепатита в развивающихся частях мира и все чаще признается важной причиной заболеваний в развитых странах.Были разработаны безопасные и эффективные вакцины для предотвращения инфекции HEV, но они не получили широкого распространения.
Операция по трансплантации — Цирроз
Цирроз является конечной точкой у пациентов с хроническим прогрессирующим заболеванием печени. Считается, что пациенты с нарушением функции печени, у которых развивается асцит, кровотечение из варикозно расширенных вен, печеночная энцефалопатия или почечная недостаточность, имеют терминальную стадию заболевания печени (ESLD). Хотя трансплантация печени является жизнеспособным вариантом лечения ESLD, с увеличением времени ожидания трансплантации органов почти 17% пациентов в списке ожидания трансплантации умирают ежегодно; другие не являются кандидатами на пересадку печени.Пациенты с ESLD имеют совокупность симптомов и связанных с заболеванием осложнений, которые влияют на выживаемость и качество жизни, связанное со здоровьем.
Что вызывает цирроз?
Когда вещество или болезнь поражает печень и повреждает ее, клетки печени гибнут и образуется рубцовая ткань. Этот процесс рубцевания называется фиброзом (произносится «фи-бро-зис»), и он происходит постепенно, в течение многих лет. Когда вся печень покрывается рубцами, она сжимается и затвердевает. Это называется циррозом, и обычно это повреждение невозможно исправить.
Любое заболевание, которое поражает печень в течение длительного периода времени, может привести к фиброзу и, в конечном итоге, к циррозу. Некоторые частые причины — пьянство, вирусы, накопление жира в печени, наследственные заболевания, токсическое действие лекарств и аутоиммунные заболевания. Более подробно они рассматриваются в следующем разделе.
Цирроз имеет множество причин. В Соединенных Штатах наиболее частыми причинами цирроза печени были чрезмерное употребление алкоголя и хронический гепатит С. Ожирение становится частой причиной цирроза печени, либо как единственная причина, либо в сочетании с алкоголем, гепатитом С или обоими.Многие люди с циррозом имеют несколько причин повреждения печени.
Цирроз не возникает в результате травмы печени или других острых или краткосрочных причин повреждения. Обычно для того, чтобы вызвать цирроз, требуются годы хронической травмы.
Автор BruceBlaus (собственная работа) [CC BY-SA 4.0], через Wikimedia Commons
Распространенные причины цирроза печени
| Алкогольная болезнь печени. | Большинство людей, употребляющих алкоголь, не страдают повреждением печени.Но чрезмерное употребление алкоголя в течение нескольких лет может вызвать хроническое повреждение печени. Количество алкоголя, необходимое для повреждения печени, сильно варьируется от человека к человеку. Для женщин употребление двух-трех напитков, включая пиво и вино, в день, а для мужчин, трех-четырех напитков в день, может привести к повреждению печени и циррозу. В прошлом цирроз, связанный с алкоголем, приводил к большему количеству смертей, чем цирроз по любой другой причине. Смертность от цирроза печени, связанного с ожирением, увеличивается. |
| Хронический гепатит С | Вирус гепатита С — это инфекция печени, которая передается при контакте с кровью инфицированного человека.Хронический гепатит С со временем вызывает воспаление и повреждение печени, что может привести к циррозу. |
| Хронический гепатит B и D | Вирус гепатита В — это инфекция печени, которая передается при контакте с кровью, спермой или другими биологическими жидкостями инфицированного человека. Гепатит B, как и гепатит C, вызывает воспаление и травму печени, которые могут привести к циррозу. Вакцина против гепатита B делается всем младенцам и многим взрослым для предотвращения вируса.Гепатит D — еще один вирус, который поражает печень и может привести к циррозу, но он встречается только у людей, которые уже болеют гепатитом B. |
| Неалкогольная жировая болезнь печени (НАЖБП) | При НАЖБП жир накапливается в печени и в конечном итоге вызывает цирроз. Это все более распространенное заболевание печени связано с ожирением, диабетом, белковой недостаточностью, ишемической болезнью сердца и приемом кортикостероидных препаратов. |
| Аутоиммунный гепатит | Эта форма гепатита вызывается иммунной системой организма, атакующей клетки печени и вызывающей воспаление, повреждение и, в конечном итоге, цирроз.Исследователи полагают, что генетические факторы могут сделать некоторых людей более склонными к аутоиммунным заболеваниям. Около 70 процентов людей с аутоиммунным гепатитом — женщины. |
| Заболевания, повреждающие или разрушающие желчные протоки | Некоторые заболевания могут повредить или разрушить протоки, по которым желчь выходит из печени, вызывая скопление желчи в печени и приводя к циррозу. У взрослых наиболее распространенным заболеванием этой категории является первичный билиарный цирроз печени, заболевание, при котором желчные протоки воспаляются и повреждаются и, в конечном итоге, исчезают.Вторичный билиарный цирроз может возникнуть, если протоки ошибочно перевязаны или повреждены во время операции на желчном пузыре. Первичный склерозирующий холангит — еще одно заболевание, которое вызывает повреждение и рубцевание желчных протоков. У младенцев повреждение желчных протоков обычно вызвано синдромом Алажилля или атрезией желчных протоков — состояниями, при которых протоки отсутствуют или повреждены. |
| Наследственные болезни | Муковисцидоз, дефицит альфа-1-антитрипсина, гемохроматоз, болезнь Вильсона, галактоземия и болезни накопления гликогена являются наследственными заболеваниями, которые влияют на то, как печень производит, обрабатывает и хранит ферменты, белки, металлы и другие вещества, необходимые организму для функционирования должным образом.Эти условия могут привести к циррозу печени. |
| Наркотики, токсины и инфекции | Другие причины цирроза включают лекарственные реакции, длительное воздействие токсичных химикатов, паразитарные инфекции и повторяющиеся приступы сердечной недостаточности с застойными явлениями в печени. |
Осложнения цирроза печени
Поскольку при циррозе печень становится бугристой и жесткой, кровь не может легко проходить через нее, поэтому в вене повышается давление, по которому кровь поступает в печень.Эта вена называется воротной веной. Состояние, когда в воротной вене высокое давление, называется портальной гипертензией. Чтобы снизить это давление, кровь проходит по другим венам. Некоторые из этих вен, называемые варикозом, можно найти в трубе, по которой пища идет изо рта в желудок (пищевод) или в самом желудке.
Когда у человека цирроз, высокое давление в воротной вене переходит в другой орган, называемый селезенкой, которая увеличивается в размерах и разрушает чрезмерное количество тромбоцитов, частиц крови, которые способствуют свертыванию крови.
При циррозе поступление крови в печень блокируется, и такие вещества, как аммиак, который обычно очищается печенью, попадают в общий кровоток.
Помимо проблем с кровотоком в печени, когда цирроз запущен, здоровых рабочих клеток не хватает для выполнения всей работы, поэтому эти клетки не могут производить такие вещества, как альбумин и факторы свертывания крови, которые обычно вырабатывает печень.
Рак печени, также известный как гепатоцеллюлярная карцинома (ГЦК), также может развиваться при циррозе, когда некоторые из поврежденных клеток печени начинают бесконтрольно размножаться.По мере ухудшения функции печени может развиться одно или несколько осложнений, часто являющихся первыми признаками заболевания.
| Отеки и асцит | Когда повреждение печени прогрессирует до поздней стадии, жидкость собирается в ногах, что называется отеком, и в брюшной полости, что называется асцитом. Асцит может привести к бактериальному перитониту — серьезной инфекции. |
| Синяки и кровотечение | Когда печень замедляет или прекращает производство белков, необходимых для свертывания крови, у человека легко появляются синяки или кровотечение. |
| Портальная гипертензия | Обычно кровь из кишечника и селезенки попадает в печень через воротную вену. Но цирроз замедляет нормальный кровоток, что увеличивает давление в воротной вене. Это состояние называется портальной гипертензией. |
| Варикозное расширение вен пищевода и гастропатия | Когда возникает портальная гипертензия, это может вызвать расширение кровеносных сосудов в пищеводе, называемое варикозным расширением вен, или в желудке, называемое гастропатией, или и то, и другое.Увеличенные кровеносные сосуды чаще лопаются из-за тонких стенок и повышенного давления. Если они лопнут, может произойти серьезное кровотечение в пищеводе или верхней части желудка, требующее немедленной медицинской помощи. |
| Спленомегалия | Когда возникает портальная гипертензия, селезенка часто увеличивается и удерживает лейкоциты и тромбоциты, уменьшая количество этих клеток в крови. Низкое количество тромбоцитов может быть первым доказательством того, что у человека развился цирроз печени. |
| Желтуха | Желтуха возникает, когда пораженная печень не удаляет достаточное количество билирубина из крови, вызывая пожелтение кожи и белков глаз и потемнение мочи. Билирубин — это пигмент, придающий желчи красновато-желтый цвет. |
| Камни в желчном пузыре | Если цирроз препятствует свободному току желчи в желчный пузырь и из него, желчь затвердевает в виде желчных камней. |
| Чувствительность к лекарствам | Цирроз снижает способность печени фильтровать лекарства из крови.Когда это происходит, лекарства действуют дольше, чем ожидалось, и накапливаются в организме. Это заставляет человека быть более чувствительным к лекарствам и их побочным эффектам. |
| Печеночная энцефалопатия | Неисправная печень не может удалить токсины из крови, и в конечном итоге они накапливаются в головном мозге. Накопление токсинов в головном мозге, называемое печеночной энцефалопатией, может снизить умственную функцию и вызвать кому. Признаки снижения умственной функции включают спутанность сознания, изменения личности, потерю памяти, проблемы с концентрацией внимания и изменение привычек сна. |
| Инсулинорезистентность и диабет 2 типа | Цирроз вызывает резистентность к инсулину — гормону, вырабатываемому поджелудочной железой, который позволяет организму использовать глюкозу в качестве энергии. При резистентности к инсулину мышцы, жировые клетки и клетки печени не используют инсулин должным образом. Поджелудочная железа пытается удовлетворить потребность в инсулине, производя больше, но избыток глюкозы накапливается в кровотоке, вызывая диабет 2 типа. |
| Рак печени | Гепатоцеллюлярная карцинома — это тип рака печени, который может возникать у людей с циррозом.Гепатоцеллюлярная карцинома имеет высокий уровень смертности, но существует несколько вариантов лечения. |
| Другие проблемы | Цирроз может вызвать дисфункцию иммунной системы, что приводит к риску заражения. Цирроз также может вызывать почечную и легочную недостаточность, известную как гепаторенальный и гепатопульмональный синдромы. |
Симптомы цирроза печени
Первоначально у человека может вообще не быть симптомов.Это называется компенсированным циррозом c . Фактически, человек может прожить много лет с циррозом, не подозревая, что его или ее печень покрыта рубцами. Это связано с тем, что давление в воротной вене еще не слишком велико, а здоровых клеток печени достаточно, чтобы удовлетворить потребности организма.
Однако, если ничего не предпринять с причиной цирроза (например, продолжая много пить) или если основное заболевание, такое как гепатит, не лечится, давление в воротной вене может возрасти до такой степени, что несколько оставшихся рабочих клеток ошеломлены.По мере прогрессирования цирроза наиболее частыми симптомами являются:
- слабое место
- усталость
- потеря аппетита
- тошнота
- рвота
- потеря веса
- Боль в животе и вздутие живота при скоплении жидкости в брюшной полости
- зуд
- Паукообразные кровеносные сосуды на коже
Декомпенсированный цирроз
Считается, что цирроз печени прогрессирует от компенсированного до декомпенсированного цирроза, когда серьезные заболевания развиваются по мере его ухудшения.Эти осложнения могут быть опасными для жизни и требуют новой печени, чтобы заменить больную путем трансплантации печени. Как обсуждалось ранее, еще одним серьезным осложнением цирроза является рак печени, который может развиваться в компенсированной или декомпенсированной стадии. Признаков рака печени может не быть, пока опухоль не разорвется и не вызовет боль.
| Кровотечение из варикозно расширенных вен | Внутреннее кровотечение из крупных кровеносных сосудов пищевода |
| Асцит | Скопление жидкости в животе.(произносится как «а-вздохи») |
| Энцефалопатия | Путаница из-за скопления токсинов в крови. (произносится как «ан-сеф-а-лоп-а-ты») |
| Желтуха | Пожелтение глаз и кожи |
Варикозное кровотечение (внутреннее кровотечение)
Крупные кровеносные сосуды (варикозное расширение вен) в пищевой трубке со временем становятся все больше и больше и могут лопнуть. Когда это происходит, у человека может быть рвота кровью или стул черный и смолистый.
Риск кровотечения из варикозно расширенных вен можно снизить с помощью лекарств для кровяного давления, известных как бета-блокаторы, или с помощью хирургической процедуры, при которой крошечные резинки обвязывают варикозные узлы.
Асцит (жидкость в животе)
Еще одна проблема, вызванная высоким давлением в венах печени, — это асцит. Жидкость просачивается в живот и начинает его наполнять. Это может привести к увеличению живота, как воздушный шар, наполненный водой.Ноги тоже могут опухать. Это может быть очень неудобно.
Есть проблема, потому что меньше места для еды. Даже дыхание может быть проблемой, особенно когда человек лежит. Но самая опасная проблема при асците — инфекция, которая может быть опасной для жизни.
Асцит может исчезнуть с помощью диеты с низким содержанием соли и диуретиков (водных таблеток), назначенных вашим врачом. Но иногда медработник должен действительно слить жидкость из живота с помощью специальной иглы.
Энцефалопатия (спутанность сознания)
Плохо работающая печень может быть не в состоянии избавиться от токсичных веществ, таких как аммиак (который поступает из кишечника), и может позволить этим веществам попасть в мозг и вызвать спутанность сознания.
Помимо спутанности сознания, токсины в головном мозге вызывают изменения сна, настроения, концентрации внимания и памяти. Если это очень серьезно, это может даже вызвать кому. Все это симптомы печеночной энцефалопатии. При энцефалопатии у человека могут быть проблемы с вождением, письмом, счетом и выполнением других повседневных дел.
Признаки энцефалопатии — дрожь и «хлопанье» рук. Энцефалопатия может развиться при инфекции или внутреннем кровотечении, при запоре или при чрезмерном употреблении водных таблеток, приема транквилизаторов или снотворных.
Желтуха (пожелтение глаз и кожи)
Плохо работающая печень не может избавиться от билирубина — вещества, вызывающего пожелтение глаз и кожи, называемое желтухой. Слишком много алкоголя и некоторых лекарств также могут привести к желтухе.
Как измеряется степень тяжести цирроза?
Модель оценки терминальной стадии заболевания печени (MELD) измеряет тяжесть цирроза.Шкала MELD была разработана для прогнозирования 90-дневной выживаемости людей с запущенным циррозом печени. Оценка MELD основана на трех анализах крови:
- международное нормализованное отношение (INR) — тестирует тенденцию к свертыванию крови
- билирубин-тест на количество желчного пигмента в крови
- креатинин-тесты функции почек
Оценка MELD обычно находится в диапазоне от 6 до 40, причем оценка 6 указывает на максимальную вероятность 90-дневного выживания.
Как диагностируется цирроз?
Диагноз цирроза обычно основывается на наличии фактора риска цирроза, такого как употребление алкоголя или ожирение, и подтверждается физическим обследованием, анализами крови и визуализацией. Врач спросит об истории болезни и симптомах пациента, а также проведет тщательное физическое обследование для выявления клинических признаков заболевания. Например, при обследовании брюшной полости печень может ощущаться твердой или увеличенной с признаками асцита.Врач назначит анализы крови, которые могут быть полезны при оценке состояния печени и повышении подозрения на цирроз.
Пациенты с циррозом печени могут периодически проходить верхнюю эндоскопию (произносится как «эн-дахс-куб-и») (см. Рисунок справа). Тонкую трубку с камерой можно вставить в рот для поиска варикозного расширения вен пищевода (пищевой трубки) и желудка. Эндоскопия повторяется каждые несколько лет для контроля варикозного расширения вен.
Чтобы проверить печень на наличие признаков увеличения, снижения кровотока или асцита, врач может назначить компьютерную томографию (КТ), УЗИ, магнитно-резонансную томографию (МРТ) или сканирование печени.Врач может осмотреть печень, вставив лапароскоп в брюшную полость. Лапароскоп — это инструмент с камерой, который передает изображения на экран компьютера.
Биопсия печени может подтвердить диагноз цирроза, но не всегда необходима. Биопсия обычно проводится, если результат может повлиять на лечение. Биопсия выполняется иглой, вставленной между ребрами или в вену на шее. Принимаются меры предосторожности, чтобы минимизировать дискомфорт. Крошечный образец ткани печени исследуют под микроскопом на наличие рубцов или других признаков цирроза.Иногда во время биопсии обнаруживается иная причина поражения печени, чем цирроз.
Как лечится цирроз?
Лечение цирроза печени зависит от причины заболевания и наличия осложнений. Цели лечения — замедлить развитие рубцовой ткани в печени и предотвратить или лечить осложнения заболевания. Госпитализация может потребоваться при циррозе печени с осложнениями.
Соблюдение полноценной диеты
Поскольку недоедание часто встречается у людей с циррозом печени, здоровое питание важно на всех стадиях заболевания.Медицинские работники рекомендуют хорошо сбалансированный план питания. При развитии асцита рекомендуется диета с ограничением натрия. Больному циррозом нельзя есть сырых моллюсков, которые могут содержать бактерии, вызывающие серьезную инфекцию. Чтобы улучшить питание, врач может добавить жидкую добавку, которую нужно принимать внутрь или через назогастральный зонд — крошечную трубку, вводимую через нос и горло и доходящую до желудка.
Отказ от алкоголя и других веществ
Людям с циррозом рекомендуется не употреблять алкоголь или запрещенные вещества, так как и то, и другое вызовет большее повреждение печени.Поскольку многие витамины и лекарства, отпускаемые по рецепту и без рецепта, могут повлиять на функцию печени, перед их приемом следует проконсультироваться с врачом.
Лечение цирроза печени также направлено на конкретные осложнения
При отеках и асците врач порекомендует диуретики — лекарства, выводящие жидкость из организма. Из брюшной полости можно удалить большое количество асцитической жидкости и проверить на наличие бактериального перитонита. Для предотвращения инфекции могут быть назначены пероральные антибиотики.Тяжелая инфекция асцита потребует внутривенного (в / в) введения антибиотиков.
Портальная гипертензия
Врач может назначить бета-адреноблокаторы или нитраты при портальной гипертензии. Бета-адреноблокаторы могут снизить давление в варикозных узлах и снизить риск кровотечения. Желудочно-кишечное кровотечение требует немедленного выполнения эндоскопии верхнего отдела пищевода для выявления варикозного расширения вен пищевода. Врач может наложить перевязку с помощью специального устройства, чтобы сжать варикозные узлы и остановить кровотечение. Людям, у которых в прошлом было варикозное расширение вен, возможно, потребуется принимать лекарства для предотвращения будущих эпизодов.
Печеночная энцефалопатия
Печеночная энцефалопатия лечится путем очищения кишечника лактулозой — слабительным средством, которое назначают внутрь или в виде клизм. При необходимости к лечению добавляются антибиотики. Пациентов могут попросить уменьшить потребление белка с пищей. Печеночная энцефалопатия может улучшиться, поскольку другие осложнения цирроза находятся под контролем.
Некоторым людям с циррозом печени, у которых развивается гепаторенальная недостаточность, необходимо регулярно проходить лечение гемодиализом, при котором используется аппарат для очистки крови от шлаков.Также назначаются лекарства для улучшения кровотока через почки.
Другие виды лечения
Другие методы лечения направлены на устранение конкретных причин цирроза печени. Лечение цирроза, вызванного гепатитом, зависит от конкретного типа гепатита. Например, интерферон и другие противовирусные препараты назначают при вирусном гепатите, а при аутоиммунном гепатите требуются кортикостероиды и другие препараты, подавляющие иммунную систему.
Лекарства назначают для лечения различных симптомов цирроза печени, таких как зуд и боль в животе.
Когда показана трансплантация печени при циррозе?
Трансплантация печени считается необходимой, если лечение не поддается лечению. Трансплантация печени — это серьезная операция, при которой больная печень удаляется и заменяется здоровой от донора органов. Команда специалистов здравоохранения определяет риски и преимущества процедуры для каждого пациента. Показатели выживаемости улучшились за последние несколько лет из-за лекарств, которые подавляют иммунную систему и не дают ей атаковать и повредить новую печень.
Число людей, которым требуется пересадка печени, намного превышает количество доступных органов. Человек, нуждающийся в трансплантации, должен пройти сложный процесс оценки, прежде чем его добавят в длинный список ожидания трансплантации. Как правило, органы передаются людям с наибольшими шансами прожить дольше всего после трансплантации. Выживание после трансплантации требует интенсивного наблюдения и сотрудничества со стороны пациента и лица, осуществляющего уход.
Сводка
- Цирроз печени — это состояние, при котором печень медленно разрушается и нарушается из-за хронической травмы.Рубцовая ткань заменяет нормальную здоровую ткань печени, не позволяя печени работать должным образом.
- В Соединенных Штатах чрезмерное употребление алкоголя и хронический гепатит С были наиболее частыми причинами цирроза печени. Ожирение становится частой причиной цирроза печени, либо как единственная причина, либо в сочетании с алкоголем, гепатитом С или обоими. Многие люди с циррозом имеют несколько причин повреждения печени.
- Другие причины цирроза печени включают гепатит B, гепатит D и аутоиммунный гепатит; заболевания, повреждающие или разрушающие желчные протоки, наследственные заболевания и неалкогольная жировая болезнь печени; и лекарства, токсины и инфекции.
- Многие люди с циррозом печени не имеют симптомов на ранних стадиях болезни. По мере прогрессирования заболевания симптомы могут включать слабость, утомляемость, потерю аппетита, тошноту, рвоту, потерю веса, боль в животе и вздутие живота, зуд и наличие на коже сосудов, похожих на пауков.
- По мере ухудшения функции печени может развиться одно или несколько осложнений. У некоторых людей первыми признаками болезни могут быть осложнения.
- Цели лечения — остановить развитие рубцовой ткани в печени и предотвратить или лечить осложнения.
- Лечение цирроза печени включает отказ от алкоголя и других лекарств, диетотерапию и другие методы лечения конкретных осложнений или причин заболевания.
- При циррозе печени с осложнениями может потребоваться госпитализация.
- Пересадка печени рассматривается, когда осложнения цирроза не поддаются лечению.
Цирроз печени: причины, симптомы и лечение
Цирроз печени описывает состояние, при котором рубцовая ткань постепенно замещает здоровые клетки печени.
Это прогрессирующее заболевание, медленно развивающееся в течение многих лет. Если это будет продолжаться, образование рубцовой ткани может в конечном итоге остановить функцию печени.
Для развития цирроза необходимо долгосрочное и продолжительное повреждение печени. Когда здоровая ткань печени разрушается и заменяется рубцовой тканью, состояние становится серьезным, поскольку она может начать блокировать кровоток через печень.
В этой статье Центра знаний MNT объясняются симптомы, причины и методы лечения цирроза печени, включая информацию об осложнениях.
Симптомы не характерны для ранних стадий цирроза.
Однако по мере накопления рубцовой ткани способность печени функционировать должным образом снижается. Могут появиться следующие признаки и симптомы:
- на коже в верхней части живота становятся видны кровеносные капилляры.
- усталость
- бессонница
- кожный зуд
- потеря аппетита
- потеря веса
- тошнота
- боль или болезненность в области расположения печени
- красные или пятнистые ладони
- слабость
признаки и симптомы могут появляться по мере прогрессирования цирроза печени:
- учащенное сердцебиение
- изменения личности
- кровоточивость десен
- потеря массы тела и плеч
- трудности с обработкой наркотиков и алкоголя
- спутанность сознания
- головокружение
- накопление жидкости на лодыжках, ступнях и ногах, известная как отек
- выпадение волос
- повышенная склонность к синякам
- желтуха или пожелтение кожи, белков глаз и языка
- потеря полового влечения
- проблемы с памятью
- более частые лихорадки и повышенный риск инфицирования
- мышечные спазмы 9008 2
- кровотечение из носа
- боль в правом плече
- одышка
- стул становится черным и дегтеобразным или очень бледным.
- моча темнеет.
- рвота кровью
- проблемы с ходьбой и подвижностью
Ткань печени замещена фиброзной рубцовой тканью. Также могут образовываться регенеративные узелки. Это уплотнения, которые появляются, когда печень пытается залечить повреждение.
Если цирроз диагностирован на достаточно ранней стадии, ущерб можно свести к минимуму путем лечения основной причины или различных возникающих осложнений.
Лечение алкогольной зависимости: Важно, чтобы пациент бросил пить, если цирроз печени был вызван длительным регулярным употреблением алкоголя в больших количествах.Во многих случаях врач порекомендует программу лечения алкогольной зависимости.
Лекарства: Пациенту могут быть прописаны лекарства для контроля повреждения клеток печени, вызванного гепатитом B или C.
Контроль давления в воротной вене: Кровь может «накапливать» в воротной вене, которая снабжает печень кровь, вызывая повышенное кровяное давление в воротной вене. Обычно назначают препараты для контроля повышения давления в других кровеносных сосудах.Цель — предотвратить сильное кровотечение. Признаки кровотечения можно обнаружить с помощью эндоскопии.
Если у пациента рвота кровью или стул с кровью, вероятно, у него варикозное расширение вен пищевода. Требуется срочная медицинская помощь. Могут помочь следующие процедуры:
Бандаж: Небольшая повязка накладывается на основание варикозного узла для остановки кровотечения.
Инъекционная склеротерапия: После эндоскопии в варикозные узлы вводится вещество, которое вызывает образование тромба и рубцовой ткани.Это помогает остановить кровотечение.
Трубка Сенгстакена-Блейкмора с баллоном: Баллон помещается в конец трубки. Если эндоскопия не останавливает кровотечение, трубка проходит вниз по горлу пациента и попадает в желудок. Воздушный шар надут. Это оказывает давление на варикозные узлы и останавливает кровотечение.
Трансъюгулярный внутрипеченочный портосистемный стент-шунт (TIPSS): Если упомянутые выше методы лечения не останавливают кровотечение, через печень проводят металлическую трубку, чтобы соединить воротную и печеночную вены, создавая новый путь для кровотока. .Это снижает давление, вызывающее варикозное расширение вен.
Другие осложнения обрабатываются по-разному:
Инфекции: Пациенту будут назначены антибиотики при возникновении любых инфекций.
Скрининг рака печени: Пациенты с циррозом имеют гораздо более высокий риск развития рака печени. Врач может порекомендовать регулярные анализы крови и визуализацию.
Печеночная энцефалопатия или высокий уровень токсинов в крови: Лекарства могут помочь в лечении чрезмерного уровня токсинов в крови.
В некоторых случаях повреждения, вызванные циррозом, охватывают большую часть печени и не могут быть устранены. В этих случаях человеку может потребоваться новая трансплантированная печень. Поиск подходящего донора может занять время, и эту процедуру часто рекомендуют только в крайнем случае.
Выживаемость человека с циррозом печени зависит от степени рубцевания.
Последующее 15-летнее исследование 100 человек в Норвегии с тяжелым алкогольным циррозом печени показало, что 71 процент людей в исследовании умерли в течение 5 лет после постановки диагноза.Смертность через 15 лет после постановки диагноза составила 90 процентов.
Продолжающееся употребление алкоголя и пожилой возраст были связаны с более высоким уровнем смертности среди людей с циррозом печени.
Это ограниченное исследование, но оно показывает, что цирроз печени является серьезным заболеванием, которое серьезно снижает продолжительность жизни и ухудшает качество жизни.
Цирроз является причиной 12 смертей на каждые 100 000 жителей Соединенных Штатов.
Цирроз печени оценивается по шкале Чайлдс-Пью следующим образом:
- A: Относительно легкий
- B: Умеренный
- C: Тяжелый
Врачи также классифицируют цирроз как компенсированный или декомпенсированный.Компенсированный цирроз означает, что печень может нормально функционировать, несмотря на повреждение. Печень с декомпенсированным циррозом не может правильно выполнять свои функции и обычно вызывает серьезные симптомы.
Вместо того, чтобы рассматривать его с точки зрения отдельных стадий, цирроз часто рассматривают как заключительную стадию заболевания печени.
Общие причины цирроза:
- длительное злоупотребление алкоголем
- инфекция гепатита B и C
- жировая болезнь печени
- токсичные металлы
- генетические заболевания
гепатиты B и C вместе считаются ведущими причины цирроза печени.Другие причины включают:
Регулярное употребление слишком большого количества алкоголя
Токсины, включая алкоголь, расщепляются печенью. Однако, если количество алкоголя слишком велико, печень будет перегружена, и в конечном итоге клетки печени могут быть повреждены.
У тех, кто много, регулярно и длительно употребляет алкоголь, вероятность развития цирроза гораздо выше, чем у других здоровых людей. Как правило, для развития цирроза необходимо выдерживать пьянство не менее 10 лет.
Обычно алкогольная болезнь печени бывает трех стадий:
- Жирная печень: это связано с накоплением жира в печени.
- Алкогольный гепатит: возникает, когда набухают клетки печени.
- Примерно у 10-15 процентов сильно пьющих впоследствии разовьется цирроз печени.
Гепатит
Гепатит С, инфекция, передающаяся через кровь, может повредить печень и в конечном итоге привести к циррозу. Гепатит С — частая причина цирроза печени в Западной Европе, Северной Америке и многих других частях мира.Цирроз также может быть вызван гепатитом B и D.
Неалкогольный стеатогепатит (НАСГ)
НАСГ на ранних стадиях начинается с накопления слишком большого количества жира в печени. Жир вызывает воспаление и рубцевание, что в дальнейшем может привести к циррозу печени.
НАСГ чаще встречается у людей, страдающих ожирением, больных диабетом, людей с высоким содержанием жира в крови и людей с высоким кровяным давлением.
Аутоиммунный гепатит
Собственная иммунная система человека атакует здоровые органы в организме, как если бы они были чужеродными веществами.Иногда поражается печень. В конце концов, у пациента может развиться цирроз печени.
Некоторые генетические состояния
Существуют некоторые наследственные состояния, которые могут привести к циррозу, в том числе:
- Гемохроматоз: железо накапливается в печени и других частях тела.
- Болезнь Вильсона: медь накапливается в печени и других частях тела.
Закупорка желчных протоков
Некоторые состояния и заболевания, такие как рак желчных протоков или рак поджелудочной железы, могут блокировать желчные протоки, увеличивая риск цирроза печени.
Синдром Бадда-Киари
Это состояние вызывает образование тромбов в печеночной вене, кровеносном сосуде, по которому кровь из печени. Это приводит к увеличению печени и развитию коллатеральных сосудов.
К другим заболеваниям и состояниям, которые могут способствовать циррозу, относятся:
- муковисцидоз
- первичный склерозирующий холангит или затвердение и рубцевание желчных протоков
- галактоземия или неспособность перерабатывать сахар в молоке.
- шистосомоз, паразит, обычно встречающийся в некоторых развивающихся странах
- атрезия желчных протоков или плохо сформированные желчные протоки у младенцев
- болезнь накопления гликогена или проблемы с накоплением и высвобождением энергии, жизненно важными для функционирования клеток
Потому что симптомы возникают редко На ранней стадии заболевания цирроз часто диагностируется, когда пациента проверяют на какое-либо другое состояние или заболевание.
Любой, у кого есть следующие симптомы, должен немедленно обратиться к врачу:
- лихорадка с ознобом
- одышка
- рвота кровью
- темный или дегтеобразный стул
- эпизоды сонливости или спутанности сознания
Врач осмотрит пациента и нащупайте область печени, чтобы определить, не увеличена ли она.Пациента спросят об его истории болезни и образе жизни, включая употребление алкоголя.
Также можно заказать следующие анализы:
- Анализ крови: Они измеряют, насколько хорошо функционирует печень. Если уровни аланинтрансаминазы (АЛТ) и аспартаттрансаминазы (АСТ) высоки, у пациента может быть гепатит.
- Визуализирующие тесты: Ультразвук, КТ или МРТ можно использовать, чтобы увидеть, увеличена ли печень, и обнаружить какие-либо рубцы или узелки.
- Биопсия: Небольшой образец клеток печени извлекается и исследуется под микроскопом. Биопсия может подтвердить цирроз и его причину.
- Эндоскопия: Врач вставляет длинную тонкую трубку со светом и видеокамерой на конце, проходит через пищевод в желудок. Врач проверяет опухшие кровеносные сосуды, называемые варикозным расширением вен, которые могут быть признаком цирроза печени.
Цирроз может привести к ряду других состояний, некоторые из которых опасны для жизни.К ним относятся:
Асцит или отек: Асцит — это скопление жидкости в брюшной полости, а отек — это скопление жидкости в ногах. Их можно лечить с помощью низкосолевой диеты и водных таблеток. В тяжелых случаях жидкость может потребоваться повторно. Иногда требуется операция.
Варикозное расширение вен и портальная гипертензия: Это большие опухшие вены в пищеводе и желудке. Они могут повышать давление в кровеносном сосуде, называемом воротной веной, по которому кровь от селезенки и кишечника поступает в печень.Варикозный узел может разорваться, что приведет к сильной потере крови и образованию тромбов.
Печеночная энцефалопатия: Это относится к высоким уровням токсинов в крови, при которых печень больше не фильтрует их все.
Гепатоцеллюлярная карцинома: Это наиболее распространенный тип рака печени. Это третья по значимости причина смертности от рака во всем мире.
Гепатопульмональный синдром (ГПС): Врачи определяют ГЛС как сочетание заболевания печени, расширенных кровеносных сосудов в легких и нарушений газообмена.Это связано с увеличением уровня смертности людей, ожидающих трансплантации печени.
Нарушения коагуляции: Цирроз может вызывать проблемы со свертыванием крови, что приводит к потенциально смертельным кровотечениям и образованию тромбов.
Во избежание цирроза настоятельно рекомендуется придерживаться рекомендованных дневных и еженедельных лимитов алкоголя. Пожалуйста, обратитесь к следующей полезной информации от Центров по контролю и профилактике заболеваний (CDC) о умеренном употреблении алкоголя.
Людям с циррозом печени следует полностью избегать употребления алкоголя.Алкоголь ускоряет прогрессирование болезни.
Чтобы избежать заражения гепатитом B и C, обязательно примите следующие меры предосторожности:
- Используйте презерватив при половом акте.
- Не используйте общие иглы при употреблении инъекционных наркотиков.
- Люди с риском заражения гепатитом B, такие как медицинские работники, социальные работники и сотрудники полиции, могут быть вакцинированы
Поскольку цирроз невозможно вылечить или вылечить, когда он достигнет определенной стадии, профилактика часто считается лучшая форма лечения.
Прочтите статью на испанском языке здесь.
Цирроз печени | NHS inform
Цирроз невозможно вылечить, поэтому лечение направлено на устранение симптомов и любых осложнений и предотвращение ухудшения состояния.
Обычно невозможно обратить вспять повреждение печени, которое уже произошло, хотя недавние исследования показывают, что в конечном итоге это может быть возможно в тех случаях, когда основная причина повреждения печени может быть успешно вылечена.
Лечение, скорее всего, будет проходить в больнице со специализированным гепатологическим отделением, которое занимается лечением заболеваний печени, желчного пузыря и желчных протоков.
Прекращение обострения цирроза
Прием лекарств для лечения основной причины повреждения печени и внесение изменений в здоровый образ жизни может помочь остановить обострение цирроза и снизить риск развития дальнейших проблем со здоровьем.
Лекарство
Необходимые вам лекарства будут зависеть от конкретной причины повреждения вашей печени.
Например, если у вас вирусный гепатит, вам могут прописать противовирусные препараты. Если у вас аутоиммунный гепатит, вам могут назначить стероидные препараты (кортикостероиды) или лекарства для подавления иммунной системы (иммунодепрессанты).
Изменения образа жизни
Есть ряд вещей, которые вы можете сделать, чтобы помочь себе оставаться здоровым и снизить ваши шансы на развитие дальнейших проблем, если у вас цирроз печени, в том числе:
- Полностью избегайте употребления алкоголя, независимо от причины цирроза печени, так как употребление алкоголя увеличивает скорость прогрессирования заболевания
- похудеть, если у вас избыточный вес или ожирение
- регулярные упражнения для уменьшения мышечного истощения
- соблюдайте правила гигиены, чтобы снизить вероятность развития инфекций
- поговорите со своим терапевтом о вакцинации, которая может вам понадобиться, например о ежегодной вакцине против гриппа или туристических вакцинах.
- поговорите со своим терапевтом или фармацевтом, если вы принимаете лекарства, отпускаемые без рецепта или по рецепту, поскольку цирроз печени может повлиять на то, как ваше тело обрабатывает некоторые лекарства
Недоедание часто встречается у людей с циррозом печени, поэтому важно соблюдать сбалансированную диету, чтобы получать все необходимые питательные вещества.
Избегайте соленой пищи и не добавляйте соль в пищу, которую вы едите, чтобы снизить риск развития отеков в ногах, ступнях и животе (животике), вызванных скоплением жидкости. См. Советы по диете с низким содержанием соли для получения дополнительной информации.
Повреждение вашей печени также может означать, что она не может накапливать гликоген, углевод, который обеспечивает кратковременную энергию. Когда это происходит, организм использует собственную мышечную ткань для обеспечения энергией между приемами пищи, что приводит к истощению мышц и слабости.Следовательно, вам могут потребоваться дополнительные калории и белок в вашем рационе.
Здоровые перекусы между приемами пищи могут восполнить запасы калорий и белка. Также может быть полезно есть 3 или 4 небольших приема пищи в день, а не 1 или 2 больших приема пищи.
Симптомы ослабления
Ряд методов лечения могут облегчить симптомы цирроза, в том числе:
- диета с низким содержанием натрия (солевой) или таблетки, называемые диуретиками, для уменьшения количества жидкости в организме
- таблетки для снижения высокого кровяного давления в воротной вене (основной вене, по которой кровь из кишечника в печень) и предотвращения или лечения любых инфекций
- кремы для уменьшения зуда
Лечение осложнений тяжелого цирроза печени
В случае тяжелого цирроза печени может потребоваться лечение осложнений, вызванных этим заболеванием.
Опухание варикозно-расширенных вен
Если у вас рвота с кровью или кровь в стуле, вероятно, у вас опухшие вены в пищеводе (длинная трубка, по которой пища переносится из горла в желудок). Они известны как варикозное расширение вен пищевода.
В этих случаях требуется срочная медицинская помощь. Это означает, что вы должны немедленно обратиться к терапевту или в отделение неотложной и неотложной помощи (A&E) ближайшей больницы.
Определенные процедуры могут помочь остановить кровотечение и снизить риск его повторения, например:
- Бандажная повязка — выполняется эндоскопия (через горло вводится тонкая гибкая трубка), и вокруг основания варикозного узла накладывается небольшая повязка, чтобы помочь остановить кровотечение.
- Инъекционная клеевая терапия — после эндоскопии в варикозные узлы вводится медицинский «суперклей», чтобы образовался сгусток крови, который помогает остановить кровотечение.
- Трубка Sengstaken с баллоном на конце — специальная трубка вводится через горло в желудок, и баллон надувается. Это оказывает давление на варикозные узлы и помогает остановить кровотечение. Во время процедуры вы будете находиться под сильным седативным действием.
- Трансъюгулярный внутрипеченочный портосистемный шунт стента (TIPSS) — металлическая трубка, называемая стентом, проходит через печень, чтобы соединить две большие вены (воротная вена и печеночная вена).Это создает новый путь для вашей крови, что снижает давление, вызывающее варикозное расширение вен.
Вам также могут назначить лекарство, называемое бета-блокатором, например пропанолол, чтобы снизить риск кровотечения или уменьшить тяжесть любого кровотечения.
Жидкость в животе и ногах
Асцит (скопление жидкости вокруг области живота) и периферический отек (жидкость вокруг ног и лодыжек) являются частыми осложнениями запущенного цирроза печени.Их нужно будет решить как можно скорее.
В области живота (брюшной полости) может быть от 20 до 30 литров свободной воды, из-за чего вам будет трудно есть и дышать правильно. Основные методы лечения асцита и отеков — это ограничение натрия (соли) в рационе и прием мочегонных таблеток, таких как спиронолактон или фуросемид.
Если жидкость вокруг желудка инфицирована, возможно, вам потребуется лечение антибиотиками. В качестве альтернативы можно регулярно использовать антибиотики для предотвращения инфицирования людей из группы высокого риска.
В тяжелых случаях асцита можно использовать трубки для слива жидкости из брюшной полости. Обычно это повторяется каждые несколько недель.
Энцефалопатия
У людей с циррозом печени иногда могут развиваться проблемы с функцией мозга (энцефалопатия). Это происходит потому, что печень не выводит токсины должным образом.
Основным средством лечения энцефалопатии является сироп лактулозы. Это действует как слабительное (помогает очистить кишечник) и помогает организму удалить токсины, которые накапливаются в организме при сбоях печени.В некоторых случаях могут использоваться другие слабительные средства или клизма.
Кровотечение
Цирроз может повлиять на способность печени образовывать тромбы (сгущаться), что подвергает вас риску сильного кровотечения, если вы порежетесь. Витамин К и продукт крови, называемый плазмой, можно вводить в экстренных случаях для лечения эпизодов кровотечения. Вам нужно будет надавить на любые кровоточащие порезы.
Таким образом, перед медицинскими процедурами, в том числе стоматологическими, вам следует обратиться за консультацией к специалисту.
Пересадка печени
Ваша печень может перестать функционировать, если она серьезно повреждена рубцами. В этой ситуации единственный вариант — пересадка печени. Это серьезная процедура, которая включает удаление больной печени и замену ее здоровой донорской печенью.
Однако вам, вероятно, придется долго ждать трансплантации печени, потому что людей ждет трансплантация больше, чем доноров.
На веб-сайте NHSBT по донорству органов есть дополнительная информация о трансплантации и регистрации в Реестре доноров органов.
Факторы риска рака печени
Фактором риска является все, что увеличивается ваш шанс заразиться болезнью, например раком. Различные виды рака имеют разные факторы риска. Некоторые факторы риска, например, курение, можно изменить. Другие, например возраст человека или семейный анамнез, изменить нельзя.
Но наличие фактора риска или даже нескольких факторов риска не означает, что вы заболеете. А некоторые люди, которые заболевают этим заболеванием, могут иметь мало известных факторов риска или вообще не иметь их.
Факторы, повышающие риск рака печени
Несколько факторов могут увеличить вероятность заболевания гепатоцеллюлярной карциномой (ГЦК).
Пол
Гепатоцеллюлярная карцинома гораздо чаще встречается у мужчин, чем у женщин. Во многом это, вероятно, связано с поведением, влияющим на некоторые из факторов риска, описанных ниже. Фиброламеллярный подтип ГЦК чаще встречается у женщин.
Раса / этническая принадлежность
В Соединенных Штатах Америки американцы азиатского происхождения и жители островов Тихого океана имеют самый высокий уровень заболеваемости раком печени, за ними следуют выходцы из Латинской Америки / Латинской Америки, американские индейцы / коренные жители Аляски, афроамериканцы и белые.
Хронический вирусный гепатит
Во всем мире наиболее распространенным фактором риска рака печени является хроническая (длительная) инфекция вирусом гепатита B (HBV) или вирусом гепатита C (HCV). Эти инфекции приводят к циррозу печени и делают рак печени самым распространенным раком во многих частях мира.
В США инфекция гепатита С является более частой причиной ГЦК, тогда как в Азии и развивающихся странах гепатит В более распространен.Люди, инфицированные обоими вирусами, имеют высокий риск развития хронического гепатита, цирроза и рака печени. Риск еще выше, если они много пьют (не менее 6 алкогольных напитков в день).
ВГВ и ВГС могут передаваться от человека к человеку через совместное использование зараженных игл (например, при употреблении наркотиков), незащищенный секс или роды. Они также могут передаваться при переливании крови, хотя это очень редко в Соединенных Штатах, поскольку продукты крови проверяются на эти вирусы.В развивающихся странах дети иногда заражаются гепатитом В в результате длительного контакта с инфицированными членами семьи.
ВГВ чаще вызывает симптомы, такие как гриппоподобное заболевание и желтуха (пожелтение глаз и кожи). Но большинство людей полностью выздоравливают от инфекции HBV в течение нескольких месяцев. Лишь очень небольшой процент взрослых становятся хроническими носителями (и имеют более высокий риск рака печени). Младенцы и маленькие дети, инфицированные, имеют более высокий риск стать хроническими носителями.
С другой стороны,ВГС с меньшей вероятностью вызывает симптомы. Но у большинства людей с ВГС развиваются хронические инфекции, которые с большей вероятностью приводят к повреждению печени или даже к раку.
Другие вирусы, такие как вирус гепатита А и вирус гепатита Е, также могут вызывать гепатит. Но у людей, инфицированных этими вирусами, не развивается хронический гепатит или цирроз, и у них нет повышенного риска рака печени.
Цирроз
Цирроз — это заболевание, при котором клетки печени повреждаются и заменяются рубцовой тканью.Люди с циррозом имеют повышенный риск рака печени. Большинство (но не все) людей, у которых развивается рак печени, уже имеют некоторые признаки цирроза.
Есть несколько возможных причин цирроза печени. Большинство случаев в США возникает у людей, злоупотребляющих алкоголем или страдающих хроническими инфекциями ВГВ или ВГС.
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени — обычное заболевание у людей с ожирением. У людей с подтипом этого заболевания, известным как неалкогольный стеатогепатит (НАСГ), может развиться цирроз печени.
Первичный билиарный цирроз
Некоторые типы аутоиммунных заболеваний, поражающих печень, также могут вызывать цирроз. Например, при первичном билиарном циррозе (ПБЦ) желчные протоки в печени повреждены и даже разрушены, что может привести к циррозу. Люди с запущенным ПБЦ имеют высокий риск рака печени.
Наследственные болезни обмена веществ
Некоторые наследственные метаболические заболевания могут привести к циррозу печени.
Люди с наследственным гемохроматозом поглощают слишком много железа с пищей.Железо оседает в тканях по всему телу, включая печень. Если в печени накапливается достаточно железа, это может привести к циррозу и раку печени.
Употребление сильного алкоголя
Злоупотребление алкоголем — основная причина цирроза в США, что, в свою очередь, связано с повышенным риском рака печени.
Употребление табака
Курение увеличивает риск рака печени. Бывшие курильщики имеют более низкий риск, чем нынешние курильщики, но обе группы имеют более высокий риск, чем те, кто никогда не курил.
Ожирение
Ожирение (очень избыточный вес) увеличивает риск развития рака печени. Вероятно, это потому, что это может привести к ожирению печени и циррозу.
Сахарный диабет 2 типа
Диабет 2 типа связан с повышенным риском рака печени, обычно у пациентов, которые также имеют другие факторы риска, такие как злоупотребление алкоголем и / или хронический вирусный гепатит. Этот риск также может быть увеличен, потому что люди с диабетом 2 типа склонны к избыточному весу или ожирению, что, в свою очередь, может вызвать проблемы с печенью.
Некоторые редкие болезни
Болезни, повышающие риск рака печени, включают:
- Тирозинемия
- Дефицит альфа1-антитрипсина
- Порфирия поздняя кожная
- Болезни накопления гликогена
- Болезнь Вильсона
Афлатоксины
Эти вызывающие рак вещества производятся грибком, поражающим арахис, пшеницу, соевые бобы, молотые орехи, кукурузу и рис.Хранение во влажной теплой среде может привести к росту грибка. Хотя это может произойти практически в любой точке мира, это чаще встречается в более теплых и тропических странах. Развитые страны, такие как США и страны Европы, проверяют продукты на уровень афлатоксинов.
Длительное воздействие этих веществ является основным фактором риска рака печени. Риск еще больше увеличивается у людей с инфекциями гепатита B или C.
Винилхлорид и диоксид тория (Торотраст)
Воздействие этих химических веществ повышает риск развития ангиосаркомы печени (см. Что такое рак печени?).Это также увеличивает риск развития холангиокарциномы и гепатоцеллюлярного рака, но в гораздо меньшей степени. Винилхлорид — это химическое вещество, используемое при производстве некоторых видов пластмасс. Торотраст — это химическое вещество, которое в прошлом вводили некоторым пациентам в рамках определенных рентгеновских исследований. Когда были признаны канцерогенные свойства этих химических веществ, были предприняты шаги по их устранению или минимизации воздействия. Торотраст больше не используется, и воздействие винилхлорида на рабочих строго регламентировано.
Анаболические стероиды
Анаболические стероиды — мужские гормоны, используемые некоторыми спортсменами для увеличения силы и мышечной массы. Длительное употребление анаболических стероидов может немного повысить риск гепатоцеллюлярного рака. Кортизоноподобные стероиды, такие как гидрокортизон, преднизон и дексаметазон, не несут такого же риска.
Факторы, снижающие риск рака печени
Вакцина против гепатита В
Поскольку хроническая инфекция гепатита B может привести к циррозу, а затем и к раку печени, вакцинация против вируса гепатита B может защитить людей от рака печени, вызванного вирусом гепатита B.
Лечение вирусных гепатитов
Известно, что хронические инфекции гепатита B или даже гепатита C могут привести к циррозу и раку печени. Лечение любой из этих инфекций может снизить риск рака печени.
Факторы с неясным влиянием на риск рака печени
Аспирин
Доказано, что аспирин снижает риск некоторых видов рака. Некоторые исследования показали снижение риска рака печени при регулярном приеме аспирина, но необходимы дополнительные исследования.
.