Парентеральные гепатиты: диагностика, профилактика
Патологии печени имеют различную природу и причины, по которым начинается их развитие в организме. Название «парентеральный гепатит» объединяет группу вирусных заболеваний, поражающих гепатобилиарную систему, инфицирование которыми связано с повреждением кожных покровов и биологическими жидкостями человека. По статистике ВОЗ, от разных типов гепатита ежегодно умирает до 1,4 млн человек.

Определение
Парентерально — означает попадание вируса во внутреннюю среду организма минуя желудочно-кишечный тракт.
Парентеральные гепатиты — это заболевания печени, вызываемые вирусами типа В, С, D, F, G. Характеризуются вирулентностью, т. е. минимальным количеством инфекции, необходимой для заражения. Для штамма В достаточно остаточных следов инфицированной крови в объеме 0,0001 мл, и по этому показателю он в 100 раз превосходит ВИЧ. Также парентеральные гепатиты склонны к хронизации болезни, развитию цирроза и рака печени. Причиной является слабое проявление симптомов и позднее обращение за врачебной помощью.
Вернуться к оглавлениюВиды парентеральных гепатитов
Тип В (HBV)
 Самый высококонтагиозный и распространенный вид гепатита.
Самый высококонтагиозный и распространенный вид гепатита.Открыт в 1964 американским врачом вирусологом Барухом Самуэлем Бламбергом. Гепатит В самый устойчивый к внешнему воздействию. На него не влияет ультрафиолет и слабо действуют дезинфицирующие средства. При нагревании до 100 градусов вирус инактивируется спустя 15—30 мин., в условиях комнатной температуры живет несколько недель, в холодильнике сохраняет активность полгода, замороженный — до 20 лет. Гепатит В является самым заразным, его концентрация в крови настолько высока, что он выделяется с потом, мочой, слюной, спермой.
Вернуться к оглавлениюТип С (HCV)
Выделен в 1989 году исследователями из центров CDC, США (Даниэль У. Брэдли) и Хирон (Майкл Хотон). Особенностью гепатита является его изменчивость и способность к мутациям. Известно 8 генотипов вируса и более 100 подтипов, что стало основным препятствием для создания вакцины. При гепатите С преобладают безжелтушные формы болезни со склонностью к хронизации — до 80% заболевших. Риск заражения при незащищенных половых контактах, а также ребенка от матери в процессе родов или кормлении, минимален.
Вернуться к оглавлениюТип D (дельта-вирус, HDV)
Выявлен в 1977 г итальянским профессором Марио Ризетто в процессе исследования больных с особо острой формой гепатита В. Это инфекционный агент, который не может развиваться в организме самостоятельно. Для распространения ему необходимо, чтобы клетки уже были поражены вирусом В, оболочки которого он использует для упаковки своего генетического материала. Протекание гепатита D тяжелое, велика вероятность развития терминальной стадии печеночной недостаточности, стремительного развития цирроза и рака печени.
Вернуться к оглавлениюТип G (HGV или GBV-C)
Открыт в 1995 г научной группой фирмы Abbot от больного хроническим гепатитом С. Изучение этого типа продолжается. Неясным является, вызывает ли он сам заболевание печени или ассоциируется с вирусом другой этиологии. Предполагается наличие 3-х генотипов. В окружающей среде вирус неустойчив и сразу погибает при кипячении.
Вернуться к оглавлениюТип F (HFV)
 Пока мало изучен, но тоже опасен для печени.
Пока мало изучен, но тоже опасен для печени.Выделен недавно и является предметом споров между учеными. Вирус определяется только методом исключения, поскольку до сих пор не разработаны маркеры для его идентификации. Считается, что для гепатита F возможен любой путь заражения, как фекально-оральный (через грязные руки, зараженные воду и продукты питания), так и гематогенный.
Вернуться к оглавлениюСпособы инфицирования
Парентеральные вирусные гепатиты распространяются двумя путями:
- Естественный: незащищенный половой акт, вертикальная передача от матери к ребенку внутриутробно или в процессе родов, контактно-бытовой путь. Последний подразумевает использование общих с больным предметов личной гигиены: бритвенных и маникюрных принадлежностей, зубных щеток и т. п. Естественным путем передачи вируса является и заражение от ран, полученных в уличных драках.
- Искусственный: медицинские манипуляции, хирургические вмешательства, иглоукалывание, косметические процедуры в салонах с применением не стерильных инструментов, употребление инъекционных наркотиков.
Клинические проявления
Для парентеральных гепатитов характерно слабое проявление симптомов или их полное отсутствие. Первые признаки заражения гепатитом очень похожи на грипп. Это слабость, быстрая утомляемость, нарушения сна, ломота в мышцах, ухудшение аппетита, сухость кожи или сыпь. Температура может совсем не повышаться или быть субфебрильной. Со временем возникает тошнота, рвота, увеличивается печень.
При развитии болезни возникают желтушные проявления: пожелтение склер, слизистых оболочек, кожи. Темнеет моча до цвета темного пива и обесцвечивается кал. Но характерные признаки желтухи могут быть кратковременными, слабовыраженными или вообще отсутствовать. Разрушение печени происходит и при скрытом протекании, поэтому очень важно выявить гепатит еще на ранних стадиях.
Вернуться к оглавлениюДиагностика заболевания
Для выявления патологий печени применяют:
Вернуться к оглавлениюПринципы лечения
Специальная терапия для гепатитов, передающихся парентеральным путем, применяется только в тяжелых и запущенных случаях. Основным является использование щадящих препаратов и анализ целесообразности их применения, т. к. печень уже достаточно поражена инфекцией. Применяют препараты для ее восстановления, такие как «Урсосан», «Эссенциале» вместе с противовирусными средствами: «Интерферон» или «Рибавирин».
При легком течении гепатита назначают симптоматическое лечение желчегонными препаратами, витаминными комплексами. Обязательным является соблюдение диеты: исключение из рациона жирного мяса и рыбы, супов на бульоне, жареных и острых блюд с применение соусов и подлив, копченостей, алкогольных и газированных напитков. Положительно на печени сказываются вегетарианские супы с овощами и крупами, варенное или тушеное нежирное мясо, рыба, свежие и вареные овощи, сладкие фрукты.
Вернуться к оглавлениюПрофилактика
Предупреждение болезни заключается в соблюдении общих правил гигиены. Это контроль целостности кожи перед посещением саун и бассейнов, использование барьерных контрацептивов, посещение проверенных косметологических учреждений, использование только личных предметов гигиены — бритв, маникюрных инструментов, расчесок и т. п. При планировании беременности обязательно сдать анализы на возможное присутствие в организме гепатита. Профилактика парентеральных гепатитов с помощью прививок возможна только для гепатита В.
что это такое, симптомы, профилактика
Парентеральные гепатиты называют одним из самых страшных заболеваний, которые с каждым годом распространяются все больше. По данным статистики, 2 миллиардов человек заражены гепатитом В, в то же время 3 человека из 100 имеют такой страшный диагноз, как гепатит С. Парентеральный вирусный гепатит объединяет в себе множество различных форм болезни и воспалений печени, среди которых гепатиты В, С и D. Многие эксперты и врачи сравнивают данное заболевание с ВИЧ-инфекцией, но стоит заметить, что шанс заразиться последним намного меньше, чем гепатитом.

Это связано, прежде всего, с тем, что жизнь инфекции вне носителя у ВИЧа составляет около 7 минут, гепатит живет намного дольше. Чтобы его вывести из предмета или медицинского оборудования, понадобится затратить намного больше сил. При этом шанс заражения гораздо выше, чем у многих других инфекционных заболеваний.
Способы заражения гепатитом
Вирусные гепатиты, или гемоконтактные гепатиты, получили свое название, потому что могут распространяться при помощи гемоконтактов. Сюда входят заражения через кровь, сперму или другие жидкости. При этом должен происходить обмен жидкостями, при котором наблюдается передача инфекции от носителя к зараженному.
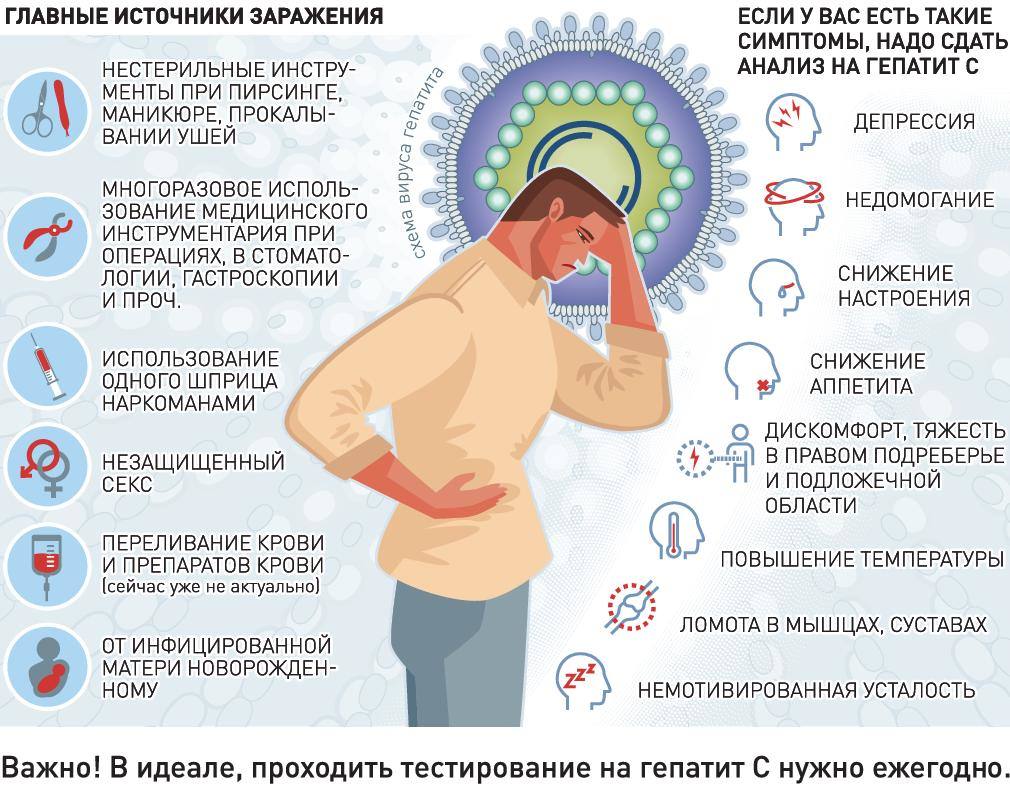 Это может произойти при неоднократном использовании шприца зараженным человеком, передаче инфекции от матери к ребенку при беременности или кормлении грудью, при половом контакте или использовании носовых платков либо бритв. Стоит отметить, что необходим прямой контакт с обменом жидкостей.
Это может произойти при неоднократном использовании шприца зараженным человеком, передаче инфекции от матери к ребенку при беременности или кормлении грудью, при половом контакте или использовании носовых платков либо бритв. Стоит отметить, что необходим прямой контакт с обменом жидкостей.
Особенно распространен гепатит B, который отличается более агрессивной формой развития и более устойчив к выживанию вне носителя. Данное заболевание особенно распространено среди молодых людей и подростков, вступающих в половую жизнь. Это заболевание по распространенности приравнивается к таким страшным заболеваниям, как СПИД и ВИЧ. Пути заражения вирусным гепатитом разнообразны. На данный момент выделяется 2 типа заражения вирусным гепатитом:
- Энтеральные гепатиты (орально-фекальный). Данный способ заражения в основном характерен для гепатита А, которым можно заразиться через грязные руки, игрушки, пищевые продукты и воду. При несоблюдении личной гигиены также может наблюдаться заражение такой формой гепатита.
- Парентеральные гепатиты. Данный путь заражения характерен для гепатитов B, С, D, F и G. Обязательно надо соблюдать гигиену.
 Важную роль в заражении энтеральным гепатитом играет то, что больной должен иметь острую степень данной инфекции, после чего болезнь уходит в инкубационный период и не дает признаков. В данный период в слюне больного содержится повышенное содержание вируса, и его необходимо на некоторое время изолировать от здоровых людей.
Важную роль в заражении энтеральным гепатитом играет то, что больной должен иметь острую степень данной инфекции, после чего болезнь уходит в инкубационный период и не дает признаков. В данный период в слюне больного содержится повышенное содержание вируса, и его необходимо на некоторое время изолировать от здоровых людей.
Если говорить о гепатитах B и С, то они передаются только через хронических носителей этой инфекции. При этом способы парентерального заражения хорошо изучены. Выявлены основные способы предотвращения заболевания, но полного излечения от таких форм не существует.
Что может переносить парентеральный вирусный гепатит?
Данное заболевание отличается тем, что содержание вируса во многих выделениях человеческого организма завышено, вследствие чего шанс заражения значительно возрастает. Итак, гепатит может распространяться через следующие выделения:
- Кровь.
- Сперма.
- Слюна.
- Моча.
- Желчь.
- Молоко матери.
 Среди всех данных выделений наиболее опасны для заражения кровь и сперма, которые почти со 100%-й вероятностью могут передать эту страшную инфекцию. Слюна отличается наименьшим содержанием гепатита. Это свидетельствует о том, что при контакте с инфицированным слюна не является продуктом особо риска.
Среди всех данных выделений наиболее опасны для заражения кровь и сперма, которые почти со 100%-й вероятностью могут передать эту страшную инфекцию. Слюна отличается наименьшим содержанием гепатита. Это свидетельствует о том, что при контакте с инфицированным слюна не является продуктом особо риска.
В первую очередь необходимо понимать, что возросший уровень наркомании в большей степени способствует распространению болезни. Так, например, необходимо пользоваться одноразовыми шприцами, иглами или емкостями для вывода наркотиков. Также имеются случаи клинического заражения, при которых больному заносится инфекция во время переливания крови. Половым путем вирусные гепатиты передаются при помощи выделений на половых органах, которые попадают в кровь и организм человека через микротрещины.
Риск заражения значительно ниже, чем у передачи через кровь, но все же он считается вторым по количеству заражений. Так, например, риск заражения гепатитом С во время полового акта составляет около 6-8%. Пропаганда и распространение различных контрацептивов значительно снизили количество заражений, но все же случаи инфицирования половым путем имеют место в современном обществе.
При нанесении татуировок или татуажа необходимо убедиться, что все иглы являются одноразовыми, так как через них может произойти заражение.
Очень важно соблюдение гигиенических норм в жизни человека: следует использовать индивидуальные зубные щетки, бритвы, полотенца, маникюрные наборы и другие предметы во избежание заражения.
Парентеральные вирусные гепатиты и их симптомы
 У большинства гепатитов имеются симптомы, которые характеризуются ухудшением общего состояния организма: потеря аппетита, тошнота, рвота, озноб и лихорадка, боль в животе, болевые ощущения и тяжесть в правом боку, потемнение мочи, высокая температура.
У большинства гепатитов имеются симптомы, которые характеризуются ухудшением общего состояния организма: потеря аппетита, тошнота, рвота, озноб и лихорадка, боль в животе, болевые ощущения и тяжесть в правом боку, потемнение мочи, высокая температура.
Многие пациенты думают о том, что гепатит обязательно должен проходить, как желтуха. Во многих случаях данные заболевания имеют лишь выраженные симптомы общего недомогания или вовсе не имеют никаких симптомов и не дают о себе знать. Вследствие этого фактора огромное количество инфицированных даже не подозревают о наличии заболевания, что делает их распространителями болезни.
Парентеральные гепатиты являются очень опасными, и процент смертности достаточно велик. При этом зараженные в 80% случаев получают хроническую степень заболевания. В то время как при гепатите В это происходит в 4 раза реже. Пациент с гепатитом С может жить 20 лет, в течение которых пациент должен постоянно проходить курс лечения. По мнению экспертов, за последние десятилетия распространение гепатита С получило невероятный рост, вследствие чего прогнозируется, что смертность от такого диагноза превысит число смертей от СПИДа. Вследствие этого принимаются меры по информированию населения об опасности и проводятся постоянные акции.
Профилактика парентеральных гепатитов
Для профилактики необходимо проходить ежегодную диагностику на ИФА. Данный анализ крови может с большой точностью показать наличие гепатита любой формы. Также применяется обязательная вакцинация новорожденных (в первые сутки рождения ребенка). Она помогает ребенку получить иммунитет от этого заболевания и значительно уменьшить шанс заражения. В 13-летнем возрасте проводится повторная вакцинация, которая способствует закреплению уже имеющего эффекта.
На данный момент медицина может провести профилактику лишь гепатита В. Для профилактики гепатита С лишь возможны информирование населения и пропаганда прохождения ежегодного анализа. Во многих случаях данные профилактические работы дают должный результат, не только позволяют определить носителя, но и способствуют лечению данной болезни на более ранних стадиях.
⚠️ ВИЧ-инфекция и парентеральные вирусные гепатиты
Для инфекции ВИЧ характерно заражение дополнительными инфекционными заболеваниями. Так как организм больного в значительной мере ослаблен, появление сопутствующих заболеваний остается лишь вопросом времени. Нередко при ВИЧ обнаруживается и воспаление печени, причиной которого становится появление в организме одного из штаммов гепатита.
Но как происходит парентеральное заражение вирусными гепатитами? Каковы основные пути инфицирования? Как протекают ВИЧ-инфекция и парентеральные вирусные гепатиты? Какие штаммы рассматриваемого заболевания передаются подобным путем? Каковы меры по экстренной профилактике парентеральных вирусных при наличии вируса иммунодефицита человека? Ответ на каждый из этих вопросов вы сможете найти в нашей статье.
Парентеральное заражение вирусными гепатитами
Вирусные гепатиты с парентеральной передачей достаточно распространены во всем мире. В настоящее время от этих заболеваний в общем страдает порядка 5% из общего числа населения земного шара. Но что это за заболевания?
Парентеральный способ передачи инфекции – вариант инфицирования организма, при котором патоген проникает в организм, минуя пищеварительный тракт. В этом случае вирус или бактерия поступает преимущественно через зараженную кровь пациента. В зависимости от заболевания и уровня вирусной нагрузки, патоген также может содержаться в слюне, сперме и вагинальных выделениях больных.
В свою очередь, вирусные гепатиты – это инфекционные заболевания, характеризующиеся длительными воспалительными процессами в печени. Течение у данных болезней может быть острым или хроническим. При ко-инфекции с ВИЧ вирусные гепатиты развиваются стремительно и чаще становятся причиной летального исхода. Поэтому данные заболевания требуют своевременной терапии.
Таким образом, парентеральные вирусные гепатиты – это инфекционные заболевания печени, передающиеся через кровь и другие биологические жидкости человеческого организма. Все эти заболевания передаются исключительно от человека к человеку. Это означает, что заразится ими от какого-либо животного нельзя. К подобным недугам относятся гепатиты В, С и D. Рассмотрим подробнее особенности этих инфекций.
Гепатит В
Возбудителем вирусного гепатита В является ДНК-содержащий патоген из семейства гепаднавирусов. Этот вирус чрезвычайно устойчив к внешней среде, склонен к мутациям и быстро адаптируется к особенностям человеческого организма. Болезнь, возбудителем которой является гепандавирус, чрезвычайно заразна. Заразиться ВГВ возможно:
- В процессе переливания крови или процедуры диализа
- При инъекции одноразовым шприцем который до этого неоднократно использовался
- При близком контакте с кровью зараженного пациента
- В случае несоблюдения мер личной гигиены при уходе за зараженными
- При использовании чужой зубной щетки или бритвенного станка
- Во время нанесения татуировки или пирсинга нестерильными инструментами
- Во время хирургического вмешательства или стоматологических операций
- При незащищенном сексуальном контакте
- Перинатально, если носителем патогена является мать
Вирусный гепатит В при ВИЧ часто протекает в хронической форме, однако для этой болезни характерна и острая фаза, сопровождающаяся следующими симптомами:
- Желтушность кожных покровов и глазных яблок
- Болезненные ощущения в области печени
- Приступы тошноты и рвоты
- Головные боли и спутанность сознания
- Обесцвечивание стула и потемнение мочи
- Апатия и депрессивное состояние
- Общее недомогание, напоминающее гриппозное
Так как при наличии ВИЧ гепатит В развивается стремительно, необходимо принять своевременные меры по борьбе с этой болезнью. Полностью ВГВ в настоящее время не лечится, однако курс Тенофовира и Энтекавира может помочь купировать воспалительные процессы и избежать появления таких тяжелых осложнений, как фиброз, цирроз и злокачественные новообразования в пораженном органе.
Также не следует забывать о том, что от ВГВ существует вакцина. Сделать ее настоятельно рекомендуется. Прививка не защитит пациента от других вирусных заболеваний, однако значительно снизит риск возникновения опасной ко-инфекции.
Гепатит С


Вирусный гепатит С, возбудителем которого является флававирус, называют «ласковым убийцей». Для этой болезни характерно хроническое течение заболевание. Это означает, что болезнь может проходить совершенно бессимптомно. Однако в некоторых случаях проявляются типичные для вирусных гепатитов желтуха и боли в правом подреберье.
Передается ВГС, как и ВГВ, преимущественно через кровь. Вирус содержится также в слюне, сперме и вагинальной жидкости. Но патоген гепатита С не настолько устойчив, как в случае штамма В. Поэтому заболевание не настолько заразно. Если любой контакт с зараженной кровью может привести к инфицированию, то незащищенный секс, например, совершенно безопасен при условии отсутствия у женщины, месячных во время полового акта. Перинатальное заражение ВГС также встречается довольно редко.
В отличие от предыдущего заболевания, вирусный гепатит С полностью излечим даже при ко-инфекции с ВИЧ. Наиболее эффективным методом борьбы с заболеванием являются препараты противовирусные препараты прямого действия. В первую очередь, для лечения ВГС применяется Софосбувир, нуклеотидное химическое соединение, ингибирующее РНК-полимеразу гепатовируса. В зависимости от генотипа патогена, вместе с Софосбувиром назначаются:
- Ледипасвир, при 1, 4, 5 или 6 генетическом типа
- Даклатасвир, при 1, 2, 3 или 4 генотипе
- Велпатасвир, назначается для терапии основных 6 известных генотипов ВГС
Вакцины от вирусного гепатита С не существует.
Гепатит D
Из всех вирусных гепатитов с парентеральной передачей штамм D считается наиболее неполноценным. Дело в том, что этот патоген может развиваться исключительно при наличии вируса группы В. Однако конфекция в данном случая может вызвать значительное осложнение течения заболевания. К тому же может понадобиться дополнительная терапия Интерфероном и Рибавирином, негативно влияющая на биохимический состав крови.
Для того, чтобы избежать ко-инфекции парентеральными вирусными гепатитами, следует своевременно проводить вакцинацию от штамма В. В этом случае пациенту удастся избавиться сразу от двух угроз – ВГВ и вируса типа D.
Экстренная профилактика парентеральных вирусных гепатитов
Сочетание ВИЧ-инфекции и парентеральных вирусных гепатитов весьма опасно, так как при дефиците иммунитета любая инфекция развивается стремительно. Поэтому важно не только начать своевременно лечить уже имеющиеся болезни, но и своевременно огородиться от возможных заболеваний.
В нормы экстренной профилактики парентеральных вирусных гепатитов при ВИЧ входят:
- Отказ от посещения тату-, пирсинг- и маникюрных салонов.
- Внимательное отношение к предметам личной гигиеной. Нельзя пользоваться чужой бритвой или зубной щеткой, или отдавать в пользование собственные.
- Слежение за стерильностью инструментов в медицинских кабинетах, где пациент проходит различные процедуры.
- Работа с чужими биологическими жидкостями (к примеру, лабораторные исследования) исключительно в перчатках и защитных очках.
- Регулярная сдача анализов крови для проверки наличия рассматриваемых инфекций.
Парентеральные вирусные гепатиты являются опасными заболеваниями. Поэтому их важно вовремя диагностировать. Диагностика гепатовируса относится к мерам профилактики осложнений воспалительных процессов в печени.
Оцените статью:
| Всего голосов: 0 Средняя оценка: 0Парентеральные гепатиты (вирусные): профилактика, симптомы, лечение
Воспалительные заболевания печени, которые развиваются под воздействием различных факторов, называют парентеральными гепатитами. Инфекция передаётся через повреждённые участки кожи и слизистой оболочки. В большинстве случаев вирус передаётся через кровь, чуть реже – через другие биологические жидкости заражённого человека.
Парентеральные гепатиты опасные, так как для инфицирования достаточно минимального количества заражённого материала. Существуют ещё энтеральные гепатиты, которые передаются через рот, их провоцируют вирусы гепатита А и Е. Парентеральные инфекции вызывают вирусы B, D, C, F, G. Патогенные микроорганизмы провоцируют опасные заболевания, которые нередко приводят к летальному исходу.
Возбудители инфекции
Парентеральные вирусные гепатиты возникают после проникновения в организм многих вирусов, которые принадлежат к определённым группам. Медики выделяют следующие виды гепатитов, которые возникают вследствие повреждения целостности кожи и слизистых:
- HBV провоцирует гепатит В, он относится к группе гепаднавирусов, он имеет сложную структуру. Патогенный микроорганизм проявляет устойчивость к физическому и химическому воздействию. Он сохраняется при температуре -20° несколько лет, при кипячении – 30 минут, а также в кислой среде. Во время стерилизации (160°) вирус погибает через 60 минут. Раствор хлорамина (3 – 5%) инактивирует ВГВ через 1 час, фенол (3 – 5%) – спустя 24 часа, этанол (70%) – через 2 минуты, перекись водорода (6%) – по истечении 60 минут.
- HCV принадлежит группе флавивирусов. Парентеральный путь – это основной способ инфицирования. Патогенный микроорганизм способен постоянно мутировать и самовоспроизводиться в разных вариациях. Из-за этой особенности затрудняется выработка иммунного ответа, осложняются серологические исследования (анализ крови на антитела), возникают проблемы в создании вакцины. Нередко инфекция имеет скрытое течение и переходит в хроническую форму.
- HDV – это представитель дельта-вирусов. Инфицирование происходит парентеральным путём. Этот вирус не способен самостоятельно вырабатывать белки, необходимые для его размножения. Для репликации он использует белки HBV.
- HFV ещё находится на стадии изучения. Известно, что по строению он напоминает аденовирусную инфекцию. Основным путем передачи инфекции является гематогенный и фекально-оральный. HFV способен размножаться в многослойных клеточных структурах.
- HGV является инфекцией с парентеральным механизмом передачи. Вирус отличается своей неоднородностью. Не так редко HGV обнаруживают у пациентов с гемофилией (хроническая кровоточивость) и другими формами хронического гепатита. Для его выявления проводят анализ крови на ПЦР (полимеразная цепная реакция) и иммуноферментный анализ крови.
Парентеральные гепатиты провоцируют различные вирусы
Это основные возбудители гепатитов, передающиеся парентеральным путём.
По медицинской статистике, инфекции HFV и HGV встречаются редко. К наиболее распространённым видам вирусных гепатитов относят B, D, C. При развитии последних повышается вероятность опасных последствий, вплоть до летального исхода.
Пути передачи инфекции
Парентеральное заражение провоцируют больные и пациенты, которые являются носителями инфекции. Эти патологии очень опасные, так как после попадания вируса в человеческий организм разу происходит заражение.
HBV содержится в крови, сперме, слюне, моче и других секретах. Основной механизм передачи вируса – парентеральный.
Инфекция передаётся через повреждённые участки кожи и слизистых оболочек
Медики выделяют следующие способы заражения гепатитом В:
- Приём инъекционных наркотиков, переливание крови и её компонентов. Инфицирование происходит в ЛПУ (лечебно-профилактические учреждения), когда во время диагностики или лечения используются плохо очищенные или нестерилизованные инструменты.
- Вирус передаётся во время полового контакта без применения барьерных контрацептивов.
- HBV может находиться в засохших каплях крови на бытовых предметах (зубные щётки, бритвы, швейные иглы и т. д.).
- Инфекция передаётся от матери к плоду.
В группу риска входят люди, которым переливают кровь, часто выполняют манипуляции с применением плохо обработанных инструментов, медработники, контактирующие с кровью. Повышенная вероятность заражения у наркоманов, гомосексуалистов, людей, которые ведут беспорядочную половую жизнь. Риск инфицирования высокий у членов семей, инфицированных вирусом гепатита В (ВГВ).
HCV в большинстве случае передаётся через кровь и её препараты. В группу риска входят больные на гемодиализе (внепочечное очищение крови при почечной недостаточности). Большая вероятность заражения у лиц, употребляющих инъекционные наркотики, которые пользуются общим шприцем. Риск передачи HCV половым путём ниже, чем при HBV.
Кроме того, существует «спорадический» гепатит С – это инфекция с невыясненным путём заражения. Согласно медицинской статистике, у 40% пациентов не могут установить путь передачи HCV.
Крайне редко инфекция передаётся перинатальным способом (от матери к ребёнку).
Согласно медицинской статистике, HDV обнаружили в организме 15 миллионов человек. Передача вируса дельта связана с инфицированием вирусом В. Патогенные микроорганизмы проникают в организм через кровь, её продукты, во время интимной связи без применения презерватива.
Существует вероятность одновременного заражения гепатитом В и D. Также возможна суперинфекция, когда HDV присоединяется к HBV. При последнем сценарии заболевание протекает тяжело, да и прогноз хуже.
Способ передачи HGV схож с эпидемическим процессом при HCV. Вероятность патологии повышается при частом переливании крови, употреблении инъекционных наркотиков. Информация о распространённости этой инфекции в мире отсутствует. Медики проводят исследования, чтобы выяснить роль HGV, так как некоторые из них считают, что этот вирус всего лишь «свидетель» серьёзных патологий.
Вероятность заражения вирусными гепатитами повышается у пациентов, которые посещают салоны красоты, где делают маникюр, татуировки, пирсинг.
Симптомы
Вирусный гепатит В имеет длительный инкубационный период – от 1,5 до 6 месяцев, а иногда он увеличивается до 1 года. В продромальный период (период между инкубацией и болезнью) проявляется болью в суставах, моно- и полиартритами. На начальной стадии заболевания лихорадка возникает редко. Пациенты жалуются на боль в животе или правом подреберье, тошноту, извержение рвотных масс, потерю аппетита, расстройства стула.
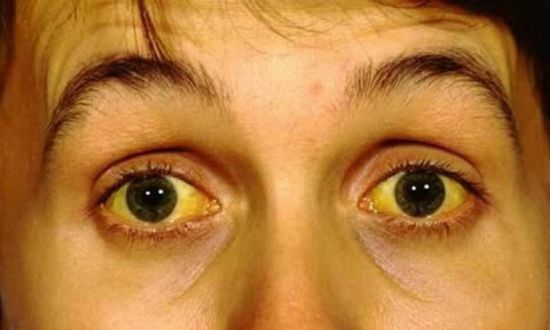
Многие виды гепатитов сопровождаются желтухой
Желтуха при ВГВ может длиться около 1 месяца. Для этого периода характерны нарушения оттока желчи, появление зуда на коже, развитие гепатомегалии (увеличение печени). Во время пальпации врач ощущает, что железа гладкая, плотная.
ВГВ проявляется артритами, сыпью на коже, болью в мышцах, васкулитами (воспаление и разрушение стенок сосудов), неврологическими расстройствами, поражением почек. Возможно снижение числа лейкоцитов, повышение лимфоцитов, моноцитов, плазматических клеток, повышение СОЭ (скорость оседания эритроцитов).
При желтушном ВГВ пациент выздоравливает через 4 месяца после появления симптоматики. Хроническая инфекция длится около полугода. Заболевание может осложниться печёночной энцефалопатией в первый месяц.
При HCV инкубационный период продолжается около 2 месяцев. У многих пациентов заболевание не проявляется выраженными симптомами. После стёртого течения болезни может появляться тошнота, приступы рвоты, боль справа под рёбрами, обесцвечивание кала, потемнение урины.
При гепатите С аланинаминотрансфераза (АлАТ) и аспартат-аминотрансфераза (АсАТ) – это ферменты, указывающие на болезни печени, повышаются в 10 – 15 раз. Уровень трансаминаз волнообразно меняется, но остаётся выше нормы на протяжении 12 месяцев. Так, ВГС приобретает хроническое течение. По статистике, у 20% заражённых гепатит развивается, провоцируя цирроз.
HDV проявляется такими же симптомами, как ВГВ. Как правило, прогноз благополучный, пациент выздоравливает.
Иногда гепатит D протекает двухфазно, при этом активность АлАТ И АсАТ повышается с промежутком в 2 – 4 недели. Во время второй волны возникает лихорадка и проявляется характерная симптоматика.
При суперинфекции гепатит протекает тяжело, сопровождается некрозом гепатоцитов и проявляется симптомами печёночной энцефалопатии (нервно-психические расстройства вследствие дисфункции печени).
Тяжелее всего протекает хронический ВГВ, при котором уровень АсАТ выше концентрации АлАТ. Тогда у пациента увеличивается селезёнка, заболевание быстро прогрессирует и переходит в цирроз.
Достоверная информация о клинических проявлениях HGV отсутствует. Инфекция может сопровождаться выраженными симптомами или нет. При гепатите G поражаются желчные протоки. Общая симптоматика напоминает признаки ВГС, но с более лёгким течением. Эта патология чаще протекает остро, однако тяжёлые признаки и осложнения отсутствуют. При одновременном развитии HGV и HCV болезнь быстро прогрессирует и угрожает здоровью пациента.
Диагностические меры
При появлении симптомов инфекции (пожелтение кожи, слизистых оболочек, общая слабость, обесцвечивание кала, потемнение мочи) следует посетить врача. Сначала специалист проведёт визуальный осмотр и соберёт анамнез.
Чтобы выявить инфекционные агенты, проводят анализ крови
Диагностика состоит из лабораторных исследований венозной крови. Биологический материал проверяют на наличие специфических маркеров вирусов. Кроме того, определяется концентрация билирубина (желчный пигмент), активность ферментов печени, выявляются антигены и специфические антитела к ним.
Чтобы подтвердить диагноз, оценить степень поражения железы, а также тяжесть осложнений, назначают ультразвуковое исследование, компьютерную и магнитно-резонансную томографию.
На парентеральные гепатиты указывают следующие показатели:
При общем анализе крови, мочи или кала проявляется:
- Агрунулоцитоз – снижение концентрации нейтрофилов.
- Лимфоцитоз – повышение количества лимфоцитов.
- Тромбоцитопения – уменьшение числа тромбоцитов.
- Повышение СОЭ.
- Уробилинурия – выделение уробилина с мочой.
- Отсутствие стеркобилина в каловых массах.
Во время биохимического анализа крови наблюдаются следующие изменения:
- Увеличивается концентрация билирубина.
- Повышается активность АлАТ, альдолаз, дегидрогеназ и других печёночных ферментов.
- Высокая активность щелочной фосфатазы, гамма-глутамилтранспептидазы.
- Увеличивается концентрация холестерина, жиров.
- Снижаются протромбины, альбумины, фибриноген.
- Повышаются глобулины.
Для выявления специфических маркеров вирусов проводят иммуноферементный анализ крови. Определить ДНК вируса и вычислить его концентрацию в крови можно с помощью анализа, который проводят методом полимерной цепной реакции (ПЦР).
Методы лечения
Если у пациента выявили паренетеральный гепатит, то его необходимо госпитализировать. При лёгком течении инфекции пациент выздоравливает через несколько недель или месяцев. Если форма болезни средняя или тяжёлая, то пациенту назначают медицинские препараты, постельный режим, диету №5, а также витамины (В6, В12, С). При общем отравлении организма больному назначают инфузионное лечение с применением специальных растворов.

Лечение инфекции состоит из приёма медикаментов, соблюдения диеты и отказа от вредных привычек
Во время нахождения в стационаре пациент должен соблюдать следующие правила питания:
- Суточное количество белка животного происхождения не превышает 1,5 г/кг, а жиров – 1 г/кг.
- Рекомендуется употреблять молочный жир (сметана, сливочное масло, сливки). Кроме того, полезны растительные масла.
- Энергетическая ценность рациона не должна превышать 3000 ккал (сюда входит суточная доза белков, жиров, а остальное дополняют углеводами).
- Необходимо пить не менее 2,5 л жидкости (вода без газа или щелочная минеральная, сладкий чай, соки из фруктов, компоты, морсы) за сутки.
Когда состояние пациента улучшится, его рацион постепенно расширяют. По возвращении домой больной должен соблюдать диету на протяжении 3–6 месяцев.
Лечебные меры при остром гепатите С и хронических инфекциях типа B, C, D, G включают применение рекомбинантных интерферонов α-2. Лекарство вводят внутримышечно по 3 миллиона единиц через сутки. Лечение продолжается, пока полностью не исчезнет вирус из крови.
После заражения парентеральным гепатитом проводят патогенетическое лечение. Эта терапия помогает корректировать нарушенные функции органов, нормализовать метаболизм, повысить неспецифическую устойчивость, а также иммунную реактивность организма. Для этой цели применяют следующие группы препаратов:
- Дезинтоксикационные средства (раствор глюкозы (5 – 10%), альбумина (10%), Трисоль, Ацесоль, Реополиглюкин).
- Препараты, нормализующие метаболизм (Милдронат, Гептрал, Хофитоль, Люминал и т. д.).
- Препараты с антихолестатическим эффектом (Холестирамин, Урсосан, Гептрал и т. д.).
- Медикаменты, которые увеличивают выделение желчи (Одестон, Фламин, Аллохол).
- Препараты с противовоспалительным эффектом (глюкокортикостероиды по медицинским показаниям, средства, подавляющие активность ферментов поджелудочной железы, так как Трасисол, Контрикал, Овомин).
- Антиоксиданты и препараты, восстанавливающие структуру печени (Тиотриазолин, витамин Е, Эссенциале, Легалон и т. д.).
- Лекарственные средства с иммунорегулирующими свойствами (Делагил, Азатиоприн, Тимолин, Тимоген).
- Мочегонные средства, а также кристаллоидные растворы (гидрокарбонат натрия, Трисамин).
- Гемостатическое лечение (плазма крови свежезамороженная, Викасол, Контрикал).
- Витаминные препараты, содержащие витамины С, элементы группы В, а также витамины А и Е (если отсутствует холестаз).
- Чтобы ускорить регенерацию печёночной ткани, назначают Урсосан, препараты на основе солянки холмовой.
- Эфферентные методы лечения, при которых применяют аппараты, очищающие кровь от токсинов (плазмаферез, гемосорбция).
При необходимости врач подбирает симптоматические препараты: энтеросорбенты (Смекта, Энтеросгель), ферментированные средства (Креон, Мезим), спазмолитические средства (Но-шпа, Риобал).
Схема лечения гепатитов достаточно сложная, поэтому не стоит заниматься самолечением. Прогноз зависит от состояния иммунитета, типа вируса и соблюдения рекомендаций врача. Кроме медикаментов, необходимо соблюдать правила питания (особенно в период обострения инфекции).
Профилактические мероприятия
Профилактика парентеральных гепатитов поможет предупредить заболевание и спасти жизнь.
Вакцинация – это экстренная профилактика инфекции, после этой процедуры организм человека защищён от проникновения патогенного микроорганизма.
Вакцинация – это надежная профилактика гепатитов
В прививке нуждаются следующие категории пациентов:
- Новорожденные (на 2–3 сутки после рождения).
- Студенты-медики.
- Пациенты, которые нуждаются в гемотрансфузии.
- Люди, которые тесно контактируют с больным или носителем вируса.
- Лица, которым не проводили вакцинацию перед операцией.
Кроме того, прививку делают сотрудникам лабораторий.
Основные мероприятия по профилактике гепатитов:
- Избегайте случайных интимных связей, пользуйтесь презервативами.
- Используйте только свои средства для гигиены и бытовые предметы (полотенце, зубная щётка, бритва и т. д.).
- Во время косметологических или медицинских процедур требуйте стерилизовать инструмент или использовать новый.
- Откажитесь от наркотических средств, особенно инъекционных, и не злоупотребляйте алкоголем.
- При получении серьёзной травмы обращайтесь за медицинской помощью.
Новорожденные нередко заражаются во время родов, если мать больна. Поэтому женщине во время вынашивания плода следует пройти анализ на антитела к ВГВ. При выявлении антигенов рекомендуется исследовать кровь на наличие HCV.
Если мать больна, то рекомендуется кесарево сечение. В качестве экстренной профилактики ребёнку вводят вакцину в первые сутки после родов. Далее иммунизация происходит согласно схеме.
Симптомы и прогноз при парентеральных гепатитах зависят от типа вируса (B, C, D, F, G). Лечение инфекции должно быть комплексным: медикаментозная терапия, соблюдение правил питания, снижение физических нагрузок и отказ от вредных привычек. Чтобы предупредить заболевание, следует вовремя провести вакцинацию, соблюдать рекомендации врачей, которые касаются образа жизни.
Парентеральные гепатиты: пути передачи, классификация
Парентеральные гепатиты вирусного характера отличаются особым вариантом передачи инфекции – через слизистые и поврежденную кожу. Заражение наступает посредством контакта крови или другой биологической жидкости здорового и зараженного человека.
Возбудители инфекции
Приводят к заражению парентеральным гепатитом различные вирусы, принадлежащие к числу определенных категорий. Медики выделяют следующие виды:
- HBV – этот вирус провоцирует развитие гепатита В. Принадлежит к группе гепаднавирусов, имеет сложную структуру. Устойчив к химическим веществам, сохраняется годами при температуре до -20°, полчаса живет при кипячении, повышенной кислотности. Проведение стерилизации, обработка перекисью водорода или раствором хлорамина убивает вирус через час. Фенол способен обезвредить его за сутки, этанол – за 2 минуты.
- HCV – микроорганизм из категории флавовирусов. Основной способ заражения – парентеральный путь. Этот вид постоянно мутирует, может самовоспроизводиться, изменяя собственные вариации. Эта особенность сильно затрудняет выработку иммунного ответа. Также существенно осложняются серологические исследования, проблематично создание надежной вакцины. Инфекция часто протекает скрытно, становясь хронической патологией.
- HDV – яркий представитель класса дельта-вирусов. Заражение происходит только парентеральным способом. Вирус не может самостоятельно производить необходимые для размножения белки, поэтому для репродукции использует вещества, продуцируемые HBV-вирусом.
- HFV – изучаемый учеными вирус. Его строение аналогично аденовирусной инфекции. Изученные пути распространения – фекально-оральный или гематогенный. HFV размножается внутри многослойных структур клеток.
- HGV – инфекция, отличающаяся парентеральным способом распространения. Вирус неоднороден. Часто его выявляют при хронической кровоточивости и одновременно с другими формами хронического гепатита. Чтобы обнаружить вирус, выполняют анализ ПЦР, а также иммуноферментный анализ.
Статистика редко фиксирует заражение вирусами HFV либо HGV. Наиболее распространенными вариантами остаются другие типы микроорганизмов. Когда человек заражается гепатитом С, повышается риск опасных последствий, чреватых летальным исходом.

Пути передачи вируса
Парентеральные гепатиты очень заразны. Когда вирус проник внутрь, больной практически всегда заболевает. Из-за этого важно помнить о способах передачи этих микроорганизмов:
- применение при уколах многоразовых игл, что характерно для наркоманов;
- косметологические либо стоматологические процедуры;
- незащищенный секс;
- использование чужих предметов интимной гигиены – бритвы, зубной щетки или маникюрных ножниц;
- пирсинг;
- хирургическое вмешательство;
- переливание крови или диализ;
- передача вируса при родах новорожденному;
- прямой путь распространения, встречающийся редко.
Симптомы
Каждый вариант парентерального вирусного гепатита способен протекать бессимптомно. Такое состояние крайне опасно, поскольку больной не подозревает о патологии, поэтому парентеральные гепатиты быстро переходят в хроническую стадию. Затянувшееся воспаление провоцирует развитие цирроза либо онкологии печени.
Парентеральному гепатиту сопутствуют следующие симптомы:
- белый кал при темной моче;
- увеличение размеров селезенки и печени
- тошнота, частая рвота;
- абсолютная либо частичная потеря аппетита.

После появления этих признаков начинается желтуха: эпидермис и слизистые желтеют, общее самочувствие ухудшается. Но часто после этого парентеральные гепатиты исчезают, т.к. желтуха является первым этапом выздоровления.
Диагностика
Диагностические мероприятия состоят из исследований венозной крови. В этом биологическом материале пытаются выявить наличие специфических вирусных маркеров. Одновременно определят уровень билирубина, активность печеночных ферментов, наличие антигенов совместно со специфическими антителами.
Для подтверждения диагноза и выявления степени поражения железы, наличия и тяжести осложнений, рекомендуют пройти ультразвуковое исследование, КТ либо МРТ.
О наличии парентеральных гепатитов свидетельствуют:
- агранулоцитоз – падение концентрации нейтрофилов;
- повышение СОЭ;
- лимфоцитоз – рост числа лимфоцитов;
- уробилинурия – наличие в моче уробилина;
- тромбоцитопения – снижение концентрации тромбоцитов;
- отсутствие в фекалиях стеркобилина.

При биохимическом анализе венозной крови наблюдаются:
- рост концентрации билирубина;
- рост активности АлАТ и других печеночных ферментов;
- высокая активность в крови гамма-глутамилтранспептидазы и щелочной фосфатазы;
- увеличение показателя содержания жиров и холестерина;
- падение показателя альбумина, протромбина, фибриногена;
- увеличение глобулинов.
Чтобы обнаружить специфические вирусные маркеры, выполняют иммуноферментный анализ. Изучить ДНК вируса, а также вычислить, какова его концентрация, помогает анализ ПЦР.
Лечение
При диагностировании парентерального гепатита необходима срочная госпитализация. При неосложненном течении инфекции человек выздоравливает спустя несколько месяцев. Когда форма патологии средняя или тяжелая, назначают лекарства, постельный режим, диету №5, прием витаминов.
При общем отравлением рекомендуют инфузионную терапию с использованием специальных растворов.
Больному необходимо придерживаться следующих рекомендаций относительно питания:
- максимальное ежедневное потребление животных белков –1,5 г/кг;
- есть сметану, сливки и сливочное масло, полезны продукты растительного происхождения;
- доля жиров в рационе – 1 г/кг;
- энергетическая ценность пищи – до 3000 ккал;
- требуется пить минимум 2,5 л любой жидкости (негазированную воду, сладкий чай, фруктовые морсы, компоты и соки).

При улучшении состояния рацион постепенно рекомендуют расширить. После выписки больному еще полгода необходимо соблюдать диету.
Терапевтические мероприятия при парентеральном гепатите включают использование рекомбинантных интерферонов α-2. Медикаменты вводят внутримышечными инъекциями по 3 млн. единиц, выполняя уколы через сутки. Так поступают до момента полного устранения вируса.
Патогенетическое лечение способствует восстановлению нарушенных функций печени, нормализует метаболизм, укрепляет неспецифическую устойчивость, существенно повышает иммунную реактивность организма. Для этого назначают такие группы лекарств:
- дезинтоксикационные средства;
- препараты для нормализации метаболизма;
- медикаменты, имеющие антихолестатический эффект;
- лекарства, увеличивающие производство желчи;
- противовоспалительные препараты;
- антиоксиданты;
- иммунорегулирующие лекарственные средства;
- мочегонные препараты;
- гемостатики;
- витаминные комплексы;
- для ускорения восстановления гепатоцитов назначают Урсосан;
- рекомендуют эфферентные методы по очистке крови.

Когда это необходимо, доктор назначает симптоматические препараты – ферменты, энтеросорбенты, спазмолитики. Схема лечения очень сложная, нельзя пытаться ее воспроизвести самостоятельно.
Прогноз зависит от иммунитета, вида вируса, соблюдения врачебных рекомендаций. Помимо лекарств, необходимо правильно питаться.
Профилактика
В качестве предупреждения заражения рекомендуется вакцинация, поскольку после подобной процедуры человеческий организм становится защищенным от проникновения вируса. Прививка необходима таким категориям людей:
- новорожденным;
- студентам-медикам;
- сотрудникам лабораторий;
- пациентам с постоянной потребностью в гемотрансфузии;
- при тесном контакте с носителем вируса;
- при подготовке к операции.

Для профилактики гепатита необходимо придерживаться следующих рекомендаций:
- Не допускайте случайных половых связей, всегда используйте презервативы.
- Нужно иметь личные средства гигиены (маникюрные ножницы, расчески и т.д.).
- Во время медицинских или косметологических процедур требуйте использовать только новый инструмент (при его отсутствии – стерилизованный).
- Откажитесь от инъекционных наркотиков, не злоупотребляйте спиртными напитками.
- При получении механической травмы с повреждением эпидермиса обратитесь в поликлинику.
Нередко новорожденные инфицируются вирусом при родах, когда их мать больна гепатитом. Из-за этого беременной женщине нужно сдать анализ, чтобы выявить антитела. При обнаружении антигенов доктор порекомендует сдать кровь, чтобы найти вирус HCV.
При диагностировании заболевания беременной рекомендуют кесарево сечение. Вариантом экстренной профилактики в отношении новорожденного становится послеродовая вакцинация. Последующая иммунизация выполняется по разработанной схеме.
© 2018 – 2019, MedPechen.ru. Все права защищены.
1. Парентеральные гепатиты
1.1. Этиология
Вирусные гепатиты В и С, антропонозные инфекции с заражением через поврежденные кожные покровы и слизистые оболочки, относятся к числу повсеместно распространенных болезней и по праву занимают одно из ведущих мест в инфекционной патологии человека. Эти инфекции характеризуются тяжелым клиническим течением, являясь частой причиной хронического гепатита, цирроза и первичного рака печени.
Возбудитель гепатита В — ДНК-содержащий вирус (HBV) из группы Hepadnaviridae. Известны 3 вирусоспецифических антигена HBV: один из них входит в состав оболочки — поверхностный антиген (HBsAg), 2 других — внутренние (HBeAg и HBcAg). HBcAg (сердцевинный антиген) играет важную роль в репликации вируса и при инфекционном процессе выявляется только в ядрах гепатоцитов. HBeAg обнаруживается не только в «сердцевине» вируса, но и циркулирует в крови в свободном виде или в соединении с иммуноглобулином. Его определяют как антиген инфекционности. HBsAg (поверхностный антиген) свидетельствует о длительной персистенции вируса в организме и характеризуется относительно низкой иммуногенностью, термостабильностью и устойчивостью к протеазам и детергентам. Известно несколько подтипов HBsAg, отличающихся субдетерминантами: adw, adr, ayw, ayr. Общей антигенной детерминантой является а-детерминанта, поэтому поствакцинальный иммунитет является протективным по отношению к любому субтипу вируса. В России регистрируются, в основном, субтипы ayw и adw. Клинические проявления болезни не зависят от субтипа вируса. HBV чрезвычайно устойчив во внешней среде (в цельной крови и ее препаратах сохраняется годами). Антиген обнаруживают на постельных принадлежностях, медицинских и стоматологических инструментах, иглах, загрязненных кровью, в течение нескольких месяцев при комнатной температуре.
Вирус гепатита С (HCV) отнесен к РНК-содержащим вирусам семейства Flaviviridae. Он обладает способностью к длительной персистенции в организме, что обуславливает высокий уровень хронизации инфекции (50-80%). HCV при размножении образует квазиштаммы, иммунологически различающиеся антигенные варианты, которые обладают значительными возможностями адаптации и избегают иммунного надзора. Известно 6 основных генотипов и более чем 90 субтипов вируса. Инфекции, вызванные генотипом 1b, характеризуются более тяжелым течением заболевания, более высоким содержанием РНК HCV в сыворотке крови, худшим ответом на лечение противовирусными препаратами и большей вероятностью рецидива болезни.
Естественная восприимчивость населения — всеобщая и в большой степени определяется инфицирующей дозой. Постинфекционный иммунитет при гепатите В длительный, возможно пожизненный. Повторные случаи заболевания наблюдаются исключительно редко. При гепатите С постинфекционный иммунитет мало изучен. В экспериментах на обезьянах показана возможность повторного заболевания.
1.2. Механизм передачи
Выделение вируса с различными биологическими секретами (кровь, слюна, моча, желчь, слезы, грудное молоко, сперма и др.) определяет множественность путей передачи инфекции. Однако только кровь, сперма и, возможно, слюна представляют реальную эпидемиологическую опасность, так как в других жидкостях концентрация вируса очень мала. Заболевание передается, главным образом, парентеральным путем при переливаниях крови и кровезаменителей, при использовании медицинских инструментов после недостаточно эффективной стерилизации. Удельный вес посттрансфузионного гепатита В и С в последние годы значительно уменьшился. Сохраняющийся минимальный риск связан, главным образом, с возможным наличием у донора острого периода инфекции, который не диагностируется с помощью экспресс-методов обнаружения антител к вирусу гепатита С (anti-HCV). В то же время риск передачи ВГС с единичной случайной инъекцией, выполненной медицинским персоналом, незначителен, что объясняется низкой концентрацией вируса в небольших объемах крови.
К группам повышенного риска относятся больные, многократно получающие кровь и ее препараты (например, препараты факторов свертывания, плазма, альбумин, иммуноглобулины и т.д.), а также лица, имеющие в анамнезе массивные медицинские вмешательства, пересадку органов от доноров с ВГС-положительной реакцией и многократные парентеральные манипуляции, особенно при повторном использовании нестерильных шприцев и игл. Распространенность вирусного гепатита С среди наркоманов очень высока — 70-90%. Этот путь передачи представляет собой наибольшую опасность в распространении ВГС.
Из естественных механизмов передачи реализуется контактный (половой) путь, а также передача посредством контаминированных вирусом различных предметов обихода (бритвы, зубные щетки, полотенца и т.д.), при проникновении возбудителя в организм при микротравмах кожи и слизистых оболочек. Заражение происходит также в результате нанесения татуировки, прокола мочек ушей и при других парентеральных манипуляциях. Возможна также и вертикальная передача возбудителя. Обычно заражение происходит во время родов. Опасность передачи гепатита В возрастает в десятки раз при наличии у женщины не только HBsAg, но и HBeAg. Если не проводят специальных профилактических мероприятий, вирусным гепатитом В инфицируется до 90% детей, родившихся от матерей-вирусоносителей. Роль половых контактов в передаче ВГС незначительна и составляет около 5-10%, в то время, как при гепатите В — 30-35%.
описание, симптомы, группы риска, профилактика и лечение,прогнозы
Парентеральные гепатиты по праву считаются одним из самых опасных заболеваний, которые распространяются все больше с каждым годом. Статистические исследования показывают, что гепатитом В на данный момент в мире заражены 2 миллиарда человек, а гепатитом С инфицирован каждый третий человек из ста. В статье подробнее поговорим о болезни, а также о профилактике парентеральных гепатитов и ВИЧ-инфекций.
О заболевании
Под парентеральными инфекциями печени понимают воспалительные заболевания, которые развиваются под воздействием разных факторов. Болезнь распространяется через повреждения на коже и слизистой оболочке. Вирус проникает в организм человека через кровь, реже через другие биологические жидкости инфицированного человека.
Парентеральные вирусные гепатиты очень опасны, ведь для инфицирования достаточно небольшого количества зараженного материала. Помимо парентеральных, есть и энтеральные гепатиты, которые способствуют возникновению таких заболеваний, как гепатиты А и Е. Парентеральные возбудители способствуют развитию вирусов B, D, С, F, G. Болезнетворные микроорганизмы провоцируют появление опасных заболеваний, которые нередко ведут к смерти человека.
Что такое парентеральный путь заражения
Этот путь считается лидером в распространении таких заболеваний, как СПИД, ВИЧ-инфекция и парентеральные гепатиты. Это означает, что заражение происходит через кровь, а также при повреждении слизистых и кожных покровов. Примером могут быть:
- заражение через шприц;
- половые контакты с инфицированными;
- переливание крови;
- хирургическое вмешательство и другие способы.

Возбудители
Гепатиты и парентеральные инфекции развиваются после проникновения в организм человека множества вирусов, которые классифицируют по группам. Специалисты выделяют следующие виды патогенных микроорганизмов, которые способствуют развитию заболеваний:
- HBV. Вызывает гепатит В, имеет сложную структуру и относится к группе гепаднавирусов. Эта инфекция устойчива к физическому и химическому воздействию. Может выживать в кислой среде, при кипячении в течение 30 минут и при температуре до минус двадцати градусов.
- HCV. Относится к группе флавивирусов. Основной путь заражения — кровь. Возбудитель склонен к постоянным мутациям, он может самовоспроизводиться в разных вариациях. Именно из-за этой особенности возникают сложности в создании вакцины против вируса. Зачастую заболевание протекает в скрытой форме и переходит в хроническую стадию.

- HDV. Является представителем дельта-вирусов. Заражение происходит парентеральным путем. Для размножения использует белки HBV, так как самостоятельно не способен их вырабатывать.
- HFV. Этот вирус еще не до конца изучен. Известно, что он передается гематогенным и фекально-оральным способами. По строению похож на аденовирусную инфекцию.
- HGV. Для выявления этого вируса проводят анализ на ПЦР и иммуноферментный анализ крови. Передается парентеральным способом, часто выявляется у больных с хронической кровоточивостью и хроническим гепатитом.
Это основные виды возбудителей.
По медицинской статистике, инфекции HFV и HGV встречаются редко. К наиболее распространенным видам вирусных гепатитов относят B, D, C. При развитии последних повышается вероятность опасных последствий, вплоть до летального исхода.
Пути передачи
Парентеральные вирусы гепатита получили свое название, потому что распространяются через гемоконтакты. Сюда относят инфицирование через кровь, слюну или сперму. Во время контакта должен произойти обмен жидкостями для того, чтобы инфекция перешла от носителя к зараженному.
Примерами могут быть: неоднократное использование шприца носителем вируса, половой контакт, использование носового платка или бритвы, передача заболевания от матери к плоду во время вынашивания или кормления грудью.
Среди всех видов возбудителей особенно распространен гепатит В. Его отличием от других вирусов является агрессивная форма развития и устойчивость к выживанию при нахождении вне носителя. Это заболевание по распространенности приравнивают к таким инфекциям, как ВИЧ и СПИД.
Выделяют два вида заражения гепатитом:
- энтеральный (орально-фекальный): характерен для гепатита А, им можно заразиться через воду, продукты, грязные руки;
- парентеральный гепатит: характерен для формы В, C, D, F и G.
Важной особенностью в заражении энтеральной инфекцией считается то, что больной должен находиться в острой степени заболевания. В этот период в его слюне содержится повышенное количество вируса. Обычно при такой форме заболевания больных изолируют на какое-то время от здоровых людей.
Гепатиты В и С передаются только через хронических носителей вируса. Способы заражения хорошо изучены, и выявлены эффективные методы предотвращения болезни, но полного излечения от таких форм не существует.
Что вирус может переносить
Парентеральные гепатиты отличаются тем, что во многих выделениях человека содержание возбудителя инфекции завышено, из-за этого возможность заражения серьезно возрастает. Итак, гепатит распространяется через такие жидкости:
- моча;
- слюна;
- кровь;
- молоко матери;
- сперма;
- желчь.
Самыми опасными биологическими жидкостями являются кровь и сперма, они почти со 100%-й вероятностью передают инфекцию. В слюне содержится наименьшее количество возбудителей гепатита, это говорит о том, что при контакте с зараженным слюна не является продуктом особого риска.
Распространению болезни способствует возросший уровень наркомании, ведь для ввода наркотиков необходимо пользоваться одноразовыми шприцами и иглами, чем обычно пренебрегают наркозависимые. Намного реже можно получить инфекцию путем переливания крови, такие случаи засвидетельствованы в медицинской практике. Еще одним путем заражения являются половые контакты, во время которых выделения из половых органов попадают в кровь через микротрещены.
Риск заразиться во время полового акта значительно ниже, чем через кровь, но все же он считается вторым по количеству заражений. Благодаря пропаганде контрацептивов, инфицирование гепатитом через половые контакты значительно снизилось.
При нанесении татуировок или татуажа необходимо убедиться, что все иглы являются одноразовыми, так как через них может произойти заражение.
Для профилактики парентеральных вирусных гепатитов и ВИЧ каждый человек должен соблюдать гигиенические нормы: пользоваться индивидуальными бритвами, зубными щетками, полотенцами, наборами для маникюра и средствами личной гигиены.
Симптомы
Парентеральные гепатиты В и С имеют похожую симптоматику. Начало заболевания может быть хорошо выраженным, а может быть скрытым. Инкубационный период длится при заражении гепатитом В от двух до шести месяцев, гепатитом С — от 1,5 до 2 месяцев. После его завершения появляются первые симптомы, которые сказываются на самочувствии инфицированного.
К ним относятся:
- тошнота и рвота;
- повышенная температура;
- потеря аппетита;
- озноб;
- лихорадка;
- боли в области живота и правом подреберье;
- тяжесть в правой части тела.
Многие считают, что инфекция должна проходить по мере угасания признаков желтухи. Но это не так. Часто желтуха может не проявляться вовсе, а пожелтение кожи наблюдается не при всех видах гепатита.
Вовремя обнаруженные признаки помогают провести необходимое лечение, в запущенной стадии возникают серьезные осложнения. Несвоевременное обращение к врачу вызывает переход острой стадии в хроническую, что бывает в большинстве случаев. Практически при всех формах парентеральных гепатитов можно жить полноценной жизнью, если проводить постоянную поддерживающую терапию.
Осложнения
Самым опасным заболеванием считается гепатит В. Отсутствие лечения может привести к серьезным осложнениям в здоровье человека, в том числе и к летальному исходу. К основным осложнениям относятся:
- цирроз;
- тяжелая недостаточность печени;
- печеночная кома;
- преобразование функциональной ткани органа в жировую;
- фиброз тканей;
- рак печени.
Особенно опасно для больного развитие сразу нескольких форм инфекции. Это сильно осложняет работу печени, вызывает моментальное поражение органа.
Сочетание нескольких видов гепатитов невозможно вылечить, поэтому больному придется на протяжении всей жизни проходить поддерживающую терапию. В тех случаях, когда структура печени полностью заменяется жировой или соединительной тканью, необходима пересадка органа.
Диагностика
Назначение лечения при вирусных гепатитах возможно только после проведения диагностических процедур, после чего будет видно, какая степень, вид и тяжесть инфекции. Помимо этого, при помощи диагностики можно выявить пораженные участки печени. Без проведения таких процедур медицинский работник не имеет права назначать лечение. Предварительный диагноз ставится после определения симптомов, беспокоящих пациента. Более точно определить болезнь помогают лабораторные исследования, которые включают в себя:
- выявление маркеров инфекции;
- определение уровня трансаминазы и билирубина;
- анализ белкового состава крови;
- изучение антигенов и антител.
Помимо этого, врач может назначить дополнительные обследования: МРТ, УЗИ или КТ. После того, как диагноз будет известен, больному назначается комплексное лечение.
Лечение
Больным с таким подтвержденным диагнозом, как парентеральный гепатит, проводят комплексное лечение. Во время средней и тяжелой стадии инфицированному проводят терапию в медицинском учреждении. В этот период необходимо соблюдать постельный режим и отказаться от алкоголя, так как он вызывает гибель клеток печени. При назначении лечения специалист учитывает индивидуальные особенности больного и его состояние здоровья. В основном лечение проводится следующим образом:
- противовирусные лекарства;
- строгая диета, ограничивающая употребление жира и белков;
- прием витаминов;
- прием медикаментов, восстанавливающих клетки печени;
- препараты, нормализующие обмен веществ;
- желчегонные средства;
- при интоксикации организма ставятся капельницы.
Профилактика парентеральных гепатитов
При помощи профилактических мероприятий можно предупредить инфицирование, тем самым спасти себе жизнь.
Самым распространенным методом считается вакцинация. В ней нуждаются: новорожденные, студенты медицинских вузов, сотрудники лабораторий, а так же люди, тесно контактирующие с зараженными.
Помимо вакцинации существует еще несколько способов профилактики парентеральных вирусных гепатитов:
- отказ от приема наркотических препаратов;
- использование индивидуальных средств личной гигиены;
- отказ от случайных половых контактов;
- использование новых или стерильных инструментов во время косметологических мероприятий;
- обращение за помощью к медикам в случае возникновения тяжелой травмы.
Экстренная профилактика парентеральных гепатитов и ВИЧ-инфекций: кому необходима
Ее основной целью является уничтожение и блокирование инфекции на раннем сроке. Для этого необходимо вовремя узнать о контакте с зараженным лицом и принять нужные меры.
Выделяют несколько групп людей, которые находятся в группе риска и нуждаются в профилактике экстренного характера:
- работники медицинских учреждений, а также студенты, проходящие там практику;
- новорожденные от инфицированных матерей;
- лица с нетрадиционной сексуальной ориентацией;
- наркозависимые;
- родственники, проживающие на одной территории с зараженным;
- лица, пережившие сексуальное насилие;
- больные, нуждающиеся в постоянном переливании крови.

Как проводится
Экстренная профилактика парентеральных гепатитов и ВИЧ-инфекций заключается в следующих мероприятиях:
- в случае укола либо пореза необходимо выдавить кровь из раны, затем промыть руки и обработать их 70 процентным спиртом, после чего смазать ранку йодом;
- при попадании биологических жидкостей или крови на кожу это место обрабатывают 70%-м спиртом, затем промывают и заново обрабатывают спиртом;
- если кровь попадает в слизистые глаз, их промывают 1%-м раствором борной кислоты;
- для слизистых носа используется 1%-й раствор протаргола;
- для рта — 70-процентный раствор спирта или 1%-й раствор борной кислоты.
С целью экстренной профилактики назначают азидотимидин в течение первого месяца. Этот препарат улучшает антивирусную защиту организма человека. При высоких рисках заражения необходимо обратиться к специалисту, который объяснит все необходимые процедуры.
Медицинским сотрудникам, у которых произошел контакт с биоматериалом зараженного человека, вводят иммуноглобулин и вакцину против гепатита В.
Прогнозы
Парентеральные гепатиты редко приводят к летальному исходу, только в случаях тяжелого течения. Прогноз может ухудшиться при имеющихся в организме заболеваниях печени или при сочетании двух разных форм гепатита. Как правило, больные живут несколько десятков лет, а смерть возникает в результате цирроза или рака печени.