Суточная норма потребления кальция для мужчин, женщин и детей
Содержание
В организме человека нет ни одного органа или ткани, в которых не содержался бы кальций. Больше всего кальция в организме — в костях и зубах. Вместе с витамином D он отвечает за правильное формирование костной ткани. Благодаря его высокому содержанию в организме, он получил название макроэлемента — соединения, которое имеется в большой концентрации в тканях человека.
Более 95% кальция находится в костной массе, обеспечивая рост костей вместе с другими минералом — фосфором. Он препятствует остеопорозу, поддерживая прочность и нормальную структуру костей. Остальная часть кальция содержится в клетках, межклеточном пространстве и крови, участвуя во многих процессах жизнедеятельности:
- Мышечная сократимость и передача нервного импульса.
- Сигнально-рецепторная функция.
- Поддержание нормальной свертываемости крови.
- Участие в синтезе нейромедиаторов и гормональных веществ.

- Регуляция сердечного ритма и проводимости.
- Модулятор активности ферментных систем организма.
В организм взрослого человека кальций поступает вместе с пищей, грудных детей — с молоком матери. Его всасывание происходит в кишечнике, откуда он распределяется по тканям. На поступление и усвоение кальция влияет состояние желудочно-кишечного тракта — при наличии заболеваний, протекающих с синдромами нарушения всасывания, ухудшается его поступление в кровеносное русло. В этом случае даже при его достаточном количестве, потребленном с пищей, развивается дефицитное состояние. Выводится кальций мочевыделительной системой, его потеря усиливается при приеме диуретиков (например, в процессе лечении сердечно-сосудистых заболеваний).
Дефицит данного элемента приводит к различным проблемам, таким как остеопороз, нарушение роста волос и ногтей, снижение нервно-мышечной возбудимости. Его избыток также опасен для здоровья, поэтому существуют установленные для разных возрастных групп суточные нормы потребления кальция.
Ежедневная потребность организма
Суточная норма кальция для человека зависит от нескольких факторов: возраста, пола, наличия заболеваний, особенно желудочно-кишечного тракта с нарушением всасывания различных веществ.
Общая норма кальция в день для ребенка в крови увеличивается с каждым годом жизни. Согласно нормам физиологических потребностей в энергии и пищевых веществах для различных групп населения Российской Федерации, потребность детей в макроэлементе составляет:
- Дети первого года жизни: суточная норма кальция в крови — 400-600 мг.
- От 1 до 3 лет — потребность в кальции у ребенка составляет 800 мг.
- От 3 до 11 лет — 900-1100 мг.
- С 11 до 18 лет —1200 мг.
Норма кальция в сутки у грудных детей обеспечивается, если ребенок находится на грудном вскармливании, а рацион матери соответствует правилам питания кормящей женщины, и она сама не страдает от дефицита этого элемента. Суточная потребность кальция у детей в периоды активного роста скелета резко возрастает, поэтому его дефицит в этот период может привести к серьёзным дегенеративным процессам в костях.
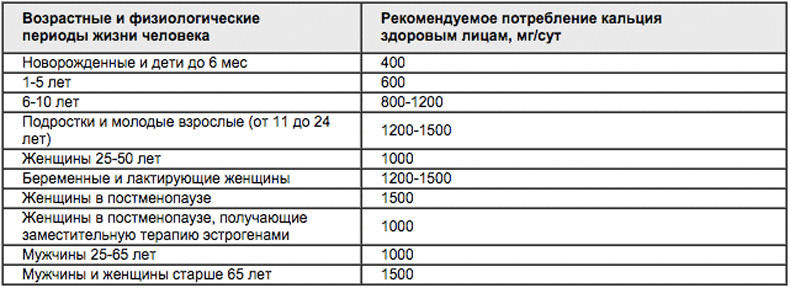
Суточная норма кальция для мужчин в возрасте 18-50 лет составляет 1000-1200 мг. При этом имеются колебания в дозировке в зависимости от возраста:
- 18-60 лет — 1000 мг.
- 60 лет и старше — 1200 мг.
Норма потребления кальция увеличивается у лиц старше 60 лет в связи с повышенным риском развития остеопороза на фоне возрастных изменений и нутритивного дефицита.
Суточная норма кальция для женщин учитывает не только возраст, но и соответствующий ему репродуктивный статус — беременность и период лактации, климакс. Норма кальция в день для женщин представлена в таблице:
| СВозраст женщины 2 | Норма кальция в мг |
|---|---|
| 18-60 лет | 1000 мг |
| При наступлении климактерической паузы | 1200 мг |
| Период беременности и лактации | 1300-1400 мг |
Суточная норма кальция для женщин после 40 обычно повышается из-за уменьшения концентрации половых гормонов и риска развития остеопороза. При назначении заместительной гормональной терапии во время климактерической паузы, суточная доза корректируется.
При назначении заместительной гормональной терапии во время климактерической паузы, суточная доза корректируется.
Профилактика и лечение дефицитных состояний
Избежать кальциевой недостаточности можно с помощью полноценного рациона питания. Большое количество кальция содержат молочные продукты, особенно искусственно обогащённые. Меньше его содержится в злаковых, орехах и зелени. Перечисленные источники кальция должны присутствовать в рационе ежедневно.
Однако, чтобы покрыть суточную потребность, не всегда достаточно коррекции рациона. В этом случае показан прием препаратов кальция. Возможно как применение только этого макроэлемента, так и комплекса веществ, необходимых для организма.
Для профилактики и устранения кальциевой недостаточности в организме, можно принимать комбинированный препарат Кальцемин Адванс. Помимо кальция он содержит ряд других полезных веществ: магний, медь, цинк, витамин D, марганец и бор
Одна таблетка содержит 500 мг кальция, в зависимости от показаний в день можно принимать до трех таблеток в суммарной дозировке 1500 мг..gif) Не следует забывать, что дневная норма складывается из кальция, поступившего в организм вместе с пищей, а также с учетом принимаемых препаратов. В связи с этим, не следует самостоятельно увеличивать дозировку без соответствующей рекомендации доктора.
Не следует забывать, что дневная норма складывается из кальция, поступившего в организм вместе с пищей, а также с учетом принимаемых препаратов. В связи с этим, не следует самостоятельно увеличивать дозировку без соответствующей рекомендации доктора.
L.RU.MKT.CC.03.2020.3102
Сдать анализ: Кальций | МедЛаб
Описание анализа:
Кальций – важнейший для нашего организма минерал, принимающий участие в формировании костей, минерализации зубов, работе сердечно-сосудистой, нервной и мышечной систем. Нервная проводимость, внутриклеточные процессы, координация проницаемости клеточных мембран, сокращение мышц, гемостаз – вот неполный список процессов, в которых кальций играет ключевую роль.
Больше всего кальция содержится в костях (до полутора килограмм у мужчин и около килограмма у женщин), но определенное его количество (около 1%) присутствует в крови в свободном (ионизированном) и связанном (с белками и анионами) виде.
Уровень кальция в крови является ценным диагностическим показателем, при этом анализируется как концентрация всего кальция, так и только ионизированного.
Показания к анализу общего кальция в крови
Наиболее важен показатель кальция в крови для эндокринологов, онкологов, гематологов, нефрологов, гастроэнтерологов или терапевтов.
Показания к назначению в эндокринологии:
- гипопаратиреоз;
- гиперпаратиреоз;
- гипертиреоз;
- болезнь Аддисона.
Показаниями к назначению в гематологии могут быть:
- лейкоз;
- истинная полицитемия;
- миеломная болезнь;
- лимфома.
Показания к назначению в нефрологии:
- хроническая почечная недостаточность;
- мочекаменная болезнь;
- пересадка почки.

Показанием в гастроэнтерологии может выступать:
- острый панкреатит;
- токсическое поражение печени при алкоголизме;
- язва желудка;
- нарушения всасывания питательных веществ в кишечнике.
Терапевты могут назначать анализ крови на общий кальций при:
- повышенном или сниженном уровне витамина D;
- остеопорозе;
- саркоидозе;
- инфекционных заболеваниях;
- обезвоживании;
- продолжительной неподвижности пациента;
- дисбалансе кальция в рационе питания;
- дефиците магния;
- повышенной концентрации фосфора.
Показанием в онкологии служат опухоли:
- паращитовидных желез;
- яичников;
- щитовидной железы;
- метастазы рака легкого или молочной железы.
Норма общего кальция в крови
Референтные (характерные для здоровых людей) значения общего кальция в крови зависят от возраста. Для взрослых считается нормой, если уровень кальция в сыворотке крови – 2,25-2,75 ммоль/л. Для новорожденных в возрасте до полугода нормой является 2,3-2,5 ммоль/л, а самый высокий уровень наблюдается у детей от полугода до 14 лет – 2,5-3,0 ммоль/л.
Для взрослых считается нормой, если уровень кальция в сыворотке крови – 2,25-2,75 ммоль/л. Для новорожденных в возрасте до полугода нормой является 2,3-2,5 ммоль/л, а самый высокий уровень наблюдается у детей от полугода до 14 лет – 2,5-3,0 ммоль/л.
Нормой является небольшое снижение уровня кальция у беременных женщин и людей пожилого возраста.
Причины повышенного и пониженного кальция
Уровень данного минерала в сыворотке крови возрастает при болезнях крови, паращитовидных желез, инфекциях, гиперфункции надпочечников, избытке витамина D, и обезвоживании. Кроме того, прием тиазидных диуретиков, андрогенов, солей лития, прогестерона и витамина А также может спровоцировать гиперкальциемию.
Снижение уровня кальция (гипокальциемия) возникает при дефиците витамина D и магния, недостатке кальция в рационе, и почечной недостаточности. Падению уровня кальция также способствует прием гентамицина, карбамазепина, кальцитонина, глюкокортикоидов, слабительного и солей магния.
Подготовка к обследованию
Точность результат зависит от соблюдения нескольких требований:
- сдавать кровь натощак;
- за полчаса до обследования не курить, избегать нагрузок и стрессов;
- сдавать анализ в утреннее время.
Материал обследования: венозная кровь.
Метод исследования: конечной точки.
Срок готовности: 1 рабочий день.
Первичный гиперпаратиреоз с уровнем ПТГ в пределах референсных значений: случай поздней диагностики у пациентки с рецидивирующим течением мочекаменной болезни | Голоунина
АКТУАЛЬНОСТЬ
Гиперпаратиреоз – эндокринное заболевание, возникающее в результате автономной продукции паратиреоидного гормона (ПТГ), обусловленной первичным поражением околощитовидных желез (ОЩЖ) [1].
При первичном гиперпаратиреозе (ПГПТ) повышение секреции ПТГ происходит в результате аденомы либо гиперплазии одной или нескольких ОЩЖ. Поскольку ведущий биохимический признак ПГПТ – гиперкальциемия, при проведении диагностического поиска следует иметь в виду и другие, довольно многочисленные причины этого состояния.
Поскольку ведущий биохимический признак ПГПТ – гиперкальциемия, при проведении диагностического поиска следует иметь в виду и другие, довольно многочисленные причины этого состояния.
Исследование уровня ПТГ необходимо проводить при выявлении отклонений от нормы содержания кальция и фосфора сыворотки крови, различных нарушений со стороны опорно-двигательного аппарата, хронической болезни почек (ХБП), рецидивирующей мочекаменной болезни, язвенной болезни желудка и двенадцатиперстной кишки, изменений состояния сердечно-сосудистой системы. В настоящее время ПТГ крови возможно исследовать различными высокочувствительными методами, но наиболее приемлемы те из них, в которых определяется интактный ПТГ (иПТГ), являющийся основным продуктом секреции клеток ОЩЖ.
Согласно клиническим рекомендациям по диагностике и лечению ПГПТ [1], верхненормальный либо повышенный уровень ПТГ в сочетании с гиперкальциемией позволяют диагностировать ПГПТ. В литературе встречаются единичные описания случаев сочетания гиперкальциемии с нормальной секрецией иПТГ. Представленный нами клинический случай демонстрирует один из редких вариантов течения ПГПТ.
Представленный нами клинический случай демонстрирует один из редких вариантов течения ПГПТ.
ОПИСАНИЕ СЛУЧАЯ
Пациентка А., 64 лет, поступила в Клинику эндокринологии Первого МГМУ им. И.М. Сеченова (далее – Сеченовский Университет) с жалобами на выраженную общую и мышечную слабость, быструю утомляемость, постепенное снижение массы тела на 17 кг, давящие боли в области сердца, купирующиеся нитроглицерином, ощущение «онемения и покалывания» в руках и ногах.
Объективно: рост 156 см, вес 65 кг, ИМТ = 23,3 кг/м2. Наследственность не отягощена.
Из анамнеза известно, что в течение 28 лет страдает мочекаменной болезнью. За это время конкременты многократно отходили самостоятельно. Перенесла пиелолитотомию и нефропексию справа, уретеролитотомию слева, несколько эпизодов почечной колики. В 2017 г. в Клинике урологии Сеченовского Университета выполнены чрескожная нефролитолапаксия, нефростомия слева. Учитывая рецидивирующее течение мочекаменной болезни, проведен комплекс лабораторных исследований, данные которого представлены в таблице 1.
Таблица 1. Данные лабораторного исследования в Клинике урологии в мае 2017 г.
Параметр | Значение | Референсный интервал |
Кальций общий, ммоль/л | 2,68 | 2,08–2,65 |
Кальций ионизированный, ммоль/л | 1,46 | 1,12–1,32 |
Фосфор, ммоль/л | 1,01 | 0,78–1,65 |
Щелочная фосфатаза, Ед/л | 326 | 70–360 |
Паратгормон, пмоль/л | 9,5 | 1,3–6,8 |
В возрасте 40 лет пациентке была выполнена субтотальная гистерэктомия по поводу миомы с удалением левого яичника. В 2010 г. диагностирована язвенная болезнь двенадцатиперстной кишки. С 2014 г. отмечает эпизоды повышения артериального давления до 180/100 мм рт. ст., в связи с чем регулярно принимает антигипертензивную терапию.
ст., в связи с чем регулярно принимает антигипертензивную терапию.
При поступлении в Клинику эндокринологии был заподозрен ПГПТ, проведены лабораторно-инструментальные исследования (табл. 2). При обследовании была выявлена гиперкальциемия (кальций общий 2,98 ммоль/л; кальций, скорректированный на альбумин, 3,03 ммоль/л), уровень ПТГ в пределах референсных значений. В клиническом анализе крови СОЭ увеличена до 39 мм/ч (по Панченкову), остальные показатели в пределах референсных значений.
В анализе суточной мочи отмечается гиперкальциурия (экскреция кальция 13,38 ммоль/сут), экскреция фосфора в пределах референсных значений.
Таблица 2. Показатели лабораторного исследования при первичном обращении
Параметр | Значение | Референсный интервал |
Кальций общий, ммоль/л | 2,98 | 2,08–2,65 |
Кальций ионизированный, ммоль/л | 1,65 | 1,12–1,32 |
Альбумин, г/л | 37,4 | 32–48 |
Кальций, скорректированный на альбумин, ммоль/л | 3,03 | |
Фосфор, ммоль/л | 1,10 | 0,78–1,65 |
Паратгормон интактный, пмоль/л | 5,6 | 1,3–6,8 |
Тиреотропный гормон (ТТГ), мкМЕ/мл | 0,7 | 0,4–4 |
Креатинин, мг/дл | 1,02 | 0,5–1,3 |
Скорость клубочковой фильтрации (СКФ), мл/мин/1,73м2 | 58 | 90–120 |
25(ОН)D, нг/мл | 30,7 | >30 |
Учитывая нормальный уровень иПТГ, выполнено повторное исследование в лаборатории Клиники эндокринологии и в сторонней лаборатории. Также с целью исключения феномена hook-эффекта проведено исследование иПТГ с разведением. Полученные результаты представлены в таблице 3. В трех измерениях концентрация иПТГ превышает верхнюю границу референсного интервала, однако повышение незначимо и не соответствует выраженной гиперкальциемии и гиперкальциурии. Молекулярно-генетический анализ не выявил инактивирующей мутации в гене кальций-чувствительных рецепторов (CаSR) в почках и ОЩЖ. Употребление продуктов с высоким содержанием кальция, а также прием препаратов витамина D пациентка отрицала.
Также с целью исключения феномена hook-эффекта проведено исследование иПТГ с разведением. Полученные результаты представлены в таблице 3. В трех измерениях концентрация иПТГ превышает верхнюю границу референсного интервала, однако повышение незначимо и не соответствует выраженной гиперкальциемии и гиперкальциурии. Молекулярно-генетический анализ не выявил инактивирующей мутации в гене кальций-чувствительных рецепторов (CаSR) в почках и ОЩЖ. Употребление продуктов с высоким содержанием кальция, а также прием препаратов витамина D пациентка отрицала.
Таблица 3. Динамика иПТГ пациентки А.
иПТГ | Значение | Референсный интервал |
При поступлении в стационар | 9,5 пмоль/л | 1,3–6,8 |
На 8-сутки госпитализации | 5,6 пмоль/л | 1,3–6,8 |
На 10-е сутки госпитализации | 5,1 пмоль/л | 1,3–6,8 |
На 16-е сутки госпитализации, сторонняя лаборатория | 81,76 пг/мл | 15–65 |
иПТГ с разведением | 7,3 пмоль/л | 1,3–6,8 |
иПТГ исследовался автоматической иммунохемилюминесцентной системой IMMULITE 2000 XPi.
При ультразвуковом исследовании (УЗИ) околощитовидные железы не визуализируются. Выявлены признаки диффузно-мелкоочаговых изменений щитовидной железы (ЩЖ). При сцинтиграфии с технетрилом (99mTс-MIBI) в сочетании с однофотонной эмиссионной компьютерной томографией (ОФЭКТ) обнаружен очаг аномального накопления умеренной интенсивности, расположенный за левой долей ЩЖ на уровне ее нижнего полюса, пространственно от нее сепарируемый, что указывает на признаки новообразования левой нижней ОЩЖ.
По результатам двухэнергетической рентгеновской абсорбциометрии (DXA) минеральная плотность костной ткани в проксимальном отделе бедренной кости по Т-критерию составила -1 SD, в поясничном отделе позвоночника (LI–LIV) – -3,0 SD.
На основании гиперкальциемии при нормальном иПТГ, повышения СОЭ в общем анализе крови, снижения массы тела в анамнезе проведены дополнительные обследования, позволившие исключить миеломную болезнь. Онкомаркеры, в том числе СА 19-9, СА-15-3, СА-125, раковоэмбриональный антиген, в пределах референсных значений.
Учитывая рецидивирующий нефролитиаз, нефрокальциноз, снижение СКФ до ХБП С3, язвенную болезнь в анамнезе, остеопороз по данным DXA, неоднократно подтвержденную гиперкальциемию, гиперкальциурию, несмотря на нормальный уровень иПТГ, диагностированы ПГПТ, смешанная форма, новообразование левой нижней ОЩЖ, ХБП С3, мочекаменная болезнь, язвенная болезнь двенадцатиперстной кишки в фазе ремиссии, остеопороз смешанного генеза с потерей минеральной плотности костной ткани до -3,0 SD по Т-критерию в поясничном отделе позвоночнике. Пациентке было рекомендовано хирургическое лечение – удаление новообразования левой нижней ОЩЖ.
26.10.2017 г. проведена селективная паратиреоидэктомия. В ходе операции при ревизии обнаружено и удалено образование размерами 1,0×0,6×0,5 см. При гистологическом исследовании послеоперационного материала верифицирована аденома из главных клеток ОЩЖ.
Послеоперационный период протекал без особенностей. В поликлинике по месту жительства 03.04.2018 г. пациентке была выполнена внутривенная инфузия золедроновой кислоты 5,0 мг. При динамическом наблюдении через год, по данным DXA, отмечается выраженная положительная динамика в виде повышения минеральной плотности костной ткани в поясничном отделе позвоночника (LI–LIV) до -2,0 SD по Т-критерию. По результатам лабораторных исследований наблюдается нормокальциемия, нормофосфатемия (табл. 4). Достижение ремиссии заболевания после хирургического лечения также имело положительное влияние на СКФ, которая увеличилась с 58 до 73 мл/мин/1,73 м2.
При динамическом наблюдении через год, по данным DXA, отмечается выраженная положительная динамика в виде повышения минеральной плотности костной ткани в поясничном отделе позвоночника (LI–LIV) до -2,0 SD по Т-критерию. По результатам лабораторных исследований наблюдается нормокальциемия, нормофосфатемия (табл. 4). Достижение ремиссии заболевания после хирургического лечения также имело положительное влияние на СКФ, которая увеличилась с 58 до 73 мл/мин/1,73 м2.
Таблица 4. Показатели фосфорно-кальциевого обмена после проведенного хирургического вмешательства от 20.02.2019 г.
Параметр | Значение | Референсный интервал |
Кальций общий, ммоль/л | 2,33 | 2,20–2,55 |
Альбумин, г/л | 46 | 35–52 |
Кальций, скорректированный на альбумин, ммоль/л | 2,21 | |
Фосфор, ммоль/л | 1,09 | 0,74–1,52 |
Паратгормон интактный, пмоль/л | 6,18 | 1,6–6,9 |
Креатинин, мкмоль/л | 75 | 50–98 |
Скорость клубочковой фильтрации (СКФ), мл/мин/1,73 м2 | 73 | 90–120 |
Кальций, суточная экскреция, ммоль/сут | 7,47 | 2,50–7,50 |
Несмотря на отсутствие данных за рецидив заболевания, сохраняются жалобы на тупую боль в правой поясничной области. По данным УЗИ вновь выявлены камни в почках.
По данным УЗИ вновь выявлены камни в почках.
В настоящее время пациентка получает терапию нативным витамином D (колекальциферол 10 000 МЕ/нед). Рекомендовано достаточное потребление кальция с продуктами питания, динамическое наблюдение эндокринолога и уролога.
ОБСУЖДЕНИЕ
ПГПТ почти всегда является доброкачественным состоянием автономной активности ОЩЖ. Примерно в 80–85% случаев обнаруживается солитарная аденома одной из желез [2], в остальных, как правило, встречается диффузная гиперплазия и гиперфункция всех четырех ОЩЖ [3, 4], в том числе в рамках наследственных синдромов – синдрома множественных эндокринных неоплазий (МЭН 1, МЭН 2А, МЭН 4), синдрома гиперпаратиреоза с опухолью челюсти (hyperparathyroidism-jaw tumour syndrome, HPT-JT), семейной гипокальциурической гиперкальциемии (familial hypocalciuric syndrome, FHH), семейного изолированного гиперпаратиреоза (familial isolated hyperparathyroidism, FIHP) [5].
Гиперкальциемия – один из основных биохимических маркеров ПГПТ. В норме повышенное содержание кальция в крови улавливается кальций-чувствительными рецепторами, в результате чего подавляется секреция ПТГ, снижается всасывание кальция из ЖКТ, повышается его экскреция почками, усиливается минерализация костной ткани. Автономное избыточное образование ПТГ влечет за собой повышение концентрации кальция в сыворотке крови. По различным международным данным, частота встречаемости ПГПТ составляет 0,5–21 случая на 1000 населения [6]. Данные о распространенности ПГПТ с нормальным уровнем ПТГ варьируют от 5 до 20%. Mischis-Troussard C. и соавт. [7] провели оценку частоты встречаемости подобного феномена среди 271 пациента, прооперированного по поводу ПГПТ. В предоперационном периоде иПТГ в пределах референсных значений был выявлен у 20 пациентов (7,4%). Наиболее часто предъявлялись жалобы на быструю утомляемость (n=13), полиурию (n=6), артериальную гипертензию (n=5), у пятерых из 20 пациентов при УЗИ были диагностированы камни в почках. В российской научной литературе нет сведений о частоте встречаемости сочетания гиперкальциемии с нормальной секрецией иПТГ.
В норме повышенное содержание кальция в крови улавливается кальций-чувствительными рецепторами, в результате чего подавляется секреция ПТГ, снижается всасывание кальция из ЖКТ, повышается его экскреция почками, усиливается минерализация костной ткани. Автономное избыточное образование ПТГ влечет за собой повышение концентрации кальция в сыворотке крови. По различным международным данным, частота встречаемости ПГПТ составляет 0,5–21 случая на 1000 населения [6]. Данные о распространенности ПГПТ с нормальным уровнем ПТГ варьируют от 5 до 20%. Mischis-Troussard C. и соавт. [7] провели оценку частоты встречаемости подобного феномена среди 271 пациента, прооперированного по поводу ПГПТ. В предоперационном периоде иПТГ в пределах референсных значений был выявлен у 20 пациентов (7,4%). Наиболее часто предъявлялись жалобы на быструю утомляемость (n=13), полиурию (n=6), артериальную гипертензию (n=5), у пятерых из 20 пациентов при УЗИ были диагностированы камни в почках. В российской научной литературе нет сведений о частоте встречаемости сочетания гиперкальциемии с нормальной секрецией иПТГ.
Pang C. и соавт. [8] в июле 2018 г. опубликовали описание похожего клинического случая. 54-летняя женщина с сахарным диабетом 2 типа, гиперкальциемией на протяжении двух лет (кальций общий 2,51–3,03 ммоль/л), пептической язвой желудка, сердечно-сосудистыми нарушениями, жалобами на общую слабость была госпитализирована с подозрением на ПГПТ. По результатам обследования подтверждена стойкая гиперкальциемия, однако повышение уровня ПТГ не было выявлено (ПТГ 21,95 пг/мл (норма 15–65 пг/мл)). Сцинтиграфия с 99mTс-MIBI в сочетании с ОФЭКТ позволила обнаружить очаг патологической гиперфиксации радиофармпрепарата правой верхней ОЩЖ. После проведенного хирургического лечения и гистологически подтвержденной аденомы ОЩЖ уровень кальция снизился до нормальных значений (2,34 ммоль/л), концентрация ПТГ составила 16,51 нг/мл.
Еще один подобный случай описан в педиатрической практике Benaderet A.D. и соавт. [9] у 14-летней девочки, страдавшей панкреатитом, нефролитиазом, тяжелой гиперкальциемией (уровень кальция в диапазоне 3,3–4,4 ммоль/л), но с низким уровнем интактного ПТГ. По данным УЗИ ОЩЖ – эхографические признаки объемного образования левой верхней ОЩЖ размером 1,1×0,8 см. Последующая сцинтиграфия с 99mTс-MIBI показала увеличение поглощения радиофармпрепарата левой верхней ОЩЖ, что соответствовало данным УЗИ. Дооперационные показатели иПТГ, определяемые методом иммуноферментного анализа (ИФА), были низкими даже после серийных разведений, тогда как интраоперационное экспресс-определение уровня иПТГ выявило его повышение до 3618 пг/мл. Маленькой пациентке провели анализ последовательности гена ПТГ с целью выявления возможной экспрессии аберрантной молекулы ПТГ, не обнаруживаемой рутинным анализом. Геномная ДНК была выделена из дезоксирибонуклеиновой кислоты (ДНК) паратиромы и лейкоцитов периферической крови и амплифицирована с помощью полимеразной цепной реакции (ПЦР) с праймером в интроне 1 (5’–CATTCTGTGTACTATAGTTTG–3’) и обратным праймером в интроне 3 (5’–GAGCTTTGAATTAGCAGCATG–3’). Выявлена «молчащая» мутация в кодоне 83, кодирующем аргинин, что является распространенным генетическим полиморфизмом и не влияет на аминокислотную последовательность белка.
По данным УЗИ ОЩЖ – эхографические признаки объемного образования левой верхней ОЩЖ размером 1,1×0,8 см. Последующая сцинтиграфия с 99mTс-MIBI показала увеличение поглощения радиофармпрепарата левой верхней ОЩЖ, что соответствовало данным УЗИ. Дооперационные показатели иПТГ, определяемые методом иммуноферментного анализа (ИФА), были низкими даже после серийных разведений, тогда как интраоперационное экспресс-определение уровня иПТГ выявило его повышение до 3618 пг/мл. Маленькой пациентке провели анализ последовательности гена ПТГ с целью выявления возможной экспрессии аберрантной молекулы ПТГ, не обнаруживаемой рутинным анализом. Геномная ДНК была выделена из дезоксирибонуклеиновой кислоты (ДНК) паратиромы и лейкоцитов периферической крови и амплифицирована с помощью полимеразной цепной реакции (ПЦР) с праймером в интроне 1 (5’–CATTCTGTGTACTATAGTTTG–3’) и обратным праймером в интроне 3 (5’–GAGCTTTGAATTAGCAGCATG–3’). Выявлена «молчащая» мутация в кодоне 83, кодирующем аргинин, что является распространенным генетическим полиморфизмом и не влияет на аминокислотную последовательность белка.
ПТГ синтезируется в ОЩЖ в виде молекулы-предшественника – пре-про-ПТГ, содержащей 115 аминокислотных остатков. В процессе переноса в эндоплазматический ретикулум отщепляется сигнальный пептид из 25 аминокислот от аминотерминального конца. Образующийся про-ПТГ транспортируется в аппарат Гольджи, где происходит ферментативное отщепление 6 аминокислот от аминотерминального конца про-ПТГ и образуется зрелый ПТГ, включающий 84 аминокислотных остатка (ПТГ 1-84) [10]. Известно, что кальций воздействует на процессы синтеза и секреции ПТГ через CaSR, а также влияет на стабильность мРНК пре-про-ПТГ [11, 12]. Учитывая отсутствие изменений в последовательности гена ПТГ, можно предположить о посттрансляционных изменениях молекулы ПТГ в нашем и вышеописанном клинических случаях, которые не могут быть распознаны только секвенированием ДНК.
На сегодняшний день большинство используемых методов определения ПТГ направлено на интактную молекулу (ПТГ 1-84). Применяемые иммунорадиометрический и иммунохемилюминесцентный анализы с антителами к N- и С-концам молекулы позволяют определить концентрацию иПТГ. Метаболизм ПТГ 1–84 происходит в печени (60–70%) с расщеплением между 33 и 36 аминокислотами и образованием биологически активных N-терминальных фрагментов (первые 34 аминокислоты). Однако в идеале специфичному лабораторному анализу должна подвергаться целая молекула ПТГ 1–84.
Метаболизм ПТГ 1–84 происходит в печени (60–70%) с расщеплением между 33 и 36 аминокислотами и образованием биологически активных N-терминальных фрагментов (первые 34 аминокислоты). Однако в идеале специфичному лабораторному анализу должна подвергаться целая молекула ПТГ 1–84.
Принимая во внимание многообразие проявлений клинической картины ПГПТ, актуальной остается проблема ранней диагностики и своевременного лечения подобных больных. Выявленные при целенаправленном исследовании гиперкальциемия и незначительно повышенный иПТГ у пациентки с рецидивирующим течением мочекаменной болезни, выраженным снижением минеральной плотности костной ткани по данным DXA, язвенной болезнью в анамнезе позволили заподозрить ПГПТ. В то же время значительное снижение массы тела, повышение уровня СОЭ потребовали дополнительного диагностического поиска для исключения паранеопластического процесса, несмотря на отсутствие подавления ПТГ. Окончательный диагноз должен основываться на совокупности не только лабораторных данных, но и клинических признаков с учетом сопутствующих патологий и выраженности клинических проявлений гиперкальциемии.
ЗАКЛЮЧЕНИЕ
Представленный клинический случай демонстрирует важность исключения ПГПТ как причины рецидивирующего нефролитиаза и нефрокальциноза. Определение общего кальция, альбумина, сывороточного уровня ПТГ у больных, имеющих клиническую картину ПГПТ, позволит своевременно диагностировать заболевание и значительно улучшить качество жизни пациентов.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источник финансирования. Подготовка и публикация рукописи проведены на личные средства авторского коллектива.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Участие авторов. Все авторы внесли значимый вклад в проведение исследования и подготовку статьи, прочли и одобрили финальную версию статьи перед публикацией.
Согласие пациента. Пациентка добровольно подписала информированное согласие на публикацию персональной медицинской информации в обезличенной форме в журнале «Ожирение и метаболизм».
1. Мокрышева Н.Г., Рожинская Л.Я., Кузнецов Н.С., и др. Клинические рекомендации Первичный гиперпаратиреоз: клиника, диагностика, дифференциальная диагностика, методы лечения // Проблемы эндокринологии. – 2016. – Т. 62. – №6. – С. 40-77. [Dedov II, Melnichenko GA, Mokrysheva NG, et al. Primary hyperparathyroidism: the clinical picture, diagnostics, differential diagnostics, and methods of treatment. Problems of Endocrinology. 2017;62(6):40-77. (In Russ).] DOI:10.14341/probl201662640-77
2. Bilezikian JP. Primary Hyperparathyroidism. J Clin Endocrinol Metab. 2018;103(11):3993-4004. DOI:10.1210/jc.2018-01225
3. Bilezikian JP, Bandeira L, Khan A, Cusano NE. Hyperparathyroidism. Lancet. 2018;391(10116):168-178. DOI:10.1016/S0140-6736(17)31430-7
DOI:10.1016/S0140-6736(17)31430-7
4. Bilezikian JP, Cusano NE, Khan AA, et al. Primary hyperparathyroidism. Nat Rev Dis Prim. 2016;2(1):16033. DOI:10.1038/nrdp.2016.33
5. Thakker R V. Genetics of parathyroid tumours. J Intern Med. 2016;280(6):574-583. DOI:10.1111/joim.12523
6. Adami S, Marcocci C, Gatti D. Epidemiology of primary hyperparathyroidism in Europe. J Bone Miner Res. 2002;17 Suppl 2(6):N18-23. PMID: 12412773
7. Mischis-Troussard C. Primary hyperparathyroidism with normal serum intact parathyroid hormone levels. QJM. 2000;93(6):365-367. DOI:10.1093/qjmed/93.6.365
8. Pang C, Fan Y, Zhang H, et al. Case report: incidental parathyroid adenoma in a Chinese diabetic patient with hypercalcemia and normal parathyroid hormone levels. Medicine (Baltimore). 2018;97(28):e11333. DOI:10.1097/MD.0000000000011333
Pang C, Fan Y, Zhang H, et al. Case report: incidental parathyroid adenoma in a Chinese diabetic patient with hypercalcemia and normal parathyroid hormone levels. Medicine (Baltimore). 2018;97(28):e11333. DOI:10.1097/MD.0000000000011333
9. Benaderet AD, Burton AM, Clifton-Bligh R, Ashraf AP. Primary Hyperparathyroidism with Low Intact PTH Levels in a 14-Year-Old Girl. J Clin Endocrinol Metab. 2011;96(8):2325-2329. DOI:10.1210/jc.2011-0247
10. Goltzman D. Physiology of Parathyroid Hormone. Endocrinol Metab Clin North Am. 2018;47(4):743-758. DOI:10.1016/j.ecl.2018.07.003
11. Brown EM. Physiology and pathophysiology of the extracellular calcium-sensing receptor. Am J Med. 1999;106(2):238-253. DOI:10.1016/S0002-9343(98)00418-5
12. Moallem E, Kilav R, Silver J, Naveh-Many T. RNA-Protein Binding and Post-transcriptional Regulation of Parathyroid Hormone Gene Expression by Calcium and Phosphate. J Biol Chem. 1998;273(9):5253-5259. DOI:10.1074/jbc.273.9.5253
Moallem E, Kilav R, Silver J, Naveh-Many T. RNA-Protein Binding and Post-transcriptional Regulation of Parathyroid Hormone Gene Expression by Calcium and Phosphate. J Biol Chem. 1998;273(9):5253-5259. DOI:10.1074/jbc.273.9.5253
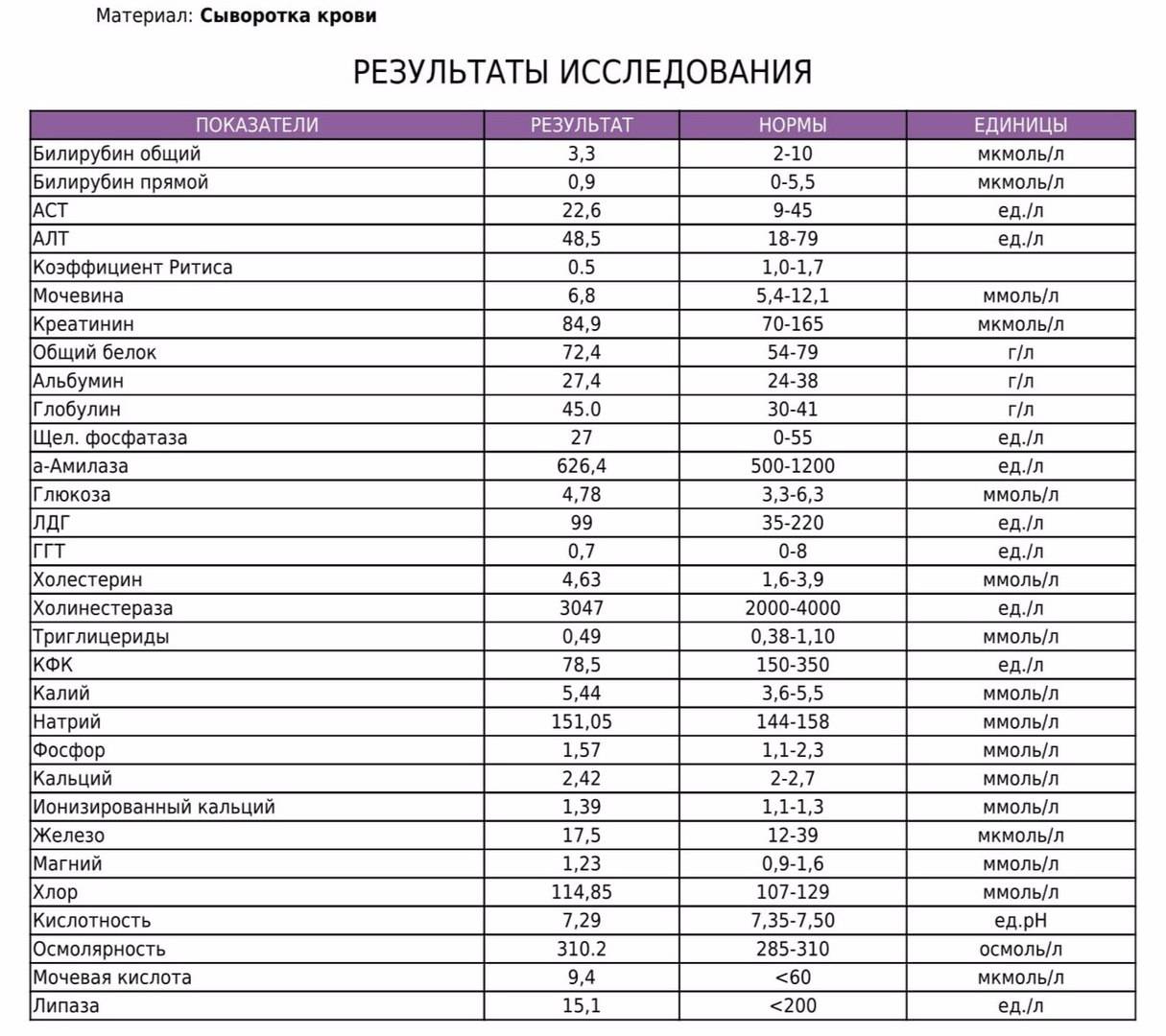
Норма кальция для ребенка в год: рекомендации педиатра — Тамбовмедсервис
Пища содержит витамины и микроэлементы, среди которых почетное место досталось кальцию. Дальше речь пойдет о его пользе, родители смогут узнать, какие продукты богаты на кальций, и какими должны быть действия при его нехватке в организме ребенка.
Кальций – это один из жизненно важных микроэлементов. Так как за первый год жизни малыш совершает огромный скачек в своем развитии, активно формируется как костная ткань, так и дентин, а также зубная эмаль. Поэтому очень важно, чтобы кальций был неотъемлемой частью рациона.
Норма кальция в организме ребенка
Многие мамочки считают, что чем больше кальция в организме, тем самым малыш будет крепче. Но это вовсе не так. При огромном наличии кальция в организме, он не усваивается, а выводиться из него с мочой. Злоупотреблять добавками и витаминами, которые содержат кальций, не стоит.
Но это вовсе не так. При огромном наличии кальция в организме, он не усваивается, а выводиться из него с мочой. Злоупотреблять добавками и витаминами, которые содержат кальций, не стоит.
Нормой принято считать 500 – 1000 мл кальция в сутки. Именно это количество усваивается в организме.
Педиатры считают, что норма кальция для ребенка до года – 600 мг. Суточная доза кальция от рождения до 6 месяцев составляет 400 мг.
Родители должны знать, что кальций может вырабатываться в организме ребенка и самостоятельно, если малыш будет находиться на солнце 30 -60 минут.
Продукты, богатые кальцием
Минимальное количество данного элемента содержится в материнском молоке, и усваивается он практически полностью. Многим молодым мамочкам нет возможности кормить грудью своего ребенка, поэтому здесь приходят на помощь детские смеси.
Находясь на искусственном вскармливании, малыши нуждаются в продуктах, содержащие кальций. Это прикормы, разные овощи и каши.
Очень хорошо усваивается кальций в таких молочных продуктах, как молоко, сыр и творог. Даже если малыш, не кушает их по каким-либо причинам, например, если присутствует аллергия на молочные продукты, то ему обязательно понравится овсяная каша, бобовые, сухофрукты, орехи, яйца и рыба — наилучшие источники кальция.
Даже если малыш, не кушает их по каким-либо причинам, например, если присутствует аллергия на молочные продукты, то ему обязательно понравится овсяная каша, бобовые, сухофрукты, орехи, яйца и рыба — наилучшие источники кальция.
Недостаток кальция в крови
Гипокальциемия – это недостаточное количество кальция. При таком состоянии присутствует задержка в росте и развитии малыша, происходит нарушение правильного формирования костей и зубов, появляются разные виды деформации.
Что же должно насторожить родителей? Это повышенная нервно-мышечная возбудимость или появление судорог. Волосы, которые раньше блестели и были шелковистые – ломаются и выпадают.
Узнать о том, достаточно ли кальция в крови у ребенка можно, необходимо сдать кровь на анализ в поликлинике или частной лаборатории. Главное требование к нему – с утра ничего не кушать.
Можно сделать вывод, что без кальция деткам просто не обойтись. Это важный микроэлемент, который должен поступать ежедневно в организм с продуктами питания. Не стоит забывать, что кальций усваивается в организме только с помощью фосфора, поэтому, чтобы на долгие годы сохранить свои кости и зубы здоровыми, кушать нужно продукты с содержанием фосфора.
Не стоит забывать, что кальций усваивается в организме только с помощью фосфора, поэтому, чтобы на долгие годы сохранить свои кости и зубы здоровыми, кушать нужно продукты с содержанием фосфора.
Педиатр Тамбов
Kaльций (S-Ca), ионизированный кальций (S-iCa) – SYNLAB Eesti
99% от общего числа кальция (у взрослых ~ 1,2 кг) находится в костной ткани. В крови кальций представлен в трех формах: связанный с альбумином (~40%), в комплексе с бикарбонатом, цитратом и фосфатом (~10%) и в виде свободных ионов (~50%), последний является биологически активной формой.
Кальций участвует в энзимных реакциях (в том числе в свертывании), обеспечивает пермеабельность клеточных мембран, контрактильность мышц и нейромускулярное проведение возбуждения (в том числе в сердце). Обмен кальция в организме регулируют паратгормон, Д-витамин, кальцитонин.
Гомеостаз кальция оценивается путем определения концентрации всего кальция или ионизированного кальция. Для рутинного исследования достаточно определения концентрации общего кальция. В случаях, если в крови соотношение различных форм кальция нарушено (гипоальбуминемия, почечная недостаточность, парапротеинемия, нарушение кислотнощелочного равновесия), то определяется концентрация ионизированного кальция.
В случаях, если в крови соотношение различных форм кальция нарушено (гипоальбуминемия, почечная недостаточность, парапротеинемия, нарушение кислотнощелочного равновесия), то определяется концентрация ионизированного кальция.
Показания:
- Эндокринные и костные заболевания
- Недостаток витамина D
- Синдром мальабсорбции
- Рецидивирующая мочекаменная болезнь
- Панкреатит
- Рецидивирующая язва двенадцатиперстной кишки
- Миелома
- Уремия
Метод анализа:
- Общий кальций: Фотометрия
- Ионизированный кальций: Потенциометрия
Референтные значения:
Общий кальций 2,15-2,60 mmol/L
Ионизированный кальций 1,12-1,32 mmol/L
Интерпретация результата:
Высокие значения кальция:
- Обычной причиной длительной гиперкальциемии является увеличенное высвобождение кальция из костной ткани.
- Злокачественные опухоли (примерно 90% от всех гиперкальциемий)
- Избыток паратгормона (клинически: слабые, декальцифицированные кости)
- Тиреотоксикоз
- Лекарственные препараты: интоксикация витаминами D и А (увеличенное всасывание из кишечника), тиазидовые диуретики (ретензия кальция)
- Длительная иммобилизация
Низкие значения кальция:
- Дефицит паратгормона.
 Физиологическая роль паратгормона – увеличивать содержание кальция и понижать содержание фосфатов. Паратгормон уменьшает выделение кальция через почки и стимулирует попадание депонированного в костях кальция в кровь. Параллельно увеличивается выделение фосфатов с мочой и облегчает синтез витамина D что, в свою очередь, стимулирует абсорбцию кальция из кишечника
Физиологическая роль паратгормона – увеличивать содержание кальция и понижать содержание фосфатов. Паратгормон уменьшает выделение кальция через почки и стимулирует попадание депонированного в костях кальция в кровь. Параллельно увеличивается выделение фосфатов с мочой и облегчает синтез витамина D что, в свою очередь, стимулирует абсорбцию кальция из кишечника - Опухоль щитовидной железы. Увеличенная концентрация кальцитонина способ- ствует ускоренному выведению кальция и фосфатов с мочой.
- Мальабсорбция: недостаточное всасывание кальция и витамина D.
- Почечная недостаточность: из-за фосфатемии увеличивается связывание кальция с фосфатами
- Недостаточность витамина D (в большинстве случаев обусловлена почечной не- достаточностью)
- Острый панкреатит: на фоне некроза жировой ткани ускоренное связывание ио- низированного кальция с солями жирных кислот
Анемия при первичном гиперпаратиреозе | Горбачева
Введение
Первичный гиперпаратиреоз (ПГПТ) — распространенное эндокринное заболевание, характеризующееся избыточной секрецией паратгормона (ПТГ) вследствие первичной патологии околощитовидных желез (ОЩЖ) и приводящее к поражению костной, мочевыводящей, сердечно-сосудистой систем, желудочно-кишечного тракта (ЖКТ) и других органов. Распространенность ПГПТ составляет, по разным данным, от 0,5 до 34 случаев на 1000 населения, заболеваемость — 0,4–18,8 случая на 10 тыс. населения в год. Несмотря на совершенствование лабораторных и инструментальных методов исследования, своевременная диагностика ПГПТ и ассоциированных с ним осложнений все еще остается актуальной проблемой [1][2][3][4][5].
Распространенность ПГПТ составляет, по разным данным, от 0,5 до 34 случаев на 1000 населения, заболеваемость — 0,4–18,8 случая на 10 тыс. населения в год. Несмотря на совершенствование лабораторных и инструментальных методов исследования, своевременная диагностика ПГПТ и ассоциированных с ним осложнений все еще остается актуальной проблемой [1][2][3][4][5].
Наиболее яркими клиническими проявлениями ПГПТ являются симптомы поражения костной системы и почек. Иные проявления ПГПТ, такие как кардиоваскулярные и психоневрологические нарушения, миалгии и миастении, артропатии, изменения параметров крови, могут рассматриваться как сопутствующие заболевания, нехарактерные для этой нозологической формы [5].
Впервые сочетание анемии и ПГПТ было описано в 1930-х годах D. Hunter [6] и J. C. Aub и соавт. [7]. По их данным, а также по результатам более поздних работ, анемия при ПГПТ встречается с частотой от 5 до 38 %. Чаще наблюдались нормоцитарный и нормохромный варианты анемии, протекающие с ретикулоцитопенией [8][9][10][11], при этом считали, что лимфоидный и тромбоцитарный ростки кроветворения не подвержены каким-либо изменениям [11][12]. Тем не менее некоторые публикации свидетельствуют о том, что ПГПТ может вызывать и тромбоцитопению [13][14].
Тем не менее некоторые публикации свидетельствуют о том, что ПГПТ может вызывать и тромбоцитопению [13][14].
В основном сочетание повышенного уровня ПТГ и анемии рассматривается в контексте вторичного гиперпаратиреоза (ВГПТ) на фоне хронической болезни почек [15][16][17][18]. Исследования, посвященные влиянию ПГПТ на эритропоэз, крайне немногочисленны и будут рассмотрены далее.
Ухудшение почечной функции и эрозивное поражение слизистой верхних отделов ЖКТ при манифестном течении ПГПТ могут выступать в качестве этиопатогенетических факторов развития анемии. В клинических случаях, описанных J. M. Falko и соавт. [12] и B. Kumbasar и соавт. [19], у больных с тяжелыми висцеральными проявлениями ПГПТ после нормализации концентрации ПТГ в крови и купирования осложнений основного заболевания достигалось постепенное уменьшение проявлений анемии. При этом в работе J. M. Falko и соавт. [12] анемия определялась лишь у 5 из 100 больных, и только у 2 из них она не была обусловлена другими причинами, такими как алиментарный дефицит железа или фолатов.
С другой стороны, имеются данные о выявлении анемии у больных ПГПТ с сохраненной фильтрационной функцией почек и отсутствием признаков кровопотери [20]. Важным механизмом развития анемии при ПГПТ является фиброз в костном мозге вследствие фиброзно-кистозного остеита, что опосредуется эффектами цитокинов (интерлейкина-6 и фактора некроза опухоли-α), секретируемых остеокластами и резорбированной костной тканью [21][22], и повышенной пролиферацией в костном мозге адипоцитов, а миелофиброз и нарастающая жировая дегенерация существенно сужают плацдарм для продукции клеток эритроидного ростка [23].
В исследовании S. K. Bhadada и соавт. [24] в 15 (53,3 %) из 28 случаев манифестного течения ПГПТ была обнаружена анемия. При этом у 75 % больных, которым была выполнена трепанобиопсия костного мозга, был диагностирован миелофиброз. После успешного хирургического лечения, приведшего к нормализации показателей кальция и ПТГ в сыворотке крови, было достигнуто не только повышение концентрации гемоглобина крови, но и уменьшение выраженности миелофиброза. Повышение концентрации гемоглобина крови определялось только у больных с морфологически верифицированным миелофиброзом. Авторы не выявили взаимосвязи между выраженностью миелофиброза и длительностью течения ПГПТ, повышением сывороточных концентраций кальция и ПТГ.
Повышение концентрации гемоглобина крови определялось только у больных с морфологически верифицированным миелофиброзом. Авторы не выявили взаимосвязи между выраженностью миелофиброза и длительностью течения ПГПТ, повышением сывороточных концентраций кальция и ПТГ.
В ретроспективном исследовании M. Boxer и соавт. [11] у 17 (5,1 %) из 332 больных ПГПТ была диагностирована анемия без сопутствующих нейтропении и/или тромбоцитопении. У 5 из 17 вышеупомянутых больных была выполнена трепанобиопсия костного мозга, по результатам которой у 4 больных был диагностирован миелофиброз различной степени выраженности, а у одного — его начальные проявления. При этом ни у одного из больных не наблюдалось признаков миелофтиза, оцениваемого авторами по мазкам периферической крови, и/или гепатоспленомегалии, характерных для префибротической фазы первичного миелофиброза. Примечательно то, что в группе больных с анемией определялись значимо более высокие сывороточные концентрации ПТГ, щелочной фосфатазы и ионизированного кальция. Ионы кальция являются важным регулятором эритропоэза. Индуцированное ПТГ увеличение поступления ионов Ca2+ внутрь клеток является одним из клеточных механизмов влияния ПТГ на эритропоэз при гиперпаратиреозе, поскольку это приводит к увеличению, превышающему физиологические значения, концентрации Ca2+ в эритроидных предшественниках, что в свою очередь негативно влияет на пролиферацию клеток [25]. ПТГ увеличивает выше физиологических концентраций приток Ca2+ в эритроциты, что делает клетки осмотически менее устойчивыми и, как следствие, активирует гемолиз и сокращает срок жизни эритроцитов [26].
Ионы кальция являются важным регулятором эритропоэза. Индуцированное ПТГ увеличение поступления ионов Ca2+ внутрь клеток является одним из клеточных механизмов влияния ПТГ на эритропоэз при гиперпаратиреозе, поскольку это приводит к увеличению, превышающему физиологические значения, концентрации Ca2+ в эритроидных предшественниках, что в свою очередь негативно влияет на пролиферацию клеток [25]. ПТГ увеличивает выше физиологических концентраций приток Ca2+ в эритроциты, что делает клетки осмотически менее устойчивыми и, как следствие, активирует гемолиз и сокращает срок жизни эритроцитов [26].
В качестве другого патогенетического фактора развития анемии при ПГПТ рассматривается непрямое взаимодействие ПТГ и эритропоэтина (ЭПО). ЭПО секретируется клетками почек и пресинусоидальными клетками печени и регулирует количество эритроцитов, производимых органами гемопоэза. Сама по себе продукция ЭПО регулируется тканевой концентрацией кислорода вокруг ЭПО-продуцирующих клеток [26]. Для выживания и роста клеток-предшественников эритроидного ряда необходима экспрессия ими рецепторов к ЭПО (рЭПО). Такую зависимость от наличия в среде ЭПО клетки-предшественники приобретают, вероятно, непосредственно перед стадией унипотентной гемопоэтической клетки, полностью коммиттированной в эритроидную линию или в колониеобразующие единицы эритропоэза (КОЕ-Э). На этом этапе ЭПО блокирует апоптоз и, таким образом, контролирует продукцию красных клеток крови за счет числа выживших клеток-предшественников. На молекулярном уровне эффект ЭПО реализуется за счет стимуляции синтеза РНК, индукции синтеза белков и активации транспорта глюкозы в клетки эритроидного ряда [26][27]. Одним из первых экспериментальных исследований, посвященных влиянию ПТГ на эритропоэз при ВГПТ на фоне хронической почечной недостаточности (ХПН), была работа D. Meytes и соавт. [25]. Авторы оценили эффекты как интактных молекул ПТГ, так и различных фрагментов молекулы ПТГ на эритроидные клетки-предшественники человека, находящиеся на стадии бурст-образующих единиц эритроцитов (БОЕ-Э), и на КОЕ-Э на модели костного мозга мышей.
Для выживания и роста клеток-предшественников эритроидного ряда необходима экспрессия ими рецепторов к ЭПО (рЭПО). Такую зависимость от наличия в среде ЭПО клетки-предшественники приобретают, вероятно, непосредственно перед стадией унипотентной гемопоэтической клетки, полностью коммиттированной в эритроидную линию или в колониеобразующие единицы эритропоэза (КОЕ-Э). На этом этапе ЭПО блокирует апоптоз и, таким образом, контролирует продукцию красных клеток крови за счет числа выживших клеток-предшественников. На молекулярном уровне эффект ЭПО реализуется за счет стимуляции синтеза РНК, индукции синтеза белков и активации транспорта глюкозы в клетки эритроидного ряда [26][27]. Одним из первых экспериментальных исследований, посвященных влиянию ПТГ на эритропоэз при ВГПТ на фоне хронической почечной недостаточности (ХПН), была работа D. Meytes и соавт. [25]. Авторы оценили эффекты как интактных молекул ПТГ, так и различных фрагментов молекулы ПТГ на эритроидные клетки-предшественники человека, находящиеся на стадии бурст-образующих единиц эритроцитов (БОЕ-Э), и на КОЕ-Э на модели костного мозга мышей. Они показали, что интактный ПТГ в концентрациях 7,5–30 Ед/мл не только подавлял пролиферацию БОЕ-Э, но и уменьшал количество выживших колониеобразующих единиц в культуре, что свидетельствовало о том, что интактный ПТГ в повышенных по сравнению с физиологическими концентрациях ингибирует созревание эритроцитов. Фрагменты ПТГ 1–34 и 53–84 такими эффектами не обладали. Добавление в культуру более высоких (> 2,5 раза) концентраций ЭПО позволяло восстановить нормальный эритропоэз. При этом интактный ПТГ не оказывал никакого эффекта на эритропоэз на стадии КОЕ-Э. Авторы [25] отмечают, что механизмы развития анемии при ПГПТ и ВГПТ существенно разнятся, поскольку в случае ВГПТ при повышенных концентрациях ПТГ в крови при ХПН наблюдается абсолютный или относительный дефицит эндогенного ЭПО, что нехарактерно для ПГПТ.
Они показали, что интактный ПТГ в концентрациях 7,5–30 Ед/мл не только подавлял пролиферацию БОЕ-Э, но и уменьшал количество выживших колониеобразующих единиц в культуре, что свидетельствовало о том, что интактный ПТГ в повышенных по сравнению с физиологическими концентрациях ингибирует созревание эритроцитов. Фрагменты ПТГ 1–34 и 53–84 такими эффектами не обладали. Добавление в культуру более высоких (> 2,5 раза) концентраций ЭПО позволяло восстановить нормальный эритропоэз. При этом интактный ПТГ не оказывал никакого эффекта на эритропоэз на стадии КОЕ-Э. Авторы [25] отмечают, что механизмы развития анемии при ПГПТ и ВГПТ существенно разнятся, поскольку в случае ВГПТ при повышенных концентрациях ПТГ в крови при ХПН наблюдается абсолютный или относительный дефицит эндогенного ЭПО, что нехарактерно для ПГПТ.
В исследовании J. Caro и соавт. [28] у больных с ХПН, не требующей лечения гемодиализом, и нормальным гематокритом обнаружили, что высокая концентрация ЭПО в сыворотке крови ассоциирована с повышением содержания ПТГ в крови. Это позволяет предположить, что ингибирующее действие ПТГ на эритропоэз преодолевается в том числе за счет более высокого содержания ЭПО в крови. D. S. Rao и соавт. [29] так же показали, что больные с нарушенной функцией почек и с трехкратным увеличением содержания ПТГ в крови нуждаются в трехкратно более высокой дозе ЭПО для адекватной коррекции анемии. Хотя при заболеваниях почек развитие нефрогенной анемии вызвано не самим гиперпаратиреозом, а уменьшением количества функционирующих нефронов, повышением порога чувствительности кислородного сенсора, снижением экскреторной функции почек и, в части случаев, повышением почечной экскреции ЭПО.
Это позволяет предположить, что ингибирующее действие ПТГ на эритропоэз преодолевается в том числе за счет более высокого содержания ЭПО в крови. D. S. Rao и соавт. [29] так же показали, что больные с нарушенной функцией почек и с трехкратным увеличением содержания ПТГ в крови нуждаются в трехкратно более высокой дозе ЭПО для адекватной коррекции анемии. Хотя при заболеваниях почек развитие нефрогенной анемии вызвано не самим гиперпаратиреозом, а уменьшением количества функционирующих нефронов, повышением порога чувствительности кислородного сенсора, снижением экскреторной функции почек и, в части случаев, повышением почечной экскреции ЭПО.
Избыточное количество ПТГ приводит к уменьшению экспрессии рЭПО на эритроидных клетках-предшественниках, делая их нечувствительными к влиянию ЭПО. Развитие анемии при ПГПТ лишь у относительно небольшого числа больных обусловлено компенсаторным повышением выработки ЭПО. При уменьшении синтеза ЭПО (например, при хронической болезни почек) его эффект как митогена и ингибитора апоптоза не реализуется, и повышение сывороточной концентрации ПТГ дополнительно усугубляет нарушения эритропоэза, создавая замкнутый порочный круг [26].
Имеются данные о вовлечении ПТГ в регуляцию экспансии кроветворных клеток. Повышение концентрации ПТГ или активация рецепторов к ПТГ (PTh2R) на остеобластах активирует экспансию гемопоэтических стволовых клеток [30][31]. При этом у трансгенных мышей с конституционально активным PTh2R наблюдается уменьшение количества стволовых кроветворных клеток в костном мозге и увеличение их количества в селезенке [32].
Влияние ПТГ на эритропоэз неоднозначно. В исследовании J. Foldes и соавт. [33] после донации крови у доноров выявлялось значимое повышение концентрации ПТГ, сопровождавшееся повышением количества ретикулоцитов. Схожая картина наблюдалась и у крыс, перенесших кровотечение: восстановление количества эритроцитов происходило на фоне повышения концентрации ПТГ и Ca2+ в сыворотке крови. У животных, которым околощитовидные железы были предварительно удалены, восстановление пула красных клеток крови происходило медленнее [34]. Влияние избыточной секреции ПТГ на эритропоэз реализуется за счет нескольких механизмов: ингибирования эритроидных клеток-предшественниц и прямого подавляющего эффекта на синтез ЭПО, а также непосредственного усиления гемолиза [26]. Гемолиз индуцируется избыточным поступлением Ca2+ в клетку, в то время как подавление клеток-предшественников, вероятнее всего, не зависит от концентрации кальция, так как коррелирует с уровнем ЭПО [25].
Влияние избыточной секреции ПТГ на эритропоэз реализуется за счет нескольких механизмов: ингибирования эритроидных клеток-предшественниц и прямого подавляющего эффекта на синтез ЭПО, а также непосредственного усиления гемолиза [26]. Гемолиз индуцируется избыточным поступлением Ca2+ в клетку, в то время как подавление клеток-предшественников, вероятнее всего, не зависит от концентрации кальция, так как коррелирует с уровнем ЭПО [25].
Вклад в развитие анемии за счет повышенной кровопотери вносит и тромбоцитопатия, так как повышение концентрации ПТГ индуцирует уменьшение агрегации тромбоцитов [23][35]. Кроме того, значительное снижение аппетита, низкое содержание витамина D [36] и связанный с ПГПТ хронический панкреатит, приводящий к нарушению усвоения питательных веществ, также способствуют развитию анемии.
Имеется также антагонизм витамина D и синтезируемого гепатоцитами ключевого гормона, регулирующего метаболизм железа, — гепсидина [36][37][38]. При уменьшении в сыворотке крови содержания гормонально активной формы витамина D кальцитриола (1,25(OH)2D3) возможно повышение содержания гепсидина [39]. Гепсидин ухудшает доступность железа для клеток организма и, соответственно, синтез гемоглобина [40]. Несмотря на то, что ПТГ стимулирует образование кальцитриола, при дефиците витамина D может развиться дефицит и кальцитриола, что посредством гепсидина отрицательно влияет на кроветворение. Таким образом, механизм развития анемии при ПГПТ носит многофакторный характер.
При уменьшении в сыворотке крови содержания гормонально активной формы витамина D кальцитриола (1,25(OH)2D3) возможно повышение содержания гепсидина [39]. Гепсидин ухудшает доступность железа для клеток организма и, соответственно, синтез гемоглобина [40]. Несмотря на то, что ПТГ стимулирует образование кальцитриола, при дефиците витамина D может развиться дефицит и кальцитриола, что посредством гепсидина отрицательно влияет на кроветворение. Таким образом, механизм развития анемии при ПГПТ носит многофакторный характер.
Целью данной работы является представление клинического наблюдения больной ПГПТ со сложным многокомпонентным генезом анемии.
Клиническое наблюдение
Больная Б., 30 лет, проживающая в одном из регионов Северного Кавказа, поступила в ФГБУ «НМИЦ эндокринологии» Минздрава России в сентябре 2019 г. с жалобами на отсутствие сгибания в правой нижней конечности; наличие «шишек» на левой голени и в области нижних ребер справа; боли в поясничном отделе позвоночника; головокружения; уменьшение массы тела на 10 кг за 1,5 года.
За 6 месяцев до госпитализации в результате падения с высоты собственного роста перенесла оскольчатый перелом обеих бедренных костей в средней трети со смещением отломков. Был проведен накостный остеосинтез левой бедренной кости, внеочаговый остеосинтез правой бедренной кости с помощью аппарата Илизарова. Менее чем через 2 недели после операции выявлены несостоятельность внешней фиксации, инфицирование спицевых ран и пролежни, выполнен демонтаж аппарата Илизарова. Впоследствии проведена закрытая репозиция и блокируемый интрамедуллярный остеосинтез. После остеосинтеза больную в течение нескольких месяцев беспокоила сильная тошнота, несколько раз возникала рвота желчью, преимущественно в утренние часы.
При дальнейшем обследовании по месту жительства при мультиспиральной компьютерной томографии были выявлены обширные очаги остеолиза за счет мягкотканного компонента плотностью до 29–30 HU, преимущественно в костях таза (слева — с поражением переднего края вертлужной впадины), а также несколько меньших по размеру очагов в ребрах. По данным биопсии костной ткани было подтверждено наличие фиброзного остеита, на фоне незрелых костных балок и очаговой пролиферации эндоста определялись разрастание фиброретикулярной ткани и очаги некроза.
По данным биопсии костной ткани было подтверждено наличие фиброзного остеита, на фоне незрелых костных балок и очаговой пролиферации эндоста определялись разрастание фиброретикулярной ткани и очаги некроза.
Впервые концентрация ПТГ крови была исследована летом 2019 г. и составила 135,3 пмоль/л (1,7–6,4). Одновременно у больной были выявлены гиперкальциемия (сывороточная концентрация общего кальция — 3,9 ммоль/л, ионизированного кальция — 2,05 ммоль/л) и дефицит 25(ОН) витамина D (концентрация в сыворотке — меньше 8 нг/мл). Был назначен колекальциферол в дозе 15 000 МЕ/сут, что привело к нарастанию гиперкальциемии (сывороточная концентрация ионизированного кальция увеличилась до 2,26 ммоль/л), в связи с чем через 2 недели препарат был отменен. Был заподозрен первичный гиперпаратиреоз. При ультразвуковом исследовании (УЗИ) визуализированы три увеличенных околощитовидных железы.
Учитывая молодой возраст больной и множественное поражение ОЩЖ, проведено обследование с целью исключения синдромов множественных эндокринных неоплазий, исследована кровь больной на содержание гормонов: пролактин — 13 нг/мл (норма — 3,4–17,7 нг/мл), кортизол — 670 нг/мл (норма — 260–720 нг/мл), адренокортикотропный гормон — 201 пг/мл (норма — 10–30 пг/мл), тиреотропный гормон — 3 мМЕ/л (норма — 0,17–4,05 мМЕ/л), Т4 свободный — 16,9 пМ/л (норма — 11,5–23 пМ/л), инсулиноподобный фактор роста 1-го типа — 9,37 нмоль/л (норма — 10,5–29,2 нмоль/л), лютеинизирующий гормон — 7,17 МЕ/л (норма — 12–58 МЕ/л), фолликулостимулирующий гормон — 5,53 мМЕ/л (норма — 18–153 мМЕ/л), тестостерон — 0,45 нг/мл (норма — 0,07–0,65 нг/мл), кальцитонин — 0,62 нмоль/л (норма — 0–3,36 нмоль/л). По данным магнитно-резонансной томографии головного мозга без контрастирования и УЗИ брюшной полости патологии выявлено не было. Больная была госпитализирована в ФГБУ «НМИЦ эндокринологии» Минздрава России.
По данным магнитно-резонансной томографии головного мозга без контрастирования и УЗИ брюшной полости патологии выявлено не было. Больная была госпитализирована в ФГБУ «НМИЦ эндокринологии» Минздрава России.
При поступлении в ФГБУ «НМИЦ эндокринологии» Минздрава России состояние больной было средней тяжести, отмечались легкая заторможенность, выраженная слабость, в пространстве и времени была ориентирована. Обращали на себя внимание бледность кожных покровов и слизистых оболочек, астеническое телосложение (масса тела — 40 кг, рост — 157 см, индекс массы тела — 16,2 кг/м2), выраженное ограничение подвижности в нижних конечностях вплоть до полного ее отсутствия в правом коленном суставе, передвижение только при помощи кресла-каталки. В проекции левой большеберцовой кости и нижних ребер слева пальпировались два безболезненных объемных образования костной плотности размерами до 9 и 3 см соответственно. В остальном по органам и системам — без особенностей.
При сборе анамнеза установлено, что менструальный цикл у больной был регулярным, за последние 5 лет наступило 3 беременности, 3 родов, дети здоровы. Однако в течение последних 6 месяцев больная отметила появление нарушения по типу опсоолигоменореи. При расспросе данных за отягощенную наследственность не получено.
По результатам лабораторного обследования установлена выраженная гиперкальциемия (скорректированная по альбумину сывороточная концентрация кальция составила 3,94 ммоль/л) в сочетании со значительно повышенной до 1423 пг/мл (норма — 15–65 пг/мл) сывороточной концентрацией ПТГ. Суточная кальциурия составила 7,9 ммоль/сут. Учитывая риск гиперкальциемического криза, была выполнена инъекция деносумаба 60 мг п/к, назначен цинакальцет с титрацией дозы до 60 мг/сут, начата инфузионная регидратационная терапия. В результате была достигнута положительная динамика в виде уменьшения концентрации кальция сыворотки крови до 2,94 ммоль/л и улучшения общего самочувствия больной.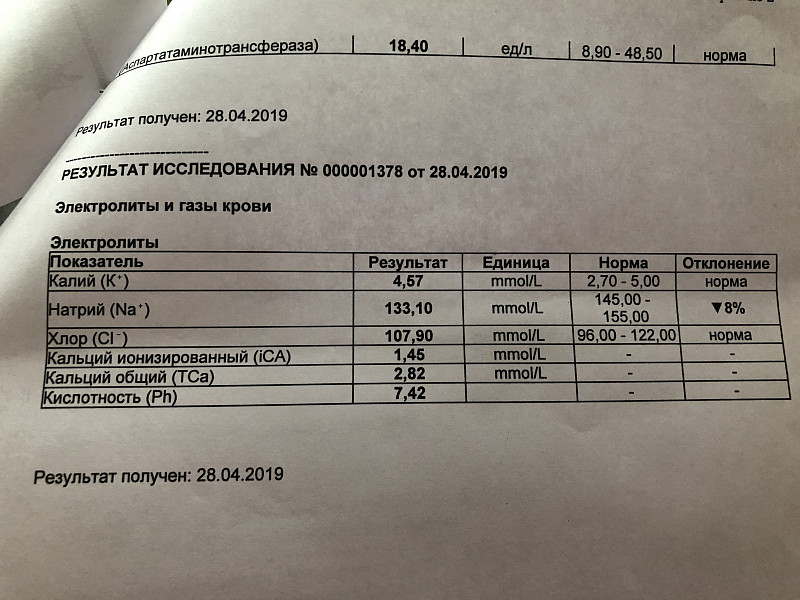 По результатам комплексной топической диагностики (УЗИ, сцинтиграфия с однофотонной эмиссионной компьютерной томографией (ОФЭКТ)) визуализировано объемное образование правой нижней ОЩЖ размерами 3,0 × 1,6 × 1,3 см (рис. 1А, Б).
По результатам комплексной топической диагностики (УЗИ, сцинтиграфия с однофотонной эмиссионной компьютерной томографией (ОФЭКТ)) визуализировано объемное образование правой нижней ОЩЖ размерами 3,0 × 1,6 × 1,3 см (рис. 1А, Б).
Из осложнений ПГПТ диагностирован двусторонний микролитиаз (эхопозитивные включения в паренхиме почек диаметром до 11 мм), не сопровождавшийся снижением скорости клубочковой фильтрации (СКФ) (124 мл/мин/1,73 м2). По данным сцинтиграфии определялась картина фиброзно-кистозного остеита (рис. 2А). Схожая картина наблюдалась и по данным рентгенографии (рис. 2Б, В). При рентгеновской денситометрии отмечалось снижение минеральной плотности костной ткани (МПК) до уровня тяжелого остеопороза (максимально до –5,2 SD в дистальной трети лучевой кости по Z-критерию, см. рис. 3).
Рисунок 1. А — ультразвуковое изображение объемного образования правой нижней околощитовидной железы; Б — визуализация этого же образования по данным сцинтиграфии + ОФЭКТ
Figure 1.
 A — ultrasound imaging of sizable formation on right lower parathyroid gland; В — SPECT scintigraphy of same formation
A — ultrasound imaging of sizable formation on right lower parathyroid gland; В — SPECT scintigraphy of same formationРисунок 2. А — сцинтиграфия + ОФЭКТ с 99мТс-технетрилом. В структуре тела левой лопатки образование мягкотканной плотности, размером 25 × 30 × 27 мм, неоднородной плотности, с неравномерным истончением кортикального слоя, неравномерно накапливающее радиофармпрепарат — «бурая опухоль». Б — рентгенография органов грудной клетки, определяется кистозно-дистрофическая перестройка левой лопаточной впадины диспаратиреоидного генеза; обособленные кисты 6 и 14 мм в акромиальном конце левой ключицы и в подбугорной зоне левой плечевой кости. В — рентгенография поясничного отдела позвоночника в боковой проекции, визуализируется мелкокистозно-дистрофическая перестройка структуры ребер и позвонков
Figure 2. A — SPECT scintigraphy with 99m-Tc-technetril. Soft-tissue formation in left scapula body, 25 × 30 × 27 mm, inhomogeneous with uneven thinning of cortical layer, uneven accumulation of radiopharmaceutical, “brown tumour”.
 В — chest X-ray, cystic-dystrophic restructuring of left scapular cavity of disparathyroid genesis; isolated 6 and 14 mm cysts in acromial end of left clavicle and in tubercle area of left humerus. С — lateral lumbar spine X-ray, small-cystic-dystrophic restructuring of ribs and vertebrae
В — chest X-ray, cystic-dystrophic restructuring of left scapular cavity of disparathyroid genesis; isolated 6 and 14 mm cysts in acromial end of left clavicle and in tubercle area of left humerus. С — lateral lumbar spine X-ray, small-cystic-dystrophic restructuring of ribs and vertebraeРисунок 3. А — данные рентгеновской денситометрии лучевой кости, В — поясничного отдела позвоночника
Figure 3. A — radius X-ray densitometry, В — lumbar spine image
Отдел лучевой кости Radius | Минеральная плотность кости (г/см3) Bone mineral denisity (g/sm3) | Z-критерий, SD Z-score, SD |
Дистальная треть Radius 33 | 0,380 | –5,1 |
Лучевая кость Radius total | 0,325 | –4,6 |
Отдел позвоночника Lumbar spine | Минеральная плотность кости (г/см3) Bone mineral denisity (g/sm3) | Z-критерий, SD Z-score, SD |
LI | 0,537 | –4,1 |
LII | 0,551 | –4,3 |
LIII | 0,502 | –5,3 |
LIV | 0,455 | –5,5 |
LI– LIV | 0,506 | –4,9 |
Учитывая молодой возраст больной, выраженную гиперкальциемию и наличие тяжелых осложнений гиперпаратиреоза, методом выбора являлось срочное хирургическое лечение. Однако, по данным клинического анализа крови, у больной была обнаружена микроцитарная гипохромная анемия средней степени тяжести (табл. 1).
Однако, по данным клинического анализа крови, у больной была обнаружена микроцитарная гипохромная анемия средней степени тяжести (табл. 1).
Таблица 1. Данные лабораторных исследований до хирургического лечения
Table 1. Pre-surgery clinical profile
Параметр Parameter | Значение Value | Единицы измерения Units | Референсный интервал Reference interval |
Общеклинический анализ крови Clinical blood test | |||
Гемоглобин Haemoglobin | 77 | г/л g/L | 112–153 |
Гематокрит Haematocrit | 25,8 | % | 35–46 |
СОЭ ESR | 39 | мм/час mm/h | 2–20 |
MCV | 75 | Фл fL | 82–98 |
MCH | 22,4 | Пг pg | 27–34 |
MCHC | 298 | г/л g/L | 314–356 |
Эритроциты Red blood cells | 3,44 | 1012 кл/л 1012 cells/L | 3,8–5,2 |
Лейкоциты White blood cells | 5,49 | 109 кл/л 109 cells/L | 3,4–10,8 |
Тромбоциты Platelets | 345 | 109кл/л 109 cells/L | 152–372 |
Ретикулоциты Reticulocytes | 149,2 | 109кл/л 109 cells/L | 20–105 |
Биохимический и гормональный анализ крови Biochemical and hormonal blood test | |||
Билирубин общий Bilirubin total | 8,7 | мкмоль/л μmol/L | 3,4–20,5 |
Железо Ferrum | 2,5 | мкмоль/л μmol/L | 9–30,4 |
Трансферрин Transferrin | 2,7 | г/л g/L | 1,8–3,82 |
Насыщение трансферрина железом Iron transferrin saturation | 3,67 | % | 15–50 |
Ферритин Ferritin | 198 | нг/мл ng/mL | 15–160 |
Белок общий Total protein | 80 | г/л g/L | 64–83 |
Альбумин Albumen | 39 | г/л g/L | 35–50 |
Эритропоэтин Erythropoietin | 35,5 | мЕд/мл mU/mL | 4,3–29 |
Витамин В12 Vitamin B12 | 223 | пг/мл pg/mL | 187–883 |
Общеклинический анализ мочи Clinical urine test | |||
Белок общий Total protein | 0,1 | г/л g/L | 0–0,15 |
Проведен поиск источников возможной хронической кровопотери. При эзофагогастродуоденоскопии признаков эрозивно-язвенного поражения желудочно-кишечного тракта не выявлено. При УЗИ органов малого таза выявлены аденомиоз, фолликулярная киста правого яичника. Анализ кала на скрытую кровь был отрицательным. Таким образом, явных причин железодефицитной анемии, кроме гинекологического анамнеза больной (3 родов), не обнаружено. По результатам УЗИ органов брюшной полости обнаружена умеренная спленомегалия (11,3 × 4,5 см). От проведения пункции костного мозга для исследования миелограммы и иммунофенотипирования клеток костного мозга больная отказалась.
При эзофагогастродуоденоскопии признаков эрозивно-язвенного поражения желудочно-кишечного тракта не выявлено. При УЗИ органов малого таза выявлены аденомиоз, фолликулярная киста правого яичника. Анализ кала на скрытую кровь был отрицательным. Таким образом, явных причин железодефицитной анемии, кроме гинекологического анамнеза больной (3 родов), не обнаружено. По результатам УЗИ органов брюшной полости обнаружена умеренная спленомегалия (11,3 × 4,5 см). От проведения пункции костного мозга для исследования миелограммы и иммунофенотипирования клеток костного мозга больная отказалась.
В результате проведенного обследования был установлен диагноз: «Основное заболевание: ПГПТ, объемное образование правой нижней околощитовидной железы. Осложнения: Тяжелый остеопороз с максимальным снижением МПК в LI–LIV до –4,9 SD по Z-критерию. Фиброзно-кистозный остеит. Перелом обеих бедренных костей, металлоостеосинтез. Двусторонний нефролитиаз. Вторичная гипохромная микроцитарная анемия средней степени тяжести. Сопутствующие заболевания: дефицит витамина D, дефицит массы тела (индекс массы тела — 16,2 кг/м2). Аденомиоз. Фолликулярная киста правого яичника».
Сопутствующие заболевания: дефицит витамина D, дефицит массы тела (индекс массы тела — 16,2 кг/м2). Аденомиоз. Фолликулярная киста правого яичника».
С целью коррекции анемии и подготовки больной к операции была назначена противоанемическая терапия: железа карбоксимальтозат по 100 мг внутривенно капельно 3 раза в неделю (10 инъекций), рекомбинантный эритропоэтин альфа 2000 МЕ подкожно 3 раза в неделю (10 инъекций), две трансфузии изогруппной эритроцитной взвеси суммарным объемом 636 мл. После достижения целевой концентрации гемоглобина 124 г/л было проведено хирургическое лечение ПГПТ. Исследованная во время операции сывороточная концентрация ПТГ составила 122,8 пг/мл, через сутки после операции — 4,47 пг/мл (норма — 15–65 пг/мл), что свидетельствовало о радикальности проведенного вмешательства. Макроскопически удаленное объемное образование представляло собой инкапсулированный бурый узел неопределенной формы с синюшной капсулой размерами 3,0 × 1,5 × 1,5 см, на разрезе — серо-коричневый с белесыми пятнами в центре диаметром до 0,3 см, сливавшимися между собой. При гистологическом исследовании верифицирована аденома ОЩЖ альвеолярно-солидного строения из главных клеток с преобладанием светлых со слабо выраженным полиморфизмом.
При гистологическом исследовании верифицирована аденома ОЩЖ альвеолярно-солидного строения из главных клеток с преобладанием светлых со слабо выраженным полиморфизмом.
В раннем послеоперационном периоде у больной развились клинические признаки гипокальциемии — судороги и ощущения покалывания в мышцах конечностей, подтвержденные лабораторно: концентрация общего кальция в сыворотке крови составила 2,08 ммоль/л (норма — 2,15–2,55 ммоль/л). Была назначена терапия активными метаболитами витамина D (альфакальцидол 2 мкг/сут), карбонатом кальция (3000 мг/сут), колекальциферолом в насыщающей дозе с достижением нормокальциемии.
В настоящее время продолжается наблюдение за состоянием больной, которое остается стабильным, имеется тенденция к дальнейшему улучшению (табл. 2). В результате лечения в послеоперационном периоде препаратами активных метаболитов витамина D и кальция удалось избежать тяжелой гиперкальциемии вследствие «синдрома голодных костей», достигнуты целевые показатели кальциево-фосфорного обмена. Стабилизация показателей гемограммы в послеоперационном периоде достигнута без дополнительной терапии. Планируется ортопедическая коррекция после стабилизации показателей минеральной плотности костной ткани.
Стабилизация показателей гемограммы в послеоперационном периоде достигнута без дополнительной терапии. Планируется ортопедическая коррекция после стабилизации показателей минеральной плотности костной ткани.
Таблица 2. Результаты лабораторных исследований крови через 3 месяца после паратиреоидэктомии
Table 2. Clinical profile 3 months past parathyroidectomy
Параметр Parameter | Значение Value | Референсный интервал Reference interval |
Кальций общий Calcium total | 2,3 | 2,1–2,55 |
ПТГ PTH | 5,85 | 1,6–6,9 |
Гемоглобин, г/дл Haemoglobin, g/dL | 13,7 | 11,7–15,5 |
Гематокрит, % Haematocrit, % | 40 | 35–45 |
СОЭ, мм/ч ESR, mm/h | 3 | < 20 |
MCV, Фл MCV, fL | 85,5 | 81–100 |
MCH, Пг MCH, pg | 29,3 | 27–34 |
MCHC, г/дл MCHC, g/dL | 34,3 | 32–36 |
Эритроциты, × 1012/л RBC, × 1012/L | 4,68 | 3,8–5,1 |
Лейкоциты, × 109/л WBC, × 109/L | 6,65 | 4,5–11 |
Тромбоциты, × 109/л Platelets, × 109/L | 201 | 150–400 |
Обсуждение
В клинических рекомендациях по обследованию и ведению больных ПГПТ большое внимание уделяется классическим осложнениям заболевания: поражению почек, костной ткани и ЖКТ. В то же время такие осложнения ПГПТ, как анемия, зачастую остаются без должного внимания [41][42][43]. При этом наличие у больных ПГПТ анемии значимо увеличивает их общую заболеваемость [44][45], что обуславливает важность своевременной диагностики и лечения этого состояния.
Анемия при ПГПТ может развиваться в силу нескольких причин. Основными и, вероятно, наиболее частыми причинами являются такие состояния, как дефицит железа и снижение функции почек. Однако в основе этих изменений также может лежать нарушение минерального обмена: к хронической кровопотере приводят ассоциированные с ПГПТ эрозивно-язвенные поражения ЖКТ, а к хронической болезни почек — рецидивирующий нефролитиаз. В таком случае развивается микроцитарная и гипохромная анемия.
Играет роль и повышение ПТГ, который ингибирует эритропоэз [28][29] и приводит к нормохромному и нормоцитарному варианту анемии. Таким же образом может проявляться и миелофиброз вследствие фиброзно-кистозного остеита.
Выраженная гиперкальциемия, сопровождающаяся нарушением стабильности мембран эритроцитов, может быть ассоциирована с повышенным гемолизом эритроцитов из-за существенного снижения их осмотической резистентности, однако описания подобных случаев в литературе связаны в основном с вторичным гиперпаратиреозом [23][35].
При поступлении тяжесть больной была обусловлена выраженной гиперкальциемией и обезвоживанием, для лечения которых потребовалось назначение цинакальцета, деносумаба и регидратационной терапии. Методом лечения больной было выбрано хирургическое вмешательство, которое, ввиду выраженной гиперкальциемии и относительно непродолжительного эффекта деносумаба при ПГПТ, требовалось провести в сжатые сроки, однако анемия и сопутствующие метаболические нарушения повышали риск оперативного вмешательства. У данной больной наблюдалась гипохромная микроцитарная анемия, в то время как для ПГПТ более характерна нормохромная и нормоцитарная форма [11]. Таким образом, важную роль в генезе анемии сыграл железодефицит. Были исключены потенциальные источники кровопотери, дефицит витамина В12, алиментарный фактор (больная ежедневно употребляет в пищу «красное мясо»), в пользу роли железодефицита у больной выступал гинекологический анамнез (трое родов), в связи с чем были назначены препараты железа. В рамках дифференциальной диагностики также были исключены снижение фильтрационной функции почек и уменьшение содержания эритропоэтина.
Иммунохимические анализы сыворотки крови и суточной мочи не проводились, но при обследовании гиперпротеинемия и протеинурия не были выявлены, что подтверждало отсутствие у больной множественной миеломы, однако не позволяло исключить наличие «несекретирующей миеломы». В то же время при инициальном обследовании концентрация гемоглобина составляла 77 г/л, а через 3 месяца после хирургического лечения ПГПТ — 137 г/л, количество эритроцитов увеличилось с 3,44 × 1012/л до 4,68 × 1012/л без дополнительной терапии, что позволило исключить анемию при множественной миеломе, которая развивается за счет вытеснения «красного ростка» кроветворения в костном мозге опухолевыми плазмоцитами. О наличии гемолиза свидетельствовал имевшийся у больной ретикулоцитоз (149 × 109/л, норма — 20–105 × 109/л).
Можно предположить, что еще одной причиной развития анемии у данной больной мог быть фиброзно-кистозный остеит и развившийся вследствие него миелофиброз. Однако для верификации такого диагноза необходимо было проведение трепанобиопсии костного мозга, от которой больная отказалась.
Таким образом, тяжесть течения ПГПТ (особенно в случае фиброзно-кистозного остеита) должна настораживать в отношении более активного скрининга анемии и ее причин. В похожем случае, описанном S.-C. Huang и соавт. [20], нормохромная нормоцитарная анемия с уменьшением концентрации гемоглобина крови до 74 г/л была выявлена у больной, поступившей в состоянии гиперкальциемического криза. Вероятнее всего, менее ярко выраженные варианты анемии при ПГПТ могут встречаться чаще.
Таким образом, учитывая высокую распространенность ПГПТ, анемии при этом заболевании требуют, с одной стороны, активного выявления, а с другой — продолжения фундаментальных исследований для определения патогенетических механизмов их возникновения.
1. Yeh M.W., Ituarte P.H.G., Zhou H.C. et al. Incidence and prevalence of primary hyperparathyroidism in a racially mixed population. J Clin Endocrinol Metab. 2013; 98(3): 1122–9. DOI: 10.1210/jc.2012-4022.
2. Adami S., Marcocci C., Gatti D. Epidemiology of primary hyperparathyroidism in Europe. J Bone Miner Res. 2002; 17(Suppl 2): N18–23.
3. Yu N., Donnan P.T., Murphy M.J. et al. Epidemiology of primary hyperparathyroidism in Tayside, Scotland, UK. Clin Endocrinol. 2009; 71(4): 485–93. DOI: 10.1111/j.1365-2265.2008.03520.x.
4. Wermers R.A., Khosla S., Atkinson E.J. et al. Incidence of primary hyperparathyroidism in Rochester, Minnesota, 1993-2001: an update on the changing epidemiology of the disease. J Bone Miner Res. 2006; 21(1): 171–7. DOI: 10.1359/JBMR.050910.
5. Мокрышева Н.Г., Мирная С.С., Добрева Е.А. и др. Первичный гиперпаратиреоз в России по данным Регистра. Проблемы эндокринологии. 2019; 65(5): 300–10. DOI: 10.14341/probl10126.
6. Hunter D. Hyperparathyroidism: Generalized osteitis fibrosa with multiple osteoclastomata. Proc R Soc Med. 1931; 24(4): 486–96.
7. Aub J.C., Albright F., Bauer W. et al. Studies of calcium and phosphorus metabolism: VI. In hypoparathyroidism and chronic steatorrhea with tetany with special consideration of the therapeutic effect of thyroid. J Clin Invest. 1932; 11(1): 211–34. DOI: 10.1172/JCI100404.
8. Bernheim J., Rathaus V., Rathaus M. et al. Anemia in primary hyperparathyroidism. Nephrologie. 1986; 7(1): 28–30.
9. Mallette L.E. Hyporegenerative anemia in primary hyperparathyroidism. South Med J. 1977; 70(10): 1199–201. DOI: 10.1097/00007611-19771000000014.
10. Mallette L.E., Bilezikian J.P., Heath D.A. et al. Primary hyperparathyroidism: clinical and biochemical features. Medicine (Baltimore). 1974; 53(2): 127–46.
11. Boxer M., Ellman L., Geller R. et al. Anemia in primary hyperparathyroidism. Arch Intern Med. 1977; 137(5): 588–93.
12. Falko J.M., Guy J.T., Smith R.E. et al. Primary hyperparathyroidism and anemia. Arch Intern Med. 1976; 136(8): 887–9.
13. Bhadada S.K., Sridhar S., Ahluwalia J. et al. Anemia and thrombocytopenia improves after curative parathyroidectomy in a patient of primary hyperparathyroidism (PHPT). J Clin Endocrinol Metab. 2012; 97(5): 1420–2. DOI: 10.1210/jc.2011-2845.
14. De Keukeleire S., Muylle K., Tsoumalis G. et al. Primary hyperparathyroidism associated to thrombocytopenia: an issue to consider? Clin Cases Miner Bone Metab. 2017; 14: 97–100. DOI: 10.11138/ccmbm/2017.14.1.097.
15. Tanaka M., Komaba H., Fukagawa M. Emerging association between parathyroid hormone and anemia in hemodialysis patients. Ther Apher Dial. 2018; 22(3): 242–5. DOI: 10.1111/1744-9987.12685.
16. Sonkar S.K., Singh H.P., Sonkar G.K. et al. Association of Vitamin D and secondary hyperparathyroidism with anemia in diabetic kidney disease. J Fam Med Prim care. 2018; 7(4): 815–8. DOI: 10.4103/jfmpc.jfmpc_174_17.
17. Sethi S.K., Bansal S.B., Wadhwani N. et al. Myelofibrosis-induced erythropoietin-resistant anemia due to severe refractory hyperparathyroidism. Kidney Int Rep. 2018; 3: 1010–4. DOI: 10.1016/j.ekir.2018.04.003.
18. Свинарева Д.А. Роль паратиреоидного гормона (ПТГ(1-34)) в регуляции гомеостаза костной и кроветворной тканей. Терапевтический архив. 2009; 81(1): 87–91.
19. Kumbasar B., Taylan I., Kazancioglu R. et al. Myelofibrosis secondary to hyperparathyroidism. Exp Clin Endocrinol Diabetes. 2004; 112(3): 127–30. DOI: 10.1055/s-2004-817820.
20. Huang S.-C., Wu V.-C., Chou G. et al. Benign parathyroid adenoma presenting with unusual parathyroid crisis, anemia and myelofibrosis. J Formos Med Assoc. 2007; 106(2 Suppl): S13–6. DOI: 10.1016/s0929-6646(09)60346-6.
21. Greenfield E.M., Gornik S.A., Horowitz M.C. et al. Regulation of cytokine expression in osteoblasts by parathyroid hormone: rapid stimulation of interleukin-6 and leukemia inhibitory factor mRNA. J Bone Miner Res. 1993; 8(10): 1163–71. DOI: 10.1002/jbmr.5650081003.
22. Liu J.Y., Brass D.M., Hoyle G.W. et al. TNF-alpha receptor knockout mice are protected from the fibroproliferative effects of inhaled asbestos fibers. Am J Pathol. 1998; 153(6): 1839–47. DOI: 10.1016/s0002-9440(10)65698-2.
23. Baradaran A., Nasri H. Intensification of anemia by secondary hyperparathyroidism in hemodialysis patients. Med J Islam World Acad Sci. 2001; 14(4): 161–6.
24. Bhadada S.K., Bhansali A., Ahluwalia J. et al. Anaemia and marrow fibrosis in patients with primary hyperparathyroidism before and after curative parathyroidectomy. Clin Endocrinol. 2009; 70(4): 527–32. DOI: 10.1111/j.13652265.2008.03346.x.
25. Meytes D., Bogin E., Ma A. Effect of parathyroid hormone on erythropoiesis. J Clin Invest. 1981; 67(5): 1263–9. DOI: 10.1172/jci110154.
26. Sikole A. Pathogenesis of anaemia in hyperparathyroidism. Med Hypotheses. 2000; 54(2): 236–8. DOI: 10.1054/mehy.1999.0027.
27. Koury M.J., Bondurant M.C. Erythropoietin retards DNA breakdown and prevents programmed death in erythroid progenitor cells. Science. 1990; 248(4953): 378–81. DOI: 10.1126/science.2326648.
28. Caro J., Brown S., Miller O. et al. Erythropoietin levels in uremic nephric and anephric patients. J Lab Clin Med. 1979; 93(3): 449–58.
29. Rao D.S., Shih M.S., Mohini R. Effect of serum parathyroid hormone and bone marrow fibrosis on the response to erythropoietin in uremia. N Engl J Med. 1993; 328(3): 171–5. DOI: 10.1056/NEJM199301213280304.
30. Petrova N.V., Svinareva D.A., Nifontova I.N., et al. Stromal regulation of hemopoietic stem cells in long-term human bone marrow tissue cultures under the effect of parathyroid hormone. Bull Exp Biol Med. 2006;2(4):527–30. DOI: 10.1007/s10517-006-0408-5
31. Svinareva D.A., Nifontova I.N., Chertkov I.L., Drize N.I. Changed homing of hemopoietic precursor cells after long-term treatment with parathyroid hormone. Bulletin of experimental biology and medicine. 2006; 142(1): 86–9. DOI: 10.1007/s10517-006-0299-5.
32. Calvi L.M., Bromberg O., Rhee Y. et al. Osteoblastic expansion induced by parathyroid hormone receptor signaling in murine osteocytes is not sufficient to increase hematopoietic stem cells. Blood. 2012; 119(11): 2489–99. DOI: 10.1182/blood-2011-06-360933.
33. Foldes J., Wilson P., Saeed S.M. et al. Parathyroid stimulation after bleeding in man. Acta Endocrinol. 1992; 127(2): 138–41. DOI: 10.1530/acta.0.1270138.
34. Perris A.D., MacManus J.P., Whitfield J.F. et al. Parathyroid glands and mitotic stimulation in rat bone marrow after hemorrhage. Am J Physiol. 1971; 220(3): 773–8. DOI: 10.1152/ajplegacy.1971.220.3.773.
35. Panda S., Mishra A., Jena M. et al. Study of red cell fragility in different stages of chronic kidney disease in relation to parathyroid hormone. J Clin Diagn Res. 2017; 11(8): BC29–32. DOI: 10.7860/JCDR/2017/27344.10514.
36. Smith E.M., Tangpricha V. Vitamin D and anemia: insights into an emerging association. Curr Opin Endocrinol Diabetes Obes. 2015; 22(6): 432–8. DOI: 10.1097/MED.0000000000000199.
37. Zughaier S.M., Alvarez J.A., Sloan J.H. et al. The role of vitamin D in regulating the iron-hepcidin-ferroportin axis in monocytes. J Clin Transl Endocrinol. 2014; 1(1): 19–25. DOI: 10.1016/j.jcte.2014.01.003.
38. Bacchetta J., Zaritsky J.J., Sea J.L. et al. Suppression of iron-regulatory hepcidin by vitamin D. J Am Soc Nephrol. 2014; 25(3): 564–72. DOI: 10.1681/ASN.2013040355.
39. Walker M.D., Cong E., Lee J.A. et al. Vitamin D in primary hyperparathyroidism: Effects on clinical, biochemical, and densitometric presentation. J Clin Endocrinol Metab. 2015; 100(9): 3443–51. DOI: 10.1210/jc.2015-2022.
40. Рукавицин О.А. Анемия хронических заболеваний: отдельные аспекты патогенеза и пути коррекции. Онкогематология. 2016; 11(1): 37–46. DOI: 10.17650/1818-8346-2016-11-1-37-46.
41. Khan A.A., Hanley D.A., Rizzoli R. et al. Primary hyperparathyroidism: review and recommendations on evaluation, diagnosis, and management. A Canadian and international consensus. Osteoporos Int. 2017; 28(1): 1–19. DOI: 10.1007/s00198-016-3716-2.
42. Wilhelm S.M., Wang T.S., Ruan D.T. et al. The American Association of Endocrine Surgeons Guidelines for definitive management of primary hyperparathyroidism. JAMA Surg. 2016; 151(10): 959–68. DOI: 10.1001/jamasurg.2016.2310.
43. Hyperparathyroidism (primary): diagnosis, assessment and initial management. London, 2019. Available at: https://www.nice.org.uk/guidance/ng132/resources/hyperparathyroidism-primary-diagnosis-assessment-and-initial-management-pdf-66141715991749.
44. Herndon J.G., Helmick C.G., Sattin R.W. Chronic medical conditions and risk of fall injury events at home in older adults. J Am Geriatr Soc. 1997; 45(6): 739–43. DOI: 10.1111/j.1532-5415.1997.tb01480.x.
45. Katz I.R., Beaston-Wimmer P., Parmelee P. et al. Failure to thrive in the elderly: exploration of the concept and delineation of psychiatric components. J Geriatr Psychiatry Neurol. 1993; 6(3): 161–9. DOI: 10.1177/089198879300600305.
Анализ крови на ионизированный кальций
Ионизированный кальций (Са2+) – биологически активная форма кальция. Ионизированный кальций играет ключевую роль в регуляции внутриклеточных процессов. Является антагонистом магния. Уровень ионизированного кальция может существенно меняться при изменениях кислотно-основного состояния крови: при алкалозе – снижается, при ацидозе – повышается.
Данный тест играет значимую роль у беременных, при симптомах гиперпаратиреоза (также у детей, рожденных матерями с признаками гиперпаратиреоза), при почечной или печеночной недостаточности, после переливания компонентов крови.
Ионизированный Ca не связан с белками. Он выполняет такие функции, как формирование основы костной ткани, участие в мышечных сокращениях, процессе свертывания крови. Макроэлемент входит в состав костной ткани и зубов.
Ионизированный макроэлемент составляет около половины от его общего количества. Его концентрация меняется в зависимости от кислотно-щелочного баланса крови. На количество свободного Ca не влияет показатель содержания белка, поэтому в ряде случаев оно является более достоверным показателем гиперпаратиреоза, чем общее количество макроэлемента. В частности, тест актуален в ходе диагностики этого заболевания у пациентов с низкими показателями альбумина. Это заболевание развивается вследствие патологий паращитовидных желез. При этом повышен синтез паратгормона и уровень кальция. К характерным симптомам заболевания относится снижение веса, гипертония, мышечная слабость, постоянная жажда, расстройства пищеварения. Возможны боли в костях, развитие остеопороза, деформация скелета, выпадение зубов. Диагноз гиперпаратиреоз ставится на основании комплексного обследования, которое включает в себя лабораторные тесты и инструментальные исследования. В ряде случаев требуется хирургическое лечение.
Определения количества общего Ca во многих случаях достаточно, чтобы оценить обмен кальция. Этот показатель отражает уровень свободного Ca, так как количество свободной и связанной фракций в большинстве случаев сбалансировано. Иногда баланс нарушается, и общий Ca не может служить достоверным показателем обмена этого макроэлемента. В таких ситуациях рекомендуется провести анализ крови на ионизированный кальций. Значительные колебания его уровня чреваты нарушением сердечного ритма (тахикардией либо брадикардией), нарушениям ясности сознания, спазмами мышц. В некоторых случаях такие колебания могут стать причиной комы.
Изменения показателей в течение суток являются нормой. Максимальная концентрация макроэлемента наблюдается в конце дня, а утром она снижена. Количество Ca может отклоняться от нормы у женщин, которые используют оральные либо инъекционные контрацептивы. У пожилых людей его количество значительно снижено. Прием ряда препаратов может оказывать значительное влияние на результаты теста. Важно поставить в известность врача, который будет оценивать результаты анализа, о приеме любых препаратов. Как дефицит, так и переизбыток макроэлемента может быть вызван различными причинами. Для точной диагностики во многих случаях требуется дополнительное обследование. Грамотно оценить его результаты, поставить диагноз и назначить лечение может только врач.
High Calcium — Причины высокого уровня кальция в крови
Affiliated: Нормальный уровень кальция | С высоким содержанием кальция | Норокальциемический первичный гиперпаратиреоз
Причины высокого уровня кальция в крови
Высокий уровень кальция или высокий уровень кальция в крови
Что делать, если у вас высокий уровень кальция в крови
Высокий уровень кальция в крови обнаруживается очень часто, происходит у миллионов американцев каждый год. Иногда это будет просто единичное событие, связанное с лабораторной ошибкой или обезвоживанием в день взятия лаборатории.
Однако довольно часто высокий уровень кальция в крови означает, что существует важная основная проблема. В общем, первое, что нужно сделать, это перепроверить уровень, чтобы подтвердить его.
Это здравый смысл. Например, если вы услышали странный шум в своей машине, вы обязательно прислушаетесь к нему снова в следующий раз, когда поедете, чтобы дважды проверить, действительно ли это проблема, верно? Вы увидите, что на этих страницах мы часто просим вас руководствоваться здравым смыслом, поскольку использование своих инстинктов или «интуиции» — хороший способ избежать введения в заблуждение предвзятой или неточной информации в Интернете.См. Начало работы: предостережение относительно медицинской информации в Интернете.
Если уровень кальция в крови повышен неоднократно, то, вероятно, пора более серьезно задуматься о том, почему это происходит.
Причины высокого уровня кальция в крови включают:
- Первичный гиперпаратиреоз. Это наиболее частая причина высокого уровня кальция в крови. Люди с первичным гиперпаратиреозом обычно имеют доброкачественную опухоль паращитовидных желез (см. Что такое паращитовидные железы? Регулирование кальция в организме человека), из-за чего чрезмерное количество кальция покидает кость и попадает в кровь.
- Злокачественные новообразования (рак). Это вторая по частоте причина высокого уровня кальция в крови, не имеющая ничего общего с паращитовидными железами. Типы рака, вызывающие злокачественную гиперкальциемию, включают рак легких , груди , пищевода, рта, языка, губ, почек, яичников, матки и шейки матки. Раковые заболевания, передающиеся через кровь, такие как лимфома и множественная миелома , также могут вызывать высокий уровень кальция. К счастью, злокачественная гиперкальциемия встречается редко и, как правило, не стоит беспокоиться большинству здоровых людей.(На самом деле, пожалуйста, не волнуйтесь. Пожалуйста, продолжайте читать.)
- Тиазидные диуретики. Тиазидные диуретики — это класс лекарств, которые обычно используются для лечения гипертонии (высокого кровяного давления). Они заставляют почки «удерживать» кальций, предотвращая его выход с мочой и тем самым немного повышая уровень кальция в крови. Примеры тиазидных диуретиков: гидрохлоротиазид (HCTZ), хлоротиазид, хлороталидон, индапамид и метолазон.
- Болезнь почек , также известная как почечная недостаточность или хроническая почечная недостаточность.Высокий уровень кальция в крови может быть обнаружен у людей с замедленной или сниженной функцией почек, в том числе у тех, кто находится на диализе, и у тех, кто перенес трансплантацию почки.
- Другие редкие причины , такие как:
- Семейная гипокальциурическая гиперкальциемия (FHH), также известная как доброкачественная семейная гипокальциурическая гиперкальциемия (BFHH), поскольку она связана с нормальным здоровьем. Это редкий наследственный признак, характеризующийся слегка повышенным уровнем кальция в крови.
- Молочно-щелочной синдром или прием слишком большого количества кальция через рот.Многие антациды представляют собой соли кальция. В прошлом люди с язвой желудка лечили себя, выпивая много молока и принимая партий (горстей) антацидов на основе соли кальция, тем самым повышая уровень кальция в крови. Сейчас это случается очень редко, поскольку мощные антациды, не содержащие кальция, стали доступны без рецепта.
- Заболевания щитовидной железы, такие как гипотиреоз (слишком мало гормона щитовидной железы) и гипертиреоз (слишком много гормона щитовидной железы). Щитовидная железа соседствует с паращитовидными железами, но выполняет совершенно отдельную функцию.Щитовидная железа управляет метаболизмом или скоростью работы клеток вашего тела. В редких случаях тяжелого заболевания щитовидной железы уровень кальция в крови может быть несбалансированным.
- Гипервитаминоз D или слишком много витамина D (см. Витамин D). В редких случаях люди могут получать токсичный уровень витамина D, что приводит к высокому содержанию кальция в крови. Было несколько интересных вспышек этого, связанных с ошибками в обогащении молока (см. Ссылки ниже).
- Есть еще несколько редких причин высокого уровня кальция в крови, но мы решили не упоминать их, потому что они настолько редки, что о них едва ли стоит упоминать.Обратите внимание, что это не полный список.
Первичный гиперпаратиреоз — наиболее частая причина высокого уровня кальция в крови. (Рисунок 1).
На этой круговой диаграмме показаны наиболее распространенные причины хронически повышенного уровня кальция в крови, то есть когда кальций-тест повышается более одного раза в течение нескольких месяцев.
Классический первичный гиперпаратиреоз диагностируется, когда и уровень кальция, и уровень паратиреоидного гормона (ПТГ) выше нормы (кальций> 10.5 мг / дл и ПТГ> 65 пг / мл).
Неклассический первичный гиперпаратиреоз диагностируется, когда уровень кальция повышен, а уровень ПТГ остается выше, чем должен быть, учитывая уровень кальция (кальций> 10,5 мг / дл и ПТГ 21-65 пг / мл, это также известный как неадекватно нормальный уровень ПТГ — см. Установление диагноза первичного гиперпаратиреоза). Другие причины высокого содержания кальция в крови перечислены выше и чаще всего относятся к гиперкальциемии злокачественной опухоли (высокий уровень кальция в крови из-за рака в других частях тела, как описано выше) и к применению тиазидных диуретиков.Пациенты с «возможным первичным гиперпаратиреозом» на круговой диаграмме — это пациенты, у которых уровень ПТГ никогда не проверялся; однако все другие причины высокого содержания кальция были исключены. Обратите внимание, что почечная недостаточность (хроническое заболевание почек) также может вызывать высокий уровень кальция в крови, но эти пациенты были исключены из этого анализа.
Подводя итог, можно сказать, что около 90% пациентов, у которых уровень кальция в крови был повышен более одного раза, страдают той или иной формой первичного гиперпаратиреоза.Если это случилось с вами или членом семьи, вы можете проверить уровень паратироидного гормона (ПТГ). Высокий или несоответствующий нормальный уровень ПТГ часто позволяет установить диагноз первичного гиперпаратиреоза ( см. Установление диагноза первичного гиперпаратиреоза ). Низкий уровень ПТГ указывает на другие причины высокого уровня кальция в крови.
Откуда взялась эта информация?
Круговая диаграмма содержит данные, полученные примерно из 3.5 миллионов американцев, получающих помощь в вертикально интегрированной организации по поддержанию здоровья в Калифорнии. Исследуемая популяция аналогична по размеру населению штата Огайо. Благодаря этому уникальному исследовательскому сотрудничеству отдел эндокринной хирургии Калифорнийского университета в Лос-Анджелесе смогла совершенно по-новому изучить как высокий уровень кальция в крови, так и первичный гиперпаратиреоз, детально изучив большие, расово разнородные группы населения с точки зрения их здоровья (см. операция?).
Каталожные номера
- Lafferty FW. Дифференциальный диагноз гиперкальциемии. J Bone Miner Res. 1991 Oct; 6 Suppl 2: S51-9; обсуждение S61. Рассмотрение. PubMed PMID: 1763670.
- Стюарт А.Ф. Клиническая практика. Гиперкальциемия, связанная с раком. N Engl J Med. 2005 27 января; 352 (4): 373-9. Рассмотрение. PubMed PMID: 15673803.
- Varghese J, Rich T., Jimenez C. Доброкачественная семейная гипокальциурическая гиперкальциемия. Endocr Pract. 2011 март-апрель; 17 Дополнение 1: 13-7. Рассмотрение. PubMed PMID: 21478088.
- Blank S, Scanlon KS, Sinks TH, Lett S, Falk H. Вспышка гипервитаминоза D, связанная с чрезмерным обогащением молока с молочной фермы с доставкой на дом. Am J Public Health. 1995 Май; 85 (5): 656-9. PubMed PMID: 7733425; PubMed Central PMCID: PMC1615443.
- Yeh MW, Haigh PI, Ituarte PH, Liu IL, Zhou H, Nishimoto S, Dell RM, Adams AL. Заболеваемость и распространенность первичного гиперпаратиреоза в смешанном по расовому признаку населении. Рукопись готовится.
Гиперпаратиреоз Лос-Анджелес: что такое гиперпаратиреоз? Симптомы, лечение, диагностика гиперпаратиреоза
Гиперпаратиреоз: симптомы, лечение, диагноз
Связанные с: состояния паращитовидных желез | Преимущества хирургии паращитовидной железы | Повторная хирургия паращитовидной железы | Остеопороз Гиперпаратиреоз Часто задаваемые вопросы
Определение:
Что такое гиперпаратиреоз?
Гиперпаратиреоз — это чрезмерное производство паращитовидного гормона паращитовидными железами.
Причины, частота возникновения и факторы риска:
Паращитовидные железы расположены спереди и у основания шеи вокруг щитовидной железы. Они производят гормон паращитовидной железы, который регулирует уровень кальция, фосфора и магния в крови и костях.
Когда уровень кальция слишком низкий, организм реагирует увеличением выработки паратироидного гормона. Это увеличение паратиреоидного гормона приводит к тому, что больше кальция поступает из костей и больше кальция реабсорбируется кишечником и почками.Когда уровень кальция возвращается к норме, выработка паратироидного гормона замедляется.
Избыток паратироидного гормона может вырабатываться по разным причинам. В некоторых случаях гормон паращитовидной железы вырабатывается без учета уровня кальция. Это называется «первичный гиперпаратиреоз» и вызывается увеличением одной или нескольких паращитовидных желез. Это распространенное заболевание, которым страдает примерно 1 человек из 1000. Высокий уровень кальция и паратироидного гормона влияет на несколько систем организма, включая скелет, желудочно-кишечный тракт, почечную, мышечную и центральную нервную систему.
«Вторичный гиперпаратиреоз» — это когда организм вырабатывает дополнительный гормон паращитовидной железы из-за слишком низкого уровня кальция. Это наблюдается при низком уровне витамина D или когда кальций не всасывается из кишечника. Корректировка уровня кальция и основной проблемы приведет к нормальному уровню паращитовидных желез.
Если паращитовидные железы продолжают вырабатывать слишком много паратиреоидного гормона, даже если уровень кальция вернулся к норме, это называется «третичным гипертиреозом» и возникает особенно у пациентов с проблемами почек.
Термин «гиперпаратиреоз» обычно относится к первичному гиперпаратиреозу.
Связанные темы:
- Гиперкальциемия, связанная с паращитовидными железами
- Первичный гиперпаратиреоз
- Вторичный гиперпаратиреоз
- Третичный гиперпаратиреоз
Симптомы:
- Боль в спине
- Боль в спине
- Боль в костях
- Уменьшение роста
- Повышение диуреза
- Повышенная жажда
- Боль в верхней части живота
- Потеря аппетита
- Тошнота
- Мышечная слабость
- Мышечная боль
- Депрессия
- Изменения личности
- Ступор и, возможно, кома
- Зуд кожи
- Затуманенное зрение (из-за катаракты)
- Боль или болезненность в костях
Признаки и тесты:
- Уровень кальция в сыворотке повышен.
- Фосфор в сыворотке снижен.
- Щелочная фосфатаза сыворотки может быть увеличена.
- Интактный паратироидный гормон (ПТГ) в крови повышен.
- Рентгенография костей показывает реабсорбцию кости или переломы.
- Визуализация почек или мочеточников может показать кальциноз или непроходимость.
- Пониженная минеральная плотность костной ткани при деситометрии кости (DEXA), особенно предплечья.
- Содержание кальция в моче может быть увеличено.
Лечение:
Лечение зависит от тяжести и причины заболевания.При первичном гиперпаратиреозе умеренную гиперкальциемию можно наблюдать с медицинской точки зрения, если не наблюдается нарушения функции почек, деминерализации костей, изменений психического статуса или высокого кровяного давления. В противном случае, если уровень кальция очень высок или присутствуют симптомы, может потребоваться хирургическое вмешательство, чтобы удалить железу, которая чрезмерно вырабатывает гормон.Вторичный гиперпаратиреоз лечится путем восстановления нормального уровня кальция, обычно путем приема кальция и витамина D по отдельности или в комбинации, в зависимости от основного заболевания.См. Конкретный тип гиперпаратиреоза.
Группы поддержки:
Ожидания (прогноз):
Перспективы зависят от конкретного типа гиперпаратиреоза.Осложнения:
Осложнения, вызванные избыточными отложениями кальция в организме:- Повреждение скелета
- Инфекция мочевыводящих путей из-за камней в почках и непроходимости
- Язвенная болезнь и панкреатит
- Псевдоподагра
Позвоните в свой поставщик медицинских услуг:
Позвоните на прием к врачу, если симптомы указывают на наличие первичного гиперпаратиреоза.Позвоните своему врачу, если появятся признаки осложнений.
Профилактика:
Поддержание адекватного потребления кальция может снизить риск вторичного гиперпаратиреоза.Свяжитесь с нами
Высокий уровень кальция и первичный гиперпаратиреоз
Паратироидные заболевания и гиперкальциемия
В эндокринном центре UCLA мы специализируемся на лечении паратироидных заболеваний. Мы заботимся о пациентах, у которых впервые был диагностирован повышенный уровень кальция в крови, а также о пациентах, которые страдают хроническим заболеванием, несмотря на предыдущую операцию.Если вы обращаетесь за помощью при хроническом заболевании после предыдущей операции, узнайте о повторных операциях при первичном гиперпаратиреозе>
Что такое гиперкальциемия (высокое содержание кальция в крови)?
Когда ваш врач назначает обычные анализы крови, обычно проверяется уровень кальция в крови. Обнаружение высокого уровня кальция в крови очень часто встречается у миллионов американцев каждый год. Иногда это будет просто единичное событие, связанное с лабораторной ошибкой или обезвоживанием в день взятия лаборатории.Первое, что нужно сделать, это перепроверить значение с помощью другого анализа крови. Когда у вас есть два или более анализа крови, показывающих высокий уровень кальция в вашей крови, мы рассматриваем эту гиперкальциемию и рекомендуем
Узнать больше об уровнях кальция>Причины высокого уровня кальция
Хирурги-эндокрины Калифорнийского университета в Лос-Анджелесе Маша Ливхиц, доктор медицины и Майкл Йе, Доктор медицины представил вебинар в прямом эфире, чтобы обсудить, что вызывает гиперкальцимию или высокий уровень кальция в крови, который может ослабить ваши кости, образовать камни в почках и повлиять на работу вашего сердца и мозга.
Просмотрите веб-семинар по гиперкальциемии>Что вызывает гиперкальциемию?
Первичный гиперпаратиреоз — наиболее частая причина высокого уровня кальция в крови среди населения в целом. Первичный гиперпаратиреоз — это когда паращитовидные железы вырабатывают чрезмерное количество паратироидного гормона (ПТГ). Гормон паращитовидной железы заставляет ваши кости, кишечник и почки повышать уровень кальция в крови. Заболевание чаще всего встречается у людей старше 60 лет, но также может проявляться и у более молодых людей.Женщины подвержены заболеванию чаще, чем мужчины. К другим причинам высокого содержания кальция в крови относятся:
- Прием слишком большого количества добавок кальция, витамина D или витамина A
- Определенные лекарства, такие как гидрохлоротиазид (HCTZ) или литий
- Злоупотребление алкоголем
- Другие редкие причины, не указанные здесь
Как диагностируется первичный гиперпаратиреоз?
Первоначальная оценка гиперкальциемии начинается с:
- Осмотр эндокринолога или эндокринного хирурга
- Обзор ваших анализов крови с акцентом на кальций и паратиреоидный гормон (ПТГ)
Диагноз первичного гиперпаратиреоза может быть поставлен только с помощью лабораторных тестов и не требует визуальных исследований.Самый классический вариант — повышенный уровень кальция в крови, а также высокий уровень паратироидного гормона. Однако у значительной части пациентов с первичным гиперпаратиреозом уровень паратиреоидного гормона может находиться в «нормальном» диапазоне. В таких случаях мы часто также проводим дополнительные анализы крови и даже анализы мочи, чтобы подтвердить диагноз.
Что делать, если у меня повышенный уровень паратироидного гормона (ПТГ), но нормальный уровень кальция? 8 .грамм. целиакия)
- Нормокальциемический гиперпаратиреоз
Нормокальциемический гиперпаратиреоз — редкое заболевание. Как и при первичном гиперпаратиреозе, паращитовидные железы вырабатывают слишком много гормонов. Однако при этом заболевании уровень кальция не повышается до аномального уровня. Это сложные диагнозы, и планы лечения следует составлять индивидуально для каждого пациента. Поэтому рекомендуем проконсультироваться с нашими эндокринологами и эндокринными хирургами. Подробнее о нормокальциемическом гиперпаратиреозе>
Каковы признаки и симптомы первичного гиперпаратиреоза?
Признаки и симптомы первичного гиперпаратиреоза возникают в результате сочетания воздействия избытка паратироидного гормона и высокого уровня кальция на разные органы:
Остеопения, остеопороз или переломы — вызванные неправильным удалением кальция из костей, также может вызывать костную боль / боль в мышцах
Камни в почках — почки фильтруют кальций из крови в мочу, но большое количество кальция может кристаллизоваться в камни в почках, что может вызвать боль в боку и кровянистая моча
Нарушение функции почек — дополнительный кальций может образовывать отложения в почках, постепенно снижая функцию почек
Повышенное мочеиспускание и жажда — фильтрация лишнего кальция также фильтрует воду, что приводит к частому мочеиспусканию с обезвоживанием и жажда
Неопределенная боль в животе, запор, тошнота, потеря ppetite — высокий уровень кальция также влияет на желудочно-кишечный тракт, в редких случаях у пациентов также может развиться панкреатит
Изменения настроения или концентрации, депрессия, усталость — связаны с влиянием кальция на нервную систему, но это меньше хорошо понят
Как лечится первичный гиперпаратиреоз?
Варианты лечения первичного гиперпаратиреоза:
- Хирургическое удаление аномальных паращитовидных желез (паратиреоидэктомия)
- Лекарства для уменьшения потери костной массы и / или уровня кальция в крови
- Наблюдение / мониторинг
4D-КТ паращитовидной железы, показывающая аденому паращитовидной железы в аномальном положении внутри каротидного влагалища, пропущенную во время предыдущей операции. CA = сонная артерия.
Операция на паращитовидных железах может выполняться через разрез длиной 1,5–2,0 см. Видео пациента 4D-CT> Используя изображение 4D-CT, хирурги обнаруживают аномальные паращитовидные железы перед операцией. Видео пациента 4D-CT>Лечение зависит от возраста и степени тяжести ваших симптомов.Хирургическое вмешательство обычно рекомендуется:
- Пациентам с остеопорозом или переломами, вызванными низкой минеральной плотностью костей
- Пациентам с камнями в почках или нарушением функции почек
- Всем пациентам моложе 50 лет, поскольку в будущем проблемы могут проявиться в продолжительность жизни пациента
Если операция — лучший вариант лечения для вас, следующим шагом будет определение того, какая из четырех паращитовидных желез может быть увеличена и вырабатывает избыток гормона.
Чаще всего увеличивается одна из четырех паращитовидных желез. Однако возможно наличие двух увеличенных желез или даже небольшой рост всех 4 желез. Правильные визуализационные тесты помогают составить план успешной операции. Мы регулярно получаем несколько тестов. Визуализация паращитовидных желез является сложной задачей, и иногда аномальная железа не может быть окончательно обнаружена с помощью одного или нескольких тестов визуализации. Это потому, что нормальная паращитовидная железа размером с рисовое зерно, а аномальная железа может быть размером с зеленый горошек.Визуализация обычно представляет собой комбинацию следующего:
- УЗИ шеи, выполняемое эндокринным хирургом во время визита в офис
- КТ паращитовидной железы 4D
- Сканирование Sestamibi или сканирование SPECT (компьютерная томография одиночного протонного излучения)
Что такое 4D компьютерная томография паращитовидных желез?
Parathyroid 4D-CT представляет собой новейшую технологию визуализации паращитовидных желез. Разрешение изображения 4D-CT выше, чем у любого другого типа сканирования паращитовидных желез.Паращитовидная железа 4D-CT особенно полезна, когда другие исследования изображений были отрицательными (не смогли показать аномальную паращитовидную железу) или когда анатомия шеи была искажена предшествующей операцией или сопутствующим заболеванием щитовидной железы. По нашему опыту чтения нескольких сотен снимков в год в Калифорнийском университете в Лос-Анджелесе, мы смогли обнаружить по крайней мере одну аномальную паращитовидную железу в 99% случаев. Другими словами, 4D-CT паращитовидных желез — это высокочувствительное сканирование.
4D-CT паращитовидных желез необходимо проводить в опытном центре с большим объемом данных.мы приложили значительные усилия для оптимизации 4D-CT для наших пациентов с тяжелым заболеванием паращитовидных желез. Этот процесс непрерывного улучшения качества занял несколько лет: один год на оптимизацию техники сканирования (2011 г.), еще один год на проверку результатов в сравнении с фактическими хирургическими данными у стандартной популяции пациентов (2012 г.) и третий год (2013 г.) на проверить результаты на более сложной популяции пациентов (в основном, пациенты, перенесшие неудачную операцию на паращитовидной железе в другом месте, которые обратились к нам для повторной операции).Дополнительная информация о 4D CT паращитовидной железы>
Каковы преимущества хирургии паращитовидных желез?
Некоторые преимущества четко определены, а другие — в меньшей степени. Это связано с тем, что первичный гиперпаратиреоз может вызывать широкий спектр симптомов, многие из которых могут быть неопределенными или неспецифическими. Есть определенные симптомы, которые достоверно улучшаются после хирургического вмешательства, поскольку мы уверены, что они вызваны первичным гиперпаратиреозом. Вот чего ожидать.
Просмотрите подробный обзор медицинской литературы, которая стоит за этим советом>
Здоровье костей улучшится
Улучшение минеральной плотности костной ткани после операции на паращитовидной железе хорошо известно, и пациенты обычно могут ожидать этих преимуществ вскоре после операции.Минеральная плотность костной ткани значительно увеличится в течение года после операции и продолжит увеличиваться в течение следующих 10 лет.
Здоровье костей и гиперпаратиреоз
Эндокринные хирурги Калифорнийского университета в Лос-Анджелесе Майкл Йе, доктор медицины, и Маша Ливхитс, доктор медицины, обсуждают гиперпаратиреоз (сверхактивные паращитовидные железы), роль паращитовидных желез в регулировании уровня кальция и методы лечения, которые могут помочь сохранить здоровье костей.
Смотреть вебинар>
Обновления по гиперпаратиреозу и остеопорозу
Минеральная плотность костей улучшается после операции на паращитовидных железах.Пациенты, перенесшие операцию, показаны бирюзовым цветом, пациенты, не перенесшие операции, показаны бордовым цветом. На рисунках показаны изменения плотности костной ткани через 1, 4, 7 и 10 лет после операции. Операция на паращитовидных железах приводит к быстрому увеличению плотности костей как в позвоночнике, так и в бедре. Эти улучшения сохраняются в течение 10 лет после операции. (Адаптировано из Silverberg, NEJM, 1999) Увеличить изображение>
Уменьшение количества камней в почках после операции на паращитовидной железе. Непосредственно перед операцией риск камнеобразования примерно в 400 раз выше нормы.Этот риск быстро снижается в течение первого года после операции, хотя для возврата к полностью нормальному уровню риска требуется несколько дополнительных лет. (По материалам Mollerup, BMJ 2002). Увеличенное изображение>
Симптомы улучшаются после операции на паращитовидной железе. После операции люди с первичным гиперпаратиреозом (показаны бордовым цветом) испытывают заметное уменьшение перечисленных выше симптомов по сравнению с людьми без заболевания паращитовидных желез, перенесшими операцию на щитовидной железе (показаны бирюзовым цветом).В целом, примерно у 70% пациентов, перенесших операцию на паращитовидной железе, наблюдается улучшение одного или нескольких симптомов. Эквивалентные темпы улучшения наблюдаются у пациентов с биохимически легкой болезнью (тех, которые не соответствуют критериям NIH для хирургии) и пациентов с биохимически тяжелым заболеванием (те, которые соответствуют критериям NIH для хирургии). (По материалам Chan, Ann Surg, 1995; и Eigelberger Ann Surg, 2004) Изображение большего размера>
MIP начинается с кожного разреза 1,5-2,0 см (1,5-2,0 см).0 см = 1 / 2-3 / 4 дюйма). Изображение большего размера
Аденома паращитовидной железы (желто-коричневого цвета) выступает в операционное поле во время воздействия при минимально инвазивной хирургии паращитовидной железы. Увеличенное изображение
Минимально инвазивная хирургия околощитовидной железы может быть выполнена через разрез длиной 1,5–2,0 см. (1,5–2,0 см = 1 / 2–3 / 4 дюйма) Увеличенное изображение | Галерея шрамов
Тот же пациент (вверху с пенни) через 3 месяца после операции. Увеличенное изображение | Scar Gallery
Эндокринные хирурги Калифорнийского университета в Лос-Анджелесе Маша Ливхиц, доктор медицины, и Майкл Йе, доктор медицины, обсуждают последние исследования и варианты лечения гиперпаратиреоза и остеопороза.
Смотреть веб-семинар>
Риск камней в почках снизится
Пациенты, перенесшие операцию, резко снижают шансы на будущий камень в почках. Однако риск падения может снизиться примерно через год после операции.
Общее качество жизни улучшится
В настоящее время хорошо известно, что пациенты с первичным гиперпаратиреозом сообщают об общем улучшении качества жизни после операции. Это связано с улучшением состояния в ряде областей: усталость, истощение, боли в мышцах и костях, слабость, частое мочеиспускание, запоры, депрессия и другие.Иногда эти симптомы появляются так медленно, что пациенты не замечают, что они пострадали, пока они не улучшатся. Следующие ниже симптомы могут также улучшиться после операции на паращитовидной железе у некоторых пациентов, но не у всех, после операции на паращитовидной железе.
- Уменьшение неопределенной боли в животе, запора, тошноты
- Улучшение настроения, концентрации или депрессии
- Очень умеренное улучшение артериального давления
- Возможное снижение риска сердечно-сосудистых событий
Как выполняется операция на паращитовидной железе?
Посмотреть видео об операции на паращитовидной железе>
Здесь описывается наш основной метод минимально инвазивной паратиреоидэктомии с исследованием 4 желез через центральный мини-разрез, хотя существуют варианты.Мы начинаем с надреза кожи толщиной 2,5 см, если возможно, скрытого в складке кожи.
Какой хирургический метод используется и почему?
Мы используем либо технику сфокусированного бокового мини-разреза, либо технику центрального мини-разреза. Длина разреза около 2,0 см (около ¾ дюйма) используется независимо от доступа и независимо от того, сколько паращитовидных желез исследуется. Иногда у крупных или полных людей разрез немного длиннее. Операция проводится под контролем зрения, без использования видеоэндоскопа.По нашему мнению, этот метод обеспечивает прямой доступ к паращитовидным железам, сводит к минимуму повреждение тканей и дает превосходные косметические результаты.
Действительно, у каждого хирурга будет своя собственная методика проведения операций на паращитовидной железе. И это неважно. Опыт делает . Поэтому, пожалуйста, не позволяйте никому убеждать вас в том, что их конкретный метод в чем-то лучше. В большинстве случаев мы считаем целесообразным обследовать более одной паращитовидной железы, и часто мы проверяем все 4.Но, конечно, это зависит от конкретного пациента.
Как долго длится операция на паращитовидной железе?
Среднее время работы составляет менее 1 часа, при этом многие операции выполняются менее чем за 30 минут. Хотя мы ценим эффективность, мы не обязательно приравниваем быструю операцию к хорошей операции. Безопасность пациентов — наш главный приоритет. В конечном итоге наши операции занимают столько времени, сколько необходимо, чтобы они выполнялись безопасным и тщательным образом. Мы здесь, чтобы заботиться о каждом пациенте, по одному пациенту за раз.Если бы кому-то из нас была сделана операция, мы бы не хотели, чтобы ее проводили в спешке. Так что мы не будем торопить вашу операцию.
Как выглядит рубец после паратиреоидэктомии?
При прочих равных, небольшой надрез — это хорошо. Причина, по которой мы поставили размер разреза несколько ниже в этом списке приоритетов, заключается в том, что в настоящее время действительно нет большой разницы в размерах разрезов, предлагаемых опытными хирургами паращитовидной железы. Все они около 1 дюйма (2,5 см). Мы уделяем внимание длине разреза и внешнему виду, потому что шею сложно прикрыть, и значительное число наших пациентов зарабатывают на жизнь за счет камеры (см. Нашу галерею шрамов).
Интраоперационный мониторинг паратиреоидного гормона (IOPTH)
Чтобы добиться максимального успеха операции на паращитовидной железе и предотвратить рецидив заболевания, мы отслеживаем уровни паратироидного гормона в режиме реального времени во время операции. Это известно как интраоперационный мониторинг паратиреоидного гормона (IOPTH). Мы используем новейшую платформу для быстрого анализа IOPTH, которая дает результаты в течение 8 минут. Адекватное снижение уровня паратиреоидного гормона дает нам подтверждение того, что операция прошла успешно.
Чего мне следует ожидать после операции?
Пациенты наблюдаются в течение нескольких часов после операции, затем большинство пациентов возвращаются домой в тот же день. Период наблюдения позволяет нам гарантировать адекватный контроль над болью, проверять уровень кальция после операции и следить за любыми признаками гематомы. Мы рекомендуем пациентам, которые живут далеко от больницы, остаться на ночь и вернуться домой на следующий день. Пациенты могут сразу же вернуться к нормальной легкой деятельности. Мы советуем избегать физических нагрузок, таких как поднятие тяжестей или спорт, в течение 5 дней после операции.Большинство пациентов физически могут вернуться к работе на следующий день после операции, хотя большинство предпочитают брать перерыв на несколько дней, чтобы восстановиться в своем собственном темпе. Мы просим пациентов воздерживаться от управления автомобилем до тех пор, пока они не перестанут принимать обезболивающие и не смогут комфортно поворачивать головой из стороны в сторону. Большинство пациентов сообщают об адекватном обезболивании только с помощью тайленола.
Чего ожидать после операции на паращитовидной железе
Эндокринные хирурги Калифорнийского университета в Лос-Анджелесе Маша Ливхиц, доктор медицины, и Майкл Йе, доктор медицины, говорят о краткосрочных и долгосрочных ожиданиях после операции на паращитовидной железе.
Смотреть вебинар>
Часто задаваемые вопросы (FAQ)
Что такое вторичный гиперпаратиреоз?
Вторичный гиперпаратиреоз обычно возникает у пациентов с почечной недостаточностью (диализные пациенты). Организм не может очищать фосфор и производить достаточное количество витамина D, что вызывает низкий уровень кальция в крови. Это стимулирует рост паращитовидных желез и выработку дополнительных гормонов паращитовидной железы. Вторичный гиперпаратиреоз обычно лечится такими лекарствами, как цинакальцет (Sensipar), а хирургическое вмешательство проводится в тех случаях, когда лекарства не работают.Если почечная недостаточность разрешается (обычно после трансплантации почки), обычно также проходит вторичный гиперпаратиреоз. Если гиперпаратиреоз не проходит после трансплантации почки, это называется третичным гиперпаратиреозом, и может потребоваться хирургическое вмешательство (обычно субтотальная паратиреоидэктомия, то есть удаление трех с половиной паращитовидных желез). Подробнее о вторичном гиперпаратиреозе>
Что такое остеопороз?
Остеопороз — это ослабление костей, которое увеличивает риск перелома.У людей с остеопорозом кости слишком легко ломаются (например, после падения на тротуар).
Какие условия могут вызвать остеопороз?
Остеопороз чаще всего встречается у женщин в постменопаузе. Следует учитывать дополнительные причины остеопороза, особенно у молодых (до менопаузы) женщин и мужчин. К ним относятся:
- Гиперпаратиреоз
- Гипертиреоз
- Дефицит тестостерона (у мужчин)
- Дефицит эстрогена (у женщин)
- Желудочно-кишечные заболевания, вызывающие мальабсорбцию (например, целиакия)
- Дефицит кальция или витамина D
- Синдром Кушинга
- Заболевание почек или печени
- Курение или чрезмерное употребление алкоголя
- Сидячий образ жизни или невозможность выполнять упражнения (особенно при нервно-мышечных состояниях или параличе)
- Лекарства: стероиды, ингибиторы протонной помпы (используются при изжоге), гепарин (используются для профилактики или лечения сгустки крови), ингибиторы ароматазы, такие как Аримидекс или Фемара (используются для предотвращения выработки эстрогена при лечении рака груди), фенитоин (используется для лечения судорог)
Вызывает ли остеопороз боль в костях или боль в суставах?
Распространено заблуждение, что остеопороз обычно вызывает боль в костях.Фактически, у большинства людей симптомы отсутствуют, если нет перелома. Таким образом, человек может полностью избавиться от боли и по-прежнему болеть остеопорозом. Переломы позвонков (позвоночника) также могут быть безболезненными, но со временем вызывают прогрессирующую потерю роста.
Я придерживаюсь диеты с высоким содержанием кальция. Почему я все еще болел остеопорозом?
Ответ: Кальций — это только один компонент, поддерживающий здоровье ваших костей. Существуют и другие факторы риска остеопороза, включая генетику (наличие у члена семьи остеопороза), перечисленные выше состояния и старение (особенно для женщин).
Как гиперпаратиреоз вызывает остеопороз?
Ответ: Гиперпаратиреоз заставляет одну или несколько паращитовидных желез вырабатывать слишком много паратиреоидного гормона (ПТГ). ПТГ увеличивает метаболизм костной ткани, а слишком большое количество ПТГ вызывает истончение кортикальной кости, особенно в шейке бедра (бедро) и дистальном отделе лучевой кости (предплечье).
Как выявляется остеопороз?
Основным способом диагностики остеопороза является сканирование плотности костной ткани, называемое двухэнергетической рентгеновской абсорбциометрией (ДРА).Рентгеновские лучи нацелены на кости пациента, что позволяет измерять плотность кости во многих областях, включая позвоночник, бедро и предплечье. Пациенты с остеопорозом имеют Т-балл менее 2,5, который представляет собой сравнение между плотностью костей пациента и средней плотностью костей молодого человека.
Существуют ли анализы крови, которые могут выявить остеопороз?
Были разработаны маркеры метаболизма костной ткани, которые можно проверить с помощью анализа крови. К ним относятся остеокальцин, костная щелочная фосфатаза и пептиды коллажа 1 типа (NTX и CTX).Их роль в клинической помощи пациентам все еще исследуется. Маркеры обновления костной ткани часто улучшаются после паратиреоидэктомии. В настоящее время нет конкретных рекомендаций по регулярной проверке маркеров метаболизма костной ткани до или после паратиреоидэктомии.
Следует ли всем пациентам с гиперпаратиреозом проходить сканирование плотности костей?
Ответ: Согласно рекомендациям Американской ассоциации эндокринных хирургов (AAES) 2016 г., ответ — да. Пациентам с гиперпаратиреозом необходимо пройти DXA-сканирование для проверки минеральной плотности костной ткани в поясничном отделе позвоночника, бедре и дистальном отделе лучевой кости.Повторное сканирование DXA может быть рекомендовано через 1 год после паратиреоидэктомии для выявления изменений плотности кости.
Как пациенты с гиперпаратиреозом могут минимизировать потерю костной массы в ожидании паратиреоидэктомии?
Лучший способ сохранить здоровье ваших костей — это упражнения с отягощением, по возможности 30 минут в день не реже 4 раз в неделю. Это не значит, что вам нужно поднимать тяжести. Это упражнения, которые вы выполняете, стоя на ногах, чтобы ваши кости работали против силы тяжести, чтобы поддерживать вас.Конечно, будьте осторожны, чтобы не упасть, особенно если у вас проблемы с равновесием.
Вот некоторые примеры:
- Быстрая ходьба или бег трусцой (на улице или на беговой дорожке)
- Пешие прогулки
- Танцы
- Степ-аэробика
- Подъем по лестнице
- Теннис или другие виды спорта с ракеткой или мячом
- Работа во дворе, например тяжелое садоводство
Добавки витамина D могут помочь пациентам с дефицитом витамина D. Вам также следует избегать курения и чрезмерного употребления алкоголя.
Высокий, низкий или нормальный диапазон
Анализ крови на кальций может определить, слишком ли много или слишком мало этого ключевого минерала в вашем кровотоке. Часто это часть обычного скрининга.
Этот тест помогает выявить и диагностировать заболевания, поражающие ваши кости, сердце, нервы, почки и другие органы.
Кальций — самый богатый минерал в вашем теле. Ваше тело использует его для:
- Укрепления ваших костей и зубов
- Сокращения мышц
- Сужения и расширения кровеносных сосудов
- Отправления и получения нервных сообщений
- Гормонов высвобождения
- свертывания крови
Почти все ваше тело кальций хранится в ваших костях.Очень небольшое количество — около 1% — находится в вашей крови. Кальций в крови бывает двух видов:
- Свободный кальций не связан ни с чем другим в вашей крови.
- Связанный кальций прикреплен к белку, называемому альбумином, или другим веществам в крови.
Существует два типа тестов на содержание кальция в крови:
- Тест на общий кальций измеряет как свободный, так и связанный кальций. Это тип анализа крови, который врачи назначают чаще всего.
- Анализ ионизированного кальция измеряет только свободный кальций.
Когда я могу пройти этот тест?
Ваш врач может сделать анализ крови на кальций во время регулярного медицинского осмотра. У вас может быть комплексная метаболическая панель, которая также проверяет уровень сахара в крови, белок и другие важные вещества.
Вы можете пройти анализ крови на кальций, если у вас есть заболевание, которое может повлиять на уровень этого минерала, например:
Вы также можете пройти этот анализ, если у вас есть сердечный тест на ЭКГ с определенными отклонениями.
Этот тест может проверить, насколько хорошо ваше тело реагирует на лечение некоторых из этих состояний. И его можно использовать для отслеживания побочных эффектов лекарств, которые вы принимаете.
Продолжение
Еще одна причина для прохождения этого теста — наличие у вас симптомов повышенного содержания кальция, к которым относятся:
Или если у вас есть такие симптомы низкого содержания кальция:
Как мне подготовиться?
Сообщите врачу обо всех лекарствах, которые вы принимаете, даже о лекарствах, которые вы купили без рецепта (без рецепта).Некоторые лекарства могут повлиять на результаты анализа крови на кальций.
Ваш врач может попросить вас прекратить прием этих лекарств перед тестом:
Что происходит во время теста?
Лаборант возьмет образец крови из вены на руке. Вы можете почувствовать защемление в месте введения иглы. Они закроют это место повязкой.
Ваша рука может быть немного воспаленной или ушибленной в том месте, где была взята кровь. У некоторых людей на несколько мгновений кружится голова.
Что означают результаты?
Ваш врач отправит ваш образец крови в лабораторию для анализа.Результат должен появиться через несколько дней.
Нормальные результаты по содержанию кальция в крови у взрослых:
- Общий кальций в крови: от 8,5 до 10,5 миллиграммов на децилитр (мг / дл)
- Ионизированный кальций: от 4,65 до 5,2 мг / дл
Высокий уровень общего кальция может быть вызван следующими причинами: :
Низкий уровень общего кальция может быть вызван:
- Низкий уровень белка в крови
- Недостаток паращитовидной железы
- Наряду с недостаточным содержанием кальция, низким уровнем магния и / или витамина D в организме
- Слишком много фосфор
- Панкреатит
- Почечная недостаточность
Если у вас слишком низкий или высокий уровень кальция, ваш врач может назначить один из этих тестов, чтобы определить причину:
- Функциональные тесты почек
- Уровень паратиреоидного гормона
- Уровень фосфора
- Уровень витамина D
Результаты анализов могут незначительно отличаться в зависимости от лаборатории.Поговорите со своим врачом о значении результатов ваших анализов. Узнайте, какие еще тесты вам следует пройти и что делать дальше.
Ваше тело и кальций | Как справиться с раком
Кальций — важный минерал, в котором нуждается наш организм. Рак может повлиять на количество кальция в организме.
Зачем нашему организму кальций
Почти весь кальций в организме хранится в костной ткани. Но небольшое количество (около 1%) циркулирует растворенным в крови и других жидкостях организма или находится внутри наших клеток.
Это необходимо для:
- сохранение здоровья костей и зубов
- свертывание крови
- нормальное функционирование головного и спинного мозга (центральная нервная система)
- поддержание нормальной работы наших мышц
Слишком высокий или слишком низкий уровень кальция в крови может быть опасен. Избыточное содержание кальция в крови называется гиперкальциемией (выраженная гиперкальциемия). Недостаток кальция называется гипокальциемией (гипокальциемия).
Откуда берется кальций
Наша диета дает нам кальций. К продуктам с самым высоким содержанием кальция относятся:
- молочные продукты, такие как яйца, молоко, масло и сыр — именно здесь большая часть нашего кальция поступает из
- зеленых овощей, таких как брокколи, шпинат и бобы
- орехов
Что происходит с кальцием в организме
Наш Организм поглощает кальций из пищи, которую мы едим, через слизистую оболочку кишечника. Кальций хранится в наших костях.Организм очень тщательно контролирует количество кальция в кровотоке. Когда уровень кальция в крови падает слишком низко, кости выделяют кальций в кровь. Количество кальция, усваиваемого кишечником с пищей, увеличивается, и почки выводят меньше кальция с мочой.
Обратное происходит, если уровень кальция в крови становится слишком высоким.
В организме 3 гормона, которые играют важную роль в этой сложной системе контроля. Это:
- паратироидный гормон (ПТГ) — производится паращитовидными железами шеи
- кальцитонин
- витамин D
Эти гормоны помогают поддерживать правильный баланс кальция в крови.
Если этот баланс нарушен, количество кальция в нашей крови может стать слишком высоким (гиперкальциемия) и вызвать серьезные проблемы.
Основными причинами гиперкальциемии являются:
- слишком много кальция просачивается из костей в кровь
- ваши почки не могут избавиться от избытка кальция
- слишком много кальция поступает из пищи, которую мы едим
Некоторые виды рака производят гормоны, которые производят слишком много кальция в организме.
Нормальный уровень кальция
Уровень кальция в крови обычно находится между 2.1 ммоль на литр и 2,6 ммоль на литр. Но помните, что уровень в крови может немного отличаться от человека к человеку.
Вам может потребоваться лечение, если ваш уровень кальция поднимается выше или ниже этих уровней.
Что такое нормальный уровень кальция в сыворотке и как классифицируется гиперкальциемия?
Автор
Махендра Аграхаркар, MD, MBBS, FACP, FASN Клинический адъюнкт-профессор медицины, Медицинский колледж Бейлора; Президент и главный исполнительный директор Space City Associates of Nephrology
Махендра Аграхаркар, доктор медицины, MBBS, FACP, FASN является членом следующих медицинских обществ: Американского колледжа врачей, Американского общества нефрологов, Национального фонда почек
Раскрытие информации: раскрывать нечего .
Соавтор (ы)
O Дэвид Деллинджер, III, доктор медицины Доцент кафедры семейной медицины и внутренней медицины, Медицинская школа Университета Алабамы в Бирмингеме
O Дэвид Деллинджер, III, доктор медицины является членом следующих медицинских обществ: Американская академия Хосписная и паллиативная медицина, Американский колледж врачей-Американское общество внутренней медицины, Американское гериатрическое общество, AMDA — Общество пост-острой и долгосрочной медицины, Американское общество наркологической медицины
Раскрытие: нечего раскрывать.
Арун Кумар Гангахедкар, доктор медицины, FRACP Консультант по общей педиатрии, Детская больница Starship / Госпиталь Вайтакере, Новая Зеландия
Раскрытие: Ничего не разглашать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу.для: Medscape.
Christie P Thomas, MBBS, FRCP, FASN, FAHA Профессор, кафедра внутренней медицины, отделение нефрологии, отделения педиатрии, акушерства и гинекологии, медицинский директор, программа трансплантации почек и почек / поджелудочной железы, больницы и клиники Университета Айовы
Кристи П. Томас, MBBS, FRCP, FASN, FAHA является членом следующих медицинских обществ: Американского колледжа врачей, Американской кардиологической ассоциации, Американского общества нефрологии, Королевского колледжа врачей
Раскрытие информации: не подлежит разглашению.
Главный редактор
Ветихи Батуман, доктор медицины, FASN Хубервальд, профессор медицины, отделение нефрологии и гипертонии, временный председатель, кафедра медицины Деминга, медицинский факультет Тулейнского университета
Вечихи Батуман, доктор медицины, FASN является членом следующих медицинских обществ: Американский колледж врачей, Американское общество гипертонии, Американское общество нефрологов, Международное нефрологическое общество, Южное общество клинических исследований
Раскрытие информации: нечего раскрывать.
Уровень кальция в крови — обзор
I Введение
Уровень кальция в сыворотке обычно строго контролируется посредством регулируемой секреции паратироидного гормона (ПТГ) паращитовидными железами и его последующего воздействия на кости, почки и кишечник. Повышение уровня кальция в сыворотке ощущается через рецептор, чувствительный к кальцию (CaR) на поверхности клетки паращитовидной железы. При стимулировании увеличением концентрации ионизированного Ca 2+ CaR реагирует активацией вторичных мессенджеров, снижая выработку и секрецию ПТГ.В краткосрочной перспективе снижение стимуляции CaR увеличит секрецию ПТГ из гранул, хранящихся в цитоплазме, и начнет увеличивать транскрипцию гена PTH и продукцию белка. Длительное отсутствие стимула от CaR заставит клетку расти и делиться. 1 Гиперсекреция ПТГ и рост паратироидных клеток, следовательно, могут быть вторичными по отношению к внешней устойчивой потребности в повышенном ПТГ или могут быть первичными, независимо от внешней потребности в ПТГ. В этих терминах охарактеризованы клинические нарушения гиперфункции ПТГ.
Вторичный гиперпаратиреоз чаще всего связан с хронической почечной недостаточностью. Если основное заболевание вылечить, гиперпаратиреоз чаще всего проходит. Однако у некоторых пациентов длительный вторичный гиперпаратиреоз может прогрессировать до третичного гиперпаратиреоза, при котором гиперсекреция ПТГ протекает в большей степени независимо от внешних факторов, что сродни первичному гиперпаратиреозу. Вторичный и третичный гиперпаратиреоз не будет подробно рассматриваться в этой главе, в основном потому, что лежащие в основе приобретенные молекулярно-генетические события, которые приводят к развитию опухоли паращитовидной железы в последней, еще не определены.
Первичный гиперпаратиреоз — распространенная клиническая эндокринопатия, поражающая до 1% населения, при которой неограниченная секреция ПТГ приводит к повышению уровня кальция в сыворотке. Классические симптомы первичного гиперпаратиреоза являются результатом этого повышения уровня кальция в сыворотке и включают камни в почках, фенотип резорбции костей, желудочно-кишечные расстройства и нейропсихиатрические симптомы. Однако большинство случаев первичного гиперпаратиреоза (особенно в западном мире) выявляется по случайному обнаружению повышенного содержания кальция в сыворотке крови во время рутинного анализа крови.Таким образом, с достижениями в области медицинского скрининга и расширением доступа к медицинской помощи первичный гиперпаратиреоз стал в значительной степени бессимптомным или минимально симптоматическим заболеванием. 2
Неопластический рост одной или нескольких паращитовидных желез является причиной подавляющего большинства всех случаев первичного гиперпаратиреоза, хотя существуют исключения, такие как эктопическая секреция ПТГ опухолями, не относящимися к паращитовидным железам, и наследственное восстановление кальция –Заданное значение PTH. Неоплазия паращитовидных желез может быть спорадической или семейной, изолированной или синдромальной.Доброкачественная аденома единственной железы паращитовидных желез — самая распространенная форма неоплазии паращитовидных желез, на которую приходится около 85% всех случаев. Диффузная гиперцеллюлярность, классически называемая гиперплазией, множественных паращитовидных желез наблюдается примерно в 15% случаев. Доброкачественные формы первичного гиперпаратиреоза обычно, но не всегда, протекают бессимптомно или с легкими симптомами, которые могут быть успешно излечены хирургическим путем или иногда поддаются медикаментозному лечению. Карцинома паращитовидной железы, напротив, является редкой причиной первичного гиперпаратиреоза, но часто связана с тяжелыми клиническими проявлениями и значительной смертностью.Сводка клинических характеристик аденомы и карциномы паращитовидной железы представлена в таблице 25.1.
Таблица 25.1. Клинические характеристики аденомы и карциномы паращитовидной железы
| Аденома | Карцинома | |
|---|---|---|
| Соотношение женщин и мужчин | 3,5: 1 | 1: 1 |
| лет) | 48 | |
| Уровень ПТГ | Слегка повышенный | Заметно повышенный |
| Бессимптомные пациенты | 80% | & lt; 5% |
| 32 — 80% | ||
| Пациенты с поражением скелета | & lt; 5% | 34 — 91% |
| Пальпируемая масса шеи | Редко | Обычная80 |

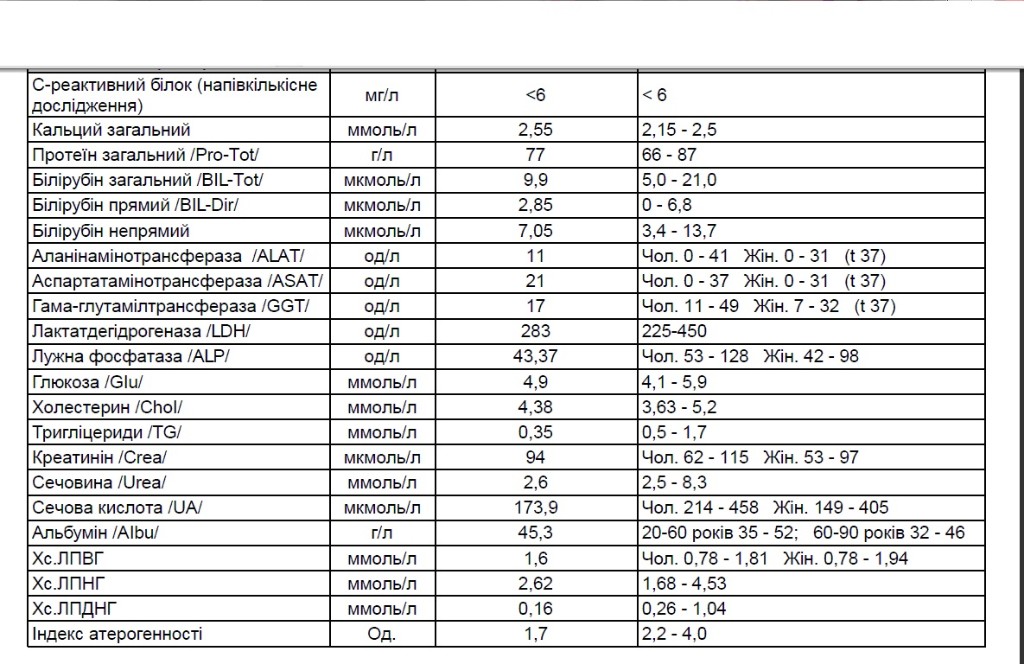
 Физиологическая роль паратгормона – увеличивать содержание кальция и понижать содержание фосфатов. Паратгормон уменьшает выделение кальция через почки и стимулирует попадание депонированного в костях кальция в кровь. Параллельно увеличивается выделение фосфатов с мочой и облегчает синтез витамина D что, в свою очередь, стимулирует абсорбцию кальция из кишечника
Физиологическая роль паратгормона – увеличивать содержание кальция и понижать содержание фосфатов. Паратгормон уменьшает выделение кальция через почки и стимулирует попадание депонированного в костях кальция в кровь. Параллельно увеличивается выделение фосфатов с мочой и облегчает синтез витамина D что, в свою очередь, стимулирует абсорбцию кальция из кишечника