Функциональные нарушения мочеиспускания у детей
Главная/О больнице/Статьи/Функциональные нарушения мочеиспускания у детей
Международное общество по удержанию мочи у детей (ICCS) рассматривает функциональное недержание мочи у детей как недержание мочи в отсутствии каких-либо нейрогенных или анатомических причин. Функциональное недержание мочи может быть вызвано гиперактивностью мочевого пузыря (ургентный синдром или ургентное недержание мочи) или нарушением мочеиспускания при наличии или отсутствии гиперактивности детрузора (дисфункциональное мочеиспускание).
Ургентный синдром (ургентное недержание мочи)
Ургентное (императивное) недержание мочи — это состояние, когда ребенок испытывает императивный (ургентный) позыв к мочеиспусканию, возникающий внезапно и требующий безотлагательного мочеиспускания. Это недержание мочи является признаком гиперактивности мочевого пузыря (ГМП). Этот тип недержания мочи наиболее распространен и составляет 52%-58% от всех детей с недержанием мочи.
Дисфункциональное мочеиспускание (ДМ)
ДМ – это любая функциональная аномалия, которая приводит к патологическому мочеиспусканию. ICCS определяет дисфункциональное мочеиспускание как «гиперактивность уретрального сфинктера в фазу мочеиспускания у неврологически нормального ребенка». ДМ является самой распространенной причиной дневного недержания мочи у детей и часто служит причиной возникновения пузырно-мочеточникого рефлюкса и инфекций мочевых путей. Примерно в 40% случаев причиной визита к детскому урологу является именно дисфункциональное мочеиспускание. Эта форма нарушения мочеиспускания вызвана дискоординацией между детрузором и наружным уретральным сфинктером/мышцами тазового дна. Обычно пациенты имеют недержание мочи, инфекции мочевых путей и хронические запоры.
Существует 3 формы дисфункционального мочеиспускания. Признаки мочеиспускания типа staccato (cтаккато) — это периодические подъемы активности мышц тазового дна во время мочеиспускания с пролонгированным временем мочеиспускания и в некоторых случаях с наличием остаточной мочи.
Синдром ленивого мочевого пузыря (lazy bladder syndrome)
Это еще одна форма дисфункционального мочеиспускания. Характеризуется редким мочеиспусканием и мочевым пузырем с большой емкостью. Чаще встречается у девочек и характеризуется редкими мочеиспусканиями через 8 — 12 ч, которые могут перемежаться с недержанием мочи. При этом нередко отмечаются запоры, а длительная задержка мочи в мочевом пузыре приводит к развитию инфекции нижних отделов мочевой системы.
Редкие мочеиспускания могут иметь поведенческий характер, или лежащий в их основе явный дефицит активности мышц-выталкивателей (гипорефлексия детрузора). Особенностью лечения является обеспечение частого мочеиспускания (через 2 ч), а для полной эвакуации мочи — двойное мочеиспускание. В редких случаях указанная дисфункция сочетается с расширением верхних отделов мочевой системы. Встречается только у 4% детей с недержанием мочи.
Синдром Хинмана
Данный симптомокомплекс впервые описан F. Hinman и F. Bauman в 1973 г. и является наиболее тяжелым вариантом ДМ (или детрузорно-сфинктерной диссинергии). Данный синдром представляет собой угрозу развития гипертензии и хронической почечной недостаточности.
Синдром Очоа (урофациальный синдром)
Описан колумбийским урологом Ochoa. Синоним данной патологии — урофациальный синдром, обусловлен изменением выражения лица при смехе, создающей впечатление крика или плача. Существует гипотеза, которая объясняет взаимосвязь выражения лица и расстройств функции мочевого пузыря. Она заключается в предположении о близости центров мочеиспускания и лицевого нерва в стволе головного мозга, и нарушения в этой области могут затрагивать некоторые органные функции.
Данный симптомокомплекс имеет много общих особенностей с синдромом Хинмана. Возраст больных — от 3 мес до 16 лет. Предполагается наследственная причина данной патологии. Клиническая картина характеризуется дневным и/или ночным энурезом, хроническими запорами, рецидивирующей инфекцией мочевыводящих путей, высокой частотой ПМР и гидронефроза. Синдром Очоа представляет угрозу развития гипертензии и хронической почечной недостаточности.
Недержание мочи при смехе
Распространено среди девочек предпубертатного и пубертатного возраста и иногда сопровождается полным опорожнением мочевого пузыря. При уродинамическом исследовании обычно изменений не находят, но в редких случаях обнаруживают неподавляемые сокращения мочевого пузыря (гиперактивный мочевой пузырь). Это состояние может ликвидироваться самостоятельно. Есть сообщения об эффективности препарата метилфенидат (Риталин) при этом виде недержании мочи.
При уродинамическом исследовании обычно изменений не находят, но в редких случаях обнаруживают неподавляемые сокращения мочевого пузыря (гиперактивный мочевой пузырь). Это состояние может ликвидироваться самостоятельно. Есть сообщения об эффективности препарата метилфенидат (Риталин) при этом виде недержании мочи.
Ночной энурез
Моносимптомное состояние, в 3 раза чаще встречающееся у мальчиков и связанное, по-видимому, с нарушением процессов созревания механизмов в центральной нервной системе, обеспечивающих произвольный контроль за рефлексом мочеиспускания. Первичный энурез (в случае отсутствия сухого периода) может быть обусловлен перинатальной энцефалопатией. Патология может носить вторичный характер после эмоционального стресса, на фоне болевого синдрома, переутомления, интоксикации при тяжелых соматических и инфекционных болезней. Ночной энурез редко сопровождается пузырно-мочеточниковым рефлюксом, частота которого значительно нарастает в случае сочетания ночного и дневного недержания мочи.
причины и лечение – новости медицинского центра Неббиоло
Энурез – непроизвольное мочеиспускание у детей старше 5 лет, во время сна. Выделяют дневной и ночной энурез.
Акцент на возрасте сделан не просто так. Согласно всем стандартам Международного общества по удержанию мочи, любые расстройства мочеиспускания фиксируются у детей старше 5 лет. Потому что до 5 лет у детей формируется нервная система, и организм не всегда может контролировать позывы мочеиспускания. Любое же расстройство мочеиспускания у детей старше 5 лет требует срочной диагностики и лечения.
Несмотря на то, что энурез – распространённое заболевание, это далеко не простая ситуация. Это приводит ребёнка к социальной дезадаптации, у него снижается уровень IQ, ребёнок скован и находится в постоянном страхе от того, что может проснуться мокрым. Постоянная тревожность приводит к тому, что развиваются хронические заболевания внутренних органов, которые имеют только соматические причины – врачи даже не всегда могут их связать с психологическими проблемами.
Энурез – это очень серьёзный фактор психологического травмирования ребёнка. По данным статистики, энурез является третьей по частоте причиной психологического расстройства ребёнка после развода и драк между родителями.
Энурез – это проблема здоровья семьи в целомАдекватный контроль за актом мочеиспускания формируется в первые годы жизни ребёнка. С 6 до 12 месяцев формируются навыки опрятности ребёнка. Родители чувствуют своего малыша, и понимают по определённым признакам, когда ему нужно в туалет. В этом возрасте начинают практиковать высаживание – на горшок, в ванной, в туалете – чтобы акт мочеиспускания был фиксированным для ребёнка и для родителей. Вырабатывается некий «режим» мочеиспускания.
Если пропустить этот важный период для малыша, почти не снимать с него подгузник, или не пытаться усадить на горшок, процесс налаживания мочеиспускания будет длительным. Условный рефлекс актов мочеиспускания и дефекации окончательно формируется у детей к 3-4 годам. В период с 1 до 3-х лет ребёнок постепенно привыкает к «режиму»: сначала он перестаёт непроизвольно мочиться ночью, затем начинает контролировать себя и во время дневного сна.
В период с 1 до 3-х лет ребёнок постепенно привыкает к «режиму»: сначала он перестаёт непроизвольно мочиться ночью, затем начинает контролировать себя и во время дневного сна.
По достижению пятилетнего возраста, любая непроизвольная потеря мочи ребёнком требует срочного обследования и лечения. Родителям не стоит думать, что всё пройдёт само по себе: энурез – это заболевание, и нельзя ждать, что оно просто перестанет беспокоить. К 5 годам система мочеиспускания ребёнка должна функционировать адекватно, как у взрослого человека.
В среднем, от 7% до 12% детей разного возраста страдают энурезом – это более 2,5 миллионов детского населения в России. Каждый пятый ребёнок в младшей группе (4-5 лет) просыпается ночью мокрым, и этих ночей больше 2-х в неделю. По мере взросления детей процент такого явления уменьшается, и к 18 годам он составляет 1%.
Если у ребёнка в старшем возрасте сохраняется непроизвольное мочеиспускание, это уже энурез тяжёлой формы. Так, детей, которые просыпаются мокрыми в 4-5 лет, примерно половина, то детей с недержанием мочи в 13 лет – 10%. Зато больше половины детей 13-летнего возраста имеют больше 7 мокрых ночей в неделю.
Зато больше половины детей 13-летнего возраста имеют больше 7 мокрых ночей в неделю.
Мальчики чаще страдают от энуреза, чем девочки, обычно это возраст 5-10 лет. Энурез – не столько медицинская, сколько социальная проблема страны, поэтому требует решения и со стороны медицины, и со стороны общества.
Виды и причины энурезаМоносимптомный – когда есть только непроизвольное выделение мочи во время сна. 43% детей страдают данным видом энуреза. Лечение ведут педиатр и детский уролог.
Гиперсимптомный – как одно из проявлений неврологических заболеваний: родовые травмы, заболевания нервной системы. Лечение в этом случае назначается детским урологом и детским неврологом.
В зависимости от времени появления, выделяют следующие типы энуреза:
Первичный – когда у ребёнка нет сухих ночей, всегда есть выделения мочи.
Вторичный – когда ребёнок уже более 6 месяцев просыпался сухим, но возникла какая-то ситуация и энурез снова стал проявляться.
Основные причины возникновения энуреза:
Генетические. Если у обоих родителей в детстве был энурез, вероятность того, что он будет у ребёнка – более 77%, если у кого-то одного – порядка 44%.
Если родители не болели в детстве энурезом, вероятность заболевания у ребёнка не превышает 15%-16%.
Этиологические. К ним относятся: задержка созревания нервной системы; урологическая патология и инфекция мочевыводящих путей; нарушения реакции активации во время сна; нарушение ритма секреции гормона вазопрессина; действие психологических факторов и стресса.
Есть 3 основных фактора, которые влияют на активность энуреза.
— У всех детей маленькая ёмкость мочевого пузыря, который не может полноценно растянуться во время сна. Также у детей повышенная активность мочевого пузыря вместе со снижением функциональной ёмкости, когда он начинает реактивно сокращаться
— Ночная полиурия – когда в ночное время вырабатывается большое количество мочи, больше, чем в дневное время.
— Дети, больные энурезом, очень глубоко спят: у них нарушены фазы сна, и они не могут проснуться для утоления позыва мочеиспускания.
Что делать родителям, если ребёнок болеет энурезом?В первую очередь, необходимо обратиться к педиатру, чтобы доктор собрал точный анамнез: как часто проявляется непроизвольное выделение мочи, какой объём мочи, как давно, в какие периоды времени и т.д. Это очень важные показатели, они помогут выявить причину энуреза и поставить верный диагноз.
Врач должен осмотреть ребёнка, оценить его поведение, активность, работу нервной системы. Для постановки диагноза педиатр оценивает неврологические рефлексы, и, если необходимо, направляет на осмотр к неврологу.
Родители должны быть готовы к тому, что доктор на приёме будет задавать вопросы не только о мочеиспускании, но и о качестве дефекации – насколько регулярен стул, какова плотность и т.д. Это нужно для того, чтобы понять, как функционируют внутренние органы малого таза ребёнка, и важно для назначения лечения. Для удобства ведётся дневник мочеиспускания.
Для удобства ведётся дневник мочеиспускания.
Детям необходимо сдать общий анализ мочи и БАК-посев мочи. Но, как правило, эти показатели недостаточно информативны, поэтому зачастую требуются УЗИ мочевого пузыря, оценка активности акта мочеиспускания (динамическое исследование).
Лечение энурезаПодходов к лечению энуреза большое множество. В качестве небольшого экскурса-отступления — учебник по педиатрии 1897 года, в котором было написано:
— если у ребёнка не открывается головка полового члена ребёнка, нужно сделать обрезание
— нельзя наказывать ребёнка за недержание мочи
— необходимо удалить аденоиды
Как же аденоиды связаны с энурезом? Аденоиды затрудняют дыхание во время сна, и соответственно нарушают его качество. В последнее время возникает всё больше теорий и исследований, указывающих на прямую зависимость наличия аденоидов и энуреза. Конечно, не у всех детей есть такая проблема, и необходимо сначала проконсультироваться с ЛОРом, но тот факт, что для лечения энуреза необходимо нормализовать качество сна ребёнка, очень важен.
Есть определённый алгоритм лечения детей от энуреза.
Уротерапия – совокупность методов когнитивного воздействия не только на ребёнка, но и на семью в целом. Врач рассказывает семье, что за заболевание – энурез. О возможных причинах, проявлениях и самое главное о том, что в этом никто не виноват.
В частности, врач даёт родителям рекомендации:
— как правильно приучить ребёнка к горшку, чтобы рефлекс был сформирован максимально быстро и максимально устойчиво.
— по режиму дня: все активности должны проходить в первой половине дня, после 8 ребёнок должен успокоиться, и лечь спать не в возбуждённом состоянии.
— поясняет, что родителям необходимо контролировать стул ребёнка: любое расстройство кишечника может привести к усугублению проблем с энурезом.
— при энурезе не следует на ночь напиваться водой, особенно газированными напитками.
Родителям важно понимать, какой психологический дискомфорт испытывает их ребёнок при энурезе, будучи в школьном возрасте. Задача родителей – не усугублять данную ситуацию, а наоборот, всячески поддерживать ребёнка в этот период.
Задача родителей – не усугублять данную ситуацию, а наоборот, всячески поддерживать ребёнка в этот период.
Например, нет ничего постыдного в том, чтобы ребёнок 7 лет ложился спать в подгузнике во время лечения энуреза: израильские учёные доказали, что при этом нормализуется психоэмоциональное состояние ребёнка, он лучше спит, зная, что не проснётся мокрым. Это, несомненно, способствует выздоровлению.
Есть статистика, которая показывает, что 15% детей самоизлечились за год таким образом!
Существует также БОС-терапия (биологически обратная связь) – комплекс мероприятий с помощью специального оборудования, которое позволяет детям контролировать сокращения мочевого пузыря и не выпускать мочу. К сожалению, в Томске пока нет такого оборудования.
На сегодняшний день существует 2 направления лечения от энуреза: аларм-терапия и фармакотерапия.
Аларм-терапия – это лечение по методу «будильника», направленное на детей, у которых глубокий сон. Под простыню ребёнка или в нижнее бельё устанавливается датчик, который реагирует на первые капли мочи. Датчик начинает издавать звуковые сигналы, ребёнок просыпается и акт мочеиспускания прерывается.
Под простыню ребёнка или в нижнее бельё устанавливается датчик, который реагирует на первые капли мочи. Датчик начинает издавать звуковые сигналы, ребёнок просыпается и акт мочеиспускания прерывается.
Конечно, это лечебная манипуляция, в которой участвует вся семья – ведь не только ребёнок просыпается. Поэтому семья должна быть готова к данной ситуации. Но эта методика очень эффективна – 55%-87% выздоровления в 3 первых месяца лечения. Со временем у ребёнка вырабатывается рефлекс, позволяющий самостоятельно контролировать мочеиспускание.
Фармакотерапия – лечение с помощью медикаментов. Врач назначает препараты, которые успокаивают сокращение мочевого пузыря. Но так как процент детей, страдающих гиперактивностью мочевого пузыря очень мал, чаще всего фармакотерапия идёт только как дополнение к основному лечению.
Когда речь шла о причинах энуреза, упоминался гормон вазопрессин. Он имеет пик концентрации в ночное время. У детей же, больных энурезом, этого не происходит, и потому ночью мочи выделяется больше, чем днём.
Отсюда ещё один способ лечения энуреза: ввести вазопрессин (в таблетках) ребёнку перед сном и искусственно сформировать пик гормона, тем самым уменьшая количество мочи. Наряду с аларм-терапией, это самый эффективный метод лечения.
Эффективность лечения оценивается врачом за 2-3 месяца, и, если не помогает одна терапия, назначается другая. При грамотно выстроенном лечении, за полгода можно уйти от 6 мокрых ночей к одной. За год ребёнок полностью выздоравливает.
Обязательно обратитесь к врачу с проблемой энуреза, не откладывайте лечение! Ваше терпение плюс наш профессионализм сделают ребёнка и всю семью счастливой и здоровой.
Посещение детского уролога раз в год для профилактики поможет избежать развития или появления того или иного заболевания мочеполовой системы ребёнка.
Приём ведёт уролог Царёва Анна Викторовна
Ошибки педиатра в лечении энуреза у детей | #09/19
Еще до нашей эры упоминание о больных энурезом встречается на папирусных свитках Древнего Египта. «Эта проблема существует с тех пор, как наши предки начали носить одежду и пользоваться постельными принадлежностями. Энурез встречался у людей всех национальностей и во все времена» [1].
«Эта проблема существует с тех пор, как наши предки начали носить одежду и пользоваться постельными принадлежностями. Энурез встречался у людей всех национальностей и во все времена» [1].
О медицинской и социальной значимости энуреза можно судить хотя бы по тому факту, что практически ни один педиатрический или урологический форум не проходит без обсуждения этой темы. Во всем мире около 10% детей в возрасте 6–7 лет страдают от энуреза (более 3 эпизодов в неделю). Распространенность недержания мочи уменьшается с возрастом. У детей 9,5 лет энурез встречается в 1,5–8% случаев (в зависимости от частоты эпизодов в неделю) [2]. Поэтому энурез считается широко распространенным заболеванием, но его влияние часто недооценивается. Привычный подход зачастую заключается в том, чтобы ждать, когда проблема разрешится сама собой. Такая тактика обусловлена, вероятно, возможностью спонтанного выздоровления к подростковому возрасту, которое отмечается у 15–17% детей [3]. В то же время постоянный энурез сохраняется у 50% пациентов старшего возраста, что указывает на склонность заболевания к рецидивированию [3, 4]. При этом необходимо помнить, что у 8–10% детей с ночным недержанием мочи в подростковом и взрослом возрасте сохраняются расстройства мочеиспускания днем, приводящие нередко к развитию психопатологических расстройств, значительному снижению качества жизни и требующие длительного лечения. Социальную значимость энуреза определяет также отношение родителей, в 61% случаев считающих мочеиспускание в постель тяжелым бременем для семьи и зачастую (в 1/3) наказывающих детей за это.
При этом необходимо помнить, что у 8–10% детей с ночным недержанием мочи в подростковом и взрослом возрасте сохраняются расстройства мочеиспускания днем, приводящие нередко к развитию психопатологических расстройств, значительному снижению качества жизни и требующие длительного лечения. Социальную значимость энуреза определяет также отношение родителей, в 61% случаев считающих мочеиспускание в постель тяжелым бременем для семьи и зачастую (в 1/3) наказывающих детей за это.
Определение и классификация
Международным обществом по проблемам удержания мочи у детей (International Children’s Continence Society (ICCS)) моносимптомный энурез (МНЭ) определяется как недержание мочи в ночное время при отсутствии каких-либо симптомов нарушения функции нижних мочевых путей. Любой случай мочеиспускания в постель у людей старше 5 лет считается энурезом.
У детей с энурезом и другими симптомами со стороны нижних мочевых путей (НМП) диагностируется немоносимптомный энурез.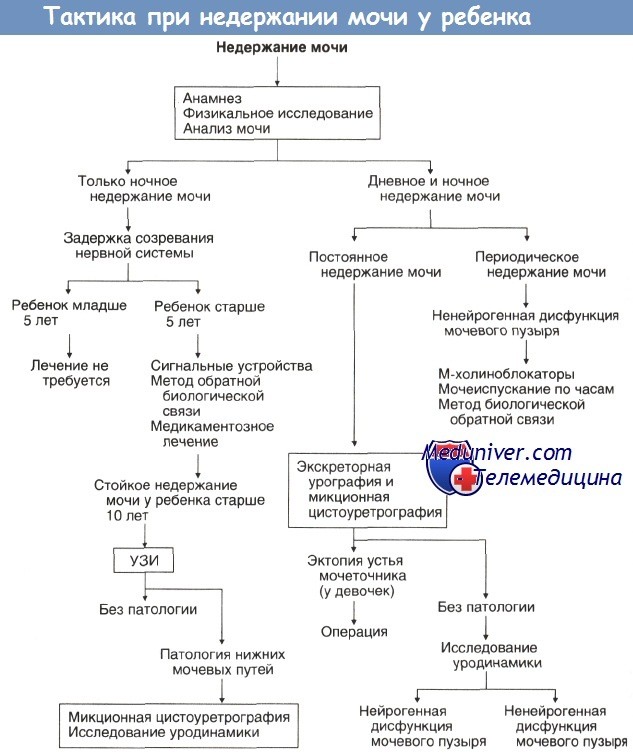 Последний является более сложным и включает в себя основную дисфункцию мочевого пузыря (органическую или функциональную), вызывающую дневные симптомы, такие как увеличение частоты мочеиспусканий (> 8 раз/день), ургентность (внезапная и срочная необходимость в мочеиспускании) и дневное недержание мочи. Перед постановкой диагноза необходимо тщательно собрать анамнез, в результате чего выявить или исключить симптомы, появляющиеся в дневное время. Любые сопутствующие симптомы со стороны нижних мочевых путей означают, что следует устанавливать диагноз «заболевание НМП, проявляющееся в дневное время». Большинство экспертов согласны с тем, что любая базовая дисфункция мочевого пузыря должна выявляться и лечиться до начала специфического лечения ночного недержания мочи.
Последний является более сложным и включает в себя основную дисфункцию мочевого пузыря (органическую или функциональную), вызывающую дневные симптомы, такие как увеличение частоты мочеиспусканий (> 8 раз/день), ургентность (внезапная и срочная необходимость в мочеиспускании) и дневное недержание мочи. Перед постановкой диагноза необходимо тщательно собрать анамнез, в результате чего выявить или исключить симптомы, появляющиеся в дневное время. Любые сопутствующие симптомы со стороны нижних мочевых путей означают, что следует устанавливать диагноз «заболевание НМП, проявляющееся в дневное время». Большинство экспертов согласны с тем, что любая базовая дисфункция мочевого пузыря должна выявляться и лечиться до начала специфического лечения ночного недержания мочи.
Заболевание считают «первичным», если симптом существует постоянно, с частотой более трех эпизодов в неделю, и не выявлено периодов отсутствия энуреза свыше 6 месяцев. Его считают «вторичным», если энурез возник снова после «сухого периода» в 6 и более месяцев [5, 6]. Причиной вторичного энуреза могут быть психологические стрессовые факторы (развод или смерть родителей, рождение брата или сестры, поступление в детское дошкольное учреждение или школу, появление в неполной семье «третьего лишнего» (отчима, мачехи) и др.). Стресс — неизбежный необходимый компонент жизни человека, главное средство социализации индивида. По Г. Селье, человеку свойственна потребность в стрессе. Патогенным же является прежде всего хронический стресс, вызванный неудачами, безысходными ситуациями, крушением надежд. При длительном пребывании организма в экстремальных условиях наступают значительные изменения — физиологические, психологические и социально-психологические. Они приобретают уже необратимый характер. Организм вступает в полосу патологических повреждений. Стресс, приведший к стадии истощения, обозначают как дистресс. Дистресс — фактор риска многих заболеваний, в том числе энуреза [7].
Причиной вторичного энуреза могут быть психологические стрессовые факторы (развод или смерть родителей, рождение брата или сестры, поступление в детское дошкольное учреждение или школу, появление в неполной семье «третьего лишнего» (отчима, мачехи) и др.). Стресс — неизбежный необходимый компонент жизни человека, главное средство социализации индивида. По Г. Селье, человеку свойственна потребность в стрессе. Патогенным же является прежде всего хронический стресс, вызванный неудачами, безысходными ситуациями, крушением надежд. При длительном пребывании организма в экстремальных условиях наступают значительные изменения — физиологические, психологические и социально-психологические. Они приобретают уже необратимый характер. Организм вступает в полосу патологических повреждений. Стресс, приведший к стадии истощения, обозначают как дистресс. Дистресс — фактор риска многих заболеваний, в том числе энуреза [7].
Нарушение целостности центральной нервной системы (ЦНС) (травмы, ушибы головного, спинного мозга, нейроинфекции) или урологические причины (дебют инфекции мочевых путей, хирургические вмешательства, операции на органах мочеполовой сферы) также могут привести к возникновению вторичного энуреза. Травма головного и спинного мозга, нанесенная органу, находящемуся в состоянии быстрого развития и дозревания (первые 3–6 лет жизни), прогностически особенно неблагоприятна, поскольку последствия травмы непредсказуемым образом могут проявляться в последующие годы жизни [8, 9]. По мнению ряда авторов вторичный энурез — это результат декомпенсации резидуально-органического фона с нарушением адаптационных механизмов организма при повышенных нагрузках (психологических, физиологических). Данная гипотеза определяет единство диагностики и терапии первичного и вторичного энуреза [10, 11].
Травма головного и спинного мозга, нанесенная органу, находящемуся в состоянии быстрого развития и дозревания (первые 3–6 лет жизни), прогностически особенно неблагоприятна, поскольку последствия травмы непредсказуемым образом могут проявляться в последующие годы жизни [8, 9]. По мнению ряда авторов вторичный энурез — это результат декомпенсации резидуально-органического фона с нарушением адаптационных механизмов организма при повышенных нагрузках (психологических, физиологических). Данная гипотеза определяет единство диагностики и терапии первичного и вторичного энуреза [10, 11].
Этиология и патогенез энуреза
Энурез является сложным и многофакторным заболеванием. По результатам многочисленных отечественных и зарубежных исследований выявлена полиэтиологичная природа энуреза. Порой у одного и того же больного могут присутствовать все известные на настоящее время причины энуреза. Однако в большинстве случаев выявление очевидной причины энуреза невозможно [4, 12–14].
Моносимптомный энурез у большинства пациентов обусловлен следующими патофизиологическими факторами:
- небольшими объемами мочеиспускания (< 65% от ожидаемого объема мочевого пузыря) для возраста, рассчитанного по формуле P. Abrams, 2007: [(30 × возраст в годах) + 30 (мл)] [15, 16];
- большим объемом мочи, производимой ночью (ночная полиурия) [17, 18];
- неспособностью проснуться в ответ на полный мочевой пузырь (повышение порога пробуждения) [19–21];
- наследственностью.
Генетически энурез представляет собой сложное и неоднородное заболевание. Описаны локусы в хромосомах 12, 13, 22 [22]. Первичный и вторичный энурез представляют собой спектр генетически детерминированных заболеваний, сопровождающихся поздним овладением навыка самостоятельного контроля за опорожнением мочевого пузыря при первичном энурезе и особой предрасположенностью к негативному воздействию социально-психологических факторов, провоцирующих возникновение вторичного энуреза [23].
Большое значение в этиопатогенезе энуреза имеет задержка созревания нервной системы с поздним становлением навыков регуляции мочеиспускания. Согласно этой концепции, незрелость ЦНС приводит к нарушению регуляции функций различных систем организма. Сторонники этой концепции предполагают, что при наличии функциональной задержки созревания ЦНС сокращение мочевого пузыря может не тормозиться во время сна. Дисфункции созревания занимают промежуточное место между органическими и психогенными расстройствами, примыкая то к одним, то к другим. Важными предрасполагающими факторами, формирующими задержку темпов созревания, являются раннее органическое поражение головного мозга гипоксического и травматического генеза, вызванное патологическим течением беременности и родов, а также травмы ЦНС и нейроинфекции [8, 24–26]. Клиническими проявлениями постгипоксической церебральной недостаточности на органном уровне является симптомокомплекс расстройств вегетативной нервной системы в виде нейрогенных дисфункций мочевого пузыря, нарушений регуляции почечного кровотока и, по данным ряда авторов, циркадного ритма секреции вазопрессина. Подтверждением данной гипотезы являются высокие темпы спонтанных ремиссий энуреза — у 10–15% детей в год [27, 28].
Подтверждением данной гипотезы являются высокие темпы спонтанных ремиссий энуреза — у 10–15% детей в год [27, 28].
В последнее время все большее внимание уделяют изучению психологических факторов и стресса в развитии и персистировании энуреза у детей [6].
Энурез также может быть обусловлен рядом заболеваний, таких как сахарный или несахарный диабет, неолигоурическая почечная недостаточность и др., инфекции мочевых путей, запоры [29], нейрогенный мочевой пузырь, пороки развития мочевых путей (клапаны уретры), храп или апноэ во время сна [30].
Диагностика
Диагностика предполагает комплексное пошаговое (с учетом уровня оказания помощи детям с недержанием мочи) обследование, которое состоит из нескольких этапов.
- I этап — уровень районной поликлиники.
- II этап — уровень межрайонного (окружного) диагностического центра.
- III этап — консультативно-диагностические центры/стационары — структурные подразделения многопрофильных больниц.

На первом этапе обследования (обычно это участковый педиатр) необходимо изучить анамнез, установить время появления жалоб на недержание мочи, провести оценку клинических признаков и минимальные лабораторные исследования. По показаниям проводятся дополнительные исследования.
Хотелось бы привести рекомендации С. Я. Долецкого, относящиеся к форме отношения с родителями детей:
- Убежденное и четкое, но не категоричное изложение сведений о больном, что свидетельствует о высоком профессиональном уровне врача, вызывает доверие к нему лично и к коллективу, который он представляет.
- Соблюдение известной дистанции при условии предельной доброжелательности облегчает взаимопонимание в сложных ситуациях.
- Проявление таких душевных качеств, как доброта, внимание, ласка и др., необходимых для лечащего врача, вносит успокоение в сознание родителей.
- Твердая воля при предъявлении родителям определенных требований облегчает лечебный процесс, ибо родители, теряющие порой самообладание, не всегда понимают, что их поведение нередко отражается непосредственно на состоянии ребенка [9].

Следует помнить, что родителей обычно беспокоят самые яркие проявления — ночное недержание мочи или мокрые штанишки днем. Поэтому очень важно уже на первом этапе установить, как шло формирование рефлекса на мочеиспускание, когда были сняты памперсы (оптимальный срок — от 10 месяцев до 1,5 лет), как формировались навыки опрятности, не было ли у ребенка поллакиурии и симптомов императивного неудержания или недержания мочи. Родители чаще описывают эти состояния как «заигрался и не успел добраться до туалета, а потом пошел и помочился». Важно выяснить, не было ли недержания мочи у ближайших родственников. Энурез как патологию мы начинаем рассматривать с 5 лет, но задержку формирования зрелого типа мочеиспускания можно заметить уже с 3 лет, в случае несоблюдения правил приучения ребенка к акту управляемого мочеиспускания. Напомним, что зрелый тип мочеиспускания характеризуется не только появлением волевого контроля над мочеиспусканием (возможность помочиться без позыва и, наоборот, удержать мочу при возникновении позыва), отсутствием недержания мочи днем и во время ночного сна, но и формированием порций, соответствующих возрасту пациента. Поэтому мама должна быть информирована о нормальной частоте мочеиспускания и об объеме мочевого пузыря в различных возрастных группах (формула V мл = [(30 × n) + 30], где n — возраст в годах, не должна быть тайной).
Поэтому мама должна быть информирована о нормальной частоте мочеиспускания и об объеме мочевого пузыря в различных возрастных группах (формула V мл = [(30 × n) + 30], где n — возраст в годах, не должна быть тайной).
Собирая анамнез, нельзя забывать о том, что на многие вопросы ребенок может ответить сам. Кроме того, важно выяснить, считает ли он мокрую кровать/мокрые штанишки неудобством. В противном случае, при отсутствии четкой мотивации, дети не будут соблюдать правила лечения и рассчитывать на хороший эффект будет трудно.
Оценка ночного недержания мочи должна включать следующие вопросы, адресованные родителям:
- Время появления энуреза. (С рождения или после «сухого» периода более 6 месяцев?)
- Частота недержания мочи. (Каждую ночь? Сколько раз в неделю? Сколько эпизодов за ночь?)
- Количество выделяемой мочи. (Постель слегка влажная или полностью мокрая?)
- Сухие интервалы. (Какой самый длительный период, когда ваш ребенок оставался сухим? Сколько ему тогда было лет? Какие факторы провоцировали учащение эпизодов энуреза?)
- Глубина сна.
 (Сложно или легко разбудить вашего ребенка? Что вам приходится делать, чтобы разбудить его? Просыпается ли ребенок ночью, чтобы сходить в туалет (никтурия)?)
(Сложно или легко разбудить вашего ребенка? Что вам приходится делать, чтобы разбудить его? Просыпается ли ребенок ночью, чтобы сходить в туалет (никтурия)?) - Дистресс. (Какие негативные стрессовые факторы предшествовали появлению энуреза? Семья полная или нет? С кем проживает и кем воспитывается ребенок? Наличие в семье братьев/сестер? Характер взаимоотношения со сверстниками/родителями?)
Следует отметить, что далеко не все родители готовы к выяснению взаимоотношений в семье и тем более мало кто воспринимает их как стрессовые по отношению к ребенку. В выяснении таких вопросов педиатру необходима особая деликатность и чуткость. Для выявления психоневрологических расстройств родителям ребенка может быть предложен специальный опросник, помогающий диагностике поведенческих нарушений.
При сборе анамнеза крайне важно оценить работу кишечника. Наличие у ребенка стула 1 раз в два дня и реже, плотная консистенция каловых масс или если кал напоминает овечий являются признаками хронического запора, что может негативно отражаться на функции мочевого пузыря.
При физикальном обследовании проводят осмотр пояснично-крестцового отдела позвоночника с целью выявления пороков развития и явлений спинального дизморфизма: гиперпигментация в пояснично-крестцовой области, подкожная липома, асимметрия ягодиц, гипертрихоз, что является показанием к рентгенографии пояснично-крестцового отдела позвоночника, которая выявит костные маркеры миелодисплазии, наличие дополнительных образований и определит дальнейшее обследование в специализированном нейроурологическом центре.
Обязательным является осмотр у больных наружных половых органов с целью выявления возможной патологии (аномалии развития, рубцовый фимоз, баланопостит, синехии малых половых губ и вульвовагинит у девочек, мацерация кожи промежности при дневном недержании мочи).
Как правило, у детей с моносимптомным ночным энурезом физикальное обследование не выявляет какой-либо патологии.
Лабораторные тесты и ведение дневника мочеиспускания и дефекации
Обязательным этапом диагностического протокола является проведение лабораторных тестов для исключения (или выявления) инфекционных осложнений со стороны мочевых путей. Если в анализах мочи выявляется стойкая лейкоцитурия, которая сопровождается бактериурией, пациента нужно обязательно проконсультировать у нефролога. Если же анализы мочи нормальные, необходимо перейти к следующему важному диагностическому мероприятию — ведению дневника мочеиспускания и дефекации.
Если в анализах мочи выявляется стойкая лейкоцитурия, которая сопровождается бактериурией, пациента нужно обязательно проконсультировать у нефролога. Если же анализы мочи нормальные, необходимо перейти к следующему важному диагностическому мероприятию — ведению дневника мочеиспускания и дефекации.
Согласно терминологии ICCS, дневник мочеиспускания предполагает регистрацию режима приема жидкости, времени появления позывов, объема выделенной мочи за одно мочеиспускание, симптомов недержания и ургентности, оценку продукции мочи в ночное время с учетом объема принятой жидкости, регистрацию актов дефекации. Оценить ночной объем мочи можно, взвешивая пеленки (памперсы) по утрам и добавляя объем мочи, выделенный утром. Примеры ведения дневников мочеиспускания и дефекации представлены в Методических рекомендациях «Основные принципы диагностики и лечения расстройств мочеиспускания у детей и подростков» [31].
Лечение
При составлении плана лечения МНЭ следует придерживаться соблюдения четкой последовательности, основанной на рекомендациях ICCS. Пошаговое лечение может быть представлено следующим образом:
Пошаговое лечение может быть представлено следующим образом:
- 1 шаг — уротерапия;
- 2 шаг — alarm-терапия;
- 3 шаг — фармакотерапия.
Уротерапия — система когнитивных методов. Основная помощь на этом этапе заключается в информировании семьи и самого ребенка о соблюдении режима дня и особенно питьевого режима. При выявлении нарушения режима питья и мочеиспусканий, носящего поведенческий и ситуационный характер, требуется коррекция этих нарушений до проведения любых видов медикаментозного лечения под контролем педиатра. Питьевой режим надо организовать так, чтобы прием жидкости распределялся равномерно в течение дня, с ограничением в вечернее время. Вечером рекомендуются спокойные игры, чтение, ласка матери. Такая терапия требует поддержки родителей, желания ребенка, терпения и времени. «Скоро сказка сказывается, не скоро дело делается…»
Необходимо объяснить ребенку и родителям, как правильно опорожнять мочевой пузырь и следить за частотой стула..gif) Полезно продолжать вести дневник регистрации частоты мочеиспусканий и эпизодов энуреза, а также времени дефекации. Эффективность уротерапии контролируется врачом каждые 1–3 месяца. При этом совместно с родителями и ребенком проводятся беседы, поддерживающие мотивацию к продолжению лечения.
Полезно продолжать вести дневник регистрации частоты мочеиспусканий и эпизодов энуреза, а также времени дефекации. Эффективность уротерапии контролируется врачом каждые 1–3 месяца. При этом совместно с родителями и ребенком проводятся беседы, поддерживающие мотивацию к продолжению лечения.
После коррекции стереотипа поведения больного ребенка в течение 4–6 месяцев и при отсутствии ночной полиурии в лечение можно добавить использование ночного будильника с датчиками, реагирующими на влагу (alarm-терапия). Этот метод помогает ребенку проснуться в момент промокания белья мочой. Особенно хороший эффект этот вид лечения дает в семьях с устойчивой мотивацией не только у ребенка, но и у родителей. Если улучшения в течение первого месяца лечения не наступает, его следует прекратить и переходить к фармакотерапии.
Третий шаг — фармакотерапия. В основе базовой терапии МНЭ лежит десмопрессин — синтетический аналог антидиуретического гормона (АДГ). В России используются как таблетированная форма десмопрессина — таблетки 0,2–0,4 мг, так и подъязычные таблетки 60 мкг, 120 мкг, 240 мкг. При этом применение подъязычных таблеток десмопрессина позволяет добиться хорошего лечебного эффекта при меньшей дозе активного вещества.
При этом применение подъязычных таблеток десмопрессина позволяет добиться хорошего лечебного эффекта при меньшей дозе активного вещества.
Рекомендуемая схема лечения десмопрессином: 3 месяца 120 мкг в виде подъязычных таблеток 1 раз в сутки перед сном. В случае необходимости дозу можно увеличить до 240 мкг (две таблетки по 120 мкг) на ночь перед сном. Таблетку помещают под язык, где происходит ее быстрое растворение. Запивать подъязычную таблетку не надо. Доза не зависит ни от веса, ни от возраста ребенка. Врач обычно начинает с меньшей дозы, а затем постепенно повышает ее, добиваясь хорошего эффекта. Длительность лечения (отсчет ее начинается с появления «сухих» ночей) составляет 3–6 месяцев. Циклы лечения могут повторяться несколько раз — до тех пор, пока сохраняются симптомы. Согласно проведенным клиническим исследованиям и опыту применения в амбулаторной практике, препарат отлично принят маленькими пациентами и обеспечивает высокую приверженность лечению.
Очевидно, что причиной благоприятного эффекта десмопрессина при МНЭ является его антидиуретическая активность, поэтому ночная полиурия при нормальной резервуарной функции мочевого пузыря является предикторами положительного терапевтического эффекта.
Литературные данные и собственный многолетний опыт работы над проблемой расстройств мочеиспускания и энуреза позволили выявить ряд диагностических и терапевтических ошибок, допускаемых педиатрами, которые в совокупности приводят к значительному снижению эффективности лечения больных с расстройствами мочеиспускания и энурезом и позднему выявлению сопутствующей патологии.
Ошибки, допускаемые на первом этапе оказания медицинской помощи больным с недержанием мочи:
- Недостаточно внимательно собранный анамнез: недооценка негативных биологических (патология течения беременности) и психосоциальных факторов, воздействующих первые 3–6 лет жизни, особенностей стиля воспитания ребенка.
- Неумение или пренебрежительное отношение к ведению дневника регистрации мочеиспускания и дефекации.
- Ложная стыдливость при осмотре наружных половых органов ребенка.
- Несоблюдение пошагового принципа диагностики и лечения недержания мочи (начало лечения с фармакотерапии без анализа прогностических критериев эффективности медикаментозных препаратов).

Несомненно, на долю педиатров выпадает нелегкая доля первичного диагностирования и лечения. Но благодарные улыбки детей и улучшение качества их жизни, полученные в результате дифференцированного лечения высококвалифицированными педиатрами, стоят того.
Таким образом, лечение МНЭ у детей следует начинать с 5 лет. Дети, у которых вышеперечисленные методы лечения оказались неэффективными в течение 3–6 месяцев, должны обследоваться более углубленно в условиях урологического и неврологического стационара.
При наличии признаков немоносимптомного ночного энуреза лечение пациента должно проводиться урологами.
Четкое соблюдение диагностического алгоритма помогает выявить больных именно с МНЭ, а соблюдение пошагового принципа лечения позволяет добиться успеха даже при терапевтически резистентных случаях уже на I уровне оказания медицинской помощи — в районной поликлинике.
Литература
- Брязгунов И. П. Ночное недержание мочи у детей.
 М.: Медицина. 1982. 36 с.
М.: Медицина. 1982. 36 с. - Bower W. F., Moore K. H., Sheferd R. B., Adams R. D. The epidemiologyof childhood enuresis in Australia // Br J Urol. 1996. Vol. 78. P. 602–606.
- Папаян А. В. Энурез у детей. СПб, 1996. 77 с.
- Delvin J. B. Prevalence and risk factors for childhood nocturnal enuresis // Irish Med J. 1991. Vol. 84. P. 118–120.
- Lackgren G., Hjalmas K., von Gontard A., de Gennaro M., Lottmann H., Terho P. Nocturnal enuresis: a suggestion for a European treatment strategy // Acta Pediatr. 1999; 88 (6): 679–690. http://www.ncbi.nlm.nih.gov/pubmed/10419258.
- Neveus T., von Gontard A., Hoebeke P., Hjälmås K., Bauer S., Bower W., Jørgensen T. M., Rittig S., Walle J. V., Yeung C. K., Djurhuus J. C. The standardization of terminology of lower urinary tract function in children and adolescents: report from the Standardization Committee of the International Children’s Continence Society // J Urol. 2006; 176 (1): 314–324.
 http://www.ncbi.nlm.nih.gov/pubmed/16753432.
http://www.ncbi.nlm.nih.gov/pubmed/16753432. - Селье Г. Стресс без дисстресса. М.: Прогресс. 1982. 127 с.
- Долецкий С. Я. Морфофункциональная незрелость организма ребенка и ее значение в патологии. В кн.: Нарушение созревания структур и функций детского организма и их значение для клиники и социальной адаптации / Под ред. В. В. Королева. М., 1976. C. 7–21.
- Долецкий С. Я. Общие проблемы детской хирургии. М.: Медицина, 1984. 272 с.
- Фесенко Ю. А. Пограничные нервно-психические расстройства у детей. СПб: Наука и Техника, 2010. 320 с.
- Отпущенникова Т. В. Обоснование лечебной тактики у детей, больных энурезом, с различными вариантами дисфункций мочевого пузыря. Автореф. дисс. … к. м. н. 2004. 18 с.
- Lottmann H. Nocturnal enuresis — primary care awareness // BJU. 2001; 87 (suppl. 1): 68–70.
- Ritting S., Matthiesen T. B., Hunsballe J. M. et al. Age-related changes in the circadian control of urine output // Scand J Urol Nephrol.
 1995; 173: 71–76.
1995; 173: 71–76. - Butler R. J. Establishment of wrong definition in nocturnal enuresis // Arh Dis Child. 1991: 66; 267–271.
- Fonseca E. G., Bordallo A. P., Garcia P. K., Munhoz C., Silva C. P. Lower urinary tract symptoms in enuretic and nonenuretic children // J Urol. 2009. Vol. 182. P. 1978–1983.
- Neve’us T., Tuvemo T., Läckgren G., Stenberg A. Bladder capacity and renal concentrating ability in enuresis-pathogenic implications // J Urol. 2001. Vol. 165. P. 2022–2025.
- Norgaard J. P., Rittig S., Djurhuus J. C. Noctutnal enuresis: an approach to treatment based on pathogenesis // J Paediatr. 1989, Vol. 114. P. 705–710.
- Vande Walle J. I., Rittig S., Bauer S., Eggert P., Marschall-Kehrel D., Tekgul S. Practical consensuss guidelines for the management of enuresis // Eur J Pediatr. 2012. Vol. 1716. P. 971–983.
- Гольбин А. Ц. Патологический сон у детей. Л.: Медицина, 1979. 248 с.
- Neveus T.
 , Lackgren G., Tuvemo Т., Stenberg A. An individualized approach towards the understanding of therapy-resistant bedwetting // BJU international. 1999, suppl. 3, Vol. 83, p. 89.
, Lackgren G., Tuvemo Т., Stenberg A. An individualized approach towards the understanding of therapy-resistant bedwetting // BJU international. 1999, suppl. 3, Vol. 83, p. 89. - Watanabe H., Imada N., Kawauchi A. et al. Physiological background of enuresis type I. A preliminary report // Scand. J. Urol Nephrol. 1996, vol. 31, suppl. 183, p. 7–10.
- Neveus T., Lackgren G., Tuvemo Т., HettaJ., Hjalmas K., Stenberg A. Enuresis-background and treatment // Scand J Urol Nephrol Suppl. 2000; 206: 1–44.
- Hollmann E., von Gontard A., Eiberg H. et al. Molecular genetic, clinical and psychiatric correlations in nocturnal enuresis / Proceedings of the 1-st Congressof the International Children’s Continence Society. Paris, 1997, p. 28–29.
- Астрахан Д. Х., Мейерович С. И. Комплексное клинико-психологическое обследование детей с перинатальным поражением головного мозга / VII Всероссийский съезд неврологов. Нижний Новгород, 1995, № 3, c. 35–36.

- Бадалян Л. О. Детская неврология. М.: Медицина, 1975. C. 103–105.
- Дементьева Г. Н., Вельтищев Ю. Е. Профилактика нарушений адаптации и болезней новорожденных. Лекция. МНИИ педиатрии и детской хирургии МЗ РФ, 2000, 23 с.
- Forsythe W. L., Redmond A. Enuresis and spontaneous cure rate: a study of 1129 enuretics // Arch Dis Child. 1974, vol. 49, p. 259–263.
- Alon U. S. Nocturnal enuresis // Pediatr. Nephrol. 1995, vol. 9, suppl. 3, p. 94–103.
- Umlauf M. G., Chasens E. R. Sleep disordered breathing and nocturnal polyuria: nocturia and enuresis // Sleep Med Rev. 2003. Vol. 7. P. 403–411.
- Заваденко Н. Н. Энурез: классификация, патогенез, диагностика и лечение // Невролог. журнал. 2001, № 2, с. 42–46.
- Основные принципы диагностики и лечения расстройств мочеиспускания у детей и подростков. Методические рекомендации № 10. М., 2013. 40 с.
Т. В. Отпущенникова*, 1, кандидат медицинских наук
И. В. Казанская**, доктор медицинских наук, профессор
В. Казанская**, доктор медицинских наук, профессор
* ФГБОУ ВО Саратовский ГМУ им. В. И. Разумовского Минздрава России, Саратов
** ФГБОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, Москва
1 Контактная информация: [email protected]
DOI: 10.26295/OS.2019.78.23.016
Ошибки педиатра в лечении энуреза у детей/ Т. В. Отпущенникова, И. В. Казанская
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 10-13
Теги: энурез, расстройство мочеиспускания, стресс
🧬 Первая часть. «Большое количество случаев энуреза проходят спонтанно»
До 15% детей старше 5 лет страдают энурезом. Что это за проблема, как к ней относиться и чего не пропустить в поведении и здоровье детей? На эти и другие вопросы детского здоровья отвечает нейроуролог GMS Clinic, Галина Евгеньевна Тищенко.
Нужно понимать, что произнося термин «энурез», мы имеем в виду периодическое недержание мочи вовремя ночного сна у детей старше 5 лет. Все, что касается возраста до 5 лет мочеиспускание во время ночного сна укладывается в понятие нормы, а все что касается проблем с мочеиспусканием, помимо ночного недержания мочи — это уже не моносимптомный энурез. То есть, имеется комплексное нарушение функции нижних мочевыделительных путей. Если мы говорим про моносимптомный энурез, когда у детей есть только неудержание мочи ночью, то он встречается у 15% детей в 5 лет, а далее с возрастом ребенка этот процент уменьшается. В 6 лет −13%, в 7 лет — 10%. И к 15 годам останется 1% детей, у которых встречается этот диагноз. Для медицинского диагноза возраст 5 лет — это отправная точка.
Все, что касается возраста до 5 лет мочеиспускание во время ночного сна укладывается в понятие нормы, а все что касается проблем с мочеиспусканием, помимо ночного недержания мочи — это уже не моносимптомный энурез. То есть, имеется комплексное нарушение функции нижних мочевыделительных путей. Если мы говорим про моносимптомный энурез, когда у детей есть только неудержание мочи ночью, то он встречается у 15% детей в 5 лет, а далее с возрастом ребенка этот процент уменьшается. В 6 лет −13%, в 7 лет — 10%. И к 15 годам останется 1% детей, у которых встречается этот диагноз. Для медицинского диагноза возраст 5 лет — это отправная точка.
Почему я обращаю на это внимание? Иногда родители жалуются на энурез, а у ребенка налицо комплексная дисфункция тазовых органов, и задача специалиста, к которому родители обратились, определить: у ребенка действительно моносимптомный энурез или есть другие нарушения функции нижних мочевыделительных путей, сопровождающаяся недержанием мочи? Кроме того, еще есть понятие первичный и вторичный энурез.
Первичный энурез — ситуация, когда у ребенка ранее не было длительного промежутка (более 6 месяцев) сухих ночей. Если были сухие ночи более 6 месяцев и потом снова появился энурез, то мы говорим о вторичном энурезе.
Кто должен обратить на это внимание?
Вместе с энурезом могут быть малозаметные нарушения, которые должен выявить доктор-педиатр, невролог, уролог или специалист, к которому первично обратились за помощью. Важно расспросить родителей, нет ли других компонентов нарушения функции тазовых органов. Есть ли у ребенка частые мочеиспускания (более 8 раз в день)? Или наоборот слишком редкие позывы к мочеиспусканию (менее 3 раз в сутки)? Есть ли неудержание мочи днем? Это важно, когда ребенок к 6-7 годам уже может контролировать мочеиспускание во время бодрствования.
Далее. Есть ли состояние ургентности? То есть, когда позыв к мочеиспусканию возникает резко, без предварительного легкого позыва, который ребенок может отложить. А сразу же возникает сильный нестерпимый позыв, который вынуждает ребенка безотлагательно помочиться. Врач должен расспросить, как ребенок ходит в туалет днем? Не приходится ли ему натуживаться, кряхтеть, напрягать живот для того, чтобы начать мочиться? Нет ли у него прерывистой струи мочи, когда мочевой пузырь опорожняется в несколько порций. Нет ли состояния, связанного с дискомфортом, резью, жжением, болью, во время или сразу же после мочеиспускания. Есть ли у ребенка запор или наоборот недержание кала?
А сразу же возникает сильный нестерпимый позыв, который вынуждает ребенка безотлагательно помочиться. Врач должен расспросить, как ребенок ходит в туалет днем? Не приходится ли ему натуживаться, кряхтеть, напрягать живот для того, чтобы начать мочиться? Нет ли у него прерывистой струи мочи, когда мочевой пузырь опорожняется в несколько порций. Нет ли состояния, связанного с дискомфортом, резью, жжением, болью, во время или сразу же после мочеиспускания. Есть ли у ребенка запор или наоборот недержание кала?
Если выявлены признаки любых дополнительных нарушений функции тазовых органов, это состояние уже не просто энурез, а дисфункция нижних мочевыделительных путей, которой сопутствует компонент недержания мочи ночью.
С чем чаще приходится иметь дело медикам?
В 80% случаев мы встречаемся с первичным энурезом, и в 20% с комплексным энурезом, когда есть и другие симптомы. Среди комплексных случаев, примерно у 15% детей проблема будет сочетаться с нарушениями функции кишечника, то есть недержание мочи будет ассоциировано с запорами. И мы говорим, что в целом имеем дело с нарушением функций тазовых органов. Врач это должен понять.
Очень важно не пропустить врожденную аномалию, когда мы имеем дело с неправильной закладкой нервной системы и позвоночника, а не только с тем, что лежит на поверхности.
У кого из детей чаще встречается энурез, и есть ли в этом генетические причины?
По статистике, у мальчиков энурез встречается в 2 раза чаще, чем у девочек. Что касается характеристики детей или генетики, то явных причин и взаимосвязи нет. Некоторые ученые исследовали нарушения сна, предполагая, что дети с энурезом спят крепче, чем здоровые. Выявляли у некоторых детей более глубокий сон, пытались отследить связь с чередованием быстрой и медленной фаз сна. Некоторые исследователи выяснили, что неудержание мочи происходит во время быстрого сна, затем получали и другие результаты. Обследовали в семьях ген в хромосомах, ответственный за передачу первичного энуреза, если есть мутация этого гена, то будет детям передаваться признак. В любом случае, даже если нет генетической предрасположенности, в 15% случаев у детей после 5 лет будет моносимптомный энурез.
По уродинамике во время ночного сна много было исследований, они удивительные. Ученые устанавливали датчики в полость мочевого пузыря, и на мышцы промежности, а также снимали активность головного мозга. Стенка мочевого пузыря начинала напрягаться и, если другой датчик одновременно фиксировал ответный рост активности мышц промежности — ребенок оставался сухой, а если тонус промежности не повышался, то не было от нервной системы сигнала на удержание и происходила утечка мочи. Связи с позой во сне наука до сих пор не может обнаружить. Главное, что позыв не пробуждает одного ребенка, а другого будит при прочих равных условиях. Почему это происходит, мы не знаем. Требуется дополнительная доказательная база.
Получается, что мочеиспускание в организме устроено очень сложно?
Мочеиспускание — один из самых сложно организованных актов. Мышцы мочевого пузыря, мочеиспускательный канал и мышцы промежности должны работать очень-очень слаженно. Мышцы мочевого пузыря во время накопления мочи остаются расслаблены, а сфинктер и мышцы промежности в тонусе, они зажаты, и мы целый день сухие не задумываясь над этим в норме. Затем происходит обратный процесс, но только под нашим волевым контролем. Таким образом, происходит регуляция. Когда мозгом принято решение помочиться, фаза накопления меняется на фазу выделения мочи. Это сложно устроенный процесс в организме. Мышцы промежности расслабляются, и только после этого подается сигнал к сокращению стенки мочевого пузыря. Моча выделяется. Это так называемый зрелый тип мочеиспускания. Когда ребенок не может усилием воли удержать мочу при позыве — значит его нервная система еще не зрелая. И до 5 лет ожидать полного контроля за мочеиспусканием, в том числе ночью, нет смысла. Регуляторные механизмы организма еще не созрели. Когда ребенок уже учится контролировать функцию кишечника, и у него не случается казусов с выделением кала, то, зачастую, в промежутке от месяца до года разовьется и полный контроль за функцией мочеиспускания. И это значит, что сформирован зрелый тип мочеиспускания. У ребенка установятся более длительные промежутки между позывами, увеличится емкость мочевого пузыря, будут скоординированы функции мышц промежности, которые удерживают мочу. Давление внутри мочевого пузыря будет оставаться низким не смотря на вновь прибывающую мочу из почек, и ребенок будет свое мочеиспускание контролировать полностью. Когда позыв к мочеиспусканию может пробудить ребенка ночью, значит уже у ребенка зрелый тип мочеиспускания. Считается, что энурез вызывается поздним созреванием всех регуляторных механизмов нервной системы.
То есть, нервная система ребенка, который писается ночью, еще не созрела?
Абсолютно правильно! У детей вплоть до 14 лет может еще быть незрелый тип мочеиспускания по нашим нейроурологическим понятиям. Мы можем без агрессивного вмешательства наблюдать детей до 14 лет. Именно поэтому чаще всего при энурезе наступает спонтанное выздоровление. Ребенок просто дозревает до контроля за своим мочеиспусканием.
Продолжение статьи находится тут.
Энурез у ребенка /Врач-нефролог д/п №6 Болгарова О.Г./ статья от 02.07.2019
Энурез у ребенка
Врач-нефролог детской поликлиники №6 Болгарова Ольга Геннадьевна
Нарушение акта мочеиспускания — весьма распространенное явление в детском возрасте.
И если такие его проявления, как: частое посещение туалета, ложные позывы, малый объем мочевого пузыря или недержание мочи днем не всегда вызывают волнение родителей, то ночное недержание мочи (энурез) является частой причиной обращения родителей к врачам различных специальностей.
Согласно МКБ-10, выделяют две формы энуреза:
-первичный
-вторичный.
Первичный энурез (ПЭ):
-встречается в 3–4 раза чаще, чем вторичный;
-формируется на этапе незрелости акта мочеиспускания;
-является наследственной патологией (отмечается у ближайших родственников в 75–87 %, а среди родственников детей — в 15–25 % случаев).
При ПЭ ребенок мочится непроизвольно с рождения, то есть условный рефлекс не был выработан.
При истинном ПЭ — идиопатическом — ребенок в психическом и физическом развитии не отличается от здоровых детей.
Вторичный энурез:
возникает после «сухого» промежутка (более 6 мес.) у детей старше 5–6 лет. Условный рефлекс, вызывающий пробуждение, уже был выработан, но оказался утраченным или резко ослабел по ряду причин:
-психическая травма;
-тяжелые инфекционные заболевания;
-интоксикация;
-выраженный и длительный болевой синдром;
-различные приобретенные заболевания или повреждения головного и спинного мозга и мочевыводящей системы
Результат лечения энуреза во многом зависит от причин, его вызвавших. Для исключения органических причин энуреза необходимо пройти обследование у педиатра, невролога, нефролога или уролога (нейроуролога).
Общие рекомендации и методы лечения:
-Режим подразумевает благоприятный психологический климат в семье
-Сон на полужесткой постели.
-Детям 4–8 лет рекомендуется использовать календарный метод, согласно которому в календаре необходимо фиксировать в виде рисунка «сухие» дни недели и заранее оговаривать количество очков, необходимое для вознаграждения.
-При гиперрефлекторном мочевом пузыре у детей 7 лет и старше эффективны тренировки мочевого пузыря по все более длительному удержанию мочи, тренировки с удержанием во время позыва к мочеиспусканию.
-Диета предполагает ужин за 3 ч до сна без продуктов, обладающих мочегонным действием. Исключаются молочные продукты (молоко, кефир, творог, сливки, сметана), яблоки, огурцы, крепкий чай, кофе. Рекомендованы: яйцо, сухие рассыпчатые каши (гречка, рис, пшено) с маслом, вареньем, сахаром, бутерброд с сыром; за 20–30 мин до сна — присоленный хлеб или хлеб с кусочком сельди.
-Лечебная физкультура включает упражнения стрейч-гимнастики, направленные на укрепление мышц поясничной области, нижней части живота, внутренней поверхности бедер, тренировку мышц малого таза: хождение на корточках, втягивание ануса, сидение на ягодицах.
-Рефлексотерапия (РТ) при энурезе включает иглорефлексотерапию, точечный массаж, электропунктуру; при повышенной чувствительности к болевым ощущениям рекомендована лазеропунктура, пролонгированную РТ перцовым пластырем и др.
-Из физиотерапевтических методов лечения применяется электростимуляция («Амплипульс», «Миотон» № 10–12) — при гипорефлекторном МП. При гиперрефлекторном МП — теплопроцедуры (парафиновые аппликации) на область МП и пояснично-крестцовую зону на 20–30 мин № 10 ежедневно или через день.
Психотерапия предусматривает формирование стереотипа по единой схеме и включает обязательное посещение туалета с полным опорожнением мочевого пузыря.
Применяемые методики: игровая психотерапия, различные виды психотерапии отвлечения и переключения.
Поскольку дети с возрастом становятся более активными участниками социальной жизни (детское учреждение, пребывание в лагере, в гостях, длительные поездки) и глубже осознают свое состояние, то энурез делается для них большой проблемой в жизни, приводит к снижению самооценки и замыканию в себе. Необходимо позаботиться о спокойствии ребенка – отсутствии страха, что его будут ругать или смеяться над ним. Большую пользу в этом случае могут принести симптоматические впитывающие трусики.
Медикаментозное лечение энуреза направлено на восстановление функций мочевого пузыря.
Лучшим препаратом, или препаратом Золотого стандарта, на сегодняшний день является Дриптан, обладающий двойным действием на мышцу мочевого пузыря и минимальными побочными явлениями.
Советы родителям при энурезе(рекомендации союза педиатров Росии)
-Заверьте ребенка, что он не виноват в своей проблеме и как можно меньше акцентируйте на ней его внимание.
-Последний прием жидкости, особенно содержащий кофеин или ждкий шоколад должен быть не позже, чем за 2 часа до сна. Нужно добиться, чтобы это стало нормой поведения ребенка, а не результатом выполнения ежедневных настойчивых наставлений родителей или родственников.
-Перед сном удостоверьтесь, что ребенок помочился и будет спать с пустым мочевым пузырем.
-Приучите ребенка вставать 1 или 2 раза ночью, чтобы помочиться. Некоторые родители сами будят своего ребенка ночью, чтобы он сходил в туалет
-Необходимо поощрять ребенка за каждую «сухую» ночь, но ни в коем случае не наказывать за «влажную»
-Научите ребенка самостоятельно надевать перед сном впитывающие трусики
-Не разрешайте братьям и сестрам или другим родственникам дразнить ребенка
-Если один из родителей имел энурез в молодом возрасте, то такое сообщение способно уменьшить тревожность у ребенка
Трициклики и аналогичные лекарства для лечения ночного недержания мочи у детей
Актуальность:
Ночное недержание мочи (ночной энурез или энурез) это непроизвольное выделение мочи во время сна, причиной которого не является физическое расстройство (соматическое заболевание). Оно может привести к социальным, эмоциональным и психологическим проблемам и снижению качества жизни. Это расстройство встречается у около 15-20% пятилетних детей, и может сохраняться у взрослых — с частотой встречаемости до 2%. Для лечения ночного недержания мочи используют много различных видов лекарств, как в качестве единственного метода лечения, так и в сочетании с другими видами лечения. Трициклики это антидепрессанты, которые используют для лечения ночного недержания мочи с 1960-х годов. Вероятно, их эффект обусловлен спазмолитическим действием на мочевой пузырь. В этом обзоре было изучено 64 клинических испытания трициклических лекарств, с участием 4071 ребенка.
Основные результаты:
Имипрамин является наиболее часто используемым трицикликом для лечения ночного недержания мочи. По сравнению с плацебо, трициклики уменьшают ночное недержание мочи примерно на одну ночь в неделю во время лечения и около пятой части детей достигают результата 14 «сухих» ночей. Однако, при прекращении лечения трицикликами большинство ночей снова становятся «влажными».
Неблагоприятные эффекты:
Трициклики столь же эффективны, как и другое часто используемое лекарство — десмопрессин. Однако, они имеют больше побочных эффектов, таких как судороги, эффекты со стороны сердца, печени и крови, включая низкое число белых кровяных клеток, особенно при передозировке, которые могут быть серьезными. Имеющиеся свидетельства позволяют предположить, что энурезные будильники являются более эффективным лечением энуреза, чем трициклики, и они не имеют побочных эффектов. Они [энурезные будильники] также имеют более устойчивый эффект после прекращения использования, но для своей эффективности они требуют больших усилий со стороны ребенка и большей поддержки со стороны членов семьи.
Ограничения:
Большинство исследований, включенных в обзор, были старыми (самое последнее исследование — 2008 года), небольшими и низкого качества, с недостаточной информацией, чтобы оценить риск смещения. Доказательства в этом обзоре актуальны по 30 ноября 2015 года.
Что такое энурез и как его лечить
Энурез – расстройство самостоятельного контроля за опорожнением мочевого пузыря, приводящее к повторным эпизодам непроизвольного мочеиспускания во сне или в состоянии бодрствования.
Это проблема, с которой сталкивается 10-15% детей в возрасте от 5 до 12 лет.
Как понять, есть ли у ребенка энурез или нет?
Если ребенок в возрасте трех лет еще не научился контролировать ночное мочеиспускание, совсем не обязательно, что у него энурез.
Физиологическое недержание мочи не является патологией.
От рождения до 6 месяцев у ребенка «незрелый тип мочеиспускания». При этом мочеиспускание происходит рефлекторно, по мере накопления мочи в мочевом пузыре (до 20 раз в сутки).
С 6 месяцев ребенок начинает ощущать наполнение мочевого пузыря и пытается «сообщать» о необходимости опорожнить его: сосредотачивается, тужится, плачет и успокаивается после мочеиспускания.
После 1 года происходит становление условного рефлекса мочеиспускания.
«Зрелый тип мочеиспускания» формируется к 3-4 годам.
Как показали исследования, сдерживать мочу по ночам получается: к трем годам — почти у 70% детей, к четырем годам — у 75%, к пяти годам — более чем 80% и лишь к возрасту восьми с половиной лет — у 90% детей. При этом у мальчиков ночной энурез встречается почти в 2 раза чаще, чем у девочек. Возраст, к которому можно говорить о наличии у ребенка энуреза, должен составлять не менее пяти лет.
Энурез разделяют на два типа:
- Первичный — проявляется недержанием мочи в ночное время, в период сна, когда ребенок не просыпается при переполнении мочевого пузыря. Он составляет 80-90% случаев у детей дошкольного возраста.
- Вторичный — возникает вследствие различных врожденных и приобретенных заболеваний и может проявляться независимо от сна, как днем, так и ночью. Доля вторичного энуреза увеличивается с возрастом и к 12 годам составляет 50% случаев.
Какие причины энуреза у детей?
- Врожденное нарушение формирования условного рефлекса мочеиспускания. Ребенок не ощущает, что мочевой пузырь переполнен и надо проснуться.
- Задержка становления навыков регуляции мочеиспускания (часто с различными формами психоневрологических нарушений, например, с синдромом дефицита внимания с гиперактивностью, нарушениями поведения у детей и подростков).
- Действие психологических факторов и стресса, например, смена обстановки, появление новых лиц, разлука с мамой, конфликты в семье, особенности характера ребенка (когда энурез становится истерическим способом привлечения внимания).
- Наследственность. Если родители малыша в детстве сталкивались с проблемой непроизвольного мочеиспускания, скорее всего, и ребенка ждет та же участь. При заболевании у обоих родителей вероятность недержания мочи у их ребенка 77%, если же заболеванием страдал только один из них — 44%.
- Нарушения ритма секреции антидиуретического гормона. Этот гормон регулирует объем вырабатываемой мочи: чем больше этого гормона в крови, тем меньше мочи образуется.
- Заболевания мочеполовой системы, такие как сужение мочеиспускательного канала у девочек или сужение отверстия крайней плоти у мальчиков, недостаточная емкость мочевого пузыря (чаще функциональная).
- Инфекции мочевых путей
Причиной могут явиться и более серьезные заболевания:
- результат ночных эпилептических припадков;
- симптомом ночных приступов апноэ и частичной обструкции верхних дыхательных путей;
- проявлением ряда эндокринных заболеваний (сахарный и несахарный диабет, гипо— и гипертиреоз).
Энурез часто сопровождают различные нарушения сна – трудности засыпания с беспокойным поверхностным сном или чрезмерно глубокий сон с нарушениями пробуждения. Детям с энурезом свойственны неуверенность, сниженное настроение, стеснительность, замкнутость, ранимость, раздражительность, вспыльчивость.
При появлении у ребенка похожих жалоб, необходимо обратиться к специалистам. Задача лечащего врача выявить причину недержания мочи у ребенка, путем тщательного сбора анамнеза заболевания, осмотра и ряда диагностических исследований. Своевременно начатое лечение поможет избежать дальнейших осложнений течения заболевания.
Смотрите также:
Мочевой пузырь, который не опорожняется полностью (нейрогенный пузырь) из-за дефекта спинного мозга или нервной системы | Очевидные аномалии позвоночника, ямочка или пучок волос в нижней части спины, слабость и снижение чувствительности в ногах и ступнях | Иногда МРТ позвоночника УЗИ почек и мочевого пузыря Исследования потока мочи и давления в мочевом пузыре (уродинамические исследования) |
Полное воздержание в дневное время не достигается У девочек дневное и ночное недержание мочи, в анамнезе нормальное мочеиспускание, но с постоянно влажным нижним бельем, и выделения из влагалища Возможно наличие в анамнезе инфекций мочевыводящих путей и других патологий мочевыводящих путей | Визуализирующие исследования почек и мочеточников, включая ультразвуковое исследование почек КТ брюшной полости и таза или МРТ мочевыводящих путей Часто цистоуретрограмма при мочеиспускании (рентгеновские снимки, сделанные до, во время и после мочеиспускания) | |
Ожидание до последней минуты, чтобы помочиться Часто встречается у дошкольников, когда они поглощены игрой | Вопросы о недержании мочи Запись времени, частоты и объема мочи в журнал (дневник мочеиспускания) | |
Резервное копирование мочи во влагалище (уретровагинальный рефлюкс или вагинальное мочеиспускание) | Подтекание при стоянии после мочеиспускания | Только осмотр врача |
Редкий, твердый, галечный стул Иногда дискомфорт в животе Часто у детей, соблюдающих запорную диету (например, чрезмерное количество молока и молочных продуктов и мало фруктов и овощей). | Обычно только осмотр врача Иногда рентген брюшной полости Запись времени, частоты и объема стула в журнал (дневник стула) | |
Дисфункциональное мочеиспускание из-за несогласованности мышц, участвующих в выводе мочи из мочевого пузыря (мышца мочевого пузыря и мочевой сфинктер) | Иногда недержание стула и частые инфекции мочевыводящих путей Возможно дневное и ночное недержание мочи | Иногда цистоуретрограмма при мочеиспускании (рентгеновские снимки, сделанные до, во время и после мочеиспускания) УЗИ почек и мочевого пузыря |
Мочеиспускание во время смеха, почти исключительно у девочек В остальное время совершенно нормальное мочеиспускание | Только осмотр врача | |
Повышенный диурез, который может иметь множество причин, например | При сахарном диабете — анализы мочи на глюкозу (сахар) и кетоны и / или анализ крови ‡ На несахарный диабет или серповидно-клеточную анемию, анализы крови | |
Срочное мочеиспускание (необходимо для диагностики) Обычно частые позывы к мочеиспусканию днем и ночью Иногда использование удерживающих маневров или позы тела (например, дети могут сидеть на корточках) | Иногда исследования потока мочи, уродинамические исследования, дневник мочеиспускания | |
Проблемы со сном или школьные проблемы (например, преступность или плохие оценки) Соблазнительное поведение, депрессия, необычный интерес или избегание всего сексуального и несоответствующее знание сексуальных вещей для возраста | Экспертиза по вопросам сексуального насилия | |
Школьные проблемы, социальная изоляция или проблемы, а также семейный стресс (например, развод или разлучение родителей) | Только осмотр врача | |
Боль при мочеиспускании, кровь в моче, потребность в частом мочеиспускании и ощущение необходимости срочно помочиться Иногда лихорадка, боль в животе и / или боль в спине | Посев мочи и общий анализ мочи При положительных результатах посева мочи и анализа мочи, особенно при почечной инфекции, возможны ультразвуковое исследование и цистоуретрограмма при мочеиспускании (рентгеновские снимки, сделанные до, во время и после мочеиспускания) |
Недержание мочи у детей | Johns Hopkins Medicine
Что такое недержание мочи (энурез)?
Недержание мочи — это потеря контроля над мочевым пузырем.У детей младше 3 лет отсутствие полного контроля над мочевым пузырем является нормальным явлением. По мере взросления дети становятся более способными контролировать свой мочевой пузырь. Когда недержание мочи происходит у ребенка, который достаточно взрослый, чтобы контролировать свой мочевой пузырь, это называется энурезом. Энурез может случиться как днем, так и ночью. Энурез может расстраивать. Но важно набраться терпения и помнить, что это не вина вашего ребенка. У ребенка нет контроля над энурезом. И есть много способов вылечить энурез и помочь своему ребенку.
Когда энурез является проблемой?
У многих детей время от времени может быть энурез. Некоторым детям может потребоваться больше времени, чем другим, чтобы научиться управлять своим мочевым пузырем. Девочки часто контролируют мочевой пузырь раньше мальчиков. Из-за этого у девочек энурез диагностируется раньше, чем у мальчиков. Девочки могут быть диагностированы в пятилетнем возрасте. Мальчикам диагноз ставится не ранее шести лет.
Типы энуреза
Врачи делят энурез на 4 типа. У ребенка может быть один или несколько из этих типов:
Суточный (дневной) энурез. Это недержание мочи днем.
Ночной (ночной) энурез. Это означает недержание мочи ночью. Это часто называют ночным недержанием мочи. Это самый распространенный тип энуреза.
Первичный энурез. Это происходит, когда ребенок не полностью освоил приучение к туалету.
Вторичный энурез. Это когда у ребенка период сухости, но затем он возвращается к периодам недержания мочи.
Что вызывает энурез?
Энурез имеет множество возможных причин. Причина ночного энуреза часто неизвестна. Но некоторые возможные причины могут включать один или несколько из следующих факторов:
Беспокойство
Синдром дефицита внимания / гиперактивности (СДВГ)
Определенные гены
Запор, давящий на мочевой пузырь
Диабет
Недостаточно антидиуретического гормона (АДГ) в организме во время сна
Обструктивное апноэ во сне (СОАС)
Гиперактивный мочевой пузырь
Более медленное физическое развитие
Малый мочевой пузырь
Структурные проблемы мочевыводящих путей
Проблемы с ощущением наполнения мочевого пузыря во время сна
Инфекция мочевыводящих путей (ИМП)
Очень глубокий сон
Дневной энурез может быть вызван:
Беспокойство
Кофеин
Запор, давящий на мочевой пузырь
Недостаточно часто ходить в туалет
Недостаточное мочеиспускание во время прогулки
Гиперактивный мочевой пузырь
Малый мочевой пузырь
Структурные проблемы мочевыводящих путей
Инфекция мочевыводящих путей (ИМП)
Как диагностируется энурез?
Лечащий врач вашего ребенка спросит о его истории болезни.Обязательно сообщите врачу:
Если у других членов семьи был энурез
Как часто ваш ребенок мочится в течение дня
Сколько выпивает ваш ребенок вечером
Если у вашего ребенка такие симптомы, как боль или жжение при мочеиспускании
Если моча темная или мутная или в ней есть кровь
Если у вашего ребенка запор
Если ваш ребенок недавно переживал стресс в своей жизни
Лечащий врач может провести медицинский осмотр вашего ребенка.Вашему ребенку также могут потребоваться анализы, такие как анализы мочи или крови. Это делается для выявления медицинских проблем, таких как инфекция или диабет.
Как лечится энурез?
Во многих случаях энурез проходит со временем и не требует лечения. Если необходимо лечение, могут помочь многие методы. К ним относятся:
Изменения в приеме жидкости. Вам могут посоветовать давать ребенку меньше жидкости в определенное время дня или вечером.
Исключите кофеин из рациона ребенка. Кофеин содержится в коле и многих газированных напитках. Он также содержится в черном чае, кофейных напитках и шоколаде.
Ночное бодрствование по расписанию. Это означает разбудить ребенка ночью, чтобы он помочился.
Тренировка мочевого пузыря. Сюда входят упражнения и мочеиспускание по расписанию.
Использование сигнализации влажности. В нем используется датчик, который определяет влажность и подает сигнал тревоги. Затем ваш ребенок встает, чтобы воспользоваться ванной.
Лекарства. Лекарства могут повысить уровень АДГ или успокоить мышцы мочевого пузыря.
Консультации. Работа с психологом может помочь вашему ребенку справиться с изменениями в жизни или другим стрессом.
Поработайте с лечащим врачом вашего ребенка, чтобы найти лучший выбор, который может помочь вашему ребенку.
Советы по лечению энуреза
Помните, ваш ребенок не может справиться с проблемой без посторонней помощи. Постарайтесь не ругать и не обвинять. Убедитесь, что вашего ребенка не дразнят семья или друзья.
Имейте в виду, что у многих детей энурез перерастает.
Защитите матрас-кровать вашего ребенка с помощью пластмассовой простыни.
Имейте под рукой сменную одежду во время прогулки.
Дневное недержание мочи (недержание мочи) у детей
Обзор
Что такое дневное недержание мочи?
Дневное недержание мочи или недержание мочи — это состояние, при котором у ребенка неожиданно выделяется моча в течение дня после приучения к горшку.
На кого влияет дневное недержание мочи?
Дневное недержание мочи поражает примерно 1 из 10 детей.Как правило, дневное недержание мочи влияет на детей в возрасте 5 лет и старше, которых приучили к горшку.
Кто подвержен риску развития дневного недержания мочи?
Любой ребенок подвержен риску недержания мочи в дневное время, однако это заболевание чаще встречается у девочек, чем у мальчиков.
Симптомы и причины
Что вызывает дневное недержание мочи?
Дневное увлажнение может быть вызвано любой из следующих причин:
- Ребенок игнорирует позывы к мочеиспусканию.В результате мочевой пузырь переполняется, что вызывает подтекание мочи.
- У ребенка гиперактивный (часто сжимающий) мочевой пузырь, и он не может вовремя добраться до туалета.
- У ребенка недостаточная активность мочевого пузыря, и у него нет позывов в туалет.
- Ребенок может страдать синдромом дисфункционального исключения, при котором мышцы мочевого пузыря и нервы не работают вместе. Мышцы могут напрягаться, останавливая отток мочи, когда в мочевом пузыре еще есть моча.
- Некоторые неврологические нарушения и нарушения развития могут вызывать плохой контроль мочевого пузыря.
- Ребенок страдает запором, полный кишечник давит на мочевой пузырь.
- Ребенок страдает инфекцией мочевыводящих путей.
Детей часто ошибочно обвиняют в том, что они ленивы или ищут внимания во время дневных эпизодов недержания мочи. Однако обычно это не так, и следует изучить другие причины.
Какое поведение связано с дневным недержанием мочи?
- Срочное мочеиспускание: немедленная необходимость в туалет
- Частота мочеиспускания: мочеиспускание более 8 раз в день.
- Редкое мочеиспускание: мочеиспускание менее 3 раз в день.
- Неполное опорожнение мочевого пузыря: не полностью опорожняет мочевой пузырь при мочеиспускании.
- Удерживающее поведение: приседание или корчение во избежание несчастных случаев.
Диагностика и тесты
Как оценивается дневное увлажнение?
Врач проведет медицинский осмотр и получит семейный и медицинский анамнез.Медработник также спросит родителей, как часто ребенок высыхает, когда происходит недержание мочи, как часто это случается, а также о любых других симптомах, которые замечает семья.
Дополнительные тесты для оценки дневного увлажнения могут включать:
- Рентген брюшной полости
- УЗИ почек и мочевого пузыря
- Анализы мочи
- Обследование позвоночника и отверстия мочевого пузыря
- Абдоминальное обследование
Ведение и лечение
Как лечится дневное недержание мочи?
Дневное недержание мочи часто можно лечить, предварительно определив наличие какой-либо проблемы со здоровьем, например запора, диабета или инфекции мочевыводящих путей.Врач также рассмотрит изменения в питании и поведении.
Жить с
Когда мне следует позвонить поставщику по поводу дневного недержания мочи?
К 5 годам дети обычно могут оставаться сухими в течение дня. Позвоните своему врачу по поводу дневного недержания мочи в следующих случаях:
- Возможные признаки инфекции мочевого пузыря, такие как боль при мочеиспускании, сопровождающаяся сильным запахом мочи.
- У ребенка слабая струя мочи, струйки или выделения мочи
- Ребенок весь день оставался сухим, затем началось дневное недержание мочи.
- Ребенок не чувствует, когда ему нужно помочиться.
Дневное недержание мочи (недержание мочи) у детей
Обзор
Что такое дневное недержание мочи?
Дневное недержание мочи или недержание мочи — это состояние, при котором у ребенка неожиданно выделяется моча в течение дня после приучения к горшку.
На кого влияет дневное недержание мочи?
Дневное недержание мочи поражает примерно 1 из 10 детей. Как правило, дневное недержание мочи влияет на детей в возрасте 5 лет и старше, которых приучили к горшку.
Кто подвержен риску развития дневного недержания мочи?
Любой ребенок подвержен риску недержания мочи в дневное время, однако это заболевание чаще встречается у девочек, чем у мальчиков.
Симптомы и причины
Что вызывает дневное недержание мочи?
Дневное увлажнение может быть вызвано любой из следующих причин:
- Ребенок игнорирует позывы к мочеиспусканию.В результате мочевой пузырь переполняется, что вызывает подтекание мочи.
- У ребенка гиперактивный (часто сжимающий) мочевой пузырь, и он не может вовремя добраться до туалета.
- У ребенка недостаточная активность мочевого пузыря, и у него нет позывов в туалет.
- Ребенок может страдать синдромом дисфункционального исключения, при котором мышцы мочевого пузыря и нервы не работают вместе. Мышцы могут напрягаться, останавливая отток мочи, когда в мочевом пузыре еще есть моча.
- Некоторые неврологические нарушения и нарушения развития могут вызывать плохой контроль мочевого пузыря.
- Ребенок страдает запором, полный кишечник давит на мочевой пузырь.
- Ребенок страдает инфекцией мочевыводящих путей.
Детей часто ошибочно обвиняют в том, что они ленивы или ищут внимания во время дневных эпизодов недержания мочи. Однако обычно это не так, и следует изучить другие причины.
Какое поведение связано с дневным недержанием мочи?
- Срочное мочеиспускание: немедленная необходимость в туалет
- Частота мочеиспускания: мочеиспускание более 8 раз в день.
- Редкое мочеиспускание: мочеиспускание менее 3 раз в день.
- Неполное опорожнение мочевого пузыря: не полностью опорожняет мочевой пузырь при мочеиспускании.
- Удерживающее поведение: приседание или корчение во избежание несчастных случаев.
Диагностика и тесты
Как оценивается дневное увлажнение?
Врач проведет медицинский осмотр и получит семейный и медицинский анамнез.Медработник также спросит родителей, как часто ребенок высыхает, когда происходит недержание мочи, как часто это случается, а также о любых других симптомах, которые замечает семья.
Дополнительные тесты для оценки дневного увлажнения могут включать:
- Рентген брюшной полости
- УЗИ почек и мочевого пузыря
- Анализы мочи
- Обследование позвоночника и отверстия мочевого пузыря
- Абдоминальное обследование
Ведение и лечение
Как лечится дневное недержание мочи?
Дневное недержание мочи часто можно лечить, предварительно определив наличие какой-либо проблемы со здоровьем, например запора, диабета или инфекции мочевыводящих путей.Врач также рассмотрит изменения в питании и поведении.
Жить с
Когда мне следует позвонить поставщику по поводу дневного недержания мочи?
К 5 годам дети обычно могут оставаться сухими в течение дня. Позвоните своему врачу по поводу дневного недержания мочи в следующих случаях:
- Возможные признаки инфекции мочевого пузыря, такие как боль при мочеиспускании, сопровождающаяся сильным запахом мочи.
- У ребенка слабая струя мочи, струйки или выделения мочи
- Ребенок весь день оставался сухим, затем началось дневное недержание мочи.
- Ребенок не чувствует, когда ему нужно помочиться.
Дневное недержание мочи (недержание мочи) у детей
Обзор
Что такое дневное недержание мочи?
Дневное недержание мочи или недержание мочи — это состояние, при котором у ребенка неожиданно выделяется моча в течение дня после приучения к горшку.
На кого влияет дневное недержание мочи?
Дневное недержание мочи поражает примерно 1 из 10 детей. Как правило, дневное недержание мочи влияет на детей в возрасте 5 лет и старше, которых приучили к горшку.
Кто подвержен риску развития дневного недержания мочи?
Любой ребенок подвержен риску недержания мочи в дневное время, однако это заболевание чаще встречается у девочек, чем у мальчиков.
Симптомы и причины
Что вызывает дневное недержание мочи?
Дневное увлажнение может быть вызвано любой из следующих причин:
- Ребенок игнорирует позывы к мочеиспусканию.В результате мочевой пузырь переполняется, что вызывает подтекание мочи.
- У ребенка гиперактивный (часто сжимающий) мочевой пузырь, и он не может вовремя добраться до туалета.
- У ребенка недостаточная активность мочевого пузыря, и у него нет позывов в туалет.
- Ребенок может страдать синдромом дисфункционального исключения, при котором мышцы мочевого пузыря и нервы не работают вместе. Мышцы могут напрягаться, останавливая отток мочи, когда в мочевом пузыре еще есть моча.
- Некоторые неврологические нарушения и нарушения развития могут вызывать плохой контроль мочевого пузыря.
- Ребенок страдает запором, полный кишечник давит на мочевой пузырь.
- Ребенок страдает инфекцией мочевыводящих путей.
Детей часто ошибочно обвиняют в том, что они ленивы или ищут внимания во время дневных эпизодов недержания мочи. Однако обычно это не так, и следует изучить другие причины.
Какое поведение связано с дневным недержанием мочи?
- Срочное мочеиспускание: немедленная необходимость в туалет
- Частота мочеиспускания: мочеиспускание более 8 раз в день.
- Редкое мочеиспускание: мочеиспускание менее 3 раз в день.
- Неполное опорожнение мочевого пузыря: не полностью опорожняет мочевой пузырь при мочеиспускании.
- Удерживающее поведение: приседание или корчение во избежание несчастных случаев.
Диагностика и тесты
Как оценивается дневное увлажнение?
Врач проведет медицинский осмотр и получит семейный и медицинский анамнез.Медработник также спросит родителей, как часто ребенок высыхает, когда происходит недержание мочи, как часто это случается, а также о любых других симптомах, которые замечает семья.
Дополнительные тесты для оценки дневного увлажнения могут включать:
- Рентген брюшной полости
- УЗИ почек и мочевого пузыря
- Анализы мочи
- Обследование позвоночника и отверстия мочевого пузыря
- Абдоминальное обследование
Ведение и лечение
Как лечится дневное недержание мочи?
Дневное недержание мочи часто можно лечить, предварительно определив наличие какой-либо проблемы со здоровьем, например запора, диабета или инфекции мочевыводящих путей.Врач также рассмотрит изменения в питании и поведении.
Жить с
Когда мне следует позвонить поставщику по поводу дневного недержания мочи?
К 5 годам дети обычно могут оставаться сухими в течение дня. Позвоните своему врачу по поводу дневного недержания мочи в следующих случаях:
- Возможные признаки инфекции мочевого пузыря, такие как боль при мочеиспускании, сопровождающаяся сильным запахом мочи.
- У ребенка слабая струя мочи, струйки или выделения мочи
- Ребенок весь день оставался сухим, затем началось дневное недержание мочи.
- Ребенок не чувствует, когда ему нужно помочиться.
Энурез (недержание мочи) | Бостонская детская больница
Энурез — это медицинский термин, обозначающий непроизвольное мочеиспускание или «недержание мочи». Другие слова для обозначения этой проблемы включают недержание мочи, проблемы с мочеиспусканием или несчастные случаи с мочеиспусканием.Большинство детей к 4 годам контролируют свой мочевой пузырь в дневное время и к 6 годам — в ночное время, но до 20 процентов мальчиков первого класса, от 6 до 7 лет и 17 процентов девочек первого класса имеют проблемы с недержанием мочи.
Энурез может возникать ночью (ночной энурез или ночное недержание мочи) или днем (дневной энурез).
Не существует единой причины для дневного или ночного недержания мочи, но врачи считают, что определенные факторы, такие как емкость мочевого пузыря и генетика, могут иметь значение.Другие причины включают:
- малая функциональная емкость мочевого пузыря
- Проблемы с пробуждением сна или наличие нарушения сна
- проблема с правильным функционированием гормонов, которые помогают регулировать объем мочи
- генетика (энурез, как правило, передается по наследству)
- задержка способности организма вашего ребенка удерживать мочу (это может быть фактором примерно до 5 лет)
- запор, который представляет собой скопление стула в кишечнике ребенка, которое может давить на мочевой пузырь и вызывать случайное мочеиспускание
- ребенок слишком занят, чтобы остановиться и полностью опорожнить мочевой пузырь, или он может не заметить, что мочевой пузырь полон
Также возможно, что другие заболевания могут вызывать энурез у вашего ребенка:
В зависимости от типа и тяжести энуреза возможные методы лечения включают ночную сигнализацию, чтобы разбудить ребенка в туалет, лекарства, тренировку мочевого пузыря и положительное подкрепление.
Посещение врача, специализирующегося на лечении энуреза, может помочь выбрать лучший вариант лечения, который поможет вашему ребенку. Раннее выявление проблемы может помочь уменьшить стресс и эмоциональный дискомфорт, который может возникнуть у ребенка из-за несчастных случаев, связанных с недержанием мочи.
Факты об энурезе
- От 10 до 20 процентов мальчиков в возрасте от 6 до 7 лет.
- От него страдают от 8 до 17 процентов девочек в возрасте от 6 до 7 лет.
- Из детей с энурезом у 74 процентов недержание мочи ночью, у 10 процентов — днем, а у 16 процентов — и то и другое.
- Около 15 процентов всех пятилетних детей страдают ночным недержанием мочи.
- Около 7 процентов 8-летних детей ночное ночное недержание мочи.
Каковы долгосрочные эффекты?
Энурез проходит сам по себе у 15 процентов детей каждый год. Таким образом, чем старше становится ваш ребенок — даже если вы решите вообще не лечиться, — тем выше вероятность, что он останется сухим.
Однако детям, у которых проблемы с недержанием мочи из-за основного заболевания, может потребоваться более длительное лечение и уход.
Как Бостонская детская больница борется с энурезом
Boston Children’s создала Программу улучшения мочеиспускания (VIP), чтобы помочь детям, страдающим энурезом.
Опытные врачи и практикующие медсестры применяют комплексный подход к оказанию помощи детям в преодолении трудностей при мочеиспускании. Запишитесь на прием онлайн или позвоните нам по телефону 617-355-7796 .
Гиперактивный мочевой пузырь, частое мочеиспускание и недержание мочи у детей
Гиперактивный мочевой пузырь может вызвать недержание мочи, то есть непроизвольное выделение мочи.У детей, как и у взрослых, может быть гиперактивный мочевой пузырь. Хотя каждый ребенок уникален, большинство детей могут оставаться сухими днем к 4 годам и ночью к 5 или 6 годам ..
Каковы признаки гиперактивного мочевого пузыря у детей?
Ребенку с гиперактивным мочевым пузырем необходимо часто мочиться, и иногда потребность может быть острой. Они могут не добраться до туалета до того, как начнет вытекать моча.
Что вызывает гиперактивный мочевой пузырь у детей?
Дети с гиперактивным мочевым пузырем испытывают потребность в мочеиспускании чаще, чем обычно, из-за неконтролируемых спазмов в мышцах мочевого пузыря.Могут быть затронуты мышцы, окружающие уретру — трубку мочевого пузыря, по которой проходит моча. Эти мышцы предназначены для предотвращения выхода мочи из тела, но они могут «подавляться», если мочевой пузырь подвергается сильному сокращению.
Инфекции мочевыводящих путей могут вызывать позывы к мочеиспусканию, поскольку мочевыводящие пути воспаляются и вызывают дискомфорт. Эти симптомы могут вызывать определенные неврологические состояния.
Продолжение
Другой причиной гиперактивного мочевого пузыря является состояние, называемое поллакиурией, или синдром частого дневного мочеиспускания.Дети с поллакиурией часто мочатся. В некоторых случаях они могут мочиться каждые 5–10 минут или от 10 до 30 раз в день. Это заболевание чаще всего встречается у детей в возрасте от 3 до 8 лет и проявляется только в часы бодрствования. Других симптомов нет. Врачи считают, что поллакиурия связана со стрессом. Обычно состояние проходит через две-три недели, не требуя лечения.
Другие причины гиперактивного мочевого пузыря у детей включают:
- потребление кофеина, который увеличивает диурез и может вызвать спазмы в мышцах мочевого пузыря
- потребление ингредиентов, которые могут вызывать аллергию у ребенка
- событий, вызывающих тревогу
- нечастое мочеиспускание (задержка мочи в течение длительного периода времени)
- малая емкость мочевого пузыря
- структурные аномалии мочевого пузыря или уретры
- запор
- воздержание от полного опорожнения мочевого пузыря в туалете
- обструктивное апноэ во сне
- Как лечат гиперактивный мочевой пузырь у детей?
В большинстве случаев дети перерастают проблему гиперактивного мочевого пузыря.Каждый год после пятилетнего возраста количество случаев гиперактивного мочевого пузыря снижается на 15%. Ребенок может научиться более своевременно реагировать на сигналы организма о мочеиспускании, или емкость мочевого пузыря со временем может увеличиваться. Кроме того, гиперактивный мочевой пузырь может «успокоиться», часто после того, как стрессовые события или переживания закончились.
Если ребенок не перерастает заболевание, лечение может включать тренировку мочевого пузыря и прием лекарств. При тренировке мочевого пузыря ребенок использует упражнения для укрепления и координации мышц уретры и мочевого пузыря, чтобы контролировать мочеиспускание.Такие упражнения учат ребенка предотвращать мочеиспускание, когда он находится вне туалета, и предупреждать позывы к мочеиспусканию. Дополнительные методы, помогающие гиперактивному мочевому пузырю, включают:
- отказ от кофеина или других ингредиентов, которые могут способствовать гиперактивности мочевого пузыря
- использование спонтанного мочеиспускания или мочеиспускания по расписанию — например, каждые два часа
- принятие здоровых привычек мочеиспускания, таких как принятие достаточно времени, чтобы помочиться и расслабить мышцы во время мочеиспускания
Какие лекарства используются для лечения гиперактивного мочевого пузыря у детей?
Лекарство оксибутинин используется для контроля таких проблем, как неотложное, неконтролируемое или частое мочеиспускание, а также других состояний, влияющих на мышцы мочевого пузыря.Оксибутинин расслабляет мышцы мочевого пузыря и предотвращает проблемы с мочеиспусканием. Однако существуют более новые препараты, которые могут иметь меньше побочных эффектов.
Если гиперактивный мочевой пузырь вызван инфекцией мочевыводящих путей, врач вашего ребенка может назначить антибиотики для лечения инфекции.
Связано ли ночное недержание мочи с гиперактивным мочевым пузырем у детей?
Да. Некоторые из тех же состояний или обстоятельств, которые увеличивают вероятность ночного недержания мочи, могут — в сочетании с нечастым мочеиспусканием — привести к недержанию мочи в течение дня.Эти условия и обстоятельства включают давление из-за жесткого дефекации или других причин, перечисленных выше.
Другая причина ночного недержания мочи связана с антидиуретическим гормоном (АДГ), который организм вырабатывает для замедления выработки мочи. Дети, как правило, вырабатывают больше АДГ ночью, поэтому у них меньше потребности в мочеиспускании. Если организм не производит достаточного количества АДГ, выработка мочи может не замедлиться, и мочевой пузырь может переполниться, что приведет к ночному недержанию мочи.
Некоторые другие потенциальные причины ночного недержания мочи включают:
- Семейный анамнез
- Стресс и изменения в жизни, такие как появление нового брата или сестры, изменение жизненных обстоятельств
- Нарушения сна
- Диабет 1 типа — также вызывает усиление жажды и мочеиспускания
Что Дополнительные методы лечения ночного недержания мочи?
У подавляющего большинства детей ночное недержание мочи проходит само по себе, поэтому лечение не требуется.Если ночное недержание мочи является серьезной проблемой для ребенка, есть несколько простых способов избавиться от ночного недержания мочи.
Сократите потребление жидкости перед сном, особенно всего, что содержит кофеин. Поощряйте своего ребенка не только сходить в туалет за 15 минут до сна, но и еще раз перед тем, как вы его заправляете. Часто он мочится ровно настолько, чтобы больше не чувствовать позывов и не опорожнять мочевой пузырь. Уберите из комнаты все, что мешает спать, например, домашних животных или электронику.
Другой способ лечения ночного недержания мочи — это сигнализация влажности. Это устройство включает в себя водочувствительную площадку с проводом, подключенным к блоку управления. При обнаружении влаги раздается звуковой сигнал, разбудивший ребенка. В некоторых случаях может потребоваться присутствие другого человека в комнате, чтобы разбудить ребенка, если они не сделают это самостоятельно.
Установка будильника, чтобы ребенок просыпался для мочеиспускания — время мочеиспускания — также может помочь уменьшить ночное недержание мочи.
Продолжение
Если эти методы не работают, принимать лекарства Повышение уровня АДГ может помочь в лечении ночного недержания мочи.Десмопрессин, или DDAVP, представляет собой синтетическую версию ADH. Этот препарат, разрешенный к применению у детей, выпускается в виде таблеток, капель для носа или назального спрея.
Кроме того, можно применять препарат имипрамин. Это лекарство влияет как на мозг, так и на мочевой пузырь.



 (Сложно или легко разбудить вашего ребенка? Что вам приходится делать, чтобы разбудить его? Просыпается ли ребенок ночью, чтобы сходить в туалет (никтурия)?)
(Сложно или легко разбудить вашего ребенка? Что вам приходится делать, чтобы разбудить его? Просыпается ли ребенок ночью, чтобы сходить в туалет (никтурия)?)
 М.: Медицина. 1982. 36 с.
М.: Медицина. 1982. 36 с. http://www.ncbi.nlm.nih.gov/pubmed/16753432.
http://www.ncbi.nlm.nih.gov/pubmed/16753432. 1995; 173: 71–76.
1995; 173: 71–76. , Lackgren G., Tuvemo Т., Stenberg A. An individualized approach towards the understanding of therapy-resistant bedwetting // BJU international. 1999, suppl. 3, Vol. 83, p. 89.
, Lackgren G., Tuvemo Т., Stenberg A. An individualized approach towards the understanding of therapy-resistant bedwetting // BJU international. 1999, suppl. 3, Vol. 83, p. 89.