Мр 1 степени сердце что это
Что такое митральная регургитация?
Митральная регургитация – один из диагнозов в кардиологии, который означает, что в работе клапанов сердца произошли сбои. Некоторые пациенты с легкой степенью этой патологии могут прожить, так и не узнав о ней. Многие узнают о митральной недостаточности при прохождении профосмотра, когда врач слышит патологический шум в сердце и отправляет пациента на дополнительные обследования. А многим пациентам митральная регургитация доставляет массу неприятных симптомов, иногда даже угрожает жизни. Именно поэтому важно знать первые признаки этого заболевания, чтобы не допустить развитие болезни до критических стадий и осложнений.
Регургитация митрального клапана. Что это такое?
Митральная регургитация, недостаточность митрального клапана, регургитация митрального клапана или митральная недостаточность – это равнозначные понятия. Термин регургитации применяется не только в кардиологии, но и в других отраслях медицины. Дословно он означает «обратное наводнение», то есть при регургитации жидкость начинает двигаться против естественного для нее тока.
Для понимания механизмов происхождения обратного тока крови в сердечных полостях, нужно вспомнить об анатомии сердца и о значении в нем клапанов. Сердце человека – это полый орган, который состоит из четырех сообщающихся полостей (камер). Эти полости сокращаются поочередно. В систолу желудочков (в период мышечного сокращения) осуществляется выброс крови в сосуды большого круга (аорту) и малого круга (легочные артерии) кровообращения. В их диастолу (в период расслабления) происходит наполнение полостей желудочков новым объемом крови, поступающей из предсердий. В работе сердца очень важно, чтобы кровь двигалась в одном направлении. Это обеспечивает оптимальную нагрузку на сердечную мышцу и адекватное выполнение функций.
Клапаны служат заслонками, которые препятствуют возврату крови из желудочков в предсердия во время систолы. Каждый клапан состоит из соединительнотканных (сухожильных) створок. Они крепятся к миокарду сосочковыми мышцами. Митральный клапан расположен в левых отделах сердца, это двустворчатый клапан. В диастолу сосочковые мышцы расслаблены, створки открыты и прижаты к внутренней поверхности левого желудочка. Во время систолы желудочка сосочковые мышцы сокращаются одновременно с миокардом, натягивая сухожильные нити створок. Они герметично смыкаются друг с другом, препятствуя возврату крови в предсердия.
Кардиологи рискуют остаться без работы — теперь гипертония излечима!
Почему может возникнуть митральная недостаточность?
- Острая травма сердца, которая приводит к отрыву сосковых мышц или створок митрального клапана.
Степени митральной регургитации
Митральная регургитация 1 степени (минимальная) – это самая начальная степень расхождения створок. Их прогибание в левое предсердие происходит не более чем на 3 – 6 мм. Эта степень, как правило, клинически не проявляется. При выслушивании сердца (аускультации) врач может услышать характерный шум на верхушке или «щелчок» митрального клапана, характерный для пролапса. Подтвердить регургитацию возможно только при эхокардиографическом исследовании сердца (УЗИ).
Митральная регургитация 2 степени – это возврат крови в объеме 1/4 и более от общего количества крови левого желудочка. Пролапс клапана при этом может составлять от 6 до 9 мм. При этой степени нагрузка на левый желудочек становится больше, так как объем крови, который необходимо перекачивать, увеличивается. Кроме этого, повышается давление в легочных венах и во всем малом круге кровообращения. Все это проявляется жалобами в виде одышки, слабости и утомляемости, нарушения сердечного ритма, иногда боли в области сердца. У пациента могут возникать предобморочные и обморочные состояния. При отсутствии лечения может развиться сердечная недостаточность.
Митральная регургитация 3 степени – это возврат крови из желудочка в предсердие в объеме более 1/2 объема желудочка. Пролапс при этом может составлять более 9 мм прогиба клапана. Это тяжелая степень, которая перегружает не только левые отделы сердца, но и правые. Развивается легочная недостаточность с выраженной одышкой, цианозом кожных покровов, кашлем и хрипами во время дыхания. Сердечная недостаточность проявляется в виде отеков, портальной гипертензии (повышении давления в сосудах печени), нарушении сердечного ритма.
4 степень митральной регургитации – это крайне тяжелое состояние, которое сопровождается сердечной недостаточностью и возникает при возврате крови левого желудочка в объеме более 2/3.
В зависимости от степени регургитации и причины, которая привела к ней, назначается лечение. Оно может быть как медикаментозным, так и хирургическим.
Актер Олег Табаков рассказал
Митральная регургитация первой степени
Одним из проявлений недостаточности митрального клапана сердца является пролабирование (прогибание) створок. Различная степень его может вызвать обратный кровоток – регургитацию крови.
Заболевание, называемое пролапсом митрального клапана (ПМК) сопровождается нарушением функции расположенного между желудочком и левым предсердием клапана. При сокращении предсердия он открывается, в желудочек поступает кровь. При закрытии желудочек сокращается, и кровь выбрасывается в аорту. Появление завихрения крови при закрытии створок является проявлением незначительного пролапса это заболевание иначе называется как митральная регургитация 1 степени .
Ряд патологий соединительной ткани, либо изменения в сердечной мышце могут привести к нарушению в строении митрального клапана. Это в свою очередь приводит к тому, что при сокращении левого желудочка происходит прогибание в полость левого предсердия створок и часть крови обратно поступает в предсердие. Величина этого обратного потока указывает на степень выражения данной патологии.
Доплеровское ЭхоКГ позволяет выделить митральную регургитацию четырех степеней:
- обратный поток в виде завихрения на клапане;
- проникновение потока в предсердие не более чем половины его длины;
- проникновение потока на половину длины предсердия;
- проникновение потока до задней стенки, за ушко или в легочные вены.
Митральная регургитация 1 степени практически считается нормой, и если ранее считалось, что данные результаты обследования наблюдаются в основном у молодых людей, то по данным Фремингеймского исследования во встречаемости этого заболевания достоверной разницы в зависимости от пола и возраста нет.
Пролабирование митрального клапана и регургитация диагностируется на основе аускультации сердца (прослушивании) и выявлении систолического клика (щелчка) и позднего систолического шума. Изменения на электрокардиограмме установить диагноз не позволяют. Основной метод диагностирования – эхокардиографическое исследование. Используя эхокардиографию определить можно феномен пролабирования створок (использование только парастернальной продольной позиции), степень регургитации – объем обратного кровотока, максоматозные изменения створок клапана.
В случае подтверждения диагноза, для исключения возможности прогрессирования заболевания и возможных осложнений митрального клапана, необходимо динамичное наблюдение у врача- кардиолога. Контрольное обследование таких пациентов проводят в течение года не менее 1-2 раз.
Рейтинг: 5 Голосов: 1
Гипертрофия левого желудочка это заболевание достаточно серьезное, начинается постепенно, многие люди даже не подозревают о нем. Причина в ее возникновении в 25-30% — гипертония. Сердце работает в напряжении, стенки постепенно утолщаются и лет так через восемь может быть сосудистая катастрофа.
Грудной отдел позвоночника состоит из 12 небольших костей, называемых позвонками, расположенные от середины спины до основания шеи. Когда эти кости неправильно сжаты или повреждены.
Первый симптомом, который получает человек о том, что происходят какие — то нарушениях в его организме, это конечно боль. Боль проявляется разнообразными способами.
В осенне-зимний период проблема инфекционных заболеваний особенно актуальна. Каждый из нас хоть раз в году, а подхватит простуду или кашель. Современная медицина говорит, что не во всех случаях.
Как протекает митральная регургитация 1 степени
- Почему митральный клапан так важен?
- Здоровый организм не гарантия отсутствия патологии!
- А каковы предпосылки возникновения недуга?
- Что поможет обнаружить патологию?
Митральная регургитация 1 степени является довольно распространенной сердечной патологией. Заболевание способно принимать острую и хроническую формы. Чаще всего недуг называют недостаточностью митрального клапана.
Заболевание влечет за собой сбой в сердечной системе кровообращения, когда резко снижается объем крови, которую сердце должно направлять к тканям и органам тела. Митральный клапан по своему внешнему виду напоминает створки, они отделяют предсердие от левого желудочка. Возникновение обратного потока через сердечный клапан является причиной того, что полноценное функционирование сердечно-сосудистой системы оказывается нарушенным. Осложнения, которые несет с собой патология, опасны для жизни. Среди них:
- сердечная недостаточность;
- эндокардит;
- различные виды аритмий.
Почему митральный клапан так важен?
Сердце состоит из четырех камер, две из которых являются предсердиями, две — желудочками. Вначале кровь поступает в правое предсердие через правый желудочек, далее осуществляется ее транспортировка в легкие. В них происходит обмен: кровь получает кислород и отдает находящийся в ней углекислый газ. Далее происходит транспортировка крови в левое предсердие. после него она оказывается в левом желудочке, затем — в аорте. От последней осуществляется транспортировка жидкости к органам тела.
Если сердце здоровое, его сокращения и расслабления обладают свойством ритмичности. Во внутреннем органе происходят перепады давления, в результате чего он то наполняется кровью, то выталкивает ее. Первый процесс происходит при расслаблении сердца, второй — когда оно сокращается. С помощью клапанов внутреннего органа осуществляется транспортировка крови в необходимом направлении.
Если сокращения сердца начинают сопровождаться течением крови в противоположную сторону, у пациента диагностируют возникновение митральной регургитации 1 степени. Уже на данной стадии заболевания организм перестает получать необходимое для его нормальной жизнедеятельности количество крови, обогащенной кислородом. Первая степень патологии считается наиболее легко переносимой организмом, так как на данном этапе заболевания поток крови, поступающей в предсердие, небольшой.
В данной части внутреннего органа кровь накапливается не сразу. Чтобы весь ее объем транспортировать от предсердия к желудочку, нагрузка на орган значительно возрастает. Процесс отражается на состоянии тканей левого желудочка, он начинает увеличиваться в размерах. Гипертрофия желудочка и является одним из признаков начавшейся митральной регургитации.
Данную патологию люди, чья работа не относится к сфере здравоохранения, часто путают с трикуспидальной недостаточностью. По ряду предпосылок и симптоматических проявлений болезни, действительно, в определенной степени похожи. Второй вид регургитации характеризует обратный заброс крови из правого желудочка в правое предсердие. Первопричиной данного порока сердца является недостаточность трехстворчатого клапана, чьи створки не полностью смыкаются. Этот вид недуга тоже, как и митральная регургитация 1 степени, способен быть врожденным или приобретенным.
Но пациенты, у кого диагностирована трикуспидальная патология, встречаются в медицинской практике значительно реже, чем те, у кого обнаруживается митральная недостаточность первой степени. Как правило, первое заболевание является частью «букета» сердечных патологий и наблюдается у людей, у которых уже есть пороки сердца и отклонения в работе сердечно-сосудистой системы. В изолированном виде недуг практически не встречается, но он способен развиваться одновременно с митральной недостаточностью, например, при митрально-аортально-трикуспидальном сердечном пороке.
Вернуться к оглавлению
Здоровый организм не гарантия отсутствия патологии!
Более половины людей, страдающих митральной недостаточностью 1 степени, являются физически здоровыми. В ряде случаев к заболеванию относятся практически как к норме при условии: у пациента нет других сердечных патологий, сердечно-сосудистых заболеваний, митральная недостаточность у него не прогрессирует.
1 степень митральной регургитации с одинаковой частотой встречается у мужчин и у женщин, но в основном заболеванию подвержены люди молодого трудоспособного возраста. Существует жесткая закономерность: чем выше обратный ток крови в предсердие, тем более выражена симптоматика первой степени патологии.
Причины недуга могут быть самыми разнообразными. В их перечне:
- травмы грудной клетки;
- перенесенный человеком инфаркт миокарда;
- ревматизм, из-за которого возник порок сердца;
- различные виды врожденных и приобретенных пороков сердца ;
- перенесенная инфекционная форма эндокардита;
- пролапс митрального клапана .
Вернуться к оглавлению
А каковы предпосылки возникновения недуга?
Предпосылками для возникновения митральной недостаточности первой степени являются частые эмоциональные и физические перегрузки, стрессы, которые негативно отражаются на функционировании сердечных отделов и мышц. Если человек злоупотребляет спиртными напитками, увлекается табакокурением, велика вероятность, что у него разовьется митральная регургитация. Расширение кольца митрального клапана и неишемическая дисфункция сосочковых мышц тоже способны привести к митральной недостаточности 1 степени.
Среди редких причин возникновения хронической формы патологии врачи называют миксому предсердия — врожденный дефект эндокарда, сопровождающийся возникновением расщепления передней створки клапана. У женщин пожилого возраста одной из предпосылок появления митральной регургитации способен стать кальциноз митрального кольца. У грудных младенцев митральная недостаточность 1 степени появляется из-за дисфункции сосочковых мышц, эндокардиального фиброэластоза, острой формы миокардита, расщепления митрального клапана (при наличии или отсутствии эндокардиального дефекта основания), миксоматозной дегенерации этого же клапана.
При хронической форме заболевания изменения в тканях внутреннего органа и его функционировании наступают постепенно. При первой степени митральной недостаточности сохраняется компенсация потока регургитации. Особенностью этой степени недуга является то, что состояние декомпенсации у человека, страдающего заболеванием, не наступает.
Вернуться к оглавлению
Что поможет обнаружить патологию?
Симптомы, указывающие на наличие сердечной патологии, на первой стадии митральной недостаточности обычно не проявляются.
1 степень митральной регургитации часто протекает без специфических заметных симптомов.
Надо без промедления обратиться к кардиологу и пройти аппаратную диагностику состояния сердца и сердечно-сосудистой системы, если заметили у себя:
- боли в области сердца, причинами которых может быть выпячивание створки митрального клапана;
- одышку;
- нарушения сердечного ритма;
- учащенную частоту сердечных сокращений;
- головные боли и сопутствующие им состояния, свойственные мигрени.
Перечисленные отклонения свойственны многим сердечным патологиям. И они же укажут и на развивающуюся митральную недостаточность 1 степени. Часто повторяющиеся лихорадочные состояния и резкая потеря, на первый взгляд беспричинная, массы тела тоже являются симптомами данного заболевания, которые проявляются, если у человека вместе с патологией прогрессирует эндокардит. Но ведущим признаком митральной регургитации является пансистолический шум. Его возможно определить и без сложных методов аппаратной диагностики — с помощью стетоскопа с диафрагмой. Во время диагностики первой степени митральной регургитации пациент находится в позе лежа на левом боку, а врач прослушивает верхушку сердца. Интенсивность шума, издаваемого внутренним органом, может при митральной недостаточности нарастать, когда пациент, страдающий заболеванием, выполняет определенные действия, например, приседает.
Диагностика патологии осуществляется с помощью УЗИ, Доплеровского ЭхоКГ, получаемые в ходе исследования данные и определяют стратегию лечения митральной недостаточности. Если у человека есть 1 степень митральной регургитации, в ходе ЭКГ будет выявлено, что левое предсердие расширено и есть гипертрофия левого желудочка (с признаками ишемии или без них) — эти же данные способна подтвердить и рентгенография. Второй вид диагностики может обнаружить изменение тени сердца только в том случае, если 1 степень митральной недостаточности протекает на фоне других патологий внутреннего органа. Что касается синусного ритма, он наблюдается не всегда, потому его отсутствие нельзя принимать за подтверждение, что патология отсутствует.
Человек, у которого обнаружена митральная регургитация 1 степени, должен проходить регулярное кардиологическое обследование, чтобы врачи получали максимальную информацию о состоянии сердца и динамике прогрессирования недуга и могли правильно назначить лечение.
Источники: http://kardioportal.ru/content/chto-takoe-mitralnaya-regurgitaciya, http://euro-medicina.ru/drugie/mitralnaya-regurgitaciya-1-stepeni.html, http://1poserdcu.ru/bolezni/mitralnaya-regurgitaciya-1-stepeni.html
Мр 1 степени сердце что это — Сердце
Пролапс митрального клапана — одна из врожденных особенностей строения сердца. Чтобы легче было понять, в чем именно состоит эта особенность, рассмотрим кратко некоторые нюансы анатомии и физиологии сердца.
Итак, сердце – это мышечный орган, функцией которого является перекачивание крови по организму. Сердце состоит из двух предсердий и двух желудочков. Между предсердиями и желудочками располагаются клапаны сердца, трикуспидальный (трехстворчатый) справа и митральный (двухстворчатый) слева. Клапаны состоят из соединительной ткани и похожи на своеобразные дверцы, которые закрывают отверстия между предсердиями и желудочками для того, чтобы кровь двигалась в правильном направлении – в норме кровь движется из предсердий в желудочки, обратного заброса в предсердия быть не должно. В момент изгнания крови из предсердия в желудочек (систола предсердий) клапан открыт, но как только вся кровь поступила в желудочек, створки клапана закрываются, и дальше кровь изгоняется из желудочков в легочную артерию и аорту (систола желудочков).

Слева направо: 1. Общая диастола сердца — предсердия и желудочки расслаблены; 2. Систола предсердий — предсердия сокращены, желудочки расслаблены; 3. Систола желудочков — предсердия расслаблены, желудочки сокращены.
Если створки митрального клапана не полностью смыкаются в период изгнания крови из желудочка в аорту, то говорят о его пролапсе (провисании) в полость левого предсердия в момент систолы (сокращения левого желудочка).
Пролапс митрального клапана – это нарушение его соединительнотканной структуры, приводящее к неполному закрытию створок, вследствие чего может наблюдаться заброс крови обратно в предсердие (регургитация). Различают врожденный (первичный) и развившийся на фоне эндокардитов, миокардитов, травм грудной клетки с разрывом хорд, пороков сердца, инфаркта миокарда (вторичный) пролапс. Первичный пролапс встречается примерно у 20 — 40 % здоровых людей и в большинстве случаев не оказывает значимого влияния на функции сердечно – сосудистой системы.
В современной медицине первичный пролапс митрального клапана принято считать скорее врожденной особенностью строения сердца, нежели серьезной патологией, при условии, что он не сочетается с грубыми пороками развития и не вызывает значимых нарушений гемодинамики (функций сердечно – сосудистой системы).
Причины пролапса митрального клапана
Ниже речь пойдет о первичном пролапсе митрального клапана, который относится к малым аномалиям развития сердца. Из — за чего может возникать данная аномалия? Основной причиной развития заболевания является генетически обусловленные нарушения синтеза коллагена 111 типа. Это белок, который принимает участие в образовании соединительной ткани во всех органах, в том числе и в сердце. При нарушениях его образования соединительнотканный «скелет» клапана теряет свою прочность, клапан становится рыхлым, более мягким, поэтому не может оказывать достаточного сопротивления давлению крови в полости левого желудочка, что и приводит к провисанию его створок в левое предсердие.
Также необходимо учитывать и вредные факторы, сказывающиеся на развитии плода и соединительной ткани во время беременности – курение, алкоголь, наркотические и токсические вещества, профессиональные вредности, плохое питание, стрессы.
Симптомы и признаки пролапса митрального клапана
Как правило, диагноз устанавливается в процессе планового обследования новорожденных детей, в том числе методом эхокардиографии (УЗИ сердца).
 Пролапс митрального клапана классифицируется по степени регургитации (обратного заброса крови), определяемой с помощью узи сердца с допплером. Выделяют следующие степени:
Пролапс митрального клапана классифицируется по степени регургитации (обратного заброса крови), определяемой с помощью узи сердца с допплером. Выделяют следующие степени:
— 1 степень – обратная струя крови в левом предсердии остается на уровне створок клапана;
— 2 степень – струя крови возвращается до половины предсердия;
— 3 степень – обратный заброс крови заполняет все предсердие.
Если у пациента врожденный пролапс, то как правило регургитация незначительная (1 степень), или ее нет совсем. Если же пролапс клапана является вторичным, то может развиваться гемодинамически значимая регургитация, т. к. возврат крови в предсердие оказывает негативное влияние на функции сердца и легких.
При пролапсе без регургитации клинические симптомы отсутствуют. Как и другие малые аномалии развития сердца (дополнительная хорда, открытое овальное окно), заподозрить данное заболевание можно только на основании планового осмотра ребенка и проведения ЭХО — КГ, которое в течение последних лет является обязательным методом обследования всех детей в возрасте 1 месяц.
Если заболевание сопровождается регургитацией, то при психоэмоциональном или физическом напряжении могут появляться жалобы на разлитые боли в области сердца, ощущения перебоев в работе сердца, чувство «замирания» сердца, одышку, чувство нехватки воздуха. Так как деятельность сердца и вегетативной нервной системы (часть нервной системы, отвечающая за функции внутренних органов) неразрывно связана, пациента могут беспокоить головокружения, обморочные состояния, тошнота, «ком в горле», утомляемость, немотивированная слабость, повышенная потливость, тахикардия (учащенное сердцебиение), незначительное повышение температуры.
е это симптомы вегетативных кризов, особенно ярко проявляющихся у ребенка с пролапсом в подростковый период, когда наблюдается быстрый рост и гормональные изменения в организме.
В редких случаях, когда наблюдается регургитация 3 степени, к вышеописанным жалобам присоединяются проявления, характерные для гемодинамических нарушений в работе сердца и легких — боли в области сердца и одышка при обычной бытовой активности, ходьбе, подъеме по лестнице, обусловленные застоем крови в этих органах. Также редко могут присоединяться аритмии сердца – синусовая тахикардия, фибрилляция и трепетание предсердий, предсердная и желудочковая экстрасистолия, синдром укороченного PQ. Необходимо помнить о том, что иногда регургитация может прогрессировать, то есть увеличиваться степень пролапса.
Диагностика пролапса митрального клапана
На основании чего устанавливается диагноз? Пролапс митрального клапана можно заподозрить еще в процессе клинического осмотра ребенка. У маленьких детей пролапсу могут сопутствовать пупочные и паховые грыжи, дисплазия тазобедренных суставов (врожденный подвывих и вывих бедра). При осмотре детей и подростков обращает внимание внешний вид пациента — высокий рост, длинные пальцы, длинные конечности, патологическая подвижность суставов, искривление позвоночника, деформация грудной клетки.
При аускультации (прослушивании) выслушиваются либо изолированные систолические шумы и щелчки (обусловленные натяжением сухожильных хорд при пролабировании клапана в момент его закрытия), либо их сочетание.
Основной метод диагностики — эхокардиография (УЗИ сердца) с допплеровским исследованием (позволяет отобразить эхо — сигнал от движущихся структур крови). Непосредственно УЗИ позволяет оценить наличие пролапса клапана и степень его провисания, а допплер выявляет наличие и степень регургитации.
Кроме этого, обязательно назначается ЭКГ и суточное мониторирование ЭКГ для определения нарушений ритма и проводимости (аритмий сердца).
Также показано проведение рентгенографии органов грудной полости для определения того, расширена ли тень сердца в поперечнике и есть ли застой крови в сосудах легких, что может свидетельствовать о развитии сердечной недостаточности.
При необходимости назначаются пробы с нагрузкой (тредмил тест — ходьба на беговой дорожке, велоэргометрия).
Лечение пролапса митрального клапана
В том случае, если пролапс митрального клапана не сопровождается наличием клинической симптоматики, пациенту не назначается медикаментозная терапия. В госпитализации в стационар также нет необходимости. Показано выполнение ряда общеукрепляющих мероприятий и наблюдение у врача кардиолога с проведением ежегодной ЭХО — КГ.
К общеукрепляющим мероприятиям относятся: хорошее питание, рациональный режим труда и отдыха с достаточным сном, прогулки на свежем воздухе, общее закаливание организма, умеренные занятия спортом (разрешенные врачом).
При проявлениях вегето — сосудистой дистонии (вегетативные кризы) назначаются массаж позвоночника, лечебная физкультура, электрофорез с препаратами магния на воротниковую зону. Показаны растительные седативные препараты (пустырник, валериана, шалфей, боярышник, багульник), а также препараты, улучшающие питание сердечной мышцы (магнерот, карнитин, рибоксин, панангин) и витамины.
При выраженных ощущениях перебоев в сердце, и тем более при подтвержденных по ЭКГ нарушениях ритма назначаются адреноблокаторы (карведилол, бисопролол, атенолол, анаприлин и др.)
В редких случаях (при развитии сердечной недостаточности, аритмий, прогрессирующей недостаточности митрального клапана) может быть произведена хирургическая коррекция пролапса. К хирургическим методам лечения относятся восстановительные операции на клапане (подшивание его провисающей створки, укорочение растянутой хорды) или протезирование клапана с заменой его на искусственный. Хирургическое лечение изолированного врожденного пролапса применяется крайне редко в силу благоприятного течения данной патологии.
Осложнения пролапса митрального клапана
Возможны ли осложнения? Несмотря на то, что в большинстве случаев встречается пролапс митрального клапана с незначительной регургитацией, который не требует специальной терапии, все-таки существует риск развития осложнений. Осложнения встречаются довольно редко (всего в 2- 4 %) и к ним относятся следующие жизнеугрожающие состояния, требующие лечения в специализированном стационаре:
— острая митральная недостаточность — состояние, возникающие как правило, в результате отрыва сухожильных хорд при травмах грудной клетки. Характеризуется образованием «болтающегося» клапана, то есть клапан не удерживается хордами, и створки его находятся в свободном движении, не выполняя свои функции. Клинически появляется картина отека легких – выраженная одышка в покое, особенно в положении лежа; вынужденное положение сидя (ортопноэ), клокочущее дыхание; застойные хрипы в легких.
— бактериальный эндокардит – заболевание, при котором на внутренней стенке сердца оседают микроорганизмы, прорвавшиеся в кровь из очага инфекции в организме человека. Чаще всего эндокардит с поражением клапанов сердца развивается после ангины у детей, а наличие изначально измененных клапанов может служить дополнительным фактором в развитии этого заболевания. Через две – три недели после перенесенной инфекции у пациента развивается повторная лихорадка, ознобы, может быть сыпь, увеличение селезенки, цианоз (голубая окраска кожи). Это тяжелое заболевание, которое приводит к развитию пороков сердца, грубой деформации клапанов сердца с нарушением функций сердечно – сосудистой системы. Профилактикой бактериального эндокардита является своевременная санация острых и хронических очагов инфекции (кариозные зубы, заболевания ЛОР – органов — аденоиды, хроническое воспаление миндалин), а также профилактический прием антибиотиков при таких процедурах, как экстракция зуба, удаление миндалин.
— внезапная сердечная смерть – грозное осложнение, характеризующееся, по-видимому, возникновением идиопатической (внезапной, беспричинной) фибрилляции желудочков, которая относится к фатальным нарушениям ритма.
Прогноз при пролапсе митрального клапана
Прогноз для жизни благоприятный. Осложнения развиваются редко, а качество жизни пациента не страдает. Тем не менее, пациенту противопоказаны занятия некоторыми вида спорта (прыжки, каратэ), а также профессии, вызывающие перегрузку сердечно-сосудистой системы (водолазы, летчики).
Относительно службы в армии можно сказать, что согласно приказам, годность к военной службе решается индивидуально для каждого пациента на военно — врачебной комиссии. Так, если у юноши пролапс митрального клапана без регургитации или с регургитацией 1 степени, то пациент годен к службе. Если имеется регургитация 2 степени, то пациент годен условно (в мирное время его не призовут). При наличии регургитации 3 степени, нарушениях ритма или сердечной недостаточности функционального класса 11 и выше служба в армии противопоказана. Таким образом, чаще всего пациент с пролапсом митрального клапана с благоприятным течением и при отсутствии осложнений, может служить в армии.
Врач терапевт Сазыкина О.Ю.
www.medicalj.ru
Отделы сердца
Сердце состоит из четырех отделов: два предсердия и два желудочка. Соединяются они с помощью клапанов. И так же обеспечивают движение крови в правильном направлении.
 Строение сердца человека
Строение сердца человекаВыделяют следующие виды клапанов сердца:
- Митральный клапан сердца, который находится в левой части сердца меж предсердием и желудочком. Он состоит из двух створок. Именно этот участок подвергается различным перепадам давления самым первым, поэтому патологии развиваются чаще здесь.
- Трехстворчатый клапан сердца располагается в правой части, соединяя предсердие и желудочки. Состоит их трех створок. При осложнениях на третьей стадии страдает этот участок.
- Артериальные и аортные сердечные клапаны соединяют соответствующие сосуды с сердечной мышцей. Каждый имеет по 3 створки.
В норме, клапаны закрываются очень плотно при попадании внутрь отдела крови, но в ряде случаев их работа может нарушаться, и кровь просачивается сквозь них.
Бывает, заболевание ни как себя не выдает и отмечается случайно при плановом осмотре или при лечении других заболеваний. Не до конца закрывающиеся клапаны создают некоторое завихрение, следствием чего возникает обратный ток жидкой ткани по сосуду, но он на столько незначителен, что никак не влияет на организм в целом. По статистике, такое отмечают у семидесяти процентов здорового населения.
Первопричинами могут быть нарушения стенок отделов сердца, клапанов, папиллярных мышц.
Классификация
В соответствии с локализацией нарушения сердечных клапанов, их разделяют на классификации:
- Митральная регургитается заключается в том, что кровоток из левого желудочка сердца попадает обратно в предсердие. Это приводит к его растяжению и усиленной работе и износу. Первое время это никак не замечается человеком, поскольку сердце возмещает патологию изменением своей формы. К причинам ее относят болезни сердца и сосудов, суставов и мышц, нарушение функций клапанов, отложения холестерина и кальция на внутренних стенках сосудов и миокарда, некоторые патологии соединительной ткани, аутоимунные процессы, неправильная работа обменных процессов, уменьшение кровоснабжения некоторых участков тела;
- Аортальная регургитация образуется при неполном закрытии створок или патологиях, связанных со строением самого большого непарного сосуда, когда, расширяясь, кольцо клапана тоже увеличивается и клапан просто не может сомкнуться полностью. Здесь происходит обратный ток крови в желудочек, который начинает излишне заполняться, растягиваясь, он забирает больше крови, а в сосуд поступает ее гораздо меньше. При этом сердце начинает качать кровь все быстрее и сильнее. Как следствие, кислородное голодание, застой крови в крупных сосудах;
- Трикуспидальная регургитация встречается реже. Возникает при завышенном давлении в малом круге. Приводит к опустошению правого отдела сердца, после чего происходит застой в венах большого круга. Внешне это может проявиться в посинении кожных покровов, увеличение размеров печени, взбухание вен на шее, мерцательная аритмия;
- Регургитация легочной артерии может возникать при атеросклерозе, сифилисе, эндокардите, или же быть врожденной. Не редко такая патология возникает при болезнях легочной системы. Представляет собой неполное закрытие клапана в артерии малого круга обращения крови.
 Формы митральной недостаточности
Формы митральной недостаточностиСтепени
Существует четыре степени переливания крови в обратную сторону:
- При 1 степени регургитации клапанов симптомы отсутствуют на протяжении нескольких лет. Большое количество возвращающейся крови увеличивает отдел сердца, что может вызвать, если должного лечения не последовало при выявлении, стойкое повышение артериального давления. При обследовании пациента выявляют шум в сердце, УЗИ показывает небольшое расхождение в клапане и незначительное нарушение кровотока.
- 2 степень регургитации клапанов сердца характеризуется большей выраженностью возвращающегося потока. Происходит застой в малом кругу.
- 3 степень регургитации клапанов характеризуется большой обратной струей, поток которой доходит до задней стенки предсердия. Здесь развивается повышение АД в легочной артерии, из-за которого происходит перегрузка на правую сторону сердечной мышцы. В следствии такого нарушения происходит недостаточность в большом круге кровообращения.
При последней стадии появляется одышка, нарушение ритма сердца, астма, отёк легкого. Если не обратиться к врачу за помощью появляется отечность, посинение кожных покровов (акроцианоз кожи), слабость, быстрая утомляемость, болевые ощущения в области груди.
Оценка тяжести стадий определяется по мощности струи крови, которая возвращается в желудочек или предсердие:
- не выходит за переднюю створку клапана, соединяющего левый желудочек с предсердием;
- достигает или переходит створку;
- по величине потока подходит к половине длины желудочка;
- струя касается его верхушки.
Еще выделяют пролапс двухстворчатого сердечного клапана, из-за которого происходит обратное перетекание жидкой ткани организма различной степени. Раньше этот диагноз ставился не часто. Это связано с более новыми способами выявления заболевания. Использование метода допплерометрии помогло устанавливать точное количество возвращающейся струи.
Пролапс клапанов сердца обнаруживают у худых, высоких людей, подростков. В большем количестве случаев заболевание не вызывает никаких недомоганий у пациента и выявляется у молодых людей случайно, проходя разные медкомиссии, например, при поступлении в институт, или перед призывом в армию.
Если степень первая или даже нулевая, то в лечении нет необходимости. Главное не пропустить переход образование осложнения, для этого необходимо обследоваться у врача.
У детей
Регургитация сердечного клапана у детей в основном происходит по врожденным причинам. Такие случаи отмечаются довольно часто. Выраженное проявление заболевания отмечают почти сразу после рождения.
Признаки на лицо: синий цвет кожи, сложности дыхания, сердечная недостаточность в правом отделе сердца. Такие нарушения могут привести к смерти новорожденного, поэтому при беременности необходимо посещать плановые обследования у специалиста.
Диагностика
В настоящее время существует достаточно способов точно обозначить наличие заболевания.
Диагностика регургитации клапанов сердца включает:
- Ультразвуковое исследование позволяет оценить характер кровотока по сосудам и сердцу, движение створок и если выявляется заболевание, то возможно установить его степень уже после первого осмотра. Данный метод является наиболее доступным и не дорогим;
- Электрокардиограмма (ЭКГ сердца) обнаруживает косвенные признаки патологии, поэтому менее применима.
Очень важно выявление недуга не только у взрослого населения, но и у еще не родившихся детей. Выделенные способы диагностики способны выявить нарушения на разных сроках беременности матери, что помогает с решением вопроса о сохранении плода.
 Результаты диагностики регургитации клапанов сердца на доплер эхокардиографии
Результаты диагностики регургитации клапанов сердца на доплер эхокардиографииЛечение
Лечение регургитации клапанов сердца зависит от ее выраженности, первопричины возникновения, наличием невозможности плотного закрытия клапанов сердца.
Возможны два варианта — хирургическое вмешательство (пластика, протезирование) и традиционная медицинская терапия:
- Проводят пластику митрального и артериального клапанов с разрезом грудины или введением катетера через крупные сосуды. При отрывании клапанных створок есть возможность их пришить, с помощью нео – нитей.
- Во втором случае используют мочегонные средства, бета – адреноблокаторы, гипотензивные, антиаритмические средств.
При пролапсе не большой выраженности достаточно наблюдения со стороны специалиста. Главное не пропускать процедуры, чтобы, возникшие осложнения, не остались не замеченными.
При первой степени лечение не проводится. При второй и выше, хирургическое вмешательство может спасти человеку жизнь и продлить ее на несколько лет.
Прогноз
Прогноз при регургитации клапанов сердца первой степени благоприятный. При постоянном наблюдении у лечащего врача, осложнения выявляются сразу и при необходимости назначается лечение.
При второй степени дело обстоит иначе. После установления диагноза, только шестьдесят процентов продолжают оставаться на ногах и то, только в течение пятнадцати лет. Смерть приходит по причине инфаркта, недостаточность сердца, эмболии, легочной пневмонии.
Профилактические мероприятия направлены на снижение рисков возникновения обратного кровотока в сердце.
Таким образом, регургитация клапанов сердца является серьезным заболеванием. Которое может быть, как приобретенным, так и врожденным. Локализуется между разными отделами сердца (в правой его части или левой). Имеет различные степени развития, первая из которых самая простая, не имеет симптомов, поэтому заболевание сложно вычислить.
При выявлении патологии проводят лечение операционными методами или медикаментозным. Главное не опоздать, поэтому рекомендуют систематическое обследование организма у специалиста.
sostavkrovi.ru
Причины и степени заболевания
Данная патология в незначительной степени встречается и у абсолютно здоровых людей. А вот выраженная, начиная от умеренной и заканчивая тяжелой, уже является редким явлением и провоцируется следующими причинами:
- врожденными и приобретенными пороками главного «мотора» организма;
- пролапсом митрального клапана;
- перенесенным эндокардитом инфекционной природы;
- перенесенным инфарктом миокарда;
- травмами.
При этом выделяют несколько степеней приклапанной патологии. Митральная регургитация первой степени, при которой обратный поток имеет вид завихрения на клапане. В медицине она считается практически нормой и не требует коррекции медицинскими препаратами, а только лишь наблюдения.

При патологии второй степени поток проникает в предсердие на расстояние, не превышающее половины его длины. При третьей степени это расстояние увеличивается больше, чем на половину, а при четвертой поток достигает задней стенки, проникает за ушко или в вены легкого.
Кроме того, регургитация митрального клапана может быть острой и хронической. К острой приводит дисфункция сосочковых мышц или их разрыв, острая ревматическая лихорадка и др. Хронический недуг развивается по тем же самым причинам. Реже его вызывает миксома предсердия, кальциноз митрального кольца, характерный для пожилых женщин и др.
Симптомы
Большая часть больных с подобной патологией не чувствует какого-либо дискомфорта и неприятных ощущений, но постепенно, по мере того, как растет объем левого предсердия, нарастает и легочное давление, а также ремоделирование левого желудочка. Больного начинает мучить одышка и усталость, повышенное сердцебиение, то есть проявляют себя признаки сердечной недостаточности.

Митральная регургитация 1 степени подобных признаков не имеет, а вот при умеренной и тяжелой форме при пальпации выявляется увеличение левого предсердия. Левый желудочек гипертрофирован. Кроме того, при прослушивании слышны шумы.
Последние нарастают при приседании и рукопожатии. То есть речь идет уже об осложнении митральной регургитации, связанной с вышеописанными симптомами сердечной недостаточности и фибрилляцией предсердий.
Диагностика и лечение
Степень данной патологии определяют на допплер-ЭхоКГ. Кроме того, врач может дополнительно рекомендовать пройти холтеровское мониторирование, сделать рентген, сдать кровь на анализ и подвергнуться нагрузочной пробе, например, пройти такую процедуру, как велоэргометрия. Только после этого доктор принимает решение о разумной терапии.
При острой митральной регургитации проводят экстренную пластику митрального клапана или его замену. С идеальным временем для проведения операции хирурги определиться не могут, но, если сделать ее до развития желудочковой декомпенсации, в том числе и у детей, возрастают шансы предотвратить ухудшение работы левого желудочка.
Надо сказать, что патология первой и второй степени не является противопоказанием к беременности и родам, а вот в более тяжелых случаях необходимо предварительно оценить все риски и только потом принимать решение.
Прогноз во многом определяется функциями левого желудочка, степенью и продолжительностью данной патологии, ее остротой и причинами. Как только недуг проявляет себя сначала минимальными, а после и ярко выраженными симптомами, то каждый год примерно 10% больных попадают в больницу с клиническими проявлениями митральной регургитации. Около 10% больных с хронической патологией нуждаются в хирургическом вмешательстве.
cardio-life.ru
Что происходит в сердце при развитии регургитации

Наверное, многие еще со школы помнят, что у человека состоит из 2 предсердий и 2 желудочков, работу которых схематично можно описать так:
- В предсердия поступает кровь из сосудов (в правое — венозная, в левое — артериальная).
- Заполнившись кровью, предсердия сокращаются, проталкивая свое содержимое в желудочки, при этом открываются клапаны (справа трехстворчатый, слева — митральный).
- После того как вся жидкость перетекла в желудочки, клапаны плотно закрываются, препятствую обратному кровотоку.
- После закрытия клапанов происходит мощное сокращение желудочков, кровь устремляется по артериям.
Левая часть сердца работает с более высокой нагрузкой, ведь она кровоснабжает все органы и ткани тела. Так происходит в норме.
При этом происходит следующее:
- Чтобы вместить затекшую из желудочка и поступившую по венам кровь, камера предсердия постепенно увеличивается. При этом из-за того, что предсердная полость в момент расслабления частично заполнена, ухудшается кровоток в легочных венах, приводящий к застою в легочном круге кровообращения.
- Поступление увеличившегося объема кровотока из предсердия в желудочковую полость постепенно приводит к его увеличению.
Степень риска для здоровья при такой патологии зависит от размера регургитации и от того, как она развивается.
Размер расхождения створок при закрытии клапана
По размеру клапанной щели, остающейся после смыкания створок, различают следующие степени развития патологии:
- I степень. Щель после смыкания створок незначительна, и пациенты не предъявляют никаких жалоб. Наличие регургитации I степени выявляется только при медицинском осмотре, когда при аускультации прослушивается шум в сердце в верхушечной области и ослабление I тона. У некоторых людей наблюдается физиологическая регургитация, когда клапанные створки здоровы, но в момент сокращения желудочка пропускают незначительное количество крови.
- II степень. При ней возврат кровеносного объема может доходить до середины предсердной камеры. Если возвращенный объем составляет четверть и более, то у пациента, помимо возникновения характерных шумов, могут наблюдаться признаки застоя в малом круги кровообращения.
- III степень. Затекающая жидкость доходит почти до задней стенки предсердия, вызывая его перегрузку и провоцируя застойные процессы в легочных венах. Постепенно перегрузка возникает в правой половине сердца. Больные с III степенью регургитации жалуются на утомляемость, одышку, в некоторых случаях возможны приступы удушья.
- IV степень. Застойные явления становятся более выраженными, больные жалуются на одышку, боли в сердце, сильную утомляемость. За счет застойных явлений в малом круге кровообращения у человека возникает гипертрофия правых сердечных отделов. В тяжелых случаях возможно возникновение сердечной астмы и отека легкого.
При I степени регургитирующего заброса лечение не требуется, такие пациенты находятся только под врачебным наблюдением. II степень лечится консервативно, лекарственные препараты назначаются для купирования возникших симптомов и для пролечивания основного заболевания, вызвавшего деформацию или пролапс клапана.
Показанием к оперативному вмешательству служит несмыкание створок до 45 мм и возврат свыше 60% объема в момент желудочкового сокращения.
Методы диагностики
Для того чтобы выявить наличие патологии и степень ее развития, используют следующие методы:
- Рентген. На рентгеновском снимке будет видно увеличение левых отделов сердца. При запущенных патологиях возможно увеличение всех отделов органа.
- ЭКГ. Этот способ малоинформативен. Только в случае, когда задета задняя папиллярная мышца миокарда, на электрокардиограмме регистрируются отрицательные зубцы T во II и III отведениях, отмечается умеренная тахикардия.
- Эхокардиография. Исследование позволяет определить размеры клапанной щели в момент смыкания створок, величину обратного заброса и причину возникновения нарушения (пролапс, разрыв клапанных мышц или деструктивные изменения).
- Черезпищеводная эхокардиография. Применяется нечасто, в основном в тяжелых случаях. Позволяет определить, есть ли ишемия миокарда, наличие в клапанной ткани фиброза или кальциноза.
- Доплерография. Исследование величины и скорости кровотока. Дает полную картину кровообмена во всем сосудистом русле.
Как развивается заболевание
Патология, в зависимости от вызвавших ее причин, может развиваться:
- остро;
- хронически.
Острое развитие процесса
При острой клапанной недостаточности симптоматика нарастает быстро.
У человека развивается:
- застой крови сначала в малом, а потом и в большом круге кровообращения;
- отек легких, часто двусторонний;
- недостаточность обоих желудочков;
- кардиогенный шок.
Такие больные нуждаются в срочной госпитализации и в реанимационных мероприятиях. При несвоевременно оказанной помощи возможен смертельный исход.
Хроническое течение заболевания
В данном случае патология развивается постепенно, на начальной стадии может протекать бессимптомно или сопровождаясь незначительным болевым синдромом и отдышкой при небольших физических нагрузках.
С дальнейшим развитием заболевания:
- наступает сердечная декомпенсация;
- развивается застой легочного кровотока;
- возникают нарушения в работе сначала правого предсердия, а затем и желудочка.
Если своевременно заболевание не было диагностировано, человек не начал лечения, то в дальнейшем сердце увеличивается в размерах и уже не в состоянии обеспечить полноценное кровоснабжение органов и тканей. Развивается недостаточность большого круга кровообращения.
serdce1.ru
Пмк 1 степени что это такое
Что такое пролапс митрального клапана (ПМК) 1 степени?
Пролапс митрального клапана – одно из наиболее часто встречающихся сердечных заболеваний. Данная патология характеризуется недостаточностью функций митрального клапана. Существует 3 степени тяжести заболевания, при этом первая степень наименее опасная.
Обычно пролапс первой степени проходит бессимптомно, поэтому обнаруживается случайно во время прохождения УЗИ сердца. Однако, данное заболевание требует регулярного врачебного наблюдения, так как может усугубляться сопутствующими заболеваниями и осложнениями.
Пролапс митрального клапана – что это такое?
Митральный клапан – это двустворчатая перегородка, находящаяся в сердце между левым предсердием и левым желудочком. Название произошло от схожести клапана с головным убором священника — митрой.
Когда кровь поступает из левого предсердия в желудочек, клапан открывается. Во время дальнейшего выброса крови из левого желудочка в аорту, створки перегородки должны быть плотно закрыты. Так выглядит работа системы в норме.
В случае пролапса митрального клапана. его створки провисают и при закрывании между ними остается отверстие. В этом случае возможно обратное поступление части крови из желудочка в предсердие. Данное состояние еще называют регургитация. Таким образом, в круговорот поступит сниженный объем крови, что повысит нагрузку на сердце.
В зависимости от величины окна в перегородке, дифференцируют 3 степени заболевания:
- 1-я степень характеризуется отверстием в 3-6 мм и является наименее опасной;
- 2-я степень отличается окном в 6-9 мм;
- 3-я степень является наиболее патологичной, отверстие в перегородке остается более 9 мм.
Для принятия решения также учитывается объем крови, который возвращается в предсердие из желудочка. Этот показатель является в данном случае более приоритетным, чем величина пролапса.
В большинстве случаев пролапс митрального клапана 1-й степени проходит почти бессимптомно. Но в случае психоэмоциональных стрессов возможно появление периодических болей в области сердца.
Кроме того, у некоторых пациентов это заболевание может вызывать следующие отклонения:
- сбои сердечного ритма;
- головокружение и продолжительные головные боли;
- чувство недостатка воздуха при вдохе;
- случаи беспричинной потери сознания;
- рост температуры тела до 37,2 0 С.
Достаточно часто у таких пациентов возникает вегетососудистая дистония.
Диагностика
- Иногда, в случае наличия шумов в сердце. провисание створок клапана можно выявить с помощью стетоскопа. Однако, на 1-й стадии заболевания объем обратного оттока крови в левое предсердие может быть незначительным и не вызывать шумовых эффектов. В этом случае пролапс невозможно определить при прослушивании.
- На ЭКГ также не всегда видны признаки пролапса.
- Для точного определения наличия заболевания наряду с ЭКГ необходимо выполнить УЗИ сердца. Данное исследование позволяет выявить провисание створок митрального клапана и его размеры.
- Допплеровское исследование. дополнительно проводимое во время УЗИ, позволяет определить объем регургитации и скорость обратного возвращения крови в предсердие.
- Иногда выполняют рентген грудной клетки, на котором в случае болезни видно провисание сердца.
Для создания полной картины болезни пациента с ПМК, кардиолог также анализирует следующие данные:
- анамнез заболевания, особенности проявления симптоматики;
- анамнез хронических заболеваний пациента в течение всей жизни;
- наличие случаев данного заболевания у родственников пациента;
- общие анализы крови и мочи;
- биохимия крови.
Причины появления
Возможно два вида нарушений функций митрального клапана:
- Врожденный или первичный. Возникает в связи с внутриутробным сбоем выработки коллагена 111 типа, который является основой всех соединительных тканей организма. В результате ткань, из которой состоят створки митрального клапана, становится мягкой и не обладают упругостью, необходимой для полного закрытия клапана.
Данный вид заболевания часто передается по наследству и имеется у человека с самого рождения. Однако, дефект соединительной ткани у плода может появиться и вследствие воздействия вредных факторов, таких как наркотики, алкоголь, курение, токсические вещества, а также плохое питание и стрессы.
Врожденный ПМК 1 степени у детей. в основном, обнаруживается во время первого проведения УЗИ сердца. Обычно, сопровождающей симптоматики не наблюдается и такое состояние считается вариантом физиологической нормы и не представляет опасности. - Приобретенный или вторичный. Появляется в результате возникновения некоторых болезней сердца, таких как ревмокардит, ишемическая болезнь сердца, инфаркт миокарда, ангина, скарлатина и других заболеваний. Указанные болезни снижают тонус мышц, которые отвечают за исправное функционирование митрального клапана.
Также данное заболевание может возникнуть вследствие травмы грудной клетки, при которой происходит разрушение сердечных хорд.
В случае отсутствия симптомов пациент с ПМК 1 степени с минимальной регургитацией не нуждается в лечении. Чаще всего к данной категории относятся дети, у которых диагностируется указанное заболевание во время прохождения УЗИ сердца при диспансеризации. Обычно им даже можно заниматься спортом без ограничений. Однако, необходимо периодически наблюдаться у кардиолога и отслеживать динамику.
Врачебная помощь может понадобиться только в том случае, когда данный пролапс сопровождается опасными симптомами, такими как сердечные боли, нарушения ритма сердца, потеря сознания и другими. В этом случае лечение направлено на ликвидацию симптоматики. Оперативного лечения ПМК 1 степени не проводится.
Медикаменты
В зависимости от негативных проявлений, сопровождающих пролапс митрального клапана, назначаются следующие лекарственные средства:
- успокоительные препараты и транквилизаторы, в том числе глицин, тенотен, пантогам, фенотропил и другие лекарства, принимаемые при вегетососудистой дистонии;
- антикоагулянты, например, гепарин, фенилин, в случае риска возникновения тромбоза;
- бета-блокаторы, в основном, тимолол, пенбутолол и небиволол, которые используются для восстановления сердечного ритма;
- препараты для улучшения работы миокарды, такие как рибоксин, панангин, магнерот, которые являются источником магния и улучшают электролитический баланс;
- витамины В и С для укрепления сердечной мышцы.
Кроме того, пациенту необходимы лечебная физкультура, дыхательная гимнастика, санаторно-курортное лечение, массаж, релаксационные и психотерапевтические сеансы.
Также следует придерживаться здорового образа жизни, правильного питания и выполнять умеренные физические нагрузки.
Народные средства
Средства народной медицины наряду с фармацевтическими лекарствами дают хорошие результаты в устранении симптомов ПМК 1-й степени.
В данном случае используются следующие лечебные препараты, обладающие успокоительным действием и укрепляющие сердечную мышцу :
- отвар из полевого хвоща, который помогает укреплять сердечную мышцу и одновременно является хорошим успокоительным средством;
- чай из смеси следующих трав: пустырника, боярышника, мяты и валерианы, который обладает мощным успокаивающим эффектом;
- чай из смеси вереска, терна, пустырника и боярышника, который также хорошо успокаивает;
- отвар из шиповника, как источник витамина С, необходимого для сердечной мышцы.
- смесь из скорлупы 20 яиц, сока из 20 лимонов и меда в таком же объеме как яйца и сок.
Также следует употреблять в пищу сухофрукты, красный виноград и грецкие орехи, как содержащие большое количество калия, магния и витамина С.
Следует учитывать, что в некоторых случаях с возрастом возможно увеличение провисания митрального клапана, поэтому пациентам с 1-й степенью пролапса даже в случае отсутствия симптомов необходимо регулярное наблюдение у кардиолога (1-2 раза в год).
В чем опасность заболевания, осложнения
В случае врожденного вида ПМК 1-й степени, осложнения проявляются очень редко. Чаще они возникают при вторичном виде заболевания. Особенно, если оно возникло в связи с травмами в области грудной клетки или на фоне прочих заболеваний сердца.
Встречаются следующие последствия заболевания:
- Недостаточность митрального клапана. при которой клапан практически совсем не удерживается мышцами, его створки свободно болтаются и совсем не выполняют своих функций. На фоне этого заболевания возникает отек легких.
- Аритмия. характеризующаяся сбоем сердечного ритма.
- Инфекционный эндокардит – воспаление внутренней стенки сердца и клапанов. В связи с неплотным закрытием клапана, после перенесенной инфекции, в основном ангины, в сердце могут проникнуть бактерии из кровотока. Данное заболевание вызывает тяжелейшие пороки сердца.
- Переход 1-й степени заболевания во 2, 3 или 4 стадии в результате дальнейшего провисания створок митрального клапана и, как следствие, значительного увеличения объема регургитации.
- Внезапная сердечная смерть. Возникает в очень редких случаях в результате внезапной фибрилляции желудочков.
Особенно внимательно необходимо отнестись к данному заболеванию женщинам, ожидающим ребенка. В основном, ПМК 1 степени при беременности не несет угрозы женщине или будущему ребенку.
В то же время у 70-80% женщин в положении возможно возникновение приступов тахикардии и аритмии. Также увеличивается вероятность появления гестоза, преждевременного отхода околоплодных вод, сокращения сроков родов и снижения родовой деятельности.
Прогноз при заболевании
При пролапсе митрального клапана 1-й степени прогноз для жизни практически всегда положительный. В основном, данное заболевание проходит почти бессимптомно или с незначительными симптомами, поэтому качество жизни особенно не страдает. Осложнения развиваются очень редко.
Занятия спортом при ПМК 1-й степени разрешены почти без ограничений. Однако следует исключить силовые виды спорта, а также прыжки, некоторые виды борьбы, связанные с сильными ударами.
Также исключаются экстремальные виды, где спортсмены испытывают перепады давления, такие как:
- дайвинг;
- водолазный спорт;
- прыжки с парашютом.
Такие же ограничения касаются и выбора профессии. Человек, имеющий данное заболевание не может работать летчиком, водолазом или космонавтом.
Следует отметить, что при пролапсе митрального клапана 1-й степени, юноша признается годным к призыву на военную службу .
Профилактика
- С целью исключения перехода ПМК 1-й степенина более серьезные стадии заболевания, а также развития серьезных осложнений следует соблюдать профилактику указанного заболевания. Особенно профилактические меры необходимы при приобретенном пролапсе. Они направлены на максимально возможное излечение заболеваний, которые вызывают пролапс митрального клапана.
- Всем пациентам, имеющим ПМК 1-й степени, необходимо регулярно наблюдаться у кардиолога, отслеживать динамику показателей величины пролапса и объема регургитации. Эти действия помогут своевременно обнаружить начало развития осложнений и принять необходимые меры для их предотвращения.
- Кроме того, очень важно максимально отказаться от вредных привычек. регулярно заниматься физической культурой, спать не менее 8 часов в сутки, правильно питаться, минимизировать влияние стресса. Ведя здоровый образ жизни, человек практически исключает появление приобретенной формы заболевания и значительно повышает шансы, что симптомы при первичном ПМК не проявятся.
Таким образом, пролапс митрального клапана 1-й степени является достаточно серьезным заболеванием, с которым следует регулярно наблюдаться у врача. Однако, при своевременном соблюдении лечебных и профилактических мер возможно максимально минимизировать симптомы и осложнения болезни.
Чем опасен пролапс митрального клапана сердца
Одна из наиболее частых сердечных патологий — это пролапс митрального клапана. Что значит этот термин? В норме работа сердца выглядит примерно так. Левое предсердие сжимается для выброса крови, створки клапана в это время открываются, и кровь проходит в левый желудочек. Далее створки смыкаются, и сокращение уже желудочка заставляет кровь продвигаться в аорту.
При пролапсе клапана часть крови в момент сокращения желудочка снова уходит в предсердие, потому что пролапс — это прогибание, которое не дает возможности створкам нормально сомкнуться. Таким образом, возникает обратный заброс крови (регургитация), и развивается митральная недостаточность.
Почему развивается патология
Пролапс митрального клапана — это проблема, встречающаяся чаще у людей молодых. Возраст 15-30 лет наиболее типичен для диагностики данной проблемы. Причины патологии окончательно неясны. В большинстве случаев ПМК встречается у людей с патологиями соединительной ткани, например, с дисплазией. Одним из ее признаков может быть повышенная гибкость.
Например, если человек с легкостью отгибает большой палец на руке в обратную сторону и достает им до предплечья, то велика вероятность присутствия одной из патологий соединительной ткани и ПМК.
Итак, одна из причин пролапса митрального клапана — врожденные генетические нарушения. Однако возможно развитие данной патологии и вследствие приобретенных причин.
Приобретенные причины ПМК
- Ишемическая болезнь сердца;
- Миокардит;
- Различные иды кардиомиопатии;
- Инфаркт миокарда;
- Отложения кальция на митральном кольце.
Вследствие болезненных процессов нарушается кровоснабжение структур сердца, происходит воспаление его тканей, гибель клеток с замещением их соединительной тканью, уплотнение тканей самого клапана и окружающих его структур.
Все это приводит к изменениям тканей клапана, повреждению контролирующих его мышц, в результате чего клапан перестает полностью закрываться, то есть появляется пролапс его створок.
Опасен ли ПМК
Хотя пролапс митрального клапана квалифицируется как патология сердца, в большинстве случаев прогноз положительный, и симптомов не наблюдается. Зачастую диагностируется ПМК случайно во время УЗИ сердца при профилактическом обследовании.
Проявления ПМК зависят от степени пролапса. Симптомы проявляются, если регургитация является выраженной, что возможно в случаях значительного прогиба створок клапана.
Большинство людей, имеющих ПМК, не страдают от этого, патология никак не сказывается на их жизни и работоспособности. Однако при второй и третьей степенях пролапса возможны неприятные ощущения в области сердца, боли, нарушения ритма.
В самых тяжелых случаях развиваются осложнения, связанные с нарушением кровообращения и ухудшением состояния сердечной мышцы из-за растяжения при обратном забросе крови.
Осложнения митральной недостаточности
- Разрыв сердечных хорд;
- Инфекционный эндокардит;
- Миксоматозные изменения створок клапана;
- Сердечная недостаточность;
- Внезапная смерть.
Последнее осложнение встречается крайне редко и может произойти, если ПМК сочетается с желудочковыми нарушениями ритма, которые являются жизнеугрожающими.
Степени пролапса
- 1 степень — клапанные створки прогибаются на 3-6 мм,
- 2 степень — прогиб не более 9 мм,
- 3 степень — более 9 мм.
Итак, чаще всего пролапс митрального клапана неопасен, поэтому лечить его нет необходимости. Однако при значительной выраженности патологии люди нуждаются в тщательной диагностике и помощи.
Как проявляется проблема
Пролапс митрального клапана проявляется конкретными симптомами при значительной регургитации. Однако при расспросах пациентов с выявленным ПМК даже самой небольшой степени выясняется, что люди испытывают множество жалоб на небольшие недомогания.
Эти жалобы похожи на проблемы, возникающие при вегетососудистой или нейроциркуляционной дистонии. Поскольку данное расстройство диагностируется часто одновременно с митральной недостаточностью. то не всегда можно разграничить симптомы, однако решающая роль в изменениях самочувствия отводится ПМК.
Все проблемы, боли или дискомфорт, возникающие в результате митральной недостаточности, связаны с ухудшением гемодинамики, то есть тока крови.
Поскольку при данной патологии часть крови забрасывается обратно в предсердие, а не поступает в аорту, то сердцу приходится проделывать дополнительную работу, чтобы обеспечить нормальный кровоток. Лишняя нагрузка никогда не идет на пользу, она приводит к более быстрому износу тканей. К тому же, регургитация приводит к расширению предсердия из-за нахождения там дополнительной порции крови.
В результате переполнения кровью левого предсердия происходит перегрузка всех левых отделов сердца, увеличивается сила его сокращений, ведь нужно справляться с дополнительной порцией крови. С течением времени может развиться гипертрофия левого желудочка, а также предсердия, это ведет к увеличению давления в сосудах, проходящих через легкие.
Если патологический процесс продолжает развиваться, то легочная гипертензия вызывает гипертрофию правого желудочка и недостаточность трехстворчатого клапана. Появляются симптомы сердечной недостаточности. Описанная картина характерна для пролапса митрального клапана 3 степени, в остальных случаях заболевание проходит намного легче.
Абсолютное большинство пациентов среди симптомов пролапса митрального клапана отмечают периоды сердцебиения, которые могут быть разной силы и продолжительности.
Треть пациентов периодически ощущают нехватку воздуха, им хочется, чтобы вдох был более глубоким.
Среди более агрессивных симптомов можно отметить потерю сознания и предобморочные состояния.
Довольно часто пролапс митрального клапана сопровождается сниженной работоспособностью, раздражительностью, человек может быть эмоционально нестабилен, у него может быть нарушен сон. Могут быть боли в груди. Причем они никак не связаны с физической нагрузкой, и нитроглицерин на них не действует.
Наиболее частые симптомы
- Боли в груди;
- Нехватка воздуха;
- Одышка;
- Ощущения сердцебиения или сбоя ритма;
- Обмороки;
- Нестабильное настроение;
- Быстрая утомляемость;
- Головные боли утром или ночью.
Все эти симптомы нельзя назвать характерными только для пролапса митрального клапана, они могут быть обусловлены другими проблемами. Однако при обследовании пациентов с похожими жалобами (особенно в молодом возрасте) довольно часто выявляется пролапс митрального клапана 1 степени или даже 2 степени.
Как диагностируется патология
Прежде чем начать лечение, нужен точный диагноз. Когда возникает необходимость в диагностировании ПМК?
- Во-первых, диагноз может быть поставлен случайно, в ходе профилактического осмотра с выполнением УЗИ сердца.
- Во-вторых, при любом осмотре пациента терапевтом может быть услышан шум в сердце, который даст повод для дальнейшего обследования. Характерный звук, называемый шумом, при прогибе митрального клапана вызывается регургитацией, то есть шумит кровь, выбрасывающаяся обратно в предсердие.
- В-третьих, жалобы пациента могут навести врача на подозрения ПМК.
При возникновении таких подозрений нужно обращаться к специалисту, врачу-кардиологу. Диагностику и лечение должен проводить именно он. Главные методы диагностики — аускультация и УЗИ сердца.
При аускультации врач может слышать характерный шум. Однако у молодых пациентов шум в сердце определяется довольно часто. Он может возникать из-за очень быстрого движения крови, при котором образуются завихрения и турбулентность.
Такой шум не является патологий, он относится к физиологическим проявлениям и никак не влияет на состояние человека и работу его органов. Однако при обнаружении шума стоит перестраховаться и провести дополнительные диагностические обследования.
Достоверно выявить и подтвердить ПМК или его отсутствие может только метод эхокардиографии (УЗИ). Результаты обследования визуализируются на экране, и врач видит как работает клапан. Он видит движение его створок и прогиб под током крови. Пролапс митрального клапана не всегда может проявляться в покое, поэтому в некоторых случаях пациента обследуют повторно после физической нагрузки, например, после 20 приседаний.
В ответ на нагрузку увеличивается давление крови, повышается сила давления на клапан, и пролабирование, даже небольшое, становится заметно на УЗИ.
Как проходит лечение
Если ПМК протекает без симптомов, то лечение не требуется. При выявленной патологии обычно врач рекомендует наблюдаться у кардиолога, делать УЗИ сердца ежегодно. Это даст возможность видеть процесс в динамике и заметить ухудшение состояния и работы клапана.
Кроме того, кардиолог обычно рекомендует отказаться от курения, крепкого чая и кофе, сократить до минимума употребление алкоголя. Полезны будут занятия лечебной физкультурой или любая другая физическая нагрузка за исключением тяжелых видов спорта.
Пролапс митрального клапана 2 степени, а в особенности 3 степени, способен вызывать значимую регургитацию, которая и приводит к ухудшению самочувствия и появлению симптомов. В этих случаях проводят медикаментозное лечение. Однако на состояние клапана и сам пролапс никакие лекарства не смогут повлиять. По этой причине лечение является симптоматическим, то есть основное воздействие направлено на то, чтобы избавить человека от неприятных симптомов.
Терапия, назначаемая при ПМК
- Антиаритмическая;
- Гипотензивная;
- Стабилизирующая нервную систему;
- Тонизирующая.
В одних случаях преобладают симптомы аритмии, тогда необходимы соответствующие препараты. В других — требуются седативные средства, так как пациент очень раздражителен. Таким образом, медикаменты назначаются в соответствии с жалобами и выявленными проблемами.
Это может быть и сочетание симптомов, тогда лечение должно быть комплексным. Всем пациентам с пролапсом митрального клапана рекомендуют организовать режим так, чтобы сон был достаточной продолжительности.
Среди медикаментов назначают бета-блокаторы, препараты, питающие сердце и улучшающие в нем метаболические процессы. Из седативных средств зачастую бывают достаточно эффективны настои валерианы и пустырника.
Воздействие лекарств может не принести желаемого эффекта, так как не влияет на состояние клапана. Может наступить некоторое улучшение, но его нельзя считать стабильным при остром прогрессирующем течении заболевания.
Кроме того, возможны осложнения, которые требуют хирургического лечения. Наиболее частый повод для операции при ПМК — отрыв связок митрального клапана.
При этом сердечная недостаточность будет нарастать очень быстро, ведь клапан вообще не может смыкаться.
Хирургическое лечение представляет собой укрепление кольца клапана или имплантацию митрального клапана. Сегодня такие операции проходят достаточно успешно и могут привести пациента к значительному улучшению состояния и самочувствия.
В целом прогноз при пролапсе митрального клапана зависит от нескольких факторов:
- скорость развития патологического процесса;
- степень выраженности патологии самого клапана;
- степень регургитации.
Конечно, большую роль в успехе лечения играет своевременная диагностика и точное соблюдение назначений кардиолога. Если пациент внимателен к своему здоровью, то он вовремя «забьет тревогу» и пройдет необходимые диагностические процедуры, а также примется за лечение.
В случае бесконтрольного развития патологии и отсутствия необходимого лечения состояние сердца может постепенно ухудшаться, что приведет к неприятным, а возможно, и необратимым последствиям.
Возможна ли профилактика
Пролапс митрального клапана в основном является врожденной проблемой. Однако это не значит, что его невозможно предупредить. По крайней мере возможно снизить риск развития 2 и 3 степени пролапса.
Профилактикой может быть регулярное посещение кардиолога, соблюдение режима питания и отдыха, регулярная физическая нагрузка, предупреждение и своевременное лечение инфекционных заболеваний.
Светлана 21 января 2017 в 04:40
Дочери 10 лет, два года назад появились симптомы нехватки воздуха на вдохе, при обследовании диагностирован ПМК. Стала заниматься плаванием, ходит туда уже полтора года. Вчера на тренировке почувствовала головокружение, тренер отметил очень сильное учащение пульса — 180, после небольшого отдыха стало 130, через полчаса — 104. Вечером того же дня посчитали пульс дома — 64. Я в растерянности. Если это дал о себе знать пролапс и надо прекратить тренировки, то для дочки это станет психологической травмой. Какой выход?
Елена 23 февраля 2017 в 00:21
Профессиональным спортсменом становиться с этим нельзя, угробите дочь. А так, без особых нагрузок люди с такой болезнью проживают до глубокой старости. Организм сам скажет, какие нагрузки сможет переносить.
Олег 24 февраля 2017 в 04:16
В 17 лет поставили ПМК 2 степени, в 18 лет перед армией уже ПМК 1 степени, что значит «годен с ограничениями». Отслужив, сразу пробовал устроиться в МВД, но увы, уже почему-то вообще негоден, даже с ограничениями.
Аксаул 17 апреля 2017 в 07:24
Недавно мне тоже поставили такой диагноз. При такой болезни можно ли заниматься спортом и поднимать тяжелые вещи?
Евгений 25 апреля 2017 в 18:30
У меня пролапс 2 степени. Пошел в армию, понизили до 1 степени. Вернулся — уже 3 степень, боюсь симптома внезапной смерти.
Татьяна 28 мая 2017 в 16:14
А если при этом гемоглобин 153, то что делать?
Николай 8 июля 2017 в 17:48
Читаю и ужасаюсь, по признакам похоже на 3-ю степень((. Боюсь внезапной смерти, а мне всего 25! Пойду к врачу, буду надеяться на лучший результат. Здоровья всем.
Интересный факт: Мужчины примерно в 10 раз чаще женщин страдают дальтонизмом.
Интересный факт: В головном мозге человека за одну секунду происходит 100 000 химических реакций.
Интересный факт: Палец человека за всю жизнь сгибается около 25 миллионов раз.
Интересный факт: Самый тяжелый орган человека — кожа. У взрослого человека среднего телосложения она весит около 2,7 кг.
Интересный факт: Только люди и собаки могут болеть простатитом.
Интересный факт: Младенцы рождаются с 300 костями, но к взрослой жизни это число сокращается до 206.
Интересный факт: В 2002 году румынские хирурги установили новый медицинский рекорд, удалив из желчного пузыря пациента 831 камень.
Интересный факт: Пиявок ставили еще египетские фараоны, в древнем Египте исследователи нашли высеченные на камнях изображения пиявок, а также сцен лечения ими.
Интересный факт: Самое распространенное инфекционное заболевание в мире — это зубной кариес.
Интересный факт: По мнению калифорнийских ученых, люди, съедающие в неделю хотя бы 5 грецких орехов, в среднем по статистике живут на 7 лет дольше.
Интересный факт: Суммарное расстояние, которое преодолевает кровь в организме за сутки, составляет 97000 км.
Интересный факт: Глаз человека настолько чувствителен, что если бы Земля была плоской, человек мог бы заметить мерцающую в ночи свечу на расстоянии в 30 км.
Интересный факт: Три четверти видов бактерий, живущих в кишечнике человека, еще не открыты.
Интересный факт: Нос человека – персональная система кондиционирования. Он нагревает холодный воздух, охлаждает горячий, задерживает пыль и инородные тела.
Интересный факт: Печень наиболее эффективно разлагает алкоголь между 18 и 20 часами.
Пролапс митрального клапана 1 степени
Пролапс митрального клапана – заболевание, связанное с нарушением функции клапана, расположенного между левым предсердием и левым желудочком. При этом створки клапана прогибаются в полость левого предсердия при сокращении левого желудочка, пропуская обратно некоторую часть крови. Первая степень пролапса – самая распространенная, она не требует хирургического вмешательства. Пролапс наблюдается у 15–25% жителей планеты, преимущественно у женщин. Проявляется в возрасте 15–30 лет, хотя многие не подозревают о наличии у себя такого отклонения.
Патогенез и причины
Митральный клапан – это перегородка из соединительной ткани, которая пропускает кровь из левого предсердия в левый желудочек и препятствует ее обратному току (регургитации). Пролапс митрального клапана представляет собой провисание створки из-за неплотного ее прилегания к стенкам сосудов. В результате во время систолы левого желудочка кровь попадает обратно в левое предсердие, а количество крови, которое должно быть направлено в аорту, снижается. При пролапсе митрального клапана 1-й степени створки выбухают всего на 3–6 мм, что может протекать вполне благополучно и не создавать угрозы жизни человека.
Пролапсы бывают врожденными и приобретенными. Врожденная форма возникает при структурных нарушениях коллагеновых волокон, что приводит к гиперплазии срединной части створок и ее замене на более слабую ткань. Такой клапан уже не полностью смыкается, становится податливым и прогибается в полость предсердия, пропуская кровь. Врожденная форма пролапса митрального клапана часто обнаруживается у детей при плановом медицинском осмотре (чаще у девочек). В этом случае меняется не только основа створок клапана, но и хорды, ответственные за жесткость конструкции.
Приобретенный пролапс развивается на фоне других заболеваний, но встречается редко. В основном его диагностируют после ревматической лихорадки, что наблюдается у детей, страдающих стрептококковой ангиной. Причиной пролапса может быть ишемическая болезнь сердца, а также другие патологии, нарушающие сократительную функцию миокарда, кардиомиопатии различного происхождения, тяжелые миокардиты и эндокардиты. Заболевание может быть следствием патологии щитовидной железы и тупой травмы грудной клетки.
Пролапс митрального клапана первой степени обычно не создает угрозы для жизни. Выраженные его симптомы отсутствуют, а сам порок обнаруживается случайно во время планового обследования. Опасность проявляется на фоне эмоционального потрясения или физической нагрузки. В этом случае нарушение вызывает боли в левой половине груди, которые длятся от нескольких минут до нескольких часов. Болевые ощущения усиливаются при вдохе и проходят при физической нагрузке.
Присутствуют и другие симптомы:
- ощущение нехватки воздуха в сочетании с невозможностью вдохнуть полной грудью;
- учащенное или замедленное сердцебиение, перебои и экстрасистолия;
- головная боль и головокружение;
- потеря сознания без видимой причины;
- субфебрильное повышение температуры при отсутствии других признаков заболеваний.
Заболевание часто сочетается с вегетососудистой дистонией. Поэтому во время приступа могут давать о себе знать и ее симптомы (повышение артериального давления, ослабление перистальтики кишечника, ознобы, тревога, бледность или покраснение лица, потливость и т. д.).
При пролапсе 1-й степени редко бывают осложнения. При тяжелых дефектах с удлинением и утолщением створок, а также увеличением левых камер сердца может отмечаться недостаточность митрального клапана, которая требует оперативного лечения и реконструктивных манипуляций. На фоне повышенной чувствительности митрального клапана к микробным агентам может развиться инфекционный эндокардит. Также возможны аритмии, требующие медикаментозной коррекции, разрыв сухожильных нитей, наложение фибрина на створки. В редких случаях наступает внезапная смерть.
Диагностика
Признаки пролапса 2-й или 3-й степени определяются при прослушивании биения сердца с помощью стетоскопа. При первой степени регургитация крови не выражена, шум в сердце может отсутствовать. Но из ожидаемых симптомов порой обнаруживаются короткий щелчок в середине систолы и постсистолический шум на верхушке сердца. Если больной жалуется на характерную симптоматику, назначается УЗИ сердца. Исследование включает ЭхоКГ и допплер-эхокардиографию, которая точнее всего определяет кальциноз митрального клапана. Обследование показывает степень провисания створок и объем регургитации, наличие вторичных изменений в тканях сердца, увеличение объема камер сердца (дилатацию), нарушение длины и толщины створок.
При физикальном обследовании у пациента может быть обнаружена врожденная деформация грудной клетки, которая принимает килеобразную или воронкообразную форму. Возможны признаки синдрома Марфана, которые включают худобу, паучьи пальцы, смещение сердца в правую сторону (декстрокардию).
При постановке диагноза необходимо исключить врожденные и приобретенные пороки сердца, инфекционный миокардит, аневризму МПП, митральную недостаточность, пролапс трехстворчатого клапана, дефект межжелудочковой перегородки.
Лечение пролапса митрального клапана 1 степени требуется только при выраженных признаках митральной недостаточности и нарушении кровообращения. Терапия при этом направлена на снижение тонуса парасимпатической нервной системы, что предполагает изменение жизненного ритма и физической активности. Пациенту рекомендуются отказ от кофе, алкоголя, никотина, прием седативных препаратов, метаболических средств (Рибоксин, Панангин), которые улучшают питание миокарда и содержат необходимые электролиты.
Для контроля сердечного ритма назначаются бета-адреноблокаторы. При тромбоэмболических осложнениях показаны антикоагулянты и дезагреганты. В качестве общеукрепляющей терапии рекомендуется санаторно-курортное лечение.
При своевременном выявлении и лечении пролапса митрального клапана 1 степени прогноз благоприятный. Патология редко приводит к нарушению кровообращения и инвалидизации. Обычно пациентам не требуется динамическое наблюдение, показано лишь ограничение физической нагрузки: не рекомендованы бег, прыжки, профессиональный спорт. При пролапсе важно наладить режим труда и отдыха, поддерживать приемлемую двигательную активность на уровне, который позволяет общее состояние. Из дополнительных мер показаны общеукрепляющий массаж, иглотерапия, грязелечение. Особая коррекция рациона не требуется, но полезно включать в него продукты, богатые калием, например, бананы, курагу. Пролапс не препятствует беременности и естественным родам, но повышает риск гестоза.
Профилактика касается в основном вторичных пролапсов. Она включает в себя устранение инфекции, которая способствует развитию патологии клапана, лечение гиперхолестеринемии, профилактическую диагностику, регулярное УЗИ сердца и консультацию кардиолога. Такие плановые обследования помогут вовремя обнаружить развитие осложнений и назначить лечение. Поддержанию высокого качества жизни помогут регулярные посильные физические нагрузки, отказ от вредных привычек и здоровое питание.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Источники: http://kardiohelp.com/bolezni/pmk-1-stepeni.html, http://prososud.ru/serdechniye/prolaps-mitralnogo-klapana.html, http://dolgojit.net/prolaps-mitralnogo-klapana-1-stepeni.php
Трикуспидальная регургитация 1–2 степени: что это такое?
О том, почему возникает трикуспидальная регургитация 1 степени, что это такое и как лечится, хочет знать каждый пациент при обнаружении данного диагноза в медицинской карточке или другом документе. Название звучит устрашающе, но не стоит впадать в панику. Важно понять, что представляет собой заболевание, чем опасно это отклонение, почему оно возникает и как с ним бороться.
1
Характеристика заболевания
Первоначально надо разобраться, что заключает в себе название этого недуга. Первая его составляющая говорит о названии части органа, который работает некорректно: трикуспидальный клапан. Он выполняет функцию защиты от обратного притока крови после каждого ее выпуска из сердца. Располагается он между правосторонним предсердием и желудочком.
Регургитация трикуспидального клапана 1 степени проявляется тем, что после каждого притока крови к желудочку некоторая ее часть возвращается слабой струей обратно через щели в клапане, что, в свою очередь, вызывает затруднения в работе сердца, так как ему приходится биться чаще, чтобы нормализовать объем жидкости в своей полости.

Недостаточность трикуспидального клапана появляется из-за нарушения в движении его составляющих, ухудшения их свойств. Или это может быть врожденный дефект, когда часть отверстия остается открытой. Из-за недостаточности развивается трикуспидальная регургитация 1 степени.
Данное отклонение от нормы не является серьезным, поэтому люди не замечают заболевание на начальной стадии. Но если не принять меры, трикуспидальная недостаточность 1 степени может развиваться. Если вовремя обратить внимание на это отклонение и принять меры, то можно миновать осложнения.
Итак, регургитация — процесс возврата некоторой части крови обратно через клапан. Так как сердце человека имеет 4 клапана, различают регургитацию:
- аортального;
- митрального;
- легочного ствола;
- трикуспидального.

Последний в списке, он же трехстворчатый клапан, работает по такому принципу:
- 1. Когда сердце расслаблено, он открывается и выпускает скопившуюся кровь, уже обогащенную кислородом, в соответствующий желудочек.
- 2. Потом он вновь закрывается на момент сокращения сердечной мышцы.
Такой цикл повторяется на протяжении всей жизни человека.
Если у трехстворчатого клапана имеется недостаточность и через отверстие некоторая часть крови возвращается обратно в полость, это не очень хорошо. В этом случае требуется как можно скорее позаботиться о своем здоровье, чтобы болезнь не получила дальнейшего развития.

Что такое и как протекает митральная регургитация 1 степени
2
Этиология возникновения и симптомы болезни
В связи с тем, что проблемы появляются в главном органе, который отвечает за кровоснабжение организма, то и последствия оказывают влияние на все тело человека. Чтобы не произошло серьезных осложнений, важно вовремя диагностировать отклонение. Для этого нужно знать возможные причины и признаки заболевания.

Причины трикуспидальной регургитации могут быть разными:
- последствия инфарктов;
- недостаточность клапана;
- пролапс трехстворчатого клапана;
- ревматический миокардит;
- употребление наркотических и табачных изделий.
Последнее утверждение косвенное, так как происходит ухудшение деятельности сердечно-сосудистой системы, что впоследствии может вызывать много отклонений, в том числе и обратное попадание крови в сердце.
Вторая степень данного отклонения отличается от первой тем, что длина возвращающейся струи больше и составляет 2 см. Это мешает нормальному функционированию сердца. Кроме этого, при второй степени начинает расширяться желудочек, а звуки становятся более явными при обследовании.
В случае нахождения у себя соответствующих симптомов рекомендуется пройти обследование сердца, чтобы подтвердить или опровергнуть предполагаемый диагноз. Причинами обратиться к врачу являются:
- отечность шеи и других частей тела;
- одышка при малой физической нагрузке;
- набухание вен на шее;
- ощутимое сердцебиение.
В связи с тем, что ухудшается кровоток, могут наблюдаться проблемы с движением рук и ног, появление зябкости (повышенной чувствительности к холоду) в конечностях.
3
Диагностика, профилактика и лечение
Как правило, трикуспидальная регургитация 2 степени — это повод позаботиться о здоровье сердца. Обычно на обследовании данная проблема находится довольно быстро, так как этот недуг является осложнением других отклонений. Например, недостаточность трикуспидального клапана 2 степени в большинстве случаев ведет к появлению регургитации. Лечить при этом требуется саму недостаточность.
Для того чтобы выявить и диагностировать рассматриваемую болезнь, потребуется пройти такие обследования:
- 1. Эхокардиографию (ЭхоКГ). Там прослушивают сердцебиение и по нему определяют, имеются ли отклонение от нормы или нет.
- 2. Физический осмотр кардиологом. Он направляет на процедуры. На приеме он прослушает биение сердца, его тона и шумы.
- 3. Электрокардиография (ЭКГ). Данная процедура выполняется для выявления расширений желудочка и предсердий, что является признаком нарушения в работе клапанов.
- 4. Рентген груди. Он опровергает или подтверждает предыдущий пункт, если имеются сомнения.
В некоторых случаях (при наличии оборудования) могут проводить катетеризацию, чтобы определить дополнительные проблемы во всей сердечно-сосудистой системе. Это относительно новый метод обследования.

Трикуспидальная регургитация 1 степени — это заболевание, которое редко встречается как одиночное отклонение. В большинстве случаев оно является осложнением, и иногда в медицинской карточке можно встретить подобную запись: пролапс трикуспидального клапана 1 степени с регургитацией 1 степени. Пролапс является одним из возможных нарушений в функционировании клапана, приводящих к регургитации.
Лечение и профилактика назначаются только специалистом. В большинстве случаев трикуспидальная недостаточность лечится специальными лекарствами. Иногда могут назначить ЛФК в виде ходьбы на свежем воздухе или другие занятия, чтобы укрепить сердечную мышцу. Все зависит от особенностей организма человека и степени его заболевания.
Трикуспидальная регургитация 1 степени — что это такое и в чем заключается лечение?
Трикуспидальная регургитация — это одна из разновидностей пороков сердца, при которой происходит обратный заброс крови во время систолы из правого желудочка в полость правого предсердия. Причиной этому служит недостаточность трехстворчатого (трикуспидального) клапана, т. е. неполное смыкание его створок. Регургитация трикуспидального клапана бывает приобретенной или врожденной.
Происхождение термина
Слово «регургитация» произошло от латинского gurgitare — «наводнять» — и приставки re-, обозначающей обратное действие, т. е. оно предполагает обратное нормальному направлению течение. В данном случае — обратное течение крови.
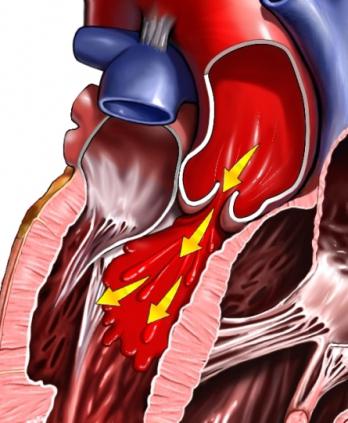
Причины врожденной трикуспидальной регургитации
Наиболее частыми причинами этой врожденной патологии служат:
- недоразвитие створок клапана;
- аномальное развитие (количество) створок клапана;
- дисплазия соединительной ткани;
- синдром Элерса-Данлоса;
- синдром Марфана;
- аномалия Эбштейна.
Трикуспидальная регургитация у плода изолированно встречается очень редко, обычно она комбинируется с другими пороками сердца. Эта недостаточность клапана может входить в состав митрально-аортально-трикуспидального порока.
Причины приобретенной трикуспидальной регургитации
Регургитация трикуспидального клапана приобретенная встречается гораздо чаще, чем врожденная. Она бывает первичная и вторичная. К первичным причинам данной патологии можно отнести ревматизм, наркоманию, карциноидный синдром.
- Ревматизм — это самая частая причина данной патологии. В 20% случаев именно рецидивирующий ревматический эндокардит ведет к деформации (утолщению и укорачиванию) створок клапана, таким же образом изменяются и сухожильные нити. Очень часто к данной патологии присоединяется стеноз правого предсердно-желудочкового отверстия. Такое сочетание называется комбинированным трикуспидальным пороком.
- Разрыв папиллярных мышц также может привести к трикуспидальной регургитации. Подобные разрывы случаются при инфарктах миокарда либо могут иметь травматическое происхождение.
- Карциноидный синдром тоже может привести к этой патологии. Он возникает при некоторых видах онкологии, например, раке тонкого кишечника, яичников или легких.
- Прием тяжелых наркотиков очень часто приводит к инфекционному эндокардиту, а он, в свою очередь, может стать причиной трикуспидальной регургитации.
Причинами вторичной трикуспидальной недостаточности чаще всего служат следующие заболевания:
- дилатация фиброзного кольца, возникающая при дилатационной кардиомиопатии;
- высокая степень легочной гипертензии;
- слабость миокарда правого желудочка, которая встречается при так называемом легочном сердце;
- хроническая сердечная недостаточность;
- миокардит;
- миокардиодистрофия.
Симптомы у детей
Врожденная трикуспидальная регургитация у детей грудного возраста в 25% случаев проявляется как наджелудочковая тахикардия или фибрилляция предсердий, позднее может выявиться тяжелая сердечная недостаточность.
У детей более старшего возраста даже при минимальных нагрузках появляется одышка и сильное сердцебиение. Ребенок может жаловаться на боли в сердце. Могут наблюдаться диспептические расстройства (тошнота, рвота, метеоризм) и боли или ощущение тяжести в области правого подреберья. Если происходит застой в большом круге кровообращения, то появляются периферические отеки, асцит, гидроторакс или гепатомегалия. Все это очень тяжелые состояния.
Симптомы заболевания у взрослых
Если данная патология приобретена в более позднем возрасте, то на начальном этапе человек о ней может даже не подозревать. Незначительная трикуспидальная регургитация проявляется только у некоторых пациентов пульсацией шейных вен. Других симптомов пациент не отмечает. Регургитация трикуспидального клапана 1 степени может никак себя не проявлять. Обычно эта патология обнаруживается совершенно случайно при очередном медосмотре. Пациент проходит эхокардиографию, при которой у него обнаруживается трикуспидальная регургитация 1 степени. Что это такое — он узнает только после обследования. Таких больных обычно ставят на учет у кардиолога и наблюдают.
При более тяжелой недостаточности клапана наблюдается значительное набухание яремных вен. В этом случае, если справа к яремной вене приложить ладонь, то можно ощутить ее дрожание. В тяжелых случаях данная патология приводит к дисфункции правого желудочка, мерцательной аритмии или может спровоцировать сердечную недостаточность.
Диагностика
Диагноз «трикуспидальная регургитация 1 степени» или какой-то другой можно поставить только после тщательного обследования больного. Для этого необходимо пройти следующие процедуры:
- физикальный метод обследования, т. е. выслушивание при помощи стетоскопа тонов и шумов сердца;
- ЭхоКГ (эхокардиография) — это УЗИ сердца, которое выявляет функциональное и морфологическое состояние сердечной мышцы и клапанов;
- ЭКГ, при котором можно увидеть признаки увеличенного правого предсердия и желудочка сердца;
- рентген грудной клетки — при данном исследовании также обнаруживаются увеличенные размеры правого желудочка, можно увидеть признаки легочной гипертензии и деформацию митрального и аортального клапанов;
- производят биохимическое исследование крови;
- общий анализ крови;
- катетеризация сердца — эту новейшую инвазивную процедуру применяют как для диагностики сердечных патологий, так и для лечения.
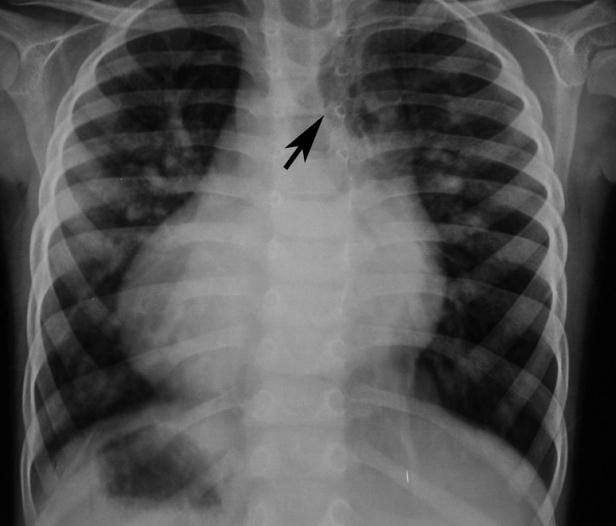
Классификация
Мы выяснили, что регургитация трикуспидального клапана по этиологии может быть врожденной и приобретенной, первичной (органической) или вторичной (функциональной). Органическая недостаточность выражается деформацией клапанного аппарата: утолщением и сморщиванием створок клапана или их обызвествлением. Функциональная недостаточность проявляется при дисфункции клапана, вызванной другими заболеваниями, и проявляется разрывом папиллярных мышц или сухожильных хорд, а также нарушением фиброзного кольца.
Степени заболевания
Различают 4 степени данного заболевания, которые характеризуются длиной заброса струи обратного тока крови в полость правого предсердия.
Трикуспидальная регургитация 1 степени — что это такое? В этом случае обратный заброс крови незначителен и едва определяется. При этом больной ни на что не жалуется. Клиническая картина отсутствует.
При диагнозе «трикуспидальная регургитация 2 степени» обратная струя заброса крови осуществляется в пределах 2 см от стенок клапана. Клиника при данной стадии болезни почти отсутствует, может быть слабо выражена пульсация яремных вен.
Регургитация трикуспидального клапана 3 степени определяется забросом обратного тока крови более 2 см от трехстворчатого клапана. Больные кроме пульсации шейных вен могут ощущать сердцебиение, слабость и быструю утомляемость, даже при малых физических нагрузках может наблюдаться незначительная одышка.

Заболевание 4 степени характеризуется выраженной струей заброса обратного тока крови на большом протяжении от клапана в полость правого предсердия. При тяжелом течении у больного могут наблюдаться симптомы выраженной сердечной недостаточности и легочной гипертензии (легочная и трикуспидальная регургитация). В данном случае к симптомам, перечисленным выше, присоединяются и другие. А именно: отеки нижних конечностей, ощущение пульсации слева в грудине, которая усиливается на вдохе, нарушение тонов сердца, холодные конечности, увеличение размеров печени, асцит (накопление жидкости в брюшной полости), боли в животе, а при ревматической природе данного заболевания может наблюдаться аортальный или митральный порок.
Лечение
Методы лечения зависят от степени заболевания, а также от того, сопровождается оно другими пороками сердца и патологиями или нет. При диагнозе «регургитация трикуспидального клапана 1 степени» лечения, как правило, никакого не требуется. Такое состояние медики рассматривают как вариант нормы. В случае, если трикуспидальная регургитация 1 степени вызвана каким-то заболеванием, например, болезнью легких, ревматизмом или инфекционным эндокардитом, то следует проводить терапию заболевания-провокатора. Если избавиться от основного заболевания, прекратится и дальнейшая деформация трехстворчатого клапана. Итак, трикуспидальная регургитация 1 степени — что это такое и как ее лечить, теперь понятно. Рассмотрим следующую стадию данного заболевания.
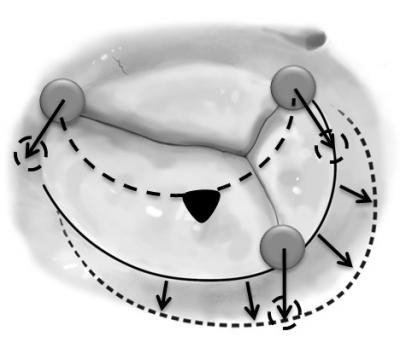
Регургитация трикуспидального клапана 2 степени часто также не требует лечения. Если эта патология сопряжена с другими пороками или заболеваниями сердца, например, сердечной недостаточностью, то нужно проводить лечение консервативными методами. Для этого применяют мочегонные средства для снижения отечности и препараты, расслабляющие гладкую мускулатуру стенок кровеносных сосудов (вазодилататоры). Других мер трикуспидальная регургитация 2 степени не требует.
Лечение 3 и 4 степени также направлено на устранение заболевания, вызвавшего регургитацию. В случае если оно не приносит результатов, показано оперативное вмешательство. При этом предусмотрена пластика створок клапана, их аннулопластика (подшивание эластичного или жесткого кольца, также возможно ушивание клапанного кольца путем наложения швов) или протезирование.
Митральная регургитация
При несостоятельности митрального клапана, когда его створки смыкаются недостаточно плотно, возникает обратный поток крови из левого желудочка в полость левого предсердия в период систолы. Такое состояние называется митральной регургитацией или пролапсом митрального клапана. Данная патология, как и трикуспидальная регургитация, может быть как врожденной, так и приобретенной. Причины и диагностика при диагнозе «митральная» и «трикуспидальная регургитация» также схожи. Степеней, определяющих тяжесть заболевания, всего 4, они зависят от количества обратного тока крови:
- 1 степень — митральная регургитация незначительна;
- 2 степень — митральная регургитация умеренна;
- 3 степень — митральная регургитация значительно выражена;
- 4 степень — митральная регургитация тяжелая, нередко имеет место осложненное течение.
Незначительная митральная, трикуспидальная регургитация 1 степени, не вызывающая объективных жалоб у больного, никакого лечения не требует. Терапевтическое лечение проводят при осложненном течении болезни, например, нарушениях ритма сердца или легочной гипертензии. Оперативное вмешательство показано при выраженной или тяжелой митральной недостаточности, в этих случаях делают пластику или протезирование клапана.
Сочетание митральной и трикуспидальной недостаточности
Нередко митральная и трикуспидальная регургитация диагностируются одновременно у одного больного. Врач-кардиолог после детального обследования и получения результатов анализов примет решение о тактике лечения такого больного. Если недостаточность клапанов выражена незначительно, возможно, никакого лечения не понадобится, но надо будет периодически наблюдаться у кардиолога и проходить необходимые обследования.
Если установлена причина, вызвавшая недостаточность клапанов, то будет назначено терапевтическое лечение, направленное на устранение заболевания-провокатора. В случае отсутствия положительной динамики показано лечение регургитации хирургическим путем. Обычно это бывает при выраженной и тяжелой степени заболевания.
Пациентам, которые прошли хирургическое лечение недостаточности клапанов, обычно назначается прием непрямых антикоагулянтов.

Прогноз
Вторичная регургитация считается прогностически наиболее неблагоприятной. Гибель больных в этом случае обычно происходит от инфаркта миокарда, нарастающей сердечной недостаточности, пневмонии или легочной эмболии.
По статистике после хирургического лечения недостаточности сердечных клапанов выживаемость пациентов до 5 лет и более составляет 65% после протезирования и 70% после аннулопластики.
Прогноз благоприятный при диагнозе «трикуспидальная регургитация 1 степени». Что это такое, больные обычно узнают только при профилактических осмотрах. При незначительной недостаточности сердечных клапанов прямой угрозы для жизни нет.
Заключение
Профилактика митральной и трикуспидальной недостаточности заключается в предупреждении заболеваний, провоцирующих несостоятельность клапанов. А именно, лечение ревматизма и других заболеваний, вызывающих повреждение сердечных клапанов.
Легочная регургитация 1 степени что это такое
Легочная регургитация 1 ст.
Дисфункция клапана лёгочной артерии При осмотре терапевт сказала что у меня шумы в.
Результат УЗИ сердца расшифровка В прошлом году сделала УЗИ сердца, в заключение написано.
Тактика грамотных действий при недостаточности аортального клапана (по данным УЗИ) Прошу Вас прокомментировать результаты УЗИ сердца. Предыдущее обследование проходила полгода назад. Результаты похожи, но отличается величина v. contracta. (ранее она была 0.4см). За давлением, весом, холестерином, сахаром слежу. Жалоб особых нет. Беспокоит слышимая пульсация в ушах (или это в голове). При переменах положения тела (даже ночью при поворотах с одного бока на другой) пульсация обычно учащается. Как срочно мне надо к кардиохирургу? Есть ли показания к операции по данным УЗИ? Каковы мои дальнейшие грамотные действия? Спасибо. И всего Вам наилучшего. Корень аорты 3.3см, восходящая аорта 3.5см, дуга аорты 3.2см. Стенки уплотнены, гиперэхегенны. Фиброзное кольцо 2.2 см, открытие створок 2.4 см. ФК кальцинировано, створки клапана значительно уплотнены, частично кальцинированы, несколько деформированы. Градиент пиковый 8.4 мм рт ст, средний 3.3 мм рт ст. Регургитация регистрируется средней степени тяжести (2-3 степени), v. contracta 0.61 см, процентное отношение перешейка АР к ширине LVOT=29%). Поток не ускорен, ламинарный. Левое предсердие — не расширено 3.8см (3.9х3.6), объем 40 мл. Левый желудочек не расширен КДР 4.9см КДО 112мл КСР 3.0 см КСО 36 мл Толщина миокарда МЖП 0.9 см, ЗС 1.0 см, ММЛЖ 100 г ИММЛЖ 52 гм2. Зона гипокеза на доступных визуализации сегментах не выявлены, миокард не утолщен, Фв 67% ФС 38% Митральный клапан не изменен. Створки тонкие, движение разнонаправленное. Градиент пиковый 1.1 мм рт ст, ЕА 1.1 ЕЕм 7 (TDI) Регургитация 1 степени Правое предсердие не расширено 4.2х2.9 см, объем 31мл ВТПЖ 3 см Базальный отдел правого желудочка 3.1 см. Трикуспидальный клапан градиент пиковый 1 мм рт ст. Регургитация 1 степени, градиент 10 мм рт ст. КСДЛА 15 мм рт ст. Легочная артерия ФК 2.6 см, градиент средний 1.1 мм рт ст. Регургитация физиологическая. НПВ в устье 1.6 см, коллабирует на вдохе более, чем на 50% Сепарация листков перикарда в диастолу без особенностей. Заключение. Дегенаративные изменения аортального клапана с кальцинозом ФК, частичным кальцинозом и утолщением створок, формированием аортальной региргутации средней (2-3) степени тяжести. Камеры сердца не расширены. Миокард не утолщен, активен. Глобальная систолическая функция хорошая. Митральная регургитация 1 степени. Трикусп. Регургитация 1 степени. Легочная регургитация физиологическая. Расслабление миокарда левого желудочка своевременное. Расчетное давление в легочной артерии нормальное. Полость перикарда без патологической жидкости.
Аневризма сердца у ребенка В 1,5 мес сделали УЗИ сердца ребенку. Заключение: аневризма.
УЗИ сердца ребенка Моей дочке сделали УЗИ сердца в 2 месяца 10 дней. Результат УЗИ.
Трикуспидальная регургитация 2-3 ст Сегодня делала УЗИ сердца. Так как долгое время.
Расшифровка ЭХО КГ Помогите, пожалуйста, расшифровать Эхо КГ. Вот результаты Эхо КГ.
Расшифровка ЭхоКг Ребенку 2 месяца. Делали ЭХОКГ. Левое предсердие: диаметр 15 мм.
Расшифровка узи после инфаркта Доктор. Сегодня сделал узи, мне 53, перенес инфаркт.
Регургитация и беременность У меня вторая беременность, первая в третьем тримместре.
Не забывайте оценивать ответы врачей, помогите нам улучшить их, задавая дополнительные вопросы по теме этого вопроса .
Также не забывайте благодарить врачей.
Регургитация на клапане легочной артерии
Регургитация – этот термин часто встречается в профессиональной жизни врачей разных специальностей, например, терапевтов, кардиологов, функциональных диагностов. И многие пациенты сталкивались с ним, но не представляют, о чем идет речь. Пора разобраться в этом вопросе, чтобы, когда врач говорит, что присутствует «регургитация на клапане легочной артерии», четко знать, что это такое и с какими опасностями связано.
Под регургитацией понимается обратный кровяной ток из одной сердечной камеры в другую. Это значит, что, когда мышца сердца сокращается, какой-то кровяной объем по некоторым причинами возвращается в ту сердечную полость, из которой двигался. Нельзя сказать, что регургитация является самостоятельным заболеванием, поэтому в качестве диагноза этот термин выступать не может. Однако он характеризует иные патологические изменения и состояния, примером является порок сердца.
Важно понимать, что кровь без перерывов двигается из одного сердечного отдела в другой. Она поступает из легочных сосудов, уходит в главный круг обращения крови. Но термин «регургитация» применяется ко всем четырем клапанам, на которых может возникать обратный ток. Обратно возвращается разный ток крови, что позволяет выделять степени регургитации. Такие степени включают в себя определение клинических признаков состояния. Для лучшего понимания регургитации легочного типа необходимо разобраться в анатомии.
Как известно, сердце – это полый мышечный орган, которые имеет 4 камеры, а именно: по паре желудочков и предсердий. Между сердечными камерами и сосудистым руслом находятся клапаны, которые играют роль ворот. Они пропускают кровь лишь в одном направлении. Благодаря такой системе, обеспечен нормальный ток крови из одного круга в другой, так как мышца сердца сокращается ритмично. Она проталкивает кровь в сосуды и внутри сердца.
Когда клапанный аппарат и миокард работает нормально в период сокращения какой-либо полости, клапанные створки смыкаются плотно. При разных сердечных поражениях механизм способен нарушаться. Существуют следующие клапаны:
- митральный;
- трикуспидальный;
- клапаны легочной артерии и аорты.
В зависимости от проблемного места дается точное определение состояния. Это значит, что, если нарушен механизм, связанный с клапаном легочной артерии, то возникла регургитация легочного типа определенной степени. Недостаточность этого клапана вызывает кровяной ток из легочной артерии в ПЖ во время диастолы.
Самой частой причиной является легочная артериальная гипертензия. Что это такое? Так называется повышение давления в системе легочной артерии. Это заболевание встречается нечасто. Оно возникает на фоне высокого давления в артериях, которые ведут от сердца к легким. Они называются легочными артериями. Высокое кровяное давление – это сильное напряжение сердца. С течением времени оно вызывает остановку его правой половины.
Наиболее частой причиной регургитации легочного типа является вторичная легочная артериальная гипертензия. Первичная легочная гипертензия – это самостоятельное заболевание, а вторичная является осложнением разных болезней дыхательных органов и систем кровообращения, это не самостоятельная болезнь. Выделяется четыре степени легочной гипертензии. Среди наиболее распространенных болезней, которые могут привести к появлению вторичной гипертензии и соответственной регургитации, можно выделить:
Есть мнения, согласно которому вторичная гипертензия легочного типа может развиться у людей, принимающих наркотики или имеющие ВИЧ-инфекцию. Ясно, что в некоторых случаях заболевания, которые вызывают вторичную легочную гипертензию и соответствующую регургитацию, могут возникать не случайно, а из-за неправильного образа жизни человека. В него включается и малоподвижный образ жизни, и злоупотребление алкоголем, и курение, и частые стрессы, и некоторые другие причины. Кроме того, если вовремя не лечить основные заболевания, они будут прогрессировать, что может легко привести к развитию регургитации.
К сожалению, не каждый человек понимает, что, ведя нездоровый образ жизни или не леча вовремя свои болезни, он только усугубляет свое состояние. Поэтому первое, что нужно сделать, если выявлена регургитация, — привести в порядок свою жизни, а также приступить к лечению основных заболеваний.
Есть и другие причины регургитации легочного типа:
- инфекционный эндокардит;
- врожденная патология клапана;
- идиопатическая дилатация легочной артерии;
- хирургическое лечение тетрады Фалло;
- ревматическая лихорадка;
- сифилис;
- травматизация зондом;
- карциноидный синдром.
Последние три причины являются наиболее редкими. Некоторые из перечисленных заболеваний напрямую связаны с состоянием сердца и клапанов. Например, инфекционный эндокардит – это воспаление внутренней сердечной оболочки, а именно, клапанов, эндокарда и основных прилегающих сосудов.
Под идиопатической дилатацией легочной артерии понимается порок развития магистрального ствола, который проявляется аневризматической дилатацией, но при этом функция легочного клапана не нарушается.
Тетрада Фалло – это группа четырех пороков, а именно: стеноза легочной артерии. большого дефекта межжелудочковой перегородки, «верхом сидящей аорты» и препятствия току крови. Обычно радикальная операция осуществляется в возрасте до трех лет. Если же такое вмешательство происходит в боле старшем возрасте, особенно после двадцати лет, отдаленные результаты хуже.
Острая ревматическая лихорадка – это воспалительное заболевание соединительной ткани, которое вызывается бета-гемолитическим стрептококком группы А у лиц, генетически предрасположенных к этому. Эти и другие заболевания, так или иначе, могут быть причастны к тому, что в процессе обследования выявляется регургитация легочного типа.
Регургитация легочного типа может внести вклад в развитие гипертрофии ПЖ, а, в конце концов, сердечной недостаточности, индуцированной дисфункцией ПЖ. Но чаще всего более существенным в появлении такого осложнения является значение именно легочной артериальной гипертензии. В редких случаях острая сердечная недостаточность, которая вызывается дисфункцией ПЖ, начинает развиваться при эндокардите, приводящем к острой регургитации легочного типа.
Иногда врачи используют такой термин, как физиологическая регургитация. В этом случае имеется в виду незначительное изменение тока крови у клапанных створок. То есть у клапанного отверстия происходит как бы завихрение крови, при этом миокард и створки остаются здоровыми. В целом такое состояние не влияет на обращение крови, поэтому нет каких-то симптомов. Физиологической считается регургитация 0-1 степени. Но важно понимать, что она не применяется к клапану легочной артерии, а только к трикуспидальному клапану.
В основном регургитация по легочному типу протекает без симптомов. У некоторых пациентов появляются признаки сердечно недостаточности, которая вызывается дисфункцией ПЖ. Регургитация начальной степени на клапане легочной артерии не вызывает существенных гемодинамических расстройств. Однако значительный возврат крови в ПЖ и предсердие приводит к развитию гипертрофии и расширению полостей правой сердечной половины. Эти изменения связаны с выраженной сердечной недостаточностью в основном круге и венозным застоем.
Пульмональная регургитация проявляется следующими симптомами:
- цианозом;
- одышкой;
- аритмией;
- выраженной отечностью и так далее.
При врожденной клапанной патологии признаки того, что кровообращение нарушено, начинают проявляться в раннем возрасте. Часто они являются необратимыми и носят тяжелый характер. Выраженная регургитация определенной степени в случае неправильного сердечного строения проявляется почти сразу после рождения малыша. При этом наблюдаются дыхательные расстройства, синюшность и недостаточность ПЖ.
К сожалению, есть немало случаев, когда значительные нарушения заканчиваются летальным исходом. Поэтому каждая будущая мама должна заботиться не только о себе до того, как забеременеет, но о своем малыше во время его ношения, поэтому ей важно вовремя проводить УЗИ-диагностику.
Диагностика
Сегодня диагностика серьезно развивается. Благодаря ультразвуковому исследованию, можно точно обнаруживать различные заболевания. С помощью Эхо КГ допплерографией можно дать оценку характеру кровотока по сосудам, сердечным полостям, движению клапанных створок в период сокращений миокарда, определить степени регургитации и так далее.
Можно сказать, что Эхо КГ является самым достоверным и наиболее информативным способом исследования сердечной патологии в режиме реального времени. В то же время этот диагностический метод недорогой и доступный.
ЭКГ-диагностика — возможность определить регургитацию на клапане легочной артерии
Некоторые признаки регургитации можно выявить с помощью ЭКГ в процессе тщательной сердечной аускультации. Очень важно выявить нарушения клапанного аппарата сердца с регургитацией как у взрослых, так и у детей. Благодаря УЗИ беременных, на различных сроках можно обнаружить наличие пороков, не вызывающих сомнений даже при первичном исследовании, а также выявить регургитацию, которая является косвенным симптомом возможных хромосомных аномалий и образующихся клапанных дефектов.
Лечение регургитации определенной степени зависит от причины, которая вызвала это состояние. Также имеет значение конкретная степень выраженности. При определении лечения врач учитывает, есть ли сердечная недостаточность и сопутствующая патология.
Может быть принято решение об оперативной коррекции нарушений клапанного строения, что включает в себя протезирование и разные виды пластики, или медикаментозной консервативной терапии. Такая терапия нацелена на нормализацию тока крови в органах, лечение аритмии и недостаточности обращения крови.
Большей части пациентов, у которых регургитация носит выраженный характер и поражены оба круга обращения крови, нужно постоянное наблюдение кардиологов. Они нуждаются и в приеме мочегонных препаратов и других средств, которые подбирает специалист.
Очень важно не прибегать к самостоятельному лечению. Если понадеяться на себя вместо того, чтобы проконсультироваться с врачом, можно сделать только хуже. При назначении врач учитывает не только состояние пациента, но и его анамнез, результаты всех исследований, противопоказания и другие факторы.
Прогноз клапанной регургитации зависит от различных факторов, например, степени, причин, возраста и так далее. Если заботиться о своем здоровье и регулярно посещать врача, можно сильно снизить риск развития осложнения или вообще предотвратить его появление. Необходимо всегда и вовремя лечиться и вести здоровый образ жизни, именно так можно продлить ее и сделать счастливее!
Особенности и оценка опасности для здоровья при регургитации на клапане легочной артерии 1 степени
Регургитация – это явление в кровеносной системе человека, при котором наблюдается обратное нормальному кровотоку переливание крови из одного отдела сердечной системы в другой. Данная патология не считается самостоятельным недугом. Так что регургитацию нельзя называть диагнозом. Зато выявление ее признаков позволяет судить о наличии иных заболеваний, связанных с сердцем.
Процесс регургитации
Кровь постоянно циркулирует из одного сердечного отдела в другой. Она направляется из легочных артерий к легким, потом, обогатясь кислородом, возвращается в сердце и поступает в большой круг кровообращения. Понятие «регургитация» применимо к различным видам сердечных клапанов, на которых возможно возникновение обратного тока крови. Возвращаться может разный объем крови – с учетом ее количества определяется степень регургитации.
Как появляется легочная регургитация?
Когда миокард и весь клапанный аппарат нормально функционирует, во время сокращения сердечной камеры клапанные створки закрываются плотно. Из-за различных заболеваний сердечных клапанов данные функции могут быть нарушены.
Появление легочной регургитации обычно связано с нарушением функционирования клапана легочной артерии. В таком случае кровь во время расслабления сердца отправляется обратно в желудочек из легочной артерии.
Причины развития
Во время регургитации пульмонарного клапана легочной артерии происходит обратное переливании крови из артерии в желудочек и предсердие правого отдела сердца в состоянии диастолы. Данное отклонение может развиться по разным причинам:
- Первичная и вторичная легочная гипертензия;
- Хронические и острые болезни системы легких и бронхов, в том числе и эмфизема, обструктивные заболевания дыхательной системы;
- Патологическое изменение строения сердца в результате ишемии, врожденных и приобретенных пороков, кардиомиопатии;
- Образование тромбов в легочной артерии;
- Синдром Пиквика, характеризующийся дыхательной недостаточностью;
- Митральный стеноз;
- Поражение клапанных створок сифилисом;
- Эндокардит инфекционного происхождения;
- Ревматическое хроническое заболевание сердца;
- Карциноидный синдром;
- Употребление наркотических веществ посредством инъекций.
Сравнение здорового и патологического сердца
Проявление дисфункции клапана легочного ствола
Регургитация на клапане легочной артерии 1 степени зачастую протекает без особых признаков. В отдельных случаях отмечаются симптомы функциональной недостаточности сердца, связанные с нарушением работы правого желудочка. Первая стадия трикуспидальной регургитации не вызывает значительных изменений в системе сосудов человека. Попадание существенных объемов крови в желудочек может привести к увеличению толщины его стенок, а впоследствии дилатации. Данные изменения провоцируют возникновение признаков острой недостаточности клапана легочной артерии и сердца, застойные явления в венозной системе.
Главными признаками регургитации легочной артерии считаются:
- Посинение кожи;
- Частая одышка;
- Отечность;
- Учащенный пульс.
На фоне врожденных патологий сердца признаки болезни могут быть обнаружены на протяжении первых месяцев после появления ребенка на свет. В большей части случаев они проявляются в тяжелой форме и не поддаются компенсации. Болезнь сопровождается цианозом кожи, недостаточностью дыхательной функции, симптомами нарушения работы правого желудочка. В самых тяжелых проявлениях данная патология приводит к остановке сердца. По этой причине беременным женщинам назначается УЗ диагностика, при которой можно определить пороки и патологическое развитие плода.
Внимание: физиологическая пульмонарная регургитация (вне патологий) протекает без явных клинических признаков и не опасна для здоровья.
Такие явления возникают и на других клапанах сердца. Симптомы трикуспидальной регургитации и недостаточности клапана могут себя проявить только при забросе большого объема крови в правое предсердие, что вызывает дилатацию и гипертрофию правого желудочка с дальнейшими нарушениями гемодинамики.
Недостаточность митрального клапана приводит к перегрузке левого предсердия в первую очередь, а затем и желудочка.
Внимание! При регургитации 1 степени обратное возвращение крови в характеризуется незначительным объемом, и само по себе не может чрезмерно нагрузить желудочек. Поэтому во время данного процесса размеры полостей и толщина миокарда не нарушается, нет негативных гемодинамических изменений.
Способы диагностики
Диагноз может быть поставлен с учетом анамнеза, жалоб, осмотра и исследования пациента. В случае отсутствия клинических проявлений недостаточного кровоснабжения жалобы пациентами не предъявляются. Поэтому многие люди часто даже не знают, что у них присутствует пульмональная регургитация.
При нарушении кровообращения жалобы могут быть на учащенное сердцебиение, одышку, резкое беспричинное изменение сердечного ритма, боль в левой стороне груди, отечность конечностей, особенно по вечерам, боли в области брюшины по причине роста размера печени.
Анамнез дает возможность выявить хронические болезни, ранее пережитые операции, которые могли стать причиной эндокардита, травмы предсердий, узнать, не делал ли пациент наркотических уколов.
С использованием инструментальных диагностических методов можно получить точную информацию о регургитации. Применяется эхокардиографическое и электрокардиографическое исследование, а также метод допплерографии. Кардиограмма показывает наличие признаков перегруженности или увеличения размеров правых отделов сердца, нарушения ритма, функциональность клапана ЛА.
С помощью УЗИ сердца дается оценка размерам органа, изменениям его структуры и величины, работе левого и правого предсердий и фракции выброса. Допплерография помогает установить, есть ли вообще легочная регургитация, и какова ее степень.
Лабораторные анализы показывают патологии, сопровождающиеся регургитацией легочной артерии и пульмонарного клапана: нарушения обмена липидов, положительные анализы на ревматизм, наличие реакции Вассермана.
Выбор способа лечения
Лечение зависит от того, по какой причине появилась регургитация на легочной артерии и пульмонарном клапане. Если у человека нет нарушений гемодинамики и изменений в сердечной системе, то он не нуждается в специальном лечении. Такому пациенту достаточно наблюдаться у кардиолога
Важно! Если нарушается сердечная функция на фоне регургитации, то появляется необходимость в обеспечении хирургического и консервативного лечения. Выбор терапевтической тактики зависит от состояния больного, наличия противопоказаний и показаний для тех или иных способов.
Источники: http://03online.com/news/legochnaya_regurgitatsiya_1_st/2014-11-29-49237, http://cardio-life.ru/zabolevaniya-serdca/legochnaya-regurgitaciya.html, http://lechiserdce.ru/poroki-serdtsa/2054-regurgitatsii-na-klapane-legochnoy-arterii-1-stepeni.html
Пульмональная регургитация 1 степени — Всё о сердце
Регургитация на клапане легочной артерии
Регургитация – этот термин часто встречается в профессиональной жизни врачей разных специальностей, например, терапевтов, кардиологов, функциональных диагностов. И многие пациенты сталкивались с ним, но не представляют, о чем идет речь. Пора разобраться в этом вопросе, чтобы, когда врач говорит, что присутствует «регургитация на клапане легочной артерии», четко знать, что это такое и с какими опасностями связано.
Под регургитацией понимается обратный кровяной ток из одной сердечной камеры в другую. Это значит, что, когда мышца сердца сокращается, какой-то кровяной объем по некоторым причинами возвращается в ту сердечную полость, из которой двигался. Нельзя сказать, что регургитация является самостоятельным заболеванием, поэтому в качестве диагноза этот термин выступать не может. Однако он характеризует иные патологические изменения и состояния, примером является порок сердца.
Важно понимать, что кровь без перерывов двигается из одного сердечного отдела в другой. Она поступает из легочных сосудов, уходит в главный круг обращения крови. Но термин «регургитация» применяется ко всем четырем клапанам, на которых может возникать обратный ток. Обратно возвращается разный ток крови, что позволяет выделять степени регургитации. Такие степени включают в себя определение клинических признаков состояния. Для лучшего понимания регургитации легочного типа необходимо разобраться в анатомии.
Как известно, сердце – это полый мышечный орган, которые имеет 4 камеры, а именно: по паре желудочков и предсердий. Между сердечными камерами и сосудистым руслом находятся клапаны, которые играют роль ворот. Они пропускают кровь лишь в одном направлении. Благодаря такой системе, обеспечен нормальный ток крови из одного круга в другой, так как мышца сердца сокращается ритмично. Она проталкивает кровь в сосуды и внутри сердца.
Когда клапанный аппарат и миокард работает нормально в период сокращения какой-либо полости, клапанные створки смыкаются плотно. При разных сердечных поражениях механизм способен нарушаться. Существуют следующие клапаны:
- митральный;
- трикуспидальный;
- клапаны легочной артерии и аорты.
В зависимости от проблемного места дается точное определение состояния. Это значит, что, если нарушен механизм, связанный с клапаном легочной артерии, то возникла регургитация легочного типа определенной степени. Недостаточность этого клапана вызывает кровяной ток из легочной артерии в ПЖ во время диастолы.
Самой частой причиной является легочная артериальная гипертензия. Что это такое? Так называется повышение давления в системе легочной артерии. Это заболевание встречается нечасто. Оно возникает на фоне высокого давления в артериях, которые ведут от сердца к легким. Они называются легочными артериями. Высокое кровяное давление – это сильное напряжение сердца. С течением времени оно вызывает остановку его правой половины.
Наиболее частой причиной регургитации легочного типа является вторичная легочная артериальная гипертензия. Первичная легочная гипертензия – это самостоятельное заболевание, а вторичная является осложнением разных болезней дыхательных органов и систем кровообращения, это не самостоятельная болезнь. Выделяется четыре степени легочной гипертензии. Среди наиболее распространенных болезней, которые могут привести к появлению вторичной гипертензии и соответственной регургитации, можно выделить:
Есть мнения, согласно которому вторичная гипертензия легочного типа может развиться у людей, принимающих наркотики или имеющие ВИЧ-инфекцию. Ясно, что в некоторых случаях заболевания, которые вызывают вторичную легочную гипертензию и соответствующую регургитацию, могут возникать не случайно, а из-за неправильного образа жизни человека. В него включается и малоподвижный образ жизни, и злоупотребление алкоголем, и курение, и частые стрессы, и некоторые другие причины. Кроме того, если вовремя не лечить основные заболевания, они будут прогрессировать, что может легко привести к развитию регургитации.
К сожалению, не каждый человек понимает, что, ведя нездоровый образ жизни или не леча вовремя свои болезни, он только усугубляет свое состояние. Поэтому первое, что нужно сделать, если выявлена регургитация, — привести в порядок свою жизни, а также приступить к лечению основных заболеваний.
Есть и другие причины регургитации легочного типа:
- инфекционный эндокардит;
- врожденная патология клапана;
- идиопатическая дилатация легочной артерии;
- хирургическое лечение тетрады Фалло;
- ревматическая лихорадка;
- сифилис;
- травматизация зондом;
- карциноидный синдром.
Последние три причины являются наиболее редкими. Некоторые из перечисленных заболеваний напрямую связаны с состоянием сердца и клапанов. Например, инфекционный эндокардит – это воспаление внутренней сердечной оболочки, а именно, клапанов, эндокарда и основных прилегающих сосудов.
Под идиопатической дилатацией легочной артерии понимается порок развития магистрального ствола, который проявляется аневризматической дилатацией, но при этом функция легочного клапана не нарушается.
Тетрада Фалло – это группа четырех пороков, а именно: стеноза легочной артерии. большого дефекта межжелудочковой перегородки, «верхом сидящей аорты» и препятствия току крови. Обычно радикальная операция осуществляется в возрасте до трех лет. Если же такое вмешательство происходит в боле старшем возрасте, особенно после двадцати лет, отдаленные результаты хуже.
Острая ревматическая лихорадка – это воспалительное заболевание соединительной ткани, которое вызывается бета-гемолитическим стрептококком группы А у лиц, генетически предрасположенных к этому. Эти и другие заболевания, так или иначе, могут быть причастны к тому, что в процессе обследования выявляется регургитация легочного типа.
Регургитация легочного типа может внести вклад в развитие гипертрофии ПЖ, а, в конце концов, сердечной недостаточности, индуцированной дисфункцией ПЖ. Но чаще всего более существенным в появлении такого осложнения является значение именно легочной артериальной гипертензии. В редких случаях острая сердечная недостаточность, которая вызывается дисфункцией ПЖ, начинает развиваться при эндокардите, приводящем к острой регургитации легочного типа.
Иногда врачи используют такой термин, как физиологическая регургитация. В этом случае имеется в виду незначительное изменение тока крови у клапанных створок. То есть у клапанного отверстия происходит как бы завихрение крови, при этом миокард и створки остаются здоровыми. В целом такое состояние не влияет на обращение крови, поэтому нет каких-то симптомов. Физиологической считается регургитация 0-1 степени. Но важно понимать, что она не применяется к клапану легочной артерии, а только к трикуспидальному клапану.
В основном регургитация по легочному типу протекает без симптомов. У некоторых пациентов появляются признаки сердечно недостаточности, которая вызывается дисфункцией ПЖ. Регургитация начальной степени на клапане легочной артерии не вызывает существенных гемодинамических расстройств. Однако значительный возврат крови в ПЖ и предсердие приводит к развитию гипертрофии и расширению полостей правой сердечной половины. Эти изменения связаны с выраженной сердечной недостаточностью в основном круге и венозным застоем.
Пульмональная регургитация проявляется следующими симптомами:
- цианозом;
- одышкой;
- аритмией;
- выраженной отечностью и так далее.
При врожденной клапанной патологии признаки того, что кровообращение нарушено, начинают проявляться в раннем возрасте. Часто они являются необратимыми и носят тяжелый характер. Выраженная регургитация определенной степени в случае неправильного сердечного строения проявляется почти сразу после рождения малыша. При этом наблюдаются дыхательные расстройства, синюшность и недостаточность ПЖ.
К сожалению, есть немало случаев, когда значительные нарушения заканчиваются летальным исходом. Поэтому каждая будущая мама должна заботиться не только о себе до того, как забеременеет, но о своем малыше во время его ношения, поэтому ей важно вовремя проводить УЗИ-диагностику.
Диагностика
Сегодня диагностика серьезно развивается. Благодаря ультразвуковому исследованию, можно точно обнаруживать различные заболевания. С помощью Эхо КГ допплерографией можно дать оценку характеру кровотока по сосудам, сердечным полостям, движению клапанных створок в период сокращений миокарда, определить степени регургитации и так далее.
Можно сказать, что Эхо КГ является самым достоверным и наиболее информативным способом исследования сердечной патологии в режиме реального времени. В то же время этот диагностический метод недорогой и доступный.
ЭКГ-диагностика — возможность определить регургитацию на клапане легочной артерии
Некоторые признаки регургитации можно выявить с помощью ЭКГ в процессе тщательной сердечной аускультации. Очень важно выявить нарушения клапанного аппарата сердца с регургитацией как у взрослых, так и у детей. Благодаря УЗИ беременных, на различных сроках можно обнаружить наличие пороков, не вызывающих сомнений даже при первичном исследовании, а также выявить регургитацию, которая является косвенным симптомом возможных хромосомных аномалий и образующихся клапанных дефектов.
Лечение регургитации определенной степени зависит от причины, которая вызвала это состояние. Также имеет значение конкретная степень выраженности. При определении лечения врач учитывает, есть ли сердечная недостаточность и сопутствующая патология.
Может быть принято решение об оперативной коррекции нарушений клапанного строения, что включает в себя протезирование и разные виды пластики, или медикаментозной консервативной терапии. Такая терапия нацелена на нормализацию тока крови в органах, лечение аритмии и недостаточности обращения крови.
Большей части пациентов, у которых регургитация носит выраженный характер и поражены оба круга обращения крови, нужно постоянное наблюдение кардиологов. Они нуждаются и в приеме мочегонных препаратов и других средств, которые подбирает специалист.
Очень важно не прибегать к самостоятельному лечению. Если понадеяться на себя вместо того, чтобы проконсультироваться с врачом, можно сделать только хуже. При назначении врач учитывает не только состояние пациента, но и его анамнез, результаты всех исследований, противопоказания и другие факторы.
Прогноз клапанной регургитации зависит от различных факторов, например, степени, причин, возраста и так далее. Если заботиться о своем здоровье и регулярно посещать врача, можно сильно снизить риск развития осложнения или вообще предотвратить его появление. Необходимо всегда и вовремя лечиться и вести здоровый образ жизни, именно так можно продлить ее и сделать счастливее!
Особенности и оценка опасности для здоровья при регургитации на клапане легочной артерии 1 степени
Регургитация – это явление в кровеносной системе человека, при котором наблюдается обратное нормальному кровотоку переливание крови из одного отдела сердечной системы в другой. Данная патология не считается самостоятельным недугом. Так что регургитацию нельзя называть диагнозом. Зато выявление ее признаков позволяет судить о наличии иных заболеваний, связанных с сердцем.
Процесс регургитации
Кровь постоянно циркулирует из одного сердечного отдела в другой. Она направляется из легочных артерий к легким, потом, обогатясь кислородом, возвращается в сердце и поступает в большой круг кровообращения. Понятие «регургитация» применимо к различным видам сердечных клапанов, на которых возможно возникновение обратного тока крови. Возвращаться может разный объем крови – с учетом ее количества определяется степень регургитации.
Как появляется легочная регургитация?
Когда миокард и весь клапанный аппарат нормально функционирует, во время сокращения сердечной камеры клапанные створки закрываются плотно. Из-за различных заболеваний сердечных клапанов данные функции могут быть нарушены.
Появление легочной регургитации обычно связано с нарушением функционирования клапана легочной артерии. В таком случае кровь во время расслабления сердца отправляется обратно в желудочек из легочной артерии.
Причины развития
Во время регургитации пульмонарного клапана легочной артерии происходит обратное переливании крови из артерии в желудочек и предсердие правого отдела сердца в состоянии диастолы. Данное отклонение может развиться по разным причинам:
- Первичная и вторичная легочная гипертензия;
- Хронические и острые болезни системы легких и бронхов, в том числе и эмфизема, обструктивные заболевания дыхательной системы;
- Патологическое изменение строения сердца в результате ишемии, врожденных и приобретенных пороков, кардиомиопатии;
- Образование тромбов в легочной артерии;
- Синдром Пиквика, характеризующийся дыхательной недостаточностью;
- Митральный стеноз;
- Поражение клапанных створок сифилисом;
- Эндокардит инфекционного происхождения;
- Ревматическое хроническое заболевание сердца;
- Карциноидный синдром;
- Употребление наркотических веществ посредством инъекций.
Сравнение здорового и патологического сердца
Проявление дисфункции клапана легочного ствола
Регургитация на клапане легочной артерии 1 степени зачастую протекает без особых признаков. В отдельных случаях отмечаются симптомы функциональной недостаточности сердца, связанные с нарушением работы правого желудочка. Первая стадия трикуспидальной регургитации не вызывает значительных изменений в системе сосудов человека. Попадание существенных объемов крови в желудочек может привести к увеличению толщины его стенок, а впоследствии дилатации. Данные изменения провоцируют возникновение признаков острой недостаточности клапана легочной артерии и сердца, застойные явления в венозной системе.
Главными признаками регургитации легочной артерии считаются:
- Посинение кожи;
- Частая одышка;
- Отечность;
- Учащенный пульс.
На фоне врожденных патологий сердца признаки болезни могут быть обнаружены на протяжении первых месяцев после появления ребенка на свет. В большей части случаев они проявляются в тяжелой форме и не поддаются компенсации. Болезнь сопровождается цианозом кожи, недостаточностью дыхательной функции, симптомами нарушения работы правого желудочка. В самых тяжелых проявлениях данная патология приводит к остановке сердца. По этой причине беременным женщинам назначается УЗ диагностика, при которой можно определить пороки и патологическое развитие плода.
Внимание: физиологическая пульмонарная регургитация (вне патологий) протекает без явных клинических признаков и не опасна для здоровья.
Такие явления возникают и на других клапанах сердца. Симптомы трикуспидальной регургитации и недостаточности клапана могут себя проявить только при забросе большого объема крови в правое предсердие, что вызывает дилатацию и гипертрофию правого желудочка с дальнейшими нарушениями гемодинамики.
Недостаточность митрального клапана приводит к перегрузке левого предсердия в первую очередь, а затем и желудочка.
Внимание! При регургитации 1 степени обратное возвращение крови в характеризуется незначительным объемом, и само по себе не может чрезмерно нагрузить желудочек. Поэтому во время данного процесса размеры полостей и толщина миокарда не нарушается, нет негативных гемодинамических изменений.
Способы диагностики
Диагноз может быть поставлен с учетом анамнеза, жалоб, осмотра и исследования пациента. В случае отсутствия клинических проявлений недостаточного кровоснабжения жалобы пациентами не предъявляются. Поэтому многие люди часто даже не знают, что у них присутствует пульмональная регургитация.
При нарушении кровообращения жалобы могут быть на учащенное сердцебиение, одышку, резкое беспричинное изменение сердечного ритма, боль в левой стороне груди, отечность конечностей, особенно по вечерам, боли в области брюшины по причине роста размера печени.
Анамнез дает возможность выявить хронические болезни, ранее пережитые операции, которые могли стать причиной эндокардита, травмы предсердий, узнать, не делал ли пациент наркотических уколов.
С использованием инструментальных диагностических методов можно получить точную информацию о регургитации. Применяется эхокардиографическое и электрокардиографическое исследование, а также метод допплерографии. Кардиограмма показывает наличие признаков перегруженности или увеличения размеров правых отделов сердца, нарушения ритма, функциональность клапана ЛА.
С помощью УЗИ сердца дается оценка размерам органа, изменениям его структуры и величины, работе левого и правого предсердий и фракции выброса. Допплерография помогает установить, есть ли вообще легочная регургитация, и какова ее степень.
Лабораторные анализы показывают патологии, сопровождающиеся регургитацией легочной артерии и пульмонарного клапана: нарушения обмена липидов, положительные анализы на ревматизм, наличие реакции Вассермана.
Выбор способа лечения
Лечение зависит от того, по какой причине появилась регургитация на легочной артерии и пульмонарном клапане. Если у человека нет нарушений гемодинамики и изменений в сердечной системе, то он не нуждается в специальном лечении. Такому пациенту достаточно наблюдаться у кардиолога
Важно! Если нарушается сердечная функция на фоне регургитации, то появляется необходимость в обеспечении хирургического и консервативного лечения. Выбор терапевтической тактики зависит от состояния больного, наличия противопоказаний и показаний для тех или иных способов.
Трикуспидальная регургитация 1 степени — что это такое и в чем заключается лечение?
Топ-10 разорившихся звезд Оказывается, иногда даже самая громкая слава заканчивается провалом, как в случае с этими знаменитостями.
Чарли Гард умер за неделю до своего первого дня рождения Чарли Гард, неизлечимо больной младенец, о котором говорит весь мир, умер 28 июля, за неделю до своего первого дня рождения.
Наперекор всем стереотипам: девушка с редким генетическим расстройством покоряет мир моды Эту девушку зовут Мелани Гайдос, и она ворвалась в мир моды стремительно, эпатируя, воодушевляя и разрушая глупые стереотипы.
10 очаровательных звездных детей, которые сегодня выглядят совсем иначе Время летит, и однажды маленькие знаменитости становятся взрослыми личностями, которых уже не узнать. Миловидные мальчишки и девчонки превращаются в с.
Как выглядеть моложе: лучшие стрижки для тех, кому за 30, 40, 50, 60 Девушки в 20 лет не волнуются о форме и длине прически. Кажется, молодость создана для экспериментов над внешностью и дерзких локонов. Однако уже посл.
Что форма носа может сказать о вашей личности? Многие эксперты считают, что, посмотрев на нос, можно многое сказать о личности человека. Поэтому при первой встрече обратите внимание на нос незнаком.
Источники: http://cardio-life.ru/zabolevaniya-serdca/legochnaya-regurgitaciya.html, http://lechiserdce.ru/poroki-serdtsa/2054-regurgitatsii-na-klapane-legochnoy-arterii-1-stepeni.html, http://fb.ru/article/163095/trikuspidalnaya-regurgitatsiya-stepeni—chto-eto-takoe-i-v-chem-zaklyuchaetsya-lechenie
