Инфаркт миокарда: прогноз и реабилитация
Реабилитация и лечение на амбулаторном этапе
Физическая активность постепенно увеличивается в течение первых 3-6 нед после выписки. Возобновление сексуальной деятельности, что часто беспокоит пациента, и другие умеренные физические нагрузки поощряются. Если хорошее функционирование сердца сохраняется в течение 6 нед после острого инфаркта миокарда, большинство пациентов могут возвращаться к обычной активности. Рациональная программа физической активности с учетом образа жизни, возраста и состояния сердца уменьшает риск ишемических событий и увеличивает общее благополучие.
Острый период болезни и лечение ОКС необходимо использовать для выработки у пациента стойкой мотивации к модификации факторов риска. При оценке физического и эмоционального статуса пациента и при обсуждении их с больным необходимо беседовать об образе жизни (в том числе о курении, диете, работе и режиме отдыха, необходимости выполнения физических упражнений), поскольку устранение факторов риска может улучшать прогноз.
Лекарственные средства. Некоторые препараты достоверно уменьшают риск смертности после инфаркта миокарда, их необходимо использовать всегда, если нет противопоказаний или непереносимости.
Ацетилсалициловая кислота уменьшает смертность и частоту повторных инфарктов у перенесших инфаркт миокарда пациентов от 15 до 30 %. Быстрорастворимый аспирин в дозе 81 мг 1 раз в день рекомендован для дпительного приема. Данные свидетельствуют, что одновременное назначение варфарина с ацетилсалициловой кислотой или без нее уменьшает смертность и частоту повторных инфарктов.
b-адреноблокаторы считают стандартной терапией. Наиболее доступные b-адреноблокаторы (такие как ацебутолол, атенолол, метопролол, пропранолол, тимолол) уменьшают смертность после инфаркта миокарда приблизительно до 25 % в течение как минимум 7 лет.
Ингибиторы АПФ назначают всем пациентам, перенесшим инфаркт миокарда. Эти препараты могут обеспечивать долгосрочную защиту сердца, улучшая функции эндотелия. При непереносимости ингибиторов АПФ, например, из-за кашля или аллергической сыпи (но не сосудистого отека или почечной недостаточности), их можно заменить на блокаторы рецепторов к ангиотензину II.
Пациентам также показаны ингибиторы ГМГ-КоА-редуктазы (статины). Снижение количества холестерина после инфаркта миокарда уменьшает частоту повторных ишемических событий и смертность у пациентов с повышенным или нормальным содержанием холестерина. Вероятно, статины приносят пользу пациентам, перенесшим инфаркт миокарда, независимо от изначального содержания холестерина. Пациентам после инфаркта миокарда, у которых выявлена дислипидемия, связанная с низким содержанием ЛПВП или повышением количества триглицеридов, возможно, показаны фибраты, но экспериментально их эффективность пока не подтверждена. Гиполипидемическая терапия показана длительно, если нет существенных неблагоприятных эффектов от нее.
Острый инфаркт миокарда
Инфаркт миокарда – это заболевание, сопровождающееся некрозом одного или нескольких участков сердечной мышцы в результате острого нарушения кровотока в коронарных артериях, питающих миокард. Острый инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST являются разновидностями острого коронарного синдрома, который включает также нестабильную стенокардию.
Инфаркт миокарда – ведущая причина смертности в большинстве стран, в том числе в России. Своевременная госпитализация во многих случаях позволяет предотвратить необратимые повреждения сердечной мышцы, однако часто пациенты неправильно оценивают возникающие симптомы и пытаются справиться с ними самостоятельно, что приводит к позднему обращению к врачу. Поэтому при острой боли в груди или других тревожных симптомах необходимо как можно раньше проконсультироваться со специалистом.
Риск инфаркта миокарда повышается с возрастом – чаще заболевают люди старше 60 лет. Однако в последнее время увеличилось количество ранних инфарктов миокарда – у людей моложе 40 лет. Среди пациентов младше 70 лет преобладают мужчины, однако после 70 количество мужчин и женщин с инфарктом миокарда становится одинаковым. Это может быть связано с защищающим действием эстрогенов (женских половых гормонов), которые снижают вероятность атеросклероза – главного фактора риска развития сердечного приступа.
Прогноз инфаркта миокарда зависит от обширности поражения сердечной мышцы, наличия сопутствующих заболеваний, времени обращения за медицинской помощью и возраста пациента. Смертность при остром инфаркте миокарда достигает 30 %.
Синонимы русские
Сердечный приступ, ИМ.
Синонимы английские
Heart attack, acute myocardial infarction, MI, myocardial infarction.
Симптомы
Основным симптомом острого инфаркта миокарда является резкая боль в груди, которая чаще всего ощущается как резкое сдавливание. Она продолжается обычно дольше 15 минут и не купируется приемом нитроглицерина. Боль может распространяться на левое плечо, лопатку, шею, нижнюю челюсть, может сопровождаться холодным потом, тошнотой и рвотой, потерей сознания. В некоторых случаях боль имеет нетипичную локализацию – в животе, в позвоночнике, левой или даже правой руке.
Иногда инфаркту предшествуют неспецифические симптомы: в течение нескольких дней до сердечного приступа человек может ощущать слабость, недомогание, дискомфорт в области груди.
Инфаркт может не сопровождаться характерным болевым синдромом и проявляться лишь такими признаками, как одышка, учащенное сердцебиение, слабость, тошнота. Неявная симптоматика инфаркта миокарда особенно характерна для женщин.
Таким образом, основными симптомами острого инфаркта миокарда являются:
- боль в груди,
- одышка,
- холодный пот,
- чувство страха,
- потеря сознания,
- тошнота, рвота.
Общая информация о заболевании
Инфаркт миокарда развивается в результате нарушения кровоснабжения сердечной мышцы, что приводит к недостатку кислорода и питательных веществ и некрозу (омертвению) участка миокарда. Основной причиной нарушения кровотока в сосудах, питающих миокард, является атеросклероз коронарных артерий – отложение атеросклеротических бляшек, состоящих в основном из холестерина, на внутренней поверхности сосудов. Затем происходит разрастание соединительной ткани (склероз) стенки сосуда и формирование отложений кальция (кальциноз) с дальнейшей деформацией и сужением просвета сосуда вплоть до полной закупорки. Впоследствии в атеросклеротической бляшке может развиваться так называемое асептическое воспаление, которое при воздействии провоцирующих факторов (физической нагрузке, повышении артериального давления и др.) способно приводить к надрыву бляшки. В области повреждения скапливаются тромбоциты, выделяются биологически активные вещества, которые еще больше усиливают адгезию (слипание) форменных элементов крови, и в итоге образуется тромб, закупоривающий просвет коронарной артерии. Возникновению тромба также способствует повышенная свертываемость крови. В случае, если кровоток в сосудах не восстанавливается в ближайшие шесть часов, происходят необратимые изменения в тканях миокарда.
Редко инфаркт миокарда случается при резком спазме или тромбоэмболии патологически неизмененных коронарных артерий, однако это наблюдается лишь в 5 % случаев.
Чаще всего инфаркт миокарда локализуется в передней стенке левого желудочка, реже – в задней стенке левого желудочка и межжелудочковой перегородки. Инфаркт в области правого желудочка возникает редко. Выделяют трансмуральный и субэндокардиальный инфаркт миокарда. При трансмуральном патологические изменения затрагивают всю стенку сердца, при субэндокардиальном – от ? до ½ толщины стенки. Существует также деление на инфаркт миокарда без подъема сегмента ST и инфаркт миокарда с подъемом сегмента ST. Наличие изменений сегмента S-T на электрокардиограмме позволяет заподозрить полную закупорку коронарной артерии и обширное повреждение миокарда с более высоким риском развития необратимого некроза тканей. Подъем сегмента S-T не наблюдается при частичной закупорке артерии – это может говорить об инфаркте миокарда без подъема сегмента S-T или нестабильной стенокардии. Однако лишь при инфаркте миокарда изменяется активность кардиальных энзимов.
При нарушении кровоснабжения миокарда гибель клеток начинается, прежде всего, в области эндокарда, а затем зона повреждения распространяется по направлению к перикарду. Обширность поражения зависит от степени закупорки артерии, ее длительности, системы коллатерального кровообращения.
Некроз в тканях сердечной мышцы вызывает острую боль. Обширное повреждение миокарда может приводить к нарушению сократительной функции сердца, что проявляется острой левожелудочковой недостаточностью с развитием отека легких и кардиогенного шока. Кардиогенный шок, в свою очередь, усугубляет течение инфаркта миокарда за счет ухудшения коронарного кровообращения. В результате возникают тяжелые нарушения ритма сердца, в том числе фибрилляция предсердий.
Трансмуральный инфаркт в некоторых случаях может приводить к разрыву стенки сердца или к аневризме – локальному истончению и выпячиванию участка миокарда.
Кто в группе риска?
Основной причиной развития инфаркта миокарда (до 90 % всех случаев) является атеросклероз. Поэтому факторы риска развития атеросклероза увеличивают и вероятность развития сердечного приступа. В группу риска входят:
- мужчины старше 45 лет и женщины старше 65 лет,
- страдающие ожирением, дислипидемией, артериальной гипертензией, сахарным диабетом,
- люди, родственники которых страдают сердечно-сосудистыми заболеваниями и/или перенесли инфаркт миокарда,
- курильщики,
- ведущие малоподвижный образ жизни,
- употребляющие наркотики (кокаин, амфетамины могут спровоцировать спазм коронарных артерий),
- испытывающие сильный стресс.
Диагностика
Острый инфаркт миокарда во многих случаях протекает малосимптомно или атипично, что затрудняет его диагностику. Существует ряд заболеваний, проявления которых зачастую могут быть схожи с проявлениями сердечного приступа: аневризма аорты, стенокардия, заболевания печени и желчевыводящих путей, депрессия, эзофагит и другие. Поэтому при подозрении на инфаркт миокарда необходимо провести ряд лабораторных и инструментальных исследований, позволяющих отличить инфаркт миокарда от другой патологии и выявить обширность и локализацию повреждения, продолжительность ишемии, постинфарктные осложнения. Кроме того, важно распознать признаки сопутствующих заболеваний: патологии почек и дыхательной системы, сахарного диабета, анемии. Все это определяет дальнейшую схему лечения и прогноз заболевания.
Лабораторная диагностика
- Общий анализ крови. При остром инфаркте миокарда может наблюдаться лейкоцитоз. Количество лейкоцитов увеличивается со второго часа после возникновения нарушений кровообращения и достигает пика на 2-4-е сутки. Важно обратить внимание и на количество эритроцитов, так как анемия усугубляет кислородное голодание сердечной мышцы.
- Лейкоцитарная формула. Возможен лейкоцитоз со сдвигом лейкоцитарной формулы влево и анэозинофилией.
- Скорость оседания эритроцитов (СОЭ). Повышение СОЭ свидетельствует об остром воспалительном процессе.
- Тропонин I (количественно) – белок, который участвует в мышечном сокращении. При сердечном приступе его уровень обычно повышается начиная с 4-6-го часа, максимум на 2-е сутки и нормализуется в течение 6-8 дней от начала заболевания.
- Миоглобин. Это белок, который содержится в мышечной ткани, в том числе в миокарде. При инфаркте миокарда уровень миоглобина увеличивается в течение 4-6 часов.
- Аланинаминотрансфераза (АЛТ) и аспартатаминотрансфераза (АСТ). При инфаркте миокарда уровень этих ферментов является показателем обширности повреждения сердечной мышцы.
- Креатинкиназа MB. Увеличение ее концентрации специфично для повреждения сердечной мышцы. Ее уровень возрастает с первых часов и сохраняется повышенным в течение 2-3 суток.
- Лактатдегидрогеназа (ЛДГ) общая – фермент, который содержится практически во всех клетках организма и участвует в утилизации глюкозы. Уровень ЛДГ повышается при инфаркте миокарда, патологии печени, крови, почек. При инфаркте миокарда остается повышенным в течение 10-14 дней.
- Лактатдегидрогеназа 1, 2 (ЛДГ, 1, 2 фракции). Формы фермента лактатдегидрогеназы, которые содержатся в основном в клетках сердца, коркового вещества почек, печени. Эти показатели могут быть использованы для оценки обширности поражения при инфаркте миокарда.
- Антитромбин III. Синтезируется в клетках эндотелия сосудов и клетках печени, участвует в инактивации ряда факторов свертывания крови. Уменьшение количества антитромбина III говорит о повышенном риске тромбоза. Понижен его уровень при тромбоэмболии, атеросклерозе.
- Волчаночный антикоагулянт, скрининговый тест (LA1). Волчаночный антикоагулянт представляет собой комплекс антител против фосфолипидов. Их наличие может свидетельствовать об аутоиммунных заболеваниях, а также является признаком повышенного риска тромбообразования.
- Протромбиновый индекс (ПИ), международное нормализованное отношение – МНО). Анализ используется для оценки внешнего пути свертывания крови и активности I, II, V, VII, X факторов свертывания. Гиперкоагуляция увеличивает риск образования тромбов. При инфаркте миокарда протромбиновый индекс может быть повышен.
- Гликированный гемоглобин (HbA 1c, гликозилированный гемоглобин, гликогемоглобин). Образуется при присоединении глюкозы к гемоглобину. Данный показатель позволяет оценить количество глюкозы в крови на протяжении последних 120 дней – это средняя продолжительность жизни эритроцита. Высокий уровень гликированного гемоглобина говорит о высокой концентрации глюкозы за последние три месяца и свидетельствует о большой вероятности осложнений сахарного диабета, который, в свою очередь, увеличивает риск инфаркта миокарда. Тест на гликированный гемоглобин используется для оценки эффективности лечения и прогноза инфаркта миокарда у пациентов с сахарным диабетом.
- Глюкоза в плазме. Также используется для диагностики сахарного диабета.
- Железо в сыворотке. Железо входит в состав цитохромов и участвует в клеточном дыхании. При инфаркте миокарда уровень железа может быть повышен.
- Электролиты сыворотки. При остром инфаркте миокарда может меняться уровень натрия, калия, магния, кальция, хлора. Однако это происходит не всегда, при неосложненном течении инфаркта миокарда уровень электролитов может быть не изменен.
- Мочевая кислота в сыворотке. При нарушении кровоснабжения миокарда происходит некроз клеток сердечной мышцы с распадом органических веществ и выделением продуктов распада, в том числе мочевой кислоты. Это, в свою очередь, провоцирует развитие воспаления в зоне повреждения миокарда. Таким образом, уровень мочевой кислоты при обширном инфаркте миокарда может быть повышен.
- С-реактивный белок, количественно. При инфаркте миокарда бывает повышен за счет воспалительной реакции.
- Триглицериды. Образуются в кишечнике из жиров пищи. Депонируются в жировой ткани и расходуются клетками по мере необходимости для получения энергии. Повышенный уровень триглицеридов может свидетельствовать о высоком риске атеросклероза.
- Холестерол общий. Это соединения, которые участвуют в формировании атеросклеротических бляшек. Его концентрация может быть увеличена при инфаркте миокарда, возникшем в результате атеросклероза коронарных артерий.
- Холестерол – липопротеины высокой плотности (ЛПВП) – фракция общего холестерина, которая препятствует формированию атеросклеротических бляшек.
- Холестерол – липопротеины низкой плотности (ЛПНП) – фракция холестерола, участвующая в формировании атеросклеротических бляшек.
- Холестерол – липопротеины очень низкой плотности (ЛПОНП). Это липопротеины, которые образуются в печени. Являются переносчиками фосфолипидов, триглицеридов, холестерола. При попадании из печени в кровь подвергаются химическим превращениям с образованием липопротеинов низкой плотности
- Коэффициент атерогенности. Это соотношение «вредных» (ЛПНП, ЛПОНП, триглицеридов) и «полезных» липопротеинов (ЛПВП). Повышение коэффициента атерогенности говорит о высоком риске развития атеросклероза.
Другие методы исследования
- Электрокадиография (ЭКГ). Позволяет подтвердить диагноз «инфаркт миокарда», определить локализацию и степень повреждения сердечной мышцы, выявить признаки нарушения сердечного ритма.
- Рентгенография органов грудной клетки. Используется для выявления аневризмы сердца.
- Ультразвуковое исследование сердца. Позволяет выявить участок поражения миокарда, оценить сократительную способность сердца.
Лечение
Терапия назначается индивидуально в зависимости от возраста пациента, тяжести состояния и обширности поражения сердечной мышцы. Огромное значение имеет восстановление кровоснабжения миокарда в течение первых 12 часов после появления первых признаков инфаркта миокарда. Это может предотвратить или уменьшить степень некроза тканей. Основными направлениями терапии при остром инфаркте миокарда являются купирование болевого синдрома, тромболитическая и антикоагулянтная терапия, снижение нагрузки на миокард, предупреждение и лечение возникших осложнений.
Профилактика
Здоровое питание с низким содержанием насыщенных жиров и большим количеством овощей и фруктов.
Достаточная физическая активность.
Отказ от алкоголя и курения.
Своевременное прохождение профилактических медицинских осмотров для выявления заболеваний, повышающих риск развития инфаркта миокарда.
Рекомендуемые анализы
- Общий анализ крови
- Лейкоцитарная формула
- Скорость оседания эритроцитов (СОЭ)
- Тропонин I (количественно)
- Миоглобин
- Аланинаминотрансфераза (АЛТ)
- Аспартатаминотрансфераза (АСТ)
- Антитромбин III
- Волчаночный антикоагулянт, скрининговый тест (LA1)
- Коагулограмма № 1 (протромбин (по Квику), МНО)
- Гликированный гемоглобин (HbA 1c)
- Глюкоза в плазме
- Железо в сыворотке
- Калий, натрий, хлор в сыворотке
- Креатинкиназа MB
- Лактатдегидрогеназа (ЛДГ) общая
- Мочевая кислота в сыворотке
- С-реактивный белок, количественно
- Триглицериды
- Холестерол общий
- Холестерол – липопротеины высокой плотности (ЛПВП)
- Холестерол – липопротеины низкой плотности (ЛПНП)
- Холестерол – липопротеины очень низкой плотности (ЛПОНП)
- Коэффициент атерогенности
- Лабораторная диагностика острого коронарного синдрома и инфаркта миокарда (оптимальный)
- Лабораторная диагностика острого коронарного синдрома и инфаркта миокарда (минимальный)
- Лабораторное обследование сердца и сосудов
что это такое, последствия и лечение
Некроз кардиальных структур — это экстренный процесс, требующий срочной госпитализации в профильный стационар, для проведения реанимационных мероприятий.
Основной контингент пациентов — лица, страдающие гипертонической болезнью, дыхательной недостаточностью, постоянно принимающие тяжелые препараты психотропного ряда, глюкокортикоиды.
Также отклонение не обходит стороной женщин и представителей сильного пола в возрасте за 50, когда в самом разгаре климактерический период.
Острый инфаркт миокарда — это нарушение трофики (питания) сердечной мышцы в результате коронарной недостаточности (сужение просвета артерий, питающих орган). Код по МКБ-10 — I21. Патология считается самостоятельной единицей и выведена в классификатор.
Считается неотложным состоянием и требует срочной помощи. Длительность начальной (острой) фазы инфаркта — около 18-24 часов. Затем пациент либо погибает или же наступает период улучшения. Острая стадия заканчивается.
Исход напрямую зависит от обширности поражения, качества первой помощи и стационарных мероприятий.
Если хотя бы один негативный фактор имеет больший вес над прочими, летальность процесса резко растет. Спасти пациента даже при качественной помощи можно не всегда.
Механизм развития состояния
Суть заболевания всегда одна и та же. Коронарная недостаточность составляет основу формирования инфаркта.
Что это такое? Сердце питается от двух крупных артерий, которые при впадении в ткани ветвятся на множество мелких структур. Это так называемые коронарные артерии. Они обеспечивают бесперебойную, обильную трофику мышечного органа.
В процессе жизнедеятельности человек приобретает такое состояние, как атеросклероз. Он представляет собой сужение (стеноз) или закупорку сосудов.
В первом случае возникает стойкое нарушение проводимости. Чаще всего у гипертоников и курильщиков встречается именно такой вариант.
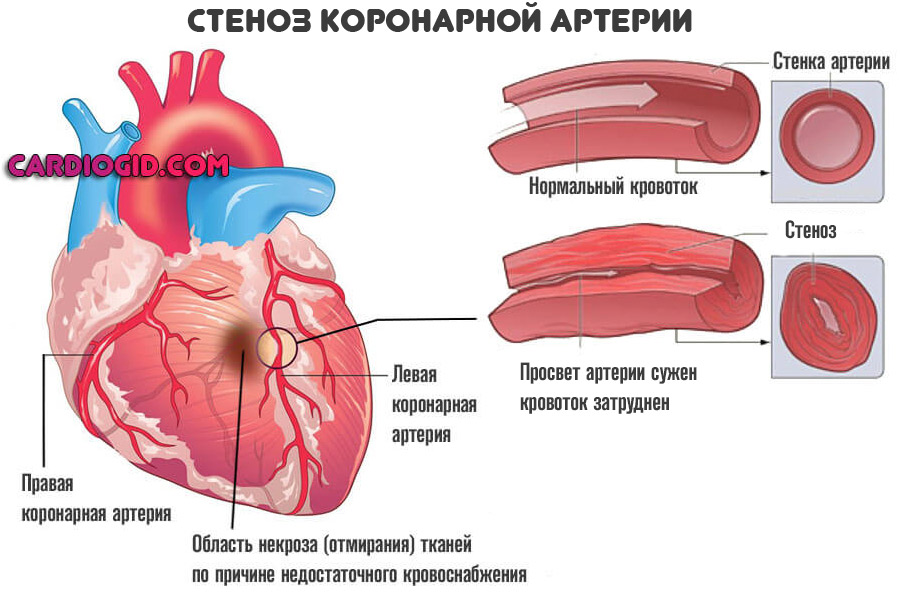
Во втором — окклюзия и нарушение проводимости крови в результате механического перекрытия русла. Холестериновая бляшка или тромб всему виной.

Далее процесс двигается стремительно. Нарушение кровотока, при снижении его на 50% от нормального объема, приводит к падению сократительной способности миокарда.
Результат — в большой круг жидкой ткани выбрасывается недостаточно, а значит и по коронарным артериям поступает мало. Состояние набирает обороты. Уже начавшийся процесс омертвения прогрессирует. Если срочно не разорвать порочный круг разовьется кардиогенный шок и смерть пациента.
Возможные осложнения
Последствия острого инфаркта миокарда зависят от объемов поражения сердечной мышцы. При вовлечении незначительного количества тканей, малых масштабах проблемы, возможно полное отсутствие плачевных результатов.
К сведению:Некоторые формы некроза не сопровождаются даже клинической картиной, что, однако, не говорит о безопасности состояния.
Мелкоочаговые варианты (микронфаркт) провоцируют незначительные в краткосрочной перспективе патологические изменения. Крупные по площади — почти всегда смертельны.
Полный перечень выглядит так:
- Кардиогенный шок. Острое нарушение сократительной способности сердечной мышцы. Приводит к стремительному снижению артериального давления и зацикливанию процесса. Каждая систола закачивается падением функциональной активности, нарастанием явления недостаточности трофики. Летальность неотложного состояния зашкаливает. Составляет около 90% и выше.
- Остановка сердца. Асистолия. Реанимационные действия могут не возыметь эффекта. Но срочные мероприятия необходимы, поскольку вероятность возвращения больного к жизни есть.
- Дыхательная недостаточность. Асфиксия. Развиваются в результате ослабления газообмена, отека легких. Как правило, позднее осложнение. Проявляет себя спустя несколько часов от начала процесса.
- Сосудистая деменция. Вариант раннего обратимого слабоумия. Возникает в результате недостаточной трофики церебральных структур. При невозможности восстановления питания прогрессирует быстро, лечению поддается скудно.
- Инсульт. Острое снижение скорости кровотока в головном мозгу. Отмирают нервные клетки, ткани. Развивается неврологический дефицит разной степени тяжести. От незначительного перекоса лица, паралича мышц до полной потери зрения, слуха, способности ходить и прочих функций.
Логичным результатом выступает смерть пациента. Летальность определяется в рамках прогнозов в отношении конкретного случая.
Инвалидность или как минимум тяжелые ограничения жизненной активности гарантированно возникают. Хроническая сердечная недостаточность, ИБС, астматические процессы встречаются наиболее часто.
Причины
Существует два основных механизма развития патологии. Первый уже был описан, это атеросклероз и нарушение питания кардиальных структур по коронарным артериям.
Второй возможный вариант — кардиомиопатия, развивающаяся в результате избыточной физической нагрузки, перенесенных ранее патологий эндокринного или сердечнососудистого профиля и прочих моментов.
Мышечные стенки утолщаются (гипертрофическая кардиомопатия), сократительная способность миокарда падает, камеры расширяются (дилатационная кардиомиопатия).


При сохранности нормального просвета коронарных артерий сердце не в силах перекачивать кровь: большая ее часть застаивается в желудочках и прочих структурах.
Каковы основные причины таких состояний:
Ожирение
Ошибочно считать, будто бы избыточная масса тела способна радикальным образом повлиять на функциональную активность органа. Нет. Дело в другом.
Что стоит за нарушением веса? Отклонение обмена липидных структур. Депонирование избыточное, катаболизм недостаточен. Возникает накопление холестерина, он откладывается на стенках сосудов.
Мишенями выступают аорта и коронарные артерии. Также структуры нижних конечностей. При восстановлении нормального метаболизма и лечении на ранних стадиях удается предотвратить проблемы в будущем.

Избыточная физическая нагрузка
В основном страдают спортсмены и работники механического труда, например строители и шахтеры. Сердце не рассчитано на избыточную активность. Организм не выдержит.
Даже при сохранности стабильного положения вещей, если мышечная структура приспособилась, назвать это нормой нельзя. Так называемое сердце спортсмена — это неестественно разросшийся орган. Рано или поздно оно даст о себе знать.

Ко всему прочему, при недостаточной тренированности надпочечники синтезируют слишком много кортизола и адреналина.
Помимо этого выделяется ангиотензин, ренин, альдостерон. Они провоцируют сужение артерий. При избыточной выработке — существенное.
Инфаркт наступит с большой вероятностью. Вывод — нужно четко дозировать физическую нагрузку.
Гипотиреоз или обратный процесс
Недостаточный синтез гормонов щитовидной железы. Встречается относительно редко. Активная выработка наблюдается чаще. Речь о таких соединениях так Т3, Т4, ТТК, гипофизарное вещество.
В первом случае отмечается ослабление метаболизма, потому скоро развивается атеросклероз. Во втором все системы подстегиваются, синтезируется много ангиотензина и прочих веществ, обуславливающих стеноз сосудов. Лечение плановое, лучше не затягивать.

Болезнь Иценко-Кушинга
Избыточная выработка кортизола надпочечниками. Пациенты с таким диагнозом хорошо видны сразу же. Ожирение, лунообразное лицо, остеопороз, межпозвоночные грыжи, прочие патологии опорно-двигательного аппарата и иные моменты подобного рода.
Основная причина — опухоль передней доли гипофиза, кортикотропинома (разновидность аденомы). По окончании лечения и реабилитационного периода все приходит в норму.
Некоторое время после радикального вмешательства может требоваться поддержание организма экзогенными гормонами.
Гипертоническая болезнь
Стабильное или регулярное повышение давления. До каких уровней — зависит от стадии патологического процесса. На ранних этапах, первом и втором риск инфаркта минимальный, но он присутствует.
При ГБ 3 степени высокие цифры давления становятся привычными. Вероятность острого некроза составляет 15% каждый год.
Курация проводится на начальных стадиях. Затем терапевтические действия полного эффекта не имеют, требуется постоянная коррекция схемы лечения.
Сахарный диабет
Эндокринное заболевание. Сопряжено с неправильным балансом инсулина в организме. Сопровождается не только и не столько нарушениями со стороны метаболизма, сколько выраженными атеросклеротическими изменениями по всему организму.
Сетчатка, вены и артерии нижних конечностей, сердца, головного мозга выступают причиной смерти больного. Без тщательного постоянного лечения компенсации добиться не удается.
Курение
Сказывается на состоянии сосудов быстрее, чем может показаться. Возникает острый стеноз коронарных артерий. Растет давление и частота сердечных сокращений.
Нарушение питания проходит параллельно с утолщением стенок миокарда, наращиванием объема тканей и кардиомиопатией.
Бросить курить зачастую недостаточно. Особенно при длительной привычке. Необходима медикаментозная поддержка. Также для ослабление абстинентного синдрома, который имеет, в том числе и физиологическую плоскость.
Потребление спиртного
Алкоголики — частые пациенты реанимаций и профильных отделений стационара. Ничего полезного в этаноле нет, это мифы. Есть мнения врачей, что алкогольные напитки в небольших дозах растворяют холестерин. Достоверных данных на этот счет нет.
Недостаточность клапанов сердца
Митрального, трикуспидального, аортального. Считаются вариантами врожденных или приобретенных пороков развития.
Лечение всегда хирургическое. Нужно успеть до инфаркта и прочих неотложных состояний.

Острая асфиксия
Нарушение дыхания. В результате аспирации желудочным содержимым, удушения, утопления и прочих моментов. Это не гарантия развития патологического процесса, но риски выше.
Стрессы
В результате психоэмоциональной нагрузки, сиюминутной или хронической, вырабатывается избыточное количество кортизола, адреналина, дофамина, катехоламинов и кортикостероидов. Все эти гормоны сужают сосуды.
В зависимости от условий, индивидуальных особенностей организма пациента возможно развитие острого некроза кардиальных структур. Избегание стрессов — метод профилактики. Хотя добиться этого почти нельзя.
Причины исключаются по одной. Времени на тщательную диагностику нет. Только по окончании можно обследовать больного.
Идеальный вариант — устранить факторы риска еще на подступах, в предшествующие моменты. О симптомах и признаках предынфаркта читайте в этой статье.
Симптомы
Признаки патологического процесса видны сразу же. Бывают вялотекущие атипичные формы инфарктов. Но встречаются они редко и преимущественно у женщин (подробнее здесь).
Потому нужно рассматривать распространенные варианты:
- Боль в грудной клетке — основной признак острого инфаркта миокарда. Невыносимая, независимо от длительности или средняя по интенсивности, продолжительная, более получаса. Всегда жгучая или давящая. Сопровождает пациента большую часть острого периода. То есть до суток. Снимается Нитроглицерином. Полностью или частично.
- Одышка в состоянии покоя. При физической активности усиливается значительно.
- Нарушения частоты сердечных сокращений. Тахикардия, прочие моменты. Рост артериального давления, нестабильность показателей тонометра.
- Бледность кожных покровов и слизистых оболочек.
- Цианоз носогубного треугольника. Посинение околоротовой области.
- Вынужденное положение тела.
- Потеря сознания. Синкопальные состояния, обмороки.
- Периферические отеки. Страдают ноги, лодыжки.
- Головные боли интенсивного характера. В затылке, висках и теменной области.
Признаки могут вообще не иметь отношения к сердцу на первый взгляд. Боли в животе, тошнота, рвота.
Диагностика
Проводится кардиологами в стационарных условиях. В первый же момент. Нет времени на длительные изыскания, минимальное количество мероприятий.
Измерение артериального давления, частоты сердечных сокращений, аускультация. Затем состояние больного стабилизируют. После можно приступать к полноценной диагностике.
Примерный перечень мероприятий:
- Измерение артериального давления, ЧСС. Для установления функциональных нарушений со стороны органов и систем.
- Устный опрос больного на предмет жалоб и их характера.
- Аускультация.
- Электрокардиография. Выявления аритмий и схожих процессов. Классический признак инфаркта в острой фазе — превышение сегмента ST над изолинией (возможно нахождение под ней). Затем симптом сходит на нет.
- Эхокардиография. Ультразвуковое исследование анатомических структур, тканей. Визуальная методика.
- При необходимости МРТ сердца и сосудов. Без контрастного усиления.
Далее показано динамическое наблюдение за состоянием пациента.
Длительность стационарного периода составляет около 10 дней, возможно больше, если есть сомнения относительно течения реабилитационного (подострого) момента.
Лечение
Проходит под полным контролем кардиолога. На ранней стадии применяются тромболитики, если имеет место эмболия (образование тромбов). В первые 6 часов это действие может предотвратить прогрессирование патологического процесса.
При поступлении, в качестве первой помощи, назначают Нитроглицерин для купирования болевого синдрома, также опиоидные или ненаркотические средства. Эпинефрин, Адреналин.
По мере необходимости назначаются бета-блокаторы, антагонисты кальция и спазмолитики.
В процессе дальнейшего лечения применяются кардиопротекторы. Для нормализации метаболических процессов в сердечной мышце.
Если имеет место порок развития органа, необходимо оперативное вмешательство. Повторный эпизод, рецидив — вопрос времени. Требуется баллонирование, стентирование коронарных артерий или протезирование клапанов. Это первоочередная мера.


Атеросклероз, сопряженный с нарушением липидного обмена купируется статинами. Аторис в качестве основного. При кальцификации бляшек необходимо хирургическое вмешательство по удалению скопления липидов.
Продолжительность терапии — вся жизнь. От качества зависит степень компенсации. Полного восстановления добиться удается только при ранней помощи и незначительной площади поражения.
Реабилитация
Начинается, примерно, со второй недели развития патологического процесса. Первое время показан постельный режим.
На всю жизнь противопоказаны:
- Значительные физические нагрузки. Спорт полностью исключается.
- Жирные продукты в рационе, жареное, копченое, чрезмерно соленое. Меню лучше согласовать со специалистом.
- Стрессы, избыточные психоэмоциональные нагрузки.
- Бани, сауны. Нахождение в условиях повышенной влажности и температуры.
По окончании подострой фазы назначают ЛФК. Физиотерапия может стать хорошим подспорьем. Санаторно-курортное лечение по показаниям.
Прогнозы
Зависят от возраста больного, частично пола, характера профессиональной активности, качества первой помощи и лечения, обширности поражения, локализации патологических изменений.
Осложнения острого инфаркта — основная причина смерти. Вероятность летального исхода в первые 24 часа и чуть более составляет от 20 до 80%. Разброс обусловлен массой факторов, которые нужно учитывать.
При грамотном лечении, устранении возможных моментов риска вероятность снижается до 5-20%. Что все же много. Точные данные даст только врач.
В заключение
Острый некроз сердечной мышцы — это неотложное состояние. Лечение инфаркта консервативное, требует длительного применения препаратов. Сначала экстренного действия, затем поддерживающих.
Реабилитация долгая, может растянуться на годы. Только спустя 6 месяцев можно подводить какие-то итоги. Прогнозы зависят от многих факторов и у двух разных людей не могут быть одинаковыми.
симптомы, первые признаки, лечение, последствия инфаркта

Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза. Полное прекращение кровоснабжения мышцы происходит вследствие обтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – миоглобина, участвующего в транспортировке кислорода внутрь кардиомиоцитов. В течение 8–10 часов больше чем на 50% увеличивается креатинфосфокиназа, показатели активности которой нормализуются к концу 2 суток. Этот анализ повторяют каждые 8 часов. Если получают троекратный отрицательный результат, то инфаркт сердца не подтверждается.
На более позднем сроке необходим анализ на определение уровня лактатдегидрогеназы (ЛДГ). Активность этого фермента увеличивается спустя 1–2 суток от начала массового омертвления кардиомиоцитов, по прошествии 1–2 недель приходит в норму. Высокой специфичностью отличается повышение изоформ тропонина, увеличение уровня аминотрансфераз (АСТ, АЛТ). В общем анализе – повышение СОЭ, лейкоцитоз.
Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Лечение инфаркта миокарда
При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда медиков нужно помочь больному принять полусидячее положение с согнутыми в коленях ногами, ослабить галстук, расстегнуть одежду, чтобы она не стягивала грудь и шею. Открыть форточку или окно для доступа свежего воздуха. Под язык положить таблетку аспирина и нитроглицерина, которые предварительно измельчить или попросить больного их разжевать. Это необходимо для более быстрого всасывания действующего вещества и получения скорейшего эффекта. Если ангинозные боли не прошли от одной таблетки нитроглицерина, то его следует рассасывать через каждые 5 минут, но не больше 3 таблеток.
Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Основные цели первоочередных лечебных мероприятий:
- снятие болевого синдрома;
- ограничение некротической зоны;
- предотвращение осложнений.
Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Прогноз заболевания зависит от быстроты оказания первой квалифицированной помощи, своевременности проведения реанимационных мероприятий, размера и локализации очага поражения миокарда, наличия либо отсутствия осложнений, возраста пациента и имеющихся у него сопутствующих сердечно-сосудистых патологий.
Инфаркт миокарда: общие сведения | Компетентно о здоровье на iLive
Лечение инфаркта миокарда
Общий план ведения больных с инфарктом миокарда можно представить в следующем виде:
- Купировать болевой синдром, успокоить больного, дать аспирин.
- Госпитализировать (доставить в БИТ).
- Попытка восстановления коронарного кровотока (реперфузия миокарда), особенно в пределах 6-12 часов от начала инфаркта миокарда.
- Мероприятия, направленные на уменьшение размеров некроза, уменьшение степени нарушения функции левого желудочка, предупреждение рецидивирования и повторного инфаркта миокарда, снижение частоты осложнений и смертности.
Купирование болевого синдрома
Причиной боли при инфаркте миокарда является ишемия жизнеспособного миокарда. Поэтому для уменьшения и купирования боли используют все лечебные мероприятия, направленные на уменьшение ишемии (снижение потребности в кислороде и улучшение доставки кислорода к миокарду): ингаляция кислорода, нитроглицерин, бета-блокаторы. Сначала, если нет гипотонии, принимают нитроглицерин под язык (при необходимости повторно с интервалом в 5 мин). При отсутствии эффекта от нитроглицерина средством выбора для купирования болевого синдрома считается морфин — в/в по 2-5 мг через каждые 5-30 мин до купирования боли. Угнетение дыхания от морфина у больных с выраженным болевым синдромом при инфаркте миокарда наблюдается очень редко (в этих случаях используют в/в введение налорфина или налоксона). Морфин обладает собственным антиишемическим действием, вызывая дилатацию вен, снижает преднагрузку и уменьшает потребность миокарда в кислороде. Кроме морфина чаще всего используют промедол — в/в по 10 мг или фентанил — в/в по 0,05-0,1 мг. В большинстве случаев к наркотическим анальгетикам добавляют реланиум (5-10 мг) или дроперидол (5-10 мг под контролем АД).
Распространенной ошибкой является назначение ненаркотических анальгетиков, например анальгина, баралгина, трамала. Ненаркотические анальгетики не обладают антиишемическим действием. Единственным оправданием для применения этих препаратов является отсутствие наркотических анальгетиков. В руководствах по лечению инфаркта миокарда в большинстве стран эти препараты даже не упоминаются.
При трудно поддающемся купированию болевом синдроме используют повторное введение наркотических анальгетиков, применение инфузии нитроглицерина, назначение бета-блокаторов.
Внутривенную инфузию нитроглицерина назначают при некупирующемся болевом синдроме, признаках сохраняющейся ишемии миокарда или застое в легких. Инфузию нитроглицерина начинают со скорости 5-20 мкг/мин, при необходимости увеличивая скорость введения до 200 мкг/мин под контролем АД и ЧСС (АД должно быть не менее 100 мм рт. ст., а ЧСС не более 100 в мин). Следует соблюдать повышенную осторожность при назначении нитроглицерина больным с инфарктом миокарда нижней локализации (или не назначать вообще) — возможно резкое падение АД, особенно при сопутствующем инфаркте миокарда правого желудочка. Распространенной ошибкой является назначение нитроглицерина всем больным с инфарктом миокарда.
При отсутствии противопоказаний как можно раньше назначают бета-блокаторы: пропранолол (обзидан) в/в по 1-5 мг, далее внутрь по 20-40 мг 4 раза в день; метопролол — в/в по 5-15 мг, далее метопролол внутрь по 50 мг 3-4 раза в день. Можно перейти на прием атенолола — 50 мг 1-2 раза в день.
Всем больным при первом подозрении на инфаркт миокарда показано более раннее назначение аспирина (первую дозу аспирина 300-500 мг надо разжевать и запить водой).
Тромболитическая терапия
Коронарный тромбоз играет основную роль в возникновении инфаркта миокарда. Поэтому тромболитическая терапия является патогенетической при инфаркте миокарда. В многочисленных исследованиях показано снижение летальности на фоне лечения тромболитиками.
Сорок лет назад госпитальная летальность при инфаркте миокарда составляла около 30%. Создание в 60-х годах блоков интенсивной терапии позволило снизить госпитальную летальность до 15-20%. С помощью оптимизации лечебных мероприятий, применения нитроглицерина, бета-блокаторов, аспирина было достигнуто дальнейшее снижение летальности при инфаркте миокарда — до 8-12%. На фоне применения тромболитической терапии летальность в ряде исследований составила 5% и ниже. В большинстве исследований с назначением тромболитиков отмечено снижение летальности примерно на 25% (в среднем с 10-12% до 7-8%, т.е. в абсолютных цифрах примерно на 2-4%). Это сопоставимо с эффектом назначения бета-блокаторов, аспирина, гепарина, непрямых антикоагулянтов, ингибиторов АПФ. Под влиянием каждого из этих препаратов тоже наблюдается снижение летальности на 15-25%. Применение тромболитиков позволяет предотвратить от 3 до 6 летальных исходов на 200 леченных больных, назначение аспирина — предотвращение около 5 летальных исходов, применение бета-блокаторов — предотвращение примерно 1-2 летальных исходов на 200 леченных больных. Возможно, одновременное применение всех этих препаратов позволит еще больше улучшить результаты лечения и прогноз при инфаркте миокарда. Например, в одном из исследований введение стрептокиназы привело к снижению летальности на 25%, назначение аспирина — на 23%, а их совместное назначение позволило снизить летальность на 42%.
Основным осложнением тромболитиков являются кровотечения. Выраженные кровотечения наблюдаются сравнительно редко — от 0,3 до 10%, в т. ч. кровоизлияния в мозг у 0,4-0,8% больных, в среднем 0,6% (т.е. 6 случаев на 1000 леченных больных — в 2-3 раза чаще, чем без применения тромболитиков). Частота инсультов при использовании препаратов тканевого активатора плазминогена больше, чем на фоне применения стрептокиназы (0,8% и 0,5%). При использовании стрептокиназы возможно появление аллергических реакций — менее 2% и снижение АД — примерно у 10% больных.
В идеальном случае время от начала симптомов инфаркта миокарда до начала проведения тромболитической терапии (время «от звонка до иглы») не должно превышать 1,5 часа, а время от поступления в стационар до начала введения тромболитиков (время «от двери до иглы») — не более 20-30 мин.
Вопрос о введении тромболитиков на догоспитальном этапе решается индивидуально. В рекомендациях по ведению больных с инфарктом миокарда в США и Европе считается более целесообразным проведение тромболитической терапии в условиях стационара. Делается оговорка, что если время транспортировки больного в стационар составляет более 30 мин или время до предполагаемого тромболизиса превышает 1-1,5 ч, допустимо проведение тромболитической терапии на догоспитальном этапе, т.е. в условиях скорой помощи. Расчеты показывают, что проведение тромболитической терапии на догоспитальном этапе позволяет снизить смертность при инфаркте миокарда примерно на 20%.
При в/в введении стрептокиназы реперфузия начинается примерно через 45 мин. Восстановление коронарного кровотока происходит у 60-70% больных. Признаками успешного тромболизиса являются прекращение болей, быстрая динамика ЭКГ (возвращение сегмента ST к изолинии или снижение высоты подъема сегмента ST на 50%) и повторное повышение активности КФК (и MB КФК) примерно через 1,5 часа после введения стрептокиназы. В это время возможно возникновение реперфузионных аритмий — чаще всего, это желудочковые экстрасистолы или ускоренный идиовентрикулярный ритм, но повышается также частота возникновения желудочковой тахикардии и фибрилляции желудочков. При необходимости проводятся стандартные лечебные мероприятия. К сожалению, ранняя реокклюзия отмечается у 10-30% больных.
Основным показанием для назначения тромболитической терапии считается ОКС с подъемом сегмента ST в 2-х и более смежных отведениях или появлением блокады левой ножки пучка Гиса в первые 6 ч от начала симптомов. Наилучшие результаты выявлены у больных с инфарктом миокарда передней локализации, при регистрации подъема сегмента ST в 4-х и более отведениях и при начале введения препарата в течение первых 4 ч. При проведении тромболизиса в течение первого часа инфаркта миокарда наблюдается снижение госпитальной летальности более чем в 2 раза (есть сообщения о снижении смертности при успешном тромболизисе в течение первых 70 мин с 8,7% до 1,2%, т.е. в 7 раз (!) — «золотой» час). Однако поступление больных в течение 1-го часа наблюдается крайне редко. Снижение смертности отмечается при проведении тромболитической терапии в пределах 12 ч от начала инфаркта миокарда. При сохранении болевого синдрома и рецидивировании ишемии тромболитики применяют в течение 24 ч от начала симптомов ИМ.
У больных с ОКС без подъема сегмента ST и при инфаркте миокарда без зубца Q пользы от применения тромболитиков не выявлено, наоборот, было отмечено ухудшение (увеличение летальности).
Основными абсолютными противопоказаниями к применению тромболитической терапии являются: активное или недавнее внутреннее кровотечение, геморрагический инсульт в анамнезе, другие нарушения мозгового кровообращения в течение 1 года, признаки возможного расслоения аорты. Основные относительные противопоказания: хирургические операции в течение 2-х недель, длительное проведение реанимационных мероприятий (более 10 мин), тяжелая артериальная гипертония с АД выше 200/120 мм рт. ст., геморрагические диатезы, обострение язвенной болезни.
В настоящее время наиболее доступным и наиболее изученным препаратом является стрептокиназа. Стрептокиназа не обладает сродством к фибрину. Стрептокиназу вводят в виде в/в инфузии 1,5 млн. ЕД в течение 60 мин. Некоторые авторы рекомендуют вводить стрептокиназу более быстро — за 20-30 мин.
Кроме стрептокиназы достаточно хорошо изучено действие рекомбинантного тканевого активатора плазминогена (ТАП, «альтеплаза»). ТАП является фибринспецифичным тромболитиком. Введение альтеплазы несколько более эффективно, чем стрептокиназы, и позволяет дополнительно спасти одного больного при лечении 100 больных. Ретеплаза также является рекомбинантной формой ТАП, с несколько меньшей фибринспецифичностью. Ретеплазу можно вводить в/в струйно. Третий препарат — тенектеплаза также производное ТАП.
Менее изучено действие препаратов АПСАК (анистреплаза, эминаза), уро-киназы, проурокиназы и других тромболитиков.
В России чаще всего применяют стрептокиназу, т.к. она в 10 раз дешевле и вообщем-то по эффективности ненамного уступает тканевым активаторам плазминогена.
Хирургические способы восстановления коронарного кровотока
Примерно у 30% больных с инфарктом миокарда имеются противопоказания для назначения тромболитиков и у 30-40% нет эффекта от тромболитиче-ской терапии. В специализированных отделениях некоторым больным при поступлении в первые 6 ч от начала симптомов проводят срочную баллонную коронароангиопластику (КАП). Кроме того, даже после успешного тромболизиса у подавляющего большинства больных остается резидуальный стеноз коронарной артерии, поэтому предпринимались попытки проведения КАП сразу после тромболитической терапии. Однако в рандомизированных исследованиях не выявлено преимуществ такого подхода. То же самое можно сказать и в отношении срочного аортокоронарного шунтирования (АКШ). Основными показаниями для проведения КАП или АКШ в остром периоде инфаркте миокарда являются осложнения инфаркте миокарда, прежде всего постинфарктная стенокардия и сердечная недостаточность, включая кардиогенный шок.
Дополнительные назначения
Кроме купирования болевого синдрома, ингаляции кислорода и попытки восстановления коронарного кровотока, всем больным при первом подозрении на возможность инфаркта миокарда назначают аспирин в нагрузочной дозе 300-500 мг. Далее аспирин принимают по 100 мг в день.
Мнения о необходимости назначения гепарина при неосложненном инфаркте миокарда на фоне введения тромболитиков довольно противоречивы. Внутривенное введение гепарина рекомендуется больным, которым не проводится тромболитическая терапия. Через 2-3 дня переходят на п/к введение гепарина по 7,5-12,5 тыс. ЕД 2 раза в день подкожно. Внутривенная инфузия гепарина показана больным с распространенным передним инфарктом миокарда, при мерцании предсердий, выявлении тромба в левом желудочке (под контролем показателей свертываемости крови). Вместо обычного гепарина можно использовать подкожное введение низкомолекулярных гепаринов. Непрямые антикоагулянты назначают только при наличии показаний — эпизод тромбоэмболии или повышенный риск тромбоэмболии.
Всем больным, при отсутствии противопоказаний, как можно раньше назначают бета-блокаторы. При инфаркте миокарда показано также назначение ингибиторов АПФ, особенно при выявлении дисфункции левого желудочка (фракции выброса менее 40%) или признаках недостаточности кровообращения. При инфаркте миокарда происходит снижение общего холестерина и холестерина ЛПНП («обратный реактант острой фазы»). Поэтому нормальные показатели свидетельствуют о повышенном уровне липидов. Большинству больных с инфарктом миокарда целесообразно назначить статины.
В некоторых исследованиях выявлен положительный эффект применения кордарона, верапамила, сульфата магния и поляризующей смеси при инфаркте миокарда. На фоне приема этих препаратов отмечалось уменьшение частоты желудочковых аритмий, рецидивирующих и повторных инфарктов миокарда, а также снижение летальности больных инфарктом миокарда (при длительности наблюдения до 1 года и более). Однако пока недостаточно оснований для рекомендации рутинного применения этих препаратов в клинической практике.
Ведение больных ИМ без зубца Q. практически идентично ведению больных с нестабильной стенокардией (острым коронарным синдромом без подъема сегмента ST). Основными препаратами являются аспирин, клопидогрель, гепарин и бета-блокаторы. При наличии признаков повышенного риска осложнений и смерти или отсутствии эффекта от интенсивной медикаментозной терапии показано проведение корона-рографии для оценки возможности хирургического лечения.
Инфаркт миокарда: лечение
 [50], [51], [52], [53], [54], [55]
[50], [51], [52], [53], [54], [55]
Острый инфаркт миокарда — это… Что такое Острый инфаркт миокарда?
Инфа́ркт миока́рда — одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения. Другое название — сердечный приступ.[1]
Классификация
По стадиям развития:
- Продромальный период (0-18 дней)
- Острейший период (до 2 часов от начала ИМ)
- Острый период (до 10 дней от начала ИМ)
- Подострый период (с 10 дня до 4-8 недель)
- Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объему поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
- Повторный ИМ (в др. кор. арт.,новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007)[2]:
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а).
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией.
- АКШ-ассоциированный ИМ (тип 5).
Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний.
Этиология
Инфаркт миокарда развивается в результате обтурации просвета сосуда кровоснабжающего миокард (коронарная артерия). Причинами могут стать (по частоте встречаемости):
- Атеросклероз коронарных артерий (тромбоз, обтурация бляшкой) 93-98 %
- Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике)
- Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия т. д.)
- Спазм коронарных артерий
Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от легочного ствола)
Факторы риска
- Табакокурение и пассивное курение[3]
- Загрязнение атмосферы[4]
- Мужчины чаще страдают от инфаркта миокарда, чем женщины
- Ожирение[5]
- Употребление алкоголя
- Сахарный диабет
Патогенез
Различают стадии:
- Ишемии
- Повреждения (некробиоза)
- Некроза
- Рубцевания
Ишемия может являться предиктором инфаркта и длиться довольно долго. В основе процесса — нарушение гемодинамики миокарда. Обычно клинически значимым считается сужение просвета артерии сердца до такой степени, когда ограничение кровоснабжения миокарда не может быть больше компенсировано. Чаще всего это происходит при сужении артерии на 70% площади ее сечения. При исчерпывании компенсаторных механизмов говорят о повреждении, когда страдает метаболизм и функция миокарда, однако изменения могут носить обратимый характер(ишемия). Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца.
Клиническая картина
Основной клинический признак — интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке.[6] Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом.
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный пот.
В 20-30 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии. Как правило это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца.
Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз.
Атипичные формы инфаркта миокарда
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Такая клиническая картина затрудняет диагностику инфаркта миокарда. Различают следующие атипичные формы инфаркта миокарда:
- Абдоминальная форма — симптомы инфаркта представлены болями в верхней части живота, икотой, вздутием живота, тошнотой, рвотой. В данном случае симптомы инфаркта могут напоминать симптомы острого панкреатита.
- Астматическая форма — симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа бронхиальной астмы.
- Атипичный болевой синдром при инфаркте может быть представлен болями локализованными не в груди, а в руке, плече, нижней челюсти, подвздошной ямке.
- Безболевая ишемия миокарда наблюдается редко. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета).
- Церебральная форма — симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами.
- В ряде случаев у пациентов с остеохондрозом грудного отдела позвоночника, к основному болевому синдрому при ИМ присоединяется характерная для межрёберной невралгии опоясывающая боль в грудной клетке, усиливающаяся при прогибании спины назад, вперед, в обе стороны.
Диагностика
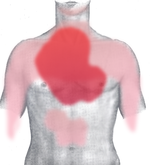 Болевые зоны при инфаркте миокарда: темно-красный = типичная область, светло-красный = другие возможные области.
Болевые зоны при инфаркте миокарда: темно-красный = типичная область, светло-красный = другие возможные области. 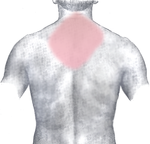 Вид со спины.
Вид со спины.- Ранняя:
- Электрокардиография
- Эхокардиография
- Анализ крови на кардиотропные белки (MB-КФК, АсАТ, ЛДГ1, тропонин[7])
- Отсроченая:
- Коронарография
- Сцинтиграфия миокарда
Осложнения
ранние:
поздние:
Лечение
Лечение на ранних этапах при возможности сводится к устранению боли, восстановлению коронарного кровотока (тромболитическая терапия, ангиопластика коронарных артерий, АКШ). При выраженной сердечной недостаточности в условиях клиники возможна постановка внутриаортальной баллонной контрпульсации.
В случае остановки сердца необходимо немедленно начать сердечно-лёгочную реанимацию. Доступность автоматических наружных дефибрилляторов увеличивает выживаемость в таких ситуациях.
Устранение боли, одышки и тревоги
Если приступ ангинозной боли не ослабевает через несколько минут после прекращения физической нагрузки или он возник в покое, больной должен принять нитроглицерин в виде таблетки под язык[11] (0,5 мг) или в виде аэрозоля (0,4 мг в дозе). Если приступ не исчезает через 5 мин, то можно принять нитроглицерин повторно. Если симптомы сохраняются в течение следующих 5 минут после повторного приёма, следует вызвать бригаду скорой медицинской помощи и принять нитроглицерин ещё раз. Если боль сохраняется на момент приезда бригады скорой медицинской помощи, врач применяет морфин. Предварительно 10 мг морфина гидрохлорида разводят в 10 мл 0,9 % раствора хлорида натрия или дистиллированной воды. Первую дозу 2-5 мг (то есть 2-5 мл раствора) вводят внутривенно струйно. Затем дополнительно вводят 2-5 мг каждые 5-15 минут до устранения боли или возникновения побочных эффектов.
Введение морфина при инфаркте миокарда без подъёма сегмента ST увеличивает риск смерти.[12]
Также с обезболивающей целью возможно применение нейролептанальгезии — сочетание наркотического анальгетика фентанила (0,05-0,1 мг) и нейролептика дроперидола (2,5-10 мг в зависимости от уровня артериального давления). При необходимости нейролептанальгезию повторяют в более низкой дозе.
При наличии у больного артериальной гипоксемии (насыщение артериальной крови кислородом <90 %), одышки или других признаков сердечной недостаточности дают увлажненный кислород (через маску или носовой катетер) со скоростью 2-5 л/мин. Артериальную гипоксемию по возможности определяют с помощью пульсоксиметрии.
Несмотря на это, систематические обзоры 2009 и 2010 годов показали, что применение кислорода при инфаркте миокарда увеличивает риск смерти и зону некроза, поэтому на данный момент не рекомендуют использовать кислородотерапию рутинно.[13][14]
Больному с выраженным возбуждением, тревогой, страхом (которые не исчезают после введения наркотического анальгетика) можно назначить транквилизатор (например, диазепам внутривенно 2,5-10 мг). Также важно успокоить пациента и его близких.
Антитромбоцитарная терапия
Всем больным инфарктом миокарда следует принять ацетилсалициловую кислоту, предварительно разжевав, в нагрузочной первой дозе 150—300 мг.[15][16] Для этих целей не подходит кишечно-растворимая форма, так как начало его действия медленное. При выраженной тошноте, рвоте, сопутствующих заболеваниях желудка возможно внутривенное введение ацетилсалициловой кислоты в дозе 250—500 мг. Далее ацетилсалициловая кислота показана таким больным пожизненно в дозе 75-150 мг/сут. При наличии противопоказаний к ацетилсалициловой кислоте применяют клопидогрел в нагрузочной первой дозе 300 мг и в последующем 75 мг/сут[17][18]. Комбинация клопидогрела с аспирином эффективнее, чем монотерапия аспирином при инфаркте миокарда без подъёма сегмента ST[19].
Антикоагулянты
Применяют нефракционированный гепарин в течение 48 ч. В начале вводят внутривенно струйно 60 МЕ/кг (но не более 4000 МЕ), затем постоянно внутривенно с начальной скоростью 13 МЕ/кг/ч (но не более 100 МЕ/ч) Дальнейшую дозу подбирают, ориентируясь на АЧТВ, который должен в 1,5-2 раза быть больше нормы и контролироваться через 3, 6, 12, 24 ч.
Также возможно применение низкомолекулярного гепарина (эноксапарина), который вводят под кожу живота в дозе 1 мг/кг 2 раза в сутки до 5-7 дней. За 15 мин до первой п/к инъекции необходимо внутривенно струйно ввести 30 мг данного препарата. Доза первых 2 п/к инъекций — не более 100 мг. Преимущества низкомолекулярного гепарина перед нефракционированным: простота введения и нет необходимости в постоянном контроле свёртывания крови.
Иногда применяют фондапаринукс в дозе 2,5 мг под кожу живота 1 раз в сутки. Данный препарат наиболее удобен в применении и в отличие от гепарина вызывает тромбоцитопению в более редких случаях.
Тромболитическая терапия
Тромболитическая терапия показана при инфаркте миокарда с подъёмом сегмента ST на ЭКГ. Эффективность её убедительно доказана, позволяет восстановить коронарный кровоток, ограничить размер инфаркта и снизить смертность. Тромболизис проводят как можно раньше и в пределах 12 ч от начала заболевания. Для этого применяют стрептокиназу в дозе 1,5 млн МЕ внутривенно на 100 мл 0,9 % раствора хлорида натрия в течение 30-60 мин. Также используют альтеплазу на 100—200 мл изотонического раствора по схеме: 15 мг внутривенно струйно, затем 0,75 мг/кг в течение 30 мин (но не более 50 мг) и далее 0,5 мг/кг в течение 60 мин (но не более 35 мг). Альтеплаза имеет преимущества перед стрептокиназой в виде более эффективного восстановления коронарного кровотока за счёт тропности к фибрину тромба, а также отсутствии антигенности.
Бета-адреноблокаторы
При отсутствии противопоказаний применяют метопролол, пропранолол или атенолол. Однако эффективность внутривенного применения бета-адреноблокаторов на ранних этапах не доказана и повышает риск развития кардиогенного шока.
Лечение инфаркта миокарда стволовыми клетками
В настоящее время терапия инфаркта миокарда стволовыми клетками активно исследуется в экспериментах на животных; клинических испытаний на людях, доказывающих эффективность данной методики, не проводилось. Несмотря на то, что в опытах на животных стволовые клетки оказывают положительный эффект, вопрос лечения ими исследован явно недостаточно для перехода к экспериментам на людях.
В эксперименте на крысах было показано, что мобилизация стволовых клеток под действием колониестимулирующих факторов (англ. Colony-stimulating factor) ускоряет процессы репарации миокарда после инфаркта, при этом рубца почти не остается.[20]
В систематическом обзоре, опубликованном специалистами Cochrane Collaboration в 2012 году, сообщается, что терапия стволовыми клетками может существенно улучшить прогноз при остром инфаркте миокарда.[21]
Профилактика
- Антитромботическая терапия аспирином и/или клопидогрелом снижает риск рецидива инфаркта миокарда. Применение клопидогрела и аспирина снижает риск сердчечно-сосудистых событий, но в то же время повышает риск развития кровотечений[22].
- Бета-блокаторы как метопролол или карведилол могут применяться для профилактики инфаркта миокарда[23]. Данные препараты в особенности улучшают прогноз тем пациентам, у которых имеется нарушение функции левого желудочка[24]. Бета-блокаторы снижают смертность и заболеваемость.
- Терапия статинами после инфаркта миокарда снижает смертность[25][26].
- Применение полиненасыщенных жирных кислот также может улучшить прогноз[27][28][29].
- Применение гепарина у лиц с нестабильной стенокардией может снизить риск инфаркта миокарда, но в то же время повысить возможность небольших кровотечений[30].
- Ингибиторы АПФ также применяют для профилактики инфаркта миокарда.[31]
Прогноз
Прогноз заболевания условно неблагоприятный, после возникновения инфаркта в миокарде развиваются необратимые ишемические изменения, что может привести к осложнениям различной степени тяжести.
Ссылки
 |
Примечания
- ↑ Bupa. Heart Attack, 2011
- ↑ Universal Definition of Myocardial Infarction. Circulation.2007; 116: 2634—2653 Published online before print October 19, 2007,doi: 10.1161/CIRCULATIONAHA.107.187397
- ↑ U.S. Department of Health and Human Services. Reducing the Health Consequences of Smoking: 25 Years of Progress. A Report of the Surgeon General. Rockville (MD): U.S. Department of Health and Human Services, Public Health Service, Centers for Disease Control, National Center for Chronic Disease Prevention and Health Promotion, Office on Smoking and Health, 1989 [accessed 2009 May 5].
- ↑ Peters A, von Klot S, Heier M, Trentinaglia I, Hormann A, Wichmann HE, et al. 2004. Exposure to traffic and the onset of myocardial infarction. N Engl J Med 351:1721-1730
- ↑ Yusuf S, Hawken S, Ounpuu S, Bautista L, Franzosi MG, Commerford P, Lang CC, Rumboldt Z, Onen CL, Lisheng L, Tanomsup S, Wangai P Jr, Razak F, Sharma AM, Anand SS; INTERHEART Study Investigators. (2005). «Obesity and the risk of myocardial infarction in 27,000 participants from 52 countries: a case-control study». Lancet 366 (9497): 1640–9. DOI:10.1016/S0140-6736(05)67663-5. PMID 16271645.
- ↑ Mallinson, T (2010). «Myocardial Infarction». Focus on First Aid (15): 15. Проверено 2010-06-08.
- ↑ Тест на Инфаркт
- ↑ McMurray JJ, Pfeffer MA (2005). «Heart failure». Lancet 365 (9474): 1877–89. DOI:10.1016/S0140-6736(05)66621-4. PMID 15924986.
- ↑ Podrid Philip J. Cardiac Arrhythmia: Mechanisms, Diagnosis, and Management. — Lippincott Williams & Wilkins, 2001. — ISBN 0781724864
- ↑ Yip HK, Wu CJ, Chang HW, Wang CP, Cheng CI, Chua S, Chen MC. (2003). «Cardiac rupture complicating acute myocardial infarction in the direct percutaneous coronary intervention reperfusion era» (PDF). Chest 124 (2): 565–71. DOI:10.1378/chest.124.2.565. PMID 12907544.
- ↑ Anderson JL, Adams CD, Antman EM, et al. (August 2007). «ACC/AHA 2007 guidelines for the management of patients with unstable angina/non ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the 2002 Guidelines for the Management of Patients With Unstable Angina/Non ST-Elevation Myocardial Infarction): developed in collaboration with the American College of Emergency Physicians, the Society for Cardiovascular Angiography and Interventions, and the Society of Thoracic Surgeons: endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation and the Society for Academic Emergency Medicine». Circulation 116 (7): e148–304. DOI:10.1161/CIRCULATIONAHA.107.181940. PMID 17679616.
- ↑ Meine TJ, Roe MT, Chen AY, et al. (2005). «Association of intravenous morphine use and outcomes in acute coronary syndromes: results from the CRUSADE Quality Improvement Initiative». Am Heart J 149 (6): 1043–9. DOI:10.1016/j.ahj.2005.02.010. PMID 15976786.
- ↑ Routine use of oxygen in the treatment of myocardial infarction: systematic review — Wijesinghe et al. 95 (3): 198 — Heart. Архивировано из первоисточника 28 мая 2012.
- ↑ Cabello JB, Burls A, Emparanza JI, Bayliss S, Quinn T (2010). «Oxygen therapy for acute myocardial infarction». Cochrane Database Syst Rev 6 (6): CD007160. DOI:10.1002/14651858.CD007160.pub2. PMID 20556775.
- ↑ Antman EM, Anbe DT, Armstrong PW, Bates ER, Green LA, Hand M, Hochman JS, Krumholz HM, Kushner FG, Lamas GA, Mullany CJ, Ornato JP, Pearle DL, Sloan MA, Smith SC Jr (2004). «ACC/AHA guidelines for the management of patients with ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction)». J Am Coll Cardiol 44 (3): 671–719. DOI:10.1016/j.jacc.2004.07.002. PMID 15358045.
- ↑ Rossi S, editor. Australian Medicines Handbook 2006. Adelaide: Australian Medicines Handbook; 2006. ISBN 0-9757919-2-3.
- ↑ ISIS-2 Collaborative group (1988). «Randomized trial of intravenous streptokinase, oral aspirin, both, or neither among 17,187 cases of suspected acute myocardial infarction: ISIS-2». Lancet 2 (8607): 349–60. PMID 2899772.
- ↑ Brown AL, Mann NC, Daya M, Goldberg R, Meischke H, Taylor J, Smith K, Osganian S, Cooper L. (2000). «Demographic, belief, and situational factors influencing the decision to utilize emergency medical services among chest pain patients. Rapid Early Action for Coronary Treatment (REACT) study». Circulation 102 (2): 173–8. PMID 10889127.
- ↑ Main C, Palmer S, Griffin S, Jones L, Orton V, Sculpher M, et al. Clopidogrel used in combination with aspirin compared with aspirin alone in the treatment of non-STsegment-elevation acute coronary syndromes: a systematic review and economic evaluation. Health Technol Assess 2004;8(40).
- ↑ Пятая ежегодная конференция «Стволовые клетки и перспективы их использования в здравоохранении».
- ↑ Clifford DM, Fisher SA, Brunskill SJ, Doree C, Mathur A, Watt S, Martin-Rendon E. Stem cell treatment for acute myocardial infarction. Cochrane Database of Systematic Reviews 2012, Issue 2. Art. No.: CD006536. DOI: 10.1002/14651858.CD006536.pub3.
- ↑ Peters RJ, Mehta SR, Fox KA, Zhao F, Lewis BS, Kopecky SL, Diaz R, Commerford PJ, Valentin V, Yusuf S; Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) Trial Investigators. (2003). «Effects of aspirin dose when used alone or in combination with clopidogrel in patients with acute coronary syndromes: observations from the Clopidogrel in Unstable angina to prevent Recurrent Events (CURE) study». Circulation 108 (14): 1682–7. DOI:10.1161/01.CIR.0000091201.39590.CB. PMID 14504182.
- ↑ Yusuf S, Peto R, Lewis J, Collins R, Sleight P (1985). «Beta blockade during and after myocardial infarction: an overview of the randomized trials». Prog Cardiovasc Dis 27 (5): 335–71. DOI:10.1016/S0033-0620(85)80003-7. PMID 2858114.
- ↑ Dargie HJ. (2001). «Effect of carvedilol on outcome after myocardial infarction in patients with left-ventricular dysfunction: the CAPRICORN randomised trial». Lancet 357 (9266): 1385–90. DOI:10.1016/S0140-6736(00)04560-8. PMID 11356434.
- ↑ Sacks FM, Pfeffer MA, Moye LA, Rouleau JL, Rutherford JD, Cole TG, Brown L, Warnica JW, Arnold JM, Wun CC, Davis BR, Braunwald E. (1996). «The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels. Cholesterol and Recurrent Events Trial investigators». N Engl J Med 335 (14): 1001–9. DOI:10.1056/NEJM199610033351401. PMID 8801446.
- ↑ Sacks FM, Moye LA, Davis BR, Cole TG, Rouleau JL, Nash DT, Pfeffer MA, Braunwald E. (1998). «Relationship between plasma LDL concentrations during treatment with pravastatin and recurrent coronary events in the Cholesterol and Recurrent Events trial». Circulation 97 (15): 1446–52. PMID 9576424.
- ↑ Mozaffarian D, Micha R, Wallace S (2010). «Effects on Coronary Heart Disease of Increasing Polyunsaturated Fat in Place of Saturated Fat: A Systematic Review and Meta-Analysis of Randomized Controlled Trials». PLoS Med. 7 (3): e1000252. DOI:10.1371/journal.pmed.1000252. PMID 20351774.
- ↑ (2001) «Dietary supplementation with n-3 polyunsaturated fatty acids and vitamin E after myocardial infarction: results of the GISSI-Prevenzione trial. Gruppo Italiano per lo Studio della Sopravvivenza nell’Infarto miocardico». Lancet 354 (9177): 447–55. DOI:10.1016/S0140-6736(99)07072-5. PMID 10465168.
- ↑ Leaf A, Albert C, Josephson M, Steinhaus D, Kluger J, Kang J, Cox B, Zhang H, Schoenfeld D (2005). «Prevention of fatal arrhythmias in high-risk subjects by fish oil n-3 fatty acid intake». Circulation 112 (18): 2762–8. DOI:10.1161/CIRCULATIONAHA.105.549527. PMID 16267249.
- ↑ Magee KD, Campbell SG, Moher D, Rowe BH (2008). «Heparin versus placebo for acute coronary syndromes». Cochrane Database Syst Rev (2): CD003462. DOI:10.1002/14651858.CD003462.pub2. PMID 18425889.
- ↑ Pfeffer MA, Braunwald E, Moye LA, Basta L, Brown EJ Jr, Cuddy TE, Davis BR, Geltman EM, Goldman S, Flaker GC, et al. (1992). «Effect of captopril on mortality and morbidity in patients with left ventricular dysfunction after myocardial infarction. Results of the survival and ventricular enlargement trial. The SAVE Investigators». N Engl J Med. 327 (10): 669–77. DOI:10.1056/NEJM199209033271001. PMID 1386652.
 Болезни сердечно-сосудистой системы (I00—I99) Болезни сердечно-сосудистой системы (I00—I99) | |
|---|---|
| Артериальная гипертензия | Эссенциальная гипертензия • Гипертоническая нефропатия • Вторичная гипертензия (реноваскулярная гипертония, ренопаренхиматозная гипертония, эндокринные гипертонии) |
| Ишемическая болезнь сердца | Стенокардия • Стенокардия Принцметала • Острый инфаркт миокарда • Постинфарктный синдром |
| Цереброваскулярные болезни | Преходящие нарушения мозгового кровообращения (гипертензивный церебральный криз, транзиторная ишемическая атака) • Дисциркуляторная энцефалопатия (церебральный атеросклероз, подкорковая атеросклеротическая энцефалопатия, хроническая гипертоническая энцефалопатия) • Инсульт (ишемический инсульт, внутримозговое кровоизлияние, субарахноидальное кровоизлияние) |
| Лёгочная патология | Тромбоэмболия лёгочной артерии • Лёгочная гипертензия • Лёгочное сердце |
| Перикард | Перикардит • Тампонада сердца |
| Эндокард[ru] / Клапаны сердца | Эндокардит • Врождённые пороки сердца (аномалия Эбштейна) • Приобретённые пороки сердца (митральный стеноз, митральная недостаточность, митральная регургитация, аортальный стеноз, аортальная недостаточность, стеноз клапана лёгочной артерии, недостаточность клапана лёгочной артерии, трикуспидальный стеноз, трикуспидальная недостаточность) • Пролапс митрального клапана |
| Миокард | Миокардит • Кардиомиопатия (дилатационная кардиомиопатия, гипертрофическая кардиомиопатия, рестриктивная кардиомиопатия) • Аритмогенная дисплазия правого желудочка[ru] |
| Проводящая система сердца | Атриовентрикулярная блокада (I[ru], II[ru], III[ru]) • Блокада ножек пучка Гиса (левой[ru], правой[ru]) • Бифасцикулярный блок[ru] • Трифасцикулярный блок[ru] • Синдром Вольфа — Паркинсона — Уайта • Синдром удлинённого QT[ru] • Остановка сердца • Тахикардия (наджелудочковая тахикардия[ru], АВ-узловая тахикардия[ru], желудочковая тахикардия) • Трепетание предсердий[ru] • Фибрилляция предсердий • Фибрилляция желудочков[ru] • Синдром слабости синусового узла[ru] • Фибрилляция желудочков[ru] • Синдром слабости синусового узла[ru] |
| Другие болезни сердца | Сердечная недостаточность • Кардиомегалия[ru] • Желудочковая гипертрофия[ru] (ГЛЖ[ru], ГПЖ[ru]) |
| Артерии, артериолы, капилляры | Атеросклероз • Расслоение аорты • Коарктация аорты |
| Вены, лимфатические сосуды, лимфатические узлы | Тромбофлебит • Тромбоз глубоких вен нижних конечностей • Тромбоз воротной вены • Флебит • Варикозная болезнь • Геморрой • Варикозное расширение вен желудка[ru] • Варикоцеле • Варикозное расширение вен пищевода[ru] • Синдром верхней полой вены[ru] • Лимфаденопатия • Лимфостаз |
