Трансплантология — Википедия
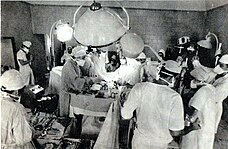 Первая пересадка сердца в Чехословакии (1968 год)
Первая пересадка сердца в Чехословакии (1968 год)Трансплантоло́гия — раздел медицины, изучающий проблемы трансплантации органов (в частности, почек, печени, сердца), а также перспективы создания искусственных органов[1].
Трансплантология имеет несколько направлений:
- ксенотрансплантация — трансплантация органов и/или тканей от животного другого биологического вида;
- аллотрансплантация — трансплантация, при которой донором трансплантата является генетически и иммунологически другой человеческий организм;
- искусственные органы[2];
- выращивание органов из стволовых клеток или ИПСК;
- аутотрансплантация — реципиент трансплантата является его донором для самого себя.
Основоположником экспериментальной трансплантации жизненно важных органов, в частности сердца, является Алексис Каррель, удостоенный за это в 1912 году Нобелевской премии. Он проводил исследования по трансплантации органов в эксперименте, консервации их и технике наложения сосудистых анастомозов. Он разработал основные принципы консервации донорского органа, его перфузии.
Первую попытка трансплантации органа от человека к человеку была предпринята в 1933 году в Херсоне Ю. Ю. Вороной. Одним из основоположников мировой трансплантологии является российский учёный В. П. Демихов, который в 1951 году детально разработал пересадку донорского сердца собаке. 3 декабря 1967 года хирург из ЮАР Кристиан Барнард, пройдя предварительно стажировку у Демихова, а также в ряде мировых хирургических клиник, впервые в мире осуществил успешную трансплантацию сердца человеку в Кейптауне. Барнард считал Демихова своим учителем, дважды посещал его лабораторию. Однако в отличие от Барнарда, снискавшего мировую славу, Владимир Петрович умер в нищете, в коммунальной квартире. С тех пор сделано уже более 40 тысяч таких операций. В СССР первым провел пересадку сердца 4 ноября 1968 года главный хирург Советской Армии Александр Александрович Вишневский, а первую успешную пересадку выдающийся хирург, академик Российской академии наук Валерий Иванович Шумаков 12 марта 1987 года. В настоящее время его имя носит институт трансплантологии и искусственных органов в Москве, считающийся головным учреждением Российской Федерации в области клинической и экспериментальной трансплантологии.
Первая успешная пересадка почки была осуществлена в декабре 1954 года между двумя идентичными братьями-близнецами группой врачей под руководством Джозефа Мюррея (Murrey). Джозеф Мюррей продолжил исследования и добился возможности пересадки почки от неродственного донора, а также исследовал свойства иммунодепрессантов и механизм отторжения. Первую трансплантацию печени выполнил в 1956 году Томас Старзл. Пересадка лёгкого впервые была проведена в 1963 году доктором Джеймсом Харди в клинике Университета Миссисипи, однако пациент скончался через несколько дней после операции. Успешная трансплантация одного лёгкого удалась Джоелу Куперу в 1983 году, он же в 1986 году провёл удачную пересадку двух легких.
Трансплантация тканеинженерной трахеи в настоящее время является единственной надеждой для множества пациентов, страдающих тяжелыми рубцовыми стенотическими поражениями[3]. В июне 2008 года была проведена первая пересадка человеческого органа, выращенного из стволовых клеток, профессором Паоло Макиарини в клинике Барселоны. Пациентом была взрослая женщина, чья трахея пострадала от туберкулёза. Трахея была создана по сложной технологии: медики использовали трахею недавно умершего человека, нейтрализовали в ней химическими препаратами живые клетки и ввели в волокнистую белковую ткань стволовые клетки, взятые из костного мозга пациентки. Эти клетки развивались четыре дня в специальном биореакторе, после чего трахея была готова для пересадки. Через месяц кровоснабжение пересаженного органа полностью восстановилось [4][5].
Рекордсменом по продолжительности жизни с донорским органом (сердцем) стал американец Тони Хьюсман, который прожил после трансплантации 30 лет и умер от рака[6].
В соответствии с Законом Российской Федерации № 4180-1 от 22 декабря 1992 г., донором может быть, как живой человек, так и труп. Однако забор ряда органов (почки, сердце или легкие) при этом может осуществляться только при наступлении биологической смерти донора, и имели место случаи, когда этот закон нарушался. Так, 11 апреля 2003 года врачи 20-й городской больницы г. Москва попытались забрать почки у ещё живого человека, пациента А.Т.Орехова, чему воспрепятствовали сотрудники милиции и реаниматологи клинического госпиталя ГУВД Москвы. Несмотря на усилия реаниматологов, пациент скончался, а против врачей 20-й больницы завели уголовное дело по обвинению в покушении на убийство, поскольку операция по забору почки могла начаться только после составления акта констатации его биологической смерти
В апреле 2019 года врачи Научного медицинского исследовательского центра (НМИЦ) им. академика В. И. Шумакова провели первую в мире успешную операцию по пересадке легких и печени девятилетнему ребенку с муковисцидозом. Уникальность этого случая заключается в том, что на момент проведения операции вес ребенка составлял всего лишь 30 килограмм. Пересажены были органы взрослого донора, небольшого роста и веса. В связи с этим печень, пересаженную ребенку, уменьшать не пришлось, однако, легкие подверглись существенной редукции.[8]
Впервые в России в 2019 году врачами Санкт-Петербурга была выполнена пересадка лица. Военнослужащему, получившему электрический ожог, была произведена трансплантация сложного комплекса тканей лица, включающего тотальную пересадку носа вместе со слизистой, с хрящевыми, костными основами и мышцами. Подготовка к операции заняла два года. Подобная операция стала 32-й по счету в мире. [9]
Современная эффективность трансплантологии[править | править код]
В начале XXI века трансплантации часто имеют положительный результат при условии применения современных иммунодепрессивных средств, особенно циклоспорина и глюкокортикоидов, а также совместимости органов донора и реципиента[10]
Пересадка почки[править | править код]
При пересадке почки примерно у 75 % пациентов с необратимой утратой почечной функции наблюдается кратковременный положительный результат.[10].
Пересадка печени[править | править код]
Трансплантаты печени успешно функционируют в течение 1 года в 70-80 % случаев[10].
Пересадка сердца[править | править код]
Успешное функционирование трансплантата в течение года отмечается у 70 % реципиентов[10].
Некоторые пациенты с пересаженным сердцем живут по 20 лет, в России максимальная продолжительность – около 17 лет. Статистика такова: первый год после операции успешно преодолевают 90% больных, пять лет проживают около 70%, десять лет – примерно половина.
Некоторые надежды подает открытие того факта что увеличение активности регуляторного белка, называемого DEPTOR в иммунных клетках Tregs, позволяет трансплантату сердца в пять раз дольше прожить у мышей даже без использования иммунодепрессантов. Дальнейшее исследование этого феномена возможно значительно повысит успех пересадок[11].
Пересадка поджелудочной железы[править | править код]
Число успешных пересадок поджелудочной железы достигает 70-80 % случаев[10]. В последнее время предпринимаются попытки пересаживать пациентам при угрожающем жизни сахарном диабете 1-го типа извлеченные специальными способами из донорских желез ответственные за выработку инсулина клетки островков Лангерганса. Для преодоления реакций отторжения пересаживаемые клетки ученые пытаются изолировать от иммунной системы реципиента. Подробнее о пересадке островков Лангерганса см. в статье Трансплантация островковых клеток.
Использование CAR-модифицированных клеток для предотвращения реакции отторжения трансплантата
«Мне пересадили сердце» — The Village

В России в сфере трансплантологии сложилась парадоксальная ситуация по нескольким фронтам. Российские врачи проводят сложнейшие операции и дают людям шанс на качественно лучшую жизнь. Но после операции больной с пересаженным сердцем предоставлен самому себе. Медики проделывают огромную работу, государство тратит гигантские средства на операции по квоте — чтобы через год после операции человек сам себе отменил иммуносупрессоры, потому что «стал чувствовать себя лучше». Это в равной степени проблема и самонадеянного пациента, и слабой информированности в этой сфере. Ему не объяснили — или объяснили недостаточно хорошо — как важно принимать лекарства до конца жизни. Кто-то, например, отменял таблетки «на время», потому что хотел зачать здорового ребенка. Если нет приема таблеток две недели, может наступить отторжение органа, а это заканчивается летальным исходом. Ситуаций, когда люди пьют таблетки через день, потому что есть проблемы с поставками или нет денег на оригинальный препарат — множество.
К сожалению, в России все еще низкий уровень постоперационного сопровождения пациентов, информационный вакуум почти во всем, что касается пересадки сердца и «правил новой жизни». Нет групп психологической поддержки, компетентных ресурсов о пересадке сердца, где можно получить объективную и важную информацию, а не страшилки. В соцсетях есть сообщества, где люди со всей страны обмениваются лекарствами и советуются друг с другом, но это нельзя назвать полноценной помощью. По программе реабилитации мне полагаются поездки в санатории в Крым, занятия на тренажерах в центре социальной реабилитации и прием кислородных коктейлей, но этого мало.
После выписки человеку нужно наблюдаться «по месту жительства». Я не встречала еще ни одного врача (кроме своего кардиолога), который не пытался назначить мне препараты, абсолютно не совместимые с теми, которые я принимаю. Я сверяю каждое назначение всех профильных врачей с моим кардиологом, и, слава Богу, у меня такая возможность есть. О какой долгосрочной выживаемости после пересадки мы можем говорить, если мой самый большой страх — внезапно попасть в больницу к незнакомому врачу?
Очевидно, что все жители нашей страны, перенесшие пересадку, не могут наблюдаться в трех-четырех федеральных центрах. Врачи этих центров не выдерживают такую нагрузку, и нужно стремиться к тому, чтобы каждый профильный врач мог если не сам разобраться в ситуации и скорректировать свои назначения, то иметь возможность проконсультироваться с трансплантологами. Тех, кто ведут больных и корректируют терапию после операции — критически мало.
Единственный выход для многих — разбираться во всем самим. Надо найти силы признать, что после пересадки вы остаетесь наедине с собой, вы сами отвечаете за свою жизнь. Несмотря на то, что вокруг очень много неравнодушных людей, врачей, готовых вам помогать, родных и друзей, никто не прочтет за вас инструкцию и не узнает, что безобидная эхинацея, которую воспевают на iherb, для вас опасна. Если вы не спросите, никто не скажет, что вам нельзя в бассейн и лучше не ездить в метро, потому что там концентрация чихающих людей превышает все допустимые для вас лимиты. Еще не стоит трогать бездомных котов, потому что токсоплазмоз для вас смертелен, как и ветрянка, которой можно заболеть повторно из-за сниженного иммунитета.
50 лет назад в мире впервые было пересажено человеческое сердце — Российская газета

Обложка журнала «Лайф», 15 декабря 1967 года, посвященная первой в мире пересадке человеческого сердца. Фото: LIFE
Историческая трансплантация? Да, конечно. А точнее — революция в медицинской науке и практике. И началась она 3 декабря 1967 года, когда в Кейптаунском госпитале Гротен Схур выдающийся хирург Кристиан Барнард впервые в мире пересадил 54-летнему Луису Вашканскому сердце молодой женщины, погибшей в автокатастрофе. До этого уже пересаживали почки, печень, легкие. Полвека — это срок. В развитых странах подобные операции — будни медицины, как говорится, они на потоке. Можно подводить итоги, можно заглядывать в будущее. Однако доклад главного трансплантолога Минздрава России, руководителя Федерального научного центра трансплантологии и искусственных органов имени В.И. Шумакова, академика Сергея Готье в честь 50-летия первой пересадки сердца называется «Трансплантология органов: мифы, реальность, будущее».
Сергей Владимирович, так почему мифы? Потому что ни одна отрасль медицины так не будоражит наше воображение, как пересадка органов? Все-таки: вместо своей почки работает чужая. Вместо своего легкого дышит донорское. Почек две. Легких тоже пара. Пересаживать можно не всю печень, а лишь ее фрагмент. А сердце… Оно единственное, без него нет жизни. Это только в песнях «вместо сердца пламенный мотор». Когда Барнард провел его первую пересадку, медицинское сообщество приняло это неоднозначно. Были не только и даже не столько восторги, а совсем напротив. И по сей день к пересадке органов, сердца тем более, отношение разное. Спасение? Долго не живут? Те, кто прошел через эту процедуру, обречены на развитие злокачественных новообразований? И так далее. Поэтому вы специально говорите о мифах, сопровождающих пересадку органов?
Согласно международным конвенциям донорские органы пересаживаются только гражданам своей страны
Сергей Готье: И поэтому тоже. Так вот о мифах. Начну по порядку. Иногда утверждают, что трансплантология в России вне закона. Абсолютная ложь, основанная на незнании действительного положения вещей. Точно так же, как и якобы не все органы можно пересадить в России, что ради пересадки надо отправляться в другие страны. Утверждаю: любая пересадка органов проводится в нашей стране, и проводится успешно.
Следующий миф, который любят использовать кинематографисты, телевидение, авторы детективов: любой орган можно извлечь чуть ли не в сарае, даже в подворотне, органы продают, покупают. Абсолютная чушь! Забор органов — очень сложная процедура, которую способны проводить только обученные специалисты в соответствующих условиях. Так же как продажа органов — дело нереальное, поскольку требуется тщательнейший отбор по соответствию того или иного органа тому или иному человеку.
Следующий миф: люди с пересаженными органами долго не живут. Мировой опыт, мой личный опыт свидетельствуют: это не так. Люди с пересаженными органами в основном живут столько же, как и те, кому никто ничего не пересаживал. Есть масса примеров их долгожительства. Более того, дети, которым в свое время была сделана пересадка, живут, взрослеют, работают, обзаводятся семьями, рожают. Другое дело, что прошедшие трансплантацию нуждаются в особом медицинском контроле.
Еще один миф: органное донорство противоречит замыслу Божьему. Тут хочу сказать, что расцвет современной трансплантологии во многом обязан участию католической церкви, которая сформулировала постулат: «Не берите свои органы на небо. Они нужны нам здесь». А Патриарх Кирилл в своем Обращении к российским трансплантологам написал, что Русская православная церковь приветствует усилия трансплантологов по спасению жизней людей, и что органное донорство — проявление гуманизма и милосердия.

Москва. Международный конгресс трансплантологов. Нэнси Эшер с супругом и Сергей Готье (справа). Фото: Из личного архива автора
На Третьем Национальном конгрессе трансплантологов, пожалуй, самым впечатляющим моментом был тот, когда на сцену вышли здоровые успешные люди, которым когда-то были пересажены органы. А я до сих пор помню Шуру Шалькову, которой в 1987 году Валерий Иванович Шумаков впервые в России успешно пересадил сердце. Помню, наверное, именно потому, что путь к этой пересадке был очень непрост. Ведь еще в 1937 году наш великий соотечественник Владимир Петрович Демихов, тогда еще студент биологического факультета, впервые в мире сконструировал прообраз искусственного сердца и успешно использовал его в экспериментах на собаках. К великому сожалению, и в ту пору, да и сейчас, нередко действует убеждение, что нет пророков в собственном отечестве. Демихова не признавали даже тогда, когда он демонстрировал свою уникальную собаку с двумя головами. Более того, его обвиняли в том, что он не врач, а биолог-экспериментатор, и ему не место в медицине. И свой век он доживал в убогой квартире на окраине Москвы. Хотя весь мир Демихова почитает и признает как основоположника мировой трансплантологии. Отрадно, что в наше время в НИИ Склифосовского появилась памятная доска в честь Демихова, которого в свое время Склиф приютил. А 100-летие Демихова трансплантологи отметили специальным форумом и открытием памятника в Центре трансплантологии имени Шумакова. Но вернусь к Шуре. Когда я впервые увидела ее после операции, весело бегущую по ступенькам Института трансплантологии, сказала Валерию Ивановичу: «Эта выживет». Валерий Иванович ответил: «Очень на это надеюсь». Решила объяснить, «выживет потому, что не осознает, что в ее груди чужое сердце». Но почему в стране Демихова так долго не приступали к пересадке сердца? Почему только через 20 лет Валерий Иванович Шумаков смог удачно пересадить сердце Шуре?
Сергей Готье: Психология таких пациентов — очень важный фактор, и мы его учитываем. А почему только через 20 лет? Отечественные хирурги не раз пытались пересадить сердце. Но эти попытки были обречены, потому что сердце изымалось у доноров после прекращения кровообращения. Официальное понятие «смерть мозга — это и есть смерть человека» появилось только в конце 80-х годов.
С Шуры Шальковой началась эра трансплантации сердца в нашей стране. А что теперь?
Сергей Готье: Приведу цифры. В 2016 году проведено 270 трансплантаций сердца. В этом году, думаю, будет больше 300. Такие операции проводят не только в Москве, но и в Петербурге, Краснодаре, Новосибирске, Екатеринбурге, Кемерове. Недавно первые пересадки сердца сделаны в Челябинске, Красноярске, а буквально неделю назад — в Ростове-на-Дону.
В прошлом году только в вашем центре проведено 132 пересадки сердца, больше чем во всех других центрах трансплантации в мире. Но объясните мне, почему же все-таки некоторые соискатели чужого сердца отправляются за рубеж?
Сергей Готье: Это, кстати, очередной миф, который, если не возражаете, хочу развеять. Да, к сожалению, некоторые сограждане больше доверяют западной медицине, чем нашей. Не хочу никого переубеждать, только приведу примеры из практики нашего центра. В последнее время мы все чаще получаем письма, содержание которых сводится к просьбе забрать из клиники (Италии, Германии) нашего соотечественника, поскольку ему показана трансплантация сердца. Выясняется, что пациент, страдающий тяжелейшим заболеванием сердца, с надеждой на благоприятный исход, отправился в зарубежную клинику. Там за немалые деньги провели обследование и вручили направление к нам на пересадку.
Почему не делают сами? Ведь пациенты готовы платить огромные деньги.
Сергей Готье: Все очень просто, но об этом не все знают: согласно международным конвенциям, донорские органы пересаживаются только гражданам своей страны.
Помню времена, когда известные в нашей стране медики заявляли, что хирург прикоснувшийся скальпелем к сердцу, вообще не имеет права именоваться врачом. Времена меняются. Вот у меня приглашения на различные мероприятия последних дней. В них сообщается, что Лео Антонович Бокерия только что провел уникальную операцию 80-летнему мужчине, у которого был выраженный стеноз аортального клапана. Московские детские кардиохирурги вместе с коллегами из Белоруссии начинают операции по лечению нарушений сердечного ритма у детей 5-6 лет… Я это к тому, что сердце перестало быть табу. И все же его пересадку у нас делают меньше, чем в других развитых странах. Почему?
Сергей Готье: Я уже сказал, что трансплантация сердца является прерогативой не только Москвы, но и других регионов. Но количество трансплантаций напрямую зависит от наличия донорских органов. Сейчас мы идем к созданию общероссийской системы донорства, цель которой максимально использовать национальный донорский ресурс для спасения жизни наших граждан. Наиболее успешно такая система действует в столичном регионе. В результате принятия нескольких разумных решений частота донорских изъятий на миллион населения в год приближается к 20, что немногим меньше, чем во Франции и в Италии, и уже намного больше, чем в Германии. Подготовлен законопроект, который предусматривает развитие донорства и трансплантации органов в большинстве регионов страны. Это, прежде всего, обеспечит возможность пересадки почки по месту жительства и, конечно, увеличит возможность пересадки печени, сердца и легких в крупных трансплантационных центрах по всей стране.
На недавнем конгрессе трансплантологов познакомилась с президентом Всемирного трансплантологического общества госпожой Нэнси Эшер. Говорили с Нэнси о том, что сейчас выращиваются органы, создаются искусственные, появляются органы, полученные в результате клеточных технологий. Это изменит лицо трансплантологии? Нэнси считает, что такое вполне возможно. Сказала, что при университете, где она трудится, существует три фермы по выращиванию трансгенных свиней. Известно же, что именно органы свиней более всего приемлемы для пересадки человеку. И Нэнси надеется в будущем году провести первую операцию по имплантированию человеку почки, взятой у трансгенной свиньи. И у вас в центре, Сергей Владимирович, есть лаборатория по выращиванию донорских органов. Значит, со временем проблема донорства утратит остроту, значит, сама трансплантология будет совсем иной. И пересадка органов станет проще и доступнее?
Сергей Готье: За счет новых технологий она, возможно, станет доступней. Но не проще. И это будет новая эра. А пока нужно решать насущные проблемы.
Людям с пересаженным сердцем передаются привычки донора
Был вертолетчиком, стал танкистом
Этому феномену никто не может найти объяснения. Врачи говорят: нонсенс! А между тем 42-летнему жителю Казани Вадиму Миронову во время операции как будто поменяли не только сердце, но и профессию.

Вадиму Миронову во время операции как будто поменяли не только сердце, но и профессию. Фото: личный архив.
— Я по специальности вертолетчик, окончил летное училище, но по болезни меня списали, — рассказал Вадим «Комсомолке». — Пересадка сердца мне потребовалась два года назад. Других шансов выжить практически не было. Из родной Казани меня доставили в Москву. По перрону везли на каталке — сам не ходил. Операцию делали 11 часов. Когда я пришел в себя, первое, что сказал: «Ребята, я же танкист!» Жена говорит: «Вадик, ты вертолетчик!» Это что-то необъяснимое, но у меня было четкое осознание, что я служил на танке. Причем я называл все технические характеристики танка — термины сами с языка слетали.
— Это вам приснилось?
— В том-то и дело, что не приснилось! Знания словно пришли ко мне из ниоткуда. Я вспоминал, как сажусь в танк, управляю им, в составе танковой дивизии еду на поле. Более того, после выписки я встречался с бывшими танкистами, и они поражались: все верно говоришь про танки, как профессионал! Безо всяких усилий я овладел новыми знаниями, которые люди годами получают в военных вузах.
Еще я всегда был равнодушен к музыке и танцам. А теперь я обожаю… лезгинку! Включаю ее, пытаюсь даже плясать на цыпочках. Не очень получается, но нравится. Наверное, ко мне попало сердце не просто бывшего танкиста, а человека с Кавказа.
Еще после пересадки сердца, скажу вам без стеснения, стал сексуальнее. Жена даже удивляется моей активности. Может, это сердце горячего кавказца виновато? И ритм жизни поменялся, живу, как на повышенных скоростях, — успеть, доделать. В руках все горит.
Два года прошло. А я каждый день думаю о том человеке, чье сердце у меня бьется в груди.
Хожу в церковь, ставлю свечку за упокой души моего донора и каждый день его мысленно вспоминаю и благодарю. Я бы и на могилу к нему сходил, если бы мне сказали, кто он, где похоронен. И с родными бы его встретился. Но нет: наши врачи эти данные скрывают. Хотя за границей, знаю, из имени донора не делают секрета. И пациент может сказать спасибо родным человека, подарившего ему жизнь.
«Вижу сон, в котором живу чужой жизнью»
Марату Гайнанову из Татарстана пересадка сердца спасла жизнь два года назад. С тех пор он заметил за собой некоторые странности.
— Изменились вкусовые привычки, — делится Марат. — Раньше любил супы, а после пересадки совсем не хочется жидкого, зато накинулся на вторые блюда, особенно на мясо. До операции много курил, любил выпить. Теперь совсем не тянет. До пересадки я писал стихи, рисовал, был увлечен творчеством, а после — все пропало. И желания нет, и получаться перестало. Но вдруг резко улучшилась память. Могу глянуть на страницу и почти дословно ее воспроизвести! Стал техникой увлекаться. Достаточно раз какую-нибудь инструкцию прочитать, и могу по памяти объяснить работу любого агрегата.

После трансплантации сердца Марат стал однолюбом и нашел свою единственную. Фото: vk.com
До операции я был очень влюбчивым, девчонок менял. А после трансплантации отбило охоту гулять. Познакомился с одной девушкой и понял, что она — моя. Возможно, новое сердце научило меня по-настоящему любить. Я сделал предложение моей невесте, и две недели назад мы поженились.
Расскажу еще об одной странности. После пересадки сердца мне стал часто сниться сон, будто я проживаю не свою жизнь, а еще одну, другую. Возле меня чужие люди, которых во сне я знаю, называю по именам. Сам-то я живу в маленьком городке Кукмор, а тут мне снится какой-то большой незнакомый город. И у меня ребенок, мальчик лет трех. Я понимаю, что это мой ребенок, но как бы в другой жизни. Этот мальчик часто мне снится. Иногда думаю: может, я во сне живу жизнью человека, чье сердце мне пересадили?
Открылся дар ясновидения
23-летние Роман и Антон Буторевы из башкирского города Салават — близнецы, родились в один день. И все у них одинаковое. Даже заболели в одно и то же время одной и той же болезнью — мышечной дистрофией.

Роману (слева) операцию уже сделали, его брату-близнецу она еще предстоит. Фото: личный архив.
— Родились они оба здоровыми, а в 12 лет у них обнаружили это заболевание. Мышцы сердца постепенно слабели. С тех пор ездим по больницам, — рассказывает «КП» мама близнецов Надежда. — Организм у обоих одинаковый. Анализы — один в один. Врачи говорят: одного осмотрели, второго можно не смотреть — будут те же данные.
На фоне этого заболевания у близнецов началась сердечная недостаточность. Встал вопрос о пересадке сердца. Обоим! Сразу два донорских сердца не нашлись. Решили пересаживать сначала Роману.
— Я сидела возле сына неотлучно, — продолжает Надежда. — Он тяжело приходил в себя после операции. И вдруг ночью, это было вскоре после пересадки, как зарыдает: «Мама, мне было видение, брату нельзя делать операцию ровно два года, иначе он умрет!» Мы перепугались и отказались от пересадки для Антона. Вернулись домой.
Сейчас два года прошло. Сердце у Антона болит, и врачи говорят, что пересадка все равно понадобится. В этом году собираемся ехать на операцию. Но меня успокаивает мысль: раз два года прошло, все будет нормально.
А у Романа после пересадки словно открылся дар ясновидения. Он может мысли угадывать. Многое предвидит. Вот я куплю книжку новую, которую он сто процентов не читал, Рома может книгу открыть, страницу пробежать и сказать, чем все закончится. Я читаю — и сюжет действительно такой, как он сказал. Связан ли этот дар с новым сердцем? Не знаю.
До пересадки сын был убежденным вегетарианцем, не ел даже молочных продуктов. А после стал любить мясо. И закурил. Говорит, потянуло. Еще политикой увлекся. И вдруг полюбил Москву, которую раньше на дух не переносил, — рвется там жить. Кстати, потом мы узнали, что сердце ему досталось от москвича.
Соседи по палате стали «родственниками»
Октябрь 2014 года. В Москву в Центр трансплантологии почти одновременно доставили двух новых пациентов: «Скорая» привезла 54-летнюю москвичку Марину Сафонову, спецсамолет из Хакасии — 36-летнего Евгения Сверкунова.
У обоих отказало сердце, подключили искусственное. Их жизнь зависела от того, как скоро найдутся подходящие донорские органы. Спустя сутки в Подмосковье в аварии насмерть разбились два родных брата. Один был за рулем «Мерседеса», второй сидел на пассажирском кресле. Одному было 24 года, второму — 22. Черепно-мозговые травмы, мозг умер, но их молодые сердца продолжали биться.

Жизни Марины Сафоновой и Евгения Сверкунова зависели от того, как скоро найдутся подходящие донорские органы. Фото: личный архив.
— В одну ночь нас с Евгением прооперировали, — рассказывает «КП» Марина Юрьевна. — Наутро к нам в палату зашел доктор и сказал: «Теперь вы брат и сестра!» Мы узнали, что нам пересадили сердца родных братьев. Мне досталось сердце 24-летнего парня, Жене — 22-летнего.
Мы с Женей вместе проходили реабилитацию. Сначала оба не могли передвигаться. Потом начали вставать. Вместе делали шаги, учились заново ходить. Удивительно, но нас стало тянуть друг к другу, как родных. Мы договорились называть друг друга братом и сестрой. С тех пор тесно общаемся. Я приезжала в гости к Жене в Хакасию. Он — ко мне в Москву. Не знаю, что это — мистика или нас сблизили общие испытания? Я его чувствую на расстоянии, беспокоюсь: не хандрит ли, не заболел ли? Звоню: как ты? Переживаю за него как старшая сестра.
Кстати, Женю после пересадки на творчество потянуло. Что-то сам руками делает, выпиливает, захотелось ему кур экзотических разводить… Животными экзотическими стал интересоваться, хотя раньше к этому был равнодушен. А меня потянуло к технике. Я не умела пользоваться компьютером, а теперь начала его осваивать, изучать компьютерные программы, и это оказалось так интересно!
А БЫЛ ЕЩЕ СЛУЧАЙ…
Из «ботаников» — в спортсмены
✓ 29-летний Андрей Хрюкин из Иркутска после пересадки сердца из «ботаника» превратился в легкоатлета. Мужчина каждый день пробегает по два километра, играет в футбол и занимается в спортзале. А еще неожиданно начал писать музыку — сочиняет мелодии, чего раньше совершенно не умел делать.
✓ 57-летний Юрий Руда всю жизнь проработал в службе госбезопасности. Участвовал в сопровождении высших должностных лиц, лично знал Рыжкова, Селезнева, Горбачева, Ельцина. Но два года назад его разбил шестой по счету сердечный приступ. Тогда ему пересадили сердце 39-летнего донора. Теперь 33-летняя супруга Юрия не нарадуется: когда-то вспыльчивый муж стал спокойным и терпеливым. А еще увлекся цветоводством. Хотя раньше над клумбами жены посмеивался.
В ТЕМУ
«Я единственная женщина в России, родившая после трансплантации»
Алла Гриднева с детства мечтала стать тележурналистом. И после школы поступила в Кубанский государственный университет на факультет журналистики.
— Конечно, тогда мне хотелось побед, достижений, найти себя в выбранной профессии, — рассказывает Алла. — После окончания вуза пришла работать на телевидение в родном Краснодаре. Но все планы перечеркнул сердечный приступ. Мне был 21 год. Все произошло после банального гриппа, перенесенного на ногах. Меня срочно отправили в Москву на обследование. Так я попала в Центр трансплантологии.

Сейчас сыну Аллы три года. Она очень рада, что рискнула родить. Фото: личный архив.
Это был 2002 год. Мне сделали операцию по пересадке донорского сердца. И до 2004 года я пролежала в больнице. Два года в четырех стенах палаты, не поднимаясь, — это трудно передать словами, громадные страдания! Сейчас пришли высокие технологии, раньше с этим было сложнее, приходилось сильно мучиться. То, что я выжила, — чудо из чудес.
Когда мое состояние нормализовалось, встал вопрос, как жить дальше. Сидеть на инвалидности и ничего не делать было равносильно гибели. Я приняла предложение тогдашнего директора Института трансплантологии и искусственных органов профессора Шумакова стать помощником по связям с общественностью. Сегодня институт носит его имя, я была одной из его последних пациенток.
Однажды Алла подошла и смущенно сказала своим начальникам: беременна. Врачи обомлели.
— Это было, конечно, не запланировано, — вспоминает Алла. — Но по большой любви. Знаю, что в Израиле женщина с пересаженным сердцем родила двойню, ей делали ЭКО. У нас ЭКО вряд ли разрешат после такой операции. Мне рекомендовали сделать аборт. Я отказалась.
Беременность проходила нормально. Единственное, раньше срока сделали кесарево сечение, потому что та нагрузка, которая идет на сердце на девятом месяце, слишком опасна.
Сейчас моему сыну три года. С мужем отношения не сложились, он нас оставил. Но я не опустила руки. Работаю, ращу ребенка. Пока я единственная в России женщина, родившая с пересаженным сердцем.
КОММЕНТАРИЙ ВРАЧА
«Просто меняется отношение к жизни»
На Западе есть немало медиков, полагающих, что с новым сердцем человеку передается и часть личности донора. Так, врач-психиатр госпиталя Синай в Детройте Пол Пирселл опросил 140 пациентов, которым было пересажено донорское сердце. И написал книгу, где попытался доказать, что именно от «пламеного мотора» во многом зависят наши таланты и привычки.
Наши доктора настроены более материалистично.
— Думаю, дело здесь в психологии, — говорит Алексей Шевченко, заведующий кардиологией ФГУ «ФНЦ трансплантологии и искусственных органов им. академика В. И. Шумакова» Минздравсоцразвития России. — Да, жизнь с новым сердцем меняется, но меняется именно из-за отношения к ней. Люди, которые должны были умереть, но выжили, начинают ценить каждое мгновение. У кого-то появляется желание себя выразить, реализовать. Кто-то начинает бегать, чего раньше не делал, чтобы вести здоровый образ жизни. Кто-то — писать стихи…
— Но если у человека после пересадки сердца появились знания о танках — это же не психология?
— Какая-то случайность. По крайней мере научных сведений о том, что с новым сердцем человек получает новые привычки, способности или знания, нет.
Душа находится в сердце? Интервью кардиохирурга Сергея Дземешкевича
Ровно 50 лет назад, 3 декабря 1967 года, в Кейптауне, южноафриканский кардиохирург Кристиан Барнард провел первую в истории медицины операцию по пересадке сердца. Далее, в период с декабря 1967 года по ноябрь 1974-го, им были проведены еще десять трансплантаций сердца. Из десяти пациентов четверо жили дольше 18 месяцев, а двое стали долгожителями.
В СССР первая успешная операция по пересадке сердца была проведена 12 марта 1987 года академиком Валерием Шумаковым. Пациентка прожила после этого восемь с половиной лет.
Как долго человек способен прожить с пересаженным сердцем? Каковы сегодня возможности сердечной трансплантологии? Об этом — известный кардиохирург, профессор Российского научного центра хирургии им. Б.В. Петровского Сергей Дземешкевич.
Это было — как Гагарин в космос полетел
— Кристиан Барнард обеспечил себе вечную славу, хотя прежде думалось, что ничего, кроме порицания со стороны своих коллег, такой врач не получит. Что произошло 3 декабря 1967 года в Кейптауне, кроме того, что сердце одного человека пересадили другому?
— Произошла революция в медицинской практике и науке. А кроме того — и это не менее, а может, и более важно — произошел переворот в сознании людей. Переворот, изменивший вековые представления о границах возможного. До этого во многих странах, в том числе и в СССР, уже делали пересадки печени, почек, легких… И вдруг — пересадка сердца! Это было — как Гагарин в космос полетел. Я это очень хорошо помню. Я был студентом, и первое, что тогда подумал: ну вот, все уже сделано, я не успел. Откуда мне было знать, что на мою долю выпадет участие в самой гуще трансплантологических событий в нашей стране и серии из тридцати таких операций.
 Кристиан Барнард — первых хирург в мире, успешно пересадивший сердце
Кристиан Барнард — первых хирург в мире, успешно пересадивший сердце— Что изменилось после операции, проведенной Барнардом?
— Человечество изменило взгляд на самое себя. До того дня считалось, что смерть человека — это остановка сердца. А с 3 декабря 1967 года стало понятно, что смерть человека — это смерть головного мозга. Это совершенно другой взгляд на наше мироустройство. Это другое мировоззрение, другое самоощущение. Дальше начали обсуждать, принимать или не принимать смерть головного мозга в качестве критерия смерти человека. После операции, проведенной Барнардом, мы стали по-другому подходить к человеку как к организму. Пришло понимание, что сердце может еще работать, легкие — работать, все органы — работать, но если умирает головной мозг, то человека больше нет. С этого понимания и началась настоящая трансплантология.
— Былое непризнание смерти головного мозга как критерия смерти человека — оно что означало?
— Оно означало: чтобы констатировать смерть, надо ждать, когда сердце остановится. Вот почему я говорю, что пятьдесят лет, прошедших после первой пересадки сердца, — это этап. Было много противников у такой операции. Понадобилось несколько десятилетий, прежде чем во многих странах были приняты законы, регламентирующие пересадку сердца. У нас такой закон был принят в 1992 году, а до этого трансплантация сердца делалась по инструктивному письму Минздрава. На сегодняшний день медики, все религиозные конфессии, юридические инстанции различных государств приняли пересадку сердца как факт.
Визитная карточка

Сергей Дземешкевич — известный кардиохирург, доктор медицинских наук, профессор Российского научного центра хирургии им. Б.В. Петровского РАМН. Сфера научных интересов: сердечная хирургия, трансплантология, искусственные органы; разработчик оригинальных моделей клапанов сердца, искусственного сердца, новых методик пересадки сердца; лауреат Государственной премии СССР и премии правительства РФ, член Всемирных и Европейских обществ по хирургии, лауреат международных премий по кардиохирургии и трансплантологии.
Родился в 1950 году в Таганроге. Выбрал профессию еще в девятом классе, прочитав книгу знаменитого кардиохирурга Николая Амосова «Мысли и сердце». Спустя двадцать лет молодой кардиохирург Сергей Дземешкевич приедет в Киев на научно-практическую конференцию и получит «Мысли и сердце» из рук автора с дарственной надписью: «Дорогой Сережа, я польщен, что эта книжка тебе помогла в жизни. Так и держи». Пройдет еще двадцать лет, и профессор Сергей Дземешкевич издаст научный труд «Болезни аортального клапана». Книга выйдет с посвящением Амосову.
Отцом отечественной трансплантологии был Владимир Демихов
— Справедливости ради надо сказать, что в России был свой выдающийся специалист по пересадке органов — Владимир Демихов. Он, как я понимаю, считается отцом отечественной трансплантологии.
— Несомненно, он человек, признанный во всем мире. Я имел честь работать с ним. Я был тогда студентом первого курса, а он работал в Склифе, и я пришел к нему в лабораторию. Он показывал нам два инструмента и говорил: «Они «шпионские». Мне их Барнард оставил».
— Они были знакомы?
— Да, Барнард приезжал в Москву. У нас это подавалось так, будто он приезжал к нам учиться.
— Чем прославил себя Демихов?
— Еще будучи студентом-третьекурсником, он сконструировал и собственными руками изготовил первое в мире искусственное сердце и подключил его собаке. Собака жила два часа. Демиховым впервые в мире было успешно пересажено собаке второе сердце. Особенно сильно он прогремел с пересадкой головы — когда две головы у собаки, и обе пьют молоко. Но Демихов не занимался иммунологией, не предложил в трансплантологии методик, которые применяют в клинике, но он показал, что пересаженное сердце может выполнять свою функцию в другом организме. Это важно. На самом деле родоначальник клинической кардиотрансплантологии — Норман Шамвей из Стэнфорда. Именно его методику подхватил Барнард, и эта методика практически без изменений используется сейчас во всем мире.
С пересаженным сердцем жить очень непросто
— Как долго может прожить человек с пересаженным сердцем?
— Лет десять назад я беседовал в Москве с Майклом Дебейки (знаменитый американский кардиохирург, ушедший из жизни в 2008 году. — В.В.). Спросил его: «Кто, по вашим сведениям, Майкл, пока что держит мировой рекорд долгожительства после кардиотрансплантации?» Он сказал: «Я слышал, вроде бы есть человек, двадцать восемь лет живущий с пересаженным сердцем». Так вот, теперь я могу сказать, что у меня тоже есть пациентка, которая двадцать восемь лет живет с пересаженным сердцем. Ее зовут Наташа Пискунова Я оперировал ее, когда ей было девятнадцать.
— Ей повезло не только с хирургом в вашем лице, но и с донором?
— Да. Во-первых, потому, что донор появился. Во-вторых, потому, что произошло полное совпадение их иммунологических параметров. Важно еще и то, как ведет себя человек с пересаженным сердцем, соблюдает ли он все врачебные предписания. У меня был пациент, который ушел на охоту в сибирскую тайгу, не захватив с собой препараты, которые он обязан был принимать. И у него случился криз, а потом отторжение… Другой парень, из Риги, десять лет держался, а потом стал нарушать режим. Я ему говорю: «Сергей, что ты делаешь?» Он говорит: «А я в жизни все уже успел. Детей вырастил, внуков вырастил… Спасибо». И очень быстро начал уходить…
— Трудно жить с пересаженным сердцем?
— Да, непросто. Поначалу как минимум два раза в год человеку надо госпитализироваться, у него возьмут кусочки миокарда, будут смотреть степень отторжения. Это очень сложно, пациенты с пересаженным сердцем — они все на «коротком поводке». Мы ведь после пересадки начинаем уничтожать то, что создал Господь: иммунную защиту. Практически мы искусственно культивируем СПИД. Подавляем способность к иммунному ответу. От этого к десятому году у кого-то начинается рак — кожи, голосовых связок, языка, почки… Некоторые из моих пациентов уходили из жизни не от того, что давало сбой пересаженное сердце, а от того, что начинались онкологические проблемы.
— Здесь тоже играет роль везение?
— В какой-то степени — да. Вот моей пациентке Наташе повезло со степенью иммунного отторжения. У нее была хорошая совместимость с донором. Это дало нам возможность не применять агрессивные дозы препаратов. Если я вижу, что отторжения нет, я снижаю дозу, освобождая организм от тяжелого пресса. А у кого-то идет подряд отторжение за отторжением, и мы вынуждены применять мощнейшие препараты. В результате человек получает либо онкологию, либо почечные проблемы.
Можно поставить механическое сердце
— Каков средний период жизни человека с пересаженным сердцем?
— Для половины пациентов это десять лет и больше. Но одно дело, если вы пятидесятилетнему сделали пересадку, и он дожил до семидесяти, и другое — если пятимесячному ребенку, и он прожил десять лет. Впрочем, теперь можно уже не только одно сердце менять на другое, но и ставить механический насос. Еще в советское время я бывал командирован в Соединенные Штаты, где мне довелось участвовать в экспериментах с Виллемом Кольфом. Это человек, который создал искусственную почку. И создал он ее из сосисочных оберток. Оказывается, эти обертки пропускают электролиты. Он начал через них пропускать кровь и таким образом очищать ее. И он один из тех, кто сделал первый шаг к искусственному сердцу. Я у него был на стажировке. К тому времени он жил уже в Штатах. Бежал туда из Голландии во время фашистской оккупации. В США он получил мировое признание. А сейчас один из самых значительных в мире опытов по имплантации искусственного сердца у Юрия Пя в столице Казахстана в Астане.
Без донорства нет трансплантации
— Пациенты, которым предстоит пересадка органов, долго ждут своей очереди на операцию?
— Очередность в трансплантологии выстраивает судьба. Кто-то может ждать два года, а кто-то неделю. Тут все зависит от наличия подходящего донора. Кто такой донор? Это, как правило, внезапно погибший человек. Таких доноров чаще всего поставляют автомобильные катастрофы. Нашелся подходящий донор — считайте, что повезло. Большинство же пациентов, к сожалению, помощи так и не дожидаются. Словом, пересадка органов зависит и от массы обстоятельств немедицинского свойства.
— В России нет упорядоченной, освященной законом системы донорства для трансплантации?
— И есть и нет. Закон есть, а государственной системы, охватывающей страну, как в Европе или США, нет!
— Ну, наверное, должен существовать единый лист ожидания в компьютерной базе, куда занесены все пациенты, ожидающие пересадки сердца. Вероятно, нужен и некий центр, куда стекается информация о потенциальных донорах.
— Вот видите! Даже вы, не будучи специалистом, абсолютно правильно представляете себе, как все это должно быть устроено. Да, нужна система трансплантологии, связывающая все регионы страны. Срок годности сердца, взятого у донора, — максимум шесть часов. Из Владивостока в Калининград не довезешь. Именно так устроен «Евротрансплант» — донорский фонд, в который входят страны Европы. У нас была идея создать «Ространсплант», чтобы все регионы были связаны единым донорским фондом. Я в свое время, когда только начал трансплантацией заниматься, ездил в Европу, участвовал в Международной комиссии по трансплантологии. Я думал, что мы сейчас в «Евротрансплант» включимся. Но мне сказали: у «Евротранспланта» есть принцип — граница к границе. Вот Россия, а до Европы есть еще Белоруссия, Польша, Прибалтика… Вы сначала с ними должны связаться. Чтобы тоже граница к границе. Я думаю, точно так же мог бы работать «Ространсплант», включающий в себя три зоны — Центральную Россию, Урал, Дальний Восток, которые бы обменивались информацией. Сюда вполне могут подключиться Белоруссия и Казахстан. К сожалению, эту идею в полной мере осуществить пока не удается. А нет доноров — нет трансплантации. Но я реалист и уверен, что все действительно разумное всегда побеждает необоснованное тщеславие, и наша идея будет реализована. По сути, она уже выстроена: трансплантология — это критическое состояние, у нас есть блестяще организованная системная медицинская Служба критических состояний и в Федеральном медико-биологическом агентстве, и у военных медиков. Помните у Булгакова: «Все будет правильно. Так устроен мир».
— Наверное, развитию трансплантологии мешает и еще одно обстоятельство: некоторые религии отвергают пересадку органов.
— Уже нет. Раньше — было. Например, резко отрицательно относились к этому представители конфуцианства. Теперь же и в Китае, и в Японии трансплантация официально разрешена. То есть по линии религии там запретов никаких. Но в ряде стран трансплантации производятся редко.
— Почему?
— Общество их не одобряет. В этом деле ведь есть и морально-правовые проблемы, выходящие за рамки отношений «врач–больной».
Ошибка, которую допускал Леонардо и которую допускаем мы
— Выступая недавно в Москве на II Международном медико-биологическом конгрессе критических состояний, вы сказали, что проведенная пятьдесят лет назад первая операция по пересадке сердца имеет значимость, которая выходит за рамки медицинской науки и практики. Что вы имели в виду?
— Я говорил о Леонардо да Винчи. Дело в том, что когда-то в молодости, просматривая альбом с его живописью, я вдруг увидел и анатомические рисунки. Это были фантастически точные описания сердечного клапана и всех прочих органов, составляющих внутрисердечную анатомию. Я понимал, что Леонардо художник, скульптор, и поэтому, наверное, получил у церкви разрешение на вскрытие. Ну хорошо, как скульптор он должен изучать мышцы, форму тела. Но зачем ему знать, как устроены человеческие внутренности? Это для меня тогда осталось непонятным. А потом мне случайно попалась книжка «Леонардо да Винчи как ученый». Там воспроизводятся те самые рисунки и написано, что их автор действительно попросил у церкви права на вскрытие. Почему? Потому что до него не то что века, а целые тысячелетия люди были убеждены, что душа находится в сердце. Больше того, считалось, что она туда попадает с дыханием, через легкие. И как честный ученый Леонардо да Винчи это исследовал. То, что у человека имеется душа и что она находится в сердце, он не опровергал. Он только пытался исследовать, может ли душа попасть в сердце с дыханием. И пришел к выводу: нет, не может. И вот, выступая на конгрессе, я говорю: «Мы меняем одно сердце на другое, мы даже совсем его убираем и ставим механический насос. Есть ли у нас противоречия с Леонардо?» Нет, говорю, противоречий нет. А есть, кажется, только ошибка, которую допускал Леонардо и которую допускаем мы.
— Ошибка? Какая?
— Мы напрасно пытаемся материализовать понятие души. После того как я начал делать пересадки, меня не покидает мысль: не распускаем ли мы свои руки, не вторгаемся ли туда, куда не надо вторгаться? Не переходим ли некую грань? Может, надо остановиться? Я многим небезразличным людям задавал эти вопросы и слышал разные ответы. Но самый потрясающий ответ мне дал в беседе настоятель Новодевичьего монастыря митрополит Ювеналий. Он сказал: «Не переживайте. Делайте то, чему вас учили. До души вам никогда не дотянуться и ее не повредить».
Валерий Выжутович
10 фактов о пересадке сердца
У этой, ныне обычной, операции долгая и волнующая история…
При тяжелых заболеваниях сердца, когда другие операции невозможны или крайне рискованы, а ожидаемая продолжительность жизни без операции невелика, прибегают к пересадке сердца. У этой, ныне обычной, операции долгая и волнующая история…
1. В 1937 году третьекурсник Московского университета Владимир Демихов сконструировал искусственное сердце и вживил его собаке. Собака прожила с этим сердцем два часа. Потом Владимир Петрович много лет экспериментировал и писал книги, изданные в Нью-Йорке, Берлине Мадриде. Замечательного ученого Демихова знают во всем мире. Только не в нашей стране – в СССР опыты по пересадке сердца признали несовместимыми с коммунистической моралью.
2. Самым первым в мире пересадку сердца сделал советский
ученый Николай Петрович Синицын в победном 1945 году. Он успешно
пересадил сердце лягушки другой лягушке. Это был тот необходимый
первый шаг, с которого началась длинная дорога к пересадкам
человеческого сердца.
3. В 1964 году в клинику Университета штата Миссисипи в США привезли 68-летнего пациента в критическом состоянии. Заведующий отделением хирургии Джеймс Харди решился на отчаянный шаг – пересадку сердца. Но донорского сердца в спешке не нашли и пересадили больному сердце шимпанзе по кличке Бино. Операция прошла блестяще, но новое сердце не справилось – оно оказалось слишком мало, чтобы снабжать кровью тело человека. Через полтора часа это сердце остановилось.
4. 3 декабря 1967 года в больнице Грооте-Схур в Кейптауне профессор Кристиан Барнард успешно пересадил 55-летнему коммерсанту Луи Вашканскому сердце женщины, смертельно раненой в автомобильной катастрофе.
5. После операции профессору Барнарду задали вопрос: «Разве может двигатель джипа гудеть так же, как двигатель Фольксвагена Жука?» Аналогия с автомобилями казалась уместной: несмотря на диабет и вредные привычки Луи Вашкански был человеком крепкого телосложения, погибшая Деннис Дерваль – хрупкой двадцатипятилетней девушкой.
6. Но проблема оказалась не в мощности: после операции Вашканский прожил восемнадцать дней и скончался от воспаления легких. Организм не справился с инфекцией, потому что иммунитет сознательно ослабляли специальными лекарствами – иммунодепресантами. Иначе нельзя – начинаются реакции отторжения.
7. Второй пациент Барнарда прожил с пересаженным сердцем девятнадцать месяцев. Теперь с пересаженными сердцами не только долго и счастливо живут, но и бегают марафонские дистанции, как это сделал англичанин Брайен Прайс в 1985 году.
8. Мировой рекорд по продолжительности жизни с пересаженным сердцем держит американец Тони Хьюзман: он прожил с пересаженным сердцем 32 года и скончался от заболевания, не связанного с сердечно-сосудистой системой.
9. Хирурга Кристиана Барнарда постигла настоящая слава. Он был так популярен в ЮАР, что в восьмидесятых годах прошлого века там даже начали продавать бронзовый сувенир – копию его золотых рук. По злой иронии судьбы кардиохирург скончался от сердечного приступа. И до самой смерти считал своим учителем русского ученого Демихова.
10. Американский ученый Д. Гайдушек называет трансплантацию органов цивилизованным способом каннибализма.
как проходит операция, делают ли в России, как проходит первая пересадка ребенку, сколько живут после
Хотя показаний к трансплантации достаточно много, но ее проведение сопровождается трудностью подбора подходящего донора, совместимого по основным параметрам – группа крови, вес и рост, отсутствие опухолевых или инфекционных болезней. Поэтому операций проводится недостаточно, а для пациентов с тяжелой степенью декомпенсации кровообращения она является последней надеждой на спасение жизни.
Выживаемость после пересадки сердца приближается к 85 процентам, достичь полного восстановления трудоспособности удается у половины больных.
📌 Читайте в этой статье
История трансплантации
Самый первый опыт пересадки сердца человеку от обезьяны осуществил Д. Харди в 1964 году, пациент прожил немного более часа. Основоположником сердечных трансплантаций считается К. Барнард. В 1967 году сердце 25 летней девушки, умершей после автокатастрофы, пересажено Л. Вашканскому. Хотя сама операция была очень удачной, но 55-летний больной прожил около 2 недель, его смерть связана с тяжелой пневмонией.
До этого, в 50-х годах, советский ученый Демихов провел несколько удачных экспериментов с пересадкой легких и сердца, головы, печени собакам, но по политическим мотивам ему не дали возможности продолжить работу.
Первой успешной трансплантацией в Советском Союзе стала операция Шумакова в 1987 году. Пациентка страдала дилатационной миокардиопатией, ее жизнь удалость продлить, но из-за погрешности в приеме таблеток началась реакция отторжения, закончившаяся смертью. Рекордная продолжительность жизни после трансплантации у американца Хьюсмана, он жил с пересаженным сердцем около 30 лет и умер от рака кожных покровов.
В мире за год проводится около 4000 операций, по частоте они сопоставимы с пересадкой почек. Миллиардер Д. Рокфеллер за свою жизнь перенес 7 трансплантаций сердца, последняя была в 100-летнем возрасте. В 2009 году было пересажено сердце, которое вырастили из собственных стволовых клеток.
Рекомендуем прочитать статью об искусственном сердце. Из нее вы узнаете об установке механического органа, возникновении синдрома пересаженного сердца, принципах работы устройства и возможных осложнениях.
А здесь подробнее о гипертрофии миокарда.
Когда нужна пересадка сердца
Половина всех операций проводится из-за последней стадии ишемической болезни сердца, немного меньшую долю занимает кардиомиопатия, и значительно реже таким образом спасают пациентов с пороками сердца и другими заболеваниями.
Разработаны очень строгие параметры отбора для больных-реципиентов:
- недостаточность кровообращения 4 стадии,
- предполагаемая длительность жизни не более полугода,
- возрастные градации – с рождения до 60 (иногда 65 лет),
- состояние легких, печеночных и почечных функций в норме или есть обратимые нарушения,
- психическая стабильность,
- сосуды в легочной ткани имеют нормальный тонус или поддаются лечению,
- отсутствуют симптомы инфекционного или онкологического заболевания, тромбоэмболии,
- возможности всех других методов лечения исчерпаны.
Кому не проводится операция
Пациента могут исключить из очереди на трансплантацию, если обнаруживают такие противопоказания:
- отсутствие желания проходить длительную реабилитацию и выполнять все рекомендации врачей;
- необратимое сужение легочных сосудов;
- сахарный диабет при склонности к кетоацидозу, выявленной ангиопатии, ретинопатии и нефропатии, гликированный гемоглобин превышает 7,5%;
- системный васкулит, аутоиммунные и неврологические болезни;
- туберкулез, ВИЧ, сифилис;
- недостаточность почек;
- бронхиальная астма или обструктивный бронхит с тяжелой дыхательной недостаточностью;
- перенесенный инсульт или транзиторные ишемические атаки;
- нарушения свертывающей системы крови, не компенсирующиеся медикаментами;
- избыток массы тела, индекс свыше 35 кг/м2;
- зависимость от наркотиков или алкоголя;
- болезни психики, социальная нестабильность;
- опухоли.
Как отбирают доноров
У человека, который может быть донором сердца, должна быть установлена смерть головного мозга. При этом работу сердца до пересадки нужно поддерживать препаратами и иметь возможность для быстрой транспортировки в операционную. Критериями отбора служат:
- возраст до 60 лет,
- одинаковая группа крови,
- нормальная ЭКГ и ЭхоКГ,
- размер донорского сердца в пределах 30 — 50% от реципиента.
Делают ли операции в России, Украине, Беларуси
Из всех постсоветских славянских государств ситуация с трансплантологией на сегодняшней день лучше всего в Беларуси. Именно там проводится большинство операций, это связано с тем, что при констатации смерти головного мозга все умершие могут быть признаны донорами органов.
В России и Украине для этого обязательным является согласие родственников. Поэтому, несмотря на довольно высокую стоимость (70 тысяч долларов), белорусские врачи успешно справляются с пересадками не только для соотечественников, но и для иностранных граждан.
Очереди на пересадку сердца ожидают около 1000 человек в Украине и до 4000 пациентов в России. За 16 лет украинские врачи смогли провести совсем немного операций, причиной этому послужил также громкий скандал вокруг врачей-трасплантологов, которых обвинили в незаконных пересадках органов. Они были оправданы, но опасения во врачебной среде не исчезли.
В России существует всего восемь центров, где может быть осуществлена пересадка сердца, из них четыре – московских. Для сравнения в Германии их 25, а в Америке – 130. Очереди нужно ждать от 200 до 270 дней, поэтому многие пациенты умирают из-за отсутствия подходящего донора.
Обследования до пересадки
Для того чтобы убедиться в отсутствии наиболее значимых противопоказаний для пересадки сердца, пациенты должны пройти такие исследования:
- анализ крови с обязательным показателем тромбоцитов и лейкоцитарной формулы;
- коагулограмма;
- анализ мочи;
- биохимические показатели билирубина, ферментативной активности и липидного спектра, содержание сахара и азотистых оснований;
- группа крови, иммунологические исследования;
- перекрестный тест на совместимость тканей донора и реципиента;
- анализ на гепатит, ВИЧ, вирус герпеса, цитомегаловирусную инфекцию, туберкулез, грибковые болезни;
- онкомаркеры;
- маммография у женщин и заключение гинеколога;
- осмотр у уролога для мужчин;
- коронарография;
- ЭхоКГ – при фракции выброса ниже 25 — 27% прогноз на выживание пессимистичный;
- рентгенография грудной клетки;
- УЗИ почек и печени, сосудов головного мозга.
Данные всех исследований должны быть в пределах физиологических показателей или до операции нужно достичь стойкой компенсации нарушений.
Как проводится пересадка сердца
Вначале проводится разрез грудной клетки по середине грудины и через полые вены подсоединяют пациентов к аппарату искусственного кровообращения. В дальнейшем процесс операции может иметь различные этапы в зависимости от выбранного варианта.
Если сердце донора устанавливается на место, где было сердце пациента, то такой способ назван ортотопическим и может быть выполнен подшиванием правого предсердия донорского к правому предсердию собственного сердца больного.
Гетеротопическая трансплантация предполагает размещение нового сердца рядом с прежним. Создается соединение между такими парными зонами:
- левые предсердия обоих сердец,
- обе аорты,
- верхние полые вены,
- легочные артерии.
Последняя методика предпочтительнее для пациентов с признаками легочной гипертензии, несоразмерности сердец.
Восстановление после
Самым тяжелым этапом после операции являются первые недели, так как организм должен приспособиться к новым условиям кровообращения и чужим антигенам. Чаще всего успешность лечения зависит от прогрессирования недостаточности правого желудочка. Почти у всех пациентов отмечают нарушения ритма и слабость синусового узла. Неблагоприятным признаком также считается комбинированная лево- и правожелудочковая декомпенсация гемодинамики.
Если донорское сердце было травмировано, в нем отмечались обменные нарушения, длительный период гипоксии, то требуются большие дозы кардиотонических препаратов. Прогноз в таких случаях чаще неблагоприятный.
Восстановление работы сердца начинается только к 3 дню. После того, как стабилизируется сердечный выброс, пациента из отделения реанимации переводят в обычную палату, а большинство медикаментов разрешается принимать в виде таблеток.
Особенностями клинических проявлений трансплантированного сердца являются:
- нет боли даже при выраженной ишемии;
- высокая частота пульса в покое, он не меняется в фазы дыхательного цикла, смене положения тела;
- парадоксальная реакция на медикаменты;
- на ЭКГ имеются 2 зубца Р.
Большинству пациентов показана тройная схема цитостатиков и гормонов с применением Циклоспорина, Метилпреднизолона и Азатиоприна. При значительном понижении иммунитета присоединяются бактериальные инфекции, что требует включения в схему антибиотиков.
Самым грозным осложнением является реакция отторжения трансплантата. Она может начинаться в различные сроки, поэтому пациенты должны быть постоянно под наблюдением врачей после выписки из стационара, проходить полное обследование, включая биопсию.
Как жить ребенку с новым сердцем
Если проводится пересадка сердца грудному ребенку, то основное правило для хорошего восстановления – это спокойная обстановка, ребенок не должен сильно плакать, перенапрягаться при кормлении. Важно его оберегать от контакта с посторонними лицами для того, чтобы максимально снизить риск инфицирования.
Обязательны прогулки на свежем воздухе и полноценное питание. Визиты к кардиологу рекомендуются не реже 1 раза в месяц после выписки, а затем их частота может быть меньшей. Дети школьного возраста обычно с трудом переносят ограничения двигательного режима и общения со сверстниками. Но для того, чтобы расширить режим активности, нужно получить на это разрешение от лечащего врача.
Постепенно, по мере восстановления работы сердца, проводится увеличение физических нагрузок в виде лечебной физкультуры.
Имеющиеся результаты успешных операций доказывают, что при правильном лечении и соблюдении рекомендаций пересаженное сердце не является препятствием для нормальной жизни и даже занятий спортом.
Сколько живут после операции
Согласно накопленным данным по пересадке сердца во всех мировых клиниках, годовой показатель выживаемости после операции составляет 85%, а иногда он даже выше. Чаще всего прогноз для жизни определяется первыми неделями и месяцами. В дальнейшем опасность представляет лечение цитостатиками (понижение иммунитета, влияние на печень), отторжение сердца и развитие ангиопатии венечных сосудов.
Десятилетняя продолжительность жизни с пересаженным сердцем отмечена у половины больных. Она ниже при таких факторах риска:
- пожилой возраст донора и/или реципиента;
- донорское сердце длительно находилось в состоянии ишемии;
- высокий уровень билирубина и креатинфосфата у больного;
- инфекционное заболевание, возникшее до пересадки или в 1 год после нее;
- нарушение мозгового кровотока;
- сахарный диабет, особенно 1 типа.
Примерно половине пациентов удается вернуться к трудовой деятельности, отмечены случаи довольно высокой продолжительности жизни. В США проживают более 20 тысяч людей с донорским сердцем, основные параметры их жизнедеятельности не слишком отличаются от здоровых людей.
Рекомендуем прочитать статью о врожденных пороках сердца. Из нее вы узнаете о причинах появления патологии, механизме развития функциональных нарушений, проведении диагностики и методах лечения.
А здесь подробнее о биопсии сердца.
Пересадка сердца является единственным шансом на жизнь для больных с терминальной стадией сердечной недостаточности при ишемии миокарда или декомпенсированной кардиомиопатии. Существуют строгие критерии отбора доноров и реципиентов. Проблема осложняется в странах, где донор может быть только близкий родственник, а для получения разрешения на пересадку органов умершего человека требуется письменное согласие родственников.
После успешной операции необходимо длительно принимать медикаменты, соблюдать рекомендации по питанию и физической активности, регулярно проходить обследование. Самым тяжелым осложнением является реакция отторжения донорского сердца.
Читайте также
Дилатационная кардиомиопатия: диагностика, критерии…
Патология дилатационная кардиомиопатия — опасное заболевание, которое может спровоцировать внезапную смерть. Как проводится диагностика и лечение, какие могут возникнуть осложнения при застойной дилатационной кардиомиопатии?Искусственное сердце: принципы работы аппарата…
Устанавливают искусственное сердце как временный вариант до получения донора. Аппарат действует по принципу обычного, но имеет сложные системы и механизмы. Такое кровообращение в кардиохирургии спасло много жизней, но может принести осложнения.Биопсия сердца: необходимость проведения…
Такое исследование, как биопсия сердца, не делается без особой необходимости. Например, важна эндомиокардиальная биопсия после пересадки сердца. Как проводится и как проходит для пациента биопсия сердца?Аневризма сердца: операция по удалению, прогноз…
Если выявлена аневризма сердца, операция может стать единственным шансом на спасение, только с ней прогноз улучшается. Жить без операции в целом можно, но только в том случае, если аневризма, например, левого желудочка очень маленькая.Гипертрофия миокарда: механизм развития гипертрофии…
Развиваться гипертрофия миокарда может незаметно, стадии и признаки вначале неявные. Механизм развития гипертрофии левого желудочка и предсердий известен, их видов выделяют концентрическую, эксцентрическую. Какие экг-признаки и лечение в этом случае?Пункция сердца: когда нужна, зачем делают при…
Проводится пункция сердца в рамках реанимационных мероприятий. Однако и у пациентов, и у родственников возникает множество проблем: когда она нужна, зачем ее проводят при тампонаде, какая используется игла и, конечно же, возможно ли проколоть миокард во время процедуры.Дилатация сердца (правых и левых отделов, желудочков…)
Под действием определенных заболеваний развивается дилатация сердца. Она может быть в правых и левых отделах, желудочках, полостей миокарда, камер. Симптоматика у взрослых и ребенка схожа. Лечение в первую очередь направлено на заболевание, которое привело к дилатации.
