Классификация язвенных кровотечений по Forrest
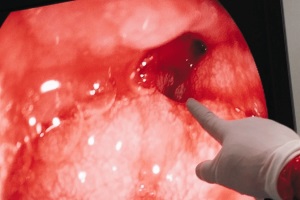
В 1974 г. Forrest и соавт. описали эндоскопические признаки кровотечения из пептической язвы и систематизировали их. В настоящее время эта классификация получила признание во всем мире. Ее преимущество в том, что она является базисной при определении тактики ведения больных с кровотечениями.
Тип F I – активное кровотечение (рис. 1, 2):
I a – пульсирующей струей;
I b – потоком.
Тип F II – признаки недавнего кровотечения (рис. 3, 4):
II а – видимый (некровоточащий) сосуд;
II b – фиксированный тромб-сгусток;
II с – плоское черное пятно (черное дно язвы).
Тип F III – язва с чистым (белым) дном (рис. 5).
Наибольшие дискуссии и в плане диагностики, и в плане значимости прогноза рецидива вызывает тип II а (видимый сосуд). Видимый сосуд в дне язвы может быть представлен «часовым» тромбом или «жемчужным» бугорком.
«Часовой» тромб имеет вид красного или черного бугорка, выступающего над желтым дном язвы – это тромб, закупоривающий дефект в эрозированном сосуде. В ряде случаев часть сохранившейся стенки сосуда может быть видна в виде жемчужного ободка вокруг «часового» тромба.
«Жемчужный» бугорок – это жемчужно-белесового цвета бугорок, возвышающийся над дном язвы. По сути, это – эрозированный сосуд, дефект в стенке которого закрыт за счет его спазма, а не тромбом. Наличие или отсутствие видимого сосуда ряд исследователей рекомендуют отражать в протоколе знаками v+ и v-. Таким образом, наличие «жемчужного» бугорка или «часового» тромба с жемчужным ободком будет трактоваться как тип F II a v+. В этом случае риск рецидива кровотечения особенно велик. Тип F II a v- диагностируется при наличии «часового» тромба без жемчужного ободка.
При сравнительном изучении эндоскопической картины и морфологических исследований установлено, что если при ЭГДС в дне язвы обнаружен жемчужного цвета бугорок или красный бугорок с жемчужным ободком (F II a v+), то при морфологическом исследовании сосудистая стенка выступает над дном язвы и имеется более тяжелое повреждение сосудистой стенки, чем в тех случаях, когда при ЭГДС выявляется «часовой» тромб без жемчужного ободка (F II a v-) (Chen и соавт., 1997).
В исследованиях J.W. Law и соавт. (1998) показано, что у большинства больных фиксированный тромб-сгусток прикрывает эрозированный сосуд.
При эндоскопической картине, соответствующей типу F II с (плоское черное пятно), риск рецидива кровотечения считается невысоким.
У 20% больных с чистым (белым) дном (F III) при морфологическом исследовании в дне язвы обнаруживают эрозированный сосуд. По-видимому, белый цвет сосуда маскируется фибрином и не виден при эндоскопическом осмотре. Эти данные подчеркивают значимость клинической картины и лабораторных данных для эндоскописта, который определяет риск рецидива кровотечения у данной категории больных ошибочно, как минимальный, что обусловлено определенными ограничениями обычной визуальной оценки. Использование видеоэндоскопа и допплеровского исследования повышает возможности обнаружения сосуда в дне язвы.
После визуальной оценки источника кровотечения решается вопрос о дальнейшей тактике ведения больного.
Читайте также
Классификация кровотечений по Форесту
Современная медицина не стоит на месте, предлагая всё больше различных методов диагностики, для постановки точного диагноза. Благодаря постоянному развитию эндоскопических методов исследований, появилась возможность 100% дифференцирования язвенного заболевания ЖКТ. К таким методам относится и фиброгастродуоденоскопия, которая имеет сокращение ФГДС. Данный способ предназначен для исследования пищеварительного тракта, построенный на гибковолоконной оптике. ФГДС определяет степень поражения слизистых язвой, а также достоверно устанавливает локализацию источника кровотечения. Медицина использует классификацию кровотечении по Форесту.
 Определение степени поражения слизистых язвой по Форесту.
Определение степени поражения слизистых язвой по Форесту.Что может указать на наличие желудочного кровотечения
По медицинской статистике, доля кровотечений пищеварительного тракта верхних отделов составляет 70%. Сюда относят язвенные кровоизлияния пищевода, желудка, двенадцатиперстной кишки. Характеристика такого состояния зависит от длительности, интенсивности патологического процесса, который был спровоцирован повреждением сосудов. Среди симптоматики, которая указывает на кровоизлияние желудка, врачи выделяют:
- Общую слабость, появление головокружения, сонливость, черных мурашек перед глазами.
- Болевые ощущения в области сердца.
- Жажда, которая не проходит.
- Кал чёрного цвета, а во время лабораторного анализа в ней находят кровь. Этот признак относят не к ранним.
- Пульс учащается, снижается артериальное давление.
- Кожа бледнеет, появляется холодное потоотделение.
- Рвота, которая носит неудержимый характер. Если имеется примесь крови алого цвета, речь идёт о кровоизлиянии из пищевода, при наличии вида кофейной гущи – из желудка.
Подобные кровоизлияния могут возникнуть из-за интоксикации, получения травм внутренних органов, воспалительных процессов, поражения ЖКТ инфекцией.
Прогноз для пациентов
Говорить о прогнозе для больного врачи могут, отталкиваясь от многих факторов. Так, в учёт берётся:
- Тип сосуда, который подвергся повреждению.
- Объем потерянной крови.
- Длительность такого состояния.
- Возраст, общее состояние больного.
- Интенсивность кровоизлияния и прочее.
Принято считать, что первичные кровотечения лишь в 10% могут привести к смерти, что обычно наблюдается у пожилых пациентов, имеющих тяжелые сопутствующие патологии. При рецидиве состояния, смертность достигает 40%, независимо от возраста больных, прогнозов. Чтобы сформировать формулировку прогноза врачи применяют классификацию кровоизлияний по Форесту.
Диагностика
Если имеется подозрение на такой вид кровотечения, врачи прибегают к комплексному подходу для диагностирования, таким образом, выполняется:
- Сбор анамнеза.
- Изучение симптоматики.
- Общий анализ крови. Здесь в основном обращают внимание на уровень гемоглобина, свёртываемость.
- Инструментальное обследование, а именно ФГДС.

Существует также подготовка к ФГДС, включающая:
- Психологическую подготовку. Необходимо ознакомиться с предстоящими действиями, исключить тревожность. Если переживания не проходят, больному могут назначить успокаивающие, седативные препараты или транквилизаторы.
- Корректировку дыхательной недостаточности, аритмии и гипертонии. Это связано с тем, что данные недуги могут привести к серьезным последствиям. Врач назначает специальные лекарства, приём которых необходимо выполнить за несколько дней до прохождения исследования.
- Выявление аллергии на анестетики.
- За два дня до процедуры пациент должен придерживаться диетического рациона. Так, нужно отказаться от алкогольных напитков, жареных, жирных, копченых, острых блюд, газировки, продуктов, из-за которых наблюдается повышение газообразования, кислотности.
- На процедуре необходимо иметь пустой желудок, поэтому последний приём пищи должен быть за 12 часов до обследования и характеризоваться наличием лишь легкоусвояемых продуктов. К примеру, каши, куриного мяса, которое приготовлено на пару.
- Пить воду и курить допускается за 3 часа до диагностики.
- Подготовить одежду, не стесняющую движения.
Преимущества метода
Процедура ФГДС проводится в специализированном кабинете, или у постели больного, который экстренно попал в стационар по причине признаков кровотечения. К преимуществам данного способа относят точность, благодаря которой классифицируется кровоизлияние, определяется тактика дальнейшего лечения, подразумевающая приём гемостатических средств или хирургическое вмешательство. Так, во время операции ушивается повреждённый сосуд, осуществляется желудочная резекция или иссечение язвы. Также при проведении процедуры возможно воздействовать на стенку сосудов, выполняя коагуляцию, обкалывание с помощью гемостатиков, клипирование, фибриновое пломбирование.

Показания к проведению
Врачи утверждают, что наличие таких заболеваний является показанием для обращения к ФГДС:
- Язва желудка, двенадцатиперстной кишки. Эти недуги образуются из-за увеличенного уровня кислотности желудочного сока.
- Злокачественные опухоли, при которых происходит распад новообразований.
- Гастрит эрозивного типа.
- Синдром Рандю-Ослера, являющийся наследственным недугом и характеризующийся образованием дефектных сосудов.
- Онкологические, генетические патологические процессы кровеносной системы.
Важно! ФГДС запрещается проводить после недавнего инфаркта, инсульта и в агональном состоянии.
Систематизирование желудочных кровотечений
Современная медицина приняла решения осуществлять классификацию кровотечений по Форесту. Доктор Форест, на основании своих исследований, разработал её в конце 70-х годов. Такая классификация описывает клиническую картину очага неприятного состояния, точно отображает важные моменты проведенного обследования. От этого зависит выбранная тактика, направленная на терапию недуга, и прогнозы для больного. Данная методика классификации имеет следующие пункты:
- F1 – активное кровотечение при обследовании. В этом состоянии выделения могут идти струёй или т.к. «выпот» (по каплям).
- F2 – при исследовании кровопотеря купирована. В основании изъязвления может быть тромбированный сосуд, диаметр которого достигает не более 2 мм, или закреплённый сгусток такого же размера, или тромбированные капилляры.
- F3 – кровопотери не наблюдается, а днище изъявления является чистым.

Наличие кровотечения подразумевает принятия соответствующих мер специалистами. Так, они должны в срочном порядке осуществить его остановку. Если эти меры выполнены успешно, переходят к восполнению потерянной жидкости, а также к нормализации уровня эритроцитов, гемоглобина, давления, пульса. При необнаруженном кровоизлиянии существует вероятность, что дефект проходит стадию заживления или нет отклонений сосудистой целостности.
Важно учитывать также и то, что для точных результатов инструментального исследования нужно осуществлять промывку подозрительных участков слизистой ЖКТ с помощью специальных растворов. Речь идёт о сгустках, эрозии, неоднородной поверхности. Всё это даёт ложную картину заболевания.
Своевременное обращение за помощью поможет быстро вылечиться, без негативных последствий для здоровья и жизни, а также предотвратить повторное возникновение кровоизлияния. Будьте здоровы!
Диагностика желудочно-кишечных кровотечений
Диагноз ЖКК базируется, на совокупности клинических проявлений, данных лабораторных и инструментальных исследований. При этом необходимо решить три важных вопроса: во-первых, установить факт ЖКК, во-вторых, верифицировать источник кровотечения и, в-третьих, оценить степень тяжести и темпа кровотечений (В.Д. Братусь, 2001; Н.Н. Крылов, 2001). Немаловажное значение в определении тактики лечения имеет установление нозологической формы заболевания, вызвавшего кровотечения.Тщательно собранный анамнез заболевания у значительной части больных позволяет получить указание не только на ЖКК, но и уточнить причину его возникновения. Сведения о рвоте кровью или содержимом желудка в виде «кофейной гущи», наличие «дегтеобразного стула» и стула черного цвета с лаковым блеском позволяют предположить, как уровень источника кровотечения в ЖКТ, так и интенсивность кровопотери.
Наиболее частой причиной кровотечения из верхних отделов ЖКТ являются язвенные поражения о чем могут свидетельствовать данные о том, что больной ранее лечился по поводу язвенной болезни, или данные о голодных и ночных болях в верхних отделах живота, которые в большинстве случаев носят сезонный (весна, осень) характер. На опухолевую природу кровотечения указывает постепенное прогридиентное течение заболевания в виде « дискомфорта в желудке», беспричинная потеря массы тела и ряд других так называемых «малых» симптомов рака желудка (ухудшение самочувствия, общая слабость, депрессия, снижение аппетита, желудочный дискомфорт, беспричинное исхудание). Для диагностики кровотечений из пищевода необходимо наличие данных о циррозе печени или злоупотреблении алкоголем, или о хроническом гепатите.
Необходимо также уточнить не употреблял ли больной лекарства, особенно нестероидные противовоспалительные средства и кортикостероиды. Выяснить наличие сопутствующих заболеваний, особенно печени, сердца и легких, а также наличие геморрагических диатезов, проявляющихся петехиальными высыпаниями, геморрагическими пузырьками или подкожными кровоизлияниями, о возможности наследственных геморрагических заболеваний, как, например, телеангиоэктазии. Появление признаков ЖКК через некоторое время (1-3 часа)после обильного приема пищи особенно с алкоголем, в сочетании с повышением внутрибрюшного давления (поднятие тяжестей, рвота) указывает на вероятность возникновения синдрома Меллори-Вейса.
По характеру рвоты с примесью крови можно предположить тяжесть кровотечения. Рвота «кофейной гущей» свидетельствует, что темп кровотечения скорее всего умеренный, но в желудке скопилось не менее 150 мл крови. Если рвотные массы содержат неизмененную кровь, то это может указывать на кровотечение из пищевода или профузное кровотечение в желудке. Подтверждением последнего будут быстро развивающие гемодинамические нарушения ведущие к ГШ.
Следует учитывать, что иногда значительный объём рвотных масс окрашенных примесью крови может создавать ложное представление о большой кровопотери. Следует также помнить, что рвота с примесью крови встречается лишь у 55% случаев ЖКК из верхних отделов ЖКТ (до Трейцевой связки) и даже обильное кровотечение из варикозных узлов пищевода не всегда манифестируется «кровавой рвотой». Если рвота с кровью повторяется через 1 -2часа, то считают, что это продолжающееся кровотечение, если через 4-5 часов и более можно думать о повторном, т.е. рецедивирующем кровотечении. (В.Д. Братусь, 1991; р.К Me Nally, 1999).
Бесспорным доказательным признаком ЖКК является обнаружение признаков крови в кале, видимое на глаз или установленное лабораторно. Необходимо учитывать, что в жалобах больного и анамнезе может быть указание на наличие черного кала, обусловленного приемом препаратов, содержащих висмут (де-нол, викалин, викаир). При осмотре каловых масс по внешнему виду необходимо дифференцировать кровотечение (кал будет черным лаково блестящим) от окраски их препаратом (черный с серым оттенком, тусклый).
При «малых» кровотечениях, в основном хронического характера, когда в ЖКТ поступает до 100 мл крови в сутки, видимых на глаз изменений цвета кала не отмечают. Её обнаруживают лабораторно при помощи реакции с бензидином (проба Грегдерсена), которая будет положительной, если кровопотеря превышает 15 мл/сутки. Чтобы избежать ложно-положительной реакции необходимо исключить из рациона больного на протяжении 3 суток мясные и другие продукты животного происхождения, в составе которых содержится железо.
Отменяется чистка зубов при помощи щетки, которая может вызвать кровоточивость десен. Подобную информацию можно получить также при проведении качественной реакции Вебера (с гваяколой смолой), но она будет положительной при кровопотере не менее 30 мл/сутки.
Более информативным является количественное исследование суточной кровопотери крови с калом по методу П.А.Канищева и Н.М.Березы (1982). Положительные результаты исследования кала на «скрытую» кровь сохраняются в течении 7-14 дней после однократного введения в желудок большого количества крови (P.R. McNally, 1999).
Ускорить установление факта кровотечения из верхних отделов ЖКТ (выше связки Трейца) позволяет введение назогастрального зонда с промывкой желудка кипяченной водой или 0,5% раствором аминокапроновой кислоты в количестве от 200,0 до 500,0 мл. Но почти у 10% больных с кровоточащей язвой ДПК в желудочном содержимом примеси крови не обнаруживается. Это объясняется тем, что при временной остановке кровотечения кровь может быстро проходить в кишечник не оставляя следов в желудке.
В обязательном порядке у всех пациентов выполняется пальцевое исследование прямой кишки. Наличие на пальце перчатки кала с измененным цветом, позволяет определиться с фактом кровотечения и предположить уровень его источника в ЖКТ задолго до появления самостоятельного стула.
Наиболее эффективными и обязательными исследованиями, при подозрении на ЖКК, являются эндоскопические. Они позволяют не только установить локализацию источника кровотечения, его характер, но и в большинстве случаев провести местный гемостаз. Современные фиброволокнистые эндоскопы позволяют выявить источник кровотечения в 9298% [В.Д. Братусь, 2001, J.E. de Vries,2006]. При помощи эзофагогастродуоденоскопии уверенно исследуется верхний отдел ЖКТ, включая ДПК, а применение колоноскопии позволяет осмотреть всю толстую кишку, начиная с прямой кишки и заканчивая Баугиниевой заслонкой. Менее доступна для эндоскопического исследования тонкая кишка.
При подозрении на кровотечение из нее применяют лапороскопическую и интраоперационую интестиноскопию. В последнее время применяют видеокапсулы, которые продвигаясь по кишке передают на экран монитора изображение слизистой оболочки [M. Appleyard, A. Ylukonovsky et al. 2000]. Но этот метод из-за сложности и дороговизны малодоступный для широкого применения.
Разработан также более эффективный метод эндоскопического исследования тонкой кишки: энтероскопия методом проталкивания и двухбалонная эндоскопия (ДБЭ), выполняемая путем поэтапного нанизывания тонкой кишки на фиброволоконный зонд при помощи двух фиксирующих баллончиков.
Учитывая, что 80-95% всех ЖКК приходится на верхние отделы пищеварительного тракта [В.Д. Братусь, 2001; В.П. Петров, И.А. Ерюхин, И.С. Шемякин, 1987, J.E. de Vries,2006, J.Y. Lan, J.Y. Sung, Y. Lam a.otn., 1999] выполнение ФГДС занимает ведущее место в их диагностике. Лишь при наличии явных клинических признаков кровотечения из кишечника производится колоноскопия. Неотложное эндоскопическое исследование обязательно при наличии клинических проявлений или подозрения на острое ЖКК.
Противопоказанием к его выполнению является только агональное состояние больного. При нестабильной гемодинамике (систолическое АД<100 мм рт.ст.) эндоскопическое исследование проводится после ее стабилизации или на фоне инфузионной терапи (при наличии признаков продолжающегося кровотечения) [В.1. Нпсппаев, Г.Г. Рощин, П.Д. Фомин и др., 2002]. Задержка обследования не дает возможности своевременно обнаружить источник кровотечения, определить его активность, что естественно влияет на тактику и исход лечения.
При наличии шока, комы, острого нарушения мозгового кровообращения, инфаркта миокарда, декомпенсации сердечной деятельности вначале удерживаются от проведения эндоскопии и начинают консервативное лечение ЖКК. В случае его безуспешности и наличии клинических признаков продолжающейся кровопотери возможно проведение эндоскопического исследования по жизненным показаниям, как единственной возможности установления источника кровотечения с одновременной попыткой остановки его одним из эндоскопических методов.
Исследование проводится на столе (эндоскопический операционный), который позволяет менять положение тела больного, что предоставляет возможность осмотреть все отделы желудка, особенно при наличии в нем большого количества крови [В.И. Русин, Ю.Ю. Переста, А.В. Русин и др., 2001]. Врачу-эндоскописту перед исследованием ставятся следующие задачи:
— верифицировать источник кровотечения, его локализацию, размеры и тяжесть деструкции;
— определить продолжается кровотечение ли нет;
— провести эндоскопическую попытку местной остановки кровотечения;
— при остановленном кровотечении определить степень надежности гемостаза и спрогнозировать степень риска рецидива ЖКК;
— проводить контроль в течении нескольких дней за надежностью гемостаза в соответствии со стигмами выделенными Форрестом.
В решении поставленных задач имеет большое значение как подготовка больного так и методически правильное его проведение [Т.Т. Рощин, П.Д. Фомш, 2002]. Перед исследованием проводится премедикация и местная анестезия глотки путем орошения её 2% раствором лидокаина. Следует принять во внимание, что наличие крови в желудке изменяет эндоскопическую картину. Свежая кровь даже в небольшом количестве окрашивает слизистую в розовый цвет и маскирует участок поражения, а развивающаяся анемия вызывает бледность слизистой оболочки. В следствии этого исчезает визуальная разница между измененной и неизмененной слизистой желудка. Уменьшаются или полностью исчезают признаки воспаления, что вызывает изменение эндоскопической картины при повторных исследованиях. В свою очередь гемолизированная кровь сильно поглощает световые лучи и таким образом создает полумрак снижающий возможности увидеть источник кровотечения.
Верификация его проводится при активной водной ирригации желудка кипяченной водой или обычным физраствором NaCl, который подается в желудок через биопсионный канал эндоскопа шприцом или специальным автоматическим ирригатором. Ирригация и осторожное механическое удаление сгустков крови улучшает возможности обнаружения источника кровотечения. При наличии в желудке содержимого цвета «кофейной гущи» и в связи с этим невозможностью обнаружения источника кровотечения, а также при отсутствии клинических данных о продолжающейся кровопотери производится повторное эндоскопическое исследование через 4 часа, выполняя одновременно гемостатическую и коррегирующую терапию. Промывания желудка в этом случае противопоказано, т.к. оно может спровоцировать кровотечение.
Если желудок содержит большое количество крови и сгустков его необходимо промыть через толстый зонд. Вода вводится шприцом, а содержимое желудка вытекает без активной аспирации, которая может спровоцировать присасывание зонда к слизистой желудка и её повреждение [В.1. Нпашаев, Г.Т. Рощин, П.Д. Фомш, та ппш, 2002].
При залуковичной локализации язвы значительно затруднена верификация источника кровотечения и становится почти невозможной при наличии стеноза желудка. В редких случаях возможно наличие двух и даже больше источников кровотечения, например, кровотечения из варикозно расширенных вен пищевода и язвы желудка или в сочетании с синдромом Меллори-Вейса.
Признаки (стигмы) кровотечения активного или остановившегося используют для прогнозирования вероятности рецидива кровотечения согласно классификации внутрижелудочных кровотечений по Forrest (табл. 7)
Табл.7 Эндоскопическая классификация внутрижелудочных кровотечений согласно Forrest.
|
Эндоско- пическая группа |
Подгруппа |
Эндоскопическая картина |
Прогноз в % риска кровотечения |
|
Forrest 1 Активное кровотечение продолжается |
Forrest 1a |
Кровотечение продолжается струей |
100% |
|
Forrest 1B |
Кровотечение продолжается в виде капиллярного или диффузного выделения крови |
80-85% | |
|
Forrest 2 Кровотечение остановилось, но сохраняются стигмы для его рецидива |
Forrest 2a |
На дне язвы тромбированная артерия значительных размеров со следами не давнего кровотечения |
50% |
|
Forrest 2B |
Тромб-сгусток плотно фиксирован к стенке язвенного кратера |
40% | |
|
Forrest 2C |
Мелкие тромбированные сосуды в виде темно-коричневых или темно-красных пятен |
5% | |
|
Forrest 3 Сигмы кровотечения отсутствуют |
— |
Признаки отсутствуют |
1-2% |
Осмотр кардиальных отделов желудка возможен при подъеме головного конца стола, а для осмотра ДПК и дистальных отделов желудка поднимают ножной отдел стола. Если предполагаемый источник кровотечения закрыт сгустком крови, его смывают струей воды или перемещают осторожным механическим смещением при помощи манипулятора введенного через биопсионный канал эндоскопа.
Кровотечение в виде капиллярного, диффузного или просачивания крови из-под тромба становится видимым после промывания желудка и механического удаления сгустков крови. Нередко кровоточивость наблюдается на дне язвы из-под сгустка крови, который принимается эндоскопистом как кровеносный сосуд. В самом деле вид сосуда приобретает сгусток крови, выступающий из просвета сосуда. Постепенно он фиксируется и трансформируется в тромб.
Сферический выступ его сглаживается, изменяя визуальную картину. Вначале он имеет красный цвет, затем темнеет Со временем находящиеся в нем эритроциты подвергаются лизису, а тромбоциты и тромбин формируют белую пробку в просвете сосуда.
Диагностика кровотечения из флебооэктазий в нижней трети пищевода затруднена во время активного кровотечения из-за постоянно поступающей крови чаще в виде струи. Если кровотечение прекратилось, дефект в варикозно расширенной вене верифицируют по наличию подслизистого кровоизлияния. Не исключено наличие изъязвления или эрозий в области флебоэктазий.
Степанов Ю.В., Залевский В.И., Косинский А.В.
Опубликовал Константин Моканов
Эндоскопическая диагностика гастродуоденальных кровотечений. Эндоскопическая классификация по Forrest. Оценка степени риска рецидива кровотечения. Эндоскопический гемостаз.
Неотложная ФЭГДС. Основные показания к выполнению неотложного эндоскопического исследования верхних отделов пищеварительного тракта- наличие у больного признаков острого желудочно-кишечного кровотечения либо подозрение на него и необходимость проведения гемостаза через эндоскоп. ФЭГДС позволяет обнаружить сочетанные осложнения заболевания- пилородуоденальный стеноз и пенетрацию язвы. Показанием к повторной ФЭГДС считают необходимость активного мониторинга источника кровотечения в связи с сохраняющимся риском его рецидива, рецидив кровотечения.
При эндоскопическом исследовании для дальнейшего выбора правильной тактики лечения необходимо оценить степень устойчивости гемостаза. В зависимости от устойчивости гемостаза пациентам в дальнейшем проводится консервативная терапия или операция (экстренная, срочная).
К эндоскопическим признакам неустойчивого гемостаза относятся: присутствие свежей или малоизмененной крови в желудке или двенадцатиперстной кишке, наличие в язвенном кратере видимого сосуда, в просвете которого имеется тромб красного или желто-коричневого цвета, а также наличие рыхлого сгустка красного или вишневого цвета. Гемостаз следует считать устойчивым при отсутствии в просвете желудка и двенадцатиперстной кишки малоизмененной крови, наличии в кратере язвы плотно фиксированного тромба белого цвета и отсутствии видимого сосуда.
Классификация кровотечений
Для оценки источника кровотечения наиболее удобной является классификация J. Forrest (1987):
Продолжающееся кровотечение:
— F-I-A — струйное, пульсирующее, артериальное кровотечение из язвы;
— F-I-B — капельное (венозное) кровотечение из язвы
состоявшееся кровотечение:
— F-II-A — видимый крупный тромбированный сосуд в дне язвы;
— F-II-B — фиксированный к язвенному кратеру тромб-сгусток;
— F-II-C — мелкие тромбированные сосуды в виде окрашенных пятен
состоявшееся кровотечение:
признаков кровотечения нет
— F-III — отсутствие стигм кровотечения в язвенном кратере (no stigmata).
Оценка степени тяжести кровопотери
Наиболее рациональными методами определения степени кровопотери являются:
1. В первые 12 часов от начала кровотечения объем кровопотери можно определить по индексу Альговера (ЧСС/САД), который в норме равен 0.5-0.7.
Если индекс Альговера от 0.7 до 1.0, то кровопотеря до 20% ОЦК (10% ОЦК =500 мл крови).
Если индекс Альговера равен 1, то кровопотеря около 20% ОЦК (20% ОЦК =1000 мл крови и т. д.).
Если индекс Альговера от 1.0 до 1.5, то кровопотеря около 20-30% ОЦК.
Если индекс Альговера более 1.5, то кровопотеря более 30-40% ОЦК.
2. Если от начала кровотечения прошло более 12 часов, то объем кровопотери можно еще определить и по формуле Мура:
V= P*q*((Эr1-Эr2): Эr1)
Где: V — объем кровопотери в мл;
P — вес больного в кg;
* — знак умножения;
q — коэффициент для мужчин = 70, а для женщин = 65;
Эr1 — эритроциты в норме;
Эr2 — эритроциты у больного.
Эr в норме для мужчин = 4.1 х 10 /л, а для женщин = 3.8 х 10 /л.
3. Если от остановки кровотечения прошло более 48 часов, то степень кровопотери можно определить по таблице, где учитывается как объем перенесенной кровопотери, так и состояние больного:
| Показатель кровопотери | Степень кровопотери | ||
| легкая | средняя | тяжелая | |
| 1. количество эритроцитов | более 3,5 х 10 /л | 2,5-3,5 х 10 /л | Менее 2,5 х 10 /л |
| 2. Уровень гемоглобина, г/л | более 100 | 83-100 | менее 83 |
| 3. Частота пульса в 1 минуту | до 80 | 80-100 | выше 100 |
| 4. Систол. АД (мм рт. ст.) | более 110 | 110-90 | менее 90 |
| 5. Гематокритное число % | более 30 | 25-30 | менее 25 |
| 6. Дефицит ГО, % от должного | до 20% | 20-30% | более 30% |
Таким образом, классификация ОГДЯК должна отражать место локализации источника кровотечения, степень кровопотери и факт продолжающегося, остановившегося или рецидивирующего кровотечения.
Тактика лечения гастродуоденальных кровотечений.
Тактика лечения
· врачебная
· -решить диагностические задачи: кровотечение из желудка или других источников
· гемостатическая терапия,восстановление гемодинамики
· заместительная терапия,госпитализация
· хирургическая
· срочная госпитализация
· комплексное лечение + обследование(1-24 часа)
· выбор метода в соответствии с диагнозом:
· срочная операция
· консервативное лечение
· местное
Основа лечебной тактики при острых желудочно-кишечных кровотечениях – консервативная терапия.
Эндоскопическая остановка кровотечения:обладает высокой эффективностью и позволяет осуществить временный гемостаз у большинства больных. Предоставляет возможность адекватно подготовить их к срочному опер.вмешательству. Лечебная эндоскопия может стать единственным оправданным методом лечения у группы больных с предельно высоким операционным риском, когда выполнение операции невозможно. Методы эндоскопического гемостаза: моно- и биактивная диатермокоагуляция , термокаутеризация, аргоно-плазменная коагуляция ,методы эндоклипирования, инъекционные методы введения эпинефрина, 96% раствора этанола, а так же специальных склерозантов.
Инфузионно-трансфузионная терапия:необходима для восстановления основных параметров гемостаза. Первоочередные задачи – введение в сосудистое русло адекватного количества коллоидных и кристаллоидных растворов для устранения дефицита ОЦК, нормализация микроциркуляции и реологии крови, коррекция водно- электролитного обмена.
Лекарственная терапия:антисекреторные препараты – парентеральные формы антагонистов Н2 – гистаминовых рецепторов, ингибиторы протонной помпы. Создаются оптимальные условия в полости желудка для предотвращения рецидива кровотечения и заживления язвы, отодвигается операция на этап плановой операции или отказ от операции. Эффективность терапии антисекреторными препаратымы целесообразно конролировать 24-часовой рН метрией.
Для скорейшего заживления язвенных и эрозивных поражений – антациды, синтетические аналоги простогладинов. Антихеликобактерные средства ускоряют регенеративные процессы.
Питание — составная часть консервативной терапии.
Хирургическая тактика:кровотечение из гастродуоденальных язв –показанение к неотложной операции:
-Экстренной, если с помощью нехирургических методов его не удается остановить.
-Срочной. Когда слишком велика угроза его рецидива.
В экстренном порядке оперируют: больных с профузным продолжающимся кровотечением, геморрагическим шоком и клинико – анамнестическими данными, свидетельствующими о кровотечении язвенной природы. Больных с массивным кровотечением, если консервативные мероприятия, включая эндоскопические методы, оказались неэффективными. Больных с рецидивом кровотечения в стационаре.
Если кровотечение остановлено консервативными методами и риск его возобновления невелик, неотложное оперативное вмешательство не показано, таких больных ведут консервативно.
Больные преклонного возраста с предельной степенью операционно- анестезиологического риска не оперируются. Контрольные эндоскопические исследования проводят ежедневно до исчезновения риска рецидива кровотечения.
Выбор метода хирургического вмешательствазависит от тяжести состояния больного, степени операционно-анестезиологического риска, от локализации кровоточащей язвы.
Органосохраняющие опреции с ваготомией – остановка кровотечения из дуоденальной язвы заключается в пилородуоденотомии, иссечении и/или прошивании источника кровотечения отдельными швами.
Антрумэктомия с ваготомией — показанабольным со сравнительно невысокой степенью операционного риска.
Пилоропластику с иссечением или прошиванием язвы без ваготомии выполняют вынужденно в связи с продолжающимся кровотечением, которое невозможно остановить эндоскопическим способом , как правило у пациентов пожилого и старческого возрастов с крайне высоким операционно- анестезиологическим риском.
Резекция желудка – показана при кровоточащей язве, если степень операционного риска сравнительно невысока.
Иссечение язвы или прошивание желудочной язвы через гастротомический доступ (вынужденный характер) можно предпринять у больных с предельно высокой степенью операционного риска.
Презентация на тему: Язвенные гастродуаденальные кровотечения

КЛАССИФИКАЦИЯ КРОВОТЕЧЕНИЙ ПО СТЕПЕНИ КРОВОПОТЕРИ
I степень (лёгкая). Дефицит ОЦК до 20%, Ps: 80-90, А.Д.-нормальное или незначительное снижение, до 100/60. Однократный чёрный стул, или однократная кровавая рвота. Общее состояние не страдает, или страдает незначительно. Гематокрит не ниже 30% (0.30). Эритроциты- доЗ.5млн.
II степень (средней степени тяжести). Дефицит ОЦК 20-30%. Ps: 100- 130. А.Д.- снижается, но не ниже 80/50. Повторная кровавая рвота, или
повторный чёрный жидкий стул. Резкая слабость, бледность кожных покровов, липкий пот. Олигурия, гематокрит 30-25% (0.30, 0.25). Эритроциты: 3.5-2.5млн.
III степень (тяжёлая). Дефицит ОЦК 30-50% и более. Состояние тяжелое. Ps: 130-140 и чаше, слабого наполнения. Систолическое А.Д. ниже 80-60. Повторная кровавая рвота, неоднократный дёгтеобразный, или тёмно-вишнёвый стул. Олигурия сменяется анурией. Гематокрит ниже 25% (0.25). Эритроциты ниже 2.5-2.0млн.

ТАБЛИЦА ОПРЕДЕЛЕНИЯ СТЕПЕНИ КРОВОПОТЕРИ ПО ГЕМАТОКРИТУ
Гематокрит в% | OЦK на кг/веса в мл | Дефицит OЦK на кг/веса |
48 | 73,5 | 0 мл |
40 | 69,9 | -3,6 |
34 | 64,5 | -9,0 |
24 | 57,1 | -16,4 |
20 | 54,6 | -18,9 |
16 | 52,4 | -21,1 |
ПРИМЕР: У больного с ЖКК, показатель гематокрита 20%. Вес больного 60 кг. По таблице определяем дефицит крови на 1 кг веса. Он равен 18.9 мл. Устанавливаем общую кровопотерю: 18.9×60=1134.0 мл.
