Болезни сердца: Список, Симптомы, Лечение
Какие заболевания сердца существуют?
Болезни сердца можно отследить по его структуре. Сердце состоит из большой мышцы, постоянное сокращение которой продвигает кровь через сосуды, своей собственной сосудистой сети для снабжения этой мышцы, клапанов сердца, которые предотвращают обратный кровоток, и проводящей системы, которая передает импульсы для сокращения специализированных мышечных клеток по всему сердцу.
Таким образом, все эти компоненты могут быть поражены заболеваниями, а именно:
- Сердечная недостаточность при которой активность сердца недостаточна для потребностей организма.
- Ишемическая болезнь сердца (коронарные сосуды сердца от лат. corona – «корона, венец»), возникающая при нарушении кровообращения собственных сосудов сердца.
- Порок клапана сердца
- Сердечные аритмии возникают при повреждениях, которые препятствуют передаче импульсов.
Кроме того, можно выделить врожденные пороки сердца и инфекционные заболевания.
Насколько распространены заболевания сердца во всем мире?
Сердечно-сосудистые заболевания по статистике являются одной из наиболее распространенных причин смерти населения во всем мире. В Европе список возглавляет ишемическая болезнь сердца . В так называемых развитых странах сердечно-сосудистые заболевания в самом широком смысле приобретают гораздо большую значимость по сравнению с инфекционными.
Какие симптомы вызывают заболевания сердца?
Жалобы, вызванные заболеваниями сердца, могут быть весьма разнообразными. Общие симптомы:
- Боль в груди, которая также может передаваться в руку, шею, челюсть и верхнюю часть живота
- Сжимающая боль
- Одышка
- Сниженная физическая выносливость
- Опухшие нижние конечности
- Экстрасистолия
- Потеря сознания
Однако они могут также возникать при других заболеваниях и, в зависимости от причины, отличаться.
Каковы причины заболеваний сердца?
Сердце очень восприимчиво к нарушениям, но особенно заболеваниям коронарных сосудов. Если кровообращение нарушается, причиной обычно является атеросклероз данных сосудов. Хорошо известны факторы риска, такие как повышенный уровень холестерина в крови, курение, высокое кровяное давление, сахарный диабет, ожирение, а также отсутствие физических упражнений.
Вышеупомянутые расстройства также обычно взаимосвязанны, поскольку они частично вытекают друг из друга. Например, ишемическая болезнь сердца может быть результатом инфаркта миокарда, сердечной недостаточности или сердечной аритмии.
Как лечат сердечные заболевания?
Не всегда возможна каузальная терапия. Тем не менее, как правило, пытаются устранить причину нарушения. В случае ИБС различают острые симптоматические, долгосрочные лекарственные и хирургические мероприятия. Острые меры заключаются в снижении потребности сердца в кислороде. В долгосрочной перспективе, кроме того, должны быть снижены уровень холестерина и частота сердечных сокращений, а обеспечение кислорода необходимо улучшить.
Если лекарственная терапия недостаточна, делается попытка расширить сужения с помощью сердечного катетера , во многих случаях используется стент (опора сосуда). Открытым хирургическим вмешательством остается так называемая оперция шунтирования (от английского «перемычка, обход») с целью замены поврежденных сосудов другим имплантатом, например, собственной веной ног или артерией грудной клетки.
Как предотвратить сердечные заболевания?
Хотя профилактика является мерой до начала заболевания, «вторичная профилактика» всегда является частью лечения существующей ишемической болезни сердца, и доказано, что она также полезна. Сюда относится сокращение факторов риска, лечение сопутствующих заболеваний, предотвращение больших физических нагрузок и даже движения. На успех всего этого также влияют социальные и культурные условия жизни.
На успех всего этого также влияют социальные и культурные условия жизни.
Какие врачи и клиники являются специалистами в области болезней сердца?
Медицинской специальностью, занимающейся данными проблемами, является кардиология как часть внутренней медицины. Есть стационарные и частные врачи. Как правило, в лечении также участвуют терапевты.
Мы поможем найти специалиста для лечения вашего заболевания. Все перечисленные врачи и клиники были рассмотрены нами на предмет их высокого профессионализма в области болезней сердца. Они ждут ваших вопросов или пожеланий относительно лечения.
7 вопросов кардиологу
29 сентября отмечается Всемирный день сердца. В этот день врачи стараются привлечь внимание общества к эпидемии сердечно-сосудистых заболеваний, которые уже много лет являются основной причиной смерти во всем мире. Не хочется вас пугать, но каждый третий летальный случай связан с патологиями сердечно-сосудистой системы. Есть и хорошая новость: в большинстве случаев беду можно предотвратить. О том, как сохранить здоровье сердца и что делать, если все-таки заболел, мы поговорили с врачом-кардиологом кардиологического отделения №1 Красноярской межрайонной клинической больницы №20 имени И. С. Берзона Анной Владимировной Вебер.
— Какие симптомы говорят о том, что у человека есть проблемы с сердцем?
— Болезнь сердца может проявить себя по-разному. Например, во время физических нагрузок появляется одышка, чувство нехватки воздуха, сердцебиение и боли в грудной клетке, что заставляет человека прекратить нагрузку, присесть — это симптомы ишемической болезни сердца.
Есть и более ранние признаки. Например, человек заметил, что стал быстро утомляться, с трудом справляться с нагрузками, которые хорошо переносил ранее. Это тоже могут быть симптомы какого-либо сердечно-сосудистого заболевания.
Еще один комплекс тревожных симптомов — сердцебиение, головокружение и потеря сознания. Так могут проявляться многие нарушения ритма и проводимости.
Так могут проявляться многие нарушения ритма и проводимости.
Эти симптомы должны заставить человека обратиться к врачу, не надо выдумывать никаких самостоятельных объяснений и, тем более, не делать самому себе никаких назначений, ни в коем случае не следовать советам людей без медицинского образования. Сначала нужно обратиться к терапевту по месту жительства. Терапевт проведет первичную диагностику, чтобы исключить другие заболевания с похожей симптоматикой, и при подтверждении или выявлении заболевания сердечно-сосудистой системы направит вас к кардиологу. Кардиолог, в свою очередь, проведет комплекс дополнительных необходимых исследований для постановки верного диагноза, оценит риски неблагоприятных событий и на основании этого выберет тактику лечения.
— Какие болезни сердца самые распространенные?
— По экспертным оценкам, от 30 до 45% населения земного шара страдает артериальной гипертонией. Это самое распространенное сердечно-сосудистое заболевание на сегодняшний день, причинами которого являются не только генетическая предрасположенность, но и малоподвижный образ жизни, избыточный вес и ожирение, злоупотребление алкоголем, избыточное потребление поваренной соли.
По прогнозам, в 2025 году распространенность артериальной гипертонии во всем мире увеличится еще на 15-20 %, в числе гипертоников окажутся почти полтора миллиарда человек.
К сожалению, только половина тех людей, которые живут с повышенным кровяным давлением, знают о том, что больны. Ведь когда у считающего себя здоровым человека заболела голова, появилась немотивированная слабость, он спишет это на усталость, переутомление, стресс и, возможно, нескоро поймет, что эти симптомы связанны с повышением артериального давления. Надо знать, что давление 140/90 мм рт.ст и и выше — это артериальная гипертония. Печально, что и из тех, кто знает о своем диагнозе, полноценно лечится тоже только половина. Что мы часто наблюдаем в жизни? Что наши пациенты зачастую «лечатся» ситуационно, то есть снижают артериальное давление тогда, когда оно повысилось, и не принимают рекомендованную терапию регулярно. Нужно понимать, что артериальная гипертония — это хроническое заболевание, требующее постоянного приема подобранной терапии. Только так можно предотвратить такие грозные осложнения этого заболевания как инфаркт, инсульт.
Что мы часто наблюдаем в жизни? Что наши пациенты зачастую «лечатся» ситуационно, то есть снижают артериальное давление тогда, когда оно повысилось, и не принимают рекомендованную терапию регулярно. Нужно понимать, что артериальная гипертония — это хроническое заболевание, требующее постоянного приема подобранной терапии. Только так можно предотвратить такие грозные осложнения этого заболевания как инфаркт, инсульт.
Реальность такова, что пища современного человека — это большое количество фаст-фуда, продуктов-полуфабрикатов, консервированных продуктов, которые в большинстве случаев не готовятся и не хранятся без соли. Гипертония — заболевание, в основе которого лежит много патогенетических механизмов, но так называемая «сольчувствительность» есть практически у каждого пациента с гипертонией. Хлорид натрия (поваренная соль) всегда тянет за собой воду и повышает артериальное давление.
— Чем опасно не лечить артериальную гипертонию?
— Недооценивать гипертонию нельзя. На ее фоне очень быстро развивается атеросклероз. Если он поражает коронарные артерии, развивается ишемическая болезнь сердца, крайним проявлением которой является инфаркт миокарда. Если формируется атеросклероз церебральных артерий, это приводит к инсульту. Инфаркт и инсульт — сосудистые катастрофы, которые могут привести к смерти человека или его инвалидизации. Кроме того, неконтролируемая артериальная гипертония со временем приводит к ремоделированию сердца и развитию тяжелой сердечной недостаточности. На эти изменения могут уйти годы, но когда диагноз «сердечная недостаточность» выставлен, продолжительность жизни в среднем не превышает 5-7 лет.
Другое грозное осложнение, к которому приводит артериальная гипертония — это хроническая болезнь почек. Не секрет, что при высоком артериальном давлении сильно страдают почки, снижаются их концентрационная и выделительная функции, человека наводняют собственные шлаки.
Мы уже говорили, что вылечить артериальную гипертонию невозможно, но можно при помощи лечения поддерживать качество жизни и значительно улучшить прогноз. Очень актуальны немедикаментозные методы: физическая активность, аэробные нагрузки, соблюдение диеты с низким содержанием соли, снижение веса, отказ от курения и избыточного потребления алкоголя. Без лекарственных препаратов, только изменением образа жизни и питания, можно снизить уровень артериального давления на 10-12 мм рт. ст. Лекарственные методы тоже используются, но решение о назначении гипотензивных препаратов должен принимать врач.
— Можно ли сказать, что с возрастом болезни сердца неизбежны?
— Старение — один из наиболее известных факторов риска большинства болезней человека. Сердечно-сосудистые заболевания не исключение. Статистика говорит нам, что распространенность артериальной гипертонии увеличивается с возрастом и достигает 60% в возрастной группе старше 60 лет. Атеросклероз также расценивается как болезнь старения. Со временем сужается просвет кровеносных сосудов, хуже питаются клетки и ткани организма. Миокард и клапаны сердца с возрастом тоже претерпевают изменения: с годами в клапанах откладывается кальций, они становятся жесткими, неэластичными, неплотно смыкаются, вызывая регургитацию, или, наоборот, створки могут срастаться, сужая отверстие клапана. Это может привести к формированию так называемых «дегенеративных» пороков сердца. Таким образом, чем старше человек становится, тем выше риск развития у него сердечно-сосудистых заболеваний.
И все-таки, каким бы ни был природный процесс, если человек своим поведением усугубляет положение — ведет малоподвижный образ жизни, неправильно питается, набирает лишний вес, курит и злоупотребляет алкоголем — инфаркт или инсульт у такого человека может случиться и в 40 лет.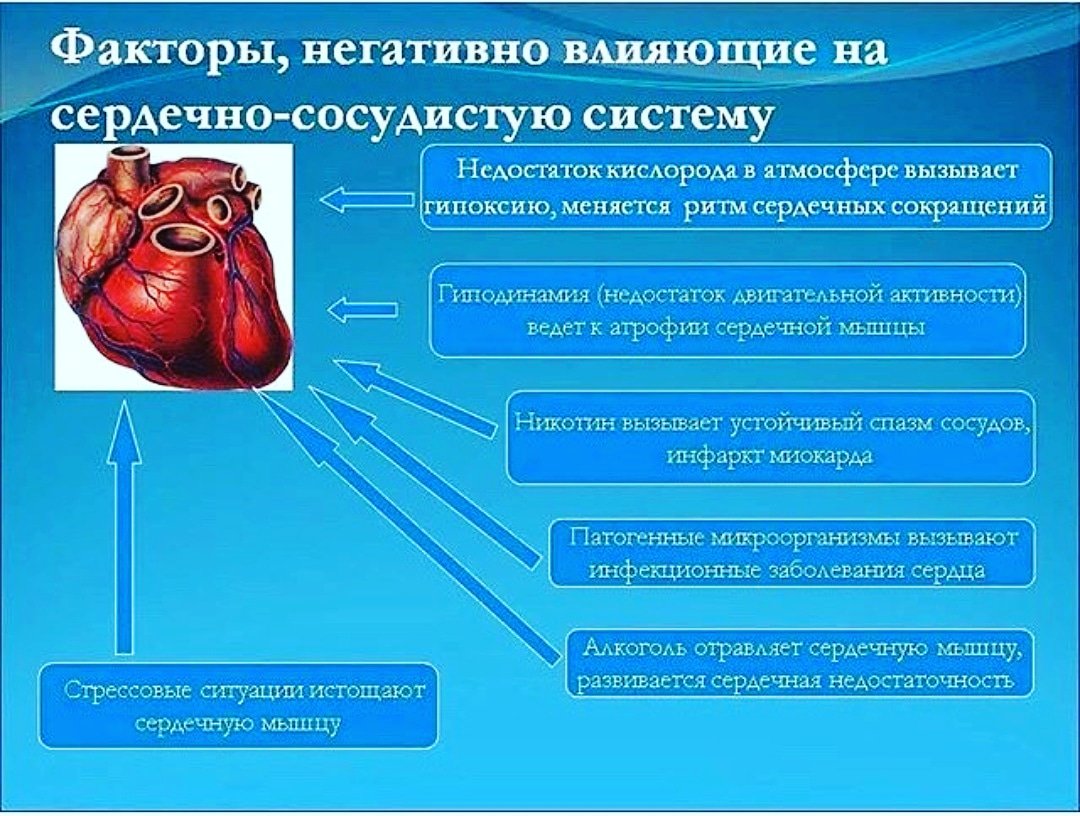
Тот, кто следит за давлением, уровнем холестерина и сахара в крови, ведет здоровый образ жизни, способен дожить до глубокой старости, оставаясь бодрым и активным. Так что говорить об абсолютной неизбежности сердечно-сосудистых заболеваний не приходится, потому что есть возможность их предотвратить.
— Как распознать сердечный приступ и чем помочь?
— Заболевания кровеносных сосудов могут протекать бессимптомно, а дебютировать остро. И зачастую инфаркт миокарда становится первым, но самым грозным проявлением ишемической болезни сердца. Симптомы инфаркта миокарда должен знать каждый человек. Это боль или неприятное ощущение в грудной клетке, боль или неприятное ощущение в руках, в левом плече, локтях, челюстях или спине. Кроме того, человек может испытывать затруднение дыхания или нехватку воздуха, тошноту, рвоту, головокружение, теряет сознание, покрывается холодным потом… Если появились эти симптомы, необходимо как можно скорее вызвать скорую помощь.
Время становится драгоценным: клетки миокарда жизнеспособны в течение 40-60 минут. Поэтому, чем быстрее пациента с инфарктом доставят в больницу, тем быстрее он попадет в рентгеноперационную, закупоренную тромбом артерию откроют и спасут миокард. Если время будет упущено, миокард погибнет, у пациента могут развиться жизнеугрожающие состояния. В последующем формирование постинфарктного рубца может привести к развитию сердечной недостаточности. О прогнозах при этом диагнозе мы уже говорили. Поэтому при развитии сердечного приступа время решает все — и исход этого случая, и прогноз на оставшуюся жизнь!
Когда вы вызываете скорую помощь при сердечном приступе, обязательно скажите про боли в груди, тогда на помощь будет оправлена кардиологическая бригада, которая у нас в Красноярске приезжает в среднем за 6 минут.
До приезда скорой помощи не старайтесь непременно уложить больного. При болевом синдроме человеку может быть трудно лежать, он задыхается. Пусть он займет удобное положение. Если человек знает о своем заболевании, наблюдается у кардиолога, получает лечение, то, как правило, он знает, как вести себя во время приступа, какие лекарства принять до приезда скорой помощи. Но если приступ случился впервые, самое главное, что вы должны сделать — как можно быстрее вызвать медицинскую бригаду!
Пусть он займет удобное положение. Если человек знает о своем заболевании, наблюдается у кардиолога, получает лечение, то, как правило, он знает, как вести себя во время приступа, какие лекарства принять до приезда скорой помощи. Но если приступ случился впервые, самое главное, что вы должны сделать — как можно быстрее вызвать медицинскую бригаду!
Инфаркт миокарда в молодом возрасте (30-40 лет), чаще возникает у людей с отягощенной наследственностью. Мы говорим об отягощенной наследственности в том случае, если у кровных родственников пациента были инфаркты или инсульты в возрасте до 60 лет. Однако генетическая предрасположенность — не приговор. Артериальная гипертония и атеросклероз не считаются чисто наследственными заболеваниями, это многофакторные заболевания, то есть, несмотря на генетическую предрасположенность, не всякий человек перенесет инфаркт или инсульт, для этого необходим еще ряд неблагоприятных факторов.
— Как человек может позаботиться о своем сердце?
— Индекс массы тела старайтесь держать не выше 25 кг/м2. Этот показатель легко рассчитать: необходимо поделить ваш вес в килограммах на ваш рост в метрах, возведенный в квадрат. Помните, каждый килограмм лишнего веса повышает кровяное давление на 1 мм рт. ст. Ровно также наоборот — снизив вес на 1 килограмм, вы снижаете свое давление на 1 мм рт. ст.
Очень важна физическая активность. Считается, что каждый день у человека должно быть не менее 30-40 минут аэробных нагрузок. Это значит интенсивную нагрузку — до потливости, на все группы мышц. Если вы не спортсмен и не любите ходить в тренажерный зал, то плавайте, ездите на велосипеде, ходите на лыжах, катайтесь на роликах, практикуйте скандинавскую ходьбу или просто ходите быстрым шагом, обгоняя впереди идущих людей. Ходьба не требует от нас материальных затрат, главное — не гулять вдоль проезжей части, лучше в парке или на набережной.
Физическая активность повышает уровень хорошего холестерина, который является транспортной единицей для вывоза из клеток плохого холестерина. Именно плохой холестерин формирует атеросклеротическую бляшку. Занимаясь физкультурой, мы можем немного вмешаться в липидный обмен и помочь своему сердцу.
Именно плохой холестерин формирует атеросклеротическую бляшку. Занимаясь физкультурой, мы можем немного вмешаться в липидный обмен и помочь своему сердцу.
Уровень хорошего холестерина также повышается при употреблении в пищу большого количества клетчатки, овощей, фруктов. Помните, что в день нужно съедать не менее 600 граммов овощей и фруктов (приблизительно поровну тех и других), большую часть предпочтительно есть сырыми.
Мясо старайтесь употреблять не чаще трех раз в неделю. Можно есть любые сорта, но предварительно снять видимый жир. Нежелательно готовить кости, варить костные бульоны — они очень богаты холестерином. Дважды в неделю готовьте рыбу.
Пищу старайтесь готовить тремя способами: отваривайте, запекайте в духовке или готовьте на пару. Многие любят жарить на даче шашлыки. Помните, что приготовление пищи на открытом огне вредно. Найдите компромисс, заверните мясо в фольгу, запеките на решетке — и у вас будет диетический кусочек.
Обязательно ограничивайте соль — не более 5 граммов в день (чайная ложка без горки). Человеку бывает трудно понять, сколько это — 5 граммов, ведь соль содержится и в готовых продуктах. Здесь нам помогают три правила.
Первое — отказываемся от готовых соусов, таких как кетчуп и майонез. Заправляем салаты сметаной, йогуртом или растительным маслом с лимонным соком.
Второе — ограничиваем или вовсе исключаем консервированные продукты: овощные соленья, маринады, рыбные и мясные консервы, которые не хранятся без соли. Вы знали, что от кусочка соленого огурца или рыбы у человека на ближайшие полтора часа кровяное давление поднимается на 7 мм рт. ст.? Это если нет гипертонии. А у гипертоника этот показатель вырастет на 10-15 пунктов. Вот такая взаимосвязь между соленым огурцом и гипертонией! Также важно как можно меньше есть продуктов из переработанного мяса: копченостей, колбас, сосисок…
И, наконец, третье правило по ограничению соли: заведите в семье традицию — при приготовлении пищи в кастрюлю класть то, что считаете нужным, но ни крупинки соли! Соль оставляйте на столе, чтобы каждый мог посолить еду у себя в тарелке. Подсчитано, что так мы съедаем в три раза меньше соли, чем, если солим при приготовлении. Есть такой феномен: готовишь пищу, пробуешь, и на каждом этапе кажется, что недосолил, и снова солишь. Это не потому, что соль несоленая, а потому, что вкус соли «растворяется» среди других вкусов. При этом хлорид натрия как химическое вещество никуда не исчезает: по всем законам природы, сколько положили, столько и съели.
Подсчитано, что так мы съедаем в три раза меньше соли, чем, если солим при приготовлении. Есть такой феномен: готовишь пищу, пробуешь, и на каждом этапе кажется, что недосолил, и снова солишь. Это не потому, что соль несоленая, а потому, что вкус соли «растворяется» среди других вкусов. При этом хлорид натрия как химическое вещество никуда не исчезает: по всем законам природы, сколько положили, столько и съели.
Если вы курите, то как можно скорее откажитесь от этой вредной привычки. Не злоупотребляйте алкоголем.
Следите за уровнем сахара и холестерина крови.
Избегайте хронических стрессов.
Спите ежедневно не менее 6-7 часов в день.
— Как рано надо начинать заботиться о сердце?
— Чем раньше, тем лучше. Профилактикой сердечно-сосудистых заболеваний нужно начинать заниматься с самого раннего детства. Покажите своим детям пример ежедневной физической активности и правильного питания, отсутствия вредных привычек — это лучший вклад в их здоровье.
Если у человека имеется отягощенная наследственность (у дедушки, бабушки, мамы или папы были инфаркты или инсульты в достаточно молодом возрасте) и даже если человек хорошо себя чувствует, ведет здоровый образ жизни, делает все от него зависящее, с 30 лет ему стоит ежегодно сдавать анализы на уровень глюкозы, липидный спектр, креатинин (показывает функцию почек), делать ЭКГ. Это «золотой стандарт».
Всем остальным людям, у которых наследственность не отягощена и все в порядке со здоровьем, важно не пренебрегать диспансеризацией. С 40 лет имеет смысл раз в год сдавать анализы и делать кардиограмму.
В свете событий, связанных с пандемией новой коронавирусной инфекции, хочу отметить. Люди, имеющие любые хронические заболевания, особенно страдающие ожирением, сахарным диабетом и артериальной гипертонией, всегда будут в группе риска заражения и по худшему течению заболевания.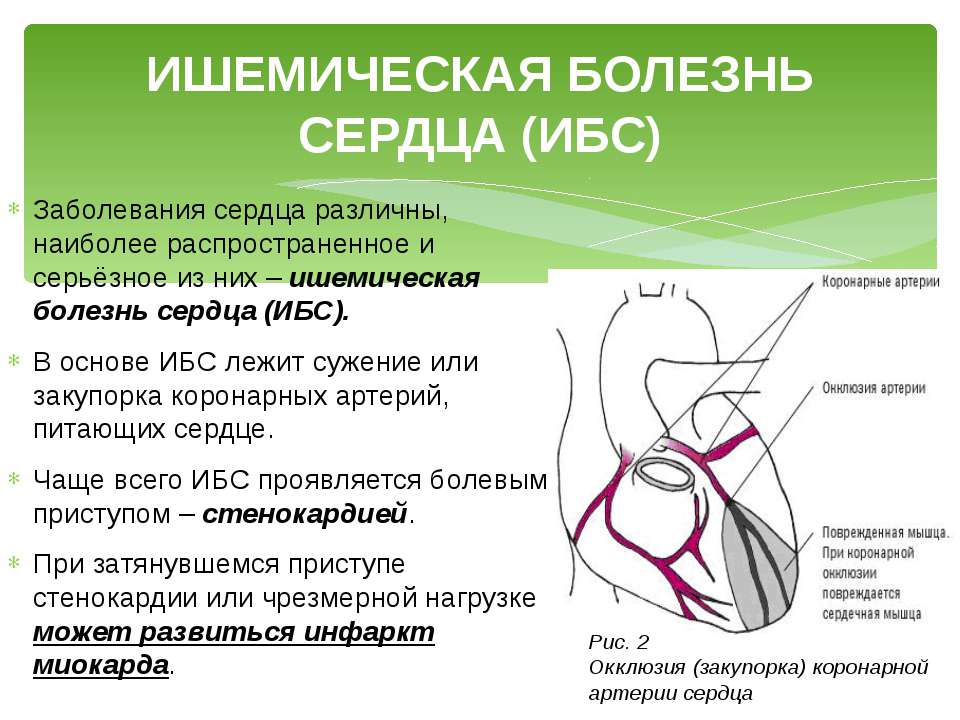 Но важно понимать: если человек с хроническим заболеванием сердечно-сосудистой системы выполняет все рекомендации врача, принимает всю назначенную терапию в полном объеме, держит давление в норме, заболел COVID-19, то он легче перенесет заболевание. Это уже доказано опытом по лечению коронавирусной инфекции.
Но важно понимать: если человек с хроническим заболеванием сердечно-сосудистой системы выполняет все рекомендации врача, принимает всю назначенную терапию в полном объеме, держит давление в норме, заболел COVID-19, то он легче перенесет заболевание. Это уже доказано опытом по лечению коронавирусной инфекции.
Поздравляем наших читателей со Всемирным днем сердца и хотим пожелать: пусть ваш «внутренний мотор» работает без перебоев. Будьте внимательны к своему здоровью, берегите себя и вовремя обращайтесь за медицинской помощью.
Для справки.
Более 6 тысяч пациентов с сердечно-сосудистыми заболеваниями ежегодно проходят лечение в многопрофильной клинической больнице №20 имени И. С. Берзона г. Красноярска (20 % от всех госпитализаций в больницу). Почти половину из них составляют больные с хронической ишемической болезнью сердца, примерно треть — со стенокардией, каждый десятый — с гипертонической болезнью, каждый шестой — с инфарктом миокарда.
Пресс-служба Красноярской межрайонной клинической больницы №20 имени И. С. Берзона, тел. 264-00-71, https://krasgkb20.ru
Известный кардиолог назвала неочевидные признаки серьезных проблем с сердцем и сосудами
Наш эксперт — доктор медицинских наук, профессор, президент Национального общества профилактической кардиологии, заместитель генерального директора Национального медицинского исследовательского центра кардиологии Минздрава России Нана Погосова.
– Самое распространенное сердечно-сосудистое заболевание — это артериальная гипертония, — говорит Нана Вачиковна. — Гипертонией страдает почти каждый второй взрослый россиянин. На втором месте ишемическая болезнь сердца, которая проявляется сердечными приступами – стенокардией. Самое известное осложнение этого заболевания – инфаркт миокарда. Большое число россиян страдает цереброваскулярными заболеваниями, грозным осложнением которых являются мозговые инсульты. За ними идет сердечная недостаточность, которая развивается как итог некоторых сердечно-сосудистых и ряда других заболеваний. У части пациентов развивается поражение периферических артерий – врачи называют это заболевание периферическим атеросклерозом. По мере старения населения растет число больных с аритмиями, в частности, с фибрилляцией предсердий. Есть, конечно, и иные кардиологические заболевания, например, пороки сердца, воспалительные заболевания миокарда, кардиомиопатии и другие.
За ними идет сердечная недостаточность, которая развивается как итог некоторых сердечно-сосудистых и ряда других заболеваний. У части пациентов развивается поражение периферических артерий – врачи называют это заболевание периферическим атеросклерозом. По мере старения населения растет число больных с аритмиями, в частности, с фибрилляцией предсердий. Есть, конечно, и иные кардиологические заболевания, например, пороки сердца, воспалительные заболевания миокарда, кардиомиопатии и другие.
Сегодня обсудим важные признаки «негромких» заболеваний — гипертонии, атеросклероза, стенокардии.
10 возможных признаков повышенного артериального давления
Повышение артериального давления может сопровождаться достаточно разнообразными симптомами:
* головные боли или чувство тяжести в голове, часто в затылочной области,
* тошнота,
* головокружение,
* шум в ушах,
* нарушение четкости зрения, мелькание мушек или бликов перед глазами,
* сердцебиение, дискомфорт в области сердца,
* одышка при физической нагрузке,
* изменчивость настроения, ощущение внутренней напряженности, волнение,
* потливость, повышенная утомляемость,
* слабость, беспокойный сон.
Однако у значительной части людей повышение артериального давления не сопровождается никакими субъективными проявлениями и даже очень высокие значения давления могут обнаруживаться совершенно случайно. Риск сердечно-сосудистых осложнений не зависит от того, ощущает ли человек повышение артериального давления или нет, поэтому всем необходимо с определенной периодичностью измерять давление, чтобы не пропустить начало артериальной гипертонии.
Внешние признаки атеросклероза
* О нарушении липидного обмена говорят кожные образования – ксантомы. Это локальные отложения холестерина и триглицеридов. Они имеют желтовато-бурый цвет и безболезненны, могут быть плоскими или в виде узелков, локализуются обычно на коже век, шеи, разгибательной поверхности рук. Плоские ксантомы на веках называют ксантелазмами. Это небольшие желтоватые бляшки, выступающие над поверхностью кожи. Если вы обнаружили такие образования у себя, обязательно пойдите к врачу: надо сделать анализ крови на содержание холестерина и триглицеридов. И если это ксантомы, вам необходимо внести изменения в образ жизни: увеличить потребление овощей и фруктов, ограничить трансжиры, насыщенные жиры и сладости, увеличить физическую нагрузку, снизить массу тела (если она избыточная). Возможно, врач назначит вам препарат из группы статинов.
Плоские ксантомы на веках называют ксантелазмами. Это небольшие желтоватые бляшки, выступающие над поверхностью кожи. Если вы обнаружили такие образования у себя, обязательно пойдите к врачу: надо сделать анализ крови на содержание холестерина и триглицеридов. И если это ксантомы, вам необходимо внести изменения в образ жизни: увеличить потребление овощей и фруктов, ограничить трансжиры, насыщенные жиры и сладости, увеличить физическую нагрузку, снизить массу тела (если она избыточная). Возможно, врач назначит вам препарат из группы статинов.
* Если вас беспокоит боль в мышцах ног, выпадение волос на ногах – это может быть признаком нарушения периферического кровообращения. В этом случае также необходимо обратиться к врачу.
* Состояние ротовой полости тоже связано с развитием сердечно-сосудистых заболеваний. При пародонтозе и кариесе патогенные бактерии попадают в кровь, что значительно повышает риск развития воспалительного процесса в сосудах, а значит, и риск атеросклероза.
Когда боль ударяет в челюсть: признаки стенокардии
При приступе стенокардии появляется боль в грудной клетке, чаще всего за грудиной. Боль может отдавать в левую половину грудной клетки, в шею, челюсть, в левое плечо, руку и под левую лопатку. Иногда боли как таковой нет, а есть чувство дискомфорта в груди или внезапно возникшие одышка и слабость (так приступ чаще проявляется у женщин).
Как правило, приступы стенокардии возникают при физической нагрузке – подъеме по лестнице, быстрой ходьбе, работе в саду. Такие приступы врачи называют приступами стенокардии напряжения. Кроме того, они могут возникнуть и во время эмоционального возбуждения, стресса. Приступ обычно длится от 2 до 5 минут.
КСТАТИ
Почему сердечно-сосудистые заболевания чаще встречаются у женщин?
Во-первых, существуют специфические для женщин факторы риска сердечно-сосудистых заболеваний, которые по понятным причинам отсутствуют у мужчин.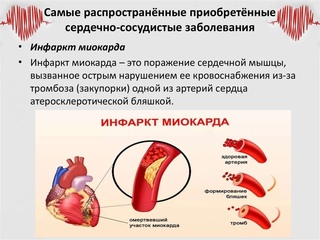 Это слишком раннее или слишком позднее появление месячных, определенные проблемы во время беременности, например, высокое артериальное давление или гестационный сахарный диабет, раннее наступление менопаузы, некоторые гинекологические заболевания, в частности, синдром поликистозных яичников и эндометриоз. Если у женщины наблюдались эти состояния, она находится в группе повышенного риска и должна регулярно следить за артериальным давлением, холестерином и глюкозой в крови.
Это слишком раннее или слишком позднее появление месячных, определенные проблемы во время беременности, например, высокое артериальное давление или гестационный сахарный диабет, раннее наступление менопаузы, некоторые гинекологические заболевания, в частности, синдром поликистозных яичников и эндометриоз. Если у женщины наблюдались эти состояния, она находится в группе повышенного риска и должна регулярно следить за артериальным давлением, холестерином и глюкозой в крови.
Во-вторых, у женщин есть определенная специфика в клинической картине сердечно-сосудистых заболеваний. Например, симптомы стенокардии. Основным проявлением приступа стенокардии у мужчин являются давящие загрудинные боли с типичной отдачей в левое плечо и руку. Женщины жалуются на типичные загрудинные боли гораздо реже, зато о приступе у них говорят внезапно возникающие дискомфорт в области грудины и левой половины грудной клетки, сильная «смертельная» усталость, одышка, потливость. Женщины часто не обращают должного внимания на эти симптомы, так как не подозревают, что у них сердечный приступ.
В-третьих, согласно данным статистики, женщины гораздо дольше мужчин откладывают вызов скорой помощи. И это одна из причин того, что смертность от инфаркта миокарда у них существенно выше.
В-четвертых, существуют и специфические для женщин трудности с диагностикой ишемической болезни сердца: у них несколько по-другому реагирует на физическую нагрузку электрокардиограмма, а поскольку атеросклероз у женщин чаще затрагивает мелкие коронарные артерии, иногда изменения не удается выявить даже при коронарографии.
Кроме того, сердечно-сосудистые заболевания, в частности, ишемическая болезнь сердца, у женщин протекает обычно тяжелее и у них развивается больше осложнений, чем у мужчин. Женщины тяжелее переносят инфаркт миокарда и нуждаются в более длительной реабилитации. Они подвергаются большему риску тромбообразования после сердечно-сосудистой катастрофы.
— Наши исследования показывают, что у женщин гораздо ниже качество жизни после инфаркта миокарда и вмешательств на сосудах сердца, — отмечает Нана Погосова. — В связи со всеми этими обстоятельствами я призываю женщин внимательнее относиться к своему здоровью, не откладывать обследования на потом, а при малейшем подозрении на сердечный приступ не тянуть с вызовом скорой помощи.
— В связи со всеми этими обстоятельствами я призываю женщин внимательнее относиться к своему здоровью, не откладывать обследования на потом, а при малейшем подозрении на сердечный приступ не тянуть с вызовом скорой помощи.
Источник: https://www.kp.ru/
Кто чаще болеет сердечно-сосудистыми заболеваниями?
24.10.2018
По статистике Всемирной организации здравоохранения, 31% всех случаев смерти в мире приходится на сердечно-сосудистые заболевания. Поэтому с помощью экспертов в этой области мы решили разобраться в этом и задали им самые актуальные вопросы. Итак, давайте узнаем, сердечно-сосудистые заболевания чаще присущи мужчинам или женщинам, какую роль в этом играют гормоны и как отношение к своему здоровью влияет на продолжительность жизни человека.
Экспертная группа:
Михаил Аркадьевич Качковский, доктор медицинских наук, профессор, кардиолог, гастроэнтеролог, терапевт, врач высшей категории многопрофильной клиники «РЕАВИЗ», директор НИИ атеросклероза и дислипидемий.
Екатерина Валерьевна Макарова-Горбачева, врач-рентгенолог, заведующая рентгенодиагностическим отделением многопрофильной клиники «РЕАВИЗ»
Существуют сердечно-сосудистые заболевания, которым больше подвержены мужчины или женщины?
М.А.: Болезнь не выбирает. Но, например, ишемическая болезнь сердца раньше развивается у мужчин – с 40-45 лет, а у женщин она чаще встречается с 55-60 лет. Однако при наследственных нарушениях липидного обмена, при повышении холестерина смерть от инфаркта миокарда или инсульта возможна и в 8-20 лет. Поэтому особенно тщательно за своим здоровьем должны следить люди, в семьях которых были случаи ранней сердечной смерти, поскольку у них возможна генетическая предрасположенность.
Значит, наследственность играет далеко не последнюю роль?
М.А.: Конечно, но есть свои «но». Приведу примеры. Несколько лет назад совместно с коллегами я консультировал 30-летнюю пациентку, перенесшую крупноочаговый инфаркт миокарда. Ее отец умер в 43 года. Еще в детстве у нее был выявлен очень высокий уровень холестерина. Однако в то время только внедрялись в клиническую практику лекарства для снижения холестерина, а в последующем она не обращалась за помощью. Но, несмотря на генетический характер заболевания, инфаркт миокарда можно было предупредить с помощью современного лечения. Также в моей практике есть случай, когда у пожилой женщины и ее взрослого сына выявлен высокий уровень триглицеридов. Из-за этого у них произошло повреждение поджелудочной железы с дальнейшим развитием панкреатита и сахарного диабета. Соответственно, диагностика и профилактика подобных заболеваний у их внуков и детей могут быть жизненно необходимыми.
Приведу примеры. Несколько лет назад совместно с коллегами я консультировал 30-летнюю пациентку, перенесшую крупноочаговый инфаркт миокарда. Ее отец умер в 43 года. Еще в детстве у нее был выявлен очень высокий уровень холестерина. Однако в то время только внедрялись в клиническую практику лекарства для снижения холестерина, а в последующем она не обращалась за помощью. Но, несмотря на генетический характер заболевания, инфаркт миокарда можно было предупредить с помощью современного лечения. Также в моей практике есть случай, когда у пожилой женщины и ее взрослого сына выявлен высокий уровень триглицеридов. Из-за этого у них произошло повреждение поджелудочной железы с дальнейшим развитием панкреатита и сахарного диабета. Соответственно, диагностика и профилактика подобных заболеваний у их внуков и детей могут быть жизненно необходимыми.
Какие факторы приводят к развитию сердечно-сосудистых заболеваний? Какая возможна профилактика?
М.А.: К основным факторам относятся повышенное артериальное давление, курение и высокий уровень холестерина в крови. Именно они определяют до 75% развития сердечных смертей.
Важное значение в профилактике имеет правильное питание. Достаточное потребление фруктов и овощей предупреждает развитие ожирения и нарушений метаболизма в организме. Также важно сокращать потребление соли и увеличивать физическую активность.
Говорят, что уровень гормонов оказывает влияние на состояние сердца и сосудов. Это правда?
М.А.: Избыток или недостаток многих гормонов способен приводить к сердечно-сосудистым заболеваниям. Из всех случаев артериальной гипертонии 2,5-5% обусловлены гормональным дисбалансом. Повышенная функция щитовидной железы является одной из основных причин развития мерцательной аритмии (фибрилляции предсердий), которая сопровождается развитием тромбозов сосудов с угрозой инфаркта и инсульта. Повышение уровня гормонов надпочечников и гипофиза способствует развитию гипертонии, ожирения, остеопороза и других болезней. Недостаток гормонов щитовидной железы (гипотиреоз) приводит к отечности лица, тканей, накоплению жидкости вокруг сердца и сердечной недостаточности.
Недостаток гормонов щитовидной железы (гипотиреоз) приводит к отечности лица, тканей, накоплению жидкости вокруг сердца и сердечной недостаточности.
Действительно, что некоторые заболевания кардиологического профиля по-разному проявляются у мужчин и у женщин?
М.А.: Скорее, мужчины недостаточно осознают потребность в лечении, поэтому они не обращаются к врачу при появлении симптомов заболевания. В этом плане женщины более организованны. Они нередко приводят к врачу на прием своих родных, иногда даже контролируют выполнение мужчинами врачебных назначений. Во многом этим обусловлено то, что женщины в России живут в среднем до 77 лет, а мужчины на 11 лет меньше.
На чем основывается подбор лекарств при лечении сердечно-сосудистых заболеваний?
М.А.: Прежде всего, лечение основано на диагностике этих болезней. Врач учитывает пульс, артериальное давление, сопутствующие болезни и ряд других параметров при назначении лекарств.
Беременным и кормящим матерям противопоказано назначение ряда медикаментов, которые могут негативно сказаться на ребенке. Иногда корректируются дозировки лекарств у пожилых людей с заболеваниями почек и печени.
До менопаузы женщина защищена от проблем с сердцем?
М.А.: Женщины до 50-55 лет существенно меньше болеют стенокардией и инфарктом миокарда благодаря защитному действию гормонов. Однако курение в два раза повышает риск сердечно-сосудистых осложнений у женщин репродуктивного возраста. В сочетании с применением гормональных контрацептивов или заместительной гормональной терапии существенно повышается риск развития инфаркта миокарда и тромбозов.
Правда, что некоторые препараты, нормализующие артериальное давление, влияют на сексуальную активность?
М.А.: Некоторые лекарства могут так или иначе влиять на сексуальную активность пациента. Но если это произошло, ни в коем случае не следует прекращать лечение гипертонической болезни или других серьезных заболеваний. Нужно доверительно сказать о проблеме лечащему врачу, который постарается подобрать другую схему лечения.
Но если это произошло, ни в коем случае не следует прекращать лечение гипертонической болезни или других серьезных заболеваний. Нужно доверительно сказать о проблеме лечащему врачу, который постарается подобрать другую схему лечения.
Почему заболевания сердечно-сосудистой системы молодеют?
М.А.: Они и раньше диагностировались у молодых людей. Еще в конце 1970-х годов были опубликованы монографии об инфаркте миокарда у людей молодого возраста. Но сейчас эта проблема усугубляется малоподвижным образом жизни, потреблением продуктов с синтетическими добавками, более обильной и калорийной пищей.
Какой современный метод диагностики наиболее точный, если речь идет о заболеваниях сердца?
Е.В.: Компьютерно-томографическая коронарография – это высокоточный метод диагностики состояния артерий сердца (коронарных артерий). По рекомендациям Европейского общества кардиологов возможности КТ для выявления ишемической болезни сердца в два раза превосходят электрокардиограмму с физической нагрузкой (велоэргометрия) и на 15% выше, чем при стресс-эхокардиографии. Точность метода достигает 95-99%. Проводится данное исследование для оценки необходимости планирования оперативных вмешательств, к примеру, стентирования, шунтирования, а также для уточнения диагноза при противоречивых результатах электрокардиограммы и клинических данных.
О чем говорят результаты КТ?
Е.В.: Преимущество КТ – возможность создания 3D-модели сосудов сердца. Аппарат автоматически подсчитывает кальциевый индекс, имеющий взаимосвязь с общим объемом атеросклероза в коронарных артериях. Обнаружение в сердечных артериях сужения до 20-49% относит человека в группу высокого риска сердечно-сосудистых осложнений, а более 50% – в группу очень высокого риска. Это важный диагностический фактор, подтверждающий необходимость комплексного медикаментозного лечения такого пациента. Боли за грудиной при сужении артерий более 70% должны быть поводом консультации для решения вопроса о необходимости восстановления кровотока методом стентирования кровеносного сосуда.
Какой минимальный набор обследований человек должен пройти, чтобы знать о состоянии своей сердечно-сосудистой системы?
Е.В.: Исследования для исключения наиболее явных болезней сердца: липиды крови, глюкоза крови, электрокардиография, рентгенография органов грудной клетки. При появлении в них отклонений или при наличии у человека жалоб на состояние здоровья обязательно нужно обратиться за помощью к врачу.
Коротко о важном:
1. Ишемическая болезнь сердца раньше развивается у мужчин – с 40-45 лет, а у женщин она чаще встречается с 55-60 лет.
2. Повышенное артериальное давление, курение и высокий уровень холестерина в крови определяют до 75% развития сердечных смертей.
3. Во многом недостаточная обеспокоенность своим здоровьем у мужчин обусловлена тем, что женщины в России живут в среднем до 77 лет, а мужчины на 11 лет меньше.
4. Повышенная функция щитовидной железы – одна из основных причин развития мерцательной аритмии. Недостаток гормонов щитовидной железы приводит к сердечной недостаточности.
5. Курение в сочетании с применением гормональных контрацептивов или заместительной гормональной терапии существенно повышает риск развития инфаркта миокарда и тромбозов у женщин.
Сердце без сбоев: как предотвратить сердечно-сосудистые заболевания?
5 Июня 2019
По официальным данным, ежегодно в России от болезней сердечно-сосудистой системы умирает около 1,3 млн человек. Это около 55% от общего количества смертельных случаев. Предотвратить сердечно-сосудистые заболевания помогут меры профилактики, о которых, к сожалению, сегодня знают далеко не все.
Факторы риска
Среди сердечно-сосудистых заболеваний множество тех, что угрожают не только здоровью, но и жизни. Ишемическая болезнь сердца, инфаркт, инсульт, гипертония, аритмия… Эти болезни стали весьма распространенными у пациентов российских поликлиник.
Виной всему – современный образ жизни, отсутствие адекватных физических нагрузок, правильного питания. В числе факторов риска, которые повышают вероятность развития сердечно-сосудистых заболеваний также находятся курение, избыточный вес и стрессы.
Меры профилактики
Даже при генетической склонности к развитию сердечно-сосудистых заболеваний, их можно предупредить! Для этого необходимо соблюдать меры профилактики, в числе которых:
- Отказ от курения, а также ограничение употребления алкоголя.
- Контроль артериального давления. Если у вас есть гипертензия, заведите специальный дневник, куда необходимо будет регулярно записывать показания. Даже при однократно обнаруженном повышении давления необходимо контролировать его уровень.
- Физическая активность, соответствующая вашему уровню подготовки по рекомендации врача. Сердце, как и любая мышца нашего организма, нуждается в тренировке.
- Рациональное питание. Откажитесь от фаст-фуда и включайте в свой рацион больше блюд с полиненасыщенными жирными кислотами. Прекрасно подойдут рыба и орехи. Не забывайте о фруктах и овощах. Рацион должен быть разнообразным и сбалансированным, не стоит увлекаться употреблением одних и тех же продуктов. Ограничьте потребление поваренной соли (не более 1 чайной ложки в сутки). Также стоит следить за сахаром – норма сладостей в день – не более 30 грамм.
- Минимум стресса. Если исключить стрессовые ситуации невозможно, нужно почаще отдыхать и расслабляться.
- Здоровый сон. Спать нужно не менее 7 часов в сутки, при этом лучше не ложиться позднее 22 часов.
- Контроль уровня холестерина и сахара в крови. Здесь поможет сдача анализов.
Диспансеризация для выявления заболеваний сердца
Для того, чтобы отследить состояние своего здоровья и склонность организма к заболеваниям сердца, не нужно тратить деньги. Застрахованные в системе обязательного медицинского страхования могут обследоваться совершенно бесплатно.
Застрахованные в системе обязательного медицинского страхования могут обследоваться совершенно бесплатно.
Диспансеризация, которую гражданин может пройти один раз в три года, позволяет выявить предрасположенность к заболеваниям сердца. На первом этапе диспансеризации проводятся анализы на уровень глюкозы и холестерина в крови, электрокардиография в покое для определенных возрастных групп. Кроме того, врач проводит анкетирование, осмотр и определяет суммарный сердечно-сосудистый риск в зависимости от возраста пациента. На втором этапе диспансеризации при выявлении показаний проводится определение липидного спектра крови, а также другие обследования, позволяющие выявить заболевания сердечно-сосудистой системы».
Бесплатную диспансеризацию могут пройти все желающие, застрахованные в системе ОМС, каждые три года в возрасте от 18 до 39 лет включительно. И ежегодно в возрасте 40 лет и старше, а также в отношении отдельных категорий граждан. Годом прохождения диспансеризации считается календарный год, в котором гражданин достигает соответствующего возраста.
Профилактические мероприятия позволяют многим выявить предрасположенность к болезням сердечно-сосудистой системы. А по завершении профилактического осмотра или диспансеризации врач обязательно даст дальнейшие рекомендации и при необходимости назначит лечение».
Ответственное отношение к своему здоровью поможет не упустить первые признаки заболевания. Здоровый образ жизни в сочетании с профилактическими мероприятиями по ОМС позволят вашему сердцу работать без сбоев.
Чтобы пройти профилактические мероприятия нужно обратиться в поликлинику по месту прикрепления с паспортом и полисом ОМС.
Относитесь ли Вы к группе риска по развитию сердечно-сосудистых заболеваний?
1. Ваш возраст: 40 лет и старше (мужчины), 50 лет и старше (женщины)?
2. Есть ли у Ваших родственников следующие заболевания (или одно из них): артериальная гипертензия, ранний атеросклероз, стенокардия, инфаркт миокарда, инсульты, сахарный диабет?
3 Вы курите?
4 Вы не придерживаетесь правильного питания?
5 У Вас имеется избыточный вес (окружность талии у женщин более 88см, у мужчин более 92см)?
6 Вы не часто занимаетесь физкультурой?
7 У Вас были случаи повышенного артериального давления (выше 130/80)?
8 У Вас повышен уровень холестерина в крови (выше 5,0 ммоль/л)?
9 У Вас повышен уровень сахара в крови (выше 5,6 ммоль/л) или есть диагноз сахарный диабет?
10 Вы испытываете стрессы на работе, в быту?
Любые 3 ДА –Вы относитесь к группе риска по развитию сердечно-сосудистых заболеваний и Вам необходимо пройти диспансеризацию или профилактический осмотр.
При любых 5-ти ДА – в ближайшее время Вам необходимо обратиться к врачу для более углубленного обследования.
35МЕДИА
Инфекции и сердце
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наукГод здоровья. Прочитай и передай другому
Среди многообразной патологии сердца немалую долю занимают заболевания, возникающие вследствие негативного воздействия инфекционных агентов на сердце.
Инфекционные агенты — это огромное количество микроорганизмов, встречающихся в окружающем человека мире. К ним относятся бактерии, спирохеты, риккетсии, простейшие, патогенные грибы, вирусы. Если в прошлом веке виновниками поражения сердца были преимущественно бактерии, то в последние годы увеличивается значимость вирусных инфекций.
Инфекционные агенты могут оказывать прямое повреждающее действие на сердечную мышцу — миокард, или вызывать определенные негативные изменения со стороны иммунной системы, что приводит к нарушению ее функций.
Иммунная система — совокупность клеток, органов и тканей, осуществляющих иммунные реакции, основной смысл которых сводится к защите человеческого организма от негативного воздействия факторов окружающей среды. Защита осуществляется путем распознавания чужеродных клеток или веществ, попавших в организм человека, их обезвреживании или удалении из организма.
Функции иммунной системы регулируются нервной и эндокринной системами. Многообразие мощных стрессорных воздействий, сопровождающих жизнь современного человека, приводит к нарушению функций иммунной системы, а, следовательно, ослабляет его защиту от воздействия инфекционных агентов. Поэтому достаточно часто инфекционные поражения сердца возникают на фоне чрезмерных нагрузок, психических травм, негативных событий в жизни человека (конфликт на работе или в семье, болезнь близких людей, потеря работы, развод, смерть близкого человека и т. д.).
д.).
Защита организма от инфекций — бактериальной, вирусной, грибковой или паразитарной — осуществляется двумя системами иммунитета: врожденного, определенного генетическими факторами, передающимися от родителей, и приобретенного, формирующегося в процессе жизни человека.
Выделяют естественный и искусственный иммунитет. Естественный иммунитет формируется вследствие передачи от матери к плоду через плаценту или с молоком готовых защитных факторов, а также в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без появлений симптомов болезни). Профилактика инфекционных поражений начинается с зачатия ребенка и продолжается после его рождения — здоровая мать и грудное вскармливание — лучшие методы профилактики на этом этапе жизни человека.
После рождения ребенка в защиту включается и искусственный иммунитет, формирующийся при проведении профилактических прививок. Соблюдение календаря прививок — основа профилактики на последующих этапах жизни человека. В настоящее время прививки осуществляются против наиболее распространенных и тяжелых инфекций, но существует огромное количество других микроорганизмов, оказывающих повреждающее действие на организм человека в целом и сердце, в частности.
Наступила зима, а с ее приходом увеличивается количество болезней простудного характера. К наиболее распространенным простудным заболеваниям относятся острый тонзиллит (ангина), обострения хронического тонзиллита, фарингиты.
Тонзиллит — это воспаление глоточных миндалин, которые относятся к вторичным органам иммунной системы. Причиной возникновения как острого, так и хронического тонзиллита являются патогенные микроорганизмы (бактерии вирусы и грибки), которые, проникая в ткань миндалины, вызывают воспалительный процесс и могут оказать общее негативное воздействие на организм в виде интоксикации.
Острый и хронический процессы в миндалинах протекают по-разному. Проявлениями ангины бывают сильные боли в горле при глотании, увеличение подчелюстных и шейных лимфатических узлов, повышение температуры до 39-40 градусов, головные и мышечные боли, общая слабость, связанные с интоксикацией. Эти симптомы требуют обязательного, раннего обращения к врачу. Хронический тонзиллит и его обострения могут проявляться незначительным повышением температуры, особенно в вечерние часы, першением или небольшими болями в горле, сочетающимися с повышенной утомляемостью, утренней слабостью, беспокойным сном, нарушением аппетита, что в итоге снижает трудоспособность человека. Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов. Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.
Проявлениями ангины бывают сильные боли в горле при глотании, увеличение подчелюстных и шейных лимфатических узлов, повышение температуры до 39-40 градусов, головные и мышечные боли, общая слабость, связанные с интоксикацией. Эти симптомы требуют обязательного, раннего обращения к врачу. Хронический тонзиллит и его обострения могут проявляться незначительным повышением температуры, особенно в вечерние часы, першением или небольшими болями в горле, сочетающимися с повышенной утомляемостью, утренней слабостью, беспокойным сном, нарушением аппетита, что в итоге снижает трудоспособность человека. Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов. Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.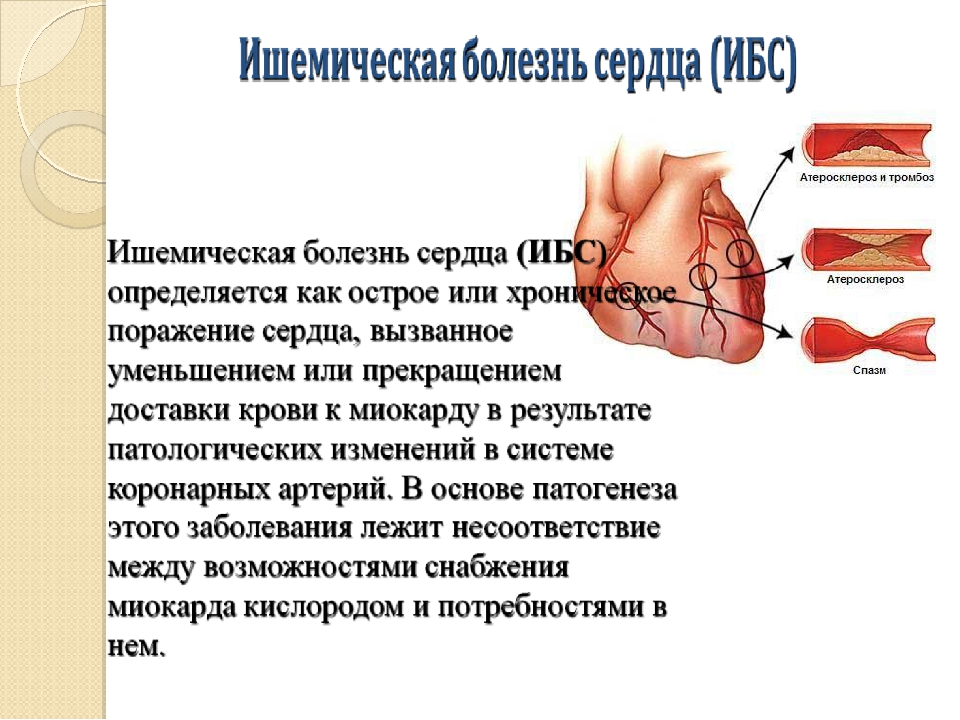
При хроническом тонзиллите в миндалинах можно обнаружить до нескольких десятков (обычно около 30) видов микроорганизмов — грибов и бактерий, но основной причиной заболевания является стрептококк.
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец — лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) — постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета — гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца — эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма — мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий — болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже. Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами.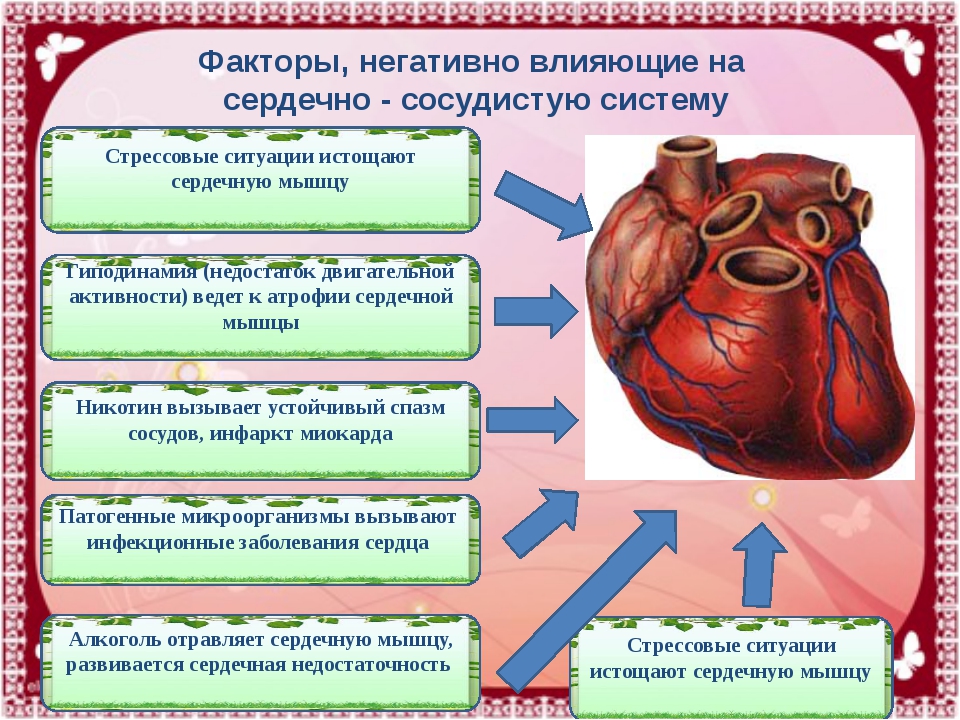 Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь — хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни.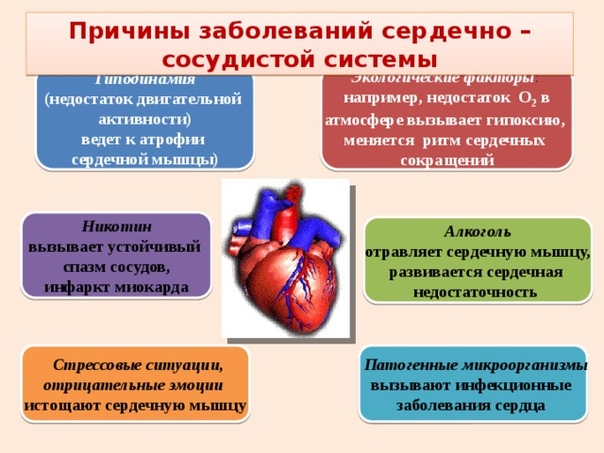 Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
- Для больных, перенесших ОРЛ без кардита (артрит, хорея) — не менее 5 лет после атаки или до 18 лет (по принципу «что дольше»).
- Для больных, с излеченным кардитом без порока сердца — не менее 10 лет после атаки или до 25 лет (по принципу «что дольше»).
- Для больных, со сформированным пороком сердца (в том числе оперированным) — пожизненно.
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит — заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции. Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
|
Аортальный клапан Митральный клапан |
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 — 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 — 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
|
Вид манипуляции |
Частота бактериемии |
|
Экстракция зубов |
61-85%, |
|
Профилактическое лечение зубов |
0-28%, |
|
Чистка зубов |
0-26%, |
В зависимости от исходного состояния сердца и эндокарда заболевание может протекать в двух вариантах. Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Вторичный ИЭ (70% случаев) развивается на клапанах или эндокарде, измененных вследствие врожденных или приобретенных пороков сердца.
Диагностика инфекционного эндокардита затруднена в связи с тем, что на ранних этапах отсутствуют какие-либо специфические признаки заболевания. К неспецифическим можно отнести лихорадку, общее недомогание, потерю веса, снижение трудоспособности. Признаки поражения сердца формируются на 3-4 неделе болезни. До этого заболевание может маскироваться под болезни почек, легких, инсульты, тромбоэмболии в различные внутренние органы, утяжеление хронической сердечной недостаточности.
Профилактика инфекционного эндркардита может привести к снижению заболеваемости. По данным исследователей из Франции на 1500 пациентов, получивших антибиотикопрофилактику предотвращается от 60 до 120 случаев инфекционного эндокардита. Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
К манипуляциям, которые могут вызвать бактериемию и при которых следует проводить антибиотикопрофилактику отнесны:
- Бронхоскопия.

- Цистоскопия во время инфекции мочевых путей.
- Биопсия мочевыводящих органов или предстательной железы.
- Стоматологические процедуры с риском повреждения десны или слизистых.
- Тонзилэктомия, аденоидэктомия.
- Расширение пищевода или склеротерапия варикозных вен пищевода.
- Вмешательства при обструкции желчевыводящих путей.
- Трансуретральная резекция предстательной железы.
- Инструментальное расширение уретры.
- Литотрипсия (дробление камней).
- Гинекологические вмешательства в присутствии инфекции.
Активными участниками организации и проведения профилактики инфекционного эндокардита должны быть не только врачи, и сами пациенты. Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
«Если кто-то ищет здоровье, спроси его вначале,
готов ли он в дальнейшем расстаться со всеми причинами своей болезни, —
только тогда ты сможешь ему помочь». Сократ
В этом смысл профилактики как немедикаментозной, в основе которой лежит коррекция многих поведенческих факторов риска, так и медикаментозной.
Зная когда проводить профилактику, следует познать и как ее проводить. Выбор способа профилактики базируется на 3 принципах. Принцип первый — определить к какой группе Вы относитесь — высокого или промежуточного риска. Принцип второй — оценить переносимость антибактериальных препаратов — регистрировались когда-либо любые аллергические реакции на препараты пенициллинового ряда (пенициллин, бициллин, ампициллин, амоксициллин, оксациллин, и другие).Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
При проведении зубоврачебных процедур или диагностических и лечебных манипуляций на дыхательных путях, пищеводе рекомендуются следующие профилактические режимы:
Для пациентов всех групп без аллергии к препаратам пенициллинового ряда:
- Амоксициллин в дозе 2,0 грамма через рот внутрь за 1 час до процедуры.

- В случае проблем с приемом через рот ампициллин или амоксициллин в дозе 2 грамма внутривенно за 30-60 минут до процедуры.
Для пациентов с аллергией к препаратам пенициллинового ряда:
-
Клиндамицин 600 мг или
-
Азитромицин 500 мг или
-
Кларитромицин 500 мг внутрь за 1 час до процедуры
При проведении манипуляций на органах моче-полового и желудочно-кишечного тракта применяются следующие профилактические режимы:
- Для лиц, не имеющих аллергии к препаратам пенициллинового ряда: Группа высокого риска — ампициллин или амоксициллин в дозе 2 г внутривенно и гентамицин из расчета 1,5 мг/кг массы тела внутривенно за 30-60 минут до процедуры. Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Группа промежуточного риска — Ампициллин (амоксициллин) 2,0 г внутривенно за 30-60 минут до процедуры или амоксициллин 2,0 г внутрь через рот за 1 час до процедуры
Группа высокого риска — ванкомицин 1, 0 грамм внутривенно за 1 час до процедуры в сочетании с внутривенным или внутримышечным введением гентамицина из расчета 1,5 мг/кг массы тела.
Группа промежуточного риска — ванкомицин 1,0 грамм внутривенно за 1 час до процедуры
Представленные профилактические программы для пациентов с острой ревматической лихорадкой и инфекционным эндокардитом не являются рецептом для покупки и направлением для введения препарата. Все профилактические режимы должны быть обсуждены с лечащим врачом — терапевтом, кардиологом, ревматологом. Но без знаний самого пациента, его информированности о сути и значимости первичной и вторичной профилактики любого заболевания, в том числе и инфекционных поражений сердца для сохранения высокого качества его жизни осуществить профилактические мероприятия невозможно. А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
Значимость взаимодействия врача и пациента признавалась древними целителями. Гиппократ писал: «Жизнь коротка, путь искусства долог, удобный случай быстротечен, опыт ненадежен, суждение трудно. Поэтому не только сам врач должен быть готов совершить все, что от него требуется, но и больной, и окружающие, и все внешние обстоятельства должны способствовать врачу в его деятельности.
А китайский врачеватель Лао-Цзюнь пишет о профилактике:
«Если желаешь спастись от катастрофы или разрешить проблему, то лучше всего заранее предотвращать их появление в своей жизни. И тогда не будет трудностей.
Для того чтобы излечить недуг, избавиться от болезни, лучше всего быть готовым к ним загодя. Тогда будет счастливый исход. В настоящее время люди не обращают внимание на это и не стараются предотвращать, а направляют силы на то, чтобы спасаться. Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Таким образом, человек мудрости добивается счастья, когда нет еще и предзнаменований. Он избавляется от беды, когда она еще не появилась. Ведь катастрофа рождается из мелочей, а болезнь возникает из тончайших отклонений. Люди считают, что маленькое добро не приносит пользы, и потому не желают делать добро. Им кажется, что от маленького зла не будет ущерба, и потому они не стремятся исправиться. Если не накапливать добро мало-помалу, тогда не получится великой Потенции. Если не воздерживаться от зла в малом, тогда свершится большое преступление. Поэтому выберем самое важное, чтобы показать, как оно рождается.»
Ишемическая болезнь сердца — Кардиология
Перейти к навигации Перейти к содержаниюSwiss Hospital Group
- Вакансии
- DE
- EN
- FR
- RU
- Врачи
- Темы о здоровье
- Вызов
- Контакты
- Врачи
- Темы о здоровье
- Вызов
- Контакты
Swiss Hospital Group
- Неотложная помощь
- Врачи
- Темы о здоровье
- Вызов
- Контакты
- Для пациентов
- Клиники и центры
- Врачи
- Медицинское предложение
- О Хирсланден
- Вакансии
- DE
- EN
- FR
- RU
Swiss Hospital Group
Болезни сердца: типы, причины и лечение
Есть несколько различных типов сердечных заболеваний, и они по-разному влияют на сердце.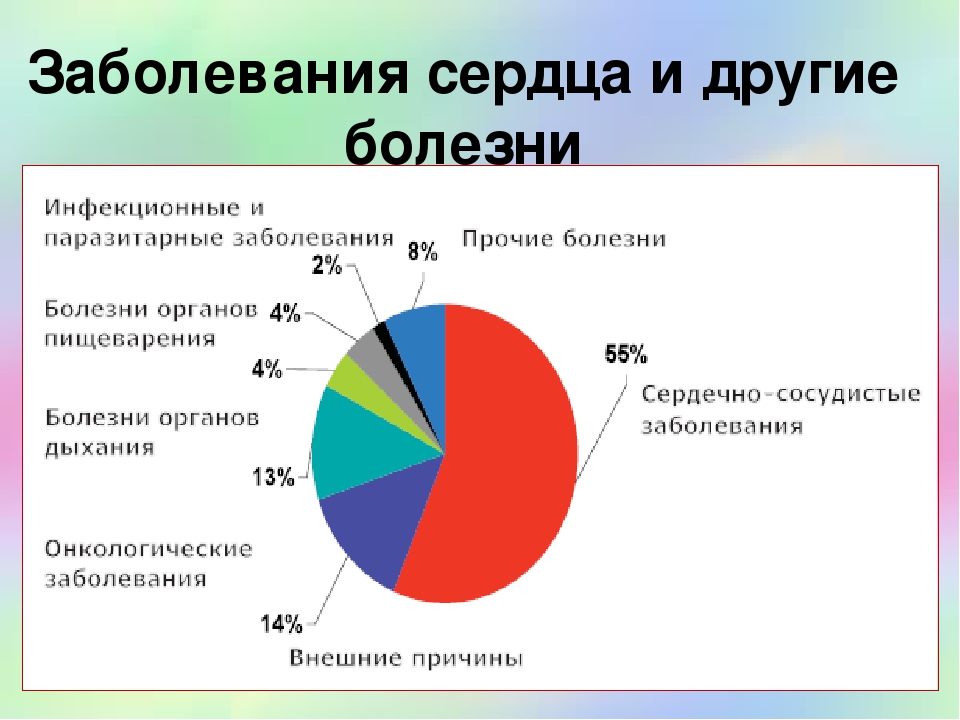
В следующих разделах более подробно рассматриваются различные типы сердечных заболеваний.
Ишемическая болезнь сердца
Ишемическая болезнь сердца, также известная как ишемическая болезнь сердца, является наиболее распространенным типом сердечной болезни.
Развивается, когда артерии, кровоснабжающие сердце, забиваются бляшками.Это заставляет их затвердеть и сузиться. Зубной налет содержит холестерин и другие вещества.
В результате снижается кровоснабжение, и сердце получает меньше кислорода и питательных веществ. Со временем сердечная мышца ослабевает, и возникает риск сердечной недостаточности и аритмий.
Когда бляшки накапливаются в артериях, это называется атеросклерозом.
Врожденный порок сердца
Человек с врожденным пороком сердца родился с сердечным заболеванием. Существует много типов врожденных пороков сердца, в том числе:
- Аномальные сердечные клапаны: Клапаны могут не открываться должным образом или может протекать кровь.
- Дефекты перегородки: В стенке имеется отверстие между нижними или верхними камерами сердца.
- Атрезия: Отсутствует один из сердечных клапанов.
Врожденный порок сердца может включать серьезные структурные проблемы, такие как отсутствие желудочка и проблемы с основными артериями, выходящими из сердца.
Многие врожденные проблемы с сердцем не вызывают каких-либо заметных симптомов и становятся очевидными только при обычном медицинском осмотре.
По данным Американской кардиологической ассоциации (AHA), шумы в сердце часто возникают у детей, но только некоторые из них возникают из-за дефекта.
Аритмия
Аритмия — это нерегулярное сердцебиение. Это происходит, когда электрические импульсы, координирующие сердцебиение, не работают должным образом. В результате сердце может биться слишком быстро, слишком медленно или хаотично.
Существуют различные типы аритмии, в том числе:
- Тахикардия: Это относится к учащенному сердцебиению.

- Брадикардия: Это относится к медленному сердцебиению.
- Преждевременные сокращения: Это относится к раннему сердцебиению.
- Фибрилляция предсердий: Это тип нерегулярного сердцебиения.
Человек может заметить ощущение, как трепещущее или учащенное сердцебиение.
Кратковременные изменения сердечного ритма не являются поводом для беспокойства, но если они сохранятся, потребуется лечение, так как это может повлиять на работу сердца.
В некоторых случаях аритмия может даже быть опасной для жизни.
Дилатационная кардиомиопатия
При дилатационной кардиомиопатии камеры сердца расширяются, что означает, что сердечная мышца растягивается и истончается. Наиболее частыми причинами дилатационной кардиомиопатии являются перенесенные сердечные приступы, аритмии и токсины.
В результате сердце становится слабее и не может нормально перекачивать кровь. Это может привести к аритмии, образованию тромбов в сердце и сердечной недостаточности.
По данным AHA, он обычно поражает людей в возрасте от 20 до 60 лет.
Инфаркт миокарда
Инфаркт миокарда, также известный как инфаркт миокарда, вызывает прерывание кровотока к сердцу. Это может повредить или разрушить часть сердечной мышцы.
Наиболее частой причиной сердечного приступа является налет, сгусток крови или и то, и другое в коронарной артерии. Это также может произойти, если артерия внезапно сужается или спазмируется.
Существуют ли разные типы сердечного приступа? Узнайте больше здесь.
Сердечная недостаточность
Когда у человека сердечная недостаточность, сердце все еще работает, но не так хорошо, как должно.Застойная сердечная недостаточность — это разновидность сердечной недостаточности.
Сердечная недостаточность может быть результатом нелеченой ишемической болезни сердца, высокого кровяного давления, аритмий и других состояний. Эти условия могут повлиять на способность сердца правильно перекачивать кровь.
Эти условия могут повлиять на способность сердца правильно перекачивать кровь.
Сердечная недостаточность может быть опасной для жизни, но раннее лечение сердечных заболеваний может помочь предотвратить осложнения.
Гипертрофическая кардиомиопатия
Это заболевание обычно развивается, когда генетическая проблема поражает сердечную мышцу.Это, как правило, наследственное заболевание.
Стенки мышцы утолщаются, сокращения становятся сильнее. Это влияет на способность сердца забирать и откачивать кровь. В некоторых случаях может возникнуть обструкция.
Симптомы могут отсутствовать, и многие люди не получают диагноз. Однако со временем гипертрофическая кардиомиопатия может ухудшиться и привести к различным проблемам с сердцем.
Любой, кто в семейном анамнезе имел это заболевание, должен попросить пройти обследование, поскольку лечение может помочь предотвратить осложнения.
По данным AHA, гипертрофическая кардиомиопатия является основной причиной смерти от сердечных заболеваний среди спортсменов и людей в возрасте до 35 лет.
Регургитация митрального клапана
Это событие происходит, когда митральный клапан в сердце закрывается недостаточно плотно и позволяет крови течь обратно в сердце.
В результате кровь не может эффективно проходить через сердце или тело и может оказывать давление на вены, ведущие от легких к сердцу. Со временем сердце может увеличиться в размерах, что может привести к сердечной недостаточности.
Узнайте больше о сердечных клапанах здесь.
Пролапс митрального клапана
Это происходит, когда створки митрального клапана не закрываются должным образом. Вместо этого они выпирают в левое предсердие. Это может вызвать шум в сердце.
Пролапс митрального клапана обычно не опасен для жизни, но некоторым людям может потребоваться лечение.
Генетические факторы и проблемы с соединительной тканью могут вызвать это заболевание, которым страдает около 2% населения.
Стеноз аорты
При стенозе аорты легочный клапан толстый или сросшийся и не открывается должным образом.Это мешает сердцу перекачивать кровь из правого желудочка в легочную артерию.
При стенозе аорты отверстие аортального клапана слишком узкое, что ограничивает кровоток из левого желудочка в аорту. Это также может повлиять на давление в левом предсердии.
Человек может родиться с этим заболеванием или со временем развиться из-за отложений кальция или рубцов.
Варианты лечения будут варьироваться в зависимости от типа сердечного заболевания, которое у человека есть, но некоторые общие стратегии включают изменение образа жизни, прием лекарств и прохождение операции.
В следующих разделах некоторые из этих параметров рассматриваются более подробно.
Лекарства
Различные лекарства могут помочь в лечении сердечных заболеваний. Основные варианты включают:
- Антикоагулянты: Эти лекарства, также известные как разжижители крови, предотвращают образование тромбов. В их состав входит варфарин (кумадин).
- Антитромбоцитарная терапия: К ним относится аспирин, и они также могут предотвратить образование тромбов.
- Ингибиторы ангиотензинпревращающего фермента: Они могут помочь в лечении сердечной недостаточности и повышенного кровяного давления, вызывая расширение кровеносных сосудов.Беназеприл (Лотензин) является одним из примеров.
- Блокаторы рецепторов ангиотензина II: Они также могут контролировать артериальное давление. Валсартан (Диован) является одним из примеров.
- Ингибиторы неприлизина рецептора ангиотензина: Они могут помочь открыть суженные артерии для лечения сердечной недостаточности.
- Бета-адреноблокаторы: Атенолол (тенормин) и другие препараты этого класса могут снизить частоту сердечных сокращений и снизить кровяное давление. Также они могут лечить аритмию и стенокардию.

- Блокаторы кальциевых каналов : Они могут снизить кровяное давление и предотвратить аритмию за счет снижения сердечной силы и расслабления кровеносных сосудов. Одним из примеров является дилтиазем (Cardizem).
- Лекарства, снижающие уровень холестерина: Статины, такие как аторвастатин (липитор), и другие препараты могут помочь снизить уровень холестерина липопротеинов низкой плотности в организме.
- Дигиталис: Такие препараты, как дигоксин (ланоксин), могут усилить перекачивающую способность сердца.Они также могут помочь при сердечной недостаточности и аритмии.
- Диуретики: Эти лекарства могут снизить нагрузку на сердце, снизить кровяное давление и удалить лишнюю воду из организма. Фуросемид (Лазикс) является одним из примеров.
- Сосудорасширяющие средства: Это лекарства для снижения кровяного давления. Они делают это, расслабляя кровеносные сосуды. Нитроглицерин (Nitro Stat) является одним из примеров. Они также могут помочь облегчить боль в груди. Узнайте больше о расширении сосудов здесь.
Врач будет работать с пациентом, чтобы найти подходящий вариант.
Иногда возникают побочные эффекты. В этом случае может потребоваться пересмотр схемы приема лекарств.
Хирургия
Операция на сердце может помочь в лечении закупорки и проблем с сердцем, когда лекарства не эффективны.
Некоторые распространенные типы хирургии включают:
- Операция по аортокоронарному шунтированию: Это позволяет кровотоку достигать части сердца, когда артерия заблокирована. Аортокоронарное шунтирование — наиболее распространенная операция.Хирург может использовать здоровый кровеносный сосуд из другой части тела, чтобы восстановить заблокированный.
- Замена или ремонт клапана: Хирург может заменить или отремонтировать клапан, который не работает должным образом.

- Ремонтная хирургия: Хирург может исправить врожденные пороки сердца, аневризмы и другие проблемы.
- Имплантация устройства: Кардиостимуляторы, баллонные катетеры и другие устройства могут помочь регулировать сердцебиение и поддерживать кровоток.
- Лазерное лечение: Трансмиокардиальная лазерная реваскуляризация может помочь в лечении стенокардии.
- Хирургия лабиринта: Хирург может создать новые пути для прохождения электрических сигналов. Это может помочь в лечении фибрилляции предсердий.
Пересадка сердца — еще один вариант. Однако бывает сложно найти подходящего донора в нужное время.
Узнайте, сколько времени потребуется на восстановление после операции шунтирования.
Болезни сердца: типы, причины и методы лечения
Есть несколько различных типов сердечных заболеваний, и они по-разному влияют на сердце.
В следующих разделах более подробно рассматриваются различные типы сердечных заболеваний.
Ишемическая болезнь сердца
Ишемическая болезнь сердца, также известная как ишемическая болезнь сердца, является наиболее распространенным типом сердечной болезни.
Развивается, когда артерии, кровоснабжающие сердце, забиваются бляшками. Это заставляет их затвердеть и сузиться. Зубной налет содержит холестерин и другие вещества.
В результате снижается кровоснабжение, и сердце получает меньше кислорода и питательных веществ.Со временем сердечная мышца ослабевает, и возникает риск сердечной недостаточности и аритмий.
Когда бляшки накапливаются в артериях, это называется атеросклерозом.
Врожденный порок сердца
Человек с врожденным пороком сердца родился с сердечным заболеванием. Существует много типов врожденных пороков сердца, в том числе:
- Аномальные сердечные клапаны: Клапаны могут не открываться должным образом или может протекать кровь.

- Дефекты перегородки: В стенке имеется отверстие между нижними или верхними камерами сердца.
- Атрезия: Отсутствует один из сердечных клапанов.
Врожденный порок сердца может включать серьезные структурные проблемы, такие как отсутствие желудочка и проблемы с основными артериями, выходящими из сердца.
Многие врожденные проблемы с сердцем не вызывают каких-либо заметных симптомов и становятся очевидными только при обычном медицинском осмотре.
По данным Американской кардиологической ассоциации (AHA), шумы в сердце часто возникают у детей, но только некоторые из них возникают из-за дефекта.
Аритмия
Аритмия — это нерегулярное сердцебиение. Это происходит, когда электрические импульсы, координирующие сердцебиение, не работают должным образом. В результате сердце может биться слишком быстро, слишком медленно или хаотично.
Существуют различные типы аритмии, в том числе:
- Тахикардия: Это относится к учащенному сердцебиению.
- Брадикардия: Это относится к медленному сердцебиению.
- Преждевременные сокращения: Это относится к раннему сердцебиению.
- Фибрилляция предсердий: Это тип нерегулярного сердцебиения.
Человек может заметить ощущение, как трепещущее или учащенное сердцебиение.
Кратковременные изменения сердечного ритма не являются поводом для беспокойства, но если они сохранятся, потребуется лечение, так как это может повлиять на работу сердца.
В некоторых случаях аритмия может даже быть опасной для жизни.
Дилатационная кардиомиопатия
При дилатационной кардиомиопатии камеры сердца расширяются, что означает, что сердечная мышца растягивается и истончается.Наиболее частыми причинами дилатационной кардиомиопатии являются перенесенные сердечные приступы, аритмии и токсины.
В результате сердце становится слабее и не может нормально перекачивать кровь.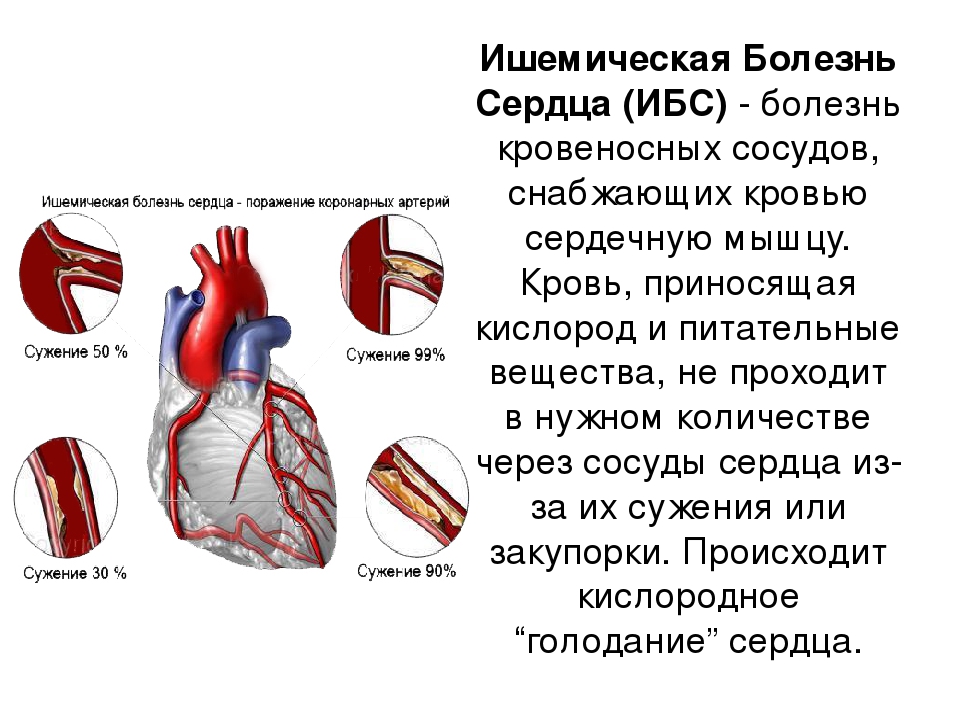 Это может привести к аритмии, образованию тромбов в сердце и сердечной недостаточности.
Это может привести к аритмии, образованию тромбов в сердце и сердечной недостаточности.
По данным AHA, он обычно поражает людей в возрасте от 20 до 60 лет.
Инфаркт миокарда
Инфаркт миокарда, также известный как инфаркт миокарда, вызывает прерывание кровотока к сердцу. Это может повредить или разрушить часть сердечной мышцы.
Наиболее частой причиной сердечного приступа является налет, сгусток крови или и то, и другое в коронарной артерии. Это также может произойти, если артерия внезапно сужается или спазмируется.
Существуют ли разные типы сердечного приступа? Узнайте больше здесь.
Сердечная недостаточность
Когда у человека сердечная недостаточность, сердце все еще работает, но не так хорошо, как должно. Застойная сердечная недостаточность — это разновидность сердечной недостаточности.
Сердечная недостаточность может быть результатом нелеченой ишемической болезни сердца, высокого кровяного давления, аритмий и других состояний.Эти условия могут повлиять на способность сердца правильно перекачивать кровь.
Сердечная недостаточность может быть опасной для жизни, но раннее лечение сердечных заболеваний может помочь предотвратить осложнения.
Гипертрофическая кардиомиопатия
Это заболевание обычно развивается, когда генетическая проблема поражает сердечную мышцу. Это, как правило, наследственное заболевание.
Стенки мышцы утолщаются, сокращения становятся сильнее. Это влияет на способность сердца забирать и откачивать кровь.В некоторых случаях может возникнуть обструкция.
Симптомы могут отсутствовать, и многие люди не получают диагноз. Однако со временем гипертрофическая кардиомиопатия может ухудшиться и привести к различным проблемам с сердцем.
Любой, кто в семейном анамнезе имел это заболевание, должен попросить пройти обследование, поскольку лечение может помочь предотвратить осложнения.
По данным AHA, гипертрофическая кардиомиопатия является основной причиной смерти от сердечных заболеваний среди спортсменов и людей в возрасте до 35 лет.
Регургитация митрального клапана
Это событие происходит, когда митральный клапан в сердце закрывается недостаточно плотно и позволяет крови течь обратно в сердце.
В результате кровь не может эффективно проходить через сердце или тело и может оказывать давление на вены, ведущие от легких к сердцу. Со временем сердце может увеличиться в размерах, что может привести к сердечной недостаточности.
Узнайте больше о сердечных клапанах здесь.
Пролапс митрального клапана
Это происходит, когда створки митрального клапана не закрываются должным образом.Вместо этого они выпирают в левое предсердие. Это может вызвать шум в сердце.
Пролапс митрального клапана обычно не опасен для жизни, но некоторым людям может потребоваться лечение.
Генетические факторы и проблемы с соединительной тканью могут вызвать это заболевание, которым страдает около 2% населения.
Стеноз аорты
При стенозе аорты легочный клапан толстый или сросшийся и не открывается должным образом. Это мешает сердцу перекачивать кровь из правого желудочка в легочную артерию.
При стенозе аорты отверстие аортального клапана слишком узкое, что ограничивает кровоток из левого желудочка в аорту. Это также может повлиять на давление в левом предсердии.
Человек может родиться с этим заболеванием или со временем развиться из-за отложений кальция или рубцов.
Варианты лечения будут варьироваться в зависимости от типа сердечного заболевания, которое у человека есть, но некоторые общие стратегии включают изменение образа жизни, прием лекарств и прохождение операции.
В следующих разделах некоторые из этих параметров рассматриваются более подробно.
Лекарства
Различные лекарства могут помочь в лечении сердечных заболеваний. Основные варианты включают:
- Антикоагулянты: Эти лекарства, также известные как разжижители крови, предотвращают образование тромбов. В их состав входит варфарин (кумадин).

- Антитромбоцитарная терапия: К ним относится аспирин, и они также могут предотвратить образование тромбов.
- Ингибиторы ангиотензинпревращающего фермента: Они могут помочь в лечении сердечной недостаточности и повышенного кровяного давления, вызывая расширение кровеносных сосудов.Беназеприл (Лотензин) является одним из примеров.
- Блокаторы рецепторов ангиотензина II: Они также могут контролировать артериальное давление. Валсартан (Диован) является одним из примеров.
- Ингибиторы неприлизина рецептора ангиотензина: Они могут помочь открыть суженные артерии для лечения сердечной недостаточности.
- Бета-адреноблокаторы: Атенолол (тенормин) и другие препараты этого класса могут снизить частоту сердечных сокращений и снизить кровяное давление. Также они могут лечить аритмию и стенокардию.
- Блокаторы кальциевых каналов : Они могут снизить кровяное давление и предотвратить аритмию за счет снижения сердечной силы и расслабления кровеносных сосудов. Одним из примеров является дилтиазем (Cardizem).
- Лекарства, снижающие уровень холестерина: Статины, такие как аторвастатин (липитор), и другие препараты могут помочь снизить уровень холестерина липопротеинов низкой плотности в организме.
- Дигиталис: Такие препараты, как дигоксин (ланоксин), могут усилить перекачивающую способность сердца.Они также могут помочь при сердечной недостаточности и аритмии.
- Диуретики: Эти лекарства могут снизить нагрузку на сердце, снизить кровяное давление и удалить лишнюю воду из организма. Фуросемид (Лазикс) является одним из примеров.
- Сосудорасширяющие средства: Это лекарства для снижения кровяного давления. Они делают это, расслабляя кровеносные сосуды. Нитроглицерин (Nitro Stat) является одним из примеров. Они также могут помочь облегчить боль в груди.
 Узнайте больше о расширении сосудов здесь.
Узнайте больше о расширении сосудов здесь.
Врач будет работать с пациентом, чтобы найти подходящий вариант.
Иногда возникают побочные эффекты. В этом случае может потребоваться пересмотр схемы приема лекарств.
Хирургия
Операция на сердце может помочь в лечении закупорки и проблем с сердцем, когда лекарства не эффективны.
Некоторые распространенные типы хирургии включают:
- Операция по аортокоронарному шунтированию: Это позволяет кровотоку достигать части сердца, когда артерия заблокирована. Аортокоронарное шунтирование — наиболее распространенная операция.Хирург может использовать здоровый кровеносный сосуд из другой части тела, чтобы восстановить заблокированный.
- Замена или ремонт клапана: Хирург может заменить или отремонтировать клапан, который не работает должным образом.
- Ремонтная хирургия: Хирург может исправить врожденные пороки сердца, аневризмы и другие проблемы.
- Имплантация устройства: Кардиостимуляторы, баллонные катетеры и другие устройства могут помочь регулировать сердцебиение и поддерживать кровоток.
- Лазерное лечение: Трансмиокардиальная лазерная реваскуляризация может помочь в лечении стенокардии.
- Хирургия лабиринта: Хирург может создать новые пути для прохождения электрических сигналов. Это может помочь в лечении фибрилляции предсердий.
Пересадка сердца — еще один вариант. Однако бывает сложно найти подходящего донора в нужное время.
Узнайте, сколько времени потребуется на восстановление после операции шунтирования.
Болезни сердца: типы, причины и методы лечения
Есть несколько различных типов сердечных заболеваний, и они по-разному влияют на сердце.
В следующих разделах более подробно рассматриваются различные типы сердечных заболеваний.
Ишемическая болезнь сердца
Ишемическая болезнь сердца, также известная как ишемическая болезнь сердца, является наиболее распространенным типом сердечной болезни.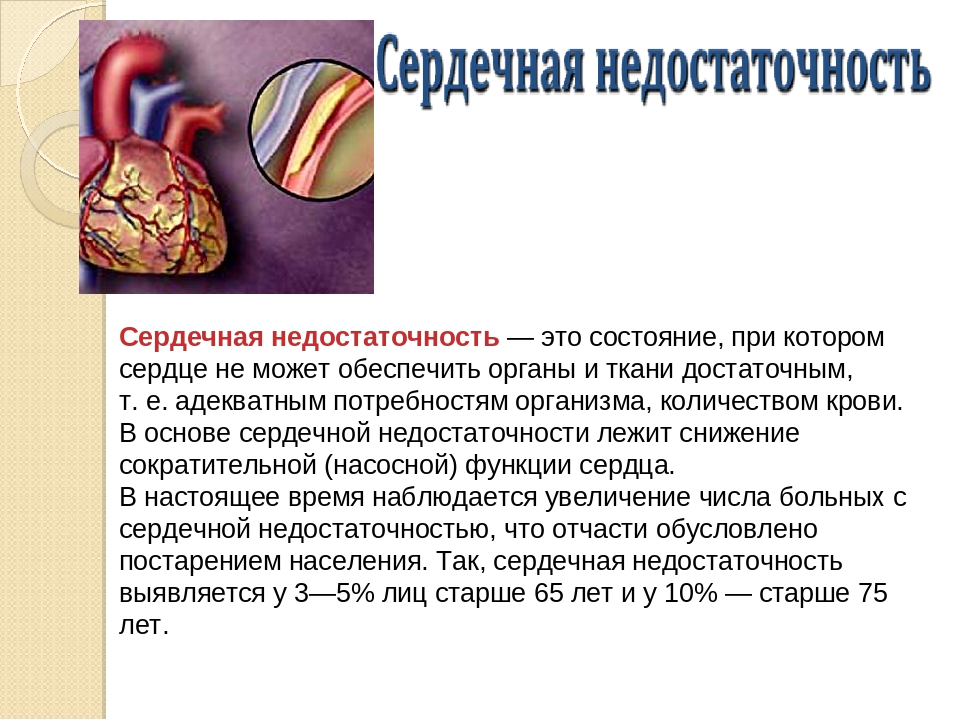
Развивается, когда артерии, кровоснабжающие сердце, забиваются бляшками. Это заставляет их затвердеть и сузиться. Зубной налет содержит холестерин и другие вещества.
В результате снижается кровоснабжение, и сердце получает меньше кислорода и питательных веществ.Со временем сердечная мышца ослабевает, и возникает риск сердечной недостаточности и аритмий.
Когда бляшки накапливаются в артериях, это называется атеросклерозом.
Врожденный порок сердца
Человек с врожденным пороком сердца родился с сердечным заболеванием. Существует много типов врожденных пороков сердца, в том числе:
- Аномальные сердечные клапаны: Клапаны могут не открываться должным образом или может протекать кровь.
- Дефекты перегородки: В стенке имеется отверстие между нижними или верхними камерами сердца.
- Атрезия: Отсутствует один из сердечных клапанов.
Врожденный порок сердца может включать серьезные структурные проблемы, такие как отсутствие желудочка и проблемы с основными артериями, выходящими из сердца.
Многие врожденные проблемы с сердцем не вызывают каких-либо заметных симптомов и становятся очевидными только при обычном медицинском осмотре.
По данным Американской кардиологической ассоциации (AHA), шумы в сердце часто возникают у детей, но только некоторые из них возникают из-за дефекта.
Аритмия
Аритмия — это нерегулярное сердцебиение. Это происходит, когда электрические импульсы, координирующие сердцебиение, не работают должным образом. В результате сердце может биться слишком быстро, слишком медленно или хаотично.
Существуют различные типы аритмии, в том числе:
- Тахикардия: Это относится к учащенному сердцебиению.
- Брадикардия: Это относится к медленному сердцебиению.
- Преждевременные сокращения: Это относится к раннему сердцебиению.

- Фибрилляция предсердий: Это тип нерегулярного сердцебиения.
Человек может заметить ощущение, как трепещущее или учащенное сердцебиение.
Кратковременные изменения сердечного ритма не являются поводом для беспокойства, но если они сохранятся, потребуется лечение, так как это может повлиять на работу сердца.
В некоторых случаях аритмия может даже быть опасной для жизни.
Дилатационная кардиомиопатия
При дилатационной кардиомиопатии камеры сердца расширяются, что означает, что сердечная мышца растягивается и истончается.Наиболее частыми причинами дилатационной кардиомиопатии являются перенесенные сердечные приступы, аритмии и токсины.
В результате сердце становится слабее и не может нормально перекачивать кровь. Это может привести к аритмии, образованию тромбов в сердце и сердечной недостаточности.
По данным AHA, он обычно поражает людей в возрасте от 20 до 60 лет.
Инфаркт миокарда
Инфаркт миокарда, также известный как инфаркт миокарда, вызывает прерывание кровотока к сердцу. Это может повредить или разрушить часть сердечной мышцы.
Наиболее частой причиной сердечного приступа является налет, сгусток крови или и то, и другое в коронарной артерии. Это также может произойти, если артерия внезапно сужается или спазмируется.
Существуют ли разные типы сердечного приступа? Узнайте больше здесь.
Сердечная недостаточность
Когда у человека сердечная недостаточность, сердце все еще работает, но не так хорошо, как должно. Застойная сердечная недостаточность — это разновидность сердечной недостаточности.
Сердечная недостаточность может быть результатом нелеченой ишемической болезни сердца, высокого кровяного давления, аритмий и других состояний.Эти условия могут повлиять на способность сердца правильно перекачивать кровь.
Сердечная недостаточность может быть опасной для жизни, но раннее лечение сердечных заболеваний может помочь предотвратить осложнения.
Гипертрофическая кардиомиопатия
Это заболевание обычно развивается, когда генетическая проблема поражает сердечную мышцу. Это, как правило, наследственное заболевание.
Стенки мышцы утолщаются, сокращения становятся сильнее. Это влияет на способность сердца забирать и откачивать кровь.В некоторых случаях может возникнуть обструкция.
Симптомы могут отсутствовать, и многие люди не получают диагноз. Однако со временем гипертрофическая кардиомиопатия может ухудшиться и привести к различным проблемам с сердцем.
Любой, кто в семейном анамнезе имел это заболевание, должен попросить пройти обследование, поскольку лечение может помочь предотвратить осложнения.
По данным AHA, гипертрофическая кардиомиопатия является основной причиной смерти от сердечных заболеваний среди спортсменов и людей в возрасте до 35 лет.
Регургитация митрального клапана
Это событие происходит, когда митральный клапан в сердце закрывается недостаточно плотно и позволяет крови течь обратно в сердце.
В результате кровь не может эффективно проходить через сердце или тело и может оказывать давление на вены, ведущие от легких к сердцу. Со временем сердце может увеличиться в размерах, что может привести к сердечной недостаточности.
Узнайте больше о сердечных клапанах здесь.
Пролапс митрального клапана
Это происходит, когда створки митрального клапана не закрываются должным образом.Вместо этого они выпирают в левое предсердие. Это может вызвать шум в сердце.
Пролапс митрального клапана обычно не опасен для жизни, но некоторым людям может потребоваться лечение.
Генетические факторы и проблемы с соединительной тканью могут вызвать это заболевание, которым страдает около 2% населения.
Стеноз аорты
При стенозе аорты легочный клапан толстый или сросшийся и не открывается должным образом. Это мешает сердцу перекачивать кровь из правого желудочка в легочную артерию.
При стенозе аорты отверстие аортального клапана слишком узкое, что ограничивает кровоток из левого желудочка в аорту. Это также может повлиять на давление в левом предсердии.
Человек может родиться с этим заболеванием или со временем развиться из-за отложений кальция или рубцов.
Варианты лечения будут варьироваться в зависимости от типа сердечного заболевания, которое у человека есть, но некоторые общие стратегии включают изменение образа жизни, прием лекарств и прохождение операции.
В следующих разделах некоторые из этих параметров рассматриваются более подробно.
Лекарства
Различные лекарства могут помочь в лечении сердечных заболеваний. Основные варианты включают:
- Антикоагулянты: Эти лекарства, также известные как разжижители крови, предотвращают образование тромбов. В их состав входит варфарин (кумадин).
- Антитромбоцитарная терапия: К ним относится аспирин, и они также могут предотвратить образование тромбов.
- Ингибиторы ангиотензинпревращающего фермента: Они могут помочь в лечении сердечной недостаточности и повышенного кровяного давления, вызывая расширение кровеносных сосудов.Беназеприл (Лотензин) является одним из примеров.
- Блокаторы рецепторов ангиотензина II: Они также могут контролировать артериальное давление. Валсартан (Диован) является одним из примеров.
- Ингибиторы неприлизина рецептора ангиотензина: Они могут помочь открыть суженные артерии для лечения сердечной недостаточности.
- Бета-адреноблокаторы: Атенолол (тенормин) и другие препараты этого класса могут снизить частоту сердечных сокращений и снизить кровяное давление. Также они могут лечить аритмию и стенокардию.
- Блокаторы кальциевых каналов : Они могут снизить кровяное давление и предотвратить аритмию за счет снижения сердечной силы и расслабления кровеносных сосудов. Одним из примеров является дилтиазем (Cardizem).
- Лекарства, снижающие уровень холестерина: Статины, такие как аторвастатин (липитор), и другие препараты могут помочь снизить уровень холестерина липопротеинов низкой плотности в организме.
- Дигиталис: Такие препараты, как дигоксин (ланоксин), могут усилить перекачивающую способность сердца.Они также могут помочь при сердечной недостаточности и аритмии.
- Диуретики: Эти лекарства могут снизить нагрузку на сердце, снизить кровяное давление и удалить лишнюю воду из организма. Фуросемид (Лазикс) является одним из примеров.
- Сосудорасширяющие средства: Это лекарства для снижения кровяного давления. Они делают это, расслабляя кровеносные сосуды. Нитроглицерин (Nitro Stat) является одним из примеров. Они также могут помочь облегчить боль в груди. Узнайте больше о расширении сосудов здесь.
Врач будет работать с пациентом, чтобы найти подходящий вариант.
Иногда возникают побочные эффекты. В этом случае может потребоваться пересмотр схемы приема лекарств.
Хирургия
Операция на сердце может помочь в лечении закупорки и проблем с сердцем, когда лекарства не эффективны.
Некоторые распространенные типы хирургии включают:
- Операция по аортокоронарному шунтированию: Это позволяет кровотоку достигать части сердца, когда артерия заблокирована. Аортокоронарное шунтирование — наиболее распространенная операция.Хирург может использовать здоровый кровеносный сосуд из другой части тела, чтобы восстановить заблокированный.
- Замена или ремонт клапана: Хирург может заменить или отремонтировать клапан, который не работает должным образом.
- Ремонтная хирургия: Хирург может исправить врожденные пороки сердца, аневризмы и другие проблемы.
- Имплантация устройства: Кардиостимуляторы, баллонные катетеры и другие устройства могут помочь регулировать сердцебиение и поддерживать кровоток.
- Лазерное лечение: Трансмиокардиальная лазерная реваскуляризация может помочь в лечении стенокардии.
- Хирургия лабиринта: Хирург может создать новые пути для прохождения электрических сигналов. Это может помочь в лечении фибрилляции предсердий.
Пересадка сердца — еще один вариант. Однако бывает сложно найти подходящего донора в нужное время.
Узнайте, сколько времени потребуется на восстановление после операции шунтирования.
Болезни сердца: типы, причины и методы лечения
Есть несколько различных типов сердечных заболеваний, и они по-разному влияют на сердце.
В следующих разделах более подробно рассматриваются различные типы сердечных заболеваний.
Ишемическая болезнь сердца
Ишемическая болезнь сердца, также известная как ишемическая болезнь сердца, является наиболее распространенным типом сердечной болезни.
Развивается, когда артерии, кровоснабжающие сердце, забиваются бляшками. Это заставляет их затвердеть и сузиться. Зубной налет содержит холестерин и другие вещества.
В результате снижается кровоснабжение, и сердце получает меньше кислорода и питательных веществ.Со временем сердечная мышца ослабевает, и возникает риск сердечной недостаточности и аритмий.
Когда бляшки накапливаются в артериях, это называется атеросклерозом.
Врожденный порок сердца
Человек с врожденным пороком сердца родился с сердечным заболеванием. Существует много типов врожденных пороков сердца, в том числе:
- Аномальные сердечные клапаны: Клапаны могут не открываться должным образом или может протекать кровь.
- Дефекты перегородки: В стенке имеется отверстие между нижними или верхними камерами сердца.
- Атрезия: Отсутствует один из сердечных клапанов.
Врожденный порок сердца может включать серьезные структурные проблемы, такие как отсутствие желудочка и проблемы с основными артериями, выходящими из сердца.
Многие врожденные проблемы с сердцем не вызывают каких-либо заметных симптомов и становятся очевидными только при обычном медицинском осмотре.
По данным Американской кардиологической ассоциации (AHA), шумы в сердце часто возникают у детей, но только некоторые из них возникают из-за дефекта.
Аритмия
Аритмия — это нерегулярное сердцебиение. Это происходит, когда электрические импульсы, координирующие сердцебиение, не работают должным образом. В результате сердце может биться слишком быстро, слишком медленно или хаотично.
Существуют различные типы аритмии, в том числе:
- Тахикардия: Это относится к учащенному сердцебиению.
- Брадикардия: Это относится к медленному сердцебиению.
- Преждевременные сокращения: Это относится к раннему сердцебиению.
- Фибрилляция предсердий: Это тип нерегулярного сердцебиения.
Человек может заметить ощущение, как трепещущее или учащенное сердцебиение.
Кратковременные изменения сердечного ритма не являются поводом для беспокойства, но если они сохранятся, потребуется лечение, так как это может повлиять на работу сердца.
В некоторых случаях аритмия может даже быть опасной для жизни.
Дилатационная кардиомиопатия
При дилатационной кардиомиопатии камеры сердца расширяются, что означает, что сердечная мышца растягивается и истончается.Наиболее частыми причинами дилатационной кардиомиопатии являются перенесенные сердечные приступы, аритмии и токсины.
В результате сердце становится слабее и не может нормально перекачивать кровь. Это может привести к аритмии, образованию тромбов в сердце и сердечной недостаточности.
По данным AHA, он обычно поражает людей в возрасте от 20 до 60 лет.
Инфаркт миокарда
Инфаркт миокарда, также известный как инфаркт миокарда, вызывает прерывание кровотока к сердцу. Это может повредить или разрушить часть сердечной мышцы.
Наиболее частой причиной сердечного приступа является налет, сгусток крови или и то, и другое в коронарной артерии. Это также может произойти, если артерия внезапно сужается или спазмируется.
Существуют ли разные типы сердечного приступа? Узнайте больше здесь.
Сердечная недостаточность
Когда у человека сердечная недостаточность, сердце все еще работает, но не так хорошо, как должно. Застойная сердечная недостаточность — это разновидность сердечной недостаточности.
Сердечная недостаточность может быть результатом нелеченой ишемической болезни сердца, высокого кровяного давления, аритмий и других состояний.Эти условия могут повлиять на способность сердца правильно перекачивать кровь.
Сердечная недостаточность может быть опасной для жизни, но раннее лечение сердечных заболеваний может помочь предотвратить осложнения.
Гипертрофическая кардиомиопатия
Это заболевание обычно развивается, когда генетическая проблема поражает сердечную мышцу. Это, как правило, наследственное заболевание.
Стенки мышцы утолщаются, сокращения становятся сильнее. Это влияет на способность сердца забирать и откачивать кровь.В некоторых случаях может возникнуть обструкция.
Симптомы могут отсутствовать, и многие люди не получают диагноз. Однако со временем гипертрофическая кардиомиопатия может ухудшиться и привести к различным проблемам с сердцем.
Любой, кто в семейном анамнезе имел это заболевание, должен попросить пройти обследование, поскольку лечение может помочь предотвратить осложнения.
По данным AHA, гипертрофическая кардиомиопатия является основной причиной смерти от сердечных заболеваний среди спортсменов и людей в возрасте до 35 лет.
Регургитация митрального клапана
Это событие происходит, когда митральный клапан в сердце закрывается недостаточно плотно и позволяет крови течь обратно в сердце.
В результате кровь не может эффективно проходить через сердце или тело и может оказывать давление на вены, ведущие от легких к сердцу. Со временем сердце может увеличиться в размерах, что может привести к сердечной недостаточности.
Узнайте больше о сердечных клапанах здесь.
Пролапс митрального клапана
Это происходит, когда створки митрального клапана не закрываются должным образом.Вместо этого они выпирают в левое предсердие. Это может вызвать шум в сердце.
Пролапс митрального клапана обычно не опасен для жизни, но некоторым людям может потребоваться лечение.
Генетические факторы и проблемы с соединительной тканью могут вызвать это заболевание, которым страдает около 2% населения.
Стеноз аорты
При стенозе аорты легочный клапан толстый или сросшийся и не открывается должным образом. Это мешает сердцу перекачивать кровь из правого желудочка в легочную артерию.
При стенозе аорты отверстие аортального клапана слишком узкое, что ограничивает кровоток из левого желудочка в аорту. Это также может повлиять на давление в левом предсердии.
Человек может родиться с этим заболеванием или со временем развиться из-за отложений кальция или рубцов.
Варианты лечения будут варьироваться в зависимости от типа сердечного заболевания, которое у человека есть, но некоторые общие стратегии включают изменение образа жизни, прием лекарств и прохождение операции.
В следующих разделах некоторые из этих параметров рассматриваются более подробно.
Лекарства
Различные лекарства могут помочь в лечении сердечных заболеваний. Основные варианты включают:
- Антикоагулянты: Эти лекарства, также известные как разжижители крови, предотвращают образование тромбов. В их состав входит варфарин (кумадин).
- Антитромбоцитарная терапия: К ним относится аспирин, и они также могут предотвратить образование тромбов.
- Ингибиторы ангиотензинпревращающего фермента: Они могут помочь в лечении сердечной недостаточности и повышенного кровяного давления, вызывая расширение кровеносных сосудов.Беназеприл (Лотензин) является одним из примеров.
- Блокаторы рецепторов ангиотензина II: Они также могут контролировать артериальное давление. Валсартан (Диован) является одним из примеров.
- Ингибиторы неприлизина рецептора ангиотензина: Они могут помочь открыть суженные артерии для лечения сердечной недостаточности.
- Бета-адреноблокаторы: Атенолол (тенормин) и другие препараты этого класса могут снизить частоту сердечных сокращений и снизить кровяное давление. Также они могут лечить аритмию и стенокардию.
- Блокаторы кальциевых каналов : Они могут снизить кровяное давление и предотвратить аритмию за счет снижения сердечной силы и расслабления кровеносных сосудов. Одним из примеров является дилтиазем (Cardizem).
- Лекарства, снижающие уровень холестерина: Статины, такие как аторвастатин (липитор), и другие препараты могут помочь снизить уровень холестерина липопротеинов низкой плотности в организме.
- Дигиталис: Такие препараты, как дигоксин (ланоксин), могут усилить перекачивающую способность сердца.Они также могут помочь при сердечной недостаточности и аритмии.
- Диуретики: Эти лекарства могут снизить нагрузку на сердце, снизить кровяное давление и удалить лишнюю воду из организма. Фуросемид (Лазикс) является одним из примеров.
- Сосудорасширяющие средства: Это лекарства для снижения кровяного давления. Они делают это, расслабляя кровеносные сосуды. Нитроглицерин (Nitro Stat) является одним из примеров. Они также могут помочь облегчить боль в груди. Узнайте больше о расширении сосудов здесь.
Врач будет работать с пациентом, чтобы найти подходящий вариант.
Иногда возникают побочные эффекты. В этом случае может потребоваться пересмотр схемы приема лекарств.
Хирургия
Операция на сердце может помочь в лечении закупорки и проблем с сердцем, когда лекарства не эффективны.
Некоторые распространенные типы хирургии включают:
- Операция по аортокоронарному шунтированию: Это позволяет кровотоку достигать части сердца, когда артерия заблокирована. Аортокоронарное шунтирование — наиболее распространенная операция.Хирург может использовать здоровый кровеносный сосуд из другой части тела, чтобы восстановить заблокированный.
- Замена или ремонт клапана: Хирург может заменить или отремонтировать клапан, который не работает должным образом.
- Ремонтная хирургия: Хирург может исправить врожденные пороки сердца, аневризмы и другие проблемы.
- Имплантация устройства: Кардиостимуляторы, баллонные катетеры и другие устройства могут помочь регулировать сердцебиение и поддерживать кровоток.
- Лазерное лечение: Трансмиокардиальная лазерная реваскуляризация может помочь в лечении стенокардии.
- Хирургия лабиринта: Хирург может создать новые пути для прохождения электрических сигналов. Это может помочь в лечении фибрилляции предсердий.
Пересадка сердца — еще один вариант. Однако бывает сложно найти подходящего донора в нужное время.
Узнайте, сколько времени потребуется на восстановление после операции шунтирования.
Общие сердечные заболевания — Заболевания и состояния
Существует множество различных сердечных заболеваний и проблем, которые вместе называются сердечными заболеваниями.
Всегда лучше обсудить состояние своего сердца со своим врачом или кардиологом, который посоветует вам правильный диагноз, название вашего состояния и план лечения.
Болезни сердца и различные состояния влияют на способность сердца работать эффективно.
Диагноз «сердечное заболевание» может вызывать беспокойство и сбивать с толку, но для вас доступно много информации и поддержки. Иногда понимание того, что происходит, может помочь вам меньше беспокоиться.
Наиболее распространенным заболеванием сердца в Шотландии является ишемическая болезнь сердца. Это вызвано тем, что кровеносные сосуды сердца — коронарные артерии — сужаются или блокируются и не могут снабжать сердце достаточным количеством крови.
Это может привести к стенокардии и / или сердечному приступу.
Стенокардия — это боль или дискомфорт в груди, руке, шее, животе или челюсти, возникающие, когда кровоснабжение сердца ограничивается из-за сужения артерий. Это засорение называется атеромой.Стенокардия — это симптом ишемической болезни сердца, а не болезнь сама по себе.
Стенокардия — это способ вашего сердца сказать вам, что ему не хватает кислорода, когда вы делаете что-то напряженное или чувствуете стресс. Многие люди учатся распознавать, сколько активности вызовет приступ стенокардии — это называется стабильной стенокардией.
Если у вас возникла необъяснимая боль в груди, обратитесь за неотложной медицинской помощью — вам потребуется оценка вашего общего состояния здоровья.
Нестабильная стенокардия
Нестабильная стенокардия может быть невыявленной болью в груди или внезапным ухудшением существующей стенокардии.Это происходит, когда кровоснабжение сердца сильно ограничено и приступы стенокардии возникают чаще и с меньшей и меньшей активностью.
Эти приступы могут произойти даже в состоянии покоя или разбудить вас. Они могут длиться до 10 минут.
Вам следует срочно обратиться к врачу, и вас могут положить в больницу.
Пока тесты не подтвердят диагноз, это иногда называют острым коронарным синдромом (ОКС).
Подробнее о стенокардии
Сердечный приступ
Сердечный приступ, также известный как инфаркт миокарда или ИМ, случается, когда кровоснабжение части сердечной мышцы полностью блокируется.Чаще всего это вызвано отрывом части жирового материала и образованием сгустка крови в коронарной артерии. Это может вызвать повреждение части сердечной мышцы, кровоснабжающей коронарную артерию.
Подробнее о симптомах сердечного приступа
Сердечная недостаточность
Если перекачивающее действие сердца не работает эффективно, ваша сердечная мышца не может удовлетворить потребности вашего организма в крови и кислороде, и у вашего тела появляются различные симптомы, такие как усталость и одышка.Это называется сердечной недостаточностью из-за того, что ваше сердце не работает эффективно.
Подробнее о сердечной недостаточности
Аритмия (нарушение сердечного ритма)
Сердечная мышца имеет собственную электрическую систему, которая помогает стимулировать сердцебиение. Если электрические сигналы в вашем сердце прерываются или нарушаются, ваше сердце может биться слишком быстро (тахикардия), слишком медленно (брадикардия) и / или нерегулярно. Это называется аритмией.
Прочтите об аритмии на сайте Chest Heart & Stroke Scotland
Болезнь клапана
Клапаны открываются и закрываются для регулирования кровотока через сердце.Проблемы с клапанами могут увеличить нагрузку на ваше сердце и могут вызвать нагрузку на сердечную мышцу, что приведет к ряду симптомов, например:
- одышка
- Опухание лодыжек
- усталость
- Боль в груди (стенокардия или учащенное сердцебиение)
- головокружение или обморок
Прочтите о проблемах с сердечным клапаном на веб-сайте Chest Heart & Stroke Scotland
Высокое кровяное давление
Еще одно заболевание, которое может повлиять на сердце, — это высокое кровяное давление или гипертония.Хотя гипертония сама по себе не является заболеванием, она может привести к повышенному риску развития серьезных заболеваний, таких как ишемическая болезнь сердца, сердечные приступы и инсульты.
Узнайте больше о высоком кровяном давлении и снижении риска для сердца
Врожденные пороки сердца
Врожденные пороки сердца возникают, когда имеется аномалия или дефект в структуре сердца развивающегося плода, находящегося в утробе матери. Ребенок может родиться как с одним дефектом, так и с несколькими.Некоторые виды врожденных пороков сердца опасны для жизни новорожденного сразу или со временем.
Подробнее о врожденных пороках сердца
Унаследованные пороки сердца
Унаследованные состояния могут передаваться через семьи. Иногда их называют семейными или генетическими заболеваниями сердца.
Они могут поражать людей любого возраста и могут быть опасными для жизни. Часто первым признаком проблемы является внезапная смерть человека без очевидной причины.
Эти состояния отличаются от большинства врожденных пороков сердца, хотя некоторые врожденные состояния также могут передаваться по наследству.
Подробнее о наследственных заболеваниях сердца
Болезни сердца: типы, причины и симптомы
Есть много типов сердечных заболеваний, и каждый имеет свои симптомы и лечение. Для некоторых изменение образа жизни и лекарства могут иметь огромное значение для улучшения вашего здоровья. Другим может потребоваться операция, чтобы ваш тикер снова заработал.
Узнайте о некоторых распространенных типах сердечных заболеваний и о том, как их предотвратить, а также о том, как их лечить.
Ишемическая болезнь сердца (ИБС)
ИБС — наиболее распространенная проблема с сердцем. При ИБС у вас могут возникнуть закупорки коронарных артерий — сосудов, по которым кровь поступает в ваше сердце. Это может привести к снижению притока крови к сердечной мышце, не позволяя ей получать необходимый кислород. Заболевание обычно начинается в результате атеросклероза, состояния, которое иногда называют затвердением артерий.
Ишемическая болезнь сердца может вызвать боль в груди, называемую стенокардией, или привести к сердечному приступу.
Некоторые факторы, которые могут повысить риск развития ишемической болезни сердца:
Сердечные аритмии
Когда у вас аритмия, ваше сердце нерегулярно бьется. Серьезные аритмии часто возникают из-за других проблем с сердцем, но могут возникать и сами по себе.
Сердечная недостаточность
При сердечной недостаточности ваше сердце не перекачивает кровь так, как должно, чтобы удовлетворять потребности вашего организма.Обычно это вызвано ишемической болезнью сердца, но также может произойти из-за заболевания щитовидной железы, высокого кровяного давления, заболевания сердечной мышцы (кардиомиопатии) или некоторых других состояний.
Болезнь сердечных клапанов
В вашем сердце есть четыре клапана, которые открываются и закрываются для направления кровотока между четырьмя камерами вашего сердца, легкими и кровеносными сосудами. Дефект может затруднить правильное открытие и закрытие клапана. Когда это произойдет, ваш кровоток может быть заблокирован или может протекать кровь.Ваш клапан не может открываться и закрываться правильно.
Продолжение
Причины проблем с сердечным клапаном включают такие инфекции, как ревматическая лихорадка, врожденные пороки сердца, высокое кровяное давление, ишемическая болезнь сердца или в результате сердечного приступа.
Продолжение
К заболеваниям сердечных клапанов относятся:
- Эндокардит. Это инфекция, которая обычно вызывается бактериями, которые могут проникнуть в кровь и пустить корни в вашем сердце во время болезни, после операции или после использования внутривенных препаратов.Это часто случается, если у вас уже есть проблемы с клапанами. Обычно его можно вылечить антибиотиками, но без лечения болезнь опасна для жизни.
Если ваши сердечные клапаны серьезно повреждены в результате эндокардита, вам может потребоваться операция по замене клапана. - Ревматический порок сердца. Это состояние развивается, когда сердечная мышца и клапаны повреждены ревматической лихорадкой, которая связана с ангины и скарлатиной.
Ревматическая болезнь сердца была более распространена в начале 20 века.Но теперь врачи могут предотвратить это, используя антибиотики для лечения заболеваний, которые к нему приводят. Если вы все же заболеете, симптомы обычно проявляются через много лет после заражения.
Заболевание перикарда
Любое заболевание перикарда, мешочка, окружающего ваше сердце, называется заболеванием перикарда. Одно из наиболее распространенных заболеваний — перикардит или воспаление перикарда.
Обычно это вызвано вирусной инфекцией, воспалительными заболеваниями, такими как волчанка или ревматоидный артрит, или повреждением перикарда.Перикардит часто возникает после операции на открытом сердце.
Кардиомиопатия (заболевание сердечной мышцы)
Кардиомиопатия — это заболевание сердечной мышцы или миокарда. Он растягивается, утолщается или становится жестким. Ваше сердце может стать слишком слабым, чтобы качать кровь хорошо.
Существует множество возможных причин заболевания, включая генетические заболевания сердца, реакции на определенные лекарства или токсины (например, алкоголь) и инфекции, вызванные вирусом. Иногда химиотерапия вызывает кардиомиопатию. Часто врачи не могут найти точную причину.
Врожденный порок сердца
Врожденный порок сердца возникает, когда что-то идет не так, когда сердце формируется у ребенка, который все еще находится в утробе матери. Порок сердца иногда приводит к проблемам сразу после рождения, но в других случаях симптомы не проявляются, пока вы не станете взрослым.
Дефекты перегородки — одни из самых распространенных врожденных пороков сердца. Это дыры в стене, разделяющей левую и правую стороны вашего сердца. Вы можете сделать операцию, чтобы залатать дыру.
Другой тип дефекта называется стенозом легочной артерии. Узкий клапан вызывает уменьшение притока крови к легким. Хирургия может открыть или заменить клапан.
У некоторых младенцев небольшой кровеносный сосуд, известный как артериальный проток, не закрывается при рождении должным образом. Когда это происходит, часть крови просачивается обратно в легочную артерию, что создает нагрузку на ваше сердце. Врачи могут лечить это хирургическим вмешательством, а иногда и лекарствами.
Болезни сердца: симптомы и типы
Есть много типов сердечных заболеваний.Вот где можно получить краткую информацию о каждом из них, включая предупреждающие знаки и симптомы.
- Предупреждающие знаки о сердечных заболеваниях
Вот быстрое и легкое для понимания руководство по симптомам каждого типа сердечных заболеваний.
- Когда звонить врачу
- Предупреждающие знаки о сердечных заболеваниях
- Ишемическая болезнь сердца
Ишемическая болезнь сердца — убийца номер один в Америке, от которого страдают более 13 миллионов американцев.
- Увеличенное сердце (кардиомегалия)
Увеличенное сердце (кардиомегалия) может иметь различные причины.Но обычно это вызвано высоким кровяным давлением (гипертонией) или ишемической болезнью сердца.
- Heart Attack
Вы знаете, что в сердечном приступе нет ничего смешного. Есть еще много чему поучиться. Получите факты здесь.
- Нерегулярный сердечный ритм
Нерегулярный сердечный ритм — аритмия — это когда ваше сердце не успевает хорошо биться. Узнайте, что это значит здесь.
- Мерцание предсердий
Это наиболее распространенный вид нерегулярного сердцебиения. Узнайте, что происходит, когда ваше сердце бьется нерегулярно, и что с этим делать.
- Инструмент: нарушения сердечного ритма
Нерегулярный сердечный ритм может привести к нарушению насосной функции сердца. Смотри как.
- Заболевание сердечного клапана
Вы можете не знать, что такое сердечный клапан — до тех пор, пока он не перестанет работать правильно. Это распространенная форма болезни сердца. Вот иллюстрированное руководство.
- Внезапная сердечная смерть
Это причина половины всех смертей от болезней сердца. Узнайте почему здесь.
- Врожденный порок сердца
Не все страдают сердечными заболеваниями.Некоторые рождаются с этим. Вот факты о врожденных пороках сердца.
- Заболевание сердечной мышцы (кардиомиопатия)
Заболевание сердечной мышцы — то, что врачи называют кардиомиопатией — настолько серьезно, как это звучит. Вот краткий обзор.
- Дилатационная кардиомиопатия
Симптомы ДК — дилатационная кардиомиопатия — могут появиться в любом возрасте. Научитесь узнавать их здесь.
- Гипертрофическая кардиомиопатия
ГКМ — гипертрофическая кардиомиопатия — это утолщение стенок сердца.Вот краткий обзор.
- Рестриктивная кардиомиопатия
Рестриктивная кардиомиопатия — самая редкая форма заболевания сердечной мышцы.
- Ишемическая болезнь сердца





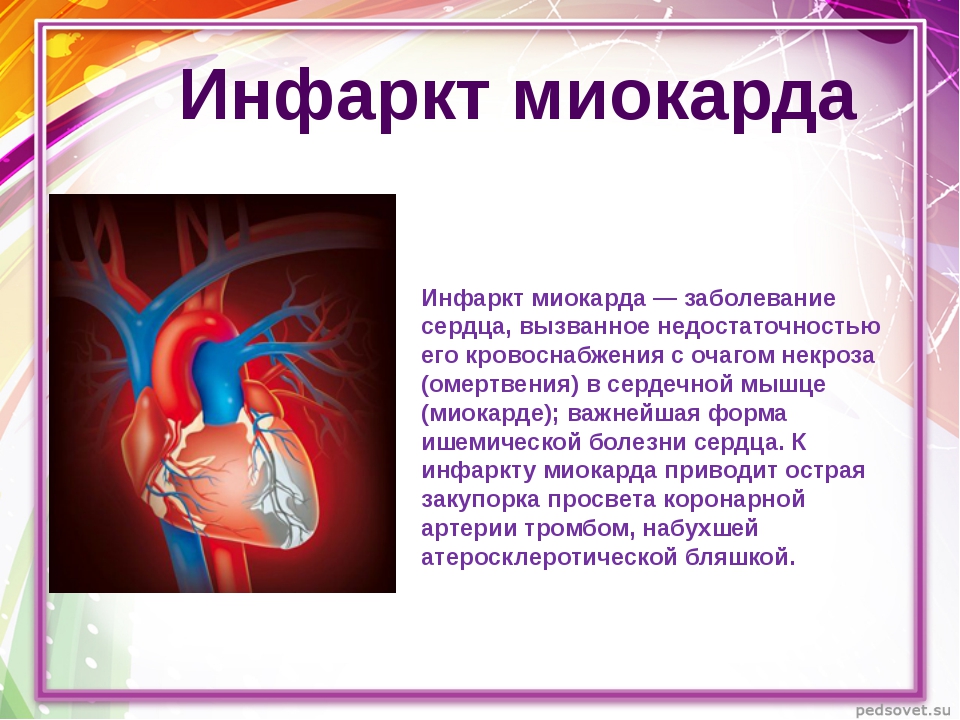

 Узнайте больше о расширении сосудов здесь.
Узнайте больше о расширении сосудов здесь.