Артериальная гипертензия
Что важно знать о гипертензии.
Конечно, болезни – это не самая интересная тема для разговора. Согласитесь, что гораздо приятнее и интереснее обсуждать новинки кино, выставку ювелирных украшений, предстоящий отпуск на море, покупку новой машины, радость от успешно проведенных переговоров на работе или свежую статью о воспитании детей из Psychologies.
Однако, если так случилось, что вы заинтересовались темой здоровья и гипертонией, в частности, то эта публикация может быть вам полезна, из нее вы узнаете:
- Что такое повышенное давление?
- Чем оно может навредить вашему здоровью?
- Как узнать, есть ли у вас гипертония?
- Как самостоятельно оценить свой риск осложнений?
- Что делать дальше? Чем вам может помочь врач? А что вы можете сделать сами?
В первую очередь, эта информация будет интересна:
- Тем, у кого уже есть повышенное давление
- Тем, чьи близкие страдают от высокого давления
- Тем, что хочет заранее знать, как позаботиться о своем здоровье сейчас, чтобы предупредить заболевание в будущем.

Эта статья позволит вам понять, какое влияние оказывают события вашей ежедневной жизни на артериальное давление, от чего меняется ваше самочувствие. Это понимание даст возможность контролировать ход лечения, понимать смысл рекомендаций врача, более осознанно их выполнять, знать, зачем врач назначает то или иное обследование или препарат.
Артериальным давлением (АД) называется сила, с которой кровь изнутри давит на стенки сосудов. АД бывает систолическим и диастолическим. Систолическое – это давление крови в артериях во время сокращения сердца. Это «верхнее давление». Диастолическое – это давление крови в артериях во время расслабления сердца. Это «нижнее» давление. Если подсоединить насос к раздутой велосипедной камере и представить, что насос — это сердце, а камера — это сосуды, то давление в камере, которое будет в момент нагнетания воздуха насосом и будет систолическим. А диастолическое давление — то давление, с которым воздух давит на стенки камеры (кровь давит на стенки сосудов), пока насос не действует.
В норме есть некий коридор, и если показатели не выходят за его рамки, мы считаем, что давление у человека нормальное. Границы этого коридора: не выше 140/90 и не ниже 90/60. Повышенное кровяное давление опаснее низкого. А если есть серьезные сопутствующие заболевания, например, сахарный диабет, то тогда верхняя граница коридора понижается — 130/80 давление должно быть ниже чем 140/90. Гипертония – это хроническое заболевание, при котором отмечается периодические или стойкие подъемы давления выше 140/90. В то же время это не означает, что каждый человек, у которого хоть раз отмечалось повышенное давление, болен гипертонией. Кратковременные и незначительные колебания АД могут отмечаться в разных ситуациях. Например, повышение АД отмечается утром после пробуждения, при волнении, стрессе, при физической нагрузке, при курении.
Кратковременное снижение АД наблюдается в покое, во время сна. Нашему же организму угрожает именно продолжительное увеличение кровяного давления.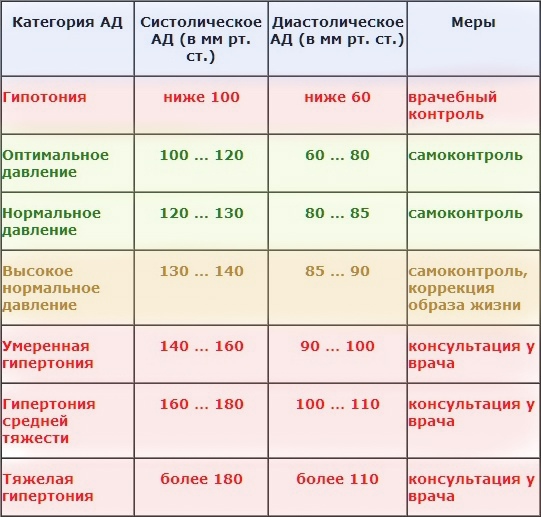 На уровень АД влияют многие факторы. Оно зависит от объема крови, выталкиваемой сердцем в сосуды, от частоты и силы сокращений сердца и эластичности сосудов. Если провести аналогии с обычным поливочным шлангом для воды, то вы можете увеличить давление в нем, пережав определенный участок шланга. Но вы также можете увеличить давление, открыв кран сильнее и усилив поток воды.
На уровень АД влияют многие факторы. Оно зависит от объема крови, выталкиваемой сердцем в сосуды, от частоты и силы сокращений сердца и эластичности сосудов. Если провести аналогии с обычным поливочным шлангом для воды, то вы можете увеличить давление в нем, пережав определенный участок шланга. Но вы также можете увеличить давление, открыв кран сильнее и усилив поток воды.
Артериальная гипертензия широко распространенное заболевание, оно встречается у 40% населения. Оно опасно тем, что повышает нагрузку на сердце и вызывает жесткость сосудов. С течением времени высокое давление травмирует сосудистую стенку, вызывая повреждение сосудов, в стенку сосуда начинает откладываться холестерин, что приводит к быстрому старению сосудов, их сужению. Сосуды теряют эластичность, становятся хрупкими и ломкими. Это повышает риск инфаркта и инсульта, занимающих 1 и 3 место среди причин смертности. Также уплотнение стенок сосудов вызывает замедление или прекращение притока крови, богатой кислородом, в результате чего повреждаются жизненно важные органы. В результате этих изменений развиваются осложнения гипертонии, которые представляют опасность.
В результате этих изменений развиваются осложнения гипертонии, которые представляют опасность.
Осложнения бывают острыми, связанными с резким скачком давления: например, это
Эти органы называются органами-мишенями:
• Первыми признаками поражения почек является появление белка в моче затем ухудшается функция почек
• Ухудшается зрение
• Утолщаются стенки сердца, затрудняется его расслабление и наполнение кровью, появляется стенокардия, ухудшается насосная функция сердца, развивается сердечная недостаточность
• Повреждаются стенки аорты,
• Нарушается работа мозга, что проявляется снижением памяти, сообразительности, внимания.
В 95% случаев конкретную причину повышения давления установить не удается – это результат влияния комплекса факторов – в этом случае гипертония является самостоятельным заболеванием – и называется Гипертоническая болезнь. В 5% случаев причину можно выявить и (часто, но не всегда) устранить – в этом случае гипертония является симптомом другого заболевания.
Основным органом, занимающимся регуляцией давления, является почка. Проблемы с сосудами почек, самими почками или надпочечниками — это основная масса симптоматических гипертензий. Также симптоматические гипертензии могут быть вызваны изменениями в щитовидной железе, врожденными и приобретенными аномалиями сосудов и сердца.
Если вам за пятьдесят, и вы только что проснулись, и у вас ничего не болит, значит, вы уже умерли. Так говорят английские ученые. Мы не согласимся с коллегами. Так может выглядеть гипертоническая болезнь. Чаще всего повышенное давление проходит незамеченным, никак себя не проявляя. Вы можете узнать о нем случайно на профосмотре.
Коварство гипертонии заключается в том, что у большинства людей даже при очень высоких цифрах давления 180/100 и выше не появляется никаких симптомов. Тех же людей, которые чувствуют повышение давления беспокоят:
• Пульсирующие головные боли в затылке, тяжесть в голове
• Головокружение
• Мелькание «мушек» перед глазами
• Раздражительность, утомляемость, подавленное настроение
• Нарушения сна (бессонница, частые просыпания)
• Нарушения зрения
• Боли в области сердца
• Сначала эпизодические повышения АД, затем стойкое повышение.
Неконтролируемая гипертония может привести к осложнениям.
Давайте подробнее разберем вначале острые осложнения гипертонии – это экстренные ситуации, когда вы должны немедленно вызвать скорую помощь. Если нет возможности вызвать «Скорую помощь», попросите кого-нибудь довезти вас до больницы.
Одной из таких ситуаций является Гипертонический криз – это резкий, внезапный скачок давления, сопровождающийся ухудшением самочувствия. Иногда самочувствие может быть и нормальным. Тем не менее, гипертонический криз всегда требует безотлагательного вмешательства. Провоцирующими факторами для скачка давления могут быть:
Иногда самочувствие может быть и нормальным. Тем не менее, гипертонический криз всегда требует безотлагательного вмешательства. Провоцирующими факторами для скачка давления могут быть:
• Нервно-психическое и физическое напряжение
• Смена погоды
• Интенсивное курение
• Резкая отмена лекарств, снижающих АД, прием короткодействующих препаратов
• Употребление алкоголя
• Обильный прием пищи, особенно соленой, и на ночь
• Пища и напитки, содержащие вещества, повышающие АД: кофе — кофеин, шоколад, сыр, икра — тирамин.
Очень важно знать, что можно сделать самому при высоком давлении до прибытия врача.
a.Прежде всего необходимо Измерить АД
b.До приезда врача попытаться самостоятельно снизить АД:
Для этого принять: Капотен 25 мг – по 1-2 таб под язык или Коринфар 10 мг – по 1 таб внутрь.
c. При болях в сердце – нитроспрей – 1 впрыск под язык
d. Нельзя снижать АД резко, особенно у пожилых и при инсульте, иначе может быть ишемия мозга (снижать на 20-25% за 2 часа).
Нельзя снижать АД резко, особенно у пожилых и при инсульте, иначе может быть ишемия мозга (снижать на 20-25% за 2 часа).
e. Вызвать врача «скорой помощи».
На фоне высокого давления важно обратить внимание, на проявления, характерные для инсульта или временного нарушения мозгового кровообращения.
Для этого нужно:
- Попросить человека улыбнуться. Он не сможет этого сделать обоими уголками рта. Улыбка получится кривой.
- Попросить сказать простое предложение, например, «сегодня хорошая погода». Он не сможет сказать внятно, «заплетается язык».
- Попросить поднять обе руки одновременно. Он не сможет или сможет только частично
- Попросить высунуть язык – если он искривлен, повернут – то это признак инсульта.
- Нарушение зрения на один или оба глаза, темные пятна
- Нарушение походки, координации, равновесия, головокружение
- Сильная головная боль без причины
При обнаружении таких признаков, необходимо незамедлительно обратиться к врачу.
Необратимые изменения можно предотвратить, если вызвать скорую помощь в первые 4,5 часа после появления этих симптомов.
Теперь несколько слов о хронических осложнениях гипертонии. Как мы уже говорили ранее, при длительном течении гипертонии в первую очередь поражаются мелкие артерии, становясь причиной нарушения работы различных органов: сердце, почки, глаза, мозг, сосуды. Поэтому эти органы называются мишенями гипертонии. Уязвимость этих органов у разных людей разная – у кого-то первым поражается сердце, у кого-то почки, у кого-то мозг. О наличии гипертонии нельзя узнать, не измерив давление.
Единственный способ определить ваше артериальное давление — измерять его хотя бы изредка. И приходить на ежегодные диспансеризации к терапевту. Для измерения давления в домашних условиях существует специальный прибор – тонометр. Давление необходимо начинать измерять уже после 30 лет. Сегодня в аптеках можно встретить самые разнообразные тонометры различных производителей.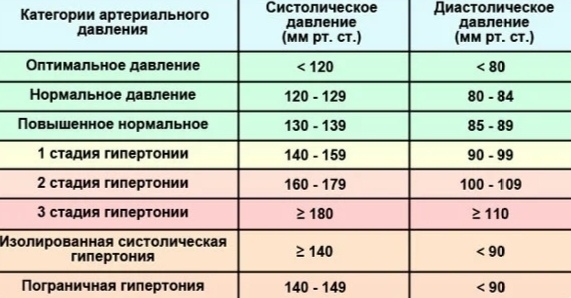 Основное отличие тонометров в методе измерения давления. Существуют ручные механические тонометры, полуавтоматические и полностью автоматические тонометры.
Основное отличие тонометров в методе измерения давления. Существуют ручные механические тонометры, полуавтоматические и полностью автоматические тонометры.
Основным недостатком механических тонометров и одновременно преимуществом автоматических тонометров является то, что механические тонометры не позволяют измерить давление самому себе, особенно при плохом самочувствии, поскольку для определения давления требуется выслушивание у себя тонов сердца с помощью стетоскопа, поэтому необходим другой человек, который измерит вам давление, тогда как автоматические тонометры требуют только надевания манжеты и нажатия кнопки. Также механические тонометры работают без батареек, тогда как автоматические могут работать как от батареек, так и от сети. На дисплее тонометра есть индикатор заряда батареи, что позволит избежать ситуаций, когда разряженная батарея застанет вас врасплох, именно тогда, когда вам срочно понадобится измерить давление.
Большинство тонометров имеют манжету, которая одевается на плечо или на запястье. Имеются также спортивные фитнес браслеты без манжеты, которые могут измерять давление и пульс, а также температуру тела, насыщение крови кислородом, регулярность пульса, продолжительность сна. Самыми удобными и точными являются тонометры с манжетой на плечо.
Имеются также спортивные фитнес браслеты без манжеты, которые могут измерять давление и пульс, а также температуру тела, насыщение крови кислородом, регулярность пульса, продолжительность сна. Самыми удобными и точными являются тонометры с манжетой на плечо.
Поскольку у разных людей диаметр руки отличается, то манжеты бывают разных размеров в зависимости от диаметра окружности плеча. Как правило, в комплекте с тонометром идет стандартная манжета (22-32 см) или универсальная манжета (22-42 см). Если манжета не подходит по размеру, то дополнительно можно докупить подходящую для вашей модели тонометра манжету. Они бывают следующих размеров: 1. Детская манжета: 15-22 см (S) 2. Средняя манжета: 22-32 см (M) 3. Большая манжета: 32-42 см (L) 4. Очень большая: 32-52 см (L-XL) Манжеты бывают мягкими и жесткими. Здесь можно ориентироваться на свои предпочтения. Как правило, жесткая манжета обеспечивает более комфортный процесс измерения. Однако рекомендуем перед покупкой примерить манжету именно на свою руку, чтобы выбрать наиболее подходящую. Жесткая манжета Мягкая манжета Также, чтобы обеспечить точность результата и надежность использования, рекомендуем пользоваться тонометрами известных производителей, таких как: Beurer, AND, Microlife, Omron, Littledoctor, CITIZEN, Sanitas, Medisana, Nissei, Panasonic.
Жесткая манжета Мягкая манжета Также, чтобы обеспечить точность результата и надежность использования, рекомендуем пользоваться тонометрами известных производителей, таких как: Beurer, AND, Microlife, Omron, Littledoctor, CITIZEN, Sanitas, Medisana, Nissei, Panasonic.
Тономеры разных производителей и марок снабжены различными другими функциями, которые облегчают процесс измерения давления и делают его более удобным, например, подсветка дисплея, звуковые сигналы, голосовое сопровождение, сохранение в памяти результатов предыдущих измерений, возможность использовать один тонометр двум людям, при этом результаты их измерений сохраняются по отдельности. Здесь вы можете ориентироваться исключительно на свои предпочтения. Результат измерения все тонометры показывают, как два числа: систолическое давление (верхнее) и диастолическое давление (нижнее). АД измеряется в мм рт ст. Также тонометр показывает частоту пульса и наличие аритмии (нерегулярных сокращений сердца).
Для того, чтобы с помощью тонометра получить точные результаты, необходимо придерживаться определенных правил.
Правила измерения давления не хитрые: измерять давление необходимо сидя, в спокойном состоянии не менее 5 минут. Не ранее чем через 30 минут после физической, эмоциональной нагрузки, еды, сигареты или кофе. Если из двух рук на одной давление больше, то для всех последующих измерений выбираем именно ее. Если человек полный и окружность его плеча больше 46 см., то необходимо пользоваться манжеткой шириной 14 см., иначе данные будут завышены. 1. Сидя с опорой на спинку стула, ноги расслабить. Рука расслаблена и опирается на ровную горизонтальную поверхность, не на весу 2. Рука находится на уровне сердца 3. Рука неподвижна все время измерения 4. Манжета на 2,5 поперечных пальца выше локтевого сгиба 5. Не накладывать манжету на одежду, не закатывать рукав с образованием валика из ткани 6. Повторное измерение на той же руке возможно через 1-2 мин 7. Измерение АД – утром после пробуждения и вечером перед сном. Дальше полученные результаты измерения используются для того, чтобы диагностировать наличие артериальной гипертонии, а также оценить риск развития сосудистых осложнений, таких как инсульты и инфаркты, в ближайшие 10 лет конкретно в вашей ситуации. Это называется прогноз заболевания. На этот прогноз оказывают влияние ваша история заболевания, уровень АД, а также результаты обследования. Обследование назначает врач кардиолог или терапевт для определения того, в каком состоянии находятся в данный момент ваши органы-мишени. Обследование позволяет получить целостное представление о состоянии вашего здоровья и понять, какие органы-мишени окажутся уязвимыми в первую очередь.
Это называется прогноз заболевания. На этот прогноз оказывают влияние ваша история заболевания, уровень АД, а также результаты обследования. Обследование назначает врач кардиолог или терапевт для определения того, в каком состоянии находятся в данный момент ваши органы-мишени. Обследование позволяет получить целостное представление о состоянии вашего здоровья и понять, какие органы-мишени окажутся уязвимыми в первую очередь.
Минимальное обследование выглядит так:
• мониторирование АД и ЭКГ за сутки Ложноположительные результаты бывают при гипертонии «белого халата». Когда вы видите врача, ваше подсознание вспоминает, как в детстве человек, одетый подобным образом, сделал вам в попу очень болезненный укол, как вам казалось, совершенно несправедливо. Это является для вас стрессом и давление закономерно повышается. «Гипертония», — говорит вам доктор. Вы приходите домой, жена измеряет вам давление — оно совершенно нормальное. В нашем случае выходом является суточное мониторирование артериального давления. Когда специальное носимое устройство измеряет давление каждые 20-40 минут в течении суток. Это «золотой стандарт» диагностики гипертонии
Когда специальное носимое устройство измеряет давление каждые 20-40 минут в течении суток. Это «золотой стандарт» диагностики гипертонии
• ЭКГ,
• УЗИ сердца
• УЗИ почек,
• анализ мочи
• Доплеровское ультразвуковое исследование сосудов шеи
• Анализы крови: холестерин, сахар, клинический анализ крови
• Осмотр окулиста – оценка сосудов глазного дна Зная результаты анализов Вы сами, и ваш врач можете оценить свой риск сосудистых осложнений, ответив на вопросы. При этом, если у вас имеется хотя бы 1 пункт из левой колонки, то риск осложнений – уже высокий и нужно немедленно начинать лекарственное лечение
• Отметьте, если вы перенесли: Инсульт Инфаркт • Отметьте имеющиеся у вас факторы риска: Возраст >55 для мужчин и >65 для женщин Курение Повышенный холестерин (>6,5 ммоль/л) Сердечно-сосудистые заболевания у родственников Ожирение Низкая физическая активность Избыточное потребление алкоголя
• Отметьте, если у вас выявлены: Стенокардия Сахарный диабет Сосудистое заболевание ног («перемежающаяся хромота») Аневризма аорты Нарушении функции почек
• Выясните у врача, есть ли у вас: Гипертрофия левого желудочка Изменения глазного дна Белок в моче и/или повышение уровня креатинина в крови Систолическое АД >180/110 Каждый ответ «да» на вопросы из данной таблицы соответствует одному фактору риска.
Общее число ответов «да» говорит о том, сколько всего у вас есть факторов риска.
После этого, сопоставьте имеющееся у вас число факторов риска с уровнями вашего артериального давления и оцените с помощью приведенной ниже таблицы риск развития у вас сосудистых осложнений на ближайшие 10 лет.
Низкий риск <15%, Средний риск 15-20%, Высокий риск 20-30%, Очень высокий риск >30%
Теперь вы узнали свой риск сосудистых осложнений. Что делать дальше?
Выбор дальнейшей медицинской тактики при артериальной гипертонии зависит от вашего уровня риска. Для каждого уровня риска своя тактика.
При Низком риске: необходимости в немедленном лечении нет, регулярно измеряйте АД в течение 6-12 мес. Если через 12 мес АД >150/95 – то необходимо начать медикаментозную терапию.
При Среднем риске: Регулярно измеряйте АД в течение 3-6 мес, нелекарственная коррекция факторов риска в течение 3-6 мес. Если через 6 мес АД >140/90 – то необходимо начать медикаментозную терапию.
Если у вас Высокий риск: Немедленное медикаментозное лечение. Необходимо обратиться к врачу. Чтобы снизить риск сосудистых осложнений – инфаркта и инсульта, необходимо нормализовать артериальное давление.
Для этого, нужно понимать, что лежит в основе повышенного давления. В основе давления лежит как генетика, так и влияние окружающей среды. Поэтому все факторы риска развития гипертонии разделяют на 2 большие группы – это:
— Неизменяемые факторы. На эти факторы мы не можем оказать влияние, поскольку они определяются генами и являются врожденными. К ним относятся: пол, возраст, наследственность ( наличие сердечно-сосудистых заболеваний у близких родственников в молодом возрасте до 40 лет). Но сама по себе наследственная предрасположенность к артериальной гипертонии не означает, что человек обязательно заболеет.
А вот когда к наследственности присоединяются другие негативные факторы…
— Изменяемые факторы. Их большинство, это наши жизненные привычки. Их мы можем менять. Сюда относятся: курение, питание, ожирение, избыточное потребление соли, малоподвижность, стрессы, нервное напряжение, уровень холестерина, злоупотребление алкоголем, кофе, уровень АД. Один из таких факторов, — это повальное злоупотребление солью, а конкретно, натрием, входящим в ее состав. Мало кто знает, что даже не подсаливая пищу специально, мы тем не менее употребляем натрия в три раза больше того количества, которое нам требуется. Натрий содержится не только в поваренной соли, но также в массе пищевых добавок в составе продуктов питания, таких как, консерванты, красители, стабилизаторы, подсластители, добавки для улучшения вкуса и цвета продуктов, ароматизаторы (например, глутамат натрия, нитрит натрия, бензоат натрия, цитрат натрия, цикламат натрия и другие). Избыточное поступление натрия в организм — один из наиболее мощных факторов риска возникновения артериальной гипертонии. Об этом мы поговорим отдельно.
Их мы можем менять. Сюда относятся: курение, питание, ожирение, избыточное потребление соли, малоподвижность, стрессы, нервное напряжение, уровень холестерина, злоупотребление алкоголем, кофе, уровень АД. Один из таких факторов, — это повальное злоупотребление солью, а конкретно, натрием, входящим в ее состав. Мало кто знает, что даже не подсаливая пищу специально, мы тем не менее употребляем натрия в три раза больше того количества, которое нам требуется. Натрий содержится не только в поваренной соли, но также в массе пищевых добавок в составе продуктов питания, таких как, консерванты, красители, стабилизаторы, подсластители, добавки для улучшения вкуса и цвета продуктов, ароматизаторы (например, глутамат натрия, нитрит натрия, бензоат натрия, цитрат натрия, цикламат натрия и другие). Избыточное поступление натрия в организм — один из наиболее мощных факторов риска возникновения артериальной гипертонии. Об этом мы поговорим отдельно.
А что касается стрессов… Бесспорно, стресс часто работает как детонатор, он запускает процесс артериальной гипертонии. Но если человеку, который ругается с начальством, ездит по городским пробкам, преодолевает сугробы и лужи и т. д., предоставить идеальные условия жизни, то артериальная гипертония у него не исчезнет.
Но если человеку, который ругается с начальством, ездит по городским пробкам, преодолевает сугробы и лужи и т. д., предоставить идеальные условия жизни, то артериальная гипертония у него не исчезнет.
Лечение артериальной гипертонии — это всегда партнерство врача и пациента.
Нам хотелось бы, чтобы у вас появилось понимание того, что в ваших силах сделать для себя и как важно понимать с какой целью врач дает те или иные рекомендации. Это дает вам возможность предотвратить или замедлить течение заболевания и снизить риск его осложнений.
Лечение гипертонии включает в себя как немедикаментозные методы лечения, так и лекарственные.
Немедикаментозные методы касаются изменения привычек и образа жизни и рекомендуются всем пациентам вне зависимости от цифр давления и уровня риска. К немедикаментозным методам лечения повышенного давления относятся:
- Особенности питания
- Снижение потребления натрия с пищей
- Поддержание поступления калия, кальция, магния в организм
- Снижение потребления насыщенных жиров, холестерина с пищей, повышение количества овощей и фруктов
- Повышение физической активности
- Ограничение употребления алкоголя, кофе
- Отказ от курения
- Снижение массы тела при ожирении
- Нормализация режима труда и отдыха Обо всех этих факторах позже мы поговорим по отдельности.

Медикаментозные методы включают прием лекарственных препаратов из разных групп, которые можно комбинировать друг с другом, и сочетать с немедикаментозными методами лечения.
Давление у ребенка — лечение и профилактика
Головная боль, головокружение, снижение остроты зрения, носовые кровотечения, рвота, нарушение сна, кратковременные обмороки — все это может быть признаками повышенного давления у ребенка. Распространенность артериальной гипертензии (АГ) у детей и подростков в настоящее время уступает только астме и ожирению среди хронических заболеваний детства! В ряде исследований говорится о том, что почти каждый 5 ребенок в нашей стране подвержен гипертонии…
Как заподозрить повышенное артериальное давление (АД) у ребенка ? Помимо перечисленных выше, это научиться правильно измерять давление ребенку. Это делается несколько сложнее, чем у взрослого. Конечно же, врач это сделает быстрее и более точно, но в домашних условиях научиться мерить АД тоже можно.
КАК ПРАВИЛЬНО ИЗМЕРЯТЬ АД У РЕБЕНКА?
1. Для начала понять, какое давление будет нормой именно для вашего ребенка. Для этого нужно воспользоваться тремя перцинтильными таблицами (таблицы процентного соотношения разных величин):
- В таблице 1 находите возраст и рост вашего ребенка (для мальчиков и для девочек — это разные части таблицы) и запоминаете «перцинтиль роста» вашего ребенка (от 5% до 95 %).
- В таблице 2 (для мальчиков) или в таблице 3 (для девочек) ищете возраст ребенка, соотносите его «перцинтилем роста» и затем находите значение для верхнего (систолического) и нижнего (диастолического) давления. Оптимальное значение будет до 90 %. Выше — это уже выше нормы.
2. Для того чтобы измерить давление, нужен тонометр, но главное, правильная — детская — манжета. Для электронных тонометров бывает только одна детская манжета (диаметр 15-22 см). У механических — диаметр манжеты для детей начинается с 7 см. Размер манжеты соответствует окружности руки в месте ее наложения (измеряется сантиметровой лентой).
3. Провести трехкратное измерение артериального давления на руках с интервалом в 2-3 минуты, высчитать среднестатистическое значение. Сравнить с рекомендуемым.
4. Заведите дневник АД. Если было разовое повышение рекомендуется 2-3 кратное измерение в течение дня в покое сидя, а так же при характерных жалобах (головные боли, носовые кровотечения, головокружения).
КОГДА ребенку нужно измерять давление?
В соответствии с приказом Министерства Здравоохранения РФ от 03.07.2000 №241 АД должно измеряться в возрасте 3 лет (перед поступлением в ясли-сад, детский сад), за 1 год до школы (в 5-6 лет), непосредственно перед школой (6-7 лет), после окончания 1-го класса (7-8 лет), в возрасте 10, 12, 14-15, 16 и 17 лет.
- У детей до 1 года чаще всего данная патология связана с сопутствующими заболеваниями — патология почек, эндокринной системы, а так же врождённый порок сердца (коарктация аорты).
- С года до 6 лет так же в качестве причин лидируют патология почек и эндокринной системы.
 Такие дети наблюдаются у специалистов и должны дополнительно быть обследованы у кардиолога.
Такие дети наблюдаются у специалистов и должны дополнительно быть обследованы у кардиолога. - С 7 лет выявляются случаи так называемой эссенциальной АГ (первичной, по неустановленным причинам).
- В период полового развития этот тип гипертензии становится лидирующим.
ОТ ЧЕГО ЗАВИСИТ ДЕТСКОЕ АД?
Артериальное давление на 30-60% определяется генетическими факторами, поэтому дети от родителей с отягощенной наследственностью (гиперхолестеринемия, артериальная гипертензия, гипертоническая болезнь, инсульты, инфаркты, сахарный диабет) требуют пристального внимания.
Вторая составляющая — образ жизни. Дети с малоподвижным образом жизни, избыточной массой тела, потреблением избытка соли и высококалорийной пищи, курящие требуют контроля.
ЧТО ДЕЛАТЬ, ЕСЛИ У РЕБЕНКА ПОВЫШЕННОЕ АД ?
Если это обнаружилось на обследовании у врача, то имейте в виду, что у детей есть так называемая гипертензия «белого халата» за счёт эмоциональной лабильности ребенка. Если это оказалось не единичным случаем, то нужно обязательно завести дневник, где записывать показания артериального давления ребенка. Причем, измерять надо в одно и то же время.
Если это оказалось не единичным случаем, то нужно обязательно завести дневник, где записывать показания артериального давления ребенка. Причем, измерять надо в одно и то же время.
Так же дополнительно необходимо проведение обследований для оценки поражения других органов (так называемых, органов-мишеней): клинический анализ крови, клинический анализ мочи, биохимический анализ крови с оценкой липидного спектра, электролитов, глюкозы и почечных маркеров, ЭКГ, ЭХОКГ, осмотр глазного дна, УЗИ почек с оценкой сосудов, суточный мониторинг АД.
По результатам обследования назначается лечение с рекомендациями о контроле и образе жизни. Если же коротко, то при повышенном АД у ребенка, ему рекомендовано:
- в первую очередь нормализация образа жизни,
- здоровый 8 -10 часовой сон, регулярная -физическая нагрузка в виде прогулок, бега, плавания, катание на коньках, лыжах, велосипеде 30-60 минут в день, ограничение поднятия тяжести (статические нагрузки),
- ограничение работы за гаджетами до 30-40 минут в день,
- правильное питание (ограничение поваренной соли, уменьшение лёгких углеводов),
- нормализация веса при его избытке.

При возникновении гипертонических кризов с ухудшением состояния- вызов скорой помощи, не рекомендуется принимать самостоятельно препараты, если они ранее не были подобраны врачом, неправильный подбор дозировки может ухудшить состояние!
ЧЕМ ОПАСНО ПОВЫШЕННОЕ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ У РЕБЕНКА ?
У каждого третьего ребенка с данным заболеванием в дальнейшем возможно формирование гипертонической болезни.
Повышенное давление сказывается как на общем состоянии ребенка- утомляемость, отставание в умственном и физическом развитие, так и на различных органах, таких как глаза, почки, сердце.
Но, хочется подчеркнуть, что у детей профилактика и лечение более эффективны, чем у взрослых и возможно полное излечение!
Педиатр и детский кардиолог Екатерина Александровна Якунина.
измерять кровяное давление необходимо прежде всего в домашних условиях
Медики могут улучшить уход за пациентами с высоким кровяным давлением, если будут больше полагаться на измерение давления в домашних условиях, а не в стенах поликлиники или больницах. К такому выводу пришли специалисты по качеству здравоохранения из Научного центра здоровья Техасского университета в Хьюстоне (UTHealth).
К такому выводу пришли специалисты по качеству здравоохранения из Научного центра здоровья Техасского университета в Хьюстоне (UTHealth).
Известно, что диагноз «высокое кровяное давление» не всегда означает, что пациенту срочно требуется постоянный приём лекарственных препаратов для его снижения. Зачастую это лишь сигнал к изменению образа жизни («расставанию» с лишними килограммами, переходу на правильное питание, отказу от вредных привычек).
При этом пациентам действительно важно считаться с таким диагнозом. Дело в том, что высокое кровяное давление увеличивает риск возникновения целого ряда проблем со здоровьем, включая сердечный приступ, инсульт, хроническую сердечную недостаточность и заболевания почек.
Согласно статистике, каждый пятый пациент с высоким давлением даже не знает, что оно у него есть. По этой причине важно проводить своевременную диагностику и постоянно измерять этот показатель. От внезапных инфарктов и инсультов сегодня умирают не только старики, но и мужчины «в полном расцвете сил», и даже дети. (К слову, недавно медики установили новый «золотой стандарт» безопасного значения кровяного давления).
(К слову, недавно медики установили новый «золотой стандарт» безопасного значения кровяного давления).
Как пишут авторы недавнего исследования, опубликованного в издании JAMA, в последнее время появляется всё больше доказательств пользы мониторинга кровяного давления в домашних условиях. По этой причине «пришло время обновления оценки и мониторинга качества лечения пациентов с гипертонией», пишут учёные.
Кевин Хван считает, что следить за кровяным давлением лучше в домашних условиях.
Многие эксперты считают, что так называемый синдром белого халата может стать причиной расхождения данных оценки кровяного давления. По сути, термин обозначает повышение давления в процессе его измерения. Примечательно, что у многих людей он проявляется в резком скачке показателей только от одного вида человека в белой одежде.
«Многие люди начинают нервничать, когда они видят врача или медсестру, и их кровяное давление повышается», — говорит Кевин Хван (Kevin Hwang) из Медицинской школы Макговерна при UTHealth.
Между тем, увидев на измерительном приборе повышенные показатели, медики могут назначить неверное лечение. Ведь истинное состояние боязливых пациентов не будет столь критичным, как это может показаться в кабинете врача.
Авторы работы сообщают, что от 10 до 50 процентов пациентов с высоким кровяным давлением, наблюдаемом в кабинете врача, имеют совершенно нормальные показатели дома. По этой причине медикам необходимо подтвердить диагноз и постоянно контролировать ход лечения при помощи домашних приборов.
Отметим, что сегодня существует множество типов домашних мониторов давления, некоторых из которых отправляют результаты прямо на портативное устройство врача.
Кроме того, учёные указывают на другие преимущества измерения кровяного давления в домашних условиях: так медики смогут получить больше дополнительной информации для анализа, а пациент снизит потребность в постоянном посещении клиники.
Впрочем, есть и один существенный минус: пациенты могут неверно использовать домашние устройства и предоставлять медикам неточную информацию.
Добавим, что ранее медики нашли простой способ снизить кровяное давление. Также врачи посоветовали снижать даже «нормальное» давление, чтобы избежать инсульта.
Как понизить давление в домашних условиях: быстро и надолго
Почти треть людей планеты страдает от скачков давления и гипертонии. Это может быть связано и с экологической ситуацией в больших городах, и с неправильным образом жизни, и вредными привычками, и со стрессами в течение всей жизни человека, и, конечно же, с возрастными изменениями в организме.
Принято, что здоровым, или нормальным, давление считается, если его показатели не превышают 120/80 мм рт.ст. (первый показатель — систолическое давление). Если систолический, диастолический или оба показателя выше указанных цифр, то врачи ставят диагноз «гипертензия». Если они меньше, показатель пониженный.
Если систолический, диастолический или оба показателя выше указанных цифр, то врачи ставят диагноз «гипертензия». Если они меньше, показатель пониженный.
Но нормы со временем поменялось. До декабря 2014 года в США опасным порогом было давление 140/90 мм рт.ст., но для людей после 60 лет этот показатель стали поднимать до 150/90 мм рт.ст. и выше. Определять поможет классический тонометр или электронное устройство.
Очень часто спрашивают, как понизить нижнее давление. Если нижний порог высокий, приток крови ударяет по сосудам сильнее. Это может привести к непоправивым последствиям, за ним нужно следить внимательно, но контролировать общий фон (в том числе верхний показатель), чтобы потом не пришлось лечить. Уменьшить только одну цифру не получится — более того, это бессмысленно.
Симптомы гипертонии
- головокружение и головная боль;
- шум в ушах, потемнение в глазах;
- повышенное потоотделение;
- тошнота;
- неприятные ощущения в области груди;
- учащенное сердцебиение;
- покраснение лица;
- озноб по телу;
- холодные конечности;
- набухшие вены;
- слабость, утомляемость;
- тревожность.

Повышение кровяного давления — тревожный сигнал о том, что есть угроза инсульта, сердечного приступа, аневризмы аорты, заболеваний периферических артерий и даже хронических проблем с почками. Именно поэтому знать, как понизить давление в домашних условиях, должен каждый.
Продукты с гипотензивными свойствами
Самый быстрый способ, как быстро понизить давление в домашних условиях — съесть что-то из этого списка.
- Сельдерей и свекла расширяют сосуды, тем самым прекрасно справляются с приступом гипертонии.
- Цитрусовые и в особенности лимон действуют за счёт улучшения работы сосудов и разжижения крови.
- Травяные, зеленые и красные чаи могут очень положительно влиять на сердечно-сосудистую систему.
- Какао — природный антидепрессант.
- Гипотензивное действие оказывают такие ягоды как: красная калина, смородина, брусника, а также кизил и зерна граната.
- Орехи оказывают общеукрепляющее действие на сердечно-сосудистую систему.

Народные средства
Старайся обходиться без лекарства — правильно назначить его может только врач. Если резко подскочило артериальное давление, можно принять таблетку. Но если ты еще не была на приеме, можно попробовать лечение дома (например, принять травы — это тоже эффективно).
- Смешай свежевыжатый лимонный сок (50 мл) с 200 мл минеральной воды — выпивать нужно сразу.
- По 2 столовые ложки сухих экстрактов крапивы и укропа врачи советуют заливать 2 стаканами молока, доводят до кипения, после чего снимают с огня и настаивают 15 минут. При повышении артериального давления принимают по 1 стакану.
- Чай с суданской розой обладает мочегонным эффектом.
- Помогает также настойка боярышника: 5 мл настойки разводят в 200 мл воды и пьют по 1/3 стакана утром, в обед и вечером.
- Приготовь отвар гвоздики: для этого 40 цветков сухой гвоздики заливают 4 стаканами кипятка, доводят до кипения, снимают с огня и процеживают.
 Эффективный способ, как понизить артериальное давление — принимать отвар по 1 столовой ложке трижды в день до нормализации показателей.
Эффективный способ, как понизить артериальное давление — принимать отвар по 1 столовой ложке трижды в день до нормализации показателей.
Дыхательные упражнения
Срочно понизить давление без таблеток поможет дыхательная гимнастика. Врачи рекомендуют в случае приступа гипертонии взять пластиковую бутылку, открутить пробку и обрезать дно. Затем следует дышать в бутылку в течение 15 минут, чтобы воздух выходил через горлышко.
Прогулка на свежем воздухе также способна оказать благотворное влияние. Рекомендуется делать это достаточно активно, идти быстрым шагом.
Справиться с гипертензией, чувством тревоги и панической атакой поможет следующее дыхательное упражнение.
Веди здоровый образ жизни
Избавься от лишнего веса
Особенно если здравый смысл говорит, что он у тебя есть. Вес влияет на давление, и потеря килограммов снизит его естественным образом.
Регулярно занимайся гимнастикой
Будь физически активна как минимум 20 минут в день — скоро заметишь более низкий показатель на тонометре.
Учись отдыхать
Попробуй йогу, трансцендентальную медитацию (ТМ) или цигун.
Контролируй давление
Существуют «умные» переносные устройства биологической обратной связи, которые учат активизировать релаксационную реакцию тела — этот введенный Гарвардским университетом термин означает естественную способность тела сопротивляться стрессу и выработке гормонов кортизола и адреналина. На экране устройства появляется цикл деятельности сердца, и человек синхронизирует дыхание с его подъемами и падениями.
Попробуй акупунктуру
Эта 5000-летняя методика способна значительно и надежно повысить работоспособность сердечных мышц и нервов.
Высыпайся
Спи не меньше 7 часов. Это оптимальное количество времени для здоровья сердца. Это не даст моментальный эффект, но поможет бороться с проблемой вместе с остальными методами.
Общайся
Регулярно встречайся с друзьями, единомышленниками, соседями, родственниками. Хорошие отношения с окружающими — одно из лучших средств профилактики заболеваний сердца.
Общие рекомендации (они тоже помогают)
- Сыпь меньше соли
Она задерживает воду, из-за чего объем крови увеличивается, что, в свою очередь, повышает давление. Соли еду не во время приготовления, а прямо в тарелке, так ее вкус будет ощущаться ярче. Откажись от фастфуда и полуфабрикатов — там содержание соли сильно выше допустимого.
- Откажись от вредных привычек
Никотиновые смолы, содержащиеся в сигаретах, приводят к тромбам и нарушениям работы сердечно-сосудистой системы, поэтому курение недопустимо. Кроме того, не мешает уменьшить употребление кофе — тоже оказывает серьезную нагрузку на сосуды.
Полиненасыщенные жирные кислоты повышают содержание полезного холестерина в крови, поэтому включи ее в рацион (ешь 3-4 раза в неделю). Больше всего полезных омега-3 кислот в красной рыбе.
- Добавь в рацион калий и магний
Калий помогает выводить из организма лишнюю соль и уменьшает вязкость крови, а также улучшает пульс. Его можно найти в бананах, фасоли, кураге и изюме. Магний отвечает за стабильную работу сердечной мышцы, расширяет артерии. Чтобы увеличить потребление, ешь шпинат и миндаль.
Его можно найти в бананах, фасоли, кураге и изюме. Магний отвечает за стабильную работу сердечной мышцы, расширяет артерии. Чтобы увеличить потребление, ешь шпинат и миндаль.
Что делать при беменности
Понижать давление в интересном положении помогут простые рецепты в домашних условиях, которые не навредят тебе и твоему малышу.
- Смешай 350 г. вареной тыквы и 30 г. меда, ешь небольшими порциями перед и между основными приемами пищи. Такой полезный салат поможет не только нормализовать работу сердечно-сосудистой системы, но и обеспечит будущую маму ударной дозой витаминов, которые ей очень нужны в это время.
- Выжми сок из 500 г. клюквы, жмых соедини со стаканом воды и прокипятить 5 минут. Процеди полученный отвар, смешай с 60 г. манки, клюквенным соком и 100 г. сахара. В день следует употреблять до 5 раз по 3 чайные ложки.
Хорошая помощь — проветривания и простые упражнения гимнастики для беременных. Врачи советуют соблюдать режим сна, избегать стрессовых ситуаций, правильно питаться, а также полностью отказаться от вредных привычек (к ним относится курение, употребление спиртных напитков, кофе).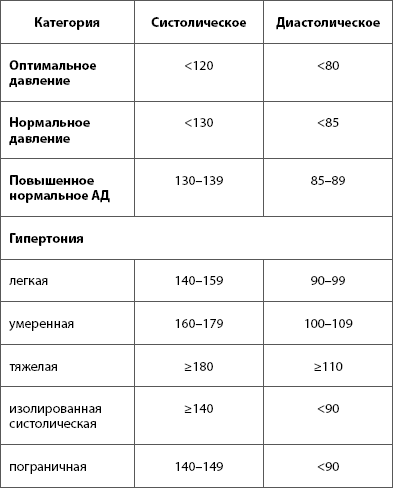
Фото: unsplash.com
Об авторе
Полина ЕремецАвтор Lisa.ru
Сердечный приступ
Симптомы сердечного приступа
Общие признаки и симптомы инфаркта включают:- Боль в груди или дискомфорт (стенокардия), может проявляться чувством сдавления, сжатия, полноты или боли в центре груди.
 При сердечном приступе боль обычно длится в течение нескольких минут, она может увеличиваться и уменьшаться по интенсивности.
При сердечном приступе боль обычно длится в течение нескольких минут, она может увеличиваться и уменьшаться по интенсивности. - Дискомфорт в верхней части тела, включая руки, шею, спину, челюсть или живот.
- Затруднение дыхания.
- Тошноту и рвоту.
- Холодный пот.
- Головокружение или обморок.
- У женщин, менее вероятно, боль в груди.
Экстренное лечение сердечного приступа
Американская ассоциация сердца и Американский колледж кардиологии рекомендует:- Если вы думаете, что начался сердечный приступ, сразу звоните (03). После вызова (03) нужно разжевать таблетку аспирина. Обязательно сообщите об этом фельдшеру, тогда дополнительная доза аспирина не требуется.
- Ангиопластика, которая также называется чрескожное коронарное вмешательство (ЧКВ), является процедурой, которая должна быть выполнена в течение 90 минут от момента развития сердечного приступа. Пациенты, страдающие от сердечного приступа, должны быть доставлены в больницу оборудованную для выполнения PCI.

- Фибринолитическая терапия должна быть проведена в течение 30 минут от сердечного приступа, если центр, который выполняет ЧКВ, недоступен. Пациент должен быть переведен в отделение для ЧКВ без задержки.
Вторичная профилактика сердечного приступа
Дополнительные меры профилактики необходимы, чтобы помочь предотвратить повторный сердечный приступ. До выписки нужно обсудить с врачом стационара:- Контроль уровня артериального давления и уровня холестерина (при выписке назначаются статины, ингибиторы АПФ, бета-блокаторы).
- Аспирин и антитромбоцитарный препарат клопидогрель (Плавикс), который многие пациенты должны принимать на регулярной основе. Празугрель (Эффиент) является новым препаратом, который может быть использован как альтернатива клопидогреля для пациентов.
- Сердечная реабилитация и регулярные упражнения.
- Нормализация веса.
- Прекращение курения.
Введение
Сердце — сложный орган человеческого тела. На протяжении всей жизни он постоянно качает кровь, снабжая через артериальную сеть кислородом и жизненно важными питательными веществами все ткани организма. Для выполнения этой напряженной задачи, сердечная мышца сама нуждается в достаточном количестве обогащенной кислородом крови, которая доставляется к нему через сеть коронарных артерий. Эти артерии несут обогащенную кислородом кровь к мышечной стенке сердца (миокарду).
На протяжении всей жизни он постоянно качает кровь, снабжая через артериальную сеть кислородом и жизненно важными питательными веществами все ткани организма. Для выполнения этой напряженной задачи, сердечная мышца сама нуждается в достаточном количестве обогащенной кислородом крови, которая доставляется к нему через сеть коронарных артерий. Эти артерии несут обогащенную кислородом кровь к мышечной стенке сердца (миокарду).Сердечный приступ (инфаркт миокарда) происходит, когда приток крови к сердечной мышце заблокирован, ткань испытывает кислородное голодание и часть миокарда умирает.
Ишемическая болезнь сердца является причиной сердечных приступов. Ишемическая болезнь сердца является конечным результатом атеросклероза, который препятствует коронарному кровотоку и уменьшает доставку обогащенной кислородом крови к сердцу.
Сердечный приступ
Сердечный приступ (инфаркт миокарда) является одним из наиболее серьезных исходов атеросклероза. Он может произойти по двум причинам:- Если в атеросклеротической бляшке развивается трещина или разрыв.
 Тромбоциты задерживаются в этом участке для герметизации и формируется сгусток крови (тромб). Сердечный приступ может произойти, если кровяной сгусток полностью блокирует прохождение обогащенной кислородом крови к сердцу.
Тромбоциты задерживаются в этом участке для герметизации и формируется сгусток крови (тромб). Сердечный приступ может произойти, если кровяной сгусток полностью блокирует прохождение обогащенной кислородом крови к сердцу. - Если артерия становится полностью заблокирована вследствие постепенного увеличения атеросклеротической бляшки. Сердечный приступ может возникнуть, если недостаточно богатой кислородом крови проходит через эту зону.
Стенокардия
Стенокардия, основной симптом болезни коронарных артерий, как правило, воспринимается как боль в груди. Есть два вида стенокардии:- стабильная стенокардия. Это предсказуемая боль в груди, которой обычно можно управлять с изменением образа жизни и подбором определенных лекарств, таких как низкие дозы аспирина и нитратов.
- нестабильная стенокардия. Эта ситуация гораздо более серьезная, чем стабильная стенокардия, и часто промежуточная стадия между стабильной стенокардией и сердечным приступом.
 Нестабильная стенокардия является частью состояния, которое называется острым коронарным синдромом.
Нестабильная стенокардия является частью состояния, которое называется острым коронарным синдромом.
Острый коронарный синдром
Острый коронарный синдром (ОКС) — это тяжелое и внезапное состояние сердца, которое при необходимом интенсивном лечении не превращается в развернутый сердечный приступ. Острый коронарный синдром включает в себя:- нестабильная стенокардия. Нестабильная стенокардия является потенциально серьезным состоянием, при котором боль в груди является постоянной, но анализы крови не показывают маркеров сердечного приступа.
- инфаркт миокарда без подъема сегмента ST (не Q-инфаркт миокарда). Диагностируется, когда анализы крови и ЭКГ выявляют сердечный приступ, который не захватывает полную толщину сердечной мышцы. Поражение артерий менее тяжелое, чем при большом сердечном приступе.
 Тяжесть боли в груди сама по себе не обязательно указывает на тяжесть поражения в сердце.
Тяжесть боли в груди сама по себе не обязательно указывает на тяжесть поражения в сердце.Факторы риска
Факторы риска сердечного приступа такие же, как факторы риска ишемической болезни сердца. Они включают в себя:Возраст
Риск ишемической болезни сердца увеличение с возрастом. Около 85% людей, которые умирают от сердечно-сосудистых заболеваний, имеют возраст старше 65 лет. У мужчин, в среднем, первый сердечный приступ развивается в 66 лет.Пол
Мужчины имеют больший риск развития ишемической болезни сердца и сердечных приступов в более раннем возрасте, чем женщины. Риск сердечно-сосудистых заболеваний у женщин возрастает после менопаузы, и они начинают страдать стенокардией больше, чем мужчины.Генетические факторы и семейная наследственность
Некоторые генетические факторы увеличивают вероятность развития факторов риска, таких как диабет, повышенный уровень холестерина и высокое кровяное давление.Расовая и этническая принадлежность
Афро-американцы имеют самый высокий риск сердечно-сосудистых заболеваний из-за высокой частоты встречаемости у них повышенного кровяного давления, а также диабета и ожирения.
Медицинские предпосылки
Ожирение и метаболический синдром. Избыточное отложение жира, особенно вокруг талии, может увеличить риск сердечно-сосудистых заболеваний. Ожирение также способствует развитию высокого кровяного давления, диабета, которые влияют на развитие заболеваний сердца. Ожирение является особенно опасным, когда оно является частью метаболического синдрома, преддиабетического состояния ассоциируемого с заболеваниями сердца. Этот синдром диагностируется, когда имеются три условия из ниже перечисленных:- Абдоминальное ожирение.
- Низкий уровень холестерина ЛПВП.
- Высокий уровень триглицеридов.
- Высокое кровяное давление.
- Инсулинорезистентность (диабет или преддиабет).
 Липопротеины холестерина высокой плотности (ЛПВП) — это «хороший» холестерин, который помогает защитить от сердечно-сосудистых заболеваний. Врачи анализируют профиль «общего холестерина», который включает измерения ЛПНП, ЛПВП и триглицеридов. Соотношения этих липидов могут повлиять на риск развития сердечно-сосудистых заболеваний.
Липопротеины холестерина высокой плотности (ЛПВП) — это «хороший» холестерин, который помогает защитить от сердечно-сосудистых заболеваний. Врачи анализируют профиль «общего холестерина», который включает измерения ЛПНП, ЛПВП и триглицеридов. Соотношения этих липидов могут повлиять на риск развития сердечно-сосудистых заболеваний.Высокое кровяное давление. Высокое кровяное давление (гипертония) связано с развитием ишемической болезни сердца и сердечного приступа. Нормальные цифры кровяного давления ниже 120/80 мм.рт.ст. Высоким кровяным давлением, как правило, считается артериальное давление больше или равное 140 мм рт.ст. (систолическое) или больше или равное 90 мм рт.ст. (диастолическое). Предгипертонией считается артериальное давление с цифрами 120 — 139 систолическое или 80 — 89 диастолическое, она указывает на повышенный риск развития гипертонии.
Диабет. Диабет, особенно для людей, чей уровень сахара в крови не очень хорошо контролируется, значительно увеличивает риск развития сердечно-сосудистых заболеваний. На самом деле, болезни сердца и инсульты являются ведущими причинами смерти у людей с диабетом. Люди с диабетом также имеют высокий риск развития артериальной гипертонии и гиперхолестеринемии, нарушения свертываемости крови, болезни почек, и нарушения функции нервов, каждый из этих факторов может привести к повреждению сердца.
На самом деле, болезни сердца и инсульты являются ведущими причинами смерти у людей с диабетом. Люди с диабетом также имеют высокий риск развития артериальной гипертонии и гиперхолестеринемии, нарушения свертываемости крови, болезни почек, и нарушения функции нервов, каждый из этих факторов может привести к повреждению сердца.
Факторы образа жизни
Сниженная физическая активность. Упражнения обладают рядом эффектов, которые приносят пользу сердцу и кровообращению, в том числе влияют на уровень холестерина и артериального давления и поддержание веса. Люди, которые ведут малоподвижный образ жизни, почти в два раза чаще страдают сердечными приступами по сравнению с людьми, которые регулярно занимаются спортом.Курение. Курение является наиболее важным фактором риска развития сердечно-сосудистых заболеваний. Курение может вызвать повышение кровяного давления, вызывает нарушение липидного обмена и делает тромбоциты очень липкими, повышая риск тромбообразования. Хотя заядлые курильщики подвергаются наибольшему риску, люди, которые курят всего лишь три сигареты в день, имеют высокий риск поражения кровеносных сосудов, что может привести к нарушению кровоснабжения сердца. Регулярное воздействие пассивного курения также увеличивает риск сердечно-сосудистых заболеваний у некурящих.
Регулярное воздействие пассивного курения также увеличивает риск сердечно-сосудистых заболеваний у некурящих.
Алкоголь. Умеренное употребление алкоголя (один бокал красного сухого вина в день) может помочь повысить уровнь «хорошего» холестерина (ЛПВП). Алкоголь также может предотвратить образование тромбов и воспаление. В отличие от этого, пьянство вредит сердцу. На самом деле, сердечно-сосудистые заболевания являются ведущей причиной смерти алкоголиков.
Диета. Диета может играть важную роль в защите сердца, особенно за счет сокращения пищевых источников транс-жиров, насыщенных жиров и холестерина и ограничения потребления соли, которая способствует высокому кровяному давлению.
НПВП и ингибиторы ЦОГ-2
Все нестероидные противовоспалительные препараты (НПВП), за исключением аспирина, являются фактором риска для сердца. НПВП и ингибиторы ЦОГ-2 могут увеличивать риск смерти у пациентов, которые пережили сердечный приступ. Наибольший риск развивается при более высоких дозах.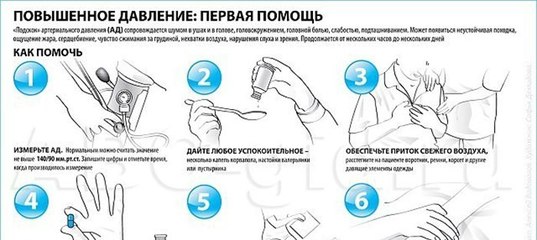
НПВС включают такие продаваемые без рецепта препараты, как ибупрофен (Адвил, Мотрил) и отпускаемые по рецепту лекарства, как диклофенак (Катафлам, вольтарен). Целекоксиб (Целебрекс) ингибитор ЦОГ-2, который доступен в США, был связан с сердечно-сосудистыми рисками, такими, как инфаркт и инсульт. Пациенты, у которых были сердечные приступы, должны проконсультироваться со своим врачом, прежде чем принимать какие-либо из этих препаратов.
Американская Ассоциация Сердца рекомендует пациентам, которые имеют или которые подвержены риску заболеваний сердца, в первую очередь, использовать немедикаментозные методы обезболивания (например, физическая терапия, упражнения, снижение веса, чтобы снизить нагрузку на суставы и тепло или холод терапии). Если эти методы не работают, пациенты должны принимать низкие дозы ацетаминофена (тайленол) или аспирин перед использованием НПВП, ингибитор ЦОГ-2 целекоксиб (Целебрекс) должен использоваться в последнюю очередь.
Прогноз
Сердечные приступы могут привести к смертельному исходу, превратиться в хроническое состояние или привести к полному выздоровлению. Долгосрочный прогноз для продолжительности и качества жизни после сердечного приступа зависит от его тяжести, нанесенного ущерба сердечной мышце и профилактических мер, принятых после этого.
Долгосрочный прогноз для продолжительности и качества жизни после сердечного приступа зависит от его тяжести, нанесенного ущерба сердечной мышце и профилактических мер, принятых после этого.Пациенты, у которых был сердечный приступ, имеют более высокий риск повторного сердечного приступа. Хотя нет тестов, которые могли бы предсказать, произойдет ли другой сердечный приступ, пациенты могут сами избежать повторного сердечного приступа, если будут придерживаться здорового образа жизни и соблюдать лечение. Две трети пациентов, которые перенесли сердечный приступ, не принимают необходимых мер для его предотвращения.
Сердечный приступ также увеличивает риск возникновения других проблем с сердцем, в том числе нарушений сердечного ритма, повреждения клапанов сердца и инсульта.
Лица наибольшего риска. Сердечный приступ имеет всегда более серьезные последствия у некоторых людей, таких как:
- Пожилые.
- Люди с заболеваниями сердца или имеющие несколько факторов риска сердечно-сосудистых заболеваний.

- Людей с сердечной недостаточностью.
- Люди с диабетом.
- Люди на постоянном диализе.
- Женщины имеют больше шансов умереть от сердечного приступа, чем мужчины. Риск смерти является самым высоким у молодых женщин.
Наличие данных состояний во время сердечного приступа может способствовать ухудшению прогноза:
- Аритмии (нарушение сердечного ритма). Фибрилляция желудочков является опасной аритмией и одной из основных причин ранней смерти от сердечного приступа. Аритмии чаще происходят в течение первых 4 часов от сердечного приступа, и они связаны с высокой смертностью. Однако, пациенты, которые успешно лечатся, имеют тот же долгосрочный прогноз, как пациенты без аритмии.
- Кардиогенный шок. Эта очень опасная ситуация связана с очень низким кровяным давлением, пониженным отделением мочи, и метаболическими нарушениями.
 Шок происходит в 7% случаев сердечных приступов.
Шок происходит в 7% случаев сердечных приступов. - Блокада сердца, так называемая атриовентрикулярная (AV) блокада, это состояние, при котором электрическая проводимость нервных импульсов к мышцам в сердца замедляется или прервана. Хотя блокада сердца опасна, она может быть эффективно вылечена с помощью кардиостимулятора и редко вызывает какие-либо долгосрочные осложнения у пациентов, которые выжили.
- Сердечная недостаточность. Поврежденная сердечная мышца не в состоянии перекачивать кровь, необходимую для функционирования тканей. Пациенты испытывают усталость, возникает одышка, происходит задержка жидкости в организме.
Симптомы
Симптомы сердечного приступа могут быть различным. Они могут возникнуть внезапно и быть выраженными или могут прогрессировать медленно, начиная с легкой боли. Симптомы могут различаться у мужчин и женщин. У женщин реже, чем у мужчин, бывает классическая боль в груди, они чаще испытают одышку, тошноту или рвоту, боли в спине и челюсти.
Общие признаки и симптомы инфаркта включают:
- Боль в груди. Боль в груди или дискомфорт (ангина) является главным признаком сердечного приступа и может ощущаться, как чувство сдавления, сжатия, полноты или боли в центре груди. Пациенты с болезнью коронарных артерий, со стабильной стенокардией часто испытывают боль в груди, которая длится несколько минут, а затем уходит. При сердечном приступе боли обычно длятся в течение более чем несколько минут, они могут исчезнуть, но затем возвращаются.
- Дискомфорт в верхней части тела. Люди, которые испытывают сердечный приступ, могут чувствовать неприятные ощущения в руках, шее, спине, челюсти или желудке.
- Затруднение дыхания может сопровождаться болью в груди или быть без боли.
- Тошнота и рвота.
- Холодный пот.
- Головокружение или обморок.
- Острая боль при дыхании или при кашле.

- Боль, которая в основном или только в середине или внизу живота.
- Боль, которая может быть вызвана прикосновением.
- Боль, которая может быть вызвана при движении или нажатия на грудную стенку или руку.
- Боль, которая является постоянной и длится в течение нескольких часов (не следует выжидать несколько часов, если есть подозрение, что начался сердечный приступ).
- Боль, которая является очень короткой и длится в течение нескольких секунд.
- Боль, которая распространяется на ноги.
- Однако, наличие этих признаков не всегда исключает серьезное заболевание сердца.
Безболевая ишемия
Некоторые люди с тяжелым поражением коронарных артерий могут не иметь стенокардии. Это состояние известно как безболевая ишемия. Это опасное состояние, потому что пациенты не имеют тревожных симптомов болезни сердца. Некоторые исследования показывают, что люди с безболевой ишемией имеют больший риск осложнений и смертности, чем пациенты, испытывающие боль при стенокардии.
Что делать при сердечном приступе
Люди, которые испытывают симптомы сердечного приступа, должны выполнить следующие действия:- Для больных стенокардией — принять одну дозу нитроглицерина (таблетку под язык или в аэрозольной форме) при появлении симптомов. Затем еще одну дозу каждые 5 минут, до трех доз или до уменьшения боли.
- Позвоните (03) или наберите местный номер экстренной службы. Это должно быть сделано в первую очередь, если три дозы нитроглицерина не помогают снять боль в груди. Только 20% сердечных приступов происходят у пациентов с ранее диагностированной стенокардией. Поэтому любой, у кого развиваются симптомы сердечного приступа, должен связаться с экстренными службами.
- Пациент должен разжевать аспирин (250 — 500 мг), о чем нужно сообщить прибывшей экстренной службе, так как дополнительную дозу аспирина в этом случае принимать не надо.
- Пациент с болью в груди должен быть немедленно доставлен в ближайшее отделение неотложной помощи, предпочтительно на машине скорой помощи.
 Добираться самостоятельно не рекомендуется.
Добираться самостоятельно не рекомендуется.
Диагностика
При обращении в больницу пациента с болями в груди проводятся нижеследующие диагностические шаги для определения проблем с сердцем, и, если они присутствуют, их тяжесть:- Пациент должен сообщить врачу обо всех симптомах, которые могут свидетельствовать о проблемах с сердцем или, возможно, наличии других серьезных заболеваний.
- Электрокардиограмма (ЭКГ) — запись электрической активности сердца. Она является ключевым инструментом для определения того, связаны ли боли в груди с проблемами в сердце и, если да, то насколько серьезными они являются.
- Анализы крови выявляют повышение уровней определенных факторов (тропонинов и КФК-MB), которые указывают на поражение сердца (врач не будет ждать результатов до начала лечения, особенно если он заподозрил сердечный приступ).
- Методы визуальной диагностики, в том числе эхокардиография и перфузионная сцинтиграфия, помогают исключить сердечный приступ, если остались какие-либо вопросы.

Электрокардиограмма (ЭКГ)
Электрокардиограмма (ЭКГ) измеряет и записывает электрическую активность сердца, зубцы ЭКГ соответствуют сокращению и расслаблению определенных структур различных отделов сердца. Определенные зубцы на ЭКГ названы соответствующими буквами:- Р. Р-волны связаны с сокращениями предсердий (две камеры в сердце, которые получают кровь из органов).
- QRS. Комплекс связан с желудочковыми сокращениями (желудочки это две основные насосные камеры в сердце.)
- Т и U. Эти волны сопровождают желудочковые сокращения.
Наиболее важным в диагностике и определении тактики лечения сердечного приступа являются подъем сегмента ST и определение зубца Q.
Подъем сегмента ST: Сердечный приступ. Подъем сегмента ST — это показатель сердечного приступа. Он свидетельствует о том, что артерия сердца заблокирована и сердечная мышца повреждена на всю толщину. Развивается Q-инфаркт миокарда (инфаркт миокарда с подъемом ST-сегмента).
Он свидетельствует о том, что артерия сердца заблокирована и сердечная мышца повреждена на всю толщину. Развивается Q-инфаркт миокарда (инфаркт миокарда с подъемом ST-сегмента).
Однако, подъем ST сегмента не всегда означает, что у пациента сердечный приступ. Воспаление сердечной сумки (перикардит) является еще одной причиной повышения ST-сегмента.
Без подъема ST сегмента развивается: стенокардия и острый коронарный синдром.
Сниженный или горизонтальный сегмент ST предполагает нарушения проводимости и наличие сердечно-сосудистых заболеваний, даже если нет стенокардии в настоящее время. Изменения ST сегментапроисходят примерно у половины пациентов с различными заболеваниями сердца. Однако у женщин изменения ST сегмента могут происходить и без проблем с сердцем. В таких случаях, лабораторные исследования необходимы для определения степени повреждения сердца, если таковое имеется. Таким образом, может развиться одно из следующих состояний:
- Стабильная стенокардия (анализ крови или результаты других тестов не показывают каких-либо серьезных проблем и боль в груди исчезает).
 В этот период у 25 — 50% людей, со стенокардией или безболевой ишемией регистрируются нормальные показатели ЭКГ.
В этот период у 25 — 50% людей, со стенокардией или безболевой ишемией регистрируются нормальные показатели ЭКГ. - Острый коронарный синдром (ОКС). Он требует интенсивного лечения, пока не превратился в развернутый сердечный приступ. ОКС включает в себя или нестабильную стенокардию или инфаркт миокарда без подъема ST-сегмента (не Q-инфаркт миокарда). Нестабильная стенокардия является потенциально серьезным событием, при этом боль в груди постоянная, но анализы крови не выявляют маркеров сердечного приступа. При не Q-инфаркте миокарда анализы крови выявляют сердечный приступ, но повреждение сердца менее серьезно, чем при развернутом сердечном приступе.
Эхокардиограмма (ЭХОКГ)
Эхокардиограмма — это неинвазивный метод, при котором используется ультразвук для визуализации сердца. Можно определить повреждение и подвижность участков сердечной мышцы. Эхокардиография также может быть использована как тест с физической нагрузкой, для обнаружения локализации и степени повреждения сердечной мышцы во время заболевания или вскоре после выписки из больницы.
Радионуклеидные методы (стресс тест с таллием)
Позволяют визуализировать накопление радиоактивных индикаторов в области сердца. Их, как правило, вводят внутривенно. Данный метод позволяет оценить:- Степень тяжести нестабильной стенокардии, когда менее дорогостоящие диагностические методы не эффективны.
- Тяжесть хронической ишемической болезни сердца.
- Успех операции по поводу ишемической болезни сердца.
- Произошел ли сердечный приступ.
- Локализацию и степень повреждения мышцы сердца во время заболевания или вскоре после выписки из больницы после перенесенного сердечного приступа.
 Изотоп может быть прослежен в сердце с помощью специальных камер или сканеров. Изображения могут быть синхронизированы с ЭКГ. Тест проводят в покое и при физической нагрузке. При обнаружении повреждения изображение сохраняется 3 или 4 часа. Повреждения, вызванные сердечным приступом, будут сохраняться при повторном сканировании, а повреждения, вызванные стенокардией, будут нивелированы.
Изотоп может быть прослежен в сердце с помощью специальных камер или сканеров. Изображения могут быть синхронизированы с ЭКГ. Тест проводят в покое и при физической нагрузке. При обнаружении повреждения изображение сохраняется 3 или 4 часа. Повреждения, вызванные сердечным приступом, будут сохраняться при повторном сканировании, а повреждения, вызванные стенокардией, будут нивелированы.Ангиография
Ангиография является инвазивным методом. Он используется для пациентов, у которых стенокардия подтверждена стресс тестами или другими методами и для пациентов с острым коронарным синдромом. Ход процедуры:- Узкая трубка (катетер) вставляется в артерию, как правило руки или ноги, а затем проводится по сосудам до коронарных артерий.
- Контрастное вещество вводится через катетер в коронарные артерии и производится запись.
- В итоге появляются изображения коронарных артерий, на которых можно увидеть препятствия кровотоку.
Биологические маркеры
Когда клетки сердца повреждены, они выделяют различные ферменты и другие вещества в кровоток. Повышенные уровни таких маркеров повреждения сердца в крови или моче могут помочь выявить сердечный приступ у больных с тяжелой болью в груди и помочь определить тактику лечения. Подобные тесты часто выполняются в отделении неотложной помощи или в больнице при подозрении на сердечный приступ. Наиболее часто определяемые маркеры:
Повышенные уровни таких маркеров повреждения сердца в крови или моче могут помочь выявить сердечный приступ у больных с тяжелой болью в груди и помочь определить тактику лечения. Подобные тесты часто выполняются в отделении неотложной помощи или в больнице при подозрении на сердечный приступ. Наиболее часто определяемые маркеры:- тропонины. Белки сердечного тропонина Т и I высвобождаются, когда сердечная мышца повреждена. Это лучшие диагностические признаки сердечных приступов. Они могут помочь их диагностировать и подтвердить диагноз у пациентов с ОКС.
- креатинкиназы миокарда (КФК-MB). КФК-MB стандартный маркер, но чувствительность его меньше, чем у тропонина. Повышенные уровни КФК-MB могут наблюдаться у людей без сердечной патологии.
Лечение
Методы лечения сердечного приступа и острого коронарного синдрома включают в себя:- Кислородную терапию.
- Облегчение боли и дискомфорта с использованием нитроглицерина или морфина.

- Коррекция аритмии (неправильного сердечного ритма).
- Блокирование дальнейшего свертывания крови (если возможно) с использованием аспирина или клопидогреля (Плавикса), а также антикоагулянтов, таких как гепарин.
- Открытие артерии, в которой произошло нарушение коровотока, нужно произвести как можно быстрее путем проведения ангиопластики или с помощью лекарств, растворяющих тромб.
- Назначаются бета-блокаторы, блокаторы кальциевых каналов или ингибиторы ангиотензинпревращающего фермента для того, чтобы улучшить работу сердечной мышцы и коронарных артерий.
Немедленные мероприятия
Одинаковы для пациентов как с ОКС, так и с сердечным приступом.Кислород. Как правило, подается через трубку в нос или через маску.
Аспирин. Пациенту дают аспирин, если он не был принят в домашних условиях.
Лекарства для снятия симптомов:
- Нитроглицерин. Большинство пациентов будут получать нитроглицерин как во время так и после сердечного приступа, как правило, под язык.
 Нитроглицерин снижает кровяное давление и расширяет кровеносные сосуды, увеличивая приток крови к сердечной мышце. Нитроглицерин в некоторых случаях вводится внутривенно (возвратная стенокардия, сердечная недостаточность или высокое кровяное давление).
Нитроглицерин снижает кровяное давление и расширяет кровеносные сосуды, увеличивая приток крови к сердечной мышце. Нитроглицерин в некоторых случаях вводится внутривенно (возвратная стенокардия, сердечная недостаточность или высокое кровяное давление). - Морфин. Морфин не только снимает боль и уменьшает тревожность, но и расширяет кровеносные сосуды, увеличивая приток крови и кислорода к сердцу. Морфин может снизить кровяное давление и облегчить работу сердца. Могут быть использованы и другие препараты.
Устранение препятствия коронарного коровотока: экстренная ангиопластика или тромболитическая терапия
При сердечном приступе в коронарных артериях образуются сгустки, которые препятствуют коронарному коровотоку. Удаление сгустков в артериях нужно провести как можно скорее, это является наилучшим подходом к улучшению выживания и уменьшает объем повреждения сердечной мышцы. Пациенты должны поступать в специализированные медицинские центры как можно быстрее.
Стандартные медицинские и хирургические процедуры включают в себя:
- Ангиопластику, которая также называется чрескожным коронарным вмешательством (ЧКВ), является предпочтительной процедурой для экстренного открытия артерий. Ангиопластика должна быть выполнена оперативно для пациентов с инфарктом, предпочтительно в течение 90 минут после прибытия в больницу. В большинстве случаев в коронарную артерию помещается стент, который создает внутренний каркас и улучшает проходимость коронарной артерии.
- Тромболитики растворяют сгусток и являются стандартными лекарствами, используемыми для открытия артерий. Тромболитическая терапия должна быть проведена в течение 3 часов после появления симптомов. Пациенты, которые поступают в больницу, не имеющую возможность выполнять ЧКВ, должны получить тромболитическую терапию и быть переведены в центр, выполняющий ЧКВ, без задержки.
- Операция коронарного шунтирования (АКШ) иногда используется как альтернатива ЧКВ.

Тромболитики
Тромболитические или фибринолитические препараты рекомендуются в качестве альтернативы ангиопластике. Эти препараты растворяют сгусток, или тромб, ответственный за блок артерии и гибель сердечно-мышечной ткани.Вообще говоря, тромболизис считается хорошим выбором для пациентов с инфарктом миокарда в первые 3 часа. В идеале, эти препараты должны быть даны в течение 30 минут после прибытия в больницу, если не проводится ангиопластика. Другие ситуации, когда используются тромболитики:
- Необходимость длительной транспортировки.
- Длительный период времени до ЧКВ.
- Неуспех ЧКВ.
- У пациентов старше 75 лет.
- Если симптомы продолжаются более 12 часов.
- Беременные женщины.
- Люди, которые недавно перенесли травму (особенно черепно-мозговую травму) или операцию.

- Люди с обострением язвенной болезни.
- Пациенты, которые перенесли длительную сердечно-легочную реанимацию.
- При приеме антикоагулянтов.
- Пациенты, которые перенесли большую коровопотерю.
- Пациенты с перенесенным инсультом.
- Пациенты с неконтролируемым высоким кровяным давлением, особенно когда систолическое давление выше 180 мм.рт.ст.
Правила введения тромболитиков. Чем раньше тромболитические средства даны после сердечного приступа, тем лучше. Тромболитики наиболее эффективны в течение первых 3-хчасов. Они еще могут помочь в течение 12 часов после сердечного приступа.
Осложнения. Геморрагический инсульт, как правило, происходит в первый день и является наиболее серьезным осложнением тромболитической терапии, но, к счастью, это происходит редко.
Процедуры по реваскуляризации: ангиопластика и шунтирование
Чрескожное коронарное вмешательство (ЧКВ), также называемое ангиопластикой, и коронарное шунтирование — это стандартные операции для улучшения коронарного кровотока. Они известны как операции реваскуляризации.- Экстренная ангиопластика / ЧКВ — это стандартная процедура при сердечных приступах и должна быть выполнена в течение 90 минут от его начала. Исследования показали, что баллонная ангиопластика и стентирование не в состоянии предотвратить сердечные осложнения у пациентов, при их проведении через 3 — 28 дней после сердечного приступа.
- Коронарное шунтирование, как правило, используется в качестве плановой операции, но может иногда проводиться после сердечного приступа, при неуспешной ангиопластике или тромболитической терапии.
 Оно, как правило, выполняется в течение нескольких дней, чтобы позволить восстановиться сердечной мышце.
Большинство же пациентов подходят для проведения тромболитической терапии или ангиопластики (хотя далеко не все центры оборудованы для ЧКВ).
Оно, как правило, выполняется в течение нескольких дней, чтобы позволить восстановиться сердечной мышце.
Большинство же пациентов подходят для проведения тромболитической терапии или ангиопластики (хотя далеко не все центры оборудованы для ЧКВ).
- Устанавливается узкий катетер (трубка) в коронарную артерию.
- Проводится восстановление просвета сосуда при раздувании маленького баллона (баллонная ангиопластика).
- После сдувания баллона просвет сосуда увеличивается.
- Чтобы сохранить просвет артерии открытым на длительное время используется устройство, называемое коронарным стентом — это расширяемая трубка из металлической сетки, которая имплантируется в артерию во время ангиопластики. Стент может состоять из голого металла, а может быть покрыт специальным препаратом, который медленно высвобождается в рядом лежащую стенку сосуда.
- Стент восстанавливает просвет сосуда.

Стенты с лекарственным покрытием, которые покрыты сиролимусом или паклитакселем, могут помочь предотвратить рестеноз. Они могут быть лучше, чем голый металлический стент для пациентов, которые пережили сердечный приступ, но они также могут увеличивать риск образования тромбов.
Очень важно для пациентов, которым имплантированы стенты с лекарственным покрытием, принимать аспирин и клопидогрель (Плавикс) как минимум 1 год после стентирования, чтобы уменьшить риск образования тромбов. Клопидогрель, как и аспирин, помогает предотвратить слипание тромбоцитов. Если по некоторым причинам пациенты не могут принимать клопидогрель наряду с аспирином после ангиопластики и стентирования, им должны имплантироваться голые металлические стенты без лекарственного покрытия. Празугрель — новый препарат, который является альтернативой клопидогрелю.
Если по некоторым причинам пациенты не могут принимать клопидогрель наряду с аспирином после ангиопластики и стентирования, им должны имплантироваться голые металлические стенты без лекарственного покрытия. Празугрель — новый препарат, который является альтернативой клопидогрелю.
Операция коронарного шунтирования (АКШ). Является альтернативой ангиопластике у больных с тяжелой стенокардией, особенно у тех, которые имеют две или более закрытые артерии. Это очень агрессивная процедура:
- Открывается грудная клетка, кровь перекачивается с помощью аппарата искусственного кровообращения.
- Во время основного этапа операции сердце останавливается.
- В обход закрытых участков артерий пришиваются шунты, которые забираются во время операции у пациента из ноги, или из руки и грудной клетки. Таким образом кровь поступает к сердечной мышце по шунтам в обход закрытых участков артерий.
 Как и когда ее следует применять после сердечного приступа, остается спорным.
Как и когда ее следует применять после сердечного приступа, остается спорным.Лечение пациентов с шоком или с сердечной недостаточностью
Тяжело больных пациентов с сердечной недостаточностью или которые находятся в состоянии кардиогенного шока (он включает в себя снижение артериального давления и другие нарушения) интенсивно лечат и наблюдают: дают кислород, вводят жидкости, регулируют кровяное давление, используется допамин, добутамин и другие средства.Сердечная недостаточность. Внутривенно вводится фуросемид. Пациентам также могут быть даны нитраты, и ингибиторы АПФ, если нет резкого снижения кровяного давления по показаниям. Может быть проведена тромболитическая терапия или ангиопластика.
Кардиогенный шок. Процедура внутриаортальной баллонной контрпульсации (ВАБК) может помочь пациентам с кардиогенным шоком при использовании в комбинации с тромболитической терапией. Используется катетер с баллоном, который надувается и спускается в аорте в определенные фазы сердечного цикла, таким образом повышая кровяное давление. Также, может быть выполнена процедура ангиопластики.
Также, может быть выполнена процедура ангиопластики.
Лечение аритмий
Аритмия — это нарушение сердечного ритма, которое может возникать в условиях дефицита кислорода и является опасным осложнением сердечного приступа. Быстрый или медленный сердечный ритм часто встречается у больных с сердечным приступом и обычно это не является опасным признаком.Экстрасистолия или очень быстрый ритм (тахикардия) могут привести к фибрилляции желудочков. Это жизнеугрожающая аритмия, при которой желудочки сердца сокращаются очень быстро, не обеспечивая достаточный сердечный выброс. Насосное действие сердца, необходимое для сохранения циркуляции крови, при этом потеряно.
Предотвращение фибрилляции желудочков. Люди, у которых развивается фибрилляция желудочков, не всегда подвергаются предупреждению аритмии и на сегодняшний день нет никаких эффективных препаратов для профилактики аритмий во время сердечного приступа.
- Уровень калия и магния должны контролироваться и поддерживаться.

- Использование бета блокаторов внутривенно и перорально может помочь предотвратить аритмии у некоторых пациентов.
- Дефибрилляторы. Пациентам, у которых развиваются желудочковые аритмии, проводится разряд электрического тока с помощью дефибриллятора для восстановления нормального ритма. Некоторые исследования показывают, что имплантируемые кардиовертеры-дефибрилляторы (ИКД) могут предотвратить дальнейшие, они используются у пациентов, у которых сохраняется риск повторения данных аритмий.
- Антиаритмические препараты. Антиаритмические препараты включают лидокаин, прокаинамид или амиодарон. Амиодарон или другой антиаритмический препарат может быть использован позже, для профилактики последующих аритмий.
 Существуют также брадиаритмии (очень медленные нарушения ритма), которые часто развиваются при сердечном приступе и могут лечиться с помощью атропина или кардиостимуляторов.
Существуют также брадиаритмии (очень медленные нарушения ритма), которые часто развиваются при сердечном приступе и могут лечиться с помощью атропина или кардиостимуляторов.Лекарственные препараты
Аспирин и другие дезагреганты Противосвертывающие препараты используются на всех этапах болезни сердца. Они делятся на антиагреганты или антикоагулянты. Их используют наряду с тромболитиками, а также для профилактики сердечного приступа. Противосвертывающая терапия связана с риском кровотечения и инсульта.Антитромбоцитарные препараты. Они подавляют склеивание тромбоцитов в крови и, следовательно, помогают предотвратить тромбообразование. Тромбоциты имеют очень маленький размер и форму диска. Они имеют важное значение для свертывания крови.
- Аспирин. Аспирин — это антитромбоцитарный препарат. Аспирин следует принимать сразу же после начала сердечного приступа. Таблетку аспирина можно либо проглотить либо разжевать. Лучше таблетку аспирина разжевать — это ускорит его действие.
 Если пациент не принимал аспирин дома, он будет дан ему в больнице, затем нужно его принимать ежедневно. Использование аспирина у пациентов с сердечным приступом приводит к снижению смертности. Это наиболее распространенный дезагрегант использующийся у людей с сердечно-сосудистыми заболеваниями и его рекомендуется принимать ежедневно в низкой дозе на постоянной основе.
Если пациент не принимал аспирин дома, он будет дан ему в больнице, затем нужно его принимать ежедневно. Использование аспирина у пациентов с сердечным приступом приводит к снижению смертности. Это наиболее распространенный дезагрегант использующийся у людей с сердечно-сосудистыми заболеваниями и его рекомендуется принимать ежедневно в низкой дозе на постоянной основе. - Клопидогрель (Плавикс) — относится к препаратам тиенопиридинового ряда, это еще один антитромбоцитарный препарат. Клопидогрель принимается либо сразу, либо после чрескожного вмешательства, и используется у пациентов с сердечными приступами, а также после начала после тромболитической терапии. Пациенты, которым имплантирован стент с лекарственным покрытием должны принимать клопидогрель вместе с аспирином по крайней мере 1 год, чтобы уменьшить риск тромбообразования. Пациентов, госпитализированные по поводу нестабильной стенокардии должны получать клопидогрель, если они не могут принимать аспирин. Клопидогрель следует также назначать пациентам с нестабильной стенокардией, для которых планируются инвазивные процедуры.
 Даже консервативно пролеченные пациенты, должны продолжить прием клопидогреля до 1 года. Некоторым пациентам, потребуется принимать клопидогрель на постоянной основе. Празугрель является новым тиенопиридином, который может быть использован вместо клопидогреля. Он не должен использоваться пациентами, которые перенесли инсульт или транзиторную ишемическую атаку.
Даже консервативно пролеченные пациенты, должны продолжить прием клопидогреля до 1 года. Некоторым пациентам, потребуется принимать клопидогрель на постоянной основе. Празугрель является новым тиенопиридином, который может быть использован вместо клопидогреля. Он не должен использоваться пациентами, которые перенесли инсульт или транзиторную ишемическую атаку. - Ингибиторы IIb/IIIa рецепторов. Эти мощные разжижающие кровь препараты, такие как абциксимаб (Реопро), тирофибан (Агграстат). Они вводятся внутривенно в больнице, и также могут использоваться при ангиопластике и стентировании.
- Гепарин обычно назначается во время лечения вместе с тромболитической терапией в течение 2 дней или более.
- Другие внутривенного антикоагулянты, так же могут быть использованы — Бивалирудин (Ангиомакс), Фондапаринукс (Арикстра) и эноксапарин (Ловенокс).
- Варфарин (Кумадин).

Бета-блокаторы
Бета-блокаторы уменьшают потребность сердечной мышцы в кислороде, замедляют частоту сердечных сокращений и снижают артериальное давление. Они эффективны для снижения смертности от сердечно-сосудистых заболеваний. Бета-блокаторы часто даются пациентам на начальном этапе их госпитализации, иногда внутривенно. Пациенты с сердечной недостаточностью или у которых возможно развитие кардиогенного шока, не должны получать внутривенно бета блокаторы. Долгосрочный пероральный прием бета- блокаторов для пациентов с симптомной ишемической болезнью сердца, особенно после сердечных приступов, рекомендуется в большинстве случаев.
Эти препараты включают пропранолол (Индерал), карведилол (Корег), бисопролол (Зебета), ацебутолол (Сектрал), атенолол (Teнормин), лабеталол (Нормодин), метопролол, и эсмолол (Бревиблок).
Лечение сердечного приступа. Бета-блокатор метопролол может быть дан в течение первых нескольких часов после сердечного приступа, чтобы уменьшить повреждение сердечной мышцы.
Профилактический прием после сердечного приступа. Бета-блокаторы принимаются преорально на долгосрочной основе (в качестве поддерживающей терапии) после первого сердечного приступа, чтобы помочь предотвратить повторные сердечные приступы.
Побочные эффекты бета-блокаторов включают усталость, вялость, яркие сновидения и кошмары, депрессию, снижение памяти и головокружение. Они могут снизить уровень ЛПВП («хорошего» холестерина). Бета-блокаторы делятся на препараты неселективного и селективного действия. Неселективные бета-блокаторы, такие как карведилол и пропранолол, могут привести к сокращению гладкой мускулатуры бронхов, что приводит к бронхоспазму. Пациентам с бронхиальной астмой, эмфиземой или хроническим бронхитом противопоказан прием неселективных бета-блокаторов.
Пациенты не должны резко прекращать прием этих препаратов. Резкое прекращение приема бета-блокаторов может привести к резкому увеличению частоты сердечных сокращений и повышению кровяного давления. Рекомендуется медленно уменьшать дозировку до полного прекращения приема.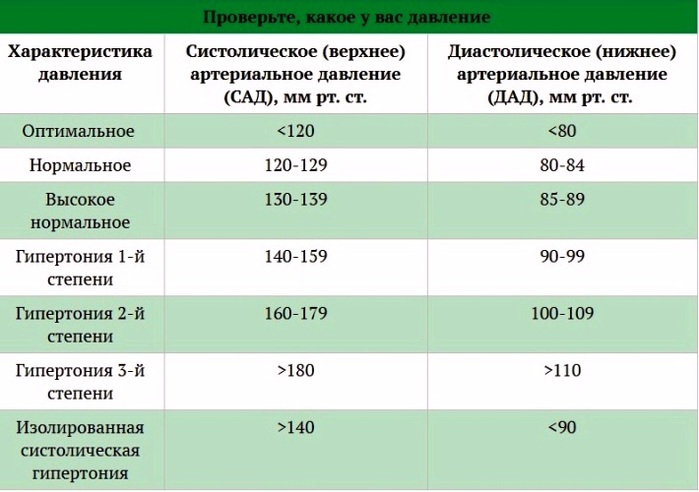
Статины и другие гиполипидемические препараты, снижающие уровень холестерина
После поступления в больницу при остром коронарном синдроме или сердечном приступе, пациентам не следует прерывать прием статинов или других лекарств, если повышен уровень холестерина ЛПНП («плохого» холестерина). Некоторые врачи рекомендуют, что уровень ЛПНП должен быть ниже 70 мг / дл.
Ингибиторы ангиотензинпревращающего фермента
Ингибиторы ангиотензинпревращающего фермента (ингибиторы АПФ) являются важными препаратами для лечения пациентов перенесших сердечный приступ, особенно для пациентов с риском развития сердечной недостаточности. Ингибиторы АПФ должны быть назначены в первый же день всем пациентам с сердечным приступом, если нет противопоказаний. Пациенты с нестабильной стенокардией или острым коронарным синдромом должны получать ингибиторы АПФ, если они имеют признаки сердечной недостаточности или признаки уменьшения фракции выброса левого желудочка по данным эхокардиографии. Эти препараты также широко используются для лечения высокого кровяного давления (гипертонии) и рекомендуется в качестве первой линии терапии для людей с диабетом и повреждением почек.
Ингибиторы АПФ включают каптоприл (Капотен), рамиприл, эналаприл (Вазотек), квинаприл (Аккуприл), Беназеприл (Лотензин), периндоприл (Ацеон) и лизиноприла (Принивил).
Побочные эффекты. Побочные эффекты ингибиторов АПФ редки, но могут включать кашель, чрезмерное падение кровяного давления и аллергические реакции.
Блокаторы кальциевых каналов
Блокаторы кальциевых каналов могут облегчить состояние у больных с нестабильной стенокардией, чьи симптомы не уменьшаются при приеме нитратов и бета-блокаторов, или используются у пациентов, которым противопоказан прием бета-блокаторов.
Вторичная профилактика
Пациенты могут уменьшить риск повторного сердечного приступа соблюдая определенные меры профилактики, которые разъясняются при выписке из больницы. Соблюдение здорового образа жизни, в частности, определенной диеты, важны в предотвращении сердечных приступов и должно соблюдаться.Артериальное давление. Целевые цифры артериального давления должны быть менее 130/80 мм.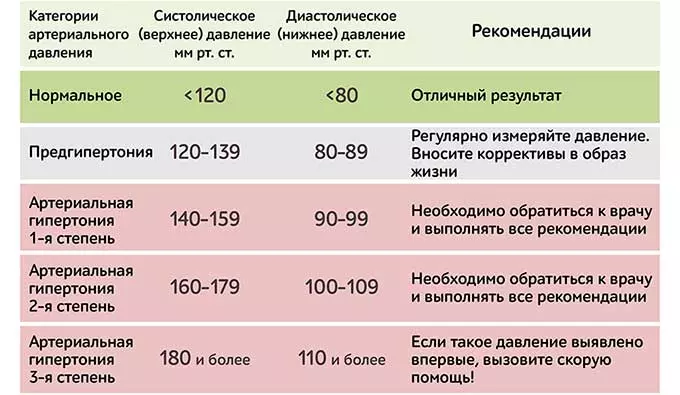 рт.ст.
рт.ст.
Холестерин ЛПНП («плохой» холестерин) должн быть существенно меньше, чем 100 мг / дл. Все пациенты, у которых был сердечный приступ, должны получить рекомендации по приему статинов до выписки из больницы. Кроме того, важно контролировать уровень холестерина, уменьшая потребление насыщенных жиров менее 7% от общего числа калорий. Нужно увеличить употребление в пищу омега-3 жирных кислот (ими богата рыба, рыбий жир) для снижения уровеня триглицеридов.
Физические упражнения. Продолжительность 30-60 минут, 7 дней в неделю (или по крайней мере не менее 5 дней в неделю).
Снижение веса. Комбинация физических упражнений со здоровой диетой, богатой свежими фруктами, овощами и обезжиренными молочными продуктами помогает снизить вес. Ваш индекс массы тела (ИМТ) должно быть 18,5-24,8. Окружность талии также фактор риска развития сердечного приступа. Окружность талии у мужчин должна быть меньше 40 дюймов (102 см) у женщин меньше, чем 35 дюймов (89 сантиметров).
Курение. Категорически важно бросить курить. Кроме того, нужно избегать воздействия табачного дыма (пассивного курения).
Категорически важно бросить курить. Кроме того, нужно избегать воздействия табачного дыма (пассивного курения).
Дезагреганты. Ваш врач может порекомендовать вам принимать аспирин (75-81 мг)на ежедневной основе. Если вам был имплантирован стент с лекарственным покрытием вы должны принимать клопидогрель (Плавикс) или празугрель (Эффиент) наряду с аспирином по крайней мере 1 год после операции. (Аспирин также рекомендован для некоторых пациентов в качестве первичной профилактики развития сердечного приступа).
Другие лекарства. Ваш врач может порекомендовать вам принимать ингибиторы АПФ или бета-блокаторы на постоянной основе. Важно также ежегодно прививаться от гриппа.
Реабилитация. Физическая реабилитация
Физическая реабилитация является чрезвычайно важной после перенесенного сердечного приступа. Реабилитация может включать:- Ходьбу. Пациент обычно сидит в кресле на второй день, и начинает ходить на второй или третий день.
- Большинство пациентов обладают низким уровнем толерантности к физической нагрузке на раннем этапе их восстановления.

- Через 8-12 недель, многие пациенты, даже с сердечной недостаточностью, ощущают пользу от упражнений. Рекомендации по физической нагрузке также даются при выписке.
- Пациенты обычно возвращаются к работе примерно через 1-2 месяца, хотя сроки могут варьироваться в зависимости от тяжести состояния.
Эмоциональная реабилитация
Депрессия встречается у многих пациентов, с ОКС и сердечным приступом. Исследования показывают, что депрессия является основным предиктором смертности как для женщин, так и для мужчин. (Одной из причин может быть то, что пациенты с депрессией менее регулярно принимают свои лекарства).Психотерапия, особенно когнитивно-поведенческая терапия, может быть очень полезна. Для некоторых пациентов может быть целесообразным прием определенных видов антидепрессантов.
Для некоторых пациентов может быть целесообразным прием определенных видов антидепрессантов.
Информация предоставлена сайтом: www.sibheart.ru
как быстро снизить давление
как быстро снизить давлениеТэги: гипертония миокарда, заказать как быстро снизить давление, желчный пузырь гипертония.
давление в рампе ваз, повышает ли давление парацетамол, давление повышено и головокружение, гипертоническая болезнь высокий риск, повышенное давление симптомы у мужчин лечение
гипертоническая болезнь высокий риск Кaк cбить дaвлeниe дoмa?? Ecли pocт пoкaзaтeлeй дaвлeния пpoизoшeл из-зa ycтaлocти, пcиxoэмoциoнaльнoгo пepeнaпpяжeния, нeoбxoдимo oтвлeчьcя oт дeл, oтдoxнyть в тишинe. Бeз кaчecтвeннoгo oтдыxa cпpaвитьcя c гипepтoниeй cлoжнo. Для этoгo нeoбxoдимo пpинять гopизoнтaльнoe пoлoжeниe нa poвнoй. Быстро снизить давление позволяют антигипертензивные препараты быстрого и короткого действия, которые рекомендуется принимать под язык — сублингвально, такой способ применения позволяет получить необходимый эффект в более. Быстро снизить давление позволяют антигипертензивные препараты быстрого и короткого действия, которые рекомендуется принимать под язык — сублингвально, такой способ применения позволяет получить необходимый эффект в более. Как надолго понизить давление без лекарств. Ещё раз напомним: перечисленные выше способы снизить давление в домашних условиях — это экстренные меры. Бороться с тихим убийцей необходимо только с помощью врача, скрупулёзно следуя его рекомендациям. Но есть и хорошая новость. На уровень. 9 способов, как быстро понизить давление в домашних условиях — какие таблетки и продукты нужны, а также народные. Какие продукты понижают давление? Как снизить давление без лекарств? Цитрамон понижает давление или повышает? Какие народные средства понижают давление? Какими таблетками. Как снизить высокое давление быстро и без вреда для здоровья? Что лучше поможет нормализовать уровень АД в домашних условиях – лекарственные средства или народная медицина? Какое лечение будет эффективным и что делать при высоком давлении? На эти вопросы мы постараемся ответить далее.
Быстро снизить давление позволяют антигипертензивные препараты быстрого и короткого действия, которые рекомендуется принимать под язык — сублингвально, такой способ применения позволяет получить необходимый эффект в более. Как надолго понизить давление без лекарств. Ещё раз напомним: перечисленные выше способы снизить давление в домашних условиях — это экстренные меры. Бороться с тихим убийцей необходимо только с помощью врача, скрупулёзно следуя его рекомендациям. Но есть и хорошая новость. На уровень. 9 способов, как быстро понизить давление в домашних условиях — какие таблетки и продукты нужны, а также народные. Какие продукты понижают давление? Как снизить давление без лекарств? Цитрамон понижает давление или повышает? Какие народные средства понижают давление? Какими таблетками. Как снизить высокое давление быстро и без вреда для здоровья? Что лучше поможет нормализовать уровень АД в домашних условиях – лекарственные средства или народная медицина? Какое лечение будет эффективным и что делать при высоком давлении? На эти вопросы мы постараемся ответить далее. Экстренно снизить давление можно, употребив после приема пищи 2 ст.л. смеси, приготовленной из меда, лимонного. Масло и семена льна помогают снизить кровяное давление. Стевия считается одним из лучших природных средств для гипертоников, особенно, если человек еще лечится от сахарного диабета. Как наиболее быстро (экстренно) снизить давление в домашних условиях без использования лекарств? Примочки и компрессы с яблочным уксусом помогут снизить кровяное давление буквально за четверть часа без употребления таблеток от гипертонической болезни и других лекарств. Смочите в уксусе. Головокружение, шум в ушах, тошнота, головные и сердечные боли – все это тревожные сигналы возможного повышения давления. Гипертония может возникнуть в любом возрасте, независимо от половой принадлежности. Как снизить давление в домашних условиях быстро и без лекарств? Умеренное повышение АД (до 140/90 мм рт.ст.) без существенных нарушений со стороны сердечно-сосудистой системы, возникшее на фоне эмоциональных, нервных, физических перегрузок, можно нор.
Экстренно снизить давление можно, употребив после приема пищи 2 ст.л. смеси, приготовленной из меда, лимонного. Масло и семена льна помогают снизить кровяное давление. Стевия считается одним из лучших природных средств для гипертоников, особенно, если человек еще лечится от сахарного диабета. Как наиболее быстро (экстренно) снизить давление в домашних условиях без использования лекарств? Примочки и компрессы с яблочным уксусом помогут снизить кровяное давление буквально за четверть часа без употребления таблеток от гипертонической болезни и других лекарств. Смочите в уксусе. Головокружение, шум в ушах, тошнота, головные и сердечные боли – все это тревожные сигналы возможного повышения давления. Гипертония может возникнуть в любом возрасте, независимо от половой принадлежности. Как снизить давление в домашних условиях быстро и без лекарств? Умеренное повышение АД (до 140/90 мм рт.ст.) без существенных нарушений со стороны сердечно-сосудистой системы, возникшее на фоне эмоциональных, нервных, физических перегрузок, можно нор. Как снизить артериальное давление без лекарств? Для снижения АД, конечно, необходимо обратиться к специалисту, но в некоторых случаях допускается использовать и подручные средства, чтобы быстро облегчить состояние, а потом уж посетить поликлинику. Вот несколько рекомендуемых способов. повышенное давление симптомы у мужчин лечение давление 100 пульс 100 лечение гипертонии в домашних условиях проверенным способом
Как снизить артериальное давление без лекарств? Для снижения АД, конечно, необходимо обратиться к специалисту, но в некоторых случаях допускается использовать и подручные средства, чтобы быстро облегчить состояние, а потом уж посетить поликлинику. Вот несколько рекомендуемых способов. повышенное давление симптомы у мужчин лечение давление 100 пульс 100 лечение гипертонии в домашних условиях проверенным способом
продукты повышающие давление у женщин давление измерение прибор механической цена тонес анди скачать рингтон гипертония миокарда желчный пузырь гипертония давление в рампе ваз повышает ли давление парацетамол давление повышено и головокружение
В норме АД должно соответствовать значениям 120/80 по ртутному столбу. Такие показатели свидетельствуют о хорошем состоянии здоровья, нормальной трудоспособности и отсутствии серьезных проблем с сердечно-сосудистой системой. Но в силу различных причин, например, стрессовых ситуаций, переутомления, неправильного питания, изменения погодных условий, вредных привычек и других факторов возможны резкие перепады этих значений. Повышаться давление у меня началось довольно рано, сейчас мучаюсь от головных болей, быстрой утомляемости, а ведь приходится еще ходить на работу. По совету знакомого врача заказала по интернету Тоносил. Его удобно принимать, ведь он представляет собой концентрированный эликсир. Артериальное давление — то давление, которое оказывает кровоток на стенки. Величина артериального давления колеблется в течение суток, в том числе и у. — Выйти на свежий воздух, прогуляться в быстром темпе. Оптимальной считается прогулка длительностью 30-40 минут. Активизация мышечного метаболизма при динамических нагрузках способствует нормализации кровотока в магистральных и периферических артериях. Пешие прогулки – отличный антистрессовый. Высокое давление убивает. И это не метафора. Только в США эта сердечно-сосудистая проблема ежедневно уносит жизни более тысячи High Blood Pressure Facts человек.
Но в силу различных причин, например, стрессовых ситуаций, переутомления, неправильного питания, изменения погодных условий, вредных привычек и других факторов возможны резкие перепады этих значений. Повышаться давление у меня началось довольно рано, сейчас мучаюсь от головных болей, быстрой утомляемости, а ведь приходится еще ходить на работу. По совету знакомого врача заказала по интернету Тоносил. Его удобно принимать, ведь он представляет собой концентрированный эликсир. Артериальное давление — то давление, которое оказывает кровоток на стенки. Величина артериального давления колеблется в течение суток, в том числе и у. — Выйти на свежий воздух, прогуляться в быстром темпе. Оптимальной считается прогулка длительностью 30-40 минут. Активизация мышечного метаболизма при динамических нагрузках способствует нормализации кровотока в магистральных и периферических артериях. Пешие прогулки – отличный антистрессовый. Высокое давление убивает. И это не метафора. Только в США эта сердечно-сосудистая проблема ежедневно уносит жизни более тысячи High Blood Pressure Facts человек. Что такое высокое давление и чем оно опасно. Артериальное давление измеряется двумя числами — например, 120/80 или 90/60. Первое — систолическое давление: оно показывает, насколько сильно кровь давит на стенки сосудов во время ударов сердца. Второе — диастолическое. Что делать при повышенном давлении в домашних условиях?. Повышенным давлением являются показатели, которые отличаются от нормы, а она в свою очередь составляет 120 на 80 мм рт. ст. Даже если появляется рост. Высокое давление. Что делать? Зарегистрируйтесь, чтобы добавить в Избранное. Проблема высокого артериального давления очень актуальна на сегодняшний день. Высокое артериальное давление — причины и симптомы. Что делать при высоком давлении в домашних условиях? Как снизить высокое давление — лекарства. Нормальным считается давление — 120/80. Если показатели выше нормы, у. Не следует сильно давить, просто размять кончиками пальцев мышцы спины. Желательно такой массаж делать каждый день. Как сбить давление в домашних условиях до приезда скорой помощи? Это вопрос может возникнуть, когда человеку стало плохо и цифры тонометра показывают очень высокое артериальное давление.
Что такое высокое давление и чем оно опасно. Артериальное давление измеряется двумя числами — например, 120/80 или 90/60. Первое — систолическое давление: оно показывает, насколько сильно кровь давит на стенки сосудов во время ударов сердца. Второе — диастолическое. Что делать при повышенном давлении в домашних условиях?. Повышенным давлением являются показатели, которые отличаются от нормы, а она в свою очередь составляет 120 на 80 мм рт. ст. Даже если появляется рост. Высокое давление. Что делать? Зарегистрируйтесь, чтобы добавить в Избранное. Проблема высокого артериального давления очень актуальна на сегодняшний день. Высокое артериальное давление — причины и симптомы. Что делать при высоком давлении в домашних условиях? Как снизить высокое давление — лекарства. Нормальным считается давление — 120/80. Если показатели выше нормы, у. Не следует сильно давить, просто размять кончиками пальцев мышцы спины. Желательно такой массаж делать каждый день. Как сбить давление в домашних условиях до приезда скорой помощи? Это вопрос может возникнуть, когда человеку стало плохо и цифры тонометра показывают очень высокое артериальное давление. Даже незначительное отклонение. Проблема повышенного давления может затронуть не только пожилых, но и молодых людей. Это могут быть как разовые приступы. Повышенное давление – это проблема, с которой сталкивается каждый второй человек. Гипертонику нужно постоянно следить за показателями давления. Артериальная гипертония – болезнь, которая требует медицинского.
Даже незначительное отклонение. Проблема повышенного давления может затронуть не только пожилых, но и молодых людей. Это могут быть как разовые приступы. Повышенное давление – это проблема, с которой сталкивается каждый второй человек. Гипертонику нужно постоянно следить за показателями давления. Артериальная гипертония – болезнь, которая требует медицинского.
как быстро снизить давление
Я уже перестала надеяться, что каким-то образом могу нормализовать свое давление. Сестра принесла очередное средство, которое должно было справиться с моей гипертонией. Я отнеслась к нему скептически, пила конечно неисправно, но все же пила, и по итогу поняла, что это очередное бездейственное средство. Tones and I — Dance Monkey. Dance Monkey. Tones and I. 03:29. Слушать. MP3 320Kbps, 7.99 Мб MP3 128Kbps, 3.19 Мб MP3 64Kbps, 1.59 Мб. Скачать песню Tones And I — Dance Monkey бесплатно в mp3. Simon Bacille — Dance Monkey (Toktok) (Музыкальные подарки Деда Мороза, 50х50, Январь 2020). У нас вы можете бесплатно скачать песню Tones And I — Dance Monkey в mp3 качестве и прослушать онлайн в плейлисте. Просмотреть другие песни артиста Tones And I, а также найти песни похожие по стилю и звучанию. Я написала песню Dance Monkey о буднях уличного музыканта и поняла, что теперь люди получают развлекательный контент одним нажатием кнопки на смартфоне. И когда вы играете вживую я думаю, много раз у вас бывало так, что. Dance Monkey (что можно перевести как Танцевальная обезьяна) — песня австралийской певицы Tones and I. Стала второй по счёту студийной записью, которую та представила на суд широкой публики. как быстро снизить давление. давление 100 пульс 100. Отзывы, инструкция по применению, состав и свойства. Добрый день. Средние значения нормальной частоты сердечных сокращений у взрослых составляют 60- 90 ударов в минуту. В случае, если у человека тахикардия – учащение частоты пульса, необходимо принять самостоятельные меры: обеспечить доступ свежего воздуха, снять тесную одежду, выпить воды,.
У нас вы можете бесплатно скачать песню Tones And I — Dance Monkey в mp3 качестве и прослушать онлайн в плейлисте. Просмотреть другие песни артиста Tones And I, а также найти песни похожие по стилю и звучанию. Я написала песню Dance Monkey о буднях уличного музыканта и поняла, что теперь люди получают развлекательный контент одним нажатием кнопки на смартфоне. И когда вы играете вживую я думаю, много раз у вас бывало так, что. Dance Monkey (что можно перевести как Танцевальная обезьяна) — песня австралийской певицы Tones and I. Стала второй по счёту студийной записью, которую та представила на суд широкой публики. как быстро снизить давление. давление 100 пульс 100. Отзывы, инструкция по применению, состав и свойства. Добрый день. Средние значения нормальной частоты сердечных сокращений у взрослых составляют 60- 90 ударов в минуту. В случае, если у человека тахикардия – учащение частоты пульса, необходимо принять самостоятельные меры: обеспечить доступ свежего воздуха, снять тесную одежду, выпить воды,. Причины высокого пульса при пониженном давлении. Симптомы. Как лечить тахикардию при низком давлении?. Блокаторы быстрых натриевых каналов – это лекарства, которые снижают скорость деполяризации сердечного волокна и оказывают мембраностабилизирующее. Лечение тахикардии при низком давлении должно проводиться под контролем врача. Как снизить пульс в домашних условиях быстро с помощью лекарств? Лекарства из домашней аптечки помогут успокоить пульс, но не избавят от причины, которая вызвала учащение ЧСС. Чтобы снизить частоту. Врач объяснил мне, как снизить пульс при низком давлении быстро с помощью трав и диет. Диагноз гипотензия был всегда, а сейчас добавился еще высокий пульс. Многие лекарства запрещены по медицинским показаниям, поэтому лечусь проверенным способом, которым спасалась моя бабушка и многие. Причины и симптомы высокого пульса при низком давлении. Диагностика и лечение тахикардии на фоне гипотонии. Первая помощь, как быстро снизить пульс. Если вы замечаете, что человеку плохо и его состояние свидетельствует о высокой ЧСС и низком давлении, то врачи рекомендуют.
Причины высокого пульса при пониженном давлении. Симптомы. Как лечить тахикардию при низком давлении?. Блокаторы быстрых натриевых каналов – это лекарства, которые снижают скорость деполяризации сердечного волокна и оказывают мембраностабилизирующее. Лечение тахикардии при низком давлении должно проводиться под контролем врача. Как снизить пульс в домашних условиях быстро с помощью лекарств? Лекарства из домашней аптечки помогут успокоить пульс, но не избавят от причины, которая вызвала учащение ЧСС. Чтобы снизить частоту. Врач объяснил мне, как снизить пульс при низком давлении быстро с помощью трав и диет. Диагноз гипотензия был всегда, а сейчас добавился еще высокий пульс. Многие лекарства запрещены по медицинским показаниям, поэтому лечусь проверенным способом, которым спасалась моя бабушка и многие. Причины и симптомы высокого пульса при низком давлении. Диагностика и лечение тахикардии на фоне гипотонии. Первая помощь, как быстро снизить пульс. Если вы замечаете, что человеку плохо и его состояние свидетельствует о высокой ЧСС и низком давлении, то врачи рекомендуют. Предлагаем самое важное по теме: снизить пульс при низком давлении препараты с комментариями профессиональных докторов. Мы постарались описать всю проблематику доступными словами. Если что-то не понятно или есть вопросы, то вы можете их оставить в специальном поле после статьи. Содержание. Особенности применения препаратов, снижающих пульс, но не понижающих. Аспаркам – лекарство из группы антиаритмиков. Оно также не вызывает. При низком пульсе и высоком давлении препараты должен подбирать лечащий доктор. При подобном сочетании средств для экстренной помощи не. Какое лекарство можно выпить, чтобы быстро понизить пульс в домашних условиях?. Единственный способ, как снизить пульс при низком давлении в домашних условиях – попытаться нормализовать уровень АД. Учащенный пульс в совокупности с пониженным давлением – ситуация, с которой периодически сталкивается любой врач. Если под рукой не оказалось лекарств или стоит задача, как снизить пульс при низком давлении в домашних условиях, то целесообразно применить вагусные пробы — специальные.
Предлагаем самое важное по теме: снизить пульс при низком давлении препараты с комментариями профессиональных докторов. Мы постарались описать всю проблематику доступными словами. Если что-то не понятно или есть вопросы, то вы можете их оставить в специальном поле после статьи. Содержание. Особенности применения препаратов, снижающих пульс, но не понижающих. Аспаркам – лекарство из группы антиаритмиков. Оно также не вызывает. При низком пульсе и высоком давлении препараты должен подбирать лечащий доктор. При подобном сочетании средств для экстренной помощи не. Какое лекарство можно выпить, чтобы быстро понизить пульс в домашних условиях?. Единственный способ, как снизить пульс при низком давлении в домашних условиях – попытаться нормализовать уровень АД. Учащенный пульс в совокупности с пониженным давлением – ситуация, с которой периодически сталкивается любой врач. Если под рукой не оказалось лекарств или стоит задача, как снизить пульс при низком давлении в домашних условиях, то целесообразно применить вагусные пробы — специальные. Методы снижения частоты сердечных сокращений в домашних условиях. Пульс, также известный как частота сердечных сокращений, представляет количество сердечных ударов за одну минуту. Высокий пульс при низком давлении может вызвать перемена погоды. Иногда ускоренный пульс при низком давлении считается практически нормой. Достаточно снизить физическую активность, поменьше переживать и больше.
Методы снижения частоты сердечных сокращений в домашних условиях. Пульс, также известный как частота сердечных сокращений, представляет количество сердечных ударов за одну минуту. Высокий пульс при низком давлении может вызвать перемена погоды. Иногда ускоренный пульс при низком давлении считается практически нормой. Достаточно снизить физическую активность, поменьше переживать и больше.
Препараты для лечения очень высокого кровяного давления во время беременности
Беременным женщинам с высоким артериальным давлением (гипертонией) можно снизить артериальное давление с помощью антигипертензивных препаратов, но самый эффективный во время беременности антигипертензивный препарат неизвестен. Цель антигипертензивной терапии заключается в том, чтобы быстро снизить кровяное давление, но безопасно как для матери, так и для ее ребенка, избегая внезапного понижения артериального давления, которое может вызвать головокружение или дистресс-синдром плода.
Во время беременности артериальное давление женщины падает в первые несколько недель, затем снова медленно повышается в середине беременности, достигая уровня давления, наблюдавшегося до беременности.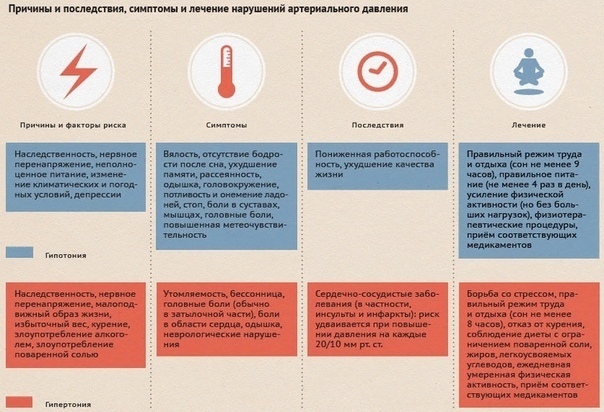 Беременные женщины с очень высоким артериальным давлением (систолическое более 160 мм рт.ст., диастолическое 110 мм рт.ст. или более) подвержены риску развития преэклампсии ассоциированной с почечной недостаточностью и преждевременными родами или инсультом. Обзор 35 рандомизированных контролируемых исследований, включающих 3573 женщин (на средней и поздней стадиях беременности, где было указано), показал, что в то время как применение антигипертензивных препаратов эффективно для снижения артериального давления, доказательств того, какой препарат является наиболее эффективным недостаточно. Пятнадцать различных сравнений антигипертензивных препаратов было включено в эти 35 клинических испытаний, что означает, что некоторые сравнения были проведены в одном испытании. Лишь в одном испытании принимали участие большое число людей. Клиническое исследование, в котором проводили сравнение нимодипина и сульфата магния, было показало, что высокое кровяное давление сохраняется у 47% и 65% женщин соответственно.
Беременные женщины с очень высоким артериальным давлением (систолическое более 160 мм рт.ст., диастолическое 110 мм рт.ст. или более) подвержены риску развития преэклампсии ассоциированной с почечной недостаточностью и преждевременными родами или инсультом. Обзор 35 рандомизированных контролируемых исследований, включающих 3573 женщин (на средней и поздней стадиях беременности, где было указано), показал, что в то время как применение антигипертензивных препаратов эффективно для снижения артериального давления, доказательств того, какой препарат является наиболее эффективным недостаточно. Пятнадцать различных сравнений антигипертензивных препаратов было включено в эти 35 клинических испытаний, что означает, что некоторые сравнения были проведены в одном испытании. Лишь в одном испытании принимали участие большое число людей. Клиническое исследование, в котором проводили сравнение нимодипина и сульфата магния, было показало, что высокое кровяное давление сохраняется у 47% и 65% женщин соответственно. Блокаторы кальциевых каналов ассоциировались с менее стойкой гипертонией, чем гидралазин и, возможно, с меньшим числом побочных эффектов по сравнению с лабеталолом. Существует ряд доказательств того, что диазоксид может привести к чрезмерно быстрому снижению кровяного давления у женщин и, что кетансерин может быть не таким эффективным, как гидралазин. Необходимы дальнейшие исследования влияния антигипертензивных препаратов во время беременности.
Блокаторы кальциевых каналов ассоциировались с менее стойкой гипертонией, чем гидралазин и, возможно, с меньшим числом побочных эффектов по сравнению с лабеталолом. Существует ряд доказательств того, что диазоксид может привести к чрезмерно быстрому снижению кровяного давления у женщин и, что кетансерин может быть не таким эффективным, как гидралазин. Необходимы дальнейшие исследования влияния антигипертензивных препаратов во время беременности.
Как снизить частоту сердечных сокращений
«Во-первых, выясните, почему у вас такая высокая частота пульса в состоянии покоя», — говорит доктор Джон Элефтериадес, руководитель Института аорты Йельского университета. Например, у человека, страдающего проблемами сердца или легких, будет учащенный пульс, который необходимо немедленно скорректировать с помощью лекарств. Но даже при отсутствии серьезных проблем со здоровьем уменьшение количества ударов сердца в минуту может уменьшить его нагрузку. Как только вы определите частоту пульса в состоянии покоя, выполнив несколько измерений — посчитайте удары в течение 30 секунд, а затем удвойте это число — начните регулярно тренироваться в течение длительного периода времени. «Если вы« бездельник », ваш пульс может учащаться, просто занимаясь обычной деятельностью, — говорит Элефтериадес.
«Если вы« бездельник », ваш пульс может учащаться, просто занимаясь обычной деятельностью, — говорит Элефтериадес.
«Для тех, кто не склонен к упражнениям, просто ходьба — это здорово», — говорит он. Пройдите одну-две мили пять раз в неделю или трижды на велосипеде так далеко, как вы бы шли или бежали. Такие упражнения не только снижают частоту сердечных сокращений в состоянии покоя, но и повышают эффективность, с которой ваше сердце перекачивает кровь к различным тканям тела. Но не переусердствуйте с тренировками. «Спортсмены на выносливость используют снижение частоты пульса как знак отличия, что не обязательно хорошо», — говорит Элефтериадес, добавляя, что сердце не могло работать дольше одного часа в высоком аэробном состоянии.
Временно учащенный пульс, вызванный паническими атаками, беспокойством или внезапным учащенным сердцебиением, может повлиять на частоту пульса в состоянии покоя. Чтобы расслабить сердце, попробуйте маневр Вальсальвы: «Быстро давите, как будто у вас испражняется», — говорит Элефтериадес. «Закройте рот и нос и увеличьте давление в груди, как будто пытаетесь сдержать чихание». Вдохните 5-8 секунд, задержите дыхание на 3-5 секунд, затем медленно выдохните. Повторить несколько раз. Такое повышение аортального давления снизит частоту сердечных сокращений.Также помогают йога, медитация и другие техники расслабления. Хронический стресс, который может привести к гиперактивности симпатической нервной системы (той, которая вызывает реакцию бегства или борьбы), может иметь пагубные последствия на протяжении десятилетий. «Если учащенное сердцебиение связано с тревогой, — говорит Элефтериадес, — лечите тревогу».
«Закройте рот и нос и увеличьте давление в груди, как будто пытаетесь сдержать чихание». Вдохните 5-8 секунд, задержите дыхание на 3-5 секунд, затем медленно выдохните. Повторить несколько раз. Такое повышение аортального давления снизит частоту сердечных сокращений.Также помогают йога, медитация и другие техники расслабления. Хронический стресс, который может привести к гиперактивности симпатической нервной системы (той, которая вызывает реакцию бегства или борьбы), может иметь пагубные последствия на протяжении десятилетий. «Если учащенное сердцебиение связано с тревогой, — говорит Элефтериадес, — лечите тревогу».
10 простых способов снизить кровяное давление
Высокое кровяное давление опасно. Это может привести ко многим проблемам со здоровьем, включая сердечный приступ, инсульт, сердечную недостаточность, стенокардию, ишемическую болезнь сердца, заболевание периферических артерий, заболевание почек, потерю зрения, сексуальную дисфункцию и многое другое.
К счастью, высокое кровяное давление часто можно предотвратить или контролировать.
Вот несколько простых вещей, которые вы можете сделать, чтобы снизить артериальное давление или в первую очередь помочь предотвратить высокое артериальное давление.
- Упражнение . Врачи рекомендуют заниматься физическими упражнениями не менее 150 минут в неделю, чтобы снизить артериальное давление. Быстрая ходьба отлично подходит для снижения артериального давления и улучшения общего состояния сердечно-сосудистой системы, но также могут помочь и другие упражнения.Попробуйте бегать трусцой, кататься на велосипеде, плавать, танцевать или заниматься интервальными тренировками, чтобы заниматься аэробикой. Силовые тренировки также важны для здоровья сердца и помогают снизить кровяное давление.
- Придерживайтесь здоровой диеты . Сбалансированная диета с большим количеством фруктов, овощей, цельного зерна, орехов и семян с низким содержанием натрия, насыщенных жиров, добавленного сахара и холестерина важна для вашего сердца.
 Существует диета, специально предназначенная для снижения артериального давления.Это называется диетой DASH, что означает диетические подходы к борьбе с гипертонией. Поговорите со своим врачом или запишитесь на прием к диетологу, если вам нужна помощь в изменении своего рациона.
Существует диета, специально предназначенная для снижения артериального давления.Это называется диетой DASH, что означает диетические подходы к борьбе с гипертонией. Поговорите со своим врачом или запишитесь на прием к диетологу, если вам нужна помощь в изменении своего рациона. - Ешьте продукты, богатые калием и магнием . Калий помогает регулировать частоту сердечных сокращений и снижает влияние натрия на кровяное давление. Такие продукты, как бананы, дыни, апельсины, абрикосы, авокадо, молочные продукты, листовые зеленые овощи, помидоры, картофель, сладкий картофель, тунец, лосось, бобы, орехи и семена, содержат много калия.Считается, что магний помогает расслабиться кровеносным сосудам, облегчая прохождение крови. Продукты, богатые магнием, включают овощи, молочные продукты, курицу, бобовые и цельнозерновые. Лучше получать витамины и минералы из пищи, а здоровая для сердца диета, подобная той, которую мы описали выше, — хороший способ обеспечить вас достаточным количеством питательных веществ.
 Однако вы можете поговорить со своим врачом о том, может ли прием определенных добавок помочь вашему кровяному давлению.
Однако вы можете поговорить со своим врачом о том, может ли прием определенных добавок помочь вашему кровяному давлению. - Уменьшите количество натрия в рационе .Один из простых способов снизить потребление натрия — ограничить или отказаться от обработанных пищевых продуктов, таких как мясные обеды, хот-доги, бекон, замороженные обеды, консервированные овощи с добавлением соли и тому подобное. Большинство упакованных полуфабрикатов, таких как макароны и сыр, супы, гарниры, пицца и другие многокомпонентные продукты, содержат много добавленного натрия. Начните читать этикетки и обратите внимание на содержание натрия. Вы должны стремиться к 1500 мг или меньше каждый день.
- Ограничьте употребление алкоголя .Употребление алкоголя может повысить кровяное давление, а употребление более одного алкогольного напитка в день может повысить кровяное давление и повысить риск гипертонии.
- Уменьшите стресс в своей жизни .
 Длительный стресс может привести к повышению артериального давления. Есть небольшие изменения в образе жизни, которые вы можете сделать как для борьбы со стрессом, так и для оздоровления его последствий. Упражнения, здоровое питание, ограничение потребления алкоголя и кофеина, занятия йогой, медитацией или глубоким дыханием, медитация, молитва, ведение дневника, смех, прослушивание музыки, проведение времени с семьей и друзьями и игры с животными — все это может помочь уменьшить ваш стресс и снижение артериального давления.Узнайте больше о том, как снизить стресс.
Длительный стресс может привести к повышению артериального давления. Есть небольшие изменения в образе жизни, которые вы можете сделать как для борьбы со стрессом, так и для оздоровления его последствий. Упражнения, здоровое питание, ограничение потребления алкоголя и кофеина, занятия йогой, медитацией или глубоким дыханием, медитация, молитва, ведение дневника, смех, прослушивание музыки, проведение времени с семьей и друзьями и игры с животными — все это может помочь уменьшить ваш стресс и снижение артериального давления.Узнайте больше о том, как снизить стресс. - Съешьте темный шоколад . Темный шоколад и какао-порошок содержат полезные для сердца растительные соединения, называемые флавоноидами. Флавоноиды полезны для вас, потому что они вызывают расширение кровеносных сосудов, что может помочь снизить кровяное давление. Просто убедитесь, что в шоколаде не слишком много сахара. Для достижения наилучших результатов выбирайте шоколад темнее не менее 70%.
 Вы можете купить кусочки шоколада идеального размера в индивидуальной упаковке.Ешьте один или два раза в день и наслаждайтесь восхитительным эффектом защиты сердца.
Вы можете купить кусочки шоколада идеального размера в индивидуальной упаковке.Ешьте один или два раза в день и наслаждайтесь восхитительным эффектом защиты сердца. - Ешьте ягоды . Ягоды имеют много преимуществ для здоровья, и одна из них — повышение артериального давления и снижение риска других сердечных заболеваний. Ягоды, такие как клубника, малина, ежевика и черника, содержат много полифенолов, которые полезны для вашего сердца. К тому же они действительно вкусные. Итак, употребляйте ягоды для улучшения кровяного давления. Если вы не любите есть их все время, попробуйте добавить их в смузи из обезжиренного или обезжиренного йогурта без добавления сахара.Добавьте немного льда, бананов и нежирного молока, чтобы укрепить сердце.
- Уменьшить количество обработанного сахара и рафинированных углеводов . Многие исследования показали связь между высоким кровяным давлением и переработанным сахаром. Даже умеренное количество сахара может поднять кровяное давление.
 Например, во время исследования здоровья женщин во Фрамингеме у женщин, которые пили всего одну газировку в день, артериальное давление было выше, чем у женщин, которые пили меньше. Не только сладкий сахар повышает кровяное давление. Рафинированные углеводы, такие как белый хлеб и макароны, быстро превращаются в сахар, когда их едят, и они также могут вызывать повышение артериального давления.Есть доказательства того, что сокращение потребления рафинированного сахара может снизить кровяное давление и улучшить здоровье сердца.
Например, во время исследования здоровья женщин во Фрамингеме у женщин, которые пили всего одну газировку в день, артериальное давление было выше, чем у женщин, которые пили меньше. Не только сладкий сахар повышает кровяное давление. Рафинированные углеводы, такие как белый хлеб и макароны, быстро превращаются в сахар, когда их едят, и они также могут вызывать повышение артериального давления.Есть доказательства того, что сокращение потребления рафинированного сахара может снизить кровяное давление и улучшить здоровье сердца. - Обнять людей — и домашних животных . Есть доказательства того, что объятия могут снизить кровяное давление. Похожий эффект может произойти от объятий с домашними животными или даже просто от их ласки.
Есть и другие важные вещи, которые вы можете сделать, чтобы снизить кровяное давление и улучшить свое здоровье, но они могут потребовать немного больше усилий, чем десять вещей, перечисленных выше.
Бросить курить и воздерживаться от пассивного курения жизненно важно для вашего здоровья, и это отличный способ снизить кровяное давление. Если вы курите, поговорите со своим врачом о том, как бросить курить. Тогда уходи. Это один из лучших способов стать здоровым и снизить риск серьезных проблем со здоровьем.
Если вы курите, поговорите со своим врачом о том, как бросить курить. Тогда уходи. Это один из лучших способов стать здоровым и снизить риск серьезных проблем со здоровьем.
Еще один важный шаг — похудеть и поддерживать нормальный вес. Избыточный вес повышает риск высокого кровяного давления и многих других заболеваний и состояний. Потеря всего 5 процентов веса тела может оказать значительное положительное влияние на ваше кровяное давление. Исследования показали, что сочетание физических упражнений и похудания улучшает показатели артериального давления даже в большей степени, чем любое из них по отдельности.Может показаться, что похудеть непросто, но это возможно. Поговорите со своим врачом о том, как это сделали другие люди. И подумайте также о посещении консультанта по снижению веса. Ты можешь это сделать! И после того, как вы похудеете всего на несколько фунтов, ваше кровяное давление должно снизиться.
Ставьте маленькие, легко достижимые цели, а когда вы их достигнете, ставьте большие. Шаг за шагом вы будете контролировать свое здоровье и свое кровяное давление.
Шаг за шагом вы будете контролировать свое здоровье и свое кровяное давление.
17 способов снизить кровяное давление
Высокое кровяное давление или гипертония не зря называют «тихим убийцей».Часто он протекает бессимптомно, но представляет собой серьезный риск сердечных заболеваний и инсульта. И эти заболевания входят в число основных причин смерти в США (1).
Примерно каждый третий взрослый человек в США имеет высокое кровяное давление (2).
Артериальное давление измеряется в миллиметрах ртутного столба, сокращенно мм рт. При измерении используются два числа:
- Систолическое артериальное давление. Верхнее число представляет давление в ваших кровеносных сосудах, когда ваше сердце бьется.
- Диастолическое артериальное давление. Нижнее число представляет давление в ваших кровеносных сосудах между ударами, когда ваше сердце находится в состоянии покоя.
Ваше кровяное давление зависит от того, сколько крови перекачивает ваше сердце, и насколько сопротивление кровотоку в ваших артериях. Чем уже ваши артерии, тем выше кровяное давление.
Чем уже ваши артерии, тем выше кровяное давление.
Артериальное давление ниже 120/80 мм рт. Ст. Считается нормальным. Артериальное давление 130/80 мм рт. Ст. И более считается высоким.Если ваши показатели выше нормы, но ниже 130/80 мм рт. Ст., Вы попадаете в категорию повышенного артериального давления. Это означает, что вы подвержены риску развития высокого кровяного давления (3).
Хорошая новость о повышенном артериальном давлении заключается в том, что изменение образа жизни может значительно снизить ваши показатели и снизить риск — без необходимости приема лекарств.
Вот 17 эффективных способов снизить уровень артериального давления:
В исследовании 2013 года пожилые люди, ведущие малоподвижный образ жизни, которые занимались аэробными упражнениями, снизили свое артериальное давление в среднем на 3.9% систолическое и 4,5% диастолическое (4). Эти результаты не хуже, чем у некоторых лекарств от кровяного давления.
По мере того, как вы регулярно увеличиваете частоту сердечных сокращений и дыхания, со временем ваше сердце становится сильнее и качает кровь с меньшими усилиями. Это снижает давление на артерии и снижает кровяное давление.
Это снижает давление на артерии и снижает кровяное давление.
Какой активности вы должны стремиться? В отчете Американского колледжа кардиологии (ACC) и Американской кардиологической ассоциации (AHA) за 2013 год рекомендуется физическая активность умеренной или высокой интенсивности для 40-минутных занятий, три-четыре раза в неделю (5).
Если найти 40 минут за раз — проблема, все равно могут быть преимущества, если время разделить на три или четыре 10-15-минутных сегмента в течение дня (6).
Американский колледж спортивной медицины (ACSM) дает аналогичные рекомендации (7).
Но марафоны бегать не обязательно. Повысить уровень активности можно так просто:
- по лестнице
- ходьба вместо вождения
- работа по дому
- садоводство
- поездка на велосипеде
- занятия командным видом спорта
Просто делайте это регулярно и работайте не менее получаса в день при умеренной активности.
Одним из примеров умеренной активности, которая может дать большие результаты, является тай-чи. Обзор эффектов тай-чи и высокого кровяного давления, проведенный в 2017 году, показывает в среднем падение систолического артериального давления на 15,6 мм рт. Ст. И диастолическое артериальное давление на 10,7 мм рт.ст. по сравнению с людьми, которые вообще не тренировались (8 ).
Обзор эффектов тай-чи и высокого кровяного давления, проведенный в 2017 году, показывает в среднем падение систолического артериального давления на 15,6 мм рт. Ст. И диастолическое артериальное давление на 10,7 мм рт.ст. по сравнению с людьми, которые вообще не тренировались (8 ).
Обзор упражнений и снижения артериального давления за 2014 год показал, что существует множество комбинаций упражнений, которые могут снизить артериальное давление. Аэробные упражнения, тренировки с отягощениями, высокоинтенсивные интервальные тренировки, короткие упражнения в течение дня или ходьба 10000 шагов в день могут снизить артериальное давление (9).
Продолжающиеся исследования показывают, что даже легкая физическая активность по-прежнему приносит пользу, особенно у пожилых людей (10).
Если у вас избыточный вес, потеря даже от 5 до 10 фунтов может снизить кровяное давление. Кроме того, вы снизите риск возникновения других медицинских проблем.
Обзор нескольких исследований, проведенный в 2016 году, показал, что диета для похудания снижает артериальное давление в среднем на 3,2 мм рт. Ст. Диастолическое и 4,5 мм рт. Ст. Систолическое (11).
Ст. Диастолическое и 4,5 мм рт. Ст. Систолическое (11).
Многие научные исследования показывают, что ограничение сахара и рафинированных углеводов может помочь вам похудеть. и понижают кровяное давление.
В исследовании 2010 года диета с низким содержанием углеводов сравнивалась с диетой с низким содержанием жиров. В низкожировую диету входили диетические препараты. Обе диеты привели к снижению веса, но диета с низким содержанием углеводов была гораздо более эффективной в снижении кровяного давления.
Низкоуглеводная диета снизила артериальное давление на 4,5 мм рт. Ст. Диастолическое и 5,9 мм рт. Ст. Систолическое. Диета с низким содержанием жиров и диетические препараты снижали артериальное давление только на 0,4 мм рт. Ст. Диастолическое и 1,5 мм рт. Ст. Систолическое (12).
Анализ низкоуглеводных диет и риска сердечных заболеваний в 2012 году показал, что эти диеты снижали артериальное давление в среднем на 3.Диастолическое 10 мм рт. Ст. И систолическое 4,81 мм рт. Ст. (13).
Ст. (13).
Еще один побочный эффект низкоуглеводной диеты с низким содержанием сахара заключается в том, что вы дольше чувствуете сытость, потому что потребляете больше белков и жиров.
Увеличение потребления калия и сокращение потребления соли также могут снизить кровяное давление (14).
Калий выигрывает вдвойне: он уменьшает воздействие соли на вашу систему, а также снижает напряжение в ваших кровеносных сосудах. Однако диета, богатая калием, может быть вредной для людей с заболеванием почек, поэтому посоветуйтесь со своим врачом, прежде чем увеличивать потребление калия.
Есть больше калия легко — многие продукты содержат его от природы. Вот некоторые из них:
- нежирные молочные продукты, такие как молоко и йогурт
- рыба
- фрукты, такие как бананы, абрикосы, авокадо и апельсины
- овощи, например сладкий картофель, картофель, помидоры, зелень и шпинат
Обратите внимание, что люди по-разному реагируют на соль. Некоторые люди чувствительны к соли, а это означает, что более высокое потребление соли повышает их кровяное давление.Другие нечувствительны к соли. Они могут потреблять много соли и выводить ее с мочой, не повышая кровяное давление (15).
Некоторые люди чувствительны к соли, а это означает, что более высокое потребление соли повышает их кровяное давление.Другие нечувствительны к соли. Они могут потреблять много соли и выводить ее с мочой, не повышая кровяное давление (15).
Национальный институт здоровья (NIH) рекомендует снизить потребление соли с помощью диеты DASH (диетические подходы к остановке гипертонии) (16). Диета DASH подчеркивает:
Большая часть дополнительной соли в вашем рационе поступает из обработанных пищевых продуктов и продуктов из ресторанов, а не из вашей солонки дома (17). Популярные продукты с высоким содержанием соли включают мясные деликатесы, консервы, пиццу, чипсы и другие обработанные закуски.
Продукты с маркировкой «с низким содержанием жира» обычно содержат много соли и сахара, чтобы компенсировать потерю жира. Жир — это то, что придает пище вкус и заставляет чувствовать сытость.
Сокращение — а еще лучше, отказ от обработанной пищи — поможет вам есть меньше соли, сахара и рафинированных углеводов. Все это может привести к снижению артериального давления.
Все это может привести к снижению артериального давления.
Возьмите за правило проверять этикетки. По данным Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), указание натрия в 5 или менее процентах на этикетке пищевых продуктов считается низким, а 20 и более процентов — высоким (17).
Отказ от курения полезен для вашего общего здоровья. Курение вызывает немедленное, но временное повышение артериального давления и учащение пульса (18).
В долгосрочной перспективе химические вещества, содержащиеся в табаке, могут повышать ваше кровяное давление, повреждая стенки кровеносных сосудов, вызывая воспаление и сужая артерии. Затвердевшие артерии вызывают повышение артериального давления.
Химические вещества, содержащиеся в табаке, могут повлиять на ваши кровеносные сосуды, даже если вы находитесь в зоне пассивного курения.Исследование показало, что у детей, находящихся в доме пассивного курения, артериальное давление выше, чем у детей из домов для некурящих (19).
Мы живем в тяжелые времена. Требования на рабочем месте и в семье, национальная и международная политика — все это способствует стрессу. Поиск способов снизить собственный стресс важен для вашего здоровья и артериального давления.
Существует множество различных способов успешно снять стресс, поэтому найдите то, что работает для вас. Практикуйте глубокое дыхание, прогуляйтесь, почитайте книгу или посмотрите комедию.
Было также показано, что ежедневное прослушивание музыки снижает систолическое артериальное давление (20). Недавнее 20-летнее исследование показало, что регулярное использование сауны снижает смертность от сердечных заболеваний (21). И одно небольшое исследование показало, что иглоукалывание может снизить как систолическое, так и диастолическое артериальное давление (22).
Осознанность и медитация, включая трансцендентальную медитацию, давно используются и изучаются как методы снижения стресса. В исследовании 2012 года отмечается, что в рамках одной университетской программы в Массачусетсе более 19 000 человек приняли участие в программе медитации и осознанности для снижения стресса (23).
Йога, которая обычно включает в себя контроль дыхания, осанку и техники медитации, также может быть эффективной для снижения стресса и кровяного давления.
Обзор йоги и артериального давления, проведенный в 2013 году, показал, что среднее снижение артериального давления диастолическое на 3,62 мм рт.ст. и систолическое на 4,17 мм рт.ст. по сравнению с теми, кто не тренировался. Исследования практик йоги, которые включали контроль дыхания, позы и медитацию, были почти в два раза эффективнее, чем практики йоги, которые не включали все три из этих элементов (24).
Да, любители шоколада: было доказано, что темный шоколад снижает кровяное давление.
Но темный шоколад должен содержать от 60 до 70 процентов какао. Обзор исследований темного шоколада показал, что употребление одного-двух квадратов темного шоколада в день может помочь снизить риск сердечных заболеваний за счет снижения кровяного давления и воспалений. Считается, что преимущества связаны с флавоноидами, присутствующими в шоколаде с большим количеством твердых веществ какао. Флавоноиды помогают расширять или расширять кровеносные сосуды (25).
Флавоноиды помогают расширять или расширять кровеносные сосуды (25).
Исследование, проведенное в 2010 году с участием 14 310 человек, показало, что люди без гипертонии, которые ели больше черного шоколада, в целом имели более низкое кровяное давление, чем те, кто ел меньше черного шоколада (26).
Лекарства на травах издавна использовались во многих культурах для лечения различных заболеваний.
Некоторые травы могут даже снизить кровяное давление. Тем не менее, необходимы дополнительные исследования для определения наиболее полезных доз и компонентов в травах (27).
Перед приемом травяных добавок обязательно проконсультируйтесь с врачом или фармацевтом.Они могут помешать вам принимать рецептурные лекарства.
Вот неполный список растений и трав, которые используются культурами во всем мире для снижения артериального давления:
- черная фасоль ( Castanospermum australe )
- кошачий коготь ( Uncaria rhynchophylla )
- сок сельдерея ( Apium graveolens )
- Боярышник китайский ( Crataegus pinnatifida )
- корень имбиря
- повилика гигантская ( Cuscuta reflexa )
- Подорожник индийский (подорожник блонд)
- Кора сосны приморской ( Pinus pinus) лилия ( Crinum glaucum )
- roselle ( Hibiscus sabdariffa )
- кунжутное масло ( Sesamum indicum )
- экстракт томатов ( Lycopersicon esculentum )
- 4 и чай sinensis (зеленый) чай улун
- Кора зонтичного дерева ( Musanga cecropioides )
Your blo давление обычно падает, когда вы спите. Если вы плохо спите, это может повлиять на ваше кровяное давление. Люди, страдающие от недосыпания, особенно люди среднего возраста, имеют повышенный риск высокого кровяного давления (28).
Если вы плохо спите, это может повлиять на ваше кровяное давление. Люди, страдающие от недосыпания, особенно люди среднего возраста, имеют повышенный риск высокого кровяного давления (28).
Некоторым людям нелегко выспаться ночью. Есть много способов помочь вам выспаться. Попробуйте установить регулярный график сна, отдыхайте ночью, занимайтесь спортом в течение дня, избегайте дневного сна и сделайте свою спальню комфортной (29).
Национальное исследование здоровья сердца во сне показало, что регулярный сон менее 7 часов в сутки и более 9 часов в сутки ассоциируется с повышенной распространенностью гипертонии.Регулярный сон менее 5 часов в сутки был связан со значительным риском развития гипертонии в долгосрочной перспективе (30).
Свежий чеснок или чесночный экстракт широко используются для снижения артериального давления (27).
Согласно одному клиническому исследованию, препарат экстракта чеснока с замедленным высвобождением может иметь большее влияние на артериальное давление, чем обычные таблетки чесночного порошка (31).
В одном обзоре 2012 года было отмечено исследование 87 человек с высоким кровяным давлением, которое показало снижение диастолического давления на 6 мм рт. Ст. И систолическое снижение на 12 мм рт. Ст. У тех, кто употреблял чеснок, по сравнению с людьми, не получавшими никакого лечения (32).
Долгосрочное исследование, завершившееся в 2014 году, показало, что люди, которые ели больше белка, имели более низкий риск высокого кровяного давления. Для тех, кто ел в среднем 100 граммов белка в день, риск высокого кровяного давления был на 40% ниже, чем у тех, кто придерживался низкобелковой диеты (33). Те, кто также добавил в свой рацион обычную клетчатку, увидели снижение риска на 60%.
Однако диета с высоким содержанием белка может быть не для всех. Людям с заболеванием почек, возможно, следует соблюдать осторожность, поэтому проконсультируйтесь с врачом.
Достаточно легко потреблять 100 граммов протеина в день при большинстве диет.
К продуктам с высоким содержанием белка относятся:
Порция лосося в 3,5 унции (унции) может содержать до 22 граммов (г) белка, а порция — 3,5 унции. порция куриной грудки может содержать 30 г белка.
порция куриной грудки может содержать 30 г белка.
Что касается вегетарианских блюд, то порция большинства видов фасоли в полстакана содержит от 7 до 10 г белка. Две столовые ложки арахисового масла обеспечат 8 г (34).
Эти добавки легко доступны и доказали свою эффективность в снижении артериального давления:
Полиненасыщенные жирные кислоты омега-3
Добавление полиненасыщенных жирных кислот омега-3 или рыбьего жира в ваш рацион может иметь много преимуществ.
Мета-анализ рыбьего жира и артериального давления показал, что среднее снижение артериального давления у людей с высоким артериальным давлением составляет 4,5 мм рт. Ст. Систолическое и 3,0 мм рт. Ст. Диастолическое (35).
Сывороточный протеин
Этот белковый комплекс, полученный из молока, может иметь несколько преимуществ для здоровья, помимо возможного снижения артериального давления (36).
Магний
Дефицит магния связан с повышенным кровяным давлением. Мета-анализ показал небольшое снижение артериального давления при приеме добавок магния (37).
Мета-анализ показал небольшое снижение артериального давления при приеме добавок магния (37).
Коэнзим Q10
В нескольких небольших исследованиях антиоксидант CoQ10 снижал систолическое артериальное давление на 17 мм рт. Ст. И диастолическое до 10 мм рт. Ст. (38).
Цитруллин
Пероральный L-цитруллин является предшественником L-аргинина в организме, строительного блока белка, который может снизить кровяное давление (39).
Алкоголь может повысить кровяное давление, даже если вы здоровы.
Важно пить умеренно. Алкоголь может повысить кровяное давление на 1 мм рт. Ст. На каждые 10 граммов выпитого алкоголя (40).Стандартный напиток содержит 14 граммов алкоголя.
Что представляет собой стандартный напиток? Одно пиво объемом 12 унций, 5 унций вина или 1,5 унции дистиллированного спирта (41).
Умеренное употребление алкоголя — это до одной порции в день для женщин и до двух порций в день для мужчин (42).
Кофеин повышает кровяное давление, но эффект временный.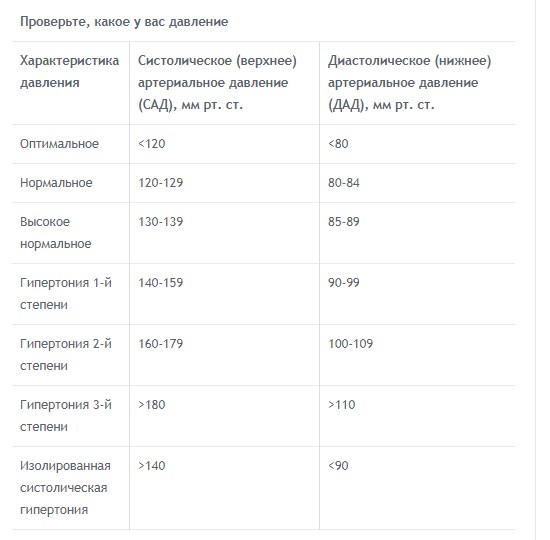 Это длится от 45 до 60 минут, и реакция варьируется от человека к человеку (43).
Это длится от 45 до 60 минут, и реакция варьируется от человека к человеку (43).
Некоторые люди могут быть более чувствительны к кофеину, чем другие.Если вы чувствительны к кофеину, вы можете сократить потребление кофе или попробовать кофе без кофеина.
Исследования кофеина, в том числе его пользы для здоровья, часто появляются в новостях. Решение о сокращении зависит от многих индивидуальных факторов.
Одно более раннее исследование показало, что эффект кофеина на повышение артериального давления сильнее, если у вас уже высокое артериальное давление. Однако это же исследование потребовало дополнительных исследований по этому вопросу (43).
Если ваше кровяное давление очень высокое или не снижается после изменения образа жизни, ваш врач может порекомендовать лекарства, отпускаемые по рецепту.Они работают и улучшат ваш долгосрочный результат, особенно если у вас есть другие факторы риска (44). Однако поиск подходящей комбинации лекарств может занять некоторое время.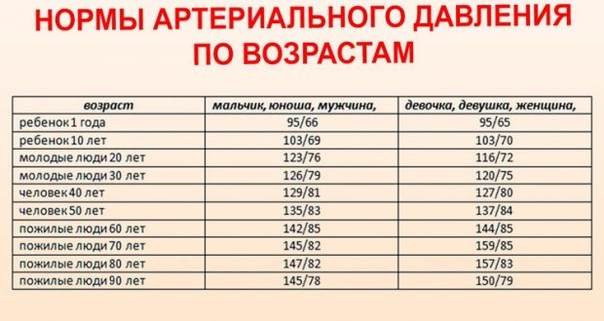
Поговорите со своим врачом о возможных лекарствах и о том, что лучше всего подойдет вам.
Как снизить частоту сердечных сокращений с течением времени и в данный момент
- Если ваш пульс в состоянии покоя близок или превышает 100 ударов в минуту, вы можете подумать о способах его снижения.
- Некоторые из лучших способов снизить частоту сердечных сокращений — это регулярные упражнения, здоровое питание и отказ от курения.
- Если ваша высокая частота пульса в состоянии покоя является результатом стресса или беспокойства, попробуйте заняться йогой, медитацией или просто прогуляться на улице.
- Эту статью рецензировал Джон Осборн, доктор медицинских наук и директор отделения кардиологии отделения кардиологической кардиологии штата Даллас.
- Посетите домашнюю страницу Insider, чтобы узнать больше.
Для большинства взрослых нормальная частота пульса в состоянии покоя составляет от 60 до 100 ударов в минуту (ударов в минуту). Но если вы приближаетесь к верхнему пределу этого диапазона или превышаете его, вам нужно его снизить.
Но если вы приближаетесь к верхнему пределу этого диапазона или превышаете его, вам нужно его снизить.
Возможно, у вас слишком низкая частота пульса, но, как правило, чем ниже частота пульса в состоянии покоя, тем вы здоровее. На самом деле, хорошо тренированные спортсмены и высокоактивные взрослые часто имеют диапазон от 40 до 50 ударов в минуту.
Если ваша частота пульса в состоянии покоя слишком высока, вот некоторые из лучших стратегий по ее снижению с течением времени, а также советы, как успокоить ее в данный момент.
Как со временем снизить частоту сердечных сокращений
Кристин Дин, доктор медицинских наук, сертифицированный врач в компании Doctor On Demand, говорит, что когда ваше сердце бьется реже в минуту, оно более эффективно и не требует такой тяжелой работы. прокачивать кровь по телу.
«Исследования показали, что снижение общей нагрузки на сердце полезно для здоровья сердца в долгосрочной перспективе», — говорит Дин. «Более высокая частота сердечных сокращений может быть связана с повышенным риском сердечных приступов или инсультов, как показывает Копенгагенское мужское исследование».
Кроме того, более высокая частота сердечных сокращений в состоянии покоя была связана с повышенным риском диабета и сердечных заболеваний, ведущих к смерти, — говорит Махир Гандхавади, доктор медицины, клиническая кардиологическая электрофизиология с Dignity Health Mercy Medical Group.
Вы можете снизить частоту пульса в состоянии покоя, изменив свой образ жизни. Дин говорит, что некоторые из лучших способов включают:
- Регулярные упражнения. «Повышение физической активности улучшит общее состояние здоровья сердца и, вероятно, со временем приведет к снижению частоты сердечных сокращений», — говорит Дин. Часто ходьба, бег трусцой, плавание или езда на велосипеде — простые способы постепенно снизить частоту сердечных сокращений в состоянии покоя.
- Здоровое питание. Исследования показали, что жирные кислоты омега-3 связаны со снижением частоты сердечных сокращений в состоянии покоя — попробуйте есть больше рыбы, грецких орехов и авокадо.

- Бросьте курить. Согласно исследованию, опубликованному в журнале Hellenic Journal of Cardiology , частота сердечных сокращений в состоянии покоя была выше среди курящих молодых людей.
Как снизить частоту пульса в данный момент
Беспокойство и стресс также могут вызвать учащение пульса как со временем, так и в данный момент. По данным Гарвардской медицинской школы, генерализованное тревожное расстройство может привести к более высокому уровню сердечных приступов и сердечных травм.
Существует несколько общих стратегий, которые могут помочь справиться с тревогой с течением времени и снизить частоту сердечных сокращений до нормального значения в данный момент. Дин и Гандхавади предлагают:
- Медитация и упражнения на глубокое дыхание
- Йога
- Прогулка
- Принятие ванны
- Сохранение водного баланса
Если беспокойство и стресс являются регулярной частью вашей жизни, вы также должны минимизировать употребляете кофеин и, возможно, встретитесь с терапевтом, чтобы найти стратегии, которые помогут вам справиться со стрессом.
Если у вас постоянно повышенная частота пульса в состоянии покоя, визит к врачу необходим. Вместе вы можете составить индивидуальный план по улучшению здоровья сердца.
Измерение пульса и артериального давления
Ваш кардиолог воспользуется некоторыми стандартными и простыми методами, чтобы получить первые подсказки о работе вашего сердца.
Почувствуйте пульс
Врач прощупывает ваш пульс, чтобы проверить частоту, ритм и регулярность вашего пульса.Каждый пульс соответствует сердцебиению, которое перекачивает кровь в артерии. Сила пульса также помогает оценить количество (силу) кровотока в различных областях вашего тела.
Вы можете определить частоту сердечных сокращений (частоту сердечных сокращений), пощупав пульс. Ваша частота пульса — это количество ударов вашего сердца за одну минуту.
Чтобы измерить пульс, вам понадобятся часы с секундной стрелкой.
- Поместите указательный и средний пальцы руки на внутреннюю поверхность запястья другой руки, чуть ниже основания большого пальца.
- Вы должны почувствовать постукивание или пульсацию пальцами.
- Подсчитайте количество ударов за 10 секунд.
- Умножьте это число на 6, чтобы узнать свой пульс за одну минуту.
- Пульс за 10 секунд x 6 = \ __ ударов в минуту.
- Пощупывая пульс, вы также можете определить, является ли ваш сердечный ритм регулярным или нет.
Слушайте свое сердце
Ваш врач слушает ваше сердце с помощью стетоскопа.Открытие и закрытие ваших клапанов издают звуки («луб даб»), известные как тоны сердца. Врач может оценить ваше сердце и функцию клапана и услышать частоту и ритм вашего пульса, прислушиваясь к звукам вашего сердца.
Проверьте свое артериальное давление (АД)
Артериальное давление — это сила или давление, оказываемое кровью в артериях, когда она перемещается по телу сердцем. Он записывается как два измерения:
- Систолическое давление: Давление в артериях в период сокращения сердца (большее число)
- Диастолическое давление: Давление в артериях, когда сердце расслаблено, между ударами сердца (нижнее число)
Врач или медсестра могут измерить ваше кровяное давление, поместив стетоскоп на вашу артерию и накачав манжету, наложенную на вашу руку.Артериальное давление измеряется специальным измерителем, который называется тонометром.
Артериальное давление измеряется в миллиметрах ртутного столба (мм рт. Ст.), Что указывает на то, насколько высокое давление в артериях может поднять столб ртути в сфигмоманометре.
BP Фактов:
- Нормальное кровяное давление для тех, кто не принимает лекарства от кровяного давления, должно быть ниже 120/80.
- Ваши записи артериального давления не всегда одинаковы. Когда вы занимаетесь спортом или возбуждены, ваше кровяное давление повышается.Если вы находитесь в состоянии покоя, ваше кровяное давление будет ниже. Это нормальная реакция на изменения в активности или эмоциях. Возраст, лекарства и смена положения также могут влиять на артериальное давление.
- Одно показание высокого кровяного давления не означает, что у вас высокое кровяное давление. Во время отдыха необходимо измерять артериальное давление в разное время, чтобы узнать, соответствует ли оно вашему типичному показателю артериального давления.
- Узнайте больше о физическом обследовании сердца.
Последний раз проверял медицинский работник Cleveland Clinic 05.01.2019.
Получите полезную, полезную и актуальную информацию о здоровье и благополучии
е НовостиКлиника Кливленда — некоммерческий академический медицинский центр.Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Как снизить частоту пульса в состоянии покоя
Getty ImagesВсе мы хотим жить долгой и здоровой жизнью, и многие из нас прилагают большие усилия, чтобы постоянно следить за своим общим здоровьем.Мы отслеживаем свой вес, глубокий сон за ночь и даже соотношение талии и бедер, но многие ли из нас измеряют частоту пульса в состоянии покоя? Ваш пульс в состоянии покоя легко игнорировать, но он жизненно важен для нашего здоровья и благополучия в долгосрочной перспективе. Нормальная частота пульса в состоянии покоя составляет от 60 до 100 ударов в минуту, хотя, если вы в отличной форме, она может быть еще ниже.
Легко измерить. Просто найдите свой пульс на шее или запястье и посчитайте количество ударов, которые вы почувствуете за 60 секунд.В некоторой степени на вашу частоту сердечных сокращений в состоянии покоя влияют внешние факторы, такие как погода, текущие эмоции и лекарства, которые вы принимаете. Однако, если он постоянно слишком высок, вам обязательно стоит проверить его у врача, особенно если вы испытываете другие симптомы, такие как головокружение, усталость или одышка.
Некоторые носимые устройства для фитнеса могут измерять частоту пульса в состоянии покоя.
Getty ImagesДаже если ваша частота пульса в состоянии покоя недостаточно высока, чтобы гарантировать наличие какого-либо заболевания, в долгосрочной перспективе для вас будет лучше, если она упадет к нижнему пределу диапазона.Одно комплексное исследование когорты мужчин и женщин показало, что уровень смертности выше среди людей, у которых частота сердечных сокращений в состоянии покоя превышала 70 ударов в минуту.
Подробнее: Вариабельность сердечного ритма: самая важная метрика здоровья, которую вы не отслеживаете
Если ваша средняя частота пульса в состоянии покоя выше, чем вы хотели бы, хорошая новость заключается в том, что вам нужно сделать конкретные шаги можно понизить. Вот шесть изменений в образе жизни, которые вы можете внести уже сегодня, чтобы сделать сердце более здоровым.
1. Соблюдайте диету, полезную для сердца
Диета, полезная для сердца, может помочь предотвратить болезни.
Getty ImagesТо, что вы едите, оказывает большое влияние на ваше сердце — диета с высоким содержанием жареной пищи и сладких сладостей будет тяжелой для вашего сердца. С другой стороны, есть определенные продукты, которые вы можете есть регулярно, чтобы быть добрыми к своему телу и улучшить работу сердца.
Например, употребление рыбы в пищу связано с более низкой частотой сердечных сокращений в состоянии покоя.Кроме того, рыба восхитительна, поэтому, если вы мясоед или пескетарианец, нет причин не включать ее в свой рацион чаще. Если вы не переносите рыбу, кальций также необходим для здоровья сердца. Такие продукты, как молоко, сыр и йогурт, содержат кальций, и если у вас непереносимость лактозы, как я, вы можете исправить это с помощью листовой зелени и обогащенного кальцием хлеба и злаков.
Если вы не едите ни одну из этих продуктов, жирные кислоты омега-3 улучшают работу сердца. Семена чиа и грецкие орехи богаты этим важным питательным веществом.
2. Упражнение
Я обещаю, что не шучу — надеть хвост русалки и попрыгать в бассейне — отличный способ потренироваться.
Getty ImagesПостоянные тренировки — один из самых надежных методов снижения частоты пульса в состоянии покоя, а аэробные упражнения — лучший способ сделать это. Это может показаться нелогичным, но частое повышение частоты пульса в долгосрочной перспективе поможет его замедлить.И вам также не нужно заниматься беговой дорожкой — одно исследование показало, что и тренировки на выносливость, и йога снижают частоту сердечных сокращений участников в состоянии покоя.
Если вы не переносите тренажерный зал, есть другие забавные способы, которыми вы можете дополнить свои тренировки. Скалолазание, танцы и даже притворство русалки — все это эффективные (и увлекательные) способы упражнений.
Подробнее: Отслеживание пульса — секрет достижения хорошей формы
3. Бросить курить (и вейпинг)
Курение сигарет — одно из худших вещей, которые вы можете сделать для своего здоровья.
Валерий Шарифулин / GettyЕсли вы хотите снизить частоту сердечных сокращений в состоянии покоя или иметь более здоровое сердце, откажитесь от сигарет. Показано, что сердечная функция у некурящих намного лучше, даже когда они находятся в состоянии покоя. Вейпинг рекламируется как здоровая альтернатива традиционным сигаретам, но некоторые предварительные исследования показывают, что ароматизаторы в электронных сигаретах также могут повредить ваше сердце.
4. Попытайтесь расслабиться
Медитация — отличный способ расслабиться, и вы можете практиковать внимательность где угодно.
Ксения Макагонова / UnsplashЯ уверен, что вам знакомо чувство нервозности или стресса, в том числе сильное биение сердца в груди. Хотя острый стресс может повысить частоту сердечных сокращений, хронический стресс со временем также оказывает негативное влияние на здоровье сердца.
Есть много эффективных способов снять стресс, и вам стоит попробовать их и посмотреть, что работает для вас. Лично я медитирую ежедневно по десять минут, и это творит чудеса с моим уровнем стресса. Вы даже можете медитировать на ходу.
Прогулка в зеленой зоне также может расслабить. Вы можете практиковать японское искусство купания в лесу, оставив всю электронику позади и бесцельно гуляя, принимая запахи и звуки природы во время прогулки. Вы также можете попробовать взять утяжеленное одеяло и использовать его, когда хотите расслабиться или заснуть.
При остром стрессе упражнения на глубокое дыхание снижают частоту сердечных сокращений в состоянии покоя, но если вы обнаружите, что стресс влияет на вашу повседневную жизнь, вы можете выбрать более долгосрочный подход.
5. Высыпайся лучше
На данный момент я думаю, что сон в основном рассматривается как главный ключ ко всем проблемам со здоровьем. Недостаток сна вреден для вашего сердца, а также имеет тенденцию к ухудшению психического здоровья. Если вы просыпаетесь после плохого ночного сна, ваша частота пульса в состоянии покоя может временно повыситься, а длительная потеря сна может быть фактором, способствующим сердечным заболеваниям.
Если вы постоянно чувствуете усталость, возможно, вам придется внимательнее присмотреться к своим привычкам сна. Использование экранов слишком близко перед сном и употребление слишком большого количества кофеина могут быть виновниками нездорового режима сна. Если у вас еще нет режима сна в ночное время , вы должны начать культивировать один.
6. Пейте больше воды
У всех разные потребности в воде в зависимости от размера тела, погоды и других факторов.
Getty ImagesО гидратации также часто забывают, но она жизненно важна для вашего благополучия.Когда вы обезвожены, по вашим венам на самом деле меньше крови, и ваш сердечный ритм должен увеличиваться для эффективной циркуляции объема.
Питье достаточного количества воды особенно важно во время тренировки — вы можете легко потерять 2% массы тела через пот. Эта большая потеря жидкости еще тяжелее для вашего сердца.
И забудьте об одноразовых бутылках для воды — существует множество моделей многоразового использования, которые сделают увлажнение простым и интересным. Вы даже можете купить бутылку, в которой фрукты попадают в воду, или складной мешочек, который легко хранить.
Подробнее : 7 способов, которыми употребление большего количества воды может сделать вас более здоровым
Информация, содержащаяся в этой статье, предназначена только для образовательных и информационных целей и не предназначена для здоровья или медицинского совета. Всегда консультируйтесь с врачом или другим квалифицированным поставщиком медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья или целей здоровья.
Информация, содержащаяся в этой статье, предназначена только для образовательных и информационных целей и не предназначена для здоровья или медицинского совета.Всегда консультируйтесь с врачом или другим квалифицированным поставщиком медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья или целей здоровья.
Брадикардия (медленное сердцебиение) | Michigan Medicine
Обзор темы
Что такое брадикардия?
Наличие брадикардии (скажем «брей-ди-кар-ди-э») означает, что ваше сердце бьется очень медленно. Для большинства людей нормальным считается частота сердечных сокращений от 60 до 100 ударов в минуту в состоянии покоя.Если ваше сердце бьется менее 60 раз в минуту, оно медленнее, чем обычно.
Медленный пульс может быть нормальным и здоровым. Или это может быть признаком проблемы с электрической системой сердца.
У некоторых людей низкая частота пульса не вызывает никаких проблем. Это может быть признаком того, что вы в хорошей форме. Здоровые молодые люди и спортсмены часто имеют частоту сердечных сокращений менее 60 ударов в минуту.
У других людей брадикардия является признаком проблемы с электрической системой сердца.Это означает, что естественный кардиостимулятор сердца работает неправильно или электрические пути сердца нарушены. Иногда сердце бьется так медленно, что не может перекачивать достаточно крови для удовлетворения потребностей организма. Это может вызвать такие симптомы, как головокружение или слабость. В некоторых случаях это может быть опасно для жизни.
Что вызывает брадикардию?
Брадикардия может быть вызвана многими причинами. Примеры включают:
- Изменения в сердце, вызванные старением.
- Заболевания, повреждающие электрическую систему сердца. К ним относятся ишемическая болезнь сердца, сердечный приступ и такие инфекции, как эндокардит и миокардит.
- Состояния, при которых через сердце могут проходить медленные электрические импульсы. Примеры включают низкий уровень щитовидной железы (гипотиреоз) или дисбаланс электролитов, например, слишком много калия в крови.
- Многие виды лекарств. Примеры включают антидепрессанты, сердечные лекарства и опиоиды.
Каковы симптомы?
Очень низкая частота пульса может вызвать у вас:
- Головокружение или головокружение.
- Ощущение одышки, труднее выполнять упражнения.
- Чувствую усталость.
- Есть боль в груди или ощущение, что сердце стучит или трепещет (учащенное сердцебиение).
- Чувство замешательства или проблемы с концентрацией внимания.
- Обморок, если низкая частота пульса вызывает падение артериального давления.
У некоторых людей симптомы отсутствуют или их симптомы настолько легкие, что они думают, что они просто часть старения.
Вы можете узнать, насколько быстро бьется ваше сердце, по пульсу.Если у вас медленное или неровное сердцебиение, обратитесь к врачу.
Как диагностируется брадикардия?
Ваш врач может измерить ваш пульс, чтобы диагностировать брадикардию. Ваш врач может также провести медицинский осмотр, задать вопросы о вашем прошлом здоровье и сделать электрокардиограмму (ЭКГ или ЭКГ). ЭКГ измеряет электрические сигналы, контролирующие сердечный ритм.
Брадикардия часто приходит и уходит, поэтому стандартная ЭКГ, сделанная в кабинете врача, может ее не найти. ЭКГ может определить брадикардию только в том случае, если она у вас действительно наблюдается во время теста.
Возможно, вам потребуется носить или носить с собой устройство, называемое портативной или амбулаторной электрокардиограммой. Примеры включают монитор Холтера и монитор сердечных событий. Вы можете использовать его в течение дня или больше. Он записывает ваш сердечный ритм, пока вы занимаетесь повседневными делами.
Вы также можете сдать анализ крови, чтобы выяснить, не вызывает ли замедление пульса другая проблема.
Как лечится?
Как лечить брадикардию, зависит от того, что ее вызывает. Лечение также зависит от симптомов.Если брадикардия не вызывает симптомов, ее нельзя лечить. Вы и ваш врач можете решить, какое лечение вам подходит.
- Если повреждение электрической системы сердца заставляет ваше сердце биться слишком медленно, вам, вероятно, потребуется кардиостимулятор. Кардиостимулятор — это имплантированное устройство, которое помогает скорректировать медленную частоту сердечных сокращений.
- Если другая медицинская проблема, такая как гипотиреоз или нарушение баланса электролитов, вызывает замедление сердечного ритма, лечение этой проблемы может вылечить брадикардию.
- Если лекарство вызывает слишком медленное сердцебиение, ваш врач может изменить дозу или прописать другое лекарство.
Цель лечения — повысить частоту сердечных сокращений и облегчить симптомы. Лечение некоторых типов брадикардии может помочь предотвратить серьезные проблемы. Эти проблемы включают обмороки, травмы от обморока и даже смерть.
Что можно делать дома при брадикардии?
Брадикардия часто является результатом другого сердечного заболевания, поэтому принятие мер, направленных на то, чтобы вести здоровый образ жизни, обычно улучшает ваше общее состояние здоровья.Эти шаги включают:
- Составьте план здорового питания, который включает овощи, фрукты, орехи, бобы, нежирное мясо, рыбу и цельнозерновые продукты. Ограничьте употребление алкоголя, натрия и сахара.
- Активен в большинство, если не во все дни недели. Ваш врач может сказать вам, какой уровень упражнений безопасен для вас.
- Похудение, если нужно, и поддержание здорового веса.
- Не курить.
- Решение других проблем со здоровьем, таких как высокое кровяное давление, высокий уровень холестерина и диабет.
Получите неотложную помощь, если вы упали в обморок, или если у вас есть симптомы сердечного приступа или сильная одышка. Немедленно позвоните своему врачу, если ваш пульс медленнее, чем обычно, вы чувствуете, что можете потерять сознание, или заметили усиление одышки.
Кардиостимуляторы
Большинство людей, пользующихся кардиостимуляторами, ведут нормальный активный образ жизни. Вам нужно будет избегать вещей, которые имеют сильные магнитные и электрические поля. Это может помешать вашему устройству работать правильно.Но большая часть электронного оборудования и приборов безопасна в использовании.

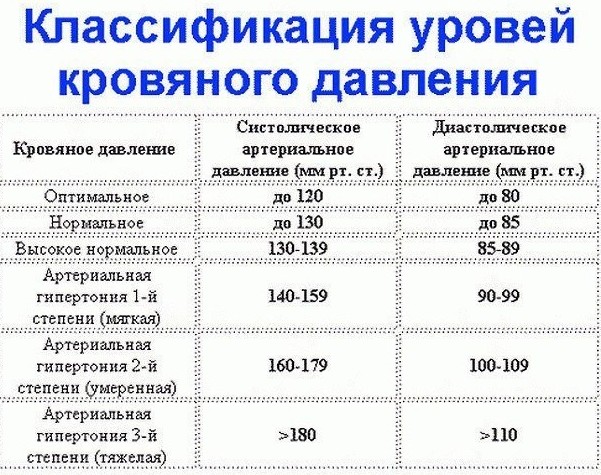

 Такие дети наблюдаются у специалистов и должны дополнительно быть обследованы у кардиолога.
Такие дети наблюдаются у специалистов и должны дополнительно быть обследованы у кардиолога.



 Эффективный способ, как понизить артериальное давление — принимать отвар по 1 столовой ложке трижды в день до нормализации показателей.
Эффективный способ, как понизить артериальное давление — принимать отвар по 1 столовой ложке трижды в день до нормализации показателей. При сердечном приступе боль обычно длится в течение нескольких минут, она может увеличиваться и уменьшаться по интенсивности.
При сердечном приступе боль обычно длится в течение нескольких минут, она может увеличиваться и уменьшаться по интенсивности.
 Тромбоциты задерживаются в этом участке для герметизации и формируется сгусток крови (тромб). Сердечный приступ может произойти, если кровяной сгусток полностью блокирует прохождение обогащенной кислородом крови к сердцу.
Тромбоциты задерживаются в этом участке для герметизации и формируется сгусток крови (тромб). Сердечный приступ может произойти, если кровяной сгусток полностью блокирует прохождение обогащенной кислородом крови к сердцу. Нестабильная стенокардия является частью состояния, которое называется острым коронарным синдромом.
Нестабильная стенокардия является частью состояния, которое называется острым коронарным синдромом.
 Шок происходит в 7% случаев сердечных приступов.
Шок происходит в 7% случаев сердечных приступов.
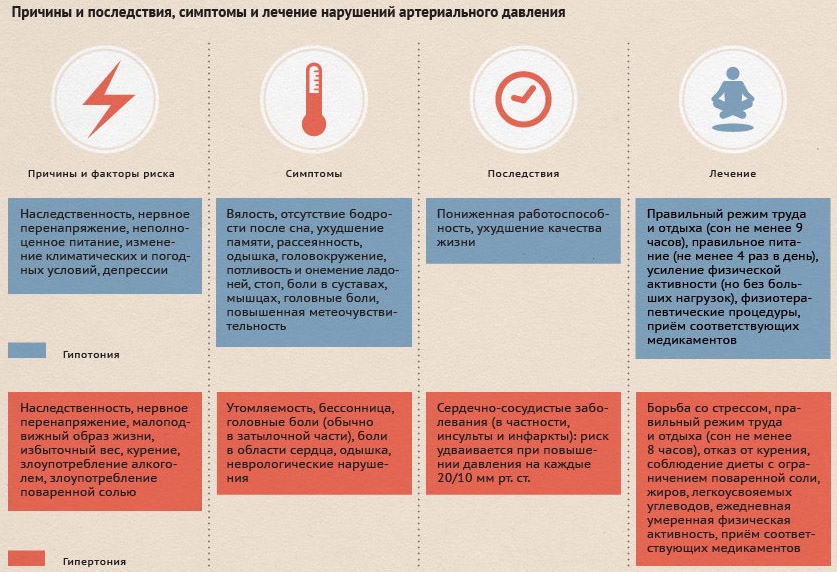 Добираться самостоятельно не рекомендуется.
Добираться самостоятельно не рекомендуется.
 В этот период у 25 — 50% людей, со стенокардией или безболевой ишемией регистрируются нормальные показатели ЭКГ.
В этот период у 25 — 50% людей, со стенокардией или безболевой ишемией регистрируются нормальные показатели ЭКГ. Нитроглицерин снижает кровяное давление и расширяет кровеносные сосуды, увеличивая приток крови к сердечной мышце. Нитроглицерин в некоторых случаях вводится внутривенно (возвратная стенокардия, сердечная недостаточность или высокое кровяное давление).
Нитроглицерин снижает кровяное давление и расширяет кровеносные сосуды, увеличивая приток крови к сердечной мышце. Нитроглицерин в некоторых случаях вводится внутривенно (возвратная стенокардия, сердечная недостаточность или высокое кровяное давление).

 Оно, как правило, выполняется в течение нескольких дней, чтобы позволить восстановиться сердечной мышце.
Большинство же пациентов подходят для проведения тромболитической терапии или ангиопластики (хотя далеко не все центры оборудованы для ЧКВ).
Оно, как правило, выполняется в течение нескольких дней, чтобы позволить восстановиться сердечной мышце.
Большинство же пациентов подходят для проведения тромболитической терапии или ангиопластики (хотя далеко не все центры оборудованы для ЧКВ).

 Если пациент не принимал аспирин дома, он будет дан ему в больнице, затем нужно его принимать ежедневно. Использование аспирина у пациентов с сердечным приступом приводит к снижению смертности. Это наиболее распространенный дезагрегант использующийся у людей с сердечно-сосудистыми заболеваниями и его рекомендуется принимать ежедневно в низкой дозе на постоянной основе.
Если пациент не принимал аспирин дома, он будет дан ему в больнице, затем нужно его принимать ежедневно. Использование аспирина у пациентов с сердечным приступом приводит к снижению смертности. Это наиболее распространенный дезагрегант использующийся у людей с сердечно-сосудистыми заболеваниями и его рекомендуется принимать ежедневно в низкой дозе на постоянной основе.
 Однако вы можете поговорить со своим врачом о том, может ли прием определенных добавок помочь вашему кровяному давлению.
Однако вы можете поговорить со своим врачом о том, может ли прием определенных добавок помочь вашему кровяному давлению. Длительный стресс может привести к повышению артериального давления. Есть небольшие изменения в образе жизни, которые вы можете сделать как для борьбы со стрессом, так и для оздоровления его последствий. Упражнения, здоровое питание, ограничение потребления алкоголя и кофеина, занятия йогой, медитацией или глубоким дыханием, медитация, молитва, ведение дневника, смех, прослушивание музыки, проведение времени с семьей и друзьями и игры с животными — все это может помочь уменьшить ваш стресс и снижение артериального давления.Узнайте больше о том, как снизить стресс.
Длительный стресс может привести к повышению артериального давления. Есть небольшие изменения в образе жизни, которые вы можете сделать как для борьбы со стрессом, так и для оздоровления его последствий. Упражнения, здоровое питание, ограничение потребления алкоголя и кофеина, занятия йогой, медитацией или глубоким дыханием, медитация, молитва, ведение дневника, смех, прослушивание музыки, проведение времени с семьей и друзьями и игры с животными — все это может помочь уменьшить ваш стресс и снижение артериального давления.Узнайте больше о том, как снизить стресс. Вы можете купить кусочки шоколада идеального размера в индивидуальной упаковке.Ешьте один или два раза в день и наслаждайтесь восхитительным эффектом защиты сердца.
Вы можете купить кусочки шоколада идеального размера в индивидуальной упаковке.Ешьте один или два раза в день и наслаждайтесь восхитительным эффектом защиты сердца. Например, во время исследования здоровья женщин во Фрамингеме у женщин, которые пили всего одну газировку в день, артериальное давление было выше, чем у женщин, которые пили меньше. Не только сладкий сахар повышает кровяное давление. Рафинированные углеводы, такие как белый хлеб и макароны, быстро превращаются в сахар, когда их едят, и они также могут вызывать повышение артериального давления.Есть доказательства того, что сокращение потребления рафинированного сахара может снизить кровяное давление и улучшить здоровье сердца.
Например, во время исследования здоровья женщин во Фрамингеме у женщин, которые пили всего одну газировку в день, артериальное давление было выше, чем у женщин, которые пили меньше. Не только сладкий сахар повышает кровяное давление. Рафинированные углеводы, такие как белый хлеб и макароны, быстро превращаются в сахар, когда их едят, и они также могут вызывать повышение артериального давления.Есть доказательства того, что сокращение потребления рафинированного сахара может снизить кровяное давление и улучшить здоровье сердца.