Кардиогенный отек легких — причины, симптомы, диагностика и лечение
Кардиогенный отек легких – это патологическое состояние, которое характеризуется перфузией жидкости из легочных сосудов в интерстициальное пространство и альвеолы. Является следствием острой сердечной недостаточности. На начальном этапе болезни у пациента выявляется акроцианоз, тахикардия, одышка. По мере развития патологии из дыхательных путей начинает выделяться пена белого или розоватого цвета. Определяются признаки гипоксии. Диагноз выставляется на основании клинической картины и анамнестических данных. Лечение включает кислород, пропущенный через 70% этиловый спирт, ИВЛ, наркотические анальгетики, петлевые мочегонные, нитраты. По показаниям применяются кардиотоники, бронхолитики.
Общие сведения
Кардиогенный отек легких (КОЛ) – накопление жидкости в легочных пузырьках или интерстициальном пространстве. Обычно наблюдается у пациентов, имеющих кардиологический анамнез. Возникает в виде преходящего осложнения, купировать которое иногда удается на догоспитальном этапе. Вне зависимости от результатов оказания первой помощи пациент подлежит госпитализации в ОРИТ. Частота встречаемости у мужчин несколько выше, чем у женщин, соотношение – примерно 7:10. Это обусловлено несколько более поздним развитием атеросклероза и коронарной патологии у представительниц женского пола. Кардиогенный ОЛ может отмечаться при сердечной недостаточности любого происхождения, однако чаще диагностируется при ослаблении функции левого желудочка.
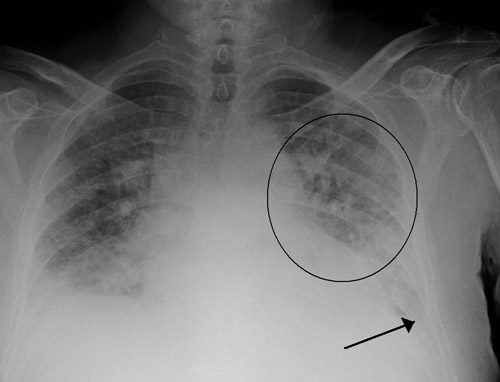
Кардиогенный отек легких
Причины
Нарушения в работе сердца возникают при органических изменениях органа, значительном увеличении ОЦК, под действием некардиогенных факторов. Определение первопричины – важный диагностический этап, поскольку от этиологии состояния зависит схема лечения. К числу заболеваний, при которых развивается отек сердечного происхождения, относятся:
- Левожелудочковая недостаточность (ЛН). Является истинным ухудшением сократительной способности сердца, чаще всего становится причиной гидротизации легких. Наблюдается при миокардитах, остром инфаркте миокарда, локализованном в соответствующей зоне, аортальном стенозе, коронарном склерозе, гипертонической болезни, недостаточности аортального клапана, аритмиях различного происхождения, ИБС.
- Увеличение ОЦК. Отмечается при острой почечной недостаточности, на фоне нарушения водного баланса. Жидкость, введенная больному внутривенно или употребленная им через рот, не выводится из организма, формируется КОЛ. Аналогичная ситуация создается при неверно подобранном объеме инфузионной терапии , тиреотоксикозе, анемии, циррозе печени.
- Легочная венозная обструкция. Причина – органические пороки развития венозной системы. Определяется при митральном стенозе, аномальном впадении легочных вен, их гипоплазии, формировании сосудистых мембран, фиброза. Кроме того, данное состояние возникает при наличии послеоперационных рубцов, сдавлении сосуда опухолью средостения.
- Некардиальные причины. Сердечные нарушения и, соответственно, пульмональный отек может стать результатом острого отравления кардиотоксическими ядами, нарушений мозгового кровообращения с поражением зон, отвечающих за работу сердца и сосудистый тонус, травм черепа. Патология нередко является симптомом шока любой этиологии.
Патогенез
Кардиогенный пульмональный отек имеет два механизма развития. При истинной левожелудочковой недостаточности происходит ослабление сократительной способности левого желудочка. Сердце оказывается не в состоянии перекачать всю кровь, поступающую из легочных вен. В последних возникает застой, повышается гидростатическое давление. Второй патогенетический механизм встречается при гипергидратации. Левый желудочек при этом работает нормально, однако его объем оказывается недостаточным для того, чтобы вместить в себя всю поступающую кровь. Дальнейшее развитие процесса не отличается от истинной разновидности ЛН.
Выделяют три этапа формирования КОЛ. На первом наблюдается растяжение крупных легочных сосудов, активное вовлечение в процесс венул и капилляров. Далее жидкость начинает скапливаться в интерстициальном пространстве. Раздражаются J-рецепторы интерстиция, появляется упорный кашель. В определенный момент соединительная ткань легких переполняется жидкостью, которая начинает пропотевать в альвеолы. Происходит вспенивание. Из 100 мл плазмы образуется до полутора литров пены, которая при кашле отделяется наружу через дыхательные пути.
Симптомы
Приступ чаще начинается ночью. Больной просыпается с ощущением удушья, принимает вынужденное полусидячее или сидячее положение с упором руками в кровать. Такая позиция способствует подключению вспомогательной мускулатуры и несколько облегчает дыхание. Возникает кашель, чувство нехватки воздуха, одышка более 25 вдохов в минуту. В легких выслушиваются различимые на расстоянии сухие свистящие хрипы, дыхание жесткое. Тахикардия достигает 100-150 уд/мин. При осмотре выявляется акроцианоз.
Переход интерстициального кардиогенного легочного отека в альвеолярный характеризуется резким ухудшением состояния пациента. Хрипы становятся влажными, крупнопузырчатыми, дыхание клокочущее. При кашле выделяется розоватая или белая пена. Кожа синюшная или мраморного оттенка, покрыта большим количеством холодного липкого пота. Отмечается беспокойство, психомоторное возбуждение, страх смерти, спутанность сознания, головокружение. Пульсовый разрыв между систолическим и диастолическим АД сокращается.
Уровень давления зависит от патогенетического варианта болезни. При истинной недостаточности левого желудочка систолическое АД снижается до показателей менее 90 мм рт. ст. Развивается компенсаторная тахикардия выше 120 ударов в минуту. Гиперволемический вариант протекает с подъемом артериального давления, увеличение ЧСС при этом сохраняется. Возникают сжимающие боли за грудиной, которые могут свидетельствовать о вторичном приступе ИБС, инфаркте миокарда.
Осложнения
Осложнения преимущественно связаны с гипоксией и гиперкапнией. При длительном течении болезни происходит ишемическое поражение клеток головного мозга (инсульт), что в дальнейшем приводит к интеллектуальным и когнитивным расстройствам, соматическим нарушениям. Недостаточное содержание кислорода в крови становится причиной кислородного голодания внутренних органов, что нередко заканчивается частичным или полным прекращением их деятельности. Наиболее опасна ишемия миокарда, которая может завершаться развитием инфаркта, фибрилляции желудочков, асистолии. На фоне кардиогенного отека иногда наблюдается присоединение вторичной инфекции и возникновение пневмонии.
Диагностика
Предварительный диагноз устанавливается бригадой скорой помощи. Дифференциация проводится с отеком легких несердечного происхождения. Определить причину болезни при первом контакте с пациентом затруднительно, поскольку клинические признаки КОЛ и патологии другого генеза практически не отличаются. Критерием постановки диагноза является наличие в анамнезе хронического сердечного заболевания, аритмии. В пользу несердечной причины свидетельствует наличие тиреотоксикоза, эклампсии, сепсиса, массивных ожогов, травм. В стационаре список диагностических мероприятий расширяется, пациенту показаны следующие обследования:
- Физикальное. При аускультации определяются сухие или влажные хрипы, при перкуссии отмечается появление «коробочного» звука. При сохраненном сознании больной занимает вынужденное положение, при психомоторном возбуждении мечется, не отдает себе отчета в происходящем.
- Лабораторное. В крови обнаруживаются признаки гипоксемии и гиперкапнии. SpО2 менее 90%, PaО2 менее 80 мм рт. ст., pH менее 7.35, лактат более 2 ммоль/литр. При гипергидратации уровень ЦВД превышает 12 мм водного столба. Если причиной патологии является инфаркт, в крови увеличиваются концентрации кардиоспецифического тропонина, КФК и КФК МВ.
- Инструментальное. На ЭКГ выявляются признаки пароксизмальных нарушений, острого коронарного синдрома, ишемии миокарда (коронарная т-волна, подъем сегмента ST). Рентгенография свидетельствует о снижении пневматизации полей легких по типу снежной бури, при альвеолярной разновидности просматривается затемнение в виде бабочки. На УЗИ сердца определяются признаки гипокинезии левого желудочка.
Лечение кардиогенного отека легких
Терапия на этапе медицинской эвакуации и в стационаре в целом не различается. Вне ЛПУ некоторые методы лечения могут быть проигнорированы из-за отсутствия технической возможности их реализации. Целью первой помощи является устранение клинических проявлений болезни, стабилизация состояния, транспортировка в кардиологическую реанимацию. В медицинском учреждении производят полную ликвидацию пневмонической гипергидратации и вызвавшей ее причины. К числу лечебных методик относятся:
- Оксигенотерапия. При транспортировке осуществляется введение пропущенного через 70% спирт кислорода посредством назальных канюль. В условиях стационара возможен перевод больного на искусственную вентиляцию легких со 100% O2. В качестве пеногасителя используется спирт или тифомсилан. Предпочтительным является инвазивный метод ИВЛ с интубацией трахеи. Вентиляция через маску не применяется в связи с высоким риском аспирации. Для повышения эффективности работы аппарата дыхательные пути очищают от пены с помощью электроотсоса.
- Дегидратация. Для разгрузки малого круга кровообращения и уменьшения ОЦК больной получает петлевые диуретики в высоких дозах. Назначается фуросемид и его аналоги. Использование маннита противопоказано, поскольку вначале он увеличивает поступление жидкости в сосудистое русло, что приводит к усугублению ситуации. По показаниям может быть проведена ультрафильтрация крови с отбором необходимого объема жидкой фракции.
- Анальгезия. Препарат выбора – морфин. Вводится внутривенно под контролем дыхания. Способствует устранению боли и тревожности, расширению сосудов большого круга, уменьшению нагрузки на легочные вены. При выраженном психомоторном возбуждении или болевом синдроме применяется нейролептанальгезия – сочетание наркотического анальгетика с антипсихотическим средством. При САД ниже 90 единиц наркотики и нейротропные препараты противопоказаны.
- Стимуляция сердца. Кардиотонические средства используются только при истинной ЛЖ. Препаратом выбора является дофамин, который подается титрованно через шприц-насос или инфузионную систему с дозатором. Для достижения инотропного эффекта требуются дозы менее 5 мг/кг/час. Для повышения АД дозировки должны превышать указанное значение. Вместо прессорных аминов могут назначаться сердечные гликозиды (коргликон, строфантин).
- Снижение ОПСС. Показаны нитраты (нитроглицерин). Медикаменты этой группы способствуют расширению периферических и коронарных артерий, облегчают работу сердца, способствуют уменьшению притока крови к легким. На этапе транспортировки применяются таблетированные сублингвальные формы, в стационаре выполняется внутривенное введение.
Лечение кардиогенного отека осуществляет врач-реаниматолог. При необходимости пациенту назначают консультации кардиолога или кардиохирурга, терапевта, пульмонолога. Во время пребывания больного в ОРИТ круглосуточно проводят мониторинг АД, ЧСС, ЧДД, SpO2, температуры тела. Ежедневно производят анализы биохимического состава крови, определяют КЩС и электролиты, маркеры острой коронарной патологии, при необходимости измеряют ЦВД.
Прогноз и профилактика
При своевременном начале лечения прогноз благоприятный, кардиогенный ОЛ удается купировать в 95% случаев. Отдаленные перспективы зависят от заболевания, ставшего причиной отека. При отсутствии медицинской помощи больной с высокой степенью вероятности погибает от острого нарушения кровообращения, шока, ишемии головного мозга и сердца. Специфические профилактические мероприятия отсутствуют. Следует своевременно осуществлять диагностику сосудистых и сердечных заболеваний, использовать все существующие возможности их лечения, соблюдать лечебно-охранительный режим, рекомендованный врачом.
причины развития, симптомы, диагностика, помощь и лечение
Легкие – это орган, принимающий участие в снабжении кислородом организма и в выведении отработанных продуктов обмена, в частности, углекислого газа. Основной структурной единицей при этом является легочная альвеола (пузырек), состоящая из полупроницаемой мембраны и окруженная мельчайшими кровеносными сосудами – капиллярами. При поступлении воздуха во время вдоха в бронхи и альвеолы, молекулы кислорода преодолевают мембрану и оказываются в составе крови, где связываются с эритроцитами. Далее кислород транспортируется ко всем клеткам в организме. Во время выдоха углекислота из эритроцитов проникает в просвет альвеол и удаляется с выдыхаемым воздухом.
Если нарушается функция дыхания, от кислородного дефицита и избытка углекислоты в крови страдают все внутренние органы, и в первую очередь, головной мозг. При отеке легких указанные нарушения развиваются довольно быстро, поэтому он может вызвать гипоксию мозга и клиническую смерть.
Проникновение жидкой части крови в легкие из кровеносных сосудов возникает вследствие высокого давления в сосудах легких или при прямом повреждении легочной мембраны. В первом случае жидкость пропотевает сквозь сосудистую стенку, а во втором проникает в альвеолы в результате нарушения анатомического барьера между капиллярами и легочной тканью.
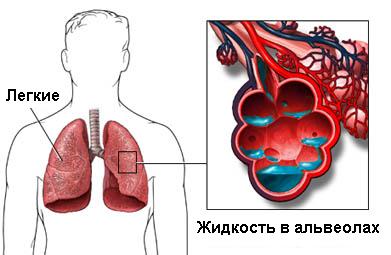
Чаще отек легочной ткани встречается у пациентов старше 40 лет в связи с большей распространенностью кардиологической патологии у данного контингента населения, но также развивается у детей и взрослых лиц. Распространенность данной патологии резко возрастает после 65 лет.
Причины заболевания
В зависимости от состояния, повлекшего за собой патофизиологические нарушения в легких, различают кардиогенный, или сердечный, и некардиогенный его варианты.
Сердечный отек легких (острая левожелудочковая недостаточность), может осложнить течение таких заболеваний, как:
- Острый инфаркт миокарда – является причиной отека легких в 60% случаев.
- Хроническая сердечная недостаточность – в 9%.
- Остро возникшее нарушение сердечного ритма – в 6%.
- Пороки сердца (приобретенного и врожденного характера) – в 3%.
Некардиогенный отек легких встречается в 10% случаев всех неотложных состояний и обусловлен какими либо из следующих причин:
 Болезни верхних и нижних дыхательных путей – аденоидит, подсвязочный ларингит, бронхит, бронхиальная астма, пневмония.
Болезни верхних и нижних дыхательных путей – аденоидит, подсвязочный ларингит, бронхит, бронхиальная астма, пневмония.- Нерациональное назначение инфузионной терапии (внутривенных вливаний лечебных растворов) без одновременного назначения мочегонных средств.
- Терминальная стадия печеночной и почечной недостаточности.
- Токсический отек легких встречается при приеме некоторых лекарств (аспирин, цитостатики, наркотические анальгетики и др), при воздействии отравляющих веществ – при отравлении парами керосина, бензина, барбитуратами, при передозировке наркотиками, в том числе кокаином. Отек легких токсико-аллергической природы может быть при контакте пациента с бытовыми, пищевыми, растительными аллергенами. Эндогенная (внутренняя) интоксикация возможна при гнойно-септических состояниях, обширных ожогах, синдроме длительного сдавления и т.д.
- Острые инфекционные заболевания – грипп, респираторно-синцитиальный вирус, дифтерия, скарлатина, корь и др.
- Травмы грудной клетки, особенно со скоплением воздуха или жидкости в грудной клетке, сжатием легкого на этой стороне (пневмоторакс) и быстрым его расправлением при проведении лечебных манипуляций.
- Утопление, асфиксия (удушье), шок.
- Тяжелые неврологические болезни, операции на головном мозге.
Развитие некардиогенного отека легких осуществляется посредством сразу нескольких механизмов – повреждающее действие на капиллярно-альвеолярную мембрану токсических агентов, увеличение объема крови при значительном поступлении жидкости внутривенно, нарушения белкового обмена при заболеваниях внутренних органов, нарушения функции сердечно-сосудистой системы, нарушения нервной регуляции функции внешнего дыхания при заболеваниях центральной нервной системы.
К сожалению, возникновению такого состояния подвержены не только люди, но и домашние питомцы. Причинами отека легких у кошек и собак чаще всего являются чумка, вдыхание горячего воздуха, перегревание организма и тепловой удар, пневмония, отравление ядовитыми газами.
Симптомы заболевания
При кардиогенной природе нарастание симптоматики возможно за несколько дней до возникновения ярко выраженных признаков отека легких. Пациента в ночное время беспокоят эпизоды сердечной астмы – одышка (частота дыхательных движений 30 в минуту и более), навязчивый кашель без мокроты и затруднение при вдохе. Это признаки интерстициального отека, при котором жидкая часть крови скапливается в легочной ткани, но еще не проникает в альвеолы.

Далее жидкость оказывается в альвеолах и вспенивается под струей проходящего воздуха. Возникает кашель с розовой мокротой пенистого характера, сопровождающийся клокочущим дыханием и хрипами, слышными окружающим.
Общее состояние тяжелое – отмечается возникновение резкой слабости, холодного пота, выраженной бледности и похолодания конечностей, при дальнейшем развитии быстро нарастает синюшная окраска кожи – цианоз. Артериальное давление снижается, пульс частый и слабый. Пациент испытывает выраженный страх и тревогу, а дыхание возможно только в положении сидя с упором на руки (ортопноэ).
Возможен и другой вариант развития отека, когда на фоне полного здоровья уже существующее, бессимптомно протекающее сердечное заболевание дебютирует вышеописанной симптоматикой. Например, такой вариант встречается, когда бессимптомная ишемия миокарда приводит к развитию инфаркта с острой левожелудочковой недостаточностью.
Некардиогенный отек легких клинически проявляется аналогичными признаками, внезапно развившимися, к примеру, после вдыхания отравляющего вещества, на фоне высокой лихорадки или во время пневмонии.
У детей начальные признаки отека легких иногда бывает тяжело заподозрить, если он вызван бронхитом или пневмонией, в связи с тем, что симптомы основного заболевания также проявляются кашлем, хрипами и учащением дыхания. Насторожить родителей в данном случае должны такие признаки, как внезапная выраженная одышка, внезапно появившийся цианоз кожи лица или конечностей, клокочущее дыхание и появление пенистой мокроты.
У некоторых пациентов с кардиологической патологией левожелудочковая недостаточность может развиваться несколько раз, тогда она называется рецидивирующим, или хроническим отеком легких. После успешного купирования предыдущего отека в условиях стационара спустя какое-то время у пациента вновь нарастают признаки сердечной астмы, которая при отсутствии коррекции проводимого лечения переходит в альвеолярный отек легких. Такой вариант прогностически неблагоприятен.
Диагностика заболевания
Заподозрить диагноз можно еще на этапе осмотра пациента на основании таких признаков:
- Характерные жалобы,
- Общее тяжелое состояние,
- Втяжение межреберных промежутков при дыхании,
- Набухание шейных вен,
- Повышенная влажность, бледность и цианоз кожных покровов.
Для подтверждения диагноза используются дополнительные методы:
-

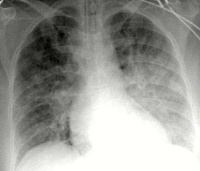
Отек легких на рентгеновском снимке
Рентгенография органов грудной полости – определяется диффузное затемнение легочных полей, снижение прозрачности легочного рисунка.
- ЭКГ выявляет признаки инфаркта миокарда, нарушений ритма и других сердечных заболеваний.
- Хокардиография (УЗИ сердца) визуализирует внутренние сердечные структуры, что особенно актуально при пороках сердца.
- Введение катетера в легочную артерию с измерением кровяного давления в ней информативно для дифференциальной диагностики кардиогенного и некардиогенного отека легких.
В приемном отделении больницы, куда доставляется пациент с отеком легких, достаточно проведения ЭКГ и рентгенографии, так как пациента важно как можно быстрее доставить в реанимационную палату, не тратя время на проведение обследования. По мере выведения пациента из тяжелого состояния назначаются остальные методы диагностики.
На догоспитальном этапе важно отличать отек легких от бронхиальной астмы. Основные отличия отражены в таблице:
| Признаки | Бронхиальная астма | Отек легких |
|---|---|---|
| Одышка | Удлинен выдох | Удлинен вдох |
| Дыхание | Хрипы свистящего характера | Влажные хрипы |
| Мокрота | Скудная, вязкая, стекловидная | Обильная, розовая, пенистого характера |
| История болезни | В анамнезе – эпизоды бронхиальной астмы, аллергические заболевания | В анамнезе – кардиологические болезни |
| Признаки ЭКГ | Перегрузка правого желудочка | Перегрузка левого желудочка |
Лечение
Неотложная помощь должна быть оказана сразу же, как только окружающие заметили признаки отека у пациента. Алгоритм действий сводится к следующим мероприятиям:
- Успокоить пациента, придать ему положение полусидя, опустить ноги вниз,
- Измерить артериальное давление и частоту сердцебиения,
- Вызвать бригаду скорой помощи, подробно описав диспетчеру опасные симптомы,
- Открыть окно для притока свежего воздуха,
- Успокоить и объяснить пациенту, что паника усугубит его состояние,
- Если артериальное давление в пределах нормы (110-120/70-80 мм рт ст), принять таблетку нитроглицерина под язык, если более низкое давление – нитроглицерин принимать не рекомендуется,
- Поместить ноги пациента в таз с горячей водой для уменьшения венозного возврата к сердцу,
- При появлении признаков клинической смерти (отсутствие сознания, дыхания и пульса на сонной артерии) приступить к проведению непрямого массажа сердца и искусственного дыхания с соотношением 15:2 до прибытия медицинской бригады.
Действия врача скорой помощи заключаются в следующем:
- Снятие и интерпретация ЭКГ,
- Подача через маску увлажненного кислорода, пропущенного через 96%-ный раствор этилового спирта для уменьшения пенообразования,
- Введение диуретиков внутривенно (фуросемид), нитроглицерина (если артериальное давление снижено, то в сочетании с препаратами, поддерживающими его уровень – допамин, добутамин),
- Применение лекарственных средств в зависимости от основного заболевания – морфин или промедол при остром инфаркте, противоаллергические средства (димедрол, пипольфен, супрастин, преднизолон) при аллергической природе заболевания, гликозиды (строфантин, коргликон) при мерцательной аритмии и других нарушениях ритма,
- Немедленная транспортировка в профильный стационар.
Лечение в стационаре проводится в отделении интенсивной терапии. Для купирования отека легких назначаются внутривенные инфузии нитроглицерина, мочегонных препаратов, дезинтоксикационная терапия при токсической природе заболевания. При заболеваниях внутренних органов показано соответствующее лечение, например, антибиотикотерапия при гнойно-септических процессах, бронхитах, пневмониях, гемодиализ при почечной недостаточности и т. д.
Профилактика отека легких
 Пациентам после кардиогенного отека легких, следует лечить основное заболевание, повлекшее за собой такое опасное состояние. Для этого необходимо постоянно принимать препараты по назначению врача, например, ингибиторы АПФ (эналаприл, лизиноприл, престариум и др) и бета-адреноблокаторы (пропранолол, метопролол и др). Достоверно доказано, что эти препараты существенно снижают риск развития осложнений и внезапной смерти при болезнях сердца. Кроме медикаментозного лечения, рекомендуется соблюдать диету с уменьшением содержания соли в пище до 5 мг в сутки и с объемом потребляемых жидкостей до 2 л в сутки.
Пациентам после кардиогенного отека легких, следует лечить основное заболевание, повлекшее за собой такое опасное состояние. Для этого необходимо постоянно принимать препараты по назначению врача, например, ингибиторы АПФ (эналаприл, лизиноприл, престариум и др) и бета-адреноблокаторы (пропранолол, метопролол и др). Достоверно доказано, что эти препараты существенно снижают риск развития осложнений и внезапной смерти при болезнях сердца. Кроме медикаментозного лечения, рекомендуется соблюдать диету с уменьшением содержания соли в пище до 5 мг в сутки и с объемом потребляемых жидкостей до 2 л в сутки.
При некардиогенной природе заболевания предупреждение повторного отека сводится к лечению заболеваний внутренних органов, к профилактике инфекционных заболеваний, осторожному применению токсичных лекарственных средств, своевременному выявлению и лечению аллергических состояний, а также к избеганию контакта с токсичными химическими веществами.
Прогноз
Прогноз при несвоевременном обращении за медицинской помощью неблагоприятный, так как нарушение дыхания влечет за собой летальный исход.
Прогноз при неотложной помощи, оказанной вовремя, благоприятный, а при рецидивах отека легких – сомнительный.
Видео: отек легких – когда возникает, диагностика, клиника
Мнения, советы и обсуждение:
Отек легких (кардиогенный и некардиогенный): МКБ, симптомы, причины, лечение, патогенез, диагностика
Отек легких является неотложной ситуацией, требующей немедленной медицинской помощи.
Отек легких МКБ 10 имеет код J81.
Патофизиология
В нормально функционирующих легких имеется небольшой приток жидкости из альвеолярных капилляров в интерстициальное пространство легких, чему способствуют гидростатические силы и наличие микроскопических щелей между капиллярными эндотелиальными клетками. Скорость поступления жидкости ограничивается градиентом осмотического давления белка, способствующим перемещению жидкости из интерстициального пространства обратно в циркулирующую плазму. В результате относительно небольшое физиологическое перемещение жидкости из сосудистой сети в легкие обычно компенсируется оттоком жидкости из интерстициального пространства легкого через легочную лимфатическую систему, которая в конечном счете возвращается в системный венозный кровоток. Поскольку жидкость проходит через интерстициального пространства легких, она отграничивается от альвеолярного пространства плотными окклюзирующими соединениями между альвеолярными эпителиальными клетками. В отсутствие острого повреждения легких (например капиллярного повреждения) изменение скорости потока жидкости через легкие определяется, прежде всего, изменением гидростатического давления. Давление заклинивания легочных капилляров (ДЗЛК), регистрируемое с баллончика катетера в момент его заклинивания в сегменте легочной артерии, является отражением давления наполнения левого предсердия и считается наиболее полно отражающим гидростатическое давление микроциркуляции легкого.Уравнение Старлинга для фильтрации математически демонстрирует баланс жидкости между легочными сосудами и интерстициальным пространством, который «зависит от чистой разницы гидростатического давления и осмотического давления белка, и проницаемости капиллярной мембраны».
Q = К*((Pmv — Ppmv) — (πmv — πpmv))
где:
- Q = Чистая фильтрация жидкости через сосудистую стенку в направлении интерстициального пространства (поток жидкости, фильтрующийся через стенку капилляра в интерстициальное пространство)
- К = Коэффициент фильтрации
- Ppmv = Гидростатическое давление в околососудистом интерстициальном пространстве
- Pmv = Гидростатическое давление внутри капилляров (ДЗЛК)
- πmv = Осмотическое давление белка сосудистом русле
- πpmv = Осмотическое давление белка в околососудистом интерстициальном пространстве
Хотя уравнение Старлинга полезно для понимания механизмов, благоприятствующих образованию отека легких, клинически является нецелесообразным точно измерять большинство из этих параметров. Тем не менее базовое понимание этого уравнения полезно для клиницистов, работающих с пациентами с отеком легких.
Патогенез кардиогенного отека легких (повышенное гидростатическое давление)
При кардиогенном отеке легких гидростатическое давление в легочных капиллярах приводит к увеличению фильтрации жидкости через сосудистую стенку и чаще всего вызывается объемной перегрузкой или нарушением функции левого желудочка, приводящей к повышенному легочному сосудистому давлению. Умеренное повышение давления в левом предсердии, выражаемое в виде ДЗЛК 18-25 мм рт. ст., вызывает образование отеков в периваскулярном и перибронхиальном интерстициальных пространствах. При дальнейшем повышении давления в левом предсердии (ДЗЛК > 25 мм рт. ст.), емкость лимфатических сосудов и интерстициального пространства (ориентировочно 500 мл жидкости) превышается, и жидкость преодолевает легочный эпителиальный барьер, заполняя альвеолы жидкостью, содержащей белок. Клиника гипоксимии обусловлена накоплением альвеолярной жидкости, дестабилизацией альвеолярных ацинусов (нарушением функции сурфактанта) и, следовательно, нарушением вентиляционно-перфузионного отношения (V/Q).
Патогенез некардиогенного отека легких (повышенная сосудистая проницаемость)
Некардиогенный отек легких относится к любому состоянию, способствующему аномальному увеличению проницаемости сосудов легких, тем самым способствует увеличению потока жидкости и белка в интерстициальное пространство и воздушные пространства легких. Что касается уравнения Старлинга, то повреждение легочных сосудов приравнивается к увеличению коэффициента фильтрации и увеличению осмотического давления в интерстициальном пространстве легкого, что способствует формированию отека легких. Другой фактор, способствующий нарушению газообмена при некардиогенном отеке легких, связан с нарушением альвеолярного эпителиального барьера, например, когда давление в интерстициальном пространстве легких достаточно высокое, чтобы нарушить плотные контакты, или при прямом воспалительном или токсическом повреждении эпителиальной оболочки альвеол. Поврежденный альвеолярный эпителий обладает пониженной способностью к активному переносу жидкости из альвеолярного пространства в интерстициальное пространство легкого и вызывает нарушение продукции сурфактанта (снижение активной поверхности), благоприятствующее альвеолярному коллапсу при нормальном дыхании. Примером служит прямое повреждение альвеолярного эпителия за счет аспирации содержимого желудка или пневмонии. Условия, которые способствуют острому капиллярному эндотелиальному повреждению легких, включают системные инфекции (сепсис), тяжелые ожоги, травму и другие системные воспалительные состояния. Повреждение эндотелия капилляров легких и/или альвеолярного эпителия является отличительной чертой острого повреждения легких (ОПЛ) и острого респираторного дистресс-синдрома (ОРДС), которые представляют собой прогрессирующие некардиогенные повреждения легких, связанные с нарушением газообмена (шунтирование, нарушение V/Q отношений) и снижением легочной растяжимости (повышенная работа дыхания).
Причины
Частые причины кардиогенного и некардиогенного отека легкихОтек легких по ричинам наиболее часто подразделяется на:
- кардиогенный (повышенное гидростатическое давление),
- некардиогенный (повышенная микрососудистая проницаемость).
Однако у пациентов в критическом состоянии обычно встречается отек легких, обусловленный комбинацией кардиогенной и некардиогенной причин. Отек легких является серьезной проблемой для здоровья, которая обуславливает 10% случаев поступлений в отделение реанимации и интенсивной терапии (ОРИТ) и сопровождается ожидаемой госпитальной летальностью в 10-25 %, при этом смертность в течении года превышает 40%.
Для медицинского персонала важно быстро установить причину отека легких для быстрейшего начала соответствующей терапии и избегания серьезных жизнеугрожающих осложнений. Например, пациент с острым отрывом хорд митрального клапана будет нуждаться в сокращении постнагрузки (например, при использовании периферических вазодилататоров, внутриаортальной баллонной контрпульсации) и экстренной операции на митральном клапане, тогда как пациент с ОРДС, связанной с сепсисом, требует высоких концентраций кислорода на вдохе, вентиляции с положительным давлением и раннего назначения антибиотиков. К сожалению, причину отека легких в условиях критического состояния бывает трудно установить, и для этого требуется квалифицированный врач с соответствующими диагностическими методами.
Симптомы
Общие клинические проявления отека легких (любой причины) включают острое появление одышки, беспокойство, ортопноэ, а в некоторых случаях пенистую мокроту (кровянистого цвета). При обследовании у пациентов наблюдаются признаки повышенного симпатического тонуса (тахикардия, гипертония), усиленная работа дыхания (например участие вспомогательных мышц и повышенное потоотделение), на вдохе инспираторные хрипы в легких и периферический цианоз.
Симптомы кардиогенного отека легких
Помимо ранее описанных клинических симптомов отека легких, анамнестические данные, такие как недавний инфаркт миокарда, вновь развившиеся сердечные аритмии, набухание яремных вен, третий тон сердца (S3), новые шумы и/или отеки соответствующей локализации (отек на конечностях, зависимые от положения тела), будут свидетельствовать больше в пользу диагноза кардиогенного отека легких, нежели некардиогенного. Наличие кардиомегалии по результатам рентгенографии органов грудной клетки, картина интерстициальных и альвеолярных теней центральной локализации и/или наличие плевральных выпотов дополнительно подтверждают диагноз кардиогенного отека легких. Другие доказательства включают в себя повышенный уровень мозгового натрийуретического пептида (BNP > 1200 пг/мл) или тропонина — маркер острого повреждения миокарда. Однако эти биомаркеры не обладают диагностической специфичностью. Визуализация сердца, особенно эхокардиография, весьма полезна для диагностики и, как показано, меняет тактику ведения большого процента пациентов в критическом состоянии с острым отеком легких. Использование инвазивных способов измерения давление наполнения левого желудочка может быть полезным в сложных случаях (например, при лечении рефрактерного отека легких), но в значительной степени заменено менее инвазивными подходами (например, мониторинг центрального венозного давления (ЦВД), транспульмональная термодилюция).
Симптомы некардиогенного отека легких
ОПЛ и ОРДС охватывают спектр аномалий газообмена от умеренной до тяжелой степени, возникающих вследствие измененной проницаемости легочных сосудов, что часто осложняется альвеолярным эпителиальным повреждением. Дифференциальный диагноз ОПЛ/ОРДС основывается на классификации процессов, вызывающих прямое или непрямое повреждения легких, наиболее распространенными прямыми причинами являются тяжелые легочные инфекции и аспирационная пневмония, тогда как тяжелые инфекции (сепсис), множественные переливания крови и травмы являются частыми причинами непрямого ОПЛ
Согласно Берлинским дефинициям, термина ОПЛ более не существует!
Высоко специфические диагностические тесты для ОПЛ/ ОРДС отсутствуют, и дифференциация ОПЛ/ОРДС от кардиогенного отека легких во многом опирается на клиническую проницательность персонала отделений критической медицины. В связи с этим детали анамнеза данного заболевания в связи с известными факторами риска ОПЛ часто представляют собой ключевые точки диагностики, а некоторые объективные исследования и результаты лабораторных исследований (например BNP < 200 пг/мл) подтверждают диагноз ОПЛ/ОРДС.
Ряд причин некардиогенного отек легких заслуживают особого внимания из-за их уникальных клинических проявлений.
Нейрогенный отек легких
Нейрогенный отек легких происходит вследствие обширного повреждения центральной нервной системы и чаще всего вызывается состояниями, связанными с быстрыми и экстремальным повышением внутричерепного давления (ВЧД), а также при остром повреждении спинного мозга, внутричерепном кровоизлияния или во время эпилептического статуса. Первичными механизмами являются активация симпатической нервной системы и высвобождение катехоламинов. Состояние обычно разрешается в течение 48 часов после нормализации ВЧД.
Острое посттранфузионное повреждение легких (TRALI-синдром)
Это осложнение переливания компонентов крови, содержащих плазму, которое характеризуется острым (в течение 6 часов) появлением одышки, гипоксемией и двусторонними легочными инфильтратами, которые опосредованы наличием анти-HLA антител (HLA — Human Leukocyte Antigen — человеческий лейкоцитарный антиген — ЧЛА), активацией нейтрофилов и связанным с ней поражением эндотелиального барьера. Диагноз TRALI-синдрома устанавливается клинически при исключении кардиогенного отека или перегрузки жидкостью. Кроме того, низкий уровень BNP (< 250 пг/ мл) может подтвердить диагноз. Лечение включает немедленное прекращение переливания любых компонентов крови и поддерживающую терапию, которая часто требует интубации и механической вентиляции. Продолжительность симптомов обычно ограничена (48-96 часов).
Отек легких на фоне быстрого расправления
Обычно это происходит в течение нескольких часов после дренирования большого по объему плеврального выпота в случаях длительно существующего (> 72 часов) коллапса легких. Сопутствующие симптомы варьируют от легких до жизнеугрожающих, включая одышку, кашель с пенистой мокротой, дискомфорт в грудной клетке и гипоксемическую дыхательную недостаточность. Для отека легких подобного типа типичен односторонний характер картины на рентгенографии органов грудной клетки, но иногда он может отмечаться в контралатеральном легком или в обоих легких. Большинство пациентов полностью восстанавливаются на фоне поддерживающей терапии в течение нескольких дней. Стратегия профилактики включает прекращение удаления плевральной жидкости при появлении любых признаков дискомфорта в грудной клетке, ограничение объема удаляемой жидкости до < 1,5 л и недопущение высокого отрицательного давления (менее -20 см вод. ст.).
Отек легких на фоне отрицательного давления (ОЛОД)
Отек легких на фоне отрицательного давления редко проявляется непосредственно в постэкстубационном периоде после острого появления отрицательного внутригрудного давления, возникающего при попытках вдоха и при наличии обструкции верхних дыхательных путей. ОЛОД встречается менее чем в 0,1 % всех плановых операций и наиболее часто встречается у молодых, здоровых и атлетически сложенных пациентов во время постэкстубационного ларингоспазма. Другими причинами ОЛОД являются странгуляция (или повешение), тяжелые формы сонного апноэ, окклюзия эндотрахеальной трубки или эпиглотит. Как и при отеке легких на фоне быстрого расправления, ОЛОД обычно разрешается в течение нескольких дней.
Диагностика и дифференциальная диагностика отека легких
В таблице выше приведены типичные клинические симптомы, которые отличают кардиогенный от некардиогенного отека легких. По иронии, катетеризация легочной артерии, наиболее точная диагностическая методика, более не используется в повседневной практике из-за частых осложнений (например кровотечение, пневмоторакс, аритмии, инфекции, травмы сосудов) и ее ненадежности из-за неправильной калибровки или неправильной интерпретации данных. Таким образом, менее инвазивные методы в значительной степени заменили катетеры легочной артерии для рутинной оценки кардиогенных причин отека легких в условиях ОРИТ.
Чреспищеводная эхокардиография
Чреспищеводная эхокардиография (ЧПЭхоКГ) является наиболее широко распространенной методикой для оценки критических пациентов с подозрением на сердечную недостаточность. В контексте отека легких, с использованием ЧПЭхоКГ можно быстро обнаружить серьезные сердечные заболевания, связанных с повышенным давлением наполнения левого желудочка, в том числе нарушенную фракцию выброса левого желудочка из-за ишемических (как правило, вызывающих аномалии движения в участках стенок) или неишемических (с диффузными нарушениями движения стенок) заболеваний миокарда, значимыми поражениями клапанов или перикардиальным выпотом, вызывающим патофизиологический механизм тампонады.
PiCCO и ККТ
Для оценки отека легких появились два альтернативных метода.
- Система постоянной оценки сердечного выброса по пульсовой волне (PiCCO) оценивает индекс сосудистой проницаемости в легких у пациентов, находящихся в критическом состоянии.
- Количественный компьютерно-томографический анализ (ККТ) с термодилюцией также применялся для диагностики отека легких на фоне ОРДС.
На данный момент ни одно исследование не показало преимущества PiCCO или ККТ по сравнению с традиционными подходами (например с ЦВД-ориентированными) для оценки отека легких, как осложнения ОРДС.
Лечение
Отек легких: неотложная помощь, алгоритмСхематичное представление основных механизмов, отличающих кардиогенный и некардиогенный отек легких (выделено красным) и факторов, способствующих развитию (выделено синим), которые в конечном счете приводят к нарушению газообмена (выделено черным). Область зеленого цвета представляет собой лечение, доступное в отделении интенсивной терапии для уменьшения выраженности отека легких или его неблагоприятных последствий
Подходы к лечению отека легких разделяются как вмешательства на сердце и сосудах или вмешательства на легких. Сердечно-сосудистые вмешательства направлены на уменьшение потока капиллярной жидкости в легкие за счет уменьшения давления в легочных капилляров. Такие вмешательства направлены на снижение постнагрузки (например петлевые диуретики, нитраты или ультрафильтрация при почечной недостаточности), снижение преднагрузки (системные вазодилататоры, включая нитраты, ингибиторы ангиотензинпревращающего фермента (и-АПФ), ингибиторы фосфодиэстеразы), или оптимизацию сердечной сократимости при нарушении функции левого желудочка (катехоламины, ингибиторы фосфодиэстеразы (иФДЭ), внутриаортальная баллонная контрпульсация). Наиболее эффективное, в условиях кардиогенного отека легких, снижение гидростатического давления в капиллярном русле может также уменьшить тяжесть отека и при некардиогенном отеке легких.
Лечение кардиогенного отека легкихКоррекция функции легких предназначена для оптимизации газообмена, особенно оксигенации, путем рекрутирования нестабильных, коллабированных или заполненных жидкостью альвеол, главным образом, путем использования положительного давления в конце выдоха (ПДКВ). ПДКВ, как правило 5-15 см вод. ст., противодействует альвеолярному коллапсу во время цикла вентиляции за счет увеличения V/Q отношения и, следовательно, диффузии кислорода из альвеол в кровь. Стабилизация альвеол также уменьшает работу дыхания, улучшая обмен CO, (то есть снижая частоту вентиляции) и растяжимость легких. В дополнение к ПДКВ для поддержания адекватной оксигенации часто необходимо увеличить фракцию вдыхаемого кислорода (FiO2). ПДКВ может быть обеспечено плотно прилегающей лицевой маской в виде постоянного положительного давления в дыхательных путях (СРАР) или неинвазивной вентиляции с положительным давлением (НВПД), при котором инспираторная поддержка дополняется ПДКВ (двухуровневая вентиляция). Вентиляция с положительным давлением дополнительно уменьшает кардиогенный отек легких, снижая как пред-, так и постнагрузку. Раннее использование НВПД при респираторном дистрессе на фоне кардиогенного отека легких должно быть хорошо продумано, поскольку оно обеспечивает поддержку в ожидании эффектов вышеупомянутых медицинских вмешательств. Было показано, что НВПД уменьшает как необходимость эндотрахеальной интубации, так и риск ранней летальности, а также уменьшает продолжительность пребывания в ОРИТ. НВПД является полезным дополнением к медикаментозной терапии, однако неясно, может ли двухуровневая NIPPV превосходить СРАР для уменьшении одышки, улучшения работы дыхания, оксигенации и поддержания PaCO2. Пациентам с чрезвычайно высокой работой дыхания или измененным психическим статусом могут потребоваться эндотрахеальная интубация и седация.
В случае необходимости искусственной вентиляции легких в условиях некардиогенного отека легких, рекомендуется использовать стратегию вентиляции легких низкими дыхательными объемами (6 мл/кг идеальной массы тела или менее), чтобы минимизировать повреждение легких и тяжесть отека легких.
Ключевые моменты:
- Отек легких классифицируется на кардиогенный (повышенное гидростатическое давление) или некардиогенный (повышенная микрососудистая проницаемость). Однако у критических пациентов обычно наблюдается отек легких за счет комбинации обеих причин.
- Общими клиническими проявлениями отека легких (любой причины) являются острое начало одышки, беспокойство, ортопноэ, а в некоторых случаях — розовая (окрашенная кровью) пенистая мокрота. При обследовании у пациентов наблюдаются признаки повышенного симпатического тонуса (тахикардия, гипертония), усиленная работа дыхания (например, использование вспомогательных мышц и потоотделение), инспираторные хрипы в легких и периферический цианоз.
- В дополнение к анамнезу и осмотру, лабораторные исследования (тропонин, BNP) и визуализация (РГК, эхокардиография) могут быть полезными при дифференцировке кардиогенных и некардиогенных причин отека легких.
- Лечение должно быть направлено на устранение причины отека легких. Кроме того, при респираторном дистрессе на фоне кардиогенного отека легких следует как можно раньше использовать режим NIPPV, поскольку он обеспечивает поддержку, пока другие медицинские вмешательства не станут доступны.
Beth Y. Besecker и Elliott D. Crouser (перевод: Г. Саед)
Похожие медицинские статьи
Кардиогенный отек легких: неотложная помощь, лечение
Тяжелое осложнение, часто влекущее за собой летальный исход пациента, – это кардиогенный отек легких. Сам по себе отек не возникает. Он всегда связан с заболеваниями сердца и сосудов, является осложнением одного из них. По данным медицинской статистики, кардиогенный отек легких чаще возникает на фоне развития инфаркта миокарда. В редких случаях провоцирует состояние недостаточность сердечной мышцы, различные аритмии или пороки сердца. Независимо от причины развития, состояние требует немедленного лечения в условиях стационара.
Механизм развития
Развитее кардиогенного отека легких связано с нарушением насосной функции сердечной мышцы. Это происходит под воздействием различных патологий. К ним относят сердечную недостаточность, приобретенные или врожденные пороки сердца, инфаркт миокарда, аритмии. Из-за недостаточного кровообращения в организме происходят застойные процессы. Вследствие этого жидкость из лимфатических сосудов и капилляров начинает проходить сквозь стенки сосудов в легочные альвеолы. Этот процесс в медицине называют выпотом жидкости. Жидкость постепенно вытесняет воздух из легочных тканей, что провоцирует затруднение дыхания. По мере наполнения легких транссудатом дыхание становится невозможным, развивается сильное кислородное голодание всех тканей и органов, наступает смерть.
Причины
Кардиогенный отек легких вызывают сердечные заболевания в стадии декомпенсации. Помимо таких распространенных явлений, как инфаркт миокарда, аритмии, пороки сердца, вызвать патологию могут следующие состояния:
- кардиомиопатии;
- опухоль предсердия;
- эндокардит бактериального происхождения;
- воспалительный процесс аорты;
- миокардит;
- стеноз митрального клапана;
- острая недостаточность левого желудочка сердца;
- кардиосклероз.
Если не проводилось лечение сердечно-сосудистых заболеваний, развитие кардиогенного отека легких возможно при любой патологии. Спровоцировать тяжелое осложнение могут различные внутриутробные нарушения развития, например, дефект межжелудочковых перегородок, коарктация аорты, открытый артериальный проток.

Отек легких с кардиогенным характером всегда развивается на фоне сердечных патологий
К предрасполагающим факторам относят вредные привычки, частые эмоциональные перегрузки, повышение давления, отсутствие лечения сердечных патологий, несоблюдение предписаний врача и другое.
Симптомы
Симптомы отека легких всегда зависят от стадии течения патологии. Переполнение легочных тканей жидкостью происходит постепенно, каждая стадия сопровождается своими проявлениями. Всего выделяют 4 этапа:
- Диспноэтический. Здесь жидкость только начинает поступать в легочную ткань, дыхание пациента становится затрудненным, появляется сухой кашель, сопровождающийся приступами удушья. При прослушивании легких слышны слабовыраженные хрипы.
- Ортопноэтический. Дальнейшее наполнение легкого транссудатом провоцирует переход сухого кашля во влажный, дыхание учащается, появляется слабость, иногда головокружение, бледность кожи.
- Острый клинический этап. На этой стадии в легких скапливается большое количество жидкости, легкое наполняется на 50%, кашель усиливается, появляются слизистые выделения с примесью крови. Свисты и хрипы слышны окружающим, для их диагностики не требуются специальные приборы. Пациент может дышать в вертикальном положении тела, если занять горизонтальную позицию, больной задыхается.
- Тяжелый. Опасное состояние, которое без помощи медиков вызывает смерть. На последней стадии кашель больного имеет интенсивный непрекращающийся характер, появляются кровянистые пенистые выделения изо рта, сильно нарушается дыхание. Такое состояние говорит о том, что легкие переполнены жидкостью и в любой момент больной может захлебнуться.
Помимо стадий и характерных для них признаков, можно выделить такие проявления:
- затруднение, нехватка воздуха, особенно в лежачем положении;
- открытый рот, выпученные глаза;
- паника, страх смерти;
- обильное потоотделение;
- бледность и цианоз кожных покровов, который усиливается с развитием осложнения;
- дискомфорт в области груди при попытке вдохнуть;
- падение артериального давления и пульса.

Скопление жидкости в легочных тканях влечет за собой нарушение дыхания, приступы кашля с кровью
В такой ситуации необходимо как можно скорее вызвать скорую помощь. Даже если подобные приступы уже диагностировались ранее, но проходили самостоятельно, не следует игнорировать опасное состояние.
Важно! Кардиогенный отек легких – это крайне опасное осложнение, избежать смертельного исхода удается не более, чем в 40% случаев.
Отличие кардиогенного отека легких
Перед началом лечения легочного отека важно определить природу патологии. Кроме кардиогенного (сердечного), существует некардиогенный отек. Клиническая картина при этих двух состояниях очень похожа. Без необходимых знаний различить их невозможно. Лечение того или другого состояния начинается только после подтверждения диагноза. При неправильной терапевтической тактике наступает летальный исход.
Критерии, по которым можно отличить кардиогенный отек от некардиогенного:
- кардиогенный отек возникает на фоне сердечных патологий, в то время как второй вариант провоцируют патологии, не связанные с сердечной деятельность;
- кардиогенный отек – это следствие переполнения сосудов и капилляров кровью, развитие застойного процесса. При некардиогенном отеке патология может появиться из-за повреждения самих сосудов, нарушения их целостности;
- отличаются обе патологии характером течения. Некардиогенный отек возникает внезапно, до наступления смерти проходит всего несколько часов. При кардиогенном течение патологии проходит более длительно;
- различия на рентгене заключаются в том, что при кардиогенном отеке сердце увеличено в размере, а в районе легких видна затемненная область посредине. При некардиогенном виде сердце имеет нормальный размер, а области затемнения распределены по всем легким;
- эхокардиография при кардиогенном отеке показывает нарушение функционирования левого желудочка, во втором случае деятельность сердечной мышцы не нарушена;
- давление в легочной артерии при кардиогенном превышает 18 мм.рт.ст, при некардиогенном эти отметки ниже.
Чтобы точно определить характер патологии, необходимо провести обследование в условиях стационара. Только опытный специалист сможет дать оценку состоянию больного, назначить необходимое лечение.
Кто находится в группе риска
У некоторых пациентов риск развития опасного состояния повышается в связи с определенными провоцирующими факторами. К ним относят:
- все сердечные заболевания;
- частые стрессы;
- возраст старше 45 лет;
- вредные привычки, а именно употребление алкоголя, табакокурение.
Вышеописанные состояния не становятся прямой причиной развития отека, но повысить угрозу его возникновения могут.

В группу риска развития сердечного отека легких входят пожилые пациенты с нарушением сердечной деятельности
Классификация
Классифицируется состояние в зависимости от основополагающего фактора. Патология может развиться на фоне недостаточной активности левого желудочка сердца. Это состояние возникает из-за инфаркта миокарда или при коронарной недостаточности. Еще один вид – это кардиогенный отек вследствие перегрузки левого желудочка. Это возникает при недостаточности митрального или аортального клапана. Спровоцировать повышение давления крови в большом круге кровообращения может гипертонический криз. Еще одна причина – наличие в сосудах гематом, тромбов, опухолей.
Возможные осложнения
Вследствие кардиогенного отека легких развивается кислородное голодание всех органов. Гипоксия ведет к неминуемой гибели клеток головного мозга, что без своевременной помощи вызывает смерть. Кроме этого, последствия могут быть следующими:
- нарушения ишемического характера. Кислородное голодание ведет к сбоям в функционировании почек и печени;
- рубцевание легочных тканей, называемое пневмосклерозом;
- кардиогенный шок;
- легочный отек рецидивирующего характера;
- деформация структуры строения альвеол и бронхиол;
- вторичное воспаление легких развивается на фоне нарушения кровообращения.
Важно! Осложнения могут начаться уже через 4–5 минут после развития кардиогенного отека легких, поэтому при появлении признаков патологии действовать следует немедленно.
Диагностика заболевания
Помимо данных, полученных при визуальном осмотре больного, для правильной диагностики необходимы лабораторные исследования. Для этого назначают такие анализы:
- исследование газов крови;
- биохимическое исследование показателей крови;
- исследование мочевины, креатинина, общего белка;
- коагулограмму;
- печеночные пробы и другое.
Электрокардиограмма показывает ишемические нарушения, гипертрофию левого желудочка сердца, аритмии. При ультразвуковом исследовании видны области гипокинезии миокарда, отмечается снижение выброса фракции, увеличение диастолического объема.
Электрокардиограмма и другие методы диагностики помогают поставить правильный диагноз, начать лечение
Рентген грудной клетки показывает расширение границ сердечной мышцы и легочных корней. Поражение чаще видно на снимке в виде затемненного пятна, напоминающего по форме бабочку. Очаговые затемнения диагностируются реже. Для проведения отличительного анализа кардиогенного отека от некардиогенного проводят катетеризацию легочной артерии.
Неотложная помощь пациенту
Правильно оказанная неотложная помощь при кардиогенном отеке легких помогает сохранить жизненно важные функции больного до приезда бригады скорой помощи. При развитии симптомов, характерных для патологии, необходимо выполнить действия в следующем порядке:
- усадить человека в вертикальное положении, ноги и руки должны быть спущены;
- если есть необходимость, удалить изо рта пену и слизь;
- важно обеспечить поступление свежего воздуха в комнату, для этого следует открыть окна, дверь;
- нельзя допускать столпотворения;
- воротник пациента нужно расстегнуть, шею не должно ничего стеснять;
- если человек в сознании, ему необходимо дать таблетку Нитроглицерина, а также Фуросемид.
Осуществляя помощь, нельзя паниковать. Это только усугубит ситуацию, чувство страха передастся пациенту, что негативно скажется на его состоянии.
Методы лечения
Лечение кардиогенного отека легких проводится исключительно в условиях больницы под контролем медицинского персонала. К основным целям терапии относят:
- действия, направленные на устранение ишемии тканей организма, борьбу с осложнениями состояния;
- нормализацию артериального давления в большом и малом круге кровообращения;
- налаживание нормальной деятельности левого желудочка сердца;
- насыщение крови молекулами кислорода.
Лечение при кардиогенном отеке легких носит комплексный характер, его тактика определяется с учетом симптомов у больного и особенностями течения патологии. При развитии сильного болевого синдрома применяется Морфин. Справиться с интенсивным выделением пены с кровью удается с помощью 30% спиртовых ингаляций. При тяжелой гипоксии головного мозга пациента переводят на искусственную ингаляцию легких. Мочеиспускание стимулируют мочегонными препаратами. Усилить насосную функцию сердечной мышцы помогает Нитроглицирин. Для снижения кровяного давления применяют гипотензивные лекарства. При кардиогенном отеке легких, которому не предшествовал инфаркт миокарда, вводят Эуфиллин. Этот препарат назначают для предотвращения спазма бронхов.
Тяжелое состояние больного требует применения кислородной маски
Терапия считается эффективной при достижении такого результата:
- больной может принять лежачее положение без риска удушья;
- прекращаются влажные хрипы в легких;
- дерма пациента и слизистая оболочка приобретает нормальный розовый оттенок;
- прекращается сильный кашель и отделение слизи, пены, крови;
- снижается отдышка, нормализуется дыхание.
Несмотря на срочные и правильные медицинские мероприятия, кардиогенный отек легких нередко вызывает тяжелые последствия и смерть больного. Чтобы предотвратить повтор ситуации, человеку необходимо оставаться в условиях стационара до полного выздоровления.
Медицинские препараты
Купирование острого состояния и восстановление дыхательной функции – это только первый этап лечения. Часто следом за этим развиваются такие осложнения, как вторичная пневмония, пневмофиброз, бронхит, серьезные нарушения со стороны центральной нервной, сердечной, дыхательной системы. Без необходимых медикаментозных средств эти последствия могут спровоцировать смерть. Чтобы поддержать дыхательную систему человека после перенесенного заболевания, назначаются следующие препараты:
- Цифран,
- Нифедипин,
- Диазепам,
- Дофамин,
- Торасемид,
- Таваник,
- Налоксон и другие.
Дозировка и время приема лекарств определяется индивидуально для каждого больного лечащим врачом с учетом состояния человека.
Прогноз для больных
После наступления кардиогенного отека легких прогноз для пациента крайне редко носит благоприятный характер. Выживаемость, по данным различных статистик, составляет от 30 до 50%. При этом отек, спровоцированный инфарктом миокарда, влечет за собой смерть в 90% случаях.
После преодоления опасной патологии у многих людей отмечаются различные нарушения со стороны дыхательной, сердечной, центральной нервной системы. После выздоровления человеку необходимо регулярно посещать врача в течение 12 месяцев, следить за своим питанием, соблюдать другие профилактические мероприятия.
Благоприятный прогноз для больного возможен лишь при своевременно оказанной помощи
Важное условие полного выздоровления – интенсивная терапия болезни, спровоцировавшей отек. Только после устранения первопричины риск повторного приступа сводится практически к нолю.
Важно! Только своевременная диагностика кардиогенного отека легких, правильно подобранная тактика лечения и четкое выполнение всех рекомендаций врача дают благоприятный прогноз для человека.
Меры профилактики
Устранение причин, которые могут спровоцировать отек легких – это и есть профилактика заболевания. Чтобы предотвратить опасное состояние, нужно придерживаться таких правил:
- употреблять здоровую и полезную пищу. В рационе должно быть большое количество минералов, витаминов и других питательных веществ. Важно отказаться от продуктов, повышающих холестерин в крови;
- каждому человеку рекомендуется выполнять зарядку, часто гулять на свежем воздухе;
- отказаться от сигарет, наркотиков и употребления спиртных напитков;
- своевременно лечить сердечно-сосудистые патологии;
- избегать конфликтов и стрессовых ситуаций;
- нормализовать массу тела;
- при работе с вредными веществами нужно строго соблюдать правила безопасности.
Следует помнить, что полностью застраховаться от развития отека легких нельзя. Состояние возникает внезапно, иногда пациент даже не подозревает о проблемах с сердцем или другими органами. Соблюдение профилактики и здорового образа жизни поможет значительно снизить риск опасной патологии. Своевременно оказанная помощь больному с развившимся отеком легких значительно повышает шансы пациента на выживание.
Отек легких: алгоритм неотложной помощи, тактика лечения, причины и последствия
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (н
Методичка. Отек легких
Отек легких: клинические формы, дифференциальная диагностика.
МЕТОДИЧЕСКАЯ РАЗРАБОТКА
ДЛЯ ПРОВЕДЕНИЯ ПРАКТИЧЕСКОГО ЗАНЯТИЯ СО СТУДЕНТАМИ 6 КУРСА
ЛЕЧЕБНОГО ФАКУЛЬТЕТА.
Составитель: асс. Наумова Н.В.
Современное представление об отеке легких позволяет выделить два принципиальных патогенетических процесса, с которыми связывают его развитие.
1. Первый патофизиологический процесс, в основе которого лежит развитие отека легких, обусловлен повышением гидростатического давления в микрососудах малого круга кровообращения. Жидкость, электролиты и белки выходят за пределы сосудистой стенки и аккумулируются в интерстициальной ткани. Следующим этапом патологических изменений в легких является этап накопления жидкости на поверхности альвеол, что и становится причиной резкого ухудшения газообменной функции легких, приводящей к развитию гипоксемии.
2. Вторая форма патофизиологических изменений при отеке легких связана с процессом нарушения проницаемости эндотелиальных клеток альвеолярных капилляров. При этом типе патологических изменений сосудистая проницаемость нарушается вследствие острого повреждения легочной ткани, которое может происходить при сепсисе, пневмонии и некоторых других заболеваниях.
Клиническими формами, которые соответствуют указанным патофизиологическим процессам, являются кардиогенный отек легких и респираторный дистресс-синдром. К кардиогенной форме отека легких близко стоит остро протекающая форма отека легких, которая также встречается преимущественно при заболеваниях сердца или сосудов. Ко второй форме, которую иногда обозначают как некардиогенный отек легких, помимо респираторного дистресс-синдрома, относят также неврогенный отек легких, отек легких, который индуцируется приемом определенных лекарственных средств (например, героина, салицилатов), переливанием крови и кровезаменителей.
Выделяют следующие формы отека легких:
кардиогенный отек легких
некардиогенный отек легких
остро протекающий отек легких
неврогенный отек легких
Кардиогенный отек легких (КОЛ) – один из частых синдромов, которые встречаются в практике врача, и он всегда рассматривается, как одно из наиболее тяжело протекающих осложнений.
У больного человека можно наблюдать тахипноэ, он жалуется на одышку, в дыхании участвует вспомогательная мускулатура грудной клетки; он вынужден занять положение ортопноэ, регистрируется тахикардия или же другие формы нарушения ритма сердца, снижается сатурация кислорода (< 90%). Проявления возникают вследствие систолической или диастолической дисфункции левого желудочка. Дисфункция левого желудочка лежит в основе повышения давления в капиллярах и аккумуляции жидкости в интерстициальной ткани и альвеолярном пространстве.
В практической медицине всегда возникает необходимость эту форму отека легких дифференцировать с остро протекающей формой и некардиогенным отеком легких
ОПОЛ всегда протекает при проявлениях острой дыхательной недостаточности, возникшей вследствие повышения давления в легочных капиллярах, которое может ассоциироваться с развитием дисфункции левого желудочка. Эта форма отека легких развивается у больных со стенозом почечной артерии, при массивном переливании крови или же ее заменителей, которые вводятся внутривенно. По клиническим проявлениям остро протекающая форма отека легких схожа с КОЛ, но при ней сердце может быть интактным.
НОЛ отличается от КОЛ тем, что давление заклинивания* не превышает физиологического уровня.
* давление заклинивания — Баллончик на дистальном конце катетера, введённого в лёгочную артерию, раздувают до тех пор, пока не наступит обструкция кровотока. Давление в конце катетера при этом становится равным давлению в левом предсердии. Давление на конце катетера в момент окклюзии баллончиком лёгочной артерии называется ДЗЛК, которое при отсутствии препятствия между левым предсердием и левым желудочком считается равным конечному диастолическому давлению в левом желудочке
Патофизиологической характеристикой КОЛ является транссудация избыточного количества жидкости в легочную ткань вследствие вторичной природы повышения давления в левом предсердии. Этот феномен развивается вследствие повышения давления в легочных венах и легочных капиллярах. Изменения в гемодинамике малого круга кровообращения при КОЛ происходят в условиях, при которых отсутствует первичное повышение проницаемости эндотелиальных клеток капилляров и эпителиальных клеток дистального отдела дыхательных путей. Завершающим этапом развития отека является фильтрация жидкости, обедненной содержанием белка; жидкость, помимо аккумуляции в интерстиции, заполняет альвеолы, что значительно нарушает диффузию кислорода и диоксида углерода.
Компенсаторными механизмами является частичная активация ренин-ангиотензин и симпатической нервной систем, результатом чего является развитие тахикардии и, как следствие – укорочение времени диастолы, что приводит к снижению способности левого желудочка наполняться кровью. Повышение сосудистого сопротивления увеличивает работу сердца, что, в свою очередь, приводит к повышению потребности миокарда в кислороде. Количество жидкости, которое накапливается в интерстиции, в значительной степени регламентируется состоянием лимфатической системы, которая в данном случае выполняет дренирующую функцию.
Этиология КОЛ характеризуется большой и разнообразной группой заболеваний, при которых в патологический процесс вовлекается сердце. Эти болезни объединяет одно из трех необходимых гемодинамических условий: нарушения систолы левого предсердия, систолическая или диастолическая дисфункция.
Хроническое нарушение систолической функции левого предсердия, с которым связывают развитие отека легких, часто сопровождается тахикардией, как это бывает при мерцании и трепетании предсердий, желудочковой тахикардии, повышении температуры тела, что и приводит, в конечном счете, к снижению времени наполнения левого желудочка кровью. Эти процессы могут развиться также при увеличении объема циркулирующей крови (как это может происходить у женщин в период беременности или же при большой солевой нагрузке). Наиболее типичная ситуация складывается у больных митральным стенозом, развившемся вследствие ревматической лихорадки. Другими заболеваниями, при которых развивается нарушение систолической функции левого предсердия, являются миксома левого предсердия, тромб ушка левого предсердия (или же он сформировался на поверхности искусственного клапана).
Дисфункция левого желудочка является наиболее частой причиной развития КОЛ. В настоящее время принято разделять систолическую, диастолическую дисфункцию и перегрузку левого желудочка в целом, а также обструкцию выходного тракта левого желудочка.
Систолическая дисфункция чаще всего развивается вследствие хронического заболевания коронарных сосудов, гипертонической болезни, клапанного поражения миокарда; причиной может явиться и идиопатическая дилатационная кардиомиопатия. Более редкими заболеваниями, при которых развивается систолическая дисфункция левого желудочка, являются миокардиты, вызванные вирусом Coxsackie B, гипотиреоз, токсины. Снижение фракции выброса при систолической дисфункции приводит к активизации ренин-ангиотензин-альдостероновой и симпатической нервной системы. Компенсаторной реакцией при этих метаболических процессах является увеличение ретенции натрия и воды, что способствует развитию отека легких.
Диастолическая дисфункция чаще возникает при хронических заболеваниях сердечной мышцы: гипертрофическая и рестриктивная кардиомиопатия, а также во время острой ишемии миокарда и при развитии гипертонического криза.
Характерными жалобами для больных с КОЛ являются кашель и одышка. Интенсивность одышки возрастает и становится даже за короткое время осмотра больных мучительной для больного человека, и это – один из ведущих признаков отека легких. Одышке предшествует тахипноэ. В респираторном цикле участвует вспомогательная мускулатура верхнего плечевого пояса, грудной клетки, диафрагма и мышцы брюшного пресса. Необходимо при осмотре больных фиксировать внимание на группах мышц, участвующих в респираторном цикле, выделив особенно признаки парадоксального дыхания: сокращение диафрагмы и мышц грудной клетки находятся в противофазе. Данный признак свидетельствует об утомлении дыхательных мышц и рассматривается как прогностически неблагоприятный. Сочетание тахипноэ и признаков утомления дыхательных мышц, как правило, наблюдается в фазу альвеолярного отека. Эта форма одышки имеет ряд характерных жалоб, которые более специфичны для больных с сердечной недостаточностью. К этим жалобам относится чувство нехватки воздуха, затруднение, которое испытывает больной человек при вдохе, иногда жалоба носит более общий характер, как ощущение утомления или общее затруднения при дыхании. Однако следует отметить, что тяжесть состояния больного требует незамедлительной помощи, поэтому сбор анамнеза и обследование больного должно проводиться в предельно короткое время и высокопрофессионально. При проведении аускультации легких выслушиваются влажные хрипы. Они локализуются изначально в верхних отделах, но в случаях развернутой клинической картины отека легких влажные хрипы начинают выслушиваться повсеместно. Если они исчезают в задних базальных отделах легких, то это, как правило, свидетельствует о скоплении свободной жидкости в плевральной полости. У некоторой категории больных с КОЛ при аускультации легких выслушиваются сухие рассеянные хрипы, часто возникает необходимость проводить дифференциальный диагноз с бронхиальной астмой. Появление сухих рассеянных хрипов у больных с отеком легких объясняется особенностями нарушения микроциркуляции. При интерстициальной фазе отека легких развитие бронхообструкции связывают с отеком слизистой дыхательных путей, включая и дистальный отдел. Однако когда отек легких приобретает развернутый характер, то доминируют в аускультативной картине влажные хрипы. Клиническая практика многообразна, и среди больных с КОЛ встречаются те, у которых сочетанное заболевание сердца и легких, поэтому врачи могут встречаться с больными с КОЛ, протекающей на фоне выраженной обструкции дыхательных путей (бронхиальная астма, обструктивный бронхит и другие формы легочной патологии). Отек легких может протекать как на фоне повышенных, так и пониженных цифр артериального давления. Уровень артериального давления имеет большое значение в выборе неотложных мероприятий у больных с КОЛ. Следует подчеркнуть, что гипотензия может указывать на выраженную желудочковую дисфункцию или же развитие кардиогенного шока. Аускультация сердца часто выявляет ритм галопа у больных с отеком легких, что всегда свидетельствует о тяжести гемодинамических расстройств у этой категории больных. Переполнение яремных вен шеи свидетельствует о дисфункции не только левых отделов сердца, но и правых. Всегда следует обратить внимание на отечность нижних конечностей. Если у больных не было признаков хронической сердечной недостаточности, до того как у них развился КОЛ, то отечность не определяется.
Терапию следует начинать незамедлительно, не дожидаясь получения данных лабораторного исследования. Однако желательно, приступая к ингаляциям кислорода, определить сатурацию кислорода с тем, чтобы установить выраженность гипоксемии. Чем ниже показатели сатурации кислорода, тем степень гипоксемии выражена больше. Особенно неблагоприятно при отеке легких сочетание таких признаков, как парадоксальное дыхание, ритм галопа, гипотензия и сатурация ниже 88%.
В плановом порядке проводится исследование крови и мочи, исключаются признаки почечной и печеночной недостаточности. Диагностическое значение приобретает оценка ишемии миокарда, поэтому исследуется активность ферментов, исключающих или подтверждающих повреждение миокарда. Эти данные необходимо сопоставить с ЭКГ, исследование которой предназначено для установления характера нарушения ритма сердца и ишемии или некроза миокарда. Совокупность электрокардиографических и энзимологических исследований направлена на поиск биологических маркеров некроза сердечной мышцы.
Измерение уровня мозгового натрийуретического пептида позволяет подтвердить кардиологическую природу отека легких. Тест чувствителен в 90%. Важным этапом в обследовании больного имеет рентгенография органов грудной клетки. С помощью рентгенографического метода может быть установлена фаза интерстициального или альвеолярного отека легких, скопление транссудата в плевральной полости, изменения размеров сердца. Изначально отек легких проявляется скоплением жидкости в области корней легких. В рентгенологии этот признак получил название «бабочки». Жидкость в плевральных полостях отсутствует, если отек легких не развился на фоне предшествующей хронической сердечной недостаточности.
Остро прогрессирующий отек легких (ОПОЛ) выделяется в самостоятельную форму, так как он имеет целый ряд особенностей клинической картины и патофизиологических механизмов его развития. ОПОЛ – клинический синдром, который характеризуется внезапным и бурным проявлениям респираторного дистресса. Он возникает вследствие быстрого скопления жидкости в интерстициальной ткани, т.е. гидростатическое давление в легочных капиллярах резко повышается за предельно короткое время; давление в левом предсердии и легочных венах также быстро повышается.
Патофизиологической особенностью при развитии ОПОЛ является увеличение транссудата, в котором определяется низкое содержание белка, в интерстиции легочной ткани и альвеолярном пространстве. Вследствие изменившихся гемодинамических условий происходит нарушение диффузии кислорода и диоксида углерода, т.е. у больных за короткий промежуток времени прогрессивно снижается сатурация кислорода. Высокая скорость накопления жидкости в интерстициальной ткани приводит к значительному повышению гидростатического давления как в капиллярах легочной ткани, так и в интерстиции. Лимфатическая система не успевает адаптироваться к резко изменившимся гемодинамическим условиям, поэтому ее дренажная функция не способна адекватно реагировать на количество жидкости, накапливающейся в интерстиции.
Этиологическим фактором развития ОПОЛ, как и при КОЛ, является изменение функционального состояния миокарда.
Основная группа заболеваний, при которых возникает такое грозное осложнение, как развитие ОПОЛ, связана с поражением миокарда; в основе повреждения миокарда лежит его ишемия. В клинической практике подобная картина встречается у больных с септическим эндокардитом, при разрыве расслаивающейся аневризмы аорты, осложнениях, возникших после имплантации искусственного клапана, при травматическом поражении аорты, при миксомах сердца, инфаркт миокарда, поражающий папиллярную мышцу; осложнения, возникающие после имплантации митрального клапана.
Так, у больных с реноваскулярной гипертензией возникают эпизоды ОПОЛ. Это группа больных, у которых предрасполагающим фактором к развитию злокачественной гипертонии является стеноз ренальной артерии; более чем в 25% случаев у них возникает такое грозное осложнение, каким является ОПОЛ. Особенно часто ОПОЛ возникает у больных с двусторонним поражением почечных артерий.
Основными клиническими проявлениями ОПОЛ являются кашель и одышка. Кашель и особенно одышка быстро развиваются. Одышка перерастает в ощущение удушья. Вся клиническая картина свидетельствует о предельно тяжелом состоянии; тяжесть обусловлена выраженностью респираторного дистресса. Прогностически неблагоприятными признаками ОПОЛ является тахипноэ, участие вспомогательной мускулатуры верхнего плечевого пояса и грудной клетки в акте дыхания, повсеместно над грудной клеткой выслушиваются влажные хрипы, а также тахикардия, дисаритмия и гипотензия. Необходимо подчеркнуть, что давление заклинивания сохраняется в пределах физиологической нормы, являясь дифференциальным диагностическим признаком с кардиогенным отеком легких. Учитывая остроту клинических проявлений ОПОЛ, необходимо проводить дифференциальную диагностику с тромбоэмболией легочной артерии, тяжелой формой пневмонии, инфарктом миокарда. В случае дифференциальной диагностики с тромбоэмболией необходимо ориентироваться на данные ЭКГ, рентгенологических методов исследования. Высокоспецифичным методом диагностики тромбоэмболии легочной артерии является проведение ангиопульмонографии. Однако следует подчеркнуть, что характер аускультативной картины легких при ОПОЛ и тромбоэмболии имеет отличия. Если в первом случае превалирует картина влажного легкого, то во втором влажные хрипы появляются гораздо позже и причина тому – развитие инфарктной пневмонии.
Некардиогенный отек легких (НОЛ) развивается вследствие повышенной фильтрации жидкости через сосудистую стенку легочных капилляров. Транскапиллярная фильтрация возрастает не за счет повышения гидростатического давления, а преимущественно за счет повышенной сосудистой проницаемости. В интерстициальной ткани накапливается избыточное количество жидкости, в это же самое время дренирующая функция лимфатических сосудов по разным причинам снижена. Накопившаяся жидкость и белок в интерстициальной ткани начинают заполнять поверхность альвеол, что приводит к значительному ухудшению диффузии кислорода и диоксида углерода. У больных развиваются признаки респираторного дистресса, значительно снижается сатурация кислорода. Ведущей причиной развития НОЛ является респираторный дистресс-синдром взрослых.
НОЛ встречается при следующих заболеваниях: сепсис, острые инфекционные заболевания дыхательных путей, ингаляционное проникновение в дыхательные пути токсических субстанций, травма, при вдыхании кокаина, острое радиационное повреждение легких, у больных в постоперационном периоде после коронаропластики.
Повышенная проницаемость стенки микрососудов легких возникает в ответ на повышенную концентрацию цитокинов, таких как интерлейкин-1, интерлейкин-8, фактор некроза опухоли и некоторых других. Высокая активность маркеров воспалительной реакции частично обусловлена повышенной миграцией нейтрофилов из сосудистого русла в очаги воспалительного повреждения легочной ткани.
Провести дифференциальный диагноз между респираторным дистресс-синдромом взрослых, который классифицируется как некардиогенный отек легких, от кардиогенного отека легких не всегда представляется возможным. Однако это разделение носит принципиальный характер, так как методы лечения и исход заболевания существенно разнятся. Поэтому указания на инфаркт миокарда или же сепсис могут помочь в принятии диагностического решения. Однако порой встречаются больные, у которых дифференциальный диагноз затруднен даже при самом тщательном сборе анамнеза. В другой клинической ситуации у больного могут наблюдаться обе формы отека легких. Существенным подспорьем является измерение давления заклинивания; в случаях неясной природы респираторного дистресса рекомендуется постановка катетера Swan-Ganz с тем, чтобы исследовать параметры центральной гемодинамики и определить уровень давления заклинивания. Для респираторного дистресс-синдрома взрослых характерны цифры ниже 18 мм рт.ст.
Среди других заболеваний числится и рак легких, при котором развитие НОЛ возникает при массивном метастазировании. Ошибочный диагноз может возникнуть при лимфомах легких. Эта категория больных нуждается в проведении расширенных методов диагностики, включая и пункционную биопсию легких.
НОЛ описан при высокогорной болезни. В основе развития этой формы некардиогенного отека легких лежит вазоконстрикторная реакция на высотную гипоксию.
Одним из патогенетических механизмов, который может привести к развитию некардиогенного отека легких, является реакция легочных сосудов на реперфузию. Чаще всего эта форма легочной патологии встречается у больных хирургического профиля, которым было проведено массивное переливание растворов, белковых субстанций и препаратов крови. В основе НОЛ лежит развитие повышенной сосудистой проницаемости, которая появилась в ответ на реперфузию. Описан НОЛ, возникший у больных после разрешения пневмоторакса и плеврита. При эвакуации свободной жидкости из плевральной полости более 1,5 литров (особенно, если удаление жидкости происходило быстро) появлялись признаки отека легких. В некоторых клинических случаях это осложнение развивалось через 24 ч после того, как была проведена процедура. Эти формы НОЛ характеризовались высоким процентом летальности.
НОЛ встречается при использовании героина и метадона. Отек легких развивается к концу первых суток, после приема наркотических средств. Рентгенография выявляет неоднородное скопление жидкости в разных участках легких. Точный механизм некардиогенного отека легких при использовании наркотических средств установить не удалось. Предположительно патогенетическую роль играют сами токсические субстанции, оказывая влияние на сосудистую проницаемость капилляров легочной ткани.
Токсическое действие салицилатов может осложниться развитием отека легких. Этот вариант некардиогенного отека легких описан у пожилых людей с хронической интоксикацией салицилатами. Острое повреждение легочных структур при интоксикации этой группой лекарственных соединений может сопровождаться повышением сосудистой проницаемости, приводящей к интенсивному накоплению жидкости в интерстициальной ткани. Бикарбонат соды является достаточно эффективным средством в купировании хронической интоксикации салицилатами и НОЛ.
Некардиогенный отёк легких возникает при тромбоэмболии легочной артерии. Отек легких происходил при выпоте жидкости в плевральную полость. В данном случае речь идет не об острой фазе отека легких, а о стадии формирования инфарктной пневмонии. Один из патогенетических механизмов, объясняющий развитие отека легких, связывают с нарушением дренажной функции лимфатических сосудов при инфарктной пневмонии.
Нейрогенный отек легких (НЕОЛ) возникает вследствие увеличения количества жидкости в интерстициальной ткани, а также ее пропитывания на поверхность альвеол. Отек обычно развивается очень быстро после повреждения центральных структур головного мозга. Эти клинические проявления трактуются, как острый респираторный дистресс-синдром, хотя патофизиологические механизмы и прогноз значительно отличаются от некардиогенного отека легких.
НЕОЛ развивается у лиц с травмами головы, когда пораженные поступают в госпитали с травмой головы. В мирное время это проблема пострадавших в транспортных авариях. При аускультации легких выявляются влажные хрипы, которые выслушиваются как в верхних, так и в нижних отделах легких. При рентгенографии выявляются застойные признаки в легких, при этом размеры сердца не изменены. Гемодинамические параметры, такие как артериальное давление, давление заклинивания, сердечный выброс – в пределах физиологической нормы. Эти признаки являются важными в проведении дифференциальной диагностики между различными формами отека легких.
Источники литературы:
«Респираторная медицина» в 2т. Руководство под ред. А.Г.Чучалина, 2007г., 1616с.
Чучалин А Г. Отек легких: лечебные программы / А. Г. Чучалин // Пульмонология . — 2005 . — N6 . — С. 5-14 .
Радзевич А.Э., Евдокимов А.Г. Кардиогенный отек легких. «В мире лекарств », — 1998, — №1, — с. 28 — 40.
Дыхательная недостаточность и хроническая обструктивная болезнь легких. // Под ред. В.А.Игнатьева и А.Н. Кокосова, 2006г., 248с.
Кардиогенный отёк лёгких: причины и симптомы
В медицинской практике часто встречается такая патология, как кардиогенный отек легких. Она требует неотложной помощи. Таких больных нужно госпитализировать. Нижние дыхательные пути представлены бронхами и легочной тканью. Конечным отделом являются альвеолы. В них происходит газообмен. Отеком легких называется состояние, при котором альвеолы заполняются транссудатом.
Развитие сердечного отека легких
Отек легкого бывает кардиогенный и некардиогенный. В первом случае причиной являются сердечные заболевания. Чаще всего легкие страдают при левожелудочковой недостаточности и инфаркте миокарда. В этом случае отек является осложнением основного заболевания. С подобной проблемой сталкиваются преимущественно взрослые.
Выделяют 2 стадии развития этой патологии: интерстициальную и альвеолярную. В 1 случае жидкая часть крови просачивается сквозь сосуды, пропитывая легочную ткань. Во 2 стадии транссудат скапливается в альвеолах, затрудняя газообмен и приводя к кислородной недостаточности тканей. Различают 4 степени тяжести отека.
При легкой форме нарушается дыхание. Возможно сужение просвета бронхов. 2 степень характеризуется возникновением хрипов. Больной человек принимает вынужденную позу, в которой одышка становится меньше. 3 степень отличается выраженным ортопноэ. Дыхание человека становится клокочущим. Наиболее тяжело протекает кардиогенный отек легких 4 степени.
Основные этиологические факторы
Данную патологию вызывают различные болезни сердца в стадии декомпенсации. К ним относятся:
- стеноз митрального клапана,
- острый инфаркт миокарда,
- миокардит,
- тяжелая форма гипертонической болезни,
- врожденные и приобретенные пороки,
- кардиосклероз,
- острая недостаточность левого желудочка,
- тромбоэмболия легочной артерии,
- аритмии,
- бактериальный эндокардит,
- воспаление аорты,
- миксома (опухоль) предсердия,
- кардиомиопатия.
Отек может развиться на фоне практически любой патологии сердца, если не проводилось должного лечения. Частыми причинами являются аномалии развития: коарктация аорты, дефект перегородок между желудочками и предсердиями, открытый артериальный проток. Существует такое понятие, как сердечная астма. Она часто развивается до альвеолярного отека легких. Это стадии одного патологического процесса.
Отек развивается по причине застоя в малом круге кровообращения. Происходит это вследствие нарушения функционирования левых отделов. В основе лежат следующие процессы:
- увеличение объема крови в малом круге,
- повышение давления в легочных сосудах,
- нарушение работы миокарда.
Кардиогенный отек легких развивается при наличии предрасполагающих факторов. К ним относятся высокое АД, стресс, курение, алкоголизм, воздействие токсических веществ, инфекции, несоблюдение назначений врача при лечении основного заболевания, погрешности в питании, несвоевременная помощь в случае инфаркта миокарда.
Как протекает сердечный отек
Первые симптомы появляются преимущественно в ночное время. Жалобы определяются стадией. При интерстициальном отеке наблюдаются следующие симптомы:
- одышка с затруднением вдоха,
- тахипноэ (частое дыхание),
- повышенная потливость,
- слабость,
- сухой кашель,
- тахикардия,
- тревога.
В альвеолярную стадию клиническая картина меняется. Присоединяются следующие симптомы:
- влажный приступообразный кашель,
- свистящее и клокочущее дыхание,
- влажные хрипы,
- ощущение страха смерти,
- приступы удушья,
- выбухание шейных вен,
- акроцианоз.
Иногда больные теряют сознание. Кардиогенный отек легких можно заподозрить при затруднении дыхания. Такие люди испытывают нехватку воздуха. Причина , нарушение газообмена в альвеолах. Одышка беспокоит как в покое, так и при физической работе. Больные стараются принять вынужденную позу. В положении сидя и лежа состояние улучшается.
 Нехватка кислорода проявляется давящей болью за грудиной, напоминающей приступ стенокардии. Накопление углекислого газа приводит к раздражению центра дыхания, находящего в головном мозге. Это проявляется изменением частоты и глубины дыхания. Гипоксемия становится причиной учащенного сердцебиения. Это компенсаторная реакция организма, направленная на поддержание кровообращения.
Нехватка кислорода проявляется давящей болью за грудиной, напоминающей приступ стенокардии. Накопление углекислого газа приводит к раздражению центра дыхания, находящего в головном мозге. Это проявляется изменением частоты и глубины дыхания. Гипоксемия становится причиной учащенного сердцебиения. Это компенсаторная реакция организма, направленная на поддержание кровообращения.
При осмотре больного выявляется изменение цвета кожи. Она приобретает серо-синюшный оттенок. На поздних стадиях выделяется пенистая мокрота. Она розового цвета вследствие наличия элементов крови. Пульс при отеке легких становится слабым и нитевидным. Артериальное давление снижается. Человек чувствует сильный упадок сил. При физикальном исследовании определяются влажные хрипы. Они мелкие или средние.
План обследования пациентов
Выявить интерстициальный отек легких можно только в процессе инструментальных и лабораторных исследований. Важно установить точную причину. Дифференциальная диагностика проводится с отеком некардиогенного происхождения. В последнем случае причинами являются отравления, патология почек и печени, травмы.
Требуются следующие исследования:
- анализ газового состава крови,
- биохимическое исследование крови,
- общие клинические анализы крови и мочи,
- электрокардиография,
- определение кислотно-основного состояния крови,
- эхокардиография,
- обзорная рентгенография,
- катетеризация легочных артерий,
- физикальное исследование,
- коагулограмма.
Лабораторная диагностика позволяет оценить насыщение крови кислородом. При отеке выявляются следующие нарушения:
- увеличение уровня углекислого газа,
- повышение фибриногена (при тромбоэмболии),
- увеличение концентрации трансаминазы.
Если подозревается сердечная астма, то обязательно проводится рентгенография. При кардиогенном отеке часто обнаруживаются признаки плеврального выпота. Сердце увеличено. Ценным диагностическим признаком, позволяющим исключить некардиогенный отек, является уровень давления в системе легочной артерии. При патологии сердца оно превышает 18 мм рт.ст.
Оказание человеку экстренной помощи
При появлении симптомов отека легких кардиогенного происхождения человеку нужно оказать первую помощь. Необходимо сделать следующее:
- усадить пациента таким образом, чтобы его ноги были опущены,
- погрузить нижние конечности в теплую воду,
- наложить жгут ниже паховой складки на 20-30 минут,
- убрать стесняющую одежду,
- открыть окно или форточку,
- следить за частотой дыхания и сердцебиения,
- измерить давление.
Если давление повышено, то можно дать под язык таблетку Нитроглицерина. Первая помощь при отеке включает применение спирта в виде паров. Их нужно вдыхать. Детям подходит 30%-й спирт, а взрослым 96%-й. Сердечная астма является опасным состоянием, поэтому нужно как можно раньше вызвать скорую помощь.
После приезда специалистов проводятся следующие мероприятия:
- насыщение крови кислородом,
- отсасывание пены,
- применение диуретиков,
- использование обезболивающих лекарств.
Выбор лекарств во многом зависит от уровня давления. При высоком АД наиболее часто назначаются ганглиоблокаторы и нитраты. К ним относятся Пентамин, Нитрокор, Сустонит, Нитронг Форте. Некоторые лекарства противопоказаны при инфаркте миокарда. В случае резкого падения давления применяются такие медикаменты, как Дофамин-Дарница, Допамин Солвей, Добутамин Адмеда.
Терапия в условиях стационара
Лечение продолжается в условиях стационара. Проводятся меры по поддержанию кровообращения и дыхания. Продолжается подача увлажненного кислорода. Это делается для предупреждения осложнений, вызванных гипоксемией. Могут использоваться следующие медикаменты:
- диуретики (Лазикс),
- наркотические обезболивающие (Морфин),
- нитраты,
- антикоагулянты,
- сердечные гликозиды,
- антибиотики.
Наличие сердечной недостаточности является показанием к назначению Коргликона или Строфантина. Это лекарства из группы гликозидов. Они оказывают кардиотонический эффект.
Глюкокортикоиды при кардиогенном отеке применять нельзя.
Если причиной явилась тромбоэмболия легочной артерии, то в схему терапии включают препараты, в которых имеется гепарин.
После того как устранены основные симптомы отека, приступают к лечению основного заболевания. Прогноз для здоровья относительно неблагоприятный. При развитии альвеолярного отека летальный исход наблюдается в 20-50% случаев. При остром инфаркте 9 из 10 человек умирают. Интерстициальный отек менее опасен.
Даже при оказании своевременной и должной помощи возможны серьезные осложнения. К ним относятся:
- ишемия внутренних органов,
- застойная пневмония,
- склероз легкого,
- ателектаз,
- эмфизема.
Нередко наблюдаются рецидивы отека. Чтобы их избежать, нужно лечить основное заболевание и строго придерживаться рекомендаций врача.
Профилактика отека легких
При болезни сердца приступы отека могут возникать неоднократно. Для их предупреждения нужно соблюдать следующие правила:
- контролировать уровень АД,
- принимать ингибиторы АПФ (при наличии сердечной недостаточности и высокого давления),
- исключить стресс,
- правильно питаться,
- дозировать физические нагрузки,
- предупреждать легочную патологию,
- находиться под наблюдением врача,
- периодически обследоваться,
- отказаться от алкоголя и сигарет.
Важным аспектом профилактики является нормализация питания. Соблюдение диеты позволяет предупредить приступы острой ишемии сердца и отека, а также поддерживать оптимальное давление.
Необходимо снизить количество потребляемой поваренной соли до 5-6 г в день, ограничить объем выпиваемой жидкости до 1-1,5 л в сутки, избегать переедания, отказаться от жареных и жирных блюд.
В рационе человека должны преобладать углеводы и животный белок. Не рекомендуется есть перед сном. Большое значение имеет соблюдение режима дня. Ночной сон не должен быть менее 8 часов. Головной конец кровати нужно приподнять. Это позволяет правильно перераспределить кровь и снизить нагрузку на сердце.
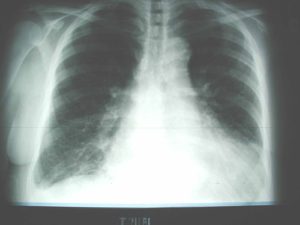 Рекомендуется больше ходить. Для предупреждения рецидивов сердечной астмы и альвеолярного отека необходимо плавать, заниматься на велотренажерах, регулярно тренировать легкие в процессе проведения дыхательной гимнастики. Таким людям нельзя заниматься видами спорта, требующими высокой выносливости и силы. Для улучшения работы сердца и оксигенации органов нужно регулярно гулять и дышать чистым воздухом. Важно избегать переживаний. Нельзя переохлаждаться.
Рекомендуется больше ходить. Для предупреждения рецидивов сердечной астмы и альвеолярного отека необходимо плавать, заниматься на велотренажерах, регулярно тренировать легкие в процессе проведения дыхательной гимнастики. Таким людям нельзя заниматься видами спорта, требующими высокой выносливости и силы. Для улучшения работы сердца и оксигенации органов нужно регулярно гулять и дышать чистым воздухом. Важно избегать переживаний. Нельзя переохлаждаться.
Простудные болезни могут спровоцировать развитие сердечной астмы. Важной мерой профилактики является полный отказ от спиртных напитков. Они негативно влияют на работу сердца. Таким образом, отек легких часто развивается на фоне сердечной патологии и нередко становится причиной летальных исходов. Чтобы этого избежать, нужно лечить основное заболевание и обращаться к кардиологу при первых жалобах.

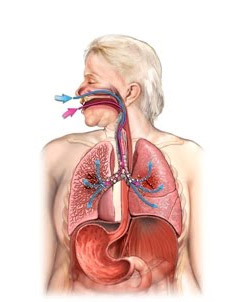 Болезни верхних и нижних дыхательных путей – аденоидит, подсвязочный ларингит, бронхит, бронхиальная астма, пневмония.
Болезни верхних и нижних дыхательных путей – аденоидит, подсвязочный ларингит, бронхит, бронхиальная астма, пневмония.