Стеатогепатит умеренной активности
Стеатогепатит – что это такое, спросите вы. Так называется воспалительный процесс печени, вызванный изменением ее структуры: функциональные клетки, перерождаются в соединительную ткань. Пораженный орган не в полном объеме вырабатывает желчь, нарушаются процессы очищения крови. Медики называют тяжелые формы стеатогепатита предвестником цирроза.
Заболеванию подвержены люди любого возраста. Он может возникать из-за нездорового образа жизни, по ряду физиологических особенностей организма, из-за токсических факторов (алкоголь, медикаменты). Проявляется как осложнение других заболеваний внутренних органов. Диагностируется в период беременности, когда меняется гормональный фон, режим питания.
Виды стеатогепатита
По факторам, запустившим воспалительный процесс, выделяются три формы стеатогепатита:
- Алкогольный возникает на фоне регулярного поражения избыточным этанолом, который не успевает полностью утилизироваться. Происходит поражение клеток печени альдегидами – продуктами окисления спирта, взамен им регенерируются клетки соединительной ткани. Болезнь нередко переходит в хроническую форму, доля здоровых клеток с течением времени уменьшается. Алкогольная форма стеатогепатита выявляется у каждого третьего заболевшего. Как правило, у всех наблюдается сформировавшаяся алкогольная зависимость.
- Метаболический стеатогепатит чаще проявляется как вторичное заболевание. Такой вид характерен для:
- больных диабетом; при недостатке инсулина избыточный сахар не расщепляется и не утилизируется, он трансформируется в жир;
- несбалансированного питания, долгого голодания, строгих диет, основанных на полном отказе от жиров, или белков, или углеводов; при нарушении пищевого баланса нарушаются обменные процессы;
- ожирения II и III степени; усиленно разрастается жир, оккупируя, в том числе, печень;
- заболеваний желудочно-кишечного тракта, особенно поджелудочной железы, регулирующей энергетический обмен;
- воспалений толстого кишечника; нарушается процесс всасывания необходимых для реакций обмена веществ;
- при повышенном уровне липидов и липопротеинов, избыточный холестерин закупоривает мелкие кровеносные сосуды, клетки отмирают; развиваются атеросклеротические процессы;
- генетической предрасположенности к перерождению.
Все эти причины связаны с обменными процессами в организме, носят физиологический характер.
Лекарственный возникает на фоне приема препаратов:
- противогрибковых;
- изготовляемых на гормональной основе, в том числе противозачаточные таблетки;
- тетрациклиновых антибиотиков;
- хинолонов, применяемых для лечения аутоиммунных заболеваний;
- снижающих давление блокировкой ионов кальция;
- антиретровирусных, назначаемых при иммунодефиците;
- кроворазжижающих;
- сосудорасширяющих.
На фоне приема таких лекарственных средств нарушаются процессы расщепления жирных кислот, происходит поражение клеток, в тяжелых формах возможен некроз.
Стеатогепатит минимальной активности возникает из-за нездорового образа жизни: гиподинамии, избыточного питания, вкусовых пристрастий к жирной пище. Он проходит без лекарственной терапии, важна умеренность в питании и физичесая активность.
Стеатогепатит минимальной степени активности проявляется повышением в крови инсулина, холестерина, разрушающим клетки, избыточным синтезом жиров, откладывающихся в соединительных тканях, имеющих структуру оболочек. Накапливаясь, жир давит на клетки печени изнутри и снаружи.
Степени активности стеатогепатита
Стеатогепатит классифицируется по трем степеням: мягкой, умеренной, тяжелой. Две первые степени диагностируются у 10% пациентов.
Для мягкой или легкой степени поражения характерны крупнокапельные жировые образования в структуре печени без дистрофических изменений. Минимальная степень активности проявляется очаговыми воспалениями.
Умеренная степень проявляется отмиранием клеток фильтрующего кровь органа, начинаются патологические изменения. Эта степень стетогепатита протекает практически бессимптомно, выявляется случайно при обращении к врачу с другим заболеванием.
Тяжелая степень характеризуется большим числом жировых вкраплений, активным воспалительным процессом, обширными поражениями.
Симптомы стетогепатита минимальной степени активности
Такая форма заболевания проявляется изменениями общего состояния организма: появляется слабость, вялость, пониженная активность, быстрая утомляемость. Болевые проявления в районе правого подреберья носят кратковременный импульсный характер, причинно-следственной связи с приемом пищи не прослеживается.
Выявляется такой стетогепатит биохимическим анализом крови.
Лечение
Комплексная терапия неалкогольных видов стеатогепатита заключается в приеме, гепатопротекторов, препаратов, нормализующих уровень глюкозы и инсулина в крови; антиоксидантов, снимающих интоксикацию. Эффективность лечения лекарственными средствами возможна при соблюдении строгой диеты. Механизм комплексной терапии основан на свойствах гепатопротекторов очищать клетки печени и запускать процесс регенерации. Начинается активный рост здоровой ткани. Препараты изготавливаются на основе урсодезоксихолевой кислоты или эссенциальных фосфолипидов, входящих в состав травы Расторопша.
К активным антиоксидантам относятся витаминные комплексы с содержанием витамина Е, липоевой или тиоктовой кислоты.
Диета при стеатогепатите предполагает отказ от жирной и жареной пищи, продуктов с высоким содержанием холестерина и высоким гликемическим индексом: сладкое, сдоба, белый хлеб, картофель и тому подобное. Рацион усиливается клетчаткой, витаминами, микроэлементами. Для этого еду разноображивают овощами и фруктами. Как источник белка рекомендуются молочные продукты. Рыба, мясо, птица нежирных сортов. Предпочтительнее два способа приготовления: варение и тушение.
Осложнения и прогноз
Иногда пациенты не в полной мере оценивают возможность последствий стеатогепатита минимальной степени активности. Считают, нет повода лечиться. Это не так. На фоне развивающегося заболевания возможно возникновение печеночной недостаточности, диабета. Формируется толерантность к инсулину.
У лиц с алкогольной зависимостью стеатогепатит часто переходит в хроническую форму, затем в фиброз, цирроз, возникают онкологические поражения. Нарушения функции печени, обменных жировых процессов ведет к поражению сосудов сердца, мозга из-за высокого содержания в крови липопротеинов низкой плотности.

 Пациенты, впервые столкнувшись с диагнозом, задаются вопросом о том, что такое стеатогепатит. Заболевание представляет собой нарушение печеночных клеток, характеризующуюся патологическим изменениям жировых клеток печени, протекающим с сильным воспалительным процессом и скрытой клинической картиной.
Пациенты, впервые столкнувшись с диагнозом, задаются вопросом о том, что такое стеатогепатит. Заболевание представляет собой нарушение печеночных клеток, характеризующуюся патологическим изменениям жировых клеток печени, протекающим с сильным воспалительным процессом и скрытой клинической картиной.Что такое стеатогепатит?
Стеатогепатит печени протекает в нескольких разных формах, в зависимости от происхождения патологии и причины появления. Выделяют следующие формы:
Патологические изменения в печени охватывают почти 5 % населения. Они имеют тяжелую клиническую картину, но происходят без явных симптомов и обладают достаточно большим потенциалом к переходу в цирроз печени.
Неалкогольный
При диагнозе неалкогольный стеатогепатит важно понимать, что это тяжелое нарушение, сложно поддающееся лечению. Эта форма болезни характеризуется совместным протеканием с хроническим гепатитом. Причиной заболевания не является алкогольная зависимость пациента, однако клиника нарушения схожа с другими формами.
Основными причинами появления неалкогольного стеатогепатита является:
- эндокринные болезни – сахарный диабет, ожирение, повышенное содержание жира в крови;
- резкое снижение веса;
- общие заболевания кишечника и желудка;
- операции на органах ЖКТ;
- применение препаратов, влияющих на печень – глюкокортикостероидов, амиодарона, эстрогенов;
- жировая дистрофия.
Наиболее распространенными причинами нарушения жировой ткани является сахарный диабет. Возникновение этих причин способствует усиленной работе печени, для борьбы с нарушением. Это приводит к тому, что жировая ткань начинает видоизменяться, а затем постепенно замещаться на соединительную.
Исходя из вышеперечисленных причин, неалкогольный стеатогепатит принято делить на два вида – лекарственный и метаболический.


Лекарственного генеза
Неалкогольный стеатогепатит, причиной которого стало длительное применение препаратов, влияющих на работу печени, носит название лекарственный. Частой причиной развития этого вида заболевания является применение гепатопротекторов, необходимых пациенту для лечения гепатита. Развитию лекарственной формы может способствовать применение препаратов обезболивающих, противовоспалительных форм, а также антибактериальных и противотуберкулезных средств.
Стеатогепатит с умеренной выраженностью активности лекарственного генеза может протекать в острой и хронической форме.
Метаболический
Метаболический гепатит чаще всего развивается на фоне эндокринных нарушений у пациента. При этом возникает сильная выработка жирового слоя печени. Симптоматика заболевания не имеет явных проявлений, поэтому патология обычно обнаруживается уже на стадии перехода ее в цирроз, либо при плановом обследовании. Чаще всего метаболический неалкогольный стеатогепатит диагностируется у женщин старше 40 лет.
Функциональность печени при этом виде болезни снижается быстро, за счет замещения нормальных клеток соединительной и жировой тканью. Механизм появления неалкогольного метаболического стеатогепатита связывают с образованием в органе свободных жирных кислот, которые накапливаются в печени и образуют воспалительные процессы.
Алкогольный
Наиболее распространенной формой болезни является алкогольный стеатогепатит, причиной развития которого становится бесконтрольное употребление винно-водочных изделий. Заболевание охватывает почти треть зависимых от алкоголя людей.

 Патогенез развития алкогольного стеатогепатита связан с перегрузкой печени от постоянного попадания в нее этанола. Орган перестает справляться со своими функциональными обязанностями, за счет чего появляется воспаление в клетках.
Патогенез развития алкогольного стеатогепатита связан с перегрузкой печени от постоянного попадания в нее этанола. Орган перестает справляться со своими функциональными обязанностями, за счет чего появляется воспаление в клетках.Это провоцирует острый процесс перехода нормальных клеток органа в жировые. Дальнейшая интоксикация организма приводит к постепенному переходу в хроническую форму.
Код по МКБ 10
Международная классификация болезней приобщила и дала патологии отдельную кодировку. Так, стеатогепатит имеет код по МКБ 10 К 76.0 – Жировая дегенерация печени, не классифицированная в других рубриках.
Признаки
Клиническая картина стеатогепатита практически одинакова при всех ее формах. Признаки патологии схожи с симптоматикой гепатита. Все виды проявляются желтизной кожи, тяжестью в правом подреберье, а также общими симптомами. Кроме того, выделяют стадийность проявления патологии.
При минимальной активности
Многие пациенты задаются вопросом, увидев в карточке диагноз неалкогольный стеатогепатит минимальной степени активности, что это за патология. Начальные этапы заболевания характеризуются минимальной клинической симптоматикой, поскольку болезнь часто протекает бессимптомно. В некоторых случаях, неалкогольный и алкогольный стеатогепатит минимальной активности на этих этапах проявляется болевыми ощущениями в области печени, носящими тупой, ноющий характер.
Умеренно выраженные
На фоне развития болезни и поражения участков печени, постепенно усиливается симптоматика нарушения. Пациент при заболевании, находящемся в стадии умеренной клинической картины, ощущает следующие симптомы:
- быстрое истощение организма и сбрасывание веса;
- усиливающаяся при нагрузках болезненность в животе, носящая тупой характер;
- появление на коже желтого оттенка;
- ухудшение самочувствия, появление головокружения и тошноты.
Алкогольные формы стеатогепатита на этой стадии проявляются нарушением пищеварения и уплотнением печени при пальпации и инструментальном исследовании. Для стадии умеренных клинических проявлений характерно появление некротизированных участков печени и инфильтратов. Умеренно выраженное нарушение происходит с большим воспалением, имеющим тенденцию к развитию некроза.
Выраженные клинические симптомы

 Последняя стадия проявляется острыми болями в области печени, сильным воспалительным процессом, имеющим склонность к прогрессированию. На этой стадии может развиться хронический стеатогепатит.
Последняя стадия проявляется острыми болями в области печени, сильным воспалительным процессом, имеющим склонность к прогрессированию. На этой стадии может развиться хронический стеатогепатит.Стадия выраженных клинических симптомов характеризуется обширными изменениями в печени, практически полностью заполненной жировыми тканями. Для стадии характерно выраженное образование некрозов на органе, происходящих в интенсивном темпе. На последней стадии стеатогепатита происходят непоправимые перерождения клеток, которые часто приводят в смерти пациента.
Лечение печени
Лечение стеатогепатита алкогольной и неалкогольной формы заключается в устранении основных причин развития патологии. Принцип терапии построен, в первую очередь, на угнетение общих нарушений организма, прекращение приема препаратов, лечение алкогольной зависимости. Такое воздействие поможет предотвратить и снизить темпы развития нарушения.
Можно ли вылечить?
Процессы, происходящие в печени при заболевании, считаются обратимыми, поэтому вылечить нарушение при комплексном воздействии возможно. Однако для обращения печени в здоровое состояние потребуется длительное время и строгое соблюдение всех правил терапии.
Легче поддается лечению первая и вторая стадия развития клинической симптоматики. Вылечить стадию выраженной симптоматики и прогрессирования болезни практически невозможно.
Необходимость диеты
Лечение стеатогепатита включает в себя строгое соблюдение режима питания с большим количеством ограничений в пище. Печень является главным органом, которая накапливает в себе токсические вещества, попавшие в организм с едой, поэтому важно максимально ограничить нагрузку на орган.
При развитии ожирения печени назначается стол №5, основу которого составляют блюда, содержащие минимальное количество жира. Диета при стеатогепатите печени должна включать большое количество белковых продуктов, приготовленных на пару или отварных.
Основными правилами питания при нарушении клеток печени являются:
- питание небольшими порциями до 6 раз в день;
- полный отказ от алкогольной продукции, колбасных изделий и продуктов фастфуда;
- большое количество выпиваемой воды в сутки – не менее 2 литров жидкости;
- ограничение употребления соленых компонентов пищи;
- включение в рацион большого количества овощей и фруктов.
Необходимость диеты заключается в разгрузке печени и освобождении ее от вредных факторов.


Как лечить?
То, как лечить стеатогепатит, определяется тем, что вызвало это заболевание: такое лечение заключается в совместной терапии причинного заболевания пациента с воздействием на печеночные клетки. Применение всех средств в комплексе быстро снижает клинические проявления болезни.
В качестве препаратов, назначаемых при лечении алкогольного и метаболического неалкогольного стеатогепатита используют:
- гепатопротекторные средства – препараты, способные восстанавливать структуру печени – Гепабене, Гептрал, Урсосан;
- средства, снижающие выработку жировых клеток и сахара в крови – необходимы для улучшения обмена веществ в организме пациента, устранению проблем с выработкой жировых клеток и борьбы с сахарным диабетом;
- витамины и антиоксиданты – помогают восстанавливать работу органа, снижать общие нарушения состояния и повышать резистентность организма.
Неалкогольный стеатогепатит требует более сложного лечения, которое должно проводиться в стационаре. Терапия не дает однозначного положительного результата, но является единственно возможной для пациентов с тяжелым поражением печеночных клеток.
Прогноз
Как было показано выше, стеатогепатит можно вылечить, при этом прогноз лечения патологии благоприятный, если пациент строго соблюдает все правила терапии.
При запущенном состоянии развития патологии, высока вероятность развития цирроза печени, что дает большое количество осложнений и вероятность смертельного исхода.


Стеатогепатит — это воспаление печеночной паренхимы, усугубившее жировую трансформацию печени. Заболевание длительное время протекает бессимптомно. Может проявляться абдоминальным дискомфортом, болями в правом подреберье, диспепсией, гепатомегалией, астеническим синдромом. Диагностируется с помощью биохимического анализа крови, УЗИ, статической сцинтиграфии, фибросканирования печени, гистологии биоптата. Для лечения применяют гепатопротекторы, бигуаниды, инсулиновые сенситайзеры, анорексигенные препараты, статины, фибраты. Возможно проведение гастропластики для коррекции веса. При тяжелой печеночной недостаточности необходима трансплантация органа.
МКБ-10




Общие сведения
Стеатогепатит — частое неинфекционное воспалительное заболевание печени, занимающее 3-4 место в структуре хронических прогрессирующих поражений органа. Распространенность неалкогольных форм болезни в популяции достигает 11-25%. У пациентов, которые страдают ожирением, патология встречается в 7 раз чаще, чем при нормальном весе. Алкогольный стеатогепатит диагностируется у 20-30% больных хроническим алкоголизмом. Патология встречается во всех возрастных группах, однако преимущественно выявляется после 45-50 лет. Актуальность своевременной диагностики стеатогепатита связана с высокой вероятностью цирроза печени, который при отсутствии адекватной терапии развивается у 45-55% больных.


Причины стеатогепатита
Возникновение воспалительного процесса на фоне жирового перерождения печеночной ткани (стеатоза) имеет полиэтиологическое происхождение. У большинства пациентов сочетается несколько эндогенных и экзогенных провоцирующих факторов, при этом не исключена роль генетической детерминированности (наследуемой мутации гена C282Y). По мнению специалистов в сфере гастроэнтерологии и гепатологии, к развитию стеатогепатита приводят:
- Злоупотребление алкоголем. Алкогольная зависимость разной степени выявляется у 46-65% больных. Поражение печени при алкоголизме связано с ведущей ролью органа в метаболизме этанола, 90-98% которого окисляется в гепатоцитах.
- Нарушения углеводного и липидного обмена. До 76% больных с клиникой стеатогепатита страдают ожирением, 72% — гипертриглицеридемией, 44% — сахарным диабетом 2 типа. Провоцирующим фактором также является инсулинорезистентность.
- Гепатотропные яды. Развитию заболевания способствует прием НПВС, кортикостероидов и эстрогенов. Токсическое воздействие на гепатоциты оказывают производственные яды (хлорированные углеводороды, фосфор, соли бария), грибные токсины.
- Пищевые факторы. Риск возникновения стеатогепатита повышается при голодании, белковой недостаточности (квашиоркоре), дефиците цинка в продуктах. Воспалительно-жировое повреждение печени отмечается при длительном парентеральном питании.
- Синдром мальабсорбции-мальдигестии. Метаболизм гепатоцитов нарушается у пациентов, страдающих панкреатитом, целиакией и энтероколитами. Заболевание ассоциировано с операциями на органах ЖКТ — резекцией кишечника, наложением кишечного анастомоза.
- Врожденные метаболические нарушения. Провоцирующими факторами являются а-бета-липопротеинемия, дефицит арильной дегидрогеназы. В группу рисках входят пациенты с болезнью Тея-Сакса, синдромом Вильсона-Коновалова, другими болезнями накопления.
- Инфекционные заболевания. Развитием стеатогепатита осложняется вирусный гепатит С, фульминантный гепатит D. Токсическое повреждение гепатоцитов с последующим стеатозом и воспалением наблюдается при тяжелых бактериальных эндотоксемиях.
- Осложнения беременности. Заболевание может стать исходом острой жировой дистрофии печени у беременных, тяжелой эклампсии. У части пациенток воспалительно-жировая трансформация паренхимы органа начинается после HELPP-синдрома.
Патогенез
Развитие стеатогепатита происходит в два этапа. Сначала в цитоплазме гепатоцитов и звездчатых печеночных клеток накапливаются липиды. Этому способствует избыточное поступление в клетки свободных жирных кислот, низкая скорость их β-окисления, усиленный митохондриальный синтез жирных кислот, недостаточная продукция и выделение липопротеидов очень низкой плотности, в составе которых из паренхимы выводятся триглицериды. Накапливающиеся свободные жирные кислоты, являющиеся высокореактивными соединениями, вызывают дисфункцию печеночных клеток, стимулируют процессы перекисного окисления липидов.
Оксидативный стресс сопровождается повреждением клеточных органелл (лизосом, митохондрий), разрушением гепатоцеллюлярных мембран, выделением большого количества цитокинов, развитием воспалительного процесса. Продукты перекисного окисления ускоряют пролиферацию липоцитов, активируют коллагенообразование с формированием плотной соединительной ткани, агрегацию мономеров цитокератина. Исходом патоморфологических изменений становится фиброз, цирроз, печеночно-клеточная недостаточность, у части пациентов на фоне сопутствующих неопластических процессов возникает гепатоцеллюлярная карцинома.
Классификация
Систематизация клинических форм стеатогепатита проводится на основании этиологического фактора, спровоцировавшего заболевание. Для более точного прогнозирования исхода учитывается морфологическая форма стеатоза, осложнившегося воспалением (крупнокапельный или мелкокапельный жировой гепатоз). Различают следующие варианты болезни:
- Алкогольный стеатогепатит. Наиболее распространенная форма патологии, вызванная злоупотреблением спиртными напитками. Встречается преимущественно у мужчин.
- Метаболический стеатогепатит. Вариант воспаления, возникший на фоне ожирения, сахарного диабета и других нарушений обмена. В три раза чаще выявляется у женщин.
- Лекарственный стеатогепатит. Ятрогенное повреждение печеночных клеток, спровоцированное приемом гепатотоксических препаратов. Обычно осложняет длительную фармакотерапию.
- Комбинированный стеатогепатит. Развивается при сочетании нескольких факторов. Так, при наличии у пациента ожирения и алкогольной зависимости риск заболевания достигает 80-90%.
Симптомы стеатогепатита
В большинстве случаев наблюдается длительное бессимптомное течение. У некоторых пациентов о наличии стеатогепатита свидетельствуют умеренные тянущие боли в области правого подреберья, дискомфорт после еды, тошнота, изредка – рвота. В 75% случаев увеличивается печень. Со временем нарушается общее состояние: появляется слабость, снижается трудоспособность, отмечается эмоциональная лабильность, бледность кожных покровов и слизистых оболочек. При возникновении некровоспалительных процессов на фоне мелкокапельного стеатоза возможны эпизоды геморрагий, обмороки, гипотензивные состояния. Для тяжелого варианта стеатогепатита характерно повышенное давление в воротной вене, что клинически проявляется увеличением селезенки, расширением поверхностных вен вокруг пупка, отеками нижних конечностей, увеличением размеров живота вследствие скопления жидкости. Крайне редко развивается паренхиматозная желтуха.
Осложнения
Длительно протекающие воспалительные и дистрофические процессы в печени приводят к замещению паренхимы органа соединительной тканью с развитием фиброза. Без лечения стеатогепатит может осложняться печеночной недостаточностью с желтухой, отеками, геморрагическим диатезом, нарушениями водно-электролитного баланса. Вследствие накопления в организме продуктов азотистого обмена, которые оказывают токсическое влияние на нервную систему, возникает энцефалопатия, печеночная кома. Декомпенсация печеночной функции наступает в 1-2% случаев. У 10% пациентов со стеатогепатитом, сопровождающимся декомпенсированным циррозом, формируется гепатоцеллюлярная карцинома.
Диагностика
Постановка диагноза может быть затруднена, что обусловлено длительным латентным течением болезни. Зачастую стеатогепатит становится случайной находкой при инструментальном обследовании пациента по поводу других заболеваний. Подозревать воспалительно-жировое поражение печени необходимо при повышении печеночных проб у больных с алкогольной зависимостью, гиперлипидемией, сахарным диабетом. Наиболее информативны в диагностическом плане:
- Лабораторные исследования. Биохимический анализ крови выявляет увеличение концентрации аминотрансфераз при соотношении АСТ/АЛТ менее 1, гипербилирубинемию, повышение уровня щелочной фосфатазы, холестерина, триглицеридов. Иногда при стеатогепатите наблюдается повышенная концентрация сывороточного ферритина.
- УЗИ печени. При ультразвуковом исследовании печени визуализируется гиперэхогенность и неоднородность печеночной паренхимы, что указывает на жировую инфильтрацию гепатоцитов. О развитии фиброзного процесса свидетельствует изменение внутренней структуры органа. При недостаточной информативности рекомендовано проведение КТ.
- Статическая сцинтиграфия печени. У больных со стеатогепатитом по распределению радиоизотопного индикатора удается точно оценить топографические особенности, размеры и форму органа. Характерным признаком заболевания является наличие участков патологического разрастания соединительной ткани в паренхиме.
- Фиброэластометрия печени. При помощи современного неинвазивного исследования можно получить сведения о наличии фиброзных изменений на ранних стадиях стеатогепатита и оценить степень фиброза по шкале Метавир. Метод фиброэластометрии является альтернативой биопсии, которая противопоказана пациентам с геморрагическим диатезом.
- Гистологический анализ. Взятие биоптатов печеночной паренхимы для исследования показано при тяжелой степени фиброза, установленной по результатам других методов обследования. Признаками стеатогепатита являются определение в материале жировой дистрофии гепатоцитов, воспалительных инфильтратов, соединительнотканных тяжей.


В общем анализе крови возможен незначительный лейкоцитоз, снижение количества тромбоцитов. Для исключения инфекционной природы болезни проводят серологические реакции на антитела к вирусным гепатитам. Чтобы выявить незначительный стеатоз (с поражением до 5-10% печеночных клеток), используют МРТ. Дифференциальная диагностика стеатогепатита проводится с хроническими вирусными гепатитами В и С, аутоиммунным гепатитом, первичным склерозирующим холангитом, идиопатическим гемохроматозом, синдромом Рея. Кроме осмотра гастроэнтеролога и гепатолога пациенту могут быть рекомендованы консультации инфекциониста, гематолога, онколога.
Лечение стеатогепатита
Терапевтическая тактика направлена на коррекцию печеночной дисфункции и минимизацию повреждающего эффекта факторов, которые способствовали возникновению стеатогепатита. Рекомендуется полный отказ от употребления спиртных напитков, отмена потенциально гепатотоксических препаратов, уменьшение веса на 5-10% за полгода. Для постепенного медленного снижения массы тела назначается низкокалорийная диета в сочетании с дозированными физическими нагрузками. Схема медикаментозной терапии включает:
- Гепатопротекторы. Наиболее выраженными антиоксидантными и мембраностабилизирующими свойствами обладают эссенциальные фосфолипиды, аминокислоты, урсодезоксихолевая кислота. Некоторые средства тормозят трансформацию липодепонирующих печеночных клеток в фибробласты и активируют коллагеназу.
- Бигуаниды. Применяются при наличии сахарного диабета II типа. Угнетают глюконеогенез и продукцию липидов гепатоцитами, нормализуют окислительные процессы и активность печеночных трансаминаз. Снижают уровень триглицеридов и холестерина. Обладают умеренным аноректическим эффектом.
- Инсулиновые сенситайзеры. За счет индукции пероксисомальных ферментов тиазолидиндионы и глитазоны 2-го поколения угнетают образование жирных кислот в гепатоцитах, снижают концентрацию триглицеридов. При их применении уменьшается стеатоз и выраженность некровоспалительных изменений печеночной паренхимы.
Патогенетически оправданным является назначение анорексигенных средств, подавляющих аппетит, статинов и фибратов, снижающих уровень холестерина и триглицеридов. При достоверно доказанном избыточном бактериальном росте показаны антибиотики рифампицинового и нитроимидазольного ряда в комбинации с пребиотиками, уменьшающими эндотоксемию. Для коррекции тяжелого ожирения проводится гастропластика. При прогрессирующей печеночной недостаточности рекомендована ортотопическая трансплантация печени, однако при сохранении провоцирующих факторов возможен рецидив стеатогепатита в трансплантате.
Прогноз и профилактика
Исход стеатогепатита зависит от степени фиброзных изменений в печени, наличия у пациента сопутствующих заболеваний других органов и систем. Спонтанное улучшение отмечается у 3% больных. Более благоприятно развитие заболевания на фоне крупнокапельного жирового гепатоза. Прогноз является серьезным при стремительном прогрессировании фиброза с переходом в цирроз, что наблюдается в 20% случаев. Специфическая профилактика стеатогепатита не разработана. Для предупреждения заболевания рекомендовано придерживаться низкокалорийной диеты со сниженным содержанием животных жиров, выполнять посильные физические упражнения, нормализовать массу тела, отказаться от употребления алкоголя. Необходимо динамическое наблюдение за пациентами из групп риска.
что это такое? Виды, причины, симптомы, диагностика и лечение :: SYL.ru
Проблемы с печенью возникают у людей довольно часто. У некоторых проявляются нестрашные нарушения, у других наблюдается цирроз, который не подлежит лечению. В последнее время врачи чаще стали говорить о такой болезни, как стеатогепатит. Что это такое? Заболевание печени воспалительного характера. Специалисты называют эту болезнь промежуточным звеном между стеатозом и циррозом. Воспалительные процессы возникают на фоне употребления алкоголя или в результате нарушения обмена веществ. Необходимо помнить, что заболевание подлежит лечению, и если своевременно начать терапию, можно избежать серьёзных последствий. В данной статье мы подробно рассмотрим этот недуг.
Стеатогепатит: что это такое?
Стеатогепатит представляет собой болезнь, характеризующуюся воспалением печени на фоне жировой дистрофии. В настоящее время выделяют три формы заболевания: алкогольный, неалкогольный и лекарственный. Нередко возникают ситуации, когда у пациента обнаруживаются сразу все виды стеатогепатита.
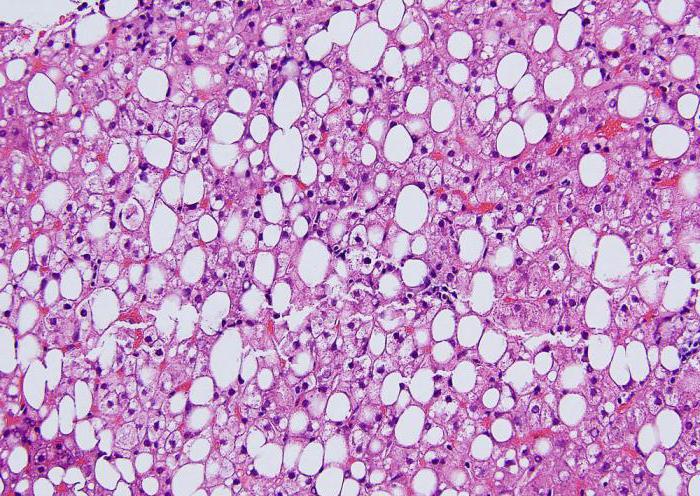
Жировое перерождение печени прогрессирует у людей разных возрастных групп. Болезнь развивается следующим образом: соединительная ткань заменяет здоровые клетки печени. Диагностика заболевания обычно проходит без особенных трудностей. Симптомы недуга специфические и яркие, сразу понятно, о чём речь. Единственную трудность представляет определение конкретной формы стеатогепатита.
Процесс развития заболевания
Почему происходит перерождение печени? Учёные после огромного количества исследований смогли определить главные механизмы поломки жирового обмена.
Сначала у человека возникает снижение чувствительности к гормону инсулину. Этот факт сложно определить, так как многие знают о его сахароснижающих свойствах, но никто не обращает внимания на значение этого вещества в иммунитете. Тогда макрофаги, которые ликвидируют чужеродные микробы, оказывают влияние на гепатоциты, тем самым нарушая окисление кислот. В процессе развития вырабатываются вещества, которые поддерживают хроническое воспаление.

Говоря о причинах стеатогепатита, нельзя не сказать о генетике. Специалисты утверждают, что данная составляющая оказывает определяющее влияние на появление заболевания. В итоге в организме возникают пузырьки с жиром, которые мешают клетке нормально работать. Помимо этого разрастается соединительная ткань. Стоит отметить, чем сильнее выявляется этот процесс, тем ближе пациент к циррозу печени.
Классификация. Алкогольный вид заболевания
Жировое перерождение печени может протекать в трёх формах: алкогольной, неалкогольной и лекарственной. Рассмотрим подробнее каждую из них.
Стоит отметить, что алкогольный стеатогепатит появляется у каждого третьего человека, употребляющего любой вид алкоголя, включая пиво. Как известно, спирт разрушается в печёночных клетках, а постоянное поступление излишков негативно сказывается на работе органа.
Первые симптомы пациент начинает ощущать практически сразу. Появляются тупые боли справа, человек теряет вес. Иногда наблюдается изжога, отрыжка и понос. На приёме у врача специалист видит пожелтение кожного покрова, диагностирует увеличение печени. Затем назначается ультразвуковое исследование, где определяется повышенное давление в печёночной вене.
Стоит отметить, что заболевание печени такого характера подлежит лечению. Необходимо соблюдать диету и полностью отказаться от спиртных напитков. Только в таком случае можно избавиться от недуга навсегда.
Неалкогольный стеатогепатит
Такую разновидность болезни печени называют ещё метаболической, так как основной причиной является нарушение обмена веществ в организме. Данное заболевание часто встречается у женщин с лишним весом. Выделяют следующие причины возникновения стеатогепатита:
- сахарный диабет;
- потребление пищи с большим содержанием жиров;
- при резком похудении или несбалансированной диете происходит проблемы с белковым обменом;
- генетическая предрасположенность.
Метаболический стеатогепатит начинает развиваться со сниженной чувствительности к гормону инсулину. Заболевание печени такого характера опасно не только высокой вероятностью превращения в цирроз, но и повышенным шансом развития болезней сердца. Этому способствует нарушение жирового обмена.
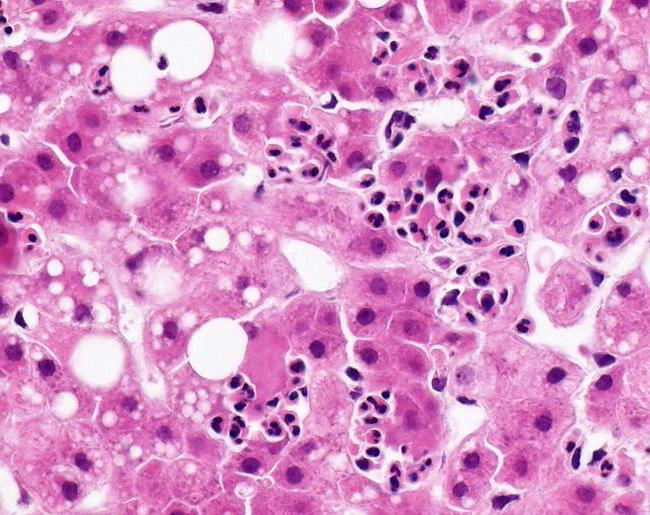
Неалкогольный стеатогепатит хронический протекает практически бессимптомно, не беспокоя пациента. Человек даже не подозревает о проблемах, которые выявляются при профилактическом осмотре. Если специалист обнаружил синдром увеличенной печени, а пациент при этом не употребляет алкоголь, это будет являться первым признаком метаболического стеатогепатита.
Выделяют ещё и заболевание с жировыми включениями. Оно более агрессивное, проявляется в виде кровоточивости, обмороков, желчекаменной болезни.
Лекарственная форма стеатогепатита
Из-за того, что некоторые медикаменты оказывают токсическое воздействие на печень и способствуют развитию заболевания, появилась необходимость выделять лекарственный вид в отдельную категорию. Лекарственные средства оказывают негативное влияние, и усугубляют и без того не самую приятную ситуацию в организме.
Потребители должны знать, какие медикаменты обладают токсическими свойствами, чтобы избежать последствий. В аптеках в свободном доступе есть антибиотики тетрациклинового ряда, противозачаточные средства, кортикостероиды, противотуберкулёзные лекарства.
Если врач прописал продолжительный приём этих средств, необходимо регулярно следить за активность ферментов в печени. Лекарственный стеатогепатит является серьёзной проблемой, ведь очень немногие люди знают о препаратах, оказывающих токсическое воздействие.
Диагностика заболевания проводится опытным врачом, специалистом своего дела. Окончательный диагноз можно поставить только после гистологического исследования и биопсии.
Формы активности болезни
Стоит отметить, что наиболее распространённым видом стеатогепатита является неалкогольный, или метаболический. Специалисты в области медицине посвятили большую часть времени на изучение именно этой формы. В ходе исследования ими было выявлено три степени активности заболевания. Они различаются по опасности и доле повреждённых клеток.
Итак, выделяют следующие уровни развития недуга:
- Стеатогепатит минимальной степени активности. Он характеризуется тем, что менее 33% клеток являются повреждёнными, и элементы воспаления рассеяны по всей печени.
- Умеренная степень. Воспалительный процесс растёт, и доля заражённых клеток увеличивается. Так, при умеренном уровне на составляет от 33 до 66%.
- Тяжёлая. В этом случае жировые включения наблюдаются в более чем 66% клеток. При этом воспалительный процесс занимает большую площадь, и является более опасным.
Признаки стеатогепатита
Такое заболевания печени имеет характерные симптомы, сущность которых зависит от формы патологии. Однако можно выделить несколько признаков, которые характерны для всех форм болезни. Среди них наблюдается:
- тошнота, которая в итоге не вызывает рвоту;
- слабость в организме;
- кожный покров меняет цвет, появляется оттенок желтизны;
- в области печени возникают болезненные ощущения.
Главным же симптомом, который прямо указывает на патологию, является увеличение печени. Этот недуг можно увидеть во время ультразвукового исследования. Если же размер печени внушительный, можно почувствовать при пальпации пациента. Как только врач определяет этот признак, он диагностирует стеатогепатит. Что это такое? Воспаление печени, приводящее к увеличению размеров и появлению жировой дистрофии.
Теперь рассмотрим симптомы каждого из видов заболевания. Начнём с хронического алкогольного стеатогепатита. При нём пациенты могут жаловаться на все вышеперечисленные признаки. К ним также добавляется понос, повышение уровня потливости, резкое похудание, потеря аппетита и желание всё время пить воду.
Что касается неалкогольного заболевания, тут можно выделить постоянную тяжесть в области живота, постоянное ощущение жажды. Кроме этого, человек замечает появление хронической усталости и слабости.
Воспалительный процесс печени лекарственного вида таит наиболее опасные симптомы. Среди них наблюдаются острые сильные боли, резкое изменение цвета кожи (становится жёлтой), нарушение нормальной работы желчного пузыря. Также у пациента появляются проблемы с кожей в виде покраснения, сыпи и зуда.
Диагностика
Обнаружить проблемы с печенью не представляется сложной задачей для врача. Уже при первом визуальном осмотре и сборе информации о пациенте можно увидеть существенное увеличение размеров печени. Пациент часто в таких ситуациях жалуется на болезненные ощущения в области правого подреберья, а также появление желтоватого оттенка на кожных покровах.
Ультразвуковое исследование назначается специалистом в обязательном порядке. Так как этот способ позволяет узнать степень увеличения печени и изучить внешние изменения, которые за этим последовали. Кроме этого, необходимо провести лабораторное исследование. По его результатам стеатогепатит можно выявить путём соотношения конкретных элементов в анализах мочи и крови.
Иногда врач даже после этого сомневается в установлении окончательного диагноза. В таком случае назначается биопсия тканей. Если специалист подозревает лекарственную форму стеатогепатита, то больному следует пройти компьютерную томографию.
Все эти процедуры позволяют врачу с точностью определить диагноз, и на его основании назначить курс терапии. Многие задаются вопросом: «Можно ли вылечить стеатогепатит?». Поговорим об этом ниже.
Методы лечения заболевания
Прежде всего, хочется отметить, что своевременная диагностика и лечение заболевания дают благоприятный прогноз. Как уже было отмечено, стеатогепатит подлежит терапии, и человек может полностью избавиться от этой патологии. Но в обратной ситуации, когда пациент просто проигнорировал проблему, она может перерасти в цирроз или печёночную недостаточность. А эти болезни, как известно, не лечатся, они представляют собой необратимые процессы.

Терапия, которую назначает специалист, должна носить комплексный характер. Это значит, что необходимо воздействовать на заболевание в разных направлениях. Лечение стеатогепатита характерно ликвидацией причины болезни, его вызвавшей. Таким образом, при алкогольной форме заболевания необходимо полностью отказаться от употребления спиртных напитков. Если у человека лекарственный вид недуга, стоит перестать принимать опасные медикаменты. При метаболическом нарушении врачи рекомендуют прийти к нормализации жизни, в том числе питания.
Стоит отметить, что диета стеатогепатите печени является очень важной составляющей лечения в целом. Пациенту, который желает избавиться от патологии навсегда, необходимо безукоризненно следовать советам врача. Специалист пропишет диету, которую нельзя нарушать ни при каких обстоятельствах.
Что касается медикаментов, зачастую понадобится принимать гепатопротекторы, которые ориентированы на защиту гепатоцитов. В любом случае понадобится привести в норму энергетический обмен печени и обмен веществ в целом. Иногда специалист прописывает приём антибиотиков.
Если говорить обобщённо, то для начала нужно всеми возможными способами устранить все причины заболевания. Конечно, необходимо учитывать состояние здоровья человека, а также его печени. Огромное значение имеет профилактика болезни, которая заключается в нормализации рациона и образа жизни.
Чтобы уменьшить риск развития стеатогепатита, необходимо не перегружать себя физическими нагрузками, но в то же время не сидеть сложа руки. Также следует употреблять продукты, где содержится много белков. Кроме этого, нужно пересмотреть свой режим дня. Стоит найти в нём место для активной работы и полноценного отдыха.
Прогноз
Это фактор зависит от того, какой уровень активности заболевания наблюдается у пациента. Алкогольная форма стеатогепатита характерна наличием жировых отложений в клетках. В этом случае высока вероятность возникновения цирроза печени, который оставит неизгладимый след на здоровье организма. Метаболический вид болезни менее опасен, и даёт осложнения чрезвычайно редко. Так, если игнорировать заболевание, и совсем не заниматься его лечением, то через 10 лет в 15% случаях появится цирроз.
Пациент должен понимать, что печень – важный орган. Проблемы, с ней связанные, лучше всего лечить сразу, не доводя до неприятных ситуаций. Если не обращать внимания на заболевания печени, можно сильно пожалеть. Человек, который осознанно борется с недугом, в большинстве случаев одерживает победу.
Здоровая печень – один из основных признаков долголетия. Данный орган жизненно необходим, ведь он выполняет огромное количество важнейших функций. При появлении первых симптомов недугов желудочно-кишечного тракта или непосредственно печени нужно в срочном порядке принимать меры. Среди основных признаков выделяют тошноту, слабость в организме, диарею, а также появление жёлтого оттенка на кожных покровах.
Вместо заключения
В данной статье мы рассмотрели стеатогепатит: что это такое, его виды, причины, симптомы и лечение. Так как в настоящее время всё больше людей жалуется на проблемы с печенью, эта тема довольно актуальна. Хочется отметить, что употреблять алкоголь и при этом не рисковать своим здоровьем – невыполнимая задача. Ведь каждый третий человек, который пьёт спиртное, рано или поздно болеет стеатогепатитом.
Не нужно думать, что только люди, потребляющие алкоголь, подвержены этому заболеванию. Ведь существует ещё метаболическая и лекарственная форма недуга. Самой опасной является последняя. При ней наблюдаются серьёзные симптомы, и лечится этот вид стеатогепатита сложнее всего.
Чтобы не допускать таких проблем со здоровьем, необходимо за ним следить. Нельзя надеяться на то, что «само пройдёт». Необходимо взять всё в свои руки и обратиться к специалисту. Курс терапии следует проходить, не уклоняясь от него. И тогда вы сможете избавить себя от проблем с печенью навсегда.
что это такое, признаки и симптомы диффузных изменений печени, лечение
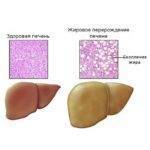
Стеатогепатоз представляет собой недуг, характеризующийся процессом накопления липидов в клетках печеночной паренхимы.
В результате прогрессирования такой патологии происходит постепенное перерождение гепатоцитов в жировые клетки, которые утрачивают свои функциональные возможности. Переродившиеся клетки прекращают свое участие в процессах синтеза холестерина и белков.
Развитие заболевания может спровоцировать появление печеночной недостаточности и цирроза.
Появление недуга обусловлено дистрофическими изменениями в ткани железы и сбоях в процессах липидного обмена печеночных клеток.
Причины развития стеатогепатоза, его типы
 Стеатогепатоз печени чаще всего возникает по двум причинам – злоупотребление взрослыми людьми алкогольными напитками и нарушение липидного и углеводного обмена в организме пациента.
Стеатогепатоз печени чаще всего возникает по двум причинам – злоупотребление взрослыми людьми алкогольными напитками и нарушение липидного и углеводного обмена в организме пациента.
Помимо этого имеется большое количество факторов способных, спровоцировать ожирение печени. Одной из таких причин может являться длительное по времени применение лекарственных препаратов противотуберкулезного и противоракового действия, а также средств используемых при лечении гормональных нарушений.
Указанные лекарственные препараты способны оказывать значительное влияние на состояние организма, отравляя его токсическими соединениями.
Дополнительными причинами развития ожирения могут стать:
- однообразные диеты;
- голодание;
- переедание.
Указанные причины провоцируют нарушения работы ферментативной системы.
К чрезмерному накоплению липидов в печеночной ткани приводят:
- Изменения гормонального фона.
- Ведение малоподвижного образа жизни и употребление большого количества жирных продуктов.
- Наличие хронических заболеваний легких и сердечно-сосудистой системы.
- Нарушения в функционировании поджелудочной железы.
- Болезни щитовидной железы.
В группу риска по развитию ожирения печеночной паренхимы относятся люди, ведущие малоподвижный образ жизни и пренебрегающие соблюдением правил правильного питания, а также употребляющие алкогольные напитки.
Помимо этого в группу риска входят пациенты, страдающие сахарным диабетом и другими хроническими патологиями.
Разновидности заболевания и стадии его развития
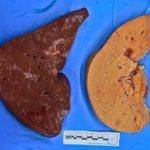
 Существует два вида заболевания – алкогольный и неалкогольный стеатогепатоз.
Существует два вида заболевания – алкогольный и неалкогольный стеатогепатоз.
Алкогольный вид патологии развивается в результате регулярного и частого злоупотребления алкогольными напитками. Печень осуществляет выработку особого фермента, который обеспечивает переработку 90% употребленного этилового спирта.
Указанное химическое соединение в процессе переработки трансформируется в токсическое вещество – ацетальдегид, который обладает способностью накапливаться в железе, что приводит к увеличению объема гепатоцитов.
Такая ситуация провоцирует развитие гепатомегалии. Увеличенные гепатоциты способствуют усилению процессов накопления большого количества липидов, что ведет к развитию алкогольного стеатогепатоза.
Неалкогольный тип недуга развивается по иным причинам, которые не связаны с употребление алкоголя. Недуг не появляется внезапно, его развитие происходит на протяжении длительного периода времени, постепенно трансформируясь в хроническую форму.
При этом не наблюдается выраженной симптоматики, это приводит к тому, что диффузное изменение печени по типу стеатоза выявляется чаще всего случайно в процессе проведения обследования пациента на наличие других заболеваний.
В процессе прогрессирования недуга врачи выделяют три степени:
- очаговый;
- диффузный;
- фокальный.
Очаговый этап развития характеризуется поражением отдельных участков печеночной паренхимы. Скопления жира располагаются только внутри гепатоцитов. Диффузные изменения в печени по типу стеатогепатоза характеризуются поражением всей железы и ее увеличением в несколько раз. Фокальный этап прогрессирования патологии характеризуется формированием в печеночной ткани доброкачественных новообразований.
Изменения в печени и постепенная гибель гепатоцитов приводит к их замещению фиброзной тканью и развитию гепатофиброза.
Возникновение диффузных изменений печени по типу стеатогепатоза возможно под влиянием генетически обусловленного фактора. В случае наличия у одного из родителей патологических отклонений, возможно развитие аналогичного нарушения у их детей.
Симптомы стеатогепатоза печени

 На начальных стадиях развития неалкогольной формы стеатогепатоза обычно не появляется характерных для патологического процесса признаков.
На начальных стадиях развития неалкогольной формы стеатогепатоза обычно не появляется характерных для патологического процесса признаков.
При длительном прогрессировании недуга начинают проявляться симптомы в виде приступов тошноты и позывов к рвоте, наблюдается упадок сил, изменяется консистенция стула, уменьшается аппетит, появляется чувство тяжести в области правого подреберья, регистрируется формирование сосудистых звездочек на кожной поверхности. Помимо этого наблюдается такой признак стеатогепатоза, как желтуха.
Риски развития алкогольной формы патологии значительно возрастают при употреблении мужчинами 80 г спиртного мужчинами и 50 г женщинам ежедневно. Развитие неалкогольной разновидности недуга чаще всего наблюдается у женской части населения.
При проведении первичной диагностики не следует забывать о том, что указанные симптомы могут быть следствием развития в организме иных заболеваний и патологий.
Для подтверждения диагноза требуется проведение специального обследования организма с применением методов лабораторной и инструментальной диагностики.
Методы проведения диагностики
 При возникновении подозрений на наличие стеатогепатоза следует незамедлительно обратиться к врачу для проведения обследования и назначения своевременного и адекватного лечения.
При возникновении подозрений на наличие стеатогепатоза следует незамедлительно обратиться к врачу для проведения обследования и назначения своевременного и адекватного лечения.
Перед осуществлением обследования доктор проводит осмотр и опрос больного. С целью определения его образа жизни, рациона питания и частоты употребления спиртных напитков.
При осмотре врач проводит обследование путем пальпации области расположения печени и селезенки. Одновременно с этим врач выявляет при осмотре наличие признаков этилизма, и симптомов развития желтухи.
Врач назначает проведение необходимых анализов и исследований, которые можно разделить на две группы – лабораторные анализы и инструментальные исследования.
К группе лабораторных анализов относятся общий и биохимический анализ крови, а также анализ мочи.
По результатам общего анализа крови определяется наличие малокровия и воспалительного процесса у больного.
Биохимический анализ при наличии патологии выявляется:
- Повышение активности печеночных ферментов, способствующих ускорению хода биохимических реакций. Повышение количества печеночных ферментов свидетельствует о разрушении гепатоцитов печени.
- Нарушение процессов белкового обмена.
- Нарушение углеводного обмена.
Помимо этого биохимическое исследование крови позволяет выявить наличие печеночно-клеточной недостаточности и снижение функциональных возможностей печеночной паренхимы.
Применение инструментальных методов
В качестве инструментальных методов диагностики стеатогепатоза применяются УЗИ, КТ, МРТ, биопсия и эластография.
Использование ультразвука дает возможность эффективно обследовать все органы в брюшной полости. Процедура предполагает применение специального прибора эхолота, который улавливает отражающийся от внутренних органов ультразвук.
На УЗИ больного отправляют в том случае, если выявлено при проведении пальпации увеличение размеров печени и при прощупывании больной ощущает боль, помимо этого УЗИ требуется при установлении нарушений биохимического состава крови.
Применение ультразвукового эхолота позволяет обнаружить:
- уплотнение паренхимы;
- увеличение размера железы;
- наличие жировой инфильтрации;
- неравномерность уплотнения ткани печени в том случае, повреждение печени является неравномерным.
Компьютерная и магнитно-резонансная томография применяется в качестве дополнительных методов исследований и диагностики. Эти методики применяются тогда, когда появляются сомнения в достоверности проведенного УЗИ, а также при развитии очагового поражения и выявлении кист и иных патологических новообразований. Этот способ диагностики противопоказано применять в случае наличия психических патологий или неадекватного поведения больного.
КТ и МРТ дает возможность выявить скопление жиров и уплотнения сосудистой системы.
Биопсия используется в крайних ситуациях, что обусловлено болезненностью процедуры забора биоматериала для исследований. При использовании биопсии следует учитывать возможное наличие у больного противопоказаний к ее назначению.
Эластография представляет собой неинвазивную альтернативную биопсии методику, она является безопасной и безболезненной.
Методы проведения терапии патологии
Как лечить стеатогепатоз – вопрос, волнующий любого пациента, которому поставлен такой диагноз.
При проведении терапевтических мероприятий оптимальным вариантом является использование комплексного подхода. В процессе лечения следует применять наряду с медикаментозным лечением строгую диету и относительно недорогие и эффективные средства народной медицины.
Такой подход значительно ускорит процесс выздоровления и восстановления функций поврежденного органа.
Применение медикаментозных средств при лечении стеатогепатоза
 При назначении медикаментозного лечения врач в первую очередь должен обеспечить надежную защиту клеток печеночной паренхимы от прогрессирующего дегенеративного перерождения.
При назначении медикаментозного лечения врач в первую очередь должен обеспечить надежную защиту клеток печеночной паренхимы от прогрессирующего дегенеративного перерождения.
Для этой цели применяются эссенциальныые фосфолипиды, препараты, содержащие урсодезоксихолевую кислоту, средства, включающие в своем составе переработанные аминокислоты и медикаменты растительного происхождения, которые способствуют восстановлению паренхимы печени и оттоку желчи.
Большинство пациентов столкнувшихся с этой патологией при проведении лечения оставляют положительные отзывы о применении комплексного подхода к проведению лечебных процедур.
Наиболее распространенными медикаментами, содержащими эссенциальные фосфолипиды, являются:
- Эссенциале Форте.
- Ливенциале.
- Эссливер Форте.
- Фосфоглив.
- Резалют про.
- Антралив.
К группе растительных препаратов, улучшающих отток желчи и способствующих восстановлению функций печени, относятся:
- Аллохол;
- Карсил;
- ЛИВ-52;
- Гепабене;
- Легалон;
- Силимар;
- Максар.
В группу средств, имеющих в своем составе урсодезоксихолевую кислоту, входят:
- Урсофальк.
- Урдокса.
- Урсодез.
- Ливодекс.
Медикаментами, содержащими переработанные аминокислоты, являются:
- Гептрал;
- Прогепар;
- Гептор;
- Гепа-мерц;
- Лецитин.
Помимо указанных медицинских средств, врачи могут рекомендовать в качестве поддерживающей терапии прием БАДов содержащих большое количество биологически активных компонентов, наиболее популярными среди них являются при стеатогепатозе Овесол и Гепагард актив.
После нормализации состояния органа и обеспечения печени защиты от дальнейшего разрушения врачи проводят мероприятия способствующие повышению чувствительности клеток к инсулину, что позволяет сн6изить количество сахаров в плазме крови. Снижение количества сахара в крови способствует уменьшению нагрузок на железу. С этой целью применяются гипогликемические лекарства – Метформин и Сиофор.
На этом же этапе медикаментозной терапии назначают лекарства, снижающие количество липидов в организме. Такими медикаментами являются статины – Аторвастатин и Розувастатин, фибраты – Гемофибрат и Клофибрат.
В случае возникновения необходимости в снижении массы тела больного используют Орлистат и Сибутрамин.
Для снижения негативных последствий от принимаемых лекарств назначаются антигипоксантные средства Карнитин, Триметазидин, Гипоксен и Актовегин.
Диета при стеатогепатозе

 При своевременном выявлении такой патологии стеатогепатоз она вылечивается достаточно легко, Чаще всего для этого на ранних стадиях прогрессирования заболевания достаточно будет кардинально изменить образ жизни и рацион питания.
При своевременном выявлении такой патологии стеатогепатоз она вылечивается достаточно легко, Чаще всего для этого на ранних стадиях прогрессирования заболевания достаточно будет кардинально изменить образ жизни и рацион питания.
Диета является обязательным элементом комплексного лечения.
Диетическое питание является основой успешной борьбы с этой патологией. После перехода на специальную диету и при условии увеличения физических нагрузок, улучшения у больного выявляются спустя неделю, после начала проведения терапевтических мероприятий.
Использование диетического рациона способствует нормализации процессов метаболизма, помимо этого улучшается работа органов ЖКТ.
При соблюдении диеты требуется сократить потребление пищи и перейти на режим дробного питания. Кушать следует 5-7 раз в сутки, но объем потребляемой за раз еды должен быть небольшим.
В рационе требуется ограничить потребление сахара и соли, необходимо исключить из меню жирные и жареные блюда. Основу на столе должны составлять отварные и запеченные блюда.
Также следует отказаться от острых пряностей, солений и маринованных продуктов. Такие блюда приводят к раздражению слизистой и провоцируют усиление выделения желчи, что при наличии холецистита является нежелательным.
И числа употребляемых продуктов важно полностью исключить алкоголь, а также крепкий чай и кофе. Под запретом находятся какао и шоколад.
При наличии стеатогепатоза суточное потребление жиров не должно превышать 80 г, при этом треть этого количества должны иметь растительное происхождение, белки в рационе должны составлять 120 г, а углеводы 250-300 г.
Народные методы при лечении стеатогепатоза
Самостоятельное лечение народными методами этой патологии категорически запрещено, это связано с высокой степенью опасности, которую представляет для организма болезнь.
Прием любого народного средства разрешен только с одобрения врача.
Наиболее часто при проведении терапии применяются средства, приготовленные на основе таких лекарственных растений, как шиповник, цветки бессмертника, расторопша, чай зеленый, корни одуванчика, кукурузные рыльца, куркума, орехи, овес, корни лопуха и некоторые другие.
Из этих компонентов готовятся отвары, настои, соки и кисели.
Прогноз лечения недуга благоприятный, особенно если выявлен он на ранней стадии прогрессирования. Как таковой стеатогепатоз не оказывает существенного влияния на продолжительность жизни больного. Ранние стадии его достаточно легко излечиваются, а при изменении образа жизни и рациона питания он больше никогда о себе не напоминает.
Написано статей
633
Стеатогепатит – причины, симптомы, признаки и лечение
Стеатогепатит – это патология печени воспалительного характера, которая развивается на фоне замещения здоровых тканей и клеток этого органа соединительной тканью. Недуг может быть диагностирован у людей в независимости от возраста. Привести к развитию подобного нарушения может большое количество факторов, начиная от многолетнего постоянного распития алкогольных напитков и заканчивая наличием у человека ожирения.
Каждая из разновидностей недуга имеет специфическую симптоматику, отчего установление правильного диагноза не составляет труда. Основными клиническими проявлениями принято считать – резкое появление желтухи, сильную жажду, тошноту и рвоту, а также нарушение стула.
Установление правильного диагноза предусматривает комплексное обследование пациентов. Лечение стеатогепатита проводится консервативными методами, среди которых главной является диетотерапия.
В международной классификации заболеваний такой недуг имеет собственное значение. Код по МКБ-10 – К76.0.
Поскольку подобное расстройство представляет собой воспаление в тканях печени, вызванное перерождением жировых клеток, то клиницисты выделяют несколько основных групп предрасполагающих факторов, обуславливающих развитие болезни.
В большинстве случаев формирование стеатогепатита происходит на фоне чрезмерного распития алкогольных напитков. Гастроэнтерологами установлено, что у каждого третьего пациента с подобным недугом наблюдается зависимость от спиртного.
Нередко причина формирования этого недуга заключается в нарушении обменного процесса. Этому может послужить:
- недостаток в организме белка или глюкозы;
- наличие лишней массы тела;
- продолжительный отказ от еды;
- стремительная потеря в весе;
- сахарный диабет;
- дислипидемия – это болезнь, которая приводит к сбоям в липидном обмене;
- полная замена нормального питания пациента на парентеральное.
Кроме этого, существует несколько категорий медикаментов, обуславливающих развитие подобного поражения печени. К таким лекарствам можно отнести:
- цитостатики;
- противогрибковые;
- глюкокортикоиды;
- антибактериальные средства;
- нестероидные противовоспалительные препараты, которые могут применяться для обезболивания или понижения высокой температуры;
- эстрогены и другие синтетические гормональные вещества;
- антагонисты кальциевых каналов.
Среди других этиологических факторов жирового стеатогепатита стоит выделить:
- перенесённое ранее человеком хирургическое вмешательство на органах ЖКТ, в частности, частичное иссечение тонкого кишечника;
- дивертикулез;
- синдром Вильсона-Коновалова, который приводит к изменению нормального обмена меди.

Причины развития стеатогепатита
В некоторых ситуациях причины развития такой болезни печени остаются неизвестными.
Основную группу риска составляют представительницы женского пола и лица преклонного возраста.
В зависимости от этиологического фактора классификация подобного недуга будет выглядеть следующим образом:
- алкогольный стеатогепатит – исходя из названия обуславливается многолетним пристрастием к распитию большого количества спиртосодержащих напитков;
- неалкогольный стеатогепатит – вызванный метаболическими нарушениями;
- лекарственный стеатогепатит – формируется на фоне бесконтрольного или беспричинного приёма медикаментов;
- хронический стеатогепатит – развивается практически у каждого третьего пациента с подобным диагнозом. При условии несвоевременной терапии приводит к развитию необратимых процессов в печени.
- стеатогепатит минимальной активности – характеризуется тем, что поражается не более 33% клеток печени, а очаги воспалительного процесса рассредоточены по всему органу. Такая форма является следствием малоподвижного образа жизни и употребления большого количества жирных блюд. Для его устранения достаточно лишь придерживаться щадящего рациона;
- умеренный стеатогепатит – наблюдается вовлечение в болезнь от 33 до 66% гепатоцитов. Такое состояние является переходом от стеатоза до окончательного формирования цирроза;
- тяжёлое течение стеатогепатита – жировая ткань распространена более чем на 66% печени при общей воспалительной реакции.

Критерии оценки гистологической активности НАСГ
Стоит отдельно выделить стеатогепатит в период вынашивания ребёнка. Он может возникнуть из-за генетической предрасположенности или по причине имевшихся до беременности патологий.
Помимо этого, стеатогепатит бывает:
- первичным – выражается на фоне нарушения обмена веществ;
- вторичным – является следствием других недугов.
Каждая разновидность недуга имеет свою собственную клиническую картину, однако есть несколько симптомов стеатогепатита, характерных для любого поражения печени. Среди них:
- практически постоянная тошнота, которая довольно редко приводит к рвотным позывам;
- незначительная болезненность или дискомфорт в области под правыми рёбрами;
- лёгкая желтушность кожного покрова;
- общая слабость;
- нарушения стула, а именно диарея;
- увеличение объёмов поражённого органа, что можно выявить не только во время УЗИ, но и при пальпации. Такой признак является одним из основных симптомов.
Для хронического стеатогепатита, помимо вышеперечисленной симптоматики, характерны:
- сильная жажда на постоянной основе;
- повышенное потоотделение;
- отвращение к пище, которое приводит к снижению массы тела;
- тошнота и рвота.
Неалкогольный стеатогепатит будет сопровождаться такими симптомами:
- постоянная тяжесть в животе;
- снижение работоспособности, что происходит из-за сильной слабости;
- постоянная жажда;
- повышенная потливость;
- выраженный болевой синдром в проекции печени.
Признаки лекарственной формы стеатогепатита:
- приступообразные острые боли в зоне правого подреберья;
- внезапное пожелтение кожного покрова и слизистых оболочек;
- кожные высыпания;
- сильный кожный зуд.
По причине того, что заболевание имеет специфическую симптоматику, установление правильного диагноза у квалифицированного специалиста не составит труда ещё во время проведения первичного осмотра. Однако для подтверждения разновидности недуга потребуется ряд лабораторно-инструментальных обследований.
Первичная диагностика включает в себя:
- детальный опрос пациента, направленный на выяснение времени появления и степени выраженности симптоматики. Это даст возможность врачу определиться с тяжестью протекания НАСГ или другой формы болезни;
- изучение истории болезни и анамнеза жизни пациента – в некоторых случаях с точностью укажет на этиологический фактор;
- тщательный физикальный осмотр, который обязательно должен включать в себя пальпацию области под правыми рёбрами и оценку состояния кожного покрова.
Второй шаг диагностики – лабораторные обследования, среди которых:
- клинический анализ крови – для выявления признаков возможной анемии и воспалительного процесса, что выражается в возрастании СОЭ и количества лейкоцитов;
- биохимия крови – покажет увеличение таких печёночных ферментов, как АСТ и АЛТ, что с точностью указывает на воспаление печени;
- общий анализ мочи.
Основу постановки правильного диагноза составляют следующие инструментальные обследования пациента:
- УЗИ поражённого органа;
- биопсия печени;
- КТ и МРТ.

Проведение биопсии печени
Ликвидация стеатогепатита неалкогольной, лекарственной и алкогольной формы осуществляется при помощи:
- соблюдения щадящего рациона;
- приёма лекарственных препаратов.
Консервативная терапия направлена на:
- обеспечение полного покоя пациенту;
- снижение массы тела;
- отмену медикаментов, которые привели к развитию недуга;
- исключение токсического влияния на печень;
- приведение в норму жирового обмена;
- восстановление иммунной системы.
Диета при стеатогепатите направлена на полный отказ от:
- свежего хлеба и сдобы;
- жирных сортов мяса, рыбы и птицы;
- грибных, наваристых и молочных первых блюд;
- щавеля и шпината;
- редиса и редьки;
- зелёного лука и чеснока;
- маринадов и копчёностей;
- консервы и субпродуктов;
- мороженого и шоколада;
- пряностей и специй;
- майонеза и других соусов;
- кондитерских изделий;
- молочной продукции с высоким процентом жирности;
- газированных, холодных и алкогольных напитков;
- крепкого кофе, чёрного чая и какао.
Несмотря на большое количество ограничений, пациентам разрешается кушать:
- подсушенный хлеб и галетное печенье;
- свежевыжатые ягодные, овощные и фруктовые соки;
- компоты и кисели;
- зелёный и травяной чай, а также какао с молоком;
- яйца, но не более одного в сутки, в виде парового омлета или отварного всмятку;
- макаронные изделия;
- вегетарианские бульоны;
- овощи и фрукты в любом виде;
- зелень и орехи;
- морепродукты;
- диетические разновидности мяса и рыбы;
- каши с добавлением небольшого кусочка сливочного масла;
- мёд и варенье.
Принимать пищу лучше всего небольшими порциями, но по пять раз в сутки. Блюда должны быть тёплыми, а продукты приготовлены путём варки, пропаривания, тушения или запекания. За основу берётся диетический стол №5.

Диета №5
В случаях неэффективности диетотерапии, лечение стеатогепатита проводится при помощи следующих медикаментов:
- липотропных препаратов;
- гепатопротекторов;
- веществ с содержанием УДКХ;
- антибактериальных средств.
Формирование последствий на фоне неалкогольного и других видов стеатогепатита происходит крайне редко, тем не менее не стоит исключать возникновение:
- поражение печени циррозом;
- печёночной недостаточности;
- сахарного диабета.
Во избежание развития процесса замещения здоровых клеток печени жировой тканью, необходимо придерживаться следующих правил:
- полностью отказаться от пагубных пристрастий;
- контролировать массу тела в пределах нормы;
- применять медикаменты только по предписанию лечащего врача и со строгим соблюдением суточной нормы;
- выполнять рекомендации относительно питания;
- регулярно проходить профилактический медицинский осмотр.
что это такое и как его лечить? Лечение и диета
В настоящее время общество стало чаще страдать от различных заболеваний печени. Ведь в привычном рационе человека доминируют быстрые углеводы, жиры, холестерин и большое количество сахара. И все же, большинство людей не знают про стеатогепатоз. Что это такое, как лечится? Часто спрашивают те, кому был поставлен диагноз. Но большинство больных и не подозревают, что зачастую сами становятся виновниками развития заболевания.
О чем я узнаю? Содержание статьи…
Что такое стеатогепатоз?
Заболевание обусловлено патологическим накоплением жировых молекул в тканях печени, что приводит к перерождению важнейших клеток органа – гепатоцитов в жировые клетки. Что же такое стеатогепатоз? Проще говоря, это ухудшение работы печени из-за жировых клеток до такой степени, что в итоге это приводит к печеночной недостаточности или циррозу.
Жировые клетки мешают нормальной работе всех систем, чем их больше, тем хуже орган может выполнять свою работу. Синтез белков и холестерина становится невозможным, что ведет к появлению многих дополнительных проблем, в системах органов, связанных с работой печени.
Причины заболевания
В ходе исследования заболевания выяснилось, что большое количество факторов провоцирует развитие стеатогепатоза в печени. Причем не только нарушение питания становится пусковым фактором. Развитие других болезней являются причиной формирования стеатогепатоза. Самые частые факторы, благоприятствующие стеатогепатозу, это:
- Сильное, резкое снижение массы тела, которое становится причиной истощения клеток печени, нарушении работы всего пищеварительного тракта;
- Прием гепатотоксичных препаратов;
- Малоактивный образ жизни, приводящий к набору веса, который замедляет метаболизм. Клетки жира накапливаются во всех органах и тканях тела;
- Нарушенный метаболизм, при котором возникает сахарный диабет, который часто идет в «комплекте» с ожирением;
- Неправильное питание, состоящее преимущественно из углеводов и жиров;
- Болезни в желчевыводящих путях;
- Нарушение работы поджелудочной железы;
- Заболевания в желудочно-кишечном тракте: язвы, колиты, панкреатиты, которые становятся причиной нарушения всасывания жиров и оседания их в печени;
- Длительный прием алкоголя, причем количество спиртного может быть и небольшим, но главное – в течение длительного времени.
Становится заметно, что стеатогепатоз имеет всего два вида, это неалкогольный и алкогольный. При этом алкоголь токсично влияет на печень, весь желудочно-кишечный тракт, на головной мозг и психику человека.
Симптомы
Стеатогепатоз имеет особенность развиваться долго, на начальных стадиях поражения печени пациент не подозревает о наличии заболевания, так как симптоматическая картина может полностью отсутствовать. Только тогда, когда орган уже не может справляться со своей работой у больного начинают возникать первые симптомы стеатогепатоза:
- Постоянная тошнота;
- Рвота без причины;
- Снижение аппетита;
- Чувство разбитости, слабость;
- Нарушения пищеварения, что сопровождается запорами или поносами;
- Ощущение «тяжелой» печени;
- Ноющая сдавливающая боль в правом подреберье;
- Сильный кожный зуд;
- Снижение иммунитета;

 Жирная пищи приводит к стеатогепатозу
Жирная пищи приводит к стеатогепатозуЧем сильней повреждается орган, тем ярче и интенсивней будут симптомы. Поэтому при начальных проявлениях заболевания больному следует срочно обратиться к врачу для диагностики и лечения. Больных всегда госпитализируют, пока не уменьшатся основные проявления болезни.
Диагностика
Если человек систематически проходит плановое обследование, то стеатогепатоз, находящийся на последней стадии вряд ли будет обнаружен, такое заболевание часто находят случайно, когда проводят ежегодные осмотры. Плановые обследования помогут больному контролировать разрушительный процесс, вовремя начать лечение при необходимости.
Если человек не проходил плановые осмотры, чаще обнаруживается стеатогепатоз на той стадии, когда обратить процесс вспять уже не получится.
Больному остается только проходить симптоматическую терапию, которая способна ненадолго замедлить процесс разрушения гепатоцитов.
В начале обследования выполняется УЗИ, с помощью которого можно оценить состояние печени и желчных протоков, увидеть изменения структуры тканей органа. Компьютерные сканирования (КТ, МРТ) назначаются для более подробной и точной оценки состояния внутренних органов брюшной полости, что помогает увидеть в точности, насколько поражена печень и вовлечены ли другие органы.
При неясной картине заболевания, если клиническая картина, данные диагностики ставят под сомнение диагноз, проводится биопсия, которая позволяет с точностью определить заболевание и назначить лечение.
Лечение стеатогепатоза
Из-за того, что клетки постепенно теряют свою работоспособность вследствие обильного разрастания фиброзной ткани, основное направление лечения – это очищение печени. При стеатогепатозе назначается комплексное лечение, при котором используются как лекарственные препараты, так и народные средства, а также строгая диета.
Медикаментозная терапия укрепляет клетки от повреждений и разрушений, с помощью препаратов содержащих фосфолипиды. Назначаются средства с сульфааминокислотами, помогающие сохранить метаболизм в клетках.
Лечение стеатогепатоза народными средствами нацелено на очищение, вследствие выведения жировых молекул из клеток. Народные средства укрепляют иммунитет, насыщают организм полезными микроэлементами, витаминами и минералами.
Лечение стеатогепатоза с помощью диеты является дополнением. Без него невозможно достигнуть положительного эффекта, ведь только изменение рациона может предотвратить поступление в организм нежелательных жиров и углеводов. Каждый пациент направляется к диетологу, который составит специальное меню и объяснит как нужно и важно изменить свой рацион.
Диета при стеатогепатозе

 Важно соблюдение диеты при стеатогепатозе
Важно соблюдение диеты при стеатогепатозеДиета направлена на полное изменение рациона больного, например, обязательно употреблять фрукты, овощи в большом объеме, нежирные молочные продукты, супы и бульоны (без мяса), каши. Разрешен хлеб, но только он должен быть из твердых сортов пшеницы, слегка подсушенный. Обязательным условием при соблюдении диеты становится контроль потребляемой жидкости, в количестве, не меньше 1,5 литров.
Каждому больному при посещении диетолога выдается специальная таблица с запрещенными к употреблению продуктами только при стеатогепатозе. В ней можно встретить газированные напитки, хлебобулочные изделия, копчености, кофе, какао, шоколад и орехи.
Одним из важнейших пунктов является полный запрет на специи, алкоголь, острые и сильносоленые блюда, орехи, соленья и консервы.
Такое ограничение в продуктах помогает снизить нагрузку на работу не только печени, но и всего желудочно-кишечного тракта. Рацион, состоящий только из полезных продуктов, соблюдение питьевого режима позволяет сбалансировать количество жиров и углеводов в организме, что не допускает прогрессирование стеатогепатоза, а соблюдение питьевого режима стабилизирует водный баланс.
Лечение народными методами
Народные средства лечения, как дополнение к основной терапии способствует ускорению выведения жировых клеток из тканей печени при стеатогепатозе, что благоприятно сказывается на состоянии здоровья больного. Народное лечение стимулирует организм на естественное очищение и оздоровление. Самые популярные и действенные рецепты:

 Мед с тыквой
Мед с тыквой
Для приготовления берется тыква, у которой срезается верхушка и вытаскиваются семена. В образовавшуюся полость наливается мед, который перед использованием можно немного разогреть. Тыква закрывается срезанной верхушкой, убирается в темное прохладное место не меньше, чем на 2 недели. Затем мед переливается в чистую емкость и применяется ежедневно, по 1 столовой ложке 3 раза в день.

 Лимонный настой
Лимонный настой
Такое средство не рекомендуется принимать более 3 дней, потому что лимонный сок негативно влияет на слизистую оболочку желудка. Для приготовления берут 3 лимона, тщательно промывают, измельчают в блендере или комбайне. Затем заливают 500 мл кипятка, оставляют настаиваться в течение 10 часов, процеживают и принимают за одни сутки. На каждый день готовят новый настой.
Профилактика и прогноз
Основными причинами возникновения неалкогольного гепатостеатоза является неправильное питание, лишний вес, частый и длительный прием алкогольных напитков.
Важно следить за своим питанием, не допускать переедания, что ведет к набору веса, кроме того, ожирение способствует формированию сахарного диабета.
Здоровый образ жизни, отказ от вредных привычек – помогут сохранить здоровье. Наблюдение за изменениями в своем теле предотвратит возможность развития различных заболеваний, в том числе стеатогепатоза.
Стеатогепатит минимальной степени активности что это
В соответствии со среднестатистическими данными, заболевания печени, связанные с нарушением обмена жиров, становятся всё более распространенными. Особенно это касается жителей Америки и Европы, которые чаще остальных получают зловещий диагноз «стеатогепатит». Что это такое и как предотвратить данную патологию? Именно об этом и пойдёт речь.
Жировое заболевание и стеатогепатит
Вследствие нарушения метаболизма ацилглицеролов (жиров) и недоокисленных продуктов в желудочно-кишечном тракте меняется структура самой печени. Но самое опасное то, что подобные изменения абсолютно незаметны, то есть это никак не отразится на самочувствии больного человека. По крайней мере, до тех пор, пока пациент не пройдёт медицинское обследование. Здесь важно вовремя поставить диагноз и провести грамотную терапию, так как погибающие клетки печени заменяются соединительной тканью. Подобные процессы неизменно грозят осложнением, таким как цирроз печени. Человеку с подобным недугом важно придерживаться диеты.
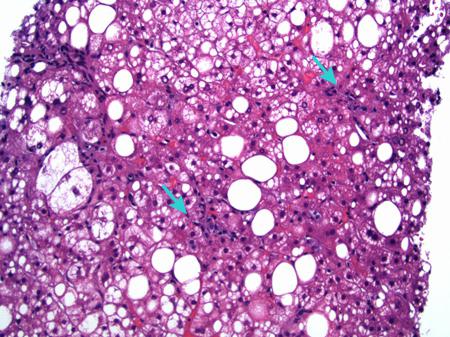
Стеатогепатит – что это такое? Болезнь возникает на фоне ЖЗП (жировое заболевание печени), которое провоцирует целый ряд недугов: гипертония, ожирение, синдром хронической гипергликемии, атеросклероз и т. д. В результате клетки печени перенасыщаются триглицеридами (нейтральные жиры), из-за чего её структура меняется и развивается жировой гепатоз. Со временем в гепатоцитах начинаются окислительные процессы, разрушающие клетки печени. Как следствие развивается воспаление, что и провоцирует проявление статогепатита. Существует три формы недуга: алкогольная, неалкогольная и лекарственная.
Алкогольная форма
Чаще всего алкогольный стетогепатит проявляется у людей, которые страдают хронической формой алкоголизма, а это около 35 %. Потому что 95 % спиртных напитков разрушаются только в клетках печени, что неизменно сказывается на её функционировании. Токсическое влияние этилового спирта на печень неизменно вызывает воспалительные поражения органа.
Проявляется это болезненными ощущениями в области рёбер (с правой стороны), психопатологическими расстройствами, диспепсией и желтушными симптомами. Печень увеличивается и становится более твёрдой, что явно ощутимо при пальпации, которая вызывает тупую боль. К тому же расширяются вены в пищеводе, что грозит внутренними кровотечениями.
Вследствие воспалительных процессов повышается активность трансаминаз, уровень триглицеридов в крови возрастает. Меняются в большую сторону показатели билирубина, липофильного спирта, ЩФ и т. д. Самый явный симптом – это снижение активности аминотрансфераз (печёночные ферменты) на фоне абстинентного синдрома.
Диагностировать хронический стеатогепатит можно только после полного обследования: лабораторные данные, УЗИ, биопсия, пальпация и общение с лечащим врачом.
Важно защитить клетки печени от разрушения и устранить или хотя бы минимизировать воспалительные процессы. Остановить разрастание соединительной ткани в органе и не допустить развития цирроза.
Алкоголь употреблять строго запрещено! В ином случае лечение будет бесполезным.
Неалкогольная форма
Метаболический стеатогепатит возникает из-за перенасыщения клеток печени нейтральными жирами – триглицеридами. И как следствие – окислительные и воспалительные процессы, разрушение клеток органа, разрастание соединительной ткани и развитие цирроза. В последнее время случаи неалкогольного жирового гепатоза участились.
Недуг возникает на фоне избыточного веса, болезней поджелудочной железы, нарушения жирового обмена, резкого похудания. Также причиной может быть неправильное питание, а именно дефицит белка, снижение уровня антитрипсина и т. д.
Неалкогольный стеатогепатит может возникнуть самостоятельно или быть последствием других болезней. Без лабораторного обследования человек может и не заметить его признаков. Трансаминазы активизируются, размеры печени увеличиваются. Многим ставят диагноз НАСГ, когда они обращаются к доктору с жалобами на другие заболевания.
Для того чтобы вылечить или остановить развитие недуга, нужно нормализовать окислительные процессы, ускорить транспортировку нейтральных жиров из печени, уменьшить накопление жиров в клетках органа и окислительную деградацию липидов. Оксиданты повреждают состав мембран, нервные окончания и разрывают структурное звено нуклеиновых кислот.
Обязательная составляющая лечения – это диета. Подбирать рацион нужно индивидуально под каждый случай, так как течение болезни у всех пациентов отличается. А благодаря грамотно подобранной диетотерапии можно остановить окислительные и воспалительные процессы и остановить развитие заболевания.
Настоятельно рекомендуется каждые полгода проходить обязательный медицинский осмотр, чтобы недуг не перешёл в тяжёлую форму.

Лекарственная форма
Еще одна форма — лекарственный стеатогепатит. Что это такое и почему он возникает? Одно можно утверждать точно: причина кроется не в употреблении алкогольных напитков. Как понятно из названия, данная форма заболевания возникает по причине приёма опасных для печени медикаментозных средств. К подобным относятся тетрациклиновые антибиотики, синтетические эстрогены, «Хлороквин», «Делагил», препараты для лечения вирусного иммунодефицита, антигрибковые средства и другие.
Если принимать лекарства из группы риска длительное время, то может нарушиться функциональность печени. Имеется ввиду нарушение окислительных процессов триглицеридов, что чаще всего формирует ЛСГ (лекарственный стеатогепатит), симптомы которого довольно-таки неприятные и ощутимые. А потому нужно чётко придерживаться курса лечения, так как могут возникнуть осложнения. Самая опасная патология – это омертвение клеток печени разных степеней тяжести.
В группе риска находятся люди, у которых уже наблюдалось нарушение функциональности печени. Принимать подобные медикаментозные средства можно только по рекомендации лечащего врача и под его чутким контролем. Настоятельно рекомендуется одновременно с опасными препаратами принимать гепатопротекторы.
Степень поражения
Гистологическая картина и процент клеточного поражения печени показывает, на какой стадии развития находится заболевание.
Стеатогепатит минимальной степени активности происходит на фоне нарушения метаболизма и характеризуется лёгкими воспалительными процессами. Около 35 % клеток поддаются повреждению. Выявление заболевания на ранней стадии гарантирует более эффективное лечение.
Чего не скажешь о тяжёлой форме болезни: жировые пузырьки определились в 70 % клеток, и всё это происходит на фоне общего тяжёлого воспалительного процесса.
Стеатогепатит умеренной активности провоцируется другими заболеваниями и отличается повреждением примерно 68 % клеток, воспалительная реакция не слишком интенсивная, но уже более заметная, чем на первой стадии.
Причины
Первопричина возникновения данного недуга – это нарушение метаболизма, следствием которого может быть появление избыточного веса или, наоборот, резкое похудение. Строгая диета или переедание тоже могут спровоцировать стеатогепатит печени.
Основные причины развития заболевания:
- Нарушение обмена веществ.
Сюда относится избыточный вес или резкая потеря массы тела как следствие неправильного питания. Эндокринные заболевания, нарушения углеводного обмена, в результате которых резко повышается сахар в крови. Меняется соотношение липидов (жироподобных веществ) в крови. Введение глюкозы в кровь внутривенным методом. Переход на полностью пренатальный рацион.
Некоторые медикаменты могут вызвать жировой гепатоз, в результате которого происходит перенасыщение клеток печени жирами. Такую реакцию могут вызвать стероидные гормоны, препараты, тормозящие или полностью подавляющие деление клеток. А также антибиотики, предназначение для лечения инфекционных заболеваний, и некоторые противовоспалительные средства, которые понижают жар и обезболивают.
- Операция в области желудочно-кишечного тракта.
- Дивертикулёз кишечника (мешковидные выпячивания кишечной стенки).
- Гепатоцеребральная дистрофия. Это наследственное заболевание, которое характеризуется нарушениями обмена меди в организме.
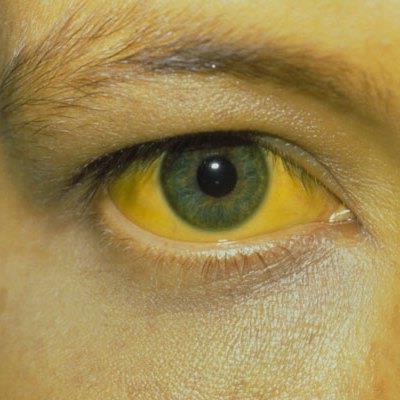
Симптоматика
Как уже отмечалось, в зависимости от причин, которые вызывают воспалительные процессы в печёночных клетках, выделяют три типа заболевания: алкогольный, лекарственный и неалкогольный стеатогепатит. Симптомы, причины развития недуга и методы лечения в каждом из случаев отличаются.
Алкогольная форма недуга имеет такие признаки:
- Размеры печени увеличиваются, она становится более плотной, что ощутимо во время пальпации.
- Болезненные ощущения в области рёбер (с правой стороны).
- Расстройства пищеварения, имеются ввиду поносы или запоры.
- Больной сильно потеет и постоянно хочет пить.
- Ощущение истощения и слабости.
- Пропадает аппетит, человек резко худеет.
- Больного постоянно тошнит, часто проявляется рвота.
- Кожа и склеры глаз приобретают жёлтый оттенок.
Признаки лекарственной формы заболевания:
- Систематические болезненные ощущения (острая боль) печени.
- Нарушение секреции желчи.
- Кожа окрашивается в характерный жёлтый оттенок.
- Появляется раздражение на коже.
Неалкогольный стеатогепатит симптомы имеет следующие:
- Частые болезненные ощущения печени.
- Больной ощущает постоянную тяжесть в животе.
- Истощение и слабость.
- Жажда и чрезмерное выделение пота.

Диагностирование
Опасность в том, что чаще всего болезнь протекает медленно и не имеет явных симптомов. Главный сигнал опасности – это болезненные ощущения в области печени, её увеличение и уплотнение.
Современная медицина имеет множество способов диагностирования разных форм данного заболевания. В последнее время чаще всего регистрируется именно алкогольный стеатогепатит, лечение которого – это очень сложный и тяжёлый процесс. Именно поэтому в первую очередь собирается алкогольный анамнез.
- УЗИ печени на предмет её увеличения и внешнего изменения.
- Лабораторные анализы на выявления уровня холестерина, фермента гидролиза, глобулярного белка, жёлчного пигмента, нейтральных жиров и т. д. Именно эти данные помогут выявить, на какой стадии развития находится болезнь.
Если вовремя диагностировать стеатогепатит умеренный, то шанс на скорое выздоровление возрастает.
Если по результатам обследования признаки алкогольного гепатоза не выявлены, то проводится исследование на неалкогольную форму заболевания:
- Биопсия, которая предполагает прижизненный забор клеток печени из организма больного.
- УЗИ на предмет выявления избыточного веса или эндокринных заболеваний. Это исследование проводится в том случае, если биопсию провести невозможно.
Лекарственную форму заболевания может выявить лечащий врач, который назначил больному препараты из группы риска. Способы определения: ультразвуковое исследование, обследование на компьютерном томографе, лабораторные анализы или диагностика с помощью биопсии.
Идеальный вариант – это метод комплексной функциональной диагностики.

Лечение и осложнения
Важно исключить токсическое влияние на печень, повысить чувствительность организма на действие инсулина. А также нормализовать обмен жиров в клетках и восстановить иммунитет. Это и есть основные задачи для лечащего врача и его пациента. Стеатогепатит минимальной степени активности лучше всего поддаётся лечению.
При этом больному нужно обязательно следовать рекомендациям специалиста. Важно исключить чрезмерные физические нагрузки. Спортом нужно заниматься, но в меру: допустимы плавание, пилатес и спортивная ходьба. Особенно это касается людей с избыточным весом.
Диетотерапия назначается для каждого больного индивидуально. Настоятельно рекомендуется отказаться от острой и жирной пищи, копченых изделий, различных маринадов и кофеина. Независимо от результатов лечения, диету придётся держать постоянно. Категорически запрещено употреблять (даже в малом количестве) спиртные напитки, так как заболевание начнёт развиваться ещё активнее.
В зависимости от вида заболевания (алкогольный лекарственный и неалкогольный стеатогепатит), лечение проводится разными методами, назначаются разные медикаменты.
Но можно выделить лекарственные препараты, которые борются с основными симптомами данного недуга:
- Гипогликемические средства для повышения чувствительности к инсулину.
- Препараты желчной кислоты, которые понижают активность трансаминаз и защищают клетки печени.
- Гепатопротекторы («Эссенциале форте») в виде капсул или ампул. Их действие заключается в устранении недостаточного количества фосфолипидов в организме больного.
- Гиполидимические препараты (статины), которые снижают уровень холестерина в крови.
- Любая форма заболевания, даже стеатогепатит минимальной активности, требует стационарного лечения под постоянным присмотром специалистов. Так как неграмотная терапия провоцирует риск развития цирроза, фиброза печени и даже печёночную недостаточность.
Диета
Большая часть людей, страдающих жировым гепатозом, имеют проблемы с лишним весом, а потому спорт и гипокалорийный рацион – это шанс на выздоровление. Ведь для того, чтобы минимизировать воспаление в печени, нужно похудеть. Тяжёлое заболевание, которое дисциплинирует вас, – всё это стеатогепатит. Диета – это очень важный фактор в процессе выздоровления. Список продуктов, которые можно и даже нужно употреблять: курятина (кожу есть нельзя), мясо телёнка, кролика, отварная рыба (речная), белок, кисломолочные продукты минимальной жирности. Животные белки, которые содержатся в этих продуктах, останавливают жировое перерождение клеток печени.Чего не скажешь о животных жирах: баранина, свинина, говядина, жирные сливки и т. д. Вместо этих продуктов лучше употреблять растительное или оливковое масло.

Сложные углеводы, такие как белые крупы, мучное и сладкое, нужно исключить из рациона. Употребление овощей, ягод, зелени, фруктов, злаков и отрубей способствует снижению уровня холестерина в крови.
Неважно, какая форма заболевания у человека: алкогольный, лекарственный или неалкогольный стеатогепатит, диета является обязательным условием!
Профилактика
Для предупреждения недуга крайне важно направить силы на лечение основных патологий, которыё могут его спровоцировать: избыточный вес, эндокринные заболевания и т. д. Профилактические меры направлены на исключение причин, которые его провоцируют:
- Алкогольные напитки нужно употреблять в меру.
- Сбалансированный рацион.
- Нужно как можно раньше вылечить недуги, которые способствуют развитию жирового гепатоза.
- Аккуратное употребление лекарственных препаратов, которые представляют опасность для печени. Наравне с ними нужно принимать гепатопротекторы.
Не важно, какая форма заболевания обнаружена у пациента: диета – это обязательное условие. А это означает запрет на жареное, жирное, острое, копчёное и различные соленья. Только белковые продукты, растительные жиры, овощи и фрукты.
Также важно вести активный образ жизни: правильное расписание дня, нормальный сон (минимум 7 часов), личная гигиена и, конечно же, физические упражнения. При соблюдении этих правил ожирение вам точно не грозит. Кроме того, повышается иммунитет, нормализуется обмен веществ, и в общем организм функционирует нормально.
Люди с хроническим жировым гепатозом должны проходить курс лечения ежегодно. Таким образом им удастся избежать возможных осложнений.

Лечение народными средствами
Тяжёлое заболевание, которое грозит опасными осложнениями, – это стеатогепатит. Лечение этого недуга можно подкрепить и нетрадиционными лекарственными средствами. Кроме того, комплексную терапию одобряют современные медики.
Одним из народных лекарственных препаратов является трава расторопша, которая восстанавливает клетки печени и тем самым стабилизирует её функциональность. Многие эффективные натуральные препараты, направленные на лечение жирового гепатоза, имеют в составе экстракт семян расторопши.
Как приготовить порошок расторопши против стеатогепатита
Для приготовления снадобья вам понадобятся плоды (35 г). Измельчите семена в блендере до образования порошка и употребляйте по 1 чайной ложке 6 раз в день, запивая стаканом тёплой кипячёной воды.
35 грамм порошка расторопши – это дневная норма для восстановления работы печени. Курс лечения должен длиться не менее 40 дней, после чего вы заметите, как улучшилось самочувствие. Печень уменьшается до нормальных размеров, исчезает неестественное для неё уплотнение, улучшается обмен жиров и т. д.
Сами медики назначают подобные лекарственные средства, так как они более натуральны и не содержат в составе опасных токсических компонентов. Может, они показывают не такой быстрый результат, зато абсолютно безопасны для организма.
Естественно, проявлять инициативу без одобрения вашего доктора строго запрещено! Так как комплексное лечение может назначить только квалифицированный специалист после полного обследования и наблюдения за течением болезни.

Для уменьшения воспалительных процессов в печени можно попробовать и такие средства:
- Масло миндаля или абрикоса.
- Фиточай из зверобоя, календулы, цикория и бессмертника.
- Настой из шалфея, спорыша, репешка и хвоща.
- Плоды калины и клюквы.
Все эти средства положительно влияют на функционирование печени, особенно на начальных стадиях заболевания. А вот для лечения более запущенных форм они используются только в комплексе с традиционными медицинскими препаратами. И то только после одобрения лечащего врача.
Стеатогепатит – что это такое? Это заболевание имеет много названий: «патология цивилизованного общества», «тихий убийца», ожирение печени и т. д. Но как ни называй ее, это серьёзная болезнь, с которой нужно бороться систематически, постоянно и усердно. Не обойтись без терпения, силы воли и дисциплины. Да, возможно, это тяжело, но жизнь дороже, и оно того стоит. Главное — следовать рекомендациям врача и постоянно выполнять его указания. Только в таком случае можно побороть этот страшный недуг!
Причины, признаки и лечение стеатогепатита связаны с нарушением жирового обмена, при котором паренхиматозные клетки печени замещаются жировыми. Это заболевание может обнаруживаться у людей любого возраста. В зависимости от причины возникновения стеатогепатит способен быть алкогольным, метаболическим, лекарственным. В некоторых случаях обнаруживается сочетание нескольких форм заболевания, тем не менее каждая из них имеет специфические признаки, облегчающие диагностику.
Симптомы алкогольных и метаболических форм стеатогепатита практически не различаются. Диагностика осуществляется с помощью печеночных проб, биохимических тестов и УЗИ. Алкогольный стеатогепатит развивается у 30% людей, употребляющих различные виды спиртных напитков, в том числе пиво. Переработка этанола происходит в клетках печени. Хроническое поступление этого вещества негативно сказывается на состоянии органа. Появляются симптомы ее поражения — боли в правом подреберье, снижение веса, нарушение пищеварения. При осмотре пациента врач обнаруживает желтушность кожных покровов или глазных яблок. Пальпаторно выявляется гепатомегалия. Биохимический анализ крови отражает повышение уровня печеночных ферментов, умеренный лейкоцитоз, анемию.

При проведении УЗИ могут обнаружиться признаки повышения давления в воротной вене, расширение сосудов, появление участков измененной ткани. Лечение этого заболевания оказывается эффективным только при отказе от употребления спиртного и жирной пищи.
НАСГ — жировая дистрофия печени, вызванная нарушением обмена веществ. Чаще всего выявляется у людей, имеющих лишний вес. Основными причинами его возникновения считаются:
- гипотиреоз;
- сахарный диабет;
- неправильное питание;
- соблюдение строгих диет;
- генетическая предрасположенность.
В основе механизма развития патологического процесса лежит снижение чувствительности организма к инсулину. Заболевание имеет неблагоприятный прогноз ввиду возможности перехода в цирроз или рак. Его наличие существенно повышает риск развития патологий сердечно-сосудистой системы. Нарушение жирового обмена способствует образованию атеросклеротических бляшек в артериях.

Хронический неалкогольный стеатогепатит чаще всего протекает в скрытой форме. Выявляется он при плановых осмотрах и частом возникновении простудных заболеваний. Обнаружение гепатомегалии у человека, не употребляющего спиртные напитки, дает возможность поставить диагноз стеатогепатита. Более тяжелое течение имеет заболевание, характеризующееся образованием мелковезикулярных включений. Основными его признаками являются:
- артериальная гипотония;
- обмороки;
- механическая желтуха.
При обследовании выявляется нарушение метаболизма, падение уровня белковых соединений в крови, увеличение количества холестерина. УЗИ позволяет выявить признаки портальной гипертензии и гепатомегалии.
Лекарственный стеатогепатит — одна из форм неалкогольной жировой дистрофии печени. В таком случае типичные признаки заболевания сочетаются с побочными эффектами препарата. Пациенты должны знать о токсичности антибиотиков, кортикостероидов, цитостатиков и противотуберкулезных средств. При длительном их применении необходимо контролировать основные показатели организма. Развитие стеатогепатита способно усугубить тяжесть течения основного заболевания. При эзофагодуоденоскопии обнаруживается повышение давления в сосудистой системе, проявляющееся в виде варикоза вен пищевода. Окончательный диагноз может быть поставлен только после биопсии печени с последующим гистологическим анализом.
Неалкогольному стеатогепатиту могут присваиваться 3 степени течения. Заболевание минимальной степени активности характеризуется поражением менее 30% тканей печени. Воспалительные включения расположены точечно. При умеренной степени стеатогепатита в патологический процесс вовлекается 30-60% гепатоцитов при нарастающей инфильтрации. На последней стадии жировые клетки замещают практически все ткани печени.
 Пациенты, впервые столкнувшись с диагнозом, задаются вопросом о том, что такое стеатогепатит. Заболевание представляет собой нарушение печеночных клеток, характеризующуюся патологическим изменениям жировых клеток печени, протекающим с сильным воспалительным процессом и скрытой клинической картиной.
Пациенты, впервые столкнувшись с диагнозом, задаются вопросом о том, что такое стеатогепатит. Заболевание представляет собой нарушение печеночных клеток, характеризующуюся патологическим изменениям жировых клеток печени, протекающим с сильным воспалительным процессом и скрытой клинической картиной.
Что такое стеатогепатит?
Стеатогепатит печени протекает в нескольких разных формах, в зависимости от происхождения патологии и причины появления. Выделяют следующие формы:
Патологические изменения в печени охватывают почти 5 % населения. Они имеют тяжелую клиническую картину, но происходят без явных симптомов и обладают достаточно большим потенциалом к переходу в цирроз печени.
Неалкогольный
При диагнозе неалкогольный стеатогепатит важно понимать, что это тяжелое нарушение, сложно поддающееся лечению. Эта форма болезни характеризуется совместным протеканием с хроническим гепатитом. Причиной заболевания не является алкогольная зависимость пациента, однако клиника нарушения схожа с другими формами.
Основными причинами появления неалкогольного стеатогепатита является:
- эндокринные болезни – сахарный диабет, ожирение, повышенное содержание жира в крови;
- резкое снижение веса;
- общие заболевания кишечника и желудка;
- операции на органах ЖКТ;
- применение препаратов, влияющих на печень – глюкокортикостероидов, амиодарона, эстрогенов;
- жировая дистрофия.
Наиболее распространенными причинами нарушения жировой ткани является сахарный диабет. Возникновение этих причин способствует усиленной работе печени, для борьбы с нарушением. Это приводит к тому, что жировая ткань начинает видоизменяться, а затем постепенно замещаться на соединительную.
Исходя из вышеперечисленных причин, неалкогольный стеатогепатит принято делить на два вида – лекарственный и метаболический.

Лекарственного генеза
Неалкогольный стеатогепатит, причиной которого стало длительное применение препаратов, влияющих на работу печени, носит название лекарственный. Частой причиной развития этого вида заболевания является применение гепатопротекторов, необходимых пациенту для лечения гепатита. Развитию лекарственной формы может способствовать применение препаратов обезболивающих, противовоспалительных форм, а также антибактериальных и противотуберкулезных средств.
Стеатогепатит с умеренной выраженностью активности лекарственного генеза может протекать в острой и хронической форме.
Метаболический
Метаболический гепатит чаще всего развивается на фоне эндокринных нарушений у пациента. При этом возникает сильная выработка жирового слоя печени. Симптоматика заболевания не имеет явных проявлений, поэтому патология обычно обнаруживается уже на стадии перехода ее в цирроз, либо при плановом обследовании. Чаще всего метаболический неалкогольный стеатогепатит диагностируется у женщин старше 40 лет.
Функциональность печени при этом виде болезни снижается быстро, за счет замещения нормальных клеток соединительной и жировой тканью. Механизм появления неалкогольного метаболического стеатогепатита связывают с образованием в органе свободных жирных кислот, которые накапливаются в печени и образуют воспалительные процессы.
Алкогольный
Наиболее распространенной формой болезни является алкогольный стеатогепатит, причиной развития которого становится бесконтрольное употребление винно-водочных изделий. Заболевание охватывает почти треть зависимых от алкоголя людей.
 Патогенез развития алкогольного стеатогепатита связан с перегрузкой печени от постоянного попадания в нее этанола. Орган перестает справляться со своими функциональными обязанностями, за счет чего появляется воспаление в клетках.
Патогенез развития алкогольного стеатогепатита связан с перегрузкой печени от постоянного попадания в нее этанола. Орган перестает справляться со своими функциональными обязанностями, за счет чего появляется воспаление в клетках.
Это провоцирует острый процесс перехода нормальных клеток органа в жировые. Дальнейшая интоксикация организма приводит к постепенному переходу в хроническую форму.
Код по МКБ 10
Международная классификация болезней приобщила и дала патологии отдельную кодировку. Так, стеатогепатит имеет код по МКБ 10 К 76.0 – Жировая дегенерация печени, не классифицированная в других рубриках.
Признаки
Клиническая картина стеатогепатита практически одинакова при всех ее формах. Признаки патологии схожи с симптоматикой гепатита. Все виды проявляются желтизной кожи, тяжестью в правом подреберье, а также общими симптомами. Кроме того, выделяют стадийность проявления патологии.
При минимальной активности
Многие пациенты задаются вопросом, увидев в карточке диагноз неалкогольный стеатогепатит минимальной степени активности, что это за патология. Начальные этапы заболевания характеризуются минимальной клинической симптоматикой, поскольку болезнь часто протекает бессимптомно. В некоторых случаях, неалкогольный и алкогольный стеатогепатит минимальной активности на этих этапах проявляется болевыми ощущениями в области печени, носящими тупой, ноющий характер.
Умеренно выраженные
На фоне развития болезни и поражения участков печени, постепенно усиливается симптоматика нарушения. Пациент при заболевании, находящемся в стадии умеренной клинической картины, ощущает следующие симптомы:
- быстрое истощение организма и сбрасывание веса;
- усиливающаяся при нагрузках болезненность в животе, носящая тупой характер;
- появление на коже желтого оттенка;
- ухудшение самочувствия, появление головокружения и тошноты.
Алкогольные формы стеатогепатита на этой стадии проявляются нарушением пищеварения и уплотнением печени при пальпации и инструментальном исследовании. Для стадии умеренных клинических проявлений характерно появление некротизированных участков печени и инфильтратов. Умеренно выраженное нарушение происходит с большим воспалением, имеющим тенденцию к развитию некроза.
Выраженные клинические симптомы
 Последняя стадия проявляется острыми болями в области печени, сильным воспалительным процессом, имеющим склонность к прогрессированию. На этой стадии может развиться хронический стеатогепатит.
Последняя стадия проявляется острыми болями в области печени, сильным воспалительным процессом, имеющим склонность к прогрессированию. На этой стадии может развиться хронический стеатогепатит.
Стадия выраженных клинических симптомов характеризуется обширными изменениями в печени, практически полностью заполненной жировыми тканями. Для стадии характерно выраженное образование некрозов на органе, происходящих в интенсивном темпе. На последней стадии стеатогепатита происходят непоправимые перерождения клеток, которые часто приводят в смерти пациента.
Лечение печени
Лечение стеатогепатита алкогольной и неалкогольной формы заключается в устранении основных причин развития патологии. Принцип терапии построен, в первую очередь, на угнетение общих нарушений организма, прекращение приема препаратов, лечение алкогольной зависимости. Такое воздействие поможет предотвратить и снизить темпы развития нарушения.
Можно ли вылечить?
Процессы, происходящие в печени при заболевании, считаются обратимыми, поэтому вылечить нарушение при комплексном воздействии возможно. Однако для обращения печени в здоровое состояние потребуется длительное время и строгое соблюдение всех правил терапии.
Легче поддается лечению первая и вторая стадия развития клинической симптоматики. Вылечить стадию выраженной симптоматики и прогрессирования болезни практически невозможно.
Необходимость диеты
Лечение стеатогепатита включает в себя строгое соблюдение режима питания с большим количеством ограничений в пище. Печень является главным органом, которая накапливает в себе токсические вещества, попавшие в организм с едой, поэтому важно максимально ограничить нагрузку на орган.
При развитии ожирения печени назначается стол №5, основу которого составляют блюда, содержащие минимальное количество жира. Диета при стеатогепатите печени должна включать большое количество белковых продуктов, приготовленных на пару или отварных.
Основными правилами питания при нарушении клеток печени являются:
- питание небольшими порциями до 6 раз в день;
- полный отказ от алкогольной продукции, колбасных изделий и продуктов фастфуда;
- большое количество выпиваемой воды в сутки – не менее 2 литров жидкости;
- ограничение употребления соленых компонентов пищи;
- включение в рацион большого количества овощей и фруктов.
Необходимость диеты заключается в разгрузке печени и освобождении ее от вредных факторов.

Как лечить?
То, как лечить стеатогепатит, определяется тем, что вызвало это заболевание: такое лечение заключается в совместной терапии причинного заболевания пациента с воздействием на печеночные клетки. Применение всех средств в комплексе быстро снижает клинические проявления болезни.
В качестве препаратов, назначаемых при лечении алкогольного и метаболического неалкогольного стеатогепатита используют:
- гепатопротекторные средства – препараты, способные восстанавливать структуру печени – Гепабене, Гептрал, Урсосан;
- средства, снижающие выработку жировых клеток и сахара в крови – необходимы для улучшения обмена веществ в организме пациента, устранению проблем с выработкой жировых клеток и борьбы с сахарным диабетом;
- витамины и антиоксиданты – помогают восстанавливать работу органа, снижать общие нарушения состояния и повышать резистентность организма.
Неалкогольный стеатогепатит требует более сложного лечения, которое должно проводиться в стационаре. Терапия не дает однозначного положительного результата, но является единственно возможной для пациентов с тяжелым поражением печеночных клеток.
Прогноз
Как было показано выше, стеатогепатит можно вылечить, при этом прогноз лечения патологии благоприятный, если пациент строго соблюдает все правила терапии.
При запущенном состоянии развития патологии, высока вероятность развития цирроза печени, что дает большое количество осложнений и вероятность смертельного исхода.
Что такое стеатогепатоз печени, его виды и лечение
Стеатогепатоз — это заболевание печени, при котором здоровые клетки замещаются жировой тканью. В результате орган перестаёт выполнять свою функцию. Заболевание в основном диагностируется у женщин после менопаузы или у мужчин, злоупотребляющих алкоголем. Опасность стеатогепатоза заключается в высоком риске перехода в цирроз и недостаточность печени.
Разновидности и причины стеатогепатоза
Жировая инфильтрация печени (еще одно название стеатогепатоза) вызвана нарушением обмена веществ. Причиной этому следующие факторы:
- хроническое злоупотребление алкоголем;
- эндокринные нарушения;
- наследственность.
С учётом причины выделяют две основные формы болезни:
- алкогольный стеатогепатоз — наблюдается у хронических алкоголиков;
- НАСГ, или неалкогольный стеатогепатоз, — может возникнуть у любого человека с предрасполагающими факторами.
Неалкогольный стеатогепатоз развивается на фоне:
- неправильного питания, особенно длительного голодания;
- воздействия токсичных веществ — солей тяжёлых металлов, кислот, щелочей;
- других болезней пищеварительной системы — холецистита, панкреатита, язвы;
- сахарного диабета.
 Сначала жир скапливается внутри гепатоцитов, изменяя их структуру. По мере скопления жира клетка лопается, образуются отложения между дольками печени.
Сначала жир скапливается внутри гепатоцитов, изменяя их структуру. По мере скопления жира клетка лопается, образуются отложения между дольками печени.Выделяют три стадии стеатогепатоза:
- начальная — молекулы жира находятся внутри клеток;
- умеренная — из жира формируются кисты печени;
- выраженная — сочетается с воспалением, имеет высокий риск цирроза.
Если жир откладывается в виде отдельных островков в печени, стеатогепатоз называют очаговым. Когда орган поражается равномерно по всей паренхиме, говорят о диффузном стеатогепатозе.
Симптомы при жировой болезни печени
На начальной стадии стеатогепатоз печени клинически не проявляется. Это причина позднего обращения за лечением, что ухудшает прогноз. Клинически выраженная стадия характеризуется следующими симптомами:
- патологическая утомляемость;
- после еды возникает тупая боль под правым ребром;
- постоянно ощущается горечь во рту;
- человека беспокоит отрыжка, вздутие живота, расстройство стула.
Внешне видна сухость кожи, налет на языке. Печень при прощупывании увеличенная, чувствительная. На выраженной стадии стеатогепатоза обнаруживаются признаки интоксикации:
- нарушение сна;
- изменение эмоционального состояния;
- снижение интеллекта;
- периодическая рвота.
 Кожа и слизистые желтеют, моча становится тёмной. Характерный признак — интенсивный зуд, усиливающийся к ночи.
Кожа и слизистые желтеют, моча становится тёмной. Характерный признак — интенсивный зуд, усиливающийся к ночи.Методы диагностики
Постановка диагноза нередко вызывает затруднения. Пока жировое перерождение печени не сочетается с воспалением, изменений в крови не будет. Поэтому при подозрении на стеатогепатоз используют инструментальную диагностику — ультразвуковое исследование, компьютерную томографию.
Если на фоне стеатогепатоза развивается гепатит, обнаруживаются изменения биохимии крови:
- увеличение уровня АЛТ и АСТ до 200 ЕД;
- повышение уровня щелочной фосфатазы до 600 ЕД;
- повышение уровня гамма-ГТП до 100 ЕД;
- у 12% пациентов повышается билирубин — до 40 мкмоль/л;
- снижение уровня альбумина менее 30% говорит о циррозе печени.
У 98% людей со стеатогепатозом определяется невосприимчивость инсулина — это важный диагностический признак.
На УЗИ или КТ определяется увеличение печени, снижение ее плотности в местах жировых отложений. Видно расширение портальной вены. Окончательно подтвердить диагноз позволяет биопсия печени. Гистологическое исследование (под микроскопом) выявляет жировое перерождение гепатоцитов, очаги воспаления. С целью своевременного выявления цирроза проводят эластографию, которая определяет степень уплотнения печеночной ткани.
Чем грозит стеатогепатоз человеку
Стеатоз — прогрессирующее заболевание. По мере замещения гепатоцитов жировой тканью все сильнее нарушается функция печени. Это ведет к плохому пищеварению, повышается риск сахарного диабета.
Но основная опасность стеатогепатоза — цирроз печени. Это тяжелое заболевание, которое у большинства заболевших оканчивается летально. Вылечить цирроз невозможно, единственный выход — пересадка печени.
 Стеатоз чаще и быстрее переходит в цирроз у людей, злоупотребляющих алкоголем.
Стеатоз чаще и быстрее переходит в цирроз у людей, злоупотребляющих алкоголем.Лечение
Адекватная терапия полностью восстанавливает функцию печени только на начальной стадии заболевания. Если лечение было начато позднее, оно лишь замедлит прогрессирование стеатогепатоза и улучшит качество жизни.
Препараты
Используются при стеатозе лекарственные препараты для нормализации жирового обмена, снятия интоксикации. Средства, улучшающие жировой обмен:
- статины (понижают холестерин) — Аторвастатин, Розувастатин;
- фибраты (регулируют содержание жиров) — Трайкор;
- тиоктовая кислота (антиоксидант) — Октолипен, Тиогамма;
- витамины группы В — Комбилипен, Мильгамма;
- липоевая кислота (регулятор жирового обмена).
Статины и фибраты назначают для постоянного приема. Витамины, тиоктовую кислоту принимают курсами — 1 месяц с последующим полугодовым перерывом.
Гепатопротекторные средства защищают клетки печени от дальнейшего повреждения, уменьшают интоксикацию. Для курсового лечения назначают:
- Фосфоглив — 2 капсулы 3 раза в день на протяжении месяца;
- Эссенциале Форте — 1 капсула 3 раза в день, тоже месячным курсом;
- Карсил — 2 таблетки 2 раза в день 2-3 месяца.
На постоянный прием назначаются препараты Эксхол, Урсофальк, Урсосан. Их функция — нормализация обмена холестерина в гепатоцитах. Для получения стойкого лечебного эффекта эти препараты принимают не менее года беспрерывно.
При стеатогепатозе алкогольного происхождения препарат выбора — Гептрал. Очищает печень от токсинов, восстанавливает гепатоциты. Принимают его курсами по 14 дней. С учетом резистентности к инсулину, обнаруживаемой у 98% заболевших, назначается препарат Метформин. Он поддерживает оптимальный уровень глюкозы крови.
Диета
Белковая диета необходима для предупреждения накопления жира в печени и его лучшего выведения. Питание при стеатогепатозе печени должно решать следующие задачи:
- улучшение обмена веществ;
- стимуляция производства желчных кислот, переваривающих жиры;
- восстановление гепатоцитов.
Главный постулат диеты при стеатогепатозе — ограничение животных жиров и быстроперевариваемых углеводов. Исходя из этого, к списку запрещенных продуктов относят:
- жирное мясо и рыбу;
- копченую колбасу;
- сало;
- сливочное масло;
- жирные молочные продукты;
- любую консервацию;
- выпечку;
- торты, пирожные;
- шоколад;
- мороженое;
- сладкую газировку;
- алкоголь.
Эти продукты нужно полностью исключить из рациона или хотя бы свести к минимуму их употребление.
Полезные продукты при стеатогепатозе:
- нежирное мясо и рыба;
- морепродукты;
- крупяные блюда;
- хлеб грубого помола;
- овощи и фрукты;
- кисломолочные продукты;
- зеленый чай;
- травяные напитки.
Пищу готовят путем варки, запекания, тушения. Рекомендуется дробное питание — принимать пищу маленькими порциями 5-6 раз за день. Объем выпиваемой за сутки воды — не менее 1,5 литров, не считая супов.
 Массу тела держат под контролем, не допуская превышения оптимальных значений.
Массу тела держат под контролем, не допуская превышения оптимальных значений.Хирургическое лечение
При выраженном ожирении рекомендуется ушивание желудка, липосакция, абдоминальная пластика. Когда болезнь переходит в последнюю стадию и развивается цирроз, единственный способ лечения — пересадка печени.
Народные рецепты
Средства народной медицины используются в качестве дополнения к медикаментозной терапии.
- Очищение печени от жировых отложений проводится отрубями. Чайную ложку отрубей запаривают кипятком, съедают натощак один раз в день. Постепенно количество отрубей увеличивают до 2 столовых ложек.
- Для нормализации жирового обмена используют растительный сбор, который проще всего приобрести в аптеке, — кукурузные рыльца, корень одуванчика, листья календулы. Они выпускаются фильтр-пакетами. Пьют настой по стакану каждый вечер.
- Порошок расторопши обладает гепатопротекторным свойством. Столовую ложку порошка заваривают стаканом кипятка, остужают, выпивают натощак.
Заметный эффект от народных средств отмечается через месяц регулярного приема. О возможности дальнейшего использования рекомендуется консультироваться с лечащим врачом.
Физическая активность
Физическая нагрузка поддерживает оптимальную массу тела, повышает чувствительность тканей к инсулину. Рекомендуемая активность — комплекс гимнастических упражнений продолжительностью 30 минут 3 раза в неделю.
Полезные виды спорта — аэробика, плавание, бег трусцой, йога. Объем нагрузки рассчитывается индивидуально, исходя из начального уровня подготовки человека. Постепенно нагрузку увеличивают до максимально возможного объема.
Альтернативные методы
Используются, когда основная терапия оказывается малоэффективной. Обязательное условие — отсутствие противопоказаний и сочетание с медикаментозной терапией и диетой.
- Синглетный кислород. Метод направлен на подавление свободных радикалов, которые повреждают гепатоциты. Человек получает такой кислород в виде коктейлей или ингаляций.
- Аутогемоозонотерапия. Метод очищения крови от избыточного количества липидов. Человека подключают к аппарату, через который пропускают небольшое количество его крови. Там она насыщается кислородом и возвращается обратно.
Лечение проводят курсами по 5-10 процедур, после чего делают перерыв.
Прогноз лечения
Прогноз зависит от формы заболевания и стадии, на которой было начато лечение. Доброкачественное течение с благоприятным прогнозом наблюдается у людей с крупнокапельной формой стеатогепатоза, если диагноз был поставлен на начальной стадии. Мелкокапельная форма быстрее приводит к циррозу.
Хуже прогноз при алкогольном стеатогепатозе. Цирроз печени у алкоголиков развивается в течение 4-5 лет после постановки диагноза.
 Негативно на прогноз влияют пожилой возраст, ожирение 2-3 степени, сахарный диабет.
Негативно на прогноз влияют пожилой возраст, ожирение 2-3 степени, сахарный диабет.Как жить с жировым перерождением печени
Человеку со стеатогепатозом нужно ввести в свой режим некоторые ограничения:
- отказ от алкоголя любой крепости;
- постоянное соблюдение диеты;
- прием назначенных лекарственных препаратов;
- поддержание оптимальной массы тела;
- регулярная физическая активность.
Выполнение этих рекомендаций замедлит прогрессирование болезни и улучшит прогноз.
Стеатогепатоз долго не проявляет себя клинически, может маскироваться под другие заболевания. Несвоевременность постановки диагноза снижает успех лечения, ухудшает прогноз. Избежать серьезного заболевания поможет здоровый образ жизни и регулярные медицинские обследования.
Yuliia Yevtiekhova
20.02.2019
14 мин. на чтение
Меня зовут Юлия и я врач-терапевт. В свободное от работы время я направляю свои знания и опыт на более широкую аудиторию: пишу медицинские статьи для пациентов..
Задать вопросДипломЗапись на прием
- Черенков, В. Г. Клиническая онкология: учеб. пособие для системы последиплом. образования врачей / В. Г. Черенков. – Изд. 3-е, испр. и доп. – М.: МК, 2010. – 434 с.: ил., табл.
- Ильченко А.А. Болезни желчного пузыря и желчных путей: Руководство для врачей. — 2-е изд., перераб. и доп. — М.: ООО «Издательство «Медицинское информационное агентство», 2011. — 880 с: ил.
- Тухтаева Н. С. Биохимия билиарного сладжа: Диссертация на соискание ученой степени кандидата медицинских наук / Институт гастроэнтерологии АН Республики Таджикистан. Душанбе, 2005
- Литовский, И. А. Желчнокаменная болезнь, холециститы и некоторые ассоциированные с ними заболевания (вопросы патогенеза, диагностики, лечения) / И. А. Литовский, А. В. Гордиенко. — Санкт-Петербург: СпецЛит, 2019. — 358 с.
- Диетология / Под ред. А. Ю. Барановского — Изд. 5-е – СПб.: Питер, 2017. — 1104 с.: ил. — (Серия «Спутник врача»)
- Подымова, С.Д. Болезни печени: Руководство для врачей / С.Д. Подымова. — Изд. 5-е, перераб. и доп. — Москва: ООО «Медицинское информационное агентство», 2018. — 984 с.: ил.
- Шифф, Юджин Р. Введение в гепатологию / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей; пер. с англ. под ред. В. Т. Ивашкина, А.О. Буеверова, М.В. Маевской. – М.: ГЭОТАР-Медиа, 2011. – 704 с. – (Серия «Болезни печени по Шиффу»).
- Радченко, В.Г. Основы клинической гепатологии. Заболевания печени и билиарной системы. – СПб.: «Издательство Диалект»; М.: «Издательство БИНОМ», – 2005. – 864 с.: ил.
- Гастроэнтерология: Справочник / Под ред. А.Ю. Барановского. – СПб.: Питер, 2011. – 512 с.: ил. – (Серия «Национальная медицинская библиотека»).
- Лутай, А.В. Диагностика, дифференциальная диагностика и лечение заболеваний органов пищеварения: Учебное пособие / А.В. Лутай, И.Е. Мишина, А.А. Гудухин, Л.Я. Корнилов, С.Л. Архипова, Р.Б. Орлов, О.Н. Алеутская. – Иваново, 2008. – 156 с.
- Ахмедов, В.А. Практическая гастроэнтерология: Руководство для врачей. – Москва: ООО «Медицинское информационное агентство», 2011. – 416 с.
- Внутренние болезни: гастроэнтерология: Учебное пособие для аудиторной работы студентов 6 курса по специальности 060101 – лечебное дело / сост.: Николаева Л.В., Хендогина В.Т., Путинцева И.В. – Красноярск: тип. КрасГМУ, 2010. – 175 с.
- Радиология (лучевая диагностика и лучевая терапия). Под ред. М.Н. Ткаченко. – К.: Книга-плюс, 2013. – 744 с.
- Илларионов, В.Е., Симоненко, В.Б. Современные методы физиотерапии: Руководство для врачей общей практики (семейных врачей). – М.: ОАО «Издательство «Медицина», 2007. – 176 с.: ил.
- Шифф, Юджин Р. Алкогольные, лекарственные, генетические и метаболические заболевания / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. Н. А. Мухина, Д.Т. Абдурахманова, Э.З. Бурневича, Т.Н. Лопаткиной, Е.Л. Танащук. – М.: ГЭОТАР-Медиа, 2011. – 480 с. – (Серия «Болезни печени по Шиффу»).
- Шифф, Юджин Р. Цирроз печени и его осложнения. Трансплантация печени / Юджин Р. Шифф, Майкл Ф. Соррел, Уиллис С. Мэддрей: пер. с англ. под ред. В.Т. Ивашкина, С.В. Готье, Я.Г. Мойсюка, М.В. Маевской. – М.: ГЭОТАР-Медиа, 201й. – 592 с. – (Серия «Болезни печени по Шиффу»).
- Патологическая физиология: Учебник для студентов мед. вузов / Н.Н. Зайко, Ю.В. Быць, А.В. Атаман и др.; Под ред. Н.Н. Зайко и Ю.В. Быця. – 3-е изд., перераб. и доп. – К.: «Логос», 1996. – 644 с.; ил.128.
- Фролов В.А., Дроздова Г.А., Казанская Т.А., Билибин Д.П. Демуров Е.А. Патологическая физиология. – М.: ОАО «Издательство «Экономика», 1999. – 616 с.
- Михайлов, В.В. Основы патологической физиологии: Руководство для врачей. – М.: Медицина, 2001. – 704 с.
- Внутренняя медицина: Учебник в 3 т. – Т. 1 / Е.Н. Амосова, О. Я. Бабак, В.Н. Зайцева и др.; Под ред. проф. Е.Н. Амосовоой. – К.: Медицина, 2008. – 1064 с. + 10 с. цв. вкл.
- Гайворонский, И.В., Ничипорук, Г.И. Функциональная анатомия органов пищеварительной системы (строение, кровоснабжение, иннервация, лимфоотток). Учебное пособие. – СПб.: Элби-СПб, 2008. – 76 с.
- Хирургические болезни: Учебник. / Под ред. М. И. Кузина. – М.: ГЭОТАР-Медиа, 2018. – 992 с.
- Хирургические болезни. Руководство по обследованию больного: Учебное пособие / Черноусов А.Ф. и др. – М.: Практическая медицина, 2016. – 288 с.
- Alexander J.F., Lischner M.N., Galambos J.T. Natural history of alcoholic hepatitis. 2. The longterm prognosis // Amer. J. Gastroenterol. – 1971. – Vol. 56. – P. 515-525
- Дерябина Н. В., Айламазян Э. К., Воинов В. А. Холестатический гепатоз беременных: патогенез, клиника, лечение // Ж. акуш. и жен. болезн. 2003. №1.
- Pazzi P., Scagliarini R., Sighinolfi D. et al. Nonsteroidal antiinflammatory drug use and gallstone disease prevalence: a case-control study // Amer. J. Gastroenterol. – 1998. – Vol. 93. – P. 1420–1424.
- Мараховский Ю.Х. Желчнокаменная болезнь: на пути к диагностике ранних стадий // Рос. журн. гастроэнтерол., гепатол., колопроктол. – 1994. – T. IV, № 4. – С. 6–25.
- Higashijima H., Ichimiya H., Nakano T. et al. Deconjugation of bilirubin accelerates coprecipitation of cholesterol, fatty acids, and mucin in human bile–in vitro study // J. Gastroenterol. – 1996. – Vol. 31. – P. 828–835
- Шерлок Ш., Дули Дж. Заболевания печени и желчных путей: Пер. с англ. / Под ред. З.Г. Апросиной, Н.А. Мухина. – М.: ГЕОТАР Медицина, 1999. – 860 с.
- Дадвани С.А., Ветшев П.С., Шулутко А.М., Прудков М.И. Желчнокаменная болезнь. – М.: Изд. дом «Видар-М», 2000. – 150 с.
- Яковенко Э.П., Григорьев П.Я. Хронические заболевания печени: диагностика и лечение // Рус. мед. жур. – 2003. – Т. 11. – № 5. – С. 291.
- Садов, Алексей Чистка печени и почек. Современные и традиционные методы. – СПб: Питер, 2012. – 160 с.: ил.
- Никитин И.Г., Кузнецов С.Л., Сторожаков Г.И., Петренко Н.В. Отдаленные результаты интерферонотерапии острого HCV-гепатита. // Росс. журн. гастроэнтерологии, гепатологии, колопроктологии. – 1999, т. IX, № 1. – с. 50-53.


