Как делается операция на сердце
Операция на сердце помогает вылечить многие заболевания сердечно-сосудистой системы, которые не поддаются стандартным терапевтическим методикам. Хирургическое лечение может проводиться разными способами, в зависимости от индивидуальной патологии и общего состояния пациента.
Показания к оперативному лечению
Кардиохирургия — область медицины, на которой специализируются врачи, которые изучают, изобретают способы и делают операции на сердце. Наиболее сложной и опасной кардиохирургической операцией считается трансплантация сердца. Независимо от того, какой тип хирургического вмешательства будет проводиться, существуют общие показания:
- быстрый прогресс болезни сердечно-сосудистой системы;
- неэффективность консервативной терапии;
- несвоевременное обращение к врачу.
Операция на сердце дает возможность улучшить общее состояние пациента и устранить беспокоящие его симптомы. Проводится хирургическое лечение после полного медицинского обследования и установления точного диагноза.
Делают операции при врожденных пороках сердца или приобретенных. Врожденный порок обнаруживается у новорожденного сразу после рождения или до родов на ультразвуковом обследовании. Благодаря современным технологиям и методикам во многих случаях удается вовремя обнаружить и вылечить порок сердца у новорожденных.
Показанием к оперативному вмешательству также может служить ишемическая болезнь, которая иногда сопровождается таким серьезным осложнением, как инфаркт миокарда. Еще одним поводом для оперативного вмешательства может стать нарушение сердечного ритма, так как данное заболевание имеет свойство вызывать фибрилляцию желудочков (разрозненное сокращение волокон). Врач должен рассказать пациенту о том, как правильно подготовиться к операции на сердце, для того чтобы избежать негативных последствий и осложнений (таких как тромб).
Совет: правильная подготовка к операции на сердце является залогом успешного выздоровления пациента и профилактикой послеоперационных осложнений, таких как тромб или закупорка сосуда.
Виды операций
Кардиологические операции могут проводиться на открытом сердце, а также на работающем сердце. Закрытая операция на сердце обычно выполняется без затрагивания самого органа и его полости. Операции на открытом сердце подразумевают вскрытие грудной клетки и подключение пациента к аппарату искусственного дыхания.
Во время операции на открытом сердце производится временная остановка сердца на несколько часов, которая позволяет выполнить необходимые манипуляции. Такая методика дает возможность вылечить сложный порок сердца, но считается более травматичной.
При операции на работающем сердце используется специальное оборудование, так что во время хирургического вмешательства оно продолжает сокращаться и качать кровь. К преимуществам, которые несет в себе это оперативное вмешательство, можно отнести отсутствие таких осложнений как эмболия, инсульт, отек легких и т.д.
Существуют следующие виды операций на сердце, которые считаются самыми распространенными в кардиологической практике:
- радиочастотная абляция;
- аортокоронарное шунтирование сосудов сердца;
- стентирование коронарных артерий;
- протезирование клапанов;
- операция Гленна и операция Росса.
Если оперативное вмешательство проводится с доступом через сосуд или вену, используется эндоваскулярная хирургия (стентирование, ангиопластика). Эндоваскулярная хирургия представляет собой область медицины, которая позволяет проводить хирургическое вмешательство под контролем рентгена и с использованием миниатюрных инструментов.
Эндоваскулярная хирургия дает возможность вылечить порок и избежать тех осложнений, которые дает полостное хирургическое вмешательство, помогает в лечении аритмии и редко дает такое осложнение как тромб.
Совет: оперативное лечение патологий сердца имеет свои преимущества и недостатки, поэтому для каждого больного подбирается наиболее подходящий вид операции, который несет в себе меньше осложнений именно для него.
Радиочастотная абляция
Радиочастотная или катетерная абляция (РЧА) представляет собой малоинвазивное оперативное вмешательство, которое оказывает высокий терапевтический эффект и имеет минимальное количество побочных действий. Показано такое лечение при мерцательной аритмии, тахикардии, сердечной недостаточности и других кардиологических патологиях.
Сама по себе аритмия не является серьезной патологией, требующей оперативного вмешательства, но может приводить к серьезным осложнениям. Благодаря РЧА удается восстановить нормальный сердечный ритм и устранить главную причину его нарушений.
Выполняется РЧА с помощью катетерных технологий и под рентгеновским контролем. Операция на сердце проходит под местной анестезией и заключается в подведении катетера к необходимому участку органа, который задает неправильный ритм. Через электрический импульс под действием РЧА восстанавливается нормальный ритм сердца.
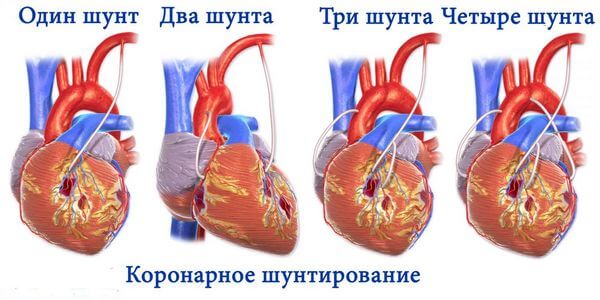
Аортокоронарное шунтирование
Аортокоронарное шунтирование сосудов сердца (АКШ) помогает восстановить кровоснабжение в сердечной мышце. В отличие от методики РЧА, такое лечение дает высокий результат за счет образования нового хода для тока крови. Это необходимо для того, чтобы обойти пораженные сосуды при помощи специальных шунтов. Для этого берут вену или артерию больного из нижней конечности или руки.
Такая операция на сердце помогает предотвратить развитие инфаркта миокарда и атеросклеротических бляшек. Ее суть заключается в том, что склерозированные сосуды заменяют здоровыми. Часто после шунтирования используется методика ангиопластики, когда через сосуды (бедренную артерию) вводится трубка баллоном в поврежденный сосуд. Воздух под давлением оказывает давление на актеросклеротические бляшки (тромб) в аорте или артерии и способствует их удалению или продвижению.
Стентирование коронарных артерий
Совместно с ангиопластикой может проводиться стентирование, во время которого устанавливается специальный стент. Он раздвигает суженный просвет в аорте или другом сосуде и помогает предотвратить тромб и убрать атеросклеротическую бляшку, а также нормализовать кровоток. Все эти манипуляции можно проводить одновременно, для того чтобы не назначалось повторное оперативное вмешательство.
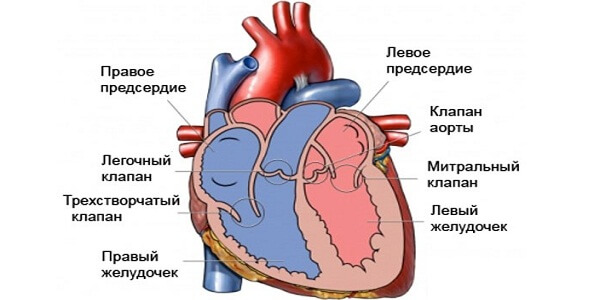
Протезирование клапанов сердца
Самый частый порок сердца — это сужение клапана или его недостаточность. Лечение такой патологии всегда должно быть радикальным и заключаться в коррекции клапанных поражений. Суть ее заключается в протезировании митрального клапана. Показанием к операции по замене сердечного клапана может быть выраженная клапанная недостаточность или фиброз створок.
При серьезном нарушении сердечного ритма и наличии мерцательной аритмии возникает серьезная необходимость в установке специального прибора под названием кардиостимулятор. Кардиостимулятор необходим для нормализации ритма и частоты сердечных сокращений, которые могут нарушаться при аритмии. Для нормализации сердечного ритма может быть установлен дефибриллятор, который оказывает такой же тип действия, как и кардиостимулятор.
Протезирование клапанов сердца
Больной, у которого установлен кардиостимулятор, должен часто проходить медицинские обследования.
Во время оперативного вмешательства устанавливается механический или биологический имплантат. Пациенты, у которых установлен кардиостимулятор, должны придерживаться определенных ограничений в жизни. Через время после установки может появиться тромб или другое осложнение, поэтому часто назначается пожизненный прием специальных лекарственных препаратов.
Операция Гленна и операция Росса
Операция Гленна входит в этап комплексной коррекции детей, у которых имеется врожденный сердечный порок. Ее суть заключается в создании анастомоза, соединяющего верхнюю полую вену и правую легочную артерию. Через время после того как проводилось лечение, больной может жить полноценной жизнью.
Операция Росса заключается в замене повреждённого аортального клапана больного его собственным легочным клапаном.
Для лечения аритмии также может использоваться лазерное прижигание. Прижигание может быть выполнено с помощью ультразвука или тока высокой частоты. Прижигание помогает полностью устранить признаки аритмии, тахикардии и сердечной недостаточности.
Благодаря современным технологиям и развитию медицины появилась возможность провести эффективное лечение аритмии, устранить сердечный порок у новорожденных или вылечить другую патологию при помощи операции на сердце. Через время после такой операции многие люди могут жить привычной жизнью, имеющей лишь некоторые ограничения.
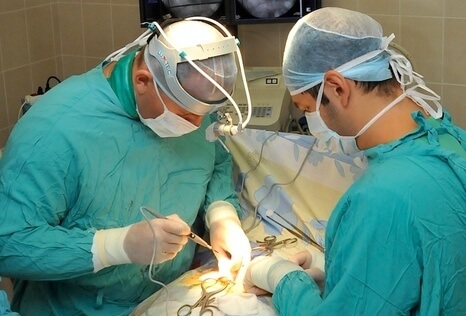
Операции на сердце и сосудах выполняет такая область медицины как кардиохирургия.
С помощью специалистов кардиохирургов можно эффективно лечить множество сосудистых и сердечных заболеваний, тем самым значительно продляя жизнь пациенту.
Операции на сердце и сосудах способны значительно улучшить общее самочувствие больного.
Выполнять их нужно только после тщательной диагностики и подготовки пациента.
Очень важно в точности соблюдать все указания специалиста.
Вне зависимости от того, какая именно болезнь была выявлена у человека, существуют следующие общие показания к проведению операций на сердце и сосудах:
- Быстрое ухудшение состояние больного и прогрессирование основного заболевания сердца или сосудов.
- Отсутствие положительной динамики от использования традиционной медикаментозной терапии, то есть, когда прием таблеток уже не помогает человеку поддерживать его состояние в норме.
- Наличие острых признаков ухудшения основного заболевания миокарда, которые нельзя устранить обычными анальгетиками или спазмолитиками.
- Запущенность основного заболевания, при котором больной медлил с обращением врачу, что привело к очень тяжелым признакам болезни.
Данные процедуры показаны больным с пороками сердца (вне зависимости от того, врожденные они или приобретенные). Более того, благодаря нынешним техникам данный недуг можно лечить даже у новорожденных деток, тем самым, обеспечивая им дальнейшую здоровую жизнь.
Следующее частое показание — это ишемия миокарда. В таком случае операция может потребоваться тогда, когда основное заболевание утяжелено инфарктом. В таком состоянии, чем раньше будет проведено хирургическое вмешательство, тем больше шансов на то, что человек выживет.
Весомым показанием для необходимости в оперативном вмешательстве может стать острая сердечная недостаточность, которая провоцирует неправильное сокращение желудочков миокарда. При этом важно, чтобы больной заранее готовился к операции (чтобы избежать послеоперационного осложнения в виде тромба).
Часто оперативное вмешательство требуется при пороке клапана миокарда, который был спровоцирован травмой или воспалительным процессом. Реже его появлению способствуют другие причины.
Серьезным поводом для срочного вмешательства хирургов является диагностирование сужения коронарного клапана артерии, а также эндокардит инфекционного происхождения.
Дополнительными заболеваниями, при которых человеку может потребоваться проведение операции на миокарде, являются:
- Выраженная аневризма аорты, которая может возникнуть из-за травмы или быть врожденной.
- Разрыв желудочка сердца, из-за чего нарушился кровоток.
- Различные виды аритмии, которые можно устранить с помощью внедрения или замены уже установленного кардиостимулятора. Обычно их используют при мерцательной аритмии и брадикардии.
- Диагностирование препятствия в миокарде в виде тампонады, из-за которой сердце не может нормально перекачивать нужный объем крови. Возникнуть данное состояние может при влиянии вирусных инфекций, остром туберкулезе и инфаркте.
- Острая недостаточность левых желудочков миокарда.
Проведение операций на сердце не всегда необходимо при вышеописанных показаниях. Каждый случай индивидуален и только лечащий врач может решить, что будет лучше для конкретного пациента — традиционная терапия медикаментами или же плановая (срочная) операция.
Помимо этого, следует отметить, что операции на сердце могут потребоваться при обострении основного заболевания, а также, если первое хирургическое вмешательство не дало ожидаемых результатов. В таком случае больному может потребоваться повторная манипуляция. Ее стоимость и особенности подготовки (диета, прием препаратов) зависят от сложности операции.
Хирургические вмешательства могут практиковаться как на открытом миокарде, так и на закрытом, когда полностью не затрагивается сердце и его полость. Первый вид операций предусматривает рассечение грудной клетки и подключение больного к аппаратуре искусственного дыхания.
При операциях открытого типа хирурги на некоторое время искусственно останавливают сердце, благодаря чему в течение нескольких часов они могут выполнять нужные хирургические процедуры на органе. Данные вмешательства считаются очень опасными и травматичными, однако с их помощью можно устранять даже очень сложные заболевания миокарда.
Операции закрытого типа более безопасные. Обычно они используются для коррекции небольших пороков сердца и сосудов.
Выделяют следующие самые распространенные виды операций на миокарде, которые чаще всего практикуются в кардиохирургии:
- Установление искусственных клапанов.
- Операции по методу Гленна и Росса.
- Аортокоронарное шунтирование и стентирование артерий.
- Абляция радиочастотного типа.
Все из вышеописанных операций имеют свои плюсы и минусы, поэтому для каждого отдельно пациента доктор подбирает тот вид вмешательства, который будет наиболее эффективным для конкретного человека.
Операция под названием радиочастотная абляция — это малотравматичная процедура, которая позволяет добиться значительных улучшений при сердечной недостаточности и разных видах аритмии. Она редко вызывает побочные эффекты и хорошо переноситься больными.
Делается РА при помощи специальных катетеров, которые вводятся под рентген-контролем. При этом больному применяют местный наркоз. Во время данной операции катетер вводится в орган и благодаря электрическим импульсам человеку восстанавливается нормальный сердечный ритм.
Следующий вид операций — это протезирование сердечных клапанов. Данное вмешательство очень часто практикуется, поскольку такая патология как недостаточность клапана миокарда чрезвычайно распространена.
Следует отметить, что в случае сильного сбоя в сердечном ритме пациента, ему может потребоваться установление специального приспособления — кардиостимулятора. Он нужен для нормализации ритма сердца.
При протезировании клапанов сердца могут использоваться такие виды имплантов:
- Механические протезы, которые сделаны из металла или пластика. Они очень долго служат (по несколько десятков лет), однако требуют постоянного приема человеком препаратов для разжижения крови, поскольку из-за внедрения постороннего предмета в организме активно развивается склонность к образованию тромбов.
- Имплантаты биологического происхождения делаются из тканей животных. Они очень прочные и не требуют приема специальных препаратов. Несмотря на это, больным спустя пару десятков лет часто требуется повторная операция.
Операции Гленна и Росса обычно используется для лечения детей с наличием врожденных пороков миокарда. Суть данных вмешательств заключается в том, чтобы создать особое соединение для легочной артерии. После данной операции ребенок может жить долго, практически не нуждаясь в поддерживающей терапии.
При проведении операции Росса больному заменяется больной клапан миокарда здоровым, который будет изъят из его же легочного клапана.
Операция шунтирование сосудов сердца: показания и проведение
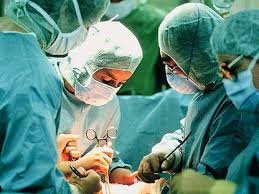 Аортокоронарное шунтирование представляет собой хирургическое вмешательство на сердце, во время которого происходит вшивание дополнительного сосуда для того, чтобы восстановилось нарушенное кровоснабжение в закупоренных кровеносных артериях.
Аортокоронарное шунтирование представляет собой хирургическое вмешательство на сердце, во время которого происходит вшивание дополнительного сосуда для того, чтобы восстановилось нарушенное кровоснабжение в закупоренных кровеносных артериях.
Операция шунтирование сосудов сердца практикуется в том случае, когда суженные сосуды пациента уже не поддаются медикаментозному лечению и кровь не может нормально циркулировать в сердце, вызывая ишемические приступы.
Прямым показанием к проведению операции шунтирования сосудов сердца является острый коронарный стеноз аорты. Чаще всего к его развитию приводит запущенная форма атеросклероза, которая способствует закупориванию сосудов холестериновыми бляшками.
Вследствие сужения сосудов кровь не может нормально циркулировать и доставлять кислород в клетки миокарда. Это приводит к его поражению и риску инфаркта.
На сегодняшний день операция шунтирование сосудов сердца может проводиться как на работающем сердце, так и на искусственно остановленном. При этом стоит отметить, что если делать шунтирование на работающем миокарде, то вероятность развития послеоперационных осложнений намного выше, нежели при проведении процедуры на остановленном миокарде.
Ход данной операции заключается в блокировке главной аорты и вживлении искусственных сосудов в пораженные коронарные артерии. Обычно для шунтирования используется сосуд в ноге. Он применяется в качестве биологического имплантата.
Противопоказаниями к данному хирургическому вмешательству может стать уже имеющийся кардиостимулятор или искусственный клапан в сердце, функции которых могут нарушиться при проведении такой операции. Вообще, необходимость в шунтировании определяется индивидуально врачом для каждого отдельного пациента, исходя из данных диагностики и симптоматики больного.
После проведения шунтирования период восстановления обычно быстрый, особенно если после процедуры у пациента нет никаких осложнений. В течение недели после операции больной должен соблюдать постельный режим. До момента снятия швов человеку ежедневно нужно делать перевязки раны.
Спустя десять дней человеку можно вставать с кровати и начинать выполнять простые движения лечебной физкультуры, чтобы восстанавливать организм.
После того, как рана полностью заживет, пациенту рекомендуется заниматься плаваньем и регулярно гулять на свежем воздухе.
Следует отметить, что рана после шунтирования сшивается не нитями, а специальными металлическими скобами. Обосновано это тем, что рассечение приходится на крупную кость, поэтому ей нужно максимально осторожно срастаться и обеспечивать покой.
Чтобы человеку было проще передвигаться после операции, ему разрешается пользоваться специальными медицинскими поддерживающими бандажами. Они имеют вид корсета и отлично поддерживают швы.
После операции из-за потери крови у человека может возникнуть анемия, которая будет сопровождаться слабостью и головокружением. Чтобы устранить данное состояние, пациенту рекомендуется правильно питаться и обогатить свой рацион свеклой, орехами, яблоками и прочими фруктами.
Чтобы снизить вероятность повторного сужения сосудов, из меню нужно полностью исключить спиртное, жирное и жареное.
Операция стентирования сосудов сердца: показания и особенности проведения
Стентирование артерий являет собой малотравматичную процедуру ангиопластики, которая предусматривает наложение стента в просвет пораженных сосудов.
Сам по себе стент похож на обычную пружину. Он вводится в сосуд после того, как тот был искусственно расширен.
Показаниями к операции стентирования сосудов сердца являются:
- ИБС (ишемическая болезнь сердца), которая приводит к нарушению кровообращения и кислородному голоданию миокарда.
- Инфаркт миокарда.
- Закупоривание сосудов холестериновыми бляшками, которые приводят к сужению их просвета.
Операция стентирования сосудов сердца противопоказана к проведению при нарушении свертываемости крови пациента, а также острой почечной недостаточности.
Дополнительными противопоказаниями к данной процедуре являются индивидуальная непереносимость пациентом йода, который неизменно применяется вовремя стентирования, а также случай, когда общий размер больной артерии составляет менее 2,5 мм (при этом хирург просто не сможет установить стент).
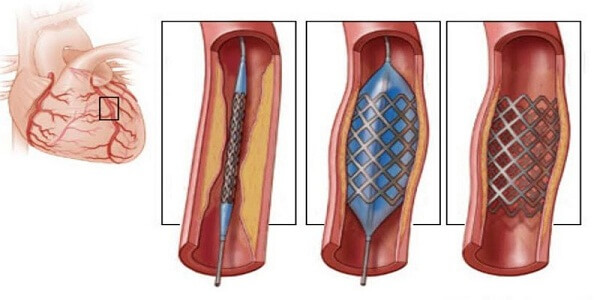
Проводится операция стентирования сосудов сердца путем введения специального баллона, который расширит просвет больного сосуда. Далее в это место устанавливается фильтр, который предупреждает последующие тромбы и инсульт.
После этого в сосуд внедряется стент, он будет поддерживать сосуд от сужения, служа определенным каркасом.
За всем ходом операции хирург наблюдает через монитор. Стент и сосуд при этом он будет хорошо видеть, поскольку еще в начале процедуры пациенту вводиться йодовый раствор, который и будет отсвечивать все действия хирурга.
Преимуществом стентирования считается то, что данная операция имеет низкий риск развития осложнений. Более того, она проводится под местной анестезией и не требует длительного периода госпитализации.
После проведения стентирования определенное время пациент должен соблюдать постельный режим (обычно в течение недели). После этого, если не будет осложнений, человеку разрешается отправляться домой.
Очень важно после данной операции регулярно заниматься лечебной физкультурой и выполнять упражнения. При этом стоит контролировать свое состояние и не допускать физических переутомлений.
Каждые две недели после процедуры пациент должен обязательно являться к врачу и проходить контрольный осмотр. При появлении болей человеку нужно сразу же сообщать об этом доктору.
Чтобы быстрее восстановиться пациенту следует принимать все назначенные врачом препараты. Иногда медикаментозная терапия длиться долго, не один месяц подряд.
Обязательно после стентирования пациенту нужно соблюдать диетическое питание.
Оно предусматривает следующее:
- Полный отказ от употребления спиртных напитков и курения.
- Запрет на все жиры животного происхождения. Также нельзя кушать икру, шоколад, жирное мясо и сладкие кондитерские изделия.
- Основу рациона должны составлять овощные супы, фруктовые муссы, каши и зелень.
- В день нужно питаться не менее шести раз, но при этом, порции должны быть не большими.
- Следует полностью ограничить потребление соли и соленой рыбы.
- Важно пить много жидкости, чтобы поддерживать нормальный водный баланс в организме. При этом рекомендуется пить фруктовые компоты, соки и зеленый чай. Также можно употреблять отвар шиповника.
Помимо этого человеку нужно контролировать свое артериальное давление и уровень сахара в крови. Особенно это важно при наличии уже имеющейся гипертонии и сахарного диабета, ведь данные заболевания способны ухудшать работу сердца.
Но вот, диагноз поставлен и врачам понятно, что надо делать дальше. Хотелось бы, чтобы к этому моменту вы тоже хорошо понимали, о чем пойдет речь, когда вам будут детально все объяснять, что нашли при обследовании, какой установлен диагноз, что необходимо делать и когда, чтобы выбрать наилучший путь лечения.
Здесь и сейчас решаются главные вопросы, и вы должны очень точно представлять себе, что вы хотите узнать, прежде чем примете решение, от которого многое зависит.
Вариантов разговора может быть несколько.
- Вам предложат операцию, как единственный выход, и врачи считают, что ее нужно делать срочно.
- Вам предлагают операцию, но говорят, что ее можно отложить на время.
- Вам отказывают в операции по самым разным причинам.
Вы должны понимать, о чем идет речь, и подготовиться к беседе. Постарайтесь быть спокойными и уверенными в себе и во врачах, которые хотят вам помочь. Вы должны быть вместе, на одной стороне, в борьбе за будущее ребенка. Обсудите все, но ваши вопросы должны быть грамотными. Поверьте, что от этого тоже многое зависит.
О чем же надо иметь представление, чтобы правильно спросить? Какие бывают операции? Что нужно сделать ребенку? Как все это будет? Кто будет это делать? Давайте спокойно поговорим об этом.
Сегодня все вмешательства, или операции, по поводу врожденных пороков сердца можно разделить на три категории: «закрытые» операции, «открытые» и «рентгенохирургические».
✔ Закрытые операции — это хирургические вмешательства, при которых собственно сердце не затрагивается. Они выполняются вне его, и поэтому не требуют применения никакой специальной аппаратуры, кроме обычного хирургического инструментария. Полости сердца при них не «открывают», поэтому они так и называются — «закрытые», и их широко выполняют как первый этап хирургического вмешательства.
✔ Открытые операции — это хирургические вмешательства, при которых необходимо открыть полости сердца, чтобы устранить имеющийся порок. Для этого применяют особый аппарат – аппарат искусственного кровообращения (АИК ), или «сердце-легкие». На период операции и сердце, и легкие из кровообращения выключены, и хирург получает возможность выполнить любую операцию на так называемом «сухом», остановленном сердце.
Вся венозная кровь больного направляется в аппарат, где, проходя через (искусственное легкое), насыщается кислородом и отдает углекислоту, превращаясь в артериальную. Затем артериальная кровь нагнетается насосом в аорту больного, т.е. в большой круг кровообращения. Современные технологии позволяют все внутренние части аппарата (в том числе оксигенатор), с которыми соприкасается кровь больного, сделать «одноразовыми», т.е. использовать их только один раз и только для одного больного. Это резко сокращает количество возможных осложнений.
Сегодня благодаря АИКу можно без особого риска выключить сердце и легкие из работы на несколько часов (и у хирурга появляется возможность оперировать самые сложные пороки).
✔ Рентгенохирургические операции появились относительно недавно, но, благодаря невероятному прогрессу современных технологий, уже заняли достойное место в арсенале кардиохирургии. Сегодня все чаще врачи используют тоненькие катетеры, на концах которых вмонтированы баллончики, заплаты или расширяющиеся трубочки (сложенные, как складной зонтик). С помощью катетера эти устройства проводят в полость сердца, или в просвет сосуда, а затем, расширяя баллончик, давлением разрывают суженный клапан, увеличивают или создают дефект перегородки или, напротив, открывая зонтик-заплату, дефект этот закрывают. Трубочки вводят в просвет нужного сосуда и создают более широкий просвет. У взрослых таким способом даже пытаются провести через катетер искусственный клапан аорты, но это пока только попытки. За ходом рентгенохирургической операции врачи следят на экране монитора и четко контролируют все манипуляции с зондом, и потому преимущество таких операций – не только меньшая травматичность, но и высокая безопасность и эффективность. Рентгенохирургия пока еще не вытеснила традиционные хирургические методы, но занимает все большее место и как самостоятельный метод, и как «вспомогательный», т.е. который можно применить не вместо, а вместе с обычной операцией, подчас во многом ее упростив и дополнив.
В зависимости от типа порока и состояния ребенка, хирургические операции могут быть экстренными, неотложными и элективными, т.е. плановыми.
Экстренные операции на сердце — это те, которые нужно делать немедленно после установления диагноза, потому что любое промедление угрожает жизни ребенка. При врожденных пороках такие ситуации — не редкость, особенно, когда это касается новорожденных. Здесь часто вопрос о жизни решают часы и минуты.
Неотложные операции — те, для которых нет такой безумной срочности. Операцию не надо делать сию минуту, а можно спокойно подождать несколько дней, подготовить и вас, и ребенка, но ее надо делать срочно, потому что потом может быть поздно.
Плановая, или элективная, операция — это вмешательство, сделанное в выбранное вами и хирургами время, когда состояние ребенка не внушает опасений, но операцию, тем не менее, откладывать уже не стоит.
Ни один кардиохирург никогда не предложит вам операцию, если ее можно избежать. Так, во всяком случае, должно быть.
В зависимости от подхода к хирургическому лечению различают радикальные и паллиативные операции.
✔ Радикальная операция на сердце — это коррекция, которая полностью устраняет порок. Ее можно сделать при открытом артериальном протоке, дефектах перегородки, полной транспозиции магистральных сосудов, аномальном дренаже легочных вен, атрио-вентрикулярной коммуникации, тетраде Фалло и некоторых других пороках, при которых отделы сердца полностью сформированы, и у хирурга есть возможность полностью разделить круги кровообращения, сохранив при этом нормальные анатомические отношения. Т.е. предсердия будут соединяться со своими желудочками через правильно расположенные клапаны, а от желудочков будут отходить соответствующие магистральные сосуды.
✔ Паллиативная операция на сердце — вспомогательная, «облегчающая», направлена на то, чтобы нормализовать или улучшить кровообращение и подготовить сосудистое русло к радикальной коррекции. Паллиативные операции не устраняют само заболевание, но существенно улучшают состояние ребенка. При некоторых очень сложных пороках, которые еще совсем недавно были вообще неоперабельными, ребенку предстоит одна, а иногда — две паллиативных операции, прежде, чем станет возможным выполнение окончательного радикального этапа.
Во время паллиативной операции хирургическим путем создается еще один «порок», которого у ребенка изначально нет, но благодаря которому изменяются нарушенные пороком пути кровообращения в большом и малом кругах. Сюда относятся хирургическое расширение дефекта межпредсердной перегородки, все варианты межсосудистых анастомозов – т.е. дополнительных шунтов, сообщений между кругами. Операция Фонтена – наиболее «радикальный» из всех таких методов, после нее человек живет без правого желудочка вообще. При некоторых, наиболее сложных пороках сердце анатомически исправить невозможно, и хирургическое лечение, направленное на исправление кровотока, можно назвать «окончательной» паллиативной коррекцией, но никак не радикальной операцией.
Иными словами, при пороках сердца, когда внутрисердечная анатомия — строение желудочков, состояние предсердно-желудочковых клапанов, расположение аорты и легочного ствола – изменены настолько, что не позволяют сделать настоящую радикальную коррекцию, сегодняшняя хирургия идет по пути как можно более раннего устранения плохо совместимых с жизнью нарушений кровообращения, а затем — долговременной паллиации. Первый этап такого пути — это спасение жизни и подготовка к дальнейшему лечению, и защита от будущих осложнений, второй — заключительный этап лечения. Все вместе — это длительный путь к окончательной операции, и на нем надо преодолеть одну, две, а иногда и три ступени, но, в конечном счете, сделать ребенка достаточно здоровым, чтобы он развивался, учился, вел обычную жизнь, которую эта долговременная паллиация ему обеспечит. Проверьте, совсем не так давно — 20–25 лет назад это было просто невозможно , и дети, родившиеся с пороками этой группы, были обречены на гибель.
Такая «конечная паллиация» является единственным выходом во многих случаях, она, хотя и не исправляет сам порок, но обеспечивает ребенку почти нормальную жизнь путем улучшения смешения потоков артериальной и венозной крови, полного разделения кругов, устранения препятствий кровотоку.
Очевидно, что само понятие о радикальном и паллиативном лечении при некоторых сложных врожденных пороках сердца в значительной мере условно, а границы — стерты.
Операция на открытом сердце как делается. Операции на сердце
Как делают операции?

Операция — это вмешательство в человеческий организм с нарушением его целостности. Каждое заболевание требует индивидуального подхода, что естественно сказывается на способе, каким будут делать операцию.
Как делают операции на сердце: подготовка к операции
Операции на сердце (кардиохирургические) — один из сложнейших в исполнении, опасный и ответственный вид хирургического вмешательства.
Плановые операции обычно проводятся с утра. Поэтому пациенту с вечера (за 8-10 часов) не дают ни есть, ни пить, а непосредственно перед операцией делают очистительную клизму. Необходимо это для того, чтобы наркоз подействовал так, как надо.
Место, где делают операции, должно быть стерильным. В медицинских учреждениях для этих целей используют специальные помещения — операционные, которые регулярно проходят стерилизационную обработку кварцеванием и специальными антисептиками. К тому же, весь медицинский персонал, который принимает участие в операции перед процедурой моется (приходится даже полоскать рот раствором антисептика), а также переодевается в специальную стерильную одежду, на руки надевают стерильные перчатки.
Пациенту также надевают бахилы, на голову — шапочку, а поле операции обрабатывают антисептиком. В случае необходимости, перед операцией пациенту сбривают волосы, если ими покрыто хирургическое поле. Все эти манипуляции необходимы, чтобы избежать заражения хирургической раны бактериями или другими опасными активными микроорганизмами.
Наркоз или анестезия
Наркоз — это общее обезболивание организма с погружением его в медикаментозный сон. При хирургических вмешательствах на сердце применяют общий наркоз, и в некоторых случаях, при проведении эндовидеохирургических операций — спинальный, при котором делается пункция в спинной мозг на уровне поясницы. Вводить вещества, вызывающие обезболивание могут разными способами — внутривенно, через дыхательные пути (ингаляционная анестезия), внутримышечно или комбинированно.
При хирургических вмешательствах на сердце применяют общий наркоз, и в некоторых случаях, при проведении эндовидеохирургических операций — спинальный, при котором делается пункция в спинной мозг на уровне поясницы. Вводить вещества, вызывающие обезболивание могут разными способами — внутривенно, через дыхательные пути (ингаляционная анестезия), внутримышечно или комбинированно.
Ход операции на открытом сердце
После того как человек уходит в медикаментозный сон и перестает ощущать боль, начинается сама операция. Хирург посредством скальпеля вскрывает кожу и мягкие ткани на грудной клетке. При кардиологической операции также может потребоваться «вскрытие» грудной клетки. Для этого при помощи специальных хирургических инструментов распиливают ребра. Таким образом, медики «добираются» до оперируемого органа и ставят на рану специальные расширители, которые обеспечивают лучший доступ к сердцу. Младший медицинский персонал при помощи отсосов удаляет с операционного поля кровь, а также прижигает перерезанные капилляры и сосуды, чтобы те не кровоточили.
В случае необходимости, пациента подключают к аппарату искусственного сердца, который временно будет перекачивать кровь по телу, в то время как оперируемый орган искусственно приостанавливают. В зависимости от того, какие делают операции на сердце (какое повреждение устраняют), проводятся соответствующие манипуляции: это может быть замена закупоренных коронарных артерий, замена клапанов сердца при пороках, шунтирование вен или замена целого органа.
От хирурга и всего персонала требуется предельная аккуратность, так как от этого зависит жизнь пациента. Нужно также добавить, что во время операции производится постоянный контроль артериального давления и некоторых других показателей, которые свидетельствуют о состоянии пациента.
Эндовидеохирургия: стенирование и ангиопластика
На сегодняшний день все чаще оперирование сердца проводится не открытым способом — с разрезом грудной клетки, а с доступом через бедренную артерию на ноге, под контролем рентген-аппарата и микроскопической видеокамеры. После подготовки к  операции, которая аналогична для всех видов хирургических вмешательств, и введения пациента в медикаментозный сон, через разрез на ноге открывается доступ к бедренной артерии. В нее вводится катетер и зонд с видеокамерой на конце, благодаря которым осуществляется доступ к сердцу.
операции, которая аналогична для всех видов хирургических вмешательств, и введения пациента в медикаментозный сон, через разрез на ноге открывается доступ к бедренной артерии. В нее вводится катетер и зонд с видеокамерой на конце, благодаря которым осуществляется доступ к сердцу.
Этим способом в кардиохирургии осуществляется ангиопластика со стенированием сосудов, необходимая при закупорке коронарных сосудов, которые питают кровью само сердце. В суженные сосуды устанавливаются специальные стенды — цилиндрические имплантанты, которые не дают больше артериям закупориваться, что предупреждает возможность развития ишемической болезни.
После того как основная часть операции заканчивается, и сердце снова самостоятельно  функционирует, производится сшивание поврежденных нервов, сосудов и тканей. Рану снова обрабатывают антисептиком, закрывают хирургическое поле, зашивают специальными нитями мягкие ткани и кожу. На внешнюю рану накладывается медицинская повязка. После окончания всех этих процедур пациента выводят из наркоза.
функционирует, производится сшивание поврежденных нервов, сосудов и тканей. Рану снова обрабатывают антисептиком, закрывают хирургическое поле, зашивают специальными нитями мягкие ткани и кожу. На внешнюю рану накладывается медицинская повязка. После окончания всех этих процедур пациента выводят из наркоза.
Другие виды операций
Кроме полостных операций, описанных выше, существуют также операции, проводимые менее травматичным способом:
- Лапароскопия — проводится посредством лапароскопа, который вводится через 1-2-сантиметровые разрезы на коже. Чаще всего применяется в
Как делают операцию на сердце методом стенирования
Когда применяется кардиохирургия
Совершенно не любое нарушение в работе сердечной деятельности влечет за собой хирургическое вмешательство. Существуют совершенно чёткие критерии, на которые и опирается лечащий врач, рекомендуя ту или иную кардиологическую операцию. Такими показаниями могут быть:
- Существенное и быстро прогрессирующее ухудшение состояния пациента, связанное с хронической сердечной недостаточностью.
- Острые состояния, угрожающие жизни больного.
- Крайне низкая эффективность простого медикаментозного лечения с явной динамикой к ухудшению общего состояния.
- Наличие запущенных сердечных патологий, развившихся на фоне позднего обращения к врачу и отсутствия адекватного лечения.
- Пороки сердца и врожденные, и приобретенные.
- Ишемические патологии, ведущие к развитию инфаркта.
Осложнения со стороны почек
Острый тубулярный некроз (ОТН) – тяжелое осложнение после операций с ИК, значительно увеличивающее послеоперационную летальность. Основной причиной развития ОТН является период гипотензии, который приводит к ишемии нефрона. Факторами, способствующими развитию осложнения, могут быть предшествующее поражение сосудов почек (атеросклероз, тромбоэмболии) или другие заболевания почечной паренхимы.Во время ИК почечный кровоток уменьшается, особенно в период снижения объемной скорости перфузии и использования вазоконтсрикторов. Гемолиз, приводящий к увеличению уровня свободного гемоглобина плазмы, способствует нарушению фильтрации. Адекватный уровень объемной скорости перфузии, гемодилюции и артериального давления во время ИК, строгий контроль диурезы и поддержание щелочной реакции мочи являются профилактическими мерами развития острого тубулярного некроза.Тяжелая острая почечная недостаточность после операций на открытом сердце (уровень креатинина более 2,5 мг/л) развивается у 5 – 7 % пациентов и более характерно для группы пожилых больных. Синдром низкого сердечного выброса, как правило, является основной причиной почечной недостаточности. Медикаментозное лечение, направленное на поддержание адекватного минутного объема кровообращения одновременно улучшает и функцию почек. Однако следует помнить, что вазопрессорные катехоламины в дозах, превышающих для адреналина 1,5 мкг/кг/мин. и допамина более 12 мкг/кг/мин. могут привести к вазоконстрикции и снизить корковый почечный кровоток. Минутный объем кровообращения менее 2,4 л/мин и диурез менее 0,5 мл/кг/час во время операции являются прогностически благоприятными показателями функции почек.Снижение в послеоперационном периоде диуреза менее 0,5 мл/кг/час. является предвестником олигурической стадии острой почечной недостаточности. Восполнение объема циркулирующей крови, инфузия маннитола (0,5 – 1,0 г/кг) и лазикса (1-5 мг/кг) могут увеличить диурез до 1,0 мл/кг/час. и более, что является показателем улучшения функции почек. В том случае, когда одигурия сохраняется более трех часов, можно говорить о развитии синдрома ОТН.Лечение олигурической стадии острой почечной недостаточности должно быть направлено на поддержание адекватного водно-электролитного баланса и предупреждения дальнейшего ухудшения функции почечной паренхимы. Медикаментозное лечение, обеспечивающее нормальный сердечный выброс одновременно улучшает почечный кровоток, однако в случаях развития ОТН такое улучшение не приводит к немедленному восстановлению функции почек. Следует исключить применение нефротоксичных препаратов.Проводится ежедневный контроль электролитов крови. При повышении уровня калия в плазме более 4,5 мэкв/л контроль этого показателя проводится через 4 часа, а при достижении его 5,5 мэкв/л – ежечасно. Гиперкалиемия, достигающая опасного предела более 6,0 мэкв\л с одновременным появление характерной Т-волны на ЭКГ и расширения комплекса QRS, требует немедленного введения 0,5 г глюконата Са, 44,5 мэкв бикарбоната Na и 50,0 мл 50 % глюкозы с 10 ЕД инсулина внутривенно.Лечение острой почечной недостаточности в ряде случаев безуспешно без использования перитонеального или гемодиализа, так как медикаментозное лечение не в состоянии контролировать нарастающую уремию, гиперкалиемию и ацидоз. Накопление интерстициальной жидкости приводит к росту давления в легочной артерии и провоцирует развитие сердечной недостаточности. Олигурическая стадия даже при использовании гемодиализа имеет неблагоприятный прогноз, если уровень креатинина превышает 5,0 мг/л. Больные в этих случаях погибают от сепсиса.
Клинические исследования эффективности малоинвазивных операций на сердце
В статье, опубликованной в 2009 году в ведущем периодическом издании Annals of Thoracic Surgery, подводятся итоги клинического исследования, изучавшего эффективность малоинвазивных операций эндопротезирования митрального клапана. Исследование проходило в клинике Нью-йоркского университета (NYU) – одного из лидеров в области малоинвазивной кардиохирургии.
Митральный двустворчатый клапан сердца расположен между левым предсердием и левым желудочком. Традиционная операция по его замене эндопротезом подразумевала выполнение торакотомии – распила и вскрытия грудной клетки. В отличие от нее, малоинвазивная процедура производится через небольшой надрез в межреберном промежутке. В рамках исследования произведен анализ 3000 эндопротезирований митрального клапана, треть из которых выполнена малоинвазивным методом. Уровень смертности в ходе малоинвазивных вмешательств был ниже среднестатистического показателя (1.3% по сравнению с 2.2%). Уровень послеоперационных осложнений – инсультов головного мозга и вторичных инфекций – существенно не отличался в обеих группах (открытые и малоинвазивные операции). В то же время, результаты последующего 8-летнего наблюдения продемонстрировали, что пациенты после малоинвазивных операций реже нуждались в повторных кардиохирургических процедурах.
Методология данной научной работы неоднозначна: речь не идет о рандомизированном клиническом исследовании, основанном на случайном распределении пациентов по группам. Иными словами, можно предположить, что кандидатуры пациентов, отобранных для малоинвазивных вмешательств, относились к категории более легких клинических случаев. Не представляется возможным достоверно утверждать, что малоинвазивные вмешательства более безопасны по сравнению с открытыми операциями на сердце. Вместе с тем, можно сделать вывод об их несомненной эффективности у пациентов, соответствующих определенным критериям.
В другой статье, опубликованной по результатам исследования, которое проходило в Колумбийском университете штата Нью-Йорк, анализируется опыт малоинвазивных операций на сердце различного типа, выполненных до 2007 года в общей сложности у 910 пациентов. Малоинвазивные вмешательства включали в себя аортокоронарные шунтирования, эндопротезирования и пластику клапанов сердца, резекции опухолей, коррекции дефектов межжелудочковой и межпредсердной перегородки. Собранные данные свидетельствуют об однозначном успехе малоинвазивных процедур: продолжительность операции в среднем не превышала стандартных показателей, и лишь в 1% случаев возникала необходимость в переходе к широкомасштабному конвенциональному вмешательству, включающему в себя проведение торакотомии.
В 2008 году в европейском ежемесячнике, посвященном сердечно-сосудистой и торакальной хирургии, были опубликованы результаты метаанализа – работы, оперирующей статистическими данными, полученными в ходе многочисленных клинических исследований. При проведении метаанализа учитывались данные о 1600 пациентах, перенесших малоинвазивные операции на сердце. Отмечалось значительное снижение интенсивности болевых ощущений, уменьшение объема кровопотери и укорочение периода послеоперационной реабилитации по сравнению с конвенциональными вмешательствами. Существенных отличий в показателях смертности и уровне качества процедур не зафиксировано.
Классификация операций на сердце
 В области сердечной мышцы может быть десятки разных болезней, это: недостаточность, сужение просветов, разрывы кровеносных сосудов, растяжения желудочков или предсердий, гнойные образования в перикарде и многое другое. Для решения каждой проблемы у хирургии есть несколько видов операций. Их различают по срочности, результативности и методу воздействия на сердце.
В области сердечной мышцы может быть десятки разных болезней, это: недостаточность, сужение просветов, разрывы кровеносных сосудов, растяжения желудочков или предсердий, гнойные образования в перикарде и многое другое. Для решения каждой проблемы у хирургии есть несколько видов операций. Их различают по срочности, результативности и методу воздействия на сердце.
Общая классификация делит их на операции:
- Зарытые – применяются для лечения артерий, крупных сосудов, аорты. Во время таких вмешательств грудная клетка оперируемого не вскрывается, само сердце тоже не затрагивается хирургом. Поэтому они и называются «закрытыми» – сердечная мышца остается целой. Вместо полосного вскрытия, врач делает небольшой надрез в груди, чаще всего между ребрами. К закрытым видам относится: шунтирование, баллонная ангиопластика, стенирование кровеносных сосудов. Все эти манипуляции призваны восстановить кровообращение, иногда их назначают для подготовки к будущей открытой операции.
- Открытые – проводят после вскрытия грудины, распиливания костей. Само сердце во время таких манипуляций тоже могут вскрывать, чтобы добраться к проблемной зоне. Как правило, для проведения таких операций сердце и легкие нужно остановить. Для этого подключают аппарат искусственного кровообращения – АИК, он компенсирует работу «отключенных» органов. Это дает возможность хирургу аккуратно провести работу, к тому же процедура под контролем АИК проходит дольше, что необходимо при устранении сложных патологий. Во время открытых операций АИК могут и не подключать, а остановить только нужную зону сердца, например, при аортокоронарном шунтировании. Вскрытие грудной клетки необходимо для замены клапанов, протезирования, устранения опухолей.
- Рентгенохирургические – похожи на закрытый тип операции. Суть такого метода состоит в том, что доктор по кровеносным сосудам передвигает тонкий катетер, и добирается до самого сердца. Грудная клетка при этом не вскрывается, катетер устанавливают в бедро или плечо. По катетеру подают контрастное вещество, которое окрашивает сосуды. Продвижение катетера происходит под контролем рентгена, видеоизображение передается на монитор. С помощью такого метода восстанавливают просвет в сосудах: на конце катетера есть так называемый баллон и стент. В месте сужения этот баллон раздувается со стентом, восстанавливая нормальную проходимость сосуда.
Безопаснее всего малоинвазивные методы, то есть рентгенохирургия и закрытый тип операций. При таких работах меньше всего риск осложнений, больной после них восстанавливается быстрее, но не всегда они могут помочь пациенту. Избежать сложных операций можно при периодическом осмотре у кардиолога. Чем раньше выявлена проблема, тем проще доктору ее решить.
 В зависимости от состояния больного, различают:
В зависимости от состояния больного, различают:
- Плановую операцию. Ее проводят после детального обследования, в оговоренные сроки. Назначают плановое вмешательство, когда патология не представляет особой опасности, но откладывать ее нельзя.
- Неотложную – это такие операции, которые нужно сделать в ближайшие несколько дней. За это время больного подготавливают, проводят все нужные исследования. Дату назначают сразу после получения необходимых данных.
- Экстренную. Если больной уже в тяжелом состоянии, в любой момент ситуация может ухудшиться – назначают операцию сразу же. Перед ней проводят только самые важные обследования и подготовку.
Кроме этого, хирургическая помощь может быть радикальной или вспомогательной. Первая подразумевает полное избавление от проблемы, вторая – устранение только части заболевание, улучшение самочувствия больного. Например, если у больного есть патология митрального клапана и стеноз какого-нибудь сосуда, сначала восстанавливают сосуд (вспомогательная), а через некоторое время назначают пластику клапана (радикальная).
Основные виды вмешательств
Какие операции на сердце бывают? Для удобства мы выделили их в таблицу.
| Заболевание | Цель | Вид операции | Ход процесса |
| ИБС | Восстановление кровообращения для обеспечения должного питания сердечной мышцы. | Стентирование и ангиопластика. Сосуд расширяется, ликвидируются препятствия для кровотока. | Через прокол в бедре вводят катетер в артерию, которая питает сердечную мышцу. Все это проводится под контролем флюорографии. Катетер достигает области в аорте, где возник стеноз, после чего раздувается специальный баллон, расширяющий сосуд. Стент фиксирует это положение и удерживает сосуд, не позволяя ему сузиться. Катетер после этого выводят тем же путем. |
| Предотвращение инфаркта миокарда. | Аортокоронарное шунтирование (АКШ). | Операции на сердце проводятся не только с применением аппарата для искусственного кровообращения, но и без него. В таких случаях обездвиживанию подлежит лишь определенный участок мышцы. Кровоток восстанавливается благодаря воссозданию нового искусственного пути, который будет обходить пораженный участок. Вены нередко берутся у самого пациента. | |
| Маммарокоронарное шунтирование (разновидность АКШ). | В данном случае шунтом выступает грудная артерия. Плюсы именно этой процедуры обширны, поскольку прослужит этот сосуд дольше, а вероятность развития атеросклеротических бляшек на них гораздо ниже. | ||
| Разграничение здоровой полости от аневризматического расширения для снижения объема левого желудочка. | Пластика постинфарктной аневризмы. | Удалению подлежат возникшие в области аневризмы тромбы, а после разграничивает полости упругой тканью человека, вшивая ее поперек левого желудочка. В результате этого пораженная область, мешающая нормальному сердечному сокращению, не мешает его работе. Опасность отрыва тромба полностью ликвидируется, кровоток восстановлен. | |
| Пороки сердца, в том числе стеноз и дефекты перегородок. | Исправление дефекта, мешающего нормальному функционированию сердечной мышцы. | Пластика клапанов или их протезирование. | Выделяют биологические и механические клапаны. Процесс их установки схож, но сами они различаются, для них требуется разная восстановительная терапия, лечение и последующее наблюдение. |
| Пластика дефектов перегородок (межжелудочковой и межпредсердной). | Если структура перегородки имеет патологию (небольшую), то такое отверстие ушивают. Если же оно более 3 см, то для пластики используют специальную заплатку, изготовленную из аутоперикарда или синтетических тканей. | ||
Нарушения ритма сердца | Предотвращение опасных кардиологических последствий (желудочковой тахикардии, фибрилляции и др.) | Радиочастотная абляция. | Методика малоинвазивная, то есть вмешательство проходит с наименьшей опасностью для пациента. Специальный катетер вводят к той области сердца, которая провоцирует патологический ритм. Далее электрический импульс направляется по катетеру и разрушает часть ткани, создающую неправильный ритм. |
| Имплантация кардиостимулятора. | Аппарат будет контролировать сокращение сердечной мышцы. Имплантируется этот прибор под грудную мышцу или кожу, а от него к сердцу идут несколько электродов. Электрический импульс передается к камерам сердца и восстанавливает ритм. | ||
| Имплантация дефибриллятора. | Принцип работы схож с предыдущим устройством, однако он устраняет лишь чересчур быстрый либо чрезмерно медленный ритм. Все так же к сердцу направлены электроды, а принцип установки аппарата схож с кардиостимулятором. |
 В критических случаях, когда другие операции на сердце уже не помогут, проводят трансплантацию. Продлить жизнь таким способом получается на несколько лет.
В критических случаях, когда другие операции на сердце уже не помогут, проводят трансплантацию. Продлить жизнь таким способом получается на несколько лет.
После любого вида вмешательства человек обязательно должен пройти восстановительную терапию. Сам больной обязательно должен следить за своим образом жизни, заниматься, питаться лишь полезной пищей. Наблюдаются они и у специалистов, чтобы предупредить появление осложнений.
Возможные осложнения при АКШ
Осложнения после шунтирования сердца случаются достаточно редко, и обычно они связаны с воспалением или отечностью. Еще реже открывается кровотечение из раны. Воспалительные процессы могут сопровождаться высокой температурой, слабостью, болью в груди, суставах, нарушением ритма сердца. В редких случаях возможны кровотечения и инфекционные осложнения. Воспаления могут быть связаны с проявлением аутоиммунной реакции – иммунная система может так отреагировать на собственные ткани.
Редко встречающиеся осложнения АКШ:
- Несращение (неполное сращение) грудины;
- Инсульт;
- Инфаркт миокарда ;
- Тромбоз;
- Келоидные рубцы;
- Потеря памяти;
- Почечная недостаточность;
- Хронические боли в области, где была проведена операция;
- Постперфузионный синдром.
К счастью, это случается довольно редко, а риск возникновения таких осложнений зависит от состояния больного до операции. Чтобы снизить возможные риски, перед проведением АКШ хирург обязательно оценивает все факторы, которые могут негативно повлиять на ход операции или вызвать осложнения аортокоронарного шунтирования. К факторам риска относятся:
- Курение;
- Гиподинамия;
- Ожирение;
- Почечная недостаточность;
- Высокое давление;
- Повышенный уровень холестерина;
- Сахарный диабет.
Кроме того, если пациент не соблюдает рекомендации лечащего врача или прекращает выполнять в период восстановления прописанные ему медикаментозные мероприятия, рекомендации по питанию, нагрузкам и т.п., возможен рецидив в виде появления новых бляшек и повторная закупорка нового сосуда (рестеноз). Обычно в таких случаях отказывают в проведении еще одной операции, но могут провести стентирование новых сужений.
Инфекционные осложнения
Несмотря на использование современных методов асептики и антисептики до настоящего времени одним из грозных осложнений послеоперационного периода является медиастинит. По данным различных авторов, он встречается у 1,5 – 5,8 % оперированных больных. Лечение медиастинита окончательно не разработано, а летальность при данном осложнении колеблется от 3,5 % до 58,3 %.Факторами риска развития раневой инфекции являются диабет, использование двух маммарных артерий, длительное время операции и ИК, хроническая легочная недостаточность, синдром низкого сердечного выброса. Частота медиастинита в группе больных с ревматическими пороками сердца достоверно выше, чем в группе больных с врожденными пороками сердца и ИБС, что, очевидно, обусловлено наличием хронической инфекции в организме и снижением иммунитета.Патогенная флора на нашем материале выявлена у 64 % пациентов. В культурах превалировали золотистый и эпидермальный стафилококки, реже встречались кишечная и синегнойная палочки, энтерококки, серрации, протей, кандиды. В последнее время отмечено повышение числа инфекций, вызванных эпидермальным стафилококком, протекающих со стертой клинической симптоматикой.Наиболее достоверными признаками развития медиастинита являются боли в области раны и за грудиной, некупирующиеся анальгетиками – 91,5% случаев; интермиттирующая лихорадка, сохраняющаяся более 5 – 7 суток в раннем послеоперационном периоде (85,1 %). Среди других начальных признаков медиастинальной инфекции наблюдались воспалительные изменения со стороны крови, однако этот признак не всегда являлся достоверным.Необходимо отметить, что в последние годы увеличилось число стертых клинических форм медиастинитов, проявляющихся только одним или двумя из перечисленных симптомов. В этой связи у хирургов должна присутствовать настороженность в отношении развития инфекции. В сомнительных случаях показано зондирование раны.Достоверное снижение частоты осложнений мы также отметили и при увеличении сроков дренирования средостения с 24 до 48 часов. На наш взгляд, это связано с более полным удалением раневого экссудата, продукция которого значительно уменьшается к концу вторых суток. Данное обстоятельство получило на нашем материале косвенное подтверждение тем, что у больных с сохраняющимся в раннем послеоперационном периоде сообщением между средостением и плевральной полостью, обладающей высокой резорбтивной способностью, количество медиастинитов было достоверно ниже, чем у пациентов без такого сообщения. При дренировании плевральной полости медиастинит на нашем материале развился только в 3,7 % против 6,2 % пациентов.Лечение медиастинитов открытым способом по нашим наблюдениям не дает обнадеживающих результатов. Применение этого метода сопровождается дыхательной недостаточностью вследствие нарушения целостности каркаса грудной клетки, дискомфортом со стороны раны, длительным стационарным лечением и высокой летальностью (30 %). Лечение медиастинита посредством непрерывного лаважа средостения с использованием отрицательного давления на выводящем дренаже течение 8 – 10 суток с применением нескольких растворов антисептиков (0,8 % первомур, эктерицид, 30 % димексид, бализ и др.) позволяет добиться снижения летальности и сроков лечения. На наш взгляд наиболее оптимальным методом лечения медиастинальной инфекции является оментомедиастинопексия. При появлении первых признаков медиастинита проводится рестернотомия с иссечением некротических тканей и промыванием средостения растворами антисептиков. Затем вскрывалась брюшная полость, выкраивался участок большого сальника на “ножке” с сохранением питающих сосудов, который помещался в полость переднего средостения, где фиксировался к окружающим тканям. На одни сутки переднее средостение дренировалось трубкой, подключенной к резервуару, создающему разрежение. Использование оментомедиастинопексии позволило не только снизить госпитальную летальность до 0,5 %, но и среднюю длительность лечения.Эволюция в лечении медиастинальной инфекции привела к использованию в некоторых центрах с помощью мышечных лоскутов, выкраиваемых из большой грудной мышцы или прямой мышцы живота.
Профессор, д.м.н. Ю.П. Островский
Лекарства
Необходимо знать названия всех лекарств, которые вы употребляете, сколько и когда их принимаете, включая лекарства от простуды, витамины и аспирин. Привезите в больницу лекарства или их список.Если вы принимаете антикоагулянты (разжижающие кровь), например варфарин или аспирин, врач может запретить их употреблять перед операцией. Он также может прекратить прием прочих лекарств или заменить их другими. Принимайте только те лекарства, которые назначил ваш врач. Если пользуетесь нитроглицерином, принимайте его только при необходимости и сообщите об этом медсестре или врачу.
Виды операций
- Аортокоронарное шунтирование. Применяется при ишемической болезни сердца и подразумевает под собой соединение аорты и коронарного сосуда специальным шунтом (шунтами). Это способствует формированию здоровой артерии, которая впоследствии сможет питать миокард кислородом в обход пораженного участка. В зависимости от стадии заболевания специалистами может быть использован один или несколько шунтов (максимум — три). Во время операции пациент подключается к аппарату искусственного кровоснабжения и ему останавливают сердце. После вскрытия грудной клетки хирурги производят манипуляции с шунтами, временно блокируя аорту и охлаждая область сердца холодной водой. Процедура, как правило, длится от трех до четырех часов. Затем больного отключают от АИК и дают ему время на первичную реабилитацию. Установленные шунты при отсутствии отторжения со стороны организма могут прослужить 12-14 лет.
- Обходное сосудистое шунтирование. Заключается во вживлении миниатюрных имплантатов в коронарные сосуды за пределами закупорки. В процессе операции конец шунта подшивается к аорте. В целом процесс очень схож с аортокоронарным шунтированием, но занимает гораздо больше времени ввиду утонченности работы. По окончании операции грудная клетка оперируемого на время скрепляется специальной проволокой, и с помощью дренажа выводятся излишки крови.
- Ангиопластическое стентирование. Начинается с введения в вену компактного катетера (обычно используется самая толстая вена на ноге пациента). Катетер достигает области сердца, и в определенный момент специалисты раздувают микроскопический баллончик, установленный на одном из его концов. Прибор под давлением фиксирует в пораженном сосуде каркас, который впоследствии не дает его стенкам сужаться до критического уровня. Затем катетер тем же путем выводят из организма, осуществляя мониторинг процесса с помощью флюорографа.
- Замена сердечного клапана. Может быть осуществлена как открытым способом, так и с применением малоинвазивной хирургии. Пациенту делают разрез на груди и на время подключают его к системе искусственного кровоснабжения. Затем хирурги удаляют природный клапан и заменяют его на имплантат. Уровень современной медицины позволяет производить подобные операции без особого риска для жизни больного. Тем не менее после хирургического вмешательства на месте разреза у человека на всю жизнь остается шрам. В старости он может давать о себе знать болями и дискомфортом в области грудной клетки.
- Установка протезов и имплантатов. До недавних пор хирурги имели возможность применять только искусственные протезы, изготовленные из металла и пластика. Такие имплантаты способны прослужить более десяти лет, но после операции пациент становится на всю жизнь зависимым от антикоагулянтов. Он должен был регулярно принимать препараты, разжижающие кровь, чтобы в области протеза не начали образовываться тромбы. Сегодня существует альтернативный метод борьбы с сердечными заболеваниями — установка биологических имплантатов. Они стоят на порядок дороже своих искусственных предшественников, но при этом служат гораздо дольше (более двадцати лет) и не требуют от пациента приема антикоагулянтов. И в том, и в другом случае больной должен быть готов к повторной операции, так как протезы зачастую служат не так долго, как описывается в инструкции.
- Трансплантация сердца. Применяется только в самых крайних случаях, если все иные методы хирургического вмешательства исчерпали себя. Пациенту полностью удаляют «родное» сердце и заменяют его донорским органом или искусственным аппаратом. К сожалению, такая операция способна продлить жизнь человеку максимум на пять лет, после чего наступает летальный исход. Кроме того, трансплантация подобного рода стоит очень дорого и крайне затруднена ввиду нехватки донорского материала.
Как делают операции
Ход и длительность операции зависит от устраняемой патологии, состояния пациента, наличия сопутствующих болезней. Процедура может занять полчаса, а может растянуться на 8 часов и более. Чаще всего такие вмешательства длятся 3 часа, проходят под общим наркозом и контролем АИК. Сначала больному назначают УЗИ грудной клетки, анализы мочи и крови, ЭКГ, консультацию специалистов. После получения всех данных определяют степень и место патологии, решают, будет ли операция.
В рамках подготовки также прописывают диету с низким содержанием соли, жирного, острого и жареного. За 6-8 часов до процедуры рекомендуют отказаться от пищи и поменьше пить. В операционной врач оценивает самочувствие подопечного, анестезиолог вводит больного в медицинский сон. При малоинвазивных вмешательствах достаточного местного обезболивания, например при рентгенохирургии. Когда подействует обезболивание или наркоз, начинают основные действия.
Пластика клапанов сердца
В сердечной мышце есть четыре клапана, все они служат проходом для крови из одной камеры в другую. Чаще всего оперируются митральный и трикуспидальный клапаны, которые соединяют желудочки с предсердиями. Стеноз проходов наступает при недостаточном расширении створок, при этом кровь плохо поступает из одного отдела в другой. Недостаточность клапанов – это плохое смыкание створок прохода, при этом наблюдается отток крови обратно.
 Пластику проводят открыто или закрыто, во время операции по диаметру клапана накладывают специальные кольца или швы вручную, которые восстанавливают нормальный просвет и сужение прохода. Манипуляции длятся в среднем 3 часа, при открытых видах подключают АИК. После процедуры больной остается под наблюдением докторов минимум неделю. Результатом служит нормальное кровообращение и функционирование клапанов сердца. В тяжелых случаях родные створки заменяют на искусственные или биологические имплантаты.
Пластику проводят открыто или закрыто, во время операции по диаметру клапана накладывают специальные кольца или швы вручную, которые восстанавливают нормальный просвет и сужение прохода. Манипуляции длятся в среднем 3 часа, при открытых видах подключают АИК. После процедуры больной остается под наблюдением докторов минимум неделю. Результатом служит нормальное кровообращение и функционирование клапанов сердца. В тяжелых случаях родные створки заменяют на искусственные или биологические имплантаты.
Устранение пороков сердца
В большинстве случаев пороки бывают врожденными, причиной тому могут служить наследственные патологии, вредные привычки родителей, инфекции и лихорадка во время беременности. При этом у детей могут быть разные анатомические отклонения в области сердца, нередко такие аномалии плохо совместимы с жизнью. Срочность и вид операции зависят от состояния ребенка, но зачастую их назначают как можно раньше. Для детей операции на сердце проводят только под общим наркозом, и под наблюдением медицинской техники.
В старшем возрасте пороки сердца развиваются при дефектах межпредсердной перегородки. Случается такое при механических повреждениях грудной клетки, инфекционных заболеваниях, из-за сопутствующих болезней сердца. Для устранения такой проблемы тоже нужна открытая операция, чаще с искусственной остановкой сердца.
Шунтирование
Ишемическая болезнь (ИБС) – очень распространенная патология, поражает, в основном, поколение старше 50 лет. Появляется из-за нарушенного кровотока в коронарной артерии, что приводит к кислородному голоданию миокарда. Различают хроническую форму, при которой у больного постоянные приступы стенокардии, и острую – это инфаркт миокарда. Хроническую стараются устранить консервативно или с помощью малоинвазивных методик. Острая требует срочного вмешательства.
Чтобы предотвратить осложнения или облегчить болезнь, применяют:
- аорто-коронарное шунтирование;
- баллонную ангиопластику;
- трансмиокардиальную лазерную реваскуляризацию;
- стентирование коронарной артерии.
 Все эти методы направлены на то, чтобы восстановить нормальный кровоток. В результате – с кровью к миокарду поступает достаточно кислорода, снижается риск инфаркта, устраняется стенокардия.
Все эти методы направлены на то, чтобы восстановить нормальный кровоток. В результате – с кровью к миокарду поступает достаточно кислорода, снижается риск инфаркта, устраняется стенокардия.
Если нужно восстановить нормальную проходимость, достаточно ангиопластики или стентирования, при которых катетер передвигают по сосудам к сердцу. Перед таким вмешательством проводят коронарную ангиографию, чтобы точно определить закупоренный участок. Иногда кровоток восстанавливают в обход пораженной зоны, при этом био-шунт (часто это участок вены самого пациента из руки или ноги) подшивают к артерии.
Как проводят операцию на сердце. Проведение операции на открытом сердце, этапы и восстановительный период. О назначении инвалидности и прогнозах
Сердечно-сосудистые заболевания, к сожалению, занимают одно из первых мест по смертности в нашей стране. Но кардиология не стоит на месте, а постоянно совершенствуется. В этой области постоянно появляются новые методы лечения и внедряются самые современные технологии. Естественно, что люди, страдающие тяжелыми сердечными заболеваниями, интересуются всеми новшествами в кардиологии, а значит и различными способами хирургических вмешательств.
Когда применяется кардиохирургия
Совершенно не любое нарушение в работе сердечной деятельности влечет за собой хирургическое вмешательство. Существуют совершенно чёткие критерии, на которые и опирается лечащий врач, рекомендуя ту или иную кардиологическую операцию. Такими показаниями могут быть:
- Существенное и быстро прогрессирующее ухудшение состояния пациента, связанное с хронической сердечной недостаточностью.
- Острые состояния, угрожающие жизни больного.
- Крайне низкая эффективность простого медикаментозного лечения с явной динамикой к ухудшению общего состояния.
- Наличие запущенных сердечных патологий, развившихся на фоне позднего обращения к врачу и отсутствия адекватного лечения.
- и врожденные, и приобретенные.
- Ишемические патологии, ведущие к развитию инфаркта.
Виды операций на сердце
На сегодняшний день существует множество различных хирургических манипуляций на сердце человека. Все эти операции можно разделить по нескольким основным принципам.
- Срочность.
- Техника проведения.
Операции, различающиеся по срочности
Любое оперативное вмешательство будет относиться к одной из следующих групп:
- Экстренные операции. Такие операции на сердце хирург проводит в том случае, если имеется реальная угроза жизни пациента. Это могут быть внезапный тромбоз, инфаркт миокарда, начавшееся расслоение аорты, травма сердца. Во всех этих ситуациях больной отправляется на операционный стол сразу же после постановки диагноза, обычно даже без проведения уточняющих анализов и обследований.
- Неотложные. В этой ситуации нет такой срочности, можно провести уточняющие обследования, но и откладывать операцию тоже нельзя так, как критическая ситуация может развиться в ближайшее время.
- Плановые. После длительного наблюдения у лечащего кардиолога, больной получает направление в стационар. Здесь он проходит все необходимые перед оперативным вмешательством обследования и процедуры по подготовке. Кардиохирург четко устанавливает время проведения операции. В случае возникших проблем, например, простуды, ее можно и перенести на другой день или даже месяц. Угрозы жизни в такой ситуации нет.

Различия по технике проведения
В этой группе все операции можно разделить на проводимые:
- Со вскрытием грудной клетки. Это классический метод, который применяется в самых тяжелых случаях. Хирург делает разрез от шеи до пупка и вскрывает грудную клетку полностью. Таким образом, врач получает прямой доступ к сердцу. Такая манипуляция проводится под общим наркозом и больной переводится на систему искусственного кровообращения. В результате того, что хирург работает с «сухим» сердцем, он может устранить даже самые тяжелые патологии с минимальным риском развития осложнений. К данному методу прибегают при наличии проблем с коронарной артерией, аортой и другими магистральными сосудами, при сильной мерцательной аритмии и при других проблемах.
- Без вскрытия грудной клетки. Данный тип хирургического вмешательства относится к так называемым малоинвазивным методикам. Здесь совершенно не требуется открытый доступ к сердцу. Данные методики значительно менее травматичны для пациента, но они подходят далеко не во всех случаях.
- Рентгенохирургическая методика. Этот способ в медицине сравнительно новый, но он уже очень хорошо себя зарекомендовал. Главным плюсом является то, что после данных манипуляций больной восстанавливается очень быстро и осложнения возникают крайне редко. Суть данной методики заключается в том, что больному с помощью катетера вводят приспособление похожее на баллончик для расширения сосуда и устранения его дефекта. Вся эта процедура проводится при помощи монитора и продвижение зонда можно четко контролировать.
Разница в объеме предоставляемой помощи
Все хирургические манипуляции у людей с сердечными проблемами можно разделить и по объему, и направленности устраняемых проблем.
- Коррекция паллиативная. Такое оперативное вмешательство можно отнести к вспомогательным методикам. Все манипуляции будут направлены на приведение кровотока в норму. Это может быть и конечной целью или же подготовкой сосуда к дальнейшим хирургическим процедурам. Данные процедуры не направлены на устранение имеющейся патологии, а только устраняют ее последствия и готовят пациента к полноценному лечению.
- Радикальное вмешательство. При таких манипуляциях хирург ставит перед собой цель – по возможности полное устранение развившейся патологии.

Наиболее часто проводимые операции на сердце
Людей с проблемами сердечнососудистой системы часто интересует, какие бывают и сколько длятся операции на сердце. Давайте рассмотрим некоторые из них.
Радиочастотная абляция
Довольно большое количество людей имеют проблемы с нарушением в сторону его учащения – тахикардией. В сложных ситуациях сегодня кардиохирурги предлагают радиочастотную абляцию или «прижигание сердца». Это малоинвазивная процедура, не требующая открытого сердца. Она проводится с применением рентгенохирургии. На патологический участок сердца оказывается воздействие радиочастотными сигналами, которые повреждают его, а значит, и устраняют дополнительный путь, по которым проходят импульсы. Нормальные пути, в то же время полностью сохраняются, и сердечный ритм постепенно приходит в норму.
Аортокоронарное шунтирование
С возрастом или в силу других обстоятельств в артериях могут образовываться атеросклеротические бляшки, которые сужают просвет для кровотока. Таким образом, сильно уху
Российские кардиохирурги освоили щадящую методику операций на сердце у пожилых пациентов
Новое направление в сердечнососудистой хирургии, которое позволит спасать безнадежных пациентов-сердечников, обсуждают кардиохирурги, съехавшиеся в Москву со всего мира. Технология называется «гибридный метод» и позволяет с наименьшей травматичностью помочь тем, кому подобные операции в силу почтенного возраста в принципе противопоказаны. Эта современная технология уже успешно освоена в крупных российских клиниках.
«Учитывая, что мы выполнили вам операцию четыре дня назад, можно отпускать вас домой», — говорит доктор.
Сердце Нелли Труновой всегда работало как часы. В свои 79 лет она занималась спортом и ходила на танцы. О том, что у нее серьезные проблемы со здоровьем, узнала лишь на профилактическом осмотре. Клапан сердца почти не пропускал кровь.
«Оказывается, закальцинирование у меня было клапана. Срочно надо было делать операцию. Мне невозможно было не делать, или умирай, или давай», — говорит она.
Менять клапан в таком возрасте — колоссальный риск. Обычно это долгая операция с остановкой сердца и с подключением аппарата искусственного кровообращения. Еще недавно таким больным могли отказать в лечении. Но сегодня уже никто не удивится, когда на операционном столе окажется пациент, которому 80 или даже 90 лет. На помощь приходит щадящая технология без кровопотери и больших разрезов.
Если невозможно выполнить большую кардиологическую операцию, хирурги выбирают гибридный или малотравматичный метод, когда при помощи системы, похожей на проволоку, через небольшой разрез доставляют сердечный клапан или сосудистый протез. Устройство находится в собранном виде и «раскрывается» уже в организме пациента.
Этим способом устраняют и другое опасное заболевание — аневризму аорты. Стенка сосуда выпячивается и становится похожа на мешок, который в любой момент может лопнуть. За считанные секунды человек рискует потерять всю кровь. Сосудистый протез укрепит аорту и предотвратит катастрофу. Его размер для каждого пациента подбирают индивидуально.
«Мы заказываем все это специально, каждое отверстие рассчитывается пошагово, до миллиметра, после этого мы все имплантируем. Практически не осталось групп больных, которым нельзя выполнить эту коррекцию», — говорит руководитель лаборатории гибридной хирургии РК НПК МЗ РФ Тимур Имаев.
На этой неделе в Москву съехались ведущие кардиохирурги мира. Обсуждали новые методы лечения сердечнососудистых заболеваний. Особой темой стала гибридная хирургия.
«Гибридная хирургия — это новое направление и у нас, и во всем мире, которое преследует цель выполнить операцию за счет маленьких доступов. Благодаря этому больной раньше встает на ноги, раньше уходит. Кроме того, гибридная технология позволяет спасать больных, которым классические операции противопоказаны», — поясняет академик РАН, кардиохирург Ренат Акчурин.
Это пациенты с сахарным диабетом, ожирением и другими патологиями. Но главное — новая технология поможет пожилым людям. По словам медиков, именно такие больные все чаще стали обращаться за помощью.
«Это статистика, которая обсуждается на самом высоком уровне. У нас идет увеличение продолжительности жизни, у нас появляется все больше и больше пожилых пациентов, которые требуют особых вмешательств», — говорит академик РАН, и.о. генерального директора РКНПК МЗ РФ Ирина Чазова.
Специальная операционная. Оснащение поражает. Привычной раны нет, хирург полагается на свои ощущения и аппаратуру, которая исключает малейшую ошибку. Например, виртуальная карта сердца помогает имплантировать сердечный клапан с филигранной точностью. Вся операция занимает в среднем один час вместо четырех. Больной быстро идет на поправку и уже через несколько дней уходит домой. В настоящее время почти все ведущие центры России освоили подобную методику. И что немаловажно, любой россиянин может получить такую помощь бесплатно.
Совсем не как в сериалах. Новосибирские хирурги делают операцию сложнее пересадки сердца
Редкие операции по замене сердечного аортального клапана собственным клапаном легочной артерии, названные в честь британского кардиохирурга Дональда Росса, начали проводить в России в 1998 году. Впервые операцию сделали в Новосибирске, в Национальном медицинском исследовательском центре им. Е.Н. Мешалкина. Тогда в клинике Мешалкина провел две операции израильский хирург Бернардо Видне.
С тех пор здесь состоялось 1200 операций. По их количеству за Новосибирском не угонится ни одна страна мира. Большую часть операций провел один человек — директор клиники Александр Караськов.
Хирургическая точность
Караськов в рамках конференции «Реконструктивная хирургия корня аорты» провел показательную операцию для коллег и журналистов, и мы, конечно, этим воспользовались.
Перед началом операции врач, сохраняя полное спокойствие, вошел в операционную, где его ожидала целая команда специалистов: от анестезиологов до медсестер. В операции Росса задействованы девять человек, обязанности каждого расписаны в мельчайших деталях.
Поинтересовавшись, все ли в порядке у коллег, Караськов получил утвердительные ответы. И вот все подготовлено, пациент подключен к системе искусственного кровообращения, можно начинать основной этап операции.
Прежде чем браться за медицинские инструменты, Караськов тщательно моет руки, а после встает так, чтобы ассистирующая медсестра смогла надеть на них перчатки. Ловлю себя на мысли, что во всем этом есть некая доля театральности: главный хирург выглядит как дирижер оркестра, его выход на «сцену» — особенный и его все ждут.

Директор национального медицинского исследовательского центра им. Мешалкина Александр Караськов
© Ростислав Нетисов/ТАСѫ технологическом плане операция Росса требует более скрупулезной работы, чем при трансплантации сердца. Объем работ здесь тоже больше. Можно тысячу таких операций провести, а все равно относишься с трепетом к ним», — говорит Караськов.
Караськову надевают специальную гарнитуру, с помощью которой он будет комментировать наблюдающим врачам ее ключевые этапы. Хирург говорит, что от работы это не отвлекает, хотя и приходится более тщательно подбирать слова для широкой аудитории.
Из-за штампов, переходящих из одного медицинского сериала в другой, неискушенный зритель ожидает услышать, как хирург постоянно называет ассистенту медицинские инструменты, а тот их деловито подает. Однако пусть это останется на совести сценаристов. В реальности ассистирующая медсестра сама знает, в какой момент подать нужный инструмент, и каждое движение при всех хирургических манипуляциях отточено до предела.
 © Ростислав Нетисов/ТАСС
© Ростислав Нетисов/ТАСС«Когда долго работаешь с людьми во время операций, они становятся близкими тебе не только по духу, но даже по разуму», — делится Караськов.
В едином ритме
Большую часть операции за жизнь пациента отвечает аппарат искусственного кровообращения. Врач-анестезиолог клиники Мешалкина Игорь Попов, который сегодня выполняет функции перфузиолога (врача, отвечающего за работу системы искусственного кровообращения при проведении операций на открытом сердце и кровеносных сосудах — прим. ТАСС) говорит, что главное здесь — внимательно за всем следить.
«Аппарат искусственного кровообращения поддерживает давление, работая как сердце и как легкие в плане газообмена. А я слежу за тем, как организм пациента реагирует, и, если необходимо, вношу коррективы. У сегодняшнего пациента давление постоянно скачет, поэтому приходится его регулярно выравнивать», — рассказывает Попов.

Врач-анестезиолог национального медицинского исследовательского центра им. Мешалкина Игорь Попов
© Ростислав Нетисов/ТАССВрачи говорят, что операция чем-то напоминает полет, где самое важное — это взлет и посадка, а остальное идет, конечно же, не на автопилоте, но уже более спокойно. Помогает сохранять невозмутимость и работу в едином ритме, как ни странно, радио. Если в операционной тихо, значит, что-то идет не так, а вот если играет музыка — все хорошо.
«Команда врачей со временем подбирает ту музыку, которая нравится всем, она играет негромко, скорее просто фоном, но дает синхронность работы: люди слиты воедино, и это позволяет достичь максимальной точности всех движений», — рассказывает Александр Караськов.
Несмотря на объем работы, который необходимо провести хирургам во время операции, пациент в норме теряет около 400 мл крови и в целом переносит операцию довольно легко. Через день-два его уже переведут из реанимации в стационарное отделение.
«Минные поля» у сердца
Операция Росса длится примерно пять часов. За это время хирургу необходимо убрать пораженный аортальный клапан и ткани, отсоединив от аорты правую и левую коронарные артерии. Его меняют на собственный клапан легочной артерии пациента, а на место того, в свою очередь, нужно имплантировать клапансодержащий биологический протез либо легочную артерию донора.
— Сколько времени уже работаем? — спрашивает Караськов, склонившись над пациентом.
— Полтора часа как, — отвечает ему другой врач. Хирург коротко кивает и возвращается к работе.
Процедура вмешательства, говорят в клинике, технически сложная, и браться за нее лучше всего тому врачу, который уже овладел многими другими методиками, но учился этому у хирургов, которые имеют опыт проведения операции Росса.
 © Ростислав Нетисов/ТАСС
© Ростислав Нетисов/ТАСС«Эта операция многокомпонентная. Сложность ее в том, что клапан соприкасается внутри сердца с межжелудочковой перегородкой, а там проходят чуть ли не «минные поля» — ветви артерий, которые снабжают и правый, и левый желудочек. Если их повредить, то будет катастрофа — они всего 2−4 мм в диаметре, и сшивать их очень трудно», — объясняет Александр Караськов.
Для таких манипуляций, говорит хирург, важен нужный настрой, желательно с самого утра. «Сложность этой операции не зависит от опыта, непредсказуема она во многих вещах. Чтобы правильно на нее настроиться, есть рецепт: накануне хорошо выспаться, сделать хорошую зарядку, легкий завтрак с двумя-тремя ложками творога, чашка кофе — и все, ты готов к очередному «бою», — говорит Караськов.
Он бы и сам не помнил, сколько таких операций сделал, если бы не официальная статистика. Караськов вспоминает, что в апреле этого года ему сообщили, что он сам провел 1000-ю операцию Росса, а потом сделал еще несколько, равно как и вся команда клиники. Караськов уверен: всю команду объединяет любовь к работе и желание «сделать ее так, чтобы человек, который доверил свою жизнь, получил ожидаемый результат».
Показательная операция завершилась успешно. Она прошла без каких-либо осложнений и волнительных моментов, как констатировал Караськов.
Преимущество операции Росса, как говорит пресс-секретарь клиники Мешалкина Дарья Семенюта, в том, что только 2% пациентов нуждаются в повторной операции в течение 15 лет, в то время как в случае установки механического клапана повторная операция может понадобиться 40% пациентов. Кроме того, летальность от тромботических осложнений после операции Росса отсутствует, тогда как при «механике» достигает 12%. После операции Росса пациент может вернуться к своей обычной деятельности, заниматься спортом и вести тот же образ жизни, что был и до операции.
Владимир Чубаров
