Острый субэндокардиальный инфаркт миокарда (I21.4)
1. Продромальный период (длится до 30 суток, может отсутствовать).
2. Острейший период (продолжается до 2 часов от начала ангинозного статуса).3. Острый период (длится до 10 дней от начала инфаркта миокарда).
4. Подострый период (начинается с 10 дня и продолжается до 1-2 месяцев).
5. Период рубцевания (в среднем длится от 2-3 месяцев до полугода, иногда завершается лишь спустя 2-3 года).
В зависимости от стадии болезни ее проявления сильно варьируют.
Продромальный период
В этот период у пациентов развиваются признаки нестабильной стенокардии:
— учащаются боли в груди;
— боли появляются при меньших физических нагрузках, а то и вовсе в покое;
— боли хуже снимаются нитратами, требуется большая доза нитратов, чтобы боль прошла.
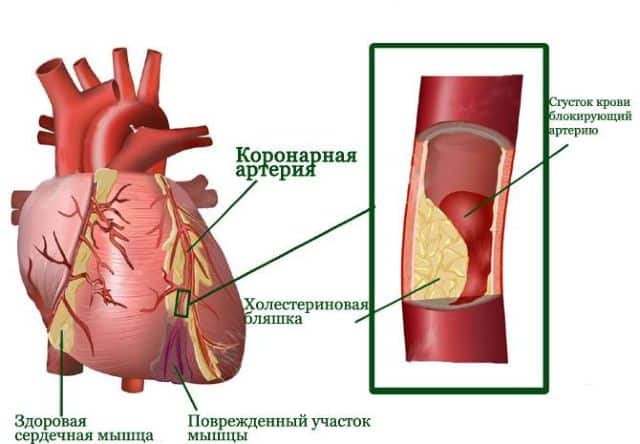
Острый коронарный синдром (ОКС) объединяет такие заболевания, как нестабильная стенокардия, острый инфаркт миокарда и внезапная сердечная смерть. В основе всех этих состояний, несмотря на разные их проявления, лежит один механизм. Как при инфаркте, так и при нестабильной стенокардии нарушается целостность одной из холестериновых бляшек в коронарной артерии. Организм реагирует на образовавшийся дефект, отправляя в очаг тромбоциты и активируя свертывающую систему крови. Как следствие, образуется тромб, перекрывающий ток крови. Кратковременное или неполное перекрытие просвета сосуда вызывает развитие симптомов нестабильной стенокардии. Если закупорка усугубляется, происходит инфаркт.
Острейший период
В этот период наблюдается самая высокая летальность от инфаркта миокарда. В то же время, острейший период – самый благоприятный в плане терапии. Существуют препараты, которые разрушают образовавшийся тромб, тем самым восстанавливая нарушенный ток крови по сосуду. Однако эти лекарства эффективны лишь в течение первых 12 часов с момента развития инфаркта, и чем раньше они применены, тем лучше будет результат.
В острейший период появляется ангинозный статус — очень интенсивная боль, которая локализуется либо за грудиной, либо в левой половине грудной клетки. Пациенты описывают боль как кинжальную, сверлящую или давящую («сердце сжало в тисках»). Зачастую боль накатывает волнами, может отдавать в левое плечо, руку, межлопаточную область, нижнюю челюсть. Иногда она распространяется на правую половину грудной клетки и в верхнюю половину живота.
Боль в целом схожа с таковою во время приступа стенокардии, но интенсивность ее гораздо выше, она не проходит после приема 2-3 таблеток нитроглицерина и обычно длится от 30 минут и дольше.
Помимо боли нередко наблюдается холодный пот, выраженная общая слабость. Артериальное давление чаще снижается в результате уменьшения силы сокращений поврежденного сердца, реже — повышается, поскольку организм в ответ на стресс выбрасывает большое количество адреналина, оказывающего стимулирующее влияние на работу сердечно-сосудистой системы. Почти всегда при инфаркте миокарда пациенты испытывают выраженную тревогу, страх смерти.
Важно знать, что у 20% пациентов острейший период инфаркта протекает малосимптомно (так называемая «безболевая» форма инфаркта миокарда). Такие пациенты отмечают неясную тяжесть в груди («сердечную тоску»), выраженную утомляемость, недомогание, бессонницу, «беспричинную» тревогу.
Еще у части больных инфаркт миокарда может проявлять себя развитием нарушений ритма и проводимости. Такие пациенты ощущают перебои в работе сердца, возможно — резкое учащение, или, напротив, замедление пульса. Могут появляться головокружение, выраженная слабость, эпизоды потери сознания.
Иногда инфаркт миокарда может манифестировать внезапно возникшей одышкой или отеком легких.
Симптоматика клинических вариантов острейшей фазы инфаркта миокарда
| Болевой (status anginosus) | Типичное клиническое течение, основным проявлением при котором служит ангинозная боль, не зависящая от позы и положения тела, от движений и дыхания, устойчивая к нитратам. Боль имеет давящий, душащий, жгущий или раздирающий характер с локализацией за грудиной, во всей передней грудной стенке с возможной иррадиацией в плечи, шею, руки, спину, эпигастальную область. Характерно сочетание с гипергидрозом, резкой общей слабостью, бледностью кожных покровов, возбуждением, двигательным беспокойством. |
| Абдоминальный (status gastralgicus) | Проявляется сочетанием эпигастральных болей с диспептическими явлениями — тошнотой, не приносящей облегчения рвотой, икотой, отрыжкой, резким вздутием живота. Возможны иррадиация болей в спину, напряжение брюшной стенки и болезненность при пальпации в эпигастрии. |
| Атипичный болевой | Болевой синдром имеет атипичный характер по локализации (например, только в зонах иррадиации — горле и нижней челюсти, плечах, руках и т.д.) и/или по характеру. |
| Астматический (status astmaticus) | Единственный признак — приступ одышки, являющийся проявлением острой застойной сердечной недостаточности (сердечная астма или отек легких). |
| Аритмический | Нарушения ритма служат единственным клиническим проявлением или преобладают в клинической картине. |
| Цереброваскулярный | В клинической картине преобладают признаки нарушения мозгового кровообращения (чаще — динамического): обморок, головокружение, тошнота, рвота. Возможна очаговая неврологическая симптоматика. |
| Малосимптомный (бессимптомный) | Наиболее сложный для распознавания вариант, нередко диагностируемый ретроспективно по данным ЭКГ. |
Острый период
В этом периоде острая боль стихает, поскольку процесс разрушения кардиомиоцитов завершен, а некротизированные ткани не чувствительны к боли. Большинство больных могут отмечать сохранение остаточных болей: глухих и постоянных, как правило, локализующихся за грудиной.
На вторые сутки ферменты из поврежденных клеток и разрушенные ткани попадают в кровь, вызывая температурную реакцию: может появляться лихорадка до 39°С, а также недомогание, слабость, потливость.
Действие стрессовых гормонов (адреналина, норадреналина, дофамина) утихает, в результате чего артериальное давление снижается, иногда очень значительно.
В этот период могут появляться тупые боли в груди, усиливающиеся при дыхании, что является признаком развития плевроперикардита. У части больных интенсивные давящие боли в сердце могут возобновиться — в таком случае диагностируется постинфарктная стенокардия либо рецидив инфаркта миокарда.
Поскольку рубец еще не сформирован, а часть мышечных клеток сердца разрушена, в этот период очень важно минимизировать физическую активность, стресс. При несоблюдении этих правил может развиться аневризма сердца или наступить смерть от разрыва сердца.
Подострый период
В этот период болевые ощущения, как правило, отсутствуют. Учитывая тот факт, что сократительная способность сердца снижена, поскольку участок миокарда «выключен» из работы, могут появиться симптомы сердечной недостаточности: одышка, отеки ног. В целом же состояние пациента улучшается: температура нормализуется, артериальное давление стабилизируется, риск развития аритмии уменьшается.
В сердце происходят процессы рубцевания: организм устраняет образовавшийся дефект, замещая разрушенные кардиомиоциты соединительной тканью.
Период рубцевания инфаркта миокарда
В этот период продолжается и завершается образование полноценного рубца из грубоволокнистой соединительной ткани. Самочувствие пациента зависит от величины площади поражения и наличия или отсутствия осложнений инфаркта миокарда.
В целом, состояние нормализуется. Болевых ощущений в сердце нет либо имеется стабильная стенокардия определенного функционального класса. Человек привыкает к новым условиям жизни.
Субэндокардиальный инфаркт миокарда: описание, периоды развития, прогноз
Субэндокардиальный инфаркт миокарда является довольно распространенной патологией сердца и сосудов. Она возникает не только у людей пожилого возраста, но и у молодых. Раньше такого вида инфаркта не существовало. Проблема появилась совсем недавно. Это говорит о том, что здоровье людей до 30 лет с каждым годом ухудшается.
Описание заболевания
 Для приступа характерно значительное давление на определенные участки миокарда. Это сопровождается нарушением сердечного ритма, ухудшением обеспечения сердца и других внутренних органов кровью.
Для приступа характерно значительное давление на определенные участки миокарда. Это сопровождается нарушением сердечного ритма, ухудшением обеспечения сердца и других внутренних органов кровью.
Площадь пораженного участка при субэндокардиальном инфаркте очень большая. Воспаление развивается в ускоренном темпе и приводит к серьезным нарушениям.
Этот вид инфаркта случается часто. Субэндокардиальные приступы встречаются в 50% от всех случаев, но врачи пытаются добиться снижения частоты заболеваемости среди разных слоев населения с помощью:
- внепланового обследования людей из группы риска для определения патологии на начальных этапах развития;
- применения новых методов лечения, позволяющих избавиться от болезни в короткие сроки;
- осведомленности населения об опасности отклонений сердечно-сосудистой системы.
Провоцирующие факторы
Вероятность развития патологического процесса повышается под влиянием модифицированных и немодифицированных факторов. Первая группа является приобретенной, и человек вполне может снизить риски. Немодифицированные факторы не зависят от самого человека, и он не в силах на них повлиять. К таким причинам относят:
- Плохую наследственность. Патологии сердечно-сосудистой системы часто передаются от родителей детям. Обычно это хронические заболевания, которые не лечатся. К ним относят и субэндокардиальный инфаркт.
- Возрастные изменения. Эта форма болезни встречается после 50 лет, но известны случаи острого приступа и у молодежи.
- Пол. Проблема чаще встречается у мужчин. Но после 70 лет шансы на развитие патологии становятся одинаковыми для обоих полов.
Модифицированные факторы включают:
- неправильное питание. Злоупотребление продуктами животного происхождения, солью и отсутствие необходимого количества витаминов, минералов и клетчатки в рационе приводят к развитию патологий сердца;
- повышенные или пониженные показатели артериального давления;
- высокий уровень холестерина в крови. Это приводит к появлению отложений на стенках сосудов, сужающих их просвет и нарушающих процесс кровообращения;
- ненормальный уровень физической активности. Малоподвижный образ жизни вреден так же, как и чрезмерные нагрузки. Полезно ежедневно делать гимнастику. Но от изнурительных тренировок следует отказаться;
- избыточная масса тела. Ожирение приводит к развитию различных патологий, среди которых и инфаркт;
- употребление спиртных напитков в больших количествах и курение;
- нарушения обменных процессов, возникшие при сахарном диабете;
- стрессы, эмоциональные нагрузки. Статистика показывает, что у излишне возбудимых людей приступы встречаются чаще.

Пациентам, относящимся к группе риска, рекомендуют целиком исключить влияние этих факторов на организм и раз в полгода проходить полное обследование организма.
Периоды развития и симптомы
Субэндокардиальный инфаркт миокарда – это тяжелый патологический процесс, развивающийся в несколько стадий, которые отличаются симптомами и серьезностью поражений. От того, на какой стадии будет проведено лечение, зависит прогноз заболевания.
Продромальный период
Его длительность составляет от 2–3 недель до нескольких месяцев. Этой фазы может и не быть, и сразу начнется острая стадия.
Симптомы патологии проявляются медленно. Пациенты в первую очередь ощущают болезненность в области грудной клетки слева. Боль появляется под влиянием физических нагрузок или в спокойном состоянии. Для устранения дискомфорта назначают препараты из группы нитратов.
Если начать лечение на этой стадии, то можно избежать тяжелых последствий для здоровья. Болезнь удастся устранить быстро и навсегда.
Острый период
Он продолжается в течение недели и скоро переходит в инфаркт. Пациента с этой стадией необходимо срочно доставить в медучреждение.
При остром периоде в сосудах образуется тромб. Он перекрывает просвет сосуда и вызывает нарушение тока крови. Сердечная мышца страдает от недостатка кислорода и питательных веществ, и возникает субэндокардиальный инфаркт.
Острейший период
Данная фаза отличается непродолжительностью и длится от нескольких минут до получаса. Именно на этот период приходит большее количество летальных исходов. Но если вовремя провести медикаментозное лечение, ситуацию можно улучшить. Лекарственные препараты разрушают тромбы и предотвращают осложнения. Но только при условии своевременного употребления.
Пациент на этой стадии страдает от:
- сильных болезненных ощущений в грудной клетке. Болевой синдром длится постоянно или накатывает периодами;
- повышенного потоотделения;
- слабости и головокружения;
- потери сознания;
- постоянного чувства тревоги и паники;
- бессонницы.
Подострый период
В этом периоде сильный дискомфорт и болезненность в сердце отсутствуют. Больной чувствует себя гораздо лучше, поэтому начинает думать, что он полностью выздоровел.
Но на подострой стадии снижается активность пораженного участка миокарда. Это сопровождается симптомами в виде:
- одышки;
- появления отеков нижних конечностей;
- непереносимости любых физических нагрузок даже незначительных и кратковременных. Организм устраняет образовавшийся дефект, путем замещения разрушенных кардиомиоцитов соединительной тканью.
Период рубцевания
Развитие субэндокардиального миокарда завершается стадией рубцевания. Какими будут последствия и состояние больного зависит от размера пораженного участка. В это время формируется полноценный рубец из грубоволокнистой соединительной ткани.
 Самочувствие человека в этот период улучшается, уровень давления в артериях и температура тела нормализуются, проходят все болезненные ощущения. Периодически могут возникать симптомы стенокардии.
Самочувствие человека в этот период улучшается, уровень давления в артериях и температура тела нормализуются, проходят все болезненные ощущения. Периодически могут возникать симптомы стенокардии.
Если течение инфаркта наблюдалось врачами, и было назначено правильное лечение, то стадия рубцевания проходит успешно и больной может вернуться к привычному образу жизни, но с ограничениями.
Диагностика и лечение
При таком инфаркте очаг некроза располагается в виде полоски возле эндокарда левого желудочка. Диагноз ставят по кардиограмме.
Субэндокардиальный инфаркт миокарда на ЭКГ должны отличить от изменений при инфаркте задней стенки сердечной мышцы. В ходе исследования определяют состояние сердца, местоположение тромбов и размер пораженного участка.
С помощью электрокардиографии можно получить точную информацию о состоянии здоровья пациента. Процедуру проводят каждый месяц, чтобы отследить динамику течения болезни и контролировать состояние здоровья.
 Острый субэндокардиальный инфаркт миокарда диагностируют также с помощью исследования кардиоспецифических маркеров. Они дают информацию о гибели кардиомиоцитов.
Острый субэндокардиальный инфаркт миокарда диагностируют также с помощью исследования кардиоспецифических маркеров. Они дают информацию о гибели кардиомиоцитов.
После лабораторных и инструментальных обследований, проводят дифференциальную диагностику со стенокардией, кардиомиопатиями, перикардитом, аневризмой аорты.
Важно при такой проблеме провести правильное лечение. В большинстве случаев при эндокардиальном инфаркте применяют медикаментозную терапию. Состояние пациента нормализуют с помощью:
- Аспирина. Его назначают только при условии отсутствия противопоказаний.
- Клопидогрела. Дозировка лекарства зависит от возраста пациента. Пожилым людям разрешены небольшие дозы.
- Антикоагулянтов. Эти лекарства разжижают кровь и предотвращают процесс формирования тромбов. С их помощью добиваются снижения свертываемости крови.
- Бета-адреноблокаторов. Они нормализуют уровень давления в артериях и снижают частоту сокращений сердца.
Серьезное нарушение кровообращения, которое возникает при инфаркте, негативно влияет не только на сердечную мышцу, но и на все внутренние органы. Поэтому появляется необходимость в дополнительном кислороде. Его подают в организм специальными носовыми катетерами. Этот процесс тщательно контролируют, так как перенасыщение кислородом так же вредно, как и его дефицит.
На протяжении всего периода лечения больной должен соблюдать постельный режим. Ему противопоказаны любые физические и эмоциональные нагрузки. Эти факторы негативно отражаются на течении болезни и приводят к ухудшению самочувствия больного.
Прогноз
Более 20% пациентов при остром приступе инфаркта умирают еще до начала процесса лечения. Немного меньшее количество погибают в условиях медучреждения.
Общая смертность пациентов при субэндокардиальном инфаркте составляет 35%. Обычно это происходит в первые двое суток после начала лечебных мероприятий.
Если восстановить кровообращение в течение 4 часов, то размеры повреждения будут небольшими, локальная и общая сократимость левого желудочка улучшится, снизится частота больничных осложнений и риск летальности.
Наиболее благоприятного прогноза можно добиться, если восстановление кровообращения будет осуществлено в течение двух часов после начала приступа.
Поздняя нормализация кровотока также оставляет шансы на выживание. Это возможно при заживлении миокарда и уменьшении частоты сердечных сокращений. Но размеры инфарктного поражения будут достаточно большими.
Субэндокардиальный инфаркт миокарда — Сердце
Что такое субэндокардиальные ишемия и инфаркт?
Ишемией называют процесс обескровливания определенной зоны сердца, который случается либо из-за стеноза питающей артерии, либо из-за ее закупорки тромбом / атеросклеротическими бляшками. При длительном течении такой патологии у пациента случается инфаркт и дальнейший некроз мышц сердца (определенного его отдела).
Важно понимать, что в случае ишемии (нарушенного питания сердечных отделов) в клетках миокарда (главной мышцы сердца) приостанавливаются биоэлектрические процессы. В этот момент у пациента наблюдается дефицит калия.
При этом стоит отметить, что сама по себе ишемия не может длиться долго. В один из моментов либо обменные процессы победят патологию и работа сердца восстановится, либо патология примет необратимый поворот в форме инфаркта миокарда.
Важно: от ишемии чаще страдает эндокард, нежели эпикард, по причине того, что клетки эндокарда испытывают на себе достаточно большое давление от крови, находящейся в обоих желудочках сердца. Кроме того, питание эндокарда кровью и так значительно ниже, чем питание эпикарда.
Основные причины и симптомы заболевания
Субэндокардиальный инфаркт миокарда – это заболевание, суть которого состоит в некрозе внутренней стенки сердца в результате различных причин. Наиболее распространённой из них является атеросклероз коронарных артерий сердца.
В большинстве случаев атеросклеротические повреждения сопровождаются наличием тромба, который полностью или частично перекрывает просвет сосуда, в результате чего сильно нарушается кровообращение того или иного участка сердца.
- наличие сахарного диабета;
- артериальную гипертензию;
- частые стрессы;
- наличие психических расстройств;
- стенокардию;
- лишний вес;
- вредные привычки;
- тяжёлую генетическую наследственность.
Также учёные доказали, что плохие экологические условия и длительный контакт с вредными химическими веществами также может провоцировать острый субэндокардиальный инфаркт миокарда у человека.
После перенесённого приступа инфаркта появление первых симптомов можно наблюдать уже через несколько минут. Сначала можно заметить боль за грудиной, которая имеет свойство отдавать в левую руку и шею. При наличии ишемии также можно наблюдать образования одышки и стенокардии.


Также после инфаркта можно наблюдать следующее:
- периодическую тошноту и рвоту;
- кахексию;
- учащения сердцебиения;
- холодное потоотделение;
- частые головные боли и потери сознания.
Тем не менее, около четверти приступов проходят абсолютно бессимптомно, что несёт большую опасность в будущем, ведь некоторое время последствия будут развиваться тоже без наличия явной симптоматики. Это происходит благодаря тому, что у некоторых людей сердце плохо иннервировано, поэтому боль и некоторые другие признаки можно не ощущать.
Любой симптом, который связан с острым нарушением обеспечения кровью миокарда, можно называть острым коронарным синдромом.
Стоит очень внимательно относиться к своему здоровью и при обнаружении каких-либо симптомов сразу обращаться к врачу, ведь любая медлительность в этом случае может привести к летальному исходу.
Признаки, которые покажет ЭКГ
При субэндокардиальной ишемии необходимо проводить ЭКГ (электрокардиограмму), чтобы установить течение патологии сердца по основным признакам. Ее результаты заносят в историю болезни пациента.
Сюда же вписывают уточненный диагноз. В частности, в расшифровке электрокардиографии будут отмечены такие изменения:
- зубец Т будет глубоким и отрицательным либо положительным, высоким и остроконечным;
- патологический сегмент ST будет депрессивным.
В целом все изменения в расшифровке электрокардиограммы зависят от области поражения стенок желудочков. Ниже приведены более точные расшифровки.
Ишемия передней области
При ишемии передних областей отмечаются такие изменения:
- Эндокард передней стенки в левом сердечном желудочке. Здесь Т-зубец формируется остроконечным, симметричным, положительным и высоким. Это говорит о субэндокардиальной ишемии.
- Эпикард передней стенки в левом желудочке. Т-зубец имеет выраженную заостренную вершину, симметричен и отрицателен. Такую ишемию называют субэпикардиальной.
- При трансмуральной ишемии в передней стенке сердечного желудочка формируется также Т-зубец с острой вершиной. Он отрицателен и также симметричен. В случае локализации электрода в зоне периферии трансмуральной ишемии Т-зубец будет двухфазным либо сглаженным.
Ишемия задней области
При поражении и повреждении задних и заднебоковых стенок изменения на ЭКГ будут такими:
- Трансмуральная ишемия задней стенки в левом желудочке. Зубец Т положительный, симметричный, высокий и имеет острую верхушку.
- Эндокард задней стенки в левом сердечном желудочке. Зубец Т сглажен и снижен.
При циркулярном инфаркте (поражение верхушки левого желудочка передней-задней стенок) проявляется так:
- зубец Q увеличен;
- зубец Т инвертирован;
- сегмент RS – Т поднят.
Субэндокардиальный инфаркт миокарда: диагностика, лечение и профилактика
Сердечно-сосудистые заболевания являются довольно распространенными и часто встречающимися на сегодняшний день. Они очень серьезны и могут стать большой угрозой не только для оптимального здоровья и активности, но и для жизни больного.
Зачастую подобные заболевания проявляются не сразу, что и делает их особо опасными. Симптоматика на ранних стадиях практически не ощутима, присутствует только небольшой дискомфорт, который может «списываться» больным на самые различные обстоятельства. Пациент не обращается к специалистам, просто не имея представления о наличии серьезного заболевания.
Недуг быстро развивается и стремится к точке невозврата. После ее достижения полностью устранить причины и проявления приступа невозможно даже с помощью высококвалифицированной медицинской помощью.
Довольно часто встречающейся формой заболеваний сердца и сосудов является острый субэндокардиальный инфаркт миокарда. Все больше людей обращаются в медицинские учреждения с данным недугом.
Особой проблемой является то, что данная форма инфаркта поражает не только пожилых людей. Она характерна и для молодых, что ранее не встречалось и вовсе.
Это говорит только о распространении заболевания и стремительном ухудшении качества здоровья людей до 30 лет с каждым годом.
Зоны поражения сердца и субэндокардиальный инфаркт миокарда на ЭКГ
Описание заболевания
Данная форма инфаркта миокарда является серьезной патологией. Она выражается в сильном давлении на отдельные участки сердечной мышцы, которая называется миокардом. В следствие этого нарушается оптимальный для здорового человека сердечный ритм, значительно ухудшается обеспечение сердца и других жизненно важных органов кровью.
Основной особенностью субэндокардиального инфаркта миокарда является большая площадь пораженного участка. Воспалительный процесс развивается очень быстро, что приводит к серьезным последствиям.
Эпидемиология субэндокардиального инфаркта
Данная форма инфаркта миокарда, как уже было сказано выше, очень распространена.
Перед тем, как приступить к лечению инфаркта миокарда, врач для начала должен его диагностировать. В этом деле ему помогут некоторые методы исследования.
- электрокардиограмму сердца, на которой оценивают длительность и амплитуду зубцов;
- биохимический анализ крови, при котором проверяются разные показатели составляющих крови;
- компьютерная томография;
- аускультация сердца;
- анализ на креатинфосфокиназу;
- анализ на лактатдегидрогеназу;
- коронарную ангиографию;
- определение уровня АЛаТ и АСаТ.
К особенностям электрокардиограммы больного при инфаркте внутренней стенки сердца можно отнести изменение знака зубца Т, Q и комплекса QRS.
После перенесённого приступа больного нужно в экстренном порядке госпитализировать в кардиологическое отделение. Там ему выписывают постельный режим и полное спокойствие под чутким руководством медицинского персонала.
Питание больного должно быть ограниченным в количестве углеводов и жиров. Это нужно для того, чтобы остановить развитие атеросклеротических изменений и предотвратить повторные приступы инфаркта.
Купировать боль можно при сочетании препаратов, которые относятся к группе наркотических анальгетиков, и нейролептиков. Также можно внутривенно вводить нитроглицерин.
Во время терапии основные силы стоит бросить на ликвидацию аритмий, острой сердечной недостаточности и кардиогенного или геморрагического шока. Для этого врачи назначают препараты, которые способны восстанавливать нормальный ритм сердца, тромболитические средства, антагонисты кальция, а также спазмолитические препараты.
Также при лечении инфаркта часто используют балонную ангиопластику, чтобы в кратчайшие сроки возобновить доступ крови к пораженным тканям.
Диагностика и лечение заболевания
Для кардиолога, занимающегося лечением ишемической болезни сердца, имеют значение форма заболевания, сопутствующие патологии, а также общее состояние пациента. Но, несмотря на различия, общая терапевтическая тактика при ишемии все же выстраивается по одному принципу: восстановление кровоснабжения в нужном отделе сердца и предотвращение рецидивов.
Лечат субэндокардиальную ишемию миокарда строго в условиях стационара. Самостоятельное устранение патологии по советам соседей, «у которых было так же», противопоказано. В целом план терапевтической тактики выглядит так:
- Кардинальное ограничение физических нагрузок в первые 5–10 дней. Допускаются лишь легкие занятия в виде пешей ходьбы и простых гимнастических упражнений.
- Диетотерапия с исключением жирной и жареной пищи. В рацион вводят сухофрукты, богатые калием, растительную пищу, молочную продукцию, нежирные сорта рыбы и мяса. Вся диета направлена на коррекцию массы тела и на восстановление нормальных обменных процессов.
Прогноз и осложнения
Прогноз для пациентов с ИБС не всегда отрицательный, но при этом очень серьезный. При вовремя выявленной патологии и грамотно проведенном лечении пациенты могут жить еще не один десяток лет. Но при условии бережного отношения к своему сердцу с соблюдением всех рекомендаций лечащего врача. После перенесенного инфаркта большинству пациентов присваивается инвалидность.
При этом всегда стоит помнить, что под воздействием провоцирующих факторов не исключены рецидивы патологии. Последствия таких рецидивов могут быть самыми серьезными вплоть до летального исхода.
Прогноз и профилактика заболевания
Чтобы сердце работало полноценно долгие годы, необходимо заботиться о нем смолоду. Профилактическими мерами являются:
- полный отказ от курения и алкоголя;
- умеренные физические кардионагрузки;
- правильное питание;
- длительное пребывание на свежем воздухе;
- грамотно организованный режим труда и отдыха;
- создание благоприятного эмоционального фона.
Стоит понимать, что любую патологию всегда легче предупредить, чем потом пожинать плоды произошедшего. Поэтому заботьтесь о своем сердце и оставайтесь здоровы еще долгие годы.
Инфаркт миокарда принято считать опасным заболеванием, ведь оно может повлечь за собой множество неприятных осложнений. Около половины смертей при инфаркте наблюдают в течение первых суток после перенесённого приступа.
Это случается в тех ситуациях, когда повреждено более половины тканей сердца, в результате чего оно не может нормально функционировать и человек погибает. В некоторых случаях даже при небольших очагах некроза может развиваться острая сердечная недостаточность.
что это такое, острый, почему возникает, как проявляется, особенности лечения
На чтение 4 мин. Просмотров 185
Под субэндокардиальным инфарктом миокарда понимают некроз сердечной мышцы, сопровождающийся выраженным давлением на некоторые участки миокарда. Болезнь приводит к нарушению ритма сердца и его кровоснабжения, развитию сердечной недостаточности. Этот тип инфаркта отличается большой площадью поражения. Приступ имеет стремительное развитие.

Почему возникает
Острый субэндокардиальный инфаркт миокарда развивается под воздействием следующих факторов:
- Генетической предрасположенности. Большинство заболеваний сердечно-сосудистой системы передается по наследству.
- Возрастных изменений в организме. Нарушения коронарного кровотока наиболее часто диагностируют у пациентов старше 50 лет. Среди лиц молодого возраста инфаркты распространены не так широко.
- Половой принадлежности. Среди пациентов моложе 70 лет возникновение болезни чаще наблюдается у мужчин. У лиц старческого возраста риск развития патологии одинаково характерен для обоих полов.
- Неправильного питания. Недостаточность кровообращения возникает из-за закупорки сосудов холестериновыми отложениями. Повышение уровня холестерина в крови вызывает употребление жирной, жареной и соленой пищи.
- Артериальной гипертензии.
- Гипертриглицеридемии. При данном патологическом состоянии повышается уровень белково-жировых соединений низкой плотности. Они откладываются в коронарных артериях, нарушая кровоснабжение сердца.
- Неравномерных физических нагрузок. Чрезмерная физическая активность опасна для сердца, как и малоподвижный образ жизни.
- Избыточного веса. Ожирение становится причиной множества хронических патологий, приводящих к развитию ишемической болезни сердца и инфаркта.
- Наличия вредных привычек. Нарушает работу сердца курение и систематическое употребление спиртных напитков.
- Эндокринных расстройств. Нарушение ритма сердца наблюдается при сахарном диабете, гипо- и гипертиреозе, надпочечниковой недостаточности.
- Психоэмоциональных перегрузок, стрессов. Различные типы острого инфаркта часто диагностируются у мнительных, эмоциональных и агрессивных людей. Постоянный стресс нарушает работу всех органов, в т. ч. сердца.

Как проявляется
Клиническая картина инфаркта зависит от стадии приступа:
- Продромальный период. На этом этапе появляются признаки стенокардии: болевые ощущения в левой части грудной клетки. Они возникают после физических нагрузок. Боли снимаются нитроглицерином.
- Острая стадия. В этот период появляются интенсивные боли в груди. Нитроглицерин и другие препараты подобного действия оказываются неэффективными. Больной испытывает сильный страх: становится возбужденным и беспокойным. Появляются первые признаки сердечной недостаточности: отек ног, похолодание верхних и нижних конечностей, бледность кожных покровов.
- Острейший период. На этом этапе состояние пациента резко ухудшается. Появляется режущая боль в груди, имеющая нарастающий характер. Болевой синдром сопровождается усиленным потоотделением, мышечной слабостью, нарушением сознания, паническими атаками, ночной бессонницей.
- Подострая стадия. Интенсивность болевых ощущений снижается. Состояние больного нормализуется, что ошибочно принимается за выздоровление. Активность пораженных участков сердечной мышцы становится низкой. Из-за этого появляется одышка, выраженная отечность ног, непереносимость физических нагрузок.
- Фаза рубцевания. На этом этапе завершается процесс замещения отмерших мышечных тканей соединительными. Клиническая картина этой стадии зависит от площади поражения. Состояние пациента стабилизируется. Артериальное давление и температура тела достигают нормальных значений. Болевые ощущения становятся слабовыраженными. Могут возникать приступы стенокардии и асфиксии. Пациент жалуется на давящие боли в груди, нехватку воздуха, наблюдаются приступы сердечной астмы (удушье).

Только по назначению лечащего врача 30%, 1171 голос
1171 голос 30%
1171 голос — 30% из всех голосов
Один раз в год и считаю этого достаточно 17%, 668 голосов
668 голосов 17%
668 голосов — 17% из всех голосов
Только когда болею 16%, 604 голоса
604 голоса 16%
604 голоса — 16% из всех голосов
Как минимум два раза в год 15%, 584 голоса
584 голоса 15%
584 голоса — 15% из всех голосов
Чаще чем два раза в год но меньше шести раз 11%, 423 голоса
423 голоса 11%
423 голоса — 11% из всех голосов
Я слежу за своим здоровьем и сдаю раз в месяц 6%, 247 голосов
247 голосов 6%
247 голосов — 6% из всех голосов
Боюсь эту процедуру и стараюсь не сдавать 4%, 166 голосов
166 голосов 4%
166 голосов — 4% из всех голосов
Всего голосов: 3863
21.10.2019
×
Вы или с вашего IP уже голосовали.Особенности лечения
Диагностика и лечение заболевания проводятся в стационарных условиях. От эффективности терапевтических мероприятий зависит исход инфаркта. Самым эффективным и безопасным считается медикаментозное лечение. Пациенту вводят следующие препараты:
- Антиагреганты (Аспирин). Лекарство разжижает кровь, нормализует кровоток в коронарных артериях. Препарат нельзя вводить при кровотечениях, геморрагических осложнениях, язвенной болезни желудка.
- Антикоагулянты (Клопидогрел). Активные вещества подавляют выработку ферментов, участвующих в свертывании крови. Лекарства препятствуют образованию тромбов в крупных сосудах. Доза зависит от возраста пациента. Лечение пожилых людей начинают с введения минимальной эффективной дозы.
- Тромболитики (Урокиназа). Применяются для растворения тромбов в острейшей фазе инфаркта.
- Бета-адреноблокаторы (Метопролол). Препараты снижают частоту сердечных сокращений, нормализуют артериальное давление.
При выраженном нарушении кровообращения требуется поступление кислорода извне. Его подают через носовые катетеры. При обширных инфарктах назначают хирургическое вмешательство, направленное на восстановление кровоснабжения сердца. Пациентам, перенесшим субэндокардиальный инфаркт, нужно избегать любых стрессовых ситуаций, правильно питаться и соблюдать постельный режим.
Читайте также:
Субэндокардиальный инфаркт миокарда: диагностика, лечение и профилактика


Кардиолог
Высшее образование:
Кардиолог
Саратовский государственный медицинский университет им. В.И. Разумовского (СГМУ, СМИ)
Уровень образования — Специалист
1990-1996
Дополнительное образование:
«Неотложная кардиология»
1990 — Рязанский медицинский институт имени академика И.П. Павлова
Контакты: [email protected]
Сердечно-сосудистые заболевания являются довольно распространенными и часто встречающимися на сегодняшний день. Они очень серьезны и могут стать большой угрозой не только для оптимального здоровья и активности, но и для жизни больного.
Зачастую подобные заболевания проявляются не сразу, что и делает их особо опасными. Симптоматика на ранних стадиях практически не ощутима, присутствует только небольшой дискомфорт, который может «списываться» больным на самые различные обстоятельства. Пациент не обращается к специалистам, просто не имея представления о наличии серьезного заболевания.
Недуг быстро развивается и стремится к точке невозврата. После ее достижения полностью устранить причины и проявления приступа невозможно даже с помощью высококвалифицированной медицинской помощью.
Довольно часто встречающейся формой заболеваний сердца и сосудов является острый субэндокардиальный инфаркт миокарда. Все больше людей обращаются в медицинские учреждения с данным недугом. Особой проблемой является то, что данная форма инфаркта поражает не только пожилых людей. Она характерна и для молодых, что ранее не встречалось и вовсе. Это говорит только о распространении заболевания и стремительном ухудшении качества здоровья людей до 30 лет с каждым годом.

Зоны поражения сердца и субэндокардиальный инфаркт миокарда на ЭКГ
Описание заболевания
Данная форма инфаркта миокарда является серьезной патологией. Она выражается в сильном давлении на отдельные участки сердечной мышцы, которая называется миокардом. В следствие этого нарушается оптимальный для здорового человека сердечный ритм, значительно ухудшается обеспечение сердца и других жизненно важных органов кровью.
Основной особенностью субэндокардиального инфаркта миокарда является большая площадь пораженного участка. Воспалительный процесс развивается очень быстро, что приводит к серьезным последствиям.
Эпидемиология субэндокардиального инфаркта
Данная форма инфаркта миокарда, как уже было сказано выше, очень распространена.
Общее количество субэндокардиальных инфарктов, по данным официальных источников, превышает 50 % от всех случаев подобных приступов. Но сторонние источники и опыт врачебной практики показывают, что количество приступов данного недуга стремительно снижается и уже составляет около 30 % от всех случаев.
Количество приступов острого субэндокардиального инфаркта с каждым годом постепенно уменьшается, хотя степень их распространенности среди разных слоев населения все еще остается довольно высокой. Основными причинами снижения количества подобных недугов являются:

- Обязательное проведение внеплановой диагностики у людей, которые входят в группу риска, что позволяет выявить заболевание на ранних его стадиях.
- Использование современных и инновационных методов лечения, которые позволяют избавиться от заболевания в самые кратчайшие сроки.
- Озабоченность населения своим здоровьем и их осведомленность об опасности сердечно-сосудистых заболеваний и необходимости регулярной диагностики организма.
Факторы риска
Существуют некоторые факторы риска, которые значительно увеличивают шанс развития данного заболевания. Данные факторы делятся на немодифицируемые и модифицируемые. Первый вид факторов не зависит от самого человека, он не может на них повлиять. Второй же вид является приобретенным, от таких факторов человек может легко избавиться.
К немодифицируемым факторам относятся:
- Плохая наследственность. Многие заболевания сердца, вен и сосудов могут передаваться от родителей к их потомству по наследству. Такие заболевания имеют, как правило, хроническую форму. Полностью избавиться от них практически невозможно. К подобным недугам относят и субэндокардиальный инфаркт.
- Возраст. Данная форма инфаркта встречается у людей пожилого возраста, которые уже перешли возрастную отметку 50 лет. Но в последнее время наблюдается тенденция развития острого субэндокардиального инфаркта и у молодых людей, которые еще не достигли и 35-летнего возраста.
- Пол. Он может сильно повлиять на развитие данного недуга. В 50-летней возрастной группе наиболее часто страдают от такой формы инфаркта именно мужчины. Но после достижения 70 лет риск ее развития у мужчин и у женщин становится абсолютно одинаковым.

К модифицируемым факторам относятся:
- Несбалансированный и примитивный рацион питания. Переизбыток в рационе животного жира, продуктов с низкой энергетической ценностью, соли и отсутствие в нем клетчатки могут привести к развитию недугов миокарда и сердца.
- Значительное отклонение от нормы уровня артериального давления.
- Повышенная степень содержания липопротеидов низкой плотности. Иными словами, это называется «плохим» холестерином. Высокий его процент в организме приводит к формированию в сосудах и венах ненужных образований. Они мешают нормальному току крови.
- Отсутствие физической активности или ее переизбыток. Во всем важно чувство меры. Для того, чтобы снизить риск развития субэндокардиального инфаркта, необходимо не только следить за уровнем ежедневной активности, но и воздержаться от длительных изнурительных тренировок, которые негативно сказываются на работе миокарда.
- Лишний вес. Он является причиной возникновения множества заболеваний. Здоровое тело не может страдать ожирением.
- Курение.
- Частое употребление напитков, которые содержат в своем составе спирт.
- Сахарный диабет.
- Частые эмоциональные потрясения, стресс. Многие ученые спорят на счет данного фактора. Некоторые считают его незначимым фактором. Но если человек регулярно испытывает стресс и сильные психологические нагрузки, серьезно нарушается оптимальный сердечный ритм. Таким образом, у излишне эмоциональных людей, которые относятся к типу холериков, наблюдаются острые формы инфаркта в несколько раз чаще.
Если вы относитесь к группе риска, вам просто необходимо наиболее тщательно следить за своим здоровьем. Раз в несколько месяцев необходимо проводит полное обследование организма. Начните процесс полного избавления от модифицируемых факторов риска. Таким образом, вы можете снизить шанс возникновения у вас субэндокардиального инфаркта в несколько раз.

Фазы субэндокардиального инфаркта и симптомы
Выделяют несколько фаз данной формы инфаркта. Они отличаются степенью тяжести и симптоматикой. От того, на какой именно фазе вы обратитесь к специалисту и получите необходимую медицинскую помощь, зависит исход заболевания. Выделяют следующие периоды:
- Продромальный.
- Острый.
- Острейший.
- Подострый.
- Рубцевания.
Стоит рассмотреть каждый из этих периодов в отдельности.
Продромальный период
Данный период может длиться от нескольких недель до нескольких месяцев. Зачастую он может и вовсе не наблюдаться у пациентов, недуг проявляется сразу в острейшей фазе.
Симптоматика проявляется не сразу. У пациента могут наблюдаться боли в области груди. Данные боли возникают как при физических нагрузках, так иногда и в состоянии покоя. Дискомфорт можно устранить лекарственными средствами, которые включают в себя такие вещества, как нитраты.
В идеале уже на данной стадии просто необходим визит к специалисту. Он поможет предотвратить возникновение и развитие серьезных осложнений. Продромальный период — то время, когда можно полностью устранить заболевание без серьезных последствий для организма.
Острый период
Средняя продолжительность острого периода — 7-10 дней. На данном периоде и происходит инфаркт миокарда. Пациент с острой фазой развития заболевания должен быть немедленно госпитализирован.
Острый период характеризуется образованием в толще сосудов так называемого тромба. Он перекрывает их просвет, что приводит к значительным нарушениям тока крови. Сердечная мышца, т. е. миокард, получает недостаточное для нормальной работы количество кислорода, что приводит к субэндокардиальному инфаркту.
Острейший период
Данная фаза является очень непродолжительной. Она может составлять от нескольких минут до получаса. Большинство смертельных случаев происходит именно тогда, когда больной находится в данной фазе.
Но острейший период является наиболее удачным для осуществления медикаментозной терапии. С помощью эффективных лекарственных препаратов можно полностью разрушить все новообразования. Но употребление данных препаратов должно быть своевременным.
В течение данного периода у пациента могут наблюдаться следующие синдромы:
- Сильнейшая боль в области груди. Она может быть как постоянной, так и «накатывающей».
- Повышенное потоотделение.
- Слабость, головокружения.
- Потери сознания.
- Постоянное чувство паники, тревоги.
- Бессонница и т. д.
Подострый период
Данный период характеризуется отсутствием сильного дискомфорта и болевых ощущений. Состояние пациента значительно улучшается, что зачастую принимается за полное выздоровление.
На самом же деле в течение подострого периода происходит снижение активности пораженного участка сердечной мышцы. Из-за этого у пациента могут наблюдаться следующие симптомы:
- Отдышка.
- Появление отечностей нижних конечностей.
- Непереносимость даже к кратковременным и незначительным физическим нагрузкам.
Начинается активная стадия рубцевания. Она заключается в том, что организм пытается самостоятельно избавиться от образовавшихся в сосудах инородных веществ, ускоряя процесс создания соединительной ткани.
Период рубцевания
Завершающая фаза развития субэндокардиального инфаркта миокарда. На ней продолжается и завершается стадия рубцевания. Исход болезни, самочувствие больного полностью зависят от площади пораженных участков.
При достижении данного периода самочувствие и состояние пациента значительно улучшаются. Нормализуются уровень артериального давления и температура тела, исчезают сильные болевые ощущения. Могут наблюдаться некоторые синдромы начальной стенокардии.
Если течение болезни происходило под внимательным руководством специалистов, был назначен эффективный курс терапии, то после периода рубцевания пациент может возвращаться к нормальной жизни, в которой, все-таки, есть некоторые ограничения.
Диагностика субэндокардиального инфаркта
Данная форма инфаркта легко поддается диагностике. Она делится на несколько основных этапов.
Первый и стандартный из них — первичный осмотр у специалиста. Он визуально оценивает состояние пациента, изучает симптоматику и анамнез. После этого назначаются более точные методы диагностики.
Одним из самых эффективных и современных методов является лабораторная диагностика. Наиболее часто пациенту назначается ЭКГ. С помощью нее можно узнать состояние сердца и сосудов, расположение тромба, размеры пораженного участка и т. д.
Электрокардиограмма может проводиться необходимое количество раз без каких-либо ограничений. Она дает наиболее точную и достоверную информацию о состоянии пациента. ЭКГ можно использовать ежемесячно для отслеживания динамики и проверки состояния здоровья.

Лечение заболевания
Очень важным шагом является лечение заболевания. От его эффективности зависит состояние пациента и возможность развития осложнений.
Самым эффективным и распространенным является медикаментозный метод лечения субэндокардиального инфаркта. Каждому пациенту в особом порядке назначаются следующие лекарственные препараты:
- Аспирин. Он назначается только при отсутствии индивидуальной непереносимости и противопоказаний.
- Клопидогрел. Допустимая доза данного препарата зависит от возраста больного. Чем старше пациент, тем ниже нагрузочная доза.
- Антикоагулянты. Данные лекарственные препараты способны предотвращать образование новых тромбов в толще сосудов. Они снижают свертываемость крови.
- Бета-блокатор. Он необходим для нормализации уровня артериального давления и сердечных сокращений.
Из-за серьезных нарушений в кровообращении многие внутренние органы, в частности сердце и сердечная мышца, нуждаются в дополнительном поступлении кислорода извне. Кислород подают через носовые катетеры. Его подача необходимо только при определенных процентах насыщения. Перенасыщение кислородом может сильно навредить организму.
В процессе лечения очень важен постельный режим и полное предотвращение эмоциональных перенапряжений и стресса у пациента. Эти факторы могут негативно повлиять на работу миокарда и сердца, что приводит к значительному ухудшению самочувствия больного.
Субэндокардиальный инфаркт миокарда: что это, экг
Кардиология
11.05.2017
 Местом локализации острого субэндокардиального инфаркта миокарда становится эндокард левого желудочка, возле которого он выявляется в виде полосы.
Местом локализации острого субэндокардиального инфаркта миокарда становится эндокард левого желудочка, возле которого он выявляется в виде полосы.
Клинически острый субэндокардиальный инфаркт миокарда проявляется давящей, жгучей болью, одышкой, страхом смерти, головокружением.
Кровоснабжение сердечной мышцы прекращается, в результате это приводит к ишемии. При снятии кардиограммы этот вид инфаркта характеризуется отсутствием патологического зубца Q, что связано с особенностями строения сердца.
Причиной, вызывающей субэндокардиальный инфаркт миокарда, становится прекращение кровоснабжения мышцы. Коронарные сосуды закупориваются атеросклеротической бляшкой или тромбом, может произойти длительное спазмирование.
Факторами риска по инфаркту становятся те же условия, что при ишемии. Различают немодифицируемые и модифицируемые факторы.
К первым относят:
- генетику – если у близких родственников были случаи ишемии;
- возраст – чем старше человек, тем выше риск;
- пол – чаще ишемия и инфаркт выявляются у мужчин. До менопаузы у женщин гораздо реже случаются инфаркты. В виде исключения приводят в пример женщин, имеющих гормональные нарушения, сахарный диабет, гипертонию и др. После наступления климакса частота ИБС у обоих полов сравнивается.
К модифицируемым факторам риска относят:
- несбалансированный рацион. В группе риска – люди, предпочитающие жирную пищу, где соль преобладает, а клетчатки мало;
- гипертонию;
- повышенный уровень холестерина;
- малую физическую активность – риск развития ИБС у таких людей в 2,5 раза выше, чем у активных;
- избыточную массу – особенно опасным считается отложение жира в области живота;
- курение – выявлена прямая связь между вредной привычкой и прогрессированием атеросклероза;
- сахарный диабет;
- злоупотребление спиртным.
Ученые на основании проведённых исследований установили, что риск инфаркта зависит, в том числе, от психоэмоционального типа личности. К примеру, больше рискуют холерики – у них в 2 раза больше шансов столкнуться с инфарктом, чем у других типов личности.
Провоцировать острый инфаркт может серьезное физическое или нервное напряжение. В течение часа после серьезной физической нагрузки вероятность инфаркта увеличивается в 6 раз. Если речь идет о людях, склонных к гиподинамии, риск увеличен в 10 раз, а если человек достаточно активный – то в 2,4 раза. Примерно также влияют на организм эмоциональные перегрузки.
Согласно статистике, инфаркт чаще возникает утром, спустя час после пробуждения. Ситуацию связывают с повышением давления, другими изменениями по утрам. Нередко факторами, провоцирующими ИМ, являются перемены погоды и атмосферного давления. К примеру, резкое похолодание увеличивает риск инфаркта на 13%, изменение атмосферного давления – на 12%.
Симптомы острого инфаркта
Говоря о клинической картине субэндокардиального инфаркта, нужно учитывать его течение в разных стадиях, каждая из которых имеет свои характеристики. Всего насчитывают 5 стадий – продромальный период (может отсутствовать или длится месяц), острейший период (длится 2 часа), острый период (длится около 10 дней), подострый период (длится с 10 дня по 30-60), период рубцевания (длится 2-6 месяцев, изредка продолжается 2-3 года). Ниже о признаках каждой стадии можно узнать подробнее.
В продромальный период выявляются симптомы нестабильной стенокардии — частыми становятся боли в грудине, не только при физических нагрузках, но и в состоянии покоя. Чтобы унять болевые ощущения, требуется большое количество нитратов.
При остром коронарном синдроме проявляются патологии, как острый инфаркт, стенокардия, внезапная смерть. Причина лежит в нарушении целостности бляшки холестерина в коронарной артерии. Ответом организма становится отправка тромбоцитов, активизация свертывания крови. В итоге на месте бляшки образуется тромб, перекрывающий собой циркуляцию крови. При частичном перекрытии выявляется стенокардия, при полном – инфаркт.
Острейший период характеризуется высокой летальностью, тем не менее, он наиболее благоприятен в плане терапии. Есть препараты, растворяющие тромб, но вводить их нужно как можно раньше. Острейший период сопровождается сильной болью в грудине, которая не унимается даже после 2-3 таблеток нитроглицерина. Кроме боли, проявляется холодный пот, давление снижается, выражен страх смерти, общая слабость. У некоторых пациентов острейший период протекает без боли, они лишь ощущают небольшую тяжесть в грудине, тревогу и утомление.
Острый период характеризуется снижением болевых ощущений, поскольку на этот момент отмершие участки тканей не чувствуют боли. Пациент может испытывать лишь остаточные явления – глухие ноющие боли в грудине. На следующий день может резко подскочить температура, появиться потливость и слабость. Артериальное давление способно серьезно снизиться. Тупые боли в груди, которые усиливаются во время дыхания, могут стать сигналом плевроперикардита. Могут возобновиться сильные давящие боли в области сердца, как признак постинфарктной стенокардии либо рецидива инфаркта. Учитывая, что рубец на месте отмерших тканей еще не образовался, а сердце ослаблено, желательно избегать любых физических нагрузок и стрессов, иначе разовьется аневризма или сердце разорвется.
Подострый период обычно не сопровождается болью. В этот момент способность сердца сокращаться снижена, поскольку часть миокарда не работает. Вероятно появление одышки, отечности ног, что указывает на сердечную недостаточность. В целом состояние больного немного улучшается – температура становится нормальной, как и давление. На данном этапе организм начинает устранять дефект, замещая отмершие клетки соединительной тканью.
Во время периода рубцевания самочувствие пациента будет зависеть от величины пораженного участка и наличия осложнений. На этом этапе завершается формирование рубца, состоящего из соединительной грубоволокнистой ткани. Состояние нормализуется, человек начинает привыкать к новым условиям жизни.
Лечение субэндокардиального инфаркта
 Первым следует этап скорой помощи больному – необходимо как можно быстрее доставить его в больницу. Далее действуют по ситуации – снимают ЭКГ, при подтверждении диагноза дают больному:
Первым следует этап скорой помощи больному – необходимо как можно быстрее доставить его в больницу. Далее действуют по ситуации – снимают ЭКГ, при подтверждении диагноза дают больному:
- кислород со скоростью 4-8 л/мин.;
- нитраты – нитроглицерин в таблетках или в виде спрея, с осторожностью он дается при пониженном давлении;
- морфин – купирует боль, если её не удается унять 2-3 таблетками нитроглицерина.
По приезду в больницу пациент должен быть сразу осмотрен врачом, ставится диагноз и разрабатывается стратегия лечения. Плане действий примерно следующий:
- продолжать начатые лечебные манипуляции;
- постельный режим;
- мониторинг жизненно-важных функций, кардиограммы;
- если у пациента не понизилось давление, внутривенно вводят нитраты.
Пациенту назначается антитромботическое лечение:
- аспирин дают, если только на этапе госпитализации его не дали, в дозе до 300 мг, в последующие дни – до 100 мг в сутки;
- клопидогрел – первичная дозировка 300 мг, поддерживающая – раз в сутки по 75 мг;
- тикагрелор 180 мг однократно, после – дважды в день по 90 мг. Назначается всем пациентам с риском развития ишемии, независимо от того, какая выбрана тактика лечения.
Помимо назначения лекарств, способных растворять тромбы, назначаются антикоагулянты. Выбор конкретного препарата зависит от геморрагического и ишемического риска. Врач может остановиться на одном из перечисленных лекарств:
- фондапаринукс назначается по 2,5 мг в день, как оптимальный по безопасности и одновременной эффективности препарат;
- эноксапарин назначается в отсутствии первого препарата с учетом массы тела – по 1 мг на 1 кг веса дважды в день;
- НФГ назначается в отсутствии указанных двух препаратов.
Если врач находится на стадии выбора тактики лечения, до перехода болезни из острой стадии в стабильное состояние лучше использовать препараты, действующие короткое время. Так легче будет и заменить на более эффективные, если возникнет необходимость.
Если медикаментозная терапия не дает эффекта, прибегают к оперативному вмешательству. Выбор методики зависит от обширности поражения, способа доступа к месту операции, общего состояния здоровья пациента и других нюансов.
Прогноз при ИМ
К сожалению, патология достаточно опасная, и около 20% больных не успевают добраться до больницы, еще 15% погибают уже в клинике. Общий процент летальности от инфаркта составляет примерно 30-35%. Большее число клинических смертей от ИМ приходится на первые 48 часов, поэтому главные лечебные мероприятия в комплексе активно проводят именно в течение первых двух дней, после которых станет понятна дальнейшая картина болезни, перспективы и тактика лечения.
В ходе исследований ученые выявили, что при восстановлении циркуляции крови в течение 4-6 часов от начала приступа удается ограничить размеры поражения миокарда, улучшить общую и локальную сократимость левого желудочка сердца, снизить вероятность больничных осложнений (аритмии, сердечной недостаточности) и летального исхода.
Наиболее благоприятный вариант – если удастся восстановить кровоток (перфузию) в течение 1-2 часов от начала приступа. Если кровоток восстановлен позже, это также ведет к повышению уровня выживаемости, что влияет на ускорение заживления миокарда, снижает число аритмий.
Меры профилактики инфаркта
 После того, как опасность миновала, на самом деле, еще рано расслабляться, поскольку около 10% пациентов в течение первого года после первого инфаркта сталкиваются с повторным приступом. К сожалению, летальность при повторном инфаркте выше, чем при первичном. Существует ряд рекомендаций, которые помогут снизить вероятность повторного инфаркта, позволят улучшить качество жизни и быстрее восстановить силы и здоровье:
После того, как опасность миновала, на самом деле, еще рано расслабляться, поскольку около 10% пациентов в течение первого года после первого инфаркта сталкиваются с повторным приступом. К сожалению, летальность при повторном инфаркте выше, чем при первичном. Существует ряд рекомендаций, которые помогут снизить вероятность повторного инфаркта, позволят улучшить качество жизни и быстрее восстановить силы и здоровье:
- и здоровым людям, и особенно перенесшим инфаркт рекомендуется бросить курить раз и навсегда. На самом деле, пагубная привычка не столь сильно затягивает в свои сети, как о том трубят на каждом углу. Стоит лишь захотеть, и можно избавиться от зависимости, а вместе с ней от тех осложнений, к которым приводит табакокурение. Тем, кто решил бросить курить, врач выпишет таблетки из безопасных антидепрессантов, которые существенно снижают тягу, не влияют на аппетит и позволяют без вреда для настроения и физического состояния прекратить губить свое здоровье;
- физическая активность должна быть постоянным спутником человека, заботящегося о своем здоровье. Непосредственно во время реабилитация врач даст рекомендации о норме нагрузок, далее можно будет постепенно их увеличивать. Наиболее безопасными будут водные процедуры и ходьба. Сердце – та же мышца, и её можно тренировать физическими нагрузками. От этого оно станет сильнее, выносливее и крепче. Каждый день нужно гулять на свежем воздухе около часа. Тяжелым больным рекомендуется начинать физическую активность с ЛФК под присмотром медработников. Примерный комплекс упражнений разной степени нагрузки можно найти в других статьях;
- если по объему талии или ИМТ у человека подозревается ожирение, необходимо взять под контроль массу тела. Питание должно быть полноценным и сбалансированным, но не чрезмерным. Больше внимания нужно уделять витаминам и минералам, полезны жирные сорта рыбы или рыбий жир из аптеки. В умеренных количествах можно даже принимать алкоголь. Речь идет о качественном алкоголе, малые дозы которого способны предотвращать развитие сердечных патологий;
- при наличии сахарного диабета нужно скорректировать образ жизни, контролировать давление, вес, принимать препараты от сахара и придерживаться диеты, рекомендованной эндокринологом;
- посещать профилактические осмотры раз в год, а если среди родственников встречалась такая патология, то проходить обследования с частотой, рекомендованной кардиологом. Если регулярно мониторить здоровье, можно любую патологию застать еще на этапе планирования или раннего развития, когда можно всё исправить без вреда для организма.
Перечисленные меры общеизвестны, только мало кто следует им, пока ситуация не дойдет до критической. С повышением уровня информационной грамотности населения растет и число людей, которые пропагандируют здоровый образ жизни, объединяются в сообщества, привлекают к этому близких, знакомых, коллег и др.
Тем, кто уже столкнулся с инфарктом, не стоит на себе ставить крест. При правильном поведении можно оставаться вполне трудоспособным человеком, который умеет и может радоваться жизни.
Субэндокардиальный инфаркт миокарда ⋆ Лечение Сердца
Диагностика и лечение заболевания
Субэндокардиальный инфаркт миокарда – это заболевание, суть которого состоит в некрозе внутренней стенки сердца в результате различных причин. Наиболее распространённой из них является атеросклероз коронарных артерий сердца.
В большинстве случаев атеросклеротические повреждения сопровождаются наличием тромба, который полностью или частично перекрывает просвет сосуда, в результате чего сильно нарушается кровообращение того или иного участка сердца.
- наличие сахарного диабета;
- артериальную гипертензию;
- частые стрессы;
- наличие психических расстройств;
- стенокардию;
- лишний вес;
- вредные привычки;
- тяжёлую генетическую наследственность.
После перенесённого приступа инфаркта появление первых симптомов можно наблюдать уже через несколько минут. Сначала можно заметить боль за грудиной, которая имеет свойство отдавать в левую руку и шею.
Также после инфаркта можно наблюдать следующее:
- периодическую тошноту и рвоту;
- кахексию;
- учащения сердцебиения;
- холодное потоотделение;
- частые головные боли и потери сознания.
Тем не менее, около четверти приступов проходят абсолютно бессимптомно, что несёт большую опасность в будущем, ведь некоторое время последствия будут развиваться тоже без наличия явной симптоматики. Это происходит благодаря тому, что у некоторых людей сердце плохо иннервировано, поэтому боль и некоторые другие признаки можно не ощущать.
Любой симптом, который связан с острым нарушением обеспечения кровью миокарда, можно называть острым коронарным синдромом.
Стоит очень внимательно относиться к своему здоровью и при обнаружении каких-либо симптомов сразу обращаться к врачу, ведь любая медлительность в этом случае может привести к летальному исходу.
Перед тем, как приступить к лечению инфаркта миокарда, врач для начала должен его диагностировать. В этом деле ему помогут некоторые методы исследования.
- электрокардиограмму сердца, на которой оценивают длительность и амплитуду зубцов;
- биохимический анализ крови, при котором проверяются разные показатели составляющих крови;
- компьютерная томография;
- аускультация сердца;
- анализ на креатинфосфокиназу;
- анализ на лактатдегидрогеназу;
- коронарную ангиографию;
- определение уровня АЛаТ и АСаТ.
К особенностям электрокардиограммы больного при инфаркте внутренней стенки сердца можно отнести изменение знака зубца Т, Q и комплекса QRS.
После перенесённого приступа больного нужно в экстренном порядке госпитализировать в кардиологическое отделение. Там ему выписывают постельный режим и полное спокойствие под чутким руководством медицинского персонала.
Питание больного должно быть ограниченным в количестве углеводов и жиров. Это нужно для того, чтобы остановить развитие атеросклеротических изменений и предотвратить повторные приступы инфаркта.
Купировать боль можно при сочетании препаратов, которые относятся к группе наркотических анальгетиков, и нейролептиков. Также можно внутривенно вводить нитроглицерин.
Во время терапии основные силы стоит бросить на ликвидацию аритмий, острой сердечной недостаточности и кардиогенного или геморрагического шока. Для этого врачи назначают препараты, которые способны восстанавливать нормальный ритм сердца, тромболитические средства, антагонисты кальция, а также спазмолитические препараты.
Также при лечении инфаркта часто используют балонную ангиопластику, чтобы в кратчайшие сроки возобновить доступ крови к пораженным тканям.

Не стоит забывать, что терапией столь опасного заболевания должен заниматься только дипломированный специалист, ведь самолечение в этом случае часто приводит к возникновению осложнений, которые в свою очередь могут повлечь смерть пациента.
Инфаркт миокарда принято считать опасным заболеванием, ведь оно может повлечь за собой множество неприятных осложнений. Около половины смертей при инфаркте наблюдают в течение первых суток после перенесённого приступа.
Это случается в тех ситуациях, когда повреждено более половины тканей сердца, в результате чего оно не может нормально функционировать и человек погибает. В некоторых случаях даже при небольших очагах некроза может развиваться острая сердечная недостаточность.
После истечения острой стадии прогноз этой болезни весьма благоприятный. Тяжёлые последствия можно наблюдать у людей, у которых возникают различные осложнения после перенесённого субэндокардиального инфаркта миокарда.
Эти осложнения имеют свойство возникать в течение некоторого времени после приступа, тем самым очень сильно ухудшая дальнейший прогноз.
Большинство больных в первые несколько часов могут испытывать нарушения ритма сердца.
- Экстрасистолия.
- Все виды тахикардий и блокад.
- Мерцательная аритмия.
Самой опасной аритмией является мерцательная, ведь она легко может трансформироваться в фибрилляцию, что приведёт к смерти больного.
- отёк лёгких;
- кардиогенный шок;
- потеря сознания;
- цианоз верхних конечностей;
- острая почечная недостаточность;
- кровоизлияния в грудную клетку;
- тромбоэмболия лёгочных артерий;
- острая аневризма сердца;
- различные воспалительные процессы в органах грудной клетки и сердечно-сосудистой системы.
Для того, чтобы избежать этого, нужно придерживаться некоторых элементарных мер профилактики, которые значительно снизят риск возникновения субэндокардиального инфаркта сердечной мышцы. Для этого необходимо вести здоровый образ жизни, часто выходить на пешие прогулки, заниматься спортом, избегать различных стрессовых ситуаций, контролировать уровень артериального давления и концентрацию холестерина в кровеносной системе.
Нужно помнить, что субэндокардиальный инфаркт в наше время не является приговором. Но всё же лучше избежать болезни, чем лечить её. Поэтому нужно внимательно следить за своим здоровьем и при появлении первых симптомов немедленно обратиться к врачу, ведь только он сможет выбрать максимально эффективное лечение в любом случае!
Инфаркт миокарда: причины, первые признаки, помощь, терапия, реабилитация
Инфаркт миокарда — ишемический некроз, возникающий при не соответствии коронарного кровотока потребностям миокарда.
Факторы риска инфаркта миокарда, коронарного атеросклероза дислипопротеидемии, артериальная гипертензия, базальная гиперинсулинемия, сахарный диабет, курение, возраст, мужской пол, генотип, низкая физическая активность К модифицируемым (контролируемым) факторам риска также относят ожирение, стресс, применение женских половых гормонов, низкую физическую активность.
Факторы риска фатального инфаркта миокарда. Большие размеры инфаркта миокарда. Передняя локализация острого инфаркта миокарда у больных, поступивших в стационар течение 6 часов от начала болей, при наличии подъема сегмента ST и увеличении продолжительности QRS (W.Hathway, E.Peterson, G.Wagner e.a. 1998) .Перенесенный раннее инфаркт миокарда.
Желудочковая тахикардия, фибрилляция желудочков, остановка сердца.
Низкое исходное артериальное давление. Повышение активности в плазме крови кардиоспецифических тропонинов (тропонин Т в 94% и тропонина в 100%) являются сильными независимыми прогностически неблагоприятными факторами гибели больных при остром коронарном синдроме (С.Hamme.a.,1997).
КлассификацияОстрый инфаркт миокарда (уточненный как острый или с установленной продолжительностью 4 недели (28 дней) или менее после возникновения острого начала Острый трансмуральный инфаркт передней стенки миокарда Острый трансмуральный инфаркт нижней стенки миокарда Острый трансмуральный инфаркт других уточненных локализаций Острый трансмуральный инфаркт миокарда неуточненной локализацииОстрый субэндокардиальный инфаркт миокардаОстрый инфаркт миокарда неуточненный
Клиника Различают 5 периодов. продромальный; острейший; острый; подострый; постинфарктный.
Продромальный период ИМ продолжается от нескольких минут до 30 сут. и характеризуется клиническими признаками, аналогичными таковым при нестабильной стенокардии. В этом периоде заболевания могут отмечаться динамические изменения ЭКГ, свидетельствующие об ишемии или повреждении сердечной мышцы, однако примерно у 30% больных патологические признаки на ЭКГ отсутствуют.
Главными особенностями продромального периода являются рецидивирующий ангинозный болевой синдром и электрическая нестабильность миокарда, проявляющаяся острыми нарушениями сердечного ритма и проводимости.

Острейший период – продолжается несколько минут или часов от начала ангинозного статуса до появления признаков некроза сердечной мышцы на ЭКГ (12 часов). Артериальное давление в это время неустойчиво, чаще на фоне болей отмечается артериальная гипертензия, реже – снижение артериального давления вплоть до шока.
В острейшем периоде наиболее высока вероятность фибрилляции желудочков. По основным клиническим проявлениям в этом периоде заболевания различают следующие варианты начала инфаркта миокарда: ангинозный; аритмический; цереброваскулярный; астматический; абдоминальный; безболевой (малосимптомный).
Абдоминальный вариант ИМ чаще наблюдается при локализации некроза на нижней стенке левого желудочка. Кроме смещения эпицентра болевых ощущений в надчревную область, реже – в область правого подреберья, при нем могут наблюдаться тошнота, рвота, метеоризм, расстройство стула, явления пареза кишечника, повышение температуры тела.
Острый период ИМ продолжается, при отсутствиии рецидивов заболевания, от 2 часов до 10 дней. В это время окончательно формируется очаг некроза, происходят резорбция некротических масс, асептическое воспаление в окружающих тканях и начинается формирование рубца.
Ангинозная боль с окончанием формирования очаго некроза стихает к концу первых суток, началу – вторых и если появляется вновь, то лишь в случаях рецидива ИМ или ранней постинфарктной стенокардии. Во 2-4-е сутки возможно появление перикардиальной боли, связанной с развитием реактивного асептического воспаления перикарда – эпистенокардического перикардита.
Со 2-х суток ИМ появляются признаки резорбционно-некротического синдрома (повышение температуры тела в вечерние часы, потливость, лейкоцитоз, увеличение СОЭ). На 3-4 сутки наблюдается т.н. феномен «перекреста».
С 3-х суток в связи с некрозом миокарда и уменьшением стрессорной активации кровообращения ухудшается гемодинамика. Степень нарушения гемодинамики может быть различной – от умеренного снижения артериального давления ( в основном систолического) до развития отека легких или кардиогенного шока.

Ухудшение системной гемодинамики может приводить к снижению кровоснабжения головного мозга, что проявляется разнообразной неврологической симптоматикой, а у больных старческого возраста – и нарушение психики.
Подострый период . В подостром периоде ИМ, который продолжается с 11 по 30 день, происходит замещение некротических масс грануляционной тканью, формирование рубца. В связи с увеличением физической активности в это время могут возобновиться приступы стенокардии напряжения, нарушения сердечного ритма, проявиться или нарасти клинические признаки сердечной недостаточности.
Постинфарктный период – после 60 дня до 2-3 лет. Постинфарктный период – время, за которое происходят окончательная консолидация рубца и адаптация сердечно-сосудистой системы к новым условиям функционирования после потери части сократительного миокарда.
I. Вид поражения мышечной ткани: некроз, повреждение, ишемию.
Некроз отражает патологический зубец Q
Повреждение этоST. смещается выше и.э.л. выпуклостью вверх (в противоположных отведениях – смещен вниз, вогнутый, т.н. «зеркальное отражение»).Ишемию отражает зубец Т (высокий, симметричный, узкий – субэндокардиальная ишемия; отрицательный симметричный узкий – субэпикардиальная ишемия).
II. Глубину поражения: субэндокардиальные, трансмуральные .Глубину инфаркта миокарда характеризует форма комплексаQRS. Чем более выражено поражение миокарда, тем глубжеQзубец и ниже зубецR.
Трансмуральны й (ИМ с зубцомQ) регистрируется комплексQSхотя бы в одном из следующих отведений:V2 -V6 ,aVL,I,II,III,aVF,V7 -V9 илиQR(еслиQбольше 0,03 сек иQ/Rбольше 1/3 зубцаRвоII,III,aVF,V7 -V9 ).
Субэндокардиальный (ИМ без зубцаQ) не регистрируется патологическийQзубец вV2 -V6 ,aVL,Iили имеются характерные ИМ измененияSTи Т без явно патологическогоQзубца.
III.Локализацию и объем инфаркта миокарда. Отражают отведения, в которых регистрируются характерные изменения:AVL– верхняя боковая и боковая стенка ЛЖ;I- боковая,II– боковая и диафрагмальная (нижняя),IIIиaVF- диафрагмальная,V1 -V2 – перегородка ,V3 -V4 — верхушка,V5 -V6 — боковая
ИМ передней стенки регистрируется в следующих отведениях:V1 -V2 – передне-перегородочный;V3 -V4 — передне-верхушечный;V1 -V4 – передне-перегородочный и верхушечный.
Различают крупноочаговые и мелкоочаговые формы ИМ.Характерным признаком крупноочагового проникающего ИМ является отсутствие в грудных отведениях зубца Rи наличие зубцаQS, который переходит непосредственно в куполообразныйS-Tи отрицательный Т.
При субэндокардиальной локализации очага поражения над зоной некроза интервала S-Tсмещается вниз и сливается с зубцом Т. Глубокий зубецQпри этой локализации ИМ не образуется.
При мелкоочаговом ИМ наблюдаются типичные формы изменения интервала S-Tи зубца Т. ЗубецQне формируется.
Стадии ИМ отражает динамика изменения зубцов и сегментов.
1 стадия – стадия повреждения, характеризуется развитием после острого нарушения коронарного кровообращения трансмурального повреждения мышечных волокон – монофазная кривая на ЭКГ. Если некроз в 1 стадии еще не образовался, то на ЭКГ отсутствует патологический зубецQ.
ПодъемSTсочетается с уменьшением амплитуды зубцаR. В отведениях, расположенных на противоположной ИМ стенке, происходит увеличение амплитуды зубцаR(реципрокные изменения).2 стадия – стадия развития ИМ (острая стадия) – характеризуется уменьшением зоны повреждения.
На периферии зоны повреждения за счет восстановления обмена веществ образуется зона ишемии. На ЭКГ – приближениеSTк и.э.л. Зона некроза характеризуется появлением патологического зубцаQ:QS– при трансмуральном ИМ,QR– при нетрансмуральном ИМ.
3 стадия – подострая: характеризуется стабилизацией зоны некроза.ST– на и.э.л. (исчезает зона повреждения). На ЭКГ регистрируется патологический зубецQ. В этой стадии судят об истинном размере ИМ.4 стадия – рубцовая стадия ИМ.
Характеризуется образованием рубца на месте бывшего инфаркта. На ЭКГ – патологический зубецQ. ИногдаQможет исчезать,ST– на и.э.л. При трансмуральном ИМ регистрируется отрицательный Т, который должен быть меньше ½ амплитуды зубцовQилиRв соответствующих отведениях и не превышать 5 мм.
Осложнения ИМ
1.Внезапная смерть (Morssubita) бывает вследствии мерцания желудочков.(70-90%), и асистолии (30-10%).2.Острая сердечная недостаточность (10-27%) возникает при поражении 25% массы левого желудочка: Сердечная астма,Отек легких.3.
Кардиогенный шок (Shokcardiogenes) встречается у 20% больных ИМ при поражении 40% массы ЛЖ. Чаще отмечается при ИМ передней стенки ЛЖ, нарушениях ритма, разрывах сосочковых мышц.4. Обморок 5.Разрыв сердца
При тромбоэмболии основного ствола легочной артерии наступает мгновенная смерть.
Для тромбоэмболии крупной ветви легочной артерии характерно внезапное появление сильных болей в грудной клетке, развитие признаков острой СН: выраженная одышка, цианоз, коллапс, холодный липкий пот, частый нитевидный пульс.
Возможны различные формы нарушения ритма. В дальнейшем развивается инфаркт-пневмония. На ЭКГ выявляются признаки острого легочного сердца: глубокие зубцыS,TиQII, отрицательный зубецTIII,aVF. Из биохимических тестов характерно повышение активности «легочного» изофермента – ЛДГЗ.
