Гранулематоз Вегенера — Википедия
Гранулематоз Вегенера (в настоящее время болезнь называется гранулематоз с полиангиитом) — аутоиммунное гранулематозное воспаление стенок сосудов(васкулит), захватывающее мелкие и средние кровеносные сосуды: капилляры, венулы, артериолы и артерии, с вовлечением верхних дыхательных путей[3], глаз, почек, лёгких и других органов. Относится к системным АНЦА-ассоциированным некротизирующим васкулитам.
Гранулематоз Вегенера — тяжелое быстро прогрессирующее заболевание. Без своевременно начатого лечения приводит к смертельному исходу в течение 6 — 12 мес. Подразделяется на две формы: локальную и генерализованную, которые по мнению ряда авторов являются стадиями заболевания.
При локальной форме поражаются ЛОР органы[3] (90 % случаев) и глаза (10 % случаев)[источник не указан 2429 дней] с развитием ринита, назофарингита, синусита, евстахиита, отита, склерита, эписклерита, а также увеита.
При генерализованной форме к вышеуказанным симптомам присоединяется поражение легких (80 % случаев)
Достаточно часто гранулематоз Вегенера протекает с развитием кожного васкулита (у 40 % пациентов)[источник не указан 2429 дней] и поражения периферической нервной системы (15 %)[источник не указан 2429 дней] с развитием асимметричной полинейропатии. У 5 % больных[источник не указан 2429 дней] описан перикардит.
Заболевание чаще всего манифестирует с поражения верхних дыхательных путей и глаз. Поражение внутренних органов обычно наступают позже.
В настоящее время американская школа ревматологии предлагает называть гранулематоз Вегенера гранулематозом с полиангиитом, чтобы избегать названия, поощряющего имя немецкого патолога Фридриха Вегенера, который был членом НСДАП во времена Второй мировой войны.
Гранулематоз Вегенера поражает в равной степени как мужчин, так и женщин. Средний возраст заболевших составляет 40 лет.
Общие проявления[править | править код]
Заболевание начинается с общей слабости, пониженного аппетита и похудения. В последующем присоединяются лихорадка, артралгии и миалгии. Иногда выявляют симптомы реактивных артритов.
Поражение глаз[править | править код]
При гранулематозе Вегенера воспалительный процесс затрагивает в основном белочную и радужную оболочку глаз. Нередко развитие увеита, иридоциклита, эписклерита, склерита, приводящих к перфорации роговицы и слепоте. Возможно образование периорбитальной гранулёмы с развитием экзофтальма[4].
Поражение верхних дыхательных путей, ротовой полости и органов слуха[править | править код]
Проявляется в виде упорного насморка с гнойно-геморрагическим отделяемым. В последующем развивается изъязвление слизистой оболочки. Возможна перфорация перегородки с развитием седловидной деформации носа. Помимо язвенно-некротического ринита возможно поражение трахеи, гортани, придаточных пазух носа, слуховых труб и ушей. Нередко возникновение язвенного стоматита. Иногда встречается резистентный к консервативному и хирургическому лечению мастоидит.
Поражение кожи[править | править код]
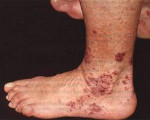
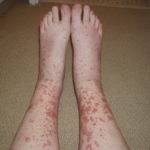
Наблюдается кожный васкулит с язвенно-геморрагическими высыпаниями.
Поражение нервной системы[править | править код]
Протекает в виде асимметричной полинейропатии.
Поражение лёгких[править | править код]
В легких образуются гранулемы, нередко распадающиеся, что приводит к кровохарканию и развитию дыхательной недостаточности. У 1/3 пациентов[источник не указан 2429 дней] гранулёмы клинически ничем себя не проявляют. Возможно развитие плеврита, аускультативно проявляющегося шумом трения плевры. Также может наблюдаться выпотной плеврит.
Поражение почек[править | править код]
Одной из излюбленных локализаций гранулематоза Вегенера являются почечные клубочки. Возникающий гломерулонефрит проявляется гематурией, массивной протеинурией, нередко имеет быстро прогрессирующее течение и приводит к быстро нарастающей почечной недостаточности.
Поражение оболочек сердца[править | править код]
Проявляется в виде различных видов перикардита. Поражение миокарда и эндокарда нехарактерно.
У больных с развернутой клинической картиной диагноз обычно несложен, однако в связи с разнообразием форм и вариантов течения возникают трудности на ранних стадиях заболевания. Примерно 25 % больных[источник не указан 2429 дней] в начальной стадии не имеют признаков поражения легких или почек.
Классификационные критерии диагностики гранулематоза Вегенера[5][править | править код]
| Критерий | Определение |
| 1. Воспаление носа и полости рта | Язвы в полости рта. Гнойные или кровянистые выделения из полости носа |
| 2. Изменения при рентгенографическом исследовании лёгких | Узелки, инфильтраты или полости |
| Микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи | |
| 4. Биопсия | Гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространствах |
При наличии двух и более критериев чувствительность постановки диагноза составляет 88 %, а специфичность — 92 %.[источник не указан 2429 дней] Для подтверждения диагноза определяют наличие в крови классических антинейтрофильных цитоплазматических антител (кАНЦА).
С целью правильной диагностики следует исключить заболевания, также протекающие с лёгочно-почечным синдромом: микроскопическим полиангиитом, синдромом Чарга-Стросса, узелковым периартериитом, синдромом Гудпасчера, геморрагическим васкулитом, системной красной волчанкой; редко — стрептококковой пневмоней с гломерулонефритом. Также проводят дифференциальный диагноз с другими заболеваниями: лимфоидный гранулематоз, ангиоцентрическая злокачественная лимфома, злокачественные опухоли, срединная гранулёма носа, саркоидоз, туберкулёз, бериллиоз, системные микозы, сифилис, проказа, СПИД и др. При преимущественно почечном течении дифференциальную диагностику проводят с идиопатическим быстропрогрессирующим гломерулонефритом.
Поскольку заболевание имеет аутоиммунный генез, препаратами выбора являются иммунодепрессанты: цитостатики в сочетании с глюкокортикоидами. Из цитостатиков хорошо себя зарекомендовал циклофосфамид в дозе 2 мг/кг/сут. При поражении почек дозу повышают до 3-5 мг/кг/сут. Глюкокортикоиды назначаются в эквивалентной преднизолону дозе 1 мг/кг/сут. Хорошие результаты показала пульс-терапия циклофосфамида в дозе 1000 мг. Определённые надежды возлагаются на антицитокиновую терапию.
Без лечения прогноз неблагоприятен: средняя продолжительность жизни не превышает 5 мес, а летальность в течение первого года жизни составляет 80 %.[источник не указан 2429 дней] При своевременно начатой терапии циклофосфамидом и глюкокортикостероидами у 93 % пациентов ремиссия длится около 4-х лет, иногда у некоторых больных — более 10 лет.
- Ярыгин Н.Е., Насонова В. А., Потехина Р. Н. Системные аллергические васкулиты. — М.: Медицина, 1980.
Гранулематоз Вегенера — причины, симптомы, диагностика и лечение
Гранулематоз Вегенера – системный некротический васкулит мелких вен и артерий с образованием гранулем в сосудистых стенках и окружающих тканях дыхательных путей, почек и др. органов. Гранулематоз Вегенера характеризуется язвенно-некротическим ринитом, изменениями гортани, придаточных пазух, инфильтрацией легочной ткани с распадом, быстропрогрессирующим гломерулонефритом, полиморфными высыпаниями на коже, полиартралгиями. Диагностика основана на оценке клинико-лабораторных, рентгенологических данных, результатов биопсии. При гранулематозе Вегенера показана гормональная и цитостатическая терапия; прогноз развития заболевания при генерализованной форме неблагоприятный.
Общие сведения
Заболеваемость гранулематозом Вегенера одинаково распространена среди мужчин и среди женщин в возрастной группе около 40 лет.
Классификация
С учетом распространенности патологических изменений гранулематоз Вегенера может протекать в локализованной либо генерализованной форме.
В развитии гранулематоза Вегенера выделяются 4 прогрессирующие стадии. Первая стадия гранулематозно-некротического васкулита, или риногенный гранулематоз, протекает с клиникой гнойно-некротического или язвенно-некротического риносинусита, ларингита, назофарингита, деструктивными изменениями костно-хрящевого остова носовой перегородки и глазницы. На следующей стадии (легочной) в патологический процесс вовлекается паренхима легких. При третьей стадии развиваются генерализованные поражения с заинтересованностью нижних дыхательных путей, ЖКТ, сердечно-сосудистой системы, почек. Последняя, терминальная стадия гранулематоза Вегенера характеризуется легочно-сердечной либо почечной недостаточностью, приводящей к гибели пациента в ближайший год от начала ее развития.
Симптомы
Общая симптоматика гранулематоза Вегенера включает лихорадку, ознобы, повышенное потоотделение, слабость, потерю массы тела, миалгии, артралгии, артриты. Ведущим проявлением заболевания, встречающимся у 90% пациентов, служит поражение верхних отделов дыхательных путей. Для клиники гранулематоза Вегенера типично упорное течение ринита, гнойно-геморрагическое отделяемое из носа, изъязвление слизистых оболочек вплоть до перфорации носовой перегородки, седловидная деформация носа. Гранулематозно-некротические изменения развиваются также в полости рта, гортани, трахее, слуховых ходах, придаточных пазухах носа.
У 75% пациентов с гранулематозом Вегенера определяются инфильтративные изменения в легочной ткани, деструктивные полости в легких, кашель с кровохарканьем, свидетельствующий о развитии плеврита плевральный выпот. Вовлечение почек проявляется развитием гломерулонефрита с явлениями гематурии, протеинурии, нарушений выделительной функции. Стремительно прогрессирующее течение гломерулонефрита при гранулематозе Вегенера приводит к острой почечной недостаточности. Изменения со стороны кожи проявляются геморрагической сыпью с последующей некротизацией элементов.
Поражение органов зрения включает развитие эписклерита (воспаления поверхностных тканей склеры), образование орбитальных гранулем, экзофтальм, ишемию зрительного нерва с ухудшением функции зрения вплоть до ее полной утраты. При гранулематозе Вегенера поражаются нервная система, коронарные артерии, миокард.
Локализованная форма гранулематоза Вегенера протекает с преимущественным поражением верхних дыхательных путей – упорным насморком, затруднением носового дыхания, носовыми кровотечениями, образованием кровянистых корочек в носовых ходах, осиплостью голоса. Генерализованная форма характеризуется различными системными проявлениями – лихорадкой, суставно-мышечными болями, геморрагиями, полиморфной сыпью, приступообразным надсадным кашлем с кровянисто-гнойной мокротой, абсцедирующей пневмонией, нарастанием сердечно-легочной и почечной недостаточности.
Диагностика гранулематоза Вегенера
Комплекс диагностических процедур при гранулематоза Вегенера включает консультацию ревматолога, лабораторные анализы, диагностические операции, рентгенологические исследования. Клиническое исследование крови обнаруживает нормохромную анемию, ускорение СОЭ, тромбоцитоз, общий анализ мочи – протеинурию, микрогематурию. При биохимическом анализе крови определяется повышение γ-глобулина, креатинина (при почечном синдроме), мочевины, фибрина, серомукоида, гаптоглобина. Иммунологическими маркерами гранулематоза Вегенера служат антигены класса HLA: DQW7, DR2, B7, B8; наличие антинейтрофильных антител, снижение уровня комплемента.
При рентгенографии легких в их ткани определяются инфильтраты, полости распада, плевральный экссудат. Проводят бронхоскопию с биопсией слизистых верхних дыхательных путей. При исследовании биоптатов выявляются морфологические признаки гранулематозно-некротизирующего васкулита.
Лечение гранулематоза Вегенера
При ограниченной и генерализованной форме гранулематоза Вегенера назначается иммуносупрессивная терапия циклофосфамидом в комбинации с преднизономом. Быстро прогрессирующее течение альвеолита или гломерулонефрита служит показанием к проведению комбинированной пульс-терапии высокими дозами метилпреднизолона и циклофосфамида. При переходе течения гранулематоза Вегенера в стадию ремиссии дозы циклофосфамида и преднизолона постепенно снижают; на длительный (до 2-х лет) срок назначают метотрексат.
Генерализация процесса при гранулематозе Вегенера (кровохарканье, гломерулонефрит, наличие антител к нейтрофильным лейкоцитам) требует проведения экстракорпоральной гемокоррекции — криоафереза, плазмафереза, каскадной фильтрации плазмы, экстракорпоральной фармакотерапии. При лечении рецидивирующего гранулематоза Вегенера эффективно проведение внутривенной иммуноглобулиновой терапии. С целью продления ремиссии может проводиться терапия ритуксимабом. Стенозирующие изменения гортани при гранулематозе Вегенера требуют наложения трахеостомы и реанастомоза.
Осложнения и прогноз
Течение и прогрессирование гранулематоза Вегенера может приводить к деструкции лицевых костей, глухоте вследствие стойкого отита, развитию некротических гранулем в легочной ткани, кровохарканью, трофическим и гангренозным изменениям стопы, почечной недостаточности, вторичным инфекциям на фоне приема иммуносупрессоров. При отсутствии терапии прогноз течения гранулематоза Вегенера неблагоприятный: 93% пациентов погибает в период от 5 месяцев до 2-х лет.
Локальная форма гранулематоза Вегенера протекает более доброкачественно. Проведение иммуносупрессивной терапии способствует улучшению состояния у 90 и стойкой ремиссии у 75% пациентов. Период ремиссии в среднем продолжается около года, после чего у 50% пациентов наступает новое обострение. Прогрессирующее течение ограниченного гранулематоза Вегенера, несмотря на иммуносупрессивную терапию, отмечается у 13% заболевших. Мероприятий по профилактике гранулематоза Вегенера не разработано.
причины, симптомы, лечение, прогноз гранулематоза
Гранулематоз Вегенера – один из самых редких и тяжелых недугов, относящихся к ряду васкулитов. Он наносит серьезный удар по дыхательной, мочевыводящей и костной системе организма, что часто приводит к печальным для пациента последствиям.
Клиническое течение данной формы васкулита во многом напоминает течение других болезней, из-за чего поставить своевременный диагноз бывает очень сложно.
Описание и статистика
 Гранулематоз Вегенера представляет собой системный хронический васкулит, который характеризуется образованием гранулем в стенках мелких вен, артерий и сосудов, а также окружающих тканях легких, почек и других органов.
Гранулематоз Вегенера представляет собой системный хронический васкулит, который характеризуется образованием гранулем в стенках мелких вен, артерий и сосудов, а также окружающих тканях легких, почек и других органов.
Впервые он был описан и выделен из ряда васкулитов в отдельное заболевание в 1936 году известным немецким врачом Фридрихом Вегенером.
Распространенность недуга составляет 3-12 случаев на 1 млн. человек, но по некоторым данным, за последние 30 лет эти цифры возросли примерно в 4 раза. Мужчины подвержены его развитию в большей степени, чем женщины, а средний возраст пациентов – около 40 лет. Реже всего болезнью Вегенера болеют дети до 10 лет.
Причины и факторы риска
Точная этиология заболевания до сих пор не установлена. Согласно исследованиям, чаще всего оно возникает у людей, которые ранее сталкивались с инфекциями дыхательных путей, однако врачи не исключают связь воспалительного процесса с вредоносными микроорганизмами и другими агентами.
В крови некоторых больных с диагнозом «гранулематоз Вегенера» обнаруживались иммунные комплексы, но их роль в патогенезе данной формы васкулита до сих пор не доказана.
Также исследования выявили наличие антигенов В8, HLA В7, DR2, антител к цитоплазме нейтрофилов и носительство Staphylococcus aureus в носоглотке – предположительно эти факторы выступают катализаторами развития заболевания или его рецидивов. Кроме того, гранулемы с гигантскими многоядерными клетками могут быть проявлением замедленной аллергической реакции или реакции организма на инородные тела.
Классификация
В зависимости от локализации патологического процесса принято выделять три основные формы заболевания:
- локальная характеризуется изолированным поражением верхних дыхательных путей, органов слуха или зрения;
- при ограниченной форме, помимо вышеперечисленных органов, в процесс вовлекаются легкие;
- генерализированный гранулематоз Вегенера включает множественные поражения внутренних с обязательным вовлечением почек.
Кроме того, его клиническое течение имеет четыре стадии:

- I стадия, или гранулематозно-некротический васкулит. Протекает с проявлениями гнойно-некротического или язвенно-некротического риносинусита, назофарингита и ларингита, а также с деструктивными изменениями тканей носовой перегородки и глазниц;
- II стадия, или легочный васкулит. На данном этапе воспалительный процесс затрагивает паренхиму легких;
- III стадия, или генерализированный васкулит. На третьей стадии заболевания у пациентов наблюдаются множественные очаги поражения, которые локализируются в нижних дыхательных путях, желудочно-кишечном тракте, почках, а также в сосудах и артериях.
- IV, или терминальная стадия. Четвертая стадия болезни вызывает легочно-сердечную или почечную недостаточность, которые в течение года приводят к смерти больного.
Опасность и осложнения
Помимо того, что гранулематоз Вегенера несет прямую опасность для жизни человека, он может вызвать целый ряд серьезных осложнений:
- легочные кровотечения, которые возникают из-за разрыва сосудов;
- закупорка слезных каналов, хронический конъюнктивит, дисфункция евстахиевых труб или даже потеря слуха и зрения, вызванные развитием многочисленных гранулем;
- деформация носа и глубокие рубцы на коже, остающиеся после характерных для заболевания язв;
- бронхиальный стеноз, стеноз гортани, пневмоцистная пневмония;
- инфаркт миокарда как результат разрыва коронарных артерий;
- трофические язвы, гангрена пальцев стопы;
- хроническая или терминальная почечная недостаточность.
К сожалению, осложнения и рецидивы заболевания возникают примерно у половины пациентов, причем особенно это касается тех, кому правильный диагноз был поставлен со значительной задержкой.
Симптомы
Ранняя стадия заболевания характеризуется типичными признаками гриппа или ОРВИ:

- высокая температура;
- боли в мышцах и суставах;
- слабость и потеря аппетита;
- трудности с носовым дыханием, ринит, синусит;
- средний отит и закупорка слуховой трубы.
Острый период длится около трех недель, после чего переходит во вторую стадию – вовлечение в процесс кровеносной системы с присоединением следующих симптомов:
- Поражение дыхательных путей. У пациента воспаляется носоглотка, на слизистой оболочке появляются многочисленные язвы с гнойным содержимым, деформируется носовой хрящ.
- Поражение легких. Сначала в легких начинается воспалительный процесс, после чего формируются гранулемы и полости, в которых накапливается гной. Со временем они образуют абсцессы, больной начинает страдать от одышки, болей в груди и кровохаркания.
- Поражение почек. С развитием заболевания дисфункция почек прогрессирует, развивается нефрогенная артериальная гипертония и симптомы, характерные для почечной недостаточности, включая отсутствие аппетита, тошноту, рвоту, сухость во рту, проблемы с мочевыделением, наличие крови в моче. Поражение почек является самым опасным осложнением гранулематоза Вегенера, которое встречается примерно у 75% пациентов.
- Поражение органов зрения. Острота зрения у пациента постепенно снижается, глазное яблоко выдвигается вперед, после чего наступает полная слепота.
- Воспаление сосудов. На поверхности кожи появляются язвы и высыпания, характерные для большей части васкулитов: пурпуры (темно-фиолетовые образования, которые появляются вследствие выхода эритроцитов крови из сосудов), папулы, везикуло-буллезные высыпания.
- Нарушение функции ЖКТ. Пациента мучают боли в пупочной области, нарушения стула и другие проявления дисфункции ЖКТ.
- Поражение суставов. Жалобы на воспаление и боли в суставах отмечаются у 60% больных, что на ранних стадиях становится причиной постановки диагноза «ревматоидный артрит».
Также в медицинской литературе описаны случаи, когда у пациентов с данным диагнозом отмечались поражения нервной и сердечно-сосудистой системы. Поражения ЦНС и головного мозга при васкулите Вегенера представляют собой тяжелый множественный мононеврит или чувствительную полиневропатию, а осложнения со стороны сердца – клапанную недостаточность, перикардит и коронарный артериит.
Когда обращаться к врачу
Симптомы данной формы васкулита достаточно разнообразны, поэтому больные часто списывают их на обычную простуду или ОРВИ. Обращаться к врачу следует тогда, когда человека беспокоит постоянный насморк, который не лечится обычными назальными каплями и спреями, и сопровождается кровотечениями и гнойными выделениями.
Лечением заболевания занимается ревматолог, но помимо этого, больному понадобится консультация офтальмолога, пульмонолога, отоларинголога и нефролога. Важно помнить, что болезнь Вегенера прогрессирует достаточно быстро, и чем раньше будет установлен правильный диагноз, тем больше у пациента шансов на выздоровление.
Диагностика
 Обследование больных с подозрением на гранулематоз Вегенера включает:
Обследование больных с подозрением на гранулематоз Вегенера включает:
- Общий и биохимический анализы крови. Исследования важны для определения воспалительного процесса в организме, для которого характерны увеличение СОЭ, лейкоцитоз, повышение креатинина, мочевины, y-глобулина и других маркеров.
Кроме того, очень важными определяющими факторами для постановки диагноза являются наличие антинейтрофильных антител и ревматоидного фактора, антигенов класса HLA, снижение уровня комплемента.
- Анализ мочи. Проводится в целях выявления протеинурии, микрогематурии, а также мочевого синдрома, характерного для гломерулонефрита.
- Рентгеновское исследование грудной клетки. При рентгенографии легких в ткани обнаруживаются множественные инфильтраты, плевральный экссудат и полости распада.
- Биопсия. Один из наиболее достоверных методов для диагностирования данного заболевания: в образцах тканей, которые берутся из носовых ходов, почек, легких или кожных покровов пациента, выявляются признаки гранулематозно-некротизирующего васкулита.

Учитывая то, что заболевание характеризуется разнообразными симптомами и множественным поражением внутренних органов, спектр болезней для дифференциальной диагностики достаточно широк. В первую очередь он включает другие формы васкулитов (например, узелковый периартериит в любой форме, болезнь Такаясу, Кавасаки и пр.), некоторые злокачественные опухоли, срединная гранулема, саркоидоз, лимфатоидный гранулематоз.
Анализ крови
При подозрении на болезнь Венегера специалист назначает анализ крови на специфические аутоантитела (белки) — ANCA, которые обнаруживаются в процессе исследования в крови более чем у 90% пациентов с болезнью Вегенера. Выявление белков является поводом для проведения дополнительных тестов, с целью подтверждения или опровержения диагноза.
Также при анализе крови обращают особое внимание на данные по времени оседания эритроцитов (СОЭ). При повышенном уровне СОЭ возникает подозрение на наличие воспалительного процесса в организме. При заболевании Вегенера этот показатель может быть довольно высоким.
Данные анализа на СОЭ важны не только как способ диагностики болезни, но и как специфический показатель эффективности проводимого терапии: чем СОЭ меньше, тем лечение успешнее воздействует на организм, пораженный болезнью Венегера.
При получении результатов анализа крови можно заметить анемию, характерную для данного заболевания – уменьшенное число красных кровяных телец.
Анализ крови на креатинин проводят для выяснения, насколько нормально работают почки пациента. С этой же целью обязателен анализ мочи.
Биопсия
Наиболее точным и единственным методом определения присутствия заболевания в организме человека является исследование тканевого образца в лаборатории — биопсия. Для исследования образец ткани берется из легких, носовых проходов, кожи, почек.
Биопсия осуществляется двумя способами:
- с применением специальной иглы – процедура проходит быстро, пациента почти сразу отпускают домой;
- с проведением операции (например, на открытом легком), когда пациент ложится в стационар.
 Чем опасна болезнь Бехчета? Это тяжелый васкулит, который можно спутать с другими патологиями.
Чем опасна болезнь Бехчета? Это тяжелый васкулит, который можно спутать с другими патологиями.Узнайте все о симптомах еще одного васкулита — микроскопического полиангиита. Это важно, ведь его проявления схожи с другими болезнями.
О проявлении методах лечения другой неприятной болезни — височного артериита — узнайте из отдельной публикации.
Лечение
Тактика лечения гранулематоза Вегенера зависит от стадии заболевания, локализации патологического процесса, состояния пациента и других факторов. В любом случае она преследует две основных цели: достижение ремиссии и ее поддержание. Медикаментозная терапия включает прием следующих препаратов:

- Кортикостероидные гормоны. «Преднизолон», «Метилпреднизолон» позволяют подавить негативную реакцию иммунитета на самой ранней стадии.
- Иммуносупрессоры. Наиболее эффективными в данном случае считаются «Циклофосфамид», «Азатиоприн» и «Метотрексат».
- Экспериментальные лекарства. Назначаются в случаях, когда прием стандартных препаратов не дает ожидаемого результата. В частности, препарат под названием «Ритуксимаб» способен снижать количество лимфоцитов, принимающих участие в воспалительном процессе.
Лечение гранулематоза связано с возникновением определенных рисков. Препараты, назначенные против Венегера, подавляют иммунитет, что приводит к снижению способности организма справляться с инфекциями. Кортикостероиды способны ослаблять кости, особенно при длительном приеме.
Лечащий врач может прописать другие средства для сокращения риска осложнений:
- Бифосфонат (Фосамакс) – снижает риск остеопороза при длительном приеме пациентом преднизолона;
- Триметоприм-сульфометоксазол (Бактрим, Бисептол) – профилактика легочных инфекций;
- Фолиевая кислота (витамин В9) — профилактика язв и других симптомов недостатка В9, вызванных приемом метотрексата.
Если заболевание сопровождается серьезными осложнениями, больным может быть показано хирургическое вмешательство.
В частности, при серьезных поражениях почек пациенту зачастую требуется пересадка, а при стенозирующих изменениях гортани – наложение реанастомоза и трахеостомы.
Прогнозы и меры профилактики
При несвоевременной постановке диагноза и отсутствии адекватного лечения прогноз гранулематоза Вегенера неблагоприятен – примерно 95% больных умирают в период от 6 месяцев до 2-х лет.
 Кроме того, шансы на выздоровление во многом зависят от формы заболевания: локальный гранулематоз протекает более доброкачественно и практически не несет в себе рисков инвалидизации или летального исхода.
Кроме того, шансы на выздоровление во многом зависят от формы заболевания: локальный гранулематоз протекает более доброкачественно и практически не несет в себе рисков инвалидизации или летального исхода.
Иммуносупрессивная терапия значительно улучшает состояние 90% пациентов, а у 75% вызывают стойкую и продолжительную ремиссию, причем новое обострение наступает в 50% случаев. Из-за невыясненной этиологии заболевания мероприятий по его профилактике не разработано.
Гранулематоз Вегенера относится к тяжелым недугам, которые «маскируют» свои признаки под проявления более легких, неопасных для жизни заболеваний. Поэтому важно помнить о том, что любые неприятные симптомы, которые продолжаются в течение достаточно долгого времени, требуют особого внимания и обязательной консультации специалиста.
симптомы, диагностика и лечение, клинические рекомендации
Гранулематоз Вегенера (другое название недуга – гранулематоз с полиангиитом) – патология аутоиммунного характера, сопровождающаяся воспалением стенок кровеносных сосудов (васкулит). Поражаются мельчайшие и средние сосуды – капилляры, артерии, артериолы, венулы.
При этом в аномальный процесс вовлекаются внутренние органы – печень, почки, дыхательные пути, органы зрения. Патология имеет свойство быстро прогрессировать. На фоне отсутствия должного медикаментозного воздействия летальный исход наступает в течение 1 года.
Этиология и патогенез, патанатомия, разновидности болезни и особенности течения, клинические проявления, диагностические исследования и варианты консервативной терапии – подробно в статье.
Этиология и классификация
 Несмотря на развитость современной медицины, врачи не знают точной причины развития заболевания. Многие ученые придерживаются мнения, что доминирующую роль в возникновении играет наследственный фактор.
Несмотря на развитость современной медицины, врачи не знают точной причины развития заболевания. Многие ученые придерживаются мнения, что доминирующую роль в возникновении играет наследственный фактор.
Также известно, что люди, которые перенесли какую-либо инфекцию, более склонны к развитию патологического процесса. Не исключена связь между патогенными микроорганизмами и возникновением системного некротического васкулита.
Медицинским специалистам достоверно известно, что чаще всего заболевание диагностируют у людей, у которых в анамнезе вирусный гепатит B или C, ВИЧ-инфекция. Поэтому можно предположить, что болезнь может быть следствием снижения иммунного статуса.
Предрасполагающие факторы возникновения гранулематоза Вегенера:
- Выраженная аллергическая реакция, для лечения которой использовали высокие дозировки антигистаминных препаратов в течение продолжительного времени.
- Продолжительное применение медикаментов для лечения туберкулезного поражения печени или другого органа.
- Применение химиотерапевтических лекарств.
- Тяжелая форма течения риновируса либо аденовируса.
- Бесконтрольное применение средств иммуномодулирующего эффекта.
Врачи полагают, что генетическая предрасположенность – один из главных факторов. Если болезнь заложена на генном уровне, то при наличии провоцирующего фактора она обязательно проявится.
Патоморфология и гистогенез
 Основным морфологическим субстратом патологии выступает гранулема, которая представляет собой зону отмирания тканей, окруженную скоплением частиц крови и лимфы.
Основным морфологическим субстратом патологии выступает гранулема, которая представляет собой зону отмирания тканей, окруженную скоплением частиц крови и лимфы.
В составе гранулемы присутствуют частички нейтрофилов, плазмоцитов, лимфоцитов, эозинофилов.
На фоне гранулематоза Вегенера воспалительный процесс локализуется непосредственно в сосудистых стенках. При развитии болезни может наблюдаться три стадии, которые сменяют друг друга последовательно:
- Стадия альтерации.
- Стадия экссудации.
- Стадия пролиферации.
Это приводит к разрушению сосудистой стенки, формированию аневризмы, что ведет к кровоизлияниям. Во внутренних органах появляется острый воспалительный очаг, а на коже выявляются очаги изъязвления, в которых диагностируют гранулемы.
Патологические преобразования в легких представлены двусторонними множественными очагами и выемками. При воспалении бронхов развиваются обструкции. Нарушение работы почек протекает по типу гломерулонефрита с некрозным фактором.
Формы и стадии заболевания
Системный васкулит аутоиммунного характера имеет несколько форм, прогрессирующие стадии, а также классифицируется согласно морфологическим видам болезни.
Основные формы патологии:
- Локальная. Воспалительный процесс локализуется на слизистой носа, в придаточных пазухах, глотке, гортани, трахеи. Пациенты страдают от ринореи, носовых кровотечений, затрудненного дыхания. Изменяется голос – осиплый и хриплый. Локальная разновидность учеными рассматривается в качестве самостоятельного недуга, вследствие которого больше всего страдают органы дыхательной системы.
- Генерализованная. Гранулемы формируются во внутренних органах, приводят к легочному и коронарному васкулиту, поражению почек. После разрушения гранулем появляются кровоточащие каверны. Нередко картина дополняется поражением кожного покрова, общим недомоганием.
В развитии патологии выделяют 4 стадии (есть классификации, где их 3). Первая – это риногенный гранулематоз (преобладает симптоматика со стороны дыхательной системы), вторая – воспаляются легкие, третья – генерализованная стадия – страдает печень, почки, ЖКТ, сердечная мышца. И завершающая стадия – терминальная, сопровождается полиорганной недостаточностью. Длительность жизни без адекватной терапии – год.
Гранулематоз с полиангиитом – редкий недуг, который преимущественно диагностируют у мужчин 40-50-летнего возраста.
Клинические проявления
 Гранулематозный васкулит развивается постепенно, отличается разнообразной клиникой, которая представлена симптомами со стороны системы дыхания, почек, органов зрения и слухового восприятия, печени, почек, кожного покрова. Первые признаки схожи с симптомами простуды и респираторных инфекций.
Гранулематозный васкулит развивается постепенно, отличается разнообразной клиникой, которая представлена симптомами со стороны системы дыхания, почек, органов зрения и слухового восприятия, печени, почек, кожного покрова. Первые признаки схожи с симптомами простуды и респираторных инфекций.
Общие симптомы неспецифичны. Так, у больного ухудшается аппетит, он худеет, постоянно плохо себя чувствует. Через некоторое время проявляется лихорадочное состояние, озноб, повышенная потливость, сильная жажда. Выраженность клиники разная – от слабой до интенсивной. Период интоксикации около 20 дней.
Поражение дыхательных путей
Когда поражаются дыхательные пути, клиника более специфична. Сначала у пациента развивается ринит, сопровождающийся продолжительным и упорным течением.
После проявляются другие симптомы:
- Постоянно сухая слизистая в носу, что доставляет дискомфорт.
- Заложенность 1-й ноздри.
- Трудно дышать.
- Выделения из носа, появление кровавых корочек.
При риноскопии врач видит корки, после снятия которых проявляется синюшная слизистая, имеются локальные кровоподтеки, очаги отмирания тканей. Слизистая носа изъязвляется, аномальный процесс затрагивает кости, хрящи, они разрушаются. Это приводит к своеобразной деформации носа.
В последующем некротический воспалительный процесс затрагивает трахею и гортань, распространяется на придаточные носовые пазухи, уши. Пациент мучается от боли в горле, может быть ощущение постороннего предмета. Другие симптомы – повышенное выделение слюны, изменение голоса.
При визуальном осмотре видна отечная красная слизистая, увеличенные в размере миндалины, а на задней стенке глотки гранулемы – они увеличиваются, рубцуются. При такой картине на фоне отсутствия своевременной терапии развивается сужение гортани, что становится причиной нарушения дыхания.
Поражение органов зрения
Патологический процесс начинается с кератита, на фоне которого формируется глубокое язвенное поражение роговицы. В тяжелых ситуациях воспалительная реакция распространяется на сосудистую оболочку, что провоцирует увеит.
Симптомы со стороны органов зрения:
- Боязнь света.
- Слезотечение.
- Нарушение восприятия.
- Отечность век.
- Дискомфорт.
При длительном течении аутоиммунной болезни происходит прободение роговицы, что чревато полной потерей зрения.
Поражение кожного покрова
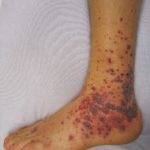
 Кожный язвенный геморрагический васкулит – это воспаление кровеносных сосудов кожи, приводящее к образованию пурпуры – плотные новообразования темного окраса, которые локализуются на ногах.
Кожный язвенный геморрагический васкулит – это воспаление кровеносных сосудов кожи, приводящее к образованию пурпуры – плотные новообразования темного окраса, которые локализуются на ногах.
Со временем они преобразуются в язвы трофического типа.
На лице также могут появиться язвочки, некротические очаги, что обусловлено распространением воспаления из носовых пазух. Высыпания при гранулематозе Вегенера – папулы, язвы, пиодермия, эритемы.
Другие симптомы
При нарушении функциональности печени проявляется боль в боку справа, желтеет кожный покров, присутствует горечь в ротовой полости. Больной мучается от постоянной тошноты и рвоты, она может усиливаться после приема пищи.
При поражении легких вначале явная клиника отсутствует. Специфические признаки можно увидеть только на рентгене легких. В последующем на пораженных участках формируются гранулемы, разрушительные полости. Больной страдает от сильного и постоянного кашля, одышки, боли в груди.
Основные осложнения
Гранулематозный васкулит представляет серьезную опасность для жизни человека, при этом часто приводит к отрицательным последствиям.
Возможные осложнения:
- Вследствие разрыва кровеносных сосудов наблюдаются кровотечения в легких.
- Закупоривание слезных каналов, что приводит к хронической форме конъюнктивита.
- Нарушение зрительного, слухового восприятия, что спровоцировано множественными гранулематозными новообразованиями.
- Деформация носа, рубцевание кожи.
- Инфаркт (из-за разрыва коронарной артерии).
- Трофические поражения нижних конечностей, что чревато ампутацией и последующей инвалидностью.
- Хроническая форма почечной недостаточности.
Осложнения выявляются у 50% пациентов и больше, в группу риска попадают и те, кому был поставлен правильный диагноз, но со значительной задержкой.
Комплекс диагностических мер

 Первые клинические проявления похожи на обычную простуду, по этой причине взрослые люди не спешат обращаться к врачу. Терапией занимается ревматолог, он же назначает анализы, исследования. Болезнь прогрессирует относительно быстро, поэтому важно поставить диагноз как можно раньше.
Первые клинические проявления похожи на обычную простуду, по этой причине взрослые люди не спешат обращаться к врачу. Терапией занимается ревматолог, он же назначает анализы, исследования. Болезнь прогрессирует относительно быстро, поэтому важно поставить диагноз как можно раньше.
Диагностика носит дифференциальный характер, что затягивает процесс постановки правильного диагноза – надо исключить много заболеваний.
Обычно начинают с других форм васкулитов, некоторых опухолей злокачественного характера. Также исключают саркоидоз, гранулему, гранулематоз лимфоматоидной формы.
Исследование крови
При подозрении на гранулематоз с полиангиитом назначается исследование крови на специфические белки ANCA. Они были обнаружены у 90% пациентов с диагнозом гранулематоз Вегенера. При обнаружении белков в биологической жидкости назначаются дополнительные исследования.
Также особое внимание обращают в анализе ОАК на СОЭ. При увеличенном уровне СОЭ возникает подозрение на воспаление. При патологии Вегенера этот показатель может быть в 5 и более раз выше нормы.
При получении результатов исследования крови можно наблюдать анемию – это еще один из диагностических критериев. Врачи исследуют уровень креатинина, чтобы выявить функциональность почек. Дополнительно проводятся печеночные пробы, позволяющие оценить работу печени.
Биопсия
Это единственный способ исследования, позволяющий определить конкретное заболевание у пациента. Для исследования берут биоптат – это кусочки ткани из носовых пазух, легких, кожи, почек, печени и пр. После биологический материал подвергают гистологическому исследованию в лабораторных условиях.
Забор проводится несколькими способами. Первый – малоинвазивный – с помощью иглы берут кусочек биоптата. Процедура проводится быстро, отличается малой травматичностью. Второй способ – во время хирургического вмешательства. Период реабилитации долгий.
Методы лечения

 Схема терапевтического курса составляется индивидуально, основывается на стадии аутоиммунного процесса, расположении воспалительного очага, общем состоянии пациента и др. факторах. Основная задача терапии – добиться стойкой и продолжительной ремиссии.
Схема терапевтического курса составляется индивидуально, основывается на стадии аутоиммунного процесса, расположении воспалительного очага, общем состоянии пациента и др. факторах. Основная задача терапии – добиться стойкой и продолжительной ремиссии.
Лечение подразумевает использование гормональных препаратов, которые на ранней стадии помогают нивелировать негативные симптомы. Иммуносупрессоры рекомендуются с целью подавления активности иммунной системы.
Когда стандартные лекарства не дают нужного эффекта, прописывают «экспериментальные» медикаменты. Например, могут назначить Ритуксимаб – противоопухолевое средство, которое уменьшает концентрацию лимфоцитов, принимающих участие в воспалительной реакции.
Классический вариант схемы терапии такой:
- Преднизолон + Циклофосфамид (назначают максимальную дозу).
- По мере улучшения самочувствия доза сокращается на 0,25 мг.
- Затем происходит аналогичное сокращение дозировки на 25 мг каждые 90 дней, при условии, что состояние пациента стабильно удовлетворительное.
Лечение болезни связано с определенными рисками. Препараты имеют множество побочных действий, при этом подавляют работу иммунитета, что ведет к понижению способности организма сопротивляться вирусным и инфекционным процессам. При продолжительном применении глюкокортикостероиды ослабляют кости.
Индукция ремиссии
 Главная рекомендация врачей – использование глюкокортикостероидов в высоких дозах.
Главная рекомендация врачей – использование глюкокортикостероидов в высоких дозах.
На фоне локального поражения сосудов дозировка максимально возможная. Препараты – Преднизолон или Метотрексат.
Курс варьируется от 4 до 6 недель, после дозу уменьшают.
При генерализованной форме к одному из этих лекарств добавляют Циклофосфамид. И курс терапии не менее 6 месяцев.
Поддержание ремиссии
На этом этапе рекомендуется использовать лекарства, которые подавляют деятельность иммунной системы. В противном случае аутоиммунная болезнь будет прогрессировать. В поддерживающих дозировках прописывают медикаменты:
- Циклофосфамид.
- Преднизолон.
- Метотрексат.
- Азатиоприн.
Если эффект от применения недостаточный, то могут назначить циклоспорины, но их фармакологическое воздействие на гранулематоз Вегенера до конца не изучено. При правильном лечении ремиссии можно достичь через 6-12 месяцев.
Лечение обострения
При обострении применяются лекарства, которые используют на этапе индукции ремиссии. Чаще всего рецидив приводит оперативному вмешательству. При поражении органов зрительного восприятия проводят резекцию гранулемы, чтобы предупредить распространение процесса, слепоту больного. Операция показана, если существует высокий риск инвалидности пациента.
Прогноз и профилактика
Прогноз неблагоприятный. В редких случаях диагностируют гранулематоз Вегенера, который приводит к поражению только органов зрения. При генерализованной форме дети умирают в течение 6-12 месяцев, взрослые люди живут около 5 лет. Стойкая ремиссия наблюдается только в единичных случаях.
Пациенту необходимо пожизненно принимать серьезные препараты, которые в свою очередь также ухудшают работу печени, почек, влияют на ССС, ЦНС и другие системы. Эффективных профилактических мер не разработано.
Написано статей
633
Гранулематоз вегенера
Определение. Гранулематоз Вегенера (ГВ) – системный некротизирующий васкулит средних и мелких сосудов, включая артериолы, капилляры, венулы, в сочетании с гранулематозным язвенно-некротическим поражением респираторного тракта, некротизирующим гломерулонефритом.
МКБ 10: М31.3 – Гранулематоз Вегенера.
Этиология. Вероятность возникновения ГВ имеет место у лиц с HLA типа B7, B8, DR2. Пусковым фактором заболевания могут быть латентные парвовирусная или стафилококковая инфекции верхних дыхательных путей.
Патогенез. Антигены латентной вирусной или бактериальной инфекции, фиксированные в тканевых структурах дыхательных путей, запускают патологические механизмы формирования антинейтрофильных цитоплазматических аутоантител.
У больных появляются ПР-АНЦА – антинейтрофильные цитоплазматические аутоантитела к протеиназе-3 (миелобластин, белок 7 азурофильных гранул, сериновая протеаза нейтрофилов; ответственный ген PRTN3). Доминантный дефект гена PRTN3, ответственного за синтез протеиназы-3, вызывает врожденную форму ГВ, при которой больные дети умирают в течение первых лет жизни.
Протеиназа-3 присутствует не только в нейтрофилах, но и в эндотелиальных клетках, некоторых других клеточных структурах. Происходят перекрестные реакции иммуннокомплексного воспаления с разрушением нейтрофилов и выходом из них агрессивных субстанций (протеазы, перекись водорода и др.), активацией комплемента. Возникают некрозы стенки мелких и средних сосудов, формируются периваскулярные полиморфноклеточные гранулемы.
В первую очередь возникают язвенно-некротические изменения дыхательных путей, инфильтративно-деструктивные процессы в легких, некротизирующий васкулит почек в сочетании с фокально-сегментарным гломерулонефритом.
Клиническая картина. Типичны жалобы на общую слабость, похудение, лихорадку, боли в мышцах, суставах. Большинство больных предъявляют жалобы на постоянный насморк, боли в носу, во рту, в горле. Их беспокоит гнойно-геморрагическое отделяемое из носа, рта, носоглотки, боли в ушах, кашель, нередко с кровохарканьем.
При объективном исследовании выявляются язвенно-некротические поражения слизистой рта, носоглотки, носа, иногда перфорация носовой перегородки, седловидная деформация носа.
Возможны поражения кожи в виде геморрагической сыпи, язвенно-некротических очагов.
Часто возникает офтальмопатия в виде эписклерита, орбитальной гранулемы, вызывающей экзофатальм, ишемию зрительного нерва с тяжелыми нарушениями зрения вплоть до слепоты.
Объективно выявляются симптомы плеврита, легочной инфильтрации, полостей в легких.
Типичный для ГВ некротизирующий васкулит с фокально-сегментарным поражением почечных клубочков проявляется объективной, инструментальной и лабораторной симптоматикой гломерулонефрита. Он нередко принимает быстро прогрессирующее течение, приводя к декомпенсированной почечной недостаточности, которая часто является непосредственной причиной смерти больного.
Поражение нервной системы сопровождается симптоматикой асимметричной полинейропатии.
В клиническом течении ГВ выделяются 4 стадии:
Риногенная стадия. Характеризуется гранулематозным гнойно-некротическим или язвенно-некротическим риносинуситом, назофарингитом, ларингитом, деструктивными изменениями перегородки носа, глазницы, среднего уха.
Легочная стадия. Характеризуется распространением васкулита и гранулематозных поражений на легкие. Появляются симптомы плеврита, легочной инфильтрации. Обнаруживаются полости в легких.
Генерализованная стадия. Вместе с дыхательными путями поражаются сердце, органы пищеварения, почки, мочевыводящий тракт, другие органы.
Терминальная стадия. Соответствует периоду возникновения декомпенсированной почечной, легочной, сердечной недостаточности.
Диагностика. Лабораторные исследования демонстрируют неспецифические сдвиги: умеренную нормохромную анемию, увеличение СОЭ, тромбоцитоз, нейтрофильный лейкоцитоз.
При биохимическом исследовании выявляются гипергаммаглобулинемия, повышенный уровень серомукоида, гаптоглобинов, фибрина. При поражении почек нарастает уровень мочевины, креатинина.
В большинстве случаев тест на ревматоидный фактор положительный.
Содержание комплемента в крови снижено.
Специфичным для ГВ является иммунологический тест на присутствие в крови антинейтрофильных цитоплазматических аутоантилел к протеиназе-3 (ПР-АНЦА).
В анализах мочи микрогематурия, протеинурия, цилиндрурия.
На рентгенограммах черепа и грудной клетки деструктивные поражения перегородки носа, придаточных пазух, инфильтраты в легких, нередко с полостями распада, экссудативный плеврит.
Гистологическое исследование биоптатов слизистой носа выявляет характерные для ГВ признаки воспаления в стенке средних и мелких сосудов, гранулемы в периваскулярных и экстраваскулярных пространствах.
Биопсия почек дает морфологические доказательства некротизирующего васкулита мелких артерий, фокально-сегментарного гломерулонефрита.
Существует 5 критериев для предположения диагноза ГВ.
Патологические изменения в легких, выявляемые при рентгенографии грудной клетки (инфильтраты в легких, полости).
Язвы в полости рта и/или выделения из носа.
Патологические изменения осадка мочи.
Гранулематозное воспаление, определяемое при гистологическом исследовании.
Кровохарканье
Запомнить эти критерии можно используя англоязычное мнемоническое сокращение ROUGH (грубый):
R = Chest Radiograph (изменения на рентгенограммах грудной клетки).
О = Oral ulcers (язвы полости рта).
U = Urinary sediment (осадок мочи).
G = Granulomas (гранулемы).
Н = Hemoptysis (кровохарканье).
Дифференциальный диагноз. В первую очередь исключают бактериальный или микозный отит, синусит, злокачественные новообразования респираторного тракта. С этой целью выполняют рентгеновскую и/или ЯМР-томографию легких, гистологическое исследование биоптатов пораженных структур, посевы проб на селективные среды.
При кровохаркании исключают синдром Гудпасчера (легочно-почечный синдром), специфическим признаком которого являются аутоантитела к базальной мембране почечных клубочков.
При узелковом полиартериите в отличие от ГВ не обнаруживаются гранулемы, отсутствует поражением микроскопических сосудов и венул, выявляются аневризмы артерий среднего калибра, не возникают гломерулонефрит, деструктивные процессы в респираторной системе, отсутствуют ПР-АНЦА.
Микроскопический полиангиит отличается от ГВ отсутствием ПР-АНЦА и гранулематозных изменений в периваскулярных и экстраваскулярных пространствах.
В противоположность ГВ при гранулематозном ангиите Чарга-Стросса поражение легких сопровождается приступами удушья, в крови гиперэозинофилия, в периваскулярных пространствах определяется эозинофильная инфильтрация, обнаруживаются некротизирующиеся эозинофильные кранулемы, не регистрируются ПР-АНЦА.
План обследования.
Общий анализ крови.
Общий анализ мочи.
Биохимический анализ крови: общий белок и фракции, фибрин, серомукоид, гаптоглобины, мочевина, креатинин, калий.
Определение содержания комплемента в крови.
Тест на ревматоидный фактор.
Рентгенография придаточных пазух носа.
Рентгенография легких.
Биопсия слизистой носа.
Биопсия почки.
Лечение. При быстром прогрессировании, тяжелом течении ГВ применяют пульс-терапию глюкокортикоидами и цитостатиками. Вводят метилпреднизолон по 1000 мг/сутки 3 дня подряд. Во второй день дополнительно вводят 1000 мг циклофосфана. Пульс-терапию повторяют с интервалом в 1 месяц.
Основным препаратом базисной терапии ГВ является циклофосфан. Вначале в течение 2-7 дней его вводят внутривенно в дозе 5-10мг/кг/день. Далее в течение 2-3 недель дают внутрь по 1-2 мг/кг/день. Затем обеспечивают длительный пероральный прием поддерживающей дозы 25-50 мг в день. Продолжительность лечения не менее 1 года.
На начальных этапах лечения вместе с циклофосфаном назначается преднизолон по 20-30 мг/сутки, а при поражении кожи и миокарда до 40 мг/сутки. При плохой переносимости циклофосфана его можно заменить на метотрексат (1 таблетка 2,5 мг 1 раз в день – 17,5 мг в неделю).
Назначают антибиотики широкого спектра действия. Предпочтительны макролиды, способные концентрироваться и рециркулировать в очагах воспаления: азитромицин, кларитромицин. При отсутствии лейкопении можно применить бисептол.
Проводят плазмоферез, гемосорбцию.
При возникновении почечной недостаточности показаны сеансы гемодиализа.
При поражении носа и придаточных пазух, уха, глаз бывает необходимым хирургическое лечение в отоларингологическом или офтальмологическом отделениях.
Прогноз. При нераспознанном и нелеченном ГВ больные живут от 5 месяцев до 2 лет. Адекватное, своевременно начатое лечение обеспечивает не менее 5 лет жизни с момента первых клинических проявлений болезни.
Гранулематоз Вегенера — причины, симптомы, диагностика, лечение
Гранулематоз Вегенера — довольно редкое аутоиммунное воспалительное заболевание. Развивается стремительно и выделяется тяжелыми формами. Не имеет полового признака. Мажет начаться у людей любого возраста, но чаще выбирает молодые и средние слои населения.

Болезнь малоизучена ученными, которые не могут дать точного ответа на ряд основных вопросов.
Что такое гранулематоз Вегенера
Гранулематоз Вегенера – патология, связанная с выработкой аутоагрессивных антител, которые поражают здоровые клетки, разрушают ткани и вызывают воспаление.
Его еще называют – гранулематоз с полиангиитом. Он наступает внезапно и развивается очень стремительно.
Первоначальное место дислокации гранулем – капилляры, артерии и артериолы. В дальнейшем воспалительный процесс быстро дислоцируется на мягкие ткани.
Поражает средние и мелкие сосуды, приводит к воспалению верхних и нижних дыхательных путей, захватывает глаза и уши, в дальнейшем почки и легкие.
Гранулы могут достигать больших размеров, их называют гигантскими вирусами.
Микроядерные клетки, размеров с бактерию, которые видны даже под световым микроскопом, состоят из мелких гранул.
Распадаясь, клетка рассыпается множеством гранул, которые образуют кровоточащие пустоты, что приводит к воспалениям и кровотечениям.
Здоровые ткани оказываются неспособны противостоять агрессивному вирусу. По этой причине, болезнь молниеносно прогрессирует.
Несвоевременно начатое лечение, приводит к летальному исходу в течение короткого срока.
Причины
 Эта патология до конца не изучена ученными. Заболевание имеет генетическую предрасположенность и передается по генетической линии.
Эта патология до конца не изучена ученными. Заболевание имеет генетическую предрасположенность и передается по генетической линии.
Медики обозначают несколько факторов развития:
- После перенесенных тяжелых вирусных инфекций. В особенности – стафилококка, гепатита группы В и С, инфекций дыхательных путей, после воспалительных процессов легких.
- После продолжительного приема антибактериальных или гормональных препаратов.
- При вирусном иммунодефиците человека.
Специалисты считают, что злокачественный васкулит, может быть вызван аллергическими признаками.
В крови вырабатывается большое количество аутоантител, которые провоцируются антигеном. Они влияют на формирование в крови белков-антител к родным нейтрофилам.
Во время промывания бронхов, в жидкости обнаружено большое скопление нейтрофилов. Что дает ученным предполагать, что заболевание было спровоцировано аллергическими реакциями.
При других патологиях, со схожей симптоматикой, в жидкости обнаружены только лимфоциты.
Группы риска

Гранулематозом с полиангиитом страдают чаще мужчины молодого или среднего возраста. В группу риска попадают люди от 30 до 50 лет.
У детей и пожилых людей наблюдается крайне редко.
Это редкий недуг, от которого страдает три человека на миллион. Но за последние 25 лет, случаи проявления выросли в четыре раза.
Формы
Гранулематоз Вегенера является хроническим интегративным васкулитом, который квалифицируется формированием гранул в стенках сосудов. По этой причине, заболевание Вегенера, ученные называют злокачественный васкулит.
Заболевание разделяют на две стадии:
- Локальная форма.
- Генерализованная форма.
В период локальной стадии затрагиваются оториноларингологические органы – органы зрения, слуха и ротовой полости:
- ринит;
- отит;
- синусит;
- назофарингит;
- склерит;

- евстахиит;
- увеит.
Воспаляются слуховые трубы. Пациенты жалуются на резкую боль в ухе и потерю слуха. Также нарушается вестибулярный аппарат, который выражается в потере равновесия, головокружения.
Больные страдают от сильного насморка с гнойными выделениями и кровотечениями. Появляются язвы и эрозии в носу.
Поражаются глазницы. Развивается конъюнктивит, язвенные образования на роговице, нарушается зрение, опускаются веки, происходит заражения слезного канала.
Воспалительный процесс бронхов и трахеи. Затрудняется дыхание. Изменяется голос.
Боль в мышцах и суставах, хотя характерных признаков артрита (опухолей и покраснений) не обнаружено.
Генерализованная форма считается второй стадией развития злокачественного васкулита. Ко всем вышеперечисленным симптомам, добавляются заболевания легких и почек:
- легочный гранулематозный васкулит;
- гломерулонефрит;
У 60% пациентов происходит поражение легких. Появляется сильный кашель, отхаркивание кровью, отдышка. При запущенных стадиях, все заканчивает легочными кровотечениями.
 При почечной недостаточности, которая наблюдается у 75% больных, появляются боли в пояснице, затрудняется мочеиспускание, отекает лицо, появляется тошнота и рвота. В почках образуются гранулемы, которые при распаде создают кровоточащие пустоты.
При почечной недостаточности, которая наблюдается у 75% больных, появляются боли в пояснице, затрудняется мочеиспускание, отекает лицо, появляется тошнота и рвота. В почках образуются гранулемы, которые при распаде создают кровоточащие пустоты.
У 40% больных развивается кожный васкулит, обнаружены пузырчатые высыпания по телу, чаще затрагиваются локти. Развиваются язвенные образования, кровотечения у кутикулы ногтя.
У 15% — поражает поверхностную нервную структуру. У 8% заболевших — симптомы менингита.
Чем опасно
Гранулематоз Вегенера – опасное заболевание.
При прогрессировании болезни, может наблюдаться распад лицевых костей, перфорация носовой перегородки, кровохаркание. Осложнения приводят к слепоте и глухоте. Поражению гортани и голосовых связок. Развитию почечной недостаточности, поражению легких.
При игнорировании патологии – прогнозы могут быть самые неблагоприятные. У 80% больных вирусом Вегенера летальный исход наступает через 6-12 месяцев.
При своевременном диагностировании и с применением медикаментозного лечения, положительные результаты можно наблюдать уже через два года, в редких случаях через четыре.
Симптомы
 Первоначальные симптомы воспалительного процесса: слабость организма, отсутствие аппетита, быстрое похудение. Затем начинается лихорадка, ломка суставов, мышечная боль, повышение температуры.
Первоначальные симптомы воспалительного процесса: слабость организма, отсутствие аппетита, быстрое похудение. Затем начинается лихорадка, ломка суставов, мышечная боль, повышение температуры.
Симптоматика схожа с ОРВИ и длится около трех недель. После чего:
- Происходит поражение глаз, воспаление глазного яблока. Может привести к слепоте.
- Появляется сильный насморк с гнойными выделениями. В дальнейшем, деформация перегородки и формы носа.
- Воспалительный процесс задевает ротовую полость, провоцирует язвенный стоматит.
- Повреждаются гайморовы пазухи, слуховые трубы и гортань.
- Развивается кожный васкулит с язвенными высыпаниями и поражении нервной структуры. Вызывает паралич, слабую чувствительность, вегетососудистую дистонию.
- Поражаются легкие, возникают гранулемные образования, которые распадаются, образуя кровоточащие пустоты, что обуславливает отхаркивание кровью.
- Локализуется в почках, разрушает ткани и стремительно развивается. Провоцирует почечную недостаточность.
Из-за схожести симптоматики с другими заболеваниями, гранулематоз Вегенера диагностируют на более поздних стадиях развития, когда происходит поражение легочных тканей и почек.
Когда и к какому врачу необходимо обратиться

Первоначальные проявления васкулита, очень схожи с респираторными инфекциями. Поэтому, общее состояние больного и симптоматику определяет лечащий врач – терапевт.
При обнаружении дополнительных факторов, направляет к более узкоквалифицированным специалистам – ЛОР врачу, дерматологу, ревматологу, окулисту.
Ангиолог – узкоспециализирующийся врач по сосудистым и лимфатическим заболеваниям.
Только комплексное заключение специалистов, может дать целую картину и поставить верный диагноз.
Диагностика
Диагностирование проводится при помощи лабораторных исследований, рентгенологического оборудования и биопсии.
Локальная форма патологии, очень схожа на вирусную инфекцию, например, грипп.
По этой причине, выявить наличие подобного недуга на ранних стадиях не просто.
Первоначально дается оценка общего состояния:
- Осмотр горла, ушей и носа.
- Измерение температуры тела.
- Выявление язвенных высыпаний на теле.
- Пальпация всех суставов, лимфоузлов, брюшной полости и почек.

Диагностирование болезни Вегенера чаще проводится исключением других заболеваний с подобной симптоматикой.
Необходим лабораторный анализ крови:
- коагулограмма;
- биохимический анализ;
- имунологический;
- молекулярно-биологическое исследование крови.
Также потребуется сдача лабораторного анализа мочи.
Проводится бактериологическое исследование слизи гортани.
Ультразвуковое исследование внутренних органов назначается всем пациентам.
Иногда назначают проведение эхокардиографии, электрокардиографии, томография и ангиография.
Тактика лечения
При диагностировании васкулита, необходимо как можно раньше, приступить к медикаментозному лечению.
Первоначально назначают гормональные препараты: преднизолон или дексаметазон.

Их принимают в комплексе с препаратами, назначаемыми для злокачественных опухолей и аутоиммунных патологий из группы цитостатиков.
К таким относятся – азатиоприн или циклофосфан.
Препараты назначаются большими дозами и на длительный срок.
При диагностировании почечной недостаточности, проводится терапия для искусственной фильтрации крови.
В случае возникновения внутренних кровотечений, понадобится срочное хирургическое вмешательство.
Гранулематозный васкулит лечат при помощи препаратов, которые имеют огромное количество побочных действий и противопоказаний.
По этой причине, категорически противопоказано самостоятельное назначение лекарственных препаратов и их дозировку.
Профилактика и прогнозы
При соблюдении элементарных правил, есть возможность избежать этой опасной патологии.
- ежегодное медицинское обследование;
- сезонная вакцинация от ГРИППа;

- своевременное лечение острых респираторных вирусных инфекций;
- укрепление иммунитета;
- закаливание.
Чем раньше будет проведено диагностирование и назначено лечение, тем больше шансов достичь ремиссии и улучшить качество жизни.
Необходимо постоянное наблюдение специалистами, диспансерное лечение, прием терапевтических препаратов.
В настоящее время, медикам не удается найти средство для борьбы с гранулематозом Вегенера. Но благодаря современным препаратам, возможно продлить жизнь больному, страдающему этим страшным недугом.
Полезное видео: гранулематоз Вегенера
Гранулематоз Вегенера: симптомы болезни, диагностика, лечение
Гранулематоз Вегенера – это довольно редкое аутоиммунное воспалительное заболевание. Развивается стремительно и выделяется тяжелыми формами. Не имеет полового признака. Мажет начаться у людей любого возраста, но чаще выбирает молодые и средние слои населения. Давайте рассмотрим, что это такое, какие симптомы, методы диагностики и лечение применяются.
Гранулематоз Вегенера: что это такое?
Болезнь Вегенера – это недуг, основной характеристикой которого является формирование гранулем разного диаметра в тканях капилляров и сосудов, а также близлежащих структурах легких и других внутренних органов.
Гранулематоз Вегенера относится к васкулитам (как и болезнь Бехчета, Синдром Кавасаки, узелковый переартериит и др.). Он выражается аутоиммунным гранулематозным поражение стенок сосудов. К поражению мелких и средних сосудов вовлекаются внутренние органы, например, дыхательные пути, глаза, почки и другие.
У детей может наблюдаться врождённая форма заболевания, возникающая при мутации гена PRTN3. В этом случае 80% заболевших умирает до одного года. 👶🏻
История развития болезни показывает, что гранулематоз Вегенера — редкое заболевание, поскольку обнаруживается у 4 из 1 млн человек. В основном болезнь поражает людей в возрасте 30-40 лет, при этом женщины болеют примерно в 1,3 раза реже. Поражение не является инфекционным и не передается при физическом контакте. Впервые он был описан и выделен из ряда васкулитов в отдельное заболевание в 1936 году известным немецким врачом Фридрихом Вегенером.
Распространенность недуга составляет 3-12 случаев на 1 млн. человек, но по некоторым данным, за последние 30 лет эти цифры возросли примерно в 4 раза. Мужчины подвержены его развитию в большей степени, чем женщины, а средний возраст пациентов – около 40 лет. Реже всего болезнью Вегенера болеют дети до 10 лет.
- Код по МКБ 10: M31.3
Этиология и патогенез
Этиология заболевания неизвестна. Предполагается связь начала болезни с воздействием инфекционного агента. Некоторые исследователи отмечают связь между ГВ с предшествующей гнойной инфекцией или туберкулезом респираторного тракта. Показано более тяжелое течение ГВ у пациентов с носительством золотистого стафилококка (Staphylococcus aureus) в полости носа, характеризующееся более частым развитием обострений, которые связывают с воздействием экзотоксинов стафилококка, обладающих свойствами суперантигенов. Обсуждается также потенциальная этиологическая роль коллоидных соединений кремния.
Патогенез ГВ связан с развитием распространенного воспаления мелких сосудов и одновременным формированием периваскулярных и экстравазальных гранулем макрофагального типа с клетками Лангханса в пораженных органах и тканях. Серологическим маркером болезни являются антитела к цитоплазме нейтрофилов, которые связываются с антигенами, экспрессируемыми нейтрофилами (протеиназой-3, миелопероксидазой и др.), и могут вызвать дегрануляцию этих клеток с высвобождением протеолитических ферментов. Обсуждаются и другие патогенетические механизмы: иммунокомплексное поражение сосудистой стенки, лимфоцитарные цитотоксические реакции и др.
Причины
Эта патология до конца не изучена ученными. Болезнь Вегенера имеет генетическую предрасположенность и передается по генетической линии.
Медики обозначают несколько факторов развития:
- После перенесенных тяжелых вирусных инфекций. В особенности – стафилококка, гепатита группы В и С, инфекций дыхательных путей, после воспалительных процессов легких.
- После продолжительного приема антибактериальных или гормональных препаратов.
- При вирусном иммунодефиците человека.
Специалисты считают, что злокачественный васкулит, может быть вызван аллергическими признаками. В крови вырабатывается большое количество аутоантител, которые провоцируются антигеном. Они влияют на формирование в крови белков-антител к родным нейтрофилам.
Во время промывания бронхов, в жидкости обнаружено большое скопление нейтрофилов. Что дает ученным предполагать, что заболевание было спровоцировано аллергическими реакциями. При других патологиях, со схожей симптоматикой, в жидкости обнаружены только лимфоциты.
Первые признаки
Прогрессирование заболевания можно разделить на этапы, которые различаются по тяжести состояния больного. Гранулематоз Вегенара начинается с общих симптомов, выражающихся:
- повышением температуры вплоть до лихорадки;
- слабостью;
- резким снижением массы тела;
Дальнейшая симптоматика зависит от поражения органов. Так, если заболевание доходит до верхних дыхательных путей, то появляется кровавый насморк, нарушения целостности слизистых оболочек носа, деформация носа седловидной формы, одышка и воспаление гортани и носовых пазух.
Когда гранулематоз поражает лёгкие, проявляются лёгочные симптомы:
- кашель;
- одышка;
- боли в области груди;
- кровохарканье.
Классификация и этапы
В международной медицине признаны 3 формы недуга, которые отличаются между собой в зависимости от того, какой именно участок поражен воспалительным процессом:
- Локальная. Поражение локализуется в районе верхних дыхательных путей, могут быть затронуты органы слуха или зрения.
- Органическая. В процесс вовлекаются те же самые органы, что и при локальной форме, но воспаление также распространяется на легкие.
- Генерализованная. Поражение затрагивает все вышеперечисленные органы и почки.
| Болезнь Вегенера имеет 4 стадии | |
| 1 | На профессиональном языке такую форму часто называют гранулематозно-некротическим васкулитом. На этой стадии пациентам диагностируют гнойно-некротический риносинусит и ларингит. У многих пациентов наблюдается деформирование слизистой носовой перегородки и глазниц |
| 2 | Ее зачастую называют легочным васкулитом, поскольку поражение затрагивает именно дыхательную систему |
| 3 | Деструктивные изменения локализуются как в верхних, так и в нижних дыхательных путях, поражаются почки, ЖКТ, вены и артерии |
| 4 | Медики называют ее терминальной. На финальном этапе у пациента появляется выраженная сердечная и почечная недостаточность. На этой стадии прогноз для пациента будет крайне неблагоприятным, так как риск смерти высок даже при грамотной терапии |
Такая классификация гранулематоза является международной, ее придерживаются во всех странах мира.
Среди морфологических форм заболевания преобладают:
- язвенно-некротический ринит,
- инфильтрация и распад легочной ткани,
- быстро прогрессирующий гломерулонефрит,
- полиморфная сыпь на коже,
- полиартралгия.
Симптомы болезни Вегенера

Ранняя стадия заболевания характеризуется типичными признаками гриппа или ОРВИ:
- высокая температура;
- боли в мышцах и суставах;
- слабость и потеря аппетита;
- трудности с носовым дыханием, ринит, синусит;
- средний отит и закупорка слуховой трубы.
Такая болезнь, как некротический васкулит, имеет острое или подострое начало, которое характеризуется общими и местными признаками:
- Общие симптомы: лихорадка, миалгия, артралгия, сосудистая попура, язвенно-некротический васкулит кожного покрова.
Местные симптомы. К таковым можно отнести.
- Поражение кожи – кожный язвенно-геморрагический васкулит. Воспаление сосудов кожи приводит к формированию пурпуры, представляющей собой плотные высыпания темно-фиолетового цвета, расположенные на нижних конечностях. Со временем на их месте появляются трофические язвы. На коже центральной части лица также возможно образование изъязвлений и некротических очагов, что связано с распространением патологического процесса из носа. К основным выдам высыпаний на коже при гранулематозе Вегенера относят: петехии, экхимозы, эритемы, папулы, язвенно-некротические очаги, пиодермия.
- Воспаление различных отделов слухового анализатора проявляется болью в ушах, снижением слуха, нарушением звукопроведения и звуковосприятия.
- Поражение нервной системы протекает по типу асимметричной полинейропатии, множественной мононейропатии, церебрального васкулита.
- Поражение легких — гранулематозное воспаление, не имеющие вначале специфической симптоматики и выявляющееся только рентгенологически. В дальнейшем на пораженных участках образуются гранулемы и деструктивные полости, появляется надсадный кашель, кровохаркание, одышка, боль в груди. Часто заканчивается развитием выпотного плеврита, а затем респираторной недостаточности.
Осложнения
Помимо того, что гранулематоз Вегенера несет прямую опасность для жизни человека, он может вызвать целый ряд серьезных осложнений:
- легочные кровотечения, которые возникают из-за разрыва сосудов;
- закупорка слезных каналов, хронический конъюнктивит, дисфункция евстахиевых труб или даже потеря слуха и зрения, вызванные развитием многочисленных гранулем;
- деформация носа и глубокие рубцы на коже, остающиеся после характерных для заболевания язв;
- бронхиальный стеноз, стеноз гортани, пневмоцистная пневмония;
- инфаркт миокарда как результат разрыва коронарных артерий;
- трофические язвы, гангрена пальцев стопы;
- хроническая или терминальная почечная недостаточность.
Осложнения и рецидивы заболевания возникают примерно у половины пациентов, причем особенно это касается тех, кому правильный диагноз был поставлен со значительной задержкой.
Диагностика гранулематоза Вегенера
👨🏻⚕️ Когда и к какому врачу необходимо обратиться? Первоначальные проявления васкулита, очень схожи с респираторными инфекциями. Поэтому, общее состояние больного и симптоматику определяет лечащий врач – терапевт.
При обнаружении дополнительных факторов, направляет к более узкоквалифицированным специалистам – ЛОР врачу, дерматологу, ревматологу, окулисту. Ангиолог – узкоспециализирующийся врач по сосудистым и лимфатическим заболеваниям. Только комплексное заключение специалистов, может дать целую картину и поставить верный диагноз.
При подозрении на поражение пациенту назначают не только анализы и инструментальное обследование, но и дифференциальную диагностику (определение заболевания исходя из симптоматики).
Чаще всего диагностика болезни Вегнера включает в себя такие этапы:
- общий анализ крови;
- биохимия;
- исследование урины;
- рентгенография грудной клетки, которая помогает определить инфильтраты и выявить деструктивные изменения в тканях;
- биопсия, которая считается наиболее информативной, т. к. в ходе нее можно выявить достоверные признаки гранулематоза.
- дополнительные урологические пробы типа экскреторной урографии, сцинтиграфии укажут на степень снижения функции почек.
- консультации смежных специалистов: ЛОР-врача, офтальмолога, дерматолога, уролога, нефролога, пульмонолога помогут исключить другие похожие заболевания.
- Сцинтиграфия – необязательный, но один из дополнительных методов диагностики гранулематоза Вегенера. При сцинтиграфии в организм вводят малое колличество радиактивного вещества, которое потом, издавая излучение, дает изображение на гамма-томографе.
Основным специфическим тестом, который с высочайшей степенью вероятности укажет именно на гранулематоз Вегенера является анализ крови на наличие классических антинейтрофильных цитоплазматических антител (КАНЦА). Это особые антитела, атакующие клетки иммунной системы – нейтрофилы. Такие антитела обнаруживают при нескольких аутоиммунных васкулитах, включая и болезнь Вегенера.
Анализ крови
- При подозрении на болезнь Венегера специалист назначает анализ крови на специфические аутоантитела (белки) — ANCA, которые обнаруживаются в процессе исследования в крови более чем у 90% пациентов с болезнью Вегенера. Выявление белков является поводом для проведения дополнительных тестов, с целью подтверждения или опровержения диагноза.
- Также при анализе крови обращают особое внимание на данные по времени оседания эритроцитов (СОЭ). При повышенном уровне СОЭ возникает подозрение на наличие воспалительного процесса в организме. При заболевании Вегенера этот показатель может быть довольно высоким.
- При получении результатов анализа крови можно заметить анемию, характерную для данного заболевания – уменьшенное число красных кровяных телец.
- Анализ крови на креатинин проводят для выяснения, насколько нормально работают почки пациента. С этой же целью обязателен анализ мочи.
Биопсия
Наиболее точным и единственным методом определения присутствия заболевания в организме человека является исследование тканевого образца в лаборатории — биопсия. Для исследования образец ткани берется из легких, носовых проходов, кожи, почек.
Биопсия осуществляется двумя способами:
- с применением специальной иглы – процедура проходит быстро, пациента почти сразу отпускают домой;
- с проведением операции (например, на открытом легком), когда пациент ложится в стационар.
Лечение

Основной метод лечения гранулематоза Вегенера – иммуносупрессивная терапия, которая проводится комбинацией циклофосфамида и преднизолона. По мере улучшения состояния пациента их дозировку постепенно снижают до полной отмены. После этого пациенту назначают метотрексат длительным курсом (1,5-2 года).
В терапии генерализованной формы гранулематоза Вегенера применяют методы экстракорпоральной гемокоррекции:
- экстракорпоральную фармакотерапию;
- каскадную фильтрацию плазмы;
- плазмаферез;
- криоаферез.
Оперативное вмешательство
Хирургическое лечение острого восходящего тромбофлебита большое и подразумевает удаление тромба, восстановление прохождение крови по искусственно созданным путям или удаление сосуда из русла.
С этой целью выполняются следующие операции:
- полное удаление– показано при тромбозе небольших подкожных сосудов;
- классическое удаление тромба с резекцией сосуда;
- установка кава-фильтра или частичное сшивание вены – является профилактикой попадания тромбов в крупные магистрали. Делается совместно с терапией фибринолитикамии;
- шунтирование – создание «обходного» сосуда.
👨🏻⚕️ Хирургия является самым эффективным методом лечения, но после проведения могут возникнуть осложнения в виде появления постоперационных тромбов или рецидива болезни Вегенера.
Прогноз
В целом при болезни гранулематоз Вегенера прогноз неблагоприятный. Без надлежащего лечения больные погибают в течение первого года заболевания. У примерно 90% пациентов на фоне своевременно начатого лечения средняя продолжительность жизни составляет 5 лет и более. Наибольшую сложность для лечения составляют легочными и особенно почечными формами, при них общая выживаемость не превышает 4 лет.
Профилактика
Пациенту необходимо пожизненно принимать серьезные препараты, которые в свою очередь также ухудшают работу печени, почек, влияют на ССС, ЦНС и другие системы. Эффективных профилактических мер не разработано.


