Лейкоциты в моче
Наличие лейкоцитов в моче является признаком потенциальной инфекции мочевыводящих путей. Визуально этот сигнал можно определить, если моча мутная и в ней наблюдается слизь.
Лейкоциты – это белые кровяные тельца, которые представляют собою группу неоднородных клеток, отвечающих за защиту организма от атак враждебных агентов (вирусов, бактерий, грибков, паразитов) и инородных тел, проникающих извне.
Большинство лейкоцитов, присутствующих в моче, относится к категории нейтрофилов, они легко идентифицируются под микроскопом – имеют округлую форму и дольчатое ядро.
В норме лейкоциты редко обнаруживаются в моче. Как правило, их концентрация весьма незначительная и составляет менее 5 – 10 единиц на миллилитр. Если мочевыводящая система работает стабильно, то почки «не позволяют» лейкоцитам проходить в мочу, за исключением мизерных количеств. Однако в случае наличия воспалительного процесса в системе, число белых кровяных клеток, проникающих в мочу, увеличивается в значительной степени.
Избыток белых кровяных телец должен подлежать углубленному анализу с тестированием чувствительности, чтобы определить, какие именно бактерии отвечают за возможную инфекцию. Для получения более точной информации и выяснения источника проблемы, есть смысл прибегнуть к УЗД почек, цистоскопии.
Умеренное количество лейкоцитов может сигнализировать об остром или хроническом цистите, гломерулонефрите, мочекаменной болезни, зроническом пиелонефрите, новообразованиях мочевого пузыря, простатите, гипертрофии предстательной железы, уретрите, баланите, поликистозе почек, травме почек, системной красной волчанке.
Массовое увеличение белых кровяных клеток, обычно, свидетельствует об острой инфекции. Это явление может быть связано с рядом различных факторов (например, инфекционным процессом в почках) и конкретным состоянием (например, беременностью).
Высокие показатели белка и лейкоцитов у беременных – явление достаточно распространенное.
Подготовка к анализу
Показатели концентрации лейкоцитов оцениваются в первом утреннем образце моче (или, по крайней мере, через 3 часа после последнего мочеиспускания). Утренняя моча более концентрированная и дает больше информации для правильной постановки диагноза.
Собирать образец для анализа следует в стерильный одноразовый контейнер, и доставлять – в течение двух часов. Перед сбором мочи необходимо тщательно мыть руки проточной водой с мылом, обязательна гигиена половых органов, так как бактерии, находящиеся на теле, могут загрязнить образец и исказить результаты исследований. Пациент-женщина должна собирать мочу, исключая первую струю, поскольку вагинальные выделения также влияют на интерпретацию анализа.
Важно знать, что при хронических инфекционных формах лейкоцитурия проявляется довольно «скромно», а какие-либо признаки заболевания выражены весьма слабо.
Если присутствие лейкоцитов в моче связано с уретритом, то проявленные симптомы включают гнойные уретральные выделения, связанные с чувством жжения при мочеиспускании. Цистит идет «рук об руку» с учащенным мочеиспусканием и чувством неполного опорожнения мочевого пузыря. При камнях в почках, кроме лейкоцитов, в моче обнаруживается кровь, моча неприятного запаха. А при простатите – мочевой поток уменьшенной интенсивности плюс чрезмерная эмиссия мочи в ночное время. Если наличие лейкоцитурии связанно с раком мочевого пузыря, то симптомы могут отсутствовать вообще.
Обнаружение повышенных концентраций лейкоцитов в моче требует дальнейших диагностических исследований, потому что простая идентификация белых кровяных телец в образце, не может конкретизировать проблему. Важна грамотная интерпретация сопутствующих симптомов, которые, как правило, неспецифичны, потому что являются общими при различных условиях.
Услуги центра ЭКО семейной клиники «Жемчужина» Челябинск
Клинический анализ мочи, общий анализ мочи в Челябинске
Общий анализ мочи — лабораторное исследование, проводимое с диагностической и профилактической целью. Включает органолептическое, физико-химическое и биохимическое исследования, а также микробиологическое исследование и микроскопическое изучение мочевого осадка.
Моча — биологическая жидкость, в составе которой из организма выводятся продукты обмена веществ. Состав мочи коррелирует с составом крови, отражает работу почек, а также состояние мочевых путей.
Правила сбора мочи
Для анализа следует использовать утреннюю мочу, которая в течение ночи собирается в мочевом пузыре, что позволяет исследуемые параметры считать объективными.
Перед сбором обязательно следует сначала промыть половые органы. Для сбора предпочтительно использовать промышленно произведенные стерильные контейнеры для биопроб.
Для анализа собирается обычная утренняя моча (не только средняя порция). Анализ должен быть выполнен в течение 1,5 часов после сбора мочи.
Перед сдачей мочи на анализ запрещается применение лекарственных препаратов, так как некоторые из них оказывают влияние на результаты биохимических исследований мочи.
ОСНОВНЫЕ ПОКАЗАТЕЛИ
Цвет
Цвет мочи в норме колеблется от соломенного до насыщенного жёлтого, он определяется присутствием в ней красящих веществ.
Бесцветная или бледная моча имеет низкую плотность и выделяется в большом количестве.

Изменение окраски мочи может быть связано с рядом патологических состояний. В зависимости от наличия в моче не встречающихся в норме пигментов, её цвет может быть синим, коричневым, красным, зелёным и пр.
Потемнение мочи до тёмно-бурого цвета характерно при гепатите.
Красный или розово-красный цвет мочи, похожей на мясные помои, говорит о наличии в ней крови — это может наблюдаться при гломерулонефрите и других патологических состояниях.
Тёмно-красная моча бывает при гемоглобинурии вследствие переливания несовместимой крови, при наследственном нарушении пигментного обмена.
При большом содержании жира моча может напоминать разбавленное молоко.
Зелёный или синий цвет может отмечаться при усилении процессов гниения в кишечнике.
Другими причинами изменения окраски мочи является употребление некоторых продуктов питания и приём отдельных лекарственных препаратов.
Запах
Запах ацетона — кетонурия
Запах фекалий — инфекция кишечной палочкой
Запах зловонный — свищ между мочевыми путями и гнойными полостями и (или) кишечником
Запах аммиака — цистит
Прозрачность
Моча в норме прозрачна. Мутность может быть вызвана бактериями, эритроцитами, клеточными элементами, солями, жиром, слизью.
Физико-химическое исследование
Плотность
В норме плотность мочи 1010—1024 г/л.
Плотность повышается
Сниженная плотность: может свидетельствовать о почечной недостаточности.
В норме относительная плотность мочи колеблется в течение дня, принимая утром максимальные значения, а вечером минимальные
Кислотность
Обычно показатель pHмочи колеблется от 5,0 до 7,0.
Кислотность мочи сильно изменяется в зависимости от принимаемой пищи (например, приём растительной пищи обусловливает щелочную реакцию мочи), физической нагрузки и других физиологических и патологических факторов.
Показатель кислотности мочи может служить диагностическим признаком
Биохимическое исследование
Белок
Отклонением от нормы считается присутствие белка в моче в концентрации более 0,033 г/л
Повышение белка в моче наблюдается:
- при остром и хроническом гломерулонефрите,
- амилоидозе почек, диабетической нефропатии,
- системных заболеваниях соединительной ткани.
- при гнойных воспалительных процессах мочевыводящих путей, тяжёлой недостаточности кровообращения, нефропатии беременных, лихорадке.
- при интенсивной физической нагрузке, быстрой перемене положения тела, при перегревании или переохлаждении организма и после приёма значительного количества богатой неденатурированными белками пищи.
Микроскопическое исследование Плоский эпителий
в норме единичный в поле зрения, если же его количество увеличено — это может говорить о цистите, нефропатии, лекарственной нефропатии.
Цилиндрический, или кубический эпителий (клетки мочевых канальцев, лоханки, мочеточника).
В норме — не обнаруживается, появляется при воспалительных заболеваниях.
Переходный эпителий — выстилает мочевыводящие пути, мочевой пузырь. Наблюдается при циститах, уретритах и других воспалительных заболеваниях мочевыделительной системы.
Эритроциты
Повышенное содержание эритроцитов в моче указывает на заболевание почек или мочевого пузыря, либо на кровотечение в какой-то части мочевыделительной системы.
В норме у женщин — единично в препарате, у мужчин — нет.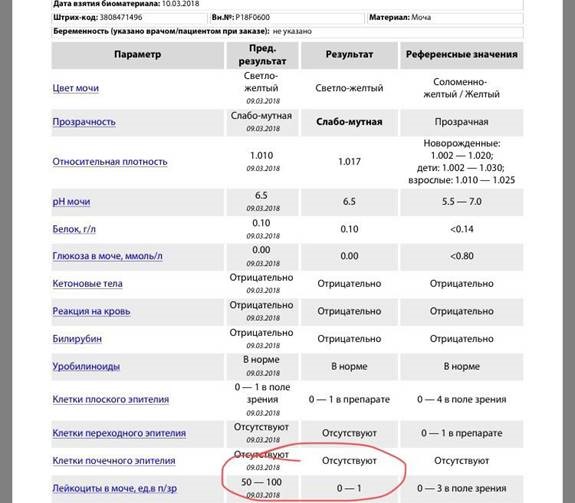
Лейкоциты
Повышенное содержание лейкоцитов в моче называется и указывает на воспалительный процесс в мочеполовом тракте.
Определение в моче мочевой кислоты, уратов, оксалатов, трипельфосфатов и других солей не обязательно связаны с заболеваниями человека, это не обязательно симптомы болезни и могут быть при:
- недостатке жидкости
- обезвоживании
- при нарушении обмена веществ
- соли в моче при беременности говорят о проблемах с рационом — это неправильная диета, большую часть которой составляют продукты с высоким содержанием щавелевой кислоты;
- плохой экологии и несоблюдении режима
ГКБ №31 — Простатит
Диагностика
Диагностика как острого, так и хронического простатита редко представляет для уролога сложности. В первую очередь, после расспроса и общего осмотра, доктор проводит пальцевое ректальное исследование предстательной железы и взятие секрета простаты. Это неприятная, а при выраженном воспалительном процессе и достаточно болезненная, но, к сожалению, совершенно необходимая и незаменимая процедура. К другому диагностическому мероприятию при простатите относится трансректальное звуковое исследование.
Перед началом лечения совершенно необходимо сделать в лаборатории посев мочи и секрета предстательной железы с определением чувствительности флоры к различным антибактериальным препаратам. Без этого лечение не будет эффективным, и приведет не к избавлению от заболевания, а к его переходу в новую, более тяжелую форму.
Лечение простатита
Простатит – заболевание настолько сложное, что лечение его представляет собой большую проблему для докторов всего мира. Однако это вовсе не означает, что доктор ничем помочь больному простатитом не может, и идти к нему нет никакого смысла. Не всегда есть возможность полностью излечить больного от простатита, но устранить симптомы заболевания и вызвать стойкую продолжительную ремиссию современная медицина в силах. А там уже от самого больного будет зависеть продолжительность этого периода. Если он будет четко и тщательно соблюдать все рекомендации врача, весьма вероятно, что неприятные и надоевшие симптомы исчезнут на всю жизнь.
Не всегда есть возможность полностью излечить больного от простатита, но устранить симптомы заболевания и вызвать стойкую продолжительную ремиссию современная медицина в силах. А там уже от самого больного будет зависеть продолжительность этого периода. Если он будет четко и тщательно соблюдать все рекомендации врача, весьма вероятно, что неприятные и надоевшие симптомы исчезнут на всю жизнь.
Однако для этого лечение простатита должно быть комплексным и грамотно подобранным. Для лечения используются такие мероприятия, как антибактериальная терапия, массаж предстательной железы, физиотерапия, иммунокоррегирующая терапия и коррекция образа жизни. Только комплекс этих мероприятий может привести к желаемому эффекту. Лечение заболевание настолько трудное, что нельзя позволить себе пренебречь ни одним из описанных методов лечения. Остановимся на каждом из них отдельно.
Антибактериальная терапия
Использование антибактериальных препаратов при простатите необходимо потому, что это инфекционное заболевание, вызванное патогенными бактериями. Препарат для антибактериальной терапии обязательно должен быть подобран правильно после соответствующе диагностики, о чем уже говорилось выше. Наиболее оптимальны в использовании антибиотики из группы фторхинолонов, так как они накапливаются в секрете предстательной железы в наибольшей концентрации.
Кроме того, нельзя забывать об общих правилах проведения антибактериальной терапии. Если она начата, ни в коем случае нельзя прерывать или приостанавливать ее. Если это произошло, диагностику и лечение придется провести еще раз по прошествии определенного времени. Если после трех суток применения антибиотика не произошло видимого улучшения течения заболевания, препарат обязательно должен быть заменен другим (ни в коем случае не отменен). Не стоит пользоваться антибиотиком одной группы с препаратом, который Вы использовали недавно для лечения какого-нибудь другого заболевания. Перед началом лечения обязательно проконсультируйтесь с доктором по всем этим вопросам.
Перед началом лечения обязательно проконсультируйтесь с доктором по всем этим вопросам.
Физиотерапия при простатите может быть использована в самом разном варианте, но в любом случае ее действие направлено на усиление кровообращения в органах малого таза, что повышает эффективность антибактериальной терапии. Для физиотерапии могут быть использованы электромагнитные колебания, ультразвуковые волны, лазерное воздействие, или просто повышение температуры в прямой кишке. Если нет возможности проводить физиотерапию, иногда можно бывает ограничиться микроклизмами различных лекарственных препаратов и теплой водой.
Иммунокоррекция при простатите часто бывает совершенно необходима, поскольку длительное течение воспалительного процесса и нередко одна-две неправильно проведенные антибактериальные терапии в прошлом не могут не подействовать отрицательно на состояние иммунной системы. Кроме того, лечение простатита заключается не только в том, чтобы избавить железу от инфекции и от воспалительного процесса, но и в том, чтобы не допустить развитие воспаления в ней вновь. Для проведения полноценной антибактериальной терапии недостаточно просто спросить в аптеке “а что у вас есть для повышения иммунитета?”. Чаще всего для полноценного лечения хронического простатита необходима консультация иммунолога и проведение ряда специальных анализов.
Нормализация образа жизни также необходима как для лечения, так и для профилактики простатита – ведь если оставить без изменения предрасполагающие к заболеванию факторы, рано или поздно оно возникнет опять. Поэтому необходимо внести рациональные изменения в свою жизнь – занятия спортом, прогулки, правильный режим сна и бодрствования, полноценное и достаточное питание являются залогом того, что это неприятное заболевание оставит вам в память о себе лишь неприятные воспоминания.
Воспаление предстательной железы – это заболевание, избежать которого значительно проще, чем его вылечить.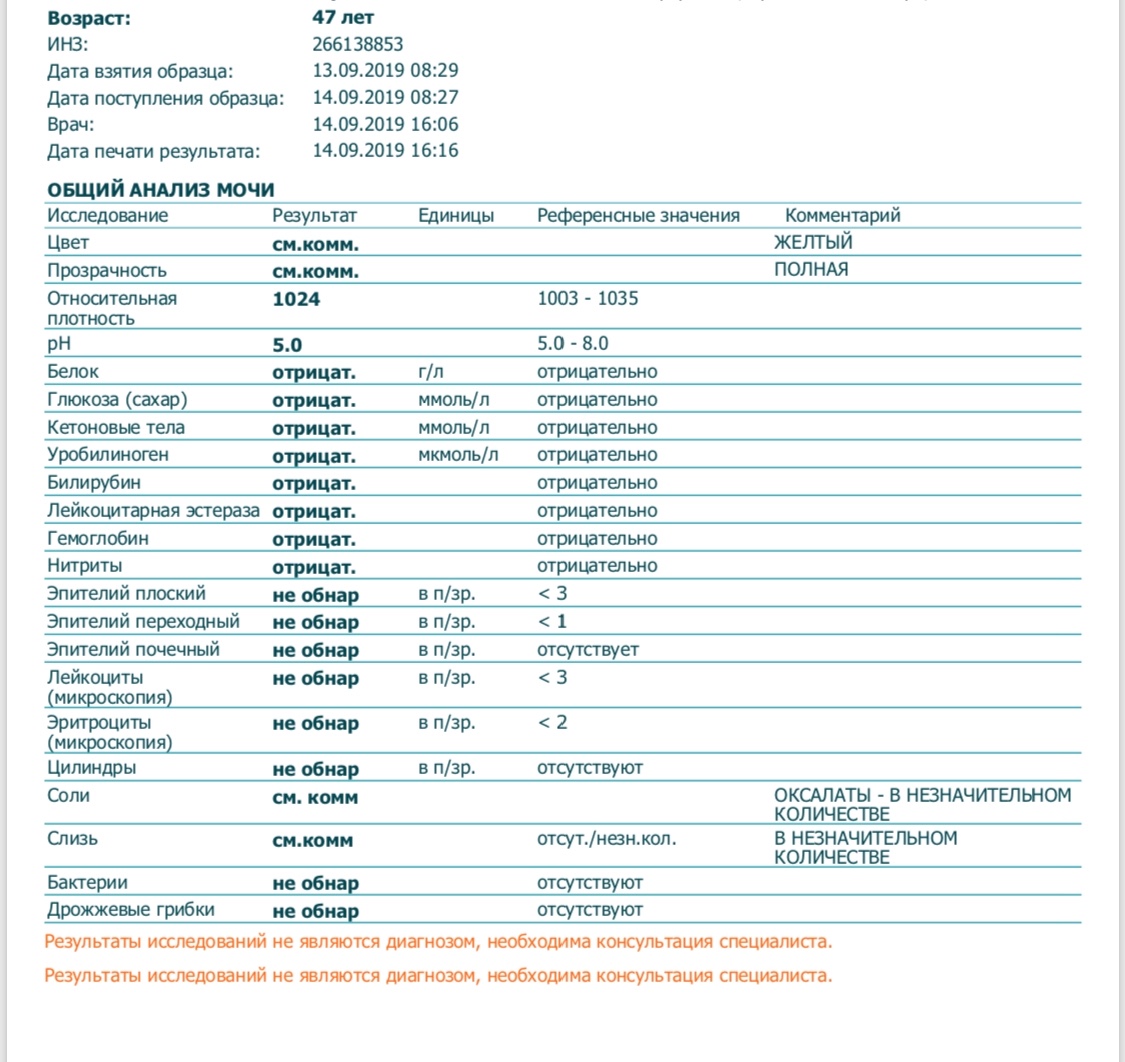 В настоящее время простатит стал уже мультидисциплинарной проблемой, если речь идет о синдроме хронической тазовой боли. Учитывая распространенность заболевания, зачастую латентный характер клинической картины и последствия, хронический простатит – это заболевание, которое в обязательном порядке требует лечения.
В настоящее время простатит стал уже мультидисциплинарной проблемой, если речь идет о синдроме хронической тазовой боли. Учитывая распространенность заболевания, зачастую латентный характер клинической картины и последствия, хронический простатит – это заболевание, которое в обязательном порядке требует лечения.
Мочекаменная болезнь. Пять важных вопросов терапевту
- Главная
- Пациентам
- Публикации
Мочекаменная болезнь на сегодняшний момент изучена довольно обширно. Однако многие не задумываются о причинах возникновения камней в организме. Даже незначительное нарушение обмена веществ может стать фактором для запуска механизма заболевания. Несоответствующий образ жизни, неправильное питание и водопотребление, воспаления в организме — все это и многое другое может привести к прогрессированию заболевания, а отложенное лечение — к серьезным осложнениям. Врач-терапевт медицинской клиники «Академия здоровья» Ольга Александровна Кулакова отвечает на наиболее часто задаваемые вопросы, связанные с мочекаменной болезнью.
— Что представляет собой мочекаменная болезнь?
— Мочекаменная болезнь (уролитиаз) — говоря простым языком, это заболевание, которое характеризуется образованием и наличием в мочевыделительной системе камней, плотных образований (конкрементов) различной консистенции, формы, величины. Конкременты могут быть обнаружены на уровне почки, мочеточника, мочевого пузыря. С практической точки зрения, по своему составу камни подразделяются на несколько видов: оксалаты, фосфаты, ураты, белковые камни. Но чаще бывает так, что конкременты имеют смешанный минеральный состав.
— Чем может быть обусловлено появление камней в мочевыделительной системе?
— Главной причиной, которая приводит к возникновению мочекаменной болезни, является нарушение оттока мочи. Причин, вызывающие заболевание, множество: малоподвижный образ жизни, употребление большого количества мясных продуктов (белковая пища), увлечение вегетарианством, плохое качество питьевой воды (в составе которой содержится избыток солей кальция).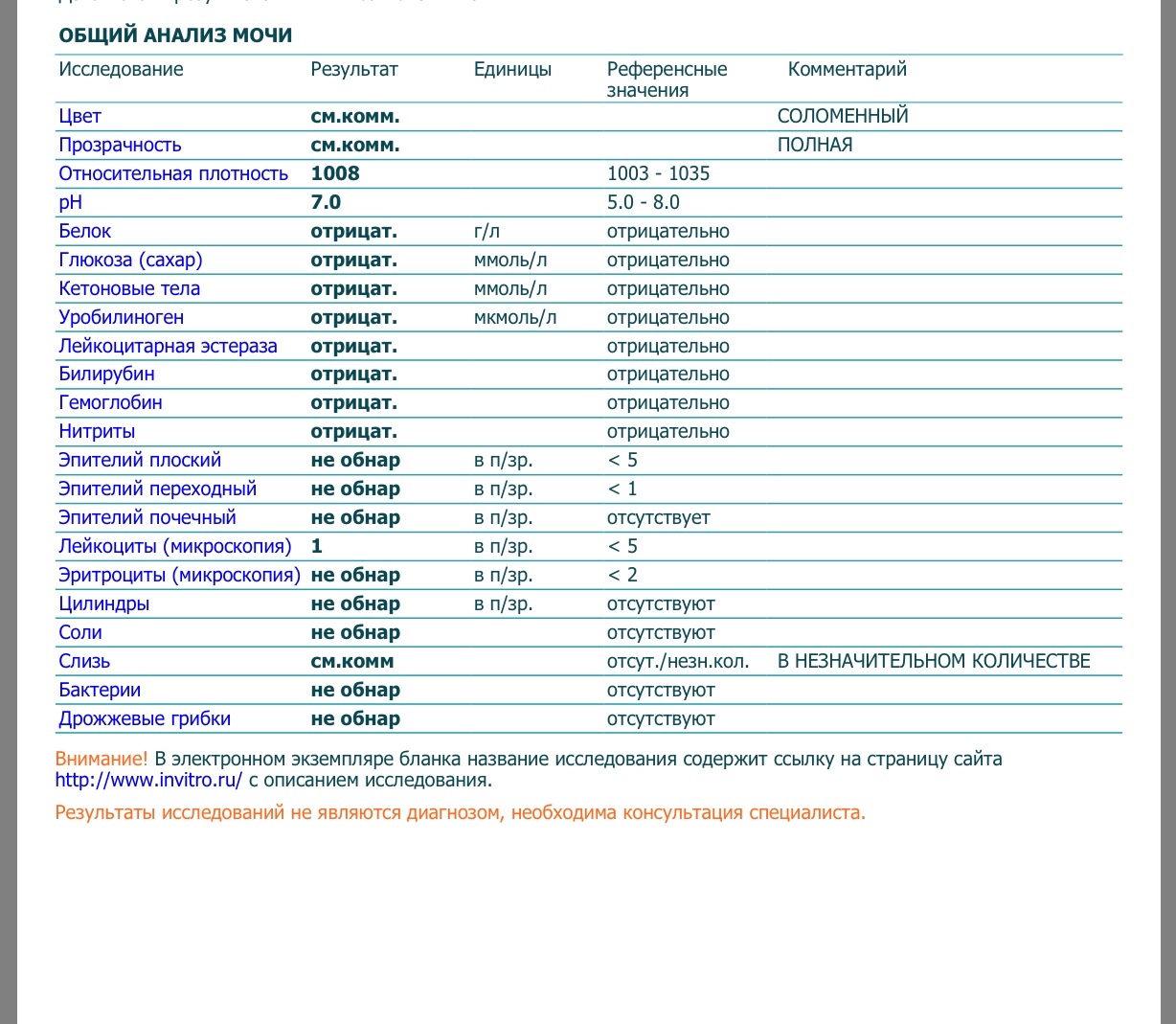 На обменные процессы может влиять и недостаток некоторых витаминов, в том числе витаминов группы В. Также причиной могут послужить воспалительные процессы в самой мочевыделительной системе (пиелонефриты, циститы и т. п.). Одним из факторов камнеобразования являются процессы, нарушающие отток мочи из органов мочевыводящей системы.
На обменные процессы может влиять и недостаток некоторых витаминов, в том числе витаминов группы В. Также причиной могут послужить воспалительные процессы в самой мочевыделительной системе (пиелонефриты, циститы и т. п.). Одним из факторов камнеобразования являются процессы, нарушающие отток мочи из органов мочевыводящей системы.
— Как диагностируется заболевание и почему это является актуальным?
— Мочекаменная болезнь может протекать без каких-либо клинических проявлений, т. е. никак не беспокоить человека. Врач-терапевт на основании результатов общего анализа мочи может предположить наличие заболевания и отправить пациента на более глубокое обследование. В анализе может присутствовать гематурия (наличие эритроцитов), белок, лейкоциты. Лейкоциты появляются, если имеется какая-либо инфекция (отток мочи нарушен — инфекция размножается). Также берется во внимание мочевой осадок, в котором могут содержаться соли-оксалаты, соли-ураты, соли-фосфаты. То есть для диагностики заболевания, в первую очередь, необходим анализ мочи. Далее сдается общий анализ крови, назначается биохимический анализ крови (смотрят мочевую кислоту, содержание кальция и фосфора в крови, показатели креатинина мочевины по результатам которых оценивается азотовыделительная функция почек и ультразвуковая диагностика почек. Также при необходимости назначается рентгенологическое исследование и МРТ. Магнитно-резонансная томография может потребоваться, потому что существуют некоторые виды камней, которые могут быть не видны при проведении УЗИ или рентгена.
— В чем заключается лечение мочекаменной болезни?
— В лечении на первом плане стоит соблюдение водно-питьевого режима, то есть употребление достаточного количества жидкости, в среднем, 2 литра в сутки. Второе — это ограничение употребления соленой, острой, жареной пищи, алкогольных напитков, кофе, крепкого чая. Рекомендуется чаще пить клюквенные и брусничные морсы, фито-чай. Из-за того, что камни могут быть различного минерального состава, строгой диеты для всех не существует. Коррекция питания вводится, исходя из вида конкрементов. Например, при обнаружении уратно-фосфатных камней нужно обратить внимание на прием белковой пищи (мясных продуктов). Если обнаружены соли-оксалаты, то необходимо ограничить употребление таких продуктов, как щавель, шпинат, красная смородина, кофе, крепкий чай. При наличии в моче солей-фосфатов следует уменьшить потребление продуктов, в которых содержится фосфор (например, молочные продукты). Еще раз повторю, что строгих рамок в диете не существует, но питание обязательно должно быть сбалансированное — в рационе должна содержаться как растительная, так и белковая пища.
Коррекция питания вводится, исходя из вида конкрементов. Например, при обнаружении уратно-фосфатных камней нужно обратить внимание на прием белковой пищи (мясных продуктов). Если обнаружены соли-оксалаты, то необходимо ограничить употребление таких продуктов, как щавель, шпинат, красная смородина, кофе, крепкий чай. При наличии в моче солей-фосфатов следует уменьшить потребление продуктов, в которых содержится фосфор (например, молочные продукты). Еще раз повторю, что строгих рамок в диете не существует, но питание обязательно должно быть сбалансированное — в рационе должна содержаться как растительная, так и белковая пища.
Важно отметить, что препаратов химического происхождения, которые бы просто избавляли от мочекаменной болезни, не существует. Все лекарственные средства назначаются индивидуально, лечение проводится длительное под контролем УЗИ и общего анализа мочи.
В лечении и профилактике мочекаменной болезни играет большую роль витаминная терапия. В частности, организму необходимы витамины В1 и В6, влияющие на процессы кальциево-фосфорного обмена. Кроме того, врач при выборе тактики лечения должен учитывать сопутствующие патологии. Если, например, у пациента имеется сахарный диабет или гипертоническая болезнь, то должна быть проведена коррекция терапии, потому что все эти заболевания влияют на функцию почек и могут вызвать такие осложнения, как хроническая почечная недостаточность.
— Насколько высок риск оперативного вмешательства при мочекаменной болезни?
— Пациент обычно попадает в стационар, когда у него начинается почечная колика — то есть, сильные боли. Человека госпитализируют и наблюдают или проводят хирургическое лечение, в зависимости от того на каком уровне находится камень, какова обструкция мочевыводящих путей. Иногда камни выходят самостоятельно, без хирургических вмешательств. Чтобы дело не дошло до «скорой», при выявлении даже незначительных размеров конкрементов важно назначить своевременное лечение, чтобы камни не увеличивались в размере и не привели к осложнениям.
Диагностический центр МЕДЛАЙФ-БИО
Исследование осадка мочи является компонентом общего анализа мочи. Общий анализ мочи выполняется с целью диагностики заболеваний (прежде всего, почек и мочевыводящих путей), при профилактических обследованиях, для прогнозирования, мониторинга течения болезни и оценки эффективности лечения. Также исследование мочи имеет большое диагностическое значение при заболеваниях многих других органов и систем организма.Исследование осадка мочи может быть выполнено путем микроскопии, либо с помощью автоматических анализаторов. Автоматизированные анализаторы осадка мочи пока не получили широкого распространения, во многом, из-за высокой стоимости такого оборудования и неосведомленности врачей о новых возможностях.
Между тем, подготовка мочи для исследования осадка под микроскопом, сопряжена с рядом практически неизбежных ошибок. Так, для микроскопического исследования мочу предварительно центрифугируют, а затем отбирается осадок. Эти этапы очень трудно стандартизовать: в каждом случае образуется осадок разного объема и разного клеточного состава. В связи с большой неопределенностью результатов и малой вероятностью выявить наличие патологии этот метод не рекомендуется использовать вовсе.
Много ошибок возникает непосредственно при подсчете клеток и других элементов в моче под микроскопом. Во-первых, в идентификации каждого элемента, например, эритроцита, как такового, огромную роль играет субъективный фактор, вследствие чего страдает точность исследования. Во-вторых, результаты при повторном изучении одного и того же образца осадка мочи одним или разными специалистами могут отличаться на 3% – 45% при подсчете эритроцитов, и 3% – 40% при подсчете лейкоцитов. Причина этого – подсчет ограниченного количества элементов осадка, что ставит под сомнение статистическую достоверность результатов.
Подготовка образца мочи для исследования и само исследование мочевого осадка – трудоемкий процесс.
 Учитывая большой поток образцов, от сотрудников лаборатории требуется высокая оперативность. Установлено, что исследование одного образца мочи занимает около 6-8 минут. Поэтому существует риск «пропустить» патологию. Учитывая перечисленные недостатки, CLSI (Институт клинических и лабораторных стандартов) и Европейские рекомендации по анализу мочи рекомендуют проводить исследование в нецентрифугированной моче, а для подсчета использовать счетные камеры фиксированного объема или автоматические анализаторы.
Учитывая большой поток образцов, от сотрудников лаборатории требуется высокая оперативность. Установлено, что исследование одного образца мочи занимает около 6-8 минут. Поэтому существует риск «пропустить» патологию. Учитывая перечисленные недостатки, CLSI (Институт клинических и лабораторных стандартов) и Европейские рекомендации по анализу мочи рекомендуют проводить исследование в нецентрифугированной моче, а для подсчета использовать счетные камеры фиксированного объема или автоматические анализаторы.Однако следует отметить, что хорошо известный клиницистам количественный метод оценки мочевого осадка по методу Нечипоренко с помощью камеры Горяева также требует предварительного центрифугирования мочи. Кроме того, решающее влияние на точность метода оказывает количество изученных элементов осадка, а это зависит от его объема, между тем, объем камеры Горяева – всего 1 микролитр.
Лидером в производстве автоматических анализаторов клеточных и неклеточных элементов мочи является японская корпорация «Sysmex». В линейке ее приборов одной из новинок является UF-1000i, который впервые появился в Украине в лаборатории «МЕДЛАЙФ-БИО». Достоинствами данного анализатора являются высокая аналитическая чувствительность, точность, аккуратность и воспроизводимость результатов. В отличие от ручной пробоподготовки, являющейся источником погрешностей, все процедуры осуществляются самим анализатором в автоматическом режиме: перемешивание, аспирация, нагревание мочи до физиологической температуры, разведение и окрашивание. Методика не требует центрифугирования, а «работает» с нативной мочой. Прибор подсчитывает частицы в 9 микролитрах, что значительно выше, чем при микроскопии, и, соответственно, может быть изучено большее число частиц: до 65 тысяч, по сравнению с 100-200 при визуальном способе подсчета. Поэтому точность и воспроизводимость анализа клеточного состава мочи, бактерий и цилиндров значительно более высока, чем при использовании традиционных подходов.

В данной модели анализатора для дифференциации элементов мочи одновременно используется такие сложные и наукоемкие технологии как кондуктометрия с гидродинамическим фокусированием, и флюоресцентная проточная цитометрия. Анализатор имеет 2 отдельных канала для анализа: первый – для идентификации и характеристики бактерий, второй – для остальных элементов осадка. Наличие отдельного канала для анализа бактерий обеспечивает бескомпромиссную точность их идентификации и подсчета.
В процессе анализа прибор идентифицирует, дифференцирует и определяет количество элементов в моче. Результат выдается в виде количества элементов в 1 микролитре мочи. Для удобства клиницистов и пациентов, которые привыкли ориентироваться на количество элементов осадка в поле зрения, пересчет производится автоматически.
Таблица. Референтные значения (в микролитре/в поле зрения)
| Наименование | Референтные значения |
| RBC (Эритроциты) | М: <13,6/µL (2,5/HPF) Ж: <26,7/µL (4,8/HPF) |
| WBC (Лейкоциты) | М: <11,2/µL (2,0/HPF) Ж: <28,0/µL (5,0/HPF) |
| BACT (Бактерии) | М: <26,4/µL (2,6 х 10 Ж: <100,0/µL (1 х 10 /mL) 5 /mL) |
| EC (Эпителиальные клетки) | М: <5,7/µL (1,0/HPF) Ж: <45,6/µL (8,0/HPF) |
| CAST (Почечные гиалиновые цилиндры) | М: <0,4/µL (1,2/LPF) Ж: <0,56/µL (1,6/LPF) |
| Path. CAST (Патологические почечные цилиндры) | отрицательно |
| YLC (Дрожжевидные клетки) | отрицательно |
| SRC (Почечный и переходный эпителий) | отрицательно |
| X’TAL (Кристаллы) | отрицательно |
| Осмоляльность | 1.1 – 33.9 mS/cm |
Примечания: µL – микролитр
HPF – большое увеличение
LPF – малое увеличение
mS/cm – миллисимменс на сантиметр
Анализатор UF-1000i – это высокотехнологичный инструмент скрининга (просеивания).
 Его высокая производительность дает возможность анализировать все поступающие в лабораторию образцы мочи. Нормальные образцы при этом отсеиваются. Таким образом, специалист может уделить больше времени действительно сложным диагностическим случаям.
Его высокая производительность дает возможность анализировать все поступающие в лабораторию образцы мочи. Нормальные образцы при этом отсеиваются. Таким образом, специалист может уделить больше времени действительно сложным диагностическим случаям.Информация о любых отклонениях от нормы сигнализируется анализатором в виде сообщений («флагов»). Флаги свидетельствуют о необходимости дополнительных исследований, прежде всего, визуального исследования осадка мочи квалифицированным специалистом. Тем самым внимание фокусируется на наиболее патологически измененных образцах от пациентов с инфекциями мочевыводящей системы, воспалительными, токсическими или опухолевыми процессами.
Автоматизация исследования осадка мочи делает этот метод его по-настоящему клинически эффективным, поскольку помогает принять важные для диагностики и лечения решения в конкретных клинических ситуациях:
— диагностика гематурии (наличия эритроцитов в моче) и поиск их источника (почки или мочевыводящие пути).
— диагностика инфекций мочевыводящей системы;
— необходимость дальнейшего бактериологического анализа мочи (посев)
Для исследования достаточно 1 миллилитра мочи, что делает анализатор незаменимым в педиатрической практике.
Следует иметь в виду, что границы нормы при автоматизированном способе подсчета элементов в моче отличаются от таковых при применении привычных мануальных методик. Обычно при автоматическом анализе элементов осадка мочи обнаруживается больше эритроцитов, лейкоцитов и эпителиальных клеток, чем при микроскопии. По всей видимости, автоматический анализ дает нам информацию об истинном количестве элементов в образце, поскольку такие процедуры подготовки образца мочи для микроскопии как центрифугирование, разделение осадка и надосадочной жидкости сопровождаются либо потерей клеток, либо их лизисом. Поэтому оценивая результат исследования необходимо ориентироваться на приведенные в бланке ответа референтные интервалы.

Результаты пациента сохраняются в памяти анализатора, что позволяет при необходимости строить карты динамического обследования.
Эритроциты в моче
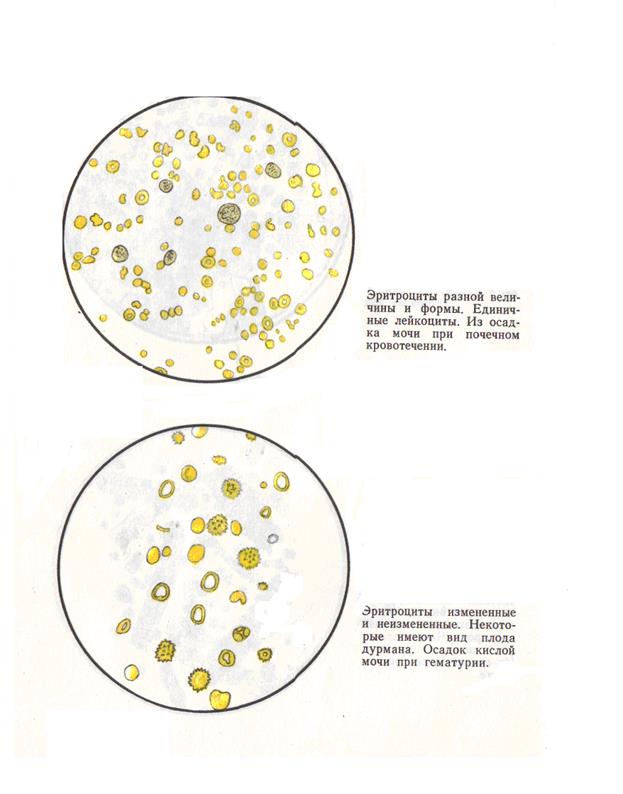
В норме эритроцитов в моче нет, либо они присутствуют в следовых количествах. Появление большего количества эритроцитов в моче называют гематурией. Макрогематурия видна невооруженным глазом, а вот появление в моче незначительного количества эритроцитов (микрогематурия), которое является ранним признаком многих болезней почек, нужно уметь выявить. Эритроциты могут поступать в мочу из любого участка мочевого тракта. Различают органические и функциональные гематурии. Основная причина увеличения содержания эритроцитов в моче – почечные или урологические заболевания и нарушения свертываемости крови.
Sysmex UF-1000i – единственный из анализаторов определяет морфологию эритроцитов, и классифицирует их на неизмененные и измененные. Выявление в моче неизмененных эритроцитов говорит об их внепочечном происхождении (цистит, уретрит, мочекаменная болезнь, опухоли мочевых путей, стеноз и тромбоз почечных сосудов). Наличие измененных эритроцитов в свежевыпущенной моче характерно для воспалительных процессов непосредственно в почках (гломерулонефрит, туберкулёз, поликистоз и др.).
При тяжелых поражениях клубочкового аппарата или при сочетании нефрита с поражением мочевых путей в осадке мочи присутствуют оба вида эритроцитов. Выявление микрогематурии анализатором характеризуется высокой положительной прогностической ценностью, то есть дает высокую степень уверенность в том, что положительный результат анализа означает наличие заболевания. Это может помочь избежать необязательных инвазивных диагностических процедур, таких как цистоскопия, и радиологических исследований.
Лейкоциты в моче
Лейкоциты в моче здорового человека представлены главным образом нейтрофилами и содержатся в небольшом количестве. Повышенное количество лейкоцитов в моче (лейкоцитурия) – симптом воспаления почек и/или нижних отделов мочевого тракта.
 Лейкоцитурия может быть инфекционной и неинфекционной.
Лейкоцитурия может быть инфекционной и неинфекционной.Инфекционная лейкоцитурия сочетается с бактериурией, и при наличии таких симптомов как учащенное болезненное мочеиспускание, или повышение температуры тела, или болевые ощущения в поясничной области свидетельствует о воспалении инфекционной природы в почках или мочевыводящих путях. Возбудителями инфекции могут быть грибы, хламидии, микоплазмы, гонококки или трихомонады, и чтобы установить точную причину воспаления, необходимо выполнить посев мочи.
Стерильная лейкоцитурия – это изолированная лейкоцитурия без бактериурии. Например, при обострении хронического гломерулонефрита в осадке мочи нередко обнаруживаются до 30-40 лейкоцитов в поле зрения. Другие причины стерильной лейкоцитурии: загрязнение контейнера при сборе мочи, состояние после лечения антибиотиками, опухоли мочевого пузыря, туберкулёз почек, амилоидоз, хроническое отторжение почечного трансплантата, а также интерстициальный нефрит вызванный антибиотиками, анальгетиками, противовоспалительными и другими препаратами. Так, лейкоциты в моче могут появляться при лечении ампициллином, ацетилсалициловой кислотой и после приема героина (наркомания).
Определение лейкоцитов в моче с помощью тест-полосок часто не выявляет имеющейся патологии.
Эпителиальные клетки
Клетки эпителия почти постоянно присутствуют в осадке мочи. Эпителиальные клетки, происходящие из разных отделов мочеполовой системы, различаются (обычно выделяют плоский, переходный и почечный эпителий).
У здоровых людей в осадке мочи обнаруживаются единичные в поле зрения клетки плоского эпителия (которым выстлан мочеиспускательный канал) и переходного эпителия (лоханки, мочеточник, мочевой пузырь). Почечный эпителий (клетки почечных канальцев) у здоровых людей отсутствует.
Плоский эпителий.
У мужчин в норме выявляют только единичные клетки; их количество увеличивается при уретритах и простатитах. В моче женщин клетки плоского эпителия присутствуют в большем количестве.
 Количество плоского эпителия в моче повышается при инфекциях мочевыводящих путей.
Количество плоского эпителия в моче повышается при инфекциях мочевыводящих путей.Переходный и почечный эпителий.
Клетки переходного эпителия могут
присутствовать в значительном количестве при острых воспалительных процессах в мочевом пузыре и почечных лоханках, интоксикациях, мочекаменной болезни и новообразованиях мочевыводящих путей.
Клетки эпителия мочевых канальцев в осадке мочи свидетельствуют о поражении паренхимы почек (наблюдается при гломерулонефритах, пиелонефритах, некоторых инфекционных заболеваниях, отравлениях, расстройствах кровообращения).
Цилиндры
Цилиндры – элементы осадка цилиндрической формы (своеобразные слепки почечных канальцев), состоящие из белка или клеток, могут также содержать различные включения (гемоглобин, билирубин, пигменты, сульфаниламиды). По составу и внешнему виду различают несколько видов цилиндров (гиалиновые, зернистые, эритроцитарные, восковидные и др.).
В норме в осадке мочи могут быть единичные гиалиновые цилиндры. Зернистые, восковидные, эпителиальные, эритроцитарные, лейкоцитарные цилиндры и цилиндроиды в норме отсутствуют. Наличие цилиндров в моче (цилиндрурия) — первый признак реакции со стороны почек на общую инфекцию, интоксикацию или на наличие изменений в самих почках.
Ведущей причиной увеличения количества гиалиновых цилиндров в моче являются воспалительные процессы в почках и мочевыводящих путях. Почти постоянно гиалиновые цилиндры обнаруживают при различных органических поражениях почек, как острых, так и хронических.
Эпителиальные цилиндры представляют собой слущенные и «склеенные» друг с другом эпителиальные клетки почечных канальцев. Они появляются при вирусных поражениях почек, отравлении солями тяжёлых металлов, этиленгликолем, передозировке салицилатов. Появление в моче эпителиальных цилиндров всегда указывает на патологический процесс непосредственно в почках.
Зернистые цилиндры состоят из эпителиальных клеток канальцев и образуются при наличии в эпителиальных клетках выраженной дегенерации.
 Клиническое значение их обнаружения такое же, как и эпителиальных цилиндров.
Клиническое значение их обнаружения такое же, как и эпителиальных цилиндров. Восковидные цилиндры обнаруживают при тяжёлых поражениях паренхимы почек. Они образуются из уплотнённых гиалиновых и зернистых цилиндров. Чаще их выявляют при хронических болезнях почек.
Эритроцитарные цилиндры образуются при наслоении на гиалиновые цилиндры эритроцитов. Их наличие свидетельствует о почечном происхождении гематурии (острый гломерулонефрит, инфаркт почки, тромбоз почечных вен).
Лейкоцитарные цилиндры наблюдают довольно редко, практически исключительно при пиелонефритах. Они образуются при наслоении на гиалиновые цилиндры лейкоцитов.
Бактерии в моче Бактерии в моче в норме отсутствуют или их количество не превышает референтных значений. Выделение бактерий с мочой (бактериурия) имеет важное значение для диагностики инфекции мочевых путей: пиелонефрита, уретрита, цистита, которые чреваты серьезными осложнениями, особенно у детей, беременных женщин и пожилых людей.
Диагностика инфекций мочевых путей основывается на комплексе клинико- лабораторных исследований, важное место в котором занимает бактериологическое исследование мочи (посев). Положительный результат посева мочи может подтвердить диагноз и считается золотым стандартом для выявления бактериурии. Посев позволяет определить вид бактерий, оценить их количество, а также выявить чувствительность микроорганизмов к антибиотикам. Однако посев мочи – трудоемкое и длительное исследование. Для полного анализа требуется 1-2 дня, причем в 60-80% случаев посев мочи дает отрицательные результаты.
Исследование мочевого осадка с помощью анализатора Sysmex UF-1000i – эффективный способ диагностики, поскольку при этом используется высокочувствительная и специфичная технология выявления бактерий и лейкоцитов в моче, и на основании определяемых параметров автоматически оценивается вероятность инфекции. При этом анализатор выдает сообщение: «Инфекция мочевыводящих путей?».

Использование анализатора для выявления бактериурии позволяет быстро (за менее чем 1 минуту) получить ответ о наличии или отсутствии инфекции, и отсеять тех пациентов, которые не нуждаются в дальнейшем бактериологическом исследовании мочи (посев), а значит – могут избежать лишних расходов. Второй важный момент: данный подход позволяет избежать ненужного применения антибиотиков, или наоборот, своевременно начать антибиотикотерапию.
Следует иметь в виду, что для выявления бактериурии следует исследовать мочу до начала приема антибактериальных препаратов, так после ее начала бактерии сохраняются в моче не более чем 1 — 2 суток. Также стоит упомянуть, что исследование мочи на предмет инфекций мочевыводящей системы с помощью тест-полосок позволяет выявить только некоторые виды микроорганизмов и то при определенных условиях.
Дрожжевидные клетки
Клетки дрожжей могут загрязнять мочу (особенно при ее длительном хранении) или являться истинной дрожжевой инфекцией. Чаще всего встречаются грибки рода Candida, которые могут поражать мочевой пузырь, уретру или влагалище у больных сахарным диабетом, при снижении иммунитета, на фоне антибактериальной терапии, при наличии мочевого катетера.
Кристаллы
Моча – это раствор различных солей, которые могут при стоянии мочи выпадать в осадок (образовывать кристаллы). Избыточное содержание солей в моче способствует образованию камней и развитию мочекаменной болезни. Анализатор регистрирует присутствие в моче кристаллов, которые может дифференцировать квалифицированный врач-лаборант. При этом могут быть выявлены кристаллы мочевой кислоты (что характерно для лейкозов, распадающихся опухолей, мочекислого диатеза), или ее соли – ураты (появляются в моче в больших количествах при остром и хроническом гломерулонефрите, хронической почечной недостаточности, сердечной недостаточности, подагре). Также возможно обнаружение фосфатов, которые появляются при циститах или гиперфункции паращитовидных желез.
 Обнаружение в значительном количестве солей щавелевой кислоты – оксалатов, характерно для пиелонефрита, сахарного диабета, нарушений обмена кальция.
Обнаружение в значительном количестве солей щавелевой кислоты – оксалатов, характерно для пиелонефрита, сахарного диабета, нарушений обмена кальция.Слизь
Содержание слизи в моче повышается при воспалительных процессах мочевыводящих путей.
Сперматозоиды
Причиной появления значительного количества сперматозоидов в моче – сперматурии может быть эякуляция семени в мочевой пузырь при оргазме. Эта патология отмечается после удаления предстательной железы, а также в результате различных неврологических нарушений, которые делают невозможным полное закрытие шейки мочевого пузыря во время эякуляции.
Проводимость (синонимы: осмоляльность, электрическая проводимость мочи, концентрация заряженных ионов в моче).
UF-1000i автоматически измеряет электрическую проводимость мочи, которая зависит от концентрационной способности почек. Осмоляльность мочи может быть использована для выявления почечной недостаточности, особенно когда результаты других показателей близки к верхней границе референтных значений.
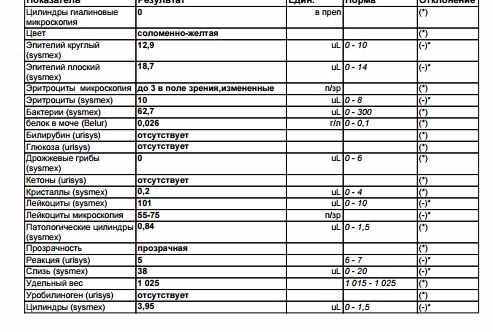
Анализ мочи по Нечипоренко
Анализ мочи по Нечипоренко
Анализ мочи по Нечипоренко — микроскопическое исследование с количественным подсчетом лейкоцитов, эритроцитов и цилиндров в 1 миллилитре осадка мочи. Позволяет более точно определить количественное содержание эритроцитов, лейкоцитов и цилиндров, чем общий клинический анализ мочи. Оба исследования проводятся с использованием микроскопии, но в пробе Нечипоренко осуществляется подсчет элементов в единице объема жидкости, а не по числу клеток или цилиндров в поле зрения. В норме почечные клубочки не пропускают форменные элементы крови и альбумины, но при некоторых заболеваниях почечный барьер повреждается, что отражается в изменениях состава мочи. Присутствие большого количества в моче эритроцитов (гематурия) может указывать на повреждение почечного клубочка. Необходимо учитывать, что форменные элементы крови в моче обнаруживаются при повреждениях, камнях, воспалительных заболеваниях или новообразованиях на всех уровнях мочевыделительного тракта – кровь попадает туда из почечных лоханок, мочеточника, мочевого пузыря или уретры. О почечном происхождении гематурии свидетельствует именно выявление эритроцитарных цилиндров или выщелоченных эритроцитов.
О почечном происхождении гематурии свидетельствует именно выявление эритроцитарных цилиндров или выщелоченных эритроцитов.
В норме лейкоциты присутствуют в моче в небольшом количестве. Их содержание может увеличиться при воспалительных заболеваниях мочевыделительной системы, инфекции мочеполовых путей и некоторых острых воспалительных системных заболеваниях. Лейкоциты способны проникать к участку воспаления сквозь неповрежденные ткани. При их чрезмерном выделении – лейкоцитурии – необходимо провести бактериологическое исследование мочи для уточнения этиологии заболевания и назначения адекватной терапии. В клинической практике определение лейкоцитурии или гематурии часто используется при дифференциальной диагностике гломерулонефритов и пиелонефритов. Цилиндры – белковые конгломераты, которые производятся из клеток и клеточного детрита при изменении физико-химических свойств мочи. Они формируются в почечных канальцах и приобретают их форму. Эпителиальные клетки канальцев образуют эпителиальные цилиндры, при разрушении клеток эпителия и лейкоцитов появляются зернистые цилиндры, широкие восковидные цилиндры формируются из перерождающихся зернистых цилиндров. Их обнаружение свидетельствует о тяжелом повреждении почек, развитии почечной недостаточности и неблагоприятном прогнозе заболевания. Гиалиновые цилиндры формируются из белков и часто указывают на протеинурию. В их образовании участвует белок белок Тамма – Хорсфолла, который в норме присутствует в почечных канальцах в растворенной форме и имеет значение в иммунологической защите органа от инфекции. Гиалиновые цилиндры можно обнаружить и у здорового человека после интенсивной физической нагрузки или при минимальных патологических изменениях в почках.
Подготовка к исследованию
Не есть острую, соленую пищу, продукты питания, изменяющие цвет мочи (например, свеклу, морковь), в течение 12 часов до анализа.
Исключить прием мочегонных препаратов в течение 48 часов до сбора мочи (по согласованию с врачом).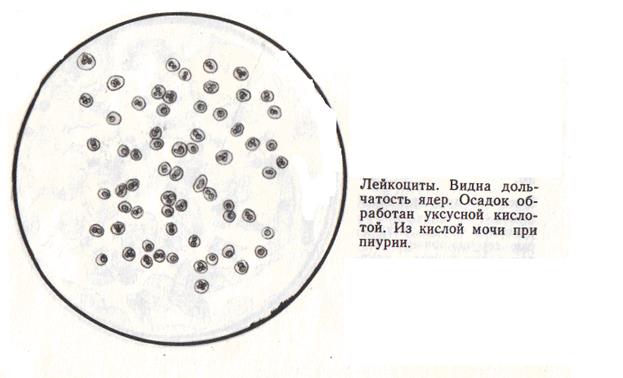
Перед сбором мочи надо произвести тщательный туалет половых органов. Женщинам не рекомендуется сдавать анализ мочи во время менструации. Для правильного проведения исследования при первом утреннем мочеиспускании небольшое количество мочи ( первые 1-2 сек.) выпустить в унитаз, а затем, не прерывая мочеиспускания, подставить контейнер для сбора мочи, в который собрать приблизительно 50 мл, остальную мочу в унитаз. Собирается средняя порция первой утренней мочи.
Показания к исследованию
Диагностика скрытого воспалительного процесса.
Диагностика скрытой гематурии.
Диагностика скрытой цилиндрурии.
Выяснение вопроса о преобладании лейкоцитурии или гематурии.
Динамическое наблюдение за проводимым лечением.
Интерпретация
|
Наименование |
Норма |
|
|
Гиалиновые цилиндры |
до 20 ед. в 1 мл. |
|
|
Лейкоциты |
до 2 тыс. в 1 мл. |
|
|
Эритроциты |
до 1 тыс. в 1 мл. |
|
|
Восковидные цилиндры— |
отсутствуют |
|
|
Эритроцитарные цилиндры |
отсутствуют |
|
|
Зернистые цилиндры |
отсутствуют |
|
|
Эпителиальные цилиндры |
отсутствуют |
|
Тест разработан А. З. Нечипоренко. Выяснение степени преобладания лейкоцитурии или гематурии имеет важное значение при проведении дифференциального диагноза между гломерулонефритами и пиелонефритами. При гломерулонефритах количество эритроцитов обычно выше, чем количество лейкоцитов. При пиелонефритах количество лейкоцитов выше, чем количество эритроцитов, причём в первой (воспалительной) стадии хронического пиелонефрита, содержание лейкоцитов значительно повышается, при развитии второй (склеротической) стадии, лекоцитурия уменьшается. При мочекаменной болезни наблюдается вторичная гематурия, которая также может сопровождаться хроническим пиелонефритом. Обнаружение повышенного содержания цилиндров (цилиндрурия) позволяет заподозрить чрезмерность физических нагрузок, эпилепсию, артериальную гипертонию, пороки сердца, сердечную декомпенсацию, токсикоз беременных, вирусный гепатит, подагру и др. Цилиндрурия характерна также для терминальных состояний.
З. Нечипоренко. Выяснение степени преобладания лейкоцитурии или гематурии имеет важное значение при проведении дифференциального диагноза между гломерулонефритами и пиелонефритами. При гломерулонефритах количество эритроцитов обычно выше, чем количество лейкоцитов. При пиелонефритах количество лейкоцитов выше, чем количество эритроцитов, причём в первой (воспалительной) стадии хронического пиелонефрита, содержание лейкоцитов значительно повышается, при развитии второй (склеротической) стадии, лекоцитурия уменьшается. При мочекаменной болезни наблюдается вторичная гематурия, которая также может сопровождаться хроническим пиелонефритом. Обнаружение повышенного содержания цилиндров (цилиндрурия) позволяет заподозрить чрезмерность физических нагрузок, эпилепсию, артериальную гипертонию, пороки сердца, сердечную декомпенсацию, токсикоз беременных, вирусный гепатит, подагру и др. Цилиндрурия характерна также для терминальных состояний.
На результаты могут влиять
Гематурия иногда возникает при интенсивных физических нагрузках, травме уретры катетером. Эритроциты могут быть обнаружены в моче при попадании в нее менструальных выделений или геморроидальном кровотечении.
При загрязнении материала выделениями из половых путей возможна ложная лейкоцитурия.
Лекарственные препараты, способные приводить к гематурии: альтеплаза, ацетилсалициловая кислота, амфотерицин в, бацитрацин, варфарин, вакцина БЦЖ, даназол, ибупрофен, индометацин, итраконазол, кандесартан, клопидогрел, метенамин, метициллин, мефенаминовая кислота, мизопростол, пеницилламин, фенилбутазон, салицилаты, сульфонамиды.
Лекарственные препараты, которые уменьшают гематурию: аскорбиновая кислота, каптоприл, финастерид, ламотриджин
Назначается в комплексе с
ОАМ
Общий белок
Альбумин
Лейкоцитов в моче: причины, симптомы и диагностика.
Лейкоциты, также известные как белые кровяные тельца, являются центральной частью иммунной системы. Они помогают защитить организм от инородных веществ, микробов и инфекционных заболеваний.
Эти клетки производятся или хранятся в различных частях тела, включая тимус, селезенку, лимфатические узлы и костный мозг.
Высокий уровень лейкоцитов свидетельствует о том, что организм пытается бороться с инфекцией.
Лейкоциты перемещаются по всему телу, перемещаясь между органами и узлами и отслеживая любые потенциально опасные микробы или инфекции.
В моче обычно обнаруживается только очень низкий уровень лейкоцитов, если таковые имеются. Высокое содержание лейкоцитов в моче может указывать на инфекцию или другие воспалительные заболевания.
В этой статье будут рассмотрены пять распространенных причин лейкоцитов в моче.
Лейкоциты могут появляться в моче по разным причинам.
1. Инфекции мочевого пузыря
Поделиться на Pinterest Большое количество лейкоцитов в моче может указывать на наличие инфекции мочевыводящих путей.Инфекция мочевыводящих путей (ИМП) — частая причина лейкоцитов в моче.
ИМП может поражать любую часть мочевыделительной системы, включая мочевой пузырь, уретру и почки. Нижние отделы мочевыводящих путей, особенно мочевой пузырь и уретра, являются частыми локализациями инфекции.
ИМП обычно возникает, когда бактерии попадают в мочевыводящие пути через уретру. Затем они размножаются в мочевом пузыре.
Женщины имеют более высокий риск заражения ИМП, чем мужчины. Примерно 50–60 процентов женщин в какой-то момент страдают ИМП.
Если ИМП возникает в мочевом пузыре и человек не обращается за лечением, инфекция может распространиться на мочеточники и почки. Это может стать серьезным.
2. Камни в почках
Большое количество лейкоцитов иногда может указывать на камни в почках.
В моче обычно присутствует низкий уровень растворенных минералов и солей. У тех, у кого высокий уровень этих веществ в моче, могут развиться камни в почках.
Симптомы включают:
- боль
- тошноту
- рвоту
- лихорадку
- озноб
Если камни в почках попадают в мочеточники, они могут нарушить отток мочи.Если происходит закупорка, могут скапливаться бактерии, и может развиться инфекция.
3. Инфекция почек
Количество лейкоцитов в моче может возрасти, если есть инфекция почек.
Инфекции почек часто начинаются в нижних отделах мочевыводящих путей, но распространяются на почки. Иногда бактерии из других частей тела попадают в почки через кровоток.
Вероятность развития почечной инфекции выше, если у человека:
- имеет слабую иммунную систему
- уже некоторое время использует мочевой катетер
4.Закупорка мочевыделительной системы
Если в мочевыводящей системе развивается закупорка, это может привести к:
- гематурии или крови в моче
- гидронефрозу или жидкости вокруг почек или почек
Непроходимость может возникнуть в результате травмы. травмы, камни в почках, опухоли или другой инородный материал.
5. Задержание в моче
Задержание в моче может вызвать ослабление мочевого пузыря, затрудняя его опорожнение.
Если моча накапливается в мочевом пузыре, присутствие бактерий увеличивает риск инфекции.
Это может повысить уровень лейкоцитов в моче.
Это лишь некоторые из распространенных причин, но есть и другие. Следующее может также вызвать повышение уровня лейкоцитов в моче:
Лейкоциты в моче вызывают разные симптомы у разных людей, но есть несколько симптомов или признаков, указывающих на то, что лейкоциты могут присутствовать в моче.
Один из наиболее заметных признаков — мутная моча или моча с неприятным запахом. Другие признаки включают частое мочеиспускание, боль или жжение при мочеиспускании или наличие крови в моче.
Другие симптомы включают:
- озноб и жар
- боль в пояснице и боку
- острая тазовая боль
- тошнота или рвота
- длительная боль в области таза
- болезненный секс
Люди, заметившие что-либо из вышеперечисленного симптомы следует обратиться к врачу для дальнейшего обследования.
Общий анализ мочи
Анализ мочи (общий анализ мочи) используется для проверки мочи на отклонения от нормы и может быть достаточным для выявления любых проблем.
Люди, подозревающие наличие лейкоцитов в моче, предоставляют образец мочи, который их врач может проанализировать тремя способами: визуальный осмотр, тест с помощью индикаторной полоски и микроскопическое исследование.
- Визуальный осмотр : Техники исследуют внешний вид мочи. Облачность или необычный запах могут указывать на инфекцию или другую потенциальную проблему. Пища, которую ест человек, также может влиять на цвет мочи.
- Тест с помощью щупа : Тонкая пластиковая палочка с полосками химикатов помещается в мочу для выявления каких-либо отклонений.Химические вещества на полоске изменят цвет, указывая на присутствие определенных веществ.
- Исследование под микроскопом : Капли мочи исследуются под микроскопом. Наличие лейкоцитов может быть признаком инфекции.
Общий анализ мочи — это первый этап тестирования.
Другие тесты
Если в моче присутствует кровь или другие вещества, врач может провести дополнительные тесты, чтобы определить причину проблемы.
Проблема может заключаться в любом из перечисленных выше состояний или в более серьезном неинфекционном заболевании, таком как заболевание крови, аутоиммунное заболевание или рак.При необходимости врач назначит дополнительные анализы.
Стерильная пиурия
Лейкоциты в моче могут быть без бактериальной инфекции. Стерильная пиурия — это стойкое присутствие лейкоцитов в моче, когда лабораторное исследование не обнаруживает бактерий.
Согласно Медицинский журнал Новой Англии , 13,9 процента женщин и 2,6 процента мужчин страдают этим заболеванием. Некоторые заболевания, передающиеся половым путем, вирусные или грибковые инфекции или даже туберкулез могут вызывать стерильную пиурию.
Правильный диагноз жизненно важен для определения пути лечения.
Лечение лейкоцитов в моче зависит от причины и наличия инфекции. При некоторых состояниях, таких как бактериальная инфекция мочевыводящих путей, лечение антибиотиками может относительно быстро избавиться от инфекции.
В случае более тяжелых инфекций или инфекций, которые не проходят легко, может потребоваться более глубокое медицинское лечение. В некоторых случаях может потребоваться госпитализация.
Изменение образа жизни может помочь уменьшить симптомы некоторых состояний, вызывающих попадание лейкоцитов в мочу.
К ним относятся:
- пить больше воды
- мочеиспускание, когда вам нужно идти
- оставаться максимально здоровым
Прием парацетамола, ибупрофена или отпускаемых по рецепту лекарств также может помочь облегчить боль в мочевыделительной системе.
Лейкоциты в моче: причины, симптомы и диагностика.
Лейкоциты, также известные как белые кровяные тельца, являются центральной частью иммунной системы. Они помогают защитить организм от инородных веществ, микробов и инфекционных заболеваний.
Эти клетки производятся или хранятся в различных частях тела, включая тимус, селезенку, лимфатические узлы и костный мозг.
Высокий уровень лейкоцитов свидетельствует о том, что организм пытается бороться с инфекцией.
Лейкоциты перемещаются по всему телу, перемещаясь между органами и узлами и отслеживая любые потенциально опасные микробы или инфекции.
В моче обычно обнаруживается только очень низкий уровень лейкоцитов, если таковые имеются. Высокое содержание лейкоцитов в моче может указывать на инфекцию или другие воспалительные заболевания.
В этой статье будут рассмотрены пять распространенных причин лейкоцитов в моче.
Лейкоциты могут появляться в моче по разным причинам.
1. Инфекции мочевого пузыря
Поделиться на Pinterest Большое количество лейкоцитов в моче может указывать на наличие инфекции мочевыводящих путей.Инфекция мочевыводящих путей (ИМП) — частая причина лейкоцитов в моче.
ИМП может поражать любую часть мочевыделительной системы, включая мочевой пузырь, уретру и почки. Нижние отделы мочевыводящих путей, особенно мочевой пузырь и уретра, являются частыми локализациями инфекции.
ИМП обычно возникает, когда бактерии попадают в мочевыводящие пути через уретру. Затем они размножаются в мочевом пузыре.
Женщины имеют более высокий риск заражения ИМП, чем мужчины. Примерно 50–60 процентов женщин в какой-то момент страдают ИМП.
Если ИМП возникает в мочевом пузыре и человек не обращается за лечением, инфекция может распространиться на мочеточники и почки. Это может стать серьезным.
2. Камни в почках
Большое количество лейкоцитов иногда может указывать на камни в почках.
В моче обычно присутствует низкий уровень растворенных минералов и солей. У тех, у кого высокий уровень этих веществ в моче, могут развиться камни в почках.
Симптомы включают:
- боль
- тошноту
- рвоту
- лихорадку
- озноб
Если камни в почках попадают в мочеточники, они могут нарушить отток мочи. Если происходит закупорка, могут скапливаться бактерии, и может развиться инфекция.
3. Инфекция почек
Количество лейкоцитов в моче может возрасти, если есть инфекция почек.
Инфекции почек часто начинаются в нижних отделах мочевыводящих путей, но распространяются на почки. Иногда бактерии из других частей тела попадают в почки через кровоток.
Вероятность развития почечной инфекции выше, если у человека:
- имеет слабую иммунную систему
- какое-то время использовал мочевой катетер
4. Закупорка мочевыводящей системы
Если закупорка развивается в мочевыделительной системы это может привести к:
- гематурии или крови в моче
- гидронефрозу или жидкости вокруг почек или почек
Непроходимость может возникнуть в результате травмы, камней в почках, опухолей или других инородных тел. материал.
5. Задержание в моче
Задержание в моче может вызвать ослабление мочевого пузыря, затрудняя его опорожнение.
Если моча накапливается в мочевом пузыре, присутствие бактерий увеличивает риск инфекции.
Это может повысить уровень лейкоцитов в моче.
Это лишь некоторые из распространенных причин, но есть и другие. Следующее может также вызвать повышение уровня лейкоцитов в моче:
Лейкоциты в моче вызывают разные симптомы у разных людей, но есть несколько симптомов или признаков, указывающих на то, что лейкоциты могут присутствовать в моче.
Один из наиболее заметных признаков — мутная моча или моча с неприятным запахом. Другие признаки включают частое мочеиспускание, боль или жжение при мочеиспускании или наличие крови в моче.
Другие симптомы включают:
- озноб и жар
- боль в пояснице и боку
- острая тазовая боль
- тошнота или рвота
- длительная боль в области таза
- болезненный секс
Люди, заметившие что-либо из вышеперечисленного симптомы следует обратиться к врачу для дальнейшего обследования.
Общий анализ мочи
Анализ мочи (общий анализ мочи) используется для проверки мочи на отклонения от нормы и может быть достаточным для выявления любых проблем.
Люди, подозревающие наличие лейкоцитов в моче, предоставляют образец мочи, который их врач может проанализировать тремя способами: визуальный осмотр, тест с помощью индикаторной полоски и микроскопическое исследование.
- Визуальный осмотр : Техники исследуют внешний вид мочи. Облачность или необычный запах могут указывать на инфекцию или другую потенциальную проблему.Пища, которую ест человек, также может влиять на цвет мочи.
- Тест с помощью щупа : Тонкая пластиковая палочка с полосками химикатов помещается в мочу для выявления каких-либо отклонений. Химические вещества на полоске изменят цвет, указывая на присутствие определенных веществ.
- Исследование под микроскопом : Капли мочи исследуются под микроскопом. Наличие лейкоцитов может быть признаком инфекции.
Общий анализ мочи — это первый этап тестирования.
Другие тесты
Если в моче присутствует кровь или другие вещества, врач может провести дополнительные тесты, чтобы определить причину проблемы.
Проблема может заключаться в любом из перечисленных выше состояний или в более серьезном неинфекционном заболевании, таком как заболевание крови, аутоиммунное заболевание или рак. При необходимости врач назначит дополнительные анализы.
Стерильная пиурия
Лейкоциты в моче могут быть без бактериальной инфекции.Стерильная пиурия — это стойкое присутствие лейкоцитов в моче, когда лабораторное исследование не обнаруживает бактерий.
Согласно Медицинский журнал Новой Англии , 13,9 процента женщин и 2,6 процента мужчин страдают этим заболеванием. Некоторые заболевания, передающиеся половым путем, вирусные или грибковые инфекции или даже туберкулез могут вызывать стерильную пиурию.
Правильный диагноз жизненно важен для определения пути лечения.
Лечение лейкоцитов в моче зависит от причины и наличия инфекции.При некоторых состояниях, таких как бактериальная инфекция мочевыводящих путей, лечение антибиотиками может относительно быстро избавиться от инфекции.
В случае более тяжелых инфекций или инфекций, которые не проходят легко, может потребоваться более глубокое медицинское лечение. В некоторых случаях может потребоваться госпитализация.
Изменение образа жизни может помочь уменьшить симптомы некоторых состояний, вызывающих попадание лейкоцитов в мочу.
К ним относятся:
- пить больше воды
- мочеиспускание, когда вам нужно идти
- оставаться максимально здоровым
Прием парацетамола, ибупрофена или отпускаемых по рецепту лекарств также может помочь облегчить боль в мочевыделительной системе.
Лейкоциты в моче: причины, симптомы и диагностика.
Лейкоциты, также известные как белые кровяные тельца, являются центральной частью иммунной системы. Они помогают защитить организм от инородных веществ, микробов и инфекционных заболеваний.
Эти клетки производятся или хранятся в различных частях тела, включая тимус, селезенку, лимфатические узлы и костный мозг.
Высокий уровень лейкоцитов свидетельствует о том, что организм пытается бороться с инфекцией.
Лейкоциты перемещаются по всему телу, перемещаясь между органами и узлами и отслеживая любые потенциально опасные микробы или инфекции.
В моче обычно обнаруживается только очень низкий уровень лейкоцитов, если таковые имеются. Высокое содержание лейкоцитов в моче может указывать на инфекцию или другие воспалительные заболевания.
В этой статье будут рассмотрены пять распространенных причин лейкоцитов в моче.
Лейкоциты могут появляться в моче по разным причинам.
1. Инфекции мочевого пузыря
Поделиться на Pinterest Большое количество лейкоцитов в моче может указывать на наличие инфекции мочевыводящих путей.Инфекция мочевыводящих путей (ИМП) — частая причина лейкоцитов в моче.
ИМП может поражать любую часть мочевыделительной системы, включая мочевой пузырь, уретру и почки. Нижние отделы мочевыводящих путей, особенно мочевой пузырь и уретра, являются частыми локализациями инфекции.
ИМП обычно возникает, когда бактерии попадают в мочевыводящие пути через уретру.Затем они размножаются в мочевом пузыре.
Женщины имеют более высокий риск заражения ИМП, чем мужчины. Примерно 50–60 процентов женщин в какой-то момент страдают ИМП.
Если ИМП возникает в мочевом пузыре и человек не обращается за лечением, инфекция может распространиться на мочеточники и почки. Это может стать серьезным.
2. Камни в почках
Большое количество лейкоцитов иногда может указывать на камни в почках.
В моче обычно присутствует низкий уровень растворенных минералов и солей.У тех, у кого высокий уровень этих веществ в моче, могут развиться камни в почках.
Симптомы включают:
- боль
- тошноту
- рвоту
- лихорадку
- озноб
Если камни в почках попадают в мочеточники, они могут нарушить отток мочи. Если происходит закупорка, могут скапливаться бактерии, и может развиться инфекция.
3. Инфекция почек
Количество лейкоцитов в моче может возрасти, если есть инфекция почек.
Инфекции почек часто начинаются в нижних отделах мочевыводящих путей, но распространяются на почки. Иногда бактерии из других частей тела попадают в почки через кровоток.
Вероятность развития почечной инфекции выше, если у человека:
- имеет слабую иммунную систему
- какое-то время использовал мочевой катетер
4. Закупорка мочевыводящей системы
Если закупорка развивается в мочевыделительной системы это может привести к:
- гематурии или крови в моче
- гидронефрозу или жидкости вокруг почек или почек
Непроходимость может возникнуть в результате травмы, камней в почках, опухолей или других инородных тел. материал.
5. Задержание в моче
Задержание в моче может вызвать ослабление мочевого пузыря, затрудняя его опорожнение.
Если моча накапливается в мочевом пузыре, присутствие бактерий увеличивает риск инфекции.
Это может повысить уровень лейкоцитов в моче.
Это лишь некоторые из распространенных причин, но есть и другие. Следующее может также вызвать повышение уровня лейкоцитов в моче:
Лейкоциты в моче вызывают разные симптомы у разных людей, но есть несколько симптомов или признаков, указывающих на то, что лейкоциты могут присутствовать в моче.
Один из наиболее заметных признаков — мутная моча или моча с неприятным запахом. Другие признаки включают частое мочеиспускание, боль или жжение при мочеиспускании или наличие крови в моче.
Другие симптомы включают:
- озноб и жар
- боль в пояснице и боку
- острая тазовая боль
- тошнота или рвота
- длительная боль в области таза
- болезненный секс
Люди, заметившие что-либо из вышеперечисленного симптомы следует обратиться к врачу для дальнейшего обследования.
Общий анализ мочи
Анализ мочи (общий анализ мочи) используется для проверки мочи на отклонения от нормы и может быть достаточным для выявления любых проблем.
Люди, подозревающие наличие лейкоцитов в моче, предоставляют образец мочи, который их врач может проанализировать тремя способами: визуальный осмотр, тест с помощью индикаторной полоски и микроскопическое исследование.
- Визуальный осмотр : Техники исследуют внешний вид мочи. Облачность или необычный запах могут указывать на инфекцию или другую потенциальную проблему.Пища, которую ест человек, также может влиять на цвет мочи.
- Тест с помощью щупа : Тонкая пластиковая палочка с полосками химикатов помещается в мочу для выявления каких-либо отклонений. Химические вещества на полоске изменят цвет, указывая на присутствие определенных веществ.
- Исследование под микроскопом : Капли мочи исследуются под микроскопом. Наличие лейкоцитов может быть признаком инфекции.
Общий анализ мочи — это первый этап тестирования.
Другие тесты
Если в моче присутствует кровь или другие вещества, врач может провести дополнительные тесты, чтобы определить причину проблемы.
Проблема может заключаться в любом из перечисленных выше состояний или в более серьезном неинфекционном заболевании, таком как заболевание крови, аутоиммунное заболевание или рак. При необходимости врач назначит дополнительные анализы.
Стерильная пиурия
Лейкоциты в моче могут быть без бактериальной инфекции.Стерильная пиурия — это стойкое присутствие лейкоцитов в моче, когда лабораторное исследование не обнаруживает бактерий.
Согласно Медицинский журнал Новой Англии , 13,9 процента женщин и 2,6 процента мужчин страдают этим заболеванием. Некоторые заболевания, передающиеся половым путем, вирусные или грибковые инфекции или даже туберкулез могут вызывать стерильную пиурию.
Правильный диагноз жизненно важен для определения пути лечения.
Лечение лейкоцитов в моче зависит от причины и наличия инфекции.При некоторых состояниях, таких как бактериальная инфекция мочевыводящих путей, лечение антибиотиками может относительно быстро избавиться от инфекции.
В случае более тяжелых инфекций или инфекций, которые не проходят легко, может потребоваться более глубокое медицинское лечение. В некоторых случаях может потребоваться госпитализация.
Изменение образа жизни может помочь уменьшить симптомы некоторых состояний, вызывающих попадание лейкоцитов в мочу.
К ним относятся:
- пить больше воды
- мочеиспускание, когда вам нужно идти
- оставаться максимально здоровым
Прием парацетамола, ибупрофена или отпускаемых по рецепту лекарств также может помочь облегчить боль в мочевыделительной системе.
Признак инфекции мочевыводящих путей?
Образцы мочи иногда могут содержать лейкоциты. Лейкоцит — это лейкоцит, жизненно важный для защиты иммунной системы от болезней. Обычно они не обнаруживаются с мочой в значительных количествах.
Наличие лейкоцитов в моче может быть симптомом инфекции. Инфекция мочевыводящих путей (ИМП) часто вызывает повышение уровня лейкоцитов в моче.
По оценкам, ежегодно во всем мире происходит 150 миллионов ИМП.
В этой статье объясняется, что означает избыток лейкоцитов в моче, а также как лечить ИМП.
Необычно высокое количество лейкоцитов в моче указывает на воспаление или инфекцию мочевыводящих путей, часто в мочевом пузыре или почках.
Это покажет анализ мочи. Женщины во время беременности проходят тестирование на инфекции мочевыводящих путей во время первого дородового визита, и им может потребоваться тестирование в другое время во время беременности. Другим людям может потребоваться тестирование на основании состояния здоровья, симптомов или наличия в анамнезе рецидивирующих инфекций.
Врач может провести тест с помощью индикаторной полоски, в котором химическая полоска обнаруживает фермент, называемый лейкоцитарной эстеразой, который указывает на присутствие лейкоцитов, обычно связанных с инфекцией. Тест с помощью щупа также выявляет нитриты, которые являются отходами разложения определенных бактерий.
Присутствие нитритов в моче очень специфично для определенных бактериальных инфекций. Нитриты встречаются не у всех типов бактерий.
Отсутствие лейкоцитарной эстеразы в моче означает, что моча вряд ли будет содержать лейкоциты, поэтому она вряд ли будет переносить инфекционные агенты.
Врач или лаборант может также выполнить посев мочи. Это включает выращивание бактерий из мочи для определения причины инфекции.
Лейкоциты в моче без нитритов
Если тест на лейкоцитарную эстеразу положительный, но не обнаруживает нитритов, инфекция все еще может присутствовать.
Тест предназначен для определенных бактериальных ферментов, что означает, что он может выявить определенные бактериальные инфекции с большей уверенностью. Однако он не очень чувствителен, что означает, что тест не обнаруживает все бактериальные инфекции. E. coli бактерии чаще всего связаны с нитритами в моче.
Наличие лейкоцитов в моче без нитритов также может привести к ложноположительному результату, который указывает на бактериальную инфекцию, когда ее нет. Патологоанатом или техник проведет дальнейшее обследование, чтобы подтвердить наличие инфекции.
Это особенно верно, когда есть другие причины воспаления мочевыводящих путей. Иногда лейкоциты попадают в мочу во время взятия пробы через половой канал.
Чтобы избежать ложноположительного результата, люди должны очистить область вокруг отверстия уретры перед сдачей образца, используя чистящие салфетки и отводя половые губы или крайнюю плоть в сторону.
Возьмите образец в середине мочеиспускания. Первоначальный поток мочи может быть загрязнен кожными бактериями, поэтому взятие пробы таким образом также снижает риск вводящего в заблуждение результата.
Лейкоциты — это белые кровяные тельца. Они активно участвуют в иммунных реакциях, защищающих людей от инфекции.
Есть несколько типов лейкоцитов. Двумя основными лейкоцитами являются фагоциты и лимфоциты.
Фагоциты производятся в костном мозге. Их работа — поглощать инородные частицы, такие как бактерии или паразиты. Это означает окружение, поглощение и уничтожение частицы.
Лимфоциты — это белые кровяные тельца, которые распознают инородные частицы на основании предыдущих встреч. Они вносят вклад в «адаптивный» иммунитет, сложную способность иммунной системы запоминать и производить индивидуальные и эффективные ответы на инфекцию.
Лимфоциты вырабатывают антитела. Они связываются с инородными частицами и позволяют иммунной системе запоминать их позже, если возникнет такая же инфекция.
Есть и другие типы лейкоцитов. Например, цитотоксические лейкоциты могут убивать другие клетки.
Во время беременности
Врач часто проводит анализ мочи во время беременности для проверки лейкоцитов. Это тот же тест, который подтверждает инфекцию мочевого пузыря или почек.
Также проверяет наличие определенных состояний, связанных с беременностью.Одна из них — преэклампсия или высокое кровяное давление во время беременности. Белок в моче и повышенное артериальное давление могут указывать на преэклампсию.
ИМП часто встречаются во время беременности, и врачи часто обнаруживают лейкоциты в моче, что указывает на наличие инфекции. Однако у некоторых беременных женщин бактериальная инфекция в моче протекает бессимптомно.
Это называется бессимптомной бактериурией.
ИМП может поражать верхние и нижние мочевыводящие пути, почки, мочевой пузырь, уретру и простату.
Инфекции нижних мочевых путей также могут иметь следующие конкретные названия:
- цистит или инфекция мочевого пузыря
- уретрит, инфекция уретры, которая представляет собой трубку, по которой моча от мочевого пузыря выходит за пределы тела
- простатит , вовлекающая простату
ИМП верхних, и нижних отделов могут приводить к образованию лейкоцитов в моче.
Симптомы различаются и часто накладываются друг на друга, но они могут включать:
- более частое мочеиспускание и частое ощущение потребности в мочеиспускании
- жжение или болезненное мочеиспускание с выделением только небольшого количества мочи
- затрудненное мочеиспускание или боль при мочеиспускании
- выделения или мутная моча
- кровь в моче
- боль или давление внизу живота
Симптомы более серьезных инфекций могут включать:
- лихорадку и озноб
- боль в боку или пояснице
- тошнота
- рвота
- Чувство сильного недомогания
При появлении любого из этих симптомов важно немедленно обратиться за медицинской помощью.
Большинство ИМП вызывают излечимые инфекции, которые можно лечить с помощью антибиотиков. Врач может назначить ряд различных антибиотиков, хотя женщинам во время беременности они будут назначать только определенные антибиотики.
Более тяжелые или серьезные инфекции с такими осложнениями, как абсцессы, поражение почек или любые инфекции, возникающие во время беременности, могут потребовать более интенсивного лечения, включая госпитализацию.
После выявления бактерий врачу может потребоваться изменить курс приема антибиотиков.Определенные бактерии можно лечить только специальными антибиотиками.
У некоторых женщин частые ИМП. Профилактические меры могут включать:
- пить больше жидкости
- опорожнение мочевого пузыря без промедления
- мочеиспускание сразу после секса
- принятие защитных мер в отношении секса, таких как отказ от спермицидов и диафрагм
- использование мягкого мыла без запаха для очищения области гениталий
- ношение дышащих натуральных тканей, таких как 100-процентный хлопок.
Хотя ИМП могут вызывать раздражение и являются чувствительными по своей природе, их часто можно предотвратить и, как правило, вылечить.
Признак инфекции мочевыводящих путей?
Образцы мочи иногда могут содержать лейкоциты. Лейкоцит — это лейкоцит, жизненно важный для защиты иммунной системы от болезней. Обычно они не обнаруживаются с мочой в значительных количествах.
Наличие лейкоцитов в моче может быть симптомом инфекции. Инфекция мочевыводящих путей (ИМП) часто вызывает повышение уровня лейкоцитов в моче.
По оценкам, ежегодно во всем мире происходит 150 миллионов ИМП.
В этой статье объясняется, что означает избыток лейкоцитов в моче, а также как лечить ИМП.
Необычно высокое количество лейкоцитов в моче указывает на воспаление или инфекцию мочевыводящих путей, часто в мочевом пузыре или почках.
Это покажет анализ мочи. Женщины во время беременности проходят тестирование на инфекции мочевыводящих путей во время первого дородового визита, и им может потребоваться тестирование в другое время во время беременности. Другим людям может потребоваться тестирование на основании состояния здоровья, симптомов или наличия в анамнезе рецидивирующих инфекций.
Врач может провести тест с помощью индикаторной полоски, в котором химическая полоска обнаруживает фермент, называемый лейкоцитарной эстеразой, который указывает на присутствие лейкоцитов, обычно связанных с инфекцией. Тест с помощью щупа также выявляет нитриты, которые являются отходами разложения определенных бактерий.
Присутствие нитритов в моче очень специфично для определенных бактериальных инфекций. Нитриты встречаются не у всех типов бактерий.
Отсутствие лейкоцитарной эстеразы в моче означает, что моча вряд ли будет содержать лейкоциты, поэтому она вряд ли будет переносить инфекционные агенты.
Врач или лаборант может также выполнить посев мочи. Это включает выращивание бактерий из мочи для определения причины инфекции.
Лейкоциты в моче без нитритов
Если тест на лейкоцитарную эстеразу положительный, но не обнаруживает нитритов, инфекция все еще может присутствовать.
Тест предназначен для определенных бактериальных ферментов, что означает, что он может выявить определенные бактериальные инфекции с большей уверенностью. Однако он не очень чувствителен, что означает, что тест не обнаруживает все бактериальные инфекции. E. coli бактерии чаще всего связаны с нитритами в моче.
Наличие лейкоцитов в моче без нитритов также может привести к ложноположительному результату, который указывает на бактериальную инфекцию, когда ее нет. Патологоанатом или техник проведет дальнейшее обследование, чтобы подтвердить наличие инфекции.
Это особенно верно, когда есть другие причины воспаления мочевыводящих путей. Иногда лейкоциты попадают в мочу во время взятия пробы через половой канал.
Чтобы избежать ложноположительного результата, люди должны очистить область вокруг отверстия уретры перед сдачей образца, используя чистящие салфетки и отводя половые губы или крайнюю плоть в сторону.
Возьмите образец в середине мочеиспускания. Первоначальный поток мочи может быть загрязнен кожными бактериями, поэтому взятие пробы таким образом также снижает риск вводящего в заблуждение результата.
Лейкоциты — это белые кровяные тельца. Они активно участвуют в иммунных реакциях, защищающих людей от инфекции.
Есть несколько типов лейкоцитов. Двумя основными лейкоцитами являются фагоциты и лимфоциты.
Фагоциты производятся в костном мозге. Их работа — поглощать инородные частицы, такие как бактерии или паразиты. Это означает окружение, поглощение и уничтожение частицы.
Лимфоциты — это белые кровяные тельца, которые распознают инородные частицы на основании предыдущих встреч. Они вносят вклад в «адаптивный» иммунитет, сложную способность иммунной системы запоминать и производить индивидуальные и эффективные ответы на инфекцию.
Лимфоциты вырабатывают антитела. Они связываются с инородными частицами и позволяют иммунной системе запоминать их позже, если возникнет такая же инфекция.
Есть и другие типы лейкоцитов. Например, цитотоксические лейкоциты могут убивать другие клетки.
Во время беременности
Врач часто проводит анализ мочи во время беременности для проверки лейкоцитов. Это тот же тест, который подтверждает инфекцию мочевого пузыря или почек.
Также проверяет наличие определенных состояний, связанных с беременностью.Одна из них — преэклампсия или высокое кровяное давление во время беременности. Белок в моче и повышенное артериальное давление могут указывать на преэклампсию.
ИМП часто встречаются во время беременности, и врачи часто обнаруживают лейкоциты в моче, что указывает на наличие инфекции. Однако у некоторых беременных женщин бактериальная инфекция в моче протекает бессимптомно.
Это называется бессимптомной бактериурией.
ИМП может поражать верхние и нижние мочевыводящие пути, почки, мочевой пузырь, уретру и простату.
Инфекции нижних мочевых путей также могут иметь следующие конкретные названия:
- цистит или инфекция мочевого пузыря
- уретрит, инфекция уретры, которая представляет собой трубку, по которой моча от мочевого пузыря выходит за пределы тела
- простатит , вовлекающая простату
ИМП верхних, и нижних отделов могут приводить к образованию лейкоцитов в моче.
Симптомы различаются и часто накладываются друг на друга, но они могут включать:
- более частое мочеиспускание и частое ощущение потребности в мочеиспускании
- жжение или болезненное мочеиспускание с выделением только небольшого количества мочи
- затрудненное мочеиспускание или боль при мочеиспускании
- выделения или мутная моча
- кровь в моче
- боль или давление внизу живота
Симптомы более серьезных инфекций могут включать:
- лихорадку и озноб
- боль в боку или пояснице
- тошнота
- рвота
- Чувство сильного недомогания
При появлении любого из этих симптомов важно немедленно обратиться за медицинской помощью.
Большинство ИМП вызывают излечимые инфекции, которые можно лечить с помощью антибиотиков. Врач может назначить ряд различных антибиотиков, хотя женщинам во время беременности они будут назначать только определенные антибиотики.
Более тяжелые или серьезные инфекции с такими осложнениями, как абсцессы, поражение почек или любые инфекции, возникающие во время беременности, могут потребовать более интенсивного лечения, включая госпитализацию.
После выявления бактерий врачу может потребоваться изменить курс приема антибиотиков.Определенные бактерии можно лечить только специальными антибиотиками.
У некоторых женщин частые ИМП. Профилактические меры могут включать:
- пить больше жидкости
- опорожнение мочевого пузыря без промедления
- мочеиспускание сразу после секса
- принятие защитных мер в отношении секса, таких как отказ от спермицидов и диафрагм
- использование мягкого мыла без запаха для очищения области гениталий
- ношение дышащих натуральных тканей, таких как 100-процентный хлопок.
Хотя ИМП могут вызывать раздражение и являются чувствительными по своей природе, их часто можно предотвратить и, как правило, вылечить.
Лейкоциты в моче: 6 возможных причин и что делать
Обычно лейкоциты в моче, когда их уровень составляет 5 лейкоцитов на поле или 10000 лейкоцитов на мл мочи. Тем не менее, если ваш врач подтвердит, что количество лейкоцитов выше, чем это, это может быть признаком инфекции мочевыделительной или репродуктивной системы или признаком другого типа заболеваний, таких как волчанка, проблемы с почками или рак.
Когда количество лейкоцитов в моче увеличивается, рекомендуется сделать общий анализ мочи, который представляет собой анализ мочи, который также показывает количество эритроцитов, эпителиальных клеток, микроорганизмов и белков, присутствующих в моче, что может помочь. для определения диагноза.
В моче могут быть лейкоциты из-за нескольких ситуаций, например:
1. Инфекция
Инфекция мочевыводящих путей является основной причиной увеличения лейкоцитов в моче, что указывает на то, что иммунная система пытается бороться с инфекцией путем грибок, бактерии или паразиты. Помимо большого количества лейкоцитов, в анализе мочи также можно определить присутствие эпителиальных клеток и микроорганизмов, ответственных за инфекцию.
Что делать : в случае инфекции важно, чтобы врач запросил тест на посев мочи, который представляет собой анализ мочи, который определяет, какой микроорганизм вызывает инфекцию.Затем врач порекомендует соответствующее лечение в зависимости от ситуации. В случае бактериальной инфекции врач может порекомендовать антибиотики, если у пациента проявляются симптомы инфекции, такие как боль и жжение при мочеиспускании, а также выделения.
В случае грибковой инфекции врач пропишет противогрибковые препараты, такие как флуконазол или миконазол, в зависимости от выявленного грибка. Если причиной инфекции являются паразиты, наиболее частым вовлеченным простейшим является Trichomonas sp ., который лечится метронидазолом или тинидазолом под контролем врача.
2. Проблемы с почками
Проблемы с почками, такие как нефрит или камни в почках, также могут приводить к появлению лейкоцитов в моче. Кроме того, в моче также могут быть кристаллы или, иногда, эритроциты.
И нефрит, и камни в почках могут также проявлять некоторые характерные симптомы, такие как боль в спине, затрудненное мочеиспускание и уменьшение количества мочи.
Что делать : если вы подозреваете, что у вас камни в почках или нефрит, вам обязательно нужно посетить больницу G.П. или уролога, чтобы вы могли пройти УЗИ и сдать анализ мочи. Таким образом, врач сможет определить причину увеличения лейкоцитов в моче и начать соответствующее лечение.
3. Системная красная волчанка
Системная красная волчанка — это аутоиммунное заболевание, другими словами, это состояние, при котором иммунные клетки атакуют организм, вызывая воспаление суставов, кожи, глаз и почек. Что касается лабораторных тестов, анализ мочи покажет высокое количество лейкоцитов, а общий анализ крови также поможет в диагностике.
Что делать : для уменьшения количества лейкоцитов в моче лечение волчанки необходимо проводить под наблюдением врача. Обычно врач прописывает лекарства в зависимости от симптомов, представленных пациентом, например, противовоспалительные препараты, кортикостероиды или иммунодепрессанты. Таким образом, можно не только уменьшить количество лейкоцитов в моче, но и контролировать симптомы волчанки.
4. Использование лекарств
Некоторые виды лекарств, такие как антибиотики, аспирин, кортикостероиды и диуретики, могут вызывать появление лейкоцитов в моче.
Что делать : если вы принимаете какие-либо лекарства, которые могут вызывать повышение лейкоцитов в моче, важно сообщить об этом изменении врачу, который прописал это лекарство.
5. Задержка мочи
Задержка мочи в течение длительного времени может стимулировать рост микроорганизмов, что приводит к инфекции мочевыводящих путей и вызывает появление лейкоцитов в моче. Кроме того, если вы задерживаете мочу слишком долго, ваш мочевой пузырь начинает ослабевать и не опорожняется полностью.Это приводит к тому, что моча остается внутри мочевого пузыря, а микроорганизмы размножаются.
Что делать : если вы подозреваете, что это может быть причиной, важно сразу же освободить себя после того, как вы почувствуете, что вам нужно в туалет, чтобы моча и микроорганизмы не скапливались в мочевом пузыре. Кроме того, чтобы предотвратить возникновение инфекций, рекомендуется выпивать не менее 2 литров воды в день.
6. Рак
Хотя это более редкая ситуация, наличие рака мочевого пузыря, простаты или почек также может привести к появлению лейкоцитов в моче, поскольку эти состояния приводят к ослаблению иммунной системы.Кроме того, наличие лейкоцитов может быть следствием лечения рака.
Что делать : наличие лейкоцитов в моче часто встречается при раке, поражающем мочевыделительную и половую системы. Если это произойдет с вами, вашему врачу придется постоянно проверять количество лейкоцитов в моче, чтобы отслеживать прогрессирование заболевания и реакцию вашего организма на лечение.
Как узнать количество лейкоцитов в моче
Количество лейкоцитов в моче проверяется с помощью макро- и микроскопического анализа для выявления аномальных элементов, таких как кристаллы, эпителиальные клетки, слизистые, бактерии, грибки, паразиты, лейкоциты и эритроциты.
В нормальном анализе мочи обычно содержится от 0 до 5 лейкоцитов на поле, а у женщин их количество может быть выше в зависимости от их возраста и менструального цикла. Когда количество лейкоцитов в одном поле превышает 5, это указывается при обследовании под названием «пиурия», что означает наличие большого количества лейкоцитов в моче. В таких случаях врачу важно связать пиурию с другими результатами анализа мочи, а также с результатами анализов крови и микробиологических тестов, которые он мог запросить.
Перед проведением микроскопического исследования проводится реактивная проба для определения определенных характеристик мочи, включая лейкоцитарную эстеразу, которая является реагентом, когда в моче много лейкоцитов. Несмотря на то, что это сигнализирует о пиурии, важно сообщать о количестве лейкоцитов, наблюдаемых при микроскопическом исследовании.
Была ли эта информация полезной?Ваше мнение важно! Напишите здесь, как мы можем улучшить наш текст:
Распространенные ошибки в диагностике и лечении инфекций мочевыводящих путей.I: Патофизиология и методы диагностики | Нефрологическая диализная трансплантация
Проблема
Инфекция мочевыводящих путей (ИМП) — одно из наиболее распространенных заболеваний, встречающееся в возрастных группах от новорожденных до пожилых людей. От 40 до 50% взрослых женщин в анамнезе имели хотя бы одну ИМП [1]. ИМП — основная причина грамотрицательного сепсиса у госпитализированных пациентов и после трансплантации почки [2]. К врачам общей практики, педиатрам, урологам и нефрологам часто обращаются за помощью из-за симптомов, указывающих на ИМП, но существуют большие различия в ведении таких пациентов в отношении определения ИМП, диагностики и лечения.В частности, клиническая значимость малочисленной бактериурии и бессимптомных ИМП, а также потенциальные показания для антимикробной терапии продолжают оставаться противоречивыми.
ИМП определяет состояние, при котором мочевыводящие пути инфицированы патогеном, вызывающим воспаление. Существует мнение, что большинство уропатогенных микроорганизмов, таких как Escherichia coli , колонизируют толстую кишку, перианальную область, а у женщин — влагалище и периуретральную область. По желанию они могут далее подняться в мочевой пузырь и / или в почки.При поражении структур мочевыводящих путей необходима точная диагностика и лечение, чтобы обеспечить оптимальное лечение и предотвратить дальнейшие осложнения. ИМП возникает в результате взаимодействия уропатогена и хозяина. Микроорганизмы могут обладать особыми уропатогенными свойствами, что объясняет возникновение инфекции в нормальных мочевых путях. С другой стороны, неуропатогенные штаммы могут вызывать острую инфекцию при наличии урологических аномалий или при нарушении защитных механизмов хозяина: у педиатрических пациентов и пожилых людей, при беременности, диабете и у пациентов с ослабленным иммунитетом, включая реципиентов почечного трансплантата.
Хотя существуют общие рекомендации по диагностике и классификации ИМП, в клинической практике существуют большие различия. Есть как ошибки, которые совершаются часто, так и тайны, которые до сих пор не раскрыты. Активное лечение важно, потому что при некоторых обстоятельствах ИМП может вызвать стойкое рубцевание почек. Процедуры визуализации являются краеугольным камнем для критической оценки ИМП, но отказ от процедур расследования позволит значительно сэкономить с точки зрения затрат, а также с точки зрения ненужного облучения и психологического стресса для пациента.Профилактика рецидивов ИМП требует тщательного обследования пациента для выявления потенциальных осложняющих факторов, включая анатомические аномалии мочевыводящих путей. Основные осложняющие факторы (обратимые или постоянные) влияют на лечение противомикробными препаратами в отношении продолжительности лечения, вероятности устойчивости к антибиотикам и необходимости профилактики, соответственно.
Спектр инфекций мочевыводящих путей — определения
Значительная бактериурия
Традиционно концепция значительной бактериурии для диагностики ИМП основывалась на представлении о том, что количественное количество бактерий позволяет различать инфекцию и контаминацию.Полезность и последовательность критерия ≥10 5 колониеобразующих единиц на миллилитр (КОЕ / мл) чистой уловленной мочи для диагностики ИМП неоднократно подтверждалась. У детей обязательна быстрая и надежная диагностика ИМП. Здесь ИМП определяется как количество бактерий ≥10 4 КОЕ / мл мочи, сопровождаемое микроскопическим исследованием мочи для исключения вагинального заражения (поскольку такое загрязнение часто приводит к ложноположительным результатам посевов).
Малочисленная бактериурия
Исследователи обнаружили, что только половина женщин с симптомами острой инфекции нижних мочевых путей соответствовала критерию ≥10 5 c.f.u./ml. Исследования Кунина и соавт. [3] и Arav-Boger et al. [4] предположил, что малочисленная бактериурия может быть ранней фазой ИМП. Большинство пациентов с количеством бактерий от 10 2 до 10 4 КОЕ / мл имеют типичные для ИМП микроорганизмы ( E. coli, Staphylococcus saprophyticus, и кишечные грамотрицательные бактерии). Симптомы могут возникать во время переходной фазы, когда уретра является основным местом колонизации и воспаления.Согласно этой концепции, бактерии могут проникать в мочевой пузырь временно, но — в результате уродинамических и других защитных механизмов хозяина — они не могут расти в достаточной степени, чтобы достичь высокой плотности, наблюдаемой при устойчивых ИМП. Было предложено несколько теорий для объяснения феномена малочисленной бактериурии. Во-первых, вероятно, что симптоматическая бактериурия <10 5 КОЕ / мл отражает текущую ИМП, и поэтому микробиологический критерий должен быть снижен до> 10 2 c.f.u./ml у пациентов с симптомами. Во-вторых, небольшое количество бактерий в моче может быть результатом повышенного диуреза из-за большого количества потребляемой жидкости. В-третьих, малочисленная бактериурия может быть вызвана медленным ростом некоторых уропатогенов, таких как S. saprophyticus . Таким образом, одной из основных распространенных ошибок в диагностике ИМП является недооценка значимости малочисленной бактериурии. В частности, у мужчин низкий уровень бактерий с уропатогенами может иметь клиническое значение, поскольку заражение у мужчин встречается нечасто.
Бессимптомная бактериурия
Бессимптомная бактериурия часто выявляется при рутинных обследованиях. Количество бактерий ≥10 5 КОЕ / мл в двух последовательных пробах чистой уловленной мочи, позволяет различать бессимптомные ИМП и контаминацию (<10 5 КОЕ / мл). Для инфекций, вызываемых видами S. saprophyticus и Candida, обычно принят нижний пороговый уровень ≥10 4 КОЕ / мл.
Бессимптомная бактериурия в раннем детстве встречается крайне редко, за исключением наличия анатомических аномалий (распространенность у мужчин 0.001% в возрасте от 0 до 5 лет). У женщин он увеличивается до 10% до 65 лет. У пожилых мужчин этот процент еще выше, если наблюдается задержка мочи из-за гиперплазии простаты. Бессимптомная бактериурия и лейкоцитурия обнаруживаются примерно у одной трети пациентов, находящихся на гемодиализе [5]. Уменьшение диуреза и недостаточное полоскание позволяют бактериям расти.
Другой распространенной ошибкой в диагностике и лечении ИМП является неправильное толкование бессимптомной бактериурии.Дополнительная клиническая информация необходима для того, чтобы решить, кого следует лечить, а кого только наблюдать. Бессимптомную бактериурию не следует лечить, за исключением случаев беременности, когда расширение мочевыводящих путей во время беременности позволяет бактериям подниматься вверх. Острый пиелонефрит при беременности связан с высокой частотой абортов.
Пациентам с бессимптомной бактериурией, например пациентам, находящимся на гемодиализе и прошедшим обследование на трансплантацию почки, необходимо проводить профилактическое лечение антибиотиками во время инвазивных урологических диагностических процедур для предотвращения септических осложнений.В настоящее время ведутся споры о том, следует ли назначать антибиотики пациентам с сахарным диабетом или с ослабленным иммунитетом и бессимптомной бактериурией. В нашей клинике мы не лечим пациентов с диабетом или пациентов с бессимптомной бактериурией после трансплантации почки в обычном порядке. Однако мы внимательно наблюдаем за этими пациентами через короткие промежутки времени.
Загрязнение
Загрязнение иногда неизбежно и остается ловушкой при диагностике ИМП. Заражение вероятно, если в культурах мочи растет лишь небольшое количество бактерий или несколько видов бактерий.Лактобациллы, виды коринебактерий, гарднереллы, альфа-гемолитические стрептококки и аэробы считаются загрязнителями уретры и влагалища. Наличие истинной инфекции может быть подтверждено катетеризацией уретры или, что лучше, надлобковой аспирацией. Истинная полимикробная инфекция встречается редко, за исключением пациентов с подвздошным кондуитом, нейрогенным мочевым пузырем или пузырно-кишечной фистулой, а также у пациентов с ИМП, осложненной камнями, хроническими почечными абсцессами или длительно установленными мочевыми катетерами. Выделение более чем одного организма из одного образца мочи всегда следует интерпретировать с осторожностью и учитывая (i), является ли один из организмов доминирующим, (ii) какой тип образца был исследован (хроническая катетеризация против промежуточного образца), (iii) присутствуют ли признаки, указывающие на истинную инфекцию (присутствие лейкоцитов) или контаминацию (наличие вагинальных эпителиальных клеток), и (iv) указывают ли клинические признаки, симптомы и анамнез на наличие ИМП.Однако интерпретация должна быть осторожной, поскольку недавняя статья продемонстрировала, что плоскоклеточные клетки обнаруживаются в 94% образцов катетера даже при отсутствии бактериального загрязнения. В 96% проб мочи в середине потока были обнаружены плоскоклеточные клетки, но только 21% имели бактериальное заражение. Таким образом, наличие плоских клеток в образцах мочи женщин не является хорошим признаком бактериального заражения [6].
Как диагностировать инфекцию мочевыводящих путей?
Предлагаемая стратегия диагностики ИМП показана на рисунках 1 и 2.Интерпретация анализа мочи и посевов полностью зависит от качества образцов мочи, представленных на исследование, и условий транспортировки в лабораторию.
Рис. 1.
Алгоритм диагностики бессимптомных ИМП. КОЕ / мл, колониеобразующие единицы на миллилитр мочи.
Рис. 1.
Алгоритм диагностики бессимптомных ИМП. КОЕ / мл, колониеобразующие единицы на миллилитр мочи.
Рис. 2.
Алгоритм диагностики симптоматических ИМП. КОЕ / мл, колониеобразующие единицы на миллилитр мочи.
Рис. 2.
Алгоритм диагностики симптоматических ИМП. КОЕ / мл, колониеобразующие единицы на миллилитр мочи.
Масломерный щуп
Поскольку во многих случаях ИМП проявляется остро, необходима быстрая диагностическая процедура. Тест-полоска с биохимическим реагентом (тест с помощью щупа) является общепринятым скрининговым тестом на ИМП.Химические тест-полоски обычно работают путем определения активности лейкоцитарной эстеразы и нитратредуктазы. Отрицательного результата теста на индикаторной полоске обычно достаточно для исключения истинного заражения. Пиурия является характерным признаком воспаления и легко определяется положительным тестом на активность лейкоцитарной эстеразы. На практике эритроциты и лейкоциты лизируются в моче при значениях pH> 6,0, при низкой осмоляльности мочи или при задержке анализа. Следовательно, ложноотрицательные результаты при микроскопии встречаются чаще, чем ложноположительные результаты при помощи щупа.Наличие лейкоцитурии не всегда коррелирует с бактериурией. Лейкоциты могут происходить не из мочевыводящих путей, а из других участков воспаления, особенно из женских половых путей. Более того, лейкоцитурия может продолжаться, даже если бактериурия исчезла спонтанно или после лечения. Нитритный тест зависит от обнаружения в моче нитритов, которые образуются из нитратов многими уропатогенами. Присутствие нитрита очень специфично для бактерий, но некоторые уропатогены не восстанавливают нитрат до нитрита, и поэтому его применение ограничено энтеробактериями, которые дают положительный результат теста.PH мочи ≥7,5 указывает на ИМП. Также некоторые пищевые продукты содержат нитраты / нитриты и поэтому могут влиять на нитритный тест мочи, т. Е. Давать положительные результаты, хотя ИМП нет.
Образец чистой мочи
Как правило, пациенты с симптомами, предполагающими ИМП, должны иметь чистый образец для анализа мочи и посева. Поскольку количество бактерий в образцах, взятых рано утром, обычно больше, чем в образцах, полученных в другое время, стало обычной практикой собирать первую дневную мочу.Этот образец является наиболее концентрированным, и бактерии в мочевом пузыре успели размножиться за ночь. Когда образцы берутся в офисе, более разбавленная моча и вымывание бактерий из-за множественных пустот дают заметно меньшее количество колоний. Поскольку первая порция мочи вымывает контаминанты из уретры, сбор образцов из средней части потока является стандартной процедурой. У женщин сбор промежуточных образцов требует гораздо большей заботы и сотрудничества, чем у мужчин. Необходимо раздвинуть половые губы и очистить влагалище с помощью тампонов, смоченных водой или физиологическим раствором.Не следует использовать мыло или антисептики, поскольку они обладают бактерицидным действием и приводят к ошибочно заниженному количеству бактерий. Очевидно, что подходящая стерильная емкость для сбора мочи обязательна. У необрезанных мужчин крайнюю плоть следует отвести назад, чтобы избежать заражения в результате возможной колонизации препуциального мешка. Проблемы возникают при интерпретации анализа мочи, особенно у пожилых людей, из-за технических трудностей со сбором образцов. Высокий уровень ложноположительных результатов теста обнаруживается у пожилых женщин [7]; если они не могут предоставить образцы мочи чистого улова в середине потока, процедура должна проводиться с помощью медсестры.
Альтернативные процедуры
Моча, собранная с помощью надлобковой аспирации, обычно считается золотым стандартом диагностики, поскольку таким образом надежно исключено заражение. Однако очевидно, что надлобковая аспирация не является инструментом рутинной диагностики. Однако это может быть полезно для маленьких детей, у которых невозможно получить чистый образец. Катетеризация уретры, часто выполняемая урологами для получения незагрязненной мочи мочевого пузыря, не является методом выбора, если нет веских клинических аргументов в пользу этой процедуры.Он может привести к попаданию патогенных организмов в мочевой пузырь и потенциально более вреден, чем диагностический эффект, который он дает.
Роль микроскопического исследования мочи
ИМП можно легко диагностировать при микроскопическом исследовании мочи. Стандартизованный центрифугированный осадок мочи, исследуемый под покровным стеклом, рекомендуется в качестве рутинной процедуры, поскольку он дешев, а дифференциация формованных элементов (красных и белых кровяных телец, бактерий) легче в тонких слоях жидкости, чем в традиционных стеклянных камерах (Bürker, Fuchs– Розенталь и др.). Центрифугирование всегда приводит к потере частиц и может давать неточные количественные результаты. С другой стороны, в неотвернутых образцах можно упустить ряд важных элементов. Таким образом, результаты после центрифугирования с использованием стандартизированной процедуры более чувствительны и специфичны. По сравнению с светлопольной микроскопией метод фазового контраста позволяет лучше обнаруживать большинство элементов, особенно бактерий. Подсчеты обычно приводятся для поля малой мощности или поля высокой мощности.Результаты также могут быть даны на единицу объема мочи. При большом увеличении (× 40) наличие 1–10 микроорганизмов / поле большого увеличения свидетельствует о бактериурии. Наличие ≥10 лейкоцитов на поле с большим увеличением свидетельствует о пиурии.
Как посев мочи?
Бактерии будут продолжать размножаться в теплой среде свежей мочи. Поэтому необходимо незамедлительно провести общий анализ мочи и посев. Среднее время репликации E.coli составляет n минут, поэтому количество бактерий экспоненциально увеличивается со временем (например, 2 n через n минут). Если бактериальное исследование откладывается более чем на 2 часа, образцы следует хранить при 4 ° C, но не более 48 часов. Посев на погружных предметных стеклах или аналогичный полуколичественный метод культивирования обычно предпочтительнее. Преимущество этих методов состоит в том, что они отражают истинную приблизительную концентрацию бактерий во время отбора пробы, поэтому хранение при низкой температуре не требуется.
Иногда необычные или привередливые бактерии могут вызывать ИМП. Эти бактерии трудно обнаружить без исследования мочи по Граму [8]. Например, Haemophilus influenzae и Haemophilus parainfluenza плохо растут в питательных средах, обычно используемых для кишечных бактерий, и в результате могут оставаться незамеченными. Другие необычные организмы включают пневмококки, кампилобактеры, легионеллы пневмофилы, сальмонеллы, шигеллы, коринебактерии группы D2, кислотоустойчивые бациллы (включая Mycobacterium tuberculosis и атипичные микобактерии) и грибы (такие как Blastomyces и Coccidioides).Окрашивание по Граму и кислотостойкое окрашивание следует проводить пациентам с симптомами мочеиспускания и пиурией, если обычные посевы отрицательны.
Клиническая картина инфекции мочевыводящих путей
Клиническая картина пациента с ИМП варьируется от бессимптомной бактериурии до острого пиелонефрита (бактериальный интерстициальный нефрит) или уросепсиса. Проявление зависит от локализации и тяжести инфекции. Для выбора подходящей стратегии лечения важно проводить дальнейшее различие между неосложненными и осложненными ИМП.Разумно классифицировать ИМП в зависимости от уровня поражения мочевыводящих путей, наличия симптомов и наличия осложнений.
Инфекция нижних и верхних мочевых путей
Дифференциация нижних и верхних ИМП имеет важное значение, поскольку поражение почек связано с более серьезными осложнениями. Клиническая картина пациента дает важные подсказки, позволяющие различать нижние и верхние ИМП. Обычно у пациентов с более низкой ИМП и температурой тела ниже 38 ° C изменений реактантов острой фазы не обнаруживается.Верхние ИМП вызывают повышение воспалительных параметров, таких как С-реактивный белок или лейкоцитоз и лихорадка. Диагностические процедуры для точной локализации ИМП являются инвазивными и сопряжены с риском (катетеризация мочевого пузыря и / или мочеточника). Было предложено множество неинвазивных методов для различения нижних (уретра, мочевой пузырь) и верхних (почки) ИМП, особенно недавние достижения в области ядерной медицины почек [9]. В клинической практике мониторинг бактериурии может помочь по крайней мере ретроспективно дифференцировать ИМП нижних и верхних отделов.Например, если бактериурия прошла после однодневного или краткосрочного (3 дня) лечения, вероятен диагноз ИМП нижних отделов. В недавней публикации экскреция с мочой N-ацетил-бета-глюкозаминидазы (NAG), лизосомального фермента, присутствующего в проксимальных извитых канальцах, использовалась для дифференциации нижних и верхних ИМП. Экскреция NAG с мочой была значительно выше у пациентов с ИМП верхнего, чем нижнего уровня, или у здоровых взрослых [10].
Симптоматическая и бессимптомная инфекция мочевыводящих путей
На основании клинических признаков и симптомов можно различать бессимптомные (бессимптомная бактериурия) и симптоматические ИМП (дизурия, частое мочеиспускание, боль в боку, лихорадка).«Симптоматическая абактериурия», то есть бактериальная инфекция с низким содержанием уропатогенов, может проявляться как так называемый уретральный синдром. Другие причины «симптоматической абактериурии» включают инфицирование хламидиями, микоплазмами, трихомонадами, гонококками, кандидами или микобактериями. Подобные симптомы могут также возникать при урологических проблемах с мочевым пузырем, включая опухоли. Формирование абсцесса почек без дренажа в мочевыводящие пути, полная непроходимость мочеточника, туберкулез мочевыводящих путей, шистосомоз, противомикробное лечение или использование антисептиков (неправильно полученные образцы мочи) также могут проявляться как «симптоматическая абактериурия».
Осложненная и неосложненная инфекция мочевыводящих путей
Стойкие или рецидивирующие ИМП у взрослых с анатомически и функционально нормальными мочевыводящими путями редко, если вообще когда-либо, приводят к повреждению почек. Поэтому важно различать осложненные и неосложненные ИМП. Осложненная ИМП подразумевает инфекции мочевыводящих путей, которые анатомически или функционально изменены (уродинамика или мочеиспускание являются ненормальными). Сопутствующие состояния, осложняющие ИМП, представлены в таблице 1.Неосложненные инфекции возникают в основном у здоровых женщин с нормальным строением мочевыводящих путей и неповрежденными механизмами мочеиспускания. Напротив, осложняющие факторы подвергают людей обоих полов более высокому риску развития прогрессирующего поражения почек, бактериемии и уросепсиса.
Таблица 1.Факторы, осложняющие инфекцию мочевыводящих путей
| Нарушения транспорта мочи | ||
| Анатомические | ||
| Нейрогенные | ||
| Сопутствующие заболевания | Злоупотребление поликлиническими заболеваниями | |
| Серповидно-клеточная анемия | ||
| Иммуносупрессия (вкл.трансплантация) | ||
| Разное | ||
| Сахарный диабет | ||
| Беременность | ||
| Простатит | ||
| Постоянный мочевой катетер | 9097 9097 9097 9097 9097 9097 | Нейрогенные |
| Сопутствующие заболевания | ||
| Поликистоз почек | ||
| Злоупотребление анальгетиками | ||
| Серповидно-клеточная анемия | ||
| Иммуносупрессия (вкл.трансплантация) | ||
| Разное | ||
| Сахарный диабет | ||
| Беременность | ||
| Простатит | ||
| Постоянный мочевой катетер | ||
| Остаточный мочевой катетер | ||
| Анатомические | ||
| Нейрогенные | ||
| Сопутствующие заболевания | ||
| Поликистоз почек | ||
| Злоупотребление анальгетиками | -анальгетикитрансплантация) | |
| Разное | ||
| Сахарный диабет | ||
| Беременность | ||
| Простатит | ||
| Постоянный мочевой катетер | 9097 9097 9097 9097 9097 9097 | Нейрогенные |
| Сопутствующие заболевания | ||
| Поликистоз почек | ||
| Злоупотребление анальгетиками | ||
| Серповидно-клеточная анемия | ||
| Иммуносупрессия (вкл.трансплантация) | ||
| Разное | ||
| Сахарный диабет | ||
| Беременность | ||
| Простатит | ||
| Постоянный мочевой прозрачный катетер | 777
| Экспрессия фимбрий (пили) | ||
| Синтез аэробактина и энтеробактина | ||
| Производство гемолизина | -опосредованное антигеном | -G777 экспрессия |
| Продукция уреазы | ||
| Подвижность | ||
| Устойчивость к бактерицидной активности сыворотки |
| Экспрессия фимбрий (пили) |
| 77 гемолизин |
| Гликокаликс-опосредованная приверженность |
| Экспрессия соматического антигена |
| Продукция уреазы |
| Подвижность |
| Устойчивость к | бактериальной активности 026
Факторы вирулентности бактерий
| Экспрессия фимбрий (пили) |
| Синтез аэробактина и энтеробактина |
| Производство гемолизина |
| Гемолизин |
| -опосредованная адгезия | Продукция уреазы |
| Подвижность |
| Устойчивость к бактерицидной активности сыворотки |
| Экспрессия фимбрий (пили) | |
| Гликокаликс-опосредованная приверженность | |
| Экспрессия соматического антигена | |
| Продукция уреазы | |
| Подвижность | |
| Устойчивость к бактерицидной активности сыворотки |
Хозяин-специфические факторы, связанные с ИМП, включают выработку секреторного иммуноглобулина А, препятствующего адгезии, присутствие мукопротеина Тамма – Хорсфалла (THP), вызывающего агрегацию и вымывание бактерий, бактерицидные свойства сыворотки, а также факторы уродинамики, т.е.е. бактериальный вымыв [19–21]. THP имеет специфические рецепторы для нескольких уропатогенов, а связанные бактерии вымываются с мочой.
P-фимбрии и / или F-адгезины присутствуют в 50–65% из штаммов E. coli у пациентов с циститом и в 75–90% изолятов, полученных от пациентов с пиелонефритом, тогда как они присутствуют только в 10– 15% фекалий E. coli от пациентов без ИМП [22,23]. Женщины с рецидивирующими ИМП имеют частую и стойкую колонизацию влагалища E. coli [24].Кроме того, предрасположенность к ИМП у женщин связана с изменениями адгезионных характеристик вагинальных эпителиальных клеток. Повышенное прикрепление E. coli к вагинальным эпителиальным клеткам было продемонстрировано у женщин с рецидивирующими ИМП [25]. Несекреторы антигенов группы крови, легко определяемые в слюне, также склонны к рецидивам ИМП. Это подтверждено недавними исследованиями [26–28].
Escherichia coli и другие грамотрицательные бациллы можно классифицировать на основе соматических антигенов (O-антигенов), присутствующих в липополисахаридном компоненте клеточной стенки.Идентифицировано около 150 серотипов, и ограниченное их число считается патогенами мочевыводящих путей. Однако корреляция между конкретными серотипами и паренхиматозной инвазией не установлена. Другие маркеры соматических антигенов включают K-антигены капсульного происхождения, расположенные в более внешнем положении по отношению к O-антигенам клеточной стенки. У беременных с бактериурией была обнаружена корреляция между штаммами, богатыми калием, и инвазией в паренхиму почек. K-rich E.coli относительно устойчивы к фагоцитозу и разрушению комплементом.
Во время ИМП цитокины выделяются с мочой или в системный кровоток. У значительной части женщин с бактериурией повышен уровень интерлейкина (ИЛ) -6 в моче, но уровень ИЛ-6 в сыворотке повышен только у женщин с острым пиелонефритом [29]. У пожилых женщин и мужчин с бактериурией также повышено содержание IL-1α и IL-6 в моче [30]. Напротив, у беременных с острым пиелонефритом концентрация IL-6 в моче и сыворотке снижается [31].Снижение выработки цитокинов и иммуноглобулинов во время беременности может объяснить, почему беременные женщины более склонны к развитию ИМП. IL-6 синтезируется эпителиальными клетками мочевого пузыря и почек, а также периферическими мононуклеарными клетками крови после контакта с прикрепленным E. coli [32,33]. Можно было ожидать, что определение ИЛ-6 в моче различает бессимптомную бактериурию и контаминацию [29], но уровни ИЛ-6 в моче не коррелируют с пиурией, в то время как концентрация ИЛ-8 в моче — [32,34].Рекрутирование полиморфно-ядерных лейкоцитов (PMNL) в мочу, по-видимому, связано с местным продуцированием IL-8 как уроэпителиальными клетками, так и PMNL. Через четыре часа после внутрипузырной инстилляции липополисахарида нейтрофилы проникают в стенку мочевого пузыря, а мРНК индуцибельной синтазы оксида азота (iNOS), IL-6 и IL-10 обнаруживаются в стенке мочевого пузыря, но не в почках [35]. Такой локализованный воспалительный ответ иллюстрирует важность липополисахарида как медиатора ответа хозяина при ИМП.Эти результаты указывают на потенциальное использование измерений экскреции с мочой нитрата и циклического 3’5’гуанозинмонофосфата (цГМФ) в качестве маркеров индукции iNOS при ИМП. IL-1α присутствует в моче пациентов с бессимптомной бактериурией или симптоматической ИМП, но IL-1 β , фактор некроза опухоли альфа (TNF- α ) или TNF- β отсутствуют [30, 34].
Механизмы, приводящие к хроническим ИМП, не выяснены. Уроэпителиальные клетки и эритроциты несут специфические рецепторные компоненты (гликосфинголипиды) для P-фимбрий.Экспрессия определяется аллелями системы Р-группа крови. Присутствие антигенов P1 связано с риском ИМП и чаще встречается у пациентов с симптоматическими инфекциями или образованием почечных рубцов. Образование рубцов благоприятно, когда уропатогенные микроорганизмы выделяют супероксид, кислородные радикалы или протеиназы, препятствуя фагоцитозу.
Мы благодарим профессора Э. Ритца (Гейдельберг) за конструктивное обсуждение.
Список литературы
1Джонсон-младший, Штамм ВЕ.Инфекции мочевыводящих путей у женщин: диагностика и лечение.
Ann Intern Med
1989
;111
:906
–9172Schmaldienst S, Hörl WH. Бактериальные инфекции после трансплантации почки.
Нефрон
1997
;75
:140
–1533Кунин С.М., White LV, Tong HH. Переоценка важности бактериурии с малым количеством бактерий у молодых женщин с острыми мочевыми симптомами.
Ann Intern Med
1993
;119
:454
–4604Арав-Богер Б., Лейбовичи Л., Данон Ю.Л.Инфекции мочевыводящих путей с низким и высоким количеством колоний у молодых женщин. Спонтанная ремиссия и разовая доза против многодневного лечения.
Arch Intern Med
1994
;154
:300
–3045Чаудри А., Стоун В. Дж., Брейер Дж. А.. Возникновение пиурии и бактериурии у бессимптомных пациентов, находящихся на гемодиализе.
Am J Kidney Dis
1993
;21
:180
–1836Уолтер Ф.Г., Джибли Р.Л., Кнопп Р.К., Рой Д.Д.Плоскоклеточные клетки как предикторы бактериального заражения в образцах мочи.
Ann Emerg Med
1998
;31
:455
–4587Clague JE, Horan MA. Посев мочи у пожилых людей: сомнительно с научной точки зрения и практически бесполезно?
Ланцет
1994
;344
:1035
–10368Кунин СМ. Инфекции мочевыводящих путей у женщин (современное состояние).
Clin Infect Dis
1994
;18
:1
–109Fommei E, Volterrani D.Почечная ядерная медицина.
Semin Nucl Med
1995
;25
:183
–19410Родригес-Куартеро А., Лопес-Фернандес А., Перес-Бланко Ф. N-ацетил-бета-N-глюкозаминидаза в моче у пациентов с инфекцией мочевыводящих путей.
евро Урол
1998
;33
:348
–35011Гупта К., Стэплтон А.Е., Хутон TM, Робертс П.Л., Феннелл К.Л., Штамм ВЕ. Обратная ассоциация H 2 O 2 -продуцирующие лактобациллы и вагинальная колонизация Escherichia coli у женщин с рецидивирующими инфекциями мочевыводящих путей.
J Инфекция Dis
1998
;178
:446
–35012Чоу А.В., Персиваль-Смит Р., Бартлетт К.Х., Голдринг А.М., Моррисон Б.Дж. Колонизация влагалища Escherichia coli у здоровых женщин. Определение относительных рисков с помощью количественной культуры и многомерного статистического анализа.
Am J Obstet Gynecol
1986
;154
:120
–12613Рид Дж., Брюс А. В.. Низкий уровень pH влагалища и инфекция мочевыводящих путей.
Ланцет
1995
;346
:1704
14Sobel JD, Kaye D. Повышение прикрепления Escherichia coli к эпителиальным клеткам, полученным от крыс, стимулированных эстрогеном.
Инфекционный иммунитет
1986
;53
:53
–5615Raz R, Stamm WE. Контролируемое испытание интавагинального эстриола у женщин в постменопаузе с рецидивирующими инфекциями мочевыводящих путей.
N Engl J Med
1993
;329
:753
–75616Mobley HL, Island MD, Massad G.Детерминанты вирулентности уропатогенных Escherichia coli и Proteus mirabilis .
Kidney Int
1994
;[Дополнение] 46
:S129
–13617Fünfstück R, Smith JW, Tschäpe H, Stein G. Патогенетические аспекты неосложненной инфекции мочевыводящих путей: последние достижения.
Клин Нефрол
1997
;47
:13
–1818Wassall MA, Santin M, Peluso G, Denyer SP.Возможная роль альфа-1-микроглобулина в обеспечении прикрепления бактерий к модельным поверхностям.
J Biomed Mater Res
1998
;40
:365
–37019Pawelzik M, Heesemann J, Hacker J, Opferkuch W. Клонирование и характеристика нового типа фимбрий (фимбрий, связанных с S / F1C), экспрессируемых Escherichia coli 075: K1: Изолят культуры крови H7.
Инфекционный иммунитет
1988
;56
:2918
–292420Parkkinen J, Virkola R, Korhonen TK.Выявление факторов в моче человека, которые ингибируют связывание адгезинов Escherichia coli .
Инфекционный иммунитет
1988
;56
:2623
–263021Virkola R, Westerlund B, Holthöfer H, Parkkinen J, Kekomäki M, Korhonen TK. Характеристики связывания адгезинов Escherichia coli в мочевом пузыре человека.
Инфекционный иммунитет
1988
;56
:2615
–262222Johnson JR.Факторы вирулентности при инфекции мочевыводящих путей Escherichia coli .
Clin Microbiol Rev
1991
;4
:80
–12823Стэплтон А., Мозли С., Штамм ВЕ. Детерминанты эровирулентности в изолятах Escherichia coli , вызывающие у женщин первый эпизод и рецидив цистита.
J Infect Dis
1991
;163
:773
–77924Stamey TA, Sexton CC. Роль вагинальной колонизации Enterobacteriaceae в рецидивирующей инфекции мочевыводящих путей.
Дж Урол
1975
;113
:214
–21725Schaeffer AJ, Jones JM, Dunn JK. Связь прикрепления vitro Escherichia coli к вагинальным и буккальным эпителиальным клеткам с предрасположенностью женщин к рецидивирующим инфекциям мочевыводящих путей.
N Engl J Med
1981
;304
:1062
–106626Шейнфельд Дж., Шеффер А.Дж., Кордон-Кардо С., Рогатко А., Ярмарка WR. Связь фенотипа группы крови Льюиса с рецидивирующими инфекциями мочевыводящих путей у женщин.
N Engl J Med
1989
;320
:773
–77727Hooton TM, Roberts PL, Stamm WE. Влияние недавней половой жизни и использования диафрагмы на микрофлору влагалища.
Clin Infect Dis
1994
;19
:274
–27828Стэплтон A, Hooton TM, Fennell C, Roberts PL, Stamm WE. Влияние секреторного статуса на вагинальную и ректальную колонизацию бахромчатой Escherichia coli у женщин с рецидивирующей инфекцией мочевыводящих путей и без нее.
J Инфекция Dis
1995
;171
:717
–72029Hedges S, Stenqvist K, Lidin-Janson G, Martinell J, Sandberg T., Svanborg C. Сравнение концентраций интерлейкина-6 в моче и сыворотке крови у женщин с острым пиелонефритом или бессимптомной бактериурией.
J Инфекция Dis
1992
;166
:653
–65630Николле Л.Е., Брунка Дж., Орр П., Уилкинс Дж., Хардинг Г.К.М. Иммунореактивный интерлейкин-1-альфа и интерлейкин-6 в моче у пациентов пожилого возраста, госпитализированных с бактериурией.
Дж Урол
1993
;149
:1049
–105331Петерсон С., Хеджес С., Стенквист К., Сандберг Т., Коннелл Х., Сванборг С. Подавленные ответы антител и интерлейкина-6 на острый пиелонефрит во время беременности.
Kidney Int
1994
;45
:571
–57732Агаче В., Хеджес С., Андерссон Ю., Андерссон Дж., Ческа М., Сванборг С. Селективная продукция цитокинов эпителиальными клетками после воздействия Escherichia coli .
Инфекционный иммунитет
1993
;61
:602
–60933Kreft B, Bohnet S, Carstensen O, Hacker J, Marre R. Дифференциальная экспрессия интерлейкина-6, молекулы внутриклеточной адгезии 1 и основных молекул класса II комплекса гистосовместимости в клетках карциномы почек, стимулированных с помощью s fimbriae или уропатогенные Escherichia coli .
