Что такое порог сердца и как оно страшно для жизни — Сердце феникса
В норме сердце – бесперебойно работающий орган, регулирующий циркуляцию потока крови, снабжающего кислородом все внутренние органы человека.
Небольшой четырехкамерный орган пропускает кровопоток через предсердия, желудочки, этому способствуют клапаны.
При изменении структуры клапанов, сосудов, перегородок и стенок, работа всей системы нарушается, что приводит к кислородному голоданию внутренних органов и другим осложнениям. Это изменение называют «порок сердца», он бывает врожденный или приобретенный.
Насколько это страшно, какие существуют методы лечения? Информацию об этом читайте ниже.
Причины развития пороков
Впс закладывается в период внутриутробного формирования ребенка в первом триместре беременности матери.
Причины пока не до конца ясны, но существуют определенные факторы, влияющие на формирование врожденных дефектов сердца:
- наркотическая и алкогольная зависимость беременной женщины;
- отягощенная наследственность;
- неправильный прием лекарственных препаратов;
- инфекционные и вирусные болезни.
В особенности опасны для беременных краснуха и гепатит.
Незначительные впр начинают проявлять себя в подростковом возрасте с началом гормональной перестройки организма.
Факторы риска:
- эндокардит;
- атеросклероз;
- механические травмы;
- ревматизм.
Виды дефектов сердца
Врожденные дефекты делятся на две группы. В первую попадают пороки, вызванные наличием шунтов, забрасывающих кровь в сосуды легких.
Виды шунтированных дефектов:
- дмжп;
- незарощенная артериальная протока;
- дмпп.
Во вторую группу попадают аномалии, связанные с препятствиями для потока крови:
- сужение аорты;
- клапанные стенозы.
Врожденный тип заболевания впоследствии приводит к следующим нарушениям:
- пролапс митрального клапана;
- клапанная недостаточность.
Врожденные дефекты встречаются как изолированно, так и в сочетаниях. Приобретенные аномалии сердца представляют собой капанную недостаточность или стеноз клапанов.
Чаще всего страдает митральный клапан, реже трикуспильный и аортальный. Дефекты клапанов могут быть сочетанными или комбинированными.
Симптомы
Новорожденный с сердечной аномалией в первые недели жизни может выглядеть здоровым, а часто симптомы не проявляют себя и до трех лет жизни ребенка.
Признаки синих пороков:
- суетливость и беспокойство;
- одышка;
- чрезмерная возбужденность;
- частые обмороки;
- сильное сердцебиение.
Дети с синими пороками часто отдыхают, сидя на корточках. Белые пороки могут не проявлять себя до подросткового возраста.
Симптомы приобретенных аномалий зависят от типа нарушения.
Стеноз митрального клапана способствует расширению левого предсердия, что приводит к падению давления в его сосудах.
При этом больных начинает беспокоить сильный кашель с кровью, одышка.
Это грозит отеком легких или сердечной астмой. У таких больных красное лицо, сильное сердцебиение. При прослушивании отмечается систолический шум в верхушечной части сердца.
Приобретенная недостаточность клапана аорты вызывает такие симптомы:
- боль в сердце при физических нагрузках;
- сильное сердцебиение;
- одышка;
- бледный цвет кожи;
- пульсации артерий на шее.
Чем опасен недуг у взрослых:
- тяжелой аритмией;
- стенокардией;
- инфарктом;
- ишемий;
- кардиосклерозом;
- отеком легких.
Диагностика
Ей занимается кардиолог. Пациент, обратившийся за консультацией, направляется на аппаратное обследование и лабораторные анализы.
Методы обследования:
- УЗи;
- Эхо сердца;
- рентгенография;
- вентрикулография;
- ЭКГ;
- МРТ;
- Суточное ЭКГ.
Лабораторное обследование пациентов:
- анализ крови на выявление холестерина;
- анализ крови на уровень сахара;
- пробы ревматоидные;
- общий анализ мочи и крови.
Обычно такое комплексное обследование проводят при госпитализации больного.
Суточное ЭКГ необходимо для выявления блокад, ишемии и аритмии. Обследование проводится под наблюдением кардиолога, так как метод имеет фактор риска.
В некоторых случаях назначается фонокардиография, необходимая для диагностики клапанных пороков.
Рентгенограмма сердца, выполненная в четырех проекциях, помогает выявить застойные явления в легких.
МРТ, Эхо, МСКТ необходимы для уточнения размеров сердца, состояния аномального клапана, степени деформации хорд и клапанов, габаритов атриовентикулярного окна, давления в стволе легкого.
Лечение
Основные принципы лечения дефектов сердца:
- хирургическая операция;
- терапия и профилактика эндокардита и ревматизма;
- лечение и профилактика аритмий и блокад;
- терапия сердечной недостаточности.
Методы терапии сердечной недостаточности:
- прием диуретиков, необходимых для снятия нагрузки на сердце;
- стимуляция работы сердца инотропами;
- воздействие на миокард адреноблокаторами, антагонистами альдостерона;
- терапия и профилактика тромбоза.
Лечение приобретенных аномалий сердца
Так как чаще всего приобретенные дефекты многие годы развиваются бессимптомно, лечение их начинается на поздней стадии, когда поражение клапанов и артерий зашло слишком далеко. Полное излечение в таком случае невозможно, но продлить жизнь помогает операция.
Прооперированные больные могут надеяться на хороший прогноз только если полностью следуют всем указаниям врача.
Лекарственная терапия устраняет нарушение гемодинамики и беспокоящие пациента симптомы.
Впр оперируют в первые несколько месяцев от рождения, чтобы не допустить тяжелых последствий.
Приобретенные пороки оперируют после сорока лет и в пожилом возрасте, при состояниях, угрожающих жизни человека.
Методы хирургического вмешательства
Коммисуротомия
Цель операции – устранение стеноза клапанов аортального и митрального. Хирургическое вмешательство производится путем разделения слипшихся частей клапана и расширения сосудов. Замена натурального клапана на протез, дарит пациенту дополнительные годы жизни путем установки имплантата.
Пластика
Применяется для устранения аномалий перегородок, межжулудочковой и межпредсердной. Дефекты ушивают путем наложения заплат или хирургических швов.
Окклюзия эндоваскулярная
Операция проводится с использованием проволочного окклюдера, установленного на эндоваскулярном катетере.
Окклюдером закрывают отверстия в межпредсердной перегородке, размером до четырех сантиметров.
Дилатация баллонная
В ходе операции, используя специальные баллоны, расширяют суженные сосуды, увеличивая отверстия для нормализации потока крови.
Операции Фонтена, Мастрада, Сеннинга
Эта операция служит подготовительным этапом к более серьезным вмешательствам.
Пересадка сердца
Применяется при пороках, ведущих к летальному исходу, при этом больное сердце заменяют донорским.
Пороки сердца. Прогноз
Порок сердца – аномалия, лечить которую приходится всю жизнь. Человек с врожденным или приобретенным дефектом, в особенности перенесший операцию, нуждается в постоянном наблюдении врача и приеме лекарственных средств.
Живут такие больные настолько качественно, насколько следуют диете и врачебным рекомендациям.
Приобретенные сердечные аномалии часто осложняются патологическими изменениями тканей сердечной мышцы, фиброзами и рубцами, что значительно ухудшает прогноз.
Снижают качество жизни и вредные привычки, наркотики, алкоголь, курение, совершенно недопустимые после хирургического вмешательства, поэтому врачи настоятельно рекомендуют избавиться от вредных привычек, если человек им подвержен.
Насколько страшный врожденный порок? Это зависит от сложности аномалии. Проведенное в младенческом возрасте протезирование аорты при ее каортации, позволяет пациентам прожить до преклонных лет.
Такие тяжелые дефекты, как тетрада Фалло корректируются трудно, и большая часть детей умирает, не дожив до первого года жизни.
Диета и правильный образ жизни при аномалиях сердца
Основной профилактической мерой при кардиологических проблемах является сбалансированное питание.
Ответ на вопрос: сколько будет жить человек с пороком сердца, зависит от того, как он питается и какой образ жизни ведет.
Что вредно есть при кардиологических дефектах:
- Продукты, вздувающие кишечник: холодное, цельное молоко; лук; капусту белокочанную; горох; редьку; чеснок; фасоль; газированную воду.
- Возбуждающие продукты: чай и кофе; пряности; крепкие бульоны; шоколад; какао.
- Спиртные напитки, в том числе вино.
- Тяжелые для желудка кулинарные изделия: блины; консервированное мясо и рыбу; сосиски; сдобу и магазинные сладости.
Хорошее влияние на сердечно-сосудистую систему оказывают такие продукты:
- кисломолочные напитки и творог;
- отварное мясо;
- кипяченое, теплое молоко;
- тушеная и отварная рыба;
- тушеные и свежие овощи и салаты из зелени;
- печеный картофель;
- крупяные каши: гречка, перловка, кукурузная каша;
- фрукты.
Некоторые особенности приготовления диетических блюд
- Яйца в цельном виде употреблять в пищу нельзя, только в готовых изделиях, комбинируя с овощами, мясом и рыбой.
- Каши заправляются растительными маслами, количество сливочного масла рекомендуется сократить, как и вообще животные жиры.
- Первые блюда варятся на овощных бульонах, полезны также фруктовые супа. Из рациона полностью исключаются первые блюда на мясе.
- Напитки желательно готовить из сухофруктов: изюма, кураги, чернослива. Как вкусовую добавку полезно использовать мед (запрещен диабетикам).
- Разнообразить рацион могут такие напитки: свежие соки; кисель, морс. Иногда можно позволить себе слабый кофе с молоком или зеленый чай с лимоном.
- Не рекомендуется пить виноградный сок, так как он вздувает кишечник.
К профилактике необходимо отнестись очень серьезно, так как он нее зависит самочувствие и длительность жизни больного.
ЗОЖ, активность, отсутствие стрессов – залог долголетья каждого человека, в особенности, перенесшего кардиологическую операцию.
Source: VseOSerdce.ru
виды, диагностика, лечение, сколько живут
Порок сердца – это патология клапанов, которая приводит к нарушениям работы органов. Проблема развивается в период внутриутробного развития или может быть следствием перенесенных заболеваний. Пороки часто не проявляют себя годами, и человек узнает о них во время планового осмотра. Болезнь требует лечения, так как может стать причиной сердечной недостаточности.
Что такое порок сердца и чем опасен
Пороками называют аномалии в строении и нарушения функций клапанов сердца, стенозы закрываемых ими отверстий, дефекты стенок и перегородок. Патологический процесс затрагивает один клапан или сразу несколько.
В связи с этими нарушениями клапан не выполняет свое предназначение, то есть, не полностью перекрывает отверстие, расположенное под ним. В результате этого во время сокращения кровь возвращается в сердечную камеру, из которой она только вышла. Это провоцирует застойные явления в камере, лежащей выше, и перегружает сердце.

Нижние камеры при этом заполняются кровью во время расслабления. Такое же состояние наблюдается при стенозе сосудов.
Постоянное переполнение камер нарушает ток крови. Благодаря своей пластичности сердце приспосабливается к такому состоянию. Чтобы справиться с нагрузкой, орган увеличивает толщину миокарда и объем камер.
Это состояние называют компенсированным пороком.
Сердечной мышце в таких условиях нужно больше питания. Поэтому возникает необходимость в усиленном кровотоке. Если кровоснабжение не усиливается, то миокарда слабнет, и развивается стадия декомпенсации.
Существуют разные пороки. В общем их насчитывают около ста видов.
Каждый представляет определенную опасность для здоровья человека. Болезнь практически всегда требует оперативного вмешательства, но каждый случай отличается индивидуальными особенностями.
Иногда оперативное вмешательство применяют для устранения врожденных пороков. Существуют виды патологии, которые несмертельны, поэтому операцию откладывают на несколько лет.
Риск осложнений во время оперативного вмешательства особенно высок, если пациент новорожденный. На протяжении срока, на который отложили хирургические процедуры, больной должен принимать медикаменты.
Терапевтические процедуры позволяют облегчить работу сердца и улучшить самочувствие.
Виды
Пороки сердца делят на две большие группы. Они могут быть:
- Врожденными. Их формирование происходит в период внутриутробного развития. Во время закладки органов и систем может произойти какой-то сбой под влиянием внешних и внутренних факторов. К внешним относят неблагоприятную экологическую ситуацию, вирусные и инфекционные болезни во время беременности, употребление некоторых препаратов, нездоровый образ жизни беременной. Отклонения могут быть связаны с гормональными изменениями, наследственной предрасположенностью.
- Приобретенными. Они развиваются в любом возрасте под влиянием инфекционных и аутоиммунных заболеваний. В большинстве случаев дефект появляется при сифилисе, гипертонии, ишемии, ревматизме, кардиосклерозе, атеросклерозе.
Также пороки бывают:
- простыми, когда изменения возникают в одном клапане;
- сложными, при которых сочетаются два и больше нарушений. Например, стеноз сочетается с клапанной недостаточностью;
- комбинированными. Они представлены в виде сложной комбинации нарушений, поразивших несколько клапанов или отверстий.
С учетом места, в котором они расположены, пороки бывают:
- митральными, аортальными, трикуспидальными, легочного клапана;
- перегородок между желудочками и предсердиями.
Чтобы полностью характеризовать патологии, их делят на:
- Белые. При них венозная кровь не смешивается с артериальной, и ткани не страдают от недостатка кислорода.
- Синие. Венозная кровь смешивается и забрасывается в артериальное русло. Это сопровождается выталкиванием крови недостаточно насыщенной кислородом, больной страдает от проявлений недостаточности сердца.
Также существует четыре степени развития пороков, которые выделяют в зависимости от особенностей нарушения кровообращения.
Приобретенные пороки
Патология часто заканчивается инвалидизацией или смертью в молодом возрасте. В большинстве случаев пороки вызываются ревматизмом. Причиной развития также могут быть атеросклеротические изменения, заражение сифилисом.
Структура сердца нарушается в результате затяжного сепсиса, травм и опухолей.
 Чаще всего развиваются пороки клапанов. Люди в возрасте 30 лет обычно страдают митральной или трикуспидальной недостаточностью. Аортальная недостаточность в результате сифилиса возникает после 50 лет. Пороки при атеросклерозе поражают людей после 60 лет.
Чаще всего развиваются пороки клапанов. Люди в возрасте 30 лет обычно страдают митральной или трикуспидальной недостаточностью. Аортальная недостаточность в результате сифилиса возникает после 50 лет. Пороки при атеросклерозе поражают людей после 60 лет.
Клапанная недостаточность характеризуется частичным возвращением выброшенной во время сокращения крови, переполняет отдел сердца и вызывает застойные явления.
Если сужается сердечное отверстие, возникают такие же нарушения. Из-за узкого отверстия кровь проходит через сосуды и следующую камеру с большими трудностями, вызывая переполнение и растяжение.
Формирование приобретенных пороков происходит постепенно. Сначала сердце приспосабливается к изменениям, но достигая своего предела, перестает полноценно выполнять свои функции, из-за чего нарушается кровоток.
Структурные нарушения после болезней обычно проявляются:
- Недостаточностью митрального клапана.
- Митральным стенозом.
- Недостаточностью аортальных клапанов.
- Сужением устья аорты.
- Недостаточностью трехстворчатого клапана.
- Недостаточностью клапанов легочной артерии.
Чаще наблюдается комбинация отклонений. Это связано с хроническим течением инфекционных заболеваний, усугубляющим поражение мышцы.
Симптомы порока сердца проявляются в зависимости от возраста. Если ребенок перенес ангину, которая вызвала повреждение сердца, его начинает беспокоить одышка, учащение сердцебиения в связи с повышенными нагрузками в школе. У малышей нарушается выносливость, пропадает желание играть в активные игры.
Взрослые в стадии декомпенсации страдают от ощущения одышки во время ходьбы, частых случаев бронхита. Патология отражается и на внешнем виде больного: губы синеют, щеки покрываются густым румянцем.
Под влиянием усиленного сердцебиения у детей выпячивается грудная клетка. Это явление называют сердечным горбом. Во время осмотра и прослушивания сердца врач обнаруживает наличие характерных шумов. При успешном предотвращении атак ревматизма прогноз будет положительным.
При митральном стенозе сужается отверстие клапана. Этот порок встречается чаще всего. Из-за того что кровь не попадает в желудочек в необходимом количестве, левое предсердие значительно расширяется.
Компенсаторный механизм вызывает расширение и утолщение правого желудочка, таким образом через легкие кровь попадает в левое предсердие. Если этот процесс нарушится, то в легких начнет застаиваться кровь.
Симптомы порока сердца наблюдаются разные, но самым главным считается одышка. У детей наблюдается бледность, отсталость в физическом развитии. Это явление постепенно дополняется кашлем с наличием примесей крови в мокроте, ощущение сердцебиения, болезненные ощущения в грудной клетке. Клиническая картина усиливается, когда человек подвергает себя физическим или эмоциональным нагрузкам.
Застой крови повышает давление на мелкие вены, они расширяются и разрываются. При этом кончики пальцев и область носогубного треугольника синеют. В верхней части брюшной полости обнаруживается пульсация сердца.
 Поставить диагноз при таком состоянии несложно. Это важно сделать как можно раньше, так как существует большой риск образования тромбов в расширенных предсердиях. С током крови они выходят в организм и закупоривают сосуды, что сопровождается инфарктом или развитием мерцательной аритмии.
Поставить диагноз при таком состоянии несложно. Это важно сделать как можно раньше, так как существует большой риск образования тромбов в расширенных предсердиях. С током крови они выходят в организм и закупоривают сосуды, что сопровождается инфарктом или развитием мерцательной аритмии.
Если ревматизм развивается быстро, в результате осложнений больной становится инвалидом.
При сифилисе, хроническом сепсисе, выраженном атеросклерозе клапаны уплотняются, и нарушается их подвижность, из-за этого створки закрываются не полностью и развивается недостаточность. Часть крови на выходе из левого желудочка возвращается назад, что сопровождается его расширением и утолщением мышц.
При тяжелой форме недостаточности кровообращения происходит развитие отека легких или сердечной астмы.
У больного при этом бледнеет кожный покров, пульсируют сосуды шеи и в такт пульсации покачивается голова. Недостаточное поступление кислорода вызывает головные боли и головокружения, дискомфорт в области сердца.
Изменениям подвергаются и показатели артериального давления: систолические значения повышаются, а диастолические – снижаются.
Если недостаточность поразила трехстворчатый клапан, то к нему чаще всего присоединяются другие отклонения. Проблема чаще формируется в сочетании с митральным стенозом.
Особыми проявлениями проблемы считают отек и одутловатость лица, посинение кожи до пояса.
Каким будет прогноз при таких пороках, зависит от своевременности и правильности лечения поражений сердца. Самочувствие обычно ухудшается во время стрессов, в период беременности и физической активности.
Врожденные пороки
Порок сердца — это патология, которая может возникнуть во внутриутробном периоде. Они развиваются при нарушении процесса закладки органов в эмбриональном периоде. Точные причины, вызывающие патологию, еще не определили. Но определенное влияние оказывает наличие инфекционных заболеваний у женщин вроде гриппа, краснухи, сифилиса, вирусного гепатита.
Неправильное питание и дефицит витаминов, негативное влияние радиации также могут привести к сбоям в развитии. Чаще всего незаращивается боталловая протока, межжелудочковая и предсердная перегородка. В редких случаях сужается легочная артерия и перешеек аорты.
У небольшого процента детей встречается развитие изолированного порока.
Все эти патологии сопровождаются сложными комбинированными анатомическими изменениями в структуре сердца.
 Если ребенок родился с пороком, то его кожа синеет, пальцы утолщаются на концах и приобретают сходство с барабанными палочками.
Если ребенок родился с пороком, то его кожа синеет, пальцы утолщаются на концах и приобретают сходство с барабанными палочками.
Причины этих изменений в недостаточном поступлении кислорода к тканям. Уровень смертности от этой патологии раньше был достаточно высоким. На сегодняшний день развитие кардиохирургии позволяет сохранить жизнь детям.
Боталлов проток отвечает за соединение артерии и аорты. Во внутриутробном периоде он остается в открытом виде, до родов этот проток закрывается. Но иногда этого не происходит, из-за чего кровь переливается из желудочка в желудочек, вызывая их увеличение в размерах.
Если отверстие большое, то клинические проявления будут ярко выраженными. Для лечения применяют хирургические методики, заключающиеся в прошивании протока и его полном закрытии.
Нарушение в строении межжелудочковой перегородки характеризуется наличием незаращенного двухсантиметрового отверстия.
Под влиянием большого давления левого желудочка кровь переходит в правую сторону, вызывает расширение правого желудочка и застойные процессы в легких.
В связи с компенсаторными механизмами происходит увеличение левого желудочка. Если пациент не ощущает никакого дискомфорта, то проблему можно обнаружить методом аускультации, который позволяет выявить шумы в сердце.
Для устранения проблемы проводят оперативное вмешательство, в ходе которого отверстие закрывают синтетическими материалами.
Дефекты перегородок между предсердиями встречаются в 20% случаев. Они часто составляют комбинированные пороки.
В области между предсердиями наблюдается наличие овального отверстия, закрывающегося в детстве. Но его закрытие происходит не всегда.
С левой стороны отверстие прикрывает листок клапана и плотно прижимает его под влиянием высокого давления в этом участке сердца. Но если развивается митральный стеноз, происходит повышение давления в правой стороне и наблюдается проникновение крови с правой стороны в левую.
Для устранения проблемы применяют оперативные методы лечения. При наличии мелкого дефекта отверстие сшивают. Если оно большое, то для закрытия используют трансплантаты и протезные материалы.
Подобные аномалии в развитии сердца опасны вероятностью тромбоэмболии.
Для постановки диагноза используют рентген с применением контрастного вещества. Если вещество вводят в сердечную камеру, то оно распространяется открытыми протоками.
Наиболее тяжело проводить лечение, если у одного больного сочетаются сразу четыре и более пороков. Такое явление называют Тетрадой Фалло.
Чтобы устранить врожденные дефекты и предотвратить развитие их осложнений, лечение нужно проводить на начальных стадиях, не допуская декомпенсации.
На диспансерном наблюдении пациенты должны находиться для защиты от инфекционных заболеваний, контроля рациона и уровня физической активности.
Продолжительность жизни с пороками
Сколько живут с пороком сердца, интересует всех больных. Рассчитать точный срок довольно трудно. На дальнейший прогноз влияет множество факторов. Для прогнозирования последствий учитывают вид порока, тяжесть развития патологии, возраст больного, общее состояние здоровья пациента, наличие сопутствующих патологий и другие особенности.
Наиболее тяжело организм переносит комбинированные пороки. Не менее отрицательно сказываются на здоровье и патологии соседних органов. Сердце тесно связано с легкими, печенью, кровеносной системой.
Поэтому при наличии патологических процессов в этих органах на благоприятный исход рассчитывать не приходится. Важно также учитывать, какой образ жизни ведет человек, его рацион, условия труда и быта, регулярность прогулок на свежем воздухе.
Тяжелее всего предсказать последствия врожденных пороков. Очень часто детям не удается прожить и несколько лет. Но с помощью достижений в кардиохирургии уровень смертности удалось снизить. Много людей живут с таким диагнозом десятки лет, если правильно относятся к своему здоровью, принимают медикаменты и соблюдают все рекомендации врача.
Каждый больной должен раз в полгода проходить обследование для оценки состояния сердца. Если будут выявлены нарушения, то срочно проведут хирургическое лечение.
как его лечить и когда нужна операция
Пороком сердца считается органическое поражение сердечных клапанов, перегородки, миокарда, которое приводит к стойкому нарушению работы по перекачиванию массы крови. При декомпенсации эти изменения вызывают застой в венах, тканях, органах, резкое кислородное обеднение (гипоксию).
К сердечной патологии относят и дефекты крупных сосудов (к примеру, стеноз перешейка аорты, незаращение боталлова протока и другие), хотя некоторые ученые считают, что для этого нет достаточных оснований.
Проблема того, как лечить порок сердца, всегда связана с определением вида порока, его основной причины, степени компенсаторных возможностей миокарда, наличия и прогноза осложнений.
Существует деление заболеваний на 2 большие группы патологии:
- приобретенные,
- врожденные.
Пороки имеют разные причины. Приобретенные формируются с годами и диагностируются ближе к подростковому и взрослому периоду жизни, а врожденные выявляются у новорожденных (6–8 случаев на 1000). Механизм поражения сердца одинаков.
Что повреждается в сердце при пороке?
Чаще всего среди приобретенных пороков встречаются:
- Поражения клапанного аппарата (створок и структур, участвующих в закрытии камер сердца), при ревматизме формируются митральные и трикуспидальные пороки у молодых людей 10–30 лет, при сифилисе недостаточность аортальных клапанов при достижении 40 лет и старше, в случае выраженного атеросклероза пороки развиваются у лиц в пожилом и старческом возрасте.
- Сужение или расширение отверстий между камерами сердца, по которым перетекает кровь (митральный стеноз, сужение устья аорты, сужение правого атриовентрикулярного отверстия).
- Патология сердечных оболочек (эпикарда, миокарда и эндокарда) на фоне выраженных воспалительных заболеваний, таких как ревматизм, сепсис, тяжелых форм детских инфекций приводят к участию стенки сердца в формировании порока.
При врожденных пороках патология образуется во время закладывания органов в эмбриональном периоде. В результате у новорожденного определяется нарушенное строение сердца:
- дефекты межжелудочковой перегородки, открытое овальное отверстие;
- остается незаращение боталлова протока;
- сформирован стеноз перешейка аорты или легочной артерии;
- резко изменяется локализация главных отводящих сосудов;
- недоразвитие (гипоплазия) одного из желудочков.
Как определить вид порока?
Принято классифицировать пороки на 3 вида:
- простые — поврежден один из клапанов или отверстие;
- сложные — имеется сочетание сужения или расширения отверстий с клапанными изменениями;
- комбинированные — множественные нарушения строения, наиболее типичны для врожденных пороков.
Количество разновидностей пороков сердца превышает сотню. Для ранней диагностики все новорожденные осматриваются неонатологом, на современном уровне используются ультразвуковые методы, магниторезонансная и компьютерная томография, ангиография.
Определение вида порока важно для выбора метода лечения. Кроме того, кардиологу необходимо знать, насколько нарушены компенсаторные приспособительные механизмы сердца пациента. Если нарушение структуры слабо выражено и не приводит к сбою работы по кровоснабжению органов и тканей (например, при дефекте межпредсердной перегородки), то пациент наблюдается и лечится консервативно.Что влияет на декомпенсацию порока?
В случае приобретенных пороков вылечить сердечную патологию невозможно без предупредительных мер по отношению к основным причинам. Необходимо следующее:
- профилактика ревматических атак, поскольку с каждым разом дефект увеличивается;
- лечение инфекционных осложнений после острых заболеваний, травм, ангины;
- проведение терапии гипертонии и атеросклероза у взрослых людей, страдающих этими заболеваниями;
- полноценное излечение сифилиса до снятия с учета у венеролога.
Развитие декомпенсации сердечной деятельности определяется нарушением работы структур. Из-за недостаточной сомкнутости клапанов кровь, вышедшая во время систолы из одного отдела сердца в другой или в сосуды, частично возвращается. Вместе со следующей порцией она переполняет камеру и вызывает застой в приводящих сосудах.
При сужении отверстия создаются аналогичные затруднения для работы сердца: сквозь суженное отверстие кровь с трудом проходит в следующий отдел и скапливается с поступившей во время диастолы порцией, вызывая расширение, гипертрофию. Через определенное время работоспособность растянутой мышцы сердца теряется. В клетках миокарда не хватает энергии, чтобы проталкивать необходимый объем крови. Так начинает проявляться кислородный голод, вызванный сердечной недостаточностью.
Задачей консервативного лечения является поддержка энергетического баланса миокарда, борьба с гипоксией тканей.
Что применяется для терапии порока сердца?
Приобретенные пороки требуют назначения специальных лекарств в зависимости от конкретного заболевания: антибиотиков, стероидных гормонов, гипотензивных средств.
Консервативными методами исправить органическую патологию и нарушенную структуру сердца невозможно. Лечение сводится к оказанию помощи и предупреждению приступов острой сердечной недостаточности.
Используются препараты:
- группы сердечных гликозидов;
- мочегонные;
- содержащие калий и магний;
- анаболические гормональные средства;
- витамины группы В, С, Е для обеспечения антиоксидантной деятельности и поддержки иммунитета;
- при необходимости назначаются антиаритмические средства;
- во время приступа необходимы ингаляции кислорода;
- по показаниям назначаются препараты, снижающие свертываемость крови.

Бальнеологическое лечение кислородными ваннами применяется в санаторных условиях
Консервативная терапия показана в период подготовки к плановой операции и в послеоперационном периоде. Пациентам рекомендуется ежегодное лечение в условиях специализированного центра, кардиологического стационара, санатория.
Здесь обязательно уделяется внимание режиму, посильной двигательной активности, диетическому питанию. Для предупреждения гипоксии назначают кислородные ванны, коктейли, ингаляции. Прогулки в хвойном лесу помогают улучшить дыхание, обеспечивают больного фитонцидами.
Почему нужна операция?
Если взрослый человек сам отвечает за свое здоровье, последствия отказа от предложенного вида лечения, то о детях должны беспокоиться родители и близкие родственники. Наблюдение у кардиолога с ежегодным контролем за развитием порока у растущего малыша — важная постоянная обязанность матери и отца.
Не стоит надеяться, что «все само пройдет». Статистика показывает довольно неутешительные сведения: среди взрослого населения очень мало врожденных пороков, потому что 60% приходится на детей до 14 лет. Из них без своевременного хирургического лечения на первом году жизни погибают до 70%.
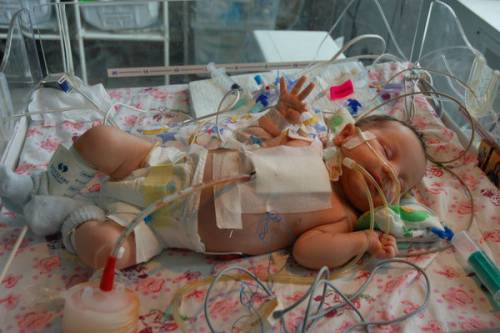
Выявление опасных для жизни пороков требует срочного хирургического лечения в грудном возрасте
В зависимости от тяжести течения порока операция может быть отсрочена до более старшего возраста, когда у малыша разовьется достаточный собственный иммунитет и готовность бороться с последствиями хирургического вмешательства.
В кардиохирургии выделяют фазы первичной адаптации и компенсации, когда состояние ребенка стабильно и наиболее подходит для проведения операции. Кроме того, сроки определяются состоянием кровообращения в малом круге (легочном).
Фаза необратимых изменений (терминальная) выражается в дистрофии внутренних органов и сердца, присоединении тяжелых осложнений.
Какие осложнения возможны при отказе от операции?
Возможные осложнения касаются самого сердца и наиболее заинтересованных в достаточном кровоснабжении органов — легких и головного мозга.
Со стороны сердца наблюдаются:
- приступы сердечной недостаточности;
- различные аритмии и нарушения проводимости;
- септический эндокардит;
- непрерывно вяло протекающий ревмокардит.
Органы дыхания реагируют:
- частыми простудными заболеваниями;
- хроническим бронхитом;
- затяжными случаями воспаления легких.
В центральной нервной системе возникают:
- нарушение кровообращения с участками ишемии или кровоизлияний в коре головного мозга;
- абсцессы в тканях мозга;
- тромбоэмболии.
Поэтому тяжелые пороки рекомендуется оперировать уже в младенческом возрасте.
Виды оперативных вмешательств
Конкретная операция выбирается кардиохирургом в зависимости от разновидности порока и степени дефектов сердечных камер и крупных сосудов. В настоящее время организованы кардиологические центры со специальной аппаратурой, позволяющей оперировать остановленное сердце с подключением к искусственному кровообращению, использовать гипотермию (снижение температуры тела).
- При открытом артериальном (боталловом) протоке проводится перевязка и пересечение ненужного сосуда.
- Дефект межжелудочковой или межпредсердной перегородки требует ушивания, пластики тканей перегородки с наложением «заплатки» для полного прекращения сообщения между предсердиями или желудочками.
- Суженные сосуды по возможности расширяют стентами или удаляют узкий участок (при стенозе устья аорты).
- При нарушении позиции отводящих артерий необходимо исправление локализации с перемещением сосудов.
- Клапанные пороки устраняются с помощью установки искусственных аналогов или гомотрансплантата.
- При стенозировании клапанов и атриовентрикулярного отверстия проводится комиссуротомия, расширение с установкой кольца для предупреждения повторного сращения.
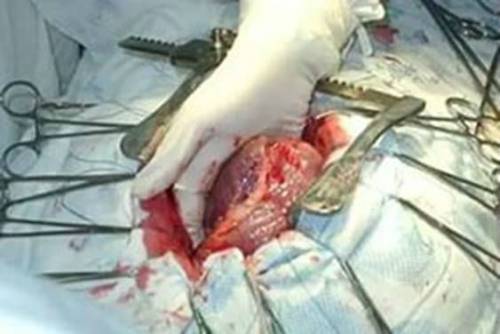
Хирург буквально держит сердце пациента в ладонях
Идеальных клапанов пока не существует. Они делятся на 2 вида:
- механические — изготовлены из металла, синтетических тканей, одно- или двухстворчатые, рассчитаны на срок до 50 лет, требуют постоянного приема антикоагулянтов;
- биологические — сделаны из ткани человека или свиньи, через 12 лет могут потерять эластичность и потребуют замены. Показаны в пожилом возрасте и при невозможности приема антикоагулянтов.
Если использовались искусственные клапаны, то пациент всю оставшуюся жизнь должен принимать лекарства, способствующие разжижению крови. При использовании гомотрансплантатов необходимы цитостатики, предупреждающие отторжение тканей.
Сложные, комбинированные пороки могут потребовать повторных вмешательств с соблюдением перерывов от нескольких месяцев до года.
Лечение в послеоперационном периоде
В отделении интенсивной терапии проводится наблюдение за гемодинамикой после операции. Пациента подключают к непрерывному монитору и контролируют частоту сердечных сокращений, артериальное давление, дыхание.
С целью обезболивания вводятся аналгетики. Обязательно используется кислородная маска для дыхания. Капельно в подключичный катетер вводится питательный раствор, витамины, антибактериальные препараты для предотвращения пневмонии.
Дыхательные упражнения рекомендованы с третьего дня. Режим больного зависит от степени сложности перенесенной операции и определяется лечащим врачом.
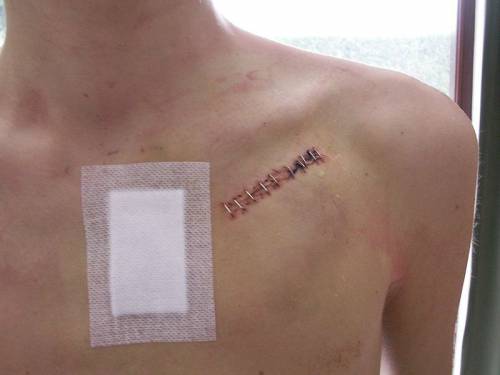
При вмешательствах на клапанах швы снимают спустя 7–10 дней
При установке механического вида искусственного клапана с первых дней назначаются антикоагулянты непрямого действия (Фенилин, Варфарин). Дозировка подбирается на основании результатов определения протромбинового индекса. Его поддерживают на уровне 35–45%.
После выписки из стационара проверять протромбин придется не реже, чем раз в месяц. Кроме того, из пищи необходимо исключить продукты, богатые витамином К, поскольку он повышает свертываемость и снижает действие антикоагулянтов.
К таким продуктам относятся:
- зеленый чай,
- капуста (особенно брокколи),
- шпинат,
- бобовые,
- сыр,
- кофе,
- листовой салат.
Как восстанавливается физическая активность?
Восстановительный период для разных операций составляет 3–6 месяцев, зависит от состояния сердца до вмешательства. Первые 3 месяца происходит срастание костной ткани грудины, поэтому не рекомендуется поднимать тяжести более 5 кг, тянуть рукой тяжелые предметы или толкать плечом.
Можно вполне выполнять нетяжелую работу по дому. К вождению автомашины рекомендуется приступить через 3 месяца после операции.
Женщинам, желающим родить ребенка, следует предупредить лечащего врача. Дело в том, что регулярный прием антикоагулянтов может спровоцировать маточное кровотечение. Это вызывает угрозу для матери, способствует выкидышу. Возникшую беременность наблюдают одновременно гинеколог и кардиохирург. Родоразрешение только оперативным путем.
Прогноз
Повторные атаки ревматизма в детском и юношеском возрасте существенно ухудшают прогноз для жизни пациента.
Недолеченная ангина становится причиной ревматизма
При задержке оперативного лечения ребенок становится инвалидом в раннем возрасте. Ему недоступны быстрые игры, нельзя тяжело учиться.
На фоне успехов кардиохирургии послеоперационная летальность все же составляет до 3% при перевязке боталлова протока. Успешная операция позволяет пациенту полноценно жить и работать.
После радикальных сложных вмешательств в стадии декомпенсации не удается спасти до 30% больных. Поэтому настолько значимы сроки проведения хирургического лечения.
Родителям следует заранее задуматься о состоянии здоровья будущих детей. Такие факторы, как прием алкоголя, курение, перенесенные будущей матерью инфекционные заболевания в начальных сроках беременности, существенно влияют на правильное развитие плода.
В детском возрасте ребенка необходимо непременно беречь от простуд, одевать по сезону, долечивать ангины. Укрепление иммунитета помогает преодолеть возможные болезни.
Что такое порог сердца и как оно страшно для жизни
Пороки сердца у детей и взрослых: суть, признаки, лечение, последствия
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Неизвестное всегда, как минимум, настораживает или его начинают бояться, а страх парализует человека. На негативной волне принимаются неверные и поспешные решения, их последствия ухудшают положение вещей. Затем снова страх и – снова неверные решения. В медицине такая «закольцованная» ситуация называется circulus mortum, порочный круг. Как выйти из него? Пусть неглубокие, но верные знания основ проблемы, помогут решить её адекватно и вовремя.
Что такое порок сердца?
Каждый орган нашего тела создан, чтобы рационально действовать в системе, для которой он предназначен. Сердце относится к системе кровообращения, помогает движению крови и насыщаемостью её кислородом (О2) и углекислым газом (СО2). Наполняясь и сокращаясь, оно «проталкивает» кровь дальше, в крупные, а затем и мелкие сосуды. Если обычное (нормальное) строение сердца и его крупных сосудов нарушено — либо ещё до появления на свет, либо после рождения как осложнение болезни, то можно говорить о пороке. То есть порок сердца – это отклонение от нормы, мешающее продвижению крови, либо изменяющее её наполнение кислородом и углекислым газом. Конечно, в результате возникают проблемы для всего организма, более или менее выраженные и разной степени опасности.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Немного о физиологии кровообращения
Сердце человека, как и всех млекопитающих, разделено плотной перегородкой на две части. Левая перекачивает артериальную кровь, она ярко-красного цвета и богата кислородом. Правая – венозную кровь, она более тёмная и насыщена углекислым газом. В норме перегородка (её называют межжелудочковой) не имеет отверстий, а кровь в полостях сердца (предсердия и желудочки) не смешивается.
Венозная кровь от всего тела поступает в правое предсердие и желудочек, затем – в лёгкие, где отдаёт СО2 и получает О2. Там она превращается в артериальную, проходит левое предсердие и желудочек, по системе сосудов достигает органов, отдаёт им кислород и забирает углекислый газ, превращаясь в венозную. Дальше – снова в правую часть сердца и так далее.
Система кровообращения замкнута, поэтому её называют «круг кровообращения». Таких кругов два, в обоих задействовано сердце. Круг «правый желудочек – лёгкие – левое предсердие» называется малым, или лёгочным: в лёгких венозная кровь становится артериальной и передаётся дальше. Круг «левый желудочек – органы – правое предсердие» называется большим, проходя по его маршруту, кровь из артериальной снова превращается в венозную.
Функционально левое предсердие и желудочек испытывают высокую нагрузку, ведь большой круг «длиннее», чем малый. Поэтому слева нормальная мышечная стенка сердца всегда несколько толще, чем справа. Крупные сосуды, входящие в сердце, называются венами. Выходящие – артериями. В норме они совершенно не сообщаются между собой, изолируя потоки венозной и артериальной крови.
Клапаны сердца расположены как между предсердиями и желудочками, так и на границе входа и выхода крупных сосудов. Чаще всего встречаются проблемы с митральным клапаном (двустворчатый, между левым предсердием и желудочком), на втором месте – аортальный (в месте выхода аорты из левого желудочка), затем трикуспидальный (трёхстворчатый, между правым предсердием и желудочком), и в «аутсайдерах» — клапан лёгочной артерии, на выходе её из правого желудочка. Клапаны в основном и задействованы в проявлениях приобретённых пороков сердца.
Видео: принципы кровообращения и работы сердца
Какие бывают пороки сердца?
Рассмотрим классификацию, по изложению адаптированную для пациентов.
- Врождённые и приобретённые – изменения в нормальном строении и положении сердца и его крупных сосудов появились либо до, либо уже после рождения.
- Изолированные и сочетанные – изменения либо одиночны, либо множественные.
- С цианозом (т.н.з «синий») – кожа меняет свой нормальный цвет на синюшный оттенок, или без цианоза. Различают цианоз генерализованный (общий) и акроцианоз (пальцы рук и ног, губы и кончик носа, уши).
I. Врождённые пороки сердца (ВПС)
Нарушения в анатомическом строении сердца ребёнка, образуются ещё внутриутробно (во время беременности), но проявляются только после рождения. Чтобы получить более полное представление о проблеме – смотрите картинки пороков сердца.
Для удобства их классифицировали, взяв за основу кровоток через лёгкие, то есть малый круг.
- ВПС с увеличением лёгочного кровотока – с цианозом и без него;
- ВПС с нормальным лёгочным кровотоком;
- ВПС с уменьшенным кровотоком через лёгкие – с цианозом и без него.
Дефект межжелудочковой перегородки (ДМЖП)
ДМЖП встречается чаще всего, обычно в сочетании с другими аномалиями. Через отверстие артериальная кровь из левого желудочка (там выше давление) проходит в правый, увеличивая нагрузку на малый круг, а затем – и на левую часть сердца. Мышечная стенка увеличивается, на рентгене видно «шарообразное» сердце.
Лечение: если отверстие перегородки маленькое и особо не влияет на кровообращение, то операция не требуется. В случае серьёзных нарушений оперативное вмешательство обязательно – отверстие ушивают, межжелудочковая перегородка становится нормальной.
Прогноз: пациенты живут долго, до глубокого преклонного возраста.
Отсутствие межжелудочковой перегородки, либо большой её дефект
Другое название – комплекс Эйзенменгера. Кровь смешивается в желудочках, в ней низок уровень кислорода, поэтому цианоз сильный. Перегружен малый круг кровообращения, сердце шарообразно увеличено. Виден сердечный горб, пульсация справа, для уменьшения одышки больные садятся на корточки (так называемое вынужденное положение).
Лечение: важно вовремя сделать операцию, пока стенка лёгочной артерии ещё имеет нормальное строение.
Прогноз: без адекватных мер пациенты редко живут до 20 – 30 лет.
Открытое овальное отверстие
Не зарастает перегородка между предсердиями. Кровь идёт слева – направо, по градиенту давления, стенка правого предсердия и желудочка утолщается, давление возрастает. Теперь идёт сброс уже справа – налево, и сердце увеличивается (гипертрофируется) в левых частях.
Небольшое отверстие не даёт особых проявлений, люди прекрасно живут с ним. Если дефект выражен, то виден акроцианоз, мучает одышка.
Сочетанный порок: незаращённое овальное отверстие и сужение митрального или аортального клапанов. Сердце сильно увеличивается в размерах, образуется «сердечный горб» — грудина выпячивается вперёд, бледность, одышка.
Лечение: оперативное, если дефекты серьёзно выражены и функционально опасны.
Прогноз: при изолированном пороке – положительный, при сочетанном – осторожный (в зависимости от стадии нарушения кровотока).
Незаращение артериального (боталлова) протока
После рождения ребёнка не прервалось сообщение между аортой и лёгочной артерией. Снова тот же принцип: кровь уходит из зоны высокого давления в зону более низкого, то есть из аорты по боталловому протоку в лёгочную артерию. Венозная кровь смешивается с артериальной, малый круг испытывает перегрузку. Сначала идёт увеличение правого, а затем и левого желудочка. Видна пульсация артерий на шее, развивается цианоз и сильная одышка (нехватка воздуха).
Прогноз и лечение: такой порок, если диаметр не заросшего протока невелик, может долго не давать о себе знать и не опасен для жизни. Если дефект серьёзен, операция неизбежна, а прогноз в большинстве случаев – негативный.
Сужение (коарктация) аорты
Наблюдается по ходу грудного и брюшного отделов аорты, чаще – в области перешейка. Кровь не может нормально поступать вниз, развиваются дополнительные сосуды между верхними и нижними частями тела.
Признаки: жар и жжение в лице, тяжесть в голове, онемение ног. Пульс напряжён на артериях рук, а на ногах – ослаблен. Артериальное давление, измеренное на руках, гораздо выше, чем на ногах (измеряем только лёжа!).
Лечение и прогноз: нужна операция по замене суженного участка аорты на трансплантат. После лечения люди живут долго и не испытывают никаких неудобств.
Тетрада Фалло
Тетрада Фалло — тяжелейший и самый частый порок у новорожденных. Анатомически – сочетанный, с нарушением выхода из правого желудочка лёгочной артерии и её сужением, большим отверстием в межжелудочковой перегородке, декстрапозицией (располагается справа, а не слева, как в норме) аорты.
Симптомы: цианоз даже после небольших нагрузок, развиваются приступы с тяжёлой одышкой и потерей сознания. Нарушается работа желудка и кишечника, есть расстройства нервной системы, рост и развитие ребёнка замедлены.
Лечение: в не слишком тяжёлых случаях – операция, устраняется стеноз (сужение) лёгочной артерии.
Прогноз: неблагоприятный. С сильным цианозом и глубокими нарушениями развития, к сожалению, дети не могут прожить долго.
Сужение (стеноз) устья лёгочной артерии
Обычно проблема в неправильном развитии клапанного кольца, реже причиной сужения легочной артерии может быть опухоль или расширение (аневризма) аорты. Дети отстают в развитии (инфантилизм), руки синюшные и холодные, иногда виден сердечный горб. Характерен вид пальцев на руках: они становятся похожи на барабанные палочки – с расширенными и утолщёнными кончиками. Основные осложнения – инфаркт (отмирание) лёгкого и гнойные процессы, тромбы, примерно в 1/3 случаев — туберкулёз.
Как лечить: только операция.
Прогноз: в зависимости от наличия и тяжести осложнений.
Резюме: врождённые пороки сердца, в большинстве своём, можно вылечить, как у детей, так и у взрослых. Операций на сердце бояться не надо, сейчас техника совершенствуется и кардиохирурги постоянно проходят обучение. Результат во многом зависит от общего состояния пациента и вовремя сделанной операции.
Видео: врожденные пороки сердца у детей
II. Приобретённые пороки сердца
В период от рождения и до формирования проблемы, сердце имеет нормальное строение, кровоток не нарушен, человек совершенно здоров. Основная причина приобретённых пороков сердца – ревматизм или другие заболевания, с локализацией патологических (связанных с болезнью) процессов именно в сердце и отходящих от него крупных сосудах. Изменённые клапаны могут сужать отверстия для входа и выхода крови – это называется стенозом, или расширять их по сравнению с нормой, формируя функциональную недостаточность клапанов.
В зависимости от степени дефекта и нарушения тока крови, ввели понятия компенсированных (за счёт утолщения стенок сердца и усиления сокращений, кровь проходит в нормальных объёмах) и декомпенсированных (сердце увеличивается слишком сильно, мышечные волокна не получают нужного питания, сила сокращений падает) приобретённых пороков.
Недостаточность митрального клапана
Неполное смыкание створок – результат их воспаления и последствий в виде склероза (замены «рабочих» эластичных тканей на жёсткие соединительные волокна). Кровь при сокращении левого желудочка забрасывается в обратном направлении, в левое предсердие. В итоге нужна большая сила сокращений, чтобы «вернуть» кровоток в сторону аорты, и гипертрофируется (утолщается) вся левая часть сердца. Постепенно развивается недостаточность по малому кругу, а затем – нарушение оттока венозной крови из большого круга кровообращения, так называемая застойная недостаточность.
Признаки: митральный румянец (розовато – голубой цвет губ и щёк). Дрожание грудной клетки, ощущается даже рукой – его называют кошачье мурлыканье, и акроцианоз (синюшный оттенок кистей и пальцев стоп, носа, ушей и губ). Такие живописные симптомы возможны только при декомпенсированном пороке, а при компенсированном их не бывает.
Лечение и прогноз: в запущенных случаях, для профилактики недостаточности кровообращения, требуется замена клапана на протез. Пациенты живут долго, многие даже не подозревают о болезни, если она – в стадии компенсации. Важно вовремя лечить все воспалительные заболевания.
Митральный стеноз (сужение клапана между левым предсердием и желудочком)
Стеноз митрального клапана встречается чаще (в 2 – 3 раза) у женщин, по сравнению с мужчинами. Причина – ревматические изменения эндокарда, внутренней оболочки сердца. Такой порок редко бывает изолированным, обычно он сочетается с проблемами клапана аорты и трёхстворчатого.
Кровь не поступает в нормальном количестве из предсердия в левый желудочек, растёт давление в системе левого предсердия и лёгочных вен (по ним артериальная кровь из лёгких входит в сердце), возникает приступ отёка лёгких. Немного подробнее: в лёгких идёт замена СО2 на кислород в крови, происходит это через мельчайшие, со стенкой всего в одну клетку толщиной, капилляры альвеол (пузырьков). Если повышается давление крови в системе лёгочных капилляров, то жидкая часть «продавливается» в полость альвеол и заполняет их. При вдохе воздух «вспенивает» эту жидкость, усугубляя проблему с газообменом.
Картина отёка лёгких: клокочущее дыхание, розоватая пена изо рта, общий цианоз. В таких случаях сразу вызывайте «скорую», а до приезда врачей усадите человека, если есть мочегонное в ампулах и вы умеете делать уколы – введите препарат внутримышечно. Цель – уменьшить объём жидкости, тем самым снизить давление в малом круге и отёк.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Последствия: по прошествии времени, если проблему не решать, образуется митральное лёгкое со склерозом ткани и уменьшением полезного для газообмена объёма лёгких.
Признаки: одышка, митральный румянец и акроцианоз, приступы сердечной астмы (затруднён вдох, а при бронхиальной астме человеку трудно сделать выдох) и отёка лёгких. Если митральный стеноз появился в детстве, то видно уменьшение грудной клетки слева (симптом Боткина), отставание в развитии и росте.
Лечение и прогноз: важно вовремя определить, насколько критически сужено митральное отверстие. Если сужение небольшое, то человек живёт нормальной жизнью, но при площади менее 1,5 квадратных сантиметров необходима операция. После неё нужно регулярно проходить противоревматические курсы лечения.
Недостаточность аортальных клапанов
Аортальные пороки сердца – на втором месте по частоте, чаще встречаются у мужчин, в 1/2 случаев сочетаются с митральными пороками. Причиной возникновения могут быть как ревматические, так и атеросклеротические изменения аорты.
Во время систолы (сокращения и сжатия) левого желудочка, кровь проходит в аорту, это – в норме. Если аортальный клапан полностью не закрывается, либо аортальное отверстие расширено, то кровь возвращается обратно в левый желудочек во время его «расслабления» — диастолы. Идёт перерастяжение и расширение его полости (дилатация), сначала только компенсаторная (временное «сглаживание» неудобств для сохранения функции), а затем растягивается левое предсердие и митральное отверстие. В итоге получаем застой в малом круге, гипертрофию мышечных стенок сердца.
Признаки: если порок декомпенсирован, при измерении артериального давления нижняя цифра (диастолическое давление) может падать практически до нуля. Пациенты жалуются на головокружение, если быстро меняется положение тела (лёг – встал), приступы удушья по ночам. Кожа бледная, видна пульсация артерий на шее (пляска каротид) и покачивание головы. Зрачки глаз и капилляры под ногтями (видно при надавливании на ногтевую пластину) также пульсируют.
Лечение: профилактическое – при компенсированном пороке, радикальное – вшивается искусственный аортальный клапан.
Прогноз: изолированный порок примерно в 30% находят случайно, при плановом обследовании. Если дефект клапана невелик и нет выраженной сердечной недостаточности, люди даже не подозревают о пороке и живут полноценной жизнью.
Стеноз устья аорты, изолированный порок
Затруднён выход крови из левого желудочка в аорту: для этого требуется больше усилий, и мышечные стенки сердца утолщаются. Чем меньше аортальное отверстие, тем более выражена гипертрофия левого желудочка.
Признаки: связаны с уменьшением поступления артериальной крови к головному мозгу и другим органам. Бледность, головокружения и обмороки, сердечный горб (если порок развился в детстве), приступы болей в сердце (стенокардия).
Лечение: снижаем физ.нагрузки, проводим общеукрепляющее лечение – если нет выраженной недостаточности кровообращения. При тяжёлых случаях – только операция, замена клапана или рассечение его створок (комиссуротомия).
Комбинированный аортальный порок
Два в одном: недостаточность клапанов + сужение устья аорты. Такой аортальный порок сердца встречается намного чаще, чем изолированный. Признаки – те же, что и при стенозе устья аорты, только менее заметны. В тяжёлых вариантах начинается застой в малом круге, сопровождается сердечной астмой и отёком лёгких.
Лечение: симптоматическое и профилактическое – в лёгких случаях, в тяжёлых – операция, замена аортального клапана либо рассечение его «сросшихся» створок. Прогноз для жизни – благоприятный, при адекватном и вовремя проведённом лечении.
Видео: причины, диагностика и лечение аортальных стенозов
Недостаточность трикуспидального (трёхстворчатого) клапана
Из-за неплотного закрытия клапана,кровь из правого желудочка забрасывается обратно в правое предсердие. Его способность компенсировать порок невысока, поэтому быстро начинается застой венозной крови в большом круге.
Признаки: цианоз, вены шеи переполнены и пульсируют, артериальное давление немного понижено. В тяжёлых случаях – отёки и асцит (скопление жидкости в брюшной полости). Лечение – консервативное, в основном для ликвидации венозного застоя. Прогноз – в зависимость от тяжести состояния.
Стеноз правого атриовентрикулярного (между правым предсердием и желудочком) отверстия
Затруднён отток крови из правого предсердия в правый желудочек. Венозный застой быстро распространяется на печень, она увеличивается, затем развивается сердечный фиброз печени – активная ткань замещается соединительной (рубцовой). Появляется асцит, общие отёки.
Признаки: боль и ощущение тяжести в подреберье справа, цианоз с жёлтым оттенком, всегда – пульсация шейных вен. Артериальное давление снижено; печень увеличена, пульсирует.
Лечение: направлено на снижение отёков, но лучше не тянуть с операцией.
Прогноз: нормальное самочувствие возможно при умеренной физ. активности. Если появилась мерцательная аритмия и цианоз – быстро к кардиохирургу.
Резюме: приобретённые – в основном ревматические пороки сердца. Лечение их направлено как на основное заболевание, так и на уменьшение последствий порока. В случае серьёзной декомпенсации кровообращения, эффективны только операции.
Важно! Лечение пороков сердца может иметь больше шансов на успех, если люди будут вовремя приходить к врачу. Причём недомогание, как причина явки к эскулапу, совершенно не обязательна: вы можете просто спросить совета и, при необходимости, пройти элементарные обследования. Умный доктор не допускает, чтобы его пациенты болели. Важная ремарка: возраст врача особого значения не имеет. Действительно важны — его профессиональный уровень, способность к анализу и синтезу, интуиция.
что такое порог сердца? Какие последствия для человека в течение его жизни?
Приобретенный порок сердца. Приобретенный порок сердца. Лечение Кроме врожденного порока сердца встречается приобретенный порок сердца. Приобретенный порок сердца развивается уже после рождения и является результатом поражения клапанов или перегородок камер сердца при различных заболевания, чаще всего в результате ревматизма. Приобретенный порок сердца может иметь вид изменения формы клапана, сморщивания его створок. В результате этого изменения клапаны сердца не могут полностью закрыть отверстия между камерами сердца. Из-за такого неполного закрытия часть крови перетекает обратно, в те отделы сердца, из которых она поступила. Это создает дополнительную нагрузку на сердце, увеличивает его массу, и ведет к утомлению сердца. Такой вариант приобретенного порока сердца называется недостаточностью клапана. Другая форма приобретенного порока сердца – поражение клапана сердца со сращением его створок. Это ведет к сужению отверстия между камерами сердца, что тоже мешает нормальному кровотоку, частично перекрывая его. Такой порок сердца называется стенозом. Если два типа приобретенного порока сердца – недостаточность клапана и стеноз – поражают сердечно-сосудистую систему одновременно, говорят о комбинированном пороке сердца. Больной пороком сердца может практически не замечать своего заболевания, так как резервные возможности сердца поистине огромны, и компенсируют работу пораженного отдела за счет усиленной работы других отделов сердца. В этих случаях, которые называются компенсированным пороком сердца, признаки заболевания может выявить только кардиолог: это характерные сердечные шумы, изменение тонов сердца и его размеров.
Порок наверное имела в виду? Некоторые до глубокой старости доживают при таком заболевании.
Врожденный порок сердца Порок сердца — заболевание, при котором важнее всего не упустить время. Как рано выявлен порок сердца, когда начато лечение, в какой срок необходимо провести хирургическое вмешательство — от ответа на эти вопросы очень часто зависит жизнь ребенка. Диагностированный порок сердца должен побуждать родителей к немедленному выяснению всех деталей заболевания и возможного его лечения. В ТО ЖЕ время реально еще до рождения предпринять меры, чтобы снизить риск появления ребенка с врожденной патологией. Обо всем этом мы поговорим, опираясь на информацию, которую предоставили директор НИИ патологии кровообращения им. Е. Н. Мешалкина МЗ РФ профессор Александр Михайлович КАРАСЬКОВ, президент Ассоциации детских кардиологов профессор Мария Александровна ШКОЛЬНИКОВА, начальник управления Минздрава РФ доктор медицинских наук Анатолий Александрович КОРСУНСКИЙ. Среди всех врожденных аномалий развития детей врожденный порок сердца (ВПС) составляет одну треть. Показатель смертности по этой причине тоже высок — 15 младенцев на 10 тысяч новорожденных. В России около 27 тысяч детей с патологией кровообращения имеют инвалидность — 5\% от общего числа всех детей-инвалидов. Уровень заболеваемости очень разнится в регионах России и напрямую зависит от развития дородовой диагностики, оснащенности больниц и квалификации местных педиатров и кардиологов. Так, в Смоленской и Томской областях, Чувашской Республике статистика пороков в 2-3 раза превышает среднюю по стране, а в Ненецком автономном округе этот показатель выше среднероссийского аж в 6 раз! Это тем более печально, что практика показывает — в подавляющем большинстве случаев врожденный порок сердца требует операции и чаще всего — уже на первом году жизни. Около 35\% детей с этим диагнозом умирают в первые полгода жизни, примерно столько же — во втором полугодии.
Порок сердца: * Врождённые пороки сердца — дефекты в структуре сердца и крупных сосудов. * Приобретённые пороки сердца — стеноз и/или недостаточность клапанов сердца Врождённый порок сердца (ВПС) — дефект в структуре сердца и крупных сосудов. Большинство пороков нарушают ток крови внутри сердца или по большому (БКК) и малому (МКК) кругам кровообращения. Пороки сердца являются наиболее частыми врождёнными дефектами и являются основной причиной связанной с ними смертности. подробности почитайте в википедии, там много текста, тут не поместится 🙂
Порок сердца – еще не порог! Порок сердца — это врожденные или приобретенные изменения структур сердца (клапанов, перегородок, стенок, отходящих сосудов) , нарушающие движение крови внутри сердца или по большому и малому кругам кровообращения.
У меня был порок сердца. Мне сделали операцию, но до неё я отрицала, мол я не буду делать её. Долго меня уговаривали её сделать. И вот, когда мне исполнилось 13 мне поставили сложный выбор. Либо я делаю операцию и у меня всё будет хорошо или я отказваюсь и на родах я теряю не только ребёнка ну и себя. Сейчас мне 15 после операции должно было быть всё хорошо, но я глубоко сейчас жалею, что согласилась, потому что состояние моё как у беззащитной и умирающей лебеди. Теперь у меня болит грудная клетка и ужасная отдышка. Я не то что спортом заниматься не могу, а просто заправить пастель. И вот у меня вопрос, я родить в будущем смогу??? От этой болезни не убежать. Благодарите своих родителей за то, что вы сейчас мучаетесь.
Пороки сердца
Откуда берутся неисправности в главном насосе нашего тела и как врачи их устраняют
Если сердце работает нормально — а зачастую так и происходит вплоть до глубокой старости, — поводов вспоминать о нем не так уж и много. Разве что по весне, когда не можешь уснуть от переизбытка чувств, а пламенный мотор ускоряет ритм, пытаясь попасть в такт гормональному скерцо. Но что если по тем или иным причинам этот орган выходит из строя? И каким образом можно починить сердце, не убив при этом его обладателя?
Виды сердечных «поломок»
Доводилось ли вам размышлять о строении человеческого сердца? Казалось бы — всего лишь система соединения сосудов, которая заставляет кровь бегать по организму. Однако не все так просто
Сердце человека состоит из четырех отделов. Два из них — предсердия — принимают кровь из сосудов и передают ее в желудочки. Желудочки при сокращении выталкивают жидкость наружу, в сосуды. Чтобы в результате этого кровь не утекала обратно, между сосудами и желудочками, а также между желудочками и предсердиями есть клапаны. Они поочередно открываются и закрываются — благодаря этому в потоках нет путаницы и кровь не смешивается. Эту систему можно сравнить, например, с устройством любого супермаркета: покупатели заходят туда через специальные ворота, а выходят через кассы.
Если организация торговли в нашем воображаемом магазине отлажена, то никаких проблем не возникает: все довольны и оперативно совершают покупки (а сердце работает в спокойном режиме). Но предположим, что один из кассиров заболел и начал рассчитывать покупателей крайне медленно. В результате у кассы собирается толпа недовольных клиентов, которые не могут ни выйти на улицу, ни вернуться туда, откуда пришли.
Подобная ситуация возникает, когда у человека в сердце — стеноз, сужение одного из клапанов. Итогом становится хронический застой жидкости в одной из сердечных камер. Главный орган нашего тела увеличивается в размерах и меняет форму, а организму катастрофически не хватает кислорода, ведь в сосудах — дефицит крови.
Другая ситуация: кассир в нарушение всех правил самовольно покинул рабочее место. Что тут началось! Покупатели стали выходить из супермаркета, не расплачиваясь за покупки. Самые смышленые побежали обратно через все те же кассы, дабы успеть ухватить задаром еще какой-нибудь товар. Как результат — анархия, полный магазин народу, все толкаются и громят полки.
Примерно такая же картина наблюдается при недостаточности клапана — как правило, митрального (между левыми предсердием и желудочком) или аортального (между аортой и левым желудочком). Кровь из сердца благополучно выталкивается, но затем — под влиянием обратной тяги — течет обратно. И снова ткани и органы «голодают», а миокард выполняет двойную нагрузку, безуспешно пытаясь перекачать один и тот же объем крови несколько раз подряд.
Кстати, такие нарушения могут объединяться: в кардиологии это называется сочетанным пороком сердца — когда стеноз и недостаточность клапана наблюдаются одномоментно.
И, наконец, совсем авральная ситуация: по недосмотру стена супермаркета оказалась разрушена (или ее забыли построить). В соседнем помещении — еще один магазин, и заблудившиеся посетители начинают перебегать туда-сюда, сводя с ума кассиров и прочий персонал. Если речь идет о сердце, то проблемы будут посерьезнее, чем торговая недостача: ведь в норме артериальная и венозная кровь не должны смешиваться ни при каких обстоятельствах. А при дефекте межжелудочковой или межпредсердной перегородки такой сценарий становится возможным. Вследствие этого весь процесс кровообращения становится неэффективным, а итог прежний: организм страдает без кислорода, а сердце деформируется по причине неадекватной нагрузки.
Откуда берутся такие дефекты

Причиной порока могут быть две беды — врожденное нарушение развития сердечно-сосудистой системы или приобретенное изменение формы важных элементов сердца: клапанов или стенок органа. В первом случае на приеме у кардиолога оказываются грудные младенцы. Иногда о том, что сердце неполноценно, врачи узнают еще до рождения ребенка, в ходе планового УЗИ, которое обязаны проходить все беременные женщины — как минимум трижды. Во втором случае проблема выявляется в ходе регулярных осмотров у педиатра или порок сердца случайно обнаруживается уже во взрослом возрасте (обычно речь идет о дефекте межпредсердной перегородки) — но такое возможно лишь, если процесс кровообращения нарушен незначительно.
Приобретенные пороки могут возникнуть как следствие перенесенного инфекционного или аутоиммунного заболевания — ангины, гриппа, ревматизма. Они наблюдаются у людей всех возрастов: воспалительный процесс в сердце деформирует клапаны, вследствие чего они перестают выполнять свою функцию.
Читайте также:
Как предупредить инфаркт
Еще одной причиной развития порока сердца может стать перенесенный инфаркт миокарда. Из-за временного отсутствия кровоснабжения сердечные ткани частично могут атрофироваться. Как результат, в месте поражения образуется дефект, который уже никогда не исчезнет без вмешательства кардиохирургов.
Как оперируют пороки сердца
До середины прошлого столетия любой порок сердца означал неотвратимую гибель пациента — ведь починить поломку можно было лишь при условии доступа к проблемной зоне. А вскрыть работающее сердце врачи не могли.
В числе ученых-первопроходцев, занимавшихся разработкой аппарата искусственного кровообращения, были наши соотечественники — Сергей Брюхоненко и Сергей Чечулин первыми в мире сконструировали модель такого устройства и опробовали ее в экспериментах с собаками. Но в успешных операциях на человеческом сердце нас обогнали американцы: именно им удалось впервые остановить главный насос организма на время операции по устранению дефекта межпредсердной перегородки, а потом благополучно его запустить.

В дальнейшем хирургические техники стали еще сложнее — вскоре после введения в эксплуатацию аппаратов искусственного кровообращения врачи приступили к протезированию клапанов сердца. Сейчас вместо деформированного, вышедшего из строя участка сердца кардиохирурги устанавливают биомеханическое устройство или ксенотрансплантат, т. е. клапан, взятый у животного (свиньи).
Возможности медицины поражают воображение: врачи научились лечить пороки сердца без необходимости вскрывать грудную клетку: все манипуляции проводятся интервенционно — при помощи зондов, введенных в крупные сосуды, под контролем рентгеновских лучей. В нужный момент механизм, сложенный подобно зонтику, раскрывается прямо внутри сердца, фиксируется в нужном положении и берет на себя функции пораженного клапана или отсутствующей стенки органа. При этом пациент может оставаться в сознании, а вместо рубца на груди на память о вмешательстве останется лишь незаметный шрам в паховой области, где проходит бедренная артерия.
Означает ли это, что вот-вот люди перестанут умирать от пороков сердца? Загадывать сложно, но безо всяких сомнений эта история из справочника о болезнях человека обещает иметь счастливый конец.
Ольга Кашубина
Фото thinkstockphotos.com
насколько опасен порог сердца? есть ли его вид или разновидность, от которой можно умереть?
Если коротко и понятно, то пороки сердца бывают разные. Есть такие, с которыми можно спокойно прожить долгую жизнь, есть такие, при которых только операция продлит или спасёт жизнь. Насколько порок сердца опасен, решает врач-кардиолог.
Утром дам точный ответ. У меня муж — кардиолог. Спит сейчас. ПороК сердца.
У племянника был врождённый порок сердца. Прооперировали удачно, уже взрослый. Говорят, что врождённый менее опасен, чем приобретённый. Хотя я не специалист: -(
Не порог, а порок сердца! Это ишемическая болезнь, тахикардия и гипертония .вот основные проблемы с сердцем, а все связано с малоподвижностью, злоупотреблением алкоголя ( в неадекватных нормах) стрессах, я не врач и чувствую это на себе. Итог один Берегите мужчин !!!
У сердца есть четыре камеры: две верхних называются предсердиями, а две нижних — желудочками. Кровь последовательно поступает из предсердий в желудочки, а затем в магистральные артерии благодаря четырем сердечным клапанам. Клапаны открываются и закрываются, пропуская кровь только в одном направлении. Соответственно, пороки сердца — это врожденные или приобретенные изменения структур сердца (клапанов, перегородок, стенок, отходящих сосудов) , нарушающие движение крови внутри сердца или по большому и малому кругам кровообращения. Отчего это бывает? Врожденными называют те заболевания, которые развились еще до рождения или во время родов, при этом они вовсе не обязательно являются наследственными. Врожденные пороки сердца возникают в период от второй до восьмой недели беременности и встречаются у 5–8 новорожденных из тысячи. Причины большинства врожденных пороков сердечно-сосудистой системы до сих пор остаются неизвестными. Правда, известно, что при наличии в семье одного ребенка с пороком сердца риск рождения других детей с такого рода пороком несколько возрастает, но все же остается довольно низким — от 1 до 5 процентов. Врожденные пороки сердца могут также вызываться воздействием на организм матери радиации, быть результатом приема матерью во время беременности алкоголя, наркотиков, некоторых лекарственных средств (препараты лития, варфарин) . Также опасны вирусные и другие инфекции, перенесенные женщиной в первом триместре беременности (краснуха, грипп, гепатит В) . Последние исследования показали, что дети женщин, страдающих от избыточного веса или ожирения, на 36 процентов больше рискуют родиться с врожденным пороком сердца и прочими нарушениями работы сердечно-сосудистой системы, чем дети женщин с нормальным весом. Причина связи между весом матери и риском развития порока сердца у их будущих детей пока не установлена. Наиболее частой причиной приобретенного порока сердца является ревматизм, реже — сепсис, атеросклероз, травма или сифилис. Какие бывают пороки сердца? Самые распространенные и тяжелые врожденные пороки можно разделить на две основные группы. В первую группу попадают пороки сердца, вызванные наличием обходных путей (шунтов) , из-за которых поступающая из легких обогащенная кислородом кровь закачивается обратно в легкие. При этом возрастает нагрузка как на правый желудочек, так и на сосуды, несущие кровь в легкие. К такого рода порокам относятся: * незаращение артериального протока — сосуда, по которому у плода кровь обходит еще не работающие легкие; * дефект межпредсердной перегородки (сохранение отверстия между двумя предсердиями к моменту рождения) ; * дефект межжелудочковой перегородки (щель между левым и правым желудочками) . Другая группа пороков связана с наличием препятствий кровотоку, приводящих к увеличению рабочей нагрузки на сердце. К ним относятся, например, коарктация (сужение) аорты или сужение выпускных клапанов сердца (стеноз легочного или аортального клапана) . Клапанная недостаточность у взрослых людей может проявиться вследствие постепенной дегенерации клапанов при двух типах врожденных нарушений: * у 1 процента людей артериальный клапан имеет не три, а лишь две створки; * у 5 процентов наблюдается пролапс митрального клапана. Это неопасное для жизни заболевание, не требующее операции. Дело в том, что клапан, расположенный между левым желудочком и левым предсердием (митральный клапан) , состоит из двух створок. Когда желудочки начинают сокращаться, створки митрального клапана должны плотно смыкаться и не дать потоку крови назад в предсердия, чего они сделать и не могут. В довершение этих сердечных бед, многие виды врожденной нарушений сердца и кровеносных сосудов встречаются не только порознь, но и в различных сочетаниях.

 Читайте также:
Читайте также: