Что такое холедох в желчном пузыре
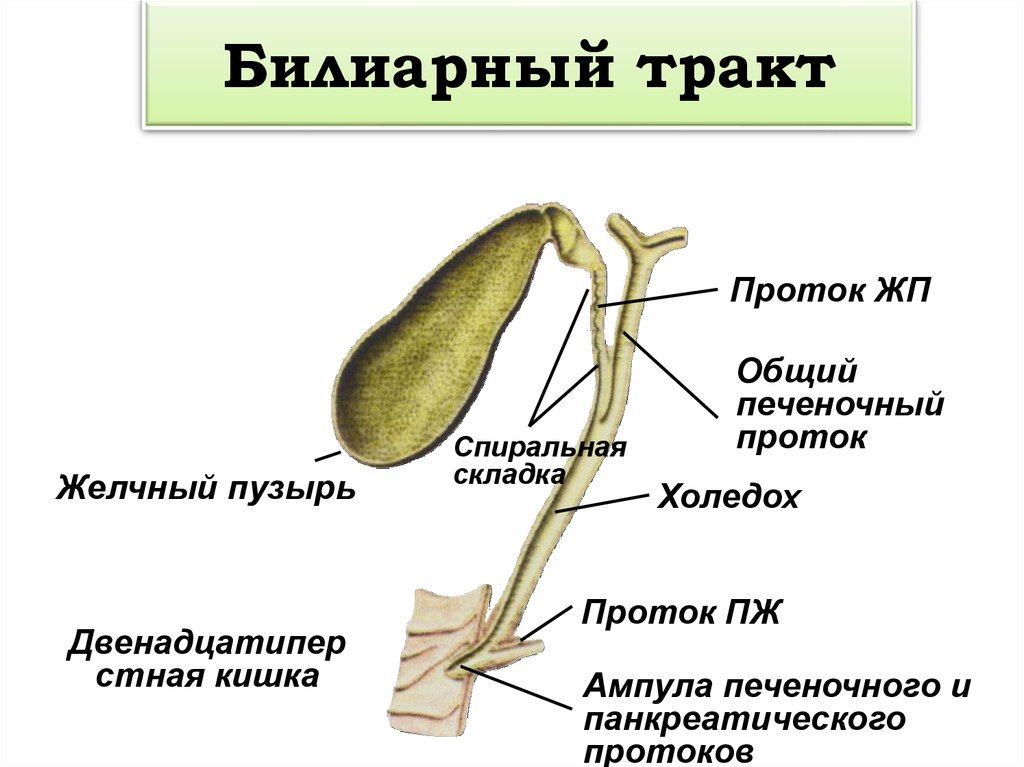
Холедох — это желчный проток, образованный из пузырного протока, который отводит желчь из желчного пузыря и общего печеночного протока. Печень состоит из внутрипеченочных и внепеченочных желчных протоков. Желчные капилляры группируются в крупные протоки, образуя сегментарные желчные протоки. Которые в свою очередь объединены в левый и правый желчный проток, выходящий за границы печени, вместе они создают общий печеночный проток.
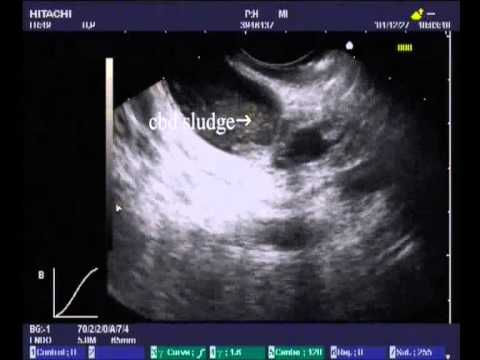
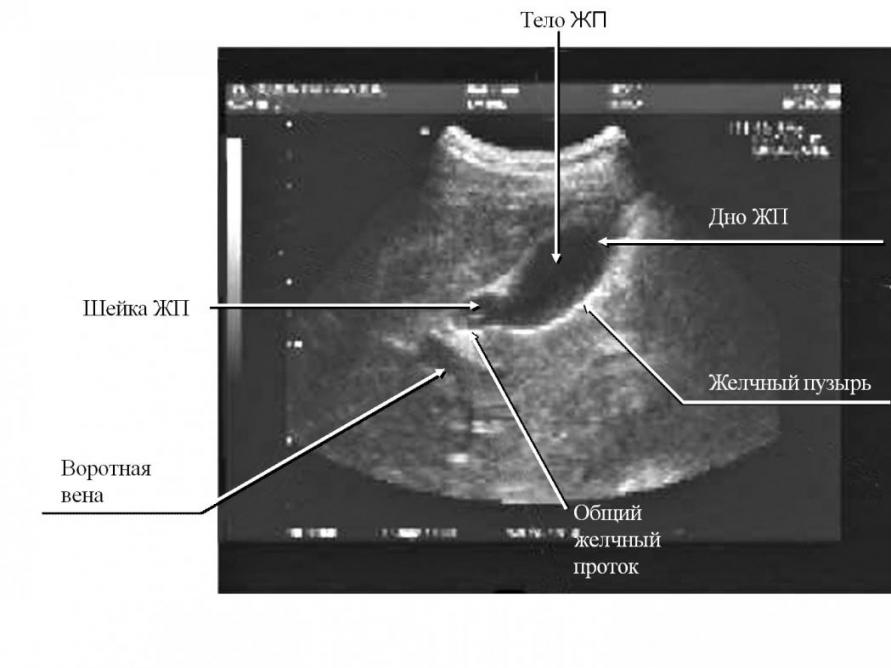
Пересекая поджелудочную железу, холедох присоединяется к двенадцатиперстной кишке, открывая канал в устье кишки. При ультразвуковом исследовании место соединения общего печеночного протока с пузырным протоком, определить сложно. При эхоскопии гепатикохоледох выглядит как овальное образование с четкими контурами. Норма холедоха составляет 8 мм в самом широком месте и 2 мм — в своей узкой части. Трубчатая структура гепатикохоледоха без патологий окрашена зеленоватым цветом, эластичная при пальпации и не имеет в просвете образования. Расширенный или суженный проток, утолщенные стенки холедоха, а также патологические образования в просвете являются признаками различных нарушений.
Патология, характеризующаяся суженным просветом, становится причиной нарушенного обратного оттока желчи в двенадцатиперстную кишку. Причины возникновения заболевания разделены на 3 группы:
- 1. Травматической причиной является оперативное вмешательство, механическое повреждение, ожирение и лучевое облучение.
- 2. Воспалительный процесс, развивающий болезнь — склерозирующий холангит, хроническая форма панкреатита, описторхоз.
- 3. Опухолевая причина — онкология желчевыводящих органов, метастазы в печени.

Лечение стриктур холедоха сводится к наблюдению у хирурга и операбельному вмешательству.
Холедохолитиаз является видом желчнокаменной болезни, при котором конкременты присутствуют в холедохе. Камни попадают из желчного пузыря либо образуются в самом протоке. Одновременно с холедохолитиазом у больного может диагностироваться внутрипеченочный холелитиаз, при котором камни обнаруживаются в печеночных протоках. Зачастую небольшие по размеру конкременты мигрируют из желчного пузыря. Происходит это из-за увеличенного давления желчного пузыря и сокращения его стенок. Образование камней в самом холедохе наблюдается реже.
Основной причиной формирования конкрементов является механическое повреждение при операциях или эндоскопических исследованиях. Причинами могут быть киста в холедохе, склерозирующий холангит, глистная инвазия, стриктуры, образованные в ходе воспалительных процессах. Камни частично или полностью закупоривают протоки, отток желчи из печени и желчного пузыря прекращается, что становится причиной воспаления. Небольшие камни могут эвакуироваться в просвет двенадцатиперстной кишки и выводиться из организма.


- 1. Ноющая и тупая боль в районе правого подреберья, отдающая в спину. Болевой синдром может напоминать боли острого холецистита или острого панкреатита.
- 2. Желтуха — проявляется через 10-12 часов после приступов боли. Желтушность кожи и слизистой временами бывает ярко выраженой, затем уменьшается. При длительном течении заболевания у больного темнеет моча и светлеет кал.
- 3. Может наблюдаться повышение температуры тела.

Для диагностики проводятся различные методы обследования:
- 1. Чреспеченочная холангиография.
- 2. УЗИ — назначается для определения камней в холедохе, их количества и размеров.

Для этого используют эндоскопическое удаление камней, а также лапароскопическую операцию. В случае если конкременты имеют крупные размеры, назначают холедохотомию — операцию по вскрытию общего желчного протока для удаления камней. При повторном приступе холедохолитиаза проводится холецистэктомия, в ходе которой удаляется желчный пузырь. После операции больной должен соблюдать диету для нормализации деятельности пищеварительной системы. В пищу должны употребляться только вареные и пареные продукты. Из рациона исключаются специи, пряности, соусы.

Заболевание признается серьезным, требующим своевременного лечения. Нередки случаи послеоперационного осложнения. У многих пациентов после удаления конкрементов в течение 5 лет развиваются рецидивы. Для профилактических целей людям, имеющим склонность к камнеобразованию, рекомендуется принимать урсодезоксихолевую кислоту, не менее, чем 6 месяцев в году придерживаться диетического питания.

Это еще одна воспалительная патология холедоха, имеющая хроническую и острую форму. Холангиту чаще подвергаются женщины 50-60 лет. У детей холангит развивается на фоне глистной инвазии или стрептококковой инфекции. У ребенка наблюдается заметное снижение веса, желтушный цвет кожи, малыш может жаловаться на постоянную головную боль.
Патоморфологические изменения разделяют острый холангит на несколько видов:
- 1. Катаральная форма — возникает отек и гиперемия слизистой оболочки холедоха, лейкоцитарная инфильтрация стенок, десквамация эпителия.
- 2. Гнойная форма — сопровождается разрушением стенок желчных ходов и образованием абсцессов.
- 3. Дифтеритический холангит — образует фиброзные пленки на поверхности стенок желчных протоков.
- 4. Некротический холангит — образует очаги некроза.
Заболевание возникает при застоях желчи в желчных проходах или же при инфекционных процессах. Непроходимость холедоха обуславливается образованными конкрементами, кистами, рубцовыми сужениями. Инфекционные процессы возникают из-за проникновения патогенных микроорганизмов (энтерококки, стафилококки, кишечная палочка) в желчные проходы.

Острый холангит проявляется резко, у больного отмечается высокая температура тела, доходящая до 38-40 °C. Интенсивный болевой синдром в правом подреберье, напоминающий желчные колики, и отдающий в правую часть спины. Позже проявляются признаки желтухи, могут присутствовать рвота, понос, головная боль и кожный зуд. Хроническое течение холангита имеет стертые симптомы острой формы заболевания.
Холангит диагностируется на основании лабораторно-инструментальных исследований:
- 1. Повышенный уровень билирубина, печеночный трансаминаз, щелочной фосфатаз определяют с помощью биохимического анализа крови.
- 2. Для определения бактериологического возбудителя исследуется желчь путем фракционного дуоденального зондирования.
- 3. Анализы кала выявляют присутствие паразитов.
- 4. Ультразвуковое исследование печени, брюшной полости определяет расширение холедоха, структурное нарушение тканей печени.
- 5. Эндоскопическая ретроградная панкреатохолангиография.
Больной с диагнозом холангит нуждается в стационарном лечении. В результате комплексного медикаментозного лечения устраняется воспалительный процесс, проводится дезинтоксикация и декомпрессия желчных проходов. Назначаются антибиотики, противогельминтные препараты, спазмолитики, противовоспалительные средства. Для защиты печени принимают препараты из группы гепатопротекторов.

В случае если лечение не приносит должного результата, проводится оперативное лечение патологии. В основном выбирается эндоскопический метод дренирования желчных протоков и удаления конкрементов. При запущенной стадии болезни проводят полосную операцию и удаляют отмершие участки холедоха. В случае гнойного холангита устанавливают назобилиарный дренаж, осуществляющий декомпрессию желчного протока. Дренаж проводит санацию желчевыводящих органов и хорошо переносится пациентами. Осложнение холангита может вызвать развитие гепатита, билиарного цирроза печени, перитонита, печеночной недостаточности.
Профилактические меры предполагают своевременное лечение желчнокаменной болезни, холецистита, глистной инвазии, панкреатита. Пациентам, перенесшим операцию на желчных путях, следует регулярно наблюдаться у гастроэнтеролога.
Данная патология возникает по причине желчнокаменной болезни, в воспалительный процесс вовлекаются желчный пузырь и холедох. Образованные конкременты повреждают стенки желчного пузыря и препятствуют нормальному оттоку желчи. Задержка выхода желчи в двенадцатиперстную кишку вызывает гипертензию в желчевыводящих протоках. Конкременты, находящиеся в дистальном отделе, вызывают одновременный воспалительный процесс желчного пузыря и холедоха.
Воспаление желчного пузыря могут спровоцировать болезнетворные микроорганизмы, которые разносятся по организму с током крови и лимфы. В желчный пузырь паразиты попадают восходящим путем из кишечника. К обострению заболевания приводит хроническое течение гастрита, ишемия слизистых оболочек желчного пузыря.
Симптоматика холецистита имеет схожесть со всеми патологическими заболеваниями желчевыводящих органов. Существуют специфические признаки заболевания, которое может развиваться в нескольких формах.
Лечение сводится к подавлению бактериальной инфекции, восстановлению нормы оттока желчи. Важную роль в терапии играет диета. Острая и хроническая форма заболевания нередко нуждается в оперативном вмешательстве.
 Желчь играет большую роль в кишечном пищеварении и усвоении питательных веществ. Заболевания желчного пузыря и его протоков значительно нарушают эти процессы. Читайте далее, что такое холедох в желчном пузыре и о чем говорят изменения его структуры, обнаруженные на УЗИ.
Желчь играет большую роль в кишечном пищеварении и усвоении питательных веществ. Заболевания желчного пузыря и его протоков значительно нарушают эти процессы. Читайте далее, что такое холедох в желчном пузыре и о чем говорят изменения его структуры, обнаруженные на УЗИ.
Желчный пузырь и его протоки – особенности строения
Клетки паренхимы печени – гепатоциты постоянно синтезируют желчь. В составе желчи преобладают холевая и дезоксихолевые кислоты, играющие важную роль в процессах пищеварения в кишечнике. Желчные кислоты эмульгируют жиры и обеспечивают среду, оптимальную для работы панкреатических и кишечных ферментов. Кроме того, они подавляют рост патогенной микрофлоры кишечника.
Прямой контакт клеток печени и желчных кислот нежелателен, так как они обладают токсическим действием на ткани. Поэтому образующаяся желчь оттекает от гепатоцитов по специальным внутрижелчным протокам, которые сливаясь друг с другом, образуют общий печеночный проток.

Желчный пузырь – место депонирования желчи. В нем она накапливается в отсутствии приемов пищи и выделяется по мере необходимости во время еды. Пузырный проток, сливаясь с общим печеночным протоком, образуют общий желчный проток, несущий секрет от печени и желчного пузыря в двенадцатиперстную кишку.

Что обеспечивает ток желчи
Перемещение желчи обеспечивается перепадом давления между двенадцатиперстной кишкой и желчевыводящими путями – движение идет в сторону меньшего давления. Помимо этого, большую роль в токе желчи играют сфинктеры – своеобразные «клапаны», состоящие из гладких мышц. Их сокращение препятствует движению секрета, расслабление – наоборот, способствует.
УЗИ желчного пузыря и его протоков
Ультразвуковое обследование структур желчевыводящей системы проводят одновременно с УЗИ печени и поджелудочной железы. Это позволяет полностью оценить состояние этих органов пищеварительной системы, так как их функционирование взаимозависимо и нарушения в работе одной железы повлекут за собой сбои в другой.


Подготовка к обследованию
Цель подготовки: снизить количество воздуха в полости кишечника. Желчный пузырь и холедох лежат в непосредственной близости от тонкой кишки, поэтому раздутые петли кишечника затруднят прохождение ультразвуковых волн, и визуализация компонентов желчевыделительной системы станет невозможна.
За 2–3 дня перед исследованием желательно перейти на диету, снижающую процессы газообразования в кишечнике. Из рациона исключаются продукты, провоцирующие метеоризм: капуста, сырые овощи, бобовые, ржаной хлеб, перловая и пшенная крупа. Для улучшения пищеварения в период подготовки рекомендован прием ферментных препаратов: Креон, Фестал, Мезим. Вечером накануне УЗИ поужинать нужно не позднее 7 часов вечера, чтобы к утру желчь успела накопиться.
Обследование проводится строго натощак, так как прием пищи и воды спровоцирует выделение желчи, сокращение желчного пузыря и уменьшение его в размерах. Это усложняет диагностику. Если исследование назначено на вторую половину дня, то примерно за 7–8 часов до него можно позавтракать.

Ход процедуры
Обследование проходит в положении пациента лежа на спине. Датчик устанавливается в области правого подреберья. В случае если петли кишечника закрывают обзор, больного попросят сделать глубокий вдох и задержать дыхание, а также перевернуться на левый бок.
Длительность процедуры не превышает 15 минут. Результаты выдаются на руки сразу после окончания диагностики.
Нормальные показатели
В норме холедох печени определяется как полый цилиндр с ровными внешними и внутренними стенками. Диаметр желчного протока варьирует от 2 мм (в самой узкой части) до 8 мм (верхняя граница нормы в самом широком участке). В просвете холедоха не должно определяться никаких посторонних образований. Толщина стенки протока не должна превышать 1,5 мм.
Полезное видео
Какие симптомы сигнализируют о проблемах с желчным пузырем можно узнать из этого видео.
Патологии, выявляемые при обследовании
Основные патологические изменения, которые диагностируются при УЗИ желчного пузыря и его протоков:
 воспалительные процессы в желчевыделительной системе – холангит;
воспалительные процессы в желчевыделительной системе – холангит;- дилатация (расширение) протоков;
- холедохолитиаз – камни, локализующиеся непосредственно в желчевыводящих протоках.
Желчные протоки могут быть расширены из-за разных причин. Но все они приводят к повышению давления желчи как во внутрипеченочной системе, так в желчном пузыре.
Застой желчи наблюдается при рефлекторном спазме сфинктера Одди, расположенного в месте впадения холедоха в тонкий кишечник.


Сужение (стриктуры) желчных протоков развивается при внешнем травматическом воздействии на органы брюшной полости, последствиях хронических воспалительных процессов, глистной инвазии, опухолях как доброкачественной, так и злокачественной природы.
Основной метод лечения камней и полипов желчного пузыря, приводящих к нарушению оттока желчи – хирургический. С помощью эндоскопии или стандартного доступа через большой разрез выполняют удаление органа. Однако это не всегда дает желаемый результат. У значительной части больных происходит возврат симптомов: холедох остается расширен и после удаления желчного пузыря. Причина – рецидив холелитиаза, опухоли, развитие воспалительного процесса в протоках.
Одним из наиболее простых и доступных методов обследования является ультразвуковая диагностика, которая позволяет выявить ряд заболеваний. Комплекс исследований брюшной полости включает ультразвук.
Но выполнить расшифровку УЗИ жёлчного пузыря в норме сможет далеко не каждый. Именно этот орган имеет ряд анатомических особенностей, на которые следует обратить внимание.

Показания и противопоказания к исследованию
Некоторые состояния требуют назначения УЗИ жёлчных протоков и пузыря. К их числу можно отнести:
- приступ печёночной колики,
- наличие желчнокаменной болезни в анамнезе,
- распирающие боли в области правого подреберья,
- желтушность кожных покровов и склер глаз,
- травматическое повреждение брюшной полости,
- динамическое наблюдение пациента при назначенном курсе лечения,
- подозрение на аномалии развития,
- контроль за состоянием пациента после оперативного вмешательства,
- необходимость проверить кровоснабжение жёлчного пузыря перед операцией.
Спектр противопоказаний крайне скуден в связи с высокой безопасностью метода и простотой его выполнения. Нельзя делать УЗИ внутренних органов при:
- неадекватном поведении пациента, наличии психических заболеваний, препятствующих проведению манипуляции,
- тяжёлом соматическом состоянии больного, угрозе его жизни,
- нахождении пациента в условиях искусственной вентиляции лёгких при отсутствии передвижного УЗ-сканера,
- повреждениях кожи области правого подреберья (ожог, ссадины и пр.).
Показания к диагностике у детей
При ультразвуковом исследовании жёлчного пузыря ребёнка можно оценить форму, размер, особенности его строения и работы. Кроме этого, возможна визуализация окружающих тканей, а также определение наличия различного рода объёмных образований.
Чаще всего педиатры отправляют детей в кабинет УЗ-диагностики при наличии следующих жалоб:

- боли в области живота,
- обесцвечивание кала,
- тёмный цвет мочи,
- пожелтение кожи и белой оболочки глаз,
- изменение консистенции стула,
- другие диспепсические явления.
Так как метод диагностики вполне безопасен даже для детского организма, его рекомендуют пройти всем новорождённым. Это позволяет исключить наличие у грудничка аномалии развития, дискинезии жёлчных путей.
На что обращают внимание врачи
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области. Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Важно помнить, что результаты УЗИ исследований будут достоверны только при соблюдении всех рекомендаций врача по подготовке к манипуляции.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Показатели в норме
Для максимально полной оценки состояния желчевыводящих путей по результатам ультразвукового сканирования был создан алгоритм выполнения процедуры, в ходе которого отмечаются следующие показатели:
- форма пузыря: овоидная, округлая, уменьшается в сторону шейки. В этом же отделе может отмечаться билиарный карман Гартмана, который образуется в результате патологического растяжения стенок из-за желчнокаменной болезни,
- размеры: длинник жп не превышает 100 мм, поперечник — 30 мм, толщина стенки — до 3 мм,
- диаметр холедоха (должен быть в норме не более 8 мм),
- содержимое органа: обычно эхонегативное, гомогенное, без посторонних примесей,
- междолевые протоки (диаметр поперечного сечения не более 3мм).

Кроме этих показателей, всегда отмечается состояние окружающих тканей печени, лёгких, диафрагмы, поджелудочной железы, селезёнки. Это необходимо для исключения сопутствующей патологии и влияния её на билиарную систему.
Показатели при холецистите
Воспалительные процессы в билиарной системе, как правило, сопровождаются характерными изменениями ультразвуковой картины. К основным признакам холецистита можно отнести:
- утолщение стенок ЖП, изменение их эхогенности, контуров,
- увеличение размеров ЖП,
- появление всевозможных мелких штриховидных включений в полости, изменение консистенции жёлчи,
- инфильтрация окружающих тканей, их отёчность, связанная со вторичным поражением,
- нарушение межорганного взаимодействия,
- усиление кровотока пузырной артерии, выявляемое в ходе доплерографии.
Наиболее яркая УЗИ-картина характерна для острого холецистита. В этом случае отёк стенки может достигать 25 мм. При этом пациент жалуется на резкую боль в области правого подреберья, диспепсические явления в виде тошноты, рвоты. изменения стула. Эти данные дают возможность врачу заподозрить воспалительный процесс и обратить более пристальное внимание на проблемную зону.
В тяжёлых случаях возможно выявление неоднородной гиперэхогенной зоны с нечёткими контурами вокруг исследуемой области. Такая картина характерна для осложнений холецистита в виде гангрены, разрыва или абсцедирования воспалительного очага.
Желчнокаменная болезнь
Наличие камней в билиарной системе позволяет поставить диагноз ЖКБ. Самым простым способом их выявить является ультразвуковое сканирование. При этом отмечаются следующие признаки патологии:

- гиперэхогенные включения в полости органа с эффектом акустической тени — именно этот симптом является основным при написании заключения. Камни могут быть одиночными или множественными. В обязательном порядке измеряется их величина, форма, а также смещаемость при надавливании датчиком,
- во время проведения осмотра врач старается определить точное местоположение конкрементов. Попадание камней внутрь протоков меняет тактику лечения пациента.
Наличие ЖКБ не исключает холецистита. Напротив, в период обострений эти два состояния часто сопровождают друг друга. Поэтому в заключении может звучать сразу несколько выявленных патологий.
Особенности картины при полипах
Изображение на УЗИ полипов жёлчного пузыря имеет вид солидных образований, расположенных пристеночно и связанных с органом. От камней полипы отличаются следующими признаками:
- отсутствие эффекта акустической тени,
- невозможность смещения образований,
- размеры обычно не превышают 10-12 мм,
- медленный рост или его отсутствие,
- возможность визуализации ножки (места крепления) полипа,
- средняя или гиперэхогенная структура,
- отсутствие кровотока и слабый доплеровский сигнал от пузырной артерии.
Крайне важным при интерпретации данных является динамическое наблюдение за пациентом и дополнительные методы обследования. Это позволяет провести дифференциальную диагностику с ЖКБ и злокачественными образованиями билиарной системы. Повторное назначение ультразвука является необходимым в случае попытки растворения холестериновых полипов для подтверждения эффективности лечения.
Генетические отклонения от нормы
Различают следующие виды аномалий развития билиарной системы:
- Патологии ЖП: врождённое отсутствие, уменьшение в размерах, изменение формы, строения (дивертикулез, наличие перегородок), удвоение, аномальное положение (внутрипечёночное, на противоположной стороне тела),
- Патологии внутрипечёночных протоков: кисты и врождённое смещение,
- Аномалии внепечёночных протоков: кисты холедоха, его отсутствие. При этом дифференциальную диагностику проводят с патологическим сужением холедоха.
Другие заболевания
Помимо вышеуказанных болезней билиарной системы возможно обнаружение злокачественных новообразований. Они обильно кровоснабжаются, что подтверждается доплерографией, имеют неоднородную структуру, склонны к быстрому росту.
Холестероз, или накопление большого количества холестерина в стенке ЖП, характеризуется утолщением контура с наличием множественных включений. В этом случае дифдиагностику проводят с ЖКБ и холециститом.
Видео
УЗИ желчного пузыря.
Холедохолитиаз – причины, симптомы, лечение, профилактика
Содержание статьи
Холедохолитиаз, как самостоятельное заболевание или частое осложнение ЖКБ, характеризуется наличием камней в общем желчном протоке. Причиной их появления в холедохе становится широко распространенная желчнокаменная болезнь и состояние после ее хирургического лечения – холецистэктомии. Патология протекает бессимптомно, отзываясь болью под правым ребром и желтухой при перемещении камней. Лечение заключается в очищении желчевыводящих путей от конкрементов при помощи операции. Консервативная терапия имеет исключительно поддерживающий характер.
Причины появления камней
Желчный пузырь и протоки образуют единую систему, по которой могут легко перемещаться конкременты. Миграция камней из больного органа является основной причиной развития холедохолитиаза. Природу происхождения образований выдает их окрас желтого цвета и острые грани. В редких случаях конкременты перемещаются через внутренний свищ между пузырем и желчным протоком.
Первичные конкременты, изначально сформированные в холедохе, коричневого цвета. Они имеют пигментный состав и появляются после удаления желчного пузыря. Способствует резидуальному (постоперационному) камнеобразованию сужение протока с последующим инфицированием желчи. Другими причинами развития холедохолитиаза является:
- киста холедоха – расширение желчного протока, в котором скапливается и застаивается желчь;
- холангит – воспаление внутренней оболочки желчевыводящих путей;
- дискинезия желчевыводящих путей по гипокинетическому типу;
- болезнь Кароли провоцирует появление камней во внутрипеченочных протоках;
- глистные и паразитарные инвазии.
Как известно, образование камней – длительный процесс. Поэтому если камни обнаружили в течение 3 лет после холецистэктомии, это конкременты, которые были пропущены в ходе операции по удалению желчного пузыря. Рецидивные экземпляры появляются спустя годы после хирургического вмешательства.
Причиной нарушения функциональности билиарного тракта и камнеобразования может стать холедохоэктазия. Это патологическое расширение стенок желчного протока, их растяжение. Деформация холедоха появляется после операции или в ходе длительного течения желчекаменной болезни.
Провоцирующие факторы
Резидуальный холедохолитиаз, когда появление камней расценивается, как рецидив желчнокаменной болезни, может спровоцировать «поведение» больного. Считая, что болезнь уже позади, человек отказывается от диеты и принципов дробного питания. Но отсутствие желчного пузыря меняет работу билиарного тракта, и протоки со сфинктерами не справляются с нагрузкой.
В результате неправильное питание приводит к застойным явлениям и воспалению. Желчь задерживается в холедохе и становится отличной средой для размножения патогенной микрофлоры. Желчный секрет уже имеет измененный состав, поэтому постепенно образуются новые конкременты.
Способствует развитию холедохолитиаза и малоподвижный образ жизни. По сути, во время выполнения физических упражнений в действие приходят не только мышечные волокна скелетной мускулатуры, но и стенки билиарного тракта, кишечника. Усиливается их моторика, что улучшает выведение желчи и перистальтику.
Основные симптомы
В отличие от желчного пузыря, в холедохе камни не стоят на месте. Если образования маленьких размеров, они не вызывают клинических проявлений. Конкременты выходят с током желчи в 12-перстную кишку, не вызывая боли и раздражения слизистой пищеварительного тракта.
В случае появления конкрементов средних размеров, которые способны частично или полностью перекрыть проток, холедохолитиаз переходит в стадию обострения с характерными для этого состояния симптомами:
- тупой болью, распространяющейся на область желудка и правого подреберья;
- тошнотой, рвотой без желчи, которая не приносит облегчения;
- повышением температуры тела с ознобом.
Болевой приступ при холедохолитиазе может сохраняться в течение суток, после чего исчезать и сменяться признаками желтухи:
- желтизной кожи и склер;
- кожным зудом;
- изменением цвета мочи на темный;
- осветлением кала;
- язык обложен коричневым налетом.
Живот не напряжен, но при пальпации болезненный. Желтуха носит непостоянный характер, ее выраженность то нарастает, то становится менее заметной. Этот симптом при холедохолитиазе имеет различное течение и классифицируется на несколько клинических форм:
| Разновидность | Проявления |
| Желтушно-болевая | Классический вид с характерной болью, тошнотой, рвотой, желтухой и гипертермией (лихорадочным состоянием). |
| Желтушно-панкреатическая | Данный вид развивается при вклинивании конкремента в просвете сфинктера Одди чаще всего при его сужении после операции при появлении спайки или рубца в области круговой замыкательной мышцы. Клиника, сопутствующая желтухе, напоминает острый панкреатит – боль опоясывающего характера, сильная рвота с примесью желчи, тошнота. |
| Желтушно-холециститная | Если холедохолитиаз появился при желчном пузыре, перекрытие камнем протока может сочетаться с острым холециститом. |
| Желтушно-септическая | Тяжелое состояние, развивающееся при гнойном холангите, абсцессе печени или эмпиема желчного пузыря. При данной форме заболевание протекает на фоне сильной интоксикации организма. |
| Желтушно-безболевая | Постепенное усиление клинических проявлений желтухи без болевых ощущений. |
Безболезненную форму механической желтухи важно дифференцировать с опухолевыми процессами, клиника которых очень схожа с холедохолитиазом.
Возможные осложнения
Холедохолитиаз представляет большую опасность для здоровья человека. Оставлять без внимания болезнь нельзя. Затяжное течение патологии может стать причиной тяжелых осложнений:
- холангит – камни повреждают клетки, вызывая синтез активных ферментов воспаления;
- вторичный билиарный цирроз – поражение клеток печени;
- сильные боли в спине;
- билиарный панкреатит;
- парез кишечника.
Тотальная закупорка желчного протока сопровождается сильной интоксикацией. Камень нарушает отток желчи, она скапливается и растягивает холедох, что чревато разрывом стенки и развитием желчного перитонита.
Обследование при холедохолитиазе
Диагностика холедохолитиаза сопряжена с некоторыми сложностями. Если камни находятся в неподвижном состоянии, холедохолитиаз протекает бессимптомно, а в показателях биохимии крови значительных изменений не наблюдается. Лабораторные анализы имеют информативную ценность в момент обострения, вызванного миграцией камней.
Для постановки диагноза требуется ряд аппаратных исследованиях:
- УЗИ пузыря, печени и желчных протоков;
- камни с локализацией в холедохе не всегда видны на мониторе ультразвукового сканера, тогда пациенту рекомендуют пройти магнитно-резонансную томографию;
- ретроградная холангиопанкреатография – исследование имеет не только диагностическую, но и лечебную направленность, при помощи видеоэндоскопического оборудования врач имеет возможность не только получить точную картину изменений в билиарной системе, но и при необходимости удалить конкременты из желчных протоков;
- чрескожная чреспеченочная холангиография – обследование желчных протоков рентгеновскими лучами с применением контрастного вещества.
После анализа результатов всех исследований, устанавливается окончательный диагноз и подбирается тактика ведения больного.
Лечение заболевания
Основной целью терапевтических мероприятий при холедохолитиазе является очищение холедоха от конкрементов. Камни убирают в процессе эндоскопического обследования, в тяжелых случаях проводят лапароскопическую холедохолитотомию. Так называют оперативное вмешательство, в ходе которого вскрывают стенку холедоха, что устранить конкременты.
Но хирургические методики применяют не всегда. Небольшие камни выходят самостоятельно, а образования более 1,8 мм, сначала подвергают дроблению при помощи ударно-волновой терапии. Если курс проведен успешно, конкременты перемещаются в кишечник и выходят естественным путем.
Медикаментозная терапия
Для остановки прогресса холедохолитиаза, улучшения самочувствия, устранения симптомов, негативно влияющих на качество жизни больного, врач назначает прием лекарственных средств:
- при болезненности в животе – спазмолитические препараты;
- если присутствует воспаление и инфекция – антибактериальные средства;
- температуру снижают жаропонижающими препаратами;
- при диспепсических расстройствах – медикаменты из прокинетической группы;
- в случае появления дискомфорта и тяжести под правым ребром после еды – ферменты;
- если нарушен стул, назначают адсорбенты и пробиотики для восстановления микрофлоры кишечника.
Большое значение имеет диета. В случае лечения холедохолитиаза она является частью лечения. Дробное питание и употребление легкой пищи обеспечивает оптимальную нагрузку с целью профилактики обострения.
Народные методы
Рецепты с лекарственными растениями не принесут выздоровления. Народную медицину можно использовать только в качестве дополнения к основному лечению. Травы для приготовления целебного средства нужно подбирать осторожно. Несмотря на природное происхождение, натуральные компоненты могут вызвать аллергию, спровоцировать усиленное желчеотделение или обострить течение хронических заболеваний. Поэтому перед их применением следует посоветоваться с лечащим врачом.
Применение ромашки
Цветки лекарственного растения широко применяются в медицинской практике, благодаря противовоспалительному, обезболивающему и дезинфицирующему действию. При холедохолитиазе сухую ромашку пьют в виде отвара или заваривают, как чай. Для этого чайную ложку растения россыпью или пакетик с лечебным сырьем заливают стаканом кипятка и дают настояться 10 минут. Сахар в напиток не кладут, для вкуса можно добавить немного меда.
Лечебный напиток очень полезен для желчевыводящей системы и всего желудочно-кишечного тракта, но в больших количествах пить его не рекомендуется. Употребляя по 100 мл 2 раза в день, ромашковый чай поможет бороться с воспалением и станет хорошей профилактикой для предотвращения появления патологической реакции.
Применение расторопши
Это растение, в составе которого есть флавоноиды, признано отличным гепатопротекторным средством. Расторопша восстанавливает клетки печени, улучшает и стимулирует выведение желчи, поэтому применять его следует только после консультации врача. В качестве лекарственного сырья используют зрелые плоды растения. Из расторопши делают масло, сироп, экстракт, на ее основе производят фиточаи. Шрот, полученный при изготовлении масла, перемалывают в порошок и принимают его по 4 чайных ложки в день.
Применение овса
Злак используют для улучшения пищеварения и работы кишечника, а нормализация моторики улучшает функционирование билиарного тракта. В результате желчь выводится регулярно, а противовоспалительные компоненты лечебных средств на основе овса снижают риск развития воспаления. Для приготовления отвара понадобится 1,5 л воды и 200 г неочищенного овса. В кипящую воду опускают злак и томят на медленном огне 30 минут. После остывания целебный отвар процеживают и пьют по 100 мл ежедневно в течение 2 недель.
Прогноз и профилактика
Появление камней в желчевыводящих протоках или желчном пузыре всегда связано с обменными нарушениями. Полностью вылечить холедохолитиаз нельзя, остается только не допускать ухудшения состояния и бороться с рецидивами. При своевременном лечении можно избежать осложнений, в случае запущенности холедохолитиаза, возможно значительное ухудшение состояния из-за опасных последствий.
Рекомендаций, которые бы обеспечили стопроцентную профилактику заболевания, не существует. Если присутствуют изменения в составе желчи, камни будут появляться снова. Но минимизировать риски возможно, если придерживаться принципов правильного питания и вести активный образ жизни. По статистике, холедохолитиаз диагностируют у 25 % больных, перенесших холецистэктомию, поэтому врачебные назначения важно соблюдать безукоризненно.
Что такое холедох в желчном пузыре
Холедох – это желчный проток, образованный из пузырного протока, который отводит желчь из желчного пузыря и общего печеночного протока. Печень состоит из внутрипеченочных и внепеченочных желчных протоков. Желчные капилляры группируются в крупные протоки, образуя сегментарные желчные протоки. Которые в свою очередь объединены в левый и правый желчный проток, выходящий за границы печени, вместе они создают общий печеночный проток.
Пересекая поджелудочную железу, холедох присоединяется к двенадцатиперстной кишке, открывая канал в устье кишки. При ультразвуковом исследовании место соединения общего печеночного протока с пузырным протоком, определить сложно. При эхоскопии гепатикохоледох выглядит как овальное образование с четкими контурами. Норма холедоха составляет 8 мм в самом широком месте и 2 мм – в своей узкой части. Трубчатая структура гепатикохоледоха без патологий окрашена зеленоватым цветом, эластичная при пальпации и не имеет в просвете образования. Расширенный или суженный проток, утолщенные стенки холедоха, а также патологические образования в просвете являются признаками различных нарушений.
Патология, характеризующаяся суженным просветом, становится причиной нарушенного обратного оттока желчи в двенадцатиперстную кишку. Причины возникновения заболевания разделены на 3 группы:
- 1. Травматической причиной является оперативное вмешательство, механическое повреждение, ожирение и лучевое облучение.
- 2. Воспалительный процесс, развивающий болезнь – склерозирующий холангит, хроническая форма панкреатита, описторхоз.
- 3. Опухолевая причина – онкология желчевыводящих органов, метастазы в печени.

Лечение стриктур холедоха сводится к наблюдению у хирурга и операбельному вмешательству.
Холедохолитиаз является видом желчнокаменной болезни, при котором конкременты присутствуют в холедохе. Камни попадают из желчного пузыря либо образуются в самом протоке. Одновременно с холедохолитиазом у больного может диагностироваться внутрипеченочный холелитиаз, при котором камни обнаруживаются в печеночных протоках. Зачастую небольшие по размеру конкременты мигрируют из желчного пузыря. Происходит это из-за увеличенного давления желчного пузыря и сокращения его стенок. Образование камней в самом холедохе наблюдается реже.
Основной причиной формирования конкрементов является механическое повреждение при операциях или эндоскопических исследованиях. Причинами могут быть киста в холедохе, склерозирующий холангит, глистная инвазия, стриктуры, образованные в ходе воспалительных процессах. Камни частично или полностью закупоривают протоки, отток желчи из печени и желчного пузыря прекращается, что становится причиной воспаления. Небольшие камни могут эвакуироваться в просвет двенадцатиперстной кишки и выводиться из организма.


- 1. Ноющая и тупая боль в районе правого подреберья, отдающая в спину. Болевой синдром может напоминать боли острого холецистита или острого панкреатита.
- 2. Желтуха – проявляется через 10-12 часов после приступов боли. Желтушность кожи и слизистой временами бывает ярко выраженой, затем уменьшается. При длительном течении заболевания у больного темнеет моча и светлеет кал.
- 3. Может наблюдаться повышение температуры тела.

Для диагностики проводятся различные методы обследования:
- 1. Чреспеченочная холангиография.
- 2. УЗИ – назначается для определения камней в холедохе, их количества и размеров.

Для этого используют эндоскопическое удаление камней, а также лапароскопическую операцию. В случае если конкременты имеют крупные размеры, назначают холедохотомию – операцию по вскрытию общего желчного протока для удаления камней. При повторном приступе холедохолитиаза проводится холецистэктомия, в ходе которой удаляется желчный пузырь. После операции больной должен соблюдать диету для нормализации деятельности пищеварительной системы. В пищу должны употребляться только вареные и пареные продукты. Из рациона исключаются специи, пряности, соусы.

Заболевание признается серьезным, требующим своевременного лечения. Нередки случаи послеоперационного осложнения. У многих пациентов после удаления конкрементов в течение 5 лет развиваются рецидивы. Для профилактических целей людям, имеющим склонность к камнеобразованию, рекомендуется принимать урсодезоксихолевую кислоту, не менее, чем 6 месяцев в году придерживаться диетического питания.

Это еще одна воспалительная патология холедоха, имеющая хроническую и острую форму. Холангиту чаще подвергаются женщины 50-60 лет. У детей холангит развивается на фоне глистной инвазии или стрептококковой инфекции. У ребенка наблюдается заметное снижение веса, желтушный цвет кожи, малыш может жаловаться на постоянную головную боль.
Патоморфологические изменения разделяют острый холангит на несколько видов:
- 1. Катаральная форма – возникает отек и гиперемия слизистой оболочки холедоха, лейкоцитарная инфильтрация стенок, десквамация эпителия.
- 2. Гнойная форма – сопровождается разрушением стенок желчных ходов и образованием абсцессов.
- 3. Дифтеритический холангит – образует фиброзные пленки на поверхности стенок желчных протоков.
- 4. Некротический холангит – образует очаги некроза.
Заболевание возникает при застоях желчи в желчных проходах или же при инфекционных процессах. Непроходимость холедоха обуславливается образованными конкрементами, кистами, рубцовыми сужениями. Инфекционные процессы возникают из-за проникновения патогенных микроорганизмов (энтерококки, стафилококки, кишечная палочка) в желчные проходы.

Острый холангит проявляется резко, у больного отмечается высокая температура тела, доходящая до 38-40 °C. Интенсивный болевой синдром в правом подреберье, напоминающий желчные колики, и отдающий в правую часть спины. Позже проявляются признаки желтухи, могут присутствовать рвота, понос, головная боль и кожный зуд. Хроническое течение холангита имеет стертые симптомы острой формы заболевания.
Холангит диагностируется на основании лабораторно-инструментальных исследований:
- 1. Повышенный уровень билирубина, печеночный трансаминаз, щелочной фосфатаз определяют с помощью биохимического анализа крови.
- 2. Для определения бактериологического возбудителя исследуется желчь путем фракционного дуоденального зондирования.
- 3. Анализы кала выявляют присутствие паразитов.
- 4. Ультразвуковое исследование печени, брюшной полости определяет расширение холедоха, структурное нарушение тканей печени.
- 5. Эндоскопическая ретроградная панкреатохолангиография.
Больной с диагнозом холангит нуждается в стационарном лечении. В результате комплексного медикаментозного лечения устраняется воспалительный процесс, проводится дезинтоксикация и декомпрессия желчных проходов. Назначаются антибиотики, противогельминтные препараты, спазмолитики, противовоспалительные средства. Для защиты печени принимают препараты из группы гепатопротекторов.

В случае если лечение не приносит должного результата, проводится оперативное лечение патологии. В основном выбирается эндоскопический метод дренирования желчных протоков и удаления конкрементов. При запущенной стадии болезни проводят полосную операцию и удаляют отмершие участки холедоха. В случае гнойного холангита устанавливают назобилиарный дренаж, осуществляющий декомпрессию желчного протока. Дренаж проводит санацию желчевыводящих органов и хорошо переносится пациентами. Осложнение холангита может вызвать развитие гепатита, билиарного цирроза печени, перитонита, печеночной недостаточности.
Профилактические меры предполагают своевременное лечение желчнокаменной болезни, холецистита, глистной инвазии, панкреатита. Пациентам, перенесшим операцию на желчных путях, следует регулярно наблюдаться у гастроэнтеролога.
Данная патология возникает по причине желчнокаменной болезни, в воспалительный процесс вовлекаются желчный пузырь и холедох. Образованные конкременты повреждают стенки желчного пузыря и препятствуют нормальному оттоку желчи. Задержка выхода желчи в двенадцатиперстную кишку вызывает гипертензию в желчевыводящих протоках. Конкременты, находящиеся в дистальном отделе, вызывают одновременный воспалительный процесс желчного пузыря и холедоха.
Воспаление желчного пузыря могут спровоцировать болезнетворные микроорганизмы, которые разносятся по организму с током крови и лимфы. В желчный пузырь паразиты попадают восходящим путем из кишечника. К обострению заболевания приводит хроническое течение гастрита, ишемия слизистых оболочек желчного пузыря.

Симптоматика холецистита имеет схожесть со всеми патологическими заболеваниями желчевыводящих органов. Существуют специфические признаки заболевания, которое может развиваться в нескольких формах.
Лечение сводится к подавлению бактериальной инфекции, восстановлению нормы оттока желчи. Важную роль в терапии играет диета. Острая и хроническая форма заболевания нередко нуждается в оперативном вмешательстве.
 Желчь играет большую роль в кишечном пищеварении и усвоении питательных веществ. Заболевания желчного пузыря и его протоков значительно нарушают эти процессы. Читайте далее, что такое холедох в желчном пузыре и о чем говорят изменения его структуры, обнаруженные на УЗИ.
Желчь играет большую роль в кишечном пищеварении и усвоении питательных веществ. Заболевания желчного пузыря и его протоков значительно нарушают эти процессы. Читайте далее, что такое холедох в желчном пузыре и о чем говорят изменения его структуры, обнаруженные на УЗИ.
Желчный пузырь и его протоки – особенности строения
Клетки паренхимы печени – гепатоциты постоянно синтезируют желчь. В составе желчи преобладают холевая и дезоксихолевые кислоты, играющие важную роль в процессах пищеварения в кишечнике. Желчные кислоты эмульгируют жиры и обеспечивают среду, оптимальную для работы панкреатических и кишечных ферментов. Кроме того, они подавляют рост патогенной микрофлоры кишечника.
Прямой контакт клеток печени и желчных кислот нежелателен, так как они обладают токсическим действием на ткани. Поэтому образующаяся желчь оттекает от гепатоцитов по специальным внутрижелчным протокам, которые сливаясь друг с другом, образуют общий печеночный проток.

Желчный пузырь – место депонирования желчи. В нем она накапливается в отсутствии приемов пищи и выделяется по мере необходимости во время еды. Пузырный проток, сливаясь с общим печеночным протоком, образуют общий желчный проток, несущий секрет от печени и желчного пузыря в двенадцатиперстную кишку.

Что обеспечивает ток желчи
Перемещение желчи обеспечивается перепадом давления между двенадцатиперстной кишкой и желчевыводящими путями – движение идет в сторону меньшего давления. Помимо этого, большую роль в токе желчи играют сфинктеры – своеобразные «клапаны», состоящие из гладких мышц. Их сокращение препятствует движению секрета, расслабление – наоборот, способствует.
УЗИ желчного пузыря и его протоков
Ультразвуковое обследование структур желчевыводящей системы проводят одновременно с УЗИ печени и поджелудочной железы. Это позволяет полностью оценить состояние этих органов пищеварительной системы, так как их функционирование взаимозависимо и нарушения в работе одной железы повлекут за собой сбои в другой.


Подготовка к обследованию
Цель подготовки: снизить количество воздуха в полости кишечника. Желчный пузырь и холедох лежат в непосредственной близости от тонкой кишки, поэтому раздутые петли кишечника затруднят прохождение ультразвуковых волн, и визуализация компонентов желчевыделительной системы станет невозможна.
За 2–3 дня перед исследованием желательно перейти на диету, снижающую процессы газообразования в кишечнике. Из рациона исключаются продукты, провоцирующие метеоризм: капуста, сырые овощи, бобовые, ржаной хлеб, перловая и пшенная крупа. Для улучшения пищеварения в период подготовки рекомендован прием ферментных препаратов: Креон, Фестал, Мезим. Вечером накануне УЗИ поужинать нужно не позднее 7 часов вечера, чтобы к утру желчь успела накопиться.
Обследование проводится строго натощак, так как прием пищи и воды спровоцирует выделение желчи, сокращение желчного пузыря и уменьшение его в размерах. Это усложняет диагностику. Если исследование назначено на вторую половину дня, то примерно за 7–8 часов до него можно позавтракать.

Ход процедуры
Обследование проходит в положении пациента лежа на спине. Датчик устанавливается в области правого подреберья. В случае если петли кишечника закрывают обзор, больного попросят сделать глубокий вдох и задержать дыхание, а также перевернуться на левый бок.
Длительность процедуры не превышает 15 минут. Результаты выдаются на руки сразу после окончания диагностики.
Нормальные показатели
В норме холедох печени определяется как полый цилиндр с ровными внешними и внутренними стенками. Диаметр желчного протока варьирует от 2 мм (в самой узкой части) до 8 мм (верхняя граница нормы в самом широком участке). В просвете холедоха не должно определяться никаких посторонних образований. Толщина стенки протока не должна превышать 1,5 мм.
Полезное видео
Какие симптомы сигнализируют о проблемах с желчным пузырем можно узнать из этого видео.
Патологии, выявляемые при обследовании
Основные патологические изменения, которые диагностируются при УЗИ желчного пузыря и его протоков:
 воспалительные процессы в желчевыделительной системе – холангит;
воспалительные процессы в желчевыделительной системе – холангит;- дилатация (расширение) протоков;
- холедохолитиаз – камни, локализующиеся непосредственно в желчевыводящих протоках.
Желчные протоки могут быть расширены из-за разных причин. Но все они приводят к повышению давления желчи как во внутрипеченочной системе, так в желчном пузыре.
Застой желчи наблюдается при рефлекторном спазме сфинктера Одди, расположенного в месте впадения холедоха в тонкий кишечник.


Сужение (стриктуры) желчных протоков развивается при внешнем травматическом воздействии на органы брюшной полости, последствиях хронических воспалительных процессов, глистной инвазии, опухолях как доброкачественной, так и злокачественной природы.
Основной метод лечения камней и полипов желчного пузыря, приводящих к нарушению оттока желчи – хирургический. С помощью эндоскопии или стандартного доступа через большой разрез выполняют удаление органа. Однако это не всегда дает желаемый результат. У значительной части больных происходит возврат симптомов: холедох остается расширен и после удаления желчного пузыря. Причина – рецидив холелитиаза, опухоли, развитие воспалительного процесса в протоках.
Одним из наиболее простых и доступных методов обследования является ультразвуковая диагностика, которая позволяет выявить ряд заболеваний. Комплекс исследований брюшной полости включает ультразвук.
Но выполнить расшифровку УЗИ жёлчного пузыря в норме сможет далеко не каждый. Именно этот орган имеет ряд анатомических особенностей, на которые следует обратить внимание.

Показания и противопоказания к исследованию
Некоторые состояния требуют назначения УЗИ жёлчных протоков и пузыря. К их числу можно отнести:
- приступ печёночной колики,
- наличие желчнокаменной болезни в анамнезе,
- распирающие боли в области правого подреберья,
- желтушность кожных покровов и склер глаз,
- травматическое повреждение брюшной полости,
- динамическое наблюдение пациента при назначенном курсе лечения,
- подозрение на аномалии развития,
- контроль за состоянием пациента после оперативного вмешательства,
- необходимость проверить кровоснабжение жёлчного пузыря перед операцией.
Спектр противопоказаний крайне скуден в связи с высокой безопасностью метода и простотой его выполнения. Нельзя делать УЗИ внутренних органов при:
- неадекватном поведении пациента, наличии психических заболеваний, препятствующих проведению манипуляции,
- тяжёлом соматическом состоянии больного, угрозе его жизни,
- нахождении пациента в условиях искусственной вентиляции лёгких при отсутствии передвижного УЗ-сканера,
- повреждениях кожи области правого подреберья (ожог, ссадины и пр.).
Показания к диагностике у детей
При ультразвуковом исследовании жёлчного пузыря ребёнка можно оценить форму, размер, особенности его строения и работы. Кроме этого, возможна визуализация окружающих тканей, а также определение наличия различного рода объёмных образований.
Чаще всего педиатры отправляют детей в кабинет УЗ-диагностики при наличии следующих жалоб:

- боли в области живота,
- обесцвечивание кала,
- тёмный цвет мочи,
- пожелтение кожи и белой оболочки глаз,
- изменение консистенции стула,
- другие диспепсические явления.
Так как метод диагностики вполне безопасен даже для детского организма, его рекомендуют пройти всем новорождённым. Это позволяет исключить наличие у грудничка аномалии развития, дискинезии жёлчных путей.
На что обращают внимание врачи
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области. Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Важно помнить, что результаты УЗИ исследований будут достоверны только при соблюдении всех рекомендаций врача по подготовке к манипуляции.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Показатели в норме
Для максимально полной оценки состояния желчевыводящих путей по результатам ультразвукового сканирования был создан алгоритм выполнения процедуры, в ходе которого отмечаются следующие показатели:
- форма пузыря: овоидная, округлая, уменьшается в сторону шейки. В этом же отделе может отмечаться билиарный карман Гартмана, который образуется в результате патологического растяжения стенок из-за желчнокаменной болезни,
- размеры: длинник жп не превышает 100 мм, поперечник — 30 мм, толщина стенки — до 3 мм,
- диаметр холедоха (должен быть в норме не более 8 мм),
- содержимое органа: обычно эхонегативное, гомогенное, без посторонних примесей,
- междолевые протоки (диаметр поперечного сечения не более 3мм).

Кроме этих показателей, всегда отмечается состояние окружающих тканей печени, лёгких, диафрагмы, поджелудочной железы, селезёнки. Это необходимо для исключения сопутствующей патологии и влияния её на билиарную систему.
Показатели при холецистите
Воспалительные процессы в билиарной системе, как правило, сопровождаются характерными изменениями ультразвуковой картины. К основным признакам холецистита можно отнести:
- утолщение стенок ЖП, изменение их эхогенности, контуров,
- увеличение размеров ЖП,
- появление всевозможных мелких штриховидных включений в полости, изменение консистенции жёлчи,
- инфильтрация окружающих тканей, их отёчность, связанная со вторичным поражением,
- нарушение межорганного взаимодействия,
- усиление кровотока пузырной артерии, выявляемое в ходе доплерографии.
Наиболее яркая УЗИ-картина характерна для острого холецистита. В этом случае отёк стенки может достигать 25 мм. При этом пациент жалуется на резкую боль в области правого подреберья, диспепсические явления в виде тошноты, рвоты. изменения стула. Эти данные дают возможность врачу заподозрить воспалительный процесс и обратить более пристальное внимание на проблемную зону.
В тяжёлых случаях возможно выявление неоднородной гиперэхогенной зоны с нечёткими контурами вокруг исследуемой области. Такая картина характерна для осложнений холецистита в виде гангрены, разрыва или абсцедирования воспалительного очага.
Желчнокаменная болезнь
Наличие камней в билиарной системе позволяет поставить диагноз ЖКБ. Самым простым способом их выявить является ультразвуковое сканирование. При этом отмечаются следующие признаки патологии:

- гиперэхогенные включения в полости органа с эффектом акустической тени — именно этот симптом является основным при написании заключения. Камни могут быть одиночными или множественными. В обязательном порядке измеряется их величина, форма, а также смещаемость при надавливании датчиком,
- во время проведения осмотра врач старается определить точное местоположение конкрементов. Попадание камней внутрь протоков меняет тактику лечения пациента.
Наличие ЖКБ не исключает холецистита. Напротив, в период обострений эти два состояния часто сопровождают друг друга. Поэтому в заключении может звучать сразу несколько выявленных патологий.
Особенности картины при полипах
Изображение на УЗИ полипов жёлчного пузыря имеет вид солидных образований, расположенных пристеночно и связанных с органом. От камней полипы отличаются следующими признаками:
- отсутствие эффекта акустической тени,
- невозможность смещения образований,
- размеры обычно не превышают 10-12 мм,
- медленный рост или его отсутствие,
- возможность визуализации ножки (места крепления) полипа,
- средняя или гиперэхогенная структура,
- отсутствие кровотока и слабый доплеровский сигнал от пузырной артерии.
Крайне важным при интерпретации данных является динамическое наблюдение за пациентом и дополнительные методы обследования. Это позволяет провести дифференциальную диагностику с ЖКБ и злокачественными образованиями билиарной системы. Повторное назначение ультразвука является необходимым в случае попытки растворения холестериновых полипов для подтверждения эффективности лечения.
Генетические отклонения от нормы
Различают следующие виды аномалий развития билиарной системы:
- Патологии ЖП: врождённое отсутствие, уменьшение в размерах, изменение формы, строения (дивертикулез, наличие перегородок), удвоение, аномальное положение (внутрипечёночное, на противоположной стороне тела),
- Патологии внутрипечёночных протоков: кисты и врождённое смещение,
- Аномалии внепечёночных протоков: кисты холедоха, его отсутствие. При этом дифференциальную диагностику проводят с патологическим сужением холедоха.
Другие заболевания
Помимо вышеуказанных болезней билиарной системы возможно обнаружение злокачественных новообразований. Они обильно кровоснабжаются, что подтверждается доплерографией, имеют неоднородную структуру, склонны к быстрому росту.
Холестероз, или накопление большого количества холестерина в стенке ЖП, характеризуется утолщением контура с наличием множественных включений. В этом случае дифдиагностику проводят с ЖКБ и холециститом.
Видео
УЗИ желчного пузыря.
Что такое холедохолитиаз, симптомы болезни, какие способы лечения существуют
Холедохолитиаз — состояние, при котором выявляют наличие в желчных протоках конкрементов, то есть это одно из проявлений желчнокаменной болезни (ЖКБ). Камни вызывают нарушение оттока желчи.
Конкременты в желчном пузыре у женщин встречаются чаще, чем у мужчин. При этом удаление камней и даже самого желчного пузыря обычно не решает проблемы. Холедохолитиаз как процесс формирования образований все равно продолжается, в течение длительного времени протекает без выраженных симптомов. Поэтому важны консервативные методы терапии.
Причины развития
Основная причина холедохолитиаза — камень в желчном протоке, точнее — его миграция. По статистике, именно такое перемещение конкрементов сравнительно небольшого размера из самого пузыря в протоки вызывает 85% приступов заболевания. Остальные 15% приходятся на само формирование образования непосредственно в холедохе.
Причины перемещения камня заключаются в увеличении давления в желчном пузыре, изменении сократительной функции его стенок. Частично на миграцию влияет размер самого конкремента — чем он больше, тем выше вероятность того, что он начнет двигаться.
Формирование камней в холедохе происходит при воспалительных процессах в желчных протоках, механическом повреждении органа во время хирургической операции. Причинами могут быть:
- возникающие в желчных протоках кисты, стриктуры, которые образуются после воспалительных процессов;
- паразитарные инвазии.
Холедохолитиаз протекает в разных формах. Они различаются в зависимости от размера и поведения камней. Существует так называемый вентильный холедохолитиаз, при котором конкремент ведет себя относительно спокойно, и проявляется регулярно повторяющимися приступами боли и желтухи.
Есть транзиторный холедохолитиаз, который сопровождается приступами острого билиарного панкреатита. Выделяют отдельно синдром Мириззи с проникновением крупных камней в холедох.
Симптомы
Распознать заболевание можно по клинической картине. Она соответствует острой или хронической форме холецистита, протекающей с механической желтухой. Но только при классическом варианте. На практике холедохолитиаз маскируется и под другие заболевания, включая острый панкреатит или другие обтурационные патологии желчных протоков.
В 15-20% случаев болезнь протекает без выраженных симптомов. Особенно часто это бывает у тех пациентов, у которых удален желчный пузырь. Ситуация возникает, когда конкременты небольшого размера самопроизвольно и без болей эвакуируются из холедоха в кишечник. Закупорки протоков не происходит, а именно с ней связаны характерные проявления патологии.
Наиболее распространенные симптомы холедохолитиаза:
- боль;
- механическая желтуха.
Что касается болевых ощущений, то они напоминают клиническую картину при остром холецистите. Чаще всего боли бывают тупыми и ноющими, но иногда резкими. Они локализуются в эпигастральной области или правом подреберье, могут отдавать в спину.
Когда камень начинается опускаться и достигает фатерова сосочка, то боли становятся опоясывающими, как при остром панкреатите. Если конкремент не застрял в этом отделе, он самостоятельно выйдет в просвет двенадцатиперстной кишки, после чего неприятные ощущения на какое-то время прекратятся.
Желтуха развивается через 12 часов после того, как появились первые сильные боли. Иногда ее появление занимает больше времени, около суток. В этот период боли могут уменьшиться или исчезнуть вовсе.
Особенностью желтухи при этой болезни является то, что она носит перемежающийся характер. Это означает, что выраженность ее проявлений то нарастает, то уменьшается. Это позволяет отличить ее от острого вирусного гепатита, дифференцировать с другими опасными заболеваниями, вплоть до лептоспироза и онкологии поджелудочной железы, которые тоже сопровождаются болями и желтухой.
К другим симптомами холедохолитиаза относятся обесцвечивание каловых масс (стеаторея) и потемнение мочи.
Осложнения
Холедохолитиаз может давать различные осложнения – холангит и панкреатит, а при длительном развитии патологии возможен вторичный билиарный цирроз. Если к основному заболеванию присоединяется холангит, который представляет собой воспаление желчных путей, то появляются другие симптомы:
- повышение температуры;
- тошнота;
- рвота;
- выраженная общая слабость;
- интенсивная боль в спине (иногда).
Панкреатит тоже дает характерные симптомы:
- сильные боли, иногда с левой стороны, но чаще опоясывающего характера;
- интенсивная рвота;
- снижение перистальтики кишечника, в тяжелых случаях возможен даже полный его парез.
Одновременно анализ крови покажет повышение уровня ферментов поджелудочной железы.
Не менее опасный цирроз печени развивается долго, после нескольких рецидивов холедохолитиаза, сопровождающегося холангитом. Процесс в течение какого-то времени протекает практически бессимптомно.
Диагностика
Чтобы поставить точный диагноз, используются как инструментальные методы, так и лабораторные исследования. Инструментальная диагностика начинается с УЗИ печени и желчного пузыря. Это наиболее информативный метод исследования, позволяющий определить наличие камней, оценить состояние желчного пузыря, степень расширения протоков (для этого используется термин холедохоэктазия).
Одновременно назначают биохимические пробы печени. При наличии холедохолитиаза в анализе крови заметны повышения уровня билирубина и щелочной фосфатазы, в то время как показатели АСТ и АЛТ остаются в границах нормы. В подавляющем большинстве случаев сдвиги значений в биохимии крови происходят незначительные. Когда камень будет удален, они снова приходят в норму.
Лабораторные исследования недостаточно информативны, поскольку не помогают определить степень обтурации желчных протоков. Именно поэтому и проводят дополнительные исследования — как УЗИ, так и специфическую разновидность холангиографии. В сложных случаях врач направит на компьютерную томографию, что бывает редко.
Консервативное лечение
Лечение холедохолитиаза предполагает восстановление функций желчевыводящих путей и сфинктерного аппарата. Проводится ферментная заместительная терапия. Это означает, что пациенту прописывают препараты вроде Креона, Панкреатина и т. д. Удалить камень с помощью консервативных методов лечения не получится.

Важную роль играет соблюдение диеты, соответствующей принципам лечебного стола №5 по М. Певзнеру. Предполагается дробное питание (5-6 приемов пищи), обеспечение достаточного количества белка при одновременном снижении жиров и легкоусвояемых углеводов. Это способствует регулярному опорожнению желчного пузыря. Холедох и вся протоковая система функционирует заметно лучше, поскольку нормализуется давление в ней.
Что касается медикаментозной терапии, то при возникновении болей, связанных с повышением тонуса сфинктеров билиарной системы, назначают спазмолитики, в основном неселективные (Платифиллин, Баралгин, Метацин), миотропные — Дротаверин, Но-Шпа, Дюспалатин.

Одновременно применяют препараты урсодезоксихолевой кислоты (Урсосан), что способствует восстановлению функции желчевыводящих путей.
Удаление камней
Хирургические методы лечения предполагают удаление конкрементов из желчных протоков. Выбор конкретного способа решения этой проблемы зависит от размеров камня. Если он небольшой, то проводится эндоскопическая операция, при которой через сфинктер Одди вводится специальный катетер. Он нужен для расширения протоков, что позволяет легче удалить конкремент.
Если камень большой, то эндоскопия становится невозможной, прибегают к классическому хирургическому вмешательству и проводят холедохотомию или сфинктеротомию. Но для этого тоже зачастую используются лапароскопические методы, предполагающие минимальный травматизм. Во время операции иногда проводят удаление желчного пузыря. Рекомендуется делать это в тех случаях, когда холедолитиаз появился повторно. Это не дает гарантии того, что в желчных протоках больше не образуется камень.
Если размер конкремента составляет свыше 18 мм, его сначала нужно раздробить, что делают с помощью механического литотриптора. Для этого используются два метода литотрипсии:
- лазерный;
- магнитно-волновой.
Последний является более распространенным, но роль лазерной литотрипсии постепенно вырастает. Дробление конкрементов позволяет значительно повысить эффективность операции, до 90%.
Холедохолитиаз часто дает осложнения. Поэтому даже при успешно проведенной операции прогноз нельзя назвать благоприятным, поскольку редко удается избежать механической желтухи, обструкции или воспалительных процессов. В тяжелых случаях могут развиваться цирроз и панкреатит. После открытого хирургического вмешательства часто бывают осложнения, поэтому хирурги стремятся применять лапароскопическую методику.
У человека могут развиваться рецидивы холедохолитиаза. В таких случаях повторное заболевание проявляется в течение ближайших 5 лет, причем с вероятностью 25%. Для предотвращения явления врачи советуют принимать уже упомянутые препараты урсодезоксихолевой кислоты. Курс лечения должен составлять не менее полугода.
что это, физиологические показатели 🚩 Наука 🚩 Другое
Холедох (ductus choledochus) – это общий желчный проток трубчатой структуры зеленоватого цвета, который соединяет протоки между печенью и желчным пузырем. Располагается по внешнему краю печени, проходит между лепестками малого сальника позади гепатодулденальной луковицы, спускается между поджелудочной железой и 12-перстной кишкой. Он осуществляет отток желчи по капиллярам в просвет кишки у фатерового сосочка, тем самым обеспечивая нормальный процесс пищеварения.
Холедох имеет определенные размеры, находясь в состоянии нормы. Без каких либо отклонений и патологий, его длина варьирует в пределах от 2 до 12 сантиметров. У половины взрослого населения она составляет 6 см. Ширина общего участка протока по всей длине составляет 150 миллиметров. При этом толщина стенок изменяется от 2 до 8 миллиметров, от меньшего показателя к большему, на пути следования от печени к месту входа в кишку. У каждого организма размеры этого органа имеют индивидуальные значения, выявляемые в процессе обследования. Однако,за основу показателей аппарата УЗИ берется среднее значение – диаметр 3 миллиметра.
Изменения толщины стенок за счет увеличения структуры ткани, говорит о происходящих патологических процессах в органе. При этом больной ощущает болевые симптомы в правом подреберье, иррадиирующие в ключицу или синдром «тупого» живота.
В общем желчном протоке выделяется 4 отдела:
- Супрадуоденальный, длина до 4 сантиметров. Располагается по краю печеночного лепестка от узла пузырчатого протока до верхушки 12-перстной кишки.
- Ретродуоденальный, длина до 1-2 сантиметров. Располагается забрюшинно за 12-перстной кишкой до входа в поджелудочную железу.
- Панкреатический, длина до 3 сантиметров. Касается головки поджелудочной железы.
- Дуоденальный, длина до 1-2 сантиметров. Находится вдоль всей стенки двенадцатиперстной кишки.

Воспалительные процессы в любом из участков приводят к серьезным патологиям органов, особенно печени, желчного пузыря и поджелудочной железы.
В медицине выделяется несколько видов патологических процессов, происходящих в просвете протока. Все они связаны с расширением или сужением щели холедоха. Основными являются:
- Врожденные или приобретенные пороки (недоразвитие ткани органа в процессе эмбриогенеза, кисты).
- Заболевания желчевыводящих путей без развития опухоли (песок, камни, сужение щели просвета протока).
- Воспалительные новообразования (холецистопанкреатит, холангит).
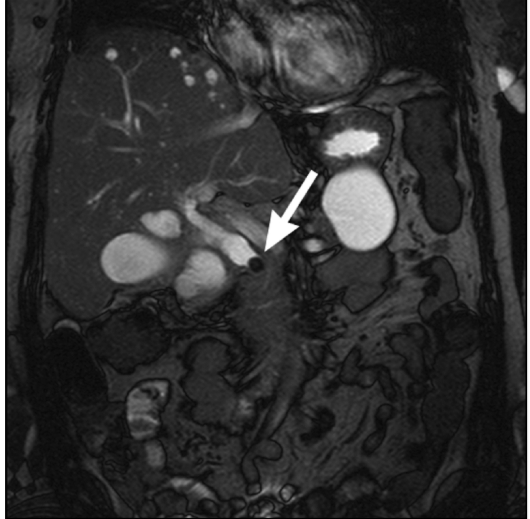
На фото рентгенограммы виден камень в холедохе.
Любые из выявленных отклонений в структуре ткани холедоха может привести к различным заболеваниям всего организма в целом. Поэтому очень важно своевременно обращать внимание на дискомфорт в области живота и своевременно обращаться к врачу для расширенного лабораторного исследования.
Результатом нарушения нормального функционирования печени или желчного пузыря является воспалительный процесс любого из участков протока. Выделяются три основных группы, возникновения заболеваний:
- Травмы. Последствия оперативного вмешательства, сильные удары в области печени, которые привели к разрыву ткани. Происходит сужение просвета щели и её структуры.
- Воспаления. Скопление глистов, образование песка или камней в желчных протоках, уплотнение самой желчи. Это приводит отеку ткани стенок протока, образованию рубцов и снижению оттока желчи.
- Онкология. Посттравматические действия приводят к образованию опухолей в печени, поджелудочной железе и это сдавливает холедох. В результате сжатия просвета, нарушается движение желчи, пищеварительный процесс замедляется и происходит дисфункция в организме с накоплением токсинов.
К основным причинам нарушения нормы протока можно отнести три важных заболевания:
- Функциональное расстройство оттока желчи, приводящее к желтухе и циррозу печени за счет скопления конкрементов. Требуется обязательное хирургическое вмешательство для устранения холедохолитиаза. Он считается самой опасной патологией в организме человека и может привести к летальному исходу.
- Ангиохолит или инфицирование желчных протоков. По лимфе проникают микробы из кровеносного русла, кишечника. Источником заражения обычно являются кошки, переносчики токсоплазмы. На начальном этапе проводиться лекарственная терапия.
- Воспаление желчного пузыря. Проникновение бактерий, развитие отрицательной микрофлоры приводит к сужению просвета протока и нарушению оттока желчи. За счет образовавшихся камней, происходит закупорка капилляров желчных протоков.

При обращении к врачу с жалобами на неприятные симптомы, жжение, боли, кислый вкус во рту — выписываются направления на проведение ряда обследований в условиях стационара. Дополнительными процедурами, помимо собранного во время опроса анамнеза пациента, являются:
- биохимический и общий анализ крови;
- анализ мочи;
- посев кала на яйца гельминтов;
- УЗИ брюшной полости.
Ультразвуковое обследование проводится в обязательном порядке, если пациент жалуется на сильные боли в правом подреберье, пожелтение кожи и склеры глаз, кровь в кале.
В случае невозможности постановки точного диагноза, могут дополнительно назначить МРТ или компьютерную томографию указанной области. Помимо этого, прибегают к диагностике с помощью контрастного рентгенологического исследования и пункции протока в труднодоступном месте.
После проведения качественного обследования, выявления причины патологии врач сможет правильно подобрать виды лечения.
Так в случае обнаружения камней в желчном пузыре или протоках будет проведена хирургическая операция по удалению конкрементов. Дополнительно будет назначено медикаментозное сопровождение пациента до его полного выздоровления. Операция проводится при помощи лапароскопа, оставляющего всего три небольшие дырочки в теле человека в области применения. Это ускоряет процесс заживления травмированных участков кожи.
Применяемые лекарственные препараты:
- антибиотики нового поколения с широкой областью воздействия на микроорганизмы, для устранения осложнений;
- обезболивающие препараты, спазмоанальгетики;
- антигельминтные средства.
При обнаружении паразитов в холедохе, врач назначает противовоспалительную терапию, добавляет антибиотики широкого спектра действия (тетрациклинового ряда) и антигельминтные препараты (Пиперазин, Альбендазол, Левамизол). В период обострения может дополнительно назначить инфузии гемодеза, изотонического раствора, витамина В6. Помимо этого, будет проведено зондирование протока под контролем УЗИ-аппарата для устранения застоя желчи и дренажа. После проведения интенсивной терапии, специалист порекомендует соблюдать диету, правила личной гигиены и правильный образ жизни.
В более сложных мероприятиях, при выявлении онкологических процессов, присутствуют химиотерапия, иссечение новообразований.
Залогом здоровья человека являются: рациональное и сбалансированное питание, регулярное занятие спортом или посильными физическими упражнениями в домашних условиях, отказ от вредных привычек. Помимо этого, исключить из рациона питания всю жирную, острую, пищу. Кушать свежие овощи, богатые клетчаткой, витаминами, пить достаточное количество воды. Почувствовав первый дискомфорт в области печени, сразу обратиться к врачу. Важно запомнить – холедох ценный участок для организма и любая дисфункция в его работе говорит о нарушении пищеварительной системы в целом.
Болезни холедоха: описание, причины 🚩 Заболевания
Имеется большое количество расстройств функционирования желчевыводящих путей, в том числе и холедоха.
Если имеется застой или же очень стремительная секреция, желчные кислоты начинают вести взаимодействие с минералами, билирубином, выпадать в осадок, формируя отложения – камешки. Конкременты закупоривают просвет желчных каналов, повреждая их, поэтому возникает боль.
Нефункциональность моторных волокон в протоках, при которой имеется скачкообразное перемена давления секрета на стены желчных сосудов и жёлчного пузыря. Это положение случается автономной болезнью (невротического или же анатомического происхождения) или же воспалением. Для дискинезии свойственно возникновение болей в правом подреберье через несколько часов после еды, а иногда и тошнота.

Данное воспаление стен желчевыводящих стезей, имеет возможность быть отдельным расстройством или же признаком иных нарушений, к примеру, холецистита. Воспалительный процесс, проявляющийся лихорадкой, ознобом, богатой секрецией пота, болями в правом подреберье, отсутствием аппетита.
Это воспалительный процесс, обхватывающий бутуз и желчный проток. Патология содержит заразное происхождение. Болезнь проходит в острой форме, а в случае если больной не получает актуальной и высококачественной терапии, перебегает в приобретенную. Иногда при таком заболевании приходится удалять желчный пузырь.
Новообразования в желчном пузыре и желчевыводящих протоках (чаще всего они появляются в области холедоха) считаются небезопасной задачей, тем более в случае, если речь идет о злокачественных опухолях. Изредка ведется лечение таблетками или лекарствами, но чаще всего врачи лечить не берутся, главная терапия — удаление новообразования путем операции.
Первопричиной болезней данного органа считается тип жизни и стол. При заболеваниях, которые были указаны выше, проводится не только медикаментозное лечение, но и также назначается диета, которая помогает вывести застой в желчном пузыре и снять воспаление. Пища должна быть приготовлена правильно и приниматься не менее 5 раз в день, небольшими порциями. Употреблять много теплой жидкости: некрепкие чаи, разбавленные соки, обогащенные витаминами для улучшения работы данного органа. Прием в пищу каш, молока, творога, нежирных сортов мяса и рыбы. А вот приверженность к жирной, жареной пище, нередкое использование спиртного, курение, медикаментов — рано или поздно приводит к появлению воспалительных процессов, образованию камешков.
Желчный пузырь холедох норма
Любой человек знает, где находится печень, о её роли в физиологии живого организма. А вот где находится холедох, что это? Это знают далеко не все. Вспомогательным органом пищеварения является жёлчный пузырь. Самая узкая его часть (шейка) переходит в пузырный проток и сливается с печёночным. Образуется ducts choledochus общий жёлчный проток, или просто говоря, холедох.
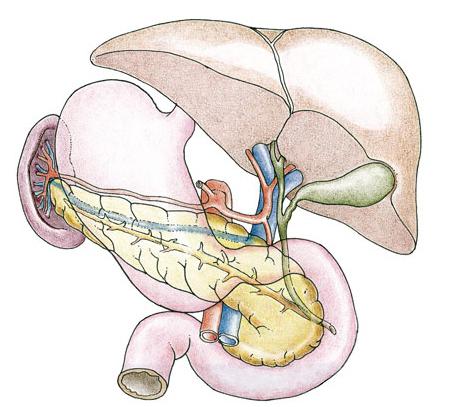
Он проходит по внешнему краю печени, между брюшинными листками в области гепатодуоденальной связки, опускаясь вниз между головкой поджелудочной железы и двенадцатиперстной кишкой (12ПК). Затем проходит с внутренней стороны, сквозь заднюю стенку 12ПК и вливается в просвет кишки в области фатерового сосочка.
Физиологические показатели и строение общего желчного протока
Определённые физиологические стандарты имеет и холедох. Норма представлена следующими показателями: его длина должна составлять 2–12 см. Наблюдается зависимость этой характеристики от места впадения пузырного протока. Если печёночный проток удлинён, будет короче холедох. Что это значит? Только то, что длина протока индивидуальна. Диаметр меняется от большего показателя к меньшему по ходу следования. В начале он составляет 5-8 мм. Затем наблюдается изменение просвета, и в месте входа в кишку проток сужается до 3 мм. Толщина стенок составляет от 0,5 до 1,5 мм. При патологических состояниях за счёт разрастания соединительной ткани холедох может утолщаться до 3-4 мм.
Общий жёлчный проток состоит из 4 отделов.
- Супрадуоденальный. Протяжённость – до 4 см. Проходит по наружному краю печёночно-дуоденальной связки от участка впадения пузырного протока до верхнего края 12ПК.
- Ретродуоденальный. Протяжённость – 1-2 см. Проходит забрюшинно за 12ПК до касания с поджелудочной железой.
- Панкреатический. Протяжённость – до 3 см. Соприкасается с головкой поджелудочной железы и окружён ею.
- Интрадуоденальный. Протяжённость – 1-2 см. Располагается в стенке 12ПК.
Патологические изменения
Существует целый ряд патологических изменений общего жёлчного протока. Одним из них является дилатация холедоха. Дилатация от латинского dilatation – расширение просвета протока. Происходит в связи с механическим сужением расположенной ниже части органа.
- Врождённые и приобретённые пороки развития (гипоплазия, кисты).
- Доброкачественные заболевания ЖП (желчекаменная болезнь, стриктуры жёлчных протоков).
- Воспалительные процессы (холецистит, холангит, панкреатит).
Возникает ряд закономерных вопросов. Как при этом изменяется холедох? Что это может повлечь за собой? В таких случаях назначается целый ряд клинических исследований для установления причины изменений просвета и выбора метода дальнейшего лечения.
Методы обследования
Наиболее распространённым и надёжным методом обследования печени является УЗД. Современные аппараты УЗИ позволяют получить ясную картину состояния печёночных протоков. К сожалению, конкременты небольших размеров в общем протоке при УЗИ часто не визуализируются. В таких случаях необходимо прибегать к другим методам диагностики, чтобы исследовать весь холедох. Что это за методы?
- Контрастное рентгенологическое исследование.
- Методы прямого контрастирования (дуоденоскопия с катетеризацией, пункция холедоха под контролем УЗИ).
Эти методы дают возможность установить причину непроходимости общего протока более точно и в труднодоступных местах.
Нельзя не отметить важность общего и биохимического анализа крови. Данные исследования позволяют говорить о наличии воспалительных процессов.
Причины заболеваний желчного пузыря и общего желчного протока
Изменения в общем желчном протоке свидетельствуют о существовании патологических процессов в печени и желчном пузыре. От чего возникают заболевания печени? Первопричиной всегда является образ жизни и питание, частое употребление алкоголя, курение. Любовь к жирной, жареной пище тоже играет роль, как и неконтролируемое, неоправданное употребление медикаментов. Иногда проблемы обусловлены врождёнными особенностями человека. Рано или поздно это приводит к возникновению воспалительных процессов, образованию камней. Начинается закупорка и расширение холедоха. Если патологические процессы проходят бессимптомно, ситуация усугубляется и приводит к серьёзным последствиям, вплоть до панкреонекроза.
Методы лечения
Лечение должно носить комплексный характер. Если основной причиной является наличие в общем желчном протоке конкрементов, направленность лечения часто сводится к хирургическому вмешательству. Возможности современной медицины позволяют использовать методы реконструкции повреждения общего желчного протока, менее травматические операционные вмешательства.
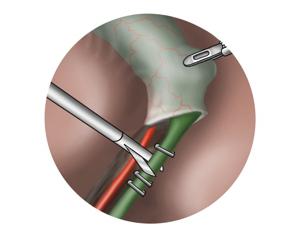
При паразитарных и воспалительных заболеваниях проводится терапия антибиотиками и дуоденальное зондирование, направленное на освобождение холедоха от застойных явлений. Самым действенным методом является профилактика. Здоровая еда, разумная физическая активность, своевременное профилактическое медицинское обследование помогут долгие годы поддерживать хорошую физическую форму.
Одним из наиболее простых и доступных методов обследования является ультразвуковая диагностика, которая позволяет выявить ряд заболеваний. Комплекс исследований брюшной полости включает ультразвук.
Но выполнить расшифровку УЗИ жёлчного пузыря в норме сможет далеко не каждый. Именно этот орган имеет ряд анатомических особенностей, на которые следует обратить внимание.

Показания и противопоказания к исследованию
Некоторые состояния требуют назначения УЗИ жёлчных протоков и пузыря. К их числу можно отнести:
- приступ печёночной колики,
- наличие желчнокаменной болезни в анамнезе,
- распирающие боли в области правого подреберья,
- желтушность кожных покровов и склер глаз,
- травматическое повреждение брюшной полости,
- динамическое наблюдение пациента при назначенном курсе лечения,
- подозрение на аномалии развития,
- контроль за состоянием пациента после оперативного вмешательства,
- необходимость проверить кровоснабжение жёлчного пузыря перед операцией.
Спектр противопоказаний крайне скуден в связи с высокой безопасностью метода и простотой его выполнения. Нельзя делать УЗИ внутренних органов при:
- неадекватном поведении пациента, наличии психических заболеваний, препятствующих проведению манипуляции,
- тяжёлом соматическом состоянии больного, угрозе его жизни,
- нахождении пациента в условиях искусственной вентиляции лёгких при отсутствии передвижного УЗ-сканера,
- повреждениях кожи области правого подреберья (ожог, ссадины и пр.).
Показания к диагностике у детей
При ультразвуковом исследовании жёлчного пузыря ребёнка можно оценить форму, размер, особенности его строения и работы. Кроме этого, возможна визуализация окружающих тканей, а также определение наличия различного рода объёмных образований.
Чаще всего педиатры отправляют детей в кабинет УЗ-диагностики при наличии следующих жалоб:

- боли в области живота,
- обесцвечивание кала,
- тёмный цвет мочи,
- пожелтение кожи и белой оболочки глаз,
- изменение консистенции стула,
- другие диспепсические явления.
Так как метод диагностики вполне безопасен даже для детского организма, его рекомендуют пройти всем новорождённым. Это позволяет исключить наличие у грудничка аномалии развития, дискинезии жёлчных путей.
На что обращают внимание врачи
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области. Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Важно помнить, что результаты УЗИ исследований будут достоверны только при соблюдении всех рекомендаций врача по подготовке к манипуляции.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Показатели в норме
Для максимально полной оценки состояния желчевыводящих путей по результатам ультразвукового сканирования был создан алгоритм выполнения процедуры, в ходе которого отмечаются следующие показатели:
- форма пузыря: овоидная, округлая, уменьшается в сторону шейки. В этом же отделе может отмечаться билиарный карман Гартмана, который образуется в результате патологического растяжения стенок из-за желчнокаменной болезни,
- размеры: длинник жп не превышает 100 мм, поперечник — 30 мм, толщина стенки — до 3 мм,
- диаметр холедоха (должен быть в норме не более 8 мм),
- содержимое органа: обычно эхонегативное, гомогенное, без посторонних примесей,
- междолевые протоки (диаметр поперечного сечения не более 3мм).

Кроме этих показателей, всегда отмечается состояние окружающих тканей печени, лёгких, диафрагмы, поджелудочной железы, селезёнки. Это необходимо для исключения сопутствующей патологии и влияния её на билиарную систему.
Показатели при холецистите
Воспалительные процессы в билиарной системе, как правило, сопровождаются характерными изменениями ультразвуковой картины. К основным признакам холецистита можно отнести:
- утолщение стенок ЖП, изменение их эхогенности, контуров,
- увеличение размеров ЖП,
- появление всевозможных мелких штриховидных включений в полости, изменение консистенции жёлчи,
- инфильтрация окружающих тканей, их отёчность, связанная со вторичным поражением,
- нарушение межорганного взаимодействия,
- усиление кровотока пузырной артерии, выявляемое в ходе доплерографии.
Наиболее яркая УЗИ-картина характерна для острого холецистита. В этом случае отёк стенки может достигать 25 мм. При этом пациент жалуется на резкую боль в области правого подреберья, диспепсические явления в виде тошноты, рвоты. изменения стула. Эти данные дают возможность врачу заподозрить воспалительный процесс и обратить более пристальное внимание на проблемную зону.
В тяжёлых случаях возможно выявление неоднородной гиперэхогенной зоны с нечёткими контурами вокруг исследуемой области. Такая картина характерна для осложнений холецистита в виде гангрены, разрыва или абсцедирования воспалительного очага.
Желчнокаменная болезнь
Наличие камней в билиарной системе позволяет поставить диагноз ЖКБ. Самым простым способом их выявить является ультразвуковое сканирование. При этом отмечаются следующие признаки патологии:

- гиперэхогенные включения в полости органа с эффектом акустической тени — именно этот симптом является основным при написании заключения. Камни могут быть одиночными или множественными. В обязательном порядке измеряется их величина, форма, а также смещаемость при надавливании датчиком,
- во время проведения осмотра врач старается определить точное местоположение конкрементов. Попадание камней внутрь протоков меняет тактику лечения пациента.
Наличие ЖКБ не исключает холецистита. Напротив, в период обострений эти два состояния часто сопровождают друг друга. Поэтому в заключении может звучать сразу несколько выявленных патологий.
Особенности картины при полипах
Изображение на УЗИ полипов жёлчного пузыря имеет вид солидных образований, расположенных пристеночно и связанных с органом. От камней полипы отличаются следующими признаками:
- отсутствие эффекта акустической тени,
- невозможность смещения образований,
- размеры обычно не превышают 10-12 мм,
- медленный рост или его отсутствие,
- возможность визуализации ножки (места крепления) полипа,
- средняя или гиперэхогенная структура,
- отсутствие кровотока и слабый доплеровский сигнал от пузырной артерии.
Крайне важным при интерпретации данных является динамическое наблюдение за пациентом и дополнительные методы обследования. Это позволяет провести дифференциальную диагностику с ЖКБ и злокачественными образованиями билиарной системы. Повторное назначение ультразвука является необходимым в случае попытки растворения холестериновых полипов для подтверждения эффективности лечения.
Генетические отклонения от нормы
Различают следующие виды аномалий развития билиарной системы:
- Патологии ЖП: врождённое отсутствие, уменьшение в размерах, изменение формы, строения (дивертикулез, наличие перегородок), удвоение, аномальное положение (внутрипечёночное, на противоположной стороне тела),
- Патологии внутрипечёночных протоков: кисты и врождённое смещение,
- Аномалии внепечёночных протоков: кисты холедоха, его отсутствие. При этом дифференциальную диагностику проводят с патологическим сужением холедоха.
Другие заболевания
Помимо вышеуказанных болезней билиарной системы возможно обнаружение злокачественных новообразований. Они обильно кровоснабжаются, что подтверждается доплерографией, имеют неоднородную структуру, склонны к быстрому росту.
Холестероз, или накопление большого количества холестерина в стенке ЖП, характеризуется утолщением контура с наличием множественных включений. В этом случае дифдиагностику проводят с ЖКБ и холециститом.
Видео
УЗИ желчного пузыря.
 Желчь играет большую роль в кишечном пищеварении и усвоении питательных веществ. Заболевания желчного пузыря и его протоков значительно нарушают эти процессы. Читайте далее, что такое холедох в желчном пузыре и о чем говорят изменения его структуры, обнаруженные на УЗИ.
Желчь играет большую роль в кишечном пищеварении и усвоении питательных веществ. Заболевания желчного пузыря и его протоков значительно нарушают эти процессы. Читайте далее, что такое холедох в желчном пузыре и о чем говорят изменения его структуры, обнаруженные на УЗИ.
Желчный пузырь и его протоки – особенности строения
Клетки паренхимы печени – гепатоциты постоянно синтезируют желчь. В составе желчи преобладают холевая и дезоксихолевые кислоты, играющие важную роль в процессах пищеварения в кишечнике. Желчные кислоты эмульгируют жиры и обеспечивают среду, оптимальную для работы панкреатических и кишечных ферментов. Кроме того, они подавляют рост патогенной микрофлоры кишечника.
Прямой контакт клеток печени и желчных кислот нежелателен, так как они обладают токсическим действием на ткани. Поэтому образующаяся желчь оттекает от гепатоцитов по специальным внутрижелчным протокам, которые сливаясь друг с другом, образуют общий печеночный проток.

Желчный пузырь – место депонирования желчи. В нем она накапливается в отсутствии приемов пищи и выделяется по мере необходимости во время еды. Пузырный проток, сливаясь с общим печеночным протоком, образуют общий желчный проток, несущий секрет от печени и желчного пузыря в двенадцатиперстную кишку.

Что обеспечивает ток желчи
Перемещение желчи обеспечивается перепадом давления между двенадцатиперстной кишкой и желчевыводящими путями – движение идет в сторону меньшего давления. Помимо этого, большую роль в токе желчи играют сфинктеры – своеобразные «клапаны», состоящие из гладких мышц. Их сокращение препятствует движению секрета, расслабление – наоборот, способствует.
УЗИ желчного пузыря и его протоков
Ультразвуковое обследование структур желчевыводящей системы проводят одновременно с УЗИ печени и поджелудочной железы. Это позволяет полностью оценить состояние этих органов пищеварительной системы, так как их функционирование взаимозависимо и нарушения в работе одной железы повлекут за собой сбои в другой.


Подготовка к обследованию
Цель подготовки: снизить количество воздуха в полости кишечника. Желчный пузырь и холедох лежат в непосредственной близости от тонкой кишки, поэтому раздутые петли кишечника затруднят прохождение ультразвуковых волн, и визуализация компонентов желчевыделительной системы станет невозможна.
За 2–3 дня перед исследованием желательно перейти на диету, снижающую процессы газообразования в кишечнике. Из рациона исключаются продукты, провоцирующие метеоризм: капуста, сырые овощи, бобовые, ржаной хлеб, перловая и пшенная крупа. Для улучшения пищеварения в период подготовки рекомендован прием ферментных препаратов: Креон, Фестал, Мезим. Вечером накануне УЗИ поужинать нужно не позднее 7 часов вечера, чтобы к утру желчь успела накопиться.
Обследование проводится строго натощак, так как прием пищи и воды спровоцирует выделение желчи, сокращение желчного пузыря и уменьшение его в размерах. Это усложняет диагностику. Если исследование назначено на вторую половину дня, то примерно за 7–8 часов до него можно позавтракать.

Ход процедуры
Обследование проходит в положении пациента лежа на спине. Датчик устанавливается в области правого подреберья. В случае если петли кишечника закрывают обзор, больного попросят сделать глубокий вдох и задержать дыхание, а также перевернуться на левый бок.
Длительность процедуры не превышает 15 минут. Результаты выдаются на руки сразу после окончания диагностики.
Нормальные показатели
В норме холедох печени определяется как полый цилиндр с ровными внешними и внутренними стенками. Диаметр желчного протока варьирует от 2 мм (в самой узкой части) до 8 мм (верхняя граница нормы в самом широком участке). В просвете холедоха не должно определяться никаких посторонних образований. Толщина стенки протока не должна превышать 1,5 мм.
Полезное видео
Какие симптомы сигнализируют о проблемах с желчным пузырем можно узнать из этого видео.
Патологии, выявляемые при обследовании
Основные патологические изменения, которые диагностируются при УЗИ желчного пузыря и его протоков:
 воспалительные процессы в желчевыделительной системе – холангит;
воспалительные процессы в желчевыделительной системе – холангит;- дилатация (расширение) протоков;
- холедохолитиаз – камни, локализующиеся непосредственно в желчевыводящих протоках.
Желчные протоки могут быть расширены из-за разных причин. Но все они приводят к повышению давления желчи как во внутрипеченочной системе, так в желчном пузыре.
Застой желчи наблюдается при рефлекторном спазме сфинктера Одди, расположенного в месте впадения холедоха в тонкий кишечник.


Сужение (стриктуры) желчных протоков развивается при внешнем травматическом воздействии на органы брюшной полости, последствиях хронических воспалительных процессов, глистной инвазии, опухолях как доброкачественной, так и злокачественной природы.
Основной метод лечения камней и полипов желчного пузыря, приводящих к нарушению оттока желчи – хирургический. С помощью эндоскопии или стандартного доступа через большой разрез выполняют удаление органа. Однако это не всегда дает желаемый результат. У значительной части больных происходит возврат симптомов: холедох остается расширен и после удаления желчного пузыря. Причина – рецидив холелитиаза, опухоли, развитие воспалительного процесса в протоках.
Обструкция желчного протока: причины, симптомы и лечение
Обструкция желчного протока, также известная как непроходимость желчных протоков, возникает при закупорке одного из протоков, по которым желчь из печени в кишечник через желчный пузырь оказывается заблокированной. Если не лечить, эта закупорка может привести к серьезным осложнениям, включая тяжелую инфекцию.
В этой статье исследуются некоторые из основных причин обструкции желчных протоков, ее симптомы, диагностика и лечение.
Печень производит жидкость, называемую желчью.Желчь содержит холестерин и соли желчных кислот, которые помогают кишечнику переваривать жиры. Он также содержит побочный продукт, называемый билирубином.
Желчь проходит по желчным протокам от печени к желчному пузырю, в котором она хранится. Когда это необходимо для переваривания пищи, он попадает в тонкий кишечник. Эта сеть протоков является частью билиарной системы.
Когда один или несколько протоков, по которым транспортируется желчь, блокируются, это называется закупоркой желчных протоков. Это также обычно называют обструкцией желчевыводящих путей.
Обструкция желчного протока может привести к накоплению желчи в печени и накоплению билирубина в крови.
Некоторые из наиболее частых причин обструкции желчных протоков включают:
Желчные камни
Желчные камни являются частой причиной непроходимости желчных протоков. Они могут образовываться при химическом дисбалансе желчного пузыря. Если они достаточно большие, они могут заблокировать желчный проток при прохождении через желчную систему.
Рак желчного протока или поджелудочной железы
Рак желчного протока относится ко всем видам рака, которые развиваются в желчевыводящей системе.Возникающие в результате опухоли могут блокировать желчный проток.
Рак поджелудочной железы может вызвать обструкцию желчных протоков, если опухоль попадает в кишечник.
Рак, начавшийся в других частях тела, может также распространиться на желчевыводящие пути, где они могут вызвать обструкцию.
Травма
Закупорка может иногда возникать в результате травмы, полученной во время медицинской процедуры, такой как операция на желчном пузыре или эндоскопия.
Кисты холедоха
Кисты холедоха иногда могут вызывать непроходимость желчных протоков.Эти кисты, представляющие собой участки увеличенного желчного протока, являются врожденными, то есть некоторые люди рождаются с ними. Они тоже редки.
Любой из следующих случаев в анамнезе может увеличить риск обструкции желчных протоков:
- камни в желчном пузыре
- рак поджелудочной железы
- хронический панкреатит
- недавняя операция на желчевыводящих путях
- недавний рак желчных протоков
- травма или травма живота
- прием иммунодепрессантов лекарства, так как некоторые из них могут привести к инфекциям, блокирующим желчный проток.
Симптомы закупорки желчного протока могут проявиться внезапно, или человек может начать замечать их медленно в течение многих лет.
Некоторые из симптомов связаны с обструкцией, из-за которой продукты печени возвращаются и попадают в кровоток. Другие вызваны тем, что желчный проток не может доставлять пищеварительные соки, необходимые кишечнику. Это может помешать организму правильно усвоить некоторые жиры и витамины.
Когда билирубин не может попасть с желчью, он накапливается в организме и может вызвать желтуху. Это когда у человека желтеют кожа и белки глаз. Недостаток билирубина в желчи также может вызывать темную мочу и бледный стул
Люди с непроходимостью желчных протоков также часто испытывают:
- зуд
- боль в животе, обычно в правом верхнем углу
- лихорадка или ночная потливость
- тошнота и рвота
- усталость или недостаток энергии
- непреднамеренная потеря веса
- потеря аппетита
Первым шагом в диагностике является физикальное обследование, во время которого врач пытается прощупать желчный пузырь человека.Повреждение печени может вызывать симптомы, похожие на обструкцию желчевыводящих путей, поэтому врач может также спросить об употреблении алкоголя или наркотиков, а также о сексуальных практиках.
Врач также может проводить анализы крови. Следующие результаты предполагают обструкцию желчевыводящих путей:
- выше, чем обычно уровни билирубина
- выше, чем обычно уровни щелочной фосфатазы
- выше, чем обычно уровни ферментов печени
Если анализы крови указывают на обструкцию желчевыводящих путей, врач может рекомендовать один из следующих методов визуализации для подтверждения диагноза:
- УЗИ брюшной полости
- Компьютерная томография (КТ) брюшной полости
- Магнитно-резонансная холангиопанкреатография (MRCP)
- Чрескожная чреспеченочная холангиограмма (PTCA)
- EROSPOK (эндоскопическая ретроградная холангиография)
Лечение направлено на снятие закупорки и зависит от основной причины.
Врачи обычно могут удалить камни в желчном пузыре с помощью эндоскопа во время ERCP. Однако некоторым людям все же может потребоваться операция.
Людям с тяжелыми или частыми симптомами может потребоваться удаление желчного пузыря. Это предотвратит повторное появление желчных камней. Люди могут вести здоровый образ жизни без желчного пузыря.
Если установлено, что причиной является рак, возможно, протоки необходимо растянуть и осушить. Врачи сделают это либо с помощью эндоскопа, либо путем введения иглы под кожу.Затем они будут лечить рак с помощью химиотерапии и лучевой терапии, в зависимости от его типа, размера и местоположения.
Если у кого-то есть кисты холедоха, врач обычно порекомендует хирургическое вмешательство для коррекции увеличенных участков желчных протоков.
Если не лечить, непроходимость желчных протоков может привести к опасным для жизни инфекциям. В долгосрочной перспективе они также могут привести к хроническим заболеваниям печени, таким как билиарный цирроз.
Если «водосточная труба» в нижней части печени или общий желчный проток остается заблокированным, накопление билирубина в кровотоке может привести к желтухе.
Эта закупорка также может привести к скоплению бактерий в печени, что может вызвать серьезную инфекцию, известную как восходящий холангит.
Если закупорка происходит между желчным пузырем и общим желчным протоком, человек подвергается риску холецистита. Это воспаление желчного пузыря, которое может привести к серьезной инфекции или разрыву желчного пузыря. Оба эти осложнения холецистита требуют экстренной операции по удалению желчного пузыря.
Исследователи обнаружили связь между желчными камнями и ожирением.Некоторые эксперты считают, что потребление меньшего количества холестерина, насыщенных жиров, трансжиров и рафинированного сахара снижает риск развития желчных камней.
Хотя другие причины непроходимости желчных протоков обычно невозможно предотвратить, осведомленность о факторах риска и симптомах означает, что люди могут обратиться за медицинской помощью, как только они осознают, что существует проблема.
Любому с одним или несколькими факторами риска обструкции желчных протоков следует обратиться к врачу, если они:
- светлый стул
- более темный цвет моча
- пожелтение кожи
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 20 мая 2020 г.
Что такое рак желчного пузыря и желчных протоков?

Желчный пузырь — это небольшой мешочек грушевидной формы, расположенный под печенью в верхней части живота. Хранит желчь. Эта жидкость, вырабатываемая печенью, помогает переваривать жир. Желчный пузырь выпускает желчь в тонкий кишечник через желчный проток. Эта тонкая трубка соединяет печень и желчный пузырь с тонкой кишкой.Рак развивается, когда аномальные клетки в этих структурах быстро размножаются и растут.
Большинство видов рака желчного пузыря и желчных протоков представляют собой аденокарциномы — раковые образования клеток, выстилающих железы и протоки. Аденокарцинома желчного протока образуется из слизистых желез, выстилающих проток.Он может развиваться в любом отделе желчного протока.
Рак желчного пузыря и желчных протоков встречается редко. Рак желчного пузыря чаще встречается у женщин, чем у мужчин. Люди с желчными камнями имеют немного более высокий риск развития рака желчного пузыря и желчных протоков. Эти виды рака также были связаны с инфекциями, вызываемыми паразитом печеночной двуустки. Их также связывают со склерозирующим холангитом, язвенным колитом и циррозом печени. Эти заболевания могут вызывать воспаление и рубцевание желчного протока, толстой кишки или печени.
Симптомы
На ранних стадиях рак желчного пузыря и желчных протоков может протекать бессимптомно. Их также нельзя увидеть или почувствовать во время обычного медицинского осмотра. Скорее, многие из них обнаруживаются при удалении желчного пузыря для лечения желчных камней. Скрининговых тестов на эти виды рака нет.
Когда возникают симптомы, они могут включать
Желтуха — наиболее частый симптом рака желчных протоков, и почти половина всех людей с раком желчного пузыря страдает желтухой на момент постановки диагноза.Желтуха делает кожу и белки глаз желтыми. Это случается, когда печень не может избавиться от желчи. Затем уровень билирубина (темно-желтого химического вещества в желчи) повышается в кровотоке. Желчь и билирубин также могут вызывать зуд.
Хотя многие люди с раком желчного пузыря и желчных протоков имеют желтуху, наиболее частой причиной желтухи является гепатит, а не рак. Попадание желчного камня в желчный проток также может вызвать желтуху; он может предотвратить попадание желчи в тонкий кишечник.Это незлокачественное состояние.
Диагностика
Ваш врач спросит о вашей истории болезни и осмотрит вас, уделяя особое внимание области живота. Он или она проверит опухоли, болезненные пятна, скопление жидкости и увеличенные органы. Кроме того, врач проверит вашу кожу и глаза на предмет желтухи и ощупает лимфатические узлы на предмет отека.
Далее вам сделают анализ крови. Эти тесты могут измерять уровни ферментов печени и желчного пузыря, а также билирубина.Слишком много билирубина в крови может означать, что ваш желчный проток заблокирован или у вас проблемы с желчным пузырем или печенью. Повышенный уровень фермента, называемого щелочной фосфатазой, также может указывать на закупорку желчных протоков или заболевание желчного пузыря. Вещество под названием CA 19-9 может быть повышено у людей с раком желчных протоков.
Но анализы крови не могут определить, почему уровни этих веществ повышены. Для этого ваш врач может назначить один или несколько из следующих тестов:
Ультразвук — Ультразвук использует звуковые волны для получения изображений внутренних органов.Он может обнаружить около половины случаев рака желчного пузыря. Это также может помочь найти непроходимость желчного протока или опухоль, если она достаточно велика.
Ультразвук можно комбинировать с эндоскопией и лапароскопией. Во время эндоскопии ваш врач вставляет в ваш рот гибкий зонд (эндоскоп). Затем он или она вводит трубку через желудок в первую часть тонкой кишки, где желчный проток опорожняется. Лапароскопия — это ограниченный вид хирургии. Он включает в себя введение хирургического инструмента, называемого лапароскопом, через небольшой разрез на боковой стороне тела.Обе процедуры позволяют разместить ультразвуковой датчик ближе к желчному пузырю. Это размещение дает более детальные изображения, чем при стандартном ультразвуковом исследовании.
Компьютерная томография (КТ) — В этом тесте используется вращающийся рентгеновский луч для получения подробных изображений поперечного сечения тела. Компьютерная томография может выявить опухоль внутри желчного пузыря или опухоль, распространившуюся за его пределы. Это также может помочь определить, распространилась ли опухоль на желчный проток, печень или близлежащие лимфатические узлы.
Магнитно-резонансная томография (МРТ) — Эти сканирования также создают изображения поперечного сечения внутренних органов. Однако вместо излучения они используют радиоволны и мощные магнитные поля. Они могут делать более подробные изображения, чем УЗИ и КТ. Вот почему они эффективны в том, чтобы показать, находится ли опухоль только в желчном пузыре или проникла в печень. Специальный тип магнитно-резонансной томографии — магнитно-резонансная холангиопанкреатография (ko-LAN-gee-o-PAN-cree-a-TOG-ruh-fee) (MRCP) — создает изображения, которые выделяют желчный проток.Это один из лучших неинвазивных способов проверки на рак желчных протоков.
Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) — В этой процедуре гибкая трубка проходит по горлу, через пищевод и желудок в общий желчный проток. Для выделения желчного протока на рентгеновских снимках используется небольшое количество контрастного красителя. Эти изображения могут показать, сужен или заблокирован желчный проток. Преимущество ERCP в том, что ее можно использовать для взятия биопсии из заблокированной области и снятия закупорки.Для этого врач помещает трубку из проволочной сетки, называемую стентом, в желчный проток, чтобы он оставался открытым. Иногда установка стента устраняет необходимость в хирургическом вмешательстве.
Хирургия — Иногда требуется операция, чтобы определить, есть ли рак желчного пузыря или желчного протока.
Биопсия — Чтобы быть уверенным в диагнозе, из опухоли или новообразования будет взят образец ткани и исследован в лаборатории.Желчь может быть взята на предмет наличия раковых клеток. Образцы ткани и желчи могут быть взяты во время ERCP, с помощью иглы, управляемой компьютерной томографией, путем соскабливания слизистой протоков небольшой щеткой или во время операции.
Ожидаемая длительность
Рак желчного пузыря и желчных протоков будет продолжать расти без лечения.
Профилактика
Невозможно предотвратить рак желчного пузыря или желчных протоков. Однако вы можете снизить риск рака желчного пузыря, поддерживая здоровый вес и избегая табака.
Профилактика и лечение инфекций, вызванных двуусткой печени, может помочь снизить риск рака желчных протоков. Для этого
Перед употреблением приготовьте или заморозьте пресноводную рыбу из Азии.
Покупайте моллюсков только в магазинах с хорошей репутацией.
Принимайте назначенные лекарства, если у вас диагностирована инфекция, вызванная двуусткой печеночной двуустки.
Профилактика гепатита также может снизить риск рака желчных протоков. Для этого
Практикуйте более безопасный секс, используя презервативы.
Не употребляйте инъекционные наркотики. В таком случае никогда ни с кем не делитесь иглами.
Спросите своего врача о вакцинах против гепатита A и B. Вакцины против других форм гепатита не существует.
Если вы контактировали с кем-то, кто болеет гепатитом A или B, поговорите со своим врачом о вакцинации или прививке иммуноглобулина как можно скорее.
Если у вас воспалительное заболевание кишечника, например язвенный колит, у вас повышен риск рака желчного пузыря и желчных протоков. Ваш врач может оценить вас на наличие этих видов рака во время обычных осмотров.
Лечение
Лечение будет зависеть от
тип, расположение и степень вашего рака
ваше общее состояние здоровья
шансов излечить болезнь, продлить жизнь или облегчить симптомы.
Поскольку рак желчного пузыря и желчных протоков встречается редко, прежде чем принимать решение о лечении, узнайте мнение другого врача. Обратитесь за помощью в медицинский центр с персоналом, который специализируется на лечении вашего типа рака.
Хирургия — основное лечение рака желчного пузыря и желчных протоков. Хирургическое вмешательство — единственный возможный способ вылечить болезнь, но мнения расходятся относительно того, насколько далеко может быть рак желчного пузыря или желчного протока, и насколько он излечим.Поскольку симптомы обычно отсутствуют на ранней стадии, эти виды рака часто оказываются на довольно поздней стадии, когда их обнаруживают. Операция по поводу рака желчного пузыря и желчных протоков сложна как для врачей, так и для пациентов. Если нет четких доказательств того, что процедура может значительно продлить вашу жизнь или улучшить ее качество, она может быть не лучшим вариантом.
Однако хирургическое вмешательство иногда помогает облегчить боль или предотвратить осложнения. Этот тип «паллиативной хирургии» включает обходное шунтирование желчных путей.Эта процедура восстанавливает отток желчи. Хирург может вставить билиарный стент или катетер (трубку) для выпуска желчи в тонкий кишечник или наружу. Билиарные стенты также можно установить без хирургического вмешательства. Врач может направить эндоскоп изо рта в желудок и тонкий кишечник, где можно добраться до отверстия желчного протока.
Лучевая терапия также может применяться для лечения рака желчного пузыря и желчных протоков.Есть два вида лучевой терапии:
Внешний луч излучения направляет рентгеновские лучи на опухоль от аппарата, расположенного вне тела.
Брахитерапия включает помещение радиоактивного материала в тело рядом с опухолью.
Радиация может быть использована после операции для уничтожения оставшихся раковых клеток. Если рак распространился слишком далеко, чтобы удалить его полностью, это может быть основным методом лечения.Однако лучевая терапия не может вылечить эти виды рака.
В запущенных случаях лучевая терапия также может использоваться в качестве паллиативной терапии. Это означает, что цель не в том, чтобы вылечить рак, а в том, чтобы уменьшить боль или другие симптомы, уменьшив опухоль.
Если у вас рак желчных протоков, ваш врач может также порекомендовать химиотерапию. Химиотерапия предполагает использование лекарств, принимаемых внутрь или вводимых в вену, для уничтожения раковых клеток. Химиотерапия может помочь уменьшить опухоль желчного протока перед операцией.Это также может помочь контролировать симптомы, когда операция не рекомендуется или опухоль прогрессировала, несмотря на другие методы лечения.
Рак желчного пузыря плохо поддается химиотерапии.
На поздних стадиях рака желчного пузыря реакцию на лечение иногда можно оценить с помощью онкомаркеров. Анализы крови на CA 19-9 и CEA можно сделать до начала лечения. Если один или оба уровня высоки и снижаются после лечения рака, это обычно указывает на сокращение рака.
Когда звонить профессионалу
Вам следует обратиться к врачу, если у вас есть
желтуха (пожелтение кожи и белков глаз)
постоянный зуд
стойкая боль в животе
потеря веса по неизвестной причине
лихорадка, которая не пройдет.
Все эти симптомы могут быть связаны с доброкачественными заболеваниями. Но вам следует посетить врача, чтобы как можно скорее диагностировать ваше состояние и вылечить его.
Прогноз
Прогноз зависит от вашего общего состояния здоровья, степени распространения рака и типа лечения. На ранних стадиях рака желчного пузыря и желчных протоков, когда возможно хирургическое вмешательство, от 15 до 50 процентов пациентов выживают как минимум пять лет.Когда опухоль развита и операция невозможна, пятилетняя выживаемость намного ниже. К сожалению, именно в этом случае диагностируется много видов рака желчного пузыря и желчных протоков.
Внешние ресурсы
Американское онкологическое общество (ACS)
1599 Clifton Road, NE
Atlanta, GA 30329-4251
(бесплатный): 800-227-2345
http://www.cancer.org/
Национальный институт рака (NCI)
Национальные институты здравоохранения США
Справочная служба
, здание 31, комната 10A03
, 31 Center Drive, MSC 8322
Bethesda, MD 20892-2580
Телефон: 301-435-3848
Toll- Бесплатный: 800-422-6237
TTY: 800-332-8615
http: // www.nci.nih.gov/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
.Обструкция желчных протоков: симптомы, лечение и причины
Обструкция желчных протоков — это закупорка желчных протоков. Желчные протоки переносят желчь из печени и желчного пузыря через поджелудочную железу в двенадцатиперстную кишку, которая является частью тонкой кишки. Желчь — это жидкость темно-зеленого или желтовато-коричневого цвета, выделяемая печенью для переваривания жиров. После еды из желчного пузыря выделяется желчь, которая способствует пищеварению и всасыванию жиров. Желчь также помогает очистить печень от продуктов жизнедеятельности.
Обструкция любого из этих желчных протоков называется обструкцией желчных протоков.Многие состояния, связанные с обструкцией желчевыводящих путей, можно успешно лечить. Однако, если закупорку не лечить в течение длительного времени, это может привести к опасным для жизни заболеваниям печени.
У вас есть несколько типов желчевыводящих путей. Двумя типами желчных протоков в печени являются внутрипеченочные и внепеченочные протоки.
- Внутрипеченочные протоки: Внутрипеченочные протоки — это система небольших трубок в печени, которые собирают и транспортируют желчь во внепеченочные протоки.
- Внепеченочные протоки: Внепеченочные протоки начинаются как две части: одна справа от печени, а другая — слева. Спускаясь из печени, они объединяются, образуя общий печеночный проток. Он идет прямо к тонкой кишке.
Желчный проток, или проток от желчного пузыря, также открывается в общий печеночный проток. С этого момента желчный проток известен как общий желчный проток или холедох. Перед опорожнением в тонкий кишечник общий желчный проток проходит через поджелудочную железу.
Обструкция желчных путей может быть вызвана рядом факторов, в том числе:
Ниже приведены некоторые из наиболее частых причин обструкции желчных путей:
- камни в желчном пузыре, которые являются наиболее частой причиной
- воспаление желчных протоков
- травма
- стриктура желчного пузыря, которая представляет собой аномальное сужение протока
- кисты
- увеличенные лимфатические узлы
- панкреатит
- травма, связанная с операцией на желчном пузыре или печени
- опухоли, достигшие печени, желчного пузыря, поджелудочной железы, или желчных протоков
- инфекции, включая гепатит
- паразиты
- цирроз или рубцевание печени
- тяжелое повреждение печени
- киста холедоха (присутствует у младенцев при рождении)
Факторы риска обструкции желчных путей обычно зависят от причина препятствия.Большинство случаев вызвано желчными камнями. Это делает женщин более уязвимыми к развитию обструкции желчных путей. К другим факторам риска относятся:
Симптомы обструкции желчных путей могут зависеть от причины обструкции. У людей с обструкцией желчевыводящих путей обычно есть:
Для людей с обструкцией желчных путей доступны различные тесты. В зависимости от причины непроходимости ваш врач может порекомендовать один или несколько из следующих тестов.
Анализ крови
Анализ крови включает полный анализ крови (CBC) и тест функции печени.Анализы крови обычно позволяют исключить определенные состояния, такие как:
- холецистит, воспаление желчного пузыря
- холангит, воспаление общего желчного протока
- повышенный уровень конъюгированного билирубина, который является отходом продукт печени
- повышенный уровень ферментов печени
- повышенный уровень щелочной фосфатазы
Любой из них может указывать на нарушение оттока желчи.
Ультрасонография
Ультрасонография обычно является первым тестом, проводимым при подозрении на обструкцию желчевыводящих путей.Это позволяет вашему врачу легко увидеть желчные камни.
Сканирование радионуклидов желчных путей (HIDA сканирование)
Сканирование гепатобилиарной иминодиуксусной кислоты, или HIDA сканирование, также называют радионуклидным сканированием желчных путей. Он использует радиоактивный материал, чтобы предоставить ценную информацию о желчном пузыре и любых возможных препятствиях.
Холангиография
Холангиография — это рентгеновский снимок желчных протоков.
МРТ
МРТ позволяет получить подробные изображения печени, желчного пузыря, поджелудочной железы и желчных протоков.
Магнитно-резонансная холангиопанкреатография (MRCP)
Магнитно-резонансная холангиопанкреатография (MRCP) используется для диагностики обструкции желчных путей и заболеваний поджелудочной железы.
Эндоскопическая ретроградная холангиопанкреатография (ERCP)
Эндоскопическая ретроградная холангиопанкреатография (ERCP) включает использование эндоскопа и рентгеновского снимка. Это одновременно диагностический и терапевтический инструмент. Он позволяет вашему хирургу видеть желчные протоки, а также используется при лечении.Этот инструмент особенно полезен, потому что ваш врач может использовать его для удаления камней и при необходимости взять образцы биопсии.
Лечение направлено на устранение основной причины. Основная цель медикаментозного или хирургического лечения — устранить закупорку. Некоторые из вариантов лечения включают холецистэктомию и ERCP.
Холецистэктомия — это удаление желчного пузыря при наличии желчных камней. ЭРХПГ может быть достаточным для удаления мелких камней из общего желчного протока или для установки стента внутри протока для восстановления оттока желчи.Это часто используется в случаях, когда обструкция вызвана опухолью.
Без лечения непроходимость желчных протоков может быть опасной для жизни. Возможные осложнения, которые могут возникнуть без лечения, включают:
- опасное накопление билирубина
- инфекции
- сепсис
- хроническое заболевание печени
- билиарный цирроз
Обратитесь к врачу, если у вас развилась желтуха или вы заметили изменение цвета стула. или моча.
Вот несколько изменений, которые вы можете внести, чтобы снизить ваши шансы на развитие обструкции желчных путей:
.Проблемы, удаление, диета и лечение
Большинство людей не обращают особого внимания на свой желчный пузырь, пока он не начнет вызывать проблемы. Однако когда возникает проблема, она может быть довольно болезненной и требовать немедленных действий.
Желчный пузырь — это грушевидный орган длиной 4 дюйма, расположенный под печенью в правом верхнем углу брюшной полости. Он накапливает желчь — соединение, вырабатываемое печенью для переваривания жира, и помогает организму усваивать жирорастворимые витамины и питательные вещества.
В здоровом желчном пузыре этот процесс происходит безболезненно.Однако, когда происходит закупорка желчного пузыря или он перестает правильно функционировать, может возникнуть значительная боль и дискомфорт.
В этой статье мы рассмотрим функцию желчного пузыря, некоторые распространенные проблемы с желчным пузырем и их симптомы, варианты лечения и долгосрочные перспективы.
Поделиться на PinterestЖелчный пузырь находится чуть ниже печени. Его задача — хранить желчь, используемую для переваривания жира.Некоторые общие проблемы с желчным пузырем включают:
Желчные камни или холелитиаз
Желчные камни — это твердые образования холестерина или пигмента, которые могут быть разных размеров.
Они возникают, когда высокие уровни жира и желчи вызывают образование кристаллов. Эти кристаллы могут со временем объединяться и превращаться в камни.
Камни могут иметь размер от песчинки до мяча для гольфа и могут вызывать или не вызывать симптомы.
Камни общего желчного протока или холедохолитиаз
Маленькие трубочки транспортируют желчь из желчного пузыря и откладывают ее в общем желчном протоке. Оттуда он перемещается в тонкий кишечник. Иногда желчные камни могут скапливаться или образовываться в общем желчном протоке.
Чаще всего эти камни начинают свою жизнь в желчном пузыре и мигрируют в общий желчный проток. Это вторичный камень или вторичный камень общего желчного протока.
Если камень образуется внутри самого протока, это первичный камень или первичный камень общего желчного протока. Они встречаются реже, но с большей вероятностью вызывают инфекцию, чем вторичные камни.
Рак желчного пузыря
Рак желчного пузыря встречается очень редко и поражает менее 4000 американцев в год; но если это произойдет, то может распространиться на другие части тела.
Факторы риска включают камни в желчном пузыре, фарфоровый желчный пузырь (описанный ниже), женский пол, ожирение и пожилой возраст.
Воспаление желчного пузыря, холецистит
Острый или внезапный холецистит возникает, когда желчь не может покинуть желчный пузырь. Это обычно происходит, когда желчный камень блокирует трубку, по которой желчь попадает в желчный пузырь и выходит из него.
Хронический холецистит возникает при повторных острых приступах.
Когда желчный проток заблокирован, желчь накапливается.Избыток желчи раздражает желчный пузырь, вызывая отек и инфекцию. Со временем желчный пузырь повреждается, и он больше не может полноценно функционировать.
Перфорированный желчный пузырь
Если желчные камни не лечить, они могут привести к перфорации желчного пузыря — другими словами, может образоваться отверстие в стенке органа. Перфорация также возникает как осложнение острого холецистита.
Это нарушение в стенке желчного пузыря может привести к проникновению инфекции в другие части тела, вызывая тяжелую и широко распространенную инфекцию.
Инфекция общего желчного протока
Если общий желчный проток заблокирован, это может привести к инфекции. Это можно вылечить, если его поймают на ранней стадии; однако, если его пропустить, он может распространиться и перерасти в серьезную опасную для жизни инфекцию.
Дисфункциональный желчный пузырь или хроническая болезнь желчного пузыря
Повторяющиеся приступы желчнокаменной болезни или холецистита могут навсегда повредить желчный пузырь. Это может привести к жесткому рубцеванию желчного пузыря.
В этом случае бывает трудно точно определить симптомы. К ним относятся полнота живота, расстройство желудка, повышенное газообразование и диарея.
Желчнокаменная непроходимость
Желчнокаменная непроходимость встречается редко, но может привести к летальному исходу. Это происходит, когда желчный камень мигрирует в кишечник и блокирует его. Часто для устранения закупорки требуется экстренная операция.
Абсцесс желчного пузыря
Иногда у пациента с камнями в желчном пузыре также образуется гной в желчном пузыре; это называется эмпиемой.Состояние может вызывать сильную боль в животе. Если не лечить, это может быть опасно для жизни.
Люди с диабетом, сниженной иммунной системой и ожирением имеют повышенный риск развития этого осложнения.
Фарфоровый (кальцинированный) желчный пузырь
Фарфоровый желчный пузырь — это состояние, при котором со временем в мышечных стенках желчного пузыря накапливается кальций. Это делает их жесткими, ограничивая функцию желчного пузыря и повышая риск рака желчного пузыря.
Слово «фарфор» используется потому, что орган становится голубоватым и ломким.
Полипы желчного пузыря
Полипы — это тип образования, который обычно доброкачественный (доброкачественный). Полипы желчного пузыря меньшего размера часто не вызывают никаких проблем и редко вызывают какие-либо симптомы. Возможно, потребуется удалить полипы большего размера.
Симптомы проблем с желчным пузырем включают:
- Боль в средней или верхней правой части живота: В большинстве случаев боль в желчном пузыре приходит и уходит.Однако боль от проблем с желчным пузырем варьируется от легкой и нерегулярной до очень сильной и частой. Боль в желчном пузыре часто вызывает боли в груди и спине.
- Тошнота или рвота: Любая проблема с желчным пузырем может вызвать тошноту или рвоту. Длительные заболевания и расстройства желчного пузыря могут привести к давним проблемам с пищеварением, вызывающим частую тошноту.
- Лихорадка или озноб: Сигнализирует об инфекции в организме. Наряду с другими симптомами желчного пузыря лихорадка и озноб могут указывать на проблему или инфекцию желчного пузыря.
- Изменения в дефекации: Проблемы с желчным пузырем часто вызывают изменения в привычках кишечника. Частая, необъяснимая диарея может сигнализировать о хроническом заболевании желчного пузыря. Светлый или меловой стул может указывать на проблемы с желчевыводящими путями.
- Изменения в моче: Пациенты, страдающие проблемами желчного пузыря, могут заметить, что моча темнее, чем обычно. Темная моча может указывать на блокаду желчных протоков.
- Желтуха Пожелтение кожи возникает, когда желчь печени не достигает кишечника.Обычно это происходит из-за проблем с печенью или закупорки желчных протоков, вызванной желчными камнями.
Когда обращаться к врачу
Любой человек с симптомами желчного пузыря должен обратиться за медицинской помощью. Легкая, прерывистая боль, которая проходит сама по себе, не требует немедленного внимания. Однако пациенты с этим типом боли должны записаться на прием к врачу для дальнейшего обследования.
Если симптомы более серьезны и включают следующее, пациента следует немедленно осмотреть:
- Боль в правом верхнем квадранте, которая не проходит в течение 5 часов
- лихорадка, тошнота или рвота
- изменения в дефекации и мочеиспускание
Эта комбинация симптомов может указывать на серьезную инфекцию или воспаление, требующее немедленного лечения.
Раньше врачи считали, что диета с низким содержанием жиров может помочь излечить камни в желчном пузыре или, по крайней мере, предотвратить их рост.
Однако новые данные опровергли этот подход, предполагая, что слишком быстрая потеря веса может даже привести к увеличению размеров желчных камней, а не уменьшению их размера.
Сбалансированная диета, включающая разнообразные продукты, не излечит от камней в желчном пузыре, но может сохранить общее состояние здоровья и контролировать любую боль, вызванную камнями в желчном пузыре.
Национальный институт диабета, болезней органов пищеварения и почек рекомендует:
- употреблять в пищу продукты с высоким содержанием клетчатки, такие как бобы, горох, фрукты, цельнозерновые продукты и овощи
- уменьшать потребление углеводов и сахара
- употреблять полезные жиры для вас, например, жиры, содержащиеся в рыбьем жире и оливковом масле
Если врач подозревает, что у пациента проблема с желчным пузырем, он, скорее всего, назначит следующее:
- Визуализирующие обследования желчного пузыря: Ультразвук и КТ сканирование обычно используется для визуализации желчного пузыря.Затем они будут проверены на наличие камней в желчном пузыре.
- Тесты для исследования желчных протоков: В этих тестах используется краситель, чтобы показать, не вызывает ли желчный камень закупорку желчных протоков. Тесты для проверки желчных протоков на наличие камней включают МРТ, сканирование гепатобилиарной иминодиуксусной кислоты (HIDA) и эндоскопическую ретроградную холангиопанкреатографию (ERCP).
- Анализы крови: Врачи могут использовать анализы крови для выявления признаков инфекции, воспаления желчных протоков, панкреатита или других осложнений, вызванных желчными камнями.
Желчные камни и холецистит поддаются лечению.
Желчные камни, которые не вызывают симптомов, не нуждаются в немедленном лечении, кроме предупреждения о потенциальных проблемах с желчным пузырем в будущем.
Однако желчные камни, вызывающие симптомы или инфекции желчного пузыря, действительно нуждаются в лечении.
Варианты лечения включают хирургическое удаление желчного пузыря, лекарства для разрушения желчных камней и антибиотики для лечения инфекций.
Поделиться на Pinterest Большинство операций по удалению желчного пузыря выполняется с помощью лапароскопа — тонкой трубки с крошечной камерой.По данным Калифорнийского университета в Сан-Франциско (UCSF), операция по удалению желчного пузыря является одной из наиболее часто выполняемых операций.
Лапароскопическое удаление желчного пузыря (хирургия замочной скважины) является наиболее распространенным. В этой процедуре хирург вставляет тонкую трубку с крошечной видеокамерой, прикрепленной к небольшому разрезу в брюшной полости. Камера передает изображение изнутри тела на видеомонитор.
Наблюдая за увеличенными изображениями на мониторе, хирург осторожно удаляет желчный пузырь через один из небольших разрезов.
Большинство случаев удаления желчного пузыря происходит таким образом. Эти операции часто проводятся амбулаторно, что означает, что пациент может отправиться домой в тот же день.
Намного меньшее количество пациентов с желчным пузырем нуждаются в открытой операции. Во время открытой операции хирург удаляет желчный пузырь через разрез длиной 4-6 дюймов в брюшной полости.
Эти операции часто происходят, когда желчный пузырь слишком воспален или инфицирован, чтобы удалить его лапароскопически, или если проблема возникает во время лапароскопической процедуры.Это не амбулаторная процедура, и после нее может потребоваться госпитализация на срок до 1 недели.
Если человек слишком болен, чтобы переносить операцию, возможно дренирование желчного пузыря с помощью трубки. Врач вводит трубку через кожу прямо в желчный пузырь.
Хотя полностью предотвратить проблемы с желчным пузырем невозможно, люди могут предпринять шаги для снижения риска развития камней в желчном пузыре или других инфекций.
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) заявляет, что следующие люди имеют повышенный риск образования желчных камней:
- женщины
- человека старше 40 лет
- человек с семейным анамнезом желчных камней
- уроженцы и мексиканцы Американцы
- люди с ожирением
Если человек попадает в категорию, повышающую риск образования желчных камней, ему следует избегать следующих действий, чтобы снизить риск:
- быстрая потеря веса
- диета с высоким содержанием калорий, но с низким содержанием клетчатки
- лишний вес
Проблемы с желчным пузырем, как правило, легко решить.
Долгосрочные осложнения после удаления желчного пузыря или лечения инфекции маловероятны. Те, у кого нет желчного пузыря, могут вести нормальный здоровый образ жизни после выздоровления.
Прочтите статью на испанском
.
 воспалительные процессы в желчевыделительной системе – холангит;
воспалительные процессы в желчевыделительной системе – холангит;